
Opracowanie Robbins Patologia made by Czecia
3
2008
ZABURZENIA HEMODYNAMICZNE, ZAKRZEPICA, WSTRZĄS
I.Obrzęk
-zwiększenie ilości płynu w przestrzeniach śródmiąższowych. W zależności od lokalizacji wyróżniamy m. in.:
*hydrotorax -płyn w jamie opłucnowej
*hydropericardium _płyn w osierdziu
*hydroperitoneum- wodobrzusze
*anasarca – nasilony, uogólniony obrzęk z masywnym zajęciem tk. Podskórnej
Przyczyny: zaburzenie ciśnienia hydrostatycznego i osmotycznego działającego na krew.
Płyn obrzękowy w zaburzeniach hydrodynamicznych jest zwykle przesiekiem (ubogo białkowy), a obrzęk zapalny jest zwykle
wysiękiem (bogato białkowy).
Przyczyny obrzęków:
- „rozszczelnienie” ścian naczyń włosowatych w wyniku działania histaminy i innych mediatorów zapalnych, kompleksów
antygen – przeciwciało
- podniesienie ciśnienia hydrostatycznego we włośniczkach po stronie żylnej ->utrudnienie odpływu krwi zylnej ( zakrzep, żylaki ,
niewydolność serca)
- spadek ciśnienia osmotycznego koloidów osocza (białko < 4% bądż albuminy <2,5%):
•
głodzenie
•
zesół nerczycowy
•
marskość wątroby
•
enteropatia jelitowa (utrata białka przez jelito)
- zwiększenia zatrzymania sodu:
•
nadmierne sporzycie sodu
•
niewydolność nerek (przewlekłe)
•
kłębkowe ostre zapalenie nerek
•
marskość wątroby ->zmniejszona degradacja aldosteronu
•
gruczolak kory nadnerczy
•
niewydolność serca (nadmiar aldosteronu w wyniku zmniejszonego przesącznia kłębuszkowego)
- utrudnony odpływ chłonki
•
ma zwykle charakter ograniczony
•
przyczyną mogą być: stan zapalny , nowotwór, zakażenie pasożytem(filarioza) ->włóknienie naczyń
Obrzęk Quinickkiego- napadowy obrzęk błony śluzowej krtani, skóry i jelita spowodowany niedoborem inhibitora globulinowego
czynnika przepuszczalności.
II.Przekrwienie i zastój
– miejscowe zwiększenie objętości krwi w danej tkance.
Przekrwienie jest procesem czynnym wywoływanym zwiększonym przepływem krwi spowodowanym poszerzeniem tętniczek.
Zastój jest procesem biernym wywoływanym przez upośledzony odpływ żylny; jest ściśle związany z powstawaniem obrzęku i
często występują łącznie.
III Krwotoki
- wynaczynienie krwi spowodowane przerwaniem ciągłości ściany naczyń
-wybroczyny (petechiae) – jeden do dwóch milimetrów krwotoki do skóry/błony śluzowej/błony surowiczej.- plamica (purpura)
nieco większe (3 – 5 mm) ogniska wybroczyn - wylewy krwawe (ecchymoses) 1 – 2 cm krwotoki podskórne (sińce)
- hemotorax – krew w jamie opłucnowej
-hemopericardium – krew w osierdziu
Czecia
3
all rights reserved
1

Opracowanie Robbins Patologia made by Czecia
3
2008
- hemoperitoneum – krew w otrzewnej
- hemoarthrosis – krew w jamie stawowej
Następstwa krwotoków zależne są od lokalizacji oraz masywności.
IV Zakrzepica
Skrzep (coagulum, cruor sanguinis) – powstaje za życia poza naczyniem a w układzie naczyniowym po śmierci.
•
Może być czerwony żółty lub biały ( w zależności od liczby erytrocytów)
•
Jest gładki i lśniący
•
Leży luźno w świetle naczynia, nie przywiera do ściany z wyjątkiem serca
Zakrzep = skrzeplina (thrombus)
- powstaje za życia w świetle układy naczyniowego
- szaroróżowy kruchy
- wszystkie charakteryzują się obszarem przyczepiania do ściany serca lub naczynia
- zaczynają się tworzyć w miejscu uszkodzenia śródbłonka lub turbulentnego przepływu (rozwidlenie naczyń)
- zakrzepy tętnicze narastają wstecznie od miejsca przyczepu a żylne zgodnie z kierunkiem przepływu krwi
- linie Zahna (występują wyłącznie w zakrzepach znajdujących się w obrębie płynącej krwi)
- makro i mikorprążkowanie składające się z bladych warstw płytek i włóknika oraz ciemniejszych z erytrocytów
- zakrzepy tętnicze, sercowe zwykle połączone są ze ścianą danej struktury – zatory przyścienne
- zatory tętnicze: t. wieńcowe, mózgowe, udowe
- zakrzepica żylna (plebothrombosis) – prawie niezmiennie zamyka światło naczynia, zawiera dużo erytrocytów, 90% wywodzi się
z żył głębokich kończyn dolnych
Do powstania zakrzepu przyczyniają się 3 główne czynniki (Triada Virchowa) : uszkodzenie śródbłonka, zastój bądź turbulencje
przepływu i nadkrzepliwość.
Zespół Trausseau lub wędrujące zakrzepowe zapalenie żył (thrombopebitis migrans) – epizody zakrzepowo zatorowe u
pacjentów z rozsianą chorobą nowotworową -> uwalnianie przez komórki nowotworowe substancji prokogualacyjnych
DIC – rozsiane wykrzepianie wewnątrz naczyniowe.
-nagłe pojawienie się zakrzepów w mikrokrążeniu wiążące się z szybki zużywaniem płytek krwi i białek związanych z
procesem krzepnięcia
-może dochodzić do aktywacji mechanizmów fibrynolizy i zaburzenia początkowo mające charakter zakrzepicy mogą
przekształcić się w poważną skazę krwotoczną.
-DIC nie jest schorzeniem pierwotnym lecz powikłaniem każdego stany związanego z rozsianą aktywacją Trąbiny.
- HIT – zespół zwiększonej aktywacji płytek będących działaniem niepożądanym/powikłaniem związany z podaniem heparyny
niedrobno cząsteczkowej.
V Zatorowość (embolia)
- to nie związana ze ścianą naczynia stała, ciekła lub gazowa masa wewnątrznaczyniowa przemieszczana z prądem krwi do
miejsc odległych od miejsca powstania. 99% wszystkich zatorów to oderwane fragmenty zakrzepów. Reszta to krople tłuszczu,
pęcherzyki powietrza, fragmenty blaszek miażdżycowych, fragmenty guzów nowotworowych, fragmenty szpiku kostnego.
- zator typowy czyli prosty -> wędruje zgodnie z biegiem prądu krwi lub limfy. Materiał zatorowy z układu żylnego wędruje do
płuc, natomiast żył płucnych lub lewej połowy serca do aorty i na obwód aż zatka jakąś gałązkę tętnicy dużego krwioobiegu.
- zator wsteczny – zator wędrujący pod prąd krwi lub limfy – gdy czop jest duży a prąd krwi zwolniony.
- zator skrzyżowany – gdy zator przedostaje się przez ubytek w przegrodzie między przedsionkowej, międzykomorowej lub w
istniejącym połączeniu między tętnicą płucną a aortą.
- zator jeździec – zator zatrzymujący się na rozwidleniu pnia płucnego.
Czecia
3
all rights reserved
2

Opracowanie Robbins Patologia made by Czecia
3
2008
- większość zatorów płucnych (60%-80%) jest niemych klinicznie z czasem ulegają organizacji i zostają włączone w obręb ściany
naczynia – liczne zatory mogą z czasem spowodować rozwój nadciśnienia płucnego.
Zatory tłuszczowe (embolia adiposa)
- po złamaniach kości długich
- 10% ma objawy kliniczne : niewydolnośc oddechowa, objawy neurologiczne, trąbocytopenia
Zatory powietrzne
- więcej niż 100 ml powietrza
- choroba dekompresyjna
- choroba kesonowa (przewlekła postać choroby dekompresyjnej) – pęcherzyki gazy utrzymujące
utrzymujące
się w obrębie kości prowadzą do licznych zmian niedokrwiennych.
Zatory płynem owodniowym przyczyną jest przedostanie się płynu owodniowego do krążenia matki poprzez przerwane błony
płodowe i uszkodzone żyły maciczne. W mikrokrązeniu płucnym znajdują się nabłonki skóry płody, meszek, tłuszcz z mazi
płodowej, śluz.
- choroba rozpoczyna się ciężką dusznością, sinicą, wstrząsem hipotensyjnym, drgawkami, śpiączką. Jeśli pacjentka
przeżyje pierwszy kryzys rozwija się obrzęk płucu, a u połowy chorych także DIK.
VI Zawał (infakrtus)
- to obszar martwicy niedokrwiennej wywałanej zamknięciem tętnicy unaczyniającej lub żyły odprowadzającej
- 99% jest wynikiem epizodów zakrzepowych lub zatorowych, ale sporadycznie może wystąpić w wyniku: miejscowego
obkurczenia naczynia, ucisku naczynia z zewnątrz (nowotwór) bądź skrętu naczyń.
- zawał czerwony występuje :
- gdy nastąpi zaburzenie odpływu żylnego (skręt jajnika)
- w tkance umożliwiającej gromadzenie się krwi (płuco)
- w tkance o podwójnym unaczynieniu krwi (płuco, jelito cienkie)
- w tkance wcześniej objętej zastojem z powodu upośledzonego odpływu żylnego
- w przypadkach przywrócenia przepływu obszarze uprzedniego niedokrwienia i martwicy
- zawał blady
- w przypadku zamknięcia tętnicy
- w narządach litych (serce, śledziona, nerki)
Dominującym zjawiskiem w zawale jest niedokrwienna martwica skrzepowa (wyjątkiem jest mózg -> martwica rozpływna)
-zawał septyczny – występuje gdy dochodzi do zatorów fragmentami wegetacji bakteryjnych z zastawki lub gdy drobnoustroje
osiedlają się w obszarze martwiczo zmienionej tkanki. Zawał przekształca się w ropień.
Czynniki wpływające na rozwój zawału:
•
Rodzaj unaczunia:
o
Podwójne -> płuco, wątroba
o
Pojedyncz -> nerka, śledziona
•
Szybkość zamykania naczynia – powolne zamykanie pozwala wytworzyć krążenie oboczne
•
Podatność na niedotlenienie, obumieranie następuje po:
o
Neurony 3-4 min.
o
Serce 20-30 min.
o
Fibroblasty w miocardium po wielu godzinach.
•
Zawartość tlenu we krwi
VII Wstrząs
Stan uogólnionego krytycznego upośledzenia perfuzji tkanek spowodowany zmniejszeniem rzutu serca lub objętości krwi
krążącej – niedociśnienie, upośledzenie perfuzji, niedotlenienie komórek
Czecia
3
all rights reserved
3

Opracowanie Robbins Patologia made by Czecia
3
2008
Wstrząs kardiogenny – powstaje w wyniku niewydolności serca (rozległy zawał, zaburzenia rytmu, tamponada, zatorowość
płucna)
Wstrząs hipowolemiczny – następuje w skutek utraty krwi lub osocza.
Wstrząs septyczny – spowodowany uogólniony zakażeniem drobnoustrojami najczęściej Gram - , produkującymi endotoksyny.
Lipo sacharydy ściany bakterii (LPS) -> wiązanie z receptorem CD14 na monocytach makrofagach
i neutrofilach -
> produkcja IL1, TNF -> IL6 i IL8 ->
•
Układowe rozszerzanie naczyń
•
Zmniejszenie kurczliwości serca
•
Rozsiane uszkodzenie śródbłonka
•
DIC
Superantygeny – białka bakteryjne wywołujące zespół objawów przypominających wstrząs septyczny (np. toksyna
wstrząsu toksycznego 1 odpowiedzialna za zespół wstrząsu toksycznego) – aktywują limfocyty T, indukują kaskady
cytokin.
Wstrząs neurogenny - np. w urazach rdzenia kręgowego
Wstrząs anafilaktyczny wywołana uogólnioną reakcją nadwrażliwości z udziałem immunoglobuliny E
Fazy wstrząsu:
-niepostępująca -> aktywacja mechanizmów wyrównawczych
- postępująca -> hipopersfuzja, wzrastające zaburzenia metaboliczne
-nieodwracalna
Niewydolność wielonarządowa w wyniku wstrząsu:
- encefalopatia niedokrwienna mózgu
- martwica skrzepowa, krwawienie podnasierdziowe w sercu
- masywne uszkodzenie niedokrwienne kanalików nerek
- płuco wstrząsowe
- nadnercza -> zmniejszenie ilości tłuszczów w komórkach korowych -> są zużywane do syntezy
Sterodiów
- enteropatia krwotoczna
- stłuszczenie wątroby, martwica centralna zrazika
Objawy:
•
Niedociśnienie
•
Szybkie tętno
•
Szybki oddech
•
Lepka zimna skóra (we wstrząsie septycznym skóra może być ciepła i zaczerwieniona)
80% pacjentów ze wstrząsem hipowolemicznym przy prawidłowym leczeniu przeżywa. Natomiast we wstrząsie septycznym i
kardiogennym śmiertelność sięga 75%.
UKŁAD ODPORNOŚCIOWY
Limfocyty T
-wywodzą się z grasicy, stanowią 70 procent limfocytów krążących we krwi
-są niezbędne do wywołania odpowiedzi komórkowej i zależnej od lim B odp humoralnej
-każdy lim poprzez swoisty receptor TCR rozpoznaje swoisty fragment przetworzonego peptydu(antygenu).Rearanżacja genów
TCR daje możliwość rozpoznawania miliardów peptydów
Wykazanie rearanżacji genów TCR metodami biologii molekularnej umożliwia klasyfikacje rozrostów nowotworowych tkanek
limfatycznych z odróżnieniem poliklonalego od oligoklonalego rozrostu
-część zmienna łączy się z peptydem, część stała z cząsteczkami kostymulującymi. W błonach śluzowych lim mają łańcuch gama i
delta ,który rozpoznaję części niwebiałkowe-bakteryjne.
Czecia
3
all rights reserved
4

Opracowanie Robbins Patologia made by Czecia
3
2008
-lim wykazują ekspresje cząsteczek CD4które łączą się z fragmentami na MHCII CD8- MHC I
Do aktywacji lim potrzebne są 2 sygnały:
1-połączenie TCRz MHC II( CD 4, 8- koreceptory- wzmagające sygnał)
2- intereakcją CD 28 na lim z cząteczkami kostymulującymi na APC- sygnał
ten jest niezbędny.W przypadku jego braku dochodzi do anergii bądź
apoptozy lim T
-u zdrowej os. Współczynnik CD4\CD8=2
Subpopulacje lim T
a)lim T CD4 kom. pomocnicze wydzielające cytokiny
Th 1-cytokiny aktywujące makrofagi, NK- odpowiedź bezpośrednia Th 2- wydzielają cytokiny antyagonizujące efekt cytokin
wydzielanych przez Th1 i pobudzają niektóre części odp humoralnej- synteza IgG
b)lim T CD8 poza wydzielaniem cytokin mogą bezpośrednio zabijać zakażone wirusami kom i kom nowotworowe.
LIM T ROZPOZNAJA TYLKO TE ANTYGENY KTÓRE SĄ ZAPREZENTOWANE PRZEZ MHC!!!!
Limfocyty b
-wywodzą się ze szpiku i stanowią 20 procent lim krwi. Występują także w narządach limfatycznych i p.pok.Po stymulacji
przekształcają się w kom plazmatyczne produkujące Ig
IgA-nadmiar w błonach śluzowych
IgE-zakażenia pasożytnicze odp alergiczna.
-lim rozpoznają antygeny przez monomeryczne powieszchniowe IgM- rec BCR
również ulegające rearanżacji.(możliwość odróżnienia mono odpoliklonalnego rozrostu przez np.PCR
-CD 40 ?niezbędne do dojrzewania limB i wydzielania IgA, G, E łączy się z CD 154- na aktywowanych lim T niedobór prowadzi
do zab odporności-objawia się wzrostem stężenia IgM
-CD 21cząteczka również kostymulująca lim B- jest rec dla wirusa EBV
MAKROFAGI-wykazują ekspresję MHCII ?zasadnicza rola w prezentacji antygenów lim T CD3
-produkują cytokiny-są efektorami
-fagocytują
KOM DENDRYTYCZNE
a)splatające się- wykazują zdolność fagocytozy, wysoką ekspresję MHCII i cząsteczek kostymulująch
-występują w tk limfatycznych i innych narządach- serce, płuca..
-są najsilniejszymi spośród APC
-w skorze nazywają się kom Langerhansa.
b)kom dendrytyczne grudek- są w ośrodkach rozmnażania węzłów chlonnych, śledziony. Mają receptory dla Fc IgG ?wychwytują
antygeny związane z Ig
KOM NK
-stanowia 15 procent lim krwi-są zdolne do bezpośredniej lizy kom nowotworowych, zakażonych wirusami, niektórych kom
prawidłowych
-należa do ukl odpornościowego wrodzonego
-wykazują ekspresję 2 typów rec:
1-właściowści aktywacyjne i rozpoznające antygen
2-KIR(killer inhibitor receptor)hamują cytolizę zależną od NK poprzez rozpoznywanie wlasnych MHC I. Przy zakażeniu wirusem
zmniejsza się liczna MHCI ?następuje przerwanie sygnałów hamujących-KIR ?liza kom docelowej.
-rozpoznaje się je przez 2 cząsteczki powieszchniowe- CD 16 ?rec powieszchniowy dla IgG ?odp za cytotoksyczność kom zależną
od przeciwciałADCC. Druga cząsteczka powieszchniowa to CD56
CZĄSTECZKI ZGODNOŚCI TKANOWEJ
1. Resrykcja MHC- lim T ?rozpoznaja tylko te antygeny które są zaprezentowane przez MHC!!!!!
2.MHC prezentują więc antygeny lim T
3.Przez sprzężenie z KIR zapobiegają lizie prawidłowych kom-kodowane są przez geny na chromosomie 6 określane jako HLA i
zgrupowanew 3 kategoriach:
a)MHC I kodowane przez
HLA A,B,C zawierające niepolimorficzna mikroglobulinę na chromosomie 15.
Wiążą się z peptydami pochodzącymi z wnetrza kom-wirusowymi, niektóre bakterie. Obecne na prawie wszystkich kom
jądrzastych.
b)MHC II -geny HLA DQ, DR, DP. Ekspresja na wszystkich kom APC(monocyty, makrofagii, kom denrytyczne) i na lim B. Po
stymulacji INF alfa także na kom śródblonkowych naczyń, fibroblastach kom cewek nerkowych.
Wiążą się z peptydami białek produkowanymi zewnatrzkomórkowo.
c)klasa 3- kilka skladnikólw dopełniacza +TNF.Nie działaja jak antygeny zgodności tkankowej (transplantacyjnie)
Czecia
3
all rights reserved
5

Opracowanie Robbins Patologia made by Czecia
3
2008
Różnorodność ekspresji MHC pozwala na prezentowanie szerokiej gamy antygenów i jest powodem odrzucenia przeszczepów.
Choroby związane z HLA:
HLA B 27- związane ze zesztywniejącym zapaleniem stawów kręgosłupa ale tez innych stawów.
Wodzone błędy metaboliczne zależne od niedoborów hydroksylazy 21
Choroby autoimunologiczne związane z DR
Prawdopodobnie w chorobach na tle autoimunologicznym większe znaczenie odgrywa MHC II
CYTOKINY
Wydzielane są przez lim i kom APC
-działaja przez związanie się ze swoistym rec
- działają autoktynnie
- parakrynnie
- endokrynnie
-mogą działać we wzmacniających się sekwencjach te same mogą być wydzielane przez różne kom
-działają plejotropowo
-wiele cytokin może mieć podobny efekt
-mogą działać antagonistycznie
Podstawowe gr:
-związane z odpornościa wrodzonąIL 1,4 ,TNF, INF typu 1, -wydzielane przez makrofagi
-regulujące wzrost, aktywacje i różnicowanie lim: IL 2, 4 ,5, 12, 14.TNF
-pobudzające kom zapalne> INF gama, TNF,TNF beta (limfotoksyna)-wydzielane
gł przez lim T
-chemokiny- wydzielane gl przez lim T ?białko wabiące monocyty MPC i bialko zapalne monocytów MPI 1 alfa
-pobudzające chematopoeze przez kom zrębowe szpiku i lim np. GM-CSF
Choroby związane z nadprodukcją cytokin
Superantygen-bialko drobnoustrojow , które łączą się z MHC w innym miejscu niż szczelina wiązania peptydu ?są czynnościowo
aktywatorami poliklonalnymi lim T.Co prowadzi do patologii zaleznej od cytokin. Np. przemijający wstrząs wywołany
lipolisacharydamii bakterii G-. Są klasyfikowane według toksyn gronkowcowych.
MECHANIZM USZKODZENIA ODPOWIEDZI IMUNOLOGICZNEJ(REAKCJE NADWRAŻLIWOŚĆI)
NADWRAŻLIWOŚĆ TYPU 1:
Jest szybką odpowiedzią tkanek spowodowaną intereakcją alergenu z IgE uprzednio związanymi z kom tucznymi i bazofilami u
uczulonej osoby.
Alergen indukuje lim T CD4 ?odgrywające zasadniczą rolę w patogenezie
?wydziela cytokiny stymulujące lim B do produkcji IgE IL 4,5
IgE łączy się z rec Fc na kom tucznych i bazofilach. Powtórna ekspozycja na alergen powoduje krzyżowe wiązanie połączonych z
błoną komórkową IgE i wywołuje kaskade reakcji prowadzących do :
1.uwalniania mediatorów pierwotych- histamina ?najważniejszy , powoduje wzrost przepuszczalności naczyń , skurcz oskrzeli
-adenozyna-n skurcz oskrzeli, hamuje agregację plytek
-chemokiny
-heparyna i obojętne proteazy ?powstanie kinin i uwolnienie skladników dopłniacza
2.synteza nowych mediatorów-wtónych
a)miediatory lipidowe przez aktywację lipazy ,powstanie kw. achidonowego
-leukotrienu C4 ,D 4 ?najsilniejsze czynniki naczynioruchowe i skurczowe ?tys razy silniejsze od histaminy
Leukotrien B4- chemokina dla neutrofilów eozynofilów ,monocytów
-prostaglandyna D2 skurcz oskrzeli, wzrost wydzielania śluzu
-PAF- czynnik pobudzający płytki , agregacje ,wydzielanie histaminy, skurcz oskrzeli
Objawy kliniczne: miejscowe lub uogólnione w zależności od podania alergenu.
Pozajelitowe podanie ?uogólniona anafilaksja .Swędzenie, pokrzywka,trudności w polykaniu .Gdy dochodzi włączenia skurczu
mięśniówki gładkiej p. pok- nudności, wymioty, biegunki. Bez pomocy może dojść do wstrząsu.
Miejscowe zetknięcie z alergenem- zmiany w obrębie p.pok, ukl oddechowego.
Faza późna reakcji zapalnej odgrywa rolę przed zakażeniami pasożytniczymi.
NADWRAŻLIWOŚĆ TYPU II
IgG,M wiążę się z antygenem na powieszchni kom ?dochodzi do fagocytozy kom docelowej lizy przez dopełniacz albo przez
zależną od przeciwciał cytotoksyczność komórki.
Ig mogą wiązać się z niepoddającymi się fagocytozie uszkodzenie wówczas wywołane jest przez enzymy lizosomalne lub
toksyczne metabolity ? zesp GOODPASTUEREA
-reakcje poprzetoczeniowe nieprawidłowej krwi
-obrzęk płodu-niezgodność Rh
Czecia
3
all rights reserved
6

Opracowanie Robbins Patologia made by Czecia
3
2008
-autoimunologiczna niedokrwistość hemolityczna ,agranulocytoza,
-malopłytkowość u os produkujących Ig przeciw własnym krwinkom
-reakcje przeciw jakiemuś lekowi
-PĘCHERZYCA ZWYKŁA-Ig przeciw białkom desmosomalnym
Cytotoksyczność kom zależna od przeciwciał ADCC- zaibijanie przez kom które mają rec dla Fc IgG. Oplaszczony antygen ulega
lizie bez fagocytozy przez wiązanie dopełniacza. Kom efektorowymi są nęutrofile, eozynofile, makrofagii, kom NK .Czasami
może dojść do zaburzenia czynności kom a nie uszkodzenia.
MIASTENIA GRAVIS-Ig przeciw acetylocholinowym rec w plytce motorycznej synapsy nerwowo-mięśniowej
CHOROBA GRAVSA_- Ig przeciw rec TSH
NADWRAŻLIWOŚĆ III-kompleksy imunollogiczne.
Powstanie kompleksów imunologicznych antygen-przeciwciało ?odkladanie się ich w tk. ?wielomiejscowe reakcje zapalne.
Eliminacja zależy odwielkośći-bardzo duże kom są szybko problem stanowia średnie i małe.
Gdy jest duży nadmiar antygenu kompleksy usuwane są wolniej .
Preferowanymi miejscami oldkładania się kompeksow są nerki(mają czynność filtracyjną) serce, skóra , bł. surowicze, małe
naczynia.
Kluczową rolę stanowi aktywacja dopełniacza przez kompleksy-uwalnianie biologicznie czynnych fragmentów
(C3a,C5a.)zwiększających przepuszczalność, która umożliwia przedostanie się kompeksow do tkanek. Poza tymwydzielane są
prostaglandyny, enzymy lizosomalne zdolne do trawienia błony podstawnej , elastyny, chrząstki,kolagenu.
Uszkodzenia mogą być wywolane tylko przez IgG,M i A na drodze alternatywnej.
Morfologia-uszkodzenia zdominowane przez zmartwiające zapalenie naczyń ,mikroskrzeplinę , martwice z niedokrwienia.
Zmieniona ściana przyjmuje obraz zamazany ,kwasochlonny spowodowany złogami białek-MARTWICA WŁÓKNIKOWA.
Przystałej ekspozycji antygenu rozwijający się choroba przewlekla
?TOCZEŃ RUMIENIOWATY UKŁADOWY SLE
GUZKOWE ZAPALENIE TĘTNIC
BLONIATE ZAPALENIE TĘTNIC KŁĘBUSZKÓW NERKOWYCH
I inne zapalenia naczyń./
Miejscowa choroba kom imunologicznych-odczyn ARHUSA-miejscowa martwica. Wstrzykuje się podskórnie uprzednio
uczulonemu zwierzęciu antygenem. Z powodu istnienia już Ig komórki pojawiają się w momencie wnikania antygenu w tk
podskórnej wywołują reakcję zapalną w ciągu kilku godz, która zanika do 10 godz.
NADWRAŻLIWOŚC TYPU I V zdominowana udzialem komórek.
Uczulone lim T uwalniają cytokiny wywolując cytotoksyczność zależna od lim T!!!!!!!!!!!!!!!!
KONTAKTOWA NADWRAŻLIWOŚĆ SKÓRNA
PRÓBA TUBERKULINOWA
ODRZUCANIE PRZESZCZEPU
GRUŹLICA.
Nadwrażliwość opóźniona DTH deleayde typr hipersensitivity- inicjowana przez lim t CD 4 ?no reakcja tuberkulinowa ?
okolonaczyniowy naciek pomocniczych lim T ,makrofagów wydzielanych przez cytokiny powodujące wzrost
przepuszczalności ,obrzęk i gromadzenie się złogów włóknika.
Najważniejsze cytokiny:
IL12- wydzielana przez makrofagi wczasie 1 kontaktu. Prowadzi do
różnicowania lim Th1 ?źródło kolejnych cytokin i bodziec do wydzielania INF,gama.
-INF gama-powoduje wzrost wydzielania IL12. Powoduje prezentację większej ilości MHC II przez makrofagi a także wydzielanie
PDGF o TGF alfa pobudzających wzrost fibroblastów(przewlekle- włóknienie)
-IL 2 namnażanie się lim T
-TNF-limfotoksyna-wydzielaja NO i prostacyklinę ?wzmożenie przepuszczalności . E- selektyna - ,IL 8-chemokinina.
Zapalenie ziarniniakowe-postać DTH ?gdy antygen nie ulega degradacji .
Lim zastępowane sa przez makrofagi ,które ulegaja lizie-są to kom olbrzymie.
Ziarniniak-skupisko kom nabłonkowych otoczonych wianuszkiem lim, a gdy są
starsze fibroblastami i tk łączną.
DTH to gł mechanizm obrany w grzybicach, chorobach nowotworaych, gruźlicy, odrzucaniu przeszczepu.(ADIS zmniejszona
licznba lim T CD 4 slabsza obrona przed gruźlica)
Cytotoksyczność zależna od lim T CD8- CTL-uczulone lim T zabijaja kom docelowe zaprezentowane przez MHC I
*wewnątrzkomórkowe bakterie, wirusy). 2 sposoby zabijania kom:
- zależna od perforym i granzym
Czecia
3
all rights reserved
7

Opracowanie Robbins Patologia made by Czecia
3
2008
-apoptoza na drodze Fas-FasL
ODRZUCANIE PRZESZCZEPU
Zależne od Lim T- przodujące.
Szybkie. U osoby bez upośledzonej odporności zachodzi w ciągu 10 ? 14 dni. W mechaniźmie Dth i CTL. Biorca rozpoznaje HLA
dawcy i odpowiada na je w dwojaki sposób:
-pośredni-zależny od DTH- lim T CD4 rozpoznają Hla dawcy zaprezentowane
przez APC.
-bezpośredni-gospodarz odpowiada na HLA dawcy bezpośrednio. Dzieje się to prawdopodobnie przez udział kom
denrytycznych(mają MHC I i II).Włączane są też makrofagii kom śródbłonka(DTH) Pobudzone lim t CD4 produkują cytokiny. Lim T
CD 8 dzięki pomocy lim T CD4 będą różnicować się w CTL.
Dojrzale CTL prowadzą do lizykom ,śródmiąszu powodując śmierć kom przez zakrzepice i niedokrwienie przeszczepu.LIM T
CD4produkując cytokiny powodują wzrost przepuszczalności naczyń i nagromadzenie się makrofagów-DTH.
Odrzycanie zależne od lim B-zachodzirównocześnie z odp komórkową.
Ig antyHLA atakują głownie śródbłonek ?uszkodzenie następuje przez
dopełniacz kompleksy imunologiczne i ADCC.
-nadostre odrzucanie 0 gdy we krwi biorcy znajdują się już wytworzone IG przeciw dawcy(u wielorudek Ig przeciw Hla
ojcowskim, przywcześniejszym przetaczaniu krwi.) Natychmiastowy odrzut w ciągu minut i godz. Ig łączą się ze śródbłonkiem
przeszczepionego narządu.
Morfologia na przykładzie nerki
Nadostre odrzucenie-rozpoznawane już przez chirurga-nerka sina, cętkowata wydziela kilka kropel krwi zamiast moczu. Obecnie
zdarza się rzadko.
Histologicznie-zapalenie tętnic i tętniczek , zakrzepica , martwica niedokrwienna WŁÓKNIKOWA. Zwężenie lub zamknięcie
naczyń z powodu odkładania włoknika i resztek kom.
Ostre-komórkowe- obfity naciek komórkowy lim t CD 8, 4 , obrzęk, nieznaczne zmiany krwotoczne endothelitis,uszkodzenie
śródbłonka
Odrzucanie ostre humoralne-zmartwiające zapalenie naczyń z martwicą śródbłonka naciekiem neutrofili, złogami Ig, dopełniacz ,
włoknika , zakrzepicy.
Odrzucanie przewlekłe-miesiące lata.
Zdominowany przez zmiany naczyniowe ,włoknienie tk śródmiąszowych.
Utrata miąszu nerki. W blonie wewnetrzej naczyń namnażanie się kom mięsni gładkich , synteza macierzy pozakomórkowej.W
wyniku niedotlenmienia dochodzi do utraty lub szkliwienia kłębuszkow nerkowych , zaniku cewek.
Metody przedłużania przeżywalności przeszczepu:
-dobranie dawcy jaknajberdziej zgodnego w zakresie HLA
-imumnosupresja.Podouje jednak zwiększone ryzyko chłoniaków,wywołanych przez EBV mięsaka Kaposiego raków
płaskonabłonkowych wywołanych przez wirusa brodawczaka.
W przypadku przeszczepu serca, płuc i wątroby nie bierze się pod uwagę HLA tylko ABO.
Przeszczepianie alogenicznych kom hematopoetycznych:
-choroba GVHS-przeszczep przeciwko gospodarzowi-(poza szpikiem może być wywołany narządami bogatymi w tk limfatyczną
np. wątrobę czy po przetoczeniu nienapromieniowanej krwi).Imunokompetentne lim szpiku dawcy rozpoznają tk biorcy jako
obcą i reagują przeciw niej. Powoduje to aktywacje lim T CD 8 ,4 ?CTL, DTH. Ostra postać powodują martwice śródbłonka w
wątrobie , skórze i jelitach. W postaci przewlekłej dominują zmiany skórne.
W celu zapobiegania reakcji można zmniejszyć liczbę lim w narządzie co powoduje jednak zwiększone ryzyko niewydolności
przeszczepu.
-odrzucanie alogenicznego szpiku kostnego zależy od powiązań miedzy lim T a NK.
CHOROBY AUTOIMUNOLOGICZNE
Choroby obejmujące 1 narząd-choroba Hasimoto, ch. Gravsa, autoimmunologiczna niedokrwistość, mistenia gratis, zespół
GOODpasuera, wrzodziejące zapalenie jelita grubego.
Choroby układowe:zespół Sórgrena, toczeń rumieniowaty układowy, RZS, zes Reitera twardzina układowa, guzkowate zap
tętnic, miopatie.
Tolerancja immunologiczna to stan w którym jednostka nie jest zdolna do wywołania odpowiedzi przeciwko własnym
antygenom. Podstawowe mechanizmy:
Czecia
3
all rights reserved
8

Opracowanie Robbins Patologia made by Czecia
3
2008
1.tolerancja centralna- lim Bi T w czasie dojrzewania w centralnych narządach gdy reagują z własnym MHC ulegają apoptozie
(wiele antygenów jednak nie występuje w grasicy i szpiku i przedostaje się na obw z własnymi MHC.
2.tolerancja obw-
-anergia- do aktywacji lim potrzebne są 2 sygnały ?zaprezentowanie przez APC i kostymulacja.W przypadku braku kostymulacji
APC ulegają anergii.Cząsteczki kostymulujące nie ulegają dużej ekspresji na prawidłowych tk.- śmierć kom wywołana aktywacją
AICID przez układ Fas-FasL.
FasL jest gł obecna na aktywowanych lim T-zabija w mechanizmie CTL. Lim aktywowane tez wykazują ekspresję Fas .Zawiazanie
Fas i FasL NA TYCH SAMYCH LIM działa hamująco na odpowiedz immunologiczną przez indukcję apoptozy tych kom.
-obwodowe hamowanie przez lim T wydzielające cytrokin:IL 10 i TGF beta które mogą zahamować wiele reakcji zależnych od
lim T.
ZABURZENIA TOLERANCJI
1.Smierć kom wywołana aktywacją ?gdy występuje zaburzenie na drodze FasL-Fas-u myszy rozwija się SLE!!!
2.przełamanie anergi lim T- gdy dojdzie do aktywacji lim T ,które zetkną się z kom o niskiej ekspresji cząsteczek
kostymulujących:
-po zakażeniach gdy występuje martwica tk lub ogniskowy proces zapalny
Np. STWARDNIENIE ROZSIANE, RZS, ŁUSZCZYCA
3Omijanie przez lim b pomocy lim T. Odpowiadające autoantygenom przeciwciała pojawiają się tylko wtedy gdy autoreaktywny
lim B otrzyma pomoc zes trony lim T.
4,niewydolność hamowania zależnego od lim lim T tzw niewydolność supresorowa.
Np. AUTOIMUNOLOGICZNE ZAP JELITA GRUBEGO
5Mimkra molekularna-antygeny bakteryjne są podobne do ludzkich i dochodzi wówczas do reakcji krzyżowych np. Bialko M
paciorkowca reagujące krzyżowo z glikoproteinami serca.
6.Poliklonalna aktywacja lim T ?przez superantygeny
7. Uwalniane ukrytych antygenow .Antygen ,który został ukryty w czasie rozwoju wprowadzony później może być rozpoznany
jako obcy.
-pourazowe zap błony naczyniowej oka
-zapalenie jąder po wycięciu nasieniowodów .Samo pojawienie się antygenu zwykle jest niewystarczalne, potrzebna jest
kostymulacja , która pojawia się w czasie zapalenia.
Czynniki genetyczne w autoimunizacji. O ich występowaniu dowodzą:
-występowanie różnych chorób rodzinnie np. SLe
-powiązanie chorób z HLa zwłaszcza kl II
-skojarzenie np. HLA b27 z ZZSK, RZS
Jednak w wielu przypadkach u pacjentów z genami HLA związanymi z podatnością na dana chorobę nigdy nie dochodzi do
choroby i odwrotnie.
Zakażenia w autoimmunizacji:
-wirusy i inne drobnoustroje np. Klebsiell, gronkowce mogą dawać epitopy reagujące krzyżowo
-antygeny drobnoustrojów i autoantygeny mogą lączyć się tworząc struktury immunogenne lub omijające odp
immunologiczną.
-niektóre wirusy np. EBV są mitogenami dla lim B i T
-zakażenia powodują martwice i zapalenia a to zwiększa ekspresję cząsteczek kostymulujących ( przełamują anergiię lim T)
-miejscowy odczyn zapalny może powodować prezentację ukrytych antygenów
SLE-TOCZĘŃ RUMIEŃIOWATY UKŁADOWY
dotyka głownie skórę, nerki, serce, błony surowicze.
-występuje 9 razy częściej u kobiet.
-1:25000.Cięższy i częstszy przebieg u Amerykanów
-szeroki wachlarz przeciwciał
a- przeciw jadrowe ANA
b-przeciwcytoplazmatyczne(nieswoiste narządowo)
c-przeciw antygenom powierzchniowym krwi
d-przeciw fosolipidowe
ANA-przeciw DNA, histonom, bialkom związanym z RNA, antygenom jąderkowym.
Prakycznie diagnostycznie obecność Ig przeciw Ig przeciw dwuniciowemu DNA i tzw antygenowi Smitha(Sm). Fosfolipidy są
potrzebne do krzepnięcia dlatego te Ig nazywa się ?antykoagulantami toczniowymi? mimo ,ze pacjenci mają głownie skłonność
do zakrzepicy.
-istnieje zgodnośc między HLA DQ a SLE
-czynniki środowiskowe
a-leki-proainamid i hydralazyna wywołuje podobne objawy i ANA
b-hormony ?kobiety zapadają częściej
c- światło UV ?może uszkadzać Dna i sprzyjać uszkodzeniom kom
-czynniki immunologiczne-
Czecia
3
all rights reserved
9

Opracowanie Robbins Patologia made by Czecia
3
2008
a-nadczynnośc lim B oligoklonalna aktywacja
b-lim T CD 4
Mechanizmy uszkodzenia tkanek:
-kompleksy immunologiczne (nadwrażliwość III)-gł uszkadza kłębuszki nerkowe
-autoprzeciwciała przeciw erytrocytom, leukocytom, płytkom,- nadwrażliwość II
W tk jądra zniszczonych kom reagują z ANA ?stają się homogenie , produkują tzw ciałka LE(hematoksylinowe)
Morfologia:
A-ostre zmartwiające zap naczyń gł małe tętnice i tętniczki-martwica i złogi włóknika w ścianie naczyń zawierających Ig ,Dna ,
fibrynogen
b- u większości pacjentów zajęta jest skóra .Charakterystyczne rumieniowate lub grudkowo-plamkowe wykwity na
wyniosłościach jarzmowych i grzbiecie nosa-u 0,5 chorych- OBRAZ MOTYLA. Ekspozycja na światło wzmaga rumień
,zaczerwienienia podobne mogą tez być innych częściach ciala.
Histologicznie rozpływowe zapalenie bł podstawnej naskórka w miejscu połączenia skórno-naskórkowego naciek kom
jednojądrzastych wokół naczyń.
Często zajęte są stawy.
Zajęcie OUN również wystepuje często ?są to ogniskowe ubytki neurogenne ?obj neuropsychiatryczne. Mechanizm często
opisywany jako zapalenie naczyń-wieloogniskowe mikrozawały . Raczej jednak występują niezapalne proliferację bl wewnętrznej
z uszkodzeniem śródbłonka przez Ig antyfosfolipidowe.
Śledziona-włókniste pogrubienietorebki. Pędzelkowate tętniczki środkowe są pogrubione,nastepuje zwłóknienie
okołonaczyniowe tzn?łupina cebuli?
Osierdzie i opłucna-czeto zmiany zapalne
Zajęcie serca ?gł zapalenie osierdzia ,zapalenie m.sercowego rzadziej. Zmiany zastawkowe-zapalenie wsierdzia LIBMANA
_SACKA niebakteryjne brodawkowate zap wsierdzia. Wykładniki choroby tętnic wieńcowych
Zajęcie nerek ?najczęstsza przyczyna zgonu , najpoważniejsza cech kliniczna SLE.. Patologia obejmuje złogi kompleksów
immunologicznych DNA-antyDna w kłębuszkach.Wyróżnia się 5 klas:
1- nerki prawidłowe w mikroskopie świetlnym , elektronowym, fluoroesencyjnym
2- -toczniowe mezangialne zap nerek
3- Ogniskowe zapalenie kłębuszkowe
4- 4- rozlane rozplemowi zapalenie kłębuszkowe- najczęściej
5- Błoniaste zap kłębuszkowe nerek- rzadko
Objawy kliniczne :zaczerwienienie w kształcie motyla, gorączka, zapalenie stawów ,opłucnowy ból nadwrażliwośc na
światło.Jednak mogą wystapić również objawy zupełnie niecharakterystyczne.
Najczęstsza przyczyną śmierci jest zajęcie OUN i niewydolnośc nerek.
RZS-REUMATOIDALE ZAPALENIE STAWÓW-RA
-1 % populacji-częściej u kobiet jak w przypadku większości chorób autoimmunologicznych
-szczyt zapadalności między 2 a4 dekadą życia
Morfologia:
Symetryczne zapalenia stawów gł małych ? najczęściej są to stawy MIĘDZYPALICZKOWE BLIŻSZE I SRÓDRĘCZNO-
PAKICZKOWE..Gdy zajęty jest kręgosłup to w ODC SZYJNYM.. Przewlekłe zapalanie maziówki charakteryzuje się naciekiem kom ,
zwiększona aktywnościa osteoklastów, angiogenezą.
Klasycznie występuje ŁUSZCKA-(pamus-proliferujące kom wyścielające maziówkę z domieszką kom zapalnych ,ziarniny, tk
łącznej. Pojawia się obrzęk, chrząstka przylegająca do łuszczki ulega erozji i zostaje zniszczona . Następuje zwłóknienie
nawapnienie łuszczki. Dochodzi do nieodwracalnego zesztywnienia stawu.
Zniekształcenia dłoni odchylenie promieniowe nadgarstka, łokciowe palców i ich zgięcie z przeprostem.
REAMATOIDALNE GUZKI PODSKÓRNE u 0,25 pacjentów na powierzchniach prostowników, przedramienia i w tych miejscach
które są narażone na ucisk mechaniczny(ale także płuca ,serce). Są twarde niebolesne .W części centralnej znajduje się martwica
włóknikowa otoczona palisadą makrofagów z ziarniną.
PATOGENEZA- zapoczątkowane u os z predyspozycjami genetycznymi przez aktywację lim pomocniczych poprzez np. jakiś
drobnoustrój dochodzi do produkcji cytokin zapalnych – pobudzenia lim B- produkcji Ig TAKŻE przeciw własnym antygenom.
Czynnik RF- jest to IgM przeciw IgG WŁASNEMU.
Pobudzone lim wykazują wysoka ekspresje liganda RANK- powodującego różnicowanie i pobudzanie osteoklastów. Silna
zależność między RZS a HLA DR4, DR1
RF i IgG tworzą kompleksy wiążące dopełniacz i prowadzą do uszkodzenie tkanek na drodze nadwrażliwości III.
Podejrzewa się EBV, Borellia, Mycoplasma, parowirusy i mycobakterie o współudział.
Zapalenie stawów rozpoczyna się podstępnymi bólami zwykle rano. Po 12 -20 latach dochodzi zwykle do znacznego
zniekształcenia stawów . RZS jest przyczyna WTORNEJ SKROBAWICY.
MŁODZIEŃCZE ZAPALENIE STAWÓW -IRA
Czecia
3
all rights reserved
10

Opracowanie Robbins Patologia made by Czecia
3
2008
RF – występuje bardzo rzadko tak jak guzki reumatyczne. Pojawia się zapalenie błony naczyniowej oka; zajęte są duże stawy np.
biodrowy.(w przeciwieństwie do KLASYCZNEGO RZS).
Choroba STILLA – postać o ostrym i ciężkim przebiegu z wysoka gorączką. Następuje powiększenie wątroby ,śledziony, węzłów
chłonnych.
SERONEGATYWNE ZAPALENIE STAWÓW KRĘGOSŁUPA
-występują zmiany w przyczepach więzadeł do kości
-zajęte są gł. stawy krzyżowo-lędźwiowe +/- obwodowe stawy
-brak czynnika RF
-związek z HLA B27
Należy do nich: zesztywniające zapalenie stawów kręgosłupa
Wtórne zapalenia stawów towarzyszące zakażeniom np. Yersina, H. pylori
Łuszczycowe zapalenie stawów.
Zespół Reitera – zapalenie cewki moczowej, zapalenie spojówek, zapalenie błony naczyniowej oczu
ZESPÓŁ SJORGENA
Zniszczenie prawidłowych gruczołów ślinowych i łzowych ale także i innych np. nosogardła..
-CZĘŚCIEJ U KOBIET GŁ MIĘDZY 25 A 45 R.Ż
Jednostka ta charakteryzuje się suchością oczu – keratoconjunctivitis sicca i brakiem łez, wysuszeniem rogówki, nadżerkami.
Suchość w jamie ustnej – xerostomia.
Może występować razem z innymi zespołami np. SLE, RZS. Pierwotnym celem jest nabłonek przewodów wydzielania
zewnętrznego. Występuje tu nadreaktywność lim B Ig: ANA, RF a także autoprzeciwciała przeciw antygenowi SS-A(Ro) i SS-B(la)
W zachorowalności odgrywają prawdopodobnie rolę czynniki genetyczne.
W 25 % chorych dochodzi do zajęcia OUN ,skóry, nerek i mięśni. Występuje 40-krotnie wyższe ryzyko rozwoju chłoniaka
nieziarniczego z lim B (chłoniaki z kom płaszcza)
TWARDZINA UOGÓLNIONA SKLERODERMA
-nadmierne włóknienie w całym organizmie- nacieki fibroblastów- gł w skórze 95%.Powodem zachorowalności i śmiertelności
jest zajęcie płuc wątroby, przewodu pokarmowego, serca.
Chorują częściej kobiety miedzy 3 a 5 dekadą życia
Występują 2 grupy:
-twardzina uogólniona – rozległe zajęcie skóry, wczesne zajęcie trzewi i szybka progresja
-twardzina miejscowa – niewielkie zajęcie skóry (często tylko palce i twarz), późne zajęcie trzewi, łagodny przebieg-nazywany
zespołem CREST od:
Calcinose – zwapnienie
r – objaw Raunoda
e – esophagus
s – twardzina skóry palców – skleroderma
t – rozszerzenie drobnych naczyń\ teleagietaksje
Przyczyna wiązana jest z nadmiernym pobudzeniem układu immunologicznego i uszkodzeniem mikronaczyń (obecnej od
początku zawsze). Lim t CD 4 wydzielają cytokiny pobudzające makrofagi i kom tuczne do wydzielania cytokin fibrogennych(IL1,
TNF, PDGF) co dowodzi, że wiele cech tej choroby występuje w przewlekłym GVHD- chorobie powstałej przy przetrwałym
pobudzeniu lim.
Dochodzi również do pobudzenia lim B- Ana. Wysoce swoiste jest Ig antycentronowe w CREST.
Rozległe zaniki skóry zaczynają się na palcach i częściach dystalnych przedramienia. Początkowo pojawia się obrzęk zastępowany
włóknieniem skóry prowadzącej do związania jej z tkanką podskórną. Następuje zanik przydatków skórnych.(w reszcie
podskórne ogniskowe zwapnienia.)
Palce stają się węższe o szponiastym !!! wyglądzie i ograniczonej ruchomości.
P. pokarmowy- zajęty w 90 procentach zastępowanie tkanki mięśniowej włóknisto-kolagenowymi pokładami gł. w przełyku – w
2/3 dolnych wygląd gumowego węza. Zaburzenia funkcji zwieracza dolnego prowadzą do refleksu i ryzyka metaplazji BARETA..
Zajęte też są płuca ? dochodzi do nadciśnienie płucnego, układ mięśniowo – szkieletowy, nerki (nadciśnienie złośliwe), serce.
Prawie zawsze pojawia się objaw Raynouda.
10letnie przeżycie szacuje się na 35-70 %
MIOPATIE ZAPALNE
-zapalenia wielomięśniowe ?zależne od cytotoksyczności lim T
- zapal skórno- mięśniowe ?kobiety mają zwiększone ryzyko nowotworów narządów wewnętrznych (jajnika, żołądka, płuc)
występuje rumień przebarwienie liliowe – heliotropowe, pojawiające się na górnych powiekach i powodujących obrzęk wokół
oczu. Zależne jest to Ig
-zapalenie mięsni z wtrętami – zależne od cytotoksyczności lim T
Symetryczne osłabieni mięsni zajęcia najpierw dużych mięsni-trudności ze wstawaniem
Swoiste SA Ig Jo-1 przeciw syntezie t-RNA
Czecia
3
all rights reserved
11

Opracowanie Robbins Patologia made by Czecia
3
2008
Mieszana choroba tkanki łącznej – wysokie miano przeciwciał U1 , RNP – brak zajęcia nerek i dobra odpowiedz na leczenie
korytkosteroidami.
CHOROBY Z NIEDOBORÓW IMUNOLOGICZNYCH
Choroba Brutona – agammaglobulinemia związana z chromosomem X
-brak różnicowania się pre-B w lim B dojrzałe
-brak Ig we krwi spowodowany mutacją kinazy tyrozynowej odpowiedzialnej za dojrzewanie lim B
Ponieważ związana choroba jest z chromosomem X chorują gł. chłopcy
Odpowiedz komórkowa jest prawidłowa.
Ujawnia się około 6 miesiąca życia gdy znikają Ig matczyne
Częste zakażenia bakteryjne – zapalenie gardła (H. influenzae, paciorkowce, gronkowce)
POSPOLITYZMIENNY NIEDOBÓR ODPORNOŚCI – hipogamaglobulinemia .Zaburzenia odporności humoralnej-wzrost liczby
zakażeń. Chorują obie płcie bo jest to choroba dziedziczona autosomalnie. początek choroby pojawia się w 2 i 3 dekadzie życia .
Lim b są prawidłowe brak natomiast kom plazmatycznych.
IZOLOWANY NIEDOBÓR Iga
Najczęstsza z pierwotnych niedoborów odporności 1:700
IgA główne Ig dróg oddechowych i p. pokarmowego - nawracające zakażenia płuc, zatok, biegunki
Zespół NADPRODUKCJI IgM
-ODPOWIEDZALNA ZANIA JET mutacja wobrebie CD 40-CD40L na lim T, których sygnał potrzebny jest do przełączenia klasy IG
70% zwiazana jest z chromosome X
Wrażliwośc na liczne zakażenie(Pneumocistis Carini)
ZESPÓŁ DiGORGEA
-NIEDOBÓR DOJRZEWANIA LIMFOCYTÓW T – ZAKAŻENIA WIRUSOWE, GRZYBICZE , PIERWOTNIAKOWE. Do tego dochodzi
niedorozwój przytarczyc-hipokalcemia i zaburzenia rozwojowe linii pośrodkowej.
NIEDOBÓR ODPORNOŚCI Z TROMBOCYTOPENIĄ I WYPRYSKAMI: ZESPÓŁ WISKOTTA-ALDRICHA:
-ZWIĄZANY Z CHROMOSOMEM X
-charakterystyczna trombocytopenia, wypryski, nawracające zakażenia kończące się śmiercią. Ratunkiem jest jedynie przeszczep
szpiku.
Występuje zależna od wieku utrata lim T i osłabienie odpowiedzi komórkowej. Pacjenci nie mogą produkować również Ig
przeciw polisacharydom otoczkowym-zwiększona wrażliwość na otorebkowane bakterie ropotwórcze.
Większa skłonność do rozwoju chłoniaków.
Zmutowane białko-Wiskota-Aldricha łączy wewnątrzkomórkowe sygnały ze szkieletem komórki.
NIEDOBORY SKŁADNIKÓW DOPEŁNIACZA:
ZWIĘKSZONE RYZYKO zakażeń bakeriami ropotwórczymi, chorobami kompleksów immunologicznych.
Brak inhibitora starzy C1 powoduje powtarzający się epizodami obrzęk naczynioruchowy
SKROBAWICA
Złogi amyloidu gromadzą się w różnych tkankach. Wywołują zanik z ucisku sąsiednich tk. Amyloid zbudowany jest z włókienek.
Ma konformację charakterystycznych beta-plików(bata kartki-charmonijki.)
Z 15 amyloidów 3 gł. to:
1. Al.-łańcuchy lekkie Ig pochodzące z kom plazmatycznych
2. AA nieimunoglobulinowe, produkowane przez wątrobę. Odkładane są w warunkach przewlekłego zapalenia. Pochodzą z
prekursora osoczowego SAA.
3amyloid AB w kom mózgowych w chorobie Alzheimera
Inne występujące białka w złogach amyloidu to:
-zmutowana transtyretyna- gł. w rodzinnych polneuropatiach skrobawiczych!!!!!!!!
-beta 2 mikroglobulina-składnik MHCI
-białko amyloidu beta/Ab w Alzheimerze
Reaktywna skrobiawica uogólniona-amyloid typu AA
-zmiany ogólnoustrojowe
-rozwijają się wtórnie do towarzyszących procesów zapalnych
Często w przebiegu gruźlicy, rozstrzeni oskrzeli, przewlekłego zapalenia szpiku, RZS,. Przewlekłe zapalenie skórze szprycowaniem
się narkotykami jest związane z odkładaniem się amyloidu
Czecia
3
all rights reserved
12

Opracowanie Robbins Patologia made by Czecia
3
2008
Występuje też w związku z nowotworami: rak jasnokomórkowy nerki i chłoniak Hodgkina
Wrodzone skrobawice rodzinne
-gorączka śródziemnomorska-autosomalnie recesywna- ataki gorączki i zapalenie bł surowiczych
Gł. ludność pochodzenia armeńskiego, żydzi Setaradyjscy Arabii.
-amyloid AA
Skrobiawica rodzinna autosomalnie dominująca-amyloid głównie odkłada się w ukł nerwowym-polineuropatie
Zmutowana transtyretyna ATTR
-Portugalia, Japonia, USA
Skrobiawica miejscowa
-AL.
-najczęściej płuca, skóra, ukł moczowo-płciowy, język, okolice oczu, krtań
Skrobiawica gruczołów dokrewnych
Towarzyszy nowotworom: rak rdzeniasty tarczycy, wyspiaki trzustki, guz chromochłonny rak żołądka, cukrzyca typu II
Skrobiawica starcza
Gł. w sercu (kardiomiopatia restrykcyjna- obecna prawidłowa trantyretyna.
Histologicznie: złogi zawsze zaczynają się odkładać miedzy tkankami, Komorkami. Wybarwiają się CZERWIENIOM KONGO.W
świetle spolaryzowanym dają obraz zielonego jabłuszka tzw. dwójłomność. Najczęściej zajęte są nerki
Śledziona powiększona-gdy zajęte tylko grudki chłonne-śledziona sapowata
Gdy zajęte zatoki i miazga- śledziona sadłowata
Wątroba powiększona nawet do 900gr woskowa, blada, szarawa.
Wycinki biopsyjne z dziąseł i odbytnicy w 75% przypadków skrobiawicy uogólnionej zawierają złogi..
HIV AIDS
AIDS jest chorobą retrowirusową charakteryzującym się głębokim upośledzeniem odporności prowadzącym do zakażeń
oportunistycznych i ostateczności do śmierci.
95% os chorujących dotyczy krajów rozwijających się a na samą Afrykę przypada50% przypadków.
-Do zakażenia dochodzi poprzez wymianę krwi płynów ciała bądź komórek zainfekowanych.
-Największą gr zarażonych stanowią mężczyźni homo bądź biseksualni- stanowią oni 46% zarażonych mężczyzn(a 14%
wstrzykuje sobie wirusa) .
-narkomanie NIE homoseksualni stanowią 25% przypadków
-dzieci do 13 roku życia stanowią 1% - zakażenie w 90% pochodzi od matki.
-Wirus jest obecny w nasieniu ale także w kom zapalnych a wnika do ciała odbiorcy przez naderwania i otarcia śluzówek-
zakażenie mężczyzny od kobiet jest 8 krotnie rzadsze!!!
-transmisja od matki do noworodka zachodzi na 3 etapach:
- przez rozprzestrzenienie się przezłożyskowe
- śródporodowe
- przez skonsumowanie zakażonego mleka.
-wyizolowano 2 różne antygenowo zbliżone wirusy: HIV1 w Ameryce, Europie, Afryce Centralnej. HIV 2 w Afryce Zachodniej
-najłatwiej oznaczanym antygenem jest p24 i ten używany jest w badaniach przesiewowych.
Na podstawie analizy molekularnej HIV1 można go podzielić na 2 szersze gr:M (major) najczęstsza na świecie podzielona na
podtypy od a do j (B najczęstszy w Europie i USA; E w Tajlandi); gr O (outler) rzadsza.
Patogeneza wywołana jest zakażeniem i utratą lim T CD4(receptory),a także w mniejszym stopniu makrofagów i kom
dendrytycznych. Rolę koreceptorów spełniają cząsteczki CCR 5-zakażaja makrofagi i lim T i CXCR4-tylko na lim T- są bardziej
zjadliwe.( koreceptory znajdują się na chemokininach). Współczynnik Lim T CD4/CD8 wynosi 0,5( norma =2). Makrofagi służą HIV
jako środek transportu do różnych części ciała: np. mózgu.. Pacjenci mają paradoksalna hipergammaglobulinemię i we krwi
krążą kompleksy immunologiczne co być może związane jest z poliklonalną aktywacją lim B przez EBV.
Układ nerwowy poza układem chłonnym jest 2 rezerwuarem zakażenia.
Przebieg zakażenia HIV. Określono 3 fazy:
1.wczesna faza ostra-odpowiada odpowiedzi na zakażenie immunokompenetnego osobnika. Klinicznie samoustępująca choroba
rozwijająca się 3-6 tyg. po zakażeniu. Objawy: bole glowy, mięśni, gorączka, rumień, czasem aseptyczne zapalenie opon
mózgowych.
2. Środkowa faza przewlekła(wirus się namnaża)- stadium względnego powstrzymania wirusa. Może być brak objawów ale
zazwyczaj występuje przewlekła limfoadnopatia i niewielkie zakażenia oportunistyczne-pleśniawki Canidia.
Czecia
3
all rights reserved
13

Opracowanie Robbins Patologia made by Czecia
3
2008
3.konćowa faza kryzysu- załamanie obrony gospodarza, wzrost wiremii, pojawienie się klinicznych objawów- gorączka
osłabienie, utrata masy ciała, biegunki. Liczba kom CD 4<500 na mikrolitr- pełnoobjawowy ADIS. (ministerstwo zdrowia określa
że każdy chory który ma lim T CD$<200na mikrolitr ma ADIS).
Pacjenci mają wysokie stężenie lim T CD8.(które walczą z wirusem).
Utrata odporności związana jest z liczbą lim CD4 dlatego dzieli się ich na 3 gr:
1,>500 na mikrolitr- bez objawów
2 miedzy 500 a 200 wczesne objawy
3 <200znaczne niedobory odporności.
Za 80% zgonów odpowiedzialne są zakażenie oportunistyczne gł Pneumocistis Carini.ale także Hermes simpleks, M.tuberculosis,
M.avium-intracellulare.. toksoplazmoza najczęściej zajmuje OUN.
Nowotwory pojawiające się u os z ADIS:mięsak Kaposiego chłoniaki nieziarnicze (często w mózgu ? wykładnik ADIS), u kobiet rak
macicy.
NOWOTWORY
SŁOWNICZEK:
CUN – centralny układ nerwowy
“bang, bang he shot me down,
Neo – nowotwór
bang, bang I hit the ground
NŁ – nowotwór łagodny
bang, bang that awful sound,
NZ – nowotwór złośliwy
bang, bang my baby shot me down”
Quentin Tarantino „Kill Bill”
Nowotwory drugą co do częstości przyczyną zgonów w USA (po chorobach układu sercowo-naczyniowego)!!!
Jakie są? Który jest w głębi duszy łagodny, a który złośliwy?? Co odróżnia je od Transformers i od Neo-Tuska??? Jak zachować się
wobec nowotworu (porady savoir-vivre dla gospodarza)???? Czy neo może dopaść zespół białego fartucha?????
Jeśli dręczą Cię te pytania, drogi czytelniku, ten rozdział jest właśnie dla Ciebie, a odpowiedzi szukaj między wierszami.
1) DEFINICJE.
Nowotwór to nieprawidłowa masa tkankowa, której wzrost jest nadmierny, nieskoordynowany z normalnymi tkankami
i trwa nadal po usunięciu przyczyny powodującej powstanie tej zmiany – podstawą jest utrata wpływu na normalną kontrolę
wzrostu.
Neo są:
- transformowane, tzn. nie odpowiadają na czynniki regulujące gospodarza
- jak pasożyty wobec zdrowych komórek
- w pewnym stopniu autonomiczne, niezależne od środowiska i stanu odżywienia gospodarza, choć bez krwi i zawartych w niej
składników odżywczych nie przeżyją
- łagodne (zlokalizowane, nie dające przerzutów, możliwe do chirurgicznego usunięcia) i złośliwe (mogące naciekać i niszczyć
otaczające struktury, dawać przerzuty i prowadzić do śmierci).
2) TERMINOLOGIA.
Neo mają miąższ (z transformowanych lub nowotworowych komórek) i nienowotworowy, łącznotkankowy miąższ z
naczyniami krwionośnymi. NŁ to te zakończone na –oma (nie zawsze!) jak fibroma, adenoma, papilloma, chondroma. NZ z
mezenchymy to mięsaki (sarcoma) – fibrosarcoma, chondrosarcoma. NZ z nabłonka to raki (carcinoma). Nazwy te mogą
uwzględniać pochodzenie, budowę i stopień zróżnicowania neo. Potworniak (teratoma) wywodzący się z wielopotencjalnych
komórek to twór zawierający dojrzałe lub niedojrzałe komórki i tkanki pochodzące z więcej niż jednego listka zarodkowego.
Hamartoma to obecność dojrzałych, niewłaściwie względem siebie ułożonych tkanek w danym, charakterystycznym dla tych
tkanek miejscu (np. hepatocyty, naczynia krwionośne i przewody żółciowe w bałaganie, ale nadal w wątrobie). Choristoma
(odprysk heterotopowy) to hamartoma w nieodpowiednim (ektopowym) miejscu (np. fragment dobrze rozwiniętej trzustki w
żołądku).
3) CHARAKTERYSTYKA NOWOTWORÓW ŁAGODNYCH I ZŁOŚLIWYCH.
Neo można sklasyfikować na podstawie zróżnicowania i anaplazji, wskaźnika wzrostu, miejscowej inwazji i przerzutów.
a) Różnicowanie i anaplazja.
Różnicowanie komórek miąższowych neo odnosi się do określenia, do jakiego stopnia przypominają one morfologicznie
i funkcjonalnie komórki, z których pochodzą. NŁ składają się z dojrzałych, zróżnicowanych morfologicznie i czynnościowo (np.
wytwarzają charakterystyczne dla danej tkanki substancje, hormony itp.) komórek, mają prawidłową strukturę, a figury
mitotyczne występują rzadko. NZ mogą być zbudowane z komórek o szerokim spektrum zróżnicowania, od dobrze
Czecia
3
all rights reserved
14

Opracowanie Robbins Patologia made by Czecia
3
2008
zróżnicowanych przez średniozróżnicowane do niezróżnicowanych (anaplastycznych). Komórki anaplastyczne cechują się:
obecnością pleomorfizmu (różnic w wielkości i kształcie); dużych hiperchromatycznych jąder (ze stosunkiem jądrowo-
cytoplazmatycznym 1:1, przy prawidłowym 1:4 do 1:6); komórek olbrzymich z jednym lub wieloma jądrami; licznych, atypowych
mitoz z nieregularnymi, wielobiegunowymi wrzecionami mitotycznymi; a także często wydzielaniem niespecyficznych dla danej
tkanki substancji (np. hormonów czy antygenów płodowych).
Dysplazja to nieprawidłowa, nienowotworowa proliferacja dotycząca głównie nabłonka. Polega na utracie jednolitości
komórek i ich architektonicznej orientacji. Komórki dysplastyczne charakteryzują się pleomorfizmem; hiperchromatycznymi,
dużymi jądrami; częstszymi niż zwykle, nieprawidłowo zlokalizowanymi figurami mitotycznymi; wyraźną „anarchią” strukturalną.
Zmiany dysplastyczne, wyraźne i obejmujące całą grubość nabłonka, to stadium przedinwazyjne raka (carcinoma in situ).
Dysplazje małego i średniego stopnia, nieobejmujące całej grubości nabłonka mogą być odwracalne po usunięciu ich przyczyny,
nabłonek może wówczas powrócić do stanu prawidłowego.
b) Tempo wzrostu.
Większość NŁ rośnie wolno, a większość NZ szybko, prowadząc do naciekania, przerzutów i śmierci. Zależy to od wielu
czynników. Są wyjątki, np. wzrost mięsaków gładkokomórkowych macicy zależy od poziomu estrogenów (w ciąży mogą rosnąć
szybciej, a po menopauzie wolniej, a nawet ulegać atrofii). Ogólnie tempo wzrostu NZ koreluje z poziomem ich zróżnicowania,
ale nie zawsze jest jednostajne, może się zwiększać lub zmniejszać w zależności od warunków. W większości przypadków
potrzeba dziesięcioleci, by NZ uwidocznił się klinicznie. Gwałtownie wzrastające NZ często zawierają w części centralnej
martwicę.
c) Naciekanie miejscowe.
NŁ pozostają zlokalizowane w miejscu pochodzenia i najczęściej są dobrze odgraniczone od otoczenia dzięki
wytworzeniu włóknistej torebki. Brak torebki nie oznacza jednoznacznie, że neo jest złośliwy.
NZ wzrastają przez naciekanie, inwazję, destrukcję i przenikanie otaczającej tkanki. Nie wytwarzają w pełni rozwiniętej
torebki, choć makroskopowo może się wydawać, że takowa istnieje.
d) Przerzut.
Przerzut to inaczej rozwój wtórnych wszczepów (przerzutów) nie mających ciągłości z guzem pierwotnym, zwykle w
odległych tkankach. Właściwość naciekania, a jeszcze bardziej przerzutowania, jednoznacznie określa neo jako złośliwy (bardziej
niż jakakolwiek inna cecha neo). Jedne dają przerzuty rzadko (np. raki podstawnokomórkowe skóry i większość pierwotnych neo
w CUN), inne wykazują obecność przerzutów w chwili ustalenia pierwotnego rozpoznania (np. osteosarcoma do płuc). NZ mogą
się rozsiewać: - w obrębie jam ciała (np. rak okrężnicy, rak płuca czy raki jajnika), - przez układ limfatyczny (typowa droga dla
raków), - drogą krwi (typowa droga dla mięsaków), drogą płynu mózgowo-rdzeniowego (w przypadku neo CUN np. rdzeniaka
zarodkowego czy wyściółczaka) i (niesłychanie rzadko) – przez bezpośredni wszczep komórek neo (np. przez narzędzia
chirurgiczne). Kolejność zajęcia węzłów chłonnych zależy głównie od lokalizacji ogniska pierwotnego i naturalnej drogi drenażu
limfy w danym miejscu. Raki płuca z dróg oskrzelowych dają przerzuty w kolejności: węzły oskrzelowe → węzły oskrzelowo-
tchawicze → węzły wnęki. Raki piersi powstające najczęściej w górnym zewnętrznym kwadrancie dają przerzuty najpierw do
węzłów pachy. Powiększone węzły chłonne w pobliżu ogniska pierwotnego mogą, choć nie muszą wskazywać na zajęcie przez
komórki neo. Żyły są łatwiej penetrowane przez komórki neo niż tętnice. Wątroba i płuca są najczęściej zajmowanymi miejscami
przerzutów przy rozsiewie drogą krwi. Żyły są bardzo podatne na naciekanie przez raki nerki czy raka wątrobowokomórkowego.
Przykłady par ognisko pierwotne-przerzut to: rak prostaty-kości, raki płuc-nadnercza i mózg, nerwiaki zarodkowe-wątroba i
kości. Rzadko spotyka się przerzuty w mięśniach szkieletowych.
4) EPIDEMIOLOGIA.
a) Częstość występowania nowotworów.
Częstość zachorowań na nowotwory wśród mężczyzn: prostata-30%, płuco i oskrzele-14%, jelito grube i odbytnica-11%
i kobiet: sutek-31%, płuco i oskrzele-12%, jelito grube i odbytnica-12%. Śmiertelność z powodu nowotworów wśród mężczyzn:
płuco i oskrzele-31%, prostata-11%, jelito grube i odbytnica-10% i kobiet: płuco i oskrzele-25%, sutek-15%, jelito grube i
odbytnica-11%.
b) Czynniki geograficzne i środowiskowe.
Czynniki środowiskowe są dominującym uwarunkowaniem w większości neo sporadycznych. Geograficznie:
śmiertelność w raku sutka w USA jest ok. 4-5 razy wyższa niż w Japonii; śmiertelność w raku żołądka w Japonii jest ok. 7 razy
wyższa niż w USA; rak wątrobowokomórkowy jest najczęstszą przyczyną zgonów z powodu neo w wielu lokalnych populacjach w
Afryce.
Do czynników kancerogennych można zaliczyć m.in. promieniowanie słoneczne, pewne składniki diety, papierosy,
nadużywanie alkoholu, a także te związane z wykonywanym zawodem (azbest, arsen, benzen, beryl, kadm, związki chromu,
tlenek etylenu, związki niklu, radon i produkty jego rozpadu, chlorek winylu).
c) Wiek.
Częstość występowania neo wzrasta z wiekiem (zgony z powodu neo występują głównie w grupie wiekowej 55-75 lat) –
dochodzi do akumulacji mutacji somatycznych i obniżenie odporności immunologicznej.
Czecia
3
all rights reserved
15
Opracowanie Robbins Patologia made by Czecia
3
2008
Główną przyczyną śmiertelności nowotworowej u dzieci (śmiertelność ta wynosi ok. 10% wszystkich zgonów u
dzieci<15 r.ż.) są: białaczki, neo CUN, chłoniaki, mięsaki tkanek miękkich i mięsaki kości.
d) Dziedziczność.
Można wyodrębnić trzy kategorie dziedzicznych postaci nowotworów:
I) Dziedziczone zespoły nowotworowe – charakteryzują się wrodzoną predyspozycją wskazywaną w dobrze
udokumentowanym wywiadzie rodzinnym do rzadkiego nowotworu i/lub towarzyszącym widocznym fenotypem. Dziedziczenie
autosomalne dominujące. Do tej kategorii zaliczają się siatkówczak rodzinny, rodzinna polipowatość gruczołowa jelita grubego
(FAP), zespoły mnogiej gruczolakowatości wewnątrzwydzielniczej (MEN), neurofibromatoza typu 1 i 2, zespół von Hippla-
Lindaua (VHL)
II) Nowotwory rodzinne – występują we wczesnym wieku, występują u dwóch lub większej liczby bliskich krewnych i
często zmiany nowotworowe są wieloogniskowe lub obustronne. Dziedziczenie dominujące lub wieloczynnikowe. Zaliczamy tu
raka piersi, raka jajnika oraz raka jelita grubego innego niż w rodzinnej polipowatości gruczołowej.
III) Autosomalnie recesywne zespoły defektywnej naprawy DNA. Do tej grupy należą: xeroderma pigmentosum, ataxia
teleangiectasia, zespół Blooma, anemia Fanconiego.
Około 5-10% wszystkich neo należy do jednej z powyższych kategorii. Reszta może być dziedziczona jako predyspozycja do neo,
która może się ujawnić pod wpływem środowiska.
e) Nabyte zmiany przednowotworowe – to pewne stany kliniczne, które są dobrze poznanymi predyspozycjami do rozwoju NZ.
Nie oznaczają one nieuchronności transformacji nowotworowej, a jedynie zwiększone ryzyko. Do zmian tych zalicza się:
I) Ciągłe, regeneracyjne namnażanie się komórek (np. rak wątrobowokomórkowy w przebiegu marskości wątroby).
II) Proliferacja hiperplastyczna i dysplastyczna (np. rak oskrzelopochodny w dysplastycznej błonie śluzowej oskrzela u
nałogowych palaczy papierosów).
III) Przewlekłe zanikowe zapalenie żołądka (np. rak żołądka w niedokrwistości złośliwej).
IV) Przewlekłe wrzodziejące zapalenie jelita grubego (np. wzrost występowania raka jelita grubego w długotrwałej chorobie).
V) Leukoplakia jamy ustnej, sromu i prącia (np. zwiększone ryzyko raka płaskonabłonkowego).
VI) Gruczolaki kosmkowe jelita grubego (np. wysokie ryzyko przekształcenia się w raka jelita grubego).
5) KANCEROGENEZA: MOLEKULARNE PODSTAWY NOWOTWORU.
●
Nieletalne uszkodzenia materiału genetycznego (mutacje) są podstawą kancerogenezy. Istnieje hipoteza o
monoklonalności neo (masa neo powstaje w wyniku proliferacji pojedynczej komórki progenitorowej), która została
potwierdzona w większości badanych nowotworów.
●
Głównym celem mutacji są trzy klasy prawidłowych genów regulatorowych: protoonkogeny promujące wzrost, geny
supresorowe nowotworu hamujące wzrost (antyonkogeny, recesywne onkogeny) oraz geny regulujące apoptozę (dominujące
lub recesywne). Onkogeny to zmutowane allele protoonkogenów, uważane są za dominujące.
●
Klasa czwarta to geny odpowiedzialne za naprawę uszkodzonego DNA.
●
Kancerogeneza jest procesem wieloetapowym na poziomie fenotypu i genotypu. Progresja nowotworu to stopniowe
nabywanie cech fenotypowych (takich jak nadmierny wzrost, naciekanie i tworzenie przerzutów) będących wynikiem zmian
genotypowych i prowadzących do zwiększenia złośliwości neo (nie należy mylić progresji ze wzrostem masy guza). W punktach
a) do f) przedstawione są podstawowe zmiany w fizjologii komórki, które łącznie decydują o złośliwym fenotypie:
a) Samowystarczalność w zakresie sygnałów wzrostu. Komórki neo:
I) Produkują czynniki wzrostu (PDGF-płytkopochodny czynnik wzrostu, TGF-ά-transformujący czynnik wzrostu ά, czy
fibroblastyczne czynniki wzrostu hst-1 i FGF3), na które same reagują (wydzielanie autokrynne).
II) Posiadają zwiększoną ilość i/lub nadekspresję (tu w sensie: nadreaktywność) receptorów na czynniki wzrostu.
Receptory te są pobudzane nadmiernie przy normalnej ilości czynników wzrostu lub mogą być pobudzane przy braku takich
czynników. Przykładem nadekspresji są ERBB1 – receptor dla naskórkowego czynnika wzrostu (w rakach płaskonabłonkowych
płuca) czy ERBB2 (HER-2) (w rakach piersi i gruczolakoraków płuca, jajnika i ślinianek.
III) Wykazują mutacje białek przewodzących sygnał od receptorów w błonie do miejsca docelowego w jądrze.
Zmutowane RAS doprowadza do niekontrolowanej proliferacji komórki (rodzinna neurofibromatoza typu I). Natomiast
zmutowane białko ABL ma zwiększoną aktywność kinazy tyrozynowej (prowadzi do autonomicznego wzrostu – przewlekła
białaczka szpikowa) a także upośledza apoptozę, za którą prawidłowe ABL odpowiada.
IV) Posiadają zmutowane białko MYC odpowiedzialne za nadmierną ekspresję m.in. cyklinozależnych kinaz, a tym
samym za nadmierną proliferację (translokacja MYC – chłoniak Burkitta, nowotwór z komórek B; amplifikacja MYC – rak piersi,
jelita grubego i płuca).
V) Dość często wykazują nadekspresję cykliny D (neo piersi, przełyku, wątroby i część chłoniaków) i amplifikację genu
CDK4 (kinazy zależnej od cyklin) (czerniaki złośliwe, mięsaki i glejaki zarodkowe).
b) Niewrażliwość na sygnały hamujące wzrost. Przykładami są:
●
Prawidłowy gen RB jest genem supresorowym (hamującym proliferację przez blokowanie przejścia z fazy G
1
do S
cyklu komórkowego). Gen RB jest recesywnym genem nowotworu, tzn. że transformacja nowotworowa zaistnieje gdy zostaną
Czecia
3
all rights reserved
16

Opracowanie Robbins Patologia made by Czecia
3
2008
utracone oba prawidłowe allele tego genu. Do wzrostu neo prowadzą: 1) mutacje w obrębie genu RB (powodujące powstanie
białka RB w postaci nieaktywnej czyli wysokoufosforylowanej), 2) mutacje w innych genach (np. mutacyjna aktywacja cykliny D
lub CDK4), powodujące fosforylację RB oraz 3) wirusy onkogenne, których białka wiążą aktywne białko RB i dezaktywują je.
Ponadto mutacje inaktywacyjne CDKN2A (inhibitora kinazy 4) w komórkach zarodkowych są związane w 25% ze skłonnością do
zapadania na czerniaka, natomiast somatyczne mutacje tego genu stwierdza się w rakach trzustki, przełyku, glioblastoma,
rakach niedrobnokomórkowych płuc, mięsakach tkanek miękkich i rakach pęcherza.
●
TGF-β normalnie hamuje proliferację za pośrednictwem receptora lub cząstek SMAD. Mutacje receptora (rak jelita
grubego, żołądka i endometrium) i mutacyjna inaktywacja SMAD4 (rak trzustki) prowadzą do zwolnienia tego hamulca i
proliferacji.
●
β-katenina to białko przekazujące sygnał do proliferacji w szlaku WNT. β-katenina wiąże się również z
cytoplazmatyczną powierzchnią E-kadheryny (sklejającej sąsiednie komórki). Normalnie, inne białko, APC, rozkłada β-kateninę i
hamuje proliferację. Jednak zmutowane białko APC (genu również supresorowego) nie rozkłada β-kateniny i dochodzi do
zwiększonej proliferacji. Jeden allel APC zmutowany – powstają polipy jelita grubego, oba allele zmutowane– powstają
gruczolaki (gruczolakowata polipowatość jelita grubego).
●
TP53 wykrywa uszkodzenie DNA i uczestniczy w jego naprawie przez zatrzymanie komórki w fazie G1 i indukowanie
genów naprawy DNA. Kiedy DNA nie może być naprawione TP53 kieruje komórkę na drogę apoptozy. TP53 planuje tę śmierć
dokładnie, jak w Kill Billu (choć tam sytuacja jest nieco bardziej skomplikowana).
Przy homozygotycznej utracie genu TP53, genom nie jest naprawiany a mutacje kumulują i utrwalają się w kolejnych
podziałach. Osoby, które posiadają zmutowany jeden allel TP53 (zespół Li-Fraumeni) 25 razy częściej rozwijają neo (mięsaka,
raka piersi, białaczkę, guzy mózgu i raki kory nadnercza). Wirusy HPV, HBV i EBV mogą łączyć się z prawidłowymi białkami TP53 i
inaktywować je.
c) Uniknięcie apoptozy.
Apoptozie sprzyjają:
- wysoki poziom receptora CD95 (receptor śmierci)
* niski poziom receptora w rakach wątrobowokomórkowych
- białko FADD (włącza prokaspazę 8, a ta aktywuje kaspazę 3–typową kaspazę egzekucyjną)
- uwalnianie cytochromu c (ten łączy się z APAF-1 – czynnikiem indukującym apoptozę, prokaspazą 9 i ATP) przez mitochondria;
uwalnianie to promują geny BID, BAD i BAX
- TP53 (zwiększa syntezę BAX, podwyższa stężenie receptora śmierci)
Apoptozę hamują:
- niski poziom TP53 (a to obniża poziom receptora śmierci)
- geny BCL2 (chłoniak grudkowy z komórek B) i BCL-X
L
(zapobiegają uwalnianiu cytochromu c)
Ostatecznie w niektórych nowotworach występuje transkrypcyjne wzmocnienie inhibitorów apoptozy ( np. chłoniak
tkanki limfatycznej błony śluzowej = chłoniaki MALT).
d) Nieograniczony potencjał replikacyjny dzięki obecności telomerazy.
e) Powstanie utrzymującej się angiogenezy.
Obecne w guzach, ich własne unaczynienie umożliwia im:
- wzrost ponad 1-2mm średnicy lub grubości (na taką odległość mogą być dostarczone tlen i substancje odżywcze bez naczyń)
- dalszą stymulację wzrostu dzięki wydzielanym przez nowo tworzone komórki śródbłonka białkom, jak: isulinopodobne czynniki
wzrostu, PDGF, czynnik stymulujący makrofagi i granulocyty (GM-CSF) oraz interleukina 1 (IL-1)
- tworzenie przerzutów.
Neo może sam wytwarzać substancje angiogenne (jest ich około 12, a najważniejsze to naczyniowy śródbłonkowy
czynnik wzrostu-VEGF i podstawowy czynnik wzrostu fibroblastów), jak też substancje te mogą pochodzić z naciekających neo
makrofagów. Neo syntetyzuje również czynniki antyangiogenne (np. trombospondyna-1, angiostatyna, endostatyna i
waskulostatyna). Prawdopodobnie TP53 unieczynnia angiogenezę przez indukcję syntezy trombospondyny-1. Zarówno
aktywacja onkogenu RAS jak czynnik 1 indukowany hipoksją (HIF-1) zwiększają wytwarzanie VEGF.
f) Możliwość naciekania i przerzutowania.
Kolejne etapy od powstania neo do wytworzenia przerzutu to:
ekspansja klonalna, wzrost, zróżnicowanie, angiogeneza → subpopulacja z właściwością przerzutowania → przywarcie i naciek
błony podstawnej → przejście przez macierz pozakomórkową (ECM)→ wniknięcie do naczynia → interakcja z limfocytami
gospodarza → zatory z komórek nowotworowych → przywarcie do błony podstawnej → wynaczynienie → depozyt przerzutowy
→ angiogeneza → wzrost.
Naciekanie ECM jest osiągane w 4 etapach:
I) Oddzielenie się komórek guza – utrata funkcji E-kadheryny i odłączenie od niej β-kateniny, co powoduje rozluźnienie więzi
międzykomórkowych i aktywację transkrypcji genów odpowiedzialnych za proliferację;
II) Przyłączenie się komórek guza do składników macierzy – takich jak laminina i fibronektyna;
Czecia
3
all rights reserved
17
Opracowanie Robbins Patologia made by Czecia
3
2008
III) Degradacja ECM – przez enzymy proteolityczne wytwarzane przez neo lub przez „zmuszane” do tego zdrowe fibroblasty.
Enzymy te to proteazy (w tym metaloproteinazy) takie jak żelatynazy, kolagenazy (typ IV kolagenazy - NZ piersi, jelita grubego i
żołądka), stromolizyny czy katepsyna D (inwazyjne raki piersi).
IV) Migracja komórek nowotworowych – pośredniczą w niej cytokiny z komórek neo (autokrynne czynniki ruchliwości).
Ponadto rozszczepione kolagen i lamina oraz insulinopodobne czynniki wzrostu I i II wykazują chemotaktyczną aktywność wobec
komórek neo. Również komórki zrębu wytwarzają parakrynne czynniki ruchliwości komórek: czynnik wzrostu
hepatocytów/czynnik rozproszenia (HGF/SCF) – glejak wielopostaciowy.
g) Niestabilność genomu – warunek złośliwości nowotworu.
Uważa się, że główną przyczyną gromadzenia się mutacji w genomie jest defekt naprawy DNA. Przykładami są:
● Zespół wrodzonego niepolipowatego raka jelita grubego (HNPCC) – defekt genów odpowiedzialnych za naprawę błędów w
DNA typu mismatch (wynikających z zamiany zasad)
● Xeroderma pigmentosum – defekt genów lub białek naprawiających (przez system wycinania nukleotydów) uszkodzeń DNA
spowodowanych przez promieniowanie UV (promienie powodują powstanie wiązań krzyżowych między pirymidynami) –
zwiększone ryzyko rozwoju raków skóry
● Zespół Blooma (zaburzenia rozwojowe) i ataxia teleangiectasia (z objawami neurologicznymi) – spowodowane
nadwrażliwością na promieniowanie jonizujące.
● Anemia Fanconiego – niedokrwistość spowodowana nadwrażliwością na czynniki krzyżowo wiążące DNA (np. iperyt azotowy
czyli gaz musztardowy)
● Neo wywołane mutacjami genów BRCA1 i BRCA2, które również zaliczane są do naprawiających DNA. Mutacje w tych
miejscach zwiększają ryzyko rozwoju: raka piersi, raka jajnika, gruczołu krokowego, trzustki, dróg żółciowych, żołądka i
melanocytów.
h) Molekularne podstawy wieloetapowej kancerogenezy.
Mimo, że większość NZ ma pochodzenie monoklonalne, to do czasu kiedy staną się one uchwytne klinicznie, komórki
stanowiące guz cechuje skrajna heterogenność. W różnych komórkach jednego guza gromadzą się liczne, różne mutacje
prowadząc do powstania różnych subpopulacji komórek. Jedne mutacje są letalne, inne wpływają na geny naprawy DNA,
protoonkogeny a jeszcze inne na geny supresorowe. Jedne zabije organizm gospodarza, a te, które przetrwają będą się mnożyć
dalej.
i) Zmiany kariotypowe w nowotworach.
Mutacje mogą być punktowe lub wystarczająco duże, by mogły być wykryte w kariotypie. Do tych drugich zaliczamy:
- Translokacje równoważne – częste głównie w nowotworach układu krwiotwórczego:
* chromosom Filadelfia – translokacja z chromosomu 22 na 9 w przewlekłej białaczce szpikowej (pewny marker tej
choroby)
* chłoniak Burkitta – translokacja między 8 i 14
* grudkowy chłoniak z komórek B – translokacja między 14 i 18
- Delecje chromosomów – częstsze w neo litych nie wywodzących się z układu krwiotwórczego:
* siatkówczak – delecje 13q i 14
* rak jelita grubego – delecje 5q, 17p i 18q (3 geny supresorowe)
* rak drobnokomórkowy płuca – delecja 3p
- Amplifikacje genu – widoczne w kariotypie jako występowanie regionów o zatartej strukturze prążkowej (HSR – regiony
barwiące się homogennie) na pojedynczych chromosomach i tzw. minipary (double minutes):
* Nerwiaki zarodkowe (neuroblastoma) i raki piersi – amplifikacja genów N-MYC i HER-2.
6) ETIOLOGIA NOWOTWORU: CZYNNIKI KANCEROGENNE.
Uszkodzenia genetyczne leżące u podstaw kancerogenezy można podzielić na trzy grupy:
a) Kancerogeny chemiczne (ze względu na niektóre nazwy przekraczające ramy tego opracowania, zachęcam do zerknięcia do
tabeli 6-5, str. 222 i 6-3, str. 197).
Okrucieństwo lekarzy bywa bezkresne. Doskonałym na to przykładem był Sir Percival Pott, angielski chirurg, który w
1775r. powiązał przyczynowo raka skóry moszny u kominiarzy narażonych na przewlekłą ekspozycję na sadzę. I chwała mu za to!
Choć niekoniecznie, gdyż w wyniku jego wnikliwych obserwacji, kilka lat później, Duński Cech Kominiarzy zarządził, że jego
członkowie muszą… kąpać się codziennie! Takie były początki chemicznej kancerogenezy.
Chemiczne kancerogeny:
- są strukturalnie różnorodnymi związkami naturalnymi i syntetycznymi
- mogą działać bezpośrednio lub mogą być aktywne po przekształceniu metabolicznym (prokancerogeny przekształcane w
kancerogeny ostateczne)
- są wysoce reaktywnymi elektrofilami (mają atomy z niedoborem elektronów), tak że reagują z atomami z nadwyżką
elektronów w białkach komórkowych, RNA i DNA
- mogą (nieliczne z nich) być wzmacniane przez pewne czynniki z lub bez aktywności transformacyjnej (promotory – np. estry
forbolu-TPA, hormony, fenole i leki → mogą zwiększać proliferację, co jest warunkiem koniecznym do indukcji neo)
Czecia
3
all rights reserved
18

Opracowanie Robbins Patologia made by Czecia
3
2008
- mogą „współdziałać” z czynnikami biologicznymi lub promieniowaniem
- ich kancerogenność może również zależeć od metabolizujących je enzymów (np. różne allele cytochromu P-450 mogą być
przyczyną różnej wrażliwości na kancerogeny)
Czynniki bezpośrednio indukujące neo to generalnie słabe kancerogeny, jednak ważne ze względu na to, iż niektóre z
nich to leki przeciwnowotworowe (np. związki alkilujące)!
Do czynników działających pośrednio możemy zaliczyć:
* Węglowodory policykliczne (wp) – pochodzące z gazu ziemnego, ropy naftowej czy węgla. Bardzo niebezpieczne
produkty benzo(ά)antracenów wywołują neo gdziekolwiek zostaną podane. Wp powstają też w trakcie spalania związków
organicznych np. benzo(ά)piren w trakcie spalania papierosa (przyczyna raka płuca); pieczenia i wędzenia mięsa i ryb.
Podstawowe produkty węglowodorów to epoksydy, które tworzą kowalentne addukty z DNA, RNA i białkami.
* Aminy aromatyczne i barwniki azowe – to dawniej używane barwniki anilinowe (β-naftylamina; przemysł gumowy),
żółcień maślana (margaryna), czerwień szkarłatna (likier maraskino).
* Nitrozaminy i nitrozamidy – mogą powstawać w żołądku – aminy z pożywienia mogą ulegać nitrozylacji z azotynami
dodawanymi do pokarmów jako konserwanty lub azotanami pochodzenia bakteryjnego. Składniki nitrozowe z dymu
tytoniowego. Aflatoksyna B
1
od niektórych szczepów Aspergillus (grzyba na nieprawidłowo przechowywanym zbożu i
orzechach). Anatoksyna i HBV mogą indukować rozwój raka wątroby.
Kancerogeny chemiczne uszkadzają głównie RAS i TP53.
b) Kancerogeneza wywołana czynnikami promieniotwórczymi.
W wyniku promieniowania może dojść do rozwoju raków skóry, ostrej i przewlekłej białaczki szpikowej, raka tarczycy,
piersi, jelita grubego czy płuc. Skutkiem działania promieniowania są złamania chromosomów, translokacje, rozerwanie
podwójnego łańcucha DNA, niestabilność genomowa i rzadziej mutacje punktowe.
Promieniowanie UV jest najgroźniejsze dla osób o jasnej karnacji, przybywających na terenach o dużym nasłonecznieniu (częste
w Australii i Nowej Zelandii). Może powodować czerniaki, raki płaskonabłonkowe, raki podstawnokomórkowe. UV powoduje
tworzenie dimerów pirymidynowych i mutacje w genie TP53. Należy pamiętać o schorzeniach z uszkodzenia systemu
naprawczego DNA: xeroderma pigmentosum, ataxia teleangiectasia, zespół Blooma i anemia Fanconiego.
c) Onkogeneza wirusowa i bakteryjna.
I) Onkogenne wirusy RNA – transformują komórka w dwóch mechanizmach: ● ostre wirusy transformujące zawierają
transformujące onkogeny wirusowe (v-onc) ● wirusy wolnotransformujące nie zawierają v-onc ale prowirusowy DNA jest
wprowadzany blisko onkogenu komórkowego. Pod wpływem silnego promotora wirusowego onkogeny komórkowe ulegają
nadekspresji – ten mechanizm transformacji jest nazywany mutagenezą inercyjną.
* Wirus ludzkiej białaczki z limfocytów T typu 1 (HTLV-1) – związany z endemiczną w Japonii i basenie morza
karaibskiego białaczką/chłoniakiem pochodzącym z limfocytów T. HTLV-1 wykazuje tropizm do limfocytów T CD4+ (jest to
główny cel transformacji nowotworowej) – zakażenie wymaga przeniesienia zainfekowanych limfocytów T przez stosunek
płciowy, krew lub karmienie piersią. Białaczka rozwija się u 1% osób po 20-30 latach utajenia. Po zakażeniu, limfocyty T ulegają
proliferacji (indukowanej przez wirusowy gen TAX-powodujący syntezę IL-2 i GM-CSF). Najpierw rozrost limfocytów jest
poliklonalny, a następnie przechodzi w monoklonalny.
II) Onkogenne wirusy DNA – HPV, EBV, HHV-8 (rozdział 5) i HBV
* HPV (human papilloma virus) – wirus ludzkiego brodawczaka – współdziała wraz z innymi czynnikami w patogenezie
raków płaskonabłonkowych szyjki macicy, odbytu, okolicy okołoodbytniczej, raków sromu i prącia. Ponadto ok. 20% raków
nosogardła jest związanych z HPV. Sekwencje DNA wirusów HPV typu 16 i 18 stwierdzono w 75-100% przypadków zmian
typowych dla raków płaskonabłonkowych. Sama infekcja HPV nie jest wystarczająca do kancerogenezy (wymagane są
dodatkowe mutacje np. w genie RAS). Np. ludzkie keratynocyty transfekowane in vitro DNA z wirusów HPV typu 16,18 lub 31
stają się nieśmiertelne (!), ale nie tworzą neo u zwierząt doświadczalnych.
* EBV – wirus Epsteina-Barr – włączony jest w patogenezę chłoniaka Burkitta (endemiczny dla pewnych rejonów Afryki),
chorób limfoproliferacyjnych występujących po przeszczepach, pierwotnych chłoniaków CUN u chorych z AIDS, grupy innych
chłoniaków związanych z AIDS, ziarnicy złośliwej (tych 5 wywodzi się z limfocytów B) i raka nosogardła (endemiczny w
południowych Chinach). U osób z wydolnym układem odpornościowym poliklonalna proliferacja limfocytów B spowodowana
wirusem EBV pozostaje bezobjawowa lub rozwija się w samoograniczający się epizod mononukleozy zakaźnej. W obszarach
endemicznych (gdzie limfocyty B zakażone EBV nie prezentują antygenów) i przy współistniejącej infekcji dochodzi do
proliferacji. Natomiast przy jednoczesnym osłabieniu układu immunologicznego limfocyty B prezentują antygeny EBV i przy
wzmocnieniu odporności te proliferacje mogą być opanowane.
* HBV (hepatitis B virus) – wirus zapalenia wątroby typu B – zwiększa ryzyko wystąpienia raka z komórek wątrobowych
(powoduje przewlekłe uszkodzenie komórek wątrobowych i towarzyszącą temu regenerację przez proliferację).
III) Helicobacter pylori – współodpowiadający za raka i chłoniaka (wywodzącego się z limfocytów B) żołądka (MALT-oma).
Chłoniak – przewlekły stan zapalny powoduje tworzenie się grudek chłonnych w błonie śluzowej, powstają uczulone na
Helicobacter limfocyty T, które z kolei powodują poliklonalną proliferację limfocytów B (z czasem monoklonalną). Rak żołądka (u
3% zakażonych pacjentów) powstaje w następującej kolejności zmian – przewlekłe zapalenie żołądka → atrofia → metaplazja
jelitowa → dysplazja → rak. U jednego pacjenta rzadko występują te 3 schorzenia: rak, chłoniak i wrzód żołądka. A u pacjentów z
wrzodem dwunastnicy prawie nigdy nie rozwija się rak żołądka.
Czecia
3
all rights reserved
19

Opracowanie Robbins Patologia made by Czecia
3
2008
7) OBRONA GOSPODARZA PRZED NOWOTWOREM:
ODPORNOŚĆ PRZECIWNOWOTWOROWA.
W następnie zmian genetycznych w transformacji nowotworowej może nastąpić ekspresja białek postrzeganych jako
obce. Thomas i Burnet wprowadzili termin nadzoru immunologicznego, odnoszący się do rozpoznawania i niszczenia obcych
komórek guza w miejscu ich pojawienia się.
a) Antygeny nowotworowe.
Można je podzielić na dwie kategorie – swoiste, występujące tylko na komórkach neo i antygeny towarzyszące neo, które są
obecne na komórkach neo i niektórych komórkach prawidłowych. Ważną rolę w rozpoznawaniu neo odgrywają limfocyty T
CD8+ (CTL). CTL rozpoznają antygeny MHC klasy I oraz poniższe antygeny nowotworowe:
I) Antygeny nowotworowo-jądrowe – kodowane przez geny, które są nieme we wszystkich komórkach za wyjątkiem jąder (w
jądrach jednak białka te nie wykazują ekspresji na powierzchni komórki). Praktycznie są one swoiste dla neo, jednak nie są
swoiste dla poszczególnych neo. Są to MAGE (MAGE-1 w rakach płuc, wątroby, żołądka i przełyku), GAGE, BAGE i RAGE
II) Antygeny swoiste tkankowo (swoiste dla różnicowania) – wykazują ekspresję na komórkach neo i ich nietransformowanych
odpowiednikach, np. swoiste dla melanocytów MART-1, gp100 i tyrozynaza występują również w czerniakach złośliwych
III) Antygeny będące następstwem zmian mutacyjnych w białkach – charakterystyczne tylko dla neo, np. antygeny z
produktów zmutowanych β-kateniny, RAS, TP53, i genów CDK4 – wspólne dla różnych neo
IV) Antygeny ulegające nadekspresji – np. białko HER-2, normalnie występujące na komórkach jajnika i piersi (jednak
prawidłowo jest go zbyt mało do wykrycia przez CTL).
V) Antygeny wirusowe pochodzące z wirusów onkogennych takich jak HPV i EBV. Nie występują w prawidłowych komórkach
VI) Inne antygeny nowotworowe – glikolizacja śluzu w rakach trzustki, jajnika czy piersi powoduje powstanie epitopów, które
wcześniej były maskowane przez węglowodany (a więc są praktycznie swoiste dla neo) – przykład – antygen MUC-1
VII) Antygeny nowotworowo-płodowe lub antygeny zarodkowe – np. antygen karcynoembrionalny (CEA) czy ά-fetoproteina
(AFP). Prawidłowo wytwarzane tylko w fazie rozwoju embrionalnego. Służą jako markery w rakach jelita grubego i wątroby
VIII) Antygeny swoiste dla różnicowania, jak CD10 (ekspresja w nowotworowych i prawidłowych limfocytach B) i antygen
swoisty dla gruczołu krokowego (PSA – na łagodnych i złośliwych komórkach nabłonka gruczołu krokowego). Służą głównie jako
markery diagnostyczne do określenia typu komórek związanych z transformacją.
b) Mechanizmy działania przeciwnowotworowego.
●
Cytotoksyczne limfocyty T (CTL) – jak wyżej + fakt, że w niektórych przypadkach, przy obecności neo, nie powstają
spontanicznie in vivo uczulone na niego CTL, ale mogą zostać wygenerowane przez uczulenie antygenem nowotworowym
prezentowanym przez komórki dendrytyczne.
●
Naturalni zabójcy (komórki NK) – mogą niszczyć komórki neo bez uprzedniego uczulenia. Po aktywacji IL-2, NK mogą
powodować lizę wielu rodzajów komórek neo u ludzi, łącznie z takimi, które nie są immunogenne dla limfocytów T (ponadto CTL
wymagają do rozpoznania komórki neo by ta wykazała ekspresję MHC klasy I, NK tego nie potrzebują). NK mogą też uczestniczyć
w komórkowej cytotoksyczności zależnej od przeciwciał.
●
Makrofagi po aktywacji interferonem-γ mogą zabijać komórki neo przez syntezę aktywnych metabolitów tlenowych
lub czynnika martwicy guza (TNF)
●
Mechanizmy humoralne mogą uczestniczyć w niszczeniu komórek nowotworowych przez aktywację komplementu i
indukcję cytotoksyczności komórkowej zależnej od przeciwciał przez komórki NK.
c) Nadzór immunologiczny.
Prawdopodobnie istnieje bo u osób z osłabionym układem odpornościowym częstość występowania neo (występuje u
5% tych chorych) jest ok. 200 razy większa. Neo mogą ominąć ten nadzór przez:
- selektywny rozrost odmian antygenowo ujemnych
- utratę lub zmniejszenie ekspresji antygenów MHC klasy I (niewidzialne dla CTL)
- utratę kostymulacji (kostymulacja to obecność, oprócz antygenów MHC klasy I, cząsteczek kostymulujących jak B7-1) –
nie tylko niewidzialne dla CTL ale dodatkowo mogą one ulec apoptozie
- immunosupresja – czynniki onkogenne jak i neo i ich produkty (np. TGF-β czy ligand Fas, którym „strzelają” do
limfocytów T – „nabój” się do nich „przykleja” i powoduje apoptozę) mogą obniżać odpowiedź immunologiczną gospodarza
8) KLINICZNE CECHY NOWOTWORU
a) Wpływ nowotworu na gospodarza.
Neo może być złośliwy klinicznie (przez położenie i wpływ na otaczające struktury) i histologicznie (nacieka, przerzutuje,
wytwarza hormony itp.).
Kacheksja to zespół wyniszczenia na który składają się: postępująca utrata tkanki tłuszczowej i zmniejszenie się masy
ciała, któremu towarzyszą znaczne osłabienie, anoreksja i niedokrwistość. W kacheksji podstawowy wskaźnik metaboliczny
zwiększa się mimo zmniejszonego poboru pożywienia – w adaptacyjnej odpowiedzi w czasie głodowania wskaźnik metaboliczny
się obniża.
Zespoły paranowotworowe (u 10-15% pacjentów z neo) to zespoły objawów inne niż kacheksja, stwierdzone u
pacjentów z neo, kóre nie mogą być wyjaśnione rozsiewem neo lub wytwarzaniem hormonów swoistych dla tkanki z której
pochodzą. Zespoły te mogą być najwcześniejszym objawem ukrytego neo; u dotkniętych tym pacjentów mogą stanowić
Czecia
3
all rights reserved
20

Opracowanie Robbins Patologia made by Czecia
3
2008
poważne problemy kliniczne i prowadzić do śmierci; mogą naśladować chorobę przerzutową i zaburzać leczenie. Najczęstszymi
zespołami są hiperkalcemia, zespół Cushinga i niebakteryjne zakrzepowe zapalenie wsierdzia; nowotworami związanymi z tymi i
innymi zespołami są rak oskrzelopochodny i rak piersi oraz złośliwe zmiany hematogenne (reszta – tabela 6-6, str. 233).
b) Stopniowanie kliniczne i patologiczne nowotworów.
Patologiczne stopniowanie nowotworów (grading) – określenie agresywności i stopnia złośliwości na podstawie
cytologicznych cech różnicowania komórek neo oraz ilości mitoz w obrębie neo. Neo może być określany jako stopień I, II, III lub
IV, w kolejności wzrastającej anaplazji.
Kliniczne stopniowanie nowotworów (staging) – uwzględnia wielkość zmiany pierwotnej, rozprzestrzenianie się do
regionalnych węzłów chłonnych i obecność lub brak przerzutów. Ocena ta uwzględnia oprócz badań cytologicznych badania
kliniczne, radiologiczne i w niektórych przypadkach chirurgiczne. Obecnie stosowane są dwie metody stopniowania: system
TNM (T-guz pierwotny, N-zajęcie regionalnych węzłów chłonnych, M-przerzuty) i system AJC (American Joint Committee).W
TNM T1, T2, T3 i T4 oznaczają wzrastającą wielkość guza pierwotnego; N0, N1, N2 i N3 wskazują na narastające zajęcie węzłów
chłonnych; M0 i M1 odzwierciedlają brak lub obecność odległych przerzutów. W systemie AJC mamy stopnie 0-IV – taki mix
powyższych cech.
c) Diagnostyka laboratoryjna nowotworów.
Diagnostyka laboratoryjna zmiany jest ściśle uwarunkowana jakością uzyskanego materiału. Materiały dostępne do
oceny to wycinek lub biopsja, aspirat cienkoigłowy (aspiracja komórek i rozmaz przy zmianach palpacyjnych dotyczących piersi,
tarczycy, węzłów chłonnych i ślinianek, a ostatnio, dzięki metodom obrazowania, narządów leżących głębiej), wymaz
cytologiczny (rozmazy cytologiczne Papanicolaou – badanie z łuszczonych komórek neo w raku szyjki macicy, endometrium,
płuca, neo pęcherza moczowego, gruczołu krokowego i raka żołądka) i preparat mrożony (śródoperacyjny – ocena w ciągu kilku
minut).
Immunocytochemia (użycie przeciwciał przeciwko np. cytokeratynie, PSA, receptorowi HER-2) jest uzupełnieniem
badania cytologicznego.
Cytometria przepływowa – przeciwciała znakowane fluorescencyjnie stosowane rutynowo w klasyfikacji białaczek i
chłoniaków, a także w ustaleniu ilości DNA (ploida może mieć wartość prognostyczną).
Testy biochemiczne dla enzymów związanych z neo, hormonów i innych markerów neo (które wydzielane są również
przez zdrowe tkanki!) we krwi mogą być pomocne w wykrywaniu neo, a w niektórych przypadkach są użyteczne do określenia
skuteczności stosowanego leczenia. Są to m.in. PSA (rak gruczołu krokowego), CEA (rak jelita grubego, trzustki, żołądka i piersi).
Prawie we wszystkich typach neo poziom CEA koreluje z wielkością masy neo (użytecznie w monitorowaniu leczenia, po resekcji
guza). AFP (ά-fetoproteina) wykazuje podwyższony poziom w neo wywodzących się z wątroby i pozostałości woreczka
żółtkowego w gonadach. Jest mniej swoisty dla innych neo, a dodatkowo (podobnie jak CEA) może towarzyszyć niektórym NŁ.
Również badania molekularne są pomocne w wykrywaniu neo. PCR (reakcja łańcuchowa polimerazy) – różnicowanie
mono- (nowotworowych) i poliklonalnych (odczynowych) proliferacji; wykrywanie transkryptów BCR-ABL (przewlekła białaczka
szpikowa i minimalna choroba resztkowa). FISH (fluorescencyjna hybrydyzacja in situ) – wykrywa translokacje w mięsaku
Ewinga, białaczkach i chłoniakach. FISH i PCR – wykazywanie amplifikacji takich onkogenów jak HER-2 i N-MYC (raki piersi i
nerwiaki zarodkowe).
Technika mikromacierzy (technologia „chipów”) umożliwia jednoczesny pomiar poziomu ekspresji kilku tysięcy genów
(jest to ekscytujące osiągnięcie). Kolejne etapy tej procedury to: ekstrakcja mRNA z dwóch badanych źródeł → odwrotna
transkrypcja do cDNA ze znakowanych fluorescencyjnie nukleotydów → fluorescencyjnie znakowane łańcuchy cDNA są
hybrydyzowane (przyłączane) do specyficznych sekwencji sond DNA związanych na stałym, silikonowym chipie. Na 1cm
2
może
się zmieścić tysiące sond. Po hybrydyzacji skaner laserowy dokonuje pomiaru fluorescencji dla każdego punktu (każdej sondy).
Intensywność „świecenia” dla każdego z punktów jest proporcjonalna do poziomu ekspresji wyjściowego mRNA użytego do
syntezy cDNA w danym punkcie. Można zatem ustalić molekularny profil każdej badanej próbki. W przyszłości może być to
pomocne w określaniu specyficznego leczenia dopasowanego do specyficznych deregulacji genów u danego pacjenta. Kto wie,
może wkrótce w reklamie w języku angielskim
„designer genes” będzie widnieć obok „designer jeans”!
SERCE
A. Podział chorób Serca:
1)choroba niedokrwienna serca
2) serce w chorobie nadciśnieniowej,
3) serce płucne,
4)choroby aparatu zastawkowego serca + stany zapalne wsierdzia ,
5) choroby pierwotne mięśnia sercowego,
6) wady wrodzone serca,
7) nowotwory serca,
Czecia
3
all rights reserved
21

Opracowanie Robbins Patologia made by Czecia
3
2008
8) Zastoinowa niewydolność serca jako końcowa faza wspólna wielu chorób serca.
B. Choroby Osierdzia
A.1) Choroba niedokrwienna serca ( Ch.N.S.) – pojęcie obejmuje wszystkie stany niedokrwienia mięśnia sercowego bez względu
na patomechanizm; grupa zaburzeń ściśle związanych z zachwianiem równowagi między zapotrzebowaniem mięśnia sercowego
na tlen i jego zaopatrzeniem w krew.
Epidemiologia:
- jedna z najczęstszych przyczyn zgonów w krajach wysoko rozwiniętych – w USA i EU odpowiedzialna za 1/3 wszystkich zgonów
- objawy najczęściej dotyczą osób starszych – szczyt występowania w 60 r.ż. u mężczyzn i
70 r.ż. u kobiet ( częściej chorują mężczyźni; częstość występowania choroby niedokrwiennej jest równa dla obu płci dopiero w
9tej dekadzie życia)
Czynniki przyczyniające się do rozwoju miażdżycy naczyń wieńcowych:
- nadciśnienie tętnicze
- cukrzyca
- palenie tytoniu
- wysokie stężenie lipoprotein o niskiej gęstości LDL
- czynniki genetyczne ( w tym geny hipercholesterolemii, cukrzycy)
Czynniki przyczyniające się do redukcji ryzyka miażdżycy naczyń wieńcowych:
- regularna aktywność fizyczna
- spożywanie umiarkowanej ilości czerwonego wina lub innych napojów alkoholowych
- wysokie stężenie lipoprotein o wysokiej gęstości HDL
Patogeneza Ch.N.S. :
Ciężka i przewlekła miażdżyca naczyń wieńcowych -> zwężenie światła jednej lub kilku tętnic wieńcowych rzędu 75% lub
większe -> żaden zwiększony przepływ krwi przez kompensacyjnie poszerzone naczynia wieńcowe nie zaspokaja zwiększonego
zapotrzebowania mięśnia sercowego na tlen -> objawy dusznicy zależne od rozległości i ciężkości utrwalonego zaburzenia
anatomicznego oraz dynamicznych zmian morfologicznych w ścianie naczynia wieńcowego, takich jak:
1)ostre zmiany w blaszce miażdżycowej(szczeliny, krwotok do blaszki, pęknięcia z utworzeniem zakrzepu z fragmentów blaszki w
dystalnym odcinku naczynia wieńcowego, utworzenie skrzepliny przyściennej).
2) zakrzepica tętnicy wieńcowej
3) skurcz tętnicy wieńcowej( w wyniku dysfunkcji śródbłonka, wzrostu aktywności adrenergicznej, palenia tytoniu)
4) inne procesy patologiczne: zakrzepy pochodzące z płatków zastawki mitralnej i aortalnej; zapalenie naczyń
wieńcowych(vasculitis); ciężkie układowe niedociśnienie; zwiększone zapotrzebowanie mięśnia sercowego na tlen: przerost
mięśnia komór , pacjenci z HA i chorobami zastawek serca.
Zwężenie światła naczynia rzędu 75% lub większe = zwężenie krytyczne.
Choroba naczyń wieńcowych – stany niedokrwienia mięśnia sercowego związane ze zmianami w tętnicach wieńcowych –
Podział:
a) Różne rodzaje dusznicy bolesnej
b) Zawał mięśnia sercowego
c) Nagły zgon sercowy
d) Przewlekła choroba niedokrwienna serca
Ostry Zespół Wieńcowy obejmuje:
- niestabilną dusznicę bolesną
- ostry zawał mięśnia sercowego
- nagłą śmierć sercową
I Dusznica bolesna – okresowy ból w klatce piersiowej, spowodowany przemijającym , odwracalnym niedokrwieniem mięśnia
sercowego:
a) Typowa stabilna dusznica bolesna – epizodyczny ból w klatce piersiowej, związany z wysiłkiem fizycznym lub inną formą
pobudzenia ( stresem), zazwyczaj ustępuję w spoczynku lub po nitroglicerynie
Czecia
3
all rights reserved
22

Opracowanie Robbins Patologia made by Czecia
3
2008
b) Dusznica Prinzmetala – ból pojawia się w spoczynku, niekiedy budzi pacjenta ze snu, związany ze skurczem tętnic
wieńcowych
c) Dusznica niestabilna (crescendo) – zwiększenie częstotliwości napadów bólu dusznicowego
II Zawał mięśnia sercowego – zmiany powstające w miejscu martwicy mięśnia sercowego, spowodowanej lokalnym
niedokrwieniem.
a) Epidemiologia – w USA z tego powodu umiera rocznie 1,5 mln ludzi , blisko połowa pacjentów umiera zanim dotrze do
szpitala, ryzyko zawału rośnie stopniowo wraz z wiekiem; mężczyźni są w 45-54 r.ż. są 4-5 razy bardziej
predysponowani do wystąpienia zawału niż kobiety; czynniki ryzyka jak miażdżycy.
b) Patogeneza: zmiany w blaszce miażdżycowej -> zakrzepica naczyń wieńcowych -> zamknięcie światła naczynia ->
martwica kardiomiocytów po 20-30 minutach od chwili zamknięcia tętnic wieńcowych-> zawał
podwsierdziowy( infarctus subendocardialis – obejmuje 1/3 grubości ściany komory) -> przewlekające się
niedokrwienie kardiomiocytów -> zawał pełnościenny (infarctus transmuralis; maksymalny wymiar zawał osiąga w
ciągu 3-6 godz.). Pierwsze zmiany martwicze widoczne pod mikroskopem świetlnym pojawiają się po 1 h od początku
zawału!
c) Morfologia:
Makroskopowo:
- w ciągu pierwszych 12 h trwania zawału nie stwierdza się makroskopowo żadnych objawów morfologicznych
pozwalających ba jego rozpoznanie podczas badania pośmiertnego
- pomiędzy 18 a 24 h pojawia się lekkie zblednięcie
- w 4 – 7 dniu zawał widoczny jest blady, twardy, dobrze ograniczony obszar przekrwiony na obwodzie
- w 10 dniu obszar martwicy jest żółty , miękki i zapadnięty; żółtoczerwona ziarnina jest dobrze widoczna na skraju
rejonu zawału
- około 8 tygodnia większość zmian zastąpiona jest blizną łącznotkankową
Mikroskopowo: Tabela 11 -1 /Robbins
Poważne morfologiczne powikłania zawału pełnościennego:
- dysfunkcja i pęknięcie mięśnia brodawkowatego, możliwość rozerwania jego strun ścięgnistych, co jest przyczyną
ostrej niewydolności zastawki mitralnej – najczęściej w 3-ciej dobie zawału
- pęknięcie ściany serca – najczęściej między 4 a 7 dniem; możliwe w ciągu pierwszych 2 tygodni zawału; dotyczy 10%
tych pacjentów
- zakrzep przyścienny – potencjalne źródło groźnych zatorów w krążeniu dużym
- ostre zapalenie osierdzia – ujawnia się 2- 4 dnia zawału, dotyczy 15% pacjentów
- tętniak ściany aorty – późne powikłanie dużego zawału pełnościennego
d) Objawy kliniczne:
- silny dławiący ból zamostkowy, promieniujący do szyi, szczęki, nadbrzusza, barku lub lewego ramienia
-ból trwa kilka godzin lub dni , nie przechodzi po nitroglicerynie
- tętno szybkie, słabo wypełnione
- pacjent często obficie spocony
- możliwe przekrwienie lub obrzęk płuc
- możliwy wstrząs kardiogenny
„Ciche zawały”- w pewnej grupie pacjentów ( 20-30% przypadków; z cukrzycą lub nadciśnieniem) nie pojawia się ból w
klatce piersiowej.
- w EKG – zmiany w obrębie załamka Q, odcinka ST, odwrócenie załamka T
e) Najczęstsze powikłania po zawale:
- arytmie sercowe (75-95%)
- niewydolność lewokomorowa z łagodnym lub ciężkim obrzękiem płuc (60%)
- wstrząs kardiogenny (10%)
- pęknięcie ściany, przegrody lub mięśnia brodawkowatego ( 4-8%)
- epizod zatorowo - zakrzepowy (15-40%)
Czecia
3
all rights reserved
23

Opracowanie Robbins Patologia made by Czecia
3
2008
f) Ocena laboratoryjna zawału: Kinaza kreatynowa, Troponiny, Dehydrogenaza mleczanowa
III Przewlekła choroba niedokrwienna serca – kardiomiopatia niedokrwienna – postępująca zastoinowa niewydolność krążenia
powstała w konsekwencji długo trwającego, niedokrwiennego uszkodzenia mięśnia sercowego.
Możliwy jest rozwój niewydolności krążenia w związku z wcześniej występującymi epizodami dusznicy , ale choroba może też
rozwinąć się bezobjawowo, podstępnie.
a) Morfologia:
- miażdżyca o średnim i dużym stopniu nasilenia w naczyniach wieńcowych
- serce powiększone, rozstrzenie wszystkich jam
- liczne objawy włóknienia z bliznowatymi ogniskami w sercu obejmującymi całą grubość serca
- wsierdzie jest pogrubiałe i matowe, mogą do niego przylegać zakrzepy
- mikroskopowo: rozległe włóknienie; komórki mięśniowe z cechami zaniku, jak i przerostu; w niektórych włóknach,
zwłaszcza podwsierdziowych, zaznaczona wakuolizacja sarkoplazmy ( miocytoliza)
To choroba trudna do odróżnienia od kardiomiopatii rozstrzeniowej.
IV Nagła śmierć sercowa - natychmiastowa śmierć w ciągu 24 godzin od pojawienia się pierwszych objawów ,spowodowana
chorobami serca.
Przyczyny nagłej śmierci sercowej – tab. 11-2; przewlekłe niedokrwienie predysponuje do rozwoju śmiertelnych arytmii
komorowych – najczęściej migotania komór, które są główna przyczyną nagłej śmierci sercowej. U 50% chorych nagła śmierć
sercowa jest pierwszym objawem niedokrwienia mięśnia sercowego.
Morfologia:
- miażdżyca naczyń wieńcowych i jej powikłania , najczęściej zmiany dużego stopnia , ze zmniejszeniem o ponad 75% światła 2
lub więcej naczyń wieńcowych
- możliwe pękniecie blaszki miażdżycowej z wtórną zakrzepicą naczyń lub skurcz naczyniowy
- mikroskopowo: drobne ogniska włóknienia mięśnia sercowego, faliste ułożenie włókien mięśniowych lub węzły skurczu
W części przypadków nie można ustalić przyczyny nagłej śmierci sercowej.
A.2) Serce w chorobie nadciśnieniowej – rozpoznanie choroby nadciśnieniowej serca opiera się na stwierdzeniu przerostu lewej
komory serca u pacjenta z nadciśnieniem (w wywiadzie), u którego wykluczono inne przyczyny przerostu lewokomorowego ( np.
zwężenie ujścia tętniczego lewego, pierwotną kardiomiopatię przerostową).
Czynnik pobudzający przerost - obciążenie następcze w lewej komorze powoduje ,razem z czynnikami wzrostu ,zmianę ekspresji
genów kontrolujących funkcje białek : miozyny, aktyny, innych białek strukturalnych komórki.
Przerost i zwiększone zapotrzebowanie myocardium na tlen prowadzi do usztywnienia jego ścian , a w konsekwencji do wzrostu
napięcia w ścianie z jednoczesnym zmniejszeniem wypełnienia rozkurczowego i objętości, co daje niewydolność o charakterze
skurczowym.
Morfologia: przerost lewej komory; waga serca > 450 g; przerost koncentryczny, możliwa choroba naczyń wieńcowych;
mikroskopowo: kardiomiocyty powiększone z dużymi, hiperchromatycznymi, prostokątnymi jądrami; współistnieją zmiany
niedokrwienne: włóknienie śródmiąższowe i świeże lub stare zawały mięśnia sercowego.
Objawy kliniczne: objawy niewydolności serca pojawiają się, gdy lewa komora staje się niewydolna, mechanizmy adaptacyjne
zawodzą!
A.3) Serce płucne – cor pulmonale – to choroba prawej strony serca spowodowana nadciśnieniem płucnym, które jest efektem
chorób miąższu lub naczyń płucnych.
Najważniejsze przyczyny serca płucnego: zatorowość płucna, POCHP, przewlekłe restrykcyjne choroby płuc, choroby naczyń
płucnych; inne ( tabela 11-3)
Ostre serce płucne powstaje w wyniku zatorowości płucnej; dochodzi do prawostronnej niewydolności krążenia – prawa
komora jest poszerzona ,bez cech przerostu.
Przewlekłe serce płucne jest efektem chorób z tabeli 11- 3, najczęściej POCHP. Tu mięśniówka prawej komory kompensacyjne
przerasta, a z czasem poszerza się i jest ostatecznie niezdolna do utrzymania objętości wyrzutowej na odpowiednim poziomie,
rozwija się prawokomorowa niewydolność serca. Z czasem tez przerasta i ulega rozstrzeni prawy przedsionek; możliwe są
zmiany miażdżycowe w tętnicach płucnych spowodowane nadciśnieniem płucnym.
A.4)Choroby aparatu zastawkowego serca + stany zapalne wsierdzia
Zniekształcenie zastawki serca zaburza pracę serca dwojako:
1. narzuca zbyt duże obciążenie hemodynamiczne dla jam serca z powodu zwężenia(stenosis) lub niedomykalności
( insufficientia), lub też kombinacji obu
Czecia
3
all rights reserved
24

Opracowanie Robbins Patologia made by Czecia
3
2008
2.nieprawidłowe zastawki są bardziej podatne na zakażenia, predysponuje to pacjenta do infekcyjnego zapalenia wsierdzia
I Serce w chorobie reumatycznej – Choroba reumatyczna to ostra , wielonarządowa choroba zapalna związana z reakcją
immunologicznej nadwrażliwości indukowanej zapaleniem gardła wywołanym przez paciorkowce grupy A( przeciwciała przeciw
białku M paciorkowców reagują krzyżowo z białkami serca, stawów , innych tkanek), choroba pojawia się kilka tygodni ( 2- 3
tyg.) po tym zapaleniu.
Morfologia:
a) Ostra gorączka reumatyczna:
- naciek zapalny możliwy w maziówce, stawach skórze i w sercu
- początkowa reakcja to ogniskowa martwica włóknikowa ta
- w obszarach nacieku zapalnego może pojawić się włóknienie , szczególnie w sercu, co powoduje deformacje zastawek
- naciek zapalny obecny we wszystkim 3 warstwach serca – pancarditis
- w ostrym zapaleniu obecne liczne ogniska zapalenia w tkance łącznej – guzki Aschoffa( w centrum guzka obecna martwica
włóknikowa otoczona przewlekłym naciekiem zapalnym z komórek jednojądrowych i nielicznych makrofagów z
pęcherzykowatymi jądrami i obfitą zasadochłonną cytoplazmą, zwanych komórkami Aniczkowa) . Guzki Aschoffa we wsierdziu
leżą blisko małych naczyń i obejmują ich ścianę.
- możliwy też rozlany, śródmiąższowy naciek zapalny
- możliwe włóknikowe zapalenie osierdzia, z surowiczym lub surowiczo – krwotocznym wysiękiem w worku osierdziowym
- zmiany zapalne najsilniej nasilone w obrębie zastawki mitralnej i aortalnej; zastawki obrzęknięte, pogrubiałe z widocznymi
ogniskami martwicy włóknikowatej , guzki Aschoffa tylko sporadycznie; zastawki z małymi , brodawkowatymi wyroślami –
endocarditis verrucosa
- zmiany w innych narządach : nieswoiste zapalenie dużych stawów, zajęcie płuc, zmiany skórne (guzki podskórne – duże guzki
Aschoffa, rumień obrączkowy – plamistogrudkowa wysypka)
b) Przewlekła gorączka reumatyczna:
- nieodwracalna deformacja zastawek – dotyczy w 95% zastawki mitralnej, zaś jednocześnie zastawek aortalnej i mitralnej w
25% - możliwe zwężenie ujścia zastawek lub utrudnienie ich zamknięcia – niedomykalność; uszkodzenie zastawek predysponuje
do wtórnego infekcyjnego zapalenia wsierdzia
- przewlekłe zapalenie reumatyczne zastawki mitralnej częściej powoduje zwężenie (obraz rybiego pyszczka) , dotyka częściej
kobiet ; przewlekłe zapalenie reumatyczne zastawki aortalnej dotyka częściej mężczyzn ( jej zwężenie – w kształcie trójkątnego
kanału) ;
Objawy kliniczne:
a) Ostra gorączka reumatyczna:
- objawy pojawiają się miedzy 10 dniem a 6 tygodniem po epizodzie paciorkowcowego zapalenia gardła
- objawy zależą od predyspozycji genetycznych
- przeważają objawy ze strony serca oraz dużych stawów – choroba zajmuje kolejno różne stawy ( migratory polyarthritis)
- objawy przedmiotowe: tarcie osierdziowe, osłabienie tonów serca, tachykardia, zaburzenia rytmu
b) Przewlekła gorączka reumatyczna:
- przez wiele lat i dekad po epizodzie gorączki reumatycznej nie ma objawów klinicznych
- obraz choroby zależy od tego ,która zastawka została zajęta
- występują szmery sercowe, przerost i poszerzenie jam serca , objawy zastoinowej niewydolności krążenia, zaburzenia rytmu,
powikłania zatorowo - zakrzepowe, objawy infekcyjnego zapalenia serca
II Zwyrodnieniowe zwapniające zwężenie ujścia aorty –patologicznie nasilone zmiany zwyrodnieniowe zachodzące z wiekiem,
ogniskowe zwłóknienie płatków zastawek związane z różnego stopnia zwapnieniem, to stwardnienie dotyczy najczęściej
zastawki mitralnej i aortalnej, daje objawy kliniczne : dusznicy bolesnej, omdleń, zastoinowej niewydolności krążenia w
późniejszym okresie.
W badaniu przedmiotowym:
-szorstki skurczowy szmer crescendo – decrescendo
- przerost lewej komory
III Zespół wypadania płatków zastawki mitralnej – najczęstsza przyczyna niedomykalności to właśnie tez zespół ,zwany
zespołem Barlowa. Wykrywany najczęściej między 20 – 40 rokiem życia, częściej u kobiet.
Patomechanizm:
Czecia
3
all rights reserved
25

Opracowanie Robbins Patologia made by Czecia
3
2008
akumulacja istoty podstawnej tkanki łącznej w płatkach zastawki mitralnej oraz strunach ścięgnistych => płatki zastawki
mitralnej wpuklają się do światła przedsionków => zastawka funkcjonuje nieprawidłowo podczas skurczu.
Może być związana z zespołem Marfana i innymi chorobami tkanki łącznej, więc może być dziedziczony.
Morfologia:
płatki zastawki , zwłaszcza tylny, miękkie i powiększone; struny ścięgniste wydłużone i kruche; pierścień zastawki może być
poszerzony; obecność dużej ilości luźnej , obrzękniętej tkanki łącznej w środkowej warstwie płatków zastawki oraz strun.
Objawy kliniczne:
- większość pacjentów bezobjawowych
- możliwe palpitacje, zmęczenie, atypowy ból w klatce piersiowej
- osłuchowo : ostry klik śródskurczowy wraz z późnoskurczowym szmerem
Powikłania choroby:
- znacznego stopnia niedomykalność mitralna
- zastoinowa niewydolność krążenia
- infekcyjne zapalenie wsierdzia
- nagła śmierć sercowa z powodu arytmii
- udar mózgu lub zawał w narządach wewnętrznych, bo choroba sprzyja tworzeniu się zakrzepów w lewym przedsionku
IV Niebakteryjne zakrzepowe zapalenie wsierdzia – charakteryzuje się odkładaniem małych ilości włóknika, płytek krwi i innych
składowych krwi na płatkach zastawek krwi, zmiany te są jałowe. Rozwija się zazwyczaj skrycie, patogeneza nie jest poznana,
powiązane może być z: patologią endothelium, zwiększoną krzepliwością i głęboką zakrzepicą żylną, gruczolakorakami.
Morfologia:
- makroskopowo: obecność mnogich, małych guzków wzdłuż brzegów zastawek, płatki zastawki wydają się niezmienione ,
zmiany najczęściej dotyczą zastawek mitralnej i aortalnej
- mikroskopowo: guzki zwbudoawne z kwasochłonnego materiału ( włóknika) i delikatnej warstwy zagregowanych płytek krwi
Zmiany zazwyczaj zanikają spontanicznie, pozostają delikatne pasma tkanki łącznej włóknistej – wyrośla Lambla.
Objawy kliniczne:
- najczęściej bezobjawowo
- rzadko fragmenty wyrośli odrywają się i powodują zatory i zawały w mózgu i innych narządach
- rzadko zmiany stają się miejscem kolonizacji bakteryjnej i zakażenia!
V Zapalenie wsierdzia Libmana – Sacksa – dotyczy sterylnych wyrośli powstających na zastawkach pacjentów z układowym
toczniem rumieniowatym( najczęściej powierzchnia komorowa zastawek mitralnej i trójdzielnej),wyrośla nie lokalizują się w
liniach zamknięcia zastawek, zanikają przy leczeniu steroidami.
VI Infekcyjne zapalenie wsierdzia – zakażenie w obrębie zastawek lub ściennej powierzchni wsierdzia, z tworzeniem
przylegających pękatych wyrośli złożonych z materiału zakrzepowego oraz mikroorganizmów.
Wyróżniamy:
- formę ostrą – zakażenie zastawki przez organizmy o wysokiej wirulencji
- formę podostrą – kolonizacja uprzednio zmienionych chorobowo zastawek bakteriami o niskiej wirulencji, choroba z
wolniejszą progresją, częściej związana z lokalną odpowiedzią zapalną
Etiologia:
- bakteriemia związana z : uzależnieniem od dożylnych narkotyków, zakażeniem po zabiegach stomatologicznych,
chirurgicznych lub innych inwazyjnych , jak cewnikowanie pęcherza
- czasami źródło bakteriemii nieznane
Ryzyko infekcyjnego zapalenia wsierdzia zwiększają:
- istniejące wcześniej patologiczne procesy w sercu – nadciśnienie tętnicze, ASD, przewlekłe choroby zastawkowe( najczęstsza
przyczyna to Zespół wypadania płatków zastawki mitralnej)
- protezy zastawek serca, założone na stałe cewniki wewnątrznaczyniowe
- dożylne podawanie narkotyków – choroba częściej dotyczy prawej strony serca
Bakterie powodujące zakażenie zastawek naturalnych –wg częstotliwości zakażeń, w kolejności malejącej:
Czecia
3
all rights reserved
26

Opracowanie Robbins Patologia made by Czecia
3
2008
- α – hemolizujące Streptococci ( S. viridans)- zazwyczaj atakują wcześniej uszkodzone zastawki
- Staphylococcus aureus
- Haemophilus, Actinobacillus, Cardiobacterium, Eikenella, Kingella – HACEK
- komensale jamy ustnej
Bakterie powodujące zakażenie zastawek sztucznych :
- koagulazo – ujemne Staphyloccoci ( S. epidermidis) – najczęściej
- Gram – ujemne pałeczki
- grzyby
Morfologia:
- obecne pojedyncze lub mnogie wyrośla jednej lub kilku zastawek zawierające bakterie lub inne mikroby ( wyrośla są większe
w zakażeniu grzybiczym)
- najczęściej zajęte zastawki aortalna i mitralna, przy stosowaniu narkotyków dożylnym zaś zastawki prawego serca
- zapalenie ostre: początkowo pojedyncze, małe wyrośla , które rosną i stają się pękate i kruche wraz z rozwojem choroby; mogą
one zamknąć ujście zastawki, doprowadzić do pęknięcia jej płatków, strun ścięgnistych lub mięsni brodawkowatych; zakażenie
może objąć przylegający mięsień sercowy i wytworzyć ropień pierścieniowy; mikroskopowo: liczne mikroby przemieszane z
włóknikiem i komórkami krwi ; powikłanie zapalenia ostrego : zatory w krążeniu dużym z powodu kruchości zmian na
zastawkach i związane z nimi zawały organów i ropnie;
- zapalenie podostre: wyrośla twarde, związane z mniejszym zniszczeniem zastawek ; charakterystyczna obecność ziarniny
zapalnej u podstawy wyrośli; z czasem wyrośla włóknieją, wapnieją i dochodzi do ich przewlekłego nacieku; może dojść do
zatorowości oraz zawałów w systemie krążenia, ale bez powstania ropni w narządach.
Objawy kliniczne:
- niewielka gorączka, złe samopoczucie, utrata masy ciała, powiększenie śledziony, pałeczkowatość palców – zapalenie podostre
- wysoka gorączka, dreszcze, objawy jawnej posocznicy, osłuchowo: zmienne szmery serca– zapalenie ostre
VII Protezy zastawek serca – podział:
- zastawki biologiczne z serca świni lub krowy , lub ludzkie – charakterystyczne pogorszenie funkcji mechanicznej po
przeszczepie – pewnego rodzaju usztywnienie, częste zwapnienia płatków ; możliwe perforacje i rozdarcia, prowadzące do ich
niewydolności; zakażenie zastawek w ewentualnym infekcyjnym zapaleniu wsierdzia obejmuje płatki i przylegającą tkankę
okołozastawkową -> możliwa perforacja płatków i niedomykalność zastawki, przecieków;
-zastawki sztuczne(mechaniczne)- mnie podatne na uszkodzenia struktury; znaczne problemy zakrzepowe – potrzeba
stosowania leków p/krzepliwych; zakażenie zastawek w ewentualnym infekcyjnym zapaleniu wsierdzia obejmuje linię szycia i
przylegającą tkankę okołozastawkową -> możliwe oddzielenie się zastawki; istnienie niebezpieczeństwo nasilonej hemolizy.
A.5) Choroby pierwotne mięśnia sercowego – dotyczą włókien mięśnia sercowego, to takie choroby jak:
I zapalenie mięśnia sercowego (myocarditis)
II choroby o podłożu autoimmunologicznym (np. choroba reumatyczna)
III układowe zaburzenia metaboliczne (np. hemochromatoza)
IV dystrofie mięśniowe ( np. dystrofia Duchenne’a)
V kardiomiopatie – choroby idiopatyczne
I Zapalenia mięśnia sercowego – procesy zapalne prowadzące do uszkodzenia miocytów, proces zapalny jest zmianą pierwotną
w stosunku do uszkodzenia miokardium.
Przyczyny myocarditis ( tabela 11.5/Robbins):
- najczęściej wirusowe , np. wirusy Coxsackie A i B, enterowirusy, adenowirusy
- pasożyty , np. Trypanosoma cruzi( choroba Chagasa. najczęstszy czynnik sprawczy wśród pasożytów) , toksoplazmoza,
trychinoza
- bakterie, np. w chorobie z Lyme, błonicy
- leki, np. p/nowotworowa doksorubicyna, antracykliny
- w reakcji odrzucania przeszczepionego serca
Czecia
3
all rights reserved
27

Opracowanie Robbins Patologia made by Czecia
3
2008
- w reakcjach nadwrażliwości na leki
- w przypadku układowego tocznia rumieniowatego, miopatii zapalnych, innych chorób autoimmunologicznych
- w sarkoidozie
Morfologia:
- obraz makroskopowy: mięsień wiotki i blady, często z ogniskami krwotocznymi nadającymi mu cętkowany wygład w przekroju,
możliwe ropnie w przypadku zapalenia bakteryjnego
- obraz mikroskopowy:
a)zapalenie wirusowe
– ostre zapalenie: mięsień obrzęknięty, nacieki zapalne z przewagą limfocytów i innych komórek jednojądrowych; zwyrodnienie
miocytów i/lub martwica; mogą być widoczne wirusowe wtręty( np. w zakażeniu CMV)
- przewlekłe zapalenie: komory serca poszerzone, naciek zapalny mniej nasilony, bardziej widoczne włóknienie i utrata
kardiomiocytów
b) zapalenie pasożytnicze: organizmy pasożytów widoczne pod mikroskopem
c) zapalenie bakteryjne : naciek zapalny z neutrofilów, tendencja do tworzenia się ropni
d) odrzucanie przeszczepionego serca: nacieki limfocytarne, zwyrodniałe miocyty
e) zapalenia idiopatyczne olbrzymiokomórkowe: naciek zapalny z wielojądrowych komórek olbrzymich, w wysięku ponadto
limfocyty, makrofagi, eozyno file i rozsiane ogniska martwicy
Objawy kliniczne:
- możliwy bezobjawowy przebieg
- w najgorszym przypadku możliwe objawy ciężkiej zastoinowej niewydolności krążenia
- często zaburzenia rytmu, śmiertelne arytmie komorowe
I Kardiomiopatie – choroba serca wywołana pierwotnym niezapalnym zaburzeniem w mięśniu sercowym.
A.
Kardiomiopatia rozstrzeniowa – progresywny przerost serca, poszerzenia jam serca i upośledzenie funkcji
skurczowej( inna nazwa – kardiomiopatia przekrwienia)
Czynniki powiązane z chorobą:
- wirusy : wirusy Coxsackie B
- nadużywanie alkoholu: toksyczne działanie etanolu i zaburzenia odżywiania u alkoholików
- uszkodzenia miocytów przez kobalt, pewne chemioterapeutyki( zwłaszcza doksorubicynę), antracykliny
- poród i połóg – tzw. kardiomiopatia okołoporodowa pojawiająca się pod koniec ciąży lub kilka tygodni po porodzie, u 50%
pacjentek następuje samowyleczenie
- wrodzone zaburzenia genetyczne
Epidemiologia: najczęstsza forma kardiomiopatii ( 90%);dotyczy każdego wieku, ale najczęściej pojawia się między 20 – 60 r.ż.;
ujawnia się sporadycznie, są jednak stwierdzone przypadki rodzinnego występowania; występuje częściej u mężczyzn.
Morfologia: serca powiększone, wiotkie, masa > 900 g; poszerzenie i przerost wszystkich jam serca; osłabiona kurczliwość i
znaczące poszerzenie jam serca sprzyjają zastojowi krwi , co predysponuje do rozwoju kruchych, przyściennych zakrzepów
( możliwość zatorów pozasercowych); mikroskopowo: nieswoisty przerost miocytów, włóknienie śródmiąższowe, faliste włókna
mięśniowe, rzadko skąpy naciek z jednojądrowych komórek zapalnych.
Frakcja wyrzutowa serca jest mniejsza niż 25%, stąd objawy narastającej zastoinowej niewydolności krążenia w tej
kardiomiopatii!
Najczęstsze rozpoznanie u pacjentów zgłaszanych do przeszczepu serca!
B.
Kardiomiopatia przerostowa – asymetryczny przerost przegrodowy = idiopatyczna przerostowa stenoza podaortalna. To
zaburzenie z przerostem mięśnia sercowego, nieprawidłowym wypełnieniem skurczowym oraz ( w wielu przypadkach)
okresowym upośledzeniem wyrzutu komorowego. Cechuje się hiperkinetyczną czynnością skurczową. Powiązana z
zaburzeniami w obrębie genów.
Morfologia:
- makroskopowo: przerost mięśniówki serca, najsilniej wyrażony w lewej komorze i przegrodzie międzykomorowej; masa serca
często > 800 g; najczęściej przegroda międzykomorowa jest grubsza niż niezmieniona boczna ściana lewej komory; w przeroście
Czecia
3
all rights reserved
28

Opracowanie Robbins Patologia made by Czecia
3
2008
asymetrycznym dochodzi czasami do samoistnego przerostowego zwężenia podaortalnego, czyli tzw. kardiomiopatii
przerostowej z zawężeniem drogi odpływu lewej komory ( HOCM);
- mikroskopowo: przypadkowy układ przerośniętych, nieprawidłowo rozgałęzionych miocytów otoczonych zwiększoną ilością
tkanki łącznej, w późniejszym stadium choroby możliwe włóknienie miokardium.
Obajawy kliniczne: duszność wysiłkowa; osłuchowo: ostry szmer skurczowy wyrzutowy spowodowany ruchem przedniego
płatka zastawki mitralnej i zwężeniem ujścia komory; ból dusznicowy, arytmie komorowe.
Powikłania tej kardiomiopatii są częstą przyczyną nagłego, niewyjaśnionego zgonu u młodych atletów!
C.
Kardiomiopatia zaciskająca – pierwotny spadek podatności komory i wynikające stąd zaburzenie wypełniania komory
podczas rozkurczu.
Przyczyny:
- tropikalne włóknienie endomiokardialne – najczęstsza przyczyna
- eozynofilowe włóknienie endomiokardialne (zespół Löfflera)
- amyloidoza serca
- fibroelastoza wsierdzia(najczęściej u dzieci do 2 r.ż.)
- hemochromatoza
- uszkodzenie popromienne serca
Morfologia- wygląd zależy od czynnika sprawczego:
- w zespole Löfflera i tropikalnym włóknieniu endomiokardialnym: przedsionki typowo poszerzone, komory w normie lub
poszerzone; wsierdzie pogrubiałe, zmatowiałe, zwałaszcza w lewej komorze; zastawki serca niekiedy pogrubiałe:
mikroskopowo: obfite włóknienie wsierdzia przechodzące na otaczający mięsień sercowy; wsierdzie i miokardium
nacieczone przez eozyno file, zwłaszcza w początkowym okresie choroby;
- w fibroelastozie wsierdzia : obfita tkanka włóknisto – sprężysta nadająca wsierdziu wygład porcelany
Objawy kliniczne: zmęczenie, duszność wysiłkowa, ból w klatce piersiowej; przebieg wikłają arytmie i bloki przedsionkowo
– komorowe; u pacjentów z zespołem Löfflera: przyścienne i zastawkowe zakrzepy mogą spowodować zatorowość w krążeniu
duzym.
Zmiany w tej kardiomiopatii są podobne do tych , u pacjentów z chorobami zaciskającymi osierdzia!
A.7) Nowotwory serca – serce jest najczęściej wolne od groźnego procesu nowotworowego. Jeśli jedna są jakieś zmiany , to
najczęściej to nowotwory przerzutowe.
Nowotwory przerzutowe: u chorych z rozsianym nowotworem w 10% obserwuje się przerzuty do serca; najczęściej lokalizują
się w osierdziu, powodując zapalenie osierdzia i wysięk krwotoczny; najczęściej to przerzuty z : raki płuc, piersi, czerniaki
złośliwe, nowotwory układu krwiotwórczego; przerzuty do serca mogą się szerzyć naczyniami limfatycznymi, żylnymi bądź
tętniczymi.
Nowotwory pierwotne: występują rzadko;
Najczęściej spotykane ( od najczęściej do najrzadziej spotykanych):
- śluzak ( myxoma)- łagodne neo, najczęściej rozwijają się w lewym przedsionku, blisko otworu owalnego; wyglądają jak siedzące
lub uszypułowane wyrośla, zazwyczaj poryte niezmienionym wsierdziem; częściej u dorosłych; mikroskopowo: wielojądrowe
gwiaździste komórki zawieszone w obrzękniętej, bogatej w mukopolisacharydy macierzy; mogą być przyczyną problemów
klinicznych: potencjalny materiał zatorowy lub kulista zastawka zwężająca ujścia przedsionkowo – komorowe; leczenie :
chirurgiczne.
- tłuszczak ( lipoma)- mogą pojawiać się w każdej lokalizacji; częściej to wady rozwojowe niż prawdziwe neo;
- włókniak ( fibroma)
- mięśniak prążkowany ( rhabdomyoma) – najczęstsze u noworodków i dzieci, często towarzyszy im stwardnienie guzowate
mózgu (– jeden z zespołów nerwowo- skórnych); mogą występować pojedynczo lub wieloogniskowo; mikroskopowo:
kwasochłonne, wieloboczne komórki, często z dużymi, bogatymi w glikogen ziarnistościami cytoplazmatycznymi;
- mięsak naczyniowy ( angiosarcoma)
- mięśniak prążkowano komórkowy ( rhabdomyosarcoma)
Zmiany łagodne mogą być przyczyna nagłej śmierci sercowej!
Czecia
3
all rights reserved
29

Opracowanie Robbins Patologia made by Czecia
3
2008
B) Choroby osierdzia
a. Zapalenie osierdzia
- Pierwotne zapalenie osierdzia – występuje rzadko; przyczyną jest zakażenie, głównie wirusowe, ale i może być wywołane
bakteriami ropotwórczymi, mykobakteriami i grzybami. Może współistnieć z zapaleniem mięśnia sercowego, wystąpić wtórnie
do: zawału serca, operacji na sercu, radioterapii w obrębie śródpiersia, mocznicy, gorączki reumatycznej, układowego tocznia
rumieniowatego, przerzutów nowotworowych.
Możliwy przebieg:
1) Powoduje nagłe zaburzenia hemodynamiczne z powodu obecności znacznej ilości wysięku
i/lub
2) Kończy się samoistnie bez znaczących następstw
i/lub
3)
Prowadzi do przewlekłego procesu włóknienia
Morfologia:
- ostre zapalenie osierdzia – możliwy włóknisty wysięk nadający powierzchni osierdzia kosmaty nieregularny wygład
przypominający chleb z masłem -w zapaleniu mocznicowym lub w ostrej gorączce reumatycznej; włóknisty wysięk w zapaleniu
wirusowym; wysięk włóknikowo – ropny w zapaleniu bakteryjnym; wysięk serowaty w zapaleniu gruźliczym;
Przerzuty do osierdzia widoczne jako duże, nieregularne zmiany guzkowate, często z kosmatym włóknikowym i krwotocznym
wysiękiem.
- przewlekłe zapalenie osierdzia –obraz zróżnicowany , od delikatnych zrostów do gęstych włóknistych blizn w worku
osierdziowym; skrajnie serca może być całkowicie zamknięte w gęstej tkance bliznowatej – zaciskające zapalenie
osierdzia( różnicujemy z kardiomiopatią zaciskającą).
Objawy kliniczne:
- nietypowy ból w klatce piersiowej
- wysokotonowy odgłos tarcia osierdzia
- gdy dużo wysięku w worku opłucnowym ,to objawy tamponady serca: słabo słyszalne, odległe tony serca; poszerzone żyły
szyjne; zmniejszenie objętości wyrzutowej; tachykardia; wstrząs.
a. Płyn w worku osierdziowym:
Przyczyny:
- płyn surowiczy: zastoinowa niewydolność krążenia, hipoalbuminemia różnego pochodzenia
- płyn surowiczo – krwisty: tępy uraz klatki piersiowej, nowotwór
- płyn limfatyczny: zastój w krążeniu limfatycznym w śródpiersiu
Objawy : prowadzi do tamponady serca.
Hemopericardium – czysta krew w worku osierdziowym, spowodowane: pęknięcie tętniaka aorty, zawał mięśnia sercowego z
pęknięciem ściany, uraz penetrujący do serca. Objawy: tamponada serca lub nagły zgon.
A.8) Zastoinowa niewydolność krążenia – pojawia się w sytuacji, gdy serce nie jest już w stanie przepompować na obwód krwi
dopływającej z układu żylnego.
a. Przyczyny lewostronnej niewydolności krążenia:
- nadciśnienie układowe
- choroby zastawki mitralnej lub aortalnej
- choroba niedokrwienna
- pierwotne choroby mięśnia sercowego
b. Przyczyny prawostronnej niewydolności krążenia :
- niewydolność lewej komory
- choroby miąższu płucnego i/lub naczyń płucnych ( cor pulmonale)
- choroby zastawki pnia płucnego lub zastawki trójdzielnej
- wady wrodzone serca z przeciekiem z lewej strony na prawo
c. Mechanizmy adaptacyjne w okresie procesu patologicznego– reakcja na zmniejszoną pojemność minutową :
Czecia
3
all rights reserved
30

Opracowanie Robbins Patologia made by Czecia
3
2008
a) Reakcje neurohormonalne - wzrost aktywności układu współczulnego – efekt inotropowo dodatni
b) Zmiany morfologiczne i molekularne w sercu:
- Przerost mięśnia sercowego
- Poszerzenie światła komór
Przerost dośrodkowy - w odpowiedzi na nadmierne obciążenie ciśnieniowe – pogrubienie ścian komór serca bez powiększenia
objętości komór serca.
Przerost odśrodkowy - w odpowiedzi na nadmierne obciążenie objętościowe – pogrubienie ścian komór serca z powiększeniem
objętości komór serca.
d. Morfologia zastoinowej niewydolności serca:
Makroskopowo:
- poszerzenie zazwyczaj przerośniętych jam serca
- płuca konsystencji ciastowatej, przekrwione, a powierzchnia przekroju pokrywa się mieszaniną bogatego w surfaktant płynu i
krwi – w niewydolności lewokomorowej
- zastój krwi w narządach jamy brzusznej; obrzęk tkanek miękkich; czasami obecność płynu w jamie opłucnowej, osierdziu i
jamie brzusznej; wątroba – obraz przewlekłego przekrwienia biernego- wygląd gałki muszkatołowej, a w stadium
zaawansowanym niewydolności serca martwica krwotoczna hepatocytów, znaczące włóknienie ,a nawet marskość– w
niewydolności prawo komorowej
Mikroskopowo:
- przekrwienie pęcherzykowych naczyń płucnych( przesięk początkowo w okołonaczyniowej przestrzeni śródmiąższowej, z
czasem w świetle pęcherzyków płucnych powodując obrzęk płuc)
- trwałe podwyższenie ciśnienia w żylnym krążeniu płucnym powoduje kręty przebieg kapilar, które mogą pękać, dając krwotoki
do przestrzeni pęcherzykowych
- pojawiają się komórki wad sercowych – makrofagi z brunatnym barwnikiem w cytoplazmie, czyli fagocytujące erytrocyty i
wypełnione hemosyderyną
- przewlekły obrzęk przegród międzypęcherzykowych inicjuje włóknienie w obrębie ścian pęcherzyków płucnych
Włóknienie w obrębie ścian pęcherzyków płucnych + złogi hemosyderyny
=
Przewlekłe Przekrwienie Bierne Płuc -
– makroskopowo: płuca o kolorze ciemnobrązowym, spoiste –> brunatne stwardnienie płuc
e. Objawy kliniczne:
Niewydolność lewokomorowa:
- duszność ( też napadowa duszność nocna)
- męczliwość mięsni
- powiększenie serca
- tachykardia
- obecność trzeciego szmeru sercowego ( S
3
)
- wyraźne rzężenia u podstawy płuc spowodowane obrzękiem pęcherzyków płucnych
- wysokotonowy szmer skurczowy
- zaburzenia rytmu serca ( np. migotanie przedsionków)
Niewydolność prawokomorowa:
- uogólniony zastój żylny: poszerzenie żył szyjnych oraz powiększenie , czasem bolesność wątroby ; zwiększona częstość
występowania głębokiej zakrzepicy żylnej oraz zatorowości płucnej
- obrzęk tkanek miękkich : zwiększenie masy ciała, uwidocznienie obrzęków wokół kostek
- często wodobrzusze; możliwy przesięk w jamie opłucnowej, w worku osierdziowym
ZABURZENIA W UKŁADZIE CZERWONOKRWINKOWYM
Klasyfikacja niedokrwistości ze względu na przyczynę powstania:
Czecia
3
all rights reserved
31
Opracowanie Robbins Patologia made by Czecia
3
2008
I.
Niedokrwistość z utraty krwi
a. ostra utrata- jest groźna ze względu na nagłe zmniejszenie objętości krążącej krwi w łożysku naczyniowym. 2-3 dni po
krwotoku następuje szczyt rozcieńczenia krwi płynami ustrojowymi, celem kompensacji.
W niedokrwistości pokrwotocznej erytrocyty zachowują prawidłową wielkość i kształt –niedokrwistość normocytarna,
normochromiczna.
Odnowa RBC w ciągu kilkunastu dni, dzięki zwiększonemu wydzielaniu epo w nerkach. Początkowo w krwi obwodowej
wzrost retikulocytów
b. przewlekłe krwawienie- powoduje stopniową utratę zasobów żelaza. Wobec braku żelaza dochodzi do wtórnej
niedokrwistości, ze zmniejszenie produkcji RBC (reszta informacji przy niedokrwistości z niedoboru żelaza, proszę o
cierpliwość;))
II
Niedokrwistości hemolityczne- ze zwiększonego rozpadu erytrocytów
Najpierw ogólne cechy niedokrwistości hemolitycznych:
•
Zwiększone niszczenie RBC
•
Wyrównawcza odnowa RBC, wzrost liczby retikulocytów na obwodzie
•
Odkładanie produktów rozpadu RBC przede wszystkim żelaza
•
Przerost linii erytroidalnej w szpiku
•
Ciężka anemia przebiega z wytworzeniem ognisk krwiotworzenia w śledzinie, wątrobie i węzłach chłonnych
•
Niezależnie od przyczyny hemolizy objawia się ona hemoglobinurią, hemoglobinemią i hemosyderynurią, niekiedy
hiperbilirubinemia i żółtaczka
•
Znaczna hemoliza wewnątrz naczyniowa zagraża ostrą martwicą kanalików nerkowych- haptoglobina jest dla tego
stanu charakterystycznie niska.
•
Hemoliza zewnątrz naczyniowa jest znacznie częstsza niż wewnątrznaczyniowa, zachodzi najczęściej w układzie
fagocytarnym wątroby i śledziony.
•
Pozanaczyniowa hemoliza nie wywołuje hemoglobinemii i hemoglobinurii, ale długotrwająca może powodować
żółtaczkę i kamicę dróg żółciowych. Stężenie haptoglobiny jest tu obniżone, dochodzi do przerostu śledziony.
•
Niedokrwistości hemolityczne prowadzą do nadmiernego gromadzenia żelaza w ustroju, co może prowadzić do
hemosyderozy układowej, w ciężkich przypadkach do hemochromatozy.
Typy niedokrwistości hemolitycznych:
a. wrodzona sferocytoza
W większości przypadków dziedziczona autosomalnie dominująco.
U 25% dziedziczona recesywnie- wtedy z cięższym przebiegiem.
Sferocytoza polega na nieprawidłowej budowie szkieletu błony RBC. Prawidłowy kształt erytrocytów warunkują relacje w błonie
między spektryną, ankyryną, białkami prążka 3 i 4,1 z glikoforyną. Wszytkie mutacje opisane w sferocytozie polegają na
przerwaniu sieci pionowych powiązań między spektryną a białkami wewnętrznej warswy błony. Najczęstsze mutacje dotyczą
ankyryny, potem spektryny, i prązków 3 , 4.1.
Dochodzi do zmniejszenia trwałości błony z częściową utratą, w konsekwencji zmniejsza się powierzchnia przy tej samej
objętości- krwinka przyjmuję kształt okrągły (sferocyt).
Brak dwuwklęsłej budowy nie pozwala na przejście przez sznury Billrota do zatok śledziony, prowadzi do hemolizy i fagocytozy
przez makrofagi sznurów śledziony. Nadmierne niszczenie RBC pociąga zwiększoną erytropoezę w szpiku.
Morfologia: brak charakterystycznego przejaśnienia w środkowej części krowinki, same sferocyty nie mogą być jednak
kryterium diagnostycznym, bo zdarza się także w innych procesach.
Na obwodzie retikulocytoza i powiększenie śledziony nawet do 500-1000g i wyżej !!! znaczne przekrwienie sznurów Billrotha i
nagromadzenie makrofagów. Zatoki śledziony-puste. W makrofagach sznurów Bilrotha sfagocytowane krwinki, w śledzionie i
innych narządach hemosyderyna. 40-50%chorych kamica żółciowa.
Przebieg kliniczny: niedokrwistość, powiększenie śledziony, żółtaczka. Wrażliwość krwinek na warunki osmotyczne! Z powodu
zmiany kształtu tracą zdolność zmiany objętości w warunkach hipotonicznych soli- zjawisko, wykorzystywane do testów
diagnostycznych .
Przy zakażeniu parwowirusami może dojść do kryzy przełomu plastycznego-przejściowe zatrzymanie odnowy erytroblastów w
szpiku. Patologia ta kończy się samoistnie.
Leczenie sferocytozy- usunięcie śledziony, jednak to prowadzi do zwiększonej podatności na zakażenia, dlatego zabieg
wykonuje się raczej powyżej 5-6 roku życia.
b.
niedokrwistość sierpowato krwinkowa-
nieprawidłowa budowa hemoglobiny, w HbS w szóstej pozycji łańcucha beta
miejsce kw. Glutaminowego zajmuje walina. U homozygot HbA zostaje całkowicie zastąpiona przez patologiczną HbS, u
heterozygot tylko w połowie.
Mutacja taka jest preferowana u około 30% populacji ludności Afrykańskiej na trenach endemicznej malarii. HbS chroni w
pewnym stopniu przed zakażeniem plazmodium falciparum malariae.
Czecia
3
all rights reserved
32

Opracowanie Robbins Patologia made by Czecia
3
2008
Patologia HbS polega na jej strącaniu się w warunkach odtlenowania tej hemoglobiny. Zmiana fizycznego kształtu
hemoglobiny, gdzie cząsteczki polimeryzują w łańcuchy, powoduje odkształcenie krwinki w postać półksiężycowatą czy
sierpowatą. Początkowo zjawisko jest odwracalne, krwinka wraca do prawidłowego kształtu podczas związania
hemoglobiny z tlenem, powtarzające się epizody odtlenowania uszkadzają błonę krwinki, powodują utratę wody i potasu i
gromadzenie wapnia. Sierpowaty kształt utrwala się .
Najważniejsze czynniki prowadzące do odkształcenia krwinek:
•
obecność hemoglobin innych niż HbA , czyli HbS, HbC( warunkuje jeszcze cięższy przebieg choroby), płodowa HbF
słabo łączy się z HbS dlatego nie obserwuje się objawów niedokrwistości sierpowatokrwinkowej do 5-6
miesiącażycia, potem jej poziom spada należy podjąć leczenie.
•
Stężenie hemoglobiny w komórce, odwodnienie komórki zwieksza MCHC i sprzyja sierpowaceniu erytrocytów , a
przez to czopowanie małych naczyń. (ciekawostka:współistniejąca talasemia alfa zmniejsza tendencję do
sierpowacenia RBC)
•
Czas ekspozycji na niskie stężenie tlenu, sierpowacenie RBC zaczyna się gdy erytrocyty dotrą do naczyń
włosowatych, tam następuje zmniejszone tempo przepływu, tak dzieje się w śledzionie i szpiku.
Epizody sierpowacenia doprowadzają do utraty wody, komórki nabierają sztywności, są wówczas rozpoznawane przez układ
fagocytarny i niszczone, rozwija się przewlekła niedokrwistość hemolityczna zewnątrz naczyniowy czas życia krwinki ze 120
zmniejsza się do 20 dni. Przewlekły stan doprowadza do niedokrwienia narządów.
Znaczna niedokrwistość i przewlekły zastój doprowadza do zwyrodnienia tłuszczowego wątroby, mięśnia sercowego i kanalików
nerkowych. Wzmożona erytropoeza w szpiku prowadzi do rozrostu utkania krwiotwórczego, kosztem resorpcji kości
charakterystyczne obrazy rtg np. nawarstwienia na kościach czaszki.
U dzieci i dorosłych zastój krwi w śledzionie doprowadza do zawałów zwłóknień i zaniku- autosplenektomia-po śledzionie
zostaje zwłókniały KOLBOWATY TWÓR …
Zmiany niedokrwienne dotykają kości, wątrobę, siatkówkę, skórę. Szczególnie wrażliwy na niedokrwienie jest szpik, w stanach
przewlekłych może także dojść do priapizmu, zwłóknienie ciał jamistych i problemów z erekcją. W ustroju odkładanie
hemosyderyny i kamieni żółciowych w pęcherzyku .
Choroba rozwija się od 5-6 miesiąca życia.
Zatory i martwica szpiku może powodować uwalnianie tłuszczu i w konsekwencji- zatory w płucach. Także sierpowate krwinki w
miejscach spowolnionego przepływu doprowadzają do czopowania naczyń i zakrzepów, pojawiają się powikłania mózgowe i
płucne (zatory w tych narządach).
Ze względu na upośledzenie śledziony, chorzy są narażeni na zakażenia, uwaga śmiertelne posocznice! Zapalenie szpiku
=osteomielitis wywołane przez bakterie salmonelli .
Leczenie hydroksymocznikiem używanym w terapii nowotworów , zwiększa on ilość płodowej HbF, która z kolei zapobiega
tworzeniu patologicznych polimerów HbS.
c.Talasemie-genetycznie uwarunkowane zaburzenia syntezy hemoglobiny, dochodzi tu do zatrzymania lub upośledzenia syntezy
łańcuchów globin. Talasemie zaliczamy to patologii ilościowych .
Dziedziczenie autosomalne dominujące, u homozygot objwia się ciężką niedokrwistością hemolityczną .
•
Talasemia beta 0 (zero) całkowity brak łańcuchów beta globiny u homozygot,
•
Talasemia beta+ (plus) u homozygot wykrywalna jest śladowa produkcja globiny beta.
Około 100 mutacji odpowiada za opisywane choroby, w talasemii alfa często występuje delecja genów, w beta rzadko.
Większość polega na zamianie pojedynczej zasady.
Formy beta 0 powstają np. kiedy dojdzie do wypadnięcia pojedynczej zasady i powstania nowego tripletu – kodonu stop,
dochodzi do całkowitego zatrzymania translacji mRNA.
Formy beta+ powstają kiedy mutacjie dotyczą odległych od prawidłowych miejsc intronu z eksonem. Pojawiają się nowe
nieprawidłowe miejsca na skutek mutacji w intronie, wrażliwe na działanie enzymów czynnych w tworzeniu mRNA i dochodzi do
tworzenia prawidłowych i nieprawidłowych mRNA globuliny beta.
W talasemii beta dochodzi do spadku produkcji HbA , niedobarwliwość RBC , obniżenie MCHC, i hemoliza spowodowana
względnie podwyższoną ilością łańcuchów alfa w obec nieprawidłowej ilości łańcuchów beta. Wolne niepołączone łańcuchy alfa
uszkadzają błonę komórkową, i zmniejszają jej elastyczność. Takie RBC zarówno młode i dojrzałe są fagocytowane, erytropoeza
staje się nieefektywna, organizm asymiluje żelazo i gromadzi je w ustroju.
W „wielkiej talasemii” erytrocyty są małe i blade= mikrocytoza, i hipochromia, zwiększa się ich powierzchnia nieproporcjonalnie
do objętości, hemoglobina zbiera się w centralnym punkcie RBC- kom. Przybiera wygląd tarczy celowniczej. Występuje
poikilocytoza, anizocytoza.
Wzrost liczby retikulocytów i normoblasty świadczą o zwiększonej erytropoezie.
Rozrost układu krwiotwórczego nacieka beleczki kostne, zniekształcając kości zaburza wzrost.
Erytropoeza pozaszpikowa i rozrost układu fagocytarnego, powodują powiększenie śledziony, wątroby, węzłów chłonnych.
Kacheksja. Po latach może rozwinąć się ciężka hemosyderoza narządów.
Talasemia alfa – molekularny defekt polega na delecji genów alfa globiny, prawidłowo są cztery geny więc mutantów też jest
czterech( cztery odmiany talasemii alfa o różnym stopniu nasilenia od bezobjawowego nosicielstwa po utratę 4 genów i śmierci
płodu w łonie matki), jeśli nastąpi utrata 3 genów, powstaje hemoglobina z nadmiarem specyficznych łańcuchow beta,
Czecia
3
all rights reserved
33

Opracowanie Robbins Patologia made by Czecia
3
2008
tetramerycznych form HbH i HB Bart, związki te słabiej uszkadzają błony erytrocytów i objawy tej talasemii nie śa tak nasilone
jak talasemii beta, jednak HbH i Hb Bart są niewydolne jako przenośniki tlenu, bo mają do tlenu bardzo duże powinowactwo to
tez problem jest z oddysocjowaniem w tkankach.
Klinicznie talasemie objawiają się kiedy spada hemoglobina płodowa, dziecko rozwija się powoli, konieczne są częste
przetaczania krwi, i zapobieganie zniekształceniom kostnym, przy transfuzji chorzy dożywają 20-30 lat, ale z wiekiem wzrasta
ryzyko hemosyderozy, pociągająca niewydolność mięśnia sercowego. Leczeniem z wyboru jest przeszczep szpiku.
Mała talasemia objawia się jako nieznaczna niedokrwistość niedobarwliwa i mikrocytoza. Erytrocyty jak w niedokrwistości z
niedoboru żelaza. Wyniki elektroforezy pokazują znaczny spadek HbA i wzrost HbF.
d.Niedobór dehydrogenazy glukozo-6-fosforanowej- zredukowany glutation (GSH) wewnątrz erytrocytów unieczynnia szkodliwe
oksydanty.
Patologie, enzymów hamuja inaktywację utleniaczy, dochodzi do uszkodzenia krwinek czerwonych i hemolizy.
Mutacja dehydrogenazy 6 fosforanowej polega na jej degradacji w dojrzałych erytrocytach. Ze względu na brak jądra i
niezdolność do syntezy białek nie mogą jej zsyntetyzować od nowa i RBC stają się co raz wrażliwsze na uszkodzenia przez szok
tlenowy. Uszkodzenie może następować w wyniku dzialania leków : fenacetyny aspiryny, sulfonamidów, pochodnych witaminy
K, zakażeń bakteryjnych itd.
Obecność utlenionej formy glutationu związana jest z produkcją nadtlenku wodoru, który uszkadza RBC (denaturacja łańcuchów
globulinowych) . Denaturowana hemoglobina strąca się w postaci ciałek Heinza. Po przejściu przez śledzionę, RBC ulegają
„nadgryzaniu” i takie wygryzione RBC są wyłapywane przez śledzionę i fagocytowane- hemoliza zewnątrz naczyniowa.
Hemoliza po lekach następuje po 2-3 dniach od zażycia, na ostro przebiega najczęściej u mężczyzn, kobiety posiadają zazwyczaj
dwie formy genów G6DP prawidłową i zmutowaną.
W szpiku następuje wzmożona erytropoeza.
e. Napadowa nocna hemoglobinuria- etiologia nieznana, nabyty defekt błony komórkowej, mutacja na poziomie komórek
macierzystych szpiku dotyczy Genu PIGA -odpowiedzialny za syntezę glikolipidu błonowego- jako miejsca przyczepu licznych
białek błonowych. Jeśli brakuje glikolipidu błonowego dochodzi do aktywacji dopełniacza na powierzchni erytrocytów.
Krwinki stają się nadmiernie wrażliwe na działanie komponentu.
Objawy kliniczne występują rzadko, wówczas gdy kom. Wybrakowane są w przewadze i mają zwiększoną przeżywalność w
stosunku do innych kom. Szpiku.
Napadowa nocna hemoglobinuria może rozwijać się na tle pierwotnej niewydolności szpiku. Być może znaczenie ma tu działanie
autoreaktywnych limf. T swoiście nastawionych na rozpoznawanie antygenów reagujących z glikolipidem błonowym.
f. Niedokrwistość immunohemolityczna- rzadkie formy niedokrwistości, obecne są autoprzeciwciała przeciwko prawidłowym lub
zmienionym formom RBC. Mogą pojawiać się samoistnie lub wyzwalane są przez czyn. Zew.
•
Niedokrwistość immunohemolityczna na tle przeciwciał ciepłych- obecne są przeciwciała kl. IgG, rzadziej IgA czynne w
37 st. C
Hemoliza wynika z opsonizacji, co ułatwia fagocytozę RBC przez p.ciała IgG, i eliminację RBC w śledzionie.
Mogą pojawiać się kuliste formy RBC wyłapywane następnie przez śledzionę i fagocytowane.
Przeciwciała mogą być skierowane przeciwko czyn Rh lub niektóre leki penicylina działają jak hapteny.
Niedokrwistości na tle przeciwciał ciepłych mogą być pierwotne –samoistne lub
Wtórne w przebiegu chłoniaków B-komórkowych, toczniu rumieniowatym, polekowe (penicylina, metyldopa, kwinidyna)
•
Niedokrwistości na tle przeciwciał zimnych-Obecne są słabo wiążące IgM. Reagują z błoną RBC w 30 st. C , występują w
dystalnych częściach ciała np. ręce stopy, dochodzi do wiązania komplementu i wewnątrz naczyniowej hemolizy. Te
erytrocyty, które dopłyną do bardziej ogrzanych części ciała (największa aktywność komplementu w 37 st. C ) IgM
odłącza się a pozostaje C3b działające jak opsonina co sprzyja fagocytozie przez kom . Kupfera i hemolizie
zewnątrznaczyniowej.
Niedokrwistość na tle przeciwciał zimnych może być w formie:
Ostrej na tle zakażenia mikoplazmą , mononukleozą zakaźną .
Przewlekłej samoistne, w przebiegu chłoniakow B-komórkowych.
g. Niedokrwistości hemolityczne wywołane mechanicznym urazem krwinek czerownych- na przykładzie zimnicy.
Łagodne postacie choroby wywołują Plazmodium vivax-trzeciaczka, P.malariae-czwartaczka, P.ovale- podobnie do vivax.
Ciężkie postacie P. falciparum często śmiertelne.
Cykl życiowy pierwotniaka :
Wraz z ukąszeniem komara do człowieka dostają się schizonty-> dostają się do kom wątrobowych-> przeksztalcją w merozoity->
zakażają erytrocytów->przemiana w gametocyty->ta forma jeśli nastąpi ugryzienie komara rozwijaja się dalej na drodze
rozmnażania płciowego,zaś w RBC człowieka podczas cyklu bezpłciowego z merozoitów powstają trofozoity te dzielą się znów w
merozoity uwalniające się po rozpadzie czerwonych krwinek, w zależności od typu pasożyta co 3 lub 4 dni. Co objawia się
dreszczami, uczuciem zimna i gorączką. Niedokrwistość hemolityczna prowadzi do odkładania brązowego barwinika hematyny-
Czecia
3
all rights reserved
34

Opracowanie Robbins Patologia made by Czecia
3
2008
powstają przebarwienia śledziony, wątroby, węzłów chłonnych i szpiku. Nasilona fagocytoza prowadzi do powiększenia
śledziony czasem wątroby.
Plazmodium falciparum przebiega z zajęciem o.u.n –malaria mózgowa, zmiana ładunku błonowego RBC (pojawiają się+
naładowane guzki na powierzchni kom.) prowadzi do tworzenia rozet wokół prawidłowych erytrocytów naładowanych ujemnie
oraz do reakcji z śródbłonkiem naczyniowym, z cząsteczkami adhezyjnymi PECAM-1, CD31, ICAM-1. Wypełnione pasożytami RBC
tworzą mikrozatory w obrębie naczyń mózgu. Śmierć następuje w ciągu kilku dni lub tygodni.
Inne powikłanie to gorączka czarnej wody, z żółtaczką, hemolizą hemoglobinemią i hemoglobinurią.
III
Niedokrwistości ze zmniejszonego wytwarzania krwinek czerwonych:
a. niedokrwistość z niedoboru żelaza –Całkowita ilość Fe w ustroju kobiety to 2g, u mężczyzny 6g.
80% Fe przypada na hemoglobinę, reszta na mioglobinę i inne enzymy
15-20% Fe to pula zapasowa w hemosyderynie i ferrytynie, magazynowanie żelaza zachodzi w wątrobie śledzionie, szpiku i
mięśniach szkieletowych.
W osoczu krwi, żelazo przenosi transferyna w prawidłowych warunkach wysycona Fe w 33%.
Utrata żelaza odbywa się przez złuszczanie naskórka i błon śluzowych, wynosi ok. 1-2g dziennie.
Wchłanianie żelaza hemowego 20% niehemowe 1-2% .
Absorpcja zachodzi w dwunastnicy idąc od światła jelita udział biorą następujące enzymydla Fe+2 (hemowe) przenośnik hemu-
>ferrytyna błony śluzowej->ferroportyna1 i oksydaza hefestyna.
Dla Fe+3 (niehemowe) w początkowej fazie absorpcji uczestniczy błonowy przenośnik DMT1 i dwunastniczy cytochrom b
Ujemny bilans żelaza może wynikać ze zbyt ubogiej diety, zaburzeń wchłaniania, nadmiernego zapotrzebowania i przewlekłej
utraty krwi.
Do objawów charakterystycznych należy spaczone łaknienie –skłonność do zjadania błota lub gliny…to żywcem z robbinsa… do
innych mniej charakterystycznych należą: osłabienie apatia, bladość powłok, łamliwość paznokci, wypadanie włosów.
U niektórych chorych może wystąpić zanikowe zapalenie języka (glossitis atrofia) + dysfagia i uczucie przeszkody w przełyku=
zespół Plummera-Wilsona.
Morfologicznie: jest to niedokrwistość mikrocytarna hipochromiczna, z niewyjaśnionych powodów może podnosić się poziom
płytek krwi. Przerost szpiku jest nieznaczny i rzadko dochodzi do erytropoezy poza szpikowej.
Kryteria diagnostyczne: niskie wartości Hb, HCT, MCV, hipochromia, mikrocytoza, niskie stężenie ferrytyny w surowicy, niska
zawartość żelaza, słabe wysycenie transferyny, zwiększona zdolność wiązania Fe, i db. Reakcja na leczenie żelazem.
b.niedokrwistość w chorobach przewlekłych- żelazo zatrzymywane jest w układzie siateczkowo – śródbłonkowym, w związku z
przewlekłym stanem zapalnym na podłożu bakteryjnym, immunologicznym lub nowotworowym.
Cechy: obniżenie Fe, RBC są prawidłowe, lub może wystąpić hipochromia i mikrocytoza.
Dochodzi do zwiększonego gromadzenia Fe w makrofagach szpiku, podwyższenia stężenia ferrytyny w surowicy, i zmniejszenia
wiązania Fe w surowicy.
Dochodzi do wyrównawczego wydzielania epo, który jest niewystarczający dla opanowania niedokrwistości. Zablokowanie Fe w
makrofagach wynika z działania TNF i IL1. Tylko leczenie choroby pierwotnej daje rzeczywistą poprawę.
c.niedokrwistość z niedoboru kwasu foliowego- ryzyko wystąpienia towarzyszy niedożywieniu i niewłaściwej diecie,
zaburzeniom wchłaniania, biegunce tropikalnej, metotreksat, leki przeciwpadaczkowe zwiększają zapotrzebowanie na foliany.
Foliany łatwo ulegają zniszczeniu w trakcie 10-15 minutowego gotowania. Najlepsze źródło to jarzyny mrożone, lub bardzo
krótko gotowane.
Najbardziej intensywna absorpcja odbywa się w górnej 1/3 jelita cienkiego
Najważniejszą pochodną kw. Foliowego jest tetrahydofolian, jest koenzymem reakcji przenoszenia rodników jednowęglowych w
syntezie zasad purynowych i tymidylanu- niezbędnych do budowy DNA .
Brak tetrahydrofolianu powoduje zaburzenia syntezy DNA leżące u podstaw powstawania niedokrwistości megaloblastycznych.
Początek choroby niecharakterystyczny: osłabienie i męczliwość, szczególnie wrażliwi są alkoholicy.
Objawy kliniczne charakterystyczne to bolesność języka i zapalenie czerwieni warg (cheilosis), nie występują tu objawy
neurologiczne.
Rozpoznanie na podstawie rozmazu krwi obodowej i szpiku.
d. Niedokrwistość z niedoboru B12 niewdokrwistość złośliwa –powodem niedoboru może być niedostateczna produkcjia lub
wadliwe funkcjonowanie żołądkowego czynnika (IF) nieodzownego do jej wchłaniania (podłoże może być autoimmunologiczne),
niedokrwistość ta może współistnieć z zapaleniem tarczycy typu Hashimoto, chorobą Addisona i cukrzycą typu 1, inne przyczyny
niedostatecznego wchłaniania to stan po resekcji żołądka, wiek > 70 r.ż i zanik bł. Śluzowej i niedostatek soku żołądkowego, brak
pepsyny.
Czecia
3
all rights reserved
35

Opracowanie Robbins Patologia made by Czecia
3
2008
Za prawidłowe wchłanianie odpowiedzialne są następujące substancje: pepsyna, kobafiliny( czynniki wiążące R) , proteazy
trzustkowe, czynnik IF , w dystalnej części jelita krętego następuje absorpcja i wchłonięta witamina wiąże się z trans
kobalaminami. Przenoszona jest do wątroby i innych tkanek ustroju.
Witamina jest gromadzona w wątrobie , jej zapasy są łatwo uruchamiane z żółci a wyczerpanie rezerw może potrwać od 5a
nawet do 20 lat ! Witamina wykazuje dużą opornośc na gotowanie.
Brak Wit. B12 ma wpływ na nieprawidłowe przeminy kw. Foliowego do tetrahydrofolianu.
Głównym zaburzeniem w anemii złośliwej jest demielinizacja przedewszystkim w obrębie przednich i bocznych sznurów rdzenia
kręgowego, choć czasem rozpoczyna się w obwodowym układzie nerwowym.
Cechy kliniczne:bladość, męczliwość, w cięższych przypadkach duszność niewydolność krążenia, zwiększony rozpad
erytroblastów może powodować lekkie zażółcenie powłok obj. Ze strony przewodu pokarmowego są podobne do tych w
niedoborze kw. Foliowego czyli zapalenie języka czerwieni wargowej .
W układzie nerwowym zaburzenia mają charakter drętwienia mrowienia kończyn, niepewnym chodem, utratą stanu położenia
ciała np. palców stóp. Podawanie doustne b12 nie powoduje ustąpienia objawów neurologicznych, a podanie kw. Foliowego
jeszcze zaostrza istniejące objawy!
Chorzy na anemię złośliwą są bardziej narażeni na wystąpienie raka żołądka.
Rozpoznanie: nieskie stężenie b12 w surowicy, prawidłowe lub podwyższone stężenie folianów , histaminooporny brak kw.
Solnego, obecność przeciwciał przeciw IF w surowicy, niezdolność do przyswajania doustnie podawanej kobalaminy, średnio lub
ciężko nasilona niedokrwistość megaloblastyczna, pojawianie się retikulocytów po 2-3 dniach po podaniu pozajelitowym B12.
e.Niedokrwistośćaplastyczna- schorzenie komórek macierzystych szpiku, prowadzące do nieprawidłowego wytwarzania
wszystkich elementów morfotycznych krwi. W >50% niedokrwistość ta pojawia się samoistnie-idiopatycznie, ale może być
wywołana czyn. Zew. Naświetlaniem, lub zw. Chemicznymi np. lekami przeciwnowotworowymi, benzenem ,
chloramfenikolem, może rozwijać się po infekcjach wirusowych, np. wirusach zapalenia wątroby bliżej nieokreślonego typu,
wirusy A, B, C nie odgrywają tu roli.
Aplazja rozwija się po wygaśnięciu infekcji i jest procesem nieodwracalnym. Patogeneza uszkodzenia szpiku jest
najprawdopodobniej związana z działaniem kom. T w procesie autoimmunologicznym. U 70-80% chorych następuje
poprawa po leczeniu immunosupresyjnym przeciwko komórkom T np. cyklosporyną lub globuliną antytymocytarną.
Morfologicznie utkanie szpiku ubożeje 90% zajmuje tkanka tłuszczowa, wartość diagnostyczną ma tu trepanobiopsja
szpiku, histologicznie można zauważyć drobne nacieki z kom. Plazmatycznych i limfocytów. Niedokrwienie powoduje
stłuszczenie wątroby, pancytopenia jest przyczyną wylewów krwawych, neutropenia- liczne zakażenia bakteryjne, po
licznych transfuzjach dochodzi do hemozyderozy.
Charakterystyczne jest to ze w niedokrwistości aplastycznej RBC mają wygląd prawidłowy –normocyty i normochromia,
czasem nieznaczna makrocytoza, liczba retikulocytów nie zwiększa się.
Leczenie: transfuzja szpiku u os. Które nie miały wcześniej transfuzji krwi ze względu na możliwość stymulacji kom. T i
odrzutu szpiku.
Immunosupresja.
f.Niedokrwistość z zaniku szpiku- dawniej zwana suchotami szpiku, powstaje w skutek nieszczenia przez nowotwory i inne
procesy chorobowe , przerzuty raka sutka, płuca, prostaty, tarczycy, szpiczaka mnogiego, chłoniaki, białaczki,
zaawansowana gruźlica, choroby spichrzeniowe, oraz stwardnienie , lub zwłóknienie szpiku.
Objawy: niedokrwistość i trombocytopenia,szereg białokrwinkowy zwykle mniej uszkodzony. We krwi występują
niedojrzałe zniekształcone(kroplowate) erytrocyty , niedojrzałe granulocyty (leukoerytroblastosis). Liczba krwinek białych
ulega niewielkiemu podwyższeniu. Leczenie polega na zwalczaniu choroby podstawowej.
NADKRWISTOŚĆ = POLICYTEMIA
Patofizjologiczna klasyfikacja nadkrwistości :
Względna : spowodowana zmniejszeniem obj. Osocza- zagęszczeniem krwi np. podczas odwodnienia
Bezwzględna:
-pierwotna –nieprawidłowy rozrost komórek macierzystych szpiku , stężenie erytropoetyny prawidłowe lub niskie( nadkrwistość
prawdziwa) , dziedziczne mutacje aktywujące receptor dla erytropoetyny są rzadkim czynnikiem wyzwalającym
-wtórne – podwyższenie stężenia erytropoetyny ,
Prawidłowe, kompensacyjne- spowodowane chorobami płuc przebywaniem na dużych wysokościach, zastoinową
niewydolnością krążenia,
Nieprawidłowe wydzielanie erytropoetyny- nowotwory czynne hormonalnie- neo nerek, wątroby, haemangioblastoma cerebelli,
nielegalne stosowanie epo np. w sportach wytrzymałościowych.
ZABURZENIA W ŚLEDZIONIE I GRASICY
I.
Powiększenie śledziony:
A. masywne powiększenie śledziony (waga powyżej 1000g):
•
przewlekłe procesy mieloproliferacyjne
•
przewlekła białaczka limfatyczna
•
białaczka włochatokomórkowa
Czecia
3
all rights reserved
36

Opracowanie Robbins Patologia made by Czecia
3
2008
•
chłoniaki
•
zimnica
•
choroba Gauchera
•
pierwotne nowotwory śledziony
B. umiarkowane powiększenie śledziony (500-1000g)
•
przewlekły zastój krwi
•
ostre białaczki(objaw zawsze występujący)
•
dziedziczna sferocytoza
•
ostra talasemia
•
niedokrwistość hemolityczna na tle autoimmunologicznym
•
skrobiawica
•
choroba Neimanna- Picka
•
histiocytowa z kom. Langerhansa
•
przewlekłe stany zapalne ( zwłaszcza w przebiegu bakteryjnego zapalenia wsierdzia)
•
gruźlica, sarkoidoza, dur brzuszny
•
przerzuty raka lub mięsaka
C. nieznaczne powiększenie śledziony (waga do 500g)
•
ostre zapalenie śledziony
•
ostre przekrwienie śledziony
•
mononukleoza zakaźna
•
rozmaite choroby przebiegające z wysoką gorączką –np. posocznica , toczeń.
II.
Zmiany chorobowe w grasicy:
A. przerost grasicy – w części rdzennej pojawiają się grudki lifatyczne, wypełnione immunoglobulinami, przerost może
towarzyszyć miastemi gravis, toczniowi układowemu , gośćcowemu zapaleniu stawów i innym autoimmunologicznym
chorobom.
B. Grasiczaki: Makroskopowo –zbite masy zarazowate o szarobiałym zabarwieniu, elementem nowotworowym jest
wyłącznie nabłonek.
Występowanie w wieku średnim, objawy mają charakter miejscowy: duszność, kaszel, zespół żyły szyjnej próżnej
górnej. W KT obraz guza śródpiersia przedniego. Czasem mogą towarzyszyć obj. Układowe miastenia gravis, 15-20%
usunięcie grasiczaka przynosi poprawę , inne schorzenia towarzyszące to hipogammaglobulinemia, toczeń, wybiórcza
aplazja czerwonokrwinkowa i raki o róznej lokalizacji pierwotnej.
Podział morfologiczny: łagodne, mieszane, złośliwe.
Grasiczaki łagodne- pola nabłonkowate przypominają utkanie części rdzennej grasicy , kom . wydłużone, wrzecionowate.
Grasiczak mieszany- kom. Nabłonkowate zaokrąglone, jak w prawidłowej korze narządu.
Te dwa nowotwory stanowią 60-70% nabłonkowatych guzów grasicy.
Grasiczaki złośliwe-
typ I cytologicznie łagodny, lecz agresywny biologicznie- miejscowe naciekanie, rzadko odległe przerzuty .
W skład wchodzą nabłonek(kom. nabłonka Okrągłe, obfita cytoplazma pęcherzykowate jądra) mogą tworzyć układy
palisadowane wokół naczyń, i różne liczne limfocyty. NACIEKA TOREBKĘ i TKANKI OTACZAJĄCE .
typII rak grasicy, cytologicznie złośliwy, mięsiste masy wyraźnie naciekające otoczenie, często już w chwili operacji swierdza
się przerzuty do płuc, większość z nich ma charakter raków płasko nabłonkowych, o wysokim lub niskim stopniu
zróżnicowania, częste występowanie lymphoepitelioma z kom. Nabłonka typu korowego. 5% wystepowania w populacji .
ZABURZENIA W UKŁADZIE BIAŁOKRWINKOWYM
NIENOWOTWOROWE CHOROBY UKŁ. BIAŁOKRWINKOWEGO
Leukopenia (neutropenia/agranulocytoza)
Leukocytozy odczynowe
Odczynowe zapalenie ww chłonnych
NOWOTWOROWE CHOROBY UKŁ. BIAŁOKRWINKOWEGO
LIMFOIDALNE
Chłoniaki (wg klasyfikacji REAL)
I A. Rozrosty z prekursorowych kom B (przybierają formę ALL)
I B. Chłoniaki z obwodowych komórek B
Czecia
3
all rights reserved
37

Opracowanie Robbins Patologia made by Czecia
3
2008
- z małych limfocytów/CLL
- z komórek płaszcza
- grudkowe
- pozawęzłowe chłoniaki strefy brzeżnej MALT
- Szpiczak mnogi i skazy plazmatycznokomórkowe
- rozlane z dużych kom B
- Burkitta
- białaczka włochatokomókowa
IIA Chłoniaki z prekursorowych komórek T
IIB Chłoniaki z obwodowych komórek T/NK
- ziarniniak grzybiasty i zespół Sezary’ego
- białaczka/chłoniak z kom T dorosłych
- chłoniaki z obwodowych komórek T
III Chłoniak HODGKINA
- z przewagą limfocytów
- stwardnienie guzkowe
- postać mieszana
- z zanikiem limfocytów
MIELOIDALNE (SZPIKOWE)
AML
Zespoły mielodysplastyczne
Przewlekłe procesy mieloproliferacyjne
- CML
- nadkrwistość prawdziwa
- metaplazja szpikowa i zwłóknienie szpiku
HISTIOCYTARNE
NIENOWOTWOROWE CHOROBY UKŁ. BIAŁOKRWINKOWEGO
Leukopenia (neutropenia/agranulocytoza)
Etiologia i patogeneza
1) niedostateczne/nieefektywne wytwarzanie granulocytów
- objaw ogólnej niedomogi szpiku w niedokrwistości plastycznej/białaczkach
- przejściowa aplazja szpiku→ leukopenia pod wpł. chemioterapeutyków p/nowotworowych
- nowotworowych przebiegu nowotworowego rozrostu dużych ziarnistych limfocytó
2) 2) ↑ eliminacja/niszczenie neutrofili
- samoistnie
- po lekach
- w przebiegu infekcji bakteryjnych, grzybiczych, riketsje
- stany ze splenomegalią
Morfologia w stanach z przyspieszonym niszczeniem dojrzałych neutrofili na obwodzie /z nieefektywną granulopoezą – szpik
przerasta. Czynniki hamujące granulopoezę powodują zubożenie szpiku (jeśli czynnik działa wybiórczo, produkcja płytek i
erytrocytopoeza pozostają niezmienione)
Objawy kliniczne złe samopoczucie, dreszcze, gorączka, osłabienie, męczliwość. Dużym problemem infekcje w obrębie jamy
ustnej (angina agranulocytarna)
Leczenia: usunięcie przyczyn leukopenii + podaż środków stymulujących granulocytopoezę (np. GCSF)
Leukocytozy odczynowe
Przyczyny ↑ liczby krwinek białych
↑liczby granulocytów obojętnochłonnych
- ostre infekcje bakteryjne (zwł.ropne)
- jałowe stany zapalne (np. zw.z martwicą tkanek –
zawał serca, oparzenia)
↑liczby granulocytów kwasochłonnych
- choroby alergiczne
- choroby pasożytnicze
- reakcje polekowe
- neo (HD i niektóre chł. niehodgkinowskie)
↑liczby monocytów
przewlekłe zakażenia (np. gruźlica)
bakteryjne zapalenie wsierdzia
riketsjozy
malaria
kolagenozy (m.i, SLE)
stany zapalne jelita grubego (colitis ulcerosa)
↑liczby limfocytów
- towarzyszy monocytozie w stanach przewlekłej
Czecia
3
all rights reserved
38
Opracowanie Robbins Patologia made by Czecia
3
2008
- kolagenozy
-zapalenia drobnych naczyń
-zatorowość na tle miażdżycy (↑przejściowy)
↑liczby granulocytów zasadochłonnych
rzadko – związane z procesem mieloproliferacyjnym
(np. CML)
stymulacji immunologicznej (gruźlica, brucelloza)
- towarzyszy infekcjom wirusowym
(WZW A, CMV, EBV)
- zakażeniu ksztuścem
Mononukleoza zakaźna (IM)
•
ostra, samowyleczalna choroba zakaźna, objawy podobne jak przy infekcji CMV i HIV 1) gorączka, ból gardła, uogólnione
powiększenie węzłów chłonnych 2) ↑ limfocytów we krwi z obecnością limfocytów atypowych 3) obecność Ab przeciw EBV
•
Zakażenie limf B: a) część komórek rozpada się, uwalniając wiriony b) w większości komórek zakażenie bez produkcji
wirusów – forma latentna, jako pozachromosomalny episom→ takie limfocyty B ulegają stałemu pobudzeniu i proliferacji,
indukując powstanie Ab o różnej specyfice i cytotoksycznych limf T skierowanych przeciw EBV
Morfologia
•
w powiększonych ww chłonnych utkanie limfatyczne (głównie strefa przykorowa T), pobudzenie strefy Bz powiększeniem
ośrodków rozmnażania. Czasem obecne są kom RS, charakterystyczne dla HD (ziarnicy złośliwej) – cechy morfologiczne
mogą być zbliżone do chłoniaka złośliwego (różnicowanie diagnostyczne w kierunku IM)
•
Zmiany histologiczne śledziony podobne do zmian w ww.chł, narząd staje się kruchy – nawet mały uraz może prowadzić do
pęknięcia.
•
W zatokach i przestrzeniach bramnych wątroby nietypowe limfocyty, w miąższu ogniska martwicy otoczone naciekiem z
limfocytów – funkcja wątroby przejściowo upośledzona.
Przebieg kliniczny może nasuwać podejrzenie białaczki lub chłoniaka (ostateczne rozpoznanie na podst. obecności swoistych Ab
przeciw Ag EBV )
Powikłania: uszkodzenie wątroby + żółtaczka, układ nerwowy, nerki, szpik, oczy, serce, śledziona (pęknięcie!); EBV wywołuje
transformacje prowadzące do powstania neo – m.i. chłoniaki z komórek B
Odczynowe zapalenie ww chłonnych
W przebiegu infekcji i niebakteryjnych stanów zapalnych, towarzyszące leukocytozie
OSTRE NIESWOISTE ZAPALENIE WĘZŁÓW
•
W węźle sąsiadującym z miejscem zakażenia/ w wielu węzłach (gdy infekcja uogólniona)
•
w zakażeniach bakteriami ropotwórczymi w ośrodkach i zatokach węzła neutrofile, niektóre ciężkie infekcje powodują
martwicę ośrodków rozmnażania→powstają ropnie
•
zajęte węzły bolesne, ropne – rozmiękają, skóra nad nimi zaczerwieniona, mogą powstawać przetoki
•
zejście procesu zapalnego: powrót do stanu normalnego/zwłóknienie węzła
PRZEWLEKŁE NIESWOISTE ZAPALENIE WĘZŁÓW
1) Rozrost grudek chłonnych
•
odczyn limfocytó B – są pobudzone, proliferujące i w różnych stadiach różnicowania, tworzą ośrodki rozmnażania (wtórne
grudki chłonne) – a w nich ponadto makrofagi
•
najczęstsze przyczyny: RZS, TOX, HIV
•
różnicowanie z chłoniakiem grudkowym! – za odczynem grudkowym przemawia 10 zachowanie budowy węzłą z normalnym
utkaniem 2) grudki różne pod względem kształtu i wielkości 3) w ośrodkach komórki B na różnych etapach różnicowania 4)
liczne figury podziału + makrofagi żerne
2) Rozrost w strefie przykorowej
•
reakcja limf T, które przekształcają się w immunoblasty – rozrost może nawet zacierać obraz grudek chłonnych
•
w infekcjach wirusowych, po szczepieniu p/ospie i po lekach (glównie fenytoinie)
3) Histiocytoza zatokowa
•
rozszenie światła zatok węzłą, wypełnienie ich komórkami wyściółki i napływ histiocytów.
•
Rozrost wyściółki może być odpowiedzią ustroju na nowotwór (zmiany wykrywane często w okolicznych ww.chł chorych na
raka)
CHOROBA KOCIEGO PAZURA
•
Stan zapalny węzłów chłonnych (najczęsciej pachowe lub szyjne) wywołany przez riketsję Bartonella henselae
•
Dotyczy dzieci, samoistne wyleczenie
•
Przyczyna: zadrapanie przez kota/ skaleczenie drzazgą/kolcem – po 2 tyg powiększenie okolicznych ww.chł
•
Powiklania
zapalenie mózgu, zapalenie szpiku kostnego, małopłytkowość
•
Charakterystyczne zmiany węźle: ziarniniaki nabłonkowatokomórkowe, w środku ogniska martwicy z neutrofilami
NOWOTWOROWE CHOROBY UKŁ. BIAŁOKRWINKOWEGO
LIMFOIDALNE
Czecia
3
all rights reserved
39

Opracowanie Robbins Patologia made by Czecia
3
2008
Info ogólne (ważne)
- przyjmują postać białaczek lub chłoniaków, przy czym często bardzo trudne jest różnicowanie, czy mamy do czynienia
prekursorowi wysiewem komórek chłoniaka do krwi, czy prekursorowi naciekaniem węzła przez białaczki
- w krajach zachodnich większość chłoniaków wywodzi się z kom. B
- komórki T: CD2, CD3, CD4, CD7, CD8
- komórki B: CD10, CD19, CD20, obecność powierzchniowych Ig
- NK: CD16, CD56
- prekursory limfoblastyczne komórek B i T – TdT
- mieloblasty: CD13, CD14, CD15, CD64
- komórki macierzyste szpiku CD34
- pod względem budowy chłoniaki dzielą się na grudkowe i rozlane
- chłoniaki mogą zakłócać prawidłowe funkcjonowanie układu odporności, dlatego: podatność na zakażenia, procesy
autoimmunologiczne
- WSZYSTKIE ROZROSTY SĄ MONOKLINALNE
- niehodgkinowskie: POZORNE zajmowanie 1 narządu/1 okolicy ciałą – czułe metody molekularne wykazują, że procesy często są
rozsiane przy 1 badaniu; Hodgkin: najpierw 1 grupa ww, a potem szerzy się kolejno na następne
- dla osób,
które mają już
mało czasu:
uważam, że
tabelka z
Robbinsa na
str 484-485 na
pamięć +
analiza zdjęć
są ważniejsze
niż próba
ogarnięcia
tego
bałaganu.
Najważniejsze, to wiedzieć, które są z B, a które z T i pamiętać, jakie markery wchodzą w grę.
Chłoniaki (te, które są opisane w Robbinsie, uporządkowane przeze mnie wg klasyfikacji REAL)
I A. Rozrosty z prekursorowych kom B i T (białaczki limfoblastyczne)
- neo z pre-B rozwijają się pierwotnie w szpiku, rozrosty prekursorowe T w grasicy
- rzadko u dorosłych; szczyt zachorowań białaczki B komórkowej to 4 r.ż, chłoniaki prekursorowe T – 15-20 r.ż, częściej chłopcy
- obie formy w miarę postępu choroby przyjmują postać ALL i łącznie stanowią 80% białaczek dziecięcych
Patofizjologia ostrych białaczek: komórki ostrych białaczek zatrzymały się w procesie różnicowania, czas ich przeżycia ↑.
Akumulacja blastów niezdolnych do osiągnięcia dojrzałości → prawidłowa czynność szpiku ustaje, dlatego: 1) na plan pierwszy
wysuwa się zubożenie RBC, granulocytów i płytek 2) konieczne jest leczenie redukujące nacieki, aby możliwa była odnowa
elementów krwi
Morfologia w rozmazach barwionych wg giemzy limfoblasty ze zbitą chromatyną i 1-2 jąderka; cytoplazma może zawierać PAS +
wtręty; mieloblasty - z obfitą cytoplazmą z ziarnistościami, + reakcja na peroksydazę
Wyniki badań w ostrych białaczkach
•
Prawie zawsze niedokrwistość, trombocytopenia (rzadko pancytopenia – „białaczka bezbiałączkowa”)
•
Leukocytoza (nawet ponad 100 000/μl)
•
Blasty w rozmazach krwi i szpiku
Cechy kliniczne
•
Nagły, burzliwy początek
•
Upośledzenie czynności szpiku – objawy: męczliwość, gorączka, krwawienia
•
Bóle kostne +↑ wrażliwości na ucisk
•
Uogólnione ↑ węzłów, śledziony, wątroby(najczęściej w ALL)
•
Objawy ze strony CUN – bóle głowy, wymioty i porażenia nn obwodowych (częściej u dzieci, przeważnie w ALL)
Immunofenotyp >95% Tdt +, odróżnianie linii komórkowych B i T na podstawie markerów
Kariotyp ma znaczenie rokownicze ( rozrost z komórek pre-B ma translokację genów TEL1 i AML1 – rokowanie korzystne;
chromosom Ph i translokacja genu ML1 – rokowanie niekorzystne)
Rokowanie u dzieci 2-10 lat z rozrostem pre-B – bdb. Niekorzystne czynniki:płeć męska, inny wiek, wysoka leukocytoza
I B. Chłoniaki z obwodowych komórek B
Czecia
3
all rights reserved
Stopnie klinicznego zaawansowania chłoniaków wg Ann Arbor
I zajęcie 1 grupy ww
I E zajęcie 1 narządu pozawęzłowego
II zajęcie >=2 grup węzłów PO TEJ SAMEJ STR PRZEPONY (II)
II E z jednoczesnym ograniczonym zajęciem sąsiadującego narządu pozalimfatycznego
III zajęcie ww PO OBU STRONACH PRZEPONY
III S z zajęciem śledziony
III E z ograniczonym zajęciem sąsiadującego narządu pozalimfatycznego
III ES z zajęciem sąsiadującego narządu i śledziony
IV rozsiane zajęcie 1/kilku narządów pozalimfatycznych i innych tkanek, niezależnie od stanu ww.chł.
Wszystkie stopnie dzieli się dodatkowo na
A – z objawami ogólnymi: znaczna gorączka, nocne poty, utrata masy ciała > 10%
B – bez objawów ogólnych
40
Opracowanie Robbins Patologia made by Czecia
3
2008
SLL /CLL
- chłoniak z małych limfocytów (Small Lymphocytic Lymphoma) i przewlekła białaczka limfatyczna (Chronic Lymphocytic
Leukemia) różnią się tylko stopniem zajęcia krwi obwodowej: bez znacznej leukocytozy = chłoniak, z dużą liczbą leukocytów w
naczyniach obwodowych = przewlekła białaczka
- znacznie częściej występuje postać CLL
- zazwyczaj rozwija się > 50 r.ż
Morfologia: budowa węzła zatarta przez nacieki z prolimfocytów, rzadko mitozy, nie stwierdza się atopii; patognomiczne dla CLL
centra proliferacyjne; nacieki w szpiku, śledzionie, prawie zawsze w wątrobie.
Bezwzględna limfocytoza, dojrzałe limfocyty we krwi są małe, łątwo można je uszkodzić podczas rozmazu – postać „cieni”
Immunofenotyp rozrost pan-B, czyli: CD19, CD20, CD23, Ig powierzchniowe o 1 łańcuchu lekkim (co świadczy o monoklinalnym
charakterze rozrostu). Na powierzchni komórek CLL/SLL CD5 (charakterystyczny jeszcze tylko dla limf T i kom płaszcza –
różnicowanie!)
Patofizjologia komórki CLL/SLL hamują prawidłową czynność limfocytów – hipogammaglobulinemia, u 15% Ab przeciw własnym
erytrocytom (objawy niedokrwistości hemolitycznej). Akumulacja nieczynnych, długożyjących limfocytów, które zajmują narządy
i tkanki
Kariotyp rzadkie translokacje, natomiast częsta trisomia 11 i 12
Cechy kliniczne często przebieg bezobjawowy, dolegliwości (jeśli są) – niecharakterystyczne – utrata masy ciała, brak łaknienia,
poza tym skłonność do infekcji bakteryjnych, niedokrwistość hemolityczna, trombocytopenia. U połowy chorych hepato i
splenomagalia, uogólnione powiększenie węzłów. Leukocytoza – różnie. Przebieg – różnie: niektórzy chorzy przeżywają 10 lat i
umierają z innego powodu, ale średnie przeżycie to 4-6 lat. Jeśli przekształci się w bardziej agresywną formę – chory umiera
przed upływem roku.
z komórek płaszcza
- rozwijają się głównie u osób starych
- składają się z komórek B podobnych do prawidłowych komórek tworzących płaszcz (mantle zone) ośrodków rozmnażania
Imunofenotyp Ekspresja powierzchniowych IgM i IgD, CD19, CD20, CD22, CD5!. Różnicowanie z CLL/SLL – brak ognisk
proliferacyjnych i nadekspresja cyklina D1
Morfologia bardzo rozlany proces, słabo zaznaczona budowa guzkowa; „białaczkowy” obraz krwi u 20%, charakterystyczne jest
zajęcie p.pok – podśluzowe guzki o wyglądzie polipów.
Kariotyp translokacja t (11;14)- prowadzi do utraty kontroli nad cykliną D1 zaangażowaną w cykl komórkowy
Cechy kliniczne: osłabienie, powiększenie węzłów,
Proces agresywny, z zajęciem szpiku, śledziony, wątroby, p. pok.
Nieuleczalne – przeżycie 3-5 lat
grudkowe
częste chłoniaki o budowie guzkowej/grudkowej
Immunofenotyp CD19, CD20, częśćwykazuje ekspresję CD10. Różnicowanie z komórkami ośrodków odczynowych: BCL2+
Morfologia komórki o wyglądzie centrocytów, o kanciastym, szczelinowatym jądrze; część ma wygląd centroblastów – 3-4 razy
większe od spoczynkowych limfocytów, pęcherzykowate jądra o luźnej chromatynie
RZADKO figury podziału i apoptoza – SĄ TO CECHY STANÓW ZAPALNYCH!!!
Cechy kliniczne
•
u osób starszych
•
1 objaw: powiększenie węzłów, rzadko zajęte narządy wewnętrzne, prawie zawsze naciekanie szpiku w momencie
rozpoznania
•
charakterystyczna translokacja w miejscu genu antyapoptycznego genu BCL2, stąd nadekspresja tego białka
•
długotrwały przebieg choroby
•
u 40% progresja złośliwości (często towarzyszy temu mutacja genu TP53
•
gdy wtórnie dochodzi do procesów rozlanych, rokują gorzej niż pierwotne chłoniaki rozlane
pozawęzłowe chłoniaki strefy brzeżnej MALT (mucose associated lymphoid tissue)
- chłoniaki z kom B pamięci, zasiedlających strefę brzeżną grudek chłonnych
- w utkaniu limfoidalnym błon śluzowych : ślinianek, jelita cienkiego i grubego oraz płuc
+ w miejscach, gdzie nie ma błon śluzowych – oczodół, piersi
- rozwijają się na tle procesów autoimmunologicznych (z. Sjogrena, zapalenie tarczycy typu Hashimoto) lub zapalnych (w
przewlekłej infekcji H.pylori – tu wyleczenie infekcji może spowodować ustąpienie nowotworu)
Szpiczak mnogi i skazy plazmatycznokomórkowe
-grupa neo z komórek B o wspólnych cechach: 1)klonalnym charakterze rozrostu i 2)produkcji immunoglobulin
-↑IgG lub ich fragmentów (obecne białko M) w surowicy; jeśli jest monoklonlne - monoklonalna gammopatia
- chorują osoby w wieku średnim/ starszym
Formy:
Szpiczak mnogi
Czecia
3
all rights reserved
41

Opracowanie Robbins Patologia made by Czecia
3
2008
- najczęstsza f. neo z kom. plazmatycznych
- stymulowany IL-6 klonalny rozrost tych komórek w szpiku powoduje liczne zmiany osteolityczne w obrębie całego kośćca
- w moczu białka Bence- Jonesa
- komórki szpiczaka mogą produkować różne zestawy Ig, gdy łańcuchy lekkie bez białaka M – mówimy o chorobie łańcuchów
lekkich
Izolowany guz plazmatycznokomórkowy
Pojedyncza zmiana w kości lub w innych narządach/tkankach, np. zatoki oboczne nosa, krtań
- w kości: mogą istnieć ukryte ogniska choroby, po kilku latach przekształcając się w proces rozsiany
- w tkankach miękkich: rzadziej rozsiew, miejscowe leczenie chirurgiczne
Chłoniak limfoplazmocytowy
- guzy łańcuchów mieszanej populacji kom łańcuchów
- translokacja łańcuchów chr 14 z genem PAX5 chromosomu
- przypomina inne chłoniaki grudkowe, zajmując często szpik, śledzionę, węzły
- brak osteolitycznych zmian łańcuchów kościach!!!!
Często ↑ IgM powoduje ↑lepkości krwi łańcuchów objawy zespołu makroglobulinemii Waldenstroma
Choroby łańcuchów ciężkich
- Różne rozrosty komórek limfoidalnych, produkujące same łańcuchy ciężkie
- obraz kliniczny jak inne chłoniaki - ↑ węzłów, śledziony, wątroby
- gdy produkcja IgA – proces zajmuje jelito cienkie i drogi oddechowe (tam fizjologicznie powstają IgA), może można tę formę
uznać za chłoniaki typu MALT
Skrobiawica (amyloidoza) pierwotna, związana z rozrostem immunocytów
Klonalny rozrost plazmocytow produkujących łańcuchy lekkie – z takich częściowo rozpadłych łańcuchów składają się złogi
amyloidu w narządach i tkankach
Monoklonalna gammapatia o nieokreślonym znaczeniu
U kilku procent zdrowych osób po 50 r.ż stwierdza się białko M w surowicy
Po 10-15 latach u 20% chorych rozwinąć się może inna formaskazy plzmatycznokomórkowej
Morfologia
- szpiczak mnogi powoduje mnogie zmiany osteolityczne w kośćcu (typowy obraz rtg – czaszka jakby wyjedzona przez mole),
które prowadzić mogą do patologicznych złamań
- typowe zmiany w nerkach („nerczyca szpiczakowa”)śródmiązsz nerki z naciekiem z nieprawidłowych plazmocytów; w dystalnej
części kanalików krętych i w cewkach zbiorczych „odlewy białkowe” – złożone z białek Bence-Jones’a (dają dodatnie odczyny na
amyloid), ale też Ig o pełnych cząsteczkach, białka Tamm-Horsfalla, albuminy. Złogi te mogą być otoczone komórkami
olbrzymimi (zlewające się makrofagi), w nabłonku kanalików ze złogami zanik i martwica
- resorpcja kości daje ↑ poziomy Ca
Cechy kliniczne
- bóle kostne, złamania patologiczne, hiperkalcemia → zaburzenia CUN, np. zaburzenia orientacji, śpiączka; uszkodzenie nerek,
niedokrwistość
- nawracające zakażenia (ograniczenie zdolności produkcji Ab)
- zaburzenia funcji nerek u 50 %
- u 5-10% rozwija się amyloidoza
- zespół zwiększonej lepkości krwi – makroglobulinemia Waldenstroma
•
drobne wylewy krwawe w siatkówce →zaburzenia widzenia,
•
spowolniony przepływ krwi w mózgu →objawy neurologiczne,
•
patologiczne Ig łączą się w kompleksy z czynnikami krzepnięcia + zaburzona funkcja płytek → skłonność do krwawień,
•
krioglobulinemia → objaw choroby Reynaud i zmiany skórne)
Rokowanie: szpiczak 2-4 lata, chłoniak limfoplazmocytowy 4-5 lat; nie udaje się uzyskać wyleczenia
rozlane z dużych kom B
50% wszystkich chłoniaków niehodgkinowskich
wspólne cechy: fenotyp komórek B, rozlany wzrost, agresywny przebieg
Immunofenotyp obwodowych, dojrzałych komórek B – CD19, CD20, CD 79a, dają też odczyny IgM/IgG, łańcuchy lekkie. Nie
zawsze CD10
Morfologia duże, okrągłe, szczelinowate jądra kom z jasną, skąpą cytoplazmą – przypominają prawidłowe centroblasty. Mogą
też przeważać komórki przypominające immunoblasty (reaktywnie pobudzone kom. limfoidalne, w warunkach prawidłowych
między ośrodkami rozmnażania)
Podtypy
Czecia
3
all rights reserved
42
Opracowanie Robbins Patologia made by Czecia
3
2008
•
Chłoniaki na tle niedoborów immunologicznych - u chorych po przeszczepach, z AIDS (za czynnik przyczynowy uważa się
EBV)
•
Rzadkie, pierwotnie wysiękowe chłoniaki błon surowiczych w wyniki infekcji wirusem opryszczki
•
Chłoniak pierwotny śródpiersia z dużych komórek B – dotyczy młodych kobiet, szerzy się do narządów wewnętrznych i CUN
Cechy kliniczne
•
Mimo że głównie dotyczą osób starszych, stanowią 15% chłoniaków dziecięcych
•
Początek: szybkie, niebolesne powiększenie 1 gr węzłów lub guzem poza węzłami – w p.pok., skórze, kości, mózgu. Rzadko
szerzy się na wątrobę, śledzionę, szpik (w przec. Do chłoniaków grudkowych)
•
Translokacja t(11;18) z rearanżacją genu BCL2 (uważa się, że guzy mogą być formą progresji chłoniaków grudkowych)
•
Agresywne, u nieleczonych szybko doprowadzają do śmierci; wielolejkowe leczenie chemiczne pozwala uzyskać remisję u
większości chorych, 50% przeżywa wiele lat bez nawrotu choroby
Burkitta
- występuje endemicznie w Afryce, sporadycznie w innych częściach świata
Immunofenotyp CD19, CD 20, CD10 i IgM powierzchniowe
Kariotyp translokacja genu MYC na chromosomie 8 z chromosomem 14
Morfologia komórki średniej wielkości: większe od limf spoczynkowego, mniejsze od centroblasta; dużo figur podziału
charakterystyczne 1) wysoki indeks mitotyczny, 2) gwiaździste niebo – dużo obumierających komórek, a na ich tle „gwiazdy” -
jasne makrofagi, które fagocytują ich resztki
Cechy kliniczne
dzieci, młodzi dorośli
rozwijają się pozawęzłowo – w okolicy szczęk (Afryka), j. grube, przestrzeń zaotrzewnowa, jajnik (Ameryka N)
b. złośliwy, ale często skuteczna jest agresywna terapia
białaczka włochatokomókowa (hairy cell leukemia)
- chorują starsi mężczyźni
- komórki mają cienkie wypustki cytoplazmatyczne, wykazują ekspresję CD19 i CD20 (limf.B) i charakterystyczne Ag CD11C i
CD103
- naciekanie szpiku i śledziony – od tego zależy przebieg
IIA Chłoniaki z prekursorowych komórek T (vide: chłoniaki z prekursorowych kom. B)
IIB Chłoniaki z obwodowych komórek T/NK
ziarniniak grzybiasty i zespół Sezary’ego – „skórne chłoniaki z komórek T”
- rozrosty obwodowych komórek T w skórze
- nieuleczalne, o powolnym przebiegu (śr.czas przeżycia 8-9 lat)
- ziarniniak grzybiasty: faza zapalna→faza naciekowa→faza guzowata, potem zajmuje węzły i narządy wewnętrzne
- zespół Sezary’ego – podobnie, ale zmiany skórne rozlane, erytrodermia, we krwi cechy białaczki z komórek Sezary’ego (limf. T
o pofałdowanych jądrach)
białaczka/chłoniak z kom T dorosłych
- wywołana retrowirusem HTLV1
- wyst. endemicznie: Japonia połudn, basen M. Karaibskiego, poł-wsch Stany Zjednoczone
- U 80% gwałtowny przebieg – śr. przeżycie 8 MIESIĘCY
- rozrost nowotworowy limf T + przewlekły proces demielinizacyjny w mózgu i rdzeniu kręgowym,
- obj. jak w innych skórnych chłoniakach T
chłoniaki z obwodowych komórek T
niejednorodna grupa chłoniaków niehodgkinowskich
mają postać uogólnioną, agresywny przebieg, słabo reagują na leczenie
III Chłoniak HODGKINA
1) komórki olbrzymie Reed-Sternberga (RS) na tle obfitych nacieków zapalnych
2) obraz kliniczny z objawami układowymi, m.i z gorączką
3)charakterystyczne rozprzestrzenianie sie: zajmuje najpierw 1 węzeł/ grupę ww, a potem szerzy się kolejno na następne
- kom RS to duże komórki o kwasochłonnej cytoplazmie o charakterystycznym jądrze z dużymi, okrągłymi, wyraźnymi jąderkami.
Jądra mogą być liczne albo pojedyncze, dwupłatowe. Najbardziej charakterystyczne są „sowie oczy” – komórki o podwójnych
lub dwupłatowych jądrach z parą jąderek otoczonych jasnym rąbkiem – najczęściej występują w CM, w innych podtypach mogą
przeważać inne formy komórek RS
- etiologia – badania potwierdzają udział EBV w patogenezie
Czecia
3
all rights reserved
43

Opracowanie Robbins Patologia made by Czecia
3
2008
- rokowanie zależy od stopnia zaawansowania klinicznego – I i II blisko 100% 5-letnich przeżyć, III i IV ma 50% szans przeżycia 5
lat bez objawów
Chłoniaki Hodgkina
•
najczęściej ogr. do centr.położonych ww
•
kolejno zajmowanie sąsiednich grup ww
•
rzadko
•
rzadko
Chłoniaki niehodgkinowskie
•
przeważnie obwodowe ww.chł
•
brak tej tendencji
•
często zajęty pierścień Waldeyera i ww.krezkowe
•
częste zajęcie pozawęzłowe
Klasyfikacja HD:
1) z przewagą limfocytów – forma klasyczna
- 5% HD
- rozrost komórek B z ośrodków rozmnażania z obfitym naciekiem z prawidłowo wyglądających limf i histiocytów, inne komórki
nacieku występują rzadko
- typowe popcorn cells – z wielopłatowym jądrem
- rokowanie bdb
2) stwardnienie guzkowe
- najczęstsza forma histologiczna HD
- często młode kobiety, rokowanie bdb
- występują komórki lakunarne (CD15+, CD 30+, brak ekspresji Ag komórek B i T)
o pojedynczym, wielopłatowym jądrze i jasnej cytoplazmie, która po utrwaleniu w cytoplazmie obkurcza się, pozostawiając
lakunę (jasną przestrzeń)
- pasma kolagenu wyraźnie dzielą utkanie limfoidalne chłopaka na guzki
- nacieki z: limfocytów, eozynofile, histiocytów, komórek lakunarnych, rzadko RS
3) postać mieszana
- najczęstsza postać HD u osob > 50 r.ż, występuje przeważnie u mężczyzn
- liczne komórki RS + nacieki z małych limfocytów, eozynofile, komórek plazmatycznych i histiocytów.
- często występują objawy ogólne
4) z zanikiem limfocytów (b. rzadka postać)
MIELOIDALNE (SZPIKOWE)
AML
- chorują dorośli, śr. 50 r.ż. częstość zachorowań ↑ z wiekiem
- cechy kliniczne podobne do ALL (zależa od niewydolności szpiku) – zmęczenie, bladość, skłonność do krwawień i infekcji;
słabsze niż w ALL powiększenie narządów; niekiedy jako zmiana guzowata w tkankach
Morfologia mieloblasty uwidocznić można w rutynowych barwieniach preparatów krwi, niekiedy charakterystyczne dla
mieloblastów struktury pałeczkowate (pałeczki Auera) – ułatwiają rozpoznanie
Klasyfikacja FAB (French-American-British) na podstawie dominującej linii dojrzewania i stopnia dojrzałości komórek – mało
przydatna; większe znaczenie ma ocena kariotypu i zależne od tego grupy mniejszego, pośredniego i zwiększonego ryzyka.
- ciekawostka: w ostrej białaczce mieloblastycznej zidentyfikowano mutację, która powoduje blok, uniemożliwiający
promielocytom osiągnięcie dojrzałości – a można go przełamać stosując kwas retinoinowy (analog wit.A), aczkolwiek leczenie to
nie wystarcza.
Histochemia dodatni odczyn na MPO
Immunofenotyp szereg odczynów, ale przydatne do różnicowania AML z ALL: CD13, CD14, CD15, CD64, CD33
Rokowanie: bardzo złe. Jedyna możliwość całkowitego wyleczenia to przeszczep szpiku
Zespoły mielodysplastyczne
- Klonalne procesy rozrostoweukłądu krwiotwórczego, charakteryzujące się 1)defektem dojrzewania 2)nieefektywną
hematopoezą 3) dużym RYZYKIEM przejścia w AML (10-40%)
- Szpik zostaje całkowicie/częściowo zastąpiony klonalną populacją zmutowanych prekursorów krwiotwórczych (moim zdaniem
to brzmi jak atak krwiożerczych mutantów, ale może już mi pada na mózg od tego ślęczenia nad Robbinsem) – dojrzewanie
komórek jest zakłócone – powstałe komórki nieprawidłowe (nieefektywna hemopoeza)
- chorują przeważnie mężczyźni 50-70 r.ż,
- objawy niewydolności szpiku (podatność na zakażenia, niedokrwistość, krwawienia) lub AML
-średnie przeżycie - kilkanaście miesięcy, rokowanie trudne do ustalenia
Przewlekłe procesy mieloproliferacyjne
•
Rozrost nowotworowy niedojrzałych komórek szpiku, które zasiedlają wtórne narządy krwiotwórcze (śledzionę, wątrobę,
węzły chłonne) → powiększenie w/w narządów i pojawiają się nieprawidłowe składniki krwi
Czecia
3
all rights reserved
44
Opracowanie Robbins Patologia made by Czecia
3
2008
•
Procesy między procesami mogą być nieostre (tylko CML charakterystyczna ze względu na anomalię genetyczną –
chromosom Philadelphia)
CML
- Do 20% wszystkich białaczek
- Chorują dorośli, szczyt zachorowań 40-50 r.ż
- u 95% pacjentów charakterystyczny ( ale nie swoisty dla CML!-może też występować w ALL i AML)chromosom Ph: translokacja
długiego ramienia chromosomu 22 z długim ramieniem chromosomu 9 (powstaje gen BCR-ABL – podstawowe znaczenie w
patofizjologii CML)
- dochodzi do klonalnej transformacji złośliwej na poziomie macierzystej komórki krwiotwórczej, zdolnej do wielokierunkowego
różnicowania, ale głównie proliferuje linia granulocytarna → w szpiku i krwi obwodowej dojrzałe granulocyty (nie ma bloku
dojrzewania jak w ostrej białaczce)
- przyczyną nadmiernej proliferacji utrata zdolności do reagowania na fizjologiczne regulatory wzrostowe
Objawy nieswoiste: męczliwość, osłabienie, utratya wagi; czasami bóle brzucha związane z powiększeniem śledziony (metaplazja
szpikowa – w miazdze czerwonej ogniska krwiotwórcze, które utrudniają przepływ krwi – może dochodzić do zawału śledziony),
u 50% objawy nadpłytkowości
Badania laboratoryjne: leukocytoza, w rozmazie dominują neutrofile i mielocyty, mieloblasty zwykle < 5%, ↑ eozynofile,
bazofile, płytki
Przebieg: stała, powolna progresja, przełom blastyczny – obraz choroby przypominający AML - u 50% nagle, u 50% z pośrednią
fazą przyspieszenia przebiegu
Leczenie przeszczep szpiku / chemioterapia
Nadkrwistość prawdziwa (polycythemia vera
- Nadmierna proliferacja WSZYSTKICH elementów pochodnych komórki macierzystej szpiku: ↑ erytrocytów, granulocytów i
megakariocytów, ↑ hematokryt ( różnicowanie z nadkrwistością względną – z zagęszczenia krwi)
- ↓EPO (różnicowanie z nadkrwistościami bezwzględnymi z nadmiernego wydzielania EPO)
- utrata reakcji na prawidłowe regulatory wzrostu
- zwykle 40-60 r.ż
Morfologia: przekrwienie tkanek i narządów, hepatomagalia (rzadko), splenomegalia (efekt metaplazji szpikowej), w przypadku
zwłóknienia szpiku zawartość jam szpikowych zastąpiona przez fibroblasty i kolagen
Objawy: przekrwienie i lekkie zasinienie twarzy, świąd skóry i owrzodzenia żołądka (→nadmiar histaminy). Efektem skłonności
do zakrzepów, wylewów krwawych krwawych nadciśnienia są: bóle/zawroty głowy, dolegliwości ze str. przewodu pok, wymioty
krwawe, smoliste stolce. Objawy skazy moczanowej (→nasilona przemiana materii)
Powikłania: ↑ gęstość i lepkość krwi, więc przepływ ↓ → zastój w układzie naczyniowym → niebezpieczeństwo zakrzepów i
zawałów, a defekty płytek → ↑ skłonność do krwawień i ↑ tendencja do zakrzepów. Zakrzepy są przyczyną zawałów mięśnia
sercowego i ośrodkowego układu nerwowego, zakrzepica żył wątrobowych może dawać powikłanie w postaci z. Budda-
Chiariego; u 10% chorych ciężkie krwotoki zagrażające życiu (w tym: wylewy krwi do mózgu)
- po wielu latach skutecznego leczenia i przedłużania życia chorym może dojść do mataplazji szpikowej w śledzionie i
mielofibrozy (włóknienie szpiku), rzadko przejście w AML (↑ ryzyka u chorych poddanych immunosupresji)
Metaplazja szpikowa i zwłóknienie szpiku
- efekty „wypalenia się” procesu mieloproliferacyjnego w szpiku
•
czynność krwiotwórcza odbywa się w śledzionie, wątrobie, węzłach chłonnych, ale jest tam NIEPRAWIDŁOWA i w zw z tym
NIEEFEKTYWNA
•
w śledzionie pod torebką często liczne zawały (efekt ↑ narządu)
•
w wątrobie i ww chł zmiany słabiej wyrażone, rzadko prowadzą do powiększenia narządów
•
w ogniskach mieloproliferacyjnych wszystkie trzy linie komórkowe, przy czym megakariocyty o dziwacznych kształtach
•
zwykle jednocześnie występuje zubożenie i rozlane zwłóknienie utkania krwiotwórczego szpiku.
•
Różnicowanie: nadkrwistość prawdziwa i CML (pomocny chromosom Ph)
•
Obraz krwi: lukoerythrosis = erytrocyty jądrzaste/o nieprawidłowych kształtach – poikilocyty i komórki kropkowate;
granulocyty- występują niedojrzałe formy: mielocyty, metamielocyty, ↑ bazofili
•
Przebieg trudny do przewidzenia – zagrożenie infekcjami, zakrzepami, wylewami krwi, zawałami śledziony, 5-15% przełom
blastyczny jak AML
HISTIOCYTARNE
Def: HISTIOCYTOZA to procesy rozrostowe z histiocytów i makrofagów
Przykłady: chłoniaki z komórek siateczki (złośliwe), klonalna proliferacja komórek Langerhansa – dendrytycznych komórek
prezentujących antygen (charakter pośredni), odczyny histiocytarne w węzłach (łagodne).
Histiocytoza z komórek Langerhansa = histiocytoza X
•
proliferujące komórki Langerhansa wykazują ekspresję HLA_DR i CD1
Czecia
3
all rights reserved
45

Opracowanie Robbins Patologia made by Czecia
3
2008
•
w cytoplazmie ziarnistości Birbecka (=ciałka HX) przypominające kształtem rakietę tenisową
•
komórki w odróżnieniu od prawidłowych kom. Langerhansa stają się podobne do histiocytów tkankowych – makrofagów
Postaci kliniczne
1.ostra. rozsiana postać (choroba Letterera-Siwe)
- rozwija się przeważnie przed 2 r.ż.
- dominują nacieki z kom neo w skórze (przypominają wykwity łojotokowe)
- objawy jak w ostrej białaczce
-po intensywnej chemoterapii 50% chorych przezywa 5 lat
2. jednoogniskowa
- nacieki w części rdzennej kości (bezobjawowo lub ból/↑wrażliwości na ucisk)
- wyleczeni: samoistnie/po wycięciu/po radioterapii
3. wieloogniskowa
- u dzieci
- gorączka, wykwity skórne, częste zapalenia ucha środkowego/wyrostka sutkowatego, infekcje górnych dróg oddechowych
- u 50% nacieki podwzgórza – powodują moczówkę prostą
-triada Handa-Schullera_Christiana: 1)ubytki kostne w sklepieniu czaszki 2) wytrzeszcz 3) moczówka prosta
-samoistna regresja/chemioterapia
JAMA USTNA I UKŁAD POKARMOWY
Jama ustna
Afty(pleśniawki)
•
małe <5mm, bolesne
okrągła nadżerka, pokryta szarobiałym wysiękiem z rumieniowatym obrzeżem
•
najczęściej pierwsze 2 dekady życia
związana z gorączką, stresem, aktywacją chorób zapalnych jelit
samo ograniczające się schorzenie, goi się w ciągu paru tyg.
Epizody- raz lub częściej w roku to nawracające aftowe zap. bł śluzowej jamy ustnej
Infekcja wirusem opryszczki (Stomatitis herpetica)
Herpes simplex virus (HSV) typ 1
przekazywany z osoby na osobę- często- UWAGA-przez pocałunek ;)
•
pierwotna infekcja jest przeważnie bezobjawowa, wirus przeżywa w zwojach nerwów ściany jamy ustnej(np. n. trójdzielnego)
i ulega reaktywacji pod wpływem gorączki, ekspozycji na słońce, zimno, zakażenia dróg oddechowych i urazów
pojedyncze lub mnogie pęcherzyki wypełnione płynem w okolicy warg lub przedsionka nosa
•
mikroskopowo-komórki zawierające kwasochłonne wtręty wirusowe, często dochodzi do fuzji sąsiadujących kom. powstają
kom. olbrzymie wielojądrowe
jeżeli zakażenie wystąpi u ludzi z obniżoną odpornością to zmiany mogą pojawić się w gardle, mózgu a także na spojówce
Infekcje grzybicze (Drożdżak biały -Candida albicans) kandydoza -bielnica
objawy występują u ludzi z obniżoną odpornością, chorych na cukrzycę, niedokrwistość, stosujących przewlekłą
antybiotykoterapię i steroidoterapię, w rozsiewie nowotworowym i AIDS
•
zmiany w obrębie jamy ustnej przyjmują formę białej płytki przypominającej zsiadłe mleko przylegających do błony śluzowej
- jakkolwiek ma to wyglądać :) zmiany rzekome złuszczają się i odsłaniają ziarniste rumieniowate zapalnie zmienione podłoże
w ciężkich przypadkach cała błona śluzowa może być pozbawiona nabłonka; może szerzyć się w przełyku po zastosowaniu sondy
żołądkowej
Zmiany w obrębie jamy ustnej u chorych na AIDS
bielnica, opryszczka, mięsak Kaposiego i leukoplakia włochata
mięsak Kaposiego- wieloogniskowa choroba układowa; u 50% w jamie ustnej pojawiają się plamiste przebarwienia lub
fioletowe uwypuklające się do światła guzowate masy
leukoplakia włochata- wywołana wirusem Epsteina-Barr, zlewające się plamy w dowolnym obszarze bł. śluzowej jamy ustnej o
włochatej lub pomarszczonej powierzchni będącej rezultatem pogrubienia nabłonka.
Leukoplakia (rogowacenie białe)
dobrze odgraniczone ognisko przypominające plaster lub płytkę, wywołane pogrubieniem i nieprawidłowym rogowaceniem
nabłonka paraepidermoidalnego bł. śluzowej jamy ustnej
częściej u starszych mężczyzn, lokalizuje się na czerwieni wargowej wargi dolnej oraz bł. Śluzowej policzka, podniebienia
miękkiego i twardego
obraz mikroskopowy- występuje w postaci nadmiernego rogowacenia bez współistniejącej dysplazji lub UWAGA ze
współistniejącą dysplazją, różnicowaną z rakiem przedinwazyjnym
Czecia
3
all rights reserved
46
Opracowanie Robbins Patologia made by Czecia
3
2008
ściśle związana z używaniem tytoniu i drażnieniem mechanicznym (ostatnio często w zmianach wykrywa się wirusa ludzkiego
brodawczaka)
w 3-6% dochodzi do transformacji w raka płaskonabłonkowego
różnicować należy z leukoplakią włochatą (nie dochodzi do przemiany nowotworowej), leukoplakią brodawkowatą(może być
siedliskiem raka płaskonabłonkowego), erytroplakią (częstość przemiany złośliwej większa niż 50%)
Rak jamy ustnej i języka
najczęściej rak płaskonabłonkowy
występuje u osób starszych
50% chorych umiera w ciągu 5 lat z powodu przerzutów, które istnieją już w momencie pierwszego rozpoznania. W
momencie rozpoznania rozsiew do regionalnych węzłów chłonnych rzadki w raku wargi, występuje w około 50% przypadków
raka języka i w 60% przypadków raka z dna jamy ustnej
czynniki ryzyka: leukoplakia, erytroplakia, tytoń, wirus ludzkiego brodawczaka typy 16,18,33, alkohol, długotrwałe
drażnienie
główne lokalizacje w kolejności występowania: brzeg boczny czerwieni wargowej wargi dolnej, dno jamy ustnej, boczna granica
ruchomej części języka
•
zmiana wczesna =>perłowo białe ograniczone zgrubienie błony śluzowej => nowotwór może rosnąć na zewnątrz lub do
środka ulegając martwicy w centralnej części nacieku =>owrzodzenie nowotworowe
objawy kliniczne: ból, zaburzenia żucia, często bezobjawowo
GRUCZOŁY ŚLINOWE
Zapalenie ślinianek
bakteryjne
wirusowe
autoimmunologiczne
Często wtórnie do zastoju w
przewodach wyprowadzających
spowodowanego
kamicą(sialolithialis) lub jako
wsteczna infekcja z jamy ustnej u
pacjentów odwodnionych np. po
operacji. Większość to zapalenia
ropne.
Najczęściej nagminne zap.
Przyusznic= ŚWINKA (parotitis
epidemica), przede wszystkim
zajęte ślinianki przyuszne. Wirusy
odpowiedzialne to paramiksowirus,
wirusy grypy i paragrypy. Przebiega
jako rozlane śródmiąższowe
zapalenie ze znacznym obrzękiem,
naciekiem jednojądrowych kom.,
czasem z ogniskową martwicą. U
dzieci ustępuje samoistnie u
dorosłych może towarzyszyć zap.
Trzustki i jąder ;)
Zap. Przewlekłe, obustronne.
Występuje w zespole
Sjögrena( objawem jest suchość
jamy ustnej- xerostomia). Wspólne
występowanie zapalnego
powiększenia gruczołów łzowych i
ślinowych + suchość w jamie ustnej
są określane jako zespół Mikulicza.
Nowotwory ślinianek
•
80% zajmuje śliniankę przyuszną
•
występują w 60-70 r.ż., równie często u mężczyzn i kobiet
ad. Ślinianka przyuszna
70% guzów to nowotwory łagodne ( w śliniance podżuchwowej tylko 50% to n. łagodne).
Najczęściej występuje gruczolak wielopostaciowy i trochę rzadziej gruczolakotorbielak brodawczakowaty limfatyczny (opisane
dalej). Wśród raków dominują guz mieszany złośliwy (tumor mixtus malignus) i rak śluzowo-naskórkowy (carcinoma
mucoepidermale) .
Gruczolak wielopostaciowy (adenoma polymorfum, tumor mixtus)
–
stanowi 90% guzów łagodnych gruczołów ślinowych
–
wolno rosnący, dobrze odgraniczony, otorebkowany. Powoduje bolesne obrzmienie w kącie żuchwy .
–
podczas badania histologicznego można wykryć wiele ognisk nacieku nowotworowego przekraczających torebkę –
niezbędny jest odpowiedni margines resekcji.
–
MORFOLOGIA: kom. Nowotworowe formują przewody, gronka, cewki, pasma lub płaty. Wszystkie typy kom. w tym
nowotworze wywodzą się z kom. mioepitelialnych. Kom. nabłonkowe są przemieszane z luźną śluzakowatą tkanką
łączną podścieliska. Czasem zawierają wyspy przypominające tkankę chrzęstną. Pierwotny lub nawrotowy łagodny
guz obecny przez wiele lat (ok. 10-20) może przemienić się w guz mieszany złośliwy (tumor mixtus malignus).
Zezłośliwienie obserwuje się najczęściej w śliniance podżuchwowej .
Gruczolakotorbielak brodawczakowaty limfatyczny (cystadenoma papillare lymphomatuzm, tumor Warthin)
-
występuje prawie włącznie w obrębie ślinianki przyusznej. Powstaje z heterotopowej tkanki przemieszczonej z
okolicznych ww. chłonnych w czasie embriogenezy.
Czecia
3
all rights reserved
47

Opracowanie Robbins Patologia made by Czecia
3
2008
-
Najczęściej mała dobrze otorebkowana zmiana w przekroju guza, często widoczne są zawierające śluz
szczelinowate lub torbielowate przestrzenie.
-
W obrazie mikroskopowym widoczne są dwa utkania (1) dwu lub trójwarstwowy nabłonek wyścielający
szczelinowate przestrzenie i (2) znajdująca się pod spodem dobrze zróżnicowana tkanka chłonna z ośrodkami
rozmnażania. Częstość wznów to ok. 10%. Zezłośliwienie występuje rzadko po narażeniu na promieniowanie
radioaktywne.
PRZEŁYK
Dysfagia – trudności w połykaniu
Zgaga – piekący ból za mostkowy
Hematemesis – wymioty krwawe
Melena – smoliste stolce
Przepuklina rozworu przełykowego (hernia hiatus oesophagei)
-
powstaje w wyniku odsunięcia się mięśnia przepony od ściany przełyku i przez tak stworzoną przestrzeń do klatki piersiowej
przeciska się rozdęty fragment żołądka .
-
przepukliny dzielimy:
a) przepuklina osiowa (ześlizgowa) – stanowi 95% przepuklin rozworu przełykowego i polega na wysuwaniu się żołądka przez
przeponę.
b) Przepuklina nie osiowa (przyprzełykowa) – powstaje przez wpuklenie do klatki
piersiowej części żołądka, zazwyczaj jest to fragment krzywizny większej. Istnieje
obok prawidłowo położonego przełyku
-
Objawy: zgaga, zarzucanie treści żołądkowej do jamy ustnej (objawy nasilają się przy nachyleniu ciała do przodu)
-
Powikłania: owrzodzenia błony śluzowej, krwawienia, perforacja, zadzierzgnięcie, niedrożność, rzadko refluks.
Achalazja (czyli „niepowodzenie relaksacji”)
- jest to niepełny rozkurcz dolnego zwieracza przełyku w odpowiedzi na połykanie co powoduje funkcjonalną niedrożność
przełyku i w konsekwencji rozszerzenie bardziej proksymalnego odcinka przełyku.
o
Główne zaburzenie to:
1) brak perystaltyki
2) częściowa relaksacja dolnego zwieracza przełyku w momencie przełykania
3) wzmożone napięcie spoczynkowe dolnego zwieracza przełyku
OBJAWY:
dysfagia, nocne zarzucanie pokarmu, aspiracja niestrawionego pokarmu
PRZYCZYNY:
Pierwotna achalazja- utrata wewnętrznego unerwienia hamującego dolnego zwieracza przełyku i mięśni gładkich przełyku.
Mogą być za to odpowiedzialne mechanizmy autoimmunologiczne i zakażenia wirusowe.
Wtórna- choroba Chagasa- powodująca destrukcję splotów nerwowych przełyku, 12-stnicy, moczowodów i okrężnicy
POWIKŁANIA:
Zastój treści pokarmowej może prowadzić do zapalenia i owrzodzenia bł. śluzowej przełyku.
Ryzyko rozwoju raka płaskonabłonkowego przełyku wynosi 5% (częściej w młodym wieku)
Zespół Mallory’ego- Weissa
Podłużne rozdarcia przełyku w okolicy połączenia przełykowo-żołądkowego to pęknięcia Mallory’ego-Weissa
•
zmiany spotykane najczęściej u alkoholików po silnych odruchach wymiotnych lub wymiotach, a także w innych chorobach
przebiegających z wymiotami
PATOGENEZA:
Zbytni rozkurcz mięśni zwieracza dolnego przełyku w momencie wymiotów oraz pękaniu połączenia przełykowo-żołądkowego
podczas wyrzucania treści pokarmowej. Jednak połowa tych chorych nie zgłasza nudności czy wymiotów co świadczy o tym, że
pęknięcia są też powodowane przez wahania ciśnienia śródbrzusznego.
•
75% tych pacjentów ma też przepuklinę rozworu przełykowego
•
głównym objawem jest krwawienie z górnego odcinka przewodu pokarmowego
Żylaki
W przełyku łączy się trzewne krążenie jamy brzusznej z żylnym krążeniem układowym. Jeżeli przepływ przez wątrobę zostanie
utrudniony np. z powodu marskości lub innych chorób, rozwija się nadciśnienie wrotne i zaczyna się formować krążenie oboczne
między krążeniem trzewnym a układowym. Skutkiem tego jest odwrócenie przepływu krwi wrotnej, która płynie przez żyły
żołądka do podnabłonkowego i podśluzówkowego splotu żylnego przełyku, a następnie do żyły nieparzystej i żyły głównej
górnej. Zwiększone ciśnienie w splocie przełykowym powoduje powstanie poszerzonych krętych naczyń zwanych żylakami.
Żylaki rozwijają się u 5-15% pacjentów z marskością wątroby w ciągu roku. Żylaki znajdują się w błonie podśluzowej dystalnego
odcinka przełyku i proksymalnego odcinka żołądka.
Czecia
3
all rights reserved
48

Opracowanie Robbins Patologia made by Czecia
3
2008
Pęknięcie takiego żylaka to przyczyna masywnego krwawienia, a także podbiegnięć krwawych w ścianie przełyku.
Żylaki nie dają objawów klinicznych do chwili pęknięcia. Czasem wywołują krwiste wymioty.
Przyczyny inicjujące pękniecie żylaków: bezobjawowa nadżerka błony śluzowej pokrywającej żylak, zwiększenie ciśnienia w
skrajnie rozdętych żylakach i wymioty.
U płowy pacjentów stwierdza się raka wątrobokomórkowego co świadczy o tym rozrost guza zwiększające upośledzenie
wątroby, zwiększa też ryzyko pęknięcia żylaków.
Leczenie:
•
50% krwawień może ustąpić samoistnie
•
w pozostałych przypadkach konieczne są iniekcje czynników krzepnięcia powodujące obliteracje żylaków (sclerotherapia) lub
tamponada balonowa.
Podczas pierwszego epizodu krwawienia umiera 20-30% pacjentów.
Zapalenie przełyku
Przyczyny:
•
długotrwała obecność sondy w żołądku
•
mocznica
•
spożywanie żrących i drażniących substancji
•
radioterapia
•
chemioterapia
•
refluks przełyku
Czynniki wywołujące refluks:
•
obniżenie skuteczności mechanizmów zapobiegających zarzucaniu treści żołądkowej
•
obecność przepukliny rozworu przełykowego
•
wzrost objętości żołądka zwiększający objętość zarzucanego materiału
•
upośledzenie zdolności regeneracyjnej błony śluzowej przełyku przez długotrwałą ekspozycję na treść żołądkową
Histologiczny obraz niepowikłanego refluksowego zapalenia przełyku to:
1. Obecność eozynofilów a czasem także neutrofilów w obrębie nabłonka (neutrofile są markerami bardzo ciężkiego
uszkodzenia bony śluzowej przełyku)
2. Hiperplazja warstwy podstawnej
3. Wydłużenie brodawek blaszki właściwej
Objawy kliniczne:
•
Zgaga + kwaśny smak w ustach
•
Silny ból w klatce piersiowej naśladujący zawał serca
Nasilenie objawów klinicznych nie jest związane z obecnością i stopniem nasilenia zmian anatomicznych w przełyku.
Refluksowe zapalenie przełyku występuje głównie powyżej 40 r.ż. Może prowadzić do przełyku Barretta, z którym wiąże się
zwiększenie ryzyka choroby nowotworowej.
Przełyk Barretta
Jest to zastąpienie normalnego wielowarstwowego nabłonka płaskiego bł. śluzowej dystalnego odcinka przełyku przez
metaplastyczny cylindryczny nabłonek zawierający kom. śluzowej.
Jest to powikłanie długo trwającego refluksu żołądkowo przełykowego.
Mechanizm: przedłużający się refluks prowadzi do powstania zapalenia i owrzodzeń nabłonka. Gojenie powoduje rozplem
komórek pnia i odbudowe nabłonka. Jednak z powodu refluksu w dystalnym przełyku jest zbyt niskie pH i komórki różnicują się
w kierunku cylindrycznego nabłonka gruczołowego, ponieważ jest on bardziej odporny na zarzucaną treść żołądkową.
Mężczyźni chorują cztery razy częściej niż kobiety.
Rasa biała choruje częściej
Może występować w rodzinie
Przełyk Barretta zwiększa 30-40 razy ryzyko rozwoju raka gruczołowego przełyku
Morfologia:
Czecia
3
all rights reserved
49

Opracowanie Robbins Patologia made by Czecia
3
2008
•
Łososiowo-różowa aksamitna bł. śluzowa leżąca pomiędzy gładką blado-różową bł. przełyku i jasno brązową bł. śluzową
żołądka .
•
Obraz mikroskopowy
–
metaplastyczny nabłonek cylindryczny.
–
Bł. śluzowa ma formę ogniskową z różnorodnym obrazem mikroskopowym w
poszczególnych ogniskach, do tego trzeba powtórzyć biopsję przed ostateczną diagnozą.
–
Szczególnie ważne jest rozpoznanie dysplazji, która może być prekursorem raka.
Rak przełyku
Wyróżniamy 2 typy histologiczne: raka płaskonabłonkowego i gruczołowego. 90% stanowi rak płaskonabłonkowy. Rak
gruczołowy jest związany z przełykiem Barretta i obecnie zachorowalność na niego wzrasta a w USA może być większa niż na rak
plaskonablonkowego.
Występuje po 50 r.ż., mężczyźni do kobiet chorują jak 3:1
Rak gruczołowy jest częstszy u rasy białej, a rak płaskonabłonkowy u rasy czarnej
Czynniki ryzyka:
Choroby przełyku: długotrwałe zapalenie przełyku, achalazja, zespół Plummer-Vinsona ( pierścieniowe zwężenie przełyku,
niedokrwistość mikrocytarna, zapalenie języka)
Styl życia: picie alkoholu, tytoń
Dieta: niedobory wit.( A, C, B
1,
B
2
, B
6
), niedobory pierwiastków śladowych (cynku, molibdenu), skażenie grzybicze artykułów
żywnościowych), duża zawartość azotynów/nitrozamin
Predyspozycje genetyczne: modzelowatość (nadmierne rogowacenie skóry dłoni i stóp)
Zakażenie wirusem brodawczaka
Gen TP53 jest nieprawidłowy w prawie 50% przypadków raka płaskonabłonkowego
Morfologia:
1. Rak płaskonabłonkowy – zazwyczaj jest poprzedzony długotrwałą dysplazją nabłonka bł. śluzowej, która przechodzi w
raka przed inwazyjnego a dalej w inwazyjnego. Wczesna zmiana to małe szaro-białe zgrubienie, które stopniowo
zmienia się w guz o charakterze: (1) polipowatego guza rosnącego do światła. (2) owrzodzenia nowotworowego
drążącego i wywołującego uszkodzenie dróg oddechowych, aorty lub innych struktur. (3) rozlanego śródściennego
nacieku.
Położenie: 20% raków rozwija się w odcinku szyjnym i górnej części odcinka piersiowego, 50% w 1/3 środkowej, 30% w dolnej,
trzeciej części
2.
Rak gruczołowy: lokalizuje się w dystalnej 1/3 przełyku. W obrazie mikroskopowym jest to nowotwór gruczołowy
wytwarzający śluz.
Objawy kliniczne: późne objawy dysfagii oraz niedrożności, utrata masy ciała, jadłowstręt, zmęczenie, ból związany z
przełykaniem.
Do rozpoznania potrzebne jest badanie endoskopowe i biopsja. Jeżeli rak przełyku zostanie wykryty gdy naciek nowotworowy
jest ograniczony tylko do błony śluzowej to stwarza to możliwość leczenia chirurgicznego.
Żołądek
Przewlekłe zapalenie żołądka (gastritis chronica)
Def. : Przewlekły naciek zapalny w bł. śluzowej mogący prowadzić do jej zaniku i metaplazy.
Patogeneza:
•
Helicobakter pylori (nieinwazyjna, nie wytwarzająca przetrwalników, gram-ujemna pałeczka. Zapalenie żołądka rozwija się w
skutek łącznego wpływu enzymów, toksyn bakteryjnych oraz uwalnianych szkodliwych zw. chemicznych z neutrofilów.
•
Autoimmunolgiczne zap. żołądka – powstaje w wyniku działania przeciwciał przeciwko komórkom gruczołów żołądkowych. Co
prowadzi do destrukcji gruczołów i zaniku bł. śluzowej ze współ istniejącym spadkiem wytwarzania kwasu i czynnika
wewnętrznego. Rezultatem tego jest niedokrwistość złośliwa (anemia pernicosa). Ta postać zap. żołądka występuje najczęściej
w Skandynawii.
Morfologia: naciek zapalny w blaszce właściwej składa się z limfoctów, kom. plazmatycznych oraz czasami z neutrofilów. Może
towarzyszyć ubytek gruczołów i zanik bł. śluzowej. Dodatkowe zmiany to: metaplazja jelitowa polegająca na zastąpieniu
nabłonka żołądkowego przez nabłonek cylindryczny i komórki śluzowe typowe dla jelita. H. Pylori wywołuje również w bł.
śluzowej wtórną proliferację tk. limfatycznej, która może być prekursorem chłoniaka żołądka.
Czecia
3
all rights reserved
50

Opracowanie Robbins Patologia made by Czecia
3
2008
Objawy kliniczne: odczucie dyskomfortu w nadbrzuszu, nudności, wymioty, a w autoimmunologicznym zap. żołądka
hipochlorhydria lub achlorhydria (zmniejszenie stężenia kwasu solnego) i hipergastrinemia.
Długotrwałe ryzyko rozwoju raka żołądka u osób z przewlekłym zapaleniem wywołanym przez H. pylori jest 5-krotnie wyższe w
porównaniu z populacją ogólną. W zap. autoimmunologicznym ryzyko raka wynosi 2-4% .
Ostre zapalenie żołądka (gastritis acuta)
Jest to ostry proces zapalny w bł. śluzowej zazwyczaj przemijający. Mogą towarzyszyć krwotoki z bł. śluzowej. W cięższych
przypadkach, nadżerki.
Patogeneza nie jest do końca poznania, ale ostre zapalenie jest często związane z :
•
Z intensywnym leczeniem NLPZ’ami zwłaszcza aspiryną.
•
Nadużywaniem alkoholu i papierosów.
•
Chemioterapią nowotworową, mocznicą.
•
Infekcjami układowymi np. salmonellozą.
•
Znacznym stresem (np. uraz, oparzenie, zabiegi chirurgiczne.
•
Niedokrwieniem i wstrząsem.
•
Urazem mechanicznym np. sondą żołądkową.
Morfologia: obrzęki, nacieki zapalne, złożone z neutrofilów i komórek przewlekłego nacieku zapalnego. Ostre zapalenie może
zakończyć się w ciągu kilku dni całkowitą odbudową normalnej błony śluzowej, jeżeli działanie czynnika szkodliwego było
krótkotrwałe.
Objawy kliniczne: bezobjawowe lub nieswoisty ból w nadbrzuszu, nudności, wymioty, krwiste wymioty, smoliste stolce oraz
potencjalnie śmiertelna utrata krwi. Ostre zapalenie żołądka z towarzyszącym krwawieniem rozwija się u 25% osób z
reumatoidalnym zapaleniem stawów zażywających codziennie aspirynę.
Wrzód trawienny
Owrzodzenie – ubytek błony śluzowej przewodu pokarmowego rozciągający się do błony podśluzowej lub głębiej.
Nadżerka – ubytek wyłącznie w obrębie nabłonka bł. śluzowej.
Wrzód trawienny jest przewlekłą, najczęściej pojedynczą zmianą, która występuje w każdej części p. pokarmowego narażonego
na agresywne działanie kwaśnego soku trawiennego.
98% wrzodów występuje w pierwszym odcinku dwunastnicy lub w żołądku. 4 razy częściej w dwunastnicy.
Epidemiologia: okresowo ustępująca, nawrotowa zmiana występująca najczęściej w średnim wieku. Wrzód dwunastnicy jest
częstszy u pacjentów z marskością alkoholową wątroby, przewlekłą obturacyjną chorobą płuc, przewlekłą niewydolnością nerek
i nadczynnością przytarczyc. W obu ostatnich schorzeniach hiperkalcemia stymuluje wydzielanie gastryny, a tym samym
sekrecję kwasu solnego.
Patogeneza: Wrzód trawienny jest wywołany brakiem równowagi między mechanizmami obronnymi śluzówki żołądkowo-
dwunastniczej, a działającymi na nią agresywnymi czynnikami.
Mechanizmy obronne
Uszkadzające czynniki
•
wydzielanie śluzu przez kom. nabłonkowe
•
wydzielanie dwuwęglannu z wytworzeniem
buforowanego mikrośrodowiska na powierzchni błony
śluzowej
•
sekrecja płynu zawierającego kwas i pepsynę przez
dołeczki żołądkowe w formie strumieni przenikających
warstwę śluzu bez pośredniego kontaktu z
powierzchniowymi kom. nabłonkowymi
•
szybka regeneracja kom. nabłonkowych
•
silny śluzówkowy przepływ krwi
•
prostaglantyny utrzymujące śluzówkowy przepływ
krwi
•
H. pylori, NLPZ (główna przyczyna choroby
wrzodowej u pacjentów bez infakcji H. pylori, hamują
syntezę śluzówkowych prostaglandyn co zwiększa
sekrecje kw. solnego i redukuje produkcję
dwuwęglanu i śluzu. Niektóre NLPZ mogą penetrować
do komórek i je uszkadzać, osłabiają też angiogeneze
co utrudnia gojenie wrzodu), aspiryna, papierosy,
alkohol, zaburzenia regulacji sekrecji kwasu i pepsyny,
zespół Zollingera-Ellisona (nadmiar gastryny prowadzi
do nadmiaru kw. żołądkowego)
•
H. pylori, który wywołuje intensywną reakcję zapalną i immunologiczną. Zwiększa wydz. prozapalnych cytokin: IL-1, IL-6, TNF,
IL-8.
Czecia
3
all rights reserved
51

Opracowanie Robbins Patologia made by Czecia
3
2008
•
Wydziela ureazę, która rozkłada mocznik na toksyczne komponenty takie jak chlorek amonu i monochloramina. Wytwarza
także fosfolipazę, która niszczy kom. nabłonka powierzchniowego.
•
Uszkadzające działanie ma także toksyna wakuolizująca (VacA) i toksyna CagA
•
H. pyloris zwiększa sekrecję kw. żołądkowego i osłabia wytwarzanie dwuwęglanu w dwunastnicy co prowadzi do metaplazja
żołądkowej w dwunastnicy.
•
Wywołuje silną reakcję immunologiczną limfocyty B ulegają agregacji tworząc grudki chłonne.
Morfologia:
Wrzód ma kształt zaokrąglonego ostro ograniczonego krateru o średnicy ok. 2-4 cm. Wrzody dwunastnicy są mniejsze niż w
żołądku. W dwunastnicy lokalizują się na przedniej i tylniej ścianie jej części pierwszej, w żołądku na krzywiźnie mniejszej. W
przewlekłym owrzodzeniu wyróżnia się cztery warstwy: (1) w obrębie dna cienka warstwa martwicza. (2) leżąca pod spodem
warstwa aktywnego nieswoistego nacieku zapalnego. (3) ziarnina zapalna (4) najgłębiej położona włóknisto-kolagenowa blizna .
Objawy kliniczne:
Piekący, rozlany ból w nadbrzuszu, krwawienie, perforacja, ból nasila się w nocy, zmniejsza się po zastosowaniu zasad lub
zjedzeniu posiłku.
Przemiana w zmianę złośliwą nie występuje we wrzodzie dwunastnicy, a we wrzodzie żołądka jest bardzo rzadka.
Ostre zapalenie żołądka
Najczęściej zmiana wieloogniskowa zlokalizowana prawie wyłącznie w żołądku. Może wystąpić po ciężkim stresie jest to wtedy
wrzód wstrząsowy. Przyczyny powstania wrzodu wstrząsu:
Ciężki uraz, rozległe zabiegi chirurgiczne, posocznica, ciężkie schorzenia różnego typu
Rozległe oparzenia (wrzód Curlinga)
Urazowe lub techniczne uszkodzenie OUN lub krwawienia śródmózgowe (wrzód Cushinga)
Przewlekłe stosowanie leków podrażniających śluzówkę żołądka, zwłaszcza NLPZ i kortykosteroidów
Patogeneza: Jest niejasna i zależy od okoliczności np. układowa kwasica może uszkadzać śluzówkę przez obniżenie pH będącego
skutkiem niedotlenienia wywołanego kolei zmniejszonym przepływem krwi w śluzówce. W zmianach śródczaszkowych
bezpośrednia stymulacja jąder nerwu błędnego przez zwiększone ciśnienie śródczaszkowe jest odpowiedzialna za nadmiernie
wydzielanie soku żołądkowego.
Morfologia:
•
Okrągły mały o średnicy mniejszej niż 1 cm, dno jest podbarwione na kolor ciemno brązowy z powodu działania kw. solnego na
wynaczynioną krew
•
Może być pojedynczy ale częściej występuje jako zmiany mnogie
•
Mikroskopowo ostry wrzód jest wyraźnie odgraniczony od niemal niezmienionej przylegającej błony śluzowej
Polipy żołądka
Normalnie termin polip oznacza każdego guza, który wystaje ponad powierzchnię otaczającej bł. śluzowej . Jednak polip w
przewodzie pokarmowym oznacza wyłącznie zmianę wywodzącą się z bł. śluzowej !!!!
Polipy żołądka występują jedynie u 0,4% dorosłych, a jelita grubego u 25-50%.
Polipy żołądka :
1) polip hiperplastyczny (80-85%) łagodny z natury, powstaje w wyniku silnej reakcji naprawczej na przewlekłe uszkodzenie bł.
śluzowej. Składa się z hiperplastycznego nabłonka i obrzękniętego podścieliska z naciekiem zapalnym.
2) polipy z gruczołów dna żołądka (około 10%) łagodne z natury, są to nieduże skupiska poszerzonych gruczołów typu trzonu
żołądka, które są zmianami hamartomatycznymi.
3) gruczolak ( ok.5%)- ryzyko rozwoju raka jeżeli powiększają swoje rozmiary. Zawieraja dysplastyczny nabłonek.
Rak żołądka
Węzeł Virchowa- węzeł chłonny nadobojczykowy, w którym umiejscawia się wczesny przerzut raka żołądka.
Guz Krukenberga- przerzuty raka żołądka do obu jajników.
Nowotwory złośliwe żołądka:
1) rak żołądka- występuje najczęściej około 90-95%
2) chłoniaki ok. 4%
3) rakowiaki 3%
4) nowotwory mezenchymalne wrzecionowatokomórkowe 2%
Rak żołądka najczęściej występuje w Japonii, Kolumbii, na Kostaryce i Węgrzech. Niska 5-letnia przeżywalność wynosi ok. 20%.
Wyróżniamy 2 typy morfologiczne:
a)
typ jelitowy
- rozwija się z kom. bł. śluzowej żołądka w obrębie metaplazji jelitowej w tej samej
lokalizacji co przewlekłe zapalenie żołądka. Jest dobrze zróżnicowany. Pojawia się po 50 roku
Czecia
3
all rights reserved
52
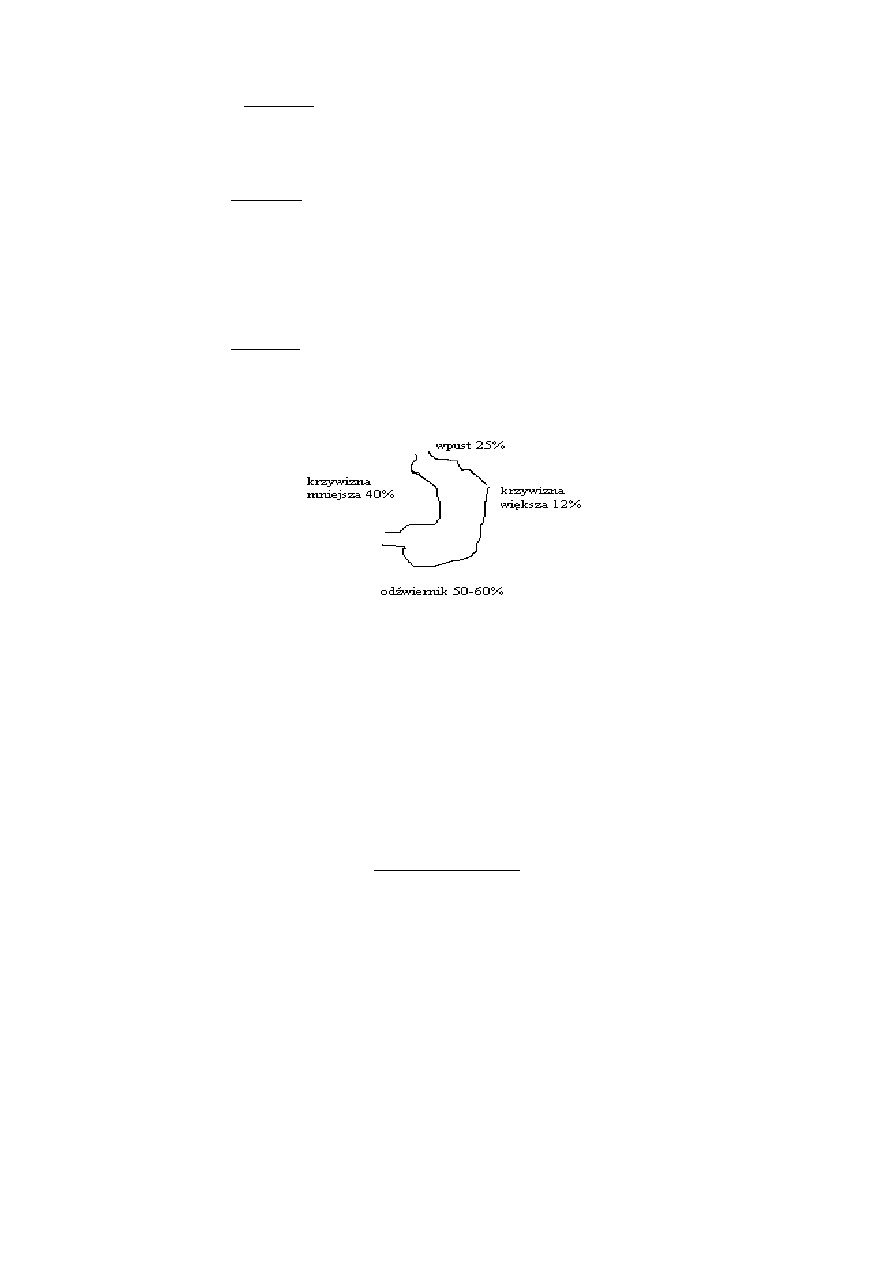
Opracowanie Robbins Patologia made by Czecia
3
2008
życia, 2 razy częściej u mężczyzn niż u kobiet. Zbudowany z kom. nowotworowych formujących
gruczoły nowotworowe typu jelitowego przypominające gruczoły raka jelita grubego.
b)
typ rozlany
– rozwija się z kom. niezmienionej bł. śluzowej, nie jest związany z przewlekłym
zapaleniem i jest nisko zróżnicowany. Występuje we wcześniejszym wieku. Kom. nowotw.
przypominają kom. śluzotwórcze żołądka, rozproszone kom. śluzowe =kom. sygnetowate.
Patogeneza: głównym czynnikiem jest wpływ środowiska
1)
typ jelitowy
: dieta- azotyny pochodzące z azotanów mogą ulegać nitrozowaniu do nitrozoaminy i
nitrozoamidy. Wędzenie żywności i marynowanie warzyw, intensywne solenie. Spożywanie
niewielkiej ilości warzyw i owoców ( antyoksydanty z tej żywności chronią przed nitrozowaniem).
Przewlekle zapalenie żołądka z metaplazją jelitową- infekcja H.pylori (główny czynnik ryzyka!!
Szczególnie duże ryzyko w przypadku zapalenia żołądka ograniczonego do odźwiernika. Jak H.pylori
to robi nie jest do końca poznane ale prawdopodobnie wskutek przewlekłego zap. powstają wolne
rodniki, które uszkadzają DNA ) i anemia złośliwa. Zmiany anatomiczne po przebytej gastrektomii
subtotalnej.
2)
Typ rozlany
- rzadka dziedziczna mutacja E- kadheryny kom. linii zarodkowej prowadzące do
autosomalnego dominującego dziedziczenia raka rozlanego, brak innych udokumentowanych
czynników ryzyka.
MORFOLOGIA: lokalizacja raka żołądka
Najczęstsza lokalizacja to krzywizna mniejsza w okolicy odźwiernika, jednak owrzodzenia krzywizny większej występują rzadziej i
są bardziej podejrzane o charakter nowotworowy.
Raki żołądka klasyfikuje się na podstawie głębokości nacieku nowotworowego: wczesny rak żołądka to zmiana ograniczona do
bł. śluzowej i podśluzowej, niezależnie od obecności lub braku przerzutów bo okolicznych węzłów chłonnych! Zaawansowany
rak żołądka przekracza bł. podśluzową i nacieka bł. mięśniową właściwą.
Typy makroskopowe nowotworu:
1) typ guzowaty (exophitic)- uwypuklenie ściany
2) typ powierzchowny płaski
3) typ wydrążony- kraterowaty ubytek bł.śluzowej może naśladować wrzód trawienny ale ma wałowate
brzegi!!!
Jeżeli cały żołądek lub duża powierzchnia zostaną nacieczone przez nowotwór, to daje to obraz „skórzanej butelki”= linitis
plastica.
JELITO CIENKIE i GRUBE
Zaburzenia rozwojowe jelita cienkiego
Zarośnięcie (atrezja)/ zwężenie (stenoza)- wiadomo co to ;)
Zdwojenie (duplikacja)- torbielowata struktura, która czasem może łączyć się z jelitem
Uchyłek Meckela- rezultat nieprawidłowej inwolucji przewodu pępkowo- krezkowego, długość ok.5-6cm. Zlokalizowany w jelicie
krętym ok. 85 cm od kątnicy. W większości przypadków bezobjawowy, chyba, że namnożyło się dużo bakterii i pożerają wit. B
12
,
wtedy objawy mogą przypominać niedokrwistość złośliwą. Czasem może zawierać fragmenty utkania trzustki lub wyspy bł.
śluzowej żołądka.
Choroba Hirschsprunga: wrodzone jelito olbrzymie
Dotyczy oczywiście jelita grubego. Powstaje w wyniku wstrzymania migracji doogonowej wzdłuż przewodu pokarmowego kom.
pochodzących z grzebienia nerwowego. Powstaje bezzwojowy segment jelita (jest skurczony) pozbawiony splotów nerwowych
podśluzówkowych Meissnera i splotów bł. mięśniowej Auerbacha= zahamowanie perystaltyki i stopniowe rozdęcie odcinka jelita
grubego proksymalnego do nieprawidłowego segmentu. Najczęściej brak zwojów dotyczy esicy i odbytnicy. 50% przypadków to
wynik mutacji genu RET. Zachorowalność jest 4 razy wyższa u mężczyzn niż u kobiet! Na bł. śluzowej mogą wystąpić
owrzodzenia kalowe powstałe w wyniku ucisku przez masy kałowe.
Czecia
3
all rights reserved
53

Opracowanie Robbins Patologia made by Czecia
3
2008
Objawy kliniczne: zahamowany pasaż smółki i wymioty w ciągu pierwszych 48-72 godzin życia lub naprzemienne zaparcia i
biegunki pojawiające się u niemowląt. Zapalenie jelit z zaburzeniami wodno-elektrolitowymi- zagrażające życiu. Perforacja
rozdętego jelita.
Choroba niedokrwienna jelit
Zamknięcie pnia trzewnego, tętnicy krezkowej górnej lub dolnej może prowadzić do zawału rozległego segmentu jelita. Ciężkość
zmian można uszeregować kolejno:
1) zawał pełnościenny- ma ciemnoczerwony krwotoczny wygląd. Obraz histologiczny: znacznego stopnia obrzęk,
krwawienie śródmiąższowe, martwica, w ciągu 24h bakterie jelitowe powodują powstanie zgorzeli w obszarze zawału
2) z. śródścienny ( obejmuje śluzówkę i bł. podśluzową) na brzegu zmian toczy się przeważnie proces zapalny z wysiękiem
włóknikowym tzw. Bł. rzekome.
3) z. śluzówkowy
Schorzenie predysponujące to:
1. zakrzepica tętnic
2. zatorowość tętnicza
3. zakrzepica żył
4. niedokrwienie niezwiązane z zamknięciem światła naczynia (niewydolność krążenia, wstrząs, odwodnienie, leki
zwężające naczynia)
5. inne ( skręt jelit, zwężenie jelit)
Przewlekła niewydolność naczyniowa może wywołać przewlekły wrzodziejący stan zapalny, podobny do idiopatycznego
zapalenia jelit.
Objawy kliniczne: ostry ból jamy brzusznej, czasem biegunka krwotoczna, niewyjaśnione wzdęcia brzucha lub krwawienia z
przewodu pokarmowego.
Śmiertelność dochodzi do 90%!!!!!!
Angiodysplazja
Jest przyczyną 20% krwawień z przewodu pokarmowego. Powstawanie poszerzonych krętych naczyń bł. podśluzowej i śluzowej.
Występuje po 60 r.ż. Tak zmienione naczynia mogą pękać i być przyczyną krwawień. Występuje często w takich chorobach jak
zespół Oslera-Webera-Rendu i ograniczona twardzina skóry (sklerodermia).
Żylaki odbytu
Hemoroidy- żylakowato rozdęte podśluzówkowe sploty żylne odbytu i okołoodbytnicze. Występują po 50r.ż wskutek wzrostu
ciśnienia w splocie . Przyczyny: wysiłkowe stolce i zastój żylny u ciężarnych kobiet., nadciśnienie wrotne w wyniku marskości
wątroby. Żylaki są pokryte bł. śluzową odbytnicy. Żylaki wewnętrzne mogą wypadać ;)
Biegunki
Def. biegunki ;) – jest to zwiększenie masy stolca ( > 250g/d) i częstości wypróżnień lub płynność stolca (70-95% to woda) .
W ciężkich przypadkach utrata ok. 14 litrów wody/d. Towarzyszy ból, dyskomfort, uczucie parcia na stolec, nietrzymanie stolca.
Czerwonka- bolesna krwotoczna biegunka z mniejszą masą wypróżnień.
Biegunki mamy takie:
1) Wydzielnicze: sekrecja jelitowa płynu izotonicznego w stosunku do osocza, u pacjentów będących na czczo. Wywołane
przez infekcje wirusowe, bakteryjne, nowotwory, nadmierne stosowane leków przeczyszczających.
2) Osmotyczne: nadmierna osmotyczność substancji znajdujących się w świetle jelita. Wywołane przez stosowanie
Lactulosum, środki do diagnostycznego płukania jelita, środki zobojętniające kwas.
3)
Wysiękowe: obecność ropnych, krwistych stolcy . Np. ifekcje Shigella, Salmonella, Campylobacter, Entamoeba histolytica
4)
z zaburzeń wchłaniania : np. biegunka tłuszczowa
5) z zaburzeń motoryki
Dla zainteresowanych polecam tabelkę 15-6 na stronie 648 Robinsa ;)
Zakaźne zapalenia jelita
Przyczyna 2,9 mln zgonów rocznie! W niektórych krajach połowa dziecido5r.ż umiera z powodu infekcyjnych zapaleń jelit.
WIRUSOWE ZAP. JELIT I ŻOŁĄDKA:
Rotawirusy, Kalciwirusy (rodzina wirusów Norwalk), Astrowirus, Adenowirusy( Ad 40 i Ad41). Dochodzi do uszkodzenia kom.
nabłonka powierzchniowego i zaburzenia funkcji absorpcyjnej => biegunka osmotyczna.
BAKTERYJNE:
Spożywanie toksyn wytwarzanych przez Gronkowca zł., przecinkowce (Vibrio), Closrtidium perfringens i neurotoksyn
Clostridium botulinum.
Infekcja mikroorganizmami proliferującymi w świetle jelita i wytwarzającymi toksyny.
-//- -//- inwazyjnymi, które wnikają do bł. śluzowej jelita i ją uszkadzają.
Czecia
3
all rights reserved
54

Opracowanie Robbins Patologia made by Czecia
3
2008
Jest to krótkie przedstawienie tego tematu dla powtórki mikrobiologicznych zagadnień odsyłam na stronę 651, na której są
nieudolne próby zestawień mikrobiologicznych, a tak naprawdę najlepiej zajrzeć do zeszytu z zeszłego roku z mikrobów,
dlatego nie będę przepisywać tu tych bzdur z robinsa.
Idiopatyczne zapalenie jelit
1.Choroba Leśniowskiego-Crohna ( CD ) i wrzodziejące zapalenie jelita grubego ( UC ) są przewlekłymi nawracającymi
schorzeniami o nieznanej etiologii.
2 .CD może występować w każdej części przewodu pokarmowego (od przełyku do odbytu), lecz najczęściej zajmuje
jelito cienkie i grube. W ok. 50% stwierdza się obecność nieulegających martwicy serowatej ziarniniaków. UC jest
natomiast zapaleniem nieziarniniakowatym ograniczonym do jelita grubego.
3.CD i UC są chorobami charakteryzującymi się wyolbrzymioną i destrukcyjną odpowiedzią immunologiczną błony
śluzowej.
4.Zapalenie jest związane z:
osłabieniem integralności bariery nabłonkowej bł. Śluzowej
utratą funkcji absorpcyjnej
aktywacją sekrecji w komórkach krypt jelitowych
Choroba Leśniowskiego-Crohna
1.Choroba ta może zajmować każdy odcinek PP
2.Aktywnym postaciom CD często towarzyszą pozajelitowe powikłania o podłożu immunologicznym:
zapalenie tęczówki
zapalenie błony naczyniowej oka
zapalenie stawu krzyżowo biodrowego
wędrujące zapalenie stawów
rumień guzowaty
zapalenie okołożółciowe wątroby
stwardniające zapalenie dróg żółciowych
amyloidoza (rzadko)
3.Są dwa szczyty zachorowań :2 i 3 dekada życia oraz 6 i 7 (rzadziej)
4.Kobiety chorują nieco częściej
5.30%-zmiany w jelicie cienkim, 30% w jelicie grubym, 40% w jelicie cienkim i grubym jednocześnie
CD charakteryzuje się:
•
wyraźnie odgraniczonym, obejmującym całą grubość ściany procesem zapalnym
•
obecnością (40-60%) ziarniniaków bez cech martwicy serowatej
•
szczelinami mogącymi formować przetoki
•
„pełzającym tłuszczem”- tk. Tłuszczowa krezki często pokrywa dookoła zewnętrzną powierzchnię jelita.
•
Zwężenie jelita (objaw struny)
•
występującą tak zwane zmiany skaczące-zmieniony chorobowo fragment jest wyrażnie odgraniczony od zdrowego.
•
Objawy mikorskopowe:
zapalenie z licznymi neutrofilami
ropnie kryptowe
owrzodzenia powstające w aktywnym etapie choroby
przewlekłe uszkodzenia :zanik i metaplazja
ziarniniaki mogą być obecne w każdym odcinku PP nawet jeżeli CD obejmuje tylko jeden odcinek.
Brak ziarniniaków nie wyklucza choroby.
Zmiany dysplastyczne u długo chorujących pacjentów - 5-6 x zwiększone ryzyko raka
Objawy kliniczne:
1. biegunki
2. kurczowe bóle brzucha
3. uporczywa gorączka trwająca kilka dni lub tygodni
4. krwiste stolce (50%)
Po początkowym rzucie choroby może nastąpić regresja lecz odstępy czasu pomiędzy poszczególnymi epizodami choroby stają
się krótsze
Konsekwencje CD:
1. przetoki do innej pętli jelita, pęcherza moczowego, pochwy, i skóry okolicy odbytu
2. ropnie w jamie brzusznej i zapalenie otrzewnej
3. zwężenie lub niedrożność jelita
4. masywne krwawienie
Czecia
3
all rights reserved
55

Opracowanie Robbins Patologia made by Czecia
3
2008
5. toksyczne rozdęcie jelita grubego
6. rozwój nowotworu
Wrzodziejące zapalenie jelita grubego
o
UC jest chorobą zapalną z owrzodzeniami zajmującą jelito grube, ograniczoną do błony śluzowej ,a błonę
podśluzową zajmuje tylko w bardzo ciężkich przypadkach. UC rozpoczyna się w odbytnicy i szerzy się przez
ciągłość zajmując niekiedy całe jelito grube.
o
o
UC jest chorobą układową, której mogą towarzyszyć schorzenia pozajelitowe:
wędrujące zapalenie stawów
zapalenie stawu krzyżowo biodrowego
zesztywniające zapalenie stawów kręgosłupa
zapalenie błony naczyniowej oka
rumień guzowaty
schorzenia wątroby
o
W UC nie stwierdza się ziarniniaków
o
W UC nie stwierdza się zmian wieloogniskowych
o
Owrzodzenia błony śluzowej rzadko schodzą do błony podśluzowej
o
U pacjentów z UC istnieje większe ryzyko rozwoju nowotworu
o
UC jest częstszym schorzeniem niż CD ( w świecie „zachodnim”)
o
Nie wykazuje predyspozycji do płci, pik zachorowań przypada na 20- 25 r.ż
o
W UC nie stwierdza się zmian skaczących- szerzy się przez ciągłość
o
Regenerująca się błona śluzowa może tworzy pseudopolipy
o
Gdy choroba obejmie błonę mięśniową śluzówki przyczynia się do powstawania ropni okołojelitowych,
narażenie na masy kałowe splotów nerwowych jelita może doprowadzić do toksycznego jelita olbrzymiego
o
W błonie śluzowej zawsze obecny jest naciek zapalny złożony z komórek jednojądrowych
o
Bardzo poważnym i częstszym niż w CD powikłaniem jest rozwój raka jelita grubego.
Obajwy kliniczne:
krwotoczno-śluzowa biegunka mogąca trwać nawet miesiące
kurcze jelita
bolesne parcia na stolec
kolkowe bóle brzucha
objawy pozajelitowe występują częściej niż w CD
Uchyłkowatość jelita grubego
o
Uchyłek jest ślepym zbiornikiem uwypuklającym się na zewnątrz pp, pokrytym błoną śluzową, komunikującym
się ze światłem jelita:
wrodzone uchyłki mają 3 warstwy ściany jelita (błonę śluzową, podśluzową i mięśniową)
nabyte – nie mają one błony mięśniowej lub jest ona szczątkowa; nabyte uchyłki można
stwierdzić w każdym odcinku pp lecz najczęściej lokalizują się w okrężnicy
o
Zachorowalność po 60 r.ż. Wynosi około 50%-wiąże się to z dietą ubogoresztkową charakterystyczną dla
uprzemysłowionych krajów
o
u prawie 95% pacjentów umiejscowione są w esicy- małe, kuliste zbiorniki o średnicy 0,5-1cm
o
większość uchyłków penetruje między pęczkami mięśni okrężnych przylegających do taśm krezkowych i
bocznych, w miejscach w których wnikają w ścianę jelita naczynia krwionośne
o
zmiany zapalne mogą prowadzić zarówno do zapalenia uchyłka (diverculitis) jaki tkanek otaczających
(peridiverculitis)-perforacja związana jest z zapaleniem otrzewnej i formowaniem ropni
o
uchyłkowatość często jest bezobjawowa, tylko co piąty pacjent ma dolegliwości w postaci:
przerywanych skurczów jelitowych
ciągłego dyskomfortu w lewym kwadrancie
odczuciem niepełnych wypróżnień
zalegających mas kałowych
Niedrożność jelit
W każdej części jelita może dojść do niedrożności, jednak jelito cienkie jest najczęściej zajęte ze względu na jego wąskie światło.
Cztery jednostki chorobowe stanowią 80% przypadków niedrożności:
Czecia
3
all rights reserved
56

Opracowanie Robbins Patologia made by Czecia
3
2008
•
przepukliny(udowe, pachwinowe, w okolicy pępka, w okolicy blizn chirurgicznych, w okolicy więzadła Trietza). Najczęściej w
świetle przepukliny są pętle jelita cienkiego jednak fragmenty sieci i jelito grube również mogą być uwięzione. Ciśnienie w
obrębie szyi zbiornika może osłabić drenaż żylny co powoduje zastój i obrzęk pętli jelitowych powodując ich uwięźnięcie.
•
Zrosty (powstające gojenia stanów zapalnych po interwencjach chirurgicznych, infekcjach....)mogą tworzyć zamknięte
pętle przez które jelita przeslizgując się tworzą worek przepuklinowy (przepuklina wewnętrzna)
•
Wgłobienie- polega na teleskopowym wsunięciu się proksymalnego fragmentu jelita bezpośrednio do dystalnego
fragmentu.U dzieci wglobienie może przebiegać bez żadnych anatomicznych przyczyn ,u dorosłych natomiast często
rozwija się w odpowiedzi na guzowate zmiany w ścianie jelita.
•
Skręt – skręcenie pętli jelita lub innych struktur zawiązane z zahamowaniem odpływu żylnego i czasem napływu
tętniczego. Prowadzi to do niedrożności i zawału ściany jelita.
Nowotwory jelita cienkiego i grubego
polip- guzowata masa uwypuklająca się do światła jelita
polip może powstać w wyniku nieprawidłowego dojrzewania, zapalenia lub zaburzeń struktury błony śluzowej. Tego typu
polipy są zmianami typu nienowotworowego.
Polipy które rozwijają się w następstwie proliferacji i dysplazji nabłonka są nazywane polipami gruczołowymi lub
gruczolakami. Są to zmiany nowotworowe będące prekursorami raka
polipy nienowotworowe:
większość powstaje sporadycznie w jelicie grubym, a częstość ich występowania wzrasta z wiekiem.
Reprezentują ok. 90% wszystkich polipów
większość z nich to polipy hiperplastyczne
prawie połowa z nich znajduje się w esicy i odbytnicy
polipy młodzieńcze są samoistną zmianą hamartomatyczną
■
powstają znacznie częściej u dzieci poniżej 5 r.z.
■
Gdy występują w wieku dorosłym nazywane są polipami zastoinowymi
■
najczęściej występują pojedynczo w odbytnicy
■
nie mają zdolności do zezłośliwienia
gruczolaki:
są to nowotworowe polipy
nie ma różnicy pomiędzy zachorowalnością kobiet i mężczyzn
istnieją wyraźne predyspozycje rodzinne
wszystkie zmiany występują wskutek proliferacji nabłonka i dysplazji
wyróżniamy:
■
gruczolaki cewkowe (najczęstszy)
■
gruczolaki kosmkowe (1%)
■
gruczolaki cewkowo-kosmkowe (5-10%)
ryzyko transformacji nowotworowej koreluje z wielkością polipa ,strukturą histologiczną(gruczolak kosmkowy) i stopniem
dysplazji.
Gruczolaki mogą być:
■
bezobjawowe
■
przyczyną utajonego krwawienia prowadzącego do jawnej niedokrwistości
■
źródłem wydzielającym śluz bogaty w białko i potas
■
przyczyną wgłobienia i niedrożności (jeśli występują w jelicie cienkim)
zespół polipowatości rodzinnej:
dziedziczony autosomalnie dominująco
posiada bezwzględną tendencję do transformacji nowotworowej
minimalną liczbą do postawienia rozpoznania jest 100 gruczolaków jednak typowo stwierdza się od 500-2500.
większość gruczolaków to gruczolaki cewkowe
ryzyko raka jest 100% jeśli nie wykona się profilaktycznej resekcji jelita grubego
genetyczny defekt leży u podłoża FAP w genie APC na chromosomie 5q21
zespół Gardnera i zespół Turcota
różnią się od zespołu polipowatości rodzinnej obecnością nowotworów pozajelitowych: kostniaków, glejaków i guzów
tkanek miękkich
zespół Peutza-Jeghersa
autosomalnie dominująco
Czecia
3
all rights reserved
57

Opracowanie Robbins Patologia made by Czecia
3
2008
polipy hamartomatyczne
melanoza błon śluzowych i skóry
Rak jelita grubego
gruczolakorak stanowi 98% wszystkich raków jelita grubego
prawie zawsze powstaje na podłożu gruczolaka
pik zachorowań przypada na 60-70r.z.
Gdy pojawia się u młodych osób należy podejrzewać UC lub zespół polipowatości
mężczyźni> kobiety
czynniki żywieniowe:
■
małą zawartość błonnika w diecie
■
dużą zawartość rafinowanych tłuszczów
■
duża zawartość tłuszczy zwierzęcych
■
małe spożycie mikroelementów i wit. A, C, E
badania epidemiologiczne sugerują działanie ochronne NLPZ-ów
podłoże genetyczne:
■
utrata funkcji genu supresorowego APC- akumulacja beta-katenin i jej translokacja do jądra komórkowego gdzie
aktywuje transkryptazę licznych genów
■
mutacja K-RAS
■
delecja 18q21
morfologia i objawy kliniczne:
■
guz w proksymalnej okrężnicy ma tendencję do wzrostu egzofitycznego w formie polipowatego tworu
rozciągającego się wzdłuż jednej ściany kątnicy lub okrężnicy wstępującej- niedrożność w tych przypadkach
występuje rzadko.
■
Guz w dystalnej części jelita grubego ma tendencję do wzrostu pierścieniowatego zwężającego światło jelita.
■
Wiele guzów wytwarza śluz ułatwiający rozsiew nowotworów i pogarszający rokowanie rak kątnicy i prawej
połowy okrężnicy daje objawy zmęczenia, osłabienia i niedokrwistości z niedoboru żelaza
■
zmiany w lewej połowie mogą być przyczyną utajonego krwawienia, zaburzeń czynnościowych i odczucia
dyskomfortu w lewym dolnym kwadrancie
■
wszystkie guzy jelita szerzą się przez ciągłość, naciekając sąsiednie struktury lub dają przerzuty drogą naczyń
limfatycznych bądź krwionośnych
■
najczęstszymi miejscami przerzutów odległych są: okoliczne węzły chłonne, wątroba, płuca, kości
■
do oceny zaawansowania stosuje się system TNM
nowotwory jelita cienkiego
Jelito cienkie stanowi 75% długości pp lecz guzy w nim stanowią zaledwie 3-6% z małą przewagą guzów łagodnych.
najczęstszymi guzami jelita cienkiego są guzy podścieliska, przeważnie pochodzące z mięśniówki gładkiej, gruczolaki i
tłuszczaki
1.rak gruczołowy jelita cienkiego
rosną w formie podobnej jak raki jelita grubego
najczęściej zlokalizowane są w dwunastnicy (łącznie z brodawką Vatera)
najczęstsze objawy: kolkowy ból, nudności, wymioty, utrata masy ciała
często w momencie rozpoznania naciekają ścianę jelita grubego, zajmują krezkę , dają przerzuty do wątroby i
okolicznych węzłów chłonnych.
2.Rakowiaki
nowotwory wywodzące się z komórek endokrynnych, najczęściej zlokalizowane są w pp, rzadziej w trzustce
lub płucach, drogach żółciowych, wątrobie
szczyt zachorowań występuje w 6 dekadzie życia
stanowią < niż 2% nowotworów jelita grubego, ale ponad 50% jelita cienkiego
wszystkie rakowiaki są nowatorami złośliwymi jednak stopień złośliwości koreluje m.in. z lokalizacją:
■
rakowiaki odbytnicy i wyrostka robaczkowego rzadko dają przerzuty
■
90% rakowiaków jelita cienkiego, okrężnicy i żołądka w momencie rozpoznania daje odlegle
przerzuty
wydzielają różne aktywne produkty i hormony
wyrostek jest najczęstszą lokalizacją wyprzedzając jelito cienkie(czcze)
często są bezobjawowe,rzadko wywołują lokalne objawy doprowadzając do skręcenia lub niedrożności jelita
cienkiego. Jednak produkty przez nie wydzielane mogą być przyczyną różnych zespołów i endokrynopati:
zespół Zollingera-Ellisona, zespół Cushinga, hiperinsulinizm.
Zespół rakowiaka (występujący u 1% osób z odosobnionym rakowiakiem pp i 20% przypadków z rozsiewem
nowotworowym), związany z wytwarzaniem serotoniny (a możliwe że także histaminy, bradykininy,
prostaglandyny) charakteryzujący się:
Czecia
3
all rights reserved
58

Opracowanie Robbins Patologia made by Czecia
3
2008
zaburzeniami naczynioruchowymi
pobudzeniem motoryki jelit
napadami astmatycznymi
hepatomegalią
włóknieniem układowym
włóknieniem przestrzeni zaotrzewnowej i miedniczej
kolagenowymi płytkami opłucnej i błony wewnętrznej aorty
chłonniaki przewodu pokarmowego
każdy odcinek może być zajęty wtórnie przez rozsiew chłoniaka nieziarniczego
chłoniaki stanowią 1-4% nowotworów złośliwych w pp
wywodzą sie z limf. B z tkanki chłonnej związanej z błoną śluzową MALT
z reguły występuje u dorosłych ,bez preferencji płci i może rozwinąć się w każdym odcinku pp:
żołądek (55-60%,helicobacter pylori??)
jelito cienkie (25-30%)
proksymalny odcinek jelita grubego(10-15%)
dystalny odcinek jelita grubego (10%)
wyrostek robaczkowy i przełyk (bardzo rzadko)
pierwotne chłoniaki pp mają lepsze rokowanie niż chłoniaki powstające w innych miejscach.
WYROSTEK ROBACZKOWY
Ostre zapalenie wyrostka robaczkowego
Może wystąpić w każdym wieku ale są dwa piki zachorowań: 2/3 dekada życia i wiek tzw. Starszy. Mężczyźni chorują częściej niż
kobiety ok. 1,5 razy częściej
Patogeneza: 50-80% przypadków jest związane z zamknięciem światła przez kamienie kałowe, kamienie żółciowe i kuliste twory
złożone z owsików= ciągła produkcja śluzu= wzrost ciśnienia w świetle wyrostka= zapadnięcie się żył drenujących ścianę
wyrostka. Zamknięcie światła+ niedokrwienie sprzyjają rozwojowi bakterii z towarzyszącym obrzękiem i wysiękiem zapalnym.
Morfologia:
Skąpy naciek złożony z neutrofilów we wczesnej fazie. Reakcja zapalna przemienia gładka bł. śluzową w matową, ziarnistą,
czerwoną bł. na powierzchni wyrostka jest wczesny okres ostrej fazy. W późniejszym okresie obfity naciek złożony z neutrofilów
generuje włóknikowo ropny wysięk, jeżeli proces zapalny będzie się dalej nasilał w ścianie wyrostka będą widoczne ropnie, a w
bł. śluzowej ogniska martwicy i owrzodzenia jest to ostre ropne zap. wyrostka . Dalszy proces zap.= martwica zgorzelinowa=
ostre zgorzelinowe zap. wyrostka robaczkowego. Ten typ prowadzi do perforacji wyrostka i ropnego zapalenia otrzewnej.
Histologicznym kryterium rozpoznania ostrego zap. wyrostka jest stwierdzenie nacieku złożonego z neutrofilów w błonie
mięśniowej właściwej.
Objawy kliniczne:
Brak łaknienia, mdłości, wymioty, napięcie powłok jamy brzusznej, które po paru godzinach przechodzi w głęboki stały ból w
prawym dolnym kwadrancie. Gorączka, leukocytoza.
Różnicowanie:
•
zapalenie węzłów kreski w przebiegu układowej infekcji wirusowej
•
zapalenie wirusowo żołądkowe z zapaleniem węzłów chłonnych kreski
•
zapalenie w obrębie miednicy obejmujące przydatki
•
pęknięcie pęcherzyka jajnika w chwili owulacji
•
ciąża pozamaciczna
•
zapalenie uchyłka Meckela
Nowotwory wyrostka robaczkowego:
•
rakowiak – najczęściej wyst. Nowotwór omówiony wcześniej
•
torbiel śluzowa – dochodzi do gromadzenia śluzowej wydzieliny, powstaje przez zamknięcie światła w procesie
nienowotworowym np., kamieniami kałowymi
•
rozdęcie wyrostka prowadzi do zaniku komórek produkujących śluz. Zmiana ta z reguły przebiega bez objawowo. Rzadko
pęknięcie torbieli powoduje nieszkodliwe rozlanie się śluzu w jamie otrzewnowej.
•
Nowotwory śluzowe wyrostka robaczkowego – powstają w wyniku przemiany łagodnego gruczolakotorbielaka śluzowego w
torbielowatego gruczolakoraka śluzowego. Naciek obejmuje całą ścianę wyrostka + ogniska rozsiewu nowotworowego w jamie
otrzewnowej zwane śluzakiem rzekomym otrzewnej.
ŻEŃSKI UKŁAD PŁCIOWY I PIERŚ
1.
SROM (vulva)
Czecia
3
all rights reserved
59

Opracowanie Robbins Patologia made by Czecia
3
2008
1.1.
Zapalenie sromu (vulvitis)
→
dotyczy wilgotnej skóry i błony śluzowej sromu
→
powoduje silny świąd (pruritus) → drapanie → zaostrzenie objawów
→
5 najważniejszych czynników wywołujących:
1) wirus ludzkiego brodawczaka (HPV)
2)
opryszczka genitalna (Hermes simplex [HSV1 lub HSV2])
3) ropne zakażenie gonokokowe gruczołów pochwy i sromu
4) kiła
5)
drożdzakowate zapalenie pochwy (candidiasis)
1.2.
Nienowotworowe zaburzenia nabłonkowe (NNED-nonneoplastic epthelial disorders)
→
określenie stosowane dla zmian zanikowych lub rozrostowego pogrubienia, któremu może ulegać nabłonek błony
śluzowej sromu
→
znane są 2 formy NNED: liszaj twardzinowy (lichen sclerosus) i liszaj prosty przewlekły (lichen sipmlex chronicus)
o
obie formy mogą współistnieć u tej samej pacjentki;
o
makroskopowo obie formy objawiają się jako leukoplakia = białawe, pozbawione barwnika obszary; (zmiany takie
widoczne są również w innych jednostkach, m.in.: bielactwo, łagodne dermatozy [łuszczyca, liszaj płaski], choroba
Pageta, rak przedinwazyjny i inwazyjny; wniosek: niemożność zdiagnozowania jedynie na podstawie wyglądu
makroskopowego)
o
Liszaj twardzinowy
Mikroskopowo: ścieńczenie naskórka, zanik „nóżek korzonkowych”, nadmierne rogowacenie i włóknienie
skóry, skąpy okołonaczyniowy naciek z jednojądrowych komórek zapalnych
Makroskopowo: zlewające się plamy i grudki, wygładzona, pergaminowa powierzchnia
zmiana występuje u wszystkich kobiet, najczęściej – po menopauzie
patogeneza nieznana, podejrzewana reakcja autoimmunologiczna
u 1-4% kobiet z czasem rozwijają się zmiany nowowtworowe
o
Liszaj prosty przewlekły
Pogrubienie nabłonka, silne nadmierne rogowacenie
Mikroskopowo: wzrost aktywności mitotycznej w warstwie kom. podstawnych i kolczystych, może wystąpić
obfity naciek leukocytarny skóry
Makroskopowo: j.w.
nie predysponuje do rozwoju raka
1.3. Nowotwory
1.3.1.
Kłykciny i niskiego stopnia wewnątrznabłonkowe nowotworzeni sromu (VIN I – valvar intraepithelial neoplasia)
→
Wykwity okolicy odbytnicy i narządów płciowych, największe rozmiary osiągają w okolicy sromu
→
2 formy: kłykciny płaskie (condylomata lata) – płaskie, wilgotne, nieznacznie uniesione zmiany, występują w kile
drugorzędowej; kłykciny Kończyste (condylomata acuminata) – wykwity brodawkowate, wyniosłe, płaskie
→
Mikroskopowo: okołojądrowa, cytoplazmatyczna wakuolizacja, nieregularny pleomorfizm jąder = koilocytoza;
wygląd komórek jest charakterystyczny dla infekcji HPV (głownie 2 typy wirusa – HPV6 i HPV11)
→
Kłykciny nie są stanami przedrukowymi
→
VIN I również wywołane jest infekcją HPV, również ma małą potencjalną złośliwość
1.3.2. Wysokiego stopnia wewnątrznabłonkowe nowotworzeni sromu (VIN II i VIN III) i rak sromu
→
Rak sromu stanowi 3% wszystkich nowotworów narządów płciowych u kobiet
→
Stwierdzany głównie po 60 r.ż., choć obserwuje się wzrost częstości występowania także u kobiet młodszych
(40-60 r.ż.)
→
90% zmian to raki płaskonabłonkowe, pozostałe: gruczolakoraki, czerniaki złośliwe i raki podstawnokomórkowe
→
Istnieją 2 biologiczne postacie raka sromu:
o
U młodszych pacjentek:
HPV16 wykrywany w 75-90% przypadków
palące papierosy
często zaczyna się jako VIN II lub VIN III, często występuje łącznie z rakiem pochwy i szyjki macicy
VIN wyprzedzają często o wiele lat rozwój raka sromu
Nieznane są warunki przejścia VIN w rak sromu (możliwe czynniki genetyczne, immunologiczne,
środowiskowe)
o
U starszych pacjentek:
Brak infekcji HPV
Rozwój raka wyprzedzają NNED, zwłaszcza liszaj twardzinowy
Rzadka jest regresja zmian w tej postaci
Czecia
3
all rights reserved
60

Opracowanie Robbins Patologia made by Czecia
3
2008
→
Mikroskopowo: wczesne postacie – ogniska leukoplakii ze zgrubieniem naskórka, w 25% towarzyszy In
pigmentacja melaniną; z czasem – rozrost egzofityczny lub endofityczny, owrzodziały guz
→
Nowotwory HPV+ są wieloogniskowe, wyglądają jak brodawki lub kłykciny, mają obraz nisko dojrzałego
rogowaciejącego raka płaskonabłonkowego
→
Wszystkie mają tendencję do miejscowo ograniczonego wzrostu przez wiele lat; ostatecznie – naciekanie i
przerzuty do okolicznych węzłów chłonnych i rozsiew na drodze krwionośnej (jego ryzyko zależy od rozmiaru i
głębokości nowotworu)
→
Nowotwory mniejsze niż 2 cm – po radykalnym zabiegu przeżycia 5-letnie wynoszą 75%; zmiany większe 10-letnie
przeżycie = 10%
1.3.3. Pozasutkowa postać choroby Pageta
→
to postać raka wewnątrznabłonkowego z rozproszonymi pojedynczymi lub drobnymi gniazdami komórek
rakowych
→
komórki te od prawidłowego nabłonka oddzielone są przez jasną otoczkę PAS-dodatnich mukopolisacharydów
wydzielanych przez komórki raka
→
klinicznie obraz pojedynczych lub licznych dobrze odgraniczonych ognisk, o wyglądzie czerwonej zmiany zapalnej,
pokrytej strupem
→
jeśli obecne są tylko w nabłonku – może trwać beż inwazji podścieliska przez lata
→
komórki Pageta mogą szerzyć się na przydatki skóry (zwłaszcza gdy towarzyszą im nowotwory przydankowe),
naciekać lokalnie i dawać przerzuty do odległych okolic w ciągu 2-5 lat
1.3.4. Czerniak złośliwy sromu
→
Stanowi mniej niż 3-5% wszytkich nowotworów złośliwych sromu
→
We wczesnych stadiach komórki czerniaka rozpraszają się w granicach naskórka – mikroskopowo podobnie do ch.
Pageta, ale brak otoczki z MPS
→
Prognoza związana z głębokością naciekania; zakres inwazji trudny do oceny – często zdradziecki przebieg
choroby
2. POCHWA
Bardzo rzadko jest siedliskiem pierwotnych chorób, częściej jest zajęta wtórnie (przerzuty nowotworowe lub zakażenia w
okolicy pochwy)
2.1.
Zapalenie pochwy (vaginitis)
→
Względnie częsty problem, zazwyczaj przemijający charakter, powoduje upławy (leukorrhea)
→
Powodem – różne mikroorganizmy (bakterie, grzyby, pasożyty); u osób podatnych (cukrzyca, po antybiotykoterapi,
poronieniu, porodzie, z zaburzeniami odporności, starsze kobiety) także komensale mogą stać się patogenami
→
Najczęstsze patogeny: Candida albicans, Trichomonas vaginalis
→
Zapalenie drożdżakowate (moniliaza) – białe, grudkowe upławy
2.2.
Wewnątrznabłonkowe nowotworzenie i rak płaskonabłonkowy pochwy
→
Obie niezwykle rzadkie, spotykane u kobiet po 60 r.ż., czasem towarzyszą mu: rak sromu lub szyjki macicy
→
Jasnokomórkowy rak gruczołowy pochwy – stwierdzony u dziewczynek których matki brały w ciąży dietylstylbestrol;
czasem pojawia się przed 3-4 dekadą życia, ryzyko 1/1000 narażonych w życiu płodowym; w 1/3 przypadków rozwija się
w szyjce; częściej widoczne są małe gruczołowe lub mikrotorbielowate zmiany w śluzówce pochwy = gruczolistość
pochwowa, w ich obrębie może rozwinąć się jasnokomórkowy rak gruczołowy
2.3.
Mięsak groniasty (mięsak zarodkowy prążkowanokomórkowy; sarcoma botryoides, rhabdomyosarcoma embrionale)
→
Jest rzadkim typem pierwotnego złośliwego nowotworu pochwy; tworzy miękkie, polipowate masy, stwierdzany u
niemowląt i dzieci młodszych niż 5 r.ż. ; może wystąpić w innej lokalizacji (pęcherz moczowy, drogi żółciowe)
3. SZYJKA MACICY
3.1.
Zapalenie szyjki macicy (cervicitis)
→
Rozwój: cylindryczny nabłonek śluzowy endocervix łączy się z paraepidermodilanym nabłonkiem pokrywającym części
pochwowej → narażona część szyjki (uderzenia podczas stosunku, uraz w czasie porodu) pokryta nabłonkiem
wielowarstwowym płaskim (ryc. 19-5, str.786); u młodych kobiet dochodzi do przemieszczenia nabłonka
endocerwikalnego na teren tarczy szyjki macicy – jest on zaczerwieniony i wilgotny (błędnie określany nadżerką);
przebudowa obu nabłonków jest zmianą fizjologiczną, zaś teren na którym zachodzi to strefa przejściowa
→
Zapalenie szyjki macicy jest bardzo częste, towarzyszą mu śluzowo-ropne upławy; w cytologii – liczne krwinki białe,
płaty komórek nabłonka zmienione zapalnie, mikroflora
→
Podzielono je na zakaźne i niezakaźne (choć czasem trudne do rozróżnienia za względu na zawsze obecne w pochwie
mikroorganizmy); najważniejsze z nich to: Ch. trachomatis, U. urealyiticum, T. vaginalis, Candida spp., N. gonorrhoeae,
wirusy Hermes simplex typ II (genitalny), wirusy HPV; spośród nich za ponad 40% przypadków zakażeń na drodze
płciowej odpowiada T. vaginalis
Czecia
3
all rights reserved
61
Opracowanie Robbins Patologia made by Czecia
3
2008
→
Zapalenie nie stanowi stanu przedrakowego, lecz wtórne zmiany dysplastyczne są podatne na zakażenie m.in. HPV,
który sprzyja powstawaniu raka
3.2. Nowotwory szyjki macicy
3.2.1. Wewnątrznabłonkowe nowotworzenie szyjkowe i rak płaskonabłonkowy szyjki
→
Rak szyjki był najczęstszym nowotworem złośliwym na świecie; rozpowszechnienie przesiewowych badań
cytologicznych (Papnicolaou) znacznie obniżyło występowanie formy inwazyjnej nowotworu, natomiast
znacznie wzrosła ilość przypadków prekursora raka – śródnabłonkowego nowotworzeni (CIN)
→
Prawdopodobnie wszystkie inwazyjne raki płaskonabłonkowe wywodzą się ze zmian poprzedzających = CIN
(cervical intraepithelial neoplasia), lecz nie wszystkie CIN mają tendencję do progresji w raka naciekającego
(mogą trwać bez zmian a nawet się cofać)
→
WEWNĘTRZNABŁONKOWE NOWOTWORZENIE SZYJKOWE (CIN-cervical intraepithelial neoplasia),
PŁASKONABŁONKOWA ZMIANA WEWNĄTRZNABŁONKOWA (SIL-squamosus cell carcinoma)
o Badanie cytologiczne może wykryć CIN na długo zanim zmiany będą widoczne makroskopowo; zmiany
przedrakowe mogą poprzedzać wystąpienie raka nawet o 20 lat
o
Zmiany przedrakowe CIN mogą wystąpić jako: low-grade CIN (niskiego stopnia) lub high-grade CIN
(wysokiego stopnia), a także przechodzić z mniej w bardziej zaawansowane w zależności od obecności:
zakażenia HPV w strefie przejściowej, typu wirusa, innych czynników
o CIN histopatologicznie uszeregowano
1. CIN I: dysplazja małego stopnia
2. CIN II: dysplazja średniego stopnia
3. CIN III: dysplazja dużego stopnia i rak przedinwazyjny
W rozmazach stany przedrakowe podzielone są tylko na 2 grupy: low-grade odpowiadające CIN I lub
kłykcinom płaskim, oraz high-grade(SIL) = CIN II i CIN III
Prawdopodobieństwo cofnięcia się CIN I wynosi 50-60%, trwania w postaci niezmienionej 30%, a progresji
do CIN III tylko 20%; zaledwie 1-2% CIN I przejdzie w raka inwazyjnego; 33% CIN III ulegnie regresji
o Szczyt występowania CIN to ok. 30 r.ż. , zaś raka inwazyjnego 45 r.ż.
o Czynniki ryzyka rozwoju CIN i raka inwazyjnego:
Wczesny wiek inicjacji seksualnej
Liczni partnerzy seksualni
Seks z partnerem który miał liczne partnerki
Przetrwała infekcja wirusem brodawczaka o typie wysokiego ryzyka
o
Wśród innych zależności: wyższa zachorowalność w grupach ekonomicznie słabszych, bardzo rzadkie
występowanie tego raka u dziewic, związek z licznymi ciążami, a także palenie papierosów, egzo- lub
endogenny brak odporności
o
HPV jest wykrywany w 85-90% przypadków stanów przedrukowych i są to typy wysokiego ryzyka: HPV16,
18, 31, 33, 39, 45, 52, 56, 58 i 59; w przypadku tych typów DNA wirusa po wniknięciu integruje się z
genomem gospodarza i koduje białka które blokują lub inaktywują geny supresorowe nowotworu TP53 i
RB1 oraz aktywują geny regulujące cykl komórkowy jak cyklina E → niekontrolowana proliferacja (te cechy
różnią od siebie typy wirusa wysokiego i niskiego ryzyka [niskiego ryzyka powodują, jak już wiemy,
kłykciny])
o
Morfologia:
CIN I lub kłykciny kończyste – zmiany koilocytarne (kanciaste jądra otoczone wakuolami jako
następstwa wirusowego uszkodzenia komórek-HPV);
CIN II – dysplazja ma wyższy stopień, zajmuje więcej warstw nabłonka, różnorodność kształtu i wielkości
jąder komórkowych oraz całych komórek, prawidłowe figury podziału mitotycznego, zachowane
dojrzewanie nabłonka, powierzchowne warstwy dobrze zróżnicowane;
CIN III – wyższa różnorodność wielkości i kształtu jąder i komórek, zaburzenia układu komórek w
nabłonku, nieprawidłowe i prawidłowe figury podziału mitotycznego, utrata zdolności dojrzewania,
zmiany we wszystkich warstwach nabłonka;
Z czasem wyższy stopień atypii, rozprzestrzeniający się do gruczołów szyjkowych, uszkodzenia
ograniczone wyłącznie do nabłonkowej wyściółki gruczołów = rak przedinwazyjny carcinoma in situ
o Podsumowanie dotyczące HPV: większość aktywnych seksualnie kobiet na jakimś etapie swojego życia
nabawia się zakażenia HPV; to ogranicza wartość wykrywania HPV jako narzędzia do przesiewu ryzyka raka
szyjki macicy; niemniej kobiety z wykrytym HPV znajdują się w populacji kobiet o zwiększonym ryzyku
wystąpienia raka szyjki i odwrotnie, niewykrycie obecności HPV umieszcza pacjentkę w grupie wyjątkowo
niskiego ryzyka rozwinięcia CIN
→
RAK INWAZYJNY SZYJKI MACICY
o
Wśród raków szyjki 75-90% to rak płaskonabłonkowy, z reguły rozwijający się z CIN; pozostałe raki to rak
gruczołowy i warianty obu z nich
Czecia
3
all rights reserved
62

Opracowanie Robbins Patologia made by Czecia
3
2008
o Zmiany płaskonabłonkowe dotyczą młodych kobiet, ich częstość wzrasta z wiekiem, szczyt około 45 r.ż.
(czyli 10-15 lat po wykryciu CIN)
o Morfologia:
Powstaje w strefie przejściowej, ma niewielkie wymiary – od ognisk mikroskopowych (wczesna inwazja)
do uformowanych nacieków otaczających ujście
Naciekając otoczenie i penetrując podścielisko powoduje powstanie „beczkowatej szyjki”
rozpoznawanej palpacyjnie
Naciekanie tkanek przymacicza może powodować unieruchomienie macicy
Rozsiew do węzłach chłonnych determinowany jest głębokością nacieku i inwazją naczyń limfatycznych:
do głębokości 3mm częstość przerzutów = 1%, przy przekroczeniu 5mm wzrasta do 10%
W późniejszych okresach odległe przerzuty (węzły chłonne okołoaortalne), naciekanie sąsiednich
struktur (pęcherz moczowy, odbytnica)
o Najczęstszą postacią histologiczną jest rak płaskonabłonowy – 75%, następnie gruczolakorak i rak mieszany:
gruczołowy i płaskonabłonkowy – 20%, drobnokomórkowy rak neuroendokrynny – mniej niż 5%
o
Poza nowotworami neuroendokrynnymi które są jednorodnie agresywne rak szyjki stopniowany jest na
podstawie stopnia dojrzałości komórkowej (grading)od 1 do 3, a klinicznego zaawansowania (staging) od 1
do 4
o
Przebieg kliniczny:
po wprowadzeniu do diagnostyki rozmazów wg Papanicolaou częściej rozpoznaje się
wczesne stadia raka; zdecydowana większość raków złośliwych rozpoznawana jest w stadium
przedinwazyjnym; bardziej zaawansowane stadia stwierdzane są u kobiet które nigdy nie poddały się
badaniu cytologicznemu lub wykonywały je w odstępach kilkuletnich; objawy: przebieg może być utajony,
bądź dawać: pozamiesiączkowe krwawienia, upławy, bolesność w czasie stosunku (dyspareunia),
zaburzenia w oddawaniu moczu; przeżycie: 5-letnie stopień 0 – 100%, stopień 1 – 90%, stopień 2 – 82%,
stopień 3 – 35%, stopień 4 – 10%
3.2.2. Polipy wewnątrzszyjkowe
→
Zmiany o wyglądzie polipowatych zmian guzowatych, pochodzenia zapalnego; zwykle niewielkie rozmiary
→
Są miękkie, o gładkiej powierzchni z torbielowatymi przestrzeniami o zawartości śluzowej
→
Nakładający się przewlekły stan zapalny może prowadzić do metaplazji płaskonabłonkowej nabłonka
pokrywnego i powstania owrzodzeń → mogą krwawić
→
Nie stanowią zagrożenia nowotworem złośliwym
4. TRZON MACICY
Jest głównym miejscem zmian w obrębie żeńskich narządów płciowych
4.1. Zapalenie endometrium
→
Endometrium jest stosunkowo oporne na zakażenia; reakcje ostre zazwyczaj dotyczą zakażeń bakteryjnych po porodzie
lub poronieniu (resztki doczesnej lub łożyska = pożywka dla bakterii; usunięcie resztek przez łyżeczkowanie →
natychmiastowa remisja zakażenia)
→
Zapalenie (zazwyczaj reakcja nieswoista) dotyczy zrębu
→
Zwykle pojawia się
o
W przebiegu przewlekłego rzeżączkowego zapaleniu narządów miednicy mniejszej (PID)
o
W gruźlicy przez ciągłość (z zajętych jajowodów) lub drogą rozsiewu krwiopochodnego
o
Po poronieniu lub porodzie (resztki tkanek ciążowych)
o
U pacjentek stosujących wkładki domaciczne (IUDs)
o
Jako zapalenie samoistne bez uchwytnej przyczyny (15%)
→
Histologicznie przewlekłe zapalenie: nieregularna proliferacja gruczołów endometrium, obecność w podścielisku
plazmocytów, makrofagów i limfocytów
4.2.
Endometrioza wewnętrzna (adenomyosis)
→
Bezpośrednie wrastanie warstwy podstawowej (zręb endometrialny, gruczoły lub oba elementy naraz) błony śluzowej
w głąb mięśnia macicy; gniazda takie znajdowane są głęboko w mięśniu macicy, między wiązkami mięśni gładkich
→
Ściana trzonu macicy ulega pogrubieniu z powodu obecności tkanki endometrialnej i odczynowego pogrubienia mięśni
→
Znacznego stopnia zajęcie ściany macicy może powodować wyraźne objawy kliniczne: obfite, wydłużone miesiączki
(menorrhagia), bolesne miesiączki (dysmenorrhea), bóle w miednicy mniejszej przed spodziewaną miesiączką
4.3.
Gruczolistość (endometriosis)
→
Jest częstą przyczyną niepłodności, bolesnych miesiączek, bólu w miednicy mniejszej
→
Występowanie ognisk mniej lub bardziej rozpoznawalnej czynnej tkanki endometrialnej poza jej prawidłową lokalizacją:
w trzonie macicy, w obrębie narządów miednicy mniejszej (jajniki, zatoka Douglasa, więzadła maciczne, jajowody,
przestrzeń zapochwowa), a także, rzadziej – w bardziej odległych miejscach jamy otrzewnej; wyjątkowo w przebiegu
endometriozy zajęte są węzły chłonne, płuca, serce czy kości
→
Istnieją 3 teorie powstania endometriozy:
Czecia
3
all rights reserved
63

Opracowanie Robbins Patologia made by Czecia
3
2008
1.
teoria regurgitacji –powstawanie ognisk gruczolistości wskutek wstecznego wypływu krwi miesiączkowej przez
jajowody do jamy otrzewnej, a następnie implantację fragmentów endometrium w miednicy mniejszej;
2.
teoria metaplazji – różnicowanie się w kierunku endometrium komórek pierwotnej jamy ciała (celomy), które są
macierzą endometrium
3.
teoria hematogennego lub limfogennego szerzenia się endometriozy – pozawala wyjaśnić pozamiedniczne
występowanie gruczolistości
→
Morfologia:
o
Prawie zawsze zawiera elementy czynnej blony śluzowej podlegającej cyklicznym krwawieniom; w ogniskach
gromadzi się krew, co nadaje im wygląd guzków od czerwonych do żółtych
o
Wielkość wacha się od mikroskopowych do większych o 1-2 cm średnicy
o
Często pojedyncze zmiany zlewają się ze sobą
o
W przypadku zajęciu jajników zmiany mają postać dużych torbieli, z czasem – torbieli czekoladowych (w wyniku
starzenia się krwi)
o
Przesączanie się krwi na zewnątrz i jej organizacja prowadzą do rozległego włóknienia , zrostów, zamknięcia końca
strzępków jajowodu, zniekształcenia jajowodów i jajników
o
Podstawą rozpoznania = stwierdzenie 2 z 3 zmian: cew gruczołowych, zrębu endometrium, hemosyderyny
→
Klinicznie: w zależności od rozmieszczenia zmian; rozległe bliznowacenie wywołuje dyskomfort w dolnych kwadrantach
i może być przyczyną bezpłodności, ból podczas defekacji, dyspareunia, dysuria sugerują zajęcie odpowiednio
odbytnicy, otrzewnej macicy i pęcherza moczowego; prawie we wszystkich przypadkach występują obfite, bolesne
miesiączki oraz ból w miednicy mniejszej (wewnątrzmiedniczne krwawienie i zrosty okołomaciczne)
4.4. Dysfunkcjonalne krwawienia z macicy
Zaburzenia cyklu mogą przybrać postać: menorrhagia czyli obfite lub wydłużone krwawienie o czasie, metrorrhagia –
nieregularne krwawienia między miesiączkami oraz krwawień związanych z zaburzeniami czynnościowymi jajników
→
To nieprawidłowe krwawienia przy braku przyczyny organicznej w obrębie macicy; przyczyna w dużym stopniu zależy
od wieku pacjentki (tab.1)
Grupa wiekowa
Przyczyny
Przed okresem dojrzewania
Przedwczesne dojrzewanie (zaburzenia funkcji
podwzgórza, przysadki lub jajników)
Okres dojrzewania
Cykle bezowulacyjne
Wiek reprodukcyjny
Powikłania ciąży (poronienia, choroba trofoblastyczna,
ciąża ekotopowa)
Cykle bezowulacyjne
Dysfunkcjonalne krwawienia owulacyjne (np.
zaburzenia fazy lutealnej)
Okres okołomenopauzalny
Cykle bezowulacyjne
Nieregularne krwawienia
Zmiany organiczne (rak, rozrosty, polipy)
Okres pomenopauzalny
Zmiany organiczne (rak, rozrosty, polipy)
Zaniki endiometrium
→
Przyczyny dysfunkcjonalnego krwawienia mogą być przypisane do jednej z 4 grup:
1.
zaburzenia owulacji
: częste na dwóch krańcach okresu dojrzałości, przyczyną może być: zaburzenie czynności osi
podwzgórze-przysadka, nadnerczy lub tarczycy; zmiany czynnościowe jajników z nadprodukcją estrogenów:
niedożywienie, otyłość choroby wyniszczające; ciężki stres (fizyczny lub emocjonalny); każda z przyczyn prowadzi
do względnego nadmiaru estrogenów w stosunku do progesteronu co powoduje przejście endometrium w fazę
proliferacji po której nie następuje prawidłowa faza sekrecyjna; słabo wspierane hormonalnie endometrium
zapada się, tętnice pękają → krwawienia
2.
zaburzenia fazy
lutealnej: dysfunkcja całka żółtego (zaburzenia dojrzewania lub przedwczesne uwstecznienie)
powoduje niedobór progesteronu; endometrium wykazuje cechy opóźnienia w pojawianiu się zmian
wydzielniczych
3.
krwawienie indukowane środkami antykoncepcyjnymi
: środki starszej generacji (zawierające syntetyczne estrogeny
i progesterony) powodowały nieprawidłowość wyglądu gruczołów i podścieliska (np. bujne, doczesnopodobne
podścielisko i nieaktywne gruczoły) środki obecnie stosowane nie powodują tego typu zaburzeń
4.
schorzenia błony śluzowej i mięśniowej trzonu macicy
: zapalenie endometrium, polipy trzonu macicy, mięśniaki
podśluzuwkowe
4.5. Rozrost endometrium
→
Nadmiar estrogenu w stosunku do progesteronu trwający odpowiednio długo wywołuje przerost endometrium: od
zwykłego, przez złożony do atypowego; podłożem różnic jest poziom i czas działanie nadmiaru hormonu
Czecia
3
all rights reserved
64
Opracowanie Robbins Patologia made by Czecia
3
2008
→
Potencjalne przyczyny: zaburzenia owulacji jak w okresie menopauzy; przedłużone stosowanie estrogenów bez
równoważącego działania progesteronu; zmiany organiczne jajników wytwarzające estrogeny (np. jajniki
wielotorbielowate w tym z. Steina-Leventhala); rozrost podścieliskowy kory jajników
→
Rozrost endometrium powoduje nadmierne i nieregularne krwawienia z macicy; rozrost atypowy o 20-25% zwiększa
ryzyko rozwoju gruczolaka endometrium
4.6. Nowotwory trzonu macicy
Do najczęstszych zmian należą polipy endomotrium (nowotworowopodobna), mięśniaki i rak endometrium; rzadko: nowotwory
mezodermalne jak mięsak podścieliskowy; krwawienie z pochwy może być spowodowane każdą ze zmian i często jest
pierwszym objawem.
4.6.1. Polipy endometrium
→
Osadzone na szerokiej podstawie, półkuliste zmiany o średnicy 0,5-3 cm; większe mogą sterczeć z błony
śluzowej do jamy macicy
→
Pokryte nabłonkiem walcowatym; czasem prawidłowa struktura endometrium, częściej zawierają poszerzone
gruczoły
→
Mają charakter monoklonalny
→
Mogą występować w każdym wieku, najczęściej stwierdzane w okresie menopauzalnym; powodują
nieprawidłowe krwawienia z macicy
→
Związane z ryzykiem rozwoju nowotworu (rzadko)
4.6.2.
Mięśniaki i imięsaki trzonu macicy
→
Mięśniaki gładkokomórkowe
(leiomyoma), czasem określane jako włókniaki (fobroma) są łagodnymi guzami z
komórek mięśni gładkich; są najpospolitszymi nowotworami łagodnymi stwierdzanymi u 30-50% kobiet w
okresie dojrzałości płciowej
→
Znacznie częściej występują u kobiet rasy czarnej
→
Ich wzrost stymulowany jest przez estrogeny i prawdopodobnie doustne środki antykoncepcyjne; zmniejszają
się i kurczą po menopauzie
→
Mają charakter monoklonalny
→
Morfologia
: makroskopowo – wyraźnie odgraniczone, twarde, szaro-białe guzy z wirowatą powierzchnią
przekroju; występują pojedynczo lub częściej jako mnogie guzy rozproszone w całej macicy; wielkość: od
małych ziaren do dużych guzów zniekształcających macicę; lokalizacja: podśluzówkowe, śródścienne,
podsurowicówkowe (te ostatnie mogą się przeczepiać do otaczających narządów, uwalniać się od trzonu
macicy i stać się „mięśniakami pasożytniczymi”); większe mięśniaki mogą ulegać martwicy niedokrwiennej, po
menopauzie – włóknieniu, szkliwieniu, wapnieniu; mikroskopowo – nieregularnie, wirowato przebiegające
wiązki włókien mięśni gładkich identycznych z prawidłowymi włóknami ściany
→
Mogą rozwijać się bezobjawowo; najczęstszym objawem są nadmierne, obfite miesiączki często z
krwawieniem pozamiesiączkowym
→
Nie ulegają transformacji złośliwej do mięsaków
→
Mięsaki gladkokomórkowe
wywodzą się bezpośrednio z komórek mezenchymalnych mięśniówki macicy;
prawie zawsze są guzami pojedynczymi
→
Morfologia
: występują jako guzy naciekające ścianę macicy, zmiany polipowate wystające do światła jamy
macicy lub odosobnione guzy przypominające mięśniaki; mikroskopowo – od guzów łudząco podobnych do
mięśniaków do postaci skrajnie anaplastycznych; formy plasujące się między zmianami łagodnymi a złośliwymi
określane są jako leyomyoblastoma; cechą charakterystyczną mięsaków są częste mitozy z/bez atypii
komórkowej
→
Mięsaki gładkokomórkowe dają wznowy po usunięciu i rozległe przerzuty; 5-letnie przeżycie sięga 40%
4.6.3. Rak trzonu macicy
→
Choroba okresu pomenopauzalnego, najczęstsza między 55 a 65 r.ż., wyjątkowo zdarza się przed 40 r.ż.
→
Czynniki ryzyka:
o
Otyłość: wzrost syntezy estrogenów w obrębie tkanki tłuszczowej oraz z prekursorów nadnerczowych i
jajnikowych
o
Cukrzyca
o
Nadciśnienie
o
Niepłodność: nieródki i kobiety z cyklami bezowulacyjnymi
→
Udowodniono że długotrwała estrogenowa terapia zastępcza (podobnie jak hormonalnie czynne nowotwory
jajnika) zwiększa ryzyko rozwoju tej postaci raka
→
Rak trzonu macicy często rozwija się na podłożu rozrostu endometrium → określany jako rak endometrialny
→
Raki pojawiające się w późniejszych okresach życia są mniej zróżnicowane i mają gorsze rokowanie, dotyczy to
raka surowiczego brodawkowatego (papilaere serosum) i raka jasnokomórkowego (clarocellulare);
Czecia
3
all rights reserved
65

Opracowanie Robbins Patologia made by Czecia
3
2008
→
Morfologia
: rak endometrialny przypomina prawidłowe endometrium , może mieć postać egzofityczną lub
naciekającą; ta grupa raków może różnicować się w kierunku nowotworowego nabłonka śluzowego,
jajowodowego (urzęsionego), płaskiego; rozwijając się z błony śluzowej macicy mogą naciekać błonę
mięśniową, przestrzenie naczyniowe, dawać przerzuty do regionalnych węzłów chłonnych; grading (złośliwość)
i staging (zaawansowanie) mają w tej grupie ściśle określone znaczenie w rokowaniu; raki surowiczy
brodawkowaty i jasnokomórkowy zachowują się jak raki niskozróżnicowane, szczególnie agresywny jest
surowiczy
→
Przebieg kliniczny: pierwszym objawem są bardzo obfite upławy i nieregularne krwawienia; wraz z rozwojem
choroby macica może się powiększać aż do jej unieruchomienia; nowotwór stosunkowo późno daje przerzuty,
ostatecznie zawsze dochodzi do rozsiewu nowotworowego (z zajęciem węzłów); przeżycie 5-letnie wynosi 90%
w stopniu I, 30-50% w st. II, mniej niż 20% w st. III; w raku brodawkowatym czynnikiem rokowniczym jest
zasięg guza i jego zaawansowanie (może rozsiewać się przez jajowód do otrzewnej!!!)
5. JAJOWÓD
→
Jest bardzo rzadką lokalizacją schorzeń pierwotnych; najczęściej występuje zapalenie będące częścią zespołu zapalnego
miednicy mniejszej; rzadziej występuje tutaj ciąża ektopowa, endometrioza i niezmiernie rzadko – pierwotne
nowotwory
→
Zapalenie jajowodu ma etiologię bakteryjną; główne patogeny to Chlamydia, Mycoplasma hominis, pałeczki okrężnicy,
paciorkowce i gronkowce (te 2 ostatnie w okresie połogu), obecnie rzadko występują zakażenia rzeżączkowe; zakażenia
nierzeżączkowe mają charakter bardziej inwazyjny, penetrują głęboko ścianę jajowodu, mają tendencję do
wywoływania zakażeń krwiopochodnych i zasiedlania opon mózgowych, przestrzeni stawowych, czy zastawek serca;
może przebiegać z gorączką, bolesnością w obrębie miednicy i obecnością guza z miednicy przy rozdęciu jajowodów;
istnieje możliwość obliteracji światła jajowodu co może prowadzić do całkowitej niepłodności
→
Pierwotne gruczolakoraki występują rzadko, rozpoznawane są w fazie rozsiewu nowotworowego, mają niekorzystny
przebieg i często prowadzą do śmierci
6. JAJNIKI
6.1. Torbiele pęcherzykowe i lutealne
→
Są bardzo powszechne, nieszkodliwe ich geneza to niepęknięte pęcherzyki Graffa
→
Bywają liczne, zwykle zlokalizowane pod otoczką białawą jajników
→
Mają 1-1,5 cm średnicy, wypełnione są surowiczym płynem
→
Czasami są większe, do 4-5 cm i wtedy mogą być przyczyną bólu w miednicy mniejszej
→
Gdy pękną powodują ostre krwawienia wewnątrzotrzewnowe z ostrymi objawami brzusznymi
6.2. Jajniki wielotorbielowate
→
Zespół wielotorbielowatości jajników = zespół Steina-Leventhala
→
Występuje u młodych kobiet, objawy: oligomenorrhea, hirsutyzm, niepłodność, czasem otyłość
→
Przyczyną jest nadprodukcja estrogenów i androgenów wtórnie do licznych torbieli pęcherzykowych
→
Jajniki zwykle 2x większe od prawidłowych, z guzkowatą korą
→
Histologicznie: pogrubienie otoczki włóknistej, poniżej liczne torbiele, brak ciałek żółtych
→
Podstawowym zaburzeniem jest nadprodukcja androgenów, wysokie stężenie LH i niskie FSH
6.3.
Nowotwory jajnika (tab. 19-2, s. 802)
→
Zajmują 5 miejsce wśród złośliwych nowotworów u kobiet
→
Mają liczne postacie, co wynika z 3 typów komórek tworzących strukturę jajnika: (ryc. 19-16, s. 798)
komórki nabłonka powierzchniowego → nowotwory mieszane nabłonkowo-podścieliskowe; występują najczęściej
(65-70%)
komórki rozrodcze → nowotwory germinalne; występują w 15-20%
komórki sznurów płciowych i podścieliska → nowotwory ze sznurów płciowych i podścieliska; najrzadsze (5-10%)
→
spośród wielu czynników ryzyka najważniejsze to bezpłodność i występowanie rodzinne; przedłużone stosowanie
doustnej antykoncepcji redukuje ryzyko wystąpienia raka jajnika; rodzinne występowanie ma 5-10% raków jajnika,
powstają one w wyniku mutacji w genach BRCA: BRCA1 i BRCA2 (większe ryzyko wiąże się z mutacją BRCA1 – 30%,
BRCA2 – ok. 20%)
→
NOWOTWORY NABŁONKOWO-PODŚCIELISKOWE
o
Wywodzą się z pierwotnej jamy ciała – celoma
o Mogą być całkowicie nabłonkowe (surowicze, śluzowe) lub zawierać składnik podścieliska
(torbielakogruczolakowłókniak, guz Brennera)
o Wyróżnia się guzy łagodne, złośliwe i pośrednie – o niskiej złośliwości (ograniczona zdolność naciekania podścieliska,
lepsze rokowanie niż złośliwe)
o Nowotwory surowicze
Najczęstsze nowotwory jajników; szczyt zachorowań 30-40 r.ż.
Czecia
3
all rights reserved
66

Opracowanie Robbins Patologia made by Czecia
3
2008
Zwykle torbielowate → wtedy nazywane torbielakogruczolakami (cystadenomata) lub torbielakogruczolakorakami
(cystadenocarcinomata); mogą być też lite
60% jest łagodnych, 15 % pośrednich, 25 % złośliwych
Morfologia: małe (5-10 cm średnicy); ¼ łagodnych rozwija się obustronnie; torbielowate przestrzenie wypełnione
płynem, w świetle torbieli czasem brodawkowate wyrośla
o Nowotwory śluzowe
Analogiczne jak surowicze, nabłonek zawiera komórki produkujące śluz; podobny przedział wiekowy chorych
Są mniej złośliwe, stanowią 10% nowotworów jajników
Morfologia: jedynie 5% łagodnych i 20% złośliwych rozwija się obustronnie; różnią się od surowiczych śluzową
treścią torbieli; są większe, o wielokomorowej budowie, rzadko występują brodawkowate wyrośla; wyrazem
złośliwości są liczne brodawki, nacieki surowicówki i lite struktury; pęknięcie nowotworów śluzowych prowadzi
do powstania depozytów śluzowych w otrzewnej (pseudomyxona peritonei); rokowanie lepsze niż w odmianie
surowiczej
o Nowotworu endometrioidalne
Lite lub torbielowate utkanie; mają cewkowate gruczoły podobne do występujących w endometrium ;
Zwykle złośliwe; obustronnie występują w 30% przypadków
o Torbielakogruczolakowłókniaki
Wariant surowiczego torbielakogruczolaka w którym przeważa proliferacja włóknistego podścieliska nad
elementem nabłonkowym; zwykle mały; zazwyczaj nie złośliwieje
o Guz Brennera
Rzadki, lity, zwykle jednostronny nowotwór zbudowany z obfitego podścieliska z gniazdami nabłonka
przypominającego nabłonek przejściowy dróg moczowych
Zwykle otorebkowany, od kilku-20 cm, zazwyczaj są guzami łagodnymi
→
INNE NOWOTWORY JAJNIKA
o Potworniaki
Pochodzenia germinalne , ponad 90% to zmiany łagodne, ale gdy rozwiną się w pierwszych 2 dekadach życia –
większe prawdopodobieństwo złośliwości; zmiany torbielowate
ŁAGODNE (DOJRZAŁE) POTWORNIAKI TORBIELOWATE: mają postać torbieli wyścielonych dobrze rozwiniętym
naskórkiem z przydatkami skóry → torbiele skórzaste (cysters dermoidales); w badaniu radiologicznym wykrywa
się zwapnienia = zęby; ok. 90% występuje jednostronnie, częściej po stronie prawej; światło torbieli wypełniają:
masy łoju, włosy, owłosiona skóra, czasem: kość, chrząstka; nowotwory te są czasem przyczynę niepłodności;
mają też tendencję do skręcania się; powikłaniem jest transformacja złośliwa, zwykle do raka
płaskonabłonkowego (1%)
POTWORNIAKI NIEDOJRZAŁE ZŁOŚLIWE: stwierdzane we wczesnym okresie życia, średnio ok. .18 r.ż.; różnią się
od łagodnych potworniaków: postać guzowata j.w., ale w przekroju są lite, z ogniskami martwicy, zawierają
niedojrzałe tkanki różnicujące się w kierunku chrząstki, kości, mięśni i in.; ważne dla rokowania jest obecność
ognisk neuroepitelialnych – jest to składnik agresywny, dający rozległe przerzuty
7. SCHORZENIA ZWIĄZANE Z CIĄŻĄ
7.1.
Zapalenia i zakażenia łożyska
→
dwie drogi szerzenia: wstępująca poprzez kanał rodny i hematogenna
→
zakażenia wstępująca
o powodowane przez bakterie
o związane z przedwczesnym porodem i przedwczesnym pęknięciem błon płodowych
o naciek z granulocytów wielojądrowych z obrzękiem i przekrwieniem
o może zajmować sznur pępowinowy i kosmki łożyska
o może być przyczyną ostrego zapalenia naczyń pępowinowych
o powodowane głównie przez Mycoplasma i Candida
→
zakażenia hematogenne
o kosmki łożyska zajęte procesem zapalnym
o powodowane przez: kiłę, gruźlicę, listeriozę, toksoplazmozę, wirus różyczki, CMV, HSV
o może wystąpić zespół TORCH
7.2. Ciąża ekotopowa
→
ok. 1% ciąż
→
90 % tych przypadków zlokalizowana w jajowodzie
→
inne lokalizacje: jajniki, jama brzuszna, wewnątrzmaciczny odcinek jajowodów (ciąża śródścienna)
→
przyczyny
o zwężenie lub zamknięcie światła jajowodu z powodu przewlekłych zapaleń
o nowotwory
o endometrioza
Czecia
3
all rights reserved
67

Opracowanie Robbins Patologia made by Czecia
3
2008
→
we wczesnym okresie prawidłowy rozwój płodu z formowaniem łożyska, pęcherzyka owodniowego i zmianami
doczesnowymi
→
pęknięcie ciąży ektopowej
o gwałtowny początek
o intensywny ból brzucha z objawami ostrego brzucha
o następujący wstrząs
o niezbędna szybka interwencja chirurgiczna
7.3. Ciążowa choroba trofoblastyczna
→
zaśniad groniasty
o całkowity
nie pozwala na embriogenezę
nie zawiera części płodowej
wszystkie kosmki nieprawidłowe
komórki kosmówki są diploidalne
pusta komórka jajowa zapłodniona przez dwa plemniki (lub diploidalną spermę) = diploidalny kariotyp
po wyłyżeczkowaniu 80-90 % zaśniadów to zmiany łagodne
10 % zaśniadów całkowitych jest inwazyjnych
o częściowy
porównywany do wczesnej fazy embrionalnej
może zawierać części płodowe i część prawidłowych kosmków
zwykle triploidalny
prawidłowa komórka jajowa zapłodniona przez dwa plemniki (lub diploidalną spermę) = triploidalny kariotyp
obrzęk dotyczy tylko niektórych kosmków
proliferacja trofoblastu – ogniskowa i nieznaczna
rzadko przechodzi w kosmówczaka
→
zaśniad inwazyjny
o odmiana zaśniadu całkowitego
o nacieka miejscowo
o nie daje przerzutów
o obrzęknięte kosmki penetrują głęboko ścianę macicy – może dojść do pęknięcia o krwotoku
o czasem lokalny rozsiew do więzadeł obłych o pochwy
o zatory z obrzękniętych kosmków mogą docierać do płuc i mózgu
o dzięki chemioterapii większość przypadków jest wyleczalna
→
kosmówczak
o nowotwór złośliwy
o wywodzi się z ciążowego nabłonka kosmówki lub z komórek wielopotencjalnych w obrębie gonad
o w 50 % przypadków jest powikłaniem zaśniadu całkowitego
o 25 % kosmówczaków rozwija się po aborcji większości ciąż, które wyglądały na prawidłowe
o powoduje
krwiste, brunatne upławy
wzrost stężenia hCG we krwi i moczu
o całkowicie zbudowany z komórek: anaplastyczne kuboidalne komórki cytotrofoblastyczne i synycjotrofoblastyczne
o rozsiew głównie drogą krwionośną do płuc (50 %), pochwy (30-40 %), mózgu, wątroby i nerek
o prawie 100 % przypadków jest uleczalnych dzięki chemioterapii
→
łożyskowe nowotwory trofoblastyczne
o rzadkie
o diploidalne, zwykle kariotyp XX
o wywodzą się z łożyskowego lub pośredniego trofoblastu
o rosną wolno
o mają dobre rokowanie jeśli ograniczone do błony śluzowej i mięśnia macicy
o złe rokowanie jeśli rozsiew poza macicę
o niewrażliwe na chemioterapię
7.4. Stan przedrzucawkowy/rzucawka (zatrucie ciążowe)
→
jest to nadciśnienie z towarzyszącymi obrzękami i białkomoczem
→
trzeci trymestr ciąży
→
5-10 % ciąż, zwłaszcza pierwsza ciąża u kobiet powyżej 35 r.ż.
→
w cięższych przypadkach drgawki (rzucawka)
→
w pełni rozwinięta rzucawka może być powikłana zespołem wykrzepiania wewnątrznaczyniowego (DIC) z następowym
rozsianym niedokrwiennym uszkodzeniem narządów
→
we wszystkich przypadkach nieodpowiedni przepływ krwi matczynej do łożyska, wtórny do nieodpowiedniego rozwoju
Czecia
3
all rights reserved
68

Opracowanie Robbins Patologia made by Czecia
3
2008
tętnic spiralnych
→
stan przedrzucawkowy pojawia się ok. 24-25 tygodnia ciąży
→
towarzyszą mu:
o obrzęki
o proteinuria
o wzrost ciśnienia tętniczego
→
po przejściu w rzucawkę:
o upośledzenie funkcji nerek
o wzrost ciśnienia tętniczego
o drgawki
8. PIERŚ
8.1. Zmiany włóknisto-torbielowate
→
zmiany nieproliferujące
o torbiele i zwłóknienie
występują najczęściej
zwiększona ilość włóknistego podścieliska z towarzyszącym poszerzeniem przewodów i tworzeniem się torbieli
(1-5 cm)
podścielisko: uciśnięta tkanka włóknista, która utraciła swoją prawidłową, delikatną, śluzową postać
często w podścielisku nacieki limfocytów
→
zmiany proliferujące
o rozrost nabłonkowy
dotyczy przewodzików, przewodów końcowych, czasem zrazików piersi
część z nich ma charakter łagodny i uporządkowany – stwarzają minimalne ryzyko rozwoju raka
bujające, atypowe rozrosty zapowiadają istotne zagrożenie, tym większe im większa skala zaburzeń i atypii
sporadycznie może powodować mikrozwapnienia widoczne w mammografii
bujającej brodawkowatości przewodów może towarzyszyć surowiczy lub surowiczo-krwotoczny wyciek z
brodawki
o gruczolistość stwardniająca
występuje rzadziej niż torbiele i rozrosty nabłonkowe
występuje wyraźne włóknienie śródzrazikowe
proliferacja przewodzików i gruczołów
niekiedy trudna klinicznie i histologicznie do odróżnienia od raka
minimalny wzrost ryzyka progresji w raka
8.2. Zapalenia
→
rzadko
→
podczas ostrej fazy są przyczyną bólu i tkliwości zajętego obszaru
→
cięższe postacie zapaleń czy pourazowa martwica tkanki tłuszczowej nie powodują wzrostu zagrożenia rozwojem raka
→
ostre zapalenie piersi następuje w wyniku:
o inwazji gruczołu przez bakterie poprzez przewody
o zatrzymania odpływu wydzieliny
o poprzez szczeliny powstałe w wyniku karmienia piersią
o zapaleń skóry obejmujących brodawkę
8.3. Nowotwory
→
najważniejsze zmiany w obrębie piersi
→
rozwijają się z tkanki łącznej lub struktur nabłonkowych
8.3.1.
Gruczolakowłókniak (fibroadenoma)
→
najczęstszy łagodny nowotwór piersi
→
istotny czynnik ryzyka rozwoju gruczolakowłókniaka - względny lub bezwzględny wzrost poziomu estrogenów
→
zwykle u młodych kobiet
→
szczyt występowania – 3 dekada życia
→
klinicznie jako pojedyncze, drobne, przesuwalne wobec otoczenia guzki
→
guzki mogą się powiększać w późnej fazie cyklu miesiączkowego oraz podczas ciąży
→
komórki podścieliska są monoklonalne
→
prawie nigdy nie ulegają złośliwieniu
8.3.2. Guz liściasty
→
znacznie rzadsze niż gruczolakowłókniaki
→
powstają z podścieliska zrazików, rzadziej na bazie istniejących już gruczolakowłókniaków
Czecia
3
all rights reserved
69

Opracowanie Robbins Patologia made by Czecia
3
2008
→
mogą być drobne (3-4 cm), większość osiąga znaczne rozmiary
→
mogą mieć strukturę zrazikową lub torbielowatą
→
zwykle łagodny, czasem ulega złośliwieniu
→
większość można usunąć prostym zabiegiem chirurgicznym
→
zmiany złośliwe mogą nawracać
→
tylko najbardziej złośliwe postacie (15 %) mogą dawać odległe przerzuty
8.3.3. Brodawczak wewnątrzprzewodowy
→
większość zmian jest pojedyncza (< 1 cm), zlokalizowana wewnątrz głównych przewodów wyprowadzających lub
zatok
→
objawy kliniczne
o surowiczy lub krwisty wyciek z brodawki
o występuje podotoczkowy kilkumilimetrowy guzek
o rzadziej występuje zaciąganie brodawki
→
w niektórych przypadkach liczne brodawczaki w kilku przewodach lub brodawczakowatość wewnątrzprzewodowa
→
w/w zmiany mogą złośliwieć
→
pojedyncze brodawczaki zawsze pozostają łagodne
8.3.4. Rak
→
czynniki ryzyka
o czynniki geograficzne
o wiek – rzadko u kobiet <30 r.ż. potem ryzyko wzrasta z wiekiem do okresu klimakterium
o bliskie pokrewieństwo z osobą chorą na raka piersi
o przedłużone działanie zewnątrzpochodnych estrogenów
o doustne środki antykoncepcyjne
o promieniowanie jonizujące
o inne (w fazie badań)
nadwaga
spożywanie alkoholu
dieta bogata w tłuszcze
→
patogeneza – czynniki
o zmiany genetyczne
o wpływy hormonalne
nadmiar endogennych estrogenów
brak równowagi hormonalnej
długi okres rozrodczy
bezrodność
pierwszy poród w późnym wieku
guzy jajnika
o czynniki środowiskowe
naświetlanie
egzogenne estrogeny
→
lokalizacja – rak piersi zajmuje lewą pierś nieco częściej niż prawą. U 4 % pacjentek rak jest obustronny
o górny zewnętrzny kwadrant
o część centralna
o dolny zewnętrzny kwadrant
o górny wewnętrzny kwadrant
o dolny wewnętrzny kwadrant
→
podział
o nieinwazyjne
rak przewodowy in situ (DCIS) – wywodzi się z końcowych odcinków przewodów zrazików,
ma tendencję do wypełniania i zniekształcania zajętych zrazików, rozrost nie zmienia
architektury zrazika, ograniczony przez błonę podstawną, nie nacieka podścieliska ani naczyń
chłonnych
choroba Pageta brodawki sutkowej – spowodowana szerzeniem się DCIS z przewodów
mlecznych na skórę sąsiadującą z brodawką, klinicznie podsychające, pokryte strupami
wykwity w obrębie brodawki i otaczającej skóry
rak zrazikowy in situ (LCIS) – ma jednorodny wygląd, nie tworzy formy guza, rzadko
towarzyszą zwapnienia, u 1/3 kobiet może rozwinąć się rak inwazyjny, jest markerem
zwiększonego ryzyka wystąpienia raka w obu piersiach i bezpośrednim prekursorem
niektórych raków
o inwazyjne
Czecia
3
all rights reserved
70

Opracowanie Robbins Patologia made by Czecia
3
2008
przewodowy rak inwazyjny - wszystkie raki o niespecyficznym utkaniu lub o nieokreślonej budowie, zwykle
towarzyszy im DCIS, granice nowotworu zwykle nieregularne, lecz czasami dość wyraźne, widoczna inwazja
naczyń chłonnych i pni nerwowych, zaawansowane raki powodują zaciąganie skóry i wciągnięcie brodawki
sutkowej oraz unieruchomienie ściany klatki piersiowej
rak zapalny – klinicznie powiększenie, obrzęk i zaczerwienienie bez wyczuwalnego guza, w sposób rozlany
zajmuje podścielisko gruczołu, blokada licznych skórnych przestrzeni limfatycznych, obecne są odległe
przerzuty, rokowanie krańcowo niepomyślne
inwazyjny rak zrazikowy – zbudowany z komórek morfologicznie identycznych jak w LCIS, w 2/3
przypadków rośnie w sąsiedztwie LCIS, komórki rakowe układają się w pasma i łańcuchy, obrazy bawolich
oczu, większość w postaci wyczuwalnego palpacyjnie guza lub zagęszczeń w obrazie mammograficznym,
może być klinicznie bezobjawowy, przerzuty do płynu mózgowo-rdzeniowego, błon surowiczych, jajników i
macicy, szpiku kostnego
rak rdzeniasty – stanowi mniej niż 2 % wszystkich przypadków, zbudowany z płatów dużych,
anaplastycznych komórek dobrze odgraniczonych od otoczenia, obfity naciek limfocytów, DCIS towarzyszy
mu rzadko lub jest nieobecny
rak koloidalny (śluzowy) – rzadko stwierdzany, jego komórki produkują obfitą ilość śluzu
pozakomórkowego, formuje dość dobrze odgraniczony guz, może być mylony z gruczolakowłókniakiem,
makroskopowo guzy miękkie i galaretowate
rak tubularny (cewkowy) – rzadko objawia się jako palpacyjnie wyczuwalny guz, stanowi 10 % inwazyjnych
raków o średnicy < 1 cm, w mammografii obraz nieregularnych zagęszczeń, rzadkie przerzuty do węzłów
chłonnych, rokowanie doskonałe
→
szerzenie się raka piersi
o rozsiew drogą naczyń limfatycznych i krwionośnych
o przerzuty w węzłach chłonnych u 40 % chorych
o lokalizacja w zewnętrznym kwadrancie i centralnie daje najpierw przerzuty do węzłów chłonnych
pachowych
o lokalizacja w wewnętrznych kwadrantach daje przerzuty do węzłów chłonnych zlokalizowanych wzdłuż
tętnic piersiowych wewnętrznych
o węzły chłonne nadobojczykowe mogą być zajęte po uprzednim zajęciu węzłów pachowych i
piersiowych wewnętrznych
o najczęstsze lokalizacje przerzutów: płuca, szkielet, wątroba, nadnercza, mózg, śledziona, przysadka
→
stopnie zaawansowania raka piersi
o
Stopień 0 – DCIS (łącznie z chorobą Pageta brodawki) i LCIS
o
Stopień I – rak inwazyjny do 2 cm lub mniejszy i węzły chłonne nie zajęte
o
Stopień IIA – rak inwazyjny do 2 cm lub mniejszy z przerzutami do węzła lub węzłów chłonnych lub rak
o wymiarach większych niż 2 cm ale mniejszych niż 5 cm z węzłami chłonnymi ujemnymi
o
Stopień IIB – rak inwazyjny większy niż 2 cm, lecz mniejszy niż 5 cm z dodatnim węzłem lub węzłami
albo raki inwazyjne większe niż 5 cm z ujemnymi węzłami chłonnymi
o
Stopień IIIA – raki inwazyjne o różnych rozmiarach z nieruchomymi węzłami chłonnymi (w wyniku
naciekania otoczenia poprzez torebkę węzła lub naciekania innych struktur) lub raki o rozmiarach
większych niż 5 cm z przerzutami w węzłach, ale bez ich unieruchomienia
o
Stopień IIIB – rak zapalny, raki naciekające ścianę klatki piersiowej, raki naciekające skórę, raki z
satelitarnymi ogniskami w skórze lub każdy rak z przerzutami do wewnętrznych węzłów chłonnych po
tej samej stronie
o
Stopień IV – obecność odległych przerzutów
→
czynniki mające wpływ na rokowanie
o wielkość ogniska pierwotnego
o zajęcie węzłów chłonnych i liczba węzłów chłonnych z przerzutami
o histologiczne stopniowanie złośliwości raka
o typ histologiczny raka
o inwazja naczyń chłonnych
o obecność lub brak receptorów estrogenowych i progesteronowych
o ocena proliferacji komórek rakowych
o aneuploidia
o nadekspresja ERBB2
8.4. Męski gruczoł piersiowy
→
względnie wolny od zmian patologicznych
→
tylko dwie zmiany
o ginekomastia
Czecia
3
all rights reserved
71

Opracowanie Robbins Patologia made by Czecia
3
2008
powiększenie gruczołów jako odpowiedź na względny lub bezwzględny wzrost poziomu estrogenów
jest męskim odpowiednikiem zmian włóknisto-torbielowatych u kobiet
najważniejszą przyczyną jest upośledzenie metabolizm estrogenów w wątrobie na skutek jej marskości
inne przyczyny: zespół Klinefeltera, nowotwory wytwarzające estrogeny, terapia estrogenowa, leczenie
naparstnicą (rzadko)
fizjologiczna ginekomastia zwykle w okresie dojrzewania i w daleko zaawansowanym wieku
obraz morfologiczny podobny do wewnątrzprzewodowego rozrostu
o rak
występuje rzadko 1:125 w porównaniu z kobietami
zwykle w podeszłym wieku
szybko nacieka pokrywającą skórę i ścianę klatki piersiowej
morfologicznie i biologicznie jest odpowiednikiem inwazyjnego raka u kobiet
połowa pacjentów w momencie rozpoznania ma przerzuty do okolicznych węzłów chłonnych
i przerzuty odległe
Układ dokrewny
Przysadka
-kształt ziarenka fasoli
-leży na podstawie mózgu wewnątrz siodła tureckiego
-związana z podwzgórzem, z którym jest połączona szypułą, jak i bogatym splotem żylnym tworzącym krążenie wrotne
-składa się z:
a)przedniego płata
b) tylnego płata
Przedni płat
-embrionalnie z rozwijającej się jamy ustnej
-w histologii komórki zawierające cytoplazmę kwaso-, zasadochłonną lub słabo barwiącą się- barwnikooporną
(„chromofobową”)właściwości dotyczące barwliwości odpowiadają obecności hh. tropowych w ich cytoplazmie
-choroby przysadki raczej są spowodowane nadmiarem lub utratą czynności podwzgórza, rzadziej pierwotnymi zaburzeniami
przysadki
Objawy chorób przysadki:
-nadczynnośc: -najczęściej czynny hormonalnie gruczolak przedniego płata
-inne rzadsze przyczyny:
-hiperplazja
- raki przedniego płata
-wydzielanie hh. przez guzy nie wywodzące się z przysadki
-niektóre zaburzenia podwzgórza
-niedoczynnośc: -procesy uszkadzające tj.: -uszkodzenie niedokrwienne
-leczenie chirurgiczne, radiologiczne
-reakcje zapalne
-gruczolaki nieczynne hormonalnie mogą wykraczac poza miejsce powstania
i niszczyc sąsiadujący rodzimy miąższ przysadki powodując jej niedoczynnośc
-miejscowy „efekt masy”:
radiologiczne nieprawidłowości siodła tureckiego wywołane przez:
-ekspansję siodła
-erozję kości
-uszkodzenie przepony siodła
Bezpośrednio znajdują się nn.wzrokowe i ich skrzyżowanie, przez to zmiany przysadki często uciskają włókna nn. skrzyżowania
wzrokowego. To daje początek „zaburzeniom pola widzenia”-klasycznie w postaci uszkodzenia w bocznym polu widzenia jako
tzw. „niedowidzenie połowiczne dwuskroniowe”
Gruczolaki przysadki mogą być przyczyną podwyższonego ciśnienia wewnątrzczaszkowego z objawami: -bólu głowy
-nudnościami
-wymiotami
Gruczolaki rozprzestrzeniające się poza siodło na podstawę mózgu powodują napady padaczkowe lub wodogłowie zatorowe.
Zajęcie nn. czaszkowych powoduje porażenie tych nn. Czasem ostre krwawienie do gruczolaka może spowodowac objawy
gwałtownego powiększenia się zmiany i utraty świadomości UDAR PRZYSADKI wymaga on natychmiastowej interwencji
neurochirurgicznej, bo może spowodowac nagły zgon
Czecia
3
all rights reserved
72

Opracowanie Robbins Patologia made by Czecia
3
2008
Nadczynnośc przysadki i gruczolaki przysadki
-nadmierne wytwarzanie hh. Przedniego płata
Gruczolaki przysadki(podział):
-wytwarzające prolaktynę
- -//- h.wzrostu
-mieszane (np. GH i PRL)
-adenokortykotropowe
-gonadotropowe
-nieczynne typu null cell
-wytwarzające TSH
Gruczolaki: -szczyt między 4 a 6 dekadą życia
-ok. 3% związanych jest z zespołem mnogiej gruczolakowatości wewnątrzwydzielniczej typu 1
morfologia:-dobrze odgraniczone, łagodne zmiany, mniejsze guzy są ograniczone do siodła tureckiego
-większe rozszerzają się do obszaru ponadsiodłowego
-rozrastając się często niszczą siodło i wyrostki przedniej zatoki klinowej
-lokalnie mogą rozprzestrzeniac się do zatoki jamistej i klinowej
-makroskopowo: nieotorebkowane guzy naciekające sąsiadujące kości, oponę twardą i czasami mózgto
gruczolaki inwazyjne
-w większych gruczolakach częste są ogniska krwotoczne lub martwica
-mikroskopowo: względnie jednolite, wielokątne komórki tworzące płaty, beleczki lub brodawki
-delikatna, galaretowata konsystencja wielu zmian
-jądra mogą być jednolite lub pleomorficzne, cytoplazma kwaso-,zasado-, lub barwnikooporna
-ten monomorfizm komórkowy i brak wyraźnego układu włókien retikulinowych odróżnia gruczolaki od
nienowotworowego miąższu przedniego płata
Gruczolaki prolaktynowe (prolaktinoma):
-nadczynne hormonalnie guzy przysadki
-hiperprolaktynemia powoduje: brak miesiączki
mlekotok
utratę libido
bezpłodnośc
-
u kobiet w wieku reprodukcyjnym wykrywane we wcześniejszym stadium
-
objawy u mężczyzn i starszych kobiet mogą być subtelne i guzy mogą osiągac znaczne rozmiary przed ich klinicznym
ujawnieniem
-
hiperprolaktynemia może być wywołana przez: -ciążę
-leczenie wysokimi dawkami estrogenów
-niewydolnośc nerek
-niedoczynnośc tarczycy
-zmianiami w podwzgórzu
-lekami np.rezerpina
-każda masa w okolicy nadsiodłowej może zaburzac prawidłowy hamujący wpływ podwzgórzowej dopaminy na wydzielanie
prolaktyny, powodując hiperprolaktynemię; jest to efekt ucisku na szypułę przysadki
-leczenie: bromokryptyna(agonista rec. Dopaminy) powoduje obkurczenie się nowotworu
Gruczolaki somatotropowe:
-wydzielają GH lub mieszaninę GH i innych hh 2 częstośc występowania
-objawy kliniczne mogą być nieznaczne, więc guz może osiągac duże rozmiary
-wewnątrz cytoplazmy można wykazac obecnośc GH barwieniem immunohistochemicznym
-aktywna mutacja genu GNASI (na chromosomie 20q13)
-GNASI to gen „imprintowany”- w normalnej przysadce ekspresja dotyczy 1 allelu- utrata imprintingu jest powszechna podczas
nowotworzenia
-gdy występują przed zamknięciem nasad kości długich to mamy gigantyzm wtedy wzrost wymiarów ciała z
nieproporcjonalnym wydłużeniem ramion i nóg
-gdy po zamknięciu nasad kości długichakromegalia jest znaczny wzrost ograniczony do tk. miękkich, skóry, wnętrzności
oraz kości twarzy, rąk, stóp; powiększenie szczęki powoduje jej wysunięcie do przodu (prognatyzm) z poszerzeniem dolnej części
twarzy i rozdzieleniem zębów; ręce i stopy są powiększone, z szerokimi, kiełbasowatymi palcami
-wydzielanie GH to też zaburzenia polegające na:
-nietolerancji glukozy i cukrzycy
-ogólne osłabienie mięśni
-nadciśnienie
-zapalenie stawów
-osteoporoza
Czecia
3
all rights reserved
73

Opracowanie Robbins Patologia made by Czecia
3
2008
-zastoinowa niewydolnośc serca
Gruczolaki kortykotropowe:
-mikrogruczolaki
-klinicznie nieme lub wywołują hiperkortyzolemię( zespół Cushinga)(stymulacja ACTH na korę nadnerczy);jeśli hiperkortyzolemia
jest spowodowana przez nadmierną syntezę ACTH przez przysadkę to choroba Cushinga
-duże klinicznie agresywne guzy u pacjentów po chirurgicznym usunięciu nadnerczy aby leczyc zespół Cushinga zespół
Nelsona;mogą u nich wystąpic przebarwienia skóry( hiperpigmentacja)
Inne nowotwory przedniego płata:
-gruczolaki nieme (null cell)-20%
-gruczolaki gonadotropowe (LH i FSH)- 10-15%
-gruczolaki tyreotropowe (TSH)- 1%
-raki przysadki-b. rzadko- potencjalnie zawsze dają odległe przerzuty
niedoczynnośc przysadki:
-spadek czynności przedniego płata
-może być:wrodzona albo nabyta, rzadziej guzy np. podwzgórza
-niedoczynnośc przysadki z towarzyszącą jej dysfunkcją tylnego płata w postaci moczówki prostej jest prawie zawsze
pochodzenia podwzgórzowego
-przyczyny:-gruczolaki przysadki nie wydzielające hh
-martwica niedokrwienna przysadki
-ablacja przysadki wskutek lecz. chirurgicznego lub radiologicznego
-inne rzadsze:-zespół pustego siodła
-zmiany zapalne jak sarkoidoza lub gruźlica
-urazy
-przerzuty nowotworowe do przysadki
Zespół Sheehana lub martwica poporodowa przedniego płata to najczęstsza ważna forma martwicy niedokrwiennej;
powiększony gruczoł jest szczególnie narażony na urazy niedokrwienne u kobiet, u których wystąpił silny krwotok i spadek
ciśnienia krwi w okresie okołoporodowym.
„Puste siodło” może być wynikiem każdego procesu, który niszczy częśc lub cały gruczoł;termin ten używamy do określenia
powiększonego i pustego siodła, co spowodowane jest przewlekłym wpuklaniem się przestrzeni podpajeczynówkowej w obręb
siodła; u takich chorych dochodzi do poszerzenia siodła i ucisk na przysadke;głównie u kobiet otyłych po licznych ciążach; może
być związane z ograniczeniem pola widzenia i z zaburzeniami hh; często hiperprolaktynemia
-objawy niedoczynności: - u dzieci zaburzenia wzrostu( spadek GHkretynizm przysadkowy)
-brak miesiączki
-bezpłodnośc
-obniżenie libido
-impotencja
-utrata owłosienia łonowego i pachowego u kobiet
-objawy niedoczynności tarczycy, nadnerczy
-brak laktacji po porodzie
-bladośc spowodowana utratą efektu stymulującego MSH na melanocyty
Zespół tylnego płata
-budowa: komórki glejowe (pituicyty) i wypustki aksonów wychodzących z ciała kom. Nerwowych zlokalizowanych w jądrze
nadwzrokowym i przykomorowym
-ważne są zaburzenia ADH tj. moczówka prosta i wydzielanie nadmiernie wysokich poziomów ADH
-niedobór ADH powoduje moczówkę (może ona być rezultatem np. urazu głowy, nowotworów, stanów zapalenia podwzgórza
lub przysadki i wskutek działań chirurgicznych
-moczówka z niedoboru ADH to „centralna” („nefrologiczna” to brak reakcji kanalików nerkowych na krążący ADH);objawy
kliniczne:
-wydzielanie wielkich objętości rozcieńczonego moczu o niskim ciężarze
właściwym(niezdolnośc nerek do prawidłowej resorpcji wody z moczu)
-spadek stężenia Na i osmolalności surowicy wskutek nadmiernej utraty wody przez nerki, co
powoduje pragnienie
-zespół nadmiernego wydzielania ADH (SIADH)-wzrost wydzielania ADH;powoduje to resorpcję nadmiernej ilości wolnej wody
przez to jest hiponatremia;przyczyny:-ektopowe wydzielanie ADH przez nowotwory złośliwe(rak drobnokom. Płuc)
-nienowotworowe choroby płuc
-miejscowe uszkodzenia podwzgórza/tylnego płata
Objawy:-hiponatremia
Czecia
3
all rights reserved
74

Opracowanie Robbins Patologia made by Czecia
3
2008
-obrzęk płuc
wzrasta całkowita ilośc wody ale objętośc krwi w normie i nie powstają obrzęki obwodowe
Tarczyca:
-dwupłatowa struktura leżąca z przodu i poniżej krtani
-embrionalny rozwój z uwypuklenia nabłonka gardła
-zbudowana z okrągłych pęcherzyków, wyścielonych nabłonkiem od niskiego sześciennego do cylindrycznego i wypełnionych
koloidem bogatym w tyreoglobulinę
Nadczynnośc tarczycy:
-wzrost poziomu krążącego wolnego T3 iT4
-najczęstsza postac tyreotoksykozy
-przyczyny tyreotoksykozy:-związane z nadczynnościa tarczycy:
-pierwotne:
-choroba Gravesa
-nadczynne („toksyczne”) wole wieloguzkowe
-nadczynny(„toksyczny”) gruczolak
-wtórne:
-gruczolak przysadki wydzielający TSH(rzadki)
niezwiązane z nadczynnościa tarczycy:
-podostre ziarniniakowe zapalenie tarczycy(bolesne)
-podostre lifocytowe zap. Tarczycy(niebolesne)
-wole jajnika(potworniak jajnika z ektopową tarczycą)
-sztuczna tyreotoksykoza(przyjmowanie egzogennej tyroksny)
-objawy tyreotoksykozy:
-skóra miękka, gorąca i zaróżowiona
-nietolerancja ciepła i nadmierne pocenie się
-nadmierny metabolizm-utrata masy ciała mimo wzrostu apetytu
-wzmożona perystaltyka
-zaburzenia wchłaniania i biegunki
-kołatanie serca, tachykardia
-objawy nerwowego drżenia
-nadpobudliwośc
-chwiejnośc emocjonalna
-osłabienie mm. Obwodowych(miopatia tarczycowa)
-szerokie, sprawiające wrażenie przerażonego spojrzenia i niedomykające się powieki wynik
nadmiernej stymulacji dźwigacza powieki górnej ze strony układu sympatycznego(tylko w Gravesie prawdziwa oftalmopatia
tarczycowa)
-apatyczna nadczynnośc tarczycy:u osób starszych u których współistniejące choroby mogą zafałszowac typowe objawy
nadmiernego wydzielania hh. tarczycy
-pomiar stężenia TSH w surowicy-najleszy do monitorowania(gdy nadczynnośc zwiazana z przysadka lub podwzgórzem to TSH w
normie lub podwyższone)
-dużą wartosc ma pomiar wychwytu radioaktywnego jodu przez tarczycę
niedoczynnośc tarczycy:
-pierwotna lub wtórna
-objawy kliniczne:, -obrzęk śluzakowaty ;-kretynizmrzadko spowodowany wrodzonym błędem metabolicznym(np.niedobór
enzymatyczny),przez co zaburzona biosynteza hh.tarczycy na normalnym poziomie(kretynizm sporadyczny)
objawy kretynizmu:-nieprawidłowy rozwój układu kostnego i CUN z ciężkim opóźnieniem umysłowym, niski wzrost, grube rysy
twarzy i przepuklina pępkowa
-przyczyny niedoczynności tarczycy:
-pierwotne:-poablacyjne(po lecz. Chirurgicznym lub terapii jodowej)
-pierwotna idiopatyczna niedoczynnośc tarczycy
-zapalenie Hashimoto
-niedobór jodu
-wrodzony defekt biosyntetyczny(wole dyshormonogenetyczne)
-wtórne:-uszkodzenie przysadki lub podwzgórza(nieczęste)
-objawy obrzęku śluzakowatego(u starszych dzieci):
-apatyczni
-źle znoszą niskie temperatury
-często otyli
Czecia
3
all rights reserved
75

Opracowanie Robbins Patologia made by Czecia
3
2008
-obrzęk bogaty jest w mukopolisachrydy kumulowane w skórze, tk.podskórnej i w wielu miejscach w trzewiach, co powoduje
roszerzenie i pogrubienie rysów twarzy, powiększenie języka i pogrubienie głosu;osłabiona jest perystaltyka jelit-przez to
zaparcia;wysięki osierdziowe
-pomiar TSH-najbardziej czuły test(w pierwotnej jest wzrost)
-stężenie T4 jest obniżone w każdym przypadku
Choroba Gravesa:
-endogenna nadczynnośc tarczycy
-triada objawów:-tyreotoksykoza
-oftalmopatia z następowym wytrzeszczem
-dermopatia(tzw obrzęk przedgoleniowy)
-szczyt 20-40r.ż
-kobiety częściej
-związana z dziedziczeniem antygenu ludzkich leukocytów(HLA)-DR3
-patogeneza:-zaburzenie autoimmunologiczne; w surowicy przeciwciała przeciwko rec.TSH, peroksysomom tarczycy i
tyreoglobulinie; głownym antygenem przeciwko któremu powstają przeciwciała jest rec.TSH tj.immunoglobulina stymulująca
tarczycę-TSI
TGI-tarczycowa immunoglobulina stymulująca wzrost
Immunoglobuliny hamujące wiązanie tyreotropiny z kom. Tarczycy-TBII
Przeciwciała skierowane przeciwko rec. TSH uczestniczą też w oftalmopatii naciekającej charakterystycznej dla Gravesa.
Niektóre tkanki poza tarczycą (np. fibroblasty oczodołów) wykazują na swej powierzchni nieprawidłową ekspresję rec.TSH. W
odpowiedzi na krążące przeciwciała skierowane przeciwko rec. TSH i inne cytokiny, fibroblasty te różnicują się do dojrzałych
adipocytów i także wydzielają hydrofilne glikozaminoglikany do zrębu, przyczyniając się do wytrzeszczu. Według podobnego
mechanizmy może dochodzic do powstawania dermopatii.
-w Gravesie i Hashimoto zwiększa się częstośc występowania innych chorób autoimmunologicznych tj:-toczeń trzewny
układowy, niedokrwistośc złośliwa, cukrzyca typu I, choroba Addisona
-morfologia Gravesa:-gruczoł powiększony w sposób rozlany, gładki, miekki, torebka nieuszkodzona
-nieleczona:kom pęcherzyków mikroskopowo wysokie i kolumnowe i bardziej stłoczonemoże dojśc
do powstania małych brodawek uwypuklających się do światła pęcherzyków
-brodawki nie mają rdzenia włóknisto-naczyniowego
-koloid w świetle pęcherzyka-blady z muszelkowatym brzegiem
-nacieki głównie z limfocytów T;występują ośrodki rozmnażania
-tkanki oczodołu obrzęknięte, może dojśc do włóknienia mm.oczodołu w późniejszym okresie
-cechy kliniczne:-oftalmopatia
-dermopatia
-powiększenie tarczycy zwykle równe i symetryczne
-wytrzeszcz może się utrzymywac lub postępowac-zależy od leczenia, czasem skutkuje uszkodzeniem rogówki i
ślepotą
-w badaniu: wzrost FT4 i FT3 i spadek TSH
-badanie radioizotopowe wykazuje rozlany wychwyt jodu
Rozlane wole nietoksyczne i wole wieloguzkowe:
-wole-oznacza nieprawidłowości w syntezie hh.tarczycy, zwykle przez niedobór jodu w pożywieniu
-wole endemiczne-w rejonach gdzie jest mało jodu
-wole sporadyczne-rzadziej, częściej u kobiet,szczyt w okresie pokwitania i u młodych dorosłych, u których wzrasta fizjologiczne
zapotrzebowanie na tyroksynę;może mieć na niego wpływ:-nadmiar Ca
-warzywa np.kapusta, kalafior,brukselka, rzepa
-w innych przypadkach to oznaka wrodzonego defektu enzymatycznego, który wpływa na sytezę hh.tarczycy
-morfologia:- wzrost TSH
-rozlane, symetryczne powiększenie gruczołu (rozlane wole nietoksyczne)
-powiększony, bogaty w koloid gruczoł (wole koloidowe)
-powierzchnia przekroju tarczycy brązowa, niekiedy zmatowiała i przezroczysta
-mikroskopowo: kom. przerośniete we wczesnym stadium choroby; spłaszczone i sześcienne w okresie
inwolucji
-wole guzowate lub wieloguzowate-nieregularne powiększenie tarczycy spowodowane nawracającymi
epizodami stymulowania i inwolucji
-wole guzkowe to wielopłatowy,asymetryczny, powiększony gruczoł, który może osiągac duże rozmiary;na przekroju
nieregularne guzki; zmiany wsteczne są zwykle częste, zwłaszcza w starszych zmianach i obejmuja obszary włóknienia,
krwawienia, zwapnień i zmian torbielowatych; mikroskopowo:pęcherzyki z koloidem, wyścielone płaskim, nieaktywnym
nabłonkiem oraz obszary nabłonków pęcherzyków z cechami hipertrofiii i hiperplazji
Czecia
3
all rights reserved
76

Opracowanie Robbins Patologia made by Czecia
3
2008
-cechy kliniczne: -zaburzony wygląd kosmetyczny
-może być dysfagia
-ucisk dróg oddechowych i dużych naczyń szyi
czasem nadczynne guzki mogą rozwijac się w obrębie wola powodując w konsekwencji nadczynnośc tarczycyjest to zespół
Plummera, nie towarzyszy temu oftalmopatia i dermopatia
-rzdziej wole może być związane z niedoczynnością tarczycy
Zapalenie tarczycy
Można rozróżniac:1)nagłe pojawienie się lub czas trwania zmiany(ostry, podostry, przewlekły)
2)przeważający rodzaj nacieku zapalnego(neutrofile, limfocyty bądź naciek ziarniniakowy)
Przewlekłe zapalenie limfocytowe (Hashimoto)
-o podłożu autoimmunologicznym
-patogeneza:-pierwotna przyczynadefekt limfocytów T( tu zarówno odpowiedź komórkowa i humoralna)
-aktywacja limfocytów T CD4+ indukuje powstawanie cytotoksycznych limfocytów T CD8+ i autoprzeciwciał
-naciekanie przez cytotoksyczne limfocyty T jest przede wszystkim odpowiedzialne za destrukcję
miąższuuczulone limfocyty B wydzielają hamujące przeciwciała skierowane przeciwko rec. TSH to blokuje działanie TSH,
przez to niedoczynnośc tarczycy
-Znaleziono związek miedzy obecnością choroby i podtypami HLA-DR3 i DR5
-morfologia:-symetrycznie, równomiernie powiększona
-torebka niezmieniona
-powierzchnia przekroju blada, szarobrązowa, twarda, czasem krucha
-mikroskopowo:rozlany naciek miąższu przez jednojądrowe komórki zapalne
-komórki nabłonka z obfitą, kwasochłonną, ziarnistą cytoplazmąto komórki Hurthla lub oksyfilne-jest to
metaplastyczna reakcja normalnych sześciennych komórek pęcherzyków na uszkodzenie w cytoplazmime licznych
mitochondriów
-cechy kliniczne:-miedzy 45 a 60 r.z
-częsciej u kobiet (10-20:1)
-niebolesne powiększenie tarczycy
-niedoczynnośc rozwiją się stopniowo, ale może być poprzedzone przejściową tyreotoksykozą wskutek
pęknięcia pęcherzyków z wtórnym uwalnianiem hh.
-u chorych z Hashimoto jest zwiększone ryzyko rozwinięcia się w tarczycy chłoniaka nieziarniczego z komórek B
podostre zapalenie ziarniniakowe (de Quervain)
-miedzy 30 a 50 r.ż
-częściej u kobiet
-często poprzedzone infekcyjnym zapaleniem górnego odcinka dróg oddechowych
-morfologia:-guz twardy,z niezmienioną torebką
-naciek z leukocytów wielopłatowych obojętnochłonnych z czasem zastępywane limfocytami, komórkami
plazmatycznymi i makrofagammipobudzana jest reakcja ziarniniakowa i tworzą się komórki olbrzymie
-cechy kliniczne:-początek ostry, z bólem szyi( podczas połykania), gorączką, złym samopoczuciem i powiększeniem tarczycy
-przejściowa nadczynnośc
-leukocytoza i zwiększona sedymentacją erytrocytów
-przejściowa niedoczynnośc (przez postępujące uszkodzenie tarczycy)
-samoograniczenie-większośc wraca do stanu eutyreozy w ciągu 6-8 tyg
Podostre zapalenie limfocytowe
-„nieme”,”bezbolesne”
-często w następstwie ciąży
-autoimmunologiczna etiologia
-bezbolesne zgrubienie na szyi
-cechy nadmiernej aktywności hh. Tarczycy
-powrót do eutyreozy w ciągu kilku miesięcy
-może dojśc do hipotyreozy
-naciek limfocytarny z tworzeniem się ognisk rozmnażania
inne rodzaje zapalenia:
-Zapalenie Riedla-występuje nasilone włóknienie tarczycy i sąsiednich struktur
-Popalpacyjne zapalenie tarczycy
Czecia
3
all rights reserved
77

Opracowanie Robbins Patologia made by Czecia
3
2008
Nowotwory tarczycy
-większośc to zmiany łagodne bądź guzki pęcherzykowe lub też ograniczone nienowotworowe zmiany
gruczolaki:
-łagodne, pochodzą z komórek nabłonkowych pęcherzyków
-pojedyncze, izolowane zmiany
-trudne do odróżnienia z guzkami przerostowymi i rzadziej występującymi rakami pęcherzykowymi
-morfologia:-zmiana pojedyncza, kulista z dobrze ukształtowaną torebką
-w histologii: jednorodne pęcherzyki, które zawierają koloid
-typy gruczolaków:beleczkowy, mikro i makropęcherzykowy-zależą od uformowania pęcherzyków i zawartości
koloidu
-komórki nowotworowe:jednorodne, z wyraźnie widoczną błoną komórkową(czasem żywo kwasochłonna
ziarnista cytoplazma)
-wnikliwa ocena ciągłości torebki ma podstawowe znaczenie ponieważ obecnośc inwazji torebki i/lub naczyń
krwionośnych stanowi najbardziej wiarygodne kryterium różnicowania raków pęcherzykowych i gruczolaków
gruczolak toksyczny:
-nie wykazuje aktywności funkcjonalnej, nieliczne wytwarzają hh. Tarczycy
-hh występują niezależnie od stymulacji TSH tzw. „guzki autonomiczne”
-aktywna mutacja genu rec. TSH lub GNAS1
-cechy kliniczne:-niebolesne
-czasem objawy miejscowe tj. trudności w połykaniu
-może być tyreotoksykoza
-gruczolak toksyczny w badaniu radioizotopowym to guzki „ciepłe” lub „gorące”
-robimy USG, biopsję aspiracyjną cienkoigłową, do ostatecznego rozpoznania robimy badanie histologiczne
resekowanej zmiany
-obecnośc nacieku torebki i inwazji naczyń wskazuje na złośliwy charakter
Raki:
-związany z ekspozycją rec. estrogenowych na komórki nowotworowe zmienionego nabłonka tarczycy
-głowne typy:-rak brodawkowaty
-rak pęcherzykowy
-rak rdzeniasty-rozwija się z kom. C
-rak anaplastyczny
-reszta rozwija się z komórek nabłonkowych
-rodzinne raki rdzeniaste występują w zespole MEN2 i związane są z mutacją protoonkogenu RET w linii germinalnej
-zarówno mutacja typu utraty funkcji genu APC w rodzinnej polipowatości gruczołowej jak i zmiany w obrębie genu PTEN w
zespole COWDENA( zespół mnogich hamartoma) są związane z predyspozycją do raków tarczycy
-RET jest często aktywowany w rakach brodawkowatych ze względu na jego lokalizację obok innych konstytutywnie aktywnych
genów
-mutacje inaktywujące gen TP53 są rzadko spotykane w zróżnicowanych rakach tarczycy, ale częste w anaplastycznych
-promieniowanie jonizujące:-ekspozycja na promieniowanie do 20r.ż-ważny czynnik
-większośc raków po promieniowaniu to brodawkowate; posiadają rearanżację genu RET
-poprzedzające choroby tarczycy:-długotrwałe wole wieloguzkowe-mogą powstac raki pęcherzykowe
-niektóre gruczolaki pęcherzykowe
-chłoniaki tarczycy w większości wywodzą się z zapalenia, ale to nie znaczy że zapalenie
zwiększa ryzyko raków
Rak brodawkowaty:
-wywołany ekspozycją na promieniowanie
-morfologia:-pojedynczo lub wieloogniskowo w obrębie tarczycy
-czasem otorebkowany, ograniczony, a czasem nacieka
-zmiany zawieraja pola włóknienia i zwapnienia, często o charakterze torbielowatym
-rozpoznanie ostateczne na podstawie oceny mikroskopowej-ustala się na podstawie struktury jądra(ma ono
rozproszona chromatynę, niekiedy dająca obraz optycznie jasny, pusty, określany jako „ground-glass” lub „oczka sierotki Ani”
-brodawki nownotworowe mają gęsty rdzeń włóknisto-naczyniowy
-koncentryczne struktury nawapnień określane mianem „psammoma body” są często stwierdzane w obrębie
tych brodawek
-nacieki limfoidalne w obrębie guza, ale rzadko jest inwazja naczyń
-przerzuty w okolicznych węzłach chłonnych
-cechy kliniczne:-nieczynne hormonalnie
Czecia
3
all rights reserved
78

Opracowanie Robbins Patologia made by Czecia
3
2008
-niebolesna masa w obrębie szyi bądź jako przerzuty w węzłach chłonnych szyjnych(przerzuty nie mają wpływu
na dobre rokowanie); czasem przerzuty w obrębie płuc
-rokowanie mniej korzystne u starszych i u pacjentów z naciekaniem tkanek otaczających tarczycę lub z
odległymi przerzutami
rak pęcherzykowy:
-drugi co do częstości
-dorośli w średnim wieku
-morfologia:-makroskopowo cechy naciekania lub wyraźnie odgraniczony
-duże zmiany mogą naciekac do tkanek miękkich szyi
-mikroskopowo:jednorodne komórki tworzące małe pęcherzyki przypominające normalną tarczycę
-istnieją też warianty tych raków zbudowanych z kom. Hurthla
-naprawidłowości związane z tworzeniem się genu fuzyjnego PAX8-PPARgamma1
-cechy kliniczne:-pojedyncze „zimne”guzki
-czasem mogą być nadczynne
-przerzuty drogą krwi do płuc, kości i wątroby
-leczenie:chirurgiczne usunięcie
-lepiej zróżnicowane zmiany mogą być stymulowane przez TSH, pacjenci są leczeni hh.tarczycy po operacji, aby
obniżyc stężenie endogennego TSH
rak rdzeniasty:
-nowotwory neuroendokrynne wywodzące się z kom. C
-wydzielają kalcytoninęistotne w diagnostyce i pooperacyjnej kontroli chorych
-czasem mogą wydzielac też inne hh.polipeptydowe tj. antygen karcynoembrionalny, somatotropina,serotonina, VIP
-zmiana sporadyczna w 80%, 20% to rodzinne przypadki (zespół MEN2A lub 2B)
-mutacja protoonkogenu RET w linii zarodkowej ma duże znaczenie
-szczyt w 50-60 r.ż, te związane z MEN2A lub 2B u młodszych pacjentów także u dzieci
-morfologia:-odosobniona zmiana lub zmiany mnogie
-wieloogniskowośc w przypadkach rodzinnych
-mikroskopowo komórki o kształcie od wielobocznego do wrzecionowatego, które mogą tworzyc gniazda,
beleczki, pęcherzyki
-bezkomórkowe złogi amyloidu utworzone są przez zmienione cząsteczki kalcytoniny-charakterystyczn cecha
-w rodzinnej-wieloogniskowa hiperplazja kom. C
-cechy kliniczne:-guzowata masa w obrębie szyi, przez to może nastąpic ucisk tj. dysfagia i chrypka
-nie ma hipokalcemii
Rak anaplastyczny:
-najbardziej agresywny
-głównie u starszych
-morfologia:-duże masy, rozrastające się szybko poza torebkę tarczycy do struktur szyi
-wysokie anaplastyczne komórki prezentujące 3 wyraźne struktury często występujące łącznie: dużę
pleomorficzne komórki olbrzymie, kom. Wrzecionowate o wyglądzie kom. Mięsakowych i kom. o niewyraźnych cechach
płaskonabłonkowych
-obecnośc mutacji TP53
-cechy kliniczne:-rosną gwałtownie mimo leczenia
-częste przerzuty odległe
PRZYTARCZYCE
1. Nadczynność przytarczyc
-pierwotna
-wtórna
-trzeciorzędowa
(wtórna i trzeciorzędowa u pacjentów z przewlekła niewydolnością nerek)
A)Pierwotna nadczynność przytarczyc
-spowodowana przez gruczolaka, pierwotną hiperplazję, rzadko rakiem
-głównie u kobiet
-występuje sporadycznie
Gruczolak
-80-90%
-może się znajdować blisko tarczycy lub ekotopowo (w śródpiersiu)
-zwykle ograniczony do jednego gruczołu
Czecia
3
all rights reserved
79

Opracowanie Robbins Patologia made by Czecia
3
2008
-jednakowe, wieloboczne kom, z małym centralnie położonym jądrem
-występuje kilka gniazd kom oksyfilnych(zawierają kwasochłonną, ziarnistą cytoplazmę)
-na brzegu gruczolaka obecna uciśnięta prawidłowa tkanka przytarczyc
-figury mitotyczne występują rzadko
Hiperplazja
-10-20%
-zajmuje więcej niż jeden gruczoł
-hiperplazja komórek głównych
-występuje w postaci rozlanej lub wieloguzkowej
-ilość tkanki tłuszczowej małą
Rak
-<1%
-5-10g
-jędrne, twarde guzy
-cechy cytologiczne i aktywność mitotyczna podobna do gruczolaka
-2 cechy złośliwości
*nacieka otaczające tkanki
*przerzuty
Zmiany w innych narządach
-szkielet
*erozja kości
*powstają beleczki podobne do tych w osteoporozie
*kora kości cieńsze
*uwalniane sole wapnia
*powstają ogniska krwotoczne i tworzy się torbiel kostna- osteitis fibrowa,
cystica
-nerki
*kamica nerkowa
*wapnica nerek
Objawy kliniczne nadczynności:
-wzrost stężenia wapnia we krwi
-wzrost PTH w surowicy
-ból kości
-kamica nerkowa
-zaburzenia żołądkowo-jelitowe(zaparcia, nudności, wrzody, zapalenie trzustki itp.)
-depresje
-napady padaczki
-wielomocz i polidypsja
-osłabienie mięśni i hipotonia
-osteoporoza
-włóknisto-torbielowate zapalenie kości
-złamania kości
B) Wtórna nadczynność przytarczyc
-nazywamy tak każde schorzenie z przewlekłym obniżeniem poziomu wapniowe krwi, gdyż prowadzi to do kompensacyjnego
wzrostu aktywności przytarczyc
Przewlekła niewydolność nerek-> spadek wydalania fosforanów-> hiperfosfo-> spadek stężenia wapnia we krwi-> stymulacja
przytarczyc
-przytarczyce są hiperplastyczne
-gruczoł zawiera większą ilość komórek głównych lub kom wodojasnych
-kom są rozmieszczone w sposób rozlany lub wieloogniskowo
-małą ilość kom tłuszczowych
-zmiany w kościach(jak w pierwotnej)
-zwapnienia przerzutowe w płucach, żołądku, naczyniach krwionośnych
Objawy kliniczne
-głównie związane z przewlekłą niewydolnością nerek
-stężenie PTH blisko normy
-niedokrwienie
Czecia
3
all rights reserved
80

Opracowanie Robbins Patologia made by Czecia
3
2008
C) Trzeciorzędowa
-u niektórych ludzi czynność przytarczyc może być nadmierna , powodując hiperkalcemię, konieczne usunięcie gruczołu.
2. Niedoczynność przytarczyc
-rzadsza
-ablacja chirurgiczna razem z tarczyca
-wrodzony brak przytarczyc-w zespole D. George’a)
-autoimmunologiczna niedoczynność przytarczyc spowodowana defektem funkcjonalnych limfo T
Objawy( są to objawy hipokalcemii)
-nadwrażliwość nerwowo mięśniowa( mrowienia, tężyczka, skurcze mięśni, skurcze podudzi i stóp
-arytmie
-wzrost ciśnienia wewnątrzczaszkowego
-napady padaczkowe
-zaćma
-zwapnienie zwojów podstawy mózgu
-nieprawidłowości zębów
Nadczynność kory nadnerczy:
Hiperkortyzolizm – ch. Cushinga (wzrost poziomu glikokortykosteroidów)
W praktyce jest wywołany podaniem egzogennych GKS. Reszta przypadków endogennych:
•
Pierwotna choroba podwzgórza i przysadki (wzr ACTH)
•
Pierwotna hiperplazja / nowotwór kory nadnerczy
•
Ektopowe wydzielanie ACTH przez nowotwory
Pierwotna choroba podwzgórza znana jako choroba Cushinga (gdy wzrasta poz. ACTH), to 50% spontanicznych endogennych z.
Cushinga/
•
30 – 40 rok życia
3K : 1M
•
większość ma gruczolaka przysadki wytwarzającego ACTH (nieuciskowy)
- mikrogruczolak
- >10mm makrogruczolak
W związku z mutacją gruczolaki nie są wrażliwe na działanie zwrotne kortyzolu, w odróżnieniu od prawidłowych kortykotropów.
Reszta ma hyperplazję kom. kortykotropowych bez odgraniczonego gruczolaka lub nieprawidłową stymulację z podwzgórza.
W nadnerczach może być różnego stopnia obustronna guzkowata hiperplazja kory nadnerczy z powodu podwyższonego ACTH.
Hiperplazja kory daje hiperkortyzolizm.
Pierwotny nowotwór + hiperplazja => 25-30% z. Cushinga, czasem określając do jako nadnerczowy z. Cushinga lub z. Cushinga
niezależny od ACTH.
Większość nadnerczowych z. Cushinga wywoła jednostronny nowotwór kory nadnerczy, obustronny jest rzadki wśród
pierwotnych.
Mikroguzki są rodzinne, najczęściej towarzyszy im również nadmierne wydzielanie w innych gruczołach.
Ektopowe wydzielanie ACTH przez guzy nieendokrynne to większość przypadków endogennego z. Cushinga. Najczęściej rak
drobnokomórkowy płuca. Czasem może też wydzielać CRH, co też wpływa na wzrost ACTH.
morfologia:-Pacjent z egzogennym GKS – prowadzi to do supresji ACTH i obustronna atrofią kory nadnerczy (utrata warstwy
pasmowatej i siatkowatej). Warstwa kłębkowata prawidłowa (bo na nią ACTH nie działa). Gdy z. Cushinga jest endogenny to
nadnercza są przerośnięte lub zawierają nowotwory.
Gdy rośnie ACTH to jest obustronna hiperplazja. Kora jest rozlana, pogrubiona i żółta, bo rośnie ilość komórek bogatych w
tłuszcz (warstwa pasmowata i siatkowata).Hiperplazja guzkowa może być widoczna wyraźnie i często występuje.
Pierwotnej hiperplazji mikroguzkowej towarzyszy brązowo-czarna pigmentacja kory nadnerczy (odkładanie lipofuscyny i
neuromelaniny w warstwie pasmowatej).
Pierwotne nowotrowy nadnerczy, mogą być łagodne i złośliwe.
- gruczolak (łagodny) – otorebkowane, żółte guzy, do 30g
Mikroskopowo: kom bogate w lipidy, przylegająca kora i kora po przeciwnej stronie jest atroficzna (bo zahamowanie wytw ACTH
przez wzrost kortyzolu).
- raki – 200-300g
morfologicznie – nieczynny rak nadnerczy
Przysadka
-Zmiany we wszystkich rodzajach z. Cushinga
wzrost GKS (endo/egzo) powoduje zmiany hialinizacyjne Crooke’a
Czecia
3
all rights reserved
81

Opracowanie Robbins Patologia made by Czecia
3
2008
Ziarnista, zasadochłonna cytoplazma kom. wytwarzających ACTH – z powodu nagromadzenia cytokeratyny, filamentów
pośrednich w cytoplaźmie komórek.
Z. Cushinga pochodzenia podwzgórzowo – przysadkowego: przysadka zawiera gruczolaka wydzielającego ACTH lub ogniska
hiperplastycznych komórek wytwarzających ACTH
HIPERALDOSTERONIZM:
podwyższenie stężenia aldosteronu powoduje zatrzymanie sodu i wydzielanie potasu.
Pierwotna / wtórna odpowiedź na RAA:
Poziom reniny w osoczu rośnie, gdy:
•
spada perfuzja nerek
•
tętnicza hipowolemia i obrzęki (niewydolność serca, marskość wątroby)
•
ciąża (estrogeny)
Supresja RAA i obniżenie poziomu reniny w osoczu – aldosteron wytwarzany przez nowotwór kory nadnerczy (gruczolak,
hiperplazja).
-Morfologia:Pierwotny hiperaldosteronizm (80%), to gruczolak wydzielający aldosteron w jednym z nadnerczy – z. Conna.
Otorebkowane, odgraniczone, małe, pojedyncze. U niektórych mogą występować liczne gruczolaki.
Raki są rzadkie!
Nie powstrzymują wydzielania ACTH, nie ma atrofii kory.
Morfologicznie nie do odróżnienia od innych gruczolaków.
Ok. 15% przypadków wywołanych jest obustronną pierwotną hiperplazją kory nadnerczy – IDIOPATYCZNY
HIPERALDOSTERONIZM. W tych przypadkach korę nadnerczy obejmuje rozlana i nieregularna hiperplazja na skutek proliferacji
komórek warstwy kłębkowatej.
Zespół nadnerczowo – płciowy
Nadmiar androgenów może być efektem wielu schorzeń (gonady, nadnercza)
ACTH
→
nadnercza
→
dehysroepiandrosterol
→
androstendiol
↓
tkanki obwodowe
→
testosteron
W nowotworach tak, ale we wrodzonym przeroście nadnerczy rzadko. Bardziej prawdopodobny jest wtedy rak.
Wrodzony przerost: zab. autosomalne recesywne, które ma charakter dziedzicznego uszkodzenia enzymu biorącego udział w
syntezie kortyzolu, co z kolei powoduje wzrost ACTH (kompensacyjny). Daje to hiperplazję kory, wzrost androgenów i
prekursorów kortyzolu.
-Morfologia:W przypadku wrodzonego przerostu oba nadnercza są powiększone przez wzrost ACTH. Kora jest pogrubiała,
guzkowata, zajęta przez kom bogate w lipidy. W przednim płacie przysadki stwierdza się hiperplazję kom kortykotropowych
(wydz ACTH).
Niewydolność nadnerczy:
Może być pierwotna i wtórna.
Ch. Addisona – przewlekła niewydolność kory nadnerczy.
z. objawów:
•
niemoc
•
osłabienie
•
słaba akcja serca
•
zmiana koloru skóry
Rzadko występuje postępujące uszkodzenie kory.
Objawy występują dopiero, gdy zajęte jest 90% kory.
Przyczyny:
1. - autoimmunizacja
- AIDS
- gruźlica
-przerzuty
2. - amyloidoza
- infekcja grzybicza
- hemochromatoza
- sarkoidoza
Autoimmunizacja występuje w 75 – 90% przypadków (sporadyznie / rodzinnie).
Czecia
3
all rights reserved
82

Opracowanie Robbins Patologia made by Czecia
3
2008
50% tylko nadnercza
50% Hashimoto, niedokrwistość złośliwa, cukrzyca typ I, idiopatyczna niedoczynność przytarczyc.
Zespól wielogruczołowy
Z. w. typ I – autosomalna recesywna mutacja genu AIRE i chromosomie 21q.
Z. w. Typ II – choroba wieloczynnikowa zawiera 2 antygeny zgodności tkankowej: HLA- B8 / HLA- DR3 / HLA-DQ5.
Infekcje, zwłaszcza gruźlica i grzyby. Gruźlicze zap nadnerczy wywodzi się z aktywnej infekcji innego obszaru (płuca, ukł
moczowo-płciowy).
U pacjentów z AIDS, bo wzrost ryzyka infekcji (CMV, Mycobacterium) i nieinfekcyjnych (np. mięsak Kaposiego).
Przerzuty – bo nadnercza to częste miejsce, chociaż czynność jest zachowana, rozrost może prowadzić do degeneracji.
Źródłem może być rak piersi, płuc, żołądka, jelit, czerniak złośliwy.
-Morfolgia:Z chorobami podwzgórza / przysadki WTORNYMI te są małe, spłaszczone struktury, zwykle zachowują żółty kolor
Jednolita cienka, atroficzna obwódka otacza nietknięty rdzeń.
Mikroskopowo atrofia komórek kory z utratą cytoplazmatycznych lipidów, zwłaszcza w warstwie pasmowatej i siatkowatej.
Pierwotny zespół autoimmunologiczny: te nieregularne obkurczenia gruczołów które mogą być trudne do rozpoznania
wewnątrz tk tłuszczowej nerek.
Mikroskopowo: zawiera tylko rozproszone komórki korowe w zapadniętej siateczce tkanki łącznej. Mamy zróżnicowany naciek
limfatyczny, który może naciekać rdzeń.
Gruźlica lub infekcje grzybicze – utkanie zostaje zatarte przez ziarniniakowatą rekację zapalną, taką samą jak w innych miejscach
infekcji. Uwidocznienie tego wymaga użycia specjalnych barwień.
Przerzuty – nadnercza powiększone, a utkanie zaburzone przez naciekający nowotwór.
Ostra niewydolność kory nadnerczy:
Nagłe odstawienie kortykoteroidów.
Stres w przewlekłej niewydolności kory nadnerczy (bo są wyczerpane rezerwy fizjologiczne)
Masywny krwotok nadnerczowy: leczenie p/zakrzepowe, po operacji, DIC, kobiety w ciąży.
Z. Waterhouse-Fridrichsena: posocznica uogólniona. Wyw przez N. meningitidis, H. influenzae – prawdopodobnie uszkadzają
naczynia przez toksyny.
Nowotwory:
Niewszystkie wydzielaja steroidy,żeby sprawdzic które są czynne a które nie robimy badania kliniczne, laboratoryjne, pomiar
steroidów
-nie mogą być różnicowane na postawie morfologii
-morfologia:gruczolaki:-większośc jest niema, przypadkowo wykrywana
-dobrze odgraniczony,guzkowata zmiana czasem wychodząca poza jego torebkę
-na przekroju zółtobrązowe, bo lipidy w komórkach nowotworowych
-małe
-małe jądra, cytoplazma w zależności od lipidu może być kwasochłonna lub zwakuolizowana
-aktywnośc mitotyczna niewielka
-raki nadnercza- rzadko występujące nowotwory, mogą być w każdym wieku
-dziedziczne przyczyny:zespół Beckwith-Wiedemanna
-większośc jest duża, inwazyjna,
-mogą być trudne do odróżnienia od gruczolaków gdy są otorebkowane
-naciekaja miejscowo
-przerzuty drogą limfatyczną i krwionośną
-średnie przeżycie-2 lata
-czynne lub nieczynne
-
w dzieciństwie mogą być związane z wirylizacją, mało agresywne
-
u dorosłych rak czynny hormonalnie, powoduje mieszany zespół Cushinga i są bardziej agresywne
Rdzeń nadnerczy:
Guz chromochłonny:
-zbudowany z kom. chromochłonnych
-syntetyzuja i uwalniają katecholaminy i niekiedy inne hh. Peptydowe
-10% jest zwiazanych z MEN 2A i 2B, neurofibromatozą typu I, ch. Von Hippela-Lindaua,zesp. Strurge’a-Webera
-10% występuje pozanadnerczowo
-morfologia:albo mała odgraniczona zmiana, albo duża krwotoczna masa
-mikroskopowo zbudowany z wielobocznych bądź wrzecionowatych kom. chromochłonnych i kom. zrębu tworzących
małe gniazda, określane jako Zellballen
-cechy kliniczne:-nadciśnienie
-tachykardia
-kołatanie serca
-bóle głowy, pocenie się, drżenie i zaburzenia czucia
Czecia
3
all rights reserved
83

Opracowanie Robbins Patologia made by Czecia
3
2008
-ból w obrębie jamy brzusznej i klatce piersiowej
-nudności, wymioty
Zespól mnogiej gruczolakowatości wewnątrzwydzielniczej
Typ 1:-dziedziczony autosomalnie dominująco
-gen zlokalizowany na chromosomie 11q13-gen supresorowy nowotworu
-najczęsciej zajęte narządy:-przytarczyce,trzustka, przysadka
Typ 2A(zesp. Sipple’a):
-zajete są:tarczyca, rdzeń nadnerczy, przytarczyce
Typ 2B (zesp. Williama):
-zajęte: tarczyca i rdzeń nadnerczy
Czecia
3
all rights reserved
84
Document Outline
- Herpes simplex virus (HSV) typ 1
- Infekcje grzybicze (Drożdżak biały -Candida albicans) kandydoza -bielnica
- Zmiany w obrębie jamy ustnej u chorych na AIDS
- Rak jamy ustnej i języka
- Zapalenie ślinianek
- Żylaki
- Ostre zapalenie wyrostka robaczkowego
- Układ dokrewny
- Nowotwory tarczycy
- PRZYTARCZYCE
- Zespół nadnerczowo – płciowy
Wyszukiwarka
Podobne podstrony:
więcej podobnych podstron