
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
MINISTERSTWO EDUKACJI
NARODOWEJ
Anna Baranowska
Agnieszka Szyszko - Perłowska
Pielęgnowanie dziecka chorego
513 [01].Z2.03
Poradnik dla ucznia
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy
Radom 2006

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
1
Recenzenci:
mgr Alicja Pasemko
mgr Maria Żukowska
Opracowanie redakcyjne:
mgr Anna Baranowska
Konsultacja:
mgr Zenon W. Pietkiewicz
Poradnik stanowi obudowę dydaktyczną programu jednostki modułowej 513[01].Z2.03
Pielęgnowanie dziecka chorego, zawartego w modułowym programie nauczania dla zawodu
opiekunka dziecięca.
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy, Radom 2006

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
2
SPIS TREŚCI
1. Wprowadzenie
3
2. Wymagania wstępne
5
3. Cele kształcenia
6
4. Materiał nauczania
7
4.1. Wybrane choroby wieku rozwojowego
7
4.1.1. Materiał nauczania
7
4.1.2. Pytania sprawdzające
20
4.1.3. Ćwiczenia
20
4.1.4. Sprawdzian postępów
22
4.2. Pielęgnowanie dziecka chorego
23
4.2.1. Materiał nauczania
23
4.2.2. Pytania sprawdzające
31
4.2.3. Ćwiczenia
31
4.2.4. Sprawdzian postępów
34
5. Sprawdzian osiągnięć
35
6. Literatura
41

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
3
1. WPROWADZENIE
Poradnik ten pomoże Ci w przyswojeniu wiedzy o wybranych chorobach wieku
rozwojowego i pielęgnowaniu dziecka chorego.
W poradniku zamieszczono:
1. Wymagania wstępne, czyli wykaz niezbędnych umiejętności i wiedzy, które powinieneś
mieć opanowane, aby przystąpić do pracy z poradnikiem.
2. Cele kształcenia programu jednostki modułowej.
3. Materiał nauczania umożliwiający samodzielne przygotowanie się do wykonania ćwiczeń
i zaliczenia sprawdzianów. Wykorzystaj do poszerzenia wiedzy wskazaną literaturę oraz
inne źródła informacji. Obejmuje on również ćwiczenia, które zawierają:
−
opis działań jakie powinieneś wykonać,
−
wykaz materiałów i narzędzi potrzebnych do ich wykonania.
4. Zestaw
zadań
testowych
sprawdzający
poziom
przyswojonych
wiadomości
i ukształtowanych umiejętności.
5. Wykaz literatury z jakiej możesz korzystać podczas nauki.
Jeżeli masz trudności ze zrozumieniem tematu lub ćwiczenia, to poproś nauczyciela lub
instruktora o wyjaśnienie.
Bezpieczeństwo i higiena pracy
W czasie pobytu w pracowni musisz przestrzegać regulaminów, przepisów bhp i higieny
pracy oraz instrukcji przeciwpożarowych, wynikających z rodzaju wykonywanych prac.
Przepisy te poznasz podczas trwania nauki.
Poradnik nie może być traktowany jako wyłączne źródło wiedzy. Wskazane zatem jest
korzystanie z innych dostępnych źródeł informacji.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
4
Schemat układu jednostek modułowych
513[01].Z2
Pielęgnacja dziecka
513[01].Z2.01
Organizowanie opieki nad
dzieckiem w placówkach
opiekuńczo – wychowawczych
513[01].Z2.02
Pielęgnowanie dziecka zdrowego
513[01].Z2.03
Pielęgnowanie dziecka chorego

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
5
2. WYMAGANIA WSTĘPNE
Przystępując do realizacji programu jednostki modułowej powinieneś umieć:
−
wymienić odrębności w funkcjonowaniu poszczególnych układów i narządów
charakterystyczne dla dziecka,
−
dokonywać
pomiarów
podstawowych
parametrów
życiowych
świadczących
o funkcjonowaniu organizmu dziecka i określić prawidłowe wartości,
−
dokonywać interpretacji wyników dokonywanych pomiarów,
−
oceniać rozwój psychomotoryczny dziecka zdrowego w zależności od wieku,
−
wykonywać czynności związane z zaspokajaniem potrzeb biologicznych dziecka
zdrowego,
−
zaspokaja potrzeby psychospołeczne dziecka zdrowego,
−
wykonać czynności pielęgnacyjne w stosunku do zdrowego dziecka,
−
stosować działania profilaktyczne wobec zdrowego dziecka,
−
stosować działania promujące zdrowie wobec zdrowego dziecka.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
6
3. CELE KSZTAŁCENIA
W wyniku realizacji programu jednostki modułowej powinieneś umieć:
−
scharakteryzować schorzenia wieku dziecięcego,
−
określić rolę mechanizmów obronnych i adaptacyjnych organizmu dziecka,
−
ocenić wpływ choroby na stan psychiczny i rozwój dziecka,
−
wykonać czynności pielęgnacyjne dziecka ze schorzeniami poszczególnych układów
i narządów,
−
wykonać czynności pielęgnacyjne dziecka zgodnie z obowiązującymi zasadami,
−
zorganizować czas wolny dzieciom przewlekle chorym i unieruchomionym w łóżku,
−
nawiązać współpracę w zespole w zakresie terapii i rehabilitacji dziecka chorego,
−
zastosować działania profilaktyczne i promujące zdrowie w odniesieniu do dzieci oraz do
środowiska wychowawczego,
−
zapobiec rozprzestrzenianiu się chorób zakaźnych.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
7
4. MATERIAŁ NAUCZANIA
4.1. Wybrane choroby wieku rozwojowego
4.1.1. Materiał nauczania
Wąskie ramy niniejszego poradnika pozwalają na omówienie jedynie najczęściej
występujących dolegliwości dotyczących: układu oddechowego, pokarmowego, moczowego
i chorób zakaźnych oraz wad rozwojowych. Wiedza ta pozwoli prowadzić profesjonalną
obserwację dziecka chorego, ustalać rozpoznanie i wdrążać odpowiednią opieki nad chorym
dzieckiem. (patrz rozdział 6).
Obserwacja w pielęgnowaniu jest to świadome dostrzeganie wyglądu i zachowanie
pacjenta, funkcjonowania poszczególnych układów i narządów w stanie zdrowia
i choroby w celu zgromadzenia informacji.
We wszystkich chorobach wieku rozwojowego główne zasady opieki nad dziećmi są
takie same. Jedną z takich zasad jest nawiązanie kontaktu uczuciowego z chorym dzieckiem,
co wpłynie na zmniejszenie urazu psychicznego związanego z samą chorobą, koniecznością
leczenia czy hospitalizacją. Istnieją jednak pewne odrębne elementy w opiece,
charakterystyczne dla schorzeń danego układu.
Wybrane choroby układu oddechowego
Choroby układu oddechowego stanowią one ponad połowę ostrych schorzeń
występujących u dzieci. Z uwagi na odrębności anatomiczne i fizjologiczne, infekcje górnych
dróg oddechowych szybko obejmują również dolne drogi oddechowe. Do najczęstszych
można zaliczyć nieżyt nosa, zapalenie migdałków, choroby uszu, krtani, tchawicy, oskrzeli
i zapalenie płuc. W procesie leczenia dzieci ze schorzeniami układu oddechowego niezwykle
ważna rola przypada obserwacji i zabiegom pielęgnacyjnym.
U dzieci z nieżytem nosa najważniejsze jest utrzymanie jego
drożności, poprzez częste
oczyszczanie nosa. U starszych dzieci poprzez „wydmuchiwanie” wydzieliny z jednego
przewodu nosowego, podczas gdy drugi powinien być uciskany palcem. U niemowląt
i młodszych dzieci staramy się upłynnić a przez to ewakuować na zewnątrz wydzielinę z nosa
zakraplając parę kropel 0,9% NaCl. W ostateczności odsysa się wydzielinę gumową gruszką
z miękkim gumowym końcem. Jednak zabieg ten obecnie nie jest polecany ze względu na
możliwość uszkodzeń. Należy także pamiętać o ochronie nozdrzy i okolicę górnej wargi przez
smarowanie kremem ochronnym lub wazeliną.
Bardzo istotne jest nawilżanie powietrza w pomieszczeniu dziecka. Ułatwia to
utrzymanie wydzieliny w stanie płynnym i łagodzi kaszel (nawilżacze, rozwieszone mokre
ręczniki), natomiast suche powietrze działa drażniąco i pobudza do kaszlu (dodatkowo można
użyć olejków eterycznych (oczywiście jeśli dziecko nie jest uczulone, maści majerankowej
smarując wokół nozdrzy co ułatwia oddychanie).
Konieczne jest dokładne mycie rąk przed kontaktem i po kontakcie z chorym dzieckiem
ze względu na możliwość przeniesienia zakażenia tą drogą szczególnie gdy dzieci przebywają
w instytucjach opiekuńczo-wychowawczych, czy szpitalu.
U dzieci starszych chorujących na anginę lub zapalenie gardła wskazane jest (w miarę ich
umiejętności) płukanie gardła ciepłymi płynami, ziołowymi środkami dezynfekującymi
(np. rumianek, szałwia, Septosan) lub specjalnymi preparatami (Neo-Angin, Gargarin), czy
roztworem soli fizjologicznej.
Leczenie i opieka nad dzieckiem z zapaleniem krtani i nagłośni ma na celu przede
wszystkim złagodzenie duszności wdechowej. Często ulgę przynosi inhalacja z soli
fizjologicznej, wodorowęglanu sodu lub wody. Inhalację rozpoczyna się stosując niewielki

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
8
nawiew pary, a stopniowo zwiększając do maksymalnego, jeśli dziecko dobrze toleruje
zabieg. Zdarza się, że zbyt duży strumień pary działa drażniąco, powodując napad kaszlu.
Ewakuację
zalegającej
wydzieliny
z
dróg
oddechowych
ułatwiają
zabiegi
fizykoterapeutyczne. Czas zabiegów należy dopasować do innych działań pielęgnacyjnych
i wykonywać je przed posiłkiem. Do zabiegów tych należą inhalacje, drenaż ułożeniowy oraz
wspomaganie wydechu. Po 30 minutach od inhalacji środkiem mukolitycznym stosuje się
drenaż oskrzeli polegający na odpowiednim ułożeniu chorego ( u małych dzieci w formie
zabawy np. na kolanach opiekunki - ważna współpraca, aby zabieg był skuteczny),
oklepywanie (wykonuje się uderzając łódkowato ułożonymi dłońmi), masaż wibracyjny klatki
piersiowej (wykonuje się za pomocą drgającego ruchu ręki spowodowanego napięciem
mięśni kończyn górnych i obręczy barkowej), wspomaganie wydechu (przemieszczenie
wydzieliny do dużych oskrzeli) oraz wywoływanie odruchu kaszlowego. Dziecko powinno
nabierać powietrze przez nos a wydychać przez ściągnięte wargi lub wymawiając dźwięk
szszsz... na szczycie wydechu wspomaganego uciskiem następuje kaszel. Dziecko podczas
zabiegu kilka razy odpluwa plwocinę (zabezpieczyć w ligninę).U współpracujących dzieci
można zastosować gimnastykę oddechową. Stosowane ćwiczenia to ćwiczenia ogólno
usprawniające, zwiększające ruchomość niektórych obszarów klatki piersiowej, zmieniające
tor oddychania z górnożebrowego na dolnożebrowy z udziałem przepony.
Obserwacja w chorobach układu oddechowego:
1. Ocena ogólnego stanu zdrowia dziecka (duszność, świadomość, tętno, ciśnienie tętnicze
krwi, temperatura).
2. Ocena rozwoju fizycznego dziecka (pomiar masy ciała, wysokości, obwodu klatki
piersiowej).
3. Ocena stanu psychicznego, reakcji dziecka na chorobę oraz zastosowane leczenie
i pielęgnację, ocena możliwości współpracy.
4. Ocena stanu społecznego dziecka, obserwacja zachowania dziecka, jego stosunku do
rodziców i innych członków rodziny, (ewentualnie adaptacji do warunków szpitalnych).
5. Ocena objawów ze strony układu oddechowego: charakteru kaszlu (wilgotny, suchy,
„duszący”), narastania czy zmniejszania się duszności, obecności wydzieliny w drogach
oddechowych.
6. Ocena objawów i dolegliwości zgłaszanych przez dziecko ze strony przewodu
pokarmowego (np. wymioty, nudności, pragnienie, charakter i ilość oddawanych stolców,
ilość oddawanego moczu itp.).
7. Prowadzenie regularnej dokumentacji obserwacji.
Celem ułatwienia prowadzenia obserwacji można skonstruować arkusz, gdzie zostaną
naniesione zaobserwowane dane. Taki arkusz powinien zawierać oprócz podstawowych
parametrów (np. ciśnienie tętnicze krwi, tętno, temperatura) szczegóły dotyczące specyfiki
danego układu np.: układu oddechowego. Nie wolno zapomnieć w takim arkuszu, że
powinniśmy zwracać uwagę na wszystkie sfery życia małego pacjenta, a więc biologiczną ale
w równym stopniu również psychospołeczną – tak bardzo rzutującą na zdrowie fizyczne
u dzieci (Tabela 1). Prowadzenie takiej obserwacji wygląda jednakowo niezależnie czy
dziecko przebywa w domu czy w szpitalu. Jedynie częstotliwość kontroli i zapisów może być
różna w zależności od stanu dziecka.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
9
Tabela 1. Przykład obserwacji dziecka chorego w ramach układu oddechowego
układ oddechowy
4.05.06
5.05.06
dzień
noc
dzień
noc
oddech prawidłowy
-
liczba oddechów
25/min
duszność
-
kaszel suchy
-
kaszel wilgotny
+
katar
+
zaleganie wydzieliny
+
inne.....
Ćwiczenia oddechowe
Oddychanie ma charakter czynności cyklicznej, niezależnej od naszej woli
i świadomości. Jednakże w pewnym stopniu można wpływać na częstość i głębokość
oddechu. Ćwiczenia oddechowe jak wskazują liczne badania i obserwacje, powodują
wyleczenie lub zahamowanie procesu chorobowego. Dla dzieci ćwiczenia te muszą mieć
zachęcającą formę, np.: w postaci zabawy. Poniżej podano przykłady takich ćwiczeń wraz
z opisem rodzaju działania:
1) wzmacnianie mięśni oddechowych i zwiększanie ruchomości klatki piersiowej:
−
kwiaty zwiędły - przysiad podparty,
−
wdech nosem i powolny wyprost do stania – kwiaty rosną i rozwijają się po
deszczu,
−
wydech – dzieci ponownie przechodzą do przysiadu podpartego,
2) wzmacnianie mięśni oddechowych i rozciąganie mięsni piersiowych:
−
jamniczek,
−
klęk podparty, dłonie skierowane do siebie, zginanie ramion w łokciach
i dotykanie brodą krążka,
−
wdech przy prostowaniu ramion,
−
wydech przy uginaniu:
3) wzmacnianie mięśni oddechowych oraz ćwiczenie przedłużonego wydechu:
−
siad skrzyżny w jednej dłoni szarfa, której wolny koniec wisi przed ustami,
−
wdech nosem i silne dmuchniecie na szarfę-powinna poruszyć się,
−
zdmuchiwanie z dłoni watki, styropianu, liści,
−
dmuchanie w balonik.
Inhalacje, nebulizacje
Przez układ oddechowy podaje się leki drogą wziewną, czyli inhalacje - jest to metoda
lecznicza polegająca na wdychaniu pary wodnej, gazów lub leków do układu oddechowego.
Dzięki zastosowaniu urządzeń wytwarzających aerozole lecznicze o różnym stopniu
rozproszenia, wprowadzony lek dociera do najdrobniejszych oskrzelików. Tym sposobem
można wprowadzać antybiotyki, środki rozkurczające, odczulające i przeciwzapalne oraz leki
ułatwiające odkrztuszanie wydzieliny oskrzeli. Rodzajem inhalacji jest nebulizacja, gdzie nie
jest wymagana koordynacja wdechowo-wydechowa co daje łatwość podawania u dzieci. Stąd
właśnie ta metoda jest głównie używana u dzieci. Celem inhalacji jest nawilżenie powietrza
wdychanego, błony śluzowej tchawicy i oskrzeli, rozszerzenie oskrzeli, zmniejszenie stanu
zapalnego gardła, krtani, tchawicy, oskrzeli, pęcherzyków płucnych, upłynnienie wydzieliny
z dróg oddechowych.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
10
Rys.1. Inhalator ultradzwiękowy [19,s. 42]
Rys. 2. Inhalator dyszowy Dl z nebulizatorem [19, s. 40]
Procedura wykonywania nebulizacji za pomocą inhalatorów pneumatycznych
Przygotowanie dziecka:
1) oczyszczenie nosa, zdjęcie okularów,
2) nie spożywanie posiłków bezpośrednio przed inhalacją,
3) pouczenie o sposobie oddychania w czasie inhalacji (głębokie wdechy przez usta a na
szczycie wdechu na krótko zatrzymanie oddechu),
4) w pozycji siedzącej wyprostowanej lub leżącej w zależności od stanu chorego dziecka,
5) zabezpieczenie włosów i odzieży dziecka,
6) do 30 min. po inhalacji dziecko nie powinno przebywać na zimnym powietrzu, głośno
rozmawiać, spożywać posiłków i płynów.
Przygotowanie sprzętu:
miska nerkowata, chusteczki papierowe (lignina) i pojemnik na odpady, podkład płócienny,
rękawiczki jednorazowego użytku, lek do inhalacji/nebulizacji wg. zlecenia lekarskiego,
inhalator dyszowy, nebulizator bądź inhalator ultradźwiękowy, jednorazowa maska bądź
ustnik.
Przygotowanie pomieszczenia - zamknięcie okien i drzwi.
Uwaga! Zabieg nebulizacji wykonuje się na pisemne zlecenie lekarskie.
Struktura czynności:
Zapoznaj się ze zleceniem lekarskim w indywidualnej karcie zleceń chorego dziecka.
1. Umyj ręce.
2. Wlej odmierzoną objętość (dawkę) leku do nebulizatora/inhalatora i uzupełnij do
objętości 3-4 ml 0,9% roztworem NaCl lub zastosuj gotowy lek do nebulizacji bez
rozcieńczania według zalecenia lekarskiego.
3. Połącz nebulizator/inhalator z ustnikiem lu b maską twarzową.
Uwaga! W przypadku nebulizacji przez ustnik bez użycia maski pacjent powinien go
przytrzymać zębami i szczelnie objąć ustami. W przypadku nebulizacji przez maskę
powinna ona szczelnie przylegać do twarzy. Nieszczelność zmniejsza efektywną dawkę
w oskrzelach nawet o 50-80%!
4. Połącz łącznikiem (przewód PCV) nebulizator z kompresorem.
5. Zabezpiecz włosy i odzież chorego.
6. Dziecko powinno być trzymane na rękach z lekko odchylona głową.
7. Inhalator ustaw w odległości 50 cm od chorego. Postaw w zasięgu ręki miskę nerkowatą
i serwetki jednorazowe.
8. Poucz dziecko, aby w trakcie inhalacji pogłębiło wdech i wykonywało go przez usta a na
szczycie wdechu na krótko zatrzymało oddech.
Uwaga! Dzieci powinny wykonywać inhalacje/nebulizację pod nadzorem osób
dorosłych.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
11
Układ pokarmowy
Do najczęstszych dolegliwości świadczących o schorzeniach układu pokarmowego należą:
1. Ból jest objawem towarzyszącym wielu chorobom przewodu pokarmowego. Ważne jest
określenie jego charakteru (stały, napadowy, ostry czy tępy), lokalizacji, związku
z posiłkami, wymiotami czy defekacją. Ocena bólu u niemowlęcia jest niezwykle trudna.
Doświadczenie i dokładna analiza pomagają odróżnić krzyk niemowlęcia wywołany
głodem, niepokojem, tęsknotą za bliską osobą, od tego, którego przyczyną jest ból.
Bólowi towarzyszy często pobudzenie, w ciężkich stanach może pojawić się apatia, często
nadwrażliwość na dotyk.
2. W niektórych schorzeniach przewodu pokarmowego występują biegunki. Ważne jest
ustalenie czy ma ona charakter ostry czy też utrzymuje się od dłuższego czasu. Liczba
wypróżnień, ich wygląd, zapach, związek z rodzajem spożywanych pokarmów powinny
być odnotowane w karcie obserwacji dziecka.
3. Podobne znaczenie ma obserwacja wymiotów. Jeżeli uzależnione są od składu posiłków
lub występują łącznie z zaparciami, sugerują związek ze schorzeniem przewodu
pokarmowego. Należy zwrócić uwagę na obecność w nich żółci, krwi lub treści kałowej,
które mogą wskazywać niedrożność przewodu pokarmowego i wskazywać na
konieczność pilnej interwencji chirurgicznej.
4. Przy wymiotach należy pomóc dziecku pochylić się do przodu (z pozycji stojącej,
siedzącej) lub trzymając je na rękach bądź ułożyć na boku (przytrzymywać) tak, aby
zabezpieczyć przed zachłyśnięciem wymiocinami.
Zestaw do toalety jamy ustnej dziecka wymiotującego:
−
lignina, celem zabezpieczenia ubrania przed wymiocinami,
−
miska nerkowata lub inna na wymiociny,
−
kubek z wodą do przepłukania ust dla dzieci potrafiących to wykonać,
np.: Rumianek, Septosan, Boraks z gliceryną celem oczyszczenia jamy ustnej
z wymiocin, u małych dzieci należy wypędzlować jamę ustną .
5. Wielu schorzeniom przewodu pokarmowego towarzyszy obniżone łaknienie. Na ile to
możliwe należy uwzględniać upodobania dziecka, podawać posiłki w mniejszych
ilościach, ale częściej. Dzieciom z gorączką należy zapewnić dostateczną podaż płynów.
Codziennie lub kilkakrotne w ciągu dnia ważyć niemowlęta co pozwoli na uniknięcie
gwałtownych spadków masy ciała i ewentualne uzupełnienie niedoborów.
6. Ważnym elementem pielęgnacji dziecka jest żywienie. Posiłki muszą być dostosowane do
wieku, stanu zdrowia oraz schorzenia dziecka. W wielu chorobach, np.: alergiach
i nietolerancjach pokarmowych, zaburzeniach trawienia czy wchłaniania, leczenie
dietetyczne jest podstawowym sposobem leczenia. Podając posiłek należy sprawdzić, czy
nie zawiera on składników szkodliwych dla danego dziecka. Dzieci, u których zalecono
dietę bezmleczną, powinny mieć wyłączone z diety nie tylko mleko krowie, ale także
produkty z niego wytwarzane, np.: śmietana, masło, jogurty, kefiry itp. Dieta
bezglutenowa - zwłaszcza u dzieci z celiakią - powinna być przestrzegana bardzo
rygorystycznie. Jedynie produkty oznakowane „przekreślonym kłosem" dają pewność, że
są pozbawione składników zawierających gluten. Liczba i rodzaj spożywanych posiłków
powinny być notowane, aby można było ocenić ich skład oraz wartość energetyczną
i odżywczą.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
12
Obserwacja w chorobach układu pokarmowego
1. Ocena ogólnego stanu zdrowia dziecka (świadomość, tętno, oddechy, ciśnienie tętnicze
krwi, temperatura).
2. Ocena rozwoju fizycznego dziecka (pomiar masy ciała, wysokości, obwodu klatki
piersiowej).
3. Ocena stanu psychomotorycznego, reakcji dziecka na chorobę oraz zastosowane leczenie
i pielęgnację, ocena możliwości współpracy.
4. Ocena stanu społecznego dziecka, obserwacja zachowania dziecka, jego stosunku do
rodziców i innych członków rodziny (ewentualnie adaptacji do warunków szpitalnych).
5. Obserwacja i zapisywanie częstości oddawania stolca, nieprawidłowości jego składu
(krew, ropa, śluz).
6. Ocena dolegliwości subiektywnych dziecka ze strony przewodu pokarmowego (bóle
brzucha, nudności, wymioty, wzdęcia brzucha, brak apetytu, zaparcia, świąd skóry).
7. Obserwacja pojawiania się, nasilania lub ustępowania objawów patologicznych (bladość,
sinica, zażółcenie powłok skórnych, wybroczyny, wysypki, duszność, cechy
odwodnienia, powiększanie się obwodu brzucha itp.).
8. Kontrola przyjmowania pokarmów (zapisywania ilości i rodzaju spożywanych
pokarmów, dopilnowanie przestrzegania zaleconej diety, obserwacja nawyków
żywieniowych, niekorzystnych reakcji po spożyciu niektórych pokarmów).
9. Prowadzenie regularnej dokumentacji obserwacji.
Nawiązanie, na ile to możliwe bliskiego kontaktu psychicznego z dzieckiem w celu
ułatwienia mu adaptacji do nowych warunków oraz zmniejszenia stresu wynikającego
z rozstania z rodziną. Uzyskanie zaufania i zdobycie autorytetu u dziecka, co ułatwi małemu
pacjentowi znieść nieprzyjemne niekiedy działania diagnostyczne i lecznicze oraz rygory
dietetyczne.
Wybrane choroby układu moczowego
W każdym przypadku choroby układu moczowego, a zwłaszcza w zakażeniach,
konieczna jest bardzo staranna higiena osobista chorego dziecka, polegająca na dwukrotnym
podmywaniu krocza (rano i wieczorem) ciepłą, bieżącą wodą i mydłem, na prawidłowym
wycieraniu lub podmyciu krocza po oddaniu stolca (od przodu do tyłu) oraz codziennej
zmianie bielizny. Każde dziecko powinno mieć swój własny, utrzymany w czystości,
nocniczek. Dzieci starsze, szczególnie dziewczynki, należy pouczyć o właściwym korzystaniu
z toalety, unikając bezpośredniego kontaktu okolicy krocza z sedesem.
Jednym z najczęściej wykonywanych zabiegów w schorzeniach układu moczowego jest
cewnikowanie pęcherza moczowego. Z uwagi na emocjonalny stosunek dziecka do tej
okolicy ciała cewnikowanie jest zabiegiem wzbudzającym lęk i niechęć. Stąd dzieci, które
mają być poddane cewnikowaniu, wymagają szczególnej wyrozumiałości i delikatności w
postępowaniu. Należy je przygotować, uspokoić i wyjaśnić co je czeka oczywiście dobierając
formę przekazu do możliwości umysłowych dziecka oraz jego nastawienia.
W opiece pielęgniarskiej nad chorym z ostrym kłębuszkowym zapaleniem nerek bardzo
ważna jest obserwacja masy ciała i diurezy. Jest to niezbędne dla oceny dynamiki choroby
w jej ostrym okresie. Codzienne lub nawet dwukrotne w ciągu dnia ważenie dziecka
umożliwia wczesne wykrycie narastających obrzęków, prowadzona jest dobowa zbiórka
moczu. Istotna jest obserwacja tętna, oddechów, ciśnienia krwi oraz zachowania dziecka.
Niepokój, bóle głowy i wymioty poprzedzają nieraz groźny dla życia stan tzw.
pełnoobjawowej encefalopatii nadciśnieniowej. O wszelkich zauważonych odchyleniach
w tym zakresie należy natychmiast powiadamiać lekarza. W okresie poprawy należy
pozwolić i/lub pomóc w utrzymaniu kontaktu z innymi dziećmi, zezwolić dzieciom na
spokojne, nie wymagające wysiłku zabawy. Jednak należy unikać oziębienia i kontaktów
z chorymi zakaźnie.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
13
W przebiegu zespołu nerczycowego i w okresie znacznych obrzęków, dzieci wymagają
często unieruchomienia. Opieka w tym czasie polega na częstej zmianie pozycji ciała oraz
starannej pielęgnacji skóry, która łatwo ulega wyprzeniom, zmianom zapalnym. W przypadku
znacznych obrzęków narządów płciowych u chłopców bardzo ważna jest miejscowa
pielęgnacja. Wskazane jest wtedy kilkakrotne w ciągu dnia mycie, pudrowanie skóry
i podkładanie pod mosznę tzw. suspensorium. W przypadku dużych obrzęków powiek należy
przemywać oczy i powieki letnią Aqua pro iniectione. W związku z samym procesem
chorobowym, a także z leczeniem steroidami, u wielu dzieci z zespołem nerczycowym
występuje zmienność nastroju i znaczna drażliwość, wymaga to cierpliwości i zrozumienia ze
strony opiekunki. U dzieci dłużej leżących konieczne jest zachowanie więzi z rodzicami oraz
wykorzystanie tego okresu dla rozwoju umysłowego przez zorganizowanie właściwej
zabawy, zajęć przedszkolnych lub szkolnych, zachęcanie dzieci do pomocy na oddziale – co
daje okazję do ćwiczenia zręczności i przywraca wiarę we własne siły.
Opieka nad dzieckiem z przewlekłą niewydolnością nerek nie różni się w zasadzie od
opieki nad każdym innym dzieckiem z przewlekłą wyniszczającą chorobą. Jednak leczenie
tych dzieci wiąże się z wieloma bolesnymi zabiegami, które niestety nie prowadzą do pełnego
wyleczenia.. Warunkiem zapewnienia choremu dziecku dobrej opieki jest wyrobienie w sobie
właściwego stosunku uczuciowego zarówno do dziecka, jak i jego rodziny przez cały zespół
opiekuńczy kliniki lub szpitala, a w szczególności będącej najbliżej opiekunki.
Obserwacja w chorobach układu moczowego
1. Ocena ogólnego stanu zdrowia dziecka (świadomość, tętno, oddechy, ciśnienie tętnicze
krwi, temperatura),
2. Ocena rozwoju fizycznego dziecka (pomiar masy ciała, wysokości, obwodu klatki
piersiowej),
3. Ocena stanu psychomotorycznego, reakcji dziecka na chorobę oraz zastosowane leczenie
i pielęgnację, ocena możliwości współpracy.
4. Ocena stanu społecznego dziecka, obserwacja zachowania dziecka, jego stosunku do
rodziców i innych członków rodziny (ewentualnie adaptacji do warunków szpitalnych).
5. Kontrola obrzęków przez regularne codzienne, nawet dwa razy dziennie wykonywanie
pomiarów masy ciała, obwodu brzucha, prowadzenie bilansu płynów.
6. Zapobieganie powikłaniom wynikającym z unieruchomienia pacjenta (staranna pielęgnacja
skóry, dbałość o zaspokojenie potrzeb fizjologicznych).
7. Konieczne jest zwrócenie uwagi, aby dziecko nie przetrzymywało moczu, co zdarza się
dość często w pierwszych dniach hospitalizacji. Należy kontrolować i dbać o regularność
wypróżnień. Bowiem zaparcie stolca i wypełnienie jelita grubego może powodować
utrudnienie opróżnienia pęcherza moczowego i doprowadzić do zakażenia.
8. Kontrola przestrzegania zaleconej, odpowiedniej do schorzenia diety.
9. Prowadzenie regularnej dokumentacji obserwacji.
Choroby zakaźne wieku rozwojowego
Choroby zakaźne są wywoływane przez określone czynniki zakaźne, mające właściwość
łatwego przenoszenia się z człowieka na człowieka lub ze zwierzęcia na człowieka. Stopień
zaraźliwości w tych chorobach zależy od łatwości przenoszenia się zarazków. Zaliczamy do
nich: wirusy, riketsje, bakterie, grzyby, pierwotniaki i robaki pasożytnicze.
Wirusy
Rozprzestrzeniają się najczęściej drogą kropelkowa przy kichaniu, kaszlu lub głośnym
mówieniu osoby chorej, w ślinie której znajdują się wirusy. Dla wielu wirusów wrotami
zakażenia, czyli miejscami wniknięcia do zdrowego organizmu, są górne odcinki dróg
oddechowych (błona śluzowa nosa, gardła i krtani). Niektóre wirusy wnikają przez ogniska
tkanki limfatycznej gardła i jelit. Istnieją również wirusy przenoszone przez kłujące

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
14
stawonogi, takie jak kleszcze i komary. Najczęściej spotykane choroby wirusowe, to: odra,
różyczka, ospa wietrzna, nagminne zapalenie ślinianek przyusznych (świnka), mononukleoza
zakaźna, wirusowe zapalenie wątroby, grypa.
Bakterie.
Miejscami wniknięcia są najczęściej drogi oddechowe, układ pokarmowy uszkodzone
błony śluzowe i skóra. Najczęstsze choroby bakteryjne, to: płonica, zakażenia gronkowcowe,
dury, czerwonka bakteryjna, salmonella gruźlica.
Inne czynniki zakaźne to: riketsje (dur plamisty), mykoplazmy (nietypowe zapalenie
płuc), grzyby (u dzieci, zwłaszcza noworodków i niemowląt, dość często spotyka się
zakażenie drożdżakiem Candida albicans, który jest przyczyną powstawania tzw.
pleśniawek), pierwotniaki (toksoplazmoza, lamblioza).
Zakażeniem nazywamy wniknięcie i rozwój biologicznego czynnika chorobotwórczego
w żywym organizmie.
Zarażenie natomiast jest to przeniesienie czynnika chorobotwórczego z osoby zakażonej
na osobę wrażliwą. Choroby zakaźne są wynikiem działania czynnika zakaźnego, źródła
zakażenia i warunków środowiskowych na podatną na zakażenia populację. W zwalczaniu
chorób zakaźnych odgrywa więc dużą rolę wykrywanie źródeł zakażenia, czyli osób, zwierząt
lub przedmiotów rozsiewających drobnoustroje. Czynniki zakaźne można wykryć
w wydalinach i wydzielinach chorego lub nosiciela (materiałem do badań może być wymaz
z gardła i nosa lub narządów rodnych, popłuczyny z gardła i oskrzeli, plwocina, kał, krew,
płyn mózgowo-rdzeniowy, ropa, mocz).
Sposób przenoszenia się drobnoustrojów ze źródła zakażenia na osoby wrażliwe
nazywamy drogą zakażenia. Do zakażenia może dojść za pośrednictwem żywności, wody,
powietrza, przedmiotów lub przez bezpośredni kontakt z chorym nosicielem. Aby skutecznie
zapobiegać chorobom zakaźnym, należy znać właściwości czynników chorobotwórczych
i drogi ich przenoszenia oraz umieć wykrywać i izolować źródła zakażenia. Bardzo istotna
jest znajomość okresu wylęgania i zaraźliwości poszczególnych chorób.
W zapobieganiu rozprzestrzeniania się niektórych chorób zakaźnych ogromną rolę ma
dokładne przewietrzanie pomieszczeń. Należy przestrzegać czystości osobistej oraz czystości
przedmiotów, z którymi styka się chory. W przypadku błonicy, ospy prawdziwej, cholery,
płonicy, angin paciorkowcowych, duru brzusznego i innych salmonelloz, czerwonki
bakteryjnej, choroby Heinego-Medina oraz wirusowego zapalenia wątroby oprócz
powyższych zasad obowiązuje dezynfekcja bieżąca i końcowa, czyli odkażenie rąk, bielizny,
pościeli, ubrań, naczyń, mebli, pomieszczeń i wydalin chorego. Ogromne znaczenie dla
zwalczania chorób zakaźnych ma podnoszenie ogólnej higieny społeczeństwa, zwiększenie
odporności na zakażenie przez stosowanie szczepień ochronnych.
Najczęstsze choroby zakaźne wieku dziecięcego
Należy zdawać sobie sprawę, że każda wirusowa choroba może stwarzać zagrożenie
powikłaniami, dlatego mimo dobrego stanu dziecka, powinno ono przebywać w domu
i z odpowiednio długim okresem rekonwalescencji. Dziecko nie powinno przebywać
w towarzystwie innych dzieci, ponieważ je zakaża. Większość zakaźnych chorób wirusowych
powoduje znaczny spadek odporności dziecka i dlatego pociąga za sobą częste zachorowanie
na inne choroby infekcyjne. Leczenia przyczynowego nie ma. Dajemy dziecku zwiększone
dawki Vit. C, środki przeciwgorączkowe, dziecko powinno pozostać w łóżku. Rozpoznanie
ostrej choroby zakaźnej u dziecka zawsze stawia lekarz.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
15
Różyczka.
Jest chorobą wirusową, źródłem zakażenia jest chory człowiek. Zakażenie następuje
drogą kropelkową, a okres wylęgania trwa 14-21 dni. Dziecko zakaża już na 7 dni przed
wystąpieniem wysypki i 14 dni od momentu jej pojawienia się. Główny objaw to
umiarkowana gorączka. Na całym ciele pojawia się drobna różowa, grudkowa wysypka
(Rys. 3). Charakterystyczne jest również powiększenie węzłów chłonnych potylicznych oraz
powiększenie śledziony. Przebieg jest zwykle łagodny. Największe niebezpieczeństwo
stwarza zakażenie różyczką kobiety w ciąży (jeżeli na nią nie chorowała w dzieciństwie).
Przebieg tej choroby może powodować cały szereg wad rozwojowych płodu (oczu, mózgu,
serca, głuchota).Jeżeli kobieta w ciąży zetknie się z różyczką powinna zgłosić się do lekarza
celem podania preparatu gammaglobuliny. Skuteczność tego zabiegu nie jest pewna.
Zapobiegać różyczce można tylko przez szczepienia.
Rys. 3. Różyczka [www.wsse.krakow.pl]
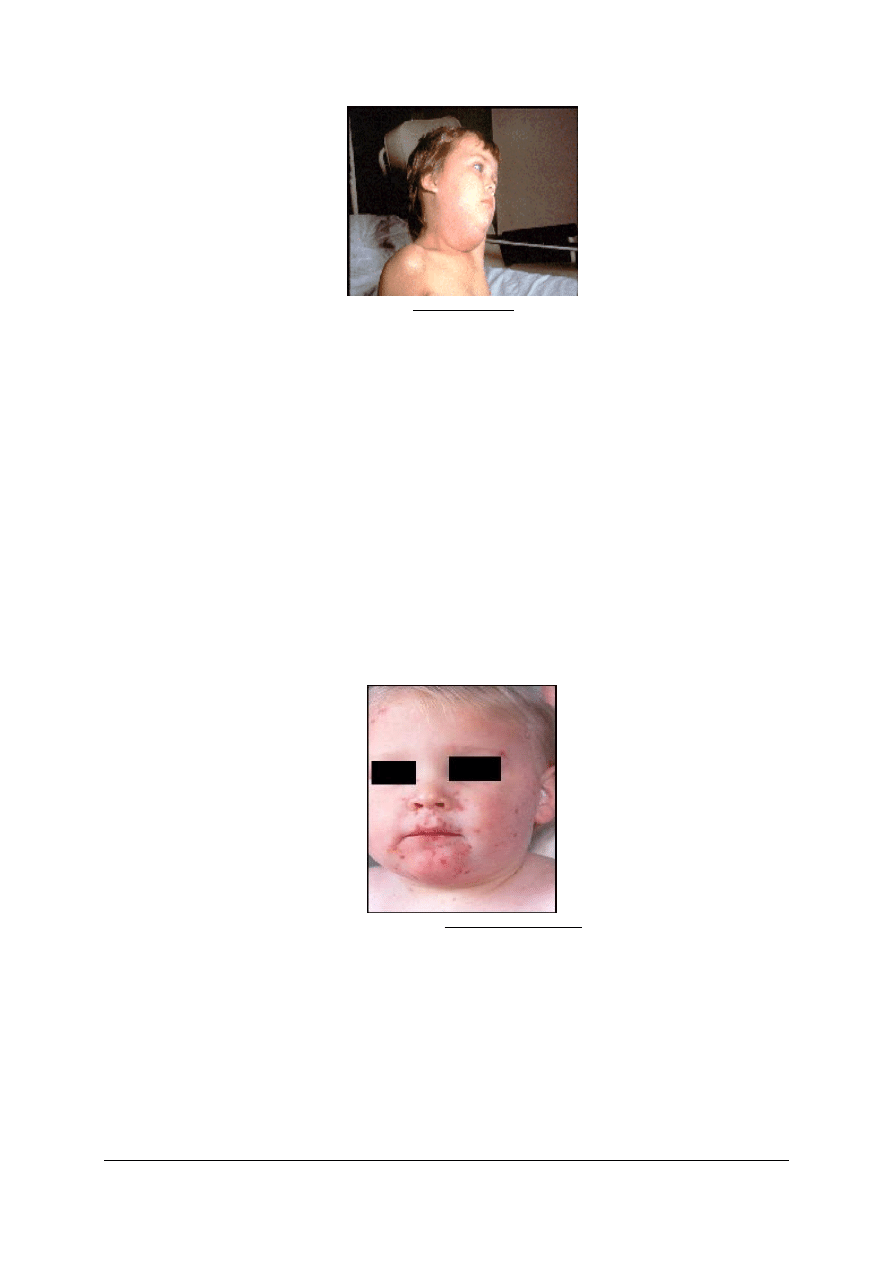
Świnka – Nagminne zapalenie przyusznic
To choroba wirusowa. Zakażenie następuje się drogą kropelkową. Okres wylęgania trwa
16-18 dni. Niemowlęta nie chorują ze względu na odporność wrodzoną uzyskaną od matki.
Zakażenia często przebiegają bezobjawowo. U większości dorosłych stwierdza się istnienie
przeciwciał. Objawy to gorączka, znaczna bolesność powiększonych obrzękniętych ślinianek
przyusznych, podżuchwowych, i podjęzykowych. Twarz jest obrzęknięta (Rys. 4). Ból
ślinianek nasila się przy spożywaniu kwaśnych potraw. Wirus świnki atakuje oprócz ślinianek
również trzustkę. Dołączenie się bólów brzucha i wymiotów świadczy o obecności stanu
zapalnego tego narządu. Niekiedy zapaleniu ślinianek towarzyszy silny ból głowy i wymioty,
co świadczy o współistnieniu zapalenia opon mózgowych (towarzyszy około 1/3
przypadków). Ból ślinianek można zmniejszyć podając dziecku Paracetamol, a także owijając
szyję cienką flanelką lub watą. W sytuacji dołączających się bólów brzucha lub głowy należy
skonsultować się z lekarzem. Do całkowitego ustąpienia obrzęku ślinianek dziecko musi
pozostać w domu.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
16
Rys. 4. Świnka [www.merso.org/ kabakulak.htm]
Ospa wietrzna
Wirus ospy wietrznej może wywoływać dwie postaci choroby: ospę wietrzną oraz
półpasiec. Postać choroby zależy od stanu immunologicznego pacjenta. Do zakażenia
dochodzi drogą kropelkową. Dziecko zakażone jest już 2 dni przed wystąpieniem wysypki.
Zakaźność kończy się dopiero gdy wszystkie pęcherzyki przyschną. Okres wylegania trwa
14 - 28 dni. Objawy to gorączka oraz charakterystyczna wysypka pojawiająca się rzutami
w odstępach co parę godzin
(Rys. 5). Takich "rzutów" można być od kilku do kilkunastu.
Wykwity mają charakter pęcherzyków wypełnionych jasnym płynem, od wielkości łebka
szpilki do wielkości grochu. Charakterystyczne jest pojawienie się wysypki na owłosionej
skórze głowy. Podobne wykwity mogą pojawiać się również na śluzówkach jamy ustnej
i narządach płciowych. Pęcherzyki pękają i zasychają w strupki. Dziecko drapiąc się może
zakazić skórę bakteriami ropnymi. Trzeba temu zapobiegać, by po odpadnięciu strupków nie
pozostawały blizny. Szczególnie ciężko przechodzą ospę dzieci z niedoborami odporności
(występują powikłania). Dzieci chore na ospę wietrzną powinny być izolowane, aż do czasu
odpadnięcia strupów. W przebiegu ospy jako powikłania mogą wystąpić objawy ze strony
ośrodkowego układu nerwowego (np. zaburzenia równowagi) - należy wówczas niezwłocznie
skontaktować się z lekarzem.
Rys.5. Ospa wietrzna [www.cdphe.state.co.us]
Odra
Jest chorobą wirusową. Źródło zakażenia stanowi chore dziecko, a przenoszenie infekcji
odbywa się drogą kropelkową od chorego dziecka. Dzięki szczepieniom zachorowalność
znacznie się obniżyła. Można powiedzieć, że prawie nie występuje. Okres wylęgania -
(tzn. stan w którym dziecko jest już zakażone, ale jeszcze nie ma objawów klinicznych)
wynosi od 9-14 dni. Największa zakaźność występuje na 5 dni przed pojawieniem się
wysypki oraz 4 od chwili jej ukazania się. Główne objawy to gorączka, zaczerwienione oczy
i światłowstręt (nieżyt spojówek), katar, ból gardła i kaszel (często bardzo męczący i suchy).
Następnie pojawia się wysypka gruboplamista, zlewająca się; początkowo za uszami,
następnie przechodzi na twarz i szyję, a potem na tułów i kończyny. Śluzówki jamy ustnej są

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
17
zaczerwienione. Od chwili ukazania się wysypki (po 4-5 dniach) temperatura opada i dziecko
zdrowieje. W niektórych przypadkach, zwłaszcza u dzieci ze zmniejszoną odpornością, odra
może mieć przebieg szczególnie ciężki (wysypka krwotoczna). Najczęstszym powikłaniem
jest zapalnie ucha, zapalenie krtani (może przebiegać z dużą dusznością), zapalenie płuc,
mięśnia sercowego oraz najgroźniejsze powikłanie odrowe zapalenie mózgu.
Szczepienia ochronne dzieci jako profilaktyka chorób zakaźnych u dzieci
Szczepienia są najsilniejszym sposobem zapobiegania i zwalczaniu chorób zakaźnych na
świecie. Przyczyniły się one do wykorzenienia niektórych chorób, takich jak ospa prawdziwa
czy choroba Heinego-Medina, które jeszcze nie tak dawno powodowały śmierć lub kalectwo
Posługiwanie się szczepieniami w walce z chorobami zakaźnymi wymaga znajomości
pewnych zasad. Stworzona została specjalna dziedzina wiedzy - wakcynologia.
W chwili obecnej dysponujemy wieloma szczepionkami, które stosujemy u dzieci już od
chwili urodzenia wg tzw. "Kalendarza szczepień" lub podajemy je doraźnie w przypadku
istniejącego zagrożenia. Szczepionki są antygenami podawanymi człowiekowi w sposób
zamierzony, aby pobudzić jego reaktywność immunologiczną. Ostatecznym celem jest
wytworzenie w organizmie przeciwciał, oraz zainicjowanie tzw. pamięci immunologicznej.
Wprowadzony do organizmu człowieka antygen zawarty w szczepionce powoduje
powstawanie przeciwciał tylko dla niego swoistych, stąd wynika konieczność odbycia wielu
szczepień, aby zdobyć odporność przeciwko wielu różnym chorobom zakaźnym. Małe
dziecko do 4-6 miesiąca życia jest zabezpieczone przed niektórymi chorobami, ponieważ
otrzymuje "gotowe" przeciwciała od matki tzw. "odporność bierna". Takimi chorobami są np.
błonica, tężec, odra, choroba Heinego-Medina. Po 6 miesiącach przeciwciała te giną i dziecko
może zostać zakażone. Nie ma natomiast odporności biernej na koklusz (krztusiec) oraz
gruźlicę - dlatego szczepienia te muszą być wykonane zaraz po urodzeniu.
Szczepienia są preparatami pochodzenia bakteryjnego lub wirusowego. Mają zdolność
powodowania odporności, natomiast są pozbawione zdolności wywoływania choroby.
Najlepsze zdolności wywoływania odporności mają szczepionki przygotowane z żywych,
osłabionych szczepów drobnoustrojów (tzw. szczepionki atenuowane). Innym rodzajem
szczepionki są szczepionki z drobnoustrojów zabitych (szczepionki inaktywowane). Znamy
też szczepionki, które są wyizolowanym (dzięki zastosowaniu inżynierii genetycznej)
materiałem genetycznym (szczepionki przeciw zapaleniu wątroby typu B). Szczepionka może
też być toksyną pozbawioną swojego toksycznego działania (anatoksyną).
Szczepienia ochronne u dzieci są realizowane wg tzw. "Kalendarza szczepień".
Wszystkie szczepienia, które tam się znajdują, są obowiązkowe i bezpłatne. Dziecko jest
szczepione w swojej Rejonowej Przychodni. Szczepienia, które nie znajdują się
w obowiązkowym Kalendarzu szczepień są możliwe do zrealizowania po wykupieniu
szczepionki i konsultacji z lekarzem. Proponowane są obecnie takie szczepionki jak:
szczepionka przeciwko bakterii Hemofilus influenzae typu B (powodująca u dzieci zapalenie
opon mózgowo-rdzeniowych), skojarzona szczepionka przeciw różyczce, śwince i odrze,
przeciw kleszczowemu zapaleniu mózgu. Coraz bardziej rozpowszechnione są szczepienia
przeciwko grypie. W odróżnieniu od innych szczepień, szczepienia te muszą być powtarzane
co rok, dlatego u dzieci nie są jeszcze szeroko stosowane w naszym kraju. Ogromnym
osiągnięciem jest wprowadzenie do Kalendarza szczepień szczepionki przeciwko
wirusowemu zapaleniu wątroby typu B. (zapoznaj się z kalendarzem szczepień
obowiązującym w danym roku, dostępny w Poradni Rejonowej).

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
18
Wady rozwojowe
„Wada wrodzona (rozwojowa) jest to każda nieprawidłowość (anomalia) rozwoju
morfologicznego, niezależnie od etiopatogenezy, czasu jej powstania lub wykrycia
(prenatalnie, po urodzeniu lub później). Nie zawsze więc jest rozpoznawana bezpośrednio
po urodzeniu”[11].
Wychodząc z założenia, że anomalia morfologiczna jest formą zaburzenia procesu
rozwojowego (rozwojowa), która zaistniała w okresie prenatalnym (wrodzona)
międzynarodowa klasyfikacja proponuje określenie podwójne: wrodzona wada
rozwojowa. W pojęciu wady wrodzonej nie mieszczą się wrodzone defekty metaboliczne
(dotyczące zaburzenia funkcji, np. toru przemian węglowodanów lub białek, w wyniku
braku lub niedoboru enzymu), jeśli nie zaburzają one morfogenezy.
Wrodzone wady rozwojowe stanowią obecnie jeden z najpoważniejszych problemów
współczesnej pediatrii. Dotyczy to czołowego udziału wad wśród przyczyn umieralności
niemowląt, czynnej prewencji, wczesnej diagnostyki i terapii (stany zagrażające życiu)
oraz późniejszej korektywy, rehabilitacji i rewalidacji osób obarczonych anomalią
rozwojową.
Częstość występowania wad morfologicznych w niewyselekcjonowanej populacji
ocenia się na 2,5-3%. Wśród nich zespoły mnogich wad stanowią 7%. W około 15%
wady wrodzone stwierdza się u zarodków ludzkich, większość z nich ulega samoistnemu
poronieniu.
Podział etiologiczny wrodzonych wad rozwojowych:
a. czynniki endogenne, głównie genetyczne:
−
aberracje chromosomowe (dotyczące autosomów, np.: zespół Downa i inne
trisomie, oraz heterochromosomów, np.: zespół Klinefeltera i Turnera),
−
mutacje jednogenowe (achondroplazja, zespół Marfana),
−
mutacje wielogenowe (często letalne);
b. czynniki egzogenne, głównie środowiskowe (teratogeny):
−
biologiczne (np.: wady powstające w wyniku zakażenia wirusem różyczki lub
Toxoplasma gondii),
−
chemiczne, w tym leki (np. alkohol, talidomid),
−
fizyczne (np. promieniowanie jonizujące);
c. czynniki mieszane, genetyczno-środowiskowe, np. wady cewy nerwowej, rozszczep
podniebienia”[11].
Najczęściej występujące wady dotyczą: serca i układu krążenia, wady mnogie, powłok,
układu moczowo-płciowego, kończyn i układu kostno-stawowego, OUN, zespół Downa.
Wady wrodzone dzielimy na embriopatie, które powstają przed końcem 12 tyg. ciąży,
i fetopatie - powstają po 12 tyg. ciąży. Jest wiele przyczyn mogących zakłócić normalny
rozwój płodu. Mogą to być, aberracje chromosomowe lub zaburzenia genowe, dziedziczone
od rodziców. Najczęściej jednak wady wrodzone powstają pod wpływem różnych czynników
uszkadzających, nazywanych czynnikami teratogennymi. Mogą one wpływać zarówno na
strukturę genów i chromosomów, jak też bezpośrednio uszkadzać cały zarodek lub zawiązki
poszczególnych narządów. Im wcześniej w okresie ciąży zadziałają te czynniki, tym i skutki
ich są groźniejsze. Najbardziej rozległe uszkodzenia, często wielonarządowe, powstają
w okresie zarodkowym, a więc przed końcem 12 tyg. ciąży (embriopatie).
Czynniki teratogenne mogą być fizyczne, chemiczne i biologiczne. Najczęstszym
fizycznym czynnikiem uszkadzającym jest energia promienista. Szczególnie wrażliwe na
promienie Roentgena i inne rodzaje promieniowania są komórki, które w okresie
intensywnego wzrostu (szpiku, rozrodcze, chrząstka wzrostowa) ulegną działaniu tym
promieniom.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
19
Zarodek lub płód również jest zbiorem młodych komórek dzielących się intensywnie,
a więc bardzo wrażliwych na promieniowanie, dlatego należy unikać napromieniania kobiety
ciężarnej. Do fizycznych czynników teratogennych należą ponadto: duże wahania temperatury
i ciśnienia atmosferycznego (w granicach nie spotykanych w naturze), wibracje oraz fale
ultrakrótkie o dużym natężeniu.
Istnieje bardzo wiele związków chemicznych, które mogą być przyczyną powstawania wad
wrodzonych. Szczególnie duże zagrożenie stwarza zanieczyszczenie środowiska naturalnego
(przemysł, rolnictwo). Do grupy tej należą również leki, dlatego kobieta w ciąży powinna
unikać przyjmowania jakichkolwiek leków szczególnie do 12 m.ż. Do szczególnie
niebezpiecznych należą leki cytostatyczne, stosowane w leczeniu chorób nowotworowych,
hormony (głównie kortykosteroidy). Wszystkie te leki, działając w odpowiednim okresie,
powodują liczne anomalie, takie jak: wodogłowie, rozszczep kręgosłupa, podniebienia,
deformacje kończyn. Niekorzystnie na płód wpływają również antybiotyki a głównie
tetracykliny oraz leki działające na ośrodkowy układ nerwowy (uspokajające, nasenne,
przeciwbólowe) i dlatego nie powinny być one podawane w czasie ciąży.
Do czynników teratogennych biologicznych należy zaliczyć zakażenia płodu w czasie ciąży
przez wirusy, bakterie i pierwotniaki. Wśród wirusów niebezpiecznych dla kobiety ciężarnej
jest wirus różyczki - te kobiety, które zachorowały na różyczkę między 3 a 12 tyg. ciąży,
często rodzą dzieci z różnymi wadami rozwojowymi (zaćma, niedorozwój ucha zewnętrznego
i wewnętrznego powodujący głuchotę, mikrocefalia z niedorozwojem umysłowym, wady
serca i in). Możliwości leczenia tych dzieci są bardzo ograniczone. Jedyną skuteczną „metodą
zapobiegawczą" jest przebycie różyczki przez dziewczęta w młodości, przed osiągnięciem
wieku rozrodczego. Inne wirusy (grypy, zapalenia wątroby, nagminnego zapalenia ślinianek,
cytomegalii, poliomyelitis są prawdopodobnie również przyczyną powstawania wad
wrodzonych. Podobnie niektóre bakterie (np. krętki kiły) a także pierwotniaki (Toxoplasma
gondii) mogą być przyczyną wad rozwojowych[21].
W ostatnich latach podkreśla się niekorzystny wpływ alkoholu, palenia tytoniu przez
matkę na rozwój płodu, także niedobory w diecie szczególnie: białka, żelaza, wapnia
i witamin B, C, D.
Narodziny dziecka z wadą rozwojową są dla jego rodziców ogromnym obciążeniem
psychicznym. Dlatego też lekarz powinien wyjaśnić jak najszybciej istotę zaburzenia. Ważną
rolę odgrywa w tych sytuacjach także osoba opiekująca się dzieckiem, gdyż sposób jej
rozmowy z rodzicami na temat dziecka oraz jej postępowanie z tym dzieckiem wpływają na
emocjonalne nastawienie rodziców. Jeżeli rodzice widzą, że opiekunka akceptuje uszkodzone
dziecko i pielęgnuje je z dużym zaangażowaniem, to mogą mieć nadzieję, że również i inni
ludzie z otoczenia będą ich dziecko traktować podobnie. Należy przygotować rodziców na to,
że wychowanie dziecka z zaburzeniem rozwojowym będzie trudniejsze niż dziecka zdrowego.
Poradnictwo genetyczne.
Jest to forma specjalistycznej pomocy medycznej. Jej celem jest udzielanie konsultacji
o ryzyku wystąpienia choroby genetycznej w rodzinie. Jest to działalność prowadzona
głównie w poradniach genetycznych, ma służyć:
−
uzyskaniu pełnej informacji o rozpoznanej chorobie genetycznej, jej przebiegu oraz
możliwościach leczenia,
−
zrozumieniu genetycznego uwarunkowania choroby oraz ocenie ryzyka wystąpienia
u danych członków rodziny,
−
właściwej interpretacji ryzyka ponownego wystąpienia choroby u potomstwa,
−
przyjęciu takiego postępowania, które będzie zgodne z dostępną wiedzą, przekonaniami
i uznawanymi celami życiowymi,
−
podjęciu takich form postępowania, które umożliwią optymalne przystosowanie chorego
do życia w środowisku oraz działań zmniejszających ryzyko ponownego wystąpienia
choroby w rodzinie.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
20
Diagnostyka prenatalna.
Jest dalszym postępem w zapobieganiu chorobom pochodzenia genetycznego. Zadaniem
diagnostyki prenatalnej jest jak najwcześniejsze wykrycie u płodu wrodzonych wad
genetycznych. W diagnostyce prenatalnej stosuje się najczęściej metody ultrasonografii
(badanie płodu za pomocą ultradźwięków) oraz badanie płynu owodniowego. Zastosowanie
ultrasonografii pozwala ocenić rozwój ciąży i płodu, umiejscowienie łożyska, stwierdzić
wady ośrodkowego układu nerwowego płodu (bezmózgowie, małogłowie, wodogłowie,
rozszczep kręgosłupa i przepuklinę rdzeniową), obecność niektórych wad serca oraz wad
nerek. Płyn owodniowy do badania uzyskuje w wyniku nakłucia pęcherza płodowego
(amniopunkcja) w 17 tyg. ciąży. Zabieg ten, wykonywany w odpowiednich warunkach przez
wyspecjalizowaną osobę, stwarza obecnie tylko minimalne ryzyko dla matki lub płodu.
Badanie płynu owodniowego pozwala wykryć płeć płodu i ewentualne aberracje
chromosomowe oraz za pomocą metod biochemicznych i cytochemicznych różne zaburzenia
metaboliczne. W coraz większej liczbie chorób genetycznych jest możliwa bezpośrednia
analiza zmian w DNA z użyciem metod genetyki molekularnej. Badania prenatalne stwarzają
szansę urodzenia zdrowego potomstwa w rodzinach, które obciążone są ryzykiem
genetycznym. Z drugiej strony dają one możliwość zmniejszenia liczby dzieci rodzących się
z różnymi zaburzeniami metabolicznymi i innymi wadami rozwojowymi.
Dokładne omówienie szeregu wad rozwojowych znajdziesz m. in. w pozycji nr 11
z rozdziału 6.
4.1.2.
Pytania sprawdzające
Odpowiadając na pytania sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. Jakie czynności podejmiesz, aby utrzymać drożność dróg oddechowych u dziecka
z nieżytem nosa?
2. Na jakie elementy zwrócisz uwagę w opiece nad dzieckiem z chorobą układu
oddechowego?
3. W jakim celu wykonywane są ćwiczenia oddechowe?
4. Jakie objawy zaobserwowane u dziecka mogą świadczyć o schorzeniu układu
pokarmowego?
5. Wymień jakie znasz najczęściej występujące choroby zakaźne wieku dziecięcego?
6. Na czym polega zapobieganie rozprzestrzenianiu się chorób zakaźnych?
7. Na czym polega opieka nad dzieckiem z chorobą dotyczącą układu moczowego?
8. Jakie są najczęstsze wady rozwojowe?
9. Jakie znasz czynniki teratogenne?
10. Czym zajmuje się poradnictwo genetyczne?
4.1.3. Ćwiczenia
Ćwiczenie 1
Opracowywanie arkusza obserwacji dziecka chorego ze schorzeniem układu
pokarmowego, oddechowego i moczowego w warunkach szpitalnych.
Sposób wykonania ćwiczenia

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
21
Aby wykonać ćwiczenie powinieneś:
1) zostać członkiem 4 – 5 osobowej grupy, a każda z grup zajmie się oddzielnym układem:
pokarmowym, oddechowym i moczowym,
2) zapoznać się z informacjami dotyczącymi schorzeń układu pokarmowego, oddechowego
i moczowego u dzieci oraz sposobem wykonania arkusza obserwacji,
3) zaprojektować arkusz obserwacji w chorobach układu pokarmowego, oddechowego
i moczowego w warunkach szpitalnych,
4) pamiętać, że pacjent powinien być obserwowany w zakresie trzech sfer: biologicznej,
psychicznej i społecznej,
5) zaprezentować propozycję arkusza pozostałym grupom i nauczycielowi.
Wyposażenie stanowiska pracy:
−
kartka, folie z przygotowaną tabelą do prowadzenia obserwacji,
−
długopis, mazaki,
−
grafoskop, ekran.
Ćwiczenie 2
Wykonanie
inhalacji/nebulizacji
rocznemu
dziecku
w
warunkach
naturalnych
(np. w szpitalu).
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z instrukcją wykonania inhalacji,
2) zorganizować stanowisko pracy do wykonania ćwiczenia,
3) przygotować dziecko do zabiegu,
4) zastosować się do poleceń zawartych w instrukcji,
5) wykonać czynności krok po kroku zwracając szczególną uwagę na dokładne połączenie
kolejnych części sprzętu ze sobą, precyzyjne odmierzenie dawki zleconego leku,
dokładne przyleganie maski do twarzy,
6) uporządkować zestaw po wykonanym zabiegu.
Wyposażenie stanowiska pracy:
−
miska nerkowata, chusteczki papierowe (lignina) i pojemnik na odpady, podkład
płócienny, rękawiczki jednorazowego użytku, lek do inhalacji, inhalator dyszowy,
nebulizator bądź inhalator ultradźwiękowy, jednorazowa maska bądź ustnik.
Ćwiczenie 3
Zaprojektuj w formie zabawy ćwiczenia oddechowe dziecku w wieku trzech lat ze
schorzeniami układu oddechowego.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z informacjami na temat ćwiczeń oddechowych,
2) zapoznaj się z możliwościami psychomotorycznymi dziecka w wieku trzech lat,
3) zaplanuj ćwiczenia,
4) ustal przy użyciu, jakich pomocy zrealizujesz zadanie,
5) przedstaw projekt nauczycielowi.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
22
Wyposażenie stanowiska pracy:
– atlasy z przedstawionymi ćwiczeniami oddechowymi,
– kartka i długopis,
– folie, mazaki,
– grafoskop.
Ćwiczenie 4
Przygotowanie zestawu dla dziecka wymiotującego.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z informacjami jak przygotować zestaw dla dziecka wymiotującego oraz jak
zachować się wobec niego,
2) przygotować potrzebne sprzęty do skompletowania zestawu,
3) przedstawić nauczycielowi,
4) uporządkować zestaw.
Wyposażenie stanowiska pracy:
−
lignina,
−
miska nerkowata lub inna na wymiociny,
−
kubek z wodą,
−
gaziki,
−
szpatułka,
−
Rumianek, Septosan, Boraks z Gliceryną.
4.1.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) prowadzić obserwację dziecka ze schorzeniem układu oddechowego?
¨
¨
2) prowadzić obserwację dziecka ze schorzeniem układu pokarmowego?
¨
¨
3) prowadzić obserwację dziecka ze schorzeniem układu moczowego?
¨
¨
4) zaprojektować arkusz obserwacji dziecka chorego?
¨
¨
5) skompletować zestaw dla dziecka wymiotującego?
¨
¨
6) zaprojektować dziecku ćwiczenia oddechowe?
¨
¨
7) przygotować dziecko do inhalacji?
¨
¨
8) wykonać inhalację dziecku?
¨
¨

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
23
4.2. Pielęgnowanie dziecka chorego
4.2.1. Materiał nauczania
Choroba w życiu dziecka
Dziecko jako pacjent stanowczo różni się od dorosłego. Jest niesamodzielne, bezbronne,
uzależnione od dorosłych. Ze szczególną wyrazistością objawia się u dziecka jedność
psychosomatyczna organizmu. Silne negatywne emocje związane z chorobą nie tylko
obciążają psychikę ale także niekorzystnie wpływają na leczenie i dalszy rozwój dziecka. We
wszystkich prawie chorobach w różnym stopniu dziecko doświadcza lęku, bólu i ograniczenia
aktywności.
Długotrwała
hospitalizacja
utrudnia
zaspokojenie
podstawowych
dla
prawidłowego rozwoju potrzeb psychicznych: więzi emocjonalnej z najbliższymi
a szczególnie z matką, bezpieczeństwa, aktywności poznawczej i ruchowej. Może to mieć
fatalne skutki dla biopsychospołecznego zdrowia dziecka. Przykładem destrukcyjnego
wpływu długotrwałego braku miłości i opieki macierzyńskiej są choroba sieroca lub choroba
szpitalna. W krańcowych sytuacjach mogą prowadzić do obniżenia odporności organizmu
i śmierci. Dlatego w szpitalach pediatrycznych obecnie stwarza się warunki do częstego
kontaktu dziecka z rodziną, do hospitalizacji najmłodszych dzieci wraz z matkami. Zwraca się
uwagę na zapewnienie małym pacjentom możliwości ruchu, zabawy, nauki i rekreacji.
Powstające zespoły terapeutyczne (lekarze, pielęgniarki, pedagodzy, psychologowie,
terapeuci zajęciowi, pracownicy socjalni oraz opiekunowie, rodzice i sami pacjenci) mają
w centrum swego działania małego pacjenta i jego rodzinę tak, aby maksymalnie zniwelować
skutki pobytu w szpitalu jak i skutki samej choroby. Dąży się do skracania na ile to możliwe
pobytu dziecka w szpitalu do niezbędnego minimum i stawia się na hospitalizację domową
z częstymi wizytami lekarsko-pielęgniarskimi i ciągłą opieką matki i/lub opiekunki
dziecięcej.
„Dziecko chore wg. W. Ciechaniewicz jest to „stan dziecka, u którego wystąpiła reakcja
organizmu na zadziałanie czynnika chorobotwórczego, wyrażająca się zaburzeniem
współdziałania narządów i tkanek, prowadząca do zmian czynnościowych i organicznych
ustroju uniemożliwiająca dziecku realizowanie potrzeb i radzenie sobie ze środowiskiem” [3].
Dziecko chore w ostrym stanie to stan dziecka, u którego w ciągu krótkiego czasu
występują objawy podmiotowe i przedmiotowe, często stanowiące zagrożenie życia.
Przyczyną wystąpienia tego stanu mogą być nagłe zdarzenia (wypadki, urazy, zatrucia, nagła
śmierć niemowlęcia). Stan ten może kończyć się całkowitym powrotem do zdrowia, lub
przejściem w chorobę przewlekłą lub zakończyć się niepomyślnie zgonem.
Dziecko w przewlekłym stanie choroby jest to stan, w którym w różnym okresie
i przedziale czasu trwania występują objawy podmiotowe i przedmiotowe, w konsekwencji
których mogą powstawać nieodwracalne zmiany w budowie i funkcjonowaniu organizmu,
prawidłowe funkcjonowanie człowieka zostaje zaburzone. Choroba może mieć przebieg
z okresami zaostrzeń i remisji. Może kończyć się wyleczeniem, przejść w stan przewlekły lub
kończyć się śmiercią.
Najczęściej chorobę przewlekłą uznaje się za potencjalny stresor, który przekształca
dotychczasową sytuację dziecka i jego rodziny w odmienną z określonymi wymaganiami
i ograniczeniami, którym ono samo i jego rodzina muszą sprostać
.
Proces radzenia sobie z tą
nową trudną sytuacją nazywa się adaptacją, która polega na twórczej postawie wobec
utrudnień i zagrożeń, która ostatecznie ma doprowadzić do korzystnego bilansu zysków
i strat.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
24
Plan opieki nad dzieckiem z ostrym zapaleniom płuc.
Zapalenie płuc należy do ostrych zakażeń układu oddechowego. Wywoływane jest przez
bakterie, wirusy, pierwotniaki lub inne czynniki etiologiczne. Im młodsze dziecko, tym
cięższy jest przebieg choroby i poważniejsze rokowanie.
Choroba ma najczęściej przebieg ostry. Objawy kliniczne zapalenia płuc to: gorączka,
duszność, kaszel z odkrztuszaniem, bóle w klatce piersiowej, bóle głowy, czasem
zamroczenie.
Bardzo ważnym elementem dla uzyskania dobrego efektu terapeutycznego jest odpowiednia
pielęgnacja chorego dziecka.
Plan opieki nad dzieckiem z zapaleniem płuc:
1. Utrudnione oddychanie.
−
zapewnienie pozycji półwysokiej lub wysokiej, wysokiej z pochyleniem do przodu
bądź bocznej,
−
zapewnienie mikroklimatu,
−
zapewnienie luźnej bielizny,
−
nauczenie gimnastyki oddechowej, wykonanie inhalacji, drenażu ułożenioego,
oklepywanie,
−
oszczędzanie dziecku wysiłku.
2. Gorączka powyżej 38ºC:
−
kontrola temperatury ciała,
−
podawanie dużych ilości płynów,
−
chłodne okłady na czoło,
−
lekka bielizna,
−
utrzymanie optymalnej temperatury i wilgotności w pomieszczeniu.
3. Kaszel wilgotny z odkrztuszaniem wydzieliny.
−
ułatwienie odkrztuszania: prowadzenie gimnastyki oddechowej, częste pojenie,
inhalacje, drenaż ułożeniowy,
−
zapewnienie ligniny do odksztuszania, pouczenie aby dziecko zasłaniało usta,
w czasie kaszlu i nie połykało wydzieliny,
−
jeśli dziecko potrafi – płukanie jamy ustnej środkami antyseptycznymi np. Tantum
Verde
−
obserwacja charakteru odkrztuszanej wydzieliny.
4. Kaszel suchy.
−
pouczenie o konieczności ograniczenia mówienia, śmiechu i wysiłku,
−
zapewnienie prawidłowego mikroklimatu,
−
nawilżanie błon śluzowych jamy ustnej.
5. Dziecko poci się.
−
częsta zmiana bielizny( bawełniana),
−
nie przegrzewanie,
−
częste pojenie,
−
mycie całego ciała.
6. Nudności, wymioty.
−
eliminowanie czynników wywołujących wymioty (słodkie zapachy, tłuste potrawy,
połykanie wydzieliny),
−
odwracanie uwagi od odczuwanych objawów, np.: zainteresowanie zabawą,
−
podawanie jednorazowo małej ilości pokarmów, o konsystencji płynnej,
temperaturze pokojowej,
−
zapewnienie bezpiecznej pozycji,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
25
−
zachęcanie do wykonywania głębokich oddechów,
−
opróżnianie misek nerkowatych bezpośrednio po wymiotach,
−
układanie w bezpiecznej pozycji (na boku szczególnie po posiłkach).
7. Zapewnienie utrzymania higieny ciała, jamy ustnej.
−
wykonanie toalety codziennej porannej i wieczornej,
−
zmiana bielizny,
−
mycie zębów,
−
pędzlowanie jamy ustnej np. Boraxem z Gliceryną,
−
natłuszczanie maścią witaminową,
−
zapewnienie mikroklimatu.
8. Obniżony apetyt.
−
zachęcanie do picia ulubionych płynów,
−
podawanie diety lekkostrawnej,
−
przestrzeganie ewentualnych nietolerancji.
9. Niebezpieczeństwo wystąpienia powikłań.
−
całodobowe monitorowanie dziecka: tętno, oddech, temperatura, RR,
−
natychmiastowe powiadomienie lekarza o pogorszeniu stanu zdrowia dziecka,
10. Trudności
w
samodzielnym
zaspokojeniu
potrzeby
odżywiania
z
powodu
unieruchomienia w ostrej fazie:
−
karmienie lub pomaganie w przyjmowaniu pokarmów,
−
pojenie dziecka(pojemniczek lub rurka).
11. Niemożność zaspokajania potrzeby ruchu w ostrej fazie.
−
proponowanie ćwiczeń ruchowych w łóżku,
−
częsta zmiana pozycji,
−
jak najszybsze, na ile pozwala stan zdrowia uruchamianie.
12. Konieczność hospitalizacji( niepokój , płacz):
−
umożliwienie stałych kontaktów z rodzicami,
−
pełnienie roli zastępczej matki,
−
organizowanie dziecku czasu wolnego (zabawy).
Plan opieki nad dzieckiem przewlekle chorym na przykładzie atopowego zapalenia
skóry.
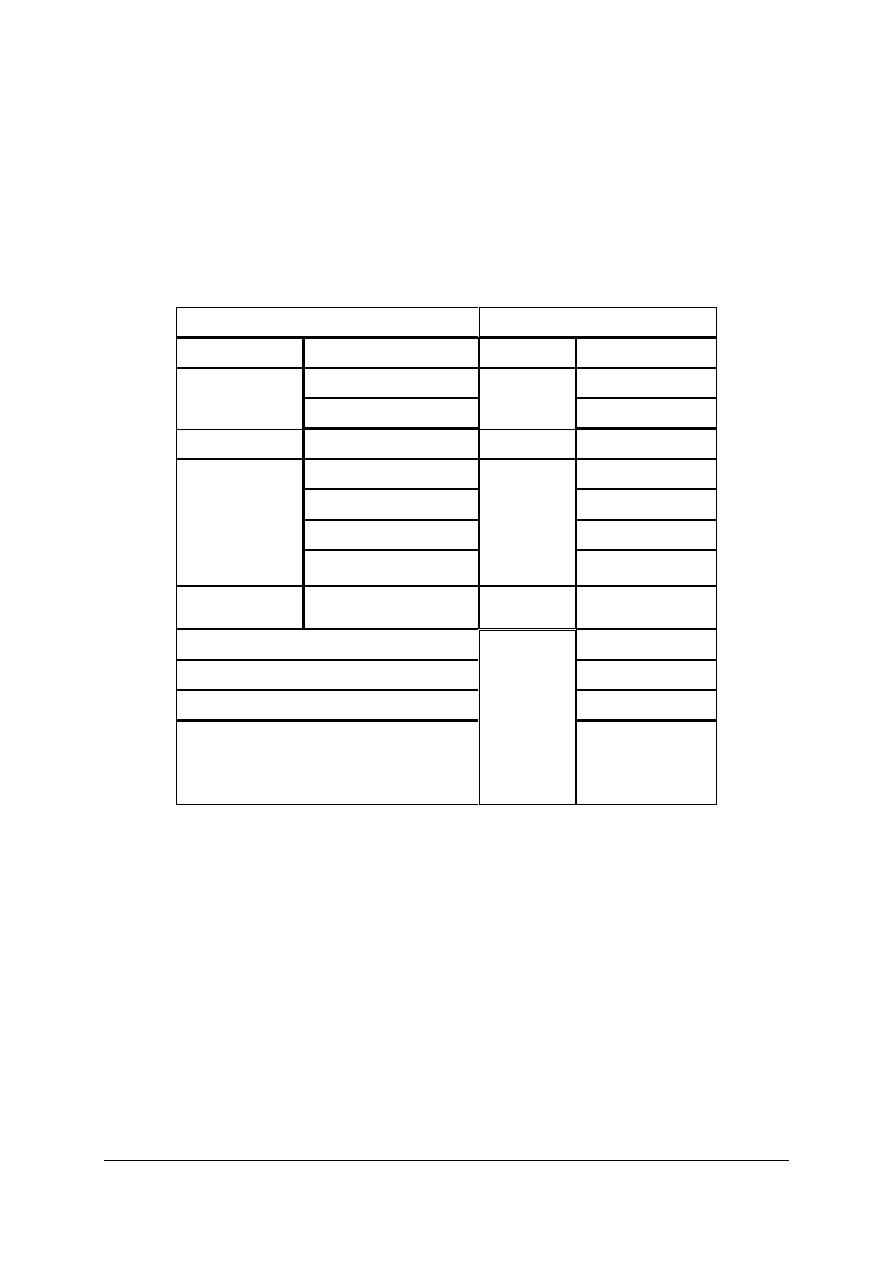
Atopowe zapalenie skóry (AZS), jest często występującą chorobą, w wieku dziecięcym.
Atopowe zapalenie skory jest to przewlekłe i nawrotowe schorzenie z wybitnie nasilonym
świądem, typową lokalizacją i charakterystycznym obrazem zmian oraz współistnieniem
innych schorzeń atopowych u danego pacjenta lub w jego rodzinie.
Dziecko, które cierpi na AZS wymaga troskliwej i starannej pielęgnacji. Najważniejsze
elementy opieki to: pielęgnacja skóry, walka ze świądem oraz eliminacja alergenów.(aby
zrozumieć problemy dziecka z azs oraz planować pielęgnację należy zapoznać się dokładnie
jednostką chorobową korzystając z literatury rozdziału 6).
Tabela 7. Plan opieki nad dzieckiem z atopowym zapaleniem skóry.
Problem
Cel działań
Plan opieki
Świąd skóry.
Zmniejszenie
uczucia świądu.
Łagodzenie
objawów.
1. Należy utrzymywać skórę dziecka w czystości.
2. Stosować kąpiele lecznicze: z krochmalu i nawilżające
skórę np. Oilatum, Balneum Hermal.
3. Kąpiele nie zbyt gorące i raczej krótkie. Na skórę
stosować zlecone przez lekarza maści i kremy.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
26
stosować zlecone przez lekarza maści i kremy.
4.Regularnie obcinać dziecku paznokcie.
5.Zachowywać
czystość
rąk,
stosować
ochronne
rękawice lub ograniczyć ruch w łokciach.
6.Przestrzegać diety, unikać produktów po których
uczucie świądu nasila się.
7.Ubranie dziecka powinno być lekkie, bawełniane,
przewiewne. Często należy zmieniać bieliznę osobistą
i pościelową (prać w mydlinach, wielokrotnie płukać)
8.Dziecka nie należy przegrzewać, gdyż to powoduje
pocenie, które nasila świąd.
9.Nie nakładać ciasnych ubranek gdyż podrażniają
skórę.
11. Dbać o odpowiednią temperaturę i wilgotność
w pomieszczeniu temp. około 21°C. wilgotność około
70%.
Suchość skóry Zapewnienie
nawilżenia
skóry.
Zapobieganie
dalszemu
wysuszeniu.
1. Po kąpieli należy skórę nawilżać, różnymi kremami
np. z mocznikiem, emulsjami nawilżającymi typu
Oilatum.
2. Po kąpieli delikatnym ruchem dotykowym osuszać
skórę. Unikać tarcia skóry.
3. Podawać duże ilości obojętnych płynów do picia
Konieczność
przestrzegania
diety.
- Zapobiegać
możliwościom
pogorszenia się
stanu
chorobowego
- eliminacja
alergenów.
1.Eliminować z diety produkty zaostrzające objawy.
2.Unikać pokarmów gorących i ostro przyprawionych.
3.Posiłki powinny być urozmaicone.
4.Nie podawać dziecku produktów zawierających
konserwanty.
5.Podawać pokarmy gotowane, lekkostrawne.
6.Dziecko i rodzice powinni wiedzieć jakie produkty są
dozwolone, a jakie zabronione.
5.Występowa
nie sączących
się zmian na
skórze.
Zmniejszenie
wydzieliny
łagodzenie
objawów.
1.Stosować leki np. Pioktaninę na zmiany skórne.
2 Higiena ciała zgodnie z zaleceniami.
3.Często zmieniać bieliznę osobistą.
4.Obserwać zmiany pod kątem ilości i koloru wydzieliny
5.Zaopatrzyć zmiany opatrunkami.
Rozdrażnienie
niepokój
dziecka
wzmagający
świąd.
Zapewnienie
bezpieczeństwa.
Złagodzenie
dolegliwości.
1.Przy pielęgnacji zmian uspokajać, tłumaczyć dziecku
co będzie wykonywane i w jakim celu.
2.Zapewnić obecność rodziców przy dziecku.
3.Unikać atmosfery pośpiechu i zdenerwowania przy
wykonywaniu zabiegów pielęgnacyjnych.
4.Umożliwić kontakt z innymi dziećmi, organizować
zabawy.
Obecność w
domu
zwierząt
futerkowych.
Eliminacja
alergenów ze
środowiska
1.Poinformować o konieczności wyeliminowania psa
i kota z domu.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
27
Kąpiele lecznicze
Kąpiele lecznicze stanowią formę stosowania leków w postaci płynnej na skórę całego
ciała. Ze względu na rozległość powierzchni stężenie leku nie może być duże. Spośród
faktycznie stosowanych kąpieli u dzieci wyróżnić można:
Kąpiel osłaniająca.
Kąpiel ta pokrywa skórę cienka powłoką środka obojętnego, łagodzi świąd i zmniejsza stan
zapalny. Wskazania to: uogólniony świąd, ostre i podostre zapalenia skóry, nadmierna
wrażliwość na zwykłą kąpiel. Najczęściej stosowana jest kąpiel krochmalowa - sporządza się
z 300-600g skrobi ziemniaczanej (mączki kartoflanej) zalanej 3 litrami wody i stopniowo
ogrzewanej, następnie po otrzymaniu galaretowatej papki wlewa się ją .do wanny
wypełnionej ciepłą wodą Czas trwania kąpieli 25-35 min. Można również zastosować
rumianek do kąpieli osłaniającej pod warunkiem ,że dziecko nie jest uczulone na to zioło.
Kąpiel odkażająca
Ma działanie przeciwbakteryjne i przeciwpasożytnicze. Najczęściej wykonywana z dodatkiem
nadmanganianu potasowego w ilości 0,2-0,5g dla dzieci. Kryształki nadmanganianu
potasowego należy rozpuścić w 1l. ciepłej wody a następnie dolewać do kąpieli. Należy
pamiętać, że zetknięcie skóry z nierozpuszczonym kryształkiem może spowodować jaj
oparzenie. Kąpiel taka powoduje nieznaczne osuszenie zmian sączących. U niemowlęcia
może być stosowana w sytuacji nasilonych potówek, wtedy zabarwienie roztworu ma mieć
kolor jasnego, bladego różu.
Kąpiel w atopowym zapaleniu skóry.
Głównym celem jest tu zlikwidowanie uporczywego świądu i gronkowca złocistego, który
namnaża się na skutek drapania zmian przez dziecko. W gotowych środkach stosowane są
2 podstawowe składniki: emolienty czyli np.: ciekła parafina, która nawilża, natłuszcza
i zmniejsza świąd oraz antyseptyki, które redukują liczbę bakterii na skórze. Przykładem
takich gotowych środków do kąpieli są preparaty z grupy Oiltum do kąpieli w wannie i pod
prysznic. Zasady obowiązujące to: dziecko powinno być kapane co najmniej raz dziennie
a przy cięższych stanach nawet dwa razy dziennie, wskazana bardziej jest kąpiel w wannie niż
pod prysznicem, kąpiel powinna trwać minimum 10 minut, w niezbyt gorącej wodzie,
niewskazane są gwałtowne zmiany temperatury, nie należy też używać dodatkowo mydła
zwykłego, które drażni skórę, po kąpieli wycierać delikatnie przez dotyk, miękkim
ręcznikiem. Po kąpieli zastosować maści, kremy lecznicze.
Żywienie dziecka z alergią
Alergia pokarmowa to nieprawidłowa reakcja odpornościowa organizmu na składniki
zawarte w pożywieniu, uwarunkowana przez mechanizmy immunologiczne.
Ryzykiem wystąpienia alergii pokarmowej najbardziej zagrożone są niemowlęta, których
rodzice, oboje lub jedno, byli w przeszłości lub są obecnie alergikami, a także dzieci, u których
rodzeństwa wystąpiła choroba alergiczna.
Wyłączne karmienie piersią przez 4-6 miesięcy, bez jakichkolwiek posiłków uzupełniających,
stanowi najlepszą ochronę przed alergią lub przynajmniej może opóźnić bądź złagodzić
objawy choroby. Jednak nawet u niemowlęcia karmionego wyłącznie piersią także mogą
wystąpić objawy alergii (zmiany skórne, kolka jelitowa, biegunka, nieżyt nosa, nawracające
zapalenia dróg oddechowych) spowodowane minimalną ilością antygenów pokarmowych
przechodzących do pokarmu z diety matki. Zalecana jest wówczas dieta eliminacyjna u matki,
po ustąpieniu objawów jest rozszerzana.
Aby zapobiec występowaniu i nasilaniu się objawów alergii u dziecka, należy zastosować
preparaty mlekozastępcze. Również w sytuacjach, gdy matka nie może karmić piersią,
u niemowlęcia, u którego stwierdzono już alergię, w żywieniu zalecane są lecznicze preparaty
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
28
mleko zastępcze o znacznym stopniu hydrolizy białka, np.: Nutramigen. W większości
przypadków niemowlę żywione preparatem mleko zastępczym nie powinno mieć żadnych
objawów alergii. Mogą one wystąpić po wprowadzeniu do jadłospisu nowych produktów,
których dziecko jeszcze nigdy nie jadło, a może być na nie uczulone.
W okresie rozszerzania diety - powyżej 6 miesiąca życia - konieczne jest stosowanie diety
eliminacyjnej u niemowlęcia. Oznacza to wykluczenie z jadłospisu w pierwszym roku życia
wszystkich pokarmów, na które dziecko jest uczulone.
Tabela. 7. Produkty spożywcze o silnych i słabych właściwościach alergizujących.
Silne
Słabe lub obojętne
mięso
cielęce
mięso
kurczak
wołowe
indyk
ryby
królik
owoce
cytrusy
owoce
jabłka
banany
maliny
poziomki
porzeczki
truskawki
żurawiny
owoce południowe
agrest
warzywa
Pomidor, por, seler
warzywa
ziemniak,
marchew
jaja kurze, a głównie białko
wiśnie
zboża glutenowe, soja
śliwki
mleko obcogatunkowe (krowie, kozie)
morele
miód, orzechy ziemne i laskowe,
kakao, czekolada,
brzoskwinie
jagody
Uczulenie na inne alergeny pokarmowe występuje rzadziej i można je stwierdzić dopiero
na podstawie objawów występujących u dziecka po ich spożyciu, potwierdzonych w tzw. teście
prowokacji. Aby złagodzić ewentualną niekorzystną reakcję organizmu, nowe produkty
powinny być wprowadzane: każdy osobno, co kilka dni, na początku w bardzo małych
ilościach.
Pierwszym produktem uzupełniającym wartość odżywczą diety jest kleik ryżowy,
np.: BoboVita, który można dodawać do preparatu mleko zastępczego. Aby urozmaicić
jadłospis i stopniowo przyzwyczajać niemowlę do nowych smaków, wprowadzany jest sok -
z marchewki lub jabłka - zaczynając od jednej łyżeczki i jeśli niemowlę dobrze go toleruje -
ilość można stopniowo zwiększać.
W 7 miesiącu życia niemowlę powinno już spróbować 1-2 łyżeczki wywaru z marchewki,
później - marchewkę z ugotowanym ziemniakiem, dodatkiem kleiku ryżowego, oleju
słonecznikowego lub oliwy z oliwek (nie wolno używać masła ani oleju sojowego). Co kilka
dni zestaw składników zupy należy rozszerzać o nowe jarzyny, np.: buraczek, kalarepę,
kalafior (bez selera i pietruszki), dochodząc do typowej zupy jarzynowej dla niemowlęcia.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
29
W 7-8 miesiącu życia do zupy jarzynowej należy dodać ugotowane osobno mięso - z indyka,
królika lub chudą wieprzowinę, np.: schab lub szynkę.
Pod koniec pierwszego roku życia (10-12 miesiąc życia) można niemowlęciu podać żółtko jaja
(najdokładniej można je oddzielić po ugotowaniu jaja na twardo) i uważnie obserwować
ewentualne objawy u dziecka.
Wywary z mięsa można wprowadzić dopiero powyżej 1 roku życia. Ryby, orzechy, soja,
czekolada - to produkty, których dziecko z alergią może spróbować nie wcześniej niż pod
koniec 2 roku życia.
Niemowlę z uczuleniem na białka mleka krowiego nie może otrzymywać w swoich posiłkach
mleka krowiego i koziego, masła, przetworów mlecznych (sery, jogurty), cielęciny
i wołowiny. Ograniczenie spożywania wielu pokarmów może być przyczyną niedostatecznej
wartości odżywczej diety i niedoborów pokarmowych, co prowadzi do zaburzeń rozwoju
dziecka, dlatego należy wyeliminować tylko produkty uznawane za silnie alergizujące lub te,
które wcześniej wywołały u dziecka objawy uczulenia.
Odpowiednie postępowanie dietetyczne w wieku niemowlęcym może zapobiec powstawaniu
astmy i innych schorzeń o podłożu alergicznym w wieku późniejszym [czasopisma, 1].
Zabawa w życiu dziecka chorego
Znaczenie zabawy i zabawek dla rozwoju dziecka nie zmniejsza się ani w czasie choroby
ani w okresie powrotu do zdrowia. Dlatego dziecko takie nie może być pozbawione zabawy
i zabawek. Pomocą służyć powinna opiekunka. Przebieg oraz rodzaj powinien być
uzależniony od wieku, zainteresowań, aktualnego stanu zdrowia, zaleceń lekarza
i pielęgniarki. Rola opiekunki zależy od sytuacji może być ona organizatorem zabawy jedynie
pomocnikiem bądź współuczestnikiem - zależnie od stanu dziecka
Należy pamiętać, że w łóżku nie mogą znajdować się wszystkie możliwe zabawki od razu,
a po skończonej zabawie należy je uporządkować.
Rodzaje zabaw i zabawek począwszy od najprostszych dla najmłodszych.
Dla niemowląt ogromną rolę spełnia zabawka, która powinna być dostosowana do
rozwoju, czysta, bezpieczna. Do zabawek dla niemowląt należą: do potrząsania - grzechotki;
do gryzienia- kółeczka plastikowe, zabawki gumowe; manipulacyjne-klocki, piramidki; do
wkładania i wyjmowania- kubeczki; do rzucania piłeczki; do poznawania przedmiotów i ich
własności: lalki, misie, zwierzątka gumowe, książeczki, obrazki itd. Należy dawać dziecku po
dwie, trzy zabawki i co kilka dni wymieniać. Dziecko doskonale bawi się też przedmiotami
codziennego użytku: pudełka, łyżeczki. Należy pamiętać że przerywamy zabawę gdy nie
sprawia przyjemności dziecku. Do chorego niemowlęcia trzeba mówić patrząc mu w oczy
,śpiewać piosenki, uśmiechać się - co ma ogromny wpływ dla zdrowia dziecka. Natomiast
wszystkie zabiegi wykonywać tak jakby to był dalszy ciąg zabawy.
Kolejne propozycje to zabawy paluszkowe, np.: o raku nieboraku czy o sroczce co kaszkę
ważyła. Dotykamy dziecka paluszków i wypowiadamy tekst wierszyka, za każdym razem tak
samo.
„Sroczka kaszkę warzyła, Dzieci swoje karmiła.
We wgłębieniu lewej dłoni dziecka udawać mieszanie kaszki w garnuszku;
Temu dała na łyżeczce
Dotykać małego paluszka dziecka;
Temu dała - na miseczce
Dotykać serdecznego paluszka;
Temu dała-na spodeczku.
Dotykać środkowego paluszka;
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
30
Temu dała-w garnuszeczku.
Dotykać wskazującego paluszka;
A dla tego? Nic nie miała! Frrr! - po więcej poleciała.
Podnieść lekko duży paluszek i rączkę dziecka;
Cały czas podczas prowadzenia zabawy powinien panować radosny nastrój” [24]
Innym pomysłem dla starszych dzieci są wierszyki rysowane. Dziecko przysłuchuje się
jednocześnie mówionym i rysowanym przez opiekunkę wierszykom. Zależnie od wieku
i stanu zdrowia należy podczas zabawy z chorym dzieckiem włączać je do pomocy
w rysowaniu i mówieniu wierszyków. Sprawia to dziecku szczególnie wtedy ogromną radość,
gdy np. dorysowuje samodzielnie kolejną kulkę bałwanka. Bogaty zbiór opracowała
W. Szymanówna. Poniżej zamieszczony jest przykład wierszyka pt. Bałwanek.
„Nasz bałwanek, Śmieszny panek:
Zrobię kulę-zrobię dwie,
Skleję i trzymają się!
Trzecia kulka-oto głowa –
I figurka już gotowa!
Oczy - czarne plamki dwie,
Prosty nos, buzia w skos,
I fajeczka żarzy się,
Rózga, czapka nieco krzywo,
I skończone nasze dziwo!!
Najpierw rysuje się jedną kulkę, do niej odłącza następną itd. aż powstanie bałwanek”[24].
Rys 6. Bałwanek [24, s. 47]
Ogromną rolę w opiece nad chorym dzieckiem pełnią również książeczki. Do
wykorzystania dla młodszych jak i dla starszych dzieci w każdej sytuacji chorobowej.
A w nich wierszyki, opowiadania, zagadki, żarciki, zabawy słowne – dla poprawienia
nastroju, rozśmieszenia.. Oczywiście poziom utworu musi być dostosowany do wieku
dziecka. Bardzo ważne są zabawy twórcze, które dziecko samo inicjuje pod wpływem
naśladownictwa dorosłych, własnych przeżyć bądź zabawki np. karmi lale, usypia ją, gotuje.
Takie zabawy rozwijają myślenie, wyobraźnię. Inną propozycja są zabawy stolikowe
z użyciem kostek zazwyczaj do gry potrzebne są dwie osoby kostka i plansza. Kolejne to
zabawy ruchowe bardzo istotne dla dzieci bo zaspakajają potrzebę ruchu rozwijają chód, bieg,
wspinanie. Zostaje to zahamowane w sytuacji choroby. Opiekunka powinna w porozumieniu
z lekarzem organizować dziecku choćby najprostsze takie zabawy. Tu wykorzystać można
przedmioty takie jak: piłeczki ringo, pudełka, patyczki. Należy szczególnie zwrócić uwagę na
samopoczucie dziecka, przerwać gdy dziecko czuje się zmęczone.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
31
Dzieci unieruchomione w łóżku
Jest trudno takiemu dziecku zorganizować zabawę. Jednak można to całkiem atrakcyjnie
wykonać. Przykładowo można przygotować tacę lub deskę do położenia na łóżko, którą
można wykorzystać do rysowania, malowania, majsterkowania, do zabaw zabawkami, do
zabaw stolikowych, nawet do zabaw ruchowych. Bardzo ważne jest tu uczuciowe
zaangażowanie opiekunki. Zawsze trzeba wziąć pod uwagę stan zdrowia, zalecenia lecznicze
i samopoczucie dziecka.
Organizowanie dnia dziecku nieuleczalnie choremu podobnie jak w innych sytuacjach
chorobowych zawsze zależy od stanu małego pacjenta (okresy zaostrzeń czy remisji) oraz od
wieku. Do dyspozycji są wszystkie wymienione już wyżej zabawy, jednak dużo zależy od
chęci dziecka oraz motywowania i pomysłowości ze strony opiekunki. Wiedzę z zakresu
zabaw dla dzieci chorych należy poszerzyć na podstawie literatury podanej w rozdziale 6.
4.2.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. Jak zdefiniować pojęcie: dziecko chore?
2. Jak zdefiniować pojęcie: dziecko z chorobą ostrą?
3. Jak zdefiniować pojęcie: dziecko z choroba przewlekła?
4. Na jakie doświadczenia narażone jest dziecko chore?
5. Jakie są rodzaje kąpieli leczniczych?
6. Jakie są główne zasady diety dziecka z alergia pokarmową?
7. Na czym polegają główne problemy pielęgnacyjne dziecka z atopowym zapaleniem
skóry?
8. Jaki jest główne problemy pielęgnacyjne dziecka z zapaleniem płuc?
4.2.3. Ćwiczenia
Ćwiczenie 1
Ułóż jadłospis dla rocznego dziecka z alergią pokarmową na białko mleka krowiego.
Napisz jadłospis na cały dzień dla dziecka rocznego z alergią na białko z rozbiciem na kolejne
posiłki.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z informacjami na temat alergii oraz planowania diety,
2) zapoznać się z zapotrzebowaniem energetycznym dla rocznego dziecka,
3) zapoznać się z podziałem całodziennego zapotrzebowania energetycznego na każdy
posiłek,
4) zwrócić uwagę na różnorodność,
5) przedstawić jadłospis.
Wyposażenie stanowiska pracy:
−
kartka, długopis,
−
tabele zapotrzebowania energetycznego dziecka,
−
foliogramy z przedstawionymi najbardziej alergizującymi produktami,
−
folie, mazaki, dyskietki,
−
ekran, rzutnik multimedialny.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
32
Ćwiczenie 2
Przygotuj kąpiel dla niemowlęcia półrocznego z atopowym zapaleniem skóry.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z pojęciem atopii oraz sposobem przygotowania kąpieli dziecku z AZS,
2) zapoznać się z zasadami wykonywania kąpieli niemowlęcia,
3) zastosuj zlecony lek do kąpieli przez lekarza,
4) zwrócić szczególną uwagę na bezpieczeństwo dziecka podczas kąpieli (stosowane środki
są tłuste).
Wyposażenie stanowiska pracy:
−
fantom niemowlęcia,
−
wanna,
−
zestaw do wykonania kąpieli niemowlęcia ( patrz: Pielęgnowanie dziecka zdrowego),
−
zlecony środek do kąpieli.
Ćwiczenie 3
Zaprojektuj trzy różne zabawy rocznemu dziecku przewlekle choremu pozostającemu
w łóżku.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z informacjami na temat zabawy w sytuacji dziecka chorego,
2) zapoznaj się z możliwościami psychomotorycznymi rocznego dziecka,
3) weź pod uwagę, że dziecko pozostaje w łóżku, szybko się męczy,
4) podejmij decyzję jakie sprzęty dodatkowe chcesz zastosować,
5) przedstaw projekt zaprojektowanych zabaw nauczycielowi,
6) dokonaj oceny poprawności wykonanego ćwiczenia.
Wyposażenie stanowiska pracy:
−
kartka , długopis,
−
folie, mazaki.
Ćwiczenie 4
Na podstawie opisu przypadku zaplanuj opiekę nad dzieckiem z atopowym zapaleniem
skóry.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zostać członkiem 4 – 5 osobowej grupy,
2) zapoznać się z Materiałem nauczania pkt.4.2.1,
3) zapoznać się z jednostką chorobową – atopowe zapalenie skóry,
4) zapoznać się z opisem przypadku,
5) zaplanować swój sposób działania w stosunku do konkretnego przypadku, wzorując się
na podanym w materiale nauczania przykładzie,
6) wymienić problemy pielęgnacyjne,
7) adekwatnie do problemów zaproponować działania celem zmniejszenia dolegliwości,
8) zaprezentować plan pielęgnacji.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
33
Wyposażenie stanowiska pracy:
−
kartka, długopis,
−
kartki z wydrukowanym przypadkiem lub foliogram, lub projekcja na rzutniku
multimedialnym,
−
folie,
−
komputer, dyskietki,
−
opis przypadku.
Kasia ma obecnie 2,5 roku, jest jedynaczką. Jest na diecie hipoalergicznej, bezmlecznej,
bezglutenowej, ponieważ od 1 roku życia ma rozpoznaną skazę białkową. Dziewczynka ma
psa i kota w domu. Dziewczynka trafiła do szpitala z rozległymi zmianami na całym ciele.
Skóra jest wysuszona. Na całym ciele zmiany są bardzo nasilone, skóra jest zaczerwieniona,
złuszczająca się. Zmiany nasilone są na głowie w zgięciach i fałdach. Występuję świąd, który
nasila się podczas snu, po spoceniu się co powoduje, że dziecko jest niespokojne, budzi się.
Dziewczynka ma katar, spierzchnięte usta. Występują alergiczne objawy ze strony spojówek
(obrzęknięte, podkrążone, ropiejące, popękane naczynia krwionośne). Dziewczynka ma dobry
apetyt jednak po spożyciu pokarmów mlecznych typu masło, czekolada, owoców na przykład
banan występują zaostrzenia choroby, szczególnie swędzenie skóry. Często występują
zaparcia. Dziecko jest nerwowe ze względu na występujący świąd. Drapie się, jest płaczliwa,
rozkapryszona, na zabiegi reaguje płaczem. Najlepiej czuje się przy matce. Nie chce być
w szpitalu.
Ćwiczenie 5
Na podstawie opisu przypadku zaplanuj opiekę nad dzieckiem z zapaleniem płuc.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zostać członkiem 4 – 5 osobowej grupy,
2) zapoznać się z Materiałem nauczania pkt.4.2.1,
3) zapoznać się z jednostką chorobową – zapalenie płuc,
4) zapoznać się z opisem przypadku,
5) zaplanować swój sposób działania w stosunku do konkretnego przypadku, wzorując się
na podanym w materiale nauczania przykładzie,
6) wymienić problemy pielęgnacyjne,
7) adekwatnie do problemów zaproponować działania celem zmniejszenia dolegliwości,
8) zaprezentować plan pielęgnacji.
Wyposażenie stanowiska pracy:
−
kartka , długopis,
−
kartki z wydrukowanym przypadkiem lub foliogram, lub projekcja na rzutniku
multimedialnym,
−
folie, dyskietki,
−
opis przypadku.
Piotruś jest półrocznym dzieckiem został przyjęty na oddział z wysoką gorączką powyżej
39°C, potami oraz wilgotnym kaszlem. Z wypiekami i zaczerwienionymi obrzękniętymi
spojówkami. Dziecko rozdrażnione, apatyczne, płaczliwe. Matka relacjonuje, że kilkakrotnie
w ciągu dnia wymiotowało. Ma obniżone łaknienie oraz trudności w pobieraniu pokarmu
przez smoczek z butelki z uwagi na obecną w drogach oddechowych wydzielinę. Zaplanuj
jakie podejmiesz działania?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
34
4.2.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) przygotować kąpiel leczniczą dziecku z azs?
¨
¨
2) przygotować kąpiel leczniczą odkażającą?
¨
¨
3) przygotować kąpiel leczniczą osłaniająca?
¨
¨
4) zaplanować dziecku choremu zabawę?
¨
¨
5) ułożyć dziecku z alergia pokarmowa jadłospis?
¨
¨
6) zaopiekować się dzieckiem przewlekle chorym z azs?
¨
¨
7) zaopiekować się dzieckiem z chorobą ostrą z zapaleniem płuc?
¨
¨

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
35
5. SPRAWDZIAN OSIĄGNIĘĆ
INSTRUKCJA DLA UCZNIA
1. Przeczytaj uważnie instrukcję.
2. Podpisz imieniem i nazwiskiem kartę odpowiedzi.
3. Zapoznaj się z zestawem zadań testowych.
4. Test zawiera 20 zadań dotyczących problemów omawianych podczas realizacji całego
modułu.
-
Zadania: 3, 4, są zadaniami wielokrotnego wyboru i tylko jedna odpowiedź jest
prawidłowa;
-
Zadania 1, 2, 5-20, są zadaniami otwartymi i należy udzielić krótkiej odpowiedzi.
5. Udzielaj odpowiedzi tylko na załączonej karcie odpowiedzi:
−
w zadaniach wielokrotnego wyboru zaznacz prawidłową odpowiedź znakiem X
(w przypadku pomyłki należy błędną odpowiedź zaznaczyć kółkiem, a następnie
ponownie zakreślić odpowiedź prawidłową),
−
w zadaniach z krótką odpowiedzią wpisz odpowiedzi,
6. Pracuj samodzielnie, bo tylko wtedy będziesz miał satysfakcję z wykonanego zadania.
7. Kiedy udzielenie odpowiedzi będzie Ci sprawiało trudność, wtedy odłóż jego
rozwiązanie na później i wróć do niego, gdy zostanie Ci wolny czas. Trudności mogą
przysporzyć Ci zadania: 14 - 20, gdyż są one na poziomie trudniejszym niż pozostałe.
8. Na rozwiązanie testu masz 60 minut.
Powodzenia !

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
36
ZESTAW ZADAŃ TESTOWYCH
1. Zdefiniuj pojęcie: inhalacja.
2. Określ cele ćwiczeń oddechowych.
3. Rodzaje dolegliwości występujące w schorzeniach układu pokarmowego to:
a) biegunka, kaszel, zmniejszenie łaknienia,
b) wymioty, biegunka, ból, zmniejszenie łaknienia,
c) ból, parcie na mocz,
d) aleganie wydzieliny, biegunka, ból, zmniejszenie łaknienia.
4. Kontrola obrzęków w schorzeniach układu moczowego polega na regularnym
wykonywaniu:
a) pomiarów masy ciała, pomiarów obwodu brzucha, prowadzeniu bilansu płynów,
b) mierzenie wzrostu, prowadzeniu bilansu płynów,
c) prowadzeniu bilansu płynów, prowadzenie dokumentacji,
d) pytaniu dziecka o wielkość obrzęków, prowadzeniu bilansu płynów.
5. Wymień najczęściej występujące choroby zakaźne wieku dziecięcego.
6. Opisz szczepionki inaktywowane.
7. Wymień czynniki teratogenne fizyczne.
8. Określ zadania diagnostyki prenatalnej.
9. Wymień wirusy niebezpieczne dla kobiety ciężarnej.
10. Zdefiniuj pojęcie: zarażenie.
11. Wymień elementy za pośrednictwem, których może dojść do zakażenia.
12. Określ najczęściej występujące objawy u chorego dziecka.
13. Wymień podstawowe potrzeby dziecka, których zaspokojenie jest utrudnione w trakcie
hospitalizacji.
14. Wymień, jakimi elementami należy się kierować w doborze rodzaju i przebiegu zabawy
z chorym dzieckiem.
15. Zaplanuj działania wobec trzyletniego dziecka z wilgotnym kaszlem oraz
z odksztuszaniem wydzieliny.
16. Określ czynności pielęgnacyjne, jakie zaplanujesz u rocznego dziecka z nieżytem nosa.
(Jest pora zimowa. Rodzina mieszka w bloku z ogrzewaniem centralnym).
17. Przedstaw sposób przygotowania trzyletniego dziecka do zabiegu inhalacji.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
37
18. Wymień czynności z zakresu codziennej higieny jakich należy nauczyć dziecko
z chorobą układu moczowego.
19. Wymień zasady jakich należy przestrzegać przygotowując kąpiel dziecku z atopowym
zapaleniem skóry.
20. Zaplanuj ćwiczenia oddechowe wzmacniające mięśnie oddechowe w formie zabawy
dziecku trzyletniemu ze schorzeniem układu oddechowego?
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
38
KARTA ODPOWIEDZI
Imię i nazwisko..........................................................................................
Pielęgnowanie dziecka chorego
Zakreśl poprawną odpowiedź, wpisz brakujące części zdania lub pełne odpowiedzi.
Nr
zadania
Odpowiedzi
Punkty
1.
2.
3.
a
b
c
d
4.
a
b
c
d
5.
6.
7.
8.
9.
10.
11.
12.
13.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
39
14.
15.
16.
17.
18.
19.
20.
Razem:

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
40
6. LITERATURA
1. Bartoszewicz A.: Komunikowanie się z dzieckiem [w:] Komunikowanie interpersonalne
w pielęgniarstwie, red. Kwiatkowska A., Krajewska – Kułak E., Czabała C., Panek
W. Wyd. Czelej. Lublin, 2003
2. Brett D.: Bajki, które leczą. GWP. Gdańsk 2002
3. Ciechaniewicz Pielęgniarka i pielęgnowanie w opiece nad zdrowiem dziecka. [w:]
Choroby wieku rozwojowego. Szajner- Milart I., Papierkowski A. Wydawnictwo
Lekarskie PZWL. Warszawa 1997
4. Cunningham C.: Dzieci z zespołem Downa. WsiP. Warszawa 1992
5. FanellaE. S., Adamson J. H, Hull D.: Pielęgnowanie chorych dzieci. PZWL. Warszawa 1990
6. Goebel W., Glockler M.: W trosce o dziecko. Wydawnictwo Genesis. Gdynia 1996
7. Gołucki Z., Jan Łańcucki: Farmakoterapia chorób skóry. Leki zewnętrzne. PZWL.
Warszawa 1993
8. Góralczyk E.: Choroba dziecka w twoim życiu. Centrum Metodyczne Pomocy
Psychologiczno-Pedagogicznej Ministerstwa Edukacji Narodowej. Warszawa 1996
9. Hertl M., Hrtl R.: Chore dziecko. Wydawnictwo Lekarskie PZWL. Warszawa 1995
10. Jankowiak B., Bartoszewicz A.: Komunikowanie się w obrębie zespołu terapeutycznego
[w:] Komunikowanie interpersonalne w pielęgniarstwie. Kwiatkowska A., Krajewska –
Kułak E., Czabała C., Panek W. (red.). Wyd. Czelej. Lublin, 2003
11. Kubicka K., Kawalec W.(red.): Pediatria. Wydawnictwo lekarskie PZWL, Warszawa 1999
12. Kwiatkowska A., Krajewska –Kułak, Panek W.(red): Komunikowanie interpersonalne
w pielęgniarstwie. Wydawnictwo Czelej. Lublin 2003.
13. LewerH., Robertson L.: Opieka nad dzieckiem. PZWL. Warszawa 1990
14. Miklaszewska M., Wąsik F. (red.): Dermatologia pediatryczna. Wydawnictwo Volumed.
Wrocław 1999
15. Owczarek S. : Atlas ćwiczeń korekcyjnych. WsiP. Warszawa 1998
16. Pilecka W. Przewlekła choroba somatyczna w życiu i rozwoju dziecka. Wydawnictwo
Uniwersytetu Jagielońskiego. Kraków 2002
17. Rakowska – Róziewicz D. (red.): Wybrane standardy i procedury w pielęgniarstwie
pediatrycznym. Wydawnictwo Czelej. Lublin 2001
18. Rosłowski A.: Lecznicze ćwiczenia oddechowe w chorobach płuc. Medycyna
praktyczna, Kraków 1994
19. Sierakowska M.: Zasady podawania leków przez układ oddechowy [w:] Udział
pielęgniarki w leczeniu farmakologicznym. Krajewska-Kułak E.(red.):. Wydawnictwo
„Libra-Print”. Łomża 2006
20. Socha J., Rojek U.: Żywienie dzieci zdrowych i chorych. PZWL. Warszawa 1995
21. Szajner- Milart I., Papierkowski A.: Choroby wieku rozwojowego. Wydawnictwo
lekarskie PZWL.Warszawa 1997
22. Walczak M. : Zarys pediatrii. PZWL. Warszawa 1991
23. Widomska-Czekajska T, Górajek –Józwik J.: Przewodnik encyklopedyczny dla
pielęgniarek. Wydawnictwo Lekarskie PZWL. Warszawa 1996
24. Zgrychowa I.: Chore dziecko chce się bawić. WSiP . Warszawa 1987

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
41
Czasopisma:
1. Alergia pokarmowa zapobieganie i leczenie. Porady dla rodziców. Nutricia
2. Atopowe zapalenie skóry u dzieci. Przewodnik dla rodziców firmy Stiefel
3. Zagórecka E., Piotrowska - Jastrzębska J., Kaczmarski M., Eliasiewicz E.: Alergia
pokarmowa a karmienie piersią- wybrane aspekty. Nowa Klinika. 2001, 9
Strony internetowe aktualne na dzień 30 maja 2006r.:
1. www.merso.org/ kabakulak.htm
2. www.eDziecko.pl
3. www.zdrowie.med.pl
4. www.cdphe.state.co.us
5. www.merso.org/ kabakulak.htm
6. www.wsse.krakow.pl
Wyszukiwarka
Podobne podstrony:
opiekunka dziecieca 513[01] z2 03 n
opiekunka dziecieca 513[01] z2 03 u
opiekunka dziecieca 513[01] z2 01 u
opiekunka dziecieca 513[01] z1 03 n
opiekunka dziecieca 513[01] z3 03 n
opiekunka dziecieca 513[01] z3 03 u
opiekunka dziecieca 513[01] o1 03 n
opiekunka dziecieca 513[01] z2 02 u
opiekunka dziecieca 513[01] z2 01 n
opiekunka dziecieca 513[01] z2 02 n
opiekunka dziecieca 513[01] z2 01 u
opiekunka dziecieca 513[01] o1 03 n
opiekunka dziecieca 513[01] z2 02 n
opiekunka dziecieca 513[01] z2 01 u
opiekunka dziecieca 513[01] z3 03 n
opiekunka dziecieca 513[01] z1 03 n
opiekunka dziecieca 513[01] z2 02 u
więcej podobnych podstron