75 |
S t r o n a
MIKROBIOLOGIA JAMY USTNEJ, WYKŁAD 7, 23.05.2013
dr n.med. Małgorzata Brauncajs
Udział bakterii w etiologii i patogenezie próchnicy zębów i chorób przyzębia - rodzaj
Streptococcus, Lactobacillus, Actinomyces, Gram-ujemne pałeczki beztlenowe (rodzaj
Bacteroides, Fusobacterium, Prevotella, Porphyromonas).
Budowa i rola płytki nazębnej. Profilaktyka próchnicy zębów i chorób przyzębia.
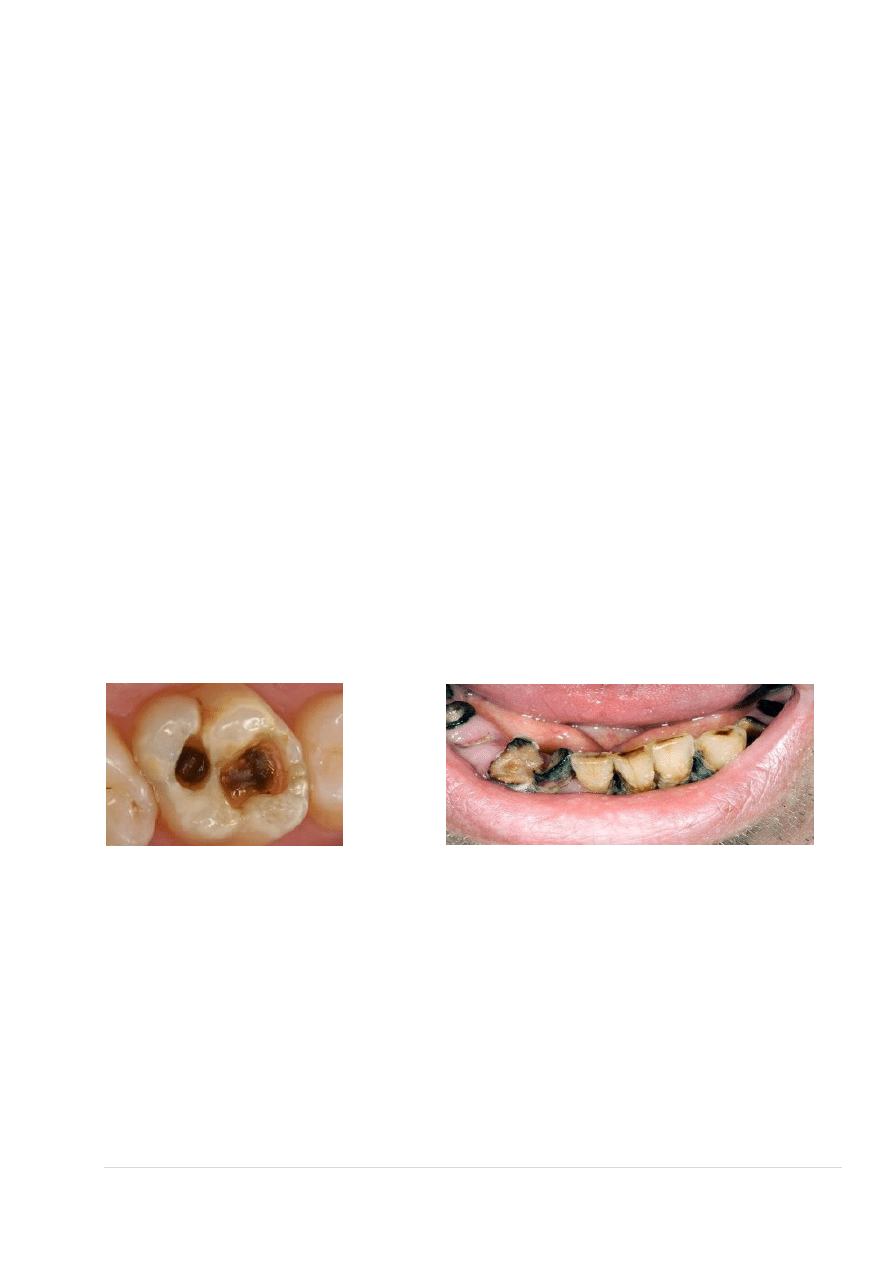
PRÓCHNICA
Próchnicą nazywamy proces demineralizacji zęba, prowadzący do całkowitego rozpadu jego struktury.
Próchnica powodowana jest głównie przez bakterie z rodzaju Streptococcus. Bakterie te są zdolne do
wytwarzania kwasów w wyniku metabolizowania cukrów pochodzenia zewnątrz- i wewnątrzustrojowego.
Kwaśne środowisko powoduje demineralizację szkliwa, co pozbawia zęby naturalnej ochrony, a bakterie
wnikają w głąb zęba. Bakterie te przyczyniają się też do powstania płytki nazębnej. Jest to najpowszechniejszy
problem stomatologiczny.
Natychmiast po ostatnim czyszczeniu zębów zaczyna tworzyć się tzw. osłonka nabyta (pellicula), która
zbudowana jest z substancji zawartych w ślinie głównie glikoprotein. Następnie osad ten zostaje zasiedlony
przez bakterie, które stanowią bezpośrednie zagrożenie dla twardych tkanek zęba. Bakteriami
próchnicotwórczymi są głównie Lactobacillus, Streptococcus mutans oraz Actinomyces , które w stadium
dojrzałej płytki nazębnej stanowią jej 60-70% resztę płytki stanowi matryca (matrix), na którą składają się
glikoproteiny pochodzące ze śliny, polisacharydy będące produktami metabolizmu bakterii, złuszczone
komórki nabłonka, leukocyty, wapń oraz fosfor.
Nieusunięta płytka bakteryjna przyczynia się znacznie do powstania próchnicy zębów, ponieważ zawarte w
niej bakterie podczas stałej lub okresowej podaży cukrów wytwarzając kwas powodują spadek pH i w
rezultacie demineralizację szkliwa zębów.
Bakterie te są zdolne do zainicjowania procesu próchnicowego, poprzez wytwarzanie kwasów w wyniku
metabolizowania cukrów (głównie kwas mlekowy). Zakwaszone środowisko (pH poniżej 5,5) sprzyja
demineralizacji szkliwa. W zaawansowanym stadium płytki – szczególnie w płytce poddziąsłowej – następuje
sukcesja bakterii beztlenowych (np Bacteroides, Fusobacterium, Prevotella, Porphyromonas) uczestniczących
w patogenezie zapalenia dziąseł. Po kilkudziesięciu godzinach rozpoczyna się proces odkładania soli
mineralnych, które są naturalnym składnikiem śliny. Jest to równoznaczne z powstawianiem kamienia
nazębnego, który jest zmineralizowaną postacią płytki nazębnej.
76 |
S t r o n a
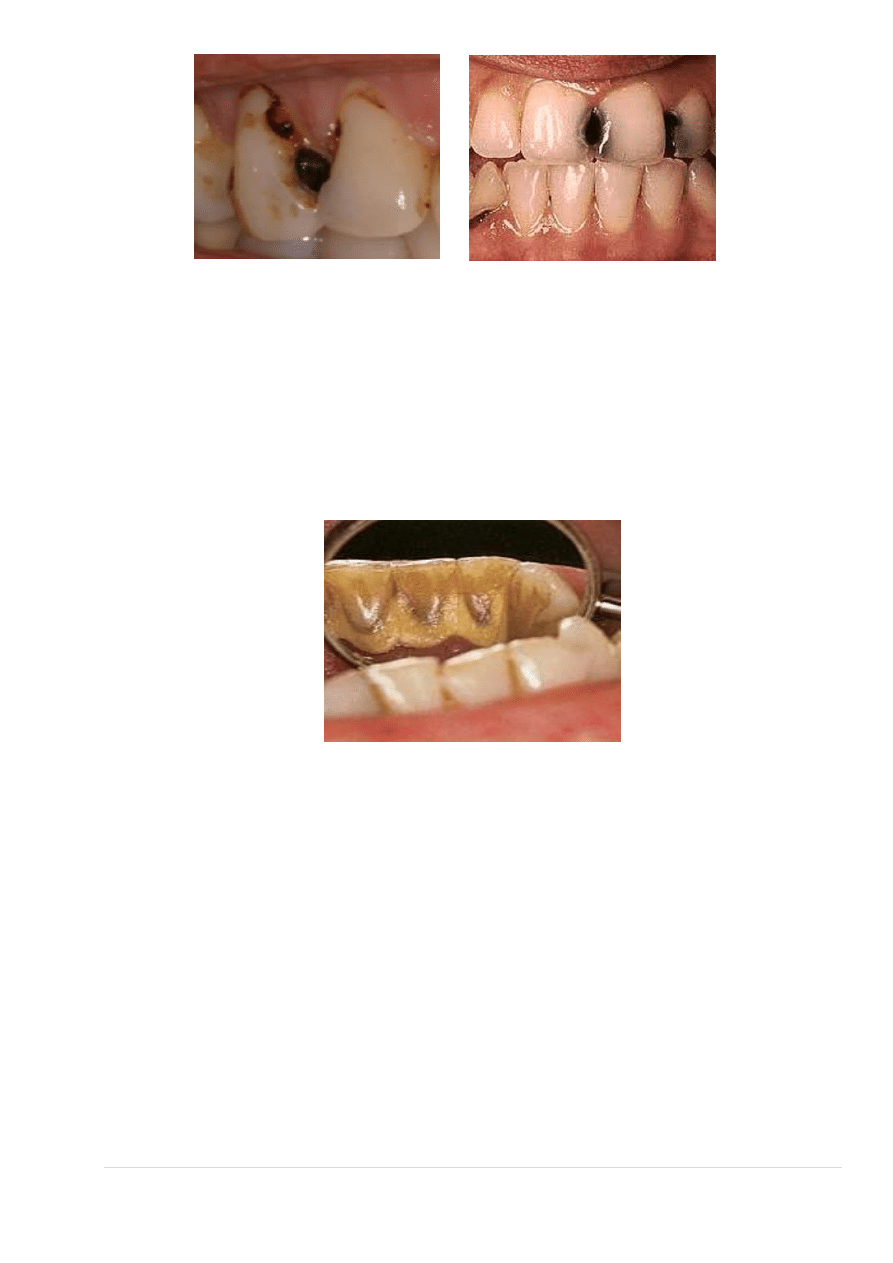
KAMIEŃ NAZĘBNY
Kamień nazębny naddziąsłowy to zmineralizowana płytka nazębna o zabarwieniu od żółto-beżowego do
jasnobrązowego; położony jest naddziąsłowo. Kamień poddziąsłowy natomiast to zlokalizowany
poddziąsłowo, twardy, zmineralizowany osad, mające zabarwienie od ciemnobrązowego po czarne. Minerały
pochodzą ze śliny oraz z wydzieliny zapalnej patologicznych kieszonek. Ciemniejsza barwa kamienia
poddziąsłowego wiąże się z obecnością w nim składników krwi. Kamień nazębny odkłada się poprzez
apozycję, to znaczy warstwa na warstwie.
Kamień nazębny tworzy się tylko tam, gdzie nie jest usuwana płytka nazębna.
Podział próchnicy ze względu na stadium rozwoju
→ Próchnica początkowa – pierwszy etap rozwoju próchnicy. Powstaje tzw. biała plama próchnicowa,
czyli zmętnienie szkliwa, które nie wymaga jeszcze interwencji stomatologa, jedynie odpowiedniej
profilaktyki fluorowej (wbudowywania wapnia w uszkodzone szkliwo - remineralizacji). Jest więc ona
odwracalna.
→ Próchnica powierzchniowa – powstaje ubytek w szkliwie (nieodwracalne zniszczenie tkanki).
→ Próchnica średnia – próchnica dochodzi do zębiny, która przybiera brązowy lub czarny kolor.
→ Próchnica głęboka – ubytek dociera do miazgi zębowej, powodując ból i często wytworzenie ropnia.
Następuje obumieranie nerwów i całego zęba. Może ona prowadzić do stanów zapalnych jamy ustnej
(np. dziąseł, szczęk).
W miejscu, w którym rozwija się próchnica obserwuje się początkowo białawokredowe przebarwienie oraz
szorstką powierzchnię szkliwa. Następnie zmiana przybiera kolor żółty, brązowy, a w ostatnim stadium
rozwoju – czarny.

77 |
S t r o n a
Podział próchnicy ze względu na szybkość rozwoju
× Ostra – występuje najczęściej u osób młodych, które mają słabo zmineralizowane szkliwo. Rozwija się
bardzo szybko.
× Przewlekła – występuje najczęściej u osób dorosłych; rozwija się wolno. Zębina w pobliżu szyjki zęba
lub na bocznych zębach przednich przybiera kolor czarny lub czarnobrązowy.
× Zatrzymana – jest to próchnica, której szybki proces rozwoju został z niewyjaśnionych przyczyn
zatrzymany.
× Kwitnąca – jest to próchnica obejmująca kilka zębów i rozwijająca się bardzo szybko w miejscach, w
których występuje ona rzadko. Jej przyczynami mogą być na przykład: jedzenie dużej ilości słodyczy,
wrodzone wady budowy zęba.
o Próchnica butelkowa – jest szczególną postacią próchnicy kwitnącej w zębach mlecznych niemowląt i
małych dzieci. Stwierdza się ją u dzieci, które zasypiają z butelką wypełnioną słodzonym napojem (w
tym mlekiem), a także u dzieci używających smoczka zanurzonego w słodkim produkcie lub z
nawykiem przedłużonego karmienia piersią na żądanie. Najbardziej narażone na rozwój próchnicy są
zęby sieczne górne.
o Próchnica korzenia – rozwija się na powierzchniach policzkowych, językowych i stycznych zębów
eksponowanych na środowisko jamy ustnej. Odsłonięte korzenie zębów sprzyjają gromadzeniu się
płytki nazębnej wzdłuż brzegu dziąsłowego.
Podział ze względu na umiejscowienie:
‐
Próchnica pierwotna – pojawiająca się pierwszy raz w danym miejscu.
‐
Próchnica wtórna – występuje obok wypełnienia lub korony protetycznej, jest wynikiem błędu
stomatologa podczas pierwszego leczenia.
‐
Nawrót próchnicy – występuje pod wypełnieniem lub koroną protetyczną.
Podział próchnicy ze względu na zaawansowanie zmian:
D1 – zmiana występująca w szkliwie z nienaruszoną powierzchnią, tj bez ubytku.
D2 – zmiana w szkliwie z minimalnym jego ubytkiem.
D3 – zmiana w obrębie zębiny z ubytkiem tkanek lub bez ubytku.
D4 – zmiana sięgająca miazgi.
Przyczyny próchnicy
Przy obecnym stanie wiedzy stwierdzono, że rozwój zmian próchniczych jest uwarunkowany czterema
czynnikami:
1. Dietą próchnicotwórczą, która dostarcza substratu (cukrów) do przemian enzymatycznych.
2. Obecnością drobnoustrojów, które przerabiają w płytce nazębnej (bakteryjnej) węglowodany na
kwasy.
3. Wrażliwością powierzchni szkliwa na odwapnienie, wynikającą ze składu chemicznego tej
powierzchni.
4. Czasem i częstością działania czynników 1 i 2.
Czynniki te współdziałają ze sobą w następujący sposób: niektóre bakterie zawarte w płytce nazębnej mają
zdolność fermentowania dostarczanych z dietą węglowodanów (głównie sacharozy i glukozy), tworząc kwasy,
które powodują spadek pH poniżej 5 w ciągu 5 minut. Zakwaszenie płytki utrzymuje się przez pewien czas,
ok. 30-60 min, zanim powróci do wartości prawidłowych. Powtarzające się spadki pH w odpowiednio długim
czasie doprowadzają do demineralizacji podatnego miejsca na powierzchni zęba, a zatem inicjują proces
próchnicowy. Próchnica rozwinie się tylko wtedy, gdy jednocześnie zadziałają wspólnie wszystkie wyżej
wymienione czynniki. Można, zatem powiedzieć, że próchnica to choroba wynikająca z zaburzenia
równowagi procesów demineralizacji i remineralizacji, przebiegających naprzemiennie w środowisku
ślina/płytka nazębna/szkliwo.

78 |
S t r o n a
Zapobieganie próchnicy
Zmianom próchniczym możemy zapobiec w najprostszy sposób – regularnie szczotkując zęby (najlepiej po
każdym posiłku) oraz ograniczając do minimum spożywanie cukrów w diecie. Zaleca się również
doczyszczanie przestrzeni międzyzębowych specjalną nicią dentystyczną oraz stosowanie płynów do płukania
jamy ustnej. Możemy też udać się do stomatologa na zabieg fluoryzacji. Fluor jest naturalnym minerałem,
który pomaga wzmacniać i odbudowywać szkliwo. Ponadto możemy poddać się zabiegowi usuwania osadu
nazębnego („siedziby” bakterii) tzw. piaskowaniu oraz skalingowi – usuwaniu kamienia. W celu
kontrolowania stanu uzębienia należy co najmniej raz na pół roku zgłaszać się na wizyty do stomatologa.
Pojemność buforowa
Za utrzymanie równowagi mineralnej pomiędzy hydroksyapatytem a śliną odpowiada jej pH. Przyjmuje się, że
pH śliny spoczynkowej wynosi średnio 6,7 (zakres 6,2-7,6). Przy pH 5,5 ślina jest roztworem nasyconym
jonami wapniowymi i fosforanowymi. W wyniku spadku pH dochodzi do migracji tych jonów z tkanek zęba do
środowiska jamy ustnej, co skutkuje demineralizacją szkliwa .
Istotną rolę w utrzymaniu stałego odczynu śliny odgrywa układ buforowy (pojemność buforowa śliny):
węglanowy, CO
2
/NaHCO
3
, fosforanowy NaH
2
PO
4
/Na2HPO
4
i białczanowy. W zobojętnianiu kwasów bierze
udział także amoniak, powstały z rozpadu mocznika przez bakterie płytki nazębnej.
Zakwaszenie środowiska (np. wskutek fermentacji cukrów przez enzymy bakteryjne płytki bakteryjnej)
zmniejsza stopień nasycenia śliny fosforanami wapnia. Wówczas ślina staje się roztworem nienasyconym,
czego następstwem jest zwiększenie rozpuszczalności szkliwa zębów.
Przyczyny chorób przyzębia
Choroby zapalne przyzębia to zapalenie dziąseł (gingivitis) i zapalenie przyzębia (periodontitis). Główną
(pierwotną) przyczyną tych chorób jest bakteryjna płytka nazębna. Do powstania chorób przyzębia mogą
przyczyniać się też inne czynniki (przyczyny wtórne).
Czynniki miejscowe:
– płytka nazębna,
– próchnica,
– oddychanie przez usta,
– zmniejszone uwalnianie śliny,
– nieprawidłowe położenie zęba, stwarzające warunki do gromadzenia się płytki nazębnej,
– wystające brzegi koron, stwarzające warunki do gromadzenia się płytki nazębnej,
– nieprawidłowo ukształtowane wypełnienia, stwarzające warunki do gromadzenia się płytki nazębnej,
– uwarunkowania anatomiczne utrudniające higienę jamy ustnej,
– palenie.
Przyczyny czynnościowe:
– nieprawidłowy zgryz oraz nieprawidłowa artykulacja, które mogą prowadzić do nieprawidłowego
obciążenia zębów.
Czynniki wewnętrzne:
– zaburzenia przemiany materii, jak np. cukrzyca, alergie, palenie, niewłaściwe dieta, choroby krwi,
choroby układu odpornościowego, stres, zmiany hormonalne.
79 |
S t r o n a
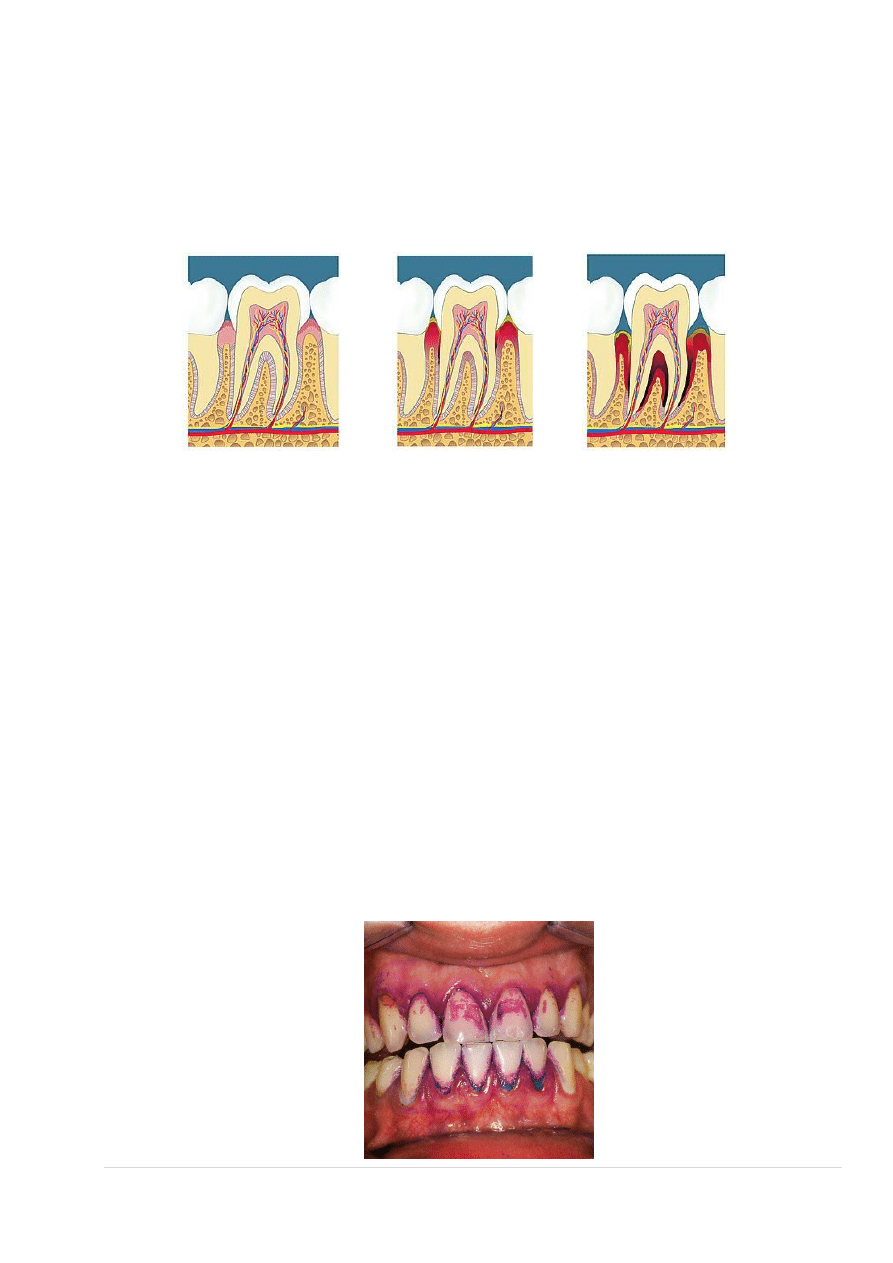
Zanik kości wyrostka zębodołowego
Decydujące znaczenie dla rozwoju stanu zapalnego ma reakcja obronna układu immunologicznego, od której
zależy intensywność oraz przebieg zapalenia.
Stan zapalny jest reakcją obronną organizmu. Wzmożone ukrwienie ma za zadanie wzmocnienie miejscowej
obrony. Jeżeli układowi odpornościowemu nie uda się uniknąć rozprzestrzeniania się poddziąsłowej płytki
nazębnej, zniszczeniu ulega najpierw przyczep nabłonkowy. W wyniku tego szczelina dziąsłowa przestaje być
szczelna i pozwala na wnikanie bakterii. W ten sposób z zapalenia dziąseł rozwija się zapalenie przyzębia, w
którego kolejnych etapach dochodzi do rozchwiania i utraty zębów.
PŁYTKA NAZĘBNA
Wśród przyczyn próchnicy oraz chorób przyzębia płytka nazębna stoi na pierwszym miejscu. Płytka nazębna
to miękki, biało-żółty bakteryjny osad nazębny. Składa się z matrycy (substancji podstawowej) i w ponad
połowie z bakterii. 1 mg płytki nazębnej, to jest jedna tysięczna grama, zawiera ok. 700 milionów
mikroorganizmów. Bakterie płytki nazębnej pokrywają swoje zapotrzebowanie energetyczne, wykorzystując
sacharozę z pożywienia człowieka. Węglowodany, takie jak np. glukoza (cukier gronowy), sacharoza (biały
cukier) czy fruktoza (cukier zawarty w owocach), szybko przenikają do płytki i są tam przetwarzane. Dlatego
te rodzaje cukrów działają bardzo próchnicotwórczo. Cukier, który przeniknął do płytki, jest rozkładany przez
bakterie; równocześnie, jako produkt uboczny powstają kwasy, np. kwas mlekowy. Kwasy te wywołują
próchnicę. Płytka staje się coraz grubsza, „rośnie“.
Wartość pH płytki spada. Jeżeli wartość pH spadnie do 5,5 lub poniżej, zakwaszenie jest tak duże, że nie jest
możliwe zneutralizowanie go przez działanie buforujące śliny. Następstwem jest postępująca demineralizacja
szkliwa i w konsekwencji zagrożenie próchnicą.
Na początku osad tworzy się w szczelinach i zagłębieniach, przestrzeniach międzyzębowych oraz w pobliżu
dziąsła. W głębokich warstwach dojrzałej płytki nazębnej panują warunki anaerobowe (beztlenowe) – idealne
warunki do rozwoju patogenów, które intensyfikują przebieg choroby przyzębia. Wybarwienie płytki
nazębnej pozwala na jej uwidocznienie; płytka wybarwia się na kolory od czerwonego do niebieskawego.
Wybarwiona płytka nazębna

80 |
S t r o n a
Zapalenia dziąseł -gingivitis
– Wywołane przez płytkę nazębną
– Związane z czynnikami ogólnoustrojowymi: pokwitanie, ciąża
– Modyfikowane lekami
– Złe odżywianie
Niezwiązane z płytką
– Bakteryjne: S. pyogenes, równocześnie z zapaleniem gardła, w wyniku wcześniejszej infekcji
wirusowej
– Wirusowe: HSV 1
– Grzybicze
– Genetycznie uwarunkowane
– Objawy dziąsłowe alergii
– Pourazowe
ZAPALENIA PRZYZĘBIA –PERIODONTITIS
Zapalenia przyzębia -periodontitis (destrukcja przyczepu przyzębnego)
Są różne podziały i uwarunkowania –stomatologia kliniczna:
× Martwiczo-wrzodziejące –ostre, b. bolesne, szare pseudobłony, krwawiące, u dzieci częściej mieszane
zakażenie wrzecionowców i krętków: Fusobacterium nucleatum,Prevotella intermedia + Treponema
denticola,, krętki PROS –pathogen related oral spirochetes,mają zdolność wnikania do tkanek
× Angina Plaut-Vincenta –ograniczone, w okolicy migdałka, jednostronne, u dorosłych, etiologia j.w.
× Młodzieńcze zapalenie przyzębia –rzadko, 0,1% młodych osób, u 95% wykrywa się Aggregatibacter
actinomycetemcomitans często z innymi beztlenowcami
× Zapalenie przyzębia u dzieci
× U osób z upośledzoną odpornością (HIV)
× W ciąży
× Ropnie tkanek przyzębia –dziąsła, przyzębia
× Zapalenie przyzębia związane z uszkodzeniem miazgi kanału
PRZYZĘBIE
Przyzębie- zespół tkanek otaczających i unieruchamiających ząb oraz mających za zadanie jego ochronę przed
wnikaniem zakażenia z zainfekowanego kanału korzeniowego lub kieszonki dziąsłowej. Składają się na nie:
dziąsła, ozębna, cement, kość wyrostka zębodołowego.
Płytka naddziąsłowa →próchnica
Płytka poddziąsłowa →więcej beztlenowców, gł. formy nitkowate, spiralne, łatwiej osadza się kamień
nazębny, choroby przyzębia.
W chorobach przyzębia, jest przesunięcie mikroflory płytki w kierunku bardziej proteolitycznych Gram(-)
bakterii beztlenowych populacji płytki, które mogą prowadzić do uszkodzenia tkanek:
o bezpośrednio -poprzez produkcję proteaz, cytotoksyn i innych czynników wirulencji
o pośrednio -poprzez efekty uboczne odpowiedzi zapalnej organizmu
81 |
S t r o n a
FLORA BAKTERYJNA
– Zdrowa tkanka przyzębia: uboga flora, dominują –70% względnie beztlenowe Gram(+) –Actinomyces,
S. sanquis, ziarenkowce Gram(-) , Veilonella, niewiele krętków i urzęsionych pałeczek
– Przewlekłe zapalenie przyzębia: ok.. 75% Gram(-), w tym 95% beztlenowe bezwzględne
Porphyromonas gingivalis, Prevotella intermedia, Fusobacterium nucleatum, Bacteroides forsythus,
inne: A. actinomycetemcomitans, Selenomonas, Capnocytophaga, Veilonella
– Agresywne zapalenie przyzębia: Aggregatibacter actinomycetemcomitans, Porphyromonas gingivalis,
Capnocytophaga, Prevotella intermedia – choroba powiązana z defektem odporności
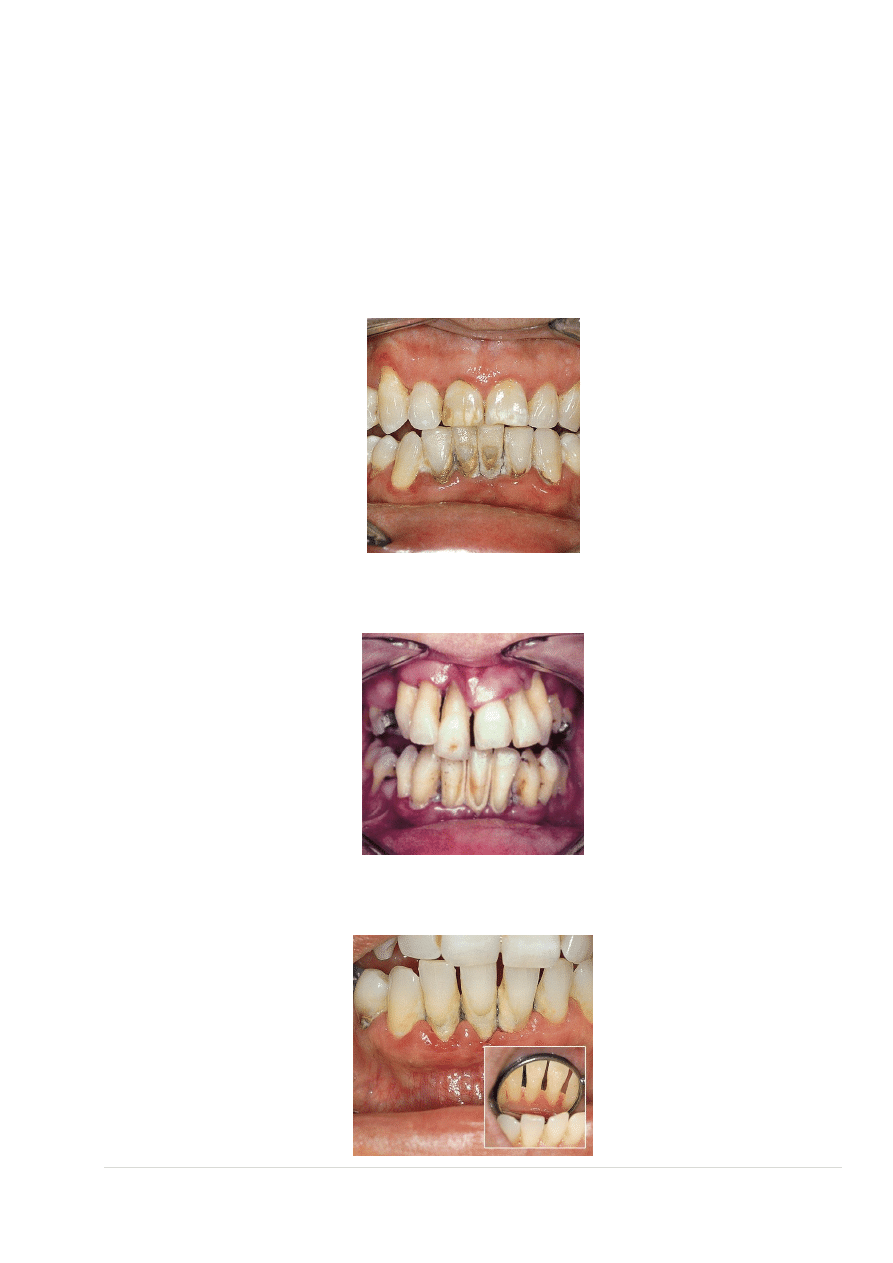
Przewlekłe zapalenie przyzębia
Nieleczone zapalanie przyzębia w stadium końcowym
Przewlekłe zapalenie przyzębia przed i po leczeniu
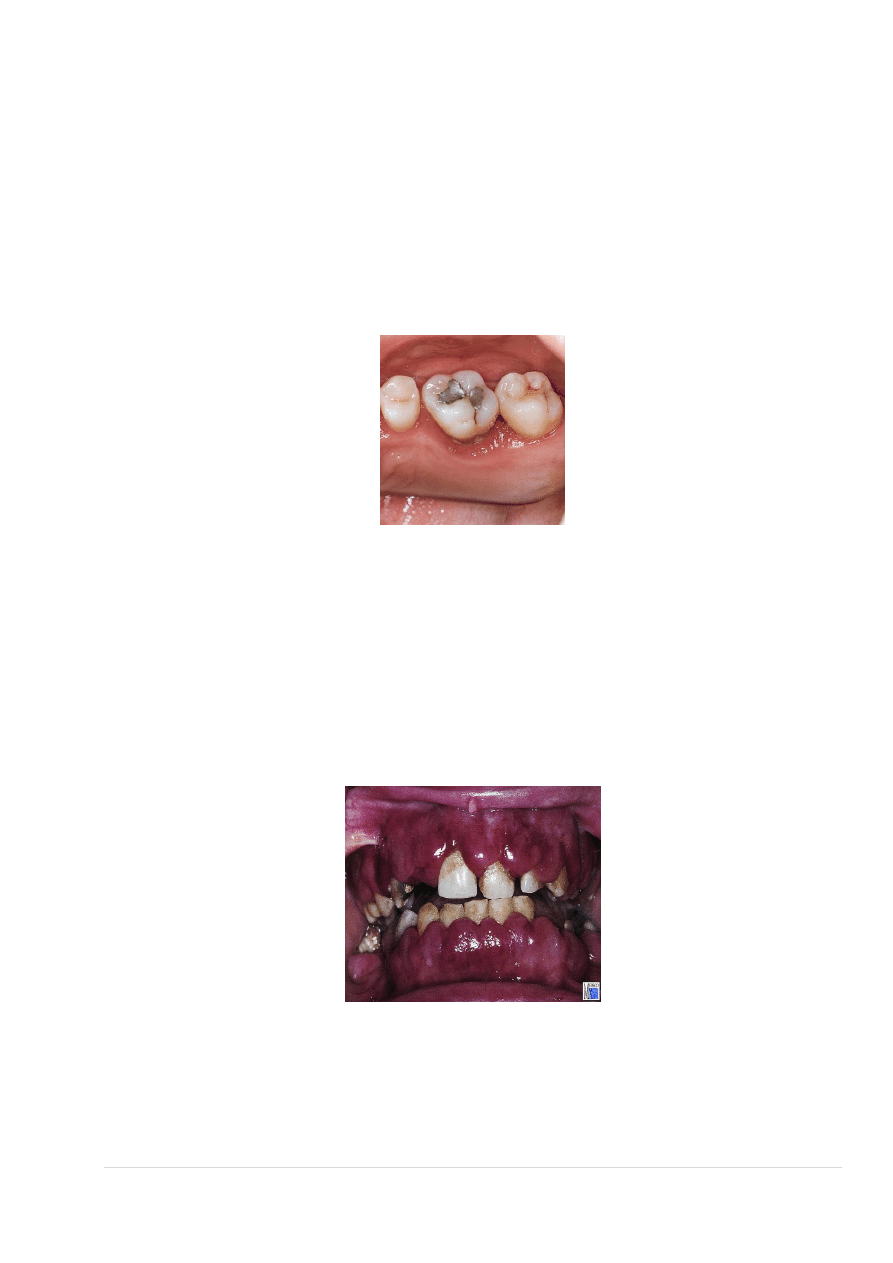
82 |
S t r o n a
Objawy zapalenia przyzębia:
– stan zapalny dziąseł – krwawienie/ zmiana zabarwienia/ utrata charakterystycznego groszkowanego
wyglądu powierzchni,
– stwierdzane podczas badania przy użyciu zgłębnika kieszonki przyzębne;
× migracja/rozchwianie zębów,
× recesje dziąseł,
× widoczne na zdjęciu rentgenowskim niszczenie tkanki kostnej,
× nasilony (częściowo ropny) wysięk z kieszonek,
× obecność płytki nazębnej, złogów i kamienia nazębnego,
× obecność typowych bakterii wywołujących choroby przyzębia.
Agresywne zapalenie przyzębia przy zębie 26
Ta postać zapalenia przyzębia charakteryzuje się szczególnie agresywnym przebiegiem. W krótkim czasie
dochodzi do znacznej utraty struktur przyzębia. Stopień nasilenia objawów klinicznych nie jest skorelowany z
ilością osadów bakteryjnych. Pomimo względnie niewielkich ilości płytki nazębnej i stosunkowo dobrej
higieny zębów następuje masywny zanik kości, powstają głębokie kieszonki patologiczne, dochodzi do
wzmożonej aktywności zapalnej w zakresie przyzębia brzeżnego i zwiększonego wydzielania płynu
dziąsłowego.
Agresywne zapalenie przyzębia może przybrać postać miejscową lub ogólną.
Zapalenie przyzębia w przebiegu chorób ogólnoustrojowych
U pacjentów dotkniętych ciężkimi chorobami ogólnymi z upośledzeniem funkcji granulocytów (białaczka,
neutropenia = wrodzony niedobór granulocytów obojętnochłonnych) rozwijają się ostre zapalenia przyzębia.
Ciągle nawracające zapalenia prowadzą do ciężkiego i szybkiego zniszczenia struktur przyzębia.
Przy wielu chorobach o podłożu genetycznym współistnieją objawy zapalenia przyzębia. Zaliczamy tutaj
neutropenię, zespół Downa (trisomię 21 chromosomu), histiocytozę i inne.
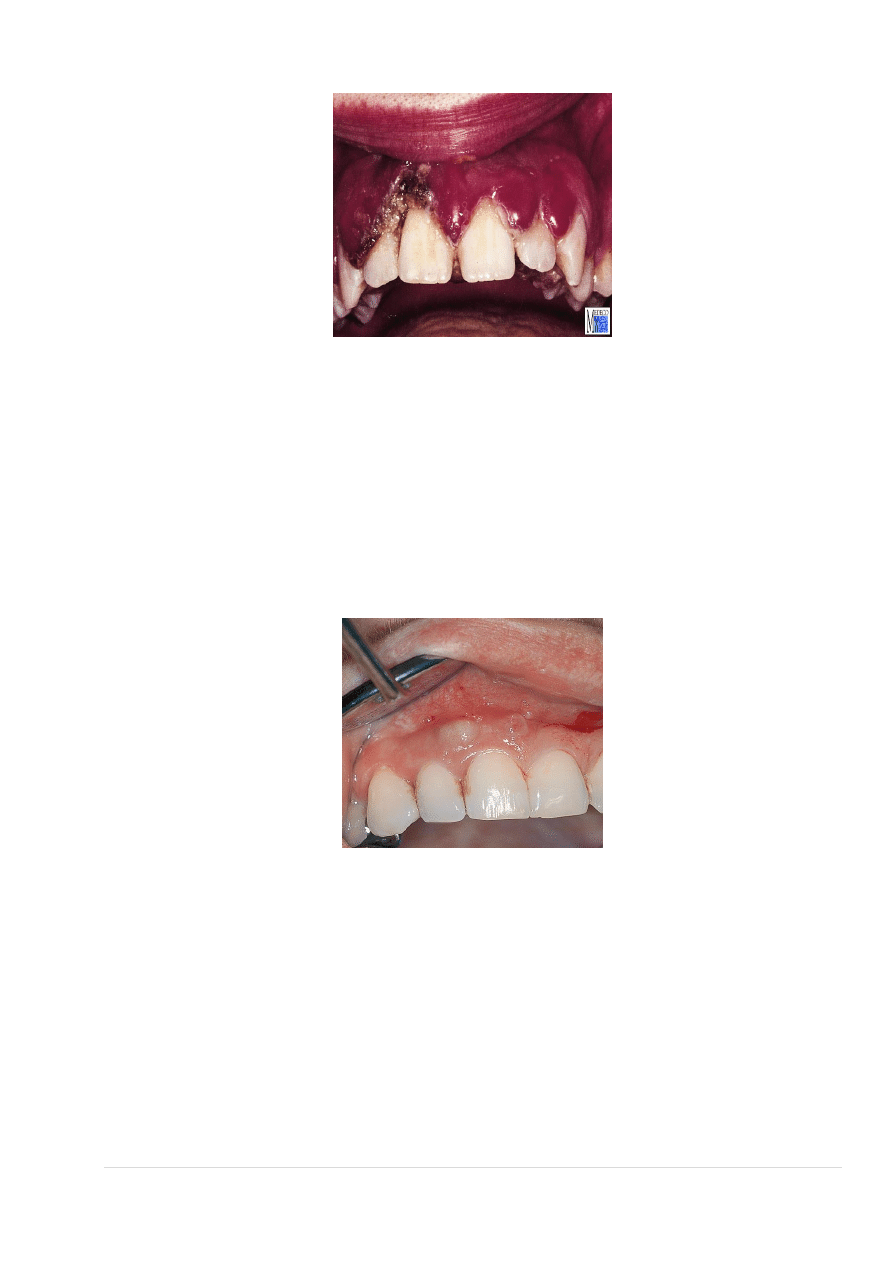
83 |
S t r o n a
Ostre martwiczo-wrzodziejące zapalenie dziąseł
Martwiczo-wrzodziejące zapalenie dziąseł wywołane jest przez ściśle określone drobnoustroje (bakterie
wrzecionowate, krętki i inne). W jego przebiegu dochodzi do bolesnego stanu zapalnego z towarzyszącym
ropnym rozpadem tkanek. U pacjentów może występować gorączka, złe samopoczucie oraz nieprzyjemny
zapach z ust. Bolesność błony śluzowej utrudnia przyjmowanie pokarmów.
W przypadku, gdy zapalenie rozszerza się na kolejne elementy przyzębia, mówi się o martwiczo-
wrzodziejącym zapaleniu przyzębia. Złe samopoczucie chorego nasila się. Szukając przyczyn choroby należy
mieć na uwadze, że jej powstanie może wiązać się z występowaniem innych schorzeń (AIDS, niektóre rodzaje
białaczki).
Ropień przyzębia
Ropień to nagromadzenie ropnego płynu w tkankach połączone z procesem zapalnym.
× Ropień przyzębia – obejmuje częściowo tkanki przyzębia.
× Ropień okołokoronowy – powstaje w okolicy częściowo zatrzymanego zęba.
× Ropień okołowierzchołkowy – powstaje przy wierzchołku korzenia martwego zęba.
× Ropień dziąsła – ograniczony jest do samego dziąsła.
Ropień powstaje, gdy spełnione są dwa główne warunki:
× Bakterie przenikają w głąb tkanek.
× Nie ma możliwości odpływu zapalnej wydzieliny.
Możliwe drogi, którymi bakterie przedostają się do tkanek, to głębokie kieszonki przyzębne, korzenie zębów z
obumarłą miazgą, kapturki błony śluzowej przy częściowo zatrzymanych zębach.

84 |
S t r o n a
Zapalenie przyzębia wywołane przez czynniki zewnętrzne
Uszkodzenie w wyniku noszenia nieodpowiedniej protezy szkieletowej; intensywne szczoteczkowanie
ŚLINA
ŚLINA - 10
8
-10
9
CFU/1 ml drobnoustrojów głównie z zębów i błony śluzowej.
Jeżeli wydzielanie śliny ulega zmniejszaniu, liczba bakterii w ślinie rośnie. Do śliny mogą przedostawać się
różne drobnoustroje w przebiegu zakażeń np. górnych i dolnych dróg oddech. (np. M. tuberculosis, S.
pyogenes, S. pneumoniae).
W ślinie mogą występować wirusy świnki, opryszczki pospolitej, opryszczki typu 6, cytomegalii, ospy
wietrznej-półpaśca, wirusy Epsteina-Barr, zapalenia wątroby, wirus HIV, Coxackie, drożdżaki z rodzaju
Candida, Rhodotorula, Saccharomyces, grzyby pleśniowe. Pierwotniaki: gingivalis, Lamblia.
Wyszukiwarka
Podobne podstrony:
MIKROBIOLOGIA JAMY USTNEJ, WYKŁAD 3, 28 03 2013
MIKROBIOLOGIA JAMY USTNEJ, WYKŁAD 3, 28 03 2013
MIKROBIOLOGIA JAMY USTNEJ WYKŁAD 1 WYKŁAD 2
wejscie 1 2, 3 rok stoma, mikroby jamy ustnej
Mikrobiologia jamy ustnej tresc cwiczen
nadwrazliwosc, 3 rok stoma, mikroby jamy ustnej
WEJŚCIÓWKI MIKROBIOLOGIA JAMY USTNEJ 10
23 05 2013
wykład 7- 23.05, WSA, konstytucyjny system organów państwowych, wykłady
Nowotwory jamy ustnej wykład 2004, Nowotwory jamy ustnej:
Nowotwory jamy ustnej wykład 2004, Nowotwory jamy ustnej:
Mikrobiologia jamy ustnej, tresc cwiczen
Pobieranie i przesyłanie materiału do badań, UM Wrocław - Stomatologia, Mikrobiologia i mikrobiolog
MIKROBIOLOGIA JAMY USTNEJ (TEMATY ĆWICZEŃ)
Morfologia bakterii-barwienie, UM Wrocław - Stomatologia, Mikrobiologia i mikrobiologia jamy ustnej
więcej podobnych podstron