
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
MINISTERSTWO EDUKACJI
NARODOWEJ
Beata Leśniczak
Stosowanie procedur postępowania ratowniczego
w nagłych stanach pediatrycznych 322[06].Z1.06
Poradnik dla ucznia
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy
Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
1
Recenzenci:
dr med. Małgorzata Grześkowiak
mgr Ewa Łoś
Opracowanie redakcyjne:
mgr Beata Leśniczak
Konsultacja:
mgr Małgorzata Sienna
Poradnik stanowi obudowę dydaktyczną programu jednostki modułowej 322[06].Z1.06
„Stosowanie procedur postępowania ratowniczego w nagłych stanach pediatrycznych”,
zawartego w programie nauczania dla zawodu ratownik medyczny.
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy, Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
2
SPIS TREŚCI
1.
Wprowadzenie
3
2.
Wymagania wstępne
5
3.
Cele kształcenia
6
4.
Materiał nauczania
7
4.1.
Anatomiczne i fizjologiczne odrębności wieku rozwojowego
7
4.1.1. Materiał nauczania
7
4.1.2. Pytania sprawdzające
10
4.1.3. Ćwiczenia
11
4.1.4. Sprawdzian postępów
12
4.2.
Algorytmy podstawowych i zaawansowanych zabiegów resuscytacyjnych
u dzieci
13
4.2.1. Materiał nauczania
13
4.2.2. Pytania sprawdzające
20
4.2.3. Ćwiczenia
20
4.2.4. Sprawdzian postępów
23
4.3.
Postępowanie w wybranych stanach nagłych u dzieci
24
4.3.1. Materiał nauczania
24
4.3.2. Pytania sprawdzające
30
4.3.3. Ćwiczenia
30
4.3.4. Sprawdzian postępów
33
5. Sprawdzian osiągnięć
32
6. Literatura
37

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
3
1.
WPROWADZENIE
Poradnik będzie Tobie pomocny w przyswajaniu wiedzy z zakresu postępowania
ratowniczego w nagłych stanach pediatrycznych oraz kształtowaniu umiejętności
wykonywania podstawowych i zaawansowanych zabiegów resuscytacyjnych u dzieci.
W poradniku znajdziesz:
–
wymagania wstępne – wykaz umiejętności, jakie powinieneś mieć już ukształtowane,
abyś bez problemów mógł korzystać z poradnika,
–
cele kształcenia – wykaz umiejętności, jakie ukształtujesz podczas pracy z poradnikiem,
–
materiał nauczania – wiadomości teoretyczne niezbędne do opanowania treści jednostki
modułowej,
–
zestaw pytań, abyś mógł sprawdzić, czy już opanowałeś określone treści,
–
ć
wiczenia, które pomogą Tobie zweryfikować wiadomości teoretyczne oraz ukształtować
umiejętności praktyczne,
–
sprawdzian postępów,
–
sprawdzian osiągnięć, przykładowy zestaw zadań. Zaliczenie testu potwierdzi opanowanie
materiału całej jednostki modułowej,
–
literaturę uzupełniającą.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
4
Schemat układu jednostek modułowych
322[06].Z1
Medycyna ratunkowa
322[06].Z1.01
Podawanie leków różnymi drogami
322[06].Z1.02
Prowadzenie resuscytacji
krążeniowo-oddechowej
322[06].Z1.03
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
anestezjologicznych
322[06].Z1.04
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
internistycznych
322[06].Z1.08
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
neurologicznych i psychiatrycznych
322[06].Z1.05
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
chirurgicznych
322[06].Z1.06
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
pediatrycznych
322[06].Z1.07
Stosowanie procedur postępowania
ratowniczego w nagłych stanach
położniczo-ginekologicznych
322[06].Z1.09
Stosowanie procedur postępowania
ratowniczego w ostrych zatruciach

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
5
2. WYMAGANIA WSTĘPNE
Przystępując do realizacji programu nauczania jednostki modułowej powinieneś umieć:
–
posługiwać się podstawowymi pojęciami z zakresu anatomii i fizjologii człowieka,
–
analizować zmiany w funkcjonowaniu poszczególnych układów i narządów
spowodowane urazami i schorzeniami,
–
wykonywać pomiary podstawowych czynności życiowych,
–
udzielać pierwszej pomocy
w nagłych zagrożeniach życia i zdrowia,
–
prowadzić działania resuscytacyjne wg algorytmu BLS i ALS u osób dorosłych,
–
zakładać kaniulę do żył obwodowych,
–
intubować pacjenta dorosłego,
–
charakteryzować działanie leków resuscytacyjnych,
–
przygotowywać i podawać leki różnymi drogami,
–
przeliczać dawki leków,
–
stosować środki ochrony osobistej w kontakcie z pacjentem,
–
komunikować się z pacjentem, jego rodziną, i współpracownikami,
–
korzystać z różnych źródeł informacji,
–
obsługiwać komputer.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
6
3. CELE KSZTAŁCENIA
W wyniku realizacji programu jednostki modułowej powinieneś umieć:
−
zidentyfikować różnice anatomiczne i fizjologiczne u dzieci w zakresie poszczególnych
układów,
−
zmierzyć parametry życiowe u dzieci i zinterpretować wyniki pomiarów,
−
wykonać badanie u dziecka z urazem,
−
ocenić stan dziecka za pomocą medycznych skal oceny stanu ogólnego i ciężkości
urazów,
−
zdiagnozować stany zagrożenia życia u dzieci,
−
zróżnicować objawy i przebieg kliniczny stanów nagłych u dzieci,
−
wykonać medyczne czynności ratunkowe w stanach zagrożenia życia u dzieci,
−
zastosować sprzęt medyczny przystosowany do wykonywania medycznych czynności
ratunkowych u dzieci,
−
zapewnić bezpieczny transport dziecka w stanie zagrożenia życia,
−
zareagować w przypadku pogorszenia się stanu dziecka,
−
rozpoznać objawy maltretowania dziecka,
−
nawiązać kontakt z dzieckiem i jego opiekunami.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
7
4.
MATERIAŁ NAUCZANIA
4.1. Anatomiczne i fizjologiczne odrębności wieku rozwojowego
4.1.1. Materiał nauczania
Organizm dziecka różni się od organizmu dorosłego rozmiarami, proporcjami ciała oraz
dynamiką procesów życiowych. Różnice te są tym większe, im młodsze jest dziecko. Tempo
zmian zachodzących w organizmie dziecka jest najwyższe w pierwszym roku życia,
a następnie około siódmego roku życia i w okresie pokwitania – dojrzewania płciowego
tj. około 10–15 roku życia u dziewcząt i 12–17 roku życia u chłopców. W tych okresach
obserwuje się szybsze tempo wzrostu, zmiany proporcji ciała, a także zmiany w procesach
psychicznych. Okresy te wiążą się z zachwianiem równowagi ogólnoustrojowej, co wyraża
się większą częstością zachorowań i bardziej burzliwym przebiegiem niektórych chorób.
1. Rozmiary i proporcje ciała
Donoszonego noworodka charakteryzują:
−
masa ciała ok. 3500 g,
−
długość ciała 50–52 cm,
−
duża głowa o obwodzie o 1–2 cm większym od obwodu klatki piersiowej,
−
krótka szyja,
−
długi tułów,
−
krótkie kończyny dolne ze stosunkowo dużymi stopami.
W ciągu pierwszego roku życia niemowlę długość ciała zwiększa o ½ długości
urodzeniowej, masę urodzeniową podwaja ok. 5 mż., a potraja w 12 mż. Obwody głowy
i klatki piersiowej wyrównują się ok. 12 miesiąca życia.
Ś
rodek ciężkości ciała u noworodka znajduje się na wysokości pępka. W kolejnych latach
ż
ycia w miarę wzrostu dziecka przesuwa się w kierunku spojenia łonowego.
W przebiegu rozwoju długość poszczególnych odcinków ciała wzrasta nierównomiernie:
kończyny dolne wydłużają się 5-krotnie, kończyny górne 4-krotnie, długość tułowia 3-krotnie
a wysokość głowy tylko 2-krotnie. Zmiany proporcji ciała w zależności od wieku przedstawia
rysunek 1.
2. Układ kostno-mięśniowy
Kości czaszki noworodka połączone są spojeniami włóknisto-chrzęstnymi tzw. szwami.
W miejscu połączenia kości ciemieniowych i czołowych znajduje się wypełnione tkanką
włóknistą ciemiączko przednie tzw. duże, które zmniejsza się ok. 6 mż., a całkowicie zarasta
do 18 mż. Ciemiączko tylne między kośćmi ciemieniowymi i kością potyliczną zarasta
ok. 3 mż.
W szkielecie noworodka przeważa tkanka chrzęstna, która wraz z rozwojem dziecka
ulega kostnieniu. Proces kostnienia całego szkieletu kończy się do 25 rż. Duża ilość chrząstek
i mała mineralizacja kośćca sprawia, że szkielet małego dziecka jest giętki i elastyczny
z większą odpornością na urazy. Okostna jest grubsza i luźno związana z kością, wskutek
czego u małych dzieci szybciej dochodzi do wylewów podokostnowych. Kręgosłup
noworodka jest płaski, jego fizjologiczne krzywizny pojawiają się w miarę rozwoju ruchów
lokomocyjnych i pionizacji ciała. Lordoza szyjna rozwija się w wyniku unoszenia głowy,
a kifoza piersiowa i lordoza lędźwiowa – siadania i wstawania.
Liczba włókien mięśniowych u noworodka jest taka sama jak u człowieka dorosłego,
z wiekiem powiększa się jedynie ich długość i grubość.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
8
3. Skóra i tkanka podskórna
Skóra dziecka jest cienka i delikatna, o dużej powierzchni w stosunku do masy ciała, stąd
też u małych dzieci szybciej dochodzi do utraty ciepła i przegrzania. Mała sprawność
gruczołów łojowych i potowych skóry wpływa na jej niedostateczną funkcję ochronną,
a cienka warstwa naskórka i skóry właściwej zwiększa podatność na uszkodzenia i zakażenia.
Gruba warstwa podskórnej tkanki tłuszczowej w pierwszych latach życia ulega ścieńczeniu,
rozwija się ponownie, zwłaszcza u dziewcząt, w okresie dojrzewania.
4. Układ oddechowy
Drogi oddechowe dziecka są krótkie i wąskie. Najwęższym miejscem jest chrząstka
pierścieniowata krtani. Ściany krtani, tchawicy i oskrzeli są miękkie – nie mają dostatecznie
rozwiniętej tkanki chrzęstnej. Błona śluzowa dróg oddechowych jest bogato unaczyniona
z dużą ilością gruczołów śluzowych i niedostatecznie wykształconym aparatem rzęskowym.
Niewielki jej obrzęk u niemowląt prowadzi do trudności z oddychaniem objawiających
się w postaci tzw. sapki. Niemowlę nie potrafi oddychać przez usta. Pierścień gardłowy
chłonny jest słabo rozwinięty. Najszybciej rozwija się migdałek III – gardłowy, który może
przerastać już w drugim roku życia, co utrudnia oddychanie przez nos i sprzyja rozwojowi
zakażeń. Trąbka słuchowa jest krótka, szeroka, położona prawie poziomo – przez co
u niemowląt i małych dzieci infekcje z górnych dróg oddechowych łatwo przechodzą do ucha
ś
rodkowego. Klatka piersiowa u noworodka jest beczkowata, przepona ustawiona wysoko.
ś
ebra są miękkie, ustawione poziomo, gdy dziecko zaczyna chodzić ustawiają się skośnie.
Oddychanie jest typu przeponowego, u dziewcząt w okresie dojrzewania – zmienia się z toru
brzusznego na tor piersiowy. Pojemność oddechowa płuc u dzieci w 6 rż. wynosi ok.1500 ml,
a w 17–18 rż. ok. 5000 ml.
Odruch kaszlu u niemowląt jest bardzo słaby, a jego siła wykrztuśna niewielka. Oddechy
u małych dzieci są płytkie, częste i nieregularne, u noworodków niedonoszonych
z okresowymi bezdechami. Bezdech to przerwa w oddychaniu trwająca, co najmniej 20
sekund lub krócej, gdy towarzyszy jej sinica, bradykardia i/lub obniżone ciśnienie tętnicze.
Regularna czynność oddechów występuje u dzieci powyżej 2 rż. Częstość oddechów
w zależności od wieku dziecka przedstawia tabela 1. Stosunek liczby oddechów do liczby
tętna u noworodka wynosi 1:2,5 a u dziecka starszego 1:4.
Tabela 1. Częstość oddechów w zależności od wieku [5, s. 12]
Wiek
Częstość
oddechów/min
niemowlę
1–2 rż.
2–5 rż.
5–12rż.
powyżej 12 rż.
30–40
25–35
25–30
20–25
15–20
5. Układ krążenia
W krążeniu płodowym utlenowanie krwi odbywa się w łożysku, krążenie płucne
w zasadzie nie istnieje. Po urodzeniu się dziecka ustaje krążenie łożyskowe, przy pierwszym
oddechu noworodka płuca upowietrzają się i rozszerzają, naczynia krwionośne płuc
napełniają się krwią. Zwiększa się ciśnienie w lewym przedsionku, co powoduje zamknięcie
zastawki otworu owalnego między przedsionkami i obkurczenie przewodu tętniczego.
Zmiany te następują w ciągu pierwszych 48 godzin życia.
Serce noworodka jest stosunkowo duże, jednak jego pojemność i siła skurczowa – małe.
Z rozwojem dziecka mięsień sercowy zwłaszcza lewej komory grubieje i zwiększa siłę

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
9
skurczu. U małych dzieci czynność serca pozostaje pod wpływem układu współczulnego –
stąd szybka akcja serca, która zwalnia się stopniowo, gdy przewagę przejmuje nerw błędny.
Częstość akcji serca w zależności od wieku dziecka przedstawia tabela 2.
Ś
ciany naczyń krwionośnych u dzieci są bardzo elastyczne, tętnice i naczynia włosowate
mają światło szerokie, a żyły stosunkowo wąskie. Ciśnienie tętnicze krwi u dziecka jest dwa
razy niższe niż u dorosłego i wzrasta stopniowo z wiekiem. Od ok. 80/45 mmHg
u noworodka do 120/60 mmHg u dziecka w wieku 13–14 lat. Wartości ciśnienia skurczowego
w zależności od wieku przedstawia tabela 2. U niemowląt wartość ciśnienia tętniczego krwi
na kończynach górnych i dolnych jest jednakowa. U dzieci powyżej 1 roku życia ciśnienie
tętnicze na kończynie górnej powinno być o 10–25 mmHg niższe niż na kończynie dolnej.
Tabela 2. Częstość akcji serca i ciśnienie krwi w zależności od wieku [5, s. 13]
Wiek
Częstość akcji
serca/min
Ciśnienie skurczowe krwi
mmHg
niemowlę
1–2 rż.
2–5 rż.
5–12rż.
powyżej 12 rż.
110–160
100–150
95–140
80–120
60–100
70–90
80–95
80–100
90–110
100–120
6. Układ pokarmowy
Powierzchnia przewodu pokarmowego i pojemność narządów trawiennych dziecka są
duże w stosunku do masy jego ciała, ale małe w stosunku do ilości przyjmowanych
pokarmów. Dlatego dziecko, szczególnie małe musi być karmione często i w małych
ilościach. Wolniejsza perystaltyka jelit sprzyja dłuższemu przebywaniu pokarmów
w przewodzie pokarmowym a tym samym lepszemu trawieniu. Delikatne i bardziej ukrwione
błony śluzowe przewodu pokarmowego sprzyjają występowaniu stanów zapalnych.
Wątroba jest stosunkowo duża, jej brzeg jest wyczuwalny na 2–3 cm poniżej żeber do
ok. 18 mż., a także na l–2 cm poniżej żeber między 6–12 rokiem życia.
7. Układ moczowy
Nerki w okresie noworodkowym mają strukturę płatowatą, która zanika w pierwszym
roku życia, a także cienką w stosunku do rdzenia warstwę korową. Niedojrzałość ich
czynności wyraża się mniejszym przesączaniem kłębkowym. Przepływ krwi przez nerki
u dziecka jest 5-krotnie mniejszy niż u dorosłego. Ograniczone jest wchłanianie zwrotne
w kanalikach – czyli mniejsza zdolność zagęszczania moczu. Wydalanie mocznika u dzieci
jest mniejsze niż u dorosłych, a kreatyniny większe. Odwrotny też jest stosunek wydalanego
sodu do potasu, u niemowląt wynosi on 1:3, a u dzieci starszych 3:1. Dziecko ze względu na
małą pojemność pęcherza moczowego oddaje mocz częściej: niemowlę do 20 razy na dobę,
dziecko 3-letnie ok. 10 razy, dziecko w wieku szkolnym ok. 6 razy. Oddawanie moczu
w sposób kontrolowany kształtuje się u dziecka ok. 3 roku życia.
8. Układ nerwowy
Na skutek niedojrzałości układu nerwowego u noworodka obserwuje się: wzmożone
napięcie mięśniowe, nieskoordynowane ruchy oraz odruchy bezwarunkowe charakterystyczne
dla tego okresu rozwojowego. Odruchy te powstają w odpowiedzi na bodźce zewnętrzne.
W miarę dojrzałości ośrodkowego układu nerwowego stają się odruchami warunkowymi lub
zanikają.
Są to:
−
odruch chwytny – przy dotknięciu powierzchni dłoniowej noworodek chwyta i silnie
trzyma przedmiot, który dotyka jego ręki, odruch zanika do 3 mż.,
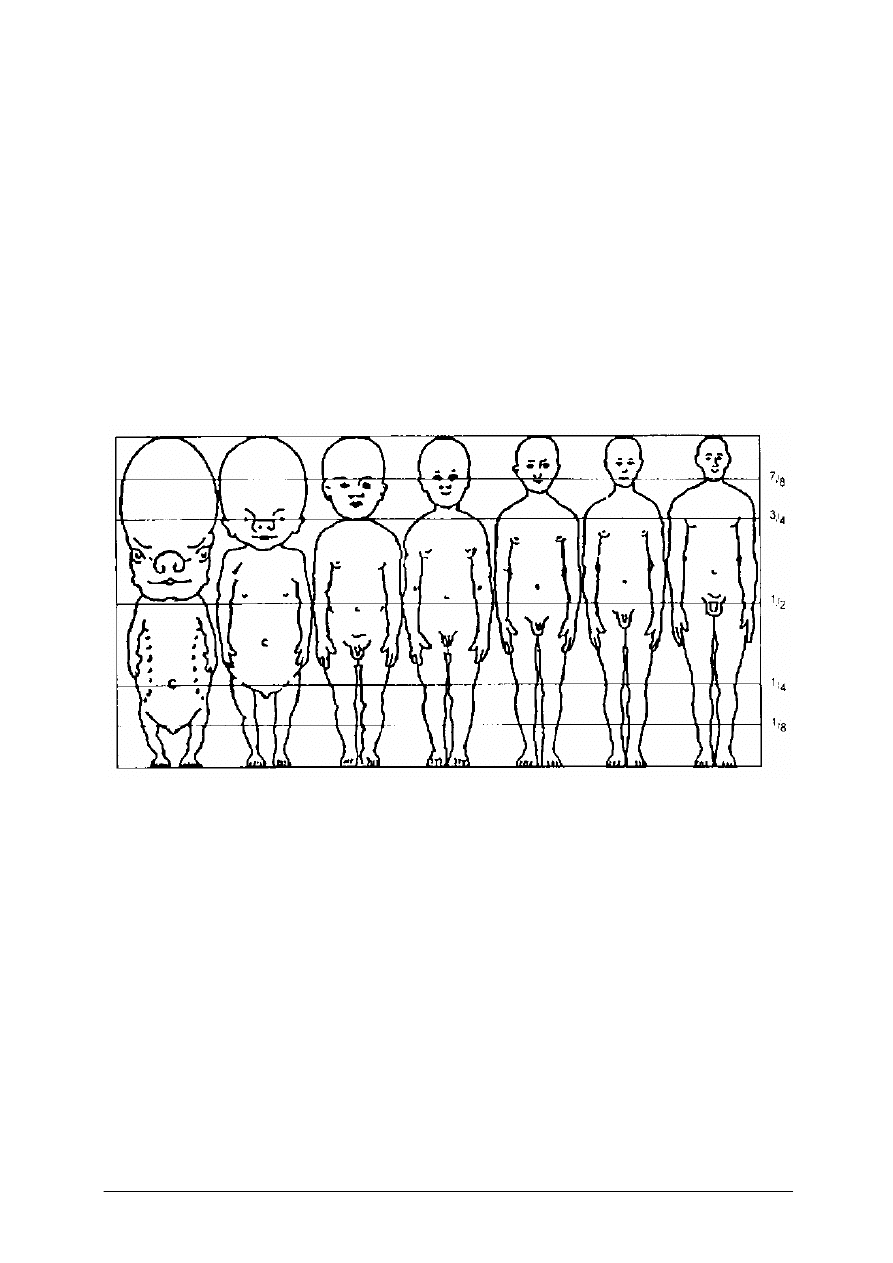
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
10
−
odruch podparcia – noworodek podtrzymywany w pozycji stojącej wykonuje ruchy
stąpania, odruch ten zanika do 4 mż.,
−
odruch obejmowania Moro – przy gwałtownym uderzeniu w materac, na którym leży
noworodek, reaguje on ruchem rozłożenia rąk podobnym do ruchu obejmowania, odruch
ten występuje do 5 mż.,
−
odruch pełzania – przy położeniu noworodka na brzuchu i przytrzymywaniu dłonią stóp,
odpycha się on nogami od dłoni,
−
odruch podeszwowy Babińskiego – przy drażnieniu podeszwy stopy dochodzi do zgięcia
grzbietowego palucha i zgięcia podeszwowego pozostałych palców, objaw ten jako
fizjologiczny może występować do 2 roku życia, po tym okresie jest on objawem
patologicznym.
Procesy mielinizacji dróg nerwowych, podobnie jak rozwój mózgu następują szybko do
2 roku życia. Przez kolejne lata ulegają zwolnieniu, aż do całkowitego zakończenia ok. 12
roku życia.
płód 2 m-ce
płód 5 m-cy
noworodek
2
6
12
25 lat
Rys. 1. Zmiany proporcji ciała w okresie rozwoju – okres płodowy do młodzieńczego [4, s. 4]
4.1.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jak zmieniają się proporcje ciała w miarę rozwoju dziecka?
2.
Jakie są anatomiczne przyczyny częstszego występowania chorób układu oddechowego
u dzieci?
3.
Jak zmienia się częstość oddechów w miarę rozwoju dziecka?
4.
Jak zmienia się częstość akcji serca w miarę rozwoju dziecka?
5.
Jak zmienia się ciśnienie tętnicze krwi w miarę rozwoju dziecka?
6.
Jakie odruchy są charakterystyczne dla okresu noworodkowego?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
11
4.1.3. Ćwiczenia
Ćwiczenie 1
Określ anatomiczne i fizjologiczne przyczyny częstszego występowania chorób układu
oddechowego u dzieci.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych anatomiczne i fizjologiczne odrębności układu
oddechowego u dzieci,
2)
przeanalizować treść polecenia,
3)
określić odrębności anatomiczne i fizjologiczne sprzyjające występowaniu chorób układu
oddechowego u dzieci,
4)
zapisać przyczyny występowania chorób układu oddechowego u dzieci związane
z odrębnościami anatomicznymi i fizjologicznymi.
Wyposażenie stanowiska pracy:
−
papier formatu A4,
−
przybory do pisania,
−
poradnik dla ucznia,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 2
Określ, w jaki sposób zmieniają się w okresie rozwojowym podstawowe parametry
ż
yciowe: czynność serca, oddech, ciśnienie tętnicze krwi.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych i dokonać analizy tabeli 1 i 2, oraz informacji na
temat odrębności fizjologicznych układu oddechowego i układu krążenia ze zwróceniem
uwagi na zmiany podstawowych parametrów życiowych,
2)
przeanalizować treść polecenia,
3)
ustalić które z wyżej wymienionych parametrów z wiekiem dziecka ulegają zmniejszeniu
a które zwiększeniu,
4)
ustalić fizjologiczną przyczynę tych zmian,
5)
zapisać ustalenia dokonane według punktu 3 i 4.
Wyposażenie stanowiska pracy:
−
papier formatu A4,
−
przybory do pisania,
−
poradnik dla ucznia,
−
literatura zgodna z punkiem 6 poradnika.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
12
Ćwiczenie 3
Określ jakie odruchy bezwarunkowe są charakterystyczne dla okresu noworodkowego
i jak wyzwolić te odruchy.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych informacji na temat odrębności anatomicznych
i fizjologicznych układu nerwowego ze zwróceniem uwagi na odruchy bezwarunkowe
okresu noworodkowego,
2)
przeanalizować treść polecenia,
3)
ustalić jakie odruchy bezwarunkowe występują u noworodka,
4)
ustalić jak wyzwolić odruchy bezwarunkowe,
5)
zapisać ustalenia dokonane według punktu 3 i 4.
Wyposażenie stanowiska pracy:
−
papier formatu A4,
−
przybory do pisania,
−
poradnik dla ucznia,
−
literatura zgodna z punkiem 6 poradnika.
4.1.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
wyjaśnić, jak zmieniają się proporcje ciała w miarę rozwoju dziecka?
2)
wymienić cechy noworodka donoszonego?
3)
wyjaśnić od czego zależy rozwój fizjologicznych krzywizn
kręgosłupa?
4)
wyjaśnić anatomiczne przyczyny częstszego występowania chorób
układu oddechowego u dzieci?
5)
wyjaśnić dlaczego u małych dzieci zapaleniu gardła często
towarzyszy zapalenie ucha środkowego?
6)
wyjaśnić, co to jest bezdech?
7)
wyjaśnić, jak zmienia się częstość oddechów w miarę rozwoju
dziecka?
8)
wyjaśnić, jak zmienia się częstość akcji serca w miarę rozwoju
dziecka?
9)
wyjaśnić, jak zmienia się ciśnienie tętnicze krwi w miarę rozwoju
dziecka?
10)
wyjaśnić, jakie zmiany zachodzą w układzie krążenia w pierwszych
48 godzinach życia?
11)
wymienić
odruchy
bezwarunkowe
występujące
w
okresie
noworodkowym?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
13
4.2. Algorytmy podstawowych i zaawansowanych zabiegów
resuscytacyjnych u dzieci
4.2.1. Materiał nauczania
Algorytmy postępowania resuscytacyjnego u dzieci ze względu na odrębności
anatomiczne i fizjologiczne różnią się od algorytmów stosowanych u osób dorosłych.
Europejska Rada Resuscytacji (2005 r.) u pacjentów pediatrycznych określa algorytmy dla
określonych przedziałów wiekowych:
−
noworodek – do 28 dnia życia,
−
niemowlę – od 29 dnia życia do końca 1 roku życia,
−
dziecko – od 1 roku życia do okresu pokwitania.
Podstawowe zabiegi resuscytacyjne u dzieci (PBLS – Pediatric Basic Life Support):
−
zapewnić bezpieczeństwo ratowanemu dziecku i ratownikowi,
−
ocenić reakcję dziecka: delikatnie potrząsnąć dziecko za ramiona i głośno zapytać „czy
wszystko w porządku”? Nie wolno potrząsać dzieckiem przy podejrzeniu uszkodzenia
odcinka szyjnego kręgosłupa. Gdy dziecko porusza się lub odpowiada, pozostawić je
w pozycji zastanej – jeżeli jest to pozycja bezpieczna i regularnie oceniać jego stan. Gdy
dziecko nie reaguje, głośno wołać o pomoc,
−
udrożnić drogi oddechowe: delikatnie odwrócić dziecko na plecy jeśli jest w innej
pozycji, a następnie odgiąć głowę i unieść żuchwę. Przy podejrzeniu urazu odcinka
szyjnego kręgosłupa najpierw wysunąć żuchwę, a gdy rękoczyn ten jest nieskuteczny
odgiąć głowę. U niemowląt i małych dzieci niedrożność oddechowa może być
spowodowana zapadnięciem języka do tylnej ściany gardła lub ciałem obcym. W takiej
sytuacji udrożnienie dróg oddechowych prowadzi do powrotu oddechu spontanicznego,
−
ocenić oddech: utrzymując drożność dróg oddechowych wzrokiem, słuchem, dotykiem
ocenić czy dziecko oddycha. Ocena ta nie powinna trwać dłużej niż 10 sekund. Gdy
dziecko oddycha, ułożyć je w pozycji bezpiecznej, regularnie oceniać stan i zadzwonić
po pomoc,
−
gdy dziecko nie oddycha wykonać 5 oddechów ratowniczych: delikatnie usunąć
widoczne w jamie ustnej ciała obce. Utrzymując odgięcie głowy i uniesienie żuchwy,
wykonać 5 oddechów metodą usta-usta lub usta-nos, jednocześnie obserwując ruchy
klatki piersiowej. Wdech u dzieci powinien trwać 1 – 1,5 sekundy,
−
ocenić układ krążenia: poszukiwanie oznak krążenia (ruch, kaszel, oddech) nie może
trwać dłużej niż 10 sekund. Ocenić tętno na tętnicy szyjnej. Gdy krążenie jest obecne,
prowadzić wentylację do powrotu oddechu spontanicznego. Gdy stwierdza się brak oznak
krążenia, wolne tętno – poniżej 60/min z objawami złej perfuzji, lub nie ma pewności, że
krążenie jest obecne należy rozpocząć uciski klatki piersiowej,
−
u dzieci należy uciskać jedną trzecią dolną mostka, czyli na szerokość palca powyżej
miejsca połączenia się łuków żebrowych. Wykonać 30 ucisków mostka do około jednej
trzeciej głębokości klatki piersiowej, rytmicznie z częstotliwością 100/min. U małych
dzieci uciski można wykonywać nadgarstkiem jednej ręki, u większych przy użyciu obu
rąk ze splecionymi palcami,
−
wykonać dwa oddechy ratunkowe,
−
kontynuować resuscytację: 30 ucisków klatki piersiowej (lub 15 gdy jest dwóch
ratowników), 2 oddechy ratunkowe,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
14
−
gdy ratownik jest sam u dzieci pomoc wzywa po 1 minucie resuscytacji. Gdy jest dwóch
ratowników pierwszy rozpoczyna resuscytacje, a drugi wzywa pomoc. W sytuacji, gdy
dziecko nagle traci przytomność pomoc należy wezwać natychmiast,
−
gdy w wyniku działań resuscytacyjnych powróci spontaniczny oddech i krążenie dziecko
należy ułożyć w pozycji bezpiecznej i regularnie oceniać czynności życiowe do momentu
przybycia pogotowia i przekazania dziecka pod opiekę zespołu karetki.
Podstawowe zabiegi resuscytacyjne u niemowląt należy prowadzić zgodnie z zaleceniami
dla dzieci z uwzględnieniem pewnych różnic:
−
przy udrażnianiu dróg oddechowych głowy niemowlęcia nie wolno odginać mocno do
tyłu,
−
wentylację niemowlęcia prowadzi się metodą usta – usta – nos przez wykonywanie tzw.
„pufnięć”. Objętość powietrza zawarta w jamie ustnej ratownika wystarcza do uzyskania
ruchów klatki piersiowej,
−
badanie tętna u niemowlęcia wykonuje się na tętnicy ramiennej. Brak tętna lub tętno 60
i mniej /min jest wskazaniem do ucisków klatki piersiowej,
−
uciski klatki piersiowej u niemowlęcia wykonuje się opuszkami dwóch palców – jeden
ratownik lub techniką dwóch kciuków i dłoni obejmujących klatkę piersiową
niemowlęcia – gdy jest dwóch ratowników,
−
nieprzytomne niemowlę z drożnymi drogami oddechowymi i spontanicznym oddechem
należy ułożyć w pozycji bezpiecznej, z podparciem pleców za pomocą poduszki lub
zrolowanego kocyka.
Niedrożność dróg oddechowych – zadławienie
1. Postępowanie u dziecka przytomnego:
−
gdy dziecko kaszle efektywnie zachęcić je do kaszlu i obserwować,
−
gdy kaszel jest nieefektywny, wykonać 5 uderzeń w okolicę międzyłopatkową. W tym
celu niemowlę i małe dziecko należy ułożyć w poprzek kolan ratownika głową w dół,
duże dziecko przytrzymać nachylone do przodu,
−
gdy nadal brak efektu, u niemowląt należy uciskać klatkę piersiową, a u dzieci
nadbrzusze.
2. Postępowanie u dziecka nieprzytomnego:
−
ułożyć dziecko na płaskiej, twardej powierzchni,
−
zadzwonić lub wysłać kogoś po pomoc,
−
otworzyć dziecku usta i szukać widocznych ciał obcych, gdy widać ciało obce, podjąć
l próbę usunięcia go przez wygarnięcie,
−
udrożnić drogi oddechowe poprzez odgięcie głowy i/lub wysunięcie żuchwy,
−
wykonać 5 oddechów ratowniczych oceniając ich efektywność (czy unosi się klatka
piersiowa),
−
gdy wdech nie powoduje unoszenia się klatki piersiowej, poprawić pozycję głowy
przed wykonaniem następnej próby,
−
wykonać 5 oddechów ratowniczych, gdy nie powodują one żadnej reakcji (poruszanie
się, kaszel, spontaniczny oddech), uciskać klatkę piersiową bez oceny krążenia
i postępować zgodnie z algorytmem BLS [2].
Zaawansowane zabiegi resuscytacyjne u dzieci (PALS – Pediatric Advanced Life Support)
Obejmują kolejność oceny i postępowania z dzieckiem według zasady ABC:
A – airwey – udrożnienie dróg oddechowych,
B – breathing – sztuczna wentylacja,
C – circulation – masaż pośredni serca.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
15
1. Bezprzyrządowe udrażnianie dróg oddechowych: odgięcie głowy, uniesienie lub
wysunięcie żuchwy (tak jak w algorytmie BLS).
Przyrządowe udrażnianie dróg oddechowych:
−
rurka ustno-gardłowa,
−
rurka nosowo-gardłowa,
U dzieci przytomnych ze względu na możliwość wystąpienia wymiotów stosuje się rurkę
nosowo-gardłową, z wyjątkiem dzieci ze złamaniem podstawy czaszki lub koagulopatią,
−
maska krtaniowa (LMA),
−
intubacja dotchawicza – podczas resuscytacji wskazana jest intubacja przez usta. Dziecko
w stanie zatrzymania krążenia lub w śpiączce można intubować bez sedacji lub analgezji.
W innych przypadkach intubacja musi być poprzedzona natlenowaniem, sedacją,
analgezją i zwiotczeniem mięśni. Po zaintubowaniu należy sprawdzić położenie rurki
intubacyjnej oraz zabezpieczyć ją przed przemieszczeniem. Rurka intubacyjna musi być
dobrana do wieku dziecka – o odpowiedniej średnicy wewnętrznej: dla noworodka
od 2,5 do 3,5 mm zgodnie z regułą tydzień ciąży podzielony przez 10, dla niemowląt
4 lub 4,5 mm, dla dzieci powyżej roku zgodnie z regułą [(wiek w latach/4)+4]. Rozmiar
rurki intubacyjnej określa się także na podstawie długości ciała za pomocą taśmy
resuscytacyjnej [1].
2. Podtrzymanie oddychania
−
tlenoterapia – w czasie resuscytacji należy używać 100% tlenu. Po przywróceniu
krążenia utrzymać saturację na poziomie minimum 95%,
−
wentylacja – prawidłowa objętość oddechowa powinna powodować niewielkie uniesienie
się klatki piersiowej. Optymalny stosunek to 15 ucisków klatki piersiowej na 2 oddechy
(30:2 gdy jest jeden ratownik). Ucisków klatki piersiowej powinno być 100/min,
a oddechów 12–20/min.
3. Układ krążenia
−
dostęp donaczyniowy – dożylny jest niezbędny do podawania leków, płynów oraz do
pobrania krwi do badań. Podczas resuscytacji niemowlęcia lub dziecka założenie drogi
dożylnej może być trudne. Po 3 nieudanych próbach należy założyć dostęp doszpikowy,
−
dostęp doszpikowy – może być stosowany podobnie jak dostęp dożylny. Po podaniu leku
należy przetoczyć bolus soli fizjologicznej. Działanie to ma zapewnić szybszą
dystrybucję leku do krążenia oraz sprawdzić, czy nie podaliśmy leku poza jamę
szpikową,
−
dostęp dotchawiczy stosowany jest przy braku dostępu dożylnego. Tą drogą podawać
można jedynie leki rozpuszczalne w tłuszczach, takie jak: adrenalina, atropina, lidokaina
i nalokson – rozcieńczone w 5 ml 0,9% NaCl. Po podaniu leku należy 5-krotnie
rozprężyć płuca.
4. D – drugs – farmakoterapia
−
Adrenalina jest podstawowym lekiem stosowanym w zatrzymaniu krążenia. Powoduje
skurcz naczyń, podnosi ciśnienie rozkurczowe, zwiększa przepływ wieńcowy przez co
poprawia ukrwienie mięśnia sercowego, pobudza skurcze spontaniczne, zwiększa
amplitudę i częstotliwość migotania komór, a tym samym zwiększa prawdopodobieństwo
powodzenia defibrylacji. U dzieci dożylnie i doszpikowo podaje się 10 µg/kg mc,
dotchawiczo 100 µg/kg mc. Jeśli są wskazania, kolejne dawki leku należy podawać co
3–5 minut.
−
Amiodaron stosuje się w leczeniu opornego na defibrylację migotania komór lub
częstoskurczu komorowego bez tętna.
−
Atropina zwiększa automatyzm węzła zatokowego i przedsionkowo-komorowego.
−
Glukoza może być podawana jedynie w hipoglikemii.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
16
−
Magnez podaje się w hipomagnezemi oraz u dzieci z torsades de pointes. (Częstoskurcz
komorowy polimorficzny – forma arytmii komorowej, związana z wydłużeniem ostępu
QT, może wystąpić w zaburzeniach elektrolitowych, zespołach wrodzonych: zespole
Jervil i Lange-Nielsena, zespole Romano-Warda oraz podczas leczenia lekami
antyarytmicznymi).
−
Wodorowęglan sodu może być podany gdy resuscytacja trwa dłużej niż 10 minut, a pH
krwi obniżyło się poniżej 7,1 przy uprzednio istniejącej kwasicy metabolicznej
i adekwatnej wentylacji [1, 2].
5. E – electrocardiography – monitorowanie czynności serca
−
najszybciej jak to możliwe należy dokonać oceny rytmu serca i ustalić, czy istniejące
zaburzenia rytmu stanowią wskazanie do defibrylacji.
6. F – fibrillation treatment – elektroterapia
Rozmiary elektrod samoprzylepnych i łyżek defibrylatora należy dobierać odpowiednio
do wieku dziecka, stosuje się:
−
4,5 cm średnicy dla niemowląt i dzieci o wadze poniżej 10 kg,
−
8–12 cm średnicy dla dzieci o wadze powyżej 10 kg (powyżej l. roku życia).
W celu zmniejszenia oporu pozornego, pomiędzy skórą a łyżkami należy użyć materiału
przewodzącego energię (podkładki żelowe, elektrody samoprzylepne). Łyżki należy umieścić
na nieosłoniętej klatce piersiowej w następujący sposób:
−
pozycja przednio-boczna – jedna łyżka poniżej prawego obojczyka, a druga pod lewą
pachą,
−
pozycja przednio-tylna – jedna łyżka na plecach poniżej lewej łopatki, a druga z przodu
na lewo od mostka.
Nacisk na łyżki defibrylatora powinien wynosić:
−
3 kg u dzieci z masą ciała poniżej 10 kg,
−
5 kg u dzieci z masą ciała powyżej 10 kg.
Obecnie zaleca się i dopuszcza stosowanie automatycznych defibrylatorów (AED)
u dzieci powyżej l roku życia. Stosowane urządzenie powinno posiadać możliwość obniżenia
energii do 50–75 J oraz dziecięce elektrody. Przy użyciu defibrylatora manualnego zalecana
jest energia 4 J/kg. mc. [2]
Postępowanie w nagłym zatrzymaniu krążenia
1. Asystolia, aktywność elektryczna bez tętna (PEA) – rytmy nie stanowiące wskazań do
defibrylacji:
−
należy podać adrenalinę w dawce 10 µg/kg mc dożylnie lub doszpikowo co 3–5 minut,
u dzieci bez dostępu donaczyniowego do chwili jego uzyskania – dotchawiczo w dawce
100 µg/kg mc,
−
rozpoznać i leczyć odwracalne przyczyny zatrzymania krążenia (4H i 4T).
4H to hipoksja, hipowolemia, hiper-/hipokaliemia, hipotermia.
4T to: odma prężna, tamponada serca, toksyny, tromboembolia.
2. Migotanie komór – VF i Częstoskurcz komorowy bez tętna – VT – rytmy stanowiące
wskazania do defibrylacji:
−
należy natychmiast wykonać defibrylację (4 J/kg, mc dla wszystkich wyładowań),
−
rozpocząć RKO,
−
po 2 minutach RKO sprawdzić zapis rytmu na monitorze,
−
gdy nadal występuje VF/VT wykonać 2 wyładowanie,
−
natychmiast rozpocząć RKO, prowadzić przez 2 minuty, a następnie ponownie ocenić rytm,
−
jeśli nic się nie zmieniło, podać adrenalinę, a następnie wykonać 3 wyładowanie,
−
prowadź RKO przez 2 minuty,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
17
−
gdy nadal występuje VF/VT, podać amiodaron, a następnie szybko wykonać 4
wyładowanie. Podawać adrenalinę co 3–5 minut podczas RKO,
−
jeśli u dziecka nadal występuje VF/VT, należy kontynuować wykonywanie wyładowań na
zmianę z 2 minutami RKO,
−
gdy widoczne są oznaki życia, ocenić rytm na monitorze, sprawdzić tętno. [1]
Opieka poresuscytacyjna
Obejmuje:
−
późną ocenę skuteczności resuscytacji,
−
działania prowadzące do przywrócenia i utrzymania prawidłowych funkcji ośrodkowego
układu nerwowego,
−
intensywną terapię.
Resuscytacja noworodka
Stan noworodka w 1, 5 i 10 minucie po urodzeniu ocenia się wg skali Apgar [Tabela 3].
Skala ta uwzględnia 5 parametrów:
−
A – appearance – wygląd skóry,
−
P – pulse – częstość akcji serca,
−
G – grimace – grymasy, odpowiedz na odsysanie,
−
A – activity – aktywność, napięcie mięśni,
−
R – respiration – oddychanie.
Parametry oceniane są na 0, 1 lub 2 punkty. Uzyskana łączna suma punktów:
−
8–10 – oznacza dobry stan noworodka,
−
4–7 – średni stan noworodka (umiarkowana zamartwica),
−
0–3 – ciężki stan noworodka (ciężka zamartwica).
Noworodki urodzone w stanie średnim lub ciężkim wymagają podjęcia działań
resuscytacyjnych zgodnie z kolejnością ABCD.
A (drogi oddechowe) – noworodka należy położyć na plecach z głową w pozycji neutralnej,
delikatne odessać,
B (oddychanie) – należy prowadzić wentylację przy pomocy maski i worka
samorozprężalnego z dopływem wysokoprocentowego tlenu (do 100%), z częstością 40–50
oddechów na minutę.
Akcja serca poniżej 100/min, sinica oraz brak podejmowania samoistnego oddychania
stanowią wskazania do intubacji dotchawiczej, którą powinna wykonać osoba doświadczona.
C (krążenie) – uciski klatki piersiowej uznaje się za konieczne gdy stwierdza się:
−
brak czynności serca,
−
czynność serca poniżej 60 uderzeń/min.
Uciski klatki piersiowej wykonuje się poprzez objęcie klatki piersiowej palcami obu rąk
tak, aby kciuki spotkały się z przodu na 1/3 dolnej części mostka (poniżej linii łączącej
brodawki sutkowe), na głębokość 1/3 wymiaru poprzecznego klatki piersiowej z częstością
120 razy/minutę (l oddech na 5 ucisków).
D (leki) – można podawać do żyły pępowinowej, do rurki intubacyjnej lub do jamy
szpikowej.
−
Adrenalina – roztwór o stężeniu 1:1000 musi być rozcieńczony w stosunku 1:10 000
(podaje się 10–30 µg/kg. mc. dożylnie lub – w wyjątkowych sytuacjach 100 µg/kg. mc.
dotchawiczo).
−
Wodorowęglan sodu należy podawać powoli w rozcieńczeniu 1:1 dożylnie, w dawce 1–2
nmol/kg. mc. tj. 2–4 ml/kg. mc. po zapewnieniu prawidłowej wentylacji oraz poprawie
krążenia.
−
0,9% NaCl w ilości 10–20 ml/kg. mc. do wypełnienia łożyska naczyniowego.
−
Nalokson – podaje się gdy podczas porodu podawano matce analgezję opioidową.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
18
Wszystkie czynności reanimacyjne muszą być przeprowadzane w komforcie cieplnym
(ogrzewacz promiennikowy, osuszenie skóry).
Resuscytacji noworodka nie podejmuje się gdy czas trwania ciąży, masa urodzeniowa
i/lub obecne wady rozwojowe na pewno wcześnie doprowadzą do śmierci.
Do przypadków tych zalicza się:
−
skrajne wcześniactwo – wiek płodowy poniżej 23 tygodnia ciąży,
−
masa urodzeniowa – poniżej 400 g,
−
wady rozwojowe: bezmózgowie, potwierdzona trisomia chromosomu 13 lub 18. (Zespół
Patau, Zespół Edwardsa).
Tabela 3. Skala Apgar
punktacja
objaw
0
1
2
1.
Czynność serca
2.
Oddech
3.
Napięcie mięśniowe
4.
Reakcja na cewnik
5.
Barwa skóry
brak
brak
brak
brak
blada, sina
poniżej 100/min
nieregularny, płytki
słabe ruchy kończyn
lekki grymas
sinica obwodowa
powyżej 100/min
donośny krzyk
energiczne ruchy
kaszel, kichanie
różowa
Nie reaguje
Zawołaj o pomoc
Udrożnij drogi oddechowe
Brak prawidłowego
oddechu
5 oddechów ratowniczych
30 uciśnięć klatki piersiowej
30 uciśnięć klatki piersiowej
2 oddechy ratownicze przy
jednym ratowniku
15:2 przy dwóch ratownikach
Po 1 min RKO dzwoń po pomoc
Rys. 1. Algorytm BLS u dzieci [1, s. 112]
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
19
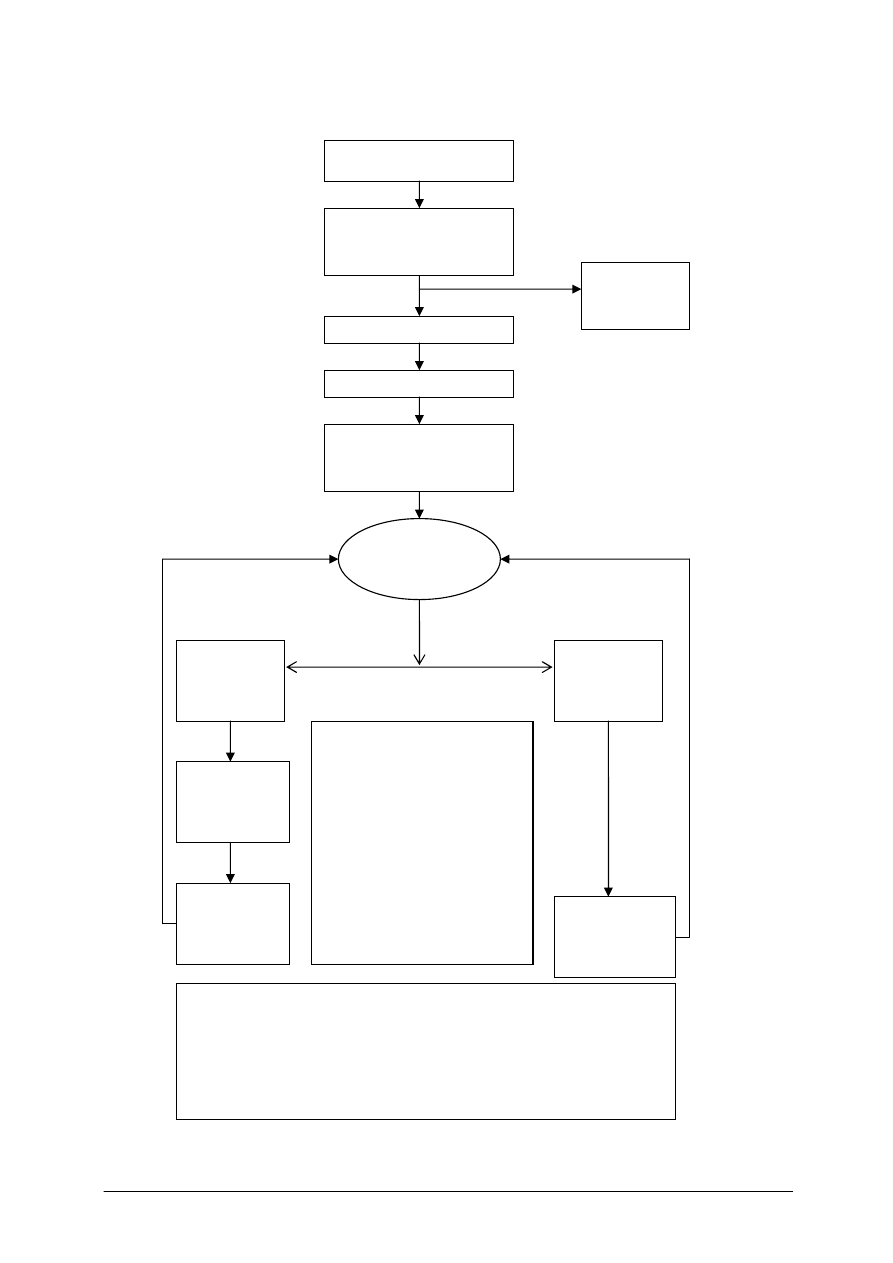
Rys. 2. Algorytm ALS u dzieci [1, s. 127]
Nie reaguje?
Udrożnij drogi oddechowe
wzrokiem, słuchem i
dotykiem oceń oddychanie
Wykonaj 5 oddechów
Poszukuj oznak życia
RKO 15: 2
Do momentu podłączenia
defibrylatora/monitora
Wezwij
zespół
resuscytacyjny
Oceń
rytm
Defibrylacja
nie zalecana
(PEA/
asystolia)
Defibrylacja
zalecana
(VF/VT bez
tętna)
W trakcie RKO
−
lecz odwracalne przyczyny
NZK
−
sprawdź położenie i przyleganie
elektrod
−
wykonaj i sprawdź:
dostęp i.v, drożność dróg
oddechowych i tlenoterapia
−
nie przerywaj uciśnięć klatki
piersiowej po zabezpieczeniu
dróg oddechowych
−
podawaj adrenalinę co 3-5 min
−
rozważ amiodaron , atropinę
magnez
1Defibrylacja
4J/kg lub AED
przystosowane
dla dzieci
Natychmiast
podejmij RKO
15:2
przez 2 min
Natychmiast
podejmij RKO
15:2
przez 2 min
Odwracalne przyczyny NZK
Hipoksja
Odma prężna
Hipowalemia
Tamponada serca
Hipo/Hiperkaliemia
Toksyny
Hipotermia
Tromboembolia

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
20
4.2.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jakie
przedziały
wiekowe
są
uwzględnione
w
algorytmach
postępowania
resuscytacyjnego u dzieci?
2.
Jakie są sekwencje postępowania w podstawowych zabiegach resuscytacyjnych u dzieci?
3.
Jakie działania należy podjąć w sytuacji zadławienia u dziecka przytomnego?
4.
Jakie działania należy podjąć w sytuacji zadławienia u dziecka nieprzytomnego?
5.
Jakie są sekwencje działań w zaawansowanych zabiegach resuscytacyjnych u dzieci?
6.
Jakie są metody dobrania właściwej średnicy rurki intubacyjnej dla dziecka?
7.
Jakie jest postępowanie resuscytacyjne w przypadku noworodka?
8.
Jakimi drogami podajemy leki w trakcie resuscytacji u dzieci?
9.
W jakich sytuacjach nie podejmuje się resuscytacji noworodka?
4.2.3. Ćwiczenia
Ćwiczenie 1
Wykonaj podstawowe zabiegi resuscytacyjne u dziecka.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sekwencje podstawowych czynności
resuscytacyjnych u dzieci,
2)
przeanalizować treść polecenia,
3)
założyć rękawiczki,
4)
ocenić bezpieczeństwo,
5)
wykonać resuscytację zgodnie z algorytmem,
6)
zastosować środki ochrony indywidualnej w trakcie wentylacji dziecka (chusteczka
resuscytacyjna),
7)
wykonać co najmniej dwa pełne cykle działań.
Wyposażenie stanowiska pracy:
−
poradnik dla ucznia,
−
ś
rodki ochrony indywidualnej: rękawiczki, chusteczka resuscytacyjna,
−
fantom resuscytacyjny dziecka,
−
ś
rodek antyseptyczny do dezynfekcji fantomu,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 2
Wykonaj podstawowe zabiegi resuscytacyjne u niemowlęcia.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sekwencje podstawowych czynności
resuscytacyjnych u niemowląt,
2)
przeanalizować uwagi na temat techniki wykonania poszczególnych czynności,
3)
założyć rękawiczki,
4)
ocenić bezpieczeństwo,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
21
5)
wykonać resuscytację zgodnie z algorytmem,
6)
zastosować środki ochrony indywidualnej w trakcie wentylacji dziecka (chusteczka
resuscytacyjna),
7)
wykonać co najmniej dwa pełne cykle działań.
Wyposażenie stanowiska pracy:
−
poradnik dla ucznia,
−
ś
rodki ochrony indywidualnej: rękawiczki, chusteczka resuscytacyjna,
−
fantom resuscytacyjny niemowlęcia,
−
środek antyseptyczny do dezynfekcji fantomu,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 3
Wykonaj podstawowe zabiegi resuscytacyjne u noworodka.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sekwencje podstawowych czynności
resuscytacyjnych u noworodka,
2)
przeanalizować uwagi na temat techniki wykonania poszczególnych czynności,
3)
założyć rękawiczki,
4)
ocenić bezpieczeństwo,
5)
wykonać resuscytację zgodnie z algorytmem,
6)
zastosować środki ochrony indywidualnej w trakcie wentylacji dziecka (chusteczka
resuscytacyjna)
7)
wykonać co najmniej dwa pełne cykle działań.
Wyposażenie stanowiska pracy:
−
poradnik dla ucznia,
−
fantom resuscytacyjny noworodka,
−
ś
rodki ochrony indywidualnej: rękawiczki, chusteczka resuscytacyjna,
−
ś
rodek antyseptyczny do dezynfekcji fantomu,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 4
Wykonaj działania ratownicze w zadławieniu u dziecka nieprzytomnego.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sekwencje działań w zadławieniu u dzieci
z utratą przytomności,
2)
przeanalizować sposób wykonania poszczególnych czynności,
3)
założyć rękawiczki,
4)
ocenić bezpieczeństwo,
5)
wykonać działania zgodnie z algorytmem.
Wyposażenie stanowiska pracy:
−
ś
rodki ochrony indywidualnej: rękawiczki, chusteczka resuscytacyjna,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
22
−
fantom resuscytacyjny dziecka,
−
ś
rodek antyseptyczny do dezynfekcji fantomu,
−
poradnik dla ucznia,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 5
Wykonaj działania ratownicze w zadławieniu u niemowląt.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sekwencje działań w zadławieniu u niemowląt,
2)
przeanalizować techniki wykonania poszczególnych czynności,
3)
założyć rękawiczki,
4)
ocenić bezpieczeństwo,
5)
wykonać czynności zgodnie z algorytmem.
Wyposażenie stanowiska pracy:
−
ś
rodki ochrony indywidualnej: rękawiczki, chusteczka resuscytacyjna,
−
fantom niemowlęcia,
−
ś
rodek antyseptyczny do dezynfekcji fantomu,
−
poradnik dla ucznia,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 6
Przygotuj do podania w trakcie resuscytacji niemowlęcia roztwór adrenaliny 10 µ g
w 0,1 ml. Postać leku: adrenalina amp. 1 mg/1 ml.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
uważnie przeanalizować treść zadania,
2)
wykonać przeliczenia,
3)
zastanowić się nad sposobem przygotowania leku,
4)
przygotować lek do podania zgodnie z procedurami przygotowywania leków.
Wyposażenie stanowiska pracy:
−
ś
rodki ochrony indywidualnej: rękawiczki,
−
adrenalina amp. 1 mg/1ml
−
0,9% roztwór NaCl,
−
zestaw igieł i strzykawek,
−
ś
rodek antyseptyczny,
−
pojemnik na zużyte igły i strzykawki,
−
poradnik dla ucznia.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
23
4.2.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
określić granice wiekowe w standardach resuscytacji dzieci?
2)
wdrożyć podstawowe zabiegi resuscytacyjne u dzieci?
3)
wykonać podstawowe zabiegi resuscytacyjne u niemowląt?
4)
wykonać działania ratownicze w zadławieniu dziecka przytomnego?
5)
wykonać działania ratownicze w zadławieniu dziecka z utratą
przytomności?
6)
wyjaśnić dlaczego u dzieci przytomnych do przyrządowego
udrożnienia dróg oddechowych należy stosować rurki nosowo-
gardłowe?
7)
określić dawki leków stosowane w resuscytacji u dzieci?
8)
scharakteryzować drogi podawania leków resuscytacyjnych u dzieci?
9)
określić średnice rurki intubacyjnej dla dziecka w określonym wieku
np. 8 lat?
10)
przygotować i podać leki w trakcie resuscytacji?
11)
określić zasady podawania leków drogą doszpikową?
12)
scharakteryzować algorytm resuscytacji noworodka?
13)
wyjaśnić w jakich sytuacjach nie podejmuje się resuscytacji
noworodka?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
24
4.3. Postępowanie w wybranych stanach nagłych u dzieci
4.3.1. Materiał nauczania
Stany zagrożenia życia u dzieci, zwłaszcza u noworodków i wcześniaków występują
znacznie częściej niż u osób dorosłych, co związane jest z:
−
fizjologiczną niedojrzałością organizmu,
−
odrębnościami anatomicznymi,
−
brakiem lub niesprawnością odruchów obronnych,
−
szybką przemianą materii i zwiększonym zapotrzebowaniem na tlen,
−
dużą powierzchnią ciała w stosunku do jego masy,
−
brakiem lub słabą odpornością organizmu,
−
zwiększoną ruchliwością dziecka przy jednoczesnym braku zdolności do oceny zagrożeń.
Wśród przyczyn stanów zagrożenia życia wymienia się:
1)
w okresie noworodkowym:
−
ostrą niewydolność oddechową występującą w przebiegu: zespołu zaburzeń
oddychania – RDS, wrodzonego zapalenia płuc, zespołu aspiracji smółki – MAS,
przetrwałego nadciśnienia płucnego oraz wad rozwojowych dróg oddechowych
i Zespołu Pierre’a Robina,
2) w wieku niemowlęcym:
−
ciężkie infekcje,
−
następstwa wad rozwojowych,
−
urazy i zatrucia.
3) u dzieci powyżej 1 roku życia:
−
urazy wielonarządowe,
−
zatrucia,
−
infekcje (zapalenia opon mózgowo-rdzeniowych, posocznice),
−
choroby metaboliczne,
−
nowotwory.
Ostra niewydolność oddechowa to niemożność utrzymania równowagi wewnętrznej
organizmu bez konieczności stosowania oddechu zastępczego.
U dzieci ostra niewydolność oddechowa może wystąpić w wyniku:
−
zmian w ośrodkowym układzie nerwowym,
−
zmian obturacyjnych dróg oddechowych (ciało obce, zapalenie krtani),
−
zmian restrykcyjnych (zespół zaburzeń oddychania – RDS).
Objawy kliniczne: duszność, przyśpieszony oddech, sinica, uruchomienie dodatkowych
mięśni wdechowych, tachykardia, wzrost a następnie obniżenie ciśnienia tętniczego,
niepokój, pobudzenie, zaburzenia świadomości z jej utratą włącznie.
U noworodka: duszność, przyśpieszony oddech, praca dodatkowych mięśni oddechowych,
niesynchroniczne ruchy klatki piersiowej i brzucha, wciąganie mostka i międzyżebrzy [4].
U noworodków stopień zaburzeń oddychania określa się przy pomocy Skali Silvermana
tabela 4. Skala ta uwzględnia 5 cech, z których każda oceniana jest od 0 do 2 pkt., a następnie
sumowana. 6–10 pkt. oznacza ciężkie zaburzenia oddychania, 1–5 pkt. niewielkie zaburzenia
oddychania, 0 pkt. stan prawidłowy.
Postępowanie:
1)
zapewnienie i utrzymanie drożności dróg oddechowych,
2)
podanie do oddychania 100% tlenu,
3)
wentylacja workiem samorozprężalnym z zastawką i maską,
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
25
4)
intubacja dotchawicza,
5)
prowadzenie wentylacji z częstością oddechów:
−
noworodki, niemowlęta: 30–40 oddechów/min,
−
dzieci w wieku przedszkolnym: 20–30 oddechów/min,
−
dzieci w wieku szkolnym: 16–20 oddechów/min,
−
młodzież: 12–16 oddechów/min.
6)
sedacja: diazepam 0,1 mg/kg mc iv,
7)
transport (dziecko przytomne – pozycja siedząca) i przekazanie dziecka na oddział
intensywnej terapii dziecięcej. [4]
Tabela 4. Skala Silvermana
objaw
0
1
2
1. Ruchy brzucha i klatki
piersiowej
2. Wciąganie międzyżebrzy
3. Wciąganie mostka
4. Ruchy skrzydełek nosa
5. Stękanie wydechowe
równomierne
brak
brak
brak
brak
niewielkie wciąganie
klatki piersiowej
zaznaczone
zaznaczone
zaznaczone
słyszalne stetoskopem
wyraźne wciąganie
klatki piersiowej
wyraźne
wyraźne
wyraźne
słyszalne
Niewydolność krążenia to stan w którym serce nie może utrzymać właściwego rzutu
minutowego, niezbędnego do pokrycia zapotrzebowania organizmu na tlen.
Wśród przyczyn niewydolności krążenia u dzieci wymienia się:
−
wrodzone i nabyte wady serca,
−
niedokrwistość,
−
zaburzenia czynności mięśnia sercowego.
Objawy:
−
przyśpieszona czynność serca,
−
przyśpieszony oddech,
−
skóra blada, spocona,
−
zimne kończyny,
−
rytm cwałowy,
−
rozszerzenie żył szyjnych,
−
powiększenie wątroby i śledziony,
−
obrzęki,
−
słabo wyczuwalne tętno,
−
obniżone ciśnienie.
Postępowanie:
1. podanie dziecku do oddychania 100% tlenu,
2. ułożenie: dziecko przytomne najlepiej ułożyć w pozycji siedzącej, nieprzytomne w pozycji
bezpiecznej,
3. farmakoterapia: dobutamina we wlewie ciągłym 5–20 µg/kg mc/min i/lub dopamina 5–20
µg/kg mc/min, furosemid 0,5–1,0 mg/kg mc,
4. sedacja – morfina 0,1 mg/kg mc,
5. transport (dziecko przytomne – pozycja siedząca) i przekazanie dziecka na oddział
intensywnej terapii dziecięcej. [4]
Wstrząs to stan, w którym zapotrzebowanie tkanek organizmu na tlen nie może być
wystarczająco pokryte jego dostarczeniem. [4]
W zależności od przyczyny wyróżnia się:
−
wstrząs hipowolemiczny – krwotoczny,
−
wstrząs kardiogenny,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
26
−
wstrząs obturacyjny,
−
wstrząs dystrybucyjny ( wstrząs septyczny, wstrząs anafilaktyczny).
1. Wstrząs hipowolemiczny występuje na skutek zmniejszenia objętości krwi krążącej
(o 10%) w wyniku utraty: pełnej krwi (urazy, krwotoki), osocza (oparzenia), wody
(biegunka, wymioty).
W rozwoju wstrząsu obniżeniu ulegają: ciśnienie tętnicze, rzut minutowy serca,
ośrodkowe ciśnienie żylne i objętość krwi krążącej.
Wzrastają:
−
częstość pracy serca,
−
opór obwodowego krążenia systemowego i płucnego,
−
tętniczo-żylna zawartości tlenu i jego wychwytywanie przez tkanki,
−
aktywność współczulna,
−
dochodzi do centralizacji krążenia.
Objawy kliniczne:
−
zmniejszona aktywność i napięcie mięśniowe,
−
bladość powłok skórnych,
−
ochłodzenie kończyn,
−
przyspieszone tętno,
−
duszność,
−
zaburzenia świadomości,
−
ciche tony serca oraz słabo wyczuwalne szybkie tętno obwodowe,
−
obniżone ciśnienie tętnicze.
Przy dalszym rozwoju wstrząsu dochodzi do niewydolności ważnych dla życia układów
i narządów określanej jako zespół uogólnionej odpowiedzi zapalnej (SIRS), a następnie
niewydolności wielonarządowej (MODS), która jest bezpośrednią przyczyną zgonu. [2]
2. Wstrząs kardiogenny występuje w wyniku upośledzenia kurczliwości mięśnia sercowego,
a tym samym zmniejszenia rzutu minutowego.
Do rozwoju wstrząsu kardiogennego najczęściej dochodzi u dzieci:
−
z ciężkimi wadami serca,
−
z zaburzeniami rytmu,
−
z zapaleniem mięśnia sercowego,
−
po zabiegach kardiochirurgicznych wykonywanych w krążeniu pozaustrojowym.
Objawy kliniczne:
−
obniżone ciśnienie tętnicze
−
przyspieszona czynność serca,
−
zaburzenia rytmu (niemiarowość, blok przedsionkowo-komorowy, dodatkowe skurcze
komorowe lub nadkomorowe),
−
podwyższone ośrodkowe ciśnienie żylne [2] .
3. Wstrząs septyczny jest ogólnoustrojową reakcją zapalną powstałą w odpowiedzi na
obecność egzotoksyn i endotoksyn wytwarzanych przez drobnoustroje: bakterie Gram(-)
i Gram(+), wirusy, riketsje i grzyby.
Objawy kliniczne zależą od fazy wstrząsu i stopnia ciężkości zakażenia uogólnionego. Są
to:
−
gorączka,
−
początkowo zaczerwienienie skóry, a następnie bladość,
−
zmniejszona diureza,
−
obniżone ciśnienie krwi,
−
przyspieszona czynność serca,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
27
−
prawidłowy lub podwyższony rzut minutowy serca,
−
przyspieszony oddech, w konsekwencji hiperwentylacja,
−
zmniejszony opór krążenia systemowego,
−
zmniejszona objętość wyrzutowa i zużycie tlenu,
W przypadku hipertermii zwiększony przepływ tkankowy krwi i wychwytywanie tlenu.
Może dojść do zaburzeń krzepnięcia i rozwoju zespołu wykrzepiania śródnaczyniowego –
DIC [2].
4. Wstrząs anafilaktyczny powstaje w wyniku immunologicznej reakcji alergicznej typu
natychmiastowego. Szybkość narastania objawów zagrażających życiu zależna jest od
drogi wniknięcia alergenu.
Objawy:
−
obniżenie ciśnienia tętniczego,
−
przyspieszenie pracy serca,
−
obrzęk oraz skurcz krtani i oskrzeli (stridor, świszczący oddech),
−
gwałtowne zaczerwienienie skóry ze świądem i pokrzywką,
−
obrzęk naczynioruchowy,
−
nudności, wymioty.
Postępowanie we wstrząsie:
1. podanie 100% tlenu do oddychania,
2. ogrzanie (ciepłe okrycie),
3. położenie dziecka na plecach z uniesionymi nogami,
4. założenie drogi dożylnej (najlepiej kaniule obwodowe o dużej średnicy), jeśli to możliwe
i nie opóźni dalszej pomocy pobranie krwi do badań (morfologia, gazometria, posiew krwi),
5. założenie cewnika do pęcherza moczowego (do określenia diurezy godzinowej),
6. określenie rodzaju wstrząsu,
7. właściwe leczenie w zależności od rodzaju rozpoznanego wstrząsu.
Wstrząs hipowolemiczny:
−
wypełnienie łożyska naczyniowego: krystaloidy: roztwór fizjologiczny soli i płyn Ringera
(początkowy szybki wlew 10–20 ml/kg. mc.); koloidy: preparaty skrobi (HES), najchętniej
niskocząsteczkowej, max 33 ml/kg/24 h, preparaty żelatynowe (Gelafundin); dekstrany;
preparaty krwiopochodne: masa erytrocytarna (wstrząs krwotoczny), świeżo mrożone osocze
(przy zaburzeniach krzepnięcia).
Wstrząs kardiogenny:
−
dopamina, we wlewie 1–30 µg/kg/min, infuzję rozpocząć z szybkością 5–10 µg/kg/min,
zwiększając dawkę w razie potrzeby,
−
dobutamina dawka: 2–20 µg/kg/min, we wlewie,
−
izoproterenol wlew 0,05–1,0 µg/kg/min.,
−
adrenalina wlew 0,01–1,0 µg/kg/min.,
−
noradrenalina wlew 0,05–1,0 µg/kg/min.
Gdy działanie jednego leku jest niewystarczające, należy równocześnie stosować dwie
katecholaminy.
Wstrząs septyczny:
−
tlenoterapia (bierna, czynna),
−
uzupełnienie objętości łożyska naczyniowego,
−
włączenie wlewu katecholamin (Dopomina, Noradrenalina, ewentualnie Adrenalina).
W przypadku braku reakcji na katecholaminy, sugerowane jest włączenie steroidów,
−
kwasica: należy dążyć do utrzymania pH w granicach 7,35–7,45. W kwasicy oddechowej
stosować sztuczną wentylację, w kwasicy metabolicznej dwuwęglan sodu; 1–2 mEq/kg
dożylnie (noworodki, niemowlęta w stężeniu 4,2%, wskazana gazometria),

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
28
−
hipoglikemia: 1–2 ml/kg roztworu 25% glukozy u niemowląt; u starszych dzieci l ml/kg
roztworu 50% glukozy,
−
hipokalcemia: 10% glukonian wapnia (100 mg/ml) dożylnie, w ciągu 5–10 min
noworodki, niemowlęta: 100–150 mg/kg mc./dawkę; starsze niemowlęta, młodsze dzieci:
50–100 mg/kg mc./dawkę; starsze dzieci, młodzież: 20–50 mg/kg mc./dawkę; dawka
maksymalna 2 g,
−
gorączka: zdjęcie odzieży i okrycia; leki przeciwgorączkowe,
−
przy oligurii lub anurii furosemid: 0,5–1,0 mg/kg mc. dożylnie,
−
antybiotykoterapia.
Wstrząs anafilaktyczny:
−
przerwanie kontaktu z alergenem,
−
tlenoterapia, ewentualne wsparcie oddechowe,
−
Adrenalina 1:10 000 tj. 0,1 ml/kg i.v. lub w stanie wyrównanym 1:1000 w 0,01 ml/kg
mc. s.c. (ew. powtarzać co 10–20 min),
−
glikokortykosteroidy,
−
płyny dożylnie: PWE, płyn Ringera [2]
.
Nagłe zatrzymanie krążenia u dzieci najczęściej występuje w wyniku:
−
niedotlenienia przy niedrożności dróg oddechowych,
−
utonięcia,
−
wrodzonych wad serca,
−
zatrucia,
−
wstrząsu anafilaktycznego,
−
urazu,
−
zespołu nagłej śmierci łóżeczkowej – SIDS.
Objawy:
−
utrata przytomności,
−
brak spontanicznej czynności oddechowej,
−
brak tętna.
Postępowanie: natychmiastowe podjęcie działań resuscytacyjnych wg schematu ABC.
Drgawki są to nagłe przejściowe zaburzenia czynności ośrodkowego układu nerwowego
związane z nadmiernym wyładowaniem czynności bioelektrycznej komórek nerwowych.
Przyczyny:
−
padaczka,
−
zmiany pourazowe mózgu,
−
zmiany zapalne opon mózgowych i mózgu,
−
niedotlenienie ośrodkowego układu nerwowego,
−
zaburzenia wodno-elektrolitowe,
−
hipo- i hipernatremia,
−
choroby zakaźne,
−
krwawienie do ośrodkowego układu nerwowego,
−
gorączka, drgawki gorączkowe występują u dzieci od 6 mż. do 5 rż.
Postępowanie:
1)
zapewnienie bezpieczeństwa i ochrona przed urazami,
2)
farmakologiczne leczenie drgawek: diazepam, fenobarbital,
3)
przy towarzyszących zaburzeniach oddychania należy rozpocząć postępowanie
resuscytacyjne zgodnie ze schematem ABC,
4)
przy drgawkach gorączkowych obniżenie temperatury.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
29
Utrata przytomności może nastąpić w wyniku:
−
urazu,
−
zatrucia,
−
zakażenia,
−
chorób neurologicznych.
Do oceny stanu świadomości u dzieci stosuje się podobnie jak u dorosłych skalę Glasgow
(Tabela 1). U niemowląt i małych dzieci, które nie potrafią jeszcze mówić i wykonywać
poleceń stosuje się skalę zmodyfikowaną (Tabela 5).
Postępowanie:
1)
przywrócenie i utrzymanie drożności dróg oddechowych,
2)
założenie dostępu do żyły,
3)
wyrównanie zaburzeń metabolicznych,
4)
ustalenie i leczenie przyczyny .
Tabela 5. Skala Glasgow [5, s. 185]
Dziecko powyżej 5 rż.
Dziecko poniżej 5 rż.
Otwieranie oczu
Mowa
Ruchy
Spontaniczne
Na głos
Na ból
Brak
Ś
wiadoma
Splątana
Niewłaściwe słowa
Niezrozumiałe dźwięki
Brak
Spełnianie polecenia
Lokalizacja bólu
Cofanie kończyny
Nieprawidłowe zgięcie
Wyprostowanie
Brak
4
3
2
1
5
4
3
2
1
6
5
4
3
2
1
Spontaniczne
Na głos
Na ból
Brak
Gaworzenie
Rozdrażniony płacz
Płacz na ból
Jęk na ból
Brak
Prawidłowe spontaniczne ruchy
Cofanie kończyny na dotyk
Cofanie kończyny na ból
Nieprawidłowe zgięcie
Nieprawidłowe wyprostowanie
Brak
4
3
2
1
5
4
3
2
1
6
5
4
3
2
1
Urazy stanowią główną przyczynę zgonów u dzieci. Ze względu na etiologię dzielą się na:
−
wypadkowe: upadek z wysokości, wypadki komunikacyjne, oparzenia
−
niewypadkowe do których zalicza się zespół dziecka maltretowanego.
Postępowanie w miejscu wypadku:
1)
stabilizacja kręgosłupa szyjnego,
2)
zapewnienie i utrzymanie drożności dróg oddechowych,
3)
postępowanie resuscytacyjne wg schematu ABC,
4)
zatrzymanie krwawienia,
5)
leczenie wstrząsu,
6)
ochrona przed utratą ciepła,
7)
ocena stanu dziecka pod kątem powikłań urazu,
8)
transport (pozycja transportowa w zależności od rodzaju urazu) i przekazanie do
odpowiedniego oddziału szpitalnego.
Najczęstszymi powikłaniami urazów wypadkowych u dzieci są:
−
urazy czaszkowo-mózgowe,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
30
−
uszkodzenie śledziony i wątroby,
−
urazy nerek,
−
złamania kończyn.
Zespół dziecka maltretowanego: objawy wskazujące na stosowanie przemocy wobec
dziecka to:
−
liczne zmiany, zróżnicowane pod względem urazu i czasu powstania,
−
mnogie siniaki,
−
zranienia głowy i szyi (zwłaszcza umiejscowione w obrębie małżowiny usznej i na
bocznej powierzchni żuchwy),
−
linijne wylewy na pośladkach, udach i dolnej części pleców,
−
obustronne siniaki okolicy podczołowej,
−
złamania trzonów kości długich (zwłaszcza u niemowląt),
−
złamania żeber,
−
siniaki pachwin, wewnętrznej strony ud, krocza i odbytu.
W przypadku podejrzenia maltretowania dziecka obowiązuje zgłoszenie tego faktu do
Sądu Rodzinnego lub Prokuratury.
Urazy czaszkowo-mózgowe u dzieci występują najczęściej na skutek upadku z wysokości
lub wypadku komunikacyjnego. Mogą to być:
−
urazy czaszki bez uszkodzenia mózgu – czyli zewnętrzne obrażenia głowy,
−
wstrząśnienie mózgu,
−
obrzęk mózgu,
−
stłuczenie mózgu.
Objawy:
−
utrata przytomności, która może trwać od kilku minut do kilku godzin,
−
bóle i zawroty głowy,
−
niepamięć wsteczna – dziecko nie pamięta okoliczności urazu.
W przypadku obrzęku mózgu powoli narastają objawy wzmożonego ciśnienia
ś
ródczaszkowego do których zalicza się:
−
bóle głowy z towarzyszącymi nudnościami i wymiotami,
−
zaburzenia świadomości,
−
nierówność źrenic,
−
drgawki,
−
zaburzenia oddychania,
−
zaburzenia układu krążenia,
Gdy w wyniku urazu dojdzie do pęknięcia podstawy czaszki pojawia się wyciek płynu
mózgowo-rdzeniowego lub krwawienie z ucha .
Następstwami urazów czaszkowo-mózgowych są uszkodzenia naczyń tętniczych,
ż
ylnych lub zatok mózgu. W zależności od umiejscowienia krwawienia wyróżnia się:
−
krwiak nadtwardówkowy – wynaczyniona krew gromadzi się między kością a oponą
twardą,
−
krwiak podtwardówkowy – wynaczyniona krew gromadzi się między oponą twardą a
pajęczynówką,
−
krwiak podpajęczynówkowy,
−
krwiak śródmózgowy.
Objawy:
−
utrata świadomości,
−
nierówność źrenic,
−
porażenie nerwów okoruchowych i nerwu twarzowego,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
31
−
niedowłady połowicze kończyn,
−
drgawki,
−
zaburzenia oddychania
−
zaburzenia krążenia.
Przy krwawieniu podpajęczynówkowym bóle głowy, wymioty, objawy oponowe: u
starszych dzieci objaw Kerniga, u młodszych sztywność karku, u niemowląt uwypuklenie
ciemiączek.
Postępowanie:
−
zapewnienie bezpieczeństwa ratowanemu dziecku i ratownikowi,
−
stabilizacja kręgosłupa szyjnego,
−
zapewnienie i utrzymanie drożności dróg oddechowych,
−
postępowanie resuscytacyjne wg schematu ABC,
−
leczenie wstrząsu
−
przywrócenie prawidłowej objętości krwi krążącej: 0,9% NaCl, HES,
−
ocena: stanu świadomości – skala Glasgow, tętna, częstości oddechu, szerokości źrenic,
obecności obrażeń pozaczaszkowych,
−
w przypadku pogarszającego się stanu neurologicznego podanie 20% mannitolu
1,0–1,2 g/kg. mc.
Dokonując oceny stanu świadomości przyjmuje się, że w skali Glasgow:
−
14–15 punktów świadczy o urazie lekkim,
−
9–13 punktów – o urazie średnio ciężkim,
−
3–8 punktów – o urazie ciężkim [6].
4.3.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jakie mogą być przyczyny stanów zagrożenia życia u dzieci?
2.
Jakie objawy wskazują na ostrą niewydolność oddechową u noworodka?
3.
W jaki sposób ocenia się stopień zaburzeń oddychania u noworodka?
4.
Z jaką częstością oddechów należy prowadzić wentylację niemowlęcia?
5.
Jakie są przyczyny niewydolności krążenia u dzieci?
6.
Jakie postępowanie należy wdrożyć w przypadku wstrząsu hipowolemicznego?
7.
Jakie są objawy wstrząsu kardiogennego u dzieci?
8.
Jakie są objawy nagłego zatrzymania krążenia?
9.
Jakie postępowanie należy wdrożyć u dziecka z drgawkami?
10.
Jakie są objawy wskazujące na stosowanie przemocy wobec dziecka?
4.3.3. Ćwiczenia
Ćwiczenie 1
Przedstaw schemat postępowania z dzieckiem, z objawami ostrej niewydolności
oddechowej.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sposób postępowania w ostrej niewydolności
oddechowej,
2)
przeanalizować treść polecenia,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
32
3)
założyć środki ochrony indywidualnej (rękawiczki),
4)
ocenić bezpieczeństwo,
5)
sprawdzić reakcje poszkodowanego,
6)
wykonać udrożnienie dróg oddechowych,
7)
przeprowadzić wentylację workiem samorozprężarnym,
8)
wykonać intubację dziecka dobierając odpowiednią średnicę rurki intubacyjnej,
9)
prowadzić wentylacje,
10)
przygotować do transportu do szpitala.
Wyposażenie stanowiska pracy:
−
poradnik dla ucznia,
−
ś
rodki ochrony indywidualnej (rękawiczki),
−
fantom resuscytacyjny dziecka,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 2
Wykonaj prawidłowe ułożenie dziecka nieprzytomnego z objawami niewydolności
oddechowej.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych sposoby ułożenia dziecka z objawami
niewydolności oddechowej
2)
przeanalizować treść polecenia,
3)
ułożyć dziecko w prawidłowej pozycji,
4)
ocenić stan dziecka.
Wyposażenie stanowiska pracy:
−
ś
rodki ochrony indywidualnej (rękawiczki),
−
fantom resuscytacyjny dziecka,
−
poradnik dla ucznia,
−
literatura zgodna z punktem 6 poradnika.
Ćwiczenie 3
Jesteś w zespole ratunkowym, który udziela pomocy dziecku potrąconemu przez
samochód. Po przybyciu na miejsce stwierdzono następujące objawy: dziecko nieprzytomne,
bez prawidłowego oddechu, z urazem kończyny dolnej i krwawieniem zewnętrznym.
Przedstaw kolejność czynności, jakie wykonasz.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
odszukać w materiałach dydaktycznych uwagi na temat postępowania w miejscu
wypadku,
2)
założyć środki ochrony indywidualnej (rękawiczki),
3)
ustabilizować odcinek szyjny kręgosłupa,
4)
udrożnić drogi oddechowe pacjenta,
5)
wdrożyć postępowanie resuscytacyjne zgodnie ze schematem ABC,
6)
zatamować krwawienie,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
33
7)
zabezpieczyć przed utratą ciepła,
8)
ocenić stan dziecka pod kątem powikłań urazu.
Wyposażenie stanowiska pracy:
−
ś
rodki ochrony indywidualnej (rękawiczki),
−
fantom resuscytacyjny dziecka,
−
kołnierz ortopedyczny,
−
materiał opatrunkowy,
−
folie termiczne, koce,
−
poradnik dla ucznia,
−
literatura zgodna z punktem 6 poradnika.
4.3.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
rozpoznać ostrą niewydolność oddechową u noworodka?
2)
wykonać ocenę stopnia niewydolności oddechowej noworodka?
3)
ułożyć we właściwej pozycji dziecko przytomne z objawami
niewydolności krążenia?
4)
zróżnicować rodzaje wstrząsu?
5)
podjąć właściwe działania w przebiegu wstrząsu anafilaktycznego?
6)
podjąć właściwe działania u dziecka z drgawkami?
7)
określić objawy, świadczące o stosowaniu przemocy wobec dziecka?
8)
podjąć właściwe postępowanie w miejscu wypadku?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
34
5. SPRAWDZIAN OSIĄGNIĘĆ
Instrukcja dla ucznia
1.
Przeczytaj uważnie instrukcję.
2.
Podpisz imieniem i nazwiskiem kartę odpowiedzi.
3.
Zapoznaj się z zestawem zadań testowych.
4.
Test zawiera 20 zadań. Do każdego zadania dołączone są 4 możliwości odpowiedzi.
Tylko jedna jest prawidłowa.
5.
Udzielaj odpowiedzi na załączonej karcie odpowiedzi, stawiając w odpowiedniej rubryce
znak X. W przypadku pomyłki należy błędną odpowiedź zaznaczyć kółkiem, a następnie
ponownie zakreślić odpowiedź prawidłową.
6.
Pracuj samodzielnie, bo tylko wtedy będziesz miał satysfakcję z wykonanego zadania.
7.
Jeśli udzielenie odpowiedzi będzie Tobie sprawiało trudność, wtedy odłóż jego
rozwiązanie na później i wróć do niego, gdy zostanie wolny czas.
8.
Na rozwiązanie testu masz 40 min.
Powodzenia
ZESTAW ZADAŃ TESTOWYCH
1.
Ciemiączko przednie zarasta u dziecka do
a)
3 m-ca życia.
b)
6 m-ca życia.
c)
12 m-ca życia.
d)
18 m-ca życia.
2. Częstość oddechów/min u dzieci między 2–5 rż wynosi
a)
30–40.
b)
25–35.
c)
25–30.
d)
20–25.
3. Szybkie przegrzewanie u niemowląt jest związane z
a)
dużą powierzchnią ciała.
b)
małą masą ciała.
c)
dużą powierzchnią ciała w stosunku do masy.
d)
cienką warstwą podskórnej tkanki tłuszczowej.
4. Wątroba może być wyczuwalna poniżej żeber u dzieci w wieku
a)
do 18 m-ca.
b)
1–2 lat.
c)
3–5 lat.
d)
5–8 lat.
5. Odruch podeszwowy stopy jako fizjologiczny może występować
a)
do 6 m-a życia.
b)
do 12 m-a życia.
c)
do 18 m-a życia.
d)
do 24 m-a życia.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
35
6. Dwóch ratowników może prowadzić działania resuscytacyjne u dziecka powyżej
pierwszego roku życia wykonując sekwencje
a)
1 oddech 10 uciśnięć klatki piersiowej.
b)
2 oddechy 15 uciśnięć
klatki piersiowej.
c)
1 oddech 15 uciśnięć klatki piersiowej.
d)
2 oddechy 10 uciśnięć klatki piersiowej.
7. Gdy ratownik jest sam pomoc wzywa po
a)
1 min. resuscytacji.
b)
2 min. resuscytacji.
c)
3 min. resuscytacji.
d)
5 min. resuscytacji.
8. Oddechy u niemowląt są
a)
częste, płytkie, nieregularne.
b)
częste, głębokie, nieregularne.
c)
wolne, głębokie, regularne.
d)
częste, głębokie, nieregularne.
9. Przykładem wstrząsu dystrybucyjnego jest
a)
wstrząs krwotoczny.
b)
wstrząs kardiogenny.
c)
wstrząs septyczny.
d)
wstrząs obturacyjny.
10. W czasie resuscytacji dziecka należy używać tlenu o stężeniu
a)
90%.
b)
95%.
c)
98%.
d)
100%.
11.
Podczas resuscytacji glukozę można podawać:
a)
zawsze.
b)
tylko u niemowląt.
c)
tylko w hipoglikemii.
d)
tylko do wypełnienia łożyska naczyniowego.
12. Dotchawiczo można podawać:
a)
tylko leki rozpuszczalne w tłuszczach.
b)
tylko leki nierozpuszczalne w tłuszczach.
c)
tylko adrenalinę.
d)
wszystkie leki.
13. Nacisk na łyżki defibrylatora dla dziecka o masie ciała powyżej 10 kg powinien wynosić
a)
1 kg.
b)
3 kg.
c)
5 kg.
d)
7 kg.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
36
14. Odwracalne przyczyny zatrzymania krążenia określane jako 4T, to
a)
hipotermia, hipowolemia, odma prężna, tamponada serca.
b)
odma prężna, tamponada serca, toksyny, tromboembolia.
c)
asystolia, odma prężna, tamponada serca, hipokaliemia.
d)
tamponada serca, toksyny, tromboembolia, tachypnoe.
15. Zalecaną energią defibrylacji dzieci defibrylatorem manualnym jest
a)
50 J każde wyładowanie.
b)
4 J/kg mc.
c)
50–75 J.
d)
2 J/kg mc.
16. Stan noworodka po urodzeniu ocenia się według skali
a)
Apgar.
b)
Silvermana.
c)
Glasgow.
d)
Tannera.
17.
Zespół niewydolności wielonarządowej oznacza skrót
a)
DIC.
b)
MODS.
c)
SIRS.
d)
SIDS.
18. W przypadku rozpoznania wstrząsu anafilaktycznego pierwszą czynnością, którą należy
wykonać jest
a)
przerwanie kontaktu z alergenem.
b)
podjęcie działań resuscytacyjnych.
c)
podanie hydrokortyzonu.
d)
wezwanie pomocy.
19. W resuscytacji noworodka leki najlepiej podawać
a)
doszpikowo.
b)
do żyły pępowinowej.
c)
do żył obwodowych.
d)
do naczyń tętniczych.
20. W skali Silvermana – stan prawidłowy oznacza
a)
0 pkt.
b)
1 pkt.
c)
8 pkt.
d)
10 pkt.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
37
KARTA ODPOWIEDZI
Imię i nazwisko ...............................................................................
Stosowanie procedur postępowania ratowniczego w nagłych stanach
pediatrycznych
Zakreśl poprawną odpowiedź.
Nr
zadania
Odpowiedź
Punkty
1.
a
b
c
d
2.
a
b
c
d
3.
a
b
c
d
4.
a
b
c
d
5.
a
b
c
d
6.
a
b
c
d
7.
a
b
c
d
8.
a
b
c
d
9.
a
b
c
d
10.
a
b
c
d
11.
a
b
c
d
12.
a
b
c
d
13.
a
b
c
d
14.
a
b
c
d
15.
a
b
c
d
16.
a
b
c
d
17.
a
b
c
d
18.
a
b
c
d
19.
a
b
c
d
20.
a
b
c
d
Razem:

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
38
6. LITERATURA
1.
Anders J.: Wytyczne resuscytacji krążeniowo-oddechowej – edycja 2005. Polska Rada
Resuscytacji, Kraków 2005
2.
Bursa J.: Wybrane zagadnienia z intensywnej terapii dziecięcej. ŚAM, Katowice 2006
3.
Krawczyński M.: Propedeutyka pediatrii. Wyd. Lek. PZWL, Warszawa 2003
4.
Kubicka K., Kawalec W.: Pediatria. Wyd. Lek. PZWL, Warszawa 2004
5.
Stack Ch., Dobbs P.: Podstawy intensywnej terapii dzieci. Wyd. Lek. PZWL, Warszawa
2007
6.
Szreter T.: Intensywna terapia dzieci. Wyd. Lek. PZWL, Warszawa 2002
7.
Zawadzki A.: Medycyna ratunkowa i katastrof. Wyd. lekarskie PZWL, Warszawa 2007
Strony WWW:
−
www.prc.krakow.pl
Wyszukiwarka
Podobne podstrony:
więcej podobnych podstron