Nadciśnienie tętnicze
Nadciśnienie tętnicze jest chorobą układu krążenia, w której w naczyniach tętniczych panuje zwiększone ciśnienie krwi. Jest to choroba przewlekłą, która podlega długotrwałemu leczeniu.
O nadciśnieniu tętniczym mówimy wówczas gdy podczas kilkakrotnych pomiarów, dokonywanych w spoczynku, ciśnienie przekracza wartości graniczne uznane za prawidłowe. Za wartość graniczną uznaje się ciśnienie 140/90 mm Hg (milimetry słupa rtęci).
Nadciśnienie tętnicze jest najczęściej występującą chorobą układu krążenia, jest zarazem najczęstszą przyczyną rozwoju choroby niedokrwiennej serca i udarów mózgu. Uważa się, że co trzeci dorosły Polak ma nadciśnienie tętnicze, jednak wielu z chorych nie zdaje sobie z tego sprawy. Niepokojący jest fakt, że wśród chorych wiedzących o podwyższonych wartościach ciśnienia wielu nie leczy się wcale lub leczy się nieskutecznie.
Budowa układu krwionośnego
Aby mówić o nadciśnieniu tętniczym, należy przypomnieć sobie jak zbudowany jest układ krwionośny. W skład tego układu wchodzą serce i naczynia krwionośne, do których należą tętnice, żyły oraz naczynia włosowate. Serce posiada komorę lewą i komorę prawą oraz przedsionek prawy i lewy, które połączone są z komorami specjalnymi ujściami zaopatrzonymi w zastawki. Podczas skurczu serca kurczą się najpierw przedsionki, a następnie komory. Podczas skurczu przedsionków krew przepływa do komór, skąd w czasie ich skurczu zostaje wypchnięta do dużych tętnic. Serce kurczy się rytmicznie 70-80 razy na minutę.
Ciśnienie krwi w układzie naczyniowym ulega ciągłym zmianom a zależy to od fazy pracy serca. Podczas skurczu komorowego, w momencie, gdy krew przedostaje się do dużych tętnic, ciśnienie tętnicze wzrasta i osiąga najwyższą wartość. Określamy to mianem ciśnienia skurczowego. W fazie rozkurczu komór ciśnienie osiąga najniższą wartość i nazywamy to ciśnieniem rozkurczowym. Określając ciśnienie tętnicze podaję się właśnie te dwie wartości - ciśnienie skurczowe i rozkurczowe.
Istnieje wiele czynników regulujących ciśnienie tętnicze. Są to:
serce - najważniejszy z czynników - jego udział zależy przede wszystkim od ilości krwi, którą serce przepompowuje do dużych tętnic;
naczynie krwionośne - szczególne znaczenie maja tu tętniczki przedwłosowate. To ich napięcie wpływa na ciśnienie tętnicze;
układ nerwowy - kontroluje on zarówno prace serca, jak i naczyń krwionośnych. Szczególne znaczenie ma tu układ nerwowy współczulny, gdyż jego pobudzenie wzmaga czynność serca, a także zwiększa napięcie ścian drobnych tętniczek, powodując zmniejszenie ich światła;
niektóre gruczoły wydzielania wewnętrznego - nadnercza które wydzielają adrenalinę, noradrenalinę podwyższającą ciśnienie krwi, a także aldosteron, kortyzon mogą je podwyższać.
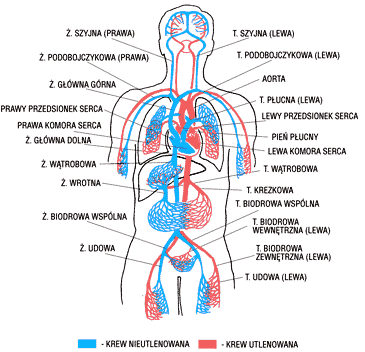
Schemat przebiegu żył i tętnic
Nieprawidłowe działanie któregokolwiek z wyżej wymienionych czynników może być czynnikiem powodującym nadciśnienie tętnicze. Trzeba też pamiętać, że u zdrowego człowieka ciśnienie tętnicze może ulegać wahaniom. Ma na to wpływ wiele czynników, głównie stan emocjonalny, a ponadto temperatura otoczenia, ciśnienie atmosferyczne czy aktywność fizyczna.
Pojecie nadciśnienia tętniczego odnosi się do różnych stanów chorobowych i oznacza ich wspólny objaw, jakim jest podwyższone ciśnienie tętnicze krwi. Jest ono jednym z najważniejszych czynników ryzyka choroby wieńcowej, udarów mózgu oraz miażdżycy naczyń obwodowych. Ma również powiązanie ze wzrostem częstości występowania komorowych zaburzeń rytmu, a także zgonów sercowych.
Zachorowalność
Istnieje wiele czynników ryzyka wystąpienia nadciśnienia tętniczego. Należą do nich m.in.:
otyłość brzuszna;
cukrzyca;
mikroalbuminuria;
wzrost stężenia białka C-reaktywnego we krwi;
nieznacznie podwyższony poziom kreatyniny w surowicy krwi;
uogólnione lub ogniskowe zwężenia tętnic siatkówki.
Częstość występowania nadciśnienia tętniczego jest większa u osób palących tytoń, używających nadmiernej ilości soli, pijących alkohol i u osób o małej aktywności fizycznej.
Klasyfikacja nadciśnienia tętniczego wg wytycznych ESH-ESC 2003.
Kategoria |
Ciśnienie skurczowe (mmHg) |
Ciśnienie rozkurczowe (mmHg) |
Optymalne |
<120 |
<80 |
Prawidłowe |
120-129 |
80-84 |
Wysokie prawidłowe |
130-139 |
85-89 |
Stopień I nadciśnienia (łagodne) |
140-159 |
90-99 |
Stopień II nadciśnienia (umiarkowane) |
160-179 |
100-109 |
Stopień III nadciśnienia (ciężkie) |
≥180 |
≥110 |
Izolowane ciśnienie skurczowe |
≥140 |
<90 |
Rodzaje nadciśnienia i przyczyny powstawania
Na przestrzeni lat ustalono, że nadciśnienie tętnicze może występować wtórnie, jako objaw choroby pierwotnej. Za wtórna przyczyną często przemawiają: ciężkie nadciśnienie tętnicze, nagły początek nadciśnienia, nadciśnienie tętnicze słabo reagujące na leczenie,. W trakcie wywiadu i badania przedmiotowego ustala się istotne informacje o wtórnej etiologii choroby. Spowodowane może ono być m.in. lekami lub zażywanymi substancjami (np. lukrecją), przewlekłymi chorobami nerek, obturacyjnym bezdechem sennym, zaburzeniami przepływu przez naczynia nerkowe, pierwotnym hiperaldosteroizmem, przewlekłą terapią steroidami lub zespołem Cushinga, guzem chromochłonnym, koarktacją aorty, chorobami tarczycy lub przytarczyc. Istotne informacje sugerujące wtórny charakter schorzenia to: przyjmowanie doustnych leków antykoncepcyjnych, narkotyków, stosowanie niesteroidowych leków przeciwzapalnych i inne.
Badania często wskazują na genetyczne podłoże nadciśnienia tętniczego. Natomiast nadciśnienie o charakterze pierwotnym nie ma ustalonej etiologii. Istotny wpływ mogą mieć w tym przypadku nawyki rodzinne, tryb życia, czynniki środowiskowe. Istnieją również prawdopodobne czynniki endogenne, do których zaliczyć możemy czynniki nerkowe, hormonalne, nerwowe, zmiany czynności błony naczyniowej.
Objawami nadciśnienia wtórnego są napadowe zwyżki ciśnienia tętniczego przebiegające z szybką akcja serca, zlewnymi potami bladnięciem powłok, osłabienie siły mięśniowej, wielomocz, wzmożone pragnienie, rodzinne występowanie chorób nerek, infekcje dróg moczowych, nadużywanie leków przeciwbólowych, rozwój ciężkiego, opornego na leczenie hipotensyjne lub złośliwego nadciśnienia u osób powyżej 50. roku życia, otyłość, chrapanie, senność i uczucie zmęczenia w ciągu dnia czy poranne bóle głowy.
Natomiast objawy nadciśnienia pierwotnego ujawniają się w 4. i 5. dekadzie życia i dotyczy około dwukrotnie częściej kobiet niż mężczyzn. We wczesnych okresach dolegliwości może objawiać się porannymi bólami głowy, szumem w uszach i nieznacznie przyspieszona czynność serca. w miarę zaawansowania zmian mogą wystąpić bóle migrenowe głowy, zmienne i przemijające zespoły neurologiczne lub objawy cięższe, związane z udarami mózgu o charakterze zatorowym i krwotocznym. Ze strony układu sercowo-naczyniowego, poza możliwą tachykardią, mogą wystąpić dolegliwości dławicowe, napadowe zaburzenia rytmu nadkomorowe i komorowe, a w zaawansowanych przypadkach nagłe zgony sercowe.
W miarę rozwoju nadciśnienia pojawiają się zmiany w moczu wskazujące początkowo umiarkowaną zawartość białka i wałeczki szkliste. W czasie postępu choroby może dojść nawet do obrazu klinicznego przewlekłej mocznicy.
Badanie i diagnostyka
Wywiad, który powinien obejmować:
dane na temat trybu życia badanego, warunków pracy i domowych;
dane z zakresu odżywiania, aktywności fizycznej i nałogów;
dane dotyczące występowania objawów i powikłań narządowych;
ocenę dolegliwości związanych z możliwa chorobą niedokrwienną serca, niewydolnością serca, dolegliwościami z zakresu CUN (niedokrwienie, przebyty udar);
rodzinne występowanie nadciśnienia, cukrzycy, udarów mózgowych, choroby wieńcowej;
informacje o dotychczas stosowanych lekach i ich działaniu.
Badanie przedmiotowe
Niezależnie od stopnia zaawansowania choroby należy zwrócić uwagę na wygląd skóry, rozwój tkanki podskórnej i tłuszczowej, owłosienie i możliwość wybroczyn. Istotne jest też zwrócenie uwagi na lokalizację i charakter uderzenia koniuszkowego. Ocena osłuchowa serca i tętnic obwodowych może pomóc w wykryciu zmian miażdżycowych, patologicznych zwężeń np. koarktacji aorty. Wzmożenie drugiego tonu nad zastawką aortalna potwierdza występowanie nadciśnienia.
Badania dodatkowe
Badania podstawowe, do których należą: badanie poziomu glukozy, HDL-cholesterolu, trójglicerydów, kwasu moczowego, , kreatyniny, potasu, a także oznaczenie stężenia hemoglobiny i hematokrytu, ogólne badanie moczu.
Badania rekomendowane: echokardiografia, ultrasonografia tętnic szyjnych, udowych i nerkowych, oznaczenie białka C-reaktywnego, oznaczenie mikroalbuminurii (szczególnie u osób z cukrzycą) oraz badanie dna oka u osób z nadciśnieniem ciężkim.
Badania specjalistyczne, wymagane u osób z podejrzeniem wtórnego nadciśnienia tętniczego: oznaczenie poziomu reniny, aldosteronu, kortykosteroidów, katecholamin, wykonanie angiografii, tomografii komputerowej, rezonansu magnetycznego.
Leczenie nadciśnienia tętniczego
Leczenie niefarmakologiczne
Proces leczenia rozpoczyna się przeważnie od leczenia niefarmakologicznego. W przypadku nadciśnienia łagodnego, przebiegającego bez powikłań narządowych, ma na celu obniżenie ciśnienia oraz zmniejszenie zagrożenia czynnikami ryzyka rozwoju chorób układu sercowo-naczyniowego. Leczenie to można prowadzić przez co najmniej trzy miesiące, kontrolując regularnie ciśnienie tętnicze i czynniki ryzyka. W przypadku jego nieskuteczności, trzeba podjąć leczenie farmakologiczne. W przypadku bardziej zaawansowanej choroby, takie postępowanie może przyczynić się do zmniejszenia dawki lub liczby leków hipotensyjnych. Według zaleceń ESH-ESC i Polskiego Towarzystwa Nadciśnienia Tętniczego leczenie niefarmakologiczne obejmuje:
normalizację masy ciała;
ograniczenie spożycia soli;
ograniczenie spożycia alkoholu;
zaprzestanie palenia tytoniu;
zwiększenie aktywności fizycznej;
wprowadzenie diety zawierającej dużo jarzyn, owoców, niskotłuszczowych produktów mlecznych.
Wprowadzenie stałego monitorowania wartości ciśnienia (najlepiej jest prowadzić książeczkę, w której zaznacza się poziom ciśnienia o danej porze dnia) ma bardzo ważne znaczenie dla samokontroli, a także dla lekarza prowadzącego.
Leczenie farmakologiczne
W przypadku nieskuteczności leczenia niefarmakologicznego przez ok. trzy miesiące zalecane jest leczenie farmakologiczne.
Jeśli występuje nadciśnienie łagodne lub umiarkowane, leczenie można rozpocząć od zastosowania jednego leku hipotensyjnego, co określone jest mianem monoterapii. Trzeba podkreślić, że w grupie chorych z wysokim nadciśnieniem lub bardzo wysokim ryzykiem sercowo-naczyniowym należy bezzwłocznie włączyć leczenie farmakologiczne, bez względu na wartości ciśnienia tętniczego krwi, tak więc także wśród osób ciśnieniem wysokim prawidłowym. Docelowe wartości obniżenia ciśnienia u osób z cukrzycą wynoszą poniżej 130/80 mmHg i są niższe dla ciśnienia rozkurczowego. Autorzy nowych wytycznych twierdzą, że należy stosować leki długo działające, skutecznie obniżające ciśnienie przez całą dobę.
Leki pierwszego rzutu w leczeniu nadciśnienia należą do pięciu klas:
I diuretyki;
II beta-blokery;
III antagoniści wapnia;
IV inhibitory konwertazy angiotensyny;
V antagoniści receptora angiotensyny II.
Leki z wyżej wymienionych grup ocenia się jako przydatne równorzędnie, ale wybór powinien uwzględniać profil czynników ryzyka.
Terapia skojarzeniowa, czyli stosowanie kombinacji wielu leków powinno być reguła, a nie wyjątkiem. Ważne jest rozpoczynanie leczenia od małych dawek leków z dwóch różnych klas lub dołączenie drugiego bądź trzeciego leku w celu uzyskania optymalnej kontroli ciśnienia zamiast zwiększania dawki pojedynczego leku do dużego poziomu, który może być potencjalnie toksyczny.
Szczególne grupy chorych to kobiety ciężarne i osoby starsze. Do obniżenia ciśnienia należy w tych przypadkach dążyć powoli i stopniowo, ze szczególna ostrożnością.
Leczenie chirurgiczne najczęściej wskazane jest w postaciach nadciśnienia wtórnego i przynosi efekty w przypadku wczesnego jego przeprowadzenia. Zabiegi operacyjne obejmują radykalny zabieg chirurgiczne połączony z usunięciem gruczolaka lub gruczołu endokrynnego, korektę naczyniową w przypadku koartykacji aorty lub usuniecie nerki. Obecnie często stosowane są zabiegi angioplastyki tętnic nerkowych w przypadku ich zwężenia. Dokładna lokalizacja zmiany w trakcie diagnostyki naczyniowej, bądź w trakcie wykonywania tomografii komputerowej, pozwala w wielu przypadkach na całkowite usunięcie istniejących zmian.
Pomiar ciśnienia
Najlepiej postępować według poniższych zasad samodzielnego pomiaru ciśnienia tętniczego opracowanych na podstawie zaleceń Polskiego Towarzystwa Nadciśnienia Tętniczego.
1.Usiądź i odpocznij 5 minut przed pomiarem i uwolnij ramię z krępującej odzieży.
2.Umieść poduszkę gumową mankietu na ramieniu 3 cm powyżej zgięcia łokciowego nad tętnicą (tak aby mankiet znajdował się na wysokości serca).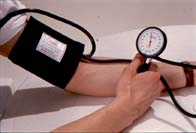
3.Szybko wypełnij mankiet powietrzem. Pamiętaj aby nie pompować mankietu ręką, na której dokonujesz pomiaru.
4.Przyłóż stetoskop (słuchawkę lekarską) nad tętnicą w dole łokciowym. Z mankietu powoli wypuszczaj powietrze.
5.Pierwszy usłyszany ton oznacza ciśnienie skurczowe, zniknięcie wszystkich tonów - ciśnienie rozkurczowe. Gdy tony słyszysz aż do 0 mm Hg za ciśnienie rozkurczowe, przyjmij wartość odpowiadającą ich ściszeniu.
Notuj wartości ciśnienia w dzienniczku. Twój lekarz zapozna się z nimi podczas wizyty
Bibliografia
„Choroby wewnętrzne” pod redakcją Wojciecha Pędicha;
„Jak życ z nadcisnieniem tętniczym” Włodzimierz Januszewicz, Marek Sznajderman;
http://www.zdrowie.med.pl/nadcisnienie/nad_02.html
1
6
Wyszukiwarka