I. CZĘŚĆ TEORETYCZNA
Nowoczesne metody planowania rodziny
Planowanie rodziny to prawo człowieka do decydowania o wielkości swojej rodziny, to celowe i świadome projektowanie struktury rodziny, liczby jej członków. Do uwarunkowań branych pod uwagę przy planowaniu rodziny należą: względy osobiste, zdrowotne i kulturowe.
Dlaczego planowanie rodziny jest ważne?
Dzięki planowaniu rodziny możliwe jest podejmowanie satysfakcjonującego i spokojnego współżycia płciowego bez obawy o zajście w niechcianą ciążę.
Na posiadanie dziecka mogą się decydować osoby, które naprawdę go pragną, w odpowiednim momencie życia.
Metody i środki regulacji poczęć umożliwiają człowiekowi podejmowanie decyzji o posiadaniu potomstwa w warunkach optymalnych dla dziecka i rodziny.
Idealna metoda planowania rodziny powinna być pewna, nieszkodliwa dla partnerów, odwracalna, prosta w użyciu, bez wpływu na libido, nie ograniczająca możliwości współżycia, tania, akceptowana przez oboje partnerów.
Nowoczesne metody planowania rodziny to metody używane współcześnie i możemy podzielić je na metody naturalnego planowania rodziny (metoda termiczna i jej modyfikacje, metoda śluzowa -Billingsa oraz metoda objawowo-termiczna i jej odmiany) oraz antykoncepcję. Antykoncepcję dzielimy na: hormonalną (m. in. tabletki antykoncepcyjne jedno- i dwuskładnikowe, plastry antykoncepcyjne, iniekcje typu Depo-Provera, system Norplant), mechaniczną (prezerwatywa męska i damska (Femidon), Diafragma, kapturek naszyjkowy, gąbka dopochwowa) oraz metody chemiczne (środki plemnikobójcze w postaci pianek, kremów czy globulek). Istnieją również nowoczesne urządzenia i programy wspomagające określenie stanu płodności. Należą tutaj: termometry służące do pomiaru temperatury w nocy (ATO), termometry-komputery (Bioself, Baby-Comp, Lady Comp), testy owulacyjne (np. Persona, ClearBlue), testy zmiany oporności elektrycznej w ślinie oraz śluzie pochwowym kobiety (Ova Cue Fertility Monitor) oraz krystalizatory śliny oraz śluzu szyjkowego (m.in. mikroskopy owulacyjne Julia i Donna).
Ten temat badań został wybrany, ponieważ nowoczesne metody planowania rodziny to zagadnienie bardzo rozległe i interesujące, a ciągłe zmiany w tej dziedzinie (nowe urządzenia, udoskonalanie metod sztucznych) pozwalają na coraz lepsze i łatwiejsze zrozumienie ludzkiej płodności. Obecnie wiedza z tego zakresu nie może być dostępna nielicznym. Ważne jest by, przygotować kadrę do pracy z ludźmi będącymi na różnych etapach poznawania własnej płciowości.
Światowa Organizacja Zdrowia (WHO) określa szczegółowo zasób wiedzy na temat metod planowania rodziny jaką powinni posiadać pracownicy systemu opieki zdrowotnej. Wytyczne zawarto w dokumentach wydanych w 1984 roku pt. „Natural Family Planing. What health workers need to know” , oraz w publikacji WHO z 2007 roku pt. „Family planning: a global handbook for providers” , w której zawarte jest kompendium wiedzy na temat antykoncepcji i naturalnych metod planowania rodziny.
1.2. Naturalne metody planowania rodziny
Historia NPR
Okresowość zmian w płodności kobiety znana była już ponad 1000 lat temu, jednak pierwsze badania naukowe na ten temat pochodzą z przełomu XIX i XX wieku. W latach dwudziestych XX wieku japoński ginekolog Kyusaku Ogino oraz austriacki ginekolog Hermann Knaus niezależnie od siebie odkryli związek czasowy między wystąpieniem owulacji, a pojawieniem się miesiączki. W latach 30. niemiecki ksiądz Wilhelm Hillebrand podczas prowadzonych przez siebie porad małżeńskich nauczał o pomiarze PTC i o wykorzystaniu tych pomiarów w celu wyznaczenia okresów płodności. W 1947 roku R.F. Vollmann, szwajcarski ginekolog, opublikował opracowanie o metodzie termicznej pt. „Płodność i wykres temperatury kobiety”. Była to pierwsza publikacja zawierająca reguły metody termicznej dla użytkowników. Już w roku 1951 Rötzer tworzy pierwszą metodę objawowo-termiczną, by w roku 1965 opublikować jej zasady w dziele pt.: „Liczba dzieci i miłość małżeńska. Wskazówki co do regulacji poczęć”. W międzyczasie, w roku 1962 Edward Keefe, amerykański ginekolog, publikuje pracę na temat samobadania szyjki macicy. W 1964 roku Billings publikuje pierwsze wydanie „Metody owulacyjnej”, w której opisuje metodę termiczną oraz sposób obserwacji śluzu szyjkowego. W latach 70. następuje rozwój odmian metody objawowo-termicznej - John i Sheila Kippley zakładają stowarzyszenie „Liga Małżeństwo Małżeństwu” oraz tworzą wersję amerykańską tej metody, dwa lata później w Anglii zostaje opracowana metoda podwójnego sprawdzenia. W roku 1978 Teresa Kramarek opracowuje polską wersję metody objawowo-termicznej. W kolejnych latach w Polsce powstają filie stowarzyszeń promujących różne odmiany metody objawowo-termicznej: „Polskie Stowarzyszenie Nauczycieli NPR” (metoda podwójnej kontroli), „Liga Małżeństwo-Małżeństwu” (metoda Kippleyów) oraz „Instytut Naturalnego Planowania Rodziny według metody prof. J. Rötzera” .
Co to właściwie jest NPR?
Naturalne planowanie rodziny (NPR), to według definicji WHO, metody planowania lub nieplanowania ciąży, które polegają na obserwacji naturalnie występujących objawów i oznak faz płodności oraz niepłodności w cyklu miesiączkowym, bez podejmowania współżycia w okresie płodnym, jeżeli ciąża nie jest planowana .
Naturalne metody planowania rodziny nie mogą być nazywane metodami antykoncepcji, ponieważ celem ich stosowania nie jest sztuczne zapobieganie ciąży, lecz dostosowanie się do rytmu owulacyjnego i w zależności od celu współżycia, podejmowanie go w okresie płodnym lub niepłodnym, wyznaczanym w przypadku NPR na podstawie obserwowanych przez kobietę objawów świadczących o wystąpieniu płodności.
Zalety NPR
Naturalne metody planowania rodziny mają wiele zalet:
umożliwiają kobiecie lepsze poznanie swojego organizmu, przystosowanie się do jego naturalnych zmian płodności;
brak jest farmakologicznej ingerencji w organizm kobiety;
wpływają na większe zaangażowanie się mężczyzny w planowanie rodziny i pogłębiają więź małżeńską;
stosowanie ich nie zaburza funkcji organizmu, nie ma także żadnych skutków ubocznych stosowania NPR;
metody NPR mogą być stosowane, w zależności od decyzji małżonków, zarówno w celu poczęcia dziecka jak i odłożenia tego zamiaru;
metody te mogą być stosowane w różnych okresach życia (w sytuacjach szczególnych: po porodzie, w trakcie karmienia, przed menopauzą, po odstawieniu tabletek antykoncepcyjnych) .
Wady NPR
wymagają okresu nauki trwającego przynajmniej przez 3 kolejne cykle i częstych w tym czasie kontaktów z nauczycielem NPR;
konieczne jest prowadzenie przez kobietę stałych obserwacji i ich dokumentowanie;
możliwe są zaburzenia objawów płodności na skutek takich czynników jak np. stres, choroba, zmiana klimatu, przemęczenie, spożycie alkoholu, krótki sen itp. co w efekcie bardzo utrudnia prawidłową interpretację przebiegu cyklu i wydłuża dodatkowo okres wstrzemięźliwości;
mogą występować trudności w zaakceptowaniu stylu życia zgodnego z NPR (powstrzymywanie się w określonym czasie od aktywności seksualnej trwającej od 8 do 18 dni, w zależności od stosowanej metody).
1.2.1. Metoda termiczna (temperaturowa)
Metoda termiczna (inaczej - metoda temperaturowa, test termiczny) wyznacza, na podstawie dokonywanych przez kobietę pomiarów temperatury, moment wystąpienia owulacji. Nie określa ona początku owulacji, lecz jej koniec. Dzięki nanoszeniu wyników pomiarów temperatury każdego dnia, powstaje wykres, który pozwala na w miarę dokładne wyznaczenie dni płodnych i niepłodnych. Prawidłowy przebieg krzywej temperatury jest ważnym warunkiem stosowania metody termicznej.
Metoda termiczna opiera się na założeniu, że u zdrowej, regularnie miesiączkującej kobiety zachodzą w podstawowej temperaturze ciała (PTC) w ciągu cyklu owulacyjnego konkretne zmiany, które da się zaobserwować i wykorzystać przy określaniu okresu płodności i niepłodności. Zbadano, że produkowany przez ciałko żółte progesteron podnosi podstawową temperaturę ciała o około 0,2 - 0,6 ºC (przeciętnie 0,4ºC), wyższa temperatura utrzymuje się aż do około 1 dnia przed miesiączką. Najniższa temperatura występuje w trakcie owulacji, najwyższa zaś w II fazie cyklu.
Na wykresie jako pierwszy dzień zaznaczamy dzień wystąpienia miesiączki. W pierwszych dniach cyklu temperatury są niższe, wynoszące 36,5 - 36,8 ºC, następnie, mniej więcej w połowie cyklu, temperatura wzrasta o 0,3-0,6 ºC (istotny wzrost temperatury, skok temperatury). „Istotny wzrost temperatury charakteryzuje się tym, że następuje w czasie do 48 h oraz, że temperatura w ciągu 3 kolejnych dni jest większa o co najmniej 0,2ºC niż podczas 6 poprzedzających dni” (WHO) . Najczęściej okres podwyższenia temperatury (do 37,0 - 37,3ºC) jest stały, utrzymuje się aż do czasu bezpośrednio poprzedzającego miesiączkę (faza hipertermiczna) i wynosi tyle ile żywotność ciałka żółtego, czyli około 14-16 dni. Wzrost temperatury dowodzi obecności czynnego ciałka żółtego i jest dowodem przebytej owulacji .
Rodzaje metody termicznej:
a) Metoda termiczna ścisła (inaczej „rygorystyczna postać metody termicznej”)
Należy do metod jednowskaźnikowych, ponieważ opiera się na obserwacji tylko i wyłącznie PTC. Polega na współżyciu jedynie w II fazie cyklu, czyli w okresie od czwartego dnia po podwyższeniu temperatury aż do wystąpienia miesiączki (ryc.1). Wskaźnik zawodności metody termicznej ścisłej wg Pearla wynosi 0,8-1,4 .
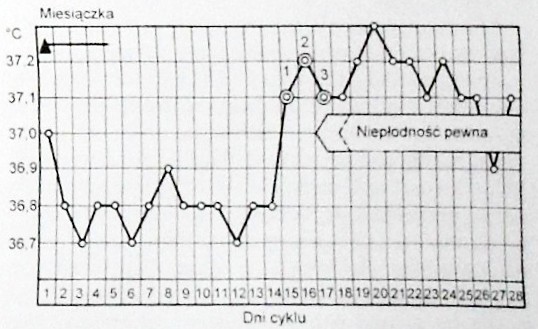
Ryc.1 Metoda termiczna ścisła. Źródło: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
b) Metoda termiczna poszerzona (metoda termiczna rozszerzona)
Należy do metod wielowskaźnikowych, oprócz pomiaru PTC stosuje się obliczenia wynikające z długości fazy temperatur niższych, czyli okresu niepłodności przedowulacyjnej. Za niepłodny uznaje się także okres 6 dni poprzedzających wzrost temperatury, co określa się odejmując 6 dni od najkrótszej fazy niższej temperatury z ostatnich 6-12 cykli. Faza płodności zaczyna się następnego dnia. Koniec fazy płodności oznacza się według temperatury, tzn. po 3 dniach wyższej temperatury (4. dnia rano temperatury wyższej) (Ryc.2).
Wskaźnik zawodności metody termicznej rozszerzonej wg Pearl wynosi 4-17,3 .
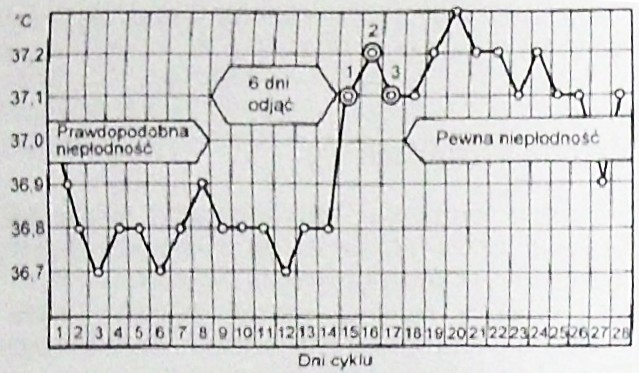
Ryc. 2 Metoda termiczna rozszerzona. Źródło: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Zalety metody termicznej:
Niewątpliwą zaletą metody termicznej jest jej taniość oraz to, że do jej stosowania, nie potrzeba żadnych specjalnych urządzeń - wystarczy zwykły termometr.
Wady metody termicznej:
Metoda termiczna narzuca parom wstrzemięźliwość przez wiele dni cyklu. Przestrzeganie tak surowych zasad, sprawia często sporą trudność, szczególnie parom z młodszym stażem. Wśród stosujących metodę termiczną dominują zdyscyplinowane, niezbyt młode pary małżeńskie, które ze względów religijnych rezygnują z innych metod antykoncepcji.
Metoda ta jest skuteczna tylko w przypadku kobiety zdrowej, w miarę regularnie miesiączkującej, nie sprawdza się natomiast zupełnie w przypadku okresu poporodowego czy przedmenopauzalnego.
Ponadto przy stosowaniu metody termicznej może wystąpić problem spowodowany zbyt długą przeżywalnością plemników w narządzie płciowym kobiety. Plemnik w odpowiednim środowisku może przeżyć nawet od 5 do 7 dni, co oznacza, że czasem okres abstynencji wyznaczony na podstawie pomiarów PTC może okazać się niewystarczający. Ponadto owulacja może pojawić się nawet przy braku miesiączki. Ciąże mogą mieć miejsce nawet po pojedynczym stosunku płciowym, który odbył się na 7 dni przed spodziewaną owulacją, wyznaczoną na podstawie podstawowej temperatury ciała.
Mierzenie temperatury - zasady:
Wyniki pomiarów PTC zaznacza się na wykresie (np. na karcie gorączkowej), cykl podzielony jest na dwie fazy. Na wykresie należy narysować linię oddzielającą fazy temperatur - niską od wysokich - zaznacza się ją o pół kratki ponad punktem wyznaczonym przez sześć niezakłóconych temperatur poprzedzających skok PTC.
Temperaturę należy mierzyć codziennie tym samym termometrem.
Ważne by czas dokonywania pomiaru był odpowiednio stały - każdego dnia o tej samej porze, z dokładnością do 1 godziny. W przypadku pracy nocnej temperaturę mierzy się po co najmniej 3 godzinach snu. Odchylenia czasu pomiaru można korygować dodając do każdego pomiaru wcześniejszego niż zwykle 0,1ºC na każdą godzinę (max 2 godziny) lub odejmując 0,1ºC na każdą godzinę przy pomiarze późniejszym.
Pomiaru dokonujemy od razu po obudzeniu się, przed wstaniem z łóżka, po 6-8 godzinnym leżeniu.
Czas mierzenia temperatury również powinien być stały i wynosić odpowiednio: 5 minut w jamie ustnej pod językiem, 3 minuty w pochwie lub odbytnicy. Zaznaczyć trzeba, że pomiar musi być dokonywany zawsze w tym samym miejscu.
Przed każdym dokonaniem pomiaru termometr należy przygotować do jego wykonania poprzez „strząśnięcie”.
Ważne, aby przed wykonaniem pomiaru PTC nie palić, nie jeść ani nie pić czegokolwiek, gdyż może to zafałszować pomiar.
Na karcie wykresu zaznaczamy każdą zmianę termometru, chorobę (przeziębienie, katar, bóle głowy), odbyty stosunek płciowy .
Do najczęstszych przyczyn błędów w prawidłowym odczytaniu wykresu temperatury należą: podróże, stres, zmiana klimatu, infekcje, wstawanie w nocy - praca w nocy, wstawanie do małego dziecka, picie alkoholu, zażywanie różnych leków, zmęczenie .
Metody termicznej należy się nauczyć. Trzeba nauczyć się systematyczności w zbieraniu informacji o swoim ciele i cyklu, o objawach okresu płodnego.
Warunkiem skutecznego stosowania metody termicznej jest określony stopień inteligencji, zdecydowana motywacja do planowania rodziny oraz dokładne objaśnienia udzielone przez lekarza lub inną przeszkoloną osobę .
1.2.2. Metoda Billingsa (śluzowa)
Metoda ta należy do metod jednowskaźnikowych i polega na obserwacji jednego z objawów płodności jakim jest śluz szyjkowy, a konkretniej zmian w jego konsystencji. Kobieta dokonuje codziennej samoobserwacji charakterystycznych zmian śluzu szyjkowego w celu ustalenia na tej podstawie swoich dni płodnych i niepłodnych.
Billingsowie wyróżnili dwa rodzaje śluzu:
estrogenny (charakterystyczny dla okresu okołoowulacyjnego),
i gestagenny (pojawiający się już po owulacji).
Zmiany śluzu szyjkowego podczas cyklu
Faza I. Po miesiączce śluz jest wydzielany w niewielkiej ilości lub wcale. W pochwie i przedsionku jest sucho. Te dni są dniami niepłodnymi. Po tym okresie w przedsionku pochwy zaczyna się pojawiać wydzielina, która jest najpierw śluzem niepłodnym, nieprzepuszczalnym dla plemników. Śluz ten jest mętny, biały, grudkowaty, kłaczkowaty, lepki i bardzo przyczepny (Ryc. 3).
Faza II. Następuje wzrost wytwarzania estrogenów, co powoduje zwiększenie się ilości śluzu oraz zmianę jego konsystencji na jasny lub przezroczysty, wodnisty, śliski i ciągliwy, taki który daje się rozciągnąć między palcami na kilka - kilkanaście centymetrów, i przypomina po rozciągnięciu białko jaja kurzego. Daje uczucie wyraźnej wilgotności, śliskości i naoliwienia pochwy oraz sromu. Śluz ten zauważa kobieta w przedsionku pochwy w okresie okołoowulacyjnym i podczas owulacji. Taki śluz nazywamy śluzem „płodnym”. Ostatni dzień, w którym występuje którakolwiek z cech śluzu płodnego nazywamy szczytem objawu śluzu, co rozpatrujemy retrospektywnie, oceniając zaniknięcie danej cechy w dniu następnym. Szczyt objawu śluzu to okres najbardziej płodny, ponieważ następnego dnia ma miejsce owulacja .

Ryc. 3 Obraz śluzu szyjkowego w fazie I i II cyklu owulacyjnego. Źródło: http://www.duszpasterstworodzin.rzeszow.opoka.org.pl/page/n_p_r.htm
Faza III. Po owulacji następuje wzrost wytwarzania progesteronu w ciałku żółtym, co prowadzi do zmian zarówno w ilości, jak i konsystencji śluzu szyjkowego. Zaczyna on w ciągu jednego dnia przypominać śluz występujący zaraz po miesiączce - jest on suchy, lepki, mętny, gęsty, kleisty, w ilości niewielkiej, może także nie występować wcale. Dzień zmiany charakteru śluzu pozwala wyznaczyć dzień szczytu.
Abstynencja płciowa powinna być przestrzegana przez cały okres trwania miesiączki, aż do momentu wystąpienia śluzu płodnego oraz cztery dni po stwierdzeniu dnia szczytu objawu śluzu, ponieważ należy do dnia szczytu dodać 2-3 dni na owulację oraz jeden, w którym możliwe jest zapłodnienie powstałej komórki jajowej.
Reasumując współżycie zalecane jest jedynie w okresie od 4. dnia po wystąpieniu szczytu objawu śluzu, aż do momentu kiedy śluz po okresie tzw. „suchych dni” (zaraz po miesiączce) stanie się znowu wykrywalny, czyli pojawi się jakikolwiek śluz lub nastąpi zmiana w dotychczas występującej wydzielinie. Od końca szczytu objawu śluzu, a więc przez ok. 14 dni, poczęcie jest niemożliwe (Ryc. 4).
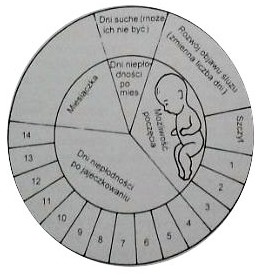
Ryc. 4. Metoda owulacyjna Billingsa. Źródło: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Szkolenie kobiety
Aby nauczyć kobietę stosowania metody Billingsa, trzeba ją poinstruować o sposobie obserwacji obecności śluzu szyjkowego oraz rozróżniania i oceny zmian w jego charakterze i konsystencji. Kobieta powinna uświadomić sobie jakie ma odczucia w przedsionku pochwy, i określać je następującymi przymiotnikami: sucho, wilgotno, mokro, ślisko.
Okres uczenia się powinien trwać około 9 miesięcy, przez ten czas kobieta powinna przynajmniej raz dziennie pobierać do badania śluz szyjkowy. Śluz pobieramy wkładając jeden lub dwa palce głęboko do pochwy i dotykając szyjkę macicy, kolejnym krokiem jest oglądanie wydobytego śluzu pod kątem objawów płodności. Następnie obejrzeć wydobyty śluz i określić jego cechy.
Zalety metody Billingsa
Zaletą metody Billingsa, podobnie jak omawianej wcześniej metody termicznej, jest jej taniość oraz nieograniczona dostępność. Kolejnym plusem tej metody jest brak występowania jakichkolwiek objawów ubocznych, czego można spodziewać się chociażby w przypadku stosowania antykoncepcji hormonalnej.
Metoda Billingsów wymaga osiągnięcia wprawy w wykrywaniu zmian śliskości i ciągliwości śluzu szyjkowego, które poprzedzają wystąpienie jajeczkowania, a zanikają po owulacji.
Wady metody Billingsa
Metoda Billingsa nie zawsze znajduje zastosowanie, szczególnie trudna jest ocena śluzu szyjkowego w przypadku poronienia, po porodzie, w okresie przedmenopauzalnym, w przypadku zakażenia narządów płciowych, szczególnie z towarzyszącą temu wydzieliną oraz przy krwawieniu. Sytuacje te wymagają dodatkowych informacji pozwalających na prowadzenie samoobserwacji w zmienionych fizjologicznie bądź chorobowo warunkach.
Kłopoty ze stosowaniem tej metody mogą się także pojawić następnego dnia po stosunku, gdy dochodzi do zjawiska tzw. lubrykacji śluzu szyjkowego (jego upłynnienia).
Metoda śluzowa narzuca stosunkowo długi okres wstrzemięźliwości, czasem nawet powyżej połowy czasu trwania całego cyklu. Nie idzie to w parze ze skutecznością metody, która jest stosunkowo niska .
Skuteczność metody Billingsa
„Po szkoleniu obejmującym 3-4 cykli miesiączkowych częstość występowania niepożądanej ciąży, w pierwszym roku stosowania opisywanej metody antykoncepcyjnej szacuje się na 20-24%” . Najczęściej przyczyną ciąży jest zbyt długi zalecany okres wstrzemięźliwości, który zaleca metoda.
Wskaźnik zawodności u par stosujących metodę dłużej dla metody Billingsa według Pearla wynosi 0,9-23 .
1.2.3. Metoda objawowo-termiczna
Zarówno metoda termiczna, jak i metoda Billingsa nie dają zadowalających rezultatów w zapobieganiu ciąży. Natomiast jednoczesna obserwacja obu objawów wykorzystanych w wyżej wymienionych metodach (śluz szyjkowy i PTC) pozwala na znacznie bardziej precyzyjne oznaczenie okresu płodności.
Modyfikacje metody objawowo-termicznej
Różne ośrodki badawcze opracowały różne warianty metody objawowo-termicznej, które różnią się między sobą niewielkimi szczegółami: metoda Josefa Rötzera, metoda Teresy Kramarek, metoda Sheili i Johna Kippleyów oraz metoda podwójnego sprawdzenia (angielska). Cechą wspólną tych metod jest wykorzystanie do oznaczenia płodności objawu śluzu oraz wzrostu PTC, a także innych objawów mogących wskazywać okres płodny.
Metoda Josefa Rötzera
W wyznaczaniu dni płodnych bierze się w tej metodzie pod uwagę następujące objawy płodności: PTC, objaw śluzu szyjkowego oraz objaw szyjki macicy (jako uzupełnienie samoobserwacji).
Metoda ta korzysta z 5 reguł, które mogą być wykorzystywane zamiennie w celu określania stanu płodności.
Reguły stosowane w metodzie Josefa Rötzera:
a) Zmodyfikowana reguła Döringa
Poleca się ją zwłaszcza przy krótkich cyklach, spowodowanych krótką fazą wyższych temperatur (tzw. faza lutealna). Przyjmuje się w niej, że plemniki mogą przeżyć do 4 dni, a owulacja może nastąpić do 2 dni przed dniem skoku temperatury. Dla pewności dodaje się jeszcze jeden dzień płodności. Potrzebne są zapiski z obserwacji minimum 12 cykli, z których wyznaczamy dzień w którym najwcześniej wystąpiło pierwsze podwyższenie temperatury. Okres niepłodności względnej obliczamy odejmując sześć lub siedem dni, od najkrótszej fazy niskiej temperatury z ostatnich 12 cykli, w zależności czy trwała ona 14 dni (wtedy odpisujemy 7 dni wstecz), czy 13 dni (odpisujemy w tym przypadku tylko 6 dni). Liczba, którą otrzymamy oznacza ilość dni niepłodności względnej na początku cyklu. Reguła obowiązuje pod warunkiem, że wcześniej nie pojawił się objaw śluzu. Wskaźnik Pearla wynosi < 0,2.
b) Reguła najkrótszego cyklu
Jeżeli osoba początkująca miała cykle krótsze niż 26 dni może zastosować regułę ,,najkrótszy cykl - 20”, o ile nie wystąpiły wcześniej żadne objawy płodności (odczucie wilgotności, śluz). W regule tej wykorzystujemy najkrótszy obserwowany cykl. Liczba, którą otrzymujemy jest to okres niepłodności względnej, licząc od pierwszego dnia cyklu.
c) Reguła pierwszych 6 dni
Jest to reguła, którą mogą zastosować również osoby niedoświadczone, pod warunkiem, że posiadają obserwacje dotyczące występowanie miesiączki podczas minimum ostatnich 12 cykli. W wypadku, gdy żaden z cykli nie był krótszy niż 26 dni, może uznać pierwszych 6 dni cyklu za niepłodne, o ile nie wystąpiły wcześniej żadne objawy płodności (odczucie wilgotności, śluz). Jeśli zdarzyło się, że jakiś cykl z tych 12 był krótszy niż 26 dni lepiej zastosować regułę najkrótszego cyklu. Wskaźnik Pearla wynosi dla tej reguły < 0,2.
d) Reguła wnikliwej obserwacji („w”)
Kobieta, która potrafi dobrze określić najwcześniejszy objaw płodności, jakim jest objaw wilgotności (odczucie wilgotności, „bulgotania”, ciepła, miękkości poprzedzające pojawienie się śluzu) - może przyjąć występowanie dni niepłodnych, aż do ostatniego dnia, w którym objaw ten nie występuje. Wskaźnik Pearla dla tej metody = 0,9.
e) Reguła szyjki macicy
Szyjka macicy w czasie niepłodności oznaczana jest jako: twarda, zamknięta, nisko położona i sucha. Każda zmiana, nawet tylko jednej z tych cech, powinna być postrzegana jako początek okresu płodności.
Kobieta może samodzielnie lub z partnerem dokonać wyboru stosowanej reguły.
„Okres płodności kończy się trzeciego lub czwartego dnia wieczorem podwyższonej, niezakłóconej temperatury, po szczycie objawu śluzu” .
W celu wyznaczenia początku niepłodności poowulacyjnej - niepłodności bezwzględnej wyznacza się, zaznaczając na karcie obserwacji:
dzień szczytu objawu śluzu (patrz metoda Billingsa);
pierwszą wyższą temperaturę po objawie szczytu, która jest wyższa od sześciu temperatur niskich znajdujących się przed wzrostem/skokiem temperatury;
linię podstawową wykreśloną przez najwyższy punkt 6-ciu temperatur niższych;
następnie oznacza się kolejne temperatury wyższe, które muszą się odrywać do góry od linii podstawowej;
jeżeli trzecia z wyznaczonych wyższych temperatur jest wyższa o 0,2°C od linii podstawowej, to tego dnia w porze wieczoru rozpoczyna się bezpłodność trwająca do końca cyklu, o ile trzecia wysoka temperatura powyżej linii podstawowej nie jest wyższa o 0,2°C, to trzeba wyczekiwać na czwartą wyższą temperaturę, niekoniecznie wyższą o 0,2 °C , .
2. Metoda Teresy Kramarek
Jest to polska wersja metody objawowo-termicznej. „Okres płodności, [...] trwa co najmniej dziewięć dni: sześć (lub więcej) dni temperatury fazy niższej przed skokiem i trzy kolejne dni temperatury fazy wyższej, liczone od dnia po szczycie objawu śluzu” . Koniec okresu płodności można więc dokładnie oznaczyć w każdym cyklu: kończy się on w trzecim kolejnym dniu wyższej temperatury po szczycie i po sześciu dniach temperatury niższej. Okres niepłodności wyznaczamy na podstawie obserwacji śluzu szyjkowego oraz PTC. Trwa on około 10 dni, aż do wystąpienia miesiączki, a rozpoczyna się minimum trzy dni po szczycie objawu śluzu, tzn. czwartego dnia temperatury fazy wyższej.
3. Metoda Sheili i Johna Kippleyów - metoda amerykańska
Autorzy do wyznaczania dni płodnych korzystają z następujących wskaźników: PTC, obserwacji szyjki macicy oraz śluzu szyjkowego. Według tej metody dni płodne to sześć dni niższej temperatury poprzedzających jej skok oraz 3 dni temperatury podwyższonej (na karcie obserwacyjnej numerujemy sześć dni przed wystąpieniem wzrostu temperatury, gdzie dzień przed wzrostem oznaczamy jako 1. i dalej numerujemy dni wstecz, aż do dnia 6.). Czas niepłodności poowulacyjnej rozpoczyna się wieczorem trzeciego dnia wyższych temperatur ,.
4. Metoda podwójnego sprawdzenia - angielska, podwójnego wskaźnika.
Inaczej nazywana metodą wielowskaźnikową, kobieta dokonuje w niej samoobserwacji PTC, śluzu szyjkowego oraz samej szyjki macicy.
Zasady obserwacji PTC
Zasady pomiaru PTC są takie same jak we wcześniej opisanej w metodzie termicznej.
Zasady obserwacji śluzu szyjkowego
Na obserwację śluzu składa się ocena jego konsystencji i ilości. W tej metodzie śluz obserwuje się przy każdorazowym korzystaniu z toalety, pobierając próbkę i oceniając jej cechy, podobnie przez cały dzień należy zwracać uwagę na odczucia w przedsionku pochwy. Na koniec każdego dnia kobieta dokonuje podsumowania - określa całodniowy śluz za pomocą przyjętych określeń tj. suchy, mokry, lepki, kleisty, mleczny, mętny, gęsty, wilgotny, przejrzysty, klarowny, rozciągliwy, śliski, płynny, jasny. Jeśli występują wątpliwości co do rodzaju występującego danego dnia śluzu (płodny, niepłodny) zapisuje się te cechy z występujących, które określają śluz możliwie najbardziej płodny.
Szczyt objawu śluzu (czyli ostatni dzień, w którym występuje jakakolwiek cecha śluzu płodnego - patrz - Metoda Billingsa) oznaczamy na karcie obserwacji literką „S”, a następne dni numerujemy kolejno 1,2,3.
Zasady obserwacji szyjki macicy
Ważne jest, by badanie odbywało się raz dziennie, o w miarę stałej porze (najwygodniej jest je wykonywać podczas toalety wieczornej), istotne jest także przybieranie zawsze tej samej pozycji (stojąc np. z opartą jedną nogą na wannie lub krześle lub kucając), zachowując zasady higieny wprowadzamy jeden lub dwa palce do pochwy.
Zwracamy uwagę na: położenie szyjki, jej konsystencję oraz stopień rozwarcia.
Podczas cyklu kolejno szyjka macicy jest twarda, zamknięta i nisko umiejscowiona zaraz po miesiączce, natomiast w czasie narastania objawów płodności dochodzi do przemieszczenia szyjki ku górze, jej ujście otwiera się i staje się ona miękka (porównywalnie do policzka czy płatka ucha). Po owulacji te cechy szybko wracają do stanu z początku cyklu (Ryc.5). Na karcie obserwacyjnej w ostatnim dniu, w którym szyjka jest położona wysoko, miękka i rozwarta, zaznaczamy „S” jako szczyt objawu szyjki , a kolejne dni numeruje jako 1,2,3.
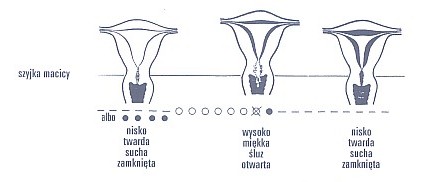
Ryc. 5 Zmiany w położeniu i twardości szyjki macicy podczas cyklu owulacyjnego. Źródło: http://www.duszpasterstworodzin.rzeszow.opoka.org.pl/page/n_p_r.htm
Dodatkowe objawy płodności
W metodzie wielowskaźnikowej do dokładnego wyznaczenia momentu owulacji bierzemy pod uwagę również inne możliwe objawy płodności, które nie występują u wszystkich kobiet, czasem też nie występują regularnie u tej samej kobiety.
Możliwe objawy dodatkowe płodności to:
u 15-40% kobiet występuje zjawisko tzw. bólu owulacyjnego zlokalizowanego w prawym lub lewym podbrzuszu, trwa on kilka minut do dwóch dni, jego prawdopodobną przyczyną jest podrażnienie otrzewnej podczas pęknięcia pęcherzyka owulacyjnego;
obrzęki ciała spowodowane zatrzymaniem wody w organizmie;
częste zmiany nastroju - wzmożona pobudliwość;
wzdęcia - spowodowane zaburzeniami w funkcjonowaniu układu pokarmowego;
bolesność piersi, ich wzmożona wrażliwość z powodu zaburzenia równowagi hormonalnej;
po stronie owulującego jajnika możliwe jest wyczucie powiększonych węzłów chłonnych;
zwiększona częstość oddawania moczu;
mogą wystąpić zmiany skórne - wypryski, odczucie kłucia w okolicy żylaków;
czasem może wystąpić plamienie okołoowulacyjne, o różnym nasileniu - od lekkiego podbarwienia krwi śluzu do krwawienia przypominającego miesiączkę ,.
Skuteczność metody objawowo-termicznej
Indeks Pearla dla metody objawowo-termicznej wynosi 3-35/ 100 kobiet.
1.3. Nowoczesne urządzenia i programy wspomagające określenie stanu płodności
Na polskim rynku dostępne są nowoczesne aparaty oraz programy komputerowe, które mogą służyć jako pomoc przy stosowaniu naturalnych metod planowania rodziny. Poniżej przedstawiono najpopularniejsze nowoczesne urządzenia i programy wspomagające określenie stanu płodności.
1.3.1. Termometry dokonujące pomiaru temperatury podczas snu
Automatyczny Termometr Owulacyjny (ATO) (Ryc.6), jest to miniaturowy elektroniczny termometr. Końcówka (czujnik) aparatu zakładana jest przed snem do pochwy. Pomiar jest wykonywany raz dziennie, o dowolnej godzinie, podczas snu. Odczytu temperatury można dokonać w czasie 24h. Czas pracy urządzenia to 3-4 lata .

Ryc. 6 Budowa ATOs-a. ATO-s składa się z czujnika temperatury (A) małego wodoszczelnego korpusu (B) i gumki mocującej korpus. Korpus termometru zawiera: wyświetlacz temperatury (1) przycisk odczytu temperatury (2) przycisk kontroli godziny pomiaru (3) diodę (4) oraz przycisk zmiany godziny pomiaru.
1.3.2. Termometry-komputery
Na polskim rynku dostępne są urządzenia wspomagające stosowanie metody termicznej - są to termometry-komputery, które poza pomiarem PTC dokonują także analizy tych pomiarów wskazując dany etap cyklu.
Bioself
Produkt ze Szwajcarii, dostępny w Polsce poprzez zamówienie ze strony internetowej. Mogą go używać kobiety, których cykle menstruacyjne mieszczą się w granicach 19 do 39 dni, nie stosują antykoncepcji hormonalnej, nie karmią piersią, nie wkraczają w okres menopauzy, oraz nie przyjmują leków, które mogą wpływać na zmiany temperatury ciała.
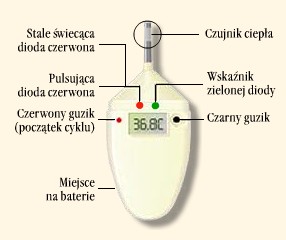
Ryc.7. Aparat Bioself. Źródło: http://www.bioself.pl/
Kobieta mierzy PTC według zasad dotyczących czasu i miejsca pomiaru przedstawionych w metodzie termicznej. W pierwszym dniu występowania krwawienia miesięcznego niezbędne jest wciśnięcie czerwonego guzika, który informuje urządzenie o fakcie zaistnienia menstruacji. Bioself sygnalizuje etap cyklu poprzez zaświecenie w trakcie pomiaru odpowiedniej lampki - zielonej w okresie niepłodnym (zarówno w trakcie niepłodności przedowulacyjnej, jak i poowulacyjnej), czerwonej w okresie możliwej płodności (Ryc.7). Lampka migająca na czerwono oznacza czas najwyższej płodności. Aparat przechowuje w pamięci informacje z ostatnich 12 cykli oraz temperaturę z ostatnich 360 dni, które można swobodnie przeglądać lub wydrukować. „Z badań przeprowadzonych przez producenta wynika, że skuteczność urządzenia Bioself® w rozpoznawaniu owulacji określono na 95 - 97,8% cykli” .
Baby-comp, Lady-comp, Pearly
Są to urządzenia tego samego producenta, Lady-comp jest udoskonaloną wersją Baby-compa, natomiast Pearly jest mini wersją Lady-Compa (Ryc. 8). Zaletami tych urządzeń są m.in: skrócenie czasu pomiaru temperatury do 30-40 sekund, możliwość wydrukowania danych o oznaczanych cyklach, duża dokładność wykonywanych pomiarów, dostępność prognozy płodności na kolejnych 6 dni, informacja o ciąży w trzech fazach: po 4 dniach informuje o możliwej ciąży, po 15 dniach o prawdopodobnej ciąży, po 18 dniach potwierdza ciążę.

Ryc. 8. Aparaty Pearly, Lady-Comp i Baby-Comp. Źródło: http://www.ladycomp.pl/
Lady-Comp/Baby-Comp dostarcza codziennej informacji o płodności za pomocą kolorowych diod:
czerwona dioda oznacza dzień płodny; migająca czerwona dioda znaczy optimum płodności, owulacja;
żółta dioda oznacza czas, kiedy urządzenie uczy się lub dzień, kiedy pominięto pomiar temperatury, spóźnienie owulacji;
zielona dioda oznacza dzień niepłodny.
Aparat sam pyta o występowanie krwawienia miesięcznego - zadaniem kobiety jest tylko udzielenie odpowiedzi twierdzącej lub negującej.
Skuteczność wszystkich trzech urządzeń oceniana jest na 99,3% i na poziomie 0,7 według indeksu Pearl'a (dane ze strony producenta) .
1.3.3. Testy owulacyjne
Persona (ryc. 9)
To analizator przeznaczony do użytku domowego, oznacza zmiany stężenia hormonu luteinizującego (LH) oraz metabolitów estrogenu w moczu. Urządzenie składa się z małego podręcznego monitorka, z kolorowymi diodami, oraz zestawu testów paskowych. W pierwszym cyklu należy dokonać 16 testów, w następnych wystarczy już tylko 8, ponieważ Persona gromadzi wszystkie wprowadzone do niej dane, dokonuje ich analizy i na tej podstawie dokonuje oceny płodności w danym dniu - wynik sygnalizuje poprzez zapalenie odpowiedniej diody (zielona - dni niepłodne, czerwona - dni płodne, żółta - oznacza te dni, w których należy dokonać testu).
Test może wykorzystywać kobieta z cyklami trwającymi 23-35 dni. Nie wskazane jest używanie tego urządzenia przez kobiety karmiące, wchodzące w okres menopauzy, będące w trakcie terapii hormonalnej (tabletki antykoncepcyjne, niepłodność), przy chorobach wątroby i nerek oraz torbielach jajników.
Przy właściwym stosowaniu skuteczność urządzenia wynosi 94%, wskaźnik Pearla 6,5 .
Clear Plan, Clear Blue (ryc. 9) i inne
Działanie tych testów polega na wykryciu wzrostu hormonu luteinizującego (LH) w moczu, skok ten następuje zazwyczaj na 24-36 godzin przed owulacją, dzięki czemu możliwe jest na tej podstawie wyznaczenie 2 dni, kiedy to szanse na zajście w ciążę są największe. Użytkowanie jest bardzo łatwe - polega na przytrzymaniu paska przez około 5 sekund w strumieniu moczu. Testery te nie są przeznaczone do użycia jako metoda antykoncepcji i nie nadają się dla kobiet, które: były niedawno w ciąży, mają objawy związane z przekwitaniem, mają objawy zespołu policystycznych jajników lub przyjmują pewne leki wpływające na płodność.
R
yc. 9 Test owulacyjny Persona (po lewej) oraz monitor testu Cleablue oraz sam tester owulacyjny ClearBlue (po prawej). Źródło: Internet
1.3.4. Testy zmiany oporności elektrycznej w ślinie oraz śluzie szyjkowym kobiety
Ova Cue Fertility Monitor
Zasada działania: „Podczas cyklu miesięcznego organizm kobiety zatrzymuje bądź usuwa zmienne ilości minerałów, takich jak sód i potas (elektrolity). Monitor płodności OvaCue śledzi zmiany oporności elektrycznej w ślinie oraz śluzie pochwowym kobiety, które są związane z wahaniami stężeń elektrolitów” . Na podstawie zebranych informacji wyznaczany jest czas płodności (Ryc.10).
Pierwszego pomiaru dokonuje się drugiego dnia po wystąpieniu krwawienia miesięcznego, ważne jest, aby odczytów dokonywać o tej samej porze dnia (odchylenie do 30 minut), zanim zaczniemy jeść, pić czy przez zapaleniem papierosa. Odczytu dokonuje się za pomocą końcówki językowej, lub w celu potwierdzenia owulacji za pomocą czujnika dopochwowego (odczyt przeprowadza się około 2 godziny po wstaniu z łóżka, zarówno po południu jak i wieczorem).
Dane wyświetlacza dotyczące poziomu płodności:
■ najniższa ■■■ możliwa ■■■■■ wysoka ■■■■■■■ najwyższa .
Skuteczność tej metody jest oceniana na 96 - 98%
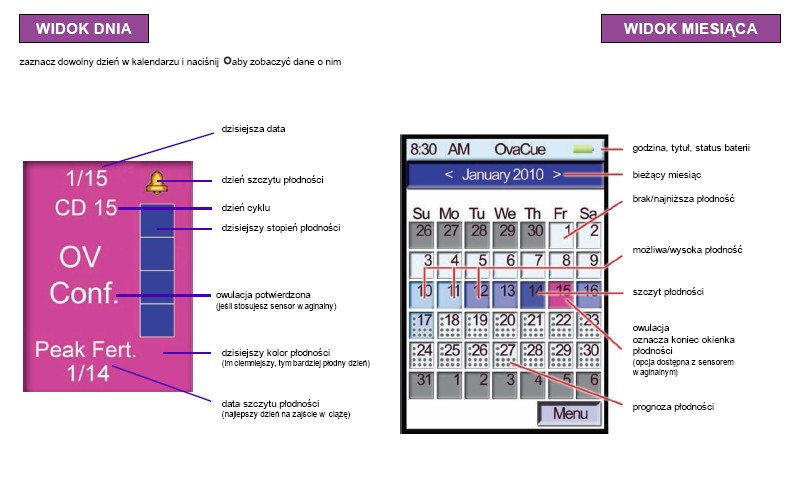
Ryc. 10 Widok dnia oraz miesiąca w aparacie Ova Cue Fertility Monitor. Źródło: Instrukcja użytkownika aparatu Ova Cue Fertility Monitor.
1.3.5. Krystalizatory śliny oraz śluzu szyjkowego
Julia i Donna
Są to mikroskopy owulacyjne, wielokrotnego użycia, do badania używana jest ślina i śluz szyjkowy, służą one przede wszystkim do określenia momentu maksymalnej płodności. Urządzenia te wykorzystują fakt, że w trakcie owulacji podczas obserwacji śliny i śluzu szyjkowego pod mikroskopem widzimy struktury przypominające obraz liści paproci. Struktury o wyglądzie paproci pojawiają się 1-3 dni przed owulacją i zanikają 1-3 dni po wystąpieniu owulacji. Podczas dni niepłodnych obraz pod mikroskopem ma postać bezkształtnych, punktowych struktur (Ryc.11).
Na wynik badania może mieć wpływ jakość próbki śliny, którą może zanieczyścić: alkohol, nikotyna, jedzenie czy picie, dlatego należy dokonywać badania minimum godzinę po spożyciu/zastosowaniu któregoś z wyżej wymienionych. Zafałszować wyniki badania mikroskopem mogą także: stosowanie leków stymulujących owulację, kuracje hormonalne, menopauza, ciąża w okresie 2 miesięcy poprzedzających używanie mikroskopu.
Potwierdzona badaniami klinicznymi skuteczność mikroskopów wynosi 98% .

Ryc. 11 Obraz śliny/śluzu szyjkowego w poszczególnych fazach cyklu owulacyjnego.
Źródło: Instrukcja użytkowania mikroskopu owulacyjnego Donna.
1.3.6. Programy komputerowe
Program CT-Life
Jest to program interpretujący kobiece objawy płodności. Program pozwala na stosowanie dowolnej metody naturalnego planowania rodziny, pomiary i obserwacje wprowadzane do programu są analizowane i na tej podstawie program określa poszczególne fazy cyklu miesiączkowego. CT-Life umożliwia notowanie i automatyczną interpretację z dnia na dzień własnych obserwacji oraz niezależne gromadzenie i interpretowanie cykli ćwiczeniowych. Ponadto posiada przejrzyste i kolorowe karty cykli z możliwością ich wydrukowania bez lub z objaśnieniem .
Inne programy
Poza programem CT-Life istnieje kilka innych programów pomagających w wyznaczaniu faz płodności, dostępnych drogą internetową, np.:
http://www.fertilityfriend.com/ - program anglojęzyczny, bezpłatny w wersji podstawowej;
http://28dni.pl/ - bezpłatna wersja próbna 30-dniowa, program rozbudowany, wsparcie ekspertów;
http://www.nmpr.bfe.pl/ - prosty serwis internetowy do prowadzenia notatek o cyklu (bezpłatny);
Program Karta - program stworzony do nauki i stosowania modyfikacji metody objawowo-termicznej - metody Kippleyów .
1.4. Antykoncepcja
Historia antykoncepcji
Historia antykoncepcji sięga czasów starożytnych. Prezerwatywy zrobione z baranich pęcherzy stosowano w starożytnym Rzymie, w średniowieczu w Europie zaczęto stosować prezerwatywy wielokrotnego użytku, zrobione z jedwabiu, mocowane na tasiemki. W 1838 r. dr Wide opisał gumowe krążki dopochwowe, a do końca XIX wieku zaczęto produkować różne rozmiary i kształty krążków z różnych materiałów. Za czasów króla Karola II, od nazwiska dr Condoma, który wprowadził prezerwatywę płócienną, zaczęto nazywać prezerwatywę „condomem”. W roku 1850 powstaje pierwsza maść plemnikobójcza. Pierwsza wkładka wewnątrzmaciczna została zastosowana już w 1880 roku, ale dopiero w 1909 roku R. Richter oraz E. Gräfenberg zaczęli stosować różnego rodzaju i kształtu wkładki, wykonywane przez siebie z różnych materiałów (były to kółka z metali nierdzewnych oraz wkładki z catgutu, a później z silkwormu). W latach 20. i 30. XX wieku metoda ta (tzw. pesaria) nabrała pewnej popularności. W latach 30. XX wieku zaczęto produkować prezerwatywy lateksowe. W kolejnych latach badania Güntera (1905-1906), Merza i Stone'a przyczyniły się do powstania udoskonalonych maści i żeli plemnikobójczych.
W 1944 r. Bickenbach i Paulikovicz udowodnili doświadczalnie, że za zahamowanie owulacji u kobiet odpowiedzialny jest progesteron. Wyizolowanie go z bulw meksykańskiego pokrzynu przez Russela Markera doprowadziło do gwałtownego rozwoju antykoncepcji hormonalnej. Pierwsza tabletka antykoncepcyjna pod nazwą Enovid weszła do sprzedaży w USA już w 1960 r., w Polsce została wprowadzona do sprzedaży w roku 1966. Następny wielki przełom nastąpił w latach 90 - tych ubiegłego wieku, kiedy została wynaleziona prezerwatywa dla kobiet - femidom oraz wewnątrzmaciczna wkładka uwalniająca hormony. Przez kolejne lata dopracowywano skład tabletki antykoncepcyjnej - zmniejszono i dostosowano dawki hormonów, uzupełniono skład o progestageny o selektywnym działaniu. Udoskonalono nowe drogi podawania antykoncepcji hormonalnej: najpierw iniekcje, a pod koniec XX wieku wprowadzono plastry antykoncepcyjne oraz implanty podskórne .
Co to jest antykoncepcja?
„Antykoncepcja - zgodnie z definicją WHO, to działanie mające na celu zapobieżenie niezaplanowanemu poczęciu dziecka w trakcie stosunku płciowego, nie wymagające od partnerów zaniechania współżycia (choćby na kilka dni)” .
Wady i zalety antykoncepcji
Wady i zalety poszczególnych rodzajów antykoncepcji opisane są przy opisie konkretnych metod sztucznego zapobiegania ciąży.
1.4.1. Metody mechaniczne
W Polsce do zapobiegania ciąży najczęściej stosowane są mechaniczne środki antykoncepcji. Środki te mogą stosować zarówno mężczyźni (prezerwatywa - kondom), jak i kobiety (żeńska prezerwatywa - Femidon, kapturki naszyjkowe, błona dopochwowa - diafragma, gąbka dopochwowa). Skuteczność tych środków antykoncepcji jest wysoka, ponieważ stanowią one barierę zapobiegającą zapłodnieniu, utrudniając dotarcie plemników do macicy i jajowodów.

Ryc.12 Przykłady mechanicznych metod planowania rodziny:
1. Diafragma (błona dopochwowa),
2. Prezerwatywa męska (kondom),
3. Gąbka dopochwowa,
4. Prezerwatywa damska (Femidon), 5. Kapturek naszyjkowy.
Źródło: Internet.
Prezerwatywa męska (kondom)
Najbardziej dostępnym środkiem antykoncepcji jest prezerwatywa - kondom (Ryc. 12), który można zakupić zarówno w aptece, jak i supermarkecie, kiosku czy drogerii. Jest to środek jednorazowego użytku, dostępny bez recepty. Dużą jego zaletą jest przystępna cena oraz łatwość stosowania.
Jak w każdej metodzie ważne jest prawidłowe stosowanie - podwyższa to skuteczność antykoncepcyjną prezerwatywy, którą zakłada się na członek w trakcie wzwodu, przed penetracją pochwy. Jako uzupełnienie należy stosować środki plemnikobójcze.
Zalety
częściowa ochrona przed chorobami przenoszonymi drogą płciową (kiła, rzeżączka, AIDS);
łatwa dostępność prezerwatyw;
niska cena;
nieliczne skutki uboczne;
zastosowanie jako uzupełniający środek antykoncepcyjny (z antykoncepcją hormonalną lub metodami chemicznymi).
Wady
ryzyko wystąpienia alergii na lateks;
zmniejszenie doznań seksualnych partnera;
możliwość zsunięcia lub rozerwania, co zmniejsza skuteczność antykoncepcyjną;
występowanie wad fabrycznych produktu.
Skuteczność prezerwatywy wynosi 85-98%, wskaźnik Pearla wynosi 0,4 - 3,6 .
Prezerwatywa damska (Femidon)
Prezerwatywa dla kobiet ma dwa elastyczne pierścienie, które łączy luźna torebka wykonana z elastycznego materiału i nawilżona od środka i na zewnątrz lubrykantem (Ryc.12). Wewnętrzny pierścień umieszcza się za kością łonową (która utrzymuje kondom w odpowiednim położeniu w trakcie stosunku). Pierścień zewnętrzny pozostaje poza pochwą. Podobnie jak prezerwatywa męska przeznaczona jest do jednorazowego użytku, można ją jednak kupić tylko w gabinetach ginekologicznych. Produkowana jest tylko w jednym rozmiarze.
Zalety:
częściowa ochrona przed zakażeniem chorobami przenoszonymi drogą płciową;
nieliczne skutki uboczne.
Wady:
koszt wyższy niż w przypadku męskiej prezerwatywy;
trudna dostępność - brak dystrybutora w Polsce;
występowanie problemów przy zakładaniu Femidonu.
Jej skuteczność przy właściwym stosowaniu to około 95%, wskaźnik Pearla 5-21 .
Diafragma (błona dopochwowa)
Ma postać kopuły (ryc.12), z elastycznym pierścieniem na jej brzegach, wykonana jest z lateksu. Stosowana jest najczęściej ze środkami plemnikobójczymi (aplikuje się je na brzegi i na środek błony). Występują różne rozmiary diafragmy (o średnicy 55-100 mm), które powinny być dobrane indywidualnie do potrzeb kobiety, w dopasowaniu powinien pomóc lekarz ginekolog, który udzieli także informacji na temat zasad stosowania tego środka antykoncepcyjnego. Co jakiś czas musi zostać przeprowadzona kontrola dopasowania rozmiaru Diafragmy, ponieważ pochwa może zmieniać swoją objętość, szczególnie w wypadku zmiany masy ciała o 3-5 kg, czy porodu. Błonę dopochwową przed stosunkiem (minimum na godzinę przed ) umieszcza się na szyjce macicy, potem musi ona pozostać na swoim miejscu jeszcze przez 6-8 godzin. Może być używana kilkukrotnie, po każdym użyciu należy błonę delikatnie i dokładnie umyć oraz wysuszyć. Problemem w stosowaniu błony dopochwowej mogą być trudności w prawidłowym umieszczeniu diafragmy w odpowiednim miejscu.
Zalety:
możliwość wielokrotnego użytku;
nie wymaga używania dodatkowych środków chemicznych ani hormonalnych;
niska cena.
Wady:
konieczność używania dodatkowo środka plemnikobójczego;
niska skuteczność, szczególnie przy nieprawidłowym stosowaniu;
konieczna wizyta u ginekologa w celu dobrania odpowiedniego rozmiaru błony;
zakładanie wymaga wprawy;
możliwość uczucia dyskomfortu podczas stosunku;
wyższe ryzyko rozwoju zapalenia pęcherza moczowego;
w przypadku źle dobranej błony istnieje możliwość powstania otarć i zaburzeń w oddawaniu moczu.
Prawidłowo stosowana daje skuteczność antykoncepcyjną ocenianą na 94%, wskaźnik Pearla waha się między 2-16 .
Kapturek naszyjkowy (ryc.12)
Rodzaje kapturków naszyjkowych:
Prentif (naszyjkowy) - w kształcie naparstka; po założeniu przysysa się do szyjki macicy i ją obejmuje;
Dumas (sklepieniowy) - płytki, w kształcie misy; po założeniu przysysa się do ściany pochwy;
Vimule - posiada wąską kopułę i szeroką, grubą otoczkę u podstawy; potrafi przysysać się do szyjki macicy lub ściany pochwy;
Najlepiej jest stosować kapturek razem ze środkami plemnikobójczymi, zakłada się go na godzinę przed stosunkiem, a wyjmuje 6-10 godzin po zakończonym współżyciu. Wymiar kapturka dobiera lekarz ginekolog i podobnie jak w przypadku diafragmy, rozmiar powinien być weryfikowany. Kapturek szczelnie przylega do szyjki macicy, dlatego aby go wyjąć należy pociągnąć za wystającą z pochwy nitkę.
Zalety:
możliwość wielokrotnego użycia;
stosowany bez terapii chemicznej czy hormonalnej;
niska cena;
zapobiega chorobom przydatków - głównie jajowodów.
Wady:
problemy związane z prawidłowym umieszczeniem kapturka na początku jego stosowania;
dyskomfort u partnerów.
Skuteczność antykoncepcyjna porównywalna do błony dopochwowej .
Gąbka dopochwowa
Jest to środek rzadko stosowany przez kobiety w Polsce z uwagi na jego słabą dostępność oraz relatywnie niską skuteczność antykoncepcyjną.
Gąbka dopochwowa zbudowana jest z pianki poliuretanowej, nasączonej środkami plemnikobójczymi (Ryc.12). Dzięki swojemu kształtowi dokładnie przylega do szyjki macicy. Gąbkę umieszcza się w pochwie przed stosunkiem i pozostawia tam na około 30 godzin, po czym usuwa pociągając za wystającą nitkę. Jest to środek jednorazowego użytku, raz założona chroni przed zajściem w ciąże aż do jej usunięcia.
Wskaźnik Pearla wynosi 9-25 .
1.4.2. Metody hormonalne
Antykoncepcja hormonalna jest uważana za drugą najskuteczniejszą metodę kontrolowania płodności, zaraz po procesie ubezpłodnienia. Jest także drugą najpopularniejszą metodą antykoncepcji (po prezerwatywie).
Rodzaje antykoncepcji hormonalnej (porównanie patrz Tabela 1):
1. Zawierająca estrogeny i gestageny:
Estrogeny - grupa hormonów, syntetyzowane są głównie w jajnikach, ich stężenie jest zmienne w zależności od fazy cyklu owulacyjnego. Do grupy estrogenów należą: estradiol, estron, estriol. Estrogeny w dużym stężeniu hamują wydzielanie folitropiny przez przysadkę, a tym samym hamują owulację.
Progesteron - hormon z grupy gestagenów, zwany często luteiną, wytwarzany przez ciałko żółte. Progesteron hamuje zwrotnie LH, podając dużą dawkę progesteronu hamujemy wydzielanie hormonu luteinizującego do zera, a co za tym idzie brak jest owulacji. Ten mechanizm wykorzystany jest w antykoncepcji hormonalnej.
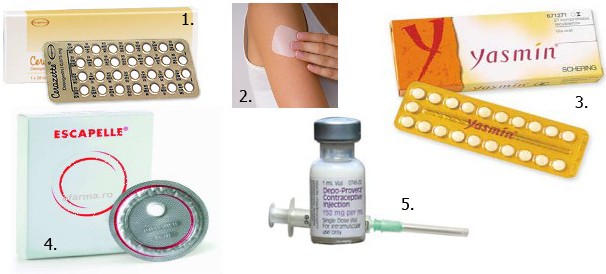
Ryc. 13. Przykłady hormonalnych środków antykoncepcyjnych: 1. Mini pill - Cerazette, 2. system transdermalny Evra, 3. Pigułka dwuskładnikowa jednofazowa - Yasmin, 4. Antykoncepcja postkoitalna - Escapelle, 5. Iniekcje hormonalne typu Depo-Provera. Źródło: Internet.
Tabela 1. Cechy kliniczne i farmakologiczne różnych form antykoncepcji hormonalnej
Źródło: Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Wskazania |
Doustne dwuskładnikowe |
Doustne jednoskładnikowe |
Iniekcje |
Hamowanie owulacji |
tak |
raczej tak |
tak |
Powrót płodności |
natychmiastowy |
szybki |
długotrwały |
Przerwanie stosowania |
natychmiast po decyzji |
natychmiast po decyzji |
po zakończeniu działanie iniekcji |
Tolerancja na błąd stosowania |
minimalna |
minimalna |
duża |
Częstość dawkowania |
codziennie |
codziennie |
co 84 dni |
Stężenie leku w surowicy krwi |
zmienne |
zmienne |
zmienne |
Pierwsze przejście wątrobowe |
tak |
tak |
nie |
Interakcje z innymi lekami |
tak |
tak |
nieznane |
Dawka estrogenów |
niska |
brak |
brak |
Dawka progestagenów |
średnia |
niska |
wysoka |
Rytm krwawień |
regularny |
lekko nieregularny |
nieregularny |
Brak miesiączki |
bardzo rzadko |
zdarza się |
zwykle |
Krwawienia międzymiesiączkowe |
rzadko |
często |
często |
Przeciwwskazania do stosowania dwuskładnikowej antykoncepcji hormonalnej:
ciąża;
padaczka;
depresja;
otyłość;
nadciśnienie tętnicze;
choroba zatorowo-zakrzepowa u pacjentki i w rodzinie;
choroba niedokrwienna serca;
choroby układu krążenia u pacjentki i w rodzinie;
zaburzenia krzepliwości;
istniejący lub podejrzewany rak piersi, śluzówki macicy, szyjki macicy lub pochwy;
choroby pęcherzyka żółciowego;
choroby wątroby - WZW, marskość, stłuszczenie;
zaawansowana lub długotrwała cukrzyca;
bóle migrenowe powodujące ogniskowe objawy neurologiczne
krwawienia z dróg rodnych z nie znanych przyczyn;
mięśniaki macicy;
długotrwałe unieruchomienie ;
planowane zabiegi chirurgiczne;
palenie papierosów - szczególnie u pacjentek po 35 roku życia.
Zalety antykoncepcji dwuskładnikowej:
jest to bardzo skuteczna metoda antykoncepcji;
jest to antykoncepcja wygodna i łatwa w użyciu, po odstawieniu tabletki szybko następuje powrót do całkowitej płodności;
krwawienia w trakcie przyjmowania tabletek są bardzo regularne, zmniejszają się także dolegliwości towarzyszące do tej pory menstruacji;
możliwe jest celowe uniknięcie krwawienia, gdy ta ma się pojawić w niedogodnym dla nas terminie;
brak jest negatywnego wpływu na doznania seksualne partnerów;
zmniejsza się ryzyko wystąpienia ciąży pozamacicznej i torbieli jajnika;
dzięki zawartości estrogenu spada również ryzyko wystąpienia osteoporozy.
Wady antykoncepcji dwuskładnikowej:
dostępna tylko na receptę, po konsultacji z lekarzem ginekologiem;
pominięta tabletka osłabia działanie antykoncepcyjne;
nie zapewnia ochrony przed chorobami przenoszonymi drogą płciową;
ważne jest regularne, co do godziny przyjmowanie tabletki;
może obniżać działanie innych leków, podobnie jak przyjmowanie pewnych leków może obniżyć skuteczność pigułki antykoncepcyjnej;
możliwe jest wystąpienie skutków ubocznych: bóle głowy, nudności, zwiększenie masy ciała, depresja, nadciśnienie tętnicze, zwiększona drażliwość, niespodziewane krwawienia i plamienia, trądzik i łojotok, zmniejszenie lub zwiększenie popędu seksualnego, wystąpienie żylaków na kończynach dolnych, zachorowanie na chorobę niedokrwienną serca.
Wśród dwuskładnikowej antykoncepcji hormonalnej wyróżniamy:
a) Dwuskładnikowa tabletka antykoncepcyjna:
- preparaty jednofazowe (monofazowe) - kobieta przez cały cykl przyjmuje tabletki, których skład jest stały - wszystkie mają takie same proporcje składników hormonalnych (np.Yasmin (Ryc.13), Cilest, Harmonet, Logest, Minulet).
- preparaty dwufazowe - w opakowaniu znajdują się tabletki dwóch rodzajów, oznaczone różnymi kolorami, pierwsze zawierające sam estrogen (w niektórych przypadkach z niewielką domieszką progestagenu) oraz drugi rodzaj tabletek zawierający taką samą jak w przypadku tabletek pierwszego rodzaju dawkę estrogenu, ale większą dawkę progestagenu. Pacjentka przyjmuje najpierw tabletki pierwszego rodzaju (zazwyczaj 11 tabletek), następnie tabletki rodzaju drugiego (zazwyczaj 10 tabletek), po czym następuje 7 dniowa przerwa w przyjmowaniu.
- preparaty trójfazowe - 21 tabletek podzielonych jest w tym wypadku na trzy serie, każda z nich ma podobne stężenie estrogenu (czasem najwyższe w serii środkowej), natomiast zawartość progesteronu rośnie w trakcie przyjmowania kolejnych tabletek.
Na polskim rynku dostępne są preparaty trójfazowe np. Milvane , , ,, , , , , , .
b) Plastry antykoncepcyjne (system transdermalny)
Działanie systemu transdermalnego polega na stałym wydzielaniu do krwi mieszanki hormonów: estrogenu i progestagenu. Plaster przykleja się w jednym z czterech wyznaczonych miejsc: na pośladkach, podbrzuszu, górnej części tułowia lub na zewnętrznej części ramienia. Nie wolno nakładać plastra na skórę zaczerwienioną, podrażnioną, owłosioną lub zranioną. Nie ma wpływu na trwałość plastra ani woda ani nadmierna wilgoć. Można także uprawiać dowolny sport. Plastry wymienia się co tydzień, przez 3 tygodnie, a tydzień czwarty jest okresem przerwy. By działanie plastrów było najskuteczniejsze, lepiej nie przyklejać ich w tym samym miejscu. Inne miejsce przyklejenie plastra pomoże też uchronić skórę przed podrażnieniem. Jest to metoda wygodna w użyciu, nie mająca wpływu na życie seksualne. Plastry antykoncepcyjne powodują poprawę cery i zmniejszenie łojotoku głowy, nie wywołują biegunki i wymiotów, są bardzo skuteczne. W Polsce dostępny jest m.in. system transdermalny Evra (ryc.13). Wskaźnik Pearla dla plastrów wynosi 1,0 , , .
2. Zawierająca gestageny
Przeciwwskazania do stosowania antykoncepcji z progesteronem:
ciąża lub jej podejrzenie;
depresja;
migreny;
niewyjaśnione krwawienia z pochwy;
żółtaczka lub ciężka choroba wątroby;
obecna żylna choroba zakrzepowo-zatorowa;
obecność nowotworów zależnych od progesteronu;
długotrwałe unieruchomienie;
planowane zabiegi chirurgiczne;
Zalety antykoncepcji jednoskładnikowej:
może być stosowana przez kobiety w okresie pokwitania, karmienia oraz kobiety palące dużo papierosów;
stanowi alternatywę antykoncepcji dla kobiet nietolerujących estrogenów;
zawiera mniejsze stężenie hormonów;
zmniejszone krwawienia u kobiet, które miały bardzo obfite miesiączki;
mniejsze lub całkowicie wyeliminowane objawy związane z zespołem napięcia przedmiesiączkowego;
możliwe jest celowe uniknięcie miesiączki, gdy ta ma się pojawić w niedogodnym dla nas terminie.
Wady antykoncepcji jednoskładnikowej :
dostępne tylko na receptę, po konsultacji z lekarzem ginekologiem;
mniej skuteczne niż tabletki dwuskładnikowe;
konieczne jest regularne, co do godziny przyjmowanie tabletek;
pominięta tabletka osłabia działanie antykoncepcyjne metody;
zwiększone ryzyko występowania osteoporozy;
możliwość wystąpienia następujących skutków uboczne: nieregularne krwawienia międzymiesiączkowe, trądzik, zmiany nastroju, bóle głowy, bolesność piersi, nudności, zwiększenie masy ciała, uczucie zmęczenia, skórne reakcje alergiczne;
przyjmowanie pewnych leków może obniżyć skuteczność pigułki antykoncepcyjnej, podobnie jak pigułka antykoncepcyjna może wpływać na działanie pewnych leków;
brak ochrony przed chorobami wenerycznymi.
Wśród środków antykoncepcji hormonalnej zawierających gestageny wyróżniamy:
a) Mini pill (minipigułka)
Są to tabletki zawierające niewielkie stężenie gestagenu, który hamuje jajeczkowanie oraz zagęszcza śluz szyjkowy. Tabletki łyka się codziennie (w opakowaniu znajduje się 28 tabletek), bez przerw między opakowaniami. Tabletkę należy przyjmować o stałej porze, dopuszczalne są maksymalnie 3 godzinne odchylenia czasowe. Zalecana dla kobiet karmiących (gestagen nie powoduje zmniejszenia laktacji), nałogowych palaczek, kobiet zbliżających się do okresu menopauzy oraz tych, u których występują przeciwwskazania do przyjmowania pigułek z estrogenem. Wadą tej metody jest konieczność bardzo regularnego przyjmowania tabletek oraz możliwość wystąpienia nieregularnych plamień i krwawień. W Polsce dostępne są mini pill - Cerazette (Ryc.13) i Azali. Gestagenowe mini-tabletki są skuteczne w 87-99,7%, wskaźnik Pearla dla minipigułki: 0,7-1 , , , , , , , , , .
b) Iniekcje hormonalne typu Depo-Provera
Wstrzykiwany domięśniowo w ramię lub pośladek iniekcyjny progestagen ma chronić przed ciążą przez okres 90 dni po każdym zastosowaniu. Działanie, podobnie jak w przypadku mini pill, polega na blokowaniu jajeczkowania, zagęszczaniu śluzu szyjkowego oraz na zmianie struktury endometrium, co utrudnia ewentualne zagnieżdżenie się zapłodnionego jaja. Zaletą tej metody jest długi czas działania po jednorazowym zastosowaniu, brak obciążenia przewodu pokarmowego oraz wątroby, a także możliwość zastosowania tej metody antykoncepcyjnej już w 6 tygodni po porodzie. Do wad tej metody należą m.in.: występowanie nieregularnych krwawień miesięcznych, zwiększone ryzyko występowania depresji oraz osteoporozy, długi okres powrotu płodności (12 do 18 miesięcy). W Polsce dostępne jako Depo - Provera (ryc.13).
W przypadku regularnego (co 3 miesiące) stosowania iniekcji skuteczność tej metody wynosi 99%, indeks Pearla 0,0 - 0,7/ 100 kobiet , , , , , , .
c) Implanty podskórne (system Norplant)
Ta metoda antykoncepcji polega na wszczepieniu pod skórę, po wewnętrznej stronie ramienia (Ryc.14), kapsułek z levonogestelem. Zabieg wykonywany jest ambulatoryjnie w znieczuleniu miejscowym, trwa około 15-20 minut. Skuteczność metody oceniana jest na okres 5 lat. Płodność wraca praktycznie natychmiast po usunięciu Norplantu. Mechanizm działania taki sam jak w przypadku mini pill czy iniekcji Depo-Provera. Jest to metoda na razie niedostępna w Polsce.
Jest to jedna z najskuteczniejszych, długoterminowych, odwracalnych metod antykoncepcji, według indeksu Pearla od 0,2 do 1,6 w pierwszym roku po wszczepieniu, a w następnych latach wzrasta do 3 , , , , , .
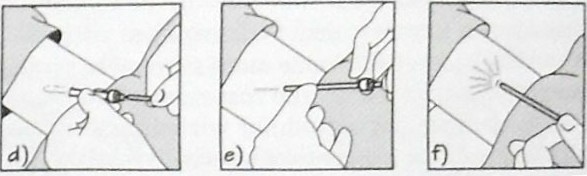
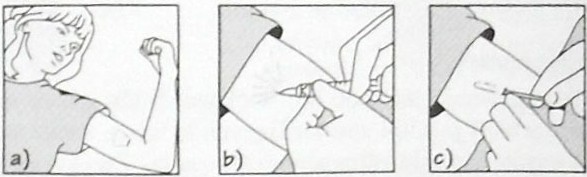
Ryc. 14. System Norplant - sposób wprowadzania pod skórę.
a) prawidłowa pozycja pacjentki; b) znieczulenie miejscowe; c) trokar wprowadzony, zatyczka usunięta; d) kapsułka z hormonem w trokarze; e) trokar został usunięty, kapsułka pozostała w tkankach; f) wprowadzono do tkanki podskórnej 6 kapsułek. Źródło: Norwitz E., Schorge J.: Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
d) Tabletka po stosunku (antykoncepcja postkoitalna)
Jest to metoda, którą można stosować maksymalnie cztery razy w miesiącu, w przypadku gdy odbyło się stosunek bez zabezpieczenia (często stosowana po gwałcie), lub gdy zastosowany środek antykoncepcyjny zawiódł (prezerwatywa się zsunęła lub pękła, pominięta została tabletka antykoncepcyjna lub w ciągu 3 godzin od zażycia tabletki wystąpiły wymioty). Metoda polega na przyjęciu dużej dawki hormonów, które nie dopuszczają do zapłodnienia i zagnieżdżenia się komórki jajowej. Dostępne tylko na receptę, którą może wypisać zarówno ginekolog, jak i lekarz medycyny rodzinnej. W Polsce dostępne Escapelle (Ryc.13) i Postinor Duo.
Największą skuteczność osiągają do pierwszej doby (98%), potem skuteczność powoli maleje , , , , , .
1.4.3. Wkładki wewnątrzmaciczne (IUD, spirala)
Wkładki mają najczęściej kształt litery T, S lub spiralny (Ryc.15). Wkładka wykonana jest z obojętnego biologicznie tworzywa sztucznego. Obecnie stosowane są dwa rodzaje wkładek: z miedzią (owinięte miedzianym drutem) oraz hormonalne. Mechanizm działania wkładki z miedzą - jony miedzi zmniejszają ruchliwość i żywotność plemników, ponadto występuje efekt ciała obcego - co powoduje lekki stan zapalny macicy, przez co nie dochodzi do zagnieżdżenia jaja. Działanie wkładek hormonalnych jest podobne, jak w przypadku tabletek antykoncepcyjnych jednoskładnikowych, ponieważ także zawierają progesteron, który wydzielany do macicy, powoduje zahamowanie jajeczkowania, zagęszczenie śluzu szyjkowego oraz ścieńczenie endometrium. O założeniu wkładki decyduje lekarz ginekolog, który przeprowadza badanie wstępne oraz ewentualny zabieg jej założenia. Wkładkę umieszcza się w jamie macicy przy pomocy specjalnego aplikatora, który jest dostarczony razem z nią. Okres zapobiegania ciąży po założeniu wynosi 3-5 lat. Zalety i wady stosowania wkładki antykoncepcyjnej ujęto w tabeli 2.
Dostępne na rynku polskim: wkładki z miedzią - Multiload Cu 375, Nova T Cu 200 (380) Ag,Copper Cu 375 oraz Mirena - wkładka hormonalnie czynna zawierająca lewonorgestrel.

Ryc.15. Wkładki wewnątrzmaciczne: 1, 2 - z miedzią, 3 - wkładka hormonalna.
Przeciwwskazania do stosowania wkładki wewnątrzmacicznej:
planowana ciąża - powikłania przy zastosowaniu wkładki mogą doprowadzić do niepłodności;
seks w wieloma partnerami lub z partnerem prowadzącym bujne życie seksualne - zwiększone ryzyko infekcji;
ostre stany zapalne w obrębie narządu rodnego;
zaistniała w przeszłości ciąża pozamaciczna;
alergia na składniki wkładki;
obniżona naturalna odporność organizmu (AIDS, cukrzyca, syndrom przewlekłego zmęczenia, leczenie immunosupresyjne);
endometrioza;
niewyleczone, przewlekłe nawracające zapalenie przydatków;
wady wrodzone macicy;
długotrwałe miesiączki, ponieważ wkładka może jeszcze przedłużyć i zwiększyć krwawienie;
niedokrwistość, braki żelaza i niski poziom hemoglobiny, wysoki OB;
nie zaleca się stosowania wkładki u kobiet, które jeszcze nie rodziły, ze względu na niewielkie rozwarcie szyjki macicy;
przebyte bakteryjne zapalenie wsierdzia lub choroby zastawek serca.
Skuteczność spirali z miedzią wg wskaźnika Pearla 0,6 - 0,8, a wkładki hormonalnej 0,1 , , , , , , , , , ,, , .
Tabela 2. Zalety i wady stosowania wkładki wewnątrzmacicznej.
Zalety |
Wady |
Tani, odwracalny i ogólnodostępny środek antykoncepcyjny. |
Występowanie przedłużających się krwawień |
Wysoka skuteczność antykoncepcyjna. |
Zalecana dla kobiet po pierwszym porodzie |
Natychmiastowy efekt powrotu płodności po usunięciu wkładki. |
Może być przyczyną takich dolegliwości, jak: skurcze w dole brzucha, bóle okolicy pleców. |
Długotrwały efekt antykoncepcyjny. |
Możliwość przebicia ściany macicy. |
Wkładka jest niewyczuwalna, dzięki czemu nie zaburza doznań seksualnych. |
Zwiększone ryzyko wystąpienia ciąży pozamacicznej. |
Może być stosowana jako środek antykoncepcyjny po ciąży, w okresie laktacji. |
Nie wskazana po przebytych stanach zapalnych w obrębie miednicy. |
Środek antykoncepcyjny nie związany czasowo ze współżyciem i nie wymagający codziennej uwagi. |
|
Źródło: patrz przypisy.
1.4.4. Metody chemiczne
„Chemiczne środki antykoncepcyjne mają na celu zniszczenie lub unieruchomienie plemników oraz utrudnienie dostępu plemników do jamy macicy przez wytworzenie nieprzenikliwej dla nich piany”. Do środków chemicznych należą plemnikobójcze globulki, kremy, pianki - zawierają nonoxynole. Działają plemniko i bakteriobójczo. Są łatwo dostępne bez recepty, oraz stosunkowo tanie. Wybrany środek plemnikobójczy (spermicyd) należy umieścić głęboko w pochwie na 10-15 minut przed odbyciem stosunku. Dopochwowe środki plemnikobójcze są używane przez kobiety, które z różnych powodów nie mogą stosować innych metod.
Wadą spermicydów jest stosunkowo niska skuteczność (wskaźnik Pearla wynosi 5-20), którą można zwiększyć stosując równocześnie inne środki antykoncepcyjne (np. prezerwatywa) , , , , ,, .
http://www.who.int/en/
Tamże.
Rötzer J.: Naturalna regulacja poczęć. Wyd. Hlondianum, Poznań 1998.
Tamże.
http://www.iner.pl/
Domżał-Drzewicka R., Gałęziowska E.: Nowoczesne metody rozpoznawania płodności. Wydawnictwo Mak- Med, Lublin 2007.
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
http://www.npr.prolife.org.pl/korzysci.htm
Döring G.: Zapobieganie ciąży. W: Petrie E., Pschyrembl W., Strauss G.: Ginekologia praktyczna. PZWL, Warszawa 2004, s.709.
Fijałkowski W.: Naturalny rytm płodności. PZWL, Warszawa 1991.
Domżał-Drzewicka R., Gałęziowska E.: Nowoczesne metody rozpoznawania płodności. Wydawnictwo Mak-Med, Lublin 2007.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Rötzer J.: Naturalna regulacja poczęć. Wyd. Hlondianum, Poznań 1998.
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Guillebaud J., Szarewski A:Wszystko o antykoncepcji. Wydawnictwo Medycyna Praktyczna, Kraków 1997.
Szymański Z.: Płodność i planowanie rodziny: kompendium dla pracowników służby zdrowia i instruktorów poradnictwa rodzinnego. Wyd. PAM, Szczecin 2004.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996 s. 351.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Kosmala K.: Zasady stosowania metody objawowo-termicznej Rötzera. W: Szymański Z. (red.): Płodność i planowanie rodziny: kompendium dla pracowników służby zdrowia i instruktorów poradnictwa rodzinnego. Wyd. PAM, Szczecin 2004, s.103.
Tamże, s.103.
Rötzer J.: Naturalna regulacja poczęć. Wyd. Hlondianum, Poznań 1998.
Kramarek T.: Rozpoznawanie okresowej płodności małżeństwa. Metoda objawowo-termiczna. Fundacja „Głos dla życia”, Poznań 2000, s.18.
Kippley J, Kippley S. Sztuka naturalnego planowania rodziny Wyd. Liga Małżeństwo Małżeństwu, 2002.
http://www.npr.pl/
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
http://www.npr.csc.pl/
http://apt.republika.pl/
http://www.bioself.pl/
Ślizień-Kuczapska E.: Nowe technologie w rozpoznawaniu płodności. W: Szymański Z. (red.): Płodność i planowanie rodziny: kompendium dla pracowników służby zdrowia i instruktorów poradnictwa rodzinnego. Wyd. PAM, Szczecin 2004.
http://www.ladycomp.pl/
Domżał-Drzewicka R., Gałęziowska E.: Nowoczesne metody rozpoznawania płodności. Wydawnictwo Mak-Med, Lublin 2007.
http://www.ovacue.com.pl/ovacue_monitor_plodnosci
Instrukcja użytkownika aparatu Ova Cue Fertility Monitor
http://www.agnieszka.com.pl/antykoncepcja_metoda_obserwacji_sluzu.htm
http://www.vitaspa.pl/test-owulacyjny-wielokrotnego-uzytku-julia-mikroskop-owulacyjny-p-124.html
http://www.ctlife.pl/
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Szymański Z.: Płodność i planowanie rodziny: kompendium dla pracowników służby zdrowia i instruktorów poradnictwa rodzinnego. Wyd. PAM, Szczecin 2004.
http://www.obcasy.pl/antykoncepcja/Historia_antykoncepcji,1,422,547.html
http://owulacja.pl/index.php?text_id=Historia_antykoncepcji&id_tekstu=50
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
http://cafeteria.pl/seks/antykoncepcja/wskaznik-pearla-skutecznosc-antykoncepcji/
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Bernstein G.S., Brenner P. F.: Mechaniczne metody antykoncepcji. W: Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko - Biała 1996.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Döring G.: Zapobieganie ciąży. W: Petrie E., Pschyrembl W., Strauss G.: Ginekologia praktyczna. PZWL, Warszawa 2004.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Bernstein G.S., Brenner P. F.: Mechaniczne metody antykoncepcji. W: Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko - Biała 1996.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Döring G.: Zapobieganie ciąży. W: Petrie E., Pschyrembl W., Strauss G.: Ginekologia praktyczna. PZWL, Warszawa 2004.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Bernstein G.S., Brenner P. F.: Mechaniczne metody antykoncepcji. W: Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko - Biała 1996.
Beck W.W. Jr.: Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Beck W.W. Jr. Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Hardimen P., MacLean A., P.,: Położnictwo i ginekologia błyskawicznie, PZWL, Warszawa 2006.
Klimem M: Planowanie rodziny i antykoncepcja. W: Opala T (red.): Ginekologia - podręcznik dla położnych, pielęgniarek i fizjoterapeutów. PZWL, Warszawa 2006.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Banaszewska B., Pawelczyk L.: Regulacja urodzeń. W: Bręborowicz G.H. (red.): Położnictwo i ginekologia. Tom 2. PZWL, Warszawa 2007.
Norwitz E., Schorge J., red. Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Klimem M: Planowanie rodziny i antykoncepcja. W: Opala T (red.): Ginekologia - podręcznik dla położnych, pielęgniarek i fizjoterapeutów. PZWL, Warszawa 2006.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Klimem M: Planowanie rodziny i antykoncepcja. W: Opala T (red.): Ginekologia - podręcznik dla położnych, pielęgniarek i fizjoterapeutów. PZWL, Warszawa 2006.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Hardimen P., MacLean A., P.,: Położnictwo i ginekologia błyskawicznie, PZWL, Warszawa 2006.
Banaszewska B., Pawelczyk L.: Regulacja urodzeń. W: Bręborowicz G.H. (red.): Położnictwo i ginekologia. Tom 2. PZWL, Warszawa 2007.
Norwitz E., Schorge J., red. Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Klimem M: Planowanie rodziny i antykoncepcja. W: Opala T (red.): Ginekologia - podręcznik dla położnych, pielęgniarek i fizjoterapeutów. PZWL, Warszawa 2006.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Beck W.W. Jr. Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Rzepka- Górska I.: Antykoncepcja u dziewcząt. W: Komorowska A., Walczak L. M. (red.): Ginekologia wieku rozwojowego - wybrane zagadnienia. PZWL, Warszawa 2000.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Norwitz E., Schorge J., red. Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Beck W.W. Jr. Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Stadnicka G. (red.): Opieka przedkoncepcyjna. PZWL, Warszawa 2009.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Klimem M: Planowanie rodziny i antykoncepcja. W: Opala T (red.): Ginekologia - podręcznik dla położnych, pielęgniarek i fizjoterapeutów. PZWL, Warszawa 2006.
Breckwoldt M. : Planowanie rodziny i antykoncepcja. W: Breckwoldt M., Maurtius G., Pfleiderer A.: Ginekologia i położnictwo. Wyd. Urban & Partner, Wrocław 1997.
Norwitz E., Schorge J., red. Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Döring G.: Zapobieganie ciąży. W: Petrie E., Pschyrembl W., Strauss G.: Ginekologia praktyczna. PZWL, Warszawa 2004.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997.
Beck W.W. Jr.: Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Brehner P.F., Mishell D.R. Jr. (red.): Endokrynologia ginekologiczna. Tom 3. Wydawnictwo α-Medica Press, Bielsko-Biała 1996.
Huber J. C. : Antykoncepcja. W: Gitsch E., Janisch H.: Ginekologia. PZWN, Warszawa- Kraków 1991.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Benson R.C. : Niepłodność i zapobieganie ciąży. W: Benson R.C.: Położnictwo i ginekologia. PZWL, Warszawa 1988.
Hardimen P., MacLean A., P.,: Położnictwo i ginekologia błyskawicznie, PZWL, Warszawa 2006.
Banaszewska B., Pawelczyk L.: Regulacja urodzeń. W: Bręborowicz G.H. (red.): Położnictwo i ginekologia. Tom 2. PZWL, Warszawa 2007.
Obara M., Słomko Z., Wareniuk-Szymankiewicz A. : Metody i środki planowania rodziny. W: Słomko Z. (red.): Ginekologia podręcznik dla lekarzy i studentów. PZWL, Warszawa 1997, s. 603.
Carr-Ellis S., Kapp N., Styubblefield P. G.: Planowanie rodziny. W: Berek J. S., Novak E.(red.): Ginekologia. Wyd. Medipage, Warszawa 2008.
Beck W.W. Jr. Planowanie rodziny: antykoncepcja oraz jej powikłania. W: Woytoń J. (red.): Położnictwo i ginekologia. Wydawnictwo Urban&Partner, Wrocław 1995.
Nachtigall L., Nachtigall R.D., Rattner Heilman J.: Kobieta po czterdziestce. Obawy i nadzieje. PZWL, Warszawa 2003.
Döring G.: Zapobieganie ciąży. W: Petrie E., Pschyrembl W., Strauss G.: Ginekologia praktyczna. PZWL, Warszawa 2004.
Pawelczyk L.: Antykoncepcja. W: Pisarski T. (red.): Położnictwo i ginekologia. PZWL, Warszawa 1998.
Banaszewska B., Pawelczyk L.: Regulacja urodzeń. W: Bręborowicz G.H. (red.): Położnictwo i ginekologia. Tom 2. PZWL, Warszawa 2007.
Norwitz E., Schorge J., red. Położnictwo i ginekologia w zarysie. PZWL, Warszawa 2006.
1
Wyszukiwarka