Sytuacje, w których dochodzi do zagrożenia życia ciężarnej i rodzącej są zwykle zaskoczeniem zarówno dla personelu sali porodowej, wezwanego lekarza anestezjologa, rodziny pacjentki, jak i samej ciężarnej. Zdarzają się na szczęście rzadko, ale związane są
z dużym stresem i napięciem emocjonalnym personelu biorącego bezpośredni udział
w leczeniu pacjentki ciężarnej w stanie bezpośredniego zagrożenia życia. Ta trudna sytuacja wynika z faktu, iż do szpitala położniczego zwykle przyjmuje się zdrową ciężarną po to, aby
urodziła zdrowe dziecko. Lekarz anestezjolog pracujący w oddziale położniczym zawsze musi być świadomy, że każdy poród fizjologiczny, w danej chwili może stać się porodem patologicznym. W każdym momencie ciąży, porodu i połogu możemy mieć do czynienia
ze stanem zagrożenia życia.
Stany zagrożenia życia w położnictwie z uwagi na towarzyszące objawy można podzielić na dwie grupy. Do pierwszej zalicza się wszystkie sytuacje związane z krwotokiem
z dróg rodnych. Krwotok jest w tych stanach objawem głównym i wiodącym.
Druga grupa obejmuje stany zagrożenia życia bez krwawienia z dróg rodnych związane czasowo lub przyczynowo z ciążą, porodem lub połogiem. Krwawienie z dróg rodnych może pojawić się w ich przebiegu lub być ich powikłaniem.
W pierwszym trymestrze ciąży z krwawieniem z dróg rodnych zwykle przebiega poronienie
i ciąża szyjkowa W drugim i trzecim trymestrze ciąży do stanów związanych
z krwawieniem z dróg rodnych zalicza się: przedwczesne oddzielenie łożyska prawidłowo
usadowionego, łożysko przodujące oraz pęknięcie macicy. Śródporodowe krwawienia
i krwotoki z dróg rodnych są także najczęściej związane z wymienionymi sytuacjami.
Po porodzie do krwawienia z dróg rodnych predysponują: pozostawienie fragmentów tkanki łożyskowej, poporodowa atonia macicy, uszkodzenia kanału rodnego pod postacią rozerwania szyjki macicy lub pochwy, a w wyjątkowych sytuacjach - wynicowanie macicy
Stany zagrożenia życia w położnictwie bez krwotoku z dróg rodnych w pierwszym trymestrze ciąży spowodowane są zwykle wstrząsem septycznym w przebiegu poronienia septycznego.
W drugim i trzecim trymestrze zagrożenie życia często związane jest z ciężkimi postaciami nadciśnienia indukowanego ciążą pod postacią stanu przedrzucawkowego
i rzucawki .Bez krwawienia z dróg rodnych przebiega niekiedy nieme oddzielenie łożyska prawidłowo usadowionego, a także pęknięcie mięśnia macicy . W przypadku stosowania leków tokolitycznych może wystąpić niekardiogenny obrzęk płuc. Zator tętnicy płucnej oraz wstrząs septyczny w przebiegu zakażenia błon płodowych mogą wystąpić w każdym momencie ciąży. Stany zagrożenia życia związane z nadciśnieniem indukowanym ciążą oraz zatorem płynem owodniowym mają na ogół przyczynowy związek z wystąpieniem czynności skurczowej i rozpoczęciem akcji porodowej. Niektóre stany zagrożenia życia przebiegające okołoporodowo związane są z interwencją anestezjologiczną w przypadku konieczności wykonania znieczulenia ogólnego do doraźnego cięcia cesarskiego. Coraz częściej w wielu szpitalach istnieje możliwość znieczulenia zewnątrzoponowego porodu na życzenie pacjentki. Personel sali porodowej musi mieć pełną świadomość, że poród znieczulany zewnątrzoponowo to poród o wzmożonym nadzorze. Każde znieczulenie zewnątrzoponowe może być powikłane przypadkowym donaczyniowym podaniem leku miejscowo znieczulającego lub przypadko Krwotoki położnicze są jedną z najczęstszych przyczyn umieralności ciężarnych i rodzących
Krwawienie i krwotok z dróg rodnych na ogół występuje w przypadku: przedwczesnego oddzielenia łożyska prawidłowo usadowionego, łożyska przodującego, pęknięcia macicy, pozostawienia fragmentów tkanki łożyskowej, poporodowej atonii macicy oraz wystąpienia uszkodzeń kanału rodnego.
Przedwczesne oddzielenie łożyska polega na oddzieleniu się prawidłowo usadowionej tkanki łożyskowej. Zwykle jest związane z nieprawidłowym unaczynieniem płyty łożyska. Przedwczesne oddzielenie prawidłowo usadowionego łożyska jest odpowiedzialne za jedną trzecią wszystkich krwotoków przedporodowych.
Do głównych czynników ryzyka przedwczesnego odddzielenia prawidłowo usadowionego łożyska zalicza się nadciśnienie tętnicze i to zarówno indukowane ciążą, jak chorobę nadciśnieniową istniejącą wcześniej. Częściej występuje w przypadku zaawansowanego wieku ciężarnej i u wieloródek. Przedwczesne pęknięcie pęcherza płodowego i odpłynięcie większej ilości płynu owodniowego, a także urodzenie jednego z płodów w ciąży wielopłodowej predysponuje do oddzielenia się łożyska. Przyczyną tego stanu mogą być także nieprawidłowości anatomiczne macicy i niekiedy patologie związane z pępowiną, przede wszystkim krótka pępowina. Do oddzielenia łożyska prawidłowo usadowionego może dojść w przypadku indukcji porodu oksytocyną lub prostaglandynami, a także stymulacji czynności skurczowej wlewem oksytocyny. Silne obkurczenie mięśnia macicy przy istniejącej niewspółmierności jest także odpowiedzialne za wystąpienie tego powikłania. Nawroty zdarzają się aż w 9% przypadków. Prawie połowa wszystkich przypadków oddzielenia prawidłowo usadowionego łożyska występuje przed 36 tygodniem ciąży. Objawem klinicznym jest przede wszystkim ból brzucha, występujący u około 90% wszystkich ciężarnych oraz wzmożone napięcie mięśnia macicy (ok. 34%). W 80% pojawia się krwawienie z dróg rodnych. Pozostałe 20% stanowią tak zwane nieme (utajone) oddzielenia , w których przy zachowanej ciągłości błon płodowych pacjentka krwawi do jamy macicy. Przedwczesne oddzielenie łożyska w jednej piątej wszystkich przypadków wikła zespół rozsianego wykrzepiania wewnątrznaczyniowego (DIC). Stopień rozwoju
i dynamika DIC zależą od wielkości krwiaka pozałożyskowego, szybkości oddzielania się łożyska oraz wieku ciążowego. Bardziej dramatycznie przebiegają stany oddzielenia się prawidłowo usadowionego łożyska przed 36 tygodniem ciąży i są one częściej powikłane hipofibrynogenemią i afibrynogenemią. W przypadku przedwczesnego oddzielenia się łożyska zawsze występują cechy zagrożenia życia płodu - bradykardia, zanik tętna płodu. Kolejną przyczyną jednej trzeciej wszystkich krwawień w trzecim trymestrze ciąży jest łożysko przodujące. W przypadku tej patologii płyta łożyska znajduje się zawsze przed płodem. W zależności od umiejscowienia tkanki łożyskowej w stosunku do ujścia wewnętrznego szyjki macicy wyróżnia się łożysko przodujące centralnie (47%), częściowo lub brzeżnie. Do czynników ryzyka związanych z wystąpieniem łożyska przodującego zalicza się wielorództwo i zaawansowany wiek matki. Po 35 roku życia patologia ta zdarza się trzy razy częściej. Zabiegi chirurgiczne przebyte uprzednio na macicy lub przebyte cięcie cesarskie w dolnym odcinku są stanami, które predysponują do nieprawidłowego usadowienia tkanki łożyskowej. Blizna w obrębie mięśnia macicy w kolejnej ciąży niejako zakotwicza tkankę łożyskową i uniemożliwia wraz ze wzrostem ciąży migrację płyty łożyska do dna macicy .
Objawy kliniczne są związane przede wszystkim z krwawieniem z dróg rodnych, zwykle
bez towarzyszących dolegliwości bólowych. Napięcie mięśnia macicy na ogół jest prawidłowe. W badaniu klinicznym pacjentki zwraca uwagę hipotensja, cechy wstrząsu
pokrwotocznego lub objawy rozwijającego się zespołu DIC.
Do pęknięcia mięśnia macicy może dojść przed porodem, w trakcie porodu lub po porodzie. Samoistne pęknięcie mięśnia macicy występuje od 0,08 do 0,1% wszystkich ciąż.
Do wystąpienia tego powikłania predysponuje przede wszystkim blizna po przebytym cięciu cesarskim. Do czynników ryzyka zalicza się także szybki, gwałtowny poród lub wręcz przeciwnie - poród przedłużony. Objawem klinicznym pękania mięśnia macicy jest przede wszystkim wystąpienie ostrego, nagłego, rozdzierającego bólu brzucha. Po tym prawie natychmiast dochodzi do ustania czynności skurczowej macicy. Zwykle pojawiają się cechy podrażnienia otrzewnej oraz okolicy podprzeponowej pod postacią bólu barku. W badaniu fizykalnym w obrębie jamy brzusznej stwierdza się dwa guzy: płód i macicę Zawsze występują ostre cechy zagrożenia życia płodu pod postacią bradykardii, zaniku tętna płodu.
Zakażenie i wstrząs septyczny u ciężarnych z uwagi na duże stężenie hormonu ciążowego (progesteron), cechuje się bardzo dużą dynamiką, ciężkim przebiegiem klinicznym oraz dużo poważniejszym rokowaniem niż u pacjentek niepołożniczych. Do patogenów należą: Escherichia coli, Klebsiella sp., Enterobacter sp., Proteus sp., Pseudomonas sp., Streptoccocus sp., Bacteroides sp.
Z ogniska zakażenia, drogą krwi, dochodzi do rozsiewu bakterii, endotoksyn lub egzotoksyn. Uwalniają się mediatory zapalenia, które wpływają niekorzystnie między innymi na mięsień sercowy i naczynia obwodowe, wynikiem czego jest hipotensja oporna na leczenie. Mediatory zapalne uszkadzają śródbłonek płucny, co prowadzi do zespołu ALI lub ARDS. W przypadku niekorzystnego przebiegu występuje niewydolność wielonarządowa i zgon pacjentki.
Kryteria wstrząsu septycznego są powszechnie znane. Źródłem wstrząsu septycznego
w położnictwie najczęściej jest przedwczesne pęknięcie błon płodowych z następowym ich zakażeniem. Do zakażenia jaja płodowego dochodzi drogą wstępującą przez kanał szyjki macicy. Rzadziej jest to zakażenie zstępujące, krwiopochodne. Drugą co do częstości przyczyną jest zakażenie dróg moczowych. Wszystkie inwazyjne zabiegi diagnostyczne
i lecznicze związane z naruszeniem ciągłości błon płodowych (amniocenteza, drenaż płynu owodniowego, amnioinfuzja), a także wewnątrzmaciczne zabiegi położnicze, jak: obrót, ręczne wydobycie łożyska, wyłyżeczkowanie jamy macicy - mogą być źródłem zakażenia Niekiedy źródłem wstrząsu septycznego jest uszkodzenie kanału rodnego związane
z porodem, infekcje przyranne lub zakrzepowe zapalenie żył
wym nakłuciem przestrzeni podpajęczynówkowej.
Do ciężkich powikłań nadciśnienia indukowanego ciążą należy stan przedrzucawkowy
i rzucawka. U pacjentki występuje podwyższone ciśnienie tętnicze, często powyżej wartości 160/110 mm Hg (21,3/14,7 kPa), które nie reaguje na rutynowo stosowane leczenie hipotensyjne. Ponadto stwierdza się znaczny białkomocz, często powyżej 3 g na dobę
W przebiegu stanu przedrzucawkowego i rzucawki mogą pojawić się drgawki świadczące
o obrzęku ośrodkowego układu nerwowego oraz zaburzenia widzenia. Zaburzenia hemodynamiczne predysponują do obrzęku płuc i ostrej niewydolności lewokomorowej. Niekiedy występuje krwotok śródmózgowy. Krwiak podtorebkowy wątroby zdarza się rzadko, ale jeśli wystąpi, to często prowadzi do śmierci.
Zespół HELLP jest ciężką postacią nadciśnienia indukowanego ciążą.
Zespół ten charakteryzuję się występowaniem trzech objawów: hemoliozyzwiększonej aktywności enzymów wątrobowych i zmniejszonej liczby płytek krwi.
Ciężarne z zespołem HELLP mogą skarżyć się na bóle w nadbrzuszu, nudności i wymioty, często występuje u nich nadciśnienie tętnicze.
Ze względu na nieznany czynnik etiologiczny nie opracowano swoistego leczenia tego zespołu. W przypadku rozpoznania najczęściej zaleca się przerwanie ciąży, szczególnie gdy występuje niepoddające się leczeniu nadciśnienie tętnicze krwi. Bóle w nadbrzuszu lub gdy rozwija się DIC. W łagodniej przebiegających przypadkach tego zespołu przedwczesne zakończenie ciąży można odroczyć do momentu osiągnięcia dojrzałości płodu, pozwalającej na jego przeżycie.
Zespół HELLP stanowi duże zagrożenie dla życia kobiety- śmiertelność ciężarnych związana z tym schorzeniem może sięgać 2,5%, a u płodów i noworodków pochodzących od tych samych matek nawet 35%.
Zator wodami płodowymi jest zdarzeniem niemożliwym do przewidzenia i nie można mu zapobiec. Należy go podejrzewać w każdym przypadku wystąpienia duszności, sinicy
z niewyjaśnionej przyczyny oraz wstrząsu w przebiegu porodu. Zator wodami płodowymi częściej występuje u wieloródek, zwłaszcza w przypadku ciąży w zaawansowanym wieku matki. Do czynników predysponujących należą: szybki, samoistny poród, poród indukowany oksytocyną, prostaglandynami lub poród stymulowany wlewem oksytocyny. Ciąża powikłana nadciśnieniem, a także wewnątrzmaciczne obumarcie płodu sprzyjają wystąpieniu zatoru wodami płodowymi. Amniotomia, amniocenteza lub wprowadzenie cewnika do pomiaru ciśnienia śródmacicznego mogą zainicjować zator W zatorze wodami płodowymi zapaść sercowo-naczyniowa oraz zespół rozsianego wykrzepiania wewnątrznaczyniowego mogą występować kolejno lub równocześnie.
Wniknięcie płynu owodniowego do krążenia matki może zdarzyć się w trzech sytuacjach: amniotomii, rozerwania naczyń kanału szyjki macicy lub powstania gradientu ciśnień wystarczających do wtłoczenia płynu owodniowego do krwiobiegu matki.
Wniknięcie płynu owodniowego do krążenia matki powoduje ostre nadciśnienie płucne
i nagły spadek rzutu lewej komory. Powstaje ostre serce płucne prowadzące do niewydolności prawej komory. Zaburzeniu ulega stosunek wentylacji do perfuzji i dochodzi do hipoksemii i kwasicy. Dochodzi do NZK w mechanizmie rozkojarzenia elektromechanicznego.
Przedostanie się do krążenia systemowego płynu owodniowego zawierającego duże ilości czynnika tkankowego (TF, tromboplastyn) powoduje systemową i lokalną w krążeniu płucnym aktywację układu krzepnięcia. Aktywacja układu krzepnięcia i fibrynolizy prowadzi do powstania mikrozatorów i ostrej niewydolności oddechowej. Dodatkowo składniki morfotyczne płynu owodniowego zaczopowują drobne tętniczki i naczynia włosowate
w krążeniu płucnym.
Zator wodami płodowymi występuje w zaawansowanym pierwszym okresie porodu lub na początku drugiego. W 45% istnieje związek z odklejeniem się łożyska.
Do objawów prodromalnych należy nagłe pojawienie się dreszczy, pocenie się, niepokój, kaszel. Objawami klinicznymi zatoru wodami płodowymi są: utrudnienie oddychania, duszność, sinica. Niekiedy występują cechy kurczu oskrzeli lub obrzęku płuc. W badaniu przedmiotowym stwierdza się nagły spadek ciśnienia tętniczego krwi, tachykardię, zaburzenia rytmu. Występują zaburzenia przytomności, drgawki lub utrata przytomności.
W dramatycznie przebiegającym zatorze wodami płodowymi pierwszym objawem może być NZK. W RTG klatki piersiowej obserwuje się powiększenie prawego przedsionka i prawej komory oraz uwydatnienie proksymalnego odcinka tętnicy płucnej. Mogą występować radiologiczne cechy obrzęku płuc. Badania izotopowe wykrywają obszary o zmniejszonej perfuzji. W dodatkowych badaniach laboratoryjnych obserwuje się cechy zespołu DIC.
Leczenie zatoru wodami płodowymi polega przede wszystkim na resuscytacji krążeniowo-oddechowej, uzupełnianiu objętości krwi krążącej oraz przeciwdziałaniu koagulopatii Pacjentkę należy zaintubować i wentylować 100% tlenem z zastosowaniem dodatniego ciśnienia końcowo-wydechowego. W niektórych ośrodkach możliwa jest tlenoterapia hiperbaryczna. Obowiązuje pełne monitorowanie hemodynamiczne. Należy wkłuć dwie duże kaniule obwodowo i pobrać krew na badania laboratoryjne (morfologia, pełny układ krzepnięcia, D-dimery, FDP, antytrombina III, elektrolity, mocznik, kreatynina, LDH). Monitoruje się ciśnienie tętnicze, czynność serca, saturację krwi tętniczej, diurezę minutową/godzinową. Gdy opanuje się stan bezpośredniego zagrożenia życia można rozpocząć rozszerzone monitorowanie hemodynamiczne.
Skurcz oskrzeli próbuje się opanować za pomocą broncholityków (salbutamol, orciprenalina), aminofilliny i steroidów. Hydrokortyzon może działać korzystnie w przypadku współistniejącego obkurczenia tętnicy płucnej.
Niewydolny mięsień sercowy wspomaga się dobutaminą, noradrenaliną, dopaminą, digoksyną i eksperymentalnie - indometacyną
Żylna choroba zakrzepowo-zatorowa należy do rzadkich powikłań ciąży i połogu, jednak stanowi drugą co do częstości przyczynę zgonów związanych z ciążą.
Czynniki ryzyka zakrzepicy w okresie ciąży są następujące:
wrodzone: mutacja typu Leiden genu czynnika V, mutacja 20210 genu protrombiny, niedobory naturalnych inhibitorów krzepnięcia (antytrobiny, białka C, S), hiperhomocysteinemia, dysfibrynogeemia;
nabyte: zespół antyfosfolipidowy, posocznica, otyłość, przebyty incydent zakrzepicy, ucisk żylny, unieruchomienie;
charakterystyczne dla ciąży: porody zabiegowe, krwotok, wieloródka, zaawansowany wiek ciężarnej.
Charakterystyczne objawy zakrzepicy żylnej pojawiają się zaledwie u 30% ciężarnych. Zmiany fizjologiczne w przebiegu ciąży utrudniają interpretację wyników badania przedmiotowego. W 30 % ŻChZZ dotyczy żył głębokich kończyny dolnej, głównie
w odcinku udowo- biodrowym. Najczęściej występuje w lewej kończynie dolnej.
Objawy, takie jak obrzęk kończyny i ból, mogą występować przy utrudnionym odpływie limfy z kończyn dolnych i przy zmianach związanych ze wzrostem objętości śródnaczyniowej. Również duszność, która może być symptomem zatorowości płucnej, występuje bardzo często u ciężarnych bez potwierdzonej patologii (jest to objaw subiektywny). W rzeczywistości zakrzepica może objawiać się nietypowym rozlanym bólem w jamie brzusznej. Jej nierozpoznanie wiąże się z powikłaniami: zatorem płucnym, nadciśnieniem płucnym, zespołem pozakrzepowym.
Małopłytkowość zmniejszenie liczby płytek krwi. Często choroba wywołująca choroba,
w obrazie której pojawia się małopłytkowość, stanowi większe zagrożenie dla ciężarnej niż samo stwierdzenie zmiejszonej liczby płytek krwi. Małopłytkowośc występuje w około 5-8% przypadków prawidłowych ciąż. Wyróżnia się następujące rodzaje małopłytkowości:
incydentalna małopłytkowość ciążowa (Łagoda)- 75 % przypadków;
małopłytkowość w przebiegu nadciśnienia indukowanego ciążą- 21 % przypadków;
małopłytkowość na tle immunologicznym- 4 % przypadków.
Łagodna małopłytkowość przebiega zwykle bezobjawowo. Umiarkowana małopłytkowość może objawiać się spontanicznymi, zwykle niegroźnymi krwawieniami. U ciężarnych często widuje się rozsiane wybroczyny lub podbiegnięcia krwawe (siniaki) w obrębie kończyn dolnych.
Przed rozpoczęciem postępowania mającego na celu ustalenie przyczyny małopłytkowości u ciężarnej należy wykluczyć małopłytkowość rzekomą. Dalsze postępowanie ma na celu ustalenie , czy prawdziwemu obniżeniu liczby płytek krwi towarzyszą objawy kliniczne oraz czy można ustalić współistnienie choroby będącej przyczyną powstania małopłytkowości.
Przedwczesne pęknięcie błon płodowych jest przerwaniem ciągłości wszystkich trzech ich warstw (owodni, kosmówki i doczesnej). Przerwanie ciągłości błon płodowych może nastąpić:
przed rozpoczęcie czynności skurczowej macicy;
niezależnie od czasu trwania ciąży;
w obrębie ujścia wewnętrznego macicy.
i jest spowodowane wieloma mechanizmami patologicznymi; do czynników ryzyka zalicza się:
niski status socjoekonomiczny;
choroby przenoszone drogą płciową;
poród przedwczesny w wywiadzie (szczególnie spowodowany przedwczesnym pęknięciem pęcherza płodowego);
zagrażający poród przedwczesny w aktualnej ciąży.
Inne czynniki ryzyka to: rozciągnięcie ścian macicy, obecność szwu okrężnego na szyjce macicy, wady rozwojowe płodu i macicy, a w ostatnich latach także zabieg amniopunkcji. Uważa się również, że palenie tytoniu i niedobór kwasu askorbinowego zwiększa ryzyko przedwczesnego pęknięcia błon płodowych.
Najczęściej rozpoznanie stawia się na podstawie stwierdzenia odpływania płynu owodniowego po założeniu wzierników pochwowych. Z innych najbardziej użytecznych
w codziennej pracy klinicznej metod diagnostycznych należy wymienić:
ultrasonograficzną ocenę ilości płynu owodniowego (AFI);
określenie odczynu treści pochwy (pH płynu owodniowego jest zwykle bliskie 6,5-7,5);
badanie mikroskopowe osadu płynu owodniowego;
test krystalizacji płynu owodniowego- oparty jest na zmianie proporcji mukopolisacharydów i soli mineralnych;
test obecności ILGFBP-1 w wydzielinie pochwowej (test paskowy).
Rzucawka jest to wystąpienie napadu drgawek toniczno-klonicznych, śpiączki lub obu tych objawów jednocześnie u pacjentek ze stanem przedrzucawkowym.
W rozpoznaniu różnicowym należy wziąć pod uwagę stany chorobowe przebiegające
z drgawkami, utratą przytomności i śpiączką, takie jak: padaczka, tężyczka, tężec, guz mózgu, śpiączka i mocznica.
W leczeniu rzucawki wyróżnia się dwa niezależne tory postępowania: doraźne, podejmowane bezpośrednio podczas napadu drgawek, oraz farmakologiczne, mające na celu przerwanie napadu drgawek rzucawkowych, zapobieganie ich ponownemu wystąpieniu oraz kontrolę ciśnienia tętniczego.
Białaczka- występowanie białaczek u kobiet w ciąży jest stosunkowo rzadkie . U matek nie leczonych zaobserwowano ograniczenie wzrostu wewnątrzmacicznego, porody przedwczesne, poronienia i obumarcie płodu. Objawy kliniczna są wynikiem nacieku szpiku kostnego przez niezróżnicowane, niedojrzałe blasty. Obserwuje się osłabienie, bladość, zakażenia z gorączką, wybroczyny, plamicę i krwotoki z nosa.
Cukrzyca ciążowa według definicjo WHO jest to zaburzenie tolerancji węglowodanów, które po raz pierwszy pojawiło się w okresie ciąży i które może całkowicie ustąpić po jej zakończeniu lub utrzymać się po porodzie w postaci trwałej cukrzycy. Można przyjąć, że przyczyną powstawania tego zaburzenia są hormonalne i metaboliczne zmiany zachodzące w okresie ciąży, prowadzące do narastania insulinooporności. Ciężarne
z rozpoznaną cukrzycą ciążową wymagają leczenia dietetycznego, a gdy mimo wprowadzonej diety poziomy glikemii utrzymują się powyżej wartości prawidłowych, należy u nich zastosować leczenie insuliną.
Powikłania u płodu w przypadku ciąży u kobiety chorującej na cukrzycę.
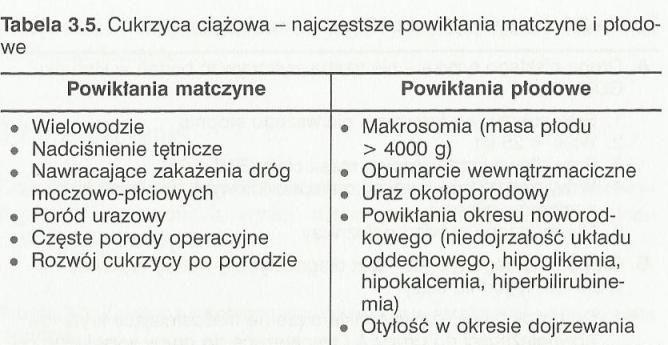
Typowymi powikłaniami cukrzycy ciążowej są: wielowodnie, obumarcie wewnątrzmaciczne płodu, nadciśnienie tętnicze u ciężarnych, nadmierny wzrost lub niedojrzałość płodu oraz zaburzenia metaboliczne.
Ryzyko rozwoju cukrzycy ciążowej określa się u danej ciężarnej w trakcie pierwszej wizyty położniczej. Dzieli się je na niskie, średnie i wysokie. Ciężarne z wysokim ryzykiem rozwoju GDM powinny być diagnozowane już podczas pierwszej wizyty,
ciężarne z umiarkowanym ryzykiem należy diagnozować między 24. a 28. tygodniem ciąży,
natomiast ciężarnych z niskim ryzykiem można według ostatnich zaleceń nie diagnozować, pod warunkiem jednak bardzo precyzyjnego wykluczenia występowania czynników ryzyka.
W celu diagnozowania cukrzycy ciążowej należy u ciężarnej wykonać tzw. test przesiewowy.
Zespół antyfosfolipidowy charakteryzuje się obecnością przeciwciał antyfosfolipidowych klasy IgM oraz IgG. Z obecnością tego typu przeciwciał łączy się występowanie różnych zespołów chorobowych, m.in. zmian zakrzepowo- zatorowych, trombocytopenii autoimmunologicznej, tocznia układowego oraz niepowodzeń ciąży (poronień nawracających, obumarcia wewnątrzmacicznego płodu).
Z dotychczasowych badań wynika , że w przebiegu choroby dochodzi do krzepnięcia wewnątrznaczyniowego. Pierwotnie prawdopodobnie zachodzi zachwianie równowagi
w układzie prostacyklina-trombosan . Proces ten powoduje niewydolność łożyska na skutek ograniczenia przepływu maciczno-łożyskowego i ograniczenia powierzchni wymiany. Tak więc przeciwciała, nie przechodząc nawet prze łożysko, mogą doprowadzić do zmian upośledzających przebieg ciąży.
Obecnie przyjmuje się następujące kryteria diagnostyczne zespołu antyfosfolipidowego:
kliniczne- zakrzepica(żylna, tętnicza, zator), powtarzające się straty ciąż (poronienia, obumarcia wewnątrzmaciczne);
laboratoryjne- obecność antykoagulantu LA, przeciwciał IgG aCL oraz IgM aCL
(średnie lub wysokie miano), trombocytopenii, niedokrwistości hemolitycznej.
Zaleca się wykonywanie badań położniczych co 2 tygodnie w I trymestrze ciąży i co tydzień w drugiej połowie ciąży. Badanie ultrasonograficzne należy powtarzać co 3-4 tygodnie po 15. tygodniu ciąży. Intensywny nadzór płodu (ocena ruchów, profil biofizyczny, kardiotokografia) większości przypadków zaleca się po 28. tygodniu ciąży.
Nowotwory jajnika- większość guzków jajnika jest wykrywana w czasie badania ginekologicznego podczas wizyty lekarskiej w I trymestrze ciąży i w trakcie rutynowo wykonywanych badać ultrasonograficznych. Najczęściej są to jednostronne, ruchome, torbielowate zmiany bez podejrzanych cech w obrazie USG. W II i III trymestrze ciąży zmiany w jajnikach rozpoznawane są najczęściej w wyniku badania ginekologicznego oraz badania USG. Wysokie wartości markera AFP, produkowanego przez ciałko żółte, a potem prze wątrobę i układ trawienny, mogą powodować: ciąże wielopłodową, cukrzycę i wady otwarte ośrodkowego układu nerwowego płodu.
Ospa wietrzna (varicella). Półpasiec (Hermes zoster)- zakażenie wirusem Varicella-zoster wywołuje dwie różniące się pod względem klinicznym jednostki chorobowe- ospę wietrzną i półpasiec. Zakażenie pierwotne przebiega jako ospa wietrzna, a wius przedostaje się do zwojów nerwów czuciowych, gdzie pozostaje w stanie latencji do końca życia gospodarza. Reaktywacja latentnego zakażenia ujawnia się w postaci półpaśca.
Ryzyko zakażenia wirusem ospy wietrznej u kobiet w wieku rozrodczym wynosi 5%.
Chorobie u ciężarnych towarzyszy wzrost ryzyka powikłań w postaci zapalenia płuc, często
o ciężkim przebiegu. W zależności od czasu trwania ciąży zakażenie tym wirusem u ciężarnej może być przyczyną poronienia lub porodu przedwczesnego. U zakażonych płodów opisano charakterystyczny dla wrodzonej ospy wietrznej rzadki zespół wad wrodzonych.
Obejmuje on: zmiany bliznowate na skórze, niedorozwój kończy dolnych, hipoplazję palców wady ośrodkowego układu nerwowego i narządu wzroku oraz opóźnienie rozwoju psychomotorycznego. Opisano także: wielowodnie, małowodzie. Ograniczenie wewnątrzmacicznego wzrostu płodu, obrzęk uogólniony, odmiedniczkowe zapalenie nerek, wrodzone zapalenie płuc, poszerzenie komór mózgu i wodogłowie u noworodków.
Postawienie rozpoznania ospy wietrznej lub półpaśca opiera się na analizie objawów klinicznych i wyników badań serologicznych.
Cytomegalia- wirus jest przenoszony przez ślinę, krew, mocz, spermę i śluz szyjkowy, a także w trakcie transplantacji tkanek. Płód może ulec zakażeniu w wyniku transmisji przezłożyskowej lub w trakcie porodu prze kontakt z wydzieliną dróg rodnych, a także podczas karmienia mlekiem matki.
Pierwotna infekcja CMV występuje u 0,7-4,1% wszystkich ciężarnych. U osób zdrowych zakażenie zwykle przebiega bezobjawowo. Objawy kliniczne, takie jak: uogólnione powiększenie węzłów chłonnych, gorączka, nadmierna męczliwość, kaszel, zapalenie gardła, nudności, biegunka oraz bóle głowy i bóle mięśni, mogą utrzymywać się od kilku dni do kilu miesięcy. W wyniku badań laboratoryjnych obserwuje się mierne podwyższenie aktywności transaminaz, limfocytozę w rozmazie krwi obwodowej i małopłytkowość.
Większość ostrych infekcji CMV u matki stanowi potencjalne zagrożenie dla płodu. Szacuje się, że około 20-50% ciężarnych z objawami ostrego zakażenia CMV wirus przekracza barierę łożyskową. Ryzyko dopłodowej transmisji wirusa jest jednakowe dla każdego trymestru ciąży, ale ciężkie infekcje u płodu są głownie wynikiem zakażenia w I trymestrze ciąży. Rozpoznanie ostrej infekcji CMV u kobiety ciężarnej obejmuje izolację wirusa oraz diagnostykę serologiczną. Diagnostyka zakażeń u płodu obejmuje izolację wirusa z płynu owodniowego i identyfikację CMV za pomocą metody PCR oraz stwierdzenie obecności swoistych przeciwciał CMV IgM we krwi płodu uzyskanej na drodze kordocentezy.
Różyczka- Wirus różyczki jest patogenem typowym dla człowieka. Zakażenie następuje drogą kropelkową lub kontaktową. Zdolny do zakażenia wirus występuje między innymi w śluzie dróg oddechowych oraz w moczu chorego. W typowym przebiegu chory jest zakaźny na 7 dni przed wystąpieniem wysypki z gorączką (zakaźność wyprzedza więc pierwszy pewny objaw choroby) i do 14 dni po jej wystąpieniu. Początkowo pojawia się ona na twarzy. Następnie szerzy się na tułów i pozostałe części ciała. Możliwy jest również przebieg bez wysypki - tylko z gorączką i powiększeniem węzłów chłonnych. U młodych kobiet częstym powikłaniem różyczki mogą być bóle i zapalenie stawów. U nieuodpornionej kobiety w ciąży wirus różyczki znacząco zwiększa ryzyko poronienia oraz wystąpienia wad wrodzonych u dziecka.
Parwowiroza- najczęściej transmisja wirusa zachodzi droga kropelkową Rozprzestrzenianie się parwowirusa wśród ludzi jest możliwe także z pośrednictwem krwi
i preparatów krwiopochodnych.
Częstość występowania zakażenia w populacji kobiet ciężarnych wynosi 40-60%.
Zachorowania mają charakter sporadyczny lub epidemiczny. Wśród spotykanych następstw zakażenia wymienić należy wysypkę, podwyższoną ciepłotę ciała, nieżyt górnych dróg oddechowych, bóle i związane z nimi stany zapalne stawów. U dorosłych wysypka często przyjmuje postać rumienia zakaźnego.
Zakażenie u kobiety w I trymestrze ciąży w około 10% przypadków jest przyczyną poronienia spontanicznego. Ze względu na występowanie zakażeń bezobjawowych Parwowiroza
u ciężarnych najczęściej zwykle rozpoznaje się w oparciu o wyniki badań serologicznych.
Wirusowe zapalenie wątroby typu B (WZW B) jest chorobą zakaźną - najczęstszą
i najpoważniejszą formą infekcji wątroby na świecie. Wirus HBV przenosi się np. przez krew i inne płyny ustrojowe z organizmu matki do dziecka podczas ciąży lub przez bezpośredni kontakt z zainfekowaną krwią, kontakty seksualne bez zabezpieczenia, wprowadzanie dożylne lekarstw przez niesterylną igłę. Wirus HBV jest aż 100 razy bardziej zakaźny niż wirus HIV. HBV jest trudne do wykrycia - aż u 40% zainfekowanych osób nie objawiają się żadne oznaki choroby aż do chwili, gdy przejdzie ona w stan przewlekły. Symptomy WZW B mogą również przypominać grypę, czasami pojawia się zażółcenie oczu, skóry, zmęczenie, bóle brzucha, spadek apetytu, katar, wymioty oraz bóle stawów. Lekarze stosują kilka testów oceniających stopień zniszczenia wątroby lub prawdopodobieństwo postępów choroby
w przyszłości, np. enzymy wątrobowe, stężenie wirusa, biopsje wątroby.
W większości przypadków zakażenia płodów następują podczas porodu, w wyniku kontaktu z wydzieliną dróg rodnych matki. U ciężarnych z ostrym wirusowym zapaleniem wątroby typu B obserwuje się wzrost odsetka porodów przedwczesnych.
Obecność antygenu HBeAg u ciężarnej związana jest z najwyższym ryzykiem zakażenia płodu (70-90%).
Utajony przebieg zakażenia w początkowym okresie wiąże się niestety z charakterystycznym dla zakażeń HCV wysokim ryzykiem przejścia w postać przewlekłą. Dochodzi do tego
u blisko 85% pierwotnie zakażonych HCV. Przewlekłe wirusowe zapalenie wątroby typu C jest procesem o skrytym przebiegu, który w pierwszych latach od zakażenia zwykle przebiega bezobjawowo. Ob-jawy jeżeli nawet wystąpią to są nieswoiste i mogą być wiązane z innymi chorobami, co niestety często ma miejsce, zwłaszcza gdy lekarz podstawowej opieki zdrowotnej nie wykona oznaczenia aktywności aminotransferaz.
Wirusowe zapalenie wątroby typu C. Do najczęstszych objawów (ujawniających się średnio u 20% chorych) w tej fazie choroby można zaliczyć: zmęczenie, rzadziej pogorszenie łaknienia, dyskomfort odczuwany w jamie brzusznej, nudności, zażółcenie powłok skórnych
i ogólne osłabienie. W tym okresie rozpoznanie przewlekłego zapalenia wątroby typu C stwarza również duże trudności i zwykle dochodzi do niego przypadkowo, np. w czasie badań krwiodawców, ewentualnie badań laboratoryjnych wykonywanych z innej przyczyny.
Bardziej charakterystyczne objawy pojawiają się po wielu latach w zaawansowanym stadium choroby i wiążą się z rozwojem marskości wątroby. Wówczas obserwujemy już włóknienie wątrobowe, które jest niestety w dużej mierze procesem nieodwracalnym. Wykazano niemal liniową progresję włóknienia w przebiegu zakażenia HCV. Czas postępu włóknienia prowadzącego do marskości, wykazuje wyraźny związek z wiekiem w chwili zakażenia.
Kobiety w ciąży z infekcją HCV mogą zakażać noworodki w czasie porodu, ryzyko wzrasta proporcjonalnie do wiremii HCV i dochodzi nawet do 5%. Wszystkie kobiety ciężarne powinny być badane w kierunku obecności we krwi przeciwciał HCV. Uważa się, że karmienie piersią rzadko jest przyczyną zakażenia noworodka (1,7%)
Mononukleoza zakaźna (IM) to choroba spowodowana typową infekcją wirusową. Wywoływana jest w głównej mierze (80 % przypadków) przez wirus Epsteina - Barra (EBV) lub ludzki herpeswirus typu 4 (HHV4). EBV należy do rodziny herpeswirusów. Określenie „mononukleoza” ma opisywać zwiększenie, pod wpływem wirusa EBV, liczby krwinek białych (limfocytów) w stosunku do całkowitej liczby krwinek w krwi obwodowej.
W chorobie występują trzy rodzaje objawów - gorączka, ból gardła i limfadenopatia (powiększenie węzłów chłonnych, szczególnie szyjnych). Towarzyszy im, mogące utrzymywać się przez kilka miesięcy, uczucie zmęczenia. Mononukleozę zakaźną diagnozuje się poprzez wskazanie objawów chorobowych; dla potwierdzenia zakażenia EBV stosuje się diagnostykę serologiczną. Zakażenia wewnątrzmaciczne w I trymestrze ciąży związane są ze zwiększonym ryzykiem poronień, natomiast w późniejszym okresie trwania ciąży-
ze wzrostem odsetka porodów przedwczesnych.
Odra- Odra należy do chorób, którymi bardzo łatwo można się zakazić; szczególnie podatne są na to małe dzieci z obniżoną naturalną odpornością organizmu. Jednak ze względu na wykonywane szczepienia zachorowalność znacznie się w ostatnich latach zmniejszyła.
Objawami odry są:
-wysoka gorączka,
- kaszel,
- wysypka,
- objawy oczne; zaczerwienione oczy, łzawienie i światłowstręt (nieżyt spojówek).
- towarzyszące objawy to: katar, ból gardła
- bardzo męczący i suchy kaszel
- twarz wygląda jak po długotrwałym płaczu.
Do powikłań odry należą: zapalenie płuc, wirusowe zapalenie mięśnia sercowego, nadkażenia bakteryjne i podostre stwardniające zapalenie mózgu. U 20-50% ciężarnych chorych na odrę dochodzi do poronienia spontanicznego. Wymaga to podjęcia ich opieką szpitalną, odra zwiększa bowiem ryzyko powikłań zarówno u matki, jak i u płodu.
Powikłania te łączą się ze zwiększonym odsetkiem porodów przedwczesnych i zgonów wewnątrzmacicznych w III trymestrze ciąży.
Podstawą rozpoznania są objawy kliniczne. W badaniach serologicznych wykorzystuje się testy: wiązania dopełniacza, zahamowania hemaglutynacji i ELISA.
Toksoplazmoza jest wywoływana przez pasożyta (pierwotniaka Toxoplasma gondii) przenoszonego głównie przez koty. Możliwe jest również przenoszenie przez ptaki, karaluchy, muchy.
Z przewodu pokarmowego człowieka pasożyt przedostaje się do węzłów chłonnych człowieka, mięśni poprzecznie prążkowanych (czasami do mięśnia sercowego), mięśni gładkich, mózgu, rdzenia kręgowego, gałek ocznych. Przebieg choroby może być zupełnie bezobjawowy, często jednak występuje powiększenie węzłów chłonnych, złe samopoczucie, rzadko objawy zapalenia mięśnia sercowego, a czasami nawet zapalenie opon mózgowych.
Udowodniono, że zarażenie kobiety w okresie przed zajściem w ciążę nie stanowi zagrożenia dla płodu (chociaż są znawcy przedmiotu, którzy nadal nie zgadzają się z takim twierdzeniem). Świeża infekcja u ciężarnej wywołuje zapalenie łożyska i przejście tą drogą pasożytów do płodu. Ryzyko przeniknięcia toxoplazma gondi przez łożysko wzrasta wraz
z zaawansowaniem ciąży i wynosi: 25 % w pierwszym trymestrze, 50 % w drugim i około 65 % w trzecim trymestrze, ale ryzyko toksoplazmozy wrodzonej u płodu jest największe
w pierwszym trymestrze - 75 %, mniejsze w drugim - około 50 %, a w trzecim trymestrze już tylko około 5 %.
Istnieje kilka metod diagnostycznych opartych na ocenie odpowiedzi sero - immunologicznej.
Obecnie powszechnie określa się miano przeciwciał IgM i IgG w surowicy krwi.
Przeciwciała IgM są wytwarzane już w pierwszym tygodniu zarażenia i ich poziom wzrasta w ciągu kolejnych czterech tygodni a następnie spada i utrzymuje się na niskim poziomie przez różny okres, czasami przez wiele miesięcy.
Przeciwciała IgG - w zależności od metody wykrywania - są oznaczane w surowicy krwi
2 do 4 tygodni od zarażenia, następnie ich miano szybko wzrasta do maksymalnego poziomu około 2 do 4 miesięcy od zarażenia, po czym następuje ich powolny spadek. IgG utrzymujące się na stałym poziomie są dowodem „dawnej immunizacji” (zakażenia w przeszłości).
Literatura:
1.Department of Health; Why Mothers Die. Report on Confidential Enquiries into Maternal Deaths in the United Kindom 1997-1999. London RCOG Press, 2001.
2.Djelmis J, Ivanisevic M, Kurjak, Mayer D: Hemostatic problems before, during and after delivery. Reviev. J Perinat Med 2001;
3.Lapresta Moros M, Conte Martin P, Peres Perez P, Azua Romeo J, Oro Fraile J, Lapresta Ferrandez C: Postabortal haemor-rhage and disseminated intravascular coagulation due to placenta accreta. Arch Gynecol Obstet 2003;
4.Lowe TW, Cunningham FG: Placental abruption, Clin Obstet Gynecol 1990;
5.Datta S: Common problems in obsteric anesthesia. Mosby-Year St. Louis, 1995, Mosby-Year Book
6. Thieba B, Lankoande J, Akotionga M,Kyelem C, Ouedraogo A, Ouedraogo CM, Kone B: Abruptio placentae: epidemio-logical, clinical and prognostic aspects wew respect to a 177 case series. Gynecol Obstet Fertil 2003;
7. Kettel l, Branch DW, Scott JR: Occult placental abruption after maternal trauma. Obstet Gynecol 1988;
8. Ostheimer GW: Anestezjologia w położnictwie. PZWL, Warszawa, 1994
9. Lamont RF: The pathophysiology of pulmonary oedema with the use of beta-agonist. Reviev. Br J Obstet Gynaecol 2000;
10. Geisler JP, Manahan KJ, Geisler HE, Tamela JE, Rose SL, Hiett AK, Miller GA, Wiemann MC, Zhou Z: Heat shock protein 27 in the placentas of women with and several preeclampsia. Clin Exp Obstet Gynecol 2004;
11. Isler CM, Rinehard Bk, Terrone DA, Crews JH, Magann EF, Martin JN Jr: Septic pelvic thrombophlebitis and preeclam-psia are related disorders. Hypertens Pregnancy 2004;
12. Lind BK: Complications caused by extramembranous placement of intrauterine pressure catethers. Am J Obstet Gynecol 1999;
13. Bussen S, Schwarzmann G, Steck T: Clinical aspects and therapy of amniotic fluid embolism. Ilustration based on a case report. Z Geburtshilfe Neonatol 1997; 2001;
14. Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005
16. http://www.choroby.senior.pl/158,0,WZW-B-wirusowe-zapalenie-watroby-typu-B,2147.html jOANNA PAPiernik
17. http://www.choroby.senior.pl/158,1,WZW-C-HCV-wirusowe-zapalenie-watroby-typu-C,5069.html Joanna Papiernik
. Department of Health; Why Mothers Die. Report on Confidential Enquiries into Maternal Deaths in the United Kindom 1997-1999. London RCOG Press, 2001.
Papp Z: Massive obsteric hemorrhage. J Perinat Med 2003; 31: 408-414
Djelmis J, Ivanisevic M, Kurjak, Mayer D: Hemostatic problems before, during and after delivery. Reviev. J Perinat Med 2001; 299: 241-246.
Cavanagh D:Shock and the pregnant patient. Curr Surg 1986; 43: 91-95.
Lapresta Moros M, Conte Martin P, Peres Perez P, Azua Romeo J, Oro Fraile J, Lapresta Ferrandez C: Postabortal haemor-rhage and disseminated intravascular coagulation due to placenta accreta. Arch Gynecol Obstet 2003; 268: 329-330.
Lowe TW, Cunningham FG: Placental abruption, Clin Obstet Gynecol 1990; 33: 406-413
Datta S: Common problems in obsteric anesthesia. Mosby-Year St. Louis, 1995, Mosby-Year Book
Lamont RF: The pathophysiology of pulmonary oedema with the use of beta-agonist. Reviev. Br J Obstet Gynaecol 2000; 107: 439-444.
Geisler JP, Manahan KJ, Geisler HE, Tamela JE, Rose SL, Hiett AK, Miller GA, Wiemann MC, Zhou Z: Heat shock protein 27 in the placentas of women with and several preeclampsia. Clin Exp Obstet Gynecol 2004; 31: 12-14.
. Thieba B, Lankoande J, Akotionga M,Kyelem C, Ouedraogo A, Ouedraogo CM, Kone B: Abruptio placentae: epidemio-logical, clinical and prognostic aspects wew respect to a 177 case series. Gynecol Obstet Fertil 2003; 31: 429-433.
Kettel l, Branch DW, Scott JR: Occult placental abruption after maternal trauma. Obstet Gynecol 1988; 71: 449-453.
Ostheimer GW: Anestezjologia w położnictwie. PZWL, Warszawa, 1994
Datta S: Common problems in obsteric anesthesia. Mosby-Year St. Louis, 1995, Mosby-Year Book.
Ostheimer GW: Anestezjologia w położnictwie. PZWL, Warszawa, 1994
. Isler CM, Rinehard Bk, Terrone DA, Crews JH, Magann EF, Martin JN Jr: Septic pelvic thrombophlebitis and preeclam-psia are related disorders. Hypertens Pregnancy 2004; 23: 121-127.
Ledger WJ: Post-partum endometritis diagnosis and treat-ment; a review. J Obstet Gynaecol Res. 2003; 29: 364-373.
Datta S: Common problems in obsteric anesthesia. Mosby-Year St. Louis, 1995, Mosby-Year Book
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 str.211
Lind BK: Complications caused by extramembranous placement of intrauterine pressure catethers. Am J Obstet Gynecol 1999; 180: 1034-1035.
Bussen S, Schwarzmann G, Steck T: Clinical aspects and therapy of amniotic fluid embolism. Ilustration based on a case report. Z Geburtshilfe Neonatol 1997; 2001: 95-98.
Jw
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 str. 157
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 str.159
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005
str. 179-180
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005
str. 242-244
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005
Str. 255-257
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 str: 298
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 Str: 302
http://www.choroby.senior.pl/158,0,WZW-B-wirusowe-zapalenie-watroby-typu-B,2147.html jOANNA PAPiernik
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 Str:304
http://www.choroby.senior.pl/158,1,WZW-C-HCV-wirusowe-zapalenie-watroby-typu-C,5069.html Joanna Papiernik
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 Str: 305
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 Str: 309
Położnictwo i ginekologia redaktor naukowy Grzegorz H. Bręborowicz wyd. PZWL Warszawa 2005 Str: 310
Wyszukiwarka
Podobne podstrony:
Nagłe stany zagrożenia życia w położnictwie
Nagłe stany zagrożenia życia w położnictwie
Stany zagrożenia życia w ginekologii i położnictwie
STANY ZAGROŻENIA ŻYCIA U CIĘŻARNEJ, POŁOŻNICTWO
Stany zagrozenia zycia w gastroenterologii dzieciecej
Ostre stany zagrozenia zycia w chorobach wewnetrznych
WSTRZAS Stany zagrożenia życia
Padaczka Medycyna, stany zagrożenia życia
Stany zapalne w drogach moczowych, stany zagrożenia życia
Stany zagrożenia życia w chorobach neurologicznych, V rok, Neurologia, Sem. V rok, Stany zagrożenia
1. STANY ZAGROŻENIA ŻYCIA W PEDIATRII, ratownictwo med, Pediatria
Objawy kliniczne i postępowanie w stanie padaczkowym(2), stany zagrożenia życia
Udar mózgu i stan padaczkowy – neurologiczne stany zagrożenia życia
więcej podobnych podstron