
Akademia Medyczna w Gdańsku
PIERWSZA POMOC
I REANIMACJA
KRĄŻENIOWO-ODDECHOWA
pod redakcją:
Marii Wujtewicz i Barbary Kwiecińskiej
Gdańsk 2005

Autorzy:
Piotr Barancewicz, Paweł Dutka, Arkadiusz Piankowski,
Danuta Skaja, Roman Skowroński, Janina Suchorzewska
Recenzent
dr hab. Jerzy Lasek
Wydano za zgodą
Senackiej Komisji Wydawnictw
Akademii Medycznej w Gdańsku
© Copyright by Medical University of Gdańsk
ISBN 83–87047–94–5
Wydawca: Akademia Medyczna w Gdańsku

SPIS TREŚCI
6. Problemy etyczne i prawne w resuscytacji krążeniowo-oddechowej....................... 37

Piotr Barancewicz
1. Chory nieprzytomny
Utrata przytomności jest to stan utraty świadomości z brakiem reakcji warunkowych i
różnie wyrażonym zanikiem odruchów bezwarunkowych (np. odruchu na bodźce bólowe,
odruchu rogówkowego) wywołany różnymi czynnikami. Stan taki może samoistnie ustąpić
(przemijająca utrata przytomności) lub przedłużać się w czasie (śpiączka). W ocenie stop-
nia zaburzeń świadomości pomocna jest skala śpiączki Glasgow (GCS – Glasgow Coma
Scale) przedstawiona w tabeli 1. Jest to prosty, obiektywny i powtarzalny test. Skala oparta
jest na ocenie trzech parametrów: reakcji otwierania oczu, reakcji słownej oraz reakcji ru-
chowej. Przeprowadzając ten test dla oceny stopnia zaburzeń świadomości bierze się pod
uwagę najlepszą z reakcji.
Tabela 1. Skala Śpiączki Glasgow (GCS – Glasgow Coma Scale)
RODZAJ BADANEJ
REAKCJI
STOPIEŃ ZABURZENIA
PUNKTY
spontaniczna 4
na polecenie
3
na bodziec bólowy
2
reakcja otwierania
oczu
brak reakcji
1
zorientowanie 5
splątanie, zdezorientowanie
4
niewłaściwe, bezładne wypowiedzi
3
niezrozumiałe brzmienie
2
reakcje słowne
brak reakcji
1
na polecenie
6
reakcja ukierunkowana
5
reakcja zgięciowa z co-
faniem kończyny
4
reakcja zgięciowa nie-
prawidłowa
3
w odpowiedzi na bodziec
bólowy
reakcja prostowania
kończyny
2
reakcje ruchowe
Brak reakcji
1
Suma punktów od 3 do 15

Piotr Barancewicz
6
PRZYCZYNY
Wyróżniamy następujące przyczyny utraty przytomności:
1. Neurologiczne
Zaburzenia świadomości związane są z dwoma głównymi mechanizmami –
wzrostem ciśnienia śródczaszkowego oraz objawami ogniskowymi w przebiegu
niektórych chorób. Najczęstsze przyczyny to:
a. Urazy czaszkowo-mózgowe
Do zaburzeń przytomności w wypadku urazów czaszkowo-mózgowych
dochodzi w wyniku wstrząśnienia i obrzęku mózgu prowadzących do
wzrostu ciśnienia śródczaszkowego.
b. Udar niedokrwienny
Do utraty przytomności dochodzi w wyniku zmniejszenia przepływu
krwi. Najczęstszą etiologią są: zmiany zakrzepowo-zatorowe w przebie-
gu miażdżycy i zatory pochodzenia sercowego. Można też obserwować
przejściowe napady niedokrwienne objawiające się samoistnie odwra-
calną utratą przytomności.
c. Udar krwotoczny
Nagłe zaburzenia świadomości z wyraźnymi objawami ogniskowymi.
Występują najczęściej w wyniku wylewu krwi do tkanki mózgowej.
d. Krwotok podpajęczynówkowy
Najczęstszą przyczyną krwawienia do przestrzeni podpajęczynówkowej
jest pęknięcie tętniaka. Do utraty przytomności dochodzi w mechani-
zmie ucisku narastającego krwiaka na tkankę mózgową, co zwiększa ci-
śnienie śródczaszkowe.
e. Zapalenie opon mózgowych i zapalenie mózgu
Utrata przytomności jest głównie efektem wzrostu ciśnienia śródcza-
szkowego w przebiegu tych schorzeń.
f. Guz pierwotny mózgu i przerzuty nowotworowe do mózgu
Zaburzenia przytomności będą związane z lokalizacją guza, jak i szyb-
kością wzrostu (im szybszy wzrost tym szybsze narastanie ciśnienia
śródczaszkowego).
g. Napad padaczkowy i stan padaczkowy
W tkance mózgowej dochodzi do bezładnych pobudzeń między komór-
kami nerwowymi, co upośledza czynność różnych ośrodków, w tym
również tych odpowiedzialnych za świadomość.
2. Krążeniowe
W wyniku zmniejszonego przepływu krwi przez mózg dochodzi do jego nie-
dotlenienia i w efekcie utraty świadomości przez chorego. Najczęstsze przyczy-
ny to:
a. Zaburzenia rytmu serca
Najbardziej dramatyczną formą są zaburzenia rytmu serca powodujące
zatrzymanie krążenia (migotanie i częstoskurcz komorowy, asystolia,
rozkojarzenie elektromechaniczne). W takich wypadkach należy na-
tychmiast podjąć czynności resuscytacyjne. Zaburzenia przytomności
mogą również wystąpić w następujących zaburzeniach rytmu serca: blo-

Chory nieprzytomny
7
ki przedsionkowo komorowe, bradykardia, migotanie i trzepotanie
przedsionków.
b. Zespół podkradania tętnicy podobojczykowej
Przy zwężeniu ujścia tętnicy podobojczykowej w przebiegu miażdżycy
obwodowy odcinek naczynia zaopatrywany jest w krew wstecznie z tęt-
nicy kręgowej. W czasie ruchów kończyną może dochodzić do niedo-
krwienia podstawy mózgu dającego najczęściej przejściowe utraty przy-
tomności.
c. Hipotonia ortostatyczna
W momencie pionizacji może dochodzić do spadku rzutu serca, niedo-
krwienia ośrodkowego układu nerwowego i w następstwie przejściowej
utraty świadomości.
3. Oddechowe
Przyczyną braku przytomności jest niedrożność dróg oddechowych, uniemoż-
liwiająca wymianę gazową w płucach, prowadząca do niedotlenienia mózgu.
4. Zatrucia
Substancje toksyczne lub ich metabolity mogą działać bezpośrednio na ośrod-
kowy układ nerwowy lub pośrednio poprzez upośledzenie działania innych na-
rządów dając w konsekwencji zaburzenia metaboliczne wywołujące stany upo-
śledzenia świadomości (np. uszkodzenie wątroby – śpiączka wątrobowa,
uszkodzenie nerek powodujące ich niewydolność – śpiączka mocznicowa).
5. Metaboliczne (zwane również zatruciami endogennymi)
a. Śpiączka cukrzycowa
Występuje w dwóch głównych formach: śpiączka ketonowa, kiedy poza
wysokim poziomem glukozy obserwujemy również szybką nadproduk-
cję ciał ketonowych w wyniku lipolizy i hyperosmolarna, gdzie głów-
nym czynnikiem jest wysoki poziom glukozy. Charakterystyczne w
śpiączce cukrzycowej są: występowanie oddechu Kussmaula, obecność
zapachu acetonu z ust oraz poliuria.
b. Śpiączka hipoglikemiczna
Dochodzi do niej przy spadku poziomu glukozy we krwi poniżej
40 mg%, jednak symptomatyka uzależniona jest również od adaptacji
organizmu do danego poziomu glukozy i szybkości jej obniżania się.
Tak więc u niektórych osób może się ujawnić nawet już przy stężeniu
100 mg%, a u niektórych dopiero przy poziomie poniżej 30 mg%. W
przebiegu tego rodzaju śpiączki może dojść do napadów drgawkowych.
Leczenie polega na natychmiastowym podaniu dożylnym 20–40 ml
40% glukozy.
c. Śpiączka tyreotoksyczna
Występuje w następstwie zaburzeń przemiany materii z powodu nad-
czynności tarczycy. Objawami towarzyszącymi tego rodzaju śpiączce
są: gorączka >40 ºC, gorąca i często wilgotna skóra, tachykardia, nadci-
śnienie tętnicze z dużą amplitudą ciśnienia.

Piotr Barancewicz
8
d. Śpiączka hipotyreotyczna
Jest następstwem niedoczynności tarczycy, zarówno pierwotnej, wtórnej
jak i trzeciorzędowej. Charakteryzuje się następującymi objawami: hi-
potermią, bradykardią, hipotonią, hipowentylacją i niedokrwistością.
e. Śpiączka mocznicowa
Wynika z nagromadzenia w surowicy produktów metabolizmu białko-
wego (głównie mocznika) spowodowanego brakiem ich usuwania przez
niewydolne nerki. Charakterystyczne dla tej śpiączki jest występowanie
oddechu Kussmaula, rzadszego niż w śpiączce cukrzycowej, zapachu
mocznika z ust oraz objawów przewodnienia (istnieje ryzyko obrzęku
płuc i/lub mózgu).
f. Śpiączka wątrobowa
Wyróżniamy dwie formy tej śpiączki:
i. Endogenna
Ten rodzaj śpiączki występuje przy istniejącym już uszkodzeniu
wątroby, zwykle marskości, i wywołany jest przez bogatobiał-
kowe pożywienie, krwotok do przewodu pokarmowego, zabu-
rzenia elektrolitowe, zakażenie, wstrząs, operację, biegunkę,
wymioty.
ii. Egzogenna
Dochodzi do niej w następstwie rozpadu miąższu wątroby w
przebiegu WZW, zatrucia paracetamolem, czterochlorkiem wę-
gla, grzybami, związkami fosforoorganicznymi, uszkodzeń pole-
kowych, na przykład po halotanie. Przyczyną jest także zespół
Reye’a, alkoholowe zapalenie wątroby, zapalenie dróg żółcio-
wych, guz wątroby, choroba Wilsona.
Charakterystycznymi objawami są: cuchnienie wątrobowe, żółtaczka,
skórne objawy wątrobowe w postaci znamion pajączkowatych, rumienia
dłoni, objawów skazy krwotocznej i języka lakierowanego.
g. Śpiączka w ostrej niewydolności nadnerczy (przełom nadnerczowy Ad-
disona).
Jest to zaostrzenie niewydolności nadnerczy wywołane przez infekcję,
biegunkę, urazy, operacje. Przebiega z towarzyszącym wstrząsem.
h. Śpiączka przysadkowa.
Występuje najczęściej po operacji przysadki, w następstwie ucisku przez
guzy, urazu, martwicy przysadki w przebiegu wstrząsu, reakcji auto-
immunologicznej. W jej przebiegu obserwujemy wiele objawów zwią-
zanych z niedoborem TSH, ACTH, gonadotropin i MSH.
PIŚMIENNICTWO
1. Boss N., Jackle R. (red.): „Podręczny leksykon medycyny”, Urban & Partner, Wro-
cław 1996.
2. Braun J., Renz U., Scheffler A.: „Poradnik lekarza praktyka”, Ossolineum, Wro-
cław 1993, 77–83.
3. Herold G.: „Medycyna wewnętrzna”, PZWL, Warszawa 1994.

Chory nieprzytomny
9
4. Plantz S.H., Adler J.N.: „Medycyna ratunkowa”, Urban & Partner (wyd. I polskie,
pod red. J. Jakubaszki), Wrocław 2000.
5. Sprigings D., Chambers J.: „Ostry dyżur. Praktyczny przewodnik postępowania w
stanach nagłych”, PWN, Warszawa 1995, 50–63.
6. Szreter T. (red.): „Stany zagrożenia życia u dzieci”, PZWL, Warszawa 1996.
7. Weilemann S., Reinecke H.J.: „Zatrucia. Postępowanie w stanach nagłych”,
PZWL, Warszawa 1998.
8. Ząbek M.: „Urazy czaszkowo-mózgowe”, PZWL, Warszawa 1994.

Danuta Skaja
2. Ocena stanu ogólnego osoby nieprzytomnej
W stanach zagrożenia życia umiejętność szybkiej oceny stanu pacjenta, a także pro-
wadzenie resuscytacji krążeniowo – oddechowej ma decydujące znaczenie. Będąc świad-
kiem nagłych zdarzeń, takich jak wypadek, zasłabnięcie, omdlenie, w pierwszej kolejności
należy ocenić podstawowe czynności życiowe. Do oceny podstawowych czynności życio-
wych należy:
1. ocena ośrodkowego układu nerwowego
2. ocena układu oddechowego
3. ocena układu krążenia.
OCENA OŚRODKOWEGO UKŁADU NERWOWEGO (OUN)
Pierwszą czynnością, jaką należy wykonać na miejscu zdarzenia, jest sprawdzenie czy
poszkodowany żyje i czy jest przytomny. W tym celu chwytamy poszkodowanego za barki i
delikatnie potrząsając zadajemy pytanie typu: „Czy pan mnie słyszy? Co się stało?” Jeżeli
jest reakcja, to oceniamy w jakim stopniu zachowany jest kontakt z otoczeniem. Jeśli nie ma
reakcji na zadane pytanie, to znaczy, że pacjent jest nieprzytomny. Oceniamy też szerokość
źrenic i ich reakcję na światło. Szerokie, sztywne źrenice, pozbawione reakcji na światło w
przypadkach głębokiej śpiączki świadczą o nieodwracalnym uszkodzeniu pnia mózgu. Jest
to krótka, lecz bardzo ważna ocena OUN. Zaburzenia świadomości i głębokość śpiączki mo-
żemy ocenić za pomocą skali Glasgow (GCS – Glasgow Coma Scale). W skali tej ocenia się
otwieranie oczu, reakcję słowną i reakcję ruchową. Najwyższa punktacja – 15 punktów.
Wartości poniżej 8 punktów wskazują na ciężkie zaburzenia neurologiczne.
Jeśli poszkodowany jest głęboko nieprzytomny z zachowanym oddechem własnym i
krążeniem, to należy ułożyć go w pozycji bocznej ustalonej. Nie zwalnia to nas od okre-
sowej kontroli oddechu i krążenia.
OCENA UKŁADU ODDECHOWEGO
Ocenę układu oddechowego rozpoczynamy od sprawdzenia czy poszkodowany ma za-
chowany oddech. W tym celu w pierwszej kolejności należy udrożnić drogi oddechowe. U
osoby nieprzytomnej, leżącej na wznak, dochodzi samoistnie do niedrożności dróg oddecho-
wych przez zapadanie się języka. W celu udrożnienia dróg oddechowych należy odchylić gło-
wę do tyłu z jednoczesnym uniesieniem żuchwy. Jeśli istnieje przypuszczenie urazu kręgosłu-
pa, to odginanie głowy może spowodować przemieszczenie kręgów i uraz rdzenia kręgowego.
Należy wówczas wykonać tzw. rękoczyn Esmarcha, polegający na wysunięciu żuchwy do
przodu i przyciśnięciu do szczęki tak, żeby zęby dolne znalazły się przed górnymi.
Każda osoba nieprzytomna może mieć w górnych drogach oddechowych ciało obce
(pokarm, wymiociny, protezy zębowe). Dlatego też należy skontrolować jamę ustną za
pomocą wzroku, lub poprzez wprowadzenie palca wskazującego i na ślepo usunąć ewentu-
alne ciała obce. Po udrożnieniu dróg oddechowych trzeba sprawdzić czy poszkodowany
Ocena stanu ogólnego osoby nieprzytomnej
11
ma zachowany własny oddech. Należy wówczas pochylić głowę nad twarzą poszkodowa-
nego i kierując wzrok na klatkę piersiową spróbować wyczuć lub usłyszeć strumień powie-
trza i zaobserwować ruchy klatki piersiowej. Unoszenie się i opadanie klatki piersiowej,
lub wyczuwalny strumień wydychanego powietrza świadczy o zachowanym oddechu.
Sprawdzenie oddechu nie powinno trwać dłużej niż 10 sekund. Jeśli poszkodowany nie
oddycha, wykonujemy 2 wstępne wdechy metodą usta – usta.
OCENA UKŁADU KRĄŻENIA
Po wykonaniu dwóch efektywnych wdechów ratownicy niemedyczni muszą spraw-
dzić oznaki zachowania krążenia. W tym celu wzrokiem, słuchem i dotykiem w ciągu
10 sekund ratownik powinien ocenić czy pojawiają się prawidłowe oddechy, kaszel lub
ruchy chorego. Jeśli wyżej wymienione objawy nie występują należy podjąć pośredni ma-
saż serca. Personel medyczny powinien natomiast sprawdzać tętno na tętnicach szyjnych i
poszukiwać również innych oznak zachowania krążenia.
Ocenę tych 3 ważnych dla życia układów należy przeprowadzić w ciągu jednej minuty.
Po zabezpieczeniu podstawowych funkcji życiowych, jeszcze na miejscu zdarzenia,
konieczne jest uzyskanie dostępu do żyły w celu opanowania bólu i ewentualnych rozpo-
czynających się objawów wstrząsu. Należy zatamować widoczne krwawienia zewnętrzne i
zaopatrzyć złamania. Przy podejrzeniu urazu kręgosłupa szyjnego choremu należy założyć
kołnierz usztywniający. Stosując natychmiastowe, intensywne leczenie na miejscu zdarze-
nia oraz szybki i sprawny transport do oddziału ratunkowego mamy szansę zmniejszyć
wysoką wczesną śmiertelność po urazach wielonarządowych.
W ocenie stanu klinicznego pacjenta po urazie znalazły zastosowanie: Skala urazu –
Trauma Score (TS) (tabela 1) oraz zmodyfikowana skala ciężkości urazu (tabela 2) po-
zwalające na ocenę chorego w systemie punktowym. Liczba uzyskanych przez chorego
punktów w przybliżeniu określa szansę jego przeżycia (tabela 3).
Tabela 1. Skala urazu – Trauma Score (TS).
Częstość oddechów
Ciśnienie tętnicze skurczowe
10 – 24/min
24 – 35/min
36/min i więcej
1–9/min
bezdech
4
3
2
1
0
90 mm Hg i więcej
70 – 89 mm Hg
50 – 69 mm Hg
0 – 49 mm Hg
brak tętna
4
3
2
1
0
Ruchy klatki piersiowej
Powrót krążenia włośniczkowego
prawidłowe
z zaciąganiem
1
0
prawidłowy
opóźniony
brak
2
1
0
Skala Śpiączki Glasgow
Wynik podzielony przez 3

Danuta Skaja
12
Tabela 2. Zmodyfikowana Skala ciężkości urazu (RTS – Revised Trauma Score).
Punktacja
w skali Glasgow
(GCS)
Ciśnienie krwi
skurczowe
(mm Hg)
Liczba oddechów
/min
Punktacja
13 – 15
> 89
> 29
4
9 – 12
76 – 89
10 – 29
3
6 – 8
50 – 75
6 – 9
2
4 – 5
1 – 49
1 – 5
1
3 0 0 0
Tabela 3. Szansa przeżycia w zależności od skali urazu TS.
Skala urazu
(TS)
Przeżycie
(%)
Skala urazu
Przeżycie
(%)
16
15
14
13
12
11
10
9
99
98
96
93
87
76
60
42
8
7
6
5
4
3
2
1
26
15
8
4
2
1
0
0
PIŚMIENNICTWO
1. Driscoll P., Skinner D., Earlam R.: ABC postępowania w urazach. Pod red. Juliu-
sza Jakubaszko. Górnicki Wydawnictwo Medyczne, Wrocław 2003.
2. Wojciechowski E.: Pierwsza pomoc w nagłych wypadkach, ODDK, Gdańsk 1998.
3. Colquhoun M., Handley A. J., Evans T. R.: ABC resuscytacji. Pod red. Juliusza
Jakubaszko. Górnicki Wydawnictwo Medyczne, Wrocław 2002.
4. Larsen R.: Anestezjologia. Pod red. Andrzeja Kublera. Urban & Partner, Wrocław
2003.
5. Wykłady z kursu doskonalącego Nr 4. FEEA. Pod red. Witolda Jurczyka. Poznań,
1998.
6. Sefri P., Schua R.: Postępowanie w nagłych przypadkach. Pod red. Zbigniewa Ry-
bickiego. Urban & Partner, Wrocław, 2001.

Piotr Barancewicz
3. Pierwsza pomoc w zatruciach
Zatrucia są wynikiem wchłonięcia do organizmu substancji chemicznych, które mogą
między innymi zaburzać procesy metaboliczne. Substancje chemiczne przedostają się do
organizmu przez drogi oddechowe, układ pokarmowy lub skórę. Objawy działania tok-
sycznego substancji pojawiają się najszybciej w przypadku dostania się substancji do or-
ganizmu przez drogi oddechowe. Objawy zatrucia po przyjęciu substancji doustnie wystę-
pują w różnym czasie: od 30 minut do kilku godzin od połknięcia, a po wchłonięciu przez
skórę – po kilku lub kilkunastu godzinach.
Liczba substancji toksycznych, z którymi można się spotkać jest bardzo duża. Sub-
stancje te różnią się między sobą wieloma właściwościami i co jest szczególnie istotne,
mechanizmami działania na organizm człowieka. Łączne omówienie skutków działania i
sposobu postępowania w przypadku zatrucia lub skażenia jest z wymienionych powodów
niemożliwe, dlatego też pod koniec rozdziału omówiono najczęstsze przyczyny zatruć.
W ostatnich latach najczęstszą przyczyną zatruć są leki, na drugim miejscu – alkohole
(głównie etanol), następnie: pestycydy, gazy (głównie tlenek węgla), środki narkotyczne i
halucynogenne, rozpuszczalniki organiczne, substancje żrące, glikole, metale i ich związki
oraz grzyby. Zatrucia lekami i środkami narkotycznymi oraz halucynogennymi najczęściej
są skutkiem ich nadużycia przypadkowego lub w celach samobójczych, rzadko występują
jako skutek narażenia zawodowego. Zatrucia pestycydami, rozpuszczalnikami organicz-
nymi, substancjami żrącymi i metalami dotyczą najczęściej osób mających z nimi kontakt
podczas wykonywanej pracy bez właściwych zabezpieczeń.
DROGI ZATRUCIA
Zatrucia doustne
Droga doustna jest najczęstszą drogą zatrucia. Rozmiaru zatrucia nie należy nigdy
przewidywać na podstawie wiedzy o ilości przyjętego środka. Dużo bardziej decydującym
czynnikiem jest rzeczywista ilość zresorbowanej substancji przekładająca się na stężenie
we krwi i jego odbicie w tkankach. Oceniając potencjalny wpływ toksyny należy wziąć
pod uwagę następujące czynniki:
1. Czas, jaki upłynął od przyjęcia środka toksycznego. Im jest on dłuższy tym
większa ilość szkodliwego środka mogła zostać wchłonięta.
2. Szybkość resorpcji toksyny w żołądku. Zależna jest ona od stanu wypełnienia
żołądka i rodzaju zawartego w nim pokarmu. Wpływ na to ma również rodzaj
spożytej substancji toksycznej (np. leki nasenne mogą spowodować atonię żo-
łądkowo-jelitową opóźniając pasaż treści pokarmowej) oraz interakcje pomię-
dzy różnymi środkami (szczególne znaczenie ma to przy równoczesnym spoży-
ciu alkoholu).
3. Stan zdrowia pacjenta. Będzie on miał wpływ głównie na eliminację toksyny z
organizmu. Należy zwłaszcza zwrócić uwagę na stan wydalania nerkowego i

Piotr Barancewicz
14
metabolizmu wątrobowego. Niedomoga ze strony któregoś z tych układów mo-
że być przyczyną opóźnionego wydalania substancji toksycznej.
Zatrucia wziewne
W przypadku zatruć wziewnych czas wystąpienia objawów będzie bardzo szybki.
Substancje toksyczne dostają się do krążenia przez barierę pęcherzykowo-włośniczkową i
są szybko rozprowadzane po całym organizmie. Przy takich zatruciach nie można określić
ilości wchłoniętej dawki. Należy posługiwać się pośrednią oceną stopnia narażenia na pod-
stawie stężenia substancji w powietrzu i czasu ekspozycji. Należy też uwzględnić, że wysi-
łek fizyczny poprzez wzmożenie wentylacji zwiększy dawkę wchłoniętej substancji.
Zatrucia przezskórne
Czas wystąpienia objawów jest długi ze względu na wolne wchłanianie substancji
toksycznej przez skórę. Przy ocenie wchłoniętej dawki należy uwzględnić stan skóry (jej
ukrwienie, ewentualne rany itp.).
Inne drogi zatrucia
W porównaniu z zatruciami drogą doustną, przezskórną i wziewną inne drogi odgry-
wają znacznie mniejszą rolę.
W przypadku drogi domięśniowej należy zaznaczyć, że w stanie wstrząsu substancja z
reguły jest nieaktywna, dlatego też objawy zatrucia mogą wystąpić dopiero po skutecznym
leczeniu wstrząsu.
Najbardziej bezpośrednią drogą zatrucia jest podanie donaczyniowe dające zazwyczaj
szybkie objawy kliniczne.
Zatrucia wywołane podaniem doodbytniczym zdarzają się bardzo rzadko. Zazwyczaj
dochodzi do miejscowych objawów podrażnienia bez działania układowego.
Do zatruć drogą oczną dochodzi często w ramach przypadkowych zatruć. Rzadko jed-
nak dochodzi przy tym do resorpcji trucizny, jednakże mogą wystąpić ciężkie miejscowe
uszkodzenia.
OBJAWY
Ośrodkowy układ nerwowy
Objawy ze strony ośrodkowego układu nerwowego mogą występować jako:
1. Depresja ośrodkowa – od zaburzeń świadomości przez senność, stupor aż do
śpiączki.
2. Pobudzenie – od niepokoju, splątania, oszołomienia i stanów rozdrażnienia, także
z drżeniami, aż do uogólnionych napadów drgawek.
Przy zatruciu pewnymi substancjami może wystąpić również wzmożona motoryka jak
i drgawki toniczno-kloniczne (difenhydramina, izoniazyd, metakwalon, trójcykliczne leki
przeciwdepresyjne).

Pierwsza pomoc w zatruciach
15
Obwodowy układ nerwowy
Neuropatia obwodowa w przebiegu ostrego zatrucia jest częsta, jednakże na tle złożo-
nego łącznego obrazu jest trudna do zdiagnozowania i ma znaczenie drugorzędne. Do naj-
ważniejszych substancji, przy których należy się liczyć z wystąpieniem obwodowej neuro-
patii należą: amiodaron, chlorochina, disulfiram, etanbutol, fenytoina, glutetymid, hydrala-
zyna, indometacyna, izoniazyd, lit, metronidazol, pirydoksyna, talidomid, tryptofan, złoto.
Układ pokarmowy
Ostre zaburzenia żołądkowo jelitowe, takie jak mdłości, nudności, wymioty i biegun-
ka występują w przypadku zatrucia wieloma środkami i to bez względu na drogę podania.
Typowe dla takich zatruć jest jednoczesne uszkodzenie nerek i wątroby. Środkami wywo-
łującymi takie objawy są głownie chlorowane węglowodory, toksyny grzybów i paraceta-
mol.
Układ krążenia
Głównymi objawami ze strony układu krążenia w przypadku zatruć są wszelkiego ro-
dzaju arytmie. Najczęściej występujące to:
1. Bradykardie, bloki przedsionkowo-komorowe (insektycydy, lit, naparstnica, trój-
cykliczne leki przeciwdepresyjne).
2. Tachykardie zatokowe lub nadkomorowe (benzodiazepiny, etanol, leki adre-
nergiczne, leki antycholinergiczne, teofilina).
3. Tachykardie komorowe (amfetamina, fenotiazyna, kokaina, naparstnica, teofilina,
trójcykliczne leki przeciwdepresyjne).
4. wydłużenie odcinków QRS i/lub QT (amantadyna, arsen, chinidyna, difenhydrami-
na, lit, tal, trójcykliczne leki przeciwdepresyjne).
Środki toksyczne mogą mieć również wpływ na ciśnienie tętnicze chorego. Zaburze-
nia przebiegają zarówno w formie hipo- jak i hipertonii.
Układ oddechowy
Najczęściej dochodzi do upośledzenia wentylacji w wyniku dwóch mechanizmów:
1. Działania depresyjnego na ośrodek oddechowy (opiaty, barbiturany, benzodia-
zepiny).
2. Uszkodzenia bariery pęcherzykowo włośniczkowej i upośledzenia wymiany
gazowej w płucach wyniku działania toksycznych gazów.
Rzadziej dochodzi do pobudzenia oddechu i tachypnoe (salicylany).
Skóra i błony śluzowe
Uszkodzenie skóry i błon śluzowych występuje zazwyczaj przy zatruciach dokonują-
cych się drogą przezskórną, ale również i innymi drogami. Przy zatruciach środkami na-
sennymi i psychotropowymi mogą wystąpić uszkodzenia przypominające poparzenia, aż
do wytworzenia się pęcherzy (pobrana z wnętrza pęcherzy zawartość powinna być podda-
na analizie toksykologicznej).

Piotr Barancewicz
16
Temperatura ciała
Zmiany temperatury ciała mogą występować zarówno w formie hiper- jak i hipoter-
mii. Hipertermia może być wywołana poprzez bezpośrednie pobudzenie centralne (leki
antycholinergiczne, leki antyhistaminowe, leki przeciwpsychotyczne, trójcykliczne leki
przeciwdepresyjne), wzrost metabolizmu (hormony tarczycy, pentachlorofenol, salicylany)
jak i nadczynność mięśni (alkohol, amfetamina, lit, LSD, trójcykliczne leki przeciwdepre-
syjne). Do substancji najczęściej odpowiedzialnych za hipotermię zaliczamy alkohole,
fenotiazynę, leki nasenne, leki przeciwcukrzycowe, narkotyki, trójcykliczne leki przeciw-
depresyjne).
PIERWSZA POMOC
Ogólna terapia
1. Zabezpieczenie funkcji życiowych. Należy ocenić czy osoba jest przytomna, a
jeżeli nie to czy zachowane jest krążenie i oddech. W przypadku braku krążenia
i/lub oddechu należy podjąć czynności resuscytacyjne.
2. Zmniejszenie resorpcji.
a. W przypadku zatruć drogą doustną:
i. Wywołanie wymiotów. Przeciwwskazane w przypadki zatruć
kwasami, ługami, substancjami rozpuszczającymi tłuszcze
(środki ochrony roślin), środkami pieniącymi się oraz w stanie
nieprzytomności. Najprostszym sposobem jest drażnienie me-
chaniczne tylnej ściany gardła i podawanie wody do picia. Ze
środków farmakologicznych stosuje się ipekakuanę (syrop) lub
apomorfinę (iniekcja podskórna), które pobudzają ośrodek wy-
miotny w mózgu. Należy pamiętać, że apomorfina może powo-
dować niewydolność oddechową.
ii. Płukanie żołądka. Przeciwwskazane w przypadku perforacji
przełyku i żołądka, objawowej depresji krążenia lub oddychania,
przy współistniejących krwotokach z narządów wewnętrznych
(mózgowych, płucnych, żołądkowych), nadciśnieniu śródcza-
szkowym, drgawkach. Należy zachować dużą ostrożność przy
zatruciach substancjami żrącymi. Przy braku świadomości nale-
ży je wykonać po intubacji dotchawiczej. Najlepiej wykonać ten
zabieg w pierwszej godzinie od chwili doustnego przyjęcia truci-
zny. Płukanie w późniejszym terminie jest uzasadnione w przy-
padku zatruć środkami wywołującymi skurcz odźwiernika lub
atonię żołądka (ze względu na opóźniony pasaż treści pokarmo-
wej) oraz toksynami, które wydzielają się do żołądka. Płukanie
przeprowadzamy przez zgłębnik żołądkowy wprowadzając jed-
norazowo około 400ml wody o temperaturze pokojowej lub soli
fizjologicznej. Zabieg płukania łączymy z każdorazowym poda-
niem węgla aktywowanego w dawce około 30 g.
iii. Wywołanie biegunki. Stosuje się głównie sorbitol lub środki sol-
ne (cytrynian magnezu, siarczan magnezu). Brak jest jedno-

Pierwsza pomoc w zatruciach
17
znacznych wskazań do stosowania środków przeczyszczających.
W zatruciu grzybami stosujemy środki przeczyszczające mimo
biegunki.
iv. Płukanie jelit. Polega na podawaniu przez sondę żołądkową du-
żych ilości osmotycznie zrównoważonego roztworu elektrolito-
wego glikolu polietylenowego.
v. Substancje adsorbujące. Najczęściej stosowany jest węgiel akty-
wowany. Zmniejsza on wchłanianie większości leków i trucizn.
W niektórych przypadkach zwiększa także ich eliminację (kwas
acetylosalicylowy i inne salicylany, naparstnica, fenobarbital, te-
ofilina, karbamazepina). Należy podać 50–100 g w 200 ml wody
(doustnie, przez sondę żołądkową), a następnie co 2–4 godziny po
25–50 g od czasu poprawienia się stanu chorego lub spadku stę-
żenia leku we krwi do bezpiecznych wartości. Metoda ta zwana
jest dializą jelitową.
b. W przypadku zatruć drogą oddechową należy jak najszybciej usunąć
poszkodowanego ze skażonej atmosfery.
c. W przypadku działania substancji toksycznej na skórę lub błony śluzo-
we powinniśmy podjąć zabiegi dekontaminacji, które polegają na zmy-
waniu skażonych powierzchni dużą ilością wody (ewentualnie wody z
mydłem w przypadku substancji oleistych) przez około 15 minut.
3. Przyspieszenie eliminacji.
a. Forsowna diureza. Ma znaczenie jedynie w przypadku zatruć środkami
usuwanymi przez nerki. Polega na odpowiednim podaniu płynów i
środków moczopędnych (mannitol, furosemid), tak aby diureza wynosi-
ła do kilkunastu litrów na dobę. W zatruciach związkami, które mają
charakter słabych kwasów (barbiturany długodziałające, salicylany), al-
kalizujemy mocz poprzez dodanie 8,4% dwuwęglanu sodowego, tak aby
pH moczu utrzymać w granicach 7,5–8,0.
b. Hemodializa. Wymiana cząsteczek przez błonę filtracyjną odbywa się
na zasadzie dyfuzji zgodnie z gradientem stężeń w osoczu krwi i płynie
dializacyjnym. Wskazaniem są zatrucia metanolem, glikolem etyleno-
wym oraz metalami ciężkimi.
c. Hemoperfuzja. W metodzie tej krew jest filtrowana przez kapsułę i
oczyszczana z substancji toksycznych przez adsorbowanie na węglu lub
żywicy (adsorpcja fizyczna lub chemiczna, doświadczalnie podejmowa-
ne są próby stosowania układów wykorzystujących substancje biolo-
giczne jak np. enzymy wątroby). Czynnikiem decydującym o skutecz-
ności jest szybkość przepływu krwi oraz powinowactwo trucizny do ma-
teriału pochłaniającego. Przy przepływie 200 ml/min można oczyścić
całą objętość krwi z trucizny w przeciągu 0,5–1 godziny. Aktualne
wskazania do hemoperfuzji to: głęboka śpiączka toksyczna z zaburze-
niami krążenia i oddechu, wynikające z wywiadu przyjęcie śmiertelnej
dawki trucizny podlegającej adsorpcji na węglu lub żywicach oraz stan
zagrożenia życia z powodu ostrego zatrucia, w którym szybka elimina-
cja trucizny z ustroju jest szansą uratowania chorego.

Piotr Barancewicz
18
d. Plazmafereza. Jest zmodyfikowaną formą transfuzji wymiennej. Usuwa
z ustroju egzo- i endogenne czynniki toksyczne, immunoglobuliny, me-
diatory reakcji immunologicznych oraz inne substancje zawarte w oso-
czu po jego wcześniejszym odseparowaniu od elementów morfotycz-
nych. Wskazaniem jest stwierdzenie ciężkiego stanu chorego z toksycz-
nym uszkodzeniem wątroby w wyniku ostrego zatrucia chemicznego
(np. zatrucie muchomorem sromotnikowym). Wyróżnia się dwie meto-
dy plazmaferezy:
i. Plazmaperfuzja – osocze po przejściu przez kolumnę adsorbują-
cą jest łączone z powrotem z elementami morfotycznymi i wraca
do chorego jako krew pełna.
ii. Plazmaseparacja – osocze zostaje oddzielone od elementów mor-
fotycznych i usunięte, a na jego miejsce zostaje podana nowa
plazma.
e. Hemofiltracja. Siłą napędową dla cząsteczek jest różnica ciśnień po obu
stronach błony filtracyjnej. Przesącz usuwa się i trzeba go sztucznie za-
stąpić.
f. Transfuzja wymienna krwi. Ma zastosowanie jedynie w leczeniu zatruć
związkami methemoglobinotwórczymi przy poziomie methemoglobiny
wyższym niż 40% we krwi.
g. Hiperwentylacja. Przyspiesza eliminację rozpuszczalników organicz-
nych (acetonu, czterochlorku węgla, trójchlorku etylenu, pochodnych
benzenu, benzyny). Polega na podaży do powietrza oddechowego CO
2
.
Terapię należy przeprowadzać pod kontrolą badań gazometrycznych
(pCO
2
). Metoda ta obecnie znajduje coraz mniejsze zastosowanie.
4. Przesłanie materiału do badań toksykologicznych (resztki pokarmowe, tabletki,
mocz, zawartość żołądka, stolec, szklanki, butelki itp.).
NAJCZĘSTSZE PRZYCZYNY ZATRUĆ
Leki działające na ośrodkowy układ nerwowy
Amfetamina
Objawy: tachykardia, podwyższenie ciśnienia tętniczego, rozszerzenie źrenic, halucy-
nacje, podwyższenie temperatury ciała, suchość błon śluzowych, zaczerwienienie skóry.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami obron-
nymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpieczeniu
podstawowych funkcji życiowych).
• Leczenie tachykardii.
• Leczenie uspokajające.

Pierwsza pomoc w zatruciach
19
Barbiturany
Objawy: niewydolność oddechowa i krążenia, spadek temperatury ciała, zaburzenia
świadomości, osłabienie odruchów, śpiączka, kwasica.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• Zapewnienie prawidłowej wentylacji.
• Forsowna diureza alkaliczna.
• Hemoperfuzja (głęboka śpiączka, poziom barbituranów >8 mg%).
Benzodiazepiny
Objawy: zwiotczenie mięśni, ataksja, senność, śpiączka, niewydolność oddechowa i
obniżenie ciśnienia tętniczego.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• Flumazenil.
Kokaina
Objawy: pobudzenie psychoruchowe, drgawki, obrzęk płuc, zaburzenia rytmu serca,
podwyższenie ciśnienia tętniczego, może wystąpić zawał mięśnia serca, niedokrwienie błony
śluzowej żołądka, uszkodzenie wątroby, ostra niewydolność nerek, krwawienia mózgowe.
Pierwsza pomoc i leczenie:
• Zabezpieczanie podstawowych funkcji życiowych.
• Leczenie uspakajające i przeciwdrgawkowe.
• Leczenie niewydolności krążenia.
Metyloksantyny (kofeina, teobromina, eufilina)
Objawy: pobudzenie psychoruchowe, bóle brzucha, wymioty, biegunka, tachykardia i
inne zaburzenia rytmu serca z nadpobudliwości, spadek ciśnienia tętniczego, drgawki,
kwasica, zaburzenia elektrolitowe, stan padaczkowy, śpiączka.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami obron-
nymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpieczeniu
podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• Wyrównanie zaburzeń elektrolitowych.
• Leczenie zaburzeń rytmu serca.
• Hemoperfuzja (stężenie we krwi > 40µg/ml)

Piotr Barancewicz
20
Narkotyki (kodeina, heroina, morfina, opium itp.)
Objawy: śpiączka, niewydolność oddechowa, zwężenie źrenic.
Pierwsza pomoc i leczenie:
• Zapewnienie prawidłowej wentylacji.
• Podtrzymywanie czynności krążenia (przetaczanie płynów, leki podno-
szące ciśnienie).
• Nalokson.
Neuroleptyki
Objawy: niezborność ruchów, tachykardia i inne zaburzenia rytmu z nadpobudliwości,
dgrawki, zwężenie lub rozszerzenie źrenic, niewydolność krążeniowo-oddechowa, śpiącz-
ka.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami obron-
nymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpieczeniu
podstawowych funkcji życiowych).
• Leczenie zaburzeń rytmu serca.
• Leczenie pobudzenia i drgawek.
• Salicylan fizostygminy.
Leki przeciwbólowe i przeciwgorączkowe
Zatrucie fenacetyną
Objawy: ból głowy, poty, dreszcze, nudności, wymioty, senność, obniżenie ciśnienia
tętniczego, tachykardia, sinica (methemoglobinemia), niewydolność oddechowa.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Transfuzja częściowo wymienna krwi (methemoglobinemia >40 mg%).
Zatrucie paracetamolem
Objawy: bezobjawowo do 48 godz., ciężkie martwicze uszkodzenie wątroby.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• N-acetylocysteina.
• Forsowna diureza.
• Transfuzja częściowo wymienna krwi (methemoglobinemia >40 mg%).
• Plazmafereza (w ciężkich przypadkach).

Pierwsza pomoc w zatruciach
21
Zatrucie salicylanami
Objawy: hiperwentylacja (alkaloza oddechowa), bóle i zawroty głowy, szum w
uszach, nudności i wymioty, drgawki, obrzęk płuc i mózgu, niewydolność nerek, hipo- lub
hiperglikemia, śpiączka.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• Forsowna diureza alkaliczna
• Hemodializa, hemoperfuzja.
• Wyrównanie zaburzeń wodno-elektrolitowych oraz hipo- lub hipergli-
kemii.
Leki działające na układ krążenia
Beta-blokery
Objawy: spadek kurczliwości mięśnia serca, bradykardia, bloki przedsionkowo-
komorowe, obniżenie ciśnienia tętniczego, sinica obwodowa, oliguria, zawroty głowy,
senność, śpiączka, duszność z powodu obkurczenia się oskrzeli.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• Adrenalina, atropina, glukagon, amrinon, CaCl
2
.
Blokery kanału wapniowego
Objawy: spadek kurczliwości mięśnia serca, bradykardia, bloki przedsionkowo-
komorowe, śpiączka, zatrzymanie krążenia w mechanizmie rozkojarzenia elektro-
mechanicznego.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie węgla aktywowanego.
• CaCl
2
, adrenalina, glukagon, amrinon.
Glikozydy naparstnicy
Objawy: nudności i wymioty, bóle brzucha, zaburzenia widzenia (żółte widzenie), za-
burzenia rytmu serca (bradykardia zatokowa z tachykardią nad- i komorową, ekstrasysto-
lia, bigeminia, bloki przedsionkowo-komorowe, migotanie komór), halucynacje, majacze-
nie, senność.

Piotr Barancewicz
22
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Wyrównanie zaburzeń elektrolitowych (K
+
).
• Leczenie zaburzeń rytmu serca.
• Antagonista digoksyny (przy poziomie digoksyny >10 ng/ml).
• Hemoperfuzja.
Nitrogliceryna i inne azotyny
Objawy: bóle i zawroty głowy, zaburzenia ostrości wzroku, wymioty, zaczerwienienie
skóry, spadek ciśnienia tętniczego, sinica (methemoglobinemia), zaburzenia rytmu serca.
Pierwsza pomoc i leczenie:
• Płukanie żołądka nadmanganianem potasu.
• Leczenie zaburzeń krążeniowo-oddechowych.
• Wymienna transfuzja krwi w ciężkich zatruciach.
Alkohole
Alkohol etylowy
Objawy: pogorszenie zdolności koncentracji, zaburzenia koordynacji motorycznej,
podwyższone samopoczucie, przedłużony czas reakcji, amnezja, rozszerzenie naczyń ob-
wodowych (zaczerwieniona twarz), zaburzenia termoregulacji z następową hipotermią,
wymioty, poliuria (zahamowana sekrecja ADH), hipoglikemia, kwasica, niewydolność
krążeniowo-oddechowa, śpiączka. Wyróżnia się cztery stadia zatrucia w zależności od
stężenia alkoholu we krwi (tabela 1).
Tabela 1. Stadia zatrucia alkoholem etylowym w zależności od jego stężenia we krwi.
I Stadium
podniecenia
II
Stadium hipnotyczne (< 2‰)
III
Stadium narkotyczne (> 2‰)
IV
Stadium asfiksji – śmierć przez zatrzymanie odde-
chu i krążenia (> 4‰)
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Leczenie kwasicy i hipoglikemii.
• Tiamina, płyny i elektrolity.
• Forsowna diureza alkaliczna.

Pierwsza pomoc w zatruciach
23
Alkohol metylowy
Objawy: jedynie ograniczone upojenie, zaburzenia widzenia, od drugiego dnia po
spożyciu hiperwentylacja (z powodu kwasicy metabolicznej), obrzęk mózgu, obrzęk płuc,
ostra niewydolność nerek.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie etanolu dożylnie do osiągnięcia stężenia 1‰ we krwi (zmniej-
sza oksydację metanolu do toksycznego kwasu mrówkowego).
• Wymuszona diureza, hemodializa.
• Leczenie kwasicy.
• Kwas foliowy.
Glikol etylenowy
Objawy: depresja OUN, niewydolność oddechowa, śpiączka z drgawkami, kwasica,
tachykardia, wzrost a potem spadek ciśnienia tętniczego, niewydolność nerek.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka u chorych nieprzytomnych (po zabezpie-
czeniu podstawowych funkcji życiowych).
• Podanie etanolu dożylnie do osiągnięcia stężenia 1‰ we krwi.
• Hemodializa.
• Intensywna alkalizacja.
• Pirydoksyna, tiamina, witamina B
6
.
Gazy
Dwutlenek węgla (CO
2
)
Objawy w zależności od zawartości dwutlenku węgla w powietrzu oddechowym
przedstawia tabela 2.
Tabela 2. Objawy zatrucia dwutlenkiem węgla w zależności od jego zawartości w powie-
trzu oddechowym.
ZAWARTOŚĆ
CO
2
W POWIETRZU
ODDECHOWYM
OBJAWY
3–10 vol%
ból głowy, szum w uszach, zawroty głowy,
wzrost ciśnienia tętniczego, duszność
10–15 vol%
utrata świadomości, drgawki, wstrząs
>15 vol%
przebieg przypominający udar mózgowy

Piotr Barancewicz
24
Pierwsza pomoc i leczenie:
• Jak najszybsze usunięcie chorego z atmosfery zawierającej dwutlenek
węgla.
• Oddychanie świeżym powietrzem lub tlenem.
Tlenek węgla (CO)
Objawy w zależności od zawartości karboksyhemoglobiny przedstawia tabela 3.
Tabela 3. Objawy zatrucia tlenkiem węgla w zależności od zawartości karboksyhemoglobiny.
ZAWARTOŚĆ KARBOKSY-
HEMOGLOBINY
OBJAWY
5 – 10%
lekkie ograniczenie ostrości wzroku
10 – 20%
ból głowy, duszność, zawroty głowy, ogólna niedyspozycja
20 – 30%
zaburzenia świadomości
30 – 40%
śpiączka, zaburzenia oddechowe, objawy wstrząsu,
jasnoczerwona skóra
40 – 60%
głęboka śpiączka, niedowłady mięśni, spadek
temperatury ciała
60 – 70%
śmierć w ciągu 10 minut
> 70%
śmierć w ciągu kilku minut
Pierwsza pomoc i leczenie:
• Jak najszybsze usunięcie chorego z atmosfery zawierającej tlenek wę-
gla.
• Oddychanie świeżym powietrzem, tlenem lub ewentualnie sztuczna
wentylacja.
• Leczenie kwasicy.
Grzyby
Zatrucia grzybami charakteryzują się sezonowością – występują głównie w okresie
letnim i wczesnojesiennym. Mimo licznych informacji i ostrzeżeń przed spożywaniem
nieznanych grzybów każdego roku odnotowuje się zatrucia śmiertelne.
Trucizny zawarte w grzybach należą do najsilniej działających w przyrodzie. Są opor-
ne na obróbkę kulinarną (nawet długotrwałe gotowanie), suszenie i zamrażanie, a także na
działanie soków trawiennych. Śmiertelne zatrucie osoby dorosłej może nastąpić po zjedze-
niu jednego, średniej wielkości owocnika trującego grzyba, a dziecka – po zjedzeniu poło-
wy owocnika. Dzieci są szczególnie wrażliwe na toksyny grzybowe.
W Polsce najczęściej dochodzi do zatrucia grzybami powodującymi ostry nieżyt żo-
łądkowo-jelitowy (52%), następnie muchomorem sromotnikowym (46%) oraz grzybami o
działaniu neurotoksycznym (2%). Najniebezpieczniejsze jest zatrucie muchomorem sro-

Pierwsza pomoc w zatruciach
25
motnikowym (śmiertelność ~15%). Zatrucie to charakteryzuje się długim okresem utaje-
nia. Po upływie około 6 – 16 godzin od zjedzenia muchomora sromotnikowego pojawiają
się pierwsze objawy zatrucia: nudności, gwałtownie narastające wymioty, bóle brzucha,
biegunka, poczucie ciężkiej choroby. Dolegliwości takie, prowadzące do odwodnienia or-
ganizmu i zaburzeń pracy wielu narządów, utrzymują się 1 – 3 dni. Po okresie pozornej
poprawy pojawiają się objawy uszkodzenia wątroby – żółtaczka, postępująca śpiączka
wątrobowa oraz niewydolność krążeniowo-oddechowa prowadzące do zgonu. Jeżeli nawet
wyleczenie zatrucia grzybami w specjalistycznym ośrodku toksykologicznym okaże się
możliwe, to nie mija ono bez trwałego uszkodzenia wątroby i nerek albo zmian w układzie
nerwowym. Na trucizny zawarte w grzybach nie ma dotąd swoistych odtrutek.
Pierwsza pomoc i leczenie:
• Wywołanie wymiotów – tylko u osób z zachowanymi odruchami
obronnymi. Płukanie żołądka i jelit. Stały drenaż treści żołądkowo-
dwunastniczej.
• Wczesna hemoperfuzja lub plazmafereza.
• Podanie węgla aktywowanego, siarczanu magnezu i laktulozy.
• Penicylina, silibidina, cytochrom C, thioctanid, sylimarol, sulfatymidy-
na.
• Ewentualnie forsowna diureza.
Jad kiełbasiany (toksyna botulinowa)
Objawy: wymioty występujące po 6–48 godzinach od spożycia, suchość w ustach, za-
burzenia mowy, rozszerzenie źrenic, opadnięcie powiek, zaburzenia widzenia, porażenie
oddechu.
Pierwsza pomoc i leczenie:
• Podanie węgla aktywowanego.
• Podanie antytoksyny botulinowej.
• Transfuzja wymienna lub hemodializa.
• Sztuczna wentylacja (nawet przez kilka tygodni).
OŚRODKI TOKSYKOLOGICZNE W POLSCE
Leczeniem osób, które uległy ostrym zatruciom, wykonywaniem badań toksykolo-
gicznych oraz udzielaniem informacji na temat toksyn i zasad udzielania pomocy osobom
zatrutym – zajmuje się w Polsce 9 wyspecjalizowanych ośrodków ostrych zatruć. Poniżej
przedstawiamy ich listę, wraz z adresami i telefonami.
1. Klinika Toksykologii Collegium Medicum UJ, Krakowski Szpital Specjalistyczny
im. L. Rydygiera, Osiedle Złotej Jesieni 1, 31–826 Kraków, Tel./fax: (0–12) 647–
55–85. Ośrodek pełni nadzór toksykologiczny w województwach: małopolskim i
świętokrzyskim.
2. I Klinika Chorób Wewnętrznych i Ostrych Zatruć, Instytut Chorób Wewnętrznych
AMG, ul. Dębinki 7, 80–211 Gdańsk, Tel.: (0–58) 34–92–222, 34–92–502, Fax:
(0–58) 340–92–222. Ośrodek pełni nadzór toksykologiczny w województwach:
pomorskim i warmińsko-mazurskim.
3. Stołeczny Ośrodek Ostrych Zatruć, Szpital Praski p.w. Przemienienia Pańskiego,
Al. Solidarności 67, 03–401 Warszawa, Tel.: (0–22) 619–66–54, 619–08–97, Fax:

Piotr Barancewicz
26
(0–22) 618–96–66. Ośrodek pełni nadzór toksykologiczny w województwach: ma-
zowieckim i podlaskim.
4. Klinika Ostrych Zatruć, Instytut Medycyny Pracy, ul. Sw. Teresy 8 90–950 Łódź,
Tel.: (0–42) 631–47–52, Fax: (0–42) 631–47–02. Ośrodek pełni nadzór toksykolo-
giczny w województwach: łódzkim i kujawsko-pomorskim.
5. Ośrodek Toksykologiczny, Wielkopolskie Centrum Medycyny Pracy, ul. Mickie-
wicza 2, 60–833 Poznań, Tel.: (0–61) 848–10–11 w. 265, Fax: (0–61) 848–13–51.
Ośrodek pełni nadzór toksykologiczny w województwach: wielkopolskim, lubu-
skim i zachodniopomorskim.
6. Oddział Chorób Wewnętrznych i Ostrych Zatruć, Specjalistyczny Szpital im. T.
Marciniaka, ul. Traugutta 112, 50–420 Wrocław., Tel.: (0–71) 342–70–21. Ośrodek
pełni nadzór toksykologiczny w województwie dolnośląskim.
7. Regionalny Ośrodek Ostrych Zatruć, Instytut Medycyny Pracy i Zdrowia Środowi-
skowego, ul. Kościelna 13, 41–200 Sosnowiec, Tel.: (0–32) 266–11–45, Fax:
(0–32) 266–11–24. Ośrodek pełni nadzór toksykologiczny w województwie ślą-
skim i opolskim.
8. Oddział Toksykologii, Wojewódzki Szpital Zespolony, ul. Biernackiego 9, 20–089
Lublin, Tel.: (0–81) 747–54–75, Fax: (0–81) 747–72–38. Ośrodek pełni nadzór
toksykologiczny w województwie lubelskim.
9. Oddział Intensywnej Terapii i Anestezji z Ośrodkiem Toksykologicznym, Szpital
Wojewódzki nr 2, ul. Lwowska 60, 35–301 Rzeszów, Tel.: (0–17) 874–57–30.
Ośrodek pełni nadzór toksykologiczny w województwie podkarpackim.
PIŚMIENNICTWO
1. Bogdanik T.: „Toksykologia kliniczna”, PZWL, Warszawa 1988.
2. Braun J., Renz U., Scheffler A.: „Poradnik lekarza praktyka”, Ossolineum, Wro-
cław 1993, 77–83.
3. Farrel S.E., Lee D.: „Stany nagłe w toksykologii”, Medycyna Intensywna i Ratun-
kowa, 1994, 4, 163.
4. http://www.resmedica.pl/ooz.html
5. Macheta A., Pach J. Sych M.: „Specyfika postępowania anestezjologicznego w
ostrych zatruciach”, Folia Med. Crac., 1990, 31, 189.
6. Macheta A., Pach J., Łosikowski A., Ciaćma A.: „Powikłania oddechowe w ostrych
zatruciach”, Anestezjologia Intensywna Terapia, 1995, 27, 261.
7. Macheta A.: „Wykłady z kursu doskonalącego nr 5 FEEA. Ostre zatrucia substan-
cjami chemicznymi. Śpiączki”; DANBERT, Kraków 2001, 85–126.
8. Marino P.L.: „Intensywna terapia”, Urban & Partner (wyd. I polskie, pod red. A.
Kublera), Wrocław.
9. Plantz S.H., Adler J.N.: „Medycyna ratunkowa”, Urban & Partner (wyd. I polskie,
pod red. J. Jakubaszki), Wrocław 2000.
10. Sprigings D., Chambers J.: „Ostry dyżur. Praktyczny przewodnik postępowania w
stanach nagłych”, PWN, Warszawa 1995, 83–98.
11. Weilemann S., Reinecke H.J.: „Zatrucia. Postępowanie w stanach nagłych”,
PZWL, Warszawa 1998.

Paweł Dutka
4. Zaopatrywanie ran, zwichnięć i złamań
Rana (vulnus) jest to przerwanie ciągłości skóry
Wyróżniamy: otarcie (excoriatio) – powierzchowne uszkodzenie naskórka, ranę po-
wierzchowną (vulnus. superficiale) i ranę głęboką (vulnus. profundum). Jeśli uraz spo-
wodował przerwanie ciągłości skóry i tkanki podskórnej mówimy o ranie prostej, nato-
miast jeśli doszło do uszkodzenia tkanek głębiej leżących, to znaczy naczyń, pni nerwo-
wych i mięśni, jest to rana powikłana. Rana taka może drążyć do jam ciała i stawów.
W ranie rozróżnia się: brzegi, ściany i dno.
Rodzaje ran:
• Rana cięta (vulnus. incisum) jest zadana ostrym narzędziem, jak: nóż, szkło. Brzegi,
ściany i dno są równe. Naczynia równo przecięte, silnie krwawią.
• Rana kłuta (vulnus. punctum) to rana zadana narzędziem długim, ostrym, szpiczastym.
Cechą charakterystyczną jest niewielkie uszkodzenie skóry z wąskim kanałem. Kanał
może drążyć do jam ciała i uszkadzać ważne dla życia narządy. Długość kanału może
być dłuższa niż ostrze narzędzia. Spowodowane jest to ugięciem tkanek, dzięki czemu
ostrze penetruje głębiej.
• Rana szarpana (vulnus. laceratum) powstaje przy uszkodzeniu ciała takimi narzędzia-
mi, jak hak, zakrzywiony drut. Brzegi, ściany i dno rany są nierówne, poszarpane,
z licznymi zachyłkami.
• Rana rąbana (vulnus. caesum) zadana jest z dużą siłą, narzędziem masywnym, rąbią-
cym: siekiera, topór. Przeważnie rany o dużym obszarze zniszczenia. Dochodzi do
stłuczenia okolicznych tkanek, uszkodzenia lub zniszczenia naczyń, pni nerwowych,
narządów wewnętrznych. Uszkodzone zostają również kości.
• Rana tłuczona (vulnus. contusum) zadana jest narzędziem tępym. Brzegi są nierówne,
dochodzi do otarcia naskórka. Dno rany jest nierówne, w przeciwieństwie do rany cię-
tej. Rana charakteryzuje się niewielkim krwawieniem, okolica rany jest bolesna przy
dotyku.
• Rana miażdżona (vulnus. conquassatum) jest rodzajem rany tłuczonej, gdzie dochodzi
do rozleglejszego uszkodzenia tkanek. Możliwe są znaczne ubytki tkanek, a kości po-
łożone poniżej są uszkodzone.
• Rana kąsana (vulnus. morsum) jest raną zadaną zębami. Brzegi i ściany poszarpane,
często dochodzi do ubytku tkanek.
• Rana zatruta (vulnus. venenatum) powstaje wskutek ukąszenia przez żmiję lub owady.
Na powierzchni skóry można odnaleźć jedynie miejsce ukąszenia. Rana jest bolesna,
skóra wokół zaczerwieniona i obrzęknięta

Paweł Dutka
28
• Rana postrzałowa (vulnus. sclopetarium) powstaje wskutek wystrzału pocisku z broni
palnej.
Leczenie ran ma na celu: stworzenie warunków do pierwotnego wygojenia rany, za-
pobieganie zakażeniom i utrzymanie lub odzyskanie prawidłowej czynności uszkodzonych
tkanek.
Pierwsza pomoc powinna być udzielona choremu natychmiast po doznanym urazie.
Skórę wokół brzegów rany należy obmyć środkiem odkażającym i założyć jałowy opatru-
nek z gazy. Jeśli jest to rana niewielka i względnie czysta, takie postępowanie może się
okazać wystarczające. W innych przypadkach, gdy rany są duże, krwawiące, drążące do
jam ciała, brudne, chory powinien być jak najszybciej przekazany do chirurga. W przy-
padku krwawienia zastosować należy uciskowy opatrunek, oczywiście jałowy. W przy-
padku złamań konieczne jest unieruchomienie.
Zeszycie rany
Wykonać znieczulenie nasiękowe, poprzez ostrzyknięcie okrężne rany 0,5 – 1% roz-
tworem Lignocainy. Przed przystąpieniem do zeszycia rany należy określić jej wielkość,
charakter, sprawdzić dokąd drąży, stwierdzić czy nie są uszkodzone naczynia,, nerwy mię-
śnie, ścięgna i kości. Należy usunąć ciała obce i tkanki martwicze, ranę obficie wypłukać
roztworem 0,9% NaCl.
− Szew pierwotny. Wykonujemy go w przypadku świeżych ran, które po wycięciu
w przekonaniu lekarza są czyste, a ich brzegi żywe. Należy dążyć do jak najszyb-
szego pierwotnego zeszycia rany, zmniejszając tym samym ryzyko rozwoju za-
każenia.
− Szew pierwotny odroczony zawiązujemy po 2 – 4 dniach od chirurgicznego
opracowania rany – założone szwy wiąże się dopiero wtedy, gdy w ranie nie
stwierdza się objawów zakażenia.
− Wtórne zaopatrzenie i zeszycie rany wykonane kilka dni po jej powstaniu nazy-
wamy szwem wtórnym.
W przypadku stwierdzenia braku możliwości zbliżenia brzegów rany stosuje się prze-
szczep skóry.
W niektórych przypadkach można zrezygnować z szycia chirurgicznego i po adaptacji
brzegów rany stosuje się przylepiec – Steristrip® lub rzadziej kleje tkankowe.
Chory, który był czynnie uodparniany w ciągu ostatnich 12 miesięcy, powinien otrzy-
mać domięśniowo anatoksynę tężcową. Natomiast chorzy, którzy w ciągu ostatniego roku
nie byli szczepieni, powinni otrzymać domięśniowo immunoglobulinę przeciwtężcową.
Zwichnięcie (luxatio) to stan, w którym doszło do przemieszczenia kości
tworzących staw i całkowitej utraty prawidłowego, anatomicznego kontaktu
pomiędzy ich powierzchniami stawowymi.
Przeważnie dochodzi do rozerwania torebki stawowej i aparatu więzadłowego, uszko-
dzona zostaje chrząstka stawowa. Rozległość uszkodzenia zależy od rodzaju i siły urazu,
jak również od zakresu przemieszczenia powierzchni stawowych.

Zaopatrywanie ran, zwichnięć i złamań
29
Do typowych objawów należy zaliczyć:
• ból
• zniekształcony obrys stawu
• obrzęk
• krwiak w stawie
• wyczuwalną głowę stawu w nietypowym ustawieniu
• przymusowe ustawienie kończyny
• zniesienie ruchów czynnych i biernych.
Postępowanie
Na miejscu zdarzenia, zarówno przy złamaniach, jak i zwichnięciach, w pierwszej ko-
lejności ocenia się drożność dróg oddechowych oraz wydolność oddychania i krążenia.
Następnie należy unieruchomić zwichnięty staw i wszystkie tworzące go kości (zasa-
da Potta).
Kolejną czynnością jest sprawdzenie, czy nie ma uszkodzonych naczyń i o ile wystę-
puje krwawienie trzeba je odpowiednio zaopatrzyć. Należy także sprawdzić czy występują
zaburzenia czucia i niedowłady.
Chory po przewiezieniu do szpitala musi być zbadany przedmiotowo i koniecznie
poddany badaniu radiologicznemu. Zwichnięcie powinien nastawiać lekarz. Nastawienie
ręczne (metoda nieoperacyjna) jest metodą z wyboru, którą wykonuje się w znieczuleniu
ogólnym.
Następnie zleca się ponowną kontrolę radiologiczną i w przypadku prawidłowego na-
stawienia staw należy unieruchomić w opatrunku gipsowym lub innym. Obowiązuje po-
nowna kontrola ukrwienia i unerwienia kończyny.
Rzadziej stosowaną metodą jest leczenie operacyjne.
W praktyce klinicznej obserwuje się najczęściej zwichnięcie stawu ramiennego, które
występuje w ponad 50% przypadków.
Złamanie (fractura) jest to przerwanie ciągłości tkanki kostnej,
które obejmuje cały przekrój kości.
Podział złamań:
• ze względu na przebieg szczeliny: złamania poprzeczne, podłużne, skośne, spiral-
ne, wieloodłamowe
• ze względu na kontakt złamanej kości z otoczeniem: złamania zamknięte i otwarte
• ze względu na obecność powikłań: złamania niepowikłane lub powikłane, gdy zła-
maniu towarzyszy uszkodzenie innych tkanek, to jest mięśni, nerwów, naczyń, na-
rządów.
Złamania patologiczne tworzą oddzielną grupę. Występują one najczęściej w przy-
padku przerzutów nowotworowych do kości.
U dzieci, u których okostna jest silna i elastyczna, nie dochodzi do znacznego prze-
mieszczania się odłamów i występują tak zwane złamania typu „zielonej gałązki”.

Paweł Dutka
30
Objawy złamań:
• patologiczna ruchomość
• zniekształcenie
• trzeszczenie odłamów
• ból
• obrzęk
• krwiak
• nieprawidłowe ułożenie
• zaburzenie funkcji
Postępowanie
Pierwsza pomoc w miejscu wypadku zaczyna się od zapewnienia drożności dróg od-
dechowych i oceny wydolności układu oddechowego i krążenia. Dopiero gdy stwierdzi się,
że układy te są wydolne, przystępuje się do kolejnych działań. W pierwszej kolejności na-
leży zatamować ewentualne krwawienie, a następnie skutecznie unieruchomić złamaną
kość zgodnie z zasadą Potta, według której przy złamaniu kości długiej trzeba unierucho-
mić co najmniej dwa sąsiednie stawy. W przypadku złamań kończyn do unieruchomienia
wykorzystujemy szyny Kramera i szyny paramedyczne, w przypadku ich braku, prowizo-
ryczne unieruchomienie wykonujemy z desek, lasek innych. W przypadku złamania lub
podejrzenia złamania kręgosłupa, należy zabezpieczyć poszkodowanego przed wtórnym
przemieszczaniem złamania. na przykład poprzez przymocowanie chorego do noszy z
twardego podłoża. Przy złamaniu kręgosłupa szyjnego, unieruchamiamy również głowę,
stosując kołnierz Schantz’a. W przypadku braku kołnierza Schantz’a wykorzystujemy inne
materiały, jak na przykład worki z piaskiem. Jeśli nie posiadamy żadnych materiałów po-
mocnych, w unieruchomieniu należy zastosować lekki wyciąg ręczny za głowę. Chorego
musi przenosić zawsze kilka osób, by nie dopuścić do wtórnych uszkodzeń rdzenia kręgo-
wego!
Złamania otwarte zaopatrujemy jałowym opatrunkiem nie dotykając rękami odłamów
kostnych.
W przypadku krwawienia wprowadzamy kaniulę do żyły obwodowej i rozpoczynamy
wlew płynów. Chorego jak najszybciej przekazujemy do szpitala, gdzie będzie udzielona
pomoc specjalistyczna.
Przeważnie stosowaną metodą zaopatrzenia złamań jest leczenie nieoperacyjne. Dąży
się do anatomicznego nastawienia i unieruchomienia odłamów do czasu ich zrostu.
Po nastawieniu złamania stosujemy opatrunek unieruchamiający, lub dalej stosujemy wy-
ciąg. Jeśli po nastawieniu złamania nie jesteśmy w stanie wystarczająco unieruchomić
odłamów i dochodzi do ich wtórnych przemieszczeń, należy rozważyć leczenie operacyj-
ne.
Wskazaniem do leczenia operacyjnego są złamania otwarte, złamania z uszkodzeniem
naczyń i nerwów oraz narządów wewnętrznych.
PIŚMIENNICTWO
1. Szmidt J., Gruca Z., Krawczyk M., Kużdżała J., Lampe P., Pabański J. (red.): Pod-
stawy chirurgii. MP, Kraków 2003

Zaopatrywanie ran, zwichnięć i złamań
31
2. Raszeja S., Nasiłowski W., Markiewicz J.: Medycyna Sądowa, PZWL, Warszawa,
1990.
3. Góral M. (red.): Zarys chirurgii. PZWL, Warszawa, 1992.

Paweł Dutka
5. Postępowanie w urazach termicznych
W Polsce z powodu ciężkich oparzeń i powikłań umiera rocznie ponad 500 osób i ob-
serwuje się ciągły wzrost liczby oparzeń. Przeważająca większość oparzeń powstaje w
wyniku urazu termicznego.
W trakcie oparzenia dochodzi do denaturacji białek, obrzęku tkanek i z powodu
zwiększonej przepuszczalności naczyń utraty płynu wewnątrznaczyniowego.
Oparzenia o dużej powierzchni, jak i głębokości, wymagają szybkiego rozpoczęcia le-
czenia przeciwwstrząsowego, gdyż szybko rozwija się wstrząs oligowolemiczny. Natych-
miastowe wdrożenie leczenia zapobiega odwodnieniu i niedotlenieniu. Należy także roz-
począć leczenie przeciwbólowe i miejscowe.
Ze względu na głębokość oparzenia rozróżnia się:
− Oparzenie I stopnia – oparzenie obejmuje naskórek. Skóra jest zaczerwieniona,
obrzęknięta, występuje duża wrażliwość na dotyk. Głównym objawem jest ból,
który ustępuje po kilku dniach. Brak jest pęcherzy, skóra blednie pod wpływem
ucisku. Oparzenie I stopnia przeważnie nie pozostawia blizny. Gojenie trwa do
10 dni.
− Oparzenie stopnia IIA – oparzenie obejmuje naskórek i cześć skóry właściwej.
Skóra jest zaczerwieniona, występują pęcherze. Oparzenie pozostawia małe bli-
zny, a gojenie trwa do 2 tygodni.
− Oparzenie stopnia IIB – oparzenie obejmuje naskórek i skórę właściwą. ale
przydatki skóry (mieszki włosowe, gruczoły potowe) nie zostały zniszczone.
Skóra jest czerwona. Po wygojeniu zostają rozległe blizny, gojenie trwa około 1
miesiąc.
− W oparzeniu III stopnia skóra jest twarda o różnym zabarwieniu: brunatnym,
białym, czarnym. Przy ucisku nie blednie, ponieważ naczynia są uszkodzone, a
skóra martwa. Skóra jest niebolesna! – doszło do zniszczenia receptorów bólo-
wych.
− W oparzeniu IV stopnia – skóra jest zwęglona, czarna. W dnie rany widoczne
są zwęglone masy mięśniowe i kostne.
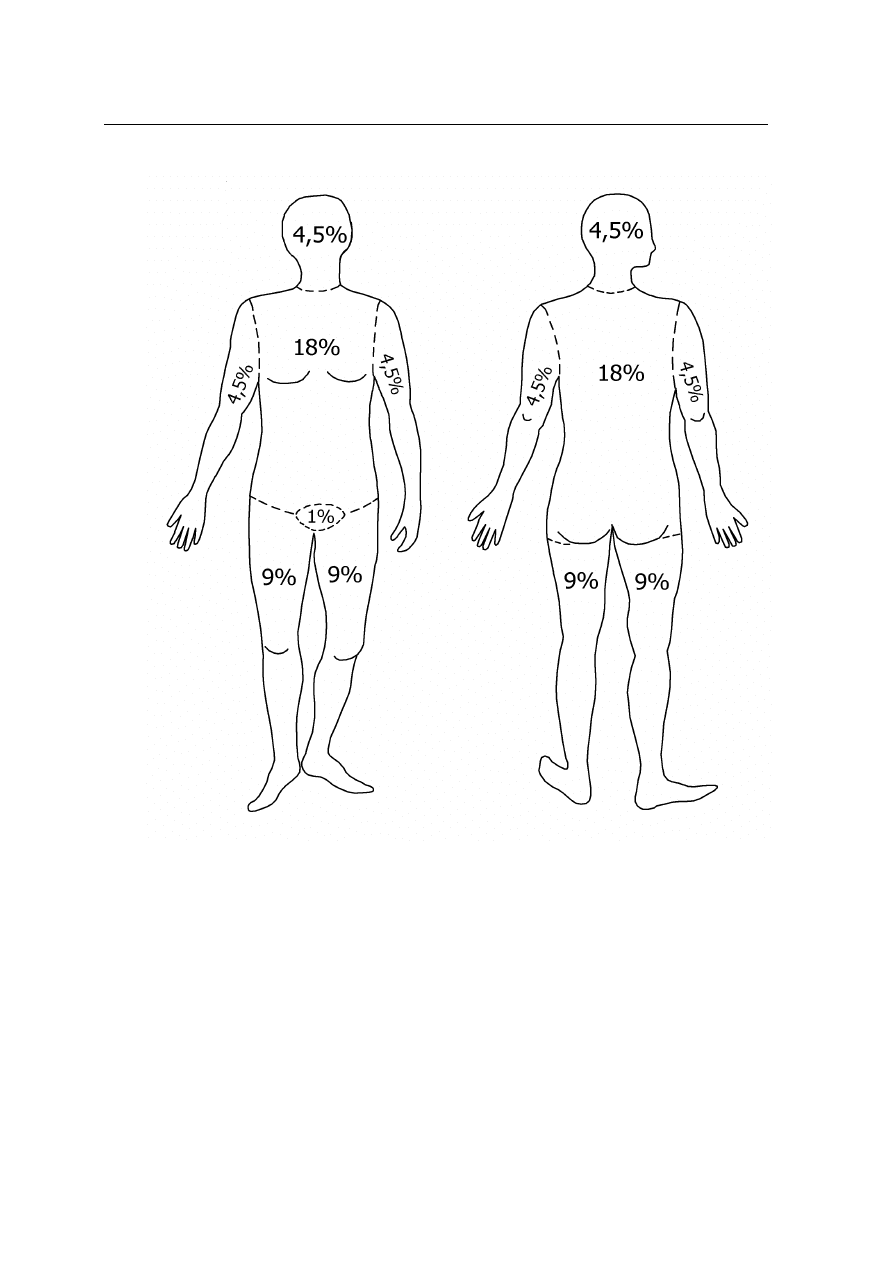
Rozległość oparzenia najłatwiej ocenić posługując się „regułą dziewiątek” (ryc. 1):
głowa i szyja – 9%, kończyna górna – 9%, przednia i tylna powierzchnia tułowia (wraz
z pośladkami) po 18%, kończyna dolna do kresy pośladkowej dolnej – 18%, krocze – 1%.
Pomocną metodą może być porównanie powierzchni dłoni chorego (stanowiącą około
1% powierzchni ciała) z powierzchnią oparzoną.
Postępowanie w urazach termicznych
33
Ryc. 1. Reguła „dziewiątek”.
POSTĘPOWANIE
Hospitalizacji muszą być poddani chorzy z:
• oparzeniami twarzy i szyi, krocza, rąk i stóp
• oparzeniami III stopnia
• oparzeniami II stopnia > 15 % powierzchni ciała
• oraz dzieci z powierzchnią oparzonego ciała > 10 %
Paweł Dutka
34
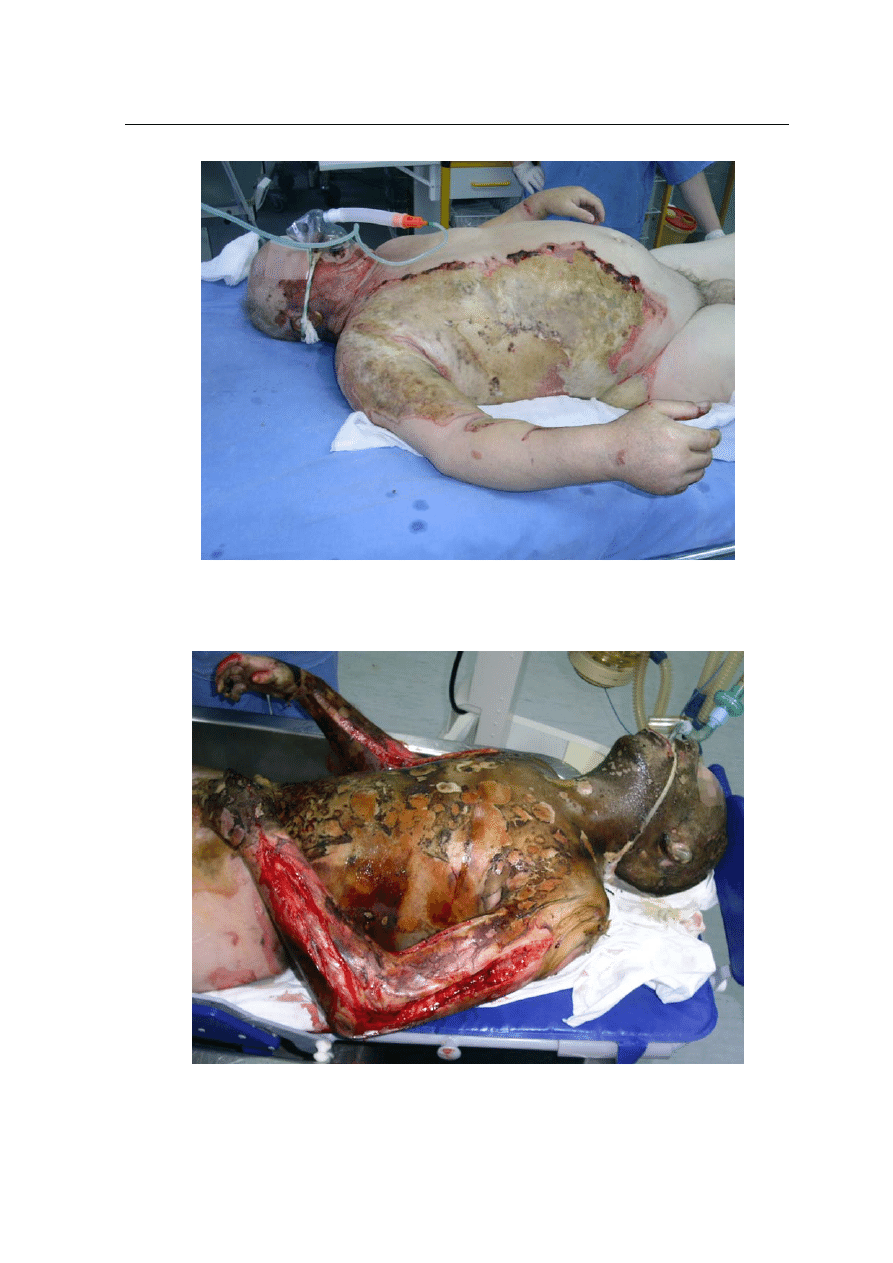
Ryc. 2. Chory lat 50 AW, około 20% TBSA IIB/III (zdjęcie za zgodą dr A. Krajewskiego,
Ordynatora Zachodniopomorskiego Centrum Ciężkich Oparzeń w Gryficach).
Ryc. 3. Chory lat 35 ZK, około 40% TBSA, oparzenie III stopnia z oparzeniem dróg odde-
chowych (zdjęcie za zgodą dr A. Krajewskiego).

Postępowanie w urazach termicznych
35
Osoba udzielająca pierwszej pomocy oparzonemu musi natychmiast przerwać kontakt
z czynnikiem parzącym. Jeśli doszło do zapalenia ubrania, tlące ubranie należy zdjąć z
poszkodowanego. Trzeba pamiętać, że wiele ubrań posiada domieszkę materiałów synte-
tycznych, które po spaleniu wtapiają się w skórę. Zdjęcie takiego ubrania może spowodo-
wać dodatkowe uszkodzenie skóry.
Oparzone miejsce należy schładzać letnią wodą przez około 20 minut. Jeśli czas od
oparzenia jest dłuższy niż 30 minut, należy odstąpić od schładzania oparzonej powierzch-
ni. Po ochłodzeniu oparzone powierzchnie przykrywa się jałowym opatrunkiem. Przy opa-
rzeniach rozległych można zastosować prześcieradła.
Jeśli oparzony doznał urazu w zamkniętym pomieszczeniu (pożar, wybuch) i podej-
rzewamy oparzenie górnych dróg oddechowych, konieczne może być zaintubowanie cho-
rego i prowadzenie oddechu kontrolowanego. Intubację dotchawiczą należy rozważyć, gdy
stwierdza się, że chory ma spalone włosy przedsionka nosa, w jamie ustnej, krtani i ślinie
występuje sadza, podczas oddychania unoszą się skrzydełka nosa, słychać przy oddychaniu
stridor, występuje obrzęk twarzy i szyi. Bezwzględnymi wskazaniami do intubacji są:
przyspieszony oddech > 30/min lub zwolniony < 8/min, obrzęk lub kurcz krtani oraz ob-
jawy niewydolności oddechowej stwierdzone w badaniu równowagi kwasowo-zasadowej
pH < 7,25, pO
2
< 60 mm Hg i pCO
2
> 50 mm Hg.
W innych przypadkach należy choremu podawać tlen przez maskę twarzową.
W lżejszych oparzeniach leczenie przeciwbólowe polega na podaniu kwasu acetylosa-
licylowego w dawce 500 mg co 4 – 6 godzin doustnie. W ciężkich oparzeniach stosuje się
morfinę w dawce 0,1 mg/kg m.c. lub petydynę w dawce 1 mg/kg m.c. dożylnie, dawki
powinny być powtarzane co 4 godziny.
U osób z oparzeniem III stopnia oraz oparzeniami II stopnia, które obejmują > 25%
powierzchni ciała osoby dorosłej lub > 30% powierzchni ciała u dzieci, w związku ze
zwiększoną przepuszczalnością naczyń należy się liczyć z ryzykiem pojawienia wstrząsu.
Należy więc jak najszybciej rozpocząć, po wprowadzeniu kaniuli do żyły obwodowej,
dożylne podawanie płynów u osób dorosłych, u których powierzchnia oparzenia przekra-
cza 10 % i dzieci, o ile powierzchnia oparzenia przekracza 15%. Płynem z wyboru w le-
czeniu doraźnym jest mleczan Ringera. Szybkość przetaczania płynów ustala się po wstęp-
nym zbadaniu pacjenta i określeniu rozległości oparzenia. Istnieją różne protokoły poda-
wania płynów oparzonym, ogólnie jednak można przyjąć, że w pierwszej dobie oparzony
ma otrzymać 2 – 4 ml/kg m.c./% oparzonej powierzchni. Połowę obliczonej w ten sposób
objętości podaje się w ciągu 8 godzin od oparzenia. W późniejszym okresie wstępnie wyli-
czona objętość płynów może być zmodyfikowana w oparciu o podstawowe parametry, jak
częstość akcji serca, ciśnienie tętnicze krwi, godzinowa diureza i wartość OCŻ.
Pamiętać należy o zdjęciu pierścionków, bransoletek i zegarka. Nawet jeśli dana oko-
lica nie jest oparzona, w późniejszym okresie może wystąpić obrzęk i nie będzie możliwe
zdjęcie tych przedmiotów.
W czasie transportu do szpitala chorego należy zabezpieczyć przed utratą ciepła.

Paweł Dutka
36
PIŚMIENNICTWO
1. Herndon D.N., Jones J.H. (red.): Total Burn Care. Saunders. 2001.
2. Szmidt J., Gruca Z., Krawczyk M., Kużdżała J., Lampe P., Pabański J. (red.): Pod-
stawy chirurgii. MP. Kraków 2003.
3. Plantz S.H., Adler J.N.: Medycyna Ratunkowa. Urban & Partner. Wrocław, 2000.

Janina Suchorzewska
6. Problemy etyczne i prawne w resuscytacji
krążeniowo-oddechowej
Wprowadzenie przed 50 laty unowocześnionych przez Kouvenhowena i Safara metod
resuscytacji krążeniowo-oddechowej i dalszy postęp w zakresie technik i metod resuscyta-
cji, ich nauczania zwiększył możliwości przywracania życia osobom w stanie śmierci kli-
nicznej. Resuscytacja stała się ogólnie przyjętą metodą postępowania w medycynie. Każdy
lekarz, niezależnie od specjalności, jest zobowiązany do stosowania podstawowych działań
dla ratowania życia określanych w resuscytacji jako basic life support. Zaawansowane
metody resuscytacji – advanced life support są domeną działania przede wszystkim ane-
stezjologów, kardiologów, czy specjalistów medycyny ratunkowej. Coraz częściej jednak
przeszkoleni w tym zakresie lekarze innych specjalności podejmują zaawansowane czyn-
ności resuscytacyjne.
Wraz z rozwojem tej dziedziny medycyny coraz częściej pojawiają się problemy natu-
ry etycznej i prawnej. Dotyczą one przede wszystkim:
• moralnego i prawnego obowiązku podejmowania resuscytacji,
• ustalania przeciwwskazań zarówno do jej wszczęcia, jak i jej kontynuowania,
• zakresu stosowanych technik.
Od kilku lat przedmiotem rozważań natury etycznej jest próba ustalania granic resu-
scytacji i intensywnej terapii. W rozważaniach tych podkreśla się konieczność odnoszenia
podejmowanych działań i ich zakresu do określonej sytuacji. Decydujące w postępowaniu
są przede wszystkim przesłanki oparte na wiedzy i doświadczeniu lekarza oraz na podsta-
wowej zasadzie etycznej jaką jest działanie dla dobra chorego.
W decyzjach tych naturalną koniecznością jest poszukiwanie przede wszystkim wska-
zówek opartych na wiedzy medycznej i zasadach etycznych, potem dopiero sięganie do
uregulowań prawnych. Przepisy prawne zawsze są wtórne, bowiem bazują na ustaleniach
naukowych i względach etycznych. Niestety, tak się składa, że prawo nie nadąża za dyle-
matami natury etycznej. Wynika to głównie z ogromnego tempa postępu w medycynie,
który z każdym rokiem zwiększa możliwości ingerencji w mechanizmy funkcjonowania
życia człowieka.
W prawie polskim nie ma jak dotychczas regulacji prawnych odnośnie działań okre-
ślanych mianem resuscytacji. Prawo jak dotąd nie ustala kto i w jakim zakresie ma prawo
czy obowiązek do podejmowania działań resuscytacyjnych, jak również nie wypowiada się
o podejmowaniu resuscytacji bez obowiązującej dla innych procedur medycznych zgody
pacjenta.
Zasadą postępowania lekarskiego jest obowiązek podejmowania resuscytacji u każde-
go pacjenta potencjalnie zdolnego do życia. Tak więc w końcowym stadium choroby nie
rokującym dalszego życia lekarz nie ma obowiązku podejmowania działań dla jego rato-
wania. W sytuacjach, w których nie ma danych pozwalających na określenie szans przeży-
Janina Suchorzewska
38
cia – działania ratujące życie muszą zostać podjęte. W rozważaniu szans uwzględniać na-
leży:
• przyczynę, która spowodowała śmierć kliniczną,
• czas jaki upłynął od zatrzymania krążenia,
• okoliczności w jakich udzielana ma być pomoc.
Decyzja o zaprzestaniu resuscytacji krążeniowo-oddechowej opierać się musi na oce-
nie szans postępowania w odniesieniu do konkretnego chorego w danej sytuacji.
Obowiązujące prawo zobowiązuje każdego członka społeczeństwa do udzielania po-
mocy człowiekowi znajdującemu się w niebezpieczeństwie utraty życia. Jest to klasyczny
przykład usankcjonowania prawnego obowiązku moralnego jednego człowieka w stosunku
do drugiego. Pomimo, że świadomość takiego obowiązku jest powszechna, konieczne się
stało zagrożenie karą wobec jego nie wypełnienia.
Artykuł 164, § 1 Kodeksu Karnego mówi:
Kto człowiekowi znajdującemu się w położeniu grożącym
bezpośrednim niebezpieczeństwem utraty życia, ciężkiego uszkodzenia ciała
lub ciężkiego rozstroju zdrowia nie udziela pomocy, mogąc jej udzielić
bez narażenia siebie lub innej osoby na niebezpieczeństwo utraty życia lub poważnego
uszczerbku na zdrowiu, podlega karze pozbawienia wolności do lat 3.
Poza obowiązkami wynikającymi z artykułu 164 K.K., taki obowiązek na lekarzy w
sytuacji bezpośredniego zagrożenia życia nakłada Ustawa o Zawodzie Lekarza z dnia
5.12.1996 roku. Artykuł 30 tej Ustawy mówi:
Lekarz ma obowiązek udzielać pomocy lekarskiej w każdym przypadku,
gdy zwłoka w jej udzieleniu mogłaby spowodować niebezpieczeństwo utraty życia,
ciężkiego uszkodzenia ciała lub ciężkiego rozstroju zdrowia, oraz w innych
przypadkach nie cierpiących zwłoki.
Zapis powyższy nie przewiduje żadnych okoliczności, w których z tego obowiązku
lekarz jest zwolniony. Tak więc brak jest ścisłych sprecyzowań czy lekarz w każdej sytu-
acji ma obowiązek podejmowania resuscytacji, która jest niewątpliwie działaniem podej-
mowanym dla ratowania życia. Nie ma również żadnych prawnych ustaleń, kto i w jakich
okolicznościach, oraz w jakim zakresie może podejmować resuscytację. Chodzi tu przede
wszystkim o pielęgniarki czy absolwentów szkół ratownictwa, jak również służb parame-
dycznych.
Stanowisko odnośnie czynności resuscytacyjnych przez lekarza określa jedynie arty-
kuł 32 Kodeksu Etyki Lekarskiej z 1994 roku. Paragraf 1 tego artykułu zwalnia lekarza z
obowiązku podejmowania i prowadzenia reanimacji lub uporczywej terapii i stosowania
środków nadzwyczajnych w stanach terminalnych. Od oceny szans leczniczych dokony-
wanej przez lekarza zależeć ma kontynuowanie lub zaprzestanie reanimacji.
Problemy etyczne i prawne w resuscytacji krążeniowo-oddechowej
39
1.
W stanach terminalnych lekarz nie ma obowiązku podejmowania i prowadzenia
reanimacji lub uporczywej terapii i stosowania środków nadzwyczajnych.
2.
Decyzja o zaprzestaniu reanimacji należy do lekarza i jest związana z oceną
szans leczniczych.
Tak więc to jedynie lekarz na podstawie przesłanek medycznych ma podejmować
ostateczne decyzje, gdyż prawo nie może określać zakresu działań medycznych. Umiesz-
czenie tak sformułowanego zapisu w Kodeksie Etyki Lekarskiej, a pominięcie go w aktach
prawnych przesuwa wyraźnie te decyzje z formy uprawnień w pojęciu prawa do sfery
etycznej.
Kolejnym dylematem związanym z resuscytacją krążeniowo-oddechową jest niespój-
ność pomiędzy prawem pacjenta do decydowania o sobie, a podejmowaniem działania
przy braku zgody pacjenta na jej zastosowanie. Wynika on z „nadzwyczajności” sytuacji
pacjenta znajdującego się w stanie śmierci klinicznej, który nie ma możliwości realizowa-
nia w myśl szeroko pojętej autonomii przysługującego każdemu człowiekowi prawa do
decydowania o sobie. Autonomia w medycynie polega na prawie do własnych decyzji ak-
ceptowania takich czy innych proponowanych przez lekarza procedur medycznych. Nie-
wątpliwie resuscytacja krążeniowo-oddechowa nosi charakter procedury medycznej. Pra-
wo polskie wyraźnie mówi w artykule 32 Ustawy o Zawodzie Lekarza o konieczności uzy-
skania zgody na każdą procedurę, a Kodeks Karny określa karę za działania bez zgody
pacjenta (art. 192 K.K.). Nie ma też w Kodeksie Karnym żadnego zapisu o okoliczno-
ściach, gdy nie ma możliwości uzyskania zgody z powodu stanu chorego. W Ustawie o
Zawodzie Lekarza są wprawdzie ustalenia, jak należy postępować w określonych sytu-
acjach, gdy zgoda jest nieosiągalna (art. 33, 34 i 35), ale nie uwzględnione są stany śmierci
klinicznej. Wymagać to będzie dalszych uregulowań prawnych.
W niektórych krajach (Kanada, USA) w decyzjach o zaniechaniu resuscytacji, poza
względami medycznymi, uwzględnia się wolę pacjenta wyrażoną za życia. Przepisy pol-
skie nie przewidują sporządzania woli „z wyprzedzeniem” w tych sprawach. Nie wydaje
się jednak, aby ta droga stanowiła rozwiązanie dylematu etycznego. Wyrażenie własnej
woli przez pacjenta o niepodejmowaniu reanimacji może bowiem zabezpieczać jedynie
prawa pacjenta do własnej autonomii. Nigdy w takich sytuacjach lekarz nie może być pe-
wien czy pacjent znalazłszy się bezpośrednio w obliczu śmierci nie zmieniłby zdania.
W sytuacjach, gdy stan chorego nie pozwala na uzyskanie zgody, a istnieje koniecz-
ność natychmiastowej interwencji, medyczne decyzje, niezależnie od regulacji prawnych,
muszą opierać się na działaniu w szeroko pojętym interesie pacjenta. Lekarz jest więc koń-
cowym autorytetem upoważnionym do podejmowania decyzji, za które on sam ponosi
odpowiedzialność, od której nie uwolni go żaden przepis prawny. Odpowiadając za naj-
ważniejsze decyzje lekarz winien działać w zgodzie z wiedzą, zasadami etyki, życzeniem
pacjenta i własnym sumieniem, respektując równocześnie obowiązujące prawo.
PIŚMIENNICTWO
1. Nestorowicz M.: Prawo medyczne, „Dom Organizatora TNOiK”, Toruń, 2004.
2. Olejnik S.: Etyka Lekarska. Wydawnictwo Unia, 1995, Katowice.
3. Colguhoun M.C., Handley A.J., Evans T.R.: ABC Resuscytacji. Górnicki, Wy-
dawnictwo Medyczne Wrocław, 2002.

Roman Skowroński
7. Podstawowe zabiegi resuscytacyjne u dorosłych
WSTĘP
O przeciwstawianiu się umieraniu i o ratowaniu życia własnym oddechem możemy
przeczytać już Biblii, gdzie Prorok Eliasz w ten sposób przywrócił życie dziecku. Ten opis
i sztuczne oddychanie, jakie przeprowadził Elizeusz, następca Eliasza, są uznawane za
jedne z pierwszych doniesień o resuscytacji, o metodach przywracania do życia. Resuscy-
tacja (ożywianie), cytując prof. Marka Sycha, jest „zespołem zabiegów mających na celu
przywrócenie życia ustroju jako zintegrowanej całości”, w którego skład wchodzą zabiegi
ożywiające oddychanie i krążenie krwi. Używane również często słowo – reanimacja –
jest równoznaczne z resuscytacją, jeśli mówimy o czynnościach przywracających życie;
natomiast jako określenie wyniku akcji ratunkowej, słowa te mają różne znaczenia. Pacjent
zresuscytowany to taki, u którego w wyniku zabiegów ożywiających przywrócono sponta-
niczną akcję serca, ale nie uzyskano powrotu świadomości. O reanimacji mówimy wtedy,
gdy po zatrzymaniu oddechu lub krążenia pacjent odzyskał przytomność.
Resuscytacja, jaką znamy dzisiaj, jest wynikiem ewolucji. Różne techniki ratujące ży-
cie były odkrywane, zapominane i znowu przywoływane po wiekach. Początek nowej ery
w resuscytacji rozpoczyna się w 1961, gdy Peter Safar ustanowił ABC ratowania w sta-
nach zagrożenia życia, które składało się z: A (ang. airways – drogi oddechowe) – udroż-
nienia dróg oddechowych zabiegiem Esmarcha (opisanym już w 1878 roku), B (ang. Bre-
athing – oddychanie) – wentylacji przerywanym ciśnieniem dodatnim i C (ang. Circulation
– krążenie krwi) – zewnętrznego ucisku serca.
Do alfabetu podstawowych zabiegów reanimacyjnych, dodawano później następne li-
tery, które przedstawiały etapy poszerzania podstawowych czynności ratowniczych o uży-
cie sprzętu medycznego i leków, leczenie przyczyn zatrzymania krążenia, działania zmie-
rzające do przywrócenia funkcji mózgu oraz terapię po powrocie spontanicznego krążenia
krwi. Wytyczne AHA (American Heart Association – Amerykańskiego Towarzystwa Kar-
diologicznego), a później Europejskiej Rady Resuscytacji (ERC – European Resuscitation
Council), czy wreszcie ekspertów z całego świata, zgromadzonych na pierwszej międzyna-
rodowej konferencji na temat standardów w reanimacji – The First International Guideli-
nes Conference on Cardiopulmonary Resuscitation (CPR) and Emergency
Cardiovascular
Care (ECC) 2000, podkreślają rolę przeciętnego obywatela w łańcuchu przeżycia, a nawet
uznają ją za najważniejszą. Łańcuch przeżycia – chain of survival – symbolizuje etapy
akcji ratunkowej od momentu zaistnienia stanu zagrożenia, poprzez udzielenie pierwszej
pomocy przez osoby znajdujące się na miejscu zdarzenia, zaopatrzenie i transport przez
służby ratunkowe, aż do momentu uzyskania definitywnej pomocy w wyspecjalizowanej
jednostce systemu ochrony zdrowia. Mimo, iż ogniwa łańcucha są jednakowo ważne, gdyż
tylko sprawne działanie na każdym z etapów daje największe szanse na przeżycie osoby
poszkodowanej, to rola przypadkowego ratownika, osoby nawet bez wykształcenia me-
dycznego, która jako pierwsza znajdzie się przy osobie w stanie zagrożenia życia, jest wy-
jątkowa. Elementy systemu ratunkowego, takie jak ambulanse wyposażone w specjali-
Podstawowe zabiegi resuscytacyjne u dorosłych
41
styczny sprzęt obsługiwany przez wyszkolonych lekarzy, pielęgniarki, paramedyków, śmi-
głowce ratunkowe, centra traumatologiczne, ośrodki kardiologicznej diagnostyki inwazyj-
nej, oddziały ratunkowe, czy jednostki innych służb ratunkowych, są uruchamiane dzięki
powiadomieniu o zdarzeniu przez przeciętnego obywatela. Jego postępowanie do czasu
przybycia służb ratunkowych, ewakuacja poszkodowanych ze strefy zagrożenia, resuscyta-
cja, tamowanie krwotoków, działania przeciwwstrząsowe może uratować życie i daje eki-
pom medycznym szanse na zminimalizowanie skutków nagłych wypadków i zachorowań.
Dlatego jest zrozumiałe, że gremia specjalistów zwracają uwagę na konieczność po-
wszechnego, skutecznego nauczania zasad postępowania w stanach zagrożenia życia i
zdrowia. Co więcej, ostatnie zalecenia włączają do podstawowych czynności ratujących
życie (BLS – Basic Life Support), dla odpowiednio przeszkolonych ratowników-
ochotników, również wykonywanie defibrylacji przy użyciu defibrylatorów półautoma-
tycznych (AED – automatic external defibrilator).
ABLS
Adult Basic Life Support – Podstawowe Zabiegi Resuscytacyjne u Dorosłych
obejmują:
a) rozpoznanie i prawidłowe postępowanie w przypadku zaostrzenia choroby wień-
cowej lub udaru mózgu w celu zapobieżenia zatrzymaniu oddechu i krążenia;
b) prowadzenie sztucznego oddychania w przypadku zatrzymania oddechu;
c) prowadzenie sztucznego oddychania i ucisków klatki piersiowej w razie zatrzyma-
nia krążenia;
d) wykonanie defibrylacji w przypadku zatrzymania krążenia w mechanizmie migota-
nia komór lun częstoskurczu komorowego przy użyciu automatycznego defibryla-
tora zewnętrznego (ang. AED – automatic external defibrilator);
e) rozpoznanie i postępowanie mające usunąć ciało obce powodujące niedrożność
dróg oddechowych.
ŁAŃCUCH POMOCY (PRZEŻYCIA)
Łańcuch pomocy (przeżycia) (ang. chain of survival) przedstawia w postaci ogniw
etapy akcji ratunkowej. Symbolizuje, że każde ogniwo jest jednako ważne, aby szanse na
uratowanie były jak największe w danym wypadku
Rycina 1. Łańcuch pomocy (przeżycia).

Roman Skowroński
42
RESUSCYTACJA KRĄŻENIOWO-ODDECHOWA
Resuscytacja oddechowo-krążeniowo (ang. CPR – cardiopulmonary resuscitation)
jest zespołem zabiegów mających przywrócić prawidłową funkcję ośrodkowego układu
nerwowego, układu oddechowego i krążenia. W jej skład w ramach podstawowych zabie-
gów resuscytacyjnych wchodzą sztuczne oddychanie (ang. rescue breathing) i uciski klatki
piersiowej (ang. chest compressions).
Algorytmy postępowania, zwane ABC pierwszej pomocy oparte są na sprawdzeniu
przede wszystkim czynników zagrażających życiu, a następnie tych groźnych dla zdrowia.
Dlatego po zapewnieniu bezpieczeństwa ratownikowi i osobie poszkodowanej, bada się
stan podstawowych układów życiowych:
− ośrodkowego układu nerwowego
− układu oddechowego
− układu krążenia
Ich prawidłowe funkcjonowanie decyduje o możliwości przeżycia, a zaburzenia funkcji
mogą prowadzić do stanów zagrożenia życia, jak:
I. utrata przytomności
II. niedrożność dróg oddechowych
III. zatrzymanie oddechu
IV. zatrzymanie krążenia krwi
Badanie stanu ogólnego poszkodowanego polega na:
• Zapewnieniu bezpieczeństwa
• Sprawdzeniu przytomności (zapytanie: „co się stało? Czy mogę w
czymś pomóc?”, potrząśnięcie za ramię)
• A – udrożnieniu dróg oddechowych (kontrola zawartości jamy ustnej;
odchylenie głowy do tyłu i uniesienie żuchwy rękoczynem czoło-
żuchwa (rycina 2, 3):
Rycina 2 Rycina 3
• B – sprawdzeniu obecności oddechu (obserwuj ruchy klatki piersiowej,
poczuj strumień wydychanego powietrza, słuchaj szmerów oddecho-
wych)

Podstawowe zabiegi resuscytacyjne u dorosłych
43
• C – sprawdzeniu obecności krążenia (badanie tętna na tętnicy szyjnej
po jednej stronie, jeśli było to objęte programem szkolenia (rycina 4,
5):
Rycina 4 Rycina 5
Do częstych przyczyn utraty przytomności należą:
• zatrucie lekami, narkotykami, alkoholem
• udar mózgu
• napad padaczkowy
• śpiączka cukrzycowa
• uraz głowy
• omdlenie
Algorytm postępowania z osobą nieprzytomną obejmuje:
• zapewnienie bezpieczeństwa
• sprawdzenie przytomności
• A – udrożnienie dróg oddechowych
• B – sprawdzenie obecności oddechu
• C – sprawdzenie obecności krążenia
• ułożenie w pozycji bocznej ustalonej (jeśli nie ma przeciwwskazań)
• okresową kontrolę podstawowych funkcji życiowych
Pozycja boczna ustalona ma zapewnić osobie nieprzytomnej (z zachowanym odde-
chem i krążeniem krwi) utrzymanie drożności dróg oddechowych, ochronę przed zachłys-
tem treścią pokarmową w razie wymiotów. Powinno się ją zastosować u wszystkich nie-
przytomnych, u których nie ma przeciwwskazań. W czasie układania należy uważać by:
• osobę nieprzytomną ułożyć w pozycji jak najbardziej zbliżonej do bocz-
nej
• ułożenie było stabilne
• unikać ucisku na klatkę piersiową, który utrudniałby oddychanie
• układanie było ostrożne, szczególnie w podejrzeniu urazu kręgosłupa
szyjnego

Roman Skowroński
44
• pozycja umożliwiała ocenę drożności dróg oddechowych i oddechu
• układanie nie mogło powodować dodatkowych obrażeń
Przyczynami zatrzymania oddechu są:
• niedrożność dróg oddechowych
o
zapadnięty język, nagłośnia
o
ciało obce
o
obrzęk lub skurcz krtani
o
uraz dróg oddechowych
o
utonięcie
• uszkodzenie ośrodków oddychania w mózgu
o
zatrucie lekami, narkotykami
o
uraz głowy
o
udar mózgu
o
porażenie prądem, piorunem
o
uduszenie
• zatrzymanie krążenia
Sztuczne oddychanie
W ramach podstawowych zabiegów reanimacyjnych stosuje się sztuczne oddychanie
wykorzystujące oddech własny ratownika. Wentylacja może być w takim przypadku pro-
wadzona jedną z następujących metod:
• usta–usta
• usta–nos
• usta–przetoka tchawicza
• sztuczne oddychanie za pomocą maski kieszonkowej
Zasady skutecznej wentylacji obejmują:
• utrzymanie drożności dróg oddechowych
• zachowanie szczelności między ustami ratownika a ustami/nosem osoby
ratowanej
• przed każdym wdmuchnięciem wzięcie głębokiego wdechu
• wdmuchiwanie jednostajne, spokojne, przez 2 sekundy, do momentu
uniesienia się klatki piersiowej (rycina 6):
Rycina 6
• objętość jednego wdmuchnięcia wynoszącą około 10 ml/kg wagi ciała,
czyli u osoby dorosłej o przeciętnej posturze około 700–1000 ml

Podstawowe zabiegi resuscytacyjne u dorosłych
45
• w przypadku zatrzymania krążenia przy zachowanym krążeniu krwi
wdmuchnięcia z częstotliwością 10 na minutę
Algorytm postępowania w zatrzymaniu oddechu
• zapewnienie bezpieczeństwa
• sprawdzenie przytomności
• A – udrożnienie dróg oddechowych
• B – sprawdzenie obecności oddechu – brak oddechu
• wykonanie 2 wdmuchnięć
• C – sprawdzenie obecności krążenia (obserwacja obecności ruchów do-
wolnych, oddechu, kaszlu, ewentualnie badanie tętna na tętnicy szyjnej),
jeśli krążenie krwi jest obecne
• Sztuczne oddychanie z częstotliwością 10 wdmuchnięć na minutę
• Kontrola co minutę podstawowych funkcji życiowych
Przyczyny zatrzymania krążenia są następujące:
• Zatrzymanie oddechu
• Zaburzenia rytmu serca
• Zaostrzenie choroby wieńcowej serca
• Porażenie prądem
• Zatrucia
Technika wykonywania ucisków klatki piersiowej
• klęknąć obok osoby, u której rozpoznano zatrzymanie krążenia,
• dłonią znajdującą się bliżej stóp osoby poszkodowanej wyczuć brzeg łu-
ku żebrowego po stronie ratownika,
• palcem środkowym tej dłoni wyczuć miejsce połączenia mostka z łu-
kiem żebrowym,
• palec wskazujący tej dłoni ułożyć na mostku, obok palca środkowego,
• nasadę drugiej dłoni ułożyć na dolnej połowie mostka, obok palca wska-
zującego pierwszej dłoni, w linii pośrodkowej,
• nasadę pierwszej dłoni ułożyć na drugiej,
• palce trzymać uniesione (nie powinny dotykać powierzchni klatki pier-
siowej),
• barki ratownika powinny znajdować się nad mostkiem, a ręce w stawach
łokciowych powinny być wyprostowane, aby siła ciężaru tułowia z była
kierowana pionowo w dół (rycina 7 i 8)

Roman Skowroński
46
Rycina 7 Rycina 8
• mostek należy uciskać na 4–5 cm w kierunku kręgosłupa z częstotliwo-
ścią 100/min. Częstotliwość 100 ucisków na minutę określa tempo w ja-
kim są wykonywane, a nie ilość ucisków w ciągu minuty.
• czas ucisku i czas relaksacji mostka powinny być równe. Relaksacja
mostka powinna być pełna, ale nie należy odrywać rąk od klatki pier-
siowej podczas wykonywania ucisków
• w przypadku prowadzenia resuscytacji metodami bezprzyrządowymi
lub gdy pacjent nie jest zaintubowany, wdmuchnięcia i uciski wykonuje
się w rytmie 2 wdmuchnięcia: 15 ucisków
• po serii 15 ucisków następuje przerwa na 2 wdmuchnięcia
• co minutę, czyli po około 4 cyklach 2:15, należy ocenić obecność odde-
chu i krążenia krwi
Powikłaniami resuscytacji są:
− Zachłyst treścią pokarmową
− Złamanie mostka, żeber
− Uszkodzenie wątroby, płuc
Prawidłowe wykonywanie resuscytacji zmniejsza prawdopodobieństwo wystąpienia
powikłań, ale ich nie wyklucza.
Alternatywne metody resuscytacji
ACD – aktywna kompresja–dekompresja, CardioPump
IAC – (ang. interposed abdominal compression) kontrpulsacja brzuszna
High Frequency CPR – uciskania mostka z częstotliwością większą niż 140/min
Piston CPR – uciskanie klatki piersiowej za pomocą mechanicznego tłoka.
Alternatywne metody resuscytacji nie znalazły się na razie wśród powszechnie zale-
canych sposobów ratowania życia.
Compression only CPR – masaż serca bez sztucznego oddychania
W wyjątkowych przypadkach dopuszcza się wykonywanie jedynie ucisków klatki
piersiowej bez wentylacji. Ma to miejsce gdy:
− Ratownik nie może, lub nie chce prowadzić sztucznego oddychania.

Podstawowe zabiegi resuscytacyjne u dorosłych
47
− Dyspozytor systemu ratowniczego otrzymuje wezwanie o zatrzymaniu krążenia
od osoby nie przeszkolonej w pierwszej pomocy i udziela jej wskazówek odno-
śnie prowadzenia ucisków klatki piersiowej.
Algorytm postępowania w zatrzymaniu krążenia
• zapewnienie bezpieczeństwa
• sprawdzenie przytomności
• A – udrożnienie dróg oddechowych
• B – sprawdzenie obecności oddechu, jeśli brak oddechu – wykonanie
dwóch wdmuchnięć
• C – sprawdzenie obecności krążenia, jeśli brak oznak krążenia krwi –
15 ucisków klatki piersiowej z częstotliwością 100/min
• wykonanie dwóch wdmuchnięć
• kontrola co minutę podstawowych funkcji życiowych
„Lecz gdyby jeden tylko na stu mógł dobroczynnem dziełem sztuki powrócić
do życia, zawsze ludzkość wiele na tem zyskuje, zawsze tak zbawienna umiejęt-
ność warta jest zachęcenia i wsparcia”, (O przypadkach pozornej śmierci i spo-
sobach przywracania tak obumarłych osób do życia, 1805, Jędrzej Śniadecki
PIŚMIENNICTWO
1. American Heart Association: Guidelines for Cardiopulmonary Resuscitation and
Emergency Cardiac Care. JAMA, 1992; Vol. 268.
2. American Heart Association: International Guidelines 2000 for CPR and ECC. Cir-
culation, 2000; 102:I–358.
3. Baskett P. J. F.: Peter J. Safar, the early years 1924–1961. The birth of CPR. Re-
suscitation, 2001; 50, 17–22.
4. Colquhoun M., Handley A. J., Evans T. R.: ABC resuscytacji. Górnicki Wydawnic-
two Medyczne, Wrocław, 2002.
5. Handley A. J., Monsieurs K. G., Bossaert L. L.: European Resuscitation Council
Guidelines 2000 for Adult Basic Life Support. Resuscitation, 20001; 48. 199–205
6. Sych M.: Resuscytacja–teoria i praktyka ożywiania. PZWL Warszawa, 1995.
7. Sych M.: Śmierć. reanimacja i deanimacja. cz. I . Przegląd Lekarski, 1972; 29 (4),
487–492.
Ryciny – American Heart Association: International Guidelines 2000 for CPR and ECC.
Circulation, 2000; 102:I–358.

Roman Skowroński
8. Zaawansowane zabiegi resuscytacyjne u dorosłych
ALS – Zaawansowane Zabiegi Resuscytacyjne
1. Zakres ALS
Zaawansowane Zabiegi Resuscytacyjne obejmują:
• Podstawowe zabiegi resuscytacyjne (BLS)
• Użycie dodatkowego sprzętu w celu zabezpieczenia drożności dróg odde-
chowych, prowadzenia wentylacji i masażu serca
• Rozpoznawanie i monitorowanie zaburzeń rytmu serca
• Wykonanie defibrylacji elektrycznej
• Zapewnienie dostępu dożylnego
• Zastosowanie leków
2. Defibrylacja
Warunkiem efektywnej pracy serca jest zsynchronizowana akcja przedsionków
i komór. Częstotliwość ich naprzemiennych skurczów musi zawierać się w pew-
nych granicach, które zależą od wieku, obciążenia wysiłkiem, wytrenowania czy
współistniejących chorób. Synchronizację pobudzeń przedsionków i komór zapew-
nia układ bodźcoprzewodzący serca, którego ośrodek pierwszorzędowy, jakim jest
węzeł zatokowy, stanowi rozrusznik serca. Węzeł zatokowy, w warunkach fizjolo-
gicznych, dzięki najwyższej częstotliwości samoistnej depolaryzacji, powoduje po-
budzanie pozostałych elementów układu w swoim rytmie. Zaburzenia rytmu serca,
zbyt szybka lub wolna akcja serca, obecność ognisk ektopowych, zaburzenia prze-
wodnictwa, mogą zmniejszać wydolność serca.
Zatrzymanie krążenia może przebiegać jako:
• Migotanie komór (z ang. Ventricular fibrilation – VF)
• Częstoskurcz komorowy (ang. Ventricular tachycardia – VT)
• Rozkojarzenia elektro-mechaniczne (ang. pulsless electrical activity –
PEA)
• Asystolia
W większości przypadków zatrzymania krążenia poza szpitalem obserwowane
jest migotanie komór.
Defibrylacja polega na jednoczesnym zdepolaryzowaniu wszystkich komórek
mięśnia sercowego. Uzyskuje się to poprzez przepływ prądu stałego między dwie-
ma elektrodami umieszczonymi na klatce piersiowej tak, aby serce znalazło się
pomiędzy nimi.
Zasady wykonywania defibrylacji:
− Przed użyciem defibrylatora należy potwierdzić zatrzymanie krążenia
(utrata przytomności, brak oddechu, brak oznak krążenia)
− Włączyć defibrylator
− Sprawdzić czy defibrylator pracuje w trybie monitorowania oraz czy
odczyt odbędzie się z elektrod do defibrylacji

Zaawansowane zabiegi resuscytacyjne u dorosłych
49
− Posmarować żelem miejsca przyłożenia elektrod defibrylatora na klatce
piersiowej
− Przyłożyć elektrody – pierwszą oznaczoną „mostek/sternum” pod oboj-
czykiem po prawej stronie mostka, drugą po stronie lewej w piątym
międzyżebrzu na linii pachowej przedniej
o
W przypadku niepowodzenia pierwszych defibrylacji można zasto-
sować ułożenie AP (anterior/posterior) elektrod. Jedną elektrodę
umieszcza się po lewej stronie mostka, drugą na plecach poniżej
lewej łopatki.
− Sprawdzić na monitorze EKG mechanizm zatrzymania krążenia
o
Zwrócić uwagę aby nikt nie dotykał pacjenta w czasie sprawdzania
EKG
o
Gdy na monitorze widoczna jest asystolia, potwierdzić rozpo-
znanie dodatkowo w odprowadzeniu I i II
− W razie rozpoznania na monitorze VF/VT nastawić na defibrylatorze
poziom energii defibrylacji
− Sprawdzić czy strumień tlenu z worka samorozprężalnego nie jest skie-
rowany na miejsce przyłożenia elektrod do defibrylacji
− Sprawdzić, że nikt nie dotyka pacjenta
− Ostrzec głośno „Uwaga! Ładuję!”
− Przycisnąć przycisk „Ładowanie”
− Sprawdzić, że nikt nie dotyka pacjenta
− Ostrzec głośno „Uwaga! Defibrylacja!”
− Przycisnąć jednocześnie przyciski „Defibrylacja”
− Pozostawić elektrody na klatce piersiowej pacjenta, aby sprawdzić za-
pis na monitorze
− W razie potrzeby czynności powtórzyć (sekwencja początkowa 200–
200–360 J lub 2–2–4 J/kg m.c., kolejne 360–360–360 J)
Rodzaje stosowanych impulsów
Produkowane dotąd defibrylatory używają prądu jednofazowego, czyli pod-
czas całego wyładowania prąd płynie w jednym kierunku. Badania wykazały, że
zastosowanie prądu dwufazowego, gdy po określonym czasie w trakcie defibrylacji
kierunek prądu zmienia się, jest korzystniejsze. W defibrylacji prądem dwufazo-
wym stosuje się bowiem niższe poziomy energii – 120–170 J. Defibrylacje prądem
dwufazowym o energii < 200 J okazały się skuteczniejsze niż przy zwiększonych
energiach prądu jednofazowego, a odsetek objawów uszkodzenia serca przez defi-
brylację jest mniejszy niż przy prądzie jednofazowym. Niższe energie defibrylacji
to również szybszy czas ładowania i mniejsze zużycie energii. Defibrylatory dwu-
fazowe mogą być mniejsze i lżejsze od jednofazowych.
Prawdopodobieństwo skutecznej defibrylacji spada co minutę o 7 – 10%. Jeśli
od zatrzymania krążenia do przybycia karetki z defibrylatorem mija 8–12 minut,
szanse na skuteczność pierwszej defibrylacji spadają do około 2%. W 1979 roku opi-
sano zastosowanie pierwszych Automatycznych Defibrylatorów Zewnętrznych
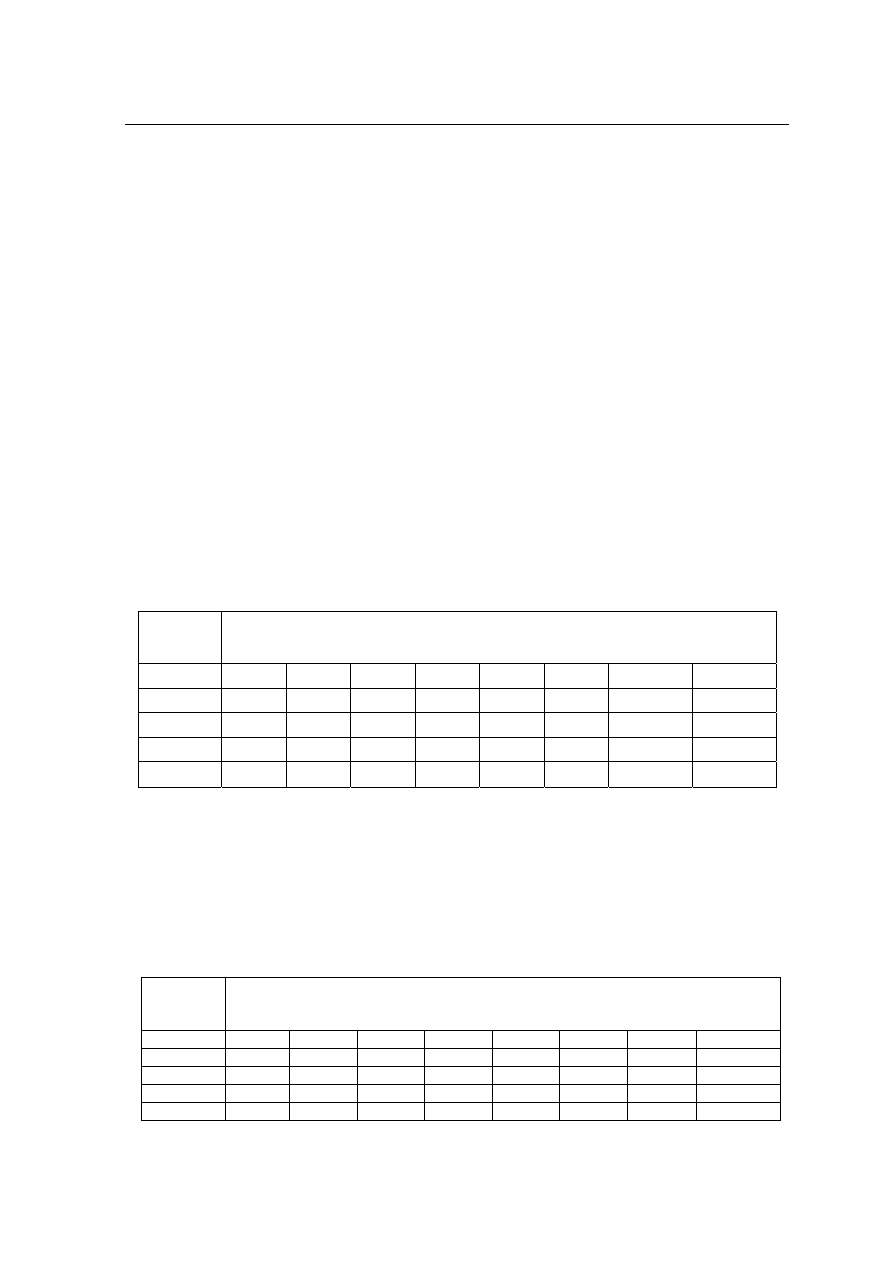
Roman Skowroński
50
(AED – Automatic External Defibrillators), które dzięki odpowiedniemu oprogra-
mowaniu wykrywają zaburzenia rytmu serca wymagające defibrylacji, co umożliwia
ich użycie przez osoby nie przygotowane do analizowania EKG. Odtąd idea „wcze-
snej defibrylacji”, jak najwcześniejszego użycia defibrylatorów AED, nawet przez
osoby bez wykształcenia medycznego (PAD – Public Access Defibrillation), zyskuje
coraz więcej entuzjastów i sympatyków na całym świecie. Doniesienia z wielu kra-
jów wskazują, że dzięki wdrożeniu programów PAD, wykonanie wczesnej defibryla-
cji i szybkie podjęcie podstawowych zabiegów resuscytacyjnych w nagłym zatrzy-
maniu akcji serca, zwiększa szanse na powrót samoistnego krążenia nawet do 90%.
3. Sprzęt stosowany do prowadzenia sztucznego oddychania
Worek samorozprężalny
Pozwala na wentylację tlenem atmosferycznym, co jest korzystniejsze niż
sztuczne oddychanie oddechem własnym ratownika. Dodatkowo, podłączenie tlenu
do złącza tlenowego zastawki wlotowej worka, zwiększa zawartość procentową tle-
nu w mieszaninie oddechowej. Zawartość tlenu zależeć będzie od przepływu do-
starczanego tlenu i wentylacji minutowej.
Tabela 1. Koncentracja tlenu w mieszaninie oddechowej (%) w zależności od wentylacji
minutowej
Przepływ
O
2
(litry/min)
Objętość oddechowa * częstość oddechów
250*12 250*24 600*12 600*24 750*12 750*24
1000*12 1000*24
2 34
34
28
27
27
26
26 26
5 44
43
34
33
32
32
31 31
10 60
60
44
43
39
39
39 38
15 82
82
54
53
52
51
46 45
Zwiększenie zawartości tlenu w mieszaninie oddechowej uzyskujemy podłą-
czając do zastawki wlotowej rezerwuar do którego podłączamy tlen.
Tabela 2. Koncentracja tlenu w mieszaninie oddechowej (%) w zależności od wentylacji
minutowej, w przypadku użycia rezerwuaru tlenowego
Przepływ
O
2
(litry/min)
Objętość oddechowa * częstość oddechów
250*12 250*24 600*12 600*24 750*12 750*24 1000*12 1000*24
2 74
47
43
32
38
30 34 28
5 100
87 76
48
65
43 54 37
10 100
100
100
76
100
65 87 54
15 100
100
100
100
100
87 100 70

Zaawansowane zabiegi resuscytacyjne u dorosłych
51
Maski twarzowe
Wykonane są z tworzywa sztucznego i produkowane są w różnych rozmiarach,
co umożliwia dopasowanie ich rozmiaru do pacjenta.
Rurki ustno-gardłowe i nosowo-gardłowe
Pełnią podobną rolę i mają odsunąć język od tylnej ściany gardła, co udrażnia
drogi oddechowe.
Intubacja dotchawicza
Wskazania do intubacji
− Bezwzględne – zatrzymanie oddechu lub zatrzymanie oddechu i krąże-
nia
− Względne – niewydolność oddechowa (m.in. gdy farmakologicznie nie
udaje się przywrócić wydolnego oddechu, np. napad astmy oskrzelo-
wej, stan astmatyczny)
− Względne – konieczność zabezpieczenia dróg oddechowych (pacjent z
osłabionymi odruchami obronnymi, z dużym prawdopodobieństwem
wymiotów: urazy mózgowo-czaszkowe, płukanie żołądka)
Przed podjęciem próby intubacji należy:
− zapewnić choremu wentylację 100% tlenem
− określić rodzaj i rozmiar rurki intubacyjnej, sprawdzić szczelność man-
kietu uszczelniającego
− sprawdzić działanie laryngoskopu,
− przygotować worek samorozprężalny, maskę twarzową, prowadnicę,
strzykawkę, rurkę ustno-gardłową, sprzęt do umocowania rurki, słu-
chawki lekarskie,
Po intubacji należy potwierdzić jej położenie w tchawicy. Obustronnie sły-
szalny szmer oddechowy, ruchy klatki piersiowej, utrzymujący się poziom satu-
racji i akcji serca oraz obserwacja w trakcie intubacji przejścia końca rurki mię-
dzy strunami głosowymi nie zawsze pewnie potwierdzają obecności rurki w
tchawicy. Niekiedy te objawy są trudne do zbadania (np. pacjent z własnym od-
dechem, obrzęk płuc, pacjent w hipotermii). Dlatego też należy upewnić się o
prawidłowej intubacji stosując dodatkowo pomiar zawartości dwutlenku węgla
w wydychanym powietrzu (kapnografię) lub Esophageal Detector Device
(urządzenie podłączane do rurki intubacyjnej wytwarzające siłę ssącą). Jeśli
rurka znajduje się w przełyku, zapadająca się śluzówka nie pozwala na odessa-
nie powietrza.
Powikłania intubacji dotchawiczej:
− Intubacja przełyku
− Wentylacja jednego płuca
− Perforacja tchawicy
− Uszkodzenie strun głosowych
− Uszkodzenie zębów
− Uraz oka
Roman Skowroński
52
− Zachłyst
− Niedotlenienie
Efektywne i bezpieczne wykonanie intubacji jest trudne dla osoby bez odpo-
wiedniej praktyki, a nawet doświadczony anestezjolog może spotkać się z trudną
intubacją. Dlatego też skonstruowano szereg przyrządów udrażniających drogi od-
dechowe i ułatwiających wentylację, których założenie nie wymaga laryngoskopii.
Należą do nich: maska krtaniowa, Combi Tube, obturator gardłowo przełykowy.
4. Podawanie leków
W zatrzymaniu krążenia podajemy leki dożylnie, ewentualnie (u dzieci) do-
szpikowo. Jeżeli nie można uzyskać przez dłuższy czas dostępu do żyły, to można
podawać dotchawiczo adrenalinę, atropinę i lignokainę rozcieńczając je w 10 ml
wody destylowanej lub soli fizjologicznej. Dawka powinna być 2–2,5 razy większa
niż przy podaniu dożylnym.
Preferowaną drogą podawania jest cewnik centralny, ale jego założenie może
być skomplikowane w warunkach resuscytacji i nieść ryzyko poważnych powikłań.
Dlatego rutynowo zakłada się dostęp obwodowy.
Leki stosowane w zatrzymaniu krążenia
Tlen – pacjent w stanie zagrożenia życia powinien, tak wcześnie jak to możliwe,
oddychać 100% tlenem. Po powrocie spontanicznego krążenia w wyniku zabiegów
resuscytacyjnych, należy prowadzić wentylację tlenem w stężeniu zapewniającym
saturację powyżej 95%.
Leki wazopresyjne
− Adrenalina – jest po tlenie lekiem stosowanym w każdej postaci zatrzymania
krążenia. Dawka 1 mg adrenaliny dożylnie z podaniem następnie 20 ml soli
fizjologicznej powinna być powtarzana w czasie resuscytacji co 3 minuty. Je-
śli występują trudności w uzyskaniu dostępu dożylnego, można podać adre-
nalinę dotchawiczo przez rurkę intubacyjna w dawce 2–3 mg. Nie zaleca się
stosowania u dorosłych wyższych dawek adrenaliny podczas resuscytacji.
− Wazopresyna – hormon antydiuretyczny wydzielany przez tylny płat przy-
sadki. Wazopresyna stosowana jest w resuscytacji w dawkach wielokrotnie
większych niż te, które wywołują efekt antydiuretyczny. W czasie resuscyta-
cji okres półtrwania jest dłuższy niż adrenaliny, wynosi bowiem 10–20 mi-
nut. Po powrocie spontanicznego krążenia wazopresyna nie powoduje wzro-
stu zapotrzebowania mięśnia sercowego na tlen, gdyż nie wpływa na recepto-
ry β w sercu. Wyniki prowadzonych obecnie badań nad wpływem wazopre-
syny lub wazopresyny z adrenaliną na przeżywalność chorych z zatrzyma-
niem krążenia zdecydują, czy zostanie ona włączona do standardu czynności
resuscytacyjnych.
Leki antyarytmiczne
− Amiodaron – lek antyarytmiczny klasy III. W zatrzymaniu krążenie z powo-
du VF/VT, w razie braku reakcji na defibrylacje i adrenalinę, stosuje się

Zaawansowane zabiegi resuscytacyjne u dorosłych
53
amiodaron dożylnie w dawce 300 mg po rozpuszczeniu w 20 ml 5% gluko-
zy. Jeśli jest to możliwe powinien być podawany do cewnika centralnego.
W przypadku nawracającego VF/VT można podać dodatkową dawkę 150
mg, następnie wlew ciągły w dawce 1 mg/min przez 6 godzin, później 0,5
mg/min do dawki całkowitej 2 g.
− Lignokaina należy do klasy IB leków antyarytmicznych. W zatrzymaniu
krążenia w mechanizmie VF/VT nie reagującym na defibrylacje i wazopre-
sory można rozważyć jej użycie, gdy nie jest dostępny amiodaron. W czasie
resuscytacji podaje się jednorazową dawkę 100 mg dożylnie (1–1,5 mg/kg
m.c.), ewentualnie dawki frakcjonowane po 50 mg do łącznej dawki 3
mg/kg m.c.
− Siarczan magnezu. Niedobór magnezu współistnieje często z hipokaliemią i
może być powodem zaburzeń rytmu serca prowadzących do zatrzymania
krążenia. Zaleca się podawanie magnezu w dawce 2 g dożylnie w ciągu 1–2
minut, gdy podejrzewa się, że przyczyną nawracającego migotania komór
może być hipomagnezemia.
Wodorowęglany – mają ograniczone zastosowanie w czasie prowadzenia
czynności resuscytacyjnych ze względu na działania uboczne. Zwiększają paradok-
salnie kwasicę wewnątrz komórek, wpływają inotropowo ujemnie na niedokrwiony
mięsień sercowy, powodują wzrost osmolalności osocza i przechodzenie sodu przez
barierę krew-mózg, co wzmaga obrzęk mózgu, przesuwają krzywą dysocjacji hemo-
globiny w lewo, co utrudnia oddawanie tlenu w tkankach. W zatrzymaniu krążenia
na przywrócenie równowagi kwasowo-zasadowej największy wpływ ma prawidłowa
wentylacja, poprawienie perfuzji tkankowej przez kompresję mostka i szybki powrót
spontanicznego krążenia. Podanie wodorowęglanów należy rozważyć, gdy występuje
znacznego stopnia kwasica metaboliczna (pH<7,1). Gdy nie jest możliwe wykonanie
badania równowagi kwasowo-zasadowej, a chory jest skutecznie wentylowany i de-
fibrylacje i farmakoterapia nie przynoszą pozytywnego efektu, można podać wodo-
rowęglany po 20–25 minutach od rozpoczęcia resuscytacji.
Prokainamid – należy do klasy Ia leków antyarytmicznych. Może być poda-
wany w opornym migotaniu komór/częstoskurczu komorowym jako alternatywa
dla amiodaronu lub lignokainy. Jego użycie jest jednak ograniczone ze względu na
długi czas podawania. Zalecana dawka 17 mg/kg m.c winna być podawana z szyb-
kością 30 mg/min.
Atropina w resuscytacji jest stosowana ze względu na hamowanie przez nią
wpływu nerwu błędnego na układ sercowo-naczyniowy, co przyspiesza akcję serca.
W przypadku zatrzymania krążenia z powodu asystolii lub rozkojarzenia elektro-
mechanicznego (przy akcji serca < 60/min) podaje się jednorazowo 3 mg dożylnie.
Calcium – wapń gra ważna rolę w mechanizmach powodujących skurcz ko-
mórek mięśnia sercowego. Nie jest rutynowo zalecany w zatrzymaniu krążenia,

Roman Skowroński
54
a jedynie w rozkojarzeniu elektro-mechanicznym spowodowanym hiperkaliemią,
hipokalcemią lub przedawkowaniem blokerów kanału wapniowego. Podaje się
wtedy dożylnie dawkę 10 ml 10% chlorku wapnia, którą można powtórzyć w razie
potrzeby.
Algorytmy postępowania w zatrzymaniu krążenia zależą od rozpoznanego
(dzięki EKG) mechanizmu zatrzymania krążenia.
a. VF/VT – po jak najwcześniejszym rozpoznaniu migotania komór lub czę-
stoskurczu komorowego, jako przyczyny zatrzymania akcji serca, należy
wykonać trzy defibrylacje energiami 200–200–360 J (lub odpowiednimi
prądu dwufazowego), jeśli pierwsza i druga były nieskuteczne. Następne se-
rie defibrylacji (3x360), jeśli są wskazane, wykonuje się co minutę, nieza-
leżnie od innych czynności. Po pierwszych defibrylacjach, jeśli nie przy-
wrócono krążenia, prowadzi się wentylację i masaż serca, w miarę możno-
ści zabezpieczając drożność dróg oddechowych (intubacja) oraz dostęp do-
żylny (kaniula obwodowa, wyjątkowo centralna). W ramach farmakoterapii
w pierwszym rzucie podajemy wazopresory – adrenalinę (1 mg ivl) lub wa-
zopresynę (40 IU iv). Adrenalina może być podawana co 3 minuty. Lekami
drugiego rzutu są leki antyarytmiczne: amiodaron (300+150 mg iv), ligno-
kaina (1–1,5 mg/kg m.c.), prokainamid (17 mg/kg m.c.). magnez (2 g). Po
20–25 minutach resuscytacji, przy braku krążenia spontanicznego, rozważa
się podanie wodorowęglanu sodu (30 mmol).
Po każdej dawce leku następuje podanie 20 ml soli fizjologicznej dla
zapewnienia dotarcia leku do dużych naczyń i serca.
Liczba cykli czynności resuscytacyjnych (defibrylacja–wentylacja–
masaż serca–leki–defibrylacja) nie jest ograniczona sumą energii defibryla-
cji, dawek leków, czasem, lecz zależy od wskazań do kontynuowania resu-
scytacji.
b. Asystolia/PEA – po rozpoznaniu asystolii lub rozkojarzenia elektro-
mechanicznego, jako przyczyny zatrzymania krążenia, ponowne sprawdze-
nie zapisu EKG następuje po 3 minutach. W międzyczasie prowadzona jest
wentylacja i masaż, zabezpiecza się w miarę możliwości drogi oddechowe
(intubacja) i dostęp dożylny (obwodowy, ewentualnie centralny). Gdy jest
założony dostęp do naczynia podajemy adrenalinę (1 mg iv). Jeśli nie przy-
nosi to pożądanego efektu podajemy następne dawki adrenaliny (co 3 minu-
ty) i atropinę (jednorazowo 3 mg iv). Wskazania do podawania wodorowę-
glanów są podobne jak w przypadku VF/VT.
Zatrzymanie krążenia w mechanizmie asystolii/rozkojarzenia elektromechanicznego
może być spowodowane przez przyczyny, które są potencjalnie odwracalne w czasie pro-
wadzenia resuscytacji. W piśmiennictwie określa się je jako „the Four Hs” (hypoxia, hy-
povolemia, hypo/hyperkaliemia, hypothermia) i „the Four Ts” (tension pneumothorax,
tamponade, toxic disorders, thrombo-embolic&mechanical obstruction).

Zaawansowane zabiegi resuscytacyjne u dorosłych
55
PIŚMIENNICTWO
1. American Heart Association: Textbook of Advanced Cardiac Life Support Ameri-
can Heart Association. Second edition, American Heart Association, 1987.
2. Europejska Rada Resuscytacji: Standardy resuscytacji. Oficyna Wydawnicza De
Facto, Poznań, 1999.
3. Monsieurs K., Handley A. J., Bossaert L.: European Resuscitation Council Guide-
lines 2000 for Automated External Defibrillation. Resuscitation, 2001; 48. 207–
209.
4. Rasmus A.: Resuscytacja u progu nowego tysiąclecia: dotychczasowe osiągnięcia.
główne ograniczenia i dalsze perspektywy. Anestezjologia Intensywne Terapia,
1999, Suplement 3, 30–39.
Arkadiusz Piankowski
9. Podstawowe zabiegi resuscytacyjne u dzieci
Wstęp
Przedstawione zalecenia oparte są na ostatnich wytycznych wydanych przez Europej-
ską Radę Resuscytacyjną. Zmiany wprowadzano pod wpływem nowych, przekonujących
dowodów naukowych oraz w celu ich uproszczenia (tam, gdzie to możliwe), by ułatwić
nauczanie i zachowanie nabytych umiejętności. Niektóre zalecenia zmodyfikowano w celu
ujednolicenia wytycznych resuscytacji u dorosłych i dzieci, pod warunkiem, że odpowia-
dało to potrzebom młodszej grupy wiekowej.
Łańcuch przeżycia
Podobnie jak przypadku BLS u dorosłych, tu również mamy do czynienia z „łańcu-
chem przeżycia”. Są to kolejne ogniwa, które mają doprowadzić osobę w stanie nagłego
zagrożenia zdrowia i życia do kwalifikowanych warunków szpitalnych, gdzie podejmuje
się specjalistyczne leczenie ratunkowe. Kolejność tych ogniw jest jednak inna u dzieci niż
u dorosłych. Pierwsze ogniwo wskazuje, że wczesne rozpoznanie objawów choroby lub
urazu może zmniejszyć ryzyko niebezpiecznych następstw. Drugim ogniwem są działania
ratunkowe świadków zdarzenia, którzy powinni ocenić zagrożenie, umiejętnie podjąć
czynności pierwszej pomocy, wykonać sztuczne oddychanie, a nawet jeżeli jest to po-
trzebne, zewnętrzny masaż serca. Nadanie sygnału „Na ratunek!” (trzecie ogniwo) powin-
no nastąpić po około 1 minucie czynności ratowniczych. Wszyscy dorośli, a także dzieci
powinni umieć posługiwać się systemem łączności pozwalającym na wezwanie wykwali-
fikowanych służb ratowniczych, które muszą się pojawić na miejscu zdarzenia w ciągu
8–10 minut od chwili wypadku (czwarte ogniwo). Docelowym miejscem jest szpital, w
którym możliwe jest wdrożenie specjalistycznych procedur.
Duże znaczenie ma wezwanie pomocy przez świadków, gdy tylko stwierdza się ob-
jawy stanu zagrożenia życia (brak reakcji na zawołanie i poruszanie, sinica lub bladość,

Podstawowe zabiegi resuscytacyjne u dzieci
57
bezdech, niewyczuwalne tętno na tętnicy szyjnej lub ramieniowej). W sytuacji, gdy jest
dwóch lub więcej ratowników, jeden z nich powinien rozpocząć resuscytację, a drugi udać
się po pomoc. Gdy ratownik jest sam, powinien prowadzić zabiegi ratownicze przez około
1 minutę, (przeciwnie niż u dorosłych) zanim uda się po pomoc. Możliwe jest również
zabranie niemowlęcia lub małego dziecka ze sobą i kontynuowanie uciskania mostka i
sztucznej wentylacji w trakcie poszukiwania pomocy.
Jedynym wyjątkiem od zasady jednominutowych BLS przed udaniem się po pomoc
jest sytuacja, kiedy do nagłej utraty przytomności dochodzi u dziecka, które cierpi na
rozpoznaną już wcześniej wadę serca. W takiej sytuacji zatrzymanie krążenia jest prawdo-
podobnie spowodowane zaburzeniami rytmu serca i dziecko będzie wymagało zastosowa-
nia defibrylacji. Wtedy specjalistyczna pomoc powinna być wezwana od razu, a nie po
minucie BLS.
W resuscytacji dzieci rozróżnia się dwie grupy wiekowe:
− niemowlę – dziecko poniżej pierwszego roku życia;
− dziecko – w wieku od 1 do 8 lat.
Przedstawione poniżej zalecenia odnoszą się niezależnie od płci, zarówno do niemow-
ląt jak i dzieci, chyba że zaznaczono inaczej.
Sekwencja postępowania
Sekwencja postępowania obejmuje kolejne czynności przedstawione na schemacie
„Algorytm postępowania”. Pierwszą czynnością ratownika znajdującego leżące, nieporu-
szające się dziecko jest zapewnienie bezpieczeństwa dziecka, a także swojego, jako ratow-
nika (1). Jeżeli można już bezpiecznie udzielić pomocy, ratownik sprawdza reakcję dziec-
ka (2) przez delikatne poruszenie i zapytanie: „Jak się czujesz?". Jeżeli istnieje podejrzenie
uszkodzenia szyjnego odcinka kręgosłupa, niemowląt i dzieci nie należy potrząsać. Jeśli
dziecko odpowie lub się poruszy (3A), pozostawia się dziecko w pozycji, w której je za-
stano (o ile nie zagraża to jego bezpieczeństwu lub w pozycji bezpiecznej), ocenia jego
stan i w razie potrzeby wzywa pomoc. Osoba pozostająca przy dziecku powinna regularnie
oceniać jego stan.
Jeśli dziecko nie reaguje (3B), jeden z ratowników udaje się po pomoc lub jeśli na
miejscu zdarzenia jest tylko jedna osoba, głośno woła o pomoc. Kolejną czynnością jest
udrożnienie dróg oddechowych dziecka przez odgięcie jego głowy i uniesienie żuchwy.
Jeśli jest to możliwe, czynność tę należy wykonać w pozycji, w której dziecko zastano,
przez ułożenie ręki na jego czole i odgięcie głowy ku tyłowi. Równocześnie jeden lub dwa
palce umieszcza się pod żuchwą dziecka i przez jej uniesienie udrożnia się drogi oddecho-
we. Nie wolno wywierać ucisku na tkanki miękkie podbródka, gdyż może to zatkać drogi
oddechowe. Jeśli ratownik natrafi na trudności w udrożnieniu dróg oddechowych w ułoże-
niu które zastał, powinien ostrożnie odwrócić dziecko na plecy i ponowić próbę udrożnie-
nia. Jeśli podejrzewa się obrażenia kręgosłupa szyjnego, należy zrezygnować z odgięcia
głowy. Można jednak próbować udrożnić drogi oddechowe metodą wysunięcia żuchwy
przez umieszczenie dwóch palców obu rąk na gałęziach żuchwy dziecka i wysunięcie jej
ku przodowi.

Arkadiusz Piankowski
58
Kolejnym etapem jest sprawdzenie oddechu (4). Aby prawidłowo wykonać tą czyn-
ność należy cały czas utrzymywać drożność dróg oddechowych, a następnie pochylając
się, przybliżyć swój policzek do twarzy dziecka. Badanie oddechu powinno objąć trzy
czynności wykonywane równocześnie: obserwację klatki piersiowej (ocena ruchów odde-
chowych), wysłuchiwanie szmerów oddechowych przy nosie i ustach dziecka oraz wy-
czuwanie policzkiem ruchu powietrza. Na czynności te należy poświęcić około 5–10 se-
kund. Po stwierdzeniu, że dziecko oddycha (5A), można (o ile nie ma podejrzenia uszko-
dzenia kręgosłupa szyjnego) ułożyć je w pozycji bezpiecznej. Obowiązkiem jest wówczas
regularne sprawdzanie obecności oddechu.
Jeśli dziecko nie oddycha (5B), należy dokładnie usunąć wszelkie widoczne przyczy-
ny zatkania dróg oddechowych, a następnie wykonać 2 skuteczne oddechy, to znaczy ta-
kie, aby przy każdym oddechu klatka piersiowa unosiła się i opadała. Można podjąć mak-
symalnie 5 prób wykonania oddechu ratowniczego, tak aby przynajmniej 2 z nich okazały
się skuteczne. W trakcie wykonywania sztucznej wentylacji ratownik powinien zwrócić
uwagę na krztuszenie się dziecka lub odruchy kaszlowe jako reakcję na wdmuchiwanie
powietrza. Występowanie tych odruchów lub ich brak składają się na ocenę „oznak za-
chowanego krążenia" krwi.
Przebieg wentylacji różni się w zależności od wieku dziecka. U dzieci między 1 a 8 ro-
kiem życia drożność dróg oddechowych zapewnia się przez odgięcie głowy i uniesienie
żuchwy. Następnie po zaciśnięciu miękkich części nosa dziecka palcem wskazującym
i kciukiem ręki ułożonej na jego czole, utrzymując uniesienie żuchwy, wdmuchuje się po-
wietrze do ust dziecka (lub zamykając usta – do nosa) przez 1 – 1,5 sekundy, równocześnie
obserwując unoszenie się jego klatki piersiowej. Po wykonanym wdechu, nadal utrzymując
odgięcie głowy i uniesienie żuchwy, sprawdza się, czy wraz z wydobywaniem się powietrza
oddechowego opada klatka piersiowa. Opisaną sekwencję powtarza się maksymalnie
5-krotnie, tak aby uzyskać 2 skuteczne oddechy ratownicze. O ich skuteczności świadczy
widoczne unoszenie się i opadanie klatki piersiowej, podobnie jak to się dzieje przy prawi-
dłowym oddychaniu.

Podstawowe zabiegi resuscytacyjne u dzieci
59
U niemowlęcia podczas wdmuchiwania powietrza główka powinna znajdować się w
pozycji neutralnej. Jest to spowodowane odmienną budową dróg oddechowych, w wyniku
czego nadmierne odgięcie głowy może spowodować zatkanie dróg oddechowych przez na-
głośnię. Po uniesieniu żuchwy należy szczelnie objąć swymi wargami usta i nos dziecka.
Jeśli u większego dziecka niemożliwe jest jednoczesne objęcie wargami ust i nosa, szczel-
ność zapewnia się tylko wokół nosa lub ust. Powietrze wdmuchuje się w sposób ciągły do
ust i nosa niemowlęcia przez 1 – 1,5 sekundy, dopóki nie nastąpi widoczne uniesienie się
klatki piersiowej. Utrzymując odgięcie głowy i uniesienie żuchwy, odsuwa się usta od twa-
rzy dziecka i sprawdza, czy wraz z wydobywaniem się powietrza wydechowego opada klat-
ka piersiowa. Opisaną sekwencję powtarza się maksymalnie 5-krotnie, aż do uzyskania 2
skutecznych oddechów.
Jeśli natrafia się na trudności wykonania skutecznego wdechu (5C), przyczyną może
być zatkanie dróg oddechowych. Należy wtedy otworzyć usta dziecka i pod kontrolą
wzroku usunąć wszelkie widoczne przyczyny zatkania dróg oddechowych. Nie wolno wy-
konywać oczyszczania jamy ustnej palcem na ślepo. Należy ponownie udrożnić drogi od-
dechowe przez odgięcie głowy i uniesienie żuchwy lub też skorygować nadmierne odgię-
cie głowy. Jeśli czynności te nie doprowadziły do udrożnienia dróg oddechowych, podej-
muje się próbę wysunięcia żuchwy. Można wykonać maksymalnie 5 prób uzyskania 2 sku-
tecznych oddechów.
Kolejnym etapem jest ocena stanu krążenia krwi u dziecka (6) przez nie więcej niż 10
sekund. Do oznak zachowanego krążenia krwi należą wszelkie ruchy dziecka, kaszel lub
prawidłowe oddychanie, które trzeba odróżnić od ewentualnych agonalnych westchnięć.
Przeszkoleni ratownicy medyczni sprawdzają tętno u dziecka powyżej 1 roku na tętnicach
szyjnych, a u niemowlęcia na tętnicy ramiennej – na wewnętrznej powierzchni ramienia.

Arkadiusz Piankowski
60
Jeśli ratownik jest pewien, że w ciągu 10 sekund stwierdził oznaki zachowanego krą-
żenia (7A) kontynuuje oddechy ratownicze, dopóki dziecko nie podejmie własnego sku-
tecznego oddychania. Oddechy powinny być wykonywane z częstotliwością około
20/minutę. Po odzyskaniu własnego oddechu dziecko powinno zostać ułożone w pozycji
bezpiecznej, jeśli jest nadal nieprzytomne. Ratownik powinien regularnie oceniać stan
dziecka.
Jeśli nie ma oznak zachowanego krążenia (7B), nie wyczuwa się tętna lub wynosi ono
poniżej 60/min. należy rozpocząć pośredni masaż serca, równocześnie wykonując sztuczną
wentylację. Ze względu na to, że mało prawdopodobne jest wyrządzenie niemowlęciu lub
dziecku krzywdy przez „nieuzasadniony", ale należycie wykonywany pośredni masaż ser-
ca, wykonuje się go również wtedy, gdy nie ma pewności co do obecności wydolnego krą-
żenia.
U dziecka pomiędzy 1 a 8 rokiem życia technika masażu polega na zlokalizowaniu
dolnej połowy mostka i umieszczeniu tam nadgarstka jednej ręki. Nie wolno uciskać na
wyrostek mieczykowaty ani poniżej. Ręka ratownika powinna być tak ułożona, aby nie wy-
wierać ucisku na żebra (konieczne jest uniesienie palców). Ratujący ustawiony pionowo
nad klatką piersiową ratowanego, z kończyną górną wyprostowaną w łokciu, powinien
uciskać mostek na głębokość 1/3 do 1/2 głębokości klatki piersiowej dziecka, z częstością
około 100 razy na minutę. Po 5 uciśnięciach należy ponownie udrożnić drogi oddechowe i
wykonać jeden skuteczny oddech. Masaż i sztuczną wentylację kontynuuje się zachowując
stosunek uciśnięć do oddechów 5:1. Mimo że masaż pośredni wykonuje się z częstotliwo-
ścią 100/minutę, rzeczywista liczba uciśnięć w ciągu minuty jest mniejsza ze względu na
przerwy przeznaczone na oddechy. U dzieci starszych, powyżej 8 roku życia, konieczne
bywa zastosowanie metody pośredniego masażu serca dwoma rękami (podobnie jak u do-
rosłych) tak, aby uzyskać dostateczną głębokość ucisku. Stosunek uciśnięć do wdechów
powinien być wówczas identyczny jak u dorosłych, czyli 15:2.
Podstawowe zabiegi resuscytacyjne u dzieci
61
Algorytm postępowania
1. Zapewnij bezpieczeństwo dziecka
i ratownika
Reakcja obecna
Brak reakcji
Oddech obecny
Brak oddechu
Jeśli są trudności
z wentylacją
Tętno obecne
3A. Pozostaw dziecko w pozycji, w
której je zastano (pod warunkiem, że
nie zagraża to jego bezpieczeństwu).
Regularnie oceniaj stan dziecka
2. Zbadaj reakcję dziecka
3B. Udrożnij drogi oddechowe
(odegnij głowę, unieś żuchwę,
wysuń żuchwę)
4. Oceń oddychanie
(obserwuj, wyczuj, słuchaj)
5A. Jeśli dziecko oddycha,
ułóż je w pozycji bezpiecznej
5C. Jeśli przy oddechu nie unosi się
klatka piersiowa ponownie udrożnij
drogi oddechowe. Próbuj wykonywać
oddechy maksymalnie 5 razy
5B. Wykonaj dwa skuteczne odde-
chy
7A. Jeśli obecne jest tętno wykonuj
oddechy z częstotliwością ok. 20/min.
6. Sprawdź oznaki zachowanego
krążenia – sprawdź tętno (nie dłużej
niż 10 sekund)
Brak tętna
7B. Rozpocznij pośredni masaż serca
(5 uciśnięć – 1 oddech, 100 uciśnięć
na minutę)
8. Kontynuuj resuscytację. Kontroluj
co ok. minutę

Arkadiusz Piankowski
62
U niemowlęcia technika masażu zależy od ilości i wyszkolenia ratowników. Prefero-
waną metodą pośredniego masażu serca u niemowlęcia jest metoda obejmowania klatki
piersiowej i użycia dwóch kciuków. Metoda ta zapewnia w trakcie podstawowych zabiegów
resuscytacyjnych lepszą perfuzję wieńcową i wyższe ciśnienie skurczowe niż metoda dwu-
palcowa.
Gdy resuscytację prowadzi więcej niż jeden ratownik medyczny, należy stosować me-
todę dwóch kciuków. Układa się je na mostku, o szerokość jednego palca poniżej linii mię-
dzysutkowej, płasko obok siebie, z końcami skierowanymi ku głowie niemowlęcia. Pozosta-
łymi złączonymi palcami należy objąć dolną część klatki piersiowej niemowlęcia tak, aby
końce palców podpierały jego plecy. Obydwoma kciukami uciska się mostek na głębokość
w przybliżeniu 1/3 do 1/2 głębokości klatki piersiowej niemowlęcia z częstością około 100
razy na minutę. Po 5 uciśnięciach drugi ratownik wykonuje 1 skuteczny oddech, po
uprzednim udrożnieniu dróg oddechowych. Masaż i sztuczną wentylację kontynuuje się
zachowując stosunek uciśnięć do oddechów 5:1.
Gdy resuscytację prowadzą ratownicy niemedyczni lub jeden ratownik medyczny, na-
leży stosować metodę dwóch palców jednej ręki. Opuszki dwóch palców umieszcza się w
odległości jednego palca poniżej linii międzysutkowej niemowlęcia. Uciski wykonuje się
podobnie jak wyżej, na głębokość 1/3 do 1/2 głębokości klatki piersiowej niemowlęcia, z
częstością około 100 razy na minutę. Po 5 uciśnięciach i (ponownym) udrożnieniu dróg
oddechowych (jeśli to konieczne), wykonuje się jeden skuteczny oddech. Masaż i sztuczną
wentylację kontynuuje się zachowując stosunek uciśnięć do oddechów 5:1. Przy pewnej
wprawie ratownik może utrzymać drożność dróg oddechowych niemowlęcia wolną ręką,
którą trzeba delikatnie uchwycić głowę niemowlęcia po obu stronach czoła. Dzięki temu
skraca się czas na ponowne udrażnianie dróg oddechowych i układanie palców podczas
naprzemiennej sztucznej wentylacji i uciskania mostka.

Podstawowe zabiegi resuscytacyjne u dzieci
63
Skuteczność wykonywanego pośredniego masażu serca zależy od: odpowiedniego
miejsca nacisku, właściwej głębokości nacisku, stosowania ucisku wyłącznie na mostek.
Resuscytację prowadzi się do czasu (8): powrotu spontanicznego oddechu/krążenia,
lub nadejścia wykwalifikowanej pomocy i przejęcia przez nią resuscytacji. Ratownik może
również odstąpić od kontynuowania czynności ratowniczych w przypadku fizycznego wy-
czerpania.
Pozycja bezpieczna
Nieprzytomne dziecko, które samodzielnie oddycha, przy zachowanych drożnych
drogach oddechowych należy ułożyć w pozycji bezpiecznej. Istnieje wiele odmian takiej
pozycji. Najczęściej dzieci układa się na boku. Pozycja ta zapobiega zapadaniu się języka,
który mógłby zatkać drogi oddechowe oraz zmniejsza też groźbę zachłyśnięcia się treścią
żołądkową. W tym celu należy zadbać, aby usta znalazły się jak najniżej, co umożliwia
swobodny wypływ wydzieliny. Dla utrzymania właściwej pozycji, czasem (szczególnie u
niemowląt) konieczne jest podparcie małą poduszką lub zrolowanym kocem podłożonym
za plecami. Ułożenie dziecka w pozycji bezpiecznej nie zwalnia ratownika z kontrolowa-
nia wydolności oddechu. Powinno się więc zachować możliwość dobrej obserwacji i do-
stępu do dróg oddechowych. Unikać też należy ucisku na klatkę piersiową, który mógłby
utrudniać oddychanie. Szczególną uwagę trzeba poświęcić na ochronę kręgosłupa szyjne-
go, szczególnie przy podejrzeniu istnienia jego obrażeń.
Zatkanie dróg oddechowych
Sekwencję postępowania w przypadku zatkaniu dróg oddechowych przez ciało obce
należy wdrożyć, jeśli mimo skontrolowania jamy ustnej dziecka, usunięcia wszystkich
dostrzeżonych przeszkód oraz właściwego odgięcia głowy, uniesienia i wysunięcia żuchwy
nadal nie udaje się wykonać skutecznego oddechu podczas pięciu prób. Wdrożone wów-
czas postępowanie będzie zależne od stanu dziecka. Jeśli dziecko oddycha spontanicznie,
należy je zachęcać do efektywnego kaszlu. Interweniować można dopiero wówczas, gdy
próby kaszlu są zdecydowanie nieskuteczne, a oddech niewydolny. Nie wolno na ślepo
oczyszczać jamy ustnej lub górnych dróg oddechowych palcem, gdyż może to dopro-
wadzić do przesunięcia ciała obcego głębiej lub uszkodzenia tkanek miękkich. Następnie
należy zastosować sposoby wytworzenia nagłego wzrostu ciśnienia w klatce piersiowej,
które zależą od wieku dziecka.
U niemowląt można wykonywać uderzenia w plecy i ucisk klatki piersiowej, natomiast
nie zaleca się uciśnięć nadbrzusza, gdyż grozi to uszkodzeniem narządów jamy brzusznej.
W pierwszej kolejności wykonuje się maksymalnie 5 uderzeń w plecy. Trzymając dziecko
na swojej ręce brzuchem do dołu i pochylając je tak, aby głowa znajdowała się poniżej
poziomu klatki piersiowej (ciało obce może wtedy wypaść na zewnątrz) wykonuje się 5
uderzeń między łopatkami. Jeśli nie powoduje to usunięcia ciała obcego, wykonać należy
uciśnięcia klatki piersiowej. Dziecko odwraca się na plecy utrzymując jego głowę poniżej
poziomu klatki piersiowej. Następnie wykonuje się 5 uciśnięć mostka w tym samym miej-
scu, jak przy pośrednim masażu serca. Uciśnięcia klatki piersiowej powinny być silniejsze i
bardziej energiczne niż w trakcie pośredniego masażu serca i wykonywane z częstotliwo-

Arkadiusz Piankowski
64
ścią około 20 na minutę. Po tych czynnościach należy ponownie skontrolować jamę ustną i
usunąć wszelkie widoczne ciała obce. Po udrożnieniu dróg oddechowych ponownie ocenia
się oddech niemowlęcia. Jeśli dziecko oddycha, układa się je w pozycji bezpiecznej i regu-
larnie sprawdza oddychanie. Jeśli nie oddycha, wykonuje się maksymalnie 5 prób odde-
chów ratowniczych, aż do uzyskania 2 oddechów skutecznych powodujących unoszenie się
i opadanie klatki piersiowej. Jeśli dziecko ma drożne (lub częściowo drożne) drogi odde-
chowe, ale nie oddycha, ratownik powinien podjąć próby zapewnienia skutecznej wentyla-
cji. Jeśli drogi oddechowe są nadal niedrożne, powtarza się całą sekwencję działań.
U dzieci pomiędzy 1 a 8 rokiem życia stosuje się uderzenia w plecy, ucisk klatki pier-
siowej i ucisk nadbrzusza. Podobnie jak u niemowląt, w pierwszej kolejności wykonuje się
5 uderzeń między łopatkami (oczywiście inną techniką). Następnie, jeśli zachodzi taka po-
trzeba, należy wykonać 5 uciśnięć nadbrzusza, czyli silnych uciśnięć skierowanych ku gó-
rze w stronę przepony. Jeśli dziecko jest przytomne, zabieg wykonuje się w pozycji
siedzącej. Dziecko nieprzytomne układa się na wznak i umieszcza nadgarstek jednej ręki w
środku nadbrzusza. Wspomagając się drugą ręką, wykonuje się silne uciśnięcie skierowane
ku górze i do tyłu, jak gdyby do środka klatki piersiowej. Uciśnięcia klatki piersiowej i
nadbrzusza wykonuje się naprzemiennie, aż do oczyszczenia dróg oddechowych i możliwo-
ści skutecznego oddechu ratowniczego lub do podjęcia przez dziecko samoistnego oddy-
chania.

Podstawowe zabiegi resuscytacyjne u dzieci
65
PIŚMIENNICTWO
1. Międzynarodowe wytyczne resuscytacji 2000. Podsumowanie i schematy postępo-
wania według Europejskiej Rady Resuscytacji; pod red. prof. dr hab. Janusza An-
dresa; Kraków 2002.
2. European Resuscitation Council Guidelines 2000 for Basic Paediatric Life Support;
Barbara Phillips, David Zideman, Luis Garcia-Castrillo, Miguel Felix, Uwe
Shwarz-Schwierin; Resuscitation 48 (2001) 223–229.

Arkadiusz Piankowski
10. Zaawansowane czynności resuscytacyjne u dzieci
Wstęp
Do głównych zaawansowanych czynności resuscytacyjnych (ALS) należą:
-
przyrządowe udrożnienie dróg oddechowych,
-
monitorowanie EKG,
-
defibrylacja i stymulacja elektryczna
-
farmakoterapia, w tym tlenoterapia.
Ze względu na to, że najczęstszą przyczyną zatrzymania krążenia u dzieci jest niedotle-
nienie, szczególne znaczenie ma przyrządowe udrożnienie dróg oddechowych i tlenoterapia.
Od osób wykonujących specjalistyczne zabiegi resuscytacyjne wymaga się umiejętności
poprawnego prowadzenia wentylacji przy użyciu maski i worka samorozprężalnego, a także
zastosowania zaawansowanych metod zapewnienia drożności dróg oddechowych (intubacja,
maska krtaniowa). Odmiennością, w stosunku do resuscytacji u dorosłych, jest wykorzysta-
nie alternatywnego dostępu doszpikowego w celu podawania leków. Z tej drogi można ko-
rzystać szczególnie u niemowląt, w sytuacji trudności z założeniem cewnika dożylnego.
Sekwencja postępowania
Sekwencję zaawansowanych czynności resuscytacyjnych, w przypadku zatrzymania
krążenia u dzieci, rozpoczyna algorytm BLS (1). Po podjęciu podstawowych zabiegów
resuscytacyjnych należy podać tlen i podjąć wentylację ciśnieniem dodatnim z wysokim
stężeniem tlenu w powietrzu wdechowym (2). Kolejnym etapem jest podłączenie defibry-
latora lub monitora (3), a następnie ocena rytmu serca i sprawdzenie tętna (4). W tym celu
umieszcza się elektrody lub łyżki defibrylatora na klatce piersiowej: jedną poniżej prawego
obojczyka, drugą w lewej linii pachowej przedniej. Jeśli do zatrzymania krążenia doszło u
niemowlęcia, lepiej umieścić elektrody lub łyżki na przedniej i tylnej powierzchni klatki
piersiowej. Elektrody monitora umieszcza się w standardowych pozycjach na klatce pier-
siowej. U dziecka tętno ocenia się na tętnicy szyjnej, a u niemowlęcia na tętnicy ramiennej,
na wewnętrznej powierzchni ramienia. Badanie tętna nie powinno zająć więcej niż 10 se-
kund. Rytm na monitorze ocenia się jako: migotanie komór (VF) lub częstoskurcz komo-
rowy bez tętna (VT), albo rytm inny niż migotanie komór lub częstoskurcz komorowy bez
tętna (nie-VF/VT), czyli: asystolia lub aktywność elektryczna bez tętna – PEA. Ze względu
na to, że u dzieci rzadko występuje migotanie komór lub częstoskurcz komorowy bez tęt-
na, w dalszym omawianiu postępowania resuscytacyjnego skupimy się najpierw na lewej
stronie algorytmu.
Pierwszą czynnością po rozpoznaniu asystolii lub aktywności elektrycznej bez tętna
(5B) jest podanie adrenaliny. W tym celu można wykorzystać bezpośredni dostęp do
żyły lub do jamy szpikowej, podając wówczas 10 µg/kg m.c. adrenaliny (0,1 ml/ kg m.c.
roztworu 1: 10 000).
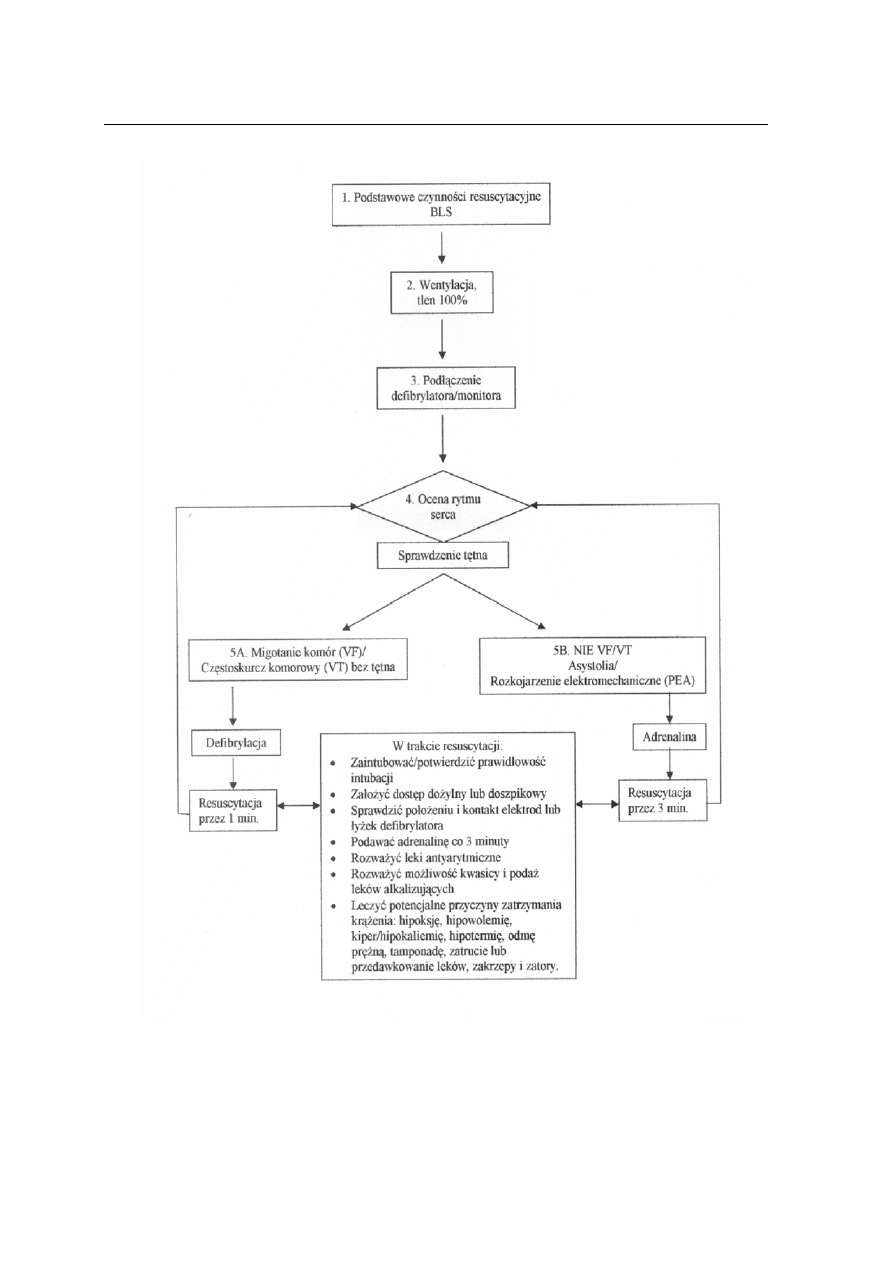
Zaawansowane czynności resuscytacyjne u dzieci
67

Arkadiusz Piankowski
68
Gdy nie ma dostępu do żyły lub do jamy szpikowej, a dziecko jest już zaintubowane,
można podać 100 µg/ kg m.c. adrenaliny do rurki dotchawiczej (1 ml/ kg m.c. roztworu
1: 10 000 lub 0,1 ml/ kg m.c. roztworu 1: 1000). Następnie należy prowadzić podstawowe
zabiegi resuscytacyjne (BLS) przez 3 minuty. Po tym czasie ponownie ocenia się rytm na
monitorze lub defibrylatorze oraz tętno. Jeśli rytm początkowy nadal utrzymuje się, należy
powtórzyć podaż adrenaliny. Mimo że nie ma przekonujących dowodów na większą sku-
teczność adrenaliny w wysokich dawkach, zaleca się, aby kolejne dawki wynosiły 10–100
µg/ kg m.c. (0,1 ml/ kg m.c. roztworu 1: 10 000 do 0,1 ml/ kg m.c. roztworu 1: 1000) do-
żylnie lub do jamy szpikowej. Ponownie przez kolejne 3 minuty wykonuje się BLS. W
trakcie kolejnych cykli podawania 10 – 100 µg/ kg m.c. adrenaliny z 3-minutowymi okre-
sami BLS należy rozważyć zastosowanie innych leków, jak na przykład środków alkalizu-
jących, pojedynczej dużej dawki (bolus) płynów, a także podjąć leczenie potencjalnie od-
wracalnych przyczyn zatrzymania krążenia.
Mimo że migotanie komór lub częstoskurcz komorowy bez tętna (VF/VT) (5A) u
dzieci zdarza się rzadziej, to ratownik powinien zawsze liczyć się z koniecznością szyb-
kiego i skutecznego leczenia zaburzeń rytmu. Pierwszą czynnością jest w takiej sytuacji
wykonanie defibrylacji 3 wyładowaniami (o ile to konieczne) o energii: 2 J/kg, 2 J/kg,
4 J/kg. Elektrody lub łyżki defibrylatora należy umieścić na klatce piersiowej dziecka: jed-
ną poniżej prawego obojczyka, drugą w lewej linii pachowej przedniej, a u niemowląt ko-
rzystniejsze jest umieszczenie elektrod lub łyżek z przodu i z tylu klatki piersiowej. Jeśli
nadal utrzymuje się VF/VT, podaje się pierwszą dawkę adrenaliny 10 µg/ kg m.c. i prowa-
dzi BLS przez minutę. W kolejnym cyklu defibrylację wykonuje się 3 wyładowaniami o
energii: 4 J/kg, 4 J/kg i 4 J/kg. W trakcie kontynuowania kolejnych cykli defibrylacji i BLS
można rozważyć zastosowanie innych środków (leki antyarytmiczne, środki alkalizujące).
Co 3–5 minut powtarza się podaż adrenaliny w dawce 10–100 µg/ kg m.c. Po każdym
podaniu leku wykonuje się przez minutę BLS, by przed kolejną próbą defibrylacji rozpro-
wadzić lek w krążeniu. Do najczęstszych przyczyn potencjalnie odwracalnych, które nale-
ży rozpoznać i leczyć w trakcie kolejnych cykli ALS w przypadku VF/VT należą hiperka-
liemia, zatrucie oraz hipotermia.
Specjalistyczne zabiegi resuscytacyjne
W trakcie resuscytacji, niezależnie od mechanizmu zatrzymania krążenia, należy wy-
konać specjalistyczne zabiegi resuscytacyjne. Najważniejszą czynnością jest zapewnienie
drożności dróg oddechowych. W tym celu należy podjąć próbę intubacji tchawicy. Usta-
wienie rurki dotchawiczej należy sprawdzić osłuchiwaniem oraz przez oznaczanie stężenia
dwutlenku węgla w powietrzu wydechowym (przy zachowanej perfuzji przez płuca). W
przypadku trudności z intubacją można rozważyć założenie maski krtaniowej. Po zapew-
nieniu drożności dróg oddechowych, wentyluje się 100% tlenem przy użyciu worka samo-
rozprężalnego z rezerwuarem lub w układzie rurki T z wysokimi przepływami. W przy-
padku wentylacji przez maskę należy liczyć się z możliwością nadmuchiwania żołądka i
jego rozdęcia. Stan ten jest niebezpieczny, gdyż prowadzi do uniesienia przepony i zmniej-
szenia podatności płuc. W późniejszych etapach działania wskazane jest więc założenie
zgłębnika żołądkowego.
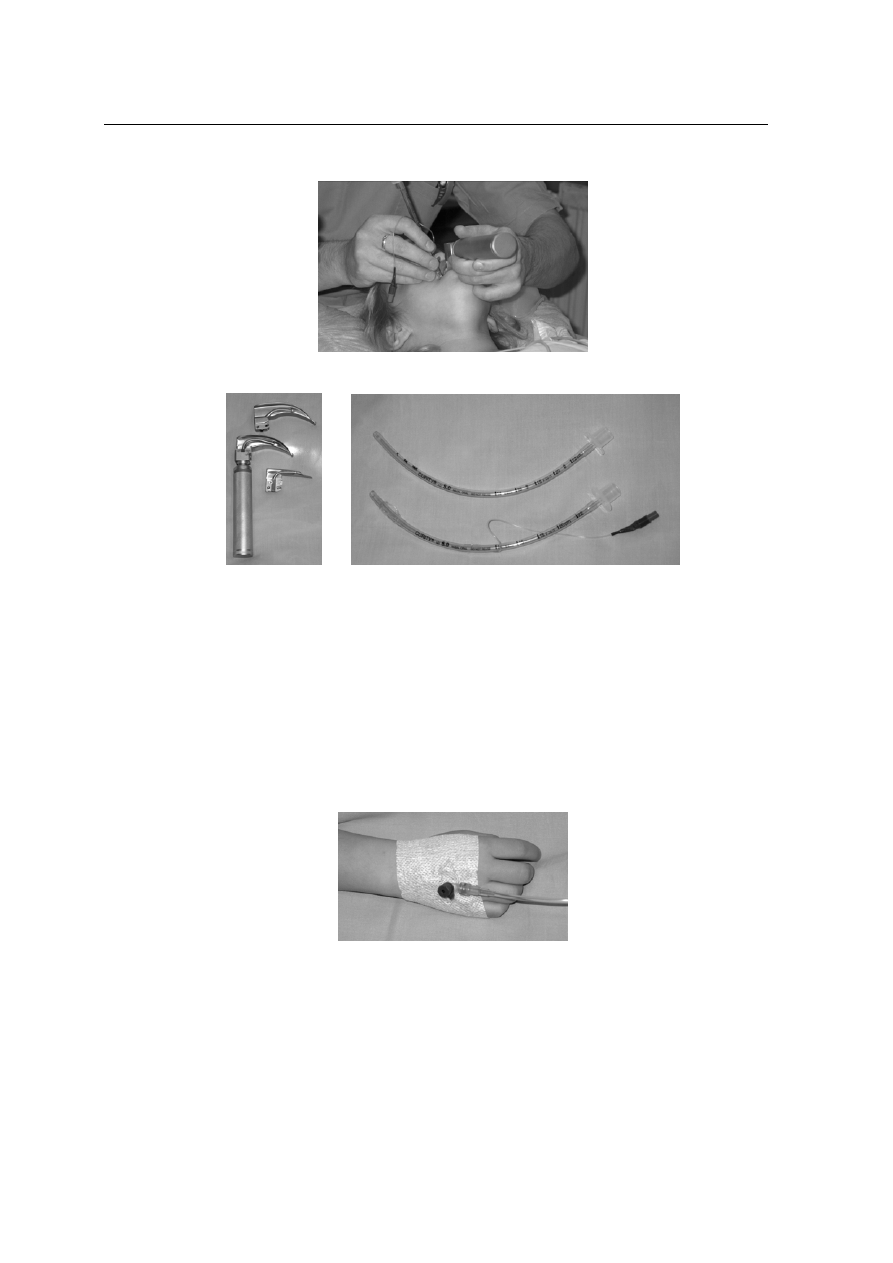
Zaawansowane czynności resuscytacyjne u dzieci
69
Kolejną czynnością jest zapewnienie dostępu do krążenia w celu podawania leków.
Można tego dokonać przez bezpośredni dostęp dożylny lub dostęp doszpikowy. Ze wzglę-
du na to, że założenie dostępu dożylnego u dzieci jest trudne, a niekiedy wręcz niemożli-
we, poleca się wykonywanie dostępu doszpikowego do kości piszczelowej przy pomocy
igły z mandrynem, co pozwala na podawanie leków i płynów. W ostateczności leki można
podawać do rurki intubacyjnej, pamiętając jednak, że powinno się stosować wyższe dawki
w minimum 5 ml objętości. Leki powinny być aplikowane głęboko (do dróg oddecho-
wych), na przykład przez cienki cewnik wsuwany przez rurkę intubacyjną.
Po uzyskaniu dostępu do krążenia, można rozpocząć podawanie leków. Nie ma wąt-
pliwości co do pierwszej podawanej dawki adrenaliny – powinna ona wynosić 10 µg/ kg
m.c. Mimo że nie ma przekonujących dowodów, iż 10-krotne zwiększenie dawki adrenali-
ny u dzieci jest korzystne, a w badaniach u osób dorosłych obserwowano efekt szkodliwy,
nadal można je stosować, gdy istnieje przypuszczenie, że zatrzymanie krążenia jest wtórne
w stosunku do zapaści naczyniowej. Odpowiedź na adrenalinę bywa zmienna. Korzystne

Arkadiusz Piankowski
70
wydaje się więc miareczkowanie dawki u pacjentów i zastosowanie ciągłego inwazyjnego
monitorowania ciśnienia tętniczego krwi. Przy braku wyjątkowych wskazań druga i na-
stępne dawki adrenaliny, winny wynosić 10 µg/ kg m.c.
W przypadku opornego na defibrylację migotania komór i częstoskurczu komorowego
bez tętna, lekiem z wyboru jest obecnie amiodaron. Zalecana dawka amiodaronu wynosi 5
mg/ kg m.c. w szybkim dożylnym wlewie jednorazowym (bolus), po czym kontynuuje się
podstawowe zabiegi resuscytacyjne i w ciągu 60 sekund podejmuje kolejną próbę defibry-
lacji. Możliwe jest zastosowanie amiodaronu już po pierwszej serii 3 defibrylacji pod wa-
runkiem, że nie spowoduje to opóźnienia kolejnych. Dopuszczalne jest zastosowanie lido-
kainy (w dawce 1–1,5 mg/ kg m.c.). W przypadku torsades de pointes stosuje się magnez
(25–50 mg/ kg m.c.).
Mimo że zatrzymanie krążenia u dzieci jest zazwyczaj wtórne do niedotlenienia, to
pamiętać należy o potencjalnie odwracalnych przyczynach zatrzymania krążenia, takich
jak: hipoksja, hipowolemia, hiper/hipokaliemia, hipotermia, odma prężna, tamponada ser-
ca, przedawkowanie leków lub zatrucie, zmiany zakrzepowo-zatorowe.
Leczenie poresuscytacyjne
Efektywność zabiegów resuscytacyjnych jest ciągle niezadowalająca. Skuteczność re-
suscytacji pozaszpitalnej sięga 3%, a wewnątrzszpitalnej 17%. Zawsze należy liczyć się
również z uszkodzeniem ośrodkowego układu nerwowego.
Do podstawowych czynności po zatrzymaniu krążenia należy ustalenie przyczyny za-
trzymania czynności serca i zapobieganie konsekwencjom. Należy wdrożyć leczenie
obrzęku mózgu, ewentualnej hipowolemii i zaburzeń jonowych. Konieczne jest również
leczenie niewydolności krążenia i możliwie jak najszybsze przetransportowanie dziecka do
oddziału intensywnej terapii.
PIŚMIENNICTWO
1. Międzynarodowe wytyczne resuscytacji 2000. Podsumowanie i schematy postępo-
wania według Europejskiej Rady Resuscytacji; pod red. prof. dr hab. Janusza An-
dresa; Kraków 2002.
2. European Resuscitation Council Guidelines 2000 for Advanced Paediatric Life
Support; Barbara Phillips, David Zideman, Luis Garcia-Castrillo, Miguel Felix,
Uwe Shwarz-Schwierin; Resuscitation 48 (2001) 231–324.

Arkadiusz Piankowski
11. Zabiegi resuscytacyjne u noworodków
Wstęp
Częstość porodów, po których potrzebne jest podjęcie zabiegów resuscytacyjnych u
noworodków, sięga nawet 1% u dzieci poniżej 2,5 kg. Konieczność taką można przewi-
dzieć łatwiej niż u dorosłych. Najczęściej dzieje się tak podczas porodów przedwczesnych.
Niestety nie zawsze można przewidzieć ryzyko, dlatego wszyscy biorący udział w poro-
dach powinni być przeszkoleni w zakresie resuscytacji noworodka.
U noworodków jako pierwsze występują zaburzenia oddechowe. Płód jest w stanie
przetrzymać niedobór tlenu przez okres znacznie dłuższy niż w całym dalszym życiu. Ser-
ce noworodka nie przestaje funkcjonować nawet przy tak znacznym niedoborze tlenu, któ-
ry powoduje ustanie funkcji ośrodka oddechowego. Początkowo występuje bezdech pier-
wotny czyli przerwa w normalnym oddychaniu. Następnie noworodek podejmuje powolne,
chwytające ruchy oddechowe (westchnięcia) indukowane przez ośrodki rdzeniowe. Odde-
chy te, pod warunkiem drożnych dróg oddechowych, mogą zapewnić wystarczającą podaż
tlenu do mózgu. Dzięki temu część dzieci może przeżyć, nawet jeśli nie podejmie się resu-
scytacji.
Jeśli westchnięcia nie są skuteczne, dziecko traci zdolność wysiłków oddechowych i
pojawia się tak zwany bezdech wtórny. Konieczne jest wówczas wspomaganie oddechu.
Zwykle układ krążenia jeszcze wtedy funkcjonuje. Serce noworodka kurczy się nawet
przez 20 minut i mimo że mniej wydajnie, to jednak wystarczająco, aby po rozprężeniu
płuc powietrzem lub tlenem dostarczyć dość tlenu do o.u.n. Mechanizm ten wystarcza do
wznowienia oddechu przez dziecko i rzadko bywa konieczne podjęcie pośredniego masażu
serca. Potrzeba podawania leków występuje niezwykle rzadko i wiąże się zwykle ze złym
rokowaniem.
Płuca noworodka do chwili urodzenia są nie rozprężone i wypełnione płynem. W
momencie rozpoczęcia normalnego porodu następuje wchłanianie zawartego w płucach
płodu płynu. Niewielka ilość zostaje „wyciśnięta” w trakcie przechodzenia przez kanał
rodny. Już po paru minutach od urodzenia płyn ulega wchłonięciu do naczyń krwiono-
śnych i chłonnych. Dzieci urodzone przez cięcie cesarskie będą pozbawione tego mechani-
zmu, jeśli cięcie zostanie wykonane zanim rozpocznie się poród. Szybkość przedostawania
się płynu z pęcherzyków płucnych do naczyń chłonnych zależy między innymi od ujemne-
go ciśnienia w klatce piersiowej, które może wytworzyć noworodek (nawet do 100 cm
H
2
O – co zapewnia wciąganie powietrza do płuc) oraz wzrostu ciśnienia w klatce piersio-
wej podczas płaczu. Po usunięciu płynu płuca ulegają rozprężeniu i pojawiają się warunki
do powstania czynnościowej zalegającej objętości płuc. Jeśli do tego nie dojdzie tuż po
urodzeniu, trzeba pomóc w wytworzeniu wspomnianej zalegającej objętości płuc. Do wła-
ściwego rozprężenia płuc noworodka konieczne jest zastosowanie dość długiego czasu
inflacji ciśnieniem dodatnim. Uzyskać to można przy zastosowaniu ciśnienia 40 cm H
2
O
przez pół sekundy (wskazane jest używanie worka samorozprężalnego z zastawką nadci-

Arkadiusz Piankowski
72
śnieniową) lub około 6 oddechów pod ciśnieniem 30 cm H
2
O, trwających od 2 do 3 sekund
każdy.
Istotnym zagadnieniem opieki nad noworodkiem jest zapewnienie mu ciepła. Ze
względu na duży stosunek powierzchni do wagi ciała noworodki łatwo ulegają wychłodze-
niu. Poród powinien się odbywać w otoczeniu ogrzanym na tyle, by dziecko mogło utrzy-
mać prawidłową ciepłotę ciała bez żadnej reakcji ze strony fizjologicznych mechanizmów
obronnych. Utratę ciepła nasila wilgotna skóra noworodka. Niedotlenienie i hipotermia
mogą doprowadzić do nasilonej kwasicy metabolicznej.
Sekwencja postępowania
Tuż po urodzeniu należy ująć dziecko w czysty i ogrzany kompres. Pępowina powin-
na zostać zaciśnięta około minuty po urodzeniu. W tym czasie dziecko musi być utrzymy-
wane mniej więcej na poziomie macicy matki, aby zapobiegać hipowolemii. Dziecko osu-
szamy i owijamy w czysty i ogrzany kompres (1). Następną czynnością lekarza jest ocena
(2) stanu dziecka na podstawie 4 cech. Dokonuje się oceny zabarwienia powłok na tuło-
wiu, wargach i na języku. Następnym parametrem jest napięcie mięśniowe, które ocenia
się na podstawie funkcji zginaczy. Kolejno należy zbadać częstość i głębokość oddychania
oraz częstość akcji serca. Oceny ostatniego parametru można dokonać stetoskopem lub
palpacyjnie, badając tętno u podstawy pępowiny. Ponieważ jednak nawet u zdrowego no-
worodka pępowina może nie tętnić, jeśli nie wyczuwa się tętna, trzeba sprawdzić czynność
serca stetoskopem. Powyższe cztery cechy kontrolowane są wielokrotnie w trakcie zabie-
gów resuscytacyjnych (praktycznie w trakcie każdego punktu algorytmu).
Dziecko, które oddycha regularnie, ma czynność serca 100 lub więcej uderzeń na mi-
nutę, wykazuje różowe zabarwienie tułowia i ma dobre napięcie mięśniowe nie wymaga
dalszej interwencji i powinno być przekazane matce. W przypadku, gdy oddech jest nie-
wydolny, zabarwienie powłok jest sine lub blade, czynność serca jest wolna lub napięcie
mięśniowe zbyt niskie, wdraża się odpowiednie działania resuscytacyjne, których pierw-
szym etapem jest udrożnienie dróg oddechowych (4). Główka dziecka powinna być utrzy-
mywana w pozycji neutralnej. Ułożenie można ustabilizować, umieszczając pod barkami
dziecka niewielką poduszeczkę. Następnie należy ostrożnie unieść lub wysunąć żuchwę
tak, by nie uszkodzić tkanek miękkich dna jamy ustnej (6). Jeśli dziecko nie rozpocznie
samodzielnie oddychać, należy oddech wspomóc pięcioma wdechami trwającymi około
2–3 sekund.
Kolejnym etapem jest oczyszczenie dróg oddechowych (7). Najczęściej istnieje ko-
nieczność delikatnego zbadania i ewentualnie odessania przy użyciu laryngoskopu i mięk-
kiego cewnika krwi, mazi płodowej, smółki, śluzu lub wymiocin. Czynności tej nigdy nie
wykonuje się na ślepo. Konieczne jest przy tym ograniczenie do minimum stymulacji tyl-
nej ściany gardła i krtani, gdyż może to powodować bradykardię. Nie należy odsysać tre-
ści, jeśli nie jest to niezbędne. Żywotny noworodek z podejrzeniem zachłyśnięcia smółką
nie wymaga odsysania z tchawicy. Przeciwnie, jeśli oddech jest niewydolny z powodu
zachłyśnięcia smółką, wykonuje się laryngoskopię, intubację tchawicy i odsysa używając
rurki intubacyjnej jako cewnika odsysającego. Jeśli po tych czynnościach stan noworodka
ulega poprawie i dziecko podejmie regularne oddychanie, potwierdzone przez prawidłowe
ruchy klatki piersiowej oraz skóra ulegnie zaróżowieniu, należy zapewnić dziecku ciepło i
regularnie oceniać jego stan.
Zabiegi resuscytacyjne u noworodków
73
Algorytm postępowania w resuscytacji noworodka
1. Osusz dziecko i okryj czystym ogrzanym kompresem.
2. Oceń stan dziecka:
− kolor powłok,
− napięcie mięśniowe,
− oddech,
− częstość akcji serca.
3. Jeśli nie oddycha
4. Skontroluj drożność dróg oddechowych (ułóż głowę w neutralnej pozycji).
5. Wspomóż oddech:
− jeśli nie oddycha wykonaj 5 wdechów – każdy przez 2–3 sekundy,
− sprawdź odpowiedź (wzrost akcji serca, widoczne poruszanie się klatki piersio-
wej).
6. Jeśli nie ma odpowiedzi:
− skontroluj położenie głowy i wysuń żuchwę,
− ponownie wykonaj 5 wdechów,
− sprawdź odpowiedź (wzrost akcji serca, widoczne poruszanie się klatki piersio-
wej).
7. Jeśli nadal nie ma odpowiedzi:
− udrożnij drogi oddechowe wraz z drugim ratownikiem i ponownie wykonaj 5
wdechów,
− skontroluj zawartość jamy ustno-gardłowej (koniecznie pod kontrolą wzroku),
− jeśli to konieczne odessij zawartość i ponownie wykonaj 5 wdechów,
− załóż rurkę ustno-gardłową,
− rozważ intubację
− sprawdź odpowiedź (wzrost akcji serca, widoczne poruszanie się klatki piersiowej).
8. Jeśli klatka piersiowa porusza się kontynuuj wentylację, jeśli dziecko nie podejmie
samodzielnego oddechu.
9. Skontroluj częstość akcji serca.
10. Pośredni masaż serca:
− potwierdź drożność dróg oddechowych i poruszanie się klatki piersiowej podczas
wentylacji – jeśli klatka piersiowa się nie porusza powróć do udrożnienia dróg od-
dechowych,
− jeśli puls jest niewyczuwalny lub częstość niższa niż 60/min. i nie wzrasta, roz-
pocznij pośredni masaż serca: 3 uciśnięcia / 1 oddech przez 30 sekund.
11. Ponownie skontroluj częstość akcji serca:
− jeśli częstość akcji wzrasta, zaprzestań masażu, kontynuuj wentylację jeśli dziecko
nie oddycha,
− jeśli akcja serca nie wzrasta kontynuuj masaż i wentylację, rozważ podaż leków.
Na każdym etapie rozważ: CZY NIE POTRZEBUJESZ POMOCY?
Jeśli jest podejrzenie zachłyśnięcia smółką: DZIECKO, KTÓRE PŁACZE, MA
DROŻNE DROGI ODDECHOWE! DZIECKO WIOTKIE – OBSERWUJ, CZY
NIE POTRZEBUJE TWOJEJ POMOCY!

Arkadiusz Piankowski
74
Jeśli noworodek nadal nie oddycha lub oddycha nieregularnie, płytko, bądź ma sine
zabarwienie powłok, wykonuje się 5 oddechów najlepiej 100% tlenem, pod ciśnieniem
30–35 cm H
2
O, przez 2–3 sekund. Wskazane jest korzystanie z worka samorozprężalnego
z zastawką bezpieczeństwa ograniczającą ciśnienie. Czasami bywa konieczne wytworzenie
wyższego ciśnienia. Jeśli nie dysponuje się żadnym sprzętem, można wykonać oddychanie
metodą usta-usta i nos, pamiętając jednak o ryzyku zakażenia przez krew lub materiał po-
chodzący z kanału rodnego. Przed zastosowaniem tej metody ratownik powinien wytrzeć
twarz dziecka, unikać połykania lub inhalowania materiału biologicznego, z którym ma
bezpośredni kontakt.
W trakcie wykonywania oddechów konieczne jest kontrolowanie unoszenia się klatki
piersiowej. Jeśli klatka piersiowa dziecka unosi się podczas wykonywanych wdechów (8),
kontynuuje się wentylację z częstością 40–60 oddechów na minutę i sprawdza się częstość
pracy serca. Jeśli klatka piersiowa dziecka nie unosi się podczas wykonywanych wdechów
należy poprawić drożność dróg oddechowych przez wysunięcie żuchwy. Można wprowa-
dzić rurkę ustno-gardłową i ponawiać próbę rozprężenia płuc do skutku. Częstość pracy
serca ocenia się osłuchując okolicę przedsercową lub wyczuwając tętno u nasady pępowi-
ny (9).
Jeśli częstość pracy serca noworodka wynosi ponad 60 uderzeń na minutę i przyspie-
sza się, kontynuuje się wentylację z częstością 40–60 oddechów na minutę i stale kontrolu-
je zabarwienie powłok, napięcie mięśniowe, oddychanie i czynność serca. Jeśli częstość
pracy serca noworodka wynosi mniej niż 60 uderzeń na minutę, podejmuje się pośredni
masaż serca (10). Po zlokalizowaniu mostka, w dolnej jego części umieszcza się płasko
ułożone obok siebie obydwa kciuki, tuż poniżej linii międzysutkowej noworodka. Pozosta-
łymi złożonymi palcami obejmuje się dolną część klatki piersiowej dziecka tak, by końce
palców podpierały jego plecy. Obydwoma kciukami należy uciskać dolną część mostka na
głębokość mniej więcej 1/3 głębokości klatki piersiowej z częstotliwością około 120 razy
na minutę. Jeśli ratownik jest osamotniony podczas resuscytacji noworodka, zmuszony jest
stosować dwupalcową metodę pośredniego masażu serca. Masaż pośredni powinien zostać
skoordynowany z wentylacją w stosunku 3:1, czyli około 90 uciśnięć klatki piersiowej i 30
oddechów na minutę. Pamiętać jednak należy, że jakość wentylacji i masażu jest ważniej-
sza niż dokładne uzyskiwanie podanej częstości.
Po 30 sekundach pośredniego masażu serca i wentylacji płuc ponownie należy skon-
trolować czynność serca (11) i jeśli ulega ona przyspieszeniu do ponad 60 uderzeń na mi-
nutę i dalej się przyspiesza, można przerwać masaż. Wentylację należy prowadzić aż do
momentu podjęcia przez dziecko wydolnego oddychania i zaróżowienia powłok. Jeśli jed-
nak stan dziecka nie ulega poprawie, wskazane jest podanie leków: 10 µg/ kg m.c. adrena-
liny przez na przykład kaniulę lub cewnik wprowadzony do żyły pępowinowej. Możliwe
jest również wykorzystanie drogi dotchawiczej lub doszpikowej. Ze względu na to, że wy-
korzystanie żyły pępowinowej jest dość łatwe, ten dostęp jest szczególnie polecany. Masaż
serca i wentylację należy kontynuować, planując jednocześnie kolejne działania. W celu
zapewnienia drożności dróg oddechowych można próbować wykonać intubację dotchawi-
czą.
Po zapewnieniu dostępu do układu krążenia drogą żyły pępowinowej, jamy szpikowej
należy podawać adrenalinę co 3 minuty przez dostęp do żyły lub ewentualnie za pośrednic-
twem rurki intubacyjnej. W przypadku ciężkiej kwasicy należy rozważyć podanie wodo-
rowęglanów dożylnie 1–2 mmol/ kg m.c. 4,2% roztworu wodorowęglanu sodu.

Zabiegi resuscytacyjne u noworodków
75
Prowadząc resuscytację noworodka należy pamiętać, że ważniejsze od podaży leków
jest zapewnienie dobrej wentylacji płuc i pośredniego masażu serca. Podobnie jak u star-
szych dzieci, nie wolno zapomnieć o potencjalnie odwracalnych przyczynach zatrzymania
krążenia: hipowolemii, hipotermii, hipoglikemii, odmie prężnej.
PIŚMIENNICTWO
1. Międzynarodowe wytyczne resuscytacji 2000. Podsumowanie i schematy po-
stępowania według Europejskiej Rady Resuscytacji; pod red. prof. dr hab. Ja-
nusza Andresa; Kraków 2002.
2. International Guidelines for Neonatal Resuscitation: An Excerpt From the
Guidelines 2000 for Cardiopulmonary Resuscitation and Emergency Cardio-
vascular Care: International Consensus on Science. PEDIATRICS Vol. 106 No.
3 September 2000.
Document Outline
- SPIS TREŚCI
- 1. Chory nieprzytomny
- 2. Ocena stanu ogólnego osoby nieprzytomnej
- 3. Pierwsza pomoc w zatruciach
- 4. Zaopatrywanie ran, zwichnięć i złamań
- 5. Postępowanie w urazach termicznych
- 6. Problemy etyczne i prawne w resuscytacji krążeniowo-odde
- 7. Podstawowe zabiegi resuscytacyjne u dorosłych
- 8. Zaawansowane zabiegi resuscytacyjne u dorosłych
- 9. Podstawowe zabiegi resuscytacyjne u dzieci
- 10. Zaawansowane czynności resuscytacyjne u dzieci
- 11. Zabiegi resuscytacyjne u noworodków
Wyszukiwarka
Podobne podstrony:
instrukcja pierwszej pomocy resuscytacja krazeniowo oddechowa u osoby doroslej
Reanimacja krążeniowo oddechowa, Zabiegi medyczne - prezentacje i algorytmy
PIERWSZA POMOC, reanimacja
instrukcja pierwszej pomocy resuscytacja krazeniowo oddechowa u osoby doroslej
Pierwsza pomoc i resuscytacja krazeniowooddechowa Janusz Andres
Ostra niewydolność krążenia, - PIERWSZA POMOC - ZDROWIE, - Ratownictwo Medyczne, Ratownictwo medycz
Zestaw reanimacyjny, Pierwsza pomoc
ANATOMIA DRÓG ODDECHOWYCH, - PIERWSZA POMOC - ZDROWIE, - Ratownictwo Medyczne, Semestr II, Anatomia
RESUSCYTACJA KRĄŻENIOWO-oddechowa u dzieci, I pomoc przedlekarska - gazetka
RESUSCYTACJA KRĄŻENIOWO-oddechowa, I pomoc przedlekarska - gazetka
PIERWSZA POMOC resuscytacja k oddechowa niemowlecia tcm30 231
Układ oddechowy-ostry napad, uczelnia awf, pierwsza pomoc
Ciało obce w drogach oddechowych - postepowanie u dorosłych i dzieci, Pierwsza pomoc
Układ oddechowy w nurkowaniu, - PIERWSZA POMOC - ZDROWIE, - Ratownictwo Medyczne, Semestr II, Anato
więcej podobnych podstron