
Wojciech Jacheć








Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
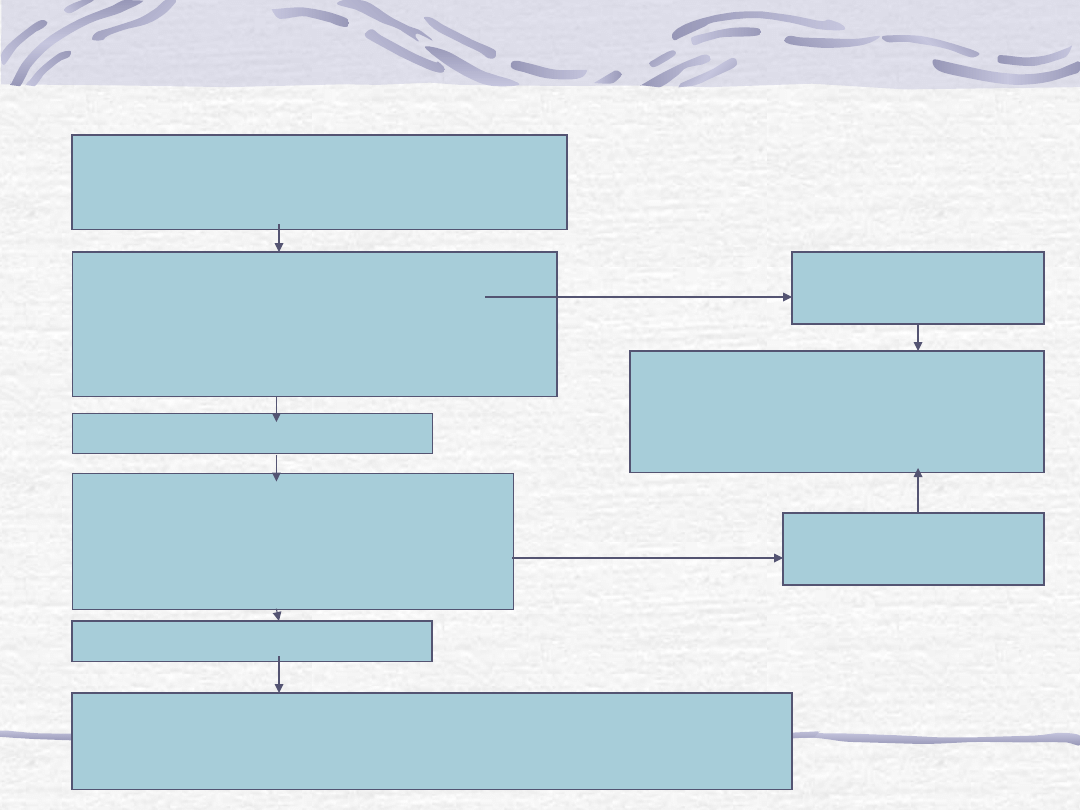
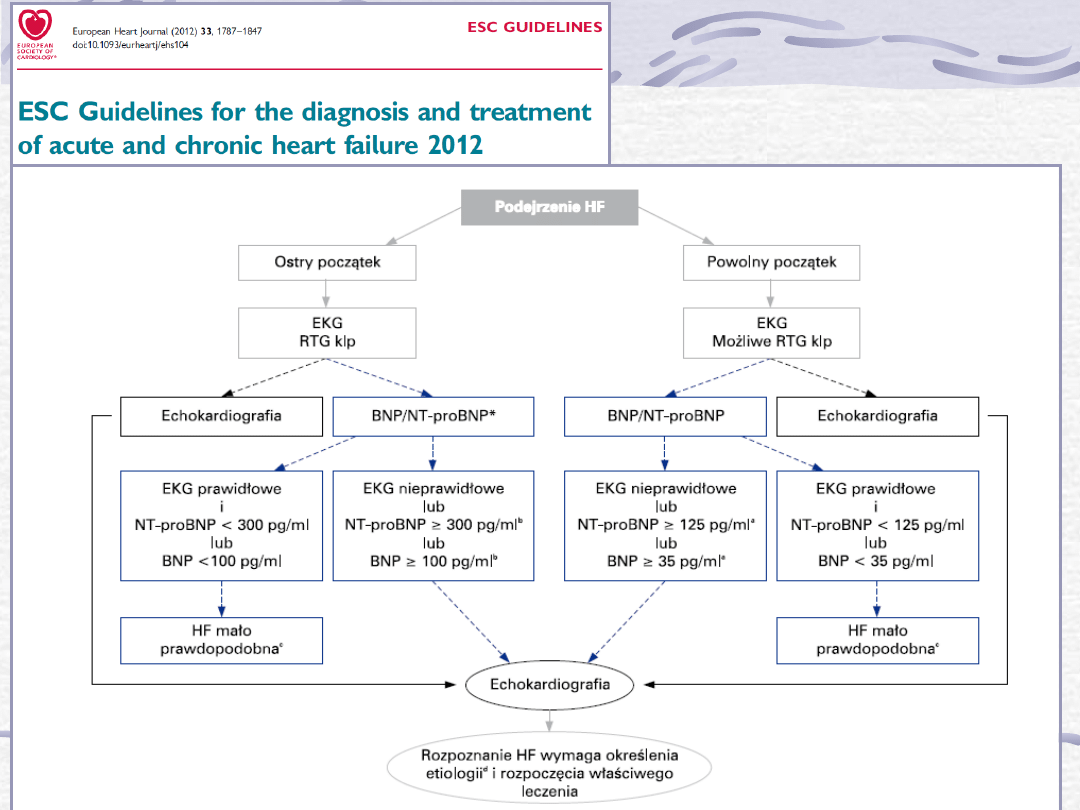
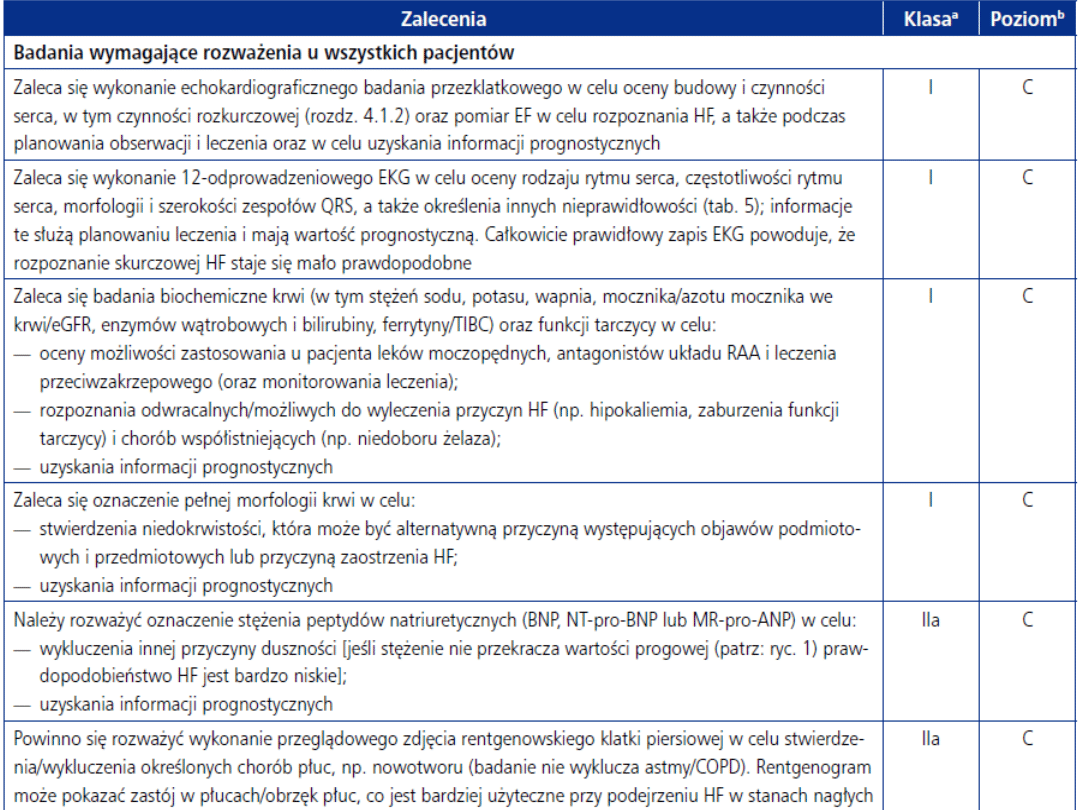
Obecność objawów podmiotowych
lub przedmiotowych charakterystycznych
dla niewydolności serca
1.
EKG
2.
RTG kl.piersiowej
3.
UKG
4.
Podstawowe badania laboratoryjne
z uwzględnieniem pept. natiuretycznych
Wyniki nieprawidłowe
Niewydolność serca
lub dysfunkcja lewej komory
mało prawdopodobna, rozważ
inne rozpoznanie
Badanie obrazowe serca:
1.
MRI
2.
CT
3.
Badania radioizotopowe
Wyniki
prawidłowe
Wyniki
prawidłowe
Wyniki nieprawidłowe
Oceń przyczyny, czynniki wyzwalające, możliwość ich usunięcia.
Klasę czynnościową NYHA.
Rozważ dodatkowe badania diagnostyczne.

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Badania dodatkowe:
1. Pomiar ciśnienia tętniczego.
Sporadyczny
Całodobowy
2. Elektrokardiogram
Spoczynkowy
Wysiłkowy
Całodobowy

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
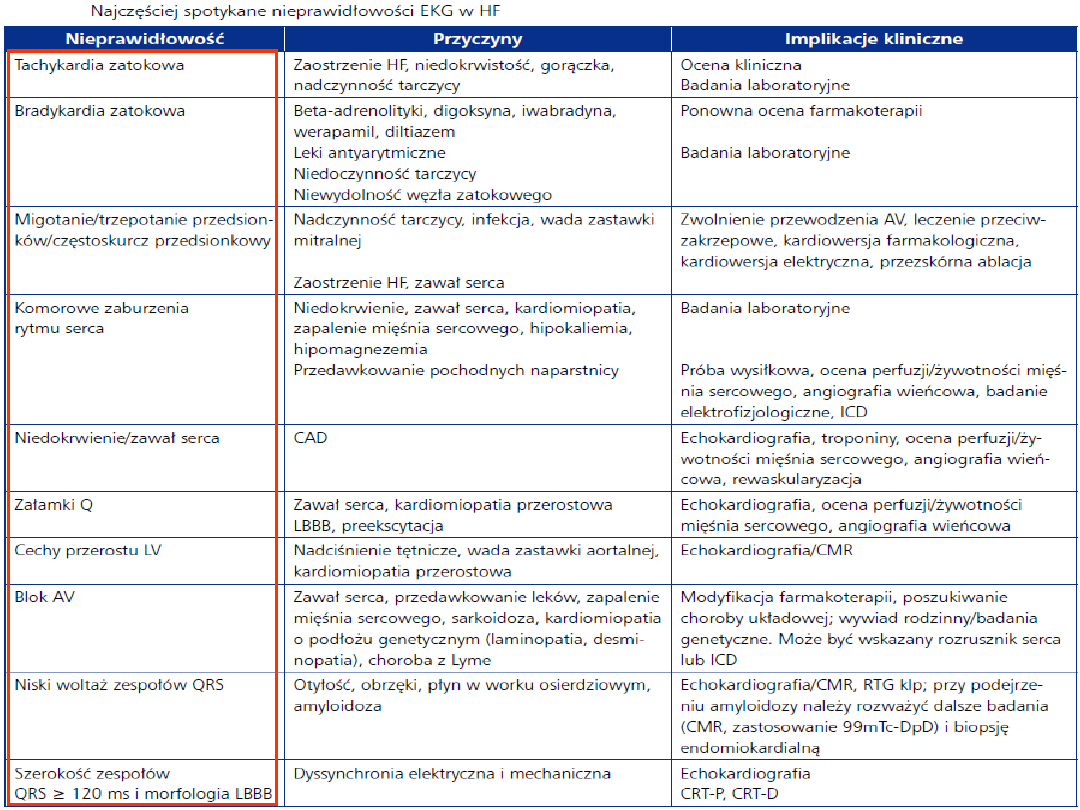
Stwierdzenie prawidłowego
elektrokardiogramu powinno skłaniać
do weryfikacji rozpoznania
niewydolności serca.
(wartość prognostyczna 90%).

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
RTG przeglądowe klatki piersiowej):
1. Ocena krążenia płucnego.
2. Określenie stopnia powiększenia komór i
przedsionków. Powiększenie sylwetki
serca: stosunek wymiaru poprzecznego
serca do wymiaru klatki piersiowej
wynoszący >0.50.
3. Ocena pnia tętnicy płucnej i aorty oraz
żyły głównej górnej.
4. Ocena zwapnień.

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
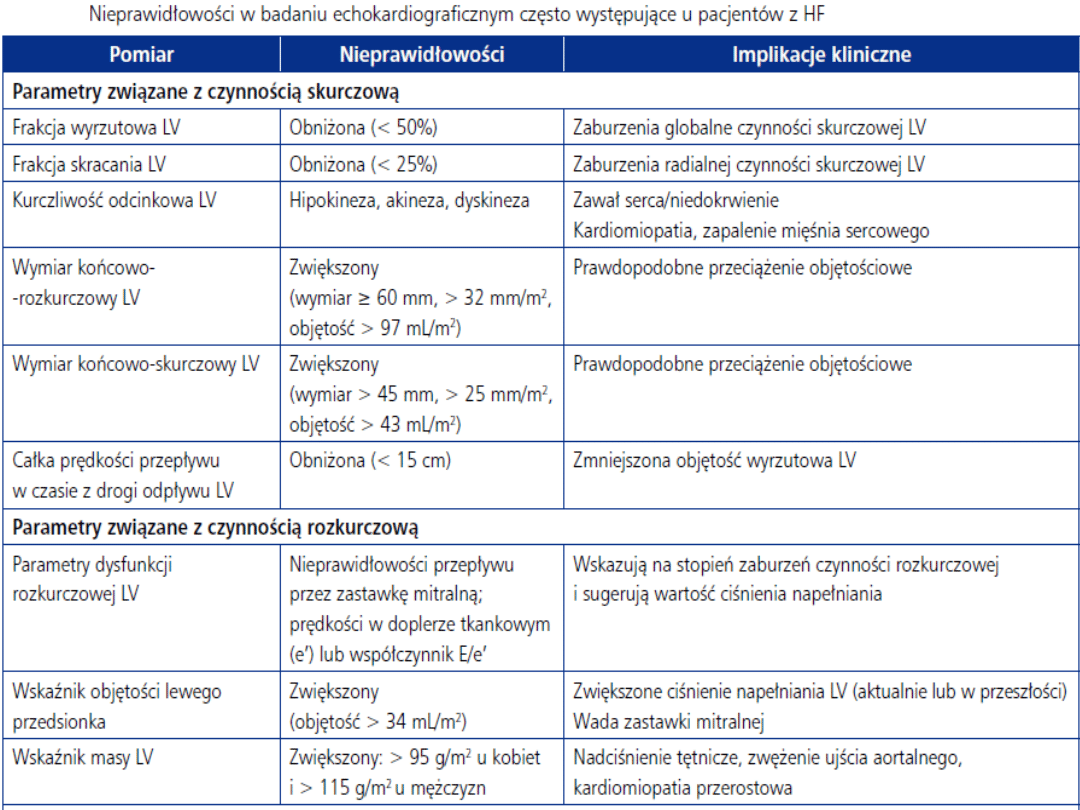
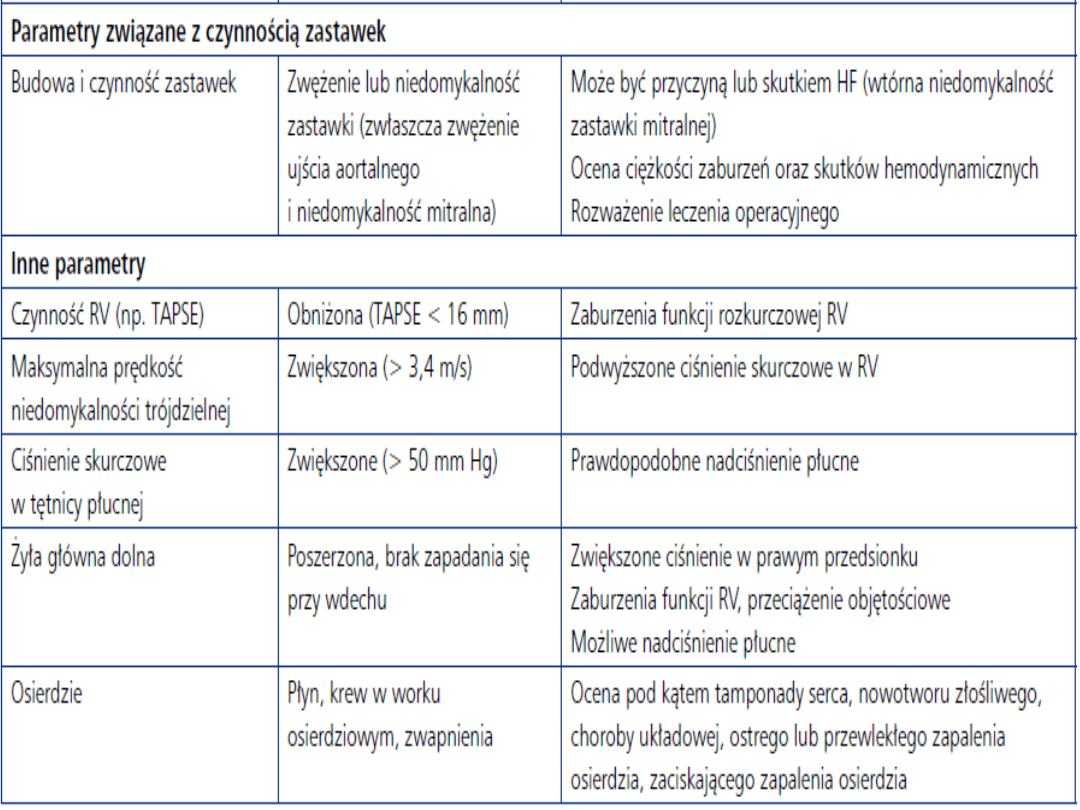
Ultrasonokardiagrafia (UKG):
1. Ocena anatomii i czynności serca,
aorty wstępującej,
2. przepływu krwi przez serce,
3. gradientu ciśnień w obrębie zwężeń
zastawek serca,
4. Diagnostyka wad serca.
5. Badania czynnościowe.
6. Optymalizacja leczenia.

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Ultrasonokardiagrafia (UKG):
1. Badanie przezklatkowe (TTE),
2. Przezprzełykowe (TEE),
3. Śródnaczyniowe (IVUS),
4. Histologia ultradźwiękowa (IVUS
histology)
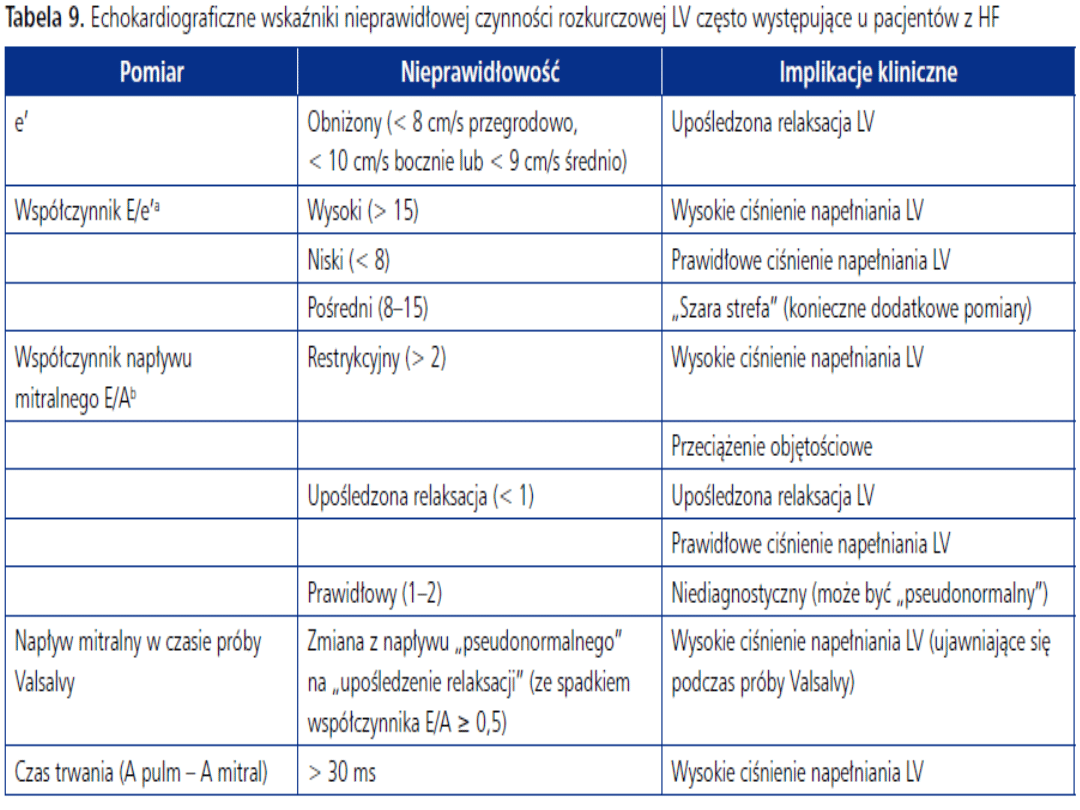

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Badania dodatkowe:
1. Echokardiograficzna próba obciążeniowa.
2. Badania radioizotopowe.
3. NMR.
4. Koronarografia i lewostronna wentrykulografia.
5. Monitorowanie parametrów hemodynamicznych
za pomocą cewnika S-G.
6. Biopsja endomiokardialna.
7. Próba wysiłkowa.
8. Holterowskie monitorowanie EKG.
9. Badanie czynności płuc.

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Badania laboratoryjne:
Podstawowe: morfologia krwi, OB.,
elektrolity, badanie ogólne moczu, glikemia,
poziom kreatyniny i jej klirens,
aktywności enzymów wątrobowych, poziom
bilirubiny,
kwasu moczowego, mocznik.
Specjalistyczne: Peptydy natriuretyczne,
TSH, CK-MB, TpT, TpI, Mioglobina
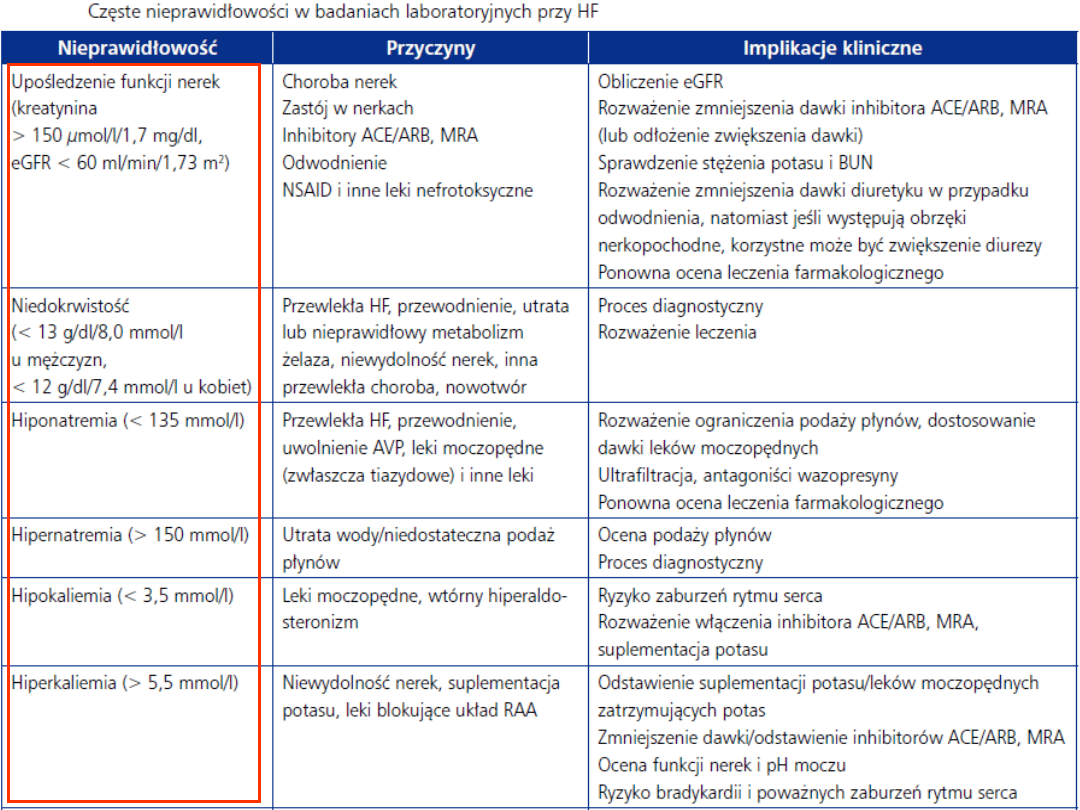
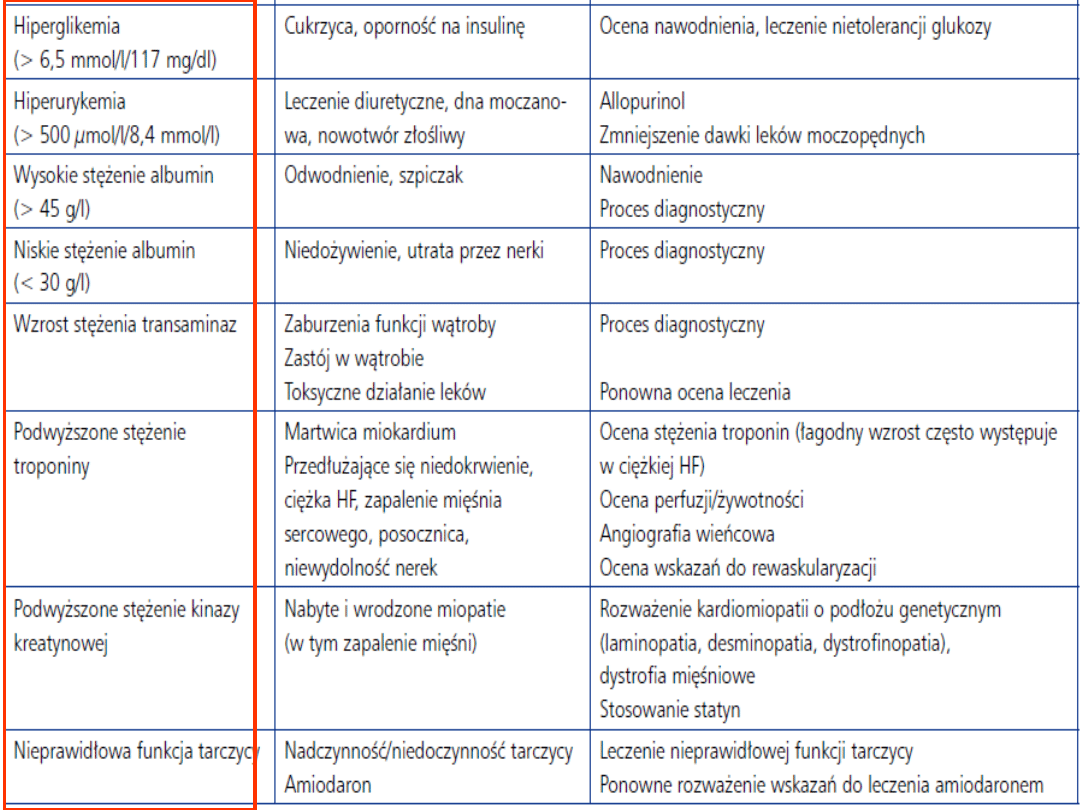



Inne badania dodatkowe:
1. Potwierdzenie lub wykluczenie PNS.
2. Wykrycie przyczyny ciężkiej lub opornej na leczenie
niewydolności serca.
3. Wykluczenie innych chorób, których objawy mogą
przypominać lub nasilać podmiotowe i przedmiotowe
objawy niewydolności serca.
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Przeciwko PNS przemawia:
1. Nieobecność objawów podmiotowych i przedmiotowych.
2. Brak cech dysfunkcji serca w badaniach obrazowych.
3. Brak odpowiedzi na leczenie.
4. Prawidłowy zapis EKG.
5. Prawidłowe stężenie ANP, BNP, NTproBNP.
6. Prawidłowy wynik próby wysiłkowej.
7. Prawidłowy rzut serca, zwłaszcza podczas wysiłku.
8. Prawidłowe RAP, zwłaszcza u chorych nieleczonych.
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
Diagnostyka niewydolności serca
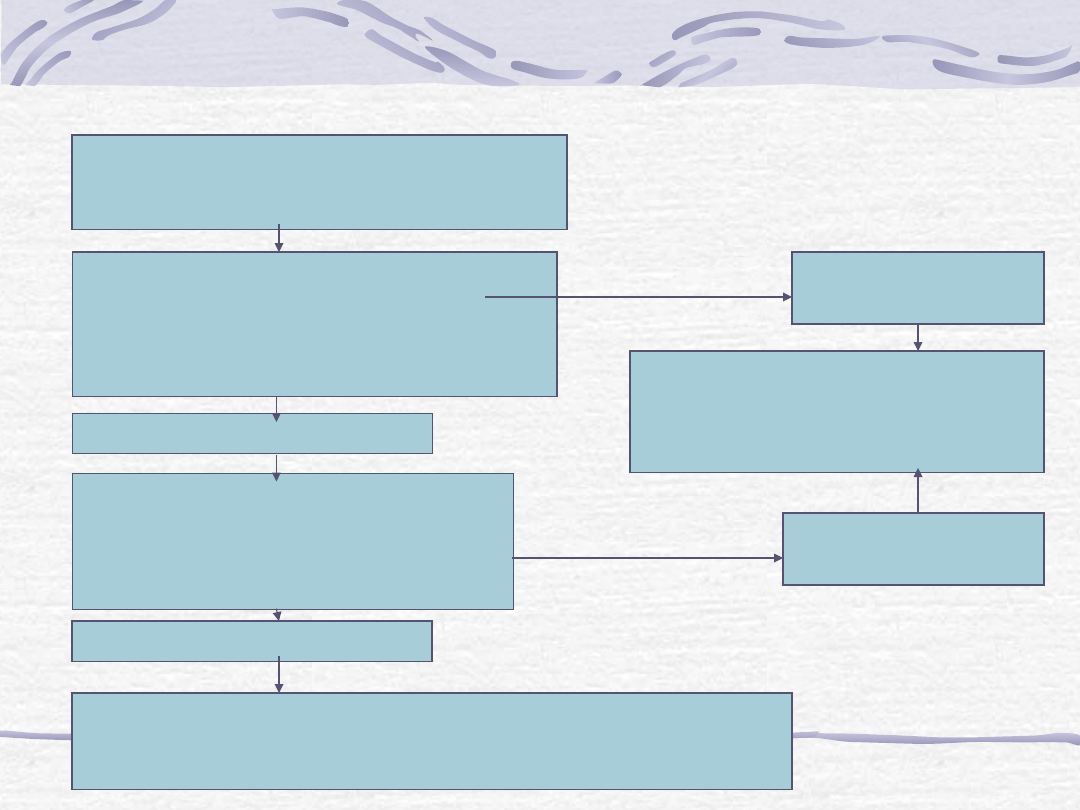
Obecność objawów podmiotowych
lub przedmiotowych charakterystycznych
dla niewydolności serca
1.
EKG
2.
RTG kl.piersiowej
3.
UKG
4.
Podstawowe badania laboratoryjne
z uwzględnieniem pept. natiuretycznych
Wyniki nieprawidłowe
Niewydolność serca
lub dysfunkcja lewej komory
mało prawdopodobna, rozważ
inne rozpoznanie
Badanie obrazowe serca:
1.
MRI
2.
CT
3.
Badania radioizotopowe
Wyniki
prawidłowe
Wyniki
prawidłowe
Wyniki nieprawidłowe
Oceń przyczyny, czynniki wyzwalające, możliwość ich usunięcia.
Klasę czynnościową NYHA.
Rozważ dodatkowe badania diagnostyczne.

Leczenie niewydolności serca
Leczenie niewydolności serca
Leczenie niefarmakologiczne:
1. Kontrola masy ciała (codziennie rano po oddaniu moczu).
2. Kontrola podaży sodu i potasu w diecie.
3. Kontrola podaży płynów.
4. Ograniczenie lub zakaz (K-miopatia alkoholowa)
spożycia alkoholu.
5. Masa ciała i stan odżywienia. 22 < BMI < 30.
6. Zakaz palenia tytoniu.
7. „Rozsądna” aktywność seksualna.
8. Aktywność fizyczna.
9. Podróżowanie.
10.Szczepienia ochronne.
11.Unikanie leków

Leczenie niewydolności serca
Leczenie niewydolności serca
Leczenie: cele
1. Zmniejszenie śmiertelności.
2. Zniesienie objawów chorobowych:
• Zniesienie obj. podmiotowych i
przedmiotowych.
• Poprawa jakości życia (ustąpienie
obrzęków,
• ↑ Wydolności wysiłkowej,
• ↓ Zmęczenia i duszności,
• Unikniecie hospitalizacji,
• Zapewnienie odp. opieki w schyłkowym
okresie
choroby.
3. Zapobieganie:
• Remodelingowi MS.
• Uszkodzeniu MS i jego progresji.
• Nawrotom objawów.
• Kolejnym hospitalizacją

Leczenie niewydolności serca
Leczenie niewydolności serca
ESC 2008
ESC 2008
Leczenie niefarmakologiczne:
Unikanie leków:
1.
Niesterydowe leki przeciwzapalne (NLPZ).
2.
Leki antyarytmiczne klasy I.
3.
Antagoniści wapnia (werapamil, diltiazem,
pochodne dihydropirydyny pierwszej generacji).
4. Trójcykliczne leki przeciwdepresyjne.
5. Kortykosterydy.
6. Lit.

Diagnostyka niewydolności serca
Diagnostyka niewydolności serca

Leczenie niewydolności serca
Leczenie niewydolności serca
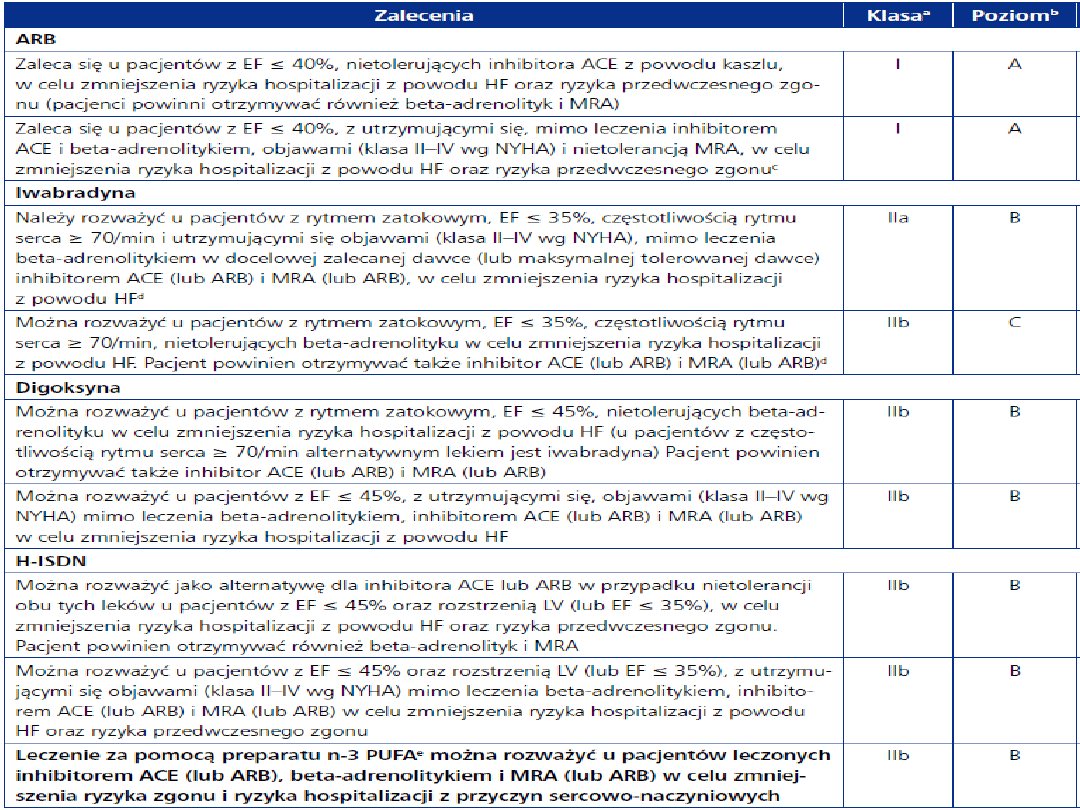
Leczenie farmakologiczne:
Wydłużenie życia:
1.
ACE-I
2.
ARB
.
3
-blokery
4.
Antagoniści Aldosteronu
Poprawa jakości życia:
1.
Diuretyki
2.
Digoksyna
3.
Nitraty ???

Leczenie niewydolności serca
Leczenie niewydolności serca
I klasa NYHA
1. ACE-I lub ARB (jeśli ACE-I jest p/wskazany).
2. Β-bloker u chorych po MI.
3. Antagonista aldosteronu u chorych po niedawnym MI.
4. Digoksyna jeśli istnieje FA (z szybką akcją komór).
II klasa NYHA (dodaj)
1. ARB (niezależnie od ACE-I)
2. Β-bloker u wszystkich chorych / Ibawradyna.
3. Diuretyk w razie retencji wody.
III i IV klasa NYHA (dodaj)
1. Antagonistę aldosteronu (ACE-I lub ARB)
2. Digoksynę.
3. Drugi diuretyk (pętlowy).
4. Rozważ wspomagające leczenie zabiegowe (ICD lub
5. CRT-P lub CRT-D).

Leczenie niewydolności serca
Leczenie niewydolności serca
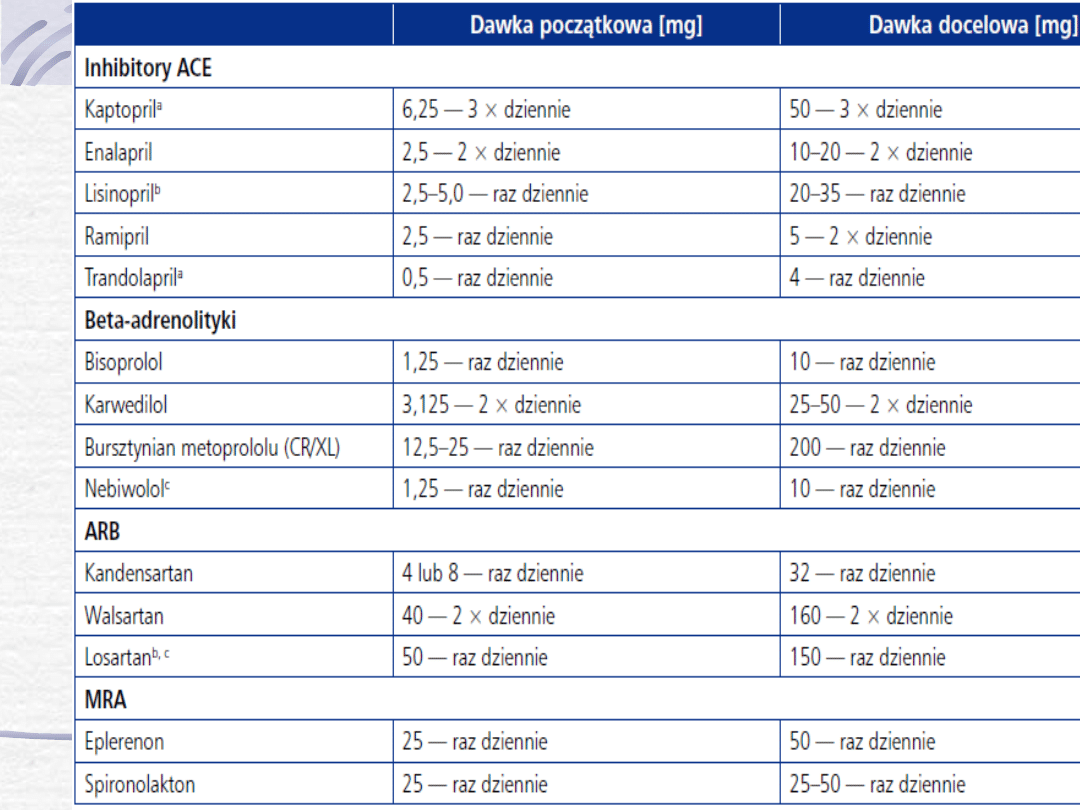
ACE-I
Chorzy z udokumentowaną niewydolnością
skurczową lewej komory bez objawów
klinicznych korzystają z długoterminowego
leczenia inhibitorami ACE.
Zbieżne wyniki badań SOLVD, SAVE i
TRACE wskazują, że u bezobjawowych
chorych z dysfunkcją lewej komory rzadziej
dochodzi do rozwoju objawowej
niewydolności serca i konieczności
hospitalizacji z tego powodu
.

Leczenie niewydolności serca
Leczenie niewydolności serca
ACE-I
„EFEKT GRUPY”
•
Captopril - od dawki 6,25 mg, zwiększając
dawkę dobową pod kontrolą ciśnienia
tętniczego i stężenia kreatyniny w surowicy
krwi. Najczęstsza dawka docelowa 25-50 mg
3 x dziennie.
•
Enalapril, dawka początkowa 2,5 mg,
najczęstsza dawka docelowa 10 mg 2 x
dziennie, maksymalna 20 mg 2 x dziennie.
•
Inne ACE-I o korzystnym wpływie na
przebieg CHF to: ramipril, benazepril,
peryndopril, cilazapril, lizynopril.
Największą poprawę hemodynamiczną
obserwuje się po 2-3 miesiącach terapii.

Leczenie niewydolności serca
Leczenie niewydolności serca
ACE-I
Przeciwwskazania bezwzględne
•
Hiperkalemia (K > 5,5 mmol / l).
•
Zwężenie obu tętnic nerkowych,
•
Okres ciąży i laktacji.
•
Obrzęk naczynioruchowy podczas
wcześniejszego leczenia ACE-I.

Leczenie niewydolności serca
Leczenie niewydolności serca
ARB
(Eprosartan, Ibersartan, Kandesartan,
Losartan, Telmisartan, Walsartan)
Zmniejszenie śmiertelności i częstości
hospitalizacji
w przebiegu PNS.
•
Alternatywa dla ACE-I u chorych nie
tolerujących ACE-I.
•
W skojarzeniu z ACE-I (Kl. II-IV NYHA
pomimo leczenia).

Leczenie niewydolności serca
Leczenie niewydolności serca
β-Blokery
(Bisoprolol, Karwedilol, Metoprolol,
Nebivolol)
Zmniejszenie śmiertelności i częstości
hospitalizacji, poprawa kl.
czynnościowej i LVEF, zwolnienie
progresji PNS.
•
Stosujemy u wszystkich chorych w II-IV kl.
cz. NYHA, u których nie ma
przeciwwskazań.
•
Leczenie należy rozpoczynać u chorego
przyjmującego już ACE-I.

Leczenie niewydolności serca
Leczenie niewydolności serca
β-Blokery
(Przeciwwskazania w PNS)
•
Astma lub ciężka postać POChP.
•
Objawowa bradykardia.
•
Objawowa hipotonia.

Leczenie niewydolności serca
Leczenie niewydolności serca
Antagoniści Aldosteronu
(Spironolakton, Eplerenon)
Zmniejszenie śmiertelności i częstości
hospitalizacji.
•
Kl. Cz. III-IV NYHA jako uzupełnienie
leczenia ACE-I ± ARB, β-blokerem i
diuretykiem.
•
W niewydolności serca po MI lub z cukrzycą
jako uzupełnienie leczenia ACE-I i β-
blokerem.

Leczenie niewydolności serca
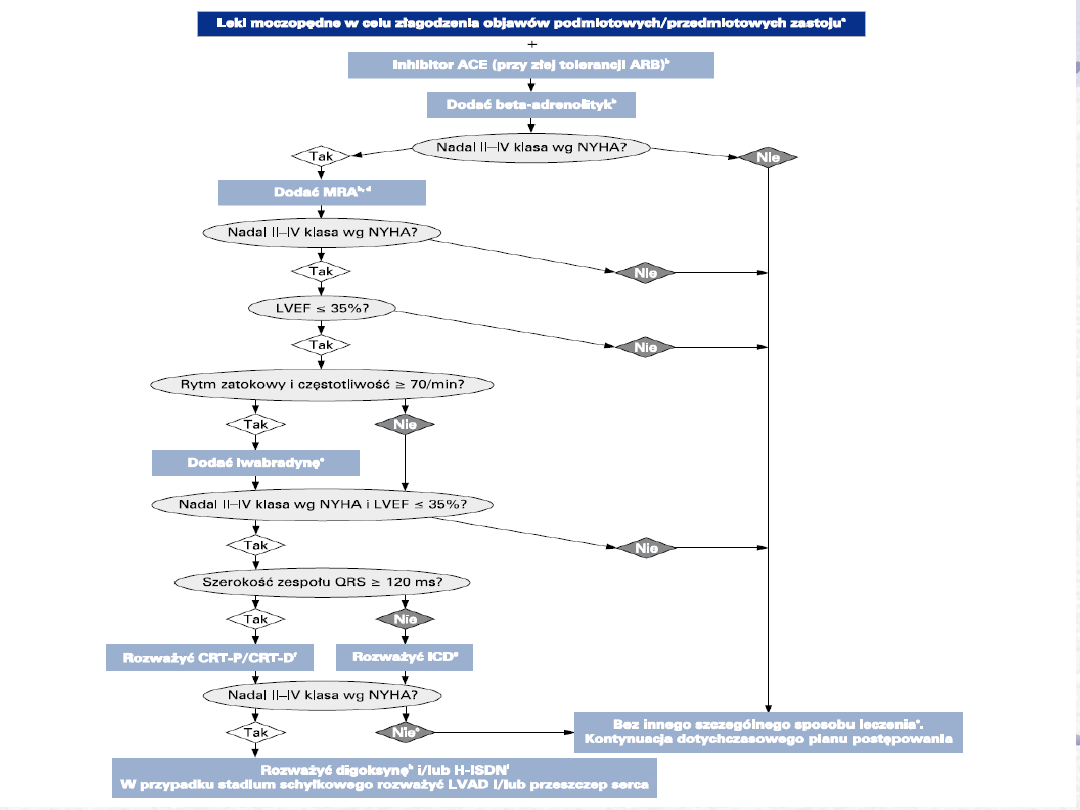
Leczenie niewydolności serca
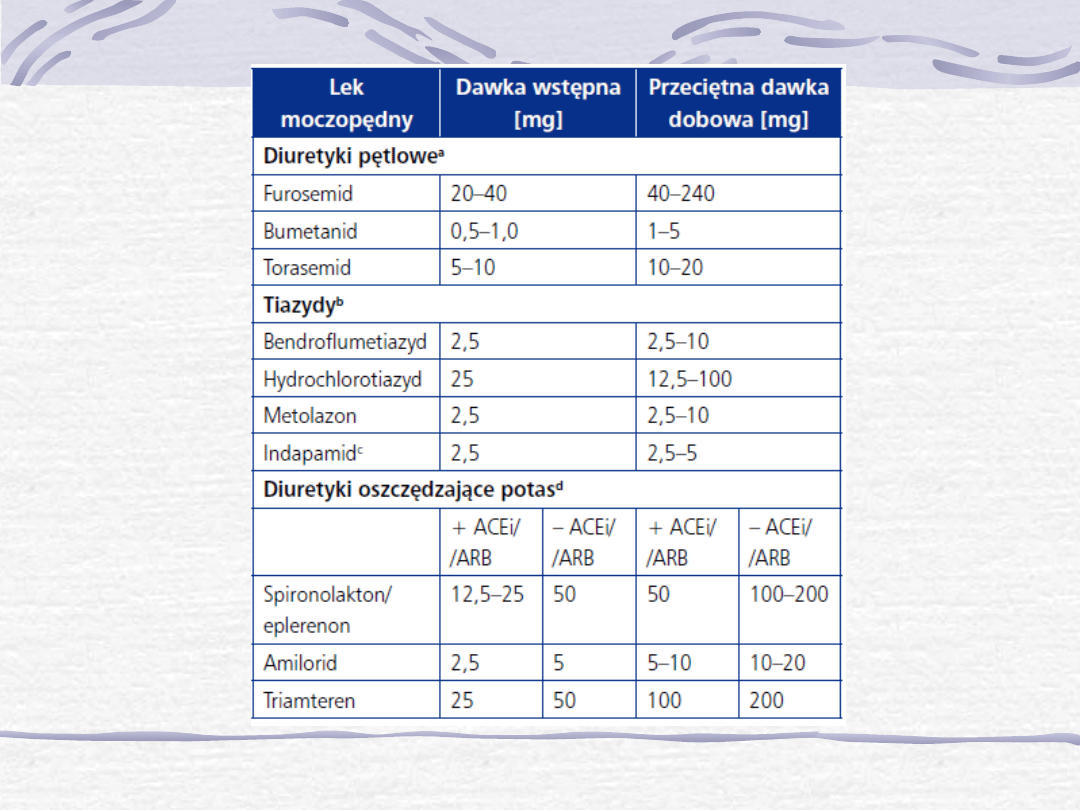
Leki moczopędne
(Furosemid, Torasemid, Hydrochlorotiazyd,
Chlortalidon, Indapamid, Amilorid,
Spironolakton)
•
Diuretyki są skuteczne i bezpieczne w
leczeniu objawowej HF.
•
Nieprzydatne w bezobjawowej dysfunkcji
mięśnia sercowego.
•
Stosujemy u chorych z klinicznymi objawami
niewydolno-ści lewo lub prawokomorowej.
Leczenie niewydolności serca
Leczenie niewydolności serca

Leczenie niewydolności serca
Leczenie niewydolności serca
Glikozydy naparstnicy
(Digoksyna, Metylodigoksyna, Lanatozyd
Proscylarydyna, Strofantyna)
•
Objawowa niewydolność serca (niezależnie od
przyczyny) z migotaniem przedsionków i z
przyspieszoną czynnością komór.
•
Objawowa niewydolność serca spowodowana
dysfunkcją skurczową LV, także u chorych z
rytmem zatokowym już leczonych ASCE-I,
ARB, LBA, antagonistą aldosteronu.

Leczenie niewydolności serca
Leczenie niewydolności serca
Leki rozszerzające naczynia
(Nitraty Dihydralazyna)
Pacjenci nie tolerujący ACE i ARB.
•
Poprawa rokowania po zastosowaniu
azotanów w skojarzeniu z hydralazyną.
(VheFT-I Trial 1987).
•
W/w skojarzenie w chwili obecnej o znaczeniu
raczej „historycznym”.

Leczenie niewydolności serca
Leczenie niewydolności serca
Leki o dodatnim działaniu inotropowym
(PDE 3 – I: Amrinon)
(Dobutamina, Dopamina, Levosimendan)
•
W leczeniu przewlekłym również powodują
zwiększenie śmiertelności. Jedynie amrinon
znalazł zastosowanie w leczeniu ostrej
niewydolności serca.
•
Dobutamina - dodatnie działanie inotropowe
oraz w niskich dawkach wazodilatacyjne. W
dawkach powyżej 12 µg/kg/min dominuje
efekt naczynioskurczowy poprzez wpływ na
α1 receptory.
•
Agoniści receptorów β-1, w przewlekłym
stosowaniu mogą obniżać ich gęstość, oraz
powodować zwiększenie śmiertelności
chorych z PNS.

Leczenie niewydolności serca
Leczenie niewydolności serca
Leki przeciwzakrzepowe
(Przeciwpłytkowe- ASS, Clopidogrel, Pracugrel, Ticagrelol)
(Przeciwzakrzepowe NFH, LMWH, Fundaparinux,
Warfafyna, Acenokumarol, Dabigatran, Rywaroxaban,
Apixaban)
Leki przeciwpłytkowe:
•W chorobie wieńcowej – w celu zapobiegania
zawałowi serca i zgonom.
•W prewencji wtórnej zawału serca.
Leki przeciwzakrzepowe:
•U chorych z współistniejącym migotaniem
przedsionków lub przebytym incydentem
zakrzepowo-zatorowym, lub z ruchomą
skrzepliną w lewej komorze.
•U chorych po zawale serca z przyścienną
skrzepliną w lewej komorze oraz w prewencji
wtórnej zawału serca.

Leczenie niewydolności serca
Leczenie niewydolności serca
Leki przeciwzakrzepowe:
•Anatgoniści trombiny (Dabigatran), czynnika
Xa (Rywaroxaban, Apixaban) nie gorsze od
AVK przy mniejszej ilości powikłań
krwotocznych.
•Nie wymagają monitorowania.

Leczenie niewydolności serca
Leczenie niewydolności serca
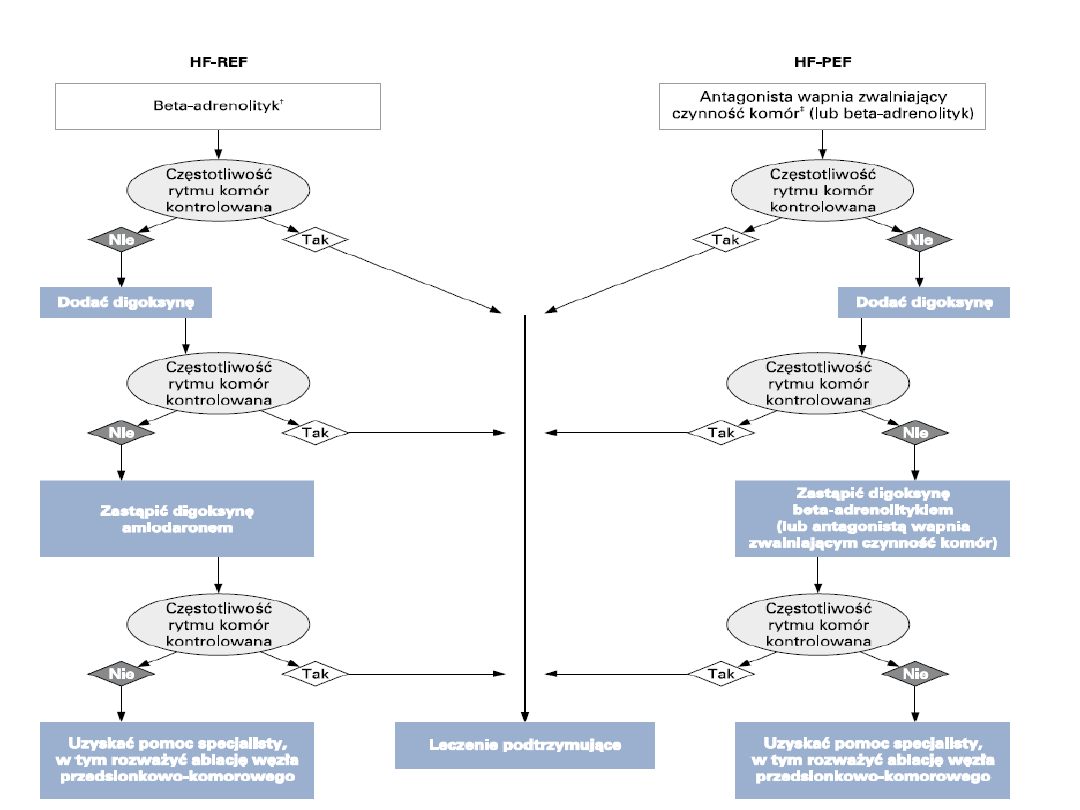
Leki antyarytmiczne
(β-blokery,Amiodaron)
•
Rozpoznanie i wyeliminowanie czynników
wyzwalających arytmię (w tym zmniejszenie
aktywacji neurokrynnej poprzez β-blokadę,
ACE-I i stosowanie antagonistów aldosteronu?
•
Jedynymi lekami, które można stosować w
leczeniu PNS są β-blokery i Amiodaron.
•
Migotanie, trzepotanie przedsionków –
rozważyć kardiowersję elektryczną.


Leczenie niewydolności serca
Leczenie niewydolności serca
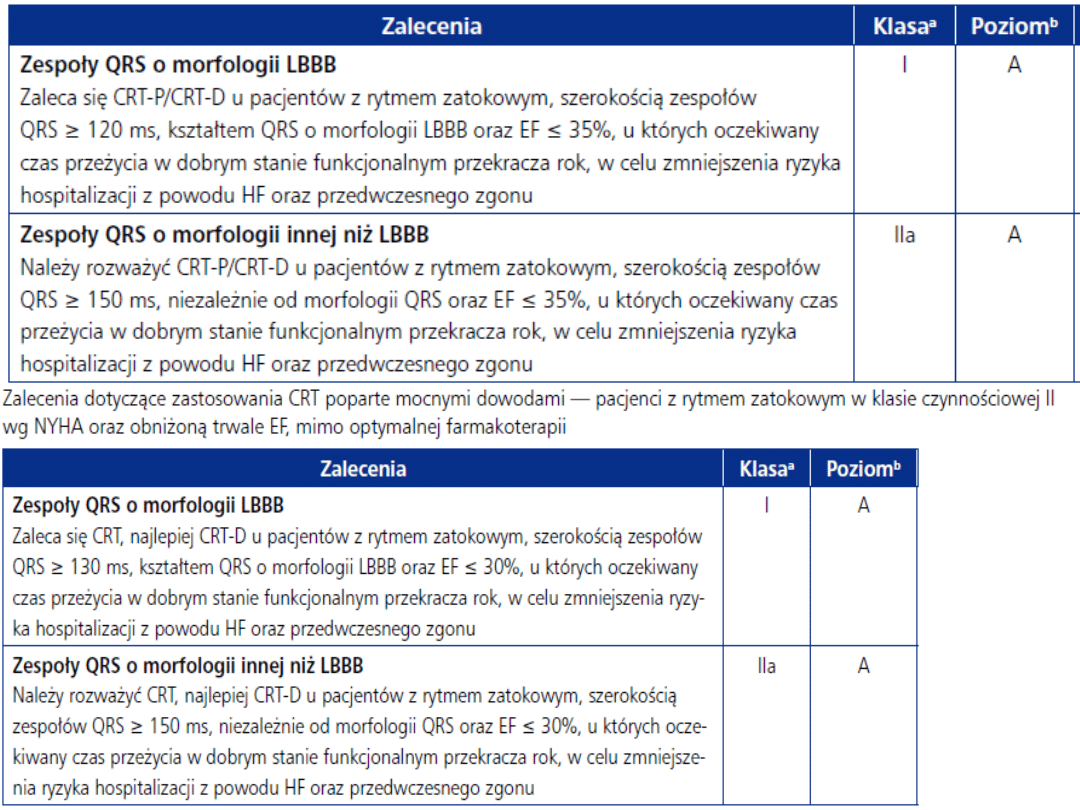
Leczenie zabiegowe
Przyczynowe:
•
Rewaskularyzacja wieńcowa.
•
Wymiana / naprawa zastawek serca.
•
Korekcja wrodzonych wad serca.
•
Ablacja
Wspomagające:
•
Stymulacja resynchronizująca.
•
Kardiowertery-defibrylatory.
•
Kardiomioplastyka?
•
Plastyka lewej komory (modo Medicanti).
•
Urządzenia wspomagające lewą komorę.
Radykalne:
•
Przeszczep serca.
•
Przeszczep serca i płuc.

Leczenie niewydolności serca
Leczenie niewydolności serca
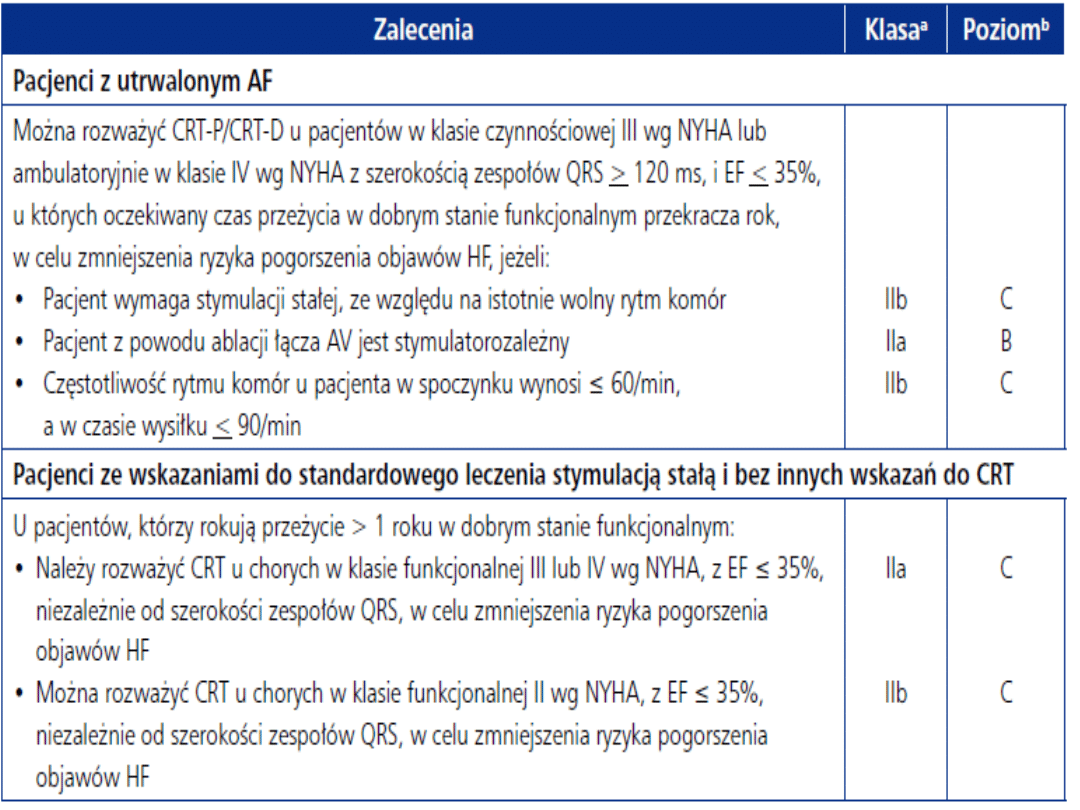
Leczenie niewydolności serca
Leczenie niewydolności serca
Heartmate Vented Electric Left Ventricular Assist
System
The HeartMate VE LVAS supports the
left side of the heart. The pump is
implanted in the left lower abdomen.
Blood flow to the pump is provided by a
ridge-tube connected to the left
ventricle at the apex of the heart.
Blood returns to the body via a cannula
connected to the aorta. Blood flow
through the pump is directed by two
porcine valves located in conduits at
the entrance and exist of the pump
housing.
A single driveline which exists
through the skin provides electrical
power to the pump and allow the pump
to breathe. An external controller
connected to the driveline regulates
pump operation and monitors pump
function.
Power is provided by two batteries
which can be worn under the arms in a
harness or by a power base unit which
plugs into a wall outlet.
This device is approved by the FDA
for bridge-to-transplant. The device
allows patients to be discharged from
the hospital while waiting for heart
transplantation.
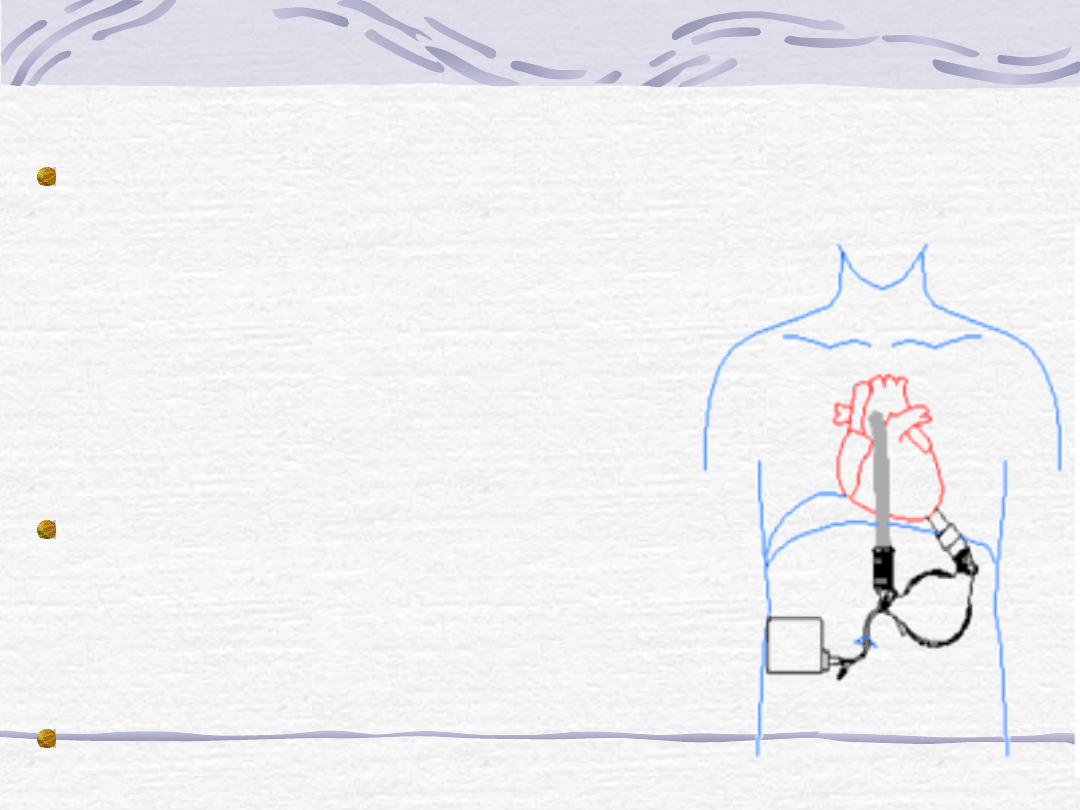
Leczenie niewydolności serca
Leczenie niewydolności serca
Heartmate Implanted Pneumatic Left Ventricular
Assist System
The HeartMate IP LVAS supports the
left side of the heart. The pump is
implanted in the left lower abdomen.
Blood flow to the pump is provided by a
ridge-tube connected to the left
ventricle at the apex of the heart.
Blood returns to the body via a cannula
connected to the aorta. Blood flow
through the pump is directed by two
porcine valves located in conduits at
the entrance and exit of the pump
housing.
A single driveline exits through the
skin to provide pneumatic power to the
pump. An external drive console
connects to the driveline via a ten-foot
hose. The drive console regulates
pump operation and monitors pump
function.
This device is FDA approved for
bridge-to-transplant.
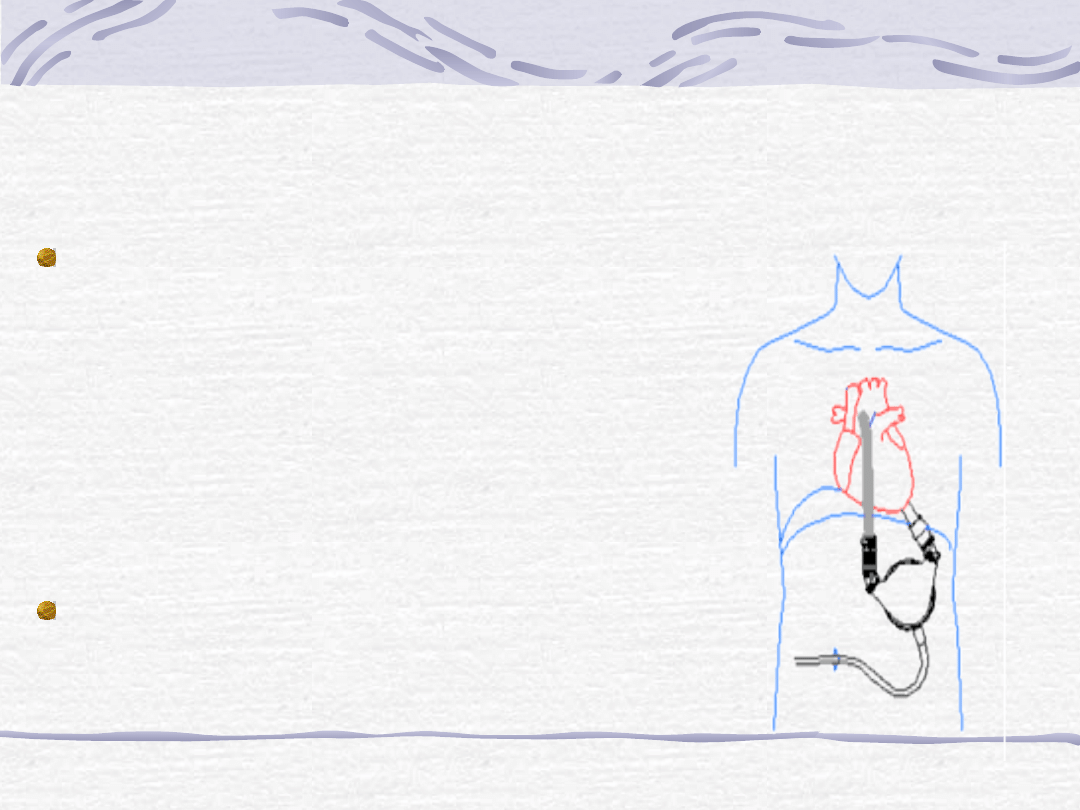
Leczenie niewydolności serca
Leczenie niewydolności serca
Thoratec Ventricular Assist Device
The Thoratec Ventricular Assist
Device can support the left and/or
right side of the heart, depending on
the severity of heart failure. Right
sided support-device draws blood
from the right atrium and returns
blood to the pulmonary artery. Left
sided support-the device draws blood
from either the left atrium or the left
ventricle at the apex of the heart and
returns blood to the aorta.
The tubes sewn to the heart pass
through the skin and connect to the
pump which rests outside the body on
the abdomen. Mechanical valves
located at the top of the pump
housing control the direction of blood
flow.
The device is connected via a twelve-
foot hose to a drive console which
provides the pulse of air required to
eject blood from the pump. Vacuum is
applied to the pump to assist in the
filling.
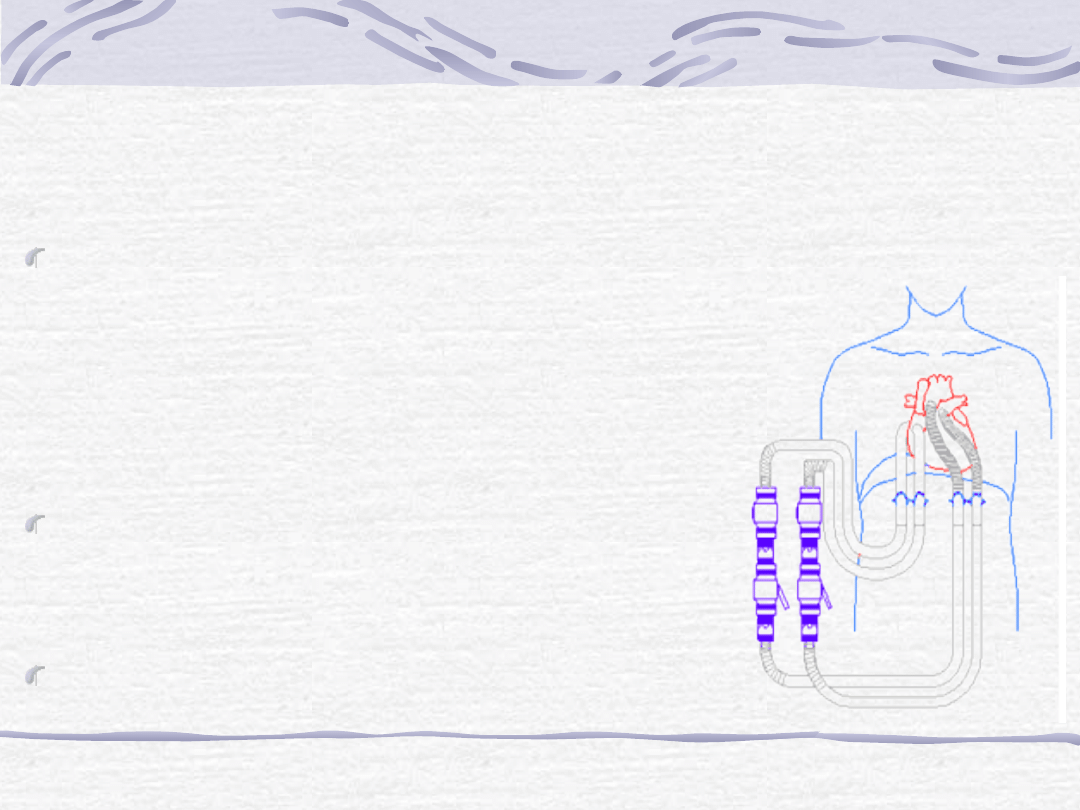
Leczenie niewydolności serca
Leczenie niewydolności serca
ABIOMED BVS 5000
The ABIOMED BVS 5000 supports the left
and/or right side of the heart, depending
on the severity of the heart failure. For
right sided support, the device draws
blood from the right atrium and returns
blood to the pulmonary artery. For left
sided support, the device draws blood from
the left atrium and returns blood to the
aorta.
The tubes sewn to the heart pass through
the skin and connect to the pump which
are mounted on an IV pole next to the bed.
Mechanical valves located in the pump
housing control the direction of blood flow.
The blood pump is connected via a five-
foot hose to a drive console that supplies
air pressure to eject the pump. Filling of
the pump is assisted by positioning the
pump below the level of the patient to
utilize gravity.

Leczenie niewydolności serca
Leczenie niewydolności serca
ESC 2008
ESC 2008
I klasa NYHA
1. ACE-I lub ARB (jeśli ACE-I jest p/wskazany).
2. Β-bloker u chorych po MI.
3. Antagonista aldosterony u chorych po niedawnym MI.
4. Digoksyna jeśli istnieje FA.
II klasa NYHA (dodaj)
1. ARB (niezależnie od ACE-I)
2. Β-bloker u wszystkich chorych.
3. Diuretyk w razie retencji wody.
III i IV klasa NYHA (dodaj)
1. Antagonistę aldosteronu.
2. Digoksynę.
3. Drugi diuretyk (pętlowy).
4. Rozważ wspomagające leczenie zabiegowe (ICD lub BIV).

Leczenie niewydolności serca
Leczenie niewydolności serca
1
Davies et al. BMJ 2000;320:428-431 (metanalysis: 32 trials, n=7105)
2
Gibbs et al. BMJ 2000;320:495-498 (metanalysis: 18 trials, n=3023)
TRANSPLANTACJA SERCA
Roczne przeżycie
-
88%
5 letnie
-
63%
10 letnie
-
45%.
Przyczyną zgonów w okresie wczesnym jest niewydolność
przeszczepionego narządu, ostry odrzut i infekcje.
W okresie odległym przyczyną jest głównie przyśpieszona
miażdżyca naczyń przeszczepionego serca.

Leczenie niewydolności serca
Leczenie niewydolności serca
Śmiertelność w niewydolności serca
pozostaje wysoka
ACEI
RISK REDUCTION 35%
(śmiertelność i hospitalizacje)
1
BLOKERY
RISK REDUCTION 38%
(śmiertelność i hospitalizacje)
2
Doustne nitraty i Hydralazyna
Lepsze niż placebo
; gorsze niż ENALAPRIL
(śmiertelność)
Mimo to: 4-letnia śmiertelność pozostaje na poziomie ~40%
1
Davies et al. BMJ 2000;320:428-431 (metanalysis: 32 trials, n=7105)
2
Gibbs et al. BMJ 2000;320:495-498 (metanalysis: 18 trials, n=3023)
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 54
- Slide 55
- Slide 56
- Slide 57
- Slide 58
- Slide 59
- Slide 60
- Slide 61
- Slide 62
- Slide 63
- Slide 64
- Slide 65
- Slide 66
- Slide 67
Wyszukiwarka
Podobne podstrony:
Niewydolność krążenia diagnostyka ESC 2005
ANALIZA RYNKU NIERUCHOMOŚCI KOMERCYJNYCH W KRAKOWIE W LATACH 2008 2012
Towary - Test odp nowe pyt, Studia SGGW, WNoŻ Inżynierskie 2008-2012, Sem V, Fakultety, towarozn
równoważnik miedzi (spraw.), Studia SGGW, WNoŻ Inżynierskie 2008-2012, Sem II, Fizyk
więcej podobnych podstron