
PODHALAŃSKA PAŃSTWOWA WYŻSZA SZKOŁA ZAWODOWA
W NOWYM TARGU
INSTYTUT FIZJOTERAPII
PRACA DYPLOMOWA
Paweł Kobylański
REHABILITACJA PO UDARZE MÓZGU
Praca napisana w Instytucie Fizjoterapii
pod kierunkiem prof. dr hab. Jana
Dobrogowskiego
1

Nowy Targ 2009 r.
SPIS TREŚCI:
Wstęp…………………………………………………………………………………………..3
Cel pracy……………………………………………………………………………………….4
Rozdział I. Udar mózgu………………………………………………………………………..5
1.
Definicja i klasyfikacja udaru……………………………………………………...5
2.
Etiologia i patofizjologia…………………………………………………………...6
2.1. Główne przyczyny udaru………………………………………………..6
2.2.Czynniki ryzyka………………………………………………………….7
3. Obraz kliniczny……………………………………………………………………..9
3.1. Obraz kliniczny udaru niedokrwiennego………………………………..9
3.1.1. Udar niedokrwienny zakrzepowy………………………….11
3.1.2. Udar niedokrwienny zatorowy……………………………..12
3.2. Obraz kliniczny udaru krwotocznego………………………………….15
3.2.1. Krwotok sródmózgowy……………………………………15
3.2.2. Krwotok podpajęczynówkowy………………………….…16
4. Skutki i następstwa udaru…………………………………………………………18
4.1. Porażenie i niedowład połowiczy……………………………………...18
4.2. Zaburzenie funkcji informatyczno-poznawczych………………..…….20
5. Diagnostyka w udarze mózgu…………………………………………………..…21
5.1. Badanie lekarskie………………………………………………………21
5.2. Badania obrazowe w udarze mózgu…………………………...……….23
5.3. Inne badania……………………………………………………………26
Rozdział II. Rehabilitacja po udarze mózgu……………………………………….…………27
1. Cele rehabilitacji………………………………………………………………….27
2. Kompleksowość postępowania po udarze mózgu…………………………..……28
3. Czynniki utrudniające rehabilitację………………………………………………30
4. Etapy rozwoju udaru…………………………………………………………..….31
4.1. Okres wstrząsu mózgowego…………………………………………...31
4.2. Okres hipotonii…………………………………………………….…..31
2

4.3. Normalizacja napięcia mięśniowego…………………………..………31
4.4. Okres hipertonii…………………………………………………..……32
5. Rehabilitacja w poszczególnych okresach leczenia udaru………………………..33
5.1. Okres wczesny szpitalny……………………………………………….33
5.1.1. Środki zapobiegające powikłaniom………………………..35
5.1.2. Uruchamianie pacjenta po udarze mózgu……………….....42
5.1.3. Pionizacja i związane z nią ćwiczenia…………………..…45
5.1.4. Zaopatrzenie ortopedyczne…………………………...……50
5.2. Okres wczesny ambulatoryjny lub przedłużonej
rehabilitacjistacjonarnej………………………………………………52
5.3. Okres późny ambulatoryjny……………………………………...……57
6. Metody usprawniania po udarze………………………………………………....58
6.1. Proprioceptywne torowanie nerwowo-mięśniowe (PNF)……………..58
6.2. Koncepcja neurorozwojowa wg Bobath……………………………….60
Rozdział III. Rehabilitacja neuropsychologiczna………………………………………...…..63
Rozdział IV. Błędy w rehabilitacji……………………………………………………………64
Rozdział V. Profilaktyka po udarze mózgu……………………………………………….…67
Podsumowanie…………………………………………………………………………….….69
Spis treści………………………………………………………………………………..……70
Streszczenie………………………………………………………………………………...…??
Oświadczenie…………………………………………………………………………………??
3

Wstęp.
Główną przyczyną niepełnosprawności w krajach rozwiniętych jest udar m
ózgu.
Stanowi on problem medyczny obciążający nie tylko osobę chorą, ale r
ównież osoby
opiekujące się nią oraz pośrednio – poprzez koszty pomocy medycznej i socjalnej – całe
społeczeństwo. O ile sam udar m
ózgu poprzez specyficzną dynamikę obrazu klinicznego i
szybkość narastania objaw
ów jest procesem trwającym niezbyt długo, o tyle jego następstwa
i powikłania mogą towarzyszyć pacjentowi do końca życia. [34]
Udar mózgu jest trzecią co do częstości przyczyną śmierci. Rocznie na świecie z
powodu udaru umiera 4,6 mln ludzi, w tym 3,2 mln w krajach rozwijających się i 1,2 mln w
krajach wysoko uprzemysłowionych. Śmiertelność w pierwszych trzech miesiącach od
zachorowania wynosi około 20%, a przy ponownym udarze współczynnik śmiertelności jest
wyższy o około 25% niż przy pierwszym udarze. Poza tym współczynnik ten jest zależny od
przyczyny udaru: W krwawieniu śródczaszkowym jest trzykrotnie wyższy niż w udarze
niedokrwiennym. Zapadalność na udary mózgu w Polsce kształtuje się na średnim
europejskim poziomie (około 170/100 tysięcy ludności/rok), natomiast umieralność należy do
jednej z najwyższych (80/100 tysięcy ludności/rok) i nie wykazuje tendencji spadkowej.
Pomimo, że w ostatnich dziesięcioleciach dzięki intensywnemu leczeniu chorych ze świeżym
udarem na oddziałach udarowych uzyskano znaczne zmniejszenie wczesnej śmiertelności,
zasadniczą rolę w obniżeniu umieralności odegrała jednak skuteczna profilaktyka. [4,6]
Udar mózgu występuje częściej u mężczyzn niż u kobiet. Różnica jednak nie jest
tak znaczna, jak w przypadku zawału serca, gdzie stosunek mężczyzn do kobiet wynosi 5:1.
U osób starszych całkowita liczba udarów jest większa wśród kobiet niż wśród mężczyzn, ale
związane jest to z faktem, że kobiety żyją dłużej. Ponadto kobiety, które zachorują na udar
umierają częściej niż mężczyźni (60,8 %). [4]
Najlepszym lekiem po udarze jest rehabilitacja. Powrót do zdrowia po udarze jest
procesem naturalnym, wymaga jednak czasu, wysiłku, systematyczności i pewnej wiedzy o
układzie nerwowym. Metody rehabilitacji maja za zadanie wyrobić u pacjenta
kompensacyjną sprawność dla zastąpienia ubytków czynnościowych. Typowy przebieg
powrotu do zdrowia polega na powracaniu siły mięśniowej, który postępuje od mięśni
4

proksymalnych do dystalnych. Zmiany te w kończynach górnych przebiegają inaczej niż w
kończynach dolnych. Dzięki temu część pacjentów po udarze powraca do sprawności. [6,33]
Cel pracy.
Celem niniejszej pracy jest przybliżenie problemu jakim jest postępowanie
rehabilitacyjne w udarze mózgu.
5

Rozdział I.
Udar mózgu.
1. Definicja i klasyfikacja udaru.
Według definicji Światowej Organizacji Zdrowia z 1976 roku udar mózgu to:
„zespół kliniczny charakteryzujący się nagłym pojawieniem się ogniskowych lub globalnych
zaburzeń czynności mózgowia – jeżeli nie doprowadzą wcześniej do zgonu – utrzymują się
dłużej niż 24 godziny i nie maja innej przyczyny niż naczyniowa”. Wielki Słownik Medyczny
PAN przedstawia udar jako: „nagłe wystąpienie mniej lub bardziej rozległych objawów
ogniskowego uszkodzenia mózgu, z utratą lub bez utraty świadomości, spowodowane
krwotokiem mózgowym, zakrzepem lub zatorem tętnic mózgowych. Zespół kliniczny zależy
od umiejscowienia i rozmiarów uszkodzenia”. Pojęcie udaru mózgu używane już było w
starożytności. Dopiero jednak w XVII wieku Johann Jakob Wepfer przeprowadzając badanie
sekcyjne doszedł do wniosku, że podłoże choroby stanowi uszkodzenie naczyń. [30]
Podział udarów mózgu na krwotoczne i niedokrwienne jest najbardziej tradycyjnym
podziałem tej choroby. Ze względu na mechanizm powstawania udar niedokrwienny dzielimy
na udary powstałe na skutek zatoru naczyń mózgowych oraz na skutek zakrzepu naczyń
mózgowych. Natomiast w udarach krwotocznych wyróżnia się krwotok sródmózgowy i
krwotok podpajęczynówkowy. Procentowo można przyjąć, że 80-85% udarów ma charakter
niedokrwienny, a 15-20% stanowią udary krwotoczne. [31]
6
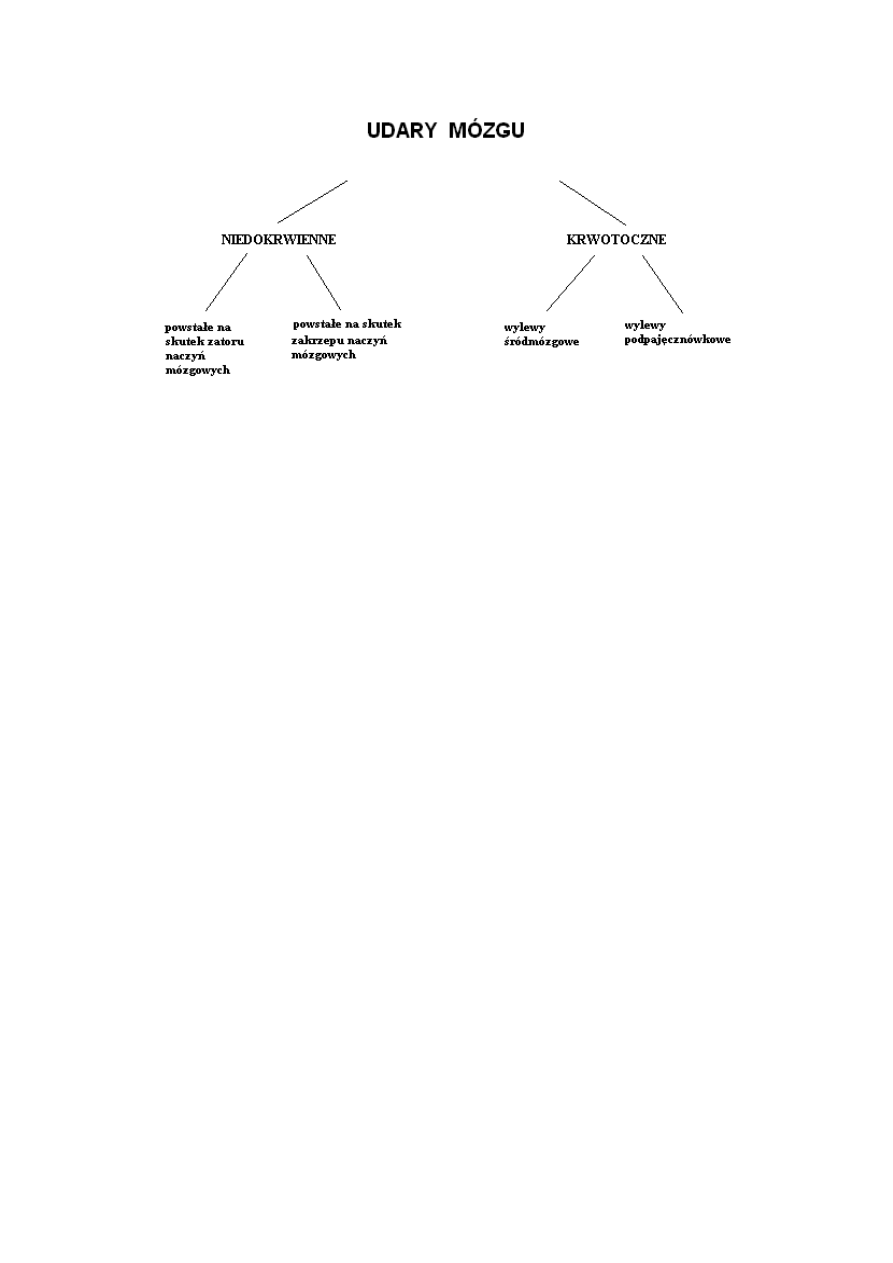
Ryc. 1: Podział udarów mózgowych.
Źródło własne.
2. Etiologia i patofizjologia.
2.1. Główne przyczyny udarów.
Udar mózgu może być następstwem zaburzeń przedniego obszaru krążenia
mózgowego, czyli tętnicy szyjnej i jej głównych gałęzi, przedniej i środkowej tętnicy mózgu,
lub też tylnego rejonu krążenia, który obejmuje tętnice kręgowe podstawne oraz tętnice mózgu
tylne. Udary zakrzepowe są najczęściej spowodowane przez miażdżycowe zwężenie lub
zamknięcie tętnicy szyjnej lub tętnicy mózgu środkowej. W tym przypadku objawy choroby
narastają sukcesywnie, gdyż zamykanie światła naczynia przez skrzeplinę jest procesem
stopniowym. W przeciwieństwie do poprzednich, udary zatorowe są zjawiskiem nagłym,
wywołanym przez zamknięcie jednego z dystalnych naczyń kory przez płytki krwi, cholesterol,
fibryne i inne składniki krwi. Kolejną przyczyna udarów są czopy zatorowe odrywające się ze
ścian serca, powstałe w przebiegu zawału serca.[6]
Najcięższa postacią i najgorzej rokująca są wylewy krwi do mózgu prowadzące do
zniszczenia części dróg i ośrodków o.u.n. oraz powodujące gwałtowny wzrost ciśnienia
śródczaszkowego. Najczęstszą przyczyną krwotoków mózgowych jest nadciśnienie tętnicze,
które występuje u 70-80% chorych z tym typem udaru. Kolejną, co do znaczenia w hierarchii
przyczyn krwotoków jest obecność malformacji naczyniowych a wśród nich: drobne tętniaki,
malformacje tetniczo-żylne i naczyniak jamisty występujący zwykle u ludzi młodych. Główną
przyczyną krwotoku podpajęczynówkowego jest nagłe pękniecie tętniaka. [10]
7

2.2. Czynniki ryzyka.
Czynniki ryzyka można podzielić na dwie podstawowe grupy. Pierwszą grupę
stanowią czynniki, których nie można zmodyfikować, na które nie można wpłynąć żadnym
działaniem prewencyjnym. Druga grupa to te, które można częściowo opanować i
zmodyfikować, tym samym przyczyniając się do zmniejszenia ryzyka udaru. [30]
Czynniki niemodyfikowane:
•
wiek – powyżej 55. rż. zagrożenie zwiększa się dwukrotnie po upływie każdych
10 lat.
•
płeć – częstość udaru jest większa u mężczyzn niż u kobiet (mężczyźni/kobiety:
1,3:1,0)
•
rasa – częstość udaru niedokrwiennego wśród populacji rasy czarnej jest
większa, natomiast wśród populacji rasy żółtej występuje większe ryzyko krwotoków
mózgowych.
•
czynniki genetyczne [9]
Czynniki modyfikowane:
•
nadciśnienie tętnicze – utrwalone nadciśnienie powoduje 3-6 większe ryzyko
wystąpienia udaru.
•
choroby mięśnia sercowego, układu bodźcoprzewodzącego i zastawek serca:
8

- migotanie przedsionków
- zawał mięśnia sercowego, zwłaszcza rozległy, obejmującyścianę przednią i
przegrodę
- zapalenie wsierdzia, przetrwały otwór owalny, sztuczna lub zwapniała
zastawka mitralna
•
zaburzenia gospodarki lipidowej – niewłaściwy stosunek cholesterolu, frakcji
LDL i HDL
•
cukrzyca
•
otyłość i niewłaściwa dieta
•
zwężenie tętnicy szyjnej wewnętrznej na skutek wystąpienia blaszek
miażdżycowych i skrzeplin w świetle naczynia
•
zakażenia – bakteryjne, wirusowe, grzybicze
•
choroby naczyń – zapalenia naczyń, dysplazja włóknisto-mięśniowa, zapalenie
olbrzymiokomórkowe tętnic, choroba Takayashu, kolagenozy
•
choroby krwi – policytemia, trombocytoza, poligrobulina, dysproteinemie
•
nikotynizm i alkoholizm
•
wzrost stężenia fibrynogenu w surowicy
•
zespół bezdechu sennego
•
dna moczanowa
•
migrena
•
niedoczynność tarczycy [11]
9

2.
Obraz kliniczny
3.1. Obraz kliniczny udaru niedokrwiennego.
Mechanizm i dynamika ogniskowego niedokrwienia mózgu bywają różnorodne.
Niedokrwienie może być wynikiem zwężenia lub całkowitego zamknięcia światła naczyń
tętniczych. Zamknięcie dopływu krwi do określonego obszaru mózgu nie tylko powoduje
niedobory tlenu, ale również ogranicza transport w składniki odżywcze, głównie glukozę.
Natomiast upośledzenie odpływu krwi z mózgu powoduje gromadzenie się niepożądanych
metabolitów. Powstający deficyt tlenu i glukozy powoduje zmiany w metabolizmie mózgu,
które wywołują zaburzenia ogniskowe lub globalne. [31]
10

Ryc. 2: Charakterystyka najczęściej spotykanych objawów ogniskowych [20]
Ze względu na czas trwania i dynamikę objawów, udar niedokrwienny mózgu można
podzielić w sposób opisany w tabeli.
Rodzaj niedokrwienia mózgowego
Objawy
Przemijające niedokrwienie mózgu,
TIA
Objawy ustępują w ciągu 24 godzin. TIA stanowi stan
zagrożenia udarem.
Odwracalne niedokrwienie mózgu,
RIND
Objawy ustępują w ciągu 3 tygodni. RIND wskazuje, że
nie doszło do zawału mózgu
Udar niedokrwienny dokonany,
Objawy utrzymują się powyżej 3 tygodni, choć mogą
ulec osłabieniu. W tym przypadku dochodzi do zawału
mózgu. Częściowa regresja objawów związana jest
11
CIS
prawdopodobnie z powrotem ukrwienia w strefie
otaczającej ognisko zawałowe (penubra) i
zmniejszeniem obrzęku mózgu.
Postępujący udar niedokrwienny,
PND
W odniesieniu do poprzednich, w których pełny obraz
kliniczny rozwijał się nagle, w tym przypadku objawy
narastają stopniowo. Mogą one w późniejszym czasie
ustąpić lub zmniejszyć się, ale najczęściej pozostają.
Tab. 1: Podział udaru niedokrwiennego [17]
3.1.1. Udar niedokrwienny zakrzepowy.
Zakrzepy powodujące udar powstają najczęściej na podłożu zmian w ścianie naczyń
mózgu, w miejscach ich rozgałęzień, zagięć i zwężeń. W około 90% przypadków przyczyną
uszkodzenia ściany naczynia jest miażdżyca. [19]
12

Ryc. 3: Tworzenie się blaszki miażdżycowej.
Źródło: www.dbajoserce.pl/choroby.php?id=udar_mozgu&sid=4
Objawy zazwyczaj występują nagle, zdarza się, że zaraz po wstaniu z łóżka, chory
budzi się z niedowładem lub porażeniem połowiczym. Zdarza się też, że objawy narastają
stopniowo, w przeciągu kilku godzin lub dni. Chory zachowuje przytomność, ciśnienie tętnicze
jest zwykle prawidłowe lub obniżone, mogą pojawić się bóle głowy. Objawy ogniskowe są
uzależnione od umiejscowienia procesu chorobowego w różnych naczyniach. Najczęściej
występuje porażenie połowicze (z afazją w przypadku zajęcia półkuli dominującej) lub
niedowład połowiczy. Dalszy przebieg choroby jest trudny do przewidzenia. Może dojść do
stopniowego cofania się objawów, a w przypadku bardzo dużych wylewów nawet do śmierci.
Niedowład ustępuje powoli i nie zawsze całkowicie. Pełne porażenie może utrzymywać się
bardzo długo i dopiero po dłuższym czasie pojawiają się pierwsze ruchy, przeważnie najpierw
są to ruchy w kończynie dolnej. Niestety zdarzają się przypadki, że chory nigdy nie wraca do
pełnej sprawności. [31]
3.1.2. Udar niedokrwienny zatorowy.
Udary zatorowe stanowią 15-30% wszystkich udarów. Powstają przez niedokrwienie
związane z mechanizmem zaczopowania naczynia mózgu przez oderwany fragment
skrzepliny, blaszki miażdżycowej bądź innej substancji. Najczęstszą przyczyną zatorów jest
skrzeplina, która powstaje w sercu, chociaż zdarzają się przypadki paradoksalne kiedy to
13

skrzep pochodzi z naczyń kończyn dolnych i miednicy mniejszej. Tworzeniu zakrzepu krwi w
sercu bardzo sprzyjają migotanie przedsionków lub obecność wad zastawkowych (szczególnie
mitralnej), zawał mięśnia sercowego i zapalenie wsierdzia. [9]
Choroba ma początek nagły, w połowie przypadków z utrata przytomności. Objawy
ogniskowe zależą od umiejscowienia zatoru. W zależności od zajętego naczynia rozwijają się
różne objawy:
•
Tętnica szyjna wewnetrzna (a. carotis interna)
- porażenie połowicze z zaburzeniami czucia,
- niedowidzenie połowicze i afazja (półkula dominująca),
- jednooczne upośledzenie widzenia po stronie zajętej tetnicy,
- bezobjawowo jeśli doszło do wytworzenia krążenia obocznego.
•
Tętnica kręgowa (a. vertebralis)
- jeśli niedokrwienie dotyczy skrzyżowania piramid występuje porażenie czterech
kończyn lub niedowład skrzyżowany ( pojednej stronie kończyna dolna, po drugiej
górna),
- może wystąpić zespół Waldenberga,
- bywa również bezobjawowe.
•
Tętnica przednia mózgu (a. cerebri anterior)
- przeciwstronny niedowład połowiczy z przewagą zajęcia kończyny dolnej,
- zaburzenia zachowania i spowolnienie,
- porażenie połowicze po stronie przeciwnej z zaburzeniami czucia i mowy
(półkula. dominująca),
•
Tętnica środkowa mózgu (cerebri media)
- porażenie połowicze połączone często z zaburzeniami czucia,
- afazja ruchowa, rzadziej czuciowa w przypadku zajęcia półkuli dominującej,
- w przypadku zajęcia rozgałęzień mogą ujawnić się różne zespoły:
- tętnica skroniowa przednia – afazja czuciowa przy zajęciu półkuli
dominującej,
- tętnica ciemieniowa przednia – zaburzenia czucia, afazja i agnozja
(zaburzenia w rozpoznawaniu znanych przedmiotów za pomocą zmysłu
wzroku, słuchu i dotyku) w półkuli dominującej,
- tętnica skroniowa tylna w półkuli dominującej – afazja czuciowa,
apraksja (upośledzenie precyzyjnych, celowych ruchów przy braku
14

niedowładu, objawów móżdżkowych i zaburzeń czucia), aleksja
(zaburzenie objawiające się częściową lub całkowitą niezdolnością
rozumienia słowa pisanego),
- tętnica kątowa – afazja, aleksja, agrafia (utrata uprzednio opanowanej
umiejętności pisania).
•
Tętnica naczyniówkowa przednia (a. chorioidea anterior)
- niedowład połowiczy, niedoczulica i niedowidzenie połowicze.
•
Tętnica tylna mózgu (a. cerebri posterior) – ponieważ tętnica unaczynia nie
tylko korę (zwłaszcza potyliczną), ale również częściowo wzgórze i pień zamknięcie tej tętnicy
powoduje urozmaicone zespoły objawów:
- gałęzie korowe – niedowidzenie połowicze i kwadrantowe dolne, w
półkuli dominującej agnozja wzrokowa lub aleksja, przemijająca afazja
amnestyczna (utrata zdolności nazywania przedmiotów),
- gałąź wzgórkowo-kolanowa – zespół wzgórkowy,
- gałęzie konarowe – zespół Webera, zespół Parinauda,
- gałęzie przeszywające wzgórza – hemibalizm (obrotowe ruchy
dotyczące tułowia i kończyn pojawiające się jednostronnie), ataksja
połowicza (bezład, niezborność, upośledzenie koordynacji ruchów
dowolnych kończyn).
•
Tętnica podstawna ( a. basilaris)
- w całkowitej niedrożności dochodzi do porażenia czterech kończyn lub tylko
kończyn dolnych, uszkodzenie nerwów ruchowych gałek ocznych i innych nerwów
czaszkowych.
•
Tętnica dolna tylna móżdżku (a. cerebell interior posterior)
- zespół Waldenberga. [31]
15
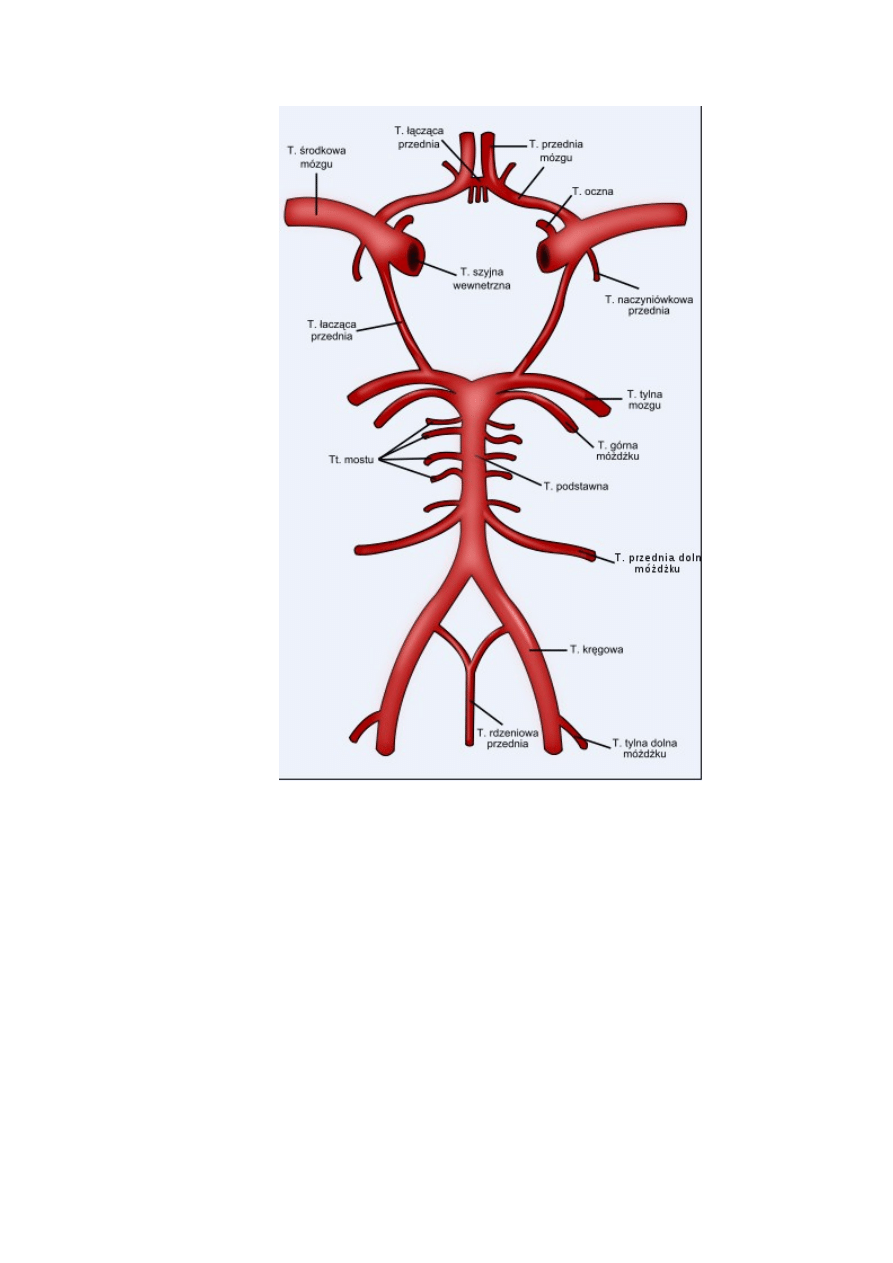
Ryc. 4: Koło tętnicze Willisa
Źródło: www.upload.wikimedia.org/wikipedia/commons/thumb/
16

3.2. Obraz kliniczny udaru krwotocznego.
Samoistne krwotoki mózgowe pojawiają się najczęściej u osób w wieku średnim i
starszym, a szczyt zachorowań przypada na około 60 r.ż. Duży procent krwotoków
spowodowany jest pęknięciem małego naczynia śródmiąższowego, a wylewająca się krew
niszczy utkanie mózgu. Nadciśnienie tętnicze jest najczęstszą chorobą powodującą krwotoki
mózgowe. Przewlekłe nadciśnienie przyczynia się także do powstawania tętniaków, które są
wskazywane jako źródło krwawienia. Krwotoki mogą pojawić się w każdym miejscu o.u.n.
Czasem mogą rozwijać się w przebiegu pierwotnych uszkodzeń niedokrwiennych, zwłaszcza
jeśli wystąpi znaczna reperfuzja tkanki martwiczej, pacjent jest w trakcie leczenia
przeciwzakrzepowego lub zawał powstał na skutek zamknięcia odpływu żylnego. [12]
3.2.1. Krwotok sródmózgowy.
Objawy kliniczne krwotocznego udaru mózgu można podzielić na dwie grupy:
objawy ogólne związane ze wzrostem ciśnienia śródczaszkowego oraz objawy ogniskowe
wynikające z umiejscowienia źródła ogniska krwotocznego. Zarówno objawy ogólne, jak i
ogniskowe nasilają się gwałtownie w przeciągu 1-2 godzin. [10]
Objawy ogólne to silny ból głowy, mdłości, wymioty, zaburzenia świadomości i/lub
przytomności oraz napady padaczkowe, które występują u co czwartego chorego w czasie
krwotoku. [11]
Objawy ogniskowe zależą od lokalizacji ogniska krwotocznego:
•
W nadnamiotowej lokalizacji ogniska krwotocznego mogą wystąpić:
- zaburzenia świadomości,
- zaburzenia wyższych czynności nerwowych, w szczególności afazja,
- porażenie połowicze lub niedowład o różnym stopniu nasilenia,
- połowicze zaburzenie czucia,
- mowa dyzartryczna (charakteryzuje się tym, że jest powolna,
niewyraźna z tzw. przydźwiękiem nosowym, który jest spowodowany
opadnięciem podniebienia miękkiego i sprawia wrażenie mowy z
"kluskami w ustach") i/lub dysfagia (utrudnione przechodzenie pokarmu
z jamy ustnej przez przełyk do żołądka),
- zaburzenia czynności zwieraczy,
- wodogłowie, którego pojawienie się źle rokuje dla pacjenta.
17

•
W okolicy móżdżkowej charakterystyczny jest nagły początek zawrotów.
Występują bóle głowy z wymiotami oraz zaburzenia postawy i chodu. Częste jest porażenie
spojrzenia do boków i ośrodkowe porażenie nerwu twarzowego. Ogólny stan chorego ulega
szybkiemu pogorszeniu się, dochodzi do śpiączki i zaburzeń oddechu. Ten rodzaj krwotoku
wyróżnia się dużą śmiertelnością.
•
Wylew krwi w pniu mózgu objawia się śpiączką, porażeniem
czterokończynowym i sztywnością odmóżdżeniową. Charakterystyczne są wąskie, reagujące
na światło źrenice. Ruchy gałek ocznych do boków są porażone, pojawia się pionowy
oczopląs. Występuje zaburzenia rytmu oddychania.
•
W przypadku krwotoku wewnątrzkomorowego rokowanie jest niekorzystne.
Dominują objawy ogólne wraz z objawami oponowymi, przy minimalnych lub nieobecnych
objawach ogniskowych. [9]
3.2.2. Krwotok podpajęczynówkowy.
Najczęstszą przyczyną wystąpienia samoistnego krwotoku podpajęczynówkowego
jest nagłe pęknięcie tętniaka. Dopiero w dalszej kolejności obserwuje się wylew
podpajęczynówkowy w przebiegu:
- naczyniaków tętniczo-żylnych,
- ukrwotocznionych zawałów mózgu,
- chorób krwi,
- guzów mózgu, zakrzepów żył i zatok żylnych mózgu,
- nadciśnienia tętniczego. [17]
Klasycznymi objawami krwotoku jest nagły silny ból zlokalizowany w potylicy i
karku z towarzyszącymi mdłościami oraz gwałtownymi wymiotami. Występuje światłowstręt
oraz nadwrażliwość na hałas i dotyk. U części chorych dochodzi to utraty przytomności i może
dołączyć się napad drgawek. Badanie neurologiczne ujawnia ogólne objawy oponowe:
sztywność karku, objaw Keringa i niekiedy objawy ogniskowe: niedowład połowiczy lub
afazja. Charakterystyczne są wybroczyny krwi lub tarcze zastoinowe na dnie oczu. [9,31]
18

Rokowanie zależy od przyczyny krwawienia podpajęczynówkowego, ilości
wynaczynionej krwi, a przede wszystkim od stanu klinicznego chorego, który określa
pięciostopniowa skala Boterella w modyfikacji Hunta i Hessa.
I˚ - brak objawów lub lekkie bóle głowy, niewielka sztywność karku,
II˚ - średnie lub bardzo silne bóle głowy, wyraźne objawy oponowe, mogą być
niedowłady nerwów czaszkowych,
III˚ - nieduże zaburzenia przytomności (senność) i jakościowe świadomości,
zaznaczone mózgowe objawy ogniskowe,
IV˚ - znaczne zaburzenia przytomności (sopor), wyraźny niedowład połowiczy,
zakłócenia czynności wegetatywnych,
V˚ - głęboka śpiączka, sztywność odmóżdżeniowa. [17]
19

4. Skutki i następstwa udaru
Każda półkula mózgowa odpowiada za kontrole aktywności przeciwnej strony ciała i
dlatego uszkodzenie jednej strony mózgu pociąga za sobą upośledzenie przeciwległej strony
ciała. Z tego powodu udar prawej strony mózgu wpływa na lewą stronę ciała i odwrotnie.
Osoba która doznała udaru może napotkać następujące trudności:
•
Utrata prawidłowego zdolności ruchowych,
•
Zaburzenia czucia,
•
Nieotrzymanie moczu i kału,
•
Trudności w przełykaniu – dysfagia
•
Problemy emocjonalne i psychologiczne,
•
Problemy z rozumieniem,
•
Konsekwencje społeczne. [16]
4.1. Porażenie i niedowład połowiczy.
Cechą charakterystyczną dla porażeń połowiczych jest całkowity brak ruchu w
dotkniętych kończynach, natomiast ograniczenie wykonywania ruchów dowolnych
definiujemy jako niedowład. Ponieważ porażenie w udarze następuje nagle, napięcie mięśni w
pierwszych dniach jest obniżone lub całkiem zniesione. Dopiero po kilku lub kilkunastu dniach
stopniowo wzrasta, bardziej w mięśniach antygrawitacyjnych, w zginaczach kończyny górnej i
prostownikach kończyny dolnej. Do takich zaburzeń napięcia mięśni dochodzi przez
uszkodzenie dróg korowo-jądrowych. Porażenie lub niedowład połowiczy dotyczy kończyny
górnej i dolnej po tej samej stronie ciała. Zazwyczaj jedna z kończyn jest bardziej porażona lub
upośledzona ruchowo niż druga. Niedowład występuje po stronie przeciwnej do lokalizacji
uszkodzenia, jeśli uszkodzenie jest w lewej półkuli, to porażone będą kończyny po prawej
stronie. [30]
U trzech z czterech pacjentów, po przebytym udarze pojawia się niedowład
połowiczy. Ostre uszkodzenia neurologiczne często cofają się samorzutnie. Trwała
niepełnosprawność prowadzi do częściowej lub całkowitej zależności w codziennej aktywności
życiowej u 25-50% osób po udarze. [7]
20

Ryc. 5:
niedowład lub paraliż po stronie przeciwnej do uszkodzonej
półkuli mózgu.
Źródło: www.fizjoterapeutom.pl/file.php?id=143
21

4.2. Zaburzenie funkcji informatyczno-poznawczych.
Zaburzenia porozumiewania się występują u 40% pacjentów po
udarze, często też ustępują samoczynnie. Trwałe problemy z komunikacją
mają duży wpływ na czynny udział chorego w rehabilitacji i w życiu
codziennym, w kontaktowaniu się z rodziną i opiekunami. Skutkiem udaru
mogą też być różnego rodzaju deficyty poznawcze. Może to być jeden,
określony deficyt, lub też kilka różnych, występujących razem. Do
zaburzeń informatyczno-poznawczych należą:
•
Brak możliwości wypowiedzenia się za pomocą mowy – afazja ruchowa
•
Brak możliwości rozumienia wypowiadanych wyrazów – afazja czuciowa
•
Brak możliwości pisania – agrafia
•
Brak możliwości czytania – aleksja
•
Upośledzenie rozpoznawania znajomych przedmiotów – agnozja
•
Uporczywe powtarzanie tej samej odpowiedzi - perseweracja
•
Niemożność wykonania celowego ruchu – dyspraksja
•
Trudności w artykulacji słów, jedzeniu i piciu – dysartria.
•
Utrata zdolności do zapamiętywania nowych informacji – amnezja.
[7]
22

5.
Diagnostyka w udarze mózgu.
Zmniejszenie śmiertelności okołoudarowej wiąże się przede wszystkim z
odpowiednio wczesną diagnostyką i nowym podejściem terapeutycznym. Powodzenie terapii,
poza czynnikiem czasu, uwarunkowane jest także właściwą oceną przyczyn zawału,
rozległości uszkodzenia tkanek i określeniem rozmiarów obwodowej strefy niedokrwienia
tkanek, które mogą być odwracalne, tzw. penumbry. Od czasu wprowadzenia metod
wczesnego rozpoznawania udaru niedokrwiennego aktualna stała się parafraza time is brain,
co w praktyce klinicznej oznacza, że każda minuta wczesnego rozpoznania i odpowiedniego
leczenia daje szansę przeżycia tkance mózgowej bądź ograniczenia rozległości strefy
rozmiękania martwych tkanek. [38]
5.1.
Badanie lekarskie.
Badanie podmiotowe (wywiad chorobowy)
Badanie chorego zaczyna się od wywiadu, który w celu postawienia diagnozy dla
doświadczonego lekarza daje wystarczająco dużo informacji. Wywiad może pochodzić od
chorego lub otoczenia. Zebranie informacji od samego chorego dobrze prognozuje, daje pogląd
na temat stanu psychicznego i świadczy o tym, że pacjent nie ma większych zaburzeń mowy.
Najważniejsze informacje, które należy uzyskać to:
1)
Dane pacjenta.
2)
Opis choroby (udaru).
3)
Rozwój objawów.
4)
Czynniki ryzyka, które mogły doprowadzić do udaru. [30]
23

Badanie przedmiotowe.
Już w czasie zbierania wywiadu, a także w przebiegu dalszego
badania należy dokładnie obserwować chorego, zwracając uwagę na jego
zachowanie. Można w ten prosty sposób otrzymać bardzo istotne
informacje, ważne dla rozpoznania. [31]
Badanie przedmiotowe zawsze rozpoczyna się od oglądania chorego i zbadania
objawów. W czasie badania określa się:
- ułożenie ciała, głowy i kończyn, ustawienie gałek ocznych oraz źrenic,
- stan przytomności,
- stan psychiczny,
- zdolność czytania, pisania, liczenia, nazywania przedmiotów, ocena strony ciała,
- obecność objawów oponowych,
- obecność i siłę odruchów głębokich,
- obecność objawów świadczących o uszkodzeniu zstępującej
drogi korowo- rdzeniowej,
- ruchomość w stawach i napięcie mięśniowe,
- obecność objawów móżdżkowych,
- obecność na tułowiu i kończynach czucia dotyku, bólu i
temperatury. [30]
24
5.2.
Badania obrazowe w udarze mózgu.
Tomografia komputerowa. (CT – computed tomography)
Techniką neuroobrazowania stosowaną najwcześniej w diagnostyce udaru mózgu
jest tomografia komputerowa (TK). Umożliwia ona diagnostykę różnicową między udarem
niedokrwiennym, krwotocznym, krwotokiem podpajęczynówkowym, guzem i innymi
schorzeniami oraz pozwala na określenie lokalizacji, rozległości i momentu dokonania udaru.
[5]
Istotą tomografii komputerowej jest użycie skumulowanej wiązki promieni
rentgenowskich pochodzących z ruchomej lampy oraz komputerowej analizy minimalnych
różnic w pochłanianiu promieni przez różne struktury wewnątrzczaszkowe. W przeciągu kilku
minut uzyskuje się obraz mózgu z ujawnionymi patologicznymi zmianami.
[31]
Ryc. 6: Tomograf komputerowy Somatom Definition
Źródło: www.ikard.pl/tl_files/o_instytucie/o_rezonans
25

Ryc. 7: Wynik tomografii komputerowej w projekcji osiowej z widocznym
zawałem
Źródło: www.udarmozgu.pl
Rezonans magnetyczny (MRI – magnetic resonance imaging)
Badanie rezonansem magnetycznym polega na rejestrowaniu i komputerowym
opracowaniu sygnałów rezonansowych indukowanych przez wzbudzone silnym polem
magnetycznym protony, co daje bardzo dokładny obraz badanej struktury mózgu. Umożliwia
obrazowanie w dowolnych płaszczyznach, dobrze różnicuje substancje szarą od białej,
pozwala odróżnić krew od płynu mózgowo-rdzeniowego i pokonuje bariery kostne, czego nie
można uzyskać dzięki badaniu CT. [31]
Wyraźnymi zaletami rezonansu magnetycznego jest możliwość wczesnego
wykrycia zmian niedokrwiennych, po około 3-6 godzinach oraz ustalenie lokalizacji i
określenie obszaru unaczynienia ogniska niedokrwiennego. [9]
26
Ryc. 8: Rezonans magnetyczny Magnetom Avento
Źródło: www.ikard.pl/tl_files/o_instytucie/o_rezonans
Ryc. 9: Obraz z rezonansu magnetycznego – ostry udar mózgu
Źródło: www.ikard.pl/tl_files/o_instytucie/o_rezonans
27

5.3.
Inne badania.
Badania naczyniowe:
•
Ultrasonografia dopplerowska opiera się na zasadzie zmiany częstości fal
ultrasonograficznych odbitych od obiektu znajdującego się w ruchu, w tym przypadku od
ściany tętniącego naczynia. Jest to metoda nie inwazyjna i służy do oceny stanu naczyń
doprowadzających krew do mózgu. [31]
•
Badanie angiograficzne - polega na uzyskiwaniu obrazu naczyń przy pomocy
promieniowania rentgenowskiego. W prawidłowych warunkach naczynia
krwionośne nie są widoczne na zdjęciach rentgenowskich. Aby móc je
uwidocznić, należy do światła naczynia wprowadzić środek cieniujący
(kontrast) silnie pochłaniający promieniowanie rentgenowskie. Badanie daje
możliwość wykrycia i określenia rodzaju zmian patologicznych w obrębie
naczyń, np.: utrudnienie przepływu krwi, zmiana kształtu naczynia i narządów.
[38]
•
Badania laboratoryjne
- morfologia krwi,
- stężenie glukozy, elektrolitów, kreatyniny,
- stężenie cholesterolu i określenie jego frakcji.
- posiew krwi. [9]
•
EKG - rutynowe lub metodą holterowską, całodobowy pomiar ciśnienia
oraz echo serca. [38]
28

Rozdział II.
Rehabilitacja po udarze mózgu.
1. Cele rehabilitacji.
Podstawowym celem rehabilitacji chorych po udarze mózgu jest odtworzenie w
sposób jak najbardziej pełny, w miarę możliwości pacjenta, umiejętności i zdolności
(fizycznych, psychicznych i społecznych) lub kompensacja funkcji bezpowrotnie utraconych.
Warunkiem skutecznej rehabilitacji jest zrozumienie i akceptacja głównych jej celów.
W przypadku, gdy cele rehabilitacji będą nadmiernie wygórowane, a osiągnięcie
niemożliwe dla chorego, szybko wystąpi zniechęceni i brak motywacji do dalszego
usprawniania. W procesie rehabilitacji należy uwzględnić:
- zapobieganie powikłaniom wynikającym z unieruchomienia chorego,
-
uzyskanie maksymalnej sprawności ruchowej i samodzielności w czynnościach
życia codziennego,
- zmniejszenie ryzyka pojawienia się patologicznych wzorców ruchowych,
- leczenie chorób współistniejących,
- poprawę samooceny chorego,
- wzmacnianie motywacji do czynnego udziału w rehabilitacji,
- edukację członków rodziny i czynne włączanie ich w proces rehabilitacji.[24]
29

2.
Kompleksowość postępowania po udarze mózgu.
Model rehabilitacji chorych po przebytym udarze mózgu jest oparty na
postanowieniach Deklaracji Helsingborskiej, która jasno określa, że wszyscy chorzy w
początkowym okresie udaru maja prawo do opieki rehabilitacyjnej bez uprzedniej selekcji.
Jednym z podstawowych zadań lecznictwa jest wprowadzenie wszystkich nowoczesnych
metod postępowania u chorych po udarze mózgu. Mają one na celu zmniejszenie
śmiertelności, jak i zminimalizowanie skutków udaru. Wczesna rehabilitacja dobrana do
aktualnego stanu pacjenta zarówno po udarze niedokrwiennym, jak i krwotocznym warunkuje
w znacznym stopniu jego dalsze losy. [2]
Rehabilitacja powinna być prowadzona przez interdyscyplinarny zespół
rehabilitacyjny. W jego skład wchodzą:
- lekarze neurolodzy i specjaliści rehabilitacji medycznej,
- fizjoterapeuci,
- neuropsycholodzy,
- logopedzi,
- terapeuci zajęciowi,
- pielęgniarki,
- pracownicy socjalni .
Taki zespół powinien także współpracować i konsultować się z lekarzami innych
dziedzin: ortopedą, psychiatrą, urologiem kardiologiem, internistą i innymi, w zależności od
potrzeb. [21]
Zasadniczymi elementami procesu rehabilitacji są:
- diagnoza funkcjonalna: neuropsychologiczna, fizjoterapeutyczna, terapeuty
zajęciowego, i ustalenie wstępnych celów rehabilitacji,
- określenie rokowania,
- planowanie i realizacja programu terapii,
- ocena skuteczności prowadzonej rehabilitacji ruchowej i neuropsychologicznej,
- możliwa modyfikacja celów i metod ich osiągnięcia,
- pisemne zalecenia specjalistów dotyczące bliższych i dalszych celów
rehabilitacji. [24]
30

Okres rehabilitacji po udarze można podzielić na kilka etapów:
1.
Wczesna rehabilitacja w stadium ostrym choroby, w której można wyróżnić
fazę początkowa od momentu udaru poprzez pierwsze dni hospitalizacji na
oddziale udarowym, oraz fazę późniejsza – pobytu na oddziale
neurologicznym lub rehabilitacyjnym (do ok. 4-8 tygodni)
2. Rehabilitacja w stadium kompensacji do około 12 miesięcy od udaru mózgu.
3.
Stadium przewlekłe, późna rehabilitacja trwająca przez wiele lat, nawet do
końca życia. [2]
.
31

3. Czynniki utrudniające rehabilitację.
Niektóre osoby po przebytym udarze odzyskują całkowity powrót do zdrowia,
inne natomiast przez dłuższy okres czasu borykają się z poważnymi trudnościami. Do
najczęstszych barier w rehabilitacji należą:
•
Zaburzenia funkcji poznawczych i somatycznych wynikających z samej istoty
udaru.
•
Neuropatyczne zespoły bólowe.
•
Zaburzenia czynności dolnych dróg moczowych
•
Powikłania takie jak:
- zaparcia,
- odleżyny,
- spastyczność,
- zespoły bólowe.
•
Choroby współistniejące:
-
niewydolność układu krążenia,
-
zawał serca,
- zapalenie płuc.
•
Zakrzepowe zapalenie żył.
•
Zaburzenia emocjonalne.
•
Zaburzenia psychiczne. [16,21]
32

4. Etapy rozwoju udaru.
4.1. Okres wstrząsu mózgowego
.
Bezpośrednim rezultatem udaru mózgu jest okres wstrząsu mózgowego. W tym
czasie, który może utrzymywać się od kilku dni do kilku tygodni, dochodzi u pacjenta do
zmniejszenia napięcia mięśniowego. Poruszanie części ciała dotkniętych porażeniem jest
utrudnione lub w ogóle niemożliwe. Dotyczy to mięśni twarzy, języka, kończyn i tułowia.
[16]
4.2. Okres hipotonii.
Pojawiający się po udarze niedowład jest konsekwencją odnerwienia lub
przerwania kontroli napięcia mięśniowego w o.u.n. W miejscu, gdzie doszło do ogniskowego
uszkodzenia komórek motorycznych, wszystkie czynności odpowiednich mięśni lub grup
mięśniowych mogą być utracone. Powoduje to zaburzenie stabilności stawów. Najczęściej
dotyczy to stawu barkowego, ramię chorego jest osłabione i zwiotczałe, a chory nie może go
samodzielnie utrzymać.
Oprócz zaburzeń funkcji mięśniowej dochodzi również tutaj do utraty
zdolności czucia
[15,
16]
4.3. Normalizacja napięcia mięśniowego.
Ewolucja w stronę normalnego napięcia mięśniowego jest kolejnym stadium
powrotu zdolności ruchowych kończyn. Chory odzyskuje sprawność
początkowo w odcinku
dalszym. Ramię i ręka odzyskują sprawność wcześniej niż bark, a w kończynie dolnej stopa i
noga stopniowo szybciej niż biodro. Dosyć często zdarza się, że ręka odzyskuje sprawność
ruchową wcześniej niż noga. To wszystko jest możliwe dzięki temu, że pozostałe komórki
mózgowe, które nie zostały zniszczone, są w stanie zastąpić te, które obumarły w wyniku
udaru. Pomimo tego wszystkiego chory nie do końca uzyskuje pełną sprawność. [16]
33
4.4. Okres hipertonii.
Zjawisko zwiększonego napięcia mięśniowego dotyczy głównie mięśni
antygrawitacyjnych, umożliwiających utrzymywanie pionowej postawy ciała. W
początkowym etapie wyraźne są ruchy bliższych części kończyn (biodra i barku). Proces ten
można zobaczyć wcześniej w przypadku kończyny dolnej, a następnie zwiększa się on
zgodnie z typowym dla hipertoniczności wzorcem skurczowym widocznym na rysunku ??, by
przyjąć formę spastyczności.
Przy jakichkolwiek ruchach czynnych wykonywanych przez chorego, kończyny
sprawiają wrażenie sztywnych i utrudniają ruch. Przy wykonywaniu ruchów biernych
terapeuta wyczuwa wyraźny opór nieświadomie stawiany przez chorego. Postępująca
spastyczność wraz z ograniczoną zdolnością do wykonania ruchu po stronie porażonej
prowadzi do asymetrii ruchów, braku rotacji, nieprzystosowanie ciała do siły ciążenia, braku
stopniowania ruchów oraz braku ochronnego prostowania ramienia.
Typowy wzorzec skurczowy prowadzący do znacznej spastyczności :
- zgięcie boczne tułowia,
- miednica odciągnięta ku tyłowi,
- zgięcie podeszwowe stopy oraz odwrócenie do wewnątrz,
- wyprost w stawie skokowym, kolanowym, biodrowym,
- rotacja wewnętrzna w stawie biodrowym,
- dłoń zaciśnięta w pięść,
- zgięcie dłoniowe, odłokciowe, w stawie promieniowo-nadgarstkowym,
- staw barkowy skierowany do tyłu i w dół z rotacją wewnętrzną. [16]
a
b
Ryc. 10: a). wzór skurczowy kończyn prawych w udarze mózgu,
b). wzór skurczowy kończyny górnej.[15]
34

5. Rehabilitacja w poszczególnych okresach leczenia udaru.
Udar mózgu jest jedną z głównych przyczyn niesprawności w populacji osób
dorosłych. Rehabilitacja pacjentów, którzy doznali udaru mózgu, to ważny element w
procesie leczenia. W większości przypadków jest to postępowanie czasochłonne, kosztowne
oraz wymagające dużej wiedzy i znacznych umiejętności. Rehabilitacja stanowi czynny i
ciągły proces, który zaczyna się wraz z rozpoczęciem hospitalizacji i trwa również po
powrocie pacjenta do domu. [25]
Przy udarach niedokrwiennych według współczesnych poglądów, rehabilitację
należy rozpocząć już w 1-2 dobie choroby. Natomiast przy udarach krwotocznych stan
pacjenta jest cięższy, a powrót do zdrowia wolniejszy. Decyzja o rozpoczęciu aktywnego
uruchamiania, czy pionizacji musi być przemyślana i podjęta na podstawie wyników
kontrolnych badań TK mózgu oraz stan ogólny pacjenta. [36]
5.1. Okres wczesny szpitalny.
Wczesną rehabilitacja po udarze, o ile jest to możliwe, należy wprowadzić jak
najszybciej (1-2 doba od wystąpienia objawów) i można ją podzielić na dwie fazy. Fazę
początkową - od momentu wystąpienia udaru, poprzez pierwsze dni choroby kiedy pacjenta
należy umieścić na oddziale udarowym. Oraz fazę późniejszą – pobytu na oddziale
szpitalnym neurologicznym lub rehabilitacyjnym. Obie te fazy trwają do około 4-8 tygodni.
[2, 18]
Planowanie rehabilitacji dla każdego pacjenta w sposób indywidualny podkreśla
jej skuteczność. Ważnym elementem dla prawidłowego procesu usprawniania jest
zapewnienie choremu odpowiedniej pielęgnacji oraz najwyższy możliwy stan higieny ciała
(czystość skóry, drożność dróg oddechowych, odpowiednie ułożenie pacjenta). Łóżko
powinno być zaopatrzone w materac przeciwodleżynowy wraz z regulowanym i łamanym w
kilku płaszczyznach leżeniem. Układanie pacjenta na plecach, boku oraz na brzuchu stanowi
zarazem jeden z elementów pielęgnacji, jak i odpowiednio rozpoczętej rehabilitacji. [18]
35

Głównym celem tego etapu leczenia jest zapobieganie powstaniu powikłań:
- zniekształceniom mięśniowo-kostnym,
- problemom układu krążenia i układu oddechowego,
- zapobieganie powstawaniu odleżyn,
- zapobieganie zakażeniom dróg moczowych,
- zapobieganie obrzękom kończyn porażonych,
- przeciwdziałanie powstawaniu podwichnięć w stawie ramiennym. [13]
Ryzyko wystąpienia powikłań uzależnione jest od wielu czynników, takich jak:
- wiek chorego,
- rozległość udaru,
- uszkodzenie tkanki mózgowej,
- wcześniejszego obciążenia poszczególnych układów (krążenia, oddechowego,
aparatu ruchu),
- aktywności ruchowej i kondycji psychicznej przed zachorowaniem. [18]
36

5.1.1. Środki zapobiegające powikłaniom.
Kilkugodzinne leżenie w łóżku bez zmiany pozycji jest dla pacjenta po świeżo
przebytym udarze bardzo niekorzystne. Najprostsza zmiana ułożenia ciała dostarcza
różnorodnych bodźców, które mogą być pomocne przy odzyskiwaniu funkcji czuciowych.
Nieprawidłowe ułożenie ciała chorego prowadzi do usztywnień, ograniczenia ruchomości w
stawach oraz skurczeniu się mięśni. Dlatego, aby zapobiec zniekształceniom mięśniowo-
kostnym należy zabezpieczyć porażona stronę ciała poprzez odpowiednie ułożenie, zgodne ze
wzorcem antyskurczowym. [16,18]
Ułożenie pacjenta w łóżku należy zmieniać co 2/3 godziny. Chory powinien
zmieniać pozycje na przemian zaczynając od leżenia na plecach do leżenia na każdym boku.
Jeśli pacjent jest nieprzytomny, najlepiej ułożyć go na boku lub na brzuchu, raczej płasko ,
tak aby zapobiec zaleganiu śliny i zapadaniu się języka. [16,33]
Leżenie tyłem nie powinno być zalecane, ponieważ zaostrza odruchowe
odwiedzenie obręczy barkowej po stronie porażonej, z przywiedzeniem, zgięciem oraz rotacją
ręki do wewnątrz, która zwykle leży na klatce piersiowej. W kończynach dolnych powoduje
lekkie zgięcie w biodrach i rotacje nóg na zewnątrz (przyczyna odleżyn w okolicy kostki
bocznej), a także podeszwowe zgięcie i supinację stopy. Aby temu zapobiec, należy układać
poduszki wzdłuż ciała, od łopatki do kolan pod stroną dotkniętą porażeniem.[15]
Pozycja ułożeniowa leżenia tyłem wygląda następująco:
- głowa nieznacznie uniesiona za pomocą poduszki i odwrócona w kierunku strony
porażonej
- uniesiony za pomocą poduszki bark
- ramię ułożone na poduszce, łokieć i nadgarstek wyprostowane
- dłoń skierowana w dół, kciuk i palce ręki rozwarte
- znajdująca się pod biodrem poduszka zapobiega cofaniu się bądź opadnięciu
miednicy w tył z odwróceniem kończyny dolnej za zewnątrz (kończyna dolna
musi być zachowana w pozycji neutralnej)
- mała poduszka pod kolanem umożliwia niewielkie jego zgięcie, przy
równoczesnym uniknięciu rotacji nogi na zewnątrz, szczególnie w przypadku
całkowitego zwiotczenia
- sztywnemu zgięciu stopy w dół zapobiega miękka poduszka umieszczona pod
stopą. [16]
37
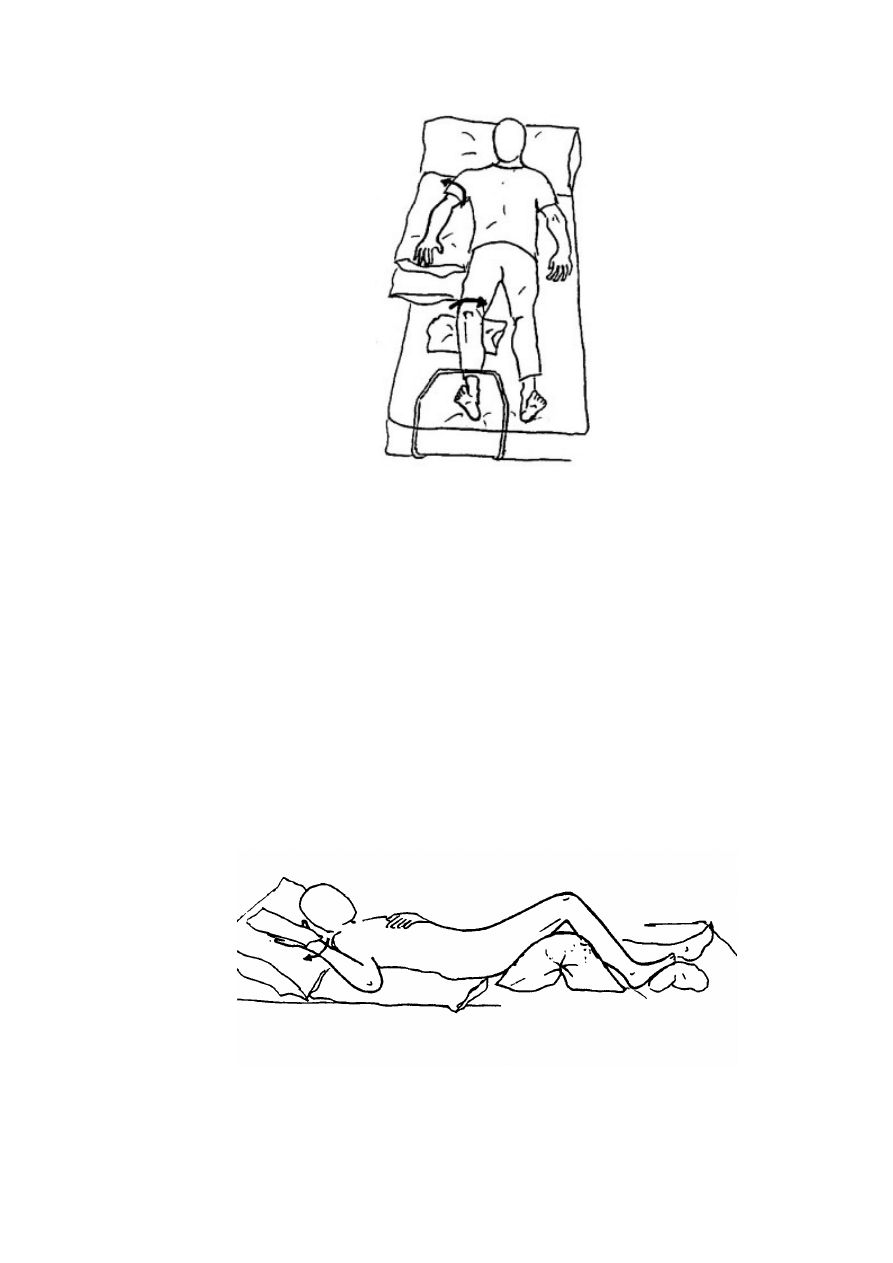
Ryc. 11: Charakterystyczne elementy antyskurczowe ułożenia ciała pacjenta w
pozycji leżenia tyłem.[16]
W przypadku pojawienia się objawów spastyczności kończyny górnej i dolnej
należy ułożyć chorego w sposób następujący:
- kończyna dolna zgięta w stawach biodrowym i kolanowym
- stopa lekko zgięta, podparta miękka poduszką
- ramię odwiedzone w znacznej odległości od tułowia i odwrócone na zewnątrz
- ręka w stawie łokciowym zgięta, a dłoń skierowana w górę
- odgięty do tyłu nadgarstek ułożony na poduszce, palce rozwarte i zabezpieczone
woreczkiem z piaskiem, ręka może być również ułożona pod głową chorego.
[16]
Ryc. 12: Leżenie tyłem w przypadku wystąpienia spastyczności kończyn górnej i
dolnej. [16]
38

Należy zachęcać chorego do leżenia na stronie dotkniętej porażeniem, z barkiem
wysuniętym do przodu w taki sposób, aby było podparte płaszczyzną łopatki.[23] Taka
pozycja zapobiega uciskowi na staw ramienny, utrzymuje nieznaczną rotację i wydłuża
mięśnie tułowia. Powoduje to, że zdrowa ręka zostaje uwolniona i umożliwia sięganie nią po
przedmioty leżące na szafce nocnej. Każde takie sięgnięcie powoduje nieznaczne
przeniesienie masy ciała nad bliższymi stawami, co jest konieczne dla wytworzenia
wczesnych reakcji postawnych. [15]
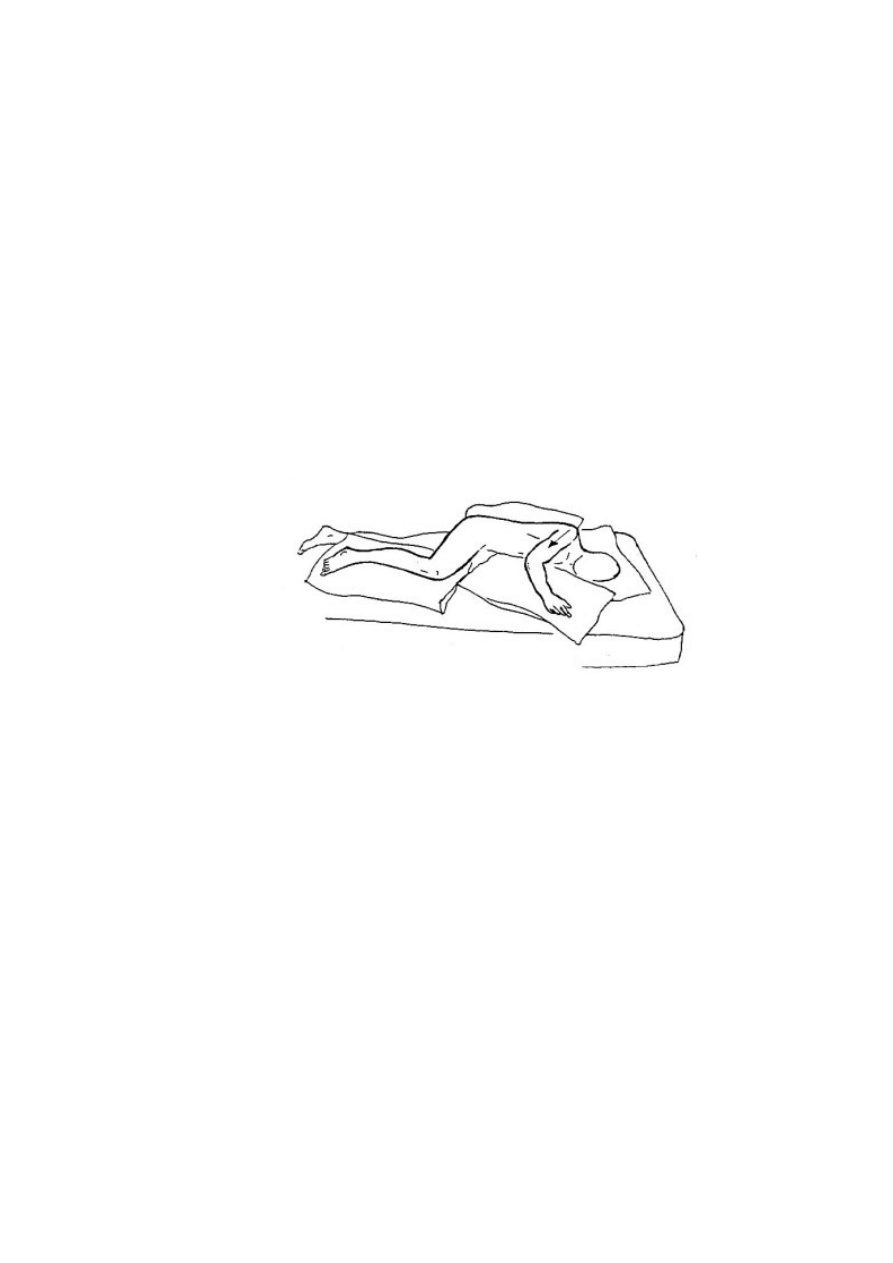
Leżenie na boku dotkniętym porażeniem wygląda następująco:
- bark wysunięty w przód przy równoczesnym odwróceniu ramienia na zewnątrz
- ręka w stawie łokciowym wyprostowana lub zgięta, ułożona pod poduszką
- dłoń skierowana do góry
- kończyna dolna porażona wyprostowana, z lekko ugiętym kolanem
- kończyna dolna zdrowa ugięta.[16]
Ryc. 13: Obraz ilustrujący ułożenie pacjenta na boku dotkniętym porażeniem.[16]
39
Do leżenia na stronie zdrowej potrzebne będą poduszki podtrzymujące masę ciała i
utrzymujące ułożenie kończyn objętych porażeniem. Należy pamiętać o pozostawieniu
odpowiedniej odległości z obu stron między pacjentem a brzegiem łóżka oraz że chory jest
tego świadom. Pomaga to przywrócić orientację przestrzenną oraz ocenić własne
bezpieczeństwo. [15]
Ułożenie pacjenta na zdrowym boku wygląda następująco:
- porażona ręka ułożona na poduszce i wysunięta w przód
- łokieć i nadgarstek wyprostowany, a palce ręki rozwarte
- porażona noga ugięta na poduszce w neutralnej pozycji
- głowa leży na poduszce, ale nie zgięta w stronę porażoną.[16]
Ryc. 13: Ułożenie pacjenta w pozycji leżenia na boku zdrowym. [16]
Leżenie przodem, choć nie zawsze wskazane, w dużym stopniu korzystnie wpływa
na redukcję nacisku na kość krzyżową oraz sprzyja utrzymywaniu biodra i kolana w pozycji
wyprostu. Należy jednak pamiętać o tym że pozycja taka u osób starszych lub z
dolegliwościami sercowymi bywa często niewygodna.
Leżenie przodem przedstawia się w sposób następujący:
- głowa odwrócona w kierunku zdrowej części ciała
- porażone ramię uniesione w górę, łokieć, nadgarstek oraz palce ręki
wyprostowane
- porażone biodro wyprostowane, przy równoczesnym lekkim zgięciu nogi
zdrowej
- w celu podeszwowego zgięcia stopy i lekkiego zgięcia porażonego kolana goleń
ułożona na poduszce.[16]
40

Ryc. 14: Rysunek przedstawia sposób ułożenia pacjenta przodem.[16]
Podczas zmiany pozycji ciała chorego nie wolno pociągać go za rękę, trzymając
jedynie za dłoń czy nadgarstek. Rękę należy podtrzymywać równocześnie w odcinku
bliższym i dalszym, prowadząc ją łagodnie, bez gwałtownych, szarpanych ruchów. [16]
Ryc. 15: Prawidłowy chwyt ręki podczas zmiany pozycji chorego. [16]
Odleżynom najlepiej zapobiegać poprzez częste zmienianie pozycji chorego
unieruchomionego co 2 godziny oraz odciążenie miejsc w których ucisk jest największy
(pięty, kość krzyżowa, okolice bioder, łopatki, kostek). Należy również dbać o to, by skóra
chorego z nietrzymaniem moczu i stolca była sucha
i czysta. [18,22]
Jeżeli już dojdzie do powstania odleżyny, leczenie jest takie samo jak leczenie ran.
Powinno się dbać o sterylność opatrunków. Wskazane jest chirurgiczne czyszczenie ran
poprzez usuwanie martwych tkanek w obrębie rany. W profilaktyce przydatne są materace i
poduszki przeciwodleżynowe, a zwłaszcza dynamiczne materace zmiennociśnieniowe.
Najważniejsza jest jednak zmiana pozycji ciała i troskliwa pielęgnacja. [37]
41

Jednym z kolejnych problemów we wczesnym etapie leczenia jaki może się
pojawić to zaburzenia układu krążeniowo-oddechowego. Aby im zapobiec lub je
zminimalizować należy prowadzić ćwiczenia oddechowe wraz z oklepywaniem pleców,
stosować drenaż ułożeniowy z efektywną nauką kaszlu i odkrztuszaniem zalegającej
wydzieliny. [13]
Ćwiczenia oddechowe maja na celu zapewnienie prawidłowego działania układu
oddechowego. Zwiększają ruchomość stawów klatki piersiowej, przepony, wzmacniają
mięśnie wdechowe i wydechowe oraz zwiększają pojemność życiową płuc. Oczyszczają
również przewody „drzewa oskrzelowego” w przypadkach zalegania w nim śluzu. Należy
także zwracać uwagę, aby wdech następował nosem, przy zamkniętych ustach, w tempie
umiarkowanym, a wydech ustami, w tempie wolnym.[41]
Zakażenia układu moczowego występują u 40% chorych z udarem mózgu. We
wczesnym okresie udaru często występuje zatrzymanie moczu, które wymaga wprowadzenia
cewnika do pęcherza moczowego. U każdego pacjenta należy dążyć do usunięcia cewnika w
ciągu 48 godzin lub najszybciej jak to możliwe, aby uniknąć podwyższonego ryzyka infekcji.
Niekiedy cewnik pozostawia się na dłużej, ale nie powinno to trwać zbyt długo, najwyżej do 2
tygodni, grozi to bowiem zakażeniem dróg moczowych. [22,33]
We wczesnym okresie „wiotkości kończyn” należy zawsze pamiętać o możliwości
podwichnięcia w stawie barkowym. Wiotkie porażenie mięśni, działanie sił ciążenia,
rozciągnięcie torebki stawowej przez zbyt intensywne nadmierne pociąganie bierne podczas
ćwiczeń prowadzi najczęściej do podwichnięcia przednio-dolnego. Wynika ono ze złego
dopasowania w stawie panewkowo-ramiennym. To nieprawidłowe dopasowanie prowadzi do
zmian długości otaczających tkanek miękkich i zmian strukturalnych w mięśniach.[17,23]
Podwichnięcie w stawie barkowym można stwierdzić na podstawie badania
klinicznego i badań radiologicznych już w pierwszych tygodniach. Można zauważyć
bezwładnie zwisające ramie, kontury barku są spłaszczone, badaniem palpacyjnym można
wyczuć znaczne zagłębienie pomiędzy wyrostkiem barkowym a głową kości ramiennej.
Obraz radiologiczny ostatecznie potwierdza przemieszczenie głowy kości ramiennej.
Podwichnięciu można zapobiec przez zapewnienie stabilizacji biernej stawu w
jego funkcjonalnym położeniu. W tym celu można stosować poduszki, mankiety z filcu, bloki
gąbki z wycięta bruzdą co jednak i tak nie zawsze jest do końca skuteczne. [17]
42

Elementem terapii przeciwobrzękowej są ćwiczenia, mające na celu zapobieganie
powikłaniom zatorowo-zakrzepowym. Można wykorzystać tutaj ćwiczenia Bürgera. Polegają
one na trzykrotnej kilkuminutowej zmianie ułożenia kończyn dolnych, powodując ich bierne
niedokrwienie ( uniesienie kończyn) a następnie przekrwienie ( opuszczenie kończyn) oraz
odpoczynek. Służą do poprawy krążenia obwodowego. [26]
43

5.1.2. Uruchamianie pacjenta po udarze mózgu.
W początkowym okresie występowania deficytu ruchowego napięcie mięśni jest
zazwyczaj obniżone. W celu utrzymania stałej aktywności ruchowej kończyn zdrowych oraz
zapewnienie prawidłowej ruchomości stawów kończyn z niedowładem należy wykonywać
przynajmniej 2-3 razy w ciągu dnia ćwiczenia bierne. [18,33]
Ćwiczenia bierne należy wykonywać w pozycji leżącej po stronie porażonej jak i
zdrowej, we wszystkich stawach w pełnym zakresie ruchu. Rozpoczynamy je stając przy
chorym po stronie dotkniętej niedowładem. Zwykle na początku unosimy ręce chorego jak
najwyżej do góry i opuszczamy je wzdłuż ciała. Potem odwodzimy je w bok i przywodzimy
do tułowia. W stawach łokciowych ćwiczenia polegają głównie na zginaniu ręki oraz
wykonywaniu ruchów okrężnych przy podtrzymywaniu ramienia i przedramienia. Nadgarstek
wymaga ćwiczeń przez powolne zginanie, odwracanie i prostowanie dłoni. Nie można też
zapomnieć o tym, że ćwiczyć trzeba każdy palec, zwłaszcza porażonej ręki, prostując go i
odwodząc. Następnie przystępujemy do ćwiczeń kończyn dolnych. Wyprostowana nogę
chwytamy w okolicy kostki, podnosimy jak najwyżej (w miarę możliwości pacjenta) i
opuszczamy. Powtarzamy to samo ćwiczenie tylko, że przy zgięciu nogi w stawie
kolanowym. Wykonujemy też kilka powolnych ruchów krążenia nóg w stawie biodrowym
oraz kilka ruchów odwodzenia i przywiedzeniem. Staw kolanowy wymaga nieco dłuższej
uwagi przez zginanie i prostowanie. Stopy ćwiczymy przez wykonanie zginania i
prostowania, nawracania i odwracania oraz ruchów okrężnych. W miarę upływu czasu,
począwszy od wykonywania kilku ruchów w stawach ilość powtórzeń stopniowo się
zwiększa.[17,33]
Zastosowanie ćwiczeń biernych pozawala na utrzymanie „wyobrażenia ruchu” na
poziomie mózgowym. Ruch poszczególnych części ciała wywołuje przepływ informacji do
mózgu dzięki czemu możliwe jest wygenerowanie bodźców proprioceptywnych,
wytwarzanych w wyniku napinania aparatu więzadłowo – torebkowego i mięśniowego.[16]
44
Obracanie, przewracanie, poruszanie się po łóżku i kładzenie się na poduszce są
niby prostymi ruchami, ale wymagają fachowej pomocy, aby wcześnie mogły być
wykonywane samodzielnie. Aby przewrócić pacjenta na stronę sprawną, należy pomóc mu
zgiąć staw kolanowy nogi porażonej, jednocześnie podtrzymując wyciągnięta w przód
porażoną rękę i dokonać obrotu, trzymając go w okolicy łopatki po stronie porażonej. W
przypadku gdy chcemy obrócić chorego na stronę dotkniętą porażeniem należy skierować
zdrowe ramię i bark nad ciałem pacjenta w kierunku obrotu i jak poprzednio dokonać
podobnego manewru.[15,33]
Poruszanie się po łóżku polega na robieniu „mostka”. Ćwiczenie to polega na
uniesieniu miednicy nad łóżkiem bez prostowania w stawach biodrowych, aby nie
sprowokować odruchu prostowników w nodze porażonej. Jest to nie zbędne do odzyskania
kontrolowanego ruchu bioder. Z punktu widzenia pielęgnacji opanowanie tego ćwiczenie to w
dużym stopniu ułatwia ubieranie, rozbieranie oraz podkładanie basenu. Zmniejsza również
ryzyko powstania odleżyn. W trakcie unoszenia miednicy choremu można pomóc poprzez
odciągnięcie jego kolana w przód i naciśniecie go w dół. Można również delikatnie
poklepywać pacjenta w celu przypomnienia mu o określonym ruchu.[15,16]
Ryc. 16: Pacjent wykonujący „mostek”. [16]
45
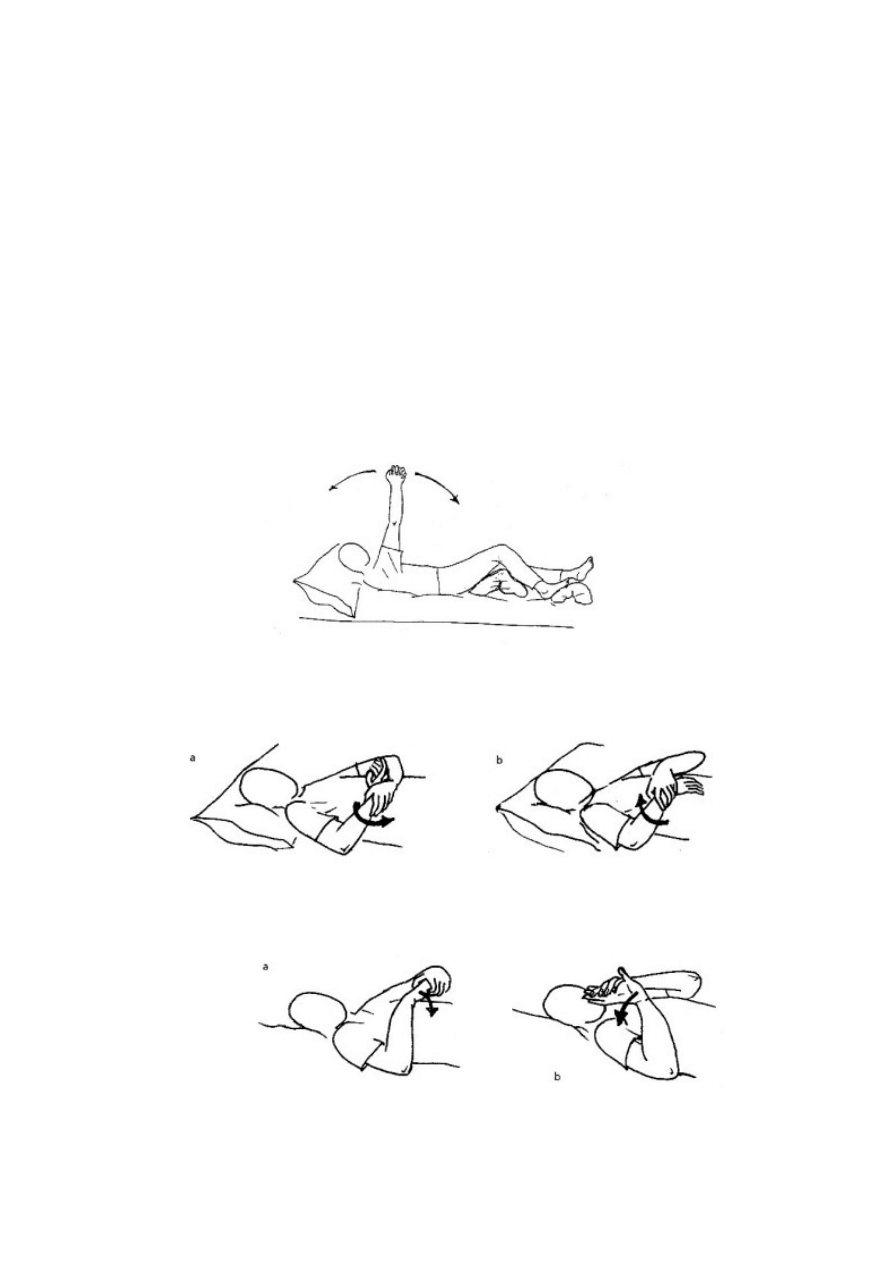
Osoba dotknięta udarem powinna wykonywać samodzielne ćwiczenia
zwiększające zakres ruchów kończyny górnej podczas leżenia w łóżku. Należy zachęcać,
żeby przy wykonywaniu wszelkich ruchów wykorzystywała swoja zdrową rękę do
wspomagania porażonej strony ciała. Ćwiczenie przedstawione na rycinie ?? polega na
splecieniu rąk przy stykających się ze sobą dłoniach oraz podniesieniu ich przed sobą w górę
(należy zwracać uwagę, aby ręce w łokciach były wyprostowane). Zapobiega ono opadaniu
porażonego ramienia w dół i jego skrętowi do wewnątrz, pozwala utrzymać bark w
odpowiednim położeniu, zaś porażony kciuk i pozostałe palce ręki są otwarte i szeroko
rozstawione. Takie ćwiczenie sprzyja ponadto odczuwaniu porażonej strony i „utrzymaniu z
nią kontaktu”. Chory dotknięty udarem zdrową ręką może, także wykonywać ćwiczenia w
pozostałych stawach kończyny górnej.[16]
Ryc. 17: Ćwiczenie polegające na splecieniu rąk i wyciągnięciu ramion w przód.[16]
Ryc. 18 a i b: Odwracanie i nawracanie przedramienia. [16]
46

Ryc. 19 a i b: Zginanie i prostowanie nadgarstka. [16]
Ryc. 20 a, b i c: Unoszenie wyprostowanej kończyny górnej, chwyt za nadgarstek.
[16]
5.1.3. Pionizacja chorego po udarze i związane z nią ćwiczenia.
Moment rozpoczęcia pionizacji pacjenta po udarze mózgu określa lekarz
prowadzący. Ogólnie przyjętą zasadą jest, że rehabilitację rozpoczyna się już w dniu
przyjęcia. Chory powinien być jak najszybciej uruchomiony, ponieważ dłuższe leżenie
sprzyja powikłaniom. Jeśli stan ogólny na to pozwala i lekarz prowadzący udzieli zezwolenia,
to pacjent z rozpoznaniem udaru niedokrwiennego już w pierwszych dniach pobytu w szpitalu
może rozpocząć pionizacje. Początkowo na krótko chory przyjmuje pozycje siedzącą lub
półsiedzącą, podczas posiłków i zmianie prześcieradła, a w miarę upływu czasu coraz dłużej.
W przypadku stwierdzenia, że przyczyną udaru jest wylew krwi do mózgu z pękniętego
tętniaka lub krwotok podpajęczynówkowy pacjent musi pozostać w łóżku około 6 tygodni i
wykonywać ćwiczenia w łóżku. Po upływie tego okresu, lekarz może dopuścić do pionizacji,
między innymi na podstawie wyników kontrolnych badań TK mózgu [33,42]
Proces pionizacji możemy podzielić na:
a). Pionizację bierną prowadzoną przy zastosowaniu stołu pionizacyjnego.
b). Pionizacje czynną, która polega na stopniowym przechodzeniu chorego z
pozycji leżącej do półsiedzącej (poprzez dodatkowe poduszki lub
podwyższenie dogłowowe części łóżka) i siedzącej (siad płaski). Następnie
chory siada z nogami opuszczonymi z łóżka, aż w końcu możne przejść do
pozycji pionowej podtrzymywanej przez dwie osoby.[26]
47
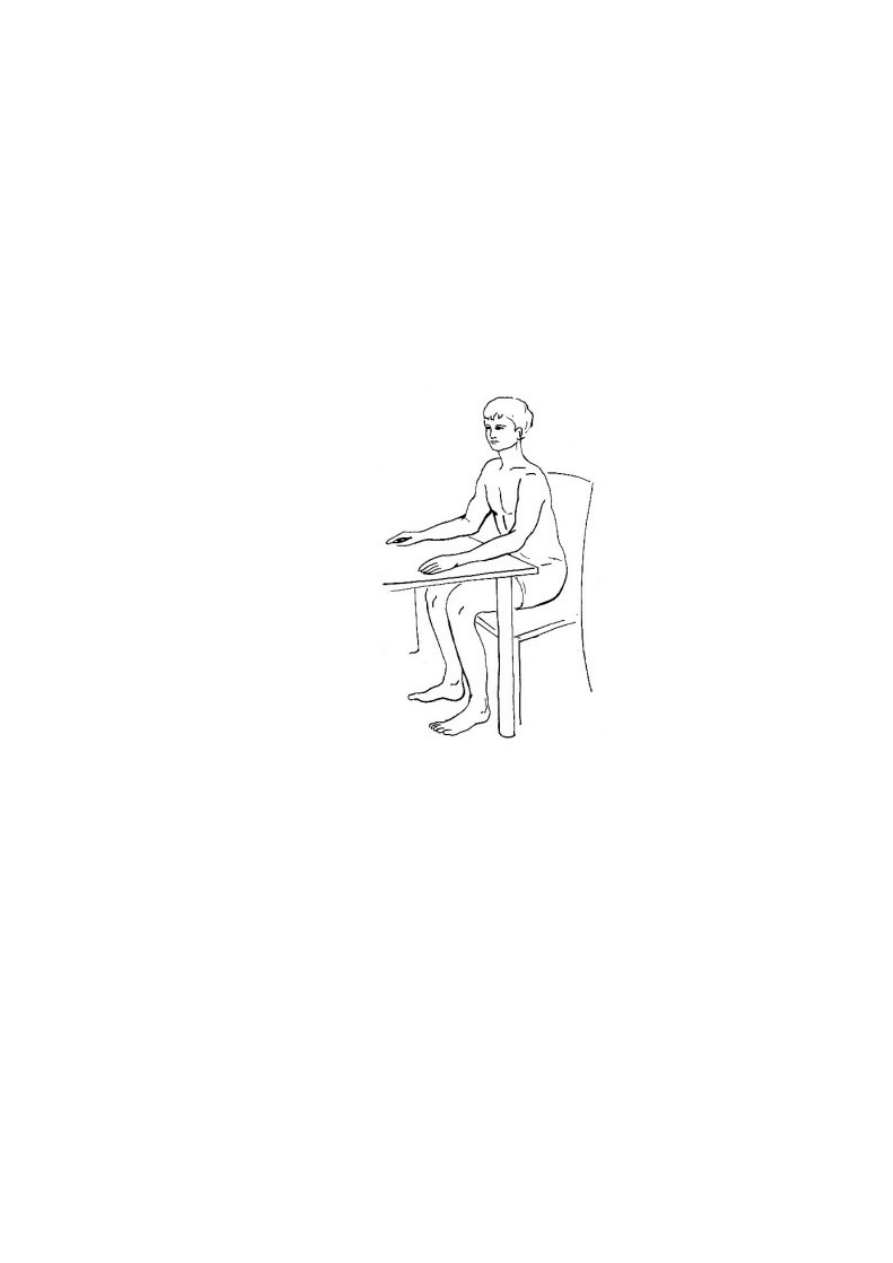
Kiedy pacjent może już bez trudu utrzymać pionową pozycję, należy sadzać go w
fotelikach lub krzesłach z prostym oparciem. Ich wysokość powinna być dopasowana, tak aby
kolana były zgięte pod katem prostym, a obie stopy leżały płasko oparte o podłoże.
Najbardziej korzystna dla chorego jest pozycja siedząca z lekkim pochyleniem do przodu i
oparciem rąk na blacie stolika. Jest ona naturalna, może być wykorzystywana podczas
czytania, jedzenia, czy rozmów towarzyskich. Trzeba jednak pamiętać, żeby chory nie
siedział zbyt długo, nawet we właściwy sposób. Wskazane jest, aby co jakiś czas zmieniać
pozycję. [33]
Ryc. 21: Prawidłowa pozycja siedząca.[33]
Ćwiczenia w pozycji siedzącej powinny być wykonywane dosyć często,
niezależnie od innych czynności, przy pomocy zdrowej ręki. Początkowo wykonywane są
jako ćwiczenia czynne wspomagane, ale z upływem czasu chory zaczyna wykonywać je
samodzielnie, by w końcu przejść do ruchu oporowego. Ćwiczenia wykonywane w pozycji
siedzącej:
- Przenoszenie ciężaru ciała z jednego przedramienia na drugie, należy zwracać
uwagę żeby przedramiona leżały równolegle do siebie. Dłonie ułożone w pozycji
pośredniej, nadgarstek i palce wyprostowane, kciuki rozstawione, bark w rotacji
zewnętrznej.
48

- Ruch supinacyjny dłoni przy równoczesnym obrocie ramion na zewnątrz.
Zadaniem chorego jest nauczyć się świadomie naśladować ręką porażoną ruchy
kończyny zdrowej.
- Palce rąk splatają się, następnie zdrowa kończyna wspomaga kończynę porażoną
w wykonaniu rotacji zewnętrznej przedramienia.
- Pacjent zgina i prostuje nadgarstki przy splecionych dłoniach.
- Ćwiczenie polega na odsunięciu dłoni od siebie, przy równoczesnym stykaniu się
opuszków palców i ich silnym dociskaniu do siebie.
- Pacjent splata dłonie ze sobą, łokcie wyprostowane, barki wysunięte do przodu.
Unoszenie wyprostowanych kończyn górnych w przód i do góry nad głowę.
- Ćwiczenie związane z poprzednim. Pacjent spogląda na wzniesione ręce i
wykonuje obroty przedramion, ramię porażone odwraca na zewnątrz, ramię
zdrowe do wewnątrz.
- Pacjent siedzi z dłońmi splecionymi, łokcie są wyprostowane, barki wysunięte do
przodu. Ćwiczenie polega na przenoszeniu ramion z jednej strony drugą, przy
równoczesnym pochylaniu się do przodu i na boki.[16]
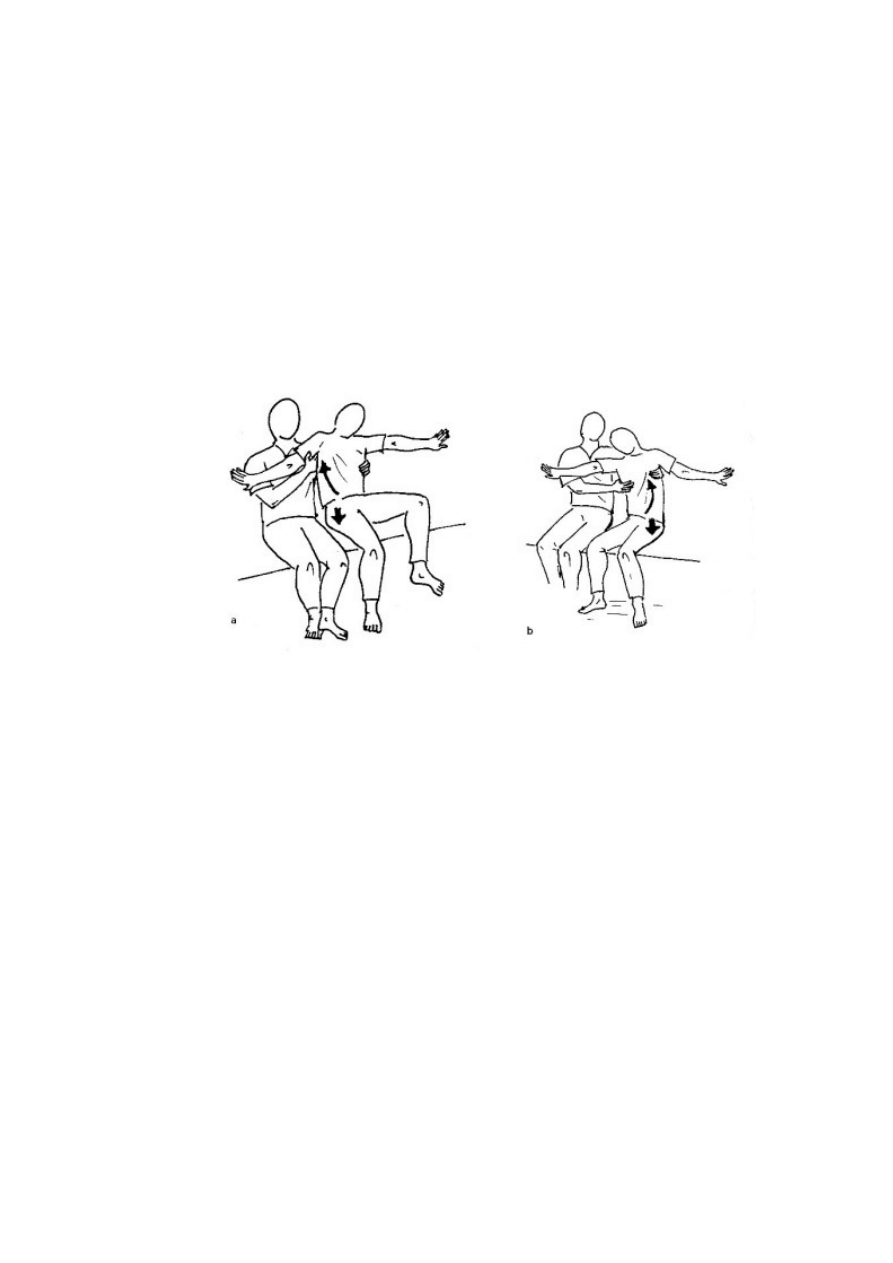
Jednym z ćwiczeń kiedy pacjent potrafi samodzielnie siedzieć jest przenoszenie
ciężaru ciała z jednego biodra na drugie. Ćwiczenie to polega na tym iż pacjent w pozycji
siadu z ugiętymi kolanami, rozstawionymi stopami ułożonymi na podłodze wykonuje
przenoszenie ciężaru ciała z jednego biodra na drugie. Rolą terapeuty w tym momencie jest
zabezpieczenie kolana porażonego, za pomocą własnych kończyn oraz sterowanie ruchem
poprzez barki pacjenta. [16]
Ryc. 22: Ćwiczenie przenoszenia ciężaru ciała z jednego biodra na drugie.[16]
49
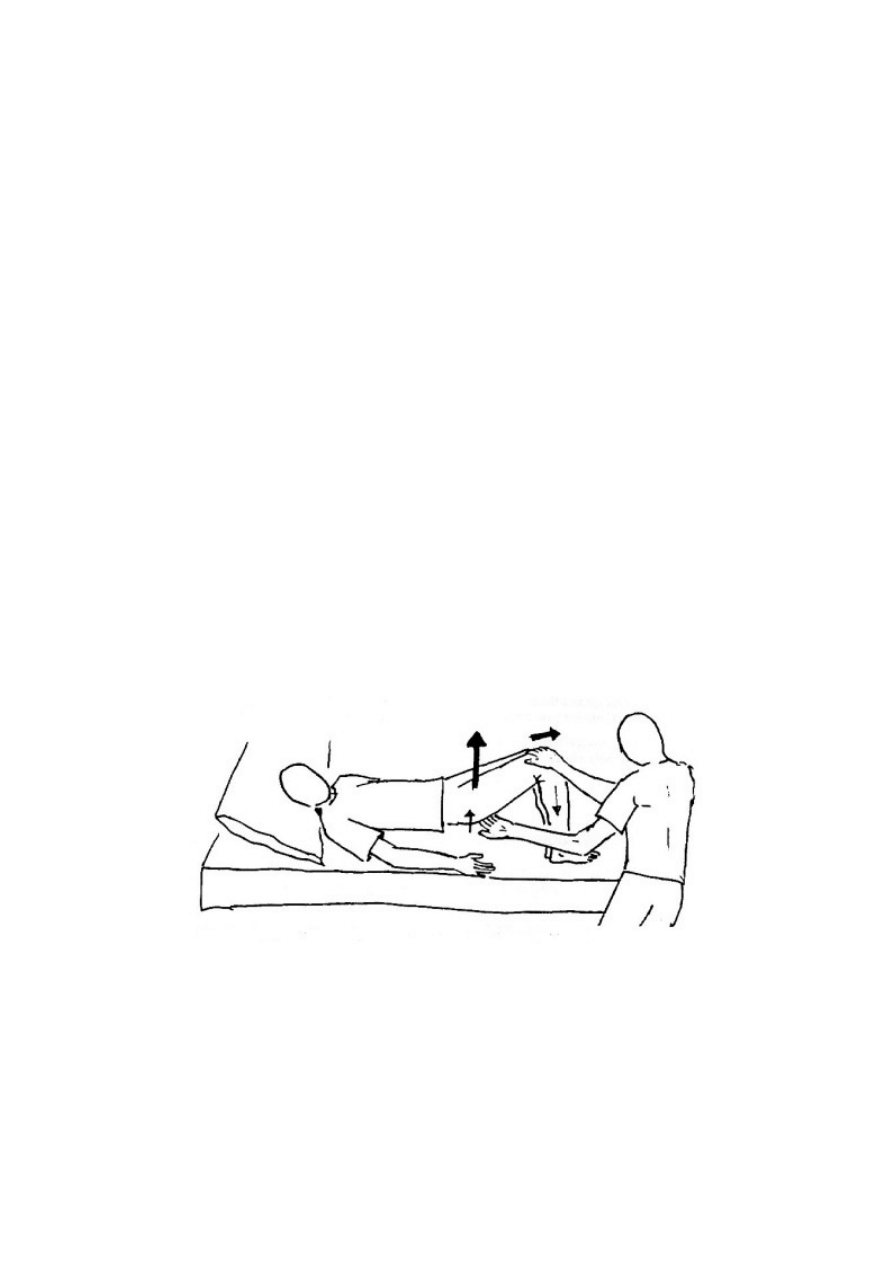
Innym ćwiczeniem, które można wykonać to przenoszenie ciała z jednego biodra
na drugie oraz rozciąganie tułowia po stronie porażonej. Terapeuta siada od strony porażonej i
pomaga przy przenoszeniu ciężaru ciała na chorą stronę. Ręką przytrzymuje porażone ramię
w pozycji odwróconej, wyprostowanej i odwiedzonej, bark jest wysunięty do przodu.
Wspomaga również chorego podczas przenoszenia ciężaru ciała na zdrowe biodro, zwracając
uwagę, aby starał się unosić biodro dotknięte udarem. [16]
Ryc. 23 a i b: Przenoszenie ciężaru ciała z jednego biodra na drugie wraz z
rozciąganiem tułowia. [16]
Przenoszenie ciężaru ciała na porażone ramie ułatwia utrzymywanie ciężaru ciała
na porażonym boku oraz hamuje „zgięciowy wzorzec skurczowy” kończyny górnej.
Terapeuta umieszcza porażoną ręką chorego na łóżku, jedną ręką podtrzymuje bark, a drugą
wspomaga wyprost w stawie łokciowym. Prawą ręką terapeuta przyciąga pacjenta do siebie,
rozciągając porażoną stronę ciała. Chory podpiera się o łóżko otwartą dłonią. [16]
50

Ryc. 24: Przenoszenie ciężaru ciała na porażone ramię. [16]
Ważnym ćwiczeniem jest nauka chorego samodzielnego przejścia z leżenia do
pozycji siedzącej. Leżąc na plecach, pacjent zsuwa porażoną nogę. Następnie wykonuje obrót
w kierunku porażonego boku, wysuwa zdrowy bark do przodu i układa rękę na łóżku. Po
wykonaniu tego ruchu zsuwa z łóżka zdrową nogę i podpierając się na porażonym ramieniu
przechodzi do siadu. [16]
Ryc. 25: Ćwiczenie samodzielnego wykonywania pozycji siedzącej.[16]
Kolejnym etapem pionizacji jest trenowanie przyjmowania postawy stojącej.
Ważnym zadaniem dla pacjenta jest wyrobienie prawidłowego nawyku wstawania i siadania.
Istotne jest, żeby rozpocząć trening od ruchów kołyszących, tak aby nie ciągnąc chorego
nauczyć go wypychania tułowia w przód. Pacjent powinien stać na prawidłowo ustawionych
stopach, które należy ustawić i kontrolować, aby znajdowały się równolegle względem siebie.
Ciężar ciała powinien być przenoszony przez pięty, nie zapominają, że cała stopa spoczywa
na podłodze. Może się zdarzyć ,że pacjent zacznie unosić porażoną stopę. W tej sytuacji
należy docisnąć ją w dół poprzez delikatny nacisk za pomocą własnej stopy lub przez nacisk
51
biodra ręką w dół. Należy pamiętać, żeby nie dopuścić do przeprostu w stawie kolanowym
kończyny porażonej. Do tego celu może posłużyć następujące ćwiczenie. Terapeuta
stabilizuje kolana chorego za pomocą własnych kolan. Rękoma chwyta pod ramionami
chorego, w okolicy łopatek. Pacjent natomiast próbuje chwycić terapeutę w okolicy barków
lub też splata dłonie za karkiem. Poprzez przesuniecie środka ciężkości chorego do przodu
terapeuta przenosi pacjenta z siadu do pozycji stojącej. Ostatecznym celem w nauce
przyjmowania pozycji stojącej jest przygotowanie chorego do samodzielnego wstawania z
rękami splecionymi przed sobą i wyprostowanymi łokciami.[16]
a b
Ryc. 26: a). Ćwiczenie prowadzące do opanowania postawy stojącej.
b). Ćwiczenie prowadzące do samodzielnego wstania.[16]
Jeśli pacjent opanował pozycję stojącą z naszą asekuracją to możemy wprowadzić
ćwiczenia w pozycji stojącej. Należy uczyć chorego przenoszenia ciężaru ciała z kończyny
zdrowej na kończynę chorą i odwrotnie, a następnie odrywania kończyn od podłoża. Ważne
też jest, aby nauczyć przyjmowania prawidłowej postawy, wychylać ciało chorego na boki
oraz zapoczątkować postawienia pierwszych kroków. [42]
5.1.4. Zaopatrzenie ortopedyczne.
52

Kontynuowanie ćwiczeń ruchowych, profilaktyka zniekształceń, próby lokomocji
wspomagają przedmioty zaopatrzenia ortopedycznego, które czasem zapewniają komfort
życia, ułatwiają wykonywanie codziennych czynności czy wręcz umożliwiają chodzenie.[28]
Chorzy z niedowładem połowiczym w większości nie są zaopatrywani w
przedmioty ortopedyczne. W konsekwencji w obrębie chorej kończyny górnej może
wykształcić się zespół bolesnego barku. Ciężar zwisającej bezwładnie ręki rozciąga i
uszkadza torebkę stawu barkowego powodując powiększanie szpary stawowej, a nawet
podwichnięcie. Wywiera również niekorzystny i nieprzyjemny na pacjenta ucisk na szyję.
Aby podtrzymać bezwładna rękę można zastosować temblak z zaczepem stabilizującym.
Miękkość temblaka i odpowiedni jego przebieg, przechodzący ukośnie przez plecy nie
obciąża barku i nie dopuszcza do przeciążeń w odcinku szyjnym kręgosłupa. Pojedyncza pętla
z jednej strony podtrzymuje, tuż poniżej łokcia, porażone ramię. Szeroki mankiet z drugiego
końca podtrzymuje porażoną dłoń i palce w linii środkowej. [8]
Przy wzmożonym napięciu mięśniowym z tendencją do formowania się zaciśniętej
pięści, gdzie palce pokrywają poprzecznie ułożony kciuk, można zastosować łuski z
tworzywa sztucznego. Założenie łuski uzyskujemy po wcześniejszym powolnym wyproście
palców. Taka łuska chroni przed zniekształceniem ręki, przykurczmi zgięciowymi oraz
utrwala wynik ćwiczeń biernych.
Kończyna dolna u osób z niedowładem lub porażeniem połowiczym układa się
najczęściej w ustawieniu pośrednim z tendencja do obrotu zewnętrznego. Częstym
powikłaniem jest opadanie stopy i zaburzenie statyki stawy kolanowego, w którym może
dojść do przeprostu. Zastosowanie podciągu gumowego na stopę, zapobiega jej opadaniu
oraz stabilizuje ją w pozycji pośredniej, powoduje zahamowanie dalszego rozciągania mięśni
prostowników i strzałkowych co pozwala na zwiększenie wydolności chodu. Trening chodu
można rozpocząć w poręczach, po czym przejść do chodzenia za pomocą czwórnoga lub laski
łokciowej.
W przypadku niestabilności kolana pomocnym elementem zaopatrzenia
ortopedycznego jest aparat szynowo-opaskowy z blokowaniem w stawie kolanowym.
Stabilizator kolana jest skuteczny kiedy podstawowy problemem jest przeprost kolana z
towarzyszącym osłabieniem funkcji mięśnia czworogłowego, przy wydolnej stopie.
Dodatkowym wposażeniem niepełnosprawnych osób materace i poduszki
przeciwodleżynowe, łóżka ortopedyczne, uchwyty do łazienki i ubikacji oraz sprzęt do
ćwiczeń (podwieszki, motorki, zestawy bloczkowo-ciężarkowe, hantle, ciężarki). W
53

przypadkach kiedy pomimo intensywnego usprawniania utrzymuje się porażenie połowicze
konieczne jest zaopatrzenie chorego w wózek inwalidzki. [28]
4.2. Okres wczesny ambulatoryjny lub przedłużonej rehabilitacji
stacjonarnej.
Okres wczesny ambulatoryjny trwa od momentu wypisania pacjenta ze szpitala
(oddziału neurologicznego lub rehabilitacyjnego) do 12 miesięcy, licząc od wystąpienia
udaru. Główne problemy to zaburzenia funkcji motorycznych, lokomocyjnych,
manipulacyjnych oraz wyższych czynności nerwowych. Najważniejszymi założeniami i
celem rehabilitacji tego okresu są:
- uzyskanie optymalnej sprawności psychofizycznej,
- adaptacja do nowych warunków życia,
- poprawa jakości życia.
Według planu kompleksowej rehabilitacji, dostosowanej do potrzeb
indywidualnych chorego w postępowaniu usprawniająym należy uwzględnić:
- ćwiczenia prowadzone niedowładnych kończyn,
- ćwiczenia samowspomagane,
- ćwiczenia czynne w odciążeniu,
- ćwiczenia oddechowe,
- naukę chodu,
- ćwiczenia metodą PNF,
- ćwiczenia manipulacyjne i chwytne ręki,
- terapia zajęciowa.[2]
54

Naukę chodu rozpoczynamy kiedy pacjent opanował, w dostatecznym stopniu,
równowagę dynamiczną w czasie stania i robienia pojedynczych kroków. Jeżeli nie potrafi
tego uczynić, sparaliżuje go uczucie strachu i nie będzie w stanie się poruszać. Należy
pamiętać, żeby zawsze zbliżać się do chorego, asekurować go i oferować mu pomoc od
strony porażonej. Pierwszy krok zawsze rozpoczyna noga sprawna, aby wytłumić
nieprawidłowe wzorce odruchowe. Należy wspierać wysunięte do przodu kolano podczas
zgięcia, natomiast podczas fazy wyprostu zapobiegać nadmiernemu przeprostowi. Jeśli
pacjent nie potrafi usztywnić kolana, można mu w tym pomóc. Biodra powinno być
ustawione w pozycji wysuniętej do przodu. Należy kontrolować ramie chorego,
przytrzymując go w odcinku dalszym za rękę i w odcinku bliższym za bark. [15,16]
Ryc. 27: Prawidłowy sposób wspomagania chorego podczas treningu chodu [16]
W miarę postępów w usprawnianiu lokomocji pacjenta należy przejść do
wchodzenia i schodzenia z niskich progów, tak by na sam koniec pacjent mógł wejść i zejść
ze schodów. W przypadku wchodzenia na podest, schody bądź inne wysokie przeszkody, ruch
należy rozpocząć od zdrowej kończyny, natomiast w przypadku schodzenia od porażonej.
Poręcze po obu stronach stopni dodadzą pewności choremu. Jeśli jednak schodzenie po
schodach wzbudza nadal strach, można spróbować schodzenia tyłem. W procesie reedukacji
chodu ważnym czynnikiem jest też wprowadzenie chodu po różnych powierzchniach
(szorstkich, nierównych, trawie, żwirze, itp.) [15]
Dla poprawy jakości chodu można zastosować różnego rodzaju poręcze, chodziki,
balkoniki, trójnogi, kule łokciowe i laski. Jeśli jest to możliwe należy unikać stosowania
lasek, czy też podpórek. Mogą one wywoływać niepożądane napięcie po stronie dotkniętej
55

porażeniem, nasilając w ten sposób wzór spastyczności. Laski powinno się stosować w
początkowym okresie treningu chodu oraz podczas sesji terapeutycznych. Należy jednak
pamiętać aby chodzenie przy pomocy laski nie stało się normalna procedura. [15,16]
Niestety pomimo ciężkiej pracy zawsze cześć pacjentów po udarze nie będzie w
stanie poruszać się za pomocą własnych kończyn. Wówczas należy przedstawić choremu
możliwości związane z poruszaniem się za pomocą wózka inwalidzkiego. [15]
W procesie usprawniania nie można zapomnieć o ćwiczeniach manipulacyjnych i
chwytnych ręki. Niestety o ile w kończynie dolnej występuje szybszy powrót utraconych
funkcji, o tyle z kończyną górną jest gorzej. Wyjątkiem jest ognisko uszkodzenia obejmuje
obszar tętnicy mózgu przedniej, gdzie chory od początku udaru wykazuje większe zaburzenia
czynności ruchowej w kończynie dolnej niż w górnej. [15]
Ćwiczenia poprawiające funkcję kończyn górnych to przede wszystkim
różnorodne ćwiczenia czynne, polegające na sięganiu, chwytaniu i manipulowaniu. Ich celem
jest zwiększenie zasięgu i precyzji chwytu, a także odzyskanie utraconych umiejętności
manipulowania przedmiotami. Ćwiczenia te związane też są z uczeniem się czynności życia
codziennego w zakresie higieny osobistej (mycia się, czesania), przygotowywania i
spożywania posiłków, ubierania się i rozbierania, sznurowania butów, a nawet czytania,
pisania, korzystania z telefonu komórkowego itd. W niektórych przypadkach, gdy
przywrócenie funkcji porażonej ręki nie jest możliwe, konieczne jest kompensacyjne
usprawnianie kończyny górnej zdrowej, by podstawowe czynności życia codziennego stały
się możliwe. Warto też dodać, że w celu wyćwiczenia opisanych funkcji często stosuje się
odpowiednie przybory czy stanowiska, wyposażone w rozmaite przedmioty, będące swego
rodzaju stymulatorami do ćwiczeń. [26]
56

Ryc. 28: Niektóre ćwiczenia manualne. [26]
Dla poprawy funkcji kończyn górnych ważną role odgrywa również terapia
zajęciowa. Jest odrębną składową rehabilitacji i stanowi pośrednie ogniwo miedzy swoistymi
zabiegami fizjoterapeutycznymi, samodzielnością, aktywnością i praca zawodową. Często jest
atrakcyjniejszą formą kinezyterapii przez większe zaangażowanie psychologiczne co ma duże
znaczenie u pacjentów wymagających długotrwałego usprawniania.
Terapia zajęciowa
powinna być realizowana przez wykształconych techników ergoterapii, często przy
współudziale specjalistów zwłaszcza artystycznych, np. malarzy, plastyków, rzeźbiarzy,
muzyków. Spełnia trzy główne cele: psychologiczny, terapeutyczny (leczniczy, funkcjonalny)
i w preorientacji zawodowej. [25,42]
Obszary wchodzące w zakres terapii zajęciowej są bardzo rozległe, a przez to
niezmiernie ważne. Ich celem jest nauka i uzyskanie w możliwie największym zakresie
umiejętności dotyczących
:
-
pielęgnacji, łącznie z higieną jamy ustnej,
- higieny, kąpieli i obsługi w toalecie,
- ubierania się,
- spożywania posiłków,
- funkcjonalnej komunikacji i społecznej aktywności,
- zdolności do samodzielnego korzystania z lekarstw,
- percepcji wzrokowej, zakresu ruchu, kontroli ruchowej
57

i równowagi oraz koordynacji ruchowej,
- uwagi, rozwiązywania problemów, osądzania,
- pokonywania trudności, wykorzystywania czasu,
- zachowań interpersonalnych. [25]
Ryc. 29: Pacjenci uczestniczący w terapii zajęciowej.
Źródło: www.dpskrosnice.pl/index.php?id=terapia
Ważnym elementem rehabilitacji jest pomoc w usamodzielnianiu się w jak
największym zakresie. Przywrócenie chorem samodzielności w samoobsłudze ma duże
znaczenie nie tylko dla samego pacjenta, ale również dla jego opiekunów.
Opanowanie czynności wyuczonych we wcześniejszych okresach rehabilitacji
(obracanie się, wykonywanie „mostka”, przechodzenie do siadu i stania) stanowią istotny
krok w kierunku usamodzielnienia się pacjenta. Osoba po przebytym udarze musi nauczyć się
ubierać i rozbierać, myć się i spożywać posiłki oraz dbać o higienę osobistą. W czasie
wykonywania tych czynności chory przyswaja prawidłowe wzorce ruchowe. [16,42]
Udar mózgu, oprócz niedowładu ruchowego i upośledzenia czucia, może
doprowadzić również do uszkodzenia wyższych ośrodków czynności nerwowych takich jak
mowa. Ośrodek mowy znajduje się w półkuli dominującej, tj. u praworęcznych w półkuli
lewej, a u leworęcznych - w półkuli prawej.
Naukę mowy powinien prowadzić specjalista logopeda lub przeszkolony w tym
zakresie psycholog. Pacjent i jego rodzina musi znać istotę afazji dzięki czemu lepiej
współpracuje w procesie leczenia. Kontakt z pacjentem można nawiązać za pomocą gestów,
pokazywaniu obrazków, przedmiotów, wykonywaniu prostych czynności oraz wypowiadaniu
odpowiednich nazw. Należy wykorzystać zainteresowania pacjenta, zawód, aktualną sytuację
życiową, powiązania międzyludzkie, radio lub telewizję, a więc stosować wszystkie bodźce
58

docierające do chorego. Nastrój podczas nauki powinien być radosny a pomieszczenie wolne
od rozpraszających uwagę zakłóceń.[16,35]
4.3. Okres późny ambulatoryjny.
Rozpoczyna się od około 12 miesiąca po dokonaniu się udaru i trwa do 2-5 lat, a nawet do
końca życia. Problemy terapeutyczne występujące w tym okresie to głównie:
- utrwalone deficyty,
- wtórne następstwa w postaci przykurczy, osteoporozy, bólu.
- zespół psychoorganiczny.
Rehabilitacja odbywa się głównie w poradniach i gabinetach rehabilitacyjnych,
senatoriach, uzdrowiskach oraz na turnusach rehabilitacyjnych. Celem jest uzyskanie przez
pacjenta optymalnej sprawności ruchowej, poprawa samopoczucia i adaptacja do nowej
sytuacji życiowej. Bardzo istotne jest także zapewnienie ciągłości właściwej rehabilitacji co
zależy nie tylko od lekarza podstawowej opieki medycznej, ale także od edukacji chorego, a
zwłaszcza jego rodziny. Ważną wytyczną postępowania u pacjenta po udarze jest też
zapobieganie następnym udarom przez zmianę stylu życia jak i przez właściwe leczenie
farmakologiczne. Kontynuowanie rehabilitacji w środowisku pozwala na utrzymanie
wcześniejszych efektów usprawniania i dalszą poprawę, normalizację wzajemnych stosunków
w funkcjonowaniu rodziny w sytuacji uczestnictwa w niej osoby niepełnosprawnej. [2,13,14]
59

Wykonywanie ćwiczeń jest nadal konieczne, jednak ich charakter jest nieco inny.
Główna role odgrywają ćwiczenia prostych czynności codziennych, a niekiedy także
przystosowanie do podjęcia pracy zawodowej. Należy również kontynuować dotychczasowe
ćwiczenia mające na celu zachowanie ruchomości we wszystkich stawach, aby
przeciwdziałać powstawaniu wtórnych zmian z nieczynności, bólów i przykurczy. [42]
Po powrocie do domu. jest to swojego rodzaju sprawdzian dla chorego z zakresu
samodzielności i radzenia sobie z nią. Dla najbliższej rodziny jest to znowu praktyczny test
wiadomości w zakresie pomocy i opieki. Spora część osób nie kontynuuje ćwiczeń
ruchowych z powodu braku motywacji, ogólnego zniechęcenia, apatii, obojętności rodziny i
innych trudność codziennego życia. Ważna rzeczą jest, aby rodzina nie wyręczała chorego w
czynnościach codziennych, które potrafi wykonać samodzielnie. Ta nadopiekuńczość
doprowadza chorego do niemal całkowitego uzależnienia od osób trzecich, co skutkuje
prawie całkowitą rezygnacją powrotu do zdrowia. Dlatego nie należy wyręczać chorego po
udarze lecz pomagać mu jedynie w ostateczności kiedy widzimy, że jego możliwości
przekraczają jego aktualną sprawność.[17]
5. Metody usprawniania po udarze.
5.1. Proprioceptywne torowanie nerwowo-mięśniowe (PNF)
PNF (proprioceptive neuromuscular facilitation) to jedna z najstarszych metod
rehabilitacyjnych opartych na podłożu neurofizjologicznym. Powstała w latach 40. XX wieku,
dzięki współpracy neurologa i neurofizjologa Hermana Kabata oraz fizjoterapeutki Margaret
Knott. Ogólne zasady metody koncentrują się wokół kilku zagadnień. Przede wszystkim
rezygnuje się z izolowanych ruchów w pojedynczych stawach i w typowych płaszczyznach.
Całość ruchu jest pochodzi od świadomych ruchów czynnych pacjenta, wspieranych
elementami torującymi (ułatwiającymi) takich jak: rozciąganie mięśni i elementów
okołostawowych, ciąg i nacisk, wzmocnienie aktywności mięśni przez właściwie stawiany
opór, właściwy chwyt oraz zapewnienie odpowiednich warunków i kolejność pracy mięśni, a
nawet stosowane komendy. [26]
Metoda PNF jest sposobem leczenia dysfunkcji nerwowo-mięśniowych,
objawiających się zaburzeniami pracy mięśniowej na obwodzie (spastycznościa, sztywnością,
wiotkością, zaburzeniami koordynacji ruchu, siły) za pomocą torowania i ułatwiania
przepływu informacji, głównie przez pobudzanie propriocyptorów. Ułatwianie przepływu
60

informacji polega na działaniach, których celem jest przejęcie funkcji przez ośrodki korowe
sąsiadujące z polami uszkodzonymi. Zgodnie z założeniami metody należy w pełni
zaktywizować receptory narządu ruchu. Maksymalne zwiększanie odbieranych informacji,
które trafiają do wyższych pięter o.u.n., uruchamia mechanizmy kompensacyjne i naprawcze.
Cel ten osiąga się przez zastosowanie tzw. wzorców ruchowych, które wykonuje się zawsze w
płaszczyźnie skośnej i przez zaakcentowanie elementu rotacji.
Opór w metodzie PNF jest podstawową techniką pobudzającą bodźce aferentne i
dlatego zastosowanie oporu umożliwia pełne wykorzystanie synergii mięśniowych. Ponieważ
sąsiadujące mięśnie są najczęściej unerwiane z tego samego poziomu, dlatego maksymalne
pobudzanie danej grupy mięśniowej umożliwia zwiększanie aktywacji mięśni o podobnej
funkcji.[39]
Używanie w czasie terapii odpowiednich wzorców ruchowych jest konieczne ze
względu na przebieg anatomiczny mięsni antygrawitacyjnych oraz charakter lokomocji i
możliwości uzyskania u chorego efektywniejszej rekrutacji struktur nerwowo-mięśniowych.
Obejmują one wzorce ruchu łopatki, miednicy, tułowia, głowy oraz kończyn górnych i
dolnych. Wzorce połączone z technikami używanymi w koncepcji PNF stanowią podstawę
leczenia czynnościowego.
W metodzie PNF ważna role odgrywa analiza i nauka chodu. Jedne z najbardziej
istotnych aspektów to: stabilny tułów, jego symetria i zdolność przenoszenia środka masy
tułowia w przód. Możliwości torowania i nauki chodu wg PNF obejmują: stosowanie
odpowiedniego oporu manualnego dawkowanego przez terapeutę, aproksymacji (szybki,
krótki impuls użyty w celu wyzwolenia odruchu stabilizującego lub powolny, długotrwały
nacisk powodujący wzmożenie napięcia mięśniowego) i trakcji, zastosowanie
kombinowanych wzorców ruchowych( łopatki, miednicy i kończyn) oraz pracę pośrednią
poprzez wykorzystanie zjawiska przeniesienia pobudzenia napięcia mięśniowego (irradiacja).
W nauce chodu hemiplegika wykorzystuje się również techniki PNF: rytmiczne pobudzanie
ruchu, stabilizacje zwrotną, kombinację skurczów izotonicznych i odtwarzanie ruchu. [39]
61

a b c
Ryc. 30: Wykorzystanie metody PNF podczas nauki chodu. [39]
5.2. Koncepcja neurorozwojowa wg Bobath.
Metoda usprawniania neurorozwojowego, została stworzona w połowie lat 40. XX
wieku przez Bertę i Karela Bobath. Pracując z osobami po przebytym udarze mózgu i stosując
powszechne wówczas ćwiczenia rozluźniające relaksacyjne zauważyli, że pewne zmiany w
ułożeniu ciała wpływają modyfikująco na spastyczność. Po dalszych obserwacjach doszli do
wniosku, ze poprzez zmianę ułożenia pewnych segmentów ciała (głowa, obręcz barkowa i
biodrowa) można wpłynąć nie tylko regulująco na stan i rozkład napięcia mięśniowego, ale
także hamować nieprawidłową aktywność odruchową, także tą samą droga wyzwalać
aktywność prawidłowych reakcji postawy. Stwierdzili także, że każdy wzorzec ruchowy ma
swój układ posturalny, z którego może być zapoczątkowany, przeprowadzony i skutecznie
kontrolowany, a prawidłowy ruch nie może odbywać się w nieprawidłowej pozycji, ponieważ
wymaga on odpowiedniego dopasowania rozkładu oraz wielkości napięcia posturalnego. [27]
Metodzie tej uwzględnia się okresy choroby, takie jak: okres wiotkości,
spastyczności i względnego wyzdrowienia. Całość metody ukierunkowana jest przede
wszystkim na zwalczanie spastyczności, która jest źródłem zaburzeń czucia ruchu.
Odzyskiwanie prawidłowej sprawności ruchowej nie może odbywać się na bazie
nieprawidłowych odruchów i wzorców ruchowych. [26]
62
Etap
choroby
Charakterystyka
Postępowanie
wiotkość
obniżone
napięcie
mięśniowe, zaburzenie
czucia po stronie porażonej,
brak czucia po stronie
porażonej, brak reakcji
równoważnych obronnych
po tej stronie.
pielęgnacyjne: ułożenie pacjenta, działanie
przeciwodleżynowe i przeciwprzykurczeniowe
terapeutyczne: ćwiczenia przyprzjmowania ciężaru
ciała przez kończyny porażone, nauka czynnej
zmiany pozycji, ćwiczenia stawów bliższych
Narastanie
spastyczności
Stopniowe zwiększanie
aktywności mięśni zginaczy
w obrębie kończyny górnej
i prostowników kończyny
dolnej (mniejsza możliwość
wykonania
ruchów
dowolnych)
pionizacja pacjenta, dalsze selektywne ćwiczenia
stawów w pozycji siedzącej i stojącej, prowadzone
zgodnie z sekwencją rozwojową (od centrum do
obwodu, najpierw ruchy w płaszczyźnie strzałkowej,
następnie czołowej i poprzecznej ), ćwiczenia
równoważne w klęku podpartym i prostym,
analityczne ćwiczenia poszczególnych faz chodu
Zdrowienia i
zmian
utrwalonych
Zmniejszenie synergii,
stopniowy powrót ruchów
czynnych, uwolnienie od
synergii stawów dalszych
wprowadzenie ruchów globalnych, ćwiczenia
czynności dnia codziennego, nauka pewnego chodu
zwrócenie szczególnej uwagi na funkcję chwytną ręki
(izolowane ćwiczenia palców, opozycji kciuka)
Tab. 2: Okresy chorobowe ogniskowego uszkodzenia mózgu wg Bobach. [41]
Podstawą postępowania jest hamowanie i ułatwianie. Poprzez hamowanie można
wpływać na przywrócenie fizjologicznego napięcia mięśni. Założenie to oparte jest na
zmianie ułożenia punktów kluczowych głównych (głowa, szyja, obręcz barkowa, obręcz
biodrowa) i punktów kluczowych pomocniczych (nadgarstek, stopa, palce). Ułatwianie jest
bezpośrednio związane z hamowaniem, które już samo przez się przeważnie ułatwia
normalną aktywność ruchową. Wykorzystuje się tylko te punkty kluczowe lub ułatwia się
ruchy przez specjalne techniki ułatwiania. [26]
Całość usprawniania powiązana jest z okresami choroby. Wyróżnia się IV etapy
usprawniania:
Etap I: bezpośrednio po zachorowaniu, wówczas gdy niedowłady i porażenia mają jeszcze
charakter wiotki, główną uwagę zwraca się na właściwe ułożenie pacjenta w łóżku i
układ ciała w różnych pozycjach. Pozycję ciała zmienia się co 2 godziny.
Kinezyterapia w tym okresie obejmuje ćwiczenia zmian pozycji ciała w łóżku,
przygotowanie do siadania, stania i chodzenia, usprawnianie kończyny górnej, pracę
nad kontrolą kończyny dolnej oraz ćwiczenia równowagi.
63

Etap II: u pacjenta zaczyna się już pojawiać spastyczność, zmierza się do wykonywania
ćwiczeń przez pacjenta znajdującego się w pozycji siedzącej i pionowej,
przechodząc stopniowo do ćwiczeń chodu.
Etap III: uwagę koncentruje się na doskonaleniu chodu i czynności kończyny górnej.
Etap IV: polega na dalszym doskonaleniu funkcji ręki. [26]
Rozdział III
Rehabilitacja neuropsychologiczna.
Rehabilitacja to coś więcej niż tylko usprawnianie sprawności ruchowej i poprawa
funkcji osoby niepełnosprawnej. Musi obejmować wszystkie elementy wpływające na jakość
życia i wymaga przywrócenia wzajemnych stosunków między chorym a rodziną i
przyjaciółmi.[15]
Udar mózgu może być przyczyną występowania wielu zaburzeń psychicznych i
wywiera znaczący wpływ na dalsze życie. Wynika to zazwyczaj z upośledzonej sprawności
ruchowej, zaburzeń komunikacyjnych, emocjonalnych oraz funkcji poznawczych. Chory
może mieć problem z kontrolowaniem własnych emocji, stać się bardzo wrażliwy lub też
łatwo się denerwować. Może popaść w depresję lub łatwo wpadać w zakłopotanie. W efekcie
u chorego dochodzi do zmniejszenia aktywności społecznej, zawodowej, pogorszenia sytuacji
ekonomicznej, co się wiąże z obniżeniem jakości życia. Zaburzenia emocjonalne jak
przygnębienie, niepokój, strach, flustracja, gniew, wrogość, czy inne reakcje odmowne nie są
tylko problemem związanym z ich przeżywaniem. W znacznym stopniu utrudniają
64

współprace podczas rehabilitacji ruchowej, dlatego bardzo ważne, aby usprawnianie łączyć z
psychoterapią. [15,21, 32]
W początkowym okresie udaru dość powszechnym zjawiskiem jest depresja.
Depresja na jaka cierpią udarowy jest reakcja naturalną i niestałą na wszelkie nieodwołalne
zmiany w dotychczasowym trybie życia. Nasilenie się depresji zależy od indywidualnej oceny
sytuacji przez pacjenta oraz jego charakteru przed udarem.
Ważne jest, aby członków rodziny cierpiącego na depresje poinstruować na temat
sposobu jego traktowania. Osoby takiej nie wolno pozostawiać samej na dłuższy czas, należy
do niej mówić, jeśli nawet wydaje się, że tego nie słyszy lub nie rozumie. Powinno się
zachęcać do pomocy w zajęciach domowych, namawiać do wyjścia z domu.[15,16]
Na naturalną depresję składają się niepokój i smutek. Niepokój można zwalczać
ostrożnym i odpowiednim tłumaczeniem na czym polega sam udar i problemy z nim
związane. Chorego trzeba uspokajać i mieć dużo optymizmu co do przyszłej poprawy, należy
powtarzać to często ponieważ jest to pacjentowi potrzebne. Błędem jest określanie limitów
czasowych, gdyż stopień poprawy jest zawsze niewiadomą. Każdy osiągnięty postęp podnosi
morale. Smutek natomiast trwa dłużej. Udar jest przyczyna tragedii i czasem trzeba nawet
kilku lat, by pogodzić się z utratą poprzedniej normalności i zaakceptować własny
odmieniony wizerunek oraz zmiany w sposobie życia. [1,15]
Inną odmiana jest depresja kliniczna. Różni się od depresji naturalnej pod wieloma
względami. Przede wszystkim tym, że wiąże się z licznym zespołem objawów, trwa znacznie
dłużej, powoduje ogromne cierpienie psychiczne i jest bolesnym doświadczeniem
emocjonalnym, które uniemożliwia normalne życie i zaburza funkcjonowanie człowieka w
wielu jego sferach. Sprawia, że człowiek traci zainteresowanie sprawami dnia codziennego,
zaniedbuje swoje obowiązki, nie jest zdolny do podejmowania najprostszych aktywności,
unika kontaktów z innymi ludźmi, negatywnie myśli o sobie i świecie, bez nadziei spogląda w
przyszłość, przestaje widzieć sens robienia czegokolwiek. Jej objawy to nadmierny niepokój,
przygnębienie lub gniew, niewytłumaczalna męczliwość, senność, utrata ciężaru ciała, bóle
głowy i zaburzenia behawioralne. Konieczna jest pomoc psychiatry.[15]
Chory powinien nawiązywać kontakty z innymi osobami po przebytym udarze i z
ich rodzinami. Pomocne może się okazać to, aby osoba, która dopiero co doznała udaru,
spotkała się z „doświadczonym udarowcem”, który doświadczył udaru jakiś czas temu i jest
bardziej zaawansowany w procesie rehabilitacyjnym. Organizowanie co jakiś czas spotkań
małych grup chorych w celu wspólnego wykonywania ćwiczeń oraz utrzymywania
65

stosunków towarzyskich urozmaica proces usprawniania i zachęca do ciągłej rehabilitacji.
[16]
Rozdział IV
Błędy w rehabilitacji.
Po leczeniu szpitalnym, gdzie pacjent po udarze miał zapewniona kompleksową i
fachowa rehabilitacje, zwykle trafia do domu. Rehabilitacją chorych zajmują się więc
najbliżsi, którzy nie posiadają dostatecznej wiedzy i doświadczenia. Niestety, nawet
doświadczeni rehabilitanci czasami popełniają podstawowe błędy przy usprawnianiu chorych
lub ich wiedza nie podąża wraz z przemijającym czasem i nowymi metodami . Oto niektóre z
nich, popełniane najczęściej:
1. Nagminne ściskanie piłeczki (np. tenisowej). Takie ćwiczenie pobudza i
umacnia pierwotny odruch chwytny reki, ale zarazem prowadzi w dosyć
szybkim tempie do nieuleczalnej szponiastej dłoni oraz zwiększa spastyczność
całej kończyny górnej. Piłeczkę można zastosować kiedy nie wywołuje ona
odruchu chwytnego ręki. Układanie jej w ręce, ale nie ściskanie, może być
pomocne w rozwijającym się zespole „bark-łopatka” z wiotkimi mięśniami i
66

ewentualną sztywnością lub nadmiernym wyprostem stawów śródręczno-
paliczkowych.[15]
2. Używanie nadmiernej siły przez terapeutę w biernym rozciąganiu i prostowaniu
mięśni spastycznych wyzwala narastający skurcz i może się skończyć
zerwaniem włókien mięśniowych. Jeżeli chcemy uzyskać np. pełne zgięcie
grzbietowe nadgarstka musimy zacząć od całkowitego zgięcia dłoniowego
nadgarstka.[15]
3. Brak motywacji, silny stres, niepokój, depresja chorego, zaburzenia funkcji
poznawczych i zaburzenia mowy stanowią problem z którym trzeba się uporać.
Przed ćwiczeniami należy poznać stan emocjonalny pacjenta oraz czy nie ma
zatrzymania moczu, zaparć, zalegań stolca, trudności z oddychaniem.
Wszystkie te czynniki powodują, że pacjent nie skupi się odpowiednio na
ćwiczeniach. Rehabilitacja, która nie uwzględnia tych utrudnień przestaje mieć
sens. [15,33]
4. Badanie siły mięśni, strony porażonej. Sposobem mierzenia poprawy stanu
pacjenta nie może być stan siły mięśni porażonej kończyny. Siła bowiem jest
jedną z licznych składowych normalnego ruchu i zwykle najmniej ważna w
uszkodzeniach mózgu. Badanie typu, „proszę ścisnąć moją rękę” lub „proszę
zgiąć kończynę górną przeciw mojemu oporowi”, są stratą czasu i dodatkowo
powodują wzrost patologicznego napięcia mięśniowego. [15]
5. „Lejce”, barierki i poręcze, układanie łóżka pod ścianą nie zawsze są pomocne.
Unoszenie się zdrową ręka za zwisające podciągniki lub na barierkach
przyłóżkowych powodują odruchy wyprostne, natomiast podciąganie się przy
użyciu ręki porażonej wzmaga odruch chwytny i może dojść do podwichnięcia
stawu ramiennego. Stawianie łóżka pod ścianą od strony porażonej chorego,
które błędnie uważane jest za ułożenie bezpieczne, utrwala nadaktywność
strony zdrowej.[15,33]
67

6. Powrót chorego do łóżka nie oznacza poddania się. Kiedy pacjent prosi o
przerwę w ćwiczeniach, nie należy oskarżać go o brak motywacji i hartu
ducha. Należy choremu dać chwile odpocząć, aby zregenerował siły. [33]
7. Próba wykonania pełnego zakresu ruchu w stawie ramiennym. Może
spowodować uraz. U pacjenta z zaburzeniami czucia, ból nie jest zawsze
odczuwany, aż do momentu wystąpienia urazu. Takim przykładem jest
przymocowanie ręki porażonej do bloczka, aby pacjent mógł samodzielnie ją
podnosić i opuszczać. Powoduje to siłowe rozciąganie porażonej ręki
doprowadzające do uszkodzenia. [15]
8. Przed ćwiczeniami pacjent nie musi się przebierać. Błędnym rozumowaniem
jest, że pacjent straciłby dużo czasu i sił na przebieranie. Nie zawsze ubranie
jest odpowiednie do ćwiczeń, może utrudniać ruchy. Należy ubrać chorego w
strój nie krępujący ruchów, pozwalający na wykonanie co jakiś czas ćwiczeń.
[33]
9. Błędnym stwierdzeniem jest: jeżeli boli, znaczy, że działa. Jeśli pojawił się ból
oznacza to, że uszkadza się strukturę stawy lub dokonuje się uraz. Prowadzenie
ćwiczeń powinno być bezbolesne.[15]
10. Najważniejsze jest chodzenie. To stwierdzenie jest błędne ponieważ
najważniejsze jest kontrolowanie postawy wobec sił ciężkości. Jeśli się tego
nie uzyska, chodzenie powoduje uczucie niepewności i stymuluje
nieprawidłowe wzorce ruchowe. [15]
11. Zmuszanie pacjenta do stawiania najpierw nogi z niedowładem podczas nauki
chodzenia. Powoduje to utrwalenie kalectwa. Przy takiej próbie chodzenia
noga porażona może być tylko wyrzucana do przodu jako pierwsza. Jest to
męczące i nie przypomina to chodzenia. [15]
12. Pedałowanie poprawia ruchomość. To mylne stwierdzenie powoduje, że
spastyczność się zwiększa. Nie należy stosować w rehabilitacji osób po udarze
roweru i innych podobnych urządzeń wymuszających ruch pedałowania. Gdy
noga zgina się i prostuje w stawie biodrowym, a następnie naciska
przodostopiem, powoduje to serię spustoszeń. Jeszcze gorzej, gdy noga jest
przymocowana na pedale, aby zapobiec wypadaniu. Powoduje to przerzucanie
jeszcze większego ciężaru na nogę zdrową i pogłębia szkody. [15,33]
68

Rozdział V.
Profilaktyka po udarze mózgu.
Profilaktykę w udarze mózgu można podzielić na:
Wtórną - jakakolwiek forma działań mających na celu zredukowanie ryzyka lub
zapobieganie rozwojowi incydentów związanych z udarem mózgu. [24]
Głównymi elementami profilaktyki wtórnej są:
- leczenie czynników ryzyka udaru
- zmiana trybu życia,
- leczenie antyagregacyjne (przeciwpłytkowe),
- leczenie lekami przeciwzakrzepowymi,
69

- chirurgiczne zwężenia tętnic szyjnych. [29]
Nawrotowe udary m
ózgu są częstym następstwem przebytych udarów i
odpowiadają za znaczną zachorowalność oraz śmiertelność u os
ób z chorobami
naczyniowymi mózgu. Zmniejszają szanse przeżycia, pogarszają poudarową sprawność
ruchową i wydłużają czas hospitalizacji. Częstość nawrot
u zależy od podtypu udaru i jest
najwyższa u pacjent
ów z udarami zatorowymi pochodzenia sercowego oraz w przypadkach
znacznego zwężenia tętnic szyjnych.
W krwotokach m
ózgowych (po wykluczeniu tętniaków) ryzyko nawrotowych
krwawień wynosi 3–7% w ciągu roku i 19% w ciągu 5 lat. Kolejny udar ma najczęściej taką
samą etiologie jak poprzedzający; dotyczy to głównie udar
ów zatorowych pochodzenia
sercowego. U części chorych, szczególnie z zatorami pochodzenia tętniczego i udarami
zatokowymi, patogeneza, a także zlokalizowanie udaru może być inne. Po udarach
niedokrwiennych 5% nawrot
ów stanowią udary krwotoczne, podczas gdy po krwotokach
w 42% przypadk
ów mogą wyst1pić udary niedokrwienne.
Każda osoba dotknięta udarem m
ózgu powinna być poddana badaniom
najszybciej jak to możliwe, w celu ustalenia etiologii i czynnik
ów ryzyka oraz określenia i
wdrożenia właściwego postępowania profilaktycznego już w trakcie hospitalizacji chorego w
szpitalu. [24]
Pierwotna - jakakolwiek forma działań mających na celu zredukowanie ryzyka
lub zapobieganie rozwojowi udaru mózgu u osób bez tej choroby. [4]
Celem profilaktyki pierwotnej jest obniżenie tzw. modyfikowalnych czynników
ryzyka, takich jak:
- nadciśnienie tętnicze,
- cukrzyca,
- migotanie przedsionków,
- choroba niedokrwienna serca,
- zaburzenia lipidowe,
- palenie papierosów,
- nadużywanie alkoholu,
- mała aktywność fizyczna,
70

- otyłość.
Zadaniem efektywnej profilaktyki pierwotnej jest zapobieganie kolejnemu
udarowi mózgu u chorych po przebytym udarze. W zakresie zmiany trybu życia i leczenia
czynników ryzyka udaru profilaktyka wtórna odpowiada w zasadzie profilaktyce pierwotnej.
Profilaktyka pierwotna chorób naczyniowych wpływa nie tylko na zmniejszenie zapadalności
na udar, ale także przyczynia się do zmiany naturalnego przebiegu tego schorzenia. Jeżeli
udaru doświadcza pacjent z prawidłowo leczonym nadciśnieniem tętniczym czy cukrzycą, to
przebieg choroby jest zwykle łagodniejszy, a prawdopodobieństwo wystąpienia powikłań
znacznie mniejsze. [3, 34]
Podsumowanie.
Udar mózgu należy do najczęściej występujących chorób neurologicznych.
Znaczny odsetek pacjentów pozostaje w różnym stopniu niepełnosprawności. Odpowiednie
zindywidualizowane postępowanie rehabilitacyjne odgrywa ogromną rolę w usprawnianiu
pacjenta. Może uchronić go przed szeregiem powikłań, jak również zmniejszyć jego
niepełnosprawność. Lekarz kierujący zespołem rehabilitacyjnym stwierdza stopień zaburzeń
neurologicznych, jest odpowiedzialny za prace zespołu, ustala realne cele rehabilitacji oraz
zapewnia opiekę lekarską. Rolą fizjoterapeuty jest dążenie do uzyskania maksymalnej
poprawy sprawności ruchowej, zdolności do samodzielnego poruszania się i redukcji
wzmożonego napięcia mięśniowego. Ograniczenia ruchowe są niwelowane przez leczenie
ruchem przy czynnym udziale chorego. Logopeda określa i leczy zaburzenia funkcji mowy
oraz dysgrafię. Psycholog definiuje i problemy poznawcze i zaburzenia emocjonalne oraz
71

monitoruje ich poprawę. Terapeuta zajęciowy ma za zadanie nauczyć niezależności pacjenta
w wykonywaniu czynności dnia codziennego.
Czas trwania rehabilitacji zależy od przyjętego celu. Najbardziej pożądany cel to
całkowite odtworzenie utraconej funkcji. Jeżeli osiągnięcie tego celu jest niemożliwe, to
następnym zadaniem jest wprowadzenie technik kompensacyjnych, zastępujących
bezpowrotnie utraconą funkcję. Skuteczność rehabilitacji zależy od jej intensywności. W
przypadku wielu funkcji jest to nawet kilka godzin treningu dziennie. Proces rehabilitacji
powinien trwać, dopóki obserwuje się obiektywny wskaźnik poprawy, tzn. że w kolejnych
ocenach odnotowuje się postęp. Jeżeli nie ma dalszej poprawy, należy zmieniæ cel lub
metodykę usprawniania, ewentualnie jedno i drugie.
Bibliografia.
1. Brola W., Czarnicki J., Zalewski D., Wpływ depresji poudarowej na stan funkcjonalny i
jakość życia chorych po udarze mózgu, Postępy Rehabilitacji Tom XII, z. 2, 1998.
2. Cywińska-Wasilewska G., Nyka W., Wytyczne postępowania u chorych po udarach mózgu
Postępy Rehabilitacji Tom XVIII z. 3, 2004.
3. Członkowska A., Mirowska D., Chory po przebytym udarze mózgu – w gabinecie lekarza
rodzinnego, Przewodnik Lekarza 2001/4, 11.
4. Członkowska A., Pierwotna profilaktyka udaru mózgu, Przewodnik Lekarza 5/2001.
5. Diener H-Ch., Forsting M., Udar mózgu – podręczny atlas, Wrocław, Urban&Partner,
2004.
6. Garrison S. J., Podstawy rehabilitacji i medycyny fizykalnej, Warszawa, PZWL, 1997.
72

7. Gresham G.E., Duncan P.W., Stason W.B., Rehabilitacja po udarze mózgu: ocena stanu
pacjenta, wskazania do rehabilitacji i sposób postępowania, Rehabilitacja Medyczna, Tom1,
1997, Nr 2.
8. Itman W., Prawidłowe zaopatrzenie ortopedyczne ważnym czynnikiem w procesie
rehabilitacji chorych po udarze mózgu, Postępy Rehabilitacji, Tom XII, z. 2, 1999.
9. Jaracz K., Kozubski W., Pielęgniarstwo neurologiczne, Warszawa, PZWL, 2008.
10. Kozubski W., Limberski P. P., Choroby układu nerwowego, Warszawa, PZWL, 2004.
11. Kozubski W., Limberski P. P., Neurologia, Warszawa, PZWL, 2006.
12. Kumar V., Cotran R. S., Robbins S. L., Patologia, Wrocław, Urban&Partner, 2005.
13. Kwolek A., Postępowanie i profilaktyka powikłań w ostrej fazie udaru mózgu z
uwzględnieniem wczesnej rehabilitacji, Postępy Rehabilitacji, Tom X, z 2, 1996.
14. Kwolek A., Rehabilitacja w leczeniu i wtórnej profilaktyce udaru mózgu, Postępy
Rehabilitacji, Tom XVI z. 1, 2002.
15. Laidler P., Rehabilitacja po udarze mózgu. Zasady i strategia, Warszawa, PZWL, 2004.
16. Lorenzo C.: przekład Cieślar- Korfel A., Usprawnianie po udarze mózgu: poradnik dla
terapeutów i pracowników podstawowej opieki zdrowotnej, Kraków, Elipsa-Jaim s.c.,
2004.
17. Majkowski J., Udary naczyniowe mózgu diagnostyka i leczenie, Warszawa, PZWL, 1998.
18. Malczewski D., Wczesna rehabilitacja i profilaktyka powikłań po udarze mózgu. Terapia
Tom 13 10/2005.
19. Mazur R., Kozubski W., Prusiński A., Podstawy kliniczne neurologii, Warszawa, PZWL,
1998.
20. Mazur R., Książkiewicz B., Nyka W.M., Udar mózgu w praktyce lekarskiej, Via Medica,
Gdańsk 2004.
21. Narodowy program profilaktyki i leczenia udaru mózgu, Postępowanie rehabilitacyjne po
udarze mózgu, Neurologia i Neurochirurgia Polska 2001, Suplement Nr 6.
22. Neurologia i Neurochirurgia Polska 2008; 42, 4 (supl. 3) „Postępowanie w ostrej fazie
udaru niedokrwiennego mózgu”.
23. Morley A., Clarke A., English S., Helliwell, Postępowanie w przypadkach podwichnięcia
barku z obniżonym napięciem mięśniowym, Przegląd danych naukowych, Rehabilitacja
Medyczna tom7, Nr 1 2003.
24. Neurologia i Neurochirurgia Polska Suplement 3/2008, „Profilaktyka wtórna udaru
mózgu”.
73

25. Neurologia i Neurochirurgia Polska 2008; 42, 4 (supl. 3) „Rehabilitacja po udarze
mózgu”.
26. Nowotny J., Saulicz E., Czupryna K., Domagalska M., Gieremek K., Nowotny-Czupryna
O., Podstawy Fizjoterapii, cz. II, Kraków, Wyd. Kasper, 2004.
27. Nowotny J., Saulicz E., Czupryna K., Domagalska M., Gieremek K., Nowotny-Czupryna
O., Szopa A., Podstawy Fizjoterapii, cz.III, Kraków, Wyd. Kasper, 2005.
28. Parcheta E., Majcher P., Skwarcz A., Zaborek S., Stosowane zaopatrzenie ortopedyczne w
niedowładach połowiczych pochodzenia mózgowego, Postępy Rehabilitacji, Tom XII, z. 2,
1999.
29. Physioterapy Canada, 2002, 54(3), „Przegląd literatury poświęconej neuroplastyczności
mózgu i jej implikacjom dla fizjoterapii udaru mózgowego”, Rehabilitacja Medyczna, tom7
nr1, 2003.
30. Prusiński A., Domżał T.M., Kozubski W., Szczudlik A., Niedokrwienne udary mózgu,
Bielsko-Biała, wyd. A-Medica Press, 1999.
31. Prusiński A., Neurologia praktyczna, Warszawa, PZWL, 2001.
32. Rotter I., Karakiewicz B., Brodowski J., Wpływ aktywności zawodowej na jakość życia
po udarze niedokrwiennym mózgu, Polska Medycyna Rodzinna, 2004/6, Suplement 1.
33. Rożanowska K., „Udar mózgu”, Warszawa, PZWL, 2006.
34. Rumińska A., Wręźlewicz E., Ścidło L., Zapobieganie udarom mózgu – profilaktyczna
funkcja pielęgniarki, Zdrowie Publiczne 2002; 112, Suplement 1.
35. Ryglewicz D., Milewska D., Epidemiologia afazji u chorych z udarem mózgu, Udar
Mózgu, tom 6, nr 2, 2004.
36. Siebert J., M. Nyka W., Udar Mózgu. Postępowanie diagnostyczne i terapia w ostrym
okresie udaru, Wyd. Via Medica, Gdańsk, 2007.
37. Szczeklik A., Choroby wewnętrzne, tom II, Wyd. Medycyna Praktyczna, Kraków 2006.
38. Walecki J., Bulski T., Diagnostyka obrazowa w udarze mózgu, Przewodnik Lekarza vol. 9
tom 9, 2006.
39. Wolny T., Saulicz E., Gnat R., „Wykorzystanie metody PNF u chorych po udarze mózgu”
Rehabilitacja w Praktyce 3/2008.
40. Zespół ekspertów Narodowego Programu Profilaktyki i Leczenia Udaru Mózgu.
Postępowanie w Ostrym Udarze Niedokrwiennym Mózgu, Neurologia i Neurochirurgia
Polska 1999. Suplement 4.
41. Zębaty A., Kinezyterapia. Tom II, Kraków, Wyd. „Kasper” 2003.
74

42. Zielińska-Charszewska S., Rehabilitacja neurologiczna chorych w domu, Warszawa,
PZWL, 1986.
43. www.dbajoserce.pl/choroby.php?id=udar_mozgu&sid=4.
44. www.upload.wikimedia.org/wikipedia/commons/thumb/.
www.fizjoterapeutom.pl/file.php?id=143.
46.
www.ikard.pl/tl_files/o_instytucie/o_rezonans.
48. www.dpskrosnice.pl/index.php?id=terapia.
75
Document Outline
Wyszukiwarka
Podobne podstrony:
REHABILITACJA PO UDARZE MÓZGU, neurologia
Granice przeciwwskazań do rehabilitacji po udarze mózgu
OCENA SKUTECZNOŚCI WCZESNEJ REHABILITACJI PO UDARZE MÓZGU Elżbieta Miller
Usprawnianie po udarze mózgu, Ratownictwo, Rehabilitacja Rusin
PRACA POGLĄDOWA usprawnianie po udarze, Udar Mózgu
Rehabilitacja pacjentów po udarze mózgu
Usprawnianie po udarze mózgu, Ratownictwo, Rehabilitacja Rusin
PRACA POGLĄDOWA usprawnianie po udarze, Udar Mózgu
PROGRAM REHABILITACYJNY DLA OSÓB PO UDARZE MÓZGU
Monika Błaszczyszyn Wyniki wczesnej rehabilitacji pacjentów po udarze mózgu – doniesienie wstępne
PIELĘGNOWANIE NIEPEŁNOSPRAWNYCH Pielęgnowanie chorego po udarze mózgu pielęgnowanie chorego z RZSx
Jakość życia po udarze mózgu Część I — badanie prospektywne
Nowe kierunki w fizjoterapii po udarze mózgu
Usprawnianie kończyny górnej po udarze mózgu w fazie podostrej(1), Fizjoterapia w neurologii
Wskazówki do usprawniania chorych po udarze mózgu, terapia zajęciowa
więcej podobnych podstron