
Państwowa Medyczna Wyższa Szkoła Zawodowa
w Opolu
Problem palenia tytoniu w ciąży
Interwencje antynikotynowe
Kierunek Zdrowie Publiczne
Beata Popken-Haładus
Praca licencjacka napisana pod kierunkiem
Prof. dr hab. n. med. Zbigniewa Rudkowskiego
Opole 2012

3
Spis treści
1.
Wstęp
4
2.
Cel pracy
5
3.
Definicje
6
4. Rozdział I
Historia palenia tytoniu
7
5.
Rozdział II
Skład papierosa i dymu tytoniowego
11
6.
Rozdział III
Mechanizm powstawania uzależnienia od nikotyny
14
7.
Rozdział IV
Uzależnienie od nikotyny a toksyczność palenia tytoniu
18
8.
Rozdział V
Epidemiologia nałogu palenia
19
9.
Rozdział VI
Skutki palenia tytoniu w ciąży
22
10.
Rozdział VII
Metody terapii antynikotynowych
29
11.
Rozdział VIII
Powody kontynuacji palenia tytoniu
przez kobiety ciężarne
38
12.
Rozdział IX
Skuteczność i efektywność interwencji antynikotynowych
skierowanych do kobiet ciężarnych
41
13.
Podsumowanie i wskazania
45
14.
Bibliografia
47
15.
Spis rycin i tabel
48

4
„ Rzucić palenie? To łatwe. Robiłem to ze sto razy. „
Mark Twain
Palenie papierosów, a w szerszym sensie nikotynizm, jest bardzo szczególnym
nałogiem. Był on a w niektórych zakątkach świata i jest nadal nałogiem
powszechnie akceptowanym.
Palenie tytoniu stało się epidemią XX wieku. W latach 80-tych ubiegłego stulecia
zespół uzależnienia od nikotyny został opisany pod względem nozologicznym i
diagnostycznym w trzeciej edycji klasyfikacji DSM (Diagnostic and Statistical
Manual of Mental Disorders). Pozwoliło to na oficjalne uznanie nikotynizmu,
jako zaburzenia procesów psychicznych. Zmieniło się również podejście do
palenia tytoniu – przestało ono być stylem życia, stało się uzależnieniem.
Nałogowe palenie papierosów niesie za sobą wiele konsekwencji zdrowotnych nie
tylko dla palacza, ale również dla osób stale przebywających w jego towarzystwie
oraz dla jego potomstwa.
Szkodliwy wpływ substancji zawartych w dymie papierosowym na rozwijające się
w łonie matki dziecko został już dawno opisany w literaturze fachowej.
Mimo masowych działań informacyjnych w mediach szacuje się, iż 20- 30%
kobiet będących w ciąży nadal pali papierosy.
Edukacja antynikotynowa zajęła ważne miejsce w opiece perinatalnej oraz
postnatalnej. Zostało opracowanych wiele metod pomagających palaczom w
zerwaniu z nałogiem palenia tytoniu oraz wspierających wytrwanie w abstynencji
nikotynowej.

5
Cel pracy
Celem pracy jest omówienie metod wspomagających porzucenie nałogu palenia
tytoniu. Szczególną uwagę poświecono przydatności i skuteczności stosowanych
terapii w przypadku kobiet w ciąży.
Zastosowaną metodą jest przegląd aktualnego fachowego piśmiennictwa
dotyczącego poruszanego tematu.

6
Definicje
W pracy posłużono się następującymi definicjami:
nikotynizm - przewlekłe używanie tytoniu (palenie, rzadziej żucie lub wciąganie
nosem — tabaka) wraz z jego ujemnymi skutkami zdrowotnymi [2]
palacz/palaczka - osoba paląca tytoń itp.
bierne palenie (ang. environmental tobacco smoke (exposure to environmental
tobacco smoke -ETS) - mimowolne wdychanie przez osobę niepalącą szkodliwych
substancji wydzielających się podczas palenia tytoniu [1]
nałóg to stan powodujący przymus zażywania danego środka, wywołującego
uzależnienie psychiczne i fizyczne
tolerancja jest to zmniejszenie skutków działania dawki, co prowadzi do
konieczności jej zwiększenia, aby uzyskać zamierzone działanie farmakologiczne.
zespół abstynencyjny (zespół odstawienia, głód narkotyczny) – jest
charakterystycznym dla zależności fizycznej zespołem objawów, takich jak: bóle
głowy, bóle mięśniowe, pobudzenie ruchowe, niepokój, wzrost ciśnienia krwi,
bezsenność, pocenie się.
interwencje antynikotynowe – działania mające na celu doprowadzenie do
zaprzestania używania nikotyny
efektywność to rezultat działania określany przez relację uzyskanego efektu do
nakładu danego czynnika produkcji lub zespołu tych czynników [2]
skuteczność działania to osiągnięcie w jakimś stopniu skutku zamierzonego, jako
celu; miarą skuteczności są osiągnięcie celu lub zbliżenie się do osiągnięcia celu -
umożliwienie, bądź ułatwienie osiągnięcia celu [2]

7
Historia palenia tytoniu
Kariera tytoniu w Europie a następnie na innych kontynentach rozpoczęła się wraz
z odkryciem przez Krzysztofa Kolumba Ameryki w 1492 r. W zamian za szklane
paciorki i oraz inne niemające dla Kolumba większej wartości błyskotki otrzymał
on od Indian Arawaków tytoń. Marynarze-odkrywcy opisywali w dzienniku
pokładowym, iż tubylcy mieli ze sobą zwitki wysuszonych liści zawiniętych w
liście palmowe lub kukurydziane, które palili wypuszczając kłęby dymu z nozdrzy
i ust.
Ryc. 1. Krzysztof Kolumb Ryc. 2. Indianin palący tytoń
Dla Indian palenie tytoniu miało charakter rytualny i leczniczy. Nazywali oni
tytoń – świętą rośliną i zażywali go tylko w najważniejszych momentach swojego
życia.
Tytoń był również palony lub żuty w celach magicznych – dla odstraszenia złych
duchów, aby wyzwolić siłę i wytrzymałość w wojownikach oraz uczynić ich
odważniejszymi, niezależnymi od bólu i głodu. Stąd też powstało zapewne
przekonanie, iż tytoń wzmacnia serce i żołądek, działa silnie przeciwbólowo
(również na mięsień macicy), odkażająco i przeciwpasożytniczo.
Do Europy tytoń trafił wpierw do Portugalii i Hiszpanii, gdzie powstały pierwsze
plantacje tej rośliny, a stąd następnie do Francji i pozostałej części starego
kontynentu.

8
Ryc. 3. Tytoń szlachetny Ryc.4. Tytoń machorka
Tytoń należy do rodziny psiankowatych, podobnie jak ziemniaki. Wyróżnia się
dwa główne gatunki tytoniu: tytoń szlachetny Nicotiana tabacum i tytoń machorka
Nicotiana rustica. Pierwsza z nich jest formą udomowioną i uszlachetnioną
tytoniu, niewystępującą naturalnie w przyrodzie. Druga zaś występuje naturalnie i
była uprawiana przez Indian w Ameryce Północnej.
Ryc. 5. Jean Nicot

9
Swoją łacińska nazwę Nicotiana zawdzięcza tytoń francuskiemu lekarzowi i
ambasadorowi w Portugalii Jeanowi Nicot.
Nicot uważał tytoń za panaceum i przepisywał go na wszystkie możliwe
dolegliwości. Uważał również, iż tytoń wzmacnia zachowania poddańcze (sic!).
Od nazwiska Nicota przyjęła również swoją nazwę substancja czynna znajdująca
się w tytoniu – nikotyna.
Od czasu przybycia tytoniu do Europy w XV wieku opinie na jego temat były
podzielone. Przez dziesiątki lat uważano tytoń za cudowną roślinę, ów lek na
wszystkie możliwe dolegliwości (np. dżumę), albo zwalczano palenie tytoniu, jako
czynność niemoralna, a palących tytoń karano chłostą i więzieniem, kobiety
natomiast palono na stosie jako utrzymujące kontakt z diabłem.
Należy wspomnieć, iż od początku przybycia tytoniu na dwory europejskie
kobiety w takim samym stopniu jak mężczyźni były konsumentkami tytoniu.
Prawdziwa „kariera” tytoniu rozpoczęła się jednak pod koniec XIX wieku, kiedy
wynaleziono w USA maszyny pozwalające na masową produkcję papierosów.
Cygaretki zaczęto zawijać w papier automatycznie a nie jak dotychczas ręcznie w
liście tytoniu. Mechanizacja procesu zwijania umożliwiła wzrost i potanienie
produkcji. Z chwilą wprowadzenia nowoczesnych metod reklamy i sprzedaży
powstał rynek papierosów. Ze względu na obniżenie kosztów produkcji, papierosy
stały się dostępne dla coraz większej rzeszy palaczy.
XX wiek to dalszy rozwój przemysłu tytoniowego, rozwój reklamy papierosów,
doskonalenia gatunków tytoniu oraz prace badawcze zlecane przez koncerny
tytoniowe nad wzmocnieniem działania uzależniającego od nikotyny.
W połowie ostatniego stulecia rozpoczęto również badania nad szkodliwością
palenia papierosów oraz związku raka płuc z faktem konsumpcji tytoniu.
Wyniki badań wywołały panikę wśród palaczy, co miało swoje następstwa w
spadku sprzedaży wyrobów tytoniowych oraz masowym rzucaniu palenia.
W odpowiedzi na wyniki badań medycznych przemysł tytoniowy zlecił własne
badania. Wyniki tych badań wykazały, że palenie papierosów ma działanie
prawdopodobnie rakotwórcze i należałoby zaprzestać ich produkcji. Innym
wnioskiem z badań było stwierdzenie, iż palacze nie tyle sięgają po tytoń z
zamiłowania, ale ponieważ są narkomanami.

10
Warto wspomnieć, iż mimo prowadzonych od dziesięcioleci kampanii
antynikotynowych oraz procesów sądowych o odszkodowania przemysł tytoniowy
jest nadal jedną z najbogatszych gałęzi gospodarki, wydatkującą olbrzymie kwoty
pieniędzy na badania nad wzmożeniem uzależnienia od nikotyny oraz badania
rynkowe jak i przeznaczającą znaczne sumy na lobbing.

11
Skład papierosa i dymu tytoniowego
Rozwój nowoczesnych technik analitycznych, w tym chromatografii gazowej,
cieczowej o wysokiej rozdzielczości, spektrografii absorpcyjnej atomowej oraz
pomiaru rezonansu magnetycznego jądrowego umożliwiło dokładniejsze poznanie
składu papierosów, a w szczególności dymu papierosowego.
W celu zbadania zawartości dymu, spala się w specjalnej maszynie papierosy o
standardowej długości. Tak uzyskany dym umożliwia analizę chemiczną jego
głównego strumienia. Następnie dym poddawany jest frakcjonowaniu na filtrze z
włókna szklanego tzw. filtrze Cambridge. Podczas tego procesu zostaje usunięta
woda oraz nikotyna z kondensu, a na filtrze pozostają jedynie substancje smołowe.
Umożliwia to zanalizowanie składu i ocenę działania biologicznego dymu
papierosowego. Z dymu udało się wyizolować obecnie ponad 4000 różnych
substancji chemicznych.
Składnikami dymu papierosowego są głównie lotne związki chemiczne – tlenek i
dwutlenek węgla (CO i CO2), tlenki azotu, amoniak, cyjanowodór, hydrazyna i
uretany. Dużą aktywność biologiczną wykazują pochodne akrylowe oraz
izocyjaninowe. W fazach gazowej i cząstkowej dymu wykryto ponad 100
węglowodorów alifatycznych i cyklicznych takich jak alkany, alkeny, alkohole,
kwasy karboksylowe, estry, aldehydy i ketony. Szczególną toksycznością
wykazuje się zawarta w dymie papierosowym grupa wielopierścieniowych
węglowodorów aromatycznych (WWA), do której zalicza się: inden, fluoren,
benzo(f)inden, benzo(a)antracen, perlen. Wszystkie wymienione dotychczas
substancje mają działanie toksyczne i rakotwórcze podobnie jak nitrozoamina,
która również wchodzi w skład dymu papierosowego.
Tytoń, jako roślina uprawna pobiera z gleby wiele składników mineralnych, często
dostarczanych w postaci nawozów sztucznych. Najważniejszymi z nich są metale
lekkie – sód, potas, ces, magnez, wapń, stront, glin, krzem, selen, skand i tytan. W
dymie tytoniowym wykryto również wiele metali ciężkich, takich jak ołów, arsen,
bizmut, chrom, kobalt, nikiel, miedź, kadm, rtęć, srebro i złoto. Źródłem tych
metali są zanieczyszczony tytoń oraz środowisko. Podczas omawiania składu
dymu papierosowego nie sposób pominąć całej grupy pierwiastków
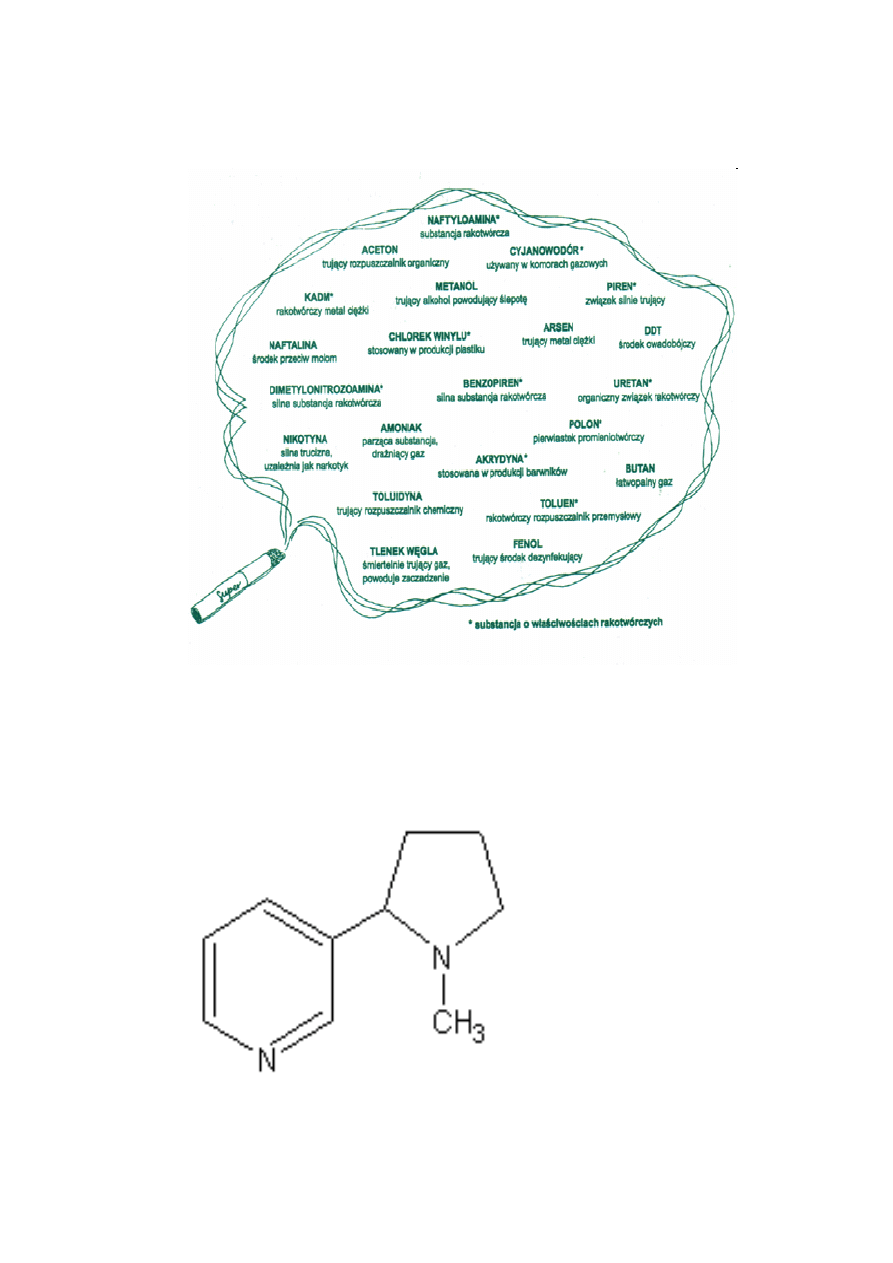
12
radioaktywnych, których obecność została w nim stwierdzona. Są to izotopy
polonu, radu, toru i ołowiu [3].
Ryc. 6. Substancje wchodzące w skład dymu tytoniowego [4].
Najważniejszym składnikiem dymu tytoniowego są alkaloidy pirymidynowe:
nikotyna, nornikotyna, kotonina, anabazyna, anatabina i inne.
Ryc. 7. Nikotyna - nazwa chemiczna: 3-(1-metylo-2-pirolidyno) -pirydyna [5].

13
Wymienione alkaloidy, a w szczególnie nikotyna powodują powstanie
uzależnienia. Pod naciskiem opinii publicznej jeden z producentów tytoniowych
podał na swoje stronie internetowej w 1999 r., iż celem zwiększenia frakcji
lotnych nikotyny w dymie tytoniowym dodaje on w procesie obróbki chemicznej
tytoniu amoniak. Cząsteczki nikotyny występują w tytoniu związane w sole, które
są trudno przyswajalne dla organizmu ludzkiego. Po dodaniu związku amoniaku
dochodzi do reakcji z solami nikotyny, w wyniku tego uwalnia się alkaloid
nikotyny łatwo wchłaniany przez organizm. Taka zamiana formy nikotyny
pozwala nawet obniżyć jej ilość w papierosie (Light), jednocześnie powodując
większe uzależnienie palacza [6].

14
Mechanizm powstawania uzależnienia od nikotyny
Toksykologia posługuje się w omawianiu problemu uzależnień określonymi
pojęciami. Dla poruszanego tematu uzależnienia od nikotyny najważniejszymi są
wymienione poniżej:
- „nałóg to stan powodujący przymus zażywania danego środka, wywołującego
uzależnienie psychiczne i fizyczne. Występuje wyraźna tendencja do stałego
zwiększania dawki. Ujawnia się również w nałogu szkodliwy wpływ środowiska
uzależniającego na osobowość jednostki i jej otoczenie.” [3],
- tolerancja jest to zmniejszenie skutków działania dawki, co prowadzi do
konieczności jej zwiększenia aby uzyskać zamierzone działanie farmakologiczne.
- zespół abstynencyjny (zespół odstawienia, głód narkotyczny) – jest
charakterystycznym dla zależności fizycznej zespołem objawów, takich jak: bóle
głowy, bóle mięśniowe, pobudzenie ruchowe, niepokój, wzrost ciśnienia krwi,
bezsenność, pocenie się. W miarę przedłużana się okresu abstynencji objawy te
mogą się nasilać prowadząc w przypadku niektórych substancji nawet do śmierci.
Mechanizm nałogu charakteryzuje się interakcją środka uzależniającego z
organizmem. W wyniku tego dochodzi do stanów psychicznych i fizycznych
warunkujących zażywanie substancji uzależniającej.
Zależność psychiczna (behawioralna) polega na kompulsywnym przyjmowaniu
substancji uzależniającej – nikotyny w celu osiągnięcia przyjemności lub po to,
aby uniknąć złego samopoczucia, które może zostać wywołane brakiem lub
obniżeniem poziomu tej substancji w ustroju.
Czynność palenia posiada również wymiary psychologiczny, środowiskowy czy
społeczny a przyjmowanie nikotyny wywołuje przyjemne doznania jako bodziec
pozytywny.
Regularne palenie lub żucie tytoniu prowadzi z czasem do uzależnienia
farmakologicznego
(fizycznego).
Fizyczne
uzależnienie
od
nikotyny
(neuroadaptacja) polega na wystąpieniu zaburzeń czynności organizmu po
odstawieniu lub ograniczeniu przyjmowania nikotyny. Pojawiają się wtedy

15
objawy zespołu abstynenckiego, takie jak spadek poziomu kortyzolu i
katecholamin, zwiększony kaszel, zwolnienie czynności serca, zmiany w zapisie
EKG, owrzodzenia jamy ustnej [7]. Wymienione symptomy nazywane są
obiektywnymi objawami zespołu odstawienia. Oprócz objawów obiektywnych
pojawiają się doznania subiektywne – drażliwość, niepokój, dysforia, wzmożony
apetyt, bezsenność.
Nikotyna wpływa na ośrodkowy układ nerwowy (OUN), ponieważ wykazuje
powinowactwo do neuronalnych receptorów nikotynowych (nAchR). Nikotyna
stymuluje
receptor
nikotynowy,
co
powoduje
depolaryzację
błony
postsynaptycznej neuronu i uwalnianie neuroprzekaźników autonomicznego
układu nerwowego. Przewlekła ekspozycja nAchR na działanie nikotyny
wywołuje uwalnianie adrenaliny i noradrenaliny z układu współczulnego i rdzenia
nadnerczy. Efektem wyrzutu neuroprzekaźników jest skurcz naczyń
krwionośnych, wzrost stężenia glukozy oraz wolnych kwasów tłuszczowych we
krwi. Wzrost napięcia mięśniowego, wzmożenie perystaltyki mięśni gładkich oraz
wzrost wydzielania soku żołądkowego to reakcja układu parasympatycznego na
pobudzenie nikotynowe.
W obrębie OUN stymulacja nAchR wyzwala noradrenalinę w hipokampie,
acetylocholinę w jądrze międzykonarowym oraz dopaminę w istocie czarnej [8].
W wyniku stałej ekspozycji receptorów nikotynowych na nikotynę dochodzi do
wzrostu liczby receptorów dla nikotyny. Reakcja ta nazywana jest up-regulation
odbywa się prawdopodobnie na drodze uaktywnienia uśpionych receptorów lub
poprzez spowolnienie rozpadu białek receptorowych [9].
Kołem napędowym uzależnienia od nikotyny jest jej działanie wzmacniające na
neurony dopaminergiczne. Nikotyna stymuluje wydzielanie dopaminy w jądrze
półleżącym, które jest połączone ze strukturami limbicznymi mózgu,
odpowiadającymi za sferę emocjonalną. Wzrost poziomu dopaminy w układzie
mezolimbicznym wywołuje uczucie przyjemności, obniża apetyt, poprawia
nastrój, zmniejsza lęk oraz napięcie i poprawa pamięć. Podczas odstawienia
(withdrawal) środka uzależniającego dochodzi do osłabienia funkcji układu
nagrody [10].
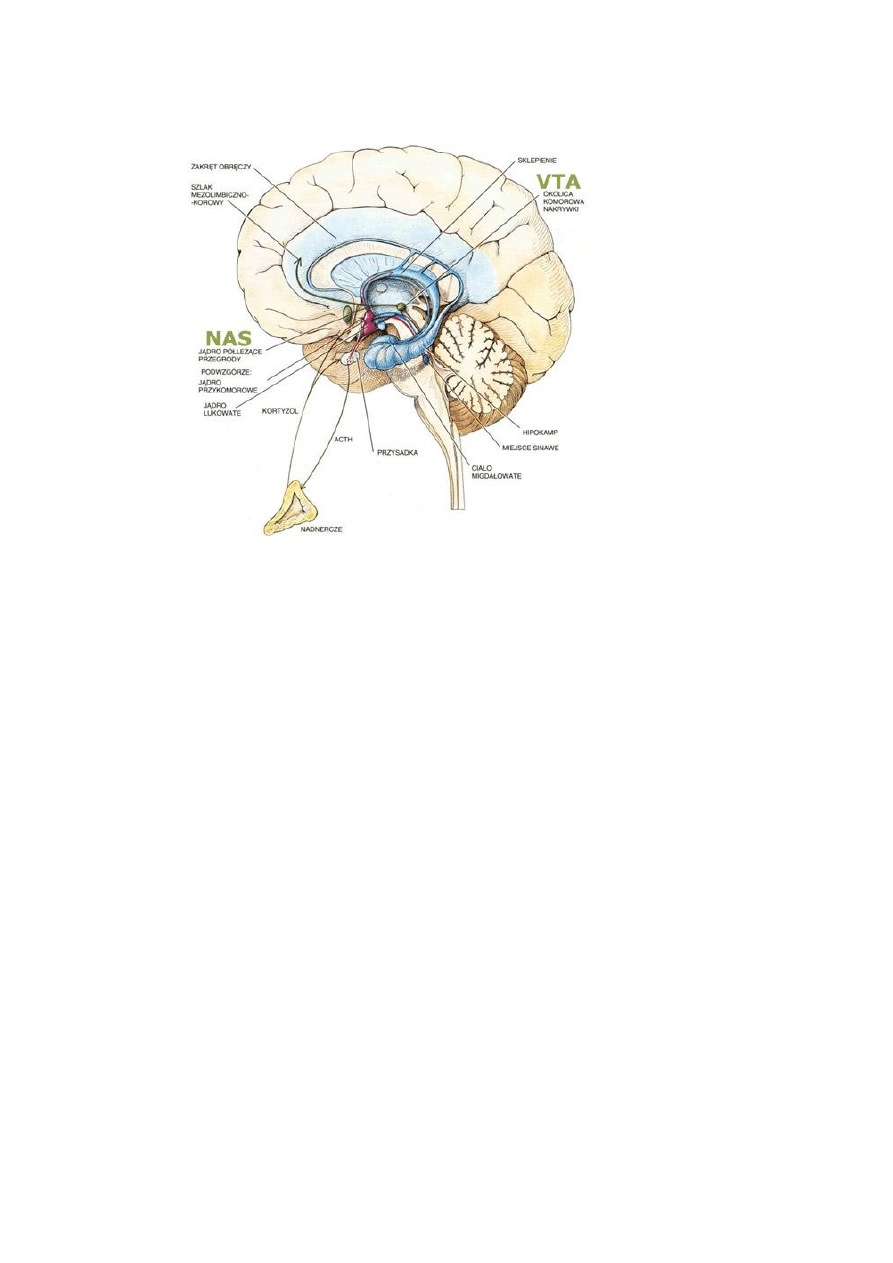
16
Ryc. 8. Układ nagrody w strukturach limbicznych mózgu [11].
Uważa się, iż uzależnienie może być związane z zaburzeniami układu nagrody
wrodzonymi
oraz
zmianami
adaptacyjnymi
wywołanymi w układach
funkcjonalnych mózgu w związku z chronicznym stosowaniem substancji
uzależniających. Vetualni uważa, iż częściowo zmiany przystosowawcze mogą
mieć charakter tworzenia się śladów pamięciowych [12].
Metabolizm nikotyny i kotoniny, głównego produktu rozpadu nikotyny jest
przyśpieszony w okresie ciąży. Zjawisko to tłumaczy się fizjologicznym dla ciąży,
szybszym przepływem krwi przez wątrobę i wzmożoną pracą enzymów
odpowiedzialnych za rozkład nikotyny i kotyniny [13].
Przyjmuje się, iż prędkość rozpadu nikotyny u kobiety ciężarnej jest o 30%
wyższa niż u kobiet niebędących w ciąży.
U kobiet ciężarnych nikotyna osiąga swój szczytowy poziom po 15- 30 minutach
od zaaplikowania.
Nikotyna przechodzi przez barierę łożyskową i dociera do krążenia płodowego.
Ponieważ płód wykazuje niedojrzałość enzymatyczną nie jest on wstanie

17
zneutralizować pobranej od matki nikotyny. Wywołuje to między innymi
współuzależnienie nienarodzonego dziecka.
Noworodki matek palących ukazują po narodzinach objawy zespołu odstawienia,
między innymi wzmożone psychoruchowe, manifestujące się płaczliwością.
Tabela 1. Porównanie uwalniania dopaminy mózgowej pod wpływem
przykładowych czynników.
Czynnik nagradzający
Wzrost wydzielania dopaminy
smaczne jedzenie
50%
seks
do 100%
nikotyna
225%
kokaina
400%
amfetamina
1000%

18
Uzależnienie od nikotyny a toksyczność palenia tytoniu
Uzależnienie od nikotyny wywołuje potrzebę coraz częstszego sięgania po
papierosa, a tym samym przyjmowanie większej dawki substancji szkodliwych
zawartych w dymie tytoniowym. Składniki dymu wchłaniane są głównie w
układzie oddechowym człowieka podczas inhalowania dymem, pewna ich część
przenika również do układu trawiennego jako rezultat połykania zanieczyszczonej
nimi śliny.
Biotransformacja składników dymu tytoniowego ze względu na ich różnorodność
budowy chemicznej zachodzi w wyniku procesów I fazy: utleniania, redukcji i
hydrolizy oraz procesów II fazy – sprzęgania ze związkami endogennymi
organizmu.
Substancja czynna dymu – nikotyna ulega transformacji do kotoniny, kwasu 3-
pirydylooctowego i ɣ-ɣ hydroksymasłowego oraz N-tlenku nikotyny. Należy
dodać, iż kotonina jako metabolit nikotyny wykorzystywana jest jako wskaźnik
wielkości konsumpcji nikotyny.
Wydalanie metabolitów dymu papierosowego odbywa się na drodze wydychania,
wydalania z moczem lub kałem oraz wydalania z potem [3].
Zawartość tlenku węgla (CO) w wydychanym powietrzu może być jedną z metod
kontrolowania ilości wypalanych papierosów lub utrzymania abstynencji u osób
biorących udział w programach antynikotynowych.
Czas półtrwania nikotyny w organizmie człowieka wynosi ok. 120 minut.
Dawka śmiertelna dla osoby niepalącej wynosi od 50 do 100 mg (około 1, 5
mg/kg masy ciał). Dla osoby palącej, w wyniku zjawiska tolerancji, jest ona
większa.
W dymie papierosowym zawartość nikotyny wynosi 0, 2-1 mg/papieros (w
zależności od rodzaju i marki papierosów) [14].
Metabolizm nikotyny zależy od wieku, płci i rasy osoby narażonej na jej działanie
[15].
Podsumowując, szkodliwy wpływ konsumowania tytoniu wynika z działania
dwóch czynników: nikotyny zawartej w tytoniu, która wywołuje uzależnienie oraz
z oddziaływania substancji smolistych zawartych w dymie tytoniowym, które
mają silne działanie chorobotwórcze i karcinogenne.

19
Epidemiologia nałogu palenia
Pod koniec lat 80-tych XX wieku zespół uzależnienia od nikotyny została opisany
pod względem diagnostycznym i nozologicznym. Zaowocowało to umieszczeniem
nałogu palenia tytoniu w III edycji Diagnostycznego i Statystycznego Podręcznika
Chorób Psychicznych Amerykańskiego Towarzystwa Psychiatrycznego
(Diagnostic and Statistical Manual of Mental Disorders – DSM) i oficjalnym
uznaniem jako zaburzenie procesów psychicznych.
Uzależnienie od nikotyny nazywane nikotynizmem stało się jednostką chorobową
[16].
Rozpoznanie nikotynizmu wymaga potwierdzenia wystąpienia co najmniej trzech
w wymienionych poniżej objawów:
zwiększającej się tolerancji na nikotynę
występowania zespołu objawów odstawienia tytoniu
większego niż zamierzone używania tytoniu – trudności w
kontrolowaniu zachowania
palenia tytoniu pomimo chęci zaprzestania
poświęcenia znacznej ilości czasu na palenie tytoniu
przedkładania palenia tytoniu nad inne zajęcia
przymusowego lub uporczywego kontynuowania palenia mimo
świadomości szkodliwości takiego postępowania [16,17]
Zespół odstawienia nikotyny został opisany w IV edycji DSM. Jego
zdiagnozowanie wymaga zaobserwowania minimum czerech z ośmiu objawów:
stanów depresji
stanów drażliwości, frustracji lub gniewu
stanów lękowych
trudności w koncentracji
niepokoju
bezsenności
obniżenia częstości tętna
wzmożonego apetytu i zwiększenia masy ciała. [17]

20
Uzależnienie od tytoniu znalazło się również w X Rewizji Międzynarodowej
Klasyfikacji Chorób, Urazów i Przyczyn Zgonów (ICD10) pod kodem F17 [18].
Tytoń uznano za największą na świecie pojedynczą przyczynę zgonów, której
można zapobiec. Szacuje się, iż na świecie pali około 1 miliarda osób a co roku
umiera z powodu używania tytoniu około 5, 2 miliona osób [19]. Nikotynizm
nazwano epidemią XX wieku.
Zarówno Światowa Organizacja Zdrowia (World Health Organization – WHO)
jak i rządy poszczególnych państw podjęły niezwłocznie szeroko zakrojone
działania na rzecz opanowania skutków uzależnienia od tytoniu. Działania mają
charakter prawny – przepisy prawne zakazujące palenia w miejscach publicznych
oraz w miejscach pracy (Ustawa z dnia 8 kwietnia 2010 r. o zmianie ustawy o
ochronie zdrowia przed następstwami używania tytoniu i wyrobów tytoniowych
oraz ustawy o Państwowej Inspekcji Sanitarnej, Dz.U. Nr 81, poz. 529),
finansowy – nakładanie akcyzy na wyroby tytoniowe oraz promowanie zachowań
prozdrowotnych i działania wspomagające rzucanie palenia (np. Narodowy
Program Zdrowia na lata 2007-2015, kampania „Rzuć palenie razem z nami”)
[20,21].
Według Globalnego Sondażu Dotyczącego Używania Tytoniu Przez Osoby
Dorosłe 2009-2010 (GATS) w Polsce codziennie pali 27% (8, 7 mln) dorosłych
Polaków w tym 21% (3, 5 mln) kobiet. Liczba okazjonalnych palaczy stanowi
około 1mln osób (3, 3% u obu płci). Codzienni i okazjonalni palacze stanowią,
więc 30, 3% populacji, łącznie 9, 8 mln osób. Należy zauważyć, iż w Polsce, co
roku obserwuje się tendencję spadkową liczby palaczy. Wzbudzającym niepokój
jest jednak fakt, że zahamowanie tendencji spadkowej wśród kobiet wyraźnie
spowolniło w ciągu ostatnich 20 lat. [22]
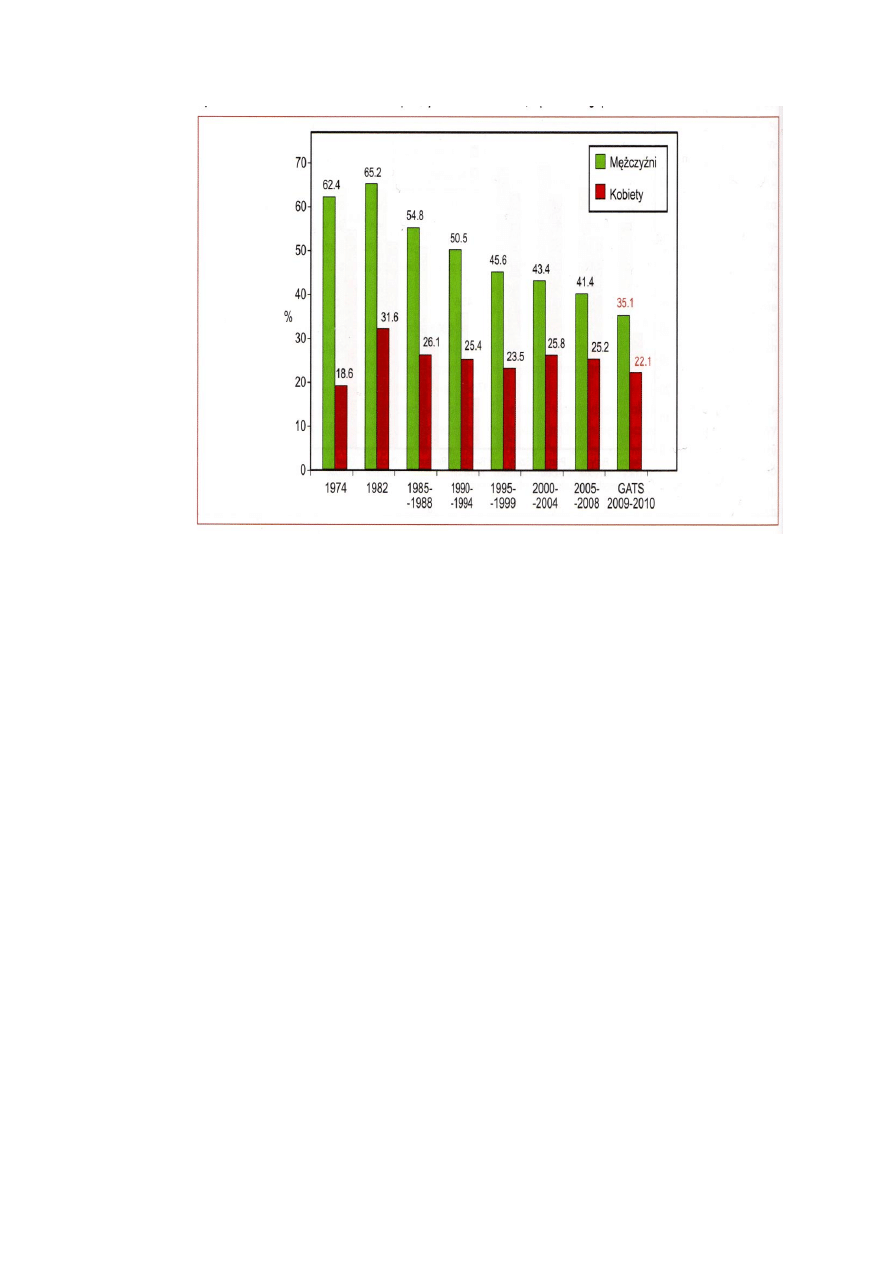
21
Rys. 9. Odsetek osób codziennie palących w wieku 20 lat i powyżej wg płci,
Polska 1974-2010 [22].
Według danych WHO w czasie ciąży pali największy odsetek kobiet w Grecji i
Irlandii (ok. 50%), najmniejszy zaś w Czechach (5%). W Polsce procent palących
w czasie ciąży kobiet szacuje się na 20-30% (21, 6% ciężarnych – Jędrzejczyk et
al. 2006, 33-41% Polańska et al. 2007 vs 5% - badanie własne 2012). Dokładna
liczba palących kobiet w ciąży jest trudna do oszacowania na podstawie badań
sondażowych, wynika to ze ‘stygmatyzacji’ tematu oraz presji ze strony
społeczeństwa, której podlega przyszła matka [23,24].
Oprócz palenia czynnego wiele kobiet ciężarnych narażonych jest na ekspozycję
na dym tytoniowy jako palaczki bierne.

22
Skutki palenia tytoniu w ciąży
Palenie tytoniu niesie za sobą poważne skutki zdrowotne i ekonomiczne.
Wdychanie dymu tytoniowego ma udowodnione działanie karcynogenne i
zwiększa ryzyko wystąpienia: raka płuc, który jest główną przyczyną zgonów
mężczyzn, raka gardła, pęcherza moczowego, a u kobiet sprzyja powstawaniu raka
szyjki macicy.
Oprócz działania onkogennego palenie tytoniu zwiększa ryzyko chorób układu
sercowo-naczyniowego, takich jak: miażdżyca czy choroba niedokrwienna serca.
Nikotynizm jest również udowodnionym czynnikiem wywołującym przewlekłą
obturacyjną chorobę płuc (POChP), wywołuje alergię oraz zwiększa zapadalność
na choroby układu oddechowego.
Palenie tytoniu nie pozostaje również bez wpływu na układ rozrodczy i
hormonalny człowieka oraz przebieg ciąży i rozwój płodu.
Po raz pierwszy badania dotyczące skutków palenia w ciąży przeprowadził w
latach 50-tych XX wieku Simpson. Oceniał on częstość urodzeń noworodków z
niską masą urodzeniowa w stosunku do liczby wypalanych przez ciężarną w ciągu
dnia papierosów i stwierdził istnienie takiej zależności. Wyniki badań Simsona
wykazały, iż kobiety palące w ciąży dużą ilość papierosów (ponad 30 dziennie)
mają 4,5 krotną szansę na urodzenie dziecka z hipotrofią [25].
Od czasu opublikowania wyników badań Simsona minęło już 65 lat, w tym czasie
poznano wiele skutków, które niesie ze sobą konsumpcja tytoniu przez kobiety
ciężarne.
Skutki palenia czy to czynnego czy to biernego należy rozpatrywać w aspekcie
wpływu substancji szkodliwych na organizm matki i dziecka in utero oraz na
zmiany, które wywołują te substancje w środowisku płodu (łożysko, płyn
owodniowy).
Z perspektywy zdrowia publicznego ważne jest również długoterminowe
spojrzenie na efekty palenia tytoniu przez kobiety ciężarne. W ostatnim
dziesięcioleciu pojawiło się wiele doniesień naukowych o zaburzeniach zdrowia,
które pojawiają się w wieku dziecięcym, dojrzewania oraz u dorosłej już osoby i

23
są powiązane z faktem ekspozycji na dym tytoniowy w okresie prenatalnym lub
postnatalnym.
Okres przedkoncepcyjny
Jak już wspomniano substancje znajdujące się w dymie tytoniowym mają wpływ
na układ rozrodczy i regulacji hormonalnej.
Płodność osób palących tytoń jest bowiem o 30% mniejsza niż niepalących i jest
ona odwrotnie proporcjonalna do liczby wypalanych papierosów. Palący
mężczyźni mają słabszą jakość nasienia oraz wzrost liczby leukocytów w
ejakulacie.
U kobiet palenie papierosów zaburza syntezę hormonów płciowych, funkcję
jajników, utrudnia prawidłową implantację zarodka oraz przebieg ciąży [26,27].
Przeprowadzone w 1998 r. w USA badanie z grupą kontrolną wykazało
bezsprzecznie, że palenie jest niezależnym, powiązanym z dawką czynnikiem
ryzyka ciąży ekotopowej [28].
Z publikacji naukowych wynika, iż stężenie ołowiu w krwi matki powyżej 10
μg/dl zwiększa niebezpieczeństwo wystąpienia poronienia oraz w zaawansowanej
ciąży może być przyczyną nadciśnienia indukowanego ciążą (NIC) oraz stanu
przedrzucawkowego [29].
Ponadto u kobiet palących powstają zmiany ogólnoustrojowe w wyniku działania
substancji zawartych w dymie tytoniowym. Ciąża jest dużym obciążeniem dla
organizmu kobiety, dlatego też palaczki w ciąży częściej są pacjentkami
oddziałów patologii ciąży.
Okres prenatalny
Dowiedziono, że palenie papierosów zwiększa prawdopodobieństwo utraty ciąży.
Udowodnione jest mutagenne działanie metali ciężkich (kadm, ołów)
wchodzących w skład dymu tytoniowego. Po ekspozycji na te pierwiastki może
dojść do zaburzenia syntezy DNA oraz procesu mejozy. Jednocześnie ołów
wykazuje silne powinowactwo do mikro- i makroelementów niezbędnych dla
prawidłowego rozwoju płodu. Wchodzi między innymi w reakcje z cynkiem,
żelazem, wapniem i selenem. Zakłóca to procesy wytwarzania i magazynowania
24
energii w komórkach oraz jej aktywny transport przez błony łożyska, hamując
enzymy mitochondrialnae
Działanie mutagenne wykazuje również nikotyna, zwłaszcza, jeżeli dostarczana
jest w dużych dawkach przez dłuższy okres. Powoduje ona wzmożone uwalnianie
substancji oksydujących, przez co wzrasta zapotrzebowanie i zużycie
antyoksydantów takich jak witamina C i E [30].
Zwiększony poziom wolnych rodników może prowadzić do uszkodzenia komórek
zarodka i pociąga za sobą utratę ciąży, wady wrodzone płodu, zaburzenia
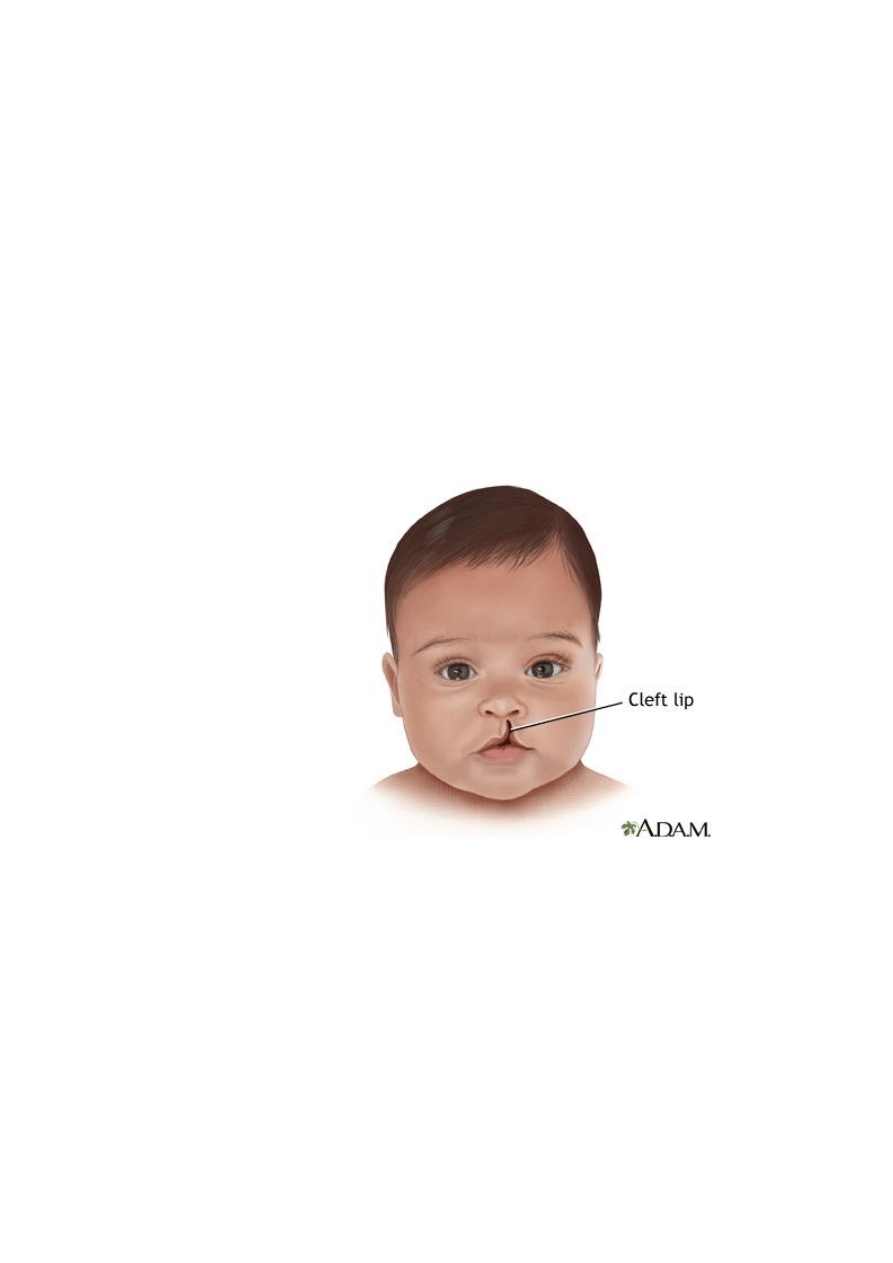
struktury i funkcji łożyska. Najlepiej poznaną wadą wrodzoną płodu powiązaną z
ekspozycją na dym tytoniowy jest rozszczep wargi i/lub podniebienia.
Ryc.10. Rozszczep wargi [31]
Kontynuowanie palenia w ciąży związane jest również z ryzykiem wystąpienia
porodu przedwczesnego.
Sugeruje się również, iż takie powikłania ciąży jak: przedwczesne odklejenie się
łożyska oraz łożysko przodujące mogą wynikać z faktu konsumpcji tytoniu.
Niektórzy naukowcy sugerują powiązanie zespołu przedwczesnego pęknięcia błon
płodowych (PROM) z podwyższonym poziomem ołowiu we krwi matki.

25
Przeprowadzone na zwierzętach badania wykazały bowiem, iż ołów zakłóca
syntezę kolagenu oraz zaburza strukturę i metabolizm błon biologicznych.
Jak wspomniano palenie tytoniu powoduje zakłócenie transportu przez łożysko.
Objawia się to z jednej strony słabszym dopływem substancji odżywczych i tlenu
dla dziecka, z drugiej zaś kumulowaniem metabolitów i CO2 w tkankach płodu
oraz zwiększeniem poziomu karboksyhemoglobiny, również u matki. Wywołuje
to w łożysku zmiany makrostrukturalne – zubożenie sieci naczyń krwionośnych i
przyspieszone starzenie się łożyska oraz zmiany mikrostrukturalne, które
prowadzą do zmniejszenia się powierzchni wymiany krwi między matką a
płodem.
Prowadzi to do zmniejszonego przyrostu masy ciała płodu tzw. zespołu
wewnątrzmacicznego zahamowania wzrastania płodu (Interuterine growth
retardation – IUGR) [32].
Dzieci palaczek charakteryzują się średnio o 150-300 g niższą masą urodzeniowa
niż dzieci matek niepalących. Zespół badawczy Kramera zaobserwował zależność,
że wypalanie jednej paczki papierosów dziennie powoduje obniżenie wagi
urodzeniowej dziecka o 5% [33].
Niska waga urodzeniowa dziecka powiązana jest zaś w przyszłości z takimi
zaburzeniami jak skłonności do cukrzycy, chorób serca, nadwagi oraz zaburzeń
zachowania i procesów uczenia się.
Ryc. 11 Noworodek hipotroficzny [34].

26
Nikotyna, która przechodzi przez łożysko wchodzi w reakcję z nikotynowymi
receptorami cholinergicznymi w płucach dziecka. Powoduje to zmiany w
strukturze i funkcji płuc i czyni je w przyszłości bardziej podatnymi na rozwój
nowotworów [35].
Noworodki matek palących czynnie w okresie ciąży wymagają częstszego
stosowania tlenoterapii biernej w pierwszych godzinach życia z powodu
wystąpienia niewydolności oddechowej.
Podwyższony poziom karboksyhemoglobiny w krwi pępowinowej może wywołać
niedotlenienie wewnątrzmaciczne lub okołoporodowe. To z kolei prowadzi do
uszkodzeń OUN – wylewy około i do komorowe, leukomalacje oraz wystąpienie
mózgowego porażenia dziecięcego (MPD).
Ekspozycja na tym tytoniowy w okresie ciąży podnosi ryzyko hiperbilirubinemii
oraz wczesnego zakażenia u noworodków.
Okres dzieciństwa
Dzieci palaczek po urodzeniu wykazują często tendencje do zaburzeń oddychania.
Udowodniona jest skłonność do alergii i astmy w wyniku immunotoksycznego
działania nikotyny, która dostarczana była w czasie ciąży do organizmu dziecka.
W mleku matek palących wykazano mniejszą zawartość niektórych cytokin, może
to obniżać ochronne działanie mleka matki w okresie karmienia piersią [36].
Pod koniec XX wieku rozpoczęto w Wielkiej Brytanii badanie epidemiologiczne
nad przyczyną nagłej śmierci łóżeczkowej (Sudden infant death syndrome –
SIDS). SIDS jest definiowany jako nagły zgon niemowlęcia z nieznanych
powodów klinicznych. Wyniki badania przeprowadzonego przez brytyjskich
uczonych wykazały, iż palenie tytoniu jest jednym z trzech głównych czynników
wywołujących nagły zgon dziecka [37]. Narażenie na działanie nikotyny w
okresie prenatalnym i postnatalnym wywiera toksyczny wpływ na ośrodki
oddechowe bogate w cholinergiczne receptory nikotynowe, co może wywoływać
epizody hipoksji u niemowląt [38].

27
Dzieci palących rodziców wykazują skłonność do częstych infekcji dróg
oddechowych oraz ucha. To pociąga za sobą konieczność stosowania
antybiotykoterapii i w efekcie ostatecznym przyczynia się do wytworzenia
oporności.
Dzieci, które cierpią na schorzenia układu oddechowego, np. alergie i astmę mają
często również problemy z wytworzeniem prawidłowych relacji społecznych oraz
ze względu na wzmożona absencję osiągają słabsze wyniki w nauce. Prowadzi to
często do zaburzenia więzów z rówieśnikami i izolacji dziecka.
Okres dojrzewania i wczesnej młodości
Jeszcze w okresie dzieciństwa mogą ujawnić się takie zaburzenia wynikające z
ekspozycji w okresie płodowym na dym tytoniowy, jak: ADHD, zaburzenia
funkcji poznawczych czy trudności z nauką i zapamiętywaniem [39].
Objawy te mogą nasilić się w wieku dojrzewania i doprowadzić do problemów
natury psychicznej, pedagogicznej a nawet prawnej [39].
Iliadou wykazał, że dzieci narażone na dym tytoniowy, w okresie dojrzewania i
młodości mają skłonność do rozwijania nadwagi [40].
Rezultatem badań przeprowadzonych jeszcze w latach 90-tych XX wieku przez
Neufelda i współ. było stwierdzenie u dzieci rodziców palących obniżenia
poziomu HDL o 4, 9 mg/dL, co podnosi ryzyko zachorowania w przyszłości przez
te dzieci na choroby układu krążenia [39].
Z kolei z badań przeprowadzonych przez Ferris wynika, iż u córek palaczek
obserwuje się opóźnienie wieku wystąpienia pierwszej miesiączki, choć
mechanizm, który to powoduje nie został jeszcze poznany [41].
Badania nad wypływem palenia papierosów przez ciężarną wykazały, że palenie
więcej niż 10 papierosów dziennie może prowadzić do zaburzeń psychicznych -
psychozy oraz zwiększa ryzyko śmierci u dzieci, młodzieży i młodych dorosłych
[42].
Innym ryzykiem jest rozwój niekorzystnych zachowań zdrowotnych u potomstwa
matek palaczek. Badania naukowe sugerują istnienie uwarunkowań genetycznych,
które mogą przyczyniać się do rozpoczynania palenia we wczesnym wieku oraz
do kontynuowania go w wieku dojrzałym. Mechanizm ten ma charakter
polimorficzny [43].

28
Badania dostarczyły naukowych dowodów, że bierne palenie tytoniu powoduje
takie same problemy jak palenie bezpośrednie, dlatego też w ocenie zagrożenia
wynikającego z ekspozycji na dym tytoniowy bierze się pod uwagę środowisko, w
którym żyje i pracuje przyszła matka.
Metaanalizy danych pokazały, że dla osób niepalących mieszkających z
partnerami, którzy palą w domu, ryzyko zachorowania na raka wzrosło o 20-30%,
natomiast dla osób narażonych na dym tytoniowy w miejscu pracy wzrost ryzyka
wynosił 16-19%.
Palacze bierni narażeni są głównie szkodliwe działanie lotnych składników dymu
tytoniowego: węglowodorów aromatycznych oraz metali ciężkich. Substancje te
osadzają się na ścianach, sprzętach domowych, dywanach i tekstyliach.
Prądy powietrza krążącego w mieszkaniu powodują ruch cząsteczek substancji
szkodliwych i w ten sposób metale ciężkie i węglowodory aromatyczne dostają się
do układu oddechowego a stąd z krwią do pozostałych narządów organizmu.
Należy pamiętać, że w dymie tytoniowym jest zawarty tlenek węgla w ilości około
70 mg na każdy papieros, z tego aż 50 mg wchodzi w skład tzw. dymu bocznego,
wdychanego przez osoby przebywające z palącym tytoń w jednym pomieszczeniu.
Tlenek węgla znacznie łatwiej łączy się z hemoglobiną niż tlen, co prowadzi do
ograniczenia dostępności cząsteczek hemoglobiny dla tlenu i niedotlenienia
organizmu, które jest szczególnie brzemienne w skutki dla rozwijającego się
organizmu dziecka.
29
Metody terapii antynikotynowych
Leczenie nikotynizmu podobnie jak innych uzależnień nie jest zadaniem prostym,
ani przynoszącym spektakularne wyniki. Palaczy sami oceniają, iż dość łatwo jest
rzucić palenie - co roku robi to 4 miliony osób, ale 75% spośród nich wraca do
nałogu przed upływem jednego roku.
Palenie tytoniu jest, bowiem chorobą przewleką występującą w cyklach remisji i
nawrotów, czyli powrotu do palenia.
Ryc. 12. Cykliczność choroby nikotynowej.
W celu zwiększenia skuteczności zwalczania epidemii palenia WHO, aby
wesprzeć rządy państw opracowała pakiet sześciu opartych na dowodach
naukowych programów – MPOWER. Zawiera on:
1. monitorowanie używania tytoniu i wskaźników polityki zdrowotnej
2. przeciwdziałanie narażeniu na dym tytoniowy
3. oferowanie pomocy osobom zaprzestającym palenia
4. ostrzeganie przed skutkami palenia
5. zakaz reklamy, promocji i sponsorowania tytoniu
6. podnoszenie podatków na wyroby tytoniowe.
NAWRÓT
REMISJA

30
Realizowanie programu oferowania pomocy osobom zaprzestającym palenia
odbywa się w ramach programów antynikotynowych. Jednakże tylko w USA,
Wielkiej Brytanii i Australii zostały przygotowane takie programy skierowane
bezpośrednio do kobiet w ciąż. [44].
W innych państwach kobiety ciężarne korzystają z programów ogólnych
przeznaczonych dla dorosłych.
Terapia antynikotynowa może mieć charakter farmakoterapii oraz stale uważanej
za najważniejszą w przypadku nałogów - terapii behawioralnej. Wśród tej
ostatniej metody wyróżnia się trzy techniki behawioralne: terapię poznawczo-
behawioralną (cognitive-behavioral therapy), terapię polegającą na wzmocnieniu
motywacyjnym (motivational enhancement therapy) oraz programy oparte na
transteoretycznym modelu zmiany (Transthoretical Model- TTM).
Wybór metody uzależniony jest od typu uzależnienia i etapu rzucania palenia.
Sprawdzonym narzędziem pomiarowym do oceny typu uzależnienia jest
kwestionariusz tolerancji nikotyny Fagerstroma. Przekroczenie progu punktowego
równego 7 punktom świadczy o uzależnieniu farmakologicznym.
Celem terapii antynikotynowej w ciąży jest osiągnięcie i utrzymanie abstynencji
nikotynowej przez matkę lub w przypadku ciężkich nałogowych palaczek znaczne
ograniczenie ilości wypalanych papierosów.
Farmakoterapia
Farmakologiczna terapia antynikotynowa może przyjąć formę nikotynowej terapii
(NTZ) zastępczej lub terapii lekami przeciwdepresyjnymi np. Bupropion
Farmakoterapię uważa się często za najbardziej ekonomiczne rozwiązanie,
zmniejszające koszty społeczne nawet dziesięciokrotnie.
Jednakże w przypadku kobiet ciężarnych istnieją ograniczenia związane z
wyborem terapii. Głównym czynnikiem ograniczającym jest unikanie substancji i
działań, które mogłyby narazić rozwijający płód.
Nikotynowa terapia zastępcza (NTZ)
Do połowy lat 90. jedyną skuteczną farmakoterapią uzależnienia nikotynowego
była terapia substytucyjna nikotyną. Podawano ją przezskórnie stosując

31
kataplazmy, doustnie jako gumę do żucia, czy stosując doustne inhalatory lub w
postaci sprayu do nosa. Są to formy, które dostępne są we wszystkich krajach,
ponadto można również spotkać się z pastylkami nikotynowymi i tabletkami
podjęzykowymi.
NTZ ma na celu złagodzić objawy odstawienia nikotyny podczas terapii
antynikotynowej, takie jak: lęk, problemy z koncentracją, bezsenność, drażliwość,
chęć zapalenia papierosa itp.
Dawka nikotyny w preparatach farmakologicznych jest różna, i zależy od drogi
przyjmowania leku lub od planowanego czasu działania. I tak gumy do żucia
zawierają 2, 4 lub 8 mg nikotyny w jednej sztuce, kataplazmy dostarczające
15mg/16 h lub 21mg/24h, inhalatory doustne – dawka jednorazowo wdychana
wynosiła 2 mg oraz spray do nosa, w którym każdorazowo podawane było ok. 1
mg nikotyny.
Ponieważ nikotyna wywołuje u przyszłej matki, w zależności od dawki, wzrost
ciśnienia tętniczego krwi i tętna oraz przechodzi przez barierę łożyskową, uważa
się, iż może ona wywołać niepożądane efekty uboczne również u płodu.
Nikotyna wykazuje, bowiem działanie neurotoksyczne.
Badania przeprowadzone w Szwecji nad używaniem tytoniu do żucia wykazały, iż
bezpośrednie przyjmowanie nikotyny zwiększa dwukrotnie ryzyko powstania
zaburzeń oddychania u noworodka [45].
Podobnego ryzyka należy spodziewać się w przodku stosowania NTZ zwłaszcza,
jeżeli nie jest jednocześnie prowadzona kontrola przyjmowanej dawki nikotyny i
nie została wyprowadzona terapia zachowania. Dlatego też nie zaleca się w ciąży
nikotynowej terapii zastępczej a preparaty zawierające nikotynę zaklasyfikowane
są dla kobiet ciężarnych jako leki grupy D (stosowanie jest możliwe, jeżeli
korzyści z przyjmowania leku są większe niż ryzyko skutków ubocznych) [46].
Niektóre badania naukowe wykazują uboczne efekty stosowania NTZ w postaci
uczulenia czy bólu głowy [47].
NTZ może być rozważana jako forma postępowania tylko w przypadku ciężkich
nałogowych palaczek, aby uniknąć bardzo nasilonych objawów odstawienia i
wyeliminować ryzyko płynące z działania pozostałych składników dymu
tytoniowego.

32
Leki przeciwdepresyjne
W 1996 r. w American Journal of Psychiatry ukazało się doniesienie, iż
stosowanie leku przeciwdepresyjnego – bupropionu (Zyban), będącego
inhibitorem wychwytu zwrotnego dopaminy i noradrenaliny, ułatwia pacjentom
cierpiącym na depresję porzucenie palenia. Bupoprion SR jest pierwszy lekiem
niesubstytucyjnym używanym w farmakoterapii antynikotynowej.
Oprócz bupoprionu tylko jeszcze nortryptylina wykazuje skuteczne działanie w
terapii zaprzestania palenia.
Bupropion jest zakwalifikowany do kategorii leków B (badania na zwierzętach nie
wykazują ryzyka i brak jest badań odnośnie działania na ludziach).
Brytyjski instytut opiniujący leki i procedury medyczne – National Institute for
Health and Clinical Excellence (NICE) i producenci nie zalecają jednak
stosowania bupropionu w ciąży, choć brak jest jednoznacznych dowodów
naukowych na jego toksyczny wpływ na płód. [44,47]
Terapia behawioralna
Terapie behawioralne mają na celu zmianę zachowań zdrowotnych z
autodestrukcyjnych np. palenie tytoniu na zachowania prozdrowotne. Zmiana
zachowania prowadzi długofalowo do poprawy jakości życia pojedynczej
jednostki jak również do polepszenia stanu zdrowia całej populacji.
Istotną rolę w zmianie zachowań zdrowotnych odgrywa edukacja zdrowotna
prowadzona przez pracowników ochrony zdrowia.
Transteoretyczny model zmiany (Transthoretical Model- TTM)
Obecnie za podstawową koncepcję tworzenia wczesnej interwencji w profilaktyce
uzależnień uważa się transteoretyczny model zmiany zachowania (TTM). Model
ten został opracowany na początku lat 80-tych XX wieku przez grupę
amerykańskich psychiatrów skupioną w okóło Prochaski i DiClemente. Mówi on
przede wszystkim o tym, że interwencja jest możliwa do przeprowadzenia nawet
wtedy, gdy osoba sama z siebie nie wykazuje jeszcze żadnego zainteresowania
szukaniem pomocy i porady. Według założeń TTM zmiana zachowania jest
procesem płynnym przebiegającym kilkuetapowo, który może zostać przerwany
na każdym etapie jego przebiegu.
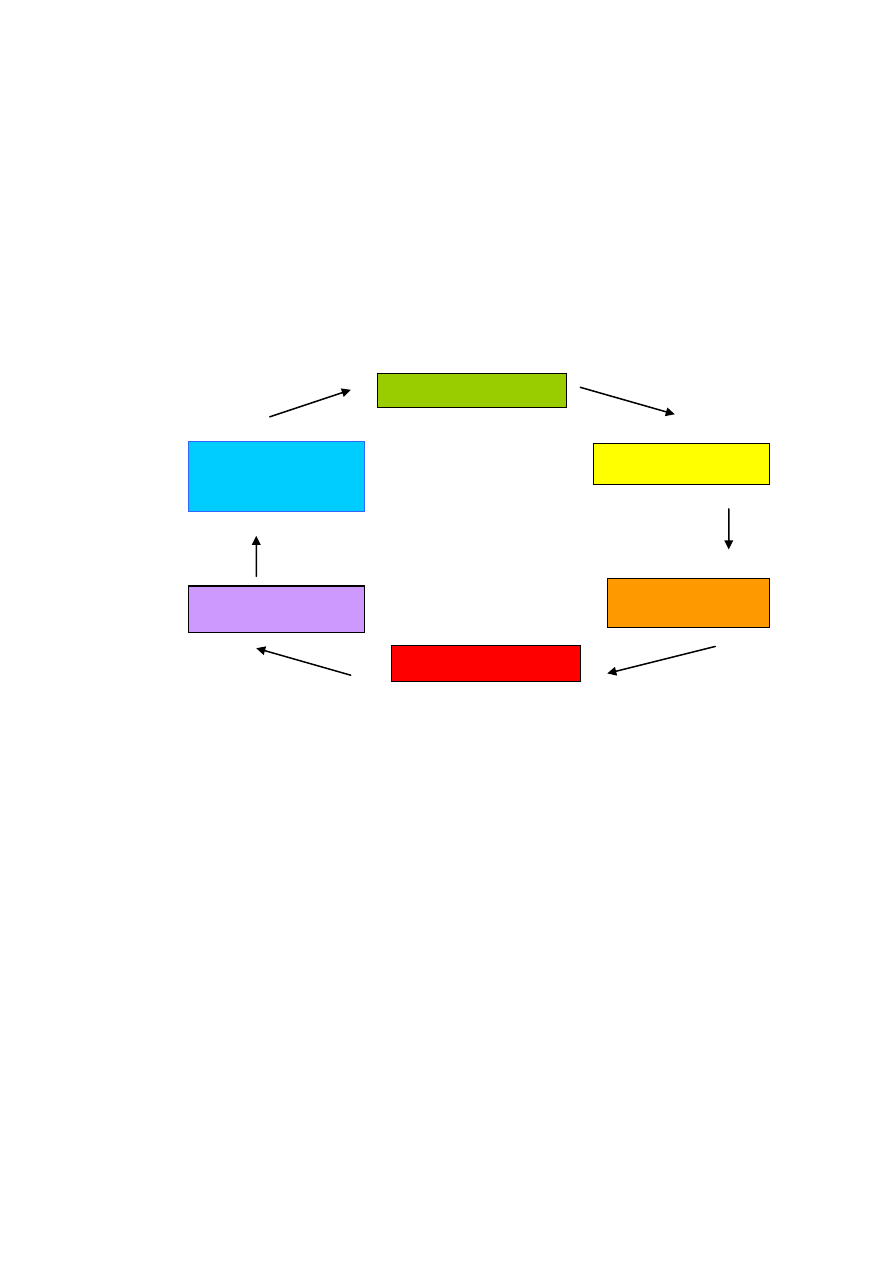
33
Amerykańscy psychiatrzy opisali następujące fazy:
etap intencjonalny – wyznaczenie celu (prekontemplacja)
etap motywacyjny (kontemplacja i przygotowanie)
etap działania i dążenia do celu (działanie)
etap utrzymania nowych zachowań (utrzymywanie)
etap zakończenia zmiany – pełna integracja zmiany i/lub rozpoczęcie
nowej zmiany [48]
Ryc. 13. Model transteoretyczny (TTM) wg Prochaski i DiClemente
Interwencja antynikotynowa oparta na TTM jest bardzo zindywidualizowana,
śmiało można nazwać ją „szytą na miarę”. Wymaga to kontaktu edukatora –
coach’a, którym najczęściej jest położna, z ciężarną oraz odpowiedniego
przeszkolenia edukatora w zakresie motywowania i komunikacji. Jest to związane
z generowaniem kosztów dla systemu ochrony zdrowia, jednak jak dowodzą
badania naukowe, relacja koszt-efektywność metody jest bardzo dobra [49].
Wywiad motywacyjny (WM)
(ang. Motivational interviewing)
Jest formą poradnictwa skoncentrowaną na kliencie – ciężarnej i prowadzoną
dyrektywnie. Metoda ta służy wspomożeniu osoby uzależnionej w podjęciu
Prekontemplacja
Kontemplacja
Zakończenie i
/lub nawrót
Utrzymywanie
Przygotowanie
Działanie

34
racjonalnej decyzji, w przypadku, gdy jej nastawienie do zmiany jest
ambiwalentne.
Miller & Rollnick, twórcy metody proponują, aby w przypadku osób
uzależnionych, rozmowa była tak poprowadzona, aby osoby te wykazały możliwie
niewielki opór w stosunku do propozycji zmiany i rozwinęły gotowość do jej
akceptacji [50].
Wywiad motywacyjny oparty jest na osobistym kontakcie z profesjonalistą.
Metoda ta czerpie z założeń psychoterapii, terapii behawioralnej oraz umiejętności
komunikacji. Jej osią jest wspomniany powyżej transteoretyczny model zmiany.
Istotną część motywującego prowadzenia rozmowy kształtuje pięć zasadniczych
elementów:
• wyrażanie empatii – oznacza to próbę zrozumienia czyjegoś punktu widzenia
• rozwój niezgodności − umożliwi to pacjentowi odkrycie w swoim patrzeniu na
siebie sprzeczności i różnice; chodzi o określenie dysproporcji pomiędzy
zaistniałą sytuacją a tym, co było kiedyś założeniem jednostki;
• unikanie udowadniania − unikanie wywierania nadmiernego zewnętrznego
wpływu na osobę
• przejmowanie oporu − rozumienie od początku oporu, jako wskazówki dla
nieuwzględnianego ambiwalentnego nastawienia;
• wspieranie poczucia własnej skuteczności – zasadniczym celem motywującym
rozmowy jest wzmocnienie wiary pacjenta w samego siebie, jego zaufania do
samego siebie, aby spostrzegał siebie, jako osobę, która poradzi sobie z
określonym problemem i pojawiającymi się przy tym możliwymi trudnościami
[51].
Założenia wywiadu motywacyjnego opierają się na przekonaniu, iż osoba
uzależniona jest sama odpowiedzialna za zmianę. Rola edukatora polega na
udzielaniu rzeczowych informacji i okazywaniu empatii, jako podstaw budowania
niezależności i autonomiczności klienta.
Liczne dowody naukowe wskazują na to, iż im silniejsze poczucie własnej
skuteczności (self-efficacy) i związane z nim oczekiwania, tym większe jest
przekonanie o możliwości osiągnięcia celu i podtrzymywania dążeń do jego
osiągnięcia w chwili pojawienia się ewentualnych przeszkód [52].

35
Oczekiwania dotyczące wyników
Własna skuteczność
Cele
Zachowania
Czynniki środowiskowe
Ułatwienia / przeszkody
Ryc. 14. Model społeczno – fazowy – teoria własnej skuteczności wg Bandury
Istnieje wiele typów behawioralnych programów antynikotynowych, które
uwzględniają jeden, kilka lub wszystkie stopnie procesu zmiany zachowania.
Praktyka pokazuje, iż najlepsze efekty uzyskuje się w wyniku działania na wiele
faz procesu zmiany, oddziaływanie na emocje i motywację a nie tylko na procesy
poznawcze. Dodatkowo w procesie edukacji zdrowotnej osoba powinna nabyć
określone umiejętności, które następnie potrafi zastosować.
Założenia metod behawioralnych przekładają się na następujące działania
praktyczne:
badanie poziomu motywacji
wywiad motywacyjny
rozmowa terapeutyczna indywidualna lub w grupie
Zazwyczaj na początku stosuje się minimalną interwencję antynikotynową (MIA)
tzw. 5 P (Pytaj, Poradź, Pamiętaj, Pomagaj, Planuj), aby następnie w miarę
potrzeby przejść do bardziej specjalistycznych i zindywidualizowanych metod
poradnictwa – np. skierowanie do specjalistycznych poradni antynikotynowych.

36
Ryc. 15. 5x P – elementy Minimalnej Interwencji Antynikotynowej.
Warto zaznaczyć, iż na etapie przekazywania informacji ważnym elementem
terapii antynikotynowej będzie przygotowanie i przekazanie materiałów
informacyjnych w postaci broszur, filmów lub prezentacji nagranych na nośnikach
elektronicznych
lub
udostępnienia
specjalnych
interaktywnych
stron
internetowych. Przykładem może być internetowa strona niderlandzkiej
organizacji STIVORO (www.stivoro.nl), która oprócz informacji na temat
wpływu palenie oferuje również interaktywny test określający indywidualne
motywy wpływające na palenie papierosów.
Działania edukatorów zdrowia skierowane są nie tylko na osobę, której
zachowania mają podlec zmianie, ale również na jej otoczenie, jako źródło
wsparcia podczas procesu zmiany.
Ważnym dla powodzenia terapii jest dopasowanie przekazywanej treści do grupy
docelowej – kobiet w ciąży i ich partnerów oraz rodzin.
Należy również uwzględnić ograniczenia wynikające z wykształcenia, warunków
ekonomicznych czy socjalnych, pochodzenia i znajomości języka [53].
POMAGAJ pacjentowi zaprzestać palenia
PYTAJ podczas każdej wizyty pytaj , czy pacjent pali papierosy
PORADŹ w sposób dostosowany do jego sytuacji zdrowotnej,
rodzinnej, materialnej, aby zaprzestał palenia
PAMIĘTAJ, aby określić gotowość palacza do zaprzestania palenia
PLANUJ wizyty kontrolne, w związku z nawrotami choroby
nikotynowej

37
W przypadku kobiet ciężarnych zadanie edukacji i stosowania terapii
antynikotynowych behawioralnych spoczywa w głównej mierze na położnych.
Inne metody
Hipnoza
W niektórych krajach rozwiniętych wielu zwolenników znajduje hipnoza jako
metoda odzwyczajania od palenia. Badania kontrolowane jednak nie potwierdzają
jej wyższej skuteczności od innych metod. O skuteczności hipnozoterapii
decydują takie czynniki jak:
doświadczenie terapeuty
silna motywacja pacjentów
właściwy dobór palaczy, głównie pod względem podatności na sugestię.
Sugestopedia
Oddziaływanie za pomocą sugestii obejmuje trening autogenny (wg J.H.Schultza)
oraz właściwą sugestoterapię. Podobnie jak w hipnozie w sugestopedii wymagana
jest silna motywacja pacjenta oraz systematyczne stosowanie ćwiczeń.
Ta metoda jako monoterapia daje niewielkie rezultaty i bywa raczej stosowana
jako jako jeden z wielu elementów programów antynikotynowych.
Akupunktura
Akupunktura jest od wielu lat uznaną i aprobowaną komplementarną metodą
leczenia, stosowaną również w leczeniu uzależnień. Odnośnie skuteczności
akupunktury jako interwencji antynikotynowej zdania są podzielone.
Z jednych badań wynika, iż może ona być pomocna dobrze zmotywowanym do
porzucenia nałogu palaczom [54]. Inne badania natomiast wskazują na
przydatność akupunktury, ale w połączeniu z terapią behawioralną [55].
Obecnie nie można jeszcze jednoznacznie stwierdzić, iż akupunktura tradycyjna,
elektrostymulacja lub akupresura odpowiednich punktów energetycznych na ciele
jest skutecznym postępowaniem antynikotynowym [56].

38
Powody kontynuacji palenia tytoniu przez kobiety ciężarne
W przeprowadzanych sondażach kobiety ciężarne pytane o wiedzę i świadomość
odnośnie wypływu palenia na przebieg ciąży i stan zdrowia dziecka deklarują
posiadanie wystarczającej wiedzy. Natomiast poproszone o wskazanie
niebezpieczeństw związanych z paleniem w ciąży a jej przebiegiem i
zakończeniem w większości potrafią wskazać tylko 3 czynniki [57].
Ciąża uważana jest za punkt zwrotny w myśleniu o zdrowiu i odnośnie zmiany
zachowań. Badania naukowe oraz doświadczenie personelu medycznego wskazuje
na to, iż ok. 30-40% kobiet palących przed ciążą zmienia samoistnie swoje
zachowanie w pierwszych tygodniach ciąży. Następnych tyle reaguje zmianą stylu
życia pod wpływem edukacji prowadzonej w czasie kontrolnych wizyt
prenatalnych. Pozostaje ok. 20-30% kobiet, które nadal palą w ciąży.
Badania i obserwacje prowadzone w poszukiwaniu powodów utrzymywania
destruktywnego zachowania przez ciężarne pozwoliły na wyłonienie
następujących grup:
1. Czynniki socjo-ekonomiczne, które związane są często ze środowiskiem
ciężarnej:
- niskie wykształcenie
- ubóstwo
- niska świadomość zachowań prozdrowotnych
- niskie poczucie odpowiedzialności za końcowy wynik ciąży
- presja otoczenia, aby powrócić do wagi i figury sprzed ciąży
- poczucie izolacji lub braku wsparcia
Palenie dostarcza możliwości oderwania się od codzienności i spełnia funkcję
regulacji napięcia emocjonalnego. Zaistnienie ciąży u tych kobiet jest silnym
stresorem a próba zaniechania palenia jest postrzegana, jako dodatkowe napięcie.

39
2. Dostarczanie przyjemności – uzależnienie.
Pozostawanie w nałogu jest związane z działaniem nikotyny na układ nagrody.
Kobiety żyjące w złej sytuacji ekonomicznej, paląc kompensują brak
wewnętrznych lub/i zewnętrznych źródeł przyjemności. Wyrzut dopaminy
spowodowany przez nikotynę pozwala kobiecie, choć na krótką chwilę poczuć się
dobrze.
3. Poczucie ambiwalencji odnośnie palenia.
Jednej strony obraz „dobrej matki” oraz presja społeczna wywierana na kobiety
ciężarne z drugiej zaś niskie poczucie własnej efektywności i motywacji
sprawiają, że paląca ciężarna czuje się uwięziona w pułapce. Wywołuje to stres,
który można obniżyć uruchamiając układ nagrody sięgając po papierosa.
Kobiety te często dokonują rachunku zysku i strat, uważając, iż palenie jest
mniejszym złem niż np. agresywne zachowanie w stosunku do pozostałych dzieci.
4. Mniemanie ciężarnych na temat interwencji antynikotynowych
Niektóre programy antynikotynowe stawiają na dużą motywację własną palaczek i
ograniczają się do przekazania materiałów informacyjnych odnośnie szkodliwości
palenia i sposobów postępowania w czasie próby porzucenia nałogu.
Doświadczenie pokazuje, iż takie działanie jest niewystarczające, jeżeli
skierowane jest do nałogowych palaczek.
Innym problemem jest często dyrektywna forma konsultacji antynikotynowych,
która odstrasza kobiety, ponieważ mają one poczucie bycia uprzedmiotowionymi.
Wiele palących ciężarnych uważa, iż wskazywanie na dobro dziecka jako
głównego powodu do zarzucenia palenia wywołuje poczucie winy i
uprzedmiotowienia.
Ankietowane kobiety podawały również jako słabą stronę interwencji
antynikotynowych pomijanie ich sytuacji finansowej i rodzinnej przez
prowadzących terapię [58].

40
Zrozumienie powodów kontynuowania zachowań antyzdrowotnych przez kobiety
w ciąży jest kluczem do opracowania i przeprowadzenia skutecznej terapii
antynikotynowej. Obecnie w krajach, w których opieka perinatalna opiera się na
systemie położnych, to głównie one zaangażowane są w projektowanie metod i
form terapii skierowanych specyficznie do ciężarnych [59].
Dlatego też postuluje się wprowadzenie specjalnych programów szkoleniowych
dla tej grupy zawodowej.

41
Skuteczność i efektywność interwencji antynikotynowych
skierowanych do kobiet ciężarnych
Przegląd systematyczny literatury wykazuje, iż interwencje antynikotynowe
skierowane do kobiet w ciąży wykazują skuteczność kliniczną. Według badań
palące kobiety ciężarne deklarują gotowość do porzucenia nałogu. Mimo
dostępności odpowiednich programów przygotowanych przez służby ochrony
zdrowia, tylko niewielki odsetek palących ciężarnych realizuje ten zamiar w
rzeczywistości,.
W związku z powyższym, nadrzędnym celem edukacji antynikotynowej stało się
znalezienie odpowiedzi na następujące pytania:
1. dlaczego próbę porzucenia palenia tytoniu podejmuje tak niewielka liczba
ciężarnych,
2. jaka forma interwencji jest najskuteczniejsza i najefektywniejsza,
3. kto powinien prowadzić terapię antynikotynową.
Motywy z powodu, których kobiety w ciąży nadal palą tytoń zostały omówione
we poprzedzającej części pracy.
Celem tego rozdziału jest analiza metod terapii antynikotynowych pod względem
ich skuteczności, możliwości zastosowania u kobiet ciężarnych oraz efektywności.
Pojęcia efektywności i skuteczności są często stosowane zamiennie w języku
potocznym. W rzeczywistości jednak nie są sobie tożsame, dlatego też poniżej
zostały podane delicje obu pojęć.
Efektywność to rezultat działania określany przez relację uzyskanego efektu do
nakładu danego czynnika produkcji lub zespołu tych czynników [2].
Skuteczność działania to osiągnięcie w jakimś stopniu skutku zamierzonego jako
celu. Miarą skuteczności są osiągnięcie celu lub zbliżenie się do osiągnięcia celu -
umożliwienie, bądź ułatwienie osiągnięcia celu [2].

42
Farmakoterapia
Farmakoterapia jest oceniana jako najszybsza, najprostsza i tym samym najtańsza
metoda wspomagająca zaprzestanie palenia tytoniu.
Jednakże ze względu na specyfikę pacjenta – kobiety ciężarnej jest ona stosowana
tylko w wyjątkowych przypadkach.
Kobieta przyjmująca nikotynową terapię zastępczą (NTZ) powinna być pod stałą
kontrolą lekarską. Należy również regularnie badać poziom markerów nikotyny w
moczu lub ślinie, np. kotyniny, aby uniknąć niekontrolowanego wzrostu poziomu
nikotyny w osoczu krwi. Wzrost poziomu nikotyny w organizmie matki oznacza
podniesienie się jej stężenia w organizmie płodu.
Terapia antydepresantami posiada podobne ograniczenia jak NTZ.
Terapie behawioralne
W terapii behawioralnej używane są różne formy kontaktu i intensywności
oddziaływania na pacjenta. Do najprostszych interwencji tzw. minimalnych należy
metoda 5P, przekazywanie materiałów informacyjnych w postaci ulotek, nagrań
video, jak również duże kampanie informacyjne przygotowywane przez
organizacje rządowe zajmujące się ochroną i promocją zdrowia. Zaletą tych
działań jest możliwość dotarcia do dużej grupy osób, jednak ich wpływ na
podjęcie decyzji o zaprzestaniu palenia jest niewielki.
Większego zaangażowania personelu medycznego wymagają dyskusje i porady
grupowe, kontakt listowny, telefoniczny czy internetowy. Działania te mogą być
bezpośrednio nakierowane na odpowiednią grupę docelową – kobiety ciężarne i
ich otoczenie. Ta forma stosowana jest często w fazie motywacyjnej interwencji
antynikotynowej.
Najwyższy stopień intensywności kontaktów pacjent – edukator osiągany jest w
indywidualnych sesjach terapeutycznych prowadzonych przez przygotowanych do
tego celu specjalistów lub zespół specjalistów.
W zależności od potrzeby terapie indywidualne wspomagane są innymi formami
terapii – farmakoterapią lub terapiami komplementarnymi, np. akupunkturą,
sugestopedią czy hipnozą.

43
Cele główne indywidualnej antynikotynowej terapii behawioralnej to zerwanie z
nałogiem i trwałe pozostawanie w abstynencji.
Efektem dodatkowym udanej modyfikacji zachowania jest podniesienie poczucia
samoskuteczności pacjenta, co przejawia się w przyszłości wzmożeniem
zachowań prozdrowotnych podejmowanych z własnej inicjatywy.
Z doświadczeń holenderskich wynika, iż aby abstynencja nikotynowa mogła
zostać utrzymana również po okresie karmienia piersią ważne jest wsparcie
otoczenia. W ramach programu pilotażowego prowadzono poradnictwo
antynikotynowe zarówno dla kobiet ciężarnych jak i dla ich partnerów [59].
Mimo dużego zaangażowania kapitału ludzkiego w tej formie terapii,
przeprowadzone w USA, Wielkiej Brytanii i Niderlandach analizy kosztów
wykazały długoterminową opłacalność terapii behawioralnych. Uzyskane
dodatkowe lata życia w zdrowiu (Quality-adjusted life years – DALY) oraz
zmniejszenie kosztów związanych z leczeniem dzieci matek palaczek
przewyższają wielokrotnie krótkoterminowe koszty intensywnego poradnictwa.
[55]
W USA wyliczono, iż na każdego zainwestowanego w interwencje
antynikotynową dolara USA uzyskuje się zaoszczędzenie 6 dolarów, które
należałoby wydatkować na leczenie dziecka [60].
Przykładowo na 1 procent kobiet ciężarnych, które zaprzestały palenia otrzymuje
się 51$ -118$ oszczędności, w przypadku uniknięcia obumarcia płodu 63, 000 $, a
w przypadku uchronienia przed nagłą śmiercią łóżeczkową do 210.000 dolarów
[61]. Natomiast koszty najczęściej stosowanych interwencji antynikotynowych
zawierały się w przedziale od 4, 85 dolara do 309, 2 dolara na uczestnika [62].
Nawet programy behawioralne stosujące nagrody pieniężne dla kobiet
pozostających w abstynencji nikotynowej są nadal opłacalne dla systemu ochrony
zdrowia [63]. Wartość bonu wynosiła zależnie od programu 25-50 dolarów
miesięcznie.
Należy tu zauważyć, iż największy efekt zdrowotny i ekonomiczny uzyskuje się w
przypadku zwieńczonej sukcesem interwencji antynikotynowej u kobiet ze złą
sytuacją społeczno-ekonomiczną.

44
W porównaniu do farmakoterapii terapie behawioralne nie są obciążone
negatywnymi działaniami ubocznymi. To czyni je bezpiecznymi dla matki i
dziecka.
Systemy opieki perinatalnej są różnie zbudowane w poszczególnych państwach.
W takich krajach jak USA, Kanada, Wielka Brytania, Australia, Niderlandy czy
częściowo Niemcy kobiety ciężarne podlegają opiece świadczonej przez położne.
W innych zaś państwach opiekę nad kobietą w ciąży sprawuje w pierwszej
instancji lekarz położnik. Trudno jest, zatem ustalić jednoznacznie, która grupa
zawodowa powinna zajmować się poradnictwem antynikotynowym.
Najpraktyczniejszym byłoby rozwiązanie przydzielające prowadzenie edukacji i
terapii antynikotynowej temu, kto prowadzi wizyty kontrolne. Tu jednak powstaje
problem natury ekonomicznej, bowiem koszt czasu pracy lekarza jest znacznie
wyższy niż położnej a edukacja zdrowotna jest świadczeniem czasochłonnym.
Z drugiej strony zaś rozdzielenie edukacji i wizyt kontrolnych narażałoby kobietę
ciężarną na zwiększoną liczbę wizyt u różnych świadczeniodawców, czasem
mających siedziby swoich praktyk w różnych miejscach. Należy wysunąć
przypuszczenie, iż prowadziłoby to raczej do zniechęcenia i zarzucenia działań
związanych z uwolnieniem od nałogu palenia tytoniu.
Praktyka potwierdzona badaniami naukowymi wykazuje, iż największa
skuteczność i jednocześnie efektywność przypada na działania edukacyjne podjęte
w pierwszym trymestrze ciąży. Wprowadzone wówczas modyfikacje zachowań
zdrowotnych przynoszą największy efekt zdrowotny, ale również mają największą
szansę, aby zostać zaakceptowanymi w perspektywie długoterminowej.

45
Podsumowanie i wskazania
1. Obniżenie liczby kobiet palących w ciąży redukuje ryzyko wystąpienia
powikłań ciąży, zaburzeń przebiegu porodu oraz komplikacji zdrowotnych
u noworodków i dzieci. Wymienione przyczyny powodują, iż interwencje
antynikotynowe w ciąży nabierają szczególnego znaczenia dla
podnoszenia poziomu zdrowia społeczeństwa.
2. Terapie antynikotynowe mają znaczny wpływ na stan zdrowia nowo
narodzonych dzieci w perspektywie średnio- i długoterminowej.
Ograniczając liczbę niekorzystnych ukończeń ciąży w postaci porodów
przedwczesnych i urodzeń noworodków o niskiej wadze urodzeniowej,
urodzeń dzieci z wadami wrodzonymi niwelują również ich następstwa.
3. Inwentaryzacja ryzyka narażenia na ekspozycję na dym tytoniowy i
wprowadzenie terapii antynikotynowa powinny stać się złotym standardem
postępowania w opiece perinatalnej. Z przeprowadzonych badań własnych
wynika, iż w przypadku co drugiej kobiety (51%) tematyka ekspozycji na
dym papierosowy i jej konsekwencji zdrowotnych dla płodu nie była
poruszana podczas wizyt kontrolnych.
4. Programy antynikotynowe powinny być dopasowane do potrzeb grupy
docelowej i specyfiki narodowej, ponieważ jak dowodzą badania naukowe
zwiększyłoby to ich skuteczność [63].
5. Terapia antynikotynowa powinna mieć charakter zindywidualizowany,
nastawiony na zwiększenie poczucia własnej skuteczności ciężarnej.
6. Działaniami edukacyjnymi należy podjąć również najbliższe otoczenie
ciężarnej. Z jednej strony wpływa to na zwiększenie wsparcia podczas
trudnego okresu zachowania abstynencji, z drugiej zaś może stanowić
prewencje palenia biernego.

46
7. Należy podjęć kampania informacyjną o długofalowych skutkach
czynnego i biernego palenia w ciąży.
8. W krajach wysokorozwiniętych należy dążyć do zmniejszenia nierówności
socjoekonomicznych, które sprzyjają zachowaniom antyzdrowotnym, w
tym również paleniu tytoniu przez kobiety ciężarne.
9. Interwencje antynikotynowe powinny być prowadzone przez pracowników
ochrony zdrowia najbliżej stojących przy kobiecie ciężarnej. Dlatego też
sensownym zarówno pod względem organizacyjnym jak i ekonomicznym
wydaje się przyjęcie modelu opieki nad kobietą ciężarną, w którym to
położne prowadzą działania edukacyjne, prewencyjne i interwencyjne.
10. Nieodłącznym elementem planowania i projektowania programów
antynikotynowych powinna być ich ewaluacja prowadzona już na etapie
pilotażowego wprowadzenia projektu. Ważnym jest też pozyskanie
ośrodków, w których programy antynikotynowe byłyby rzetelnie
testowane, aby zebrane dane można było wykorzystać do skorygowania
zaplanowanych działań.

47
Bibliografia
1. Bierne palenie tytoniu., Z: Wikipedia wolna encyklopedia , Dostępne na
URL: http://pl.wikipedia.org/wiki/Bierne_palenie_tytoniu 20.04.2012
2. Encyklopedia PWN.,
Wydawnictwo Naukowe PWN, Warszawa 2005
3. Jacyszyn K., Toksykologia środków uzależniających. W:Toksykologia pod
red. Witolda Semczuka, Wydawnictwo Lekarskie PZWL, 2002
4. Substancje wchodzące w skład dymu tytoniowego. [cyt. 20.04.2012]
Dostępny na URL: http://www.gronkowiec.pl/dym_tytoniowy.html
5. Nikotyna - nazwa chemiczna: 3-(1-metylo-2-pirolidyno) -pirydyna. Z
farmakognozja online [cyt. 20.04.2012], Dostępny na URL:
http://www.farmakognozja.farmacja.pl/alkaloid/index.php?alka=nikot
6. Kulkowski M., Co jest grane? Tajne dokumenty Koncernów Tytoniowych,
Zielone Brygady Czasopismo ekologiczne, 2000 nr 12 (157) s. 20; 37-39
7. Czechowska G. Mądro A. Kozicka M. Słomka M., Receptorowe
mechanizmy uzależnienia od nikotyny, Prob. Hig Epidemiol 2007; 88
(suplement 3)
8. Szajerska G. Kwiatkowska D., Metabolizm nikotyny – mechanizm i
kliniczne efekty toksycznego działania, Post Hig Med. Dośw 1997; 51 (1):
23-38
9. Woldan-Tambor A., Uzależnienie od nikotyny, Farmacja Polska 2000; 56
(5): 253-255
10. Kostowski W., Dopomina a mechanizm nagrody i rozwój uzależnień.
Fakty i hipotezy., Alkoholizm i Narkomania 2000; 13 (2): 189-208
11. Układ nagrody w strukturach limbicznych mózgu. [cyt. 19.04.2012],
Dostępny na URL: http://bioinfo.mol.uj.edu.pl/articles/Cieslinska04
12. Vetulani J., Uzależnienia lekowe: mechanizmy neurobiologiczne i
podstawy farmakoterapii., Alkoholizm i Narkomania; 2001 14 (1): 13-58
13. Dempsey DA. Benowitz NL., Risks and benefis of nicotine to aid smoking
cessation in pregnancy., Drug Saf; 2001 24: 277-322
14. Alkaloid
nikotyny.
[cyt.
20.04.2012],
Dostępny
na
URL:
http://www.farmakognozja.farmacja.pl/alkaloid/index.php?alka=nikot

48
15. Dziuba M. Grzybowski A., Kotonina – biomarker ekspozycji na dym
tytoniowy, Przegl Lek; 1999 56: 161
16. American Psychiatric Association. Diagnostic and Statistical Manual of
Mental Disorders III-R, Washington (DC): American Psychiatric
Association [editional]; 1987
17. American Psychiatric Association. Diagnostic and Statistical Manual of
Mental Disorders IV, Washington (DC): American Psychiatric Association
[editional]; 1994
18. International Statistical Classification of Diseases. Related Health
Problems (X Revision)., World Health Organization Geneva [editional];
1992
19. World Health Organization, Report on the Global Tobacco Epidemic 2008.
The MPOWER package. World Health Organization, Geneva [editional]
2008
20. Ustawa z dnia 8 kwietnia 2010 r. o zmianie ustawy o ochronie zdrowia
przed następstwami używania tytoniu i wyrobów tytoniowych oraz ustawy
o Państwowej Inspekcji Sanitarnej., Dz.U. Nr 81, poz. 529
21. Ministerstwo Zdrowia. Narodowy Program Zdrowia 2007-2015.,
Ministerstwo Zdrowia Warszawa [editional]; 2007
22. Globalny sondaż dotyczący używania tytoniu przez osoby dorosłe (GATS)
Polska 2009-2010., Ministerstwo Zdrowia Warszawa [editional]; 2010
23. Jędrzejczyk T. Zarzeczna-Baran M. Balwicki Ł., Palenia wśród kobiet
ciężarnych w Gdańsku – społeczne uwarunkowania zjawiska, Probl Hig
Epidemiol; 2006 87(4): 265-269
24. Polańska K. Hanke W. Sobala W. Jurewicz J., Ekspozycja na dym
tytoniowy kobiet w ciąży – wyniki badania prospektywnego w regionie
łódzkim, Przeg Lek. 2007; 64 (10): 624-626
25. Simpson WJ., A preliminary report on cigarette smoking and the incidence
of prematury, Am J Obstet Gynecol; 1957 73: 808-815
26. Jędrzejczak P. Taszarek-Hanke G. Derwich K, Wpływ wybranych
parametrów seminologicznych na zdolność zapładniania plemników w
przebiegu zapłodnienia pozaustrojowego, Ginekol Pol.; 2004 12: 946-949

49
27. Depta-Martynow M. Jędrzejczak P. Taszarek-Hanke G., Wpływ palenia
papierosów na jakość komórek jajaowych oraz stan zarodków w przebiegu
programu zapłodnienia pozaustrojowego, Przeg Lek.; 2006 10: 838-840
28. Saraiya M. Berg CJ. Kendrick JS. Strauss LT. Atrash HK. Ahn YW.,
Cigarette smoking as a risk factor for ectopic pregnancy., Am J Obstet
Gynecol; 1998 178: 493-498
29. Chen XK. Yang Q. Smith G. Krewski D. et al., Enviroment lead level and
pregnancy-induced hypertension., Environ Res; 2006 100: 424
30. Guzikowski W., Zachowanie się stężeń witaminy C w surowicy krwi
kobiet ciężarnych palących tytoń., Przegląd Lek.; 2008 65 (10): 505-507
31. Rozszczep
wargi.,
Dostępny
w
Internecie
na
URL:
http://www.nlm.nih.gov/medlineplus/ency/presentations/100010_2.htm
32. Kubicki J., Wpływ palenia tytoniu na stan łożyska i płodu., Family
Medicine & Primary Care Review; 2010 12 (2) 539-545
33. DiFranza JR. Aligne CA. Weitzman M., Prenatal and postnatal
enviromental tobacco smoke exposure and children’s health., Pediatrics;
2004 113:1007-1015
34. Noworodek hipotroficzny., W: Myles Textbook for Midwives 14th
edition., Churchill Livingstone; 2004: 785
35. Maritz GS. Harding R., Life-long programming implication of exposure to
tobacco smoking and nikotine before and soon after birth: evidence for
altered lung development., Int. J. Environ. Res. Public Health; 2011 8:
875-898
36. Perz S. Gaca M. Mniszak M. Wesół D., Rozpowszechnienie palenia
tytoniu wśród ciężarnych i narażenie niemowląt na dym tytoniowy, Przegl
Lek.; 2006 63 (10): 1063-1065
37. Hawamdeh A. Kasaasbeh FA. Ahmad MA., Effects of passive smoking on
children’s health: a review., Eastern Mediterranean Health Journal; 2003 9
(3): 441-447
38. Krzywiecka M. et al., Ocena narażenia niemowląt i dzieci młodszych na
bierne palenie tytoniu w środowisku domowym w odniesieniu do częstości
występowania u nich zapaleń dolnych dróg oddechowych., Przeg Lek.;
2006 63 (10): 827-830

50
39. D’Onofrio BM. Singh AL. Iliadou A. et al., Family confounding of the
association between maternal smoking during pregnancy and offspring
criminality: a population-based study in Sweden., Arch Gen Psychiatr;
2010 67: 529-538
40. Iliadou A. Koupil I. Villamor E et al., Familiay factors confound the
association between maternal smoking during pregnancy and young adult
offspring overweight., Int J Epidemiol; 2010 39: 1193-1202
41. Ferris J. Flom JD. Tehranifar P. Mayne ST. Terry MB., Prenatl and
childhood environmental tobacco smoke exposure and age at menarche.,
Paediatric and Perinatal Epidemiology; 2010 24:515-523
42. Ekblad M. Gissler M. Lehtonen L., Prenatal smoking exposure and the risk
of psychiatric morbidity into youn adulthood., Arch Gen Psychiatry; 2010
67 (8): 841-849
43. Siemiańska A., Genetyczne i środowiskowe uwarunkowania palenia
tytoniu.
Rozprawa
habilitacyjna.,
Annales
Academiae
Medicae
Gedanensis; 2008 t. 13 suplement 9
44. Lumley J. Chamberlain C. Dowswell T. Oliver S. Oakley L. Watson L.,
Interventions for promoting smoking cessation during pregnancy. Review.
The Cochrane Collaboration 2009
45. Gunnerbeck A. et al. Relationship of maternal snuff use and cigarette
smoking with neonatal apnea., Pediatrics; 2011 128 (3): 503-509
46. Oncen CA. Kranzler HR., Pharmacotherapies to enhance smoking
cessation during pregnancy, Drug and Alkohol Review; 2003 22: 191-202
47. Eastham R. Gosakan R., Smoking and smoking cessation in pregnancy.
Review., The Obstetrician and Gynaecologist; 2010 12: 103-109
48. Prochaska JO. DiClemente CC., Stages and processes of self-change of
smoking: Toward an integrative model of change., Journal of Consulting
and Clinical Psychology; 1983 51: 390-395
49. Karatay G. Kubla G. Emiroglu ON., Effect of motivational interviewing on
smoking cessation on pregnant woman., Journal of Advanced Nursing;
2010 66 (6): 1328-1337
50. Rejniak R., Podstawy teoretyczne programu „Fred goes net”, Serwis
Informacyjny Narkomania.; 2009 14 (1): 16-20

51
51. Gromulska L. Piotrowicz M. Cianciara D., Własna skuteczność w
modelach zachowań zdrowotnych oraz edukacji zdrowotnej., Przegl
Epidemiol; 2009 63: 427-432
52. Bandura A., Health Promotion by Social-Cognitive Means., Health
Education & Behavior; 2004 31: 143-164
53. Everett-Murphy K. et al., Scolders, carers of friends: South African
midwives contrasting styles of communication when discussing smoking
cessation with pregnant women, Midwifery; 2011 27: 517-524
54. Dong H. Berg JE. Høstmark AT., Effects of Acupuncture on Smoking
Cessation or Reduction for Motivated Smokers, Preventive Medicine; 1997
26 (2):208–214
55. Wu TP. Chen FP., Liu JY., Lin MH., Hwang SJ., A randomized controlled
clinical trial of auricular acupuncture in smoking cessation., J Chin Med
Assoc; 2007 70 (8): 331-338.
56. White AR. Rampes H. Ernst E., Acupuncture for smoking cessation.,
Cochrane Database Syst Rev.; 2002 (2):CD000009.
57. Popken-Haładus B., Proszę nie puszczaj mojego zdrowia z dymem!
Materiały z IV Konferencji Kół Naukowych w PMWSZ, Opole; 15 maja
2012
58. Ebert LM. Fahy K., Why do women continue to smoke in pregnancy.,
Women and Birth; 2007 20: 161-168
59. De Vries H. Bakker M. Mullen P. van Breukelen G., The effects of
smoking cessation counseling by midwives on Dutch pregnant women and
their partners., Patient Education and Counseling; 2006 63: 177-187
60. Ruger JP. et al., Cost-effectiveness of motivational interviewing for
smoking cessation and relapse prevention among low-income pregnant
women: a randomized controlled trial., Value in Health; 2008 11 (2): 191-
198
61. Ruger JP. Emmons KM., Economic evaluation of smoking cessation and
relapse prevention programs for pregnant women: a systematic review.,
Value in Health, 2008, 11 (2): 180-190
62. Higgins JK. et al., Financial incentives for smoking cessation among
pregnant and newly postpartum woman., Preventive Medicine; 2012 article
in press

52
63. Ussher M. West R. Hibbs N., A survey of pregnant smokers’ interest in
different types of smoking cessation support., Patent Education and
Counseling; 2004 54: 67-72

53
Spis rycin i tabel
Ryciny
Ryc. 1. Krzysztof Kolumb
Ryc. 2. Indianin palący tytoń
Ryc. 3. Tytoń szlachetny
Ryc. 4. Tytoń machorka
Ryc. 5. Jean Nicot
Ryc. 6. Substancje wchodzące w skład dymu tytoniowego.
Ryc. 7. Nikotyna - nazwa chemiczna: 3-(1-metylo-2-pirolidyno)-pirydyna.
Ryc. 8. Układ nagrody w strukturach limbicznych mózgu.
Rys. 9. Odsetek osób codziennie palących w wieku 20 lat i powyżej wg płci,
Polska 1974-2010,
Ryc. 10. Rozszczep wargi
Ryc. 11. Noworodek hipotroficzny
Ryc. 12.Cykliczność choroby nikotynowej
Ryc. 13. Model transteoretyczny (TTM) wg Prochaski i DiClemente
Ryc. 14. Model społeczno – fazowy – teoria własnej skuteczności Bandury
Ryc. 15. 5x P – elementy Minimalnej Interwencji Antynikotynowej
Tabele
Tabela 1. Porównanie uwalniania dopaminy mózgowej pod wpływem
przykładowych czynników

54
Streszczenie
Palenie papierosów było a w niektórych zakątkach świata i jest nadal nałogiem
powszechnie akceptowanym. Nałogowe palenie papierosów niesie za sobą wiele
konsekwencji zdrowotnych nie tylko dla palacza, ale również dla osób stale
przebywających w jego towarzystwie oraz dla jego potomstwa.
Szkodliwy wpływ substancji zawartych w dymie papierosowym na rozwijające się
w łonie matki dziecko został już dawno opisany w literaturze fachowej.
Mimo prowadzonych kampanii antynikotynowych około 20-30% kobiet
ciężarnych nadal pali tytoń i nie poddaję się działaniom edukacyjnym. Wiele
ciężarnych jest również palaczami biernymi, co nie pozostaje bez wpływu na stan
zdrowia zarówno matki, jaki i nienarodzonego dziecka.
Edukacja antynikotynowa zajęła ważne miejsce w opiece perinatalnej oraz
postnatalnej. Zostało opracowanych wiele metod pomagających palaczom w
zerwaniu z nałogiem palenia tytoniu oraz wspierających wytrwanie w abstynencji
nikotynowej. Nie wszystkie jednak terapie mogą zostać zastosowane u kobiet
ciężarnych, ze względu na ich efekty uboczne lub brak wystarczającej liczby
udowodnionych pozytywnych rezultatów terapii. Najczęściej stosowaną metodą
interwencji antynikotynowej u kobiet w ciąży jest terapia behawioralna.
Programy antynikotynowe powinny być dopasowane do potrzeb kobiet ciężarnych
a terapia antynikotynowa mieć charakter zindywidualizowany, nastawiony na
zwiększenie poczucia własnej skuteczności.
Prowadzenie interwencji antynikotynowych wśród kobiet ciężarnych jest ważnym
elementem wpływu na stan zdrowia społeczeństwa.
Wyszukiwarka
Podobne podstrony:
Przyczyny palenia tytoniu i skład dymu tytoniowego
Ocena motywacji chorych z miażdżycą do zaprzestania palenia tytoniu
Nałóg palenia tytoniu w populacji polskiej, Medycyna ratunkowa, Medycyna zapobiegawcza
palenie tytoniu a wypadek
6 Choroby społeczne narkomania, alkoholizm, nikotynizm, 6 3 a Przyczyny i skutki palenia tytoniu
Skutki palenia tytoniu1
palenie tytoniu slajdy
Palenie tytoniu1[1]
PALENIE TYTONIU wazne
4.KONSPEKT Palenie tytoniu, Medycyna, Medycyna rodzinna
003c Wpływ palenia tytoniu na procesy reprodukcyjne
ANKIETA ŚWIADOMOŚĆ SZKODLIWOŚCI PALENIA TYTONIU
więcej podobnych podstron