
DIAGNOSTYKA
I LECZENIE
ZABURZEŃ LĘKOWYCH
Aleksander Beszłej
Katedra i Klinika Psychiatrii AM
Wrocław
POJĘCIE LĘKU
Lęk może być normalną i prawidłową reakcją
na stres i pełnić funkcję adaptacyjną
W patogenezie lęku ważną rolę odgrywają
elementy ewolucyjne
Słowa oznaczające lęk w językach
europejskich np. anxiety, angst, anxiete
wywodzą się z indoeuropejskiego „angh”-
dusić się. W języku polskim lęk ma
etymologię litewsko-słowiańską i znaczy
„zginanie, kurczenie się ze strachu”
Gdy lęk nie jest proporcjonalny do natężenia
stresu, trwa po jego ustąpieniu lub pojawia
się bez czynnika stresogennego, staje się
patologią


CECHY LĘKU
1. stałe wszechogarniające uczucie napięcia i
zagrożenia, trwożliwego oczekiwania
2. częste przeżywanie uczucia zakłopotania,
niższości
3. dominującą potrzebę bycia lubianym i
akceptowanym
4. nadwrażliwość na krytykę i odrzucenie
5. unikanie wchodzenia w bliższe związki z
innymi
6. tendencje do przesady w ocenianiu
potencjalnych zagrożeń


SKŁADOWE LĘKU
Na lęk składa się triada objawów:
Objawy psychiczne:
- poznawcze- treść przeżyć lękowych (myśli o
niebezpieczeństwie, zagrożeniu zdrowia, życia,
możliwości utraty kontroli),
zaburzenia uwagi i pamięci
- emocjonalne- zagrożenie, obawy, napięcie,
panika, niemożność odprężenia
Objawy behawioralne:
proste (niepokój lokomocyjny i manipulacyjny) i
złożone (walka, ucieczka, osłupienie)
Objawy somatyczne:
pobudzenie osi podwzgórze-przysadka-
nadnercza, (pobudzenie układu wegetatywnego)
np. duszność, tachykardia, częstomocz,
nadmierna potliwość, drżenia

ROZPOWSZECHNIENIE ZABURZEŃ
LĘKOWYCH W PODSTAWOWEJ
OPIECE ZDROWOTNEJ
Badania epidemiologiczne w USA „The National
Comorbidity Survey” osób w wieku od 15 do 54
ukazują: rozpowszechnienie zaburzeń lękowych
w ciągu całego życia wynosi 24.9%
Wśród pacjentów ambulatoryjnych:
- od 10 do 15% (wg S.L.Dubovsky 1995),
- od 30 do 50% (wg M. Van Moffaert 2000)
pacjentów POZ ma zaburzenia lękowe
Najczęściej występują:
- fobie proste i społeczna - 8%
- zaburzenie lękowe uogólnione -8%
- zaburzenie obsesyjno-kompulsyjne 3%
- lęk napadowy- 2%, agorafobia - 1,5%

ZASADY TERAPII ZABURZEŃ
LĘKOWYCH
Psychoterapia nastawiona na usunięcie lub
opóźnienie patologicznych procesów
psychicznych, które utrudniają bądź
uniemożliwiają funkcjonowanie i rozwój
osobowości oraz są przyczyną cierpienia
pacjenta.
Rozmowa z pacjentem (odreagowanie, wsparcie)
Zwiększenie (trening) umiejętności radzenia
sobie ze stresem
Terapia lekami p-depresyjnymi i/lub
anksjolitycznymi dostosowana do konkretnego
zaburzenia lękowego
Wyeliminowanie czynników wpływających na
rozwój zaburzeń lękowych: - pomoc w
rozwiązywaniu sytuacji trudnych, konfliktowych

Zaburzenie lękowe z napadami lęku
(Panic disorder - PD)
Etiopatogenezę PD wiąże się z interakcją
czynników genetycznych (rodzinne
występowanie, podatność na uzależnienie od
nikotyny) i wpływem niekorzystnych czynników
środowiskowych (bardzo silny uraz psychiczny w
dzieciństwie związany z zagrożeniem życia,
maltretowanie)
Nawracające napady silnego lęku (paniki) nie
związane w sposób stały z określoną sytuacją,
którym towarzyszą nasilone objawy wegetatywne
w postaci min. duszności, bólu w kl. piersiowej,
tachykardii, spocenia. Występuje także strach
przed śmiercią i (lub) przed utratą kontroli
„zwariowaniem”. Czas trwania od kilku minut do
ok. godziny
Zagrożenie samobójstwem !!!


Zaburzenie lękowe z napadami lęku
(farmakoterapia)
W terapii PD, w przerywaniu napadu lęku,
skuteczne: krótkodziałające benzodiazepiny
(BZD) np. alprazolam, lorazepam 1-2mg .
W długoterminowej terapii od 2 do 6mg
czasem do 10mg przez okres do 3, rzadziej
do 6 miesięcy.
Niebezpieczeństwo uzależnienia !!!
Najskuteczniejsza metoda: do leku z grupy
SSRI (paroksetyna, citalopram 10-40 mg,
escitalopram 10mg) dołączyć BZD przez 2-4
tyg
TLPD zwłaszcza klomipramina i imipramina
(dawki > 150mg ; start od 10-25mg)
(czynniki ekonomiczne)

Zaburzenie lękowe z napadami lęku
(psychoterapia)
Psychoterapia poznawczo-behawioralna (CBT)
ukierunkowana jest na identyfikacje sytuacji
stresowych, które mogą być czynnikiem
wyzwalającym napad paniki. Celem terapii jest
uzyskanie wglądu pacjenta w powyższe sytuacje
i zdobycie umiejętności radzenia sobie z nimi.
Psychoterapia behawioralna:
- tzw. procedury oddechowe – oddychanie
powietrzem z papierowej torby (zwiększenie
ciśnienia CO2), uczenie „oddychania
brzusznego”
- przeprowadzenie relaksacji

Agorafobia z napadami paniki
lub bez nich (objawy,terapia)
Lęk w specyficznych sytuacjach, z których
wyjście do bezpiecznego miejsca (zwykle domu)
może być utrudnione, lub w których niemożliwa
może być pomoc podczas napadu paniki czy
złego samopoczucia w innej postaci. Sytuacje
takie to bycie w miejscach publicznych,
samotne przebywanie lub samotne
wychodzenie z domu.
Leczenie jw. gdy A. z napadami paniki
A. bez PD–paroksetyna, citalopram, (20-40mg)
lub klomipramina (do 300 mg), psychoterapia.

Zaburzenia lękowe w postaci fobii
W etiologii zaburzeń typu fobii prostych, (swoistych)
niekwestionowana decydująca rola czynnika
psychogennego
Nadmierny, irracjonalny lęk przeżywany w
określonych sytuacjach lub podczas kontaktu z
określonymi przedmiotami, zwierzetami. Wiąże się z
silną potrzebą unikania ich.
Rodzaje fobii:
-fobia zwierząt (pająków, węży, gryzoni)
-fobia środowiska naturalnego (np.akrofobia)
-fobia typu krew-injekcja-rana (hematofobia)
-fobie sytuacyjne (klaustrofobia, awiatofobia)
Farmakoterapia - doraźna, pojedyncza dawka (BZD-
krótkodziałającej np. alprazolam) przed ekspozycją na
sytuację fobiczną lub w przypadku silnego lęku
antycypacyjnego - SSRI
Psychoterapia CBT



Fobie społeczne
(objawy, etiologia)
Często zaczyna się w okresie pokwitania
Stałe uczucie strachu towarzyszące kontaktom z
innymi ludźmi. Koncentracja wokół obawy przed
negatywną oceną przez innych ludzi skupionych
w małych grupach prowadzi do unikania sytuacji
społecznych. Częstymi objawami są
zaczerwienienie twarzy, unikanie jedzenia w
obecności innych, publicznego zabierania głosu
W etiologii zaburzenia interakcje przyczyn
biologicznych (deficyt w zakresie przewodnictwa
dopaminergicznego i dysregulacja
serotoninowa) z czynnikami psychogennymi,
urazowymi


Fobie społeczne
SSRI - paroksetyna (20-50 mg), sertralina (50-
200mg) fluwoksawina (200-300 mg)
RIMA - moklobemid (300 - 750 mg)
Farmakoterapia w fobiach złożonych powinna
być prowadzona nie krócej niż 16 tygodni.
Średnia redukcja nasilenia objawów fobii
wynosi ok. 20-30%
W terapii skojarzonej (farmakoterapia i
psychoterapia) redukcja nasilenia objawów
wynosi ok. 60 - 80%
Psychoterapia
- terapia poznawczo - analityczna (CAT)
- terapia behawioralna

Zaburzenie lękowe uogólnione
(GAD)
Przebieg przewlekły, min. 6 miesięcy. Może
rozwinąć się depresja, gdy chory nie jest
skutecznie leczony
Współchorobowość dla GAD i dużej depresji u 6-
48% pacjentów z GAD (Brown 1994) a u 80% p. z
GAD współwystępowanie ze wszystkimi typami
depresji (Pasnau 1994)
Predyspozycje genetyczne, wydarzenia
traumatyczne
Objawami GAD są: przewlekły, wolnopłynnący lęk,
uczucie zagrożenia, zamartwiania się, obawy
przed trudnościami dnia codziennego, szybkie
męczenie się, trudności w koncentracji,trudności
w zasypianiu, wzmożone napięcie mięśni, pocenie
się, zawroty głowy, tachykardia i inne objawy
wegetatywne.


Zaburzenie lękowe uogólnione
(leczenie)
Farmakoterapia:
- wenlafaksyna do 300mg
- SSRI –paroksetyna, citalopram 20-40mg,
fluwoksamina do 300mg
- TLPD o wyraźnym działaniu sedatywnym
doksepina 75 - 300mg, opipramol 150-300mg;
- BZD-długodziałające :klonazepam 4-6mg
klorazepat 5-35mg, medazepam 10- 30 mg
czas terapii - od 6 do 12 tygodni
-buspiron 30-60mg
Skuteczna terapia skojarzona:
-BZD (3-4tyg)+buspiron dłużej
- BZD (3-4tyg)+SSRI dłużej
Psychoterapia długoterminowa:
- terapia poznawczo - analityczna (CAT)
- terapia CBT

Zaburzenie obsesyjno-kompulsyjne
(czynniki etiologiczne, objawy)
Etiopatogeneza: czynniki genetyczne wpływają na
- dysfunkcję układu serotoninowego OUN i
zaburzenie receptorów prolaktynowych
- nadreaktywność płatów czołowych
(hiperfrontalność) w badaniu PET w typowym OCD
Czynniki infekcyjne i immunologiczne -infekcje
bakteryjne np. Streptococcus A
Psychogeneza (zaburzenie analne, nadmierna
kontrola)
Uporczywe, nawracające myśli natrętne, uczucia,
impulsy (obsesje) lub czynności przymusowe
(kompulsje), które odczuwane są jako bezsensowne
lub odrażające i które pacjent próbuje zignorować
lub im się przeciwstawić. Obsesje powodują lęk,
kompulsje redukują.
4 czynniki: mycie/sprawdzanie, seks/agresja,
symetria, gromadzenie


Zaburzenie obsesyjno-kompulsyjne
(leczenie)
- SSRI-fluoksetyna, paroksetyna, citalopram (20-
80mg); fluwoksamina (200-300mg); sertralina
(50-200 mg) długość terapii min. 6 miesięcy, w
razie potrzeby ponad 1 rok
- klomipramina (150-300mg), terapia jw.
- wenlafaksyna (150-300)
W OCD z niewielkim wglądem, opornym na
leczenie LPD, zaleca się dodanie neuroleptyku
np. risperidon (poprawa skuteczności do 53%).
Uwaga na interakcje na poziomie
farmakokinetycznym
Psychoterapia długoterminowa:
- terapia poznawczo - analityczna (CAT)
- terapia poznawcza
- terapia behawioralna

PTSD
KRYTERIA DIAGNOSTYCZNE
Narażenie na stresujące wydarzenie lub sytuację
(oddziałujące krótko lub długotrwale) o cechach
wyjątkowo zagrażających lub katastroficznych, które
mogłoby spowodować przenikliwe odczuwanie cierpienia
u niemal każdego.
Występuje uporczywe przypominanie sobie lub
„odżywanie” stresora w postaci zakłócających
przebłysków (flashbacks), żywych wspomnień lub
powracających snów, albo w postaci gorszego
samopoczucia w sytuacji zetknięcia się z okolicznościami
przypominającymi stresor lub związanymi z nim.
Pacjent unika lub preferuje unikanie okoliczności
przypominających stresor lub związanych z nim, co nie
miało miejsca przed zetknięciem się z działaniem
stresora.

PTSD –
KRYTERIA
DIAGNOSTYCZNE, C.D.
Występują którekolwiek z poniższych:
Częściowa lub całkowita niezdolność do
odtworzenia pewnych ważnych okoliczności
zdarzenia traumatycznego,
Uporczywie utrzymujące się objawy zwiększonej
psychologicznej wrażliwości i stanu wzbudzenia
(co nie miało miejsca przed wydarzeniem) pod
postacią:
•
Trudności w zasypianiu lub podtrzymywaniu snu,
•
Drażliwości lub wybuchów gniewu,
•
Trudności w koncentracji uwagi,
•
Nadmiernej czujności,
•
Nadmiernej reakcji reagowania przestrachem na błahe
pobudki.
Wszystkie kryteria diagnostyczne powinny zaistnieć
w ciągu 6 miesięcy od traumatyzującego wydarzenia.


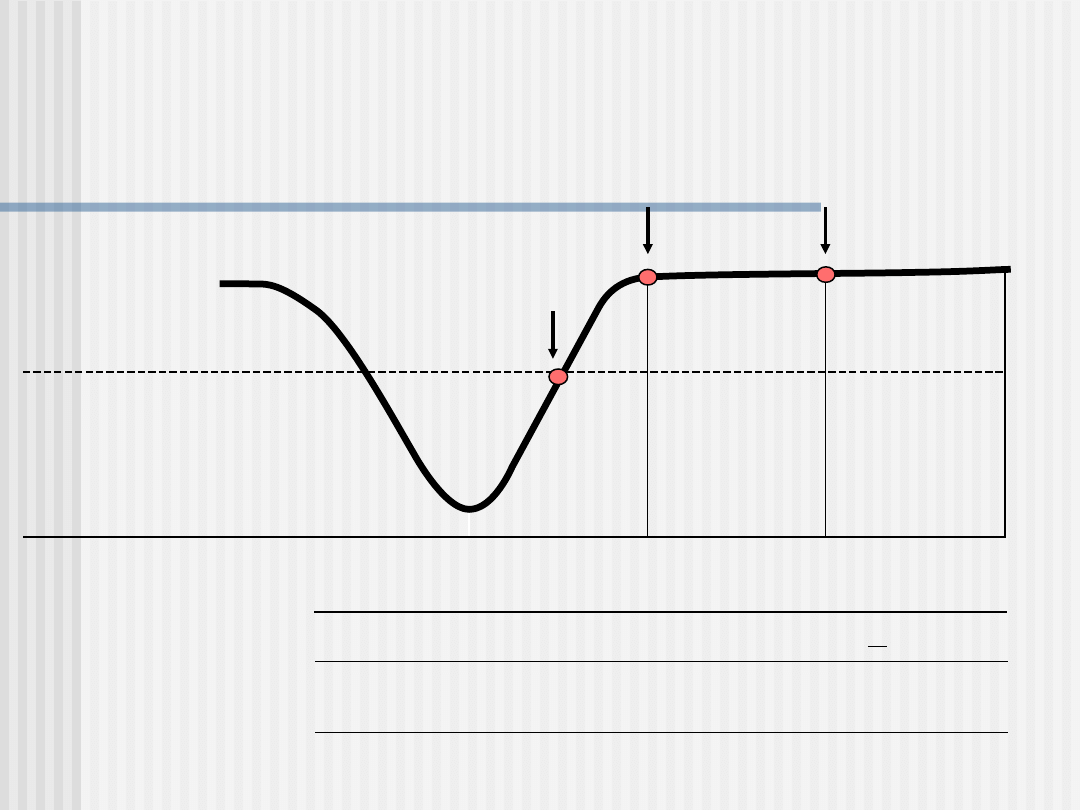
FARMAKOTERAPIA LPD ZABURZEŃ
LĘKOWYCH
Czas trwania
Leczenie
podtrzymujące
do 1 roku
Leczenie
profilaktyczne
> 1 roku
Dawkowanie
Dawki niezmienione lub
niewielkie zmniejszenie
Remisja
Wyzdrowienie
Poprawa
Stan prawidłowy
Objawy zab.lękowych
Zaburzenie
lekowe
pełnobjawowe
P
ro
g
re
sja
z
ab
u
rz
en
ia
Poczatek
leczenia
8 - 12 tygodni
dawki
terapeutyczne
Modyfikacja schematu z: Kupfer DJ., J Clin Psychiatry,
1991


ZASADY LECZENIA BZD ZABURZEŃ
LĘKOWYCH
Odpowiednia dawka i czas terapii, najczęściej
do 1-3 miesięcy, wyjątkowo do 6 miesięcy
Zasady odstawiania BZD:
- powoli (np. po 3 miesięcznej kuracji – 4 tyg)
- zamiana BZD z krótko- na długodziałające
- zamiana BZD na:
* leki p-depresyjne SSRI
* buspiron
* neuroleptyki (rzadziej)

PRZYCZYNY RZADSZEGO ROZPOZNAWANIA
ZABURZEŃ LĘKOWYCH (ZA VAN MOFFAERTEM-
modyfikacja)
Niewystarczający czas konsultacji
Nadmierna koncentracja na objawach
somatycznych
Współwystępowanie z innymi schorzeniami
(somatycznymi i psychicznymi- min. zab.
depresjnymi)
Nadużywanie „diagnoz”: hipochondria, histeria
Pomijanie zaburzeń lękowych w przypadkach
stwierdzonego uzależnienia od alkoholu, leków
Opór przed ujawnianiem objawów lęku
(zwłaszcza u mężczyzn)
Stygmatyzacja związana z zaburzeniami
psychicznymi

Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
Wyszukiwarka
Podobne podstrony:
Dgn i leczenie zaburzen lekowych student
Dgn i leczenie zaburzen lekowych student
Dgn i leczenie zaburzeń lękowych
dgn i leczenie zaburzeń lękowych
DGN I LECZENIE ZABURZEN LEK
Skuteczność leków przeciwpadaczkowych w leczeniu zaburzeń lękowych
Skuteczność leków przeciwpadaczkowych w leczeniu zaburzeń lękowych1
Alprazolam (Xanax) w leczeniu zaburzeń lękowych doświadczenia Kliniki Psychiatrycznej we Wrocławiu
Terapia behawioralna i behawioralno – poznawcza stosowane w leczeniu zaburzeń na tle lękowym
WSPOLCZESNE WYTYCZNE LECZENIA ZABURZEN LIPIDOWYCH
Leki antyarytmiczne i leczenie zaburzeń rytmu serca
Leczenie zaburzeń autystycznych
kryterium diagnostyczne zaburzen lekowych
więcej podobnych podstron