
WYKŁADY Z PATOMORFOLOGII
2009/2010
SPIS:
PATOMORFOLOGIA PROCESÓW ADAPTACYJNYCH 01
WSTRZĄS 05
UKŁAD KRZEPNIĘCIA
08
NOWOTWORY
12
ZAPALENIA
15
IMMUNOPATOLOGIA
19
ZAPALENIA II
22
REAKCJE NADWRAŻLIWOŚCI
26
STWARDNIENIE NACZYŃ TĘTNIC
28
MIAŻDŻYCA
30
NOWOTWORY UKŁADU BIAŁOKRWINKOWEGO
35
CHOROBY PŁUC
39
PRZEWÓD POKARMOWY
43
NERKA
48
CHOROBY UKŁ. ROZRODCZEGO
51
NERKA II
58
PATOMORFOLOGIA PROCESÓW ADAPTACYJNYCH
Patomorfologia procesów adaptacyjnych:
•
zanik (atrophia),
•
przerost (hypertrophia),
•
rozrost (hyperplasia),
•
metaplazja (metaplasia).
Procesy adaptacyjne.
Przedłużona ekspozycja komórki na normalne lecz nasilone lub niekorzystne bodźce wywołuje
procesy adaptacyjne komórek, tkanek i narządów.
Procesy adaptacyjne mogą być odwracalne lub nieodwracalne.
Zanik:
a) oznacza zmniejszenie objętości komórki, tkanki, narządu i całego organizmu
b) zanik może być fizjologiczny i patologiczny
c) Przykłady zaniku fizjologicznego: zanik związany z procesami starzenia się, zanik grasicy w
wieku dziecięcym, zanik jajników, macicy i gruczołów sutkowych
d) zanik patologiczny: zanik z braku czynności (atrophia e inactivitate), zanik z ucisku (e
compressione), zanik z niedożywienia (e inanitione), zanik z odnerwienia (e neurotrophica),
zanik hormonalny (e hormonalis), zanik starczy (e senilis).
Zanik brunatny mięśnia sercowego (atrophia fusca myocardii). Lipofuscyna w lizosomach.
Zrzeszotnienie kości (osteoporosis). Spada liczba beleczek kostnych. Nie dochodzi do zmniejszenia
się kości. Beleczki nie są uwapnione (wapń barwi się na kolor niebieski).
Wodonercze (hydronephros). Przyczyna- kamień w miedniczce nerkowej, moczowodach.
Wodogłowie (hydrocephalus)- utrudniony odpływ płynu z przestrzeni oponowych (nowotwór,
wrodzona wada, toxoplasmoza). Wzrost ciśnienia. Kość wygląda jak papier.
Rozedma płuc (emphysema pulmonum)- niedobór alfa-1-antytrypsyny, przewlekłe zapalenie płuc.
W 1. przypadku nieelastyczna ściana pęcherzyków, pęka ich ściana.
Rozstrzenie oskrzelowe (bronchiectases)- uszkodzenie i zanik tk. łącznej przez proces zapalny,
oskrzela ulegają rozdęciu, zalega treść, dochodzi do zapalenia, mogą tworzyć się ropnie.
Serce płucne (cor pulmonale)- zespół płucno- sercowy. Przyczyną niewydolności serca jest ukł.
oddechowy. Wzrost ciśnienia w płucach- wzrost ciśnienia w prawym sercu i jego przerost.
Przerost - przerost jest powiększeniem objętości tkanki lub narządu spowodowanym wzrostem
objętości pojedynczych komórek. Przerost może być fizjologiczny (przerost mięśni u pracowników
fizycznych i sportowców) lub patologiczny (przerost serca w kardiomiopatiach nabytych i
pierwotnych).
Przerost mięśnia sercowego:
•
stanowi zmianę adaptacyjną rozwijającą się w odpowiedzi na zwiększone obciążenie
mięśnia sercowego
•
pomimo korzyści hemodynamicznych związany jest ze znacznym obciążeniem dla
prawidłowego funkcjonowania komórek przerośniętego mięśnia sercowego

•
wzrasta zapotrzebowanie na tlen w związku ze zwiększoną masą komórek mięśniowych
oraz wzrostem naprężenia ścian komór.
•
naczynia krwionośne zaopatrujące mięsień sercowy nie pokrywają zwiększonego
zapotrzebowania na tlen
•
powstaje niedokrwienie
•
zmiany upośledzają kurczliwość komórek i prowadzą do niewydolności serca
•
przerost koncentryczny lewej komory w przebiegu choroby nadciśnieniowej, zaokrąglenie
mięśni beleczkowych i brodawkowatych (małe światło)
•
przerost ekscentryczny w przypadku zastoju, np. zespołu płucno-sercowego (duże światło)
•
przerost koncentryczny obu komór w przebiegu wady mitralnej serca z nadciśnieniem.
•
przerost serca w przebiegu akromegalii
•
przy przeroście jądra komórkowe wyglądają prostokątnie
Rozrost - jest powiększeniem objętości tkanki lub narządu z powodu pomnożenia liczby komórek.
Fizjologiczny- może występować pod wpływem stymulacji hormonalnej, np. faza
proliferacji błony śluzowej trzonu macicy w ramach cyklu miesięcznego, rozrost nabłonka
gruczołowego sutka w okresie pokwitania i w ciąży, rozrost macicy ciężarnej. Może być procesem
kompensacyjnym.
Patologiczny- może wynikać z nadmiernej lub przedłużonej stymulacji hormonalnej lub
stymulacji przez czynniki wzrostu (glandularis endometrii, nodulus hyperplasticus glandulae
thyreoideae), rozrost patologiczny może być wynikiem przewlekłego uszkodzenia tkanek (modzel i
nagniotek).
•
guzkowy rozrost stercza (hyperplasia nodularis prostatae) - rozrost mm gładkich i tk.
gruczołowej- rozrost nienowotworowy spowodowany zaburzeniami hormonalnymi
Metaplazja - jest formą adaptacji w której jeden typ dojrzałych komórek zostaje zastąpiony innym
(metaplazja płaskonabłonkowa nabłonka cylindrycznego drzewa oskrzelowego u palaczy tytoniu,
metaplazja jelitowa bł. śluzowej żołądka związana z przewlekłym zapaleniem zanikowym, przełyk
Barretta związany z chorobą refluksową przełyku.
•
gastritis chronica cum metaplasia intestinalis (infekcja helicobacter pylori, prowadzi do
nowotworu; metaplazja to wrota nowotworu) - błona śluzowa w żołądku wygląda jak w
jelicie.
•
Ogniska metaplazji gruczołowej Barretta- endoskop do przełyku, ok. 10cm przed żołądkiem
błona wygląda jak w żołądku spowodowana chorobą refluksową. Przełyk Barretta
rozpoznajemy gdy w błonie przełyku rozpoznajemy błonę jelitową (powoduje raka
gruczołowego przełyku)
Procesy zwyrodnieniowe - rodzaje uszkodzenia komórki.
Komórki aktywnie oddziałują z otaczającym je środowiskiem wykorzystując mechanizmy
adaptacyjne. Po przekroczeniu zdolności adaptacyjnych komórki następuje jej uszkodzenie mogące
wywołać jej zwyrodnienie (degeneratio). W przypadku utrzymywania się szkodliwego czynnika lub
jego dużego nasilenia następuje uszkodzenie nieodwracalne, mogące prowadzić do śmierci komórki
na drodze martwicy lub apoptozy.
Przyczyny uszkodzenia:
•
niedobór tlenu
•
czynniki chemiczne, zakaźne
•
reakcje immunologiczne
•
defekty genetyczne
•
przyczyny fizyczne, starzenie, odżywianie

Spichrzanie wewnątrzkomórkowe jest rezultatem przeładowania metabolitami, materiałem
egzogennym albo jest wynikiem zaburzeń metabolicznych uniemożliwiających wydzielanie
pośrednich lub końcowych produktów przemiany materii. Prawidłowe substancje endogenne są
produkowane w prawidłowej ilości lub nadmiarze, ale stopień metabolizmu tych substancji nie
wystarcza do ich usunięcia, np. stłuszczenie wątroby (steatosis), zwyrodnienie kropelkowo-szkliste
nabłonka pierwszorzędowego kanalików nerkowych (atrocytosis).
Prawidłowe lub nieprawidłowe substancje gromadzą się w cytoplazmie, gromadzony jest materiał
egzogenny, np. pylica węglowa (anthracosis), krzemowa (silicosis), azbestowa (azbestosis)
Zwyrodnienia dotyczą gospodarki:białkowej, węglowodanowej, tłuszczowej, barwnikowej, wodno
elektrolitowej, mineralnej.
-
Stłuszczenie mięśnia sercowego- subst gromadzą się w cytoplazmie (steatosis myocardii)
-
Otluszczenie serca (lipomatosis cordis)
-
Modzel (tyloma)
-
amyloidoza nerek (amyloidosis renis)- spichrzanie pozakomórkowe
-
amyloidoza śledziony (a. lienis)- mukopolisacharydy gromadzą się i ukazują jako ciała
amyloidowe
-
a. wątroby
-
Kamica żółciowa
-
cholesteroloza pęcherzyka żółciowego
-
miażdżyca tętnicy wieńcowej
Martwica (necrosis) całość zmian morfologicznych zachodzących po śmierci komórek żywych w
organizmie.
→ skrzepowa – dominuje denaturacja białek w obrzmiałej komórce wskutek katabolizmu
enzymatycznego
→ serowata – amorficzna, dotyczy gruźlicy, nowotworów
→ rozpływna – OUN
Zgorzel (gangraena)- wilgotna i gazowa. Martwica + stan zapalny.
Apoptoza - zaprogramowana śmierć komórki.
Wole koloidowe tarczycy - badanie immunohistochemiczne z przeciwciałem przeciw białku
antyapoptotycznemu bcl-2
Choroba Hashimoto - apoptoza tyreocytów.
Aktywna kaspaza -3 w przypadku apoptozy (wyraźne barwienie w ch Hashimoto- na brązowo)
WSTRZĄS
Wstrząs jest stanem, w którym układ krążenia nie może zapewnić odpowiedniego krążenia
obwodowego, co prowadzi do niedostatku tlenu i innych substancji odżywczych w tkankach.
Niewystarczające krążenie powoduje zaburzenia czynności komórek, a następnie narządów, które
mogą stać się nieodwracalne, jeśli nie są szybko wyrównywane. W efekcie niedotlenienia
uruchamiany jest szlak glikolizy beztlenowej której produktem są mleczany co warunkuje spadek
pH (kwasica mleczanowa)
Kwasica metaboliczna:
•
aldehydy, aceton, ketony
Zmiana pH zmienia konformacje białek błonowych, błona staje się bardziej przepuszczalna dla
jonów wapniowych które wchodzą do komórki, wychodzą jony potasowe.
Markerem śmierci komórki jest depozyt wapnia w cytozolu.
Proporcja lizosomów do stałych struktur komórkowych świadczy o stanie komórki:
→ martwica rozpływna – dużo lizosomów
→ martwica skrzepowa – mało lizosomów
Stan komórki określają także jakość błony komórkowej oraz pH (im niższe tym większa
hemoliza białek).
Jeżeli komórka ma za mało enzymów do autolizy jest usuwana z ustroju przez neutrofile, które
wydzielają MPO – mieloperoksydazę która jest źródłem rodnika tlenowego. Czysty tlen
peroksyduje lipidy błonowe doprowadzając do śmierci komórki.
[KAŻDA KOMÓRKA LINII SZPIKOWEJ (w różnicowaniu białaczek) POSIADA MPO W
PRZESTRZENI OTOCZKI SZPIKOWEJ]
Chorzy we wstrząsie.
Mamy 2 układy: wstrząsy hiperkinetyczne i wstrząsy hypokinetyczne.
We wstrząsie hiperkinetycznym (wstrząs w przełomie tarczycowym czyli tyreotoksykozie) chory
ma specjalny układ objawów- pobudzony, zdenerwowany, zaburzenia świadomości, psychozy.
Chory jest rumiany, wysoko ocieplony, duże zaburzenia rytmu w zakresie tachykardii z arytmią
prowadzącymi do migotania przedsionków i komór co doprowadza do zatrzymania krążenia.
Jeśli akcja serca jest tak szybka że prowadzi do zaburzeń przepływu krwi, dochodzi do
zmniejszenia pojemności wyrzutowej, minutowej i do zaburzeń perfuzji obwodu (m. sercowego,
mózgowia, płuc). Zaczynają się zaburzenia oksygenacji, które są wzmocnione poprzez inny skutek
hormonów tarczycowych- zwiększenie ucieplenia ciała i zapotrzebowania na tlen. Dochodzi do
dużego niedokrwienia i niedotlenienia, co prowadzi do obrzęków, wysięków i martwicy.
Wstrząsem hiperkinetycznym jest też wstrząs septyczny, co wynika z głębokiego układu wiązania
kompleksów immunologicznych, które aktywują również prostaglandyny i zw. pyrogenne
prowadząc do wysokiej gorączki. Wstrząs septyczny powoduje przemieszczanie się płynów do
ogniska pozanaczyniowego co doprowadza do powstania wstrząsu hipokinetycznego.
Wstrząsy hypowolemiczne.
Ludzie są w stanie kompensować ubytek krwi do ok. 450 ml. Przy wstrząsie uruchamiamy układ
adrenergiczny gdy utrata wynosi 700ml do 1l, powyżej litra wchodzimy w hypowolemiczny
wstrząs. Kompensacja poprzez skurcz śledziony, mięśni, naczyń skórnych, krwi wątrobowej - brak
patologii. Przy ubytku krwi z płuc i nerek - patologia.
Chory odczuwa strach, czuje zagrożenie życia spowodowane niedokrwieniem układu nerwowego,
jest zimny, może mieć siny czubek nosa, paznokcie, skrawki ucha, skóra jest chłodna, często
wilgotna, w pierwszej fazie zwolnienie pracy serca, przy uruchamianiu fazy adrenergicznej

następuje stymulacja pracy serca.
Przyczyny:
e) krwotoki
f) krwawienia do tkanek (zespół zmiażdżenia)- wstrząs pourazowy
g) wstrząs pooparzeniowy
h) wstrząs z odwodnienia (najczęściej dzieci z wymiotami i biegunkami, czyli infekcją
przewodu pokarmowego, z toksemią)
Toksyna cholery - podobna do gastryny, co pozwala uruchamiać produkcję HCl (od 16- dwudziestu
kilku litrów na dobę) i pepsynę.
Wstrząs kardiogenny.
Na początku nie jest hipowolemiczny. W zależności od patogenezy, czyli gdzie i jak wielki zawał,
staje się stosunkowo wcześnie hipowolemiczny. Na ogół zawały powstają w obszarze lewej
komory, ponieważ lewa komora jest grubsza (2,3- 2,5cm), naczynia mają zmniejszone światła i
dowożą mniej krwi w przypadku choroby wieńcowej. Po 45-50 minutach uszkodzony mięsień staje
się sztywny, a po dłuższym czasie staje się wiotki. Przy skurczu wychodzi do worka osierdziowego,
a przy rozkurczu zapada się do światła komory. Powoduje to zaleganie krwi i zmniejszenie
pojemności wyrzutowej. Informacje są odbierane w receptorach kontrolujących ciśnienie krwi, z
nadnerczy wyrzucana jest adrenalina, która próbuje przyspieszyć akcje serca. Prowadzi to do coraz
głębszych zaburzeń pojemności minutowej.
Wstrząs septyczny.
Septicaemia- obecność bakterii we krwi. Toksaemia- obecność we krwi toksyn (bakteryjne, egzo- i
endotoksyny, antygeny wirusowe wzbogacone o materiał enzymatyczny zabitych komórek)
Najlepszym modelem jest wstrząs który występuje pod wpływem toksyny E.coli, dotyczył patologii
w której rozwinęło się zapalenie otrzewnej.
Endotoksyna E. coli jest perfekcyjnie dobrym antygenem. Stymuluje układ odpowiedzi
immunologicznej w ciągu kilkudziesięciu godzin, są produkowane immunoglobuliny opłaszcząjące
i tworzące kompleksy. Kompleksy stymulują aktywację dopełniacza (C5ab, C3ab, powoduje
wyjście neutrofili na obwód) i czynnika Hagemana (zakrzepica).
Neutrofile posiadają MPO (nadtlenki) powodującą lizę komórki. Może fagocytować. Inny układ
walki neutrofili to lizosomy (kolagenazy, elastazy). Jeżeli neutrofil się degranuluje, wydziela
substancje z lizosomów, co powoduje zespół zjawisk: krzepnięcie (głównie w małych naczyniach),
napływ innych neutrofili.
Makrofagi wymiatają kompleksy. Inne komórki które mają receptor na fragment Fc IgG, np
neutrofile również endocytują kompleksy.
Przy rozległej zakrzepicy, która może powstać pod wpływem degranulacji neutrofili, powstają
przesięki, wysięki a w końcu następuje martwica.
Zmniejszenie rzutu serca → układ autonomiczny → wyrzut katecholamin → skurcz naczyń
oporowych i przeniesienie krwi do włośniczek (brak mieśni w ścianie) → zaburzenia w krążeniu
włośniczkowym charakterystyczne dla wstrząsu (zmiany naczynioruchowe, zmniejszenie
przepływu krwi odżywczej, miejscowa kwasica i niedotlenienie) → zmniejszenie powrotu żylnego
→ ZMNIEJSZENIE RZUTU SERCA
Pod wpływem endotelin następuje ścieńczenie ściany naczyniowej i wyciek płynu.

Gdy nie nastąpi relaksacja skurczonych naczyń, następuje wyciek płynu oraz krwinek, białek,
fibrynogenu.
Centralizacja krążenia - lepsze ukrwienie serca i mózgu, ponieważ naczynia sercowe i mózgowe nie
reagują na stymulację adrenergiczną (brak receptorów). Na tym polega nieproporcjonalne
rozmieszczenie rzutu serca.
W progresywnej fazie wstrząsu następuje martwica ściany jelit.
Każdy rodzaj wstrząsu jeśli nie zostanie opanowany w fazie stabilnej, wejdzie w fazę progresywną i
przejdzie we wstrząs septyczny.
Patologia płuc w przebiegu wstrząsu:
Układ oddechowy jest układem niskooporowym (naczynia płucne mają podobną budowę do żył
obwodowych). Śr. ciśn. w tętnicach płucnych ok. 30 mmHg, we włośniczkach płucnych wynosi
średnio 10,8 mmHg. W płucach mamy ok. 20-25% krwi.
W płucach mamy przeciek tętniczo- żylny krwi nieutlenowanej (tzn. tętnice oddają odgałęzienia
poza siecią włośniczkową). Zapewnia to dopływ krwi żylnej do serca.
Shunty płucne- w życiu płodowym ok. 60-70% przeciek.
W przypadku wstrząsu shunty wypełniają się krwią (pod wpływem stymulacji adrenergicznej),
podobnie jak naczynia włosowate w płucu, powoduje to zastój żylny w płucu--> w przeciągu
godziny przesięk i wysięk krwotoczny--> okupacje światła pęcherzyków płucnych-->zmniejszenie
pojemności oddechowej płuca (nawet do ¾ objętości).
W tym przypadku łatwo o zapalenia płuc (mokro, ciepło, białkowo i słodko:P:P).
Patologia nerek w przebiegu wstrząsu:
Komórki mezangium są wrażliwe na kwasicę metaboliczną i oddechową. Renina pomaga we
wstrząsie do pewnego zakresu przetrwać. Wytwarza się aldosteron. Mamy oligurię. Następuje coraz
mniejszy napływ krwi, a renina powoduje skurcz naczyń perfundujących nerkę.
Cewki bliższe- odpowiedzialne za reabsorbcję przesączu pierwotnego, tlenowozależne--> w
przypadku obumarcia chory ma wielomocz.
W dalszym zakresie zmian występuje martwica kłębuszków nerkowych. Wyznacznikiem może być
zakrzepica sieci naczyniowej kłębuszka. Objawem jest bezmocz.
Jeżeli nie nastąpi napływ neutrofili do nerki, procesy regeneracyjne są możliwe.
W przypadku bezmoczu chorego należy intensywnie dializować i zachować sterylność nerek.

UKŁAD KRZEPNIĘCIA
Hemostaza – utrzymanie krwi w naczyniach w stanie płynnym.
Zmiany w tym układzie skutkują:
–
zakrzepicą
–
brakiem krzepnięcia
Komórki śródbłonka warunkujące mechanizm prozakrzepowy i upłynniający krew.
Komórki wędrujące:
–
makrofagi i ich prekursory monocyty
–
fibroblasty
–
kom. pluripotencjalne (komórki odnowy pochodzenia szpikowego)
–
komórki tuczne
–
bazofile
–
płytki krwi
–
czynniki krzepnięcia (płytkowe, tkankowe i osoczowe)
Krwinkotoki – przy małych „dziurkach”
Krwotok – duża dziurka, wyjście krwi w pełnym składzie do przestrzeni zewnątrznaczyniowej
Skaza krwotoczna – popuszczanie krwi na większych długościach naczynia = odszczelnienie
naczyń
KOMÓRKI ŚRODBŁONKA
Płaskie, z uwypuklonym jądrem.
Prawidłowo komórki środbłonka działają antyzakrzepowo poprzez:
–
prostacyklina
–
trombomodulina
–
aktywatory plazminogenu
–
molekuły heparynopodobne
prozakrzepowo, gdy komórka się rozpada:
–
czynnik von Willebranda (łączy się z kolagenem IV typu błon podstawnych i tworzy
miejsce adhezyjne dla płytek krwi)
–
inhibitor aktywacji plazminogenu (PAI)
–
molekuły macieczy pozakomórkowej
–
tkankowy czynnik krzpenięcia
GAG – miejsce adhezji płytek
Tanescyna } molekuły po których komórki chodzą
Fibronektyna }
Wpływ śródbłonka na przepływ krwi:
środki naskurczowe
•
endoteliny
•
konwertaza angiotensyny

(wzrost ciśnienia krwi)
środki rozkurczowe
•
NO i prostacykliny
•
śródbłonkowopohodne relaksujące czynniki
(spadek ciśnienia krwi)
Na kom. śródbłonka znajdują się antygeny zgodności tkankowej;
Komórki same sobie regulują wzrost: poprzez czynniki stymulują wzrost klonalny (TNF-a) i
czynniki wzrostu fibroblastów wydzielane przez kom. śródbłonka położone blisko „dziurki”, ale
też:
Inhibitory wzrostu (brak w nowotworach naczyniowych)
•
heparyna
•
czynniki heparynopodobne
•
TNF-b
Krążenie płucne niskooporowe → mała liczba kom. mięśniowych
KOMÓRKI MIĘŚNIOWE:reagują wzrostem na:
FGF, EGF, PDGF, katecholaminy, angiotensyna II
neuraminidaza - zwiększa przepuszczalność w tkance łącznej => wydzielana przez
komórki tuczne
nikotyna, leukotrieny: z płytek
KOMÓRKI GEJOWE produkują endoteliny po stymulacji Ca ++ ze strony neuronów => regulacja
przepływu krwi w mózgu
PŁYTKI KRWI posiadają ziarnistości adrenaliny.
•
Serotonina (obkurcza śródbłonki i kom. m. gładkie) }
•
ADP } pierwszy rodzaj ziarnistości
•
Ca ++ }
•
tromboksan alfa (najsilniejszy środek zakrzepowy)
•
kwaśne hydrolazy
KRZEPNIĘCIE:
1. Gdy kom. się rozpada czynnik von Willebranda dekoruje kolagen IV i warunkuje adhezję
płytek
2. Przeprogramowanie cytozolu płytek
3. Degranulacja pod wpływem hydrolizy ATP z następczym niszczeniem płytki.
4. Uwalnianie czynnika Hagemana wzmaga proces 2
Defekty adhezji płytek: Zespół von Willebranda, Zespół Bernarda – Scheva(?)
Zaburzenie proteoglikanu => polimorfizm płytek, zmieniona sztywność i układ tubul w
kom.
ASPIRYNA – optymalny lek przeciwzakrzepowy
CYTOSTATYKI – hamują podziały szpikowe (wtórnie powodujące problemy z
krzepnięciem)

WEWNĄTRZNACZYNIOWE ROZSIANE WYKRZEPIANIE (DIC)
Odszczelnianie naczyń:
•
prostaglandyna
•
leukotrieny
•
serotonina
•
endoteliny
W mózgu i w jądrach nie można odszczelnić naczyń!
Błone podstawną odszczelniają duże światła po skurczu kom. śródbłonka.
Stany predysponujące do DIC to:
•
stany położnicze (wysoka ciąża, sytuacja okołoporodowa)
•
GESTOZA prowadzi do niewydolności wątrobowo nerkowej i ich niedotlenienia
•
przedwczesne odklejenie się łożyska i łożysko przodujące (ułożone centralnie do kanału
szyjki macicy).
W akcji porodowej dochodzi rozciągnięcia skróconej szyjki macicy, której kosmki produkują
heparynę. Do odklejonego łożyska napływaja wody płodowe, dochodzi do hipotonii, maluch oddaje
smółkę
•
ciąża martwa, nie rozwiązaną w porę
Obumierające kom. produkują tromboksan i prostaglandyny kurczące i zaburzające przepływ
•
choroby nowotworowe i autoimmunologiczne z dużą ilością białek krążących
uszkadzających śródbłonki
•
złe przetoczenia i przeszczepy
•
jady
•
uczulenia na jady owadzie i leki
INFO Dodatkowe
Utrzymanie równowagi płynowej ustroju warunkuje jego prawidłowe funkcjonowanie.
Homeostaza to zespół złożonych procesów chemicznych utzrymujących płynność krwi w
nieuszkodzonym łożysku naczyniowym oraz zapobiegających nadmiernej utracie krwi w przypadku
uszkodzenia naczynia:
•
procesów krzepnięcia
•
procesów fibrynolizy
Prawidłowa homeostaza polega na utrzymaniu integralności ściany naczyniowej, objętości
naczynia, ciśnienia wewnątrz i osmolarności w fizjologicznych zakresach normy.
Zmiana objętości, ciśnienia, składu białek i uszkodzenie śródbłonka prowadzi do wycieku płynu do
przestrzeni zewnątrzkomórkowej i powstania OBRZĘKU.
W kończynach => poszerzenie obwodu
W płucach => duszności przez płyn w pęcherzykach
Zaburzenia homeostazy:
1. zakrzepów
2. zatorów (przez oderwanie się skrzeplin), co zmniejsza obj. naczyń i przepływ krwi
prowadząc do ZAWAŁU na skutek osłabionej perfuzji tkanek.
[ZABURZENIA FIBRYNOLIZY]
3. krwotoków
•
miejscowe (lokalna martwica)
•
nasilone (uogólnione)

co prowadzi do utraty krwi, spadku ciśnienia i WSTRZĄSU
[ZABURZENIA KRZEPNIĘCIA]
OBRZĘK
w śródmiąższu ciśnienia wyglądają
część tętnicza wewnątrz: Phydr = 37mmHg, Ponk = 25 mmHg ; zewnątrz Phydr = 1 mmHg, więc
wypadkowe 11 mmHg
część żylna wewnątrz Phydr = 17mmHg, Ponk = 25 mmHg ; zewnątrz Phydr = 1 mmHg, więc
wypadkowe 9 mmHg
ZATORY
Nie związany ze ścianą naczynia, gazowy, stały lub ciekły materiał wewnątrznaczyniowy
przemieszczający się zgodnie z prądem krwi w odległe od miejsca swego powstania miejsca

NOWOTWORY
Nowotwór (nowy wzrost)
Nieprawidłowa masa tkankowa, której wzrost jest nadmierny nieskoordynowany z tkankami
gospodarza i trwa nadal po usunięciu przyczyny stymulującej jego wzrost
Podstawą pocchodzenia wszystkich komórek neo jest wyłamanie się spod kontroli.
Nowotwór rozwija się podobnie do pasożyta, żerując na swym gospodarzu.
Nowotwór to GUZ, ale nie każdy guz jest nowotworem! Nauka o nowotworwch to onkologia.
(oncos – guz, logos – nauka)
Nowotwór:
a) łagodny
b) złośliwy
c) granicznie złośliwe (wygląd złośliwy, ale...)
NOWOTWORY ŁAGODNE
Mikro- i makroskopowo jest niegroźny, nie nacieka, nie daję przerzutów, nie szerzy się na inne
tkanki i narządy, pacjenci zwykle ulegają wyleczeniu.
NOWOTWÓR ZŁOŚLIWY
Przyczepia się do jednego miejsca i w nim nacieka, niszczy otaczające tkanki, daje przerzuty,
wyniszcza organizm prowadząc do śmierci.
DWA KOMPONENTY:
•
miąższ (zbudowany z teransformowanych lub nowotworowych komórek).
Decyduje o biologicznym zachowaniu nowotworu; od tego składnika wywodzi się nazwa
guza
•
nienowotworowy zrąb (pochodzi od gospodarza, zbudowany z tkanki łącznej i naczyń
krwionośnych).
Podścielisko nowotworowe dostarcza krew i stanowi podstawę wzrostu komórek, jest
niezbędne do rozwoju nowotworu.
NOWOTWORY ŁAGODNE – nazewnictwo
Przyrostek -oma (łac.) np. fibromo
-ak (pol.) np. włókniak
do typu komórek z których nowotwór się wywodzi.
Leiomyoma = mięśniak (mięśniówka gładka)
Adenoma = gruczolak (tk. nabłonkowa gruczołowa)
Papilloma planoepitheliale = brodawczak płaskonabłonkowy
Cystadenoma = torbielakogruczolak
NOWOTWORY ZŁOŚLIWE – nazewnictwo
•
wywodzą się z tk. mezenchymalnej i jej pochodnych określane mianem mięsaków
(sarcoma)
Włókniakomięsak = fibrosarcoma
Chrzęstniakomięska = chondrsarcoma
Tłuszczakomięsak = liposarcoma

•
wywodzące się z tk. nabłonkowej określa się mianem raków (carcinoma)
Cholangiocarcinoma (z kom. Kanalika żółciowego)
Carcinoma clarocellulare renis (nabłonek kanalików narkowych)
Carcinoma non differentiatum = rak niskozróżnicowany
NOWOTWORY ŁAGODNE
Cechy makroskopowe:
-
kuliste guzy lite lub torbielowate
-
rosną miejscowo w sposób rozprężający
-
nie naciekają
-
często mają włókniste torebki
-
pod mikroskopem wyraźnie zarysowane granice
brodawczaki – uwidaczniają się ponad poziom skóry lub błony śluzowej
polipy – uszypułowany guz
Cechy mikroskopowe:
-
podobne do kom. tkanki, z której się wywodzą
-
struktura guza przypomina narząd, z którego się wywodzi
-
nie nacieka
-
widać czasem torebkę (wąskie pasmo tkanki łącznej)
-
brak cech atypii, nieliczne figury podziału
-
brak ognisk martwicy i zmian krwotocznych.
NOWOTWORY ZŁOŚLIWE
Cechy makroskopowe:
-
rosną naciekające i niszczą okoliczne tkanki (najgorsze jest mikronaciekanie)
-
dają przerzuty do węzłów chłonnych i odległych narządów
-
mogą rosnąć w postaci kalafiorowatych lub grzybiastych egzofitycznych guzów naciekając
w głąb tkanki
-
słabo odgraniczone od otoczenia
-
często towarzyszą im zmiany zwyrodnieniowe, martwica i zmiany krwotoczne
-
rosną bardzo szybko
-
różnią się barwą i spoistością od tkanki otaczającej
Cechy mikroskopowe:
-
zaburzenia stosunku jądrowo-cytoplazmatycznego
-
polimorfizm (różny kształt, zabarwienie, wielkość) jądra i cytoplazmy
-
hiperchromazja jądra (na niebiesko)
-
heterochromazją jąder
-
błona jądrowa nieregularnie zgrubiała
-
powiększone jąderka i wzrost ich liczby
-
zwiększona liczba mitoz
-
anarchia architektoniczna
-
naciekanie nowotworowe podścieliska
-
zatory nowotworowe w naczyniach
-
ogniska martwicy, zwyrodnienia, zmiany krwotoczne
KIERUNEK RÓŻNICOWANIA
- uwarunkowany na poziomie DNA, RNA i białek, co ma odbicie w fenotypie komórek.

Niekiedy kierunek różnicowania niektórych część nowotworu nie zgadza się z rodzajem
różnicowania komórek, które stanowiły punkt wyjścia nowotworu, np. część komórek niektórych
gruczolaków może uzyskać cechy zróżnicowania kom. pochodzenia neuroendokrynnego
Kierunek różnicowania nowotworu można rozpoznać metodami morfologicznymi lub na poziomie
mikroskopu świetlnego. W razie problemów na podstawie:
-
immunohistochemii
-
histochemii
-
metod biologii molekularnej
-
mikroskopu elektronowego
STOPIEŃ ZRÓŻNICOWANIA (stopień dojrzałości)
Najwyższy stopień ma tkanka prawidłowa
G1 - nowotwór dobrze zróżnicowany (wysokodojrzały)
G3 – ma strukturę niezróżnicowaną, zbudowaną z kom. prymitywnych (niedojrzały)
G2 – umiarkowanie zróżnicowany (średnio dojrzały)
ANAPLAZJA – oznacza brak zróżnicowania; tak nisko zróżnicowany nowotwór, że nie można
określić kierunku różnicowania w mikroskopie świetlnym.
Nowotwory anaplastyczne maja bardzo złe rokowanie.
KATAPLAZJA – nowotwór o wysokiej dojrzałości morfologicznej przy niskiej dojrzałości
fizjologicznej (morfologicznie ma cechy nowotworu łagodnego, ale biologicznie nowotworu
złośliwego)
DYSPLAZJA – zaburzenie rozrostu;
-
występuje głównie w nabłonku
-
obejmuje zaburzenia różnicowania komórek z zaburzeniem architektoniki
•
dysplazja małego stopnia – zmiany w 1/3 dolnej nabłonka (SIN I) – śródbłonek
•
dysplazja dużego stopnia – zmiany siegają powierzchni nabłonka (SIN III)
•
stopień pośredni (SIN II)
Rak przedinwazyjny – rozrost komórek z cechami atypii komórkowej i nabłonkowej bez naciekania
błony podstawnej nabłonka
-
brak przerzutów – bo nabłonek nie jest unaczyniony
-
nie ma cech dojrzewania nabłonka

ZAPALENIA
Stan zapalny (=zapalenie) – reakcja obronna organizmu mająca na celu usunięcia lub zniszczenia
czynnika, przyczyny warunkującej uszkodzenie komórek, jak i komórki i tkanki zajęte martwiczo w
wyniku działania czynnika uszkadzającego.
W stanach zapalnych biorą udział:
a) kom. krwi – kom. wielojądrzaste – leukocyty: eozynofile, bazofile, neutrofile,
makrofagi/monocyty oraz trombocyty i limfocyty
b) białka osocza – czynniki krzepnięcia, składowe dopełniacza, kininogeny – z wątroby
c) kom. śródbłonka + kom. mieśniowe gładkie regulujące napięcie
d) kom. macierzy łącznotkankowej – mastocyty, fibroblasty, limfocyty, makrofagi
Macierz:
-
włókniste białka strukturalne (kolagen, elastyna)
-
proteoglikany
-
glikoproteiny adhezyjne (fibronektyna) – łączy ona kom. z macierzą i spaja sama macierz
Typy zapaleń:
i) zapalenie ostre – krótki czas trwania, charakterystyczny wysięk zawiaerający płyny i białka
osocza oraz naciek z neutrofilów)
j) zapalenie przewlekłe – trwa dłużej, cechuje się napływem limfocytów i makrofagów,
rozrostem naczyń i bliznowaceniem
Ostre zapalenie :
k) ocieplenie (calor)
l) zaczerwienienie (rubor)
m) obrzmienie (tumor)
n) upośledzenie czynności tkanek i narządów (functio laesa)
Czynniki zwiększające przepuszczalność naczyń krwionośnych :
leukotrieny, bradykininy, histamina, trombina i PAF.
Odpowiedź natychmiastowa przemijająca :
trwa od 15 do 30 min i jest uwarunkowana skurczem komórek śródbłonka po przyłączeniu do
receptorów wyścielających żyłki pozawłośniczkowe ww mediatorów.
Odpowiedź natychmiastowa utrwalona :
w wyniku uszkodzenia śródbłonka pod wpływem toksyn, promieniowania UV i Roentgena lub na
skutek oparzenia.
Zmiany naczyniowe:
•
przejściowy skurcz
•
rozkurcz naczyń (NO, histamina)
•
zwiększenie przepuszczalność
•
wysięk (bogatobiałkowy)
•
zw lepkości krwi
•
zastój (stasis)
•
marginalizacja leukocytów

Zmiany komórkowe - rekrutacja i aktywacja leukocytów
•
marginalizacja i toczenie się leukocytów
•
adhezja leukocytów na powierzchni śródbłonka i przechodzenie leu do okol. Tkanek
•
ruch leukocytów w kierunku źródła wydzielania czynników chemotaktycznych
ad1. Za toczenie i przyleganie odpowiadają selektyny:
•
selektyna-P : na powierzchni śródbłonka
•
selektyna-E : na powierzchni śródbłonka i płytek
•
selektyna-L : na powierzchni leukocytów
Selektyna wiąże się z oligosacharydową domeną zawierającą kwas sialowy.
-
Selektyna-P – z ciałek Weibela-Pallade'a komórek śródbłonka pod wpływem histaminy i
trombiny
-
Selektyna-E – ekspresja pod wpływem cytokin (TNF, IL-1)
ad2. Adhezja leukocytów – odbywa się na zasadzie reakcji :
•
cząsteczki z grupy przeciwciał na komórkach śródbłonka :
o ICAM-1 – międzykomórkowa cząsteczka adhezyjna 1
o VCAM-1 – cząsteczka adhezyjna komórek naczyń 1
•
oraz integryny leukocytów – heterodimery przezbłonowe warunkujące wiązanie z macierzą
pozakomórkową
o ICAM-1 → LFA-1 oraz ICAM-1 → Mac-1
o VCAM-1 → VLA-4
•
Przechodzenie
e. PECAM-1 → CD31
f. Błona podstawna trawiona jest przez wydzielanie kolagenazy
ad3. Chemotaksja w kierunku : toksyn, C5a, cytokin
Mediatory zapalenia
Miejsca syntezy:
•
wątroba
•
w miejscu uszkodzenia komórek i rozwoju stanu zapalnego
Miejsce występowania – krążą w osoczu w formie prekursorów nabywając aktywności po obróbce
proteolitycznej
Histamina : bazofile i ich odpowiednik w tkankach - kk tuczne=mastocyty, płytki krwi
Wyzwalana w odpowiedzi na :
•
urazy fizyczne i termiczne
•
wiązanie się IgE z fragmentem Fc
•
IL-1, IL-8
•
składniki C5a i C3a dopełniacza
•
substancja P
•
leukocytarne białka
Działanie: natychniastowy skurcz kk śródbłonka warunkujący wzrost przepuszczalność ściany
naczyniowej
Proteazy osoczowe
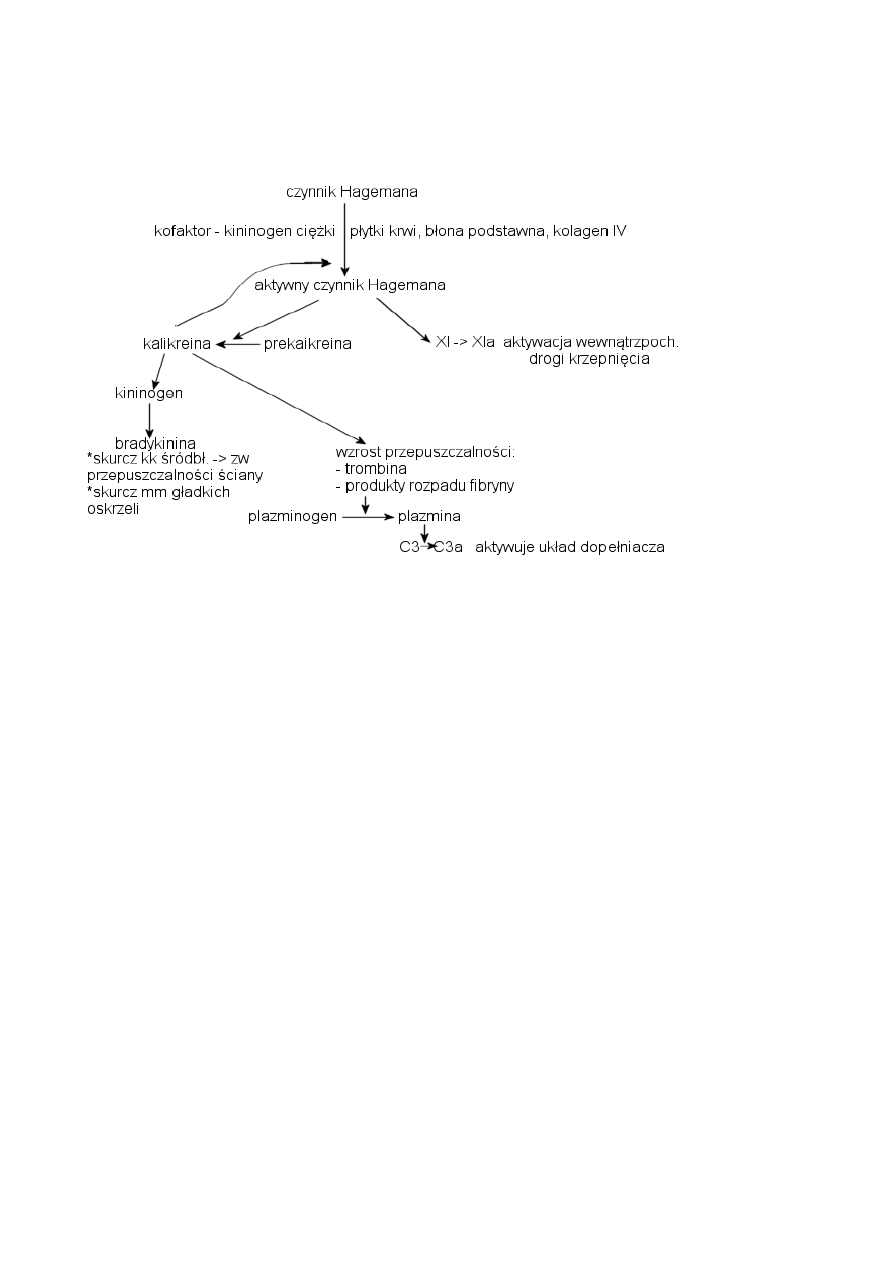
Czynnik Hagemana – czynnik XII krzepnięcia – w formie nieaktywnej w osoczu, jest aktywowany
w kontakcie z : płytkami krwi, błoną podstawną, kolagenem t IV ; kofaktor = kininogen ciężki
aktywny czynnik Hagemana.. ble ble, w8, lepiej to przerysuje.
Układ dopełniacza
Układ ok 20 białek syntetyzowanych w wątrobie i krążących we krwi w formie nieaktywnej. C1-C9
Istotą działania jest wytworzenie MAC – kompleksu białkowego perforującego ścianę
drobnoustrojów.
Drogi pobudzenia układu:
➢
klasyczna – antygen-przeciwciało łączy się ze składową C1
➢
alternatywna
Niezależnie od drogi
Konwertaza C3 - rozcina C3 na C3a i C3b
konwertaza C5 – rozcina C5 na C5a i C5b ; C5a aktywuje MAC
Zmiany naczyniowe:
•
C5a i C3a zwiększają przepuszczalność naczyń, stymulując uwalnianie histaminy
•
C5a stymuluje przemiany kwasu arachidonowego
Zmiany adhezyjne i chmotaktyczne
•
C5a zw aktywność integryn i wykazuje silne działanie chemotaktyczne (neutrofile, bazofile,
eozynofiile, monocyty)
Tlenek azotu – rozpuszczalny gaz o wielokierunkowym działaniu
W obrębie układu nerwowego:
•
reguluje sekrecję neuromediatorów
•
reguluje przepływ krwi
•
jest wykorzystywany jako metabolit cytotoksyczny do zabijania mikroorganizmów i kom
nowotworowych
Jest czynnikiem naczyniorozszerzającym przez pobudzenie cyklazy guazylowej w miocytach,
warunkującej wzrost ilości cGMP, który powoduje rozkurcz kk mięśniowych.

Ma krótki okres półtrwania.
Syntetyzowany jest z L-argininy , tlenu, NADPH w reakcji katalizowanej przez NOS(syntaza NO)
Typy NOS
•
typ I (nNOS) – neuronalna – aktywowana przez Ca
2+
•
typ II (iNOS) – indukowalna – aktyw przez Ca
2+
IL-1, TNF, interferon, LPS
•
typ III (eNOS) – śródbłonkowa – aktyw przez Ca
2+
, bradykininę, trombinę
Rola NO w procesie zapalnym:
1. Rozszerza naczynia krwionośne
2. Hamuje agregację płytek krwi
3. Hamuje rekrutację leukocytów
4. Zabija mikroorganizmy we współpracy z makrofagami
Czynniki wzrostu podczas bliznowacenia
1. EGF = TGFalfa – działa mitogennie w stosunku do kk śródbłonkowych i fibroblastów,
uruchamiając kaskadę białek, po aktywacji związanej z receptorem kinazy tyrozynowej
2. PDGF – płytkowopochodny czynnik wzrostu – syntetyzowany przez płytki krwi, kom
śródbłonka, kom mięśni gładkich i makrofagi. Pobudza proliferację fibroblastów, kk mięśni
gładkich, łącząc się z receptorem alfa i beta aktywując kinazę białkową.
3. FGF – czynnik wzrostu fibroblastów – polipeptyd przyciągający makrofagami i
pobudzający proliferację fibroblastów, pobudza wszystkie etapy angiogenezy.
4. TGF-beta – wydzielany w formie nieaktywnej, wymaga do aktywacji pocięcia przez
plazminę :
a. w małych stężeniach pobudza wydzielanie PDGF – pośrednio wykazując działanie
mitogenne
b. w dużych stężeniach działa hamująco i blokuje syntezę receptorów dla PDGF. Działa
chemotaktycznie i nasila produkcję kolagenu, hamując metaloproteinazy.
5. VEGF – naczyniowy czynnik wzrostu śródbłonków – nasila angiogenezę, zwiększa
przepuszczalność naczyń.

IMMUNOPATOLOGIA
1. podział chorób autoimmunologicznych
2. skrobawica
Odporność wrodzona (makrofagi, leukocyty wielojądrzaste)
Odporność nabyta (limf B i T)
Najskuteczniejszą obroną naszego ustroju jest zachowanie integralności śródbłonka.
Obrona ustroju:
•
bariery nabłonkowe
•
białka osocza
◦
układ dopełniacza
◦
lektyny wiążące mannozę
◦
białko CRP
•
receptory TLR (Toll-Like Receptors )
Fagocytoza (nieswoista odpowiedź)
Receptory Toll-podobne znajdujące się na :
•
makrofagach
•
kk dendrytycznych
•
neutrofilach
•
kk NK
•
kk nabłonkowych
•
śródbłonkach
Po przyłączeniu się do nich ligandu dochodzi do wyzwolenia efektów charakterystycznych dla IL-1
i IL-8 :
•
Dochodzi do autofosforylacji
•
dysocjacji
•
aktywacji TRAF-6 (TNF-R)
•
aktywacji kaskady kinaz
Odpowiedź swoista – komórkowa i humoralna.
Krótkie ramię chromosomu 6 jest miejsce lokalizacji antygenów zgodności tkankowej MHC.
Tu następuje tajemniczy uśmieszek zakończony wyrażeniem „teoria podwójnego sygnału”.
MHC klasy II i I są dimerami. W kl I MHC może być tylko 1 łańcuch by odebrać sygnał, ale
potrzeba drugiego by ten sygnał przekazać.
Komórki prezentujące antygen : APC-S – konieczność istnienia drugiego sygnału by zaktywować
drogę komórkową (np. limf T)
„Naiwne” komórki T i B, które pobudzają się po wniknięciu antygenu. Limfocyty B „tracą
dziewictwo” i zapamiętują uprzednio pobudzający je antygen.

Choroby z udziałem układu odpornościowego
Reakcje nadwrażliwości:
1. typ I – IgE – wiązanie się antygenu powoduje:
◦
skurcz mięśni gładkich, np. oskrzeli
◦
zmianę przepuszczalność naczyń
◦
napływ kk reakcji odpornościowych
I – faza ostra – następuje tuż po kontakcie z alergenem (degranulacja kk tucznych → IL5
warunkująca napływ eozynofilów)
II – faza – tu jest znak zapytania, ale pewnie chodzi o to, że reakcje alergiczne mogą mieć powtórny
przebieg po 1-6 godzinach od pierwszej reakcji.
2. Typ II – zależny od przeciwciał.
◦
Patomechanizm : produkcja IgG i IgM, opłaszczenie kom docelowych, ich fagocytoza i
liza poprzez aktywację dopełniacza lub receptorów Fc → rekrutacja leukocytów.
◦
Przykłady : autoimmunologiczna niedokrwistość hemolityczna, zespół
Goodpastere'a(pacjenci leczą się na płuca, a giną z powodu niewydolności nerek),
miastenia (obecność p-ciał przeciw receptorowi dla Ach), autoimmunologiczna plamica
płytkowa
3. Typ III – choroba kompleksów immunologicznych – odkładają się poza światłem naczynia,
aktywując dopełniacz i warunkując migrację granulocytów obojętnochłonnych.
Reakcje kończą się zwykle martwicą włóknikowatą jako efekt lizy odłożonych kompleksów
przeprowadzanej przez makrofagi.
Przykłady chorób: SLE, reakcja Arthusa, niektóre GN ?, ostra choroba posurowicza
4. Typ IV – nadwrażliwość typu późnego = komórkowego. Zachodzi w dłuższym czasie.
Przykłady chorób : gruźlica ,SM, cukrzyca t1, skórne zapalenia kontaktowe
Cechy : dochodzi często do powstawania ziarniniaków, do czego wymagane jest pobudzenie
interferonem gamma.
Choroby autoimmunologiczne
1. Rzadkie (5%), z wyjątkiem RZS i autoimmunologicznego zapalenia tarczycy
2. aktywacja limf T i B bez obecności zakażenia
3. Niewielka „autoreaktywność” jest fizjologiczna!
Zaburzenia powodujące ww choroby:
1. w obrębie białka FAS lub jego receptora
2. autoreaktywne limfocyty B
3. nadmierna aktywacja limfocytów T
(doczytać o nieswoistych zapaleniach jelit i zapaleniu tarczycy Hashimoto!)
Czy wiesz, że... do 30% osób posiada (bez objawów klinicznych!) autoprzeciwciała. Fascynujące.
Toczeń (lupus) – rumiany motylek na twarzy, zmiany w obrębie nerek. Choroba o tle
autoimmunologicznym. Musi wystąpić 4 z 11 objawów klinicznych jednocześnie, by ją stwierdzić.
Kompleksy immunologiczne gromadzą się w kanalikach nerkowych i na granicy skórno-
naskórkowej (ale rzadziej).
Skrobiawica (amyloidosis) – odkładanie się amyloidu w obrębie paznokci, karku, spojówki,

nerkach. Prowadzi do niewydolności nerek
Jest to cała grupa chorób. Odkładają się nierozpuszczalne złogi białkowe, świecące w mikroskopie
fluorescencyjnym (napisane było, że w spolaryzowanym, ale ide o browara, że źle), tzw beta-piki.
Patomechanizm - autoimmuno; nadprodukcja przez kk plazmatyczne łańcuchów delta.
Złogi amyloidu w postaci włókienkowej, nieprawidłowo skręcone białka lub nadprodukcja białka
zmutowanego. Mogą być w:
nerce, sercu, wątrobie, błonach śluzowych, języku, krtani, obrębie KKG, w surowicy.

ZAPALENIA II
Kliniczne objawy zapalenia:
1.calor
2.rubor
3.tumor
4.dolor
5.functio laesa
Typy zejścia procesu zapalnego:
- wygojenie
- ropień
- bliznowacenie
- zapalenie przewlekłe
Zapalenie ostre:
- zakażenia
- urazy
- czynniki fiz. I chem.
- martwica tkanki
- ciała obce
- reakcja immunologiczna
Pierwszym wyznacznikiem zapalenia jest OBRZĘK
Drugim – NAPŁYW NEUTROFILII
Zapalenie wyzwala uruchomienie czynnika Hagemana, co powoduje nadkrzepliwość
Sterydy hamują reakcję zapalna
Zapalenie OSTRE – NEUTROFILE
Zapalenie PRZEWLEKŁE – LIMFOCYTY T i MAKROFAGI
MAKROFAG – „nie umie się sam zadowolić i lubi się obnażać” ;)
- kontroluje inne kom
1. pobudza kom śródbłonka do proliferacji
2. pobudza kom fibroblastyczne do proliferacji
3. wydziela TNF α i IL-1 – co pobudza limfocyty T, które:
- wydzielają interferon γ pobudzający makrofagi (i kółeczko się zamyka)
- wydzielają IL-1, IL-4 – co wzmaga reakcję zapalną
ZAPALENIE ZIARNINIAKOWATE – z udziałem kom olbrzymich ( z łańcuszkiem jąder)
Przewlekłe zapalenie indukuje procesy włóknienia
Skrzepliny tętnicze
Skrzepliny żylne
Tworzą się w miejscach uszkodzenia śródbłonka
oraz podczas przepływu turbulentnego
(rozwidlenie naczyń)
Charakteryzują się obszarem przyczepienia
do ściany serca lub naczyń
Tworzą się w miejscach zastoju.
Te też ;)

Narastają wstecznie do miejsca przyczepu
(czyli w stronę serca)
Narastają zgodnie z kierunkiem
przepływu krwi (czyli w stronę serca)
Tworzą linie Zahna wykazujące naprzemienne
prążkowanie:
- erytrocyty
- białe krwinki i włóknik
Widoczne tylko w zakrzepach powstałych
w obrębie płynącej krwi (głównie tętnice i serce)
Częsta 99% przyczyna zatorów
Nieregularne prążkowanie
Charakterystyczne zakrzepy przyścienne:
•
w sercu w przypadku
-nieprawidłowej jego kurczliwości
-uszkodzenia pow. wsierdzia
b) w aorcie
-poszerzenia tętniakowatego
-owrzodzenia blaszki miażdżycowej
Zwykle zamyka światło naczynia, jest:
- krucha
- szarobiaława
- mocno przylega do ściany
Prawie niezmiennie zamyka światło
naczynia , jest:
- krucha
- czerwona (dużo erytrocytów)
- mocno przylega
Zjawiska ogólnoustrojowe w zapaleniu:
1.Podwyższona temperatura
w wyniku działania związków towarzyszących zapaleniu:
- prostaglandyny
- bradykininy
oraz egzotoksyn pirogennych wydzielanych przez drobnoustroje
2.Leukocytoza
Norma : 4-10 tys/mm3
Stan zapalny : 15-20 tys/mm3
Odczyn białaczkowy : do 300 tys/mm3
Źródła granulocytów:
- dojrzałe neutrofile strefy marginalnej krążenia
- niedojrzałe neutrofile rezerw szpikowych
- wzmożona proliferacja szpikowych prekursorów granulocytów
LEUKOCYTOZA Z ODMŁODZENIEM (przesunięcie w lewo)
3.Tachykardia – warunkuje wzmożone i przyspieszone ukrwienie całego organizmu
4.Wzrost wartości OB – wzmożona lepkość krwi wynika z utraty bogatobiałkowego wysieku
towarzyszącego stanom zapalnym i z zwiększenia stężenia fibrynogenu w osoczu.
5.Bakteriemia, posocznica – bakterie rozmnażają się w układzie krążenia
6.Ropnica (pyaemia)
PODZIAŁ ZAPALEŃ
Każdemu zapaleniu towarzyszy szereg zmian morfologicznych w tym :
A) uszkodzenie (alteratio)
B) wysiękanie (exholatio)

C) rozplem (proliferatio)
-
ZAPALENIE USZKADZAJĄCE – charakteryzuje przewaga zmian morfologicznie
uszkadzających :
•
przyćmienie miąższowe (stan obrzmienia komórek i struktur komórkowych – mitochondria,
zatarcie granic komórek, różowawa cytoplazma)
•
zmiany wodniczkowi – zwyrodnienie, segmentacja fragmentów retikulum
edoplazmatycznego
•
stłuszczenie – następstwo zmian niedotlenienia, gdzie upośledzeniu podlega oksydacja kw.
tłuszczowych
•
marskość
Dotyczy:
- m.sercowego – zapalenie miąższowe
- wątroby – zapalenie miąższowe
Przyczyny:
- zakażenia wirusowe i bakteryjne
- zw. chem.
Zmiany to: obszary martwiczo zmienione, naciek neutrofilowy, krwinkotok, obrzęk
tkankowy
Przykłady:
- choroba Heinego – Medine
- WZW
ZWYRODNIENIE = MARTWICA WŁÓKNIKOWATA
-
ZAPALENIE WYSIĘKOWE – charakteryzuje się przewaga zmian wysiękowych w
następstwie uszkodzenia śródbłonka.
Zapalenie wysiękowe SUROWICZE – charakteryzuje się wydzielaniem obfitego i wodnistego
wysięku bogatobiałkowego (m.cz.>1,016) pochodzącego z osocza lub produkowanego przez
komórki międzybłonka jam ciała, zawierającego:
-albuminy
-globuliny
-ślady włóknika
-neutrofile pojedyncze
Wysięk ten może gromadzić się w przestrzeni okołonaczyniowej wątroby, przestrzeni
podpajęczynówkowej, jam ciała, pęcherzyków płucnych. Jest wykładnikiem małego stopnia
nasilenia bodźca uszkadzającego.
Zapalenie wysiękowe WŁÓKNIKOWE – występuje przy znacznych uszkodzeniach śródbłonka,
warunkujących możliwość wysiękania fibrynogenu. Wysięk może gromadzić się w obrębie błon
śluzowych, surowiczych, pęcherzykach płucnych oraz w obrębie naczyń w wielu tkankach.
Dzieli się je na:
a) powierzchowne
b) głębokie
b1) rzekomobłoniaste
b2) zestrupiające zapalenie wrzodziejące
Najczęściej spotyka się je w obrębie osierdzia, opłucnej, otrzewnej, torebce wątroby/ torebce
śledziony.

W pęcherzykach płucnych prowadzi do płatowego zapalenia płuc.
Zapalenie wysiękowe ROPNE - charakteryzuje się wydzielaniem wraz z płynem wysiękowym,
dużej liczby granulocytów obojętnochłonnych.
Skład ropy:
•
Neutrofile
•
Enzymy trawienne neutrofili
•
Fragmenty martwych tkanek
•
Składowe bakterii
Nie ma włóknika- podlega degradacji!!!
Podział:
•
powierzchniowe ( błon śluzowych - ropotok)
•
głębokie ( tkanka łączna – ropowica) : może być rozległe bądź ograniczone
INNE zapalenia:
-krowtoczne
-zgorzelinowe.
C) ZAPALENIE WYTWÓRCZE - dominuje w nim rozplem. Wyróżniamy:
•
ostre: w jego przebiegu mnożą się komórki mezangium ( nerek), dochodzi do zmian w
tkance limfatycznej, rozplem komórek jednojądrzastych.
•
przewlekłe :
b1) z roplemem tkanki nabłnkowej : kłykciny, polipowatości,
b2) z rozplemem tkanki łącznej śródmiąższowej: marskość wątroby .

REAKCJE NADWRAŻLIWOŚCI
Typ 1: wczesna reakcja uwarunkowana interakcją antygenu ze związanymi z powierzchnią
komórek tłucznych i bazofili przeciwciałami z klasy IgE.
W zależności od drogi wniknięcia, reakcje nadwrażliwości typu 1 mogą mieć charakter:
g) miejscowy (alergia)
h) układowy i prowadzić do zgonu (anafilaksja)
i) wyniszczający (astma oskrzelowa).
Sładają się na nie dwie fazy :
Faza 1- odpowiedź pierwotna, pojawiająca się w 5-30 min po połączeniu się antygenu z
przeciwciałem i ustająca po 60 min. Charakteryzuje się rozszerzeniem naczyń krwionośnych,
zwiększeniem przepuszczalności, skurczem mięśni gładkich.
Faza 2: odpowiedź późna. Trwa od 2-8h i utrzymuje się przez wiele dni. Charakteryzuje się obfitym
naciekiem eozynofilów, napływem komórek tłucznych, niszczeniem komórek nabłonka i śluzówki.
Komórki tłuczne pobudzane są przez
•
składowe dopełniacza C5a, C3a
•
interleukinę 8
•
kodeinę
•
morfinę
•
związanie antygenu z IgE.
Przebieg reakcji:
eozynofile Il-5, Il-4
⇑
⇑
⇓
Alergen
⇒
limfocyt T CD4+
⇒
limfocyt B
⇒
produkcja przeciwciał IgE + fragment Fc dla IgE na
kom. tucznych i bazofilach
⇒
DEGRANULACJA
•
Pierwotne mediatory: histamina , adenozyna, heparyna, czynniki chemotaktyczne d;la
eozyno- I neutrofili.
•
Wtórne mediatoryt: leukotrieny, prostaglandyny, cytokiny, PAF
OBRAZ KLINICZNY
Do stanu anafilaksji prowadzi pozajelitowe wprowadzenie antygenu, obserwuje się wtedy:
•
rumień
•
pokrzywkę
•
swędzenie.
Następnie na skutek skurczu mięśni gładkich oskrzeli i nadmiaru zalegającego śluzu, dochodzi do
trudności w oddychaniu.
Może dojść do wyłączenia mięśniówki przewodu pokarmowego a w skutek tego do:
•
wymiotów
•
bóli brzucha
•
biegunek

Długo utrzymujące się rozszerzenie naczyń krwionośnych poowoduje zastój krwi na obwodzie –
WSTRZĄS !!!
Typ 2: jest to reakcja opierająca się o wiązanie się przeciwciał z antygenami związanymi
powierzchniowo z czynnikiem ( fragmentem tkanki) wyzwalającym reakcję. Dochodzi do
aktywacji dopełniacza na drodze:
-
klasycznej
-
alternatywnej
powodując bezpośrednią lizę i opsonizację.
PRZECIWCIALA KLAS IgM i IgG
OBRAZ KLINICZNY
Występuje w:
•
reakcje poprzetoczeniowe
•
uogólniony obrzęk płodu
•
autoimmunologiczna małopłytkowość
•
niedokrwistości hemolityczne
•
pęcherzyca zwykła
•
reakcje na leki .
Typ 3: to nadwrażliwośc wywołana odkładaniem się kompleksów antygen-przeciwcialo w obszarze
pozanaczyniowym. Ostatecznie doprowadzającym do aktywacji dopełniacza i napływu neutrofili.
Zachodzi w trzech fazach:
➢
odkładanie się kompleksu w naczyniu
➢
odkładanie się kompleksu w tkankach
➢
wielomiejscowa odpowiedź zapalna
Na przykład: ostra choroba posurowicza.
O tym, czy kompleksy będą się odkładać w tkankach decyduje ich wielkość i stan układu
fagocytów jednojądrzastych. Najbardziej patogenne są kompleksy o małej i średniej wielkości. O
tym czy opuszczą one łożysko naczyniowe decyduje:
•
wielkość
•
struktura trójwymiarowa
•
ładunek
•
powinowactwo
( głównie nerki, stawy, serce, błony surowicze, naczynia)
Reakcje kończą się martwicą włóknikowatą, której towarzyszy zakrzepica.

STWARDNIENIE NACZYŃ TĘTNIC- ARTERIOSCLEROSIS
Definicja- Pogrubienie ściany naczyniowej z jednoczesną utratą elementów sprężystych naczyń:
-
MIAŻDŻYCA (atherosclerosis)
-
STWARDNIENIE BŁONY ŚRODKOWEJ ZE ZWAPNIENIEM TYPU MOCKENBERGA
-
STWARDNIENIE DROBNYCH TĘTNIC I TĘTNICZEK ZE:
o) Szkliwieniem
p) Rozplemem kom.
MIAŻDŻYCA- Schorzenie układu naczyniowego przebiegające z tworzeniem blaszek
miażdżycowych (ognisk kaszowatych) wystających do światła naczynia i zwężające je z
jednoczesnym niszczeniem poprzez ucisk błony środkowej.
Prekursorem blaszki miażdżycowej jest STŁUSZCZENIE BŁONY WEWNĘTRZNEJ
Stłuszczenie bł. wew. Obejmuje nieznaczne, miejscowe uwypuklenie się błony wewnętrznej do
światła naczynia nie mające większego wpływu na przepływ krwi związane z odkładaniem się kom
piankowatych( czyli kom mięśni gładkich i makrofagów tkankowych obładowanych lipidami).
Mają one początkowo średnicę niewiększą niż 1 mm, a ich związek z blaszkami nie jest do końca
znany
BLASZKA MIAZDŻYCOWA- to miejscowo uniesiona zmiana *ognisko kaszowate)
rozpoczynająca się w błonie wewnętrznej i składająca się z:
•
Żółtego, miękkiego, i lepkiego rdzenia lipidowego *cholesterol i jego estry
•
Białej twardej i włóknistej czpeczki
Blaszk miażdżycowe= blaszki włóknisto-tłuszczowe= blaszki tłuszczowe= lipidowe – mają śr. 0,3-
1,5 cm i w wyniku toczących się zmian mmogą się powiększać tworząc znaczne ogniska.
Zmiany te obejmują częściej aortę brzuszną od piersiowej zwłaszcza w rozwidleniu naczyń i takie
naczynia jak (1. Naczynia wieńcowe 2. tt podkolanowe 3. tt szyjne wew 4. tt koła tętniczego
Willisa) rzadziej (5. tt nerkowe 6. tt krezkowe – w miejscu odejścia)
BUDOWA BLASZKI MIAŻDŻYCOWEJ:
•
Struktury komórkowe:
•
Makrofagi
•
Komórki mięśni gładkich
•
Leukocyty
•
Substancja pozakomórkowa:
➢
Kolagen
➢
Włókna sprężyste
➢
Proteoglikany
•
Lipidy wewnątrz i zewnątrzkomórkowe
•
Ramiona czapeczki (obszar komórkowy- kom m gładkich, makrofagi, limf T)
•
Włóknista czapeczka ( kom m gładkich, kolagen gęsto upakowany)
•
Martwiczy rdzeń ( masy lipidowe,cholesterol i jego estry: w szczelinach rdzenia znajdują
się: cholesterol resztki martwych komórek[DEBRIS] włóknik, białka osocza, skrzepliny,
kom piankowate)
•
Obwodowo zachodzi NEOWASKULARYZACJA
SZKLIWIENIE- dotyczy małych naczyń tętniczych i tętnic polega na gromadzeniu się w
wewnętrznej, lecz zwykle w błonie środkowej pochodzących z osocza ciał wysiękowych i
precypitacji śródściennej (globulin lipoprotein glikoprotein, pochodnych fibrynogenu) Jako zmiany

w nadciśnieniu i cukrzycy obserwowane zwłaszcza w naczyniach nerkowych (z boku przypis
nadmierna produkcja macierzy pozakomórkowej[być może wysiek w blonie Sr powoduje
nadprodukcje i odkladanie ECM]
ELASTOZA- polega na pogrubieniu i produkcji nowych włókien elastycznych w przebiegu
nadciśnienia tętniczego
Choroba MOCKENBERGA- czyli stwardnienie błony wewnętrznej ściany naczyniwej z
tworzeniem się tchawiczo-podobnych pierścieni wapnienia dotyczących tętnic typu mięśniowego
zwłaszcza osób po 50 r.ż. niewarunkujących zmian przepływu krwi i zjawisk niedotlenienia
narządów dystalnych. Zmiany pierają się na szkliwieniu i wapnieniu w miejscu ubytku na drodze
degradacji kom mięśniowych. Rozwija się w przebiegu niewydolności nerek i cukrzycy
ROZWÓJ BLASZKI MIAŻDŻYCOWEJ- opiera się o hipotezę odpowiedzi na uszkodzenie. U
podstaw tezy: przewlekła opowiedź ściany naczyniowej na przewlekłe uszkodzenie śródbłonka o
charakterze zapalnym:
•
I FAZA- przewlekłe uszkodzenie śródbłonka- zwykle ma charakter delikatny i wiąże się z
jego DYSFUNKCJĄ (zmiana ekspresji genów odpowiedzialnych za wytwarzanie przez
śródbłonek produkty: ich brak lub wydzielanie w niewłaściwych ilościach) która warunkuje:
- zmianę przepuszczalności naczyń krwionośnych z miejscowym tworzeniem obrzęku
- zwiększona migracja i przyleganie leukocytów z uwagi na ekspozycje przestrzeni
pozakomórkowej bł podstawnej nabłonka
- zwiększona podatność wystąpienia zakrzepicy
Uznaję się że czynniki wywołujące dysfunkcję śródbłonka to:
j) Hiperlipidemia
k) Zaburzenia hemodynamiczne
l) Nadciśnienie
m) Toksyny
n) Palenie tytoniu
o) Wirusy
p) Kompleksy immunologiczne
q) Związki chemiczne
r) Promieniowanie
Pierwsze 2 zaburzenia normalnie występujące w układzie naczyniowym związane ze zmianą
przepływu z laminarnego na burzliwy
•
II FAZA wnikanie w obręb błony wewnętrznej bogato cholesterolowej frakcji LDL- frakcja
LDL która przy zwiększonych stężeniach uszkadza komórki śródbłonka a wydzielane
podczas utleniania LDL wolne rodniki dezaktywują NO jako czynnik rozluźniający ścianę
naczyniową
•
III FAZA- makrofagi uwalniają wolne rodniki

MIAŻDŻYCA
Czynniki ryzyka:
Hipercholesterolemia
Nadciśnienie
Cukrzyca
Palenie tytoniu
Hiperfibrynogenemia (u kobiet+estrogeny+palenie= zwiększone ryzyko miażdżycy i może
dotyczyć tętnic płucnych
Hiperhomocystynemia
Mała aktywność fizyczna i otyłość
Polimorfizm genu na konwertazę angiotensyny
Kom śródbłonka nie tworzą połączeń ścisłych i wykazują duże powinowactwo do rozszczelniania
się w sytuacji gdy w przepływie burzliwym białka penetrują ścianę naczyniową warunkując
powstanie WYSIĘKU. Uwalniane w owczas są:
•
CYTOKINY- PDGF, czynnik wzrostu komórek mięśni gładkich; IL-6, IL-8, fibroblastyczny
czynnik wzrostu; GM-CSF, MCSF(wywołują zmiany w puli makrofagów krążących,
„wydłubują” monocyty ze szpiku)
•
Dalej zachodzące procesy na skótek martwicy kom śródbłonkowych to ZAKRZEPICA( po
odsłonięciu kolagenu typu VI
POWSTAWANIE MIAŻDŻYCY:
•
TYP I- ZMIANA POCZĄTKOWA- obecność kom piankowatych w błonie wewnętrznej
łuku aorty i w aorcie poniżej L1(odejścia naczyń nerkowych u niemowląt w 1-szej dekadzie
życia;) ONA JEST CUDOWNA ŻAŁUJĘ ŻE NIE CHODZIŁEM NA JEJ WYKŁADY)
•
TYP II- ZMIANA WCZESNA- pasemka tłuszczowe w błonie wewnętrznej aorty u dzieci z
powodu wadliwej diety
•
TYP III- SCHORZENIE POŚREDNIE- zewnątrzkomórkowa pula lipidów w ścianie tętnic
•
TYP VI- OGNISKO KASZOWATE- w środ pozakom lipidy otoczone kom piankowatymi
makrofagami i monocytami+ na zewnątrz (typ V?) włóknisty płaszczyk który ulega
nawapnieniu
•
TYP VI- ognisko kaszowate ulega rozpadowi ewakuuje się do krążenia tworząc
mikrozawały i zatory a w miejscu które ulega rozpadowi tworzy się skrzeplina zamykająca
światło
Procesy naprawcze nie pełnią w tym miejscu swojej roli gdyż ingeruje w świetle naczynia.
Skrzeplina przyścienna będzie się odnawiać dopóki niewyśródbłonkuje. Na podłożu skrzepliny de
granulacja, degradacja dotyczy kilku populacji płytek krwi
- u młodych łatwiej
- u starych coraz to trudniej
Cytokiny dotyczą komórek mięśni gładkich które dzielą się i wchodzą pogrubiając intymę
Miażdżyca choroba wieloogniskowa( wielu poduszeczek)
Zmian miażdżycowych nie ają tylko osoby głodujące
OBJAWY KLINICZNE- zaczynają się po redukcji światła naczyń o 70 %
W miarę podziału komórek mięśni gładkich swoje właściwości tracą włókna kolagenowe a cierpi
na tym elastyczność ściany naczyniowej zmniejszająca się do 20%
Po upośledzeniu proliferacyjnych możliwości komórek mięśni gładkich nieodtwarzany jest kolagen
który nie stanowi prawidłowego Puntu zaczepienia dla włókien elastycznych których nadmierna
rozciągliwość warunkuje ich fragmentacje i pękanie. W luki po włóknach wchodzą fibroblasty i
elementy tkanki łącznej- TĘTNIAKI

POWIKŁANIA MIAŻDŻYCY:
•
UDR MÓZGU- niedokrwienny(prognoza lepsza) lub krwotoczny (prognoza gorsza).
Uszkodzone naczynia nie mogą się obkurczać FOCUS HAEMORRHAGICUS. Chory-
wzrost ciśnienia śródczaszkowego( im wyższe tym większa liczba naczyń ma zwężone
światło). Ciśnienie zmniejsza przepływ i warunkuje zjawisko niedotlenienia. PIERWSZE
PUCHNĄ- astrocyty protoplazmatyczne; astrocyty fibrylarne potem pękają i powstają
DZIURY OKOŁONACZYNIOWE. (naczyniowo pochodny obrzęk mózgu). Dołączyć się
może zakrzepica której towarzyszyć mogą krwinko toki.
•
Miażdżyca naczyń ocznych z zakrzepicą naczyń siatkówki
•
CHOROBA WIEŃCOWA SERCA- dusznica bolesna i zawały
•
MIAŻDŻYCA TĘTNIC KREZKOWYCH- z martwicą ściany jelit + ostre zapalenie
otrzewnej
•
MIAŻDŻYCA NACZYŃ NEREK- aż po tętnice łukowate powoduje nadciśnienie gdy
dotyczy tętniczek to nadciśnienie złośliwe
•
MIAŻDŻYCA KOŃCZYN DOLNYCH- zgorzele wilgotne i suche
Czynniki ryzyka modyfikujące poziomu LDL- palenie, cukrzyca, niskie poziomy HDL, otyłość,
słaba aktywność fizyczna, atherogenna dieta, homocystemia, hipoproteinemia
NADCIŚNIENIE- w kom śródbłonka łatwo wchodzą wolne kwasy tłuszczowe pochodzące z diety ,
metabolizmu wątroby i mięśni szkieletowych
TRZUSTKA syntetyzuje insulinę po napływie glukozy do kom β trzustki z napływem dokom
jonów wapnia.(„[hyper]glikemia stresuje komórki β trzustki”) Receptory insulinowe:
•
GLUT 1- śródbłonki, oś ob układ nerwowy, m sercowy
•
GLUT 2- wątroba
•
GLUT 3- śródbłonki oś układ nerwowy, m sercowy i m gładkie, łożysko, nabłonki
•
GLUT 5 – receptor fruktozy
USZKODZENIE (GLUKOZA?)- nieenzymatyczna glikacja białek, cytozolu, przestrzeni pozakom.
Zmienia to konformację białek i spadek aktywności enzymatycznej. Powstawanie sorbitolu który
atakuje synteze i reperacje DNA; sprawność czynnościowa maleje, zmiana przepuszczalności
komórek
MIKROANGIOPATIA- negatywna rola w procesach naprawy *choroba naczyń małego kalibru)
WĄTROBA → FIBRYNOGEN BIAŁKO CRP
(hiperglikemia)
TNFα, GLUK, IL-6 → TKANKA TŁUSZCZOWA → wkt; INAKTYWOWANA
PLAZMINA; ADIPONEKTYNA
M. SZKIELETOWE → WZROST CO
2
→ WZROST HDL

SERCE
Niewydolność lewokomorowa przyczyny:
•
Nadciśnienie układowe
•
Choroby zastawki aortalnej lub mitralnej
•
Choroba niedokrwienna serca
•
Pierwotne choroby mięśnia sercowego
Niewydolność prawo komorowa przyczyny:
•
Związane z przewlekłym biernym przekrwieniem płuc i wzrostem ciśnienia w naczyniach
płucnych
•
Choroby miąższu płucnego (restrykcyjne i obturacyjne)
•
Choroby naczyń płucnych (cor pulmonale)
•
Choroby zastawki pnia płucnego i zastawki trójdzielnej
Niewydolność lewokomorowa-> obrzęk płuc
Niewydolność prawo komorowa -> obrzęki kończyn
Zatorowość płucna -> niewydolność prawo komorowa
Zastoinowa niewydolność serca
Warunkuje zmniejszenie się rzutu serca (6 l/min) uruchamiają się wówczas mechanizmy
przeciwdziałające tym zmianom.
•
Czynniki neurohormonalne- wzrost aktywności układu współczulnego
◦
Katecholaminy- efekt inotropowy dodatni (zwiększenie siły skurczu), przyspieszenie
rytmu serca
Skutki: przerost mięśnia sercowego, poszerzenie światła komór.
Czynniki neurohormonalne, molekularne i morfologiczne modyfikacje miocytów -> przerost
mięśnia sercowego
•
Przywrócenie prawidłowego rzutu serca
•
Brak poprawy rzutu serca -> wzrost ciśnienia późno rozkurczowego -> naprężenie
miocytów -> zwiększenie objętości komór -> wzrost zapotrzebowania na O2(?)
Niewydolność lewokomorowa -> zastój krwi w układzie naczyń płucnych, co powoduje wzrost
ciśnienia hydrostatycznego przesiekanie płynu obrzękowego do przestrzeni powietrznych płuc wraz
z towarzyszącym krwinkotokiem -> przewlekłe, bierne przekrwienie płuc + obrzęk płuc ->
niewydolność prawo komorowa -> zastój żylny na obwodzie + sinica -> ogólne przekrwienie bierna
i obrzęki tkanek miękkich.
Morfologia:
W przebiegu niewydolności lewokomorowej, na skutek upośledzonego powrotu żylnego dochodzi
do zastoju krwi w obrębie naczyń płucnych. Zastój ten uwidacznia się jako silne przekrwienie
naczyń w przegrodach międzypęcherzykowych, którym towarzyszy obrzęk, więc ulegaja
pogrubieniu. Przy długotrwałej niewydolność dochodzi do przewlekłego biernego przekrwienia
płuc, czego wyrazem jest wysięk ubogo białkowego płynu do przestrzeni pęcherzyków płucnych.
Płyn ten podbarwiony jest na różowo. Zastój krwi z towarzyszącym mu wzrostem ciśnienia
hydrostatycznego masowo i destrukcyjnie oddziałuje na śródbłonek odszczelniając go tak, że w
obrębie przegród dochodzi do krwinko toków. Długo zalegające erytrocyty są dalej trawione przez
makrofagi, widoczne dalej jako komórki obładowane hemosyderyną- komórki wad sercowych.
Długo obrzęknięte i przekrwione przegrody zaczynają dalej włóknieć. Następstwem

lewokomorowej niewydolności serca jest brunatne stwardnienie płuc.
Kliniczne objawy niewydolności lewokomorowej:
q) Duszność lub uczucie braku oddechu nasilające się szczególnie podczas wysiłku
r) Męczliwość mięsni
s) Powiększenie serca
t) Obecność trzeciego szmeru S3
u) Tachykardia
v) Rzężenie w dolnych płatach płuc
w) Przesunięcie mięśni brodawkowatych z wyraźnym szmerem skurczowym
x) Poszerzenie lewego przedsionka -> migotaniem przedsionków
Kliniczne objawy niewydolności prawo komorowej
s) Poszerzeni żył szyjnych
t) Powiększeniu i bolesność wątroby
u) Uogólniony obrzęk (widoczny na stopach i dłoniach)
v) Przesięk do opłucnej, osierdzia i wodobrzusze
w) Ogólne- sinica, kwasica
Choroba niedokrwienna serca
Choroba, u podstaw której leży zaburzenie równowagi pomiędzy zaopatrzeniem tkanki sercowej w
tlen a zapotrzebowaniem na tlen.
W zależności od stopnia zwężenia światła tętnicy wieńcowej i reakcji komórek mięśniowych na nią
wyróżniamy:
•
Dusznica bolesna
•
Ostry zawał mięśnia sercowego
•
Nagła śmierć sercowa
•
Przewlekła choroba niedokrwienna serca z zastoinową niewydolnością serca
Ostry zespół wieńcowy:
•
Niestabilna dusznica bolesna
•
Ostry zawał mięśnia sercowego
•
Nagła śmierć sercowa
Serce płucne
Choroba prawej strony serca, która spowodowana jest nadciśnieniem płucnym, które rozwija się w
efekcie chorób miąższu lub naczyń płucnych i prowadzi do prawo komorowej niewydolności serca.
Choroba może mieć przebieg ostry lub przewlekły.
Główne przyczyny:
➢
Choroby restrykcyjne i obturacyjne płuc
➢
Zatorowość płucna
➢
Choroby naczyń płucnych
Wady rozwojowe serca
Wrodzone choroby serca dzielą się na:
a) Zaburzenia powodujące przeciek lewo-prawo
b) Zaburzenia powodujące przeciek prawo-lewo (wrodzone choroby siniczne serca)
c) Zaburzenia utrudniające przepływ krwi
ad a. Zalicza się do nich:
•
Ubytek przegrody międzyprzedsionkowej (ASD)- przegroda rozwija się między 4 a 6 tyg.
życia płodowego. Postacie:

o 75% ubytek w przegrodzie wtórnej- skutkuje przerostem prawej komory, prawego
przedsionka, naczyń płucnych i rozwojem nadciśnienia płucnego
o 15% ubytek w przegrodzie pierwotnej- skutkuje szparami w obrębie płatków
zastawek, głównie przedsionkowokomorowych
o 10% ubytek typu zatoki żylnej
•
Ubytek przegrody międzykomorowej (VSD)
•
Przetrwały przewód tętniczy (PDA)
Ad b. Zalicza się do nich:
•
Tetralogia Fallota- obejmuje cztery składowe
◦
ubytek przegrody międzykomorowej
◦
aorta jeździec (odejście aorty znad obu komór)
◦
zwężenie ujścia pnia płucnego
◦
poszerzenie prawej komory.
Konsekwencje:
◦
przeciek z prawej strony na lewą
◦
spadek przepływu krwi przez płuca
◦
wzrost przepływu krwi przez aortę
Objawy:
◦
Sinica bez rozwoju nadciśnienia płucnego
UWAGA! CHYBA BRAKUJE JAKIEJŚC STRONY, SKONTAKTUJ SIĘ Z
MICHAŁKIEM TO CI POWIE
Czynniki zmniejszające ryzyko rozwoju choroby naczyń wieńcowych:
•
Aktywność fizyczna
•
Wzrost stężenia VLDL -> trzy lampki wina czerwonego
•
Odpowiednia dieta
Zwężenie krytyczne tętnicy wieńcowej- powyżej 75%
Zwężenie subkrytyczne 50-75%
Osoba z zawałem mięśni sercowego może umrzeć na udar mózgu
ARVC- arytmogenna dysplazja prawej komory- tkanka mięśniowa zostaje zastąpiona tkanką
tłuszczową i/lub tkanką łączną.

NOWOTWORY UKŁADU BIAŁOKRWINKOWEGO
Chłoniaki Hodgkina
6. lokalizuje się początkowo w obrębie jednego węzła chłonnego lub węzłów chłonnych,
następnie zajmuje sąsiednie
7. obecność olbrzymich komórek Reed- Sternberga (RS) na tle nienowotworowych nacieków
zapalnych
8. typowy obraz kliniczny i przebiega z objawami ogólnoustrojowymi- gorączka
9. swoisty sposób rozprzestrzeniania się w ustroju, co pozwala na inne leczenie
Rozróżnia się cztery podtypy choroby Hodgkina
5. stwardnienie guzkowe
6. postać mieszana
7. postać z przewaga limfocytów
8. postać z zanikiem limfocytów
Obraz mikroskopowy:
Komórki RS:
•
średnica 15-45 mikrometrów
•
obfita kwasochłonna cytoplazma
•
charakterystyczne jądra (niekiedy komórki wielojądrowe) jądro dwupłatowe
•
wyraźne duże jąderka
komórki o lustrzanych jądrach -> oka sowie -> jądra dwupłatowe
Poszczególne postacie choroby Hodgkina różnią się względem komórek RS i ich stosunkiem do
liczby małych komórek limfocytarnych
Stwardnienie guzkowe- rodzajem komórek RS są komórki lakunarne- duże komórki o pojedynczym
wielopłatowym jądrze i wielu jąderkach oraz bladej cytoplazmie.
Po utrwaleniu węzła w formalinie.
Białaczki
Nowotwory wywodzące się z układu biało krwinkowego z komórek: limfoidalnych i szpikowych
(mieloidalnych)
Białaczki ostre- transformacja nowotworowa komórek niedojrzałych
Przebieg kliniczny; ostry gwałtowny
Częstość: 4/100 000 w skali roku 70% szpikowa (AML), 30% limfoblastyczna (ALL)
Czynniki:
5. przebyta chemioterapia
6. palenie
7. infekcja wirusowa
8. toksyny
Białaczki przewlekłe:
CML szpikowa
CLL limfoblastyczna
Przebieg kliniczny: podstępny, długo bezobjawowy, wykrywany przypadkiem w obrazie rozmazu
krwi

W klasyfikacji białaczek stosuje się: immunofenotym z trepanobioptatau (metody przepływowej
cytometrii lub IE)
Po rozmazie krwi obwodowej wykonuje się trepanobiopsję szpiku.
AML
Nowotwory zajmują szpik młodych dzieci, młodzieży, młodych dorosłych, dorosłych. Średni wiek
50-60 r.ż. (30-60 r.ż) u dzieci rzadko
Objawy wynikające z zajęcia szpiku:
3. anemia (łatwe męczenie się)
4. infekcje górnych dróg oddechowych, jamy ustnej, błon śluzowych, nerek
5. objawy skazy krwotocznej (liczba płytek poniżej 25 000/mm3)
1. wybroczyny
2. łatwe tworzenie się krwiaków
3. krwawienie do narządów wewnętrznych ( pęcherz, OUN, z nosa)
4. wylewy krwi do stawów
Objawy z zajęcia tkanek występują rzadziej w przebiegu AML.
Morfologia:
•
niedojrzałość leukocytów
•
obecność MPO, ziarnistości azurochłonne
Badania: obecność STB ( czerń Sudanu B) , obecność niespecyficznej esteraz NSE (+ dodatkowo
badanie molekularne)
Podtypy: powyżej 30% blastów we krwi obwodowej
•
M0- białaczka szpikowa z minimalnym różnicowaniem ( niezróżnicowana)
Markery: CD13, CD14, CD15, CD33, CD117
Wzrost stężenia enzymów: STB, NSE, MPO
•
M1- białaczka szpikowa bez cech dojrzałości,
powyżej 3% komórek nowotworowych ma aktywność MPO i daje dodatni wynik z STB,
(komórki mają rąbek cytoplazmy)
powyżej 10% komórek to neutrofile w stadium różnicowania
•
M4- ostra białaczka mielomonocytarna (jądra z wgłobieniem)
•
M5- ostra białaczka monoblastyczna ( komórki nowotworowe naciekają w skórze,
warunkuja przerosty dziąseł, zajmują też tkanki miękkie)
Markery: CD68- marker z monocytów, CD1
•
M6- ostra białaczka erytrocytarna
Powyżej 50% komórek szpiku to erytroblasty (jądrzaste erytrocyty)
Około 20% stanowią mieloblasty
Reakcja immunohistochemiczna na obecność glikoferyny i hemoglobiny
•
M7- białaczka ostra megakariocyt arna
Powyżej 50% komórek linii megakariocytarnej + blasty
Markery: CD41 (płytkowy)
Brak MPO
Leczenie: chemioterapia agresywna (po dwóch latach -> wznowa) konieczny przeszczep szpiku.

ALL
Wywodzi się z linii:
•
80% komórki B
•
20% komórki T
Choroba wieku dziecięcego 2-10r.ż. szczyt w 4r.ż. ( u osób młodszych niż 2 i starszych niż 10
rokowanie złe lub gorsze)
Objawy kliniczne: bóle kości, częstsze zajęcie tkanek ( wątroby, jąder, śledziony, jajników, OUN
częste- bóle głowy, wymioty, porażenie nerwów)
Brak STB, SNE, MPO (reakcje ujemne), ale komórki są Pas dodatnie.
Podtypy:
4. ALL- L1 kom -> niskodojrzałe limfoblasty, brak jąderka
5. ALL- L2 obecność jąderka i cytoplazmy
6. ALL- L3 obecność cytoplazmytycznych wakuoli z obecnością lipidów, jądra z licznymi 3-4
jąderkami.
90% remisji u dzieci, z czego 80% udaje się wyleczyć
Genetyka- translokacja między 12 a 21 parą chromosomów; hiperdiploidalność chromosomów
Reakcja na obecność TDP.
CML
Nowotworowa proliferacja komórek totipotencjalnych. Głównie proliferacja komórek szpikowych.
20% wszystkich białaczek, występuje 50-60r.ż.
choroba dwufazowa
•
Przewlekła
•
Ostra (transformacja blastyczn) nie poddaj się radio i chemioterapii
Obecność chromosomu Filadelfia- chromosom fuzyjny
Objawy: nawracające infekcje, szybkie męczenie się, ból (podobny do zawału), splenomegalia,
powoli narastające objawy niespecyficzne.
I faza: dominują neutrofile, blastów jest mało
II faza: wzrasta liczba blastów ( obraz przypomina ostrą białaczkę), wzrasta liczba mieloblastów.
-średni czas przeżycia bez leczenia - 3 lata
-niezbędny przeszczep szpiku – 70% wyleczenia
-nowy lek- Glivec – b.skuteczny!
CLL/SLL (7%) Przewlekła białaczka limfatyczna/Chłoniak z małych limf B
>4000 /mm
3
leukocytów -> BIAŁACZKA
-osoby > 50r.z., 2x częściej mężczyźni niż kobiety;
-śr. wiek 65
- Objawy: limfadenopatia, splenomegalia, nawracające infekcje zw. z hipergammaglobulinemią,
10-15% pojawiają się autoprzeciwciała przeciw erytrocytom.
-Zajęcie szpiku (częściej w sposób rozlany), wezla chłonnego (monotonna proliferacja z zatarciem
struktury węzła)
-Markery

CD19, CD20, CD79A
CD5 – charakterystyczny dla limf T, jest tu na limf B)
CD23 !
możliwość transformacji do chłoniaka z duzych kom B - zespół Richtera, b. oporny na leczenie, b.
źle rokujący
CYTOMETRIA PRZEPŁYWOWA
Materiał poddaje się reakcjom z p/ciałami
ZIARNICA ZŁOŚLIWA
-wywodzi się z węzłów chłonnych
-najczęściej początkowo jeden lub jedna grupa węzłów chł.
(Chłoniaki nieHodgkinowskie= to uogólniona limfadenopatia)
Objawy B:
osłabienie, nocne poty, gorączka o niewyjaśnionej etiologii, bolesność tkanek po alkoholu, falująca
gorączka)
Nieklasyczna ziarnica: komórki LH lub popcorn, CD20+, CD15-, CD30-
Klasyczna ziarnica: kom. HRS, które są CD15+, CD30+
Podtypy
NS – stwardnienie guzkowe
MC – mieszano komórkowy
LR – bogaty w limfocyty
LD - ubogo (z zanikiem) limfocytów

CHOROBY PŁUC
1.Rozedma płuc
2.Zapalenia płuc
3.Gruźlica
4.Pylica
5.Nowotwory płuc
1.ROZEDMA –przykład zaniku
- poszerzenie z destrukcją ścian, warunkujące włóknienie
a) Środkowej części zrazika
-centrum zrazika jest poszerzone
-oskrzeliki oddechowe I, II, III-rzędowe (płaty górne płuc, ich części szczytowe)
-u palaczy i u osób narażonych na pyły
-współtowarzyszące zap.oskrzeli !!!
b) Podprzegrodowa
- obwodowa część zrazika (górna podopłucnowa cz. płuc)
c) Całego zrazika
-niedobór alfa
1
-antytrypsyny
-dolne płaty płuc
d) Nieregularna (-> zastępcza)
-rozdęcie pęcherzyków wokół ściany w płucach
-występowanie lokalne!
- 10% populacji wykazuje genetyczne uwarunkowanie niedoboru alfa1 –antytrypsyny
- MECHANIZM WENTYLA (mm wdech.są silniejsze od mm.wydech.)
- na sekcji: powierznie przekroju są suche , płuca po otwarciu klatki piersiowej się nie zapadają.
Obecność pęcherzyków
- Rozedma skutkuje wzrostem ciśnienia wewnątrz nn płucnych (-> przerost prawego serca),
towarzyszy jej zmiejszenie powierzchni oddechowej z uwagi na współistniejące często
zap.oskrzeli.
2. ZAPALENIE PŁUC
Podział:
a) Bakteryjne (pneumokoki)
b) Wirusowe (CMV)
c) Grzybicze (aspergillus)
1. Krwotoczne
2. Surowicze
3. Nieżytowe
4. Włóknikowe
5. Ropne
6. Zgorzel (martwica&zakażenie)
Sposób zajęcia tkanki płucnej: !!!!
a) Śródmiąższowe (dot. ZRĘBU)
b) Śródpęcherzykowe
-zrazikowe (odoskrzelowe)

-płatowe
ZAPALENIE PŁATOWE (PNEUMONIA LOBARIS)
-jednoczasowe w całym płacie
-droga zakażenia -> układ krążenia
I. Nawał
II. Zwątrobienie czerwone
III. Zwątrobienie szare
IV. Zwątrobienie żółte i rozejście
Ad
I
-
w płacie pojawia się wysięk surowiczy (gorączka, duszność, lęk o życie), płuco staje się
niepowietrzne, poszerzone naczynia, wypełnione erytrocytami
Ad
II
- czerwonoszare zabarwienie płatów, granulocyty, włóknik, erytrocyty w pęcherzykach, płuco
jest spoiste, przypomina wątrobę. Pojawia się zap.włóknikowe opłucnej !!! (tarcia opłucnej, szmer
oskrzelowy)
Ad
III
- w pęcherzykach głównie WŁÓKNIK, erytrocyty ulegają lizie (zap.włóknikowe
powierzchniowe), w miare postępu gromadzą się granulocyty
Ad
IV
– granulocyty ulegają stłuszczeniu, po rozpadzie ich zawartość jest resorbowana lub
odkrztuszana (plwocina), włóknik się rozpuszcza, a reszta wysięku jest wchłaniana przez makrofagi
Powikłania:
- zwłóknienie płuc (zmięsowacenie) – carnificatio post pneumonia
- ropnie
- ropniak opłucnej
ZAPALENIE ZRAZIKOWE (BRONCHOPNEUMONIA)
-cechą jest wieloogniskowość, ogniska różnej wielkości (śr.3-4cm) i kształtu (rózniej barwy i różnej
konsystencji)
-zap.oskrzelików, które przechodzi przez ściany, zajmuje płuca
-(„Promienica płuc” -> otoczona czystą ropą), granulocyty, jakby w powietrzu wisiały
ATYPOWE ZAP. PŁUC
•
Wirusowe
•
Mykoplazmatyczne
Toczą się w zrębie płucnym, brak wysięku w pęcherzykach i innych strukturach powietrznych)
Wirusowe
-spoistość niewiele zwiększona, powiększenie zrębu, obrzęk, czasami martwica-> błony szkliste
a. Grypowe
b. CMV
c. Pneumocystozowe (pneumocistis carirni) – grzyb!
-u osób z deficytem immunologicznym, u chorych na AIDS, wcześniaki, po transplantacjach
-nacieki płuc z kom. plazmatycznymi, w pęcherzyku wysięk
-w przegrodach, w świetle tez płyn białkowy (brak granulocytów)
GRZYBICZE ZAP. PŁUC
•
Aspergiloza – grzyb rośnie w oskrzelach, co może wywoływać ASTMĘ; wokół kolonii
zaczyna się włóknienie!
•
Kandidiaza (drożdżak biały)
•
Kryptokokoza („środek pusty”)
3. GRUŹLICA

a) Gruźlica pierwotna (płuca, jelito, skóra)
Zespół pierwotny (complexus primaris) – miejsce pierwszego kontaktu z pradkami
Największa wentylacja
-górna część prawego płata
-dolna część górnego płata
Niewielka zmiana w płucach, w naczyniach limf i lokalnych węzłów chłonnych
Rozpoznanie:
- obecność ZIARNINY (kom epitelioidalnych= nabłonkowych)
-obecność KOM.LANGERHANSA i martwica serowata
b)Wtórna gruźlica płuc:
-rozsianie się prądków na inne narządy
Rodzaje:
->Gruźlica jamista – odkrztuszana martwica mas serowatych w ogniskach wtórnych gruźlicy,
gł.szczytowe partie płuc; w miejscu jamy WŁÓKNIENIE
->Gruźliczak – pojedynczy guz w górnym płacie płuc (różnicowanie z nowotworem), guz dobrze
odgraniczony z sąsiadującą pow.upowietrznioną płuca. Guzek może ulegać wapnieniu.
->Gruźlica prosówkowa – rezultat posocznicy prątkowej, mnogie, drobne, rozsiane ogniska
ziarniny, miąższ płuca ma charakter guzkowy
->Gruźlica guzkowo-zrazikowa – szerzy się drogami drzewa oskrzelowego, „liść koniczyny”,
przebieg powolny
->Serowate gruźlicze zap.płuc
I.
Nawał
II.
Zap.galaretowate
III.
Stłuszczenie wewnątrzpęcherzykowe
IV.
Zwątrobienie
V.
Serowacenie
Histiocyty wnikają do światła pęcherzyków, które ulegają dalej stłuszczeniu.
Tam, gdzie zapalenie, tam (V.) martwica
SUCHOTY GALOPUJĄCE (krwioplucie - gdy martwica obejmuje naczynie dochodzi do
krwotoków) - Chopin
4.PYLICE
-wdychanie pyłów, które reagują i powodują zmiany zrębu płuca
-> mineralne:
a. węglowa (anthracosis)
b. krzemowa
c. azbestowa
d. berylowa
e. żelazowa
f. barytowa
skutek: serce płucne (b,c,d); e,f-rzadko spotykane
-> organiczne
a. bawełniana
b. korkowa (suberosis)
c. trzcina cukrowa
Pylica węglowa – nie prowadzi do serca płucnego!!!
-czarne podbarwienie miąższu, obecność makrofagów obładowanych czarnym
pyłem
-3 stopnie (książka)!

Pylica krzemowa – krzemu nie widać!!!
- sam kształt krzemionki (igły) inicjuje włóknienie
- SiO
2
reaguje łatwo z błonami, uszkadzając je
Pylica azbestowa – azbest widać – nitki !!!
- stan przednowotworowy rozwoju raka odoskrzelowego lub mdzybłoniaka
- palenie – wzrost ryzyka
- częstość. 5x (odoskrzelowy) i 1000x (mdzybłoniak)
Pylica berylowa – charakterystyczna ziarnina gruźliczo podobna
OBECNOŚĆ PŁYNU WYSIĘKOWEGO W OPŁUCNEJ:
Przyczyny:
1. Inwazja drobnoustrojów (na skutek szerzenia się drogą krwi lub limfy zakażenia)
2. Nowotrów (rak odoskrzelopochodny, międzybłoniak, albo przerzuty do opłucnej)
3. Zawał płuca
4. Wirusowe zap.opłucnej
5. Inne: SLE RZS, mocznica, obcieło kartkę
CMV
-szczególnie u dzieci przybiera postać tzw. „cytomegaliczna choroba wtrętowa”
-wirus z rodziny herpes, który zarażając komórki (w płucach pneumocyty II rzędu) powoduje ich
GIGANTYZM; zarówno komórek jak ich jąder z tworzeniem wewnatrzkomórkochych wtórów
otoczonych jasnymi „halo”
-wirus ten w wielu przypadkach prowadzi do tzw cytomegalicznego śródmiąższowego zapalenia

PRZEWÓD POKARMOWY (górny)
- zapalenie przełyku
- przełyk Barretta
- zapalenie żołądka
- choroba wrzodowa żołądka i 12-stnicy
Zapalenie przełyku
y) z zarzucaniem treści żołądkowej (reflux oesophagitis)
z) zap. drożdżakowe (95% grzybic)
aa) wirusem opryszczki
bb) zapalenie wywołane CMV
cc) zapalenie wywołane czynnikami chemicznymi
dd) zapalenie wywołane przez leki (doksycyklina)
ee) zapalenie będące następstwem radioterapii
błona śluzowa przełyku (1/3 grubości ściany przełyku) ma dwie warstwy: bazalną i
powierzchowną. Brodawki ½ wysokości = norma
ad 1)
linearne owrzodzenia są efektem refleksu
•
wyraźna, proliferacja warstwy podstawnej (wysokość 2/3 = hiperplazja)
•
brodawki (tk łączna z naczyniami) podchodzą do bł śluzowej wyżej (gr chłonne wysoko)
•
nacieki zapalne – do 25% eozynofile to mechaniczny alergiczny
Rozpoznanie to refleksowe zapalenie przełyku (mogą pojawić się nadżerki świadczące o dużym
kontakcie kwaśnej treści żołądkowej ze ścianą przełyku)
Pogłębiające się owrzodzenia prowadzą do perforacji z następczym zapaleniem śródpiersia.
(w USA problem z refluxem ma 12% populacji)
Ad 2)
Zapalenie drożdżakowi (dzieci, osoby starsze, u osób z obniżona odpornością)
Pleśniawki (nitki w obrazie mikroskopowym) – reakcja Grukota z An -> grzyby wybarwiaja się na
czarno.
Rozmaz cytologiczny – alternatywa bioptatu
Ad 3
Hermes simplex – zapalenie wirusowe
Bł śluzowa przekrwiona, mogą być nadżerki (materiał pobiera się z nabłonka !!! nie z owrzodzenia)
wirus jest w jądrach (wtręty jądrowe)
Rozmaz cytologiczny, badanie immunohistochemiczne
Ad 4
CMV – zapalenie wirusowe (śródjądrowe inkluzje CMV)
Wycinki z dna owrzodzenia, wirus bytuje w makrofagach
Przełyk Barretta – ogniskowa metaplazja gruczołowa nabłonka wielowarstwowego płaskiego a w
nim ogniska gruczołowe (jak w żołądku czy jelicie)
Różnicowanie z ektopia (wrodzone, obecność komórek kostkowych)
W obrębie ogniska może toczyć się stan zapalny.
NASTĘPSTWO: kolonizacja metaplazji gruczołowej prze H pylori a w konsekwencji wrzody i
dalej raki.

Obecność dysplazji wiąże się z występowaniem zmian prekursorowych nowotworzeni -> resekcja
Zapalenie błony śluzowej żołądka
9. ostre zapalenie błony śluzowej żołądka
10. przewlekłe zapalenie błony śluzowej żołądka
11. specjalne formy zapalenia błony śluzowej żołądka: choroba leżniowskiego-Crohna,
żółciowe, gruźlicze
ad 1
typowe ostre zapalenie
- może wystąpić martwica skrzepowa śluzówki
- mogą w następstwie powstawać nadżerki
- H pylori (met. Giemzy)
OCENA WYCINKA: stopień nasilenia procesu
0 – brak, 1 – mały, 2- średni, 3 – duży
Aktywność zapalenia
0 – brak, 1 – mały, 2- średni, 3 – duży
Zanik
0 – brak, 1 – mały, 2- średni, 3 – duży
Metaplazja jelitowa
0 – brak, 1 – mały, 2- średni, 3 – duży
Kolonizacja H pylorii
0 – brak, 1 – mały, 2- średni, 3 – duży
PODZIAŁ: zapalenie przewlekłe, powierzchniowe, zanikowe (niedobór B12)
Ad 2
Zapalenie przewlekłe – stopień regeneracji, limfonoduloadenopatia wskaźnik aktywności procesu
zapalnego z którym często związana jest kolonizacja H pylori
Klasyfikacja metaplazji jelitowej:
Typ I – metaplazja kompletna
Typ II – metaplazja niekompletna z komicja mucyn obojętnych nad kwaśnymi (niesulfonowane
sialomucyny)
Typ III – metaplazja niekompletna z dominacją sulfomucyn
(zwiększa ryzyko rozwoju raka gruczołowego)
Candidiosis – drożdżyca żołądka
Choroba wrzodowa żołądka i 12-stnicy
Wrzody:
➢
ostre (w czasie wstrząsu, owrzodzenia linearne ) z których dochodzi do krwotoku do
żołądka
➢
przewlekłe (trawienne)
mechanizmy agresywne
•
kwaśność soku żołądkowego
•
enzymy trawienne
mechanizmy obronne
•
wydzielanie śluzu
•
wydzielanie buforu
•
śluzówkowy krwi
•
transport przez błonę powierzchni wieszchołkowej
•
zdolność do regeneracji
•
działanie prostaglandyn (ASPIRYNA!!!)
agresja wzrasta przez

•
infekcję H pylori
•
NLPZ
•
Papierosy alkohol
•
Zaburzenia produkcji kwasu i pepsyny
Następstwo owrzodzenia: włóknienie
x) krwotoki (z naczyń na dnie wrzodu)
y) zwężenie (następstwo włóknienia)
z) perforacja
aa) nowotwór (gruczolakorak z brzegu owrzodzenia w następstwie kolonizacji H pylori)
Dno wrzodu
•
złogi włóknika
•
warstwa zapalenia
•
ziarnina zapalna
•
włóknienie
brzeg wrzodu -> włóknienie
wrzód trawienny 12-stnicy – kolejność tworzenia:
•
H pylori w żołądku
•
Zapalenie żołądka
•
Nadkwaśność
•
Metaplazja żołądkowa dwunastnicy (w opuszce)
•
H pylori w dwunastnicy
•
Zapalenie dwunastnicy
•
Wrzód
ZESPOŁY ZŁEGO WCHŁANIANIA
Skala Marshala:
Typ 0: prawidłowa błona śluzowa <40 limfocytów śródnabłonkowych/100 enterocytów
Typ 1: naciekający z prawidłową architektura wysokością kosmków >=40limf/100enterocytów
Typ 2: hiperplastyczny z prawidłową architekturą kosmków >>40limf/100enterocyty
Typ 3: a. łagodne skrócenie kosmków, wydłużenie krypt >>40limf/100enterocytów
b. wyraźne skrócenie kosmków, hiperplazja krypt >>>40limf/100enterocytów
c. kolonizacja- płaska bł śluzowa, wzrost wysokości krypt >>40limf/100enterocytów
Po diecie bezglutenowej powrót struktury błony śluzowej
IDIOPATYCZNE ZAPALENIA JELIT
Klasyfikacja histologiczna
10. brak zmian
11. infekcyjne zapalenie jelita grubego
12. specyficzne zapalenie jelita grubego
13. niesklasyfikowane zapalenie jelita grubego
14. idiomatyczne zapalenie jelit: wrzodziejące zapalenie jelita grubego i choroba
Leśniowskiego-Crohna
Colitis ulcerosa:
•
zawsze jelito grube
•
zmiana rozlana
•
zwężenia późno

•
wygląd ściany – cienka
dotyczy błony śluzowej, naciek złożony, ubytki nabłonka + neutrofile, zapalenie nie przekracza
błony śluzowej + ropnie krypt
powikłania jelitowe: polipowatość, toksyczne rozdęcie, nowotwory
LCD:
•
najczęściej obejmuje jelito grube i kręte
•
zmiany skaczące
•
zwężenia wczesne
•
ściana pogrubiała
•
zwężone światło
pacjent trafia z niedrożnością!!!
Zmiana zajmuje często cała grubość ściany
Zapalenie różnicować z kom. Olbrzymie (?!), proliferacja nerwów
ZAPALENIA WĄTROBY
- Cechuje je bardzo rozległa martwica miąższu wątrobowego, leukocytoza, gorączka, wzrost OB.
- niewydolność wątroby (zaburzona synteza białek)
NASTĘPSTWO: wątrobowa encefalopatia ze śpiączką pretendująca do śmierci…
LECZENIE: przeszczep wątroby
Ostre zapalenie wątroby
- uszkodzenie hepatocytów na skutek
1) cytopatycznego efektu z obecności wirusa (zwyrodnienie balonowate z uszkodzeniem
mitochondriów)
2) martwica lityczna
3) martwica skrzepowa
4) następstwo działania układu odpornościowego
ADCC – przeciwciałozależna cytotoksyczna cytoliza
Tworzenie się kompleksów immunologicznych aktywuje dopełniacz, który wpływa na migrację
leukocytów, które warunkują lizę również zdrowych komórek
HCV – namnaża się w komórkach mięśniowych serca, śródbłonka, monocytach/makrofagach (które
zabija)
U podłoża zarażenia HCV dochodzi do immunosupresji
<50kopi DNA wirusa/ ml osocza – to testy którymi dysponujemy będą fałszywie ujemne
MOŻLIWE JEST ZAKAŻENIE PRZEZ TRANSFUZJĘ!
Wirus A- występuje w hepatocytach przy żyle centralnej w zrazikach
Wirus B, C, D, E – występuje w hepatocytach obwodowych części zrazika, koło przestrzeni
bramnożólciowych
Procesy bliznowacenia wywołane martwicą z obecności wirusa odcinają miąższ od dopływu krwi –
tworzą się zraziki nieosiowe, powstaje przekrwienie bierne z uwagi na zastój krwi przy
upośledzonym odpływie -> MARSKOŚĆ WROTNA
CHOLESTAZA – przy bliznowaceniu przestrzeni Dissego (upośledzenie odpływu żółci)
„biologia nie ma nic wspólnego z wojskiem i nic nie robi na komendę”
•
późna (w związki z marskością)
•
wczesna (w ostrej fazie zapalenia wirusowego, bo hepatocyt opiekuje się replikacja wirusa i

nie martwi się o produkcję żółci)
stłuszczenia: II i IV serotyp C
- hepatocyty syntetyzujące białka płaszcza wirusa mają zwyrodniałe konały siateczki RER
- hepatocyty nie ulegają apoptozie , bo up kaspazy są hamowane przez wirusa
- w apoptozę Ida tylko komórki monocytarne (makrofagi)
W piorunującym zapaleniu charakterystyczna jest marskość: w ogniskach rozlanych martwic
dochodzi do bliznowacenia, w których widać fragmenty regenerującego miąższu. Z marskości
można wyjść po wyeliminowaniu patogenu.
Co prowadzi do choroby wątroby
6. bruceloza
7. echinokoki
8. toksoplazmoza
9. CMV
10. EBV
11. Hermes
12. Niedobór α1-antytrypsyny
13. Galaktozemia
14. Glikogenowy(np. choroba Pompego
15. Hemochromatozy
16. Nietolerancja fruktozy
17. Zespół Wilsona
18. Alkohol
19. Leki (np. amiodaron)
20. Arsen (solversan)
21. Leki antykoncepcyjne
22. Zewnątrzwątrobowe marskości wątroby
23. Mukowiscydoza
24. Bajpasy jelitowo-jelitowe
MORFOLOGIA: wykładnikami działania czynników uszkadzających na wątrobę:
- zapalenie – uszkodzenie komórek następuje w wyniku napływu komórek nacieku zapalnego.

NERKA
Łagodne stwardnienie nerek (Nefrosclerosis benigna):
- obserwuje się w przebiegu łagodnego nadciśnienia i manifestuje się pogrubieniem i szkliwieniem
tętniczek
- zmianę te SA obserwowane u pacjentów ok. 60 roku zycia lub młodszych chorujących na
nadciśnienie i cukrzycę
- charakterystyczne jest pobrużdżenie – drobnoziarnista struktura nerek z obustronnym
występowaniem cech zaniku (masa 110-130g)
MORFOLOGIA:
W naczyniach nerkowych obserwuje się pogrubienie i szkliwienie (precypitację śródbłonkową
składowych osocza) z odkładaniem się homogennych różowych mas w ścianie naczyniowej,
warunkujących zatarcie się struktur komórkowych i trójwarstwowej budowy. Dochodzi do
zwężenia światła naczyń z następowymi zmianami niedokrwiennymi w nerce.
Dodatkowo obserwuje się zanik kanalików nerkowych i włóknienie śródmiąższu. Naciek
leukocytów. Zmiany dotyczą tez tętnic międzypłatowych i łukowatych, w których dochodzi do:
-
zdwojenia blaszki sprężystej wewnętrznej
-
pogrubienia i włóknienia błony środkowej
następstwa:
•
spadek GFR
•
białkomocz
•
zmniejszenie czynnych nefronów
Złośliwe stwardnienie nerek (Nefrosclerosis maligna):
- obserwuje się w przypadku uszkodzenia ściany tętnic w następstwie: długotrwałego nadciśnienia i
zapalenia naczyń
- skutkiem tego jest uszkodzenie komórek śródbłonka, zwiększeniem jego przepuszczalności dla
fibrynogenu i innych składowych osocza z następczą martwicą włóknikową i zakrzepicą na skutek
agregacji płytek krwi.
- PDGF wydzielany z płytek powoduje rozrost komórek mięśni gładkich czego następstwem jest
zwiększenie średnicy ściany naczynia, jej pogrubienie i zwłóknienie, a zwężeniem światla i
rozwojem rozplemowego zapalenia tętnic.
- następstwem tego jest hipereninemia, która powoduje przewlekły wzrost ciśnienia
hydrostatycznego i skurczu naczyń pogłębiający stan niedokrwienia.
Morfologia :
Nerki są nieznacznie mniejsze w swych rozmiarach a na ich powierzchni widoczne są krwawe
wybroczyny, tak że nerka przypomina narząd pogryziony przez pchły
Wykładnikiem uszkodzenia naczyń nerkowych jest martwica włóknikowata ich ścian z zatarciem
ich struktury i odkładaniem się kwasochłonnych mas prowadzących ich pogrubienia . Naciek
zapalny w ścianie warunkuje rozwój martwiczego zapalenia tętniczek.
Inne obserwowane zmiany to rozrost hom. m. gładkich przydanki (pod wpływem PDGF
uwalnianym przez płytki krwi) czego efektem jest koncentryczne stwardnienie przydanki
przypominające warstwy cebuli określane mianem rozrostowego stwardnienia tętniczek
powodujące znacznego stopnia zwężenie światła naczyń.
Następstwa:
- nadciśnienie złośliwe, > ciśnienie rozkurczowe
- obrzęk tarczy n. wzrokowego
- encefalopatia

- zaburzenia ukł. sercowo-naczyniowego
-niewydolność nerek
- wzrost ciśnienia śródczaszkowego
- bóle głowy, nudności , wymioty , zaburzenia widzenia
->białkomocz
->krwiomocz
Odmiedniczkowe przewlekłe
zapalenie nerek
Cechy charakterystyczne:
●
nieregularne bliznowacenie obejmujące miąższ nerki, miedniczki, kielichy i prowadzące do
spłaszczenia brodawek nerkowych i deformacji układu kielichowo-miedniczkowego
●
mikroskopowo:
1. nieregularne bliznowacenie śródmiąższowe z naciekami leukocytarnymi
2. poszerzenie lub zwężenie kanalików nerkowych z niszczeniem śródbłonka ( w świetle
kanalików stwierdza się niebieskawe lub różowe masy, barwiące się met. PAS)
3. włóknienie, bliznowacenie ściany kielichów
4. zmiany naczyniowe typu arteriosclerosis
5. odcinkowe segmentowe stwardnienie kłębuszków nerkowych będące zmianą wtórną
związaną ze zmianami hemodynamicznymi w następstwie spadku GFR
NERKA W AMYLOIDOZIE
Skrobiawica jest zaburzeniem, w którym dochodzi do odkładania się co ważne MIĘDZY
komórkami złogów amyloidu, niejednorodnego materiału, którego główną składową jest
nieaktywne o nierozgałęzionej strukturze białko powodujące zanik z ucisku komórek między
którymi się odkłada.
W nerkach złogi amyloidu odkładają się w :
●
kłębuszkach nerkowych – początkowo złogi odkładane są w błonie podstawnej bariery
filtracyjnej, a w miarę postępu choroby dochodzić może do ich gromadzenia się w pętlach
naczyń, zamykając ich światło
●
ścianie naczyń krwionośnych
●
tk. śródmiąższowej, okołokanalikowej- warunkują powstanie w ich świetle „wałeczków
amorficznych”
Amyloidoza prowadzi do ciężkiego białkomoczu – ZESPÓŁ NERCZYCOWY i niewydolności
nerek.
NEFROPATIA CUKRZYCOWA
W przebiegu cukrzycy wyróżnia się 3 podstawowe zmiany:
1. zmiany kłębuszkowe
Z refluksem
(nefropatia refluksowa)
Z zaburzeniami odpływu moczu
Rozwija się w przebiegu nawracających
epizodów zakażenia dróg moczowych
warunkujących śródmiąższowe zap. nerek i
bliznowacenie

2. zmiany naczyniowe (miażdżyca)
3. odmiedniczkowe zapalenie nerek (z martwicą brodawek nerkowych)
ad.1.
●
Pogrubienia bł. podstawnej bariery filtracyjnej (włośniczek kłębuszkowych)
●
rozlane stwardnienie klębuszków nerkowych (rozlane zwiększenie się macierzy
mezangialnej z proliferacją kom. mezangialnych prowadzące do pogrubienia bł. podstawnej
przy nasilonym rozlanym stwardnieniu k.n. Dochodzi do zespołu nerczycowego:
1. białkomoczu
2. hipoalbuminemii
3. obrzęków
4. hiperlipidemii
●
guzkowate stwardnienie kłębuszków nerkowych (tworzenie się i odkladanie różowych
homogennych, kulstego kształtu depozytów macierzy wewnątrzmezangialnego rdzenia
zrazika)
Atakuje ono przypadkowe kłębuszki w różnych obszarach nerki.
Złogi zawierają :
mukopolisacharydy -barwią się met. PAS
lipidy
wł. kolagenowe
Ad. 2
Miażdżyca dotyka przede wszystkim tętniczki: doprowadzającą i opdrowadzającą, powodując ich
szkliwienie ze zwężeniem światła upośledzając perfuzję nerek
Ad. 3
Odmiedniczkowe zap. Nerek rozwija się w cukrzycy znacznie częściej i prowadzi do włoknienia,
bliznowacenia w obszarze początkowo śródmiąższu, ale też ukł. Kielichowo-miedniczkowego
Martwica brodawek nerkowych, charakterystyczna dla ostrego odmiedniczkowego zapalenia nerek
wiąże się nie tylko ze zmianami martwiczo-ropnymi, ale i martwicą skrzepową rozwijającą się w
przebiegu niedokrwienia nerki.
Prowadzi to do żółtobiaławego ogniska martwiczo-ropnego zajmującego 2/3 szczytowe piramid
nerkowych z obszarami martwicy skrzepowej otoczonej naciekiem leukocytarnym (głównie
neutrofile)

CHOROBY UKŁ. ROZRODCZEGO KOBIETY
Klasyfikacja:
●
anatomiczna- choroby pierwotne i wtórne:
1. sromu
2. pochwy
3. szyjki macicy
4. trzonu m.
5. przydatków
1-3 dolne odcinki
4-5 górne
●
charakter zmian
1. choroby nienowotworowe
wrodzone wady i zniekształcenia
zapalenia (ostre, przewlekłe)
zmiany rozrostowe nienowotworowe
2. nowotwory
łagodne
złośliwe
●
etiologia
1. infekcje
2. zab. Hormonalne (hiperestrogenemia)
3. zab. Genetyczne (wrodzone, nabyte)
4. urazy
Choroby infekcyjne dolnego odcinka dróg płc.
●
Bakteryjne (gonokoki, krętek blady)
●
Chlamydiozowe
●
wirusowe (HPV, HSV, HIV)
●
pierwotniakowe (rzęsistek pochwowy)
●
grzybicze (Candida)
Rzeżączka
Lokalizacja: szyjka macicy, jama ustna, gardło, odbyt
Obj. kliniczne u mężczyzn: zapalenie cewki moczowej (po 1 tyg. Intensywny, ropny wyciek z
cewki, zapalenie wysiękowe, obrzęk, przekrwienie)
Obj. kliniczne u kobiet: proc zapalny zajmujący bł. śluzową pochwy, cewki- ropny proc. zapalny z
mikroropniami i ropnym wysiękiem oraz następcze włóknienie->bezpłodność
Pyosalphinx- ropne rozdęcie jajowodu
Powikłania:
●
posocznica, gorączka, zmiany krwotoczne, ropne, niszczące zapalenie stawów
●
zakażenie narządu wzroku
Możliwe są ponowne zakażenia!
Kiła
15-30 dni okres wylęgania
chorują także dzieci (kiła wrodzona)

1. wrzód twardy (kiła I-rzędowa)
2. osutkowa (k. II-rzędowa)
3. narządowa (k. III-rzędowa)
Wrzód twardy:
zgrubienie (guzek), pojedynczy, twardy, bezbolesny, uniesiony, czerwonawy
samoistne gojenie (3-4 tyg.)
mikroskopowo: kom. plazmatyczne, makrofagi, limfocyty, proliferacja kom. śródbłonkowych
(zamykającego światło kapilar)
makro: zapalenie wysiękowo-ropne (przewlekłe, nieswoiste proc. zapalne), gromadzenie się kom.
plazmatycznych ZIARNINIAKI SARKOIDOPODOBNE
Obecne powiększenie regiopnalnych węzłów!
K. osutkowa (2-10 tyg.):
wysypka skórna, plamkowe zmiany na blonie śluzowej
makro: czerwonobrązowe plamki o średnicy 5mm, pęcherzyki, krostki, łuseczki
K. narzadowa:
aorta (80-85%)
kiła OUN (oponowo-naczyniowa, wiąd rdzenia, paraliż postępujący)
mikroskopowo:
1. postępujący proces włóknienia
2. proliferacja komórek śródbłonka
3. kilaki- martwica koagulacyjna, palisadowe makrofagi
Chlamydioza
u kobiet częściej, 30-80% nosicielstwo w pochwie
szczyt zachorowań: 15-24 r. ż.
Infekcja toczy się w drogach rodnych i ukł. Moczowym
infekcja:
1. izolowana
2. mieszana (rzeżączka!)
3. okołoporodowa
Obj. kliniczne:
u mężczyzn
●
nierzeżączkowe zap. Cewki moczowej
●
zap. najądrzy
u kobiet-
●
zap. Szyjki macicy, lub/i jamy macicy
●
zapalenie jajowodów
razem-
●
zap. Odbytnicy
●
zmiany zapalne w miednicy małej PID
25-50% zakażenie bezobjawowe
Ziarniniak weneryczny (Ch. trachomatis L1, L2, L3)
Skóra: drobne pęcherzyki, mogą ulegać owrzodzeniu i się sączyć (ropna wydzielina), po
owrzodzeniu przewlekły ziarniniakowaty proc. zapalny

węzły chłonne zajęte- ziarniniaki sarkoidopodobne
Rzęsistkowica
B. często u kobiet 30-40 r. ż.
Nosicielstwo- mężczyźni!!
Typy: ostry- gł. noworodki, małe dzieci
przewlekły
u kobiet w pochwie (inwazja jednoogniskowa)
u mężczyzn zapalenie napletka i żołędzi (ostra)
przebieg bezobjawowy (przewlekła)
objawy: obfita, ropno-śluzowa wydzielina
HSV-2
DNA- wirus
zakażenie przez bezpośredni kontakt, bezobjawowe nosicielstwo
liczne, drobne pęcherzyki na bł. śluzowej i skórze genitaliów
ZAPALENIA PRZYDATKÓW
zap. Ostre: najczęściej bakteryjne, zajmuje bł. śluzową i podśluzową (wstępująca droga zakażenia)
zap. Przewlekłe: przebiega z włóknieniem ściany i tworzeniem się zrostów
Przyczyny jajowodowej niepłodności:
●
zak. Chlamydia trachomatis
●
przebyta choroba weneryczna
●
zakażone porody i poronienia
●
po zapaleniu wyrostka robaczkowego
●
zabiegi operacyjne
●
zmiany zapalne jelit
Obj. kliniczne:
1. zap. Ostre- grypopodobne, pobolewanie w dole biodrowym
2. zap. Przewlekłe- bezobjawowe lub ZBMM-zespół bólowy miednicy mniejszej
CIĄŻA EKTOPOWA
implantacja zapłodnionego jaja w innym miejscu:
●
jajowodzie -> Stopniowe grubienie śc. Jajowodowej. Rozwój płodu, przerwanie ściany
jajowodowej (haemosalphinx)- krwawienie wewnątrzotrzewnowe, krwiak jajowodowy
●
jajniku
●
j.brzusznej
SZYJKA MACICY
Ectropion- nabłonek gruczołowy kanału szyjki macicy na powierzchnię tarczy
Tworzy się po menarche, gdy pH pochwy zmienia się na kwaśne
Koilocytoza- infekcje wirusowe w kom. nabłonka (HPV)
Strefa przeksztaceń
Nabłonek wielowarstwowy płaski tarczy napływa na nabł. Gruczołowy
CIN- wewnątrznabłonkowe nowotworzenie

CIN III- carcinoma in situ (intraepitheliale)
NOWOTWORY MACICY
Łagodne guzy pochodzenia nabłonkowego
1. Kłykciny kończyste
mnogie, brodawkowate rozrosty
HPV typ 6, 11
2. Brodawczak płaskonabłonkowy
pojedynczy
niezwiązany z infekcją HPV
MĘŻCZYZNY
JĄDRA
Zapalenia jąder i (częściej ) najądrzy:
- zapalenia w przebiegu chorób przenoszonych drogą płciową
- niespecyficzne zapalenie jąder i najądrzy ( jądra są obrzęknięte i szkliwe)
MIKROS: naciek z granulocytów, gł. neutrofile ( charakter wtórny do zakażenia ukł. moczowego)
- zajęcie jąder w przebiegu ostrego zapalenia przyusznic (jądra są obrzęknięte i przekrwione)
MIKROS: naciek z limfocytów i plazmocytów
- zapalenie jąder w przebiegu gruźlicy – ziarniakowe zapalenie jąder (następstwo infekcji lub
choroby autoimmunologicznej !!
W stanie przewlekłym: niszczenie nabłonka plemnikotwórczego, zanik cewek
włóknienie -> niepłodność
Gruźlica i rzeżączka => NAJĄDRZE
Kiła (lues ) => JĄDRO
Zajęte jądro jest powiększone, twarde, niebolesne
•
rozlane śródmiąższowe zapalenie z naciekiem limfocytarnym i plazmatycznym
+ zmiany naczyniowe typu endarteritis obliterans z okołonaczyniowymi mankietami z kom.
zapalnych
•
kilaki z martwicą gumowatą
Klasyfikacja nowotworów jąder:
•
nowotwory z jednego typu utkania 40%
•
nowotwory kilku typów utkania 60%
o I nasieniaki (seminoma)
II nienasieniaki
- rak zarodkowy (populacja kom. pluripotencjalnych pozostaje na etapie kom. niezróżnicowanych )
- guz zatoki endotermalnej – YOLK SAC TUMOR (różnicowanie się w populację kom. tkanek
pozazarodkowych)
-złośliwy nabłoniak kosmówkowy – CHORIOCARCINOMA
- potworniaki - TERATOMA
Zmiana prekursorowa: IGCN

WEWNĄTRZKANALIKOWY NOWOTWÓR ZARODKOWY
Zmiany te stwierdza się :
-u osób podwyższonego ryzyka ( wnętrostwo, dysgenezja jąder)
- u osób ( 90%) z nowotworem jąder, na obrzeżach rozrostu w tkance jądra
Nowotwory z kom. pozazarodkowych jądra ( 5%)
- LEYDIGOMA – wywodzi się z kom. Leydiga i ma postać małych guzów , śr 1-2 cm, szklisty,
żółtobrunatny)
-SERTOLIOMA ( guz z kom. podporowych)
Objawy: -przedwczesne dojrzewanie chłopców
- ginekomastia
- feminizacja jąder
CECHY KLINICZNE NOWOTWORÓW JĄDER:
o twarde niebolesne powiększenie jąder!!
o – guzy nienasieniaki- niewyczuwalne w badaniu palpacyjnym ( PRZERZUTY
wczesne, rozległe, gł. drogą chłonki i krwi -> wątroba , płuca)
- guzy nasieniaki – wyczuwalne palpacyjnie, ograniczone są zwykle do jądra
( PRZERZUTY gł. drogą chłonki : węzły chłonne biodrowe
węzły chłonne przyaortalne )
GRUCZOŁ KROKOWY
- zapalenie gruczołu krokowego
- łagodny przerost guzkowy
- rak stercza
Zapalenie gruczołu krokowego
•
ostre z. gr. krokowego
(patogeneza : E. Coli i inne bakterie Gram -, współtowarzyszy zakażeniu cewki moczowej i
pęcherza moczowego)
•
przewlekłe z. gr. krokowego
( samoistne – rozwija się w następstwie ostrego z. gr. krokowego)
b1)bakteryjne ( E. Coli i inne Gram -)
b2) niebakteryjne
-chlamydie tracheomatis
- ureoplasma urealyticum
- HPV- 2
Objawy: - wydzielina z cewki moczowej
- leukocytoza
Ostre zap. stercza:- przekrwienie
- obrzęk
- naciek z neutrofili w podścielisku gruczołowym i świetle cewek
Objawy kliniczne:
- trudności w oddawaniu moczu
- częstomocz
-dolegliwości bólowe w okolicy krzyżowo- lędźwiowej i rozlany ból w nadłonowej
okolicy miednicy
- powiększenie i tkliwość gruczołu krokowego
- leukocytoza + gorączka ( ostre zap.)

ROZROST GUZKOWY GRUCZOŁU KROKOWEGO
Gruczoł krokowy składa się z utkania gruczołowego, które stanowią cewkowe, cewkowo-
pęcherzykowe lub pęcherzykowe gruczoły , ich przewody wyprowadzające do światła cewki
moczowej w obszarze wzgórka łonowego i zrębu włóknisto- mięśniowego.
Cały gruczoł otacza torebka wnikająca do miąższu i dzieląca go na zraziki.
W obszarze stercza wyróżnia się:
- strefę obwodową (gruczolakoraki)
- strefę centralną ->
- strefę pośrednią
-> rozrosty łagodne
- strefę okołocewkową ->
Rozrosty guzkowe to rozrosty łagodne elementów gruczołowych i / lub zrębowych. Proliferuje
nabłonek gruczołowy i elem. włóknisto mięśniowe doprowadzając do powiększenia się stercza ,
którego masa wynosić może nawet 300g, co powoduje utrudnienie odpływu moczu.
MAKROSKOPOWO na przekroju stercza stwierdza się obecność licznych, litych guzków niekiedy
ze strukturami torbielowatymi, które odpowiadają odpowiadają poszerzonym gruczołom stercza.
Guzki te stwierdza się przeważnie w strefie okołocewkowej, pośredniej i centralnie ale mogą one
zajmować cały gruczoł , często stwierdza się je w okolicy nad wzgórkiem łonowym. Mogą
powodować zwężenie lub zamknięcie cewki moczowej lub uwypuklić się brodawkowo do światła
pęcherza moczowego, utrudniając PRZEPŁYW MOCZU .
MIKROSKOPOWO stwierdza się poszerzenie gruczołów i struktur włók.- mięś. Podścieliska.
Proliferacja nabłonka dotyczy zarówno walcowatych komórek, jak i płaskich kom. warstwy
podstawnej. Stłoczone rozrośnięte kom. mogą stworzyć uwypuklające się do światła struktury
brodawkowe. W świetle gruczołów mogą znajdować się złogi białkowe w postaci CIAŁ
PŁASZCZKOWATYCH. Nieodłącznym elementem rozrostu jest proliferacja podścieliska!
Objawy kliniczne :
Podręcznikowe zwężenie dróg moczowych
- parcie na mocz, częstomocz, nykturia
- problemy z inicjacją mikcji
- przerywany strumień podczas mikcji
- zastój moczu => rozdęcie pęcherza, wodonercze
RAK PROSTATY
Szczyt zachorowania : 65-75 r.ż
Druga nowotworowa ( po raku płuc) przyczyna zgonów u mężczyzn po 50 r.ż.
Przyczyny raka prostaty do końca nie są znane, uznaje się że może być to związane z
ANDROGENAMI.
Czynniki:
ff) genetyczne
gg) środowiskowe
hh) hormonalne
bb) loci na chromosomie 1 i 10 ( gen PTEN), ilość sekwencji CAG powtórzonych w genie
receptora androgenów wskazuje na różnice rasowe
- mężczyźni rasy czarnej częściej chorują w młodszym wieku niż ♂ rasy białej
- ryzyko wzrasta w przypadku rodzinnego występowania raka prostaty
b) – rak jest częsty w Skandynawii , rzadki w Japonii
=> dieta bogata w tłuszcze zwierzęce
c)- po orchiektomii ryzyko progresji procesu nowotworowego jest znikome co wskazuje na
wpływ ANDROGENÓW

- rak nie występuje u ♂ poddanych kastracji przed okresem dojrzewania
Morfologia:
W 70- 80% guzy stwierdza się w strefie obwodowej i zwykle są one wyczuwalne w badaniu per
rectum. Leżą ( zwłaszcza we wczesnej fazie ) tuż pod torebką i mają postać słaboograniczonych
guzów na przekroju litych i szarobiaławych lub szarożółtawych .
Rzadko z uwagi na lokalizację powoduje zwężenie dróg moczowych.
Już we wczesnym stadium może dojść do powstania przerzutów=> OKOLICZNE WĘZŁY
CHŁONNE
W późniejszym stadium dochodzi do NACIEKANIA
- pęcherzyków nasiennych
- okolicy okołocewkowej
- tkanek miękkich
- ściany pęcherza moczowego
Rzadko nacieka odbytnicę z uwagi na POWIĘŹ DENONVILLI ERSA
Mikroskopowo: obraz raka gruczołowego stercza charakteryzuje się obecnością licznych
nieregularnych CEWEK penetrujących podścielisko, tak że nie są odgraniczone wł. kolagenowymi
zrębu.
Komórki nowotworowe to sześcienne kom. nabłonkowe, bez zewnętrznej warstwy kom.
podstawnych z dobrze widocznym jądrem i jąderkiem.

NERKA II
Zapalenia nerek:
-
kłębuszkowe zap. nerek
-
odmiedniczkowe zap. nerek
B1) kanalikowe
B2) śródmiąższowe
A) patogeneza: mechanizmy immunologiczne
-kłębuszkowe zapalenie nerek typu Masugi (choroba nefrotoksyczna osocza)
Przeciwciała reagują z antygenami błony podstawnej kłębuszków nerkowych dając LINIJNY
UKŁAD ZŁOGÓW typu podśródbłonkowego.
Antygen: niekolagenowa składowa domena łańcuchów α3 kolagenu typu IV błony podstawnej
GWAŁTOWNE KŁĘBUSZKOWE ZAPALENIE NEREK Z PÓŁKSIĘŻYCAMI
(glomeluropatia pierwotna 1% przypadków)
Zespół Goodpasture’a !
- kłębuszkowe zapalenie nerek typu Heymanna( błoniaste kłębuszkowe zapalenie nerek)
Przeciwciała reagują z antygenami rąbka szczoteczkowego. Skierowane są one przeciw antygenom
znajdującym się w zagłębieniach podocytów i reagują krzyżowo z antygenem jakim jest kompleks
MEGALINY, białka będącego homologiem receptora dla LDL związanego z mniejszym białkiem –
białkiem związanym z receptorem tworząc ROZLANY , ZIARNISTY UKŁAD ZŁOGÓW
C) OSTRE ODMIEDNICZKOWE ZAPALENIE NEREK
To zapalenie nerek i miedniczek nerkowych w przebiegu zakażeń bakteryjnych
Zakażeniu bakteryjnym mogą ulegać:
- dolne drogi moczowe ( pęcherz moczowy, cewka moczowa gruczoł krokowy)
- górne drogi moczowe ( odmiedniczkowe zapalenie nerek)
Zakażenie ma charakter nawrotowy
Bakterie: jelitowe pałeczki Gram (-)
- E. Coli
- Proteus
-Klebsiella
-Pseudomonas
- Enterobacter
Istnieją dwie drogi szerzenia się zakażenia:
-krwiopochodna ( w przypadku posocznicy , infekcyjne zapalenie wsierdzia)
- drogą wstępującą ukł. moczowego
1) kolonizacja błon śluzowych dystalnej części cewki moczowej ( u mężczyzn ) lub przedsionka
pochwy
Częściej zakażenie to dotyczy kobiet z uwagi na
- krótszą cewkę moczową
- bliskie sąsiedztwo przedsionka pochwy z odbytnicą, co ułatwia szerzenie się infekcji jelitowych
pałeczek

U mężczyzn, w przypadku:
- cewnikowania
Naturalną obroną ukł. moczowego przed bakteriami jest ich wypłukiwanie ze strumieniem moczu
podczas fikcji oraz antybakteryjne właściwości bł. Śluzowej pęcherza moczowego
Zakażeniu sprzyja zaleganie moczu np.w przebiegu zwężenia nowotworowego lub podczas
łagodnego rozrostu guzkowego gr. krokowego cewki moczowej, co utrudnia oddawanie moczu.
2) migracja bakterii przeciwnie do strumienia moczu w obszar pęcherza moczowego
3) infekcja – rozsiew drogą moczowodu w obszar miedniczki nerkowej i nerki
Jest możliwy w przypadku NIEDOMYKALNOŚCI UJŚCIA MOCZOWODOWO-
PĘCHERZOWEGO
Co powoduje cofanie się moczu -> REFLUKS PĘCHERZOWO MOCZOWODOWY
- wrodzony
- nabyty ( np. w przypadku odnerwienia pęcherza moczowego po urazach kręgosłupa)
Odmiedniczkowe zapalenie nerek
zmiany o charakterze martwiczo- ropnym
1)roponercza (pyonephrosis)
w przebiegu zastoju moczu w ukł. moczowym i gromadzeniu się ropnego wysięku w
miedniczkach , kielichach i moczowodach
2)martwicy brodawek nerkowych (w przebiegu cukrzycy)
z zastojem moczu i polekowym śródmiąższowym zapaleniem nerek , której towarzyszy oprócz
zmian ropnych też martwica niedokrwienna
2/3 szczytu .Dobrze odgraniczone białawe lub biało-żółte obszary zmian
martwiczo ropnych i martwicy skrzepowej na drodze NIEDOKRWIENIA otoczonej naciekiem
neutrofili
Objawy kliniczne :
- gorączka, dreszcze, osłabienie towarzyszące zakażeniu
- ostry, nagły ból w ok. kąta żebrowo- kręgowego
- ropomocz i bakteriomocz (pyuria i bakteriuria)
- trudność i bolesność przy oddawaniu moczu
Okres objawowy trwa: 7 dni
Ustępuje samoistnie
PRZEWLEKŁE ZAPALENIE ODMIEDNICZKOWE NEREK
Jest to schorzenie, któremu oprócz śródmiąższowego zapalenia towarzyszy również
MAKROSKOPOWO widoczne BLIZNOWACENIE zniekształcenie ukł. miedniczkowo-
kielichowego.

Jest główną przyczyną przewlekłej niewydolności nere
ZAPALENIA KŁĘBUSZKOWE NEREK
Dzielimy na:
- pierwotne ( gdzie czynnik uszkadzający uszkadza tylko struktury kłębuszka)
- wtórne ( w następstwie chorób układowych)
Zapalenie rozlane – >80% uszkodzonych kłębuszków
Zapalenie ogniskowe - < 50% uszkodzonych kłębuszków
Zmiany globalne – wszystkie obszary kłębuszka są zmienione
Zmiany segmentowe- pojedyncze poszczególne składowe kłębuszków są uszkodzone
TYPY ZAPALEŃ KŁĘBUSZKOWYCH:
a/ zapalenie rozplemowi
c) Wewnątrzwłośniczkowe
d) Rozlane zewnątrzwlośniczkowe
- podostre
- gwałtownie przebiegające
3. rozlane błoniaste
b/ zapalenia błoniasto – rozplemowe
7. Ze złogami podśródbłonkowymi
8. Ze zmianami błony podstawnej
9. Ze złogami podnabłonkowymi
c/ zapalenia błoniaste
d/ zmiany minimalne ( submikroskopowe)
Komórki mezangialne kłębuszka:
e) utrzymują kształt kłębuszka
f) zdolność fagocytozy
g) zdolności endokrynne
Błona podstawna jest trójwarstwowa! Obecność 3 kom. w obrazie mikroskopowym, komórek
mezangium jest fizjologią. Powyżej 3 – patologia.
ZAPALENIE WEWNĄTRZWŁOŚNICZKOWE
Odpowiedź na antygeny paciorkowcowe ( ale też innych bakterii i grzybów)
(wiosna, jesień, 1-3 tyg. od infekcji pojawiają się objawy kliniczne, głównie dzieci 2 – 12 r.ż.)
Objawy:
•
bóle w okolicy lędźwiowej, obrzęki, wzrost RR, nudności
•
oliguria (anuria), krwinkomocz, białkomocz, obecność wałeczków erytrocytarnych,
hypokomplementemia
Zwiększona komórkowość (śródbłonek, mezangium) kłębuszków. Duży rozplem komórek trzewnej
blaszki torebki Bowmana, stymulowana obecnością neutrofili. Pod nabłonkiem obecne są złogi
(garbiki). IMCH(?): IgG, C3 układu dopełniacza.
Są to zmiany raczej globalne, w świetle kłębuszka obecne neutrofile.
Zrosty nabłonkowe ( w wyniku proliferacji kom. )między pętlą włośniczkową a torebką Bowmana.
W 5% przypadków progresja do zapalenia mezagialnego.
W świetle cewek krętych obecność WAŁECZKÓW ERYTROCYTARNYCH.
ZAPALENIE ZEWNĄTRZWŁOŚNICZKOWE

•
przeciwciała przeciwko błonie podstawnej ( złogi linijne)
•
Obraz gwiaździstego nieba
•
W surowicy krwi obecne przeciwciała ANCA ( bez złogów w kłębuszku)
Objawy:
Nadciśnienie, białkomocz, często skryto objawowy ( wzrost RR, krwinkomocz, białkomocz).
IMCH: IgG, C3 dopełniacza
Zespół Goodpasture’a:
1. Przeciwciała przeciw błonie podstawnej pęcherzyka i kłębuszków
2. Zrosty półksiężycowate – proliferują kom. nabłonka, zwłaszcza w obszarach bieguna
moczowego.
Po uszkodzeniu GFR wydostający się włóknik warunkuje proliferację nabłonka torebki.
Zagęszczenia, rozrzedzenia, pękanie błon podstawnych.
Po precypitacji włóknika kom. te stymulowane są do produkcji kolagenu i odkładania macierzy.
KŁĘBUSZKI ULEGAJĄ SKLEROTYZACJI.
Szkliwienie => odkładanie glikoprotein. Sklerotyzacja => odkładanie składowych macierzy
mezangialnej.
Zrosty musza występować w 50% kłębuszków, żeby móc rozpoznać rozplemowe,
zewnątrzwlośniczkowe.
ZAPALENIE MEZANGIALNE:
Izolowany krwinkomocz, białkomocz, wzrost RR, niekiedy ZN
IMCH: IgA ( przy dużych stężeniach różnicowanie z glomerulopatią IgA)
Początek szybki, leczenie długie, powikłane.
Proliferacja kom. mezangialnych z następczym wzrostem odkładania macierzy. Niekiedy złogi.
Niekiedy: ZRAZIKOWE UŁOŻENIE MEZANGIUM. ( różnicowanie z zapaleniem błoniasto-
rozplemowym). Następcza sklerotyzacja!!
ZAPALENIE BŁONIASTO-ROZPLEMOWE:
Objawy: krwinkomocz, białkomocz, hipokomplementemia!!, szybko rozwijająca się niewydolność
nerek ( <30r.ż.)
ZŁOGI a/ typ I – ostre zapalenie
b/ typ II – zapalenie wewnątrzwłośniczkowe ostre, może być ZN, niedokrwistość
ZŁOGI c/ typ III – zespół nerczycowy.
Proliferacja kom. mezangialnych, wydostają się na zewnątrz pod śródbłonek!
Zmiana struktury mezangium na ZRAZIKOWĄ!! Proporcjonalnie zwiększa się ilość macierzy
kom. mezangialnych mogącej warunkować tworzenie się zrostów. Obecność (typ I i III ) złogów!!
TYP I : podwójne okonturowanie błony podstawnej wynikające z tworzenia się macierzy podczas
tworzenia wypustek fagocytarnych wg złogów przez kom. mezangium.
TYP II: wyczernienie błony podstawnej przez osm ( choroba gęstych złogów ). LIPODYSTROFIA
– osm wiąże lipidy.
ZAPALENIE BŁONIASTE:
Jest powikłaniem różnych chorób ( nowotwory). Występuje u starszych osób.
Objawy: wzrost RR, zespół nerczycowy, krwinkomocz.
Odkładanie się złogów podnabłonkowych ( IgG, C3) warunkujące pogrubienie błony podstawnej
(zwłaszcza w III fazie)
Obraz mikroskopowy: światło włośniczek powiększone, pogrubienie błony podstawnej.
I faza: złogi + kolce błony podstawnej
Przebieg: przewlekłe, powolne ( nie idzie zwykle w kierunku sklerotyzacji )

ZAPALENIE SUBMIKROSKOPOWE
Objawy: ZN +/- białkomocz
Zespół steroidowrażliwy!! Gdy zespół steroidooporny zastanowić się!! ( pierwotna sklerotyzacja
kłębuszków nerkowych)
Zanikanie wypustek podocytów. Przekształcenie subkosmkowe kom. podocytarnych ( >55%
zmiany powierzchni)
SEKCJE
O sekcji decyduje lekarz prowadzący, ordynator i dyrektor szpitala.
Sekcje wykonuje się nie wcześniej jak 2 h po śmierci, a zwykle po 12h od zgonu.
W przypadku badań transplantologicznych sekcję można zrobić wcześniej. Podobnie w przypadku
np. poprzetoczeniowej śmierci.
Badanie – opis:
1. Informacje o osobie, której sekcję się wykonuje.
2. Dokumentacja fotograficzna wizerunku
3. Informacje o chorobach zmarłego
4. Okoliczności zgonu.
10% formalina -> najlepszy utrwalacz do wycinka tkankowego w stosunku 10:1
Grubość cięcia narządu miąższowego = 1,5 cm i dopiero wtedy utrwalamy.
Jeżeli pobieramy materiał do badania chemicznego ( np. przy zatruciach) naczynie trzeba umyć,
wygotować i 10 razy przemyć wodą destylowaną.
Próba powietrzna – badanie stopnia upowietrznienia płuc ( noworodek czy płód)
Preparaty szkiełkowe wykonuje się średnio 3-5 dni ( min. 2 dni)
Document Outline
Wyszukiwarka
Podobne podstrony:
Kier.ped.wsp.. wyklady. 2009 2010, pedagogika
Zarzadzanie procesami Wyklady 2009-2010
Wyklad I 2009 2010
Wykład 2009 2010 dynamika, Automatyka i Robotyka, SEMESTR 5, NEMAR, Nemar stary, nemar, nemar DUŻO,
farmakologia wyklad4 leki psychotropowe, Studia - Studiowanie Tematu, Farmacja, Wykłady 2009-2010
PATOMORFOLOGIA I WYKŁAD 2009 R, Rok II, Patomorfologia
Psychologia w zarzadzaniu Wyklady 2009-2010
Wykład 6 17.11.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
Wykład 4 3.11.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
Wykład 11 22.12.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
szafraniec psychologia spoleczna wyklad 2009-2010
Wykład 3 20.10.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
Wykład 1 6.10.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
Wykład 2 13.10.2009, Recepty, Wyklady TLP, Wykłady 2009-2010
więcej podobnych podstron