
PODZIAŁ MATERIAŁÓW STOSOWANYCH W STOMATOLOGII WG JAŃCZUKA
KOMPENDIUM BY HeCToR (v.1.0, rel. 06.11.2006)
Uwagi wstępne:
- materiały zarabiane są na matowej stronie płytki szklanej, metalową łopatką (chyba, że zaznaczono inaczej)
- postać materiału to proszek i płyn (chyba, że zaznaczono inaczej)
- nazwy materiałów uszeregowane od najważniejszych do mniej ważnych
I. Materiały do wypełnień czasowych.
1) Fleczer (cement cynkowo-siarczany, sztuczna dentyna, cement Fletchera)
»» Oxydentin (biały) z dodatkiem chinozolu - konsystencja gęstej pasty, stosowany przy próchnicy niepowikłanej.
»» Thymodentin (żółty) z dodatkiem tymolu - konsystencja gęstej pasty, stosowany przy leczeniu kanałowym np zgorzeli
miazgi, ale broń boże nie do wypełniania kanałów!
»» Multidentin (czerwony) - konsystencja gęstej śmietany, stosowany przy zamykaniu wkładki dewitalizacyjnej ("trutki").
»» Artidentin.
Czas zarabiania: 30-60 sekund, twardnienie: 30-60 sekund.
2) Cement tlenkowo-cynkowo-eugenolowy (ZOE, tlenek cynku z eugenolem)
»» Caryosan Normal i Rapid (Normal - czas twardnienia dłuższy, wypełnienia kanałów; Rapid - czas twardnienia krótszy,
wypełnienia czasowe), Oxizine, Vival, Super EBA.
- Stosowane w leczeniu biologicznym miazgi wraz z Ca(OH)
2
(preparaty odontotropowe) - nie tworzą mostu zębinowego
Zarabiać do konsystencji kitu, twardnienie: ok. 30 minut.
UWAGA!
Nie stosować pod kompozyty, kompomery (eugenol zaburza proces polimeryzacji ów materiałów) oraz
amalgamaty (ZOE nie wytrzymuje procesu kondensacji).
3) Gutaperka (zastygły sok drzew podzwrotnikowych Isonandra Gutta - sorry, ale musiałem wrzucić to info;) )
- Materiał naturalny, pochodna kauczuku, także w postaci sztyftów w leczeniu kanałowym.
Materiał doskonały do ubytków drążących pod dziąsło.
UWAGA!
Nie stosować w połączeniu z lekami!
4) Gotowe preparaty chemo i światłoutwardzalne
* Chemoutwardzalne: Provident (zawiera środki bakteriobójcze i bakteriostatyczne), Clip, Cavit, Coltosol, Citodur, Cavidur,
Ultrodur, Provimat.
* Światłoutwardzalne: Fermit, Cimpat.
Materiały GOTOWE, nie wymagające mieszania, na bazie alginatowej. Postać: DWIE PASTY.
5) Opatrunki chirurgiczne, do zaopatrywania ran na przyzębiu
»» Peripac, Septopac.
II. Materiały podkładowe.
1) Cement tlenkowo-cynkowo-eugenolowy (ZOE, tlenek cynku z eugenolem) - opisane wyżej.
- Stosowane tylko jako pierwsza warstwa w podwójnym podkładzie - już wiadomo czemu.
2) Cementy fosforanowe (cementy cynkowo-fosforanowe)
»» Adhesor, Agatos, Multifix, Multiplen.
- Proszek to głównie ZOE,
- Płyn - 50% mieszanina kwasów orto, meta i pirofosforowego.
Czas zarabiania: 30-60 sekund, czas twardnienia: 5-10 minut. Silnie egzotermiczne.
3) Cementy karboksylowe (cementy polikarboksylowe, poliakrylowe)
»» Adhesor polikarbosylowy, Selfast, Dorifix C, Harvard Cement.
- Proszek to głównie ZOE, płyn - 40-50% wodny roztwór kwasu poliakrylowego, itakonowego, maleinowego.
Czas zarabiania: 30 sekund, NIE stosować z chwilą zmatowienia.
4) Preparaty wodorotlenkowo-wapniowe (Ca(OH)
2
) - pH 6 - 13
1
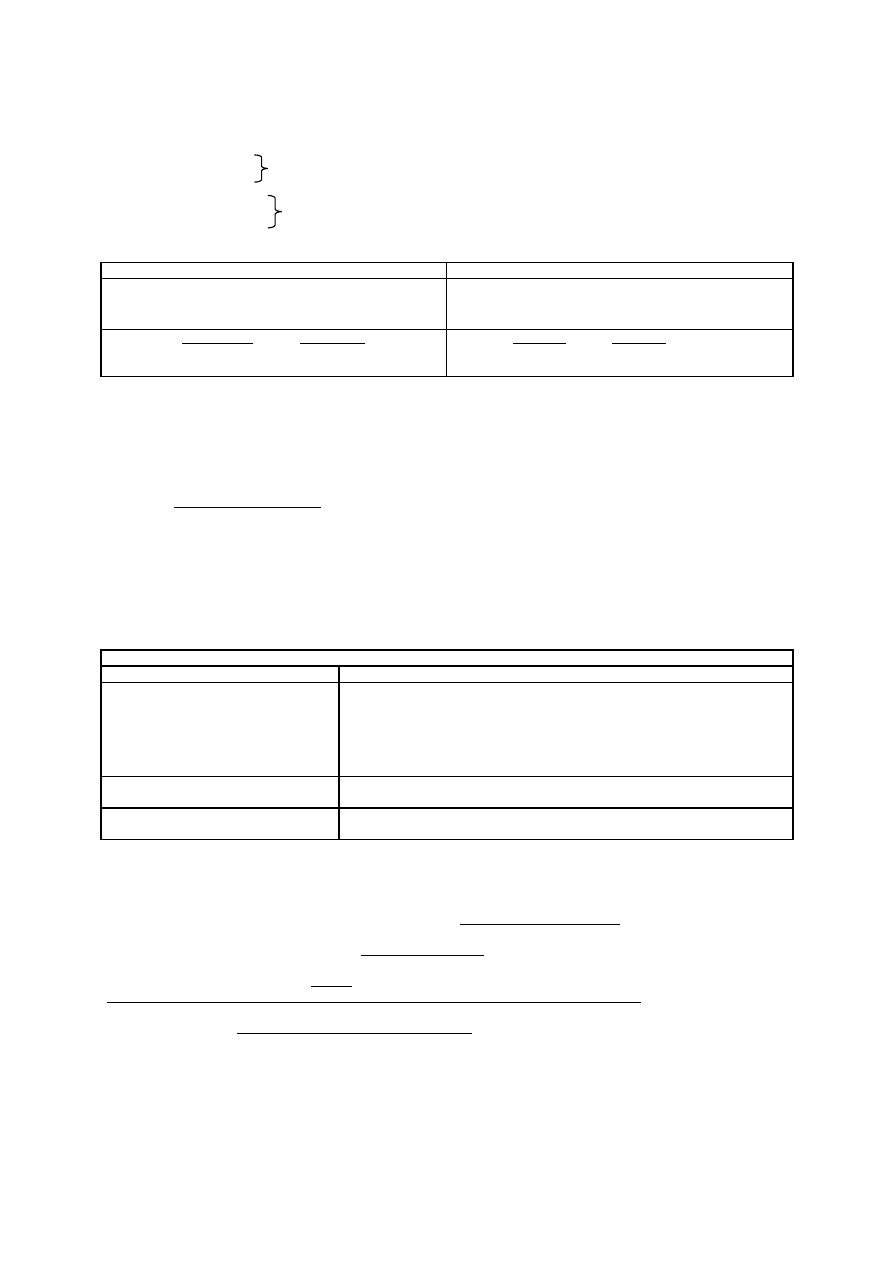
- Stosowane w leczeniu biologicznym miazgi wraz z ZOE (preparaty odontotropowe) - tworzą most zębinowy (bliznę
zębinową, którą stanowią zębina bezkanalikowa + kanalikowa).
- Dokładne warstwy przy działaniu na miazgę - w kolejności od zewnątrz, czyli od strony preparatu w kierunku miazgi:
I. Martwica skrzepowa
II. Martwica rozpływna
III. Strefa demarkacyjna
IV. Zębina bezkanalikowa
V. Zębina kanalikowa
NIETWARDNIEJĄCE
TWARDNIEJĄCE
Biopulp, Calasept, Calcicur, Calcidor Liquid, Calxyl,
Hypocal Merz, Reogan Rapid.
Dycal, Life, Calcipulpe, Calcimol, Alca-Liner, Reocap,
Reocap E.
Pokrycie bezpośrednie miazgi, wysokie pH, warstwa
martwicza bardzo powoli zanika, więc jest widoczna w Rtg.
Pokrycie pośrednie miazgi, niższe pH, warstwa martwicza
jest resorbowana jeszcze przed utworzeniem mostu
zębinowego. Nie jest widoczna w Rtg.
- Alkalizują środowisko dzięki uwalnianiu jonów OH
-
(nietwardniejące silniej), oraz zmniejszają przepuszczalność naczyń
krwionośnych, dzięki uwalnianiu Ca
2+
, co z kolei ma wpływ na obniżenie stężenia inhibitora pirofosfatazy zasadowej i jej
aktywację. Alkalizacja poprzez OH
-
również pomaga w aktywacji tego enzymu, biorącego udział w procesach mineralizacji.
- Ograniczona penetracja w głąb tkanek.
Postać: najczęściej 2 TUBKI PASTY, czasem pasta w strzykawce, lub kapsułki do wstrząsarki.
5) Cementy glassjonomerowe (szklano-jonomerowe, polialkenowe, jonomeryczne)
- Proszek: zaczerpnięto z cementów krzemowych i jest to szkło sodowo-lantanowo-wapniowo-krzemowe (Na-La-Ca-Si)
wzbogacone w 42% fluorem w postaci CaF
2
, NaF, AlF
3
. Ponadto: glino-fluorek sodowy, fosforan wapnia i glinu.
Ponadto #2: Al
2
O
3
(20%) oraz SiO
2
(31%) (glin wzmaga odporność mechaniczną cementu). Sole baru, strontu i lantanu
stwarzające kontrast w Rtg. Wszystkie składniki topione w 1000-1300
o
C sproszkowane i poddane działaniu kwasów w celu
aktywacji.
- Płyn (matryca): zaczerpnięto z cementów karboskylowych: 40-50% wodny roztwór kwasu poliakrylowego, itakonowego,
maleinowego. Dodatek 5-10% kwasu winowego lub tartarowego, a także EDTA i kwas cytrynowy ułatwia mieszanie,
wydłuża czas pracy i skraca czas wiązania cementu. Natomiast kwas glikolowy i ethamina wydłużają wiązanie.
KLASY GLASSJONOMERÓW
Typ I - łączące, lutujące, cementujące
Ketac-Cem, Fuji I, Aqua-Cem
Typ II - służące do wypełnień
1) Chemoutwardzalne: Ketac-Fil, Chelon-Fil, Chemfil II
2) Wzmocnione metalami - cermety: Chelon-Silver, Ketac-Silver
3) Chemo + światłoutwardzalne (podwójnie utwardzane): Dyract
4) Chemo + światłoutwardzalne + bez dostępu światła (potrójnie utwardzane):
Vitremer TC, Vitremer SC
Typ III - podkłady i uszczelniacze
bruzd
1) Chemoutwardzalne: Ketac Bond, Iono Bond, Aqua Inonobond
2) Światłoutwardzalne: Ionosit, XR-Ionomer, Vivaglas
Typ IV - wypełnianie kanałów
korzeniowych
Ketac-Endo (Aplicap) - kapsułkowany
Osobliwości glassjonomerów:
- Fazy wiązania po zmieszaniu:
1) 5-10 minut, tworzenie kompleksów jonowych poliCa
2+
- cement jest wrażliwy na wilgoć. Jest to faza twardnienia.
2) do 24 godzin, tworzenie kompleksów jonowych poliAl
3+
- cement jest wrażliwy na przesuszenie. Jest to faza kamienienia.
3) Reakcje kwas-zasada, na początku wiązania pH 3-4 (kwaśne), po związaniu pH 7 (obojętne).
- Stosowane w większości klas ubytków, szczególne predyspozycje - patrz niżej.
- Doskonała adhezja do tkanek twardych zęba, szczególnie do zębiny, oraz do innych materiałów - szczególnie kompozytów.
Dlatego stosowane są w metodzie kanapkowej (podwójnego wiązania, w klasach I, II, III) oraz tunelowej w klasie II.
a) Zastępowanie grup fosforanowych szkliwa grupami karboksylowymi cementu.
b) Adhezja jonowa i interakcja dipolowa między grupami karboksylowymi cementu i zębiny.
c) Adhezja do materiałów kompozycyjnych.
- Doskonała szczelność brzeżna i niewielki skurcz polimeryzacyjny - idealne przy głęboko drążących w kierunku dziąsła
ubytkach klasy V (metoda open-sandwich, otwarta kanapka), gdzie kompozyty w pojedynkę nie potrafią zapewnić adhezji,
ze względu na brak szkliwa oraz przeciekają ze względu na skurcz polimeryzacyjny.
- Najsilniejsze uwalnianie fluoru ze wszystkich dostępnych materiałów (jon F
-
, zastępuje OH
-
, wzmacniając pryzmaty
szkliwa). Przykład silnego "wydzielacza": Fuji II.
- Współczynnik rozszerzalności termicznej zbliżony do tkanek twardych (niski).
- Obojętność dla miazgi i innych tkanek (twardych i miękkich).
2
warstwa martwicza
most zębinowy - powstaje w
ciągu 2-3 miesięcy
- WADY: porowatość powierzchni, jeżeli nie pokryte lakierem; wrażliwość na wodę podczas wiązania, przebarwienia, brak
odpowiedniej wytrzymałości mechanicznej.
Zarabiać na bloczku papierowym, ewentualnie matowa powierzchnia płytki szklanej, plastikową łopatką. Mieszać
ok. 40 sekund do uzyskania gładkiej, lśniącej powierzchni. Polerować po 24 godzinach.
6) Cementy cermetowe (cermety; CER - ceramika, MET - metal)
»» Ketac-Silver, Chelon-Silver.
- Zmodyfikowane jonami metali glasjonomery - większa odporność na ucisk i ścieranie, szybszy proces wiązania.
- Proszek: 50% szkła + 45% srebra + 5% tlenku tytanu.
- Płyn: 37% polimerów kwasu akrylowego, 9% kwasu tartarowego, 54% wody.
Osobliwości cermetów: (różniące je od innych glasjonomerów)
- Stosowane głównie w metodzie kanapkowej.
- Stosowane w niewielkich ubytkach klasy I zębów stałych oraz szerzej w zębach mlecznych.
- NIE stosować do wypełnień ubytków klasy II i rozległych klasy I w zębach stałych.
- Mocowanie wkładów koronowo-korzeniowych, oraz odbudowa kikutów pod uzupełnienia protetyczne.
- Wsteczne wypełnienie kanałów korzeniowych, gdyż przyspieszają odbudowę kości.
- WADY: mniej estetyczne ze względu na zawartość metali (kolor).
III. Materiały do wypełnień stałych.
1) Cementy glassjonomerowe (szklano-jonomerowe, polialkenowe, jonomeryczne) - opisano wyżej.
2) Cementy cermetowe (cermety) - opisano wyżej.
3) Cementy krzemowe (silikaty, porcelana dentystyczna)
- Obecnie wypierane przez inne materiały.
- Proszek: tlenki glinu (50%), krzemu (20-30%), wapnia (5-15%).
- Płyn zaczerpnięto z cementów fosforanowych: 50% mieszanina kwasów fosforowych.
- Silikolith, Variosil, Syntrex, Achatit, Silicap (kapsułkowany).
Osobliwości cementów krzemowych:
- Kiepskie cementy to są :D (wewnętrzne fuj i ukryte psiee).
- Polecane jedynie w wypełnieniach ubytków III klasy i to tylko przy braku kompozytów.
- Przeciwwskazane w klasie IV, bezużyteczne w klasie V.
Zarabianie: Gładka strona płytki szklanej, agatową szpatułką przez 30-60 sekund. Reakcja egzotermiczna z fazą
twardnienia i kamienienia. Opracowanie końcowe po upływie co najmniej 15 minut + pokrycie parafiną, woskiem lub
specjalnym lakierem w celach izolacji przed wilgocią. Pacjent powinien wstrzymać się od przyjmowania pokarmów przez 2
godziny.
UWAGA!
Wymagają podkładu, gdyż wydzielają kwasy szkodliwe dla miazgi! Łatwo wypłukują się z ubytku i nie
zapewniają szczelności brzeżnej. Są wrażliwe na wilgoć.
4) Cementy krzemowo-fosforanowe
»» Aristos, Petradur, Keratit.
- Mieszanina cementów krzemowych i fosforanowych.
Osobliwości cementów krzemowo-foforanowych:
- Przejęły cechy/wady cementów krzemowych, bardzo wysoki odsetek próchnicy wtórnej. Nie ma co sobie nimi głowy
zawracać.
UWAGA!
Wymagają podkładu, gdyż wydzielają kwasy szkodliwe dla miazgi!
5) Amalgamaty (ortęcia)
- Skład stopu konwencjonalnego (niskomiedziowego): ok. 60% srebra, 29,0% cyny, 6% miedzi, 3% rtęci, 2% cynku.
- POJĘCIA ZWIĄZANE Z AMALGAMATAMI:
* Fazy w stopie:
1) Gamma 1 - srebrowo-rtęciowa (Ag-Hg) - brak negatywnego wpływu na cechy materiału.
2) Gamma 2 - cynowo-rtęciowa (Sn-Hg) - odpowiedzialna za wszelkie negatywne cechy materiału: korozję, pełzanie i
płynięcie, mała wytrzymałość na zgniatanie, brak połysku i matowienie powierzchni wypełnienia.
3) eta-η-Cu
6
Sn
5
- występuje w stopach wysokomiedziowych i może ulegać korozji.
* Pełzanie (ang. creep) - utrata długości kontrolnej próbki amalgamatu pod większym obciążeniem przez 4 godziny. Zależy
od wielkości zairen i obecności cyny. Im mniejsze tym większa wartość kliniczna stopu.
* Płynięcie (ang. flow) - utrata długości kontrolnej próbki amalgamatu pod mniejszym obciążeniem przez 24 godziny. Nie
powinno przekraczać 3%.
3

* Preamalgamacja - amalgamowanie wstępne. Ma na celu zmniejszenie wydzielanie rtęci podczas amalgamacji właściwej.
* Prawo Rebla - Maksymalna ilość wypełnień amalgamatowych u jednego pacjenta nie może przekroczyć 7 sztuk. Są
przeciwwskazane u kobiet w ciąży.
* Kondensacja materiału powinna odbywać się od środka ku brzegom wypełnienia, w celu usunięcia nadmiarów wyciskanej
rtęci.
PODZIAŁ STOPÓW AMALGAMATOWYCH
KONWENCJONALNE
NIEKONWENCJONALNE
Wysokosrebrowe, Niskomiedziowe
Wysokomiedziowe
Wysoka ilość srebra (60%) oraz niewielka ilość miedzi
warunkują występowanie fazy gamma 2.
Wysoka ilość miedzi (12-30%) ogranicza występowanie
fazy gamma 2, eliminując wady z nią związane.
Osobliwości amalgamatów:
- Materiały nieadhezyjne, wymagające nacięć retencyjnych przy wypełnianiu ubytku.
- Stosowane głównie w ubytkach klas I, II, V.
- Ogromna wytrzymałość mechaniczna na zgniatanie i ścieranie (najlepsza ze wszystkich materiałów).
- Właściwości materiału i tolerowalność tkankowa zależne od zawartości rtęci - im więcej tym gorsze.
Obecnie występują w postaci ampułek umieszczanych we wstrząsarce na 10-15 sekund. Przenoszone do ubytku
bez dotykania, przy użyciu przenośników Eliota lub pistoletów do amalgamatu. Kondensowane przy użyciu dedykowanych
upychadeł. Gotowe do do polerowania dopiero po całkowitym stwardnieniu - 24 godziny (na drugiej wizycie).
6) Materiały kompozycyjne (kompozyty)
4
Wyszukiwarka
Podobne podstrony:
Bydgoszcz, Masci sterydowe podzial, Podział sterydów stosowanych miejscowo wg Klasyfikacji ATC:
F-7 Podział materiałów stosowanych w elektronice
F 7 Podział materiałów stosowanych w elektronice
Materiałoznawstwo i sprzęt stomatologiczny
Leki przeciwbĂłlowe i przeciwzapalne stosowane w stomatolo gii
znieczulenia stosowane w stomatologii
Dobieranie materiałów stosowanych w układach konstrukcyjnych pojazdów samochodowych
MATERIAŁY STOSOWANE DO POKRYĆ DACHOWYCH, referaty-budownictwo
008 Podstawowe materiały stosowane do produkcji rękojeści
podział materiałów i sposoby ich wyceny IDVBGQVPA2NOPTZBTNQRWJUJGTOK5YE6ZXEUO5Q
Podzia materiau glebowego na frakcje i grupy granulo metryczne, Podział materiału glebowego na frakc
Podział materiałów elektroizolacynych, Podział materiałów elektroizolacynych:
16 Magazynowanie materiałów stosowanych do produkcji
materiały stosowane w elektrotech
Podstawowe pojęcia fizykochemiczne i podział materiałów ze względu
Materialy stosowane na rurki sk Nieznany
Podział materiałów bibliotecznych, Studia INiB, Podstawy bibliotekoznawstwa i informacji naukowej
więcej podobnych podstron