Spis treści
1. Rozwój dziecka. Podstawy anatomiczne i patofizjologiczne
Ludwika Sadowska 5
1.1. Charakterystyka rozwoju dziecka 5
1.2. Wybrane elementy z anatomii i czynności narządu ruchu człowieka 11
1.3. Układ mięśniowy i mechanizmy jego funkcjonowania 20
1.4. Rola sieci neuronalnych w sterowaniu lokomocją człowieka 33
1.5. Integracja sensoryczna i jej rola w aktywności człowieka 35
1.6. Rola plastyczności mózgu w rozwoju dziecka 55
Piśmiennictwo 61
Wykaz rysunków 63
Wykaz tabel 63
2. Budowa i funkcja układu nerwowego
Alicja Kędzia 65
2.1. Rozwój ośrodkowego układu nerwowego (oun) 65
2.2. Podstawowe elementy układu nerwowego 67
2.3. Budowa i funkcja ośrodkowego układu nerwowego (oun) 70
2.4. Opis dróg 95
Piśmiennictwo 112
Wykaz rysunków 113
3. Neurokinezjologiczna diagnostyka niemowląt
z zaburzeniami rozwoju psychomotorycznego
Ludwika Sadowska, Grażyna Banaszek 115
3.1. Rozważania na temat ontogenezy postawy i lokomocji 116
3.2. Neurokinezjologiczna kompleksowa diagnostyka niemowląt 120
Piśmiennictwo 172
Wykaz rysunków 174
Wykaz tabel 174
4. Zasady rehabilitacji metodą odruchowej lokomocji
Ludwika Sadowska, Anna Szkolnicka, Grażyna Banaszek 175
4.1. Wprowadzenie do terapii 175
4.2. Zasady wyzwalania kompleksów motorycznych odruchowej lokomocji 180
4.3. Wyzwalanie kompleksu motorycznego w postaci odruchowego obrotu 188
4.4. Wyzwalanie kompleksu motorycznego podczas stymulacji
odruchowego pełzania 209
4.5. Wskazania do terapii neurokinezjologicznej metodą odruchowej lokomocji 228
Piśmiennictwo 238
Wykaz rysunków 240
5. Ocena diagnostyki i stymulacji metodą Vojty
dzieci z zaburzeniami rozwoju psychomotorycznego
(na podstawie badań własnych i przeglądu piśmiennictwa)
Ludwika Sadowska, Anna Krejft, Adam Wiraszka 243
5.1. Ocena neurokinezjologicznej diagnostyki i terapii za pomocą
algorytmu Krefft (w badaniach własnych) 244
5.2. Wczesne rozpoznanie i leczenie dzieci z uszkodzonym oun metodą Vojty
(przegląd piśmiennictwa) 277
Piśmiennictwo 288
Wykaz rysunków 292
Wykaz tabel 292

Ludwika Sadowska
Rozwój dziecka. Podstawy
anatomiczne i patofizjologiczne
1.1. Wybrane badania rozwoju dziecka
W opracowaniu dotyczącym wczesnej diagnostyki i leczenia zaburzeń
rozwoju psychomotorycznego dzieci konieczne jest wprowadzenie wybranych
elementów z podstawowych dziedzin opisujących morfologię oraz fizjologię
człowieka. Aby przypisać określonej właściwości fizjologicznej jej wartość
i prawdziwe znaczenie, należy odnieść ją do całości i ostateczne wnioski wycią-
gać, także mając na uwadze całość. Izolując poszczególne części organizmu,
czynimy tak dla ułatwienia analizy eksperymentalnej, a nie po to, aby je trak-
tować jako odrębne całości.
Wiadomo, że ontogeneza to rozwój osobniczy człowieka od chwili po-
częcia do naturalnej śmierci. Embriologia zajmuje się procesami rozwoju
przed urodzeniem, zaś postembriologia, czyli egzogeneza śledzi rozwój
jednostki ludzkiej po urodzeniu poprzez wszystkie jego okresy, czyli: nowo-
rodkowy, niemowlęcy, przedszkolny, szkolny, wiek dojrzały oraz okres sta-
rzenia się.

Biologiczna definicja rozwoju człowieka podkreśla, iż jest to proces
wielostopniowy, nieodwracalny, a jego motorem jest immanentna tendencja
do osiągania coraz wyższego poziomu równowagi dzięki istniejącym mechaniz-
mom samoregulacji. Jest to proces poszerzania funkcji struktur morfologicznych
organizmu w celu zwiększenia jego aktywności w otoczeniu. Adaptacja dziecka
do otoczenia dokonuje się poprzez asymilację i akomodację, które na każdym
kolejnym etapie rozwoju osobniczego doprowadzają do wykształcenia się
nowej postaci równowagi. Pojęcie równowagi między czynnikami genetycz-
nymi i środowiskowymi jest kluczowym elementem ekologicznej teorii roz-
woju człowieka (Piaget 1966, 1981).
Okres rozwojowy człowieka od poczęcia do uzyskania pełnej dojrzałości
osobniczej uwzględnia możliwość prokreacji i realizacji pełni życia w wymiarze
psychosomatycznym i duchowym, jest czasem gwałtownych przemian wew-
nątrz organizmu w interakcji ze środowiskiem zewnętrznym.
W obszarze medycyny wieku rozwojowego pediatria społeczna określa
odpowiednią postawę zapobiegania lub postępowania leczniczego w choro-
bach dzieci, zajmuje się oceną norm wzrastania i rozwoju, ich wszelkimi
uwarunkowaniami, także epidemiologią chorób zakłócających ten rozwój
oraz ich prewencją.
Pediatria etologiczna propaguje diagnozowanie stanu zdrowia metodą
obserwacji spontanicznego zachowania się dziecka, bez dodatkowych, często
skomplikowanych badań laboratoryjnych i pomocniczych. Wnikliwa obser-
wacja spontanicznego zachowania dziecka w możliwie naturalnych warunkach
stanowi główne kryterium oceny zdrowia. W Instytucie Pediatrii Społecznej
Medycyny Młodzieżowej Uniwersytetu im. Ludwika Maksymiliana w Mona-
chium powstała Monachijska Funkcjonalna Diagnostyka Rozwojowa (MFDR).
To dzieło zespołu naukowego kierowanego przez prof. dr h.c. Theodora Hell-
brugge, znanego pediatry, przewodniczącego niemieckiej fundacji „Promyk
Słońca", eksperta Światowej Organizacji Zdrowia zostało udostępnione pedia-
trom polskim (Hellbrugge i in. 1994, 1995). Hellbrugge (Hellbrugge i in. 1994)
przez rehabilitację rozwojową rozumie łącznie: wczesną diagnostykę, wczesną
terapię wrodzonych lub wcześnie nabytych uszkodzeń ośrodkowego układu
nerwowego (oun) oraz wczesną integracją zaburzonych w rozwoju dzieci ze
społeczeństwem. Wczesna diagnostyka zaburzeń rozwoju oun, to jest w pierw-
szych miesiącach życia dziecka, jest najtrudniejsza wobec niedojrzałości
tkanek, narządów i układów narządowych, jak też podobieństwa objawów
fizjologicznych, które ulegają w kierunku patologicznym.

7
Zadaniem rehabilitacji rozwojowej jest prewencja zaburzeń postawy
i motoryki w celu rozwinięcia zdolności komunikowania się z otoczeniem
i uzyskanie przez dziecko samodzielności. Rehabilitacja rozwojowa propo-
nuje wkroczenie czynne w procesy naprawcze, jaką stwarza plastyczność
rozwijającego się mózgu i jego podatność na bodźce zewnętrzne, a szcze-
gólnie te, które w sposób naturalny wzmacniają siłę i równowagę w rozwoju
organizmu.
Międzynarodowe badania pod nazwą „Rozwój Dziecka" pozwoliły na
zestawienie różnych skal rozwoju najważniejszych funkcji psychomotorycz-
nych w pierwszym roku życia dziecka. Opracowany system testów rozwojo-
wych tzw. Monachijska Funkcjonalna Diagnostyka Rozwojowa (MFDR)
w pierwszym, drugim i trzecim roku życia pozwala pediatrom i psycholo-
gom na wczesne rozpoznanie nawet niewielkich opóźnień w rozwoju funkcji
motorycznych takich, jak raczkowanie, siadanie, chodzenie, chwytanie przez
określenie wieku ich pojawienia się. MFDR określa ponadto wiek percepcji jako
miarę postrzegania zmysłowego i umiejętności pojmowania, wieku mówienia
będącego miarą rozwoju umiejętności wyrażania dźwięków mowy artykuło-
wanej oraz ich rozumienia, a także umiejętności kontaktowania się z otocze-
niem będącej miarą dojrzałości społecznej dziecka.
Ocena stanu rozwoju dziecka odbywa się w jego naturalnych warunkach
środowiskowych, w rodzinie, w ścisłej współpracy lekarza z rodzicami i/lub
opiekunami dziecka, od najwcześniejszego okresu życia dziecka. Podkreśla
się, że zdrowie dziecka jest uwarunkowane współuczestnictwem rodziców
w stymulacji jego rozwoju i w procesie właściwej pielęgnacji. Matka pierwsza
ocenia rozwój swego dziecka podczas pielęgnacji. Obdarzając swe dziecko
miłością, może bardzo trafnie dostrzec pewne nieprawidłowości rozwoju
oraz podzielić się spostrzeżeniami z lekarzem pediatrą, który winien cenić
rodzicielską intuicję i umiejętność interpretacji spontanicznego zachowania
dziecka.
Istnieje wiele sposobów i technik badawczych służących ocenie rozwoju
psychomotorycznego niemowląt i małych dzieci, opracowanych dla potrzeb
lekarzy pediatrów, psychologów, socjologów jak również dla rodziców. Świa-
dome uczestnictwo rodziców w rozwoju dziecka od jego poczęcia poprzez
narodziny i okres niemowlęctwa jest niezmiernie ważne dla jego rozwoju,
kształtowania się indywidualnych predyspozycji i umiejętności w ciągłej
integracji ze środowiskiem. Poza miłością rodzicielską potrzebna jest w tym
celu podstawowa wiedza o fazach rozwojowych zdrowego niemowlęcia,

8
istniejących zagrożeniach dla rozwoju w krytycznych jego fazach, sposobie
ich spostrzegania, możliwościach zapobiegania i leczenia.
Od chwili urodzenia rozwój niemowlęcia trwa nieustannie, jest niezwykle
precyzyjny, harmonijny, dynamiczny i dokonuje się w sposób bardzo charakte-
rystyczny. Dojrzewanie struktur morfologicznych i ich funkcji w organizmie
przebiega cefalo-kaudalnie („z góry w dół") i proksymalno-dystalnie („od
środka na boki"), a funkcja wyższa rozwija się na podłożu niższej. Charakte-
rystyczne cechy dziecka w okresie prenatalnym nie znikają z chwilą urodzenia,
ale się doskonalą. Kształt ludzkiej postawy i lokomocji, wg badań ostatnich
dziesięcioleci, jest określany genetycznie. Wieloletnie obserwacje wykazały,
że rozwój motoryki spontanicznej przebiega równolegle z wygasaniem odru-
chów pierwotnych i dojrzewaniem reaktywności posturalnej, zwanej automa-
tycznym sterowaniem położeniem ciała w przestrzeni.
Niezależnie od siebie Vojta (1988) i Pikler (1980) opisali genetycznie uwa-
runkowany model rozwoju motorycznego, który jest identyczny pod względem
kolejności występowania i czasu pojawiania się określonych umiejętności.
Prawidłowy rozwój przebiega automatycznie, jest niezależny od pomocy
z zewnątrz. Według Montessori (Zukunft-Huber 1996) istnieje także gene-
tyczne uwarunkowanie rozwoju inteligencji, przy czym czynniki zewnętrzne
odgrywają mniejszą rolę w pierwszym roku życia niż w latach późniejszych.
Zdrowe dzieci nie wymagają żadnych działań specjalnych z zewnątrz dla
realizacji genetycznego programu, jeśli są wychowywane we właściwym
środowisku rodzinnym. Podczas obserwacji dzieci prawidłowo pielęgnowa-
nych można zauważyć, że:
- rozwój motoryczny jest procesem ciągłym,
- niemowlęta ogólnie są zadowolone, radosne i aktywne, mają przyjazny
stosunek do otoczenia, szczególnie do rodziców i opiekunów,
- każdy etap rozwoju motorycznego jest dla dzieci eksperymentowaniem
i ćwiczeniem, sprawiającym widoczną radość, a nowy ruch wymaga
skupienia uwagi i wyzwala spostrzegawczość,
- motoryka jest sposobem poznania świata, a z charakterystycznego wyrazu
twarzy dziecka można odczytać intensywność uwagi, jego zainteresowa-
nie i radość odczuwaną podczas kolejnych prób aktywności motorycznej,
- dzieci poruszają się pięknie, charakterystyczna jest harmonia ruchów,
które są płynne, pewne, dobrze skoordynowane i zrównoważone, a nie
gwałtowne i niezgrabne.
Można określić czas osiągnięcia poszczególnych umiejętności dziecka za
pomocą różnych metod kontroli rozwoju fizycznego i psychicznego. W pierw-

szym roku życia, w miarę dojrzewania układu nerwowego widoczny jest rozwój
uwarunkowanych genetycznie wzorców ludzkiej postawy i ludzkiej lokomocji,
jak też zanikanie prymitywnych automatyzmów noworodkowych i odruchów,
m.in. odruchu Moro, automatycznego chodzenia i pełzania, prymitywnego
chwytania palcami rąk i stóp, odruchowego ssania i szukania pokarmu. Ustą-
pienie odruchów prymitywnych warunkuje rozwój wyższych funkcji, takich
jak: świadome chwytanie i lokomocja dwunożna. Dzięki pojawieniu się od-
ruchów nastawczych i równoważnych dziecko kontroluje utrzymanie głowy
w pozycji pionowej oraz odpowiednie ułożenie ciała w przestrzeni.
Opóźnianie się rozwoju psychomotorycznych umiejętności, jak też poja-
wienie się nieprawidłowej postawy i czynności ruchowych, według patologicz-
nych wzorców, budzi zwykle niepokój i obliguje do specjalistycznej kontroli
rozwoju, analizy czynników ryzyka i podjęcia leczenia.
1.1.1. Metody kontroli rozwoju dziecka
Szczególne znaczenie dla oceny rozwoju dzieci, prowadzonej przez pediatrę,
psychologa, pedagoga i rehabilitanta, ma znajomość metod diagnostycznych
m. in.: sposobu zbierania informacji, analizy danych, wykonywania pomiarów
antropometrycznych. Ważne są zarówno techniki stosowane przez badających,
jak też ich zalecenia ukierunkowujące aktywność diagnostyczną rodziców
lub opiekunów dziecka. Obserwacje rodziców mogą odgrywać znaczącą rolę
we wczesnym rozpoznawaniu zaburzeń rozwoju dziecka.
Na uwagę zasługuje praca zbiorowa pod redakcją John-Borys (1997) pre-
zentująca przegląd ważniejszych metod i skal oceny poziomu rozwoju dzieci
w pierwszych latach życia stosowanych w Polsce. Dojrzałość noworodka można
oceniać w skali Farra, Dubowitza i Apgar, zachowanie dziecka w pierwszym
roku życia według Buhlera-Hetzera. Orientacyjny Test Psychoruchowego
Rozwoju Dziecka - Denver oraz Skalę Rozwoju Gesella i skalę Brunet-Lezine
dla dzieci do 3 lat podają Michałowicz i Ślęzak (1982).
Skala Psyche Cattel do Badania Inteligencji Niemowląt zarówno dla dzieci
w wieku 2-30 miesięcy, jak też dla dzieci starszych upośledzonych, których
wiek inteligencji mieści się w granicach 2-30 miesiąca życia, została opraco-
wana przez Kostrzewskiego, podobnie jak Skala Sprawności Motorycznej
Dziecka w wieku 1-5 lat oraz Skala Dojrzałości Społecznej wg Dolla (Kos-
trzewski 1964, 1978).
Badania środowiska domowego dziecka oraz postaw rodzicielskich, narzę-
dzia i techniki badania, Kwestionariusze dla Rodziców podaje Ziemska (1981).

10
Kwestionariusz Pary Schaefera i Bella do oceny rodziców są bardzo pomocne
w terapii środowiskowej dzieci zaburzonych w rozwoju psychomotorycznym
i emocjonalnym. Kwestionariusz Badania Temperamentu Dziecka w percepcji
rodziców, Skala Oceny Siebie jako Rodziców opracowane przez Levisa, służą
do badania środowiska domowego dziecka, podobnie jak Arkusz Środowiska
Domowego Dziecka (ASDD) Caldwella i Bradleya które zostały podane przez
John-Borys (1997) i Rembowskiego (1986).
1.1.2. Rozwój fizyczny
Przemiany, którym podlega organizm dziecka, obejmują jednocześnie zwięk-
szenie rozmiarów, zmianę proporcji ciała, doskonalenie morfologii i funkcji
komórek, tkanek i narządów. Pod pojęciem rozwoju rozumiemy procesy
wzrastania, dojrzewania i kształtowania się sfery psychicznej.
Wzrastanie, będące istotą rozwoju fizycznego, jest wypadkową działania
czynników:
- genetycznych, warunkujących „potencjał wzrastania",
- paragenetycznych (zdrowie i wiek, tryb życia matki, kolejność ciąży,
palenie papierosów, picie alkoholu, przyjmowanie leków, narkotyków
w czasie ciąży),
- środowiskowych (klimat, urbanizacja, warunki socjalno bytowe, aktyw-
ność fizyczna). Ocenie rozwoju i dynamiki wzrastania służą pomiary
antropometryczne, ustalenie wieku kostnego, zębowego oraz cech doj-
rzałości płciowej. Pomiary antropometryczne na ogół wykonuje się
techniką Martina, a wyniki pomiarów porównuje się z normami odpo-
wiednimi dla wieku i płci dziecka według tabel, siatek centylowych
i morfogramów (Wolański 1981). Zakres prawidłowych wartości mieści
się między 25 a 70 centylem i osiąga je 50% populacji, wartości poniżej
5 i powyżej 95 są nieprawidłowe. Najważniejsze w ocenie rozwoju są
pomiary wysoko skorelowane z wiekiem, tj. masa i wysokość ciała,
obwód głowy i klatki piersiowej, grubość podskórnej tkanki tłuszczo-
wej oraz pomiary szerokości i głębokości klatki piersiowej. Istnieje
wiele jednostek chorobowych, których stałym objawem jest opóźnienie
rozwoju fizycznego, jak: choroby mózgu, nerek, wady serca i inne.
Przewlekłe choroby ograniczają aktywność fizyczną, zaburzają także
rozwój somatyczny. Z tego względu ocena rozwoju fizycznego powinna
stanowić element wstępny każdego badania klinicznego pacjenta w okresie

11
rozwojowym, ponieważ jest możliwe wczesne wykrycie dysharmonii
rozwojowej.
W wadach rozwojowych układu nerwowego, jak wodogłowie, przepukliny
oponowo-rdzeniowe, dziurowatość i hypoplazja mózgu, ważnym elementem
diagnostycznym są wielokrotne pomiary głowy i wielkości ciemiączka u nie-
mowląt.
Metody kontroli rozwoju fizycznego dzieci i młodzieży, między innymi:
Metoda Tablic Pirqueta, Metoda Siatek Centylowych, graficzna metoda oceny
tempa i harmonijności rozwoju, Metoda Morfograficzna, ponadto ocena roz-
woju fizycznego względem rodziców zostały opracowane przez Wolańskiego
(1981), Malinowskiego i Wolańskiego (1988). Szeroki przegląd metod kon-
troli rozwoju fizycznego i psychomotorycznego podaje Mielimąka (John-
Borys 1997).
1.2. Wybrane elementy z anatomii
i czynności narządu ruchu człowieka
1.2.1. Określenie planu budowy ciała
W planie budowy człowieka występuje symetria ciała; płaszczyzna pośrod-
kowa ciała, tzw. płaszczyzna symetrii, dzieli ustrój na dwie połowy (zwane
antymerami (gr. anti - przeciw, meros - część), z których jedna jest zwykle
lustrzanym odbiciem drugiej. W czasie ontogenezy ciało człowieka wykazuje
jednak asymetrię pod względem masy i wielkości, np. prawa połowa twarzy
jest większa od lewej, prawa kończyna górna jest nieco dłuższa i silniejsza
od lewej itd., a przyczyny nie są dotąd wyjaśnione.
Wzdłuż głównej osi ciała występuje budowa segmentalna, metameryczna
widoczna już we wczesnych stadiach ontogenezy we wszystkich układach,
z wyjątkiem układu pokarmowego. W dalszym rozwoju budowa segmentalna
zaciera się, dobrze zachowana pozostaje jedynie na tułowiu.
* Nazwy anatomiczne w języku polskim i łacińskim zaczerpnięto z „Anatomii człowieka"
(Ignasiak i in. 1994) oraz „Metod badań w biologii człowieka" (Malinowski. Wolański 1988).

12
Wszystkie narządy ciała człowieka zbudowane z tkanek tworzą układy
narządów, które anatomia systematyczna opisuje szczegółowo jako 10 nastę-
pujących układów:
- układ kostny, zwany szkieletowym,
- układ połączeń kości pod postacią stawów i więzadeł,
- układ mięśniowy,
- układ trawienny,
- układ oddechowy,
- układ moczowo-płciowy,
- układ wewnątrzwydzielniczy, czyli dokrewny,
- układ naczyniowy,
- układ nerwowy,
- układ zmysłów i powłoka wspólna (skóra i jej wytwory).
Celem określenia wzajemnego położenia narządów w anatomii przyjęto
umowne płaszczyzny i osie ciała.
Wyróżnia się 3 rodzaje osi głównych, które przecinają się wzajemnie pod
kątem prostym:
- osie pionowe lub długie z góry w dół (łac. axes verticales),
- osie poprzeczne lub poziome z prawej ku lewej stronie ciała (łac. axes
transversales 7),
- osie strzałkowe biegną poziomo w kierunku od przodu do tyłu (łac. axes
sagittales S).
Płaszczyzny ciała określone przez osie dzielą ciało na części; płaszczyzny
strzałkowe na część lewą i prawą, płaszczyzny czołowe - na przednią i tylną,
płaszczyzny poprzeczne lub poziome dzielą ciało na część górną i dolną. Wza-
jemne położenie narządów jest określone w zależności od stosunku do wymie-
nionych płaszczyzn, np. względem medialnie leżących narządów w płaszczy-
źnie pośrodkowej przechodzącej przez oś główną zwaną płaszczyzną symetrii,
kierunek może być przyśrodkowy (łac. medialis) lub boczny (łac. lateralis),
w stosunku do płaszczyzn czołowych określa się kierunek jako przedni (łac.
anterior) i tylny (łac. posterior), natomiast na tułowiu określenia te mogą
być zastąpione nazwą kierunku brzusznego (łac. ventralis) i grzbietowego
(łac. dorsalis). W stosunku do płaszczyzn poziomych kierunek określa się
jako górny (łac. superior) i dolny (łac. inferior), na tułowiu można kierunki
te określać jako czaszkowy (łac. cranialis) i ogonowy (łac. caudalis). Położenie
bliższe zewnętrznej powierzchni ciała zwane jest powierzchniowym lub zew-
nętrznym (łac. superficialis sive externus), zaś położenie bardziej oddalone
od zewnętrznej powierzchni ciała - głębokim lub wewnętrznym (łac. profundus

13
sive internus). Na kończynach kierunek, który zwrócony jest ku górze (do
przyczepu kończyny), nosi nazwę bliższego (łac. proximalis), a ku końcowi
- dalszego- (łac. distalis). Brzegi przedramion i rąk, podudzi i stóp nazywa się
brzegiem bocznym (łac. margo lateralis) i przyśrodkowym (łac. margo media-
lis) lub też nazwę tworzy się od kości przedramienia lub podudzia: promie-
niowy (łac. radialis) i łokciowy (łac. ulnaris) oraz piszczelowy (łac. tibialis),
strzałkowy (łac. fibularis). Na,ręce i stopie mamy kierunek grzbietowy (łac.
dorsalis) i przeciwny kierunek dłoniowy (łac. palmaris) na ręce, a podeszwo-
wy (łac. plantaris) na stopie. W pozycji leżenia przodem, czyli na brzuchu,
lub tyłem, tj. na plecach, stronę ciała można określać jako twarzową lub
potyliczną w zależności od tego, po której stronie znajduje się twarz lub
potylica. W pozycji leżenia na boku części ciała na podłożu określa się jako
dolnoleżące, zaś części leżące powyżej jako górnoleżące.
1.2.2. Ogólne zestawienie czynności narządu ruchu
Kościec ludzki połączony stawami i więzadłami tworzy bierny narząd
ruchu - rusztowanie dla mięśni. Składa się on z:
1. Części osiowej, którą tworzy głowa i tułów.
2. Kości czaszki.
3. Kości kończyn górnych.
4. Kości kończyn dolnych zbudowanych homologicznie.
Czynny narząd ruchu stanowią mięśnie. Poszczególne stawy, łączące kości,
tworzą łańcuchy stawowe, które wraz z odpowiadającymi im mięśniami nazy-
wamy łańcuchami kinematycznymi. Ruchomość poszczególnych ogniw
takiego łańcucha sumuje się, dzięki czemu koniec dalszy osiąga większą rucho-
mość niż koniec bliższy. W układzie ruchu człowieka wyróżnia się łańcuch
szyjno-tułowiowy, parzysty łańcuch kończyny górnej i parzysty łańcuch koń-
czyny dolnej.
Ogólną charakterystykę czynności poszczególnych składowych narządu
ruchu przedstawiono w dalszej części podrozdziału.
W czaszce (łac. cranium) odróżnia się rozwojowo i czynnościowo dwie
części:
- tylno-górną czaszkę mózgową (łac. neurocranium), utworzoną przez
siedem kości, zawierającą mózgowie,
- przednio-dolną czaszkę twarzową (łac. splanchnocranium), złożoną
z dwudziestu dwóch kości, która stanowi rusztowanie kostne dla po-
czątkowego odcinka drogi pokarmowej i oddechowej. Kości czaszki są

14
modelowane przez ciśnienie i pociąganie mięśni żucia, karku oraz
mięśni wyrazowych - mimicznych, jak również przez dostosowanie
do ochrony takich narządów, jak oko, narząd słuchu i równowagi, węchu
i smaku.
Czaszka z kręgosłupem (niem. Axisorgan) łączy się za pośrednictwem
górnych stawów głowy znajdujących się między kością potyliczną i kręgiem
szczytowym oraz stawów dolnych - między kręgami szczytowym i obrotowym.
Ruchy w stawach głowowych górnych polegają na zginaniu głowy w osi
poprzecznej do przodu i ku tyłowi (zakres ruchu 30°, przy udziale kręgosłupa
szyjnego zwiększa się do około 125°). Zginanie boczne głowy w osi strzałko-
wej ma mniejszy zakres, około 10°, a przy współudziale kręgosłupa szyjnego
do 40°.
Głównym ruchem w dolnych stawach głowowych jest ruch obrotowy
w prawo i w lewo, dookoła osi długiej wzdłuż zęba kręgu obrotowego. Obrót
głowy w każdą stronę wynosi około 30°, przy współudziale kręgosłupa szyj-
nego zwiększa się do 90° w jedną stronę.
Kręgosłup stanowi oś tułowia i dźwiga całą górną część ciała. Służy on
jako narząd ochronny rdzenia kręgowego, narząd podporowy ciała oraz narząd
ruchu. Sprężystość kręgosłupa, dzięki krzywiznom kręgosłupa oraz sprężys-
tości krążków międzykręgowych, zabezpiecza rdzeń i mózgowie przed szkod-
liwymi wstrząsami.
Ruchy kręgosłupa są możliwe we wszystkich kierunkach, a mianowicie
w płaszczyźnie strzałkowej - ruchy zginania do przodu i do tyłu (łac. ante-
flexio et retroflexio) oraz w płaszczyźnie poprzecznej - ruchy obrotowe (łac.
rotatio). W wyniku kombinacji ww. ruchów powstają ruchy okrężne i ruchy
odwodzenia (łac. circumductio). Najmniej ruchoma jest część piersiowa kręgo-
słupa, największe możliwości ruchowe posiada część szyjna dzięki małym wy-
miarom trzonów, a znaczną wysokością krążków międzykręgowych. Również
znaczna jest ruchomość w części lędźwiowej. Ruchomość poszczególnych
kręgów w stosunku do siebie jest niewielka ze względu na silny aparat wię-
zadłowy, obecność wyrostków oraz połączeń trzonów kręgowych przy pomocy
chrząstkozrostów. Nieznaczne ruchy 24 kręgów wolnych podczas przesuwa-
nia się pozwalają uzyskać wybitną ruchomość całego przedkrzyżowego krę-
gosłupa w przeciwieństwie do nieruchomej części krzyżowo-guzicznej.
Krzywizny kręgosłupa związane są z wyprostowaną postawą człowieka.
Wygięcie piersiowe i krzyżowo-guziczne zaczynają się kształtować podczas
życia płodowego, następnie lordozą szyjna w 4 miesiącu życia, lordozą lędź-
wiowa w 10-15 miesiącu życia.

15
Ruchomość kręgosłupa zapewniają następujące mięśnie:
1. Zgięcie kręgosłupa w osi poprzecznej powoduje praca mięśni takich
jak: długi głowy, długi szyi, prosty brzucha, prosty głowy przedni,
prosty głowy boczny, pochyły przedni, skośny zewnętrzny i wewnętrzny
brzucha, lędźwiowy większy. W tym czasie mięśnie antagonistyczne,
więzadła, części pierścieni i torebki stawowe usytuowane do przodu
od poprzecznej osi ruchu ulegają rozciągnięciu, hamując zgięcie krę-
gosłupa.
2. Prostowanie kręgosłupa wykonują biernie więzadła żółte, a czynnie
grupa prostowników, do których należą: mięsień czworoboczny, płato-
waty głowy, prostownik grzbietu, półkolcowy głowy, prosty tylny
większy i mniejszy głowy, skośny górny głowy, mostkowo-obojczy-
kowo-sutkowy, kolcowy szyi, mięśnie międzykolcowe, mięsień wielo-
dzielny.
3. Zginanie boczne kręgosłupa, ruch dokonany w płaszczyźnie czołowej,
jest możliwe dzięki pracy zginaczy i prostowników kręgosłupa i głowy,
które kurczą się po stronie wykonywanego ruchu. Tutaj ruch hamowany
jest poprzez rozciąganie struktur więzadłowych i mięśni antagonistycz-
nych, ale także przez nachodzące na siebie łuki żebrowe. Najbardziej
obszerny ruch odbywa się w odcinku piersiowym.
Zgięcie boczne wykonują następujące mięśnie: płatowaty szyi, mostkowo-
-obojczykowo-sutkowy, pochyły przedni, środkowy, tylny, prostownik
grzbietu, skośny zewnętrzny i wewnętrzny brzucha, dźwigacz łopatki,
czworoboczny lędźwi i grzbietu, lędźwiowy większy, półkolcowy głowy,
skośny górny głowy.
4. Ruchy rotacyjne odbywają się w płaszczyźnie tułowia, wokół osi prze-
biegającej przez środek jąder miażdżystych krążków międzykręgowych
i przez wierzchołek zęba kręgu obrotowego w stawie głowowym dolnym.
Ruch ten wykonują następujące mięśnie: mostkowo-obojczykowo-
-sutkowy strony przeciwnej, płatowaty głowy tej samej strony, skośny
dolny głowy tej samej strony, wielodzielny, półkolcowy, skośny zewnętrz-
ny brzucha strony przeciwnej i skośny wewnętrzny tej samej strony,
czworoboczny grzbietu przeciwnej strony, prosty tylny większy głowy
tej samej strony.
Ruchomość klatki piersiowej zapewnia wiele elementów: ruchomość
żeber w stawach żebrowo-kręgowych, ruchy i sprężystość chrząstek żebrowych,
bierne ruchy mostka i aktywność mięśni oddechowych.

16
1. Spokojne oddychanie angażuje tylko właściwe mięśnie oddechowe:
mięśnie międzyżebrowe wewnętrzne i zewnętrzne oraz przeponę.
Nasilenie oddechu pociąga za sobą praca większej partii mięśni, jak:
pochyły przedni, środkowy i tylny, mostkowo-obojczykowo-sutkowy,
zębaty przedni i tylny górny, piersiowy mniejszy i większy, prostownik
grzbietu, najszerszy grzbietu. Mięśnie te powodują podciąganie żeber ku
górze, zwiększenie wymiaru strzałkowego i poprzecznego klatki, spłasz-
czenie przepony i prostowanie odcinka piersiowego kręgosłupa.
Analogiczna sytuacja występuje przy wydechu. Mięśnie zaangażowane
w czynność wydechu to: mięsień prosty brzucha, skośny wewnętrzny i
zewnętrzny brzucha, poprzeczny brzucha, czworoboczny lędźwi, zębaty
tylny dolny, mięśnie podżebrowe i mięsień najszerszy grzbietu.
2. W przypadku, gdy przepona, mięśnie dna miednicy i mięśnie powłok
brzucha kurczą się następuje zmniejszenie objętości jamy brzusznej,
w której wzrasta ciśnienie i tworzy tłocznię brzuszną, mającą olbrzymie
znaczenie przy podstawowych czynnościach fizjologicznych. Do mięśni
tłoczni brzusznej zalicza się: przepona, mięsień poprzeczny brzucha,
skośny wewnętrzny i zewnętrzny brzucha, mięsień prosty brzucha,
mięśnie krocza, tworzące przeponę miednicy.
Klatka piersiowa zawiera i ochrania płuca i serce - ważne dla życia narządy.
Najważniejszą czynnością kończyny górnej są ruchy chwytne i manipula-
cyjne. Cała kończyna górna niejako podporządkowana jest tej czynności, pre-
zentując szeroką gamę ruchów nie tylko w stawach ręki, ale i ramienia.
Duży zakres ruchu w stawie ramiennym i jego wielokierunkowość możliwa
jest dzięki budowie anatomicznej stawu, który składa się z głowy stanowiącej
wycinek kuli ze stosunkowo płytką panewką stawu, obszerną i luźną torebką
stawową.
1. Ruch zgięcia i prostowania w stawie ramiennym odbywa się w płasz-
czyźnie strzałkowej. Ruch zgięcia powodują mięsień naramienny, piersio-
wy większy, dwugłowy ramienny, kruczo-ramienny. Ruch prostowania
- mięsień naramienny, najszerszy grzbietu, obły większy i mniejszy,
trój głowy ramienny.
2. Odwodzenie i przywodzenie w płaszczyźnie czołowej powoduje skurcz
takich mięśni, jak: naramienny, nadgrzebieniowy, dwugłowy ramienny,
podgrzebieniowy, przy czym ruch odwodzenia powyżej kąta 90° od-
bywa się przy współudziale łopatki, tzn. dochodzi do przemieszczenia
kąta bocznego łopatki ku górze, co zachodzi dzięki czynności mięśnia
zębatego przedniego, czworobocznego grzbietu, naramiennego, dźwi-

17
gacza łopatki i mięśni równoległobocznych. Natomiast ruch przywo-
dzenia wspomaga: mięsień piersiowy większy, najszerszy grzbietu, obły
większy, trójgłowy i dwugłowy ramienny, naramienny, kruczo-ramienny.
3. Ruch nawracania i odwracania ramienia - w całości wynosi 90°, jed-
nak przy współudziale stawów promieniowo-łokciowych wzrasta do
120° i za pomocą obu stawów obojczyka można wykonać prawie pełny
obrót - 360°. W czynności nawracania uczestniczy: mięsień podłopat-
kowy, piersiowy większy, naramienny, najszerszy grzbietu, obły więk-
szy. W czynności odwracania - mięsień podgrzebieniowy, obły mniejszy,
naramienny.
Staw łokciowy, który jest stawem złożonym, składa się 3 stawów: dwa
z nich współdziałają ze sobą w ruchu zgięcia i prostowania - staw ramienno-
-łokciowy i staw ramienno-promieniowy, a staw promieniowo-łokciowy
umożliwia nawracanie i odwracanie przedramienia.
1. Zgięcie w stawie łokciowym odbywa się przy udziale takich mięśni, jak:
dwugłowy ramienny, ramienny, ramienno-promieniowy, prostownik
promieniowy długi nadgarstka, nawrotny obły, zginacz promieniowy nad-
garstka, dłoniowy długi.
2. Prostowanie stawu łokciowego wykonuje mięsień trójgłowy ramienia,
przy czym zginacze stawu łokciowego są grupą mięśni silniejszą niż
prostowniki, co tłumaczy lekko zgięte spoczynkowe ustawienie stawu.
Precyzję ruchów i czynności manipulacyjnych ręka zawdzięcza złożonej
budowie i wielostawowemu przebiegowi mięśni, które stabilizując stawy
bliższe, unieruchamiają jednocześnie stawy dalsze. O znaczeniu ręki w czynnoś-
ciach całej kończyny decyduje budowa anatomiczna takich stawów, jak:
- staw promieniowo-nadgarstkowy,
- staw śródnadgarstkowy,
- połączenia stawowe szeregu bliższego kości nadgarstka,
- połączenia stawowe szeregu dalszego kości nadgarstka,
- stawy między szeregiem dalszym kości nadgarstka, a kośćmi śródręcza,
- stawy między kośćmi śródręcza,
- stawy kciuka,
- stawy palców,
a także ich szeroka reprezentacja w korze czuciowej i ruchowej mózgowia.
Najważniejsze ruchy ręki to: zgięcie grzbietowe nadgarstka, zgięcie dłoniowe
nadgarstka, odwodzenie promieniowe ręki i odwodzenie łokciowe ręki.
W czynności ręki bardzo ważną rolę odgrywa staw nadgarstkowo-śród-
ręczny kciuka, którego, dzięki jego wielofunkcyjności, nie można zastąpić

18
żadnym innym palcem. Jest to staw prosty, siodełkowaty z możliwością przeciw-
stawiania i odprowadzania kciuka, a także jego odwodzenia i przywodzenia.
Kończyna dolna w odróżnieniu od kończyny górnej ma budowę o charak-
terze statycznym, co wynika niejako z jej podporowej funkcji.
Staw biodrowy jest mocnym stawem, o znacznie zmniejszonej ruchomości
w porównaniu do stawu ramiennego kończyny górnej. Swobodę ruchu ogra-
niczają: bardzo głębokie osadzenie głowy w panewce, silna i gruba torebka
stawowa, liczne i mocne więzadła.
Staw biodrowy jest stawem prostym, kulisto-panewkowym, wieloosiowym,
pracuje w trzech zasadniczych osiach ruchu: poprzecznej (zgięcie i wyprost),
strzałkowej (odwodzenie i przywodzenie) i podłużnej (odwracanie i nawra-
canie). Ruchy w tym stawie prawie bez wyjątku wiążą się z ruchami kręgo-
słupa.
Największy ruch zgięcia możliwy jest przy lekko odwiedzionym udzie
(zwiększa zakres ruchu o 45°), a jego znaczne ograniczenie następuje przy
wyprostowanym stawie kolanowym, co wynika z hamującego działania mięśni
antagonistycznych (mięśnie tylne uda). Prostowanie uda możliwe jest jedynie
pod niewielkim, wynoszącym 15° kątem, a głównym elementem oporującym
jest więzadło biodrowo-udowe.
1. Ruch zginania stawu wykonują mięśnie: biodrowo-lędźwiowy, prosty
uda, naprężacz powięzi szerokiej uda, krawiecki, przywodziciel długi,
krótki i wielki, grzebieniowy, smukły, pośladkowy średni i mały.
2. Prostowanie wykonuje mięsień pośladkowy wielki, przywodziciel
wielki, mięsień półbłoniasty, półścięgnisty, dwugłowy uda, pośladkowy
średni i mały, gruszkowaty, zasłaniacz zewnętrzny i wewnętrzny, mięś-
nie bliźniacze górny i dolny.
3. Odwodzenie i przywodzenie w stawie biodrowym przy wyprostowanej
postawie ciała wynosi 40° w każdą stronę. Zakres ten zwiększa się
w momencie zgięcia stawu biodrowego, co ma związek z rozluźnieniem
więzadła biodrowo-udowego. Ruch odwodzenia hamowany jest przez
napięcie mięśnia łonowo-udowego.
Mięśnie odwodzące udo to: pośladkowy średni i mały, gruszkowaty, na-
prężacz powięzi szerokiej, mięsień prosty uda i krawiecki.
Mięśnie przywodzące udo, to: mięsień przywodziciel wielki, pośladkowy
wielki, biodrowo-lędźwiowy, przywodziciel krótki i długi, czworoboczny
uda, zasłaniacz zewnętrzny i wewnętrzny, smukły, grzebieniowy, pół-
ścięgnisty, półbłoniasty, mięśnie bliźniacze i mięsień dwugłowy uda.

19
4. Rotacja uda na zewnątrz jest większa o 20° niż do wewnątrz, a rotatory
zewnętrzne to: mięsień pośladkowy wielki, średni i mały, zasłaniacz
wewnętrzny, biodrowo-lędźwiowy, krawiecki, prosty uda, przywodziciel
krótki, długi i wielki, zasłaniacz zewnętrzny, dwugłowy uda, czworo-
boczny uda, mięśnie bliźniacze górny i dolny, mięsień gruszkowaty.
Rotację uda do wewnątrz powoduje: mięsień pośladkowy średni i mały,
półścięgnisty i półbłoniasty, naprężacz powięzi szerokiej i mięsień
smukły.
Staw kolanowy jest największym stawem w układzie kostno-stawowym.
1. Zginanie. Występuje duży bierny zakres ruchu zginania - 160-170°.
Zakres czynny wynosi jedynie 130° z powodu napięcia prostowników
i wpuklenia grupy zginaczy do okolicy podkolanowej oraz napięcia wię-
zadeł krzyżowych. Za ten ruch odpowiedzialne są następujące mięśnie:
półbłoniasty, półścięgnisty, dwugłowy uda, smukły, krawiecki, brzuchaty
łydki, podkolanowy i podeszwowy.
2. Prostowanie w stawie kolanowym powoduje: mięsień czworogłowy
uda i naprężacz powięzi szerokiej.
3. Rotacja kolana jest możliwa jedynie przy zgiętym stawie, co ma związek
z zabezpieczeniem stawu w chwili największego obciążenia. Nawra-
canie wykonują: mięsień półbłoniasty, półścięgnisty, smukły, krawiecki,
podkolanowy, brzuchaty łydki.
Mięśnie odwracające podudzie to: mięsień dwugłowy uda, naprężacz po-
więzi szerokiej, brzuchaty łydki.
Dwa spośród stawów stopy zasługują na szczególną uwagę ze względu
na ich ruchomość, są to: staw skokowy górny i dolny. Pierwszy z nich to zło-
żony staw bloczkowy o poprzecznej osi ruchu, w którym odbywają się ruchy
zgięcia grzbietowego i podeszwowego stopy. W stawie skokowym dolnym
obserwujemy ruchy zgięcia grzbietowego i podeszwowego, które są analo-
giczne do ruchów w stawie skokowym górnym: przywodzenie i odwodzenie,
odwracanie i nawracanie stopy, które są ze sobą sprzężone. Zwykle wyko-
nuje się zgięcie podeszwowe z równoczesnym przywiedzeniem i odwróceniem
stopy i przeciwnie - zgięciu grzbietowemu towarzyszy odwodzenie i nawró-
cenie stopy.
1. Podeszwowe zgięcie stopy wykonują: mięsień trójgłowy łydki, zginacz
długi palucha i palców, piszczelowy tylny, strzałkowy długi i krótki,
podeszwowy.
2. Grzbietowo zginają stopę mięśnie: piszczelowy przedni, prostownik
długi palców i palucha, strzałkowy trzeci.

20
3. Ruch odwracania i przywodzenia stopy wykonują: mięsień trójgłowy
łydki, piszczelowy przedni i tylny, podeszwowy, zginacz długi palców
i palucha.
4. Sprzężony ruch nawracania i odwodzenia wykonują mięśnie: strzałko-
wy długi, krótki i trzeci, prostownik długi palców i prostownik długi
palucha.
Ruchomość pozostałych stawów stopy jest niewielka.
1.3. Układ mięśniowy
i mechanizmy jego funkcjonowania
Tkanka mięśni poprzecznie prążkowanych stanowi czynny narząd ruchu
człowieka. Dzięki swym kostnym przyczepom mięśnie szkieletowe podczas
skurczu powodują ruchy kośćca lub też ustalają położenie jednych kości
względem drugich. Łączna masa mięśni stanowi 38% całkowitej masy ciała,
u sportowców nawet 50% masy ciała.
Mięśnie szkieletowe nazwę swą zawdzięczają przyczepom, które w przewa-
żającej mierze znajdują się na kościach szkieletu. Są one zbudowane z włókien
mięśniowych poprzecznie prążkowanych, szybko kurczących się i unerwione
przez układ nerwowy somatyczny zależny od woli.
Kształt mięśni szkieletowych jest bardzo zróżnicowany. Mięśnie mogą
być krótkie, długie, płaskie, przyczepione przyczepem początkowym bliżej
głównej osi ciała (przyczep proksymalny). Przyczep końcowy zajmuje
położenie bardziej peryferyjne (przyczep dystalny). Przyczepy mięśni tworzą
punkt stały (łac. punctum fixum) bądź punkt ruchomy (łac. punctum mobile),
które zmieniają się w zależności od kierunku wykonywanej pracy mięśnia.
Kierunek działania mięśnia jest uzależniony od jego położenia w stosunku
do osi ruchu stawu. Ponadto mięśnie mogą być jedno- lub dwustawowe,
działające jako zginacze jednego, a prostowniki drugiego stawu.
Narządy pomocnicze mięśni występują pod różnymi postaciami, jak: powie-
zie, kaletki maziowe, pochewki ścięgien, bloczki ścięgien i trzeszczki.
1.3.1. Biologiczne właściwości mięśni
Wszystkie mięśnie cechuje sprężystość; można je rozciągnąć i wracają
później do swej wyjściowej długości. Sprężystość mięśni maleje z wiekiem

21
oraz na skutek zmęczenia pracą. Każde żywe włókno oprócz sprężystości ma
odpowiednie napięcie spoczynkowe (łac. tonus), kontrolowane przez układ
autonomiczny niezależny od woli.
Podstawowa czynność mięśni opiera się na trzech jego właściwościach,
a mianowicie:
a) zdolności kurczenia się, która jest czynnikiem reakcji na bodziec ner-
wowy i źródłem jego siły,
b) zdolności rozkurczania się i rozciągania, która jest podstawą jego elas-
tyczności,
c) zdolności współdziałania z innymi mięśniami we właściwym czasie
i przy użyciu odpowiedniej siły, co nazywamy koordynacją działania.
Tylko część energii mięśnia zostaje przemieniona w pracę mechaniczną,
reszta energii uwalnia się w postaci ciepła w ustroju człowieka.
Mięśnie ze względu na udział w ruchu czynnym zwykle dzieli się na cztery
grupy:
- mięśnie agonistyczne, których skurcz wprowadza w ruch określony
odcinek ciała,
- mięśnie antagonistyczne, które hamują ruch wykonywany przez ago-
nistów,
- mięśnie synergistyczne współdziałające w ruchu (współpracują z ago-
nistami),
- mięśnie stabilizujące, których skurcz i napięcie stabilizuje sąsiednie
stawy i utrzymuje w odpowiedniej pozycji kończynę czy tułów, ułat-
wiając wykonanie ruchu agonistom.
Ocena siły mięśni oraz określenie ich czynności jest podstawowym ele-
mentem diagnostyki i zasadniczym czynnikiem przy prognozowaniu i postę-
powaniu w zaburzeniach układu nerwowego.
Czynność mięśni może być mierzona jako:
a) skurcz izotoniczny, podczas którego następuje skrócenie włókien mięś-
niowych bez zmiany ich napięcia (przyczepy mięśni w układzie szkie-
letowym zbliżają się do siebie);
b) skurcz izometryczny, podczas którego nie zmienia się długość mięśnia,
ale wzrasta stan jego napięcia (przyczepy mięśni w układzie szkiele-
towym nie zmieniają swojej odległości);
c) siła, ruchomość bierna i czynna mięśni za pomocą testu Lovetta, który
polega na badaniu ręcznym poszczególnych mięśni w określonych po-
zycjach i przy określonym ruchu (Malinowski, Wolański 1988).

22
Komórki mięśni poprzecznie prążkowanych pozostają pod ścisłą kontrolą
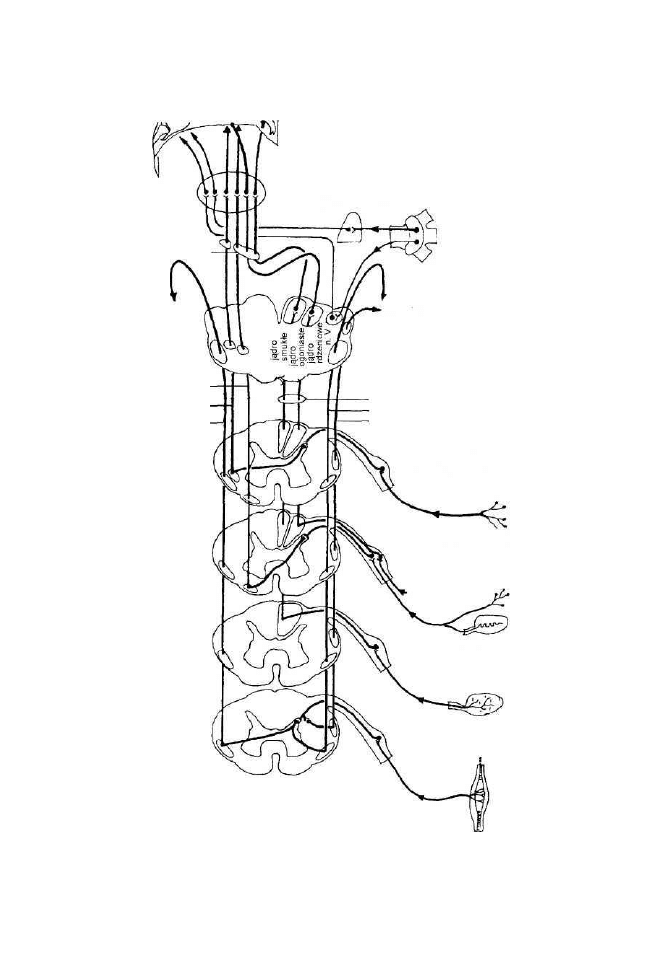
komórek nerwowych skupionych w jądrach ruchowych pnia mózgu i rdzenia
kręgowego. Komórki nerwowe jąder ruchowych wysyłają swoje wypustki -
aksony - do komórek mięśniowych. Pojedyncza komórka nerwowa unerwia
średnio 150 komórek mięśniowych.
Jednostka motoryczna obejmuje komórkę nerwową, synapsy nerwowo-
mięśniowe i komórki mięśniowe. W każdej jednostce motorycznej występuje
jedna komórka nerwowa, która łączy się z komórkami mięśniowymi za pomocą
zakończeń aksonu. Miejsce stykania się wypustki komórki nerwowej - aksonu
z komórką mięśniową nosi nazwę synapsy nerwowo-mięśniowej. W mięś-
niach szkieletowych występują dwa rodzaje komórek mięśniowych:
a) komórki ekstrafuzalne, tzw. zewnątrzwrzecionowe, które mają jedno-
litą budowę na całej długości, są skupione w pęczki i oba ich końce są
przyczepione do ścięgien. Są unerwione przez duże neurony ruchowe,
zwane neuronami alfa;
b) komórki intrafuzalne, tzw. wewnątrzwrzecionowe, w swej części środ-
kowej nie mają poprzecznego prążkowania i część ta nie kurczy się.
Są skupione w pęczki, czyli wrzecionka nerwowo-mięśniowe, które
otacza torebka łącznotkankowa. Wrzecionka nerwowo-mięśniowe przy-
czepiają się swoimi końcami do komórek ekstrafuzalnych. We wrzecion-
kach nerwowo-mięśniowych znajdują się receptory wrażliwe na rozciąga-
nie mięśni. Komórki intrafuzalne są unerwione przez mniejsze neurony
ruchowe, zwane gamma.
Włókno nerwowe typu A (są to włókna z osłonką mielinową zarówno
aferentne przewodzące czucie, jak i eferentne somatyczne) w pobliżu uner-
wianej komórki mięśniowej traci osłonkę mielinową i rozdziela się na wiele
stopek końcowych. Wszystkie stopki końcowe tworzą strukturę zwaną zakoń-
czeniem synaptycznym nerwowo-mięśniowym, płytką końcową.
Błona komórkowa komórki mięśniowej jest w miejscu stykania się z płytką
końcową zagłębiona i pofałdowana - tworzy rynienki otaczające poszczególne
stopki końcowe.
Pomiędzy błoną presynaptyczną, otaczającą stopki końcowe i pofałdowaną
błoną postsynaptyczną komórki mięśniowej występuje niewielka przestrzeń
nosząca nazwę szczeliny synaptycznej.
Impuls nerwowy przesuwając się wzdłuż włókna nerwowego obejmuje
stopki końcowe, depolaryzując ich błonę presynaptyczną. Pod wpływem
depolaryzacji otwiera się do szczeliny synaptycznej pewna liczba pęcherzy-
ków synaptycznych zgromadzonych w stopkach końcowych. Z pęcherzyków

23
synaptycznych uwalnia się acetylocholina (ACh), co jest nazywane sprzęże-
niem elektrowydzielniczym. ACh powstaje w obrębie aksonu, a zwłaszcza
w jego zakończeniach z choliny i kwasu octowego pod wpływem enzymu
acetylazy cholinowej. Powstająca ACh jest gromadzona i magazynowana w pę-
cherzykach synaptycznych.
ACh, wiążąc się z receptorem w błonie postsynaptycznej, zmienia jej właś-
ciwości i powoduje wzrost przepuszczalności dla Na i K . Jony sodu (Na )
wnikają do wnętrza komórki mięśniowej przez otwierające się kanały sodowe.
Błona komórki mięśniowej w miejscu zetknięcia się z zakończeniem synap-
tycznym nerwowo-mięśniowym zostaje zdepolaryzowana, co powoduje waha-
nia potencjału elektrycznego w tej okolicy noszące nazwę potencjału zakoń-
czenia synaptycznego nerwowo mięśniowego.
Przewodzenie przez synapsy nerwowomięśniowe jednego impulsu wymaga
wydzielania do szczeliny synaptycznej od 1000 do 10 000 cząsteczek ACh
w około 200 punktach.
Potencjał zakończenia synaptycznego nerwowo-mięśniowego rozchodzi się
wzdłuż komórki mięśniowej, depolaryzując jej błonę komórkową, co wyz-
wala skurcz. W błonie postsynaptycznej znajduje się enzym rozkładający ACh
uwolnioną do szczeliny synaptycznej. Enzymem tym jest esteraza cholinowa
(AChE), rozkładająca acetylocholinę na cholinę i kwas octowy. Związki
hamujące działanie esterazy cholinowej - inhibitory esterazy cholinowej -
zwiększają wrażliwość błony postsynaptycznej na działanie ACh. Mniejsza
liczba cząsteczek ACh jest w stanie zdepolaryzować błonę postsynaptyczną
i tym samym wytworzyć skurcz komórki mięśniowej. Również jony wapniowe
i magnezowe oddziałują na przewodnictwo nerwowo-mięśniowe.
Jon Ca
2+
ułatwia uwalnianie cząsteczek ACh z synaptycznego zakoń-
czenia nerwowo-mięśniowego, jon Mg
2+
ma działanie przeciwne — hamuje
uwalnianie ACh.
Podobne do jonów Mg
2+
działanie hamujące na błonę presynaptyczną mają
niektóre toksyny bakteryjne, jak toksyna bakterii jadu kiełbasianego (Silbernagl,
Despopoulos 1994).

24
1.3.2. Regulacja czynności mięśniowej za pomocą odruchów
W zasadzie układ regulujący odruchową czynność mięśniową znajduje się
na trzech różnych poziomach: w mięśniu, rdzeniu kręgowym i mózgu (Gór-
ska 1997).
Badania przeprowadzone przez Sherringtona (1947) wykazały, że czyn-
ność mięśni związana jest z reakcją na rozciąganie, która bywa także okre-
ślana jako odruch miotatyczny. W powiązaniu z odruchem na rozciąganie
w regulacji napięcia mięśni biorą udział również inne odruchy segmentowe.
Wszystkie te odruchy są integrowane i koordynowane na poziomie segmental-
nym rdzenia kręgowego oraz powyżej rdzenia w celu zapewnienia harmonii
ruchów.
Reakcja na rozciąganie mięśni, tzw. odruch miotatyczny, jest to naj-
prostszy sposób odruchów rdzeniowych, wytwarzany przez swoiste receptory,
które znajdują się w mięśniu i w sposób ciągły wysyłają bodźce do rdzenia
kręgowego, pobudzając motoneurony alfa. Motoneurony te unerwiają włókna
mięśni szkieletowych za pośrednictwem końcowej płytki nerwowo-mięś-
niowej przez uwolnienie acetylocholiny (ACh). Motoneurony — aby zostały
uczynnione - muszą otrzymać bodźce od receptorów mięśniowych, a reakcją
na to jest skurcz mięśnia.
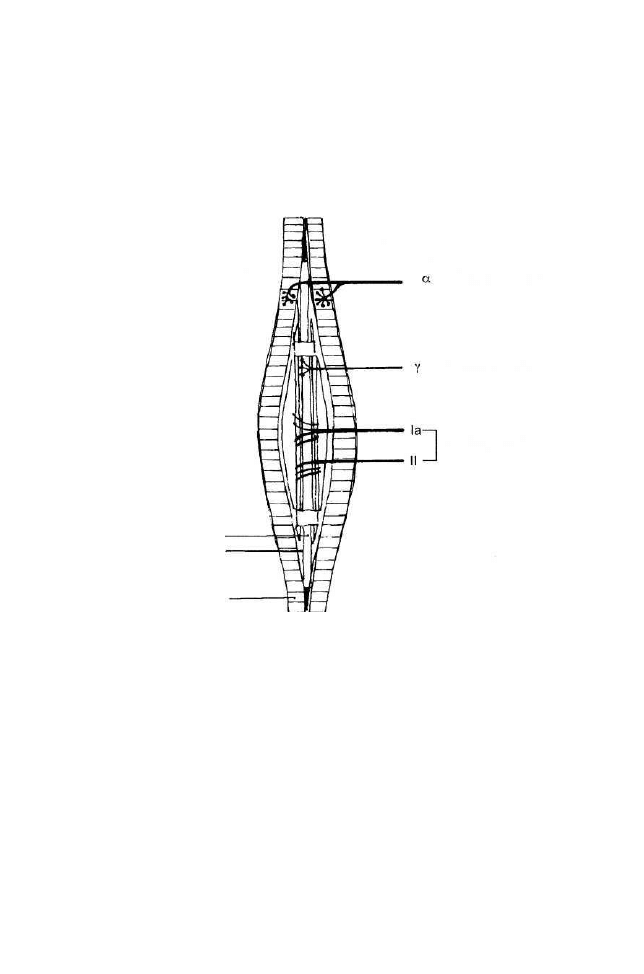
Wrzeciona mięśniowe stanowią złożony, czuciowy narząd receptorowy
odruchu miotatycznego. Wrzeciona, znajdujące się wewnątrz mięśni szkieleto-
wych, składają się z dwóch swoistego rodzaju włókien wewnątrzwrzeciono-
wych (intrafuzalnych), które są ułożone równolegle do włókien zewnątrz -
wrzecionowych (ekstrafuzalnych). Są to:
- włókna z torebką jąder w środku z zakończeniem czuciowym (pierście-
niowo-spiralne), dające początek aferentacjom pierwotnym typu Ia,
- włókna z jądrami ułożonymi w łańcuch z zakończeniami czuciowymi
bukietowatymi (ang. flower spray), prowadzące przez wtórne czuciowe
aferentacje grupy II do rdzenia kręgowego. Zarówno pierwotne, jak
i wtórne zakończenia czuciowe reagują na rozciąganie.
Unerwienie włókien intrafuzalnych następuje w ich okolicach biegunowych
(zawierających kurczliwe prążkowane miofibryle) przez cienkie neuryty po-
kryte osłonką mielinową, z tzw. motoneuronów gamma, znajdujących się
w słupie przednim istoty szarej rdzenia kręgowego. Połączenie między neuro-
nami gamma a włóknami intrafuzalnymi przebiega tak samo, jak połączenia
nerwowo-mięśniowe; przez uwolnienie ACh do szczeliny synaptycznej. Naj-
25
ważniejszym zadaniem układu ruchowego gamma jest regulacja wrażliwości
zakończeń pierwotnych i wtórnych wewnątrz wrzecion mięśniowych, tzn.
odgrywają one rolę regulatora oporu i przygotowują mięsień szkieletowy do
ruchu.
wrzeciona mięśniowe
włókna wewnątrz-
wrzecionowe
włókna zewnątrz-
wrzecionowe
Rysunek 1. Schemat unerwienia wrzeciona mięśniowego i włókien mięśniowych
zewnątrz- i wewnątrzwrzecionowych (wg Guytona 1986 - zmodyfikowany)
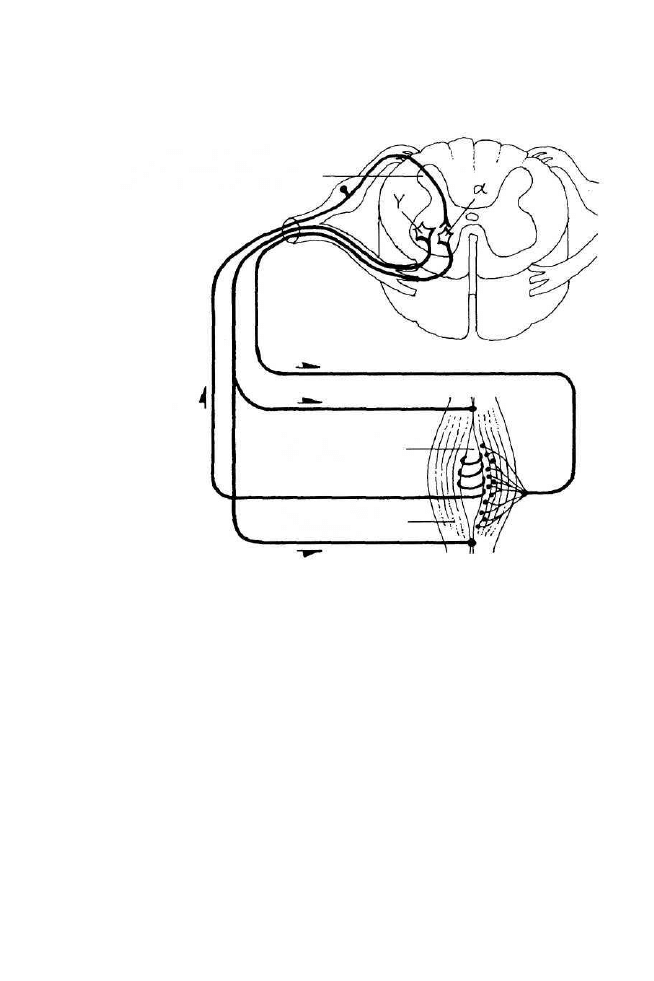
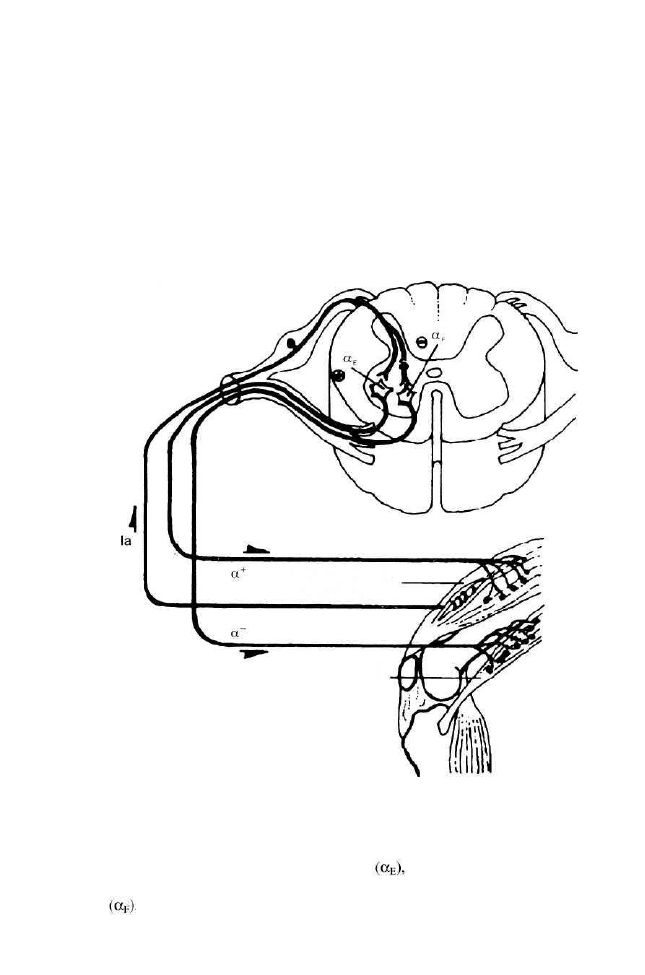
Odruch na rozciąganie (miotatyczny) jest wyłącznie monosynaptyczny -
na skutek pobudzenia pierwotnych zakończeń pierścieniowo-spiralnych, które
wysyłają bodźce przez aferentacje Ia do motoneuronów alfa i unerwiają mię-
sień, z którego wywodzi się akson Ia (mięsień jedno imienny).
Te aferentacje pierwotne tworzą również kilka połączeń obocznych, pro-
wadzących do motoneuronów alfa, które zaopatrują mięśnie synergistyczne.
W przewodzeniu bodźców (o dłuższej latencji) od aferentacji Ia do moto-
neuronów alfa uczestniczą wielosynaptyczne połączenia przez skupiska inter-
neuronów rdzeniowych.
włókno ruchowe
włókno ruchowe
włókna czuciowe
26
Rysunek 2. Schemat monosynaptycznego odruchu na rozciąganie i pętla gamma
(wg Kandel i in. 1991 - zmodyfikowany)
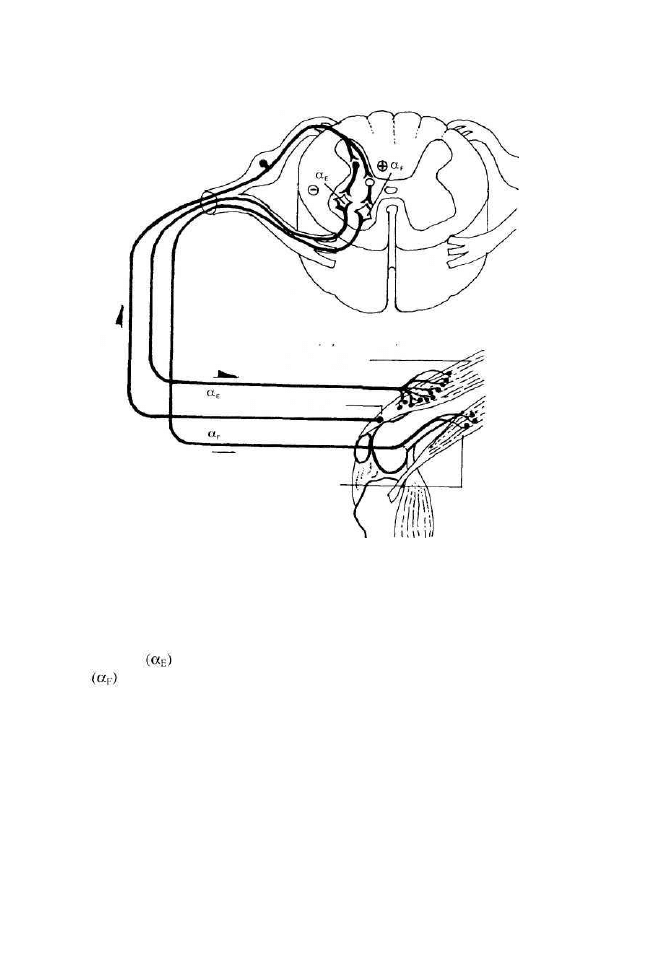
Odruch miotatyczny zwrotny, czyli hamowanie autogenne Ib, reguluje
ruchową koordynację mięśni szkieletowych i chroni ścięgna przed nadmier-
nym rozciąganiem. Receptorami tego wielosynaptycznego odruchu są narządy
ścięgnowe Golgiego, których zadaniem jest doprowadzenie czuciowych afe-
rentacji Ib hamujących przez pobudzające interneurony do motoneruonów
alfa mięśnia antagonistycznego (rys. 3).
Pierwotną koncepcję hamowania wzajemnego (recyprokalnego) stworzył
Sherrington (1947). Jak wynika z rysunku 4, pobudzenie mięśnia antagonis-
tycznego przez aferentacje Ia (odruch miotatyczny) jest zawsze połączone
z hamowaniem mięśnia antagonistycznego. To wzajemne hamowanie powstaje
wskutek przewodzenia wielosynaptycznego (przez interneurony hamujące)
połączeń obocznych Ia do motoneuronów alfa mięśnia antagonistycznego.
połączenia monosynaptyczne
między włóknem la wrzeciona
mięśniowego i motoneuronem
Ia
wrzeciona mięśniowe
(receptor)
włókna mięśnia
szkieletowego (efektor)
27
mięsień prostownik
(agonista)
mięsień zginacz
(antagonista)
Rysunek 3. Schemat dróg wielosynaptycznych wspierających hamowanie autogenne Ib
(zwrotny odruch na rozciąganie) (wg Kandel i in. 1991 - zmodyfikowany)
Narząd Golgiego (receptor) rejestruje napięcie ścięgna podczas skurczu mięśnia. Ib -
aferentacja czuciowa od narządu Golgiego i przekazanie pobudzenia do jednoimiennego
motoneuronu alfa przez interneurony hamujące i do motoneuronu mięśnia antagonis-
tycznego przez interneurony pobudzające.
Hamowanie czynności odruchowej odbywa się na poziomie mózgu
i rdzenia kręgowego.
1. Regulacja ośrodkowa powyżej rdzenia kręgowego.
W klasycznym doświadczeniu na kocie odmóżdżonym (po przecięciu po-
przecznym pnia mózgu) w regulacji napięcia mięśniowego znaczącą rolę
odgrywa ośrodkowy układ nerwowy powyżej rdzenia kręgowego. Wyłączenie
regulacji nadrdzeniowej napięcia mięśniowego powoduje nadreaktywność
odruchu miotatycznego w mięśniach prostownikach i prowadzi do sztywności
odmóżdżeniowej. Drogi mózgowe zstępujące połączone są motoneuronami
Ib
narząd Golgiego
28
i skupiskami interneuronów rdzeniowych. Są to nadrdzeniowe drogi: korowo-
-rdzeniowa (piramidowa) i pozapiramidowe: czerwienno-rdzeniowa, pokry-
wowo-rdzeniowa i oliwkowo-rdzeniowa (rys. 5). Wpływają one głównie po-
budzająco na segmentową czynność odruchową, ale mogą także mieć działanie
hamujące. Ośrodkowe pobudzenie i hamowanie czynności odruchowej pozo-
stające w równowadze pozwala na sprzężone funkcjonowanie układu nerwowo-
-mięśniowego.
mięsień prostownik
(agonista)
mięsień zginacz
(antagonista)
Rysunek 4. Schemat odruchowej drogi hamowania wzajemnego
(wg Kandel i in. 1991 - zmodyfikowany)
Ia - pierwotna aferentacja czuciowa od wrzeciona mięśniowego do motoneuronów alfa,
monosynaptycznie na motoneuron agonisty odruch na rozciąganie;
- wielosynaptycznie przez interneurony hamujące do motoneuronów antagonisty
, hamowanie wzajemne.
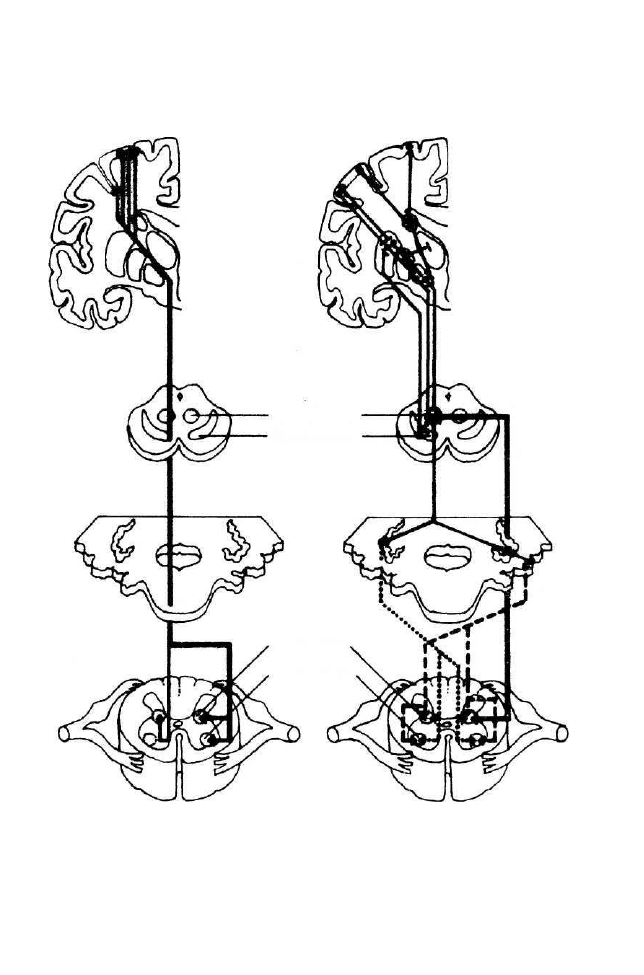
29
jądro
czerwienne
istota czarna
Rysunek 5. Nadrdzeniowa regulacja dróg odruchowych
(wg Kandel i in. 1991 - zmodyfikowany)
A - bezpośrednie drogi nadrdzeniowe, korowo-rdzeniowe (piramidowe); B - pośrednie drogi
korowo-rdzeniowe (pozapiramidowe); 1 - droga oliwkowo-rdzeniowa, 2 - droga czerwienno-
-rdzeniowa, 3 - droga pokrywowo-rdzeniowa.
2
interneurony
motoneurony
A
B
3
1
30
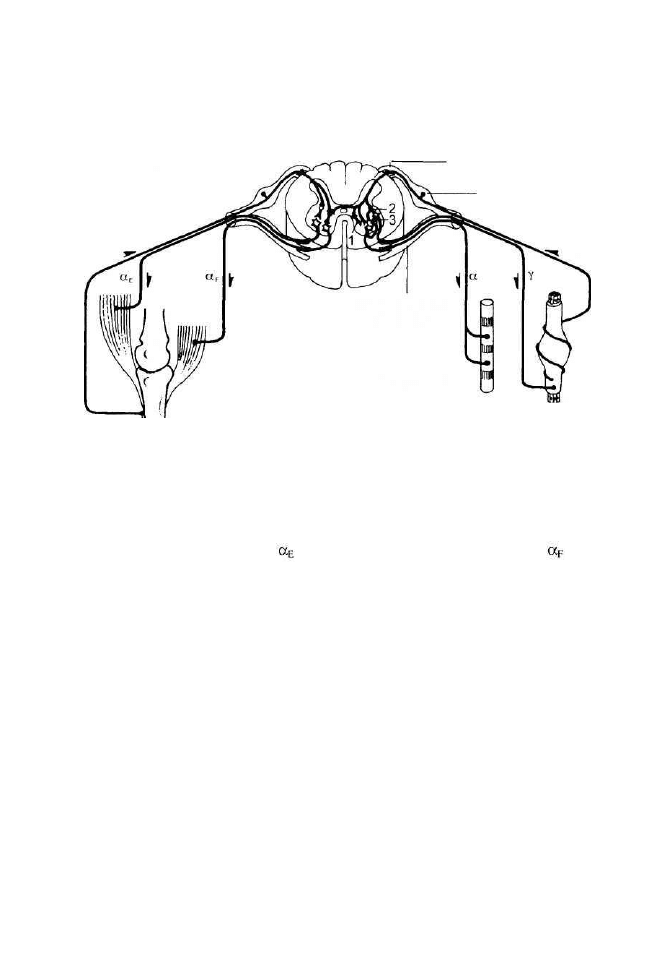
2. Regulacja segmentowa.
korzeń tylny (wejście)
zwój rdzeniowy
wrzeciono
mięśniowe
Rysunek 6. Segmentowa regulacja dróg odruchowych w rdzeniu
(wg Kandel i in. 1991 - zmodyfikowany)
1 - hamowanie presynaptyczne, 2 - hamowanie postsynaptyczne (poprzez interneurony),
3 - hamowanie przez komórki Renshawa. Ia - aferentacja pierwotna od wrzeciona mięśniowego,
Ib - aferentacja od narządu Golgiego. - pobudzenie od agonisty (m. prostownik), - pobu-
dzenie od antagonisty (m. zginacz).
Rdzeń kręgowy dysponuje wieloma mechanizmami sprzężenia zwrotnego.
Do chwili obecnej zidentyfikowano hamowanie zwrotne i hamowanie pre-
synaptyczne motoneuronów alfa:
a) hamowanie zwrotne:
Grupa interneuronów hamujących (komórki Renshawa) wpływa hamu-
jąco na motoneurony alfa. Są one pobudzane bezpośrednio przez połą-
czenia oboczne motoneuronów i ze swej strony hamują ich czynność.
Ten ujemny mechanizm sprzężenia zwrotnego działa jak filtr i reguluje
częstotliwość wyładowań motoneuronów. Obecnie wiadomo, że ko-
mórki Renshawa hamują również interneurony Ia, które pośredniczą
w antagonistycznym wzajemnym hamowaniu;
b) hamowanie presynaptyczne:
Jak już wspomniano, opisując wzajemne hamowanie antagonistyczne,
interneurony rdzeniowe hamujące indukują postsynaptyczny potencjał
hamujący w motoneuronach. Niedawno opisano jednak inny rodzaj
Ib
narząd Golgiego
włókno mięśniowe
korzeń przedni
(wyjście)
la

31
hamowania segmentowych dróg odruchowych. Odruch miotatyczny
może zostać zahamowany przez swoisty ujemny mechanizm sprzęże-
nia zwrotnego przedstawiony na rysunku 6. Droga oboczna aferentacji
la jest połączona z interneuronem hamującym, który może zmniejszyć
wydzielanie przekaźników (transmiterów) pobudzenia wstępującego
(aferentacji) Ia biegnącego do motoneuronu.
1.3.3. Objawy patologicznej motoryki
pochodzenia ośrodkowego
W uszkodzeniu neuronu ruchowego ośrodkowego, zwanego piramidowym,
górnym lub centralnym, można wyróżnić objawy takie, jak: spastyczność, po-
rażenie lub niedowłady (określane również jako osłabienie mięśni), wzmożenie
odruchów głębokich, odruchy patologiczne (odruch Babińskiego, Rossolimo),
zniesienie odruchów powierzchniowych (odruchy brzuszne).
Spastyczność jest najczęściej występującym zaburzeniem układu rucho-
wego i obserwuje się ją w wielu chorobach neurologicznych. Jest definiowana
jako zaburzenie ruchowe, charakteryzujące się wzmożeniem tonicznych od-
ruchów na rozciąganie w zależności od szybkości rozciągania, ze zwiększo-
nym odruchem ścięgnowym, co wynika z odhamowania odruchu rozciągo-
wego jako składowej uszkodzenia neuronów ruchowych (motoneuronów) na
wyższym poziomie. W definicji tej podkreślono mechanizmy patofizjologiczne
leżące u podstaw zaburzenia.
Nierzadko pojęcie „spastyczność" jest błędnie stosowane przy określaniu
różnych zaburzeń ruchowych, jako synonim „zespołu piramidowego" lub
„zespołu neuronu ruchowego ośrodkowego". Pod względem klinicznym
spastyczność jest jedynie składową tego zespołu.
Spastyczność przyczynia się w dużym stopniu do powstania zaburzeń
czynnościowych, zwłaszcza u chorych z niewielkim niedowładem. Niedawno
stało się jasne, że niedobór mechanizmów hamujących jest również ważnym
czynnikiem sprzyjającym spastyczności. Nadreaktywność motoneuronów alfa
powstaje wskutek braku równowagi między mechanizmami pobudzającymi
i hamującymi. U chorych ze spastycznością mechanizmy hamujące, które
pozbawiono ośrodkowej regulacji nadrdzeniowej, są osłabione. Niezmienione
u tych chorych wydaje się hamowanie zwrotne regulowane przez komórki
Renshawa.
Istotne w procesie spastyczności jest zmniejszenie aktywności mechaniz-
mów hamujących. Udział obu składowych, tj. hamowania presynaptycznego

32
z jednej strony i interneuronów hamujących z drugiej -jest u każdego chorego
inny. Z tych powodów spastyczność powinno uważać się za wynik połączenia
rożnych zaburzeń układu ruchowego, który kontroluje napięcie mięśni.
Spastyczność - w przeciwieństwie do sztywności odmóżdżeniowej, która
występuje bezpośrednio po uszkodzeniu - klinicznie objawia się dopiero po
pewnym czasie. Tę zwłokę tłumaczy się zmianami plastycznymi, prowadzą-
cymi do reorganizacji czynności odruchowej na poziomie rdzenia kręgowego.
Poza tym - ponieważ spastyczność rozwija się w przypadku uszkodzeń prze-
wlekłych - z czasem mogą wystąpić zmiany w oddziaływaniu białek mięśni
(aktyny i miozyny), powodujących skurcz mięśnia.
Zazwyczaj kliniczne rozpoznanie spastyczności jest łatwe dla klinicysty
lub fizjoterapeuty. W kończynie spastycznej można stwierdzić wzmożone
(hiperaktywne) toniczne odruchy na rozciąganie wskutek występowania stop-
niowo zwiększającego się oporu mięśnia podczas wykonywania biernego
ruchu stawów. Siła oporu zależy jednak od szybkości rozciągania biernego;
w klasycznym przypadku osiąga szczyt i całkowicie się załamuje wtedy, gdy
mięsień osiągnie granicę rozciągliwości wskutek ruchu biernego. Zjawisko to
znane jest jako „objaw scyzorykowy".
Taka definicja kliniczna ma istotne znaczenie dla odróżnienia spastycz-
ności od innych postaci zwiększonego napięcia mięśniowego (lub hipertonii
mięśniowej), jak np. od prawidłowego przykurczu mięśni wskutek zwłók-
nienia lub zesztywnienia stawów (gr. ankylosis), dystonii (zaburzone napięcie)
oraz od sztywności (łac. rigiditas) typu pozapiramidowego w parkinsonizmie,
które nie są zależne od szybkości wykonywania ruchu. Poza tym wszystkim
wymienionym stanom zwiększonego napięcia mięśni nie towarzyszy ani
wzmożony odruch na rozciąganie, ani dodatni odruch Babińskiego.
Cecha kliniczna spastyczności i jej udział w zaburzeniach czynnościowych
w dużym stopniu zależą od:
- umiejscowienia i rozległości uszkodzenia,
- rozmieszczenia zaburzenia neurologicznego,
- etiologii,
- objawów towarzyszących (niedowład, kurcze mięśni zginaczy, ruchy
mimowolne) i stopnia ich ciężkości,
- skojarzenia z zaburzeniami czucia.
Umiejscowienie, tj. poziom uszkodzenia od kory do rdzenia kręgowego
i rozmiar uszkodzenia mogą warunkować różnego rodzaju stany kliniczne.
Uszkodzenie korowe powoduje niedowład lub porażenie jednej kończyny
(gr. monoparesis), uszkodzenie torebki wewnętrznej powoduje niedowład

33
lub porażenie połowicze (gr. hemiparesis), uszkodzenie obustronne pnia
mózgu powoduje zajęcie czterech kończyn (gr. tetraparesis), uszkodzenie
dróg piramidowych w rdzeniu kręgowym powoduje zajęcie kończyn dolnych
(gr. paraparesis). Uszkodzenie dróg piramidowych może manifestować się
zależnie do stopnia nasilenia spastyczności w układzie mięśni szkieletowych
porażeniem (gr. plegia) - postać cięższa lub niedowładem (gr. paresis) -
postać lżejsza. Spastycznością bywa jednak częściej objętych kilka swoistych
grup mięśniowych.
Neurony ruchowe ośrodkowe biorą udział w utrzymywaniu napięcia mięśni
służących do przezwyciężania siły ciężkości i zapewniających przyjęcie okre-
ślonej postawy ciała, w której możliwe jest wykonywanie ruchów dowolnych.
W przypadku uszkodzenia neuronów ruchowych ośrodkowych bardziej dot-
knięte są mięśnie o działaniu antygrawitacyjnym (przezwyciężającym siłę
ciężkości), na ogół wskutek wypadnięcia wpływów ośrodkowych powyżej
rdzenia kręgowego. Rozmieszczenie spastyczności wśród mięśni antygrawi-
tacyjnych (mięśnie zginacze kończyn górnych i prostowniki kończyn dolnych)
jest charakterystyczne dla uszkodzenia torebki wewnętrznej i tłumaczy kla-
syczną postawę osób z porażeniem połowiczym, których chód jest „koszący",
a kończyna górna zgięta w stawie łokciowym. Najważniejsze stany kliniczne,
które przebiegają ze spastycznością, to: udar mózgowy, stwardnienie roz-
siane, uraz, mózgowe porażenie dziecięce, rzadziej guz mózgu, zakażenia,
zatrucia metalami ciężkimi (ołów, rtęć).
W uszkodzeniu układu pozapiramidowego pojawiają się zaburzenia napięcia
mięśniowego i czynności ruchowej pod postacią różnego typu ruchów mimo-
wolnych. Szczegółowo opisano wymienione zaburzenia w rozdziale 2.
1.4. Rola sieci neuronalnych w sterowaniu
lokomocją człowieka
Skomplikowane kierowanie ruchami ciała jest uproszczone dzięki organi-
zacji połączeń neuronów, która sprawia, że odpowiedzialność za koordyno-
wanie ruchów rozkłada się na oddzielne sieci komórek nerwowych (Grillner
1975). Niektóre z tych wyspecjalizowanych sieci, na przykład system sprawu-
jący kontrolę nad oddychaniem, są gotowe do działania od momentu narodzin
człowieka. Inne, odpowiadające za pełzanie, chodzenie czy bieganie, potrze-
bują pewnego czasu, zanim osiągną dojrzałość.

34
Sieci neuronalne, które zawiadują specyficznymi, często powtarzalnymi
ruchami, nazywa się czasem ośrodkowymi generatorami wzorca. Mogą one
sterować wykonaniem specyficznych rytmicznych czynności, nie angażując
świadomości. Kluczowe sieci kontroli neuronalnej, które pozwalają ludziom
oddychać, przełykać, żuć, a także poruszać oczami, znajdują się w pniu mózgu,
który przechodzi w rdzeń kręgowy. Zastanawiające jest, że sieci odpowie-
dzialne za chodzenie czy bieganie (jak również sterujące wykonaniem nie-
których odruchów obronnych) wcale nie znajdują się w mózgu, lecz w samym
rdzeniu kręgowym.
Bardzo proste sygnały sterujące pochodzące z ograniczonego obszaru pnia
mózgu mogą więc pobudzić w rdzeniu kręgowym człowieka generatory
wzorca lokomocyjnego i w ten sposób wywołać skomplikowane wzorce
ruchowe, w których bierze udział wiele mięśni tułowia i kończyn. Znaczenie
rdzenia kręgowego w lokomocji po raz pierwszy doceniono dzięki pionierskim
pracom neurofizjologów brytyjskich, m.in. Sherringtona (1947). Stwierdził on,
że ssaki z przeciętym rdzeniem kręgowym mogą wykonywać naprzemienne
ruchy kończynami nawet wtedy, gdy zostanie przerwane połączenie z móz-
giem. Znacznie później Grillner (1975) z współpracownikami zdołał jedno-
znacznie wykazać, że takie ruchy odpowiadają ruchom wykonywanym podczas
lokomocji. Na tej podstawie doszedł do wniosku, że główne wzorce sygna-
łów nerwowych odpowiedzialnych za lokomocję są w całości generowane
w rdzeniu kręgowym.
Lokomocją u ludzi, jak i u wszystkich zwierząt, kieruje ośrodkowy układ
nerwowy. Wyspecjalizowane sieci neuronalne w kresomózgowiu wybierają
wzorce spośród wielu „programów ruchowych", pobudzając odpowiednie
części pnia mózgu. Pień mózgu z kolei inicjuje ruchy i kontroluje ich szybkość,
aktywując sieci neuronalne (zwane ośrodkowymi generatorami wzorca) znaj-
dujące się w rdzeniu kręgowym. Te lokalne sieci zawierają niezbędne połącze-
nia, które w odpowiednich momentach rozpoczynają i kończą kurczenie się
mięśni zaangażowanych w lokomocję. Neuronalne sieci pnia mózgu kontrolują
również oddychanie, przeżuwanie, przełykanie, ruchy oczu i inne często pow-
tarzane wzorce ruchowe.
Dokładne poznanie mechanizmu pobudzania przez mózg sieci neuronalnych
w rdzeniu kręgowym zajęło jednak wiele lat. Obecnie wiadomo, że w przodo-
mózgowiu znajdują się duże skupiska komórek nerwowych. Skupiska te, na-
zywane jądrami podstawnymi, łączą się (bezpośrednio lub przez komórki
wstawkowe) z neuronami docelowymi w pniu mózgu, które z kolei mogą ini-
cjować wykonanie różnych „programów ruchowych". W czasie spoczynku

35
jądra podstawne nieustannie hamują rozmaite ośrodki ruchowe. Gdy to aktywne
hamowanie ustaje, mogą się pojawić ruchy niezamierzone i nieskoordyno-
wane. Zadaniem jąder podstawnych jest więc ścisła kontrola „programów
ruchowych" układu nerwowego. Ten mechanizm „poskramiania" jest bardzo
istotny: zdradzieckie włączenie „programu ruchowego" mogłoby być kata-
strofą dla większości zwierząt.
Pewne choroby jąder podstawnych mogą wywoływać u człowieka mimo-
wolne grymasy, nieskoordynowane ruchy rąk bądź nóg. Taka hiperkinezja
zdarza się na ogół w chorobie Huntingtona, może też być wynikiem ubocz-
nego działania niektórych leków.
1.5. Integracja sensoryczna
i jej rola w aktywności człowieka
Model sensorycznej integracji został rozwinięty przez amerykańską tera-
peutkę zajęciową i psychologa Ayres (1979, 1984), Maas (1988). Wywodzi
się on z modeli neurofizjologicznych mózgu i form zachowania, a stara się
wyjaśnić zaburzenia poznawcze, emocjonalne i sensomotoryczne u dzieci.
Ayres określa mianem integracji sensorycznej uporządkowanie logiczne,
względnie układanie pobudzeń zmysłowych w mózgu tak, że człowiek
uświadamia sobie dokładnie swoje otoczenie i postrzega je. Jest zdolny do
procesów uczenia się i reagowania w sposób adekwatny w określonej
sytuacji życiowej.
Sensoryczna integracja jest procesem przetwarzania wrażeń zmysłowych
w mózgu, który umożliwia uczenie się zachowania w sposób dostosowany
do sytuacji. Bodźce, dźwięki, przedmioty, osoby, są postrzegane tylko wtedy,
kiedy mogą być włączone w proces integracji, jeżeli mają jakieś znaczenie
dla danej osoby. Wszystko inne zostaje łatwo przeoczone, niedosłyszane,
nieuświadomione, niespostrzeżone albo szybko zapomniane. Poszczególne in-
formacje pochodzące z narządów zmysłowych muszą zostać porównane i usta-
wione we właściwej kolejności, we właściwym miejscu, jak części w układance.
Np. przed nami leży cytryna. Wszystko, co o niej wiemy, jest produktem
końcowym integracji sersorycznej. Pierwsze nasze doświadczenie z cytryną
pobudziło nasze zmysły do odbioru i przetworzenia bodźców. Jednostkowe
informacje zostały przyjęte i przetworzone tak, aby mógł powstać produkt
końcowy - wyobrażenie cytryny.

36
Dla pracy mózgu potrzebna jest ciągłość przetwarzania bodźców. Neurony
muszą otrzymywać bodźce, aby powstała sieć połączeń między nimi. Draż-
nienia zmysłów, ruch, bodźce powstające w czasie ruchu pobudzają do two-
rzenia połączeń nerwowych na synapsach, następnie dochodzi do integracji
impulsów i przyswajania ich przez umysł. Ruch ciała, używanie rąk, mowy
mogą podlegać koordynacji i stanowić podstawę dla kształtowania się celowych
i sensownych działań. Ważne jest, aby informacja zmysłowa była jednoznaczna
i dotarła w stanie niezniekształconym do mózgu. Mózg informacje z wrażeń
zmysłowych przyjmuje, przesiewa (eliminuje), rozpoznaje, interpretuje i inte-
gruje z już posiadanymi, aby umożliwić zachowanie się w sposób adekwatny
do sytuacji.
1.5.1. Sensoryczne sterowanie motoryką dziecka
Dla sprawnego funkcjonowania motorycznego najważniejsze są: zmysł
równowagi, układ czucia głębokiego i czucia powierzchniowego. Postrzeganie,
czyli świadomość ciała i jego schemat w mózgu wytwarza się dzięki syste-
mowi sensorycznemu i motorycznemu. W tym podrozdziale omówiono szcze-
gółowo ich funkcje; powiązanie z układem pozapiramidowym i mięśniowo-
-stawowym.
1. System sensoryczny.
W regulacji motoryki obok narządów zmysłowych i różnych receptorów
skóry znaczenie mają zakończenia propioreceptywne. Receptory mięśni,
ścięgien, więzadeł i stawów drogą aferentną dostarczają mózgowi infor-
macje na temat stanu napięcia mięśni, miejsca w schemacie ciała i położenia
stawów w przestrzeni. Główne informacje na temat rozmiarów i stanu na-
pięcia mięśni pochodzą z wrzecionek i receptorów ścięgnistych, zwanych
ciałkami Golgiego.
Ciałka Golgiego odpowiadają na wzrost napięcia w ścięgnie i tym samym
tworzą mechanizm obronny przeciwdziałający możliwości jego zerwania.
Receptory stawowe określają położenie członków względem siebie. Nerwy
sensoryczne wchodzą do rdzenia kręgowego i tworzą drogi przewodzenia
sięgające do wzgórza i międzymózgowia, gdzie znajdują się punkty węzłowe
dla dróg aferentnych. Międzymózgowie integruje i koordynuje wszystkie
dopływające bodźce nieświadomie. W korze mózgowej, w zakręcie poza-
centralnym płata ciemieniowego leży nadrzędne, czuciowe centrum, w którym
jest uświadamiane odczucie całego ciała. Włókna wrzecionka mięśniowego
i aparatu Golgiego dążą w zasadzie do móżdżku, który pozostaje w ścisłym
37
kora mózgowa, płat ciemieniowy
wstęga przyśrodkowa
droga rdzeniowo-wzgórzowa przednia -
droga rdzeniowo-wzgórzowa boczna -
droga rdzeniowo-mózdżkowa przednia -
powrózek tylny
droga rdzeniowo-mózdżkowa przednia
droga rdzeniowo-mózdżkowa tylna
czucie położenia, wibracji,
dotyk
Proprioreceptory:
narząd Golgiego,
wrzecionka
mięśniowe
Rysunek 7. Schemat dróg nerwowych czucia protopatycznego (temperatura, ból, dotyk, ucisk)
i czucia epikrytycznego (czucie głębokie dotyku i ucisku) (wg Ignasiak i in. 1994, cz. 2)
móżdżek
jądro czuciowe n. V
wzgórze
Czucie
głębokie:
dotyk, ucisk
ból, temperatura
Czucie powierzchniowe:

38
związku ze wzgórzem. Odgałęzienia z wrzecionek względnie włókienka
z ciałek Golgiego przebiegają aż do tworu siatkowatego, który rozciąga się
wzdłuż rdzenia kręgowego i przedłużonego do wzgórza. Twór siatkowaty,
móżdżek i wzgórze stanowią 3 ośrodki koordynacji, a czynność ich jest stale
nadzorowana przez korę mózgową. W wypadku przerwania dopływu infor-
macji do ośrodków korowych półkul mózgowych, mogą stać się one nie-
zdolne do pełnienia funkcji kierowania motoryką ciała. Schemat dopływu
informacji do kory mózgowej ilustruje rysunek 7.
2. System motoryczny.
Region motoryczny leży w zakręcie przedcentralnym kory mózgowej, skąd
droga ruchowa korowo-rdzeniowa (piramidowa) przewodzi bodźce dla wszyst-
kich świadomych, szybkich ruchów. Krzyżuje się ona w rdzeniu przedłużonym
i biegnie dalej w sznurach bocznych i przednich rdzenia kręgowego.
Motoryczna komórka rogów przednich rdzenia wraz ze swoim włóknem
mięśniowym tworzy jednostkę motoryczną zakończoną płytką motoryczną
stanowiącą końcowe połączenie włókna nerwowego z sarkoplazmę włókna
mięśniowego. Na motoryczną komórkę rogu przedniego, zwaną alfamoto-
neuronem, działają pobudzające i hamujące wpływy, które są „rozpatrywane"
na poziomie rdzenia kręgowego. Z chwilą, gdy motoneuron daje impuls, do-
chodzi do skurczu wszystkich włókienek mięśniowych równocześnie. Jednak
nie wszystkie komórki rogów przednich rdzenia dla określonego mięśnia
szkieletowego są aktywowane w tym samym czasie. Przy dłużej trwającej
pracy mięśnia szkieletowego motoneurony rdzenia zmieniają swą aktywność,
tzn. aktywne motoneurony są hamowane przez inne komórki alfamotoneuronów
zwane hamującymi. Komórki rogów przednich rdzenia stanowią miejsce wy-
zwalania rdzeniowego łuku odruchowego. Krótkie łuki odruchowe, np. odruch
ze ścięgna rzepkowego mięśnia czworogłowego uda mogą przebiegać bardzo
krótką drogą w jednym tylko segmencie rdzenia kręgowego, inne łuki odru-
chowe zajmują kilka segmentów rdzenia kręgowego, a jeszcze inne, np. od-
ruchy warunkowe, przebiegają z udziałem mózgowia. Regulację czynności
mięśniowej przedstawiono w podrozdziale 1.3.
3. System pozapiramidowy.
Wpływ systemu pozapiramidowego na komórki rogów przednich rdzenia
ma wielkie znaczenie dla mózgowych zaburzeń ruchowych. Nieuszkodzony
system pozapiramidowy działa hamująco na napięcie i skurcz mięśni szkie-
letowych. W przypadku obniżenia lub wypadnięcia tego hamowania dochodzi
do wzrostu napięcia mięśniowego. Nadrdzeniową regulację czynności od-
ruchowych przedstawiono na rysunku 5.

39
Proprioreceptywna regulacja napięcia mięśnia odbywa się drogą aktywacji
wrzecionek mięśniowych i aparatu Golgiego podczas ich rozciągania. Podczas
gdy jednego typu wrzecionka, z włókienek mięśniowych, drażnią aferentne
włókna alfamotoneuronów, równocześnie zakończenia aparatu Golgiego II
typu przez inne aferentne drogi działają hamująco na alfamotoneurony
rdzenia. Tak więc w mięśniach, których funkcje są antagonistyczne, działają
włókna reciprokalne, tj. odpowiednio przeciwne. Reakcje na rozciąganie two-
rzą tym samym równowagę między antagonistycznymi mięśniami.
Najczęstszą przyczyną neurologiczną spastycznego porażenia mózgowego
jest uszkodzenie ośrodkowego motoneuronu lub drogi piramidowe). Spastycz-
ność występuje głównie na skutek wypadnięcia hamowania tworu siatkowego
tak, że odhamowane odruchy rdzeniowe mogą się wyrazić przez zwiększoną
aktywność gamma włókien nerwowych. Opory na rozciąganie są zwiększone
i przy biernych ruchach w stawach trzeba pokonać opór o charakterze napię-
cia scyzorykowatego. Ten fenomen napięcia scyzorykowatego występuje
prawdopodobnie w wyniku działalności ciałek Golgiego, które przy silnym
rozciąganiu ścięgna powodują odruch zwiotczenia.
4. Fazowe i toniczne jednostki ruchu.
Mięśnie składają się głównie z 2 typów włókien mięśniowych, które są
drażnione na podstawie ich typu przemian energetycznych. Wyróżnia się
włókna fazowe i toniczne. Włókna fazowe przeznaczone są do intensywnych,
szybkich i silnych ruchów, a włókna toniczne do zadań długotrwałych, ale
mniej intensywnych. W rdzeniu kręgowym można odróżnić alfamotoneu-
rony, komórki należące do włókien mięśniowych fazowych i włókien mięś-
niowych tonicznych. Komórki rogów przednich, motoneurony, dla włókien
fazowych są zawsze czynne krótkotrwale, mogą liczbę swych wyładowań
bardzo szybko zwiększać, natomiast motoneurony dla włókien tonicznych są
czynne długotrwale, a liczbę wyładowań zwiększają wolno. Niektóre mięśnie
są bardziej skłonne do napięcia spastycznego, zwłaszcza mięśnie leżące po-
wierzchownie, mięśnie długie, obejmujące dwa stawy, przywodziciele i zginacze,
głębokie mięśnie podtrzymujące postawę. Mięśnie te mają też skłonności do
bezczynności u ludzi z zaburzeniami motorycznymi.
5. Toniczne odruchy postawy.
Dzięki tonicznym odruchom postawy możliwe jest stabilne utrzymanie
raz uformowanej postawy wbrew działaniu sił grawitacji. Te toniczne refleksy
utrzymania pionowej postawy w przebiegu wczesnodziecięcego rozwoju
zostają, w stopniu narastającym, zdominowane sterowaniem nadrzędnym
z kory mózgowej.

40
Od urodzenia oun steruje motoryką na drodze odruchowej. W pierwszym
półroczu dominują odruchy postawy zapewniające właściwe dla danego
gatunku ułożenie ciała. Główne z nich to toniczne odruchy: błędnikowy, szyjne
(symetryczny i asymetryczny), skrócenie tułowia według Galanta-Bertoletti,
które są integrowane na poziomie rdzenia kręgowego i rdzenia przedłużonego.
Odruchy te zanikają w większości między 4 a 6 miesiącem życia i przecho-
dzą w bardziej złożone reakcje prostowania, które umożliwiają uzyskanie
i utrzymanie pozycji stojącej.
Odruchy prostowania są integrowane na poziomie mostu i śródmózgowia.
Najważniejsze z nich to szyjny prostujący i błędnikowy prostujący głowę.
Odruchy te zanikają około 3 roku życia i zastępowane są przez reakcje równo-
ważne, integrowane na poziomie śródmózgowia i kory mózgowej, które umo-
żliwiają pełną i swobodną motorykę w zależności od woli nawiązania kon-
taktów z otoczeniem.
Rozwój motoryczny jest ściśle związany z rozwojem procesów poznaw-
czych, mowy i kontaktów społecznych. Motoryka jest sposobem nawiązywania
kontaktu z otoczeniem i służy jego poznawaniu. Aby dziecko mogło świa-
domie wykonać ruch, wymagana jest najpierw motywacja (chęć posiadania
interesującego przedmiotu), a następnie ideacja, czyli wyobrażenie ruchu.
Dla wykonania ruchu celowego, np. uchwycenia zabawki, dziecko musi posiąść
umiejętność zwrotu głowy w stronę przedmiotu, wyciągnięcia ręki, przenie-
sienia ciężaru ciała.
1.5.2. Rozwój integracji sensomotorycznej
Prawidłowe dojrzewanie sensorycznej integracji warunkuje właściwe doj-
rzewanie ciała i psychiki dziecka. Dla uporządkowanego rozwoju psychicznego
i duchowego konieczna jest integracja sensomotoryki z percepcją wzrokową
i słuchową oraz współdziałanie systemu wegetatywnego i limbicznego.
Noworodek posiada narządy zmysłowe zdolne do pełnienia swych funkcji
odbiorczych oraz umiejętność aktywności motorycznej i reakcji odruchowych.
Percepcja wrażeń zmysłowych i motoryczna aktywność są słabo jeszcze ze
sobą powiązane. Łączenie się informacji z poszczególnych kanałów zmy-
słowych następuje tuż po urodzeniu i stopniowo się doskonali, dzięki temu
dziecko osiąga coraz bardziej kompleksową percepcję i prezentuje coraz lepsze
odpowiedzi przystosowawcze. Doskonalenie się integracji zmysłowej roz-
wija się głównie w pierwszych 10 latach życia. Dziecko uzyskuje coraz lepszy
obraz zróżnicowania swojego ciała i świata otaczającego, a także zdolności
samokontroli, samooceny i abstrakcyjnego myślenia (tab. 1).
Tabela 1. Rozwój procesów integracyjnych jako podstawa rozwoju funkcji psychicznych (wg Ayres 1979, Brand i in. 1988 - zmodyfikowana)
Wiek
Poziom
integracji
I. Specyficzna
integracja,
zmysłowa
(modalna).
II. Początek
połączeń
między-
modalnych
i integracji
seryjnej.
III. Integracja
seryjna na
poziomie
między-
modalnym
i skrzyżo-
wanym.
IV. Osiągnięcia
integracyjne,
stanowiące
podstawę
do nauki
szkolnej.
Reakcja na:
• siłę i wysokość
dźwięków.
• Percepcja ciała (uzmysłowienie własnego ciała) • Stopień aktywności.
• Koordynacja obydwu stron ciała • Czas koncentracji, uwagi.
• Planowanie ruchu • Stabilność emocjonalna.
Ruch oczu i postawa, równowaga,
napięcie mięśniowe, poczucie
pewności w stosunku do sił
przyciągania ziemskiego.
Przy: Reakcje na:
• ssaniu, jedzeniu • silne barwy
• pieszczotach • formy.
• dobrym samopoczuciu
• relacji matka-dziecko.
Bodźce błędnikowe
i Proprioceptywne
Bodźce dotykowe
Bodźce wzrokowe
Bodźce słuchowe
• Używanie mowy * Percepcja wizualna
• Koordynacja oko-ręka • Aktywność celowa (zależna od woli)
• Specjalizacja jednej polowy mózgu i jednej strony • Zdolność koncentracji,
ciała. • Zdolność organizacji.
• Świadomość własnego Ja. • Zdolność myślenia abstrakcyjnego i rozumienia.
• Kontrola samego siebie. • Zdolność do uczenia się technicznego.
• Troska o samego siebie.

42
Tabela 1 przedstawia rozwój procesów integracyjnych, będących podstawą
rozwoju funkcji psychicznych. Uczenie się, myślenie abstrakcyjne nie zja-
wia się automatycznie, ale jest wynikiem wielu lat rozwoju i przetwarzania
bodźców w mózgu. Ayres (1979) odróżnia 4 poziomy integracji sensorycznej,
przy czym jeden poziom buduje się na drugim.
Na poziomie I zostają powiązane bodźce dotykowe, co pozwala dziecku
na ssanie, jedzenie, odczuwanie jako przyjemności dotyku i umożliwia wy-
tworzenie się więzi z matką. Integracja błędnikowych i proprioceptywnych
bodźców umożliwia dziecku koordynację ruchów gałek ocznych, utrzymanie
postawy, napięcia mięśniowego, równowagi i poczucia pewności w stosunku
do sił grawitacji.
Na poziomie II odbywa się łączenie bodźców systemu błędnikowego, pro-
prioreceptywnego i dotykowego (zmysły podstawowe), co z kolei warunkuje
koordynację i napięcie uwagi, planowanie ruchu, świadomości i percepcji
własnego ciała oraz koordynację czynności obu stron ciała.
Poziom III integracji sensorycznej obejmuje także bodźce wzrokowe i słu-
chowe. Poprzez powiązanie bodźców przedsionkowych, słuchowych, pro-
prioreceptywnych, uzmysławiających ciało dochodzi do wykształcenia się
zdolności rozumienia mowy i jej uczenia się. Współdziałanie bodźców optycz-
nych z bodźcami zmysłów podstawowych wcześniej wymienionymi umoż-
liwia dokładną percepcję wzrokową, a co za tym idzie, koordynację oko - ręka.
Dzięki temu dziecko może włożyć kurtkę, nalać sobie mleka, budować z kloc-
ków dom, malować.
Na poziomie IV rozwoju są integrowanie bodźce ze wszystkich kanałów
zmysłowych. Powstają efekty końcowe procesów przetwarzania, które odby-
wały się na poprzednich trzech poziomach. Poczucie własnej wartości, samo-
kontrola, poczucie zaufania do siebie rozwijają się na bazie świadomości
schematu ciała i doświadczenia zdobytego podczas procesu integracji senso-
motorycznej.
Dziecko podczas aktywności motorycznej, zabiegów pielęgnacyjnych, kar-
mienia, pieszczot itp. doznaje wrażeń zmysłowych ciepła, dotyku, czucia głębo-
kiego. Już od 3 miesiąca porównuje te wrażenia z obrazem, np.: własnej dłoni,
którą ogląda, tworząc obraz o określonych wymiarach, granicach, kształcie,
pozycji poszczególnych części ciała w danej chwili ruchu, a także odbiera
reakcje ze swego ciała. Ta wiedza stanowi w świadomości schemat ciała.
Schemat ciała powstaje w świadomości dzięki integrowaniu bodźców na róż-
nych piętrach oun. Bodźce odbierane przez receptory nie wszystkie docierają do

43
kory mózgowej i nie wszystkie są uświadomione. Podstawą tworzenia się sche-
matu ciała są najniższe, podstawowe piętra integracji zmysłowej (tab. 1).
Stopień pobudliwości i koncentracja uwagi, zależą od procesów hamowania
i torowania pobudzeń w oun, gdzie szczególną rolę odgrywa twór siatkowaty
(łac. formatio reticularis). Poszczególne układy zmysłów mogą być stymulo-
wane lub hamowane przez neurony tworu siatkowatego, który rozpoznaje
zbyt słabe wzmacniając je, lub wycisza bodźce zbyt mocne, zanim dotrą one do
odpowiednich struktur mózgu,(jądra podkorowe, kora mózgowa, móżdżek).
1.5.3. Zaburzenia integracji sensorycznej
Zaburzenia integracji manifestują się tym silniej, im niższy poziom integracji
jest upośledzony. Jak wynika z tabeli 1, zaburzenie I poziomu integracji, zwłasz-
cza w zakresie zdolności wiązania informacji proprioceptywnych i przed-
sionkowych ze zmysłem równowagi, prowadzi do upośledzenia pewności
odczucia grawitacji i reakcji odruchowej postawy, czego efektem jest wra-
żenie sztywności i braku płynności ruchów. Zaburzenia na II poziomie inte-
gracji, które rozwijają się w pierwszym roku życia w zakresie rozwoju świa-
domości własnego ciała, koordynacji obydwu stron ciała, planowania ruchu
oraz aktywności, koncentracji uwagi i stabilności emocjonalnej, prowadzą do
nieprawidłowej percepcji własnego ciała i nieprawidłowego napięcia uwagi
dziecka w wieku późniejszym.
Zaburzenie napięcia uwagi daje obraz dziecka wiercącego się na krześle,
ponieważ jego percepcja własnego ciała nie dostarcza informacji o położeniu
i przestrzennej orientacji poszczególnych jego części. Skutkiem tego dziecko
ma trudności ze skierowaniem swojej uwagi albo aktywności w sposób celowy.
Od drugiego roku życia III poziom integracji charakteryzuje się umiejętnoś-
cią używania mowy, koordynacją oko - ręka, percepcją wzrokową i aktyw-
nością celową zależną od woli.
Osiągnięcie IV poziomu integracji wymaga kompleksowego przetwarzania
na wszystkich poziomach struktur anatomicznych kresomózgowia, wzgórza
i pnia mózgu.
Nieustanny, właściwy dopływ informacji ze zmysłów o naszym ciele
i o otoczeniu jest niezbędny do prawidłowego funkcjonowania ośrodkowego
układu nerwowego. Zarówno nadmiar informacji, jak i niedostatek lub dyskry-
minacja bodźców, tj. niemożność interpretacji ich siły rozległości i kierunku
działania, daje w efekcie różne zaburzenia. Zaburzenie zmysłów; równowagi,
układu czucia głębokiego i czucia powierzchniowego może być spowodowany

44
hypofunkcja, czyli obniżoną i niedostateczną wrażliwością zmysłów lub hyper-
funkcją, czyli nadwrażliwością (Ayres 1984).
Hypofunkcja w znaczeniu niedostatecznej wrażliwości objawia się bra-
kiem informacji o własnym ciele i przestrzeni, co z kolei powoduje zaburze-
nie ruchowe w postaci ruchów stereotypowych. Leczenie polega na dostar-
czaniu różnorodnych, silnych bodźców, i pracy nad odtworzeniem obrazu
ciała i otoczenia.
Hyperfunkcja, czyli nadwrażliwość, jest to zwiększona wrażliwość układu
zmysłów objawiająca się nadpobudliwością ruchową i emocjonalną oraz trud-
nościami w koncentracji. Leczenie obejmuje zwiększenie napięcia „układu
eliminującego" drogą stymulacji układu czucia głębokiego i zmysłu równo-
wagi oraz ograniczenie dopływu bodźców.
Przyczyny zaburzeń sensomotorycznej integracji mogą znajdować się
w układzie sensorycznym lub motorycznym.
W układzie sensorycznym za integrację odpowiada głównie: zmysł równo-
wagi, układ czucia głębokiego i układ czucia powierzchniowego:
1. Zmysł równowagi - informacje z kanałów półkolistych o stosunku do
siły ciężkości i ustawieniu ciała w przestrzeni są punktem odniesienia dla
wszystkich innych zmysłów. Rozumienie przestrzeni zależy od tego, czy
wiemy, jaka jest pozycja naszej głowy i gdzie są skierowane gałki oczne (tu
układ ten współpracuje z układem propriocepcji), a to z kolei ma ogromny
wpływ między innymi na planowanie i prowadzenie („nawigację") ruchu.
Dzieci z niedostatkiem bodźców płynących ze zmysłu równowagi są nad-
miernie odważne, uwielbiają szybki ruch, nagłe hamowanie, podskoki. W ten
sposób same dostarczają sobie bodźców, których brak odczuwają. Charakterys-
tyczne dla nich jest wykonywanie stereotypowych ruchów głową- zwłaszcza
rytmicznego kręcenia nią. Głównym założeniem terapii w takich przypad-
kach jest zapewnienie dziecku odpowiedniej stymulacji zmysłu równowagi
w sposób kontrolowany.
Dzieci nadwrażliwe źle tolerują ruch, zwłaszcza kręcenie się, poruszają się
mało i powoli. Oddziaływanie bodźców na zmysł równowagi może wywołać
także innego rodzaju reakcje wegetatywne (bladość, nudność, wymioty) oraz
emocjonalne - strach (np. gdy głowa nie jest ustawiona pionowo). Założeniem
terapii jest zwiększenie napięcia systemu eliminującego (Ayres 1984).
2. Układ czucia głębokiego (propriorecepcji) - dostarcza nam niezbędnej
dla wykonania skutecznego ruchu informacji o wewnętrznym schemacie
naszego ciała oraz o pewnych cechach otoczenia (np. twardość, elastyczność).
Częściowo może być zastąpiony (skompensowany) informacją wzrokową.

45
Niedostatek informacji powoduje problemy z odpowiednim napięciem różnych
grup mięśni, stabilizacją poszczególnych części ciała względem siebie i uru-
chamianiem innych, a także zaburzenia napięcia mięśniowego czy dyspraksję.
Założeniem terapii jest dostarczenie niezbędnych informacji poprzez stosun-
kowo silne bodźce Proprioceptywne - naciski na powierzchnie stawowe, silne
obejmowanie, czołganie się po różnego rodzaju podłożu (np. po workach
z grudkami styropianu). Skuteczne jest też dostarczanie innych bodźców
z czucia powierzchniowego (głaskanie, szczotkowanie).
3. Układ czucia powierzchniowego. Receptory czucia powierzchnio-
wego znajdują się w skórze. Odbierają one informacje: dotyku, ucisku, tem-
peratury, bólu oraz informacje o granicach naszego ciała. Często kojarzą się
z niebezpieczeństwem urazu. Zarówno nadmiar, jak i niedostatek tych bodź-
ców powodować może dezorganizację funkcjonowania oun.
Nadwrażliwość na bodźce dotykowe tworzy dość charakterystyczny obraz
- reakcje na dotyk są nieproporcjonalne do siły bodźca. Dzieci nie lubią ubie-
rania i rozbierania, drażni je np. wełniana garderoba, wata, futra, bliskość
innych dzieci, nie znoszą brudu na rękach, wykonywania prac ręcznych typu
lepienie, malowanie farbami. Często są nadpobudliwe ruchowo i emocjonalnie,
typowe dla nich są problemy z koncentracją uwagi. Zasadą terapii jest dos-
tarczanie bodźców zarówno czucia głębokiego, jak i równoważnych. Pole-
cane są ćwiczenia równoważne na piłce.
Przy niedostatecznej wrażliwości dziecko w sposób stereotypowy samo
dostarcza sobie bodźców czuciowych - charakterystyczne jest drażnienie
sobie okolicy ust. Zasadą terapii jest dostarczenie różnorodnych bodźców -
przez ugniatanie, głaskanie, szczotkowanie oraz praca innymi metodami nad
poprawą obrazu własnego ciała u dziecka.
W układzie motorycznym zaburzenia pochodzenia ośrodkowego obej-
mują postawę ciała, lokomocję i motorykę precyzyjną rąk oraz umiejętność
mowy i funkcjonowania społecznego.
1. Zaburzenia statomotoryki, tzw. dużej motoryki, wyrażają się w tym, że
dzieci:
a) nie rozumieją często poleceń słownych dotyczących ruchów, nie
umieją naśladować ruchów;
b) nie umieją odpowiednio bawić się zabawkami, manipulować nimi;
układają zabawki w szereg lub przesuwają je z miejsca na miejsce;
c) potrzebują zbyt dużo czasu na zaplanowanie ruchu i jego wykonanie,
nie umieją jednocześnie wykonywać dwóch funkcji, np. słuchać
i pisać (stąd trudności szkolne);

46
d) miewają często zaburzenia regulacji napięcia mięśniowego - zwykle
jest ono obniżone, stąd występuje łatwe męczenie się, trudności koncen-
tracji. Poprawa napięcia mięśniowego daje u nich poprawę koncen-
tracji, a ćwiczenia w pozycji siedzącej na piłce stanowią stymulację
reakcji posturalnych;
e) nie mają poczucia linii środkowej swojego ciała;
f) przejawiają złą koordynację ruchową;
g) nieadekwatnie stosują siłę i oceniają odległości podczas wykony-
wanych czynności ruchowych;
h) cierpią na zaburzenia reakcji równoważnych;
i) często ulegają wypadkom;
j) nie umieją dbać o swój wygląd.
Mylący jest fakt, że podstawowe umiejętności ruchowe, takie jak sia-
danie, chodzenie, dzieci te opanowują we właściwym czasie, potrafią wy-
uczyć się ich dzięki swojej inteligencji.
2. Zaburzenia motoryki precyzyjnej, tzw. motoryki małej, to najczęściej
występujące trudności z czynnościami precyzyjnymi; rysowaniem i pi-
saniem, czyli tzw. grafomotoryką.
3. Zaburzenia w funkcjonowaniu psychicznym i społecznym przejawiają
się tym, że dzieci:
a) nie radzą sobie w różnych sytuacjach życiowych. Towarzyszy im stała
frustracja, ponieważ zawsze są ostatnie, zawsze coś rozleją lub roz-
sypią, nie radzą sobie w grach sprawnościowych;
b) źle funkcjonują w większej grupie osób lub wśród natłoku rzeczy.
Mają kłopoty z wyodrębnieniem z tła kształtów i rozpoznaniem
dźwięków;
c) wszystkie czynności wykonują znacznie dłużej, wokół siebie stwa-
rzają nieład;
d) łatwo ulegają przemęczeniu, a ich skuteczność życiowa jest mniejsza.
Stale towarzyszy im poczucie bezradności, niekompetencji, co może po-
wodować zaburzenia osobowości. Swoje trudności kompensują, wybierając
towarzystwo znacznie młodszych dzieci, w którym przyjmują rolę przywódcy
lub wybierając towarzystwo dorosłych, często manipulują sytuacją, stawia-
jąc siebie w roli osoby, której trzeba pomagać, czy też obwiniają innych za
niepowodzenia. Problemy stwarzają nierzadko osoby z otoczenia dziecka,
niezorientowane w istocie zaburzeń, gdy stawiają mu wymagania nieade-
kwatne do poziomu jego inteligencji.

47
Celem postępowania leczniczego zaburzeń sensorycznej integracji jest
modyfikacja neurologicznych dysfunkcji. Należy dążyć do:
- normalizacji odbioru bodźców dotykowych i regulacji napięcia mięś-
niowego,
- normalizacji uświadomienia ruchu (przez odbudowanie czucia wew-
nętrznego ciała, odczucie ruchu i poprawienie czucia głębokiego),
- regulacji równowagi (przez poprawienie statycznego podporu i postawy)
i reakcji przystosowawczych w utrzymaniu równowagi podczas stania
i dowolnego zachowania,
- odbudowy schematu ciała (przez poprawienie motoryki wizualnej i koor-
dynacji oko-ręka-noga),
- poprawy wzrokowej percepcji (w zakresie kształtu, stałości formy,
położenia w przestrzeni),
- poprawy percepcji warunków przestrzennych i wyobrażenia przestrzeni,
- planowania motoryki (przez uczenie kierunku ruchu i koordynacji ciała
w działaniu motorycznym),
- samokontroli słuchowej dźwięków i szumów, zdolności izolowania
dźwięku, naśladowania rytmu, magazynowania schematu.
1.5.4. O deprywacji potrzeb psychicznych dziecka
Deprywacja, czyli niezaspokojenie potrzeb psychicznych dziecka, stanowi
istotne zagrożenie dla jego prawidłowego rozwoju od najwcześniejszego okresu
życia. W okresie niemowlęcym do ekspresji czynników genetycznych dołą-
czają się coraz mocniej wpływy czynników środowiskowych. Powstawanie
więzi uczuciowych, rozwój emocjonalny i społeczny, kształtowanie charak-
teru obok rozwoju fizycznego w pierwszych trzech latach życia dziecka stwarza
podstawy rozwoju osobowości. Prawdą jest, że w tym okresie konieczne jest
respektowanie najważniejszych potrzeb psychicznych dziecka, do których
należą:
- potrzeba miłości i czułości,
- potrzeba bezpieczeństwa,
- potrzeba poznania Boga i sensu istnienia,
- potrzeba poznania świata,
- potrzeba uznania i aprobaty,
- potrzeba zabawy.
Jak wykazały liczne badania, niezaspokojona potrzeba miłości i czułości
prowadzi do ukształtowania człowieka egoistycznego i bezwzględnego, agre-

48
sywnego wobec otoczenia. Dzieci pozbawione miłości i czułości od najwcześ-
niejszego okresu życia rozwijają się gorzej fizycznie i psychicznie w wieku
późniejszym, chcą bowiem tak, jak potrafią, zainteresować sobą otoczenie,
więc kapryszą, są uciążliwe, płaczą, są agresywne w stosunku do ludzi i zwie-
rząt, niszczą zabawki.
Potrzeba bezpieczeństwa wiąże się z zaspokojeniem potrzeby miłości.
Dziecko kochane rozwija się bez uczucia lęku, ciągłego niepokoju lub strachu.
Utrata więzi z najbliższą osobą, utrata bezpieczeństwa wywołuje lęk pierwotny,
zwany lękiem podstawowym, który powoduje najsilniejszy ze znanych stre-
sów zwany dystresem. U małego dziecka ujawnia się to w postaci: niepokoju,
zaburzenia snu, utraty łaknienia, przytulania do przedmiotów, ssania palca,
kiwania się, moczenia, nieumiejętności mówienia, częstego zapadania na różne
choroby na skutek obniżenia odporności komórkowo-humoralnej.
Potrzeba poznawcza dziecka leży u podstaw rozwoju motorycznego,
warunkuje proces pionizacji i lokomocji, chwytania przedmiotów, pozwala na
poznanie ich poprzez dotyk palcami, a także językiem. Tę potrzebę można
rozbudzić, uśpić lub stłumić, co utrudni dziecku poznanie otaczającego go
świata. Z czasem potrzeba poznania rozszerza się, dziecko zaczyna pytać,
skąd się wzięło, kto stworzył świat. Pada pytanie o istotę Boga. Zaspokojenie
potrzeby poznania Boga i sensu własnego istnienia dotąd było w procesie wy-
chowawczym niedoceniane i zaniedbywane, a w doktrynie materialistycznego
wychowania wręcz eliminowane. Konsekwencją realizacji idei poznania Boga
jest wdrażanie dziecka do praktyk religijnych, uczenie modlitwy za pomocą
pojęć zrozumiałych w danym okresie życia.
Potrzeba uznania i aprobaty wiąże się z zapotrzebowaniem na sukces
zauważany przez otoczenie. Uznanie skłania dziecko do podejmowania wysił-
ków w pokonywaniu różnych trudności i przeszkód. Pochwała wyzwala am-
bicje i wytrwałość w działaniu w celu osiągnięcia sukcesu. Wielokrotne pow-
tarzanie tej samej czynności, np. w wieku niemowlęcym wyrzucanie zabawki
i śledzenie jej lotu, pozwala na rozwój postrzegania przestrzennego itd.
Potrzeba zabawy jest naturalnym sposobem rozwoju wyobraźni, naślado-
wania osób dorosłych, realizowanie tej potrzeby często jest sposobem rozła-
dowania napięcia wewnętrznego, wyrażenia ukrytych przeżyć, często nie
akceptowanych przez świat dorosłych. Stworzenie odpowiednich warunków
do zabawy daje lepszą szansę właściwego rozwoju fizycznego i umysłowego
dziecka, rozwija w sposób naturalny umiejętności wynikające z różnicy płci
i związane z pełnieniem roli mężczyzny i kobiety w społeczeństwie.
W miarę dorastania dziecka i kształtowania się moralności autonomicznej,
młodzież poszukuje własnej, indywidualnej drogi życia, drogi poznawania

49
Boga i kontaktu z Nim, kształtuje własne sumienie. Właściwie ukształtowane
sumienie jest głównym atrybutem moralności autonomicznej, którą nie każdy
osiąga. Używa się określenia „człowiek bez sumienia", co oznacza człowieka
bez umiejętności odróżniania dobra i zła.
1.5.5. Powstawanie zaburzeń rozwoju psychospołecznego
Podstawą prawidłowego rozwoju psychospołecznego niemowlęcia jest
emocjonalne zaangażowanie matki lub tej samej bliskiej osoby opiekującej się
nim systematycznie od urodzenia. Przyczyna późniejszych zaburzeń może
tkwić właśnie w braku miłości macierzyńskiej, porzuceniu lub śmierci matki.
Płaczące dziecko uspokaja się, gdy matka przytuli je do piersi lub głaszcze, gdy
zmienia pieluszkę, kołysze. Kołysanie to archaiczny fenomen związany z doz-
naniami płodu, które zarejestrowane zostały w jego pamięci podczas rytmicz-
nego poruszania się matki w trakcie jej codziennych zajęć. Kołysanie dziecka
po urodzeniu daje mu poczucie ciągłości doświadczeń, uspokaja je i rozluź-
nia, zapewnia stymulację zmysłu równowagi w układzie przedsionkowo-
ślimakowym i kanałach półkolistych błędnika. Szczególnie u wcześniaków
kołysanie przyspiesza dojrzewanie oun.
Dziecko po urodzeniu potrzebuje fizycznego i psychicznego kontaktu
z matką. Potrzeba ta jest respektowana i zauważana w nowoczesnym zmo-
dyfikowanym prowadzeniu porodu, kiedy to noworodka umęczonego po
przejściu przez drogi kanału rodnego kładzie się na chwilę, zanim przestanie
tętnić pępowina, w zagłębienie powłok brzucha matki, które powstało po opusz-
czeniu łona przez jej dziecko. Dotknięcia kochających rąk matki, wyczuwanie
rytmicznego bicia jej serca, w które wsłuchiwało się w czasie rozwoju w jej
łonie sprawia, że noworodek uspokaja się, zanim jeszcze wyda pierwszy swój
krzyk, zanim wciągnie w płuca powietrze.
Konieczne jest zaspokojenie naturalnej potrzeby pokarmu tuż po uro-
dzeniu przez przystawienie noworodka do piersi w celu nakarmienia go przez
matkę najlepiej w ciągu pierwszej godziny od odcięcia pępowiny. Odruch ssania
jest najmocniejszy w pierwszych trzech godzinach życia, zaś ssanie noworodka
jest czynnikiem pobudzającym podwzgórze w mózgu matki do wydzielania
hormonów oksytocyny i prolaktyny stymulujących laktację, a prawidłowy
przebieg połogu zapewnia wytwarzanie odpowiedniej ilości pokarmu.
Nie należy odłączać noworodka od matki po urodzeniu. Noworodek czuje się
wtedy opuszczony, traci poczucie bezpieczeństwa, a to jest ogromnym stresem,
który, jeśli trwa zbyt długo, destabilizuje układ nerwowy, szczególnie część
zawiadującą emocjami, tj. układ limbiczny, podwzgórzowo-przysadkowy

50
i immunologiczny dziecka. Destabilizacja układu nerwowego obniża naturalne
zdolności odpornościowe organizmu i utrudnia zdrowienie w przypadku
choroby. Oddzielenie noworodka od matki niekorzystnie wpływa także na
psychikę obojga - matki i dziecka. Niepokój o los i stan dziecka działa nie-
korzystnie na prawidłowy rozwój uczuć macierzyńskich i powstawanie har-
monii między matką i dzieckiem, hamuje wydzielanie pokarmu.
Co przeżywa dziecko oddzielone od matki, można zaobserwować, gdy
pozostawi je matka w innym domu niż własny (szpital, sanatorium) z jakiego-
kolwiek powodu. Dziecko reaguje wzmożonym niepokojem, przejawia lęk,
dyskomfort psychiczny, płacze ustawicznie lub popada w apatię. W odczuciu
małego dziecka matka uosabia cały świat. Dla lepszego zrozumienia przeżyć
osamotnionego dziecka należy odwołać się do etapu życia wewnątrzłonowego,
kiedy interakcja między matką i dzieckiem jest zsynchronizowana, a czuwanie
i aktywność dziecka podporządkowana trybowi życia matki. Silne reakcje
stresowe matki, jej niespokojne zachowanie, wywołują odpowiedź dziecka,
które gwałtownie zmienia pozycję, kopie; w badaniu ultrasonograficznym
obserwować można gwałtowne ruchy kończyn, przyspieszone wzmożone
bicie serca, grymasy twarzy, ssanie kciuka.
Psychologia prenatalna zwraca uwagę na potrzeby psychiczne rosnącego
płodu, szczególnie w ostatnich trzech miesiącach, kiedy zmysły są na tyle
dojrzałe, by odbierać bodźce dotykowe, wzrokowe i słuchowe. Śpiewanie,
mówienie, dotykanie płodu poprzez powłoki brzuszne matki stymuluje rozwój
dziecka, które w tym okresie potrafi się już uczyć i zapamiętywać (Fijałkow-
ski 1996).
Po urodzeniu dziecko potrzebuje fizycznego i psychicznego kontaktu
z matką, karmienia piersią, które daje zaspokojenie głodu i fascynację bliskoś-
cią jej twarzy. Bijące serce matki, którego rytm słyszało przez kilka miesięcy
życia wewnątrzłonowego, daje mu poczucie bezpieczeństwa.
Rozłączenie niemowlęcia z matką nawet w czasie poważnej choroby na czas
leczenia w szpitalu i towarzyszące temu emocje są bolesne zarówno dla matki,
jak i dla dziecka, niezależnie od wieku tego ostatniego. Coraz częściej szpitale
dziecięce zapewniają miejsce także dla matki leczonego dziecka, aby zajmo-
wała się nim, towarzyszyła w trudnych chwilach szpitalnego życia, dodawała
odwagi, utulała, po prostu była przy nim w dzień i w nocy.
Emocjom towarzyszą zmiany w zachowaniu, w funkcjonowaniu układu
wegetatywnego. Przeżywanie lęku, agresji lub przyjemności jest związane
z układem limbicznym, a mechanizmy prawdopodobnie są podobne u zwie-
rząt i u ludzi (Blaim 1980).

51
Neurofizjologiczne mechanizmy zachowania emocjonalnego są przedmio-
tem zainteresowania wielu dyscyplin naukowych, m.in. psychologii, antropo-
logii, nauk przyrodniczych. Każda z nich inaczej definiuje naturę emocji i jej
wpływ na procesy poznawcze i systemy kontrolujące zachowanie (Zagrodz -
ka 1997).
Potrzeba czułości jest równie ważna, jak potrzeba jedzenia. Dziecko bez
zaspokojonej potrzeby czułości może wyglądać jak po ciężkiej chorobie lub
głodówce. W szpitalach „przyjaznych dziecku" widzimy sale podobne do
dziecięcych pokoików w domu rodzinnym. Kolorowa pościel, zabawki, własne
ubranka odwracają uwagę dziecka od bólu po zastrzyku, obniżają poczucie
ograniczenia swobody i swobody ruchu. Czasem obserwuje się dzieci, które
skazane na samotny pobyt w łóżeczku na sali szpitalnej zaczynają zaspokajać
swoją potrzebę ruchu poprzez gwałtowne ssanie smoczka lub palca, niespokojne
kręcenie i tarcie główką o poduszkę, u starszych przez monotonnie powta-
rzane gesty, kiwanie się, długotrwałe wodzenie palcem po ścianie, automa-
tyczne stukanie w poręcz łóżka. Kształtują się w nich znamiona choroby
szpitalnej.
Choroba szpitalna w mniejszym lub większym stopniu obejmuje wszystkie
odosobnione dzieci. Czasem się słyszy, że dzieci przez jakiś czas tęsknią za
domem, matką, płaczą, nie przyjmują posiłków, ale po jakimś czasie uspoka-
jają się, cichną, stają się łatwiejsze do prowadzenia, nawet sprawiają wra-
żenie, jakby zapomniały o domu, matce, ojcu. Natomiast znowu stają się
niespokojne, płaczą i awanturują się, gdy je odwiedzi matka. Niektórzy wycią-
gają stąd wniosek, że nie należy ich odwiedzać, by nie drażnić, nie denerwo-
wać chorego dziecka. Nic bardziej błędnego. Nie należy ignorować psychicz-
nych potrzeb dziecka, ale jak najszybciej zakończyć leczenie i zabrać dziecko
na przepustkę do domu lub towarzyszyć mu podczas leczenia w szpitalu.
Niespełnienie wymogu bliskości matki może zaburzyć prawidłowy rozwój
osobowości dziecka, pozostawić głęboki uraz w psychice, który będzie wyz-
walał lęk. W latach 50. grupa psychoanalityków angielskich obaliła pogląd,
jakoby małe dziecko, zwłaszcza niemowlę, łatwiej znosiło rozłąkę niż dziecko
starsze, ponieważ nie rozumie swojej sytuacji, szybko zapomina o przebytym
cierpieniu. A tymczasem jest akurat odwrotnie. Małe dziecko tym ciężej prze-
żywa lęk z powodu utraty kontaktu z matką, im trudniej jest mu powody te
zrozumieć. Jest to lęk atawistyczny, zakodowany w genach. W dalekiej prze-
szłości człowieka rozłączenie z matką groziło dziecku śmiercią, a zniknięcie
matki oznaczało zazwyczaj jej śmierć. Dziecko nie jest w stanie wyrazić uczucia
lęku, które przeżywa bardzo intensywnie.

52
Długotrwały lęk separacyjny prowadzi do poważnych zaburzeń psychicz-
nych, a nawet trwałych zaburzeń osobowości. Spróbujmy się wczuć w psychikę
małego dziecka, które nagle z objęć matki dostaje się w obce ręce, traci ją
z oczu, nie słyszy jej głosu i to właśnie wtedy, gdy odczuwa dolegliwości ze
strony własnego organizmu, źle się czuje, cierpi. Wyobraźmy sobie, co się
musi dziać w duszy dziecka, gdy widzi matkę tylko przez szybkę, nie może
jej dotknąć. Czyż nie dziwi go, dlaczego matka, tak dotychczas wszechmocna,
nie może przekroczyć tej szklanej przeszkody? Czy nie odczuwa lęku, gdy
nie wie, co to wszystko znaczy?
Noworodek reaguje na zapach, dotyk i głos matki, odbiera jej bliskość,
stąd czerpie poczucie bezpieczeństwa. W pierwszych chwilach kontaktu
rodzi się więź między matką i dzieckiem. Macierzyńska miłość budzi się,
wzmacnia i staje motywacją do działania w czasie długiego okresu wycho-
wania dziecka.
Blaim (1980) podaje rezultaty badań prowadzonych na matkach zwierzę-
cych. Podkreśla, że koza odrzuca swoje koźlątko, jeśli bezpośrednio po uro-
dzeniu oddzieli się je na 1 godzinę od matki, natomiast przyjmuje je za swoje,
jeśli co najmniej 10 minut po porodzie pozostało przy niej. Małpia matka
nie zaakceptuje swego noworodka, jeśli po urodzeniu oddzieli się go od niej
na 24 godz. W wielu szpitalach położniczych, na szczęście coraz rzadziej,
zabiera się noworodka po urodzeniu od matki często wbrew jej woli, przenosi
do ogólnej sali noworodków, skąd jest dostarczane do karmienia po wielu
godzinach, często po pierwszym doświadczeniu ssania mleka homogenizo-
wanego przez smoczek, tak jakby pokarm matki mógł być zastąpiony przez
jakikolwiek substytut.
Nad pediatrią naszą unosi się jeszcze duch szkoły niemieckiej, która na
początku XX wieku ustaliła kanony postępowania z dzieckiem, wychodząc
z założenia, że jest ono istotą wyłącznie biologiczną. Dbałość o regularne odży-
wianie, spanie, wypróżnianie, higienę i porządek były wytyczną wychowania.
Potrzeby uczuciowe traktowano jak wtórne, jeśli w ogóle je uwzględniano.
Ciągle aktualne są uwagi prof. Hellbrugge (1995), który ukazywał obraz dzieci
wychowywanych na przyszłych władców świata w jednym z ekskluzywnych
domów dziecka na terenie Rzeszy Niemieckiej. Wspomina, że gdy tuż po klęsce
Hitlera wizytował, jako członek komisji lekarskiej, jeden z takich domów; w sa-
lach lśniących czystością panowała martwa cisza, nie było słychać hałasujących
dzieci. Schludnie ubrane przedszkolaki patrzyły z jednakowo pustym wyrazem
oczu, brane na ręce odpychały od siebie. Dzieci o twarzach bez wyrazu, pustym
wzroku, nie rozmawiały ze sobą, bawiły się pojedynczo swoimi zabawkami,

53
przy próbie zabrania zabawki przez inne dziecko, reagowały agresywnie. Były
mało ruchliwe, potrafiły siedzieć godzinami, nie podejmując zabawy, niechęt-
nie poruszały się do przodu, wykonywały od czasu do czasu stereotypowe
ruchy. Nie podnosiły rąk w geście obrazującym prośbę, by je wziąć na ręce,
tylko siedziały lub apatycznie leżały bez wyrazu, jakby nieobecne. Niekiedy
pozwalały się wziąć na ręce, ale bez słowa, nie patrzyły w oczy, odwracały gło-
wę, by nie spotkać czyjegoś wzroku. Nie były chore, a badania laboratoryjne
dawały dobre wyniki. Dzieci te, wychowane bez czułości i miłości, mogą
być przykładem tzw. zespołu deprywacji. Jest to choroba rozwojowa, powstaje
ona, gdy nie zostanie zaspokojona jedna z nadrzędnych potrzeb - potrzeba
miłości, gdy nie dochodzi do pełnego rozwoju uczuciowego istoty ludzkiej.
Zespół deprywacji (ang. syndrom deprivation) - określany jest także jako
choroba sieroca (ang. maternal deprivation) a u dzieci powyżej 2 roku życia
jako karłowatość psychospołeczna (ang. psychosocial dwarfism). Określenia
te, znane w literaturze psychologicznej i pedagogicznej (Bogdanowicz 1991,
Hellbrugge i in. 1994, Żebrowska 1986) wydają się być synonimami zespołu
chorobowego, wynikającego ze zniszczenia więzi uczuciowej między dzieckiem
a osobą opiekującą się nim, którą najczęściej jest matka. Zjawisko to prze-
biega w trzech fazach.
Na początku, po opuszczeniu dziecka przez matkę pojawia się:
I faza - niepokój jako protest przeciwko rozłące. Dziecko usiłuje odzys-
kać matkę, krzyczy, jest agresywne. Potem następuje
II faza - rozpacz. Dziecko płacze, odmawia przyjmowania pokarmów, źle
sypia. Okres ten ma zróżnicowaną długość w zależności od stanu psycho-
fizycznego dziecka. Następnie pojawia się
III faza - rezygnacja. Dziecko uświadamia sobie, że przegrywa w walce
ze światem dorosłych. Przestaje zewnętrznie rozpaczać, przestaje oczekiwać
na uczucia, zrozumienie, staje się wyobcowane. Przeżyło ciężki uraz psy-
chiczny wskutek zniszczenia pierwotnej potrzeby więzi. Pozornie już nie czeka.
Na widok matki po długiej rozłące zaczyna płakać. Reaguje jakby paradoksal-
nie lękiem przez matką. Boi się, że znów ją utraci. Jest to bardzo niebezpieczna
faza. W psychice dziecka zaczyna się proces regresji, proces cofania się w roz-
woju psychomotorycznym i emocjonalnym.
Podobne objawy obserwować można, jak wcześniej wspomniano, u dzieci
hospitalizowanych. Zespół ten w warunkach szpitala zamkniętego jest zwany
chorobą szpitalną. Ponieważ każde dziecko hospitalizowane przeżywa stres
związany z rozłąką, ponadto cierpi z powodu dolegliwości chorobowych i zwią-
zanych z procesem leczenia choroby, najlepiej nie rozłączać go w takich oko-

54
licznościach z matką. W szpitalu powinna stale być obecna kochająca osoba
i przebywać z dzieckiem, gdy ono tego potrzebuje, przynajmniej na początku
pobytu w szpitalu, w okresie adaptacji. W wyjątkowych przypadkach przy
wypisywaniu ze szpitala dziecka samotnie tam przebywającego, należy po-
uczyć rodziców, jak postępować z dzieckiem, które straciło na jakiś czas zaufa-
nie do nich na skutek pozostawienia go samego w szpitalu. Oczywiste jest,
że po uwolnieniu od stresów związanych z pobytem w szpitalu dziecko wraca
do normy, ale tylko w atmosferze ciepła domu rodzinnego, w atmosferze
miłości i zrozumienia.
Wskaźnikiem psychospołecznej karłowatości w wieku poniemowlęcym
jest opóźnienie wzrostu linijnego w warunkach rażąco niewłaściwego trak-
towania, dotkliwego zaniedbywania i niekiedy wykorzystywania seksualnego
dziecka. Dzieci demonstrują obok niskiego wzrostu cały szereg innych obja-
wów. Wśród cech fizycznych znajduje się zwolnione tempo wzrastania, nie-
dojrzałość proporcji ciała, prawie normalna masa ciała w stosunku do wzrostu,
czasem współwystępuje małogłowie. Zaburzenia ująć można w 4 zasadnicze
grupy:
1. Zaburzenie rytmów biologicznych, głównie snu i łaknienia, obejmu-
jące trudności w zasypianiu, utratę normalnego rytmu i sytości, a co za
tym idzie, nieprawidłowe uwalnianie hormonu wzrostu.
2. Zaburzenie samoregulacji, manifestujące się nieprawidłowym odda-
waniem moczu i kału, które przybrać mogą formę agresywną przez
rozmyślne zanieczyszczanie się.
3. Zaburzenie nastroju dotyczące skupienia uwagi, płaczliwość i/lub agresja
ważne w procesie uczenia się. Dzieci w szkole funkcjonują źle, mają
trudności w nauce, a ich nastrój, najczęściej depresyjny, charaktery-
zuje się poczuciem niskiej wartości.
4. Zaburzenie związków społecznych - zwykle osłabione. Dzieci są nie-
lubiane w rodzinie przez rodzeństwo, nawet własnych rodziców, przez
rówieśników i nauczycieli.
Zaburzenia stwierdzane u dziecka, które można zakwalifikować do opi-
sanej grupy, charakteryzują się potencjalną możliwością odwracalności nawet
wszystkich objawów po przeniesieniu dziecka ze złych warunków do lepszego
środowiska, zapewniającego dobre warunki wychowania w rodzinie, przy czym
następuje to tym szybciej, im dziecko jest młodsze. Należy jednak pamiętać,
że deformacje w psychice dziecka skrzywdzonego przez najbliższych (np. matki
i ojców z rodzin uzależnionych od alkoholu lub rodziców maltretujących i po-
rzucających swe dzieci) pozostają na całe życie (Bogdanowicz 1991, Sadowska,
Mościcka 1993, Żebrowska 1986).

55
1.6. Rola plastyczności mózgu w rozwoju dziecka
Pojęcie plastyczności mózgu wprowadził polski uczony Jerzy Konorski
już w 1948 r. (Kossut 1994). Zwrócił uwagę, że komórki nerwowe charak-
teryzują się pobudliwością, a w określonych układach neuronów powstają
trwale przekształcenia funkcjonalne w wyniku działania określonych bodź-
ców lub ich kombinacji. Te przekształcenia funkcjonalne zostały nazwane
zmianami plastycznymi. Podłożem plastyczności wg Konorskiego są morfo-
logiczne zmiany synaptyczne. W procesie uczenia się dochodzi raczej do dos-
konalenia już istniejących połączeń międzyneuronalnych, niż tworzenia się
nowych. Po latach pojęcie plastyczności mózgu uległo rozszerzeniu. Współ-
cześnie uważa się, że plastyczność mózgu jest odpowiedzialna za efekty:
- uczenia się, tzn. pamięć (plastyczność pamięciowa),
- wpływu środowiska sensorycznego na rozwój mózgu (plastyczność
rozwojowa),
- efekty naprawcze po uszkodzeniu mózgu (plastyczność kompensacyjna).
Istotą plastyczności jest aktywacja genomu podczas pobudzania neuronu
i synteza odpowiedniego białka odpowiedzialnego za gotowość do zmian
synaptycznych oraz współdziałanie wielu neuronów w procesie wzmacnia-
nia. Gdy dwa lub więcej neuronów jest pobudzonych jednocześnie, wówczas
połączenia te mogą ulec plastycznemu wzmocnieniu.
1.6.1. Plastyczność pamięciowa
W procesie uczenia się następuje wzmocnienie i reorganizacja połączeń
pomiędzy konkretnymi neuronami, w odpowiedzi na bodźce. W konsekwencji
powstaje pamięciowa zmiana plastyczna - ślad (engram) pamięci. Gromadzone
informacje w postaci doznań wewnętrznych w neuronach są zapamiętywane,
tj. przechowywane przez określony czas z możliwością wykorzystania ich
przez organizm w miarę potrzeby. Istnieje wielka różnorodność w klasyfi-
kacji form pamięci.
Popularny jest podział form pamięci zaproponowany przez Squire'a i Zolę-
-Morgana (Kowalska 1997). Wyróżniają oni pamięć opisową (rejestrującą
zdarzenia i fakty, zależną od potencjału czynnościowego kory mózgowej)
oraz pamięć nieopisową, będącą zbiorem różnych form pamięci długotrwałej.
Pamięć tę prezentują głównie umiejętności dotyczące sposobów postępowa-
nia; wyuczona zręczność ruchowa, percepcyjna lub asocjacyjna, gotowość
do odpowiedzi na bodźce zewnętrzne, wytwarzanie klasycznego uwarunko-

56
wania, wreszcie uczenie się zachowań i uwrażliwień. Pamięć nieopisowa
zależy od funkcjonowania struktur układu limbicznego i międzymózgowia
w znacznie większym stopniu niż pamięć opisowa.
Różne okolice mózgu przechowują różne aspekty pamięci jako całości.
Pamięć złożonych umiejętności, charakterystycznych dla człowieka, jest
reprezentowana zarówno w układzie percepcji, jak i w układzie ruchowym
i asocjacyjnym, a wydzielane w mózgu neurohormony mają wpływ na poziom
emocji i procesy wzbudzenia czynności neuronalnej, od których zależy proces
uczenia się i formowania pamięci. Poziom uwagi, motywacja, emocje i wyz-
walanie czynności neuronalnej zależą od wyspecjalizowanych okolic mózgu
(ośrodków widzenia, słuchu) ściśle powiązanych ze strukturami układu lim-
bicznego, strukturami międzymózgowia, głównie podwzgórzem i wzgórzem,
które stanowią sprzężony układ neurohormonalny. W wyniku uczenia się
następuje zmiana w sile połączeń synaptycznych między zespołami neuronów
zaangażowanych w tworzenie śladu pamięciowego przez zwiększenie liczby
synaps oraz zwiększenie sprawności działania już istniejących. Doświadczalnie
zostało udowodnione i potwierdzone przez obserwacje kliniczne, że depry-
wacje receptorów czuciowych, słuchu i wzroku, równowagi, smaku i węchu
prowadzą do zaniku nie tylko drogi aferentnej, ale także powodują atrofię
mikrostruktur w mózgu (Kossut 1994).
1.6.2. Plastyczność rozwojowa mózgu
Plastyczność rozwojowa mózgu obejmuje zjawiska tworzenia i dojrzewania
połączeń międzyneuronalnych w czasie rozwoju embrionalnego. Tworzenie się
układu nerwowego i etapy różnicowania się komórek nerwowych zostaną
opisane w rozdziale 2.
Rozwój układu nerwowego ulega zaburzeniu pod wpływem działania wielu
szkodliwych czynników, m.in. alkoholu, narkotyków, toksyn lub czynników
genetycznych.
Charakterystycznym zjawiskiem dla rozwoju oun jest nadprodukcja neu-
ronów i apoptoza, czyli zaprogramowana śmierć od 40 do 80% neuronów
w okresie embrionalnym i tuż po urodzeniu. Neurony obumierają, aktywując
w sobie program samobójstwa, gdy nie mogą znaleźć struktury docelowej
lub też nie otrzymują wystarczającej ilości bodźców. Tę rolę apoptozy nazwano
dopasowaniem ilościowym. Apoptoza może służyć ponadto do eliminowania
niewłaściwych połączeń powstałych wskutek błędów rozwojowych. Na uwagę
zasługują badania nad działaniem czynników genetycznych i epigenetycznych

57
w zjawisku zaprogramowanej śmierci neuronów, które, jak się wydaje, jest
silnie zaprogramowane genetycznie (np. w zespole Downa). Przebieg apoptozy
mogą modyfikować czynniki zewnętrzne, które jednakże nie mogą całkowicie
go wyeliminować.
Wykryto także nadprodukcję synaps w wielu strukturach mózgu, a także
ich obumieranie (ok. 20-30%). Należy podkreślić praktyczną wartość tych
badań. Aktywność funkcjonalna jest niezbędna do prawidłowego kształto-
wania zakończeń aksonalnych dla tworzenia się sieci połączeń międzyneuro-
nalnych, a także dla jej dojrzewania.
1.6.3. Plastyczność kompensacyjna (naprawcza)
Plastyczność kompensacyjna, inaczej naprawcza polega na tworzeniu
połączeń synaptycznych między nietypowymi strukturami, umożliwiających
częściową lub całkowitą odnowę utraconych funkcji mózgu.
Czynnikiem ułatwiającym tę plastyczność jest degeneracja już istnieją-
cych synaps, aby mogła się rozwinąć nowa sieć połączeń z innych neuronów.
Dalsze procesy naprawcze wspomagają czynniki troficzne i gangliozydy. Coraz
częściej wymienia się: przydatność wszczepienia (transplantaty) fragmentów
embrionalnych kory mózgowej, i działanie substancji troficznych zawartych
w tkankach płodowych stymulujących wzrost aksonów i życie neuronów.
W oun wszystkie włókna nerwowe mają zdolność do regeneracji w kilku
fazach, co zależy od wielu czynników fizycznych i biochemicznych, przy czym
maleje z upływem czasu i odległości od miejsca uszkodzenia w stosunku do
komórki nerwowej. Wiadomo, że szybciej regenerują się nerwy zmiażdżone
niż przecięte, a także, gdy są dostępne substancje troficzne takie, jak czynniki
wzrostu nerwów syntetyzowane w układzie nerwowym. Istnieje ograniczona
zdolność regeneracji aksonów. Procesy tę są hamowane przez substancje wy-
twarzane w mózgu. Jedynie proksymalny odcinek ma zdolność do odrasta-
nia, rozgałęziania się i odtwarzania połączeń w sieci neuronalnej.
Plastyczność mózgu warunkuje procesy uczenia się i adaptacji mózgu do
odbierania bodźców z receptorów sensorycznych oraz umożliwia procesy
naprawcze po uszkodzeniu mózgu na skutek urazów fizycznych, chorób dege-
neracyjnych czy procesu starzenia się (Kossut 1994).
1.6.4. Powstawanie korowych map ciała
Wpływ informacji dotykowych i bólowych na zachowanie ruchowe jest
zasadniczy w tworzeniu się świadomości ciała. Najlepiej poznany jest obraz
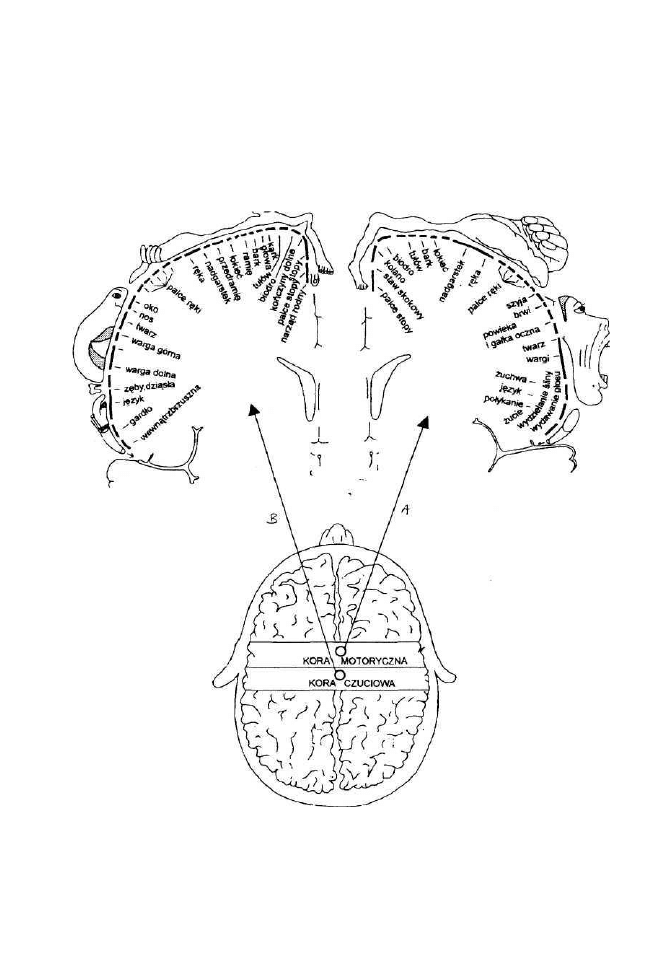
58
ciała w korze sensomotorycznej (SMR). Podręcznikowym przykładem jest
reprezentacja ciała w korze motorycznej i czuciowej mózgu przedstawiona
na rysunku 8.
Zmiany map korowych można obserwować bardzo szybko po ustaniu impul-
sacji z nerwu obwodowego, dającego wejście do danego obszaru kory.
Rysunek 8. Reprezentacja ciała w korze motorycznej i czuciowej mózgu
(wg Penfielda, Rasmussena 1950 - zmodyfikowany)
A-ruchowa w korze zakrętu przedśrodkowego; B -czuciowa w korze zakrętu zaśrodkowego.

59
Już 10 minut po amputacji palca u lisa latającego w obszarze kory uprzednio
pobudzanym przez ten palec rejestruje się odpowiedzi na dotknięcie sąsied-
nich palców. Podobne zmiany można zaobserwować po zastosowaniu znie-
czulenia lokalnego, gdy korowa reprezentacja znieczulonego obszaru znika,
a na jego miejsce pojawia się reprezentacja sąsiednich obszarów skóry. Każdy
neuron korowy dostaje informacje w postaci impulsów z kilku do kilkunastu
tysięcy receptorów. Nie wszystkie są jednak w stanie pobudzić go, doprowadzić
do powstania potencjału czynnościowego. Istnieją też wejścia podprogowe.
Często usunięcie wejścia dominującego może spowodować, że uwidoczni się
wpływ wejść słabszych (usunięte zostało hamujące działania wejścia dominu-
jącego) - należy pamiętać, że ekspansja map korowych może odbywać się
na przestrzeni nawet kilku centymetrów. Przebadano niedawno kilka małp,
które utraciły górne kończyny kilkanaście lat wcześniej. Korowa reprezentacja
tych kończyn całkowicie zanikła, a jej miejsce zajęła reprezentacja szyi, twarzy
i tułowia, co oznacza, że nowe aksony musiałyby przebyć przestrzeń około
10 milimetrów.
Zmiana map korowych może nastąpić poprzez: aktywację milczących
synaps i rozrastanie się aksonów wzgórzowo-podwzgórzowych lub korowo-
-korowych we wszystkich obszarach kory sensorycznej, motorycznej, wzroko-
wej, słuchowej. Częste używanie receptorów dotykowych powoduje zwięk-
szenie obszaru kory somatosensorycznej pobudzanej przez te receptory.
Ćwiczenie doskonali nasze umiejętności, tak motoryczne, jak percepcyjne.
Tej poprawie umiejętności towarzyszy przeorganizowanie się obszarów kory
mózgowej aktywnych podczas treningu.
Badano też reprezentację korową palców ludzi posługujących się pismem
Braille'a. W porównaniu z palcami nieużywanymi przy czytaniu i palcami
ludzi widzących, reprezentacja korowa palców używanych przy czytaniu była
znacznie powiększona. Wyniki te wskazują na to, że w normalnej korze
somatosensorycznej z pełnym, nieuszkodzonym unerwieniem zachodzą zmiany
plastyczne map powierzchni ciała, wywołane intensywnym używaniem recep-
torów dotykowych w czubkach palców. Według Geralda Edelmana (Kossut
1994), jednego z wiodących teoretyków funkcjonowania mózgu, grupy
neuronów organizują się w funkcjonalne zespoły dzięki aktywności włókien
doprowadzających do nich informację (aferentów). Przedstawił on koncepcję
selekcji grup neuronalnych. W tej koncepcji powstawanie potencjału czyn-
nościowego tylko w odpowiedzi na nieliczne z wielu dochodzących do komórek
bodźców prowadzi do powstawania jednolicie funkcjonujących zespołów
komórkowych mózgu. Taka selekcja miałaby przebiegać stale w korze móz-

60
gowej i być podstawą wszelkich zachodzących w niej zmian plastycznych,
w tym także zmian map korowych powstających w wyniku uczenia się. Nastę-
puje to przy pewnej dojrzałości układu nerwowego, natomiast plastyczność
wywołana uszkodzeniem receptorów bądź nerwów przejawia się tym silniej,
im młodszy jest organizm. Uzasadnia to istotną rolę treningu, czyli stwarzania
silnego wejścia o synchronicznej czynności pobudzania receptorów podczas
działań rehabilitacyjnych.
Współczesna neurobiologia przyjmuje, że w wyniku uczenia się następuje
zmiana siły połączeń między neuronami zaangażowanymi w tworzenie śladu
pamięciowego. Wzmocnienie połączeń między neuronami może zachodzić
na skutek zwiększenia liczby synaps pomiędzy nimi oraz poprzez zwiększe-
nie sprawności działania istniejących synaps. To drugie zjawisko może mieć
charakter:
a) funkcjonalny (usunięcie wpływów hamujących, które obniżyły spraw-
ność połączenia);
b) biochemiczny (zwiększenie ilości transmitera, modulatora, liczby i po-
winowactwa receptorów neurotransmiterów, zwolnienie procesu usu-
wania transmitera ze szczeliny synaptycznej);
c) dystrybucyjny (synapsy mogą zmieniać położenie na neuronie post-
synaptycznym, prawdopodobnie przez zanikanie ich w jednym miejscu,
a pojawianie w innym);
d) strukturalny (zmiana wielkości i kształtu elementów synaptycznych
w kierunku wydajniejszego ich działania).
Dwie ostatnie grupy zjawisk to trwałe zmiany w mikrostrukturze układu
nerwowego w obrębie trzech elementów: zakończenia aksonu, synapsy i den-
drytu. Badania postrzegania i widzenia pozwoliły na wyjaśnienie procesów
deprywacji zmysłowej w zakresie wzroku (Vay i in. 1980).
Najlepiej zbadanym aspektem deprywacji wzrokowej jest jednooczne poz-
bawienie widzenia i związana z nim plastyczność kolumn dominacji ocznej.
Zamknięte oko traci zdolność pobudzania neuronów kory mózgowej, a oko
otwarte pobudza więcej komórek kory niż normalnie. Stwierdzono, że aksony
neuronów ciała kolankowatego bocznego, niosące do kory wzrokowej infor-
macje z zamkniętego oka, mają mniejsze niż normalnie zakończenia końcowe.
Tworzą one mniej kolbek i guziczków synaptycznych i struktury są mniejsze
niż na normalnych aksonach. Synapsy zawierają mniej pęcherzyków niż u zwie-
rząt kontrolnych, a obszar zgrubienia błony postsynaptycznej jest krótszy.
Nieużywanie drogi czuciowej powoduje atrofię mikrostruktury ośrod-
ków korowych. Za to w aksonach komórek ciała kolankowatego, niosących
informacje z oka otwartego, które dominują nad reaktywnością neuronów kory

61
wzrokowej, zachodzą zmiany odwrotne -jest więcej rozgałęzień końcowych,
a liczba pęcherzyków większa. Wyniki te potwierdzają dane otrzymane w bada-
niach hodowli zwierząt nad wpływem wzbogaconego i zubożonego środowiska
na mikrostrukturę mózgu. Wzbogacane środowisko to duże klatki z wieloma
przedmiotami do „zabawy" i badania w środku. Środowisko zubożone to
puste klatki. Badania te dowiodły, że zwierzęta hodowane we wzbogaconym
środowisku mają grubszą korę mózgową, obficiej unaczynioną, w której neuro-
pil zajmuje większą objętość niż u zwierząt hodowanych w środowisku
zubożonym. Stwierdzono też większe rozgałęzienie dendrytów, wzrost gęstości
synaps, które mają więcej pęcherzyków synaptycznych niż w połączeniach
nieaktywnych. Na ogół jest też więcej kolców dendrycznych, a drzewka den-
drytów są bardziej rozgałęzione. Główki kolców są mniejsze u zwierząt pod-
danych zaszyciu powiek lub hodowanych w zubożonym środowisku.
Publikowanie odkrycia stanowią podstawę naukową dla działań diagno-
styczno-terapeutycznych i rehabilitacyjnych od urodzenia dziecka, zanim
apoptoza w układzie nerwowym będzie rozległa, a procesy degeneracyjne
nieodwracalne.

63
Wykaz rysunków
Rysunek 1. Schemat unerwienia wrzeciona mięśniowego i włókien mięśniowych
zewnątrz- i wewnątrzwrzecionowych (wg Guytona 1986 - zmodyfikowany) 25
Rysunek 2. Schemat monosynaptycznego odruchu na rozciąganie i pętla gamma
(wg Kandel i in. 1991 - zmodyfikowany) 26
Rysunek 3. Schemat dróg wielosynaptycznych wspierających hamowanie autogenne Ib
(zwrotny odruch na rozciąganie) (wg Kandel i in. 1991 - zmodyfikowany) 27
Rysunek 4. Schemat odruchowej drogi hamowania wzajemnego
(wg Kandel i in. 1991 - zmodyfikowany) 28
Rysunek 5. Nadrdzeniowa regulacja dróg odruchowych
(wg Kandel i in. 1991 - zmodyfikowany) 29
Rysunek 6. Segmentowa regulacja dróg odruchowych w rdzeniu
(wg Kandel i in. 1991 - zmodyfikowany) 30
Rysunek 7. Schemat dróg nerwowych czucia protopatycznego (temperatura,
ból, dotyk, ucisk) i czucia epikrytycznego (czucie głębokie dotyku i ucisku)
(wg Ignasiak i in. 1994, cz. 2) 37
Rysunek 8. Reprezentacja ciała w korze motorycznej i czuciowej mózgu
(wg Penfielda, Rasmussena 1950 - zmodyfikowany) 58
Wykaz tabel
Tabela 1. Rozwój procesów integracyjnych jako podstawa rozwoju funkcji
psychicznych (wg Ayres 1979, Brand i in. 1988 - zmodyfikowana) 41

2
Alicja Kędzia
Budowa i funkcja układu nerwowego
2.1. Rozwój ośrodkowego układu nerwowego (oun)
Badania nad rozwojem ośrodkowego układu nerwowego postępują w ostat-
nich latach w sposób znaczący, a lata dziewięćdziesiąte, zwane Dekadą Mózgu,
przyniosły wiele nowych informacji na ten temat. Układ nerwowy rozwija się
z płytki nerwowej uformowanej pod koniec drugiego tygodnia życia płodo-
wego i jego rozwój zachodzi najintensywniej w pierwszych dziesięciu latach
życia. Proces ten nie jest w sposób wystarczający poznany. Wszystkie typy
komórek neuroektodermalnych: neurony oraz astro- i oligoglej pochodzą ze
skupisk tzw. macierzy, zlokalizowanych głównie wokoło kanału centralnego
cewy nerwowej, a w miarę wzrostu półkul mózgu również wokół pierwot-
nych komór bocznych. Rozwój rdzenia i pnia mózgu przypada na pierwsze
trzy miesiące życia prenatalnego, podczas gdy migracja neuronów w obrębie
półkul mózgu jest szczególnie nasilona w 3 i 4 miesiącu i przedłuża się do
32 tygodnia życia prenatalnego. Rozwój i dojrzewanie komórek nerwowych
według Kossut (1994) przebiega w następujących fazach:
1. Indukcja neuronalna i proliferacja neuroblastów.
2. Migracja komórek na specyficzne miejsca i powstanie wybiórczych
skupisk neuronów.

66
3. Tworzenie siatki połączeń.
4. Śmierć zbędnych neuronów.
5. Wybiórcza eliminacja synaps.
6. Mielinizacją włókien nerwowych.
Ad 1. Komórki tkanki nerwowej proliferują w strefach zarodkowych przy-
legających do powierzchni komór. Proces ten jest wcześniejszy niż różnico-
wanie komórek glejowych. Moment generacji neuronu ustala się w badaniach
autoradiograficznych.
Ad 2. Małe, bezwypustkowe neuroblasty wywędrowują w kierunku zew-
nętrznej powierzchni mózgu. Wiele neuronów wędruje wzdłuż gleju promie-
nistego rozciągniętych od komór do pajęczynówki. Neurony muszą wysłać
aksony w określonym kierunku. Akson zakończony jest stożkiem wzrostu.
Na powierzchni aksonów znajdują się cząsteczki białka o własnościach ad-
hezyjnych. Neurony wykorzystują również własności adhezyjne substancji
zewnątrzkomórkowej.
Migracja neuroblastów ze skupisk macierzy wokół komory III do pod-
wzgórza i wzgórza przebiega w 2 i 3 miesiącu życia płodowego. Z gniazd
przy komorach bocznych do kory trwa dłużej: w obrębie starej kory kończy
się w 4. miesiącu życia płodowego, do przedniej części ciała prążkowanego
przeciąga się do 6. miesiąca, do nowej kory w okolicy czołowej trwa jeszcze
dłużej, zanikając stopniowo w ostatnim trymestrze ciąży. Wędrówka młodych
komórek nerwowych odbywa się wzdłuż komórek gleju promienistego. Mi-
grują one według ustalonej sekwencji. W korze osiedlają się najpierw w głębo-
kich, a następnie w powierzchownych warstwach. Dąmbska według Mossakow-
skiego i in. (1981) i Kossut (1994) nazywają to zjawisko „zasadą odwróconego
starszeństwa".
Zawiązek móżdżku powstaje w drugim miesiącu życia płodowego. Komórki
nerwowe kory pochodzą z dwóch źródeł: zewnętrznej warstwy ziarnistej i przy-
komorowej warstwy rozrodczej. Z płytki skrzydłowej tworzy się zewnętrzna
warstwa komórek rozrodczych. Ze skupisk podwyściółkowych w bocznej
części komory IV pochodzą neuroblasty dla jąder móżdżku i warstwy komórek
Purkiniego, pozostałe warstwy kory są zaopatrywane przez warstwę ziarnistą
zewnętrzną. W tworzeniu połączeń synaptycznych ważną rolę odgrywają neuro-
transmitery.
Ad 3. Po przybyciu neuronów na zaplanowane pozycje rozpoczyna się
okres formowania i dojrzewania synaps. W starych filogenetycznie struk-
turach znajdują się one bardzo wcześnie. Zwraca uwagę fakt nadprodukcji
synaps.

67
Ad 4. Do ciekawych zjawisk w okresie prenatalnym należy apoptoza, tj.
zaprogramowana śmierć komórek. Jest to zjawisko masowe, ulega mu od
40-80% wytworzonych neuronów. Neurony umierają śmiercią samobójczą,
aktywując program samozabijania wymagający ekspresji genów i syntezy
mRNA. O tym, który neuron przeżyje, a który nie, decydują czynniki neuro-
troficzne, m.in. NGF, tj. czynnik wzrostu nerwu lub czynnik neurotroficzny
pochodzenia mózgowego BDNF. Czynniki te występują w małych ilościach
— nie mogą więc zachować przy życiu wszystkich komórek nerwowych,
które umierają, jeśli ich zabraknie.
Ad 5. W trakcie rozwoju oun występuje nadprodukcja synaps i ich póź-
niejsza eliminacja. Towarzyszy jej nadprodukcja receptorów neurotransmite-
rów. Kossut (1994) pisze o wzroście liczby receptorów różnych neuroprze-
kaźników w korze wzrokowej małpy do 100 dnia życia, a następnie pojawia się
ich 50% spadek. Nadmiar receptorów neurotransmiterów powoduje szcze-
gólną podatność kory na zmiany plastyczne.
Proces mielinizacji można podzielić na trzy fazy:
a) przygotowawczą (premielinzacyjną);
b) tworzenia osłonek mielinowych;
c) ustalania się składu chemicznego mieliny.
Ad 6. Mielinizacją układu nerwowego u człowieka jest długotrwała. Istota
biała półkul mózgowych i móżdżku oraz szlaki młode filogenetycznie (np.
piramidowy boczny) są u noworodka ludzkiego niezmielinizowane.
2.2. Podstawowe elementy układu nerwowego
Ośrodkowy układ nerwowy zbudowany jest z tkanki nerwowej złożonej
z komórek nerwowych wraz z ich wypustkami i pokrewnej tkanki glejowej.
Elementy mezodermalne w ośrodkowym układzie nerwowym stanowią
komórki mikrogleju, naczynia oraz opony mózgowo-rdzeniowe.
2.2.1. Komórka nerwowa i jej funkcje
Komórka nerwowa - neurocyt rozwija się z nabłonka neuroektodermal-
nego. Neurocyty należą do grupy komórek postmitotycznych, które nie roz-
mnażają się po urodzeniu u dojrzałego noworodka.
Typowa komórka nerwowa składa się z ciała komórkowego, określanego
nazwą perykarionu i dwóch rodzajów wypustek: pojedynczej wypustki osiowej

68
- neurytu lub aksonu i licznych wypustek protoplazmatycznych - dendrytów.
Podstawową czynnością wypustki osiowej jest przewodzenie bodźców efe-
rentnych od ciała komórkowego do innych komórek nerwowych lub narządów
efektorowych.
Włókno osiowe poza odcinkiem położonym przy perykarionie otoczone
jest na całej swojej długości osłonką mielinową, zbudowaną z substancji
lipidowo-białkowej. Jej rola polega na ograniczeniu przestrzeni neuroakso-
nalej, umożliwiającym koncentrację jonów niezbędnych do zmian polary-
zacji błony aksonalnej, związanych z przewodzeniem bodźców. Osłonka ta
jest przerywana tzw. przewężeniami Ranviera. W ośrodkowym układzie ner-
wowym włókna okryte są tylko jedną osłonką mielinową. W nerwach obwo-
dowych włókna nerwowe otoczone są dwiema osłonkami: mielinową i neuro-
lemą (osłonka Schwanna). W układzie nerwowym autonomicznym włókna
nerwowe są okryte tylko neurolemą. Końcowe odcinki włókna osiowego,
tzw. drzewko aksonalne wchodzą w kontakt z innymi komórkami nerwo-
wymi, wytwarzając wyspecjalizowane struktury zwane synapsami.
Na terenie synapsy zachodzi przekazywanie bodźca z jednej komórki ner-
wowej do drugiej. Typowa synapsa składa się z dwóch elementów: części pre-
synaptycznej utworzonej przez kolbkowate zakończenia aksonu przekazują-
cego bodziec i części postsynaptycznej, stanowiącej wyspecjalizowany odcinek
błony komórkowej perykarionu lub wypustek neuronu odbierającego impuls
- dendrytu. Między błonami w synapsie występuje szczelina synaptyczna,
wypełniona produktem błony pre- i postsynaptycznej. Dendryty przewodzą
bodźce do komórki nerwowej. Stanowią one rozległy obszar zespoleń synap-
tycznych z zakończeniami wypustek osiowych i ich rozgałęzieniami.
Istnieje szereg substancji, którym przypisuje się funkcje neurotransmisyjne
w oun: pobudzające i hamujące. Do neuromediatorów pobudzających należą:
acetylocholina, noradrenalina, dopamina, serotonina, substancja P. Działanie
hamujące posiadają: kwas gamma- aminomasłowy, beta-alanina, glicyna i ich
pochodne. Do inhibitorów receptorów bólowych należą endorfiny i enkefaliny
wchodzące w skład peptydowych substancji neuromediatorowych.
2.2.2. Tkanka glejowa
Spełnia ona funkcję podporową, reparacyjną, metaboliczną i ochronną
w stosunku do tkanki nerwowej. Wyróżniamy dwie podstawowe grupy gleju,
różniące się histogenezą. Są to: glej pochodzenia neuroektodermalnego, zwany
neuroglejem, oraz glej pochodzenia mezodermalnego, noszący nazwę mezo-
gleju - mikroglej. Neuroglej reprezentowany jest przez komórki gwiaździste

69
- astrocyty, komórki skąpowypustkowe - oligodendrocyty i komórki wyściółki
- ependymocyty.
Astrocyty pełnią funkcję zrębową oraz uczestniczą w mechanizmie bariero-
wym krew - mózg i płyn mózgowo-rdzeniowy - mózg poprzez wstawkową
pozycję pomiędzy ścianą naczynia włosowatego a komórką nerwową.
Bariera krew - mózg sprzyja utrzymaniu równowagi chemodynamicznej
mózgu. Dojrzewanie bariery krew - mózg następuje stopniowo, aż do pierw-
szych tygodni okresu postnatalnego. Najpierw zostaje zamknięty dostęp białek
do mózgu, powoduje to uprzywilejowanie immunologiczne mózgu, zamknię-
cie bariery dla lipidów następuje później, w szczególności dla cholesterolu
bariera zamyka się już po zakończeniu mielinizacji. Astrocyty pełnią funkcję
reparacyjną, wypełniają ubytki tkanki nerwowej, zabezpieczają przewodnictwo
i recepcję bodźców.
Oligodendrocyty wytwarzają osłonki mielinowe i współdziałają w meta-
bolicznych czynnościach komórki nerwowej. Wyposażenie aksonu w warstwę
izolacyjną znacznie przyspiesza przewodzenie sygnałów elektrycznych wzdłuż
aksonu. Jeden oligodendrocyt z ośrodkowego układu nerwowego może ota-
czać wypustkami nawet 15 aksonów. W obwodowym układzie nerwowym
ich odpowiednikami są komórki Schwanna.
Ependymocyty pokrywają ściany układu komorowego i kanału środkowego
rdzenia kręgowego, uczestniczą w zjawiskach barierowych płyn mózgowo-
-rdzeniowy - mózg.
2.2.3. Struktury mezodermalne
Komórki mikrogleju posiadają właściwości żerne i zdolność do migracji
podobnie jak histiocyty występujące w innych narządach organizmu. W trzecim
tygodniu życia płodowego docierają do rozwijającego się systemu nerwowego
razem z naczyniami. Są to komórki czyszczące oun.
Naczynia oun zaopatrują tkankę nerwową w tlen, glukozę, aminokwasy,
hormony, witaminy i inne substancje czynne oraz odprowadzają produkty
metabolizmu tkanki nerwowej dzięki strukturze sieci naczyń włosowatych
i obecności wypustek astrocytów na ich ścianach.
Opony mózgowo-rdzeniowe (twarda i miękka) spełniają funkcję ochronną,
wchłaniają płyn mózgowo-rdzeniowy. Komórki splotów naczyniówkowych
występujące w komorach wytwarzają płyn mózgowo-rdzeniowy, który jest cie-
czą przejrzystą i bezbarwną, stanowi przesącz krwi, zawiera nieliczne komórki
i składniki chemiczne. Osłania i zabezpiecza ośrodkowy układ nerwowy przed
wstrząsami mechanicznymi, uczestniczy w wymianie substancji chemicznych

70
między strukturami mózgu poprzez bariery: krew-mózg, krew-płyn mózgowo-
-rdzeniowy. Usuwa produkty metabolizmu przez adsorpcję, która odbywa się
głównie w kosmkach pajęczynówki.
Skupiska komórek nerwowych w mózgu i rdzeniu kręgowym tworzą tzw.
substancję szarą, a włókna nerwowe substancję białą. Zgromadzone ko-
mórki o określonej funkcji tworzą ośrodki nerwowe np. ośrodek oddychania,
krążenia, ruchowe. Grupa komórek o podobnej budowie nosi nazwę jądra
(łac. nucleus), a gdzie ograniczenie nie jest wyraźne, mówimy o polu (łac. area),
okolicy (łac. regio) lub warstwie (łac. stratum).
Długie aksony mogą skupiać się w pęczki lub drogi nerwowe (łac. tractus
nervosus). Zgromadzenie komórek w obwodowym układzie nerwowym two-
rzy zwoje - ganglia. Znajdują się one w części czuciowej w układzie nerwów
czaszkowych i rdzeniowych oraz w części ruchowej i czuciowej układu auto-
nomicznego. Zmniejszanie się liczby komórek nerwowych w miarę upływu
lat jest zjawiskiem stałym. Właściwy zanik komórek nerwowych rozpo-
czyna się około 30-40 roku życia. Poza ubytkami inwolucyjnymi każdy proces
chorobowy pochodzenia zarówno endo-jak i egzogennego może prowadzić
do zaniku neuronów.
Procesy regeneracji są możliwe tylko w obrębie włókna nerwowego pod
warunkiem, że zostało one przecięte w pewnej odległości od komórki. W pierw-
szym okresie następują zmiany degeneracyjne, a dopiero w następnej kolej-
ności zmiany regeneracyjne, które najpierw obejmują zrastanie się neurolemmy,
osłonki Schwanna, a następnie z dośrodkowego kikuta nerwu pozostającego
w łączności z komórką zaczyna wyrastać włókno nerwowe.
2.3. Budowa i funkcja ośrodkowego układu
nerwowego (oun)
Układ nerwowy zapewnia łączność organizmu ze światem zewnętrznym,
zespala poszczególne układy organizmu w jedną całość i spełnia rolę nad-
rzędną.
Układ nerwowy dzielimy na:
1. Ośrodkowy układ nerwowy — oun (łac. systema nervosum centrale),
do którego zalicza się mózgowie (łac. encephalon) i rdzeń kręgowy
(łac. medulla spinalis).
2. Obwodowy układ nerwowy: (łac. systema nervosum periphericum),
obejmujący nerwy czaszkowe i rdzeniowe.
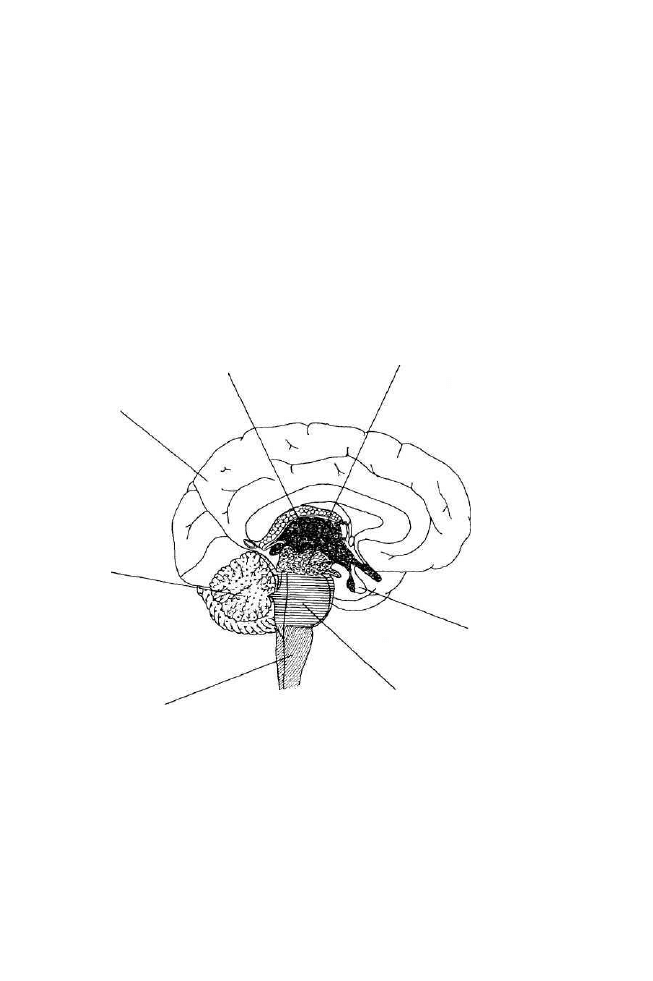
71
3. Układ autonomiczny, który wchodzi w skład dwóch poprzednich ukła-
dów i dzieli się na:
a) część współczulną (łac. pars sympathica);
b) część przywspółczuIną (łac. pars parasympathica),
Oba te układy posiadają odmienną budowę, lokalizację ośrodków i działają
w sposób przeciwstawny na wiele narządów.
Oun dzieli się na część dolną - rdzeń kręgowy, który leży w kanale kręgo-
wym i część górną - mózgowie, które znajduje się w jamie czaszki.
W mózgowiu wyróżnia się mózg i móżdżek. Mózg reprezentowany jest
przez kresomózgowie i międzymózgowie oraz pień mózgu, który obejmuje
śródmózgowie, most i rdzeń przedłużony.
międzymózgowie
śródmózgowie
kresomózgowie
móżdżek
gruczołowa część
przysadki
2.3.1. Rdzeń kręgowy
Rdzeń kręgowy (łac. medulla spinalis) leży w kanale kręgowym. Górną
granicę stanowi skrzyżowanie piramid. Dolna granica rdzenia kręgowego
sięga do górnej krawędzi trzonu L
2
, na tej wysokości rdzeń kręgowy zwęża się
Rysunek 1. Schemat ogólnej budowy mózgowia (wg Schirmera 1998 - zmodyfikowany)
most
rdzeń przedłużony

72
i przechodzi w stożek rdzeniowy, który przedłuża się w nić końcową. Rdzeń
kręgowy cechuje się pierwotną, segmentową budową.
Odcinek rdzenia kręgowego łączący się z korzeniem jednego nerwu rdze-
niowego nazywamy neuromerem lub segmentem. W obrębie rdzenia kręgo-
wego wyróżniamy następujące części: szyjną, piersiową, lędźwiową, krzyżową,
guziczną. Neuromery szyjne są przesunięte ku górze o trzon jednego kręgu,
piersiowe o trzony dwóch kręgów. W rdzeniu kręgowym znajdują się dwa
zgrubienia: szyjne leżące między C
3
a Th
2
i zgrubienie lędźwiowe znajdu-
jące się na wysokości Th
9
-Th
1 2
. Przedłużenie stożka rdzeniowego nazywamy
nicią końcową (łac. filium terminale), dochodzi ona do S
2
.
Rdzeń kręgowy otaczają: opona twarda, pajęczynówka i opona miękka.
Opona twarda kończy się ślepo na wysokości S
3
. Od trzonów kręgowych
oddziela ją przestrzeń nadtwardówkową, w której znajdują się sploty żylne
i tkanka łączna, zabezpieczająca rdzeń kręgowy przed uciskiem. Poniżej stożka
rdzeniowego jama podpajęczynówkowa tworzy zbiornik końcowy.
Budowa rdzenia kręgowego wykazuje następujące cechy:
- zachowanie wyraźnej metameryczności układu wychodzących z niego
nerwów rdzeniowych,
- głębokie położenie ciał komórek nerwowych (istoty szarej), które znaj-
dują się w rdzeniu blisko kanału środkowego,
- ograniczoną samodzielność czynnościową podporządkowaną najczęściej
ośrodkom mózgowia (Gołąb, Traczyk 1986, Różycki 1950).
Rdzeń kręgowy składa się z substancji szarej i białej. Morfologia sub-
stancji szarej i białej zmienia się w różnych odcinkach rdzenia kręgowego.
Ilość substancji białej zwiększa się stopniowo ku górze, najwięcej jej znaj-
duje się w zgrubieniu szyjnym.
2.3.1.1. Istota szara
Istota szara na przekroju poprzecznym ma kształt litery H, posiada rogi -
przedni, tylny i boczny w odcinku piersiowym, których odpowiednikami prze-
strzennymi są słupy — przednie, tylne, boczne. Istota szara położona jest central-
nie, wewnątrz rdzenia kręgowego. Obejmuje pola cytoarchitektoniczne, tzw.
blaszki Rexeda oznaczone cyframi rzymskimi od I-X (wg Fixa 1997).
Istota szara słupów przednich występuje we wszystkich odcinkach rdzenia
kręgowego, zawiera tzw. blaszki Rexeda VII, VIII i IX. Blaszka Rexeda IX
zawiera somatyczne jądra ruchowe, które występują we wszystkich odcinkach
rdzenia kręgowego, dzielą się na grupę przyśrodkową i boczną, unerwiające
odpowiednio mięśnie grzbietu i tułowia oraz mięśnie kończyn. Do blaszki
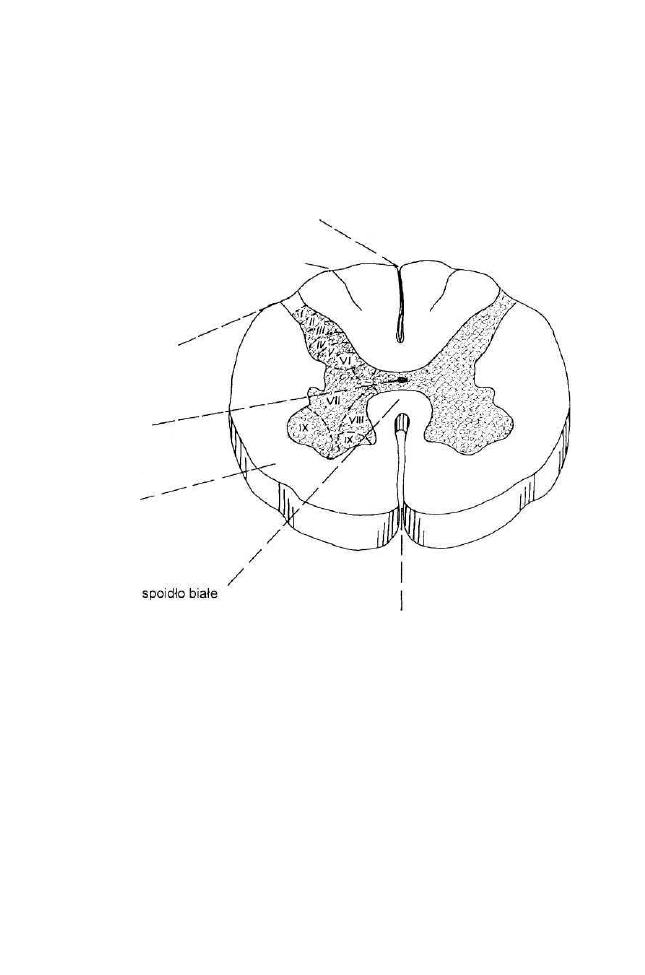
73
Rexeda IX należą jądra rdzeniowe nerwu dodatkowego rozciągające się od
C
1
do C
6
oraz jądro przeponowe, które sięga od C
3
do C
8
.
W istocie szarej rogu (słupa przedniego) znajdują się trzy rodzaje komórek:
korzeniowe, sznurowe i spoidłowe.
bruzda i przegroda pośrodkowa tylna
bruzda i przegroda pośrednia tylna
bruzda boczna tylna
kanał środkowy
sznur boczny
szczelina pośrodkowa przednia
Rysunek 2. Topografia rdzenia kręgowego na przekroju poprzecznym: blaszki Rexeda
(wg Fixa 1997 - zmodyfikowany)
W komórkach korzeniowych rozpoczynają się korzenie przednie, tj. rucho-
we, które wychodzą z rogów przednich rdzenia kręgowego.
W obrębie komórek korzeniowych wyróżniamy komórki alfa i gamma.
Wypustki dużych wielobiegunowych komórek alfa dochodzą do mięśni szkie-
letowych. Komórki gamma przeznaczone są dla wrzecion mięśniowych.
Zawierają one sieć cienkich dośrodkowych włókien, tj. zakończeń pierścienno-
-spiralnych. Są one receptorami rozciągania i stanowią układ kontroli długości
mięśnia. Dowolne ruchy można modyfikować przez włókna typu gamma. Pod-
legają one wpływom nadrzędnych zstępujących neuronów ruchowych (np.
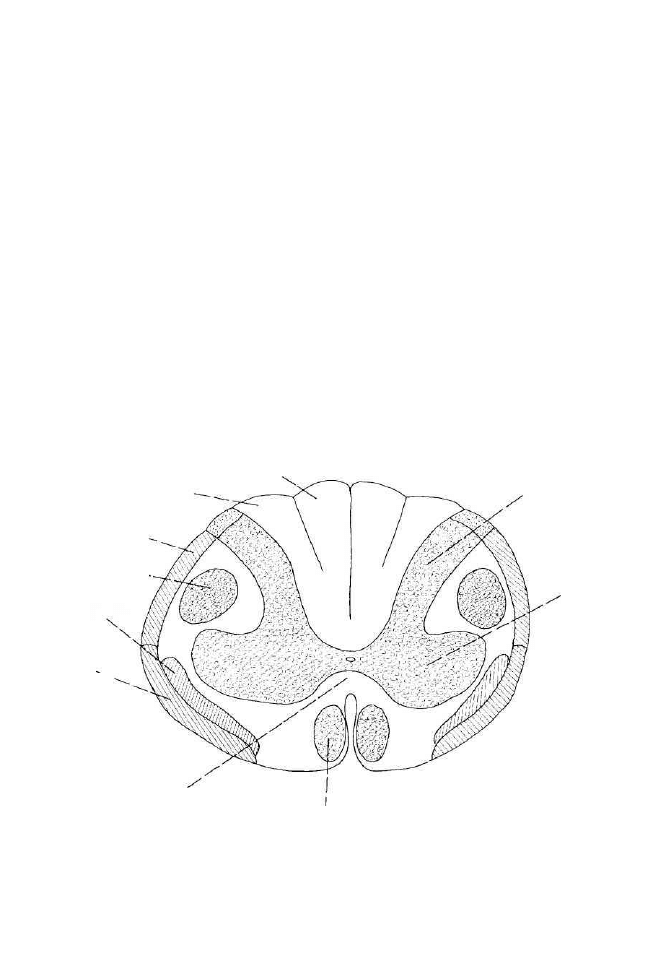
74
droga piramidowa, włókna siatkowato-rdzeniowe, przedsionkowo-rdzeniowe).
Każdy mięsień ma określone napięcie spoczynkowe, które można wyczuć
podczas biernego zginania lub prostowania kończyny w stawie.
1. Komórki sznurowe znajdują się w istocie szarej słupów przednich.
Włókna komórek sznurowych biegną w sznurze przednim tej samej
strony rdzenia kręgowego.
2. Komórki spoidłowe łączą oba sznury przednie ze sobą i leżą po przy-
środkowej stronie słupa przedniego. Odsyłają neuryty, które po skrzy-
żowaniu w spoidle białym dostają się do przeciwległej połowy rdzenia
kręgowego.
Istota szara słupów tylnych (czuciowa) zawiera tzw. blaszki Rexeda:
I, II, III, IV, VII. Warstwę brzeżną stanowi blaszka Rexeda I, istotę galaretowatą
- blaszka Rexeda II, jądra własne - blaszki Rexeda III i IV, jądro grzbietowe
Clarke'a - blaszka Rexeda VII.
Podział anatomiczny obejmuje: głowę rogu tylnego, szyję i podstawę oraz
szczyt z istotą galaretowatą i gąbczastą.
pęczek smukły.
pęczek klinowaty
róg tylny
droga rdzeniowo
•móżdżkowa tylna
droga korowo
-rdzeniowa boczna
róg przedni
droga korowo-rdzeniowa przednia
Rysunek 3. Budowa rdzenia kręgowego. Przekrój poprzeczny w odcinku szyjnym.
Widoczne ważne drogi wstępujące i zstępujące (wg Fixa 1997 - zmodyfikowany)
droga rdzeniowo-
wzgórzowa boczna.
droga rdzeniowo
-móżdżkowa
przednia
spoidło białe

75
Z komórek znajdujących się w głowie rogu tylnego pochodzi droga rdze-
niowo-wzgórzowa przednia i boczna, które prowadzą czucie powierzchniowe.
U podstawy słupa tylnego znajdują się włókna drogi rdzeniowo-móżdżkowej
przedniej (szlak Gowersa). W jądrze piersiowym rogu tylnego, (część przyśrod-
kowa słupa tylnego od C
8
do L
3
tworzy słup Clarke'a), rozpoczynają się włókna
drogi rdzeniowo-móżdżkowej tylnej (szlak Flechsiga). Obie drogi rdzeniowo-
-móżdżkowe są odpowiedzialne za czucie głębokie nieuświadomione.
Korzenie tylne wchodzą do rogu tylnego. Kolejność przebiegu włókien
w korzeniach tylnych jest precyzyjnie określona i zawiera włókna czuciowe
powierzchniowe i głębokie o różnej szybkości przewodzenia bodźca, np. czucie
bólu i temperatury posiada szybkości 6 m/s, a czucie głębokie nieuświado-
mione - 120 m/s.
Zespół włókien pochodzących z określonego korzenia unerwia ściśle zwią-
zany z nim obszar, nazywany polem korzeniowym lub dermatomem, którego
wielkość określa segment rdzeniowy. Na tułowiu mają kształt pasów przebie-
gających okrężnie, na kończynach natomiast podłużnie. Wiąże się to z wędrów-
ką dermatomów, początkowo kończyny tworzą wypustki tułowia, w miarę
dalszego rozwoju przemieszczają się na obwód. Pola korzonkowe zachodzą
jak dachówki na siebie, stąd uszkodzenie jednego korzonka nie daje zaburzeń
czucia.
Istota szara słupa bocznego (wegetatywna) jest to blaszka Rexeda VII,
która składa się z:
- istoty pośrednio-bocznej,
- istoty pośrednio-środkowej.
Istota pośrednio-boczna, zwana także jądrem współczulnym bocznym, sięga
od C
8
do L
2
. Z tej części rdzenia wywodzą się gałęzie łączące białe, stąd także
pochodzą nerwy trzewne.
W istocie pośrednio-środkowej zlokalizowane są dwa jądra przywspół-
czulne: jądro pośrednio-przyśrodkowe, uważane za przedzwojowe neurony
rdzeniowej części układu parasympatycznego, położone jest na wysokości
S2-S4 i jądro przyśrodkowe dla mięśni gładkich na wysokości L
5
-S
2
.
Uszkodzenie tych ośrodków powoduje zaburzenia troficzne unerwionych
przez nie obszarów, np. trudno gojące się odleżyny.
2.3.1.2. Istota biała
Istota biała zawiera: sznury: przedni, boczny, tylny. W obrębie sznura
przedniego i bocznego biegną drogi zstępujące i wstępujące, których szczegóło-
wy przebieg będzie podany oddzielnie (w opisie dróg). Drogi zstępujące są to
drogi ruchowe łączące ośrodki korowe lub ośrodki podkorowe z ośrodkami

76
w rdzeniu kręgowym. Należą do nich drogi korowo-rdzeniowe (piramidowe),
korowo-jądrowe i pozapiramidowe. Drogi wstępujące są to drogi czuciowe
biegnące od ośrodków rdzenia kręgowego do mózgowia. W obrębie sznura
tylnego biegną wyłącznie drogi wstępujące.
2.3.2. Pień mózgu
Do pnia mózgu zaliczamy rdzeń przedłużony (łac. medulla oblongata),
most (łac. pons), śródmózgowie (łac. mesencephalon), a więc części mózgu,
jakie pozostają po odcięciu półkul mózgowych i móżdżkowych. Wspólną
cechą tych struktur jest podział na część brzuszną i grzbietową: W pniu mózgu
biegną długie drogi zstępujące i wstępujące. Z niego wychodzi także szereg
nerwów czaszkowych.
Pień mózgu stanowi kluczową strukturę układu nerwowego, gdyż prze-
biegają przezeń wszystkie ważne szlaki nerwowe.
W strukturalnej budowie pnia można wyróżnić pięć zasad (Bing 1958;
Dymecki, Kulczycki 1997), a mianowicie:
1. Jądra nerwów czaszkowych umiejscowione w grzbietowej części pnia
i stanowiące przedłużenie istoty szarej rdzenia kręgowego. W śródmóz-
gowiu zlokalizowane są jądra nerwów czaszkowych III i IV. W moście
znajdują się jądra nerwu V, VI, VII i VIII, część jąder n. VIII. W rdzeniu
przedłużonym położone są: jądra nerwu IX, X, XI, XII. Jądra ruchowe
układają się przyśrodkowo w dwóch szeregach: przyśrodkowym i bocz-
nym. Do pasma przyśrodkowego należą jądra nerwów: III, IV, VI, XII.
Drugie pasmo boczne zawiera jądra nerwów: V, VII, IX, X, XI. Jądra
czuciowe stanowią przedłużenie słupów tylnych rdzenia kręgowego.
Między nimi znajdują się jądra autonomiczne: grzbietowe nerwu błęd-
nego, jądro ślinowe górne i dolne.
2. Pęczki włókien z wyżej wymienionych jąder nerwów mózgowych prze-
biegają ku podstawie mózgu (tj. brzusznie), z wyjątkiem nerwu IV,
który opuszcza pień po stronie grzbietowej.
3. Brzusznie od obszaru zajętego przez jądra nerwów mózgowych prze-
biegają drogi czuciowe, tj. wstępujące, dochodzące do kory.
4. Poniżej wymienionych dróg czuciowych przechodzą drogi ruchowe
łączące korę z rdzeniem kręgowym. Mają one charakter zstępujący.
5. Pień mózgu posiada własny układ kojarzeniowy, należy do niego pęczek
podłużny przyśrodkowy i grzbietowy oraz twór siatkowaty.
77
IV
V
VI
VII
śródmózgowie
most
IX
XII
X
XI
rdzeń
przedłużony
Rysunek 4. Pień mózgu, widok od strony grzbietowej: jądra ruchowe nerwów
(wg Warlowa 1996 - zmodyfikowany)
2.3.2.1. Rdzeń przedłużony
Rdzeń przedłużony (łac. medulla oblongata) ku górze łączy się z mostem,
ku dołowi przechodzi w rdzeń kręgowy. W odcinku dolnym wykazuje pewne
podobieństwo swojej struktury do rdzenia kręgowego w odcinku górnym -
oliwkowym, brzuszną część tworzą piramidy, grzbietowa wspólnie z częścią
grzbietową mostu stanowi nakrywkę tyłomózgowia. W rdzeniu przedłużonym
znajdują się jądra nerwów czaszkowych od VIII-XII. Część jąder nerwu VIII
położona jest w moście.
III
78
pęczek klinowaty
jądro pasma
rdzeniowego
nerwu trójdzielnego
skrzyżowanie
wstęg
jądro oliwki
pęczek smukły
droga korowo-rdzeniowa
Rysunek 5. Budowa wewnętrzna rdzenia przedłużonego w części dolnej
(wg Gołębia, Traczyka 1986 - zmodyfikowany)
jądro przedsionkowe górne
jądro przedsionkowe przyśrodkowe
jądro boczne
jądro ślimakowe brzuszne
jądro ślimakowe grzbietowe
jądro przedsionkowe dolne
Rysunek 6. Jądra nerwu VIII (wg Bochenka, Reichera 1981 - zmodyfikowany)
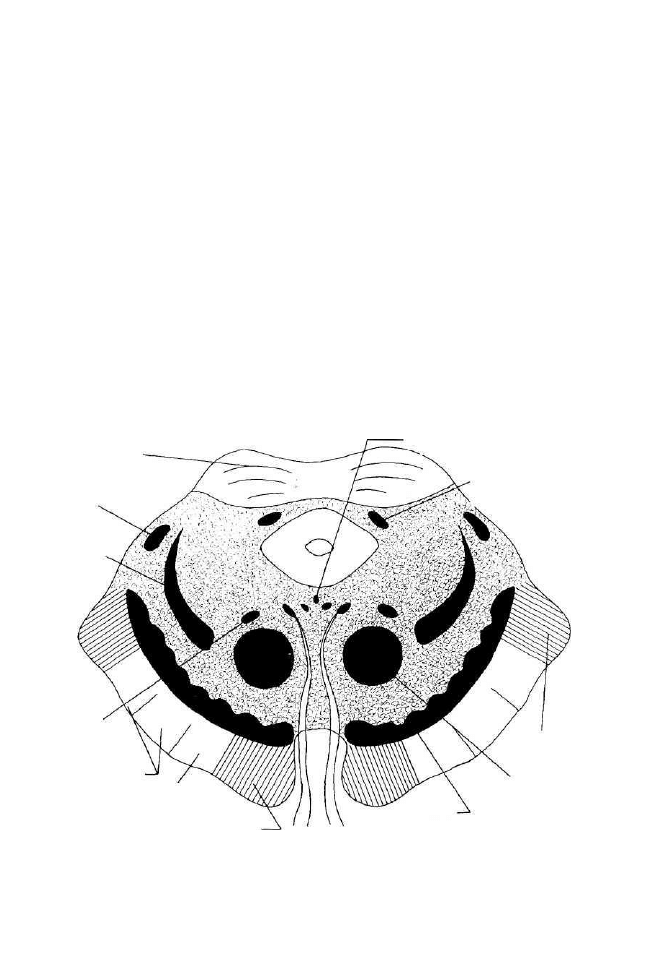
79
2.3.2.2. Most
Część brzuszna mostu (łac. pons) zbudowana jest z włókien nerwowych
o poprzecznym i podłużnym przebiegu, pomiędzy którymi znajdują się skupiska
istoty szarej zwane jądrami mostu. Włókna podłużne to głównie drogi rzutowe,
zaś poprzeczne to drogi mostowo-móżdżkowe. Powyżej nich znajdują się
wstęga przyśrodkowa (czuciowa) i wstęga boczna (słuchowa). Część grzbie-
towa mostu zawiera istotę szarą środkową, drogi kojarzeniowe pnia: pęczki
podłużny przyśrodkowy i grzbietowy, twór siatkowaty. Najbardziej grzbie-
towo położone są jądra nerwów czaszkowych: V, VI, VII, VIII.
2.3.2.3. Śródmózgowie
Śródmózgowie należy do pnia mózgu. Składa się z części brzusznej i grzbie-
towej. Do strefy brzusznej śródmózgowia (łac. mesencephalon) należy konar
mózgu, który dzieli się na odnogi i nakrywkę. W odnogach biegną drogi zstę-
pujące ruchowe korowo-rdzeniowe i drogi korowo-mostowe.
blaszka pokrywy
wstęga boczna
wstęga
przyśrodkowa
jądra nerwu III
jądro i pasmo
śródmózgwiowe
nerwu V
droga
czerwienno-
-oliwkowa
droga korowo-
-rdzeniowa
droga korowo-
-opuszkowa
droga czołowo-mostowa
odnoga
mózgu
jądro czerwienne
Rysunek 7. Budowa śródmózgowia (przekrój czołowy)
(wg Gołębia, Traczyka 1986 - zmodyfikowany)
istota czarna

80
W nakrywce znajdują się jądra nerwów czaszkowych III i IV, parasympa-
tyczne jądro nerwu III, tzw. jądro Westhala-Edingera, ponadto jądro czerwone
i substancja czarna, które wchodzą w skład układu pozapiramidowego, oraz
drogi czuciowe. W strefie grzbietowej znajduje się pokrywa śródmózgowia
zawierająca komórki nerwowe stanowiące ciałka czworacze: górne związane
z drogą wzrokową, dolne z drogą słuchową.
2.3.2.4. Twór siatkowaty
Twór siatkowaty (łac. formatio reticularis) (Sadowski 1962) zajmuje
znaczny obszar mózgowia i rdzenia kręgowego. Struktura wewnętrzna tworu
siatkowatego charakteryzuje się dużą ilością włókien i komórek. Układ siatko-
waty tworzą neurony cholinergiczne, adrenergiczne i peptydonergiczne. Czyn-
nościowo komórki tworu siatkowatego są mniej specyficzne niż innych okolic,
pośredniczą one w różnorodnych funkcjach somatycznych i trzewnych, kon-
trolują drogi, odpowiadają za świadomość i sen, regulują ciśnienie krwi, pracę
serca, ośrodki oddechowe i krążeniowe.
Twór siatkowaty pobudzający (ang. reticular activating system) powoduje
przebudzenie ze snu, podtrzymuje czuwanie, skupienie uwagi, stan czujności,
poprawność kojarzenia postrzeżeń i kierowanej introspekcji. W śmiertelnym
zagrożeniu twór siatkowaty powoduje pojawienie się obrazu całego życia
w ułamkach sekund (Konorski 1969).
Część hamująca tworu siatkowatego osłabia siłę bodźców i reakcje orga-
nizmu na ich działanie. Przy uszkodzeniach części mostowej tworu siatkowa-
tego obserwuje się chorobowy „zespół zamknięcia w sobie" (ang. locked in
syndrome), w którym chory przy zachowanej świadomości nie jest w stanie
wykonać żadnego ruchu z wyjątkiem ruchów gałek ocznych ani wypowie-
dzieć słowa, zachowana jest jednak świadomość. Chory może porozumieć się
z otoczeniem jedynie za pomocą pionowych ruchów gałek ocznych i mruga-
nia. Większość chorych ginie w ciągu kilku dni lub tygodni. Wycofanie się
objawów stanowi ogromną rzadkość (Warlow 1996).
Śpiączka jest powszechnie uznawana za ilościowe zaburzenie świadomości
związane z dysfunkcją tworu siatkowatego pnia mózgu. Głównym i zasadni-
czym objawem niedomogi pnia jest zaburzenie przytomności. Narastaniu
zaburzeń przytomności towarzyszy przerwanie łączności półkul mózgowych
z pniem mózgu.
Mazur i Nyka (1997) wprowadzają termin „wysprzęglania", tj. odłączenia
półkul mózgowych od pnia, jak w terminologii stosowanej w odniesieniu do
pojazdów mechanicznych, gdzie oznacza to rozłączenie części jezdnej pojazdu
od napędu.

81
Do bardzo ważnych zagadnień należy pojęcie śmierci mózgu. Przyjęto,
że śmierć mózgu jest stanem nieodwracalnej utraty przytomności i zdolności
do oddychania.
Obecnie zagadnienie to związane jest z śmiercią pnia mózgu. W rozpoz-
naniu śmierci mózgu (Bannister 1992) należy stwierdzić utratę spontanicznego
oddychania, wykazanie nieobecności odruchów z pnia mózgu (zniesienie odru-
chów źrenicznych i rogówkowych, odruchów przedsionkowo-ocznych podczas
podawania do ucha zimnej wody, brak odruchów mimicznych twarzy w od-
powiedzi na ból oraz zniesienie odruchów wymiotnego i kaszlowego podczas
odsysania z tchawicy). Izoelektryczna linia zapisu eeg nie jest uważana za
jednoznaczne kryterium, ponieważ obserwowano niespodziewanie powrót
czynności mózgu.
2.3.3. Móżdżek
Móżdżek (łac. cerebellum) składa się z dwóch półkul (łac. hemispheria
cerebelli), złączonych ze sobą robakiem móżdżku (łac. vermis cerebelli). Na
móżdżku wyróżniamy dwie powierzchnie: górną i dolną. Na półkuli i robaku
znajdują się odpowiadające sobie części oddzielone od siebie szczelinami.
Podział topograficzny móżdżku obejmuje 4 płaty i 10 płacików. Wewnątrz
znajduje się ciało rdzenne — istota biała, która zawiera zmielinizowane aksony
oraz cztery jądra móżdżku. Móżdżek spełnia trzy główne funkcje: utrzymuje
postawę i równowagę, odpowiada za napięcie mięśniowe i koordynuje aktyw-
ność ruchową (ruchy dowolne). Jest włączony we wszystkie ważniejsze ele-
menty układu ruchowego. Odpowiada za płynność ruchów.
Klasyczny podział anatomiczny odbiega od czynnościowego podziału móż-
dżku, który zbliża się do filogenezy móżdżku.
Móżdżek zgodnie z filogenezą (Delmas 1975) dzielimy na trzy części:
dawny, stary i nowy. Płaty móżdżku mogą być również scharakteryzowane
w ujęciu funkcjonalnym:
1. Płat grudkowo-kłaczkowy (dawny móżdżek przedsionkowy) bierze
udział w utrzymaniu postawy i równowagi, przy uszkodzeniu pojawia
się niepewność podczas stania (łac. astasia) i podczas chodzenia (łac.
abasia), zaburzenia równowagi, ataksja tułowia i oczopląs.
2. Płat przedni móżdżku (dawny móżdżek) otrzymuje informacje z wrze-
cion mięśniowych i wrzecion nerwowo-ścięgowych (Golgiego), które
dochodzą do móżdżku drogami rdzeniowo-móżdżkowymi. Reguluje
napięcie mięśniowe, kontroluje mięśnie, które przeciwdziałają sile cięż-
kości, jest związany z czynnością chodu. Każda pozycja postawy ciała

82
ma swój odpowiednik w korze zlokalizowany z tej samej strony. Ak-
tywność móżdżku ujawnia się zawsze po tej samej stronie. Jest to wynik
podwójnego skrzyżowania: dróg zębato-czerwiennych w konarach gór-
nych móżdżku i drogi czerwienno-rdzeniowej (skrzyżowanie Forela).
3. Płat tylny (nowy móżdżek) otrzymuje informacje z kory nowej za
pośrednictwem dróg korowo-mostowo-móżdżkowych i odgrywa rolę
w koordynacji ruchów dowolnych w obrębie kończyn.
Półkule móżdżku, które rozwijają się później niż robak, odpowiadają za
ruchy automatyczne potrzebne do przezwyciężenia siły bezwładności. W razie
ich uszkodzenia rozwija się brak właściwej miary w ruchach, czyli dysmetria.
Wiąże się ona z brakiem koordynacji w ruchach. Niedostateczne przeciwsta-
wienie się sile bezwładności nosi nazwę adiadochokinezy, tj. niemożności wyko-
nywania szybkich ruchów naprzemiennych rąk. Pojawia się drżenie w czasie
wykonywania ruchów dowolnych. Oczopląs móżdżkowy polega na niemoż-
ności utrzymania gałek ocznych nieruchomo podczas patrzenia w bok. Mowa
jest powolna, skandowana. Uszkodzenie półkul móżdżku powoduje obniże-
nie napięcia mięśniowego.
Uszkodzenie jednej półkuli móżdżku może być w dużym stopniu wyrów-
nane przez drugą, zdrową półkulę.
Robak u człowieka odgrywa tę samą rolę, co u gatunków niższych: czuwa
nad zachowaniem równowagi.
Zaburzenia w obrębie robaka powodują zaburzenia motoryki postawy:
- chwianie się w pozycji stojącej (objaw Romberga),
- chód na szerokiej podstawie (chód marynarski),
- asynergia tułowia (część górna tułowia nie nadąża za dolną).
W móżdżku znajdują się następujące jądra: wierzchu, kulkowate, czopowate,
zębate, które funkcjonalnie są związane z określonymi strukturami móżdżku
i drogami.
Niektóre podręczniki (wg Fixa 1997, Rolaka 1996) wyróżniają podłużną
organizację móżdżku, która zawiera trzy strefy związane z jądrami móżdżku
i określonymi szlakami:
a) środkową (robakową): włókna dochodzą do jąder wierzchu (otrzymuje
informacje z rdzenia kręgowego i błędnika);
b) przyśrodkową (przyrobakową): wychodzące włókna docierają do jądra
czopowatego i kulkowatego, również otrzymuje informacje z rdzenia
kręgowego;
c) strefę boczną półkuli, której włókna dochodzą do jądra zębatego: otrzy-
muje informacje z kory ruchowej i czuciowej, reguluje inicjację, pla-
nowanie i czas ruchów dowolnych.

83
Konary móżdżku zespalają móżdżek z śródmózgowiem (konar górny),
mostem (konar środkowy) i rdzeniem przedłużonym (konar dolny). Tworzą
je włókna nerwowe, które doprowadzają lub odprowadzają bodźce do okre-
ślonych struktur móżdżku.
2.3.4. Międzymózgowie
Międzymózgowia (łac. diencephalon) dzieli się na dwie strefy: grzbietową
i brzuszną. Do strefy grzbietowej należy wzgórzomózgowie składające się
ze wzgórza, zawzgórza i nadwzgórza. Strefę brzuszną tworzy podwzgórze
i niskowzgórze. W międzymózgowiu leży komora trzecia.
Wzgórze (łac. thalamus) jest zbudowane ze skupień istoty szarej, zwanej
jądrami wzgórza, podzielonych przez pasma istoty białej - blaszki rdzenne
wzgórza. Należy do ważnych stacji łącznikowych, która gromadzi impulsy,
segreguje je i modeluje przed dojściem do kory. Delmas (1975) dzieli wzgórze
na dwa obszary: dawne i nowe. Dawne wzgórze, czuciowe, znajduje się
w przedłużeniu pnia mózgu i połączone jest z ciałem prążkowanym. Nowe
wzgórze wykazuje ścisłą łączność z korą. Smugi istoty białej zwane blaszkami
rdzeniowymi dzielą wzgórze na jądra: specyficzne i niespecyficzne. Drażnie-
nie jąder specyficznych wywołuje pobudzenie ściśle określonych okolic mózgu.
Pobudzenie jąder niespecyficznych daje rozlaną odpowiedź całej kory.
Wzgórze związane jest z życiem psychicznym, odpowiada za stany takie,
jak radość, smutek, tęsknota (Marciniak, Ziółkowski 1992). Otrzymuje ono
przedkorowe informacje czuciowe z wszystkich układów czuciowych z wyjąt-.
kiem układu węchowego (Fix 1997).
Objawy uszkodzenia wzgórza są następujące:
- zaburzenia czucia, delikatne bodźce bólowe wywołują rozrywające,
piekące bóle, słaby efekt leków przeciwbólowych wymusza koniecz-
ność zabiegów stereotaktycznych,
- pojawia się drżenie zamiarowe, niezwykłe ustawienie ręki, tzw. ręka
wzgórzowa - zgięcie palców w stawach śródręczno-palcowych,
- zmienność uczuciowa: przymusowy śmiech lub płacz,
- przemijający niedowład połowiczy.
Wzgórze posiada szereg różnorodnych połączeń z kresomózgowiem przez
promienistości wzgórzowe: z jądrem zębatym, z gałką bladą, z ciałem sutecz-
kowym.
Zawzgórze (łac. metathalmus) stanowią ciałka kolankowate boczne i przy-
środkowe. Ciałka kolankowate boczne są stacją przełącznikową dla drogi wzro-
kowej, a ciałka kolankowate przyśrodkowe dla drogi słuchowej.

84
Nadwzgórze (łac. epithalamus) obejmuje szyszynkę, spoidła uzdeczek.
Szyszynka jest odpowiedzialna za produkcję melaniny, która odgrywa rolę
zegara biologicznego.
Niskowzgórze (łac. subthalamus) zaliczane jest do układu pozapiramido-
wego i ma ścisły związek z gałką bladą. Leży na pograniczu części grzbietowej
i brzusznej międzymózgowia. Uszkodzenie tego obszaru jądrowego powoduje
wystąpienie hemibalizmu, który cechuje się występowaniem gwałtownych,
mimowolnych ruchów, w obrębie bliższych części kończyn. Cały organizm
bierze czynny udział w tych miotających ruchach, nasilających się przy zde-
nerwowaniu i bodźcach zewnętrznych.
Podwzgórze (łac. hypothalamus) znajduje się w części brzusznej między-
mózgowia. W jego obrębie wyróżniamy część przednią i tylną.
Część przednia utworzona jest przez skrzyżowanie wzrokowe, guz popie-
laty, który wydłuża się w lejek, na którym zawieszona jest przysadka. Część
tylna składa się z ciał suteczkowatych.
W podwzgórzu znajdują się ośrodki hypnogenne, których drażnienie po-
woduje sen. Przy ich uszkodzeniu pojawia się narkolepsja. Papez (wg Chusida
1973) uważa, że podwzgórze, jądra części przedniej podwzgórza, zakręt obręczy
i hipokamp stanowią strukturalną i czynnościową podstawę uczuć. Zacho-
wanie z zabarwieniem emocjonalnym łączy się z pobudzeniem układu lim-
bicznego.
Ogólna funkcja podwzgórza wg Prusińskiego (1998) związana jest z inte-
gracją czynności współczulnej i przywspółczulnej układu autonomicznego,
regulacją temperatury ciała, pragnieniem, bilansem wodnym, osmorecepcją,
kontrolą czynności endokrynnych przysadki mózgowej, łaknieniem i masą
ciała, wpływem na sen i na zjawiska emocjonalne.
W obrębie podwzgórza wyróżnia się trzy części:
a) okolicę podwzgórzowa przednią, która znajduje się w części wzroko-
wej podwzgórza. Posiada jądra zawierające włókna neurosekrecyjne
przeznaczone dla tylnego płata przysadki, które wytwarzają wazopresynę
i oksytocynę. Inne jądro oddziałuje na gospodarkę cieplną i na układ
krążenia. Drażnienie przedniej części podwzgórza wywołuje wzmożoną
aktywność przywspółczuIną;
b) okolica podwzgórzowa pośrednia zlokalizowana jest w okolicach lejka.
W tym regionie mieszczą się jądra, które regulują wydzielanie hormo-
nów przedniego płata przysadki oraz kierują procesem przyjmowania
pokarmów: „ośrodek głodu", „ośrodek sytości";
c) okolica podwzgórzowa grzbietowa (tylna) zawiera jądra, których podraż-
nienie wywołuje zwiększoną aktywność współczulną.

85
2.3.5. Kresomózgowie
Kresomózgowie (łac. telencephalon) dzieli się na dwa symetryczne kreso-
mózgowia boczne: prawe i lewe. W skład kresomózgowia bocznego wchodzą:
płaszcz (łac. pallium), który tworzy zewnętrzną powłokę półkul, komora
boczna (łac. ventriculus lateralis), istota biała półkul (łac. substantia alba
hemispheri), jądra kresomózgowia (łac. nuclei telencephali) lub jądra pod-
korowe, wyspa (łac. insula). Do kresomózgowia środkowego zaliczamy połą-
czenia półkul.
Płaszcz
Płaszcz (łac. pallium) stanowi warstwa zewnętrzna otaczającą mózgowie,
zbudowana z istoty szarej, a więc z ciał komórkowych. Powierzchnia płasz-
cza wynosi około 2000 cm
3
. Mózg człowieka zawiera około 10
11
neuronów,
a liczbę synaps, czyli morfologicznie zidentyfikowanych kontaktów między
neuronami, określa się na 10
14
. Jest to ten sam rząd wielkości, co liczba gwiazd
w naszej galaktyce (Górska i in. 1997). Sherrington (za: Gołąb, Traczyk 1986),
porównuje korę do zaczarowanego krosna, na którym miliony migających
czółenek tkają mieniące się wzory.
Płaszcz dzielimy na: korę mózgu (łac. cortex cerebri), wyspę (łac. insula)
- część płaszcza ukryta w bruździe bocznej, węchomózgowie (łac. rhinen-
cephalon) oraz hipokamp - część płaszcza wpuklona do komory bocznej
(Różycki 1950). W półkulach mózgu wyróżnia się następujące płaty: czołowy,
ciemieniowy, skroniowy, potyliczny i limbiczny. Na każdej półkuli występują
trzy powierzchnie: górno-boczna, przyśrodkowa i dolna. Półkule mózgu
rozdziela szczelina podłużna mózgu. Zmienna jest nie tylko grubość kory,
lecz także jej budowa histologiczna. Brodmann wyróżnił 52 pola i oznaczył
je numerami od 1 do 52 (Bochenek, Reicher 1981, Sobotta 1994).
W obrębie pól mózgu znajdują się (Chusid 1973):
a) pola kojarzeniowe (asocjacyjne), które obejmują większe części obsza-
rów mózgu, są połączone włóknami kojarzeniowymi z rozmaitymi polami
czuciowymi i ruchowymi. Czynność pól kojarzeniowych jest niezwykle
ważna dla zachowania wyższych przejawów życia psychicznego czło-
wieka;
b) pierwotne pola odbiorcze, gdzie są przekształcane wrażenia czuciowo-
-zmysłowe lub ruchowe. Należą one do okolic gnostycznych. Ich usz-
kodzenie wywołuje zaburzenia wyższych czynności nerwowych.
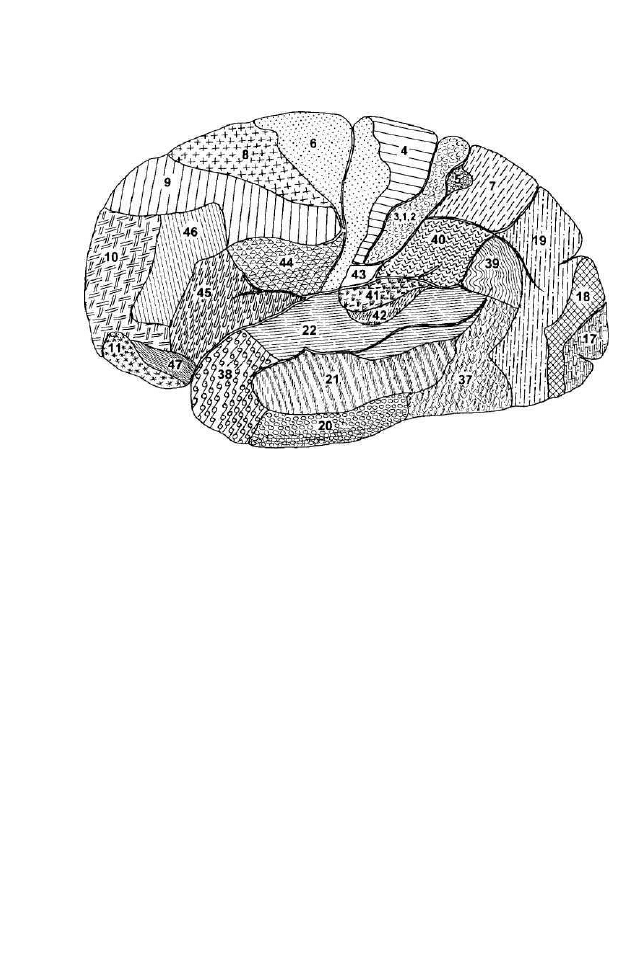
86
Rysunek 8. Pola Brodmanna, powierzchnia boczna mózgu
(wg Berkowitz, Moxham 1988 - zmodyfikowany)
Opis fizjologów mapy kory mózgowej i jej podział opiera się na własności
funkcjonalnej (obszar wzrokowy, słuchowy, węchowy, ruchowy, czuciowy,
asocjacyjny).
Charakterystyczną cechą funkcjonowania kory mózgowej jest kolumno-
wość. Kossut (1994, s. 65) pisze: kolumnowość polega na tym, że w pewnym
niewielkim obszarze kory, obejmującym wszystkie jej warstwy, komórki rea-
gują wybiórczo na określoną cechę pobudzającego je bodźca czuciowego.
Kora funkcjonuje w sposób „kolumnowy" za sprawą szczególnych połączeń
pomiędzy swymi komórkami, dzięki pionowemu przebiegowi najsilniejszych
informacji. Istnieją połączenia przebiegające poziomo zarówno pobudzające
jak i hamujące.
Płat czołowy
Okolica czołowa jest pod względem dojrzałości filogenetycznie najmłodsza
i najbardziej wrażliwa na czynniki szkodliwe. Z tego powodu przyjmuje się,
że rozległe zaniki mózgu zaczynają się zwykle od płatów czołowych (łac. lobus
frontalis). Uszkodzenia przedniej części płata czołowego mogą być skąpo-
objawowe lub wręcz nieme klinicznie.

87
Obszary przedczołowe (obszar kojarzeniowy) u człowieka są związane
z przezornością, wyobraźnią i percepcją samego siebie. Pojęcie zakrętów przed-
czołowych obejmuje struktury położone do zakrętu przedśrodkowego. Pola
9, 10, 11, 12, 46 i 47 należą do czołowych pól kojarzeniowych. Są one odpo-
wiedzialne za napęd w działaniu, mówieniu i spontaniczność w ruchach. Uszko-
dzenie ich powoduje niewłaściwe zachowanie, trudności w przystosowaniu się
oraz utratę inicjatywy, abulię, tj. utratę zdolności do działania zależnego od
woli. Nietrzymanie moczu i kału może występować w uszkodzeniach obu
płatów czołowych. Duus (1989) podaje opis skutków przedczołowej leuko-
tomii wykonywanej z powodu chorób psychicznych (obecnie te zabiegi, pole-
gające na obustronnym przerwaniu wszystkich połączeń, dochodzących do
czołowo-oczodołowych obszarów kojarzeniowych, nie są już stosowane).
Chorzy są bezkrytyczni, wykazują skłonność do wesołkowatości, odhamo-
wanie w zakresie zachowania ogólnego i seksualnego. Chorzy z guzem mózgu
w okolicy oczodołowej płata czołowego cechują się egoizmem, cieszą z cu-
dzego nieszczęścia, mają skłonności kryminalne, a także występuje u nich
zmienność nastroju: początkowa euforia zamienia się w dysforię, wybuchają
złością, pojawia się skłonność do samogwałtu, nadmiernego jedzenia i picia.
Częstym objawem są napady padaczkowe.
Do zasadniczych pól ruchowych należy pole 4, które daje początek dro-
dze piramidowej. Pola w zakręcie przedśrodkowym są ściśle uporządkowane:
w dolnej części zakrętu przedśrodkowego znajdują się ośrodki ruchowe dla
mięśni krtani, gardła, podniebienia, twarzy, kończyny górnej i tułowia, a na
powierzchni przyśrodkowej dla kończyny dolnej - można to zoobrazować
w postaci zniekształconego człowieczka (homunkulus ruchowy). Obszar przed-
ruchowy stanowią dwa pola 6 i 8. Kora przedruchowa (pole 6) odgrywa rolę
w kontroli mięśni proksymalnych i osiowych. Kora pierwotnie ruchowa, przed-
ruchowa (pole 6) jest połączona z móżdżkiem za pośrednictwem drogi
czołowo-mostowej. Pole 8 jest związane z ruchami dowolnymi gałki ocznej.
Jego zniszczenie powoduje skojarzone zbaczanie gałek ocznych w stronę og-
niska chorobowego.
Ruchowy ośrodek mowy (pole Broca) obejmuje 44 pole Brodmanna,
tzn. tylną część dolnego zakrętu czołowego. U osób praworęcznych ośrodek
ten znajduje się w lewym płacie czołowym. Zmiana ogniskowa w tej okolicy
wywołuje afazje ruchową (są to nabyte zaburzenia mowy); chory nie może
wypowiedzieć słów spontanicznie ani przy ich powtarzaniu czy czytaniu. Rozu-
mienie mowy jest zachowane. Jest interesujące, że pacjent może całkiem dobrze
śpiewać, jeśli nie jest muzykiem. Jeżeli postrzega muzykę jako język, to ten

88
typ ekspresji będzie również zaburzony. Pod wpływem emocji mogą być pra-
widłowo artykułowane przekleństwa (Weiner, Lewitt 1997).
Do ciekawych zagadnień należy wpływ na afazje znajomości kilku języ-
ków. Afazja w zakresie jednego języka dotyczy także i innego. Do istotnych
czynników należą wiek, w którym rozpoczęto naukę języka, to czy dany czło-
wiek uczył się jednocześnie więcej niż jednego języka, czy nauka języków
odbywała się po kolei.
Rolak (1996) podaje regułę Ribota i prawo Pitersa. Reguła Ribota mówi,
że język, którego ktoś nauczył się w pierwszej kolejności jest automatycznie
wpisany i w konsekwencji lepiej chroniony w przypadkach zagrażających
wystąpieniem afazji. Według prawa Pitersa język najwcześniej nauczony
i używany jest tym językiem, który jest najlepiej chroniony w afazji.
Obraz kliniczny afazji zależy od wieku. U ludzi młodych, z dużą plastycz-
nością mózgu, istnieje możliwość szybkiego wyrównania zaburzeń. U starców
ustępują one trudniej. Wpływ ma także dynamika procesu chorobowego: inaczej
kształtuje się, gdy proces chorobowy rozwija się ostro, inaczej, kiedy powoli
narasta. Wpływ ma także stan psychiczny chorego: podniecenie, wzruszenie
potęguje zaburzenia mowy.
Płat ciemieniowy
Płat ciemieniowy (łac. lobus parietalis) jest głównym obszarem czucio-
wym kory mózgowej.
Pole 5 i 7 należą do czuciowych pól kojarzeniowych niezbędnych do sca-
lania czucia skórnego. Zakręt nadbrzeżny i kątowy oraz przyległe części zakrętu
zaśrodkowego odpowiedzialne są za stereoagnozję (ocena kształtu przedmio-
tów wyczuwalnych ręką oraz materiału, z którego jest sporządzony dany przed-
miot) i zaburzenia orientacji schematu własnego ciała.
Smakowy obszar korowy położony jest w okolicy wieczka czołowo-ciemie-
niowego ponad bruzdą boczną. Odpowiada polu 43 oraz wyspie.
Zakręt kątowy to pole 39. Uszkodzenie tej okolicy w półkuli dominującej
powoduje agrafię, dyskalkulię, niemożność rozróżniania stron prawej i lewej.
Agrafia polega na upośledzeniu zdolności pisania. Dyskalkulia jest to zabu-
rzenie zdolności liczenia. Chorzy z ogniskiem w polu 39 i 40 mają zaburze-
nia przestrzenne, często tracą orientację we własnym mieszkaniu.
Pole 40 łączy informacje czuciowe, słuchowe i wzrokowe, jego uszkodzenie
powoduje apraksję, czyli upośledzenie precyzyjnych, celowych ruchów. Ruchy
stają się dziwaczne, groteskowe. Apraksja w czynnościach życia codziennego

89
polega na nieumiejętności ubierania i rozbierania się, chociaż pacjent nie ma
niedowładów, rozumie polecenie, nie ma upośledzonego czucia ułożenia.
Kora pierwotnie czuciowa znajduje się w obrębie zakrętu przedśrodko-
wego i w tylnej części płacika okołośrodkowego. Ośrodki zlokalizowane są
w polach cytoarchitektonicznych 3a, 3b, 2, 1, gdzie opracowywane są bodźce
czucia powierzchniowego i głębokiego, i ich precyzyjne różnicowanie. Soma-
totopia ośrodków czuciowych jest podobna do ośrodków ruchowych pola pira-
midowego.
Zniszczenie zakrętu zaśrodkowego powoduje utratę czucia o zasięgu odpo-
wiadającym lokalizacji uszkodzenia korowego. Pierwszorzędowe pole czu-
ciowe i ruchowe mają w korze mózgu układ przylegających odbić lustrzanych
i są zorganizowane somatotopowo w postaci zniekształconego człowieczka
(homunkulus czuciowy). Droga ciemieniowo-mostowa bierze początek z pól
1, 2, 3, 5 i przechodzi przez tylną odnogę torebki wewnętrznej.
U chorych z guzami płata ciemieniowego na plan pierwszy wysuwają się
zaburzenia czucia. Częste są zaburzenia orientacji przestrzennej. Chory nie
pamięta, jaką drogą może wrócić do domu, gubi się we własnym mieszkaniu
- nie może np. trafić do łóżka. Nie potrafi wykonać zwykłych, prostych czyn-
ności, np. zapiąć guzika, zapalić papierosa.
Płat skroniowy
W płacie skroniowym (łac. lobus temporalis) pola 38, 20, 21, 22 i 42
należą do pól kojarzeniowych. W polu 22 rozpoczyna się droga skroniowo-
mostowa, która okrąża skorupę i przez odcinek podsoczewkowy torebki we-
wnętrznej dąży do bocznych części odnóg mostu, a stąd do kory móżdżku.
Afazja sensoryczna (tzw. czuciowa), czyli korowa głuchota słowna, polega
na upośledzeniu rozumienia mowy. Poszczególne słowa są wypowiadane
niewłaściwie (paralogizmy), chory tworzy słowa nieistniejące (neologizmy),
mówi niegramatycznie. Mowa jest niezrozumiała, a jej rozumienie jest bardzo
upośledzone. Afazja sensoryczna występuje, gdy ognisko chorobowe umiejsco-
wione jest w lewym płacie skroniowym, w tzw. polu Wernickego (pole 22).
Przednio-boczna lub boczna powierzchnia płata skroniowego według Pen-
filda jest tzw. korą interpretacyjną. Penfield (wg Chusida 1973, s. 17) stwierdził,
że drażnienie elektryczne kory w obrębie przednio-bocznej lub bocznej po-
wierzchni płata skroniowego może spowodować ponowny przepływ dawnego
strumienia świadomości lub może narzucić mu interpretację teraźniejszości
jako niespodziewanej lub mimowolnej. Pole 41 stanowi pierwotną korę słucho-
wą. Do tego obszaru dochodzą drogi z ciała kolankowatego przyśrodkowego,

90
jednostronne jej uszkodzenie prowadzi jedynie do częściowej głuchoty (z po-
wodu obustronnej reprezentacji słuchu). Pamięć werbalna i niewerbalna
(wzrokowo-przestrzenna) jest związana z czynnością płata skroniowego. Do
bardzo ciekawych zagadnień należy problem pamięci. Kossut (1994), za
Squirem i Morganem, dzieli pamięć na opisową i nieopisową. Pamięć opisowa
dzieli się na pamięć epizodyczną (pamięć o zdarzeniach) i semantyczną (reguły,
pojęcia, twierdzenia). Obustronne usunięcie płata skroniowego, np. u chorych
z padaczką, wywoływało niezdolność do tworzenia nowej, długotrwałej pa-
mięci opisowej, a pamięć krótkotrwała była niezaburzona. Uszkodzenie płata
skroniowego nie zaburza drugiego rodzaju pamięci, tzw. nieopisowej. Obej-
muje ona informacje o wyuczonej zręczności ruchowej, czuciowej lub aso-
cjacyjnej oraz tzw. gotowość do odpowiedzi na bodźce zewnętrzne. Pamięć
nieopisową jest rezultatem nabytego doświadczenia i nie jest integralnie
związana z płatem skroniowym.
Guzy płata skroniowego powodują zwiększony napęd do mówienia, chory
wypowiada potoki słów (mowa żargonowa). Obserwuje się wielopostacio-
wość napadów padaczkowych: napadowe omamy wzrokowe, węchowe, słu-
chowe, napady hakowe. Spotyka się iluzje wzrokowe w postaci makropsji
lub mikropsji, widzenie przedmiotów w mniejszych lub większych roz-
miarach. Występują stany zmienionego samopoczucia w postaci błogostanu
lub stanów zagrożenia. Obserwowane były także stany osłupienia, z obfitym
ślinieniem.
Płat potyliczny
Objawem uszkodzenia płata potylicznego (łac. lobus occipitalis) są zabu-
rzenia wzrokowe. Aleksja czyli ślepota liter i cyfr występuje przy uszkodze-
niu kory i istoty białej w okolicy lewej szczeliny ostrogowej. Zaburzenia
wzrokowo-przestrzenne towarzyszą uszkodzeniom górnych części obu płatów
potylicznych, zwłaszcza ich odcinków przyśrodkowych. W orientacji prze-
strzennej ważniejszą rolę odgrywa półkula prawa. Pole 17 obejmuje korę prąż-
kowaną (łac. area calcarina) i stanowi zasadniczy obszar kory wzrokowej.
Swoje drogi dośrodkowe otrzymuje z ciała kolankowatego bocznego przez
promienistość wzrokową, docierają one w sposób uporządkowany, siatków-
kowo-topiczny. Pole 17 jest otoczone polem 18 i 19, które należą do wzro-
kowych pól kojarzeniowych. Ślepota duchowa, polegająca na tym, że chorzy
nie rozpoznają wzrokiem przedmiotów, pojawia się po uszkodzeniu kory i istoty
białej w okolicy drugiego zakrętu potylicznego półkuli lewej. Ślepota barw to-
warzyszy uszkodzeniu dolnych części zakrętów potylicznych półkuli lewej.

91
Guz płata potylicznego powoduje przeciwstronne niedowidzenie połowicze
Jednoimienne. Napady padaczkowe mogą zaczynać się od wrażeń wzroko-
wych, np. w postaci iskier, zygzaków.
Płat limbiczny
Płat limbiczny (łac. lobus limbicus) zwany także płatem rąbkowym, wchodzi
w skład tzw. mózgu trzewnego, tj. układu limbicznego. Do jego części zew-
nętrznej zaliczamy: zakręt obręczy i zakręt hipokampa. Do części wewnętrznej
należy nawleczka szara, zakręt tasiemeczkowaty, zakręt zębaty oraz hipokamp.
Do układu limbicznego należą oprócz poprzednio wymienionych struktur pole
śródwęchowe i przegrodowe, ciała migdałowate i ciała suteczkowate.
Układ limbiczny uważany jest za anatomiczne podłoże odpowiedzialne
za wzorce zachowań i stanów emocjonalnych, bierze udział w powstawaniu
uczuć łaknienia, podejmowania walki, ucieczki oraz działań złożonych. Uszko-
dzenie zakrętu obręczy powoduje akinezę, mutyzm i niewrażliwość na ból.
Zakręt hipokampa wykazuje niski próg aktywności padaczkowej, zaangażo-
wany jest w pamięć i uczenie się. Jego obustronne uszkodzenie prowadzi do
niemożności trwałego zapamiętania. Układ limbiczny wpływa regulująco na
obszar podwzgórza i ma znaczenie kliniczne dla wyrażania emocji, pełni rolę
analizatora ważności bodźców czuciowych promując potrzeby, których zaspo-
kojenie jest niezbędne do przetrwania, tak jak głód i pragnienie. Warunkuje
popęd płciowy, instynkt macierzyński.
Uszkodzenie układu limbicznego powoduje niepohamowane napady złości
lub szału i zmieniające się reakcje wegetatywne, przy czym ulega zakłóceniu
zachowanie seksualne. Mózg trzewny posiada związek z takimi emocjami,
jak gniew, lęk i motywacja. Wywiera wpływ na rytmy biologiczne oraz zacho-
wanie płciowe. Od stopy hipokampa pobudzenie biegnie przez sklepienie do
ciała suteczkowatego, stąd przez pęczek suteczkowo-wzgórzowy do jądra
przedniego wzgórza, dalej do zakrętu obręczy i z powrotem do hipokampa.
Jest to obwód regulacyjny Papeza.
Po obustronnym wyłączeniu sklepienia obserwowano ostry zespół niepa-
mięci z utratą zdolności zapamiętywania świeżych wrażeń. Obustronne uszko-
dzenie ciała suteczkowatego prowadzi do zaburzeń pamięci z konfabulacjami
(zespół Korsakowa), trwała pamięć nie zostaje uszkodzona. Obustronne usz-
kodzenie przedniej części płata skroniowego prowadzi do zespołu Kliivera
i Bucy'ego. Na zespół ten składają się: ślepota psychiczna, (tj. niemożność
rozpoznania przedmiotów za pomocą wzroku), żarłoczność, nadmierna ak-
tywność seksualna, przymusowe wkładanie wszystkich przedmiotów do ust.

92
Duus (1989) przedstawia objawy występujące po usunięciu obu płatów skro-
niowych wraz ze stopami hipokampa u ludzi, w celu operacyjnego leczenia
napadów psychoruchowych. Następstwa pooperacyjne przejawiały się w postaci
ciężkich zmian psychicznych z brakiem napędu, zaburzeń osobowości, odha-
mowania popędów, patologicznej uległości różnym wpływom.
Funkcje półkul
Do szczególnych cech ludzkiego mózgu należy lateralizacja funkcji półkul.
Dokładniejsze dane na temat dominującej roli jednej półkuli w zakresie mowy
uzyskano dzięki obserwacji pacjentów poddanych jednostronnej terapii elek-
trowstrząsami oraz przedoperacyjnemu wstrzyknięciu do jednej tętnicy szyjnej
amylobarbitalu w celu oznaczenia przedoperacyjnego półkuli dominującej
dla mowy. Według Bannistera (1992) około 95% ludzi jest praworęcznych
i u nich lewa półkula mózgu odgrywa dominującą rolę w mówieniu. Tylna
połowa lewej półkuli mózgu u osób praworęcznych jest miejscem, gdzie po-
łączenia neuronalne są podłożem zrozumienia języka mówionego i pisanego.
Natomiast 60% ludzi leworęcznych bez jakichkolwiek objawów uszkodze-
nia lewej półkuli ma ośrodki mowy po stronie lewej, 20% po prawej i 20%
obustronnie.
Do ciekawych zagadnień należy kwestia funkcji poszczególnych półkul.
Dopełniające się czynności obu półkul mózgu (Eccles 1975) przedstawiają się
następująco: półkula dominująca (lewa u praworęcznych) posiada związek
ze świadomością. Cechuje się czynnością słowną, ideacyjną, analityczną, aryt-
metyczną i komputerową. Lewa półkula jest wyspecjalizowana w funkcjach
logicznych i analitycznych. Daje bezzwłoczne odpowiedzi słowne, kontroluje
funkcje wykonawcze. Lewa półkula odbiera i odpowiada na jeden bodziec.
Półkula prawa nie wykazuje związku ze świadomością, charakteryzuje się
funkcjami: tworzenia obrazów i wzorów, holistyczną, geometryczną i prze-
strzenną oraz muzyczną. Prawa półkula specjalizuje się w emocjach oraz
w działaniach potrzebnych do przeżycia w stanach zagrożenia, lustruje oto-
czenie i decyduje, kiedy przenieść uwagę na bodziec, który stał się ważny,
rozpoznaje melodie, ton emocjonalny i nastrój. W przypadku jej uszkodzenia
pojawiają się zaburzenia uwagi i stan splątania, nawet gdy uszkodzenie jest
pojedyncze. Górska i in. (1997) podają, że mózg ludzki jest asymetryczny,
tak jakby został poddany skręceniu; część czołowa prawej półkuli jest szersza
i wysunięta do przodu, podczas gdy część tylna lewej półkuli jest bardziej
rozbudowana ku tyłowi. Asymetria obejmuje bruzdę Sylwiusza (bruzda boczna
93
mózgu) oraz rejon związany z mową (łac. planum temporale). Niektóre części
spoidła wielkiego mają większe rozmiary u osób leworęcznych niż prawo-
ręcznych.
Charakterystyczne
Lewa półkula dominująca u praworęcznych
aktywność związana ze świadomością
Czynności i funkcje
logiczne i analityczne:
- słowna
- ideacyjna
- analityczna
- logiczna
- słuchowa
- obiektywna
- arytmetyczna
- komputerowa
- odpowiedzi
słowne
i manualne
- konkretne odpowiedzi
na jeden bodziec
czynności mózgu:
Prawa półkula intuicyjna
aktywność w stanie zagrożenia
Czynności i funkcje tworzenia:
- obrazów i wzorów
- holistyczny obraz
przestrzenny
- muzyczna
- subiektywna
- emocjonalna
- nastrojowa
• rozpoznawanie melodii
i obrazów
Zaburzenia u:
- odpowiedzi holistyczne
zawiadujące utrzymaniem
koncentracji i uwagi
introwertyków i neurotyków
ekstrawertyków i psychotyków
Rysunek 9. Funkcje półkul według zasad Ecclesa (1975)

94
Drugim czynnikiem modyfikującym organizację funkcjonalną mózgu
jest płeć. Znane są obserwacje, że mowa wcześniej rozwija się u dziewcząt,
chłopcy wcześniej przejawiają zdolności konstrukcyjne (Górska i in. 1997).
Kora mózgowa stanowi anatomiczną i czynnościową całość, dotyczy to
nie tylko każdej półkuli, lecz i obu, ściśle powiązanych między sobą spoidłami.
Ciało modzelowate przekazuje informacje i wrażenia zmysłowe uświadomione
i nagromadzone w jednej półkuli do drugiej. Zgromadzone ślady pamięci w obu
półkulach mogą być odtworzone przez dominującą półkulę. U kobiet stwier-
dza się znacznie mniejszą asymetrię czynnościową mózgu, włącznie z mową,
niż u mężczyzn. Geschwind i Levitsky (1968) mierzyli planimetrycznie płasz-
czyznę skroniową w okresie prenatalnym i stwierdzili, że po stronie lewej jest
ona większa, co sugeruje genetyczne tło dominanty poszczególnych półkul.
Przecięcie ciała modzelowatego u człowieka (w przypadkach ciężkich
form padaczki) wymagało oddzielnej nauki ruchów każdej kończyny. Zespoły
dyskoneksji (uszkodzenie spoidła wielkiego) powodują niemożność przekazy-
wania informacji wzrokowych, dotykowych i związanych z emocją. Wyni-
kiem przecięcia spoidła wielkiego jest niemożność przekazywania informacji
wzrokowych, dotykowych oraz związanych z mową z jednej półkuli mózgu
do drugiej. Pacjent może wykonywać polecenia słowne tylko prawą ręką,
podobnie jest z pisaniem. Umiejętność czytania jest ograniczona do prawego
pola widzenia. Uszkodzenie dróg spoidłowych łączących obie półkule mózgu
może być wynikiem zamknięcia tętnicy mózgu przedniej, co prowadzi do
zmian w czterech piątych ciała modzelowatego.
Jądra kresomózgowia
Jądra kresomózgowia, tj. jądra podkorowe są to skupienia ciał komórek
(istoty szarej) wewnątrz półkul mózgu. Należy do nich:
1. Jądro ogoniaste, które składa się z głowy i ogona, porównywane ze
względu na kształt do maczugi.
2. Jądro soczewkowate, które dzielimy na skorupę i gałkę bladą (ich funk-
cja jest opisana przy układzie pozapiramidowym).
Jądro ogoniaste i skorupa są tworami rozwojowo młodszymi niż gałka
blada. Nazywamy je ciałem prążkowanym (łac. corpus striatum). Gałka
blada - rozwojowo starsza - nazywana jest dawnym prążkowiem. U czło-
wieka w chwili urodzenia zmielinizowana jest gałka blada. Ruchy nowo-
rodka zależą od pobudzeń płynących ze wzgórza do gałki bladej. Po
pierwszych miesiącach życia mielinizacji ulega ciało prążkowane.
3. Przedmurze położone między jądrem soczewkowatym a wyspą.

95
4. Ciało migdałowate zlokalizowane między rogiem dolnym a biegunem
skroniowym półkuli, związane z układem limbicznym.
Istota biała półkul
Istota biała stanowi zbiór włókien nerwowych. Ułożone są one w trzech
grupach, dzieląc się na włókna kojarzeniowe, spoidło we i rzutowe:
1. Włókna kojarzeniowe biegną podłużnie i łączą ośrodki korowe tej
samej półkuli. Dzielą się na włókna krótkie i długie. Krótkie włókna
łukowate, mają kształt litery U, łączą poszczególne zakręty mózgu.
Długie włókna kojarzeniowe należą do włókien międzypłatowych, do
nich zalicza się pęczek podłużny górny i dolny, pęczek haczykowaty,
obręcz. W rdzeniu kręgowym znajdują się pęczki własne rdzenia.
2. Włókna spoidłowe łączą obie półkule mózgowe. Do najważniejszych
spoideł należy ciało modzelowate, spoidło przednie, spoidło uzdeczek,
spoidło sklepienia, spoidło nadwzrokowe grzbietowe, spoidło nad-
wzrokowe brzuszne. Ciało modzelowate łączy wszystkie płaty obu
półkul. Spoidło przednie zespala węchomózgowie i dolne części płatów
skroniowych. Spoidło tylne zespala wzgórzomózgowie. Spoidło uzde-
czek łączy jądra uzdeczek. Spoidła nadwzrokowe zespalają ciała prąż-
kowane, jądra podwzgórza i gałki blade.
3. Trzecia grupa należy do włókien rzutowych o układzie pionowym. Drogi
rzutowe dzielą się na dwie grupy: zstępujące i wstępujące. Zstępujące
drogi należą do dróg ruchowych i łączą korę mózgu z efektorami. Drogi
wstępujące, czuciowe łączą receptory z korą mózgu.
2.4. Opis dróg
2.4.1. Drogi zstępujące - ruchowe
Drogi zstępujące są to drogi ruchowe łączące ośrodki korowe lub ośrodki
podkorowe z ośrodkami w rdzeniu kręgowym. Należą do nich drogi korowo-
-rdzeniowe (piramidowe), korowo-jądrowe i pozapiramidowe.
Drogi korowo-rdzeniowe
Drogi korowo-rdzeniowe (łac. tractus corticospinales) - piramidowe (łac.
pyramidales) stanowią ośrodkowy neuron ruchowy zwany górnym.

96
Dolny neuron stanowią komórki ruchowe rogów przednich rdzenia krę-
gowego i ich wypustki, które tworzą korzeń rdzeniowy i wchodzą w skład
nerwu obwodowego.
Droga korowo-rdzeniowa jest jednoneuronowa: kora - rdzeń kręgowy.
Droga piramidowa odpowiada za dowolne, precyzyjne ruchy, zawiera
1 000000 włókien. Rozpoczyna się w obrębie zakrętu przedśrodkowego (łac.
gyrus precentralis) - pole 4 (Brodmanna) - w korze ruchowej zakrętu przed-
środkowego. W tym miejscu kory znajdują się charakterystyczne komórki
piramidalne olbrzymie, komórki Betza. Układ kory jest somatotopowy, co
oznacza, że uszkodzenie poszczególnych okolic kory ruchowej będzie powo-
dowało niedowład lub porażenie ściśle określonej części ciała. Część włókien
tej drogi pochodzi z innych, sąsiednich obszarów korowych. Nie jest ustalone,
jaką rolę spełniają te włókna, które rozpoczynają się nie w ośrodku ruchowym,
ale w innych okolicach kory. Droga ta dalej przebiega przez wieniec promie-
nisty, następnie odnogę tylną torebki wewnętrznej, konary mózgu, (gdzie zaj-
muje
3
/
5
wewnętrznej podstawy konara).
W części brzusznej mostu tworzy wyniosłości piramidowe, a w rdzeniu prze-
dłużonym piramidę. W skrzyżowaniu piramid 80-90% włókien przechodzi na
stronę przeciwną do sznura bocznego rdzenia kręgowego, jako droga korowo-
-rdzeniowa boczna. Nieskrzyżowane włókna biegną w sznurach przednich
rdzenia kręgowego jako droga korowo-rdzeniowa przednia (łac. tractus corti-
cospinalis anterior). Drogi te kończą się w komórkach rogów przednich.
Droga piramidowa boczna jest dłuższa i dochodzi do S3, a droga pirami-
dowa przednia jest krótsza i kończy się w dolnym odcinku szyjnym i górnym
piersiowym. Włókna drogi piramidowej przebiegają w sznurze bocznym w ten
sposób, że dla kończyn górnych są zlokalizowane przyśrodkowo, a dla kończyn
dolnych obwodowo (prawo odśrodkowego ułożenia dróg nerwowych Auer-
bacha i Flataua).
Droga korowo-rdzeniowa przednia jest związana z kontrolą mięśni osio-
wych (mięśni tułowia).
Neuron ruchowy dolny, obwodowy rozpoczyna się w komórkach korze-
niowych słupów przednich rdzenia kręgowego i poprzez korzeń brzuszny nerwu
rdzeniowego i dalszą część nerwu rdzeniowego dociera do mięśni.
Drogi korowo-jądrowe
Drogi korowo-jądrowe (łac. tractus corticonucleares) łączą bezpośrednio
korę mózgu z ruchowymi jądrami nerwów czaszkowych. Stanowią pierwszy
neuron ruchowy dla mięśni unerwionych przez nerwy czaszkowe:

97
1. Neuron ruchowy górny, droga korowo-jądrowa składa się z włókien,
które biorą początek z dolnej
1
/
3
kory zakrętu przedśrodkowego, kolejno
biegnie przez wieniec promienisty, kolanko torebki wewnętrznej, pod-
stawę konara mózgowego, gdzie gromadzą się dwa pęczki: boczny
i przyśrodkowy. Oddzielają się od nich stopniowo włókna, zdążające
do poszczególnych jąder nerwów ruchowych położonych w śródmózgo-
wiu i tyłomózgowiu.
2. Neuron obwodowy odchodzi z ruchowych jąder wyżej podanych nerwów
czaszkowych i kończy się w mięśniach przez nie zaopatrywanych.
Uszkodzenie dróg piramidowych bocznych, tj. górnego neuronu rucho-
wego, powoduje porażenie spastyczne: osłabienie siły mięśniowej lub jej
porażenie (brak jakiegokolwiek ruchu dowolnego); napięcie mięśniowe jest
wzmożone spastycznie, odruchy ścięgniste są poniżej miejsca uszkodzenia
wygórowane, zniesione są odruchy powierzchowne, pojawiają się odruchy
patologiczne (do najważniejszych należy: Babińskiego, Rossolimo).
Uszkodzenie korowe powoduje przeciwstronny niedowład ograniczony
do jednej kończyny, uszkodzenie w obrębie torebki wewnętrznej daje przeciw-
stronny niedowład połowiczy z zajęciem nerwu twarzowego i podjęzyko-
wego.
Niedowład torebkowy najczęściej pochodzenia naczyniowego cechuje
zgięciowe ułożenie kończyny górnej i wyprostne kończyny dolnej.
Uszkodzenie drogi piramidowej w obrębie pnia współistnieje z uszkodze-
niami nerwów czaszkowych, wskutek czego powstają tzw. porażenia poło-
wicze naprzemienne. Dochodzi do uszkodzenia włókien nerwu czaszkowego
po stronie ogniska chorobowego oraz niedowładu piramidowego kończyn po
stronie przeciwnej. W zajęciu dróg piramidowych w rdzeniu kręgowym ob-
jawy są obustronne (niedowład czterech kończyn lub obu kończyn dolnych).
Spastyczność charakteryzuje się przewagą napięcia w mięśniach zgina-
czach kończyn górnych i prostownikach kończyn dolnych. Napięcie mięś-
niowe w początku ruchu biernego jest znaczne, później słabnie (napięcie
scyzorykowe).
Do ważnych objawów porażenia ośrodkowego neuronu ruchowego należą
wymienione już powyżej odruchy patologiczne. Odruch Babińskiego polega
na powolnym grzbietowym zgięciu palucha przy drażnieniu podeszwy, Rosso-
limo na zgięciu palców przy uderzeniu w opuszki.
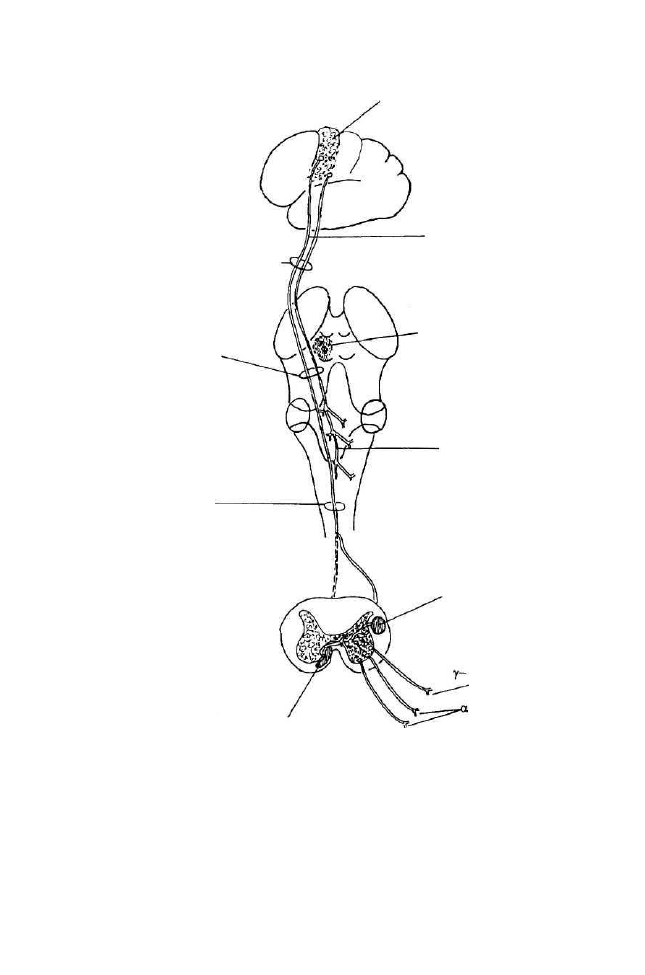
98
zakręt przedśrodkowy
torebka wewnętrzna, kolano
odnoga tylna
odnogi mózgu
piramida
droga korowo-rdzeniowa
jądro czerwienne
włókna korowo-jądrowe
droga korowo-rdzeniowa
boczna
motoneurony
— motoneurony
droga korowo-rdzeniowa
przednia
Rysunek 10. Drogi piramidowe (wg Berkovitz, Moxham 1988 - zmodyfikowany)
W neurologii klinicznej, jak pisze Jakimowicz (1981), nie ma odruchu,
który by miał większą wartość niż odruch Babińskiego. Odruch ten świadczy
o uszkodzeniu dróg korowo-rdzeniowych nawet, gdy nie ma żadnych innych
odruchów patologicznych. U dzieci w 1-2 roku życia odruch Babińskiego

99
występuje jako objaw fizjologiczny. Ma to związek z późną mielinizacją dróg
piramidowych.
Osłabienie lub zniesienie odruchów powierzchownych (odruchów skór-
nych brzusznych) występuje po przeciwległej połowie ciała. U dzieci do
ósmego miesiąca życia tych odruchów nie ma. Pojawiają się, gdy dziecko
zaczyna siadać.
Uszkodzenie drogi korowo-rdzeniowej przedniej powoduje niewielki nie-
dowład po przeciwnej stronie uszkodzenia.
Uszkodzenie obwodowego neuronu ruchowego, czyli dolnego daje
porażenie lub niedowład wiotki, ponieważ towarzyszy mu obniżenie na-
pięcia mięśniowego. Odruchy zostają zniesione, pojawia się zanik mięśni,
drżenie pęczkowe. Uszkodzenie neuronu obwodowego pociąga za sobą przer-
wanie łuku odruchowego, co manifestuje się osłabieniem lub zniesieniem
napięcia mięśniowego.
Układ pozapiramidowy
Układ pozapiramidowy stanowi jednostkę czynnościową związaną z ukła-
dem piramidowym. Budują go skupiska jąder i dróg występujących we wszyst-
kich częściach mózgowia i rdzenia kręgowego. Zasadnicze czynności układu
pozapiramidowego wiążą się z ruchami skojarzonymi, odruchami podstawnymi
i scalaniem czynności autonomicznych. Odgrywa on rolę w rozpoczęciu i wy-
konaniu czynności ruchowej somatycznej, zwłaszcza przy ruchach zależnych
od woli. Uszkodzenie układu pozapiramidowego może tłumić ruchy dowolne
i zastępować je ruchami mimowolnymi. W przeciwieństwie do prostszego
układu piramidowego (jeden neuron: kora—rdzeń kręgowy) drogi pozapirami-
dowe docierają do poziomu odpowiednich segmentów wieloma okrężnymi
szlakami. Scalanie czynności następuje na trzech poziomach - w obrębie kory,
prążkowia i w nakrywce (Chusid 1973).
Do ośrodków układu pozapiramidowego zaliczamy:
- nowe prążkowie (łac. neostriatum) (jądro ogoniaste, skorupa),
- dawne prążkowie (łac. paleostriatum) (gałka blada),
- jądro podwzgórzowe (łac. nucleus subthalamus),
- istotę czarną (łac. substantia nigra),
- jądro czerwienne (łac. nucleus ruber),
- twór siatkowaty (łac. formatio reticularis),
- jądro zębate (łac. nuclei dentatus),
- jądro oliwki (łac. nuclei olivares).
Jądro ogoniaste i skorupa są tworami rozwojowo młodszymi (rozwijają się
później niż gałka blada). Nazwane są prążkowiem (łac. striatum) lub nowym

100
prążkowiem (łac. neostriatum). Gałka blada nosi miano prążkowia dawnego.
Jądra te określane są mianem jąder podstawnych, do których Bannister (1992)
zaliczał także jądro czerwienne, substancję czarną, jądro podwzgórzowe Luysa.
Jądro ogoniaste i skorupa posiadają dwustronne połączenia z istotą czarną.
Drogi czarno-prążkowe mają związek z czynnością dopaminy. Funkcja jąder
podstawnych związana jest z przygotowaniem układu ruchowego do wyko-
nania ruchu dowolnego.
Istota czarna i gałka blada hamują napięcie mięśniowe, pobudzają ogólnie
czynność ruchową, przy uszkodzeniu tych struktur pojawia się zubożenie ru-
chowe. Jądro ogoniaste i skorupa i jądro podwzgórzowe działają pobudza-
jąco na napięcie mięśni, a hamują ruch.
Bannister (1992) zwraca uwagę na fakt, że zaburzenia ruchowe w wyniku
uszkodzenia układu pozapiramidowego mogą być wynikiem rozlanego pro-
cesu zwyrodnieniowego lub ogniskowego. Do ogniskowych uszkodzeń zalicza
mioklonie i hemibalizm.
W uszkodzeniu układu pozapiramidowego stwierdza się: zaburzenia ru-
chowe i zaburzenia napięcia mięśniowego.
Zaburzenia ruchowe
Zaburzenia ruchowe manifestują się w postaci:
1. Hipokinezy albo akinezy (ubóstwa lub zniesienia ruchów mimicznych
lub mimowolnych) mięśni. Akinezę spotyka się w zespole Parkinsona,
w którym najsilniej wyrażone są zmiany w gałce bladej i w istocie
czarnej. Zmiany te często występują w wieku podeszłym, wywołane
między innymi procesem miażdżycowym. Do najczęstszych schorzeń
układu pozapiramidowego należy choroba Parkinsona. Rozpoczyna się
pomiędzy 50 a 60 rokiem życia. Istotę tej choroby stanowi niedobór
dopaminy w skorupie, jądrze ogoniastym i substancji czarnej. Trzy
podstawowe objawy decydują o rozpoznaniu choroby Parkinsona:
drżenie, spowolnienie ruchowe, sztywność mięśniowa. Chory może
wykazywać objawy depresji, a w późniejszych stadiach niekiedy roz-
wija się demencja.
Do bardzo ciekawych zagadnień należy wprowadzenie domózgowych
transplantacji istoty rdzennej nadnercza lub płodowej istoty czarnej,
jako metody wyrównania niedoboru dopaminy w chorobie Parkinsona
(Dymecki, Freed 1990, Dymecki, Kulczycki 1997).
Dymecki (Dymecki, Kulczycki 1997, s. 264) pisze: transplantacje do
jądra ogoniastego płodowej istoty czarnej syntetyzują dopaminę, odbu-
dowują prawidłową reaktywność receptorów w prążkowiu, uwalniają

101
czynniki wzrostu nerwowego (NGF), stymulujące zachowanie istoty czar-
nej, zwłaszcza układu mezokortikolimbicznego do produkcji nowych
wypustek nerwowych, dołączających do prążkowia, tzw. sprouting.
Obserwowano poprawę w okresie dwóch lat po operacji.
W dalszym ciągu są prowadzone jednak eksperymenty na zwierzętach,
dokonuje się krioprezerwacji (zamrażania płodowego śródmózgowia)
i następnie wszczepiania. Ma to na celu stworzenie w przyszłości banku
tkanek, co pozwoli na pomyślne rozwiązanie zawiłych problemów etycz-
nych. Jest to o tyle konieczne, że Parkinsonizm pomimo postępów te-
rapeutycznych pozostaje schorzeniem ciągle nieuleczalnym, a wyniki po
podawaniu L-Dopy są zwodne.
Hiperkineza i ruchy mimowolne - dyskineza są to wszystkie niepra-
widłowe ruchy spowodowane uszkodzeniem układu pozapiramidowego.
Obejmują one szeroki zakres zaburzeń; od najbardziej gwałtownych ru-
chów hemibalistycznych przez atetozę, dystonię, kręcz karku, mioklonie.
Najczęściej stwierdza się zmiany w obrębie prążkowia i w jądrach pnia
mózgowego.
Ruchy pląsawicze są pseudocelowe, nieuporządkowane, szybkie, ob-
szerne ruchy kończyn, grymasy twarzy. Mogą być objawem różnych
procesów patologicznych.
W pląsawicy reumatycznej zwanej pląsawicą Sydenhama zmiany po-
legają na obrzęku i przekrwieniu i najsilniej są zaznaczone w ciele
prążkowym. Przeciwciała produkowane w odpowiedzi na zakażenie
paciorkowcem beta hemolizującym in vitro reagują z paciorkowcem
beta hemolizującym. Inne schorzenie z grupy ruchów pląsawiczych to
pląsawicą Huntingtona, schorzenie dziedziczne, anatomicznie charakte-
ryzujące się zwyrodnieniem komórek ciała prążkowanego, obejmujące
także korę mózgu i móżdżek. Sekwencję genów odpowiedzialnych za
chorobę Huntingtona zlokalizowano na krótkim ramieniu chromoso-
mu 4. Chorują przedstawiciele obu płci. Pierwsze objawy pojawiają
się między 30 a 45 rokiem życia. Choroba jest postępująca: dołączają
się zmiany umysłowe w postaci otępienia i kończy się śmiercią. Ruchy
te można zmniejszyć poprzez zablokowanie receptorów dopaminer-
gicznych neuroleptykami lub lekami, które powodują utratę dopaminy.
W uszkodzeniach jądra niskowzgórza Luysa pojawiają się ruchy obro-
towe gwałtowne, zwykle połowicze, mające charakter wyrzucania. Do-
tyczą proksymalnych części kończyn, mają większy zasięg. Choroba
stanowi potencjalne zagrożenie dla życia i dlatego szybko należy wkro-
czyć z leczeniem.

102
Ogniska w jądrze zębatym móżdżku wywołują mioklonie, tj. szybkie,
drobne, rytmiczne skurcze mięśniowe po tej samej stronie, natomiast
w uszkodzeniach oliwki i jądra czerwiennego mioklonie występują po
stronie przeciwnej. Jądro czerwienne, jądro zębate i oliwka wchodzą
w skład trójkąta, którego boki tworzy tor zębato-czerwienny i oliwkowo-
-móżdżkowy, (obie te drogi należą do dróg skrzyżowanych) (Arend
1950).
Ruchy atetotyczne są wolniejsze i mają bardziej robaczkowy charakter.
Obustronna atetoza zwykle ma charakter wrodzony.
3. Zaburzenia napięcia mięśniowego przejawiające się wzmożeniem
lub obniżeniem napięcia mięśni. W chorobie Parkinsona sztywność
mięśniowa ma specyficzny charakter „koła zębatego" lub „rury ołowia-
nej". W przypadkach zaawansowanych pojawia się duży opór w czasie
wykonywania ruchów biernych we wszystkich stawach.
Drogi pozapiramidowe
Układ pozapiramidowy posiada liczne połączenia z korą mózgową, wzgó-
rzem, śródmózgowiem, jądrami móżdżku, rdzeniem kręgowym i tworem siat-
kowatym. Wyróżnia się następujące drogi:
1. Droga czerwienno-rdzeniowa - wiązka Monakowa pochodzi z jądra
czerwiennego, następnie włókna jej krzyżują się w nakrywce (skrzyżo-
wanie Forela), w moście położona jest przyśrodkowo od wstęgi przy-
środkowej. Biegnie dalej w sznurze bocznym. Jej rola polega na regu-
lacji napięcia mięśniowego. U naczelnych ulega ona uwstecznieniu i jej
rolę przejmuje droga korowo-rdzeniowa. Zjawisko przejmowania funkcji
niższych przez funkcje wyższe nazywamy encefalizacją funkcji.
2. Droga oliwkowo-rdzeniowa, pęczek Bechterewa-Helwega - rozpoczy-
na się w jądrach oliwki, biegnie na pograniczu obu sznurów przedniego
i bocznego i kończy się dookoła komórek słupów przednich. Kieruje
miostatyką i miodynamiką.
3. Droga pokrywowo-rdzeniowa - pochodzi z blaszki pokrywy śródmóz-
gowia. Ulega częściowemu skrzyżowaniu w nakrywce, w moście leży
bocznie od wstęgi bocznej, przechodzi przez rdzeń przedłużony, gdzie
znajduje się powyżej wstęgi przyśrodkowej. Skrzyżowane włókna po-
łożone są w sznurze przednim, nieskrzyżowane w sznurze bocznym.
Dochodzi do odcinków piersiowych rdzenia kręgowego. Silne bodźce
wzrokowe i słuchowe powodują odruchowe zaciśnięcie powiek, od-
wrócenie głowy i uniesienie ramion (postawa obronna).
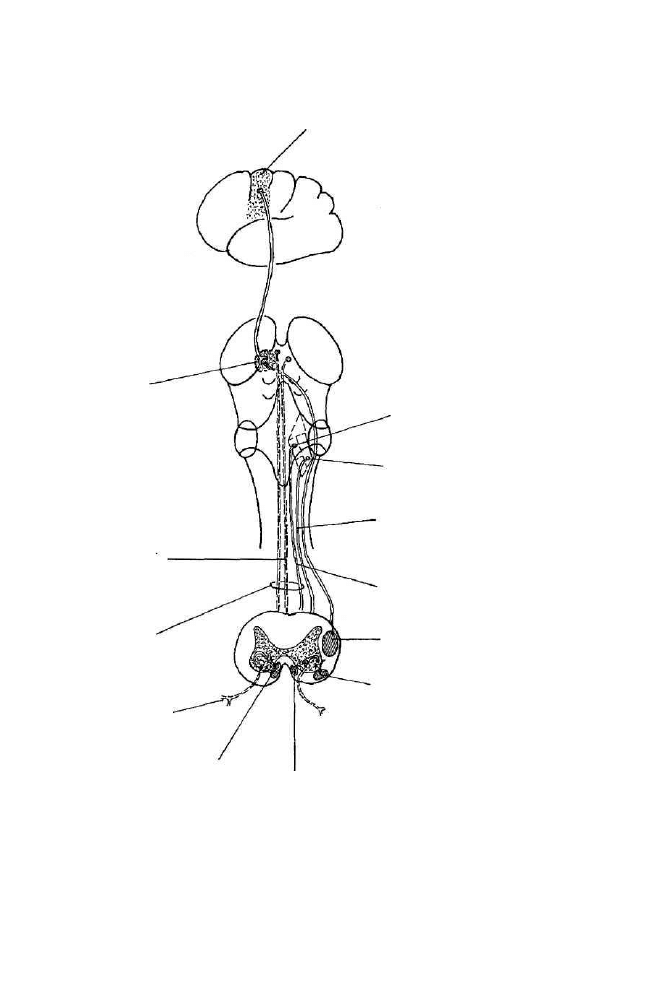
103
jądro czerwienne
zakręt przedśrodkowy
droga pokrywowo
-rdzeniowa
pęczek podłużny
przyśrodkowy
korzenie
brzuszne
droga pokrywowo-rdzeniowa
przyśrodkowe jądro
przedsionkowe
boczne jądro
przedsionkowe
droga przedsionkowo-
-rdzeniowa boczna
droga przedsionkowo-
-rdzeniowa przyśrodkowa
droga czerwienno-rdzeniowa
droga przedsionkowo-
-rdzeniowa boczna
droga przedsionkowo-
-rdzeniowa przyśrodkowa
Rysunek 11. Drogi pozapiramidowe (wg Berkovitz, Moxham 1988 - zmodyfikowany)

104
4. Droga przedsionkowo-rdzeniowa - rozpoczyna się w jądrze przedsion-
kowym bocznym i dolnym, biegnie przez pień mózgu do rdzenia kręgo-
wego. Biegnie w sznurze przednim. Droga ta odgrywa rolę w kontroli
napięcia zginaczy.
5. Droga siatkowato-rdzeniowa - biegnie od tworu siatkowatego śród-
mózgowia. Wchodzi w skład drogi nakrywkowej środkowej (tractus
tegmentalis centralis). Część włókien tej drogi krzyżuje się, tworząc
drogę siatkowato-rdzeniowa przyśrodkową, biegnącą w sznurze przed-
nim rdzenia kręgowego. Włókna nieskrzyżowane biegną w sznurze
bocznym jako droga siatkowato-rdzeniowa boczna. Droga ta kończy się
dookoła komórek słupów przednich rdzenia kręgowego. Odpowiada
za funkcjonowanie przepony a także za odruchy wyprostne ciała.
Drogi korowo-podkorowe
Należą do nich drogi: korowo-móżdżkowe i korowo-wzgórzowe.
Drogi korowo-móżdżkowe składają się z dwóch neuronów - drogi korowo-
-mostowej i drogi mostowo-móżdżkowej:
1. Pierwszy neuron - droga korowo-mostowa (łac. tractus corticopontinus)
dzieli się na drogę czołowo-mostową, ciemieniowo-mostową, skroniowo-
-mostową i potyliczno-mostową, Droga czołowo-mostowa biegnie od
górnego i środkowego zakrętu czołowego przez odnogę przednią torebki
wewnętrznej (pęczek Arnolda) przez podstawę konara mózgowego i koń-
czy się w tylnych jądrach mostu jako włókna korowo-mostowe. Pozostałe
drogi ciemieniowo-skroniowo-potyliczno-mostowe biegną przez odnogę
tylną torebki wewnętrznej (pęczek Turcka), podstawę konara mózgo-
wego do przednich jąder mostu.
2. Drugi neuron - droga mostowo-móżdżkowa biegnie od jąder mostu przez
konar środkowy móżdżku do kory przeciwległej półkuli móżdżku.
2.4.2. Drogi wstępujące czuciowe
Drogi wstępujące są to drogi czuciowe biegnące od ośrodków rdzenia
kręgowego do ośrodków mózgowia.
Klinicznie odróżnianie się trzy zasadnicze rodzaje czucia (wg Chusida 1973):
1. Czucie protopatyczne, powierzchniowe (skórne), powstaje w extero-
receptorach, które są zakończeniami czuciowymi na powierzchni zew-
nętrznej ciała. Czucie powierzchniowe składa się z czterech zasadni-
czych rodzajów czucia: dotyk, zimno, ciepło, ból.

105
2. Czucie głębokie, określane jako proprioreceptywne, powstaje ono w za-
kończeniach czuciowych położonych głębiej pod powierzchnią ciała,
a więc w mięśniach, ścięgnach, więzadłach i kościach (w mięśniach
znajdują się wrzeciona mięśniowe, a w ścięgnach narząd Golgiego).
3. Stereognozja, czyli rozpoznawanie i nazywanie przedmiotów trzyma-
nych w ręce, związana jest zarówno z mechanizmami czucia powierzch-
niowego, jak i głębokiego i jest uwarunkowana prawidłowym funkcjo-
nowaniem kory mózgu.
U człowieka narządy czucia i zmysłów są przystosowane do odbioru (recep-
cji) różnego rodzaju bodźców. Receptory są to więc zakończenia nerwowe. Od
nich rozpoczynają się drogi, które nazywamy wstępującymi, dośrodkowymi lub
doprowadzającymi (aferentnymi). Wyróżnia się kilka rodzajów receptorów
(Prusiński 1998):
- eksteroreceptory,
- proprioreceptory,
- interoreceptory,
- telereceptory.
Eksteroreceptory służą do wykrywania zmian w środowisku zewnętrznym.
Zalicza się do nich ciałka dotykowe Meissnera, ciałka Merckla, komórki doty-
kowe, zakończenia kolbowate Krauzego (dla czucia zimna), ciałka Ruffiniego
(dla czucia ciepła) oraz wolne zakończenia nerwowe wyspecjalizowane w od-
biorze bodźców bólowych. Proprioreceptory odbierają bodźce z wrzecion
mięśniowych i narządów ścięgnistych Golgiego. Interoreceptory natomiast
przystosowane są do odbioru zmian w narządach wewnętrznych. Telerecep-
tory odbierają bodźce wzrokowe i słuchowe.
Pobudzenia powstające w zakończeniach czuciowych (receptory) przebie-
gają przez nerwy obwodowe, zwoje rdzeniowe i przez korzenie tylne docierają
do rdzenia kręgowego. Neuron pierwszy we wszystkich drogach czuciowych
tworzą komórki zwojów rdzeniowych, których wypustki dośrodkowe wnikają
do rdzenia kręgowego przez korzeń tylny. Po wejściu do rdzenia kręgowego
drogi czuciowe grupują się w zależności od tego, jaki rodzaj pobudzeń przez
nie przebiega.
Drogi czucia powierzchniowego
Do dróg czucia powierzchniowego należą: droga rdzeniowo-wzgórzowa
przednia i boczna.
Droga rdzeniowo-wzgórzowa przednia (łac. tractus spinothalamicus ante-
rior) przewodzi czucie dotyku:

106
1. Pierwszy neuron zaczyna się w zwojach rdzeniowych wszystkich ner-
wów rdzeniowych, przez wiązkę przyśrodkową korzeni tylnych, do-
chodzi do neuronów rogów tylnych komórek rogu tylnego.
2. Drugi neuron rozpoczyna się w rogach tylnych, następnie włókna prze-
chodzą na stronę przeciwną do sznura przedniego. Przebieg tej drogi po
wyjściu z rdzenia kręgowego jest podobny do drogi rdzeniowo-wzgó-
rzowej bocznej. Droga rdzeniowo-wzgórzowo przednia z rdzenia krę-
gowego wnika do rdzenia przedłużonego, a dalej przez most i śródmóz-
gowie dochodzi do wzgórza (do jądra brzusznego tylno-bocznego).
3. Trzeci neuron rozpoczyna się w jądrze brzusznym tylno-bocznym
wzgórza, a następnie drogami wzgórzowo-korowymi dostaje się do kory
płata ciemieniowego do zakrętu zaśrodkowego.
Droga rdzeniowo-wzgórzowa boczna (łac. tractus spinothalamicus late-
ralis) przewodzi czucie bólu i temperatury:
1. Pierwszy neuron rozpoczyna się w zwojach rdzeniowych wszystkich
nerwów rdzeniowych dochodzi do komórek rogów tylnych.
2. Drugi neuron rozpoczyna się w komórkach rogów tylnych, wypustki
tych komórek krzyżują się w obrębie rdzenia kręgowego i przechodzą
na przeciwległą stronę do sznura bocznego. Wypustki tych komórek
(Arend 1950) krzyżują się w obrębie rdzenia kręgowego w ten sposób, że
nie przechodzą one natychmiast na drugą stronę, lecz biegną skośnie
po przekątnej. Stopień skośnego przebiegu jest największy w obrębie
rdzenia szyjnego.
W środkowych odcinkach piersiowych włókna przewodzące czucie bólu
i temperatury krzyżują się szybko, to jest w obrębie jednego odcinka
rdzeniowego, powyżej miejsca odpowiednich korzeni tylnych. Włókna
dotykowe krzyżują się na poziomie dwóch segmentów. W zgrubieniu
szyjnym rdzenia kręgowego pierwsze włókna krzyżują się w czterech,
drugie w pięciu odcinkach, a wreszcie w górnym odcinku rdzenia szyj-
nego przebieg jest jeszcze bardziej skośny, przy czym stosunkowo naj-
wcześniej ulegają skrzyżowaniu włókna prowadzące czucie ciepła,
potem bólu.
W drogach rdzeniowo-wzgórzowych istnieje określona lokalizacja
włókien pochodzących z różnych okolic ciała (lokalizacja somatotopowa).
Jest ona zgodna z prawem odśrodkowego ułożenia dróg nerwowych
Auerbacha-Flataua, które stwierdza, że w rdzeniu kręgowym włókna
nerwowe, zaopatrujące niżej położone ośrodki ciała, leżą na ogół bar-
dziej obwodowo od włókien unerwiających segmenty leżące wyżej.

107
Droga rdzeniowo-wzgórzowo boczna z rdzenia kręgowego wnika do
rdzenia przedłużonego, a dalej przez most i śródmózgowie dochodzi
do wzgórza do jądra brzusznego tylno-bocznego. We wzgórzu czucie
bólu i temperatury jest uświadamiane, ale w sposób niezbyt wyraźny
i mało dokładny. Uszkodzenie dróg czuciowych na poziomie wzgórza
powoduje zniesienie czucia na przeciwległej połowie ciała. Szczególną
cechą uszkodzenia wzgórza są bóle, tzw. wzgórzowe, są one niezwykle
silne i, jak pisze Jakimowicz (1981), występują napadowo, obejmują
połowę ciała i nie ustępują nawet po podaniu morfiny.
3. Trzeci neuron znajduje się w jądrze brzuszno-tylno-bocznym wzgórza,
przechodzi przez odnogę tylną torebki wewnętrznej do kory czuciowej
zakrętu zaśrodkowego.
Uszkodzenie dróg czuciowych w torebce wewnętrznej jest powodem wystą-
pienia niedoczulicy lub zniesienia czucia w przeciwległej połowie ciała.
W korze płata ciemieniowego następuje proces różnicowania jakości po-
szczególnych wrażeń czuciowych (pole 3, 2, 1). W obrębie zakrętu zaśrodko-
wego stwierdza się określoną somatotopikę. W najniższych częściach zakrętu
zaśrodkowego znajduje się reprezentacja gardła i języka, w najwyższych częś-
ciach: tułowia, uda i podudzia, a stopy i palców w płaciku przyśrodkowym.
Jakimowicz (1981) zwraca uwagę na fakt, że reprezentacja czuciowa nie jest
tak ściśle określona, jak ruchowa.
Drogi czucia głębokiego
Drogi czucia głębokiego dzielą się na:
a) drogi rdzeniowo-możdżkowe (czucie nieuświadomione);
b) drogi sznura tylnego (czucie uświadomione).
Drogi rdzeniowo-możdżkowe dzielą się na dwie drogi: rdzeniowo-móż-
dżkową przednią i tylną. Obie te drogi przekazują czucie głębokie z mięśni
i stawów do móżdżku. Informują o położeniu ciała, nie osiągają jednak progu
świadomości (nie dochodzą do kory mózgu).
Droga rdzeniowo-móżdżkowa przednia - Gowersa (łac. tractus spino-
cerebellaris anterior) zlokalizowana jest w przednio-bocznej części sznura
bocznego, zawiera włókna skrzyżowane i nieskrzyżowane, otrzymuje impulsy
z wrzecionek nerwowo-mięśniowych i wrzecionek nerwowo-ścięgnowych:
1. Pierwszy neuron: rozpoczyna się w prioprioreceptorach, biegnie podob-
nie jak inne drogi czuciowe do zwoju rdzeniowego, następnie przez
korzenie tylne wnika do rdzenia kręgowego, dochodzi do komórek
granicznych rdzenia rogów przednich (L
1
-S
2
).

108
2. Drugi neuron bierze początek w istocie szarej słupów tylnych rdzenia
kręgowego, krzyżuje się w spoidle białym, biegnie w sznurze bocznym,
zmierza od odcinka lędźwiowego rdzenia kręgowego, przez rdzeń prze-
dłużony, most i śródmózgowie do móżdżku, gdzie dostaje się przez
górny konar móżdżku do kory robaka móżdżku.
Droga rdzeniowo-móżdżkowa tylna (łac. tractus spinocerebellaris po-
sterior) (Flechsiga) należy do dróg nieskrzyżowanych, odpowiada za tzw.
czucie proprioreceptywne, nieuświadomione, informujące móżdżek o stanie
aktywności ruchowej, wpływa na końcową koncentrację położenia i ruchu
poszczególnych mięśni kończyny dolnej:
1, Pierwszy neuron rozpoczyna się w prioprioreceptorach, biegnie podobnie
jak inne drogi czuciowe do zwoju rdzeniowego, następnie przez korzenie
tylne wnika do rdzenia kręgowego, do komórek rogu tylnego, (kolumna
Clarke'a, jądro Stillinga) położonych na wysokości od C
8
do L
2
.
2. Drugi neuron rozpoczyna się w jądrze grzbietowym Clarke'a, biegnie
po tej samej stronie sznura bocznego, jest nieskrzyżowana. Przez konar
dolny móżdżku dochodzi do kory robaka móżdżku.
Bodźce czuciowe przenoszone drogami rdzeniowo-móżdżkowymi nie są
przez nas odczuwane świadomie. Odgrywają one największą rolę w utrzy-
maniu równowagi ciała podczas stania i chodzenia.
Drogi sznura tylnego są skupione w dwóch pęczkach: smukłym i klino-
watym (łac. fasciculus gracilis i cuneatus). Przewodzą one czucie głębokie
uświadomione (epikrytyczne), tzn. czucie ułożenia, przemieszczenia ciała,
ucisku i wibracji:
1. Pierwszy neuron, rozpoczyna się w rzekomo jednobiegunowych komór-
kach zwojów rdzeniowych. Przez tylny korzeń dostają się bezpośred-
nio do rdzenia kręgowego. Układ włókien w pęczkach zachowuje się
następująco: włókna pochodzące z kończyn dolnych są zlokalizowane
przyśrodkowo, tworzą pęczek smukły. Włókna pochodzące z pozio-
mów wyższych biegną bocznie jako pęczek klinowaty. Ten podział na
dwa pęczki jest najsilniej zaznaczony w części szyjnej kręgosłupa.
Włókna tych pęczków kończą się w rdzeniu przedłużonym w jedno-
imiennych jądrach (smukłym i klinowatym).
Uszkodzenie dróg przewodzących czucie głębokie jest powodem pow-
stania tzw. ataksji czuciowej. Manifestuje się ona niezbornymi ruchami
kończyn. Zamknięcie oczu wyraźnie nasila ataksję tego typu i chory
nie potrafi określić, w jakim ułożeniu znajduje się kończyna i jaki ruch
jest wykonywany - zgięcie, czy prostowanie. Spotyka się ją często

109
w wiądzie rdzenia (łac. tabes dorsalis), postaci późnej kiły układu ner-
wowego, w którym jednym z zasadniczych objawów jest zwyrodnienie
sznurów tylnych. Włókna sznurów tylnych w rdzeniu kręgowym nie
są jeszcze skrzyżowane i dlatego objawy występują po stronie uszko-
dzenia.
2. Drugi neuron rozpoczyna się w jądrach: smukłym i klinowatym. Wywo-
dzące ruch włókna ulegają skrzyżowaniu i przechodzą za piramidami
do przeciwległej połowy rdzenia przedłużonego, tworząc wstęgę przy-
środkową (łac. lemniscus medialis). W rdzeniu przedłużonym drogi te
są zlokalizowane ponad drogami piramidowymi. W moście przyjmują
odmienne, bardziej boczne położenie, w śródmózgowiu mają układ
ukośny. We wzgórzu kończą się w jądrze brzusznym tylno-bocznym.
3. Trzeci neuron rozpoczyna się w jądrze brzusznym tylno-bocznym
wzgórza, dalej jako droga wzgórzowo-korowa przez tylną część to-
rebki wewnętrznej kieruje się do zakrętów zaśrodkowych.
2.4.3. Drogi zmysłowe
Do dróg zmysłowych (czuciowych) zaliczamy następujące drogi:
a) wzrokową;
b) słuchową;
c) smakową;
d) węchową.
Droga wzrokowa
1. Ludzkie oko ma dwa rodzaje komórek receptorowych: czopki i pręciki.
Czopki, których liczba wynosi około 7 milionów, zawierają jodopsynę
— barwnik wzrokowy, są odpowiedzialne za widzenie w dzień, są wraż-
liwe na barwę i zapewniają dużą ostrość widzenia.
Pręciki, w liczbie około 100 milionów, zawierają rodopsynę (czer-
wień wzrokową) i umożliwiają widzenie w nocy - reagują na natężenie
światła.
2. Neuron: komórki dwubiegunowe siatkówki, połączone są obwodowo
z pręcikami i czopkami, a ośrodkowo z komórkami nerwowymi wzro-
kowo-zwojowymi.
3. Komórki nerwowe wzrokowo-zwojowe. Ich wypustki dośrodkowe
stanowią nerw wzrokowy, który się krzyżuje, następnie przechodzi
w pasmo wzrokowe, kończące się w ciele kolankowatym bocznym. Każda

110
droga wzrokowa prowadzi pobudzenia tylko z jednej połowy pola wi-
dzenia: prawa droga wzrokowa przewodzi pobudzenia z obu lewych
połów widzenia, lewa - z prawych.
Uszkodzenie nerwu wzrokowego wywołuje ślepotę oka po stronie usz-
kodzenia. Uszkodzenie w obrębie skrzyżowania nerwów wzrokowych
w obrębie jego części przyśrodkowej wywołuje niedowidzenie połowi-
cze skroniowe. Uszkodzenie pasma wzrokowego powoduje niedowi-
dzenie połowicze Jednoimienne, tzn. wypadają albo obie lewe, albo obie
prawe połowy pola widzenia.
4. Promienistość wzrokowa, biegnie od ciała kolankowatego bocznego,
tworzy pętlę skierowaną do przodu (pętla Meyera), a następnie zagina się
ku tyłowi, kończąc się w dolnej ścianie bruzdy ostrogowej i dochodzi
do ośrodków korowych wzroku mieszczących się w płacie potylicznym,
pole 17 (pole prążkowe). Uszkodzenie promienistości wzrokowej wy-
wołuje również niedowidzenie połowicze Jednoimienne niezupełne.
Uszkodzenie pola prążkowanego wywołuje niedowidzenie kwadrantowe,
dolne jego części górnej, górne - dolnej.
Droga słuchowa
1. Neuron rozpoczyna się w ciałach komórek nerwowych znajdujących się
w zwoju spiralnym ślimaka, układają się one spiralnie wzdłuż wrzeciona
położonego w kanale spiralnym wrzecionka. Ich wypustki obwodowe
dochodzą do narządu spiralnego, a wypustki dośrodkowe tworzą część
ślimakową nerwu przedsionkowo-ślimakowego, która dochodzi do jądra
brzusznego i grzbietowego ślimaka. Uszkodzenie części ślimakowej
nerwu VIII wyraża się w upośledzeniu słuchu lub w głuchocie.
2. Drugi neuron ma swój początek w jądrze brzusznym i grzbietowym śli-
maka, z którego wychodzi wstęga boczna, dochodząca do ciał kolan-
kowatych przyśrodkowych, wzgórka dolnego blaszki pokrywy, następnie
wychodzi jako promienistość słuchowa.
3. Promienistość słuchowa zmierza do zakrętu poprzecznego w płacie
skroniowym. Każda z półkul mózgowych otrzymuje pobudzenia słu-
chowe z obu uszu. Jednostronne uszkodzenie korowego pola słucho-
wego wywołuje tylko lekkie upośledzenie słuchu.
Droga smakowa
1. Receptorowe komórki smakowe (chemoreceptory) znajdują się w kubkach
smakowych błony śluzowej języka, podniebienia, gardła. Do kubków

111
przedniej części języka docierają obwodowe wypustki zwoju kolanka
nerwu pośredniego, a do tylnej części języka włókna obwodowe ze zwoju
nerwu IX. Włókna dośrodkowe naprzemiennych zwojów docierają do
rdzenia przedłużonego, gdzie tworzą pasmo samotne, które kończy się
w jądrze samotnym.
2. Drugi neuron stanowią włókna wychodzące z jądra samotnego, które
dołączają się do wstęgi przyśrodkowej i kończą się w jądrze brzusz-
nym tylnym wzgórza.
3. Trzeci neuron biegnie jako składnik pęczków wzgórzowo-korowych
do strefy czuciowej kory (pole 43, kora smakowa obszaru wyspy).
Drogi węchowe
Drogi węchowe dzielą się na drogi doprowadzające i odprowadzające.
Droga doprowadzająca:
1. Receptorami są komórki węchowe w błonie śluzowej części węchowej
jamy nosowej. Są to komórki dwubiegunowe. Obwodowo łączą się
z cząsteczkami zapachowymi, dośrodkowo, w postaci nitek węcho-
wych, dochodzą do opuszki węchowej. Jest ich około 25 milionów po
każdej stronie.
2. Opuszka węchowa biegnie do trójkąta węchowego i dzieli się na trzy
prążki węchowe:
a) prążek węchowy przyśrodkowy dochodzi do zakrętu hipokampa;
b) prążek węchowy boczny tworzy próg wyspy i zmierza do zakrętu
półksiężycowatego i zakrętu obejmującego;
c) prążek krańcowy kończy się w ciele migdałowatym.
Pierwszorzędowa kora węchowa otacza hak zakrętu przyhipokampowego,
otrzymuje informacje z prążka węchowego bocznego i wysyła połączenia do
jądra przyśrodkowego grzbietowego wzgórza, a stąd do kory oczodołowo-
-czołowej, gdzie zachodzi świadoma analiza informacji węchowej.

113
Wykaz rysunków
Rysunek 1. Schemat ogólnej budowy mózgowia
(wg Schirmera 1998 - zmodyfikowany) 71
Rysunek 2. Topografia rdzenia kręgowego na przekroju poprzecznym:
Blaszki Rexeda (wg Fixa 1997 - zmodyfikowany) 73
Rysunek 3. Budowa rdzenia kręgowego. Przekrój poprzeczny w odcinku szyjnym.
Widoczne ważne drogi wstępujące i zstępujące (wg Fixa 1997 - zmodyfikowany) 74
Rysunek 4. Pień mózgu, widok od strony grzbietowej: jądra ruchowe nerwów
(wg Warlowa 1996 - zmodyfikowany) 77
Rysunek 5. Budowa wewnętrzna rdzenia przedłużonego w części dolnej
(wg Gołębia, Traczyka 1986 - zmodyfikowany) 78
Rysunek 6. Jądra nerwu VIII (wg Bochenka, Reichera 1981 -zmodyfikowany) 78
Rysunek 7. Budowa śródmózgowia (przekrój czołowy)
(wg Gołębia, Traczyka 1986 - zmodyfikowany) 79
Rysunek 8. Pola Brodmanna, powierzchnia boczna mózgu
(wg Berkowitz, Moxham 1988 - zmodyfikowany) 86
Rysunek 9. Funkcje półkul według zasad Ecclesa (1975) 93
Rysunek 10. Drogi piramidowe (wg Berkovitz, Moxham 1988 - zmodyfikowany) 98
Rysunek 11. Drogi pozapiramidowe (wg Berkovitz, Moxham 1988 - zmodyfikowany) . 103

3
Ludwika Sadowska, Grażyna Banaszek
Neurokinezjologiczna diagnostyka
niemowląt z zaburzeniami rozwoju
psychomotorycznego
W ostatnim dziesięcioleciu w Polsce, dzięki kontaktom naukowo zawodo-
wym lekarzy i fizjoterapeutów z ośrodkiem diagnostyczno-rehabilitacyjnym
w Monachium, coraz większą popularność zyskują neurofizjologiczne metody
kontroli rozwoju niemowląt i dzieci, do których należy neurokinezjologiczna
koncepcja diagnostyczno-terapeutyczna opracowana przez Vojtę (1988) -
neuropediatrę pochodzenia czeskiego. Metoda Vojty ma wielu zwolenników
wśród fizjoterapeutów i lekarzy, ale także i przeciwników w różnych ośrod-
kach akademickich i szpitalnych zajmujących się diagnozowaniem i rehabi-
litowaniem dzieci niepełnosprawnych. Mając na uwadze złożoność rozwoju
niemowląt, szczególnie zagrożenia rozwoju w tzw. grupach ryzyka (wcześniaki,
niemowlęta z niską masą urodzeniową, z dystrofia, wadami genetycznymi,
wadami wrodzonymi narządu ruchu, urazami okołoporodowymi), a także
uwzględniając indywidualny tok i tempo rozwoju każdego dziecka, zadajemy
pytanie, jakie objawy należy uznać za normę rozwojową, a co już zaliczyć
do patologii. Odpowiedź, czyli prognozowanie, jest możliwa dzięki zastoso-
waniu diagnostyki metodą neurokinezjologiczna według Vojty. Diagnostyka
ta w ocenie rozwoju niemowlęcia uwzględnia:
- motorykę spontaniczną w naturalnym ułożeniu na plecach i na brzuchu,

116
- ocenę wybranych odruchów prymitywnych i automatyzmów nowo-
rodkowych,
- reakcje ułożeniowe ciała w przestrzeni w 7 prowokacyjnych próbach
przeprowadzanych wg określonej kolejności.
3.1. Rozważania na temat ontogenezy
postawy i lokomocji
W procesach ontogenetycznego rozwoju człowieka układ nerwowy od-
grywa sterującą rolę w zakresie aktywności spontanicznej i reaktywności
posturalnej pod postacią reakcji odruchowych. Rozwój motoryczny płodu
przebiega w ściśle określonej kolejności według kodu genetycznego, przy
czym złożone kompleksowe wzorce ruchu powstają w większości do 20 ty-
godnia życia. W drugiej połowie ciąży rozwija się ich doskonałość, płynność
i różnorodność. Po urodzeniu, wobec zmienionych warunków środowisko-
wych, noworodek musi przeciwstawić się sile grawitacji, a zatem realizowanie
różnorodnych, osiągniętych już form w motoryce spontanicznej jest uwarun-
kowane osiągnięciem dojrzałości ośrodkowego układu nerwowego noworodka.
Dojrzewanie oun przebiega od części najstarszych, obejmując kolejno pień
mózgu, podwzgórze, móżdżek i wreszcie korę mózgową. Kontrolę nad funk-
cjami oun najpierw sprawują filogenetycznie starsze ośrodki, stopniowo prze-
kazując ją młodszym, dojrzewającym piętrom tego układu. W rozwoju moto-
rycznym w okresie noworodkowym i niemowlęcym największą rolę odgrywają
pierwotne odruchy, inaczej zwane prymitywnymi, pochodzące z pnia i śród-
mózgowia, których obecność po urodzeniu umożliwia nabywanie nowych
umiejętności i doznań motorycznych. W miarę przejmowania kontroli przez
ośrodki wyżej leżące dochodzi do wygasania niepotrzebnych odruchów pier-
wotnych, aby mógł nastąpić dalszy rozwój motoryczny i reflektoryczny. Usz-
kodzenie rozwoju i dojrzewania oun zarówno morfologiczne, jak i funkcjo-
nalne powoduje przetrwanie odruchów pierwotnych, co przy braku prawidło-
wych odruchów, np. prostowania głowy i odruchów równoważnych, zaburza
rozwój postawy i lokomocji, prowadzi do pojawienia się procesu samoistnej
kompensacji. W procesie tym dochodzi do kształtowania się wadliwych ste-
reotypów, które utrwalając się, dają w efekcie patologiczne wzorce motoryki
spontanicznej. Przetrwałe ponad fizjologiczny okres odruchy prymitywne
i automatyzmy noworodkowe, toniczne i fazowe odruchy wyprostne, jak:
asymetryczny odruch toniczny szyjny i symetryczny odruch toniczny szyjny
hamują normalny rozwój pionizacji w pierwszym roku życia.

117
Obserwacje rozwoju motoryki płodów ludzkich mają swój początek w la-
tach pięćdziesiątych. Dzięki wcześniejszym pracom Hookera (1952) i Hump-
hrey'a (1978) było wiadomo, że drażnienie 8-tygodniowego płodu w okolicy
ustno-twarzowej wywołuje najpierw ruch całego ciała, a w miarę dojrzewa-
nia płodu ruchy stają się precyzyjniejsze i obejmują jedną stronę ciała, po czym
następuje odpowiedź lokalna w miejscu drażnienia. W latach 70. rozwój tech-
niki ultradźwiękowej umożliwił szerokie badania kobiet w ciąży w celu obser-
wacji rozwijającego się płodu.
Badania Bekedama i in. (1985) płodów z zaburzonym rozwojem soma-
tycznym i wadami oun oraz badania Vriesa i in. (1984) płodów w pierwszej
połowie ciąży zdrowych matek wskazują na możliwości wczesnej diagnostyki
zaburzeń rozwoju motorycznego już w życiu płodowym. Jak wynika z badań,
pierwsze ruchy ciała zarejestrowano od 7-8 tygodnia życia. Kolejno poja-
wiały się: objawy przestrachu, uogólnione ruchy całego ciała, połykanie,
izolowane ruchy kończyn dolnych, odginanie głowy do tyłu, a następnie jej
obrót, kontakt między dłońmi i twarzą, ruchy oddechowe, otwarcie ust i ruch
żuchwą, reakcje wyprostne tułowia i kończyn, zgięcie głowy do przodu, zie-
wanie, ssanie i połykanie.
W przypadku Wad genetycznych i wrodzonych, w niedożywieniu i nie-
dotlenieniu wewnątrzmacicznym, wzorce ruchowe u płodów, zarówno pod
względem jakościowym i ilościowym, jak również pod względem rozwoju,
zwykle ulegały zaburzeniom.
Ocena jakości spontanicznych ruchów płodu tzw. wzorców ruchu global-
nego w trzecim trymestrze ciąży może być użyteczna do oceny w równym
stopniu, jak obserwacja ruchów gałek ocznych, częstotliwości oddechu i rytmu
pracy serca. Według badaczy Touwena (1993), Prechtla (1990) i Vriesa i in.
(1984) wzorce spontanicznej motoryki płodów, wcześniaków, jak również
niemowląt w stanie choroby, częściej wskazują na zaburzenia rozwoju niż
odruchy. Te ostatnie są bowiem tylko elementami wzorców motoryki i dają
bardzo ograniczone informacje o integracji oun.
Autorzy zauważyli ogromną różnorodność i zmienność w obrębie wzorca
ruchu globalnego w przebiegu niezaburzonego rozwoju dzieci. Zmienność ta
świadczy o możliwościach rozbudowy sieci połączeń neuronalnych, zaś przy-
rost stereotypowych zachowań może wskazywać na uszkodzenie ośrodkowego
neuronu, niedojrzałość lub zmniejszoną ich liczbę. Stereotypowość ruchowa
i ubóstwo wzorców oraz silna zależność między różnorodnością funkcji mo-
torycznych a automatyzmami noworodkowymi i prymitywnymi odruchami jest
sygnałem alarmowym, wcześnie wskazującym na zaburzenia rozwoju dzie-
cka. Wnikliwa obserwacja dziecka, pogłębiona diagnostyka oraz wdrożenie
postępowania leczniczego tak wcześnie, jak to jest możliwe, może zapobiegać
utrwalaniu się patologicznych wzorców postawy i lokomocji.

118
Poniżej zestawiono nieprawidłowe wzorce ułożenia ciała i wzorce ruchowe
zwane objawami alarmowymi, które mogą wskazywać na patologię roz-
woju. W każdym wieku nieprawidłowe jest, gdy w ułożeniu na plecach lub
na brzuchu występuje:
- asymetryczne stereotypowe ustawienie głowy, tułowia, kończyn w przy-
wiedzeniu i rotacji wewnętrznej, zaciskanie dłoni z kciukiem w środku
w piąstkę,
- asymetryczny rozkład ruchu, słabsza aktywność po jednej stronie ciała;
opadanie na bok z preferowaniem jednej strony i asymetryczny podpór
z utratą równowagi,
- brak lub słaba stabilizacja głowy w próbie podciągania za rączki oraz
w próbie siedzenia i/lub w próbie zawieszenia pachowego; po 6 tygod-
niu życia,
- utrudniony podpór na obu przedramionach, ponieważ łokcie cofają się
do tyłu,
- brak umiejętności przeniesienia przedramion do przodu; dziecko układa
jedną lub obie kończyny wzdłuż tułowia przy próbie uniesienia głowy
po 6 tygodniu życia,
- mocne odginanie głowy do tyłu z prężeniem kończyn dolnych przy
równoczesnych trudnościach z podporem na przedramionach,
- bezwładne zwisanie ciała dziecka, świadczące o obniżonym napięciu
mięśniowym,
- stereotypowość ruchów i niedostatek inicjatywy w nawiązywaniu kon-
taktu z otoczeniem po 1 miesiącu życia,
- niewystarczający lub całkowity brak reakcji na światło po 3 miesiącu
życia,
- stały zez lub objaw „zachodzącego słońca", tętniące ciemię, wymioty,
poszerzenie szwów czaszkowych, powiększanie się obwodu głowy
ponad normę wskazuje na patologiczne zmiany od urodzenia,
- odgięciowe ułożenie głowy, które może występować tylko u wcześnia-
ków w pierwszych 3 miesiącach życia,
- drżenie bródki i/lub kończyn podczas motoryki spontanicznej u spo-
kojnego dziecka od 2 miesiąca życia (u dzieci aktywnych może wystę-
pować do 4-5 tygodnia),
- słaby lub całkowity brak ruchu wodzenia gałek ocznych i głowy od
2 miesiąca życia,
- spontaniczny lub występujący przy podrażnieniu opistotonus po 3 mie-
siącu życia,
- stereotypowe wyprosty kończyn dolnych z baletowym obciągnięciem
stóp w zawieszeniu pachowym po 4—5 miesiącu życia, wskazujące na
wzmożone napięcie mięśniowe,

119
- asymetryczny toniczny odruch szyjny (ATOS) występujący po 7 mie-
siącu życia,
- siedzenie na stawach lędźwiowo-krzyżowych zamiast na guzach kul-
szowych, podobnie jak brak fazy zgięcia w biodrach w wieku prawid-
łowego siedzenia.
Publikowane przez Vojtę (1988, 1989, 1992) wieloletnie obserwacje zdro-
wych niemowląt oraz dzieci z uszkodzonym oun prezentują hipotezę naukową,
iż ontogeneza motoryczna przebiega równolegle do ontogenezy postural-
nej. Miarą ontogenezy motorycznej są pojawiające się co 6 tygodni „kamienie
milowe" umiejętności w spontanicznej motoryce, zaś miarą ontogenezy postu-
ralnej, czyli automatycznego sterowania położeniem ciała w przestrzeni są
prowokowane reakcje ułożeniowe, w których uwidoczniają się także prze-
trwałe lub zanikające przedwcześnie odruchy pierwotne.
Jakościowa i ilościowa ocena zaburzeń rozwoju psychomotorycznego nie-
mowląt stała się możliwa dzięki opracowaniu przez Vojtę i in. (Hellbrugge
1980) neurokinezjologicznej diagnostyki, od dawna uważanej za wystanda-
ryzowaną metodę oceny reaktywności posturalnej. Wieloletnie obserwacje
wykazały, że rozwój motoryki spontanicznej przebiega równolegle z wygasa-
niem odruchów pierwotnych i dojrzewaniem reaktywności posturalnej, zwanej
automatycznym sterowaniem położeniem ciała w przebiegu terapii.
Niezależnie od siebie Vojta (1988) i Pikler (1980) opisali genetycznie uwa-
runkowany model rozwoju motorycznego, który jest identyczny pod względem
kolejności występowania i czasu pojawiania się określonych umiejętności.
Prawidłowy rozwój przebiega automatycznie, jest niezależny od pomocy
z zewnątrz. Według Montessori (za: Zukunft-Huber 1996) istnieje także gene-
tyczne uwarunkowanie rozwoju inteligencji, przy czym czynniki zewnętrzne
odgrywają mniejszą rolę w pierwszym roku życia niż w latach późniejszych.
Zdrowe dzieci nie wymagają żadnych działań specjalnych z zewnątrz dla reali-
zacji genetycznego programu, jeśli są wychowywane we właściwym środo-
wisku rodzinnym. Podczas obserwacji dzieci prawidłowo pielęgnowanych
można zauważyć, że:
- rozwój motoryczny jest procesem ciągłym,
- niemowlęta ogólnie są zadowolone, radosne i aktywne, mają przyjazny
stosunek do otoczenia, szczególnie do rodziców i opiekunów,
- każdy etap rozwoju motorycznego jest dla dzieci eksperymentowaniem i
ćwiczeniem, sprawiającym widoczną radość, a nowy ruch wymaga
skupienia uwagi i wyzwala spostrzegawczość,
- motoryka jest sposobem poznania świata, a z charakterystycznego
wyrazu twarzy dziecka można odczytać intensywność uwagi, jego
zainteresowanie i radość podczas kolejnych prób aktywności moto-
rycznej,

120
- dzieci poruszają się pięknie, charakterystyczna jest harmonia ruchów,
które są płynne, pewne, dobrze skoordynowane i zrównoważone, a nie
gwałtowne i niezgrabne (Pikler 1980).
3.2. Neurokinezjologiczna kompleksowa
diagnostyka niemowląt
Neurokinezjologiczne badanie niemowląt, opracowane przez Vojtę w Cen-
trum Dziecięcym w Monachium składa się z trzech części, a mianowicie:
1. Obserwacji spontanicznego zachowania.
2. Badania odruchów prymitywnych.
3. Sprawdzenia reaktywności posturalnej przy pomocy reakcji ułoże-
niowych.
3.2.1. Ocena neurokinezjologiczna motoryki spontanicznej
dziecka w pierwszym roku życia
Warunki konieczne do przeprowadzenia prawidłowego badania niemo-
wlęcia:
- zdrowe (tj. nie gorączkujące, bez infekcji), rozebrane, nakarmione (nie
- bezpośrednio po karmieniu), wypoczęte (nie - bezpośrednio po śnie)
dziecko,
- twarde podłoże, najlepiej stół (o odpowiedniej dla badającego wyso-
kości), lustro naprzeciwko,
- odpowiednia temperatura pomieszczenia,
- badanie powinno odbywać się w obecności rodziców lub osoby znajo-
mej dla dziecka.
Przed oceną umiejętności należy skorygować wiek kalendarzowy dla wcze-
śniaków (+/- 6 tygodni dopuszczalnego opóźnienia).
W ocenie motoryki uwzględnia się 3 jej składowe:
- mechanizmy podporowo-wyprostne,
- automatyczne sterowanie położeniem ciała w przestrzeni,
- ruch fazowy, który przemieszcza poszczególne części ciała przenosząc
środek ciężkości.
Przedstawiona analiza motoryki spontanicznej została podana przez autora
metody Vaclava Vojtę na kursie we Wrocławiu w 1997 r.
Na rysunkach 1-8 przedstawiono rozwój motoryki spontanicznej we włas-
nym ujęciu graficznym zgodnie z interpretacją autora metody.

121
3.2.1.1. Niemowlę w pierwszym kwartale życia (rys. 1 i 2)
Noworodek w 1 miesiącu życia w ułożeniu na brzuchu (rys. 1) zwraca uwagę
niestabilne ułożenie ze względu na przewagę mięśni zginaczy i mięśni pros-
tujących brzuch (widoczna hiperlordoza szyjna i lędźwiowa oraz hiperkifoza
tułowia; miednica jest w przodopochyleniu). Noworodek nie ma żadnej
zdolności podporu, układa się na jednym lub drugim policzku. Ważne jest,
aby nie preferował żadnej ze stron. Nie podpierając się na dłoniach może,
szorując brodą po podłożu, przenieść twarz na drugą stronę. Widoczne jest
to zarówno w ułożeniu na plecach, jak i na brzuchu. Barki są w protrakcji,
tzn. przesunięte do przodu i do góry (jakby nie było szyi), plecy są okrągłe, nie
mogą stanowić dobrego podporu. Wewnętrzne brzegi łopatek odsuwane są
do środka. Środek ciężkości na jednej stronie - na policzku i klatce piersiowej.
Miednica jest przemieszczona w górę, dziecko jakby klęczy na kolanach.
Zgięte kończyny dolne podciągnięte są pod brzuch. Preferowana jest jedna
strona ciała, ponieważ nie ma izolowanego ruchu głową, za którą przesuwa
się bark strony potylicznej. Po stronie twarzowej bark znajduje się wyżej niż
cała strona ciała. Kończyny są ustawione charakterystycznie w związku ze
wzmożonym napięciem mięśniowym zginaczy:
a) kończyny górne są zgięte w stawach łokciowych i przywiedzione do
klatki piersiowej z przesunięciem ramion do tyłu i ulnaryzacja dłoni
zwiniętej w pięść z kciukiem w środku;
b) kończyny dolne zgięte we wszystkich stawach pod kątem około 90°,
zgięcie w biodrach jest bardzo silne w wyniku wzmożonego napięcia
mięśni pasa biodrowego i wynosi około 115-117°. Wyprost miednicy
następuje stopniowo do 6 tygodnia życia.
Noworodek w ułożeniu na plecach (rys. 2): jest niestabilny, głowa jest od-
gięta i ułożona na lewej lub prawej stronie potylicznej; lordoza szyjna i ki-
foza piersiowa ze zgiętą miednicą sprawia, że ułożenie jest niestabilne, na
małej płaszczyźnie jednej strony ciała. Bark twarzowy jest przywiedziony,
przylegający do podłoża, zaś bark przeciwny odstający od podłoża. Nowo-
rodek nie ma możliwości oderwania kończyn od podłoża, nie tracąc przy tym
równowagi. Kończyny górne są przywiedzione, dłonie w ulnaryzacji z kciuka-
mi w piąstce. Kończyny dolne wykonują prymitywne ruchy „pedałowania".
Reakcja noworodka na różne bodźce jest holokinetyczna, tzn. całym cia-
łem. Noworodek potrafi na chwilę fiksować wzrok. Największym motorem
rozwoju dziecka jest motywacja do poznania otaczającego go świata. U dziecka
z uszkodzeniem zmysłów lub mózgowia motywacja jest obniżona.

122
Rysunek 1. Motoryka spontaniczna dziecka w I kwartale życia. Reakcje prymitywne
i rozwój stabilnej pozycji (wg Vojty 1988 - zmodyfikowany)
o
1
Reakcje prymitywne i rozwój prawidłowej pozycji
2
3
Wiek [w miesiącach]
Stadia rozwoju
I stadium zgięciowe
stadium prymitywnych odruchów, wz.
Moro
I stadium wyprostne
zanikanie odruchów prymitywnych
Nawiązywanie kontaktu z otoczeniem. Wzrok i słuch.
0-1 krótkotrwale zwrócenie się ku
bodźcowi, odbieranie przez słuch,
węch, wzrok, dotyk. Krzyk przy
odczuciach niezadowolenia.
Samogłoski a, e, ah, eh
0-1 fenomen "oczu lalki".
Krótkotrwale fiksowanie wzroku:
1-2-3 s. Występuje RAF - odruch
uszno-twarzowy; ROF - odruch
oczno-twarzowy
0-1 okres okołoporodowy Odruch
ssania w salwach. Odruch szukania
dodatni z całego obszaru n. V.
(mech.chw.ust) Odruch wargowy
(ang. rooting reflex)
1,5 świadome nawiązywanie
kontaktu z otoczeniem twarzą
i słuchem. Uśmiech. Wokalizacja
niezróżnicowana, głoski gardłowe
ek, eh. Głużenie
1 długotrwała fiksacja wzroku -
nawiązywanie kontaktu wzroko-
wego z bliska. Orientacja
wzrokowa: najważniejszym
warunkiem każdej orientacji
w przestrzeni jest widzenie
1-1,5 Orientacja wzrokowa przez
spojrzenie ze zwróceniem głowy
Reakcje ustno-twarzowe RUT
1 koniec miesiąca. Odruch szukania
wywołany z okolicy wokół ust.
Odruch wargowy (ang. rooting
reflex)
3 fascynacja ludzką twarzą.
Uśmiech socjalny. Głoski rrrrr
3 częściowe swobodne zwracanie
oczu do 30°. od linii środkowej
jako pierwszy izolowany ruch
w bok. Odruch ROF oczno-
twarzowy w 3 m. ż. obecny
u 100% dzieci
3 odruch szukania wygaszony
Funkcja podporowa kończyn górnych
0—1.5 głowa ułożona asymetrycz- 1.5 krótkotrwale unoszenie głowy 3 głowa jest długotrwale utrzymy-
nie Środek ciężkości nad pępkiem. i krótkotrwale podparcie na dys- wana poprzez symetryczne
Powierzchnia podporu od policzka talnej części przedramion w celu napięcie karku poza podstawą
do pępka. Ramiona przywiedzione, orientacji wzrokowej (i innej). podparcia. Celowe zwracanie
Brak funkcji podporowej Przesunięcie środka ciężkości głowy. Środek ciężkości nadal
w kierunku pasa biodrowego przesunięty w kierunku pasa
biodrowego, przy podparciu na obu
łokciach. Ramię wysunięte
w kierunku głowowym do 90°
0-1 zgięcie ud minimum 90°.
Hiperlordoza kręgosłupa
lędźwiowego. Brak zdolności
podporu
1-2 ustępowanie ułożenia
zgięciowego bioder. Początek
luźnego wyprostu nóg z rotacją
zewnętrzną
3 środek ciężkości w kierunku pasa
biodrowego. Nogi w luźnym
wyproście, rotacji zewnętrznej
i odwiedzeniu
123
Rysunek 2. Motoryka spontaniczna w I kwartale życia. Świadome nawiązywanie kontroli
i rozwój koordynacji wzrokowo-ruchowej (wg Vojty 1988 - zmodyfikowany)
Świadome nawiązywanie kontaktu i rozwój koordynacji wzrokowo-ruchowej
Wiek [w miesiącach]
o
1
2
3
Stadia rozwoju
I stadium wyprostne
zanikanie odruchów prymitywnych
I stadium zgięciowe
stadium prymitywnych odruchów,
wz. Moro
Umiejętność chwytna dłoni
0-1,5 na nagły bodziec reaguje Od 2 koordynacja ręka-ręka. 2-3 faza dystoniczna.
uogólnionymi Moro podobny- wzór globalny rąk z towarzy- Motoryczne nawiązywanie
mi ruchami. Faza holokine- szącym przyciągnięciem nóg kontaktu z otoczeniem,
tyczna. Prymitywny odruch Chwytanie od strony łokciowej
chwytny dłoni i stóp
Umiejętność chwytna stóp
0-1,5 prymitywne 2-3 świadome nawiązywanie Po 3 grzbietowe zgięcie
"pedałowanie" we wzorze kontaktu (patrz wyżej) z roz- miednicy. Nogi zgięte,
całkowicie zgięciowym. Stopy przestrzenianiem ruchów do uniesione. Przesunięcie środka
w pronacji, przy zgięciu stóp włącznie. Ustawienie ciężkości w kierunku
kończyn szermierza dogłowowym. Stopy
w ułożeniu pośrednim
Zmiana ułożenia środka ciężkości. Lokomocja
1 niestabilne ułożenie na
brzuchu i w leżeniu na plecach.
Asymetria podporu. Chód
automatyczny, pełzanie
prymitywne
2-3 stabilne ułożenie na plecach
i na brzuchu. Osiąganie linii
środkowej ciała
3 koordynacja rąk palce-palce.
Równolegle ustawienie linii
bioder i linii barków

124
W drugim miesiącu życia dziecka pojawia się następny „kamień milowy"
- uniesienie głowy i fiksowanie wzroku. Niemowlę 6-tygodniowe na brzuchu:
otoczenie zaczyna interesować dziecko i motywuje do uniesienia głowy, dąży
do fizjologicznego wyprostu kręgosłupa do wysokości kąta łopatek. Obniża się
napięcie mięśni prostujących grzbiet, a wzrasta napięcie mięśni przednich
brzucha. Ramiona są już nieco odwiedzione od tułowia, pojawia się podpór
na przedramionach wysuniętych do przodu. Wskutek zmniejszenia lordozy
szyjnej i protrakcji barków głowa zaczyna się unosić nad podłożem. Środek
ciężkości przesuwa się na pępek.
Przy patologicznym wzmożonym napięciu mięśniowym występuje odruch
podporu na nadgarstkach i zaciśniętych dłoniach. Zmniejszanie hiperlordozy
powoduje coraz większy wyprost kończyn dolnych, a zmniejszenie kifozy
kręgosłupa - przesunięcie łopatek do tułowia. Ciągle nie ma jeszcze izolo-
wanego ruchu głowy, dlatego barki podążają za ruchem głowy.
Dziecko 6-12-tygodniowe w ułożeniu na plecach po zadziałaniu bodźcem
wzrokowym zaczyna przyjmować pozycję „szermierza". W kierunku bodźca
następuje odwracanie głowy i wyciągnięcie ramion w rotacji zewnętrznej,
wyciągnięcie otwartej dłoni. Kończyna dolna jest w tym czasie wyprosto-
wana. Kończyna górna i dolna od strony potylicznej są zgięte. Dziecko po-
woli zaczyna osiągać stabilne leżenie na plecach.
Od 8 tygodnia dziecko może odrywać kończyny górne od podłoża, a dło-
nie osiągają linię środkową ciała (ogląda rączki). W tym czasie dochodzi do
centrowania w panewkach stawowych głów kości ramiennej i kości udowej.
Dłonie otwierają się, a kciuk wyprowadzony jest z piąstki. Pojawia się koor-
dynacja ręka-ręka. Uda ustawione są w odwiedzeniu pod kątem około 90°,
w rotacji zewnętrznej. Pięty pozostają na podłożu, a paluchy spotykają się.
Występuje fizjologiczna dystonia - podnoszące ruchy całego ciała. Aby ją
odróżnić od dystonii patologicznej, obracamy dziecko na brzuch i jeśli umie się
podeprzeć na przedramionach, mówimy o fizjologicznej dystonii.
Dziecko 3-miesięczne w ułożeniu na brzuchu osiąga fizjologiczny wyprost
kręgosłupa (znika hiperlordoza szyjna, lędźwiowa oraz protrakcja barków).
Kręgosłup nie uzyskał jeszcze możliwości rotacyjnych między kręgami. Poja-
wia się izolowany ruch głową oraz izolowany ruch gałek ocznych do 30°.
Pojawiają się trzy punkty podporu: na przyśrodkowych nadkłykciach kości
ramieniowych i spojeniu łonowym. Głowa jest już utrzymywana długo nad
płaszczyzną podporu. Ma miejsce dalsze przesunięcie ramion do przodu. Kąt
między uniesionym kręgosłupem a ramieniem wynosi 90°, dając stabilny pod-
pór. Dłonie są otwarte, odwiedziony kciuk i pozostałe palce.

125
Dziecko 3-miesięczne leży stabilnie na plecach, na szerokiej płaszczyźnie
od potylicy do pośladków. Ponieważ napięcie mięśni grzbietu zmniejsza się,
łopatki dochodzą wewnętrznym brzegiem do kręgosłupa i stanowią dużą,
płaską powierzchnię podporu. Istnieje możliwość oderwania kończyn gór-
nych i dolnych od podłoża. Dłonie się spotykają i przywodzą do brzucha.
Rozwija się napięcie mięśni brzucha. Kończyny dolne uniesione i zgięte do
kąta 90° w stawach biodrowym, kolanowym i skokowym, uda w luźnym zgię-
ciu mogą być przyciągnięte, stopy są ułożone równolegle do linii drugiej ciała.
Rozwija się funkcja chwytna dłoni.
W I kwartale życia można już rozpoznać zaburzenia ośrodkowej koordy-
nacji nerwowej. W leżeniu na plecach zdrowe dziecko 3-miesięczne potrafi
unieść kończyny ponad poziom, a w leżeniu na brzuchu podnieść głowę, czyli
pokonać siły antygrawitacyjne
1
/
3
masy ciała. Dzieci zagrożone mózgowym
porażeniem dziecięcym nie potrafią tego zrobić, niezależnie od wieku, np. w 8,
9 czy 12 miesiącu życia nie mają umiejętności dziecka 3-miesięcznego -
unoszenia głowy, która stanowi
1
/
3
ciężaru ciała.
3.2.1.2. Niemowlę w II kwartale życia (rys. 3 i 4)
Dziecko 4-miesięczne leży już stabilnie na plecach, zaczyna chwytać celo-
wo. Chwyt jest izolowany, łokciowy bez towarzyszącego ruchu całego ciała
i bez współtowarzyszących odruchów (chwytny rąk zanika i pojawia się ot-
warcie dłoni). Dziecko „chwyta wzrokiem", gdy fiksuje wzrok. Odbywa się
także chwytanie stopami. Chociaż nie ma jeszcze zdecydowanej strony, którą
ręką chwycić, gdy zabawka znajduje się w linii środkowej. Tak dzieje się do
5 miesiąca życia (Uwaga! Zabawkę pokazywać zdecydowanie z prawej lub
lewej strony). Do kontaktu paluchów z podłożem dochodzi wcześniej, a teraz
ma miejsce przybliżanie się palców nóg. Uda są w odwiedzeniu i rotacji.
Dziecko 4,5-miesięczne demonstruje kolejny „kamień milowy" w motoryce
spontanicznej, ponieważ bardzo chce sięgać i chwytać (ręką, nogą, ustami
i manifestuje tą chęć i wolę (rys. 3).
W ułożeniu na brzuchu dziecko osiągnęło (asymetryczny) podpór na jed-
nym łokciu (strony potylicznej) bez utraty równowagi. Dzięki uzyskaniu pod-
poru na kolanie twarzowym druga ręka chwyta przedmiot, zaś druga kończyna
dolna pozostaje w luźnym zgięciu (wspomaga podpór na udzie potylicznym).
Głowa porusza się poza punktami podporu. Jest to dramatycznie duży wysi-
łek dla dziecka, gdyż utrzymuje aktywnie
2
/
5
ciężaru, pozwalając na ruch fazo-
wy ręki twarzowej do 120°, która może się przesunąć w odwiedzeniu do 60°,
ręka nie przekracza linii środkowej. Stopniowo rozwija się możliwość rotacji
kręgosłupa w stawach, od strony głowowej do ogonowej.

126
Rysunek 3. Motoryka spontaniczna na brzuchu w II kwartale życia. Początek rozwoju
odruchów obronnych i równoważnych (wg Vojty 1988 - zmodyfikowany)
Początek rozwoju odruchów obronnych i równoważnych
Wiek [w miesiącach]
3
4
5
6
Stadia rozwoju
II stadium zgięciowe
różnicowanie statomotoryki podstawowej
pionizacja i początek motoryki precyzyjnej
nawiązywanie kontaktu z otoczeniem. Wzrok i słuch
4 głośny śmiech. Modulowana
Wokalizacja. Rozpoznaje
matkę. Głoski szczelinowe,
wargowe: b, w, m
5 identyfikuje osoby z życia
codziennego. Aktywna
odpowiedź. Zaczyna się bać
obcych. Rytmiczne ciągi sylab
6 obserwuje twarz i czynność
bliskiej osoby. Gaworzenie -
wyraźne sylaby o zmiennej
sile, dźwięku i tonie
Rozwinięcie odruchów statomotorycznych i automatyzmów sterowania położeniem ciała
w przestrzeni (odruchy: obronne, prostowania, równoważne)
Reakcje ustno-twarzowe RUT
3 ssanie
4-6 wygaszanie
odruchu szukania
i ssania
5-6 obfite ślinienie.
Odgryzanie
6 żucie
Funkcja podporowa kończyn górnych
4,5 środek ciężkości przesunięty w bok w kierunku 6 symetryczne podparcie na
obciążonego łokcia. Głowa i ramię chwytające znajdują się otwartych dłoniach
poza podstawą podparcia. Ramię chwytające wysunięte
w przód do 120°
Funkcja podporowa kończyn dolnych
4,5 krótkotrwałe podparcie na 5-6 „pływanie", „kołyska". 6 środek ciężkości
przyciągniętym w górę kolanie przesunięty doogonowo
twarzowym na uda. Podparcie na
dłoniach i udach
127
Rysunek 4. Motoryka spontaniczna na plecach w II kwartale życia. Zmiana pozycji.
Początek obrotu (wg Vojty 1988 - zmodyfikowany)
Zmiana pozycji. Początek obrotu
Wiek [w miesiącach]
3
4
5
6
Stadia rozwoju
II stadium zgięciowe
różnicowanie statomotoryki podstawowej
pionizacja i początek motoryki precyzyjnej
Umiejętność chwytna dłoni
4 celowy chwyt rąk. Pierwszy 4,5-6 środek ciężkości 5-6 koordynacja ręka-genitalia
segmentarny, izolowany ruch przesunięty w bok. Chwytanie i ręka-udo. Przekładanie
ramienia po stronie twarzowej, poza linię środkową ciała. przedmiotów z ręki do ręki.
Otwieranie dłoni i chwytanie Rozwój chwytu promieniowego Odruch chwytny wygaszony
od strony łokciowej. Odruch
chwytny dłoni szybko zanika
Umiejętność chwytna stóp
4 supinacja stóp. Celowe chwytanie stóp. Uda 4—6 towarzyszące ruchy chwytania stóp przy
w lekkim odwiedzeniu i rotacji zewnętrznej. celowym chwytaniu dłoni
Koordynacja stopa-stopa
Zmiana ułożenia środka ciężkości. Lokomocja
4.5 przesunięcie środka ciężkości 4-6 kształtowanie się przebiegu 6 ułożenie boczne
z pleców dogłowowo i w bok. obrotu z pleców na brzuch. Skośne niestabilne.
Chwytanie zabawek w linii śród- ustawienie miednicy w płaszczyź- Skoordynowany obrót
kowej ciała. Początek sięgania nie czołowej. Zróżnicowanie z pleców na brzuch
ręką poza linię środkową ciała pracy nóg. Początek obrotu
z pleców na bok

128
W ułożeniu na plecach (rys. 4) - ręka dziecka może przechodzić za za-
bawką poza linię środkową. Dochodzi do kontaktu stóp ze sobą: koordynacja
stopa-stopa. Powoli zaczyna się rozwijać początek obrotu z pleców na brzuch.
Przemieszcza się środek ciężkości z pleców na bok i pojawia skośne ustawie-
nie miednicy. Następuje różnicowanie się nóg (górno- i dolnoleżącej) i kręgo-
słupa, który zaczyna się segmentarnie obracać w stawach.
U 5-miesięcznego dziecka zaczyna pojawiać się chwyt promieniowy.
Chwytanie odbywa się całą dłonią i spontanicznie potrafi przejść poza linię
środkową ciała (lewą albo prawą ręką). Zaczyna się kształtować obrót ciała
na bok. Dziecko przywodzi udo do brzucha, a ręką sięga do ud i genitalii. Poja-
wia się koordynacja ręka - genitalia oraz oko - ręka - noga - usta. Narząd
wzroku odgrywa ważną rolę związaną z motywacją do działania i rozwojem
umysłowym.
Niemowlę 6-miesięczne, leżąc na brzuchu, potrafi przenieść ciężar ciała
na kolana. Aktywny podpór na wyprostowanych kończynach górnych (przy
bardzo niewielkim zgięciu w stawach łokciowych) i otwartych dłoniach z sze-
roko rozstawionymi kośćmi śródręcza. Odruch chwytny dłoni jest wygaszony
(chwytanie prześcieradła jest odruchowe), dłonie i część środkowa uda sta-
nowi trójkąt podporu. Kończyny górne są wysunięte do przodu, dając stabilny
układ podporu na otwartych dłoniach. Podpór na udach powoduje zmęcze-
nie mięśni ud i dziecko może klęknąć, przyjmując pozycję stania na czterech
kończynach.
W 6 miesiącu życia dochodzi do przestawienia oddychania z toru brzusz-
nego na piersiowy. Mięsień biodrowo-lędźwiowy jest rozciągany i w ten spo-
sób aktywowany jest mięsień przeponowy, który jest wolny i ma swobodę
ruchu. Dziecko zdobyło umiejętność ułożenia się na boku. Motywacja ruchu
następuje dzięki chęci posiadania, która wyzwala ideację i wykonanie ruchu
(obrót).
Dziecko musi najpierw odwrócić się z pleców na brzuch (w 5-6 miesiącu
życia), a w następnym miesiącu z brzucha na plecy. Kręgosłup musi być w peł-
nym wyproście, co umożliwi przejście dłonią linii środkowej i rotację w sta-
wach kulistych. Koordynacja oko - ręka - noga - usta. Chwyt promieniowy
z odwiedzeniem kciuka. Przekłada zabawki z ręki do ręki, bawi się przedmio-
tami. Dziecko 6-miesięczne nie siedzi stabilnie, lecz przygarbione w kącie
kanapy, dlatego niewskazane jest sadzanie. Powszechnie uważa się, że dziecko
musi siedzieć w 6 miesiącu, tymczasem kręgosłup nie jest jeszcze przygoto-
wany do obciążenia w pozycji pionowej, bowiem wyprostowanie dzięki mięś-
niom tułowia i brzucha uzyska w pozycji czworaczej. W 6 miesiącu życia
homologicznie pracują mięśnie tułowia (bez różnicowania się kierunku pracy

129
mięśni). Dziecko w leżeniu na brzuchu potrafi oderwać kończyny od podłoża,
demonstruje tzw. pływanie oraz stabilne ustawienie na dłoniach i kolanach
w tzw. pozycję czworacza. Jest to ślepa uliczka w homologicznym ustawieniu
na dłoniach i kolanach. Dziecko huśta tułów do przodu i do tyłu bez naprze-
miennego przenoszenia ciężaru ciała.
3.2.1.3. Niemowlę w III kwartale życia (rys. 5 i 6)
Dziecko w 7 miesiącu życia uzyskuje umiejętność obrotu z brzucha na
plecy (powrót), potrafi się utrzymać (zatrzymać) na boku (trudniej jest zatrzy-
mać się niż poruszać się), podciąga się z podporu na kolanach i w miejscu
huśta tułów w przód i tył oraz na boki.
Huśtanie się jest etapem około 2-tygodniowym. W zaburzeniach umysło-
wych, deprywacji, zaburzeniach wzroku huśtanie wydłuża się do stereotypii.
Jest to ostatni moment, aby zauważyć ten etap patologicznego rozwoju.
Dziecko może przejść do podporu pod kątem 90° do tułowia na jednej
wyprostowanej kończynie górnej. Zgięcie około 130-140° wolnej kończyny,
podobnie jak w biodrze przeciwnym. Dziecko podpiera się na ręce i dolnoleżą-
cym udzie. Ręka twarzowa chwyta precyzyjnie (chwyt pęsetowy) w ułożeniu
promieniowym. Jest już koordynacja oko - ręka - stopa - usta. Patologią jest,
gdy chwyta w zgięciu łokciowym. Ręka podąża do przedmiotu, który zdobywa
pęsetowym chwytem promieniowym, a nie łokciowym, jak u noworodka).
Dziecko potrafi w tym wieku pełzać — w postaci tzw. foczenia. Kończyny
górne dążą do naprzemiennego pełzania, a kończyny dolne i tułów są we
wzorcu homologicznym. W rozwoju umysłowym dziecko rozpoznaje (od 5
miesiąca życia) obcych, boi się. „Ja się zorientowałem, że nie jesteś moją
mamą", mówi sobie dziecko. Jest to bardzo ważny moment w rozwoju. Dzieci
opóźnione psychicznie nie mają tego okresu. Dziecko upośledzone umysło-
wo przy normalnej motoryce nie zachowuje dystansu - nie odróżnia obcych
osób od bliskich.
Ontogeneza polega na myśleniu i zdobywaniu umiejętności motorycznych.
Dziecko, które ukończyło 8 miesiąc życia, potrafi siedzieć w siadzie pro-
stym, wolnym, nie podpiera się już podczas siedzenia. Ręce służą do mani-
pulowania. Napędem jest ciekawość. Dziecko może się czołgać, naprzemiennie
zmieniając miejsce podporu dłoni (nie może trzymać wysoko tułowia i brzu-
cha, co wynika ze słabości mięśni), przyjmuje pozycję do siadu bocznego,
siedzi samodzielnie, ale niepewnie. W 9 miesiącu życia zaczyna raczkować
naprzemiennie do przodu. Pojawia się raczkowanie do góry, czyli wstawanie.
Dziecko ze stania na czworakach potrafi przejść do siadu skośnego i wykonać

130
Rysunek 5. Motoryka spontaniczna w III kwartale życia. Początek samodzielnej lokomocji
(wg Vojty 1988 - zmodyfikowany)
Początek samodzielnej lokomocji
Wiek [w miesiącach]
6
7
8
9
Stadia rozwoju
II stadium zgięciowe
II stadium wyprostne
bodźce wzrokowe i słuchowe korygują statomotorykę
nawiązywanie kontaktu z otoczeniem. Wzrok i słuch
reakcje ustno-twarzowe RUT
rozwój świadomego wyrazu twarzy. Komunikacja bezsłowna- gesty i wyraz twarzy. Ekspresja
emocji. Żucie
Funkcja podporowa kończyn górnych
7 stanie na czworakach. Przej- 8 pełzanie z siadu skośnego. 8-9 podciąganie się do stania.
ściowy wzór nienaprzemienny Środek ciężkości w kierunku Unoszenie ramienia powyżej
(jednocześnie obie strony). grzbietowym i głowowym - 120°. Raczkowanie w górę
Przesunięcie środka ciężkości prowadzi do raczkowania.
z dłoni w kierunku kolan - Zmienia miejsce podporu dłoni
przechodzące w kiwanie się naprzemiennie
przez 2-3 tyg.
Funkcja podporowa kończyn dolnych
7 siad skośny. Środek ciężkości 8 siad boczny. Siedzi 8-9 siad prosty, pewny
ze stabilnego ułożenia bocz- samodzielnie, ale niepewnie z wyprostowanymi nogami
nego w kierunku ogonowym. i prostymi plecami
Pierwsze uniesienie tułowia
w kierunku pionizacji
131
Rysunek 6. Motoryka spontaniczna w III kwartale życia. Rozwój manipulacji
(wg Vojty 1988 - zmodyfikowany)
Rozwój manipulacji
Wiek [w miesiącach]
6
7
8
9
Stadia rozwoju
II stadium zgięciowe
II stadium wyprostne
Bodźce wzrokowe i słuchowe korygują statomotorykę
Umiejętność chwytna dłoni
6-7 koordynacja ręka- 7,5-8 chwyt pęsetowy. 8 celowe chwytanie w górę.
stopa-usta Początek motoryki Uniesienie ramienia ponad 120°
precyzyjnej
Umiejętność chwytna stóp
6-7 koordynacja ręka-stopa-usta. Nie staje na 8 zanika odruch chwytny stóp.
stopach, nogi zgięte w biodrach, kolanach „Sprężynuje" - naprzemienne zgięcie
i stawach skokowych (90°). i wyprost nóg
Zmiana ułożenia środka ciężkości. Lokomocja
7-8 pewne, stabilne 8 skoordynowany
ułożenie boczne. obrót z brzucha na
Przesunięcie środka plecy poprzez pewne
ciężkości z pewnego ułożenie boczne,
ułożenia bocznego na Środek ciężkości
zmianę w kierunku przesuwa się doogo-
grzbietowym, nowo przez bok
brzusznym dogłowowo

132
podciąganie do góry przy pomocy ręki i nogi (noga - ręka naprzemiennie),
a nie tylko przy pomocy rąk, jak we wzorcu patologicznym. Przenoszenie
ciężaru ciała z kolana na kolano (wybiera lepszą nogę do stania na stopie
i przenosi się w górę). Dzieci normalne umysłowo mają instynktowny napęd
do pionizacji. Objawem niepokojącym jest, gdy nie potrafią tego zrobić, a ma-
jąc w tym czasie napęd, używają rąk. Uwaga! Gdy dziecko nie będzie unosić
rąk w górę, nie będzie mogło chodzić, bo nie podciągnie się do pozycji pio-
nowej. Pionizacja jest radością dla dziecka i dla matki. Ważne jest, w jaki
sposób rozwinie się organ osiowy głowa - tułów. Opóźnienia w rozwoju
spontanicznej motoryki nadrobić dziecku jest trudno. Lekarz powinien wy-
tłumaczyć rodzicom i objaśnić wyzwalanie prawidłowych wzorców moto-
ryki spontanicznej.
Dziecko w 9—10 miesiącu życia ze stania na czworakach potrafi czwora-
kować ruchem naprzemiennym kończyn dolnych i górnych. Podczas loko-
mocji osie stawów kulistych w obrocie, w czworakowaniu i w chodzeniu
ustawiają się trapezoidalnie.
Mówimy o lokomocji dziecka, gdy potrafi ono raczkować spontanicznie
z jednego do drugiego pokoju, a nie tylko wykonuje parę ruchów/kroków.
U dzieci z ryzykiem symptomatycznym zaburzone są wzorce postawy i loko-
mocji, np. dziecko przesuwa się według wzorca homologicznego, jak „foka",
w pozycji czworaczej kica.
3.2.1.4. Niemowlę w IV kwartale (rys. 7 i 8)
Dziecko w 10-11 miesiącu życia podciągnęło się, wstało, stoi i zaczyna
chodzić na całych stopach. Gdy się denerwuje, zaczyna chodzić na palcach
lub czworakować. Chodzi już krokiem dostawnym przy meblach. Potrafi
stać na prostych kończynach górnych i dolnych - tzw. niedźwiedzia pozycja.
Chodzenie wzdłuż mebli wzmacnia biodra i pośladki (naprzemiennie pra-
cuje połowa mięśni odwodzicieli i pośladkowych).
Dziecko w IV kwartale życia trzyma się jedną ręką, a drugą bawi. Próbuje
iść, ale także potrafi zatrzymać się w miejscu (14 miesiąc życia). Warunkiem
prawidłowego chodzenia jest wyprost kręgosłupa, konieczne jest centrowa-
nie w stawach biodrowych, pracuje połowa mięśni odwodzicieli i pośladko-
wych, wyprost miednicy.
Objawy niepokojące to koślawe ustawienie stóp i kaczkowaty chód. Uwaga!
U dzieci noszonych w nosidłach może powstać zwyrodnienie stawów biod-
rowych, co objawia się koślawieniem stóp podczas chodu.

133
Rysunek 7. Motoryka spontaniczna w IV kwartale życia. Pionizacja i dwunożna lokomocja
(wg Vojty 1988 - zmodyfikowany)
Pionizacja i dwunożna lokomocja
Wiek [w miesiącach]
9
10
11
12
Stadia rozwoju
II stadium wyprostne
Poznanie świata - ideomotoryka
Nawiązywanie kontaktu z otoczeniem. Wzrok i słuch
10 naśladuje dźwięki, wibracje
warg, sprzeciwia się zabieraniu
zabawek
11 reaguje na zakazy,
wykonuje proste polecenia.
Tworzenie konkretnych
zgłosek odnośnie obiektów
12 podaje zabawkę bliskiej
osobie. Pierwsze słowa
Rozwój rozumienia mowy. Werbalizacja uczuć i emocji
Reakcje ustno-twarzowe RUT
Samodzielne odgryzanie. Żucie. Picie z kubka
Funkcja podporowa kończyn górnych
9-10 skoordynowane 11-13 kroczenie w bok 11-13 stojąc posługuje się
raczkowanie jedną ręką
Funkcja podporowa kończyn dolnych
10-11 siedzi samodzielnie, 11,5-12,5 swobodny chód 11,5-12,5 swobodne stanie
długo. Uniesienie nóg nie na rozstawionych nogach
powoduje utraty równowagi
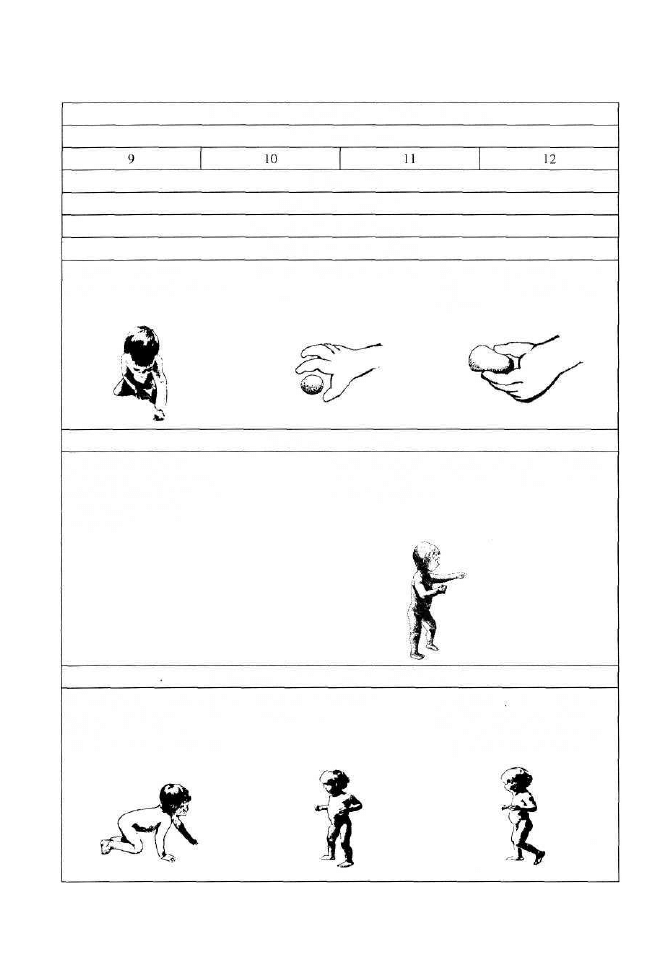
134
Rysunek 8. Motoryka spontaniczna w IV kwartale życia. Doskonalenie manipulacji
i samodzielnej lokomocji (wg Vojty 1988 - zmodyfikowany)
Doskonalenie manipulacji i samodzielnej lokomocji
Wiek [w miesiącach]
Stadia rozwoju
II stadium wyprostne
Poznanie świata - ideomotoryka
Umiejętność chwytna dłoni
9 chwyt szczypcowy 10-11 manipulowanie palcami 12 świadomy rozwój
z przeciwstawnym kciukiem umiejętności. Manipulowanie
rękami
Umiejętność chwytna stóp
9 przejmuje ciężar ciała na 11-12 chodzenie bokiem przenosi ciężar ciała na
szeroko rozstawione stopy. stopy. Chodzi do przodu na szerokiej podstawie
Głęboka lordoza lędźwiowa. balansując rękami
Odruch chwytny stóp
wygaszony
Zmiana ułożenia środka ciężkości. Lokomocja
10 samodzielne siadanie z leże- 11-13 chodzi. Potrafi 12 pionizacja ciała z klęku,
nia przodem (poprzez siad zatrzymać się Raczkowanie naprzemienne
skośny) i z leżenia tyłem. w górę. Dwunożna lokomocja
Skoordynowane raczkowanie w pozycji wyprostowanej

135
Prawidłowy rozwój w pierwszym roku życia określają „kamienie milowe"
spontanicznej psychomotoryki. Jest to:
1. Rozwój umysłowy i społeczny dziecka.
Manifestuje się on umiejętnością nawiązywania kontaktu z badającym i oto-
czeniem. Poniżej zestawiono umiejętności, które pojawiają się w następującej
kolejności:
- fiksowanie wzroku i uniesienie głowy pojawia się do 6 tygodnia
życia, jednocześnie zanika fenomen „oczu lalki",
- uśmiech od 8 tygodnia życia,
- różnicowanie się wokalizacji od 3 miesiąca życia,
- początek rozpoznawania obcych twarzy i głosów od 4 miesiąca życia,
- modulowanie wokalizacji najpóźniej od 4 miesiąca życia,
- gaworzenie, „szept" od 7 miesiąca życia,
- powtarzanie sylab od 9 miesiąca życia,
- pierwsze sensowne słowa od 12 miesiąca życia.
2. Motoryka spontaniczna niemowlęcia.
Spontaniczna motoryka niemowlęcia charakteryzuje się kolejno występu-
jącymi fazami:
- faza holokinetyczna do 6 tygodnia życia (gr. holos - cały);
- koordynacja ręka - ręka (palce - palce) od 8 tygodnia życia;
- faza dystoniczna od 8 tygodnia życia do końca 3 miesiąca życia;
- chwyt poza linię pośrodkowa ciała, w ułożeniu na plecach od 4,5 mie-
siąca życia;
- obrót z pleców na brzuch od 6 miesiąca życia;
- koordynacja ręka - stopa - usta od 7 miesiąca życia;
- pełzanie od 7 miesiąca życia;
- raczkowanie i samodzielne siadanie od 8 miesiąca życia;
- samodzielne wstawanie od 10 miesiąca życia;
- chodzenie przy meblach od 12 miesiąca życia.
3. Mechanizmy podporowo-wyprostne umożliwiające pionizację.
Noworodek na skutek przewagi mięśni zginaczy leży niestabilnie. Stabilne
leżenie na plecach i na brzuchu pojawia się, gdy uzyska:
- symetryczne podparcie na przedramionach od 6 tygodnia życia do 3
miesiąca,
- podpór na jednym łokciu i przeciwległym kolanie od 4,5 miesiąca
życia,
- podpór na otwartych dłoniach i wyprostowanych w łokciach kończy-
nach górnych od 6 miesiąca życia,
- pozycja czworacza od 7 miesiąca życia,
- samodzielne siedzenie od 8 miesiąca życia,

136
- siad skośny i samodzielne stanie na stopach od 10 miesiąca życia.
4. Motoryka precyzyjna.
Umiejętność chwytna dłoni u noworodka ma charakter odruchu prymi-
tywnego. Rozwój świadomej motoryki precyzyjnej rozpoczyna się od:
- łokciowego fazowego chwytania w 4 miesiącu życia z jednoczesnym
powolnym wygasaniem odruchu chwytnego dłoni,
- chwyt promieniowy, dystalny pojawia się od 6 miesiąca życia,
- chwyt pęsetowy od 9 miesiąca życia,
- chwyt obcęgowy od 10 miesiąca życia.
Zazwyczaj przyjmuje się dopuszczalne odchylenia do 6 tygodni od poda-
wanych terminów.
3.2.2. Ocena wybranych odruchów prymitywnych
i automatyzmów noworodkowych
Do neurokinezjologicznego badania niemowląt zostały wybrane tylko
niektóre prymitywne odruchy, według Vojty (za: Hellbrugge i in. 1980) ważne
diagnostycznie i niezbędne dla oceny dojrzewania oun (tab. 1).
Odruchy zostały podzielone na 3 grupy, a mianowicie:
- skórne,
- wyprostne,
- ustno-twarzowe.
W ramach badania odruchów sprawdzane są 2 nieprymitywne odruchy,
które pojawiają się dopiero po pewnym czasie i pozostają do końca życia, tj.
odruch optyczno-twarzowy najpóźniej od 3 miesiąca życia i odruch akustyczno-
-twarzowy od 10 dnia życia. Toniczny asymetryczny odruch szyjny i toniczny
symetryczny odruch szyjny, podobnie jak reakcja dwufazowa, zwana
odruchem Moro, nie zostały wyodrębnione w diagnostyce neurologicznej ze
względu na brak ich dynamiki rozwoju w 1 roku życia. Uogólniona reakcja
dziecka zwana odruchem Moro, tj. globalny wzorzec odpowiedzi na nagły
bodziec działający na proprioreceptory, eksteroreceptory, telereceptory, przez
pociągnięcie lub szarpnięcie, uderzenie o podłoże, „upuszczenie" nieznacznie
uniesionej głowy nad podłożem przebiega w I fazie, jako wyprost ramion
i odchylenie w bok, w II fazie następuje reakcja obejmowania. Patologiczne
jest nie tylko przetrwanie odruchu poza czas jego fizjologicznego występo-
wania, lecz także jego niepojawienie się w określonym czasie.
W tabeli 1 przedstawiono zestaw odruchów prymitywnych i tzw. auto-
matyzmy noworodkowe, sposób ich sprawdzania i czas występowania. Na
podstawie opisu badania neurologicznego (Czochańska 1995, Avalle i in.
1981, Hellbrugge i in. 1980).
Tabela 1. Zestawienie odruchów prymitywnych w kompleksowym badaniu neurokinezjologicznym wg Vojty (za: Hellbrugge i in. 1980)
Odruch
1. Odruchy skórne
a) odruch chwytny
dłoni
b) odruch chwytny stóp
c) odruch Galanta
(odruch rdzeniowy
kręgosłupowy)
2. Odruchy wyprostne
toniczne
a) odruch wyprostny
nadłonowy
b) odruch wyprostny
skrzyżowany
według Vojty
Sposób wykonania odruchu
wyzwolony przez dotykanie
(drażnienie) dłoniowej
powierzchni ręki (dłoni)
dotykanie/drażnienie przedniej
części podeszwy
dziecko trzymane za brzuch,
w poziomie, na dłoni badają-
cego, drażnienie skóry pleców
przykręgosłupowe od łopatki do
okolicy piersiowo-lędźwiowej
dziecko leży na plecach; głowa
w linii środkowej; pionowy,
prostopadły ucisk na górny
brzeg spojenia łonowego
dziecko leży na plecach; głowa
w linii środkowej; bierne
zgięcie jednej nogi w kolanie
i stawie biodrowym; wciskanie
uda w kierunku panewki stawu
Odpowiedź
toniczne zgięcie palców
od 2 do 5 w okresie
noworodkowym także
przywiedzenie kciuka
toniczne zgięcie 5 palców
wygięcie tułowia na stronę
bodźca (w okresie
noworodkowym
także odwiedzenie
homolateralnych kończyn)
toniczny wyprost obu nóg,
z przywiedzeniem,
wewnętrzną rotacją; z
rozstawieniem palców stopy
toniczny wyprost nogi
drugiej z przywiedzeniem
wewnętrzną rotacją i
rozstawieniem palców stopy
Czas największej
intensywności*
aż do 5-6 m. ż. (wygasa
równolegle z rozwojem
funkcji chwytnej ręki)
wygasa w 4 trymestrze
(jest stopniowo słabszy,
równolegle z rozwojem
funkcji podporowej stóp)
aż do 4 m. ż.
do 4 tyg.
do 6 tyg.
Objaw patologiczny
W I kwartale osłabienie 0
zagrożenie dyskinetyczne
+ + + zagrożenie
spastycznością
w II i III kwartale < lub 0
obok zagrożenia
spastycznego,
+ + + zagrożenie dyskineza
< lub 0 w I kwartale,
+ + + w II kwartale
i później
po 3 m. ż.
po 3 m. ż.
Tabela 1. cd.
Odruch
fazowe
a) odruch nadgarstka
b) odruch piętowy
Odruch podparcia
a) prymitywny wyprost
nóg („stykowy")
b) noworodkowy
automatyzm chodu
Sposób wykonania odruchu
ułożenie na plecach; głowa
w linii środkowej; swobodne
zgięcie kończyn górnych w stawie
barkowym i łokciowym; trzy-
manie zgiętej grzbietowo dłoni;
uderzenie w nadgarstek
młoteczkiem w kierunku łokcia
ułożenie na plecach; głowa
w linii środkowej; pasywne
zgięcia każdej z nóg w biodrze i
kolanie, trzymanie zgiętej
grzbietowo stopy; uderzenie
pięty młoteczkiem w kierunku
kolana
dziecko trzymane za tułów
w ułożeniu pionowym, zbliżane
do podłoża, aż dotknie
go stopami
dziecko trzymane jw.; stopy
dotykają podłoża, pochylenie
tułowia w przód z naciskiem
(zaakcentowaniem) na jedną
ze stron
Odpowiedź
okresowe (fazowe) ruchy
prostowania tej
kończyny górnej
okresowe ruchy
prostowania tej nogi
nagła odpowiedź wyprostna
nóg i tułowia
naprzemienne ruchy zginania
i prostowania nóg
z pociąganiem tułowia
w przód
Czas największej
intensywności*
przypuszczalnie
aż do 40 Hbd
(jest jeszcze obecny)
do 4 tyg.
do 4 tyg.
do 4 tyg.
Objaw patologiczny
od urodzenia
po 3 m. ż.
po 3 m. ż.
po 3 m. ż.
Tabela l . c d .
Odruch
3. Odruchy ustno-twarzowe
a) odruch Babkina
b) odruch ssania
c) odruch z warg
i kącików ust
(rootingreflex)
d) RAF odruch
akustyczno-twarzowy
e) ROF odruch
optyczno-twarzowy
Sposób wykonania odruchu
dziecko ułożone na plecach
lub boku; ucisk na obie dłonie
(powierzchnie dłoniowe rąk)
włożenie małego palca do
ust dziecka
drażnienie (dotyk) kątów ust
i środka górnej oraz dolnej
wargi
klaskanie dłońmi
w pobliżu uszu
nagłe zbliżenie dłoni
badającego w kierunku
otwartych oczu (uważać,
aby nie spowodować „ucisku"
- podrażnienia - powietrzem)
Odpowiedź
otwarcie ust. („dorywczo",
przypadkowo także
zamykanie oczu i zgięcia
głowy w przód)
wywołane są ruchy ssania
głowa obraca się
w stronę drażnienia
odruchowe mruganie
odruchowe mruganie
Czas największej
intensywności*
do 4 tyg.
do 3 m. ż. (w 2 trymestrze
wymieszane z dowolnymi
ruchami ssania)
do 3 m. ż.
od 10 dnia do końca życia
od 3 m. ż. do końca życia
Objaw patologiczny
po 6 tyg.
po 6 m. ż.
po 6 m. ż.
brak reakcji słuchowej
po 3 m. ż.
brak reakcji
po 5 m. ż.
* Osłabienie lub nieobecność każdego z wymienionych tu odruchów w okresie należnego dla nich fizjologicznego występowania należy
traktować jako patologię.

140
3.2.3. Reakcje ułożeniowe ciała w przestrzeni
Sama tylko obserwacja spontanicznego zachowania niemowlęcia ani oce-
na odruchów prymitywnych nie wystarczają dla ustalenia diagnozy, a w ten
sposób oceniony wiek rozwojowy jest zbyt mało dokładny. Kinezjologiczną
diagnostyka według Vojty ocenia zdolność oun do szybkiego, natychmiasto-
wego i adekwatnego reagowania na zmianę ułożenia ciała. Jest to metoda dia-
gnostyczna od dawna uważana za wystandaryzowaną metodę oceny reak-
tywności posturalnej. Wykorzystuje ona 7 kolejno badanych reakcji ułoże-
niowych niemowlęcia, znanych w neurologii i szczegółowo opisanych przez
autorów (Hellbrugge i in. 1980), ilustrowanych na rysunkach w rozdziale 3.2.4.
Są to:
1. Reakcja trakcyjna lub podciągania za rączki w modyfikacji Vojty.
2. Reakcja zawieszenia poziomego wg Landaua.
3. Reakcja zawieszenia pachowego.
4. Reakcja wychylenia bocznego wg Vojty.
5. Reakcja bocznego zawieszenia poziomego wg Collis.
6. Reakcja zawieszenia pionowego wg Peipera-Isberta.
7. Reakcja zawieszenia pionowego wg Collis.
O wyborze i wystandaryzowaniu właśnie tych reakcji zadecydował fakt,
że jakość prezentowanych odpowiedzi zmienia się w pierwszym roku życia
w sposób typowy wraz z wiekiem rozwojowym.
W diagnostyce mózgowych zaburzeń motorycznych od ponad 60 lat są
znane i zdefiniowane reakcje odruchowe na nagłą zmianę ułożenia ciała (Mag-
nus, de Kleijn, 1912; Moro, 1918; Landau, 1923; Schaltenbrand, 1925; Peiper,
Isbert, 1926; Collis, 1954; Prechtl, Beintema, 1958; Vojta, 1969; Avalle,
Limbrock, 1981).
Zasługą Vojty jest to, że po raz pierwszy zebrał odpowiednie reakcje uło-
żeniowe i określił ich dynamikę, pod kątem ich praktycznego zastosowania
w neurologicznej diagnostyce rozwojowej. Według koncepcji autora i pod
jego kierunkiem w Centrum Dziecięcym w Monachium zespół naukowców
w składzie Hartmut Bauer, Eirene Collis, Theodor Hellbrugge, Heimo Isbert,
Fritz Lajosi, Arnold Landau, Dieter Mikschiczek, Albrecht Peiper i Lieselotte
Spath opracował i opublikował pod redakcją Theodora Hellbrugge „Neuro-
kinesiologische Diagnostik", która ukazała się w 1980 roku w „Documenta
Pediatrica".
Tablicę wystandaryzowanych wzorców idealnych odpowiedzi 7 prób diag-
nostycznych, wcześniej pod nadzorem Vojty, opracował Lajosi i Bauer (1976)
dla 70% wszystkich niemowląt w poszczególnych kwartałach życia. Dynamika
wzorców tych reakcji przebiega zawsze w stałej określonej kolejności w zależ-

141
ności od wieku dziecka. Ścisłe określenie granicy wiekowej dziecka wobec
zmienności osobniczego rozwoju jest problemem dla badającego, a znajdo-
wane odchylenia zależą od procesu dojrzewania neuronów. W miarę postę-
powania tego procesu dają się dobrze zdefiniować i rozdzielić typowe dla
wieku reakcje motoryczne i wzorce posturalne.
Tablica wzorców idealnych reakcji ułożeniowych ciała niemowlęcia
służy do testowania reaktywności posturalnej, czyli automatyzmów stero-
wania położeniem ciała w przestrzeni i powinna pediatrom umożliwić pewną
orientację podczas badania poleconego przez Vojtę. Aby prawidłowo inter-
pretować wynik badania, należy zwrócić uwagę na:
- poprawną technikę badania,
- skrupulatną obserwację i opis przebiegających reakcji dziecka na
zmianę położenia ciała,
- perfekcyjną znajomość motoryki spontanicznej dziecka należnej dla
wieku,
- umiejętność analizowania uzyskanej odpowiedzi na prowokację w od-
niesieniu do wzorca idealnego i uchwycenia nieprawidłowych wzorców
częściowych.
Wskazane jest, aby lekarz, zanim samodzielnie będzie sprawdzał reakcje
ułożeniowe, najpierw praktycznie poćwiczył pod kontrolą sprzętu audio-
wizualnego i dokładnie zaznajomił się z techniką badania. Dokładna obser-
wacja szybko przebiegających reakcji motorycznych przeważnie sprawia
trudności osobom początkującym. Dlatego poleca się, aby podczas „wpra-
wiania się", koncentrować się początkowo wyłącznie na dokładnym opisie
obserwowanej reakcji, później zapamiętywać fazy i przyporządkować je we-
dług wieku i stopnia rozwoju badanego dziecka. Umiejętności oceny nastę-
pują dzięki ciągłemu ćwiczeniu. Z drugiej strony należy podkreślić, że reakcje
ułożeniowe sprawdzane w „wyćwiczonych rękach" umożliwiają, właśnie przez
ich niewielką zależność od współpracy i udziału dziecka, przy podejrzeniu
uszkodzenia mózgowia pewniejszą diagnostykę różnicową niż obserwacja
motoryki spontanicznej. Dla oceny diagnostycznej dziecka według Vojty ko-
nieczne jest wykonanie wszystkich 7 reakcji w określonej kolejności (oma-
wianych wcześniej), co warunkuje właściwą ocenę jakościową i ilościową
reaktywności posturalnej.
Wybrane przez Vojtę, a opisane wcześniej przez autorów reakcje i ich
dynamika zostały zweryfikowane przez niezależne grupy badaczy niemiec-
kich z Monachium i Essen (Vojta 1988, 1989, 1992), z Włoch (Costi i in.
1983), Japonii (Tomi 1985), Korei (Chung-Sik Chum 1983) oraz badania
własne (Sadowska i in. 1995). Ośrodkowa koordynacja czucia i motoryki

142
podporządkowana jest procesowi dojrzewania oun, który w okresie niemowlę-
cym przebiega bardzo gwałtownie, a zaburzenie ośrodkowej koordynacji
nerwowej (zokn) jest tymczasową objawową (symptomatyczną) diagnozą,
której przyczynę należy wyjaśnić. Może być ona wyrazem dysharmonij-
nego dojrzewania nieuszkodzonego mózgu albo uszkodzenia anatomiczno-
-strukturalnego mózgowia, albo ciężkich zaburzeń procesów metaboliczno-
-hormonalnych (Bauer 1985).
Pomocnicza diagnoza - zaburzenie ośrodkowej koordynacji nerwowej
(zokn) (Vojta 1988) - oznacza w 1 roku życia - diagnostycznie i prognostycz-
nie - tymczasowy, przejściowy jeszcze charakter zaburzeń motorycznych i wy-
maga kilkakrotnego sprawdzenia, aby podać ilościową ocenę warunkująca
podjęcie terapii. Ocena ta zależy od ilości nieprawidłowych reakcji ułoże-
niowych:
- 1-3 nieprawidłowe reakcje - najlżejsze zokn,
- 4-5 nieprawidłowych reakcji - lekkie zokn,
- 6-7 nieprawidłowych reakcji - średniociężkie zokn.
7 nieprawidłowych reakcji i ciężkie zaburzenia napięcia mięśniowego okre-
śla ciężkie zokn.
Tylko w lekkich zokn istnieje alternatywa prawidłowego lub nieprawidło-
wego rozwoju posturalnego. Wynik początkowego badania (jeśli ulega po-
prawie obraz reakcji) należy powtarzać kilkakrotnie. Lekkie i bardzo lekkie
postacie mogą ulec samoistnej poprawie.
O prawdziwym zagrożeniu motorycznego rozwoju można mówić tylko
w przypadku średniociężkich lub ciężkich zokn, gdy liczba nieprawidłowych
reakcji utrzymuje się lub narasta w kolejnych badaniach, wykonywanych każ-
dego miesiąca.
Ośrodkowy układ nerwowy podczas badania otrzymuje dośrodkową, afe-
rentną drogą liczne bodźce z proprioreceptorów (stawów, ścięgien i całego
aparatu ruchowego), z ekstereceptorów (skóra, układ równowagi, węch, słuch,
smak, wzrok), interoreceptorów (narządów wewnętrznych, które zostały pod-
dane zmianie położenia), a także z telereceptorów oczu w zmiennym poło-
żeniu głowy.
Automatyczna, błyskawiczna odpowiedź ruchowa będzie zgodna z należ-
nym prawidłowym wzorcem tylko wtedy, gdy prawidłowo funkcjonują ele-
menty łuku odruchowego, a więc: droga aferentna, koordynacja i integracja
na poziomie ośrodkowego układu nerwowego (mózg i rdzeń) oraz droga efe-
rentna. Odchylenia od prawidłowego wzorca wskazują na zaburzenia w drodze
rdzeniowego i/lub mózgowego łuku odruchowego. Prawidłową odpowiedź

143
uniemożliwia więc złamany obojczyk, choroby mięśni, stawów itp. Stwier-
dzenie odchylenia w badaniu reaktywności posturalnej dziecka zmusza do
dalszej diagnostyki różnicowej. Dziecko badane jest zupełnie nagie, co poz-
wala zauważyć wiele drobnych odchyleń, asymetrii, przebarwień skóry, itd.
Odpowiedzi reaktywne dziecka w reakcjach ułożeniowych pokrywają się
z aktywnym zachowaniem spontanicznym w 1 roku życia. Na przykład zgię-
ciowa faza II kwartału, a więc stopniowe dźwiganie zgiętych we wszystkich
stawach kończyn dolnych nad brzuch i wyżej, aż do włożenia stopy do buzi,
jest warunkiem wykonania w końcu obrotu z pleców na brzuch. Wyprostna
faza III kwartału życia, związana z pojawieniem się obronnego odruchu pod-
poru na stopach i kończynach dolnych, warunkuje dalej osiągnięcie piono-
wej postawy pod koniec 1 roku życia.
3.2.4. Technika badania reakcji ułożeniowych
i interpretacja odpowiedzi dziecka
Prawidłowe wzorce globalne i częściowe oraz wzorce nieprawidłowych
odpowiedzi dziecka w poszczególnych reakcjach ilustrują schematycznie
rysunki 9-15.
Zgodnie z metodyką badania należy unikać oceny reakcji u dziecka rozdraż-
nionego, krzyczącego, głodnego, sennego, w czasie choroby, bezpośrednio po
zastrzykach lub innych badaniach inwazyjnych. Z drugiej strony należy pod-
kreślić, że ocenia się pierwszą reakcję odruchową, bowiem przedłużenie po-
zycji ułożeniowej prowadzi do wygasania odpowiedzi automatycznej. Reakcje
prowokowane mają wielką wartość, bowiem nie zależą od współpracy pa-
cjenta z badającym, jak to ma miejsce w ocenie umiejętności motoryki spon-
tanicznej.
1. Próba trakcyjna lub reakcja podciągania za rączki (rys. 9).
W próbie trakcyjnej w modyfikacji Vojty oceniamy ułożenie głowy i koń-
czyn dolnych:
a) wykonujemy ją z położenia na plecach, głowa w ustawieniu pośrod-
kowym;
b) kciuk wkładamy od strony łokciowej w dłonie dziecka, a pozostałym
i palcami obejmujemy staw promieniowo-nadgarstkowy;
c) nie należy dotykać grzbietu dłoni (bowiem bodźce Proprioceptywne
mogą doprowadzić do otwarcia dłoni);
d) powoli podciągamy do kąta 45° pomiędzy tułowiem a podłożem.
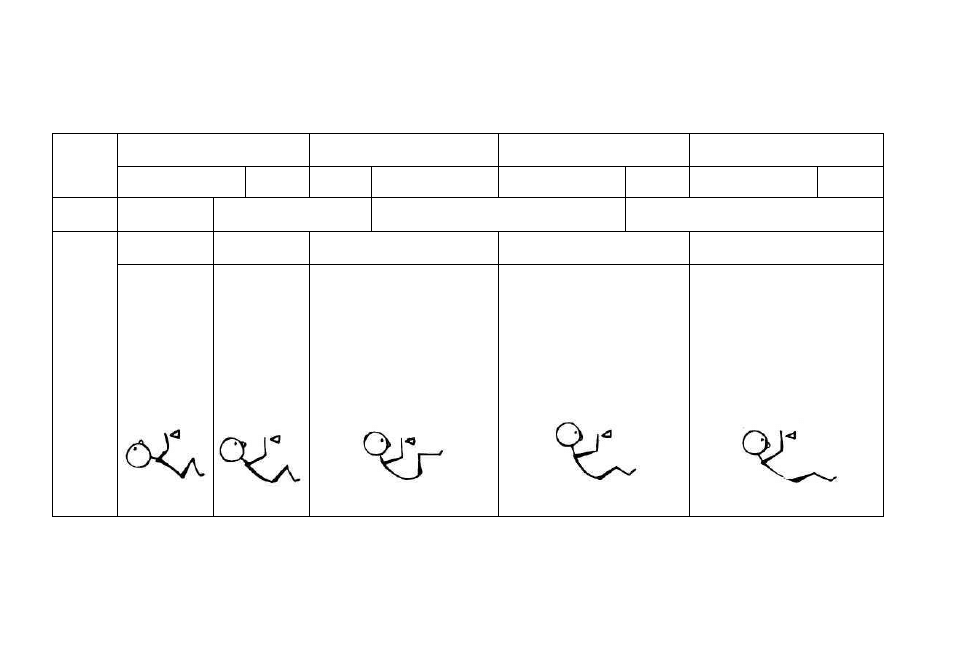
Wiek
dziecka
[w
miesiącach]
Stadium
wg Ingrama
1
. Prób
a
podciągani
a
z
a
rączk
i
I kwartał
1 2
I zgięciowe
1 faza
głowa zwisa
luźno, nogi
pozostają
w pozycji
lekkiego
odwiedzenia
i zgięcia
3
II kwartał
4
I wyprostne
2 faza
głowa, szyja
i tułów w jednej
linii. Nogi lekko
zgięte
5 6
III kwartał
7
8
II zgięciowe
2b faza
głowa przyciągnięta do klatki
piersiowej, nogi zgięte do
brzucha
9
IV kwartał
10
11
12
II wyprostne
3 faza \
dziecko podciąga się aktywnie
do góry. Głowa prostuje się,
luźny, symetryczny półwyprost
w obrębie stawów kolanowych
4 faza
dziecko podciąga się aktywnie
w górę. Głowa i tułów w linii
prostej. Uda lekko odwiedzione,
nogi luźno wyprostowane
Rysunek 9. Próba podciągania za rączki (w modyfikacji Vojly, za: Hellbrugge i in. 1980)

145
Możliwe źródło błędu:
- zbyt gwałtowne podciągnięcie do siadu,
- próba oceny reakcji przy podciągnięciu dziecka powyżej 45°,
- zablokowanie nóg dziecka własnym ciałem badającego.
Znanych jest 6 różnych faz reakcji pociągania za rączki w pierwszym roku
życia:
- faza la - obejmuje okres okołoporodowy, tj. od urodzenia do 2-3 ty-
godnia życia. Głowa wisi do tyłu, nogi pozostają zgięte symetrycznie
w nadmiernym odwiedzeniu;
- faza lb - ma miejsce między 3 a 6 tygodniem życia. W tej fazie głowa
wisi wiotko do tyłu, a nogi są trzymane w pasywnym zgięciu, podob-
nie jak w 1 fazie reakcji Landau i reakcji zawieszenia pachowego. Po
6 tygodniach zaczyna się faza 2 a i b;
- faza 2a — głowa zaznacza ruch od reklinacji (odgięcia) do zgięcia
w przód, po czym opada z powrotem do tyłu. W tym czasie nogi po-
zostają symetrycznie zgięte, ale jeszcze nie są przyciągane do brzucha.
Gdy dziecko osiągnie wiek 3 miesięcy znajdzie się w fazie 2a. Głowa
jest trzymana w przedłużeniu tułowia w związku z ujawniającym się
symetrycznym wyprostem karku, nogi ustawiają się w położeniu po-
średnim, tzn. zgięte w stawach: biodrowych, kolanowych i skokowych
pod kątem prostym - 90°, również odwiedzenie ud wynosi 90°. Kiedy
dziecko przekroczy 3 miesiące, głowa dąży coraz bardziej do klatki
piersiowej;
- faza 2b - rozwija się między 4 a 6 miesiącem. Żuchwa zbliża się do
klatki piersiowej, nogi są mocno zgięte. Stopy dotykają się, gdy dzie-
cko ma 5 miesięcy, kolana są przyciągnięte do brzucha maksymalnie,
a stopy dotykają się całymi powierzchniami. U 6-miesięcznego dziecka
utrwala się przyciągnięcie głowy do klatki piersiowej i nóg z pasyw-
nego zgięcia do aktywnego przyciągania do brzucha, co nosi nazwę
synergii zgięciowej i osiąga swój pełny wyraz pod koniec II kwartału
życia. W prawidłowym rozwoju obie części ciała, głowa i nogi, zgi-
nają się harmonijnie, symetrycznie. Po osiągnięciu pełnej synergii
zgięciowej rozwija się faza wyprostu;
- faza 3 - od 7 do 8 miesiąca. Szczególnie w tej fazie występuje zgięcie
tułowia, które rozpoczyna się nie od zgięcia kręgosłupa szyjnego, ale
od zgięcia w odcinku łędźwiowo-krzyżowym. Oznacza to, że głowa
trzymana jest w symetrycznym wyproście karku, a nogi unoszą się
w luźnym symetrycznym wyproście w stawach kolanowych przy zgię-
ciu w stawach biodrowych). Punkt podporu został przeniesiony na
guzy kulszowe;

146
- faza 4 - od 9-12 miesiąca. Głowa trzymana jest jak w fazie 3, nogi
ulegają wyprostowi w stawach kolanowych i biodrowych. Należy zau-
ważyć, że kolana nie powinny osiągnąć pełnego wyprostu.
Podane wzorce reakcji są wzorcami idealnymi. Jeśli w obrazie znajdujemy
nieprawidłowe wzorce częściowe, nie oznacza to jeszcze nieprawidłowego
rozwoju. Z jednej reakcji nie można wnioskować o nieprawidłowym rozwoju.
Nieprawidłowość musi być widziana w kontekście wszystkich 7 reakcji oraz
dynamiki pierwotnych odruchów. Ważne cechy diagnostyczne to:
- odgięciowe i/lub asymetryczne ułożenie głowy, rotacja przedramion,
zaciśnięte palce na kciukach (kciuki w 6-7 tygodniu uwalniane są
z piąstki);
- sztywny wyprost obu lub jednej kończyny dolnej z tendencją do ich
usztywnienia z „baletowym" ustawieniem stóp i krzyżowaniem;
- nadmierne odwiedzenie ud przy wyproście lub zgięciu w stawach ko-
lanowych i/lub wyrzut w bok kończyn dolnych (np. w przypadku za-
grożenia atetozą);
- opóźnienie wieku rozwojowego ponad 3 miesiące w stosunku do
wieku kalendarzowego;
- różnica fazy rozwoju między głową a kończynami dolnymi.
2. Próba zawieszenia poziomego - według Landaua (rys. 10).
Próbę tę:
a) wykonujemy z położenia na brzuchu;
b) dziecko bierzemy pod brzuch płasko ułożoną dłonią i zdecydowanie
unosimy do poziomego ułożenia ciała w otwartej przestrzeni;
c) po rozpoczęciu reakcji można ewentualnie biernie zgiąć głowę i na
nowo obserwować;
d) obserwujemy: utrzymanie głowy i kręgosłupa, ułożenie kończyn dol-
nych i górnych.
Możliwe źródło błędu: ciało dziecka nie znalazło się w położeniu pozio-
mym lub dziecko unosi głowę dla orientacji optycznej.
Wyróżnia się cztery fazy, a mianowicie:
- fazę 1 - głowa i tułów luźno zwisa. Kończyny górne znajdują się w pa-
sywnym - luźnym zgięciu, dłonie luźno otwarte. Również nogi znajdują
się w pasywnym - luźnym zgięciu. Pozycja ta oznacza wiek rozwojowy
od 0 do 6 tygodni;
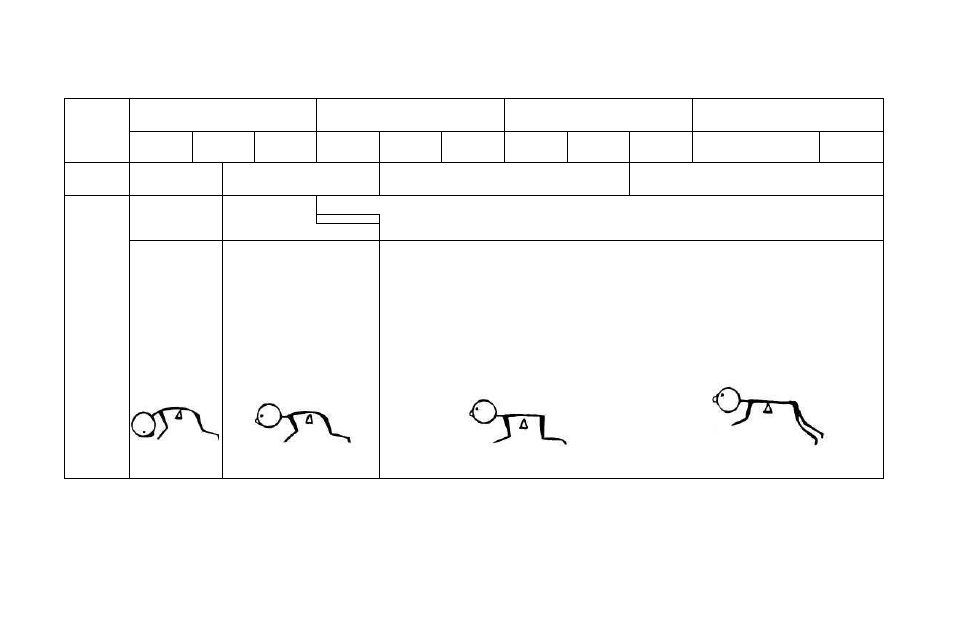
Wiek
dziecka
[w
miesiącach]
Stadium
wg Ingrama
2.
Prób
a zawieszeni
a poziomeg
o
I kwartał
1
2
I zgięciowe
1 faza:
Landau
negatywna
głowa luźno
zwisa, tułów
i kończyny
w luźnym
zgięciu
3
II kwartał
4
I wyprostne
2 faza:
Landau I
wyprost karku do linii
barków, luźne zgięcie
tułowia i kończyn
5
6
III kwartał
7
8
II zgięciowe
9
IV kwartał
10
11
12
II wyprostne
3 faza:
Landau II
kark i tułów symetrycznie wyprostowany do od 7 m. ż. rozwija się luźny wyprost
okolicy Th-I (piersiowo-lędźwiowej). nóg w stawach kolanowych.
Nogi zgięte pod kątem prostym w stawach
biodrowych i kolanowych.
W stawach skokowych pozycja pośrednia
Rysunek 10. Próba zawieszenia poziomego wg Landaua (za: Hellbrugge i in. 1980)

148
- fazę 2 - zaznacza się wyprost karku i tułowia. W wieku 3 miesięcy
dziecko osiąga symetryczny wyprost karku. Kręgosłup piersiowy pro-
stuje się do wysokości dolnego kąta łopatki. W obrazie odpowiedzi nie
może dojść do zgięcia bocznego kręgosłupa ani odgięcia do tyłu. Koń-
czyny górne trzymane są w lekkim zgięciu, dłonie luźno zamknięte.
Nogi utrzymują pozycję noworodkową. Jeśli w reakcji Landaua wi-
doczny jest wyprost kręgosłupa do dolnego kąta łopatki, wiek rozwo-
jowy dziecka odpowiada ukończonemu 3 miesiącowi życia;
- fazę 3 - rozpoczyna się synergia zgięciowa nóg. Z pasywnego zgięcia
(w II kwartale życia) nogi osiągają zgięcie pod kątem prostym w sta-
wach: biodrowym, kolanowym i skokowym. Osiowy organ głowa
-tułów prostuje się. Pod koniec 6 miesiąca kręgosłup szyjny i piersiowo-
-lędźwiowy jest wyprostowany na całej długości, kończyny górne po-
zostają w luźnym zgięciu przy otwartych dłoniach, a kończyny dolne
pozostają zgięte pod kątem prostym we wszystkich stawach;
- fazę 4 - ustępuje zgięcie kolan, nogi prostują się przy zachowanym
zgięciu w stawach biodrowych. Dziecko powyżej 7 miesiąca życia
- dalsze ustępowanie synergii zgięciowej w zakresie kończyn dolnych.
Kiedy dziecko luźno prostuje nogi w stawach kolanowych, oznacza to, że
osiągnęło ono fazę pionizacji, czyli dziecko ma więcej niż 8 miesięcy.
Nieprawidłowe wzorce odpowiedzi w reakcji Landaua:
- asymetryczne ułożenie głowy, tułowia lub/i kończyn z wygięciem
bocznym tułowia po jednej stronie;
- wiotkie zwisanie głowy, tułowia i kończyn;
- odgięciowe (opistotoniczne) ułożenie głowy z retrakcja ramion i wy-
prostem kończyn dolnych;
- sztywny wyprost kończyn górnych ku bokom;
- brak wyprostu karku, wyprost kończyn górnych z zaciśnięciem pięści;
- wyprostne ustawienie kończyn dolnych;
- wyprost (wyrzut) kończyn dolnych. W drugim półroczu życia w nor-
mie rozwojowej - lekkie przygięcie głowy powoduje rozluźnienie
i zgięcie w stawach biodrowych. W patologii - przygięcie głowy wz-
maga wyprost kończyn dolnych i wywołuje reakcję Moro. We wspom-
nianej pozycji po przygięciu głowy wywołuje się także odruch Galanta,
przez drażnienie okolicy przykręgosłupowe] od dolnego kąta łopatki
do talerza kości biodrowej. Patologicznie wystąpić może wzmożenie
lub wygaśnięcie odruchu po jednej lub obydwu stronach.

149
3. Reakcja zawieszenia pachowego (rys. 11).
Warunki przeprowadzenia badania:
a) tę próbę wykonuje się z pozycji wyjściowej — ułożenie ciała na brzu-
chu, z głową skierowaną prostopadle do badającego,
b) dziecko uchwycić oburącz za tułów i podnieść do pozycji pionowej
tak, aby grzbiet zwrócony był do badającego;
c) nie należy uciskać kciukiem obręczy barkowej ani pleców, szczególnie
mięśnia kapturowego (uwaga: bodźce receptorów proprioceptywnych
powodują podrażnienie, które prowadzi do wyprostu nóg);
d) oceniamy ułożenie kończyn dolnych.
Reakcje zawieszenia pachowego ma 3 fazy rozwojowe:
- faza la - obserwujemy pasywne, luźne zgięcie nóg jak u noworodka.
Trwa to od urodzenia do 3 miesięcy;
- faza lb - po 3 miesiącu życia pojawia się synergia zgięciowa, która
trwa do końca 7 miesiąca, tak że nogi są symetrycznie przyciągane do
brzucha;
- faza 2 - od 8 miesiąca pojawia się luźny wyprost kończyn dolnych.
W tym czasie bowiem pojawia się pionizacja w motoryce sponta-
nicznej.
Możliwe źródła błędu:
- uciśnięcie kciukami mięśni przykręgosłupowych,
- uciśnięcie dołów pachowych.
Oceniamy: ułożenie kończyn dolnych.
Ważne elementy diagnostyczne to nieprawidłowe wzorce odpowiedzi:
- sztywny wyprost kończyn dolnych z obciągnięciem baletowym stóp,
- zróżnicowanie lub asymetria ruchowa kończyny dolnej prawej i lewej,
- przywiedzenie wyprostowanych kończyn dolnych z rotacją wewnętrz-
ną, skrzyżowaniem nóg i zaciśnięciem palców dłoni na kciukach,
- równoległe ustawienie kończyn dolnych.
4. Reakcja wychylenia bocznego według Vojty (rys. 12).
Zasadą wykonania próby jest:
a) pozycja wyjściowa jak przy zawieszeniu pachowym, a więc plecami
do badającego. Dziecko unosimy do pozycji pionowej. Dłonie dziecka
w chwili wykonania muszą być otwarte (otwierać jeśli są zamknięte
przed podnoszeniem w górę i wychyleniem w bok);
b) wychylenie dziecka następuje nagle i tylko do linii poziomej. Ocena
reakcji musi nastąpić w chwili wychylenia.
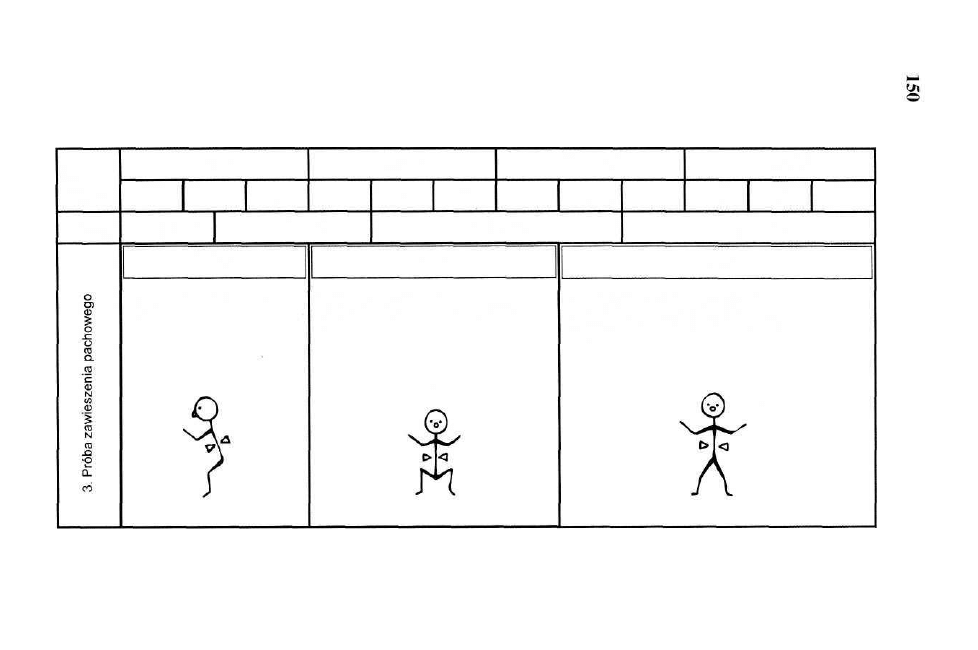
Rysunek 11. Próba zawieszenia pachowego (Hellbrugge i in. 1980)
I kwartał
Wiek
dziecka
[w
miesiącach]
Stadium
wg Ingrama
1a faza
nogi symetrycznie i w luźnym
zgięciu
wyprost karku do linii barków.
Od 3 m. ż. nogi są aktywnie przyciągnięte
do brzucha
1 b faza
II kwartał
1
I zgięciowe
2
3
4
5
II zgięciowe
I wyprostne
6
7
III kwartał
8
IV kwartał
9
10
11
12
II wyprostne
2 faza
tułów wyprostowany, nogi w niewielkim
odwiedzieniu w stawach biodrowych.
Od końca 7 m. ż. rozpoczyna się pionizacja
spontaniczna
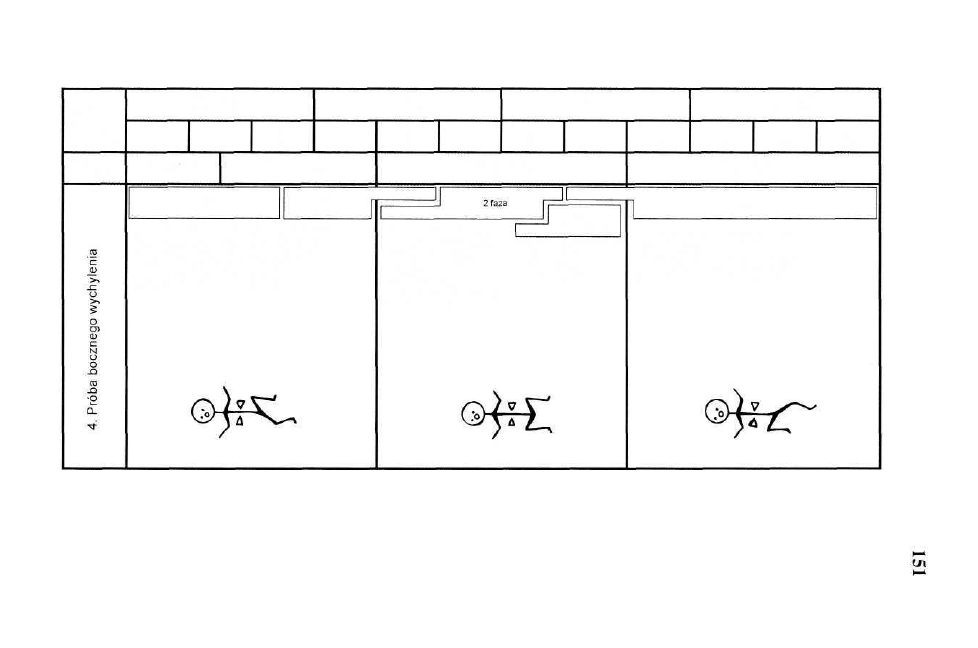
Rysunek 12. Próba bocznego wychylenia wg Vojty (za: Hellbrugge i in. 1980)
luźny wyprost i odwiedzenie nogi
górnoleżącej.
Głowa z tułowiem wyprostowane.
„Odruch szybowania" (Peiper)
organ osiowy (głowa-
-tułów) wyprostowany.
Kończyny w luźnym
zgięciu.
Stopy w położeniu
pośrednim lub supinacji
2 faza
przejściowa
lekki wyprost
w stawach
kolanowych
3 faza
II wyprostne
IV kwartał
12
11
10
9
8
7
6
III kwartał
II kwartał
5
4
II zgięciowe
I wyprostne
3
I kwartał
2
1
I zgięciowe
1 faza
1 faza
przejściowa
ruch obejmowania (II faza Moro), dłonie
otwarte. Zgięcie górnoleżącej nogi we
wszystkich stawach (stopa w zgięciu
grzbietowym i pronacji). Noga
dolnoleżąca wyprostowana z supinacja
Stadium
wg Ingrama
Wek
dziecka
[w
miesiącach]

152
Oceniamy: ułożenie górnoleżącego stawu barkowego ramienia ręki, uło-
żenie tułowia i górnoleżącej kończyny dolnej.
Występują 3 fazy rozwojowe:
- faza 1 - trwa do 10 tygodnia życia. Ręka wyżej leżąca wykonuje obej-
mowanie Moro - podobne, przy pełnym otwarciu dłoni. Wyżej leżąca
noga ułożona jest w zgięciu w stawie biodrowym i kolanowym z pro-
nacją stopy i wachlarzowatym rozstawieniem palców. Noga niżej leżąca
wykonuje ruch niepełnego wyprostu w stawie biodrowym i kolano-
wym, podczas gdy stopa znajduje się w supinacji (zwrócona do sufitu),
a palce stopy w zgięciu. Po 10 tygodniu życia pojawia się tzw. pierwsza
faza przejściowa, która trwa do 20 tygodnia. Kończyny górne wyko-
nują odruch Moro - podobne odwiedzenie, kończyny dolne pozostają
w położeniu z fazy 1 lub przyjmują symetryczne zgięcie;
- faza 2 - po 20 tygodniu, a więc od 5 do 7 miesiąca pojawia się pełna
synergia zgięciowa, co oznacza, że obie nogi są zgięte maksymalnie w
stawach biodrowych i kolanowych, podeszwy stóp zwrócone do siebie.
Kończyny górne pozostają w luźnym zgięciu przy otwartych dłoniach.
Następnie od początku 8 do końca 9 miesiąca występuje 2 faza przejś-
ciowa. Zmniejszyło się zgięcie w stawie łokciowym wyżej leżącej koń-
czyny górnej, ramię jest odwiedzione, dłoń luźna. Obie nogi ułożone
pozostają w zgięciu w stawach biodrowych, ustępuje zgięcie w stawach
kolanowych;
- faza 3 - pojawia się między 9 a 10 miesiącem życia, jest charakterys-
tyczna przez wyprost wyżej leżącego ramienia w rotacji zewnętrznej
przy otwartej dłoni i przez wyprost wyżej leżącej nogi z ustawieniem
stopy w pozycji pośredniej.
Ważne cechy diagnostyczne i nieprawidłowe wzorce odpowiedzi to:
- zablokowany wzorzec Moro w okresie jego występowania,
- wyprost górnoleżącej kończyny dolnej z rotacją wewnętrzną,
- opóźnienie zgięcia górnoleżącej kończyny dolnej,
- toniczne zaciśnięcie piąstek, przy wyproście w łokciu kończyny górno-
leżącej, sztywne wyprostowanie górnoleżącej kończyny dolnej,
- sztywne zgięcie górnoleżącej kończyny górnej z zaciśnięciem piąstki
i retrakcja ramienia,
- asymetria ruchów,
- hypotoniczna reakcja kończyn i tułowia (widoczna i wyczuwalna).
Możliwe źródła błędu:
- uciśnięcie kciukami mięśni przykręgosłupowych grzbietu,
- przekroczenie poziomego ustawienia ciała,
- zbyt późna ocena i przetrzymywanie w wychyleniu.

153
5. Reakcja bocznego zawieszenia poziomego według Collis (rys. 13).
Warunki przeprowadzenia badania:
a) pozycja wyjściowa - ułożenie na boku, grzbietem do badającego, dłoń
dolnoleżącą należy otworzyć przed badaniem;
b) dziecko chwycić za ramię i udo po tej samej stronie (aby uniknąć roz-
ciągania torebek stawowych, w szczególności stawu barkowego, nale-
ży przeczekać tzw. „nastawienie się" mięśni) i zdecydowanie, ale nie
gwałtownie unieść nad podłoże;
c) u niemowląt od 2 trymestru - pod koniec badania tej reakcji - przy okazji
dać do podparcia rękę ustawioną w pronacji o podłoże, na którym jest
badane (np. stół), wolna ręka powinna mieć otwartą dłoń, w przeciwnym
wypadku dłoń pozostaje zamknięta, co może prowadzić do fałszywego
wyniku próby;
d) obserwujemy dolnoleżące kończyny: górną i dolną oraz ułożenie głowy.
Wyróżniamy trzy fazy rozwojowe:
- faza 1 - do 9 tygodnia życia odpowiedzią wolnej kończyny górnej jest
wzorzec Moro podobny z otwartą dłonią, wolna kończyna dolna pozos-
taje w zgięciu (faza la). W 3 miesiącu życia kończyna górna pozostaje
w luźnym zgięciu i dłonią luźnie zamkniętą, noga pozostaje zgięta we
wszystkich stawach (faza lb);
- faza 2 - około 4 miesiąca życia pojawia się pronacja przedramienia
przy zgięciu w stawie łokciowym i lekkim zamknięciu dłoni. W prze-
biegu drugiego kwartału dłoń ulega stopniowemu otwarciu. W 6 mie-
siącu wszystkie palce dłoni są luźno wyprostowane, wygasa całkowicie
odruch chwytny dłoni. Kiedy dziecko osiągnie podpór na otwartej dłoni,
ocenę dalszego postępu rozwoju wskazuje reakcja kończyny dolnej;
- faza 3 - w 7 miesiącu pojawia się odwiedzenie uda, w 8 miesiącu us-
tępuje zgięcie w stawie kolanowym, 9 miesiącu, stopa dotyka swym
brzegiem podłoża, po ukończeniu 10 miesięcy dziecko podpiera się całą
stopą o podłoże.
Możliwe źródło błędu:
- pominięcie otwarcia dolnoleżącej dłoni dziecka przed próbą,
- zbyt późna ocena reakcji (nie w momencie uniesienia),
- zbyt wysokie uniesienie dziecka tak, że nie jest ono w stanie podeprzeć
się ręką na podłożu.
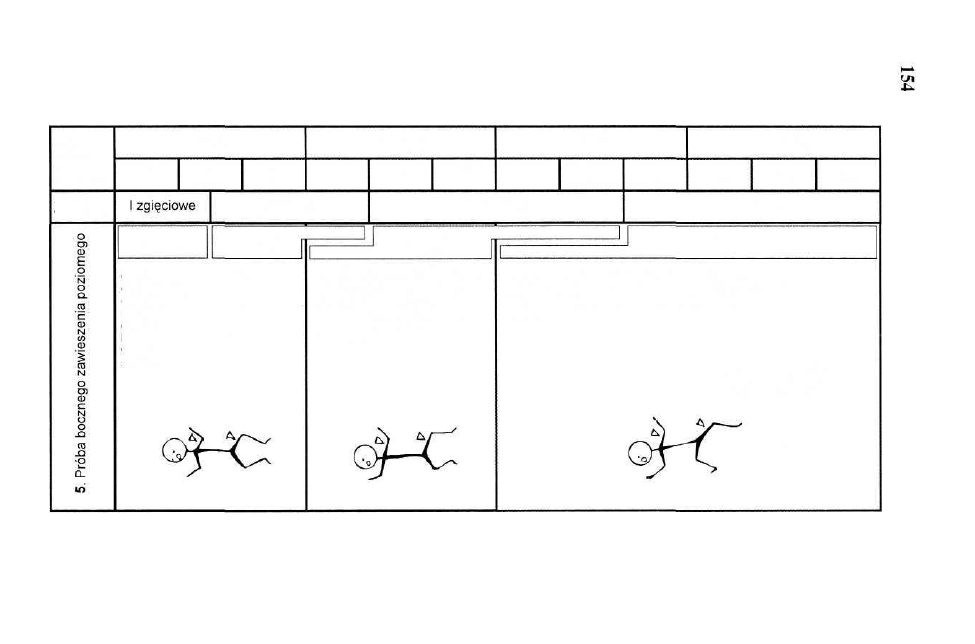
Rysunek 13. Próba bocznego zawieszenia poziomego wg Collis (za: Hellbrugge i in. 1980)
odruch spontaniczne
obejmowania wierzganie
(II faza Moro). nóżkami
Noga
dolnoleżąca
luźno zgięta
we wszystkich
stawach
początek pronacji przedramienia.
Noga dolnoleżąca luźno zgięta
we wszystkich stawach.
Pod koniec 2 fazy dziecko jest
w stanie podeprzeć się na
otwartej dłoni
wykształcony jest podpór na dłoni.Rozpoczyna się
czynność podporowa kończyny dolnej od "zewnętrznego
brzegu stopy. Zwiększa się odwodzenie w stawie
biodrowym
od 10 m. ż. dziecko
potrafi postawić całą
stopę na podłożu
3 faza
10
II wyprostne
11
12
IV kwartał
9
II zgięciowe
III kwartał
8
7
6
II kwartał
5
I wyprostne
4
3
2
1
I kwartał
1 a faza
1 b faza
2 faza
Wek
dziecka
[w
miesiącach]
Stadium
wg Ingrama

155
Nieprawidłowe wzorce odpowiedzi:
- zablokowanie odruchu Moro w I kwartale życia;
- sztywne zgięcie kończyny górnej w stawie łokciowym z retrakcja
ramienia i zaciskaniem palców dłoni w piąstce;
- sztywny wyprost kończyny górnej z zaciśnięciem piąstki;
- sztywne wyprostne ułożenie wolnej kończyny dolnej z baletowym
ustawieniem stopy;
- po 5-6 miesiącu nieregularne ruchy palców górnoleżącej dłoni, pro-
nacji, supinacji stopy (zapowiedź ruchów atetotycznych);
- ruchy wyprostne i zgięcia wolnej kończyny dolnej;
- nieregularne ruchy kończyny (atetotyczne ruchy palców rąk).
6. Reakcja zawieszenia pionowego, zwana próbą zwisania głowy
według Peipera-Isberta (rys. 14).
Warunki przeprowadzenia badania:
a) pozycja wyjściowa dla niemowląt do końca 6 miesiąca życia na ple-
cach. Głowa w ustawieniu pośrodkowym skierowana do badającego;
b) otwieramy dłonie przez ich głaskanie, po czym chwytamy dziecko za
uda tuż przy kolanach i unosimy je zdecydowanym mchem do góry,
do pionu;
c) ocena odpowiedzi następuje w momencie wykonywania reakcji;
d) oceniamy ułożenie głowy i kręgosłupa, obręczy barkowej, kończyn
górnych i dłoni.
Wyróżniamy trzy fazy rozwojowe:
- faza 1 - pierwszych 6 tygodni życia (faza la), widoczny jest pełen
Moro-podobny wzorzec kończyn górnych (odwiedzenie i obejmowa-
nie). W tym okresie ramiona znajdują się pod kątem prostym do osi
tułowia, kark - wyprostowany. Po 6 tygodniu występuje jedynie wy-
ciągnięcie ramion w bok (faza lb);
- faza 2 - po 3 miesiącu życia wzrasta kąt odwiedzenia ramion w sto-
sunku do tułowia i wynosi około 135° pod koniec drugiego kwartału;
- faza 3 - między 7 a 12 miesiącem ręce wyciągają się do podłoża pod
kątem 160°. Wyprost grzbietu dotyczy całego odcinka kręgosłupa. We
wszystkich fazach dłonie są otwarte, palce odwiedzione i wyprostowane.
W ostatnim kwartale dziecko broni się chwytając za odzież badającego.
Możliwe źródła błędu:
- pominięcie otwarcia rączek dziecka przed badaniem,
- dziecko nie znalazło się w pozycji pionowej,
- zbyt późna ocena reakcji.
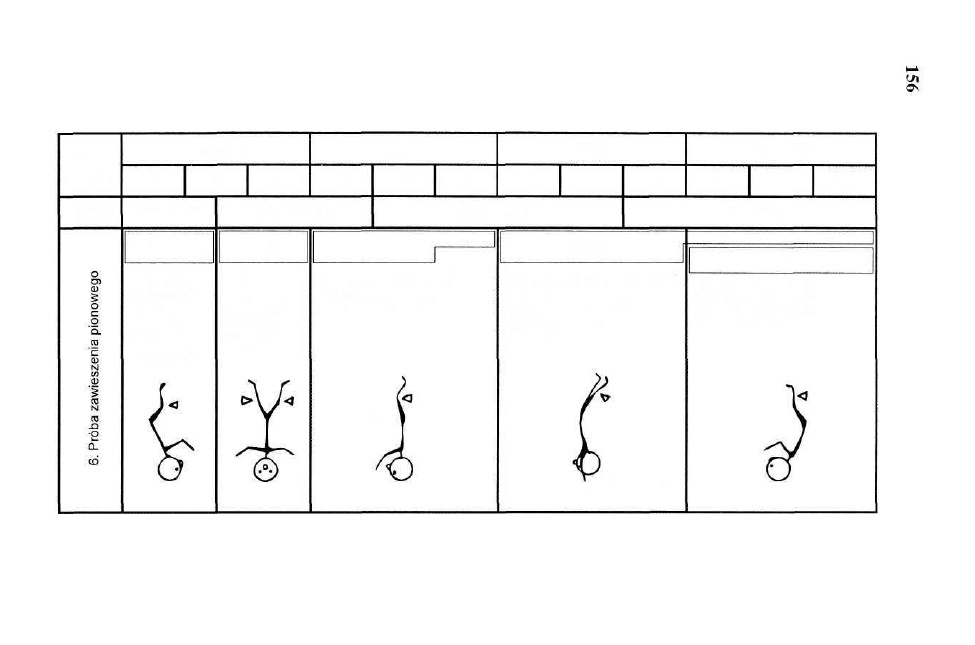
Rysunek 14. Próba zawieszenia pionowego wg Peipera-Isberta (za: Hellbrugge i in. 1980)
1 a faza
obejmowanie
(II faza Moro).
Zgięcie
w stawach
biodrowych.
Kark
wyprostowany
ramiona
odwiedzione,
dłonie otwarte
(I faza Moro).
Kark i tułów
wyprostowany
ramiona odwiedzione, dłonie
otwarte.
Wyprost tułowia i bioder
ramiona wyciągnięte w kierunku
podłoża.
Dłonie otwarte i w zgięciu
grzbietowym.
Kark wyprostowany
dziecko szuka pomocy,
chwytając się badającego.
Przytrzymuje się rękoma
i podciąga do góry
4 faza
3 faza
2 faza
II zgięciowe
II wyprostne
IV kwartał
12
11
10
9
8
7
III kwartał
6
II kwartał
5
4
1 b faza
I wyprostne
3
2
I kwartał
1
I zgięciowe
Wiek
dziecka
[w
miesiącach]
Stadium
wg Ingrama

157
Nieprawidłowe wzorce w reakcji zawieszenia pionowego:
- zablokowanie odruchu Moro w I kwartale życia;
- odgięciowe ułożenie tułowia, albo skręcenie barków w stosunku do
bioder, albo łukowate zgięcie tułowia w bok;
- bezwładny zwis głowy;
- brak wyprostu karku;
- sztywny wyprost ramion z zaciśnięciem piąstek, czasem towarzyszy
temu zbliżanie piąstek do głowy;
- stałe ustawienie zgięciowe jednej lub obu kończyn górnych ze ściś-
niętą piąstką.
7. Reakcja zawieszenia pionowego według Collis (rys. 15).
Warunki przeprowadzenia badania:
a) pozycja wyjściowa z ułożenia na plecach, badający chwyta prawą dłonią
za prawe udo dziecka, tuż powyżej kolana i czeka chwilę na napięcie
się mięśni, co zabezpiecza torebkę stawu biodrowego przed nadmiernym
jej rozciągnięciem;
b) następuje szybkie i płynne uniesienie dziecka do pionu;
c) ocena reakcji przebiega w momencie jej wykonywania (uwaga — dłuż-
sze utrzymywanie dziecka głową w dół powoduje zbyt duże obciążenie
stawu biodrowego w tej asymetrycznej pozycji);
d) oceniamy każdorazowo wolną kończynę dolną, prawą i lewą.
Wyróżniamy dwie fazy rozwojowe:
- faza 1 - w pierwszym półroczu życia odpowiedź wolnej kończyny dolnej
polega na maksymalnym zgięciu w stawach biodrowym i kolanowym
przy minimalnym jej odwiedzeniu. Tylko w pierwszych 2-3 tygod-
niach życia wyprost wolnej kończyny dolnej w górę, z następowym
szybkim zgięciem, można ocenić jako odpowiedź prawidłową, później
zawsze jako patologiczną;
- faza 2 - po 6 miesiącu życia zgięcie dotyczy nadal stawu biodrowego
wolnej kończyny, podczas gdy w stawie kolanowym dochodzi do luź-
nego wyprostu, przy czym narasta odwiedzenie uda.
Możliwe błędy:
- uniesienie dziecka szarpnięciem zamiast płynnym ruchem,
- zbyt późna reakcja dziecka (nie w momencie jego uniesienia).
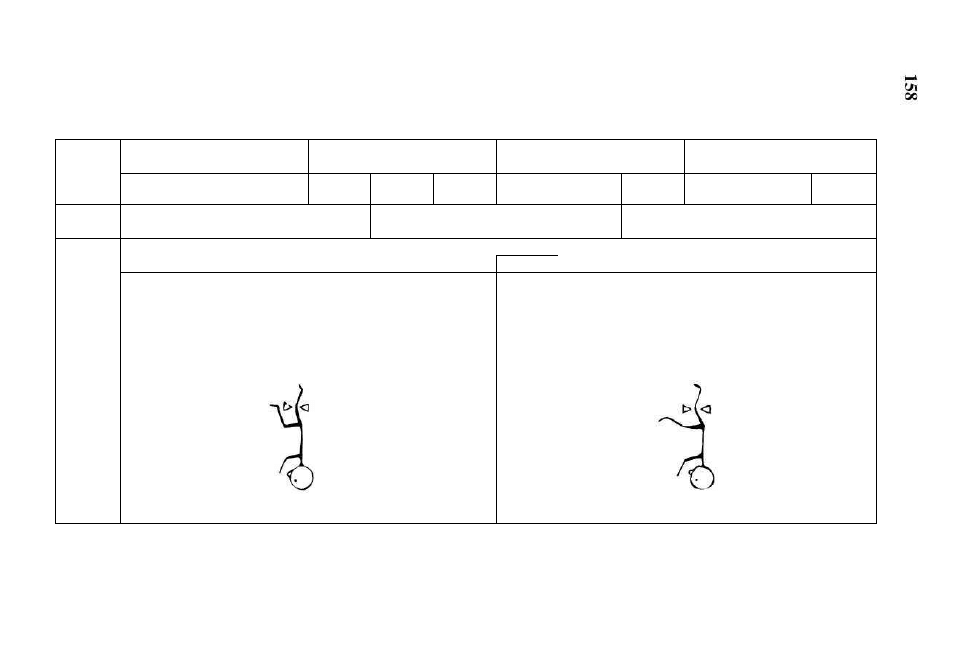
Wiek
dziecka
[w
miesiącach]
Stadium
wg Ingrama
7.
Prób
a zawieszeni
a pionoweg
o
I kwartał
1 | 2
I zgięciowe
3
II kwartał
4
I wyprostne
5
6
III kwartał
7
8
II zgięciowe
1 faza
wolna kończyna dolna zgięta we wszystkich stawach.
Tułów wyprostowany
9
IV kwartał
10
11
12
II wyprostne
2 faza
wolna kończyna dolna zgięta w stawie biodrowym i skokowym.
Luźny wyprost w stawie kolanowym
Rysunek 15. Próba zawieszenia pionowego wg Collis (za: Hellbrugge i in. 1980)

159
Nieprawidłowe wzorce odpowiedzi w reakcji zawieszenia pionowego:
- sztywny wyprost wolnej kończyny dolnej z baletowym obciągnięciem
stopy,
- wielokrotny ruch niepełnego prostowania z następowym zgięciem wolnej
kończyny dolnej,
- zgięcie w stawie kolanowym z nadmiernym odwiedzeniem.
Ocena reaktywności posturalne] w poszczególnych próbach winna być rea-
lizowana całościowo, w kontekście wszystkich siedmiu reakcji. Pojedyncza
nieprawidłowa odpowiedź we wzorcach częściowych nie oznacza patologii.
Vojta (1988) określił aż 38 nieprawidłowych wzorców częściowych, które
mogą pojawić się podczas badania reaktywności posturalnej za pomocą
7 wymienionych wystandaryzowanych prób.
W koncepcji badania neurokinezjologicznego niemowlęcia Vojta dostrzega
największą rolę funkcji automatycznego sterowania położeniem ciała w prze-
strzeni. Automatyczne sterowanie postawą ciała jest wrodzone i genetycznie
zakodowane w programie rozwoju człowieka. Postura w języku łacińskim
oznacza postawę ciała. Automatyczne sterowanie ułożeniem ciała stanowi
nie tylko podstawę dowolnej motoryki, ale również towarzyszy zachowaniom
emocjonalnym w ciągu całego życia. Nikt z nas nie musi zastanawiać się,
jakiego użyć mięśnia podczas wykonywania ruchu, na przykład w czasie
chodu, tańca, śmiechu, gestykulacji tak, aby zachować jednocześnie właściwą
postawę pionową. Odbywa się to poza naszą świadomością. Już w 1916 roku
Robert Magnus stwierdził, że każdy celowy ruch rozpoczyna się od określonej
postawy i kończy określoną postawą, co więcej odruchy postawy towarzyszą
każdemu ruchowi jak cień. Słowa te stanowią motto do pracy Vojty (1989,
s. 669).
Udziałem Vojty w opracowaniu diagnostyki rozwojowej jest określenie
wzajemnego związku między ontogenezą posturalna i ontogenezą motoryczną,
które przebiegają równolegle, zatem ocena jednej z nich jest jednocześnie
wglądem w drugą. Vojta określa ontogenezę jako gatunkowo specyficzny,
genetycznie zdeterminowany program, w przebiegu którego bez trenin-
gu i bez ćwiczeń pojawiają się kolejne umiejętności w rozwoju dziecka.
Dynamika odpowiedzi w poszczególnych reakcjach testu pozwala na ocenę
dojrzałości funkcji posturalnych. Prawidłowa funkcja posturalna w określo-
nych granicach wiekowych daje podstawę do twierdzenia, iż funkcje moto-
ryczne dziecka również przebiegają prawidłowo. Ma to istotne znaczenie
wobec szerokiej normy rozwojowej dla motoryki spontanicznej, której „kamie-
nie milowe" można określić za pomocą różnorodnych metod.
Reakcje ułożeniowe odzwierciedlają ten sam poziom rozwoju automatycz-
nego sterowania położeniem ciała, które dziecko osiąga w swojej spontanicznej

160
motoryce i zachowaniu. Dzięki temu możliwa jest obiektywna ocena onto-
genezy motorycznej jako części diagnostyki rozwojowej. Wprowadzenie
badania reakcji ułożeniowych do klinicznej oceny niemowlęcia sprawdziło się
jako godne zaufania badanie przesiewowe, nie tylko osiągniętego poziomu
czy fazy rozwoju, ale także jako miara odchyleń od form idealnych, aż po
obiektywne znamiona patologii. Ocena ilościowa tych odchyleń stanowi
ważny drogowskaz prognostyczny.
3.2.5. Pomocnicze reakcje ułożeniowe
W badaniu neurorozwojowym niemowląt znane są także inne reakcje uło-
żeniowe opisywane przez neurologów dziecięcych, które zasługują na omó-
wienie ze względu na dotychczasowe ich stosowanie w praktyce pediatrycznej.
Reakcje te wykazują pewną stabilność wzorców w odróżnieniu od zmienia-
jących się wzorców w 7 reakcjach ułożeniowych, zależnych od wieku dziecka.
Wczesna neurokinezjologiczna diagnostyka zaburzeń ośrodkowej koordy-
nacji nerwowej (zokn) pozwala na prognozowanie stanu zapowiadającego
porażenie mózgowe lub opóźnienie rozwoju psychomotorycznego.
W tabeli 2 zestawiono pomocnicze w diagnostyce neurokinezjologicznej
dzieci reakcje odruchowe, takie jak: reakcja przedsionkowa, reakcja windy,
reakcja wahadłowa, reakcja stania, gotowość do skoku, sposób przeprowa-
dzenia badania, prawidłową i nieprawidłową odpowiedź oraz okres wystę-
powania.
Pozioma reakcja przedsionkowa po raz pierwszy opisana została przez
Peipera (za: Avalle i in. 1981) pod nazwą pobudzenia przez postępujący ruch,
później opisywana jako reakcja windy na przesunięcie w górę lub w dół oraz
do przodu, w tył lub na boki.
Sposób przeprowadzenia badania:
a) do wykonania reakcji utrzymujemy dziecko pionowo, za tułów, grzbie-
tem do badającego, następnie ruchem półkolistym przesuwamy dziecko
szybko w prawo i w lewo;
b) prawidłowa odpowiedź polega na obracaniu się głowy w kierunku ruchu
oraz wyproście nogi po tej stronie, podczas gdy druga noga pozostaje
w zgięciu.
Reakcja windy występuje podczas uniesienia dziecka w górę i opuszcza-
nia w dół.
Sposób przeprowadzenia badania:
a) do wykonania reakcji dziecko trzymamy w pionie za tułów, zwrócone
grzbietem do badającego, następnie szybko unosimy pionowo w górę
i opuszczamy do pozycji wyjściowej;

161
b) prawidłowa odpowiedź polega na uzyskaniu odruchu Moro lub reakcji
Moro-podobnej, tzn. podczas unoszenia kończyny górne i dolne usta-
wiają się w pozycji zgięciowej we wszystkich stawach, a następnie
podczas opuszczania ulegają wyprostowi kończyny dolne, zaś odwie-
dzeniu z ruchem obejmowania - kończyny górne.
Reakcja wahadłowa, opisana w 1965 roku przez Vojtę (1988), a wyko-
rzystywana do wczesnej diagnostyki dziecięcych zespołów spastycznych,
może być wywołana w każdym wieku, chociaż diagnostycznie najbardziej
wyraźna jest u małego dziecka, pojawia się u zdrowych niemowląt od 8 mie-
siąca życia:
a) dziecko trzymane pod pachami, tyłem do badającego, jest huśtane do
przodu i do tyłu;
b) prawidłowa reakcja dziecka polega na luźnym, symetrycznym wahaniu
nóg w kierunku ruchu.
Reakcja stania, jako zdolność utrzymania całego ciężaru ciała, chociaż
przed ukończeniem pierwszego roku życia nie występuje pełne utrzymanie
równowagi, opisana przez Gesell, a następnie wprowadzona do diagnostyki
rozwojowej (Hellbrugge i in. 1980, Czochańska 1995).
Reakcje sprawdza się następująco:
a) dziecko trzymane pionowo, grzbietem do badającego, za tułów, jest
przybliżone do podłoża do momentu zetknięcia się stóp z podłożem;
b) w prawidłowej odpowiedzi dziecko stawia całe stopy na podłożu,
a nogi pozostają w swobodnym wyproście z lekkim „podwinięciem"
podeszwowym stóp.
Reakcja tzw. gotowości do skoku (spadochronowa) opisana przez Schal-
tenbranda po raz pierwszy w 1926 r., zwana jako: wzrokowa gotowość do
skoku, próba podporu na ramionach, czy też reakcja spadochronowa u zdro-
wych niemowląt pojawia się od 5 miesiąca życia (Hellbrugge i in. 1980,
Czochańska 1995).
Reakcję należy sprawdzić w następujący sposób:
a) niemowlę trzymane za tułów w pionie, grzbietem do badającego - zos-
taje nagle przechylone do poziomu w przód, twarzą do podłoża;
b) prawidłowa odpowiedź polega na wyproście do przodu ramion z otwar-
tymi dłońmi.
Reakcja ta dla dziecka zdrowego ma takie samo znaczenie dla ramion,
jak reakcja stania dla nóg, która w rozwoju ontogenetycznym pojawia się
dokładnie cały trymestr później. Odchylenie od wzorca prawidłowego lub
brak reakcji od 6 miesiąca świadczy o patologicznym rozwoju funkcji pod-
porowo-wyprostnych u niemowlęcia.

Tabela 2. Pomocnicze reakcje ułożeniowe sprawdzane w badaniu neurorozwojowym niemowląt
Reakcja ułożeniową
Pozioma reakcja
przedsionkowa
Reakcja windy
(pionowa
przedsionkowa)
Reakcja wahadłowa
Reakcja stania
Reakcja
spadochronowa
tzn. gotowość
do skoku
Sposób wykonania
Dziecko trzymane za tułów, twarzą
zwrócone do badającego, nagle
obrócone (przesunięte) w jedną
ze stron (w bok) po półokręgu
Dziecko trzymane za tułów, nagle
i szybko uniesione w pionie
Dziecko trzymane za tułów, biernie
huśtane w przód i tył
Dziecko trzymane w „zawieszeniu"
za tułów, w ułożeniu pionowym,
zostaje zbliżone do podłoża,
aż dotknie go stopami
Dziecko trzymane w poziomie
za tułów zostaje przechylone nagle
w stronę brzuszną (podłoża)
i twarzą zbliżone do podłoża
Prawidłowa odpowiedź
Obrót głowy w kierunku ruchu
zgięcia nogi tylnej, wyprost nogi
bliższej (do badającego)
Reakcja Moro kończyn górnych,
aktywne zgięcie nóg
Swobodne, luźne symetryczne
wahania nogami
Pewny, swobodny wyprost nóg
w rotacji zewnętrznej, przy
zgięciu grzbietowym stóp
Wyprost ramion do przodu;
podpór na otwartych dłoniach
Odpowiedź nieprawidłowa
Obrót głowy w kierunku
przeciwnym do ruchu,
ewentualnie wyprost nogi tylnej.
Brak ruchu (obrotu) głowy
Sztywne zgięcie, wyprost lub
wyprost nadmierny kończyn
górnych; sztywny wyprost nóg
a) obie nogi usztywnione
(w ułożeniu przymusowym)
b) jedna noga pozostaje w tyle za
drugą (nie nadąża za drugą)
c) nadmierna amplituda
wychyleń nóg
a) sztywny wyprost nóg z
końskim ustawieniem stóp.
b) wiotkie, luźne ułożenie
(zwisanie nóg)
a) sztywne ułożenie zgięciowej
jednej lub obu kończyn
górnych,
b) uderzenie dłońmi o klatkę
piersiową lub kark
c) brak symetrycznego wyprostu
karku
Czas
występowania
reakcji
0-3 in. ż.
0-4 m. ż.
nieograniczona
od 8 m. ż.
od 8 m. ż.

163
3.2.6. „Dziecko ryzyka symptomatycznego"
„Dziecko ryzyka symptomatycznego" zostało po raz pierwszy zdefiniowane
przez Vojtę (1988), Bauera (1985) i określone jako stan niestabilny i przejścio-
wy charakteryzujący się objawami:
- nieprawidłowej motoryki spontanicznej z ubóstwem lub stereotypią
wzorów motorycznych,
- zaburzeniem automatyzmów sterowania położeniem ciała w przestrzeni,
widocznych w nieprawidłowych reakcjach ułożeniowych,
- wzmożeniem lub osłabieniem odruchów prymitywnych.
U „dziecka ryzyka" czynniki szkodliwe mogły odziaływać na mózg we
wczesnej fazie, przed urodzeniem, w czasie porodu lub krótko po urodzeniu,
ale dzięki plastyczności ośrodkowego układu nerwowego w fazie wzrastania
i dojrzewania może nastąpić samoistne wycofanie się zaburzeń i wyrówna-
nie rozwoju. Często dochodzi do opóźnienia rozwoju psychomotorycznego,
rzadziej następuje patologiczny przebieg rozwoju w kierunku spastycznego,
dyskinetycznego lub hipotonicznego zespołu zokn u niemowlęcia.
Na podstawie ilościowej oceny zokn można oddzielić grupę dzieci z bardzo
lekkimi odchyleniami od tych, które są wyraźnie zagrożone w swoim rozwoju.
W ten sposób można uchwycić zaburzenia postawy, które same w sobie nie
stanowią zagrożenia w kierunku mózgowego porażenia dziecięcego.
U niemowląt z najlżejszym (od 1 do 3 reakcji nieprawidłowych) i lekkim
(4-5 nieprawidłowych reakcji ułożeniowych) zokn liczba spontanicznych
normalizacji wynosi odpowiednio 95 i 75%. Obraz takich zaburzeń po-
zostaje tylko opisem stanu nieporządku w oun, który jeśli nie ulegnie spon-
tanicznej normalizacji, kończyć się może minimalną wadą postawy widoczną
w starszym wieku u dziecka albo minimalnym uszkodzeniem mózgu wyraża-
jącym się w postaci nadpobudliwości i nadruchliwości, dysleksji, dysgrafii itp.
W przypadku średnio ciężkich zaburzeń ośrodkowej koordynacji nerwowej
(6-7 reakcji patologicznych) lub ciężkich (7 patologicznych reakcji ułożenia
ciała w przestrzeni z towarzyszącym wzmożeniem lub obniżeniem napięcia
mięśniowego) trzeba mówić o poważnym zagrożeniu mózgowym porażeniem
dziecięcym (mpdz), a dzieci należy kierować na rehabilitację. Znaczącym
kryterium diagnostycznym jest dynamika zaburzeń ośrodkowej koordynacji
nerwowej.
Wieloletnie obserwacje pozwoliły na opracowanie przez Vojtę i współpra-
cowników (Vojta 1988, Costi i in. 1982, Tomi 1985) prognozy rozwoju dzieci
w zależności od stopnia zaburzeń reaktywności posturalnej określonej jako
zokn (tab. 3).
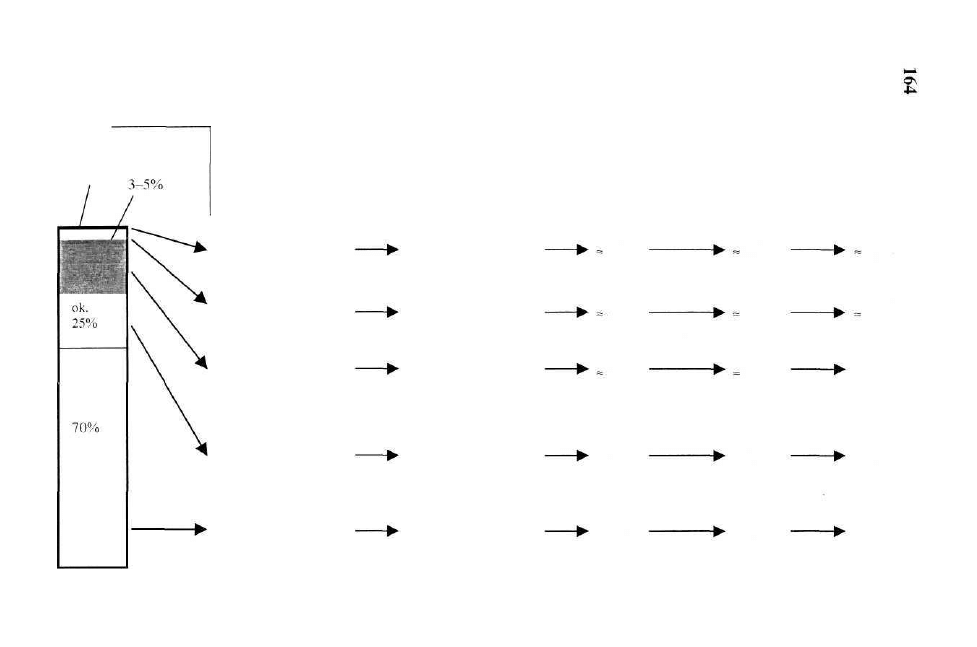
Tabela 3. Wynik badania reaktywności posturalnej w niewyselekcjonowanej grupie noworodków oraz ich prognoza rozwoju
(wgVojty 1989, s. 672)
0,5%
Wyniki badania reaktywności
posturalnej, wg Vojty w losowej
próbie noworodków
7 nieprawidłowych
reakcji ułożeniowych
i ciężkie zaburzenia
napięcia mięśniowego
6-7 nieprawidłowych
reakcji ułożeniowych
4-5 nieprawidłowych
reakcji ułożeniowych
1-3 nieprawidłowych
reakcji ułożeniowych
wszystkie prawidłowe
reakcje ułożeniowe
Szacunkowa ocena ryzyka
nieprawidłowego
lub patologicznego rozwoju
Spontaniczna
normalizacja w grupie
symptomatycznego
ryzyka
zagrożenie zaburzenia
rozwoju w stopniu
ciężkim
zagrożenie zaburzenia
rozwoju w stopniu
średnim
zagrożenie zaburzenia
rozwoju w stopniu
lekkim
najlżejszy stopień
zagrożenia
nieprawidłowym
rozwojem
rozwój niezagrożony,
wszystkie niemowlęta
rozwijają się
prawidłowo
Patologiczny rozwój
w grupie
dzieci ryzyka
w całej
populacji
noworodków
2,0%
0.8%
0%
10%
45%
75%
90%
100%
85%
55%
23%
< 5%
0%
2,2%
0,4%

165
Jak wynika z tabeli 3, 70% noworodków demonstruje idealne reakcje
ułożeniowe ciała, a także w pierwszym roku życia ich rozwój motoryczny
przebiega prawidłowo. W pozostałej grupie, zwanej grupą ryzyka sympto-
matycznego, w stopniu ciężkim znalazło się 0,5% noworodków ze wszystkimi
7 reakcjami patologicznymi i zaburzonym; wzmożonym lub obniżonym, napię-
ciem mięśniowym. Około 85% tych dzieci, co stanowi 0,4% całej populacji
noworodków, wykazało w pierwszym roku życia patologiczny rozwój psycho-
motoryczny. Średnio ciężkie zagrożenie mierzone 6-7 reakcjami patologicz-
nymi, wśród których można jeszcze się dopatrzyć częściowych prawidłowych
wzorców i lepszej motoryki spontanicznej, prowadzi do patologicznego
rozwoju u 55% tych dzieci, co stanowi 2,2% ogółu populacji noworodko-
wej. Lekkie i najlżejsze zaburzenia centralnej koordynacji nerwowej, mani-
festujące się od 1 do 5 reakcjami patologicznymi, demonstruje 25% nowo-
rodków.
Ich motoryka spontaniczna w niewielkim stopniu jest zaburzona. Około
90% tych dzieci z 1-3 reakcjami nieprawidłowymi spontanicznie się norma-
lizuje do końca 1 roku życia, ale z 4-5 reakcjami patologicznymi -już tylko
75%. Tak więc nieprawidłowy rozwój nastąpi odpowiednio u ponad 5% i 23%
tej grupy ryzyka. Dzieci z lekkimi (4-5 reakcji patologicznych) i najlżejszymi
zaburzeniami (1-3 reakcje) nie podlegają terapii, ale należy je kontrolować
w następnych miesiącach. W przypadku braku spontanicznej normalizacji i na-
rastania liczby nieprawidłowych wzorców motorycznych i odruchów prymi-
tywnych należy przeprowadzić szczegółową diagnostykę i terapię.
Mózgowym porażeniem dziecięcym (mpdz) nazywamy różnorodne za-
burzenia czynności ruchowych i postawy ciała będące następstwem uszko-
dzenia mózgu znajdującego się w stadium niezakończonego rozwoju lub
jego zaburzeń rozwojowych. W polskim piśmiennictwie (Czochańska 1993,
Michałowicz 1989, Zgorzalewicz i in. 1990) definicja mpdz opiera się na
kryterium niepostępującego schorzenia oun. Uwypukla się także nieodwra-
calność zmian w oun i trwałość objawów klinicznych, które można jedynie
złagodzić odpowiednim leczeniem rehabilitacyjnym. Zakłada się przy tym,
że pewnego rozpoznania mpdz można dokonać dopiero w ostatnim kwartale
pierwszego roku życia, wtedy, gdy objawy kliniczne są już utrwalone i ka-
lectwo nieodwracalne. Stopniowe narastanie ciężkości obrazu klinicznego
mpdz wiąże się z dojrzewaniem uszkodzonego układu nerwowego i ujawnia-
niem się w czasie tego rozwoju coraz to bardziej zniekształconej funkcji:
motorycznej, sensomotorycznej, narastania zaburzeń rozwoju mowy i z cza-
sem pojawienia się napadów drgawkowych.

166
Nasilanie się zespołu neurologicznego i ujawnienie go w pełni objawów
pod koniec pierwszego roku życia nie oznacza, że nie można zaobserwować
jego cech już w pierwszych tygodniach po urodzeniu. Według Ingrama (1955)
można diagnozę mpdz postawić wcześnie, nawet w pierwszym półroczu życia,
jeśli objawy są wyraźne. Symptomatyka mpdz jest zdefiniowana przez niepra-
widłowy przebieg ruchu, niewystarczającą reaktywność sensoryczną i zabu-
rzone interakcje społeczne. Mechanizm powstawania wzmożonego napięcia
mięśniowego w mpdz polega na wzmożonej pobudliwości Alpha-motoneuro-
nów oraz neuronów wstawkowych w rdzeniu i jądrach nerwów czaszkowych
na skutek niewystarczającego hamowania przez neurony centralne drogą
korowo-rdzeniową i czerwienno-rdzeniową. Możliwe jest także występowa-
nie nadwrażliwości postsynaptycznych receptorów w wyniku degeneracji
presynaptycznych zakończeń dróg zstępujących (patrz: rozdz. 1).
U dzieci z mpdz połączenia między korą mózgu, jądrami podstawnymi
i śródmózgowiem a rdzeniem nie są przerwane. Przez cały czas między struk-
turami mózgu a neuronami motorycznymi rdzenia kręgowego przepływają
aferentne i eferentne informacje, które jednak wyrażają się w nieprawidło-
wych wzorcach ruchowych (Vojta, Peters 1992).
Wrodzone wzorce ruchu z poziomu rdzeniowo-segmentalnego są, w pra-
widłowych warunkach rozwoju, stopniowo integrowane do motoryki dowolnej,
podobnie jak wzorce zastępcze w przypadku uszkodzenia neuronu ośrodko-
wego. Dziecko aż do wieku szkolnego nie wie, że wykonuje ruch nieprawid-
łowo i przeżywa swoją nieprawidłową motorykę jako normalną.
Mózgowe porażenie dziecięce u niemowlęcia określa Vojta (1988) jako
stan potencjalny, który nie zawsze musi rozwinąć się do pełni swoich obja-
wów, co zależy od obszaru i zasięgu uszkodzenia neuronów ośrodkowych.
Jeśli określone cechy, tzw. objawy alarmowe zaburzeń funkcji motorycznych
i sensorycznych, zostaną wcześnie zauważone i leczenie metodą wyzwalania
odruchowej lokomocji wprowadzone najpóźniej do 6 miesiąca życia, można
często zapobiec rozwinięciu się mpdz u dziecka, a przynajmniej form kli-
nicznych niepowikłanych padaczką, wodogłowiem, itp. Jest to najbardziej
kontrowersyjna opinia wśród neurologów dziecięcych w Polsce. Czochańska
(1993) uważa, że nie można mówić o zapobieganiu rozwoju mpdz, ale tylko
o złagodzeniu objawów zaburzeń motorycznych, dzięki wczesnej stymulacji
rozwoju dziecka. Publikowana praca Kiebzaka (1995) oraz własne badania
omówione w rozdziale 5 wskazują, że nie zawsze osiągnąć można prawidłowy
rozwój motoryczny dziecka, chociaż terapię metodą odruchowej lokomocji
zastosowano w pierwszych miesiącach życia.

167
3.3.3. Etiologia wczesnodziecięcego uszkodzenia mózgu
Uszkodzenia rozwijającego się mózgu mogą występować we wszystkich
jego miejscach. W motoryce wyrażają się szczególnie uszkodzenia drogi
piramidowej, struktur pozapiramidowych (jądra postawy mózgu) oraz kory
w zakręcie pozaśrodkowym i móżdżku, pod nazwą mózgowe porażenie dzie-
cięce (mpdz).
Mózgowe porażenie dziecięce (mpdz) jest to zbiorcze pojęcie obejmu-
jące różnorodne, zmieniające się wraz z wiekiem zaburzenia ruchu i postawy
(porażenia, niedowłady, ruchy mimowolne, zaburzenia napięcia mięśniowego,
zaburzenia równowagi), współistniejące z innymi objawami trwałego uszko-
dzenia mózgu (padaczka, upośledzenie umysłowe, zaburzenia mowy, wzroku,
słuchu) znajdującego się w stadium niezakończonego rozwoju, a więc zaist-
niałe przed urodzeniem dziecka, w czasie porodu lub w pierwszych 3 latach
życia. Najczęściej stosuje się szwedzki podział opracowany przez Hagberga
(za: Michałowicz 1989, Czochańska 1993). Podział ten wyodrębnia:
1. Postacie spastyczne (piramidowe), których wyrazem jest uszkodzenie
ośrodków i dróg mózgowych kierujących dowolną czynnością ruchową,
a wśród nich niedowład połowiczy prawo lub lewostronny (łac. hemi-
paresis), niedowład spastyczny czterokończynowy (łac. tetraparesis)
charakteryzujący się zajęciem wszystkich 4 kończyn z przewagą gór-
nych, obustronny niedowład kurczowy (łac. diplegia spastica) - zajęcie
4 kończyn z wybitną przewagą zmian w kończynach dolnych.
2. Postacie pozapiramidowe (dyskinetyczne) będące skutkiem uszko-
dzenia struktur mózgowych podkorowych, charakteryzujące się rucha-
mi mimowolnymi lub uogólnioną sztywnością mięśniową z ubóstwem
ruchów.
3. Postacie móżdżkowe (ataktyczne), występujące na skutek uszkodze-
nia móżdżku, charakteryzujące się zaburzeniami równowagi, często
współistniejące z wodogłowiem i zmiennym napięciem mięśniowym
od sztywności do wiotkości, nadwrażliwością na bodźce z otoczenia
i trudnościami w karmieniu i pielęgnacji. Dzieci z tą postacią zazwy-
czaj przez dłuższy czas są traktowane jako opóźnione w rozwoju
mimo prawidłowego rozwoju psychicznego, a właściwe rozpoznanie
ustalane dopiero po ukończeniu przez dziecko 5, a nawet 6 roku życia.
4. Postacie mieszane mpdz zawierają objawy wyżej wymienionych pos-
taci, np. obustronnego niedowładu kurczowego i postaci móżdżkowej.

168
Spośród objawów klinicznych zaburzonej motoryki wyróżnia się spastykę
(60-80% dzieci z porażeniem mózgowym), atetozę (ok. 10-20%), ataksję,
tremor, rygor (razem ok. 5%), ponadto wymienione objawy mogą występować
równocześnie, tworząc postacie mieszane.
Jakkolwiek w mpdz objawy są wynikiem trwałego uszkodzenia mózgu,
to jednak ulegają znacznej ewolucji wraz z rozwojem dziecka, w miarę doj-
rzewania oun, a kryteria rozpoznania zespołu bezpośrednio lub wkrótce po
urodzeniu są bardzo trudne, chociaż w przeważającej większości uszkodzenia
mózgu zaistniały jeszcze przed urodzeniem. Pełna diagnoza neurorozwojowa
często wymaga współczesnych technik diagnostycznych, jak: tomografia
komputerowa, rezonans magnetyczny lub biochemiczne i czynnościowe testy
funkcjonowania mózgu.
Podstawą leczenia dzieci z mpdz jest usprawnianie ruchowe, jak również
stymulowanie całego rozwoju psychomotorycznego, aby zapobiec wytwarza-
niu się nieprawidłowych wzorców ruchowych i wydobyć z dziecka jego pełny
potencjał ruchowy. Żadna metoda nie zapewnia każdemu dziecku z mpdz
wyleczenia, zależy to bowiem od stopnia uszkodzenia mózgu i współistnienia
innych objawów uszkodzenia, jak: padaczka, wodogłowie wewnętrzne i zew-
nętrzne itd.
Zwykle uszkodzenia mózgowia uwarunkowane bywają czynnikami:
1. dziedzicznymi,
2. endo- i egzogennymi,
3. okołoporodowymi,
4. pourodzeniowymi.
Czasowo uszkodzenie można zlokalizować w 3 okresach życia.
1. Wewnątrzłonowe uszkodzenie mózgu - warunkują czynniki dziedzi-
czenia, a mianowicie:
a) genetycznie uwarunkowane defekty enzymatyczne i zaburzenia prze-
miany materii;
b) uszkodzenie komórki jajowej lub plemnika przez promienie joni-
zujące, syndrom trisomii, aberracji chromosomalnych itp.;
c) embriopatie w związku z zakażeniem wirusowym, bakteryjnym,
pierwotniakowym (różyczka, świnka, opryszczka, grypa i paragrypa,
wiatrówka, listerioza, toksoplazmoza, angina, kiła, gruźlica lub nie-
dotlenienie - związane z niedoborową anemią matek);
d) fetopatie (czynniki jak wyżej), a ponadto: szkody popromienne, kon-
flikt serologiczny w zakresie Rh lub grup ABO, niedobory witamin,
kwasu foliowego, białek, mikroelementów (np. cynk, miedź), cu-
krzyca.

169
2. Okołoporodowe uszkodzenie mózgowia - powoduje najczęściej uraz
mechaniczny i/lub biochemiczny w przebiegu porodu, a więc:
a) niedotlenienie związane z: bezdechem (stan grożący uduszeniem
w wyniku spadku stężenia cząstkowego tlenu we krwi);
b) niedodma (stan, w którym pęcherzyki płucne są puste, a ścianki
pęcherzyków płucnych zlepione);
c) wypadnięcie pępowiny, anomalie łożyska, poród kleszczowy i inne
uszkodzenia mechaniczne, toniczne, długotrwałe skurcze macicy,
narkoza, wcześniactwo, ułożenie pośladkowe, nagłe porody, np. poród
bardzo szybki - „uliczny".
3. Uszkodzenia po urodzeniu spowodowane przez: zapalenie mózgu i/lub
zapalenie opon mózgowo-rdzeniowych, gruźlicę, koklusz, zatory, za-
krzepy, uszkodzenia polekowe, wysoki lub zbyt niski poziom cukru
we krwi i mózgu, drgawki gorączkowe, urazy mechaniczne, nieszczęś-
liwe wypadki komunikacyjne, utonięcia, zatrucia.
3.3.4. Objawy zaburzeń rozwoju
w pierwszym trymestrze życia
Zaburzenie rozwoju motorycznego niemowląt w pierwszym trymestrze
można rozpoznać za pomocą reakcji ułożeniowych ciała w przestrzeni. Już
w pierwszych 6 tygodniach życia pojawiają się nieprawidłowe reakcje uło-
żeniowe, których w żadnym okresie rozwoju motorycznego nie można uwa-
żać za prawidłowe.
U noworodków i młodych niemowląt występowanie tonicznych odruchów
w motoryce spontanicznej, brak mechanizmów podporowo-wyprostnych oraz
możliwość wywołania odruchów prymitywnych poza fizjologicznym okre-
sem ich występowania, podobnie jak słaba aktywność wskazują na zagroże-
nie rozwoju psychomotorycznego.
W drugiej połowie pierwszego trymestru niemowlęta z uszkodzeniem oun
nie są zdolne do symetrycznego wyprostu karku i symetrycznego podporu na
przedramionach w ułożeniu na brzuchu. Należy także odróżnić w motoryce
spontanicznej napady dystoniczne od normalnej reakcji na bodźce pobu-
dzające receptory wzrokowe w postaci dystonicznych ruchów całego ciała.
Patologią jest zbyt wczesne wygasanie odruchów skórnych (chwytne dłoni
i stóp) w pierwszym trymestrze, podobnie jak przetrwanie automatycznego
chodu z noworodkową intensywnością powyżej 6 tygodnia życia. Pozostałe
odruchy wyprostne, jeśli utrzymują się z noworodkową intensywnością w dru-
giej połowie pierwszego trymestru, również mogą sugerować późniejszy nie-
prawidłowy rozwój dziecka.

170
Na opóźniony rozwój umysłowy dziecka od 6 tygodnia życia wskazuje:
brak nawiązywania kontaktu z otoczeniem, brak fiksowania wzroku, spóź-
niony uśmiech, jako reakcja na twarz obracającą się do dziecka, brak lub nie-
wielka spontaniczna aktywność motoryczna oraz opóźnione pojawienie się
fazy dystonicznej.
Wokalizacja jest niezróżnicowana i monotonna. Reakcje ułożeniowe są
nieprawidłowe lub mogą już wykazywać opóźnienie.
3.3.5. Objawy zaburzenia rozwoju w drugim trymestrze życia
Na początku drugiego trymestru wszystkie dzieci zdrowe potrafią w zróż-
nicowany sposób reagować na bodźce wzrokowe i słuchowe.
Wspólne dla wszystkich rodzajów uszkodzeń oun są braki takich funkcji
jak np. koordynacja oko - ręka - usta. Reakcje ułożeniowe są nieprawidłowe
w typowy sposób, zależnie od formy rozwoju dziecięcego porażenia móz-
gowego.
3.3.5.1. Rozwój spastyczny
Motoryka spontaniczna jest uboga, wyraża się dystonicznymi napadami.
Nie następuje rozwój mechanizmów podporowo-wyprostnych, a dziecko po-
zostaje w ułożeniu noworodkowym. Często obserwuje się zaburzoną koordy-
nację gałek ocznych w postaci zbieżnego zeza. Wszystkie odruchy wyprostne
istnieją z intensywnością noworodkową, podobnie jak automatyzm chodu
i prymitywny wyprost nóg. Nie można natomiast wyzwolić odruchu Galanta.
Odruch chwytny dłoni wyraża się dużą intensywnością zaś odruch chwytny
stóp przedwcześnie wygasa. Zamiast stopotrząsu mogą się pojawić pojedyn-
cze drżenia, które też zdarzają się w pewnych okolicznościach u dzieci zdro-
wych. Nie mają także diagnostycznego znaczenia w tym wieku odruchy głę-
bokie oraz odruch skórny podeszwowy, które to mogą wskazywać jedynie
na niedojrzałość dróg korowo-rdzeniowych.
Patologiczna jest reakcja windy: sztywne zgięcie kończyn górnych z re-
trakcja ramion i zaciśnięciem piąstek, sztywny wyprost nóg z przywiedzeniem,
wewnętrzną rotacją i ustawieniem końskim stopy.
Podobnie w próbie wahadłowej występuje wzmożona sztywność nóg
zarówno w rozwoju spastycznym, jak też dyskinetycznym. Nie pojawia się
gotowość do skoku — w próbie tej ramiona są sztywno zgięte.
3.3.5.2. Rozwój dyskinetyczny
Charakterystyczna jest masywna dystoniczna odpowiedź na wzrokowe
i słuchowe bodźce, tzw. napady dystoniczne.

171
W rozwoju dyskinetycznym niemowląt występują najczęściej przetrwałe
skrzyżowane odruchy wyprostne. Ponadto odruch Galanta i chwytny stóp
wyzwala się z noworodkową intensywnością, odruch chwytny dłoni wygasa
przedwcześnie.
Prymitywny wyprost nóg jest tylko lekko zaznaczony, przekształca się
w automatyczny chód.
W reakcji windy ramiona są wyrzucane gwałtownie, nadmiernie wypros-
towane i odwiedzione, dłonie otwarte, nogi nadmiernie wyprostowane.
Podobnie wygląda reakcja wahadłowa. W reakcji spadochronowej ramiona
pozostają wyciągnięte.
Zaburzenie koordynacji wzrokowej objawia się napadami opistotonicznymi
zamiast zmiany pionowego ustawienia gałek ocznych i spojrzenia.
3.3.5.3. Zespoły hipotoniczne
Zespoły chorobowe z hipotonią oraz atoniczna diplegia i ataksja móżdż-
kowa są trudne do odróżnienia w drugim trymestrze. W diagnostyce różni-
cowej dzieci z ciężkim obniżeniem napięcia mięśniowego należy wykluczyć
takie jednostki chorobowe, jak: zespoły zaburzeń hormonalnych i przemiany
materii, choroby mięśni, rdzeniowe zaniki mięśniowe i różnorodne niedo-
rozwoje wrodzone mięśni jedno- i obustronne itd. Porażenne postacie wiotkie
pochodzenia mózgowego zwykle charakteryzują się niedorozwojem umys-
łowym, który jest w dużej mierze odpowiedzialny za opóźnienie motoryki
spontanicznej i procesu pionizacji.
Reakcje ułożeniowe wprawdzie nie są opóźnione, ale wyraźnie nieprawid-
łowe. Przetrwałe (poza okresem fizjologicznego występowania) są odruchy
pierwotne, szczególnie odpowiedzi fazowego odruchu Moro, i odruchy skórne
(chwytny dłoni i chwytny stóp oraz rdzeniowy odruch Galanta).
O rozwoju upośledzonym niemowlęcia z postacią atonicznej diplegii,
świadczą także: przetrwałe występujące z intensywnością noworodkową od-
ruchy ustno-twarzowe jak: odruch Babkina oraz odruchy szukania i ssania.
Brak odruchu akustyczno-twarzowego (RAF) i odruchu oczno-twarzowego
(ROF) mogą być oznaką ośrodkowej głuchoty lub ślepoty, jeśli zostaną wy-
kluczone obwodowe zaburzenia słuchu i wzroku.
3.3.5.4. Upośledzony rozwój umysłowy
Dzieci upośledzone umysłowo cechują się harmonijnym opóźnieniem mo-
toryki spontanicznej, słabą aktywnością, opóźnieniem reakcji ułożeniowych
i opóźnieniem wygasania odruchów prymitywnych.
Kompleksowe badanie neurokinezjologiczne jest podstawą do dalszej
diagnostyki instrumentalnej i badań specjalistycznych.

172
Terapia neurokinezjologiczna opracowana przez Vojtę (1988, Vojta, Peters
1992), zwana wyzwalaniem odruchowej lokomocji, bezwzględnie jest wska-
zana w przypadkach średniociężkich i ciężkich zaburzeń ośrodkowej koordy-
nacji nerwowej, jak również w postaciach lekkich z współistniejącą asymetrią
morfologiczną i funkcjonalną ciała. Ciężkie postacie zokn zwykle korelują
z uszkodzeniem anatomicznym oun dziecka i wymagają szczegółowych badań
diagnostycznych już w trakcie stymulacji odruchowej lokomocji metodą Vojty.
Badania neurologiczne i szeroka diagnostyka różnicowa zaburzonego lub
patologicznego rozwoju psychomotorycznego dziecka pozwala na wyjaśnie-
nie i rozpoznanie niedowładów ośrodkowych i obwodowych, kręczu karku,
C-skoliozy, wrodzonych miopatii, wrodzonej atrofii rdzeniowej, a także nie-
dorozwoju umysłowego. Tutaj diagnostyka różnicowa winna być wspomagana
prócz klinicznego badania neurologicznego dalszymi badaniami technicznymi
(USG, CT, MRI, EEG, EKG, biopsja mięśni, badania biochemiczne i gene-
tyczne itd.) dla wyjaśnienia istniejącej patologii.

174
Wykaz rysunków
Rysunek 1. Motoryka spontaniczna dziecka w I kwartale życia. Reakcje prymitywne
i rozwój stabilnej pozycji (wg Vojty 1988 - zmodyfikowany) 122
Rysunek 2. Motoryka spontaniczna w I kwartale życia. Świadome nawiązywanie
kontroli i rozwój koordynacji wzrokowo-ruchowej
(wg Vojty 1988 - zmodyfikowany) 123
Rysunek 3. Motoryka spontaniczna na brzuchu w II kwartale życia
Początek rozwoju odruchów obronnych i równoważnych
(wg Vojty 1988 - zmodyfikowany) 126
Rysunek 4. Motoryka spontaniczna na plecach w II kwartale życia.
Zmiana pozycji. Początek obrotu (wg Vojty 1988 zmodyfikowany) 127
Rysunek 5. Motoryka spontaniczna w III kwartale życia. Początek samodzielnej
lokomocji (wg Vojty 1988 - zmodyfikowany) 130
Rysunek 6. Motoryka spontaniczna w III kwartale życia. Rozwój manipulacji.
(wg Vojty 1988 - zmodyfikowany) 131
Rysunek 7. Motoryka spontaniczna w IV kwartale życia.
Pionizacja i dwunożna lokomocja (wg Vojty 1988 - zmodyfikowany) 133
Rysunek 8. Motoryka spontaniczna w IV kwartale życia. Doskonalenie manipulacji
i samodzielnej lokomocji (wg Vojty 1988 - zmodyfikowany) 134
Rysunek 9. Próba podciągania za rączki
(w modyfikacji Vojty, za: Hellbrugge i in. 1980) 144
Rysunek 10. Próba zawieszenia poziomego wg Landaua (za: Hellbrugge i in. 1980) 147
Rysunek 11. Próba zawieszenia pachowego
(za: Hellbrugge i in. 1980) 150
Rysunek 12. Próba bocznego wychylenia wg Vojty (Hellbrugge i in. 1980) 151
Rysunek 13. Próba bocznego zawieszenia poziomego wg Collis
(za: Hellbrugge i in. 1980) 154
Rysunek 14. Próba zawieszenia pionowego wg Peipera-Isberta
(Hellbrugge i in. 1980) 156
Rysunek 15. Próba zawieszenia pionowego wg Collis (za: Hellbrugge i in. 1980) 158
Wykaz tabel
Tabela 1. Zestawienie odruchów prymitywnych w kompleksowym badaniu
neurokinezjologicznym wg Vojty (za: Hellbrugge i in. 1980) 137
Tabela 2. Pomocnicze reakcje ułożeniowe sprawdzane
w badaniu neurorozwojowym niemowląt 162
Tabela 3. Wynik badania reaktywności posturalnej w niewyselekcjonowanej grupie
noworodków oraz ich prognoza rozwoju (wg Vojty 1989, s. 672) 164

4
Ludwika Sadowska, Anna Szkolnicka*, Grażyna Banaszek
Zasady rehabilitacji metodą
odruchowej lokomocji
4.1. Wprowadzenie do terapii
Metoda rehabilitacji opracowana przez neuropediatrę Vaclava Vojtę
w latach 1959-1969 - i nadal przez niego rozwijana - ma zastosowanie
w licznych jednostkach chorobowych, głównie o podłożu neurologicznym.
Można ją stosować bez względu na wiek chorego. Jednak cel terapii jest różny
dla poszczególnych grup wiekowych (Bauer 1989, Vojta, Peters 1992, Wasser-
meyer, Vojta 1989).
Jakkolwiek terapia ta kojarzy się głównie z zastosowaniem jej w zaburze-
niach ośrodkowej koordynacji nerwowej niemowląt oraz w przebiegu móz-
gowego porażenia dziecięcego, jej zasięg jest znacznie szerszy. Związane jest
to ze specyfiką tej terapii, która oddziałuje kompleksowo na cały organizm.
System torowania odruchowej lokomocji umożliwia wkroczenie do wzorca
podstawowego dla postawy ciała i swobodnego poruszania się. Wzorzec ten
kształtuje się w 1 roku życia -jako schemat ciała - na bazie wrodzonego,
Rysunki zgodnie z koncepcją autora metody - Vojty (Vojta, Peters 1992) wykonała
Anna Szkolnicka.

176
uwarunkowanego genetycznie programu rozwoju ruchowego, istniejącego
już w życiu wewnątrzłonowym. Powstały w 1 roku życia jako realizacja kodu
genetycznego schemat ciała pozostaje nieświadomie do dyspozycji przez całe
życie dla zapewnienia postawy, podnoszenia się i prostowania oraz celowego
poruszania się naprzód (Vojta, Schulz 1989, Vojta, Peters 1992).
Wkraczając w zaburzony na skutek różnych czynników patogennych pro-
gram rozwoju ruchowego, terapia działa zarówno segmentalnie w różnych
częściach ciała, jak i ogólnie, kompleksowo na cały organizm. Dzieje się to
dzięki wypracowaniu w sposób naturalny, fizjologiczny, podstawowy w sto-
sunku do wyższych form ruchu wzorca motorycznego, a nie przez kształtowa-
nie pojedynczych funkcji, jak chwytanie, siadanie, wstawanie i chodzenie, np.
dziecko nie spionizuje się, jeśli nie potrafi unieść kończyn górnych powyżej
120° w stawach barkowych.
Z drugiej strony wyzwalanie kompleksów ruchowych wpływa nie tylko
na motorykę ciała, lecz również na funkcję całego organizmu, zarówno w zakre-
sie czynności układu wegetatywnego, jak emocjonalnego i czuciowego. Tak
więc terapia, obok kształtowania ruchu, wpływa pozytywnie na np. pogłębie-
nie i regularność oddechu, rozrzedzenie wydzieliny w drzewie oskrzelowym,
zmianę częstości tętna, ciśnienia, wpływa na krążenie obwodowe i odczucie
ciała. Pod wpływem terapii zmniejsza się ślinotok, poprawia połykanie,
mowa, wzrok; zmniejsza się zez, oczopląs. Dochodzi do poprawy funkcji zwie-
raczy pęcherza i odbytu (tak istotnych np. w przypadku przepukliny oponowo-
-rdzeniowej). Obserwujemy poprawę rozwoju psychicznego, a także więzi
uczuciowej - również u dzieci autystycznych. Przy określaniu wskazań do
terapii Vojty trzeba pamiętać o przedstawionym całokształcie jej efektów,
jak i różnorodności jej celów w różnych grupach wiekowych.
Dla noworodków i niemowląt w 1 roku życia zadaniem terapii jest toro-
wanie, pobudzanie i ułatwianie rozwoju postawy pionowej przez kolejne
stadia rozwoju motorycznego dziecka - od symetrycznego podporu na dłoniach,
obrót, siadanie, czworakowanie, aż do chodzenia. Dla dzieci starszych - w wieku
przedszkolnym, szkolnym i młodzieńczym, stanowi terapia bodziec dla wzrostu
i rozwoju przez wpływ na procesy dojrzewania oun. U dorosłych jest ona
stosowana w celu odbudowania w oun zakodowanych wzorców podstawo-
wych, zniszczonych np. w przebiegu udaru mózgu, stwardnienia rozsianego
czy uszkodzeń traumatycznych.

177
4.1.1. Rozwój wrodzonych wzorców ruchowych,
tworzenie ich w schemacie ciała
Każdy człowiek ma wrodzony, genetycznie uwarunkowany program dla
zabezpieczenia właściwego ułożenia ciała, utrzymania postawy, pionizacji
i celowego poruszania się do przodu.
Pod pojęciem lokomocji rozumie się skoordynowaną, automatyczną czyn-
ność ruchową, służącą do przemieszczania ciała w przestrzeni. Czynności te
można podzielić na poszczególne fazy, rytmiczne powtarzające się w sposób
recyprokalny, to znaczy koniec ruchu po jednej stronie jest początkiem takiego
samego ruchu po stronie przeciwnej. Prawidłowy rozwój ruchowy i lokomo-
cyjny zależy od kontroli postawy ciała, mechanizmów podporowych, porusza-
nia się przeciwko sile przyciągania ziemskiego, przekształcenia tonicznych
odruchów pierwotnych i możliwości wykonania ruchu fazowego jako części
aktywności motorycznej.
Globalny wzorzec lokomocji określa położenie początkowe i końcowe
poszczególnych części ciała, np. kończyn, tułowia itp. W czasie automatycznego
procesu przemieszczania się następuje przeniesienie środka ciężkości w stosun-
ku do określonych punktów podporu. Kiedy utworzy się nowy punkt podporu,
mięśnie kurczą się w jego kierunku. W ten sposób praca mięśni ulega zróż-
nicowaniu tak, że ten sam mięsień ciągnie raz w stronę jednego, raz w stronę
drugiego swojego przyczepu.
Motoryka jest środkiem do nawiązywania kontaktu z otoczeniem i służy
poznawaniu świata. Dla wykonania ruchu celowego, na przykład chwytu inte-
resującej zabawki, niemowlę musi posiąść umiejętność zwrotu głowy w stronę
przedmiotu, wyciągnięcia ręki, otwarcia dłoni, przeniesienia ciężaru ciała.
Wszystkie te czynności wykonywane są automatycznie. Świadoma jest idea
- chęć posiadania, poznania, nawiązania kontaktu. Tak więc dla wykonania
ruchu konieczna jest motywacja i ideacja (wyobrażenie) ruchu. U zdrowego
niemowlęcia poszczególne funkcje ruchowe pojawiają się według programu
ontogenetycznego rozwoju, w indywidualnym rytmie i pozostają w zależności
od temperamentu, osobowości, doświadczeń osobniczych oraz uwarunkowań
środowiskowych.
Wzorce tych form lokomocji są zakodowane genetycznie w oun w postaci
charakterystycznej dla człowieka i dostępne stopniowo zdrowemu niemowlęciu

178
w przebiegu procesu rozwoju ontogenezy motorycznej, właściwej dla pierw-
szego roku życia dziecka (Vojta 1988).
Prawidłowo rozwijające się niemowlę osiąga umiejętność obrotu z pleców
na brzuch stopniowo, poczynając od dźwigania kolan do brzucha, poprzez
osiąganie dłońmi linii środkowej ciała (możliwość połączenia dłoni, chwy-
tania zabawek), a następnie sięgania kończyną górną poza linię środkową
ciała. Po przekroczeniu ręką linii środkowej ciała następuje przeniesienie
ciężaru ciała na jedną stronę i dochodzi do obrotu na bok.
Kolejny etap rozwoju obrotu na brzuch związany jest z zainteresowaniem
dziecka zabawką leżącą z boku zbyt daleko, aby swobodnie sięgnąć po nią
ręką z pozycji leżenia na boku. Niemowlę usiłuje pomóc sobie w zdobyciu
interesującego przedmiotu, przemieszczając całe ciało w kierunku zabawki.
Opiera się wtedy głównie na łopatce i łokciu wyciąganej w bok kończyny.
Twarz dziecka zwrócona jest w stronę pożądanego przedmiotu i wyraża sku-
pienie na realizacji zamiaru. Poza kończyną górną, na której się opiera, dzie-
cko zbliża do celu przeciwną kończynę dolną. Napina skośne mięśnie brzucha
i mięsień czworoboczny lędźwi strony potylicznej, aby w końcu mięsień zębaty
przedni strony twarzowej zadziałał po przekątnej, ciągnąc biodro i kolano strony
przeciwnej ciała w stronę barku, na którym się opiera. Dziecko osiąga pozy-
cję na brzuchu i z zadowoleniem chwyta upragnioną zabawkę.
Równowaga pomiędzy postawą ciała a poruszaniem się istnieje dzięki
sprawnemu systemowi ośrodkowej koordynacji nerwowej, w której klu-
czową rolę odgrywa przetwarzanie bodźców ze świata zewnętrznego, jak też
z wnętrza własnego ciała.
Następstwem rozwoju funkcji ruchowych jest tworzenie się schematu ciała
w korze mózgowej, tzw. świadomość schematu ciała (somatognozja). Sche-
mat ten budowany jest w korze mózgowej stopniowo, wraz z osiąganiem coraz
wyższych stadiów postawy i lokomocji. Charakterystyczną cechą jest możli-
wość przywołania go w dowolnej sytuacji. Brak lub zaburzona funkcja posz-
czególnych części ciała może prowadzić do zaniku motoneuronów korowych
oraz do deficytów schematu ciała w świadomości. Na przykład - niedowład
kończyny górnej na skutek uszkodzenia splotu barkowego prowadzi do za-
niku komórek nerwowych i mięśniowych oraz pomijania jej w czynnościach,
„zapominania" o jej istnieniu podczas realizacji zadań życiowych.
Drażnienie zmysłów oraz bodźce powstające podczas ruchu pobudzają
tworzenie się połączeń nerwowych (synaps), integrację impulsów i ich przy-
swajanie przez umysł. Ruch ciała i jego coraz lepsza koordynacja stanowi
podstawę dla kształtowania się celowych, coraz bardziej precyzyjnych dzia-

179
łań. Naturalna potrzeba ruchu i związane z tym doświadczenie wrażeń dziecka
jest sposobem kształtowania się, doskonalenia i porządkowania rozwoju także
w sferze psychicznej (Górska i in. 1997).
Zdobywanie przez niemowlę coraz to nowych umiejętności odbywa się
automatycznie i doskonali poprzez wielokrotne próby związane z motywacją
dziecka do osiągnięcia celu, np. zdobycia zabawki, poznania nowego zjawiska,
dotknięcia matki itp. Motoryka dziecka jest formą kontaktu z otaczającym je
światem. Ruch w kierunku zabawki jest możliwy, jeśli niemowlę chce zdobyć
przedmiot (motywacja), wyobrazi sobie, jak ma to osiągnąć (ideacja ruchu)
oraz dysponuje sprawnym aparatem ruchowym.
Każdy rodzaj lokomocji wymaga trzech podstawowych umiejętności:
- automatycznego sterowania postawą ciała,
- mechanizmów podporowo-wyprostnych (unoszenie),
- realizacji ruchów fazowych.
strona potyliczna
kończyna górna
twarzowa
kończyna dolna
twarzowa
Rysunek 1. Nazwy stron ciała i kończyn w odruchowej lokomocji
na przykładzie odruchowego obrotu
strona twarzowa
kończyna dolna
potyliczna
kończyna górna
potyliczna

180
W opisywanym już spontanicznym obrocie niemowlęcia z pleców na brzuch,
trudno jest oddzielić sterowanie postawą od mechanizmów podporowo-wypro-
stnych, dających możliwość unoszenia się ciała i obrotu. Istotnym elementem
procesu obrotu jest przeniesienie punktów podporu kolejno na okolice łopatki,
barku i łokcia na stronę potyliczną (dolnoleżącą), a na dalszym etapie obrotu
osiągnięcie podporu na biodrze i udzie również po stronie potylicznej.
W odruchowej lokomocji stroną twarzową nazywamy tę połowę ciała,
w którą odwrócona jest twarz dziecka, natomiast stronę potyliczną wyzna-
cza potylica (rys. 1).
Przesuwanie się poza linię środkową ciała kończyny górnej twarzowej oraz
kolana twarzowego na skutek napięcia mięśni tułowia i kończyn powoduje
przyciągane strony twarzowej po przekątnej, w kierunku barku i łokcia, do stro-
ny potylicznej, aż do momentu kontaktu kolana twarzowego z podłożem.
Ten kompleks ruchowy powoduje włączanie się mięśni antygrawitacyjnych,
przemieszczających klatkę piersiową z leżenia na plecach w górę i w kon-
sekwencji dochodzi przez obrót do podporu symetrycznego na przedramio-
nach. Następuje wyprost kończyn górnych w stawach łokciowych i podpór
na otwartych dłoniach.
Automatyczne sterowanie postawą ciała podczas odruchowego pełzania
pozwala na przyciągnięcie kolana twarzowego w kierunku dogłowowym
i stopniowe uniesienie się na łokciu twarzowym (mechanizm podporowo-
wyprostny) bez utraty równowagi, w sposób skoordynowany. Ruch fazowy
kończyny górnej potylicznej prowadzi do symetrycznego podporu na łok-
ciach i uniesienie głowy od linii środkowej ciała.
Ruchy fazowe poszczególnych części ciała pozwalają dziecku przemieś-
cić się tak, aby przedmiot niedostępny z pozycji leżenia na plecach stał się
przez obrót osiągalny w pozycji leżenia na brzuchu.
4.2. Zasady wyzwalania kompleksów motorycznych
odruchowej lokomocji
Metoda terapii odruchową lokomocją opiera się na wyzwalaniu kompleksów
ruchowych pod wpływem stymulacji wybranych miejsc na ciele pacjenta.
U dzieci z zaburzoną ośrodkową koordynacją nerwową nie ma prawidłowego
sterowania postawą, brak jest prawidłowych mechanizmów podporowo-wy-
prostnych i utrudnione są ruchy fazowe, a zamiast wzorców idealnej motoryki
pojawiają się wzorce zastępcze. Vojta odkrył sposób odblokowywania nie-

181
dostępnego dla pacjenta, istniejącego w jego matrycy ontogenezy wzorca ruchu
poprzez stymulowanie kilku stref na ciele dziecka, ułożonego w tzw. pozycji
aktywującej. Według hipotezy postawionej przez Vojtę stymulacja odpowied-
niej strefy wyzwala odpowiedź różnych części ciała jednocześnie. Można
więc mówić o polirefleksach - wieloelementowych kompleksach odruchowych,
jednoczasowych odpowiedziach wieloodruchowych. Interesujące jest, że ele-
menty tych odpowiedzi, tzw. wzorce częściowe, są identyczne z wzorcami
naturalnej, spontanicznej motoryki zdrowego dziecka. Wielokrotne ich wywo-
ływanie podczas ćwiczeń z dzieckiem o zaburzonym funkcjonowaniu oun
otwiera drogę do użycia ich w dowolnej motoryce spontanicznej przez toro-
wanie połączeń w sieci neuronalnej kory mózgowej.
Torowanie prawidłowego ruchu bazuje na genetycznie zakodowanej
matrycy rozwoju posturalnego i motorycznego w oun. Wykorzystanie zja-
wiska plastyczności oun niemowlęcia i jego niezakończonego rozwoju pro-
wadzi do uaktywnienia neuronów rezerwowych, połączeń międzyneuronal-
nych oraz nadawania kierunku wzrostu namnażającym się dendrytom w sieci
komórek nerwowych.
W świetle badań Grillnera (1996) nad lokomocją kręgowców należy mieć
na uwadze rolę ośrodków aktywności ruchowej w tworzeniu sieci neuronal-
nych w rdzeniu kręgowym - zwanych generatorami wzorców ruchowych.
Jak wspomniano wcześniej, aby wykonany został ruch, musi zaistnieć ideacja,
czyli wyobrażenie ruchu, a następnie automatyczne wykonanie, które zależy
od osobowości i temperamentu, środowiska i doświadczeń osobistych.
Torowane bodźce stymulują procesy naprawcze w przebiegu zaburzonej
ośrodkowej koordynacji nerwowej, dzięki integrującej funkcji kory mózgowej
i jej plastyczności. Bodziec proprioreceptywny o określonej sile i kierunku dzia-
łania na dziecko, będącego w pozycji wyjściowej, stymuluje mózg, w wyniku
czego dochodzi do wyzwolenia odpowiedzi obwodowej w postaci idealnego
wzorca ruchowego dającego się opisać jako odruchowy obrót z pleców na
brzuch oraz kompleks motoryczny przypominający pełzanie - odruchową
lokomocję w pozycji na brzuchu.
Odpowiedź w postaci globalnego wzorca ruchowego warunkuje pojawie-
nie się fizjologicznej pozycji kręgosłupa w wyproście, ustawienie i centrowa-
nie głów kości ramieniowych w stawach barkowych i głów kości udowych
w stawach biodrowych, a także fizjologiczne pozycje pozostałych stawów
kończyn oraz zróżnicowaną pracę mięśni powstającą nieświadomie, ale ak-
tywnie (rys. 2).
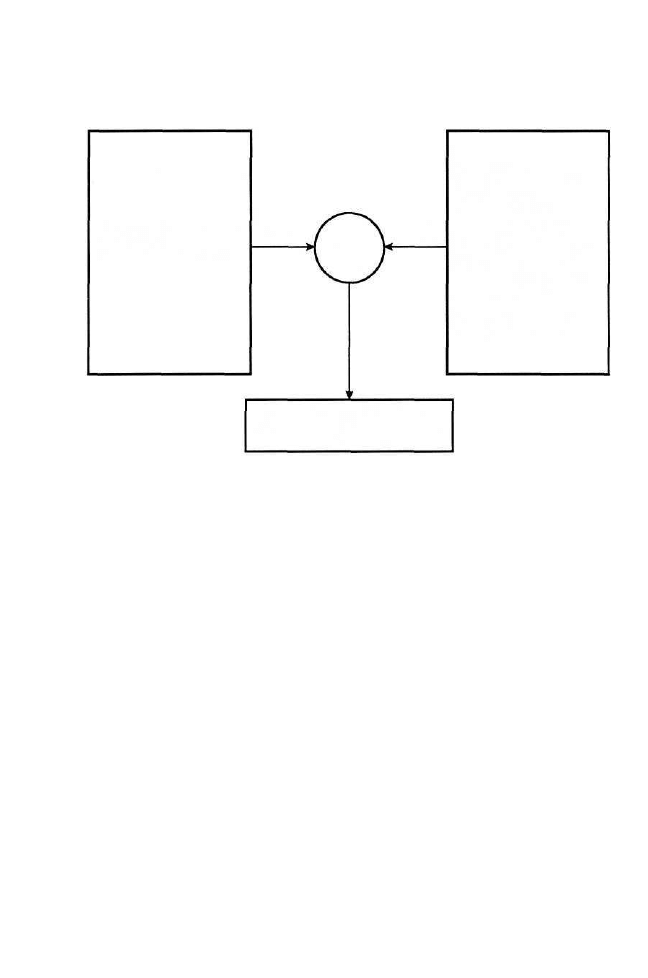
182
Rysunek 2. Schemat wyzwalania odruchowej lokomocji (Vojta 1988)
4.2.1. Podstawowe pojęcia stosowane w opisie terapii
W terapii neurokinezjologicznej należy określić podstawowe pojęcia, takie
jak: strefa wyzwalania (stymulacji), pozycja aktywująca, oczekiwane wzorce
ruchowe.
Strefy wyzwalania kompleksów ruchowych oraz kierunki przyłożenia siły
podczas stymulacji (poprzez ucisk na proprioreceptory mięśni, więzadeł, oko-
stnej) są dość dokładnie określone. Dobierane są w zależności od tego, jak
aparat mięśniowy stymulowanego pacjenta odpowiada na bodziec. Dążymy
do wywołania idealnego wzorca ruchowego, zwanego odpowiednio wzorcem
odruchowego obrotu albo odruchowego pełzania (czołgania). Wzorce te zostały
dokładnie opisane z uwzględnieniem czynności wszystkich grup mięśniowych
- zarówno mięśni grzbietu, brzucha, szyi, jak i najbardziej dystalnie położo-
nych mięśni palców rąk i stóp (Vojta, Peters 1992).
Pod wpływem stymulacji dochodzi do rozrostu drzewa dendrytowego ko-
mórki nerwowej, zwłaszcza w pierwszych miesiącach życia, i do wzrostu po-
- Pozycja wyjściowa (PW)
- Strefy stymulacji
- Bodźce propioceptywne
- Powstanie wzorca
podstawowej motoryki
spontanicznej.
- Postrzeganie ciała.
- Ustawienie wzajemnych
elementów stawów.
- Ustawienie gałek ocznych.
- Różnicowanie funkcji
poszczególnych mięśni.
- Wyprost i dowolne
ułożenie ciała.
- Ruch fazowy głowy -
początek lokomocji.
Torowanie czynności ruchowych
na bazie reakcji odruchowej według
wzorca genetycznego.
drogi
eferentne
drogi
aferentne
O.U.N.

183
łączeń między wypustkami neuronów sąsiadujących; poprawia się unerwienie
mięśni, a wraz z nim następuje poprawa motoryczności i siły mięśni.
Terapeuta prowadzący ćwiczenia musi znać doskonale idealny wzorzec
ruchowy. Wiedza ta warunkuje właściwy dobór stref stymulacji, optymalnych
dla danego pacjenta. Podczas ćwiczeń przez odpowiednią pracę mięśni osiąga
się wyprost kręgosłupa na całej jego długości z zachowaniem symetrii ciała.
Ćwiczenia wykonuje się po obu stronach ciała (prawej i lewej). Ponieważ
zawsze jedna strona ciała, zgodnie ze zwrotem głowy, nazwana jest twarzową,
a druga, od strony potylicy dziecka - potyliczną, tak więc podczas ćwiczeń
raz prawa strona ciała jest stroną twarzową, a lewa potyliczną, drugim razem
lewa strona staje się twarzową, a prawa potyliczną (patrz: rys. 1). Na ogół
strefy stymulacji są inne na stronie twarzowej, inne na potylicznej. Czas
stymulacji dobiera się indywidualnie w zależności od stanu ogólnego dziecka,
jego wieku, stopnia odżywienia, współistniejących schorzeń i wad (wady serca,
przebyte operacje, założona zastawka do komory mózgu, współistniejąca in-
fekcja itp.).
Techniką stymulacji może być delikatny, stały ucisk, wibracja, pociąganie
lub odpychanie odpowiednich proprioreceptorów znajdujących się w strefie
symulacji. Ucisk w metodzie Vojty, jako podstawowa forma działania manu-
alnego, jest bodźcem odziaływującym na struktury morfologiczne układu ner-
wowego, głównie proprioreceptory, co w efekcie prowadzi do wyzwolenia
kompleksów mchowych w postaci wzorca odruchowego obrotu lub pełzania.
Wydłużenie czasu stymulacji (ruchu) poprzez przyłożenie oporu u dziecka
wydolnego fizycznie nazywamy sumacją czasową, natomiast zastosowanie
stymulacji kilku stref jednocześnie - sumacją przestrzenną. Ucisk strefy sty-
mulacji przy odpowiednim ułożeniu dziecka (w pozycji aktywującej) powinien
doprowadzić do tego, że zapoczątkowany zostaje ruch fazowy. U pacjenta stop-
niowy skurcz izotoniczny mięśni biorących udział w ruchu, np. kończyny
lub tułowia, zostaje zatrzymany poprzez opór zastosowany przez terapeutę
i przechodzi w skurcz izometryczny wokół punktu stałego podporu na pod-
łożu (łac. punctum fixum). Zatrzymanie ruchu fazowego powoduje wzrost
napięcia wszystkich grup mięśniowych, a więc zginaczy i prostowników, rota-
torów wewnętrznych i zewnętrznych, przywodzicieli i odwodzicieli, wokół
stałego punktu podparcia ciała. Zrównoważone napięcie antagonistycznych
grup mięśniowych sprawia, że grupa mięśni poprzednio nadmiernie napięta,
z oznakami spastyczności, traci tę cechę i dzięki temu wykonanie niemożli-
wego spontanicznie ruchu w obrębie danej grupy mięśni staje się możliwe

184
podczas stymulacji. Dzięki temu wzorce ruchowe zaburzone w motoryce
spontanicznej dziecka podczas stymulacji są w swym kształcie zbliżone do
wzorca prawidłowego.
Podczas stymulacji odruchowego pełzania dobór stref (punktów) wyzwa-
lania następuje w taki sposób, aby można było zablokować ruch fazowy koń-
czyn pasa barkowego i biodrowego po przekątnej. Powstają w ten sposób dwa
punkty stałe, wokół których napinają się izometrycznie mięśnie. Kręgosłup,
znajdujący się pomiędzy tymi punktami, ulega wyprostowaniu i przyjmuje
skorygowaną pozycję dzięki działającym krótkim rotatorom kręgów na całej
długości. Jeśli uzyskany kompleks odruchowego pełzania odbiega od wzorca,
do którego dążymy, należy posłużyć się włączeniem trzeciego punktu stymu-
lacji. Daje to szansę poprawy uzyskiwanej odpowiedzi ruchowej, co przez
Vojtę nazwane zostało sumacją przestrzenną. Według Vojty główne strefy
stymulacji znajdują się na kończynach, a pomocnicze w obrębie tułowia
(przy wyzwalaniu odruchowego pełzania); przy wyzwalaniu odruchowego
obrotu główną strefą wyzwalania jest strefa piersiowa (rys. 3).
Rysunek 3. Strefy wyzwalania w odruchowej lokomocji
7. wyrostek barkowy
9 strefa tułowiowa
8 rozcięgno m pośladkowego
średniego
3 wyrostek rylcowaty
kości promieniowej
1. guzowatość boczna
kości piętowej
4. nadkłykieć przyśrodkowy
kości udowej
6 kolec biodrowy
przedni górny
5 przyśrodkowy
brzeg łopatki
10. strefa
piersiowa
2 nadkłykieć przyśrodkowy
kości ramiennej

185
Bodźce stymulujące przekazywane są głównie poprzez pobudzanie recep-
torów proprioceptywnych okostnej, rozciąganego włókna mięśniowego lub
ścięgien. Dzięki temu stymulacja może być prowadzona dowolnie długo, bo-
wiem bodźce proprioceptorów nie wyczerpują się (receptory te nie adaptują się
do bodźca). Uzyskuje się odpowiedź tak długo, jak długo receptory te są sty-
mulowane. Powtarzanie stymulacji jest możliwe w krótkich odstępach czasu
w tych samych punktach. Odpowiedzi zawierają te same elementy wzorca, a im
więcej jest powtórzeń stymulacji, tym bardziej oczekiwany ruch jest zbliżony
w swym kształcie do prawidłowego wzorca.
Kierunek stymulacji poszczególnych stref, czyli kierunek wektora siły
ucisku, jest wypadkową wektorów zwróconych: dogłowowo lub doogonowo.
przyśrodkowo lub bocznie, dogrzbietowo lub brzusznie w stosunku do długiej
osi ciała. W zależności od zwrotu twarzy dziecka leżącego w pozycji wyjścio-
wej wyróżniamy, jak już wspomniano, kończynę górną twarzową i kończynę
górną potyliczną. To samo dotyczy strony twarzowej i potylicznej tułowia
i kończyn dolnych.
4.2.2. Główne i pomocnicze strefy stymulacji
odruchowej lokomocji
Wyróżnia się cztery główne strefy stymulacji na kończynach oraz strefę
piersiową na tułowiu. Ponadto występuje pięć stref pomocniczych używa-
nych w wyzwalaniu odruchowej lokomocji. Na rysunku 3 zaznaczono strefy
główne (na kończynach) i strefy pomocnicze (na tułowiu) oraz strefę pier-
siową i tułowiową.
1. Na kończynie dolnej potylicznej - guzowatość boczna kości piętowej
(łac. processus lateralis tuberis calcanei). Znajduje się na zewnętrznym
brzegu pięty, tuż przy przyczepie odwodziciela palca piątego. Mięsień
odwodziciel palca piątego tworzy i formuje zewnętrzny brzeg stopy pod-
czas aktywacji odruchowej lokomocji. Kierunek stymulacji: do stawu
kolanowego, z dociskiem do podłoża, a więc dogłowowo, bocznie i brzu-
sznie w stosunku do pozycji tułowia i linii środkowej ciała. Stymulacja
następuje przez ucisk okostnej i pośrednio powierzchni stawowych stawu
kolanowego (rys. 3).
2. Na kończynie górnej twarzowej - nadkłykieć przyśrodkowy kości
ramiennej (łac. epicondylus medialis humeri). Kierunek stymulacji: do-
ogonowo, przyśrodkowo i grzbietowo (w stosunku do tułowia w pozycji

186
pełzania). Stymulacja następuje poprzez ucisk okostnej, jak również
ucisk głowy kości ramiennej na panewkę stawu barkowego.
Na kończynie górnej potylicznej - wyrostek rylcowaty kości promie-
niowej (łac. processus styloideus radii), około 1 cm proksymalnie od
szczytu wyrostka rylcowatego. Kierunek stymulacji: do stawu łokciowego,
a więc dogłowowo, bocznie i dogrzbietowo w stosunku do tułowia w
pozycji pełzania. Stymulacja następuje poprzez ucisk okostnej, mięśni
i ścięgien.
Na kończynie dolnej twarzowej - nadkłykieć przyśrodkowy kości
udowej (łac. epicondylus medialis femoris). Kierunek stymulacji: do stawu
biodrowego, a więc dogłowowo, bocznie i grzbietowo w stosunku do
pozycji tułowia i przy wyjściowym ułożeniu tejże kończyny w przedłu-
żeniu tułowia. Stymulacja następuje przez ucisk okostnej nadkłykcia,
a także przez rozciągnięcie przywodzicieli uda i pośrednio przez wcis-
kanie głowy kości udowej do panewki.
Po stronie twarzowej pasa barkowego - przyśrodkowy brzeg łopatki
(łac. margo medialis scapulae), w jednej trzeciej dolnej przyśrodko-
wego brzegu łopatki. Kierunek stymulacji do łokcia kończyny górnej
twarzowej, a więc dogłowowo, bocznie i brzusznie. Stymulacja nastę-
puje poprzez ucisk okostnej oraz rozciągnięcia mięśnia zębatego przed-
niego i przywodzicieli łopatki.
Po stronie twarzowej pasa biodrowego - kolec biodrowy przedni
górny (łac. spina iliaca anterior superior). Kierunek stymulacji: do-
ogonowo, dośrodkowo, dogrzbietowo. Stymulacja następuje przez draż-
nienie okostnej i rozciąganie skośnych mięśni brzucha oraz mięśni
czworobocznych lędźwi.
Po stronie potylicznej pasa barkowego - brzeg boczny wyrostka barko-
wego łopatki (łac. acromion). Kierunek stymulacji: doogonowo, przyśrod-
kowo, dogrzbietowo. Stymulacja przez drażnienie okostnej, rozciąganie
mięśnia piersiowego mniejszego, górnej części mięśnia czworobocznego
oraz pośrednio - rozciąganie mięśnia piersiowego większego strony
twarzowej.
Rozścięgno mięśnia pośladkowego średniego (łac. aponeurose
musculi glutei medius) w jego części środkowej. Kierunek stymulacji:
brzusznie i dośrodkowo. Trzeci wektor jest zmienny. Kiedy kończyna
dolna twarzowa ułożona jest jeszcze w pozycji wyjściowej, kierunek
ucisku skierowany jest do środka odległości między kolanem a łokciem
strony twarzowej. Kiedy wolna kończyna dolna twarzowa osiągnie pełne

187
zgięcie - trzeci wektor skierowany jest do zgiętego stawu kolanowego,
a więc dogłowowo. Stymulacja następuje poprzez drażnienia powięzi
i rozciągnięcie mięśnia pośladkowego średniego. Pośrednio uzyskuje
się działanie rozciągające grupę boczną mięśni tułowia strony twarzo-
wej, przywodzicieli kończyny dolnej twarzowej oraz mięśnia trójgłowego
ramienia strony twarzowej.
Przy maksymalnie zgiętej kończynie dolnej twarzowej dochodzi do roz-
ciągania mięśnia pośladkowego średniego po stronie twarzowej.
9. Strefa tułowiowa po stronie potylicznej - położona jest poniżej dol-
nego kąta łopatki w linii środkowołopatkowej, na brzegu mięśnia
prostownika grzbietu. Kierunek stymulowania: dośrodkowo i brzusznie,
w kierunku mostka. Trzeci wektor skierowany jest lekko doogonowo,
w kierunku zgiętego kolana po stronie twarzowej, a w momencie pro-
stowania kończyny dolnej twarzowej - wektor kieruje się do punktu
znajdującego się w połowie odległości między kolanem a łokciem twa-
rzowej strony ciała. Stymulowanie strefy tułowiowej następuje przez:
a) bezpośrednie drażnienie zewnętrznych mięśni międzyżebrowych
przez ich rozciąganie;
b) pośrednie drażnienie proprioceptorów stawów żebrowo-kręgowych na
wysokości ucisku;
c) pośrednie drażnienie rotatorów kręgów, mięśni unerwionych przez
układ autonomiczny nie podlegający woli;
d) pośredni wpływ na rozciąganie mięśni pasa biodrowego i barko-
wego strony twarzowej, prawdopodobnie poprzez rozciąganie dol-
nych części mięśnia czworobocznego (mięsień trapezius).
10. Strefa piersiowa po stronie twarzowej jest pomocniczą strefą w wy-
zwalaniu odruchowego pełzania, a podstawową w wyzwalaniu odrucho-
wego obrotu. Znajduje się ona po stronie brzusznej klatki piersiowej,
w 6 lub 7 międzyżebrzu, w linii środkowo-obojczykowej. Kierunek
stymulacji: dogłowowo, przyśrodkowo i dogrzbietowo. Stymulowanie
tej strefy następuje poprzez bezpośrednia drażnienie okostnej dwóch
sąsiednich żeber i pośrednie rozciąganie mięśni tej okolicy oraz ucisk
na wewnętrzne narządy klatki piersiowej. Dokładny opis zostanie przed-
stawiony przy omówieniu głównej strefy stymulacji odruchowego obrotu
w rozdziale 4.3.1.
W czasie stymulacji powinny być zachowane określone warunki, a mia-
nowicie: dobrze przygotowane stanowisko pracy, pomieszczenie ogrzane (ale

188
nie przegrzane - odpowiednio do wieku i stanu dziecka), zachowanie intym-
ności i spokoju podczas ćwiczeń. Do pracy z dzieckiem wykorzystujemy stół
rehabilitacyjny lub dostosowane do potrzeb rehabilitacji meble domowe (stół,
szafka, ława) przykryte cienkim materacykiem z gąbki obciągniętej dermą,
łatwym do umycia i dezynfekcji.
Dzieci (głównie niemowlęta) podczas stymulacji mogą oddawać mocz lub
kał. Wysokość stanowiska rehabilitacyjnego winna być dostosowana do wzrostu
terapeuty i jego sposobu pracy. Zalecane jest, aby wysokość stołu sięgała do
wysokości stawu biodrowego terapeuty (górnej części pachwiny). Niektórzy
terapeuci preferują stanowisko na wysokości swojego łuku żebrowego, inni
wolą pracować na materacu na podłodze. Nie należy prowadzić stymulacji
na łóżku, tapczanie lub innych miękkich meblach.
Dziecko nie powinno być głodne ani tuż po posiłku, nie może być zaba-
wiane, głaskane czy całowane. Nie może ssać smoczka ani trzymać rąk w buzi.
Nie prowadzi się stymulacji podczas napadu padaczki, przy podwyższonej
temperaturze (powyżej 38°), niewydolności krążeniowo-oddechowej, w stanie
śpiączki metabolicznej, przez kilka dni po szczepieniach przeciwko poliomye-
litis i innymi szczepionkami zawierającymi żywe wirusy. Można, a nawet
należy prowadzić ćwiczenia u dzieci z zakażeniami dróg oddechowych, będą-
cych w dobrym stanie ogólnym, bowiem ćwiczenia pogłębiają oddech, przy-
czyniają się do lepszego wykrztuszania wydzieliny z drzewa oskrzelowego.
Szczegółowe zastosowanie terapii metodą Vojty zostanie omówione w dalszej
części rozdziału.
4.3. Wyzwalanie kompleksu motorycznego
w postaci odruchowego obrotu
4.3.1. Pozycja aktywująca pierwszą fazę obrotu
Dziecko ułożone jest na plecach (w leżeniu tyłem). Kończyny górne i dolne
układają się swobodnie. Dążymy do ułożenia dziecka w pozycji symetrycznej
tak, aby nosek, broda i pępek dziecka znajdowały się na jednej linii. Przy
utrwalonej asymetrii ciała dziecka, odgięciowym ułożeniu głowy, nasilonych
zaburzeniach dyskinetycznych nie od razu uzyskuje się zadowalającą pozycję
wyjściową. U dzieci w pierwszym kwartale życia układających się wyraźnie
189
odgięciowo zaczynamy zwykle od symetrycznego ustawienia głowy, w póź-
niejszym okresie głowa z pozycji pośrodkowej, symetrycznej, zwracana jest
na bok o około 30-40°, twarzą w stronę stymulowanej strefy piersiowej tak,
aby nie doszło do skośnego ustawienia głowy i przyginania jej do barku. Ten
zwrot głowy w jedną stronę decyduje o określeniu twarzowej i potylicznej
połowy ciała. Aktywuje również zróżnicowaną pracę górnej części grzbietu i
rozpoczyna kompleks odruchowego obrotu.
strefa piersiowa
Rysunek 4. Pozycja aktywująca pierwszą fazę odruchowego obrotu
Strefa piersiowa jest strefą stymulacji pierwszej fazy odruchowego obrotu. Znajduje się
po stronie twarzowej, na wysokości 6 lub 7 międzyżebrza w linii środkowoobojczykowej.
Zadaniem pierwszej fazy obrotu jest:
- uzyskanie symetrii w obrębie tułowia,
- centrowanie w stawach kulistych głów kości ramiennych i udowych,
- wyciągnięcie i prostowanie kręgosłupa na całej jego długości,
- zmniejszanie prymitywnego (zgięciowego) ustawienia miednicy.

190
Najważniejszą strefą stymulacji w pierwszej fazie obrotu jest tak zwana
strefa piersiowa, która znajduje się po stronie twarzowej, na wysokości szós-
tego lub siódmego międzyżebrza w linii środkowoobojczykowej (na wysokości
wyrostka mieczykowatego mostka, tuż poniżej brodawki sutkowej). Na tej wy-
sokości znajduje się przyczep przepony. Ucisk płasko ułożonym palcem lub
brzegiem łokciowym dłoni strefy piersiowej wywołuje rozciągnięcie mięśni
międzyżebrowych oraz oddziałuje na okostną sąsiadujących żeber. Stymu-
lacja ma charakter stały lub pulsujący i nie może być bolesna. Kierunek sty-
mulacji jest wypadkową trzech wektorów; skierowanych dogłowowo, dośrod-
kowo i dogrzbietowo w stosunku do osi długiej ciała. Wynika z tego, że wypad-
kowa ta kieruje się do kręgosłupa i przeciwnej łopatki.
Stymulacja strefy piersiowej powoduje wielorakie drażnienie nerwów, bez-
pośrednie i pośrednie rozciąganie poszczególnych mięśni i narządów klatki
piersiowej. Bodźce są przenoszone jednocześnie kilkoma drogami nerwowymi,
ą mianowicie:
a) rozciągnięcie mięśni międzyżebrowych między VI a VII żebrem akty-
wuje drogę doprowadzającą poprzez tylne korzenie nerwów rdzenio-
wych Th
6
-Th
8
;
b) ucisk skierowany do kręgosłupa poprzez żebra i stawy żebrowo-kręgowe
na tej wysokości aktywuje krótkie i długie rotatory kręgów. Mięśnie te
unerwione są przez gałązki nerwów sympatycznych zwojów układu
autonomicznego rdzenia (Th
1
-L
2
);
c) bezpośrednie rozciągające działanie na przyczep przepony po stronie
twarzowej aktywuje drogę wstępującą włókien nerwu przeponowego
przez korzenie tylne nerwów rdzeniowych C1-C4;
d) bezpośredni ucisk na mięsień skośny zewnętrzny brzucha po stronie
twarzowej aktywuje nerwy rdzeniowe Th
6
-Th
12
;
e) pośrednie rozciąganie przyczepu przepony po stronie potylicznej akty-
wuje nerwy rdzeniowe C1-C4;
f) pośredni ucisk płuca z przesunięciem śródpiersia aktywuje nerw błędny,
którego jądro znajduje się w rdzeniu przedłużonym;
g) pośredni ucisk mięśnia czworobocznego lędźwi po stronie twarzowej
aktywuje nerwy rdzeniowe Th
4
-L
4
.
Drażnienie strefy piersiowej przenosi się wymienionymi drogami nerwo-
wymi, powodując odpowiedź organizmu w postaci kompleksu odruchowego
obrotu.
Zadaniem terapeuty jest takie dobranie pomocniczych stref stymulacji
wspomagających stymulację strefy piersiowej, aby odpowiedź ruchowa, jaką

191
obserwujemy, najbliższa była idealnemu, zakodowanemu genetycznie wzor-
cowi obrotu. Wprowadzenie kolejnych stref stymulacji (sumacja przestrzen-
na) ma na celu uzyskanie jak najdokładniejszej symetrii ciała, wyprostu
kręgosłupa, aktywnego unoszenia kolan, z możliwie dobrym centrowaniem
głów kości udowych w panewkach stawów biodrowych, prawidłowego
ustawienia stóp w stosunku do podudzia oraz otwierania zaciśniętych dłoni
przy istnieniu przetrwałych lub nasilonych odruchów chwytnych dłoni. Są
to prawidłowe wzorce częściowe wywołanego kompleksu ruchowego.
Asymetria w motoryce spontanicznej dziecka i w reakcjach ułożeniowych
występuje także podczas stymulacji odruchowej lokomocji, a korekcja jej jest
głównym zadaniem terapeuty. Aby uzyskać symetrię podczas wyzwalanego
odruchowego obrotu, można dołączyć stymulację np. strefy tułowiowej, jeśli
uda niemowlęcia opadają na stronę uciskanej strefy piersiowej lub kolec bio-
drowy po tejże stronie, gdy uda opadają na stronę przeciwną. Terapeuta pracu-
jący z dzieckiem musi zatem mieć głęboką wiedzę o anatomii i neurofizjologii
człowieka.
Terapii metodą Vojty nie można opanować, opierając się jedynie na wia-
domościach podręcznikowych, bez dokładnego przeszkolenia praktycznego,
dlatego celem niniejszej pracy jest podanie zasad i podstawowej wiedzy o me-
todzie, którą lekarz i fizjoterapeuta musi przyswoić, zanim będzie mógł rozpo-
cząć naukę praktyczną. Jako strefy wspomagające, wzmacniające segmen-
tarna pracę mięśni w stymulacji odruchowego obrotu używane są wszystkie
wcześniej opisane strefy zgodnie z podanymi zasadami, dobierane w zależności
od obserwowanych reakcji dziecka tak, aby wpływały na uzyskanie symetrii
ciała i najbliższej ideałowi odpowiedzi odruchowej.
4.3.2. Kompleks motoryczny odruchowego obrotu
w pierwszej fazie
Obrót dziecka z pleców na brzuch (przetaczanie) jest jedną z form loko-
mocji człowieka i poprzedza, a także warunkuje pojawienie się następnego
etapu rozwoju, zwanego czworakowaniem. Fizjologicznie zdolność obrotu
z pleców na brzuch pojawia z końcem drugiego kwartału życia niemowlęcia.
Wzorzec obrotu zakodowany jest jako ściśle określony, skoordynowany kom-
pleks ruchowy, w którym wyróżniamy: automatyczne sterowanie postawą
ciała, mechanizmy podporowo-wyprostne, ruchy fazowe.
192
kierunek obrotu głowy
Rysunek 5. Pierwsza faza odruchowego obrotu z zaznaczoną strefą piersiową
i miejscem blokowania głowy na kresie karkowej
Wyprost kręgosłupa uzyskany jest dzięki synergizmowi mięśnia biodrowo-
-lędźwiowego i mięśni brzucha z prostownikami grzbietu, między innymi
z mięśniem biodrowo-żebrowym lędźwiowym. Powierzchnię podporu tworzy
mięsień czworoboczny.
Głowa, blokowana przez terapeutę, dąży do rozpoczęcia ruchu obrotowego
w kierunku przeciwnym do stymulowanej strefy piersiowej (rys. 5).
Po rozpoczęciu stymulacji obserwuje się zwrot gałek ocznych, języka
i żuchwy w stronę potyliczną. Pogłębiają się skurcze przepony, oddech uzys-
kuje większa amplitudę, pępek zaokrągla się dzięki koncentrycznemu napięciu
mięśni przedniej ściany brzucha. Włączają się mięśnie biodrowo-lędźwiowe
i czworoboczne lędźwi będące synergistami prostującego się grzbietu. Jedno-
cześnie włączają się zginacze stawu biodrowego, mięśnie biodrowo-lędźwiowe
i głowy proste mięśni czworogłowych. Włączają się też pozostałe trzy głowy
(boczna, pośrednia i przyśrodkowa) mięśnia czworogłowego uda i prowadzą
do wyprostu w stawach kolanowych, który jest równoważony przez grupę
mięśni kulszowo-goleniowych (mięśnie półbłoniaste i półścięgniste i mięśnie
dwugłowe ud). Napina się mięsień czworoboczny i mięśnie równoległoboczne,
ściągając łopatki w stronę kręgosłupa i w dół. Łopatki fiksowane są jako punkty
stałe, do których zaczynają ciągnąć skośne łańcuchy mięśniowe podczas
miejsce blokowania
głowy
strefa piersiowa
193
obrotu (przetaczania). Osie stawów pasów barkowego i biodrowego ustawiają się
równolegle do siebie. Kończyny dolne zostają uniesione i dźwigane przeciwko
sile ciężkości poza powierzchnią podporu ciała. Uda ustawione są w zgięciu,
lekkiej rotacji zewnętrznej i lekkim odwiedzeniu. Głowy kości udowych centrują
w panewkach, a podudzia utrzymują kąt prosty w stosunku do ud i stóp. Ramiona
są zgięte pod kątem prostym, odwiedzione i zrotowane na zewnątrz, przedramio-
na również zgięte i ustawione pośrednio między pronacją i supinacja. Obserwuje
się pośrednie ustawienie w stawie nadgarstkowym oraz pośrednie ustawienie pal-
ców z odwiedzeniem kciuków (rys. 6).
Środek ciężkości ciała przesuwa się dogłowowo i znajduje się w przestrzeni
wyznaczonej przez grzebienie łopatek, potylicy i kręgosłupa aż do wysokości
przejścia piersiowo-lędźwiowego. Powierzchnię podporu tworzy cały mięsień
czworoboczny. Dalsza stymulacja strefy piersiowej wyzwala balansowanie koń-
czynami dolnymi, będące wyrazem zapoczątkowania rozwoju funkcji równoważ-
nych w obrębie kończyn dolnych w pozycji leżenia tyłem. Obniżające się łopatki
podciągają mięśnie zębate przednie, uwypukla się klatka piersiowa. Po uzyskaniu
symetrii ciała, dalsze działanie bodźca stymulującego proprioreceptory rozpo-
czyna reakcję obrotu. Umownie ten moment kończy pierwszą, a zaczyna drugą
fazę obrotu.
m. czworogłowy uda
grupa mm. kulszowo-
goleniowych
m biodrowo-lędźwiowy
Rysunek 6. Czynność mięśni i stawów w pierwszej fazie odruchowego obrotu
Stabilna i symetryczna pozycja leżenia tyłem utrzymywana przez mięśnie grzbietu i brzucha
konieczna jest dla rozwoju dalszych faz odruchowego obrotu.
m prosty brzucha
m. czworoboczny
(część poprzeczna
i wstępująca)
m. skośny
brzucha zewn.
m skośny
brzucha wewn.

194
Kierunek wektora ucisku podczas stymulacji strefy piersiowej jest zgodny
z kierunkiem działania mięśni podczas rotacji tułowia, ma natomiast przeciwny
zwrot. Dopasowany wektor stymulacji wspomaga tworzenie się punktu podporu
na grzebieniu łopatki potylicznej, a następnie przesunięcie go w okolicę stawu
barkowego i kolejno stawu łokciowego. To przesuwanie się punktu podporu jest
coraz bardziej bocznie wspomagane dążeniem głowy do przekroczenia linii
środkowej ciała. Kręgosłup nadal pozostaje wyprostowany. Przesunięcie punktu
ciężkości w kierunku barku i łopatki strony potylicznej odciąża łopatkę strony
twarzowej oraz głowę, która przestaje być punktem podporu, a zaczyna być dźwi-
gana przeciwko (!) sile ciężkości. Punkt podporu na łopatce staje się miejscem,
na które ukierunkowuje się napięcie mięśni rotujących tułów.
Dalszy ucisk strefy piersiowej powoduje napięcie i skrócenie włókien mięśnia
czworobocznego lędźwi po stronie twarzowej. Miednica, kończyny dolne i górne
mają bardzo labilną równowagę utrzymywaną dzięki wyważonej pracy antagoni-
stycznych grup mięśniowych. Miednica stanowi punkt ruchomy (łac. punctum
mobile), a łopatka potyliczna punkt podporu (łac. punctumfixum). Wszystkie
włączone do pracy mięśnie kurczą się w kierunku dogłowowym, przy synergii
działania brzusznych i grzbietowych grup mięśniowych. W takim stadium ruchu
rozpoczyna się obrót. Wyprostowana miednica jest warunkiem koniecznym do
jego rozpoczęcia. Tylko miednica wyprostowana może ulec skośnemu ustawieniu
w płaszczyźnie czołowej i rozpocząć rotację. Taka pozycja powoduje zmianę
napięcia mięśni w okolicy stawu biodrowego strony potylicznej w trakcie dźwi-
gania nad podłoże zgiętych we wszystkich stawach kończyn dolnych. Z pozycji
leżenia tyłem ze skośnym ustawieniem miednicy uaktywnia się praca skośnych
łańcuchów mięśni brzucha.
Czynności skośnych łańcuchów mięśni brzucha: pod wpływem dalszej sty-
mulacji strefy piersiowej kończyna dolna potyliczna zaczyna lekko prostować się
i rotować na zewnątrz. Napina się pierwszy skośny łańcuch mięśni brzucha w
pierwszej fazie obrotu, prowadząc do zmiany położenia kolca biodrowego przed-
niego górnego strony twarzowej. Napięcie mięśnia skośnego wewnętrznego brzu-
cha strony twarzowej poprzez mięsień poprzeczny brzucha do mięśnia skośnego
zewnętrznego strony potylicznej i dalej mięśnia zębatego przedniego strony poty-
licznej przyciąga kolec biodrowy przedni górny strony twarzowej do przeciwle-
głego ramienia. W momencie obrotu tułowia łuki żebrowe strony dolnoleżącej
(potylicznej) zostają rozciągnięte przez łańcuchy mięśniowe, które poprzez swój
wpływ na przeponę zwiększają siłę tłoczni brzusznej i oddychania żebrowego
(rys. 7).
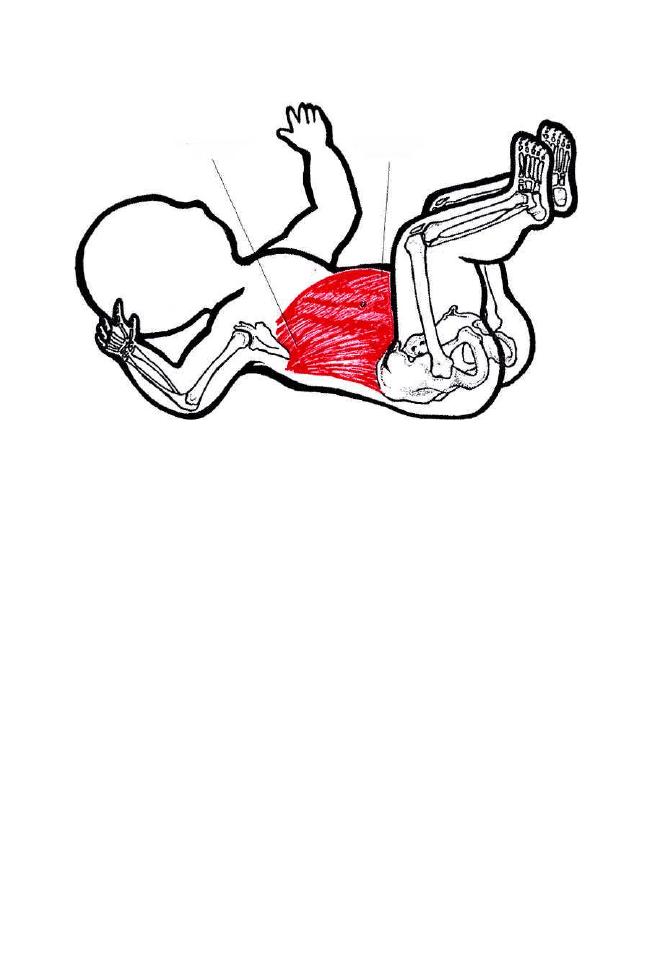
195
Rysunek 7. Pierwszy skośny łańcuch mięśni brzucha w pierwszej fazie odruchowego obrotu
Symetryczna i aktywna pozycja leżenia tyłem wraz ze skośnym ustawieniem miednicy jest
warunkiem do wyzwolenia skurczu pierwszego skośnego łańcucha mięśni brzucha. Dalsze
działanie bodźca na strefę piersiową zapoczątkowuje funkcję tego łańcucha - rotację bioder w
kierunku podpierającego ramienia strony potylicznej.
Drugi skośny łańcuch mięśni brzucha w pierwszej fazie obrotu rotuje ob-
ręcz barkową wraz z mięśniami piersiowymi większymi strony twarzowej i poty-
licznej do miejsca podporu na głowie kości ramiennej. Kończyna górna twarzowa
zostaje przeniesiona nad tułowiem przez mięsień naramienny (część obojczykową)
oraz część obojczykową i mostkową mięśnia piersiowego większego i zgięta do
kąta prostego. Ważnymi rotatorami tułowia są leżące po stronie potylicznej
- mięsień piersiowy mniejszy wraz z mięśniem zębatym przednim i piersiowym
większym. Wynikiem pracy pierwszego skośnego łańcucha mięśniowego jest ruch
tułowia od pozycji leżenia tyłem do leżenia ukośnego na boku w kierunku pewnego
leżenia bokiem. Punkt ciężkości przesuwa się do brzegu bocznego łopatki strony
potylicznej, który w pierwszej fazie odruchowego obrotu staje się miejscem koncen-
tracji wszystkich sił obrotowych, natomiast punkt podporu pod koniec pierwszej fazy
tworzy staw ramienny.
Pierwsza i druga faza odruchowego obrotu przenikają się wzajemnie, ale ze
względów dydaktycznych i terapeutycznych są rozdzielone i omówione oddzielnie.
m skośny brzucha
zewnętrzny
m. skośny brzucha
wewnętrzny
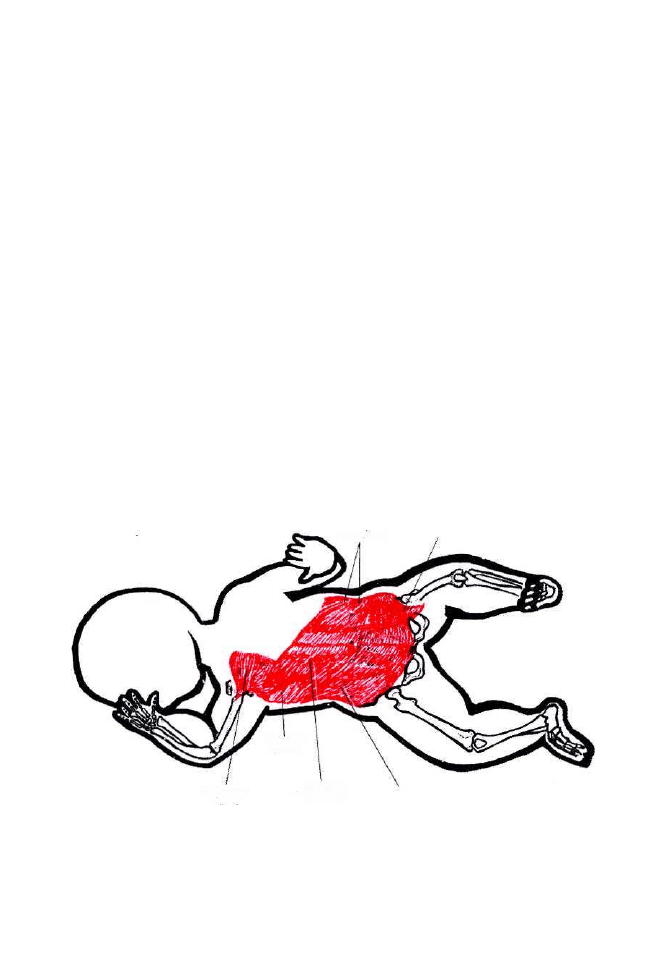
196
Szczegółowe omówienie drugiej fazy obrotu zawiera rozdział 4.3.3, a w dalszej częś-
ci tego podrozdziału przedstawiono działanie skośnych łańcuchów mięśni brzucha.
Celem drugiej fazy obrotu jest przejście z pozycji niestabilnego ułożenia na
boku do następnego etapu lokomocji - odruchowego pełzania (czworakowania).
Pozycja wyjściową drugiej fazy obrotu jest leżenie bokiem, stabilizowane przez
izometryczne napięcie mięśni tułowia. Aby rozpocząć następny etap, konieczne
jest zainicjowanie skurczu drugiego skośnego łańcucha mięśni brzucha przez dalszą
stymulację strefy piersiowej.
Pierwszy skośny łańcuch mięśni brzucha w drugiej fazie odruchowego ob-
rotu rozpoczyna rotację miednicy i ustala podpór na głowie kości ramiennej stawu
barkowego. Kolec biodrowy przedni górny strony twarzowej (górnoleżącej) tworzy
punkt ruchomy (lac. punctum mobile) i równocześnie stanowi jeden z przycze-
pów pierwszego skośnego łańcucha mięśni brzucha przebiegającego przez mięsień
skośny brzucha wewnętrzny górnoleżący, mięsień poprzeczny brzucha, mięsień
skośny brzucha zewnętrzny dolnoleżący aż do inicjatora lokomocji pierwszego
łańcucha - mięśnia zębatego przedniego strony dolnoleżącej. Ponieważ umiej-
scowienie przepony jest prostopadłe do wyżej wymienionych mięśni, zaznacza
się ogromny wpływ mięśni brzucha na ruchy samej przepony, oddychanie żebrowe,
tłocznię brzuszną, przeponę miednicy i bruzdę Harrisona (rys. 8).
m. skośny brzucha
zewnętrzny
Rysunek 8. Pierwszy skośny łańcuch mięśni brzucha w drugiej fazie odruchowego obrotu
Rozpoczyna rotację miednicy i ustala podpór na głowie kości ramiennej stawu barkowego
dolnoleżącego.
m. biodrowo-lędźwiowy
m. skośny brzucha
wewnętrzny
m. zębaty
tylny dolny
m. zębaty
przedni
m. piersiowy
większy
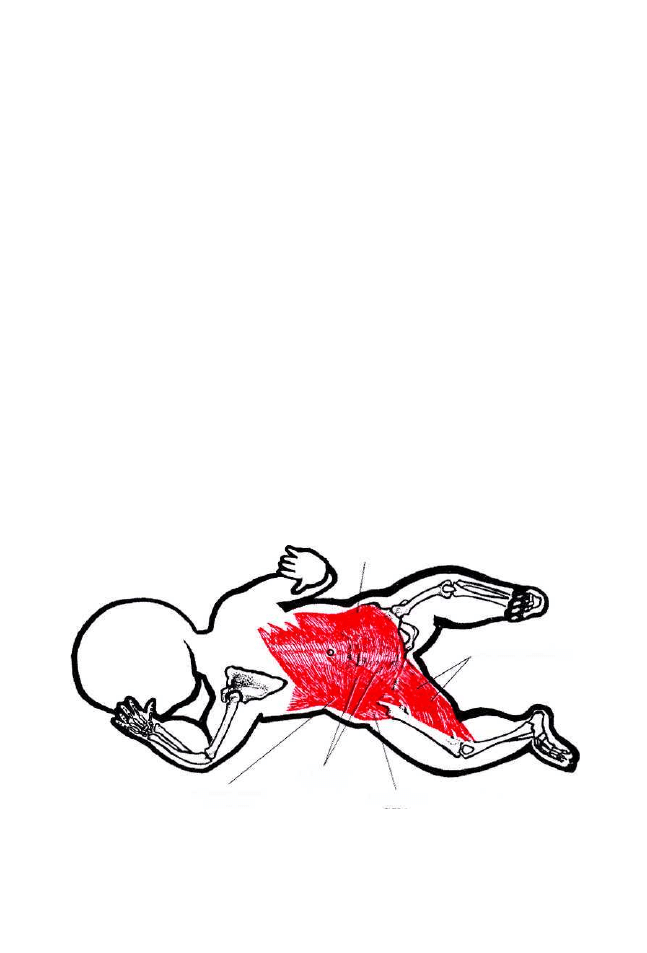
197
Drugi skośny łańcuch mięśni brzucha w drugiej fazie obrotu odpowiada za
rotację obręczy barkowej, ustalenie podporu na krętarzu większym kości udowej
i zwiększenie siły tłoczni brzusznej oraz przepony miednicy. Przywodziciele
i rotatory zewnętrzne pasa biodrowego działają w tym przypadku synergistycz-
nie, natomiast mięśnie brzucha działają koncentrycznie, prowadząc do wzmoc-
nienia tłoczni brzusznej i przepony miednicy. Uniesienie i zmiana położenia
uda kończyny dolnej górnoleżącej powoduje ustawienie się uda kończyny dolnej
dolnoleżącej na jego zewnętrznej powierzchni na podłożu. W ten sposób biodro
strony początkowo potylicznej (teraz dolnoleżącej) tworzy powoli drugi punkt
podparcia, do którego drugi skośny łańcuch mięśniowy zacznie prowadzić ruch
obrotu ciała. Odciążona głowa unosi się, jakby stanowiła ramię dźwigni w stosun-
ku do punktu podporu, przesuwającego się z grzebienia łopatki w kierunku stawu
barkowego i łokciowego.
Kończyna górna twarzowa rozpoczyna rotację barku poprzez napięcie części oboj -
czykowej mięśnia naramiennego oraz części mostkowej i obojczykowej mięśnia
piersiowego większego strony twarzowej. Ramię, które było zgięte pod kątem
prostym, zostaje przywiedzione. Łopatka odsuwa się nieco od kręgosłupa, ale
przywodziciele łopatki stabilizują synergicznie ten ruch. Przedramię prostuje się
dzięki pracy mięśnia trójgłowego ramienia, podobnie dłoń i palce prostują się
z równoczesnym przywiedzeniem w stronę promieniową w stawie nadgarstkowym
i odwiedzeniem kości śródręcza w obrębie ręki twarzowej. Łopatka strony
m. skośny brzucha
zewnętrzny
Rysunek 9a. Drugi skośny łańcuch mięśni brzucha w drugiej fazie odruchowego obrotu
Odpowiada za rotację obręczy barkowej, podpór na krętarzu większym kości udowej i zwięk-
szenie siły tłoczni brzusznej oraz przepony miednicy.
grupa mm. przywodzicieli
m. biodrowo-
lędźwiowy
m. skośny brzucha
wewnętrzny
m. pośladkowy
średni
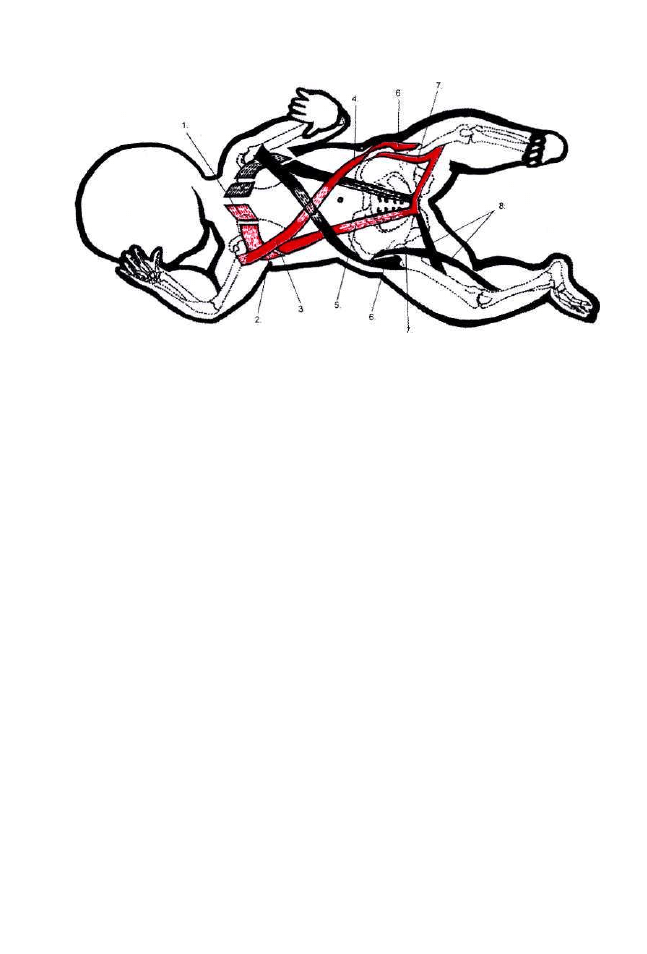
198
Rysunek 9b. Schemat skośnych łańcuchów mięśniowych ściany brzucha
w drugiej fazie odruchowego obrotu
Kolorem zaznaczono pierwszy skośny łańcuch mięśni brzucha. Drugi skośny łańcuch mię-
śniowy przedstawiony jest w kolorze czarnym. Oznaczenia na schemacie: 1 - m. równo-
ległoboczny, 2 - m. zębaty przedni, 3 - m. piersiowy większy, 4 - m. skośny brzucha wew-
nętrzny, 5 - m. skośny brzucha zewnętrzny, 6 - m. pośladkowy średni, 7 - m. biodrowo-
-lędźwiowy, 8 - mm. przywodziciele uda. Punkty 4 i 5 tworzą po przekątnych pierwszy
i drugi skośny łańcuch mięśni brzucha. Schemat wzorowany na rysunku Beninghoffa (za:
Lippert l999,s.251).
twarzowej, odsunięta od kręgosłupa, jest pociągana przez mięsień zębaty przedni
strony twarzowej (górnoleżącej), którego przyczepy przebiegają między brze-
giem łopatki a krawędziami kolejnych żeber. Do żeber także przyczepia się mię-
sień zewnętrzny skośny brzucha górnoleżący, łączący się z mięśniem wewnętrznym
skośnym brzucha, dochodzącym do talerza kości biodrowej strony dolnoleżącej.
Wszystkie opisane mięśnie ciągną tułów i bark strony twarzowej do punktu sta-
łego podporu okolicy stawu biodrowego potylicznego (rys. 9a).
Obrót tułowia na bok jest wynikiem pracy całego kompleksu mięśniowego
- skośnych łańcuchów mięśniowych tułowia, które przebiegają po przekątnych
ciała: od mięśnia równoległobocznego strony dolnoleżącej przez mięsień zębaty
przedni, mięsień skośny zewnętrzny brzucha, mięsień poprzeczny brzucha i przekra-
cza w tym miejscu linię środkową ciała. Następnie m. poprzeczny brzucha łączy się
z mięśniem skośnym brzucha wewnętrznym strony górnoleżącej, mięśniem poślad-
kowym średnim, mięśniem biodrowo-lędźwiowym i grupą mięśni przywodzicieli.
Drugi łańcuch mięśniowy przebiega analogicznie: od mięśnia równoległobocz-
nego strony górnoleżącej przez mięśnie brzucha do mięśnia biodrowo-lędźwiowego
strony górnoleżącej.
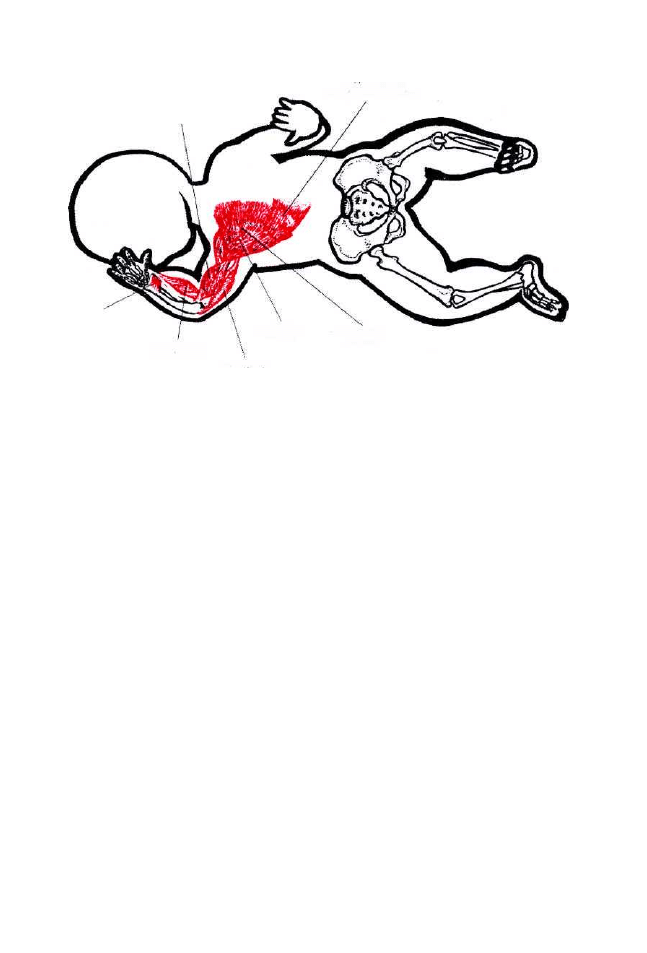
199
m. dwugłowy
ramienia
m. nawrotny
czworoboczny
Rysunek 10. Punkt podporu na kończynie górnej dolnoleżącej w drugiej fazie obrotu
Mięśnie obręczy barkowej dolnoleżącej pociągają klatkę piersiową, rotując ją w kierunku
brzusznym. Funkcję podpierającą kończyny górnej dolnoleżącej w drugiej fazie odruchowego
obrotu można sformułować następująco:
1. Punkt podporu na kończynie przemieszcza się, przy rotacji tułowia z leżenia bokiem,
poprzez staw ramienny w kierunku łokcia.
2. W momencie przesunięcia środka ciężkości w kierunku dołokciowym następuje zgięcie stawu
łokciowego i dochodzi do otwarcia dłoni, co w dalszych fazach objawi się jako podpór na dłoni.
Dla ułatwienia schematyczne przedstawienie skośnych łańcuchów mięśni brzu-
cha w drugiej fazie obrotu zilustrowane zostało na rysunku 9b.
Rotacja barków stabilizowana jest od przodu przez mięśnie piersiowy większy
i mniejszy, od tyłu przez przywodziciele łopatki, tj. mięśnie równoległoboczne
i mięsień czworoboczny, które w pierwszej fazie odruchowego obrotu ciągnęły
łopatkę twarzową do kręgosłupa, a w drugiej fazie zmieniają kierunek działania
od kręgosłupa do łopatki strony potylicznej ciała. Tak więc na łopatce potylicznej
koncentrują się siły rotacji (rys. 10).
Następnie mięsień zębaty przedni strony potylicznej przesuwa punkt podporu
z łopatki na staw barkowy i wraz z mięśniem piersiowym mniejszym staje się
istotnym efektorem lokomocji. Po zakończeniu rotacji bioder i rotacji barków,
strona twarzowa ciała staje się stroną górnoleżącą, a strona potyliczna - stroną
dolnoleżącą. Tułów osiąga ułożenia na boku (patrz: rys. 11).
Opisany kompleks ruchowy obrotu może być obserwowany u niemowlęcia
podczas spontanicznej aktywności. Dla potrzeb praktycznych oddzielono pierwszą
fazę obrotu, a więc uzyskanie stabilnego ułożenia na plecach z wyprostowanym
m. ramienno-
promieniowy
m. trójgłowy
ramienia
m. piersiowy
m. piersiowy
większy
część poprzeczna
m. najszerszego grzbietu

200
kręgosłupem i miednicą, od drugiej fazy obrotu związanej z przeniesieniem
punktu podparcia na jedną łopatkę, a następnie oparcia ciężaru ciała na głowie
kości ramiennej i krętarzu większym kości udowej strony dolnoleżącej oraz
różnicowania pracy kończyn dolnych. Osiągnięcie końcowej pozycji drugiej
fazy obrotu - leżenia na boku -jest etapem przejściowym do następnych faz
odruchowej lokomocji.
W praktyce drugą fazę obrotu stymuluje się zatem w ułożeniu na boku,
a opisane skośne łańcuchy kinematyczne obserwujemy między innymi jako:
skośne ustawienie pępka, unoszenie się głowy dziecka nad podłoże i przesu-
nięcie punktu podporu z łopatki poprzez staw barkowy na nadkłykieć przy-
środkowy kości ramiennej.
4.3.3. Pozycja aktywująca drugą fazę odruchowego obrotu.
Strefy stymulacji
Pozycją aktywującą drugą fazę odruchowego obrotu jest niestabilne uło-
żenie ciała na boku z głową w przedłużeniu linii tułowia. Dla łatwiejszego
zrozumienia będziemy nazywać kończyny i strony ciała leżące na podłożu -
dolnoleżącymi, zaś przeciwległe wolne kończyny górnoleżącymi. Punktami
podporu są dolnoleżące: głowa kości ramiennej stawu barkowego i zewnętrz-
na powierzchnia krętarza większego (rys. 11).
Kończyna dolna dolnoleżąca znajduje się w lekkim wyproście, kończyna
dolna górnoleżąca zaś w niewielkim zgięciu w stawach biodrowym, kolano-
wym i skokowym. Kończyna górna dolnoleżąca zgięta w stawie barkowym
do 90° i lekko zgięta w stawie łokciowym (10°), kończyna górna górnoleżąca
ułożona jest na tułowiu, wzdłuż ciała lub lekko zgięta.
Najczęściej drugą fazę obrotu stymuluje się przy użyciu dwóch par stref
wyzwalania (stymulacji), które znajdują się na górnoleżących strefach ciała.
Stymulowanie stref wyzwalania drugiej fazy odruchowego obrotu może mieć
charakter pociągania, odpychania, ucisku lub wibracji w miejscu przyłożenia
wektora siły. Technika stymulowania polega na płynnej zmianie par przeciw-
stawnych stref tak, aby utrzymać niestabilną pozycję leżenia na boku.
Pierwsza para stref stymulacji to: brzeg przyśrodkowy łopatki (
1
/
3
jego dol-
nej części) i kolec biodrowy przedni górny. Kierunki wektorów przyłożonej siły
na brzegu przyśrodkowym w stosunku do tułowia przebiegają bocznie, dogło-
wowo i brzusznie. Przeciwwagę stanowi pociąganie za kolec biodrowy przedni
górny w kierunku przyśrodkowym, doogonowym i dogrzbietowym.
201
kończyna górna
górnoleżąca
strona górnoleżąca (twarzowa)
kończyna górna ,
dolnoleżąca Strona dolnoleżąca (potyliczna)
kończyna dolna
dolnoleżąca
Rysunek 11. Pozycja wyjściowa drugiej fazy odruchowego obrotu
Pozycją aktywująca drugą fazę obrotu jest niestabilne ułożenie dziecka na boku z głową
w przedłużeniu linii tułowia.
3. rozcięgno
m. pośladkowego średniego
wyrostek rylcowaty
kości promieniowej
4. wyrostek barkowy
łopatki (akromion)
2. przyśrodkowy brzeg
łopatki (1/3 dolna)
Rysunek 12. Strefy wyzwalania drugiej fazy odruchowego obrotu na
górnoleżącej stronie tułowia
Punkty 1 i 2 to pierwsza para stref stymulacji. Drugą parę stanowią punkty 3 i 4.
kończyna dolna
górnoleżąca
1 kolec biodrowy
przedni
202
Drugą parę stref stymulacji stanowią: wyrostek barkowy łopatki (łac.
acromion) —jego strona brzuszna i rozścięgno mięśnia pośladkowego śred-
niego w jego części środkowej. Mięsień pośladkowy średni daje głównie
stabilizację boczną biodra, co warunkuje prawidłową funkcję przenoszenia
kończyny w czasie chodu. Kierunek pociągania wyrostka barkowego w sto-
sunku do tułowia jest: przyśrodkowy, doogonowy i dogrzbietowy. Siłę tę
równoważy odpychanie w punkcie środkowym powięzi mięśnia pośladko-
wego średniego w kierunku przyśrodkowym i brzusznym oraz w środek linii
łączącej kolano i łokieć dolnoleżący.
W obrębie pasa barkowego bodźce wyzwalające kompleks odruchowego
obrotu, działające na brzegu przyśrodkowym łopatki, mają charakter drażniący
okostną i rozciągający przywodziciele łopatki górnoleżącej, następnie docho-
dzi do przeniesienia rozciągnięcia na przywodziciele łopatki dolnoleżącej.
Pociąganie wyrostka barkowego łopatki (acromion) drażni jego okostną oraz
rozciąga część przednią mięśnia naramiennego, mięsień piersiowy mniejszy,
górną część mięśnia czworobocznego. Pośrednio rozciągany jest mięsień pier-
siowy większy dolnoleżącej części ciała.
strefa piersiowa
wyrostek rylcowaty
kości promieniowej
nadkłykieć przyśladkowy
kości udowej
nadkłykieć przyśrodkowy
kości ramiennej
nadkłykieć boczny
kości udowej
Rysunek 13. Dodatkowe strefy wyzwalania na kończynach oraz strefa piersiowa w drugiej
fazie odruchowego obrotu

203
Równowagę pobudzania mięśni w układzie pasa barkowego stanowią
bodźce działające na okostną kolca biodrowego przedniego górnego. Prowadzą
one do rozciągnięcia mięśni skośnych brzucha oraz mięśnia czworobocznego
lędźwi, a ponadto rozciąganie zostaje przeniesione na rotatory zewnętrzne
i odwodziciele przeciwległe dolnoleżącego uda, które zmieniają ustawienie
miednicy, prostując ją.
Zależnie od tego, które części ciała wymagają aktywacji, mogą być włą-
czone dodatkowe strefy wyzwalania odruchowego obrotu (rys. 13).
Pozycja ułożenia na boku powoduje, że dolnoleżące punkty kostne na koń-
czynach stymulowane są automatycznie. Nadkłykieć przyśrodkowy dolno-
leżącej kości ramieniowej obciążony jest z jednej strony przez nadawanie kie-
runku stymulacji z łopatki górnoleżącej do łokcia dolnoleżącego, z drugiej
strony przez wyzwalanie aktywnego podporu na łokciu przez dziecko w czasie
stymulacji.
Na kończynie dolnej dolnoleżącej w podobny sposób może być biernie
stymulowane nadkłykieć kości udowej poprzez drażnienie okostnej i nacisk
panewki stawu biodrowego przez głowę kości udowej w kierunku przyśrod-
kowym oraz brzeg boczny kości piętowej proksymalnie przez drażnienie
okostnej. W sposób aktywny - przez ucisk - może być stymulowany wyrostek
rylcowaty kończyny górnej górnoleżącej.
Na kończynie dolnej górnoleżącej stymulowany aktywnie jest nadkłykieć
przyśrodkowy kości udowej, w kierunku bocznym, co prowadzi do odwie-
dzenia uda w stawie biodrowym.
W chwili, gdy zaczyna się reakcja mięśniowa, w obrębie brzucha i grzbietu
hamujemy ruch, czyli działamy w kierunku przeciwnym, zmieniając diago-
nalnie ustawione pary stref stymulacji. Jest to tzw. ćwiczenie zmiany fazy
(niem. Wechselphaseubung).
4.3.4. Kompleks motoryczny podczas stymulacji
drugiej fazy obrotu
W tej fazie dochodzi do uzyskania podparcia na dolnoleżącym łokciu i pro-
nacji przedramienia z otwarciem dłoni. Obserwujemy rotację tułowia na sku-
tek czynności skośnych łańcuchów brzusznych, wspomagane przez mięsień
piersiowy większy, który przyjmuje funkcję rotatora tułowia (patrz: rys. 8 i 9).
Następuje symetryczny wyprost tułowia, uniesienie ciała w płaszczyźnie czo-
łowej z obrotem twarzy do podłoża, co rozpoczyna przetaczanie ciała i barku
górnoleżącego do uzyskania pozycji na brzuchu.

204
Spodziewany ruch kończyny górnej górnoleżącej to: odwiedzenie w stawie
ramienno-barkowym z rotacją zewnętrzną, zgięcie w stawie łokciowym z su-
pinacja przedramienia do ustawienia w pozycji pośredniej, zgięcie grzbieto-
we dłoni z odwiedzeniem promieniowym, odwiedzenie w stawach śródręcza
(otwarcie dłoni) oraz luźny wyprost palców.
Kończyna górna dolnoleżąca wykonuje w stawie barkowym odwiedzenie
z rotacją zewnętrzną, ruch prostowania w stawie łokciowym z pronacją przed-
ramienia, zgięcie grzbietowe ręki, odwiedzenie w stawach śródręcza (otwarcie
dłoni, ręka przygotowuje się do funkcji podporowych). Kończyna dolna dolno-
leżąca wykonuje ruch odwiedzenia uda z rotacją zewnętrzną. Kończyna ma
tendencje do wyprostu w stawach biodrowym, kolanowym i skokowym z su-
pinacja stopy.
Kończyna dolna górnoleżąca przesuwa się do przodu, ze zgięciem w sta-
wach biodrowym i kolanowym do 90°. Stopa dąży do ułożenia pośredniego
w górnym i dolnym stawie skokowym.
Wraz ze zmianą par stymulowanych stref zmieniamy działanie pierwszego
łańcucha skośnego na drugi łańcuch skośny. W zależności od kierunku dzia-
łania mięśni przedniej ściany brzucha włączają się odpowiednio stabilizujące
grzbietowe grupy mięśni. Równolegle do pierwszego łańcucha brzusznego
przebiegającego w kierunku od kolca biodrowego przedniego górnego górno-
leżącego do mięśnia zębatego przedniego strony dolnoleżącej działają od tyłu
mięsień zębaty tylny dolny dolnoleżący oraz mięsień lędźwiowo-biodrowy
strony górnoleżącej. Synergicznie wspomaga je mięsień piersiowy większy
dolnoleżący (patrz rys. 8).
Po zmianie punktów stymulacji i włączeniu się drugiego skośnego łańcucha
mięśni przedniej ściany brzucha, który przebiega od mięśnia zębatego przed-
niego górnoleżącej strony w kierunku do dolnoleżącego kolca biodrowego
przedniego górnego, zaczynają współpracować górnoleżący mięsień zębaty
tylny i dolnoleżący mięsień biodrowo-lędźwiowy. Synergistami tej grupy są
przywodziciele i rotatory zewnętrzne dolnoleżącego uda. Zrównoważona praca
mięśni szyi i karku utrzymuje głowę w niewielkim zgięciu, uniemożliwiając
uniesienie jej w płaszczyźnie czołowej i obrót w kierunku podłoża.
Celem wyzwalania kompleksu motorycznego drugiej fazy obrotu jest zróżni-
cowanie pracy obu kończyn dolnych. Modyfikacje ćwiczeń drugiej fazy obrotu,
tzw. czwarta faza obrotu (wersja A i B) pozwalają na zróżnicowanie pracy koń-
czyn dolnych (szczególnie w przypadkach dzieci wiotkich), natomiast ćwi-
czenia w postaci modyfikacji tzw. trzeciej fazy obrotu pozwalają na zróż-
nicowanie (rozdzielenie) pracy kompleksu mięśniowego obręczy barkowej
i obręczy biodrowej.

205
4.3.5. Trzecia faza odruchowego obrotu.
Pozycja wyjściowa i strefy stymulacji
Stymulacja tzw. trzeciej fazy obrotu aktywuje głównie część górną mięśni
brzucha, to znaczy nadbrzusze, gdy występuje wiotkość powłok z rozstępem
mięśni widocznych w obrębie kresy białej. Pozycja aktywująca polega na uło-
żeniu dziecka na boku. Głowa i tułów, kończyny górne w pozycji wyjściowej
jak do drugiej fazy obrotu, natomiast kończyny dolne znajdują się w zgięciu
pod kątem prostym w stawach biodrowych i kolanowych (rys. 14).
Podpór i stymulacja w okolicy stawu barkowego nie różni się od wcześniej
opisanej drugiej fazy obrotu. Natomiast podpór pasa biodrowego usytuowany
jest głównie na tylnej części talerza biodrowego przy skręconej skośnie mie-
dnicy, z pociąganiem skośnie ku górze obu kolan jednocześnie. W zależności od
wielkości i siły dziecka można jednocześnie trzymać obydwa kolana, stymu-
lując nadkłykieć przyśrodkowy kości udowej kończyny dolnej górnoleżącej
i nadkłykieć boczny kończyny dolnej dolnoleżącej. W przypadku dziecka
większego i silniejszego należy uchwycić za nadkłykieć dolnoleżącego kolana
tak, aby utrzymać kąt prosty w stawach kolanowych. Ma to decydujące znaczenie
dla właściwej pracy mięśni brzucha, poprzez zmniejszenie lordozy lędźwiowej.
przyśrodkowy brzeg
łopatki górnoleżącej {1/3 dolna)
Rysunek 14. Pozycja wyjściowa do trzeciej fazy odruchowego obrotu oraz strefy stymulacji
nadkłykieć przyśrodkowy
kości udowej
nadkłykieć boczny
kości udowej

206
Strefy stymulacji w trzeciej fazie odruchowego obrotu:
1
/
3
dolnej części
przyśrodkowego brzegu łopatki. Kierunek stymulacji, polegającej na nacisku
dogłowowo, brzusznie i przyśrodkowo do łokcia dolnoleżącego, zgodny jest
z kierunkiem działania mięśni podczas rotacji barków w celu uzyskania pod-
poru. Bodziec drażni okostną, rozciąga mięśnie przywodziciele łopatek i mięś-
nie międzyżebrowe z przeniesionym rozciągnięciem mięśnia najszerszego
grzbietu.
Równocześnie kolana lub kolano uchwycone za nadkłykieć boczny kości
udowej kończyny dolnej dolnoleżącej, zgiętej w kolanie i biodrze pod kątem
prostym, jest przywodzony z równoczesnym centrowaniem głowy kości
udowej do panewki stawu biodrowego tak, by nie unieść miednicy. Aktywizuje-
my mięśnie górnej części brzucha z równoczesnym wyprostem kręgosłupa
i różnicowaniem pracy mięśni obręczy barkowej i biodrowej.
4.3.6. Czwarta faza odruchowego obrotu.
Pozycje wyjściowe i strefy stymulacji
Kompleks motoryczny w czwartej fazie obrotu aktywizuje dolnoleżącą
część ciała w obrębie pasa biodrowego. Pozycja wyjściowa - ułożenie nie-
stabilne na boku (jak do drugiej fazy obrotu).
Pozycja wyjściowa - kończyna dolna dolnoleżącą luźno wyprostowana,
kończyna dolna górnoleżąca zgięta w stawie biodrowym do i w stawie kola-
nowym do 90°. Strefy stymulacji: brzeg przyśrodkowy łopatki (patrz: rys. 12,
druga faza odruchowego obrotu), nadkłykieć przyśrodkowy kości udowej
kończyny dolnej górnoleżącej. Kierunek stymulacji: biodro strony górno-
leżącej.
Pozycja wyjściowa - kończyna dolna dolnoleżącą: zgięta w stawie biodro-
wym i kolanowym do 90°, kończyna dolna górnoleżąca luźno wyprostowana.
Strefy stymulacji: brzeg przyśrodkowy łopatki, jak w drugiej fazie obrotu
oraz nadkłykieć boczny kości udowej kończyny dolnej dolnoleżącej. Kieru-
nek stymulacji: biodro strony dolnoleżącej.
W czwartej fazie obrotu punktem podporu jest głowa kości ramiennej stawu
barkowego, w obrębie pasa biodrowego - krętarz większy kości udowej.
W wersji A (rys. 15) - kończyna dolna górnoleżąca zgięta pod kątem pro-
stym w stawach biodrowym i kolanowym, uchwycona za nadkłykieć kości udo-
wej, odwodzona jest w stawie biodrowym przy jednoczesnym wciskaniu głowy
kości udowej do panewki stawu biodrowego i utrzymaniu rotacji zewnętrznej
uda. Stymulujemy w ten sposób pracę przywodzicieli ud. W tej pozycji róż-
207
nicuje się pracę mięśni podbrzusza. Obserwuje się także pracę mięśni usta-
wiających stopę w pozycji pośredniej. Podczas stymulacji brzegu bocznego
guzowatości kości piętowej uzyskujemy odpowiedź segmentalną.
nadkłykieć przyśrodkowy
kości udowej
przyśrodkowy brzeg
łopatki górnoleżacej (1/3 dolna)
Rysunek 15. Pozycja wyjściowa do czwartej A fazy odruchowego obrotu
oraz strefy stymulacji
nadkłykieć boczny
kości udowej
przyśrodkowy brzeg łopatki
górnoleżącej (1/3 dolna)
Rysunek 16. Pozycja wyjściowa do czwartej B fazy odruchowego obrotu
oraz strefy stymulacji

208
W wersji B (rys. 16) - kończyna dolna dolnoleżąca, zgięta pod kątem pro-
stym w stawach biodrowym i kolanowym, uchwycona za nadkłykieć boczny
kości udowej jest wciskana do panewki stawu biodrowego dolnoleżącego.
Spodziewany kompleks motoryczny -jak w drugiej fazie obrotu.
4.4. Wyzwalanie kompleksu motorycznego
podczas stymulacji odruchowego pełzania
4.4.1. Pozycja aktywująca stymulację odruchowego pełzania
i strefy stymulacji
U zdrowego noworodka w okresie pierwszych tygodni życia kompleks ko-
ordynacyjny pełzania może być wywołany z jednej strefy wyzwalania (stymu-
lacji). Po tym okresie uzyskanie wzorca pełzania możliwe jest przy stymulo-
waniu co najmniej dwóch stref. Jedna z nich powinna znajdować się w obrębie
pasa barkowego, druga w obrębie pasa biodrowego i/lub kończyn dolnych.
Między tymi dwoma punktami, ułożonymi w stosunku do siebie po prze-
kątnej, znajduje się kręgosłup. Podczas stymulacji dochodzi do wyprostu
kręgosłupa i ustawienia go w pozycji fizjologicznej poprzez dostosowanie się
poszczególnych kręgów wzajemnie do siebie na wskutek działania przednich
i tylnych grup mięśni prostujących kręgosłup oraz krótkich i długich roratorów
kręgów.
Ruch rotacji między poszczególnymi kręgami w obrębie kręgosłupa jest mo-
żliwy tylko przy pełnym wyproście jego poszczególnych odcinków. U dzieci
z mózgowym porażeniem dziecięcym zaburzony jest wyprost kręgosłupa i nie-
możliwa jego rotacja. Zasadniczym zadaniem tej reakcji jest uniesienie nad
podłoże, podpór na łokciu i kolanie oraz przetransportowanie tułowia do przodu.
Poszczególne fazy tego kompleksu porównywane są do kolejnych faz chodu:
zgięcia, rozluźnienia, podporu i odbicia.
Dziecko do stymulacji jest układane na brzuchu, w leżeniu przodem, dość
blisko brzegu stołu, z twarzą zwróconą do łokcia jednej z kończyn (rys. 17).
Poszczególne strefy wyzwalania przypisane są stronie twarzowej lub potylicznej
(rys. 18).
Strefy stymulacji zostały szczegółowo omówione w rozdziale 4.2.2.
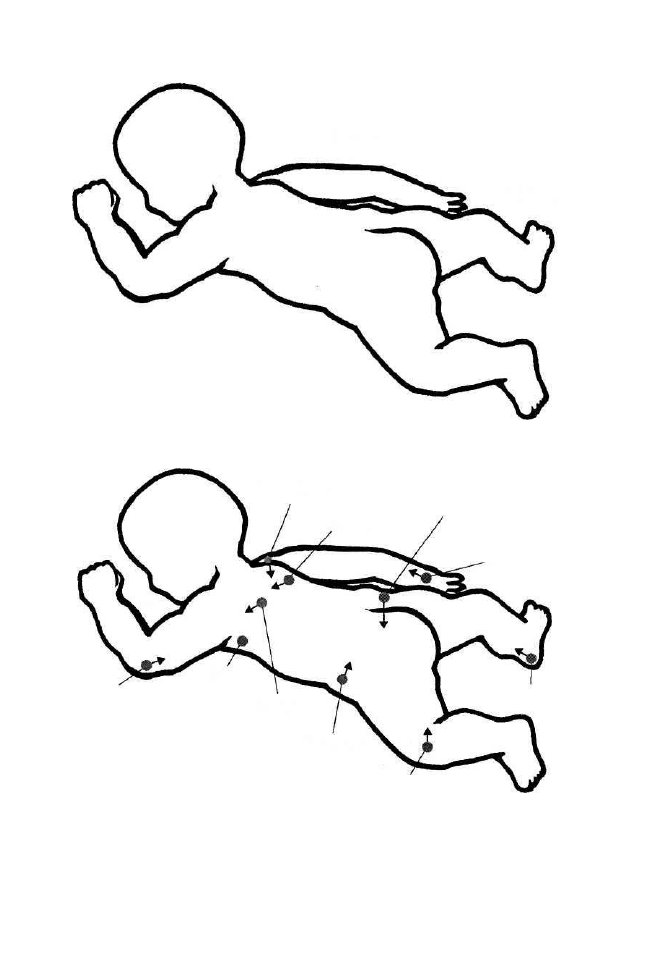
209
kończyna górna
twarzowa
kończyna dolna
twarzowa
Rysunek 17. Klasyczna pozycja wyjściowa odruchowego pełzania
strona potyliczna
8. rozcięgno m. pośladkowego
średniego
3. wyrostek rylcowaty
kości promieniowej
2- nadkłykieć
przyśrodkowy
kości ramiennej
1. guzowatość boczna
kości piętowej
strona twarzowa
4- nadkłykieć przyśrodkowy
kości udowej
Rysunek 18. Strefy wyzwalania odruchowego pełzania
Punkty 1, 2, 3 i 4 to strefy główne stymulacji odruchowej lokomocji. Punkty od 5 do 10
są strefami pomocniczymi.
7. wyrostek barkowy
łopatki
9. strefa tułowia
6. kolec biodrowy
przedni górny
t
5, przyśrodkowy
brzeg łopatki
10. strefa
piersiowa
kończyna górna
potyliczna
kończyna dolna
potyliczna
210
Ważne jest, by we wszystkich stawach zgięcie kończyny było tak wyra-
żone, aby wszystkie grupy mięśniowe mogły być jednocześnie aktywowane,
a żadna z grup mięśni nie była z tego wyłączona. Taką sytuację uzyskamy naj-
łatwiej, jeśli zgięcie w stawie biodrowym wyniesie około 45°, zgięcie stawu
kolanowego około 90°, a stopa ułożona zostanie w pozycji pośredniej. Uwa-
ża się, że pięta, środek pośladka i środek barku po stronie potylicznej powinny
tworzyć jedną linię.
Kończyna dolna twarzowa ułożona jest swobodnie w luźnym wyproście,
nieznacznym zgięciu, odwiedzeniu i rotacji zewnętrznej w stawie biodrowym
(około 10° do 20°), w niewielkim zgięciu w stawie kolanowym i pośrednim
ułożeniu stopy.
Rysunek 19a. Nieklasyczna pozycja
wyzwalania odruchowego pełzania
z klęku jednonóż
Rysunek 19b. Nieklasyczna pozycja
wyzwalania odruchowego pełzania
z klęku obunóż
Odruchowe pełzanie może być także wyzwalane z pozycji nieklasycznej
(rys. 19a i b), to znaczy z klęku obunóż lub jednonóż na krawędzi stołu reha-
bilitacyjnego.
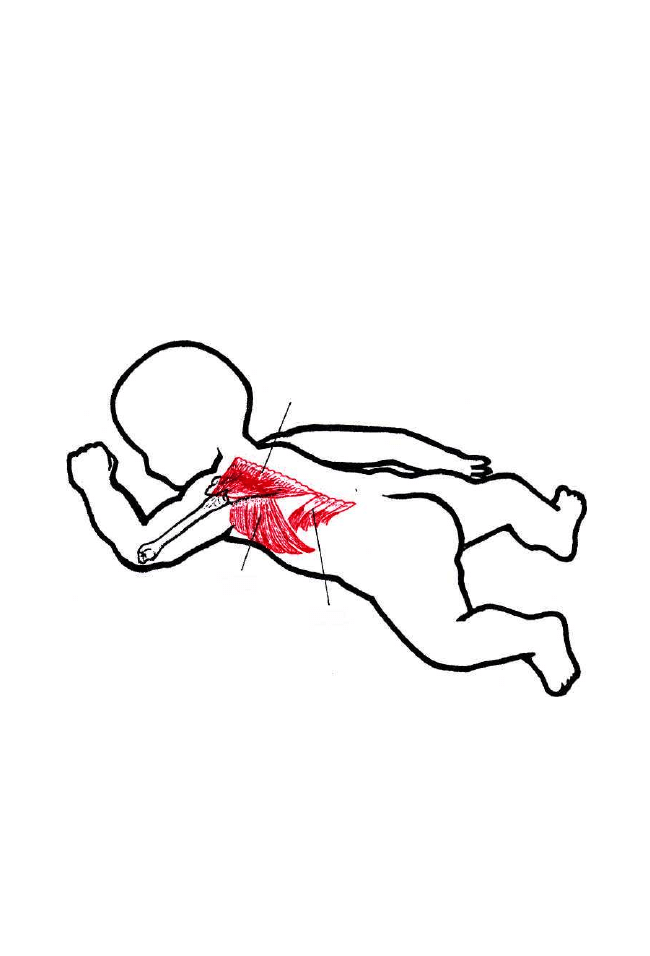
211
4.4.2. Kompleks ruchowy odruchowego pełzania
(opis ogólny)
Kończyna górna twarzowa pod wpływem stymulacji nadkłykcia przyśrod-
kowego kości ramiennej cofa się ku tyłowi poprzez napięcie mięśni trójgłowego
ramienia, tylnej części naramiennego, obłego większego i części poprzecznej
mięśnia najszerszego grzbietu. Ruch, który przy tej aktywności mięśniowej powstaje,
jest hamowany na podłożu, w procesie powstania punktu podporu na łokciu. Wszystkie
mięśnie kurczą się izometrycznie w kierunku powstałego w ten sposób punktu
podporu.
m czworoboczny
(część poprzeczna i wstępująca}
Rysunek 20. Połączenia i funkcja mięśni tułowia leżących grzbietowo
z łopatką strony twarzowej
W obrębie kończyny górnej twarzowej pracują mięśnie leżące grzbietowo, jako unoszące
tułów w płaszczyźnie poprzecznej. Wpływ na ratowanie poszczególnych kręgów mają mięśnie
równoległoboczne oraz mięsień czworoboczny (część poprzeczna i wstępująca) wraz z mięś-
niem zębatym tylnym dolnym. Mają one znaczenie dla wyprostu i rotacji kręgosłupa w obrębie
tzw. dziecięcej kyfozy. Synergistycznie pracuje mięsień zębaty przedni ciągnący łopatkę i utrzy-
mujący w pozycji pośredniej oś długą ciała.
m. zębaty
tylny dolny
m. zębaty
przedni
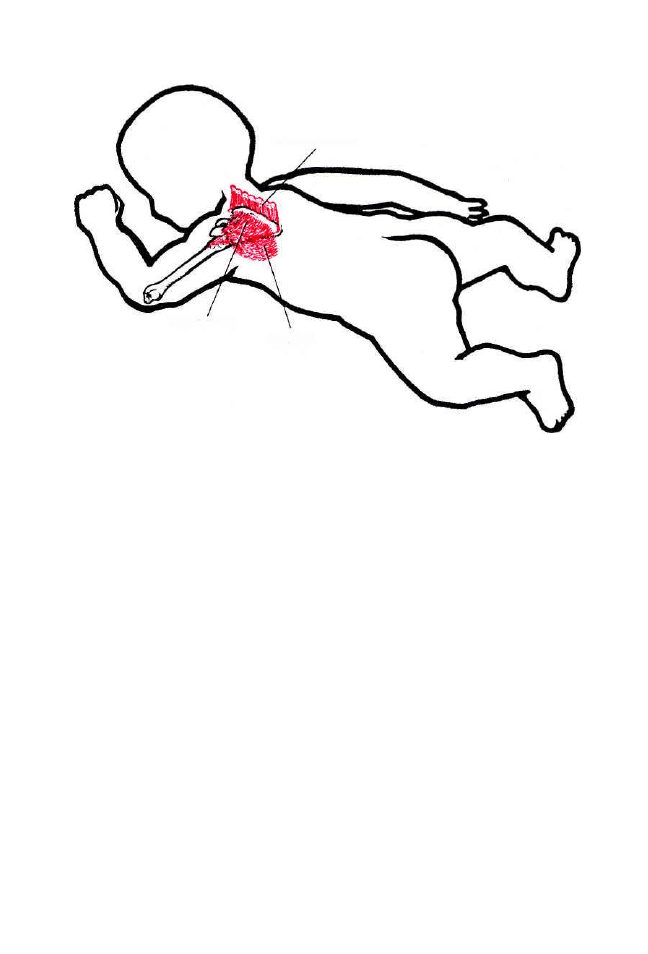
212
Rysunek 21. Połączenia i funkcja mięśni tułowia (położonych brzusznie)
z łopatką strony twarzowej
W stosunku do kończyny górnej twarzowej mięsień piersiowy większy i podłopatkowy,
leżąc brzusznie, działają jako antygrawitatory. Mięśnie równoległoboczne pracują synergi-
stycznie jako grzbietowe rotatory tułowia i w płaszczyźnie poprzecznej prostują i trzymają
klatkę piersiową w równowadze. Szczególna funkcja mięśnia piersiowego większego prze-
jawia się w pozycji podporu na łokciu, kiedy włókna jego są najmniej poskręcane.
W tym czasie mięśnie: czworoboczny zębaty przedni i mięśnie równoległo-
boczne ustalają położenia łopatki (rys. 20 i 21).
Grupa mięśni służąca mechanizmom podporowo-wyprostnym unosi klatkę
piersiową przeciwko sile grawitacji, wzmacniając podpór na łokciu i działając
w kierunku jeszcze lepszego centrowania głowy kości ramiennej w panewce
stawu barkowego. Głównym mięśniem antygrawitacyjnym jest tu mięsień pier-
siowy większy. Następuje wyważona rotacja zewnętrzna i wewnętrzna w stawie
kontrolowana przez napinanie mięśni nad- i podgrzebieniowych oraz ustabili-
zowanie stawu barkowego poprzez działanie mięśnia naramiennego i dwu-
głowego ramienia. W stawie barkowym następuje zrównoważone zgięcie ramienia
dzięki pracy głowy długiej mięśnia dwugłowego i głowy długiej mięśnia trójgłowego
ramienia (rys. 22 i 23).
m. piersiowy
większy
m. podłopatkowy
m. równoległoboczny
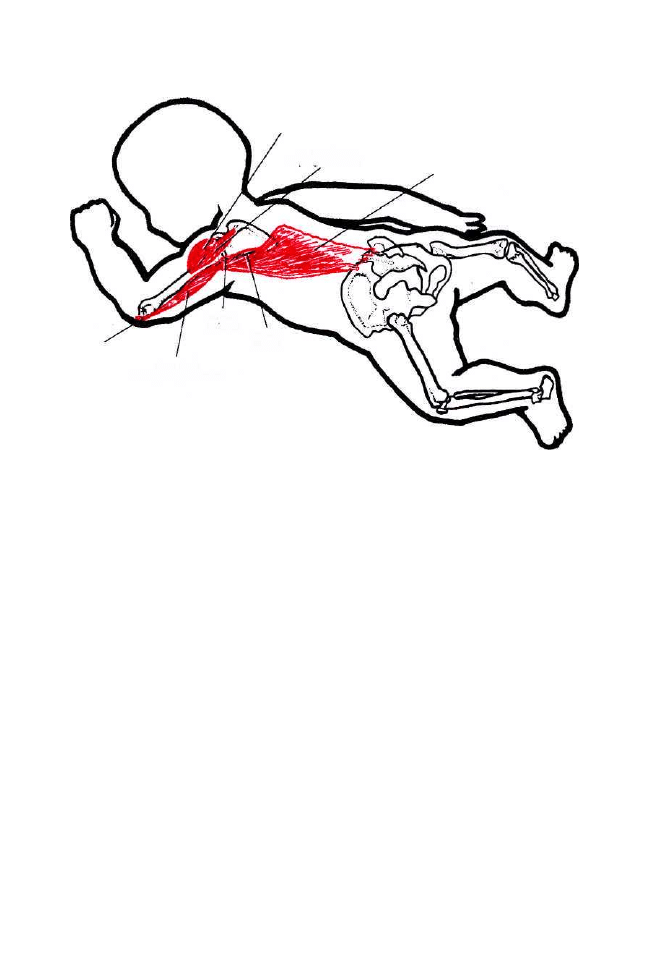
213
m. naramienny
część barkowa
m. najszerszy grzbietu
PUNCTUM
FIXUM
Rysunek 22. Połączenia mięśniowe w obrębie stawu barkowego (I)
W odruchowym pełzaniu mięśnie leżące grzbietowo wobec stawu barkowego spełniają rolę
siły ciągnącej tułów do przodu w kierunku do punktu podporu łokcia (łac. punctum fixum).
Ważną rolę w tym ruchu odgrywa m. najszerszy grzbietu, głowa długa m. trójgłowego ramienia
oraz mm. obłe - większy i mniejszy - dzięki którym tułów i obręcz biodrowa są przemieszczane
do punktu podporu. Pośrednie działanie antygrawitacyjne na tułów ma część barkowa mięśnia
naramiennego. Dochodzi do podniesienia dolnego kąta łopatki, co powoduje wyzwalające skur-
cze i pociąganie mięśni po jej grzbietowej stronie.
Cała wyżej wymieniona praca mięśni powoduje, że łopatka pociągana jest
w bok i dogłowowo, ponad ufiksowana w stawie barkowym głowę kości ramiennej.
Powstaje ruch tułowia do przodu i lekko w bok, środek ciężkości przesuwa się
(rys. 24 i 25).
Przedramię ustawia się jeszcze bardziej w pronacji, następnie dążąc do pod-
poru dłoni dochodzi do grzbietowego zgięcia w nadgarstku z przywiedzeniem
w stronę promieniową. Kciuk zostaje odwiedziony, pozostałe palce ręki twarzo-
wej zginają się; praktycznie - do dłoni wkładamy wałeczek (patrz: rys. 23).
m. naramienny
cześć grzebieniowa
m. obły
mniejszy
m. obły
większy
głowa długa
trójgłowego ramienia
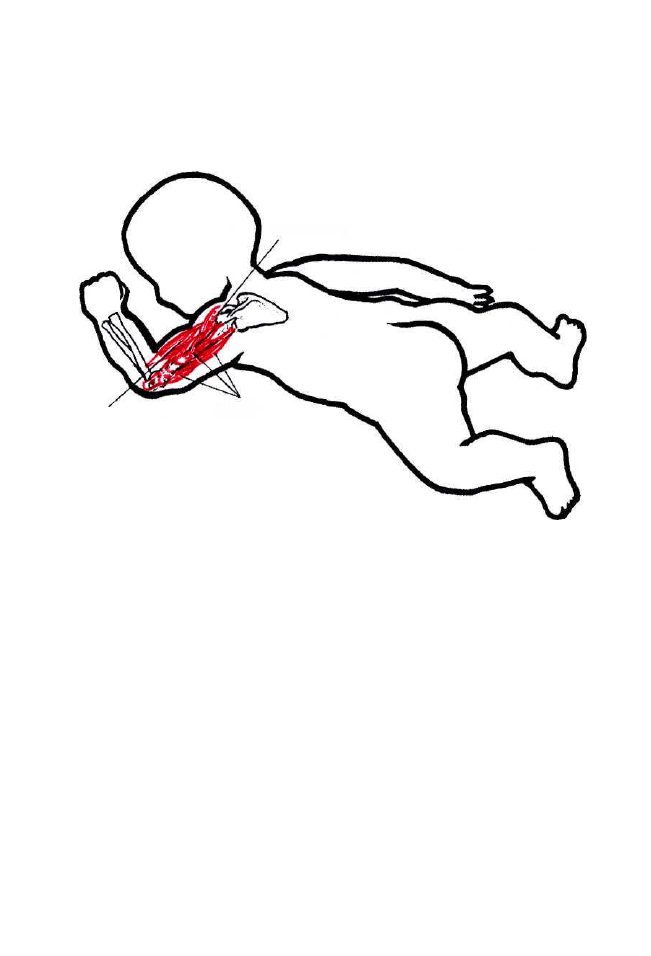
214
m. dwugłowy
ramienia
Rysunek 23. Połączenia mięśniowe w obrębie stawu barkowego (II)
Po stronie kończyny górnej twarzowej - dzięki pracy głowy długiej m. dwugłowego ramienia
i głowy długiej m. trójgłowego ramienia - dochodzi do poślizgu w kierunku doczaszkowym
panewki stawowej głowy k. ramiennej po głowie kości ramiennej. Wymienione mięśnie spełniają
funkcję siły ciągnącej tułów do przodu. Synergistycznie pracują też m. kruczo-ramienny
i głowa krótka m. dwugłowego ramienia. Łopatka po stronie kończyny górnej twarzowej
pociągana jest za wyrostek kruczy, przy czym dolny jej kąt zostaje podniesiony od klatki
piersiowej. Powoduje to skurcz mięśni leżących po stronie grzbietowej łopatki. M. dwugłowy
ramienia, m. ramienny i m. ramienno-promieniowy przy dystalnie położonym punkcie podparcia
są synergistami prostowników stawu łokciowego.
m. trójgłowy
ramienia
m. kruczo-ramienny
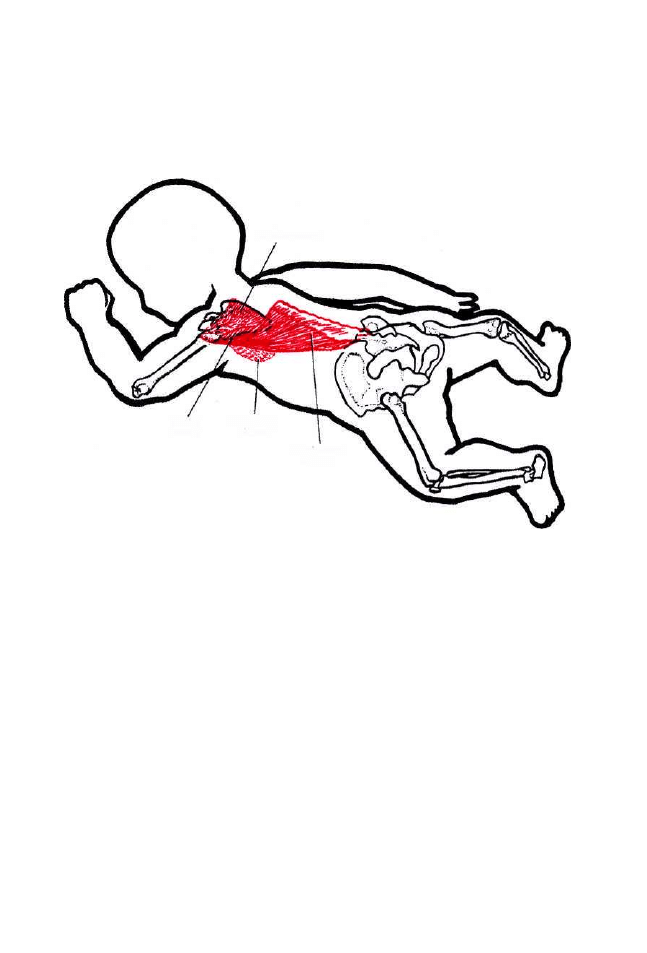
215
Rysunek 24. Stosunek rotatorów zewnętrznych i wewnętrznych stawu barkowego
strony twarzowej w odruchowym pełzaniu
W odruchowym pełzaniu przy zaburzonej masie i sile rotatorów zewnętrznych (m. obły
mniejszy i m. podgrzebieniowy) i wewnętrznych (m. obły większy, m. podłopatkowy,
m. piersiowy większy i m. najszerszy grzbietu) nie występuje unoszenie tułowia i dochodzi do
lekkiej rotacji wewnętrznej ramienia. W odruchowej lokomocji przeważa zawsze rotacja
zewnętrzna. Przy ustawieniu wyprostnym organu osiowego (głowa, tułów) w długiej osi ciała
klatka piersiowa zostaje uniesiona dzięki zrównoważeniu zewnętrznych i wewnętrznych rota-
torów na głowie kości ramiennej. W kończynie górnej twarzowej kierunek pociągania rota-
torów zewnętrznych i wewnętrznych podczas odruchowego pełzania skierowany jest dystal-
nie w kierunku ramienia.
m. podłopatkowy
m. piersiowy
większy
grzbietu
m. obły
większy
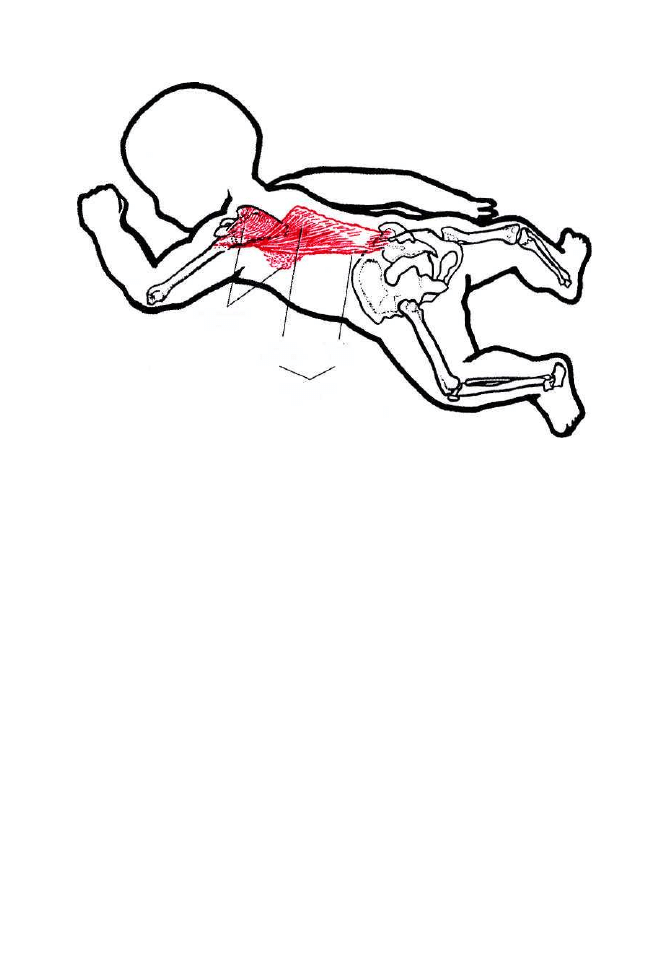
216
Rysunek 25. Wyprost tułowia i antygrawitacyjna funkcja mięśnia piersiowego większego
strony twarzowej
Po stronie kończyny górnej twarzowej występuje uniesienie klatki piersiowej w płaszczyźnie
poprzecznej dzięki części poprzecznej mięśnia najszerszego grzbietu. Występuje także rotacja
sześciu dolnych kręgów piersiowych. Przemawia za tym wyprost w długiej osi ciała. Synergi-
styczną (w sensie antygrawitacyjnym) funkcję spełnia m. piersiowy większy. Rotacja i zgięcie
kręgosłupa w bok powstaje dzięki pracy części długiej m. najszerszego grzbietu, co wywołuje
aktywność krótkich mięśni międzykręgowych.
Kończyna górna potyliczna podczas stymulacji początkowo ulega odwie-
dzeniu i rotacji w stawie barkowym na zewnątrz (rys. 26). Jest to początek ruchu
całej kończyny do przodu, który interpretuje się jako ruch kroczący - element
lokomocji. W czasie ćwiczenia dalsza część ruchu tej kończyny jest blokowana
podobnie jak obrót głowy w kierunku potylicznym, co wzmacnia torowanie wła-
ściwej lokomocji. Mięsień zębaty przedni, górna część mięśnia czworobocznego
i część tylna mięśnia naramiennego przesuwają ramię ponad linię horyzontalną
barku. Mięśnie piersiowy mniejszy, część obojczykowa mięśnia naramiennego
i podgrzebieniowy uczestniczą w tym ruchu, prowadząc zgięcie ramienia. Podczas
ruchu przenoszenia kończyny do przodu dochodzi do lekkiej rotacji zewnętrznej
ramienia i nieznacznej supinacji przedramienia, co wyraźnie widać dopiero podczas
część
długa
część
poprzeczna
m. piersiowy
większy
m. najszerszy grzbietu
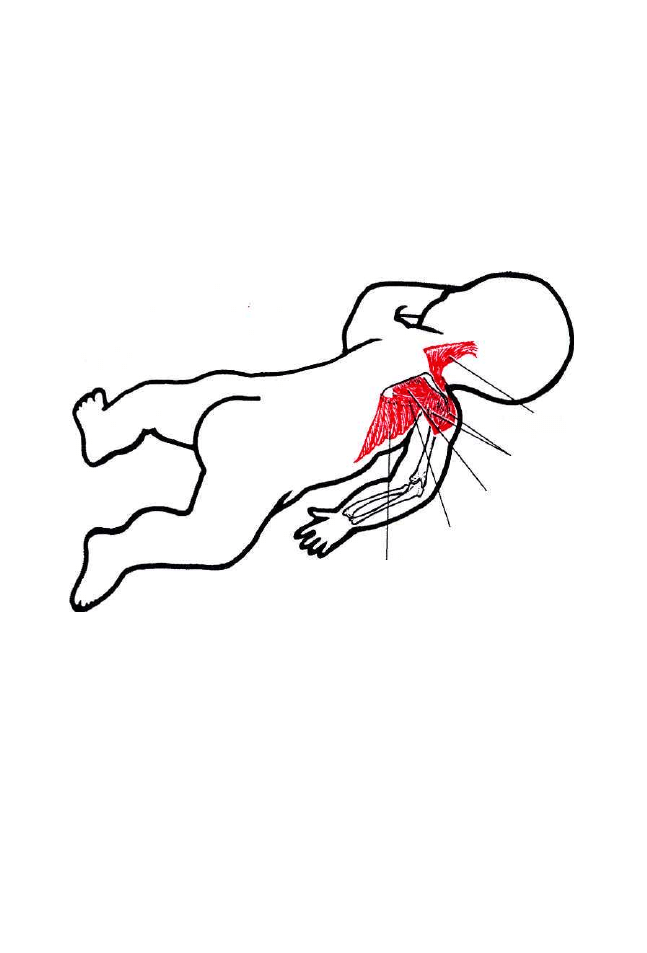
217
unoszenia barku. Dłoń ustawia się w wyproście i odwiedzeniu w kierunku promienio-
wym (abdukcji promieniowej), w stawie nadgarstkowym wszystkie palce prostują
się, a kości śródręcza ulegają odwiedzeniu. Dłoń otwiera się. Należy zwrócić
uwagę, że istotą blokowania ruchu jest zmiana pracy mięśni z izotonicznej na izo-
metryczna (rys. 27 i 28).
m. naramienny
m. podgrzebieniowy
m. obły mniejszy
m. zębaty przedni
Rysunek 26. Ruchy stawu barkowego strony potylicznej w odruchowym pełzaniu
Stopniowe poruszanie kończyny górnej potylicznej przy odwiedzeniu i zewnętrznej rotacji
ramienia wywołane jest przez mięśnie: nadgrzebieniowy, obły mniejszy, część barkową i oboj-
czykową m. naramiennego. Dolny kąt łopatki przesuwa się bocznie, dogłowowo i brzusznie dzięki
pracy m. zębatego przedniego i zstępującej części m. czworobocznego.
m. czworoboczny
część zstępująca
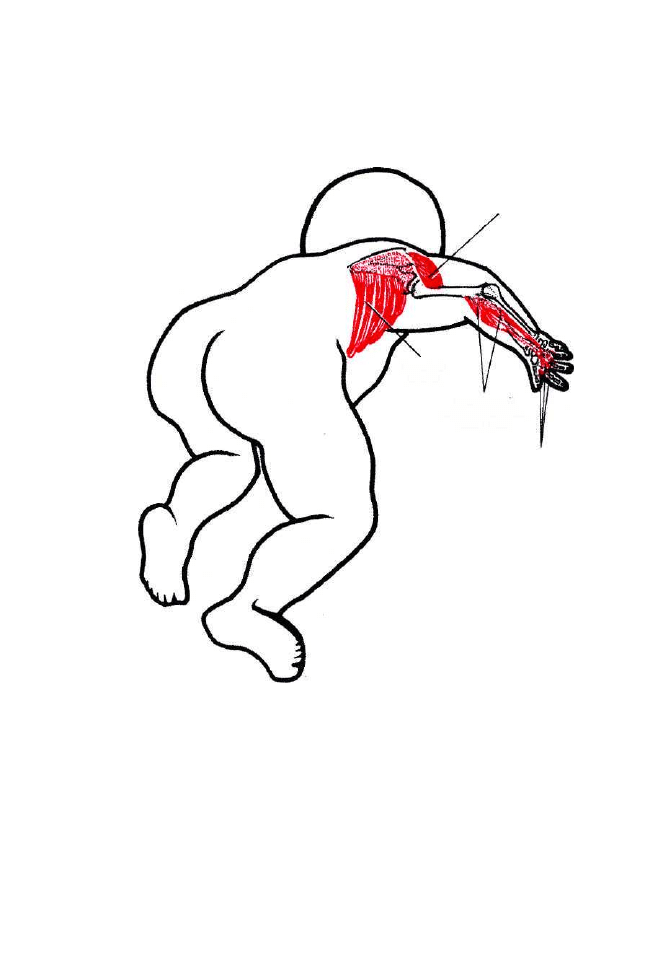
218
m. naramienny
faza
zgięcia
faza
całkowitego
zgięcia
m. prostownik
prom. nadgarstka
długi i krótki
mm. międzykostne
grzbietowe
faza
odbicia
Rysunek 27. Odwodzenie łopatki przez m. zębaty przedni po stronie kończyny górnej
potylicznej i odwodzenie ramienia przez cześć obojczykową i grzebieniową
mięśnia naramiennego
Ruchy te umożliwiają zgięcie ramienia. Ruchy ręki po stronie kończyny górnej potylicznej:
występuje grzbietowe prostowanie i promieniowe odwodzenie stawu nadgarstkowego wraz z
odwodzeniem kości śródręcza. Palce prostują się.
m. zębaty
przedni

219
m. prostownik
promieniowy
nadgarstka długi
Rysunek 28. Ruchy w stawie łokciowym kończyny górnej potylicznej
Po stronie kończyny górnej potylicznej następuje zgięcie łokcia wraz z odwróceniem (supi-
nacja) przedramienia oraz rotacją wewnętrzną stawu barkowego. To złożenie ruchów jest nie-
możliwe w stanach patologicznych.
Fazy cyklu kroczenia w odruchowym pełzaniu przedstawiono na rysunku
29a i b. Porównawczo z cyklem kroczenia w odruchowym pełzaniu wyróżnia się
następujące fazy:
- kończyna dolna potyliczna - faza odbicia,
- kończyna dolna twarzowa- faza całkowitego zgięcia,
- kończyna górna twarzowa - faza podporu,
- kończyna górna potyliczna - faza zgięcia.
Patrz także: rysunek 27.
Kończyna dolna twarzowa w fazie zgięcia wykonuje podczas stymulacji zgięcie
w stawie biodrowym, kolanowym i skokowym przy udzie ustawionym w rotacji
zewnętrznej i przesuwa się ruchem kroczącym do przodu (rys. 30).
głowa długa
m. dwugłowy
ramienia
głowa krótka
m. odwracacz
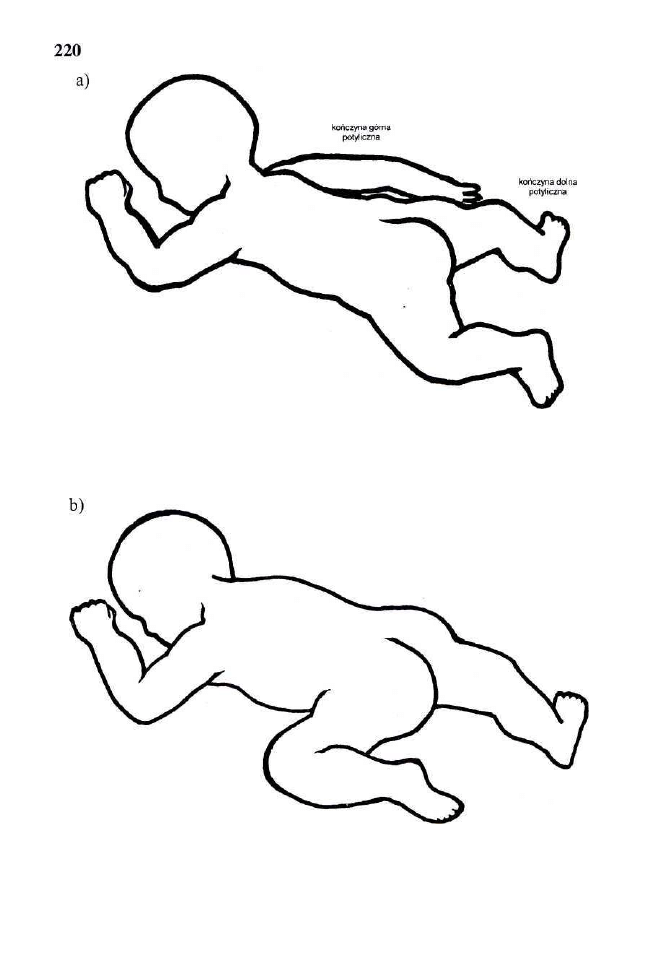
faza zgięcia
kończyna górna
twarzowa
faza podporu
faza podporu
kończyna dolna
twarzowa
faza zgięcia
kończyna dolna
potyliczna
kończyna dolna
twarzowa
faza
podporu
faza
odbicia
Rysunek 29. Fazy cyklu kroczenia w odruchowym pełzaniu
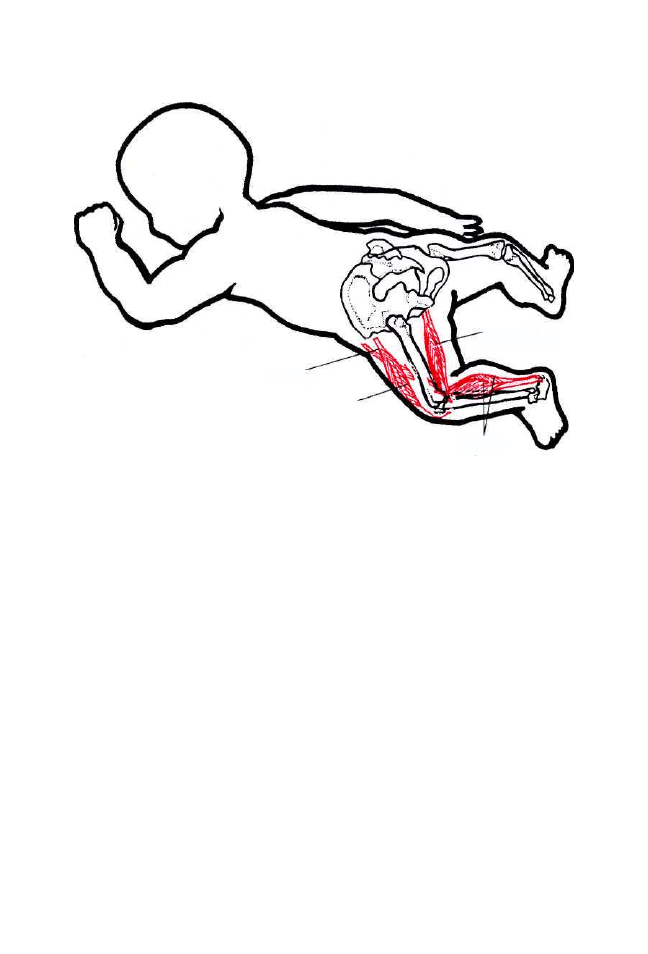
221
m. prosty uda
Rysunek 30. Faza zgięcia kończyny dolnej twarzowej w połączeniu z fazą relaksacji
W fazie zgięcia kończyny dolnej twarzowej - udo zginane jest przez mięśnie: prosty uda,
krawiecki i biodrowo-lędźwiowy. W zgięciu stawu kolanowego biorą udział m. brzuchaty
łydki i dystalny odcinek grupy mm. kulszowo-goleniowych, które ciągną także głowę pisz-
czeli w stronę grzbietową. W stawie skokowym dochodzi do ustawienia w pozycji zero przy
ewersji stopy dzięki synergizmowi m. piszczelowego przedniego i grupy mm. strzałkowych
oraz do rozstawienia śródstopia przez mm. międzykostne grzbietowe.
W końcowej fazie tego ruchu dochodzi do krótkotrwałego podporu w obrębie
nadkłykcia przyśrodkowego kości udowej i powstaje przejściowy punkt podpar-
cia, co doprowadza do wyprostu w obrębie pasa biodrowego i kolano staje się
nowym punktem, wokół którego koncentruje się praca mięśni uda i pasa bio-
drowego. Początkowo za ruch zgięcia w stawie biodrowym odpowiedzialne są
mięśnie biodrowo-lędźwiowy, prosty uda i krawiecki. Synergistami tego ruchu są
przywodziciele uda i wyważone napinanie rotatorów wewnętrznych i zewnętrz-
nych uda. Współpraca mięśnia pośladkowego średniego przy ustawieniu miednicy
w wyproście, podczas gdy utworzy się punkt podporu na kolanie, powoduje zmianę
kierunku kurczenia się jego włókien.
m. krawiecki
m. brzuchaty
łydki
grupa mięśni
kuIszowo-goleniowych
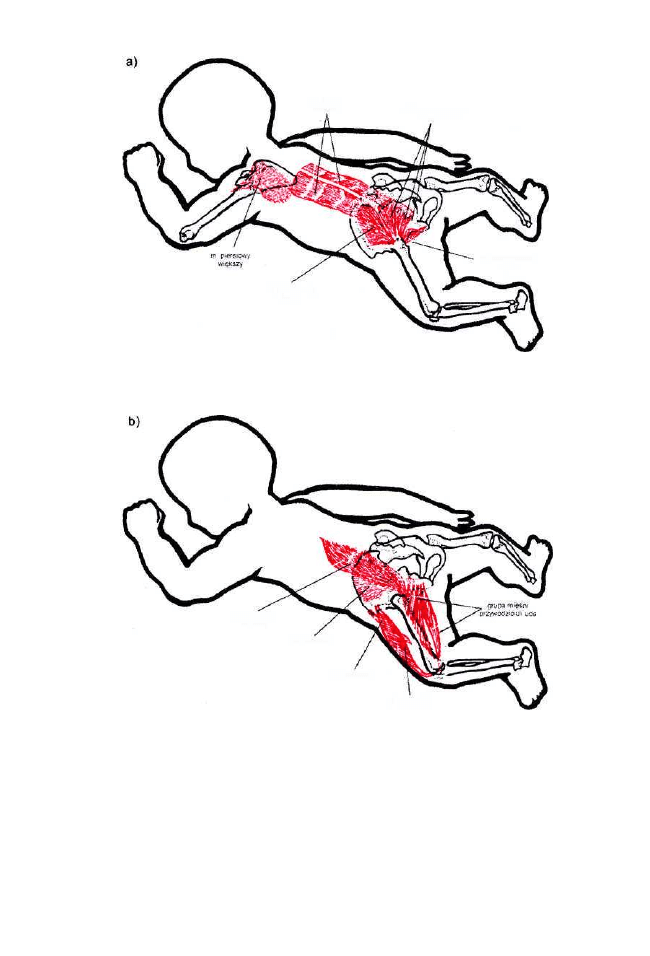
222
Rysunek 31. Wyprost i przesunięcie tułowia do przodu w fazie zgięcia
kończyny dolnej twarzowej
Wywołany jest przez: m. piersiowy większy i mięśnie ściany brzucha oraz synergistycznie dzia-
łające mm. zginacze stawu biodrowego (m. biodrowo-lędźwiowy, m. prosty uda i m. krawiecki),
rotatory zewnętrzne i odwodziciele uda (m. pośladkowy średni). Następuje także silny skurcz
mm. przywodzicieli uda, dzięki czemu głowa k. udowej obraca się i centruje w środku panewki
stawowej. Zaznaczają się także synergizmy pomiędzy mm. kulszowo-goleniowymi i m. brzu-
chatym łydki jako zginaczy stawu kolanowego
m. lędźwiowy
większy
m. biodrowy
m. krawiecki
m. prosty uda
m. prosty
brzucha
rotatory zewnętrzne
uda
m. pośladkowy średni
m. czworoboczny
uda

223
Mięsień ten pociąga miednicę do boku i dogłowowo ponad głowę kości udo-
wej, stwarzając optymalne warunki centrowania głowy kości udowej w panewce
stawu biodrowego (rys. 31 a i b).
Po utworzeniu się punktu podporu na kolanie nasila się praca przywodzicieli
uda, współgrając z mięśniem pośladkowym średnim. Ciągną one do punktu podporu
do stawu kolanowego, co wzmaga wyprostne ustawienie miednicy. Nasuwanie się
panewki na głowę podpartej na kolanie i ustawionej centrycznie głowy kości udowej
związane jest z unoszeniem tułowia nad podłoże (rys. 32).
m. prosty
brzucha
m. czworogłowy
uda
m. brzuchaty łydki
Rysunek 32. Faza podporu kończyny dolnej twarzowej
W tej fazie podporu kończyny dolnej twarzowej rozwija się następna z faz cyklu kroczenia
- moment podporu na kolanie. Następuje skurcz m. czworogłowego uda - ale tylko jego głowy
bocznej, przyśrodkowej i pośredniej. Jako prostowniki uda ciągną one udo do pionu. M. brzu-
chaty łydki działa przy tym jako prostownik stawu kolanowego utrzymujący synergię trzech
głów m. czworogłowego uda. Ciągnie on grzbietowo kłykcie kości udowej tak, że rzepka poru-
szana jest dystalnie przez więzadło rzepki. Wyprost biodra stabilizowany jest przez skurcz mięśni
brzucha, synergistycznie pracujące mm. grzbietu i grupę mm. kulszowo-goleniowych
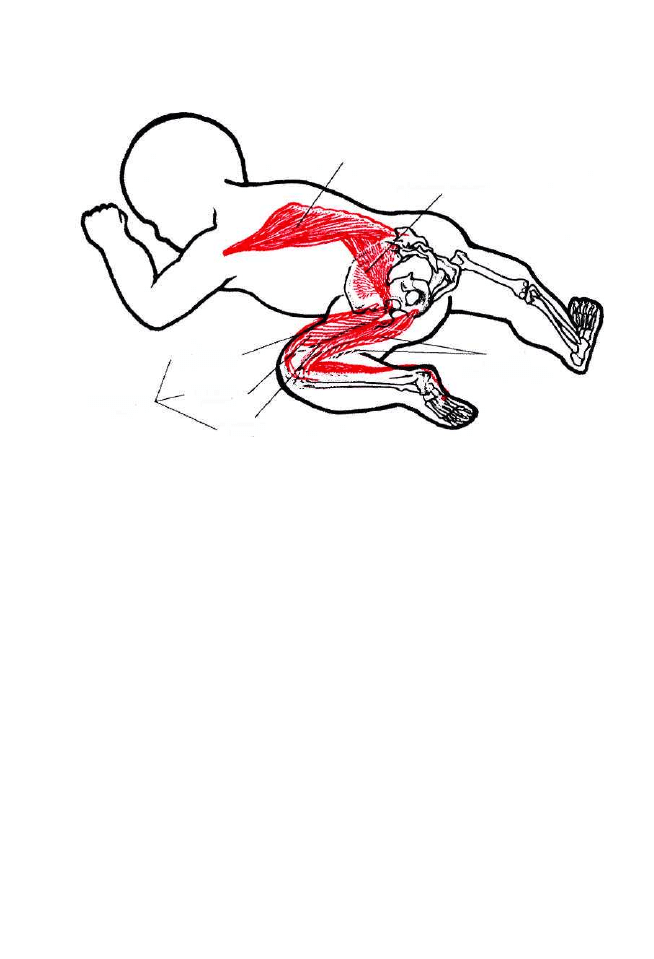
224
m. najszerszy
grzbietu
Rysunek 33. Faza podporu kończyny dolnej twarzowej oraz szczególna funkcja mięśnia
biodrowo-lędźwiowego
W fazie podporu kończyny dolnej twarzowej poprzez skurcz m. najszerszego grzbietu
i m. czworobocznego lędźwi wywołany jest ruch miednicy w przód do punktu podporu na łokciu.
Trzy głowy krótkie m. czworogłowego uda prostują udo, podczas gdy m. prosty uda przyczynia
się do poruszania organu osiowego w przód, a wspólnie z m. biodrowo-lędźwiowym zginają
staw biodrowy. Mięśnie kulszowo-goleniowe działają synergistycznie jako prostowniki stawu
biodrowego. Oś stawów biodrowych ustawia się skośnie.
Funkcje antygrawitacyjne przyjmują przywodziciele uda podobnie do anty-
grawitacyjnego działania mięśnia piersiowego większego i podłopatkowego w
obrębie pasa barkowego. Po zakończeniu unoszenia tułowia nad stawem biodro-
wym napina się mięsień pośladkowy średni i jak elastyczny dach wciska głowę
kości udowej coraz bardziej centrycznie do panewki stawowej. Dzięki wspólnej
pracy zginaczy kolana i mięśnia brzuchatego łydki w stawie kolanowym dochodzi
do zgięcia. Stopa wykonuje ruch zgięcia podeszwowego w stawie skokowym i
pronuje się. Palce stopy prostują się i odwodzą. Następuje pełne rozwinięcie,
rozłożenie stopy. Pod koniec fazy podporu zmniejsza się pronacja stopy, a mię-
sień piszczelowy tylny zabezpiecza jej pośrednie położenie (rys. 33).
m. obszerny
przyśrodkowy
m. czworogłowy
uda
m. obszerny
pośredni
m. obszerny
boczny
grupa mięśni
kulszowo-goleniowych
m. biodrowo-lędźwiowy

225
W fazie podporu na kolanie zaznacza się szczególna funkcja mięśnia biodrowo-
-lędźwiowego. Skośne (w kierunku brzuszno-bocznym) pociąganie kręgów przez
mięsień biodrowo-lędźwiowy powoduje lekkie zgięcie w płaszczyźnie czołowej
odcinka lędźwiowego kręgosłupa. Ten stan wyzwala wnikający do głębokich
warstw mięśni bodziec, który pobudza muskulaturę autochtoniczną (m. wielodzielny
strony potylicznej) oraz mięśnie międzypoprzeczne lędźwi strony twarzowej.
W odcinku lędźwiowym tworzy się nowy stosunek sił mięśniowych, powodujący
odmienne działanie na każdą ze stron ciała: zgięcie kręgosłupa (muskulatury
autochtonicznej) po stronie potylicznej jest silniejsze niż po stronie twarzowej. Tu
strona twarzowa przeciwważona jest przez mięsień biodrowo-lędźwiowy. Bez
zaznaczenia się tej funkcji mięśnia biodrowo-lędźwiowego na muskulaturę
autachtoniczną strony potylicznej, nie byłyby możliwe napięcia mięśni po obu
stronach ciała w odcinku lędźwiowym kręgosłupa. W odruchowej lokomocji ten
stosunek sił ma szczególne znaczenie: uwidacznia się w stanach fizjologicznych,
natomiast brakuje go w każdym zaburzeniu motoryki spontanicznej.
Kończyna dolna potyliczna jest podczas klasycznego odruchowego pełzania
stymulowana na zewnętrznym brzegu guza piętowego i dociskana od góry i ze-
wnątrz do podłoża. Stopa ustawiona jest przy tym w położeniu pośrednim. Sty-
mulacja powoduje reakcję wyprostna kończyny (rys. 34).
Ruchowi wyprostu kończyny towarzyszy rotacja zewnętrzna uda. Wyprost
kończyny potylicznej podczas, gdy dochodzi do izometrycznego skurczu wszyst-
kich grup mięśniowych, porównywany jest z fazą podporu na stopie podczas pio-
nowej lokomocji dwunożnej (chód). W chwili, gdy tułów dziecka przemieszcza
się do przodu i bocznie ponad głowę kości udowej nogi twarzowej, ta faza mak-
symalnego wyprostu nogi potylicznej porównywalna jest z fazą odbicia podczas
chodu człowieka.
W reakcji dolnej kończyny potylicznej biorą udział mięśnie pośladkowe śred-
ni i wielki, mięsień naprężacz powięzi szerokiej uda i mięśnie przywodzące udo
jako synergiści wyprostu. W dystalnym odcinku kończyny ważną rolę odgrywają
mięśnie trójgłowy łydki i piszczelowy przedni, które unoszą podudzie grzbietowo
i powodują supinację stopy w dolnym stawie skokowym, mięsień piszczelowy
tylny wspomaga supinację stopy i zgięcie podeszwowe w górnym stawie skoko-
wym. Palce zginają się w stawach śródstopno-paliczkowych.
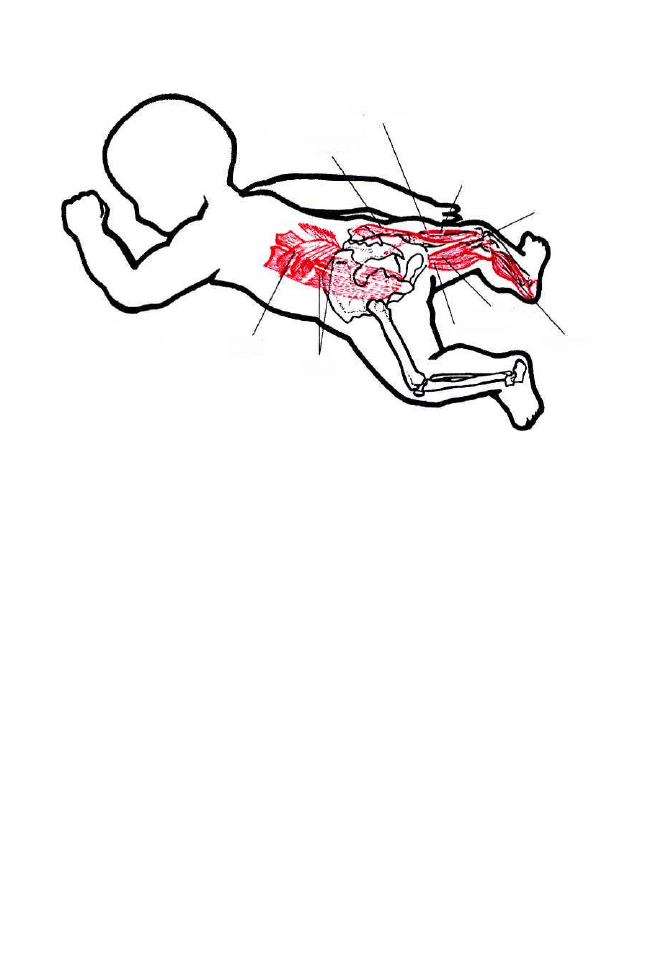
226
m. obszerny boczny
(część m. czworogłowego uda)
głowa długa
m. dwugłowego uda
Rysunek 34. Faza podporu i odbicia kończyny dolnej potylicznej
W fazie podporu i odbicia kończyny dolnej potylicznej rotatory zewnętrzne uda pewnie
i zdecydowanie utrzymują udo w rotacji zewnętrznej, podczas gdy staw biodrowy prostowany
jest przez mm. kulszowo-goleniowe i mm. brzucha. W odcinku piersiowo-lędźwiowym mm.
zębate tylne dolne hamują rotację i prostują kręgosłup.
Antygrawitacyjne działanie trzech krótkich głów m. czworogłowego uda prostuje udo w sta-
wie kolanowym. Podudzie kierując się do stawu kolanowego działa jak dźwignia, dzięki cze-
mu tułów zostaje przeciągnięty do podpierającego łokcia.
Elastyczne przenoszenie ciężaru ciała w fazie stania jest możliwe dzięki synergizmom
m. czworogłowego uda i trójgłowego łydki.
Odpychająca do przodu siła m. trójgłowego łydki uzyskiwana jest przede wszystkim przez
m. płaszczkowaty, który prostuje podudzie w stawie skokowym i odpycha ciężar ciała do pod-
pierającego ramienia po stronie twarzowej. Ruch zmierza w kierunku podporu na pięcie.
Powstanie dwóch punktów podporu, ponad którymi tułów unoszony jest do
góry, bocznie i do przodu, wiąże się ze stabilizacją i antygrawitacyjną funkcją
mięśni tułowia. Podczas przesuwania pasa barkowego nad głowę kości ra-
miennej współpracuje mięsień prosty brzucha napinający swe włókna w kierunku
przyczepu mostkowego, wspomagając prostowanie miednicy (zmniejszanie
lordozy lędźwiowej). Stopniowo włączają się pozostałe mięśnie ściany brzucha
m prosty uda
\
m. pośladkowy
pośredni
m. trójgłowy
łydki
m. półbłoniasty
m. półścięgnisty
m. prosty
brzucha
m. zębaty
tylny dolny

227
- mięsień poprzeczny, skośny wewnętrzny brzucha po stronie twarzowej,
które aktywują pośrednio mięśnie strony potylicznej brzucha, mięsień skośny
brzucha zewnętrzny. Podobnie włączają się mięśnie kontralateralne, co powo-
duje w końcu aktywację pracy tłoczni brzusznej przepony miednicy i zwie-
raczy (rys. 34).
Ma to szczególne znaczenie u dzieci z przepuklinami oponowo-rdzenio-
wymi, w przypadku których systematyczne wykonywanie ćwiczeń wpływa
na trenowanie automatyzmu opróżniania pęcherza, na poprawę perystaltyki
jelit i opróżnianie odbytnicy. Vojta (Vojta, Peters 1992) twierdzi także, że zabu-
rzona w tych stanach funkcja zwieraczy odbytu i cewki moczowej w znacznym
stopniu ulega poprawie. Podczas stymulacji odruchowego pełzania dochodzi
często do oddawania moczu i gazów. Skoordynowana praca mięśni brzucha
wpływa korzystnie na poprawę oddychania torem żebrowym i na pogłębienie
oddychania przez lepszą koordynację skurczów przepony. Ma to wpływ na
poprawę pojemności życiowej płuc.
Opisane wyżej reakcje nie zawsze widoczne są w pełnym ich kształcie.
U dzieci z utrwaloną ciężką atetozą lub spastycznością, a także w przypadku
uszkodzeń nerwów obwodowych, o odpowiedzi na bodziec świadczą fascy-
kulacje poszczególnych jednostek mięśniowych widoczne pod skórą, reakcje
pilo- i sudomotoryczne, reakcje naczyniowe w obrębie skóry.
Możemy mówić o lokalnej i odległej odpowiedzi na bodźce. Lokalna odpo-
wiedź dotyczy kończyny, na której stymulujemy strefę wyzwalania, odległa
dotyczy reakcji pozostałych kończyn i tułowia.
Kompleks koordynacyjny obrotu jest charakterystyczny dla ontogenezy
ludzkiej, natomiast kompleks koordynacyjny pełzania jest formą występującą
w rozwoju filogenetycznym kręgowców. Wykorzystanie tych reakcji w reha-
bilitacji związane jest z torowaniem ich składowych, których idealne wzorce
znajdują się w matrycy ludzkiego rozwoju ruchowego.
Podczas torowania dochodzi do uzyskania 3 głównych celów, a mianowicie:
1. Osiągnięcia fizjologicznych pozycji kręgosłupa na całej jego długości,
a więc prostowania go nie tylko w pozycji pionowej postawy ludzkiej,
ale w ułożeniu horyzontalnym. Ten fizjologiczny wyprost kręgosłupa
możliwy jest poprzez stałe prawidłowe ustawianie się poszczególnych
kręgów wobec siebie.
2. Centrowania głów kości ramiennych i udowych w kulistych stawach
pasa barkowego i biodrowego.
3. Zróżnicowanie kierunku pracy mięśni.

228
To centryczne ustawienie jest warunkiem prawidłowego ułożenia wobec
siebie dystalnych odcinków kończyn.
Podczas wykonywania stymulacji osiągamy zmianę kierunku pracy wielu
mięśni względem zmieniających się punktów podporu podczas ćwiczenia.
Zmienna, zróżnicowana co do kierunku funkcja mięśni występuje w moto-
ryce zdrowego dziecka. Zaburzony rozwój motoryczny związany jest z bra-
kiem takiego zróżnicowania. Żadna z dotychczas znanych metod rehabilitacji
nie zawiera ćwiczeń umożliwiających aktywną pracę mięśni przy zmiennych
kierunkach napinania ich włókien.
Cały przytoczony kompleks ruchu może wystąpić tylko przy zablokowa-
nych ruchach głowy.
Szczegółowy, szeroko ilustrowany opis wyzwalania odruchowej lokomocji
został podany przez autora metody w monografii (Vojta, Peters 1992). Należy
podkreślić, że podane wyżej zasady stanowią tylko orientacyjny sposób obra-
zujący tę niezwykle skuteczną metodę wczesnej rehabilitacji dzieci z zabu-
rzeniem rozwoju psychomotorycznego. Aby prowadzić skutecznie rehabilita-
cję, należy posiąść dokładną wiedzę kinezjologiczną oraz technikę prowadze-
nia terapii. Nauczanie tych umiejętności prowadzone jest na odpowiednich
autoryzowanych kursach metody Vojty - w Centrum Dziecięcym w Mona-
chium, Ołomuńcu, we Wrocławiu i innych ośrodkach naukowo-badawczych na
świecie, gdzie powstają towarzystwa naukowe i fundacje na rzecz rozpowszech-
niania tej metody.
4.5. Wskazania do terapii neurokinezjologicznej
metodą odruchowej lokomocji
Wyróżnia się bezwzględne i względne wskazania do terapii Vojty (Bauer
1989a, b).
Bezwzględne wskazania w wieku niemowlęcym obejmują:
1. Średniociężkie i ciężkie zaburzenie ośrodkowej koordynacji nerwowej
(zokn).
2. Lekkie zokn z asymetrią.
3. Kręcz szyi pochodzenia mięśniowego i neurogennego.
4. Niedowłady obwodowe.
5. Rozszczep kręgosłupa, wodogłowie, przepuklina oponowo-rdzeniową.

229
6. Miopatie uwarunkowane genetycznie.
7. Wady wrodzone (np. C-skoliozy, choroby mięśni, arthrogrypoza).
Ad 1. Średniociężkie i ciężkie zokn (powyżej 5 reakcji nieprawidłowych
wg Vojty). Stan zokn nie jest czysto kliniczną patologią, a wskazuje jedynie
drogę rozwoju normalnych lub nieprawidłowych wzorów ruchowych. Okreś-
lenie zokn nie może być dlatego mylone z rozpoznawaniem ostatecznym
mpdz, jak to się często czyni. Jest to jedynie analogia i dotyczy tylko cięż-
szych postaci zokn. Patologiczny rozwój odruchów prymitywnych przebiega
równolegle z utrzymującym się nieprawidłowym rozwojem motoryki sponta-
nicznej i nieprawidłową reaktywnością posturalna. W tych przypadkach należy
mówić o bezpośrednim zagrożeniu mpdz, przy czym istotne znaczenie ma
dynamika odchyleń rozwoju obserwowana w I i na początku II kwartału
życia. Do wprowadzenia ćwiczeń nie jest konieczne postawienie ostatecznej
diagnozy, które często we wczesnym okresie życia dziecka jest trudne, a nawet
niemożliwe. Należy pamiętać, że terapia, aby przyniosła najlepsze efekty,
powinna być wprowadzona przed końcem 5 miesiąca życia, kiedy plastycz-
ność mózgu jest największa.
Czas leczenia usprawniającego u niemowląt od rozpoczęcia terapii do uzys-
kania normalizacji rozwoju zależy od stopnia uszkodzenia układu nerwowego,
wieku dziecka, w jakim rozpoczęto ćwiczenia, oraz od systematyczności i kon-
sekwencji jej prowadzenia. Trafność diagnostyki i skuteczność terapii meto-
dą Vojty na podstawie własnych 5-letnich obserwacji za pomocą algorytmu
Krefft przedstawione zostanie w następnym rozdziale. Ćwiczenia powinny być
wykonywane codziennie: 3-4 razy w ciągu dnia przez około 10-15 min, cza-
sami nieco dłużej.
U małych dzieci terapia nie jest uciążliwa dla rodziny - można ją łatwo
wkomponowywać w codzienny rozkład dnia. Ważne jest, aby nie przerywać
ćwiczeń z błahych przyczyn (np. katar, przeziębienie). Tylko ciężki stan dziecka
czy gorączka powyżej 38° C zwalniają w tym dniu z terapii, która w dalszym
przebiegu choroby nie musi, a czasem nie może być tak intensywna, jak w zdro-
wiu. W miarę poprawy stanu dziecka terapię należy kontynuować.
Ćwiczenia nie są bolesne i nie mogą wywoływać bólu. Jednak odpowied-
nia stabilizacja ułożenia dziecka tak, aby ruch był zapoczątkowany, ale nie-
zakończony przez zablokowanie go -jest dla dzieci nieprzyjemna i wywołuje
protest. W czasie terapii ważna jest wzajemna akceptacja dziecka, rodziców
i terapeutów. Rodzice powinni być poinformowani o istocie choroby dziecka
i prognozie w sposób, który ich zmobilizuje do prowadzenia ćwiczeń, ale

230
nie wywoła niepotrzebnego strachu. Powinni również rozumieć cel i istotę
ćwiczeń. Wtedy, w większości przypadków, rodzina rozumie istotę terapii i jest
przekonana o słuszności i konieczności jej prowadzenia, co zmniejsza nega-
tywne odczucia i niepokój związany z chorobą dziecka. To z kolei korzystnie
wpływa na rozwój emocji dziecka i warunkuje właściwy przebieg terapii.
Ad 2. Asymetryczne zokn
W 1 miesiącu życia można obserwować fizjologiczną, przejściową asymetrię
ułożenia ciała, która wyraża się dużą zmiennością uwypuklania się naprze-
miennie jednej ze stron tułowia. Utrzymująca się stale asymetria ułożenio-
wą, tzw. uprzywilejowana postawa - będąca często następstwem wewnątrz-
macicznego przymusowego położenia - ze szczytem wypukłości tułowia
ciągle w tę samą stronę, jest wskazaniem do rozpoczęcia ćwiczeń. Wadliwa
postawa prowadzi bowiem do licznych, wtórnych zmian organu osiowego
głowa - tułów. Najczęściej obserwuje się spłaszczenie ciemieniowo-poty-
licznej części czaszki po stronie, w którą zwraca się twarz. Czasami widoczna
jest też deformacja odcinka piersiowego kręgosłupa i klatki piersiowej. Do-
datkowe, asymetryczne, boczne obciążenie ze stale narastającym przywodze-
niem ud (po stronie wklęsłej tułowia) może być przyczyną rozwoju wtórnej
dysplazji stawu biodrowego.
Asymetria neurogenna noworodka nabyta przed urodzeniem jest dodatkowo
nasilona hypotonią mięśni tułowia. Niemowlę, leżąc na plecach, układa się
w kształcie litery C (C-skoliotyczne), przy czym strona ciała silniej dotknięta
spastycznym zaburzeniem ma bardziej wiotką muskulaturę tułowia i tworzy
wypukłą stronę skoliozy. Podobne ustawienie tułowia można obserwować
podczas próby siedzenia, jak też w prowokowanych próbach reaktywności
posturalnej ciała w przestrzeni oraz w czasie obserwacji postawy w motoryce
spontanicznej. W pielęgnacji dziecka należy pamiętać, aby nie utrwalać asy-
metrii poprzez nieprawidłowe, zbyt wczesne sadzanie i pionizowanie dziecka,
co opóźnia uzyskanie prawidłowego wzorca. Postawa skoliotyczna, w której
wklęsła strona tułowia odpowiada spastyczności upośledzonej strony ciała,
poprzez hipertonię mięśni powoduje skrócenie (przykurcz) tej strony już we
wczesnym wieku dziecięcym i wymaga intensywnej gimnastyki leczniczej.
Ad 3. Kręcz szyi
Najczęściej tym mianem określamy kręcz pochodzenia mięśniowego, który
jest następstwem urazu okołoporodowego. Dochodzi wówczas do powstania
krwawienia w mięśniu mostkowo-obojczykowo-sutkowym, a następnie jego
skrócenia przez łącznotkankową organizację krwiaka oraz do obrócenia głowy
w stronę przeciwną. Dochodzi do pochylenia głowy w stronę uszkodzonego

231
mięśnia i obrotu głowy twarzą w stronę zdrowego mięśnia. Następuje wadliwe
ustawienie kręgów szyjnych i dziecko w dalszym swoim rozwoju nie jest zdolne
w ułożeniu na brzuchu osiągnąć symetrycznego podparcia na łokciach.
W ułożeniu na plecach kręcz mięśnia mostkowo-obojczykowo-sutkowym,
podobnie jak C-skolioza - prowadzi do wytworzenia kostnej asymetrii czaszki
i twarzy oraz naraża na niebezpieczeństwo nieprawidłowego dojrzewania stawu
biodrowego, tzw. dysplazję biodra. Podobne objawy obserwuje się w prze-
biegu kręczu o podłożu neurogennym, jak również w przypadku niedowładu
mięśni gałek ocznych, kiedy wyrównawcza pozycja głowy pozwala uniknąć
podwójnego widzenia.
Bez względu na przyczynę kręczu szyi utrzymująca się asymetria prowa-
dzi do skrócenia mięśnia mostkowo-obojczykowo-sutkowego po jednej stro-
nie i w konsekwencji do rozciągnięcia jednoimiennego mięśnia po stronie
przeciwnej.
U niemowląt, wobec których terapia Vojty została wcześnie wprowadzona,
objawy kręczu - pierwotne i wtórne - ustępują szybko. Ma to niewątpliwie
związek z normalizowaniem się napięcia mięśni mostkowo-obojczykowo-
-sutkowych zarówno po stronie skrócenia, jak i rozciągnięcia. W kręczu mio-
gennym dochodzi do szybkiego wchłaniania się powstałego krwiaka na skutek
poprawy krążenia, podczas czynnej pracy mięśni po obu stronach szyi. Terapia
ta działa więc kompleksowo i daje dużo lepszą poprawę niż tylko klasyczny
masaż mięśni jednej strony szyi, który jest zabiegiem bardzo bolesnym
(Vojta in. 1983).
Ad 4. Niedowłady i porażenia nerwów obwodowych
Wśród niedowładów obwodowych, w szczególności porażenie splotu barko-
wego u niemowląt poprawiają się po stosowaniu terapii metodą Vojty (Bauer,
Vojta l984, Mattigk 1988).
W świetle ostatnich osiągnięć neurobiologii wiadomo, że oprócz objawów
klinicznych w porażonej kończynie występuje zaburzony schemat tej kończy-
ny w mózgu. Najczęściej nie dochodzi do całkowitego przerwania nerwów
i wówczas poprzez dozowanie impulsów nerwowych biegnących do oun wy-
zwalamy aktywację mięśni w porażonej kończynie, co przeciwdziała zani-
kom mięśni oraz przyspiesza proces regeneracji nerwów. Powoduje to stop-
niowy powrót funkcji kończyny oraz jednoczesne „wpisywanie" jej w schemat
ciała w oun.
Czas trwania terapii w porażeniu obwodowym zależy od stopnia uszko-
dzenia i waha się od kilku miesięcy przy uszkodzeniach lekkich, do 1,5-4 lat

232
w postaciach cięższych. Nie w każdym przypadku porażenia splotu można
uzyskać pełną normalizację. Najczęściej pozostają ubytki w ruchach łopatki,
ruchach rotacyjnych kończyny oraz w czynności prostowania dłoni i palców.
Dysfunkcje te są jednak niewspółmiernie małe w stosunku do objawów po-
rażeń, które ustępują w trakcie terapii, co uzasadnia zalecanie tej metody
w urazach okołoporodowych jako pierwszej przed stosowaniem metod chirur-
gicznych (Aufschneiter 1986, Bauer 1989, Mattigk 1988).
Ad 5. Przepuklina oponowo-rdzeniową
W poprzecznym uszkodzeniu rdzenia kręgowego i innych, różnorodnych
uciskach dochodzi do niekompletnego zanikania funkcji nerwów obwodo-
wych, ruchowych, czuciowych i wegetatywnych, podobnie jak w wadach
wrodzonych cewy nerwowej. Nowoczesne metody obrazowania wyjaśniają
objawy kliniczne zmian w przepuklinie oponowo-rdzeniowej zlokalizowane
w obszarze kręgosłupa, jak również stawów biodrowych, kolanowych i stóp,
zaburzenia funkcji pęcherza moczowego i odbytnicy, zaburzenia krążenia i za-
burzenia wzrostu odpowiednich segmentów. Po chirurgicznym leczeniu wad
cewy nerwowej wodogłowie najczęściej współwystępuje z zokn, a różnorodne
ograniczenia ruchowe nasilają się wraz ze wzrastaniem dziecka i wymagają
rehabilitacji (Aufschneiter, Heumann 1981, Szmigiel i in. 1998).
O ile istnieje choćby częściowe połączenie nerwów kończyn dolnych po-
przez rdzeń kręgowy z oun, terapia daje możliwość aktywacji i poprawę róż-
norodnych funkcji dziecka. Najbardziej jest widoczna:
a) poprawa krążenia - a przez to wzrost i rozwój kości;
b) zmniejszenie zaburzeń czucia (poprzez poprawę krążenia obwodowe-
go i trofiki);
c) zmniejszenie zaniku mięśni (przyrosty masy mięśniowej);
d) poprawa motoryki spontanicznej;
e) poprawa w zakresie muskulatury oddechowej i brzucha;
f) poprawa w zakresie nieutrwalonych przykurczów stawów;
g) poprawa funkcji pęcherza moczowego i odbytnicy przez zmniejszenie
zalegania moczu (co powoduje zmniejszenie częstości infekcji dróg mo-
czowych) oraz regularne oddawanie stolca;
h) poprawa krążenia płynu mózgowo-rdzeniowego przede wszystkim
w wodogłowiach zaopatrzonych w zastawkę.
Ze względu na różnorodne zmiany w zakresie stawów - głównie biodro-
wych, kolanowych i stóp oraz w związku z nasilaniem się ograniczeń rucho-
wych wraz ze wzrostem dziecka bardzo istotne jest współdziałanie z doświad-
czonym lekarzem - neuroortopeda. Podejmowanie decyzji o wszelkich unieru-

233
chomieniach, a zwłaszcza o korekcjach chirurgicznych powinno być dokładnie
rozważone, zawsze z uwzględnieniem stanu ogólnego dziecka, a głównie jego
możliwości w zakresie lokomocji. W wielu niemieckich ośrodkach ortope-
dycznych, z powodzeniem stosowana jest metoda terapii wg Vojty (Aufsch-
neiter, Heumann 1981, Niethard 1987a, b).
Ad 6. Wrodzone miopatie
Wrodzone uszkodzenia struktury mięśni, jakimi są miopatie, zauważalne są
już w okresie noworodkowym jako znaczna hypotonia mięśni. Są to zaburze-
nia w budowie włókien mięśniowych, które z reguły nie postępują. Każda
hypotonia wymaga dokładnej diagnozy, ale terapia powinna być wprowadzo-
na możliwie wcześnie po urodzeniu, aby zmniejszyć zaburzenia oddychania,
jak również zdolność ssania i picia. Stosowanie metody Vojty w rehabilitacji
wrodzonych miopatii ma swoich zwolenników i przeciwników, podobnie jak
w rehabilitacji innych wrodzonych zaburzeń rozwojowych. Pobudzanie mięśni
bez ich męczenia się jest niezwykle korzystne w procesie rehabilitacji.
Ad 7. Wrodzone nieprawidłowości rozwojowe
Wielorakie anomalie w różnym zakresie wpływają na kostny, mięśniowy
i nerwowy aparat ruchowy. Można wymienić np. nieprawidłowy rozwój
kostny kręgosłupa (skolioza), który często przebiega z innymi zmianami szyi,
twarzy, jak np. zespół Klippel-Feila. Do tych niekorzystnych można zaliczyć
też artrogrypozę (łac. arthrogryposis multiplex congenita), która jest wrodzo-
nym przykurczem dotyczącym przeważnie większości stawów. Geneza tej cho-
roby jest wieloczynnikowa, dotąd niezupełnie wyjaśniona. Zaburzenia powstałe
w okresie prenatalnym rozwoju układu neuromotorycznego dotyczyć mogą
komórek rogów przednich rdzenia kręgowego, motorycznych płytek końco-
wych, jak również komórek mięśniowych na skutek zakażenia wirusowego.
Bez względu na etiologię, zawsze mamy do czynienia ze zmniejszeniem czyn-
ności ruchowej w okresie rozwoju płodowego dziecka, co pozostaje w związku
przyczynowym z ograniczeniem ruchomości stawów i zmianami strukturalnymi.
Szczególnie często są wadliwe pozycje bioder, kolan i łokci (Niethard 1987a, b).
Względne wskazania do terapii metodą odruchowej lokomocji
Według Bauera (1989a, b) w wieku niemowlęcym terapii metodą Vojty
wymaga:
1. Zespół Downa i inne zespoły wiotkie.
2. Opóźnienie rozwoju psychomotorycznego.

234
3. Zaburzenia postawy i pionowej osi ciała (np. C-skoliozy, hyperlor-
dozy).
4. Dysplazja stawu biodrowego.
5. Deformacje stóp.
U dzieci starszych i dorosłych względnym wskazaniem jest:
1. Mózgowe porażenie dziecięce (mpdz).
2. Uszkodzenie mózgu nabyte, np. poszczepienne lub pozapalne.
3. Zespół poprzecznego uszkodzenia rdzenia.
4. Niedowład obwodowy wrodzony i nabyty.
5. Miopatie.
6. Skolioza i nieprawidłowości w obrębie krzywizn fizjologicznych krę-
gosłupa.
7. Przykurcze w stawach strukturalne i/lub czynnościowe.
Skuteczność tej metody terapii, podobnie jak i innych zależy od wielu
czynników, głównie stanu zaawansowania choroby, rzetelności i aktywności
wykonywanych ćwiczeń i wsparcia integrującego środowiska, a więc rodziny,
szkoły, placówek wychowawczo-rehabilitacyjnych.
Prace badawcze w zakresie plastyczności mózgu tłumaczą efekty rehabi-
litacji, jako:
a) torowanie prawidłowych wzorców lokomocji;
b) reaktywowanie ośrodków ruchowych drugiej półkuli mózgowej, która
przejmuje torowanie czynności ruchowej opartej na nowych reakcjach
odruchowych;
c) przejmowanie poprzez ośrodki podkorowe funkcji koordynacji rucho-
wej po długim okresie bodźcowania tymi samymi impulsami aferent-
nymi.
Vojta i współpracownicy (Vojta i in. 1983, Vojta, Peters 1992) w Centrum
Dziecięcym w Monachium rozszerzają wskazania do jej stosowania w okresie
niemowlęcym i później, jeśli występują cechy zaburzonego rozwoju motoryki
spontanicznej i objawy neurologiczne, które definiują stany kliniczne, omó-
wione w dalszej części.
Ad 1. Zaburzenia ośrodkowej koordynacji nerwowej (zokn) u niemo-
wląt stopnia lekkiego (max 5 nieprawidłowych reakcji ułożenia ciała w prze-
strzeni) z współistniejącą asymetrią.
U niemowląt z lekkim zokn nie występuje na ogół zagrożenie mpdz, ponie-
waż ilość spontanicznych normalizacji jest bardzo wysoka (75-95%). Obraz
takich zaburzeń ośrodkowej koordynacji pozostaje tylko opisem stanu pew-
nego nieporządku w oun, który albo spontanicznie w pełni znormalizuje się,

235
albo pozostanie minimalnym zaburzeniem (wadą) postawy w starszym wieku
dziecięcym lub jako tzw. zespół ośrodkowych minimalnych dysfunkcji w po-
staci trudności koncentracji, nadpobudliwości, dysleksji, dysgrafii itp.
Wprowadzenie terapii w przypadku takich dzieci jest dyskusyjne. Przy
podejmowaniu decyzji o zaleceniu rehabilitacji może być pomocny wywiad
przebiegu ciąży i porodu okołoporodowego, „ocena jakościowa i ilościowa"
odchyleń od normy podczas badania neurokinezjologicznego niemowlęcia.
Na ogół decyzja o wprowadzeniu ćwiczeń powinna należeć do rodziców,
a dziecko wymaga dalszej kontroli lekarskiej, tak aby zwiększenie objawów
nieprawidłowych lub ich utrwalania mogło być zauważone odpowiednio
wcześnie.
Ad 2. Opóźnienie rozwoju psychoruchowego i zaburzenie postawy.
W przebiegu chorób uwarunkowanych genetycznie w wieku niemowlę-
cym na plan pierwszy wysuwa się zespół Downa, istniejąca hypotonia mięśni.
Terapia metodą odruchowej lokomocji poprzez twór siatkowaty pozwala na
uzyskanie zmniejszenia hypotonii, a tym samym poprawę rozwoju ruchowego,
w którym istotne znaczenie ma pionizacja i uzyskanie dwunożnej lokomocji
- lepszego poznania świata i rozwoju umysłowego. Jednocześnie terapia
przeciwdziała rozwojowi wtórnej wady postawy, spowodowanej osłabieniem
mięśni. Obserwacje własne dotyczące stymulacji rozwoju dzieci z zespołem
Downa, wobec których metoda Vojty jest wprowadzana od urodzenia, są bardzo
optymistyczne, szczególnie w świetle ostatnich badań rytmów fal mózgowych
z próbą stymulacji metodą Vojty (Pecyna i in. 1999, Sadowska 1998).
Ad 3. Mózgowe porażenie dziecięce.
We wszystkich formach porażenia mózgowego (mpdz) terapia Vojty oka-
zuje się pomocna, a rezultaty są tym lepsze, im wcześniej się ją wprowadzi.
Wprawdzie niemożliwa jest już pełna normalizacja rozwoju, to jednak terapia
wprowadzona w okresie utrwalonych już, patologicznych wzorców ruchowych,
przynosi znaczną jakościową poprawę stanu motorycznego dziecka. Szcze-
gólnie korzystnie oddziałuje na wyhamowanie tzw. ataków dystonicznych,
na co nie mają wpływu inne metody rehabilitacyjne. Zmniejsza się również
spastyczność mięśni oraz przykurcze w stawach, co poprawia zakres swobod-
nych ruchów, a zatem zwiększa się samodzielność dziecka i poprawia jego
komfort psychiczny. Wyraźną poprawę obserwujemy też w przypadku takich
zmian wtórnych, jak skoliozy kręgosłupa widocznych w czasie wzrostu czy za-
burzeniach prostowania tułowia. Zmniejszenie spastyczności pozwala na:

236
- poprawę połykania,
- zmniejszenie ślinotoku,
- lepszy rozwój, często zaburzonej mowy.
W przypadku konieczności leczenia operacyjnego - które zawsze powinno
być dobrze rozważone przez doświadczonego neuroortopedę - terapia po-
winna być przygotowaniem do zabiegu, jak również formą usprawnienia
pooperacyjnego.
U dzieci w wieku poniemowlęcym można terapię Vojty łączyć z elemen-
tami terapii metodą Bobath ze względu na różne punkty ich uchwytu, jak rów-
nież z innymi programami psychologiczno-pedagogicznymi. Połączenie tych
metod może często stanowić sensowne uzupełnienie i wzbogacenie terapeu-
tycznego postępu. Z reguły jednak, wprowadzając terapię Vojty, staramy się
stosować ją w czystej formie do ukończenia 1 roku życia, a kombinacje metod
należy wprowadzać później.
Ad 4. Nieprawidłowości w obrębie stawów:
A) Ograniczone odwodzenie w stawach biodrowych.
W ośrodkach ortopedii dziecięcej w Niemczech w ograniczonym odwodze-
niu w stawach biodrowych w różnych jednostkach chorobowych zaleca się
terapię metodą stymulacji odruchowej lokomocji według Vojty. Ograniczenie
odwodzenia występuje w przebiegu wielu schorzeń, jak:
- uogólnione wzmożenie napięcia mięśniowego pochodzenia ośrodko-
wego zokn u niemowląt (często z przewagą po jednej stronie),
- dysplazja wtórna (z powodu asymetrii ułożeniowej, kręczu szyi, nie-
prawidłowego noszenia),
- luksacja czy subluksacja prawdziwa lub w przebiegu spastyczności,
- choroba Perthesa.
Według Nietharda (1987a, b) stosującego terapię Vojty, każde z tych scho-
rzeń cechuje się wzmożonym napięciem mięśni przywodzących uda, które
jest początkowo przykurczem czynnościowym i wyraża się ograniczeniem
odwodzenia bioder. Po dłuższym trwaniu tego napięcia dochodzi do zmian
strukturalnych, tj. do skrócenia przywodzicieli (adduktorów) i rozciągnięcia
rotatorów zewnętrznych uda. Bez względu na rodzaj schorzenia terapia Vojty
wpływa w pierwszym rzędzie na zmniejszenie napięcia przywodzicieli. Poz-
wala to w ciągu 10-14 dni ćwiczeń uzyskać luźny staw biodrowy i często
samoistną repozycję jego struktur. Po tym okresie, gdy stan kliniczny tego
wymaga, można stosować dalsze leczenie ortopedyczne. Rutynowe, wstępne
leczenie metodą Vojty przykurczu przywodzicieli w luksacji bądź subluk-
sacji prawdziwej biodra daje skrócenie czasu całkowitego leczenia, a przede

237
wszystkim wyraźnie zmniejsza częstość występowania jałowej martwicy
główki kości udowej z 50 do 4%;
B) Stopa końsko-szpotawa.
To zaburzenie rozwojowe charakteryzuje się z reguły przykurczami struk-
turalnymi: głównie skróceniem ścięgna Achillesa, skróceniem torebki stawu
skokowego, a także nadmiernym napięciem mięśni przyśrodkowego brzegu
stopy. Najlepsze efekty lecznicze daje w pierwszej kolejności korekcja chi-
rurgiczna, a dopiero później wprowadzenie ćwiczeń, w tym również metodą
Vojty. Jedynie ustawienie końsko-szpotawe stopy widoczne po urodzeniu
jako skutek nieprawidłowego ułożenia wewnątrzmacicznego można zakwa-
lifikować do terapii według Vojty, ale często zaburzenia tego typu wymagają
jedynie obserwacji.
Ad 5. Skolioza (boczne skrzywienie kręgosłupa).
Ze względu na coraz częstsze doniesienia o udziale proprioceptorów to-
rebek stawowych, więzadeł i mięśni w neurokinezjologicznym sterowaniu
przemawiające za neuromyogennym tłem bocznego skrzywienia kręgosłupa
należy oczekiwać dobrych efektów leczniczych po wprowadzeniu terapii
Vojty, w czasie której dochodzi do stymulacji mięśni krótkich kręgosłupa
podlegających układowi autonomicznemu.
Wiadomo, że nawet minimalne dyslokacje powierzchni stawowych kręgo-
słupa na skutek skomplikowanego unerwienia tych struktur mogą prowadzić
do zablokowania ruchomości całych segmentów ruchowych. Poprzez jedno
zaburzenie funkcji zostaje zablokowany na drodze odruchowej cały odcinek
szkieletu. To samo zachodzi przy minimalnych dysfunkcjach innych stawów.
W badaniach dotyczących stawu kolanowego uwypukla się znaczenie pro-
prioreceptywne łąkotek, które są organem chroniącym staw na drodze odru-
chowej przed przeprostem.
Szczególne wskazania do leczenia tą metodą istnieją w skoliozie wczesno-
dziecięcej, gdzie w prawie wszystkich przypadkach uzyskuje się wyleczenie
w ciągu krótkiego czasu. Natomiast w przebiegu skoliozy młodzieńczej dobre
efekty korekcyjne uzyskuje się, kojarząc leczenie z ćwiczeniami z zaopatrze-
niem w gorset - głównie w okresie skoku pokwitaniowego. Jedynie przy skrzy-
wieniach poniżej 20° leczenie może być rozpoczęte tylko w oparciu o terapię
Vojty (Niethard 1987, Orth 1989).
Ad 6. Nabyte uszkodzenia mózgu i rdzenia.
Stosowano rehabilitację metodą Vojty w różnych uszkodzeniach funkcji
mózgu z powodu zmian pourazowych, zaburzeń poinfekcyjnych, zaburzeń

238
krążenia czy niedoboru niezbędnych substancji odżywczych, które dotyczą
zarówno dzieci, jak i młodzieży oraz dorosłych.
Uzasadnieniem stosowania odruchowej lokomocji jest odtworzenie w oun
zakodowanych i rozwiniętych w 1 roku życia wzorców podstawowych dla
postawy i poruszania, które zostały zniszczone lub uszkodzone na skutek
przedstawionych przyczyn (Papę 1997).
Ad 7. Zespół poprzecznego uszkodzenia rdzenia kręgowego.
Przy uszkodzeniach rdzenia kręgowego dochodzi z reguły do niecałkowi-
tego zniszczenia dróg nerwowych, co oznacza, że system torowania w rdzeniu
kręgowym najczęściej ma jeszcze połączenia z odpowiednimi segmentami
na różnych poziomach. Pozwala to oczekiwać poprawy poprzez stymulowanie
rdzeniowych generatorów wzorców ruchowych poszczególnych segmentów
w wyniku stosowania terapii Vojty. Jeżeli nawet nie osiągnie się normalizacji,
to jednak każda poprawa funkcji daje lepszą integrację pacjenta w zakresie
codziennych czynności.
Ad 8. Choroby mięśni.
W wieku dziecięcym i młodzieńczym na plan pierwszy wysuwają się ge-
netycznie uwarunkowane i klinicznie postępujące dystrofie mięśniowe. Te-
rapia metodą Vojty daje w tych przypadkach możliwość intensywnego po-
budzania mięśni bez ich męczenia się, co jest niezwykle korzystne. I chociaż
trudno mówić tu o leczeniu, to jednak terapia według Vojty jest jedną z form
usprawniania.
Ad 9. Przykurcze stawów i samouszkodzenia funkcjonalne układu
ruchu.
Poza chorobami z kręgu reumatoidalnych terapia metodą Vojty może być
z powodzeniem' stosowana w każdym wieku w chorobach przebiegających
z ograniczeniem ruchów w stawach, z przykurczami stawów czy innymi dys-
funkcjami powstającymi na skutek np. długotrwałego unieruchomienia stawów
po złamaniu lub innej kontuzji oraz podczas trwania różnych miejscowych
stanów zapalnych. Każda bowiem aktywna terapia ma lepsze działanie na
uszkodzone funkcje mięśni niż ruchy bierne, zwłaszcza terapia Vojty, która
jest niezwykle delikatna, nie prowadzi do przeforsowania, jest szczególnie
przydatna w tych przypadkach, w których zalecane jest ogranczanie wysiłku,
zawsze działa w zakresie fizjologicznego, zakodowanego wcześniej ruchu
- a więc jest bezpieczna. Dodatkowo poprawiając krążenie ogólne i miejscowe,
pozwala bez wysiłku utrzymać kondycję pacjenta, zmniejsza odczyn zapalny,
ból, przyspiesza regenerację.

239
Ad 10. Stwardnienie rozsiane.
W ostatnich latach pojawiły się doniesienia o korzystnym wpływie sty-
mulacji metodą Vojty zaburzeń motorycznych w stwardnieniu rozsianym
u dorosłych zwłaszcza w zakresie objawów subiektywnych choroby (Lau-
fens i in. 1996).

241
Wykaz rysunków
Rysunek 1. Nazwy stron ciała i kończyn w odruchowej lokomocji
na przykładzie odruchowego obrotu 179
Rysunek 2. Schemat wyzwalania odruchowej lokomocji (Vojta 1988) 182
Rysunek 3. Strefy wyzwalania w odruchowej lokomocji 184
Rysunek 4. Pozycja aktywująca pierwszą fazę odruchowego obrotu 189
Rysunek 5. Pierwsza faza odruchowego obrotu z zaznaczoną strefą piersiową
i miejscem blokowania głowy na kresie karkowej 192
Rysunek 6. Czynność mięśni i stawów w pierwszej fazie odruchowego obrotu 193
Rysunek 7. Pierwszy skośny łańcuch mięśni brzucha w pierwszej fazie
odruchowego obrotu 195
Rysunek 8. Pierwszy skośny łańcuch mięśni brzucha w drugiej fazie
odruchowego obrotu 196
Rysunek 9a. Drugi skośny łańcuch mięśni brzucha w drugiej fazie
odruchowego obrotu 197
Rysunek 9b. Schemat skośnych łańcuchów mięśniowych ściany brzucha
w drugiej fazie odruchowego obrotu 199
Rysunek 10. Punkt podporu na kończynie górnej dolnoleżącej
w drugiej fazie obrotu 199
Rysunek 11. Pozycja wyjściowa drugiej fazy odruchowego obrotu 201
Rysunek 12. Strefy wyzwalania drugiej fazy odruchowego obrotu
na górnoleżącej stronie tułowia 201
Rysunek 13. Dodatkowe strefy wyzwalania na kończynach oraz strefa piersiowa
w drugiej fazie odruchowego obrotu 202
Rysunek 14. Pozycja wyjściowa do trzeciej fazy odruchowego obrotu
oraz strefy stymulacji 205
Rysunek 15. Pozycja wyjściowa do czwartej A fazy odruchowego obrotu
oraz strefy stymulacji 207
Rysunek 16. Pozycja wyjściowa do czwartej B fazy odruchowego obrotu
oraz strefy stymulacji 207
Rysunek 17. Klasyczna pozycja wyjściowa odruchowego pełzania 209
Rysunek 18. Strefy wyzwalania odruchowego pełzania 209
Rysunek 19a. Nieklasyczna pozycja wyzwalania odruchowego pełzania
z klęku jednonóż 210
Rysunek 19b. Nieklasyczna pozycja wyzwalania odruchowego pełzania
z klęku obunóż 210
Rysunek 20. Połączenia i funkcja mięśni tułowia leżących grzbietowo
z łopatką strony twarzowej 211
Rysunek 21. Połączenia i funkcja mięśni tułowia (położonych brzusznie)
z łopatką strony twarzowej 212
Rysunek 22. Połączenia mięśniowe w obrębie stawu barkowego (I) 213
Rysunek 23. Połączenia mięśniowe w obrębie stawu barkowego (II) 214

242
Rysunek 24. Stosunek rotatorów zewnętrznych i wewnętrznych
stawu barkowego strony twarzowej w odruchowym pełzaniu 215
Rysunek 25. Wyprost tułowia i antygrawitacyjna funkcja
mięśnia piersiowego większego strony twarzowej 216
Rysunek 26. Ruchy stawu barkowego strony potylicznej w odruchowym pełzaniu 217
Rysunek 27. Odwodzenie łopatki przez m. zębaty przedni po stronie kończyny górnej
potylicznej i odwodzenie ramienia przez cześć obojczykową i grzebieniową mięśnia
naramiennego 218
Rysunek 28. Ruchy w stawie łokciowym kończyny górnej potylicznej 219
Rysunek 29. Fazy cyklu kroczenia w odruchowym pełzaniu 220
Rysunek 30. Faza zgięcia kończyny dolnej twarzowej w połączeniu z fazą relaksacji 221
Rysunek 31. Wyprost i przesunięcie tułowia do przodu w fazie zgięcia
kończyny dolnej twarzowej 222
Rysunek 32. Faza podporu kończyny dolnej twarzowej 223
Rysunek 33. Faza podporu kończyny dolnej twarzowej
oraz szczególna funkcja mięśnia biodrowo-lędźwiowego 224
Rysunek 34. Faza podporu i odbicia kończyny dolnej potylicznej 226

5
Ludwika Sadowska, Anna Krefft, Adam Wiraszka
Ocena diagnostyki i stymulacji
metodą Vojty dzieci z zaburzeniami
rozwoju psychomotorycznego
(na podstawie badań własnych i przeglądu piśmiennictwa*)
Dzięki kompensacyjnym możliwościom ośrodkowego układu nerwowego
oraz jego plastyczności charakterystycznej dla okresu niemowlęcego i wczesno-
dziecięcego podjęcie wczesnej reedukacji motoryki chorego dziecka daje
możliwości ukształtowania prawidłowych wzorców oraz wprowadzenie ich
do motoryki spontanicznej. Wieloogniskowe defekty mózgu, małogłowie, za-
burzona neurogeneza, synaptogeneza i mielinizacją, pierwotna lub wtórna jest
przeszkodą dla pozytywnych efektów neurokinezjologicznej terapii metodą
Wieloletnie obserwacje dzieci zostały przeprowadzone przez dr hab. med. L. Sadowska,
dr n. med. A. Wiraszkę, dr med. B. Dotyk, lek. med. E. Wójcik w latach 1992-1997 w Przy-
klinicznej Poradni Pediatrii Społecznej I Katedry i Kliniki Pediatrii AM (kierownik prof. dr
hab. med. J. Pellar), przy współpracy pracowników Zakładu Rehabilitacji Dziecka AWF we
Wrocławiu mgr mgr reh. D. Wójtowicz, A. Choińskiej i A. Kuś. W opracowaniu znalazły się
badania dzieci ryzyka diagnozowanych i leczonych przez lek. med. E. Kwapisz-Ubernę
w Poradni Rehabilitacji Neurologicznej WSD w Kielcach oraz dzieci leczonych przez lek.
med. G. Banaszek w Prywatnym Specjalistycznym Ośrodku Leczenia i Rehabilitacji Dzieci
z Zaburzeniami Rozwoju - Elpis w Warszawie. Wyniki badań zostały opracowane unikatową
metodą matematyczną przez dr hab. A. Krefft z AM we Wrocławiu. Doniesienia tych auto-
rów byty publikowane w materiałach konferencji naukowych.

244
Vojty. Ważne jest wprowadzenie neurokinezjologicznej stymulacji rozwoju
motorycznego w pierwszych miesiącach życia, zanim utrwalą się patolo-
giczne wzorce w motoryce spontanicznej -jako kamienie milowe rozwoju,
których reedukacja jest trudna. Wczesne zastosowanie, do końca 5 miesiąca
życia, może zawrócić rozwój motoryki z torów patologicznych przez odbudowę
(otwarcie) dostępu do genetycznie zakodowanych prawidłowych wzorców
ruchowych człowieka na drodze odruchowej odpowiedzi.
Od 1990 roku neurokinezjologiczna koncepcja diagnostyczno-terapeutycz-
na Vojty (Vojta 1988, Vojta, Peters 1992) jest znana i stosowana w Polsce
coraz szerzej w wielu ośrodkach rehabilitacyjnych.
5.1. Ocena neurokinezjologicznej diagnostyki i terapii
za pomocą algorytmu Krefft (w badaniach własnych)
Neurofizjologiczna diagnostyka i terapia niemowląt ryzyka metodą Vojty
została zweryfikowana w badaniach własnych. Stało się to możliwe dzięki
użyciu algorytmu Krefft - systemu samouczącej sieci neuronowej opisującej
zjawiska niemierzalne w przyrodzie, np. zdrowie, zaawansowanie procesu
chorobowego, postęp leczenia.
Wstępne doniesienia własne prezentowano w 1993 roku na Zjeździe ESSOP
w Rabce (Sadowska i in. 1993). Obserwacje niemowląt ryzyka, poszerzone
o pacjentów diagnozowanych i leczonych metodą Vojty w dwóch innych
ośrodkach rehabilitacji, prezentowano później (Sadowska i in. 1995, 1999).
Niniejsze doniesienie stanowi zbiorcze opracowanie 5-letnich obserwacji
478 dzieci z zaburzeniem rozwoju psychomotorycznego, prowadzonych na
3 etapach w latach 1992-1996 w porównaniu z grupą kontrolną 72 dzieci
bez czynników ryzyka, których rozwój w pierwszym roku życia przebiegał
prawidłowo.
5.1.1. Charakterystyka badanych grup dzieci
Tabela 1 ilustruje liczbowe zestawienie badanych dzieci podzielonych na
7 grup wg kryterium opracowanego przez Vojtę (1988), tj. liczby nieprawid-
łowych reakcji ułożeniowych ciała w przestrzeni.
Grupa ZOKN 0 liczyła 32 niemowląt (22 chłopców i 10 dziewczynek) z ry-
zyka anamnestycznego. Badanie I wyjściowe przeprowadzano u nich w wieku
średnio 5,2 miesiąca. Niemowlęta te nie były leczone. 12 niemowląt, począt-

245
kowo zakwalifikowanych do grupy ZOKN 0 w związku z opóźnianiem się
ich rozwoju psychomotorycznego i narastaniem liczby nieprawidłowych re-
akcji ułożeniowych, po okresie obserwacji od 1 do 3 miesięcy zostały prze-
kwalifikowane do grupy ZOKN 1 i rozpoczęły terapię w 8 miesiącu życia.
W grupie ZOKN 1 pozostałe 101 dzieci w badaniu wyjściowym było w wieku
średnio 4,4 miesiąca. Tak więc grupa ZOKN 1 obejmowała 113 dzieci, u któ-
rych liczba nieprawidłowych reakcji nie przekraczała 5 w momencie rozpo-
częcia terapii, ponadto występowały objawy asymetrii morfologicznej i funk-
cjonalnej.
105 niemowląt wykazujących 6 lub 7 nieprawidłowych reakcji ułożenio-
wych, zakwalifikowanych do grupy ZOKN 2, rozpoczęło terapię w wieku
średnio 3,8 miesiąca życia.
Tabela 1. Charakterystyka badanych grup
Grupa
ZOKN 0
ZOKN 1
ZOKN 2
ZOKN 3
MPDz I
MPDz II
GK
Klasyfikacja stopnia zaburzeń,
liczba nieprawidłowych reakcji
ułożeniowych według Vojty
bardzo lekki,
1-3 reakcji, nieleczone
bardzo lekki i lekki
do 5 reakcji z asymetrią
średnie
6-7 reakcji
ciężkie
7 reakcji + zaburzenie napięcia mięśni
cechy mózgowego porażenia
dziecięcego przed ukończeniem
1 roku życia
cechy mózgowego porażenia
dziecięcego powyżej 1 roku życia
rozwój prawidłowy
wszystkie reakcje prawidłowe
Ogółem
Chłopcy
22
68
63
63
29
37
40
340
Dziewczęta
10
47
52
52
19
28
32
210
Razem
32
113
105
115
48
65
72
550

246
Grupa ZOKN 3 stopnia ciężkiego obejmowała niemowlęta z 7 nieprawi-
dłowymi reakcjami i zaburzonym napięciem mięśniowym. W grupie tej było
115 niemowląt, a wiek ich pierwszego badania wynosił 3,5 miesiąca.
Grupa MPDz I liczyła 48 niemowląt, I badanie przeprowadzano u nich
w wieku średnio 6,4 miesiąca życia i stwierdzano ewidentne jednostronne
objawy neurologiczne wskazujące na rozwój cech mózgowego porażenia dzie-
cięcego (nieprawidłowa motoryka spontaniczna, wzmożone napięcie mięś-
niowe i nieprawidłowe odruchy głębokie).
Grupę MPDz II stanowiło 65 dzieci, a ich średni wiek pierwszego badania
wynosił 23,4 miesiąca. Wykazywały one pełen obraz kliniczny mózgowego
porażenia dziecięcego.
Wszystkie te dzieci zostały poddane terapii metodą odruchowej lokomo-
cji metodą Vojty. Terapię prowadzili przeszkoleni rodzice, głównie matki,
pod ścisłą kontrolą lekarza prowadzącego, który indywidualnie, zależnie od
stanu dziecka, zalecał odpowiedni program leczenia.
Badanie II efektów leczenia przeprowadzono po terapii trwającej od 6 do
12 miesięcy. 261 dzieci z grup leczonych uzyskało pełną normalizację i za-
kończono u nich terapię, natomiast u pozostałych 85 dzieci z ZOKN konty-
nuowano terapię podobnie jak u 100 dzieci z grup MPDz I i MPDz II. Zostały
one poddane badaniu III po upływie roku do 2 lat od II badania. Indywidu-
alna analiza wykazała, że niektóre dzieci były rehabilitowane nieregularnie
lub sporadycznie, szczególnie z grupy MPDz. 2 dzieci zmarło na zapalenie
płuc. W III badaniu pełną normalizację rozwoju psychomotorycznego uzys-
kało jeszcze 45 dzieci z grup ZOKN i MPDz I. Ostatecznie mózgowe poraże-
nie dziecięce utrwaliło się u 40 dzieci z grup ZOKN (13,6%) oraz u 35 dzieci
z grupy MPDz I (72%) i u 65 dzieci z grupy MPDz II (100%). W III badaniu
przeprowadzona dwukrotnie ocena 72 dzieci zdrowych bez czynników ryzy-
ka w wieku od 3 do 18 miesiąca życia wykazała rozwój prawidłowy.
5.1.2. Metodyka badań
Znaczenie obciążające dla wystąpienia patologii ośrodkowego układu
nerwowego i jej manifestacji mają znane, powszechnie przyjęte czynniki ryzy-
ka, zarówno ze strony matki, jak i dziecka, ale równocześnie mogą stanowić
podstawę rokowań dotyczących przebiegu schorzenia. Dlatego uwzględniono
je w diagnostyce przy tworzeniu funkcji diagnostycznej opisującej stan cho-
roby. Na podstawie informacji uzyskanych z wywiadu i dokumentacji me-
dycznej oraz badania pediatrycznego skompletowano materiał empiryczny.

247
Bazę stanowiło 107 zmiennych mierzalnych i niemierzalnych, w tym 80 doty-
czących okresów pre-, peri- i postnatalnego (czynniki anamnestyczne ryzyka)
oraz 27 opisujących aktualny stan neurologiczno-pediatryczny każdego z ba-
danych dzieci (czynniki symptomatyczne ryzyka). Następnie pogrupowano
je w 25 zbiorczych cech (X
1
, ..., X
25
). Do przetwarzań tych informacji
zastosowano program FDIAKFFT (autorstwa Krefft). Uzyskano w ten spo-
sób postać funkcji syntetycznej (diagnostycznej), która opisuje stan choroby
w skali (0;l). Określono również udział (wagę) poszczególnych cech zbior-
czych w kształtowaniu tej funkcji wskaźnika Z, nadto uzyskano wielkość
współczynników korelacji poszczególnych cech względem siebie. Wprowa-
dzono do tych wyników analizy statystyczne. Szczegółowy opis metody znaj-
duje się także w literaturze przedmiotu (Krefft 1986, 1998).
W dalszym ciągu przedstawiono zestaw cech diagnostycznych (X
1
, ..., X
25
)
wprowadzonych dla opisania zagrożenia rozwoju psychomotorycznego nie-
mowląt oraz ich kierunek wpływu na poziom zagrożenia. Kierunek wpływu
danej cechy jest dodatni (+), jeśli wzrost jej poziomu sprzyja nasileniu cho-
roby lub zagrożenia rozwoju, natomiast ujemny (-), jeśli wzrost cechy nie
sprzyja osłabieniu procesu chorobowego.
Zestaw 25 zbiorczych cech diagnostycznych w celu opisania zagrożenia
rozwoju psychomotorycznego niemowląt ryzyka za pomocą funkcji synte-
tycznej. Cecha diagnostyczna (X
1
- X
25
) może mieć kierunek wpływu na war-
tość funkcji dodatni (+): kiedy wartość cechy rośnie, rośnie wartość funkcji,
lub ujemny (-): kiedy wartość cechy rośnie, wartość funkcji maleje.
Czynniki rodzinne (X
1
+):
0 - nie występują,
1 - wiek matki powyżej 40 lub poniżej 16 lat,
2 - wady wrodzone w rodzinie,
3 - poronienia i martwe płody,
4 - mózgowe porażenie, choroby oun, upośledzenie.
Krwawienie w ciąży (X
2
+):
0 - nie występuje,
1 - krwawienie występuje w I połowie ciąży,
2 - łożysko przodujące,
3 - przedwczesne odklejenie łożyska
4 - zwyrodnienie łożyska,
Poronienie zagrażające (X
3
+):
0 - nie występuje,
1 - stres, objawy skurczów macicy,

248
2 - rozwarcie,
3 - przedwcześnie odchodzące wody płodowe,
4 - wady budowy macicy, operacje ginekologiczne.
Choroby matki w ciąży (X
4
+):
0 - nie występują,
1 - infekcje ostre, wirusowe i bakteryjne w drugiej połowie ciąży,
2 - schorzenia przewlekłe takie jak: cukrzyca, choroby serca, nerek,
przewodu pokarmowego, psychiczne itp.
3 - choroby infekcyjne w I-trymetrze, bakteryjne i wirusowe,
4 - choroby odzwierzęce (toksoplazmoza, brucelloza, listerioza), cyto-
megalia itp.
Zaburzenia u matki związane z ciążą (X
5
+):
0 - nie występują,
1 - niedokrwistość, wymioty,
2 - obrzęki,
3 - EPH-gestoza,
4 - rzucawka ciążowa,
Typ ciąży (X
6
+):
0 - pojedyncza,
1 - małowodzie,
2 - wielowodzie,
3 - bliźniacza,
Czas trwania ciąży w tygodniach (X
7
+):
0 - 38-42 Hbd
1 - 37-34 Hbd,
2 - 33-30 Hbd,
3 - 29-26 Hbd,
Charakterystyka porodu (X
8
+):
0 - poród siłami natury, przebieg prawidłowy,
1 - poród bardzo szybki tzw. uliczny,
2 - prowokowany farmakologicznie,
3 - wtórnie osłabiona czynność skurczowa macicy,
4 - pomoc ręczna (płód wyciskany).
Sposób ukończenia porodu (X
9
+):
0 - naturalny (drogami rodnymi),
1 - cięcie cesarskie,
2 - kleszczowy zabieg Krystellera,
3 - pomoc ręczna metodą Brachta,
4 - dzwon próżniowy (vaccum extractor)

249
Zagrażająca zamartwica płodu (X
10
+):
0 - nie występuje,
1 - zaburzenie tętna płodu,
2 - zielone wody płodowe,
3 - okręcenie, wypadnięcie, węzeł prawdziwy, wypadnięcie pępowiny.
Żywotność noworodka oceniana w skali Apgar (X
11
-):
0- 10 po urodzeniu.
Żywotność noworodka oceniana w skali Apgar (X
12
-):
0 - 10 w 5 lub 10 min po urodzeniu.
Patologia wczesna noworodka (X
13
+):
0 - nie występuje,
1 - hipotrofia wewnątrzmaciczna,
2 - zrealizowany konflikt serologiczny w zakresie grup głównych, Rh
i inne,
3 - pierwotna niedokrwistość wymagająca transfuzji.
Masa ciała w gramach (X
14
-).
Długość ciała w centymetrach (X
15
-).
Obwód głowy w centymetrach (X
16
-).
Obwód klatki piersiowej w centymetrach (X
17
-).
Schorzenia noworodka (X
18
+):
0 - nie występują,
1 - ostre infekcje skóry, narządów wewnętrznych, anemie wtórne,
2 - infekcje wewnątrzmaciczne, zaburzenia krążeniowo-oddechowe
adaptacyjne
3 - zespół zaburzeń oddychania (RDS), zespół aspiracji smółki (MAS),
niewydolność krążeniowo-oddechową,
4 - uogólnione zakażenie (łac. sepsis), zapalenie: opon mózgowo-rdze-
niowych, i/lub mózgu,
5 - reanimacja.
Bilirubinemia zbyt wysoka lub przedłużająca się (X
19
+):
0-jeśli w normie,
1 - występuje lecz nie wymaga interwencji (poniżej 15 mg%)
2 - do 20 mg% leczona zachowawczo,
3 - równa lub powyżej 20 mg% transfuzja wymienna.
Wady wrodzone u dziecka (stwierdzone w chwili rozpoczęcia terapii)
(X
20
+):
0 - nie występują,
1 - wady skóry, mięśni, więzadeł, przepukliny,

250
2 - wady narządowe (serca, przewodu pokarmowego, układu moczowo-
płciowego, kostno-stawowego itp.),
3 - wady mnogie, wielonarządowe
Uraz okołoporodowy (X
21
+):
0 - nie występuje,
1 - uraz części miękkich wybroczyn, krwiaki, otarcia rozległe,
2 - zniekształcenia kości czaszki, krwiak podtwardówkowy bez obja-
wów neurologicznych, złamania kości długich, obojczyka, uszko-
dzenia nerwów obwodowych,
3 - uraz okołoporodowy (wylew dokomorowy) z objawami neurologicz-
nymi (potwierdzony w USG, CT itp.), takimi jak: hipotermia, drże-
nie mięśniowe, przejściowa hipotonia, ospałość lub pobudzenie,
epizod drgawek, słaby odruch ssania (karmienie sondą), wzmożone
napięcie mięśniowe, oczopląs, objaw zachodzącego słońca, opisto-
tonus, krzyk mózgowy,
4 - powtarzające się drgawki, syndrom Westa.
Wady i uszkodzenia mózgu wrodzone (udokumentowane USG, CT, NMR)
(X
22
+):
0 - nie występuje,
1 - poszerzenie komór i przestrzeni podtwardówkowej (wodogłowie nie-
czynne), wodniak podtwardówkowy, torbiele przegrody przezro-
czystej,
2 - porencefalia, zaniki mózgu, małogłowie wrodzone (poniżej 5 centyla
pomiar obwodu głowy),
3 - wodogłowie, zastawka
Ocena stanu klinicznego (w badaniu pediatryczno-neurologicznym w punk-
tacji od 0 do 10 (liczba punktów jest sumaryczną ilością zaburzeń stwierdza-
nych w badaniu) (X
23
+):
0 - stan prawidłowy, nie budzi zastrzeżeń. Stwierdzane nieprawidło-
wości w badaniu lekarskim odnotować jako 1 punkt, jeśli występują:
1 - asymetrii ułożeniowej ciała i/lub motoryki,
2 - upośledzony kontakt z otoczeniem wzrokowy, słuchowy, czuciowy,
3 - nieprawidłowa aktywność motoryczna jak dystonia, nadruchliwość,
spowolnienie, drażliwość,
4 - wzmożone napięcie mięśniowe w postaci prężenia, stopotrząs, opis-
totonus, przykurcze mięśniowe, lub obniżone napięcie mięśniowe,
wiotkość na przemian z podwyższonym napięciem - zmienne,

251
5 - zaburzone odruchy prymitywne takie jak Moro, skórne i wyprostne,
ssania, szukania,
6 - reakcje oczno-twarzowe-ROF i akustyczno-twarzowe RAF nieobec-
ne lub osłabione, nadmiernego ślinienia, zaburzenia żucia, połykania
i mowy,
7 - zaburzenia wegetatywne takie jak bezdechy i zanoszenie się, sinie-
nia, pocenie się, kolki i zaparcia, pęcherz neurogenny, zaburzenia
regulacji i temperatury,
8 - objawy oczne takie jak: zez, oczopląs, brak koordynacji wzrokowej,
9 - stany drgawkowe, padaczka, autystyczne zachowanie,
10 - upośledzenie rozwoju fizycznego (wzrost i masa ciała poniżej 5 cen-
tyla normy wiekowej).
Stan kliniczny:
0 - prawidłowy,
1 - zaburzenia stanu klinicznego lekkie - 1-3 pkt.,
2 - zaburzenia stanu klinicznego średnie - 4-5 pkt.,
3 - zaburzenia stanu klinicznego średniociężkie - 6-7 pkt.,
4 - zaburzenia stanu klinicznego ciężkie- 8-9 pkt.,
5 - zaburzenia stanu klinicznego bardzo ciężkie - 10 pkt.
Opóźnienie rozwoju psychomotorycznego (X
24
+) w stosunku do wieku
kalendarzowego (skorygowanego dla wcześniaków do 15 miesiąca życia) wy-
rażone w %.
0 - nie występuje,
1 - do 25%,
2 - 26-50%,
3-51-75%,
4 - powyżej 70%.
Opóźnienie rozwoju psychomotorycznego u dzieci z mpdz powyżej pierw-
szego roku życia oceniano w odniesieniu do stadiów zastępczych w rozwoju
motoryki spontanicznej według wzorców patologicznych od 0 do 9 według
Vojty (1987) odpowiadających poszczególnym kwartałom rozwoju motoryki
prawidłowej niemowląt w 1 roku życia.
Zaburzenia reaktywności posturalne) mierzonej liczbą nieprawidłowych
reakcji ułożeniowych według tablicy Vojty (X
25
+).

251
5 - zaburzone odruchy prymitywne takie jak Moro, skórne i wyprostne,
ssania, szukania,
6 - reakcje oczno-twarzowe-ROF i akustyczno-twarzowe RAF nieobec-
ne lub osłabione, nadmiernego ślinienia, zaburzenia żucia, połykania
i mowy,
7 - zaburzenia wegetatywne takie jak bezdechy i zanoszenie się, sinie-
nia, pocenie się, kolki i zaparcia, pęcherz neurogenny, zaburzenia
regulacji i temperatury,
8 - objawy oczne takie jak: zez, oczopląs, brak koordynacji wzrokowej,
9 - stany drgawkowe, padaczka, autystyczne zachowanie,
10 - upośledzenie rozwoju fizycznego (wzrost i masa ciała poniżej 5 cen-
tyla normy wiekowej).
Stan kliniczny:
0 - prawidłowy,
1 - zaburzenia stanu klinicznego lekkie - 1-3 pkt.,
2 - zaburzenia stanu klinicznego średnie - 4-5 pkt.,
3 - zaburzenia stanu klinicznego średniociężkie - 6-7 pkt.,
4 - zaburzenia stanu klinicznego ciężkie- 8-9 pkt.,
5 - zaburzenia stanu klinicznego bardzo ciężkie - 10 pkt.
Opóźnienie rozwoju psychomotorycznego (X
24
+) w stosunku do wieku
kalendarzowego (skorygowanego dla wcześniaków do 15 miesiąca życia) wy-
rażone w %.
0 - nie występuje,
1 - do 25%,
2 - 26-50%,
3-51-75%,
4 - powyżej 70%.
Opóźnienie rozwoju psychomotorycznego u dzieci z mpdz powyżej pierw-
szego roku życia oceniano w odniesieniu do stadiów zastępczych w rozwoju
motoryki spontanicznej według wzorców patologicznych od 0 do 9 według
Vojty (1987) odpowiadających poszczególnym kwartałom rozwoju motoryki
prawidłowej niemowląt w 1 roku życia.
Zaburzenia reaktywności posturalnej mierzonej liczbą nieprawidłowych
reakcji ułożeniowych według tablicy Vojty (X
25
+).

252
Tabela 2. Ontogenetyczne stadia lokomocji patologicznej (według Vojty 1987). Zestawienie
wieku pojawienia się prawidłowych i patologicznych wzorców lokomocji okreś-
lonych jako stadia ich rozwoju
Stadium
0
1
2
3
4
5
6
7
8
9
Globalny wzorzec patologiczny
Patologiczna motoryka
holokinetyczna
Patologiczne zwracanie się całym
ciałem w stronę bodźca
Początek patologicznego podporu i
chwytania w leżeniu na brzuchu
Patologiczne czołganie się i pełzanie
(z pomieszczenia do pomieszczenia)
Homologiczne „kicanie" jako
nieprawidłowa lokomocja
czworonożna
Odpowiada 9 m.ż.
Patologiczne raczkowanie
naprzemienne
Lokomocja spionizowana z pomocą
z zewnątrz
Patologiczny chód bez podparcia
(również pod górę)
Patologiczne stanie na jednej nodze,
prawej lub lewej,
przez co najmniej 3 s
Patologiczne stanie na jednej nodze,
prawej i lewej
przez co najmniej 3 s
Wiek pojawienia się odpowiadającego
mu wzorca prawidłowego
Motoryka holokinetyczna
- okres noworodkowy
Odwracanie się w stronę bodźca
i dotykanie przedmiotów w leżeniu
na plecach - 3—4 m. ż.
Chwyt jednorącz w leżeniu na
brzuchu - koniec 4, - koniec 5 m.ż.
Pełzanie lub foczenie -7 do 8 m.ż.
Nie ma żadnego analogicznego
wzorca w motoryce prawidłowej
Raczkowanie-10-11 m.ż.
Chodzenie przy meblach
- 12-13 m.ż.
Pewny, swobodny chód-12-13 m.ż.
w mieszkaniu, powierzchnia gładka
15 m.ż. poza mieszkaniem,
powierzchnia niegładka
Stanie na jednej nodze prawej lub
lewej przez co najmniej 3 s - 3 r.ż.
Stanie na jednej nodze, prawej i lewej
przez co najmniej 3 s - 4 r.ż.
253
5.1.3. Opis metod matematycznych
W pracy zostały zastosowane statystyczne metody klasyczne oraz nie-
klasyczne.
Metody klasyczne polegały na:
- statystycznej analizie rozkładów rozważanych cech diagnostycznych,
- statystycznej analizie współczynników korelacji.
Metoda nieklasyczna polegała na identyfikacji modelu liniowego bądź
sprowadzalnego do liniowego opisującego zmienną, której realizacje są nie-
dostępne bezpośredniemu mierzeniu, określonej mianem zmiennej nieobser-
wowalnej.
W pracy wprowadzono model stanu nasilenia choroby w postaci:
(1)
gdzie:
Y - stan nasilenia choroby,
e - podstawa naturalnych logarytmów, wynosi 2,718...,
X
1
, X
2
, ..., X
K
- cechy diagnostyczne,
K - wyraża ilość cech diagnostycznych,
- parametry modelu,
- składnik losowy.
Model (1) jest modelem sprowadzalnym do liniowego. Po wprowadzeniu
następujących przekształceń przy logarytmowaniu obydwu stron modelu (1):
lnY = Y', l n X
1
= X
1
, . . . , l n X
k
= X
k
(2)
uzyskuje się model:
(3)
Aby zidentyfikować model (1), należy zidentyfikować model (3), np. me-
todą najmniejszych kwadratów. Według tej metody wartości estymatorów
parametrów modelu (3) i (1) wyznacza się ze wzoru (4):
(4)
gdzie:
b =
- wektor wyznaczonych wartości estymatorów parametrów mo-
delu (1) i (3),

254
- wymiarowa macierz T obserwacji zmiennych objaśnia-
jących w modelu (3),
-[Txl] - wymiarowy wektor obserwacji zmiennej objaśnianej przez
model (3).
Ponieważ model (1) dotyczy opisu stanu choroby, to medyk dysponuje na
wstępie badaniami cech diagnostycznych: X
1
,X
2
, ..., X
K
W postaci macierzy
X - [Tx (K +1)] wymiarowej (T > K+l) To macierz X generuje macierz
niezbędną dla identyfikacji modelu (3), a tym samym modelu (1). Niemniej
jednak nie są dostępne na wstępie pomiary stanu nasilenia choroby odpowia-
dające poszczególnym wierszom macierzy X. Stan choroby Y jest wielko-
ścią syntetyczną wynikającą z syntezy badań cech diagnostycznych. Pomiar
realizacji tej zmiennej nieobserwowalnej jest nieosiągalny. Zatem we wzo-
rze (4) wektor nie jest na wstępie dany. Wprowadzona metoda identyfika-
cji modelu (3) pozwala wysymulować brakujący we wzorze (4) wektor
przez wykorzystanie informacji pozastatystycznych wyjaśnianych wcześniej
określanych mianem informacji o kierunkach wpływu poszczególnych cech
diagnostycznych.
Należy zauważyć, iż kierunki wpływu oznaczone symbolem K są podane
w postaci wektora [K+l] - wymiarowego, którego składowe są znakami „+"
albo „-" w zależności od kierunku wpływu odpowiedniej cechy diagnos-
tycznej:
K = [„+",„-"•••„+"]
Kierunki wpływy K w odniesieniu do modelu (1) są identyczne dla mode-
lu (3) ze względu na monotoniczne przekształcenie (2). Jeżeli wysymulowany
według algorytmu Krefft wektor oznaczyć , to model (3) a tym samym i (1)
zostaje zidentyfikowany.
Zidentyfikowany model (1) można zapisać:
(5).
Zawsze identyfikacja liniowego modelu (3) jest opatrzona informacją
o jego dokładności - współczynnik zbieżności). Przy małych wartościach
bliskich zeru (0) można też przyjąć, że dokładność modelu (1) jest wys-
tarczająco wysoka.
255
Model (5) staje się instrumentem, który mierzy stan choroby (stopień na-
silenia) przy danych wynikach badań cech diagnostycznych. Skala wartości
obliczanych wg modelu (5) jest od 0 do , co nie jest zbyt wygodne.
Dla uproszczenia czytelności skali wartości zmiennej :
a) można tę skalę unormować: tym samym przedział wartości
stanowi odcinek (0;l);
b) przy skali tylko porządkowej można wprowadzić przekształcenie:
gdzie określa się z następującego modelu liniowego:
Y' = b
0
+ b
1
X
1
+b
2
X
2
+... + b
K
X
K
(7)
wtedy również skala wartości Z według wzoru (6) wynosi (0,1).
Najczęściej korzysta się z modelów (6) i (7). W ten sposób każde badanie
dziecka obejmujące pomiar cech: X
1
,X
2
, ..., X
K
według modelów (6) i (7)
udostępnia medykowi wynik mówiący, w jakim stopniu nasilona jest choroba.
Im bliżej jedności jest wartość liczby Z tym wyższe jest nasilenie rozważa-
nego procesu patologicznego, im bliżej zera jest wartość Z, tym niższe jest
zagrożenie rozważaną chorobą.
Model (6) i (7) poza pomiarem stanu nasilenia chorobowego udostępnia:
a) rozkłady Z nasilenia choroby i różne ich charakterystyki w rozważanych
grupach, np.: grupy dzieci: leczonych różnymi metodami z rozpoczę-
tym leczeniem w różnym okresie życia, różnie genetycznie usytuowa-
nych itd.;
b) informacje o tzw. „wagach" poszczególnych cech diagnostycznych,
czyli liczbach wyrażających czułość diagnostyczną poszczególnych
cech diagnostycznych, którą uzyskuje się poprzez korelowanie poszcze-
gólnych cech diagnostycznych z nasileniem choroby ;
c) precyzyjne monitorowanie nasilenia choroby;
d) wprowadzenie na skali wartości „Z" tzw. punktów charakterystycznych,
np. punktu krytycznego -jeśli stan choroby Z> , to rokowa-
nie jest poważne itd.;
e) diagnozę stanu chorobowego wynikającą z syntezy ważnych pomiarów
cech diagnostycznych. Funkcja diagnostyczna wyraża prawo kształto-
wania się stanu choroby w zależności od struktury stanów wybranych
cech diagnostycznych.
(6)
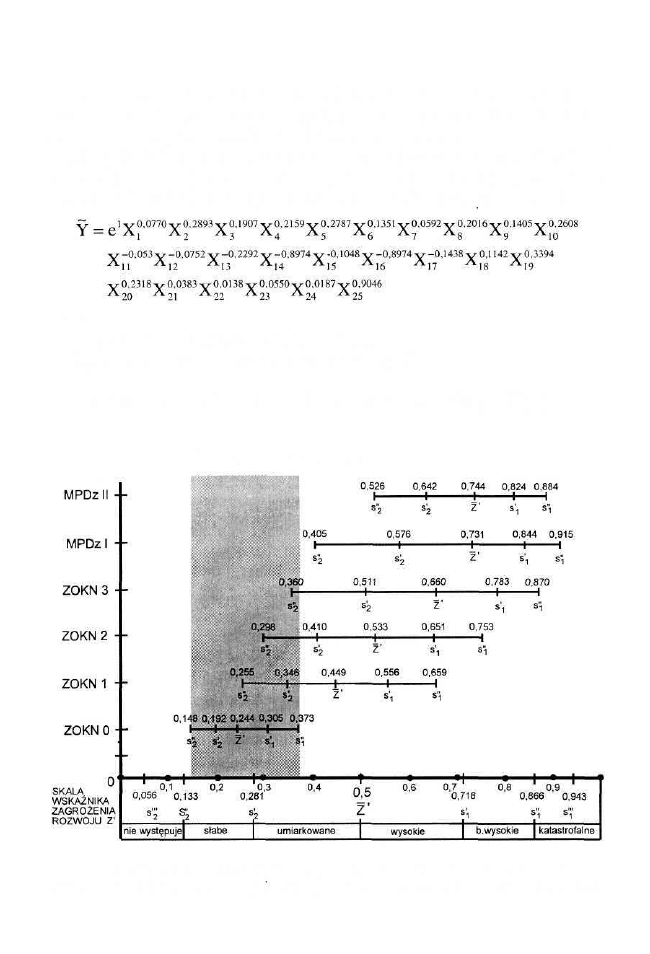
256
Korzystanie z tej nowej metodologii jest stosunkowo łatwe, gdyż stoso-
wane są udogodnienia informatyczne. Metoda jest oprogramowana. Jest kilka
programów dla potrzeb medycznych: Fdiakfft, Syntmed.
Na podstawie materiału empirycznego uzyskano następującą funkcję Y
diagnozującą zagrożenia rozwoju mózgowego porażenia dziecięcego w ba-
danej populacji, która jest reprezentatywna dla całej populacji dziecięcej:
gdzie:
e - podstawa logarytmu naturalnego wynosi 2,718...,
X
1
, ..., X
25
- obserwacje cech diagnostycznych.
5.1.4. Skalowanie skali diagnostycznej funkcji Z
Średnie wartości funkcji Z w badanych grupach (I Badanie diagnostyczne)
Rysunek 1. Skalowanie skali diagnostycznej wskaźnika zagrożenia rozwoju Z'
(wg zasad 3 SIGMA) syntetycznej funkcji opracowanej za pomocą algorytmu SYNTKREFT

257
Wartości Z, które wyliczono dla każdego dziecka według wzoru (6) i (7),
posłużyły do obliczenia średniej i odchylenia standardowego dla wszystkich
dzieci w badaniu pierwszym i badaniu kontrolnym. Wyniki te pozwoliły na
wstępne skalowanie skali diagnostycznej funkcji Z nazwanej wskaźnikiem
zagrożenia rozwoju Z (wg zasad 3 sigma) - rysunek 1.
Skalowanie polegało na wydzieleniu sześciu przedziałów na skali wskaź-
nika zagrożenia rozwoju Z w przedziale liczbowym od 0 do 1, według zasad
3 sigma, a mianowicie: zagrożenie w stopniu 0 (0 < Z < 0,133), stopnia I
(0,133 < Z < 0,281), stopnia II (0,281 < Z < 0,5), stopnia III (0,5 <Z< 0,718),
stopnia IV (0,718 < Z < 0,866) i stopnia V (Z > 0,866).
W przedziałach tych znalazły się odpowiednio dzieci z grupy ryzyka ana-
mnestycznego nie leczone, stanowiące grupę ZOKN 0 (na rysunku pas uf-
ności między grupą dzieci ryzyka symptomatycznego i dzieci niezagrożo-
nych - bez ryzyka, prawidłowo rozwijających się). Uzyskana w ten sposób
skala pozwala na ocenę stopnia zagrożenia rozwoju dziecka po wyliczeniu
charakteryzującej jego stan wartości wskaźnika Z, który posiada konkretne
znaczenie prognostyczne.
5.1.5. Wyniki i omówienie
Występowanie czynników ryzyka zwanych inaczej cechami diagnostycz-
nymi (anamnestycznymi i symptomatycznymi) w badanych grupach dzieci
zgodnie z układem podanym w tabeli 2, ilustrują tabele 4-16. Procentowy
udział dzieci obciążonych czynnikami anamnestycznymi i symptomatycznymi
wzrasta zgodnie z diagnostyką Vojty w grupach od ZOKN 0 do MPDz.
Tabela 3 ilustruje średnie wartości Z w badanych grupach dla pierwszego
badania diagnostycznego. Wartości Z wyliczono oddzielnie dla anamnestycz-
nych czynników ryzyka, dla czynników symptomatycznych oraz łącznie dla
wszystkich czynników ryzyka.
Z badań wynika, że syntetyczna funkcja Z, mierząca badane przez nas
wielowymiarowe zjawisko, obciążona jest małym błędem metody = 3,7%
w przypadku analizy matematycznej obejmującej kompletny zbiór zmiennych
(wszystkich czynników zagrożenia), nadto dobrze charakteryzuje stopień na-
silenia zaburzeń ośrodkowego układu nerwowego w poszczególnych grupach
dzieci z zaburzoną funkcją ośrodkowego układu nerwowego. Cechami lepiej
różnicującymi dzieci ryzyka są symptomatyczne, a nie anamnestyczne czyn-
niki ryzyka, przede wszystkim reakcje ułożeniowe (X
25
). Z kolei liczba niepra-
widłowych reakcji ułożeniowych w połączeniu z oceną motoryki sponta-
nicznej i zachowaniem się odruchów pierwotnych pozwalają na określenie
258
stopnia nasilenia zokn. Stają się także przesłanką dla wdrożenia odpowiedniej
terapii neurokinezjologicznej metodą odruchowej lokomocji.
Rysunek 2 ilustruje „wagi" poszczególnych cech diagnostycznych.
Rysunek 2. Korelacja dla wszystkich cech diagnostycznych z funkcją syntezy
opisującą zagrożenie (ZOKN, MPDz)
Stosunkowo duże „wagi" w definiowaniu zaburzeń oun wykazują symp-
tomatyczne czynniki ryzyka, do których zaliczamy:
1. Zaburzoną reaktywność posturalna, mierzoną liczbą nieprawidłowych
reakcji ułożeniowych ciała w przestrzeni (cecha X
25
).
2. Objawy patologiczne stwierdzane w badaniu pediatryczno-neurolo-
gicznym (X
23
).
Procentowe zestawienie występowania czynników ryzyka w badanych
grupach dzieci ilustrują tabele 4 do 12 (czynniki anamnestyczne), czynniki
symptomatyczne w I badaniu diagnostycznym - tabela 13 i 15, w II badaniu
kontrolnym - tabela 14 i 16.
W grupie czynników anamnestycznych (z wywiadu i dokumentacji le-
karskiej oraz badań dodatkowych) najwyższą korelację (patrz: rys. 2) wyka-
zują zaburzenia przebiegu okresu noworodkowego (cecha X
18
obejmująca:
ostre i przewlekłe infekcje, zaburzenia oddychania, niewydolność oddechowo-
-krążeniową, reanimację, zakażenia uogólnione oraz zapalenia opon mózgo-
wych i mózgu).
Cechy diagnostyczne (X
1
-X
25
)
Tabela 3. Pierwsze badanie diagnostyczne. Średnie wartości funkcji Z w badanych grupach
Grupa badana
nazwa
GK
ZOKN 0
ZOKN 1
ZOKN 2
ZOKN 3
MPDz I
MPDz II
n
72
32
113
105
115
48
65
wiek
poniżej
1. roku życia
1-3 lat
Ilość nieprawidłowych
reakcji ułożeniowych
i inne objawy
0
1-3
4-5, lateralizacja
6-7
7, zaburzone napięcie
mięśniowe
mózgowe porażenie
dziecięce nieutrwalone
mózgowe porażenie
dziecięce utrwalone
Średnia Z dla
anamnestycznych
czynników ryzyka
= 14%)
0,0490
0,3308
0,4406
0,4522
0,5485
0,5444
0,6058
Średnia Z dla
symptomatycznych
czynników ryzyka
= 9%)
0,0719
0,0809
0,4456
0,5109
0,5803
0,6070
0,6155
Średnia Z wszystkich
czynników ryzyka
= 3,7%)
0,1204
0,2442
0,4490
0,5330
0,6603
0,7310
0,7442
Tabela 4. Występowanie anamnestycznych czynników ryzyka (X
1
,
Cecha diagnostyczna i składowe
X
1
Czynniki
rodzinne
X
2
Krwawienie
w ciąży
1. wiek matki powyżej
40 lat lub poniżej 16 lat
2. wady wrodzone
w rodzinie
3. poronienia i martwe
płody
4. mózgowe porażenie,
choroby oun w rodzinie
1. krwawienie
w I połowie ciąży
2. łożysko przodujące
3. przedwczesne odklejenie
łożyska
4. zwyrodnienie łożyska
GK
(n = 72)
n
1
3
0
0
6
1
1
0
%
1,4
4,3
0
0
8,3
1,4
1,4
0
ZOKN 0
(n = 32)
n
0
0
0
0
0
1
1
0
%
0
0
0
0
0
3,1
3,1
0
X
2
)w
badanych grupach dzieci
ZOKN 1
(n= 113)
n
4
2
3
3
1
1
4
3
%
3,5
1,8
2,6
2,6
9,6
0,9
3,5
2,6
ZOKN 2
(n= 105)
n
3
4
6
0
13
1
4
1
%
2,9
3,8
5,7
0
12,4
1,0
3,8
1,0
ZOKN 3
(n= 115)
n
4
1
11
5
15
3
6
1
%
3,5
0,9
9,6
4,3
13,0
2,6
5,2
0,9
MPDz l
(n = 48)
n
3
4
4
2
7
1
1
2
%
6,4
8,5
8,5
4,3
14,9
2,1
2,1
4,3
MPDz 11
(n = 65)
n
5
1
12
0
7
1
3
0
%
7,7
1,5
18,5
0
10,8
1,5
4,6
0
Tabela 5. Występowanie anamnestycznych czynników ryzyka (X
3
, X
4
) w badanych grupach dzieci
Cecha d
X
3
Zagrożenie
poronie-
niem
x
4
Choroby
matki
w ciąży
iagnostyczna i składowe
1. stres, skurcze macicy
2. rozwarcie szyjki macicy
3. przedwcześnie odcho-
dzące wody płodowe
4. wady budowy macicy,
operacje ginekologiczne
1. ostre infekcje (wirusowe,
bakteryjne) w drugiej
połowie ciąży
2. schorzenia przewlekłe
(cukrzyca, choroby serca,
nerek, przewodu pokar-
mowego, psychiczne, itp.)
3. choroby infekcyjne
(wirusowe, bakteryjne)
w 1. trymestrze ciąży
4. choroby odzwierzęce (tok-
soplazmoza, brucelloza,
listerioza), cytomegalia
GK
(n = 72)
n
9
1
3
0
9
1
1
0
%
12,5
1,4
4,1
0
12,5
1,4
1,4
0
ZOKN 0
(n = 32)
n
2
0
2
0
3
0
0
1
%
6,3
0
6,3
0
9,4
0
0
3,1
ZOKN 1
(n= 113)
n
17
8
7
2
12
5
2
7
%
14,9
7,0
6,1
1,8
10,5
4,4
1,8
6,2
ZOKN 2
(n= 105)
n
15
13
10
4
6
6
1
3
%
14,3
12,4
9,5
3,8
5,7
5,7
1
2,8
ZOKN 3
(n= 115)
n
16
6
13
4
11
9
3
8
%
13,9
5,2
11,3
3,5
9,6
7,8
2,6
7,0
MPDz I
(n = 48)
n
5
2
8
3
6
2
1
2
%
10,6
4,3
17,0
6,4
12,8
4,3
2,1
4,2
MPDz II
(n = 65)
n
3
8
8
5
3
4
2
1
%
4,6
12,3
12,3
7,7
4,6
6,2
3,1
1,5
Tabela 6. Występowanie anamnestycznych czynników ryzyka (X
5
, X
6
) w badanych grupach dzieci
Cecha diagnostyczna i składowe
x
5
Zaburzenia
matki
w ciąży
x
6
Typ ciąży
1. niedokrwistość, wymioty
2. obrzęki
3.EPH-gestoza
4. rzucawka ciążowa
1. małowodzie
2. wielowodzie
3. bliźniacza
GK
(n = 72)
n
4
1
1
0
0
0
0
%
5,6
1,4
1,4
0
0
0
0
ZOKN 0
(n = 32)
n
3
2
0
0
0
0
0
%
9,4
6,3
0
0
0
0
0
ZOKN 1
(n= 113)
n
5
10
7
5
2
0
4
%
4,4
8,8
6,1
4,4
1,8
0
3,5
ZOKN 2
(n= 105)
n
10
8
5
1
2
1
5
%
9,5
7,6
4,8
1,0
1,9
1,0
4,8
ZOKN 3
(n= 115)
n
12
8
4
5
2
1
10
%
10,4
7,0
3,5
4,3
1,7
0,9
8,7
MPDz l
(n = 48)
n
4
4
3
1
0
1
5
%
8,5
8,5
6,4
2,1
0
2,1
10,6
MPDz II
(n = 65)
n
5
2
3
0
1
1
4
%
7,7
3,1
4,6
0
1,5
1,5
6,2
Tabela 7. Występowanie anamnestycznych czynników ryzyka (X
7
, X
8
) w badanych grupach dzieci
Cecha dia
x
7
Czas trwania
ciąży
w tygodniach
(26-42 Hbd)
x
8
Charakte-
rystyka
porodu
gnostyczna i składowe
0. 42-38 Hbd
1.37-34 Hbd
2. 33-30 Hbd
3. 29-26 Hbd
1. poród szybki „uliczny"
2. prowokowany
farmakologicznie
3. wtórnie osłabiona
czynność skurczowa
macicy
4. pomoc ręczna
„poród wyciskany"
GK
(n = 72)
n
63
9
0
0
8
0
1
0
%
87,5
12,5
0
0
11,1
0
1,4
0
ZOKN 0
(n = 32)
n
31
1
0
0
6
2
1
1
%
96,9
3,1
0
0
18,8
6,3
3,1
3,1
ZOKN 1
(n=I13)
n
98
10
5
0
7
12
7
5
%
86,8
8,8
4,4
0
6,1
10,5
6,1
4,4
ZOKN 2
(n= 105)
n
86
13
6
0
8
7
10
10
%
81,9
12,4
5,7
0
7,6
6,7
9,5
9,5
ZOKN 3
(n= 115)
n
84
15
14
2
10
10
17
5
%
73,0
13,0
12,2
1,7
8,7
8,7
14,8
4,4
MPDz l
(n = 48)
n
32
12
4
0
7
3
2
2
%
66,0
25,5
8,6
0
14,9
6,4
4,3
10,7
MPDz II
(n = 65)
n
29
24
9
3
5
6
2
4
%
44,7
36,9
13,8
4,6
7,7
9,2
3,1
6,1
Tabela 8. Występowanie anamnestycznych czynników ryzyka (X
9
, X
10
) w badanych grupach dzieci
Cecha dia
X
9
Sposób
ukończenia
porodu
zagrożenie
X
10
Zagrażająca
zamartwica
płodu
gnostyczna i składowe
1. cięcie cesarskie
2. kleszczowy zabieg
Krystellera
3. pomoc ręczna
metodą Brachta
4. dzwon próżniowy
(vaccum extractor)
1. zaburzenia tętna płodu
2. zielone wody płodowe
3. okręcenie szyi
dziecka pępowiną,
wypadnięcie pępowiny
GK
(n = 72)
n
12
0
3
0
4
0
0
%
16,6
0
4,1
0
5,6
0
0
ZOKN 0
(n = 32)
n
10
0
0
0
6
5
0
%
31,3
0
0
0
18,8
15,6
0
ZOKN 1
(n=113)
n
25
5
5
2
31
15
5
%
21,9
4,4
4,4
1,8
27,2
13,2
4,4
ZOKN 2
(n=105)
n
25
2
1
0
25
15
3
%
23,8
1,9
1
0
23,8
14,3
2,9
ZOKN 3
(n= 115)
n
26
5
8
2
33
20
11
%
22,6
4,3
7,0
1,7
28,6
17,4
9,6
MPDz I
(n = 48)
n
14
3
3
1
14
12
0
%
29,8
6,4
6,4
2,1
29,8
25,5
0
MPDz II
(n = 65)
n
13
1
3
2
11
5
5
%
19,0
1,5
4,6
3,1
16,9
7,7
7,7
Tabela 9. Występowanie anamnestycznych czynników ryzyka (X
11
, X
12
, X
13
) w badanych grupach dzieci
Cecha dia
X
11
Żywotność
noworodka
w 1' życia
(APGAR)
X
12
Żywotność
noworodka
w 5'lub 10'
życia
(APGAR)
X
13
Wczesna
patologia
noworodka
gnostyczna i składowe
0.8-10 pkt
1.4-7 pkt
2. 0-3 pkt
0.8-10 pkt
1.4-7 pkt
2. 0-3 pkt
1. hipotrofia
wewnątrzmaciczna
2. zrealizowany konflikt
serologiczny
w zakresie grup
głównych Rh i inne
3. pierwotna
niedokrwistość
wymagająca
transfuzji krwi
GK
(n = 72)
n
66
5
1
71
1
0
3
0
0
%
91,7
6,9
1,4
98,6
1,4
0
4,2
0
0
ZOKN 0
(n = 32)
n
28
4
0
30
2
0
3
0
0
%
87,5
12,5
0
0
6,3
0
9,4
0
0
ZOKN 1
(n= 113)
n
74
26
14
94
16
4
15
6
7
%
64,9
22,8
12,3
82,5
14,0
3,5
13,2
5,3
6,1
ZOKN 2
(n = 105)
n
60
31
14
84
19
2
11
3
6
%
57,1
29,5
57,1
80,0
18,1
1,9
10,5
2,9
5,7
ZOKN 3
(n=115)
n
54
36
25
77
28
10
21
2
8
%
67,0
31,3
21,7
67,0
24,3
8,7
18,3
1,7
7,0
MPDz I
(n = 48)
n
19
16
12
27
17
3
15
3
0
%
40,4
34,0
25,0
57,4
36,2
6,4
31,9
4,3
0
MPDz II
(n = 65)
n
22
26
17
37
23
5
10
2
10
%
33,8
40,0
26,2
56,9
35,4
7,7
15,4
3,1
15,4
Tabela 10. Średnie pomiary antropometryczne noworodków w badanych grupach dzieci
Cecha diagnostyczna i składowe
X
14
Masa ciała [g]
X
15
Długość ciała [cm]
X
l 6
Obwód głowy [cm]
X
17
Obwód klatki piersiowej [cm]
GK
(n = 72)
3402
55,1
33,9
32,8
ZOKN 0
(n = 32)
3211
55,1
34,0
32,9
ZOKN 1
(n= 113)
3045
53,6
33,3
32,0
ZOKN 2
(n= 105)
2955
52,6
33,0
32,1
ZOKN 3
(n=115)
2673
51,7
32,3
30,5
MPDz I
(n = 48)
2714
50,2
32,4
30,9
MPDz II
(n = 65)
2214
54,0
31,0
29,3
Tabela 11. Występowanie anamnestycznych czynników ryzyka
Cecha diagnostyczna i składowe
Schorzenia
noworodka
Bilirubinemia
zbyt wysoka
lub przedłu-
żająca się
X
20
Wady
wrodzone
1. ostre infekcje skóry, narządów
wewnętrznych, anemie wtórne
2. infekcje wewnątrzmaciczne, zaburzenia
krążeniowo-oddechowe
3. zespól zaburzeń oddychania (RDS), zespół
aspiracji smółki (MAS), niewydolność
krążeniowo-oddechową
4. uogólnione zakażenie (sepsis), zapalenie
opon mózgowo-rdzeniowych i/lub mózgu
5. reanimacja
1. występuje, lecz nie wymaga interwencji
(<15mg%)
2. do 20 mg% leczona zachowawczo
3. powyżej 20 mg% transfuzja wymienna
1. wady skóry, mięśni, więzadeł, przepukliny
2. wady narządowe serca, przewodu
pokarmowego, układu moczowo-płciowego,
kostno-stawowego
3. wady mnogie, wielonarządowe
GK
(n = 72)
n
0
2
0
0
0
0
2
0
2
1
0
%
0
2,8
0
0
0
0
2,8
0
2,8
1,4
0
X
19
, X
2 0
) w
ZOKN 0
(n = 32)
n
2
2
0
1
0
6
0
0
1
0
0
%
6,3
6,3
0
3,1
0
18,8
0
0
3,1
0
0
badanych grupach dzieci
ZOKN 1
(n = 113)
n
22
4
6
7
7
20
10
1
15
5
20
%
19,3
3,5
5,3
6,1
6,1
17,5
9,7
0,9
13,2
4,4
17,6
ZOKN 2
(n = 105)
n
16
4
11
7
9
13
22
0
7
3
6
%
15,2
3,8
10,5
6,7
8,6
12,4
21,0
0
6,7
2,9
10,0
ZOKN 3
(n= 115)
n
22
17
17
15
7
14
9
1
27
4
16
%
19,1
14,8
14,8
13,0
6,1
12,2
7,8
0,9
23,5
3,5
14,0
MPDz I
(n = 48)
n
12
4
6
6
9
6
3
0
7
1
9
%
25,5
8,5
12,8
12,8
19,1
12,8
6,4
0
14,9
2,1
19,1
MPDz 11
(n = 65)
n
3
9
9
5
26
19
6
1
5
2
6
%
4,6
13,8
13,8
7,7
40,0
29,2
9,2
1,5
7,7
3,1
9,2
Tabela 12. Występowanie anamnestycznych czynników ryzyka (X
2
i, X
22
) w badanych grupach dzieci
00
Cecha diagnostyczna i składowe
X
21
Uraz około-
porodowy
X
22
Wrodzone
wady
i uszkodzenia
mózgu
1. uraz części miękkich, wybroczyny, krwiaki,
otarcia rozległe
2. zniekształcenia kości czaszki, krwiak
podtwardówkowy bez objawów neuro-
logicznych, złamania kości długich, oboj-
czyka, uszkodzenia nerwów obwodowych
3. uraz okołoporodowy z objawami neuro-
logicznymi (potwierdzony w USG i CT),
takimi, jak hipotermia, drżenie mięśniowe,
przejściowa hipotonia, ospałość lub pobu-
dzenie, epizod drgawek, słaby odruch
ssania, wzmożone napięcie mięśniowe,
oczopląs, objaw zachodzącego słońca,
opistotonus, krzyk mózgowy, wylew
dokomorowy (III
0
-IV°)
4. powtarzające się drgawki, syndrom Westa
1. poszerzenie komór i przestrzeni
podtwardówkowej, torbiele przegrody
przeźroczystej
2. porencefalia, zaniki mózgu
3. wodogłowie, zastawka
GK
(n = 72)
n
1
1
0
0
0
0
0
%
1,4
1,4
0
0
0
0
0
ZOKN 0
(n = 32)
n
1
2
0
0
0
0
0
%
3,1
6,3
0
0
0
0
0
ZOKN 1
(n=113)
n
6
18
24
3
6
1
0
%
5,3
15,8
21,1
2,6
5,3
0,9
0
ZOKN 2
(n= 105)
n
1
8
35
2
9
5
3
%
1,0
7,6
33,3
2,0
8,6
4,8
2,9
ZOKN 3
(n=115)
n
1
11
49
8
16
4
10
%
0,9
9,6
42,6
6,9
13,9
3,5
8,7
MPDz I
(n = 48)
n
0
5
20
10
6
4
8
%
0
10,2
42,6
20,8
12,8
8,5
17,0
MPDz 11
(n = 65)
n
6
12
32
8
25
13
5
%
9,2
18,5
49,2
12,3
38,5
20,0
6,2
Tabela 13. Cechy symptomatyczne (X
23
, X
2 4
) w I
Cecha
X
23
Stan
pediatryczno-
neurologiczny,
zaburzenia
przedstawione
w skali punktów
1 10
X
24
Opóźnienie
psycho-
motoryczne
w stosunku
do normy
wiekowej
w %
diagnostyczna i składowe
0. norma
1. 1-3, zaburzenia lekkie
2. 4-5, zaburzenia średnie
3. 6-7, zaburzenia średniociężkie
4. 8-9, zaburzenia ciężkie
5.10, zaburzenia bardzo ciężkie
0. norma
1.do25%
2. 26-50%
3.51-75%
4. powyżej 75%
badaniu diagnostycznym
GK
(n = 72)
n
60
12
0
0
0
0
0
0
0
0
0
%
83
17
0
0
0
0
0
0
0
0
0
ZOKN 0
(n = 32)
n
10
15
7
0
0
0
23
4
4
1
0
%
31,0
47,0
22,0
0
0
0
71,9
12,5
12,5
3,1
0
dzieci poszczególnych grup
ZOKN 1
(n = 113)
n
0
5
51
11
34
13
54
14
27
12
7
%
0
4,4
44,7
9,6
29,8
11,4
47,4
12,3
23,7
10,5
6,1
ZOKN 2
(n= 105)
n
0
0
1
41
35
28
33
5
32
18
17
%
0
0
1,0
39,0
33,4
26,7
31,4
4,8
30,5
17,1
16,2
ZOKN 3
( n = 115)
n
0
0
0
1
47
67
19
7
35
27
27
%
0
0
0
0,9
40,8
58,3
16,5
6,1
30,4
23,5
23,5
MPDz I
(n = 48)
n
0
0
0
0
3
45
3
2
11
10
22
%
0
0
0
0
6,3
93,7
6,4
4,2
23,0
21,0
45,8
MPDz II
(n = 65)
n
0
0
0
0
1
64
0
1
0
0
64
%
0
0
0
0
1,5
98,5
0
1,5
0,0
0,0
98,5
X
23
- ocena stanu klinicznego wg punktacji (1 punkt określa 1 zaburzenie): 1- asymetria morfologiczna i funkcjonalna, 2 - upośledzony kontakt
z otoczeniem, 3 - nieprawidłowa aktywność motoryczna, 4 - wzmożone lub osłabione napięcie mięśniowe, 5 - zaburzone odruchy prymitywne, 6 - brak
reakcji oczno-twarzowej, akustyczno-twarzowej i ustno-twarzowych, 7 - zaburzenia wegetatywne (bezdechy, sinienie, kolki, zab termoregulacji, pęcherz
neurogenny), 8 - objawy oczne, brak koordynacji wzrokowej, zez, oczopląs, 9 - drgawki, padaczka, zachowania autystyczne, 10 - upośledzenie
rozwoju fizycznego poniżej 5 centyla.
Tabela 14. Cechy symptomatyczne (X
23
, X
24
) w II badaniu diagnostycznym dzieci poszczególnych grup
Cecha diagnostyczna i składowe
X23
Stan
pediatryczno-
neurologiczny,
zaburzenia
przedstawione
w skali
punktów
1-10
X
24
Opóźnienie
psycho-
motoryczne
w stosunku do
normy
wiekowej
w %
0. norma
1. 1-3, zaburzenia lekkie
2. 4-5, zaburzenia średnie
3. 6-7, zaburzenia średniociężkie
4. 8-9, zaburzenia ciężkie
5. 10, zaburzenia bardzo ciężkie
0. norma
1.do25%
2. 26-50%
3.51-75%
4. powyżej 75%
GK
(n = 72)
n
72
0
0
0
0
0
70
1
1
0
0
%
100
0
0
0
0
0
97,2
1,4
1,4
0
0
ZOKN 0
(n = 32)
n
31
1
0
0
0
0
31
0
1
0
0
%
96,9
3,1
0
0
0
0
96,9
0
3,1
0
0
ZOKN 1
(n = 113)
n
93
3
2
4
8
3
100
4
8
1
0
%
82,2
2,6
1,8
3,6
72,0
2,6
98,5
3,5
7,0
1,0
0
ZOKN 2
(n= 105)
n
76
10
4
6
8
11
83
8
10
2
2
%
72,4
30,0
3,8
5,7
7,6
10,0
79,0
7,6
9,5
1,9
1,9
ZOKN 3
(n = 115)
n
84
2
3
4
6
16
72
11
19
11
2
%
73,0
1,7
2,6
3,5
5,2
13,9
62,6
9,6
16,5
9,6
1,7
MPDz I
(n = 48)
n
12
1
3
4
10
18
7
4
18
16
3
%
25,0
2,0
6,0
8,0
21,0
38,0
14,6
8,3
37,5
33,3
6,3
MPDz II
(n = 65)
n
0
0
1
5
9
5
1
7
16
27
14
%
0,0
0,0
1,5
7,8
13,8
76,9
1,5
10,8
24,6
41,5
21,5
X
23
- ocena stanu klinicznego wg punktacji (gdzie: 1 punkt określa 1 zaburzenie): 1- asymetria morfologiczna i funkcjonalna, 2 — upośledzony kontakt
z otoczeniem, 3 - nieprawidłowa aktywność motoryczna, 4 - wzmożone lub osłabione napięcie mięśniowe, 5 - zaburzone odruchy prymitywne, 6 - brak
reakcji oczno-twarzowej, akustyczno-twarzowej i ustno-twarzowych, 7 - zaburzenia wegetatywne (bezdechy, sinienie, kolki, zab. termoregulacji,
pęcherz neurogenny), 8 - objawy oczne, brak koordynacji wzrokowej, zez, oczopląs, 9 - drgawki, padaczka, zachowania autystyczne, 10 - upośledzenie
rozwoju fizycznego poniżej 5 centyla.
Tabela 15. Cechy symptomatyczne (X
25
) w I badaniu diagnostycznym dzieci poszczególnych
Cecha diagnostyczna i składowe
X25
Liczba nieprawidłowych
reakcji ułożeniowych
wg Vojty (asymetria,
obniżone lub wzmożone
napięcie mięśni)
0. 0 reakcji
nieprawidłowych
1. 1-3
2.4-5
3.6-7
GK
(n = 72)
n
72
0
0
0
0
%
100
0
0
0
0
ZOKN 0
(n = 32)
n
17
4
5
6
0
%
53,1
12,5
15,6
18,8
0
ZOKN 1
(n = 113)
n
0
15
98
0
0
%
0
13,2
86,8
0
0
grup wg klasyfikacji Vojty
ZOKN 2
(n=105)
n
0
0
0
87
18
%
0
0
0
82,9
17,1
ZOKN 3
(n= 115)
n
0
0
0
0
115
%
0
0
0
0
100
MPDz I
(n = 48)
n
0
0
0
0
48
%
0
0
0
0
100
MPDz II
(n = 65)
n
0
0
0
0
65
%
0
0
0
0
100
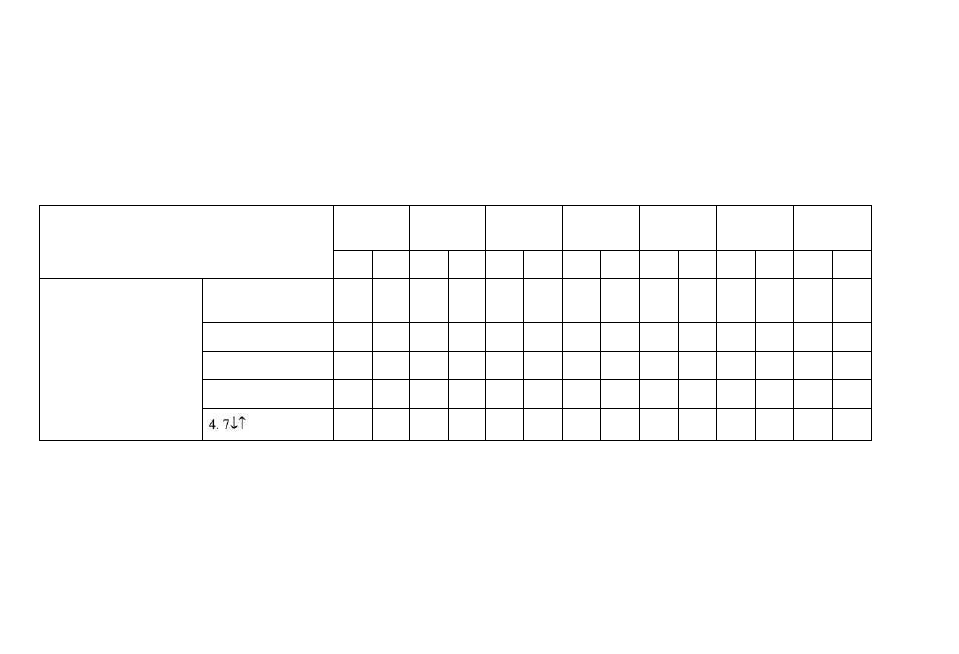
Tabela 16. Cechy symptomatyczne (X
25
) w II badaniu diagnostycznym dzieci poszczególnych
Cecha diagnostyczna i składowe
X25
Liczba nieprawidłowych
reakcji ułożeniowych
wg Vojty (asymetria,
obniżone lub wzmożone
napięcie mięśni)
"0. 0 reakcji
nieprawidłowych
1. 1-3
2.4-5
3.6-7
GK
(n = 72)
n
72
0
0
0
0
%
100
0
0
0
0
ZOKN 0
(n = 32)
n
29
2
1
0
0
%
90,6
6,3
3,1
0
0
ZOKN 1
(n = 113)
n
85
17
8
3
0
%
75,2
15,0
7,1
2,7
0
grup
ZOKN 2
(n=105)
n
59
22
13
7
4
%
56,2
21,0
12,4
6,6
3,8
wg klasyfikacji Vojty
ZOKN 3
(n= 115)
n
46
26
12
11
20
%
40,0
22,6
10,0
9,6
17,4
MPDz I
(n = 48)
n
15
5
3
11
14
%
31,2
10,4
6,2
23,0
29,2
MPDz II
(n = 65)
n
0
0
0
8
57
%
0
0,0
0,0
12,3
87,7

273
Również wysoką korelację uzyskała cecha X
7
, określająca czas trwania
ciąży, która pozostaje w ścisłym związku z ujemnie skorelowanymi cechami
określającymi pomiary antropometryczne noworodka, takie jak: masa ciała
X
14
, obwód głowy X
16
, obwód klatki piersiowej X
17
oraz długość ciała X
15
.
Dość wysoką „wagę" uzyskały cechy określające żywotność noworodka po
urodzeniu mierzone w skali Apgar, uraz okołoporodowy, a spośród czynników
ryzyka prenatalnych zagrażające poronieniem (cecha X
3
).
5.1.6. Ocena efektywności terapii metodą Vojty
Na rysunku 3 przedstawiono dynamikę rozwoju zaburzeń postawy i loko-
mocji badanych dzieci ryzyka, diagnozowanych i leczonych metodą Vojty,
za pomocą wartości funkcji Z: przed rozpoczęciem terapii (I etap), po 6-18
miesiącach leczenia (II etap) i po 2 latach, najczęściej po zakończeniu tera-
pii metodą Vojty (III etap). Dynamika procesu zdrowienia lub utrwalania się
wzorców patologicznej postawy i lokomocji jest ewidentna. Wartość średnich
wskaźników Z jest tym wyższa, im większe jest zaburzenie ośrodkowej ko-
ordynacji motoryki, a maleje w grupie, która zakończyła leczenie, uzyskując
normalizację wzorców postawy i lokomocji.
Na II etapie badań wykonanych w 1994 roku (po 6-18 miesiącach lecze-
nia) uzyskano normalizację motoryczną i obniżenie średniego wskaźnika Z
do wartości Z = 0,327 u 261 dzieci. Zmieniły one klasyfikację, przechodząc
do grupy ZOKN 0. Dzieci te pochodziły z grup: ZOKN 1 - 103 dzieci (90,3%),
ZOKN 2-81 dzieci (77,1%), ZOKN 3-70 dzieci (60,9%), MPDz I - 7 dzieci
(14,9%).
Spośród pozostałych dzieci, które nie uzyskały prawidłowego rozwoju
psychomotorycznego, część z nich pozostała w tej samej grupie, nie zmienia-
jąc klasyfikacji, część uzyskała poprawę, przechodząc do lepszej grupy ZOKN,
część uległa pogorszeniu (było to 8 dzieci z grupy ZOKN 1, 5 z grupy ZOKN 2
i 9 dzieci z grupy ZOKN 3, które przeszły do grup gorszych ZOKN).
Objawy neurologiczne charakterystyczne dla zespołu mpdz pozostały u 35
dzieci, tj. 72,3% dzieci z grupy MPDz I, i u wszystkich dzieci z grupy MPDz II
i pełnej normalizacji nie uzyskało żadne dziecko, chociaż stan funkcji psycho-
motorycznych poprawił się, o czym świadczy obniżenie wartości średnich Z
w grupie MPDz I do 0,693, w grupie MPDz II do 0,712.
Na III etapie, w 1996 roku, wśród dzieci pozostających w terapii od roku
do dwóch lat, które nie osiągnęły prawidłowej postawy i lokomocji, 45 z nich
uzyskało pełną normalizację rozwoju motorycznego. U pozostałych 140
dzieci stwierdzano rozwój różnych form mózgowego porażenia dziecięcego
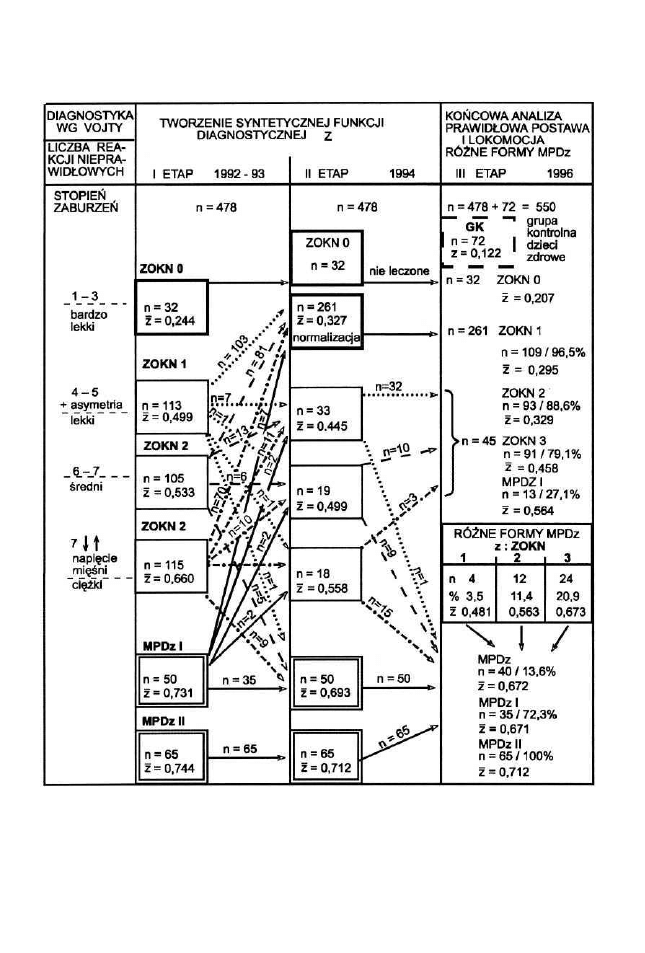
274
Rysunek 3. Dynamika rozwoju zaburzeń postawy i lokomocji u dzieci ryzyka,
diagnozowanych i leczonych metodą Vojty

275
mimo systematycznej terapii. Na uwagę zasługuje fakt, że u 40 dzieci zakwali-
fikowanych w I etapie do grup z ZOKN, co stanowi 13,6%, rozwinęło się
mpdz, w tym u 15 stwierdzono je już w II badaniu. Wśród nich występowały
dzieci, które demonstrowały ponadto: 2 - deficyty zmysłów wzroku i słuchu,
19 - padaczkę, 11 - wodogłowie (w tym u 6 założono zastawkę odbarczającą),
3 - małogłowie, 5 - znaczny stopień upośledzenia umysłowego. Lżejsze pos-
tacie mózgowego porażenia demonstrowała większość dzieci z grupy MPDz I
i MPDz II. Szczegółowa analiza dzieci, u których na III etapie stwierdzono
mpdz, została przedstawiona w innym opracowaniu (Sadowska i in. 1999a).
Interesujące jest porównanie naszych wyników skuteczności terapii dzieci
z zokn metodą Vojty z wynikami autora metody.
U Vojty z 713 dzieci zakwalifikowanych w I badaniu do ZOKN w III serii
badań 657 uzyskało pełną normalizację, natomiast u 34 (4,7%) rozwinęło się
mpdz, 7 z tej grupy zmarło, 6 - motorycznie znormalizowało się, ale zaburzo-
ny był rozwój umysłowy, u 4 ujawniły się inne schorzenia, u 4 rodzice zanie-
chali leczenia i dzieci nie były oceniane, 1 pozostało na obserwacji, wymagało
dalszego leczenia.
Imamura (Imamura i in. 1983) uzyskał normalizację dzieci z grupy ZOKN 0
u 89%, ZOKN 1 - u 71%, ZOKN 2 - u 56%, ZOKN 3 - u 30%, MPDz I
- u 5% dzieci, natomiast rozwinęło się MPDz z ZOKN 1 - u 5,8%, ZOKN 2
- u 8,7%, ZOKN 3 - u 34%, MPDz - u 93,6%. Ponadto stwierdził u 3,6%
rozwój upośledzenia umysłowego i inne choroby układu nerwowego lub
mięśniowego u 9,6%. Nasze wyniki są podobne, jeśli przyjmiemy, że w kwa-
lifikacji diagnostycznej grupa MPDz I jest grupą ZOKN 3 według Vojty.
Wówczas 36,2% dzieci z grupy ZOKN 3 mimo leczenia metodą neurokine-
zjologiczna nie uzyskało normalizacji, natomiast rozwinęły się u nich cechy
zaburzeń postawy i lokomocji, w tym różne postacie mpdz i ujawniły się inne
schorzenia. Z przedstawionych danych wynika, że we wszystkich grupach
uzyskano statystycznie istotne zmniejszenie wartości wyjściowych wskaźni-
ków zagrożenia Z, opisujących w sposób syntetyczny stopień nasilenia
dysfunkcji ośrodkowego układu nerwowego. Wartości zarówno wyjściowe,
jak i końcowe korespondują dobrze z wynikami kompleksowej diagnostyki
neurologicznej Vojty (cechy symptomatyczne). Uzyskanie przez 306 dzieci
(261 na II etapie i 45 na III etapie) z poszczególnych grup ZOKN pełnej
normalizacji rozwoju motorycznego należy przypisać korzystnemu efektowi
terapii według Vojty, aczkolwiek należy zaznaczyć, że część z nich nie wy-
magała najprawdopodobniej terapii, o czym w pewien sposób może świad-
czyć samoistne zmniejszenie się wartości funkcji diagnostycznej Z w grupie
ZOKN 0. Skuteczność terapii jest wyraźnie zależna od wieku dziecka i stop-
nia nasilenia zokn, np. w naszej grupie ZOKN 3 przeciętny wiek rozpoczęcia

276
terapii nie przekraczał 4 miesiąca życia, w MPDz I przekraczał 6 miesiąc
życia (średnio 6,4 miesiąca).
Badania Brandta i in. (1980) wykazały rozwój mpdz u 5 z 21 dzieci leczo-
nych metodą Vojty, a w grupie leczonych metodą Bobath mpdz rozwinęło się
u 15 z 30 leczonych dzieci. W obu grupach czynniki ryzyka były podobne.
Analiza anamnestycznych czynników ryzyka w badanych grupach w pre-
zentowanych badaniach własnych przedstawiona w tabelach 4-12 oraz cech
symptomatycznych w badaniach przed i po leczeniu (tabela 3-16) wykazuje
ich zróżnicowanie w sposób statystycznie istotny. W czterech podgrupach,
takich jak:
- GK i ZOKN 0,
- ZOKN 1 i ZOKN 2,
- ZOKN 3 i MPDz I,
- MPDz II
występują podobnie często poszczególne składowe cech diagnostycznych opi-
sujących zagrożenie rozwinięcia się mpdz.
Liczne badania wykazały skuteczność metody Vojty w zaburzeniach ośrod-
kowej koordynacji rozwoju motorycznego, szczególnie gdy rozpoczynano
terapię w pierwszych miesiącach życia (Avignon i in. 1981, Brand i in. 1980,
Imamura i in. 1983, Costi i in. 1983) oraz Tomi 1985).
5.1.7. Wnioski
1. Neurokinezjologiczna diagnostyka metodą Vojty precyzyjnie określa stan
dojrzałości ośrodkowego układu nerwowego, jak również jego stopień
uszkodzenia objawiający się zaburzonym rozwojem statomotorycznym
niemowlęcia i stanowi podstawę przy kwalifikacji do terapii metodą
odruchowej lokomocji od najwcześniejszego okresu życia.
2. Terapia metodą Vojty jest skuteczna u dzieci z zaburzeniami ośrodkowego
układu nerwowego, przy czym występuje znamiennie ujemna korelacja
z wiekiem dziecka w chwili rozpoczęcia terapii oraz stopniem zaburzenia
funkcji oun.
3. Metoda Krefft pozwala na dokonanie analizy związków między dowolną
ilością zmiennych (czynników ryzyka) i określenie ich udziału w kształ-
towaniu syntetycznej funkcji diagnostycznej opisującej jedną liczbą sto-
pień nasilenia zokn. Za pomocą wartości funkcji diagnostycznej, które są
wyrażone wartościami zmiennej Z dla badanych grup dzieci, określono sto-
pień ciężkości zaburzenia ośrodkowej koordynacji nerwowej, który jest
zgodny z klasyfikacją Vojty (1987).

277
4. Funkcja diagnostyczna, której wartości wyrażone liczbą Z należące do
przedziału (0;l), stanowią wskaźnik zagrożenia rozwoju badanych dzieci,
obciążona jest najmniejszym błędem w przypadku syntezy ma-
tematycznej obejmującej kompletny zbiór wszystkich czynników ryzyka,
przy czym lepiej różnicują zokn symptomatyczne, a nie anamnestyczne
czynniki ryzyka.
5. Wyliczone wartości diagnostycznej funkcji spełniają rolę diagnostyczną,
umożliwiając obiektywizację oceny zagrożenia nieprawidłowym rozwojem,
a także pozwalają na określenie efektów terapii i jej monitorowanie.
5.2. Wczesne rozpoznanie i leczenie dzieci
z uszkodzonym oun metodą Vojty
(przegląd piśmiennictwa)
W ostatnich latach coraz popularniejsza w Europie oraz Japonii i Korei
staje się metoda wczesnej diagnostyki i leczenia mózgowych porażeń dziecię-
cych stworzona przez czeskiego neurologa Vojtę. Metoda ta zyskała uznanie
w Republice Federalnej Niemiec, gdzie od wielu lat żyje i pracuje dr Vojta.
Dotychczas najczęściej stosowana w Niemczech, zdobywa popularność także
w Polsce, dzięki rozpowszechnianiu przez Fundację „Promyk Słońca" do
leczenia niemowląt z grup ryzyka.
Założenia i opis koncepcji diagnostyczno-terapeutycznej, zakres i sposób
stosowania zawierają rozdziały 3 i 4. W rozdziale 5 zaprezentowano wielo-
letnie, własne obserwacje niemowląt ryzyka oraz dzieci z mózgowym pora-
żeniem dziecięcym leczonych metodą odruchowej lokomocji według Vojty.
W dalszej części rozdziału przedstawiono wyniki innych autorów stosujących
metodę Vojty u dzieci z zaburzeniami rozwoju psychomotorycznego.
Wyniki badań Vojty (Vojta 1973, 1985, 1987, 1988) potwierdzili Costi
i in. (1983), badając 2295 noworodków aż do ukończenia 12 miesięcy życia
oraz Lajosi i in. (1975, 1980), badając 1600 dzieci.
Według Vojty niemowlęta, które wykazują 6 lub 7 nieprawidłowych reak-
cji ułożeniowych, powinny być niezwłocznie rehabilitowane ze względu na
znaczne ryzyko utrwalania nieprawidłowego rozwoju aż do mpdz włącznie.
Dzieci zokn lżejszego stopnia wymagają badania kontrolnego. Terapia jest
u nich wskazana, jeżeli zokn towarzyszy asymetria. Dzieci reagujące w 7
reakcjach idealnie praktycznie nie wymagają badania kontrolnego.

278
Vojta twierdzi, że rozpoczęcie do 5 miesiąca życia rehabilitacji zagrożo-
nych niemowląt jego metodą może zapobiegać rozwojowi niektórych form
mpdz (Vojta 1985).
Vojta (1973) porównuje wyniki leczenia swoją metodą 207 spośród 394
dzieci symptomatycznego ryzyka, leczonych w latach 1969-1971, z wyni-
kami leczenia uzyskanymi przez Kong (1966) u 104 dzieci i Hochleitner (1971)
u 365 dzieci leczonych metodą Bobathów. Dzieci leczone metodą Bobathów
wymagały dłuższego leczenia, u większej liczby rozwinęło się mpdz (u ok.
16%), natomiast u Vojty tylko 4% (8 przypadków, w tym u 5 z grupy ryzyka
porodowego i 3 z grupy bez ryzyka porodowego). U Feldkamp (1972) spo-
śród wcześnie leczonych metodą Bobathów 90 dzieci, należących już przy
porodzie do grupy ryzyka, u 35 (39%) rozwinęło się mpdz.
U Kong i Feldkamp spektrum form mpdz przypominało spektrum wystę-
pujące u dzieci nieleczonych.
U Vojty nie było ani jednego dziecka z mpdz (monoparozą, hemiparezą,
diaparezą lub czystą dyskineza). Wszystkie dzieci z mpdz obciążone były
dodatkowo upośledzeniem umysłowym i padaczką. Dzieci ryzyka u Vojty
i pozostałych autorów nie były jednak dobierane wg identycznych kryteriów.
Również wyniki badań własnych (Sadowska i in. 1999) wykazały, że u 13%
dzieci leczonych metodą Vojty, u których rozwinęło się mpdz, występowały
także inne objawy uszkodzenia układu nerwowego.
U innych autorów leczenie z reguły rozpoczynano później, bo w 3 i 4 try-
mestrze. Vojta rozpoczynał leczenie między 1 a 8 miesiącem życia.
Na podstawie analizy częstości występowania mpdz w różnych popula-
cjach obciążonych podobnymi czynnikami ryzyka Vojta uważa, że bez reha-
bilitacji w jego grupie 207 niemowląt ryzyka rozwinęłoby się o przynajmniej
20 przypadków mpdz więcej.
W drugiej serii (1971-1973) spośród 582 dzieci ryzyka Vojta (1988) leczył
regularnie 250 dzieci. U 14 z tych dzieci uzyskało zły rezultat (w tym 3 dzieci
zmarło). Wszystkie były oligofreniczne i wielorako upośledzone. Żadne nie
wykazywało typowego obrazu mpdz.
W pierwszej i drugiej serii łącznie 135 pochodziło z grupy dużego ryzyka
porodowego, z tego u 15 dzieci (10,8%) rozwinęło się mpdz. U Feldkamp
mimo wczesnego leczenia metodą Bobathów u 35 (38,8%) dzieci rozwinęło się
mpdz.
W trzeciej serii z 2500 dzieci kierowanych do badania zlecono terapię
u 858. Rodzice 145 dzieci nie podjęli leczenia. Leczono 713 dzieci. 7 dzieci
zmarło. U 34 dzieci rozwinęło się mpdz. Tylko 1 z nich było prawidłowo
rozwinięte umysłowo. Zaledwie 9 dzieci wykazywało mpdz pod postacią

279
spastyczną (tetra-, tri-, di- lub monoparezę), ale wszystkie były w jakimś
stopniu upośledzone umysłowo.
U Vojty ponad 60% dzieci z mpdz było ciężko upośledzonych umysłowo,
natomiast badania populacyjne Hagberga (1979) w Szwecji wykazały, że
2
/
3
dzieci z mpdz wykazywało iloraz inteligencji nie mniejszy niż 70.
Vojta uważa, że wczesne leczenie jego metodą zapobiega rozwojowi kli-
nicznych objawów niedowładów i porażeń u minimum 60% dzieci zagrożo-
nych mpdz. Za dowód skuteczności terapii Vojta uznaje fakt, że zmieniło się
spektrum form mpdz w Niemczech, gdzie szeroko jest stosowana ta metoda.
Praktycznie nie obserwowano prostej diparezy bez komplikacji. Oznacza to,
że udało się zapobiec lżejszym formom mpdz, a rozwinęło się tylko w naj-
cięższych formach z towarzyszącym upośledzeniem umysłowym i zaburze-
niami zmysłów, czyli tam, gdzie żadna forma terapii nie była w stanie temu
zapobiec.
O skuteczności terapii może świadczyć również zmniejszenie częstotli-
wości mpdz w porównaniu z dziećmi nieleczonymi.
Bauer (1989) porównuje częstotliwość mpdz podawaną przez Hagberga
(1979) w latach 1977-1979 i Stanleya (1979) w latach 1956-1975 równą
l,5%c z częstością podawaną przez Vojtę (1988) i Tomiego (1985) po leczeniu
równą 0,73%o.
Wśród 1,5 %o mpdz w Szwecji 0,7%o stanowiła spastyczną dipareza.
Vojta (1987) prezentuje także rezultaty leczenia 328 dzieci z mpdz, u któ-
rych rozpoczęto późno terapię - średnia około 2 lata i 4 miesiące. W tym 75
dzieci rozpoczęło terapię między 6 a 12 miesiącem życia. Jako kryterium oceny
przyjęto rodzaj lokomocji, do jakiej było zdolne dziecko na początku i na
końcu leczenia (patrz: tabela 2). Dla przykładu stadium 0 - oznacza całkowity
brak zdolności do wykonywania celowego ruchu, stadium 5 - zdolność do
raczkowania, stadium 7 - możliwość samodzielnego chodzenia po ulicy, a naj-
wyższe stadium 9 - umiejętność stania naprzemiennie na jednej nodze dłużej
niż 3 s. W przytoczonych przez Vojtę wynikach jest widoczna wyraźna tenden-
cja do zmniejszania się liczby dzieci w grupie niezdolnych do poruszania się
oraz tendencja do osiągania przez dzieci wszystkich grup wyższych od wyj-
ściowego stadiów rozwoju lokomocji. Co prawda wyniki nie są sprawdzane
statystycznie, ale różnice są wyraźne. Czas terapii wahał się od kilku miesięcy
do kilku lat. Najliczniejszą jednolitą grupę stanowiły dzieci z dipareza typu
wyprostnego. Im wcześniej rozpoczęto terapię, tym rezultaty były lepsze -
nawet jeżeli rozpoczynano z niższego stadium wyjściowego. Na początku 18%
dzieci potrafiło samodzielnie chodzić, a po zakończeniu leczenia ten procent
wzrósł do 44. Niestety, autor nie dysponował grupą kontrolną.

280
Nie spotyka się w piśmiennictwie doniesień na temat kontrolowanych ba-
dań skuteczności metody Vojty poza jedną pracą Brandta (Brandt i in. 1980),
dotyczącą 21 niemowląt oraz 30 niemowląt z grupy kontrolnej. Autor wykazał
pewną pozytywną tendencję, ale nieistotną statystycznie, jeśli chodzi o nie-
wystąpienie mpdz w grupie 7 przypadków mpdz bez dodatkowych kompli-
kacji leczonych metodą Bobath, a tylko w jednym w grupie leczonej metodą
Vojty. Jednocześnie stwierdził, że zbyt często są one rozpoznawane,
a w związku z tym wielu pacjentów (do 95%) jest leczonych niepotrzebnie.
W południowej Badenii średnio 8% niemowląt podlega fizjoterapii, podczas
gdy częstość mpdz wynosi około 3-4%o. Z jego badań wynika, że liczba
dzieci kwalifikowanych przez poszczególnych lekarzy do grupy zokn waha
się w 3-4 miesiącu życia od 2% do 50%, a w wieku 6-12 miesięcy od 0 do
41%. Lekarz, który kwalifikował 41% dzieci do grupy ryzyka, rozpoznawał
w większości lekkie i średniociężkie zokn według kryteriów Vojty. Powinno
to skłaniać do ponownego przeanalizowania umiejętności diagnostycznych
badających.
'Weber (Weber 1982, 1984, Weber, Riedesser 1982) zwraca również uwagę
na niekorzystny wpływ często nieprzyjemnej terapii na powstawanie zaburzeń
emocjonalnych u dzieci, podkreślając brak w literaturze kontrolowanych stu-
diów porównujących skuteczność metod Vojty i Bobathów. Uważa, że obie
są równie efektywne. Wobec jednak pewnej „brutalności" metody Vojty i groź-
by powstania zaburzeń emocjonalnych u dzieci preferuje metodę Bobathów
Z poglądami Webera polemizuje Schulz (1984), twierdząc za Lesigan-
giem (1978), że około 9,5% dzieci w wieku przedszkolnym wykazuje cechy
tzw. minimalnego mpdz. Stąd fakt rozpoznawania w populacji niemieckiej
pełnoobjawowego mpdz u około 3-4%o populacji dziecięcej nie oznacza, że
tylko te dzieci powinny być leczone. Podobnie jak fakt, że tylko część zapa-
leń płuc kończy się letalnie, nie świadczy o konieczności ograniczenia anty-
biotykoterapii tylko do tych przypadków.
Thiesen-Mutter (1977, 1982) krytykuje wypowiedzi Webera o szkodli-
wym wpływie terapii na psychikę leczonych dzieci, jako nieoparte na pracy
naukowej. Autorka bowiem, porównując przy pomocy ankiety cechy 88 dzieci
leczonych metodą Vojty i 88 dzieci zdrowych, odpowiednio dobranych do
grupy kontrolnej, nie stwierdziła różnic istotnych statystycznie w następują-
cych cechach: tendencje neurotyczne, agresywność, lękliwość, nieśmiałość,
dojrzałość, samodzielność.
Bulow i Schulz (1983) sprawdzali w trakcie ortopedycznego badania
przebieg reakcji ułożeniowych według Vojty u 250 zdrowych noworodków
w 1 tygodniu życia, a następnie skontrolowali spośród nich 116 niemowląt

281
w wieku 5 miesięcy (90% noworodków), a w wieku 5 miesięcy 58% niemo-
wląt zakwalifikowali jako dzieci wymagające kontroli na skutek odchyleń od
idealnego wzoru w badanych reakcjach. W wieku 5 miesięcy ponad połowa
dzieci wymaga kontroli, a więc ilość informacji uzyskanej tą metodą nie prze-
kracza ilości informacji uzyskanej z dokładnej anamnezy i rutynowego bada-
nia. Badacze często obserwowali reakcje, których nie można było zakwalifi-
kować ani jako normalne, ani jako patologiczne. Twierdzą więc, że metoda ta
nie jest przydatna do rutynowego skriningowego badania, gdyż koszt naucze-
nia dużej ilości osób tej metody diagnostycznej jest niewspółmiernie wysoki
w stosunku do uzyskiwanych korzyści.
Michaelis (1980) twierdzi, że na skutek postępu w położnictwie i neonato-
logii zmniejszyła się nie tylko umieralność noworodków, ale również, wbrew
oczekiwaniom, częstość występowania mpdz. Spadła ilość zwłaszcza diplegii,
w mniejszym stopniu tetraparez, natomiast częstotliwość hemiparez nie uległa
zmianie. Wnioskuje on stąd, że spastyczne diplegie (najczęstsze u wcześnia-
ków) powstają po porodzie, natomiast hemiparezy przed lub najpóźniej w cza-
sie porodu. Autor krytycznie wypowiada się o możliwości wczesnego rozpoz-
nawania tzw. stanów prespastycznych mózgowych zaburzeń ruchowych.
Uważa on, że u 90% dzieci zagrożonych mpdz dochodzi do spontanicznej
normalizacji obrazu klinicznego. Do tej pory nie znaleziono żadnego pow-
szechnie uznanego objawu, który by z dużą pewnością świadczył, że u dzie-
cka rozwiną się objawy spastycznego porażenia. Do oceny stanu neurologicz-
nego i ewentualnego zagrożenia konieczne jest duże doświadczenie, gdyż ina-
czej otrzymuje się zbyt wiele fałszywie pozytywnych wyników badania.
Lajosi i Bauer (1975) zwracają uwagę, że przedziały czasowe podawane
dla niektórych odruchów nie są dokładnie statystycznie sprawdzone.
Krytycznie na temat wczesnego rozpoznawania i leczenia wypowiada się,
po przeprowadzeniu osobiście około 10000 badań, Palitsch (1988). Według
autora granica między normą a zaburzeniami lekkiego stopnia jest rozmyta
nawet przy bardzo dokładnym badaniu. Uważa, że nie ma dowodów na sku-
teczność leczenia mpdz przy pomocy gimnastyki. Natomiast upośledzenia
wtórne, takie jak przykurcze, zwichnięcia stawów biodrowych, zmiany de-
generacyjne stawów mogą być ograniczone przy jej pomocy.
Badania Hellbruggego i in. (1982) odnośnie efektywności wczesnego
wykrywania przez pediatrów mózgowych zaburzeń motorycznych przy po-
mocy monachijskiej funkcjonalnej diagnostyki rozwojowej i metodą Vojty
wykazały dużą liczbę zarówno fałszywie pozytywnych wyników (sięgającą
41% po ukończeniu 4 miesiąca życia), jak i fałszywie negatywnych (sięga-
jącą 80% w pierwszych miesiącach życia). W innych miesiącach liczba błęd-

282
nych badań była znacznie mniejsza. Autorzy twierdzą jednak, że występowanie
fałszywie pozytywnych wyników badań pediatrycznych jest prawidłowoś-
cią. Weryfikację powinni przeprowadzać neurolodzy dziecięcy.
Hellbrugge (1981) podaje, że w Centrum Dziecka w Monachium rozpo-
częto kontrolowane badania nad skutecznością metody Vojty i Bobathów.
Po 3 miesiącach jednak przerwano badania, ponieważ terapeutki pracujące
metodą Bobathów nie chciały jej dłużej stosować, widząc większą skutecz-
ność metody Vojty.
Dla ilustracji problemu wczesnego rozpoznawania zagrożenia mózgowym
porażeniem należy wspomnieć o prospektywnych badaniach 40000 nowo-
rodków przeprowadzonych przez Nelson i Ellenberg (1979). U 128 (0,32%
populacji) dzieci rozwinęło się następnie mpdz. Stan neurologiczny nowo-
rodków (ale nie badanych metodą Vojty), u których później rozwinęło się
mpdz oceniono u 23% dzieci jako patologiczny, u 34% - podejrzany, 43%
- prawidłowy.
Bardzo interesujące są badania Harris (1989) na temat wczesnego wy-
krywania mpdz. Badaniami objęto 229 dzieci z różnymi czynnikami ryzyka
i badano je w wieku 4, 12, 24 i 36 miesięcy przy pomocy dwóch standaryzo-
wanych skal:
1. Bayley Motor Scale (BMS)
2. Movement Assessment of Infants (MAI).
Czułość BMS w wieku 4 miesięcy dla spastycznej diplegii wynosiła 15,4%,
spastycznej hemiplegii 27,3%, dla kwadryplegii 60%. Specyficzność wyno-
siła 94,9%.
Czułość MAI wynosiła dla spastycznej diplegii 57,1%, spastycznej hemi-
plegii 63,3%, dla kwadryplegii 90,9%, natomiast specyficzność - 62,7%.
Autorzy twierdzą, że im cięższe schorzenie, tym łatwiej je wcześnie wykryć.
Natomiast im czulsza metoda badania, tym większa możliwość błędu.
Scholz (1979) w oparciu o dane Schwarza i Holsteina (1979) oszacował,
że w wieku 3-4 miesięcy życia w RFN rozpoznawano mpdz u 3,35% dzieci,
podczas gdy w innych krajach częstość występowania mpdz nie przekracza
0,4% populacji dziecięcej.
Według Schlacka (1988) nie istnieją prospektywne, kontrolowane studia
oceniające efektywność specyficznych metod rehabilitacji rozwojowej. Poza
tym bardzo trudno taką ocenę przeprowadzić, gdyż nie można oddzielić
wpływu wielu innych czynników endo- i egzogennych.
Harnack i in. (1977), badając neurologicznie (nie podają dokładnie, w jaki
sposób) 1000 dzieci, stwierdzili u 4,8% odchylenia od normy w trakcie 1 roku
życia. Pod koniec 1 roku już tylko u 2,5%. Ponieważ według statystyk mpdz

283
występuje tylko u 1-3% dzieci, autorzy przestrzegają przed diagnozowaniem
zaburzeń u zbyt dużej liczby dzieci oraz przypisywaniem sobie efektów tera-
peutycznych w tych przypadkach. Nie negują jednak celowości wczesnej
terapii.
Staudt i in. (1981) porównują stan neurologiczny 117 dzieci leczonych
metodą Vojty zgodnie z zaleceniem lekarza z grupą 25 dzieci, w wypadku
których rodzice przedwcześnie przerwali terapię, i nie stwierdza istotnych
różnic. Są oni zdania, że na podstawie retorspektywnych niekontrolowanych
badań nie wolno wyciągać wniosków odnośnie skuteczności metody.
Jako nieuzasadnione leczenie zdrowych dzieci ocenili wczesne leczenie
mpdz autorzy szwedzcy Christenson i in. (1977).
Kramer-Mandl i Scheithauer (1973) donoszą o 157 dzieciach leczonych
metodą Vojty, u których rozpoczęto leczenie w wieku poniżej 6 miesiąca
życia z powodu jednoznacznie patologicznego wyniku badania neurologicz-
nego. W chwili publikowania pracy 121 dzieci zakończyło leczenie, osiąga-
jąc stopień rozwoju motorycznego umożliwiający chodzenie (w tym 40 dzieci
wykazywało nadal nieznaczne neurologiczne „objawy resztkowe"). 36 dzieci
było nadal leczonych. Spośród nich 21 wykazywało poprawę, a 15 zdecydo-
wanie patologiczne zespoły.
Po leczeniu nie obserwowano pełnego spektrum nasilenia zaburzeń rucho-
wych od najmniejszego do największego. Większość dzieci po przeciętnie
9 miesiącach leczenia mogła normalnie chodzić. U około 10 dzieci z najcięż-
szymi uszkodzeniami utrwaliły się mimo leczenia nieprawidłowe wzory mo-
toryczne. Autorka zdaje sobie sprawę z faktu, że część dzieci prawdopodobnie
była leczona niepotrzebnie. Konieczność wczesnego rozpoczynania leczenia
(najlepiej około 3 miesiąca, najpóźniej do 6 miesiąca życia), kiedy nie jest
jeszcze możliwe pewne rozpoznanie mpdz, a tylko stanu zagrożenia, uspra-
wiedliwia jednak takie postępowanie.
Wechselberg (1976) twierdzi, że wczesne leczenie niewątpliwie zmniej-
sza niebezpieczeństwo rozwinięcia się pełnoobjawowego mpdz.
Przyznaje jednocześnie, że nie zawsze można rozstrzygnąć, czy poprawa
i ustępowanie patologicznych objawów są zasługą terapii, czy mechanizmów
kompensacyjnych rozwijającego się układu nerwowego. Na poparcie tych
twierdzeń nie przytacza jednak konkretnych wyników badań. Na podstawie
literatury autor wylicza procentowy udział niemowląt, u których mimo lecze-
nia rozwinęło się mpdz. Wśród wszystkich zagrożonych i leczonych nie-
mowląt wahał się on od 8 do 16% (Vojty - 8%, Kramer-Mandl - 10%, Wech-
selberg - 11-12%, Hochleiter- 14%, Kong - 16%). Niestety, autor nie podaje
kryteriów kwalifikujących do wczesnego leczenia i metod leczenia u poszcze-
gólnych autorów.

284
Również Kalbe (1980) uważa, że poprzez wczesne leczenie można w wielu
przypadkach zapobiegać grożącym upośledzeniom. Ankietując rodziców
200 dzieci z mpdz stwierdził, że u 131 spośród nich wykryto nieprawidło-
wości do 6 miesiąca życia. Zaburzenia u dzieci z diplegią były stosunkowo
późno wykrywane. Podejrzane objawy najczęściej zauważały matki, a nie
lekarze. Porównując z rokiem 1972, zaobserwował on pozytywny trend do
wcześniejszego rozpoznawania zaburzeń rozwoju ruchowego.
Ostwald (Ostwald, Finkę 1982) opisuje wyniki rehabilitacji 135 niemowląt
z zaburzeniami centralnej koordynacji nerwowej. Niestety, nie podaje metody
rozpoznawania ani rehabilitacji. U 46,7% dzieci uzyskano wycofanie się za-
burzeń motorycznych. Autor przyznaje, że w tej liczbie mogą się znajdować
przypadki spontanicznej poprawy. Według autora wczesne wykrycie zabu-
rzeń skraca jednak czas trwania terapii konieczny do ich ustąpienia.
Haidvogl i Tauffkirchen (1979) twierdzą, że w 1 roku życia często nie
można rozstrzygnąć, czy u dziecka rozwiną się ostatecznie patologiczne obja-
wy. Przy prognozowaniu mogą być pomocne ewentualnie reakcje ułożeniowe
opracowane przez Vojtę.
Kong (1990) uważa, że wczesne rozpoznawanie ciężkich zaburzeń roz-
woju psychomotorycznego nie nastręcza problemów, dużo trudniejsze jest
natomiast rozpoznawanie lekkich postaci. Pełne rozpoznanie nie jest możliwe
w pierwszych 6 miesiącach życia. Nieprawidłowa koordynacja ułożeniową
i ruchowa staje się dominująca dopiero w drugiej połowie pierwszego roku
życia (wyjąwszy bardzo ciężkie przypadki). Definitywne rozpoznanie można
postawić dopiero po 9-10 miesiącu życia.
Autorka podkreśla wagę wczesnego rozpoznawania, gdyż wczesne wprowa-
dzenie neurofizjologicznej fizjoterapii według Bobathów lub Vojty ogranicza
stopień upośledzenia ruchowego. Podkreśla też różnorodność w odróżnianiu
prawidłowych i patologicznych wzorców ruchowych.
Uważa też, że mimo tych trudności niemowlęta powinny być wielokrot-
nie badane, a w momencie, gdy zaczną dominować nieprawidłowe wzory
ruchowe, należy włączyć terapię. Pozytywnie ocenia dużą czułość reakcji
ułożeniowych według Vojty przy wykrywaniu nieprawidłowych wzorców
ruchowych.
Noren i Franzen (1981) badali u 25 zdrowych dzieci reakcje ułożeniowe
według Vojty od urodzenia do 18 miesiąca życia. Stwierdzili częste występo-
wanie nieprawidłowych odpowiedzi ruchowych, uważają więc, że reakcje te
mogą służyć do szybkiej oceny, czy dziecko należy wcześnie rehabilitować.
Cytują oni także prace Yamori i in. (1978) oraz Kodamy i in. (1978), którzy
opisują, że wśród 200 normalnych noworodków wiele wykazywało tendencję

285
do prostowania nóg (reakcja nieprawidłowa według kryteriów Vojty) w re-
akcji Vojty i „Collispionowej" w wieku 1 tygodnia i 3 miesięcy życia (odpo-
wiednio 60, 20%). Okazało się ponadto, że dzieci, które wykazały tendencję
do prostowania nóg w tych reakcjach, rozwijały się szybciej. Świadczy to
według autorów o fizjologicznym, a nie patologicznym charakterze tego typu
tendencji.
Bardzo pozytywnie o wartości rozpoznawczej badania reakcji ułożenio-
wych wypowiada się Chung-Sik Chun (1983). Badając 118 niemowląt, uzys-
kał zbliżony do podawanego przez Lajosiego (Lajosi i in. 1980) wynik, gdyż
dzieci, które wykazywały 0-3 reakcje nieprawidłowe, stanowiły u niego
51,7%.
Badając 713 dzieci, Imamura (Imamura i in. 1983) doszedł do wniosku,
że badania reakcji ułożeniowych według Vojty są bardzo przydatne do prze-
widywania późniejszego rozwoju motorycznego dziecka i ewentualnego póź-
niejszego rozwoju mpdz. Porównując rozwój dzieci z dwóch grup: leczonych
i nieleczonych metodą Vojty (wśród których blisko 60% było młodszych
niż 6 miesięcy, a 90% młodszych niż 9 miesięcy) dochodzi do wniosku, że
terapia metodą Vojty wydaje się być skuteczna i pomocna w leczeniu niemo-
wląt z opóźnionym i/lub zaburzonym rozwojem motorycznym. Niestety,
można mieć pewne wątpliwości do sposobu doboru dzieci do grupy kontrolnej,
jako że nieetycznym byłoby pozostawienie dziecka ryzyka symptomatycznego
bez terapii.
Co prawda w grupie badanej więcej dzieci rozwijało się prawidłowo (46 na
103, co odpowiada 44,9%), ale też wśród nieprawidłowo rozwijających się
13 na 37 (35,2%) demonstrowało mpdz. Pozostałe dzieci wykazywały inne
schorzenia.
Imamura i in. (1987) wykazali istnienie pozytywnej korelacji między częs-
tością występowania nieprawidłowości w badaniu przy użyciu tomografii
komputerowej a stopniem ciężkości zaburzeń centralnej koordynacji nerwo-
wej stwierdzanych metodą Vojty.
Feldkamp (1983), porównując wyniki leczenia niemowląt (głównie me-
todą Bobathów) podawane przez innych autorów z wynikami leczenia uzyska-
nymi przez Vojtę, podkreśla, że tylko u Vojty mpdz rozwinęło się wyłącznie
u dzieci z dodatkowymi ciężkimi zaburzeniami rozwoju umysłowego. Autor-
ka twierdzi, że prognozowanie do 6 miesiąca życia jest niemożliwe, a ten-
dencja do spontanicznego wyleczenia - duża. Mimo to leczenie należy roz-
poczynać wcześnie, tzn. w 3 miesiącu życia, gdyż metoda Vojty jest bardziej
wskazana dla młodych niemowląt oraz dla dzieci z hipotonią, atetozą i atak-
sją. Natomiast dzieci wykazujące sztywność i ubóstwo ruchowe powinny być
leczone metodą Bobathów.

286
Josch (1980) uważa, że w terapii dzieci z zokn nie można stosować wy-
łącznie jednej metody, czy to Vojty, czy Bobathów, ale często należy łączyć
w leczeniu elementy wielu metod.
Yamori i in. (1978) analizując wyniki leczenia 114 dzieci, u których lecze-
nie rozpoczęto przed 1 rokiem życia i trwało ono minimum 6 miesięcy, stwier-
dzili bardzo małą ilość lekkich, nieskomplikowanych form mpdz. Uważają to
za dowód skuteczności metody Vojty. Analizując 38 dzieci, u których mimo
wczesnego leczenia rozwinęło się mpdz, wykazali bardzo małą częstość wy-
stępowania spastycznej hemiplegii (3%) i diplegii (16%) a za to bardzo dużą
częstość występowania form dystonicznych (55%) w porównaniu z danymi
innych autorów.
Avignon i in. (1981) porównują 10 dzieci leczonych metodą Vojty z 12
dziećmi leczonymi metodą Bobathów i 8 nie leczonymi. Prawidłowy rozwój
był częstszy w grupie leczonych metodą Vojty, ale w tej grupie stwierdzono
mniej noworodkowych czynników ryzyka.
Flehmig (1977) uznaje celowość wczesnej diagnostyki i wczesnego le-
czenia mózgowych zaburzeń ruchowych. Uważa przy tym, że jednorazowe
badanie jest niewystarczające do oceny dziecka.
Tomi (1985) przebadał metodą Vojty wszystkie noworodki urodzone
w części Osaki w 1979 r. (łącznie 5485 noworodków). 79 (1,44%) spośród
nich uznał za wymagające leczenia. W tym 22 (0,4%) noworodki wykazy-
wały wyraźne objawy zagrożenia mpdz, 24 niemowląt uznano za opóźnione
w rozwoju psychomotorycznym, ale niezagrożone mpdz. Leczono 64 dzieci.
Wszystkie dzieci, u których rozpoczęto terapię przed 7 miesiącem życia, roz-
winęły się prawidłowo w zakresie motoryki. Mpdz rozwinęło się u 1 dziecka,
u którego rozpoczęto terapię w 7 miesiącu życia (w 3 roku życia mogło samo-
dzielnie chodzić), i u 3 dzieci, u których rozpoczęto leczenie po 1 roku życia.
Częstość występowania mpdz w populacji wyniosła więc 0,073%.
Mimo braku obiektywnych dowodów skuteczności metody Vojty, Jones
(1975) ocenia ją jako bardzo obiecującą.
Molteno i in. (1990), porównując przebieg 7 reakcji ułożeniowych według
Vojty u 68 noworodków z bardzo niską urodzeniową masą ciała i 28 zdro-
wych noworodków, stwierdzili wyraźne różnice w przebiegu tych reakcji
w obu grupach badanych w wieku skorygowanym między 37 a 40 tygod-
niem po ostatniej miesiączce. Stwierdzono również korelację między słab-
szym wyprostem głowy i tułowia w wieku skorygowanym w 4 miesiącu
życia u dzieci z bardzo niską urodzeniową masą ciała, a gorzej rozwiniętą lo-
komocją tych dzieci w 12 i 18 miesiącu życia. Autorzy uważają, że 5 spośród
reakcji Vojty wykazało przydatność, jako część składowa badania neuro-
logicznego, dla oceny niemowląt wysokiego ryzyka.

287
Aufschnaiter i Heumann (1981) uważają metodę Vojty za najlepszą me-
todę wczesnej terapii dzieci z rozszczepem kręgosłupa. Również Szmigiel
i in. (1998) podają korzystne wyniki wczesnego usprawniania dzieci z prze-
pukliną oponowo-rdzeniową metodą Vojty.
Bauer i Vojta (1984) podają, że przy leczeniu porażeń splotu barkowego
uzyskali 42% wyleczeń, a u 44% dzieci znaczną poprawę funkcji po półtora-
rocznym leczeniu. U 22 spośród 27 dzieci badanych za pomocą EMG obser-
wowali wzrost gęstości unerwienia po leczeniu. Autorzy powołują się również
na będącą dopiero w druku pracę Pizzetti i Frendla, którzy wśród 66 dzieci
leczonych tradycyjnie uzyskali poprawę w 21% przypadków, a wśród 44 dzieci
leczonych metodą Vojty w 75% przypadków. W badaniu EMG uzyskali podo-
bne rezultaty. O korzystnych zmianach w EMG donoszą Bauer i Vojta (1984).
Niethard (1987) z ortopedycznej kliniki w Heidelbergu po 7-letnich ba-
daniach nad 78 przypadkami wrodzonego zwichnięcia stawów biodrowych
stwierdził bardzo korzystne działanie terapii Vojty, manifestujące się zmniej-
szeniem stopnia ograniczenia odwodzenia, zmniejszeniem przykurczów,
często szybką repozycja główki i znacznym zmniejszeniem częstości mart-
wicy główki kości udowej (do 4%). Kiebzak i in. (1995) udokumentowali
efektywne leczenie metodą Vojty we wrodzonej dysplazji stawów biodro-
wych. Metoda Vojty korzystnie działa również w chorobie Perthesa. Nie daje
natomiast korzystnych rezultatów w leczeniu idiopatycznych stóp końsko-
szpotawych ze zmianami strukturalnymi. Dobre rezultaty autorzy osiągnęli
w leczeniu idiopatycznych skolioz dziecięcych (badanie kontrolowane
- rezultaty wstępne). Pozytywnie oceniają działanie terapii Vojty w leczeniu
kręczu szyi (z 24 dzieci tylko 1 wymagało operacji). Z reguły można było
również uniknąć opatrunków gipsowych. Korzystne rezultaty autorzy ob-
serwowali w leczeniu artrogrypoz.
Sposób leczenia miogennego kręczu szyi u niemowląt podaje Vojta i in.
(1983).
Za stosowaniem metody Vojty do leczenia porażeń splotu barkowgo u nie-
mowląt optują Mattigk i in. (1988) i Aufschnaiter (1986). Laufens i in. (1996)
podają sposób stosowania terapii metodą Vojty i jej korzystne wyniki u pa-
cjentów za stwardnieniem rozsianym.
Orth (1989) uważa terapię Vojty za formę terapii przyczynowej dla idio-
patycznych skolioz. Warunkiem zapobiegania rozwojowi skoliozy jest wy-
chwycenie zagrożenia skoliozą już w 1 roku życia. Stany zagrożenia można
wychwycić poprzez dokładną kinezjologiczną analizę motoryki spontanicz-
nej oraz badanie reakcji ułożeniowych metodą Vojty.

288
Podsumowując należy stwierdzić, że mimo sprzecznych opinii różnych
autorów, metoda Vojty jest cenną metodą diagnostyki neurologicznej i reha-
bilitacji już od momentu urodzenia dziecka.
Zaletą metody jest minimalna czasochłonność i niskie koszty stosowania
przez doświadczonego lekarza. Jej wadą jest trudność w stosowaniu oraz brak
rozwiniętego systemu szkolenia w jej zakresie. Optymalnym rozwiązaniem
byłoby przebadanie pod kontrolą doświadczonego lekarza kilkuset dzieci
i zdanie egzaminu praktycznego. Możliwość popełnienia błędu w początko-
wym okresie jest duża. Wadą metody jest też duża subiektywność oceny re-
akcji. Rzeczywiście obserwuje się dużo reakcji, które trudno jednoznacznie
zakwalifikować.
Po zdobyciu doświadczenia możliwe jest jednak diagnozowanie ciężkich
zaburzeń neurologicznych już w okresie noworodkowym. Te dzieci niewąt-
pliwie kwalifikują się do terapii.
Wskazane jest również prowadzenie badań nad porównaniem skutecz-
ności metody Vojty w stosunku do klasycznego badania neurologicznego
i ewentualnie innych metod.
Metoda matematyczna zastosowana w badaniach potwierdza trafność dia-
gnostyki i skuteczność terapii metodą Vojty (Sadowska i in. 1995).
Wykaz rysunków
Rysunek 1. Skalowanie skali diagnostycznej wskaźnika zagrożenia rozwoju Z'
(wg zasad 3 SIGMA) syntetycznej funkcji opracowanej za pomocą algorytmu
SYNTKREFT 256
Rysunek 2. Korelacja dla wszystkich cech diagnostycznych z funkcją syntezy
opisującą zagrożenie (ZOKN, MPDz) 258
Rysunek 3. Dynamika rozwoju zaburzeń postawy i lokomocji u dzieci ryzyka,
diagnozowanych i leczonych metodą Vojty 274
Wykaz tabel
Tabela 1. Charakterystyka badanych grup 245
Tabela 2. Ontogenetyczne stadia lokomocji patologicznej (według Vojty 1987).
Zestawienie wieku pojawienia się prawidłowych i patologicznych wzorców
lokomocji określonych jako stadia ich rozwoju 252
Tabela 3. Pierwsze badanie diagnostyczne. Średnie wartości funkcji Z
w badanych grupach 259
Tabela 4. Występowanie anamnestycznych czynników ryzyka (X
1
, X
2
)
w badanych grupach dzieci 260
Tabela 5. Występowanie anamnestycznych czynników ryzyka (X
3
, X
4
)
w badanych grupach dzieci 261
Tabela 6. Występowanie anamnestycznych czynników ryzyka (X
5
, X
6
)
w badanych grupach dzieci 262
Tabela 7. Występowanie anamnestycznych czynników ryzyka (X
7
, X
8
)
w badanych grupach dzieci 263
Tabela 8. Występowanie anamnestycznych czynników ryzyka (X
9
, X
10
)
w badanych grupach dzieci 264
Tabela 9. Występowanie anamnestycznych czynników ryzyka (X
11
, X
12
, X
13
)
w badanych grupach dzieci 265

293
Tabela 10. Średnie pomiary antropometryczne noworodków w badanych
grupach dzieci 266
Tabela 11. Występowanie anamnestycznych czynników ryzyka (X
18
, X
19
, X
20
)
w badanych grupach dzieci 267
Tabela 12. Występowanie anamnestycznych czynników ryzyka (X
21
, X
22
)
w badanych grupach dzieci 268
Tabela 13. Cechy symptomatyczne (X
23
, X
24
) w I badaniu diagnostycznym dzieci
poszczególnych grup 269
Tabela 14. Cechy symptomatyczne (X
23
, X
24
) w II badaniu diagnostycznym dzieci
poszczególnych grup 270
Tabela 15. Cechy symptomatyczne (X
25
) w I badaniu diagnostycznym dzieci
poszczególnych grup wg klasyfikacji Vojty 271
Tabela 16. Cechy symptomatyczne (X
25
) w II badaniu diagnostycznym dzieci
poszczególnych grup wg klasyfikacji Vojty 272

Prof. Ludwika Sadowska jest specjalistą pediatrii i endokrynologii wieku
rozwojowego. Rozwojem dzieci zdrowych i chorych zajmuje się od 30 lat.
Diagnostykę i terapię metodą odruchowej lokomocji stosuje u niemowląt
z zaburzeniami rozwoju psychomotorycznego. Wprowadziła podstawy
wczesnej neurokinezjologicznej diagnostyki i leczenia do edukacji
studentów medycyny, pedagogiki i rehabilitacji ruchowej w uczelniach
wrocławskich. Zorganizowała Zakład Rehabilitacji Dziecka w Instytucie
Rehabilitacji Akademii Wychowania Fizycznego we Wrocławiu, którym
kierowała w latach 1994-1999. Jest kierownikiem Samodzielnej Pracowni
Rehabilitacji Rozwojowej w I Katedrze Pediatrii Akademii Medycznej we
Wrocławiu. Opublikowała ponad 100 prac z zakresu wczesnej interwencji
lekarskiej psychopedagogicznej u dzieci.

studia i monografie nr 58
Wyszukiwarka
Podobne podstrony:
Schopler Eric Zindywidualizowana ocena i terapia dzieci autystycznych oraz dzieci z zaburzeniami ro
rodowisko rodzinne dzieci z zaburzeniami rozwoju, terapia rodzin
ZABURZENIA ROZWOJU PSYCHORUCHOWEGO DZIECI W WIEKU PRZEDSZKOLNYM, APS - studia magisterskie, Pedagogi
PRAWIDŁOWY I ZABURZONY ROZWÓJ PSYCHORUCHOWY
Diagnoza i terapia dzieci
BIOLOGICZNE PRZYCZYNY ZABURZEŃ ROZWOJU PSYCHORUCHOWEGO
ZABURZONY ROZWOJ PSYCHORUCHOWY CZ 1, Pediatria
2007 02 Mozliwosci wykorzystania masazu u dzieci z zab rozwojem psychomotorycznym cz 2
Całościowe zaburzenia rozwoju, Psychologia kliniczna(1)
przyczyny zaburzen rozwoju psychoruchowego dziecka, Rozwój dziecka
Jakie są przyczyny i objawy zaburzeń rozwoju psychoruchowego
Maria Molicka Baśń i bajka w terapii dzieci z zaburzeniami depresyjnymi cz 1 i 2
Metodyka zajęć terapeutycznych dla dzieci z zaburzeniami rozwoju emocjonalnego i społecznego
więcej podobnych podstron