
Podstawowe zagadnienia w diagnostyce radiologicznej
dr n. med. Anna Zimny
Zakład Radiologii Ogólnej, Zabiegowej i Neuroradiologii
Akademia Medyczna we Wrocławiu
Niniejsza publikacja dotyczy podstawowych zagadnień związanych z diagnostyką
obrazową tj. zasad ochrony radiologicznej, wskazań i przeciwwskazań istotnych przy
kierowaniu pacjentów na poszczególne badania, a także stosowania środków kontrastowych.
Omówione zostaną w niej również najczęściej popełniane błędy przy kierowaniu na badania
obrazowe, zwłaszcza tomografii komputerowej (TK) i rezonansu magnetycznego (MR).
Artykuł został podzielony na części: 1 - radiologia klasyczna i tomografia komputerowa, 2 –
rezonans magnetyczny, 3 – ultrasonografia oraz 4 – skierowania na badania obrazowe.
1. Radiologia klasyczna i tomografia komputerowa
W radiologii klasycznej (zdjęcia rentgenowskie, prześwietlenia, angiografia) oraz w
tomografii komputerowej (TK) wykorzystywane jest promieniowanie jonizujące X.
Tomografia komputerowa to skomputeryzowana i ucyfrowiona diagnostyka
rentgenowska. Metoda TK polega na skanowaniu ciała pacjenta za pomocą obracającej się
wokół niego lampy rtg, która umieszczona jest naprzeciw detektorów ułożonych w rzędy. W
TK uzyskiwane są poprzeczne obrazy ciała. Prawdziwy przełom w diagnostyce obrazowej
TK dokonał się kilka lat temu dzięki wprowadzeniu aparatów wielorzędowych, czyli takich
które posiadają więcej niż 1 rząd detektorów (np.: 2, 16, 32, 64, 128). Standardem szpitalnym
powinny być aparaty 16-rzędowe, aparaty o większej liczbie rzędów (64 i wyżej)
przeznaczone są głównie do wysokospecjalistycznych badań naczyniowych oraz
kardiologicznych.
Czym różnią się aparaty wielorzędowe (16 rzędów i więcej) od jednorzędowych wciąż
pracujących w wielu szpitalach w Polsce? Aparaty wielorzędowe umożliwiają: uzyskanie
cieńszych warstw przekrojów poprzecznych (np. w aparatach 64–rzędowych grubość warstwy
wynosi 0,625 mm), uzyskanie doskonałej jakości rekonstrukcji w płaszczyznach
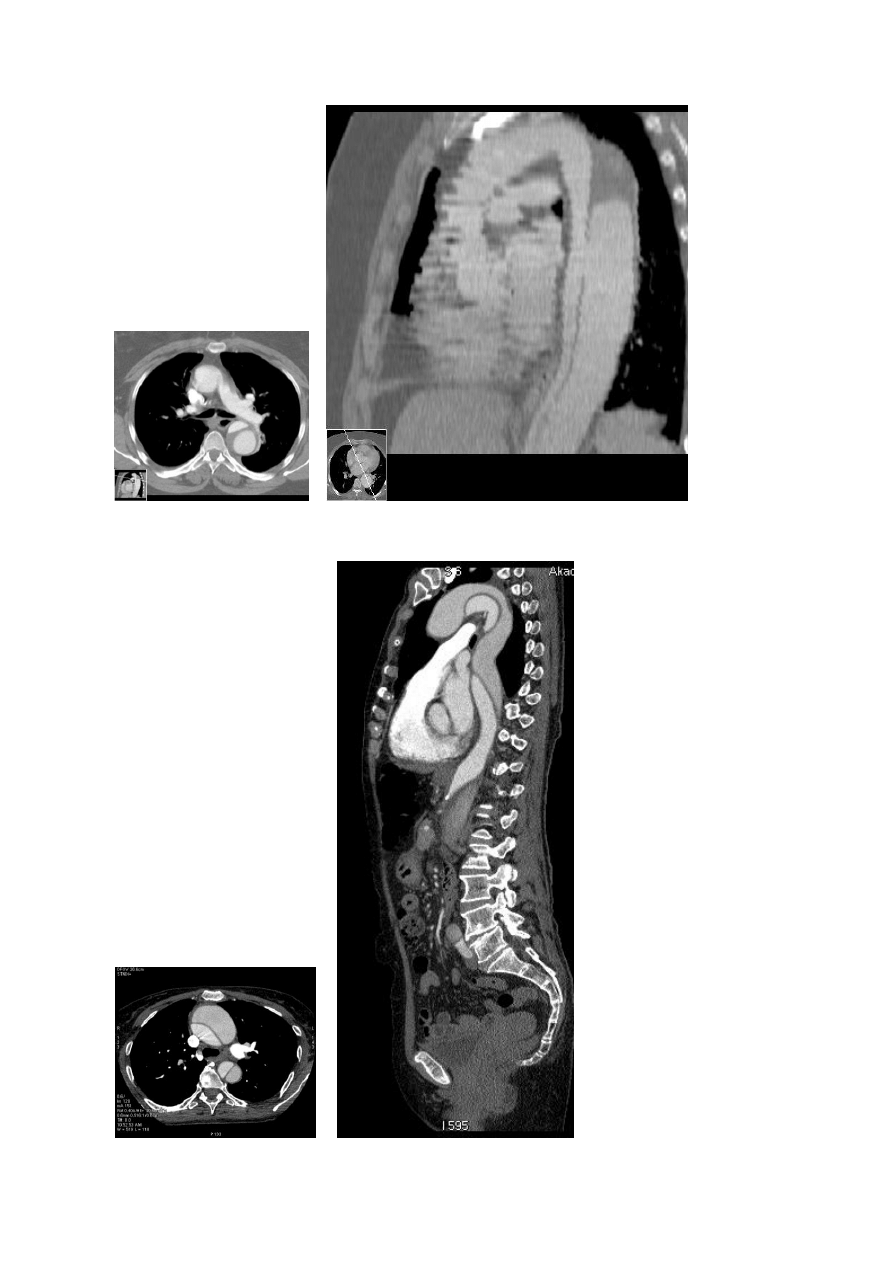
strzałkowych, czołowych oraz rekonstrukcji 3D (rycina 1), możliwość zobrazowania długich
odcinków ciała w trakcie pojedynczego badania (nawet całego ciała) oraz znaczne skrócenie
czasu skanowania (do kilku-kilkunastu sekund).
a
b

Ryc. 1. Porównanie jakości rekonstrukcji w płaszczyznach strzałkowych badań angio-TK
aorty wykonanych: a – aparatem jednorzędowym i b – apartem 64-rzędowym.
Obrazowanie przy użyciu TK (podobnie jak w radiologii klasycznej) opiera się na
obrazowaniu rozkładu gęstości (densyjności) tkanek, która jest określana w jednostkach
Hounsfielda (j.H). I tak gęstość wody wynosi 0 j.H, tkanki o wższej gęstości niż woda to:
gęsty płyn, tkanki miękkie, kości i metal, natomiast tkanki o niższej gęstości niż woda to
tłuszcz i powietrze. Opisując obrazy TK posługujemy się pojęciami: izodensyjny (obszar o
gęstości podobnej do gęstości danego narządu, szary na obrazie), hipodensyjny (obszar o
niższej gęstości, czarny na obrazie) oraz hiperdensyjny (obszar o wyższej gęstości, biały na
obrazie).
Szkodliwość klasycznych badań radiologicznych (rtg) oraz TK
Diagnostyka obrazowa przy użyciu technik radiologii klasycznej oraz TK związana
jest ze szkodliwością dla pacjenta, zarówno ze względu na wykorzystywanie promieniowania
jonizującego, jak i ze względu na zastosowanie podawanych dożylnie jodowych środków
kontrastowych.
Szkodliwość ze względu na zastosowanie promieniowania X
Szkodliwość ze względu na zastosowane promieniowanie wynika z faktu jonizacji
cząstek organicznych oraz powstawania wolnych rodników, co prowadzi do uszkodzenia
DNA i w efekcie działania mutagennego. Najbardziej wrażliwe na promieniowanie jonizujące
są tkanki płodu i inne tkanki o dużej intensywności podziałów np. szpik kostny, a także
gonady, tarczyca i soczewki oczu. Najmniej wrażliwe na promieniowanie jonizujące są
tkanka nerwowa, skóra i kości. W tabeli przedstawione są dawki promieniowania, jakie
otrzymuje pacjent podczas poszczególnych badań rtg i TK, w odniesieniu do dawki
pochłoniętej podczas pojedynczego zdjęcia rtg klatki piersiowej oraz w odniesieniu do dawki
promieniowania jaką pochłaniamy żyjąc na Ziemii. Należy sobie zdać sprawę z tego, że żyjąc
na Ziemi również jesteśmy poddawani działaniu promieniowania, i tak np. pobyt na nartach w
Alpach odpowiada dawce promieniowania równej 1 zdjęciu rtg klatki piersiowej, a lot
samolotem przez ocean odpowiada 4 zdjęciom rtg klatki piersiowej.
Ważne, aby pamiętać, że zdjęcie rtg klatki piersiowej to stosunkowo niewielkie
zagrożenie związane z promieniowaniem jonizującym (równe 3 dniom spędzonym na
Ziemii), natomiast badania o wysokiej dawce pochłoniętego przez pacjenta promieniowania
to zdjęcie rtg kręgosłupa lędźwiowego (naświetlamy także gonady) oraz badania TK
zwłaszcza jamy brzusznej (równoważne około 500-1000 zdjęciom rtg klatki piersiowej).
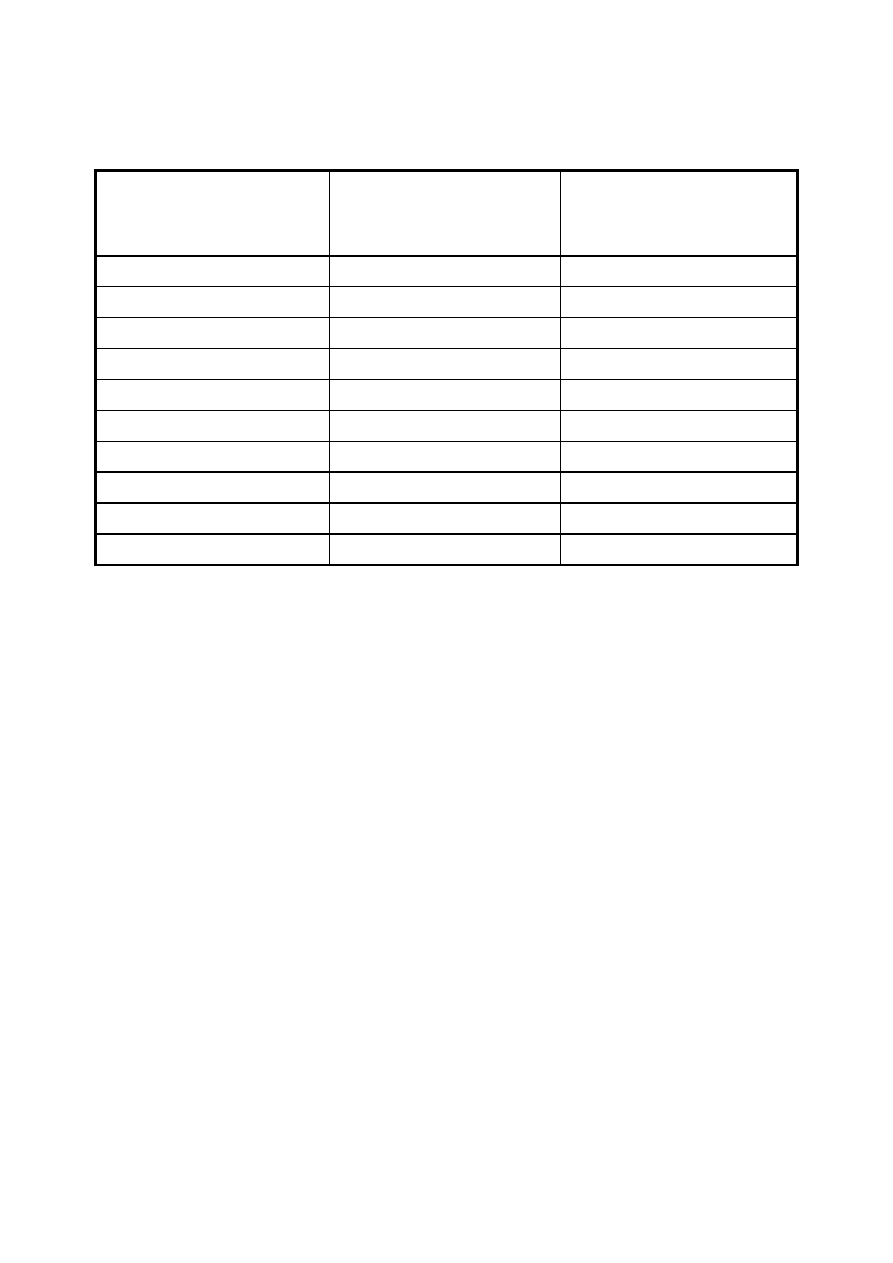
Tabela 1. Narażenie pacjenta na promieniowanie jonizujące podczas wybranych badań
rtg i TK.
Badanie
obrazowe
Równoważna
liczba zdjęć rtg
Równoważny okres
naturalnego promieniowania
tła
rtg klatki piersiowej
1
3 dni
rtg czaszki
5
2 tygodnie
rtg kręgosłupa lędźwiowego
120
14 miesięcy
rtg jamy brzusznej
75
9 miesięcy
wlew doodbytniczy
450
4,5 roku
mammografia
25
10 tygodni
TK głowy
100
1 rok
TK klatki piersiowej
400
4 lata
TK jamy brzusznej
500-1000
4-10 lat
radiologia zabiegowa
1250
12 lat
Wykorzystywanie badań związanych z promieniowaniem jonizującym wymaga
stosowania się do podstawowych zasady ochrony radiologicznej, które są następujące:
1.
Uzasadnienie medyczne badania – czyli sytuacja, kiedy
korzyść z badania
przewyższa skutki ujemne
to znaczy, gdy wynik badania ma istotny wpływ na:
rozpoznanie, postępowanie z pacjentem i nie może być uzyskany metodami bez
użycia promieniowania jonizującego.
2. Optymalizacja postępowania diagnostycznego – czyli uzyskiwanie obrazów o
jakości diagnostycznej przy zastosowaniu najniższej możliwej dawki (ALARA - As Low As
Reasonably Achievable), wybór odpowiedniej techniki badania, badanie wykonane przez
osobę wykształconą i doświadczoną w technice badania i w ochronie radiologicznej.
Optymalizacja badania powinna polegać również na wypracowaniu „wspólnego
języka” i dobrej współpracy pomiędzy lekarzem kierującym na badanie a radiologiem!
3. Znajomość przeciwwskazań do badań z użyciem promieniowania jonizującego.
Zasadniczym przeciwwskazaniem jest brak wskazań. Badań tych nie wolno wykonywać u
kobiet w ciąży (wyjątek stanowią sytuacje zagrożenia życia matki). Powinna również
obowiązywać „zasada 10 dni” czyli ograniczenie mniej pilnych badań radiologicznych dolnej
części jamy brzusznej i miednicy u kobiet w wieku rozrodczym do pierwszych 10 dni cyklu
miesiączkowego, wtedy kiedy jest najmniejsze ryzyko wczesnej ciąży.

Karmienie piersią NIE jest przeciwwskazaniem do wykonania badania z użyciem
promieniowania X.
Szkodliwość ze względu na zastosowanie dożylnych jodowych środków
kontrastowych
Jodowe środki kontrastowe od dawna wykorzytywane były w radiologii klasycznej
(urografia – podanie dożylne, angiografia cewnikowa – podanie dotętnicze lub dożylne).
Obecnie znajdują również szerokie zastosowanie w diagnostyce TK. Większość badań TK
wymaga podania jodowego środka kontrastowego iv. (np. badanie klatki piersiowej, jamy
brzusznej i miednicy, badania anio-TK). Istnieją również badania TK, podczas których nie
podaje się kontrastu iv. np. badanie głowy po urazie. O tym czy w trakcie badania powinien
podany być środek kontrastowy i w jakiej dawce decyduje lekarz radiolog.
Obecnie stosowane nowoczesne środki kontrastowe cechuje znacznie mniejsza
częstość występowania niekorzystnych dla pacjenta skutków ubocznych, ponieważ są to
środki kontrastowe jodowe i jednocześnie niejonowe.
Niemniej jednak jodowe środki kontrastowe są preparatami, po zastosowaniu których
można spodziewać się wystąpienia różnych skutków ubocznych. Obecnie skutki uboczne
klasyfikowane są (zgodnie z wytycznymi komisji ds. Bezpieczeństwa Stosowania Środków
Kontrastowych Europejskiego Towarzystwa Radiologicznego Układu Moczowo-Płciowego
ESUR z września 2010 r) na:
1. działania niepożądane niezwiązane z nerkami
2. działania niepożądane związane z nerkami
Działania niepożądane niezwiązane z nerkami
1. Ostre (do 1 h od podania środka kontrastowego, głównie reakcje alergiczne).
Wyróżnia się w tej grupie reakcje: łagodne (nudności, pokrzywka, świąd, łagodne
wymioty), umiarkowane (ciężkie wymioty, wyraźnie widoczna pokrzywka, skurcz oskrzeli,
obrzęk twarzy/krtani, reakcja wazowagalna), ciężkie (wstrząs ze znacznym spadkiem
ciśnienia, zatrzymanie czynności oddechowej, NZK, drgawki)
Czynniki ryzyka predysponujące do takich reakcji to ciężka lub umiarkowana reakcja na
środek jodowy w przeszłości oraz astma lub uczulenie wymagające leczenia.
Pacjentów tych, w sytuacjach, gdy niezbędne jest wykonanie badania radiologicznego z
podaniem jodowego środka kontrastowego, należy przygotować farmakologicznie do
badania. Premedykacja polega na dwukrotnym podaniu doustnym 30 mg prednizolonu 12 h i
2 h przed badaniem.

2. Późne (od 1 h do 1 tygodnia od podania środka kontrastowego)
Są to najczęściej: nudności, wymioty, bóle głowy, bóle mięśniowo-szkieletowe, gorączka,
reakcje skórne (zazwyczaj umiarkowane, samoistnie ustępujące)
3. Bardzo późne (powyżej 1 tygodnia od podania środka kontrastowego) –
tyreotoksykoza
Szczególnie zagrożeni są pacjenci z nieleczoną chorobą Gravesa-Basedowa, wolem
wieloguzkowym i autonomią tarczycy.
W czasie rutynowego badania TK podaje się dawkę stanowiącą w przybliżeniu 25-40-
krotność minimalnego dziennego zapotrzebowania na jod (3,5 – 5,3 mg). Jawna nadczynność
tarczycy jest więc bezwzględnym przeciwwskazaniem do stosowania jodowych środków
cieniujących!!!
Należy również pamiętać, że jod ze środka kontrastowego jest wychwytywany przez
tarczycę, co sprawia, że diagnostyczna scyntygrafia może być niemiarodajna przez 2-6
tygodni po i.v. podaniu jodowego środka cieniującego, a leczenie radioaktywnym jodem w
ciągu 2-3 miesięcy od badania TK z kontrastem jest nieskuteczne (tarczyca jest zablokowana
przez jod z kontrastu i niedostępna dla radioaktywnego jodu).
Działania niepożądane związane z nerkami
Nefropatia pokontrastowa (CIN – contrast induced nephropathy) – jest to występujący w
ciągu 3 dni od podania jodowego środka kontrastowego wzrost kreatyniny o 25% lub 0,5
mg/dL (44 mmol/L).
Czynniki ryzyka CIN to:
eGFR <60ml/min/1.7m
2
lub podwyższony poziom kreatyniny (zwłaszcza wtórnie do
nefropatii cukrzycowej);
odwodnienie;
zastoinowa niewydolność krążenia;
dna moczanowa;
wiek powyżej 70 lat;
stosowanie NLPZ, metforminy

Metformina jest wydalana w postaci niezmienionej w moczu, przy niewydolności nerek
istniejącej lub wywołanej kontrastem może doprowadzić do kwasicy mleczanowej.
Postępowanie medyczne w celu zapobiegania CIN jest wymagane w przypadku
pacjentów z obniżonym przesączaniem kłębuszkowym (eGFR <60 ml/min/1,73m
2
) lub z
podwyższonym poziomem kreatyniny lub z wysokim ryzykiem nefrotoksyczności. Polega
ono na przerwaniu stosowanie leków nefrotoksycznych (NLPZ, mannitolu, diuretyków
pętlowych) 24 h przed badaniem oraz metforminy 48 h przed i 48 h po badaniu. Stosowanie
metforminy można wznowić, jeśli stężenie kreatyniny jest niezmienione 48 h po podaniu
środka kontrastowego. Bardzo ważnym postępowaniem prewencyjnym jest odpowiednie
nawodnienie dożylne pacjenta (roztwór NaCl 6h przed i po badaniu, w dawce 1ml/kg mc/h).
W przypadku pacjentów z eGFR powyżej 60 ml/min/1,73 m
2
nie jest wymagane
szczególne postępowanie zapobiegające CIN, wskazane jest jednak, aby ci pacjenci nie byli
odwodnieni (wskazane jest więc dobre nawodnienie drogą doustną).
W przypadku pacjentów z bardzo niskim eGFR (< 30ml/min/1.73m
2
), dializowanych
nie obowiązuje żadne specjalne przygotowanie chorego przed badaniem. Obciążanie tych
pacjentów dodatkowymi płynami nie jest wskazane, poza tym niebezpieczeństwo wystąpienia
CIN nie jest tu istotne, gdyż pacjenci ze schyłkową niewydolnością nerek mają już bardzo
uszkodzone nerki (mówiąc kolokwialnie nie można już im bardziej zaszkodzić podając
jodowy środek kontrastowy). Dializa po badaniu z jodowym środkiem kontrastowym
powinna być przeprowadzona zgodnie z harmonogramem dializ. Należy pamiętać, że dializa
nie chroni przed CIN, jedynie służy usunięciu kontrastu jodowego z krwi.
Jodowe środki kontrastowe a ciąża i laktacja
Wyjątkowo, gdy badanie radiologiczne jest niezbędne, możliwe jest podanie
jodowego środka kontrastowego kobiecie w ciąży. Należy jednak sprawdzić czynność
tarczycy noworodka w pierwszym tygodniu życia. Po podaniu matce środka kontrastowego.
może ona kontynuować karmienie piersią.
Przygotowanie pacjenta do badania TK i wybranych badań rtg
1. Przed każdym badaniem z podaniem jodowego środka iv. pacjent musi pozostawać 5
h na czczo (może pić wodę!!!)
2. Przed każdym badaniem z podaniem jodowego środka iv. pacjent musi mieć
oznaczony poziom kreatyniny (bądź eGFR) oraz TSH
3. Przed każdym badaniem z podaniem jodowego środka iv. pacjent z eGFR poniżej 60
musi mieć odstawione leki nefrotoksyczne i być nawodniony dożylnie
4. Przed badaniem TK jamy brzusznej i miednicy bardzo ważne jest dokładne
oczyszczenie jelita grubego z mas kałowych (przygotowanie jak do badania
kolonoskopii). Ponadto w pracowni TK pacjent 40 minut przed badaniem pije 1 litr

płynów (wody lub środka kontrastowego), następnie ma wykonaną wlewkę
doodbytniczą , a kobietom zakładany jest tampon dopochwowy.
Należy pamiętać, aby nie kierować pacjentów na badanie TK jamy brzusznej i
miednicy w okresie kilku pierwszych dni po wlewie kontrastowym z barytu, bo
artefakty od barytu uniemożliwiają miarodajną ocenę badania TK.
5. Przed zdjęciem rtg kręgosłupa lędźwiowego, zdjęciem przeglądowym jamy brzusznej,
przed urografią pacjent powienien być przygotowany jak do usg (ważne podanie
leków odgazowujących)
6. Przed wlewem doodbytniczym z barem pacjent powinien być przygotowany jak do
kolonoskopii (dokładne oczyszczenie jelita z mas kałowych).
2. Rezonans magnetyczny
Diagnostyka obrazowa przy użyciu rezonansu magnetycznego wykorzystuje pole
magentyczne generowane przez silny magnes umieszczony wewnątrz aparatu MR. Magnes
ten jest żródłem stałego pola magnetycznego o natężeniu od 0,2 do 3 Tesli. Obecnie
standardem są aparaty generujące pole magnetyczne 1,5 T.
Dodatkowo na okolicę badaną zakładane są odpowiednie cewki nadawczo-odbiorcze,
które są źródłem fal o częstości radiowej.
Podczas badania MR pacjent narażony jest na działanie:
silnego, stałego pola magnetycznego (10 000 - krotnie przekraczającego siłę
ziemskiego pola magnetycznego), które może wywoływać obroty i przemieszczenia
ferromagnetycznych obiektów (na zewnątrz i wewnątrz ciała pacjenta)
zmiennego w czasie pola magnetycznego (podczas przełączania gradientów), które
może indukować prądy wirowe w tkankach
fal elektromagnetycznych o częstotliwości radiowej, które dają efekt termiczny (efekt
mikrofalówki)
hałasu
Powstawanie obrazu MR jest związane z odbiorem przez cewki nadawczo-odbiorcze
sygnału o różnej intensywnosci w zależności od rodzaju tkanek ciała. W opisach
radiologicznych posługujemy się więc pojęciem intensywności tkanek: izointensywne
(zmiany o sygnale zbliżonym do narządu, szare na obrazie), hiperintensywne (zmiany o
wyższym sygnale, białe na obrazie) i hipointensywne (zmiany o niższym sygnale, czarne na
obrazie).
W porówaniu z badaniem TK badanie MR jest znacznie mniej szkodliwie (praktycznie
brak jakiejkolwiek szkodliwości biologicznej). Jest ono również długotrwałe (około
kilkudziesięciu minut), gdyż wymaga zastsowania różnych sekwencji skanowania. Podczas
pojedynczego badania MR obrazowana jest zazwyczaj jedna okolica ciała, a zakres badania

determinuje wielkość cewki nadawczo-odbiorczej (w TK można w kilkanaście sekund
zeskanować całe ciało pacjenta). W MR znajdują zastsowanie także inne niż w TK środki
kontrastowe, tj. oparte na gadolinie.
Przeciwwskazania do badania MR związane z polem magnetycznym
Cechą silnego pola magnetycznego, które jest wykorzystywane w diagnostyce MR,
jest z jednej strony jego zdolność do uszkadzania urządzeń elektronicznych, z drugiej strony
także możliwość przemieszczania przedmiotów ferromagnetycznych. W związku z tym
istnieje szereg sytuacji klinicznych, kiedy wymagana jest duża ostrożność a także
niejednokrotnie bezzwzględny zakaz wprowadzania pacjentów z implanatmi w ciele w zasięg
działania aparatu MR.
Bezwzględym przeciwwskazaniem do badania MR objęci są pacjenci z:
wszczepionymi urządzeniami elektronicznymi (ze względu na uszkodzenie
mechanizmu), są to:
rozruszniki serca, implanty ślimakowe (chyba że producent dopuszcza je do wprowadzania w
pole magnetyczne), implantowane urządzenia infuzyjne, czy neurostymulatory
implantami ferromagnetycznymi w tkankach miękkich (ze względu na możliwość ich
przemieszczenia w polu magnetycznym), są to:
starego typu klipsy naczyniowe i stenty, ferromagnetyczny opiłek w gałce ocznej
Badanie MR pacjenta z wszczepionym implantem w tkankach miękkich dopuszczalne
jest jedynie w przypadku pewności, że dany implant (np. klips) jest wykonany z materiału
NIEFERROMAGNETYCZNEGO!!! Obowiązkiem radiologa jest upewnienie się z jakiego
typu metalu wykonany jest dany implant biomedyczny, w tym celu pacjent powinien
przedstawić do wglądu certyfikat od producenta zezwalający na badanie MR (każdy pacjent
powienien otrzymać taki certyfikat po wszczepieniu implantu).
Metale nieferromagnetyczne, a więc nie oddziałujące z polem magnetycznym
(bezpieczne w MR) to: tytan, tantal, beryl, mosiądz, brąz, miedź, złoto, srebro, stal
nierdzewna.
Metale ferromagnetyczne, a więc oddziałujące z polem magnetycznym to: żelazo,
nikiel, chrom, wanad, kobalt.
Czy implanty ferromagnetyczne zawsze stanowią przeciwwskazanie do badania MR?
Odpowiedź na to pytanie brzmi – NIE! Dotyczy to tylko implantów w tkankach
miękkich. Pacjenci z materiałami ferromagnetycznymi wszczepionymi w kości lub zęby
mogą być bezpiecznie badani w MR (dotyczy to protez stawów, śrub czy gwoździ kostnych
stosowanych w ortopedii, wypełnień stomatologicznych oraz aparatów ortodontycznych). Ze
względu na to, że są one mocno osadzone w kościach lub na zębach nie ulegają przesunięciu

w polu magnetycznym, mogą natomiast ulec rozgrzaniu, co czasem jest odczuwalne przez
pacjenta. Należy także pamiętać, że materiały ferromagnetyczne są źródłem artefaktów na
obrazach MR, co może całkowicie uniemożliwić ich interpretację. Nie ma sensu więc badanie
MR miednicy pacjenta z protezą stawu biodrowego, ponieważ badanie to będzie całkowicie
niediagnostyczne ze względu na artefakty. U takiego pacjenta można natomiast z
powodzeniem wykonać badania MR innych okolic ciała, odległych od stawu biodrowego.
Metodą MR można również badać kobiety z założonymi wkładkami
wewnątrzmacicznymi, wskazane jest jednak, aby po takim badaniu zgłosiły się do ginekologa
celem kontroli położenia wkładki.
Badanie MR wymaga długiego pobytu, nieruchomo, w ograniczonej przestrzeni
aparatu MR. W związku z tym istnieją różne sytuacje kliniczne utrudniające lub wręcz
uniemożliwiające przeprowadzenie badania MR. Są to m.in. klaustrofobia i brak współpracy z
pacjentem (małe dzieci, niespokojni chorzy). Problem ten można jednak ominąć stosując
sedację farmakologiczną lub znieczulenie ogólne (wymagany jest specjalny sprzęt
anestezjologiczny wykonany z materiałów nieferromagnetycznych).
Inny istotny problem stanowią otyli pacjenci, którzy ze względu na rozmiary ciała nie
mieszczą się w standardowe cewki nadawczo-odbiorcze i w związku z tym nie mogą być
badani w MR.
Badania MR można wykonywać u kobiet w drugim i trzecim trymestrze ciąży,
wykonywane są także tą metodą badania prenatalne płodów.
Środki kontrastowe w MR
Środki kontrastowe stosowane w MR to paramagnetyki oparte na gadolinie. Są one
podawane dożylnie, a o tym kiedy i w jakiej dawce decyduje lekarz radiolog. W porównaniu
do TK, kontrasty w MR podawane są rzadziej. Kontrasty gadolinowe uważa się za znacznie
bezpieczniejsze od kontrastów jodowych stosowanych w TK. Jednak i one, jak wszystkie
substancje farmakologiczne, mogą wywołać niepożądane reakcje uboczne.
Zgodnie z wytycznymi ESUR z września 2010 skutki uboczne gadolinowych środków
kontrastowych można podzielić na:
1. działania niepożądane niezwiązane z nerkami
2. działania niepożądane związane z nerkami
Działania niepożądane niezwiązane z nerkami
1. Ostre (alergiczne) - znacznie rzadziej niż po środkach jodowych, o przebiegu
łągodnym, umiarkowanym lub ciężkim
2. Późne/bardzo późne - Nerkopochodne zwłóknienie układowe (NSF – Nephrogenic
Systemic Fibrosis)

NSF to schorzenie ujawniające się w różnym czasie (dni, miesiące bądź lata) od podania
gadolinowego środka kontrastowego. Objawia się bólem, świądem, obrzękami, rumieniem na
skórze. W późniejszym okresie dochodzi do zgrubienia skóry i tkanki podskórnej oraz
zwłóknienia narządów wewnętrznych np. mięśni, przepony, serca, wątroby, płuc. Kończy się
przykurczami, kacheksją i prowadzi nieuchronnie do zgonu. Obecnie w literaturze opisano
kilkaset przypadków tej choroby na świecie. Do grupy wysokiego ryzyka wystąpienia NSF
należą pacjenci ze schyłkową niewydolnością nerek, dializowani (GFR<30ml/min) i po
przeszczepie wątroby. Do grupy niższego ryzyka zaliczani są pacjenci z GFR 30-59ml/min
oraz dzieci poniżej 1 roku życia z niedojrzałą czynnością nerek.
W przypadku wymienionych pacjentów z grup ryzyka nie powinno się stosować
gadolinowych środków kontrastowych. Należy pamiętać, że hemodializa nie chroni przed
NSF!
Działania niepożądane związane z nerkami
Gadolinowe środki kontrastowe, mimo, że wywołują NSF, nie mają działania
nefrotoksycznego. Ze względu na ryzyko wystąpienia NSF nie stosuje się ich więc u
pacjentów z niewydonością nerek. Przed badaniem MR niezbędne jest oznaczenie poziomu
kreatyniny lub lepiej eGFR u pacjentów.
Gadolinowe środki kontrastwe a ciąża i laktacja
W przypadku bardzo wyraźnego wskazania do badania MR z kontrastem kobiecie w
ciąży można podać najmniejszą możliwą dawkę najbardziej stabilnego środka kontrastowego
(środki makrocykliczne). Nie są wtedy konieczne dodatkowe badania noworodka po
urodzeniu, jak to było wymagane po jodowych środkach kontrastowych.
Należy unikać karmienia piersią przez 24h po podaniu gadolinowego środka
kontrastowego, choć niektórzy uważają, że nie jest to bezwzględnie konieczne.
3. Ultrasonografia
W obrazowaniu ultrasonograficznym wykorzystywane są fale akustyczne, których
nadajnikiem i jednocześnie odbiornikiem jest głowica usg. Fale akustyczne, ze względu na
swoje właściwości fizyczne, rozchodzą się bardzo dobrze w płynach i tkankach, natomiast źle
w powietrzu. Ultrasonografia jest bardzo dobrą metodą oceny narządów i struktur położonych
powierzchownie oraz struktur i przestrzeni płynowych.
Do zalet badania usg należy całkowita nieinwazyjność, brak promieniowania
jonizującego, niska cena (w porównaniu z TK i MR), możliwość obrazowania
wielopłaszczyzowego. Badania usg to badania dynamiczne, w których możliwa jest

częściowo ocena funkcji narządu, a w opcji dopplerowskiej ocena parametrów przepływu
krwi.
Główne wady usg to duża subiektywność badania (badanie w dużej mierze zależne od
operatora) i ograniczona głębokość penetracji (zwłaszcza w badaniu jamy brzusznej).
Co dodatkowo utrudnia badanie usg jamy brzusznej?
Gazy jelitowe, jelito spastyczne, zmiany zapalne, niedrożność
Stany pooperacyjne
Wodobrzusze
Brak współpracy z pacjentem
Otyłość
Objawy otrzewnowe
Należy pamiętać, że nie zlecamy badania usg jamy brzusznej w ciągu kilku dni po
badaniu endoskopowym (gastro lub kolonoskopia) ze względu na nagromadzenie dużej ilości
powietrza w przewodzie pokarmowym!!!
Przygotowanie pacjenta do badania usg
Staranne przygotowanie dotyczy badań usg jamy brzusznej, zarówno narządów, jak i
badań dopplerowskich naczyń jamy brzusznej (np. tętnic nerkowych).
Przygotowanie to powinno być prowadzone już 3 dni przed planowanym badaniem usg.
Polega ono na stosowaniu środków zmniejszających nagromadzenie gazów jelitowych
(Espumisan 3 x 2 tabletki, przez 3 dni) oraz unikanie pokarmów wzdymających (świeżych
owoców, soków owocowych, kapusty, roślin strączkowych). W dniu badania pacjent
powinien być na czczo 8 h, powinien również powstrzymać się od palenia papierosów. Przy
badaniu miednicy niezbędne jest dobre wypełnienie pęcherza moczowego (obowiązuje zakaz
spożywania napojów gazowanych),
Badania, które nie wymagają wcześniejszego przygotowania to usg: tarczycy, szyi, piersi,
jąder, serca, układu mięśniowo-szkieletowego, sondą przezpochwową lub endorektalną.
Wcześniejszego przygotowania nie wymaga się również przed badaniem jamy brzusznej u
małych dzieci, a noworodki i niemowlęta powinny być nakarmione, bo wtedy są spokojne
podczas badania.
4. Skierowania na badania obrazowe

Skierowania na badnia obrazowe stanowią istotny problem, z którym borykają się
lekarze radiolodzy. Najczęściej są one nieczytelnie wypełnione i zawierają szczątkowe
dane o pacjencie.
Idealne skierowanie na badanie obrazowe powinno:
Być czytelnie wypełnione
Zawierać dane personalne pacjenta (obowiązkowo wiek)
Zawierać rozpoznanie kliniczne (wstępne lub podejrzewane, jeśli nie jest ostatecznie
znane)
Zawierać dane kliniczne (objawy podstawowe, kluczowe dla analizy badania
radiologicznego)
Zawierać informacje o chorobach współistniejących i przebytych (najważniejsze
zabiegi operacyjne, jakie, kiedy?)
Zawierać wyniki badań laboratoryjnych
Zawierać konkretne zapytanie kliniczne (co badanie ma wyjaśnić, na jakie
podstawowe pytania klinicysty odpowiedzieć)
Ponadto do każdego skierowania powinny być dołączone poprzednie wyniki badań
obrazowych (ważne żeby to były obrazy, a nie tylko opisy). Radiolog ma obowiązek
porównać badanie obecne z obrazem z poprzedniego badania.
ŚCISŁA WSPÓŁPRACA KLINICYSTY I RADIOLOGA JEST KLUCZEM DO
SUKCESU DIAGNOSTYCZNEGO.
Wyszukiwarka
Podobne podstrony:
Podstawowe zagadnienia w diagnostyce radiologicznej - dr n. med. Anna Zimny, Medycyna - UM Wrocław,
TSTwU 2012 zagadnienia diagnoza, zajęcia z dr E. Kalinowską
okulistyka wejsciowki gielda, pytania siatkówki, Układ optyczny oka, podstawy optyki okularowej wraz
CHOROBY PAZNOKCI STANOWIĄ WCIĄŻ PROBLEM DIAGNOSTYCZNY Dr med Roman Nowicki
Modul 5 Podstawowe zagadnienia wspolczesnej gospodarki pienieznej i rynku dobr
lista 4 podstawowe zagadnienia
Profilaktyka podstawowe zagadnienia
Podstawowe zasady diagnozy psychologicznej
podstawy teorii i diagnozy logopedycznej
Podstawowe zagadnienia id 36653 Nieznany
podstawowe zagadnienia, rozporządzenia
PODSTAWOWE ZAGADNIENIA PSYCHOLOGII KULTUROWEJ, antropologia kulturowa
L1, Administracja-notatki WSPol, podstawowe zagadnienia logistyki
Tekst 5, Studia PEDAGOGIKA, Podstawowe zagadnienia gerontologii
więcej podobnych podstron