
www.dk.viamedica.pl
A3
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
1. Zasady prowadzenia badań w kierunku cukrzycy.
Nazewnictwo stanów hiperglikemii
Cukrzyca jest to grupa chorób metabolicznych cha-
rakteryzująca się hiperglikemią wynikającą z defektu
wydzielania i/lub działania insuliny. Przewlekła hiper-
glikemia wiąże się z uszkodzeniem, zaburzeniem czyn-
ności i niewydolnością różnych narządów, zwłaszcza
oczu, nerek, nerwów, serca i naczyń krwionośnych.
I.
Objawy wskazujące na możliwość występowania cu-
krzycy:
— zmniejszenie masy ciała;
— wzmożone pragnienie;
— wielomocz;
— osłabienie i wzmożona senność;
— pojawienie się zmian ropnych na skórze oraz sta-
nów zapalnych narządów moczowo-płciowych.
II. W grupach ryzyka konieczne jest prowadzenie ba-
dań przesiewowych w kierunku cukrzycy, ponie-
waż u ponad połowy chorych nie występują obja-
wy hiperglikemii. Badanie w kierunku cukrzycy
należy przeprowadzić raz w ciągu 3 lat u każdej
osoby powyżej 45. roku życia. Ponadto, niezależ-
nie od wieku, badanie to należy wykonać co roku
u osób z następujących grup ryzyka:
— z nadwagą lub otyłością [BMI ≥ 25 kg/m
2
i/lub ob-
wód w talii > 80 cm (kobiety); > 94 cm (mężczyźni)];
— z cukrzycą występującą w rodzinie (rodzice bądź
rodzeństwo);
— mało aktywnych fizycznie;
— z grupy środowiskowej lub etnicznej częściej narażo-
nej na cukrzycę;
— u których w poprzednim badaniu stwierdzono stan
przedcukrzycowy;
— u kobiet z przebytą cukrzycą ciążową;
— u kobiet, które urodziły dziecko o masie ciała > 4 kg;
— z nadciśnieniem tętniczym (≥ 140/90 mm Hg);
— z dyslipidemią [stężenie cholesterolu frakcji HDL
< 40 mg/dl (< 1,0 mmol/l) i/lub triglicerydów
> 150 mg/dl (>1,7 mmol/l)];
— u kobiet z zespołem policystycznych jajników;
— z chorobą układu sercowo-naczyniowego.
III. W grupach podwyższonego ryzyka konieczne jest
wykonanie badań przesiewowych w kierunku cu-
krzycy (tab. 1.1):
— oznaczenie stężenia glukozy w osoczu krwi żylnej
(glikemia przygodna) w chwili stwierdzenia wystę-
powania objawów hiperglikemii — jeśli wynosi
≥
200 mg/dl (≥ 11,1 mmol/l), wynik ten jest pod-
stawą do rozpoznania cukrzycy;
— przy braku występowania objawów lub przy
współistnieniu objawów i glikemii przygodnej
< 200 mg/dl (< 11,1 mmol/l) należy 2-krotnie
(każde oznaczenie należy wykonać innego dnia)
oznaczyć glikemię na czczo; jeśli glikemia 2-krotnie
wyniesie ≥ 126 mg/dl (≥ 7,0 mmol/l) — rozpozna-
je się cukrzycę;
— jeśli jednokrotny lub dwukrotny pomiar glikemii
na czczo wyniesie 100–125 mg/dl (5,6–6,9 mmol/l),
a także wówczas, gdy przy glikemii na czczo poniżej
100 mg/dl (5,6 mmol/l) istnieje uzasadnione podej-
rzenie nietolerancji glukozy i cukrzycy, należy wy-
konać doustny test tolerancji glukozy (OGTT, oral
glucose tolerance test);
— OGTT należy wykonywać bez wcześniejszego ogra-
niczania spożycia węglowodanów, u osoby będą-
cej na czczo, wypoczętej, po przespanej nocy;
Tabela 1.1. Zasady rozpoznawania zaburzeń gospodarki węglowodanowej
Glikemia przygodna — oznaczona w próbce
Glikemia na czczo — oznaczona
Glikemia w 120. minucie doustnego
krwi pobranej o dowolnej porze dnia,
w próbce krwi pobranej 8–14 godzin
testu tolerancji glukozy (OGTT)
niezależnie od pory ostatnio
od ostatniego posiłku
według WHO
spożytego posiłku
Stężenie glukozy w osoczu krwi żylnej
≥
200 mg/dl (11,1 mmol/l) Æ cukrzyca*
70–99 mg/dl (3,9–5,5 mmol/l) Æ
< 140 mg/dl (7,8 mmol/l) Æ
(gdy występują objawy hiperglikemii,
Æ
prawidłowa glikemia na czczo (NGT) Æ prawidłowa tolerancja glukozy (NGT)
takie jak: wzmożone pragnienie,
wielomocz, osłabienie)
100–125 mg/dl (5,6–6,9 mmol/l) Æ
140–199 mg/dl (7,8–11,1 mmol/l) Æ
Æ
nieprawidłowa glikemia na czczo (IFG) Æ nieprawidłowa tolerancja glukozy (IGT)
≥
126 mg/dl (7,0 mmol/l) Æ
≥
200 mg/dl (11,1 mmol/l) Æ
Æ
cukrzyca*
Æ
cukrzyca*
IFG (impaired fasting glucose) — nieprawidłowa glikemia na czczo; NGT (normal glucose tolerance) — prawidłowa tolerancja glukozy; IGT (impaired
glucose tolerance) — nieprawidłowa tolerancja glukozy; WHO (World Health Organization) — Światowa Organizacja Zdrowia
*Do rozpoznania cukrzycy konieczne jest stwierdzenie jednej z nieprawidłowości, z wyjątkiem glikemii na czczo, gdy wymagane jest 2-krotne
potwierdzenie zaburzeń; przy oznaczaniu glikemii należy uwzględnić ewentualny wpływ czynników niezwiązanych z wykonywaniem badania
(pora ostatnio spożytego posiłku, wysiłek fizyczny, pora dnia)

www.dk.viamedica.pl
A4
Diabetologia Kliniczna 2013, tom 2, supl. A
dwugodzinny okres między wypiciem roztworu za-
wierającego 75 g glukozy a pobraniem próbki krwi
osoba badana powinna spędzić w miejscu wyko-
nania testu, w spoczynku; wszystkie oznaczenia
stężenia glukozy powinny być wykonywane w oso-
czu krwi żylnej, w laboratorium. Nie należy stoso-
wać do celów diagnostycznych oznaczeń glikemii
wykonywanych przy użyciu glukometrów.
Obecnie PTD nie zaleca stosowania oznaczenia he-
moglobiny glikowanej (HbA
1c
) do diagnostyki cukrzycy,
ze względu na brak wystarczającej kontroli jakości me-
tod laboratoryjnych w Polsce oraz nieustaloną wartość
diagnostyczną (decyzyjną, odcięcia) HbA
1c
w rozpozna-
niu cukrzycy dla polskiej populacji.
IV. Nazewnictwo stanów hiperglikemicznych:
— prawidłowa glikemia na czczo: 70–99 mg/dl (3,9–
–5,5 mmol/l);
— nieprawidłowa glikemia na czczo (IFG, impaired
fasting glucose): 100–125 mg/dl (5,6–6,9 mmol/l);
— nieprawidłowa tolerancja glukozy (IGT, impaired
glucose tolerance): w 120. minucie OGTT według
Światowej Organizacji Zdrowia (WHO, World He-
alth Organization) glikemia 140–199 mg/dl (7,8–
–11 mmol/l);
— stan przedcukrzycowy — IFG i/lub IGT;
— cukrzyca — jedno z następujących kryteriów:
1. objawy hiperglikemii i glikemia przygodna
≥
200 mg/dl (≥ 11,1 mmol/l),
2. 2-krotnie glikemia na czczo ≥ 126 mg/dl (≥ 7,0
mmol/l),
3. glikemia w 120. minucie OGTT według WHO
≥
200 mg/dl (≥ 11,1 mmol/l).
Cukrzyca typu LADA
W definicji cukrzycy typu 1 o etiologii autoimmunolo-
gicznej mieści się cukrzyca z autoagresji o powolnym prze-
biegu. Cukrzyca typu LADA (Latent Autoimmune Diabetes
in Adults) to późno ujawniająca się cukrzyca o podłożu
autoimmunologicznym u osób dorosłych, najczęściej roz-
poznawana u pacjentów powyżej 35. roku życia, niewy-
magająca bezwzględnego leczenia insuliną w ciągu pierw-
szych 6 miesięcy od rozpoznania, z obecnością w surowicy
przeciwciał przeciwko dekarboksylazie kwasu glutamino-
wego (anty-GAD
65
) i/lub przeciwciał przeciwwyspowych
ICA i z niskim stężeniem peptydu C w surowicy. Typ LADA
należy do cukrzycy typu 1 o wolno postępującym autoim-
munologicznym procesie destrukcji komórek beta. Ten
podtyp cukrzycy dotyczy 5–10% osób z cukrzycą rozpo-
znaną po 35. roku życia jako cukrzyca typu 2. Objawy
kliniczne w cukrzycy typu LADA nie zawsze pozwalają na
ostateczne rozpoznanie. Fenotypowo ten podtyp może
sprawiać trudności diagnostyczne w różnicowaniu z cu-
krzycą typu 2.
Do pewnego rozpoznania cukrzycy typu LADA ko-
nieczne jest stwierdzenie obecności autoprzeciwciał ty-
powych dla cukrzycy typu 1, przede wszystkim anty-GAD,
i/lub niskie stężenie peptydu C w warunkach podstawo-
wych i po stymulacji glukagonem.
Cukrzyca monogenowa
Na szczególną uwagę zasługuje cukrzyca uwarunko-
wana mutacją pojedynczego genu. Cukrzyca monogeno-
wa stanowi 1–2% wszystkich przypadków cukrzycy. Po-
wstaje w wyniku pojedynczej mutacji. Większość jej form
związanych jest z defektem wydzielania insuliny; najczęst-
sze spośród nich to cukrzyca MODY (Maturity Onset Dia-
betes of the Young), mitochondrialna oraz noworodko-
wa. Uwzględnienie w diagnostyce różnicowej cukrzycy jej
form monogenowych może się przyczynić do optymaliza-
cji leczenia oraz ustalenia właściwego rokowania u pa-
cjenta i u członków jego rodziny. Ostateczna diagnoza
cukrzycy monogenowej jest wynikiem badania genetycz-
nego. Kwalifikacja do badań genetycznych w kierunku
cukrzycy monogenowej oraz ewentualne decyzje terapeu-
tyczne, będące konsekwencją postawienia takiej diagno-
zy, powinny mieć miejsce w ośrodkach posiadających
duże doświadczenie w tej dziedzinie.
Cukrzycę noworodkową definiuje się jako zachorowa-
nie przed 6. miesiącem życia. U wszystkich pacjentów,
u których występuje utrwalona cukrzyca noworodkowa,
powinny być przeprowadzone badania genetyczne. Po-
winny one obejmować poszukiwanie mutacji w genie
KCNJ11 kodującym białko Kir6.2. Mutacje w tym genie są
najczęstszą przyczyną utrwalonej cukrzycy noworodków.
U większości pacjentów z mutacjami genu KCNJ11 możli-
wa jest, niezależnie od wieku, terapia pochodnymi sulfo-
nylomocznika, która jest postępowaniem efektywnym oraz
bezpiecznym i stanowi alternatywę dla leczenia insuliną.
W następnej kolejności należy poszukiwać mutacji w ge-
nach insuliny, ABCC8 kodującym białko SUR1 oraz glukoki-
nazy. Odnalezienie mutacji w genie ABCC8 pozwala na pod-
jęcie próby wdrożenia terapii pochodnymi sulfonylomoczni-
ka. Nosiciele mutacji w genach insuliny i podwójnej mutacji
w genie glukokinazy muszą być leczeni insuliną. Decyzje
dotyczące poszukiwania mutacji w innych genach powinny
być podejmowane indywidualnie przez diabetologów z du-
żym doświadczeniem w zakresie genetyki cukrzycy.
W rodzinach, w których występuje autosomalna do-
minująca cukrzyca o wczesnym początku zachorowania,
wynikająca z upośledzenia wydzielania insuliny, której
w większości przypadków nie towarzyszy otyłość, należy
rozważyć w diagnostyce różnicowej cukrzycę MODY i po-
szukiwanie mutacji w genach odpowiedzialnych za jej
powstawanie. Najczęstsza forma cukrzycy MODY wiąże
się z mutacjami w genach HNF1A i glukokinazy.
Typowy obraz kliniczny pacjentów z cukrzycą MODY
w wyniku mutacji w genie HNF1A obejmuje:
1. wczesny początek cukrzycy (typowo przed 25. rż.);
2. brak zależności od insuliny oraz tendencji do kwasicy
ketonowej, niewielkie zapotrzebowanie na insulinę,

www.dk.viamedica.pl
A5
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
2. Prewencja i opóźnianie rozwoju cukrzycy
oznaczalny peptyd C mimo kilkuletniego lub nawet
dłuższego czasu trwania choroby;
3. wywiad rodzinny w kierunku cukrzycy obejmujący
co najmniej 2 pokolenia. Wczesne zachorowanie na
cukrzycę u co najmniej 2 członków rodziny. W OGTT
wykonanym na wczesnym etapie rozwoju cukrzycy
zwykle stwierdza się znaczny wzrost glikemii, przy
często prawidłowych jej wartościach na czczo;
4. brak autoprzeciwciał typowych dla cukrzycy typu 1;
5. cukromocz większy niż należałoby oczekiwać na pod-
stawie wartości glikemii.
U znaczącego odsetka pacjentów z HNF1A MODY roz-
wijają się przewlekłe powikłania cukrzycy, dlatego od po-
czątku zachorowania należy dążyć do optymalnego
wyrównania choroby. Postępowaniem z wyboru (poza
okresem ciąży lub obecnością typowych przeciwwskazań)
jest wdrożenie pochodnych sulfonylomocznika. Po wy-
czerpaniu ich skuteczności należy rozważyć terapię skoja-
rzoną z zastosowaniem insuliny, metforminy lub inhibito-
rów DPP-4 albo monoterapię insuliną.
Poszukiwanie mutacji w genie glukokinazy jest wska-
zane w następujących przypadkach:
1. trwale podwyższona glikemia na czczo w zakresie
99–144 mg/dl (5,5–8,0 mmol/l);
2. przyrost glikemii w trakcie OGTT mniejszy niż 82,8
mg/dl (4,6 mmol/l);
3. jedno z rodziców z rozpoznaną cukrzycą, ale brak
dodatniego wywiadu rodzinnego nie wyklucza tej for-
my choroby.
Postępowaniem z wyboru w przypadku defektu glu-
kokinazy spowodowanego pojedynczą mutacją jest dieta
z wyłączeniem cukrów prostych; farmakoterapia zwykle
jest nieskuteczna.
Decyzje dotyczące poszukiwania mutacji w innych ge-
nach MODY powinny być podejmowane indywidualnie
w ośrodkach mających doświadczenie w wykonywaniu
tego rodzaju badań.
Najczęstszą przyczyną cukrzycy mitochondrialnej jest
mutacja A3243G genu tRNA leucyny. Poszukiwanie tej
mutacji powinno mieć miejsce w przypadku matczynego
dziedziczenia cukrzycy o wczesnym początku w rodzinie,
w której u niektórych jej członków występuje głuchota.
Postępowanie terapeutyczne w cukrzycy mitochondrial-
nej może obejmować dietę oraz stosowanie pochodnych
sulfonylomocznika lub insuliny, w zależności od stopnia
defektu wydzielania insuliny. W cukrzycy mitochondrial-
nej należy unikać terapii metforminą.
Badania genetyczne w Polsce, w przeciwieństwie do
wielu innych krajów Europy, nie są obecnie refundowane
przez NFZ i stanowią domenę badań naukowych prowa-
dzonych w kilku ośrodkach akademickich.
Cukrzyca u osób z mukowiscydozą (cukrzyca związana
z mukowiscydozą, CFRD)
Cukrzyca występuje u około 20% nastolatków i 40–50%
dorosłych z mukowiscydozą, stanowiąc najczęstsze schorze-
nie współistniejące. Cukrzyca związana z mukowiscydozą
rozwija się powoli i zwykle bezobjawowo przez wiele lat.
Cukrzycowa kwasica ketonowa występuje rzadko, najpraw-
dopodobniej z powodu zachowania wydzielania endogennej
insuliny lub równoczesnego upośledzenia wydzielania glu-
kagonu. Hiperglikemię początkowo obserwuje się zwykle
w sytuacjach nasilających insulinooporność, takich jak: ostre
i przewlekłe infekcje, terapia glikokortykosteroidami czy przyj-
mowanie dużych ilości węglowodanów (podaż doustna, do-
żylna, przez sondę żołądkową lub gastrostomię przezskórną).
Leczeniem z wyboru jest insulinoterapia.
Rutynowe, coroczne badania w kierunku cukrzycy na-
leży przeprowadzać u osób z mukowiscydozą w wieku
≥
10 lat, w okresie dobrego stanu zdrowia.
Cukrzyca typu 1
Obecnie nie istnieje żadna skuteczna i wprowadzona
do praktyki klinicznej metoda zapobiegania cukrzycy typu 1
zarówno w populacji ogólnej, jak i u osób z grup ryzyka.
Cukrzyca typu 2
Badanie przesiewowe należy przeprowadzać za po-
mocą oznaczania glikemii na czczo (FPG, fasting plasma
glucose) lub testu tolerancji (OGTT) z użyciem 75 g gluko-
zy (patrz rozdz. 1).
I. Czynniki ryzyka cukrzycy typu 2 (patrz rozdz. 1).
II. Przegląd zaleceń dotyczących zapobiegania lub
opóźnienia wystąpienia cukrzycy:
— osoby obciążone wysokim ryzykiem rozwoju cu-
krzycy typu 2 należy poddać odpowiedniej eduka-
cji na temat zasad zdrowego stylu życia (korzyści
zdrowotne związane z umiarkowanym zmniejsze-
niem masy ciała i regularną aktywnością fizyczną);
— wskazania do wykonania badań przesiewowych
(patrz rozdz. 1);
— pacjentom charakteryzującym się obecnością
stanu przedcukrzycowego (IFG lub IGT) należy
zalecać zmniejszenie masy ciała i zwiększenie ak-
tywności fizycznej. U osób z dużym ryzykiem roz-
woju cukrzycy typu 2, zwłaszcza przy współist-
niejących IFG i IGT, należy rozważyć prewencję
farmakologiczną cukrzycy w postaci stosowania
metforminy.

www.dk.viamedica.pl
A6
Diabetologia Kliniczna 2013, tom 2, supl. A
3. Monitorowanie glikemii
— powtarzanie porad dotyczących zmian stylu życia
ma decydujące znaczenie w skuteczności prewencji;
— zaleca się obserwację pacjentów pod kątem wystę-
powania innych czynników ryzyka chorób układu
sercowo-naczyniowego (np. palenie tytoniu, nad-
ciśnienie tętnicze, zaburzenia lipidowe) oraz ich le-
czenia;
— należy unikać leków o działaniu diabetogennym.
Tabela 3.1. Zalecana częstość samokontroli glikemii
Sposób leczenia cukrzycy
Częstość pomiarów glikemii przy prowadzeniu
samokontroli
Wielokrotne (tj. co najmniej 3 × dziennie) wstrzyknięcia insuliny
Wielokrotne (tj. co najmniej 4 × dziennie) pomiary
Intensywna funkcjonalna insulinoterapia, niezależnie
w ciągu doby według ustalonych zasad leczenia oraz
od typu cukrzycy
potrzeb pacjenta
Chorzy leczeni wyłącznie dietą
Raz w miesiącu skrócony profil glikemii (na czczo
i po głównych posiłkach) oraz raz w tygodniu
o różnych porach dnia
Chorzy stosujący doustne leki przeciwcukrzycowe i/lub analogi GLP
Raz w tygodniu skrócony profil glikemii (na czczo
i po głównych posiłkach), codziennie 1 badanie
o różnych porach dnia
Chorzy na cukrzycę typu 2 leczeni stałymi dawkami insuliny
Codziennie 1–2 pomiary glikemii, dodatkowo raz
w tygodniu skrócony profil glikemii (na czczo
i po głównych posiłkach) oraz raz w miesiącu
pełny profil glikemii
Bieżące monitorowanie i retrospektywna ocena glike-
mii są integralną częścią poprawnego leczenia cukrzycy,
którego celem jest uzyskanie stężeń glukozy zbliżonych
do wartości prawidłowych. Właściwe prowadzenie samo-
kontroli glikemii wymaga systematycznej edukacji pacjen-
ta w tym zakresie, ze szczególnym uwzględnieniem kon-
troli umiejętności posługiwania się glukometrem oraz
interpretacji wyników samokontroli, czyli wykorzystywania
ich do codziennej modyfikacji diety, wysiłku fizycznego
i dawki stosowanych leków. Drugim niezbędnym elemen-
tem monitorowania leczenia cukrzycy jest regularne ozna-
czanie hemoglobiny glikowanej (HbA
1c
).
I. Samokontrola glikemii
Samokontrola glikemii jest integralną częścią leczenia
cukrzycy.
Chorzy leczeni metodą wielokrotnych wstrzyknięć in-
suliny lub przy użyciu ciągłego podskórnego wlewu insu-
liny powinni na co dzień wykonywać dobowy profil glike-
mii, obejmujący oznaczenia stężenia glukozy: rano na
czczo, przed i 60–120 minut po każdym głównym posiłku
oraz przed snem. Częstość i pory dodatkowych oznaczeń
należy dobierać indywidualnie.
Zastosowanie systemu ciągłego monitorowania glike-
mii (CGMS, continuous glucose monitoring system) jako
formy uzupełnienia samokontroli glikemii u chorych na cu-
krzycę typu 1 o chwiejnym przebiegu ze współistniejącymi
częstymi epizodami hipoglikemii i brakiem jej świadomości
może poprawić bezpieczeństwo i skuteczność leczenia.
Samokontrola glikemii jest również zalecana, by osią-
gnąć cele terapeutyczne u chorych leczonych pojedynczymi
wstrzyknięciami insuliny, doustnymi lekami przeciwcukrzy-
cowymi, dietą i dozowanym wysiłkiem fizycznym (tab. 3.1).
W celu prawidłowego prowadzenia samokontroli gli-
kemii chorego należy przeszkolić w zakresie obsługi glu-
kometru, interpretacji wyników i dalszego postępowania.
Do samokontroli glikemii zaleca się używanie glukome-
trów przedstawiających jako wynik badania stężenie glu-
kozy w osoczu krwi, których deklarowany błąd oznacze-
nia nie przekracza 15% dla stężeń glukozy ≥ 100 mg/dl
(5,6 mmol/l) i 15 mg/dl (0,8 mmol/l) w przypadku stężeń
glukozy < 100 mg/dl (5,6 mmol/l). U pacjentów wykonu-
jących ≥ 4 pomiary dziennie wskazana jest analiza wyni-
ków za pomocą programu komputerowego. Kontrola glu-
kometrów wraz z oceną poprawności posługiwania się
nimi powinna być przeprowadzana 2 razy w roku, w pla-
cówce, w której chory jest leczony ambulatoryjnie.
II. Hemoglobina glikowana (HbA
1c
)
Odsetek HbA
1c
odzwierciedla średnie stężenie glukozy
we krwi, w okresie około 3 miesięcy poprzedzających
oznaczenie, przy czym około 60% obecnej we krwi HbA
1c
powstaje w ciągu ostatniego miesiąca przed wykonaniem
oznaczeń.
Oznaczenia HbA
1c
należy wykonywać raz w roku
u pacjentów ze stabilnym przebiegiem choroby, osiągają-
cych cele leczenia. U pacjentów nieosiągających celów
leczenia lub tych, u których dokonano zmiany sposobu

www.dk.viamedica.pl
A7
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
4. Określenie celów w leczeniu cukrzycy
leczenia, należy wykonywać oznaczenia HbA
1c
co najmniej
raz na kwartał.
Oznaczenia HbA
1c
powinny być wykonywane metoda-
mi analitycznymi certyfikowanymi przez National Glyco-
hemoglobin Standarization Program (NGSP) (http://
//www.ngsp.org). Możliwe jest wykonywanie oznaczeń
HbA
1c
poza laboratorium, w trybie POCT (point-of-care
testing), pod warunkiem używania metody i analizatora
certyfikowanych w NGSP.
Sugeruje się, aby laboratoria diagnostyczne oprócz
tradycyjnych jednostek wyrażały wynik HbA
1c
także w jed-
nostkach SJ [mmol/mol].
I. Uwagi ogólne
1. Pod pojęciem celów leczenia cukrzycy należy rozu-
mieć uzyskanie wartości docelowych w zakresie: gli-
kemii, ciśnienia tętniczego, lipidogramu, masy ciała.
2. U osób w starszym wieku i w sytuacji współistnienia
schorzeń towarzyszących, jeśli prognoza przeżycia nie
osiąga 10 lat, należy złagodzić kryteria wyrównania
do stopnia, który nie pogorszy jakości życia pacjenta.
3. Ogólnie we współczesnej diabetologii obowiązuje za-
sada daleko posuniętej indywidualizacji celów i inten-
syfikacji terapii. U każdego chorego na cukrzycę,
zwłaszcza cukrzycę typu 2, określając cele i dokonując
wyboru strategii terapeutycznej, należy uwzględnić
postawę pacjenta i spodziewane zaangażowanie w
leczenie (także osób z jego otoczenia), stopień ryzyka
wystąpienia hipoglikemii i jej ewentualne konsekwen-
cje (poważniejsze u osób w starszym wieku, z uszko-
dzonym układem krążenia i/lub nerwowym), czas
trwania cukrzycy, oczekiwaną długość życia, wystę-
powanie poważnych powikłań naczyniowych cukrzy-
cy i istotnych chorób towarzyszących, stopień eduka-
cji pacjenta oraz relacje korzyści i ryzyka uzyskania
określonych wartości docelowych terapii. W niektó-
rych sytuacjach (np. przy obecności zaawansowanych
powikłań, w starszym wieku) wyznaczone cele lecze-
nia należy osiągać stopniowo, w ciągu kilku (2–6)
miesięcy.
II. Kryteria wyrównania gospodarki węglowodano-
wej (po uwzględnieniu wyżej wymienionych
uwag):
Kryterium ogólne:
HbA
1c
£ 7% (£ 53 mmol/mol)
Kryteria szczegółowe:
a) HbA
1c
£ 6,5% (£ 48 mmol/mol):
— w odniesieniu do cukrzycy typu 1 [glikemia na
czczo i przed posiłkami, także w samokontroli:
70–110 mg/dl (3,9–6,1 mmol/l), a 2 godziny po
posiłku w samokontroli < 140 mg/dl (7,8 mmol/l)];
— w przypadku krótkotrwałej cukrzycy typu 2;
— u dzieci i młodzieży, niezależnie od typu choroby.
Oceniając profil glikemii, w odniesieniu do do-
celowych wartości HbA
1c
należy kierować się
przelicznikiem podanym w tabeli 4.1 odnoszą-
cym wartość HbA
1c
do średniej dobowej i zakre-
su stężeń glukozy we krwi;
b) HbA
1c
£ 8,0% (£ 64 mmol/mol):
— w przypadku chorych w wieku > 70 lat z wielo-
letnią cukrzycą (> 20 lat), u których współist-
nieją istotne powikłania o charakterze makroan-
giopatii (przebyty zawał serca i/lub udar mózgu);
c) HbA
1c
£ 6,1% (£ 43 mmol/mol) u kobiet planują-
cych ciążę i będących w ciąży.
Jeżeli u chorego na cukrzycę w wieku > 65. roku życia
przewiduje się przeżycie dłuższe niż 10 lat, realizując ogólne
cele leczenia, należy dążyć do stopniowego wyrównania cu-
krzycy, przyjmując jako docelową wartość HbA
1c
£ 7%.
III. Kryteria wyrównania gospodarki lipidowej:
— stężenie cholesterolu całkowitego: < 175 mg/dl
(< 4,5 mmol/l);
— stężenie cholesterolu frakcji LDL: < 100 mg/dl
(< 2,6 mmol/l);
— stężenie cholesterolu frakcji LDL u chorych na cu-
krzycę i chorobę niedokrwienną serca: < 70 mg/dl
(< 1,9 mmol/l);
— stężenie cholesterolu frakcji HDL: > 40 mg/dl
(> 1,0 mmol/l) [dla kobiet wyższe o 10 mg/dl
(o 0,275 mmol/l)];
Tabela 4.1. Związek między odsetkiem HbA
1c
a śred-
nim stężeniem glukozy w osoczu
HbA
1c
Średnie stężenie glukozy w osoczu
(%)
[mmol/mol]
[mg/dl]*
[mmol/l]**
5
31
97 (76–120)
5,4 (4,2–6,7)
6
42
126 (100–152)
7,0 (5,5–8,5)
7
53
154 (123–185)
8,6 (6,8–10,3)
8
64
183 (147–217)
10,2 (8,1–12,1)
9
75
212 (170–249)
11,8 (9,4–13,9)
10
86
240 (193–282)
13,4 (10,7–15,7)
11
97
269 (217–314)
14,9 (12,0–17,5)
12
108
298 (240–347)
16,5 (13,3–19,3)
Dane przedstawiono jako 95% CI. *Liniowa regresja średniego stężenia
glukozy [mg/dl] = 28,7 × HbA
1c
– 46,7. **Liniowa regresja średniego
stężenia glukozy [mmol/l] = 1,5944 × HbA
1c
– 2,5944 (wg Diabetes
Care 2008; 31: 1473–1478)

www.dk.viamedica.pl
A8
Diabetologia Kliniczna 2013, tom 2, supl. A
Współczesna opieka diabetologiczna wymaga właści-
wych kompetencji personelu lekarskiego, pielęgniarek
prowadzących edukację lub edukatorów, dietetyków.
Opieka powinna być skoncentrowana na pacjencie,
z uwzględnieniem jego indywidualnej sytuacji, potrzeb
i preferencji. Konieczne jest także współdziałanie specjali-
stów z pokrewnych dziedzin ze względu na multidyscy-
plinarny charakter późnych powikłań cukrzycy i schorzeń
współistniejących.
Dzieci i młodzież oraz kobiety w ciąży — patrz roz-
działy tematyczne.
I. Opieka ambulatoryjna
Nowoczesne leczenie cukrzycy wymaga przede
wszystkim kompetencji dotyczących leczenia, monitoro-
wania jego skuteczności oraz prowadzenia edukacji cho-
rych w zakresie uzyskania odpowiedniej wiedzy i moty-
wacji do realizacji zaleceń. Wymaga również współpracy
lekarzy POZ oraz lekarzy opieki specjalistycznej.
II. Zadania podstawowej opieki zdrowotnej
1. Promocja zdrowego stylu życia w ramach prowadze-
nia profilaktyki rozwoju zaburzeń tolerancji węglowo-
danów.
2. Identyfikacja czynników ryzyka cukrzycy.
3. Diagnostyka cukrzycy i stanów przedcukrzycowych.
4. Ocena zagrożenia pojawienia się późnych powikłań.
5. Diagnostyka wczesnych stadiów późnych powikłań.
6. Prowadzenie chorych na cukrzycę typu 2 leczonych
behawioralnie (dieta, aktywność fizyczna) oraz za po-
mocą leków doustnych.
7. Rozpoczęcie i prowadzenie insulinoterapii w modelu
terapii skojarzonej z lekami doustnymi u chorych na
cukrzycę typu 2.
8. Kierowanie leczonych chorych (co najmniej raz
w roku) na konsultacje specjalistyczne w celu:
— oceny wyrównania metabolicznego;
— oceny stopnia zaawansowania późnych powikłań
i ewentualnego wdrożenia ich terapii;
— edukowania w zakresie modyfikacji stylu życia;
— ustalenia celów terapeutycznych i określenia spo-
sobu ich realizacji.
III. Zadania opieki specjalistycznej (tab. 5.1)
1. Weryfikacja efektów i ustalenie celów leczenia chorych
na cukrzycę prowadzonych przez lekarzy POZ w ra-
mach corocznej kontroli.
2. Prowadzenie chorych na cukrzycę typu 1 i innych ty-
pów leczonych iniekcjami (insulina, agoniści recepto-
ra GLP-1).
3. Prowadzenie diagnostyki specjalistycznej i różnicowej
typów cukrzycy, w tym rozpoznania i leczenia cukrzyc
monogenowych oraz skojarzonych z innymi chorobami.
4. Diagnostyka, monitorowanie i zapobieganie progresji
późnych powikłań.
5. Edukacja diabetologiczna.
5. Organizacja opieki medycznej nad dorosłym chorym na cukrzycę
— stężenie cholesterolu „nie HDL”: < 130 mg/dl
(< 3,4 mmol/l);
— stężenie triglicerydów: < 150 mg/dl (< 1,7 mmol/l).
IV. Kryteria wyrównania ciśnienia tętniczego:
— ciśnienie skurczowe: < 140 mm Hg;
— ciśnienie rozkurczowe: < 90 mm Hg.
Kryteria szczegółowe — patrz rozdział 12.
Tabela 5.1. Zalecenia dotyczące monitorowania dorosłych chorych na cukrzycę
Parametr
Uwagi
Edukacja dietetyczna i terapeutyczna
Na każdej wizycie
HbA
1c
Raz w roku, częściej w przypadku wątpliwości utrzymania normoglikemii
lub konieczności weryfikacji skuteczności leczenia po jego modyfikacji
Cholesterol całkowity, HDL, LDL,
Raz w roku, częściej w przypadku obecności dyslipidemii
triglicerydy w surowicy krwi
Albuminuria
Raz w roku u chorych nieleczonych inhibitorami ACE lub antagonistami
receptora AT
1
Badanie ogólne moczu z osadem
Raz w roku
Kreatynina w surowicy krwi i wyliczanie eGFR
Raz w roku (w przypadku cukrzycy typu 1 po 5 latach trwania choroby)
Kreatynina, Na
+
, K
+
, Ca
2+
, PO
4
3–
w surowicy krwi
Co pół roku u chorych z podwyższonym stężeniem kreatyniny w surowicy
krwi
Dno oka przy rozszerzonych źrenicach
U chorych na cukrzycę typu 1 po 5 latach; u chorych na cukrzycę typu 2
— od momentu rozpoznania choroby (szczegóły: patrz rozdział 19)

www.dk.viamedica.pl
A9
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
6. Prowadzenie diagnostyki i leczenia cukrzycy u kobiet
w ciąży (we współpracy z położnikiem).
7. Prowadzenie chorych z jawnymi klinicznie powikła-
niami.
8. Diagnostyka chorób współistniejących z cukrzycą.
IV. Specjalistyczna opieka szpitalna
1. Przypadki nowo wykrytej cukrzycy typu 1 oraz cukrzy-
cy typu 2 z klinicznymi objawami hiperglikemii.
2. Ostre powikłania cukrzycy (hipoglikemia i hiperglike-
mia, kwasice i śpiączki cukrzycowe).
3. Zaostrzenie przewlekłych powikłań.
4. Przeprowadzenie drobnych zabiegów.
5. Modyfikacja schematu terapii chorych, u których nie
ma możliwości uzyskania efektów terapeutycznych
w warunkach leczenia ambulatoryjnego.
6. Wdrożenie leczenia metodą intensywnej terapii z uży-
ciem osobistej pompy insulinowej.
7. Wdrożenie insulinoterapii w cukrzycy ciążowej lub
przedciążowej nieleczonej uprzednio insuliną.
8. Trudności w uzyskaniu normoglikemii u ciężarnych
pacjentek z cukrzycą przedciążową.
V. Wymogi organizacyjne
Specjalistyczne oddziały diabetologiczne
A. Personel lekarski — dwóch specjalistów diabetolo-
gów zatrudnionych w pełnym wymiarze godzin,
ewentualnie, oprócz diabetologa, specjalista chorób
wewnętrznych (specjalista pediatra na oddziałach dzie-
cięcych), endokrynolog mający doświadczenie w za-
kresie diabetologii potwierdzone przez konsultanta
wojewódzkiego.
B. Personel pielęgniarski — dwie pielęgniarki z doświad-
czeniem edukacyjnym, których zakres obowiązków jest
ograniczony do edukacji i opieki nad chorymi na cukrzy-
cę, w miarę możliwości — edukator diabetologiczny.
C. Dietetyk — posiadający zakres obowiązków ograni-
czony tylko do opieki diabetologicznej (co najmniej
1/2 etatu).
D. Dostęp do konsultacji specjalistycznych (jak
w przypadku poradni, w tym do konsultacji psycholo-
gicznej).
Na każde 15–20 łóżek diabetologicznych dla osób
dorosłych zaleca się następujący skład zespołu tera-
peutycznego: 2–3 lekarzy, 2 pielęgniarki mające doś-
wiadczenie w opiece nad chorym na cukrzycę, dietetyk
oraz psycholog (zatrudniony lub dostępny w ramach
konsultacji), a także pracownik socjalny.
E. Wyposażenie:
— co najmniej 1 stanowisko wzmożonego nadzoru
metabolicznego/10 łóżek diabetologicznych;
— pomieszczenie i niezbędne pomoce dydaktyczne
do prowadzenia edukacji (sala edukacyjna);
— wymagany sprzęt: waga lekarska, ciśnieniomierze,
dożylne pompy infuzyjne, pompy do ciągłego pod-
skórnego wlewu insuliny, glukometry, wagi spo-
żywcze, młotki neurologiczne, widełki stroikowe
128 Hz, monofilamenty oraz stały dostęp do dia-
gnostyki kardiologicznej (próba wysiłkowa, EKG,
holter EKG, holter RR, planowa koronarografia)
i naczyniowej (USG z możliwością badania prze-
pływu naczyniowego metodą Dopplera);
— zalecany (nieobowiązkowy) sprzęt: system do cią-
głego podskórnego pomiaru glikemii, oftalmo-
skop, pedobarograf, neurotensjometr, „ślepy Dop-
pler” — tak zwany Cineloop.
Specjalistyczne poradnie diabetologiczne
A. Personel lekarski — specjalista diabetolog, a także
specjalista chorób wewnętrznych, pediatrii, specjali-
sta endokrynolog mający doświadczenie w zakresie
diabetologii potwierdzone przez konsultanta woje-
wódzkiego.
B. Personel pielęgniarski — pielęgniarka z minimum
rocznym stażem z diabetologii, posiadająca formalny
zakres obowiązków ograniczony tylko do opieki nad
chorymi na cukrzycę, w miarę możliwości — edukator
diabetologiczny.
C. Dietetyk — posiadający zakres obowiązków ograniczony
tylko do opieki diabetologicznej (minimum 1/2 etatu).
D. Psycholog — zatrudniony lub dostępny w ramach
konsultacji.
E. Dostęp do konsultacji specjalistycznych, między
innymi:
— okulista;
— nefrolog;
— neurolog;
— chirurg naczyniowy lub angiolog;
— kardiolog;
— ortopeda.
F. Pracownik socjalny
Zespół terapeutyczny, składający się z: 1 lekarza,
1 pielęgniarki mającej doświadczenie w opiece nad cho-
rymi na cukrzycę, 1 dietetyka (zatrudniony w niepełnym
wymiarze godzin) oraz z psychologa, zapewnia opiekę
dla 800 dorosłych osób chorych na cukrzycę.
Dzieci i młodzież, kobiety w ciąży — patrz rozdziały
tematyczne.
G. Wyposażenie poradni specjalistycznych:
— wymagane: waga lekarska, ciśnieniomierze, gluko-
metry, widełki stroikowe 128 Hz, monofilament,
waga spożywcza;
— zalecane (nieobowiązkowe): system podskórnego
monitorowania glikemii, holter RR, oftalmoskop,
neurotensjometr, zestaw komputerowy do odczy-
tu i wydruku danych pamięci glukometrów, osobi-
stych pomp insulinowych oraz systemów podskór-
nego monitorowania glikemii.

www.dk.viamedica.pl
A10
Diabetologia Kliniczna 2013, tom 2, supl. A
6. Terapia behawioralna
Zalecenia dietetyczne
I. Zalecenia ogólne
Celem leczenia dietetycznego chorych na cukrzycę jest
utrzymywanie:
— prawidłowego (bliskiego normy) stężenia glukozy
w surowicy krwi w celu prewencji powikłań cu-
krzycy;
— optymalnego stężenia lipidów i lipoprotein w su-
rowicy;
— optymalnych wartości ciśnienia tętniczego krwi
w celu redukcji ryzyka chorób naczyń;
— oraz uzyskanie i utrzymywanie pożądanej masy ciała.
Prawidłowe żywienie ma istotne znaczenie w prewen-
cji oraz leczeniu przewlekłych powikłań cukrzycy i popra-
wie ogólnego stanu zdrowia. Wszyscy pacjenci powinni
być edukowani w zakresie prawidłowego żywienia przez
osoby do tego uprawnione (lekarz, dietetyk, pielęgniarka
diabetologiczna, edukator diabetologiczny).
Leczenie dietetyczne obejmuje wskazówki dotyczące:
— całkowitej kaloryczności diety;
— rozdziału kalorii na poszczególne posiłki w ciągu
dnia;
— źródła pokarmów, które zabezpieczają zapotrze-
bowanie kaloryczne.
Przy ustalaniu diety należy uwzględnić indywidualne
preferencje żywieniowe i kulturowe pacjenta, wiek, płeć,
poziom aktywności fizycznej oraz status ekonomiczny.
Chorzy na cukrzycę powinni być zachęcani do prze-
strzegania zasad prawidłowego żywienia skierowanych
do osób zdrowych oraz dodatkowo do:
— kontrolowania ilości spożywanych węglowodanów
w całej diecie i poszczególnych posiłkach;
— ograniczenia węglowodanów prostych;
— częstego spożywania posiłków.
Chorzy na cukrzycę typu 1, bez nadwagi i otyłości,
powinni unikać spożywania węglowodanów prostych,
łatwoprzyswajalnych oraz przestrzegać prawidłowo zbi-
lansowanej diety, a insulinoterapia powinna być dostoso-
wana do nawyków żywieniowych pacjenta i jego trybu
życia, przy jednoczesnym uwzględnieniu prawidłowych
zasad żywienia. Przy opracowaniu założeń diety można
korzystać z systemu wymienników węglowodanowych
(WW) oraz wartości indeksu glikemicznego (IG) i ładunku
glikemicznego (ŁG) produktów.
W cukrzycy typu 2 podstawowym zadaniem jest nie
tylko utrzymanie dobrej kontroli metabolicznej choroby,
ale także redukcja nadmiaru masy ciała i utrzymanie po-
żądanej masy ciała chorego. W związku z tym — poza
wyżej wymienionymi zaleceniami — podstawowe zna-
czenie ma całkowita kaloryczność diety, dostosowana do
wieku, aktualnej masy ciała oraz aktywności fizycznej oso-
by chorej, która powinna umożliwić powolną, ale syste-
matyczną redukcję masy ciała. Zmniejszenie kaloryczności
diety (o 500–1000 kcal/d.) powinno umożliwić choremu
powolną, ale systematyczną redukcję masy ciała (ok. 0,5–
–1 kg/tydzień).
Redukcję masy ciała można osiągnąć, stosując zarów-
no dietę o zredukowanej ilości węglowodanów, jak i die-
tę niskotłuszczową.
II. Zalecenia szczegółowe
Skład diety
1. Węglowodany:
— 40–50% wartości energetycznej diety powinny za-
pewnić węglowodany, głównie o niskim indeksie
glikemicznym (< 50 IG);
— podstawowe ograniczenie powinno dotyczyć wę-
glowodanów prostych, których spożywanie chory
powinien ograniczyć do minimum;
— substancje słodzące (słodziki) mogą być stosowa-
ne w dawkach zalecanych przez producenta;
— nie zaleca się stosowania fruktozy jako zamiennika
cukru;
— zawartość błonnika pokarmowego w diecie powin-
na wynosić około 25–40 g/d. Szczególnie zalecane
są rozpuszczalne w wodzie frakcje błonnika pokar-
mowego (pektyny, beta glukany).
2. Tłuszcze:
— powinny zapewnić 30–35% wartości energetycz-
nej diety;
— tłuszcze nasycone powinny stanowić mniej niż 10%
wartości energetycznej diety; u chorych charakte-
ryzujących się stężeniem cholesterolu frakcji LDL
≥
100 mg/dl (≥ 2,6 mmol/l) ilość tę należy zmniej-
szyć do < 7%;
— tłuszcze jednonienasycone powinny zapewnić
10–15% wartości energetycznej diety;
— tłuszcze wielonienasycone powinny stanowić oko-
ło 6–10% wartości energetycznej diety, w tym kwa-
sy tłuszczowe omega-6: 5–8% oraz kwasy tłusz-
czowe omega-3: 1–2%;
— zawartość cholesterolu w diecie nie powinna prze-
kraczać 300 mg/d.; u chorych charakteryzujących
się stężeniem cholesterolu frakcji LDL ≥ 100 mg/dl
(≥ 2,6 mmol/l) ilość tę należy zmniejszyć do < 200
mg/d.;
— aby obniżyć stężenie cholesterolu frakcji LDL, należy
zmniejszyć udział tłuszczów nasyconych w diecie
i/lub zastąpić je węglowodanami o niskim indeksie
glikemicznym i/lub tłuszczami jednonienasyconymi;
— należy maksymalnie ograniczyć spożycie izomerów
trans kwasów tłuszczowych.

www.dk.viamedica.pl
A11
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
3. Białka:
— udział energetyczny białek w diecie powinien wy-
nosić 15–20%, przy czym stosunek białka zwierzę-
cego do białka roślinnego powinien wynosić co
najmniej 50/50%.
4. Witaminy i mikroelementy:
— suplementacja witamin lub mikroelementów u cho-
rych, u których nie stwierdza się ich niedoborów,
jest niewskazana.
5. Alkohol:
— spożywanie alkoholu przez chorych na cukrzycę
nie jest zalecane;
— chorego należy poinformować, że alkohol hamuje
uwalnianie glukozy z wątroby i w związku z tym
jego spożycie (zwłaszcza bez przekąski) może
sprzyjać rozwojowi niedocukrzenia;
— dopuszcza się spożywanie czystego alkoholu etylo-
wego (w przeliczeniu) w ilości nie większej niż
20 g/d. przez kobiety i 30 g/d. przez mężczyzn.
Alkoholu nie powinni spożywać chorzy z dyslipidemią
(hipertriglicerydemią), neuropatią i z zapaleniem trzustki
w wywiadzie.
6. Sól kuchenna: 5000–6000 mg/d.:
— osoby z umiarkowanym nadciśnieniem tętniczym
(NT) £ 4800 mg/d.;
— osoby z NT i nefropatią £ 4000 mg/d.
Zalecenia dietetyczne dla chorych na cukrzycę w sytu-
acjach szczególnych (np. w ciąży, u dzieci i młodzieży,
chorych z rozwiniętą nefropatią itp.) zamieszczono w od-
powiednich rozdziałach.
Wysiłek fizyczny
Wysiłek fizyczny — ze względu na wielokierunkowe
korzyści, jakie przynosi jego wykonywanie — jest inte-
gralną częścią prawidłowego, kompleksowego postępo-
wania w leczeniu cukrzycy. Wysiłek fizyczny wpływa
korzystnie na wrażliwość na insulinę i kontrolę glikemii,
profil lipidowy oraz sprzyja redukcji masy ciała.
I. Zasady podejmowania wysiłku fizycznego:
— początkowe zalecenia dotyczące aktywności fizycz-
nej powinny być umiarkowane i uzależnione od
możliwości pacjenta do wykonywania wysiłku;
— w celu uzyskania optymalnego efektu wysiłek
fizyczny powinien być regularny, podejmowany
co najmniej co 2–3 dni, jednak najlepiej co-
dziennie;
— rozpoczynając intensywną aktywność fizyczną, na-
leży wykonywać trwające 5–10 minut ćwiczenia
wstępne, a na zakończenie — uspokajające;
— wysiłek fizyczny może zwiększać ryzyko ostrej lub
opóźnionej hipoglikemii;
— alkohol może zwiększać ryzyko wystąpienia hipo-
glikemii po wysiłku;
— należy zwracać uwagę na zapobieganie odwod-
nieniu organizmu w warunkach wysokiej tempera-
tury otoczenia;
— należy pamiętać o ryzyku uszkodzenia stóp pod-
czas wysiłku (zwłaszcza przy współistniejącej neu-
ropatii obwodowej i obniżeniu progu czucia bólu),
o konieczności pielęgnacji stóp i wygodnym obuwiu.
II. Intensywność wysiłku fizycznego określa lekarz
na podstawie pełnego obrazu klinicznego
Najbardziej odpowiednią formą wysiłku w grupie cho-
rych na cukrzycę typu 2 w wieku > 65. rż. i/lub z nad-
wagą jest szybki (do zadyszki) spacer, 3–5 razy w tygo-
dniu (ok. 150 min tygodniowo).
Odpowiednią formą wysiłku u osób z cukrzycą, przy
współwystepowaniu nadwagi/otyłości, w każdym wieku
jest „nordic walking”.
III. Ryzyko dotyczące wysiłku fizycznego u chorych
na cukrzycę
1. Hipoglikemia:
— należy oznaczać glikemię przed wysiłkiem fi-
zycznym, w jego trakcie i po jego zakończeniu;
— przed planowanym wysiłkiem należy rozważyć
redukcję o 30–50% (w zależności od indywidu-
alnej reakcji) dawki insuliny szybko-/krótkodzia-
łającej, której szczyt działania przypada na okres
wysiłku lub wkrótce po jego zakończeniu;
— podczas leczenia przy użyciu pompy insulino-
wej zaleca się zmniejszenie podstawowego
przepływu insuliny o 20–80%, w zależności od
intensywności i czasu trwania wysiłku, najlepiej
2 godziny przed jego rozpoczęciem;
— przed nieplanowanym wysiłkiem fizycznym należy
spożyć dodatkową porcję cukrów prostych (20–
–30 g/30 min wysiłku), rozważyć ewentualną re-
dukcję dawki insuliny podawanej po wysiłku;
— należy unikać wstrzykiwania insuliny w kończy-
ny, które będą obciążone wysiłkiem, w przy-
padku gdy wysiłek fizyczny rozpoczyna się
30–60 minut od momentu jej wstrzyknięcia.
2. Dekompensacja metaboliczna:
— bardzo intensywny, krótkotrwały wysiłek fizyczny
(> 90% V
O2max
) może prowadzić do hiperglikemii
i kwasicy;
— jeśli wartość glikemii przekracza 250 mg/dl
(13,9 mmol/l), chorzy na cukrzycę typu 1 powinni
wykonać oznaczenie ciał ketonowych w moczu
i w przypadku stwierdzenia ketonurii unikać wysiłku;
— chorzy na cukrzycę typu 2 powinni rozważyć ana-
logiczne ograniczenie w przypadku, gdy wartość
glikemii przekracza 300 mg/dl (16,7 mmol/l).
3. Forsowny wysiłek może w szczególnych sytuacjach
mieć niekorzystny wpływ na stan ogólny chorego:

www.dk.viamedica.pl
A12
Diabetologia Kliniczna 2013, tom 2, supl. A
7. Postępowanie psychologiczne w cukrzycy
— retinopatia cukrzycowa proliferacyjna — ryzyko
krwawego wylewu do ciała szklistego, odwar-
stwienie siatkówki;
— nefropatia cukrzycowa — nasilenie wydalania al-
bumin i białkomoczu;
— neuropatia autonomiczna — obecność hipotonii
ortostatycznej;
— ryzyko wystąpienia niedokrwienia mięśnia ser-
cowego.
Zwalczanie palenia tytoniu
1. W przypadku każdego chorego palącego tytoń obec-
nie lub w przeszłości należy ustalić:
— wiek w momencie rozpoczęcia palenia;
— czas palenia;
— liczbę wypalanych papierosów;
— ewentualne próby przerwania palenia i czas ich
trwania;
— czas, w którym pacjent zaprzestał palić tytoń.
2. Poradnictwo:
— uświadomienie ryzyka wynikającego z palenia tyto-
niu chorym, którzy wcześniej nie palili;
— namawianie do całkowitego przerwania palenia;
— wspieranie chorego w decyzji zaprzestania palenia;
— wsparcie psychologiczne i w razie potrzeby również
farmakologiczne;
— dyskusja na temat palenia w trakcie każdej wizyty
lekarskiej;
— pisemna adnotacja w dokumentacji medycznej, je-
śli pacjent odmawia zaprzestania palenia tytoniu.
Stan psychiczny chorego (jego samopoczucie) wpływa
na niemal wszystkie aspekty jego postępowania terapeu-
tycznego. Niewłaściwe stosowanie się do zaleceń bardzo
często jest związane z problemami psychologicznymi, któ-
re wymagają zdiagnozowania i odpowiednich interwencji
psychoterapeutycznych. Z tego względu mało skuteczna
jest edukacja polegająca na samym przekazywaniu infor-
macji dotyczących zleconego leczenia i zalecanego postę-
powania. Stan psychiczny chorego należy oceniać przy roz-
poczynaniu leczenia cukrzycy, a następnie podczas każdej
wizyty lekarskiej. Wskazane jest stosowanie do tego celu
odpowiednio przygotowanych ankiet i testów.
1. Pomoc psychologiczna choremu powinna obejmować:
— odpowiedni sposób komunikowania się z nim;
— stałą ocenę (monitorowanie) jego stanu psychicz-
nego i sposobu stosowania się do zaleceń lekar-
skich oraz interwencje psychologiczne.
2. Zindywidualizowane podejście do chorego ma na celu:
— uwzględnianie jego sytuacji psychospołecznej
i ustalanie z chorym sposobu leczenia, którego re-
alizacja, zdaniem pacjenta, jest realna w jego aktu-
alnej sytuacji życiowej (co ma istotne znaczenie
w ustalaniu optymalnej i jednocześnie realistycznej
strategii terapii):
— rozwijanie motywacji do optymalnego postępowania;
— unikanie straszenia pacjenta konsekwencjami nie-
prawidłowego wypełniania zaleceń lekarskich, co
w większości przypadków jest nieskuteczne i szko-
dliwe;
— stosowanie optymalnego sposobu prowadzenia
edukacji opartego na psychologicznej diagnozie.
3. Ocena stanu psychicznego (diagnoza psychologiczna)
w praktyce lekarskiej chorego na cukrzycę obejmuje:
— sytuację społeczną i psychologiczną (życiową)
— jakość życia chorego;
— postawy, przekonania i zmartwienia oraz obowiąz-
ki związane z cukrzycą (nieuzasadnione obawy
i zmartwienia mogą osłabiać zdolność radzenia so-
bie z chorobą).
Zadaj następujące pytania:
W jakim stopniu martwi się Pan/Pani o przy-
szłość i możliwość rozwoju poważnych powi-
kłań: (0) nie jest to problem; (1) jest to niewielki
problem; (2) jest to umiarkowany problem; (3) jest
to dość poważny problem; (4) jest to poważny
problem. Trzy punkty lub więcej oznaczają znacz-
ne ryzyko rozwoju problemów psychospołecznych;
— poczucie wpływu na przebieg choroby (brak
odpowiedniego poczucia wpływu na przebieg
cukrzycy powoduje stosowanie stylów radzenia
sobie ze stresem związanym z chorobą, które
charakteryzuje unikanie myślenia o chorobie i/lub
redukowanie emocji wywołanych faktem choroby);
— ocenę stylu radzenia sobie z chorobą (obserwuje
się zmniejszenie tendencji do poszukiwania opty-
malnej strategii radzenia sobie z chorobą oraz stylu
zorientowanego na rozwiązanie problemów wy-
wołanych chorobą);
— ocenę objawów depresyjnych (depresja istotnie
zwiększa ryzyka rozwoju powikłań cukrzycy).
Czy w ciągu ostatniego miesiąca często dokuczało
Panu/Pani przygnębienie lub poczucie beznadziejności?
Czy w ciągu ostatniego miesiąca często dokuczała
Panu/Pani utrata zainteresowań wykonywaniem róż-
nych czynności lub utrata odczuwania przyjemności
z ich wykonywania?

www.dk.viamedica.pl
A13
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
8. Edukacja
Pozytywna odpowiedź na jedno z pytań ma czułość
97% i swoistość 67% w rozpoznawaniu depresji. W ta-
kim przypadku należy skierować chorego na konsultację
psychiatryczną;
— ocenę objawów lękowych, uzależnienia oraz in-
nych zaburzeń psychicznych (mogą one znacznie
utrudniać adaptację do cukrzycy, podobnie jak
uzależnienie od alkoholu).
4. Interwencje psychologiczne u chorego na cukrzycę
obejmują:
— rozwijanie poczucia wpływu na przebieg choroby
poprzez:
∑
dostarczanie zrozumiałych dla pacjenta infor-
macji na temat choroby i jej leczenia,
∑
wspólne formułowanie celów i planów terapeu-
tycznych, które są, jego zdaniem, realistyczne,
∑
stopniowe dochodzenie do optymalnego pozio-
mu stosowania się do zaleceń (strategia małych
kroków),
∑
oferowanie możliwości pomocy w przypadku
niepowodzeń w realizacji ustalonych wcześniej
planów (aby chory wiedział, że lekarz pomoże
mu ustalić przyczynę niepowodzenia i nie bę-
dzie miał do niego negatywnego stosunku);
— kształtowanie i utrzymanie stylu radzenia sobie
z cukrzycą zorientowanego na rozwiązanie proble-
mów związanych z chorobą.
5. Występowanie klinicznie nasilonej depresji (epizod de-
presji, dystymia) oraz innych zaburzeń psychicznych
wymaga konsultacji psychiatrycznej. W przypadku za-
burzeń adaptacyjnych, związanych z przystosowa-
niem się do choroby, interwencje psychoterapeutyczne
mogą być podjęte przez lekarza pierwszego kontaktu
lub specjalistę. W trudniejszych przypadkach potrzebna
jest pomoc psychologa klinicznego.
6. Praca zespołowa
Istotnym warunkiem skuteczności terapii jest spój-
na postawa całego zespołu terapeutycznego. Nie-
zbędne jest skuteczne komunikowanie się członków
zespołu. W poradniach diabetologicznych psycholog
jest niezbędnym członkiem specjalistycznego zespołu
leczącego.
I. Edukacja jest stałym, integralnym i niezbędnym
składnikiem postępowania terapeutycznego w cu-
krzycy w trakcie każdej wizyty lekarskiej. Ponadto
powinna być realizowana w ustrukturowany spo-
sób, obejmując edukację w okresie rozpoczynania
terapii, a następnie reedukację, na podstawie co-
rocznej oceny potrzeb szkoleniowych pacjenta
bądź na jego prośbę.
1. Program edukacji pacjenta powinien być tworzony
przy udziale chorego i jego lekarza oraz pozostawać
w ścisłym związku i koordynacji z zalecanym sposo-
bem leczenia cukrzycy. Pacjent jest aktywnym człon-
kiem zespołu terapeutycznego.
2. Celem edukacji pacjenta jest wspieranie go w samo-
dzielnym postępowaniu z cukrzycą (self-management
training) oraz w modyfikacji stylu życia, ze względu
na zalecany sposób odżywiania oraz aktywność fi-
zyczną. W cukrzycy typu 2 szczególne znaczenie ma
zagadnienie otyłości.
II. Udokumentowano skuteczność programów samo-
dzielnego postępowania. Aktywnie angażują one
uczestników w proces uczenia, dostosowując treść
i formę do indywidualnej sytuacji i osobistych do-
świadczeń uczestników szkolenia oraz motywują
ich do stawiania sobie osobistych celów behawio-
ralnych dotyczących leczenia, ustalanych w poro-
zumieniu z lekarzem.
1. Zalecane są strategie zintegrowania samodzielnego
postępowania w cukrzycy z codziennym sposobem
życia. Mają one na celu wzmacnianie zdolności samo-
stanowienia (empowerment) pacjentów i polegają na
pomaganiu im w odkryciu oraz w stosowaniu ich wro-
dzonych i nabytych zdolności do bycia odpowiedzial-
nymi za własne życie.
2. Zalecane jest równoległe prowadzenie zindywidualizo-
wanej edukacji oraz tworzenie grupowych programów
edukacyjnych. Edukację powinny prowadzić odpowied-
nio przeszkolone osoby (lekarze, edukatorzy diabetolo-
giczni, pielęgniarki, dietetycy). W edukacji powinni brać
również udział członkowie zespołu terapeutycznego,
reprezentujący różne zawody medyczne. Potrzebne są
programy edukacyjne dla osób, u których stwierdzono
cukrzycę, oraz reedukacyjne dla pacjentów chorujących
od dłuższego czasu. Przydatne jest proponowanie edu-
kacji ich rodzinom i bliskim.
3. W edukacji należy wykorzystywać współczesne tech-
nologie (DVD, internet).
4. Podstawę edukacji stanowi ustalenie indywidualnych
celów postępowania w cukrzycy, z uwzględnieniem
trudności specyficznych dla danej osoby. Program
edukacji powinien zawierać kształtowanie wpływu
na przebieg choroby, ponieważ sama wiedza nie jest
wystarczająca do optymalnego postępowania w cu-
krzycy.

www.dk.viamedica.pl
A14
Diabetologia Kliniczna 2013, tom 2, supl. A
9. Ogólne zasady postępowania u chorych na cukrzycę typu 1
Cukrzyca typu 1 jest chorobą autoimmunologiczną.
Leczenie cukrzycy typu 1
— Chorzy z cukrzycą typu 1 bezwzględnie wymagają le-
czenia insuliną. Nawet w okresie remisji choroby insu-
linoterapia powinna być utrzymywana.
— Zalecanym modelem leczenia jest intensywna funk-
cjonalna insulinoterapia przy zastosowaniu wielokrot-
nych, podskórnych dawek insuliny lub ciągłego pod-
skórnego wlewu insuliny prowadzonego za pomocą
osobistej pompy insulinowej. Warunkiem skuteczne-
go leczenia jest prawidłowo prowadzona edukacja
III. Ramowy program edukacyjny powinien zawierać:
1. Wsparcie dotyczące zaakceptowania choroby, wzmac-
niania adekwatnej motywacji do leczenia, wzmacnia-
nia zdolności samostanowienia (empowerment).
2. Ustalanie i ocenianie indywidualnych celów terapeu-
tycznych uwzględniających przebieg choroby, roko-
wanie, zalecone leczenie i sytuację życiową pacjenta.
3. Podstawowe wiadomości na temat choroby i jej le-
czenia (przyczyny, kliniczna charakterystyka, przebieg
i rokowanie itp.).
4. Naukę technik samodzielnej, systematycznej obserwa-
cji (self-monitoring — mierzenie stężenia glukozy we
krwi, oznaczenie stężenia ciał ketonowych, pomiar ciś-
nienia tętniczego itp.) oraz postępowania w sytu-
acjach wymagających interwencji.
5. Naukę technik podawania insuliny (czynniki wpływa-
jące na tempo absorpcji insuliny, miejsca podawania
insuliny, odpowiednia długość igieł, zapobieganie li-
podystrofii poinsulinowej).
6. Dla pacjentów leczonych za pomocą osobistej pompy
insulinowej: zasady programowania i modyfikacji wle-
wu podstawowego, korzystanie z czasowej zmiany
wlewu podstawowego, stosowanie bolusów pro-
stych, przedłużonych i złożonych, korzystanie z kalku-
latora bolusa, zasady zakładania zestawów infuzyj-
nych (zasady doboru i miejsca wkłucia), korzystanie
z systemu ciągłego monitorowania glikemii i właści-
wa interpretacja wyników, postępowanie w razie awa-
rii osobistej pompy insulinowej — zasady powrotu do
terapii wstrzykiwaczami typu pen, postępowanie
w przypadku początkowych objawów kwasicy keto-
nowej, zasady odłączenia pompy insulinowej w szcze-
gólnych sytuacjach (np. sport), techniczna obsługa
pompy insulinowej.
7. Wiadomości dotyczące rozpoznawania i leczenia kom-
plikacji ostrych (hipoglikemia, infekcje, zawał serca,
udar mózgu itp.) oraz przewlekłych (nefropatia/cho-
roby nerek, retinopatia, neuropatia, zaburzenia erek-
cji, stopa cukrzycowa), a także czynników ich ryzyka
(hiperlipidemia, nadciśnienie, palenie tytoniu itp.) oraz
sposobów zapobiegania powikłaniom i chorobom
związanym z cukrzycą.
8. Wiadomości na temat zdrowego odżywiania się i jego
roli w leczeniu (w tym praktyczne informacje dotyczą-
ce zawartości węglowodanów w pokarmach, tworze-
nie planu żywienia, który uwzględnia indywidualne
nawyki, potrzeby i strategie terapeutyczne itp.).
9. Wiadomości o wpływie ćwiczeń fizycznych na regula-
cję stężenia glukozy we krwi (hipo-, hiperglikemia
itp.).
10. Informacje na temat postępowania w sytuacjach
szczególnych (podróż, antykoncepcja, ciąża).
11. Prawa socjalne osób chorych na cukrzycę (praca, pra-
wo jazdy, ubezpieczenie itp.).
12. Zasady korzystania z opieki zdrowotnej (częstość wi-
zyt, badań kontrolnych), optymalne stosowanie się
do zaleceń lekarskich.
13. Omówienie znaczenia problemów psychologicznych
w postępowaniu z cukrzycą i możliwości opieki spe-
cjalistycznej.
IV. Edukacja wstępna chorego na cukrzycę leczonego
dietą lub dietą i doustnymi lekami hipoglikemizu-
jącymi powinna trwać co najmniej 5 godzin, nato-
miast pacjenta leczonego insuliną — około 9 go-
dzin, a chorego leczonego za pomocą osobistej
pompy insulinowej — 9–15 godzin, w warunkach
ambulatoryjnych lub szpitalnych, w zależności od
sytuacji, w jakiej znajduje się pacjent, i możliwości
placówki sprawującej opiekę. Należy ją kontynu-
ować przez cały rok, przeznaczając łącznie na ten
cel 5–9 godzin dla chorych na cukrzycę typu 2, a w
przypadkach cukrzycy typu 1 — co najmniej 7–14
godzin. W następnych latach czas przeznaczony
na reedukację musi być uzależniony od zasobu
wiedzy, którą przyswoił pacjent, od liczby popeł-
nianych przez niego błędów, a także od rodzaju
pojawiających się ewentualnie powikłań czy cho-
rób towarzyszących.
V. Zaleca się wprowadzenie nowych programów edu-
kacyjnych o udokumentowanej skuteczności, po-
twierdzonej wynikami badań.
VI. Edukacja prowadzona przez lekarzy, pielęgniarki, edu-
katorów diabetologicznych i dietetyków powinna być
realizowana równolegle do farmakologicznego postę-
powania terapeutycznego z uwzględnieniem wymie-
nionych powyżej ram czasowych, co wymaga oddziel-
nego finansowania w ramach odrębnie zdefiniowa-
nego i kontraktowanego świadczenia.

www.dk.viamedica.pl
A15
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
(wg zasad podanych w rozdziale 8), umożliwiająca
choremu samodzielną modyfikację dawek insuliny na
podstawie systematycznie prowadzonej samokontroli
stężenia glukozy we krwi z użyciem glukometru
(zgodnie z zasadami podanymi w rozdziale 3).
— Przy nawracających incydentach hipoglikemii „ciężkie-
go” stopnia lub dużych dobowych wahaniach stęże-
nia glukozy we krwi zachodzą wskazania do zastoso-
wania systemu ciągłego monitorowania glikemii
(CGMS).
Organizacja opieki nad chorym
na cukrzycę typu 1
— Od samego początku rozpoznania cukrzycy typu 1
i w czasie dalszego przebiegu choroby osoba chora
na cukrzycę typu 1 powinna znajdować się pod opieką
specjalisty diabetologa. Taki sposób postępowania
zapewnia ciągłą współpracę z zespołem edukacyjnym
(wg zasad podanych w rozdziale 5) oraz dostęp do
niezbędnych konsultacji.
— Przypadki nowego zachorowania na cukrzycę typu 1,
a także trudne do prowadzenia ostre powikłania cukrzy-
cy wymagają hospitalizacji w jednostce referencyjnej.
Cele leczenia cukrzycy typu 1
Celem leczenia cukrzycy typu 1 jest dobra kontrola
metaboliczna z utrzymywaniem w granicach normy stę-
żenia glukozy we krwi, wartości HbA
1c
(< 6,5%), ciśnienia
tętniczego, gospodarki lipidowej i masy ciała (wg celów
określonych w rozdziale 4), przy równoczesnym unikaniu
hipoglikemii.
Tylko taki sposób postępowania może zapobiec wy-
stępowaniu ostrych i przewlekłych powikłań oraz umożli-
wić prowadzenie normalnego, aktywnego życia rodzin-
nego, zawodowego i społecznego.
Wczesne rozpoznawanie przewlekłych powikłań
cukrzycy
— Wczesne rozpoznanie powikłań cukrzycy umożliwiają
badania przesiewowe w kierunku nefropatii, retino-
patii i neuropatii cukrzycowej. Zasady ich prowadze-
nia u osób z cukrzycą typu 1 omówiono w rozdzia-
łach 18, 19 i 20.
— U chorych z cukrzycą typu 1 i długim okresem jej
trwania wcześniej niż w populacji osób zdrowych
może ujawnić się choroba dużych naczyń (makroan-
giopatia cukrzycowa) przebiegająca w postaci choro-
by niedokrwiennej serca, choroby naczyń mózgowych
lub choroby tętnic kończyn dolnych. Zasady rozpo-
znawania i leczenia choroby niedokrwiennej serca
omówiono w rozdziale 16, natomiast postępowanie
w udarze mózgu i w ostrym zespole wieńcowym są
zgodne z przedstawionymi w rozdziałach 17 i 16.1.
Rozpoznawanie i leczenie ostrych powikłań
— Prawidłowo wyedukowany chory z cukrzycą typu 1
musi znać zasady postępowania w stanach ostrej,
umiarkowanej i łagodnej hiper- i hipoglikemii oraz
powinien poradzić sobie samodzielnie w tej sytuacji.
Cięższe stany wymagają pomocy lekarskiej, zgodnej
z zasadami przedstawionymi w rozdziałach 14 i 15.
Sytuacje szczególne u osób z cukrzycą typu 1
— Chory z cukrzycą typu 1, dobrze wyrównany metabo-
licznie, leczony metodą intensywnej insulinoterapii
może być operowany w systemie „jednego dnia”
(małe zabiegi operacyjne). Pozostałe zasady postępo-
wania okołooperacyjnego u osób z cukrzycą typu 1
zostały przedstawione w rozdziale 25.
— Cukrzycy typu 1 częściej niż w populacji ogólnej to-
warzyszą endokrynopatie, a zwłaszcza choroby auto-
immunologiczne tarczycy (choroba Hashimoto, cho-
roba Gravesa-Basedowa) i kory nadnerczy (choroba
Addisona), a także celiakia, niedokrwistość z niedo-
boru witaminy B12 (Addisona-Biermera) oraz kolage-
nozy. Ich współistnienie może znacznie pogorszyć
przebieg cukrzycy typu 1. Wystąpienie chorób wikła-
jących przebieg metaboliczny cukrzycy wymaga ho-
spitalizacji na oddziale specjalistycznym.
— U osoby z cukrzycą typu 1 może występować otyłość
z towarzyszącymi wykładnikami insulinooporności.
Zwiększa się wówczas dobowe zapotrzebowanie na
insulinę i pogarsza kontrola metaboliczna. Rozpozna-
nie i postępowanie w takiej sytuacji wymaga diagno-
styki i leczenia specjalistycznego.
— Narastającym problemem wśród młodych osób cho-
rych na cukrzycę typu 1 są zaburzenia odżywiania
o charakterze bulimii lub anoreksji. Rozpoznanie i lecze-
nie takich stanów wymaga specjalistycznego leczenia
psychiatrycznego, przy ścisłej współpracy diabetologa.
Dobrze wyedukowana osoba z cukrzycą typu 1,
leczona metodą intensywnej insulinoterapii i prawi-
dłowo wyrównana metabolicznie, zdolna jest do po-
dejmowania tej samej aktywności fizycznej i do osią-
gania podobnych celów zawodowych jak osoby bez
cukrzycy będące w zbliżonym wieku.

www.dk.viamedica.pl
A16
Diabetologia Kliniczna 2013, tom 2, supl. A
Obniżenie hiperglikemii w wieloczynnikowym leczeniu
cukrzycy typu 2 (oprócz leczenia nadciśnienia, dyslipidemii,
zmiany stylu życia, leczenia przeciwpłytkowego itd.) ma klu-
czowe znaczenie w zapobieganiu i hamowaniu postępu prze-
wlekłych powikłań cukrzycy (makro- i mikronaczyniowych).
I. Obniżanie hiperglikemii musi uwzględniać oba me-
chanizmy patogenetyczne cukrzycy typu 2, czyli
insulinooporność i upośledzenie wydzielania insu-
liny. Leczenie cukrzycy typu 2 musi być progresyw-
ne i dostosowane etapami do postępującego cha-
rakteru schorzenia. Jeżeli stosowana na danym
etapie terapia przestaje być skuteczna, tzn. nie jest
osiągana docelowa dla danego pacjenta wartość
HbA
1c
, należy przejść do kolejnego etapu.
II. Etapy leczenia cukrzycy typu 2
Etap 1. Monoterapia:
— modyfikacja stylu życia (redukcja masy ciała, zwięk-
szenie aktywności fizycznej do 30–45 min/d.),
zmniejszenie kaloryczności posiłków w połączeniu
z metforminą lub, w rzadkich przypadkach, u oso-
by bez nadwagi, z zachowaną funkcją komórek
beta — z pochodną sulfonylomocznika;
— aby zminimalizować ryzyko wystąpienia objawów
niepożądanych metforminy, głównie dotyczących
dolegliwości ze strony przewodu pokarmowego,
należy jej stosowanie rozpoczynać od małych da-
wek, następnie stopniowo je zwiększając do mak-
symalnej tolerowanej dawki;
— w przypadku nietolerancji metforminy możliwe jest
stosowanie pochodnych sulfonylomocznika lub
niektórych inhibitorów DPP-4 (zgodnie z rejestracją
umożliwiającą stosowanie danego preparatu w mo-
noterapii); w takiej sytuacji inhibitory DPP-4 po-
winny być preferowane u osób z otyłością, dużym
ryzykiem związanym z występowaniem niedocu-
krzeń i nieprawidłową czynnością nerek;
— skuteczność terapeutyczną wdrożonego leczenia
doustnego można ocenić dopiero po kilku tygo-
dniach jej stosowania.
Etap 2. Terapia doustna skojarzona:
— opcja 2a: modyfikacja stylu życia i dołączenie do
metforminy pochodnej sulfonylomocznika lub leku
inkretynowego (inhibitora DPP-4 lub agonisty re-
ceptora GLP-1);
— opcja 2b: modyfikacja stylu życia i terapia trójle-
kowa z zastosowaniem metforminy (zawsze)
i dwóch innych leków o różnych mechanizmach
działania z następujących grup: pochodne sulfony-
lomocznika, inhibitory a-glukozydazy (akarboza),
inhibitory DPP-4, agoniści receptora GLP-1.
10. Doustne leki przeciwcukrzycowe i agoniści receptora GLP-1
w terapii cukrzycy typu 2
Tabela 10.1. Wykaz leków stosowanych w terapii cukrzycy typu 2 (insulina — patrz rozdział 11)
Metformina
Pochodne
Inhibitor
Agoniści
Inhibitory DPP-4
sulfonylomocznika
aaaaa
-glukozydazy
receptora GLP-1
Efekt/mechanizm
Zmniejszenie
produkcji
Zwiększenie wydzielania
Hamowanie
rozkładu
Zwiększenie wydzielania
Zwiększenie stężenia
glukozy w wątrobie.
insuliny
wielocukrów
w
jelicie
insuliny zależne od
insuliny
wydzielanej
Poprawa wrażliwości
nasilenia
hiperglikemii,
w zależności od nasilenia
obwodowej na insulinę
hamowanie łaknienia
hiperglikemii
HbA
1c
(%)
Ø
1–2%
Ø
1–2%
(SU)
Ø
0,5–1,0%
Ø
0,5–1,0%
Ø
0,5–0,8%
Glikemia na czczo [mg/dl]
Ø
60–70
Ø
60–70
Ø
20–30
Ø
50
Ø
50
(głównie poposiłk
o
w
a
)
Insulina w osoczu
Ø≠
≠
´
≠ ≠
≠
Cholesterol frakcji LDL
Ø
´´
Ø
Ø
lub
´
Cholesterol frakcji HDL
≠
´´
≠≠
Triglicerydy
Ø
´´
Ø
´
Masa ciała
Ø
lub
´
≠
´
Ø Ø
´
Działania niepożądane
Zaburzenia
Hipoglikemia,
Zaburzenia
jelitowe
Zaburzenia
Istotne
nie
żołądkowo-jelitowe
przyrost masy ciała
(biegunki,
gazy)
żołądkowo-jelitowe
występują
(nudności, wymioty)
Przeciwwskazania
Niewydolność narządów
Niewydolność narządów
Choroby
przewodu
Neuropatia
Niewydolność
wątroby
(serca, mózgu, wątroby,
(serca,
wątroby,
nerek),
pokarmowego,
ciąża
żołądkowo-jelitowa,
nerek*, oddechowa),
ciąża
brak
rezerw
alkoholizm
komórki beta
*Patrz tabela 18.3

www.dk.viamedica.pl
A17
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
Rycina 10.1. Praktyczny algorytm farmakoterapii cukrzycy typu 2;
a
na każdym etapie leczenia zalecana jest modyfikacja
stylu życia;
b
wskazania do PSM i gliptyn w monoterapii — patrz opis etapu 1 leczenia cukrzycy, str. A14;
c
agonista
receptora GLP-1 lub gliptyna; PSM — pochodna sulfonylomocznika
Etap 1
(monoterapia doustna)
a
Etap 2
(terapia doustna skojarzona)
a
Etap 3
(insulinoterapia prosta)
a
Etap 4
(insulinoterapia złożona)
a
Metformina +
+ 2 leki o różnych
mechanizmach działania
(PSM lub lek inkretynowy
lub akarboza)
c
Metformina + PSM
Metformina +
+ lek inkretynowy
c
Metformina (PSM, gliptyny)
b
Metformina + insulina bazalna
Metformina + insulina 2 × dziennie
(bazalna lub mieszanki)
Metformina + intensywna insulinoterapia
Możliwe jest także dołączenie do metforminy insuliny
bazowej, czyli bezpośrednie przejście z etapu 1 do etapu 3,
z pominięciem etapów 2a i 2b.
Etap 3. Modyfikacja stylu życia i insulinoterapia prosta
[przede wszystkim z zastosowaniem insuliny bazowej
(insulina NPH, analog długodziałający); różne modele
— patrz rozdz. 11] z ewentualną kontynuacją metfor-
miny, zwłaszcza przy utrzymującej się nadwadze.
Etap 4. Modyfikacja stylu życia i insulinoterapia złożo-
na z ewentualną kontynuacją metforminy, zwłaszcza
przy utrzymującej się nadwadze (patrz rozdz. 11).
III. Wykaz leków stosowanych w terapii cukrzycy typu 2
przedstawiono w tabeli 10.1.
IV. Praktyczny algorytm farmakoterapii cukrzycy typu 2
przedstawiono na rycinie 10.1.

www.dk.viamedica.pl
A18
Diabetologia Kliniczna 2013, tom 2, supl. A
11. Insulinoterapia
Insulinoterapia u chorych na cukrzycę typu 1
U chorych na cukrzycę typu 1 insulinoterapia jest je-
dynym sposobem leczenia. Rekomendowany model sta-
nowi intensywna insulinoterapia przy zastosowaniu wie-
lokrotnych wstrzyknięć lub ciągłego podskórnego wlewu
insuliny.
Insulinoterapia u chorych na cukrzycę typu 2
Cukrzyca typu 2 ma charakter progresywny. Narasta-
nie zaburzeń patofizjologicznych leżących u jej podłoża,
szczególnie defektu komórki beta, powoduje konieczność
stopniowej intensyfikacji leczenia, w tym rozpoczęcia in-
sulinoterapii (patrz rozdz. 10). Często insulinoterapia jest
jedyną metodą pozwalającą uzyskać normoglikemię.
I. Kryteria rozpoczęcia leczenia insuliną w cukrzycy
typu 2:
— niedawno rozpoznana cukrzyca (z możliwością po-
wrotu do typowego algorytmu):
• glikemia ≥ 300 mg/dl (16,7 mmol/l) ze współ-
istniejącymi objawami klinicznymi hiperglikemii;
— wtórna nieskuteczność leków doustnych (HbA
1c
> 7% mimo intensyfikacji terapii behawioralnej).
II. Wskazania do zmiany dotychczasowego sposobu
leczenia hipoglikemizującego (z terapii doustnymi
lekami hipoglikemizującymi, stosowanymi w niektó-
rych przypadkach w połączeniu z agonistą recepto-
ra GLP-1) na leczenie skojarzone z insuliną w przy-
padku stwierdzenia niewyrównania glikemii:
— kilkakrotne potwierdzenie utrzymującego się stanu
hiperglikemii;
oraz
— nieskuteczne próby skorygowania potencjalnie
usuwalnych przyczyn hiperglikemii, takich jak:
• błędy dietetyczne,
• zbyt mała aktywność fizyczna,
• nieregularne przyjmowanie doustnych leków hi-
poglikemizujących (brak współpracy),
• infekcje,
• nieadekwatna dawka leków doustnych.
III. Wskazania do rozpoczęcia insulinoterapii, nieza-
leżnie od wartości glikemii:
— ciąża;
— cukrzyca typu LADA (latent autoimmune diabetes
in adults);
— cukrzyca związana z mukowiscydozą;
— życzenie pacjenta.
U pacjentów z cukrzycą LADA i nadwagą lub otyłością
korzystne jest stosowanie metforminy w modelu skoja-
rzonym z insulinoterapią.
IV. Wskazania do czasowej insulinoterapii:
— dekompensacja cukrzycy wywołana przemijający-
mi przyczynami (infekcja, uraz, kortykoterapia itp.);
— zabieg chirurgiczny (patrz rozdz. 25);
— udar mózgu (patrz rozdz. 17);
— zabieg przezskórnej wewnątrznaczyniowej angio-
plastyki wieńcowej (PTCA, percutaneous translu-
minal coronary angioplasty);
— ostry zespół wieńcowy;
— inne ostre schorzenia wymagające hospitalizacji na
oddziale intensywnej opieki medycznej.
V. Algorytm insulinoterapii
1. Insulina o przedłużonym działaniu (izofanowa — NPH,
analog długodziałający) w jednym wstrzyknięciu:
— w wypadku hiperglikemii porannej — wieczorem;
— w wypadku normoglikemii na czczo i hiperglikemii
w ciągu dnia — rano (do rozważenia wielokrotne
wstrzyknięcia).
W wybranych przypadkach, kiedy wprowadzenie in-
suliny było zbyt długo odwlekane, w wyniku czego
u pacjenta występuje nasilona hiperglikemia, a odsetek
HbA
1c
znacznie przekracza cel terapeutyczny, można roz-
ważyć wprowadzenie od razu mieszanek insulinowych
lub intensywnej insulinoterapii. Nie ma obecnie przeko-
nujących dowodów na większą efektywność terapeu-
tyczną lub bezpieczeństwo mieszanek ludzkich bądź ana-
logowych. Ostateczny wybór preparatu powinien mieć
charakter indywidualny, z uwzględnieniem preferencji pa-
cjenta dotyczących liczby posiłków.
2. Dawka początkowa wynosi 0,2 j./kg mc. lub 10 j.
3. Leki doustne można stosować w średniej dawce do-
bowej u osób leczonych insuliną:
— w przypadku współistnienia otyłości należy zalecić
terapię skojarzoną składającą się z połączenia in-
suliny z metforminą lub z inhibitorami a-glukozy-
dazy albo też z inhibitorem DPP-4 posiadającym
stosowną rejestrację;
— w wypadku prawidłowej masy ciała można rozważyć
jej skojarzenie z pochodnymi sulfonylomocznika.
4. Weryfikacja wyrównania glikemii w ciągu 4–5 dni ze
stopniowym zwiększeniem dawki o 4–8 j. na podsta-
wie wyników samokontroli, aż do uzyskania pełnego
wyrównania.
5. W przypadku zapotrzebowania na insulinę > 40 j. na
dobę można rozważyć podanie w 2 dawkach insuliny
o przedłużonym działaniu lub mieszanek; wskazane
jest rozważenie odstawienia leków stymulujących wy-
dzielanie insuliny.
6. W przypadku zapotrzebowania na insulinę > 80 j. na
dobę należy rozważyć trzecie wstrzyknięcie insuliny
krótkodziałającej/analogu szybkodziałającego w porze

www.dk.viamedica.pl
A19
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
obiadu, ewentualnie rozważyć wdrożenie algorytmu
wielokrotnych wstrzyknięć (intensywnej insulinoterapii).
7. Podczas stosowania dużych dawek insuliny, powyżej
100 j. na dobę (świadczących o insulinooporności),
należy uwzględnić przyczyny takiego zjawiska i wziąć
pod uwagę możliwość wystąpienia działań niepożą-
danych.
Zaleca się podjęcie próby zmniejszenia stopnia insuli-
nooporności poprzez zastosowanie 72–96-godzinnego
podskórnego lub dożylnego ciągłego wlewu insuliny.
Intensywna insulinoterapia
u chorych na cukrzycę typu 1 i 2
Intensywną insulinoterapię realizuje się za pomocą wie-
lokrotnych wstrzyknięć insuliny w ciągu doby lub — przede
wszystkim w przypadku cukrzycy typu 1 — przy użyciu
osobistej pompy do ciągłej podskórnej infuzji insuliny.
I. Zasady intensywnej insulinoterapii:
— codzienna samokontrola glikemii;
— samodzielne podejmowanie przez chorego decyzji
o modyfikacji dawki insuliny i ewentualnych daw-
kach dodatkowych, w zależności od wartości ozna-
czonej glikemii, zapotrzebowania energetycznego
i aktywności fizycznej;
— precyzyjne określenie docelowych wartości glikemii;
— odpowiednia edukacja terapeutyczna i żywienio-
wa oraz motywacja chorego;
— możliwość szybkiego kontaktu chorego z zespołem
prowadzącym leczenie;
— w cukrzycy typu 2 wlew podskórny za pomocą
osobistej pompy insulinowej nie jest postępowa-
niem rutynowym.
II. Algorytmy wielokrotnych wstrzyknięć:
— insulina krótkodziałająca lub analog szybkodziała-
jący przed posiłkami; oraz
— insulina o przedłużonym działaniu izofanowa (NPH)
lub długodziałający analog insuliny w celu zapew-
nienia stałego, podstawowego stężenia insuliny
przed snem i/lub w godzinach porannych.
W niektórych przypadkach cukrzycy typu 2 przy pra-
widłowej glikemii na czczo wystarczające jest stosowanie
jedynie insulin krótkodziałających okołoposiłkowo.
III. Algorytm leczenia osobistymi pompami insulinowymi
Terapia osobistymi pompami insulinowymi powinna
być prowadzona w ośrodkach posiadających doświad-
czenie w tego rodzaju leczeniu.
1. Wskazania:
— konieczność zastosowania małych dawek insuliny
(np. u dzieci);
— nawracające, nieprzewidywalne epizody hipoglikemii;
— nieświadomość hipoglikemii;
— nieregularny styl życia i nieregularne spożywanie
posiłków;
— hiperglikemia o brzasku;
— cukrzyca przedciążowa, trudna do wyrównania
metodą wielokrotnych wstrzyknięć;
— preferencje chorego przy założeniu poniesienia
kosztów leczenia pompą.
2. Przeciwwskazania:
— niski poziom intelektualny lub edukacyjny pacjenta;
— brak współdziałania chorego;
— brak kontaktu z poradnią specjalistyczną.
12. Zasady leczenia nadciśnienia tętniczego u chorych na cukrzycę
Celem leczenia jest optymalne zmniejszenie globalnego
ryzyka powikłań sercowo-naczyniowych poprzez obniże-
nie wartości ciśnienia tętniczego poniżej 140/90 mm Hg.
U chorych z nowo rozpoznanym nadciśnieniem tętniczym
i bez powikłań narządowych nadciśnienia wskazane jest
podjęcie próby uzyskania ciśnienia tętniczego < 130/
/80 mm Hg. U pacjentów z towarzyszącą nefropatią zaleca
się redukcję wartości ciśnienia poniżej 130/80 mm Hg, ze
względu na możliwość osiągnięcia dodatkowego efektu ne-
froprotekcyjnego, ale nie poniżej wartości 120/70 mm Hg.
Ciśnienie tętnicze należy mierzyć podczas każdej wizyty,
również w pozycji stojącej w celu oceny hipotonii ortostatycz-
nej. U pacjentów z rozpoznanym nadciśnieniem zaleca się
samokontrolę w warunkach domowych. U chorych z wartoś-
ciami skurczowego ciśnienia tętniczego nie mniejszymi niż
140 mm Hg lub rozkurczowego nie mniejszymi niż
90 mm Hg pomiar należy powtórzyć innego dnia oraz zale-
cić kontrolę ciśnienia poza gabinetem lekarskim. Powtórne
stwierdzenie wartości ciśnienia tętniczego nie mniejszych
niż 140 mm Hg lub rozkurczowego nie mniejszych niż
90 mm Hg potwierdza rozpoznanie nadciśnienia tętnicze-
go. W przypadku wątpliwości diagnostycznych przydatne
jest wykonanie 24-godzinnego, ambulatoryjnego monitoro-
wania ciśnienia tętniczego (z uwzględnieniem oceny warto-
ści ciśnienia w godzinach nocnych) oraz zalecenie wykony-
wania pomiarów ciśnienia tętniczego przez chorego w wa-
runkach domowych (tzw. pomiary domowe, samodzielne).
I. Zasady leczenia nadciśnienia tętniczego:
— postępowanie farmakologiczne powinno być połą-
czone ze zmianą stylu życia w każdym przypadku
stwierdzenia nadciśnienia;

www.dk.viamedica.pl
A20
Diabetologia Kliniczna 2013, tom 2, supl. A
— w przypadku stwierdzenia subklinicznych zmian
narządowych (w szczególności albuminurii lub jaw-
nego białkomoczu) właściwe jest rozpoczęcie far-
makoterapii u pacjentów z wysokim prawidłowym
ciśnieniem tętniczym;
— terapię należy rozpoczynać od najmniejszych do-
stępnych dawek leków w celu zminimalizowania
działań niepożądanych;
— w wypadku nieosiągnięcia docelowych wartości
ciśnienia tętniczego można zwiększyć dawkę poje-
dynczego leku do dawki średniej, przy dalszym nie-
powodzeniu leczenia należy rozpocząć podawanie
drugiego leku pochodzącego z innej grupy; nie na-
leży stosować maksymalnych dawek;
— w nadciśnieniu tętniczym 2. i 3. stopnia rozpoczy-
na się leczenie od dwóch leków hipotensyjnych,
z możliwością zwiększenia dawki jednego lub obu
leków do maksymalnej, zwłaszcza gdy ciśnienie
skurczowe i rozkurczowe przekracza odpowiednio
o 20 i 10 mm Hg zalecaną wartość docelową;
— skuteczne są połączenia leków pochodzących
z różnych klas, charakteryzujących się odmiennym
mechanizmem działania, w celu osiągnięcia addy-
tywnego efektu hipotensyjnego; preferowane po-
łączenia: inhibitor konwertazy angiotensyny (ACEI)
+ antagonista kanału wapniowego (połączenie
neutralne metabolicznie), ACEI + diuretyk tiazydo-
wy/tiazydopodobny, antagonista receptora angio-
tensynowego AT
1
(ARB) + diuretyk tiazydowy/tia-
zydopodobny, ARB + antagonista kanału wapnio-
wego (połączenie neutralne metabolicznie);
— w terapii pacjentów z nadciśnieniem i powikłania-
mi sercowymi (choroba niedokrwienna serca, nie-
wydolność serca) powszechnie stosowane jest po-
łączenie ACEI i b-adrenolityku;
— połączenia leków o podobnym mechanizmie dzia-
łania lub zbliżonych skutkach ubocznych mają nie-
wielką wartość, gdyż efekt hipotensyjny jest mniej-
szy od addytywnego lub istnieje zwiększone ryzy-
ko wystąpienia działań niepożądanych;
— jeśli chory nie reaguje na stosowane leczenie lub
źle je znosi, należy zamienić dany lek na preparat
z innej grupy, zanim zwiększy się dawkę lub dołą-
czy drugi lek;
— stosowanie preparatów złożonych poprawia reali-
zację zaleceń terapeutycznych (compliance);
— należy dołączyć kolejny lek z innej grupy, jeżeli
mimo stosowania dwóch leków docelowa wartość
ciśnienia tętniczego nie została osiągnięta (jednym
ze stosowanych preparatów powinien być diuretyk);
— u pacjentów z brakiem nocnego spadku ciśnienia
(non-dipping) lub nadmiernym porannym wzro-
stem ciśnienia (morning surge) należy rozważyć
modyfikację pory podawania leków hipotensyj-
nych;
— należy preferować długodziałające leki hipotensyj-
ne, zapewniające 24-godzinną skuteczność przy
podawaniu raz na dobę;
— w przypadku stosowania ACEI, ARB
lub leku mo-
czopędnego należy monitorować stężenie kreaty-
niny, GFR i potasu w surowicy krwi;
— u chorych w wieku > 65 lat ciśnienie tętnicze należy
obniżać stopniowo, aby uniknąć powikłań terapii.
II. Wybór leku hipotensyjnego
Skuteczne leczenie, pozwalające na uzyskanie pra-
widłowych wartości ciśnienia tętniczego ma większe
znaczenie niż rodzaj zastosowanego leku:
— leczenie hipotensyjne można rozpoczynać od po-
dania ACEI, ARB, leku moczopędnego, b-adrenoli-
tyku (przy braku wskazań szczególnych preferowa-
ne b-adrenolityki wazodylatacyjne) lub antagonisty
kanału wapniowego;
— nie należy kojarzyć ACEI z ARB. Przy ocenie poten-
cjalnych korzyści wynikających z zastosowania in-
nych możliwości kojarzenia leków blokujących
układ renina–angiotensyna–aldosteron (RAA) (np.
bardziej skuteczne zwolnienie progresji niewydol-
ności nerek lub serca) należy zawsze uwzględnić
ryzyko wystąpienia istotnych objawów niepożą-
danych;
— leki stosowane w terapii skojarzonej można wy-
brać spośród wymienionych powyżej lub innych
grup z uwzględnieniem zasad kojarzenia;
— leczenie chorych na nadciśnienie tętnicze ze współ-
istniejącym afektem nerkowym — patrz rozdział 18;
— u chorych w wieku > 55 lat, u których występują
inne czynniki ryzyka chorób układu krążenia, nale-
ży rozważyć zastosowanie ACEI w celu zmniejsze-
nia ryzyka incydentów sercowo-naczyniowych, nie-
zależnie od wartości ciśnienia tętniczego;
— nie zaleca się stosowania ACEI lub ARB u osób
normotensyjnych z normoalbuminurią w celu pre-
wencji pierwotnej cukrzycowej choroby nerek;
— zaleca się zastosowanie ACEI lub ARB u osób nor-
motensyjnych z albuminurią ≥ 30 mg/g w celu
prewencji wystąpienia i progresji cukrzycowej cho-
roby nerek;
— u pacjentów z chorobą niedokrwienną serca, po
przebytym zawale serca, w przypadku niewydol-
ności serca, w celu zmniejszenia ryzyka zgonu, ce-
lowe jest zastosowanie b-adrenolityku i ACEI jako
preparatów pierwszego wyboru;
— w przypadku współistnienia choroby tętnic obwo-
dowych należy unikać stosowania leku nieselek-
tywnie blokującego receptor b-adrenergiczny;
— diuretyki tiazydowe/tiazydopodobne należy stoso-
wać przy wartości GFR ≥ 30 ml/min/1,73 m
2
;
w przypadku wartości GFR < 30 ml/min/1,73 m
2
należy zastosować diuretyk pętlowy.

www.dk.viamedica.pl
A21
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
13. Zasady leczenia dyslipidemii
Badania kliniczne wskazują, że u ponad 70–75%, a wie-
ku podeszłym u > 90% chorych konieczne jest zastosowa-
nie co najmniej 2 różnych leków hipotensyjnych, aby osią-
gnąć cele terapeutyczne. Niejednokrotnie wymaga to stoso-
wania leków z innych niż wymienione wcześniej grup (m.in.
a
-blokery, leki działające ośrodkowo, wazodylatatory).
Zasady leczenia cukrzycy u dzieci i młodzieży, u ko-
biet planujących i będących w ciąży oraz u osób w wieku
> 65 lat — patrz rozdziały tematyczne.
III. Odrębności postępowania w przypadku nadciś-
nienia tętniczego u kobiet w ciąży
Docelowa wartość ciśnienia tętniczego to < 140/90
mm Hg, natomiast u ciężarnych z nefropatią cukrzycową
należy bezwzględnie dążyć do uzyskania wartości ciśnie-
nia poniżej 130/80 mm Hg.
U kobiet w ciąży w nadciśnieniu, które nie jest ciężkie,
lekami z wyboru podawanymi doustnie są (w kolejności):
metyldopa, labetalol, antagoniści wapnia. W sytuacjach
zagrożenia życia preferowanym środkiem jest labetalol
lub nitrogliceryna (parenteralnie). W przypadku ich braku
może być stosowana parenteralnie hydralazyna, istnieją
jednak doniesienia o wzroście częstości występowania
działań niepożądanych w okresie okołoporodowym.
Głównym celem leczenia jest obniżenie stężenia cho-
lesterolu frakcji LDL. Stężenie „nie HDL” stanowi wtórny
cel leczenia. Normalizacja całego aterogennego profilu
lipidowego, po uzyskaniu docelowego stężenia frakcji
LDL, to jest podwyższenie stężenia cholesterolu frakcji
HDL i obniżenie stężenia triglicerydów, może się wiązać
z korzystnym efektem.
I. Rozpoznanie zaburzeń lipidowych
Wywiad obejmuje:
— ocenę sposobu odżywiania, spożywanie alkoholu;
— ocenę aktywności fizycznej — rodzaj aktywności,
czas trwania;
— obecność chorób układu sercowo-naczyniowego:
choroby niedokrwiennej serca, chorób naczyń mó-
zgowych i obwodowych;
— ocenę występowania chorób tarczycy, wątroby, ne-
rek — w celu wykluczenia wtórnych postaci hiper-
lipidemii;
— występowanie u krewnych I stopnia zaburzeń lipi-
dowych, chorób układu sercowo-naczyniowego,
nadciśnienia tętniczego, cukrzycy;
— stosowanie leków mogących podwyższać stężenie
lipidów.
Pożądane wartości parametrów lipidowych:
— stężenie cholesterolu całkowitego < 175 mg/dl
(< 4,5 mmol/l);
— stężenie cholesterolu frakcji HDL > 40 mg/dl
(> 1,0 mmol/l) u mężczyzn i > 50 mg/dl (> 1,3
mmol/l) u kobiet;
— stężenie triglicerydów < 150 mg/dl (< 1,7 mmol/l);
— stężenie cholesterolu frakcji LDL < 100 mg/dl
(< 2,6 mmol/l) [u chorych na cukrzycę i choroby
układu sercowo-naczyniowego stężenie choleste-
rolu frakcji LDL powinno wynosić < 70 mg/dl
(< 1,9 mmol/l)];
— stężenie cholesterolu „nie HDL” < 130 mg/dl
(< 3,4 mmol/l).
Jeżeli pacjent leczony statynami nie uzyska powyż-
szych wartości docelowych, stosując maksymalne, tolero-
wane dawki statyn, alternatywnym celem terapeutycz-
nym jest redukcja stężenia cholesterolu frakcji LDL o 50%
w stosunku do wartości wyjściowej.
Stężenie cholesterolu frakcji LDL (LDL-C) można obli-
czyć ze wzoru Friedewalda, jeśli stężenie triglicerydów
w surowicy krwi wynosi < 400 mg/dl (< 4,5 mmol/l) i nie
ma możliwości bezpośredniego oznaczania stężenia cho-
lesterolu frakcji LDL:
LDL-C [mmol/l] = cholesterol całkowity [mmol/l] –
– cholesterol frakcji HDL [mmol/l] – Tg/2,2 [mmol/l].
II. Kontrola i monitorowanie stężenia lipidów
1. Cukrzyca typu 2:
— oznaczenie lipidów należy wykonać w momencie
rozpoznania cukrzycy, a następnie kontrola ich stę-
żenia powinna się odbywać raz w roku lub częś-
ciej, w zależności od ich wartości;
— jeśli stężenia lipidów znajdują się powyżej normy,
zaleca się kontrolę ich wartości co 8–12 tygodni
od momentu rozpoczęcia terapii, aż do osiągnięcia
zalecanych stężeń;
— jeżeli stężenia lipidów mieszczą się w zakresie po-
żądanych wartości, badania kontrolne należy wy-
konywać raz w roku;
— kontrola co 2 lata u osób z małym ryzykiem roz-
woju schorzeń układu sercowo-naczyniowego [stę-
żenie cholesterolu frakcji LDL < 2,6 mmol/l (< 100
mg/dl), stężenie cholesterolu frakcji HDL > 1,0
mmol/l (> 40 mg/dl) u mężczyzn i > 1,3 mmol/l
(> 50 mg/dl) u kobiet, stężenie triglicerydów
< 1,7 mmol/l (< 150 mg/dl)].

www.dk.viamedica.pl
A22
Diabetologia Kliniczna 2013, tom 2, supl. A
2. Cukrzyca typu 1 (patrz rozdział na temat cukrzycy
typu 1):
— gdy stężenia lipidów świadczą o małym ryzyku,
zaleca się kontrolę stężenia lipidów co 2–5 lat, za-
leżnie od obecności innych czynników ryzyka roz-
woju schorzeń układu sercowo-naczyniowego.
III. Leczenie dyslipidemii u chorych na cukrzycę
1. Zmiana stylu życia:
— zwiększenie aktywności fizycznej;
— zmniejszenie masy ciała u osób z nadwagą lub
otyłością;
— zaprzestanie palenia tytoniu;
— dieta z ograniczeniem spożycia tłuszczów nasyco-
nych < 10% całkowitej ilości zapotrzebowania
energetycznego, cholesterolu (< 300 mg/d.) lub
(< 200 mg/d.) przy podwyższonym stężeniu chole-
sterolu frakcji LDL, maksymalne ograniczenie tłusz-
czów trans nienasyconych; spożycie n-6 wieloniena-
syconych kwasów tłuszczowych powinno stanowić
4–8%, a n-3 wielonienasyconych powinno wynosić
2 g kwasu linolenowego i 200 mg/d. kwasów tłusz-
czowych posiadających bardzo długi łańcuch;
— w hipertriglicerydemii bardzo istotne znaczenie
mają zmniejszenie nadwagi, redukcja spożycia al-
koholu, obniżenie spożycia mono- i dwusachary-
dów (redukcja spożycia fruktozy), ograniczenie
spożycia tłuszczów nasyconych, włączenie do die-
ty tłuszczów jednonienasyconych, redukcja spoży-
cia węglowodanów.
2. Ścisła kontrola glikemii
Ścisła kontrola glikemii ma bardzo duże znaczenie dla
wyrównania zaburzeń lipidowych, zwłaszcza hipertrigli-
cerydemii.
3. Leczenie farmakologiczne:
— u chorych na cukrzycę ze współistniejącymi scho-
rzeniami układu sercowo-naczyniowego należy
rozpocząć leczenie statyną, niezależnie od warto-
ści stężenia lipidów;
— u chorych na cukrzycę z przewlekłą chorobą nerek
lub powyżej 40. roku życia, bez współistniejących
chorób układu sercowo-naczyniowego, ale z obec-
nym ≥ 1 czynnikiem ryzyka sercowo-naczyniowe-
go lub markerami uszkodzenia narządów zalecane
jest rozpoczęcie leczenia statyną w celu uzyskania
stężenia LDL-C < 1,9 mmol/l;
— u chorych na cukrzycę typu 1 i 2 w wieku 18–39
lat, bez współistniejących chorób układu sercowo-
naczyniowego, ale charakteryzujących się stęże-
niem cholesterolu frakcji LDL > 2,6 mmol/l (> 100
mg/dl) lub zwiększonym ryzykiem schorzeń serco-
wo-naczyniowych związanym z obecnością innych
czynników ryzyka, takich jak: nefropatia, retinopa-
tia, nieprawidłowa kontrola glikemii, nadciśnienie
tętnicze, dodatni wywiad rodzinny w kierunku
przedwczesnego występowania choroby naczyń
lub długim czasem trwania cukrzycy, wskazane jest
rozważenie terapii statynami;
— u chorych na cukrzycę typu 1 z mikroalbuminurią
i chorobą nerek zaleca się obniżenie LDL-C (co naj-
mniej o 30%) za pomocą statyn jako leku pierw-
szego wyboru (ewentualnie leczeniem skojarzo-
nym), niezależnie od wyjściowego stężenia LDL-C;
— u chorych na cukrzycę ze współistniejącą hipertri-
glicerydemią ≥ 2 mmol/l (≥ 177 mg/dl), utrzymu-
jącą się po osiągnięciu stężenia docelowego chole-
sterolu frakcji LDL za pomocą statyn, należy roz-
ważyć zwiększenie dawki statyn, aby obniżyć stę-
żenie cholesterolu „nie HDL”, który stanowi wtór-
ny cel leczenia. W uzasadnionych przypadkach na-
leży rozważyć leczenie skojarzone z fibratem lub
pochodnymi kwasu nikotynowego;
— znaczna hipertriglicerydemia (> 400 mg/dl) może
wymagać wdrożenia natychmiastowego leczenia
za pomocą zmiany stylu życia oraz włączenia po-
stępowania farmakologicznego (fibraty, pochodne
kwasu nikotynowego) w celu redukcji ryzyka ostre-
go zapalenia trzustki;
— stosowanie statyn jest przeciwwskazane w okresie
ciąży i karmienia piersią.
4. Terapia skojarzona
W uzasadnionych przypadkach:
— w podgrupie chorych na cukrzycę typu 2 charakte-
ryzujących się stężeniem triglicerydów > 2,3 mmol/l
(> 200 mg/dl) i stężeniem HDL-C < 0,88 mmol/l
(< 34 mg/dl) leczonych statynami dołączenie fi-
bratu wiąże się z dodatkową redukcją incydentów
sercowo-naczyniowych.
Terapia skojarzona z zastosowaniem statyn i innych
leków obniżających stężenie lipidów (fibraty, pochodne
kwasu nikotynowego, ezetimib, kwasy omega-3 nienasy-
cone) może znajdować zastosowanie w osiągnięciu war-
tości docelowych profilu lipidowego u chorych na cukrzy-
cę, jednak jak dotąd nie przeprowadzono dużych badań
klinicznych dotyczących skuteczności i bezpieczeństwa ta-
kiego leczenia.
Terapia skojarzona (statyny + fibraty, statyny + kwas
nikotynowy) wiąże się ze zwiększonym ryzykiem wystą-
pienia nieprawidłowych prób wątrobowych, zapalenia
mięśni i rabdomioliozy, zwłaszcza przy współistniejącej
niewydolności nerek.
5. Postępowanie w hipertriglicerydemii ciężkiego stopnia
Ryzyko ostrego zapalenia trzustki klinicznie istotne
występuje przy stężeniu triglicerydów > 10 mmol/l
(> 880 mg/dl). Hipertriglicerydemia jest przyczyną około
10% przypadków ostrego zapalenia trzustki, ale może
ono wystąpić już przy hipertriglicerydemii przekraczającej
5 mmol/l (440 mg/dl).
www.dk.viamedica.pl
A23
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
I. Definicja. Hipoglikemię rozpoznaje się przy obni-
żeniu stężenia glukozy we krwi poniżej 55 mg/dl
(3,0 mmol/l), niezależnie od występowania obja-
wów klinicznych, które u części osób, zwłaszcza
chorujących od wielu lat na cukrzycę typu 1, mogą
pojawiać się dopiero przy znacznie niższych war-
tościach glikemii. Objawy hipoglikemii mogą też
wystąpić przy wyższych wartościach glikemii
(> 100 mg/dl), wówczas gdy dochodzi do ich szyb-
kiego obniżenia. Tak zwana nieświadomość
hipoglikemii, określana jako nieodczuwanie pato-
logicznie niskich (< 55 mg/dl, tj. < 3,0 mmol/l)
wartości glikemii, jest istotnym powikłaniem częs-
tego występowania epizodów hipoglikemii. Nie-
świadomość hipoglikemii może być także spowo-
dowana neuropatią autonomiczną.
14. Hipoglikemia
Zalecane leczenie:
— hospitalizacja w przypadku wystąpienia ostrego za-
palenia trzustki;
— ścisła kontrola triglicerydemii:
• ograniczenie przyjmowanych kalorii oraz zawar-
tości tłuszczu w diecie (10–15%),
• absolutny zakaz picia alkoholu,
• wprowadzenie terapii fibratami i kwasami ome-
ga-3 (2–4 g/d.) lub kwasem nikotynowym.
U osób z cukrzycą nieleczonych insuliną należy rozpo-
cząć insulinoterapię, najczęściej drogą dożylną przy uży-
ciu pompy infuzyjnej, tak aby uzyskać optymalną kontro-
lę glikemii. Takie postępowanie pozwala zredukować tri-
glicerydemię w ciągu 2–5 dni.
Zasady leczenia cukrzycy u dzieci i młodzieży, u ko-
biet planujących i będących w ciąży oraz u osób w wieku
> 65 lat — patrz rozdziały tematyczne.
Oznaczenie w surowicy na czczo stężenia cholesterolu całkowitego, TG, HDL-C i LDL-C
Oznaczenie w surowicy na czczo stężenia cholesterolu całkowitego, TG, HDL-C i LDL-C
Wykluczenie wtórnych przyczyn dyslipidemii
Cel terapii: LDL-C < 100 mg/dl (2,6 mmol/l) lub < 70 mg/dl (1,9 mmol/l) u osób z chorobą niedokrwienną serca
Cel terapii: LDL-C < 100 mg/dl (2,6 mmol/l) lub < 70 mg/dl (1,9 mmol/l) u osób z chorobą niedokrwienną serca
Modyfikacja stylu życia (redukcja nadwagi, zwiększenie wysiłku fizycznego, modyfikacja diety) i kontrola glikemii
Statyny
(istotne jest dążenie do dawki skutecznej terapeutycznie)
Cel terapii nieosiągnięty lub nieuzyskanie
30-procentowej redukcji LDL-C
Cel terapii osiągnięty
Kontynuacja terapii
— Zastosowanie statyny o silniejszym działaniu
— Dołączenie ezetymibu lub fibratu
Cel terapii osiągnięty,
ale TG > 150 mg/dl (1,7 mmol/l)
ale TG > 150 mg/dl (1,7 mmol/l)
i/lub HDL-C < 40 mg/dl (1,0 mmol/l)
i/lub HDL-C < 40 mg/dl (1,0 mmol/l)
— Intensyfikacja modyfikacji stylu życia
— Kontrola stosowanych dawek leków
— Dołączenie fibratu (o ile nie jest już stosowany)
— Kontrola
Wykluczenie wtórnych przyczyn dyslipidemii
compliance
—
Rycina 13.1. Algorytm postępowania w dyslipidemii w cukrzycy. TG — triglicerydy; HDL-C — cholesterol frakcji HDL;
LDL-C — cholesterol frakcji LDL

www.dk.viamedica.pl
A24
Diabetologia Kliniczna 2013, tom 2, supl. A
II. Uwagi ogólne
1. Osoby chorej na cukrzycę nie można automatycznie
traktować jako zagrożonej hipoglikemią oraz obcią-
żać wynikającymi z tego powodu skutkami dotyczą-
cymi zatrudnienia i sytuacji społecznej.
2. Ryzyko wystąpienia hipoglikemii wzrasta w następu-
jących sytuacjach:
— stosowanie insuliny w monoterapii lub w skojarze-
niu z innymi lekami przeciwhiperglikemicznymi;
— stosowanie pochodnych sulfonylomocznika w mo-
noterapaii bądź w skojarzeniu z innymi lekami
przeciwhiperglikemicznymi;
— niewłaściwe dawkowanie wymienionych leków
w sytuacji wzmożonego wysiłku fizycznego, zmniej-
szonego dowozu kalorii lub spożywania alkoholu;
— dążenie do szybkiej normalizacji wartości HbA
1c
.
3. Hipoglikemia w pewnych sytuacjach (starsi chorzy,
osoby z chorobą niedokrwienną mięśnia sercowego)
może stanowić bezpośrednie zagrożenie życia.
III. Postępowanie w przypadku nieświadomości hi-
poglikemii:
— edukacja chorych i ich bliskich w zakresie rozpo-
znawania subtelnych i nietypowych zwiastunów
hipoglikemii;
— uwzględnienie tej sytuacji w działalności zawodo-
wej i prowadzeniu pojazdów;
— modyfikacja terapii zmierzająca do istotnego
zmniejszenia częstości „niedocukrzeń” jako jedy-
nej metody poprawy odczuwania hipoglikemii;
— częsta samokontrola, rozważenie zastosowania CGM.
IV. Postępowanie w przypadku występowania nawraca-
jących hipoglikemii polega na przeprowadzeniu wnikli-
wej analizy nawyków chorego i stosowanego leczenia
cukrzycy oraz innych chorób, a także wprowadzeniu
takich modyfikacji w terapii cukrzycy, aby ryzyko „nie-
docukrzeń” zmniejszyć do minimum (np. poprzez re-
dukcję dawki insuliny przed planowanym wysiłkiem fi-
zycznym, zmianę rodzaju stosowanej insuliny itp.).
V. Postępowanie doraźne
1. U chorego przytomnego:
— w zależności od stopnia hipoglikemii — doustnie
podać 10–20 g glukozy (tabletki zawierające glu-
kozę, żele) lub napoju słodzonego;
— 10–20 g glukozy powoduje wzrost glikemii po oko-
ło 10–20 minutach. Aby uniknąć wystąpienia po-
nownego incydentu hipoglikemii, należy spożyć
węglowodany złożone, a pomiar glikemii powtó-
rzyć po 60 minutach;
— monitorować glikemię;
— rozważyć podanie glukagonu podskórnie lub do-
mięśniowo, przeszkolić osoby bliskie pacjentowi
w zakresie podawania glukagonu.
2. U chorego nieprzytomnego lub u osoby mającej za-
burzenia świadomości i niemogącej połykać:
— podać dożylnie 20-procentowy roztwór glukozy
(0,2 g glukozy/kg mc.), a następnie wlew 10-pro-
centowego roztworu glukozy;
— w sytuacji trudności z dostępem do żył — podać
domięśniowo lub podskórnie 1 mg glukagonu
(0,5 mg u dzieci < 6. rż.);
— po odzyskaniu przytomności — podać doustnie
węglowodany, do chwili całkowitego ustąpienia
ryzyka nawrotu incydentu hipoglikemii;
— uwaga: w przypadku konieczności podania gluka-
gonu chorym na cukrzycę typu 2, a także osobom
po spożyciu alkoholu niezbędna jest hospitalizacja;
— u osób chorych na cukrzycę typu 2 leczonych insuliną
i pochodnymi sulfonylomocznika mogą wystąpić
przedłużające się epizody hipoglikemii, które czasami
wymagają długotrwałego wlewu roztworu glukozy;
— w przypadku wystąpienia incydentu ciężkiej hipo-
glikemii należy rozważyć hospitalizację chorego, ze
względu na stan zagrożenia życia związany z moż-
liwością rozwoju nieodwracalnych zmian w ośrod-
kowym układzie nerwowym.
3. U chorych leczonych metodą intensywnej insulinote-
rapii, z zastosowaniem analogów insuliny lub pod-
czas leczenia za pomocą osobistej pompy insulino-
wej, taktyka postępowania w hipoglikemii zwykle
obejmuje tylko podanie 15 g glukozy doustnie i kon-
trolę glikemii po 15 minutach. Jeśli nadal utrzymuje
się niska wartość glikemii, to należy powtórzyć poda-
nie glukozy i skontrolować stężenie glukozy po kolej-
nych 15 minutach (reguła 15/15).
4. W przypadku pacjentów leczonych insulinami o przed-
łużonym działaniu (ludzkimi i analogami) należy
uwzględnić możliwość opóźnionego nawrotu hipo-
glikemii po pierwotnym wyprowadzeniu chorego
z tego stanu.

www.dk.viamedica.pl
A25
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
I. Podział
1. Cukrzycowa kwasica ketonowa (śmiertelność — ok. 5%).
2. Zespół hiperglikemiczno-hipermolalny (śmiertelność
— ok. 15%).
3. Kwasica mleczanowa (śmiertelność — wg danych hi-
storycznych ok. 50%, ale w dużym stopniu zależy ona
od doświadczenia ośrodka prowadzącego leczenie, od
zaawansowania choroby podstawowej i współistnie-
nia chorób towarzyszących).
II. Kwasica ketonowa
1. Przyczyny kwasicy i śpiączki ketonowej:
— przerwanie lub błędy insulinoterapii (częsta przy-
czyna — nadużywanie alkoholu);
— zbyt późne rozpoznanie cukrzycy typu 1;
— ostre stany zapalne (np. zakażenia bakteryjne, wi-
rusowe, grzybicze);
— ciąża;
— inne.
2. Rozpoznawanie:
Laboratoryjne kryteria diagnostyki kwasicy ketonowej:
— glikemia zazwyczaj > 250 mg/dl (> 13,9 mmol/l);
— pH krwi < 7,3;
— stężenie wodorowęglanów w surowicy < 18 mmol/l;
— ciała ketonowe obecne w moczu lub w surowicy
(metoda z użyciem nitroprusydku);
— luka anionowa: Na
+
(mmol/l) – [Cl
–
(mmol/l) +
+ HCO
3
–
(mmol/l)] >10 (w tym wzorze stosuje się
wartość zmierzoną Na, a nie skorygowaną).
3. Różnicowanie:
— ketoza głodowa;
— alkoholowa kwasica ketonowa [glikemia rzadko
> 250 mg/dl (13,9 mmol/l), stężenie wodorowę-
glanów zwykle ≥ 18 mmol/l];
— kwasica metaboliczna z luką anionową > 20 mEq/l
(zatrucie glikolem etylowym, metanolem, paralde-
hydem i salicylanami);
— kwasica mleczanowa;
— inne stany śpiączkowe prowadzące do hiperglike-
mii i ketozy lub sytuacja, gdy towarzyszą im, na
przykład, udar mózgu lub śpiączka mocznicowa.
4. Monitorowanie kwasicy ketonowej:
— ocena ciśnienia tętniczego, częstości tętna, liczby
oddechów, stopnia świadomości: co 1–2 godziny;
— bilans płynów: co 1–2 godziny;
— ocena ciepłoty ciała: co 8 godzin;
— oznaczenie glikemii: co 1 godzinę;
— oznaczenie stężenia sodu i potasu w surowicy co
4 godziny [należy wyliczyć rzeczywiste stężenie
sodu w surowicy wg wzoru: na każde 100 mg/dl
(5,6 mmol/l) wartości glikemii wyższej od 100 mg/dl
(5,6 mmol/l) do aktualnego wyniku Na
+
w surowi-
cy należy dodać 1,6 mmol/l];
— w przypadku hiperkalemii > 5,5 mmol/l, gdy nie
uzupełnia się potasu: kontrola potasu po 2 godzi-
nach, a po normalizacji — co 4 godziny;
— ocena gazometrii: co 4 godziny. W przypadku cięż-
kiej kwasicy ketonowej (pH < 7,0) konieczna jest
ocena gazometrii w krwi tętniczej lub arterializo-
wanej. Jeżeli istnieją wskazania do podania wodo-
rowęglanów (pH krwi tętniczej < 6,9) — ponowna
kontrola gazometrii po 1 godzinie;
— wyjściowe oznaczenie ketonów we krwi i/lub
w moczu.
5. Leczenie:
A. Nawodnienie chorego:
— deficyt wody (średnio 100 ml/kg) powinien być
uzupełniony dożylnie w ciągu 24–48 godzin pod
kontrolą stanu układu krążenia:
• 1000 ml 0,9% roztworu NaCl w ciągu pierwszej
godziny,
następnie:
• 500 ml/godz. 0,9% roztworu NaCl przez 4–
–6 godzin,
następnie:
• 250 ml/godz. 0,9% roztworu NaCl, aż do przy-
wrócenia równowagi gospodarki kwasowo-za-
sadowej,
• po obniżeniu wartości glikemii poniżej 250 mg/dl
(13,9 mmol/l) należy dołączyć wlew 5% roztwo-
ru glukozy z prędkością 100 ml/godz., w przy-
padku dołączenia glukozy po 24 godzinach pły-
noterapii należy zmniejszyć ilość podawanego
roztworu 0,9% NaCl do 150 ml/godz.;
B. Zmniejszanie hiperglikemii:
— insulinoterapia dożylna:
• inicjująca dawka insuliny w formie bolusu wy-
nosi 0,1 j./kg mc.,
• następnie kontynuuje się dożylny wlew insuliny
z prędkością 0,1 j./kg mc./godz., pod kontrolą
wartości glikemii;
• szybkość wlewu należy regulować w zależności
od aktualnego stężenia glukozy we krwi, moni-
torowanego co 1 godzinę;
• obniżanie wartości glikemii w ciągu godziny nie
powinno być większe niż 100 mg/dl (5,6 mmol/l);
• jeżeli w ciągu pierwszej godziny stężenie gluko-
zy w osoczu nie obniży się o 50–70 mg/dl (2,8–
15. Postępowanie w ostrych powikłaniach cukrzycy
w przebiegu hiperglikemii

www.dk.viamedica.pl
A26
Diabetologia Kliniczna 2013, tom 2, supl. A
–3,9 mmol/l) w stosunku do wartości wyjścio-
wych, należy zwiększać (z reguły podwajać) co
godzinę szybkość dożylnego wlewu insuliny, aż
do osiągnięcia stałego spadku glikemii o 50–70
mg/dl/godz. (2,8–3,9 mmol/l/godz.).
C. Wyrównanie zaburzeń elektrolitowych:
— deficyt potasu u osoby z kwasicą ketonową wynosi
3–5 mmol/kg mc.;
— suplementacja potasu według podanych poniżej
zasad.
Stężenie potasu w surowicy:
• K
+
> 5,5 mmol/l Æ nie podawać KCl,
• K
+
5–5,5 mmol/l Æ 5–10 mmol/godz. KCl,
• K
+
4–5 mmol/l Æ 10–15 mmol/godz. KCl,
• K
+
3–4 mmol/l Æ 15–20 mmol/godz. KCl,
• K
+
< 3 mmol/l Æ wstrzymać podawanie insuliny
i 25 mmol/godz. KCl.
Suplementacja potasu w ilości > 15 mmol/godz. po-
winna być prowadzona do żyły głównej po założeniu
wkłucia centralnego lub do dwóch żył obwodowych.
D. Stosowanie wodorowęglanów — rozważyć tylko
w przypadku stwierdzenia pH < 6,9 w krwi tętniczej
(w małych dawkach, nie więcej niż 1 mmol/kg mc.)
6. Działania niepożądane stosowanego leczenia:
— hipokaliemia związana z podawaniem insuliny
i wyrównaniem kwasicy za pomocą wodorowęgla-
nów;
— hipernatremia związana głównie z nieuzasadnio-
nym podaniem NaHCO
3
(np. obrzęk płuc, obrzęk
mózgu; w przypadku obrzęku mózgu zalecane jest
leczenie: dożylny wlew mannitolu w dawce 1–2 g/
/kg mc. w ciągu 20 minut);
— hiperglikemia wywołana przerwaniem dożylnego
podawania insuliny po uzyskaniu poprawy, bez
odpowiednio wczesnego podawania insuliny
drogą podskórną;
— hipoglikemia spowodowana zbyt intensywnym le-
czeniem insuliną;
— hiperchloremia spowodowana zastosowaniem
zbyt dużej ilości soli fizjologicznej.
7. Powikłania kwasicy ketonowej:
— wstrząs hipowolemiczny;
— ostra niewydolność nerek;
— obrzęk mózgu, częściej występujący u dzieci.
8. Odrębności w prowadzeniu ostrej kwasicy ketonowej
u dzieci przedstawiono na rycinie 22.1.
III. Zespół hiperglikemiczno-hipermolalny
1. Przyczyny:
— najczęściej w następstwie opóźnionego rozpozna-
nia lub nieadekwatnego leczenia cukrzycy typu 2,
udaru mózgu lub zawału serca, po spożyciu dużej
ilości alkoholu, w wyniku stosowania niektórych
leków moczopędnych, u chorych na przewlekłą
niewydolność nerek, z chorobami psychicznymi
i objawami zakażenia.
2. Rozpoznanie
Laboratoryjne kryteria diagnostyczne zespołu hiper-
glikemiczno-hipermolalnego:
— glikemia > 600 mg/dl (> 33,3 mmol/l);
— pH > 7,30;
— stężenie wodorowęglanów w surowicy > 15,0
mmol/l;
— hipernatremia skorygowana (wyliczona wg wzoru)
≥
150 mmol/l;
— ciała ketonowe w surowicy: brak/ślad;
— efektywna osmolalność > 320 mOsm/kg H
2
O.
Molalność efektywna (mOsm/kg H
2
O) =
= 2 [Na
+
(mmol/l)] + glikemia (mmol/l)
{2 [zmierzony Na (mEq/l)] + [glikemia (mg/dl)]/18}
Prawidłowa molalność osocza wynosi 280–300
mOsm/kg H
2
O.
3. Różnicowanie:
— śpiączka ketonowa;
— stany śpiączkowe w przebiegu chorób ośrodkowe-
go układu nerwowego;
— śpiączka mocznicowa;
— śpiączki w przebiegu zatruć.
4. Leczenie
Zasady leczenia są zbliżone do terapii kwasicy keto-
nowej, z wyjątkiem podawania wodorowęglanów:
— obniżenie glikemii (podobne dawki insuliny jak
przy leczeniu kwasicy ketonowej);
— normalizacja molalności osocza — stopniowe
zmniejszanie osmolalności;
— podskórne podanie niskocząsteczkowej heparyny;
— wyrównanie niedoborów wody i elektrolitów:
• znacznie większa utrata wody niż u chorych
z kwasicą ketonową;
— stosowanie roztworu hipotonicznego (płyn nawad-
niający interwencyjny), a po uzyskaniu prawidło-
wej molalności osocza 0,9% NaCl we wlewie do-
żylnym pod kontrolą stanu układu krążenia
• szybkość wlewu roztworu NaCl ustala się w za-
leżności od stężenia sodu w surowicy i molalno-
ści osocza;
— zmiana osmolarności nie powinna przekraczać
3 mOsm/kg H
2
O
2
/godz.;
— monitorowanie glikemii i elektrolitów.
IV. Kwasica mleczanowa
1. Przyczyny:
— typ A powstaje w następstwie wstrząsu kardiogen-
nego, ciężkiego krwawienia, wstrząsu septyczne-
go, ostrej i przewlekłej niewydolności oddechowej
(nie jest charakterystyczny dla cukrzycy), ale

www.dk.viamedica.pl
A27
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
16. Zasady rozpoznawania i leczenia choroby niedokrwiennej serca
u chorych na cukrzycę
Choroba niedokrwienna serca (ChNS) jest główną
przyczyną zgonu chorych na cukrzycę. Zasady rozpozna-
wania i leczenia choroby niedokrwiennej serca, a także
niewydolności serca w tej grupie chorych nie różnią się
od obowiązujących w populacji osób bez zaburzeń go-
spodarki węglowodanowej.
I. Różnice w przebiegu klinicznym ChNS u osób cho-
rych na cukrzycę wskazują na konieczność wyko-
nania co najmniej raz w roku badań kontrolnych
oceniających występowanie czynników ryzyka tej
choroby.
II. Wskazania do wykonania badań diagnostycznych,
czynnościowych i anatomicznych w kierunku roz-
poznania ChNS i stratyfikacji ryzyka u chorych na
cukrzycę (konsultacja kardiologiczna) (ryc. 16.1)
1. Obecność typowych lub nietypowych objawów ze
strony układu sercowo-naczyniowego.
2. Nieprawidłowy zapis spoczynkowego EKG.
3. Współistnienie zmian miażdżycowych w tętnicach
szyjnych lub obwodowych.
4. Planowane rozpoczęcie intensywnych ćwiczeń fizycz-
nych u osób > 35. roku życia, w przeszłości prowa-
dzących mało aktywny tryb życia.
5. Cukrzyca typu 1 trwająca > 15 lat.
6. Obecność — poza cukrzycą — dwóch lub więcej czyn-
ników ryzyka ChNS:
— nieprawidłowe parametry gospodarki lipidowej
(patrz rozdz. 4);
— nadciśnienie tętnicze;
— palenie tytoniu;
— wywiad rodzinny dotyczący przedwczesnego wy-
stępowania miażdżycy;
— obecność albuminurii;
— obecność neuropatii autonomicznej.
III. Leczenie chorych na cukrzycę ze stabilną ChNS
1. Wdrożenie prozdrowotnego stylu życia (patrz
rozdz. 6).
2. Leczenie hipoglikemizujące mające na celu uzyskanie
celów terapeutycznych (patrz rozdz. 4).
3. Ograniczenie lub normalizacja czynników ryzyka ChNS:
— normalizacja ciśnienia tętniczego (patrz rozdz. 12);
— leczenie zaburzeń lipidowych (patrz rozdz. 13).
4. Specyfika farmakoterapii ChNS w cukrzycy
Leczenie przeciwpłytkowe:
— kwas acetylosalicylowy. Należy także stosować u cho-
rych na cukrzycę typu 2 i typu 1 > 40. roku życia,
obciążonych zwiększonym ryzykiem wystąpienia incy-
dentów sercowo-naczyniowych (> 5% ryzyko rozwo-
ju choroby niedokrwiennej serca w ciągu 10 lat). Nie
potwierdzono skuteczności kwasu acetylosalicylowe-
go w prewencji pierwotnej u chorych na cukrzycę:
• zalecana dawka kwasu acetylosalicylowego wy-
nosi 75–100 mg/d.,
3/4 chorych na cukrzycę umiera z powodu przyczyn
sercowo-naczyniowych; zespół ten może się zda-
rzyć u chorych na cukrzycę;
— typ B kwasicy występuje z innych przyczyn niż nie-
dotlenienie. Występuje u pacjentów chorych na
cukrzycę, ze schorzeniami wątroby, chorobami roz-
rostowymi, po zażyciu alkoholu etylowego, bigu-
anidów, salicylanów i alkoholu metylowego.
2. Laboratoryjne kryteria diagnostyczne:
— glikemia umiarkowanie podwyższona, ale może
być prawidłowa;
— obniżone pH krwi (< 7,35), stężenie wodorowę-
glanów < 10 mmol/l, luka anionowa > 16 mmol/l;
— stężenie mleczanów > 7 mmol/l;
— nie zmienia się stężenie sodu w surowicy krwi
(u alkoholików może być obniżone);
— zwykle zwiększenie stężenia potasu w surowicy
krwi.
3. Leczenie:
— obejmuje następujące działania:
• przeciwdziałanie wstrząsowi (wyrównanie sta-
nu odwodnienia i hipowolemii, umiarkowane
podawanie leków obkurczających naczynia ob-
wodowe);
• przeciwdziałanie hipoksemii i hipoksji;
• przeciwdziałanie nadmiernemu powstawaniu
kwasu mlekowego (wlew glukozy i insuliny pod
kontrolą glikemii);
• alkalizacja poprzez podawanie wodorowęglanu
sodu (zapotrzebowanie: BE × 0,3 × masa ciała
[w kg]);
• w uzasadnionych przypadkach (wskazania bio-
chemiczne i/lub kliniczne) konieczne jest lecze-
nie nerkozastępcze.
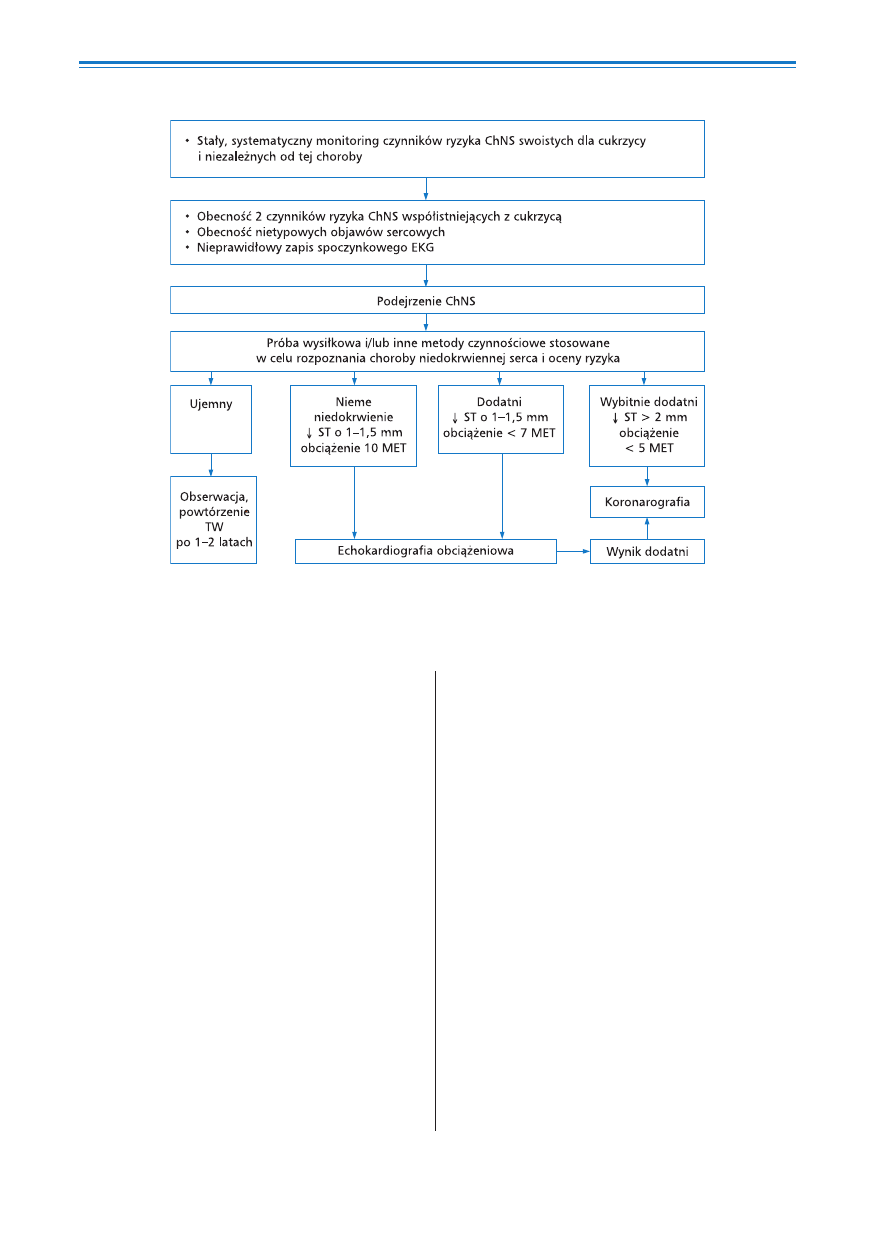
www.dk.viamedica.pl
A28
Diabetologia Kliniczna 2013, tom 2, supl. A
• w przypadku obecności przeciwwskazań do sto-
sowania kwasu acetylosalicylowego może być
korzystne podawanie klopidogrelu w dawce
75 mg/d.,
• w populacji chorych po przezskórnej interwen-
cji wieńcowej (PCI) zaleca się stosowanie po-
dwójnej terapii antyagregacyjnej (kwas acetylo-
salicylowy w dawce 75–100 mg/d., klopidogrel
75 mg/d). Czas jej stosowania zależy od postaci
choroby wieńcowej i rodzaju implantowanego
stentu: w stabilnej chorobie leczonej stentem
metalowym (BMS) — do miesiąca po zabiegu,
po implantcji stentu uwalniającego (DES)
— 6–12 miesięcy. U wszystkich chorych po
ostrym zespole wieńcowym podwójna terapia
antyagregacyjna zalecana jest przez 12 miesięcy:
• stosowanie kardioselektywnych b-adrenolityków
lub b-adrenolityków wielofunkcyjnych blokują-
cych receptor a
1
i b
1
,
• leki blokujące układ RAA (inhibitory ACE);
— terapia uzupełniająca:
• kwasy omega-3; istnieją sugestie o ochronnym
wpływie na powstawanie i progresję ChNS.
W przypadku nieskuteczności farmakoterapii wskaza-
ne jest rozważenie terapii rewaskularyzacyjnej.
Próbę wysiłkową i inne metody czynnościowe stosuje
się w celu: potwierdzenia rozpoznania, udokumentowania
niedokrwienia, stratyfikacji ryzyka, a także ułatwienia wy-
boru metod leczenia i oceny ich skuteczności. Wobec wciąż
najłatwiejszego dostępu próba wysiłkowa jest najczęściej
wykonywanym testem, jednak jego czułość i swoistość
w wykrywaniu niedokrwienia są ograniczone, zwłaszcza
u kobiet. Do innych metod czynnościowych zalicza się:
echokardiografię obciążeniową, scyntygrafię perfuzyjną,
rezonans magnetyczny (MRI), pozytonową tomografię emi-
syjną (PET). Wśród metod anatomicznych wciąż „złotym
standardem” jest inwazyjna koronarografia, przydatna
może być również wielorzędowa tomografia komputerowa
(MDCT). Należy wskazać, że chorzy na cukrzycę zaliczają
się najczęściej do grupy pośredniego i dużego ryzyka wystę-
powania choroby wieńcowej. W grupie ryzyka pośredniego
zaleca się w pierwszej kolejności wykonanie badań czynno-
ściowych, natomiast wśród chorych z dużym ryzykiem pod-
stawą diagnostyki, już w pierwszym etapie, jest koronaro-
grafia. Rola wielorzędowej tomografii komputerowej to
wysoka, ujemna wartość predykcyjna, a więc przydatna
jest raczej w celu wykluczenia istotnych zwężeń w tętni-
cach wieńcowych. Nie zaleca się jej stosowania u chorych
dużego ryzyka, stanowi dla nich bowiem zbędne obciąże-
nie kontrastem i narażeniem na ekspozycję radiologiczną.
Rycina 16.1. Algorytm postępowania diagnostycznego w kierunku potwierdzenia rozpoznania i stratyfikacji ryzyka cho-
roby niedokrwiennej serca (ChNS) u chorych na cukrzycę

www.dk.viamedica.pl
A29
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
W ostrym zespole wieńcowym rekomenduje się nor-
malizację glikemii za pomocą dożylnego wlewu insuliny
w stanach bliżej nieokreślonej „względnej hiperglikemii”
(relative hyperglycemia). Za względną hiperglikemię nale-
ży uznać glikemię powyżej 140 mg/dl (7,8 mmol/l) u osób
z uprzednio rozpoznaną cukrzycą lub ponad 180 mg/dl
(10,0 mmol/l) u pacjentów bez uprzednio rozpoznanej cu-
krzycy. Dożylne podanie insuliny jest jedynym sposobem
szybkiej normalizacji glikemii i poprawy rokowania po prze-
byciu ostrego zespołu wieńcowego. Leczenie choroby nie-
dokrwiennej serca u osób, u których występują zaburzenia
gospodarki węglowodanowej, w miarę możliwości powin-
no się odbywać z udziałem specjalisty diabetologa.
I. Pierwsza doba ostrego zespołu wieńcowego
1. Należy odstawić doustne leki przeciwcukrzycowe.
2. W każdym przypadku ostrego zespołu wieńcowego
należy przy przyjęciu oznaczyć glikemię.
3. Gdy wartość glikemii przekracza: 140 mg/dl (7,8
mmol/l) u osób z rozpoznaną uprzednio cukrzycą lub
180 mg/dl (10,0 mmol/l) u osób bez uprzednio rozpo-
znanej cukrzycy, należy zastosować dożylny wlew in-
suliny z szybkością podaną w tabeli 16.1.1. Zalecana
częstość kontroli glikemii w ciągu dnia: co 1 godzinę,
a po uzyskaniu jej stabilizacji: co 2 godziny Należy
utrzymywać stężenie glukozy w granicach 100–180
mg/dl (5,6–10 mmol/l), odpowiednio regulując wlew
insuliny.
4. W trakcie wlewu insuliny należy monitorować stęże-
nie potasu.
W przypadku wystąpienia glikemii powyżej 180 mg/dl
(10,0 mmol/l) należy przejściowo przerwać dożylny wlew
glukozy i ponownie go rozpocząć po obniżeniu glikemii
do wartości 180 mg/dl (10,0 mmol/l), z równoczesnym
zwiększeniem prędkości dożylnego wlewu insuliny.
5. W przypadku spożywania posiłków należy dostrzyki-
wać dodatkowo dożylnie insulinę krótkodziałającą.
6. W przypadku kwasicy cukrzycowej należy postępo-
wać według zaleceń terapii kwasicy (rozdz. 15).
II. Od 2. doby ostrego zespołu wieńcowego do koń-
ca hospitalizacji
1. Leczenie hipoglikemizujące musi zapewnić wartości
glikemii w ciągu całej doby w granicach 100–180 mg/
/dl (5,6–10,0 mmol/l). Dlatego też musi być ono indy-
widualizowane, najlepiej prowadzone przy współpra-
cy z diabetologiem.
2. U chorych bez wykładników kwasicy, z zaburzeniami
gospodarki węglowodanowej rozpoznanymi w pierw-
szej dobie ostrego zespołu wieńcowego lub wcześniej
skutecznie leczonych metforminą, dobre wyrównanie
metaboliczne cukrzycy w tym okresie może zapewnić
odpowiednia dieta (rozdz. 6). W pozostałych przy-
padkach należy zastosować insulinoterapię w modelu
wielokrotnych wstrzyknięć według podanych wcze-
śniej zasad (rozdz. 11).
3. U chorych na cukrzycę typu 2 z nadwagą lub otyło-
ścią bezpośrednio przed ukończeniem hospitalizacji
nawet już w trzeciej dobie po interwencji można do-
datkowo zastosować metforminę, przy braku prze-
ciwwskazań do jej podawania. Po 2–3 dniach leczenia
metforminą może zachodzić możliwość redukcji daw-
ki insuliny.
III. Po zakończeniu hospitalizacji
U każdego chorego na cukrzycę typu 2 po przeby-
tym ostrym zespole wieńcowym należy wdrożyć metfor-
minę, o ile nie istnieją przeciwwskazania lub nietoleran-
cja leku.
U chorych na cukrzycę typu 2, u których uzyskano
dobre wyrównanie metabolicznie (II.1) w dniu wypisania
ze szpitala, przy dobowym zapotrzebowaniu na insulinę
nieprzekraczającym 30 j., można powrócić do terapii hi-
poglikemizującej stosowanej przed wystąpieniem ostrego
zespołu wieńcowego. U chorych, u których cukrzycę roz-
16.1. Postępowanie w ostrym zespole wieńcowym
u chorych na cukrzycę — leczenie hipoglikemizujące
Tabela 16.1.1. Orientacyjny przelicznik wlewu insuliny
w zależności od stężenia glukozy
Glikemia
10-procentowy roztwór
Insulina
glukozy [ml/godz.]
[j/godz.]
< 100 mg/dl
50
Zatrzymać
< 5,5 mmol/l
infuzję na
15–30 minut
100–140 mg/dl
50
0,5–1,0
5,5–7,8 mmol/l
140–180 mg/dl
50
1,0–2,0
6,7–10 mmol/l
180–250 mg/dl
Wstrzymać
2,0–4,0
10–13,9 mmol/l
infuzję, aż
glikemia obniży się
< 180 mg/dl
(10,0 mmol/l)/godz.,
a następnie 50
250–300 mg/dl
Wstrzymać infuzję,
4,0–6,0
13,9–17,4 mmol/l
aż glikemia obniży się
< 180 mg/dl
(10,0 mmol/l)/godz.,
a następnie 50

www.dk.viamedica.pl
A30
Diabetologia Kliniczna 2013, tom 2, supl. A
Podwyższone stężenie glukozy stwierdza się nawet
u 60% chorych hospitalizowanych z powodu ostrego uda-
ru mózgu. W około 20% przypadków hiperglikemia wy-
stępuje u osób z wcześniej rozpoznaną cukrzycą,
w około 16–24% — u pacjentów z wcześniej nierozpo-
znaną cukrzycą, a u pozostałych jest obecna pomimo
braku cukrzycy.
Hiperglikemia stwierdzana w ostrym okresie udaru jest
czynnikiem niekorzystnym rokowniczo zarówno u osób
chorych na cukrzycę, jak i bez cukrzycy. Jej obecność wią-
że się z ryzykiem większego ogniska niedokrwiennego
i jego ukrwotocznienia, cięższym przebiegiem choroby
oraz gorszym rokowaniem (mniejsza samodzielność cho-
rych oraz większa wczesna i późna śmiertelność). Hiper-
glikemia stwierdzana przy przyjęciu do szpitala najczęś-
ciej wykazuje tendencję do stopniowego, samoistnego
obniżania się po pierwszych kilkunastu godzinach/dniach
choroby.
Zalecane wartości docelowe glikemii u osób, u któ-
rych rozpoznano ostry udar mózgu, są podobne do tych,
jakie zaleca się u innych chorych ze współistniejącymi
ciężkimi schorzeniami i hiperglikemią. Insulinoterapię na-
leży wdrożyć przy wartościach glikemii ≥ 180 mg/dl
(10 mmol/l), a następnie utrzymywać glikemię w zakresie
140–180 mg/dl (7,8–10 mmol/l), przy czym, o ile to moż-
liwe, optymalnie około 140 mg/dl (7,8 mmol/l). Należy
unikać stężenia glukozy poniżej 110 mg/dl (6,1 mmol/l)
ze względu na ryzyko hipoglikemii.
Insulina powinna być podawana dożylnie w 0,9-pro-
centowym roztworze NaCl za pomocą pompy strzykaw-
kowej, pod ścisłą kontrolą glikemii. Szybkość stosowane-
go wlewu insuliny należy modyfikować w zależności od
wartości glikemii oznaczanej przy łóżku chorego co 1 go-
dzinę, a po osiągnięciu stabilnych wartości — co 2 godzi-
ny. Orientacyjny schemat modyfikowania szybkości
dożylnego wlewu insuliny w zależności od stwierdzonej
glikemii przedstawiono w tabeli 16.1.1. W trakcie wlewu
insuliny 2–3 razy w ciągu doby należy kontrolować stęże-
nie potasu.
W jednostce prowadzącej leczenie udarów zespół le-
karzy i pielęgniarek powinien być przeszkolony w zakresie
terapii hiperglikemii oraz powinien obowiązywać określo-
ny algorytm dawkowania insuliny podawanej we wlewie
dożylnym, uwzględniający zmiany szybkości wlewu w za-
leżności od wartości glikemii.
U osób w ostrym okresie choroby dożylny wlew glu-
kozy może być podawany tylko w uzasadnionych przy-
padkach. Wtedy należy stosować wlew 5-procentowej
glukozy z dodatkiem potasu, z szybkością 80 ml/godz.
W przypadku ryzyka rozwoju niewydolności serca należy
podawać 10–procentowy roztwór glukozy z dodatkiem
potasu, z szybkością wlewu 40 ml/godz. W przypadku
wystąpienia glikemii powyżej 300 mg/dl (16,7 mmol/l)
dożylny wlew glukozy należy przejściowo przerwać i po-
nownie go rozpocząć po obniżeniu glikemii do wartości
200–250 mg/dl (11,1–13,9 mmol/l), równocześnie zwięk-
szając prędkość dożylnego wlewu insuliny.
Nie jest zalecane podawanie insuliny w postaci dożyl-
nego wlewu GIK (glukoza, potas, insulina). W pierwszych
dobach udaru mózgu oraz u osób, które dłużej pozostają
nieprzytomne, nie należy podskórnie podawać insuliny.
W chwili, gdy stan chorego się poprawia i zaczyna on
spożywać posiłki, należy zakończyć dożylny wlew insuliny
i rozpocząć jej podawanie podskórne. Odłączenie dożyl-
nego wlewu insuliny należy poprzedzić podskórnym po-
daniem insuliny krótkodziałającej lub analogu szybkodzia-
łającego na około 1 godzinę przed zatrzymaniem wlewu
dożylnego. Zalecany schemat leczenia insuliną stosowaną
podskórnie to insulina krótkodziałająca lub jej szybko-
działający analog podawane przed posiłkami oraz insuli-
na o przedłużonym czasie działania podawana 1 lub
2 razy dziennie. W niektórych przypadkach wystarczające
jest podawanie wyłącznie insuliny krótko- lub szybkodzia-
łającej przed posiłkiem. Należy ją podawać przed jedze-
17. Udar mózgu u chorych na cukrzycę
poznano w trakcie hospitalizacji i uzyskano dobre wyrówna-
nie metabolicznie (II.1) w dniu wypisania ze szpitala, przy
dobowym zapotrzebowaniu na insulinę nieprzekraczającym
30 j., charakteryzujących się otyłością lub nadwagą, można
prowadzić terapię doustną metforminą z ewentualnym sko-
jarzeniem z innymi lekami. W przypadku gdy nie udaje się
uzyskać dobrego wyrównania metabolicznego cukrzycy lub
dobowe zapotrzebowanie na insulinę przekracza 30 j., nale-
ży kontynuować insulinoterapię. Każdego chorego, u które-
go występują zaburzenia gospodarki węglowodanowej, po
przebytym ostrym zespole wieńcowym, należy w trybie pil-
nym skierować do specjalisty diabetologa.
Uwaga 1: u każdego pacjenta z ostrym zespołem
wieńcowym, poza chorymi z uprzednio rozpoznaną cu-
krzycą, przed opuszczeniem szpitala należy wykonać do-
ustny test tolerancji glukozy (patrz rozdz. 1, punkt III,
tab. 16.1.1). W przypadku rozpoznania nietolerancji glu-
kozy lub cukrzycy wskazane jest przeprowadzenie konsul-
tacji diabetologicznej.
Uwaga 2: przed planową koronarografią wykony-
waną w celach diagnostycznych lub terapeutycznych na-
leży odstawić metforminę co najmniej na 48 godzin przed
zabiegiem. Można powrócić do jej stosowania po 24 go-
dzinach po wykonaniu koronarografii.

www.dk.viamedica.pl
A31
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
18. Prewencja, diagnostyka i leczenie nefropatii cukrzycowej
I. U chorych na cukrzycę w celu wykrycia lub oceny
stopnia zaawansowania nefropatii cukrzycowej
należy określić wydalanie albuminy z moczem,
stężenie kreatyniny w surowicy krwi oraz szaco-
waną wartość przesączania kłębuszkowego
(eGFR). Albuminuria i eGFR stanowią niezależne
predyktory ryzyka sercowo-naczyniowego oraz
nerkowego u chorych na cukrzycę.
II. Badanie przesiewowe polegające na oznaczeniu albu-
minurii należy wykonywać w następujący sposób:
— raz w roku; u chorych na cukrzycę typu 1 od
5. roku trwania choroby; u chorych na cukrzycę
typu 2 od momentu rozpoznania;
— poprzedza się je badaniem ogólnym moczu w celu
wykrycia/wykluczenia jawnego białkomoczu lub
zakażenia dróg moczowych; w przypadku stwier-
dzenia jawnego białkomoczu oznaczanie wydala-
nia albumin nie jest konieczne.
W celu oceny albuminurii należy:
— określić wskaźnik albumina/kreatynina (ACR, albu-
min/creatinine ratio) na podstawie wyników ilo-
ściowych oznaczeń w jednorazowo pobranej prób-
ce moczu (optymalnie porannego) — interpretacja
wyników patrz tabela 18.1; lub
— wykonać badanie wydalania albuminy (AER, albu-
min excretion rate,) na podstawie ilościowego
oznaczenia stężenia albuminy w próbce moczu ze
zbiórki 24-godzinnej lub nocnej. Interpretację wy-
ników przedstawiono w tabeli 18.1.
Po uzyskaniu dodatniego wyniku badania AER na-
leży je powtórzyć 2-krotnie w ciągu 3–6 miesięcy.
Uzyskanie 2 dodatnich wyników spośród 3 badań
AER jest podstawą rozpoznania albuminurii. Wysi-
łek fizyczny w okresie 24 godzin poprzedzających
oznaczenie, zakażenie, hiperglikemia, niewydol-
ność serca, wysokie ciśnienie tętnicze zwiększają
wydalanie albuminy z moczem.
III. Nieprawidłowe wartości w zakresie wydalania al-
buminy z moczem zdefiniowano w tabeli 18.1.
IV. Stężenie kreatyniny we krwi należy określić u cho-
rych na cukrzycę przynajmniej raz w roku, i to
niezależnie od wielkości wydalania albuminy
z moczem. Stężenie kreatyniny należy wykorzy-
stać do określenia wartości eGFR.
V. Do określenia wartości filtracji kłębuszkowej na-
leży zastosować wzór MDRD:
— dla stężenia kreatyniny we krwi (C
kr
) w mg/dl:
eGFR [ml/min/1,73 m
2
] = 186 × [C
kr
]
–1,154
×
× (wiek)
–0,203
× 0,742 (dla kobiet)
eGFR [ml/min/1,73 m
2
] = 186 × [C
kr
]
–1,154
×
× (wiek)
–0,203
(dla mężczyzn)
— dla stężenia kreatyniny we krwi (C
kr
) w µmol/l:
eGFR [ml/min/1,73 m
2
] = 186 × [C
kr/
88,4]
–1,154
×
× (wiek)
–0,203
× 0,742 (dla kobiet)
eGFR [ml/min/1,73 m
2
] = 186 × [C
kr
/88,4]
–1,154
×
× (wiek)
–0,203
(dla mężczyzn)
VI. Stadia zaawansowania przewlekłego uszkodzenia
nerek zdefiniowano w tabeli 18.2.
niem, opierając się na pomiarach glikemii wykonanych
przed posiłkami.
Ze względu na duże prawdopodobieństwo obecności
cukrzycy u chorych ze świeżym udarem niedokrwiennym
mózgu, u których cukrzyca nie była wcześniej rozpozna-
na, konieczne jest przeprowadzenie diagnostyki w tym
kierunku po uzyskaniu stabilizacji stanu chorego.
Zalecenia dotyczące ciśnienia tętniczego i innych aspek-
tów prowadzenia chorych z udarem niedokrwiennym mó-
zgu są takie jak u osób bez cukrzycy, gdyż brak jest danych
wskazujących na korzyści płynące z odmiennego lub szcze-
gólnego postępowania u chorych na cukrzycę.
Prewencja wtórna po udarze jest zgodna z ogólnie
obowiązującymi zasadami.
Tabela 18.1. Definicja nieprawidłowego wydalania albuminy z moczem*
Kategoria
ACR (przygodna próbka moczu)
Wydalanie albuminy
[µg/mg lub mg/g kreatyniny]*
[µg/min] — zbiórka moczu
Prawidłowa albuminuria
< 30
< 20
Zwiększona albuminuria
30–299
20–200
Jawny białkomocz
≥
300
≥
200
*Ilość albuminy wydalanej z moczem w przeliczeniu na 1 g kreatyniny odpowiada w przybliżeniu dobowej albuminurii, pozwalając jednocześnie na
uniknięcie błędów związanych z 24-godzinną zbiórką moczu

www.dk.viamedica.pl
A32
Diabetologia Kliniczna 2013, tom 2, supl. A
VII. Zaleca się coroczną ocenę albuminurii u chorych
z rozpoznanym zwiększonym wydalaniem albumin
(jeżeli nie jest leczony optymalnie ACEI lub AT
1
).
VIII. Jeśli eGFR obniży się do wartości < 60 ml/min/
/1,73 m
2
lub wystąpią trudności dotyczące lecze-
nia nadciśnienia tętniczego, należy rozważyć skie-
rowanie chorego na konsultację nefrologiczną.
Jeśli eGFR zmniejszy się do wartości < 30 ml/min/
/1,73 m
2
, konsultacja nefrologiczna jest obowiąz-
kowa.
IX. Zalecenia prewencyjne
1. W celu zmniejszenia ryzyka wystąpienia nefropatii
i/lub spowolnienia jej postępu należy zoptymalizować
kontrolę glikemii, ciśnienia tętniczego oraz lipemii.
2. Palenie tytoniu jest niezależnym czynnikiem roz-
woju i progresji nefropatii u chorych na cukrzycę
typu 2.
3. U chorych na cukrzycę typu 1 po 5 latach trwania
choroby oraz u wszystkich chorych na cukrzycę typu 2
od momentu jej rozpoznania należy raz w roku wyko-
nywać badanie przesiewowe w kierunku albuminurii
oraz oznaczyć stężenie kreatyniny w surowicy krwi.
X. Leczenie
1. W celu spowolnienia postępu nefropatii cukrzycowej
należy dążyć do osiągnięcia założeń terapeutycznych
dotyczących glikemii, lipidemii i ciśnienia tętniczego
przedstawionych w rozdziale 4.
2. W przypadku stwierdzenia albuminurii należy stoso-
wać terapię inhibitorami ACE lub antagonistami re-
ceptora angiotensynowego AT
1
, ponieważ zmniejszają
one ryzyko postępu nefropatii (z uwzględnieniem
przeciwwskazań do ich stosowania).
3. U chorych na cukrzycę typu 1 z towarzyszącym nadciś-
nieniem tętniczym i albuminurią inhibitory ACE opóź-
niają postęp nefropatii w każdym stadium.
4. U chorych na cukrzycę typu 2 z towarzyszącym nadci-
śnieniem tętniczym i albuminurią zarówno inhibitory
ACE, jak i antagoniści receptora angiotensynowego
AT
1
opóźniają postęp nefropatii.
5. U chorych na cukrzycę typu 2 z towarzyszącym nadci-
śnieniem tętniczym, albuminurią i przewlekłym uszko-
dzeniem nerek w stadium III i wyższym [eGFR < 60
(ml/min/1,73 m
2
)] antagoniści receptora angiotensy-
nowego AT
1
opóźniają postęp nefropatii.
6. W przypadku stosowania inhibitora ACE, antagonisty
receptora angiotensynowego AT
1
i/lub leku moczo-
pędnego należy monitorować stężenie kreatyniny
i potasu w surowicy krwi.
7. U chorych ze współistniejącą albuminurią optymalnie
leczonych inhibitorami ACE lub antagonistami recep-
tora AT
1
wątpliwe jest znaczenie corocznej oceny wy-
dalania albumin z moczem.
8. Nie jest zalecane łączne stosowanie inhibitorów ACE
z antagonistami receptora angiotensynowego AT
1
.
Przy ocenie potencjalnych korzyści zastosowania in-
nych możliwości kojarzenia leków blokujących układ
RA (np. bardziej skuteczne zwolnienie progresji niewy-
dolności nerek lub serca) należy zawsze uwzględnić
ryzyko wystąpienia istotnych działań niepożądanych.
9. Należy ograniczyć spożycie białka w diecie do 0,8–
–1,0 g/kg mc. u chorych na cukrzycę powikłaną prze-
wlekłą chorobą nerek w stadium I–II. W stadium III–V
przewlekłej choroby nerek oraz po wystąpieniu jaw-
nego białkomoczu należy ograniczyć dzienne spoży-
cie białka do ilości £ 0,8 g/kg mc. (ok. 10% dobowej
podaży kalorii).
10. U chorych, u których stosowanie inhibitorów ACE lub
antagonistów receptora angiotensynowego AT
1
nie
pozwala na osiągnięcie celów terapeutycznych, nale-
ży rozważyć zastosowanie blokerów kanałów wap-
niowych, leków b-adrenolitycznych lub diuretyków.
11. Dihydropirydynowi antagoniści kanałów wapniowych
stosowani jako leki pierwszego rzutu nie hamują roz-
woju nefropatii. Ich podawanie chorym z nefropatią
powinno się ograniczać do leczenia wspomagającego.
12. U chorych z towarzyszącą albuminurią, źle tolerują-
cych terapię inhibitorami ACE lub antagonistami re-
ceptora AT
1
, w leczeniu nadciśnienia tętniczego nale-
ży rozważyć zastosowanie niedihydropirydynowych
antagonistów kanałów wapniowych, leków b-adreno-
litycznych lub diuretyków.
13. Zastosowanie diuretyku tiazydowego/tiazydopodob-
nego (preferowane są diuretyki tiazydopodobne)
można rozważać przy wartości eGFR ≥ 30 ml/min/
/1,73 m
2
; w przypadku wartości eGFR < 30 ml/min/
/1,73 m
2
należy zastosować diuretyk pętlowy.
14. Stosowanie antagonistów aldosteronu, pod kontrolą
stężenia potasu w surowicy krwi, w pewnej grupie
chorych może zmniejszyć tempo obniżania się filtracji
kłębuszkowej.
Tabela 18.2. Stadia zaawansowania przewlekłego
uszkodzenia nerek
Stadium
Opis
eGFR [ml/min/1,73 m
2
]
1
Uszkodzenie nerek*
≥
90
z normalnym
lub podwyższonym eGFR
2
Uszkodzenie nerek*
60–89
z łagodnie obniżonym eGFR
3
Umiarkowane obniżenie eGFR
30–59
4
Znaczne obniżenie eGFR
15–29
5
Niewydolność krańcowa nerek
< 15
*O uszkodzeniu nerek mówi się, jeżeli występują nieprawidłowości
w składzie biochemicznym i/lub osadzie moczu i/lub nieprawidłowe
wartości wskaźników uszkodzenia nerek we krwi i/lub w badaniach
obrazowych nerek albo dróg moczowych

www.dk.viamedica.pl
A33
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
19. Cukrzycowa choroba oczu
Powikłania związane z cukrzycą dotyczą prawie
wszystkich struktur anatomicznych w układzie wzro-
kowym. Najczęściej występującą i najcięższą, bo za-
grażającą utratą wzroku, jest retinopatia cukrzyco-
wa. Spośród pozasiatkówkowych powikłań cukrzy-
cowych największe znaczenie kliniczne mają zaćma
cukrzycowa, jaskra wtórna (krwotoczna) i neuropa-
tia w układzie wzrokowym. Te ostatnie powikłania
są rozpoznawane i leczone przez okulistę lub neuro-
loga przy aktywnym współdziałaniu z diabetologiem
dążącym do uzyskania optymalnego wyrównania za-
burzeń metabolicznych i innych czynników ryzyka
choroby oczu.
Prewencja, diagnostyka i leczenie retinopatii cukrzycowej
I. Historia naturalna retinopatii cukrzycowej
1. Retinopatia nieproliferacyjna
2. Retinopatia przedproliferacyjna (najcięższe stadium
retinopatii nieproliferacyjnej)
3. Retinopatia proliferacyjna (nowotworzenie naczyń
i rozrost tkanki łącznej w siatkówce) prowadząca do
utraty wzroku w mechanizmie:
— nawracających wylewów do ciała szklistego
z nowo utworzonych naczyń;
— odwarstwienia siatkówki w wyniku jej pociągania
przez błony proliferacyjne;
15. Zasady stosowania metforminy u chorych na cukrzycę
z eGFR < 60 ml/min/1,73 m
2
przedstawiono w tabeli 18.3.
Należy podkreślić, że żaden z preparatów metforminy
obecnych na rynku w Polsce nie jest zarejestrowany do
stosowania u chorych z eGFR < 60 ml/min/1,73 m
2
.
Tabela 18.3. Zalecenia dotyczące dawkowania metforminy w zależności od zaawansowania niewydolności nerek
(wg Lipska i wsp., Diabetes Care 2011; 34: 1431–1437)
eGFR [ml/min/1,73 m
2
]
Postępowanie
≥
60
Bez przeciwwskazań do metforminy
Należy monitorować czynność nerek raz w roku
45–59
Można kontynuować stosowanie metforminy
Należy monitorować czynność nerek co 3–6 miesięcy
30–44
Wskazane zachowanie szczególnej uwagi przy stosowaniu metforminy
Możliwe kontynuowanie stosowania metforminy w zmniejszonej (do 50%) dawce
Należy monitorować czynność nerek co 3 miesiące
Nie należy rozpoczynać leczenia metforminą u nowych chorych
< 30
Nie należy stosować metforminy
Tabela 18.4. Zasady postępowania u chorych na cukrzycę z przewlekłą chorobą nerek
eGFR [ml/min/1,73 m
2
]
Postępowanie
Wszyscy chorzy na cukrzycę
Raz w roku określić wydalanie albuminy z moczem oraz stężenie kreatyniny i potasu we krwi*
45–60
Skierować chorego na konsultację nefrologiczną
Skorygować dawki stosowanych leków
Monitorować czynność nerek co 6 miesięcy
Monitorować stężenia sodu, potasu*, wapnia, fosforanów, wodorowęglanów, hemoglobiny
i PTH raz w roku
Uzupełniać niedobory
Przeprowadzić szkolenie dietetyczne
30–44
Monitorować czynność nerek co 3 miesiące
Monitorować stężenia sodu, potasu*, wapnia, fosforanów, wodorowęglanów, hemoglobiny
i PTH co 6 miesięcy
Skorygować dawki stosowanych leków
< 30
Skierować na leczenie nefrologiczne
*Szczególnie starannie należy monitorować stężenie potasu we krwi u pacjentów leczonych ACEI/ARB/antagonistami receptora aldosteronowego,
zwłaszcza po istotnych zmianach (zwiększeniu) dawek tych leków
16. Podsumowanie zasad postępowania u chorych na cu-
krzycę z przewlekłą chorobą nerek przedstawiono
w tabeli 18.4.

www.dk.viamedica.pl
A34
Diabetologia Kliniczna 2013, tom 2, supl. A
— rozwoju jaskry.
4. Cukrzycowy obrzęk plamki (makulopatia cukrzycowa)
mogący wystąpić w każdym stadium retinopatii
II. Czynniki ryzyka rozwoju i progresji retinopatii cu-
krzycowej
1. Czas trwania cukrzycy — najsilniejszy czynnik progno-
styczny rozwoju i progresji retinopatii cukrzycowej
2. Niewyrównanie metaboliczne cukrzycy:
— intensywne leczenie zmniejsza ryzyko rozwoju
i progresji retinopatii u chorych na cukrzycę typu 1;
— intensywne leczenie cukrzycy typu 2 zmniejsza czę-
stość powikłań o charakterze mikroangiopatii,
a obniżenie odsetka HbA
1c
o 1% powoduje znaczną
redukcję ryzyka rozwoju mikroangiopatii.
3. Nadciśnienie tętnicze
4. Zaburzenia gospodarki lipidowej
5. Nefropatia cukrzycowa
6. Okres ciąży u kobiet chorujących na cukrzycę
7. Okres dojrzewania
8. Operacja zaćmy
III. Diagnostyka retinopatii cukrzycowej
1. Badanie ostrości wzroku
2. Badanie rozpoznawania barw
3. Badanie dna oka (oftalmoskopia, zawsze po posze-
rzeniu źrenic)
4. Fotografia barwna dna oka
5. Angiografia fluoresceinowa dna oka:
— wskazania:
• diagnostyka cukrzycowego obrzęku plamki,
• wykrycie zmian w przebiegu retinopatii przed-
proliferacyjnej,
• wykrycie początkowych ognisk nowotworzenia
naczyniowego w retinopatii proliferacyjnej,
• ocena skuteczności fotokoagulacji laserowej,
• wykrycie początkowej retinopatii bez jej cech
w badaniu oftalmoskopowym u osób długo
chorujących na cukrzycę,
• wyjaśnienie przyczyny nieuzasadnionego pogor-
szenia ostrości wzroku.
6. Technika cyfrowego przetwarzania obrazów
7. Laserowa oftalmoskopia skaningowa
8. Ultrasonografia doplerowska pulsacyjna zogniskowana
9. Optyczna koherentna tomografia
10. Analizator grubości siatkówki
IV. Wskazania do wykonywania badań okulistycznych
u chorych na cukrzycę
1. Pierwsze badanie:
— w cukrzycy typu 1 — należy je przeprowadzić
w ciągu pierwszych 5 lat od momentu zachorowa-
nia lub, jeśli istnieje możliwość, już w momencie
zdiagnozowania cukrzycy; u dzieci, które zachoro-
wały na cukrzycę w okresie pokwitania, powinno
być wykonane krótko po rozpoznaniu;
— w cukrzycy typu 2 — musi być wykonane w mo-
mencie rozpoznania choroby lub krótko po jej zdia-
gnozowaniu.
2. Badania kontrolne i ewentualne leczenie:
— wskazane ze względu na początkowo bezobjawo-
wy charakter retinopatii;
— częstość zależy od stopnia zaawansowania retino-
patii cukrzycowej:
• bez retinopatii — raz w roku,
• początkowa retinopatia nieproliferacyjna — co
6 miesięcy,
• retinopatia nieproliferacyjna bardziej zaawan-
sowana — co 3 miesiące,
• retinopatia przedproliferacyjna — zabieg lase-
rowy w trybie pilnym,
• retinopatia proliferacyjna — zabieg laserowy
w trybie pilnym lub rozważenie innych operacji
okulistycznych (np. witrektomii),
• cukrzycowy obrzęk plamki — w postaci poza-
dołkowej zabieg laserowy w trybie pilnym,
w przypadku postaci z zajęciem dołka wskazane
jest zastosowanie iniekcji doszklistkowych pre-
paratami przeciwciał anty-VEGF, które mogą
być uzupełnione zabiegiem laserowym,
• po zabiegach laserowych siatkówki — miesiąc
po zabiegu,
• po zabiegu witrektomii — termin badania wyzna-
cza się indywidualnie, zależnie od stanu dna oka,
• u kobiet chorych na cukrzycę będących w ciąży
— raz w miesiącu przez cały okres ciąży i połogu,
• u kobiet planujących ciążę — przed zajściem
w ciążę i wówczas, w razie potrzeby, wykonuje
się zabiegi laserowe siatkówki,
• u osób z niewyrównaną cukrzycą i nadciśnie-
niem tętniczym lub proteinurią — co 3–4 mie-
siące, niezależnie od stopnia zaawansowania
zmian w dnie oka.
3. Pilne wskazania do wykonania badania okulistycznego:
— ryzyko utraty wzroku:
• obecność retinopatii proliferacyjnej,
• obecność zaawansowanych powikłań ocznych
(nowotworzenie naczyń w tęczówce, wylew
do ciała szklistego, świeże odwarstwienie siat-
kówki);
— obecność zmian potencjalnie zagrażających utratą
wzroku:
• retinopatia nieproliferacyjna z nagromadzeniem
dużych „twardych wysięków” w obszarach skro-
niowych siatkówki,
• retinopatia nieproliferacyjna z cukrzycowym
obrzękiem plamki,
• retinopatia przedproliferacyjna,
• inne nieprawidłowości obecne w dnie oka, trud-
ne do interpretacji lub niewyjaśnione pogorsze-
nie ostrości wzroku,
• ciąża, zwłaszcza nieplanowana.

www.dk.viamedica.pl
A35
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
V. Leczenie retinopatii cukrzycowej
1. Intensyfikacja leczenia u chorych ze złym wyrównaniem
metabolicznym cukrzycy, intensywne leczenie nadciśnie-
nia tętniczego, w pierwszej kolejności przy zastosowaniu
inhibitorów ACE oraz inhibitorów receptora AT
1
, i zabu-
rzeń parametrów gospodarki lipidowej. W tym ostatnim
przypadku celowe jest zastosowanie fenofibratu.
2. Fotokoagulacja laserowa siatkówki (możliwa, jeśli
ośrodki optyczne oka są przejrzyste):
— wcześnie wykonana fotokoagulacja laserowa siat-
kówki hamuje progresję retinopatii cukrzycowej;
— rodzaje fotokoagulacji laserowej siatkówki:
• ogniskowa — zalecana przy obecności zmian
początkowych retinopatii i w cukrzycowym
obrzęku plamki bez zajęcia dołka,
• panfotokoagulacja — zalecana w retinopatii
przedproliferacyjnej i proliferacyjnej;
— wskazania:
• zaawansowana retinopatia nieproliferacyjna,
• retinopatia przedproliferacyjna,
• początkowa retinopatia proliferacyjna,
20. Prewencja, diagnostyka i leczenie neuropatii cukrzycowej
I. Neuropatia cukrzycowa jest przyczyną silnych do-
legliwości, znacząco pogarsza jakość życia cho-
rych i jest uznanym czynnikiem ryzyka rozwoju
między innymi zespołu stopy cukrzycowej oraz
nagłego zgonu.
II. Kliniczny podział neuropatii:
— uogólnione symetryczne polineuropatie:
∑
przewlekła czuciowo-ruchowa,
∑
autonomiczna,
∑
ostra czuciowa;
— ogniskowe i wieloogniskowe neuropatie:
∑
nerwów czaszkowych,
∑
nerwów rdzeniowych (piersiowych i lędźwiowych),
∑
ogniskowe neuropatie kończyn, w tym zespoły
uciskowe,
∑
proksymalna ruchowa (amiotrofia),
∑
współistniejąca przewlekła zapalna polineuro-
patia demielinizująca.
III. Zasady wykonywania badań w kierunku neuropatii:
— częstość wykonywania badań:
∑
cukrzyca typu 1 — po 5 latach od momentu
zachorowania, o ile wcześniej nie występują ob-
jawy sugerujące występowanie neuropatii,
∑
cukrzyca typu 2 — w momencie rozpoznania
choroby,
∑
ocena występowania objawów neuropatii cu-
krzycowej — co najmniej raz w roku;
— należy wykluczyć inną, niecukrzycową etiologię
uszkodzenia obwodowego układu nerwowego (po
konsultacji neurologicznej).
IV. Kryteria diagnostyczne neuropatii cukrzycowej
Somatyczna polineuropatia obwodowa
A. Zasady rozpoznawania:
— wynik badania podaje się w skali półilościowej:
++++ — największe prawdopodobieństwo,
+ — najmniejsze prawdopodobieństwo;
— najwyższe prawdopodobieństwo występuje w przy-
padku stwierdzenia nieprawidłowości w badaniach
neurofizjologicznych (przewodnictwo nerwowe)
≥
3 z 4 elementów badania klinicznego [objawy
podmiotowe i przedmiotowe (odruchy skokowe,
czucie obwodowe, stan mięśni obwodowych)];
— objawy podmiotowe: zaburzenia czucia, drętwienie,
pieczenie, mrowienie, palenie, szarpanie, bóle samo-
istne, kurcze mięśniowe, głównie w okolicy stóp i pod-
udzi, utrzymujące się od kilku miesięcy (nasilają się
bądź pojawiają głównie w godzinach nocnych; wysi-
łek fizyczny nie wywołuje ani nie nasila dolegliwości);
— objawy przedmiotowe: osłabienie siły mięśniowej,
osłabienie lub zniesienie odruchów ścięgnistych
(kolanowy, skokowy), osłabienie lub zniesienie czu-
cia wibracji, dotyku, bólu i temperatury.
B. Metody diagnostyczne:
— badanie czucia nacisku — zastosowanie monofila-
mentu o ucisku 10 g (Semes-Weinstein 5.07);
• cukrzycowy obrzęk plamki.
3. Witrektomia:
— wskazania:
• wylewy do ciała szklistego niewchłaniające się
pod wpływem innych metod leczenia; w przy-
padku braku skuteczności zastosowanego lecze-
nia wskazane jest wcześniejsze przeprowadze-
nie witrektomii (im wcześniej, tym efekt lepszy),
• zaawansowana retinopatia proliferacyjna z po-
wikłaniami.
4. W ciężkich stadiach cukrzycowego obrzęku plamki jako
alternatywę lub uzupełnienie terapii laserowej stosuje
się doszklistkowe iniekcje preparatów przeciwciał anty-
VEGF: pegaptanibu i ranibizumabu. W Polsce do tego
celu zarejestrowany jest ranibizumab. Iniekcje te są
wskazane jako leczenie I rzutu w każdej postaci cukrzy-
cowego obrzęku plamki z zajęciem dołka.
5. W przypadkach nieodwracalnych zaburzeń widzenia
konieczne jest przeprowadzenie konsultacji tyflolo-
gicznych i rehabilitacji dla osób źle widzących lub
ociemniałych.

www.dk.viamedica.pl
A36
Diabetologia Kliniczna 2013, tom 2, supl. A
— badanie czucia wibracji — zastosowanie biotesjo-
metru lub kalibrowanego stroika 128 Hz;
— badanie czucia bólu (sterylna igła);
— ocena czucia temperatury (wskaźnik badawczy
o dwóch zakończeniach — metalowym i plastiko-
wym);
— badania elektroneurofizjologiczne.
Neuropatia autonomiczna
O czynności autonomicznego układu nerwowego
wnioskuje się pośrednio na podstawie analizy zmian czyn-
ności narządów efektorowych pod wpływem pewnych
bodźców. Ze względu na nieswoistość występujących
objawów klinicznych diagnozę należy poprzeć swoistymi
testami. Należy wykluczyć inną chorobę narządu efekto-
rowego, wziąć pod uwagę zaburzenia organiczne i czyn-
nościowe o innym charakterze, wykluczyć wpływ stoso-
wanego leczenia.
1. Układ sercowo-naczyniowy
Neuropatię układu autonomicznego można podejrze-
wać, gdy wyniki dwóch z niżej wymienionych testów są
dodatnie, natomiast rozpoznaje się ją, gdy wyniki trzech
testów są dodatnie:
— testy oceniające stan układu parasympatycznego:
∑
zmiana częstości akcji serca podczas głębokie-
go oddychania,
∑
zmiana częstości akcji serca w odpowiedzi na
pionizację,
∑
zmiana częstości akcji serca w odpowiedzi na
próbę Valsalvy;
— testy oceniające stan układu sympatycznego:
∑
zmiana wartości ciśnienia skurczowego w od-
powiedzi na pionizację,
∑
zmiana wartości rozkurczowego ciśnienia tętni-
czego;
— inne testy:
∑
ocena zmienności rytmu serca podczas 5-minu-
towego zapisu w spoczynku lub 24-godzinnego
monitorowania metodą Holtera.
2. Układ pokarmowy:
— zaburzenia czynności żołądka — RTG, scyntygrafia
radioizotopowa, elektrogastrografia (EGG), test in-
sulinowy, manometria;
— zaburzenia czynności jelita cienkiego — brak swo-
istych testów diagnostycznych, manometria — za-
burzenia motoryki jelita cienkiego;
— zaburzenia czynności jelita grubego — pasaż po doust-
nym podaniu środka kontrastowego, manometria;
— zaburzenia czynności pęcherzyka żółciowego
— USG czynnościowe.
3. Układ moczowo-płciowy:
— zaburzenia czynności pęcherza moczowego — cy-
stometria (ocena wypełnienia pęcherza moczowe-
go przed mikcją i po niej), elektromiografia zwiera-
cza pęcherza, uroflowmetria i profil ciśnieniowy
cewki moczowej;
— impotencja erekcyjna — kwestionariusze (między-
narodowy kwestionariusz oceny wzwodu — IIEF,
International Index of Erectile Function oraz jego
skrócona 5-pytaniowa wersja — IIEF-5), badania
naczyniowe (USG-dopler), kawernosonografia, ba-
dania czynnościowe — monitorowanie nocnych
erekcji (testy paskowe).
4. Zaburzenia potliwości — proste wskaźniki potliwości,
testy wymagające skomplikowanej aparatury.
5. Zaburzenia czynności źrenicy — pupillometria.
V. Leczenie
1. Leczenie przyczynowe neuropatii cukrzycowej:
— uzyskanie jak najlepszej kontroli metabolicznej cu-
krzycy, przy szczególnym zwróceniu uwagi na uni-
kanie hipoglikemii;
— kontrola ciśnienia tętniczego, gospodarki lipido-
wej, zaprzestanie palenia tytoniu, picia alkoholu;
— farmakoterapia: kwas alfa-liponowy, benfotia-
mina, inhibitory ACE. Istnieje potrzeba dalszych
kontrolowanych badań klinicznych potwierdza-
jących skuteczność wymienionych leków jako le-
czenia przyczynowego neuropatii cukrzycowej.
2. Leczenie objawowe somatycznej neuropatii cukrzy-
cowej:
— leki przeciwbólowe: paracetamol, metamizol, inne
niesteroidowe leki przeciwzapalne, tramadol, kode-
ina, buprenorfina;
— trójpierścieniowe leki przeciwdepresyjne: amitryp-
tylina, imipramina;
— selektywne inhibitory wychwytu zwrotnego sero-
toniny: paroksetyna, citalopram;
— inhibitory zwrotnego wychwytu serotoniny i nor-
adrenaliny: duloksetyna, wenlafaksyna;
— leki przeciwdrgawkowe: pregabalina, gabapenty-
na, karbamazepina;
— leki działające miejscowo: kapsaicyna, nitrogliceryna;
— postępowanie niefarmakologiczne: fizykoterapia,
akupunktura.
3. Leczenie objawowe autonomicznej neuropatii cukrzy-
cowej:
— układ sercowo-naczyniowy:
∑
zaburzenia kontroli akcji serca — kontrolo-
wany, stopniowany wysiłek fizyczny, inhibi-
tory ACE, b-adrenolityki bez wewnętrznej ak-
tywności,
∑
hipotonia ortostatyczna — obcisła odzież uła-
twiająca powrót żylny (m.in. pończochy), mine-
ralokortykoidy (fludrokortyzon);
— układ pokarmowy:
∑
gastropareza — modyfikacja diety (częste, małe
posiłki, w ciężkich postaciach dieta półpłynna,

www.dk.viamedica.pl
A37
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
płynna), leki propulsywne (metoklopramid, do-
mperidon, cizaprid, erytromycyna), leki hamują-
ce wydzielanie żołądkowe (H2-blokery, blokery
pompy protonowej), leki przeciwwymiotne, son-
da nosowo-dwunastnicza, leczenie chirurgiczne,
stymulacja aktywności bioelektrycznej żołądka,
∑
zaburzenia czynności jelit — modyfikacja diety
(do rozważenia dieta bezglutenowa, ogranicze-
nie laktozy), cholestyramina, klonidyna, oktre-
otyd, leki zapierające (loperamid), enzymy
trzustkowe, antybiotyki;
— układ moczowo-płciowy:
∑
zaburzenia czynności pęcherza moczowego
— unikanie zalegania moczu, uregulowane,
systematyczne oddawanie moczu, agoniści
receptorów cholinergicznych (betanechol),
zewnętrzny masaż pęcherza moczowego
przed mikcją, cewnikowanie pęcherza (do-
raźne, stałe),
∑
zaburzenia czynności seksualnych mężczyzn
— inhibitory fosfodiesterazy c-GMP (sildenafil,
wardenafil, tadalafil), stymulatory ośrodka
erekcji (apomorfina), ssące aparaty próżniowe,
21. Diagnostyka i leczenie zespołu stopy cukrzycowej (ZSC)
I. Definicja. Stopa cukrzycowa to zakażenie i/lub
owrzodzenie i/lub destrukcja tkanek głębokich stopy
(np. kości) spowodowane uszkodzeniem nerwów ob-
wodowych i/lub naczyń stopy o różnym stopniu za-
awansowania. Z definicji tej wynika podział na stopę
cukrzycową neuropatyczną, naczyniową i mieszaną.
Diagnostyka zespołu stopy cukrzycowej obejmuje
ocenę występowania polineuropatii obwodowej, zabu-
rzeń ukrwienia kończyn dolnych, zmian deformacyjnych
oraz innych czynników ryzyka uszkodzenia stopy. Wska-
zane jest oglądanie stóp chorego przez lekarza w trakcie
każdej wizyty.
II. Czynniki ryzyka ZSC:
— neuropatia obwodowa i/lub zmiany niedokrwien-
ne naczyniowe tętnic kończyn dolnych;
— brak wiedzy ze strony chorego;
— wieloletnia, źle kontrolowana cukrzyca;
— niewłaściwa higiena stóp;
— niewłaściwe obuwie;
— obecność modzeli;
— zniekształcenie stopy;
— zwiększony nacisk na stronę podeszwową stopy.
Czynniki sprzyjające nawrotom choroby:
— przebyte amputacje;
— owrzodzenie w wywiadzie;
— stopa neuropatyczna typu Charcota.
III. Kliniczna klasyfikacja zespołu stopy cukrzycowej
Zalecana jest klasyfikacja PEDIS (Perfusion, Extent,
Depth, Infection, Sensation) uwzględniająca zarówno in-
fekcje, jak i czynnik niedokrwienny (tab. 21.1).
IV. Prewencja:
— systematyczne badanie stóp; raz w roku badanie
w kierunku zaburzeń czucia (badanie fizykalne)
i niedokrwienia (ocena tętna na tętnicy grzbietowej
stopy i piszczelowej tylnej; należy rozważyć badanie
wskaźnika kostka–ramię) u wszystkich chorych;
— regularne zabiegi podiatryczne (usuwanie modzeli
i hiperkeratozy);
— stosowanie zalecanego obuwia, wkładek ortope-
dycznych oraz skarpet;
— systematyczna edukacja w zakresie higieny stóp
i konsekwencji braku ochronnego czucia bólu;
— edukacja i systematyczne leczenie dotyczące in-
nych czynników ryzyka, takich jak palenie tytoniu,
nadwaga, nadciśnienie tętnicze, zaburzenia lipido-
we, wyrównanie metaboliczne cukrzycy;
— wczesne wykrywanie i leczenie niedokrwienia koń-
czyn.
V. Infekcje w przebiegu stopy cukrzycowej
1. Ocena ciężkości infekcji (patrz: klasyfikacja PEDIS).
wstrzyknięcia do ciał jamistych (prostaglandyna
E1), protezy członka,
∑
zaburzenia czynności seksualnych kobiet — me-
chaniczne stymulatory narządów płciowych,
miejscowe leki nawilżające;
— zaburzenia potliwości:
∑
toksyna botulinowa, leki rozszerzające naczy-
nia, kremy nawilżające.
Algorytm leczenia objawów podmiotowych somatycz-
nej obwodowej polineuropatii:
Wykluczyć inne przyczyny neuropatii
Ø
Stabilizacja kontroli glikemii
Ø
Paracetamol lub NLPZ
Ø
Trójpierścieniowe leki przeciwdepresyjne
Ø
Leki przeciwdrgawkowe
Ø
Analgetyki opioidowe lub opioidopodobne
Ø
Rozważyć skierowanie do poradni leczenia bólu

www.dk.viamedica.pl
A38
Diabetologia Kliniczna 2013, tom 2, supl. A
2. Badanie mikrobiologiczne (wraz z antybiogramem) i jego
interpretacja (kolonizacja, kontaminacja, zakażenie):
— wskazane pobieranie po oczyszczeniu rany frag-
mentu tkanek, aspiratu, wyskrobin na posiew;
— wskazane w przypadku obecności klinicznie zaka-
żonej rany;
— interpretacja posiewu w ocenie infekcji jest trudna,
zaleca się przede wszystkim uwzględnienie obrazu
klinicznego;
— posiew krwi zalecany jest wyłącznie w przypadku
występowania objawów ogólnych zakażenia (sto-
pień 4. wg PEDIS);
— w przypadku obecności ran klinicznie niezakażo-
nych lub z zakażeniem o niewielkim nasileniu, je-
żeli nie stosowano wcześniej antybiotyków — do-
puszcza się możliwość niewykonywania posiewu.
3. Badania w kierunku zapalenia kości (należy wykonać
w każdym przypadku zakażonego owrzodzenia,
zwłaszcza o długim czasie trwania):
— ocena drążenia do kości sondą (probe to bone);
— radiogram kości stopy (badanie kilkukrotne w od-
stępach czasowych);
— rezonans magnetyczny (wskazany);
— scyntygrafia kości (wskazana);
— biopsja kości lub posiew z fragmentu kości (wskazana);
— badania laboratoryjne — wartość OB > 70 mm/
/godz. zwiększa prawdopodobieństwo występo-
wania zapalenia kości; niższe poziomy oznaczają
mniejsze ryzyko. Pomocne może być również ozna-
czania CRP i leukocytozy. Prawidłowe wyniki ba-
dań laboratoryjnych nie wykluczają w pełni możli-
wości istnienia stanu zapalnego kości.
A. Zasady antybiotykoterapii:
— stosować wyłącznie w przypadku potwierdzonych
infekcji (nie stosować profilaktycznie);
— nie zwlekać z rozpoczęciem terapii;
— początkowo należy stosować antybiotyk uwzględ-
niający obecność najczęstszej flory (gronkowce
i paciorkowce);
— infekcja w stopniu 4. według PEDIS — uwzględnić
obecność bakterii Gram–, beztlenowców;
— czas stosowania antybiotyków:
• zakażenie w stopniu 2. według PEDIS — 1–2
tygodnie; w niektórych przypadkach czas trwania
antybiotykoterapii może być dłuższy (zwłaszcza
pacjenci z immunosupresją, chorzy z niedo-
krwieniem kończyny),
• zakażenie w stopniu 3. i 4. według PEDIS — 2–
–4 tygodni, aż do momentu ustąpienia infekcji,
a nie zagojenia owrzodzenia;
— droga podania:
• dożylna — infekcje w stopniu 4. według PEDIS
i w uzasadnionych przypadkach w stopniu 3.
według PEDIS (infekcja MRSA, P. aeruginosa),
nietolerancja doustnych antybiotyków;
• doustna — infekcje w stopniu 2. i 3. według
PEDIS oraz po uzyskaniu poprawy w stopniu 4.
według PEDIS;
• miejscowo — tylko w postaci gąbki kolageno-
wej nasączonej gentamycyną;
• dotętnicza — niepolecana.
B. Dobór antybiotyków
— infekcje ciężkie:
Tabela 21.1. Klasyfikacja PEDIS
Stopień zaawansowania
1
2
3
4
Ukrwienie
Cechy prawidłowego
Kliniczne objawy
Krytyczne niedokrwienie:
ukrwienia: wyczuwalne
upośledzenia krążenia:
bóle spoczynkowe,
tętno na tętnicach stóp
obecność chromania
ABI < 0,4, TcpO2
lub ABI > 0,9
przestankowego, ABI < 0,9,
< 30 mm Hg
TcpO2 30–60 mm Hg
Wielkość
Wymiar rany określa się w centymetrach kwadratowych
Drążenie
Owrzodzenie
Rana może obejmować
Penetracja zakażenia
powierzchowne,
wszystkie tkanki miękkie
do kości: widoczne w RTG
nieprzekraczające
cechy osteolizy lub
skóry właściwej
kość wyczuwalna sondą
Nasilenie
Brak objawów
Infekcja obejmuje skórę
Miejscowe nasilenie cech
Cechy uogólnionej infekcji:
infekcji
klinicznych
i tkankę podskórną.
zapalenia. Granica
gorączka > 38
o
C,
zakażenia
Obszar zajęty zapaleniem
przekracza 2 cm, ale nie
tętno > 90/min, częstość
nie przekracza 2 cm
ma cech uogólnienia
oddechów > 20/min,
od granicy owrzodzenia
infekcji
leukocytoza > 12 tys.
lub < 4 tys.
Neuropatia
Brak cech neuropatii
Obecność neuropatii
czuciowa
czuciowej w podstawowych
czuciowej
testach: badaniu
monofilamentem
i kamertonem lub neurotipem

www.dk.viamedica.pl
A39
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
• leczenie dożylne — ciprofloksacyna + klinda-
mycyna, amoksycylina z kwasem klawulono-
wym lub piperacylina z tazobaktamem lub kar-
bapenem + wankomycyna do momentu wyklu-
czenia patogenu MRSA,
• kontynuacja leczeniem doustnym — amoksycy-
lina z kwasem klawulonowym + trimetoprim
z sulfametoksazolem (dawka podwojona) lub
ciprofloksacyna 2 × 750 mg lub moksifloksacy-
na + linezolid,
• infekcja MRSA: linezolid, wankomycyna;
— infekcje o mniejszym nasileniu:
• zwykle leczenie doustne, z wykorzystaniem po-
dobnych antybiotyków jak w przypadku cięż-
kich infekcji, np.:
• patogen Gram+: półsyntetyczne penicyliny/
/cefalosporyny I generacji,
• infekcja ostatnio leczona antybiotykiem,
patogeny Gram+, Gram–: fluorochinolony,
antybiotyki b-laktamowe w przypadku uczu-
lenia na nie: klindamycyna, fluorochinolon,
biseptol;
— leczenie zapalenia kości (nie ustalono jednolitego
modelu leczenia):
• operacyjne z usunięciem zmienionej kości (mała
amputacja),
• antybiotykoterapia jak w przypadku infekcji
ciężkich,
• monitorowanie skuteczności leczenia zapalenia
kości: badania laboratoryjne (OB, CRP), radio-
gram kości stopy.
VI. Wielodyscyplinarne leczenie zespołu stopy cukrzy-
cowej
Skuteczne leczenie zespołu stopy cukrzycowej możli-
we jest jedynie w ramach wielodyscyplinarnych poradni.
Pojęcie to obejmuje strukturę organizacyjną pozwalającą
na zapewnienie choremu możliwości konsultacji wyma-
ganych specjalistów posiadających wiedzę i doświadcze-
nie w zakresie leczenia stopy cukrzycowej oraz tworzą-
cych zespół, który pozostaje w stałej komunikacji.
Leczenie zespołu stopy cukrzycowej obejmuje:
— wyrównanie metaboliczne cukrzycy: insulinotera-
pia (preferowany model leczenia — intensywna in-
sulinoterapia), dopuszczalne jest stosowanie do-
ustnych leków hipoglikemizujących w wyjątkowych
przypadkach, jeżeli to leczenie zapewnia prawidło-
we wyrównanie metaboliczne cukrzycy, a brak
wskazań do leczenia insuliną — lekami doustnymi;
— odciążenie stopy: ważne w zespole neuropatycznej
stopy cukrzycowej — odpowiedni but na „chorą”
stopę (but czasowy odciążający przodostopie lub
piętę), but wyrównawczy na zdrową, wkładki tera-
peutyczne, kule, wózek inwalidzki, opatrunek gip-
sowy, specjalistyczne obuwie, pobyt w łóżku;
— antybiotykoterapia (doustna lub dożylna), patrz
wyżej;
— zabiegi chirurgiczne — usuwanie martwiczych tka-
nek, drenaż, nacinanie;
— zabiegi chirurgii wewnątrznaczyniowej i chirurgii
naczyniowej, zabiegi hybrydowe [stopa cukrzycowa
charakteryzująca się przewagą czynnika niedo-
krwiennego — chorych z niskim wskaźnikiem kost-
ka–ramię (ABI, ankle brachial index) i/lub wywiadem
w kierunku chromania przestankowego powinno się
kierować do dalszej diagnostyki stanu naczyń, a na-
stępnie do chirurga naczyniowego lub angiologa;
należy zaznaczyć, że u wielu pacjentów z cu-
krzycą niedokrwienie kończyn dolnych może
przebiegać bez typowych objawów bólowych];
— zabiegi podiatryczne (regularne opracowywanie
rany, opatrunki klasyczne i terapia zapewniająca
wilgotne środowisko rany);
— inne — przeszczep skórny, czynniki wzrostu, prepa-
raty ludzkiej skóry (w szczególnych przypadkach),
komora hiperbaryczna, leczenie podciśnieniem, leki
poprawiające ukrwienie (stopa niedokrwienna lub
z przewagą czynnika naczyniowego): preparaty he-
paryny drobnocząsteczkowej (ostre stany niedo-
krwienne, krytyczne niedokrwienie), kwas acetylo-
salicylowy, trening marszowy, ćwiczenia marszowe.
Można rozważyć leczenie sulodeksydem.
Każdy chory z zespołem stopy cukrzycowej powinien
być edukowany w zakresie prewencji owrzodzeń.
Neuroartropatia Charcota (rozpoznanie, diagno-
styka, leczenie nieuzgodnione)
— Diagnostyka:
• obraz kliniczny po wykluczeniu innych przyczyn,
badanie radiologiczne (pierwsze w fazie ostrej,
następnie należy powtarzać), rozważyć wyko-
nanie rezonansu magnetycznego;
— Leczenie:
• stan ostry — odciążenie przez 24 godz./d. (łuska
pełnokontaktowa, inne formy odciążenia), moż-
na rozważyć stosowanie bisfosfonianów,
łącznie z witaminą D i preparatami wapnia (le-
czenie długotrwałe i nie zawsze skuteczne),
• stan przewlekły — edukacja, higiena stóp, spe-
cjalistyczne obuwie ortopedyczne z wkładkami
terapeutycznymi korygującymi powstałe znie-
kształcenia.
Wskazane jest prowadzenie terapii przez wielodyscy-
plinarny zespół specjalistów.
VII. Hospitalizacja — wskazania
W trybie ostrego dyżuru:

www.dk.viamedica.pl
A40
Diabetologia Kliniczna 2013, tom 2, supl. A
22. Cukrzyca u dzieci i młodzieży oraz młodych dorosłych
chorych na cukrzycę typu 1
— infekcja w stopniu 4. według PEDIS;
— infekcja w stopniu 3. według PEDIS, jeżeli istnieje ko-
nieczność zastosowania antybiotykoterapii dożylnej;
— konieczność zastosowania terapii podciśnieniowej;
— każdy przypadek krytycznego niedokrwienia.
Przyjęcie planowe:
— brak poprawy po 2-miesięcznym leczeniu ambula-
toryjnym;
— przygotowanie do planowych zabiegów chirurgicz-
nych (mała amputacja, przeszczep skóry, zabiegi
rewaskularyzacyjne).
VIII. Amputacja
— „duża” (powyżej kostki) — należy rozważyć, gdy
wystąpi:
• zagrożenie życia spowodowane stanem zapalnym,
rozległa martwica (wskazanie bezwzględne),
• wyniszczający chorego, oporny na leczenie ból,
zwłaszcza w następstwie niedokrwienia (wska-
zanie względne),
• utrata funkcji podporowych stopy;
— „mała” (poniżej kostki) — należy rozważyć, gdy
wystąpi:
• martwica rozpływna,
• stan zapalny kości paliczków dystalnych pal-
ców stopy (uniknięcie przewlekłej antybiotyko-
terapii — przyspiesza wygojenie).
• W przypadku suchej martwicy zaleca się wycze-
kiwanie na autoamputację.
Wybór poziomu amputacji zależy od stanu ukrwie-
nia, możliwości rekonstrukcyjnych i rehabilitacyjnych.
Zaleca się przeprowadzenie możliwie oszczędnej
amputacji.
W niniejszym rozdziale przedstawiono różnice doty-
czące ogólnych zaleceń związane ze specyfiką wieku roz-
wojowego.
I. Postacie cukrzycy w wieku rozwojowym
1. Najczęstsza jest cukrzyca typu 1 o podłożu autoim-
munologicznym.
2. U otyłych osób mogą się rozwinąć zaburzenia gospo-
darki węglowodanowej lub cukrzyca typu 2. U dzieci
powyżej 10. roku życia (lub wcześniej, gdy okres doj-
rzewania już się rozpoczął), cechujących się BMI po-
wyżej 95. centyla, zaleca się wykonywanie testu OGTT
co 2 lata.
3. Diagnostyka w kierunku cukrzycy monogenowej wska-
zana jest w przypadku braku przeciwciał skierowanych
przeciwko komórkom wysp trzustkowych oraz:
— wystąpienia cukrzycy w pierwszych 9 miesiącach
życia;
— łagodnej hiperglikemii niewymagającej leczenia
farmakologicznego;
— współwystępowania dodatkowych zaburzeń
w „strukturze” lub rozwoju nerek, wątroby, trzustki,
mózgu;
— występowania dodatkowych schorzeń charaktery-
stycznych dla zespołów genetycznych związanych
z cukrzycą;
— występowania cukrzycy u krewnych pierwszego
stopnia lub dodatkowych schorzeń charaktery-
stycznych dla zespołów genetycznych związanych
z cukrzycą.
4. Zwiększa się liczba dzieci z zaburzeniami tolerancji
glukozy lub cukrzycą w przebiegu mukowiscydozy.
Cukrzyca zwykle jest bezobjawowa. U dzieci > 10. ro-
ku życia należy co rok wykonywać OGTT z oznacze-
niem glikemii na czczo, po 30, 60, 90 i 120 minutach.
5. Pierwotna diagnostyka hiperglikemii lub rewizja dia-
gnozy zawsze obejmuje oznaczenie przeciwciał anty-
GAD65 oraz dwóch z kolejnych: IA2, IAA, Zn8 (bada-
nia powinny być wykonane w referencyjnym labora-
torium).
6. Należy pamiętać, że pacjent może mieć mieszaną etio-
logię cukrzycy.
II. Cele leczenia cukrzycy
1. Uzyskanie i utrzymanie prawidłowego, harmonijnego
rozwoju fizycznego: wzrostu i masy ciała (wartości
centylowe) oraz przebiegu okresu dojrzewania, odpo-
wiedniego do wieku i płci, przy jednoczesnym zapew-
nieniu komfortu życia dziecka i jego rodziny.
2. Prewencja ostrych i przewlekłych powikłań cukrzycy.
3. Wartości docelowe parametrów dla redukcji ryzyka
powikłań naczyniowych:
— HbA
1c
£ 6,5%, przy stabilnej glikemii i zminimali-
zowaniu epizodów hipoglikemii;
— stężenie cholesterolu LDL < 100 mg/dl (< 2,6
mmol/l), HDL > 40 mg/dl (1,1 mmol/l), TG < 150
mg/dl (1,7 mmol/l);
— wartość ciśnienia tętniczego < 90. centyla, odpo-
wiednio do wieku i płci oraz wzrostu;
— BMI < 90. centyla dla wieku i płci;

www.dk.viamedica.pl
A41
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
— aktywność fizyczna umiarkowana > 1 godziny
dziennie;
— spoczynkowy tryb życia < 2 godzin dziennie.
III. Leczenie cukrzycy
1. Farmakoterapia:
Cukrzyca typu 1 — insulinoterapia:
— metoda insulinoterapii powinna być dostosowana
do indywidualnych potrzeb pacjenta i zaakcepto-
wana przez chorego oraz jego opiekunów;
— metodą z wyboru jest funkcjonalna intensywna in-
sulinoterapia prowadzona jako:
• wielokrotne wstrzyknięcia insuliny z preferencją
insulin analogowych (MDI, multiple daily injec-
tions),
• ciągły podskórny wlew insuliny za pomocą oso-
bistej pompy insulinowej (CSII, continuous sub-
cutaneous insulin infusion);
— dobowe zapotrzebowanie na insulinę charaktery-
zuje się dużą zmiennością; w okresie dojrzewania
znacznie wzrasta;
— w metodzie funkcjonalnej IIT (intensive insulin the-
rapy): dawka insuliny bazalna: 20–40% dawki do-
bowej, wielkość dawki podstawowej oraz profil
bazy w pompie zależy od wieku dziecka;
— wskazania i przeciwwskazania do CSII — patrz roz-
dział tematyczny;
— insulinę szybkodziałającą/krótkodziałającą korzyst-
niej jest zwykle podawać przed posiłkiem, odpo-
wiednio: 15 minut i 30 minut; u najmłodszych dzieci,
wobec braku możliwości planowania pory i wiel-
kości posiłku, należy rozważyć rozłożenie dawki
lub podawanie insuliny po posiłku;
— stosowanie funkcji kalkulatora bolusa w osobistej
pompie insulinowej zwiększa stabilność glikemii
i poprawia wyrównanie metaboliczne.
Cukrzyca typu 2 — leczeniem z wyboru jest metformi-
na i/lub insulina.
Cukrzyce monogenowe lub w przebiegu zespołów
genetycznych związanych z cukrzycą — leczenie zależy
od typu choroby (stosowanie pochodnych sulfonylomocz-
nika jest „off label”).
Cukrzyca w przebiegu mukowiscydozy — jest insuli-
nozależna, leczeniem z wyboru jest insulinoterapia.
2. Żywienie dzieci i młodzieży chorej na cukrzycę
Podstawowe zasady zdrowego żywienia dzieci cho-
rych na cukrzycę są takie same jak ich rówieśników bez
cukrzycy.
Zaleca się utrzymanie prawidłowego bilansu kalo-
rycznego oraz stopniowe zmniejszenie zawartości wę-
glowodanów przyswajalnych, maksymalnie do 45–50%
dobowego zapotrzebowania kalorycznego. Zaleca się
ograniczenie cukrów prostych do 10% dobowego zapo-
trzebowania kalorycznego. Dotyczy to w szczególności
młodzieży.
3. Samokontrola:
— oznaczanie glikemii, glikozurii i ketonemii/ketonu-
rii oraz ich interpretacja są podstawą w pediatrycz-
nej opiece diabetologicznej;
— częstość oznaczeń glikemii jest indywidualizowa-
na, ale nie mniej niż 4 (zwykle 6–10) razy na dobę.
Glikemię należy oznaczać na czczo i przed posiłkami,
dwie godziny po posiłku, przed snem. Wskazane jest okre-
sowe wykonywanie nocnego profilu glikemii. W sytuacji złe-
go samopoczucie należy niezwłocznie zmierzyć glikemię.
System ciągłego monitorowania glikemii (CGMS)
może pozwolić na lepsze dostosowanie dawek insuliny
do trendów glikemii i tym samym zmniejszyć liczbę incy-
dentów hipoglikemii, zwiększyć stabilność glikemii oraz
poprawić wyrównanie metaboliczne.
4. Edukacja terapeutyczna:
— jest istotnym elementem terapii cukrzycy, powinna
zawsze obejmować chorego i jego opiekunów;
— metody i programy edukacyjne powinny być zróż-
nicowane i dostosowane do wieku dziecka i jego
zdolności intelektualnych oraz do zadań wycho-
wawczych rodziców;
— u młodzieży i młodych dorosłych należy szczególnie
zwrócić uwagę na tematykę dotyczącą prewencji
przewlekłych powikłań cukrzycy, antykoncepcji i uza-
leżnień;
— proces nabywania umiejętności z zakresu samo-
kontroli powinien przebiegać stopniowo; zbyt
wczesne lub zbyt późne przesunięcie odpowie-
dzialności na dzieci i młodzież chorą na cukrzycę
wiąże się z niepowodzeniem terapii;
— warsztaty, obozy dla dzieci, młodzieży i młodych
dorosłych chorych na cukrzycę są korzystnym i sku-
tecznym narzędziem edukacyjnym;
— przeprowadzenie edukacji diabetologicznej i jej
kontynuacja jest obowiązkiem całego zespołu dia-
betologicznego, ze szczególną rolą edukatora dia-
betologicznego.
5. Opieka psychologiczna:
— niezbędne jest objęcie stałą opieką psychologiczną
dzieci, młodzieży i młodych dorosłych chorych na
cukrzycę oraz ich rodzin od momentu ujawnienia
się choroby;
— często są obserwowane subkliniczne i kliniczne zespo-
ły depresyjne, zaburzenia odżywiania z jadłowstrętem
psychicznym (anorexia nervosa, zwłaszcza u dziew-
cząt w okresie dojrzewania) oraz inne, niespecyficzne
(ED-NOS, eating disorders not otherwise specified);
— opiekę należy powierzyć doświadczonemu psycho-
logowi, specjaliście z zakresu problematyki cukrzy-
cy wieku rozwojowego.
6. Uwagi dodatkowe:
— konieczne jest włączenie w proces leczenia cukrzy-
cy u dzieci i młodzieży całej jego rodziny; wskaza-
ne jest wspólne omawianie celów terapeutycznych;

www.dk.viamedica.pl
A42
Diabetologia Kliniczna 2013, tom 2, supl. A
— zachęcanie pacjentów do samodzielności i przej-
mowania odpowiedzialności za swoje leczenie
w stopniu odpowiednim do ich wieku, z uwzględ-
nieniem rozwoju intelektualnego oraz dojrzałości
emocjonalnej.
IV. Choroby współistniejące z cukrzycą typu 1:
— najczęściej występujące schorzenia to: autoimmu-
nologiczne zapalenie tarczycy, celiakia;
— ich przebieg jest zwykle skąpo- lub bezobjawo-
wy (np. wahania glikemii, zaburzenia dynamiki
wzrostu).
V. Ostre i przewlekłe powikłania cukrzycy (patrz roz-
działy tematyczne):
1. Ostre powikłania:
— u dzieci hipoglikemię należy rozpoznawać w przy-
padku glikemii poniżej 70 mg/dl (3,9 mmol/l);
— na rycinie 22.1 przedstawiono zasady postępowa-
nia w kwasicy ketonowej u dzieci.
2. Przewlekłe powikłania:
— w celu prewencji powikłań konieczne są regularne
badania kontrolne (tab. 22.1);
— w przypadku zdiagnozowania jakiegokolwiek prze-
wlekłego powikłania konieczne jest wykonanie ba-
dań przesiewowych w kierunku innych zaburzeń
(np. nefropatii, retinopatii, neuropatii i zaburzeń
lipidowych);
— w przypadku utrzymującej się albuminurii wskaza-
ne jest zastosowanie inhibitora ACE lub antagoni-
sty receptora AT
1
, w celu zahamowania jej progre-
sji. Skuteczność leczenia wymaga prowadzenia
kontroli albuminurii;
— w celu normalizacji ciśnienia tętniczego zaleca się
inhibitory ACE lub antagonistę receptora AT
1
; efek-
tywność terapii należy stale monitorować, przy
czym wskazane jest uzyskanie nocnego obniżenia
ciśnienia tętniczego zarejestrowanego podczas cią-
głego pomiaru ambulatoryjnego ciśnienia tętnicze-
go (holter RR);
— przy zaburzeniach gospodarki lipidowej:
• gdy LDL > 100 mg/dl (2,6 mmol/l) — wymaga-
na jest poprawa kontroli glikemii i modyfikacja
stylu życia;
• u dzieci > 10. roku życia, o ile dotychczasowa
próba zmiany stylu życia nie wpłynęła korzyst-
nie na profil lipidowy osocza lub gdy współist-
nieją inne czynniki ryzyka miażdżycy przy stęże-
niu LDL > 130 mg/dl (3,4 mmol/l), zaleca się
rozważenie wykonania badania genetycznego
w kierunku mutacji receptora dla cholesterolu
LDL i ewentualnego zastosowania statyn.
VI. Postępowanie związane z zabiegiem operacyjnym
(patrz rozdział tematyczny)
VII. Zalecenia dotyczące opieki diabetologicznej dla
dzieci i młodzieży chorych na cukrzycę (tab. 22.1)
1. Zalecenia ogólne:
— w przypadku każdego nowego zachorowania na
cukrzycę dziecko należy hospitalizować na specja-
listycznym oddziale diabetologii dziecięcej, a na-
stępnie powinno ono wyłącznie pozostawać pod
regularną, specjalistyczną opieką w poradniach
diabetologicznych dla dzieci i młodzieży, do mo-
mentu przekazania pacjenta do poradni diabeto-
logicznej dla dorosłych (zasady tranzycji — patrz
rozdział tematyczny);
— konieczne jest zapewnienie 24-godzinnego dostę-
pu do informacji diabetologicznej dla chorych i ich
opiekunów.
2. Zespół terapeutyczny:
— opieka szpitalna — na 10 łóżek pediatrycznych-
diabetologicznych: lekarze (specjalista pediatra dia-
betolog, a w przypadku jego braku: specjalista
pediatrii/endokrynologii mający doświadczenie
w zakresie diabetologii potwierdzone przez kon-
sultanta wojewódzkiego ds. diabetologii) — 2 eta-
ty, pielęgniarki zajmujące się wyłącznie edukacją
diabetologiczną lub edukatorzy diabetologiczni —
2 etaty, dietetyk i psycholog zatrudnieni na peł-
nych etatach oraz pracownik socjalny — 1/4 etatu;
— opieka ambulatoryjna — zespół terapeutyczny
obejmujący opieką 200–300 chorych: lekarz spe-
cjalista pediatra diabetolog (w przypadku jego bra-
ku: specjalista pediatrii, specjalista endokrynolog
mający doświadczenie w zakresie diabetologii po-
twierdzone przez konsultanta wojewódzkiego) —
1 etat, pielęgniarki, których zakres obowiązków
jest ograniczony wyłącznie do opieki diabetologicz-
nej, lub edukatorzy diabetologiczni — 2 etaty, die-
tetyk — 1/2 etatu i psycholog — 1/2 etatu.
3. Porady ambulatoryjne:
— częstość wizyt diabetologicznych nielimitowa-
na, rekomendowana co 6–8 tygodni, nie mniej niż
4 razy w roku;
— rekomendowany średni czas wizyty: 30 minut dla
porady specjalistycznej i 30–40 minut dla porady
zabiegowo-diagnostycznej (terapia przy użyciu
pompy);
— wizyty edukacyjne nie zawsze stanowią część po-
rady lekarskiej i mogą być prowadzone również
drogą elektroniczną;
— dodatkowo do zadań zespołu terapeutycznego
należą: organizacja edukacji dotyczącej opieki nad
www.dk.viamedica.pl
A43
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
Wywiad
— wielomocz
— polidypsja
— zmniejszenie masy ciała
— ból brzucha
— zmęczenie
— wymioty
— splątanie
Objawy kliniczne
Ocena odwodnienia:
— głębokie oddechy
(tzw. oddech Kussmaula)
— zapach acetonu
— śpiączka/senność, wymioty
Badania biochemiczne
— związki ketonowe w moczu
— stężenie glukozy w osoczu krwi
— kwasica
— ocena stężeń elektrolitów i mocznika
w surowicy
— gazometria
— inne badania (wg potrzeb)
Potwierdzone r
KETONOWEJ
ozpoznanie
CUKRZYCOWEJ KWASICY
Wstrząs (nitkowate tętno obwodowe)
Zaburzenia przytomności
Śpiączka
Odwodnienie > 5%
Brak objawów wstrząsu
Wymioty
Kliniczne objawy kwasicy (hiperwentylacja)
Stan kliniczny dobry
Chory toleruje płyny podawane
doustnie
Resuscytacja
— udrożnić drogi oddechowe,
wprowadzić zgłębnik do żołądka
przez nos
— wentylować chorego 100-procento-
wym tlenem
— przywrócić prawidłowe krążenie:
0,9-procentowy NaCl 10–20 ml/kg
w ciągu pierwszych 1–2 godz.;
w czasie wstrząsu hipowolemi-
cznego można przyspieszyć podanie
tej dawki w celu uzyskania odpo-
wiedniego wypełnienia łożyska
naczyniowego (perfuzji), ale
30 ml/kg
można powtarzać
i.v.
£
Nawadnianie i.v.
— obliczyć zapotrzebowanie na płyny
— uzupełnić niedobór w ciągu 48 godz.
— stosować 0,9-procentowy NaCl:
w pierwszej godz. w dawce 10 ml/kg/
/godz., a następnie 5 ml/kg/godz.,
nie przekraczając 4 l/m w pierwszej
dobie
— monitorować zapis EKG w celu
kontroli załamka T
— dodać do płynu infuzyjnego KCI (40 mmol)
2
Leczenie
— rozpocząć podawanie insuliny
— kontynuować nawodnienie doustne
s.c.
Brak poprawy
Insulina — wlew i.v.
— rozpocząć ciągły wlew insuliny
w dawce: 0,1 j./kg/godz.
(dawka 0,05–0,1 j./kg u małych
dzieci)
Kwasica się nie zmniejsza
Pogorszenie stanu neurologicznego
Objawy ostrzegawcze: ból głowy,
zmniejszenie częstości rytmu serca,
rozdrażnienie, zaburzenia
przytomności, swoiste objawy
neurologiczne
Stężenie glukozy we krwi wynosi
~17 mmol/l (300 mg/dl)
lub zmniej-
sza się > 5 mmol (> 90 mg/dl)/l/godz.
/godz.
Ponowna ocena
— ponownie obliczyć objętość płynów
podawanych
— sprawdzić sprzęt do podawania
insuliny i jej dawkę
— ocenić potrzebę dalszego
intensywnego leczenia zaburzeń
wodno-elektrolitowych i kwasicy
(resuscytacji)
— rozważyć posocznicę
i.v.
Wykluczyć hipoglikemię
Podejrzenie obrzęku
Leczenie
— podać roztwór mannitolu
(0,5–1 g/kg)
— ograniczyć ilość płynów
w 1/3 podawanych
— dostosować tempo wlewu insuliny
— wezwać lekarza starszego rangą
— przetransportować chorego
na oddział intensywnej opieki
medycznej
— rozważyć wykonanie badań
obrazowych mózgu po
ustabilizowaniu stanu chorego
i.v.
i.v.
Poprawa
Dobry stan kliniczny
Chory może pić
Konieczne badania i monitorowanie
stan neurologiczny
— stężenie glukozy w osoczu krwi
(co 1 godz.)
— bilans wodny (co 1 godz.)
— stężenie elektrolitów w surowicy
i gazometria (2 godz. po rozpoczęciu
leczenia
)
— monitorowanie EKG w celu oceny
załamka T
—
(co 1 godz.)
i.v.
Nawadnianie i.v.
— zmienić płyn infuzyjny na 0,45-
-procentowy NaCl i 5-procentowy
roztwór glukozy
— dostosować tempo wlewu insuliny
(co najmniej 0,05 j./kg/godz.)
— dostosować objętości NaCl w celu
uzyskania odpowiedniego stężenia
Na w surowicy
Zmiana drogi podawania insuliny
z dożylnej na podskórną
— rozpocząć podawanie insuliny
— przerwać wlew insuliny
1 godz.
po wstrzyknięciu
insuliny
krótkodziałającej lub
szybkodziałającego analogu
s.c.
i.v.
s.c.
Rycina 22.1. Postępowanie w kwasicy ketonowej u dzieci

www.dk.viamedica.pl
A44
Diabetologia Kliniczna 2013, tom 2, supl. A
dziećmi chorymi na cukrzycę w placówkach oświa-
towych, organizacja obozów/warsztatów edukacyj-
nych oraz przygotowywanie materiałów informa-
cyjnych.
4. Wyposażenie poradni i oddziału:
— sprzęt: strzykawki automatyczne, osobiste pompy
insulinowe, glukometry, system do ciągłego moni-
torowania glikemii, holter ciśnieniowy, oftalmo-
skop, monofilament, waga spożywcza, zestaw
komputerowy do odczytu i wydruku danych z pa-
mięci systemów terapeutycznych;
— pomieszczenie i niezbędne pomoce dydaktyczne
do prowadzenia edukacji;
— oddział, dodatkowo: ≥ 1 stanowisko intensywnego
nadzoru metabolicznego na 10 łóżek diabetologicz-
nych wyposażone w pulsoksymetr, monitor EKG.
VIII. Dziecko chore na cukrzycę w placówce oświato-
wej, wychowawczej
1. Współpraca diabetologicznego zespołu leczącego
z personelem pedagogicznym oraz rodziną zapobiega
stygmatyzacji chorych na cukrzycę:
— po rozpoznaniu cukrzycy należy przekazać perso-
nelowi pedagogicznemu pisemną informację o cu-
krzycy oraz sposobie udzielania pomocy w stanach
zagrożenia życia i numery telefonów kontaktowych
do rodziców, lekarza i pielęgniarki edukacyjnej;
— odpowiednie przygotowanie personelu pedago-
gicznego z zakresu samoopieki w cukrzycy jest ko-
nieczne dla zapewnienia bezpieczeństwa choremu;
— wymagane jest stałe zabezpieczenie placówki
w glukozę i glukagon przez opiekunów;
— cukrzyca nie jest wskazaniem do indywidual-
nego toku nauczania i zwolnienia z jakichkol-
wiek zajęć (np. wychowanie fizyczne, „zielona
szkoła”).
2. Zadania personelu pedagogicznego:
— wszechstronna pomoc mająca na celu szybki i bez-
pieczny powrót chorego do placówki oraz pełną
integrację ze środowiskiem rówieśników;
— znajomość podstawowego zakresu samoopieki
w cukrzycy;
— umożliwienie prowadzenia samokontroli w pla-
cówkach oświatowych oraz wychowawczych dla
wszystkich grup wiekowych, u dzieci młodszych
pod nadzorem personelu szkolnego;
— ścisła współpraca z diabetologicznym zespołem le-
czącym i opiekunami chorego;
— natychmiastowe udzielenie pierwszej pomocy dia-
betologicznej w stanach zagrożenia życia.
IX. Podróż:
— do obowiązków chorego i jego opiekunów należy po-
informowanie organizatora wyjazdu o chorobie, spo-
sobie leczenia, spożywania posiłków, udzielania po-
mocy oraz podanie numerów telefonów kontakto-
wych do diabetologicznego zespołu terapeutycznego;
— w przypadku wyjazdu zagranicznego należy przy-
gotować zaświadczenie o chorobie w języku an-
gielskim;
Tabela 22.1. Zalecenia dotyczące opieki diabetologicznej dla dzieci i młodzieży chorych na cukrzycę
Edukacja terapeutyczna chorego i jego opiekunów
przy rozpoznaniu i w trakcie trwania choroby; zależnie od oceny
Edukacja zasad żywieniowych chorego i jego opiekunów
przy rozpoznaniu i w trakcie trwania choroby; zależnie od oceny
Opieka psychologiczna chorego i jego opiekunów
przy rozpoznaniu i w trakcie trwania choroby; zależnie od oceny
Przeciwciała anty-GAD oraz 2 z kolejnych: IA2, IAA
1
, ZnT8
przy rozpoznaniu i rewizji diagnozy
HbA
1c
4 razy w roku
2
Cholesterol całkowity, HDL, LDL, triglicerydy w surowicy krwi
raz w roku, częściej w przypadku obecności dyslipidemii
3
Kreatynina w surowicy krwi
raz w roku
4
Albuminuria
raz w roku
4
Badanie ogólne moczu (osad, białkomocz)
raz w roku
Ciśnienie tętnicze
w czasie każdej wizyty
5
Badanie okulistyczne
co 1–2 lata zależnie od decyzji lekarza
Monitorowanie masy ciała i wzrostu — według siatek
w czasie każdej wizyty
centylowych właściwych dla wieku i płci
Monitorowanie dojrzewania według skali Tannera;
w czasie każdej wizyty
miesiączkowania u dziewczynek
Badanie w kierunku celiakii
zgodnie z wytycznymi diagnozowania celiakii wg ESPGHN
Badanie oceny czynności tarczycy/diagnostyka schorzeń
co 1–2 lata, zależnie od decyzji lekarza
6
Konsultacje specjalistyczne
zgodnie ze wskazaniami ogólnopediatrycznymi
1
jedynie przy rozpoznaniu choroby, w pierwszych 5 dniach od rozpoczęcia insulinoterapii;
2
indywidualnie u dzieci cechujących się dużą chwiejnością
cukrzycy;
3
w zależności od wywiadu rodzinnego: w przypadku obciążonego wywiadu lub jego braku — od momentu zachorowania monitorować
co roku; przy braku obciążenia — ocenić przy rozpoznaniu, jeśli LDL < 100 mg/dl (< 2,6 mmol/l) monitorować co 5 lat, jeśli LDL > 100 mg/dl
(> 2,6 mmol/l) co roku;
4
w momencie rozpoznania choroby oraz u dzieci: od 11. rż. z 2-letnim, a od 9. rż. z 5-letnim czasem trwania choroby,
natomiast u dzieci młodszych po każdym 3-letnim okresie choroby; nieprawidłowy wynik albuminurii należy potwierdzić przez oznaczenie
w 2 z 3 kolejnych badaniach moczu;
5
u dzieci < 7. rż. przynajmniej 2 razy w roku; potwierdzenie nadciśnienia tętniczego wymaga
24-godzinnego ambulatoryjnego monitorowania;
6
także przy rewizji diagnozy cukrzycy

www.dk.viamedica.pl
A45
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
I. Planowanie ciąży w grupie wszystkich kobiet chorych
na cukrzycę ma istotny wpływ na jej przebieg, redukując
wystąpienie zdarzeń niepożądanych u matki i płodu.
Kobieta chora na cukrzycę może stosować metody
barierowe lub antykoncepcję hormonalną (OC).
1. Metody barierowe [wkładki wewnątrzmaciczne (IUD)
czy prezerwatywy] mogą być stosowane z takimi samy-
mi zastrzeżeniami, jak u pacjentek bez cukrzycy.
2. Antykoncepcja hormonalna u kobiet chorych na cu-
krzycę jest dopuszczalna w następujących sytuacjach:
— wiek < 35 lat;
— niepalenie tytoniu;
— brak nadciśnienia tętniczego;
— brak nefropatii, retinopatii lub innych chorób naczyń;
— BMI < 30 kg/m
2
.
Antykoncepcji hormonalnej nie powinno się stosować
w przypadku cukrzycy o chwiejnym przebiegu.
Zaleca się stosowanie preparatów estrogenno-proge-
stagenowych o zawartości etynyloestradiolu nie większej
niż 35 mikrogramów. Zastosowany preparat powinien tyl-
ko w minimalny sposób wpływać na gospodarkę węglo-
wodanową lub lipidową. Preferowana składowa proge-
stagenna to lewonorgestrel, noretisteron.
Wkładka wewnątrzmaciczna z wstawką gestagenną
(IUDG) jest metodą antykoncepcji szczególnie polecaną
u otyłych kobiet po 35. roku życia oraz u chorych na
cukrzycę typu 2.
II. Podział cukrzycy u kobiet w ciąży
1. Cukrzyca ciążowa (GDM, gestational diabetes mellitus)
— różnego stopnia zaburzenia tolerancji węglowoda-
nów lub cukrzyca rozwijająca się lub po raz pierwszy
rozpoznana w ciąży.
2. Cukrzyca przedciążowa (PGDM, pregestational diabe-
tes mellitus) — gdy kobieta chorująca na cukrzycę
(typu 1, 2 lub inne typy cukrzycy) jest w ciąży.
III. Czynniki ryzyka cukrzycy ciążowej:
— ciąża po 35. roku życia;
— zespół policystycznych jajników;
— w wywiadzie porody dzieci o dużej masie ciała
(> 4000 g);
— urodzenie noworodka z wadą rozwojową;
— zgony wewnątrzmaciczne w wywiadzie;
— nadciśnienie tętnicze;
— nadwaga lub otyłość;
— rodzinny wywiad w kierunku cukrzycy typu 2;
— rozpoznanie cukrzycy GDM w poprzednich ciążach;
— wielorództwo.
Pacjentki po przebytej cukrzycy ciążowej powinny
przed planowaną kolejną ciążą wykonać test tolerancji
glukozy (75 g OGTT).
Pacjentki z grupy ryzyka należy diagnozować w kie-
runku cukrzycy ciążowej natychmiast po przeprowadze-
niu pierwszej wizyty ginekologicznej w trakcie danej ciąży
poprzez wykonanie testu diagnostycznego (75 g OGTT).
Jeśli nie potwierdzi on GDM, należy powtórzyć test dia-
gnostyczny między 24.–28. tygodniem ciąży lub gdy wy-
stąpią pierwsze objawy sugerujące cukrzycę.
IV. Podział cukrzycy ciążowej:
— G1 — nieprawidłowa tolerancja glukozy z normo-
glikemią w warunkach przestrzegania diety;
— G2 — hiperglikemia na czczo lub poposiłkowa
mimo stosowania diety — konieczne leczenie dietą
i insuliną (nie zaleca się w okresie ciąży leczenia
zaburzeń tolerancji węglowodanów doustnymi le-
kami przeciwcukrzycowymi).
V. Algorytm diagnostyczny cukrzycy ciążowej
Wstępne oznaczenie stężenia glukozy we krwi powin-
no być wykonane na początku ciąży, podczas pierwszej
wizyty u ginekologa, w celu wykrycia bezobjawowej cu-
krzycy przedciążowej:
— stężenie glukozy na czczo poniżej 100 mg/dl
(5,6 mmol/l) uważa się za prawidłowe;
— stężenie glukozy na czczo między 100 mg/dl (5,6
mmol/l) a 125 mg/dl (6,9 mmol/l) — wynik nieprawi-
dłowy — należy wykonać w możliwie najkrótszym
czasie doustny test tolerancji 75 g glukozy (tab. 23.1);
— stężenie glukozy na czczo > 125 mg/dl (6,9 mmol/l)
— należy powtórzyć badanie na czczo i w razie
ponownego wyniku powyżej tej wartości pacjent-
kę skierować w trybie pilnym do ośrodka referen-
23. Cukrzyca a ciąża
— insulinę, glukagon, glukozę, glukometr z paskami
testowymi, zapas sprzętu do pompy, wstrzykiwa-
cze należy zabezpieczyć na okres podróży i prze-
chowywać w bagażu podręcznym.
X. Wybór zawodu:
— szczególną uwagę należy przywiązywać do
kształcenia młodzieży chorej na cukrzycę — po-
winna ona otrzymać możliwie najlepsze wy-
kształcenie;
— zadaniem zespołu diabetologicznego jest pomoc
choremu w wyborze zawodu poprzez ocenę stanu
jego zdrowia, obecności powikłań, możliwości in-
telektualnych i psychicznych.

www.dk.viamedica.pl
A46
Diabetologia Kliniczna 2013, tom 2, supl. A
cyjnego; jeśli w kolejnym pomiarze uzyska się
wynik £ 125 mg/dl (6,9 mmol/l), należy przepro-
wadzić doustny test tolerancji 75 g glukozy;
— jeśli test tolerancji 75 g glukozy (wykonany w grupie
ryzyka lub u pacjentek z podwyższoną glikemią na
czczo) wypadnie prawidłowo w I trymestrze ciąży, to
należy go powtórzyć między 24. a 28. tygodniem cią-
ży, czyli w okresie ciąży, w którym należy przeprowa-
dzić ten test u wszystkich pozostałych ciężarnych.
Obecnie PTD nie zaleca wykonywania trzypunktowe-
go testu obciążenia glukozą. Jeśli jednak zostałaby ozna-
czona glikemia również po 1 godzinie testu, to za war-
tość nieprawidłową uznaje się wartość glikemii powyżej
180 mg/dl (10 mmol/l).
Cukrzycę ciążową rozpoznaje się, gdy co najmniej jedna
wartość w teście obciążenia glukozą jest nieprawidłowa.
VI. Wielodyscyplinarne, zintegrowane postępowanie
w cukrzycy przedciążowej (PGDM)
1. Insulinoterapia:
— intensywna insulinoterapia metodą wielokrotnych
wstrzyknięć (patrz: rozdz. 11, p. 3):
• zaleca się stosowanie insulin ludzkich. Bezpie-
czeństwo stosowania w ciąży insulin analogo-
wych lispro i glarginy wykazano w badaniach
obserwacyjnych, a insulin aspart i detemir także
w badaniach randomizowanych;
— insulinoterpia metodą ciągłego podskórnego wle-
wu insuliny (CSII, continuous subcutaneous insulin
infusion):
A. Kwalifikacja i prowadzenie chorych na cukrzycę
przedciążową przy użyciu osobistej pompy insulino-
wej powinny być prowadzone w ośrodkach (szpita-
lach, klinikach) diabetologicznych posiadających do-
świadczenie w terapii ciągłym podskórnym wlewem
insuliny.
Terapię z użyciem pomp najlepiej rozpoczynać:
— na etapie planowania ciąży;
— we wczesnej ciąży — do 12. tygodnia ciąży;
— u pacjentki, u której niemożliwe jest uzyskanie za-
dowalającego wyrównania metabolicznego me-
todą wielokrotnych wstrzyknięć w ciąży powyżej
12. tygodnia.
B. System edukacji:
— zagadnienia kliniczne — zajęcia prowadzi lekarz,
edukator diabetologiczny, pielęgniarka, dietetyk
posiadający wiedzę w zakresie terapii osobistą
pompą insulinową;
— zagadnienia techniczne — zajęcia prowadzi pielę-
gniarka lub edukator diabetologiczny, lub lekarz
posiadający certyfikat trenera w zakresie szkolenia
technicznego, lub pracownik firmy produkującej
osobiste pompy insulinowe;
— program edukacji realizowany według karty szkole-
nia stanowiącej dokumentację przebiegu leczenia;
— program edukacji może być realizowany w warun-
kach ambulatoryjnych i/lub szpitalnych;
— wdrożenie terapii jest możliwe w chwili opanowa-
nia przez pacjentkę wiedzy klinicznej i technicznej
Rycina 23.1. Wykrywanie cukrzycy u kobiet w ciąży
Pierwsza wizyta
u ginekologa podczas ciąży
Wstępne oznaczenie
glukozy na czczo
< 100 mg/dl
< 100 mg/dl
100–125 mg/dl
> 125 mg/dl
> 125 mg/dl
Wynik nieprawidłowy
Wynik nieprawidłowy
Jak najszybciej wykonać
75 g OGTT
Powtórne oznaczenie
Powtórne oznaczenie
glikemii na czczo
glikemii na czczo
> 125 mg/dl
£
125 mg/dl
Rozpoznać GDM i w trybie pilnym kierować
Rozpoznać GDM i w trybie pilnym kierować
do ośrodka referencyjnego
do ośrodka referencyjnego
Wykonać
Wykonać
75 g OGTT
75 g OGTT
Zaplanować diagnostykę
w 24.
w 24. 28. tygodniu ciąży
— jak najszybciej wykonać
.
Jeżeli test prawidłowy — diagnostyka
w 24.
w 24. 28. tygodniu ciąży
–
Ciężarne z czynnikami ryzyka
Ciężarne z czynnikami ryzyka
75 g OGTT
75 g OGTT
–
Tabela 23.1. Kryteria rozpoznania cukrzycy ciążowej
na podstawie wyników 75 g OGTT według WHO
(zmodyfikowane)
Czas wykonania
Stężenie glukozy w osoczu
badania
[mg/dl]
[mmol/l]
Na czczo
≥
100
≥
5,6
120. minuta
≥
140
≥
7,8

www.dk.viamedica.pl
A47
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
24. Cukrzyca u osób powyżej 65. roku życia
I. Częstość cukrzycy w populacji powyżej 65. roku
życia sięga 25–30%.
II. Objawy hiperglikemii u chorych po 65. roku życia
mogą mieć mniejsze nasilenie niż u młodszych
osób, co może powodować opóźnienie rozpozna-
nia choroby.
III. U chorych na cukrzycę w zaawansowanym wieku
czas przeżycia jest znacznie krótszy, dlatego usta-
Tabela 23.2. Docelowe wartości glikemii i HbA
1c
u kobiet w ciąży (PGDM i GDM) — samokontrola
za pomocą glukometrów
Na czczo i przed posiłkiem
60–90 mg/dl (3,3–5,0 mmol/l)
Maksymalna glikemia
< 120 mg/dl (6,7 mmol/l)
w 1 godz. po posiłku
Między godz. 2.00 a 4.00
> 60 mg/dl (3,3 mmol/l)
Średnia dobowa glikemia
95 mg/dl (5,3 mmol/l)
HbA
1c
< 6,1%
dotyczącej CSII w zakresie podstawowym (zrozu-
mienie zasad terapii, obsługi technicznej dotyczą-
cej głównych funkcji pompy).
VII. Leczenie cukrzycy ciążowej
1. Dieta:
— 40–50% węglowodanów;
— 30% białka (1,3 g/kg mc.);
— 20–30% tłuszczów (w równych częściach nasyco-
nych, jednonienasyconych i wielonienasyconych);
— liczba kalorii: zależna od masy ciała, wzrostu, ak-
tywności fizycznej i wieku;
— zapotrzebowanie kaloryczne: około 35 kcal na kg
należnej masy ciała, czyli 1500–2400 kcal;
— u pacjentek z nadwagą zaleca się stosowanie diety
niskokalorycznej;
— pożywienie powinno zapewniać prawidłowy przy-
rost masy ciała w ciąży, czyli średnio 8–12 kg,
w zależności od wyjściowej masy ciała (od ok. 7 kg
dla BMI > 29,0 kg/m
2
do 18 kg dla BMI < 19,8 kg/m
2
).
2. Wysiłek fizyczny:
— o ile nie ma przeciwwskazań, zaleca się specjalne
zestawy ćwiczeń gimnastycznych o umiarkowanym
nasileniu.
3. Insulinoterapia:
— najczęstszą metodą jest intensywna insulinotera-
pia metodą wielokrotnych wstrzyknięć;
— zapotrzebowanie na insulinę zmniejsza się gwał-
townie po porodzie i u większości kobiet chorych
na cukrzycę ciążową możliwie jest zaprzestanie po-
dawania insuliny;
4. Doustne leki przeciwcukrzycowe nie są obecnie reko-
mendowane do leczenia cukrzycy ciążowej.
5. Samokontrola glikemii (tab. 23.2):
— kobiety w ciąży powinny wykonywać pomiary gli-
kemii samodzielnie, po odpowiednim przeszkole-
niu przez pielęgniarkę posiadającą doświadczenie
w opiece nad chorymi na cukrzycę.
HbA
1c
oznaczać należy co najmniej raz na 6 tygodni.
VIII. Model opieki nad ciężarną chorą na cukrzycę
1. Wszystkie kobiety chore na cukrzycę w okresie plano-
wania ciąży, w jej trakcie i podczas połogu powinny
pozostawać pod opieką zespołu diabetologiczno-
-położniczego, mającego doświadczenie w tej dzie-
dzinie.
2. Celem takiego postępowania jest:
— optymalizacja leczenia cukrzycy;
— ocena i ewentualne leczenie przewlekłych powi-
kłań cukrzycy;
— edukacja diabetologiczna, w tym dietetyczna;
— diagnostyka funkcji tarczycy (wykluczenie niedo-
czynności tarczycy); za górne zakresy norm dla TSH
należy uznać wartości: 2,5 µjm./ml w pierwszym
trymestrze ciąży i maksymalnie 3 µjm./ml w dru-
gim i trzecim trymestrze ciąży;
— podczas ciąży wizyty u diabetologa powinny odby-
wać się co 2–3 tygodnie, co jest spowodowane
między innymi zmieniającym się zapotrzebowa-
niem na insulinę oraz koniecznością monitorowa-
nia masy ciała, czynności nerek, narządu wzroku
i wartości ciśnienia tętniczego. U kobiet z cukrzycą,
z nadciśnieniem przewlekłym należy dążyć do utrzy-
mania ciśnienia skurczowego w granicach 110–129
mm Hg, a rozkurczowego — 65–79 mm Hg.
3. Ciąża nie jest zalecana u kobiet chorych na cukrzycę
powikłaną:
— nefropatią ciężkiego stopnia charakteryzującą się
klirensem kreatyniny < 40 ml/min;
— niekontrolowanym, opornym na leczenie nadciś-
nieniem tętniczym;
— ciężką, niepoddającą się leczeniu retinopatią proli-
feracyjną;
— aktywną, zaawansowaną chorobą niedokrwienną
serca lub przebytym zawałem serca;
— neuropatią autonomiczną z zajęciem układu bodźco-
przewodzącego serca lub przewodu pokarmowego.
Ostateczna decyzja dotycząca prokreacji należy do
pacjentki, niemniej musi być ona poinformowana
przez specjalistów z danej dziedziny o ryzyku dla jej
zdrowia i życia, jakie niesie w tych przypadkach ciąża.

www.dk.viamedica.pl
A48
Diabetologia Kliniczna 2013, tom 2, supl. A
25. Zasady przygotowania chorego na cukrzycę
do zabiegu operacyjnego
Uwagi ogólne:
— zabieg operacyjny u chorego na cukrzycę powinno
się zaplanować odpowiednio wcześniej;
— w szpitalu, w którym pacjent ma być hospitalizo-
wany, należy zapewnić możliwość stałej konsulta-
cji diabetologa;
lając sposób leczenia, powinno się pamiętać, że
zapobieganie powikłaniom rozwijającym się po
kilku lub kilkunastu latach choroby jest mniej
istotne niż u osób młodszych.
IV. Cele leczenia cukrzycy u osób > 65. roku życia:
— nadrzędnym celem leczenia chorych na cukrzycę
w starszym wieku jest dążenie do poprawy lub
przynajmniej utrzymania dotychczasowej jakości
życia. Kluczowe znaczenie ma unikanie hipoglike-
mii przy jednoczesnym zmniejszaniu objawów hi-
perglikemii;
— jeżeli u chorego na cukrzycę przewiduje się przeżycie
dłuższe niż 10 lat, realizując ogólne cele leczenia,
należy dążyć do stopniowego wyrównania cukrzycy,
przyjmując jako docelową wartość HbA
1c
£ 7%;
— w przypadku chorych w wieku > 70 lat z wielolet-
nią cukrzycą (> 20 lat) i istotnymi powikłaniami
o charakterze makroangiopatii (przebyty zawał ser-
ca lub udar mózgu) docelową wartością HbA
1c
jest
£
8,0%;
— prowadzenie badań diagnostycznych w kierunku
powikłań cukrzycy, zapobieganie ich progresji oraz
zalecanie odpowiedniego leczenia;
— leczenie chorób współistniejących w celu zmniej-
szenia upośledzenia czynnościowego i poprawy ja-
kości życia.
V. Wysiłek fizyczny — po wstępnym określeniu indywi-
dualnego ryzyka i wydolności chorego należy zalecać
wysiłek na świeżym powietrzu, charakteryzujący się
wolnym początkiem i powolnym zakończeniem, uni-
kaniem ćwiczeń napinających i wstrzymujących od-
dech, ze zwróceniem uwagi na ryzyko urazu, a zwłasz-
cza ryzyko rozwoju zespołu stopy cukrzycowej.
VI. Zalecenia dietetyczne — zalecenia ogólne; brak spe-
cyficznych zaleceń związanych z wiekiem, modyfika-
cja diety jest mało skuteczna ze względu na utrwalo-
ne nawyki żywieniowe.
VII. Wskazane doustne leki hipoglikemizujące:
— metformina — należy postępować według zasad
podanych w rozdziale 10, punkt II (opis etapu 1
leczenia cukrzycy typu 2), należy także uwzględnić
choroby współistniejące, zwiększające ryzyko roz-
woju kwasicy metabolicznej; szczególną ostrożność
należy zachować u chorych, u których eGFR wynosi
< 60 ml/min/1,73 m
2
; (patrz: tab. 18.3);
— pochodne sulfonylomocznika — leczenie należy
rozpoczynać od małych dawek ze względu na ry-
zyko hipoglikemii;
— inhibitory DPP-4, agoniści receptora GLP-1, inhibi-
tor a-glukozydazy — nie istnieją specyficzne prze-
ciwwskazania dla osób > 65. roku życia, leki te
mogą być szczególnie korzystne w tej grupie wie-
kowej ze względu na znikome ryzyko hipoglikemii.
VIII. Insulinoterapia:
— nie istnieją specyficzne wskazania lub przeciwwska-
zania w zakresie insulinoterapii u osób w starszym
wieku;
— nie należy zwlekać z rozpoczynaniem stosowania
insuliny, jeżeli są wskazania;
— rozpoczynając lub modyfikując insulinoterapię, na-
leży wybierać te preparaty, które charakteryzują
się jak najmniejszym ryzykiem hipoglikemii;
— wiek > 65 lat nie jest przeciwwskazaniem do sto-
sowania intensywnej insulinoterapii;
— u części chorych w zaawansowanym wieku (> 80 lat)
może być skuteczne podawanie małych dawek in-
suliny krótkodziałającej przed głównymi posiłka-
mi, bez jednoczesnego stosowania insuliny
o przedłużonym czasie działania (bazowej).
IX. Edukacja diabetologiczna — powinna obejmować
zarówno chorych, jak i ich opiekunów.
X. Leczenie hipotensyjne:
— wiek nie stanowi kryterium wyboru określonej kla-
sy leków hipotensyjnych;
— korzyści wynikające ze stosowania leczenia hipo-
tensyjnego u osób w wieku > 65 lat są porówny-
walne z uzyskiwanymi u osób młodszych.
XI. Leczenie hipolipemizujące:
— mimo braku obiektywnych danych należy uznać, że
korzyści leczenia hipolipemizującego zarówno w pre-
wencji pierwotnej, jak i wtórnej obserwowane u osób
młodszych dotyczą również chorych w wieku > 65 lat.

www.dk.viamedica.pl
A49
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
— należy przeprowadzić badania umożliwiające
ocenę stopnia kontroli cukrzycy i obecności jej
powikłań;
— chory na cukrzycę przed planowanym zabiegiem ope-
racyjnym powinien być wyrównany metabolicznie;
— u chorych na cukrzycę typu 1 nie wolno przerywać
insulinoterapii.
I. Niezbędne badania, które powinny być wykona-
ne przed planowym zabiegiem chirurgicznym:
— dobowy profil glikemii (7 oznaczeń w ciągu doby,
oraz ok. godz. 3.00 w nocy w przypadku leczenia
insuliną);
— HbA
1c
;
— skład morfotyczny krwi;
— stężenie w surowicy: kreatyniny, elektrolitów (Na
+
,
K
+
), aktywności aminotransferaz (AST, ALT);
— wskaźnik INR, czas krwawienia, APTT;
— równowaga kwasowo-zasadowa (gazometria)
krwi;
— badanie ogólne moczu;
— ocena dna oka;
— EKG spoczynkowe (patrz uwaga 1);
— RTG klatki piersiowej.
Jeżeli u chorego na cukrzycę nie przeprowadzono
wszystkich spośród powyższych badań w warunkach am-
bulatoryjnych, należy je bezwzględnie wykonać, a następ-
nie zinterpretować bezpośrednio przed zabiegiem opera-
cyjnym.
Uwaga 1: u chorych, u których występuje kilka czyn-
ników ryzyka choroby niedokrwiennej serca, z dławicą
piersiową, po przebyciu zawału serca, z niewydolnością
serca, a także przy planowaniu rozległych zabiegów (np.
operacje na naczyniach brzusznych czy biodrowych), na-
leży wykonać pełną diagnostykę nieinwazyjną (próbę wy-
siłkową, USG serca, badanie EKG metodą Holtera).
Uwaga 2: jedynie u chorych na cukrzycę leczonych
metodą intensywnej terapii, cechujących się dobrym wy-
równaniem metabolicznym, można planować zabieg ope-
racyjny przeprowadzony w systemie „jednego dnia”. Nie-
zbędnym warunkiem w tych przypadkach jest uzyskanie
prawidłowych wyników wszystkich dodatkowych badań
diagnostycznych. Również chorych na cukrzycę typu 2
dotychczas skutecznie leczonych dietą lub dietą i metfor-
miną [glikemia < 140 mg/dl (7,8 mmol/l); HbA
1c
6,5%]
można operować w tym systemie, ponieważ zastosowa-
nie insulinoterapii w okresie okołooperacyjnym u tych
osób nie jest konieczne; niezbędne jest jednak odstawie-
nie metforminy na co najmniej 24 godziny przed plano-
wanym zabiegiem operacyjnym. Pozostałych chorych na
cukrzycę, niezależnie od typu schorzenia i dotychczaso-
wego sposobu leczenia, w okresie okołooperacyjnym na-
leży leczyć insuliną.
II. Postępowanie w okresie przed planowym zabie-
giem operacyjnym
1. Chorego na cukrzycę należy przyjąć do szpitala na
2–3 dni przed planowanym zabiegiem operacyjnym.
2. Planowy zabieg należy odroczyć u pacjenta, u któ-
rego stwierdza się niedostateczną kontrolę meta-
boliczną (tj. utrzymująca się w profilu dobowym
wartość glikemii > 250 mg/dl (13,9 mmol/l), HbA
1c
> 9% i/lub obecność cukromoczu z towarzyszącą
acetonurią).
3. Należy zaprzestać podawania doustnych leków
przeciwcukrzycowych na 2 dni przed zabiegiem.
4. Należy zastosować insulinoterapię w modelu wie-
lokrotnych wstrzyknięć:
— dobowa dawka insuliny — 0,3–0,7 j./kg mc.
(patrz uwaga 2):
• 50–60% dobowej dawki — insulina krótko-
działająca (szybkodziałająca) podawana 15–
–30 min przed głównymi posiłkami według
schematu: 50–20–30% dobowej dawki insu-
liny krótkodziałającej (szybkodziałającej),
• 40–50% dobowej dawki — insulina o przedłu-
żonym działaniu (NPH) podawana w dwóch
wstrzyknięciach — 7.00–8.00 (40%) i 22.00–
–23.00 (60%) lub analog długodziałający.
Dobrze wyszkolony i wyrównany metabo-
licznie chory na cukrzycę, leczony metodą
intensywnej insulinoterapii, samodzielnie
dostosowuje dawki insuliny do aktualnych
potrzeb, dlatego w szpitalu nie należy po-
zbawiać go tej możliwości i rozpoczynać
leczenia sztywnymi, niemodyfikowalnymi
dawkami preparatu.
5. Jeżeli przygotowanie do zabiegu operacyjnego wy-
maga zastosowania ścisłej diety w dniu (dniach)
poprzedzających operację, zamiast posiłku zaleca
się zastosowanie dożylnego wlewu 10-procento-
wego roztworu glukozy, insuliny i potasu (10–20
mmol KCl). Glukoza powinna być stosowana
w ilościach zapewniających dowóz 800–1000 kcal
w ciągu doby.
6. Uzyskanie wyrównania glikemii: w okresie około-
operacyjnym należy utrzymywać stężenie glukozy
we krwi w bezpiecznych granicach 100–180 mg/dl
(5,6–10,0 mmol/l).
7. Powiadomienie zespołu chirurgiczno-anestezjolo-
gicznego o powikłaniach zwiększających ryzyko
operacyjne (choroby serca lub nerek, neuropatii,
retinopatii proliferacyjnej).
Uwaga 3: okresowej intensywnej insulinoterapii nie
wymagają chorzy poddawani tak zwanemu małemu za-
biegowi operacyjnemu (ekstrakcja zęba, nacięcie ropnia,
mała amputacja wykonana ambulatoryjnie, operacja za-

www.dk.viamedica.pl
A50
Diabetologia Kliniczna 2013, tom 2, supl. A
ćmy), ale tylko w sytuacji, gdy przygotowanie do zabiegu
nie wymaga zmiany dotychczasowego sposobu odżywia-
nia. Przy konieczności ominięcia 1 lub 2 posiłków w związku
z wykonywanym zabiegiem operacyjnym zalecany jest do-
żylny wlew roztworu glukozy z insuliną i potasem (500 ml
10% roztworu glukozy z 12 j. preparatu szybkodziałają-
cego insuliny i 10 mmol KCl), z prędkością 100–150 ml/
/godz. Dawkę insuliny i potasu należy zmodyfikować
w zależności od stężenia glukozy i potasu we krwi.
III. Postępowanie w dniu zabiegu operacyjnego
Należy zastosować:
1. Dożylny wlew glukozy, insuliny i potasu pod kontrolą
glikemii:
— algorytm 1: u osób z bezwzględnym niedoborem
insuliny zalecany jest oddzielny ciągły dożylny
wlew insuliny (stężenie roztworu: 1 j. preparatu
krótkodziałającej insuliny ludzkiej w 1 ml 0,9%
NaCl) i roztworu glukozy (5–10%) za pomocą
pomp infuzyjnych. Do zrównoważenia 1 g egzo-
gennej glukozy potrzeba 0,3 j. insuliny (tab. 25.1);
— algorytm 2: u chorych na cukrzycę typu 2 z zacho-
waną sekrecją insuliny można opcjonalnie podać
roztwór glukozy, insuliny i potasu (500 ml 5–10%
glukozy zawierającej 8–16 j. insuliny krótkodziała-
jącej oraz 10–20 mmol chlorku potasu):
• należy rozważyć zastosowanie większej dawki
insuliny (≥ 20 j.) u osób otyłych, gdy występuje
ciężka infekcja, podczas zabiegu kardiopulmo-
nologicznego, u osób operowanych w stadium
hipotermii lub gdy wyjściowe stężenie glukozy
wynosi > 180 mg/dl (10,0 mmol/l),
• należy rozważyć zastosowanie mniejszej dawki
insuliny (12 j.) u osób szczupłych, a także
u przyjmujących przed zabiegiem małe dawki
insuliny lub doustne leki hipoglikemizujące.
2. Dożylny wlew glukozy, insuliny i potasu należy rozpo-
cząć o godzinie 8.00 rano i kontynuować w sposób
ciągły, z szybkością 80 ml/godz., do czasu podjęcia
normalnego odżywiania.
3. W trakcie dożylnego wlewu insuliny zalecana jest kon-
trola glikemii co 1 godzinę, a po stabilizacji glikemii
w kolejnych 3 pomiarach co 2 godziny.
4. W trakcie podawania dożylnego wlewu glukozy, insu-
liny i potasu należy utrzymywać stężenie glukozy
w osoczu krwi w granicach 100–180 mg/dl (5,6–10,0
mmol/l):
— jeżeli stężenie glukozy w osoczu krwi zmniejsza się
lub utrzymuje w dolnych granicach zalecanych
wartości, dawkę insuliny należy zmniejszyć o 4 j.;
— zaleca się zwiększenie dawki insuliny w kroplówce
o 2 j. na każde 30 mg/dl (1,6 mmol/l) stężenia
glukozy w osoczu krwi > 180 mg/dl (> 10 mmol/l).
5. Jeżeli istnieje możliwość stałego nadzoru nad opero-
wanym chorym na cukrzycę, należy preferować algo-
rytm 1.
IV. Postępowanie w okresie pooperacyjnym
1. Leczenie insuliną w modelu wielokrotnych wstrzyk-
nięć należy rozpocząć wraz z podjęciem przez chore-
go żywienia doustnego i utrzymywać do czasu zago-
jenia się rany. Insulinę należy podać podskórnie około
1 godzinę przed zakończeniem wlewu dożylnego.
2. Jeżeli przed zabiegiem cukrzyca była dobrze wyrów-
nana metabolicznie, po zagojeniu się rany można po-
wrócić do stosowanego wcześniej modelu terapii.
Uwaga 4: u chorych na cukrzycę leczonych uprzednio
insuliną, operowanych z powodu ostrego lub przewlekłe-
go stanu zapalnego, należy wziąć pod uwagę możliwość
zmniejszania dobowego zapotrzebowania na insulinę.
Uwaga 5: w przypadku chorych na cukrzycę typu 2
leczonych uprzednio doustnymi środkami hipoglikemizu-
jącymi i przy dobowym zapotrzebowaniu na insulinę
mniejszym od 30 j. można powrócić do ich stosowania,
jeśli ich stan jest wyrównany metabolicznie.
V. Postępowanie związane z zabiegiem operacyjnym
— odrębności u dzieci (tab. 25.2)
VI. Operacja ze wskazań nagłych
U chorych na cukrzycę czasami konieczne jest prze-
prowadzenie zabiegu operacyjnego w trybie pilnym.
W tych przypadkach należy wcześniej wykluczyć moż-
liwość występowania objawów otrzewnowych w następ-
stwie kwasicy ketonowej towarzyszącej zaburzeniom
metabolicznym cukrzycy. Dlatego przy występowaniu ob-
jawów „ostrego brzucha” z towarzyszącą kwasicą cukrzy-
cową (aceton w moczu i wykładniki kwasicy metabolicz-
nej w badaniu gazometrycznym) należy niezwłocznie pod-
jąć działania zmierzające do wyrównania zaburzeń rów-
nowagi kwasowo-zasadowej.
1. W przypadku kwasicy ketonowej (BE < –12; pH < 7,3)
lub stanu hiperglikemiczno-hiperosmolarnego ko-
Tabela 25.1. Zasady wlewu 10-procentowego roztwo-
ru glukozy i insuliny w zależności od wartości glikemii
Glikemia
10-procentowy
Insulina
roztwór glukozy
[j/godz.]
[ml/godz.]
< 90 mg/dl
100
Zatrzymać wlew
< 5,0 mmol/l
na 15–30 minut
90–120 mg/dl
100
0,5–2
5,0–6,7 mmol/l
120–180 mg/dl
100
2–3
6,7–10 mmol/l

www.dk.viamedica.pl
A51
Zalecenia kliniczne dotyczące postępowania u chorych na cukrzycę, 2013
Każda osoba chora na cukrzycę — leczona insuliną
lub nie — może podejmować dowolną pracę, do któ-
rej wykonywania posiada kwalifikacje.
1. Uzasadnienie ograniczeń zawodowych dla chorych na
cukrzycę jest dwojakie i wynika ono z:
— możliwości wystąpienia epizodu hipoglikemii
i związanych z nim zaburzeń świadomości;
— możliwości rozwoju późnych powikłań cukrzycy upo-
śledzających zdolność do wykonywania danej pracy.
2. Poza nielicznymi, określonymi sytuacjami nie ma po-
wodu, aby chorych na cukrzycę dotykały ograniczenia
zawodowe.
3. Ryzyko wystąpienia hipoglikemii. Incydenty hipoglike-
mii najczęściej występują u pacjentów leczonych insu-
liną oraz — rzadziej — pochodnymi sulfonylomoczni-
ka. Do zawodów, w odniesieniu do których należy
wziąć pod uwagę fakt chorowania przez pracownika
na cukrzycę, należą m.in.:
— zawodowe kierowanie pojazdami: pojazdy cięża-
rowe (typu TIR), przewozy pasażerskie, kierowanie
pociągami naziemnymi i kolei podziemnej (metro),
kierowca zawodowy, taksówkarz;
— służby mundurowe i ratownicze: siły zbrojne (woj-
ska lądowe, marynarka, lotnictwo), policja, straż
26. Szczepienia ochronne u chorych na cukrzycę
Każde dziecko chore na cukrzycę powinno być szcze-
pione zgodnie z kalendarzem szczepień. Ponadto zaleca
się szczepienie dzieci powyżej 2. miesiąca życia oraz oso-
by dorosłe przeciwko Streptococcus pneumoniae, zgod-
nie z obowiązującymi zaleceniami producentów, a także
dzieci powyżej 6. miesiąca życia i osoby dorosłe przeciw-
ko grypie raz w roku.
Od wielu lat wszystkie niemowlęta są szczepione prze-
ciwko wirusowemu zapaleniu wątroby typu B (HBV), na-
tomiast młodzież oraz osoby dorosłe powinny zostać
zaszczepione zgodnie z informacją producenta. Obecnie
zaleca się, aby szczepieniom przeciwko WZW typu B były
poddane wszystkie osoby dotychczas nieszczepione. Cho-
rych na cukrzycę obowiązuje ogólny harmonogram po-
dawania kolejnych dawek szczepionki. Przed każdym
szczepieniem obowiązuje badanie lekarskie.
27. Zalecenia dotyczące aktywności zawodowej chorych na cukrzycę
Tabela 25.2. Postępowanie podczas zabiegu operacyjnego u dzieci. Algorytm dożylnej podaży insuliny w zależności
od stężenia glukozy we krwi
Wlew roztworu zawierającego 1 j. insuliny w 1 ml (50 j. insuliny należy dodać
do 50 ml 0,9-procentowego roztworu NaCl) przy użyciu pompy strzykawkowej
Glikemia [mg/dl]/[mmol/l]
Prędkość wlewu insuliny
Nawadnianie
< 90/5,0
Zatrzymanie wlewu insuliny na 10–15 min
Rodzaj płynów:
90–110/5–6,1
0,02 ml/kg/godz.
• glikemia > 250 mg/dl: 0,9% lub 0,45 NaCl
110–126/6,1–7,0
0,025 ml/kg/godz. (wlew podstawowy)
• glikemia < 250 mg/dl: 5–10% glukoza
127–143/7,0–8,0
0,035 ml/kg/godz.
Przepływ:
144–217/8,0–12,1
0,05 ml/kg/godz.
• 4 ml/godz./pierwsze 10 kg mc.
217–271/12,1–15,1
0,075 ml/kg/godz.
• dodać 2 ml/godz./11–20 kg mc.
> 271/> 15,1
0,1 ml/kg/godz.
• dodać 1 ml/godz./> 20 kg mc.
Maksymalnie 2000–2500 ml/d.
nieczne jest uprzednie wyrównanie metaboliczne,
zgodnie z ogólnie przyjętymi zasadami.
2. Jeśli nie stwierdza się wykładników ostrych powikłań
cukrzycy i pacjent przyjął poranną dawkę insuliny,
w trakcie zabiegu należy stosować dożylny wlew in-
suliny według podanego wyżej schematu.
Jeżeli w czasie zabiegu wartość glikemii wzrośnie
o 30–50 mg/dl, trzeba zwiększyć prędkość wlewu insuliny
o 1–2 j./godz. W przypadku glikemii przekraczającej
250 mg/dl (13,9 mmol/l) należy przerwać dożylny wlew
roztworu glukozy i ponowić dopiero po obniżeniu stężenia
glukozy we krwi do 200–250 mg/dl (11,1–13,9 mmol/l).
Zaleca się równocześnie zwiększenie prędkości dożyl-
nego wlewu insuliny. Ten sposób postępowania powi-
nien być kontynuowany aż do czasu podjęcia żywienia
doustnego.

www.dk.viamedica.pl
A52
Diabetologia Kliniczna 2013, tom 2, supl. A
Osoby osadzone w instytucjach penitencjarnych (wię-
zieniach, aresztach, domach poprawczych) powinny mieć
zagwarantowany dostęp do takiego samego poziomu
opieki medycznej, w tym diabetologicznej, jaki jest ofero-
wany ogółowi chorych.
Personel zakładu powinien być poinformowany, że
osadzony jest chory na cukrzycę, a także powinien być
przeszkolony w zakresie rozpoznawania stanów hipergli-
kemii i hipoglikemii oraz postępowania w przypadku ich
wystąpienia lub w innych nagłych sytuacjach.
28. Opieka diabetologiczna w instytucjach penitencjarnych
pożarna, ratownictwo, żegluga morska, służba
więzienna, służby ochroniarskie;
— lotnictwo cywilne: piloci i inżynierowie lotnictwa,
personel pokładowy, kontroler ruchu lotniczego;
— zawody niebezpieczne: platformy wiertnicze, pra-
ca przy maszynach w ruchu, praca przy piecach,
w wysokiej temperaturze, spalarniach, hutach itp.,
na torach kolejowych, w górnictwie, praca na wy-
sokościach (rusztowania, dźwigi).
4. Jakiekolwiek ograniczenia zawodowe powinny być
nakładane na pacjenta po starannym przeanalizo-
waniu jego indywidualnej sytuacji i stanu zdrowia.
Wszystkie wątpliwości i ewentualne przeciwwskaza-
nia powinny być oceniane i rozstrzygane na podsta-
wie wspólnej opinii lekarza medycyny pracy i lekarza
diabetologa, znającego pacjenta i jego problemy.
5. Szczególnej staranności wymaga wybór zawodu
u osób, u których stwierdza się zaburzenia dotyczące
odczuwania hipoglikemii („nieświadomość hipoglike-
mii”), co może być bezpośrednią przyczyną wystąpie-
nia zaburzeń świadomości bez współistnienia obja-
wów prodromalnych.
6. Powikłania cukrzycy. Pacjenci cechujący się obecno-
ścią zaawansowanych powikłań przewlekłych cukrzy-
cy nie mogą wykonywać prac, w których uszkodze-
nie danego narządu, należące do obrazu powikłań
cukrzycy, mogłoby mieć wpływ na jakość danej pra-
cy i jej wydajność. Nie powinno to jednak przeszka-
dzać w podejmowaniu pracy o innym charakterze
— takiej, dla której dane powikłanie nie będzie mia-
ło znaczenia. Jednocześnie charakter pracy, jej uciąż-
liwość nie powinny utrudniać osiągnięcia wyrówna-
nia metabolicznego cukrzycy, a co się z tym wiąże
— ochrony pacjenta przed rozwojem przewlekłych
powikłań choroby.
7. Jest niedopuszczalne, aby sam fakt chorowania na
cukrzycę stanowił przyczynę dyskryminacji lub nierów-
nego traktowania.
Wyszukiwarka
Podobne podstrony:
ZALECENIA KLINICZNE PTD DOTYCZĄCE POSTĘPOWANIA U CHORYCH NA
Zalecenia Kliniczne Dotyczące Postępowania w Cukrzycy Typu 2
Zalecenia żywieniowe dla kobiet ciężarnych chorych na cukrzycę
Czynniki warunkujące wystąpienie i czas trwania częściowej remisji u chorych na cukrzycę typu 1
Przewlekłe powikłania w populacji chorych na cukrzyce typu 2
ZESTAW DIET DLA CHORYCH NA CUKRZYCE TYPU2 1500kcal
Intensywna kontrola ciśnienia tętniczego i stężenia glukozy we krwi chorych na cukrzycę typu 2
ZESTAW DIET DLA CHORYCH NA CUKRZYCE TYPU 2 2000kcal
Abramczyk M [red] Przyczyny hiperproinsulinemii u chorych na cukrzycę typu 2 z chorobą niedokrwienn
Edukacja terapeutyczna chorych na cukrzycę
Leczenie dietą dorosłych chorych na cukrzycę
Postępowanie u chorych na świeży zawał serca z uniesieniem ST
Jakość życia chorych na cukrzycę
Znaczenie edukacji terapeutycznej w leczeniu chorych na cukrzycę
Czynniki warunkujące wystąpienie i czas trwania częściowej remisji u chorych na cukrzycę typu 1
ZESTAW DIET DLA CHORYCH NA CUKRZYCE TYPU 2 1800kcal[1]
więcej podobnych podstron