
Definicja.
Choroba hemolityczna jest uwa-
runkowanà immunologicznie niedokrwistoÊcià
p∏odu (
morbus haemolyticus fetalis) lub nowo-
rodka (
morbus haemolyticus neonatorum) z ery-
troblastozà (niedojrza∏e, zawierajàce jàdra
krwinki czerwone) wywo∏anà wzmo˝onà rege-
neracjà krwinek czerwonych u p∏odu. Wzmo˝o-
na produkcja krwinek czerwonych u p∏odu na-
st´puje w wyniku niszczenia ich przez matczyne
przeciwcia∏a grupowe, które produkowane sà
przeciwko niezgodnym p∏odowym antygenom
krwinek czerwonych grup g∏ównych i uk∏adu
Rh (przede wszystkim D, tak˝e E, c, Cw, C, e),
w cià˝y najcz´Êciej (> 85%) zdarza si´ niezgod-
noÊç w antygenie RhD.
Cz´stoÊç.
Przed wprowadzeniem immuno-
profilaktyki (anty-D)
5
cz´stoÊç uczuleƒ matek RhD-ujemnych an-
tygenem D dziecka wynosi∏a 40–50 na
1000,
5
cz´stoÊç spowodowanej niezgodnoÊcià an-
tygenu D
– choroby hemolitycznej: 4–5 na 1000 ˝y-
wych urodzeƒ,
– umieralnoÊci przedporodowej: 0,8–1,0 na
1000 ˝ywo urodzonych.
Po wprowadzeniu profilaktyki konfliktu
RhD cz´stoÊç uwarunkowanej antygenem D
5
choroby hemolitycznej wynosi 0,5–1 na
1000 ˝ywych urodzeƒ,
5
umieralnoÊç wynosi 0,05–0,1 na 1000 ˝y-
wych urodzeƒ.
Patofizjologia, patogeneza.
Przeciwcia∏a
matczyne. Antygeny grupowe p∏odu (AB0,
Rh) podczas cià˝y do krwi matki przedostajà
si´ na drodze diapedezy krwinek czerwonych.
Szczególnie du˝a liczba krwinek p∏odowych
wp∏ywa do krà˝enia matki wskutek krwawieƒ
p∏odowo-matczynych podczas porodu i mogà
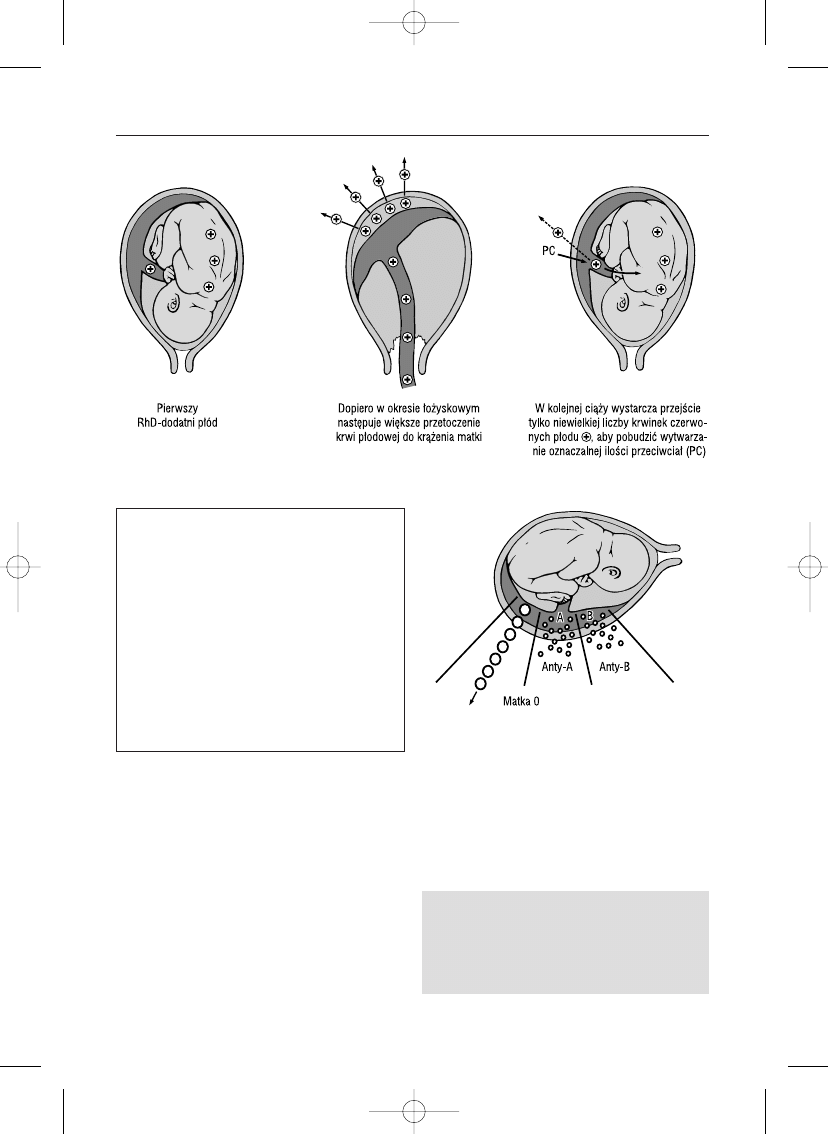
one powodowaç wytwarzanie przeciwcia∏ (ryc.
6.1). Matka wytwarza przeciwcia∏a wtedy, kie-
dy sama nie ma okreÊlonego antygenu krwin-
kowego i rozpoznaje go jako obcy. Niezgod-
noÊç grupowa wyst´puje wtedy, kiedy wskutek
dziedziczenia antygenów grupowych ojca gru-
pa krwi dziecka ró˝ni si´ od grupy krwi matki
(tab. 6.1).
Cz´ste uk∏ady grupowe prowadzàce do wy-
stàpienia niezgodnoÊci grupowej przedstawio-
no w tab. 6.1; faktyczne wytwarzanie przeciw-
cia∏ przez matk´ jest rzadkie.
6
Choroby p∏odu
6.1 Choroba hemolityczna
Tabela 6.1.
Cz´ste uk∏ady grup krwi, które mogà byç
przyczynà konfliktu serologicznego (choroby hemoli-
tycznej)
Ojciec
Dziecko
Matka
W uk∏adzie Rh
D
D
d
CDE
CDE
ccddee
W uk∏adzie AB0
A
A
0
B
B
0
W rzadkich
uk∏adach:
Kell
Kell
+
Kell
+
Kell
–
Duffy
Fy
a
Fy
a
Fy
b
MNSs
S
S
s
Dudenhausen 00_07 19/2/10 1:32 Page 117
118
6. Choroby p∏odu
W 15% zwiàzków partnerskich w Niem-
czech RhD-ujemna kobieta spotyka RhD-
-ujemnego m´˝czyzn´; zatem muszà si´ oni
liczyç z tym, ˝e ich dziecko b´dzie RhD-do-
datnie. Tylko 5% tych kobiet wytwarza prze-
ciwcia∏a anty-RhD, poniewa˝ u RhD-ujem-
nej kobiety podczas pierwszej cià˝y (czyli
bez uprzedniej immunizacji) najcz´Êciej nie
wyst´pujà przeciwcia∏a. W 50% tych uk∏a-
dów partnerskich nale˝y si´ liczyç z hetero-
zygotycznym RhD-dodatnim m´˝czyznà,
w zwiàzku z tym cz´Êç dzieci b´dzie RhD-
-ujemna.
Inne czynniki, które wp∏ywajà na wytwarza-
nie matczynych przeciwcia∏ to:
5
wczeÊniejsze przetoczenia niezgodnej gru-
powo krwi,
5
przebyte wczeÊniej cià˝e (tak˝e poronienia,
cià˝e ektopowe) z niezgodnym grupowo ja-
jem p∏odowym u∏atwiajà wytwarzanie prze-
ciwcia∏,
5
niezgodnoÊç w uk∏adzie AB0-Rh (ryc. 6.2)
powoduje niszczenie niezgodnych grupowo
krwinek p∏odu przez izoaglutyniny ci´˝ar-
nej (hemoliza przed immunizacjà uk∏adu
Rh matki).
Inne nieregularne przeciwcia∏a. Immuno-
profilaktyka nie wp∏ywa na inne ni˝ dotyczà-
ce antygenu D niezgodnoÊci grup krwi (uk∏a-
dy antygenowe matka–dziecko: C – c, 0 –
A lub B, Fy
a
– Fy
b
, Fy
b
– Fy
a
, S – s, s – S). Cz´-
stoÊç ich wyst´powania wzgl´dnie si´ zwi´k-
szy∏a.
Praktyczna uwaga. NiezgodnoÊç grupowa
w antygenie D (nast´pnie znacznie rzadziej
w antygenie C) prowadzi do ci´˝kiej hemo-
lizy, która rozpoczyna si´ ju˝ wewnàtrzma-
cicznie:
Ryc. 6.1.
Schemat immunizacji antygenem RhD (wg Ballowitza).
Ryc. 6.2.
NiezgodnoÊç w uk∏adzie AB0 (wg Levine’a).
Dudenhausen 00_07 19/2/10 1:32 Page 118

119
5
niezgodnoÊç RhD – wewnàtrzma-
ciczne + pozamaciczne uszkodzenie
dziecka,
5
niezgodnoÊç w uk∏adzie AB0 – tylko po-
zamaciczne uszkodzenie dziecka.
Przebieg kliniczny
5
Choroba hemolityczna uwarunkowana an-
tygenem D. Pierwszy stopieƒ nasilenia cho-
roby hemolitycznej (niedokrwistoÊç nowo-
rodków; 30% konfliktów RhD) rozpoczyna
si´ wewnàtrzmacicznie. Jej objawami sà:
5
NiedokrwistoÊç. Matczyne przeciwcia∏a
przechodzà przez ∏o˝ysko do p∏odu i nisz-
czà jego krwinki czerwone, na co wskazu-
je niedokrwistoÊç hemolityczna. Mo˝na to
potwierdziç za pomocà badania ultraso-
nograficznego wykonanego technikà Dop-
plera.
5
Hiperbilirubinemia. Na niszczenie krwinek
czerwonych wskazuje tak˝e zwi´kszanie si´
st´˝enia bilirubiny (hiperbilirubinemia),
które ujawnia si´ dopiero po porodzie. Re-
akcjà p∏odu jest wzmo˝one wytwarzanie
krwinek czerwonych z erytroblastemià, re-
tikulocytozà, powi´kszeniem pozaszpiko-
wych ognisk wytwarzania krwinek czerwo-
nych (wàtroba, Êledziona).
Drugi stopieƒ nasilenia choroby hemoli-
tycznej (ci´˝ka ˝ó∏taczka noworodków,
icterus
gravis, 60% konfliktów RhD) rozpoczyna si´
poza macicà (po porodzie).
5
Poza zmniejszeniem liczby krwinek czer-
wonych u p∏odu z towarzyszàcym niedobo-
rem tlenu, wyst´puje ˝ó∏te zabarwienie p∏y-
nu owodniowego.
5
Niedobór tlenu (ci´˝ka niedokrwistoÊç)
i hiperbilirubinemia mogà mieç powa˝ne
nast´pstwa dla p∏odu.
Niszczenie krwinek czerwonych rozpoczy-
na si´ ju˝ przed porodem, stanowi zatem
zagro˝enie dla p∏odu. Do niebezpiecznego
zwi´kszenia st´˝enia bilirubiny dochodzi
dopiero po porodzie.
Bilirubina. U noworodków bilirubina niezwiàzana
z kwasem glukuronowym nie rozpuszcza si´ w wodzie,
nie mo˝e zatem byç wydzielana przez p´cherzyk ˝ó∏-
ciowy, w rezultacie gromadzi si´ we krwi i tkankach.
Poniewa˝ jest rozpuszczalna w t∏uszczach, ∏atwo prze-
nika do bogatych w t∏uszcze narzàdów (oÊrodkowy
uk∏ad nerwowy) i dzia∏a tam cytotoksycznie (hamowa-
nie fosforylacji oksydacyjnej w komórkach jàder pnia
mózgu, w których przebiegajà najintensywniejsze pro-
cesy przemiany materii mózgu noworodka): skrajnymi
skutkami sà ˝ó∏taczka jàder podkorowych (
kernicterus)
i ewentualnie encefalopatia bilirubinowa.
5
Ka˝dy niedobór tlenu zwi´ksza przepuszczalnoÊç
b∏ony komórkowej komórek nerwowych.
5
Ka˝de niedotlenienie u noworodka z ˝ó∏taczkà jà-
der podkorowych zwi´ksza ryzyko wystàpienia en-
cefalopatii bilirubinowej.
Trzeci stopieƒ nasilenia choroby hemoli-
tycznej (uogólniony obrz´k p∏odu i ∏o˝yska,
hydrops universalis fetus et placentae, < 10%
konfliktów RhD) rozpoczyna si´ wewnàtrz-
macicznie.
5
Obrz´k p∏odu (gromadzenie si´ p∏ynu
w wolnych jamach cia∏a i w tkankach).
Obrz´k p∏odu i ∏o˝yska powstaje w przy-
padku ci´˝kiej niedokrwistoÊci (st´˝enie
hemoglobiny < 4,96 mmol/l = 8 g%) wsku-
tek zwi´kszonej przepuszczalnoÊci naczyƒ
i niewystarczajàcego wytwarzania bia∏ek
(hipoproteinemia < 3 g%) w wàtrobie.
Matczyne i p∏odowe przyczyny wystàpienia
obrz´ku uogólnionego przedstawiono
w tab. 6.2.
5
P∏ody z tà postacià choroby hemolitycznej
cz´sto rodzà si´ martwe lub noworodki
umierajà krótko po porodzie.
5
Najcz´Êciej wyst´puje obrz´k uogólniony
spowodowany chorobà hemolitycznà.
Rozpoznanie
5
Ultrasonografia: umo˝liwia m.in. stwier-
dzenie wrodzonego uogólnionego obrz´ku
p∏odu.
Przedporodowe stwierdzenie obrz´ku
p∏odu za pomocà badania ultrasonogra-
ficznego wià˝e si´ z koniecznoÊcià szcze-
gó∏owej diagnostyki ró˝nicowej (tab. 6.2).
5
Technika Dopplera.
Pomiar skurczowego
maksymalnego przep∏ywu w t´tnicy Êrod-
6.1. Choroba hemolityczna
Dudenhausen 00_07 19/2/10 1:32 Page 119

120
6. Choroby p∏odu
kowej mózgu p∏odu jest bardzo dobrà nie-
inwazyjnà metodà nadzoru p∏odu w celu
oceny jego zagro˝enia. Pulsacja ˝y∏y p´po-
winowej jest raczej póênym objawem za-
gro˝enia p∏odu. Obecnie, zamiast inwazyj-
nej techniki spektrofotometrii p∏ynu owo-
dniowego, metodà z wyboru stosowanà do
nadzoru w chorobie hemolitycznej p∏odu
jest nieinwazyjna ultrasonografia technikà
Dopplera!
5
Serodiagnostyka.
Najpóêniej do 16. tygo-
dnia cià˝y nale˝y rozpoznaç niezgodnoÊç
grupowà.
– Oznaczenie grupy krwi (AB0, Rh) i wy-
konanie testów identyfikujàcych ewentu-
alne przeciwcia∏a (D, C, c, E, e, Kell, Fy
i S). Testy te nale˝y powtórzyç w 24.–27.
tygodniu cià˝y.
– Kordocenteza w celu oznaczenia st´˝enia
hemoglobiny u p∏odu.
– W przysz∏oÊci mo˝liwe b´dzie oznaczenie
cech p∏odowego uk∏adu Rh za pomocà
analizy DNA
z matczynego osocza.
– Spektrofotometria p∏ynu owodniowego
z maksimum absorpcji przy d∏ugoÊci fali
Êwietlnej 410–460 nm w celu oceny stop-
nia niedokrwistoÊci u p∏odu.
Patologiczne dodatki barwne, np. produkty p∏odowej he-
molizy, zmieniajà prawid∏owy przebieg krzywej absorpcji fali
Êwietlnej przez p∏yn owodniowy, przy czym okreÊlone sub-
stancje wykazujà charakterystyczne szczyty (maksima) ab-
sorpcji:
5
zwiàzki bilirubiny przy
450 nm,
5
domieszki krwi przy
415 nm,
5
smó∏ka przy
410 nm,
5
methemoglobina przy
410 nm.
Praktyczna uwaga. W konflikcie serologicz-
nym RhD intensywnoÊç zabarwienia p∏ynu
owodniowego koreluje ze stopniem zagro-
˝enia p∏odu.
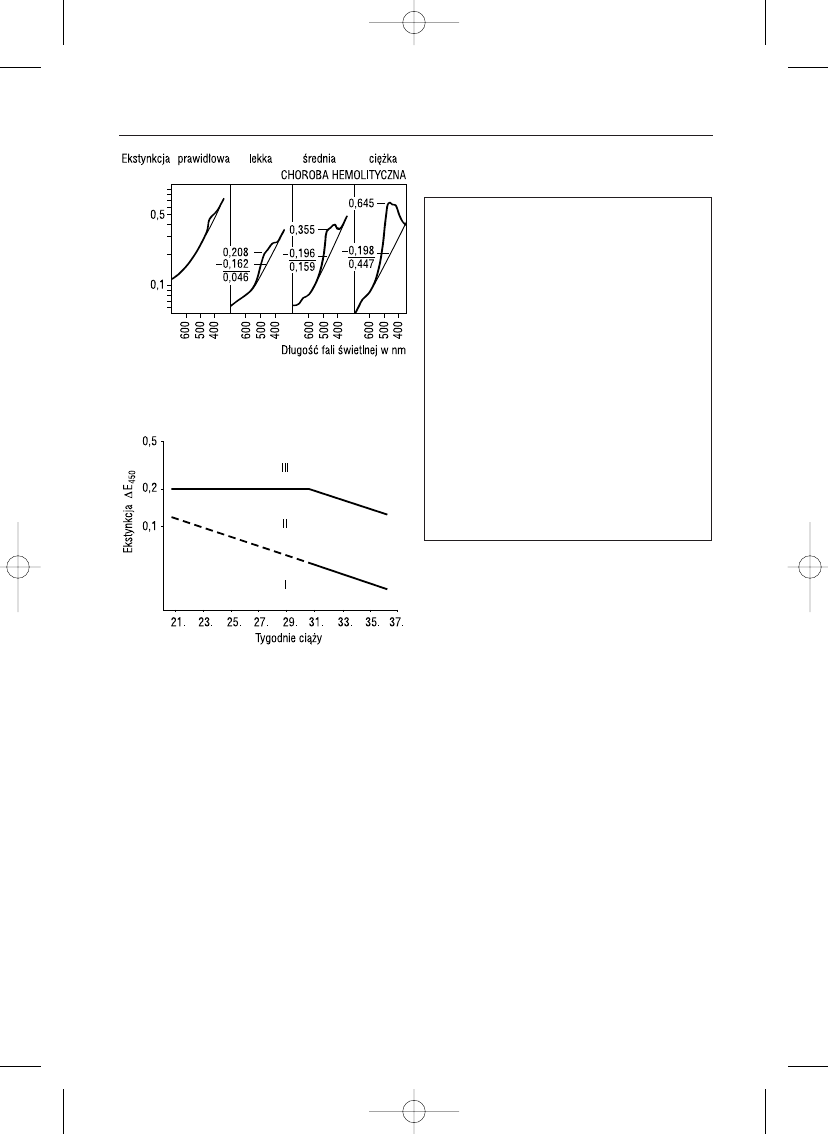
Stopieƒ nasilenia choroby hemolitycznej, ekstynk-
cja p∏ynu owodniowego. Najbardziej przydatne jest
oznaczenie wzgl´dnej ekstynkcji przy d∏ugoÊci fali
Tabela 6.2.
Przyczyny uogólnionego obrz´ku p∏odu (zmodyfikowane wg Etchesa i Lemonsa, 1979)
Przyczyny ze strony matki
Choroba hemolityczna – uwarunkowania immunologiczne
α-talasemia
Cukrzyca
NadciÊnienie cià˝owe
Przyczyny ze strony ∏o˝yska
Naczyniak ∏o˝yskowy
Zakrzepica ˝y∏ ∏o˝yskowych
Zakrzepica ˝y∏ p´powinowych
Przyczyny ze strony p∏odu
NiedokrwistoÊç p∏odu, np. przetoczenia p∏odowo-matczyne lub p∏odowo-
-p∏odowe
Kardiologiczne, np. ci´˝ka wada serca, fibroelastoza (w∏óknisto-elastyczne
zwyrodnienie mi´Ênia sercowego), tachykardia nadkomorowa
P∏ucne, np. niedorozwój p∏uc, hipoproteinemia, np. nerczyca, zakrzepica
˝y∏ nerkowych
Infekcje, np. cytomegalia
Wirusowe zapalenie wàtroby
Ki∏a
Toksoplazmoza
Zaburzenia rozwojowe, np. aberracje chromosomalne
Idiopatyczny obrz´k p∏odu
Dudenhausen 00_07 19/2/10 1:32 Page 120
121
Êwietlnej 450 nm, tzn. ró˝nic´ ekstynkcji (
∆E) uzyskuje
si´ przez odj´cie wartoÊci ekstynkcji krzywej prawid∏o-
wej od ekstynkcji patologicznego maksimum absorpcji
przy 450 nm (ryc. 6.3). Na rycinie przedstawiono krzy-
wà ekstynkcji p∏ynu owodniowego w prawid∏owej cià˝y
oraz krzywe ekstynkcji w 3 stopniach choroby hemoli-
tycznej.
W praktyce przydatny okaza∏ si´ diagram Lileya,
w którym oceniana jest
∆E
450
(ryc. 6.4) w zale˝noÊci od
wieku cià˝y, a stopieƒ zagro˝enia p∏odu odczytuje si´
w zale˝noÊci od wartoÊci wzgl´dnej ekstynkcji przy
d∏ugoÊci fali Êwietlnej 450 nm.
Strefa I
p∏ód RhD-ujemny lub lekka
postaç choroby hemolitycznej
u
p∏odu RhD-dodatniego
→ powtórzyç amniopunkcj´ za
3 tygodnie
Strefa IIa dolna cz´Êç – p∏ód zagro˝ony
→ powtórzyç amniopunkcj´ za
2 tygodnie
Strefa IIb górna cz´Êç – p∏ód prawdopo-
dobnie chory
→ rozwa˝yç
ukoƒczenie cià˝y, jeÊli wiek cià-
˝y > 35 tygodni
Strefa III p∏ody z ci´˝kà chorobà hemoli-
tycznà lub zagro˝one obumar-
ciem
→ wykonaç wewnàtrzma-
ciczne przetoczenie lub, jeÊli
p∏ód jest zdolny do ˝ycia, ukoƒ-
czyç cià˝´
Profilaktyka konfliktu RhD
(matka RhD-
-ujemna, dziecko RhD-dodatnie). Immuno-
globulin´ anty-D nale˝y wstrzyknàç:
5
ka˝dej matce Rh-ujemnej (d) bezpoÊred-
nio po porodzie (do 48 h, najpóêniej do
72 h) po porodzie Rh-dodatniego (D)
dziecka,
5
po ka˝dym poronieniu, przerwaniu cià˝y,
cià˝y ektopowej, amniopunkcji, biopsji ko-
smówkowej,
5
w przypadku krwawieƒ podczas cià˝y.
Pierwsza immunizacja antygenem D nast´puje
wskutek wp∏yni´cia do krà˝enia matki krwinek czerwo-
nych p∏odu podczas porodu RhD-dodatniego dziecka.
Po porodzie organizm matki wytwarza przeciwcia∏a an-
ty-D. Drugie Rh-dodatnie dziecko, wskutek przecho-
dzenia jego krwinek czerwonych przez ∏o˝ysko, powo-
duje ju˝ podczas cià˝y znacznie wzmo˝onà reakcj´ im-
munologicznà (przypominajàca dawka antygenu).
Decydujàcy dla immunizacji jest zatem pierwszy kon-
takt kobiety Rh-ujemnej z antygenem D podczas poro-
du pierwszego Rh-dodatniego dziecka. Podanie immu-
noglobuliny anty-D (IgG) blokuje wytwarzanie w∏a-
snych przeciwcia∏ anty-D (feed back). Poza tym
podana immunoglobulina anty-D wià˝e si´ z p∏odowy-
6.1. Choroba hemolityczna
Ryc. 6.3.
Ró˝ne krzywe ekstynkcji uzyskiwane w bada-
niu spektrofotometrycznym p∏ynu owodniowego.
Ryc. 6.4.
Strefy zagro˝enia p∏odu ustalone na podsta-
wie zawartoÊci bilirubiny w p∏ynie owodniowym wg
zmodyfikowanego diagramu Lileya. Strefa I – p∏ód
RhD-ujemny lub z lekkà postacià choroby hemolitycz-
nej; strefa II – strefa wzmo˝onego nadzoru, ostateczna
ocena mo˝liwa jest dopiero po kolejnych badaniach
kontrolnych; strefa III – ostre zagro˝enie p∏odu, ko-
nieczne jest podj´cie natychmiastowych dzia∏aƒ leczni-
czych! (wg Fischera i wsp. 1985).
Dudenhausen 00_07 19/2/10 1:32 Page 121
122
6. Choroby p∏odu
mi krwinkami i przyspiesza ich szybkà eliminacj´ z krà-
˝enia matczynego, zanim spowodujà wytwarzanie prze-
ciwcia∏.
Praktyczna uwaga. Profilaktyka ma sens tyl-
ko wtedy, kiedy u matki nie wyst´pujà
przeciwcia∏a (poÊredni odczyn Coombsa
ujemny), a wi´c kiedy wyst´puje jedynie
uk∏ad konfliktowy, tzn. matka Rh-ujemna
(d), dziecko Rh-dodatnie (D).
5
300
µg immunoglobuliny anty-D podaje
si´ do˝ylnie lub domi´Êniowo w ciàgu
pierwszych 48 h (najpóêniej 72 h) po po-
rodzie.
5
JeÊli wiek cià˝y nie przekroczy∏ 12 tygo-
dni, to dawk´ zmniejsza si´ do 100
µg.
Standaryzowana dawka 300
µg immuno-
globuliny anty-D chroni uk∏ad immunologicz-
ny matki przed 20–30 ml Rh-dodatniej krwi
p∏odowej. Badania za pomocà testu Kleihau-
era-Bethke wykaza∏y transfuzj´ p∏odowo-mat-
czynà w 75% wszystkich cià˝ (w 1. trymestrze
3%, w 2. trymestrze 45%) i przede wszystkim
podczas porodu 64%. Obj´toÊç krwi poni˝ej
wykrywalnoÊci (0,05 ml krwi p∏odowej) stwier-
dzono w 80% przypadków, obj´toÊç > 20 ml
– w 1%.
Aby wykryç du˝e przetoczenie matczyno-
-p∏odowe i stwierdziç, ˝e podana dawka im-
munoglobuliny jest zbyt ma∏a, zaleca si´ liczenie
krwinek p∏odowych po 3 dniach od podania
immunoglobuliny anty-D. W takich przypad-
kach (‡ 1‰) nale˝y dostrzyknàç mo˝liwà do
wyliczenia dawk´ immunoglobuliny anty-D,
mianowicie na 20 ml przetoczonej krwi p∏odo-
wej podaje si´ domi´Êniowo 300
µg immuno-
globuliny anty-D.
Przyk∏ad. Wynik oznaczania HbF wynosi 8‰.
Obj´toÊç krwi matczynej wynosi 5000 ml. Do krà˝enia
matczynego przedosta∏o si´ zatem 40 ml krwi p∏odowej.
Nale˝y wi´c podaç 600
µg immunoglobuliny anty-D.
W przypadku stosowania immunoprofilaktyki
w czasie nadal trwajàcej cià˝y (po amniopunkcji, biop-
sji kosmówkowej, krwawieniu z powodu poronienia za-
gra˝ajàcego) zaleca si´ podawanie standardowej dawki
immunoglobuliny co 12 tygodni (Schneider).
Wed∏ug wytycznych w sprawie opieki przedporodo-
wej (RFN) przewiduje si´ powszechnà przedporodowà
immunoprofilaktyk´: w 28. tygodniu cià˝y ka˝dej
Rh-ujemnej kobiecie (bez przeciwcia∏ anty-D) podaje
si´ 300
µg immunoglobuliny anty-D. Przed jej poda-
niem wykonaç test na wyst´powanie przeciwcia∏!
Praktyczna uwaga. Dzi´ki systematycznie
prowadzonej immunoprofilaktyce anty-D
cz´stoÊç choroby hemolitycznej si´ zmniej-
szy∏a.
Leczenie.
Wewnàtrzmaciczne przetoczenie krwi.
Krwinki dawcy wch∏aniajà si´ z jamy otrzewnej p∏odu
drogà limfatycznà i umo˝liwiajà mu prze˝ycie, ponie-
wa˝ w ten sposób leczona jest niedokrwistoÊç hemoli-
tyczna. Przetoczenia wewnàtrzmaciczne mogà byç po-
wtarzane.
Obecnie mo˝liwe sà przetoczenia krwi do ˝y∏y p´-
powinowej, którà nak∏uwa si´ pod kontrolà ultrasono-
graficznà (kordocenteza).
Ten sposób post´powania zaproponowa∏ Liley
(1963) w celu unikni´cia przedwczesnego ukoƒczenia
cià˝y (niedojrza∏oÊç p∏odu!): podanie do jamy otrzew-
nej p∏odu koncentratu serologicznie oboj´tnych krwi-
nek, najcz´Êciej 0 Rh (–).
Praktyczna wskazówka. Post´powanie po-
∏o˝nika podczas porodu i po porodzie
dziecka, u którego matki stwierdzono prze-
ciwcia∏a anty-D:
5
Natychmiast odp´pniç, aby do organizmu
noworodka nie przedosta∏y si´ dodatkowe
porcje krwinek czerwonych op∏aszczonych
przeciwcia∏ami.
5
Pozostawiç d∏ugi odcinek p´powiny (3–4 cm)
do ewentualnego przetoczenia wymiennego,
które najlepiej wykonuje si´ przez cewnik
wprowadzony do ˝y∏y p´powinowej.
5
Natychmiast wykonaç nast´pujàce badania
krwi p´powinowej (jeÊli nie zosta∏y wyko-
nane przed porodem):
– bezpoÊredni odczyn Coombsa (wykrywa
przeciwcia∏a op∏aszczajàce czerwone
krwinki p∏odu),
– oznaczyç grup´ krwi i Rh,
Dudenhausen 00_07 19/2/10 1:32 Page 122
123
– oznaczyç wolne przeciwcia∏a matczyne
w surowicy noworodka i zidentyfikowaç
je (zastosowanie testu Coombsa i testów
enzymatycznych),
– oznaczyç krwinki czerwone i bia∏e z licz-
bà erytroblastów (podejrzany wynik:
> 10 erytroblastów na 100 krwinek bia-
∏ych), st´˝enie hemoglobiny (podejrzany
wynik: Hb < 10 mmol/l = 16 g%), retiku-
locyty (podejrzany wynik: > 50‰).
5
Nie jest zalecane natychmiastowe leczenie.
Wskazania do fototerapii lub przetoczenia
wymiennego ustala si´ na podstawie cz´-
stych badaƒ klinicznych i cz´stych kontrol-
nych badaƒ serologicznych i hematologicz-
nych:
– bladoÊç?
– powi´kszenie Êledziony lub wàtroby? po-
wi´kszanie si´ tych narzàdów?
– ˝ó∏taczka? narastanie ˝ó∏taczki lub
zwi´kszanie si´ st´˝enia bilirubiny?
– zmniejszanie si´ st´˝enia hemoglobiny
< 9 mmol/l (14 g%),
– zwi´kszanie si´ liczby erytroblastów.
5
Natychmiastowe leczenie podejmuje si´
w przypadku dodatniego bezpoÊredniego
odczynu Coombsa, Hb < 7 mmol/l =
10 g%, uogólnionego obrz´ku nowo-
rodka:
– intubacja, sztuczne oddychanie (poda˝
O
2
!).
– upust (50–100 ml) krwi z natychmiasto-
wym przetoczeniem (przygotowanej
przed porodem) masy czerwonokrwinko-
wej grupy 0 Rh (–) (10–20 ml/kg mc. po-
woli do˝ylnie); dostarczenie noÊników
tlenu mo˝e skróciç czas trwania niedotle-
nienia i uratowaç ˝ycie noworodka,
– nale˝y podjàç przygotowania i wykonaç
wymienne przetoczenie krwi.
Poporodowe wymienne przetoczenie krwi.
Wymienne przetoczenie krwi wskazane jest
w ka˝dym przypadku nasilonej choroby hemo-
litycznej i niezale˝nie od swoistoÊci przeciw-
cia∏ matki. W doborze krwi do przetoczenia
nale˝y jednak uwzgl´dniç ich rodzaj.
Podczas wymiennego przetoczenia krwi
usuwane sà matczyne przeciwcia∏a, uszkodzo-
ne krwinki czerwone p∏odu i bilirubina. Do-
starcza si´ natomiast Êwie˝ych, czynnoÊciowo
sprawnych krwinek czerwonych.
5
Do przetoczenia wymiennego w konflikcie
RhD podaje si´ Rh-ujemne krwinki zgod-
ne w uk∏adzie AB0.
5
W konflikcie w uk∏adzie AB0 przetacza si´:
– krew grupy A
2
, jeÊli dziecko ma grup´ A
1
lub
– krew grupy 0, która dla dziecka grupy
A jest uboga w
α-hemolizyny, a dla dziec-
ka grupy B jest uboga w
β-hemolizyny,
– krwinki grupy 0 zawieszone w osoczu AB
(alternatywnie).
5
Krzywe hiperbilirubinemii. St´˝enia bili-
rubiny w surowicy noworodka stanowià
podstaw´ ustalania wskazaƒ do przeto-
czenia wymiennego krwi: im wi´ksze st´-
˝enia bilirubiny, tym wi´ksze ryzyko
wystàpienia encefalopatii bilirubinowej
(
kernicterus). W u˝yciu sà krzywe bilirubi-
nemii, powszechnie stosowane sà krzywe
Polácka.
5
Noworodki z dodatkowymi chorobami
(niedotlenienie, zespó∏ zaburzeƒ oddycha-
nia, krwotoki do komór mózgu) oraz wcze-
Êniaki sà szczególnie podatne na uszkodze-
nia oÊrodkowego uk∏adu nerwowego i wy-
magajà wymiennych przetoczeƒ ju˝ przy
ma∏ych st´˝eniach bilirubiny.
Fototerapia, p. str. 487.
Rokowanie.
Wyst´powanie nieregularnych
przeciwcia∏ nie ma ˝adnego znaczenia pro-
gnostycznego w odniesieniu do dziecka, nieza-
le˝nie od ich miana! Prognostyczne znaczenie
majà badania p∏ynu owodniowego (pobrane-
go drogà amniopunkcji) i badania krwi p∏odu
(pobranej drogà kordocentezy).
6.1. Choroba hemolityczna
Dudenhausen 00_07 19/2/10 1:32 Page 123
Wyszukiwarka
Podobne podstrony:
blok 2 konflikt id 90329 Nieznany (2)
Abolicja podatkowa id 50334 Nieznany (2)
4 LIDER MENEDZER id 37733 Nieznany (2)
katechezy MB id 233498 Nieznany
metro sciaga id 296943 Nieznany
perf id 354744 Nieznany
interbase id 92028 Nieznany
Mbaku id 289860 Nieznany
Probiotyki antybiotyki id 66316 Nieznany
miedziowanie cz 2 id 113259 Nieznany
LTC1729 id 273494 Nieznany
D11B7AOver0400 id 130434 Nieznany
analiza ryzyka bio id 61320 Nieznany
pedagogika ogolna id 353595 Nieznany
Misc3 id 302777 Nieznany
cw med 5 id 122239 Nieznany
D20031152Lj id 130579 Nieznany
więcej podobnych podstron