
N
Nadciśnienie płucne
Adam Torbicki, Marcin Kurzyna
1
I
Choroby układu krążenia
łac. hypertensio pulmonalis
ang. pulmonary hypertension
Rys historyczny
1891 – pierwszy opis patologiczny „sklerozy naczyń płucnych”
1965–1970 – „epidemia” zachorowań na tętnicze nadcinienie płucne
związane z przyjmowaniem leków zmniejszających łaknienie
1970 – wprowadzenie do użycia cewnika naczyniowego zakończonego
balonikiem (Swan i Ganz)
1981 – utworzenie pierwszego rejestru pacjentów z pierwotnym
nadciśnieniem płucnym w USA
1996 – wprowadzenie do leczenia epoprostenolu (syntetycznej
prostacykliny)
1998 – wprowadzenie nowej klasyfikacji nadciśnienia płucnego, która
zerwała z tradycyjnym podziałem na nadciśnienie pierwotne i wtórne
1
D E F I N I C J A
Nadciśnienie płucne (NP) to nieprawidłowy wzrost ciś-
nienia w tętnicy płucnej, który może wystąpić w przebie-
gu różnych chorób serca, płuc oraz naczyń płucnych.
NP rozpoznaje się, gdy średnie ciśnienie w tętnicy płuc-
nej przekracza 25 mm Hg w spoczynku lub 30 mm Hg
w czasie wysiłku w bezpośrednim pomiarze hemodyna-
micznym. NP nie stanowi jednorodnej jednostki klinicz-
nej ani patologicznej.
Według alternatywnej definicji, używanej w bada-
niach przesiewowych, opartej na doplerowskiej ocenie
ciśnienia w tętnicy płucnej, łagodne NP rozpoznaje się
wtedy, gdy wartość maksymalnego gradientu wsteczne-
go niedomykalności trójdzielnej zawiera się w granicach
32–46 mm Hg, co odpowiada skurczowemu ciśnieniu
w tętnicy płucnej 36–50 mm Hg.
Odchodzi się od określenia „serce płucne” (cor pulmo-
nale), które oznaczało przerost lub przeciążenie prawej
komory spowodowane chorobami płuc. Niekiedy jeszcze
określenie to jest utożsamiane z kategorią NP spowodo-
wanego chorobami miąższu płuc.
Klasyfikacja
Aktualna klasyfikacja wyróżnia 5 podstawowych grup
etiologicznych NP (tab. I.N-1).
Nadciśnienie płucne i zmiany w łożysku płucnym sta-
nowią podstawowy problem i cel interwencji terapeu-
tycznej przede wszystkim w NP tętniczym i zakrzepowo-
-zatorowym. W pozostałych grupach nasilenie nadciś-
nienia płucnego pozostaje w ścisłym związku z zaawan-
sowaniem choroby podstawowej (niewydolności lewej
części serca, chorób układu oddechowego itd.), i to ona
jest głównym celem interwencji terapeutycznych.
1
E P I D E M I O L O G I A
Idiopatyczne NP występuje z częstością 1–2 przypadków
na 1 milion osób rocznie, z czego ∼10% to postaci rodzin-
ne.
NP występuje często w twardzinie układowej (naj-
większe ryzyko rozwoju NP spośród układowych chorób
tkanki łącznej), zwłaszcza postaci ograniczonej (zespół
CREST) – u 10–35% chorych. Stosunkowo często NP po-
jawia się również w toczniu rumieniowatym układowym
(∼7%), reumatoidalnym zapaleniu stawów i mieszanej
chorobie tkanki łącznej.
Częstość rozwoju zespołu Eisenmengera u osób z wro-
dzoną wadą serca zależy od lokalizacji i nasilenia prze-
cieku. Wśród „prostych” wad serca najczęściej do nieod-
wracalnego NP prowadzą: ubytek w przegrodzie między-
komorowej, ubytek w przegrodzie międzyprzedsionko-
wej i drożny przewód tętniczy (rozdz. I.H.7). Z powodu
NP umiera ∼40% chorych z wrodzonymi wadami serca.
NP w przebiegu uszkodzenia wątroby i nadciśnienia
wrotnego (portopulmonary hypertension) występuje u 2%
chorych z marskością wątroby i u 4% kierowanych do
przeszczepu wątroby.
Zakażenie HIV jest powikłane rozwojem NP w 0,5%
przypadków.
Leki zmniejszające łaknienie (fenfluramina i deksfen-
fluramina – wycofane z rynku) działające na wychwyt
zwrotny serotoniny wywoływały nadciśnienie płucne
u 0,006–0,01% osób już po 3 tygodniach ich przyjmowa-
nia.
Uwzględniając wszystkie podtypy tętniczego NP,
rocznie w Polsce można oczekiwać ∼200 nowych zachoro-
wań (5–6/1 mln osób w populacji ogólnej).
U ∼25% chorych z łagodną lub umiarkowaną hipokse-
mią w ciągu 6 lat rozwija się NP, natomiast u ∼4% cho-

2
N
Nadciśnienie płucne
3
I
Choroby układu krążenia
rych po epizodzie ostrej zatorowości płucnej rozwija się
zakrzepowo-zatorowe NP.
1
E T I O L O G I A I P A T O G E N E Z A
Zmiany chorobowe dotykające naczyń krążenia płucne-
go, niezależnie od etiologii (tab. I.N-1) prowadzą do
wzrostu oporu płucnego. Wzrost ciśnienia w tętnicy
płucnej jest mechanizmem kompensacyjnym pozwalają-
cym na utrzymanie przepływu płucnego. Odpowiedzią
prawej komory serca na wzrost obciążenia następczego
jest powiększenie jej jamy oraz przerost ścian. Szybsze
narastanie oporu płucnego i starszy wiek chorego sprzy-
jają rozstrzeni prawej komory i pojawieniu się nieko-
rzystnego hemodynamicznie zjawiska czynnościowej
niedomykalności zastawki trójdzielnej, przyspieszające-
go rozwój prawokomorowej niewydolności serca. Prowa-
dzi ona do wzrostu ośrodkowego ciśnienia żylnego i obja-
wów zastoju żylnego. Wraz z postępującym uszkodze-
niem prawej komory można stwierdzić w surowicy
zwiększone stężenie sercowej troponiny T, sugerujące
martwicę kardiomiocytów. W schyłkowym okresie cho-
roby dochodzi do rozwoju zespołu małego rzutu i zgonu.
Tętnicze nadciśnienie płucne
Wspólną cechą wszystkich chorób zaliczonych do grupy
tętniczego NP jest dysfunkcja śródbłonka drobnych tęt-
niczek płucnych. Polega ona z jednej strony na prolifera-
cji komórek i mechanicznym ograniczeniu łożyska na-
czyniowego, a z drugiej – na dysfunkcji wydzielniczej
manifestującej się zaburzeniem równowagi pomiędzy
substancjami powodującymi skurcz i rozkurcz naczynia,
a także proliferacją i apoptozą komórek. Dysfunkcja ko-
mórek śródbłonka wyraża się zmniejszonym wydziela-
niem prostacykliny i tlenku azotu oraz nadmierną pro-
dukcją endoteliny.
W badaniu histologicznym stwierdza się proliferację
komórek śródbłonka, przerost komórek mięśni gładkich
ściany tętniczek, wtórną zakrzepicę oraz tzw. zmiany
splotowate, uważane za patognomoniczne dla chorób
z grupy tętniczego NP.
W idiopatycznym NP przyczyna powyższych zabu-
rzeń nie jest znana. W grupie chorych z rodzinną posta-
cią idiopatycznego NP i wśród członków ich rodzin opi-
sano szereg mutacji genu BMPR-2 kodującego receptor
dla transformującego czynnika wzrostu β (TGF-β). Bie-
rze się także pod uwagę mutacje genów kodujących inne
czynniki wzrostu, genów związanych z apoptozą komó-
rek, dysfunkcję kanałów potasowych lub zwiększoną
ekspresję białek przenoszących serotoninę w mięśniach
gładkich tętniczek płucnych. W postaciach tętniczego
NP zależnych od innych patologii (tab. I.N-1) ciąg zmian
w naczyniach płucnych może toczyć się niezależnie od
aktywności choroby podstawowej.
Żylne nadciśnienie płucne
Żylne NP jest najczęściej spowodowane uszkodzeniem
mięśnia lewej komory lub wadami zastawki mitralnej.
Ciśnienie w tętnicy płucnej początkowo wzrasta propor-
cjonalnie do podwyższania się ciśnienia w żyłach płuc-
nych. Większy wzrost ciśnienia żylnego prowadzi do
czynnego skurczu tętniczek płucnych i przerostu ich
błony środkowej, prawdopodobnie wskutek nadmiaru
endoteliny i nieprawidłowej czynności śródbłonka. Taka
reakcja jest do pewnego stopnia korzystna, chroni bo-
wiem chorego przed obrzękiem płuc. Nawet wysokie
i długo trwające nadciśnienie płucne związane z dys-
funkcją lewej części serca jest w znacznym stopniu od-
wracalne, na przykład po operacji zwężonej zastawki mi-
tralnej, chociaż proces ten może trwać miesiącami
a nawet latami.
Tabela I.N-1. Klasyfikacja nadciśnienia płucnego
a
tętnicze nadciśnienie płucne
idiopatyczne
rodzinne
związane z
chorobą tkanki łącznej
wrodzoną wadą serca z lewo-prawym przeciekiem
nadciśnieniem wrotnym
zakażeniem HIV
lekami lub toksynami
inne (choroby tarczycy, glikogenozy, choroba Gauchera, choroba Rendu,
Oslera i Webera, hemoglobinopatie, zespoły mieloproliferacyjne,
po splenektomii)
związane z zajęciem włośniczek i żył płucnych
zarostowa choroba żył płucnych
hemangiomatoza płucna
przetrwałe nadciśnienie płucne noworodków
żylne nadciśnienie płucne
choroby lewego przedsionka lub komory
choroby zastawek lewej części serca
nadciśnienie płucne związane z chorobami układu oddechowego
lub hipoksemią
przewlekła obturacyjna choroba płuc
śródmiąższowe choroby płuc
zaburzenia oddychania w czasie snu
hipowentylacja pęcherzykowa
długotrwałe przebywanie na dużych wysokościach
anomalie rozwojowe
nadciśnienie płucne związane z przewlekłą chorobą zakrzepową
lub zatorową
zmiany zakrzepowo-zatorowe w proksymalnych tętnicach płucnych
zmiany zakrzepowo-zatorowe w dystalnych tętnicach płucnych
niezakrzepowa zatorowość płucna (komórkami nowotworowymi,
pasożytami, ciałem obcym)
inne
sarkoidoza, histiocytoza X, limfangiomatoza, ucisk naczyń płucnych
przez węzły chłonne, guzy, zwłókniające zapalenie śródpiersia lub inne
procesy
a
przyjęta w 1998 r. w Evian i zmodyfikowana w 2003 r. w Wenecji

2
N
Nadciśnienie płucne
3
I
Choroby układu krążenia
Nadciśnienie płucne związane z chorobami układu
oddechowego lub hipoksją
Nadciśnienie płucne związane z hipoksją pęcherzykową
jest wynikiem fizjologicznej reakcji skurczowej tętniczek
płucnych w okolicy pęcherzyków płucnych wypełnionych
powietrzem o obniżonym ciśnieniu parcjalnym tlenu.
W przypadku przewlekłej, uogólnionej hipowentylacji
pęcherzykowej reakcja ta prowadzi nie tylko do skurczu,
ale również do przerostu mięśni ściany tętniczek i zwięk-
szenia oporu naczyń płucnych. Skurcz naczyń spowodo-
wany hipoksją może nasilać kwasica oddechowa lub me-
taboliczna. Włóknienie płuc, a częściowo także rozedma
prowadzą dodatkowo do mechanicznego zmniejszenia
liczby drożnych naczyń. Zależna od hipoksemii czerwie-
nica powoduje wzrost lepkości krwi, co utrudnia prze-
pływ i obciąża dodatkowo prawą komorę. Zwykle NP wy-
stępujące w przebiegu chorób płuc jest łagodne lub
umiarkowane. Wśród chorych z NP w przebiegu chorób
płuc najczęstszą przyczyną zgonu jest postępująca nie-
wydolność oddechowa, a nie niewydolność serca. Wystą-
pienie NP w przebiegu chorób płuc zdecydowanie pogar-
sza rokowanie.
Zakrzepowo-zatorowe nadciśnienie płucne
Wspólną cechą zakrzepowo-zatorowego NP jest mecha-
niczne zamknięcie części łożyska płucnego przez zorga-
nizowane skrzepliny. Najczęściej zakrzepowo-zatorowe
NP jest zejściem ostrej zatorowości płucnej, po której nie
nastąpiła pełna rekanalizacja tętnic płucnych. Czasami
nie stwierdza się w wywiadach klinicznie jawnego epizo-
du zatorowości płucnej lub zakrzepicy żył głębokich. Od
epizodu zatorowości płucnej do czasu rozwinięcia obja-
wów NP upływa od kilku do kilkunastu lat. Charaktery-
styczny jest tzw. okres miodowego miesiąca, kiedy pomi-
mo utrzymywania się zmian zatorowych w łożysku płuc-
nym chory odczuwa przejściową poprawę wydolności fi-
zycznej. Stopniowa progresja choroby czasem może zale-
żeć od kolejnych epizodów nawracającej zatorowości
płucnej lub miejscowego wykrzepiania. Nawet przy sku-
tecznym leczeniu przeciwzakrzepowym, w naczyniach,
które pozostały drożne i przyjmują zwiększoną objętość
krwi pod zwiększonym ciśnieniem, prawdopodobnie roz-
wijają się zmiany podobne do obserwowanych w tętni-
czym NP. Mechanizm ten jest odpowiedzialny za stop-
niowy wzrost oporu płucnego oraz pogarszanie się stanu
hemodynamicznego dużego odsetka chorych z zakrzepo-
wo-zatorowym NP. Obecnie zwraca się uwagę na możli-
wość wtórnego, miejscowego tworzenia się skrzeplin
w tętnicach płucnych u osób z innymi przyczynami NP.
1
O B R A Z K L I N I C Z N Y
Objawy podmiotowe i przedmiotowe
Głównym objawem NP niezależnie od etiologii jest po-
stępujące ograniczenie tolerancji wysiłku spowodowane
dusznością lub męczliwością. W początkowym okresie
choroby objawy są nieswoiste i często niewielkie, a nawet
w zaawansowanej fazie duszność spoczynkowa często
nie występuje. Naczyniową chorobę płuc należy podej-
rzewać po wykluczeniu częstszych przyczyn duszności
i osłabienia. Orthopnoë i napadowa duszność nocna prze-
mawiają za żylną etiologią NP. Wraz z rozwojem niewy-
dolności serca pojawiają się obrzęki kończyn dolnych, po-
większenie wątroby, wodobrzusze, przesięki w jamach
opłucnej i worku osierdziowym. Utrzymujące się prze-
krwienie bierne narządów jamy brzusznej prowadzi do
braku apetytu, wyniszczenia chorych, a w skrajnych
przypadkach do rozwoju zastoinowej marskości wątroby.
Objawem, który towarzyszy bardziej zaawansowanym
postaciom NP i stanowi czynnik pogarszający rokowa-
nie, jest zasłabnięcie w czasie wykonywania wysiłku. Ból
dławicowy może być skutkiem niedokrwienia mięśnia
prawej komory serca nawet bez zmian organicznych
w tętnicach wieńcowych. Może wystąpić chrypka zwią-
zana z porażeniem nerwu krtaniowego wstecznego
w wyniku ucisku przez poszerzone tętnice płucne.
Wśród chorych na układowe choroby tkanki łącznej czę-
sto występuje objaw Raynauda; stwierdza się go również
u ∼14% chorych z idiopatycznym NP. U 50% chorych
z idiopatycznym NP występują cechy autoimmunologicz-
nego zapalenia tarczycy. W wywiadzie należy również
uwzględnić przyjmowanie leków zmniejszających łaknie-
nie, objawy obturacyjnego bezdechu sennego oraz ro-
dzinne występowanie chorób naczyń płucnych, zwłasz-
cza w młodym wieku.
Objawy przedmiotowe:
1) objawy prawokomorowej niewydolności serca (rozdz.
I.Ł)
2) szmery niedomykalności zastawki trójdzielnej lub
płucnej
3) głośny II ton serca nad zastawką płucną
4) unoszenie skurczowe prawej komory
5) sinica centralna jako objaw choroby płuc lub prawo-
-lewego przecieku przez ubytek przegrody serca lub
drożny otwór owalny
6) palce pałeczkowate, sugerujące chorobę płuc lub wro-
dzoną wadę serca
7) objawy przewlekłej niewydolności żylnej, a zwłaszcza
zespół pozakrzepowy na kończynach dolnych, mogące
sugerować etiologię zakrzepowo-zatorową.
Rzadkim, ale bardzo charakterystycznym dla zakrze-
powo-zatorowego NP objawem jest szmer naczyniowy
słyszalny w okolicy międzyłopatkowej.
Nieprawidłowości w badaniach pomocniczych
1. Badania laboratoryjne
1) Gazometria krwi tętniczej zazwyczaj ujawnia umiar-
kowaną hipoksemię (znaczna hipoksemia jest charak-
terystyczna dla chorób miąższu płucnego oraz wro-
dzonych wad serca w okresie odwróconego przecieku
lub w przypadku prawo-lewego przecieku przez droż-
ny otwór owalny). Hiperkapnia jest charakterystycz-
na dla przewlekłej obturacyjnej choroby płuc i ośrod-
kowych zaburzeń regulacji oddychania.
2) Przeciwciała przeciwjądrowe są obecne u ~
1
/
3
cho-
rych z pierwotnym NP, dlatego rozpoznanie układo-
wej choroby tkanki łącznej musi się opierać na współ-
4
N
Nadciśnienie płucne
5
I
Choroby układu krążenia
istniejących objawach klinicznych. Rutynowo należy
wykonać oznaczenie przeciwciał anty-HIV.
3) Zwiększone wartości wskaźników uszkodzenia wątro-
by (rozdz. III.B) mogą świadczyć o NP związanym
z nadciśnieniem wrotnym.
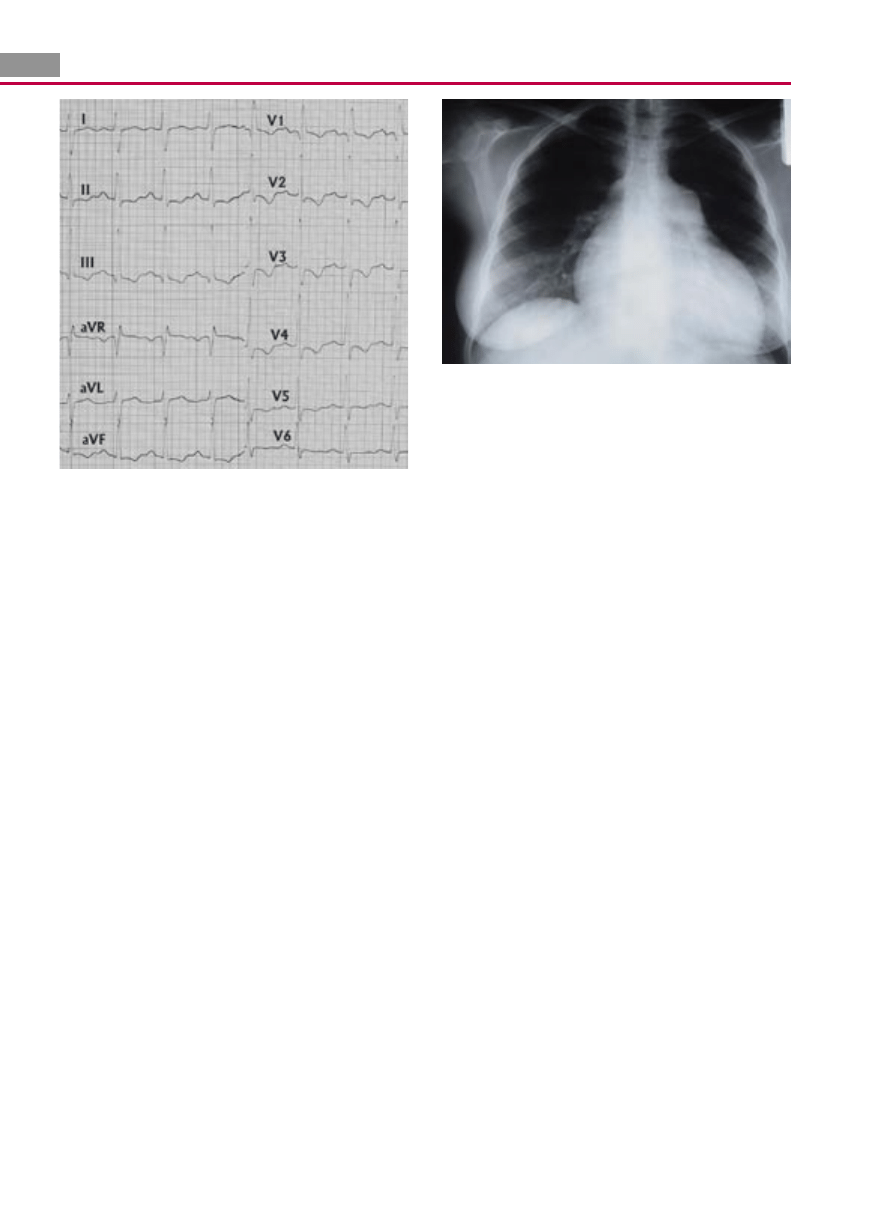
2. EKG
We wczesnym stadium NP często jest prawidłowy.
W późniejszym okresie NP stwierdza się dekstrogram, P
pulmonale, blok prawej odnogi pęczka Hisa i cechy prze-
rostu oraz przeciążenia prawej komory (ryc. I.N-1).
3. RTG klatki piersiowej
Objawy typowe dla NP: poszerzenie pnia płucnego i tęt-
nicy pośredniej, powiększenie prawej komory i prawego
przedsionka (ryc. I.N-2 i rozdz. I.B.4.1). Stwierdzenie
cech zastoju w krążeniu płucnym świadczy o żylnym NP,
chociaż w przypadku braku objawów niewydolności
lewej komory należy rozważyć możliwość zarostowej
choroby żył płucnych (pulmonary venoocclusive disease –
PVOD). Obecność cech choroby śródmiąższowej lub ro-
zedmy przemawia za chorobą płuc jako przyczyną NP.
4. Badania czynnościowe płuc (rozdz. II.B.5)
1) Spirometria jest często prawidłowa. Może wykazy-
wać cechy restrykcji lub obturacji, jeśli NP jest spowo-
dowane chorobą miąższu płuc lub oskrzeli. W tętni-
czym NP mogą być obecne cechy łagodnej obturacji
w obrębie drobnych oskrzeli (często występują cechy
nadreaktywności oskrzeli, co może prowadzić do
błędnego rozpoznania astmy).
2) Pletyzmografia ma znaczenie u chorych na układo-
we choroby tkanki łącznej, u których NP może być
wywołane izolowanym zajęciem naczyń lub włóknie-
niem płuc. Arbitralnie przyjmuje się granicę 60%
wartości należnej dla całkowitej pojemności płuc
(TLC), poniżej której to chorobę śródmiąższową
uważa się za dominującą w rozwoju NP, zwłaszcza je-
żeli współistnieją objawy włóknienia płuc w TKWR.
3) Pojemność dyfuzyjna dla tlenku węgla (DL
CO
)
może być zmniejszona (zwykle do 60–80% wartości
należnej) w idiopatycznym NP, ale szczególnie małe
wartości są charakterystyczne dla śródmiąższowych
chorób płuc.
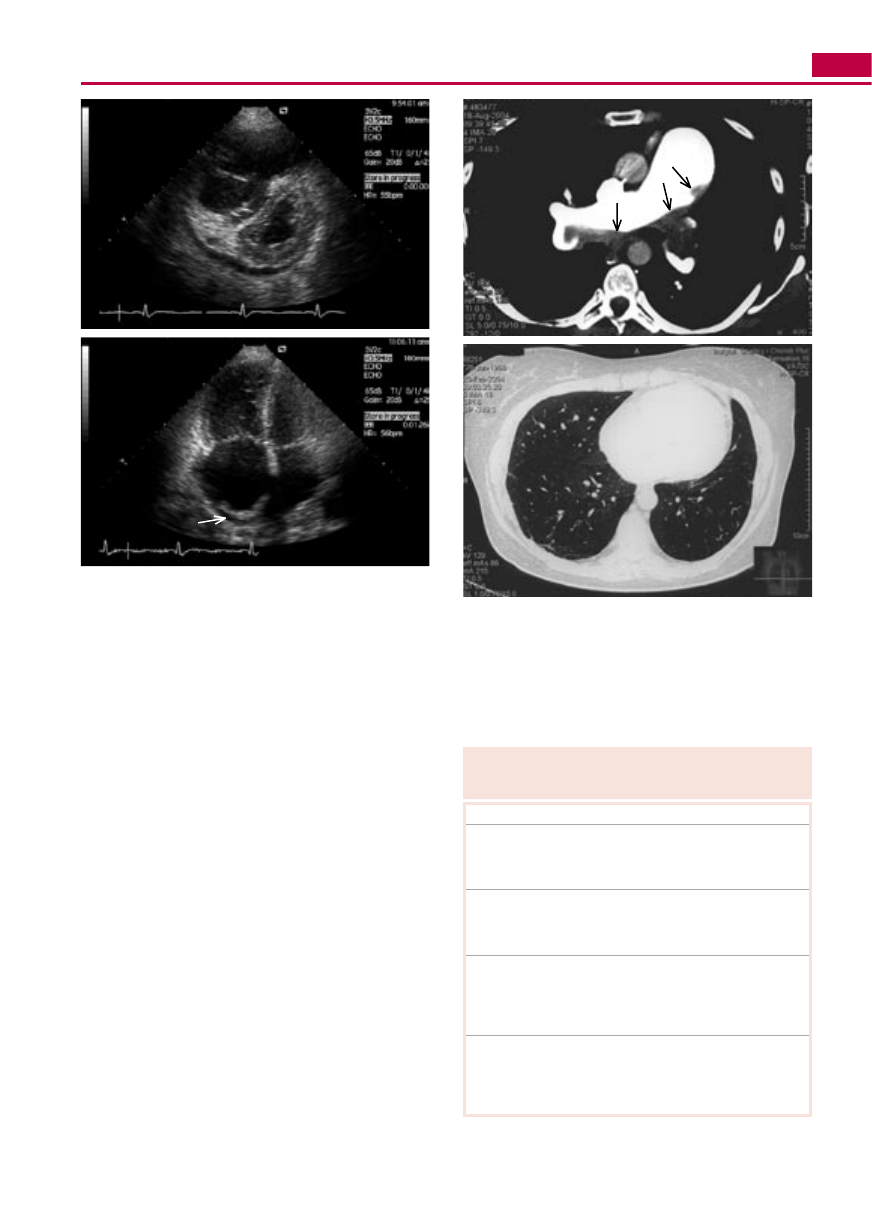
5. Echokardiografia
Metoda najbardziej przydatna do weryfikacji podejrze-
nia NP. Zwykle ujawnia powiększenie jamy prawej ko-
mory i poszerzenie pnia płucnego, a w bardziej zaawan-
sowanym stadium choroby – powiększenie prawego
przedsionka oraz uciśnięcie lewej komory i lewego przed-
sionka (ryc. I.N-3), co pogarsza rokowanie.
W badaniu doplerowskim pomiar prędkości fali
zwrotnej niedomykalności zastawki trójdzielnej pozwala
oszacować skurczowe ciśnienie w tętnicy płucnej. Gra-
dient rozkurczowy pomiędzy tętnicą płucną a drogą od-
pływu prawej komory oceniany na podstawie prędkości
fali zwrotnej niedomykalności zastawki pnia płucnego
koreluje z ciśnieniem średnim i rozkurczowym w tętnicy
płucnej. Niewydolność prawej komory prowadzi także do
poszerzenia żyły głównej dolnej, która przestaje się zapa-
dać podczas wdechu. Pojawienie się płynu w worku osier-
dziowym należy do niekorzystnych czynników rokowni-
czych. W diagnostyce różnicowej NP największe znacze-
nie ma echokardiograficzne wykluczenie dysfunkcji
lewej komory oraz nieprawidłowości zastawkowych mo-
gących prowadzić do żylnego nadciśnienia płucnego.
W diagnostyce wrodzonych wad serca standardowe ba-
danie echokardiograficzne należy uzupełnić o badanie
przezprzełykowe i kontrastowe.
6. Scyntygrafia perfuzyjna płuc i TKWR
W tętniczym NP scyntygram płuc jest prawidłowy lub
może wykazywać subsegmentarne ubytki perfuzji. Seg-
mentarne (jw.) i większe ubytki perfuzji wskazują na
etiologię zakrzepowo-zatorową (ryc. I.N-4
). W razie
uzyskania niejednoznacznego wyniku scyntygrafii per-
Ryc. I.N-1. EKG chorej na idiopatyczne nadciśnienie płucne. Dek-
strogram, P pulmonale, niepełny blok prawej odnogi pęczka Hisa,
objawy przerostu i przeciążenia prawej komory
Ryc. I.N-2. RTG klatki piersiowej u chorej na idiopatyczne nadciś-
nienie płucne. Serce powiększone w zakresie prawej komory i pra-
wego przedsionka, uwypuklony pień tętnicy płucnej. Płuca bez
zmian ogniskowych.
4
N
Nadciśnienie płucne
5
I
Choroby układu krążenia
fuzyjnej należy wykonać spiralną TK tętnic płucnych
(ryc. I.N-5) lub arteriografię płucną (p. także rozdz.
I.R.2).
7. Cewnikowanie tętnicy płucnej
Pozostaje „złotym standardem” w ocenie hemodynamiki
krążenia płucnego. W diagnostyce NP badanie hemody-
namiczne zazwyczaj wykonuje się za pomocą cewnika
Swana i Ganza, z oceną pojemności minutowej serca me-
todą termodylucji. Pomiar bezpośrednią metodą Ficka,
opartą na ocenie zużycia tlenu, jest konieczny w przy-
padkach przeciekowych wad serca. Wzrost ciśnienia
w prawym przedsionku, wysokie średnie ciśnienie w tęt-
nicy płucnej, zmniejszone wskaźnik sercowy i utlenowa-
nie mieszanej krwi żylnej są niekorzystnymi czynnikami
rokowniczymi.
Chorzy z tętniczym NP powinni być poddani ostrej
próbie hemodynamicznej (ryc. I.N-6
) z podaniem
jednego z leków silnie rozszerzających naczynia płucne –
tlenku azotu, ilomedyny, coraz rzadziej prostacykliny
lub adenozyny i.v. (tab. I.N-2
). Chorych, u których pod
wpływem podanego leku wystąpi istotny spadek ciśnie-
nia w tętnicy płucnej (uzyskanie spadku średniego ciś-
nienia w tętnicy płucnej o co najmniej 10 mm Hg do war-
tości ≤40 mm Hg) przy zachowanej pojemności minuto-
Ryc. I.N-3. Echokardiografia przezprzełykowa w projekcji przy-
mostkowej krótkiej (
A) oraz koniuszkowej czterojamowej (B).
Znacznie powiększona prawa komora (PK) u chorej na idiopatyczne
nadciśnienie płucne. Ucisk jam lewego serca, rozstrzeń prawego
przedsionka (PP) oraz płyn w worku osierdziowym (strzałka) – mar-
kery złego rokowania. LK – lewa komora, LP – lewy przedsionek
Ryc. I.N-5. Arteriografia płucna metodą tomografii komputerowej
(
A). Masywne skrzepliny zaczynające się w pniu płucnym oraz prze-
chodzące do prawej i lewej gałęzi tętnicy płucnej (strzałki). Przy-
ścienna lokalizacja skrzeplin wskazuje na proces przewlekły. Znaczne
poszerzenie pnia płucnego (45 mm) i proksymalnych tętnic płuc-
nych jest radiologicznym wykładnikiem NP. TKWR (
B). Objawy
mozaikowej perfuzji u chorej z zakrzepowo-zatorowym nadciśnie-
niem płucnym.
Tabela I.N-3. Klasy czynnościowe przydatne w kwalifikacji
do leczenia i monitorowaniu chorych
z tętniczym nadciśnieniem płucnym
Klasa
Opis
I
Chorzy z nadciśnieniem płucnym, którzy nie odczuwają
ograniczenia swej aktywności fizycznej, zwłaszcza z powodu
duszności, zmęczenia, bólu w klatce piersiowej lub stanu
przedomdleniowego.
II
Chorzy z nadciśnieniem płucnym i niewielkim ograniczeniem
wydolności fizycznej. Nie mają objawów w spoczynku, ale
zwykła aktywność prowadzi do duszności, zmęczenia, bólu
w klatce piersiowej lub stanu przedomdleniowego.
III
Chorzy z nadciśnieniem płucnym i umiarkowanym ograniczeniem
wydolności fizycznej. Nie mają objawów w spoczynku, ale
aktywność mniejsza od normalnej prowadzi do duszności,
zmęczenia, bólu w klatce piersiowej lub stanu
przedomdleniowego.
IV
Chorzy z nadciśnieniem płucnym, którzy nie są w stanie wykonać
jakiegokolwiek wysiłku fizycznego i mogą mieć w spoczynku
objawy niewydolności prawej komory. Duszność i zmęczenie
mogą być obecne w spoczynku i są nasilane przez jakąkolwiek
aktywność fizyczną.
A
PK
LK
A
B
B
PK
LK
PP
LP
6
N
Nadciśnienie płucne
7
I
Choroby układu krążenia
wej, można bezpiecznie poddać próbie przewlekłego le-
czenia blokerem kanału wapniowego. Wśród dorosłych
chorych z idiopatycznym NP odsetek tych z zachowaną
odpowiedzią rozkurczową wynosi <10%.
1
P R Z E B I E G C H O R O B Y
Rozwinięte NP ma charakter postępujący. Jednym z naj-
silniejszych wskaźników rokowniczych jest klasa czyn-
nościowa oceniana w 4-stopniowej klasyfikacji WHO
(tab. I.N-3). Skala ta jest zmodyfikowaną klasyfikacją
NYHA, w której objawy dostosowano do specyfiki cho-
rób prowadzących do NP. W określeniu rokowania i kwa-
lifikacji do odpowiednich metod leczenia pomocne są
również wyniki testów oceniających wydolność fizyczną.
Największe doświadczenie zgromadzono w interpretacji
testu 6-minutowego marszu. Znaczenie rokownicze mają
także markery biochemiczne, takie jak stężenie w suro-
wicy kwasu moczowego, troponiny T oraz peptydu na-
triuretycznego typu B.
1
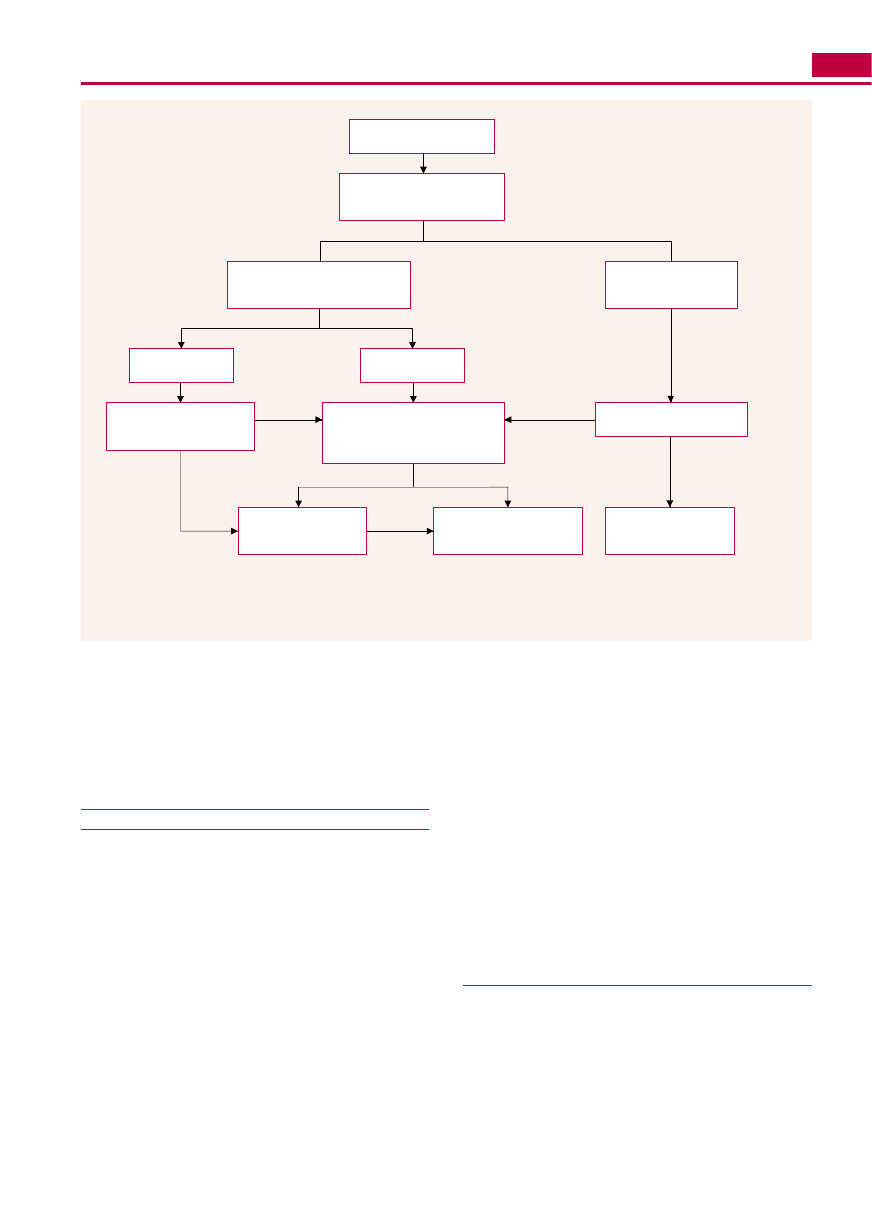
R O Z P O Z N A N I E
Obejmuje potwierdzenie NP i ustalenie jego przyczyny.
Algorytm diagnostyczny – ryc. I.N-7.
Rozpoznanie NP powinno zostać potwierdzone bezpo-
średnimi pomiarami ciśnień i przepływów krwi w trak-
cie cewnikowania tętnicy płucnej. NP rozpoznaje się,
gdy średnie ciśnienie w tętnicy płucnej przekracza
25 mm Hg w spoczynku lub 30 mm Hg w czasie wysiłku.
Na podstawie wysokości średniego ciśnienia w tętnicy
płucnej (mPAP) klasyfikuje się NP jako:
1) łagodne – mPAP 25–35 mm Hg
2) umiarkowane – mPAP 35–45 mm Hg
��������
����������������������
���������������������������������������
�����������
�������������������������������
�����������������������
�����������������������������������
���������������������������������������
���������������������������������������������
�����������������������������
������������
�����������
����������������������������
�������������������
������
�������������
�����������������������
������
������
��������������������
��������������������
�����������������������������������������������������������������������
������������������
��������������
�������������������
���������������
�������������������
����
������������������
������������������������������
���������������������������
��������
������
�����������������
���������������
�������������������
�������������������
��������������������
�������������
idiopatyczne lub rodzinne NP
��������������������
���������
����������
�������������������
�������������
Ryc. I.N-7. Algorytm postępowania diagnostycznego w nadciśnieniu płucnym (NP). Postępowanie diagnostyczne należy rozpocząć od poszu-
kiwania najczęstszych epidemiologicznie przyczyn NP, czyli chorób płuc i żylnego NP. Dopiero w przypadku wyników negatywnych należy
wykonać scyntygrafię perfuzyjną, podejrzewając naczyniową chorobę płuc. W każdym przypadku należy się kierować obrazem klinicznym.
6
N
Nadciśnienie płucne
7
I
Choroby układu krążenia
3) ciężkie – mPAP >45 mm Hg.
Ciśnienie zaklinowania w kapilarach płucnych
(PCWP) >15 mm Hg jest podstawowym kryterium roz-
poznania żylnego NP, którego przyczyną jest niewydol-
ność lewego serca.
1
L E C Z E N I E
Przed podjęciem decyzji o sposobie leczenia należy okre-
ślić klasę czynnościową, w której znajduje się chory (tab.
I.N-3). Najbardziej przekonujące dane dotyczą algoryt-
mu leczniczego dla chorych z tętniczym NP znajdujących
się w III i IV klasie WHO (ryc. I.N-8), w którym kluczo-
wą rolę odgrywa badanie reaktywności naczyń płucnych
– ostra próba hemodynamiczna (tab. I.N-2
).
U chorych z zachowaną wazoreaktywnością, niezależ-
nie od klasy czynnościowej, można rozpocząć leczenie
blokerem kanału wapniowego, a u pozostałych – lekami
działającymi antyproliferacyjnie. W zależności od klasy
czynnościowej stosuje się prostanoidy, blokery receptora
endotelinowego lub sildenafil. Chorzy, u których nie
udaje się uzyskać poprawy w ciągu 3 miesięcy, powinni
być rozważani jako kandydaci do leczenia skojarzonego
lub zabiegowego. Obecnie nie jest jasne, czy chorzy z tęt-
niczym NP w II klasie czynnościowej odniosą większą
korzyść z leczenia niż potencjalne ryzyko związane ze
stosowaniem dostępnych leków.
W żylnym NP leczenie koncentruje się na chorobie
podstawowej, która doprowadziła do rozwoju NP. Podob-
nie w nadciśnieniu płucnym zależnym od chorób płuc
należy przede wszystkim leczyć chorobę podstawową.
Stosowane dawniej leczenie tej postaci NP lekami niese-
lektywnie rozszerzającymi naczynia prowadziło do po-
prawy parametrów hemodynamicznych, ale pogarszało
znacznie wymianę gazową, co nasilało niewydolność od-
dychania. Obecnie oprócz tlenoterapii nie stosuje się
swoistego leczenia NP zależnego od chorób płuc. W za-
krzepowo-zatorowym NP z upośledzeniem wydolności
w klasie II–IV powinno się zawsze rozważyć wykonanie
trombendarterektomii płucnej.
Leczenie niefarmakologiczne
Chorzy z NP nie powinni wykonywać wysiłków fizycz-
nych powodujących wystąpienie objawów choroby,
a zwłaszcza prowadzących do zasłabnięcia, ani przeby-
wać na dużych wysokościach oraz powinni unikać po-
dróży samolotem bez stosowania tlenoterapii. Wskazane
jest ograniczenie ilości soli kuchennej w diecie.
����������������������������
������������������
������������������������������������
�����������������
����������������������������
��������������
�
�
����������������������������
�����������������������������
���������������������������
��������������������
�����������������������
��������
�������������������������������
�������������������������������������
�������������������������
����������������
�
�
�������������������������
�����������������������
��������
��������������
�����������������������
�
�����������
�����������
�����������
���������
����������������
���������
����������������
�����������������
����������
�
���������������
�
�����������
�
������������������������������������������������������������������������������������
≥������������≤���������������������������������������������������
� �����������
�
����������������������������������������������������������������������������
������������������������������
Ryc. I.N-8.�������������������������������������������������������������������������������������������������������������������
Ryc. I.N-8. Algorytm postępowania terapeutycznego u chorego z tętniczym nadciśnieniem płucnym (na podstawie wytycznych ESC)

8
N
Nadciśnienie płucne
9
I
Choroby układu krążenia
Leczenie farmakologiczne
1. Leczenie przeciwkrzepliwe
Ze względu na istotny udział procesów zakrzepowych
w patogenezie tętniczego NP należy u wszystkich cho-
rych rozważyć stosowanie leczenia przeciwkrzepliwego.
Zalecana intensywność antykoagulacji w tętniczym NP
jest nieco mniejsza niż w innych chorobach układu ser-
cowo-naczyniowego (INR 1,5–2,5). W razie nietolerancji
acenokumarolu lub braku współpracy chorego można
stosować przewlekle heparynę drobnocząsteczkową
w dawce odpowiadającej połowie dawki terapeutycznej
(nie ma jednak mocnych dowodów skuteczności takiego
postępowania). W tętniczym NP stosowanie antykoagu-
lantów jest formą profilaktyki i w razie wystąpienia dzia-
łań ubocznych, które mogą zagrażać życiu chorego, nale-
ży z niej zrezygnować. Ze względu na ryzyko powikłań
krwotocznych należy antykoagulanty stosować ostrożnie
u chorych z zespołem Eisenmengera. Chorzy z zakrzepo-
wo-zatorowym NP powinni otrzymywać bezterminowo
doustny antykoagulant (INR 2–3) albo heparynę drobno-
cząsteczkową. Hipoksemiczne i żylne nadciśnienie płuc-
ne nie stanowią samodzielnego wskazania do przewle-
kłego leczenia przeciwkrzepliwego.
2. Tlenoterapia
Tlen jest najskuteczniejszym lekiem obniżającym ciśnie-
nie płucne w hipoksemicznym NP. W tętniczym NP nie
udowodniono jego korzystnego wpływu na czas przeży-
cia chorych. Domowa tlenoterapia wyraźnie poprawia ja-
kość życia chorych, a w niektórych sytuacjach (np. po
septostomii przedsionkowej lub w przypadku leczenia
niewyrównanej niewydolności serca) jest konieczną
składową leczenia.
3. Diuretyki i glikozydy naparstnicy
W przypadku wystąpienia objawów prawokomorowej
niewydolności serca ważne jest zwalczanie nadmiernego
obciążenia wstępnego prawej komory. Wskazane jest in-
tensywne leczenie diuretykiem pętlowym i spironolakto-
nem. W przypadku oporności na te leki, a zwłaszcza
w czasie nasilonych objawów niewydolności serca, ko-
rzystne bywa dołączenie diuretyku tiazydowego i dopa-
miny (1–4 µg/min/kg mc.).
Dyskusyjne jest stosowanie glikozydów naparstnicy.
W hipoksemicznym NP może ona wywoływać groźne ko-
morowe zaburzenia rytmu serca. W chorobach pierwot-
nie dotyczących naczyń płucnych przy niewielkiej hipok-
semii, podanie digoksyny (stężenie w surowicy ∼1 ng/ml)
wydaje się korzystne i bezpieczne.
4. Blokery kanału wapniowego
Błędem jest stosowanie blokerów kanału wapniowego
bez wcześniejszego wykazania reaktywności naczyń
płucnych podczas cewnikowania serca. Zaleca się nifedy-
pinę (do 160 mg/d) i diltiazem (do 720 mg/d). Dawkę leku
ustala się indywidualnie, zaczynając od dawki standar-
dowej i zwiększając ją w zależności od tolerancji leczenia.
Po ustaleniu optymalnej dawki leku chory powinien od-
czuwać poprawę tolerancji wysiłku, pozostawać w I lub
II klasie czynnościowej WHO, a oceniane inwazyjnie lub
echokardiograficznie ciśnienie w tętnicy płucnej powin-
no być porównywalne z uzyskanym podczas próby hemo-
dynamicznej. Działania niepożądane wywołane stosowa-
niem dużych dawek blokerów kanału wapniowego
(rozdz. I.F.3) obejmują najczęściej zaczerwienienie twa-
rzy, ból głowy i obrzęki obwodowe, niekiedy wymagające
zastosowania lub zwiększenia dawki diuretyku.
5. Prostanoidy
Brak korzystnej odpowiedzi w ostrej próbie hemodyna-
micznej i nieskuteczność przewlekłego leczenia blokerami
kanału wapniowego wymaga wdrożenia leczenia mające-
go na celu zahamowanie niekorzystnych zmian zachodzą-
cych w tętniczkach płucnych. Największe doświadczenie
w terapii tętniczego NP uzyskano ze stosowaniem prosta-
cykliny i jej pochodnych. Mechanizmu korzystnego dzia-
łaniu prostanoidów, pomimo utraty zdolności naczyń do
rozszerzania się, upatruje się w ich antyproliferacyjnym
działaniu na śródbłonek tętniczek płucnych.
Epoprostenol to pierwszy prostanoid stosowany
w terapii pierwotnego NP, który działa najsilniej i naj-
szybciej. Częste działania uboczne terapii epoprosteno-
lem, wspólne dla wszystkich prostanoidów, to zaczerwie-
nienie twarzy, ból głowy, ból żuchwy lub brzucha, bie-
gunka oraz hipotonia. Ze względu na kilkuminutowy
czas półtrwania lek musi być podawany w ciągłym wle-
wie i.v., co wymaga wprowadzenia cewnika do żyły cen-
tralnej oraz stosowania przenośnej pompy. Rozpoczętego
leczenia nie można przerywać, a dawkę często trzeba
zwiększać z powodu skłonności do tachyfilaksji, wyma-
gającej stopniowego zwiększania dawek leku. Leczenie
epoprostenolem jest bardzo kosztowne.
Treprostinil jest syntetycznym anologiem prostacy-
kliny, stosowanym w ciągłym wlewie s.c., który można
również podawać i.v.. System do podskórnego podawania
leku – podobny do stosowanego w leczeniu insuliną –
składa się z miniaturowej pompy oraz kaniuli, którą
umieszcza się w tkance podskórnej brzucha. Okres pół-
trwania treprostinilu po podaniu s.c. wynosi 3–4 h. Wy-
raźny jest związek między przyjmowaną dawką leku
a efektem leczniczym. Najczęstszym objawem ubocznym
jest ból i zaczerwienienie w miejscu wkłucia (u 85% pa-
cjentów), powodujący przerwanie terapii u 8% leczonych.
Dolegliwości bólowe zmniejszają się wraz z czasem trwa-
nia leczenia, co pozwala na stopniowe zwiększanie
dawki i osiągnięcie trwałej stabilizacji u wielu chorych.
Iloprost jest analogiem prostacykliny, który można
stosować i.v. lub w inhalacjach (6–9 x dz.) w celu zapew-
nienia stabilnego efektu klinicznego. Zaletą wziewnej
drogi podawania jest selektywne rozszerzenie naczyń
płucnych w obszarach dobrze wentylowanych i znacznie
mniejsze działania systemowe.
Wyniki dotychczasowych badań nad zastosowaniem
prostanoidów u chorych z nieoperacyjnym zakrzepowo-
zatorowym NP są niejednoznaczne.
6. Blokery receptora endotelinowego
Bosentan jest niespecyficznym doustnym blokerem re-
ceptorów ET
A
i ET
B
. Najczęstszym działaniem niepożą-
danym bosentanu jest wzrost aktywności aminotransfe-
raz w osoczu (należy ją kontrolować w trakcie leczenia!).
Najczęściej jest on przejściowy i bezobjawowy, niemniej
jednak może wymagać odstawienia leku. Długotermino-
wy wpływ bosentanu na rokowanie chorych z tętniczym
NP wydaje się korzystny. Obecnie bosentan (125 mg

8
N
Nadciśnienie płucne
9
I
Choroby układu krążenia
2 x dz.) jest lekiem pierwszego wyboru w III klasie czyn-
nościowej.
7. Sildenafil
Sildenafil jest inhibitorem fosfodiesterazy typu 5, której
ekspresję obserwuje się w naczyniach płucnych. Lek roz-
kłada cykliczny GMP, „drugi przekaźnik” w szlaku meta-
bolicznym tlenku azotu. Zablokowanie fosfodiesterazy
typu 5 powoduje silne rozszerzenie naczyń. Sildenafil
u chorych z tętniczym NP poprawia parametry hemody-
namiczne oraz czynnościowe. W trakcie leczenia sildenafi-
lem (20–80 mg 3 x dz.) najczęstszymi objawami niepożą-
danymi są: ból głowy, zaczerwienienie twarzy, objawy dys-
peptyczne, biegunka, krwawienia z nosa i zaburzenia wi-
dzenia barwnego (przy większych dawkach sildenafilu).
Leczenie inwazyjne
1. Septostomia przedsionkowa
Wskazaniem do wykonania septostomii przedsionkowej
są zazwyczaj objawy ciężkiej niewydolności prawej ko-
mory, nawracające omdlenia, hipotonia systemowa, po-
stępujące wyniszczenie, które narastają pomimo opty-
malnego leczenia zachowawczego. Septostomia jest za-
biegiem paliatywnym, wykonywanym niekiedy jako le-
czenie „pomostowe” w okresie oczekiwania na przeszcze-
pienie płuc. Do septostomii można kwalifikować chorych
z wyjściowym wysyceniem hemoglobiny krwi tętniczej
tlenem >90%.
Technika kontrolowanej septostomii balonowej pole-
ga na przezskórnym nakłuciu przegrody międzyprzed-
sionkowej, a następnie rozszerzaniu wytworzonego
ubytku balonami o stopniowo zwiększanej średnicy (ryc.
I.N.9
i -10
). Procedura ta nie wpływa bezpośrednio
na naczynia płucne, ale poprzez odciążenie jam prawego
serca i zwiększenie przepływu systemowego skutkuje
poprawą tkankowego transportu tlenu oraz wydolności
fizycznej i rokowania.
Septostomia przedsionkowa jest zabiegiem obciążo-
nym ∼10% śmiertelnością. Najgroźniejszym powikła-
niem jest wytworzenie zbyt dużego przecieku krwi nie-
utlenowanej do krążenia dużego, co powoduje trudną do
opanowania hipoksemię.
2. Trombendarterektomia płucna
Jest to leczenie z wyboru u chorych z zakrzepowo-zato-
rowym NP. Polega na mechanicznym usunięciu zorgani-
zowanych skrzeplin zrośniętych z błoną wewnętrzną tęt-
nic płucnych. Warunkiem dostępności chirurgicznej
skrzeplin jest ich proksymalne umiejscowienie. Trom-
bendarterektomia jest długim i skomplikowanym zabie-
giem wymagającym głębokiej hipotermii i czasowego za-
trzymania krążenia pozaustrojowego. Z tego powodu
niektórzy chorzy nie kwalifikują się do leczenia opera-
cyjnego z powodu dużego ryzyka uszkodzenia OUN po-
mimo proksymalnej lokalizacji skrzeplin. Odległe wyni-
ki trombarterektomii płucnej u chorych, którzy przeżyli
zabieg, są bardzo dobre. Obserwuje się najczęściej zdecy-
dowaną i trwałą poprawę parametrów hemodynamicz-
nych oraz stanu klinicznego, pod warunkiem przewle-
kłego stosowania profilaktyki przeciwzakrzepowej.
Przed zabiegiem należy rozważyć wszczepienie filtra do
żyły głównej dolnej,
3. Przeszczepienie płuc i serca
Transplantacja powinna dotyczyć obu płuc lub płuc
i serca. Przeszczepienie jednego płuca u chorego z NP
jest niekorzystne ze względu na redystrybucję przepły-
wu krwi do płuca przeszczepionego o znacznie mniej-
szym oporze naczyniowym. W niektórych ośrodkach
preferuje się przeszczep płuc i serca u chorych z idiopa-
tycznym NP. Zabieg przeszczepienia serca, będący spo-
sobem leczenia schyłkowej niewydolności serca, może
być utrudniony lub niemożliwy z powodu dużego naczy-
niowego oporu płucnego w przebiegu długo trwającego
żylnego NP. Jeśli wykonane przed zabiegiem testy od-
wracalności oporu płucnego wypadną negatywnie, alter-
natywą jest wykonanie zabiegu przeszczepienia płuc
i serca.
Po przeszczepieniu płuc opór naczyniowy płucny bior-
cy ulega istotnemu i trwałemu zmniejszeniu. Śmiertel-
ność okołooperacyjna wynosi 15–30%. Najczęstsze przy-
czyny zgonów odległych to zakażenia i przewlekłe odrzu-
canie przeszczepu spowodowane zarostowym zapaleniem
pęcherzyków. Odsetek 5-letnich przeżyć po przeszczepie
wynosi ∼40%. Leczenie takie należy rozważyć u chorych,
u których pomimo pełnego leczenia zachowawczego ro-
kowanie jest szczególnie niekorzystne.
1
S Y T U A C J E S Z C Z E G Ó L N E
Ciąża
Ciąża u kobiet z NP znacznie przyśpiesza postęp choro-
by i jest obciążona ryzykiem zgonu kobiety ciężarnej się-
gającym 50%. Chociaż istnieją pojedyncze doniesienia
o pomyślnym zakończeniu ciąży u kobiet chorych na NP,
należy im zdecydowanie odradzać zajście w ciążę.
1
R O K O W A N I E
Średni czas przeżycia w idiopatycznym NP wynosi 2,8
roku, natomiast dla pacjentów w IV klasie czynnościo-
wej nie przekracza 6 miesięcy. Rokowanie pacjentów z za-
chowaną reaktywnością naczyń płucnych jest zdecydo-
wanie lepsze; 95% chorych przeżywa 5 lat. Spośród pod-
typów tętniczego NP najlepsze rokowanie charakteryzu-
je pacjentów z wrodzonymi wadami serca, najgorsze zaś
chorych z HIV i układowymi chorobami tkanki łącznej.
Wyszukiwarka
Podobne podstrony:
NADCISNIENIE PLUCNE
nadciśnienie płucne!!!!!!!!!!
NADCIŚNIENIE PŁUCNE, Rat med rok 2, Choroby wewnętrzne
nadciśnienie płucne handout 16 12 2011
INTERNA, Nadciśnienie tętnicze
nadcisnienie plucne 2
Propedeutyka interny nadciśnienie tętnicze
Nadciśnienie płucne
Nadciśnienie płucne
Krekora-pytania-nadcisnienie, medycyna, giełdy, interna1, interna j, Interna, kardiologia, giełda ka
nadciśnienie tętnicze krwi, interna
serce płucne, interna
więcej podobnych podstron