
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
MINISTERSTWO EDUKACJI
NARODOWEJ
Katarzyna Kacperczyk
Planowanie
diety
z
ograniczeniem
substancji
pobudzających wydzielanie soku żołądkowego oraz diet
w zaburzeniach czynnościowych jelit 321 [11].Z3.04
Poradnik dla ucznia
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy
Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
1
Recenzenci:
mgr inż. Anna Wachowicz
mgr inż. Renata Danasewicz
Opracowanie redakcyjne:
mgr Katarzyna Kacperczyk
Konsultacja:
dr inż. hab. Henryk Budzeń
Poradnik stanowi obudowę dydaktyczną programu jednostki modułowej 321 [11].Z3.04
„Planowanie diety z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
oraz diet w zaburzeniach czynnościowych jelit”, zawartego w modułowym programie
nauczania dla zawodu dietetyk.
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy, Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
2
SPIS TREŚCI
1. Wprowadzenie
3
2. Wymagania wstępne
5
3. Cele kształcenia
6
4. Materiał nauczania
7
4.1. Dieta z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego
7
4.1.1. Materiał nauczania
7
4.1.2. Pytania sprawdzające
12
4.1.3. Ćwiczenia
13
4.1.4. Sprawdzian postępów
14
4.2. Żywienie w chorobach żołądka i przełyku
15
4.2.1. Materiał nauczania
15
4.2.2. Pytania sprawdzające
19
4.2.3. Ćwiczenia
20
4.2.4. Sprawdzian postępów
22
4.3. Żywienie w zaburzeniach czynnościowych jelit
23
4.3.1. Materiał nauczania
23
4.3.2. Pytania sprawdzające
35
4.3.3. Ćwiczenia
36
4.3.4. Sprawdzian postępów
39
5. Sprawdzian osiągnięć
40
6. Literatura
45

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
3
1. WPROWADZENIE
Poradnik będzie Ci pomocny w zdobyciu niezbędnych umiejętności związanych
z planowaniem diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego oraz diet w zaburzeniach czynnościowych jelit.
W poradniku zamieszczono:
–
wymagania wstępne – wykaz umiejętności, jakie powinieneś mieć już ukształtowane,
abyś bez problemów mógł korzystać z poradnika,
–
cele kształcenia – wykaz umiejętności, jakie ukształtujesz podczas pracy z poradnikiem,
–
materiał nauczania – wiadomości teoretyczne niezbędne do opanowania treści jednostki
modułowej,
–
zestaw pytań, abyś mógł sprawdzić, czy już opanowałeś określone treści,
–
ćwiczenia, które pomogą Ci zweryfikować wiadomości teoretyczne oraz ukształtować
umiejętności praktyczne,
–
sprawdzian postępów w nauce,
–
sprawdzian osiągnięć – przykładowy zestaw zadań, zaliczenie testu potwierdzi
opanowanie materiału całej jednostki modułowej,
–
literaturę.
Bezpieczeństwo i higiena pracy
W czasie pobytu w pracowni musisz przestrzegać regulaminów, przepisów bhp i higieny
pracy oraz instrukcji przeciwpożarowych, wynikających z rodzaju wykonywanych prac.
Przepisy te poznałeś już podczas trwania nauki i należy je bezwzględnie stosować.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
4
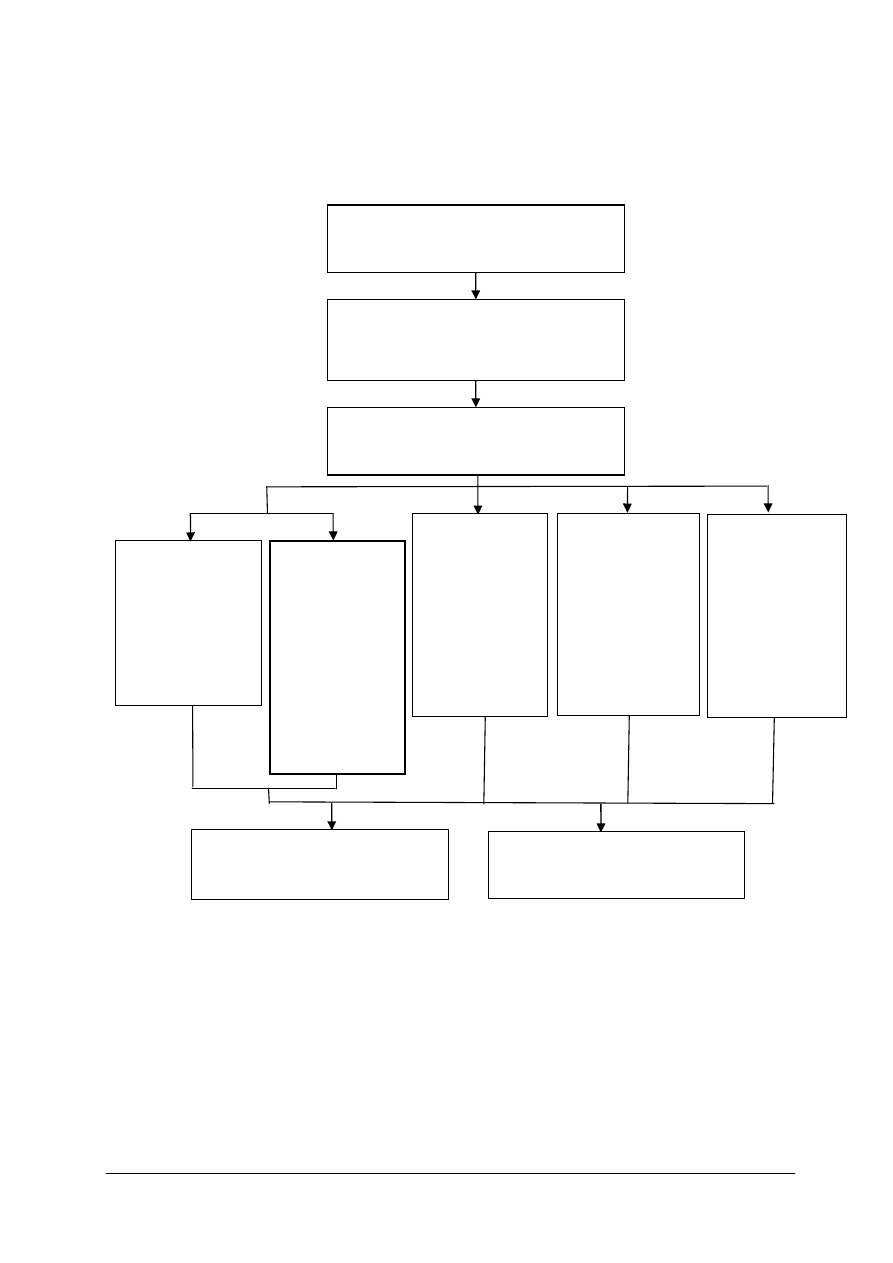
Schemat układu jednostek modułowych
321 [11].Z3.01
Planowanie podstawowego żywienia
dietetycznego oraz diet w chorobach
na tle niedoborów żywieniowych
321 [11].Z3.02
Planowanie diety
lekko strawnej
321 [11].Z3.05
Planowanie diety
bogatobiałkowej
i diety
niskobiałkowej
321 [11].Z3.06
Planowanie diety
z ograniczeniem
tłuszczu
oraz diety
z ograniczeniem
łatwo
przyswajalnych
węglowodanów
321 [11].Z3
Żywienie dietetyczne
321 [11].Z3.04
Planowanie diety
z ograniczeniem
substancji
pobudzających
wydzielanie soku
żołądkowego
oraz diet
w zaburzeniach
czynnościowych
jelit
321 [11].Z3.03
Planowanie diety
ubogoenergetycznej
321 [11].Z3.07
Planowanie diet
z modyfikacjami
składników
mineralnych
i diet
z modyfikacjami
konsystencji
321 [11].Z3.08
Planowanie diet
niestandardowych
321 [11].Z3.09
Prowadzenie dokumentacji
żywieniowej pacjentów

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
5
2. WYMAGANIA WSTĘPNE
Przystępując do realizacji programu jednostki modułowej powinieneś umieć:
−
wykorzystywać podstawy wiedzy z zakresu fizjologii człowieka,
−
oceniać właściwości składników pokarmowych i ich znaczenie dla organizmu ludzkiego,
−
stosować podstawy planowania żywienia dla różnych grup ludzi,
−
określać zasady racjonalnego żywienia,
−
korzystać z różnych źródeł informacji,
−
posługiwać się technologią informacyjną.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
6
3. CELE KSZTAŁCENIA
W wyniku realizacji programu jednostki modułowej powinieneś umieć:
−
scharakteryzować patofizjologię chorób wymagających ograniczenia substancji
pobudzających wydzielanie soku żołądkowego,
−
określić cele i założenia diety z ograniczeniem substancji pobudzających wydzielanie
soku żołądkowego,
−
określić wskazania do stosowania diety z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego,
−
scharakteryzować żywienie osób z chorobą wrzodową żołądka i dwunastnicy,
−
zaplanować jadłospis dla osób na diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego,
−
wyjaśnić patologiczne podłoże zaburzeń czynnościowych jelit,
−
określić cele i założenia diet w zaburzeniach czynnościowych jelit,
−
określić rolę błonnika w regulacji czynności przewodu pokarmowego,
−
zaplanować jadłospis dla osób z zaburzeniami czynnościowymi jelit,
−
dobrać zalecane produkty i potrawy do planowanych diet,
−
scharakteryzować żywienie osób z zaparciami i biegunką,
−
dokonać oceny zaplanowanych jadłospisów,
−
posłużyć się programem komputerowym do oceny sposobu żywienia,
−
przekonać pacjenta o celowości i konieczności stosowania diety.
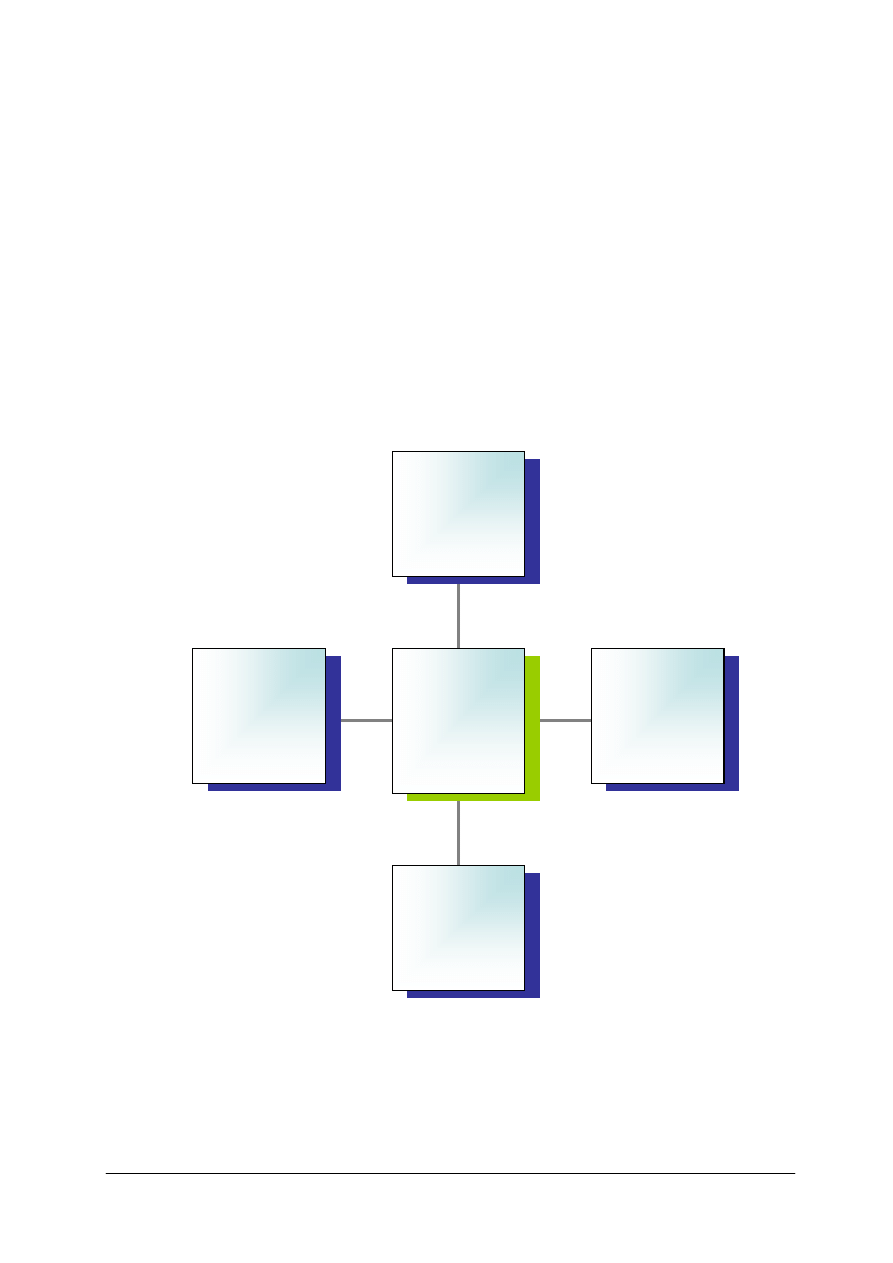
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
7
4. MATERIAŁ NAUCZANIA
4.1. Dieta
z
ograniczeniem
substancji
pobudzających
wydzielanie soku żołądkowego
4.1.1. Materiał nauczania
Dieta z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego jest
modyfikacją diety lekko strawnej o dość rygorystycznym charakterze. Celem stosowania tej
diety jest zmniejszenie wydzielania soku żołądkowego.
Dietę z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego stosuje
się głównie w chorobie wrzodowej żołądka oraz dwunastnicy, ale zalecana jest także
w innych schorzeniach, zgodnie ze wskazaniem lekarza (rysunek 1).
Rys. 1. Wskazania
do
stosowania
diety
z
ograniczeniem
substancji
pobudzających wydzielanie soku żołądkowego [opracowanie własne]
Przepuklina
rozworu
przełykowe
Refluks
żołądkowo-
przełykowy
Nieżyty żołądka
(przewlekłe
i ostre zapalenie)
Choroba
wrzodowa
żołądka
i dwunastnicy
Wskazania do
stosowania diety
z ograniczeniem
substancji
pobudzających
wydzielanie soku
żołądkowego

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
8
Zadania diety
Zadaniem diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego jest nie tylko dostarczenie organizmowi odpowiedniej ilości energii wraz
z pożywieniem i wszystkich składników odżywczych, ale także zmniejszenie wydzielania
kwasu
solnego, rozcieńczenie
soku
żołądkowego i wyeliminowanie drażnienia
mechanicznego, chemicznego i termicznego błony śluzowej żołądka.
Zasady diety z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
1. Należy ograniczyć spożycie pokarmów działających pobudzająco na wydzielanie soku
żołądkowego i wyeliminować drażnienia błony śluzowej żołądka. Dlatego w diecie tej
należy wyeliminować mocne wywary z mięsa i kości, silnie aromatyczne warzywa, kawę
naturalną i alkohol.
2. W celu zmniejszenia termicznego drażnienia ścian żołądka należy unikać posiłków
o skrajnych temperaturach, czyli zbyt gorących lub zbyt zimnych, tzw. prosto z lodówki.
Aby ograniczyć mechaniczne podrażnienia błony śluzowej żołądka należy wykluczyć
z diety pieczywo razowe, grube kasze, surowe warzywa i owoce ze względu na dużą
zawartość w nich błonnika pokarmowego.
3. Zapotrzebowanie energetyczne zależy od trybu życia, masy ciała i stanu zdrowia.
Zaleca się stosowanie diety o wartości energetycznej 2000–2500 kcal, zawierającej:
80–90 g białka, 80 g tłuszczu, 300–350 g węglowodanów, 1200 mg wapnia, 15 mg
żelaza, 900 µg, witaminy A (ekwiwalent retinolu), 1,5 mg witaminy B
1
, 2,5 mg witaminy
B
2
, 75 mg witaminy C (wytyczne wg J. Hasika i Ś. Ziemlańskiego).
Przeciętnie przyjmuje się, że na 1 kg należnej masy ciała przypada 35 kcal, a więc
w przypadku chorego o masie równej 70 kg, zapotrzebowanie energetyczne będzie
wynosić 2450 kcal. Przykład dziennej racji pokarmowej przedstawia tabela 1.
4. Białko wzmaga wydzielanie soku żołądkowego, ale ma również zdolność
neutralizowania kwasu solnego, dlatego przyjmuje się, iż ilość białka w tej diecie
powinna wynosić około 1–1,5 g białka na 1 kg należnej masy ciała. O zwiększonej
podaży białka w diecie powinien decydować lekarz. Białko podaje się w postaci chudego
mięsa, ryb, drobiu, sera twarogowego, jaj i mleka. W przypadku nietolerancji mleka
świeżego można stosować mleko w proszku lub mleko o obniżonej zawartości laktozy.
Jeżeli chory dobrze toleruje mleko fermentowane może również spożywać jogurt, kefir
i mleko zsiadłe.
5. Tłuszcze wykazują zdolność do hamowania wydzielania soku żołądkowego, ale nie
powinny przekraczać 30% ogólnej wartości energetycznej diety. W żywieniu powinno się
stosować głównie tłuszcze pochodzenia roślinnego, jak olej sojowy, słonecznikowy,
kukurydziany, zawierające korzystnie działające na organizm kwasy tłuszczowe.
Dopuszczalne są także tłuszcze pochodzące z produktów mlecznych takie jak świeże
masło i śmietanka.
W przypadku choroby wrzodowej tłuszcze należy stosować ostrożnie i nie zwiększać ich
ilości w celu zahamowania wydzielania soku żołądkowego, aby – ze względu na
przewlekły i nawracający charakter schorzenia – nie doszło do przyspieszenia procesów
miażdżycowych.
6. Węglowodany podaje się w postaci produktów zbożowych z wysokiego przemiału,
ziemniaków, gotowanych warzyw i owoców oraz niewielkiej ilości cukru, miodu i dżemu
bez pestek. Ponieważ w diecie konieczne jest zmniejszenie ilości błonnika, szczególnie
nierozpuszczalnego w wodzie, dlatego nie należy spożywać pieczywa razowego, grubych
kasz, surowych warzyw i owoców, nasion roślin strączkowych.
7. Całkowita rezygnacja z błonnika nie jest wskazana. Wyjątek stanowi dieta w okresie
zaostrzenia choroby, gdy ograniczenia dietetyczne są bardzo rygorystyczne i może

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
9
pojawić się konieczność podawania jedynie kleików (taka dieta powinna trwać jak
najkrócej). Ze względu na to, że błonnik wywiera korzystny wpływ na poposiłkowe
stężenie kwasu solnego i pepsyny w soku żołądkowym, zapobiega zaparciom, nie
powinno go zabraknąć nawet w diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego. Można go podawać w postaci gotowanych warzyw
i owoców, przecierów, soków warzywnych i owocowych.
8. W dobrze skomponowanej diecie, zwierającej dużą różnorodność produktów nawet
w przypadku ograniczenia substancji pobudzających wydzielanie soku żołądkowego nie
powinny występować niedobory składników mineralnych. W okresie zaostrzenia choroby
wrzodowej z krwawieniem z przewodu pokarmowego należy szczególnie zadbać
o zapewnienie organizmowi odpowiedniej ilości żelaza.
9. Witaminy odgrywają bardzo ważną rolę w procesie leczenia m.in. choroby wrzodowej.
Należy zwrócić uwagę na zwiększenie w diecie ilości witaminy A, działającej ochronnie
na błonę śluzową i będącej głównym przeciwutleniaczem. Ze względu na ograniczenie
w diecie spożycia surowych warzyw i owoców może dochodzić do niedoborów
witaminy C, która ma właściwości przeciwzapalne i jest ważnym czynnikiem
oksydacyjno-redukcyjnym. Dlatego bardzo istotny jest odpowiedni dobór produktów
bogatych w tę witaminę. Braki tej i innych witamin zaleca się uzupełniać świeżymi
sokami warzywnymi i owocowymi.
10. Płyny w diecie stanowią bardzo ważny element i konieczne jest zapewnienie
organizmowi odpowiedniej ich ilości, szczególnie w przypadku wymiotów i biegunek –
wówczas ilość płynów należy odpowiednio zwiększać. Nie można pić mocnej kawy ani
herbaty, gazowanych napojów i wód mineralnych.
11. Ilość soli w diecie należy ograniczyć do 6 g dziennie (1 łyżeczka) i zupełnie wyłączyć
przyprawy drażniące błonę śluzową i pobudzające wydzielanie soku żołądkowego
(pieprz, ostra papryka, chrzan, musztarda). W celu uatrakcyjnienia potraw, do ich
przyrządzania można używać łagodnych przypraw ziołowych i warzyw przyprawowych.
12. Potrawy w diecie powinny być gotowanie w wodzie lub na parze. Jeżeli stan zdrowia
pacjenta ulega poprawie, można dodawać produkty pieczone w folii aluminiowej,
pergaminie, duszone bez wcześniejszego smażenia. Owoce, warzywa oraz kasze grube,
po ugotowaniu należy przecierać, szczególnie w okresach występowania bólu.
W początkowym okresie leczenia choroby, surowe soki z warzyw i owoców należy
rozcieńczać mlekiem, śmietanką lub przegotowaną wodą. Zupy i sosy podprawia się
zawiesinami z mąki i mleka, śmietanki lub wody. Tłuszcze najlepiej dodawać do potraw
pod koniec ich gotowania. Nie wolno podawać potraw smażonych, pieczonych w sposób
tradycyjny.
13. Dobór produktów i potraw powinien być zindywidualizowany w zależności od potrzeb
i stanu zdrowia pacjenta. Produkty wskazane i przeciwskazane przedstawia tabela 2.
14. Posiłki należy spożywać regularnie, w niewielkich ilościach, ale często – do około 6 razy
dziennie, ponieważ większa częstotliwość powoduje mniejsze wahania średniej
kwaśności treści żołądkowej, niż w przypadku posiłków podawanych, np. co cztery
godziny. Zbyt obfite posiłki mogą pobudzać czynność wydzielniczą żołądka. Małe
powodują rozcieńczanie soku żołądkowego i sprzyjają gojeniu się owrzodzeń żołądka.
Unikać należy pośpiechu i zmęczenia przy jedzeniu. Pokarmy trzeba przeżuwać powoli
i dokładnie.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
10
Tabela 1. Przykład dziennej racji pokarmowej dla diety z
ograniczeniem substancji pobudzających wydzielanie
soku żołądkowego [10, s. 57]
Produkt
Ilość w (g)
Wymienniki pokarmowe
Produkty zbożowe
pieczywo pszenne, jasne
kasza, mąka, makaron „nitki”
200
70
135 g pieczywa = 100 g kaszy, mąki, makaronu
Mleko i produkty mleczne
mleko 2% tłuszczu
ser twarogowy
600
100
100 g mleka = 15 g twarogu
Jaja 1 sztuka
50 50 g jaja = 50 g mięsa lub sera twarogowego
Mięso, drób, wędliny, ryby
mięso chude bez kości
szynka, polędwica
ryby (filety)
100–150
30
40
100 g mięsa = 80 g szynki lub 100 g sera białego lub
85 g filetów rybnych
Masło i śmietana
masło
śmietanka 18% tłuszczu
20
30
2 g masła = 10 g śmietanki
Inne tłuszcze
olej sojowy, słonecznikowy
20
ziemniaki
200
Warzywa
zawierające witaminę C
zawierające karoten
pozostałe
200
200
200
Cukier, słodycze
cukier
miód, dżem bez pestek
40
10
100 g cukru = 125 g miodu lub 150 g dżemu
Tabela 2. Produkty i potrawy dozwolone i przeciwwskazane w diecie z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego – okres rekonwalescencji [7, s. 225]
Nazwa produktu
lub potrawy
Dozwolone
Przeciwwskazane
Produkty zbożowe
pieczywo pszenne jasne, czerstwe, mąka
pszenna jasna, kasza manna, krakowska,
ryż, sago, płatki owsiane i kasza jęczmienna
łamana, drobny, delikatny makaron.
pieczywo świeże żytnie, razowe
,
mąki
razowe, mąki żytnie, grube kasze:
pęczak, gryczana, grube makarony
fabryczne, z potraw – kluski kładzione,
potrawy mączne smażone, jak np.
naleśniki.
Mleko i produkty
mleczne
mleko słodkie, zsiadłe nieprzekwaszone,
bardzo świeży ser biały (twarogowy), ser
śmietankowy.
mleko zsiadłe przekwaszone, kefir,
jogurt, sery żółte (podpuszczkowe),
sery topione.
Jaja
gotowane na miękko, jaja w koszulkach,
żółtka do zaprawiania zup, jaja sadzone lub
jajecznica przygotowana na parze.
gotowane na twardo, w majonezie,
jajka sadzone, jajecznica.
Mięso, wędliny, ryby
chude mięsa i chudy drób: cielęcina,
wołowina, królik, indyk, kurczę,
chude ryby: dorsz, leszcz, sola, płastuga,
tłuste gatunki mięs i drobiu:
wieprzowina, baranina, gęsi, kaczki,
dziczyzna, wędliny i wyroby

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
11
kergulena, szczupak, sandacz,
wędliny chude: szynka, polędwica.
wędliniarskie tłuste,
ryby: węgorz, makrela, łosoś, śledź,
sardynka,
mięsa peklowane, ryby wędzone,
konserwy mięsne i rybne.
Tłuszcze
świeże masło, margaryny miękkie
wysokogatunkowe w ograniczonej ilości,
słodka śmietanka, oleje roślinne:
rzepakowy, słonecznikowy, kukurydziany,
sojowy, oliwa z oliwek.
smalec, słonina, boczek, łój wołowy
i barani, kwaśna śmietana, margaryny
twarde.
Ziemniaki
gotowane, gotowane tłuczone
i purée.
frytki, ziemniaki smażone, placki
ziemniaczane, pyzy, chipsy.
Suche strączkowe
wszystkie są zabronione.
Warzywa
marchew, kalafior, buraki, dynia, szpinak,
kabaczki, młody zielony groszek, młoda
fasolka szparagowa, warzywa z wody
oprószone mąką
z dodatkiem świeżego masła lub
margaryny, bez zasmażek,
na surowo: zielona sałata, cykoria,
pomidory bez skórki, utarta marchewka z
jabłkiem.
wszystkie odmiany kapusty, papryka,
szczypiorek, ogórki, rzodkiewka, rzepa,
szczaw, kukurydza, cebula,
potrawy z warzyw zaprawiane
zasmażkami lub smażone, grzyby,
warzywa konserwowane octem.
Owoce
owoce dobrze dojrzałe, bez skórki i pestek,
gotowane, ewentualnie przetarte: jabłka,
truskawki, morele, rozcieńczone gotowane
soki z owoców jagodowych (maliny,
jeżyny, porzeczki czarne i czerwone) lub
cytrusowych, niewielkie ilości truskawek
surowych i innych owoców można podawać
po konsultacji z lekarzem.
wszystkie owoce surowe, gruszki,
śliwki, czereśnie, agrest, owoce
suszone oraz orzechy.
Cukier i słodycze
cukier, dżemy bez pestek, miód –
w ograniczonych ilościach.
chałwa, czekolada, słodycze
zawierające tłuszcz, kakao, orzechy.
Przyprawy
tylko bardzo łagodne, w ograniczonych
ilościach: sól, cukier, wanilia, koper
zielony, sok z cytryny.
ostre przyprawy: ocet, musztarda,
pieprz, papryka, chrzan, maggi, kostki
bulionowe.
Zupy
kleiki, krupnik z dowolnej kaszy, zupy
mleczne, zupa jarzynowa z dowolnych
warzyw, zupy zaprawiane mąką z masłem
(bez zasmażania), słodką śmietanką lub
żółtkiem jaja, zupy z dodatkiem świeżego
masła.
rosół, zupy na wywarach z mięsa lub
kości, zupy przyprawione zasmażkami
lub kwaśną śmietaną, zupy z proszku,
zupy z przeciwwskazanych owoców
lub warzyw, kapuśniak, zupa
ogórkowa, fasolowa, grochówka,
cebulowa, grzybowa.
Potrawy z mąki i
kaszy
kasze gotowane na sypko lub rozklejone,
budynie z kaszy z dodatkiem mięsa,
warzyw, pierogi leniwe.
smażone kotlety z kaszy, kluski
kładzione, francuskie zacierki.
Potrawy mięsne i
rybne
gotowane, duszone bez uprzedniego
obsmażania, pieczone w folii aluminiowej,
w rękawie foliowym lub w pergaminie,
potrawki, pulpety, budynie.
smażone, duszone, pieczone w sposób
tradycyjny.
Desery
kompoty z dowolnych owoców,
z owoców pestkowych, kompoty
przecierane, galaretki i kisiele
z owoców, mus z pieczonego jabłka,
budynie i kisiele mleczne – wszystkie
desery mało słodzone, biszkopty, ciasto
drożdżowe.
desery z przeciwwskazanych owoców,
z czekoladą ,
z orzechami, desery z dużą ilością
cukru, torty i ciasta
z kremem lub z bitą śmietaną, pączki,
faworki, tłuste ciasta, ciasta francuskie,
piaskowe, kruche, makowiec.
Napoje
słaba herbata, słaba kawa zbożowa
z mlekiem, mleko.
mocna herbata, kawa naturalna, napoje
gazowane, kakao, płynna czekolada,
napoje alkoholowe.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
12
4.1.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. Jaki jest cel diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego?
2. Jak można zmniejszyć
termiczne drażnienie ścian żołądka?
3. Jak można zmniejszyć
mechaniczne drażnienie ścian żołądka?
4. Jakie czynniki wpływają na wydzielanie soku żołądkowego?
5. Jak często powinno się spożywać posiłki w diecie z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego?
6. Jakie produkty zbożowe są zalecane w diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego?
7. Jaki składnik pokarmowy należy koniecznie ograniczyć w diecie z ograniczeniem
substancji pobudzających wydzielanie soku żołądkowego i dlaczego?
8. Jakie potrawy powinny być spożywane diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego?
9. Jaki rodzaj mięsa i tłuszczów jest dozwolony w diecie z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego?
4.1.3. Ćwiczenia
Ćwiczenie 1
Opracuj założenia diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego dla mężczyzny w wieku 35 lat, wzroście 176 cm, masie ciała 70 kg,
wykonującego umiarkowaną pracę fizyczną, wiedząc, że lekarz zalecił mu spożywanie 1,3 g
białka na 1 kg masy ciała na dobę.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI mężczyzny,
2) oszacować na podstawie norm żywienia jego dzienne zapotrzebowanie na energię,
3) obliczyć zapotrzebowanie na białko ogółem oraz białko pochodzenia zwierzęcego,
4) ustalić udział energii z białka w dziennym zapotrzebowaniu energetycznym,
5) ustalić ilość tłuszczów i węglowodanów w diecie,
6) określić założenia diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego,
7) zaprezentować na forum grupy wyniki pracy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca diety ograniczającej wydzielanie soku żołądkowego,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
13
Ćwiczenie 2
Opracuj korzystając z różnych materiałów jak najpełniejszą listę produktów spożywczych
ze wszystkich grup produktów, np. tabeli wartości odżywczej, a następnie dokonaj ich
podziału na produkty zalecane i przeciwwskazane w diecie z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) wyszukać w literaturze tabele składu i wartości odżywczej produktów spożywczych,
2) przeanalizować wybrane grupy produktów pod kątem możliwości zastosowania ich
w diecie z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
i dokonać ich podziału na zalecane i przeciwwskazane według schematu zawartego
w tabeli,
3) zaprezentować na forum grupy wyniki pracy.
Tabela do ćwiczenia 2. Produkty zalecane i przeciwwskazane w diecie z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego [opracowanie własne]
Produkty zalecane
Produkty przeciwwskazane
Wyposażenie stanowiska pracy:
−
literatura dotycząca diety ograniczającej wydzielanie soku żołądkowego,
−
tabele składu i wartości odżywczej produktów spożywczych,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 3
Zaplanuj dekadowy jadłospis w diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego dla kobiety w wieku 47 lat, wzroście 159 cm, masie ciała
56 kg, o dużej aktywności fizycznej.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI kobiety,
2) oszacować jej dzienne zapotrzebowanie na energię,
3) zapoznać się z produktami zalecanymi i przeciwwskazanymi w diecie z ograniczeniem
substancji pobudzających wydzielanie soku żołądkowego,
4) ustalić ilość białka, tłuszczów i węglowodanów w diecie,
5) zaplanować posiłki na okres 10 dni,
6) zaprezentować wyniki na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca diety ograniczającej wydzielanie soku żołądkowego,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej produktów spożywczych,
−
tabele przedstawiające modelowe racje pokarmowe,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
14
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru format A3 i A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
4.1.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) określić cele diety z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego?
2) określić założenia diety z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego?
3) określić wskazania do stosowania diety z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego?
4) wymienić produkty spożywcze i potrawy zalecane w diecie
z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego?
5) zaplanować
jadłospis
w
diecie
z
ograniczeniem
substancji
pobudzających wydzielanie soku żołądkowego?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
15
4.2. Żywienie w chorobach żołądka i przełyku
4.2.1. Materiał nauczania
Ostre zapalenie żołądka
Przyczyną ostrego zapalenia żołądka mogą być czynniki zewnętrze szkodliwie działające
na organizm, takie jak: alkohol, niektóre leki, żywność zatruta toksynami wytworzonymi
przez bakterie czy silne kwasy. Tego typu schorzenie może wystąpić także w wyniku urazu,
stresu, operacji, niektórych chorób oraz zakażenia błony śluzowej żołądka przez bakterię
Helicobacter pylori. Objawy ostrego zapalenia żołądka to m.in.: brak łaknienia, piekący ból
w nadbrzuszu, odbijanie, uczucie ucisku w nadbrzuszu, nieprzyjemny smak w ustach,
nudności, wymioty z domieszką krwi, gorączka.
W ostrym zapaleniu żołądka należy unikać czynników zewnętrznych wywołujących
uszkodzenia błony śluzowej żołądka. Oprócz leczenia medycznego, stosuje się również
odpowiednią dietę. W pierwszym okresie wskazana jest dieta płynna, która w kolejnym etapie
przechodzi w dietę płynną wzmocnioną, a potem papkowatą. Po ustąpieniu dolegliwości, gdy
stan zdrowia pacjenta ulega poprawie stosuje się dietę lekko strawną z ograniczeniem
substancji pobudzających wydzielanie soku żołądkowego. W ciężkich przypadkach, gdy
niemożliwe jest żywienie doustne, stosuje się żywienie pozajelitowe.
Przewlekłe zapalenie żołądka
Najczęstszym schorzeniem żołądka jest jego przewlekłe zapalenie. Wystąpienie tej
choroby nasila się wraz z wiekiem człowieka. Wywołuje ją wiele czynników, a jednym z nich
jest zakażenie bakterią Helicobacter pylori (około 85% przypadków). Przewlekłe zapalenie
żołądka dotyczy części odźwiernikowej żołądka i przesuwa się na trzon, w efekcie czego
dochodzi do zmniejszenia wytwarzania kwasu solnego i do niedokwaśności. Dużo rzadszą
przyczyną przewlekłego zapalenia żołądka są czynniki chemiczne (10% przypadków) –
przedostanie się żółci z dwunastnicy do żołądka
.
W większości przypadków przewlekłe zapalenie żołądka nie daje dolegliwości, ale
u niektórych osób mogą pojawić się takie objawy, jak uczucie pełności po jedzeniu i wzdęcie
brzucha.
Dieta zalecana w przewlekłym zapaleniu żołądka to dieta z ograniczeniem substancji
pobudzających wydzielanie soku żołądkowego.
Choroba wrzodowa żołądka i dwunastnicy
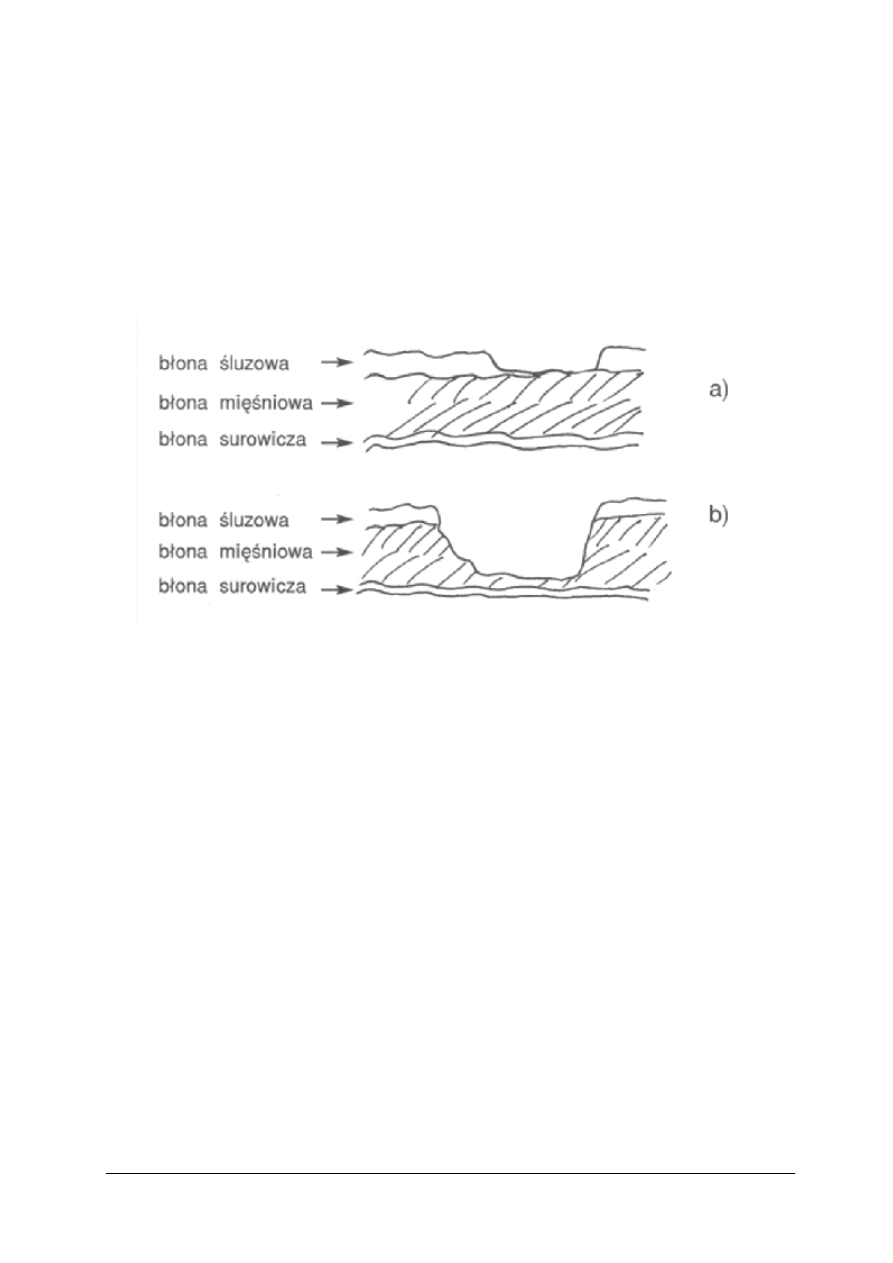
Wrzód trawienny to organiczny ubytek błony śluzowej, który przenikając przez błonę
śluzową przedostaje się przynajmniej do warstwy mięśniowej ściany żołądka. Nadżerka
natomiast to organiczny ubytek jedynie błony śluzowej
(rysunek 2). Owrzodzenie żołądka
pojawia się z taką samą częstotliwością u kobiet i u mężczyzn, natomiast owrzodzenie
dwunastnicy występuje czterokrotnie częściej u mężczyzn niż u kobiet.
Na chorobę wrzodową cierpi około 10% populacji, najczęściej między 25 a 55 rokiem
życia. Charakteryzuje się ona występowaniem przewlekłych, wolno się gojących wrzodów,
mających tendencję do nawracania. Najczęściej wrzody zlokalizowane są w dwunastnicy
i żołądku. Do wystąpienia choroby wrzodowej predysponują czynniki dziedziczne, czynniki
agresywne (osłabienie czynników chroniących błonę śluzową) oraz niektóre choroby. Dużą
rolę w chorobie wrzodowej żołądka przypisuje się zakażeniu bakterią Helicobacter pylori
(u większości osób mających wrzody żołądka stwierdza się obecność tej bakterii w błonie
śluzowej). Niektóre osoby nie uskarżają się na żadne objawy chorobowe, natomiast u innych
symptomy choroby są wyraźne i dają dolegliwości bólowe. Wrzody dwunastnicy mogą
manifestować się bólami pojawiającymi się w nocy i na czczo lub późno po posiłku
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
16
(1–3 godz.). Ból odczuwany jest zazwyczaj w nadbrzuszu oraz po prawej stronie pępka,
i zmniejsza się po przyjęciu pokarmu. U osób z wrzodem żołądka ból występuje natychmiast
po posiłku i jest zależny od spożytego pokarmu, np. pojawia się po słodyczach, kawie,
alkoholu, przyprawach korzennych. Zazwyczaj jest to ból bardzo silny, odczuwany w całym
nadbrzuszu i pod sercem. Bóle często powracają w okresach wiosennym i jesiennym.
Konsekwencje nieleczonej choroby wrzodowej są bardzo poważne i grożą m.in. krwawieniem
z wrzodu, przedziurawieniem ściany żołądka lub dwunastnicy. W planowaniu żywienia dla
osób z chorobami wrzodowymi wykorzystuje się zasady diety lekko strawnej
z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego (przykłady
jadłospisów w tej diecie zawierają tabele 3, 4).
Rys. 2. Schemat nadżerki i wrzodu w ścianie żołądka: a – nadżerka, b – wrzód [12, s. 188]
Zalecenia dietetyczne w chorobie wrzodowej
1. Wykluczyć następujące pokarmy: powodujące dolegliwości ze strony przewodu
pokarmowego (zgagę, bóle brzucha, odbijanie, itp.), pobudzające wydzielanie soku
żołądkowego, a więc: alkohol, kawę naturalną, mocną herbatę, wywary mięsne i kostne,
słone potrawy, konserwy, kostki bulionowe i przyprawy na bazie soli, ostre przyprawy,
takie jak papryka, pieprz, curry, chrzan, musztarda, ocet, itp.
2. Z diety należy również wykluczyć potrawy i produkty tłuste, ponieważ długo zalegają
w żołądku, co może spowodować nasilenie się dolegliwości bólowych.
3. Tłuszcze w diecie nie powinny przekraczać 30% wartości energetycznej diety.
4. Wartość energetyczna musi być dostosowana do stanu odżywienia pacjenta i pokrywać
wszystkie potrzeby jego organizmu.
5. Zalecana ilość białka wynosi 1 – 1,5 g/kg m.c./dobę, z czego co najmniej 50% powinno
stanowić białko pełnowartościowe (pochodzenia zwierzęcego).
6. Posiłki należy spożywać kilka razy dziennie (około 5), dzięki czemu neutralizuje się
treści żołądkowe i ochrania ściany tego narządu przed podrażnieniem. Posiłki powinny
być niewielkie objętościowo, a ich temperatura umiarkowana – niezbyt wysoka i nie za
niska.
7. Ograniczenie mleka do najwyżej 1 litra dziennie – nadmiar w diecie mleka oraz słodkiej
śmietanki może pobudzać wydzielanie kwasu solnego i również nasilić dolegliwości
bólowe.
8. Warzywa i owoce można włączyć do diety w okresie remisji choroby.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
17
W okresie zaostrzenia choroby wrzodowej można podawać niewielką ilość warzyw
i owoców bogatych w witaminę C w postaci przecierów i soków. Bardzo ważne jest
zapewnienie odpowiedniej ilości witaminy C, której może zabraknąć w organizmie ze
względu na wykluczenie z diety surowych warzyw i owoców. Istotne jest także zapewnienie
odpowiedniej ilości witaminy B
12
, kwasu foliowego i żelaza, szczególnie w przypadku
występowania krwawienia z przewodu pokarmowego.
Ostre objawy w początkowym okresie choroby, jak: wymioty, biegunka, krwawienie
z przewodu pokarmowego, mogą wymagać zastosowania diety płynnej, następnie diety
płynnej wzmocnionej i diety papkowatej. Decyzję w takiej sytuacji podejmuje lekarz.
Gdy stan zdrowia pacjenta ulegnie poprawie stosuje się dietę lekko strawną
z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego i kontynuuje przez
okres gojenia się wrzodu. Potem można zmniejszać restrykcje dietetyczne i w miarę upływu
czasu powracać do żywienia podstawowego jak u osoby zdrowej zachowując zasadę nie
spożywania produktów i potraw źle tolerowanych przez pacjenta.
Tabela 3. Przykład jadłospisu dla diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego (ostry okres choroby) [10, s. 61]
Rodzaj posiłku
Potrawa
śniadanie I
lane ciasto na mleku i wywarze z warzyw
śniadanie II
mielone siemię lniane z wodą i mlekiem
obiad
zupa ziemniaczana przetarta, risotto z mielonym mięsem
i marchewką
podwieczorek
kisiel mleczny
kolacja
galaretka z ryby, bułka z masłem, herbata z mlekiem
przed snem
kasza manna na mleku
Tabela 4. Przykład jadłospisu dla diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego (okres przewlekły choroby) [10, s. 61]
Rodzaj posiłku
Potrawa
śniadanie I
bułka z masłem, jajko na miękko, kawa zbożowa
z mlekiem
śniadanie II
chleb pszenny z masłem i polędwicą, sok z marchwi ze
śmietanką
obiad
krupnik, wołowina gotowana mielona z sosem
koperkowym, ziemniakami puree, marchewka puree,
kompot z jabłek przetarty
podwieczorek
pieczywo półcukiernicze, jogurt
kolacja
budyń z białego sera, sałata zielona ze śmietanką, napar
z rumianku
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
18
Refluks żołądkowo-przełykowy
Spowodowany jest cofaniem się zawartości żołądka do przełyku, czego przyczyna tkwi
w niewydolności dolnego zwieracza przełyku. Zwieracz stanowiący przegrodę między
żołądkiem a przełykiem otwiera się tylko podczas przełykania. W refluksie przegroda nie
działa sprawnie i dochodzi do cofania się kwaśnej treści pokarmowej z żołądka, co powoduje
uszkodzenie błony śluzowej przełyku, a następnie powstanie stanu zapalnego. Główne
objawy refluksu żołądkowo-przełykowego to: odbijanie, zgaga, trudności w połykaniu,
nudności, wymioty, piekący ból za mostkiem, ból w nadbrzuszu. Zadaniem diety jest
złagodzenie i ustąpienie dolegliwości. W przypadku, gdy zastosowana dieta nie odnosi
pozytywnego skutku, do leczenia wprowadzane są środki farmakologiczne, a w ostateczności
wdraża się leczenie chirurgiczne.
Zalecenia dietetyczne w chorobie refluksowej:
−
stosowanie diety lekko strawnej z ograniczeniem substancji pobudzających wydzielanie
soku żołądkowego,
−
spożywanie posiłków często, ale w małych ilościach,
−
unikanie produktów i potraw wywołujących dolegliwości (działanie niewskazanych
produktów spożywczych w refluksie żołądkowo-przełykowym obrazuje tabela 5),
−
niespożywanie posiłków późnym wieczorem (ostatni powinien być zjedzony 3–4 godziny
przed snem), przykład jadłospisu w chorobie refluksowej zawiera tabela 6,
−
niespożywanie potraw gorących podrażniających błonę śluzową przełyku,
−
niepopijanie potraw zbyt dużą ilością wody, która zwiększa objętość pokarmu (ułatwia to
cofanie się treści pokarmowej do przełyku),
−
wykluczenie z diety potraw kwaśnych, tłustych, ostrych przypraw, kawy naturalnej
z kofeiną, wyrobów z czekoladą oraz kakao, alkoholu, napojów gazowanych,
−
stosowanie diety płynnej wzmocnionej lub papkowatej w przypadku pojawienia się
trudności z połykaniem (tzw. dysfagia),
−
kontrolować masę ciała, a przypadku nadwagi i otyłości znormalizować ją, ponieważ
otyłość pogarsza przebieg choroby,
−
nie leżeć po posiłkach, unikać robienia skłonów,
−
nie pracować w pozycji zgiętej.
Tabela 5. Działanie produktów w refluksie żołądkowo-przełykowym [1, s.399]
Produkty
Stymulacja
receptorów
przełykowych
Obniżenie ciśnienia
dolnego zwieracza
przełyku
Opóźnienie
opróżniania
żołądka
Zwiększenie
czynności
wydzielniczej
żołądka i inne
kawa
tak
tak
tak
soki z owoców
cytrusowych
i pomidorowy
tak
tak
czekolada, wyroby
czekoladopodobne
tak
tak
tłuszcze
tak
tak
ostre przyprawy
tak
tak
napoje gazowane
tak
alkohol
tak
tak
tak, upośledza
motorykę przełyku

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
19
Tabela 6. Przykład jadłospisu w chorobie refluksowej [1, s.399]
Rodzaj posiłku
Potrawa
I śniadanie
zupa mleczna z kaszą manną, bułka (moczona w herbacie), polędwica, herbata
z mlekiem.
II śniadanie
bułka (moczona w herbacie), pasta z sera twarogowego, gotowanego jaja, i miękkiej
margaryny, sok marchewkowy z mlekiem.
obiad
zupa krem z selera z grzankami, indyk duszony – drobno pokrojony, ziemniaki
purée, buraki ćwikłowe z kminkiem, kompot z moreli przetarty.
podwieczorek
jogurt, herbatniki.
kolacja
kluski biszkoptowe, serowe z masłem i bułką tartą, sałatka z włoszczyzny drobno
pokrajana z kefirem albo ryż z jabłkami, herbata rumiankowa.
Przepuklina rozworu przełykowego
Jest dolegliwością, którego prawdopodobieństwo wystąpienia rośnie wraz z wiekiem,
częściej pojawia się u kobiet. Powstaje w wyniku przemieszczenia się części żołądka poprzez
rozwór przełykowy do klatki piersiowej. Rozróżniamy przepuklinę wślizgową (90%
przypadków) oraz okołoprzełykową i mieszaną. Przepuklina wślizgowa charakteryzuje się
przemieszczeniem wpustu i dna żołądka poprzez rozwór do klatki piersiowej, na skutek czego
wpust znajduje się powyżej przepony. W przepuklinie okołoprzełykowej wpust nie zmienia
swojego położenia, prawidłowo funkcjonuje także dolny zwieracz. Nieprawidłowością, która
powstaje w tym rodzaju przepukliny jest wsunięcie się części żołądka wraz z otrzewną do
klatki piersiowej obok przełyku.
Przepuklina rozworu przełykowego zazwyczaj nie daje dolegliwości. Jeżeli pojawiają się
jej objawy podejmuje się leczenie dietetyczne podobne jak w refluksie żołądkowo-
przełykowym.
Przewlekłe zapalenie przełyku
Powstaje na skutek refluksu żołądkowo-przełykowego, zakażeń bakteryjnych,
wirusowych, grzybiczych i pasożytniczych. Pojawia się także w odpowiedzi na stosowanie
niektórych leków, promieniowania rentgenowskiego, nadużywania alkoholu i in. Przewlekłe
zapalenie przełyku może przebiegać bez objawów lub manifestować się uczuciem pieczenia
za mostkiem, zgagą, niesmakiem w ustach, nudnościami.
Leczenie polega na eliminacji czynnika powodującego dolegliwość i terapii choroby
podstawowej.
Zalecenia dietetyczne w przewlekłym zapaleniu przełyku są analogiczne do zaleceń
w diecie lekko strawnej z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego. Jeżeli pacjent ma problemy z połykaniem stosuje się dietę płynną wzmocnioną
lub papkowatą. Konieczne jest bezwzględne zaprzestanie picia alkoholu i palenia tytoniu.
4.2.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. Co może być przyczyną ostrego zapalenia żołądka?
2. Co może wywoływać przewlekłe zapalenie żołądka?
3. Co to jest wrzód trawienny?
4. Co nazywamy chorobą wrzodową żołądka?
5. Jakie są objawy choroby wrzodowej?
6. Jakie produkty i pokarmy należy wyeliminować z diety osoby z chorobą wrzodową?
7. Jakie żywienie należy zastosować w okresie ostrym choroby wrzodowej?
8. Jakie produkty można stosować w żywieniu w okresie remisji choroby wrzodowej?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
20
9. Jakie są zasady dotyczące częstości i ilości posiłków w diecie dla osoby z chorobą
wrzodową?
10. Czym charakteryzuje się refluks żołądkowo-przełykowy?
11. Jaką dietę zaleca się w przewlekłym zapaleniu przełyku oraz przepuklinie rozworu
przełyku?
4.2.3. Ćwiczenia
Ćwiczenie 1
Opracuj dzienny jadłospis dla zdrowej kobiety w wieku 50 lat o średniej aktywności
fizycznej, wzroście 170 cm i masie ciała 75 kg. Następnie dokonaj jego modyfikacji
i dostosuj go do diety, jaką powinna stosować ta kobieta w przypadku wystąpienia u niej
przewlekłego zapalenia żołądka.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI kobiety,
2) oszacować jej dzienne zapotrzebowanie na energię,
3) zaplanować dzienny jadłospis zgodnie z zasadami żywienia zdrowego człowieka,
4) zapoznać się z produktami zalecanymi i przeciwwskazanymi w diecie z ograniczeniem
substancji pobudzających wydzielanie soku żołądkowego,
5) ustalić
ilość
białka
ogółem
i
pochodzenia
zwierzęcego
oraz
tłuszczów
i węglowodanów w diecie,
6) zaplanować dzienny jadłospis zgodnie z zasadami diety w przewlekłym zapaleniu
żołądka,
7) zaprezentować wyniki na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w chorobach żołądka,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 2
Zaplanuj dzienny jadłospis dla mężczyzny w wieku 60 lat o umiarkowanej aktywności
fizycznej, wzroście 190 cm i masie ciała 80 kg z chorobą wrzodową w okresie jej zaostrzenia,
niewymagającym diety płynnej, ani płynnej wzmocnionej.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI mężczyzny,
2) oszacować dzienne zapotrzebowanie na energię,
3) zapoznać się z zaleceniami diety w chorobie wrzodowej,
4) ustalić ilość białka, tłuszczu i węglowodanów w diecie,
5) zaplanować dzienny jadłospis zgodnie z zasadami diety,
6) zaprezentować wyniki na forum grupy.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
21
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w chorobie wrzodowej,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej żywności,
−
tabele przedstawiające modelowe racje pokarmowe,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 3
Zaplanuj i oceń metodą punktową dekadowy jadłospis dla kobiety w wieku 44 lat o dużej
aktywności fizycznej, wzroście 168 cm i masie ciała 60 kg z chorobą wrzodową żołądka
(okresie remisji).
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI kobiety,
2) oszacować dzienne zapotrzebowanie na energię,
3) zapoznać się z zaleceniami diety w chorobie wrzodowej,
4) ustalić ilość białka, tłuszczu i węglowodanów w diecie,
5) zaplanować posiłki na okres 10 dni,
6) dokonać analizy jakościowej opracowanego jadłospisu za pomocą metody punktowej,
7) zmodyfikować jadłospis po ocenie,
8) zaprezentować wyniki na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w chorobie wrzodowej,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej produktów spożywczych,
−
tabele przedstawiające modelowe racje pokarmowe,
−
normy żywienia,
−
karta oceny punktowej jadłospisu,
−
materiały piśmiennicze,
−
arkusze papieru formatu A3 i A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 4
Zaplanuj dekadowy jadłospis dla dorosłej osoby cierpiącej na refluks żołądkowo-
-przełykowy, wiedząc, że jest to mężczyzna w wieku 43 lata, z prawidłową masą ciała,
o średniej aktywności fizycznej. Przygotuj listę produktów potrzebnych do przyrządzenia
posiłków w okresie objętym jadłospisem i określ ich ilość.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) wyszukać w literaturze tabele wartości odżywczej produktów spożywczych, normy na
energię,
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
22
2) przygotować spis produktów stosowanych w chorobie refluksowej,
3) przygotować zestawienie produktów zalecanych w chorobie refleksowej,
4) spisać wszystkie produkty (wraz z ich ilością) potrzebne do realizacji dekadowego
jadłospisu,
5) unikać częstych powtórzeń tych samych produktów,
6) rozpisać jadłospis na 10 dni wg schematu podanego w tabeli,
7) zaprezentować na forum grupy wyniki pracy.
Tabela do ćwiczenia 4. Dekadowy jadłospis dla 43-letniego mężczyzny z chorobą refluksową [opracowanie
własne]
Dzień
Śniadanie I
Śniadanie II
Obiad
Kolacja
1
2
3
4
5
6
7
8
9
10
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w chorobie refluksowej,
−
książki kucharskie, jadłospisy,
−
tabele wartości odżywczej produktów spożywczych, normy zapotrzebowania na energię,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
4.2.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) określić przyczyny ostrego i przewlekłego zapalenia żołądka?
2) scharakteryzować chorobę wrzodową żołądka i dwunastnicy?
3) określić produkty i potrawy, które należy wyeliminować w przypadku
choroby wrzodowej żołądka lub dwunastnicy?
4) określić zasady żywienia w okresie ostrym choroby wrzodowej?
5) określić zasady diety w refluksie żołądkowo-przełykowym i innych
schorzeniach przełyku?
6) zaplanować jadłospis w przewlekłym zapaleniu żołądka?
7) zaplanować jadłospis w chorobie wrzodowej żołądka?
8) ocenić poprawność jadłospisów zaplanowanych w schorzeniach
żołądka i przełyku?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
23
4.3. Żywienie w zaburzeniach czynnościowych jelit
4.3.1. Materiał nauczania
Nieswoiste zapalenie jelit
Występują dwie główne formy nieswoistego zapalenia jelit: choroba Leśniowskiego-
Crohna i wrzodziejące zapalenie jelita grubego. Można wyróżnić jeszcze także postacie
szczególne nieswoistego zapalenia jelit:
−
zapalenie jelita po radioterapii,
−
zapalenie niedokrwienne jelita,
−
zapalenie rzekomobłoniaste jelita.
Wrzodziejące zapalenie jelita grubego zlokalizowane jest w okolicy jelita grubego, przy
czym w 90 % przypadkach schorzenia występuje zapalenie odbytnicy, w którym następnie
może dojść do zajęcia całej okrężnicy.
Choroba Leśniowskiego-Crohna zwykle dotyczy końcowego odcinka jelita cienkiego, ale
zmiany mogą występować także w okolicy jelita grubego i niezwykle rzadko w żołądku.
Dodatkowo w zmienionych obszarach mogą powstawać zwężenia i przetoki, utrudniające
leczenie. Do objawów klinicznych nieswoistego zapalenia jelit zalicza się: bóle brzucha, silną
biegunkę bądź samo parcie na stolec, obecność krwi w stolcu, niedożywienie
i spadek masy ciała, niedokrwistość i wzrost niedoborów pokarmowych, mogą też pojawić się
zaburzenia równowagi wodno-elektrolitowej. Leczenie choroby Leśniowskiego-Crohna
opiera się przede wszystkim na farmakoterapii, ale dla jego powodzenia zasadnicze znaczenie
ma dieta.
Leczenie nieswoistego zapalenia jelita polega na stosowaniu restrykcji dietetycznej, która
zależy od stopnia ciężkości choroby. W najpoważniejszej fazie schorzenia zaleca się nawet
przejście na żywienie pozajelitowe.
Dietoterapia w nieswoistym zapaleniu jelit polega na:
−
wyrównaniu niedoboru energii i strat składników odżywczych w wyniku biegunki,
−
zminimalizowaniu drażniącego działania treści pokarmowej,
−
zapewnieniu utrzymania równowagi wodnoelektrolitowej.
Jeśli pożądanych efektów działania diety nie uzyskuje się w żywieniu doustnym,
wskazane jest całkowite bądź częściowe żywienie parenteralne (pozajelitowe). Rodzaj
restrykcji pokarmowych oraz suplementacji będzie zależał od miejsca wchłaniana się danych
składników:
−
w dwunastnicy i w początkowym odcinku jelita czczego – wchłaniane są magnez, żelazo,
wapń,
−
w jelicie czczym – wchłaniają się węglowodany i witaminy rozpuszczalne w wodzie,
m.in. C, B
1
, B
2
, B
6
, PP oraz kwas foliowy,
−
w jelicie krętym – dochodzi do wchłaniana białka, tłuszczów, witamin rozpuszczalnych
w tłuszczach (A, D, E i K,) oraz cholesterol,
−
końcowy odcinek jelita krętego – miejsce wchłaniania soli, kwasów żółciowych,
witaminy B
12
,
−
w jelicie grubym – zachodzi wchłanianie zwrotne wody oraz następuje przyswajanie
elektrolitów– sodu i potasu, a także witaminy K pochodzenia bakteryjnego.
W przypadku ostrej fazy wrzodziejącego zapalenia jelit, gdy nawet wypicie wody
powoduje zwiększenie częstości wypróżnień, często pojawia się konieczność stosowania
żywienia pozajelitowego. W sytuacji, gdy następuje poprawa stanu zdrowia pacjenta można
przejść na żywienie doustne, zaczynając od wody, poprzez żywienie monomeryczne i później
polimeryczne żywienie enteralene (żywienie drogą przewodu pokarmowego), dochodząc do

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
24
pełnego
żywienia
doustnego,
uwzględniając
jednocześnie
wymogi
diety
wysokoenergetycznej, bogatobiałkowej, lekko strawnej i ubogoresztkowej. Za każdym razem
dieta musi być zaplanowana adekwatnie do potrzeb danego pacjenta i od początku powinna
być suplementowana witaminami, kwasem foliowym, witaminą B
12
, oraz składnikami
mineralnymi. Przykład dziennej racji pokarmowej w diecie we wrzodziejącym zapaleniu jelita
grubego przedstawia tabela 7.
Tabela 7. Przykład dziennej racji pokarmowej w diecie we wrzodziejącym zapaleniu jelita grubego [1, s. 353]
Rodzaj posiłku
Potrawa
śniadanie I
herbata z mlekiem z ograniczoną ilością cukru, pieczywo pszenne z szynką
i serkiem twarogowym, przecier wieloowocowy gotowany
śniadanie II
sucharek z masłem, jajecznica na parze, jogurt naturalny
obiad
zupa ryżowa, budyń z cielęciny i warzyw, ziemniaki pure, marchewka pure, szpinak,
galaretka z soku z czarnej porzeczki z niewielką ilością cukru
podwieczorek
mus z kaszy manny z przecierem z moreli
kolacja
ryba gotowana w jarzynach, bułka pszenna, herbata miętowa
W przypadku usunięcia części wstępującej okrężnicy bądź części jelita należy prowadzić
stały bilans wodno-elektrolitowy i ciągłą kompensację powstających zaburzeń, poprzez
modyfikację składu diety:
−
posiłki o niewielkiej objętości należy podawać kilka razy dziennie, powinny one
zapewniać odpowiedni poziom płynów i zapotrzebowania energetycznego,
−
z diety należy wyeliminować pokarmy, które mogą doprowadzić do nadmiernego
produkowania gazów jelitowych lub luźnych (kapusta, kalafior, szparagi, potrawy
zawierające groch, brokuły, cebula, kukurydza, grzyby, orzechy, chleb pełnoziarnisty,
szpinak, kawa, przyprawy, ryby, jajka, duże ilości zup i ciepłych napojów, piwo, wody
gazowane),
−
potrawy należy wzbogacić w owoce i soki owocowe, które chronią organizm przed
dużym wzrostem bakterii, i co wspomaga motorykę jelit.
W okresie zwiększenia ilości oddawanych stolców i u chorych po resekcji jelita
z wytworzonym sztucznym odbytem lub ileostomią (operacyjne wyprowadzenie światła jelita
cienkiego na powierzchnię brzucha) wskazane jest regularne, częste przyjmowanie posiłków
i dokładne ich przeżuwanie. Zaleca się także przyjmowanie odpowiedniej ilości płynów, które
zapobiegają utrudnianiu pasażu treści pokarmowej. Chory powinien unikać nadwagi, dbać
o utrzymanie prawidłowej masy ciała, nie powinien jeść produktów, które wywołują
wytwarzanie nadmiaru gazów jelitowych i luźnych stolców, oraz nadmiaru masy jelitowej.
Konsekwencją rozległej resekcji jelita cienkiego lub jego zajęcia w wyniku choroby
Leśniowskiego-Crohna może być zespół krótkiego jelita (SBS – short bowel syndrome).
W zespole tym zaburzone jest wchłanianie wszystkich składników pokarmowych –
węglowodanów, białek, tłuszczów, witamin i składników mineralnych, co prowadzi w efekcie
do niedożywienia.
Biegunki
Biegunka to stan, w którym zwiększa się płynność, objętość i częstość wypróżnień
w porównaniu do stanu normy (stolec prawidłowy zawiera około 20 % suchej masy, stolce
biegunkowe do 10 %). Wraz z częstymi i obfitymi wypróżnieniami płynnych stolców
organizm traci wodę i elektrolity, a w niektórych przypadkach także białka i lipidy.
Różne rodzaje biegunek wskazują na rodzaj i przyczynę danego schorzenia, które
poprzez biegunkę zostało zamanifestowane. Biegunka wodnista jest najbardziej
charakterystyczna dla schorzeń jelita cienkiego, natomiast biegunka z domieszką krwi i śluzu

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
25
wskazuje na zaburzenie w jelicie grubym. W zależności od czasu trwania, rozróżniamy
biegunki ostre i przewlekłe. W przypadku biegunek ostrych następuje wydalanie trzech lub
więcej luźnych stolców w ciągu doby lub też oddawany w tym czasie stolec zawiera
domieszkę krwi, śluzu lub ropy. Tego typu biegunki występują przez okres 10–14 dni.
Biegunki przewlekłe trwają dłużej niż dwa tygodnie.
Przyczyny biegunek:
−
bakterie, wirusy, pierwotniaki (biegunki zakaźne),
−
zatrucia pokarmowe,
−
działanie leków,
−
leczenie antybiotykami,
−
niektóre pokarmy u osób mających alergie,
−
zaburzenia trawienia (np. wycięcie żołądka, przewlekłe zapalenie trzustki),
−
zaburzenia wchłaniania składników pokarmowych (np. celiakia),
−
przewlekłe choroby zapalne jelit (np. choroba Leśniowskiego-Crohna),
−
zespół jelita drażliwego,
−
zaburzenia hormonalne (nadczynność tarczycy, nowotwory produkujące hormony).
Zalecenia dietetyczne w przypadku biegunek ostrych
1. Początkowy okres trwania biegunki, gdy nie spożywa się pokarmów stałych, wymaga
dostarczenia organizmowi odpowiedniej ilości płynów w celu zapobiegnięcia
odwodnieniu organizmu. Ilość przyjmowanych płynów powinna być adekwatna do
intensywności utraty wody wraz ze stolcem i nie powinna być mniejsza niż 2 litry na
dobę. W przypadku utraty elektrolitów lekarz może zalecić stosowanie doustnych płynów
nawadniających, zawierających glukozę i sód (glukoza zwiększa efektywność
wchłaniania wody z jelita cienkiego). Zastąpienie glukozy sacharozą może nasilić
biegunkę.
2. W kolejnym etapie, gdy stan pacjenta ulega poprawie, należy przejść na dietę płynną
wzmocnioną, potem papkowatą, a następnie lekko strawną. Żywienie rozpoczyna się od
podawania napojów, takich jak gorzka herbata, napar z mięty. Następnie dodaje się do
diety soki bez cukru, kleiki na wodzie, kaszki, rozmiękczoną czerstwą bułkę w celu
dostarczenia organizmowi węglowodanów. Potem zwiększa się zestaw produktów
o białko zwierzęce w postaci twarożku, chudego gotowanego mięsa. Spośród tłuszczów
dopuszczalne jest świeże surowe masło.
3. Potrawy i produkty stosowane w przypadku biegunki nie mogą drażnić przewodu
pokarmowego, dlatego zaleca się ryż, wyroby z mąki ziemniaczanej, galaretki. Garbniki
i pektyny zawarte w niektórych warzywach i owocach mogą zmniejszać nasilenie
biegunki. Są to: czarne jagody, banany, jabłka, marchew, dynia.
4. Należy ograniczyć lub wykluczyć z diety tłuszcze (oprócz masła) oraz węglowodany
takie, jak: cukier, dżemy wysokosłodzone, syropy, miód, słodzone soki owocowe,
ponieważ mogą być źle tolerowane przez organizm w czasie trwania biegunki.
5. Należy ograniczyć ilość błonnika pokarmowego, w związku czym nie powinno się
podawać pacjentowi grubych kasz, pieczywa razowego i pełnoziarnistego, ani surowych
warzyw i owoców. Surowe owoce i warzywa włącza się w ostatnim etapie trwania diety.
6. Nie powinno podawać się kawy naturalnej, wody gazowanej, napojów słodzonych
cukrem, napojów lub dań bardzo zimnych lub bardzo gorących oraz ostro
przyprawionych.
7. Czasami istnieje konieczność podawania płynów i elektrolitów drogą dożylną, o czym
może zdecydować tylko lekarz.
Biegunki przewlekłe mogą prowadzić do wyniszczenia organizmu ze względu na brak
dostatecznej ilości składników odżywczych. W dietoterapii eliminuje się wszystkie szkodliwe

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
26
składniki pożywienia mogące powodować biegunkę przewlekłą. Po określeniu przez lekarza
przyczyn tej dolegliwości oraz produktów, które trzeba wykluczyć z żywienia, należy ustalić
dietę o odpowiedniej wartości energetycznej, dostarczającej wszystkich składników
odżywczych.
Przykład diety w biegunce fermentacyjnej (wywołanej przez procesy fermentacyjne
węglowodanów przebiegające w jelitach) [1, s. 349]
1–2 doba
Płyny w ilości 1500–2000 ml/dobę
gorzka herbata, napar z mięty, z rumianku, suszonych czarnych jagód,
kakao na wodzie, woda z winem czerwonym wytrawnym, woda
przegotowana, ewentualnie płyny wieloelektrolitowe: Gastrolit, DPN,
Oralpedon.
2–3 doba
Dieta z ograniczeniem węglowodanów
I śniadanie
herbata z mlekiem (350 ml), bez cukru, bułka czerstwa (50 g), pasta z
szynki
II śniadanie
napój marchewkowy (250 ml) bez cukru, sucharek (50 g), twarożek
obiad
chudy rosół z lanymi kluskami (300 ml), cielęcina mielona z warzywami,
sos koperkowy (100 ml), ryż, napar z suszonych czarnych jagód (250 ml)
bez cukru
podwieczorek kisiel kakaowy (200 ml)
kolacja
omlet z marchewką, herbata z wytrawnym czerwonym winem bez cukru
(300 ml)
Przykład diety w biegunce gnilnej (powstałej w wyniku niedostatecznego wchłaniania
białek, występuje w chorobach trzustki i po resekcji żołądka) [1, s. 350]
1–2 doba
Płyny w ilości 1500–2000 ml/dobę
gorzka herbata, napar z mięty, z rumianku, suszonych czarnych jagód,
kakao na wodzie, woda z winem czerwonym wytrawnym, woda
przegotowana, ewentualnie płyny wieloelektrolitowe: Gastrolit, DPN,
Oralpedon
2–3 doba
Dieta z ograniczeniem białka
I śniadanie
makaron nitki na rozcieńczonym mleku (300 ml, jeśli nie występuje
nietolerancja mleka), bułka pszenna z masłem, herbata gorzka (250 ml),
jabłko tarte
II śniadanie
napój marchewkowy (300 ml), bułka czerstwa z marmoladą z dyni
obiad
zupa jarzynowa przecierana z ziemniakami (450 ml), ryż na sypko
z jabłkami, kakao na wodzie (250 ml)
podwieczorek galaretka bananowa (150 ml), sucharek
kolacja
kluski biszkoptowe z masłem, napar z suszonych czarnych jagód (300 ml)
Zaparcia
Mianem zaparcia określa się stan, w przypadku którego wypróżnianie następuje rzadziej
niż trzy razy w tygodniu, jest ono utrudnione, nieregularne i często niecałkowite.
Częstość oddawania stolca u ludzi jest różna i jako prawidłowy traktuje się stan,
w którym wypróżnienie następuje zarówno trzy razy w ciągu dnia, jak i trzy razy w ciągu
tygodnia. Ogólnie za prawidłową częstość wydalania stolca uznaje się od jednego, dwóch

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
27
wypróżnień dziennie do trzech w ciągu tygodnia. O patologii mówi się wówczas, gdy
pokarm, od momentu jego spożycia do momentu wypróżnienia, pozostaje w przewodzie
pokarmowym dłużej niż cztery dni.
Rola jelita grubego w procesie wydalania
Wydalanie kału (defekacja) jest czynnością odruchową. Gromadzący się w odbytnicy kał
podrażnia zakończenie nerwów śluzówki. Pod wpływem sygnałów z ośrodkowego układu
nerwowego (biegnących przez włókna nerwów dośrodkowych) wzmagają się ruchy
perystaltyczne końcowego odcinka jelita grubego. W efekcie tego zwieracze odbytu ulegają
rozluźnieniu i kał zostaje wypchnięty na zewnątrz.
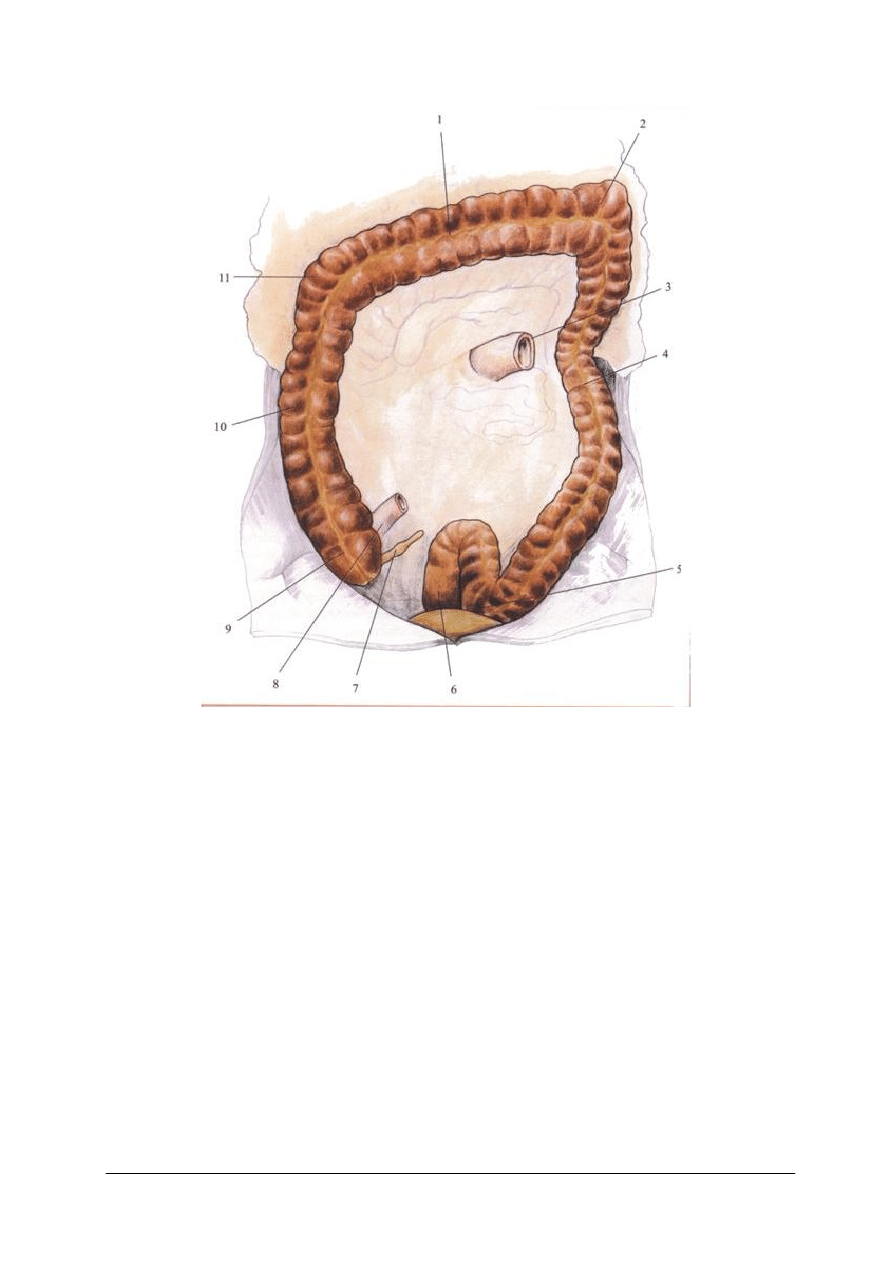
Jelito grube ma charakterystyczną budowę, jego ściany są pofałdowane i pozagłębiane
(rysunek 4). Tu poprzez odciąganie wody i wydzielanie śluzu tworzy się kał. Jelito grube
dzieli się na: jelito ślepe (kątnicę) wraz z wyrostkiem robaczkowym, okrężnicę: wstępującą,
poprzeczną, zstępującą i esowatą (esicę), odbytnicę wraz z kanałem odbytowym. Długość
wszystkich tych odcinków wynosi ok. 1,5 m. Jelito ślepe (dawna nazwa to ślepa kiszka) leży
w prawej okolicy biodrowej. Od jelita ślepego odchodzi wyrostek robaczkowy. Jelito ślepe
przechodzi w okrężnicę wstępującą, która zagina się pod wątrobą i biegnie mniej więcej
poziomo w lewą stronę jako okrężnica poprzeczna. Ta następnie zagina się w lewym
podżebrzu, pod śledzioną i biegnie w dół jako okrężnica zstępująca, przechodząc w okrężnicę
esowatą potocznie zwaną esicą (od jej kształtu litery S), która kończy się odbytnicą.
W jelicie grubym żyje wiele bakterii symbiotycznych, głównie fermentacyjnych
i gnilnych, najbardziej znana jest Escherichia coli (nazywana w skrócie E.coli). Niektóre
rodzaje bakterii wytwarzają fermenty rozkładające błonnik na glukozę, która jest wchłaniana
przez ścianki jelita. Rozkładanych jest w nich około 15% celulozy. Inne bakterie powodują
gnicie niestrawionych resztek pokarmów, a ponieważ są one trujące dla organizmu zostają
usunięte z kałem. Część związków toksycznych dostaje się wraz z krwią do wątroby, gdzie są
zamieniane w związki mniej toksyczne usuwane z moczem. Niektóre bakterie zamieszkałe
w jelicie grubym produkują witaminę K i B
12
, która wskutek stosowania np. antybiotyków
ulegają zniszczeniu. Dlatego długotrwałe przyjmowanie antybiotyków wymaga uzupełnienia
zawartości witaminy K i B
12
w organizmie.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
28
Rys. 4. Jelito grube: 1– okrężnica poprzeczna, 2 – zgięcie okrężnicy lewe 3 – jelito czcze, 4 – okrężnica
zstępująca, 5 – esica, 6 – odbytnica, (śledzionowe), 7– wyrostek robaczkowy, 8 – jelito kręte, 9 – jelito
ślepe (kątnica), 10 – okrężnica wstępująca, 11 – zgięcie okrężnicy prawe (wątrobowe) [15, s. 64]
Przyczyny i rodzaje zaparć
Przyczyną zaparcia jest zbyt wolne przechodzenie mas kałowych przez jelita, co jest
spowodowane, albo niedostatecznym ich wypełnieniem i brakiem odruchu rozciągania ścian
jelit, albo zaburzeniem odruchu wypróżnienia. Może być też sytuacja, w której obie te
przyczyny występują razem. Najczęstszym powodem problemów z oddawaniem stolca są
tzw. przyczyny cywilizacyjne, to znaczy: brak aktywności fizycznej, siedzący tryb życia, złe
odżywianie – spożywanie pokarmów ubogoresztkowych, za to z dużą ilością tłuszczów
i węglowodanów. W efekcie, takiego stylu życia jelita „rozleniwiają się” i przestają
w odpowiednim czasie przesuwać treści pokarmowe. Istnieją również przyczyny organiczne
zaparć, ale zdarzają się znacznie rzadziej.
Perystaltyka jelit ulega osłabieniu z różnych powodów, m.in. z niedoboru błonnika
w pożywieniu. Powstawaniu zaparć sprzyjają także nieprawidłowe nawyki żywieniowe,
np. niespożywanie śniadania (powodujące osłabienie lub zanik odruchu żołądkowo-
okrężniczego), stres, pośpiech, nieregularny tryb życia oraz czynniki psychiczne.
Rozróżniamy następujące rodzaje zaparć:
−
zaparcia na tle organicznym,
−
zaparcia czynnościowe (spastyczne, atoniczne, nawykowe).

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
29
Zaparcia na tle organicznym
Spowodowane są nieprawidłowościami w budowie jelita grubego. Przesuwanie kału
w jelicie mogą utrudniają wady wrodzone jelita, guzy, nowotwór, który rosnąc do wnętrza
jelita grubego (najczęściej w odbytnicy) staje się mechaniczną przeszkodą do wydalania
z organizmu kału. Nowotwór może także uciskać jelita z zewnątrz
.
Zmiany anatomiczne jelita
następują również w wyniku takich chorób, jak choroba Leśniowskiego-Crohna, zapalenie
uchyłków oraz w chorobach odbytu (ropnie, szczeliny, guzy krwawiczne, itd.).
Zaparcia czynnościowe
To najczęstsza postać zaparć, występująca u około 10 % populacji (częściej u kobiet niż
mężczyzn). Zaparcia czynnościowe często spowodowane są zaparciami nawykowymi,
powstającymi w wyniku:
−
powstrzymywania się od wypróżnień,
−
stosowania diety ubogiej w błonnik,
−
wypijania małej ilości płynów w ciągu doby,
−
małej aktywności kończyn dolnych i mięśni brzucha (tego typu czynności pobudzają
perystaltykę jelit),
−
nie fizjologicznej pozycji oddawania stolca (brak ucisku kończyn dolnych na brzuch),
−
podróży.
Zaparcia pojawiają się także w wyniku chorób upośledzających motorykę jelita grubego,
np. cukrzyca, niedoczynność tarczycy i nadnerczy, kamica żółciowa i nerkowa, choroby
Parkinsona oraz niektórych stanów fizjologicznych (ciąża), czynników psychologicznych
(depresja),
długotrwałego
unieruchomienia
lub
stosowania
niektórych
leków
(np. przeciwdepresyjnych, uspokajających, przeciw nadciśnieniu, preparatów żelaza i.in.).
Także nadużywanie środków przeczyszczających powoduje niejednokrotnie powstawanie
zaparć, gdyż stale zwiększane dawki tego typu środków powodują utratę wrażliwości na ich
działanie.
Osoby, które mają problemy z wypróżnianiem powinny zgłosić się do lekarza, ponieważ
wszystkie rodzaje zaparć wymagają reakcji i wdrożenia odpowiedniej terapii.
Ogólne zalecenia terapii zaparć:
−
dieta bogata w błonnik pokarmowy,
−
większa ilość wypijanych płynów – co najmniej 1,5 l płynów, najlepiej 2–3 l,
−
zwiększenie aktywności fizycznej (bardzo ważne są ćwiczenia mięśni brzucha, należy
dużo spacerować, chodzić po schodach, itd.),
−
niewstrzymywanie wypróżnień,
−
zaprzestanie palenia tytoniu, który upośledza to ruchy perystaltyczne jelit.
Zaparcia czynnościowe można podzielić na zaparcia:
−
atoniczne,
−
spastyczne.
Zaparcia spastyczne wywołuje zwiększone napięcie ścian jelita grubego. Powstają
w wyniku nieprawidłowej, często nadmiernej perystaltyki jelita grubego (nasilenie i wzrost
siły skurczów) lub nieskoordynowanych skurczów różnych odcinków jelita grubego, a także
upośledzenia odruchu defekacyjnego. W zaparciach spastycznych często pojawia się uczucie
bólu i wzdęcia. Występują one jako jeden z objawów zespołu jelita drażliwego.
Zalecenia dietetyczne w zaparciach spastycznych
1. Ograniczenie w diecie zbyt dużych ilości błonnika, zwłaszcza dostarczanego w postaci
surowej. Należy spożywać warzywa gotowane i rozdrobnione (purée z ziemniaków,
marchwi i pomidorów), owoce dojrzałe (np. w postaci musów, galaretek) oraz soki

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
30
warzywne i owocowe (z marchwi, pomidorów, buraczków, pomarańczy i kwaszonej
kapusty). Dzięki temu błonnik zostaje rozdrobniony i częściowo usunięty z potraw.
2. W żywieniu przy zaparciach spastycznych powinny być stosowane produkty zawierające
błonnik rozpuszczalny w wodzie. Jego ilość w diecie należy zwiększać stopniowo.
3. Spożywanie otrąb pszennych (1 łyżka stołowa) zmieszanych z jogurtem, kefirem,
mlekiem lub z przegotowaną wodą (3–5 razy dziennie).
4. Spośród produktów zbożowych poleca się spożywanie pieczywa jasnego pszennego,
żytniego, mieszanego, typu Graham, drobnych kasz (krakowskiej, manny).
5. Wskazane jest spożywanie delikatnych gatunków mięs (drób, ryby), jaj na miękko
(w niewielkiej ilości), serów białych, twarożków, maślanki, oliwy, miodu i galaretek
owocowych.
6. Wykluczenie z diety mięs smażonych, twardych, włóknistych, chleba razowego, grochu,
fasoli, bobu, soczewicy, selerów, cebuli, sałaty, niedojrzałych owoców ze skórą, owoców
suszonych, kapusty włoskiej, czerwonej oraz serów fermentowanych.
7. Unikanie picia napojów zbyt zimnych oraz zbyt gorących (w ten sposób eliminuje się
termiczny efekt pobudzania jelita do skurczu).
8. Należy unikać produktów i posiłków zawierających dużo tłuszczu, słodyczy (szczególnie
czekolady, cukierków i ciastek w czekoladzie), nadmiernego spożycia jaj, alkoholu
(może być spożywany w niewielkich ilościach), cukru. Tłuszcze dodawane do potraw
powinny mieć postać surową, niezmienioną termicznie.
9. Unikanie potraw smażonych i pieczonych oraz pikantnych i mocno przyprawionych.
Zaparcia atoniczne powstają na skutek zmniejszonego napięcia ścian jelit (zwiotczenie
jelita). Leczenie polega na wzmocnieniu tłoczni brzusznej i zastosowaniu diety
bogatoresztkowej (korzystne działanie ma zwiększona ilość błonnika nierozpuszczalnego
w wodzie).
Zalecenia dietetyczne w zaparciach atonicznych (są bardzo podobne do zaleceń diety
bogatoresztkowej):
1. W zależności od nasilenia zaparć powinno spożywać się około 6–12 łyżek stołowych
otrąb (30–60 g). Spożywanie otrąb należy rozpocząć od 3 łyżek stołowych i stopniowo
zwiększać ilość ich spożycia do momentu wypróżnienia jeden raz dziennie. Otręby
można mieszać z mlekiem, jogurtem, wodą i kompotem. Na zwiększenie perystaltyki jelit
korzystnie wpływa połączenie otrąb pszennych z płatkami owsianymi.
2. Posiłki bogatoresztkowe dla zwiększenia walorów smakowych można wzbogacić dodając
rodzynki, kminek, majeranek, jogurt owocowy, itp.
3. W trakcie posiłków, a także między posiłkami, należy pić większą ilość płynów.
4. Polecane produkty bogate w błonnik to: chleb razowy, kasze gruboziarniste, warzywa
(marchew, karczochy, ziemniaki, pomidory, buraki, szpinak, sałata, kapusta kwaszona),
spośród owoców szczególnie zalecane są śliwki, zwłaszcza suszone, a także suszone figi,
daktyle, następnie jeżyny, porzeczki, czarne jagody, brzoskwinie, jabłka i gruszki (owoce
należy spożywać ze skórą).
5. Wprowadzanie większych ilości błonnika do diety powinno przebiegać stopniowo.
Gwałtowne zwiększenie jego ilości może spowodować nadmierne wytwarzanie gazów,
uczucie wzdęcia, ból brzucha.
6. Wskazane jest picie około 3 l napojów, wśród nich zsiadłe mleko, musy owocowe,
naturalne wody, kompoty, czarna kawa, mocna herbata, woda mineralna, soki warzywne
i owocowe, napary z ziół (dziurawiec, aloes, mięta, mniszek lekarski, koper włoski). Aby
pobudzić perystaltykę jelit można wypijać chłodny płyn na czczo.
7. Unikanie spożywania potraw mącznych typu kluski, produktów osłabiających ruchy jelit,
takich jak: kakao, kisiele, czekolada, gruszki, czarne jagody, czerwone wino gronowe,
jasne pieczywo, drobnoziarniste kasze, delikatne potrawy mączne, produktów
ciężkostrawnych, jak groch, fasola, bób. Produkty zalecane i niewskazane w zaparciach
przedstawia tabela 6.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
31
8. Ograniczenie spożycia tłuszczu. Szczególnie niewskazane są tłuste, ciężkostrawne
posiłki, smażone, szczególnie z dodatkiem tłuszczu pochodzenia zwierzęcego.
Tabela 6. Produkty zalecane i przeciwwskazane w zaparciach [na podstawie 5, s. 44]
Produkty, potrawy, napoje
i desery
Zalecane
Niezalecane
Pieczywo
zawierające dużo włókna roślinnego,
czerstwe, razowe żytnie, chleb graham
litewski, pumpernikiel, chleb z
otrębami, sitkowy, pieczywo chrupkie.
pieczywo świeże, pszenne, jasne,
bułki, chleb razowy na miodzie,
pieczywo półcukiernicze, sucharki
lecytynowe.
Kasze
grube kasze (gryczana, jęczmienna,
jaglana), kiełki pszenne.
kasza manna, krakowska,
kukurydziana, ryż biały.
Mąka
pszenna żytnia niskiego przemiału.
pszenna wysokiego przemiału,
kukurydziana, ziemniaczana.
Mięso, drób
mięsa chude: wołowina, cielęcina,
królik, indyk, kurczak, kura (gulasz
drobno siekany, potrawka, rolady,
pulpety).
wieprzowina, baranina, podroby,
dziczyzna, gęsi, kaczki.
Wędliny, wyroby
wędliniarskie
chuda szynka wołowa, gotowana,
drobiowa, polędwica.
salami, kabanosy, parówki, szynka
wieprzowa gotowana, szynka
wiejska, konserwy mięsne i
półmięsne.
Ryby
dorsz, sandacz, szczupak, karp świeży,
leszcz, karaś
śledź w oleju, węgorz wędzony,
sardynka w oleju, węgorz świeży.
Mleko i przetwory mleczne
mleko świeże (0%–2% tłuszczu),
zsiadłe, kefiry i jogurty z
odtłuszczonego mleka, jogurty
naturalne, owocowe, ser twarogowy
chudy, serki twarogowe
homogenizowane.
mleko tłuste powyżej 2% tłuszczu,
kefiry i jogurty z tłustego mleka,
serki typu fromage, sery topione,
śmietanka kremowa, śmietana.
Jaja
białka, żółtka w małych ilościach
(1–2 tygodniowo).
duże ilości żółtek.
Masło
tylko świeże, w niewielkich ilościach.
solone, topione.
Tłuszcze
oleje roślinne: słonecznikowy, sojowy,
rzepakowy.
słonina, smalec.
Warzywa
buraki, marchew, seler, pomidor,
koper, pietruszka i inne.
strączkowe (groch, bób, fasola,
groszek).
Ziemniaki
gotowane w wodzie, gotowane
i pieczone w łupinach, puree.
smażone, odsmażane, duszone, placki
ziemniaczane, frytki.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
32
Owoce
banany, brzoskwinie, grejpfruty, jabłka,
truskawki, agrest, porzeczki, śliwki,
śliwki suszone i inne.
gruszki.
Przyprawy
liście laurowe, ziele angielskie,
koperek, wanilia, cynamon, sok
z cytryny, sól i inne przyprawy w
małych ilościach.
przyprawy ostre i źle tolerowane.
Zupy
na wywarach z włoszczyzny, krupniki,
mleczne, owocowe, jarzynowe i inne,
zagęszczane zawiesiną z mąki i wody
lub mleka.
na wywarach tłustych, z kości mięsa,
drobiu i ryb, zaprawiane zasmażkami
lub śmietaną.
Potrawy mięsne i z drobiu
gotowane, duszone bez dodatku
tłuszczu, smażone bez tłuszczu,
pieczone w folii, w galarecie
z odtłuszczonego wywaru.
smażone na tłuszczu, pieczone
i duszone z dodatkiem tłuszczu,
szczególnie pochodzenia
zwierzęcego.
Potrawy z ryb
gotowane, w galarecie
z odtłuszczonego wywaru,
faszerowane, pieczone w folii.
smażone z dodatkiem tłuszczu,
szczególnie pochodzenia
zwierzęcego.
Potrawy z mąki
leniwe pierogi z chudego twarogu lub
białego sera, kopytka.
smażone, odsmażane, naleśniki, pyzy,
ciasta francuskie i inne z dużą
zawartością tłuszczu, makarony,
kluski z mąki białej pszennej.
Desery
kisiel, budyń na mleku odtłuszczonym,
galaretka mleczna i owocowa, musy
owocowe, powidła z minimalną ilością
cukru, kompoty niskosłodzone.
konfitury i dżemy, słodycze
zawierające tłuszcze i alkohol,
czekolada, pralinki, czekoladowe
cukierki, torty, kremy cukiernicze,
bita śmietana.
Napoje
słaba herbata, kawa zbożowa, bawarka,
serwatka, kakao na mleku
odtłuszczonym, kefiry, jogurty
naturalne, woda niegazowana.
napoje gazowane i alkoholowe,
mocna kawa naturalna, mocna
herbata, kakao na tłustym mleku.
Dieta bogatoresztkowa
Stosowana w przypadku zaparć stolca dieta bogatoresztkowa ma za zadanie
uregulowanie pracy jelit, tak, aby doprowadzić do regularnych wypróżnień, bez konieczności
stosowania środków farmakologicznych. Dieta bogatoresztkowa jest modyfikacją żywienia
podstawowego i polega na zwiększeniu ilości produktów bogatych w błonnik pokarmowy
oraz płyny. W przypadku tej diety, ilość spożywanego błonnika powinna wynosić
od 50 do 60 g dziennie. Zwiększenie ilości błonnika uzyskuje się poprzez zastąpienie białego
pieczywa pieczywem razowym, włączenie do diety kasz gruboziarnistych, ryżu brązowego,
płatków owsianych, dużych ilości warzyw i owoców – w sumie około 1 kg, ale
w następujących proporcjach (2/3 warzywa, 1/3 owoce). Błonnik i produkty jego fermentacji
działają drażniąco na ściany jelita, przyspieszając w ten sposób perystaltykę jelit. Dodatkowo
rozmiękczają masy kałowe, ponieważ błonnik ma zdolność do wiązania wody. Ustalono, że
100 g ziemniaków wiąże w jelicie 40 g wody, 100 g marchwi lub jabłek 70 g wody, natomiast
100 g otrąb, aż 450g wody.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
33
Rola błonnika w regulacji czynności przewodu pokarmowego
Błonnik pokarmowy należy do węglowodanów i lignianów odpornych na enzymy
trawienne. Głównym rodzajem błonnika z tej grupy jest celuloza, którą zawierają zdrewniałe
części roślin, ziarna zbóż, nasiona roślin strączkowych, warzywa i owoce. Inną grupą
są chemicelulozy (ksylan, galaktan, glukomannan), które w ścianach komórek roślinnych są
ściśle związane z celulozą. Kolejnym rodzajami błonnika pokarmowego są pektyny, gumy,
śluzy oraz polisacharydy alg. Zawartość błonnika pokarmowego w wybranych produktach
przedstawia tabela 7.
Ze względu na sposób działania błonnika w organizmie człowieka rozróżniamy dwa jego
rodzaje:
−
rozpuszczalny, to węglowodany częściowo przyswajalne przez organizm człowieka.
Są one rozkładane w jelitach przez drobnoustroje do związków wchłanianych
i metabolizowanych w organizmie (gumy, pektyny), błonnik rozpuszczalny korzystnie
wpływa na przemiany metaboliczne tłuszczów i węglowodanów,
−
nierozpuszczalny, tzw. włókno surowe (celuloza, chemicelulozy, lignina), jest oporny na
działanie enzymów trawiennych i drobnoustrojów. Korzystnie działa na pracę jelit
cienkiego i grubego, przyspiesza proces przechodzenia przez nie treści pokarmowej,
skraca czas obecności mas kałowych w jelicie grubym oraz wchłania i wiąże niektóre
substancje chemiczne w przewodzie pokarmowym.
Funkcje błonnika w organizmie ludzkim:
−
pobudza żucie i wydzielanie śliny,
−
wiąże nadmiar kwasu solnego w żołądku,
−
ogranicza strawność składników odżywczych,
−
pobudza perystaltykę jelit, zwiększa ukrwienie ich ścian poprzez działanie drażniące,
a także zwiększa wypełnienie jelit,
−
działa korzystnie na rozwój mikroflory w jelicie grubym,
−
zapobiega nadmiernemu odwodnieniu stolca, zwiększa jego objętość, zapobiega
zaparciom,
−
zwiększa wydalanie kwasów żółciowych i zmniejsza ryzyko powstania kamieni
żółciowych,
−
wpływa na ograniczenie wchłaniania z przewodu pokarmowego substancji toksycznych,
−
obniża poziom cholesterolu całkowitego, zwłaszcza frakcji LDL w surowicy krwi (tzw.
zły cholesterol). Najlepsze działanie redukujące stężenie cholesterolu ma błonnik zawarty
w warzywach strączkowych, otrębach owsianych i jęczmiennych (błonnik rozpuszczalny
w wodzie),
−
powoduje obniżenie poziomu glukozy oraz wzrost ilości insuliny we krwi po posiłku.
Mniejszy wzrost glikemii po posiłku wynika ze zdolności błonnika do opóźniania
opróżniania żołądka, spowalniania wchłaniania i trawienia glukozy w jelicie cienkim,
w efekcie czego zmniejsza się zapotrzebowanie na insulinę po jedzeniu.
Niewystarczająca ilość błonnika pokarmowego w diecie zwiększa ryzyko chorób
nowotworowych, głównie raka jelita grubego, a także sprzyja występowaniu zaparć.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
34
Tabela 7. Zawartość błonnika pokarmowego w wybranych produktach w 100 g produktu rynkowego
[na podstawie 12, s. 56]
Nazwa produktu
Zawartość błonnika w gramach
produkty zbożowe
otręby pszenne
42,4
kasza gryczana
5,9
kasza jęczmienna
6,2
kasza jaglana
3,2
ryż brązowy
8,7
płatki jęczmienne
9,6
płatki owsiane
6,9
płatki pszenne
10,1
płatki kukurydziane
6,6
muesli z suszonymi owocami
8,0
chleb żytni pełnoziarnisty
6,1
chleb żytni razowy
5,9
pumpernikiel
6,4
chleb chrupki
6,0
chleb graham
6,4
chrupki kukurydziane
7,6
warzywa i owoce bogate w witaminę C
brukselka
4,1
kalafior
1,5
kalarepa
1,5
kapusta biała
2,1
kapusta czerwona
2,0
kapusta pekińska
1,5
papryka
1,7
pomidor
1,2
agrest
3,0
czarna jagoda
3,1
grejpfrut
1,2
kiwi
1,8
maliny
6,7
pomarańcze, mandarynki
1,4
porzeczki czarne
7,7
porzeczki czerwone
7,5
truskawki
1,7
warzywa i owoce bogate w beta–karoten
cykoria
0,6
dynia
1,7
fasola szparagowa
3,7
groszek zielony
3,6
marchew
2,7
sałata
1,1
szczypiorek
2,2
morele
1,5
melon
0,5
brzoskwinia
1,7
inne
bakłażan
2,0
buraki
1,7
cebula
1,5

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
35
pietruszka korzeń
3,5
por
1,6
rzodkiewka
1,6
seler korzeniowy
3,0
awokado
2,2
banan
1,7
czereśnie
1,2
gruszki
1,6
jabłka
1,5
nektarynki
1,1
śliwki
1,5
winogrona
1,5
śliwki suszone
8,0
morele, jabłka suszone
10,3
rodzynki
6,5
ziemniaki
1,2
siemię lniane
28
fasola biała
15,7
groch
15,0
soczewica czerwona
8,9
soja
15,7
4.3.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. W jakich formach może występować nieswoiste zapalenie jelit?
2. Jakie są zasady diety w nieswoistym zapaleniu jelit?
3. Co nazywamy biegunką i jakie są jej rodzaje?
4. Jakie są przyczyny biegunek?
5. Jakie są zalecenia diety stosowanej w biegunkach ostrych?
6. Co to jest zaparcie i jakie są jego rodzaje?
7. Czym charakteryzują się zaparcia na tle organicznym?
8. Jakie są przyczyny zaparć czynnościowych?
9. Co to jest zaparcie spastyczne?
10. Co to jest zaparcie atoniczne?
11. Jakie są zalecenia dietetyczne w zaparciach spastycznych?
12. Jakie są zalecenia dietetyczne w zaparciach atonicznych?
13. Jakie produkty zaleca się do spożywania w przypadku zaparć?
14. Na czym polega dieta bogatoresztkowa?
15. Jaka jest rola błonnika w regulacji czynności przewodu pokarmowego?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
36
4.3.3. Ćwiczenia
Ćwiczenie 1
Zaplanuj dzienny jadłospis dla mężczyzny w wieku 52 lat o małej aktywności fizycznej,
wzroście 176 cm i masie ciała 62 kg z wrzodziejącym zapaleniem jelita w okresie, gdy
możliwe jest stosowanie żywienia doustnego. Zgodnie z zaleceniem lekarza wymagana ilość
białka u pacjenta powinna wynosić 1,7 g/kg masy ciała na dobę. Porównaj opracowaną przez
siebie propozycję dziennej racji pokarmowej z modelową racją pokarmową zdrowego
mężczyzny w wieku 52 lat o małej aktywności fizycznej. Przeanalizuj różnice.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI mężczyzny chorego,
2) oszacować dzienne zapotrzebowanie na energię,
3) obliczyć ilość białka ogółem i pochodzenia zwierzęcego oraz ustalić udział energii
z białka w dziennym zapotrzebowaniu energetycznym,
4) ustalić ilość tłuszczów i węglowodanów w diecie,
5) zaplanować dzienny jadłospis zgodny z wymogami diety,
6) wyszukać modelową rację pokarmową dla zdrowego mężczyzny w wieku 52 lat o małej
aktywności fizycznej,
7) porównać obie racje pokarmowe i przeanalizować różnice pomiędzy nimi,
8) zaprezentować wyniki na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w zaburzeniach czynnościowych jelit,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej żywności,
−
tabele przedstawiające modelowe racje pokarmowe,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 2
Zaplanuj trzydniowy jadłospis dla kobiety w wieku 30 lat o średniej aktywności
fizycznej, wzroście 160 cm i masie ciała 57 kg, u której pojawiły się objawy biegunki ostrej
wywołane zatruciem pokarmowym.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI kobiety,
2) oszacować dzienne zapotrzebowanie na energię,
3) zapoznać się z zaleceniami dietetycznymi w przypadku biegunek ostrych,
4) ustalić
ilość
białka
ogółem
i
pochodzenia
zwierzęcego
oraz
tłuszczów
i węglowodanów w diecie,
5) zaplanować trzydniowy jadłospis zgodnie z zaleceniami dietetycznymi w przypadku
biegunek ostrych wykorzystując w recepturach potraw produkty zawierające garbniki
i pektyny,
6) zaprezentować wyniki na forum grupy.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
37
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w zaburzeniach czynnościowych jelit,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 3
Zaplanuj 14-dniowy jadłospis dla kobiety w wieku 40 lat o umiarkowanej aktywności
fizycznej, wzroście 170cm i masie ciała 80kg cierpiącej na zaparcia atoniczne. Oceń
opracowany jadłospis pod kątem zrealizowanych w nich zaleceń dotyczących żywienia
w zaparciach atonicznych.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) obliczyć wskaźnik BMI kobiety,
2) oszacować dzienne zapotrzebowanie na energię,
3) zapoznać się z zaleceniami diety stosowanej w przypadku zaparć,
4) zapoznać się wykazem produktów bogatych w błonnik, zalecanych w diecie
bogatoresztkowej,
5) ustalić ilość białka, tłuszczu i węglowodanów w diecie,
6) określić ilość błonnika, jaką należy dostarczyć wraz z pożywieniem uwzględniając
wytyczne diety bogatoresztkowej,
7) określić minimalną ilość i rodzaj płynów w diecie,
8) zaplanować posiłki na okres 14 dni,
9) zaprezentować wyniki na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w zaburzeniach czynnościowych jelit,
−
receptury potraw dietetycznych,
−
tabele składu i wartości odżywczej żywności,
−
tabele przedstawiające modelowe racje pokarmowe,
−
normy żywienia,
−
materiały piśmiennicze,
−
arkusze papieru formatu A3 i A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
Ćwiczenie 4
Przekonaj pacjenta cierpiącego na zaparcia spastyczne i mającego nadwagę o celowości
i konieczności stosowania żywienia wspomagającego pracę jelit, zgodnie z zaleceniami diety
w przypadku zaparć spastycznych. Ćwiczenie wykonaj w formie scenki rodzajowej, w której
kolega (koleżanka) będzie pacjentem, a Ty dietetykiem. Scenkę należy nagrać kamerą.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
38
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) przedyskutować i przygotować scenkę z kolegą (koleżanką), uwzględniając w rozmowie
przyczyny występowania zaparć i zalecenia stosowanej w nich diety,
2) nagrać scenkę kamerą,
3) odtworzyć nagranie i ocenić scenkę pod względem merytorycznym,
4) zaprezentować wnioski na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w zaburzeniach czynnościowych jelit,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
kamera video,
−
telewizor lub komputer.
Ćwiczenie 5
Opracuj charakterystyki żywienia polimerycznego oraz żywienia monomerycznego,
a także żywienia parenteralnego oraz żywienia enteralnego. Zwróć szczególną uwagę na
zastosowanie obu rodzajów diet, a następnie je porównaj.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1) wyszukać informacje na temat żywienia polimerycznego i opisać je,
2) wyszukać informacje na temat żywienia monomerycznego i opisać je,
3) wyszukać informacje na temat żywienia parenteralnego i opisać je,
4) wyszukać informacje na temat żywienia enteralnego i opisać je,
5) porównać oba rodzaje diet i wypisać różnice pomiędzy nimi,
6) zaprezentować wnioski na forum grupy.
Wyposażenie stanowiska pracy:
−
literatura dotycząca żywienia w zaburzeniach czynnościowych jelit,
−
materiały piśmiennicze,
−
arkusze papieru formatu A4,
−
komputer z oprogramowaniem, dostępem do Internetu i drukarką.
4.3.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) określić rodzaje nieswoistego zapalenia jelit?
2) scharakteryzować przyczyny powstawania nieswoistego zapalenia
jelit?
3) określić zasady diety w nieswoistych zapaleniach jelit?
4) scharakteryzować zaparcia i ich rodzaje?
5) dobrać produkty odpowiednie do diety w zależności od rodzaju
zaparcia?
6) zaplanować jadłospis w diecie przy zaparciach spastycznych?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
39
7) zaplanować jadłospis w diecie przy zaparciach atonicznych?
8) określić rolę błonnika w dietoterapii zaparć?
9) określić przyczyny i rodzaje biegunek?
10) dobrać produkty odpowiednie do diety zalecanej w biegunkach?
11) dokonać oceny zaplanowanych jadłospisów?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
40
5. SPRAWDZIAN OSIĄGNIĘĆ
INSTRUKCJA DLA UCZNIA
1. Przeczytaj uważnie instrukcję.
2. Podpisz imieniem i nazwiskiem kartę odpowiedzi.
3. Zapoznaj się z zestawem zadań testowych.
4. Test zawiera 20 zadań. Do każdego zadania dołączone są 4 możliwości odpowiedzi.
Tylko jedna jest prawidłowa.
5. Udzielaj odpowiedzi na załączonej karcie odpowiedzi, stawiając w odpowiedniej rubryce
znak X. W przypadku pomyłki należy błędną odpowiedź zaznaczyć kółkiem, a następnie
ponownie zakreślić odpowiedź prawidłową.
6. Pracuj samodzielnie, bo tylko wtedy będziesz miał satysfakcję z wykonanego zadania.
7. Jeśli udzielenie odpowiedzi będzie Ci sprawiało trudność, wtedy odłóż rozwiązanie
zadania na później i wróć do niego, gdy zostanie Ci wolny czas.
8. Na rozwiązanie testu masz 40 minut.
Powodzenia!
ZESTAW ZADAŃ TESTOWYCH
1. Diety z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego nie
stosuje się w przypadku
a) choroby wrzodowej żołądka.
b) nadciśnienia tętniczego krwi.
c) biegunek.
d) refluksu żołądkowo-przełykowego.
2. Zadaniem diety z ograniczeniem substancji pobudzających wydzielanie soku
żołądkowego jest
a) zneutralizowanie soku żołądkowego.
b) zmniejszenie ilości spożywanych tłuszczów.
c) pobudzenie wydzielania soku żołądkowego.
d) zmniejszenie ilości spożywanych węglowodanów.
3. W diecie z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
należy znacznie ograniczyć
a) potrawy zawierające białko pochodzenia zwierzęcego.
b) produkty bogate w witaminę B
12
.
c) produkty bogate w błonnik.
d) potrawy z dodatkiem tłuszczów roślinnych.
4. W diecie z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
zalecane jest pieczywo
a) typu pumpernikiel.
b) żytnie.
c) razowe.
d) pszenne.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
41
5. W celu zredukowania ilości błonnika zawartego w warzywach zaleca się
a) spożywanie warzyw w postaci surowej.
b) spożywane potraw z warzywami w postaci gotowanej.
c) spożywanie warzyw smażonych.
d) ograniczenie warzyw w diecie do 100 g na dobę.
6. Potrawą dozwoloną w diecie z ograniczeniem substancji pobudzających wydzielanie
soku żołądkowego jest
a) kapuśniak.
b) rosół.
c) zupa fasolowa.
d) zupa jarzynowa.
7. Potrawą mięsną dozwoloną w diecie z ograniczeniem substancji pobudzających
wydzielanie soku żołądkowego jest
a) wieprzowina pieczona bez dodatku tłuszczu w pergaminie.
b) gotowana baranina.
c) indyk pieczony w pergaminie.
d) gotowana pierś gęsi.
8. W diecie z ograniczeniem substancji pobudzających wydzielanie soku żołądkowego
zaleca się picie
a) kawy naturalnej.
b) mleka.
c) płynnej czekolady.
d) kakao.
9. W chorobie wrzodowej żołądka dochodzi do
a) zmniejszenia wytwarzania kwasu solnego i do niedokwaśności.
b) przemieszczenia się części żołądka poprzez rozwór przełykowy do klatki piersiowej.
c) cofania się kwaśnej treści pokarmowej z żołądka na skutek niewydolności dolnego
zwieracza przełyku.
d) powstania organicznego ubytku błony śluzowej, sięgającego do warstwy mięśniowej
ściany żołądka.
10. Z diety w chorobie wrzodowej nie należy wykluczać
a) kawy naturalnej.
b) potraw smażonych.
c) produktów zawierających białko pochodzenia zwierzęcego.
d) potraw z dodatkiem ostrych przypraw.
11. Tłuszcze w diecie osoby z chorobą wrzodową nie powinny pokrywać więcej niż
a) 20% wartości energetycznej diety.
b) 30% wartości energetycznej diety.
c) 35% wartości energetycznej diety.
d) 15% wartości energetycznej diety.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
42
12. W okresie zaostrzenia choroby wrzodowej, gdy może dochodzić do krwawienia
z przewodu pokarmowego, bardzo ważne jest zapewnienie organizmowi odpowiedniej
ilości
a) witaminy PP i sodu.
b) żelaza i witaminy E.
c) żelaza i witamin B
12
i C.
d) witamin D, A i żelaza.
13. Refluks żołądkowo-przełykowy spowodowany jest
a) przemieszczeniem się części żołądka poprzez rozwór przełykowy do klatki
piersiowej.
b) powstaniem nadżerek w błonie śluzowej.
c) cofaniem się kwaśnej treści pokarmowej z żołądka w wyniku niewydolności dolnego
zwieracza przełyku.
d) zakażeniem bakterią Helicobacter pylori.
14. Do objawów klinicznych nieswoistego zapalenia jelit zalicza się
a) niedokrwistość i wzrost niedoborów pokarmowych.
b) piekący ból za mostkiem i zgaga.
c) bóle występujące natychmiast po posiłku, zależne od spożytego pokarmu.
d) uczucie pełności po jedzeniu i wzdęcie brzucha.
15. W przypadku usunięcia części jelita niewskazaną modyfikacją diety jest
a) wyeliminowanie pokarmów powodujących nadmierne produkowanie gazów
jelitowych.
b) wzbogacenie posiłków w owoce i soki owocowe.
c) wprowadzenie większych objętościowo posiłków.
d) wprowadzenie mniejszych objętościowo i częstszych posiłków.
16. Ilość płynów dostarczana organizmowi w czasie trwania biegunki powinna być
a) mniejsza niż w okresie prawidłowego wypróżniania.
b) taka sama jak w okresie prawidłowego wypróżniania.
c) mniejsza niż 2 litry na dobę.
d) adekwatna do intensywności utraty wody ze stolcem.
17. Przyczyną powstawania zaparć nie jest
a) spożywanie pokarmów ubogoresztkowych.
b) brak aktywności fizycznej.
c) spożywanie pokarmów bogatoresztkowych.
d) zmiana anatomiczna jelita grubego.
18. W diecie stosowanej w zaparciach spastycznych niewskazane jest spożywanie
a) produktów zawierających błonnik rozpuszczalny w wodzie.
b) pieczywa jasnego pszennego i drobnych kasz.
c) niedojrzałych owoców ze skórą i owoców suszonych.
d) serów białych, twarożków, maślanki.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
43
19. W przypadku zaparć atonicznych należy zrezygnować ze spożywania
a) grubych kasz.
b) pieczywa razowego.
c) surowych warzyw i owoców.
d) serów topionych i typu fromage.
20. Błonnik pokarmowy nie ma właściwości
a) zmniejszania stężenia cholesterolu we krwi.
b) zwiększania poziomu glukozy we krwi po posiłku.
c) wiązania nadmiaru kwasu solnego w żołądku.
d) przyspieszania pasażu jelit.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
44
KARTA ODPOWIEDZI
Imię i nazwisko ...............................................................................
Planowanie diety z ograniczeniem substancji pobudzających wydzielanie
soku żołądkowego oraz diet w zaburzeniach czynnościowych jelit
Zakreśl poprawną odpowiedź.
Nr
zadania
Odpowiedź
Punkty
1
a
b
c
d
2
a
b
c
d
3
a
b
c
d
4
a
b
c
d
5
a
b
c
d
6
a
b
c
d
7
a
b
c
d
8
a
b
c
d
9
a
b
c
d
10
a
b
c
d
11
a
b
c
d
12
a
b
c
d
13
a
b
c
d
14
a
b
c
d
15
a
b
c
d
16
a
b
c
d
17
a
b
c
d
18
a
b
c
d
19
a
b
c
d
20
a
b
c
d
Razem:

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
45
6. LITERATURA
1. Ciborowska H., Rudnicka A.: Dietetyka. PZWL, Warszawa 2007
2. Czerwieńska D., Gulińska E.: Podstawy żywienia człowieka. WSiP, Warszawa 2005
3. Gawęcki J., Hryniewiecki L.: Żywienie człowieka. Podstawy nauki o żywieniu. PWN,
Warszawa 2000
4. Hasik J., Gawęcki J.: Żywienie człowieka zdrowego i chorego. PWN, Warszawa 2000
5. Jarosz M., Dzieniszewski J.: Zaparcia. PZWL, Warszawa 2003
6. Kunachowicz H., Nadolna I., Przygoda B., Iwanow K.: Liczymy kalorie. PZWL,
Warszawa 2004
7. Kunachowicz H., Czarnowska-Misztal E., Turlejska H.: Zasady żywienia człowieka.
WSiP, Warszawa 2006
8. Müller S.-D.: Właściwe i smaczne żywienie przy zaparciach. PZWL, Warszawa 2003
9. Szczepańska A.: Dieta łatwo strawna. PZWL, Warszawa 2001
10. Wieczorek-Chełmińska Z.: Żywienie w chorobach przewodu pokarmowego. PZWL,
Warszawa 2004
11. Wieczorek-Chełmińska Z. (red.): Dietetyczna książka kucharska. PZWL, Warszawa 1991
12. Włodarek D.: Dietetyka. Format-AB, Warszawa 2005
13. Ziemlański Ś. (red.): Normy żywienia człowieka. Fizjologiczne podstawy. PZWL,
Warszawa 2001
14. Ziemlański Ś.: Podstawy prawidłowego żywienia człowieka. Zalecenia żywieniowe dla
ludności w Polsce. Wyd. Instytut Danone, Warszawa 1998
15. Atlas anatomiczny. Wydawnictwo Edukacyjne Literat, Toruń 2007
Wyszukiwarka
Podobne podstrony:
dietetyk 321[11] z3 04 n
dietetyk 321[11] z3 04 u
dietetyk 321[11] z1 04 n
dietetyk 321[11] z3 07 n
dietetyk 321[11] z3 07 u
dietetyk 321[11] z2 04 n
dietetyk 321[11] z1 04 u
dietetyk 321[11] z3 02 u
dietetyk 321[11] z2 04 u
dietetyk 321[11] z3 03 u
dietetyk 321[11] z3 03 n
dietetyk 321[11] z3 06 u
dietetyk 321[11] z3 01 n
dietetyk 321[11] z3 02 n
dietetyk 321[11] z3 06 n
dietetyk 321[11] o1 04 n
dietetyk 321[11] z3 05 n
dietetyk 321[11] z3 08 n
więcej podobnych podstron