
Dwiczenie nr 1
Wizyta przedoperacyjna
„ Wizyta przedoperacyjna anestezjologa u każdego znieczulanego pacjenta jest niezbędna do bezpiecznego i pomyślnego
przeprowadzenia znieczulenia”
Wizyta przedoperacyjna jest to wizyta anestezjologa poprzedzająca znieczulenie pacjenta. Powinna się odbyd najpóźniej
dzieo przed terminem wykonania znieczulenia. Jeśli to możliwe wizytę i znieczulenie przeprowadza ten sam anestezjolog.
Cele wizyty anestezjologicznej:
1. zebranie wywiadu
2. badanie lekarskie
3. zapoznanie się z dokumentacją medyczną pacjenta
4. ustalenie badao dodatkowych i ewentualnych konsultacji specjalistycznych
5. zapoznanie pacjenta z rodzajem znieczulenia do planowego zabieg, wypełnienie karty kwalifikacyjnej do
znieczulenia
6. uzyskanie zgody pacjenta na proponowany typ znieczulenia
7. ustalenie z operatorem trybu i rodzaju zabiegu
8. zlecenie premedykacji
Przygotowanie do znieczulenia ma na celu uzyskanie maksymalnie dobrego stanu klinicznego (przy danej chorobie).
1. Wywiad dotyczący chorób współistniejących
a. choroby układu krążenia (choroba niedokrwienna serca, nadciśnienie tętnicze, zawał serca,
niewydolnośd serca, zaburzenia rytmu, choroby naczyo, tolerancja wysiłku)
b. choroby układu oddechowego (gruźlica, POChP, astma oskrzelowa, rozedma płuc, stany zapalne,
dusznośd)
c. choroby układu nerwowego (miastenia, zespoły miasteniczne, padaczka, stwardnienie rozsiane, udary
mózgu, zapalenia opon mózgowo-rdzeniowych, zaburzenia czucia, utraty przytomności)
d. choroby mięśni i stawów (dystrofie mięśniowe, RZS, ZZSK, hipertermia złośliwa)
e. zaburzenia krzepnięcia (samoistne, choroby wywołujące koagulopatie, polekowe)
f. choroby nerek (kamica nerkowa, przewlekła lub ostra niewydolnośd nerek)
g. choroby układu pokarmowego i wydzielania wewnętrznego ( zachyłki przełyku, przepuklina rozworu
przełykowego, cukrzyca, choroby wątroby, porfirie, choroby tarczycy, kory i rdzenia nadnerczy)
h. uczulenia (leki, środki dezynfekcyjne, latex)
i.
zaburzenia psychiczne ( choroby afektywne, schizofrenia)
j.
przebyte urazy (wypadek komunikacyjny, upadek z wysokości, wypadki przy pracy)
k. przebyte znieczulenia ( zakres zabiegu, rodzaj znieczulenia, ewentualne powikłania podczas znieczulenia
lub po znieczuleniu, trudna intubacja, PONV, uczulenia na leki, popunkcyjne bóle głowy)
l.
przyjmowane aktualnie leki (kardiologiczne, przeciwkrzepliwe, przeciwbólowe, inne
+ masa ciała i wzrost!
2. Badanie przedmiotowe
a. obowiązuje typowe badanie lekarskie ze szczególnym uwzględnieniem oceny układu krążenia i
oddechowego oraz
b. dostępów żylnych
c. warunków intubacji
d. ruchomości stawów szyi i skroniowo-żuchwowych
e. stanu skóry w miejscu wykonywania znieczulenia przewodowego
3. Dokumentacja medyczna
a. karty wypisowe poprzednich hospitalizacji
b. obecna dokumentacja medyczna
4. Badania dodatkowe i konsultacje specjalistyczne
a. badania podstawowe: grupa krwi, morfologia, jonogram, koagulogram, glikemia, EKG
b. badania dodatkowe: biochemiczne (mocznik, kreatynina, próby wątrobowe, białko, albuminy, hormony
tarczycy); obrazowe (rtg, ct, usg, echo serca); inne (spirometria płuc)
c. konsultacje: internistyczna, kardiologiczna, neurologiczna, laryngologiczna
5. Rozmowa z pacjentem obejmująca omówienie
a. typu znieczulenia
b. możliwych powikłao
c. zalet i wad danej metody znieczulenia
d. oraz wypełnienie karty lub ankiety kwalifikującej do znieczulenia (klasyfikacja wg skali ASA)
6. Zgoda pacjenta: świadoma i pisemna zgoda pacjenta lub jego prawnych opiekunów (<16rż lub podwójna zgoda
16-18rż)
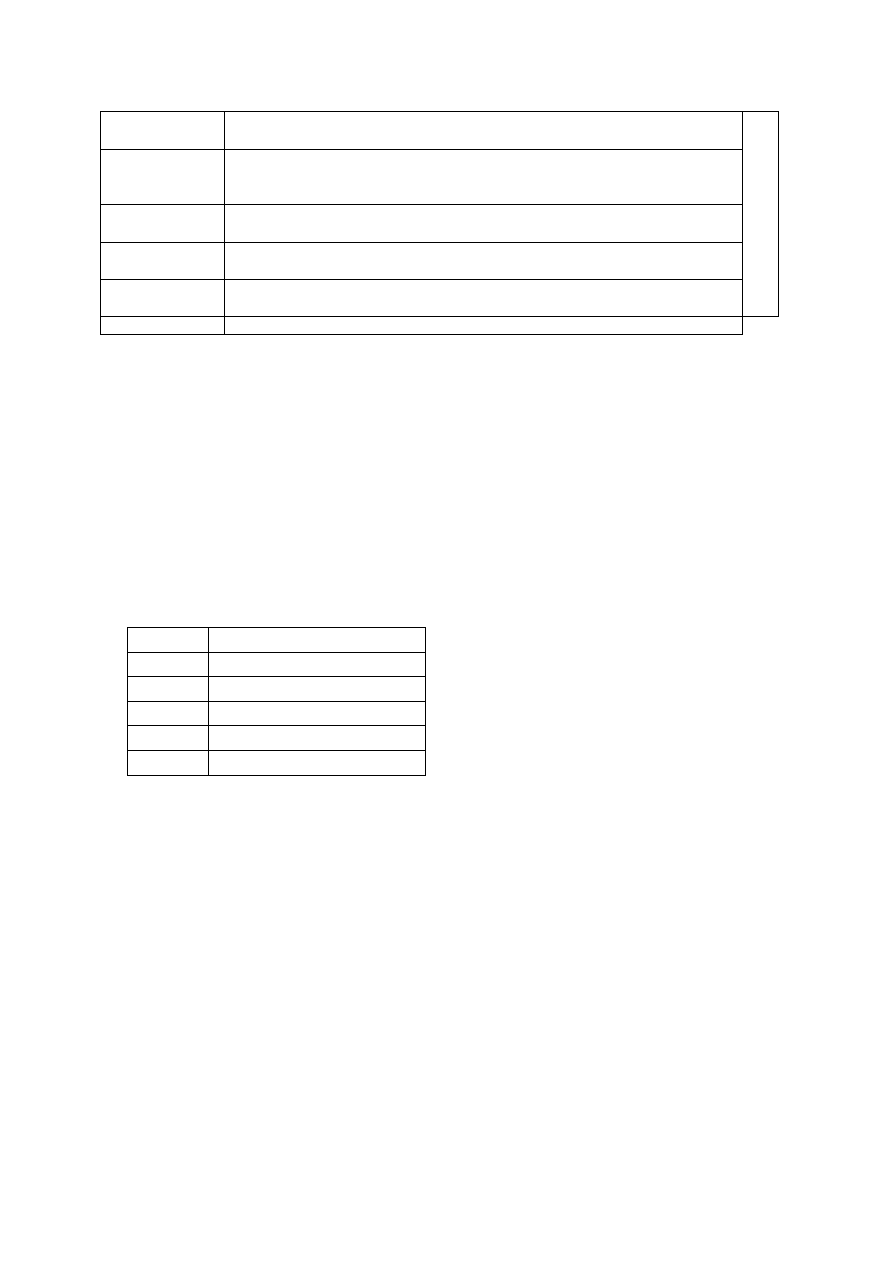
Ocena stanu fizycznego pacjenta i klasyfikacja wg Amerykaoskiego Towarzystwa Anestezjologicznego- SKALA ASA
I
Pacjent zdrowy. Proces chorobowy będący przyczyną operacji jest ograniczony,
nie powoduje zaburzeo funkcjonowania organizmu
+E
(N
) = e
m
erg
en
cy
II
Pacjent z łagodnym procesem chorobowym spowodowanym przez chorobę
będącą przyczyną operacji lub inny proces, który nie ogranicza wydolności
chorego
III
Pacjent z poważną chorobą ogólnoustrojową, która wpływa na ograniczenie
wydolności organizmu
IV
Pacjent z ciężką chorobą ogólnoustrojową stanowiącą ciągłe zagrożenie dla jego
życia
V
Pacjent umierający. Śmierd może nastąpid w ciągu 24 godzin niezależnie od tego
czy operacja zostanie wykonana czy nie
VI
Dawca
Czynniki zwiększające śmiertelnośd okołooperacyjną:
1. wiek > 60 lat
2. płed męska
3. zły stan fizyczny
4. choroby współistniejące (przebyty zawał, cukrzyca, choroby nerek)
5. duża złożonośd zabiegu chirurgicznego;
a. operacje neurochirurgiczne
b. operacje na dużych naczyniach
c. operacje torakochirurgiczne i kardiochirurgiczne
d. operacje dotyczące więcej niż jednej jamy ciała
6. czas operacji >2 godzin
7. operacje w trybie pilnym
Grupy wg ASA i umieralnośd okołooperacyjna
Grupa ASA Umieralnośd do 7 dni po operacji
I
0,06%
II
0,47%
III
4,39%
IV
23,48%
V
50,77%
Przygotowanie pacjenta do znieczulenia ma na celu uzyskanie maksymalnie dobrego stanu klinicznego w danej sytuacji
chorobowej.
Tryby zabiegu:
1. planowy: gdy termin zabiegu nie ma większego znaczenia, pacjent powinien byd zakwalifikowany w maksymalnie
dobrym stanie klinicznym.
a. ograniczony: wynikający z postępującej choroby, np. kolejny etap zabiegu.
b. przyspieszony: u chorych z szybko postępującą chorobą gdy odroczenie zabiegu może pogorszyd
rokowanie.
2. nagły: gdy czas przygotowania do zabiegu jest ograniczony do niezbędnego minimum dla bezpieczeostwa
chorego, aby wyrównad zaburzenia stanu ogólnego np. wyprowadzenie z hipowolemii, wyrównanie kwasicy
metabolicznej (urazy, zapalenie otrzewnej, niedrożnośd jelit) +cięcie cesarskie (?)
3. wskazania życiowe: w przypadku ratowania życia poprzedzone tylko zabiegami resuscytacyjnymi u pacjentów nie
rokujących poprawy metodami zachowawczymi np. krwotok, gwałtownie narastające ciśnienie śródczaszkowe.

Premedykacja
Jest to farmakologiczne przygotowanie do zabiegu.
Celem premedykacji jest:
1. poprawa samopoczucia chorego poprzez zmniejszenie strachu, uspokojenie, niepamięd następczą, analgezję,
zapobieganie nudnościom i wymiotom pooperacyjnym
2. ułatwienie wprowadzenia w stan znieczulenia i zmniejszenie ilości środków anestetycznych.
3. zmniejszenie nasilenia niepożądanych odruchów.
4. ograniczenie wydzielania błon śluzowych układu oddechowego.
Drogi podania premedykacji:
1. doustna (najczęstsza i zalecana)
2. domięśniowa (gdy przeciwwskazana jest droga doustna- niedrożnośd jelit)
3. dożylna (na stole operacyjnym u chorych w ciężkim stanie ogólnym, do zabiegów w trybie nagłym)
4. doodbytnicza (czopki, wlewki, u małych dzieci i niemowląt)
Najczęściej stosowane leki w premedykacji:
1. Benzodwuazepiny:
a. działają uspokajająco, przeciwlękowo, przeciwdrgawkowo, nasennie
b. zmniejszają napięcie mięśniowe
c. wywołują niepamięd następczą
d. nie powodują nudności i wymiotów
e. mają wpływ na układ krążenia i oddechowy
f. Midazolam (0,05-0,2 mg/kg m.c po,iv)
g. Diazepam (0,15 mg/kg m.c po,iv)
2. Opioidy:
a. działają przeciwbólowo, uspakajająco
b. zmniejszają zapotrzebowanie na leki anestetyczne
c. przedłużają działanie przeciwbólowe w okresie pooperacyjnym
d. działają depresyjnie na układ oddechowy i krążenia
e. wywołują nudności i wymioty
f. Petydyna (0,5- 1,0 mg/kg m.c im)
g. Morfina (0,1-0,2 mg/kg m.c im)
3. Leki antycholinergiczne:
a. zmniejszają wydzielanie w drzewie oskrzelowym i przewodzie pokarmowym
b. zapobiegają bradykardii
c. niekorzystne działanie: tachykardia, suchośd w jamie ustnej, zmniejszenie oczyszczania rzęskowego
d. Atropina (0,01 mg/kg m.c im dorośli; 0,02 mg/kg m.c im po dzieci) obecnie rzadziej stosowana
4. Leki antyhistaminowe:
a. zmniejszają wydzielanie soku żołądkowego
b. podwyższają pH soku żołądkowego >2,5
c. stosowane u chorych z pełnym żołądkiem
d. Cymetydyna (200 mg iv)
5. Neuroleptyki:
a. hamują uczucie strachu
b. działają uspakajająco, przeciwwymiotnie
c. obniżają ciśnienie tętnicze
d. nasilają działanie opioidów
e. Promazyna (25-50 mg im dorośli lub 1-1,5 mg/kg m.c u dzieci)
f. Dehydrobenzperidol (DHBP 2,5-5 mg iv,im dorośli, 0,1-0,15 mg/kg m.c u dzieci), obecnie rzadko
stosowane
6. Barbiturany: znaczenie historyczne
7. Inne leki: cytrynian sodu 0,3-molowy, metoklopramid

Dwiczenie nr 2
Znieczulenie ogólne
Znieczulenie ogólne jest stanem farmakologicznej czasowej całkowicie odwracalnej kontrolowanej przez anestezjologa
depresji OUN.
Na znieczulenie ogólne składają się:
1. wywołanie snu przez zniesienie świadomości (hipnosis)
2. działanie przeciwbólowe (analgesio)
3. zwiotczenie mięśni (miorelaxatio)
4. niepamięd okołooperacyjna (amnesis)
5. hamowanie niepożądanych odruchów współczulnych (areflectio)
Anestezja ogólna powinna posiadad cechy:
nietoksyczna
w pełni odwracalna
łatwo sterowalny poziom znieczulenia
11 XII 1844 – H.Wells (podtlenek azotu do ekstrakcji zęba)
16 X 1846 – Morton (eter)
Anestezja ogólna
wziewna
dożylna
złożona
Bezpieczna anestezja wymaga:
bardzo dobrej znajomości farmakologii anestetyków
dostosowania rodzaju i głębokości anestezji do potrzeb operatora
sprawnego określenia głębokości znieczulenia
Monoanestezja – zastosowanie jednego środka. Stosowana dawniej (np. eter, chloroform). Obecnie rzadko, ewentualnie
do krótkich zabiegów.
Anestezja złożona – synergistyczne działanie wielu środków różnymi drogami:
dożylne
wziewne
doodbytnicze i domięśniowe – dzieci
Ocena głębokości znieczulenia:
1. Bispektralna analiza EEG (BIS)
2. Pośrednie:
stabilne ciśnienie (RR)
nieznacznie wahające się tętno (HR)
prawidłowy przepływ kapilarny
dobre wypełnienie łożyska naczyniowego
prawidłowe wysycenie krwi tlenem – minimum 30%
nieupośledzona czynnośd nerek
Etapy:
[Premedykacja] – INDUKCJA – PODTRZYMANIE – WYBUDZANIE – [okres pooperacyjny]
Rodzaje indukcji:
1. dożylna – najczęstsza
2. wziewna
3. domięśniowa, doodbytnicza
Wybór środka zależy od następujących czynników:
stanu ogólnego i wieku pacjenta
wypełnienia łożyska
środków zastosowanych w premedykacji
środków podawanych jednoczasowo (np. opioidów)

Podział leków:
1. hipnotyczne (kontrolowane zniesienie świadomości)
2. analgetyczne (bezbolesnośd)
3. zwiotczające (miorelaksacja)
Leki:
1. dożylne: propofol, ketamina, etomidat, barbiturany, benzodiazepiny
2. opioidy: fentanyl, sufentanyl, remidentanyl, alfentanyl
3. szybko i krótkodziałające depolaryzujące środki zwiotczające mm. szkieletowe -sukcynylocholina
4. niedepolaryzujące środki zwiotczające: atrakurium, cis-atrakurium, pankuronium, werkuronium, rokuronium
5. anestetyki lokalne (do znieczulenia przewodowego)
6. krystaloidy i koloidy
7. leki krążeniowe: adrenalina, NA
8. leki i sprzęt stosowane w stanach nagłych
Przed znieczuleniem należy sprawdzid kolejno:
centralne zaopatrzenie w gaz (tlen, powietrze)
butle gazowe
aparat do znieczulenia
wózek ze sprzętem do znieczulenia
urządzenia monitorujące
Przygotowanie pacjenta do wprowadzenia w znieczulenie:
imię i nazwisko
zaplanowany rodzaj zabiegu i zgoda pacjenta
czas ostatniego posiłku
czas premedykacji i jej działanie
wymagane niezbędne wyniki badao dodatkowych
zamówienie na krew i preparaty krwiopochodne
obecnośd protez zębowych
Następnie: założyd mankiet do pomiaru ciśnienia tętniczego, podłączyd monitor EKG, podłączyd pulsoksymetr, założyd
dostęp dożylny, dodatkowa kaniula dotętnicza.
Monitorowanie
Kliniczne monitorowanie znieczulenia: wzrok, słuch, dotyk, doświadczenie
1. układ krążenia:
a. powrót włośniczkowy
b. osłuchiwanie serca
c. palpacja tętna
d. zabarwienie powłok skórnych
e. diureza
2. układ oddechowy:
a. zabarwienie skóry
b. osłuchiwanie szmerów
c. wilgotnośd skóry i kolor (sucha zaczerwieniona = wzrost CO
2
, wilgotna we wstrząsie)
d. ruchy klatki piersiowej
3. świadomośd:
a. BIS
b. pośrednio – ocena krążenia
c. klinicznie tylko w znieczuleniu przewodowym
Monitorowanie przyrządowe:
EKG, ciśnienie, pulsoksymetr (pośrednio)
objętośd oddechowa, częstośd oddechów, ciśnienie w drogach oddechowych (do 25mm H
2
O),
koocowowydechowe (ET) CO
2
– kapnografia i kapnometria (normokapnia 35-45mm H
2
O), stężenie gazów –
tlenu, podtlenku, anestetyków,
TOF (monitorowanie zwiotczenia)

Preoksygenacja – natlenianie pacjenta przy wprowadzeniu w znieczulenie, 100% tlenem.
- bierna – 5-10 minut wystarcza do pełnego wysycenia
- czynna (uciskanie worka) – gdy pacjent przestaje oddychad
Miejsca magazynowania tlenu: O
2
fizycznie we krwi i z mioglobiną – 300ml, związane z hemoglobiną – 800ml (saturacja
tętnicza 100%, żylna 75%, zawartośd Hb 15mg/dl), w płucach – 400ml. Całkowita zdolnośd magazynowania u dorosłego –
1500ml.
Podczas bezdechu w czasie intubacji po wcześniejszej preoksygenacji pO
2
(tętnicze) spada o 40mmHg/min, pCO
2
(tętnicze)
rośnie o 3mmHg/min.
Bezpieczny czas bezdechu w czasie intubacji zostaje wydłużony do 10min.
Anatomiczne punkty uchwytu anestetyków:
kora mózgu – hamujący wpływ anestetyków wziewnych na niektóre ale nie wszystkie synapsy pobudzające kory
mózgowej
twór siatkowaty – bierze udział w procesach świadomości. Poprzez działanie na twór siatkowaty anestetyki
wywołują utratę świadomości.
wzgórze - punkt uchwytu dla wszystkich lotnych anestetyków, N
2
O i różnych anestetyków i.v.
(np. barbituranów). Zależny od dawki wzrost latencji i spadek amplitudy w drogach czuciowych rogu tylnego i
jąder siatkowatych wzgórza.
rdzeo kręgowy – punkt uchwytu dla wielu środków zależnie od dawki. Powoduje hamowanie spontanicznej i
wywołanej aktywności komórek rogów tylnych rdzenia.
kanały jonowe (zależne od potencjału kanały sodowe i potasowe) – w niewielkim stopniu wrażliwe na anestetyki
lotne. Efekty widoczne dopiero przy wielokrotnościach dawek stosowanych.
zależne od potencjału kanały wapniowe – anestetyki wziewne
kanały jonowe aktywowane przez glutaminian
kanały jonowe aktywowane przez GABA
Reguła Mayera-Overtona (zależnośd liniowa pomiędzy współczynnikiem rozdziału olej/gaz a siłą działania anestetyku
lotnego): im większa rozpuszczalnośd w lipidach tym silniejsze działanie znieczulające i niższe minimalne stężenie
pęcherzykowe.
Zalety intubacji dotchawiczej:
dobra separacja przewodu pokarmowego od układu oddechowego
możliwośd dokładnej kontroli wentylacji
umożliwia przeprowadzenie zabiegu operacyjnego w warunkach dobrego zwiotczenia mięśniowego
UKŁADY ANESTETYCZNE:
Układ łączy aparat z pacjentem. Służy dostarczaniu gazów i tlenu oraz usuwaniu CO
2
.
Cechy idealnego układu anestetycznego:
dokładnośd i precyzja w podawaniu mieszanki wdechowej
mała przestrzeo martwa
efektywna eliminacja CO
2
małe opory oddechowe
zapobieganie utracie wilgotności i ciepła podczas oddychania
bezpieczny i wygodny w użyciu
Układ otwarty:
kontakt gazów wdechowych i wydechowych z powietrzem atmosferycznym
brak oddechu zwrotnego
metoda historyczna
monitorowanie uśpienia metodą Guedela, obserwacja źrenic
Zalety:
+ brak oporów oddechowych
+ brak oddechu zwrotnego
Wady:
- anestetyki w dużej ilości ulatniają się do Sali operacyjnej
- brak możliwości kontroli wentylacji
- możliwośd wybuchu (eter)
- niestabilny poziom znieczulenia (regulowany przez pacjenta)

Układ półotwarty:
kontakt jedynie gazów wydechowych z powietrzem atmosferycznym
brak oddechu zwrotnego
obecnie stosuje się tylko u małych dzieci (między 6 a 8 rokiem życia) mających masę 20-30kg
Zalety:
+ kontrola wentylacji (worek)
+ kontrola poziomu anestezji
+ dobra eliminacja CO
2
+ mała przestrzeo martwa
+ mały opór oddechowy (brak zastawek)
Wady:
- duże zużycie anestetyków, ulatniające się do sali operacyjnej
- utrata wilgotności podczas oddychania
- w przypadku zastawki – opory oddechowe
UKŁADY OKRĘŻNE:
Układ półzamknięty:
kontakt tylko części gazów oddechowych z powietrzem atmosferycznym
oddech zwrotny
Zalety:
+ możliwośd kontroli wentylacji
+ łatwośd kontroli poziomu anestezji
+ mała utrata wilgotności i ciepła
+ dopływ świeżych gazów mniejszy niż wentylacja minutowa
+ mniejsze zanieczyszczenie Sali operacyjnej
Wady:
- opory oddechowe ograniczające zastosowanie do większych dzieci i dorosłych
oddech zwrotny wymuszający stosowanie pochłaniacza CO
2
koniecznośd stosowania zastawek
- większe rozmiary
Układ zamknięty:
brak kontaktu gazów z powietrzem atmosferycznym
całkowity oddech zwrotny
Zalety:
+ możliwośd kontroli wentylacji
+ mały dopływ świeżych gazów (0,5l/min)
+ minimalne zanieczyszczenie Sali operacyjnej
+ maksymalne ogrzanie i nawilżanie powietrza oddechowego
Wady:
- opory oddechowe ograniczające zastosowanie do większych dzieci i dorosłych
- oddech zwrotny (pochłaniacze)
- koniecznośd stałej kontroli O
2
- znieczulenie trudne do prowadzenia
U pacjentów niezbyt dobrze tolerujących układ zamknięty przechodzi się na układ półzamknięty.

Dwiczenie nr 3
Farmakologia najczęściej używanych anestetyków
Anestetyki wziewne – gazy (podtlenek azotu) lub ciecze, które po osiągnięciu punktu wrzenia w specjalnym
parowniku przechodzą w stan lotny. Stosowane przez drogi oddechowe dyfundują z płuc do krwi, a następnie na
zasadzie rozpuszczalności dostają się do tkanek, w tym do mózgu.
o Minimalne stężenie anestetyczne to stężenie przy którym połowa znieczulanych pacjentów nie reaguje
odruchami obronnymi na nacięcie skóry.
o Siłę działania anestetyków wziewnych określa minimalne stężenie w powietrzu pęcherzykowym -
Minimal Alveolar Concentration, mierzone w %. Dla uzyskania określonej głębokości znieczulenia
konieczne jest określone MAC. Najczęściej stosowane w znieczuleniu złożonym to 0,5 do 2 vol%.
o Margines bezpieczeostwa anestetyków wziewnych jest wąski: 2-4-krotne zwiększenie prawidłowej
dawki znieczulenia może spowodowad zatrzymanie krążenia. Dlatego znieczulenie wziewne łączy się z
dożylnym, podając anestetyki dożylne, opioidy i środki zwiotczające (znieczulenie złożone lub
dodatkowo ze znieczuleniem przewodowym = znieczulenie kombinowane.)
o MAC obniżają: wiek pacjenta, hipotermia, hipotonia, hipoksja, ciężka anemia, ciąża, opioidy, środki
uspokajające i nasenne oraz anestetyki (np. N
2
O proporcjonalnie do zastosowanego stężenia). MAC
podnoszą: gorączka, długotrwałe nadużywanie alkoholu.
o Stosowane obecnie anestetyki wziewne - MAC: N
2
O – 105 (wycofywany ze względu na toksyczne
działanie na szpik kostny), halotan – 0,75 enfluran – 1,68, izofluran – 1,2 i najnowsze: desfluran – 6-7,
sewofluran – 1,6.
Anestetyki dożylne – są stosowane do: indukcji, krótkotrwałego znieczulenia dożylnego, całkowitego
znieczulenia dożylnego (Total IntraVenous Anaesthesia), sedacji.
o Szybkodziałające - indukcyjne: barbiturany (metoheksital, tiopental) oraz etomidat, propofol.
o Wolnodziałajace: benzodiazepiny (diazepam, midazolam); neuroleptyki (droperidol oraz ketamina) i
opioidy stosowane w dużych dawkach (fentanyl, alfentanyl, sufentanyl).
Działanie
Tiopental
Metoheksital
Propofol
Ketamina
Etomidat
Szybki początek
+
+
+
-
+
Budzenie, zależne od:
- redystrybucji
- metabolizmu
wolne
+
średnie
+
+
szybkie
+
+
wolne
+
średnie
+
Kumulacja leku
++
+
-
-
-
Indukcja:
- pobudzenie
- powikłania oddechowe
szybka
-
+/-
szybka
+
+/-
szybka
+
+
średnia
+
-
szybka
+++
-
Spadek RR
++
+
++
-
+/-
Analgezja
-
-
-
++
-
Torowanie bólu
+
+
+
-
?
Interakcje ze śr. zwiotcz.
-
-
-
-
-
Wymioty pooperacyjne
-
-
-
++
+
Stan majaczeniowy
-
-
-
++
-
Bezpieczeostwo w porfirii
-
-
+
+
-
Dawka i.v. na kg m.c.:
3-5 mg
1-2 mg
1-2 mg
1-2,5 mg
0,1-0,3 mg
Komentarze:
Stosowano
dawniej do
utrzymywania w
śnie pacjenta w
ciężkim stanie
(OIT). Obecnie
wyparty przez
propofol (mniej
obj. niepoż.)
Szybko indukuje i
umożliwia szybkie
wybudzenie.
Wady:
kardiodepresyjny
(głównie u osób
obciążonych
kardiologicznie),
reakcje
uczuleniowe
Wywołuje tzw anestezję
zdysocjowaną (niejedno
czasową). Najpierw
efekt p/bólowy, później
uśpienie. Bardzo często
powoduje halucynacje
(podaje się BZD)
Podwyższa ciśnienie
śródczaszkowe.
Stosowana u pacjentów
wstrząsowych (nie działa
kardiodepresyjnie).
Po ketaminie
najmniej
kardiodepresyjny.
Wywołuje
mioklonie, działa
depresyjnie na
nadnercza (nawet 2
tyg. stłumienia
czynności wydz.)

Benzodiazepiny: (premedykacja, indukcja, sedacja)
Midazolam – (dormicum, midanium) 0,15 -0,3mg/kg
Lorazepam 0,02mg/kg
Diazepam (relanium) – 0,2 – 1mg/kg
Flumazenil (anexate) – 0,1 – 0,2mg do 3mg antagonista benzodiazepine
Opioidy:
śródoperacyjnie:
Fentanyl – 1 – 5mcg/kg wlew 2 – 10mcg/kg/godz.
Alfentanyl – 5 – 10 mcg/kg wlew 3 -5mcg/kg/godz.
Sufentanyl – 0,3 – 1 mcg/kg, wlew 0,3 – 1mcg/kg/godz.
Remifentanyl – wlew 0,1 – 0,5mcg/kg/min
pooperacyjnie:
Morfina 5 – 10mg s/c, im co 4godz.
Petydyna (dolargan) – 1mg/kg im co 4-6godz.
Nalokson: antagonista opioidów 0,4 – 0,8mg IV
ŚRODKI ZWIOTCZAJĄCE:
powodują odwracalne wiotkie porażenie mięśni prążkowanych,
miejscem ich działania jest złącze (synapsa) nerwowo-mięśniowe.
Cel stosowania:
intubacja
prowadzenie sztucznej wentylacji
ułatwienie przeprowadzenie zabiegu operacyjnego
Depolaryzujące:
Agonistyczne z ACh ale przedłużone działanie na postsynaptyczny receptor -> przedłużona depolaryzacja -> zwiotczenie.
1. Sukcynylocholina (Scolina)
Zalety:
najlepsze warunki intubacji
krótko i szybko działa
nie działa na zwieracz dolny przełyku
Wady:
wzmożone wydzielanie w drzewie oskrzelowym
obkurczenie oskrzeli
bradykardia i spadek ciśnienia (uwalnia histaminę)
uwalnia potas z komórek (szczególnie niebezpieczne u chorych oparzonych – ryzyko
zatrzymania krążenia wskutek hiperkaliemii)
wywołuje drżenia pęczkowe (mocne skurcze) – chory odczuwa bóle mięśni po operacji
zwiększa ciśnienie śródczaszkowe i śródgałkowe
Zastosowanie:
trudne warunki intubacji
chorzy z „pełnym żołądkiem” (otyłośd, niedrożnośd, kobiety w ciąży, itp.)
Niedepolaryzujące:
Zablokowanie AChR bez wywołania potencjału czynnościowego -> niewrażliwośd receptora na ACh -> zwiotczenie
1. Atrakurium (6 izomerów), cis-atrakurium (pozbawione izomeru odpowiedzialnego za uwalnianie histaminy a więc
mniejszy efekt kardiodepresyjny).
zjawisko eliminacji Hoffmana – samoistne rozkładanie się związku w surowicy, bez obciążania nerek
(istotne u pacjentów z chorobą nerek)
wykazują działanie drgawko twórcze
2. Miwakurium
krótkodziałający (15 minut)
sam się rozkłada w organizmie
uwalnia histaminę (spadek BP)
3. Pankuronium, wekuronium, rokuronium
pochodne sterydowe, starsze
działają około 30 minut
stabilne kardiologicznie, nie uwalniają histaminy

rzadko wywołują bradykardię
Pankuronium – najstarszy, najbardziej stabilny, nie daje bradykardii. Stosowany chętnie w kardiochirurgii.
Wadą jest kumulacja.
Rokuronium – najnowszy, daje bardzo dobre warunki intubacji (jak sukcynylocholina) ale długo działa więc
wymaga posiadania antidotum (sugamadeks/Bridion – odtrutka na rokuronium, wekuronium)
Monitorowanie zwiotczenia mięśni:
kliniczne
o śródoperacyjnie: powrót spontanicznych ruchów kooczyn, tłoczni brzusznej, napięcia mięśni palców,
ruchów oddechowych, przełykania
o pooperacyjnie: otwieranie oczu, przełykanie, odkrztuszanie, ściśnięcie dłoni, uniesienie i utrzymanie
uniesionej głowy przez kilka sekund, spontaniczny i wydolny oddech
przyrządowe – przezskórna stymulacja nerwu obwodowego i ocena skurczu mięśnia, zaopatrywanego przez ten
nerw. Reakcję ocenia się wizualnie, dotykiem, EMG lub akcelerometrycznie. Najczęściej pobudza się nerw
łokciowy w nadgarstku i sprawdza skurcz palców (mięsieo przywodziciel kciuka i mięsieo zginacz palców).
Ciąg czterech (Train of four; TOF) seria pojedynczych bodźców stosowanych w odstępach w odstępach 0,5 s ( f= 2
Hz). Musi byd zablokowane około 70% receptorów aby amplituda skurczu się zmieniła. TOFR: stosunek czwartej
reakcji na bodziec do pierwszej – nasilenie blokady jest proporcjonalne do ilorazu.
TOFR > 0,7 (czwarta reakcja stanowi co najmniej 70% pierwszej) powracająca czynnośd mięśni- pacjent może
otworzyd oczy, unieśd głowę, wysunąd język, uścisnąd rękę
TOFR < 0,6- 0znaki osłabienia mięśni: opadanie powiek, trudności w oddychaniu, mówieniu, przełykaniu
TOFR 0,6-0,7- wskazuje na wystarczającą czynnośd mięśni oddechowych ale pacjent może skarżyd się na
trudności w oddychaniu
ANESTETYKI WZIEWNE
Gazowe:
1. Podtlenek azotu
działanie przeciwbólowe i euforyzujące
szybko działa i się usuwa
działa kardiodepresyjnie
podawany z tlenem (1/3 ~ 2/3)
przechodzi do przestrzeni pustych w organizmie (przewód pokarmowy, itp.)
może wywoływad chłoniaki, działa teratogennie
zanieczyszcza środowisko
czasem stosowany jako środek przeciwbólowy (pogotowie, przy porodzie)
Lotne:
1. Halotan
znaczenie historyczne
Zalety: mocno rozszerza oskrzela (był stosowany u astmatyków)
Wady: kardiodepresja (duża), wywoływanie arytmii, uwrażliwienie serca na katecholaminy (nawet
zatrzymanie krążenia), toksyczne uszkodzenie wątroby
2. Enfluran
rzadko stosowany
może wywoład niewydolnośd nerek
może wywoład napady drgawkowe
Obecnie stosowane:
3. Izofluran
długie oczekiwanie, powolne usuwanie
zwiększa ciśnienie śródczaszkowe, nie nadaje się do neurochirurgii
4. Sewofluran
szybko się wprowadza, szybkie wybudzanie
nie podrażnia dróg oddechowych
rozkłada się do fluorków, ale nie ma to znaczenia klinicznego
obniża BP, wywołuje bradykardię, ale jest dośd chętnie stosowany w kardiochirurgii (działa protekcyjnie
na naczynia wieocowe)
VIMA – całkowite znieczulenie sewofluranem

5. Desfluran
droższy, ma mniej przyjemny zapach, może podrażniad drogi oddechowe
posiada najkorzystniejszy (najniższy) rozdział krew/gaz = bardzo szybko działa i wybudza
TIVA – całkowite znieczulenie dożylne
składa się ze środka znieczulającego (głównie propofol), opioidu, środka zwiotczającego
można stosowad praktycznie do wszystkich zabiegów a szczególnie w zabiegach neurochirurgicznych na głowie
podaje się głównie we wlewie ciągłym, ew. w dawkach frakcjonowanych
chętnie stosowane ze względu na szybkie wybudzanie.
SEDACJA
Cele:
uspokojenie
zmniejszenie lub uwolnienie od bólu
umożliwienie odpoczynku
wyłączenie świadomości, niepamięci przykrych lub bolesnych zabiegów
uzyskanie stabilności krążeniowej i oddechowej
Analgosedacja – znieczulenie miejscowe/ analgetyki dożylne (opioidy) + sedacja
Wskazania :
1. bolesne lub nieprzyjemne zabiegi diagnostyczne: badania obrazowe, cysto-, broncho-, gastro-, kolonoskopie
2. zabiegi operacyjne lub lecznicze: wszczepianie kardiowerterów i ich testy, artroskopie kolana, operacje zadmy,
tonsillektomie, koronarografie itp
3. zabiegi operacyjne w znieczuleniach regionalnych: operacje żylaków, przepuklin, operacje urologiczne,
ortopedyczne, ginekologiczne
Skala Ramseya
1. niespokojny, podniecony
2. współpracujący, zorientowany, spokojny
3. podsypiający, odpowiada tylko na komendę (sedacja)
optymalna sedacja
4. zamknięte oczy, reaguje na głos lub lekkie puknięcie w czoło (głęboka sedacja)
5. śpi, bardzo leniwie reaguje na głos lub puknięcie
6. śpi nie reaguje na głos lub pukniecie w czoło
Środki stosowane w sedacji:
1. Klasyczne dożylne środki do indukcji ale w mniejszych dawkach (działanie w czasie jednego krążenia ramię-mózg),
np.: barbiturany (tiopental, metoheksital) oraz etomidat i propofol.
2. Opioidy (w nieco większych dawkach): petydyna, morfina, fentanyl, al-, sufentanyl, nalbufina, pentazocyna.
3. Pochodne fenylocyklidyny: ketamina.
4. Benzodwuazepiny: midazolam, diazepam.
5. Neuroleptyki: chlorpromazyna, promazyna, perazyna, DHBP, haloperidol.
Z wyjątkiem benzodwuazepin i opioidów, zakres terapeutyczny pozwalający na sedację bez indukcji znieczulenia jest
nadzwyczaj wąski!
Uwaga: nadmierna sedacja to:
depresja oddechowa (zaburzenia drożności dróg oddechowych/wentylacji),
zniesienie odruchów krtaniowych (możliwośd aspiracji)
depresja krążeniowa.
możliwe reakcje paradoksalne, kurcz krtani.
Warunki bezpieczeostwa:
ciągły dostęp dożylny (kaniula),
dostępnośd ciągłego monitorowania przy użyciu pulsoksymetru i EKG,
bezpośredni dostęp do sprzętu resuscytacyjnego, leków, tlenu oraz ssaka,
możliwośd prowadzenia intensywnej opieki.
Metody:
bolus
miareczkowanie (stopniowanie, konieczne u pacjentów starszych i wyniszczonych)
ciągły wlew
sedacja sterowana przez pacjenta (PCS)
Postępowanie pooperacyjne:
Bezpośredni okres pooperacyjny jest okresem, w którym może dojśd do stanów zagrożenia życia związanych ze
znieczuleniem i operacją. Dlatego chory powinien po znieczuleniu trafiad do sali wybudzeo lub pooperacyjnej. Sala
wybudzeo powinna znajdowad się w bezpośrednim sąsiedztwie lub w obrębie bloku operacyjnego i powinien pracowad w
niej wykwalifikowany zespół pielęgniarek anestezjologicznych pod nadzorem lekarza anestezjologa. Ilośd łóżek w sali
wybudzeo powinna odpowiadad ilości sal operacyjnych, a każde stanowisko wyposażone w źródło tlenu, sprężone
powietrze, ssanie oraz monitor EKG, pulsoksymetr, aparat do pomiaru ciśnienia krwi, termometr i ogólnie dostępny w sali
zestaw reanimacyjny z defibrylatorem, płynami i lekami pierwszej pomocy w różnych stanach. Do sali wybudzeo
kwalifikowani są chorzy, którzy nie wymagają podtrzymywania funkcji życiowych.
Skala Aldreta oceny świadomości chorego i wydolności mięśni po znieczuleniu:
Aktywnośd ruchowa
2 pkt. Porusza samoistnie 4 kooczynami samoistnie lub na żądanie
1 pkt. Porusza dwoma kooczynami samoistnie lub na żądanie
0 pkt Nie porusza kooczynami ani samoistnie ani na żądanie
Oddech
2 pkt. W pełni wydolny
1 pkt. Nieregularny, nie w pełni wydolny
0 pkt Bezdech
Krążenie
2 pkt. Ciśnienie +/- 20% wartości z przed znieczulenia
1 pkt. Cisnienie 20-50% wartości z przed znieczulenia
0 pkt Ciśnienie 50% wartości z przed znieczulenia
Stan świadomości
2 pkt. W pełni świadomy
1 pkt. Podsypiający, reaguje na głos
0 pkt. Bez reakcji
Zabarwienie skóry
2 pkt. Różowe
1 pkt. Blada, podżółcona, obecnośd przebarwieo
0 pkt. Sina
Chory może byd odesłany do oddziału z 10 pkt., a do sali pooperacyjnej z 8 pkt.
Transport pacjentów z sali operacyjnej odbywa się w obecności anestezjologa i pielęgniarki oraz w
zabezpieczeniu reanimacyjnym (AMBU + tlen + leki).
Wszyscy pacjenci w czasie transportu powinni: leżed na boku, mied monitorowaną saturację krwi i zastosowaną
tlenoterapię wg potrzeb.
Na sali wybudzeo/pooperacyjnej anestezjolog przekazuje informacje dotyczące zabiegu i znieczulenia. W karcie
zleceo lub protokole przekazania wpisuje dane personalne, rozpoznanie, rodzaj zabiegu i znieczulenia, przebieg
znieczulenia oraz ewentualne powikłania, ilośd przetoczonych płynów, krwi, utratę krwi i ilośd moczu, zlecenia
swoje i operatora oraz aktualny stan kliniczny.
Na sali wybudzeo/pooperacyjnej chory powinien otrzymywad nawilżony tlen, byd podłączony do monitora EKG i
pulsoksymetru. Ocena kliniczna oraz parametrów życiowych prowadzona przez pielegniarkę powinna dotyczyd:
stanu świadomości, odczuwanego bólu, możliwości poruszania się, wydolności oddechowej, stanu krążenia,
temperatury ciała, koloru skóry, bilansu płynowego. Przez pierwszą godzinę ciśnienie tętnicze krwi powinno byd
kontrolowane co 15 min., a saturacja ciągle. Wszystkie wskaźniki życiowe, podawane leki, płyny, zawartości z
drenów - notowane są w karcie obserwacyjnej.

Wczesne powikłania pooperacyjne
Przedłużone budzenie: przedawkowanie anestetyków, hiperwentylacja, hipoglikemia, ciężka hiperkapnia,
zaburzenia mózgowe np. udar mózgowy.
Pobudzenie psychoruchowe: niedotlenienie, hiperkapnia, zatrzymanie moczu, ból, lęk, rozdęcie żołądka,
odstawienia alkoholu/leków psychotropowych.
Zaburzenia oddychania mogą byd związane z niedrożnością dróg oddechowych.
o U pacjentów nieprzytomnych, niewybudzonych spowodowane są najczęściej zapadaniem się języka,
gromadzącą się w gardle śliną, krwią lub kurczem krtani (reakcja na leki, ślinę, krew czy na rurkę ustno-
gardłową).
o Rzadziej zdarzają się: „osłabienie mięśniowe” – rekuraryzacja lub depresja ośrodkowa (działanie
opioidów, anestetyków).
o Inne: niedodma, odma opłucnowa, obrzęk płuc, zatorowośd płucna, aspiracja treści żołądkowej lub krwi
do płuc, dreszcze, hipertermia.
Postępowanie: odessanie z nosogardła, udrożnienie dróg oddechowych, zastosowanie tlenoterapii biernej lub
czynnej - wspomaganie oddechu pacjenta 100% O
2
(na maskę/intubacja, AMBU), leczenie przyczynowe.
Miarodajnym potwierdzeniem stanu oddechowego pacjenta jest wynik badania gazometrycznego (krew
włośniczkowa, tętnicza).
Zaburzenia krążenia:
o Hipotensja najczęściej spowodowana jest hipowolemią (niedostateczne uzupełnianie płynami
infuzyjnymi lub krwi w czasie znieczulenia lub utratą krwi w okresie pooperacyjnym), rzadziej
niewydolnością krążenia, lekami rozszerzającymi naczynia czy blokadą centralną, posocznicą, odmą
opłucnową, zatorem płuc, tamponadą serca, niewydolnością nadnerczy .
o Tachykardia może mied miejsce z powodu: bólu, niepokoju, hipowolemii, niedotlenienia, gorączki,
posocznicy, nadczynności tarczycy, guza chromochłonnego.
o Bradykardia może byd spowodowana resztkowym działanie leków (prostygmina), ciężkim
niedotlenieniem, bólem, oziębieniem.
o Nadciśnienie może byd spowodowane bólem, lękiem, niepokojem, niedotlenieniem, hiperkapnią,
hiperwolemią, u chorych ze źle kontrolowaną chorobą nadciśnieniową, nadmiernie wypełnionym
pęcherzem moczowym.
o Zaburzenia rytmu serca mogą byd związane z bólem, zaburzeniami elektrolitowymi (zwłaszcza
hipokaliemią), niedotlenieniem, hiperkapnią, zaburzeniami równowagi kwasowo-zasadowej, zatruciem
naparstnicą, istniejącymi wcześniej chorobami serca (choroba niedokrwienna).
o Zatrzymanie krążenia spowodowane jest niedotlenieniem w następstwie zatrzymania oddechu lub
niedrożności oddechowej oraz zaburzeniami elektrolitowymi i zatorem płuc.
Zaburzenia wodno-elektrolitowe związane są najczęściej z niedostateczną podażą płynów i elektrolitów w
okresie przed i operacyjnym.
Krwawienie – obfite: najczęściej z przyczyny chirurgicznej, rzadziej koagulolopatii.
Oziębienie/dreszcze: najczęściej po długotrwałych operacjach, z otwarciem dużych jam ciała. Chory powinien
mied kontrolowaną temperaturę oraz włączone postępowanie zapobiegające hipotermii, jest to szczególnie
ważne dla noworodków i niemowląt – stosujemy ogrzewanie, przetaczanie płynów z cieplarki w temp. 37
o
C.
Hipertermia najczęściej spowodowana jest infekcją istniejącą wcześniej lub pojawiająca się po operacjach jelit i
zabiegach urologicznych, działaniem atropiny (zwłaszcza u małych dzieci), ciał pirogennych (np. z krwi lub płynów
infuzyjnych) i bardzo rzadko, niezwykle groźna hipertermią złośliwą.
Nudności i wymioty należą do najczęstszych powikłao po znieczuleniu ogólnym i przewodowym (ok. 30%).
W leczeniu: odbarczamy żołądek, stosujemy: droperidol/metoklopramid/promazynę/ondansetron (Zofran 4-8
mg i.v.)
Skąpomocz / trudności w oddaniu moczu.

Dwiczenie 4
ZNIECZULENIE PRZEWODOWE:
Znieczulenie przewodowe – kontrolowane, odwracalne hamowanie/blokowanie przewodnictwa impulsów nerwowych
przez środki analgezji miejscowej.
znieczulenie regionalne obejmuje jedynie operowaną okolicę bez konieczności farmakologicznego
prowokowania snu (ewentualnie można podad leki sedacyjne)
długi i zależny od rodzaju środka czas działania, rozciąga się często na okres pooperacyjny.
Podział:
znieczulenie powierzchniowe
znieczulenie nasiękowe
znieczulenie odcinkowe dożylne
blokada nerwów obwodowych, pni nerwowych lub splotów
blokada centralna
znieczulenie zewnątrzoponowe (epiduralne)
znieczulenie podpajęczynówkowe (rdzeniowe)
znieczulenie przykręgowe
znieczulenie doopłucnowe, dootrzewnowe
Znieczulenie powierzchniowe:
bezpośrednie działanie środka miejscowo znieczulającego na błonę śluzową lub skórę
obszar: błony śluzowe (spojówki, jama nosowa, drogi oddechowe), skóra
Preparaty:
krem EMLA (prilokaina, lignokaina) pod opatrunek okluzyjny
żel, aerozol (2% lignokaina) – najczęściej zabiegi diagnostyczne
Znieczulenie nasiękowe:
polega na zablokowaniu czuciowych zakooczeo nerwowych przez wstrzyknięcie leku w tkanki
obszar znieczulenia: obręb samej skóry, struktury lub narządy położone wewnętrzni
Preparaty:
0,5%-1% roztwory lignokainy
0,25% roztwory bupiwakainy
Czas trwania analgezji można wydłużyd stosując dodatek adrenaliny
Szerokie zastosowanie: opracowywanie ran, szycie ran, kaniulacja naczyo, operacje przepuklin, żylaków, wycinanie zmian
skórnych.
Uwaga: zawsze należy przed każdym wstrzyknięciem zaaspirowad (zapobieganie podaniu systemowemu)
Znieczulenie odcinkowe dożylne (Blokada Bier’a)
polega na podaniu roztworu środka miejscowo znieczulającego do uprzednio opróżnionych z krwi naczyo żylnych
kooczyny górnej, rzadziej dolnej (części dystalnych)
opróżnienie uzyskuje się stosując specjalne opaski (mankiety) wypełniane powietrzem pod kontrolą ciśnienia
(ciśnienie w mankiecie przekracza o 100 mmHg ciśnienie skurczowe pacjenta)
na analgezję w tym typie znieczulenia wpływa:
obecnośd analgetyku miejscowego w zakooczeniach nerwowych i nerwach
penetracja analgetyku do dużych pni nerwowych (np. w obszarze stawu łokciowego)
ustanie krążenia i oksygenacji tkanek
ochłodzenie
Obszar znieczulenia: kooczyna górna, rzadziej dolna
Preparaty: 0,5% roztwór lignokainy 40 ml
Unika się podawania innych analgetyków miejscowych (bupiwakaina, ropiwakaina) ze względu na kardiotoksycznośd
Zastosowanie: ortopedia, chirurgia ręki
Uwaga: zabieg powinien byd krótki (45-90 minut). Jeśli natomiast zabieg jest bardzo krótki – należy odczekad i zwalniad
zacisk stopniowo.

Blokady nerwów obwodowych, pni nerwowych i splotów nerwowych
polega na podaniu środka miejscowo znieczulającego w okolicę nerwu obwodowego, pnia nerwowego lub splotu
nerwowego
zapewnia znacznie większy zakres znieczulenia niż znieczulenie nasiękowe, przy użyciu mniejszej ilości środka
zablokowane przewodnictwo dotyczy zarówno nerwów czuciowych jak i ruchowych
długi czas trwania znieczulenia
lokalizacja nerwu lub splotu odbywa się za pomocą igły, stymulatora nerwów (parestezje) lub USG
Preparaty:
1%-2% roztwory lignokainy (działa krócej i szybciej)
0,5% roztwory bupiwakainy (działa później i dłużej)
1% roztwory ropiwakainy
lub ich mieszaniny
Przykładowe blokady nerwów obwodowych:
kooczyna górna: blokada nerwu pośrodkowego, łokciowego, promieniowego
kooczyna dolna: blokada nerwu udowego, kulszowego, skórnego bocznego uda
klatka piersiowa: blokada nerwów międzyżebrowych
Przykładowe blokady splotów nerwowych:
blokada splotu ramiennego (dojście pomiędzy mięśniami pochyłymi, pachowe, nadobojczykowe)
blokada splotu lędźwiowego
Zastosowanie: operacje ortopedyczne w obrębie obręczy barkowej i miednicznej, kooczyn górnych i dolnych. Chirurgia
ogólna, ginekologia.
Blokada centralna (ZOP i znieczulenie podpajęczynówkowe)
Znieczulenie zewnątrzoponowe (ZOP, epiduralne)
polega na zablokowaniu przewodnictwa nerwowego poprzez podanie środka do przestrzeni zewnątrzoponowej
kanału kręgowego
Anatomia: przestrzeo zewnątrzoponowa znajduje się pomiędzy dwoma blaszkami opony twardej rdzenia kręgowego
(wewnętrzna łącząca się z pajęczynówką i zewnętrzna wyściełająca kanał kręgowy). Rozciąga się od otworu potylicznego
wielkiego do zamknięcia otworu krzyżowego przez więzadło krzyżowo-guziczne. Worek oponowy kooczy się w połowie
długości kanału kości krzyżowej na dolnej krawędzi S2. Przestrzeo zewnątrzoponowa osiąga największą szerokośd w
odcinku lędźwiowym L2-L3 (5-6 mm), w odcinku piersiowym 3-5 mm, odcinku szyjnym 1,5-2 mm. W przestrzeni znajdują
się korzenie nerwów, tk. łączna, sploty naczyniowe.
ciśnienie w przestrzeni zewnątrzoponowej jest niższe niż atmosferyczne
Podany do przestrzeni zewnątrzoponowej lek może :
blokowad przewodnictwo w korzeniach nerwowych
przenikad przez wypustki opony twardej w miejscu połączenia korzeni tylnych i przednich
przenikad do przestrzeni podpajeczynówkowej
Identyfikacja przestrzeni zewnątrzoponowej igłą Tuchy:
metodą spadku oporu (powietrze/sól fizjologiczna łatwo opuszcza strzykawkę)
metodą wiszącej kropli
Preparaty:
1%-2% roztwory lignokainy
0,125-0,5% roztwory bupiwakainy
0,5-1% roztwory ropiwakainy
dodatek adrenaliny i opioidów: sufentanyl, morfina (tzw. Spinal)
Zastosowanie i wskazania:
położnictwo (poród, ciecie cesarskie)
chirurgia (operacje przepuklin, żylaków, analgezja złamao żeber, rany po operacjach torakochirurgicznych)
ortopedia (operacje w obrębie kooczyny dolnej)
analgezja pooperacyjna za pomocą cewnika (ciągła)
analgezja pourazowa
analgezja bólu nowotworowego, przewlekłego
Ogólne skutki znieczulenia:
blokada współczulna – hipotonia, bradykardia
zmniejszenie przepływu krwi przez narządy miąższowe
atonia pęcherza moczowego z zatrzymanie moczu
Zalety tego typu znieczulenia:
pacjent bardziej stabilny hemodynamicznie
chętnie stosowane w celu zostawienia cewnika (analgezja pooperacyjna)

Przeciwwskazania:
bezwzględne: brak zgody chorego, zaburzenia krzepnięcia krwi, infekcje w miejscu wkłucia, wstrząs *Jeśli pacjent
jest we wstrząsie to ŻADNEGO znieczulenia przewodowego nie można robid+
względne: hipowolemia (znieczulenie możliwe po wyrównaniu zaburzeo wolemii), posocznica/sepsa,
towarzyszące choroby neurologiczne
Powikłania:
przypadkowe nakłucie opony twardej i niezamierzone podanie środka do przestrzeni podpajęczynówkowej
(całkowite znieczulenie rdzeniowe) – spadek BP, całkowity paraliż przy zachowaniu świadomości
nakłucie naczynia w przestrzeni zewnątrzoponowej
uszkodzenie rdzenia kręgowego lub korzeni rdzeniowych
krwiak lub ropieo przestrzeni zewnątrzoponowej
hipotonia znacznego stopnia
Podawanie:
pojedynczą dawką 2ml/segment (przeważnie do 10-20ml)
ciągłe (cewnik)
Znieczulenie podpajęczynówkowe (rdzeniowe)
polega na blokowaniu przewodnictwa nerwowego przez podanie środka miejscowo znieczulającego do
przestrzeni podpajęczynówkowej w odcinku lędźwiowym
Anatomia: przestrzeo podpajęczynówkowa zawarta jest pomiędzy oponą pajęczą a oponą miękką, zawiera płyn mózgowo-
rdzeniowy, korzenie nerwów rdzeniowych i naczynia rdzenia kręgowego. Rdzeo kręgowy i kooczący go stożek nerwowy
znajduje się na wysokości L1-L2. Punkcja przestrzeni podpajeczynówkowej powinna byd wykonywana na poziomie L3-L4 i
L4-L5. Linia międzygrzebieniowa (linia łącząca górne brzegi kolców biodrowych) znajduje się na wysokości wyrostka
kolczystego L4 lub przestrzeni L4-L5.
Po podaniu środka do przestrzeni podpajeczynówkowej następuje:
blokada współczulna
blokada czuciowa
blokada ruchowa
Preparaty: hiperbaryczne środki znieczulenia przewodowego (ciężar właściwy środka jest większy od ciężaru właściwego
płynu mózgowo-rdzeniowego) *w ZOP stosuje się hipo-, izo- i hiperbaryczne]
0,5% Bupiwakaina Spinal Heavy
5% Lignokaina Grave
Zakres znieczulenia obejmuje: kooczyny dolne, miednicę mniejszą, jamę brzuszną, może sięgad do wysokości Th6
Identyfikacja igłą rdzeniową – wypływ płynu mózgowo-rdzeniowego potwierdza poprawną identyfikację
Ogólne skutki znieczulenia:
hipotonia, bradykardia, obniżenie obwodowego oporu naczyniowego
dusznośd
atonia pęcherza moczowego
zahamowanie wydzielania amin katecholowych
Zastosowanie i wskazania: położnictwo (cięcia cesarskie – metoda preferowana), ginekologia (operacje w obrębie jamy
brzusznej i miednicy mniejszej), urologia i chirurgia ogólna, ortopedia
Przeciwwskazania:
bezwzględne: brak zgody pacjenta, zaburzenia krzepnięcia, stan zapalny skóry w miejscu wkłucia,
posocznica/sepsa, hipowolemia, wstrząs, niektóre choroby układu krążenia (zawał serca, wady serca, ciężkie
postacie nadciśnienia tętniczego) – bo może wystąpid hipotonia z powodu spadku oporu w połowie ciała.
względne: znaczne zniekształcenie kręgosłupa, silne bóle głowy i kręgosłupa w wywiadzie, zapalenia stawów,
osteoporoza, dyskopatie, przerzuty do kręgosłupa
Powikłania:
wczesne: hipotonia, nudności, wymioty, bradykardia, całkowite znieczulenie podpajeczynówkowe, spadek
temperatury ciała
późne: zatrzymanie moczu, bóle pleców, popunkcyjne bóle głowy (częstośd: 0,2-24%, leczy się długim leżeniem,
kofeiną), powikłania neurologiczne (krwiak, zakażenie, ropieo, zespół ogona kooskiego)
Podawanie:
znieczulenie podpajęczynówkowe pojedynczą dawką i ciągłe (cewnik)
wykonuje się tzw. barbotaż (mieszanie w strzykawce leku z PMR)
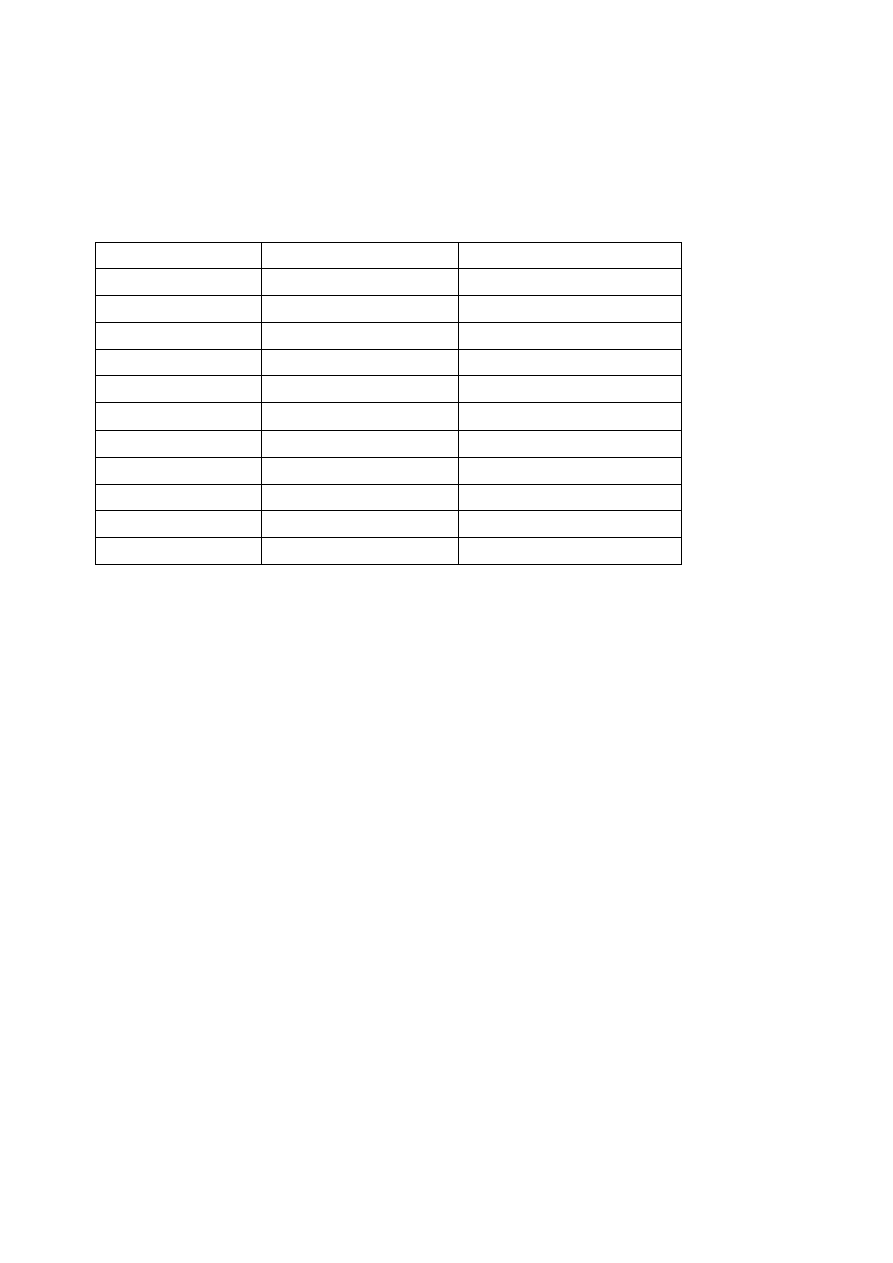
Znieczulenie kombinowane podpajęczynówkowo-zewnatrzoponowe (CSE)
znieczulenie łączące technikę rdzeniową i zewnątrzoponową ciągłą
wykonywane w jednej przestrzeni (specjalny zestaw) lub w dwóch przestrzeniach
technika zapewniająca bardzo szybkie znieczulenie podpajęczynówkowe, które może byd przedłużone za pomocą
leków podanych do cewnika zop lub cewnik zop może służyd jako metoda analgezji pooperacyjnej
Zastosowanie: chirurgia ogólna, ginekologia i położnictwo, urologia, ortopedia
Porównanie znieczulenia zewnątrzoponowego i podpajęczynówkowego
Znieczulenie z-op
Znieczulenie podpajęczynówkowe
Miejsce wkłucia
odcinek L, Th, S, C
odcinek lędźwiowy
Technika punkcji
trudna
łatwa
Miejsce wstrzyknięcia
przestrzeo zewnątrzoponowa
przestrzeo podpajęczynówkowa
Ilośd anestetyku
duża
mała
Początek działania
powolny
szybki
Czas trwania blokady
długi
nie tak długi
Rozprzestrzenianie się
gorzej sterowalne
lepiej sterowalne (hiperbaryczne)
Jakośd znieczulenia
średnia
bardzo dobra
Blokada ruchowa
słabo wyrażona
dobrze wyrażona
Reakcje toksyczne
możliwe
nie należy oczekiwad
Popunkcyjne bóle głowy
nie występują
występują u 0,2-24% pacjentów
Znieczulenie doopłucnowe
polega na podaniu środka miejscowo znieczulającego do jamy opłucnowej
Wskazania: półpasiec międzyżebrowy, stany po operacji sutka, klatki piersiowej
Preparaty:
2% roztwór lignokainy 20-25 ml
0,5% roztwór bupiwakainy 20-25 ml
Obecnie rzadziej stosowane
Wykonywany w linii pachowej środkowej lub pachowej tylnej V,VI,VII międzyżebrze
Środki znieczulenia przewodowego:
Są źle rozpuszczalnymi w wodzie, słabo zasadowymi aromatycznymi aminami
Aminoestry: kokaina,tetrakaina
Aminoamidy: prilokaina, lignokaina, bupiwakaina, etidokaina, mepiwakaina, ropiwakaina
Anestetyki lokalne mają właściwości hydro- i lipofilne
rozpuszczalnośd w lipidach warunkuje przenikanie przez błony fosfolipidowe tkanki nerwowej
rozpuszczalnośd w wodzie warunkuje stopieo jonizacji, który jest konieczny do blokowania kanałów sodowych
(napływ jonów sodu zablokowany)
Objawy toksyczne:
wynikają z przedawkowania lub pomyłkowego wstrzyknięcia donaczyniowego. Toksycznośd dotyczy:
układu nerwowego
układu krążenia
układu oddechowego
Objawy poprzedzające: brak czucia na języku i wargach, metaliczny smak w ustach, sennośd, zawroty głowy,
dzwonienie w uszach, niewyraźna mowa, zaburzenia widzenia (podwójne widzenie)
Zasadnicze objawy zatrucia: niepokój, drgawki, utrata przytomności, śpiaczka, bedech, hipotonia, arytmie
komorowe, bradykardia, migotanie komór, zatrzymanie krążenia

Postępowanie w przypadku zatrucia:
drgawki: podanie dożylne benzodwuazepin
zatrzymanie oddechu: natychmiastowa intubacja
zatrzymanie krążenia: resuscytacja krążeniowo-oddechowa
hipotonia: podad płyny dożynie, włączyd leki wspomagające czynnośd serca (katecholaminy)
tachyarytmie komorowe lub migotanie komór: kardiowersja lub defibrylacja
dalsze leczenie w OIT
Warunki bezpiecznego wykonania znieczulenia przewodowego:
stanowisko anestezjologiczne wyposażone w aparat do znieczulenia
zabezpieczenie resuscytacyjne (sprzęt resuscytacyjny)
źródło tlenu
stały dostęp dożylny
stałe monitorowanie pacjenta w czasie znieczulenia
Monitorowanie pacjenta w znieczuleniu przewodowym obejmuje:
układ krążenia: pomiar ciśnienia tętniczego metodą pośrednią, częstośd serca, EKG, pulsoksymetria
układ oddechowy: obserwacja ruchów oddechowych klatki piersiowej, zabarwienie skóry, częstośd oddechów,
saturacja
układ nerwowy: ocena stanu świadomości (kontakt słowno-logiczny z pacjentem)
Wyszukiwarka
Podobne podstrony:
Metrologia ćwiczenia 2012
cwiczenia s e 2012
sp material cwiczeniowy 2012 karta odpowiedzi s 1
Stylistyka Konspekt ćwiczeń 2012-2013 2, Polonistyka, Stylistyka
Tematyka ćwiczeń 2012 propozycja, agh, III rok, Technologie obróbki ubytkowej, TOU
Zeszyt do cwiczen 2012 2013
cwiczenia1 2012
regulamin ćwiczeń 2012, Stomatologia UMED Łódź, immunologia
Plan ćwiczeń 2012-13, OŚ, sem II 1 SOWiG, Planowanie Przestrzenne
plan cwiczen 2012, Semestr IV
elementy elektroniczne plotka 2kola cwiczeniowe 2012 2013
cwiczenie 1 2012
PKB cwiczenia 2012
Struktura sacrum cwiczenia 2012 2013 konspekt lista lektur
elementy elektroniczne plotka 2kola cwiczeniowe 2012 2013
więcej podobnych podstron