1
Opracowanie pytań z Optometrii I
1. Przedstaw sposób postępowania z pacjentem nieczytającym
największych optotypów ze standardowej odległości badania (przy
podmiotowym badaniu refrakcji)
Jeżeli pacjent nie rozpoznaje największego optotypu z 6/5 m, zmniejszamy odległość badania.
Jeżeli pacjent nie rozpoznaje największego optotypu z 1 m, to polecamy mu liczyć palce
naszej dłoni z odległości 1m lub mniejszej.
V = liczy palce z 1 m
Jeżeli pacjent nie liczy palców sprawdzamy czy widzi ruch naszej ręki przed okiem.
V = ruchy ręki przed okiem
2. Jakie tablice optotypów używane są w podmiotowym badaniu
ostrości wzroku.
Tablice do oceny podmiotowej ostrości wzroku:
tablice optotypów literowe,
tablice optotypów nieliterowo-cyfrowe:
haki snellena,
pediatryczna wersja haków snellena
pierścienie Landolta (szczególnie przy stwierdzaniu astygmatyzmu).
Snelenn vs LogMAr:
Pięć znaków w każdej linii
Zmniejszeniu rozmiaru liter towarzyszy proporcjonalne zmniejszenie spacji
Zachowanie stałej progresji wielkości znaków (np. zejście o trzy rzędy znaków w dół zawsze
odpowiada dwukrotnemu zmniejszeniu wielkości znaków)
Uwzględnia częściowo prawidłowe odczytanie znaków w najniższej odczytanej linii
Statystycznie potwierdzona większa dokładność i powtarzalność
2
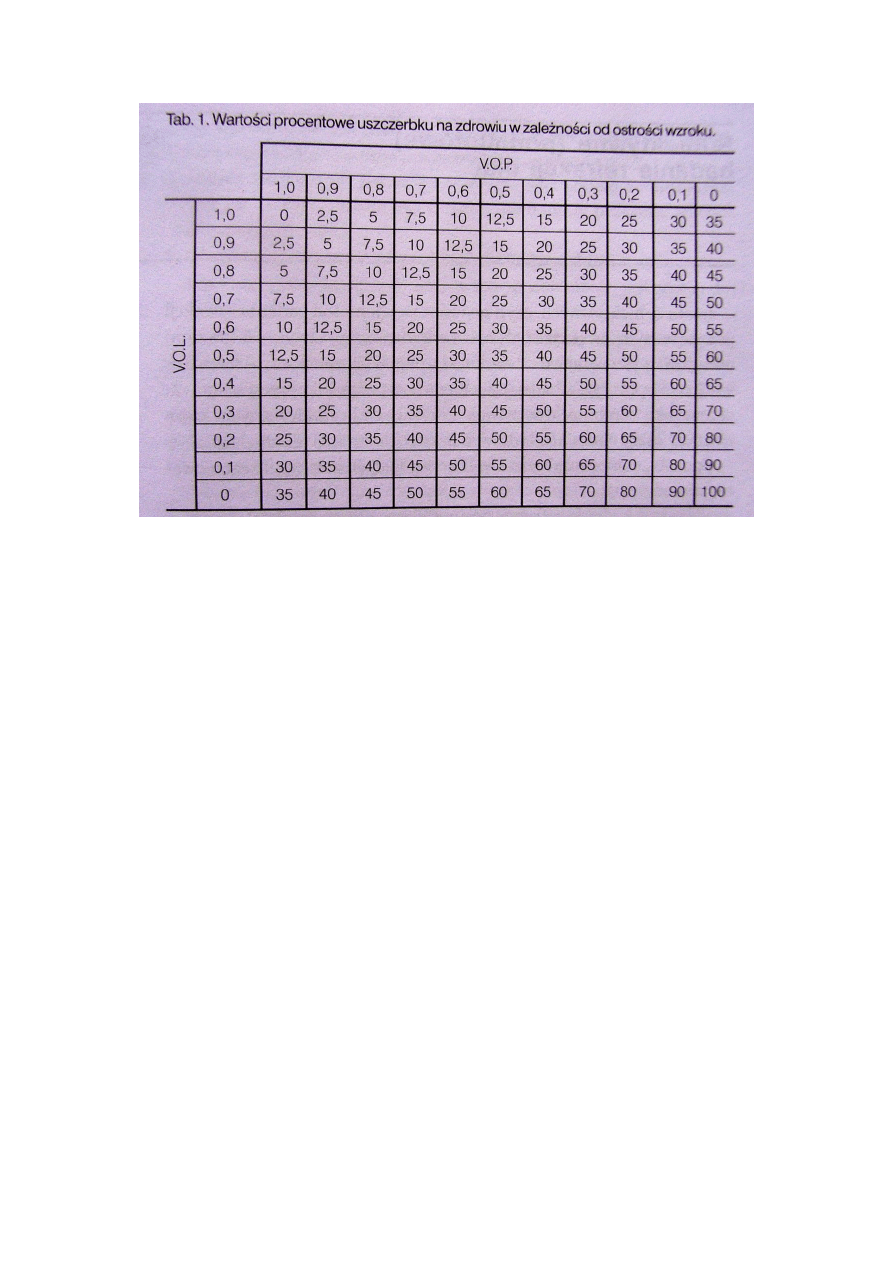
3. Podaj ogólne zasady określania procentowego uszczerbku na zdrowiu
u pacjenta o danej ostrości widzenia.
Ostrość widzenia określona PO KOREKCJI
4. Omów ogólne zasady podmiotowego pomiaru refrakcji i przedstaw
szczegółowo procedurę ustalania które oko jest dominujące do dali i
do bliży
Refrakcja – różnica pomiędzy długością dioptryczną danego oka i jego mocą optyczną
(zdolnościa skupiającą) przy wyłączonej akomodacji.
Przyjmujemy, jest to przybliżenie, że refrakcja jest równa najlepszej korekcji kontaktowej do
dali (dal rzeczywista a nie „gabinetowa”)
Tablice optotypów pozwalają zwykle na określenie ostrości 0,1<V<1,5 (2)
Jeżeli tablica wykalibrowana jest dla odległości badania b różnej od faktycznej odległości
badania L to V = V
L
x L/b
Subiektywne ( podmiotowe) badanie refrakcji oka
Istota subiektywnych, czyli podmiotowych metod badania refrakcji polega na tym, że pacjent
obserwuje z określonej (zwykle 5 lub 6 m) odległości wystarczająco oświetlone i o odpowiednik
kontraście różnej wielkości optotypy, a badający ustawia bezpośrednio przed badanym okiem taką
kombinację soczewek sferycznych i cylindrycznych, która utworzy ostry obraz na siatkówce przy
rozluźnionej akomodacji.
Sposób dobierania soczewek korygujących zależy od zastosowanej metody:
W trakcie badania refrakcji pacjent bierze aktywny udział ( jest więc podmiotem w tym
badaniu) i musi udzielić informacji, jak widzi (stąd subiektywność badania) przedstawione optotypy
lub inne testy.
Dobry kontakt między badanym a badającym, precyzyjne wydawanie poleceń i zadawanie
pytań przez niego jest warunkiem koniecznym do osiągnięcia celu, jakim jest określenie takiej
kombinacji sferocylindrycznej, która zapewni najlepszą ostrość wzroku przy poczuciu wystarczającego
komfortu.
Badanie refrakcji prowadzi oddzielnie dla każdego oka. Zwykle badanie rozpoczyna się od oka

3
prawego, lewe jest wtedy przysłonięte odpowiednią zaślepką. Następnie badane oko jest oko lewe
przy zasłoniętym oku prawym.
Ostatnio, w celu wyeliminowania możliwości odgadywania zapamiętanych wcześniej
optotypów , zaleca się rozpoczynać badanie od oka gorzej widzącego.
Jeśli natomiast ostrość wzroku obu oczu jest zbliżona, należy najpierw ustalić które oko jest
dominujące i badać refrakcję tego oka w drugiej kolejności.
Podsumowując! Podmiotowe badanie refrakcji wymaga:
Aktywnego udziału pacjenta. Obserwowania pacjenta, a nie tablicy optotypów
Dobrego kontaktu między badanym a badającym
Precyzyjnego wydawania poleceń
Zadawania precyzyjnych pytań
WYZNACZANIE OKA DOMINUJĄCEGO DO DALI I DO BLIŻY
1. CEL
Określenie, ktore oko jest dominujące.
2. WYPOSAŻENIE
Tekturka z wyciętym pośrodku otworem o średnicy 15 mm
Przesłonka
Ołówek (lub dwa)
3. OŚWIETLENIE
umiarkowane
4. OBIEKT OBSERWACJI
Pojedynczy optotyp (czytelny) lub kropka z rzutnika. W badaniu bliży można też użyć
dwoch ołowkow.
5. ODLEGŁOŚĆ FIKSACJI (OBSERWACJI)
Dal (4-6) m
Bliż - 40 cm
6. KOREKCJA
Badamy w noszonej korekcji, tj. w okularach - nie należy ustawiać mocy korekcji w
foropterze.
7. JEDNOCZNIE / OBUOCZNIE
Obuocznie
8. INSRUKCJA
„Proszę powoli ponosić tekturkę na wyciągniętych ramionach tak, aby przez otwor
widać było literkę (kropkę)”. Nie należy wyjaśniać, co badamy.
9. POSTĘPOWANIE
Każemy podnieść tekturkę na wyciągniętych ramionach i obserwować obiekt, a
następnie a następnie zamknąć lewe oko (ewentualnie możemy je przysłonić, jeżeli
badany ma z tym problem). Jeżeli obiekt jest nadal widoczny, to oznacza, że okiem
dominującym jest prawe; jeśli obiekt znika, to dominujące jest lewe. Taki sam test
stosujemy do dali, jak i do bliży.
Przy braku tekturki z otworem można kazać złożyć wyciągnięty dłonie w taki sposob,
aby między nałożonymi na siebie kciukami a pozostałymi palcami powstał
trojkątnych otwor, przez ktory będzie można obserwować obiekt.
Zamiast zamykać lub przysłaniać oko możemy kazać (po pojawieniu się obiektu w
otworze) powoli przysuwać tekturkę do oka: badany ustawi otwor przed okiem
dominującym.
Inną metodą jest wykorzystanie zjawiska fizjologicznego dwojenia (do dali i bliży).
Przy wyznaczaniu oka dominującego do dali trzymamy w wyciągniętej dłoni ołówek
na rzutowanej na ekranie kropce, a następnie zamknąć lewe oko: jeżeli kropka
pokrywa się z ołówkiem, to dominującym okiem jest oko prawe, jeśli nie – oko lewe.

4
W przypadku bliży używamy dwóch ołówków: każemy je ustawić przed oczami jeden
za drugim, a następnie zamknąć lewe oko. Jeżeli nadal się pokrywają, to
dominującym okiem do bliży jest oko lewe, jeżeli nie – oko lewe.
10. NOTACJA WYNIKOW
Zapisujemy, ktore oko jest dominujące do dali, a ktore do bliży.
11. NORMY
Brak
12. UWAGI
Walt w 1968 r. stwierdził, że u . populacji to samo oko dominujące jest do dali i
bliży. Stwierdzono też, że osoby praworęczne w 70 procentach mają rownież prawe
oko dominujące.
Określenie oka dominującego:
Istnieją różne sposoby ustalenia, które oko jest dominujące. Jeden z najprostszych
wykorzystuje przesłonę w postaci kartki z otworem: do dali o średnicy około 2 cm, a do bliży o
średnicy ok. 4mm.
Przy określeniu oka dominującego do dali badany obserwuje obuocznie z odległości 5 m
wskazany pojedynczy obiekt (np. optotyp lub punkt świetlny) i trzymając kartkę z otworem w
wyciągniętych rękach podnosi ją na wysokość swoich oczu tak, aby przez otwór widzieć ten obiekt.
Dalszą część badania można przeprowadzić na dwa sposoby:
Należy zasłonić raz jedno, a raz drugie oko. Okiem dominującym jest to, którego zasłonięcie
sprawia, że badany przestaje widzieć obserwowany obiekt.
Obserwując uważnie wskazany obiekt badany zbliża kartkę do twarzy. Oko przed, którym
ustawi w ten sposób otwór, jest okiem dominującym.
Określenie oka dominującego do bliży (40cm) można przeprowadzić podobnie. Badany
obserwuje obuocznie wskazany pojedynczy obiekt (odpowiednio mniejszy) znajdujący się w
odległości 40 cm, przy czym kartkę z otworem o średnicy 4 mm trzyma w połowie tego dystansu, a
więc w odległości 20 cm od twarzy. Dalsza część badania przebiega jak przy określeniu oka
dominującego do dali.
Zwykle oko dominujące do dali jest także dominujące do bliży.
Natomiast jednoimienna dominacja oka i ręki nie zawsze się potwierdza.
5. Przedstaw procedurę wyznaczania ekwiwalentu sferycznego metodą
Dondersa i metodą testu czerwono-zielonego.
Określenie ekwiwalentu sferycznego (korekcji sferycznej) można przeprowadzić metodą Dondersa
lub za pomocą testu czerwono-zielonego.
Metoda Dondersa (metoda zamglenia)
Metoda Dondersa polega na określeniu ostrości wzroku oka patrzącego w dal (5 lub 6 m), a następnie
stosowaniu coraz mocniejszych soczewek korekcyjnych, aż do osiągnięcia najwyższej ostrości wzroku.
W czasie tej procedury w celu rozluźnienia akomodacji należy dokonać zamglenia, czyli
przekorygowania „w plus" (badany widzi optotypy zamazane), a następnie wycofać się z niego do
uzyskania najwyższej ostrości wzroku.
Najlepsza korekcja sferyczna, czyli ekwiwalent sferyczny, to soczewka sferyczna o algebraicznie
największej mocy, a więc:
• soczewką poprawnie korygującą nadwzroczność jest najmocniejsza soczewka dodatnia, przy której
nie występuje pogorszenie wzroku
• soczewką poprawnie korygującą krótkowzroczność jest najsłabsza z soczewek ujemnych, przy której
uzyskuje się najwyższą ostrość wzroku.

5
Przykład 1
Ostrość wzroku oka bez korekcji wynosi V = 0,7.
Przy wprowadzeniu przed to oko soczewek dodatnich o coraz większej mocy D ostrość wzroku V
zmieniała się następująco:
D 0,00 +0,25 +0,50 +0,75 +1,00 +1,25 +1,50 +1,75
V 0,7 0,9 1,0 1,5 1,5 1,5 1,0 0,8
Najlepsza korekcja sferyczna (ekwiwalent sferyczny) wynosi w tym przypadku +1,25 dioptrii.
Przykład 2
Ostrość wzroku oka bez korekcji wynosi V = 0,3. Przy wprowadzeniu przed to oko soczewek ujemnych
o coraz większej mocy D (algebraicznie o coraz mniejszej) ostrość wzroku V zmieniała się
następująco:
D 0,00 -0,25 -0,50 -0,75 -1,00 -1,25 -1,50 -1,75
V 0,3 0,4 0,6 0,8 1,0 1,5 1,5 1,0
Najlepsza korekcja sferyczna (ekwiwalent sferyczny) wynosi w tym przypadku -1,25 dioptrii.
Przykład 3
Ostrość wzroku oka bez korekcji wynosi V = 0,2.
Przy wprowadzeniu przed to oko soczewek ujemnych o coraz większej mocy D ostrość wzroku V
zmieniała się następująco:
D 0,00 -0,25 -0,50 -0,75 -1,00 -1,25 -1,50 -1,75
V 0,2 0,3 0,4 0,5 0,5 0,5 0,4 0,3
Najlepsza korekcja sferyczna (ekwiwalent sferyczny) wynosi w powyższym przypadku -0,75 dioptrii.
Test czerwono-zielony
Dla określenia najlepszej korekcji sferycznej, czyli ekwiwalentu sferycznego można zastosować test
czerwono-zielony. Test ten wykorzystuje zależność zdolności skupiającej układu optycznego oka od
częstotliwości, czyli barwy fali świetlnej.
Różnica zdolności skupiającej układu optycznego oka dla fal z czerwonego i zielonego przedziału
widma wynosi około 1,5 dioptrii, a więc ogniskowa obrazkowa oka dla światła czerwonego jest
odpowiednio dłuższa niż ogniskowa dla światła zielonego.
Test czerwono-zielony składa się z dwóch pól: czerwonego i zielonego. Na obu polach umieszczone są
czarne optotypy różnej wielkości lub inne znaki testowe o wymiarze kątowym wynoszącym około 30'
(0,5°).
Test czerwono-zielony może być prezentowany jako tablica podświetlana, test wyświetlany z rzutnika
lub test prezentowany na monitorze ekranowym. Test ten jest przedstawiany przy ciemnym
oświetleniu.
Określenie ekwiwalentu sferycznego oka za pomocą testu czerwono-zielonego polega na
przyporządkowaniu mu takiej soczewki sferycznej, przy której optotypy na czerwonym i zielonym
polu są jednocześnie widziane jednakowo. Oko nie powinno akomodować i dlatego najpierw należy
dokonać przekorygowania, a następnie wycofując się z niego doprowadzić do wyrównania
zaczernienia znaków testowych na obu polach.
W przypadku oka miarowego obraz pola zielonego zostanie utworzony przed siatkówką, a pola
czerwonego - za siatkówką. Optotypy obu pól postrzegane są z jednakowym kontrastem, czyli
jednakowo czarne.
Oko krótkowzroczne będzie widzieć optotypy czerwonego pola wyraźniej niż zielonego, gdyż
skupienie promieni czerwonych zachodzi bliżej siatkówki. W przypadku nadwzroczności jest
odwrotnie.
Test czerwono-zielony jest przydatny również w przypadku osób z nieprawidłowym postrzeganiem
6
barw. Zdarzają się jednak osoby prawidłowo rozpoznające barwy, dla których ten test jest
nieskuteczny.
Obie powyżej omówione metody, metoda Dondersa i test czerwono-zielony, pozwalają określić
najlepszą korekcje sferyczną.
Jeżeli przy najlepszej korekcji sferycznej ostrość wzroku V < 1, to astygmatyzm jest bardzo
prawdopodobny. Jak go stwierdzić i dokładnie określić? Tym problemem zajmiemy się w następnym
numerze.
6. Omów przybliżoną zależność pomiędzy ostrością widzenia V
osiągniętą w wyniku optymalnie dobranej korekcji sferycznej a
spodziewaną wielkością astygmatyzmu
Ostrość wzroku ( visus )
Moc cylindra ( dptr [D] )
0,15
3,00
0,2
2,50
0,25
2,00
0,35
1,50
0,5
1,00
0,7
0,50
0,8
0,25
7. Wyznaczanie przybliżonego położenia osi korygującego cylindra
ujemnego metodą tarczy Greena
WSTĘPNE WYZNACZENIE OSI I MOCY CYLINDRA KORYGUJĄCEGO
PRZY UŻYCIU TESTU TYPU „TARCZA ZEGARA”
1. CEL
Wstępne wyznaczanie osi i mocy cylindra korygującego
2. WYPOSAŻENIE
Foropter lub kaseta okulistyczna i oprawy próbne
Test typu „tarcza zegara”
Tablica optotypow lub rzutnik/wyświetlacz optotypow
3. OŚWIETLENIE
Umiarkowane
4. OBIEKT OBSERWACJI
Test do badania astygmatyzmu, optotypy

7
5. ODLEGŁOŚĆ FIKSACJI (OBSERWACJI)
Dal (4-6 m)
6. KOREKCJA
Ekwiwalent sferyczny wady refrakcji.
7. JEDNOCZNIE / OBUOCZNIE
Jednoocznie
8. INSRUKCJA DLA BADANEGO
Przekorygowanie: „Proszę powiedzieć, kiedy wskazany rząd optotypow zacznie się
zamazywać”
Test „tarcza zegara”: „Proszę spojrzeć na tablicę i wyobrazić sobie, że jest to tarcza
zegara. Czy ktoraś z kresek (lub kreski) jest bardziej czarna, wyraźniejsza od
pozostałych? Jeżeli tak to ktora (ktorą godzinę wskazuje)?” Następnie: „Proszę
obserwować całą tarczę i powiedzieć, kiedy wszystkie linie wyrownają się, będą
jednakowe.”
9. POSTĘPOWANIE
Przekorygowanie: Wskazujemy badanemu rząd optotypow o 3-4 rzędow wyżej niż
aktualna ostrość wzroku badanego, a następnie stopniowo, powoli zmieniamy sferę
o +0,25 dptr., aż do momentu, kiedy badany zgłosi lekkie zamazywanie się
optotypow. Wielkość przekorygowanie powinna wynosić około +0,75 - +1,00 dptr.
Test „tarcza zegara”: Następnie pokazujemy badanemu test typu „tarcza zegara” i
pytamy się czy ktoreś z linii są ciemniejsze, bardziej wyraźne od pozostałych. Jeżeli
badany odpowie, że tak, to prosimy, aby określił ktorą linie widzi najwyraźniej.
Prosimy, aby badany określił kierunek najciemniejszej linii godzinowo _ wtedy
wstępne ustawienie osi cylindra korygującego wg. skali TABO uzyskamy mnożąc
podaną godzinę razy 30
0
. W obliczeniach należy wziąć pod uwagę „niższą godzinę”,
np. jeżeli badany powie, że najciemniejsza linia leży na godzinie 2 i 8 _ to wstępna
oś cylindra korygującego będzie wynosiła 2 x 30
0
= 60
0
_ taką oś ostawiamy w
foropterze (ew. oprawie probnej).
Następnie dodajemy stopniowo (o -0,25 dptr) mocy cylindra (ujemnego!), aż do
momentu, aż wszystkie linie nie będą jednakowe.
Wykonując tą procedurę należy pamiętać, że pacjent musi być cały czas w
przekorygowaniu. Dlatego też, na każde -0,50 dptr cylindra należy dodać +0,25 sfery.
Ponieważ w chwili dodawania cylindra jesteśmy już w przekorygowaniu, można
rozpocząć dodawanie sfery dopiero, gdy cylinder przekroczy -1,00 dptr.
W chwili gdy badany zgłosi, że wszystkie linie są jednakowe, należy do sfery dodać
+0,25 dptr. Badany powinien zgłosić, że wszystkie linie bardziej się zamazały, ale
nadal są jednakowe. Jeżeli badany zgłosi, że po przekorygowaniu wyrożnia się ta
sama linia, ktora była najciemniejsza wcześniej, oznacza to najprawdopodobniej, że
przekorygowanie było za małe i cylinder nie został jeszcze w pełni skorygowany.
Badany może zgłosić rownież, że zaczęła się wyrożniać linia niż przedtem (np.
prostopadła do niej) może to świadczyć o przekorygowaniu cylindra. W takim
przypadku należałoby powtorzyć procedurę.
Następnie schodzimy z przekorygowania przy użyciu testu czerwono – zielonego lub
metody Dondersa.
10. NOTACJA WYNIKOW
Zapisujemy uzyskany wynik (sf / cyl /oś). Można rownież sprawdzić i zanotować
ostrość wzroku przez tą korekcję.
11. NORMY
Brak
12. UWAGI
Im mniejszy astygmatyzm, tym badany może widzieć początkowo więcej czarnych,
wyraźnych linii.
Badany zamiast jednej linii może wyrożnić dwie linie, np. na godzinie 1 i 2 _ wtedy
wstępną oś cylindra korygującego ustawiamy w 45
O
.
Należy pamiętać, iż ta procedura określa jedynie wstępną wartość osi i mocy
cylindra. Wartości te muszą być uściślone przy użyciu innych testow, np. przy użyciu
cylindra skrzyżowanego.

8
8. Przedstaw ogólny schemat badania optometrycznego i omów
szczegółowo wybrany punkt tego badania (z wyjątkiem badania
widzenia obuocznego)
1. Założenie dokumentacji medycznej pacjenta.
Profil pacjenta, historia chorób oczu i innych przebytych chorób, historia chorób oczu i innych
schorzeń w rodzinie, skarga główna oraz drugorzędne skargi.
2. Badanie wstępne.
Ostrość wzroku w korekcji i bez niej, przesiewowe badanie pola widzenia, cover test oraz inne
testy ruchomości gałek ocznych, badanie odruchów źrenicznych, tonometria, pomiar ciśnienia
tętniczego oraz inne badanie przydatków oka.
3. Badanie stanu zdrowia narządu wzroku.
Badanie lampy szczelinowej oraz badanie dna oka po rozszerzeniu źrenicy i inne testy, jak
wskazano.
4. Badanie refrakcji.
Keratometria, skiaskopia, refrakcja przedmiotowa oraz ostrość wzorku po korekcji.
5. Badanie widzenia obuczonego.
Forie lataralne(horyzontalne) i wertykalne, wergencje fuzyjne oraz dysparacje fiksacji z 6 m
oraz 40 cm, pomiar forii w gradiencie, badanie obuoczne z cylindrem skrzyżowanym,
amplituda akomodacji oraz pomiary względnej akomodacji. Dodatkowe procedury, które
mogą wynikać z wywiadu z pacjentem lub odnotowanych objawów, obejmują badanie pola
widzenia, diagnostykę zeza, testy na rozwój widzenia oraz badanie niedowidzenia.
9. Opisz zawartość i sposób prowadzenia listy problemów zgłaszanych
przez pacjenta
Obejmuje wszystkie problemy zgłaszane przez pacjenta a nie tylko te które mogą być
rozwiązane przez specjalistę sporządzającego listę,
Powinna zawierać daty powstanie (zgłoszenia problemu i jego rozwiązania).
przy kolejnych wizytach jest aktualizowana,
stanowi odrębną od bazy danych część dokumentacji.
Zapisujemy na stronie 2 – wewnętrznej str. okładki.
Plan rozwiązywania problemów pacjenta:
Plany powinny posiadać tytuł, być kolejno numerowane i zawierać:
dodatkowe informacje dotyczące:
wyeliminowanych hipotez,
badań diagnostycznych i postępowania dla każdej z przewidywanej opcji
diagnostycznej,
parametrów wybranych do monitorowania postępów zastosowanego postępowania,
szczegółowy opis zastosowanego aktualnie postępowania z wymienieniem zamiennego
efektu końcowego.
Instruktarz udzielony pacjentowi i . lub jego opiekunom.
Notatki z monitorowania postępów :
Tytuł i numer notatki,
Ocenę postępu podmiotową i przedmiotową.
Modyfikację/uzupełnienie planu
Szczególnie przydatne są przy dobieraniu soczewek kontaktowych. Wskazanie jest by notatki każdej
wizyty były na osobnej kartce lub formularzu wkładanym do teczki pacjenta.

9
10. Jakie czynności należy wykonać, gdy przychodzi pacjent już wcześniej
przez kogoś skorygowany
Trzeba ustalić od kiedy pacjent je nosi i jak często. W przypadku soczewek kontaktowych przez
ile godzin, dni bez przerwy. Istotne jest też kiedy po raz pierwszy zaczął używać pomocy wzrokowych.
Posiadaną korekcję należy zneutralizować i zanotować ostrość wzroku bez i z korekcją. Zmierzyć
keratometrem/dioptriomierzem parametry używanych pomocy wzrokowych.
Zanotować:
Zanotować materię i geometrię szkieł, pokryć i VD.
Dopytać o wszelkie problemy z widzeniem. Uszczegółowić dane zawarte w formularzu wstępnym.
11. Omów sposób zadawania pytań i notowania odpowiedzi pacjenta w
trakcie przeprowadzania wywiadu
Pytania otwarte np.:
,,Co z pana oczami jest nie w porządku?”
,,Co sprawiło, że chce Pan zbadać swój wzrok?”
,,Jaka jest Pana główna dolegliwość?”
Odpowiedzi pacjenta staramy się zapisywać nie zmieniając jego oryginalnych sformułowań gdy
może to prowadzić do błędnych interpretacji.
Zadając bardziej szczegółowe pytania uściślamy naturę głównego problemu z jakim przyszedł
pacjent i ewentualnie identyfikujemy problemy dodatkowe.
12. Omów elementy wywiadu dotyczące ogólnego stanu zdrowia
pacjenta i występujących w rodzinie
chorób narządu wzroku
chorób ogólnoukładowych mogących wpływać na jakość
widzenia
Pytamy o :
1. Aktualny stan zdrowia i choroby ostatnio przebyte.
2. Przyjmowane leki i przyczyny ich przyjmowania (parfarmaceutyki).
3. Ostatnie wizyty lekarskie i dentystyczne.
4. Nadciśnienie, cukrzyce, choroby serca, nerek, choroby tarczycy.
Choroby narządu wzroku i ogólnieukładowe w rodzinie pacjenta.
Ta część wywiadu powinna dotyczyć w szczególności tych patologii które są dziedziczne ( jaskra,
nadciśnienie, cukrzyca)-przydatność formularza.
13. Wymień przyczyny pogorszenia ostrości wzroku (inne niż ametropie) i
omów przyczyny zmierzchowego pogorszenia ostrości
Niewyraźny obraz może wskazywać na to, że:
Jeżeli przed wizytą pacjent długo i intensywnie pracował z bliska i jest w wieku przed
prezbiopijnym, to być może ma nieskorygowaną nadwzroczność nieskorygowany
astygmatyzm lub słabą zdolność do akomodacji.
Jeżeli objaw występuję gł. w nocy to zapewne jest to miopia zmierzchowa ewentualnie

10
retinopatia barwnikowa dotykająca w pierwszej fazie pręcików odpowiedzialnych za widzenie
nocne. Zmienione chorobowo pręciki nie absorbują światła
Jeżeli objaw występuje głównie w jasne słoneczne dni, prawdopodobnie mamy do czynienia z
początkami mętnienia soczewki zlokalizowanej w jądrze lub w pobliżu tylnego bieguna
soczewki.
Jeżeli u osoby starszej objawami towarzyszy przejściowy zanik lub przyciemnienie widzenia
mogą to być nieprawidłowości w obrębie tętnic szyjnych i dolnej w głównej tętnicy siatkówki.
Jeżeli występuje u osobnika młodego może to być skutek migreny lub stwardnienia
rozsianego.
14. Jakie okoliczności i objawy sugerują, że przyczyną pogorszenia
ostrości widzenia może być
stwardnienie rozsiane,
odwarstwienie siatkówki w obszarze plamki żółtej
Stwardnienie rozsiane- często jednym z wczesnych objawów stwardnienia rozsianego jest chwilowa
utrata widzenia. Jest ona spowodowana pozagałkowym zapaleniem nerwu wzrokowego i przyjmuje
postać mroczka pozytywnego – mroczka, którego pacjent jest świadomy. Mroczek może być kształtu
zbliżonego do ameby, zmieniający kształt i znikający i pojawiający się ponownie i zwykle obejmujący
obszar fiksacji. Jeśli widzi się pacjenta podczas ataku, mroczek można uchwycić za pomocą
perymetrii. W niektórych przypadkach stwardnienia rozsianego występuje zapalenie nerwu
wzrokowego, w innych natomiast zapalenie ogranicza się do pozagałkowej części nerwu
wzrokowego, w wyniku czego nie istnieją żadne nieprawidłowe oznaki oftalmoskopowe, stąd ani
lekarz, ani pacjent nie zauważają niczego.
Jeżeli występuje u osobnika młodego może to być skutek migreny lub stwardnienia rozsianego
zmiany czucia w kończynach lub na twarzy (33%),
całkowite lub częściowe zaniewidzenie (16%),
epizody podwójnego widzenia (7%),
osłabienie (13%),
niestabilność chodu (5%),
problemy z utrzymaniem równowagi (3%).
Odwarstwienie siatkówki to rozdzielenie wewnątrz siatkówki, w przypadku którego nabłonek
barwnikowy siatkówki zostaje oddielony od czopków i pręcików oraz innych warstw siatkówki
czuciowej. Zazwyczaj poprzedzone przez kilka godzin, dni, lat oddzieleniem ciała szklistego, znanym
jako ,,tylne oddzielenie ciała szklistego i jego zapadnięcie”.
UWAGA :
Jeśli ma nastąpić odwarstwienie siatkówki, objawy których doświadcza pacjent będą zależały od
umiejscowienia odwarstwienia !
jeżeli odwarstwienie obejmuje obszar plamkowy to pacjent stwierdzi, że kurtyna opuszcza się
przed okiem,
jeżeli odwarstwienie obejmuje obszar pozaplamkowy, pacjent najprawdopodobniej zobaczy
ciemny przedmiot, mroczek w polu widzenia.
15. Jakie charakterystyki składają się na kompletny opis bólu głowy;
omów ból głowy spowodowany napięciem ocznym
Bóle głowy- Bywa, że przyczynę można już ustalic na podstawie profilu i historii pacjenta, ale
najczęściej to nie wystarcza. Niektóre z dodatkowych testów stanowią część rutynowego badania

11
optometrycznego. Pacjenta nakłaniamy do szczegółowego opisu bólu pozwalając mu opisać go
własnymi słowami i gdy opis jest niepełny pytamy o
Kiedy i w jakich okolicznościach ból wystąpił po raz pierwszy (jak dawno i o jakiej porze dnia)
Częstotliwość bólu
Natężenie
Charakter bólu (ucisk, kłucie, itp.)
Czas trwania bez przerwy
Przyczyna wg pacjenta
Możliwie dokładne umiejscowienie
Napięcie oczne:
Uczucie zmęczenia, dyskomfortu, bólu zlokalizowane w oku lub bezpośrednim jego sąsiedztwie
mające związek z patrzeniem
Ból głowy, a napięcie oczne:
Napięcie wywołane długotrwałą pracą wzrokową. Często ból spowodowany tą przyczyną
ujawnia się dopiero następnego dnia rano.
Do optometrysty trafiają na ogół pacjenci z bólem wywołanym napięciem ocznym i o
umiarkowanym natężeniu utrzymującym się tygodnie lub co najwyżej przez kilka miesięcy
Niektórzy autorzy próbują powiązać siłę i lokalizację bólu z określonymi wadami refrakcji lub
zaburzeniami widzenia obuocznego
Należy dołożyć wszelkich starań aby ustalić czy ból głowy ma związek z problemami ocznymi.
Nie należy zapominać o problemach widzenia obuocznego nawet przy niewielkich wadach
refrakcji (silna esoforia do bliży może wywoływać napięcie i bóle głowy)
Należy uwzględnić profil pacjenta
Jeżeli podstawowe badanie medyczne i dentystyczne nie wyjaśniło przyczyn bólu należy
spróbować korekcji. Jeżeli objawy miną to zaoszczędziliśmy pacjentowi dużo uciążliwości i
pieniędzy.
Można skorygować „na próbę” , lecz należy pamiętać o efekcie placebo
Efekt placebo
Zdarza się, że pacjent, który przyjął placebo, zamiast prawdziwego leczenia, naprawdę zdrowieje.
Okazuje się także, że sama wizyta lekarza, czy drobna porada udzielona niekoniecznie w gabinecie
może znacznie poprawić stan pacjenta. Ta sfera psychiki człowieka nie jest do końca zbadana.
Z drugiej strony chory, wierząc, że przyjął silną dawkę leku, zauważa u siebie poprawę (przecież tak
musi być!), chociaż ona w rzeczywistości nie nastąpiła.
16. Jakim schorzeniom narządu wzroku towarzyszy światłowstręt?
Światłowstręt, fotofobia – nadwrażliwość oka na światło, objawia się najczęściej odruchowym
mrużeniem powiek. Może być objawem schorzeń tęczówki, zapalenia spojówek, zranień rogówki,
niektórych chorób zakaźnych jak na przykład odry, wścieklizny, zaniku czopków (achromatopsja).
Może też występować jako jeden z objawów przy silnych osłabieniach organizmu spowodowanych
dowolnymi przyczynami (np. zatrucie alkoholowe), a także w migrenie. Jest także skutkiem ubocznym
diagnostycznego lub leczniczego zastosowania atropiny.
Światłowstręt- Ból, światłowstręt i łzawienie, wskazują na podrażnienie ocznej części V nerwu
czaszkowego. Gdy dominuje światłowstręt to sugeruje to wirusowe zapalenie rogówki lub wrodzoną
jaskrę (u dzieci do 5 lat)
17. Jakim stanom/schorzeniom oka towarzyszy objaw zw. Halo
Obecność halo wokół świateł jest jednym z klasycznych objawów jaskry zamkniętego kąta. Pacjenci
często widzą aureole w nocy, kiedy źrenica jest najszersza. Uważa się, że są one wynikiem obrzęku

12
rogówki, chociaż Emsley uważał, że są one wynikiem pojawienia się małych wzgórków w nabłonku
rogówki.
Emsley opisał procedurę różnicującą aureole jaskrowe od fizjologicznych spowodowanych
radialną strukturą soczewki. Jeśli umieszczona pionowo szczelina stenopeiczna zostaje przesunięta w
przód i tył poziomo przed źrenicą, aureola wywołana promienistą strukturą soczewki będzie sprawiała
wrażenie poruszania się po kole w momencie przesuwania szczeliny. Natomiast aureola wywołana
obrzękiem rogówki w jaskrze nie będzie się obracać. !
18. Opisz wzgórze (wyspę) widzenia.
Miejsce o najwyższej czułości, przypada na okolice plamki.
19. Jaki wynik i jakich badań pozwala stwierdzić, że pacjent ma
zaburzenia pola widzenia
O zaburzeniu pola widzenia mówimy gdy pojawiają się istotne statystyczne odstępstwa od
znormalizowanego kształtu. Zaburzenia opisujemy określając czy dany obszar jest wklęsły czy
wypukły, jaki jest jego kształt, wielkość i głębokość.
20. Wyjaśnij znaczenie terminów: perymetria kinetyczna, perymetria
statyczna. perymetria przesiewowa
Obuoczne pole widzenia powstaje ww wyniku nałożenia się pola widzenia oka prawego i lewego.
Wspólna część to właśnie obuoczne pole widzenia, a skroniowe obszary półksiężycowate pochodzą
tylko od jednego oka- prawego lub lewego.
Istnieją trzy podstawowe metody badania pola widzenia:
Metoda konfrontacyjna
Perymetria kinetyczna
Perymetria statyczna
Metoda konfrontacyjna służy do orientacyjnej oceny pola widzenia i pozwala na
stwierdzenie większych ubytków. Polega Ona na porównywaniu pola widzenia badającego z
polem widzenia badanego. Podczas badania obaj siedzą naprzeciw siebie w odległości 1m.
Badany ma przesłonięte jedno oko, a drugim wpatruje się nieruchomo w przeciwległe oko
badającego. Drugie ( np. biały matowy krążek o średnicy 5-10mm na metalowym drucie) od
obwodu ku środkowi
w połowie odległości między badanym a badającym. Znaczek ten przesuwany
jest w południkach poziomych, pionowych i skośnych. Koncentryczne zawężanie lub ubytki połowicze
pola widzenia można łatwo stwierdzić właśnie tą metodą.
Perymetria kinetyczna polega na wyświetlaniu znaczków świetlnych o określonej wielkości i
jasności. Znaczek jest przesuwany ze stałą prędkością wzdłuż kolejnych południków, a badający
zaznacza na odpowiednim schemacie miejsce, w którym jest on spostrzegany. Prze połączenie tych
punktów w kolejnych południkach wykreślana jest izoptera dla danej intensywności bodźca. Błędem
jest badanie pola widzenia przy użyciu tylko jednego znacznika.
W skroniowej części pola widzenia w odległości 13-17 stopni od punktu fiksacji znajduje się
bezwzględny mroczek fizjologiczny zwany plamą ślepą marittea. Odpowiada on tarczy nerwu
wzrokowego, która jest pozbawiona fotoreceptorów.
Perymetrię kinetyczną wykonuje się zwykle za pomocą perymetru Goldmana. Dokładne
przeprowadzenie perymetrii kinetycznej, wbrew często wyrażanej opinii jest czasochłonne. Jej wynik
zależy od wielu parametrów charakteryzujących sam aparat (wielkość znacznika, jego luminacja,
kontrast testu z tłem i barwa), a tak że sposobu prowadzenia badania przez osobę badającą oraz
zachowania się osoby badanej.
Perymetria statyczna różni się od kinetycznej tym, że test w chwili postrzegania go przez

13
badanego jest nieruchomy a zmienia się jego jasność (luminacja). Dzięki temu możliwa jest ocena
głębokości ubytków w polu widzenia i ukazanie drobnych zmian nieuchwytnych w perymetrii
kinetycznej. Zastosowanie komputerów do badania pola widzenia metodą statyczną stworzyło
nowoczesną metodę zwaną perymetrią komputerową lub perymetrią automatyczną.
21. Prawo Webera Fechnera i skala decybelowa
Prawo Webera-Fechnera – prawo wyrażające relację pomiędzy fizyczną miarą bodźca a reakcją
układu biologicznego. Dotyczy ono reakcji na bodźce takich zmysłów jak wzrok, słuch czy poczucie
temperatury. Jest to prawo fenomenologiczne będące wynikiem wielu obserwacji praktycznych i
znajdujące wiele zastosowań technicznych.
Wartość reakcji układu biologicznego jest proporcjonalna do logarytmu wielkości fizycznej będącej
miarą natężenia bodźca.
Prawo to można wyrazić wzorem:
gdzie:
w - reakcja układu biologicznego (wrażenie zmysłowe),
B - natężenie danego bodźca,
B
0
- wartość początkowa natężenia danego bodźca,
ln - logarytm naturalny
Decybel, dB – logarytmiczna jednostka miary równa 1/10 bela.
Decybeli używamy w sytuacji, gdy chcemy porównywać wielkości zmieniające się liniowo w bardzo
szerokim zakresie, a interesują nas zmiany względne (np. procentowe). Przykładem takiej sytuacji jest
pomiar wielkości, których zmiany ludzkie zmysły rejestrują zgodnie z prawem Webera-Fechnera.
Jednostką podstawową jest bel [B], jednak przyjęło się używać jednostki pochodnej – 10 razy
mniejszej czyli 1 dB = 0,1 B (stąd przedrostek decy).
Wartości wyrażane w decybelach odnoszą się do stosunku dwóch wielkości P do pewnej wielkości
odniesienia P
0
gdzie:
P
dB
– wielkość P w decybelach,
log
10
– logarytm dziesiętny,
P
0
– wielkość odniesienia.
Na przykład załóżmy, że chcemy pokazać na wykresie jak zmienia się pewna wielkość P:
P
0
= 1
P
1
= 10
P
2
= 100
P
3
= 1000
P
4
= 10000
Jeżeli nanieślibyśmy te wartości na skalę liniową, to punkty P
0
, P
1
, P
2
byłyby zupełnie niewidoczne.
Zmieńmy dane na decybele oznaczając otrzymane wielkości p

14
p
1
= 10 log (P
1
/P
0
) = 10 dB
i podobnie
p
2
= 20 dB
p
3
= 30 dB
p
4
= 40 dB.
22. Standardowe warunki badania perymetrycznego
Perymetria kinetyczna:
przesuwanie znacznika testowego ze strefy niewidocznej w kierunku środka, aż do
sygnalizacji zauważenia,
w trakcie badania osoba znajduje się przed półkulistą czaszą, z głową opartą na podbródku i
dotykającą naczółka. Jedno oko jest zasłonięte,
odległość badania ok 33 cm,
średnica kątowa obiektu świecącego 0,055ş (0,00525 mm˛) do 1,75ş (64 mm˛) (skala
Goldmana od 0 do V) Goldman III – standard w perymetrach statycznych
maksymalna wartość luminancji bodźca - 10 000 asb (3183 cd/m˛)
standardowa wartość luminancji tła - 31,5 asb (~ 10 cd/m˛)
czas wyświetlania 0,2 s. Szybkość przesuwu ok. 4ş/s
Perymetria statyczna – polega na wyświetlaniu nieruchomych bodźców o stałej wielkości i zmiennej
jasności, w ściśle określonych punktach pola widzenia.
23. Uproszczone badanie pola widzenia
BADANIE POLA WIDZENIA METODĄ KONFRONTACYJNĄ
1. CEL
Szybkie, jakościowe określenie ewentualnych ograniczeń w polu widzenia.
2. WYPOSAŻENIE
Długi (ok. 30 cm) i cienki pręt z wyraźną głowką, np. szprycha z zamalowanym na biało
„łebkiem” (średnica nie większa niż 5 mm)
Przesłonka
3. OŚWIETLENIE
Umiarkowane
4. OBIEKT OBSERWACJI
Oko osoby badającej
5. ODLEGŁOŚĆ FIKSACJI(OBSERWACJI)
Około 50 -60 cm
6. KOREKCJA
brak
7. JEDNOCZNIE / OBUOCZNIE
Jednooczne
8. INSRUKCJA DLA BADANEGO
„Proszę zasłonić sobie przesłonką jedno oko, a drugim patrzeć na moje otwarte oko. W
Pana/Pani pole widzenia będę wprowadzał białe kołko – proszę powiedzieć kiedy je Pan/Pani
zauważy i kiedy ono zniknie.”
9. POSTĘPOWANIE
Siadamy na wprost badanego w odległości 50 -60 cm i prosimy, aby zasłonił jedno oko. Sami
zasłaniamy (zamykamy) oko znajdujące się naprzeciw zasłoniętego okabadanego. Prosimy,

15
aby badany cały czas patrzył w nasze otwarte oko. Badający rownież musi cały czas patrzeć w
otwarte oko badanego.
Następnie wprowadzamy powoli pręt w pole widzenia - połowie dystansu międzynami a
badanym i z czterech kierunkow – gora, doł, nos, skroń.
Sprawdzamy, czy w tej samej chwili co badany zauważamy pręt w polu widzenia.
Badamy każde oko osobno.
10. NOTACJA WYNIKOW
Notujemy jakiekolwiek zmiany (opoźnienie) w spostrzeganiu pręta przez badanego.
Jeżeli nie ma widocznych anomalii, zapisujemy „P.P.” (pełne pole).
11. NORMY
Wartości oczekiwane pola widzenia:
Gora - 50 - 600
Nos - 600
Doł - 70 - 750
Skroń - 90 - 1000
12. UWAGI
Badanie ma charakter wybitnie przesiewowy i pozwala zauważyć tylko znaczące ubytki w
obwodowej części pola widzenia.
Osoba badająca musi mieć pełne pole widzenia!
Czasami budowa anatomiczna twarzy może ograniczać pole widzenia (duży nos, głęboko
osadzone oczy, wydatny łuk brwiowy, wydatne kości policzkowe).
24. Opisz budowę cylindra skrzyżowanego Jacksona i skutki jego
wstawienia przed oko osoby miarowej lub skorygowanej sferycznie
Cylinder skrzyżowany jest układem dwóch soczewek cylindrycznych o osiach tworzących kąt 90
stopni, jednakowych mocach, ale przeciwnych znakach.
Najczęściej stosowane są cylindry skrzyżowane o mocach +/- 0,25 D, oraz +/- 0,50 .
Cylinder skrzyżowany +/- 0,25 D, odpowiada sferocylindrycznej kombinacji:
sph +0,25 cyl -0,50 lub sph -0,25 D cyl +0,50 D
Cylinder skrzyżowany +/- 0,50 D cyl, odpowiada sferoylindrycznej kombinacji:
sph +0,50 cyl -1,00 lub sph -0,50 D cyl +1,00 D.
Cylinder skrzyżowany działa na wiązkę światła w płaszczyźnie osi cylindra dodatniego jak soczewka
rozpraszająca, a w płaszczyźnie cylindra ujemnego jak soczewka skupiająca.
Jeżeli cylinder skrzyżowany zostanie ustawiony przed okiem tak, że jego osie są zgodne z przekrojami
głównymi oka, to następuje albo zmniejszenie astygmatyzmu i poprawa ostrości wzroku, albo
zwiększenie astygmatyzmu i pogorszenie ostrości. Pozwala to na wykorzystanie cylindra
skrzyżowanego do stwierdzenia astygmatyzmu i określenia odpowiedniej korekcji.
Wstawiając CC przed oko miarowe wywołamy astygmatyzm mieszany.
25. Opisz procedurę doboru mocy cylindra korygującego metodą cylindra
skrzyżowanego Jacksona
UŚCIŚLENIE MOCY CYLINDRA KORYGUJĄCEGO PRZY POMOCY CYLINDRA
SKRZYŻOWANEGO

16
1. CEL
Uściślenie mocy wstępnie wyznaczonego cylindra korygującego.
2. WYPOSAŻENIE
Foropter lub kaseta okulistyczna z ręcznym CC 0,25 D i oprawy probne
Test typu „solniczka” lub pojedynczy okrągły optotyp.
3. OŚWIETLENIE
Umiarkowane
4. OBIEKT OBSERWACJI
Rząd optotypow (3-4 rzędow wyżej niż ostrość wzroku badanego)
5. ODLEGŁOŚĆ FIKSACJI (OBSERWACJI)
Dal (4-6 m)
6. KOREKCJA
Korekcja z wstępnie ustaloną mocą cylindra (ujemną) i uściśloną mocą cylindra, w
ekwiwalencie sferycznym!
7. JEDNOCZNIE / OBUOCZNIE
Jednoocznie
8. INSRUKCJA DLA BADANEGO
„Zobaczy Pan/i literkę O (taką solniczkę, kropeczki) w dwoch położeniach (przez dwa
szkiełka): 1 … [dajemy badanemu czas na ocenę] i 2 … [dajemy badanemu czas na
ocenę]. W ktorym z tych dwoch położeń literka O była ładniejsza, bardziej kształtna?”
Należy wyraźnie zaznaczyć, iż szukamy takich dwoch położeń, przez ktore literka O
będzie widziana jednakowo źle.
9. POSTĘPOWANIE
Wyświetlany pojedynczy, okrągły optotyp lub test „solniczki”. Optotyp powinien być
stosunkowo duży (o 3-4 rzędy wyżej niż ostrość wzroku pacjenta). Wprowadzamy
przed badane oko CC 0,25 D, tak aby osie CC były ustawione symetrycznie względem
osi cylindra korygującego.
Następnie obracając CC pokazujemy badanemu pozycję 1 oraz 2 i prosimy aby
wskazał położenie, przez ktore lepiej widzi obserwowany rząd optotypow.
Zmieniając położenie 1 i 2 zmieniamy położenia osi CC _ przy jednym położeniu oś
ujemna CC (zazwyczaj czerwone kropki lub kreski) pokrywa się z osią cylindra
korygującego, a przy drugim położeniu dodatnia oś CC (zazwyczaj białe lub czarne
kropki lub kreski) pokrywa się z osią cylindra korygującego.
Jeżeli:
· Oś ujemna CC pokrywa z osią cylindra korygującego _ zwiększamy moc
cylindra korygującego o-0,5 D, jednocześnie zwiększając moc sferyczną o
+0,25 D _np. z sph +1,00 cyl -0,75 zmieniamy na sph +1,25 cyl -1,25
· Oś dodatnia CC pokrywa z osią cylindra korygującego _ zmniejszamy moc
cylindra korygującego o-0,5 D (czyli dodajemy +0,50 cyl), jednocześnie
zmniejszamy moc sferyczną o -0,25 D _ np. z sph +1,00 cyl -0,75 zmieniamy
na sph +0,75 cyl -0,25
Szukamy takiego momentu, kiedy przy jednym i drugim położeniu CC badany będzie
widział jednakowo (jednakowo źle).
Jeżeli w kolejnym kroku, musimy się wrocić do poprzedniego (tj. w pierwszym kroku
badany widzi lepiej przy pokrywającej się osi ujemnej, a u drugim kroku przy osi
dodatniej), to możemy zmienić moc cylindra korygującego nie o 0,50 D, a o 0,25 D.
Zmieniając moc cylindra o 0,25 D teoretycznie powinniśmy zmienić sferę o 0,125 D,
jednak w praktyce nie robi się tego. Decyzję, o tym czy zmieniając cylinder o 0,25
sferę zmienimy o 0,25 czy też pozostawimy bez zmian, podejmuje badający na
podstawie swoich wcześniejszych pomiarow i obserwacji pacjenta.
10. NOTACJA WYNIKOW
Zapisujemy uzyskany wynik: sph / cyl / oś
11. NORMY
Brak
12. UWAGI
Przy dużej zmianie mocy cylindra, dobrze jest jeszcze raz wrocić do uściślenia osi CC, a
następnie ponownie jeszcze raz uściślić moc.

17
Zdarzają się pacjenci (zbyt dokładni), u ktorych nie będzie możliwe uzyskanie dwóch
jednakowych położeń.
26. Opisz procedurę uściślenia osi cylindra korygującego metodą cylindra
skrzyżowanego Jacksona
UŚCIŚLENIE OSI CYLINDRA KORYGUJĄCEGO PRZY POMOCY CYLINDRA
SKRZYŻOWANEGO
1. CEL
Uściślenie osi wstępnie wyznaczonego cylindra korygującego.
2. WYPOSAŻENIE
Foropter lub kaseta okulistyczna z ręcznym CC 0,25 D i oprawy probne
Test typu „solniczka” lub pojedynczy okrągły optotyp.
3. OŚWIETLENIE
Umiarkowane
4. OBIEKT OBSERWACJI
Optotyp, test typu „solniczka”
5. ODLEGŁOŚĆ FIKSACJI(OBSERWACJI)
Dal (4-6 m)
6. KOREKCJA
Korekcji z wstępnie ustawioną osią i mocą cylindra (ujemną), w ekwiwalencie
sferycznym! Np. korekcja po teście „tarczy zegara”.
7. JEDNOCZNIE / OBUOCZNIE
Jednoocznie
8. INSRUKCJA DLA BADANEGO
„Zobaczy Pan/i literkę O (taką solniczkę, kropeczki) w dwoch położeniach (przez dwa
szkiełka): 1 … [dajemy badanemu czas na ocenę] i 2 … [dajemy badanemu czas na
ocenę]. W ktorym z tych dwoch położeń literka O była ładniejsza, bardziej kształtna?”
Należy wyraźnie zaznaczyć, iż szukamy takich dwoch położeń, przez ktore literka O
będzie widziana jednakowo źle.
9. POSTĘPOWANIE
Wyświetlany pojedynczy, okrągły optotyp lub test „solniczki”. Optotyp powinien być
stosunkowo duży (o 3-4 rzędy wyżej niż ostrość wzroku pacjenta). Wprowadzamy
przed badane oko CC 0,25 D, tak aby osie CC były ustawione symetrycznie względem
osi cylindra korygującego.
Następnie obracając CC pokazujemy badanemu pozycję 1 oraz 2 i prosimy aby
wskazał położenie, przez ktore obserwowany obiekt wydaje mu się ładniejszy
(bardziej okrągły, bardziej kształtny).
Zmieniając położenie 1 i 2 zmieniamy położenie osi CC.
Gdy badany wybierze jedno z położeń, to przesuwamy oś cylindra korygującego o 150
w kierunku ujemnej osi CC w lepszym położeniu. Po zmianie osi cylindra należy
pamiętać rownież o odpowiedniej zmianie położenia CC _ tak aby osie CC były
ponownie ustawione symetrycznie względem osi cylindra korygującego (w przypadku
foroptera z tzw. sprzężonym CC odbywa się to automatycznie przy zmianie osi
cylindra korygującego).
Powyższą czynność powtarzamy, aż do momentu, kiedy badany zgłosi, że w obu
położeniach CC widzi jednakowo. Jednakże przy kolejnych zmianach osi cylindra

18
przesuwamy go o coraz mniejszą wartość _ czyli w pierwszym kroku o 15, w drugim
o 10 (gdy się cofamy) lub o 15 (jeżeli ponownie musimy zmienić oś w tym samym
kierunku co za pierwszym razem) i dalej analogicznie w kolejnych krokach o 5 i 2
(2,5).
Szukaną przez nas wartością jest oś cylindra korygującego, przy ktorej badany w obu
położeniach CC będzie widział jednakowo.
10. NOTACJA WYNIKOW
Zapisujemy dokładną oś uzyskaną w wyniku badania.
11. NORMY
Brak
12. UWAGI
Przy użyciu CC w pierwszej kolejności uściślamy oś, a dopiero potem moc.
Przy większej mocy cylindra przesunięcia mogą być mniejsze _ zamiast 15 – 10, zamiast 10 –
5.
Zdarzają się pacjenci (zbyt dokładni), u ktorych nie będzie możliwe uzyskanie dwóch
jednakowych położeń.
27. Opisz procedurę dobierania dodatku do bliży metodą cylindra
skrzyżowanego Jaksona z wykorzystaniem testu (optotypu) Wilmsa
Określenie wstępnego dodatku do bliży metodą cylindra skrzyżowanego ± 0,50 D:
Wykonujemy obuocznie w korekcji do dali
Oświetlenie ciemne
Pokazujemy test Wilmsa z odległości 0,4 m
Wprowadzamy cc ± 0,5 D
Dla prezbiopa linie poziome zwykle czarniejsze
Zwiększamy obustronnie sferę co 0,25 D do uzyskania jednakowego postrzegania linii
poziomych i pionowych
Przebieg procedury:
CEL: Sprawdzenie podmiotowe odpowiedzi akomodacji przy obserwacji przedmiotów bliskich.
1. WYPOSAŻENIE:
Kratownica z typowego testu do bliży w foropterze,
Foropter
2. OŚWIETLENIE:
Ciemne
3. OBIEKT OBSERWACJI:
Linie pionowe i poziome na specjalnej tabliczce.
4. ODLEGŁOŚĆ FIKSACJI:
40 cm.
5. KOREKCJA:
Prawidłowa korekcja do dali.
6. PRYZMATY:
Brak.
7. FILTRY:
Brak.
8. INSTRUKCJA:
“Czy widzi Pan/i kratownicę? Proszę obserwować linie pionowe i poziome czy są jednakowo
wyraźne? Jeśli teraz linie pionowe są bardziej wyraźne, to proszę obserwować, kiedy poziome
będą wyraźne tak samo lub lepiej” .
9. POSTĘPOWANIE:
Pacjent obserwuje test do bliży z ktarownicą, znajdujący się w ustalonej odległości -40 cm w
korekcji do dali. Przed okiem znaduje się dodatkowa soczewka CC z foroptera sf +0,50 D cyl. -
1,00 Dcyl x 90
o
oraz w zależności od stanu akomodacji dodatkowa soczewka dodatnia, która

19
spowoduje takie przesunięcie obrazu za siatkówce, że linie pionowe kratownicy będą dla
badanego bardziej wyraźne niż poziome. Następnie zdejmujemy przekorygowania do
momentu, gdy pacjent zgłosi, że oba rodzaje linii są jenakowo wyraźne lub wyrażniejsze są
linie poziome.
10. NOTACJA:
Notujemy wartość soczewki dodatkowej która spowoduje wyrównanie ostrości linii
pionowych i poziomych.
11. KOMENTARZ:
W przypadku pacjentów o dużej amplitudzie akomodacji badanie wskazuje jej niedostatek
(lub rzadziej –nadmiar). Dla prezbiopów ta soczewka może być wykorzyatna jako wstępny
dodatek do bliży
28. Co możesz powiedzieć o osiach głównych i mocach układu optycznego
składającego się z astygmatycznego oka i umieszczonego przed nim
cylindra skrzyżowanego Jacksona
W przypadku, gdy się CC nie przebiegają dokładnie symetrycznie w stosunku do przekrojów
głównych astygmatyzmu pacjenta, wartość cylindra wypadkowego w oby położeniach jest różna.
Powoduje to odmienne postrzeganie przez osobę badaną dwóch prezentowanych obrazów. W
kolejnych krokach procedury dokonywana jest taka zmiana osi CC by tę różnicę zniwelować.
29. Dlaczego dążymy do zrównoważenia bodźca do akomodacji
Jak wiadomo z praw Hering’a nasze oczy akomodują równo- akomodacja na prawym oku jak i
na lewym jest taka sama. Dzięki równoważeniu bodźca do akomodacji możemy określić czy nasza
korekcja jest odpowiednia; czy nie przekorygowaliśmy pacjenta, lub jego korekcja jest za słaba.
30. Przedstaw znane Ci procedury równoważenia bodźca do akomodacji
PROCEDURA
Podmiotowe wyznaczanie wady refrakcji RÓWNOWAŻENIE BODŹCA
DO AKOMODACJI (test Cowena i podobne)
CEL: doprowadzenie do wzajemnej równowagi korekcyjnej obu oczu
1. WYPOSAŻENIE:
foropter
rzutnik testów, panel LCD z polaryzacją
2. OŚWIETLENIE:
Ciemne.
3. OBIEKT OBSERWACJI:
Test czerwono-zielony spolaryzowany, test Cowena
4. ODLEGŁOŚĆ FIKSACJI:
4 - 6 m.
5. KOREKCJA:
W foropterze korekcja po jednoocznym uściśleniu sfery dla obu oczu.
6. PRYZMATY:
Brak.
7. FILTRY:
Polaryzacyjne.
8. INSTRUKCJA:
“Czy widzi Pan?Pani cztery barwne pola? …………Czy znaki na wszystkich polach są jednakowo
czytelne i tak samo czarne?”.....- dalej pytania dodatkowe zależne od wcześniejszych

20
odpowiedzi pacjenta – „Proszę obserwować znaki na polach zielonych, jeden ze znaków
zblednie lub ulegnie zamazaniu – czy tak jest?”
“Proszę teraz porównywać dwa zielone pola i powiedzieć, kiedy znak teraz bardziej czarny
(wyraźniejszy) zblednie (zamaże się, popsuje się) podobnie jak wcześniej „popsuty” kiedy
będą tak samo blade, tak samo zamazane?”.
9. POSTĘPOWANIE: Przed oczy badanego wstawiamy filtry polaryzacyjne, a na ekranie wyświetlamy
spolaryzowany test czerwono-zielony (OP widzi jedno pole czerwone i jedno , OL drugą parę pól i tak
samo OL, w sumie badany widzi cztery pola). Jeśli pola się poruszają, świadczy to
o forii, ale nie przeszkadza w badaniu. Jeśli badany widzi tylko 2 pola, to znaczy, że tłumi albo nie
odsłoniliśmy jednego oka. Jeśli widzi naprzemian 2, 3 i 4 kółka, to mamy rywalizację siatkówek i
metoda ta jest bezużyteczna. Najpierw więc należy upewnić się, ile pól badany widzi.
Najpierw sprawdzamy, czy optotypy na wszystkich czterech polach są podobnie czarne. Badany ma za
zadanie skoncentrować się na polach zielonych. Wprowadzamy arbitralnie przed jednym z oczu
przekorygowanie rzędu + 0,50 D do +0,75 D i pytamy osobę badaną czy znak na odpowiednim dla
tego oka polu zielonym „popsuł się”. Jeśli tak jest to wprowadzamy przed drugim okiem stopniowo
po +0,25 D przekorygowanie, prosząc pacjenta, by powiedział kiedy na na drugim polu zielonym znak
„popsuje” się tak samo, jak na pierwszym – kiedy będą tak samo blade lub zamazane. Jeśli zrównanie
jakości dwóch obrazów nastąpi przy takim samym przekorygowaniu, to mamy potwierdzenie
wcześniej otrzymanych jednoocznie wyników. Jeśli różnica w przekorygowaniu wynosi 0,25 lub mniej
powtarzamy procedurę wprowadzając tym razem przekorygowanie przed innym okiem niż za
pierwszym razem. Większa różnica niż 0,25 D świadczy o nieprawidłowych wynikach w badaniach
jednoocznych i wymaga powrotu do procedury jednoocznej.
Jeśli badany zauważy, że znaki są jednakowe o +0,25 D na drugim oku, możemy zejść z
przekorygowania obuocznie o 0,25 D (na Oku1 będzie wtedy dodatkowo +0,25, a na Oku2 pozycja
wyjściowa). Następnie polecamy porównanie znaków na polach czerwonych i zielonych – jeśli są
jednakowo czarne to może być poszukiwana korekcja. Jeśli na polu czerwonym są ciemniejsze, to
zmniejszamy obuocznie o kolejne 0,25 dptr (na Oku1 jest korekcja wyjściowa, na Oku2 o -0,25 D
mniejsza). +/-0,25 D to maksymalna różnica korekcji do zaakceptowania.
10. NOTACJA:
Notujemy korekcję dla każdego oka po uwzględnieniu ewentualnej poprawki.
11. KOMENTARZ:
Badanie wykonywane jest przy użyciu filtrów polaryzacyjnych – musimy sprawdzić czy polaryzacja
powoduje zniknięcie części obrazy, który każdym okiem powinien być niewidoczny. Przy korzystaniu z
rzutnika może się okazać konieczne zwiększenie oświetlenia do poziomu wystarczającego do
tłumienia obrazu. Jeśli nasze dotychczasowe procedury dały prawidłową korekcję, to optotypy tak dla
OP, jak i dla OL będą identycznie czarne na tle czerwonym, jak na zielonym. Jednak taki sam rezultat
uzyskamy, jeśli z korekcją zeszliśmy za bardzo w [-]. Stąd też wstawienie przed OP soczewki +0,50 D.
Jeśli musimy skorygować moc na którymś z oczu, to niektórzy sądzą że oko dominujące powinno
zachować stan sprzed przekorygowania.
12. UWAGI:
Badania tego nie możemy wykonać przy tłumieniu – często występujące tłumienie na barwę. Badanie
ma zastosowanie również w przypadku znaczącej różnicy najlepszej ostrości wzroku dla obu oczu.
PROCEDURA
Podmiotowe wyznaczanie wady refrakcji RÓWNOWAŻENIE BODŹCA
DO AKOMODACJI
(test zdwojenia z użyciem pryzmatów)
CEL: doprowadzenie do wzajemnej równowagi korekcyjnej obu oczu
1. WYPOSAŻENIE:
foropter
rzutnik testów, panel LCD z polaryzacją
2. OŚWIETLENIE:
Umiarkowane
3. OBIEKT OBSERWACJI:
Test czerwono-zielony spolaryzowany, test Cowena

21
4. ODLEGŁOŚĆ FIKSACJI:
4 - 6 m.
5. KOREKCJA:
W foropterze korekcja po jednoocznym uściśleniu sfery dla obu oczu.
6. PRYZMATY:
OP 3,00 pdptr BD , OL 3,00 pdptr BG
7. FILTRY:
brak
8. INSTRUKCJA:
"Proszę popatrzeć na rządek liter czy jest on wyraźny i pojedynczy?” ……….
„za chwilę obraz ulegnie zdwojeniu czy widzi Pani/Pan dwa rzędy liter……….czy litery w obu
rzędach są jednakowo wyraźne?”
”Teraz górny rząd ulegnie zamazaniu. Czy tak się stało?”
”Proszę obserwować rząd dolny i porównywać z górnym, kiedy litery w dolnym rzędzie będą
tak samo zamazane , jak w rzędzie górnym. Czy teraz? …..Czy teraz?”
9. POSTĘPOWANIE:
Przed oczy badanego wstawiamy soczewki pryzmatyczne, które powinny przekraczać wertykalne
rezerwy badanego, powodując dwojenie. W większości przypadków do zdwojenia wystarcza różnica
ok. 6,0
Jeśli badany widzi tylko jeden rząd znaków, to znaczy, że tłumi albo dysocjacja
jest zbyt mała.
Najpierw sprawdzamy, czy optotypy na obu polach są podobnie wyraźne. Badany ma za zadanie
obserwować zmiany ostrości znaków na obu polach. Wprowadzamy arbitralnie przed jednym z oczu
przekorygowanie rzędu + 0,50 D do +0,75 D i pytamy osobę badaną czy znaki w odpowiednim dla
tego oka rzędzie uległy rozmyciu. Jeśli tak jest to wprowadzamy przed drugim okiem stopniowo po
+0,25 D przekorygowanie, prosząc pacjenta, by powiedział kiedy na na drugim rzędzie znaki zamażą
się tak samo, jak na pierwszym – kiedy będą tak samo niewyraźne. Jeśli zrównanie jakości dwóch
obrazów nastąpi przy takim samym przekorygowaniu, to mamy potwierdzenie wcześniej
otrzymanych jednoocznie wyników. Jeśli różnica w przekorygowaniu wynosi 0,25 lub mniej
powtarzamy procedurę wprowadzając tym razem przekorygowanie przed innym okiem niż za
pierwszym razem. Większa różnica niż 0,25 D świadczy o nieprawidłowych wynikach w badaniach
jednoocznych i wymaga powrotu do procedury jednoocznej.
Jeśli badany zauważy, że znaki są jednakowe o +0,25 D na drugim oku, możemy zejść z
przekorygowania obuocznie o 0,25 D (na Oku1 będzie wtedy dodatkowo +0,25, a na Oku2 pozycja
wyjściowa). Następnie polecamy porównanie znaków na polach górnym i dolnym jeśli są jednakowo
czarne to może być poszukiwana korekcja. +/-0,25 D symetrycznie dla obu oczu to maksymalna
różnica korekcji do zaakceptowania.
10. NOTACJA:
Notujemy korekcję dla każdego oka po uwzględnieniu ewentualnej poprawki.
11. KOMENTARZ:
Podobne badanie można wykonać przy użyciu filtrów polaryzacyjnych i odpowiednio
spolaryzowanego testu dwóch rzędów optotypów– musimy sprawdzić czy polaryzacja powoduje
zniknięcie części obrazy, który każdym okiem powinien być niewidoczny
12. UWAGI:
Badania tego nie możemy wykonać przy tłumieniu. Badanie nie ma zastosowania w przypadku
znaczącej różnicy najlepszej ostrości wzroku dla obu oczu.
31. Z czego wynika duża waga jaką przykładamy do pomiaru ciśnienia
śródgałkowego
Badanie to:
Pomaga zidentyfikować pacjentów zagrożonych rozwojem jaskry
Pomaga odpowiednio zaklasyfikować pacjentów z problemami widzenia pod kątem
możliwości rozwoju innych patologii narządu wzroku
Zmierzona początkowa o wartość IOP pozwala wybrać właściwą terapię IOP uznanego za
prawidłowe ( 21mmHg)

22
Kolejne pomiary monitorują terapię i wskazują na ewentualną konieczność jej
zintensyfikowania. Wyika stąd konieczność bardzo dokładnego pomiaru IOP.
32. Pośredni i bezpośredni pomiar ciśnienia śródgałkowego
Ciśnienie śródgałkowe – ciśnienie jakie zawartość gałki wywiera na ścianę twardówki i rogówki.
Badanie ciśnienia śródgałkowego (oftalmotonometria) odbywa się za pomocą tzw. tonometrów.
Prawidłowe ciśnienie śródoczne wynosi ok. 16 mm Hg (2,1 kPa), a za górną granicę normy przyjmuje
się wartości 20–22 mmHg[1]. Wartości powyżej 21 mm Hg (2,8 kPa) zdarzają się w
2,5%[potrzebne źródło], a powyżej 24 mm Hg (3,2 kPa) w 0,15% zdrowej populacji.
pomiar pośredni: pomiar poprzez ocenę napięcia ścian gałki ocznej.
Pomiar bezpośredni: pomiar przy użyciu adekwatnego do tego celu urządenia: tonometru.
33. Jakie wartości ciśnienia śródgałkowego uważamy za normalne
(fizjologiczne)
Właściwe ciśnienie:
Norma: 8-24 mmHG (nordmann)
10-22 mm Hg (Weekes)
Średnio: 16 -25 mmHG (Kański)
granica: 23mm Hg (Worth)
różnica między 2 oczami < 4-5 mmHG
34. Przedstaw zasadę i przebieg pomiaru ciśnienia śródgałkowego
tonometrem Schiotza
Jest najpopularniejszym tonometrem. Ma prostą konstrukcję: tłoczek, wskazówkę na tle kali,
dodatkowe ciężarki do poszerzania zakresu, talerzyk o średnicy 9 mm i promieniu krzywizny 25 mm
do postawienia na rogówce, odczytu dokonujemy na skali i/lub nomogramie. Przeliczanie nacisku na
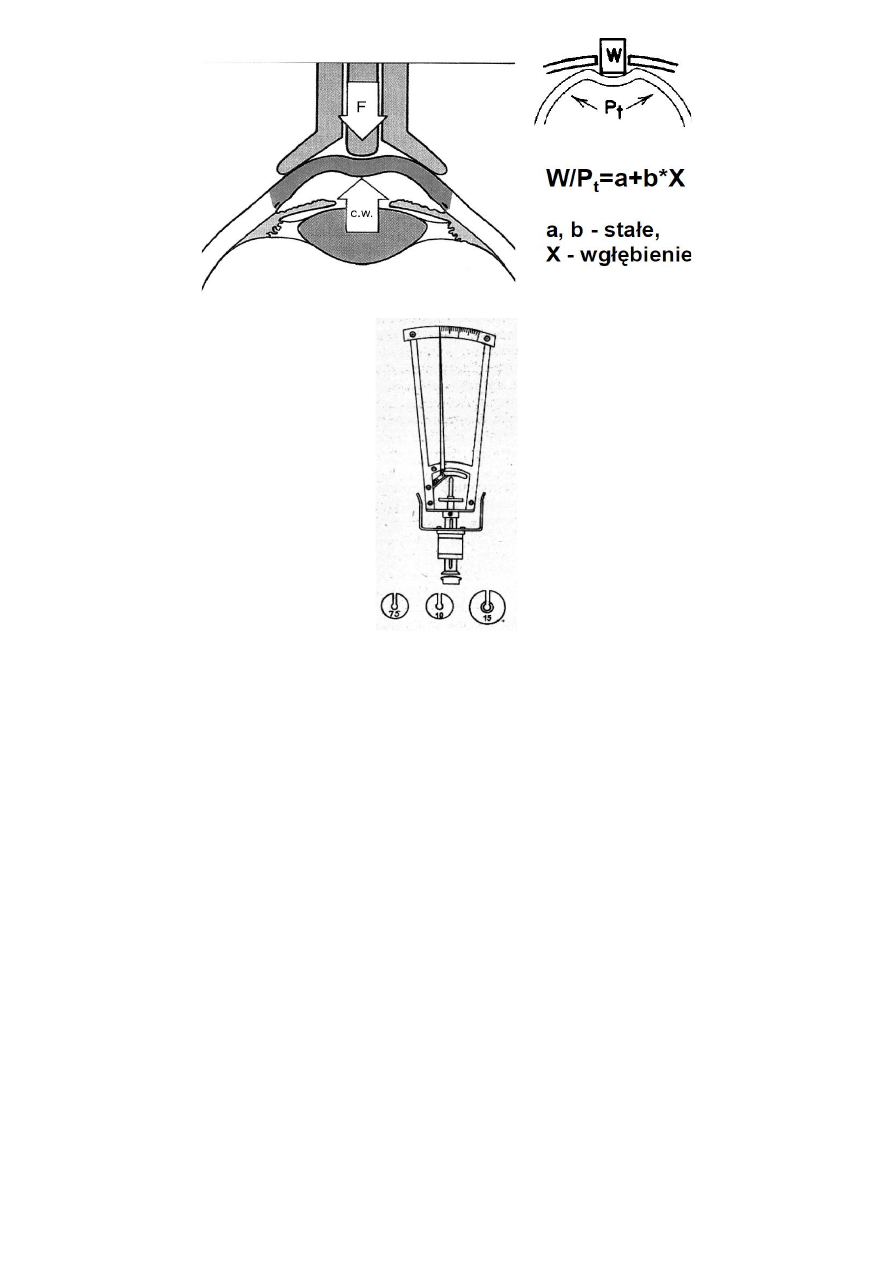
ciśnienie według nomogramu. Kalibracja na sztucznej rogówce. Położenie pacjenta na leżance,
znieczulenie obu oczu. Tonometr dezynfekujemy w palniku spirytusowym-potem trzeba go ostudzić.
Dokonujemy pomiaru. Obciążony instrument umieszczany jest na znieczulonej rogówce pacjenta
leżącego na wznak i patrzącego do góry, a ciśnienie IOP jest określone na podstawie wielkości
zagłebienia w rogówce uzyskanego przy standardowym obciążeniu 5,5 g. Przemywamy oczy, Czyścimy
i konserwujemy tonometr. Wadą tonometri schotza jest to, że pomiar nie jest czystym pomiarem IOP,
ale bywa zakłócony przez sztywność twardówki i rogówki, w mniejszym stopniu takżę, przez krzywiznę
rogówki. Oczy krótkowzroczne zwykle mają mniejszą sztywność niż oczy miarowe lub nadwzroczne,
dlatego wyniki pomiarów schotza, bywają błędnie niskie w prypadu krótkowzroczności i błędnie
wysokie w nadwzroczności.
Zalety: prostota i szybkość.
23
35. Przedstaw zasadę i przebieg pomiaru ciśnienia śródgałkowego
tonometrem aplanacyjnym Goldmana
Głowica tonometru Goldmana ma średnicę 3,06 mm która została dobrana tak by
zminimalizować efekt krzywizny rogówki i ciśnienie wywarte przez film łzowy i ma formę podwójnego
pryzmatu,. W celu wykonania pomiaru najpierw znieczula się rogówkę a następnie podaje
fluoresceinę. W tor oświetleniowy lampy wprowadza się filtr kobaltowy przez co głowica oświetlona
jest światłem niebieskim . Skala tonometru ustawiona jest na wartości jeden odpowiadającej
ciśnieniu 10 mm Hg. A jego głowicę ostrożnie przesuwa ię do przodu w kierunku rogówki za pomocą
joisticka, podczas gdy pacjent fiksuje na wprost przed siebie i lekko ku gorze. Na początku próbnik
umieszczony jest lekko poniżej osi widzenia pacjenta, by uniknąć kontaktu z rzęsami, gdy głowica
osiąga punkt 2-3 mm. Przed rogówką, głowicę podnosi się poprzez podniesienie lampy), aż znajdzie
się centralnie na rogówce, Tuż przed kontaktem badający zobaczy parę nikłych fioletowych półkuli,
które wskażą czy ustawienie w prostej linii jest prawidłowe czy nie. Gdy głowica dotknie rogówki
pojawiają się dwa zielone półkola, a za pomocą pokrętła sprężyny należy doprowadzi do zgrania
wewnętrznych brzegów obu półkul. W celu ustalenia wartości ciśnienia wartość odczytana ze skali
przy której doszło do zgrania wewnętrznych brzegów obu półkul należy pomnożyć przez 10.
Zalety: dokładność, pozycja badania siedząca.
Przed badaniem należy wyczyścić pryzm t tonometru np. alkoholem
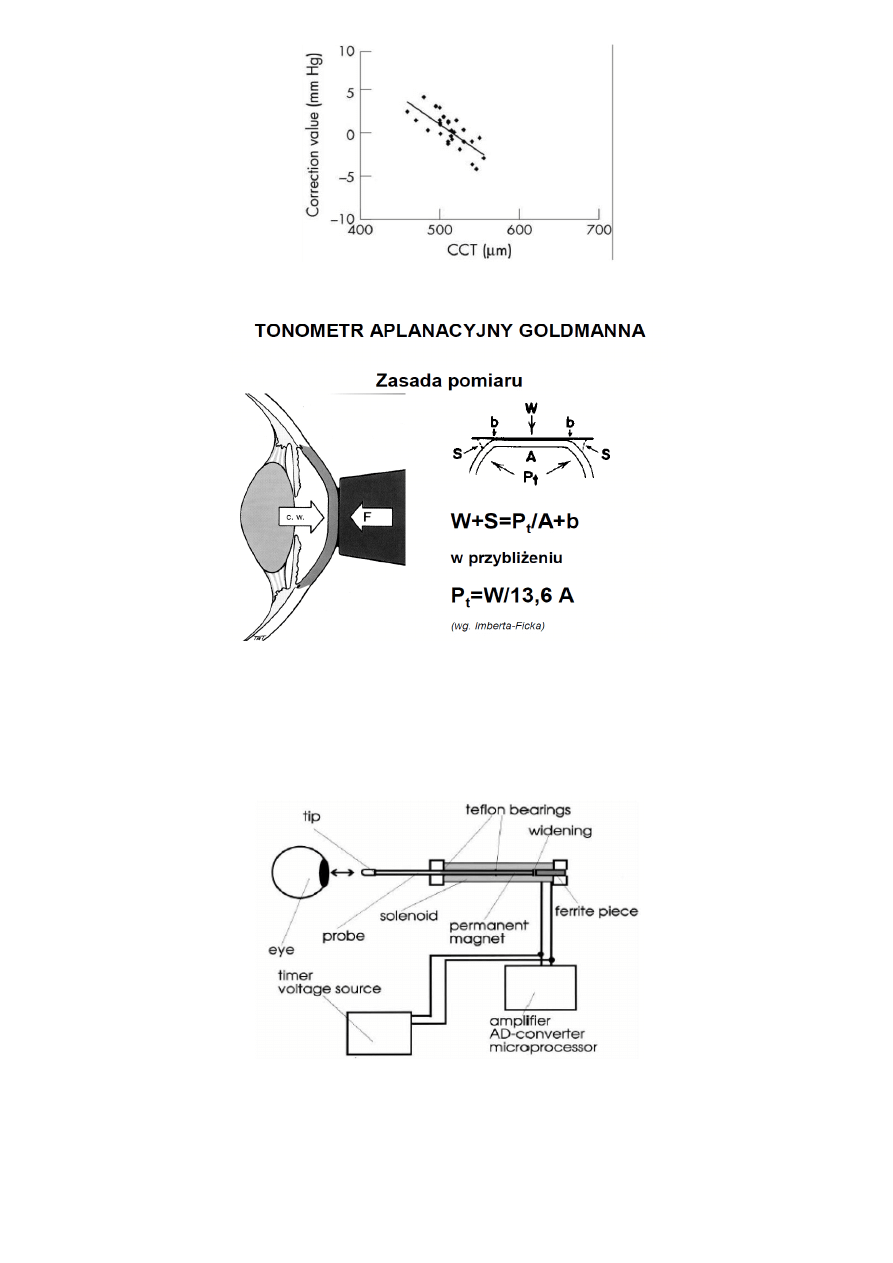
24
36. Opisz inne znane ci tonometry poza tonometrem Schiotza i
tonometrem aplanacyjnym Goldmana
Tonometr indukcyjny
Tonometr bezdotykowy: strumień powietrza doprowadza do wypłaszczenia okrągłej powierzchni
rogówki. Wypłaszczenie to odnotowywane jest w momencie, gdy część rogówki zachowuje się pod
względem optycznym jak lustro płaskie. System optyczny urządzenia zapewnia, że odczyt dokonywany
jest w momencie gdy jego dysza znajduje się we właściwej odległości od rogówki. Podmuch powietrza
wyrównuje okrężny rejon rogówki. W związku z tym, że strumień powietrza wypłaszcza rogówkę
25
ciśnienie IOP ustalone jest na podstawie siły, którą wywiera ten strumień na rogówkę w chwili
wypłaszczenia ( na podstawie pozycji tłoka w cylindrze). Urządzenie montowane jest na stoliku i
wyposażone jest w podpórki na brodę i czoło. Nie wymaga stosowania znieczulenia. Badający
powinien najpierw zademonstrować działanie urządzenia, umieszczając jego palec przed dyszą i
aktywując strumień poprzez naciśnięcie guzika kontrolnego. W momencie gdy pacjent siedzi przed
aparatem badający centruje dyszę w odległości kilku mm od rogówki pacjenta, a następnie patrząc
przez teleskop dokładnie ustawia dysze do momentu, gdy mały czerwony punkt będzie ostro
widoczny w centrum okręgu. Pacjent zostaje poinformowany, aby patrzeć na czerwony obiekt i nie
poruszać się. Po czym badający naciska spust uruchamiający strumień powietrza. Zwykle wykonuje się
2 lub 3 pomiary dla każdego z oczu.
37. Wyjaśnij na czym polega zjawisko histerezy w pomiarze ciśnienia
wewnątrzgałkowego
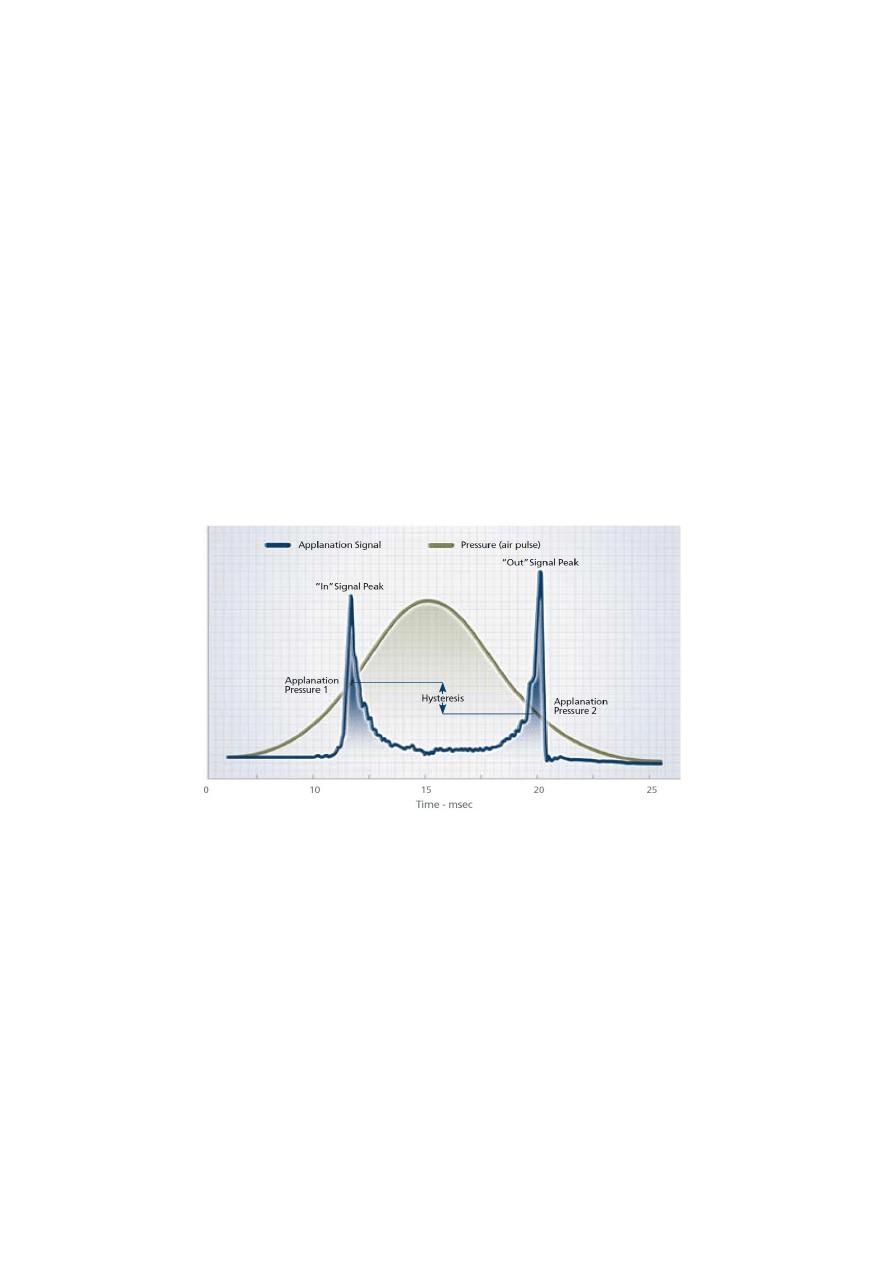
Zjawisko Histerezy – polega na opóźnieni u wskazania przy wzroście lub zmniejszeniu wartości
mierzonego ciśnienia. Wartość tego błędu jak również błędów powstałych nie można obliczyć na
drodze analitycznej. Po pierwszej aplonacji rogówka nie wróci do razu do swojego poprzedniego
kształtu stąd drugie mierzone ciśnienie będzie niższe.
Im „słabsze”, bardziej rozwarstwiona rogówka, tym szybciej wróci do swojego kształtu i różnica
dwóch zmiennych ciśnień będzie mniejsza.
Niebieska linia- ciśnienie aplanacji
Zielonkawa linia- ciśnienie strumienia powietrza
38. Wpływ zabiegu chirurgii refrakcyjnej na wynik pomiaru ćiśnienia
wewnątrzgałkowego
Wynik zmniejsza się
Przed zabiegiem należy wykonać pełną diagnostykę jaskrową. Po zabiegu pozostaje śledzić wygląd
tarczy nerwu wzrokowego i mierzyć pole widzenia.
Pacjenci mają cieńszą rogówkę 0,554mm ( średnia fizjologiczna, 0,514mm z jaskrą normalnego IOP)
CCT i jaskra podwyższonego IOP = 0,580mm
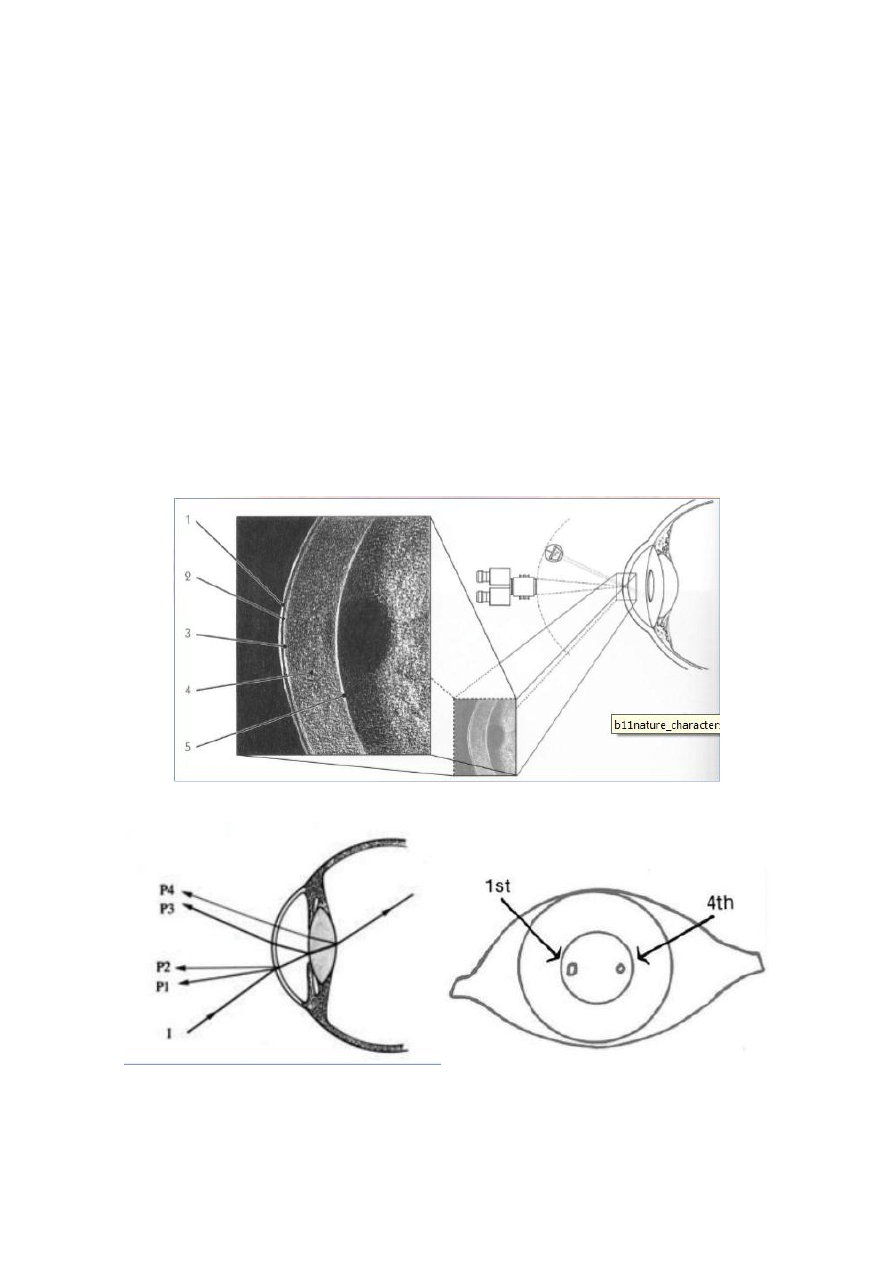
26
39. Opisz znane Ci metody pomiaru grubości rogówki
Pachymetria - Metoda diagnostyczna do oceny grubości rogówki.
Obowiązkowe badanie u chorych na jaskrę oraz nadciśnienie oczne, a także u grup ryzyka. Cienka
rogówka jest czynnikiem sprzyjającym rozwojowi neuropatii jaskrowej. Zmiany rogówki mogą byd
początkiem jaskry. Badanie wymagane przed zabiegami chirurgicznymi na rogówce, np. korekcje
LASIK itp.
•Pachymetry
–Kontaktowe (np. ultrasonograficzne)
–Bezkontaktowe (np. lampa szczelinowa, OLCR, obrazy Purkinjego, zasada Scheimpfluga)
–Mikroskopowe (mikroskopia konfokalna)
Lampa szczelinowa:
Oświetlenie szczelinowe cięcie optyczne:
•promień światła bardzo wąski o maksymalnym natężeniu, pod kątem 30–60°, zawsze od strony
skroni dla każdego oka
•powiększenie: średnie i duże
•przedmiot badania: położenie zmian w przekroju rogówki np. ciała obce, osady rogówkowe, nacieki
rogówkowe, barwnik na śródbłonku, grubośd miąższu rogówki, obrzęk rogówki i jej przymglenia
Odbicia Purkinjego

27
40. Jakie znasz choroby ogólnoukładowe dające zarówno objawy oczne
jak zaburzenia rytmu serca i podwyższenie ciśnienia tętniczego
Choroby
Efekty
Miażdżyca, nadciśnienie
Nawracające krwawienia
Retinopatia
Utrata wzroku
Zespół niedokrwienia oka
Zamknięcie naczyń siatkowki
Choroby płuc (sarhkoidoza, gruźlica)
Zapalenie błony naczyniowej oka
Choroby wydzielania wewnętrznego :
cukrzyca, nadczynność tarczycy i
niedoczynność tarczycy
Retinopatia
Zmiana refrakcji
Wytrzeszcz
Obrzęk wokół oczu
Porażenie ruchu oczu
Choroby krwi ( anemia i czerwonka)
Zamknięcie naczyń siatkówki
Plamki Rotha
Choroby układu neurologicznego: bóle głowy,
guz mózgu, rzekomy guz mózgu
Papiledemia
Widzenie aury
Ciąża
Zmiana refrakcji
Toksyczna retinopatia
41. Omów sposoby pomiaru tętna i klasyfikację wyników pomiaru
Puls, tętno – falisty ruch naczyń tętniczych zależny od skurczów serca i od elastyczności ścian tętnic.
Badanie tętna
Dokonuje się go na tętnicach powierzchniowych, najczęściej tętnicy promieniowej, choć także na
innych tętnicach dostępnych badaniu palpacyjnemu – tętnicy szyjnej zewnętrznej, ramiennej,
udowej, podkolanowej, skroniowej i grzbietowej stopy. Technika badania sprowadza się do uciśnięcia
tętnicy w miejscu, w którym leży bezpośrednio pod skórą czubkami dwóch palców. Do badania tętna
nie stosuje się kciuka, ponieważ w ten sposób można pomylić tętno badanego z własnym.
W czasie mierzenia pulsu zwraca się uwagę na cechy tętna, którymi są:
częstotliwość (liczba wyczuwanych uderzeń w ciągu minuty), której wartości prawidłowe
zależą głównie od wieku. W czasie badania na uwadze należy mieć, że nie należy badać tętna
po wysiłku fizycznym (po dużym wysiłku fizycznym częstotliwość może nawet przekraczać
200 uderzeń/min.) lub w stanie przeżyć emocjonalnych. Tętno może być częste (pulsus
frequens) lub rzadkie (pulsus rarus). Przeciętna częstotliwość tętna waha się w zależności od
wieku i wynosi około:
o
u płodu: 110-150/min
o
u niemowląt: 130/min
o
u dzieci: 100/min
o
u młodzieży: 85/min
o
u dorosłych: 70/min
o
u ludzi starszych: 60/min
miarowość – tętno jest miarowe (pulsus regularis) jeśli wszystkie uderzenia wykazują
jednakową siłę, a odstępy między nimi są jednakowe, w przeciwnym razie mówimy o tętnie
niemiarowym (pulsus irregularis);
wypełnienie – określa wysokość fali tętna i zależy od wypełnienia tętnicy krwią, co z kolei
zależy od rzutu serca. Tętno może być wysokie (duże) (pulsus altus, pulsus magnus), małe

28
(niskie, pulsus parvus), nitkowate, równe (pulsus equalis), nierówne i dziwaczne (pulsus
paradoxus);
napięcie – cecha tętna będąca wyrazem ciśnienia tętniczego. Tętno może być twarde (pulsus
durus), miękkie (pulsus mollis) bądź dwubitne.
chybkość – zależy od szybkości wypełniania się tętnicy i zapadania jej światła w okresie
jednego cyklu serca. Zależy od prędkości przepływu krwi i podatności ściany tętnic. Tętno
może być chybkie (pulsus celer) lub leniwe (pulsus tardus).
42. Omów zasady i sposób pomiaru ciśnienia tętniczego
Aby pomiar ciśnienia tętniczego był uznany za wiarygodny, musi zostać wykonany odpowiednim
urządzeniem pomiarowym oraz w wg ogólnie przyjętych zasad. Można posługiwać się klasycznym
sfignomanometrem rtęciowym, monometrem zegarowym oraz automatycznymi urządzeniami
oscylometrycznymi. Automatyczne urządzenia nadgarstkowe dopuszcza się w domowych pomiarach
ciśnienia tętniczego o ile przeszły procedury testowe i właściwie wykonuje się nimi pomiary ciśnienia.
Pomiar sfignomanometrem rtęciowym: metoda palpicyjna. Polega ona na napompowaniu mankietu
aparatu, a następnie na wyczuciu pojawienia się fali tętna w czasie jego deflacji. Moment ten
odpowiadał skurczowemu ciśnieniu tętniczemu. W metodzie tej obecnie stosowany jest stetoskop,
którym osłuchuje się tętnicę ramieniową. Do określenia wysokości ciśnienia kurczowego i
rozkurczowego konieczna jest osłuchowa identyfikacja tonów słyszanych w czasie wypuszczania
powietrza z mankietu. Należy zidentyfikować I i V fazę Korotkową.
Oprócz odpowiednich urządzeń pomiarowych istotna jest sama technika pomiaru. Przed pomiarem
chory powinien przynajmniej przez kilka minut przebywać w cichym i ciepłym pomieszczeniu. Nie
powinien przed pomiarem ciśnienia pić kawy alkoholu ani palić tytoniu. Ramię z założonym
manometrem powinno być podparte i pozbawione odzieży. Mankiet powinien znajdować się na
wysokości serca. Stetoskop należy przyłożyć nad tętnicą promieniową i napompować mankiet
powietrzem o 20-30 mmHg powyżej momentu, w którym nad tętnicą promieniową zanika puls.
Następnie wypuszczamy stopniowo powietrze z mankietu i rejestrujemy moment pojawienia się
zjawisk osłuchowych. Wykonywać 2 pomiary w odstępstwie 1-2 min.
Normy różne w zależności od płci i wieku (noworodek).
Wpływ temperatury ciała (18 uderzeń/stopień C), leki, wysiłek fizyczny.
Powyżej normy -tachykardia,
Poniżej normy-bradykardia,
Średnie ciśnienie tętnicze:
Dorosły:
120 mmHg – ciśn. skurczowe (SYS – Systole)
80 mmHg – ciśn. rozkurczowe (DIA – Diastole)
Noworodek (do 28 dnia życia)
102 mmHg – ciśn. skurczowe (SYS – Systole)
55 mmHg – ciśn. rozkurczowe (DIA – Diastole)
Dziecko (1–8 rok życia)
110 mmHg – ciśn. skurczowe (SYS – Systole)
75 mmHg – ciśn. rozkurczowe (DIA – Diastole)
29
43. Omów klasyfikacje wyników pomiarów ciśnienia tętniczego i
przyczyny błędów pomiarowych
Kategorie
Ciśnienie skurczowe ( mmHg)
Ciśnienie rozkurczowe
Optymalne
<120
i
<80
Prawidłowe
120-129
i/ lub
80-84
Wysokie prawidłowe
130-139
i/ lub
85-89
Stopień I nadciśnienia
140-159
i/ lub
90-99
Stopień II nadciśnienia
160-179
i/ lub
100-109
Stopień III nadciśnienia
>180
i/ lub
>110
Izolowane nadciśnienie
skurczowe
>140
i
<90
Przyczyny błędów pomiarowych:
niewłaściwe ustawienie ręki pacjenta do pomiaru,
pacjent nie potrafi zapanować nad stresem przez co fałszuje wynik pomiaru,
niewłaściwa interpretacja odsłuchu uderzeń serca,
rozmowa z pacjentem podczas pomiaru.
pomiar mógł być dokonany po bezpośrednim spożyciu przez pacjenta kawy lub papierosa
pomiar mógł dokonany kiedy pacjent wszedł z dworu do pomieszczenia, nie zdążył się
zaklimatyzować
44. Wyjaśnij na czym polega zjawisko fluorescencji i omów jego
zastosowanie w diagnostyce okulistycznej
Fluorescencja: jeden z rodzajów luminescencji – zjawiska emitowania światła przez wzbudzony atom
lub cząsteczkę. Zjawisko uznaje się za fluoresceinę, gdy po zaniku czynnika pobudzającego następuje
szybki zanik emisji w nowe około 10 ^-8 s. Gdy czas zaniku jest znacznie dłuższy to zjawisko jest
uznawane za fluorescencję.
Fluorescencja długożyciowa-gdy czas zaniku promieniowania jest znacznie dłuższy od zwykłej
fluorescencji, zwanej fluorescencją krótkożyciową.
45. Krople znieczulające do oczu - zastosowanie,
dawkowanie,Postępowanie
Krople znieczulające (lidokaina)-
Stężenie gotowego leku dobrane jest tak by do znieczulenia
wystarczyła jedna kropla.
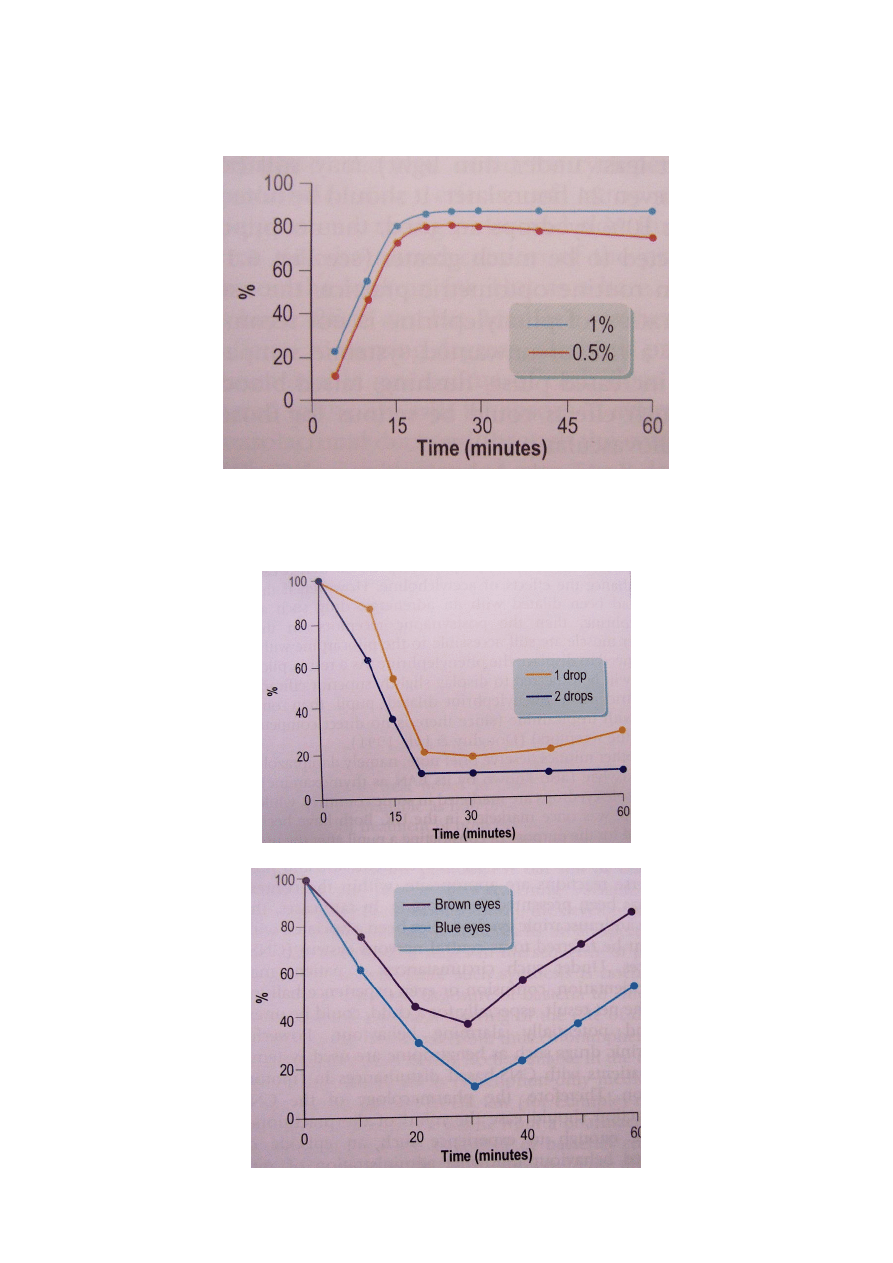
30
46. Krople porażające akomodację i rozszerzające źrenicę
Krople rozszerzające źrenicę (tropicamide, phenylephrine)
Krople porażające akomodację - cyklopegia (cyclopentplate, tropicamide)

31
47. Leki pierwszej pomocy (ukąszenie w powiekę, ciało obce w oku)
Plyn do przemywania
Adrenalina- zastrzyk przeciwwstrząsowy
48. Jaki wkład wnieśli Kepler, Benjamin Franklin i Donders w rozwój
optometrii.
Kepler - (1571 - 1630) - wyjaśnił działanie soczewki wklęsłej i wypukłej, opisał układ optyczny
oka
Benjamin Franklin -(1706- 1790)- w roku 1864 wynalazł soczewkę dwuogniskową
Donders Franciscus - ( 1818 - 1889)- wprowadził pryzmaty i cylindryczne soczewki w leczeniu
astygmatyzmu.
49. Scharakteryzuj astygmatyzm występujący w grupach wiekowych od 0
do 9,5 lat pod względem zgodności z regułą.
Astygmatyzm u noworodków jest zwykle przeciwny regule i zanika w ciągu pierwszych miesięcy życia.
W grupie od 3,5lat astygmatyzm przeciwny regule występuje jeszcze 2,5 raza częściej niż
astygmatyzm zgodny z regułą. W grupie 5,5 – 9,5 lat, już 3 razy częściej pojawia się astygmatyzm
zgodny z regułą.
50. Przedstaw graficznie typowy rozwój sferycznej ametropii (od
niewielkiej hyperopii do ustabilizowanej miopii).
51. Omów czynniki przyspieszające i opóźniające rozwój miopii. Określ
przedmiot zainteresowań radiometrii i fotometrii. Podaj przykłady
jednostek radiometrycznych i fotometrycznych.
Czynniki spowalniające rozwój miopii:
leki
Ortosoczewki
Soczewki dwuogniskowe
Ograniczanie pracy z bliska
Aktywność ruchowa „na świeżym powietrzu”
Czynniki przyśpieszające rozwój miopii:
młodszy wiek rozpoczęcia i/lub wyzsza początkowa krótkowzroczność
Niska, mała esoforia
Wydłużanie gałki ocznej
Wyższe ciśnienie wewnątrzgałkowe
Praca z bliska
Mniej czasu na świeżym powietrzu
Fotometria obiektywna = radiometria:
Jaka ENERGIA odpływa ze źródła
Fotometria subiektywna:
Jak JASNO ŚWIECI to źródło? ( w ocenie przeciętnego człowieka)

32
Radiometria – dział fizyki i metrologii zajmujący się ilościowymi pomiarami energii promieniowania i
wielkości fizycznych z nią związanych. Zbliżoną dziedziną jest fotometria, która również zajmuje się
pomiarami energii promieniowania, ale jedynie w aspekcie wpływu na wrażenia wzrokowe w oku
ludzkim (z uwzględnieniem czułości spektralnej oka).
Fotometria – dział optyki dotyczący pomiarem wielkości charakteryzujących światło postrzeganych
przez ludzkie oko w odróżnieniu od radiometrii, która dotyczy pomiarów energetycznych. W
fotometrii istotne jest wrażenie jakie jest percypowane przez ludzkie oko na skutek stymulacji falą
elektromagnetyczną. Punktem wyjścia fotometrii jest więc sposób funkcjonowania oka jako
wybiórczego detektora widma elektromagnetycznego. Jednostki fotometryczne, w przeciwieństwie
do radiometrycznych mogą służyć jako wskaźniki w eksperymentach psychofizycznych. Jednostki
fotometryczne różnią się w swej naturze od radiometrycznych mniej więcej tak jak fon różni się od
bela.
52. Podaj definicję kandeli i luxa.
Kandela- (z łac. candela – świeca) – jednostka światłości źródła światła; jednostka podstawowa w
układzie SI, oznaczana cd.
Jest to światłość z jaką świeci w określonym kierunku źródło emitujące promieniowanie
monochromatyczne o częstotliwości 5,4·10
14
Hz i wydajności energetycznej w tym kierunku równej
(1/683) W/sr.
Luks (lx) – jednostka natężenia oświetlenia E w układzie SI (Jednostka pochodna układu SI). Nazwa
pochodzi od łac. lux = światło
Luks (lx) określany jest jako oświetlenie wywołane przez równomiernie rozłożony strumień świetlny o
wartości równej 1 lumen (lm) padający na powierzchnię 1m
2
, a więc: 1 lx = 1 lm / m
2
.
53. W jakim zakresie zmieniają się warunki oświetlenia w trakcie badania
optometrycznego. Podaj przykłady procedur wymagających bardzo
jasnego, bardzo ciemnego i pośredniego oświetlenia
Procedura
Iluminacja
Zewnętrzne badanie oka
1100 lx na fotelu do badania, mierzona w płaszczyźnie
równoległej do podłogi w odległości 1. od niej
Obserwacja refleksu źrenicznego, oftalmoskopia,
badanie w lampie szczelinowej, skiaskopia,
keratometria
55- 110lx mierzona w płaszczyźnie równoległej do
podłogi w odległości 1. od niej
Testy dalekiego widzenia
Co najmniej 130-215 lx, przy założeniu współczynnika
odbicia 0,8
Testy widzenia bliskiego
Podobnie jak przy testach do dali
Obuoczny cylinder skrzyżowany
10-20 lx
Dodatkowe pomiary z użyciem tablic testowych do
cylindra skrzyżowanego
10lx
Testy widzenia barwnego
Lampa światła dziennego, lub świetlówka, a poziomie
860lx

33
54. Przedstaw procedurę optometryczna zwaną skiaskopią statyczną.
Omów szerzej przypadek pomiaru wady sferycznej przy niewielkiej
miopii (odległość punktu dali od oka większa od odległości roboczej
badania)
Ustawiamy się naprzeciwko badanego w odległości 50 lub 67 cm w taki sposób, aby nasza głowa
przesłaniała badanemu połowę widzianej tablicy. Naszym prawym okiem badamy OP,
a lewym – OL! Najwygodniej ustawić rzutnik tak, by na tablicy wyświetlone były dwa duże optotypy
obok siebie, jeden na tle czerwonym, drugi na zielonym. W ten sposób badany będzie widział tylko
jeden optotyp (na czerwonym tle) i na nim powinien się skoncentrować. Przed badaniem w
foropterze ustawiamy soczewki max +1,00 w celu lekkiego przymglenia optotypów, a w trakcie
badania zdejmujemy soczewkę sprzed oka badanego (lub zmieniamy ją na ekwiwalent odległości
pomiaru), pozostawiamy przed okiem patrzącym na tablicę – pozwoli nam to trzymać akomodację
pod kontrolą! Na badane oko rzutujemy wiązkę świetlną ze skiaskopu, najlepiej w postaci szczelinki,
której położenie można regulować. Skiaskop musi być ustawiony na lusterko płaskie! Czas oświetlania
oczu powinien być relatywnie krótki ze względu na proces adaptacji do światła. Podstawowa zasada
wyznaczania refrakcji w skiaskopii jest następująca:
Jeśli refleks porusza się zgodnie z ruchem płaskiego lusterka skiaskopu, to należy tak długo
zwiększać moc soczewek [+] przed okiem badanego, aż uzyskamy nagłe wypełnienie źrenicy
światłem.
Jeśli refleks porusza się przeciwnie do ruchu płaskiegolusterka skiaskopu, to tak długo
zmniejszamy moc soczewek [-] przed okiem badanego, aż osiągniemy nagłe wypełnienie.
Ważne jest, aby zlikwidować działanie akomodacji. W tym celu tak długo zmieniamy soczewki w
kierunku [+], aby we wszystkich 4 przekrojach (180°, 45°, 90° i 135°) ruch refleksu był przeciwny –
oznacza to, że we wszystkich przekrojach uzyskaliśmy przekorygowanie w [+]. Następnie zaczynamy
zmniejszać przekorygowanie i badamy do momentu, kiedy uzyskamy nagłe wypełnienie źrenicy
światłem. Jeśli w wyniku sprawdzeniu przekrojów wykryliśmy astygmatyzm, to należy znaleźć
przekróje główne. Jes W jednym z przekrojów głównych ruch refleksu jest szybszy, co oznacza, że
ognisko jest bliżej siatkówki. Jest to przekrój sfery. Zmniejszamy teraz przekorygowanie aż do nagłego
wypełnienia – jest to wartość refrakcji sfery brutto. Następnie przestawiamy skiaskop o 90° i
zmiejszamy przekorygowanie co -0,25 dptr, aż do wypełnienia źrenicy światłem. W foropterze po
skorygowaniu sfery i cylindra ponownie wykonujemy skiaskopię i w przypadku prawidłowej korekcji
powinniśmy uzyskać nagłe wypełnienie we wszystkich przekrojach). Jeśli mamy wątpliwości, możemy
powtórzyć badanie z lusterkiem wklęsłym (pamiętając, że ruch refleksów jest wtedy przeciwny!).
Innym sposobem sprawdzenia jest przysunięcie się nieco bliżej (ruch powinien wtedy być zgodny) lub
odsunięcie (ruch powinien być przeciwny). To samo wykonujemy dla drugiego oka. Dla uzyskania
wyników skiaskopii netto od wyniku odejmujemy wartość bezwzgledną odwrotności odległości
skiaskopu w trakcie badania.
Miopia – odległość punktu dali większa niż odległość robocza badania

34
Część wiązki odbitej przechodząca przez dolną część źrenicy nie dociera do oka badającego
gdyż jest winietowana (blokowana) przez lusterko. Ruch refleksu jest zgodny z ruchem
skiaskopu
55. Przedstaw procedurę optometryczna zwaną skiaskopią statyczną.
Omów szerzej przypadek pomiaru wady sferycznej przy dużej miopii
(odległość punktu dali od oka mniejsza od odległości roboczej
badania)
Ustawiamy się naprzeciwko badanego w odległości 50 lub 67 cm w taki sposób, aby nasza głowa
przesłaniała badanemu połowę widzianej tablicy. Naszym prawym okiem badamy OP,
a lewym – OL! Najwygodniej ustawić rzutnik tak, by na tablicy wyświetlone były dwa duże optotypy
obok siebie, jeden na tle czerwonym, drugi na zielonym. W ten sposób badany będzie widział tylko
jeden optotyp (na czerwonym tle) i na nim powinien się skoncentrować. Przed badaniem w
foropterze ustawiamy soczewki max +1,00 w celu lekkiego przymglenia optotypów, a w trakcie
badania zdejmujemy soczewkę sprzed oka badanego (lub zmieniamy ją na ekwiwalent odległości
pomiaru), pozostawiamy przed okiem patrzącym na tablicę – pozwoli nam to trzymać akomodację
pod kontrolą! Na badane oko rzutujemy wiązkę świetlną ze skiaskopu, najlepiej w postaci szczelinki,
której położenie można regulować. Skiaskop musi być ustawiony na lusterko płaskie! Czas oświetlania
oczu powinien być relatywnie krótki ze względu na proces adaptacji do światła. Podstawowa zasada
wyznaczania refrakcji w skiaskopii jest następująca:
Jeśli refleks porusza się zgodnie z ruchem płaskiego lusterka skiaskopu, to należy tak długo
zwiększać moc soczewek [+] przed okiem badanego, aż uzyskamy nagłe wypełnienie źrenicy
światłem.
Jeśli refleks porusza się przeciwnie do ruchu płaskiegolusterka skiaskopu, to tak długo
zmniejszamy moc soczewek [-] przed okiem badanego, aż osiągniemy nagłe wypełnienie.
Ważne jest, aby zlikwidować działanie akomodacji. W tym celu tak długo zmieniamy soczewki w
kierunku [+], aby we wszystkich 4 przekrojach (180°, 45°, 90° i 135°) ruch refleksu był przeciwny –
oznacza to, że we wszystkich przekrojach uzyskaliśmy przekorygowanie w [+]. Następnie zaczynamy
zmniejszać przekorygowanie i badamy do momentu, kiedy uzyskamy nagłe wypełnienie źrenicy
światłem. Jeśli w wyniku sprawdzeniu przekrojów wykryliśmy astygmatyzm, to należy znaleźć
przekróje główne. Jes W jednym z przekrojów głównych ruch refleksu jest szybszy, co oznacza, że
ognisko jest bliżej siatkówki. Jest to przekrój sfery. Zmniejszamy teraz przekorygowanie aż do nagłego
wypełnienia – jest to wartość refrakcji sfery brutto. Następnie przestawiamy skiaskop o 90° i
zmiejszamy przekorygowanie co -0,25 dptr, aż do wypełnienia źrenicy światłem. W foropterze po
skorygowaniu sfery i cylindra ponownie wykonujemy skiaskopię i w przypadku prawidłowej korekcji
powinniśmy uzyskać nagłe wypełnienie we wszystkich przekrojach). Jeśli mamy wątpliwości, możemy
powtórzyć badanie z lusterkiem wklęsłym (pamiętając, że ruch refleksów jest wtedy przeciwny!).
Innym sposobem sprawdzenia jest przysunięcie się nieco bliżej (ruch powinien wtedy być zgodny) lub
odsunięcie (ruch powinien być przeciwny). To samo wykonujemy dla drugiego oka. Dla uzyskania
wyników skiaskopii netto od wyniku odejmujemy wartość bezwzgledną odwrotności odległości
skiaskopu w trakcie badania.
Miopia – odległość punktu dali mniejsza niż odległość robocza badania
Część wiązki odbitej przechodząca przez górną część źrenicy nie dociera do oka badającego gdyż jest
winietowana przez lusterko. Ruch refleksu jest przeciwny do ruchu skiaskopu
35
Miopia – odległość punktu dali równa odległości roboczej badania
Wiązka odbita ogniskuje się w płaszczyźnie otworu co powoduje, ze światło przechodzące przez
źrenicę albo dociera w całości do badającego albo jest w całości blokowane. Nastąpiła neutralizacja
ruchu refleksu. Obroty skiaskopem powodują efekt migotania źrenicy
56. Omów zachowanie się czynnika refrakcyjnego we wzorze
określającym względną prędkość kątową refleksu siatkówkowego
Im większa refrakcja tym czynnik mniejszy
W
X
W
K
W
W

36
57. Omów pomiar wady cylindrycznej metodą skiaskopii statycznej z
wykorzystaniem skiaskopu tworzącego plamkę oświetlającą w postaci
wydłużonego prostokąta.
Jeżeli skanowanie na czterech kierunkach daje taką sama prędkość przesuwania refleksu i osie
pokrywają się, to astygmatyzm jest zaniedbywalny.
Należy znaleźć takie ustawienie kątowe retinoskopu, przy którym kierunek ruchu refleksu jest
prostopadły do dłuższego boku plamki oświetlającej
58. Wymień czynniki wpływające na wynik pomiaru wady refrakcji
metodą skiaskopii statycznej i omów dokładniej wpływ aberracji
chromatycznej
Czynniki wpływające na wynik skiaskopii:
Akomodacja – przy tej samej soczewce obserwujemy różną prędkość przesuwu refleksu lub
naprzemiennie ruch i neutralizację
Obserwacja pod pewnym kątem w stosunku do linii wzroku pacjenta (błąd do 0,5 D)
Aberracja chromatyczna (błąd ok. ćwierć D)
Wiek (położenie płaszczyzny odbicia)
Ambliopia i zez
Ekstremalne rozmiary źrenicy i aberracje wyższych rzędów
Obniżona przezierność ośrodków
Fałszywy ruch zgodny u miopów gdy wiązka oświetlająca nie oświetla całej źrenicy
Wyszukiwarka
Podobne podstrony:
Opracowanie pytań z Optometrii II cz1
Opracowanie pytań z Optometrii II cz2
Nasze opracowanie pytań 1 40
Opracowanie pytań z anatomii
opracowanie pytań z optyki
Maszyny Elektryczne Opracowanie Pytań Na Egzamin
opracowanie pytan id 338374 Nieznany
opracowanie pytan karafiata
Opracowanie pytań 2 kolokwium
cw 3 broma opracowanie pytan 810
Nhip opracowanie pytan id 31802 Nieznany
filozofia opracowanie pytań
opracowanie pytan Automatyka
pytania egz ekonimak II, OPRACOWANIE PYTAŃ NA EGZAMIN
Zestaw 88 Kasia Goszczyńska, materiały farmacja, Materiały 3 rok, Od Ani, biochemia, biochemia, opra
opracowane zestawy, OPRACOWANIE PYTAŃ NA EGZAMIN
Opracowanie pytań MAMET METALE
egzamin z sorbentów opracowanie pytań 1 2 JM
więcej podobnych podstron