
2012
Antykoncepcja
Warsztaty Opieki Farmaceutycznej
materiały pomocnicze

2
Spis treści
3
WSTĘP DO ANTYKONCEPCJI
Antykoncepcja
(anty- + łac. conceptio "poczęcie") - metody i techniki zapobiegające
zapłodnieniu.Tą nazwą określa się także środki, które przeciwdziałają trwałemu
zagnieżdżeniu się embrionu ludzkiego wewnątrz macicy.
D
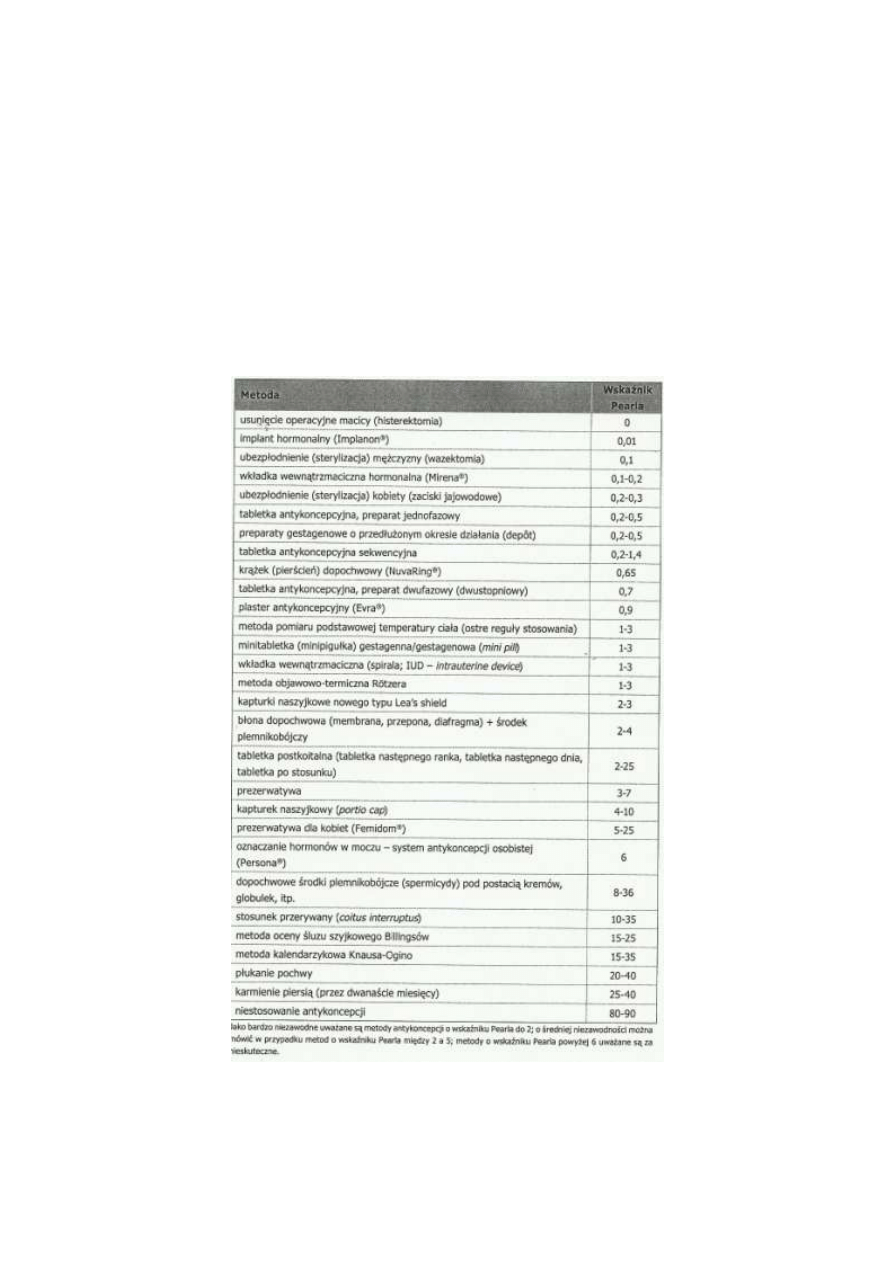
o określenia skuteczności metod antykoncepcyjnych korzysta się ze ,,wskaźnika Pearla”.
Im niższa jego wartość, tym metoda jest skuteczniejsza.
Tabela 1. Wartości wskaźnika Pearla dla wybranych metod antykoncepcyjnych [1].

4
DOUSTNE ŚRODKI ANTYKONCEPCYJNE (DŚA)
Tabletki jednoskładnikowe (gestagenne)
zawierają tylko gestageny i występują w formie tabletek, zastrzyków, które należy
powtarzać co trzy miesiące
oraz metod polegających na wszczepianiu
implantów
z hormonem
lub przyklejaniu na skórę
plastrów,
wydzielających do wnętrza
organizmu odpowiednie dawki środka
zawiera minimalną dawkę progestagenów: Noretysteronu ,Dioctanetynodiolu,
Lewonorgestrelu,dezogestrelu(Azalia® - tabl.
powl. 0,075
mg;
Cerazette®),
medroksyprogesteronu (Depo-Provera® - zawiesina do wstrz.(150 mg/ml) ; Sayana® )
jest przyjmowany codziennie, o tej samej porze (max. tolerancja 3 h), z pominięciem
kilkudniowych przerw
Mechanizm działania
zmieniają właściwości śluzu szyjkowego - staje się on gęsty i nie przenikliwy
dla plemników
obniżają aktywność fazy folikularnej, powodują supresję LH, co w konsekwencji
może!
prowadzić do zahamowania jajeczkowania
hamują tworzenie ciałka żółtego- niskie stężenia progesteronu wpływa na utratę
zdolności endometrium do przyjęcia zapłodnionej komórki
modyfikują czynność jajowodów - obniżają kurczliwość i hamują przechodzenie
komórki jajowej do macicy
Zalety tabletek gestagennych
brak zaburzeń metabolicznych występujących podczas stosowania preparatów
zawierających komponentę estrogenową
Wady tabletek gestagennych:
mniejsza skuteczność
zaburzenia cyklu miesięcznego - krwawienia i plamienia
konieczność pedantycznej regularności zażywania tabletek
zwiększone ryzyko wystąpienia torbieli jajnika
rifampicyna i gryzeofulwina przyspieszają metabolizm wątrobowy gestagenów

5
Preparaty dwuskładnikowe
Komponenta estrogenowa:Etynyloestradiol lub mestranol
Komponentaprogestagenowa:
Etynodiol,
Noretisteron,
Lewonorgestrel,
Norgestimat, Dezogestrel, Gestoden, Dienogest, Drospirenon
Mechanizm działania
Zapobiega jajeczkowaniu wykorzystując mechanizm „ujemnego sprzężenia
zwrotnego”
W przypadku ciąży wysokie stężenia estrogenów i progesteronu są sygnałem
dla przysadki do zahamowania wytwarzania FSH i LH - jajniki są wyciszone
Stężenie estrogenu w tabletce „sugeruje przysadce”, że kobieta jest w ciąży,
przysadka hamuje wytwarzanie FSH oraz LH i do jajeczkowania nie dochodzi
Dodatkowe działanie polega na zagęszczaniu śluzu w szyjce macicy, co utrudnia
penetrację plemnikom do macicy
Dostarczane progestageny uniemożliwiają przygotowanie się endometrium
do zagnieżdżenia zarodka
Obniżenie kurczliwości jajowodów i prędkości transportu dla plemników
i zapłodnionej komórki jajowej
Działania niepożądane
choroby układu sercowo-naczyniowego (zmiany w naczyniach, żylna choroba
zakrzepowo-zatorowa
poprzez
zmiany
w
układzie
krzepnięcia
krwi,
nadciśnienie,wzrost ryzyka wystąpienia miażdżycy)
zaburzenia w metabolizmie węglowodanów (wzrost stężenia glukozy we krwi)
choroby wątroby (pierwotny rak wątroby, wzrost częstości występowania
żółtaczki cholestatycznej)
choroba trofoblastyczna – rozwijająca się ciąża wymyka się spod kontroli
i przemienia w patologiczną tkankę
przypadkowe ciąże podczas brania tabletek (odsetek niepowodzeń waha się
od 0 do 1%)
Przyczyną niepowodzeń może być:
pominięcie tabletki - pominięcie tabletki z początku lub z końca opakowania grozi
wzrostem stężenia endogennych estrogenów do momentu wyrzutu LH
z przysadki skutkującego owulacją
jeśli minęło mniej niż 12 h, należy przyjąć zapomnianą tabletkę, a kolejną
o zwykłej porze, następnego dnia
gdy minęło więcej niż 12 h, należy postąpić jw., jednak przez kolejne 7 dni
potrzebne będą dodatkowe środki ostrożności

6
jeśli przeoczenie zdarzy się, gdy w opakowaniu zostało mniej niż 7 tabletek
"aktywnych", wówczas zaraz po zakończeniu bieżącej paczki należy rozpocząć
nową, z pominięciem tygodniowej przerwy lub tabletek tzw. "ślepych"
wymioty mogą zaburzyć prawidłowe wchłanianie leku,jeśli pojawiły się w ciągu
trzech godzin po jego zażyciu,
biegunka podobnie jak wymioty upośledza wchłanianie leku,
niektóre leki indukujące metabolizm wątrobowy, przyspieszają metabolizm
hormonów powodując tym samym spadek ich stężenia do wartości, które mogą
nie zabezpieczać przez owulacją. Do leków tych należą:
fenytoina
barbiturany
primidon
karbamazepina
topiramid
rifampicyna
gryzeofulwina
spironolakton
wodzian chloralu
dichlorofenazon
leki p/grzybicze
diuretyki
leki uspokajające
niektóre antybiotyki (penicyliny, tetracykliny, neomycyna ) niszczą bakterie jelitowe
biorące udział w krążeniu wątrobowo-jelitowym estrogenów, obniżając stężenie
hormonów we krwi
Korzyści wynikające ze stosowania pigułek
zapobieganie niechcianej ciąży
ochrona przed ciążą ekotopową (pozamaciczną)
ochrona przed chorobami zapalnymi miednicy mniejszej
złagodzenie objawów zespołu napięcia przedmiesiączkowego (PMS)
zapobieganie powstawaniu torbieli jajnika
ochrona przed łagodnymi chorobami piersi
zmniejszenie prawdopodobieństwa rozwoju mięśniaków macicy
łagodzenie objawów endometriozy
lepsza cera, mocniejsze włosy
ochrona przed rakiem jajnika oraz trzonu macicy
możliwość przesunięcia okresu na czas dogodny dla kobiety

7
Rodzaje tabletek dwuskładnikowych:
Jednofazowe-
zawierają stałe stężenie estrogenów i progestagenów
Lewonorgestreli estrogen - Levomine®, Microgynon 21®, Rigevidon®, Stediril 30®
Dezogestreli estrogen – Marvelon®, Mercilon®, Novynette®, Ovulastan®,Regulon®
Gestodeni estrogen – Artizia®, Femipol®, Femoden®, Harmonet®, Kontracept®,
Logest®, Mirelle®, Sylvie 20®, Vendiol®
Drospirenoni estrogen- Asubtela®, Daylette®, Lesine®, Lesinelle®, Midiana®,
Naraya®, Yasmin®, Yasminelle®, YAZ®
Norgestimati estrogen - Cilest®
Norelgestromini estrogen– EVRA®- system transdermalny
Dwufazowe-
dawka estrogenów stała przez 21 dni, rośnie dawka progestagenów w czasie
cyklu
Trójfazowe-
proporcje estrogenów do gestagenów zmieniają się trzykrotnie
Działania niepożądane estrogenów w tabletce:
powiększenie i nadwrażliwość piersi
obrzęki
przyrost masy ciała poprze zatrzymanie wody w organizmie
nudności
nadmierna wydzielina z pochwy
bóle głowy, migreny
przebarwienia na twarzy
nadwrażliwość na światło
Działania niepożądane gestagenów w tabletce:
trądzik
przetłuszczanie się włosów
nadmierne owłosienie
wzrost masy ciała poprzez wzrost łaknienia
depresja
utrata libido
suchość pochwy

8
Działania niepożądane metod hormonalnych
Ogólne skutki uboczne stosowania antykoncepcji hormonalnej:
zakrzepica żył głębokich
nadciśnienie
zatory płucne
udar
zawał serca
zwiększone obciążenie wątroby, hiperbilirubinemia, kamica żółciowa
żółtaczka
stany depresyjne, zmiany masy ciała
zmiany trądzikowe
znużenie, wahania nastrojów, wahania libido
zaburzenia miesiączkowania (krwawienia przełomowe)
zmiana gospodarki lipidowej (wzrost LDL, spadek HDL) – ryzyko rozwoju miażdżycy
przebarwienia skórne
dolegliwości ze strony rogówki

9
INNE METODY ANTYKONCEPCJI
Hormonalne metody antykoncepcji
- preparaty gestagenowe o przedłużonym działaniu do iniekcji
- implanty hormonalne
- wkładka hormonalna wewnątrzmaciczna
- plaster antykoncepcyjny
- pierścień antykoncepcyjny
Metody barierowe
- błona dopochwowa
- kapturek naszyjkowy
- Lea®contraceptivum
- prezerwatywa
- prezerwatywa dla kobiet
Chemiczne środki antykoncepcyjne
- plemnikobójcze dopochwowe czopki, żele i pianki
- gąbka antykoncepcyjna
- żele hamujące ruchliwość plemników
- płukanie pochwy (irygacja, natrysk)
Wkładki wewnątrzmaciczne
- wkłada obojętna
- wkładka zawierająca miedź
- łańcuszek miedziany (GyneFix®)
Metody antykoncepcyjne znajdujące się w fazie badań
- gossypol
- zastrzyk antykoncepcyjny dla mężczyzn
- immunizacja przeciwko GnRH
- spray antykoncepcyjny z nestronem

10
Metody hormonalne
Preparaty gestagenowe o przedłużonym działaniu (depôt) do iniekcji
Postać:
Domięśniowy zastrzyk hormonalny o przedłużonym działaniu. Substancją czynną jest
medroksyprogesteron (Depo-Clinovir®) lub noretysteron (Noristerat®).
Jak działa?
Ze względu na wysokie dawki gestagenów preparaty działają nie tylko obwodowo,
zagęszczając śluz szyjkowy, lecz zasadniczo hamują owulację przez zablokowanie cyklicznego
wydzielania FSH i LH. Z tego względu uważane są za bardzo skuteczne środki
antykoncepcyjne.
Jak długo działa?
Od jednego do trzech miesięcy.
Kiedy można zajść w ciążę?
Po odstawieniu preparatu z medroksyporgesteronem musi minąć rok zanim jajniki podejmą
swoją funkcję.
U kobiet stosujących iniekcje z norestysteronem płodność wraca już miesiąc po odstawieniu.
Dla kogo?
Przede wszystkim dla starszych kobiet, które nie planują dziecka lub dla których estrogeny są
przeciwskazane. Także dla kobiet, które nie chcą stale myśleć o antykoncepcji.
Preparaty z gestagenami depôt są dopuszczone dla pań z prawidłowym przebiegiem cyklu,
dla których inne metody antykoncepcji są niekorzystne.
Możliwość stosowania tego rodzaju antykoncepcji jest korzystna przy nawracających
infekcjach pochwy.
Dla kogo nie?
Przeciwskazaniem dla gestagenów są depresje, ostra zakrzepica, schorzenia wątroby,
powikłania ciążowe (opryszczka ciężarnych, żółtaczka, świąd).
Aplikacja:
Iniekcje wykonywane przez lekarza specjalistę w interwałowych dawkach co 90 dni.

11
Możliwe działania niepożądane:
Najczęstszym skutkiem ubocznym są zaburzenia cyklu widoczne zwłaszcza po pierwszych
sześciu miesiącach stosowania. Po rocznym stosowaniu gestagenów o przedłużonym
działaniu u 40% kobiet dochodzi do jatrogennego zatrzymania krwawienia miesiączkowego.
Dalsze objawy to przyrost masy ciała, bóle głowy, spadek libido.
Zastrzyki z noretysteronem mogą ujawniać lub nasilać objawy trądziku.
Resztkowe działanie androgenowe niektórych preparatów może zmieniać barwę kobiecego
głosu.
Ważne informacje:
Błędy związane z zażywaniem nie występują. Nieskuteczność tej metody związana jest
głównie z wydłużonym okresem dawkowania i z interakcjami lekowymi.
Dostępność w Polsce:
Dostępne, na receptę, po badaniu lekarskim.
Implanty hormonalne (pręciki antykoncepcyjne)
Postać:
Implant wielkości zapałki aplikowany pod skórą lewego ramienia (kobiety praworęczne).
Nośnikiem jest etylen octanu winylu, polimer przyjazny tkankom biologicznym.
Pręcik zawiera gestagen – etongestrel (Norplant®, Implanon® - preparat gestagenowy
pod postacią depôt).
Jak działa?
Działanie implantu polega w pierwszej kolejności na hamowaniu owulacji, a ponadto
na zagęszczaniu śluzu szyjkowego i hamowaniu zagnieżdżania.
Jak długo działa?
Przez trzy lata, przy czym u kobiet z nadwagą zabezpieczenie antykoncepcyjne w trzecim
roku może być zmniejszone.
Kiedy można zajść w ciążę?
Po wyjęciu implantu zajście w ciąże możliwe jest na przestrzeni kolejnego cyklu.

12
Dla kogo?
Przede wszystkim dla kobiet nieplanujących dalszego powiększania rodziny – alternatywa
dla sterylizacji. Również dla pań z nieregularnym planem dnia i często podróżujących.
Implanty mogą być również stosowane w okresie laktacji.
Dla kogo nie?
Pręcik jest raczej nieodpowiedni dla kobiet z objawami androgenizacji, z trądzikiem,
nadmiernym owłosieniem, zaburzeniami cyklu miesiączkowego, gdyż może nasilać
te objawy.
Aplikacja:
Przed aplikacją konieczne jest wykonanie wymazu z szyjki macicy (profilaktyka
przeciwnowotworowa).
Założenie i wyjęcie implantu powinno być przeprowadzone jedynie przez lekarzy
specjalistów posiadających odpowiedni certyfikat. Zabieg jest nieinwazyjny, przebiega
ze znieczuleniem miejscowym i trwa około minuty.
Eksplantacja odbywa się również u lekarza specjalisty.
Możliwe działania niepożądane:
Implanty hormonalne są dobrze tolerowane.
U części kobiet mogą pojawiać się nieregularności krwawień, podobnie jak przy wszystkich
metodach opierających się na czystych preparatach gestagenowych.
Zwiększenie masy ciała wynosi około jednego kilograma na rok stosowania, jest to wynik
prawidłowy i adekwatny do wieku.
Ważne informacje:
Zabezpieczenie antykoncepcyjne po wszczepieniu implantu może być natychmiastowe,
zależy jednak od dnia cyklu i stosowania innych metod antykoncepcji.
Dostępność w Polsce:
Żaden z implantów nie jest zarejestrowany w Polsce.

13
Wkładka hormonalna wewnątrzmaciczna
Postać:
Wkładka mająca kształt litery T, uwalniająca hormon – lewonorgestrel (Mirena®, Levonova®).
Jak działa?
W związku z niską dawką hormonów nie dochodzi do zablokowania jajeczkowania, działanie
jest wyłącznie obwodowe. Tym samym nie dochodzi do zaburzeń hormonalnych organizmu.
Skuteczność tej metody jest bardzo wysoka, a niepowodzenia wiążą się głównie
z samoistnym wypadnięciem wkładki.
Jak długo działa?
Działanie preparatu utrzymuje się przez pięć lat.
Kiedy można zajść w ciążę?
Po usunięciu wkładki normalne miesiączkowanie rozpoczyna się w ciągu jednego miesiąca.
Dla kogo?
Metoda jest alternatywą dla ubezpłodnienia, czyli skierowana jest do kobiet niemających
dalszych planów co do posiadania dzieci. Wkładka może być stosowana także przez
karmiące.
Wkładka dopuszczona jest także do terapii przedłużającego się lub zbyt obfitego krwawienia
miesięcznego. Działa pozytywnie w bolesnym miesiączkowaniu i w endometriozie.
Dla kogo nie?
Spirala przeciwskazana jest u kobiet z małą macicą oraz w przypadku macicy zniekształconej
przez mięśniaki.
Aplikacja:
Po przeprowadzeniu badania przedmiotowego wraz z wymazem z szyjki macicy ginekolog
zakłada wkładkę za pomocą specjalnego aplikatora. Cała procedura trwa dziesięć minut
i może być dla niektórych kobiet bolesna. Najłatwiej jest założyć spiralę w pierwszym dniu
menstruacji, kiedy kanał szyjki macicy jest najszerzej otwarty.
Usunięcie wkładki przeprowadzane jest przez lekarza specjalistę.

14
Możliwe działania niepożądane:
Przez pierwsze pół roku po założeniu pojawiają się plamienia, gospodarka hormonalna musi
ulec bowiem wyrównaniu. U jednej piątej pacjentek dochodzi do zatrzymania
miesiączkowania, które nie jest jednak oznaką zajścia w ciążę.
W ciągu pierwszych trzech miesięcy mogą występować bóle podbrzusza, ustępują
one jednak z biegiem czasu.
Ważne informacje:
Może dojść do ciąż jajowodowych, lecz są one 100 razy rzadsze niż u kobiet niestosujących
żadnej antykoncepcji.
Dostępność w Polsce:
Preparat dostępny jest na terenie Niemiec i w Skandynawii.
Plaster antykoncepcyjny
Postać:
Plaster o wymiarach 4,5x4,5 cm składający się z warstwy pokrywającej w kolorze skóry
oraz warstwy kontaktowo klejącej zawierającej zasób substancji działającej. Hormony
obecne w systemie terapeutycznym to etynyloestradiol i norelgestromin (Evra®).
Jak działa?
Mechanizm działanie plastra Evra® odpowiada temu znanemu z jednofazowych tabletek.
Podobnie jak przy stosowaniu środka doustnego, po trzech tygodniach stosuje się
jednotygodniową przerwę, podczas której dochodzi do krwawienia z tzw. odstawienia
hormonów.
Jak długo działa?
Jeden plaster działa przez tydzień. Po tym czasie zdejmuje się stary i nalepia nowy plaster.
Kiedy można zajść w ciążę?
Jeśli przerwa w noszeniu plastra przekroczy siedem dni, możliwe jest zajście w ciążę.

15
Dla kogo?
Plaster nadaje się przede wszystkim dla kobiet, które chorują na celiakię lub przewlekłe
zapalenie jelit. Biegunka i wymioty nie wpływają bowiem na skuteczność metody.
Jest to również odpowiednia metoda dla pań, które nie chcą pamiętać o codziennym
zażywaniu tabletek.
Dla kogo nie?
Przeciwskazaniami do stosowania plastra, podobnie jak dla antykoncepcji doustnej,
są: utrzymujące się objawy lub przebyta zakrzepica, rak sutka lub macicy, idiopatyczne
krwawienia z pochwy, migrena z ogniskową aurą, schorzenia wątroby.
Plaster Evra® nie jest idealnym środkiem antykoncepcyjnym dla kobiet, które muszą
stosować terapię barbituranami czy rifampicyną. Ze względu na możliwość wystąpienia
interakcji na poziomie enzymów cytochromu P-450, powinny one sięgnąć po inne metody
antykoncepcji.
U kobiet z nadwagą ochrona antykoncepcyjna może być mniejsza, toteż plaster nie nadaje
się dla pań o masie ciała powyżej 90 kg.
Aplikacja:
Aplikacja plastra jest samodzielna. Analogicznie jak przy antykoncepcji doustnej, pierwszy
plaster przyklejany jest pierwszego dnia menstruacji. Nadającymi się do tego miejscami
są zewnętrzne powierzchnie ramion, brzucha, pośladków oraz górna część tułowia
za wyjątkiem piersi.
Aby zapobiec podrażnieniom skóry wywołanym przez substancję klejącą, należy za każdym
razem zmieniać miejsce przyklejania plastra.
Zmiany plastra można dokonywać w dowolnej porze dnia.
Możliwe działania niepożądane:
Jak w przypadku innych przezskórnych plastrów terapeutycznych, głównym działaniem
ubocznym są dolegliwości skórne.
W trakcie dwóch pierwszych cykli stosowania plastra może występować ból piersi, który
ustępuje jednak w dalszym okresie noszenia plastra. W badaniach nie zaobserwowano
krwawień z tzw. przełamania blokady hormonalnej ani zwiększenia masy ciała.
Ważne informacje:
W trakcie pierwszych siedmiu dni nowego cyklu antykoncepcja nie jest pewna, tj. należy
zastosować wówczas dodatkową inną niehormonalną metodę antykoncepcji.

16
Dostępność w Polsce:
Plaster Evra® jest dostępny w polskich aptekach
Pierścień antykoncepcyjny
Postać:
Jest to miękki krążek o średnicy zewnętrznej 5,4 cm i grubości 4 mm, zbudowany
z kopolimeru etylenu – octanu winylu. Substancje aktywne to etynylestradiol i etonogestrel
(NuvaRing®, Circlet®).
Jak działa?
Po założeniu do pochwy pierścień uwalnia codziennie dawkę hormonów, które
są absorbowane przez błonę śluzową macicy.
Jak długo działa?
Hormony wydzielane są przez okres trzech tygodni. Po upływie tego czasu pacjentka sama
usuwa krążek lub wyjmuje i po tygodniowym krwawieniu z odstawienia hormonów zakłada
nowy na kolejne 3 tygodnie.
Kiedy można zajść w ciążę?
Płodność wraca tydzień po usunięciu krążka.
Dla kogo?
Określone korzyści ze stosowania tej metody odnoszą panie z przewlekłymi chorobami
żołądka i jelit. Biegunka i wymioty nie zaburzają stałego uwalniania substancji aktywnych,
nie obniża się więc skuteczność tego środka antykoncepcji.
NuvaRing® i Circlet® nadają się szczególnie dla kobiet mających skłonność do zapominania
o codziennym przyjmowaniu tabletki.
Dla kogo nie?
Podobnie jak przy antykoncepcji doustnej, ta metoda jest niewłaściwa dla pacjentek
z zakrzepicą, palących, z chorobami wątroby.

17
Aplikacja:
Użytkowniczka zakłada samodzielnie pierścień do pochwy, sama go również wyjmuje.
Ważne jest, aby krążek był zmieniany zawsze w tym samym dniu tygodnia i możliwie o tej
samej godzinie.
W przeciwieństwie do mechanicznych metod antykoncepcyjnych, dokładne umieszczenie
krążka nie jest w ogóle wymagane.
Możliwe działania niepożądane:
Kobiety najczęściej skarżą się na zapalenie pochwy, bóle głowy, zmniejszenie popędu
płciowego, nudności i upławy. Krwawienia międzymiesiączkowe występują natomiast
rzadziej niż w przypadku użytkowniczek tabletek.
Ważne informacje:
Kobieta może wyjmować krążek nawet codziennie na okres maksymalnie czterech godzin,
bez ryzyka zajścia w ciążę.
W aptece krążki hormonalne powinny być przechowywane w lodówce, wówczas ich czas
przechowywania wynosi do dwóch lat. Po otrzymaniu produktu pacjentka może
przechowywać go w temperaturze pokojowej, powinien zostać jednak zużyty w ciągu
czterech miesięcy.
Wskazana jest ostrożność w przypadku silnego parcia na stolec lub przy zmianie tamponów,
kiedy krążek może zostać niepostrzeżenie wydalony.
Dostępność w Polsce:
Trwają prace nad rejestracją produktu Circlet® w Polsce. NuvaRing® jest dostępny w polskich
aptekach w ramach importu równoległego.

18
Metody barierowe
Błona dopochwowa
Błona dopochwowa składa się z pierścienia, na którym rozpostarta jest jako kopułka
miękka błona lateksowa lub silikonowa (w przypadku alergii na lateks). Dostępna jest
w różnych wielkościach i musi być dopasowana indywidualnie.
Metoda ta nadaje się dla kobiet, które rzadko odbywają stosunki oraz nie chcą lub nie mogą
stosować stałej antykoncepcji hormonalnej czy wkładki.
Błona nie ingeruje w układ hormonalny, jest korzystna cenowo. Może być stosowana jako
alternatywa dla podpasek i tamponów w dniach słabszego krwawienia miesiączkowego.
Na co należy zwrócić uwagę w przypadku stosowania tej metody antykoncepcji?
Należy ją zawsze stosować łącznie z chemicznymi środkami antykoncepcji.
Przed zastosowaniem środków chemicznych, jak również leków wprowadzanych
do pochwy, należy sprawdzić, czy nie wchodzą one w reakcję z lateksem.
Po włożeniu błony do pochwy należy upewnić się, czy jest właściwie umiejscowiona.
Błonę należy zakładać najwcześniej 2 godziny przed stosunkiem płciowym,
a wyjmować najwcześniej 8 godzin po nim.
Po porodzie, większych zmianach masy ciała lub po operacjach okolic podbrzusza
należy dobrać odpowiednią wielkość błony dopochwowej.
Kapturek naszyjkowy (kapturek okluzyjny)
Zasada działania kapturka jest podobna jak w przypadku błony dopochwowej,
przy czym szyjka macicy przy użyciu kapturka jest zamknięta w sposób bardziej bezpieczny.
Również kapturek dostępny jest w różnych wielkościach, a jego rozmiar musi być
dopasowany dla każdej kobiety chcącej stosować tą metodę antykoncepcji.
Pierwszy kapturek był wykonany z metalu lub celuloidu i zakładany przez lekarza. Obecnie
dostępne są modele z gumy i mogą być aplikowane samodzielnie przez kobietę.
Panie chorujące na ostre zapalenia pochwy lub wewnętrznych narządów płciowych nie
powinny stosować kapturka. Nacięcia i blizny szyjki macicy nie zostaną skutecznie pokryte
przez żaden model kapturka. Po porodach i poronieniach należy sprawdzić, czy dawny
kapturek pasuje.

19
Na co należy zwrócić uwagę w przypadku stosowania tej metody antykoncepcji?
Należy dobrać odpowiedni rodzaj i rozmiar kapturka.
Nie należy stosować zbyt wiele żelu plemnikobójczego.
Kapturek należy zakładać przynajmniej 20 minut przed stosunkiem płciowym,
a wyjmować najwcześniej 6 godzin po ejakulacji.
Produkt należy chronić przed wpływem promieni słonecznych, skrajnymi
temperaturami i chemikaliami.
Lea®contraceptivum (Lea’s shield)
Kapturek Lea®contraceptivum jest nowego rodzaju barierowym środkiem ochrony
antykoncepcyjnej wykonanym z silikonu, zakładanym do pochwy. Może być on stosowany
zarówno z preparatem plemnikobójczym, jak i bez niego. Kapturek posiada wentyl,
przez który może odpływać wydzielina pochwy i krew miesiączkowa, co pozwala zapobiegać
namnażaniu bakterii. Plemniki natomiast nie mogą przedostać się do góry przez wentyl.
Lea® jest dostępna w uniwersalnej wielkości o średnicy 5,5 cm, która pasuje u wszystkich
kobiet. Produkt jest kompatybilny ze wszystkimi chemicznymi środkami antykoncepcyjnymi,
kremami i żelami poślizgowymi, jak również z czopkami dopochwowymi.
Pacjentki z ostrą infekcją pochwy nie powinny stosować tej metody.
Na co należy zwrócić uwagę w przypadku stosowania tej metody antykoncepcji?
Kapturek należy wypełnić żelem plemnikobójczym maksymalnie do 1/3 zagłębienia
(zbyt duża ilość może zmienić przyczepność kapturka).
Lea®contraceptivum może w razie konieczności założony na dwa dni przed odbyciem
stosunku, a usunięty nie wcześniej niż 8 godzin po nim.
Prezerwatywa
W przypadku prawidłowego użytkowania, prezerwatywa jest względnie skutecznym
środkiem antykoncepcyjnym. Oprócz sterylizacji jest to jedyna metoda, w której mężczyzna
może przejąć odpowiedzialność. Ponadto ma dodatkową zaletę, jaką jest ochrona
przed chorobami przenoszonymi drogą płciową, przede wszystkim AIDS.
W niektórych krajach dostępna jest również prezerwatywa dla kobiet wykonana
z poliuretanu lub lateksu i posiadająca uniwersalny rozmiar.
Prezerwatywy są tanie, dostępne i nie wiążą się z działaniami niepożądanymi, poza alergią
na lateks.

20
Na co należy zwrócić uwagę w przypadku stosowania tej metody antykoncepcji?
Należy używać jedynie markowych produktów.
Prezerwatywę należy chronić przed wysoką temperaturą i mechanicznym
uszkodzeniem.
Prezerwatywa jest produktem jednorazowym.
Wkładki wewnątrzmaciczne
Po doustnych środkach antykoncepcyjnych wkładki należą do najczęściej
stosowanych metod zapobiegających ciąży.
Aktualnie stosowane wkładki wewnątrzmaciczne mają kształt litery T, który dobrze
dopasowuje się do jamy macicy i rzadko wypada. Ponadto wkładka w tej postaci dobrze
wprowadza się przez kanał szyjkowy.
Obecnie dostępne są cztery typy wkładek wewnątrzmacicznych:
- wkładki obojętne,
- wkładki zawierające miedź,
- łańcuszek miedziany,
- wkładka wewnątrzmaciczna hormonalna.
Mechanizm działania wkładki
Przypuszczalnym mechanizmem działania wszystkich wkładek (poza hormonalnymi)
jest bodziec obcego ciała, który wywołuje miejscowo ograniczone, niebakteryjne zapalenia
w obrębie błony śluzowej macicy. Proces zapalny zwiększa w endometrium ilość
granulocytów i makrofagów, które fagocytują plemniki i zapłodnione jajo. Ponadto
w miejscach, gdzie wkładka dotyka bezpośrednio błony śluzowej macicy, dochodzi
do wzmożonej produkcji prostaglandyn nasilających skurcze macicy, co może doprowadzić
do wyrzucenia zapłodnionej komórki jajowej. Dodatkowo wkładka nasila fibrynolizę.
Te efekty biochemiczne wiążą się m.in. z tym, że krwawienia miesięczne są dłuższe i bardziej
obfite.

21
Wkładka zawierająca miedź
Jest to najczęściej stosowana wkładka wewnątrzmaciczna. Jej trzonek owinięty jest
cienkim drucikiem miedzianym, który uwalnia codziennie jony miedzi. Jony te nasilają
reakcję ciała obcego wywołaną przez samą wkładkę. Ważną rolę odgrywa także toksyczne
działanie miedzi na plemniki.
Wkładki zawierające miedź muszą być wymieniane co trzy do pięciu lat, zawartość miedzi
ulega bowiem zużyciu w tym okresie. Jeżeli kobieta ma chęć posiadania dzieci, wkrótce
po usunięciu spirali może zajść w ciążę.
Ten rodzaj wkładki nadaje się szczególnie dla starszych kobiet, które nie mają w planie
posiadania kolejnego dziecka. Tolerują one wkładkę zwykle lepiej od młodszych
użytkowniczek. Ponadto wkładka nie ingeruje w układ hormonalny.
Przeciwskazania do stosowania wkładki zawierającej miedź to: ciąża lub jej
podejrzenie, zapalenie okolic podbrzusza, mięśniaki macicy, krwawienia z dróg rodnych
niejasnego pochodzenia, posocznica po porodzie lub poronieniu. Ponadto wkładki
bezwzględnie nie mogą używać kobiety zarażone wirusem HIV, stosujące terapię
immunosupresyjną, chorujące na nowotwory wewnętrznych narządów płciowych
oraz mające alergię na miedź.
Zakładanie wkładki wewnątrzmacicznej
Wkładki wewnątrzmaciczne muszą być dobierane i dopasowywane przez ginekologa.
Nadają się one przede wszystkim do antykoncepcji długoterminowej, w zależności
od modelu mogą pozostawać w macicy od trzech do pięciu lat.
Większość lekarzy zakłada wkładkę kobiecie, która już rodziła, gdyż kanał szyjki macicy jest
wówczas rozciągnięty. W przypadku nieródek aplikacja może być bolesna lub wręcz
niemożliwa. Najlepszym punktem czasowym zakładania jest okres miesiączki lub krótko
po niej.
W okresie po założeniu spirali kobieta powinna przynajmniej raz w tygodniu sprawdzać nitki
wkładki (konieczne do jej wyciągnięcia), aby mieć pewność, że nie uległa ona przesunięciu
lub nie została wypchnięta. Po trzech miesiącach od założenia taka kontrola jest wymagana
jedynie po każdym krwawieniu miesięcznym.
Po porodzie lub poronieniu należy odczekać 6-8 tygodni, aż macica osiągnie swą wyjściową
wielkość. Jeżeli wkładka zostanie założona zbyt wcześnie, istnieje ryzyko, że ulegnie
przesunięciu lub zostanie wydalona.

22
Zagrożenia i działania niepożądane wkładki wewnątrzmacicznej
Niektóre kobiety niemal w ogóle nie odczuwają założonej wkładki, inne natomiast
cierpią na dolegliwości bólowe i krwawienia. Nasilenie tych objawów zmniejsza się jednak
wraz z upływem czasu. Dolegliwości te rzadziej występują u starszych kobiet oraz u tych,
które już rodziły.
Użytkowniczki wkładek znacząco częściej cierpią na infekcje dróg rodnych niż kobiety
zabezpieczające się innymi środkami antykoncepcji. Przyczyną tego są nitki wkładki, wzdłuż
których zarazki mogą dostawać się do macicy i jajowodów. W przypadku stwierdzenia
zakażenia konieczne jest usunięcie wkładki i zastosowanie antybiotykoterapii.
Niezwykle rzadko zdarza się, że wkładka perforuje ścianę macicy i przedostaje się do jamy
brzusznej, wywołując zrosty i groźne zapalenia.
Ciąża przy założonej wkładce
Nawet jeśli wkładka zostanie dopasowana i założona przez doświadczonego lekarza,
istnieje ryzyko zajścia w ciążę. Jest to zazwyczaj ciąża podwyższonego ryzyka.
Największym zagrożeniem „ciąży wkładkowej” jest fakt, że zapłodniona komórka jajowa
zagnieżdża się nie w błonie śluzowej macicy, ale w jajnikach, jajowodach lub otrzewnej.
Stwarza to między innymi zagrożenie dla matki, ponieważ naczynia krwionośne tych
organów nie są w stanie zaopatrywać jaja płodowego i mogą być przyczyną niebezpiecznych
krwawień.
Łańcuszek miedziany (GyneFix®)
Ten rodzaj wkładki powstał w wyniku dalszych badań rozwojowych nad klasyczną
wkładką zawierającą miedź. Mechanizm działania tych wkładek jest taki sam.
Zalety GyneFix® to przede wszystkim wysoka skuteczność polegająca na tym, że częstość
jego wydalenia jest bardzo niska. Ponadto jest on mniejszy i bardziej giętki niż pozostałe
wkładki, jest więc lepiej tolerowany przez kobiety. Perforacja ściany macicy przez łańcuszek
jest niemożliwa. Dolegliwości i skurcze podbrzusza podczas noszenia łańcuszka występują
bardzo rzadko, gdyż nie przesuwa się on i nie uciska ściany macicy, jak ma to często miejsce
przy stosowaniu konwencjonalnych wkładek. W przeciwieństwie do nich również, GyneFix®
nie zwiększa ryzyka wystąpienia ciąży pozamacicznej.
Łańcuszek miedziany jest przeciwskazany dla kobiet, które mają w wywiadzie zapalenie
przydatków lub alergię na miedź.
Ze względu na niewielkie rozmiary, GyneFix® nadaje się dla kobiet, które jeszcze nie rodziły.
Łańcuszek jest zalecany pacjentkom, które ze względu na zwiększoną skłonność
do zakrzepów czy rak sutka w wywiadzie, nie mogą stosować antykoncepcji hormonalnej.
Po usunięciu łańcuszka kobieta odzyskuje płodność już w trakcie następnego cyklu.

23
Metody antykoncepcji w fazie badań
Zastrzyk antykoncepcyjny dla mężczyzn
W wyniku badań udało się stwierdzić, że gestageny wywołują działania
antykoncepcyjne także u mężczyzny na drodze zablokowania endogennej syntezy
testosteronu, a dalej syntezy plemników. Aby zapobiec niepożądanym skutkom braku
działania testosteronu poza gonadami, należałoby dodatkowo stosować iniekcje estru
testosteronu o przedłużonym działaniu.
Badania kliniczne nad zastrzykiem hormonalnym dla mężczyzn prowadzone przez firmy
farmaceutyczne pokazują obiecujące wyniki i niewielką ilość działań niepożądanych.
Zatrzymanie produkcji plemników byłoby odwracalne. Należy wziąć jednak pod uwagę fakt,
że działanie antykoncepcyjne pojawiałoby z opóźnieniem, bo nawet po 3-5 miesiącach
i równie długo mężczyźni odzyskiwaliby płodność.
NATURALNE PLANOWANIE RODZINY
Tym terminem (zapisywanym często w postaci skrótu:
NPR
) określa się taki sposób
praktykowania odpowiedzialnego rodzicielstwa, na który składają się dwa elementy:
systematyczna obserwacja objawów płodności i ich interpretacja (wyznaczenie w cyklu
kobiecym: fazy niepłodnościprzedowulacyjnej, fazy płodności, fazy niepłodności
poowulacyjnej) oraz dostosowanie współżycia do tak rozpoznanego rytmu płodności,
zgodnie z planami prokreacyjnymi małżonków. Zatem jeśli pragną oni dziecka, wówczas
mogą wybrać czas najbardziej temu sprzyjający, a jeżeli nie planują poczęcia, zachowują
w okresach płodności wstrzemięźliwość seksualną. Stanowisko prezentowane przez WHO
nie ujmuje naturalnego planowana rodziny, wśród metod antykoncepcyjnych.
Jakie wskaźniki i objawy umożliwiają określenie czasu płodności i niepłodności
Współczesne metody NPR opierają się na wieloletnich badaniach naukowych
potwierdzających miarodajność samoobserwacji czytelnych sygnałów związanych
z zachodzącymi w organizmie kobiety procesami hormonalnymi regulującymi cykliczną
płodność. Obecnie praktykuje się albo samą obserwację zmian w śluzie szyjkowym,
albo łączy się ją z interpretacją przebiegu podstawowej temperatury ciała w różnych fazach
cyklu kobiecego. Te dwa zasadnicze wskaźniki uzupełnia się niekiedy obserwacją zmian
zachodzących w ułożeniu i charakterystyce szyjki macicy (tzw. samobadanie szyjki macicy).

24
Jakie są metody naturalnego planowania rodziny?
Metody te dzielimy na dwie główne kategorie, w obrębie których funkcjonują różne szkoły
i ośrodki uczące ich odmian:
a) metody oparte wyłącznie na obserwacji śluzu szyjkowego:
Metoda Owulacyjna Billingsa
(opracowana przez małżeństwo lekarzy Johna i Evelyn
Billingsów, którzy wykorzystali wyniki badań profesorów Jamesa Browna oraz Erika
Odeblada: www.woomb.org),
Model Creightona
(stosowana w NaProTechnologii metoda rozwijana od 1981
roku przez American Academy of Fertility Care Professionals: www.aafcp.org),
tzw. Metoda Drugiego Dnia
(TwoDay Method – bardzo prosta metoda
opracowana przez Institutefor Reproductive Health, działający przy amerykańskim
Georgetown University: www.irh.org).
b) metody objawowo-termiczne
łączące interpretację śluzu szyjkowego, podstawowej temperatury ciała
oraz samobadanie szyjki macicy.
Metoda CCL
(propaguje ją założone w 1971 roku przez Johna i Sheilę Kippleyów
stowarzyszenie The Couple to Couple League, w Polsce CCL jest reprezentowana
przez Ligę Małżeństwo Małżeństwu: www.ccli.org, www.npr.pl),
Metoda Objawowo-Termiczna Podwójnego Sprawdzenia
(zwana popularnie
„metodą angielską”,opracowana przez National Association of NFP Teachers;
w Polsce jej kursy prowadzi Polskie Stowarzyszenie Nauczycieli Naturalnego
Planowania Rodziny: www.psnnpr.com),
Metoda Rötzera
–(opracowana już w latach 50. XX wieku przez austriackiego
lekarza Josefa Rötzera prekursora metody objawowo-termicznej; uczy jej
stowarzyszenie INER: www.iner.org, www.iner.pl),
Zmodyfikowana Metoda Podwójnego Sprawdzenia
(tzw. „metoda niemiecka”,
rozwijana przezośrodek badawczy działający przy uniwersytecie w Düsseldorfie:
www.sektion-natuerliche-fertilitaet.de, www.nfp-online.de),
metoda opracowana przez nestorkę polskiego NPR-u,
Teresę Kramarek
:
www.milosciodpowiedzialnosc.prv.pl.

25
Metoda Rötzera
Co to jest metoda Rötzera i jak powstała?
Metoda austriackiego lekarza, prof. Josefa Rötzera umożliwia rozpoznanie okresów
płodności i niepłodności w cyklu miesiączkowym. Prof. Rötzer w naukowy sposób wykazał
zależność między cyklicznie występującymi, łatwymi do zaobserwowania objawami
w przebiegu cyklu miesiączkowego a możliwością określenia aktualnego stanu płodności
kobiety. W metodzie Rötzera płodność kobiety rozpoznaje się na podstawie wspólnej analizy
zmian powiązanych ze sobą wskaźników:
jakości śluzu wydzielanego przez szyjkę macicy
wysokości podstawowej temperatury ciała
cech szyjki macicy spostrzeganych w czasie badania dokonywanego przez kobietę
(dla chętnych)
Metoda Rötzera jest pierwszą na świecie metodą objawowo-termiczną. Jej pierwotną
nazwę (Sympto-Thermal Method) rozszerzono później na całą grupę metod rozpoznawania
płodności wykorzystujących obserwacje śluzu i pomiar podstawowej temperatury ciała
Zasady metody
Wszystkie objawy, oraz pomiar temperatury zaznacza się na Karcie obserwacji.
1. Zapisywanie krwawienia miesiączkowego
Pod napisem „Data” wpisujemy zawsze datę pierwszego dnia menstruacji. Pierwszym
dniem jest dzień (do północy), w którym wystąpiła miesiączka. Cykl miesiączkowy
rozpoczyna się pierwszego dnia menstruacji. Na początku na kartę nanosimy kolejno daty
poszczególnych dni cyklu. Krateczki pod dniami, w których występuje krwawienie
zarysowujemy. Całą, jeżeli krwawienie jest silniejsze; część jeśli jest słabsze.
2. Obserwacje po miesiączce
Zwraca się uwagę na odczucia w przedsionku pochwy lub w jej wnętrzu.
W krateczkach przeznaczonych do obserwacji śluzu zaznaczamy krzyżykiem odpowiednie
odczucia. Sucho oznacza nieprzyjemne odczucie suchości w okolicy przedsionka pochwy,
najczęściej połączone ze świądem. Jeżeli nie odczuwamy ani suchości, ani wilgotności
wstawiamy symbol ø. Po tych dniach, może pojawić się odczucie we wnętrzu pochwy
określane w metodzie jako „ wnikliwa obserwacja” oznaczana symbolem „w” . Rozumie
się przez nią spływanie we wnętrzu pochwy, jakby ku dołowi spadały kropelki. Czy też
określenia stosowane przez pacjentki : „wilgotność i ciepło we wnętrzu pochwy”,
„coś spływa” , „coś się sączy”.
Dzień pojawienia się „w” jest początkiem okresu
płodności.

26
Rycina 1.Karta obserwacji cyklu - wzór.

27
3. Pomiar temperatury poprzebudzeniowej.
Temperaturę należy mierzyć rano, po przebudzeniu się, przed wykonaniem
jakiejkolwiek
czynności (termometr powinien byś przygotowany w zasięgu ręki,
na nocnym stoliku).
Pomiaru nie trzeba wykonywać dokładnie o tej samej godzinie, jednakże różnice
w czasie nie powinny być większe niż 1,5 h i powinny być wykonywane przed godziną
7:30. Późniejszy pomiar temperatury zazwyczaj podwyższa jej wartość. Systematyczny
niedobór snu,
poniżej sześciu godzin dziennie,
prowadzi do zakłóceń temperatury
i nieregularnych cykli.
Dopuszcza się trzy metody pomiaru temperatury:
w pochwie
(5 min.)
w odbytnicy
(5 min.) lub
w ustach
(8 min.) (nie pod pachą!). Pomiar w ustach może wykazywać
wartości temperatury o kilka dziesiętnych stopnia niższe niż pomiar w odbycie.
Odpowiednie wartości zaznaczamy na karcie.
Pod koniec występowania objawu śluzu (patrz pkt. 4) lub też parę dni później
temperatura się podnosi.
Okres płodności przypada na sześć, siedem dni niższych temperatur
(przed wzrostem temperatury) i trwa do pierwszego i drugiego dnia wyższej
temperatury, czasem trzeciego dnia wyższej temperatury.
Począwszy od trzeciego dnia wyższej temperatury przypada okres niepłodności,
a trzecia wyższa temperatura jest co najmniej o 0,2
0
C wyższa od najwyższej
temperatury z sześciu niższych temperatur.
Trzy wyższe temperatury zakreśla się małymi kółeczkami, sześć niższych
temperatur numeruje się od 1-6. Te trzy wyższe temperatury nie muszą wzrastać
dzień po dniu, ale wszystkie trzy muszą być wyższe od każdej z sześciu temperatur
niższych.
Jako wyższą można przyjąć tę temperaturę, która różni się o 0,05
0
C.
4. Obserwacja śluzu szyjkowego w dniach płodności
Najważniejszym objawem w dniach płodności jest przejściowe pojawienie się
na zewnętrznych narządach płciowych zwiększonej ilości wydzieliny śluzowej z pochwy.
Określa się wygląd (biały/żółty; mętny; przejrzysty) i właściwości śluzu (rwący się; kleisty;
przejrzysty). Wygląd śluzu bada się przy pomocy papieru toaletowego, najlepiej
przy każdym pobycie w toalecie. W dniach płodności określa się śluz lepszej i gorszej
jakości.

28
Śluz gorszej jakości:
Białawy, gęsty, mętny, mleczny, gęsto-żółty, grudkowaty,
kremowy, lepki, ciągliwy.
Śluz lepszej jakości
(dni największej płodności):
o bardziej rozciągliwy, wyciąga się w nitki, czyli nitkowaty, może być zupełnie
przeźroczysty;
o może wyglądać jak białko surowego jaja;
o szklisto-przejrzysty: jak galaretka, jak szkło;
o Śluz podobny do białka lub śluz szklisty może być przejrzysty lub białawy,
przetykany szklistymi nitkami. Może także zawierać mniejszą lub większą
domieszkę krwi(różowy) lub delikatne żółte zabarwienie;
o Czasem może być bardzo rozrzedzony, spływa jak woda, wówczas w okolicy
pochwy odczuwa się nasiloną wilgotność, mokrość, połączoną odczuciem
miękkości i gładkości. Dodatkowe uwagi można zapisywać u dołu karty.
5. Badanie szyjki macicy
Szyjkę macicy należy badać codziennie o tej samej porze dnia. Po miesiączce szyjka
macicy jest twarda i zamknięta, w dalszym przebiegu cyklu, gdy stwierdzi się, że szyjka
macicy staje się miękka i/lub ujście się rozwiera, przyjmuje się początek okresu płodności.
W okresie niepłodności szyjka macicy jest twarda jak chrząstka nosa, w okresie płodności –
miękka jak warga, a jej ujście jest miękkie i rozwarte.
Przeprowadzenie badania szyjki
Badanie przeprowadza się w przysiadzie, lub w pozycji leżącej, palcem wskazującym.
Pięścią można ucisnąć podbrzusze, wówczas obniża się macicę. Wprowadzony do pochwy
palec wyczuje najpierw pofałdowaną ścianę pochwy. Kiedy wyczuje się gładszą powierzchnię,
jest się już w okolicy sklepienia pochwy lub przy szyjce macicy, którą wyczuje się jako
stożkowatą lub półkolistą strukturę.
Niektóre źródła wskazują, że skuteczność metody objawowo-termicznej wyniosła
0,4 dla 100 kobiet w ciągu 13 cykli (czyli 1 poczęcie na 3250 cykli). Skuteczność ta jest wyższa
niż w przypadku urządzeń diagnostycznych typu Persona (badanie poziomu hormonów
w moczu) czy Bioself (elektroniczny termometr z komputerem).

29
Bioself
Bioself® jest
elektronicznym wskaźnikiem płodności
. Wspomaga metody
Naturalnego Planowania Rodziny
. Jego działanie opiera się na ustaleniu dni płodnych,
dni największej płodności, jak i dni niepłodnych z wykorzystaniem
metody kalendarzowej
oraz na podstawie
codziennego pomiaru temperatury ciała
. Producent deklaruje
skuteczność w granicach 95 - 98 %. Urządzenie zawiera wbudowany mikroprocesor,
który gromadzi w pamięci dane o długościach kolejnych cykli i zmianach temperatury,
określając indywidualny profil jego użytkowniczki. Wskazuje przez to prawidłowy przebieg
cyklu nawet wtedy, kiedy zdarzają się wyższe temperatury, wywołane np. gorączką, stresem
itp. Poradzi sobie także z brakiem jednego czy kilku pomiarów w trakcie cyklu.
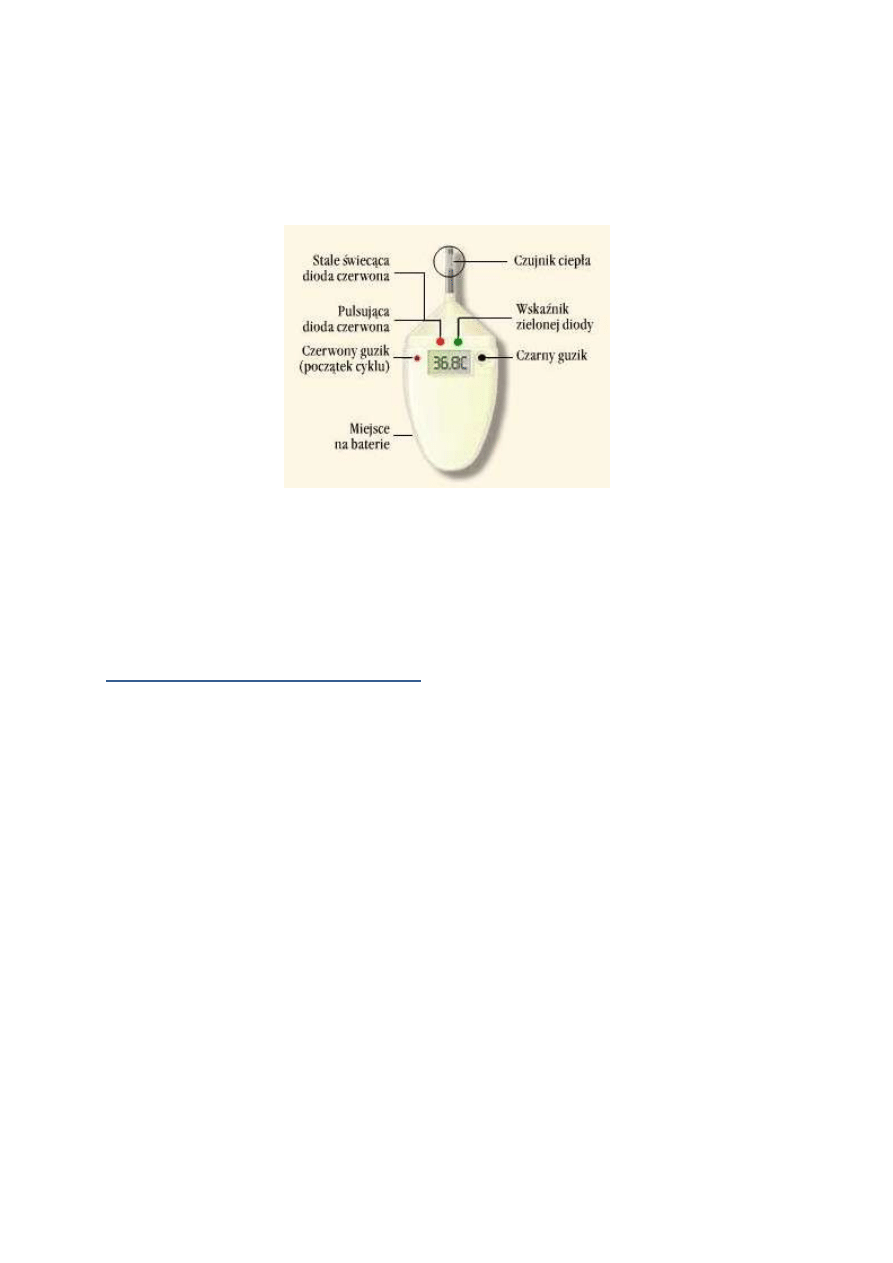
Rycina 2. Aparat Bioself®.
Źródło: www.zdro-vita.pl
Zasada działania
Bioself® można zacząć używać w dowolnym momencie cyklu. Przeznaczony jest
dla kobiet, które nie stosują środków hormonalnych, nie karmią piersią, nie wkraczają
w okres menopauzy, nie są w trakcie kuracji lekami podwyższającymi poziom temperatury
a ich cykle menstruacyjne trwają od 19 do 39 dni. Stany chorobowe i związane z nimi dłuższe
niż kilka dni wahania temperatury mogą uniemożliwić urządzeniu prawidłową ocenę
płodności. Kobietom po urodzeniu dziecka, po zaprzestaniu karmienia piersią
oraz po zakończeniu kuracji hormonalnej, zaleca się odczekanie dwóch, trzech pełnych cykli.
W trakcie cyklu menstruacyjnego zmiany w poziomie żeńskich hormonów powodują
niewielkie zmiany temperatury ciała, która podnosi się wtedy o ok. 0,2-0,5°C
(oznaka owulacji) i utrzymuje się na tym poziomie aż do początku następnego cyklu.
Prawidłowe odczytanie tych zmian umożliwia mikroprocesor.Podczas użytkowania kobieta
codzienne mierzy PTC - czyli podstawową temperaturę ciała zaraz po przebudzeniu,
po co najmniej 5-cio godzinnym nieprzerwanym śnie, trzymając końcówkę urządzenia
pod językiem, w pochwie lub w odbycie - zawsze w tym samym miejscu podczas danego
cyklu – przez ok. 2 minuty. W pierwszym dniu miesiączki należy poinformować o tym fakcie
wskaźnik, wciskając czerwony przycisk.
30
Bieżąca ocena płodności sygnalizowana jest przez dwie lampki zapalające się
w momencie dotknięcia końcówki pomiarowej. Lampka zielona określa dni niepłodne
(niepłodność przedowulacyją i niepłodność poowulacyjną), lampka czerwona - okres
możliwej płodności, a czerwona migająca "alarmuje" o okresie najwyższej płodności.
Rycina 3. Działanie aparatu Bioself®.
Źródło: www.ciaza-porod.pl/bioself.html
Urządzenie przechowuje w pamięci dane o temperaturze ciała oraz o długościach
ostatnich dwunastu cykli. Można je przeglądać na wyświetlaczu lub wydrukować w aptece
wyposażonej w odpowiedni sprzęt. Pomocne jest to np. w trakcie konsultacji lekarskich,
czy też przy wyznaczaniu przewidywanej daty porodu.
Działania niepożądane metod naturalnych
Metoda Billingsów, met. kalendarzyka małżeńskiego (met. Ogino-Knausa), met. termiczna
Mogą być stosowane tylko u kobiet z regularnym cyklem
Niezbędna pełna znajomość cyklu miesiączkowego
Krótki okres „bezpiecznego” współżycia
Wysoki wskaźnik Pearl’a – wysoka zawodność
Nie chronią przed AIDS
Dyskomfort związany z badaniem śluzu pochwowego
INTERAKCJE ŚRODKÓW ANTYKONCEPCYJNYCH
Hormonalne środki antykoncepcyjne mogą mieć zmienione (osłabione bądź nasilone)
działanie w zależności od:
Stanu zdrowia pacjenta i posiadanych przez niego chorób
Diety i sposobu odżywiania się (wliczając również napoje!)
Zażywanych leków i ziół.
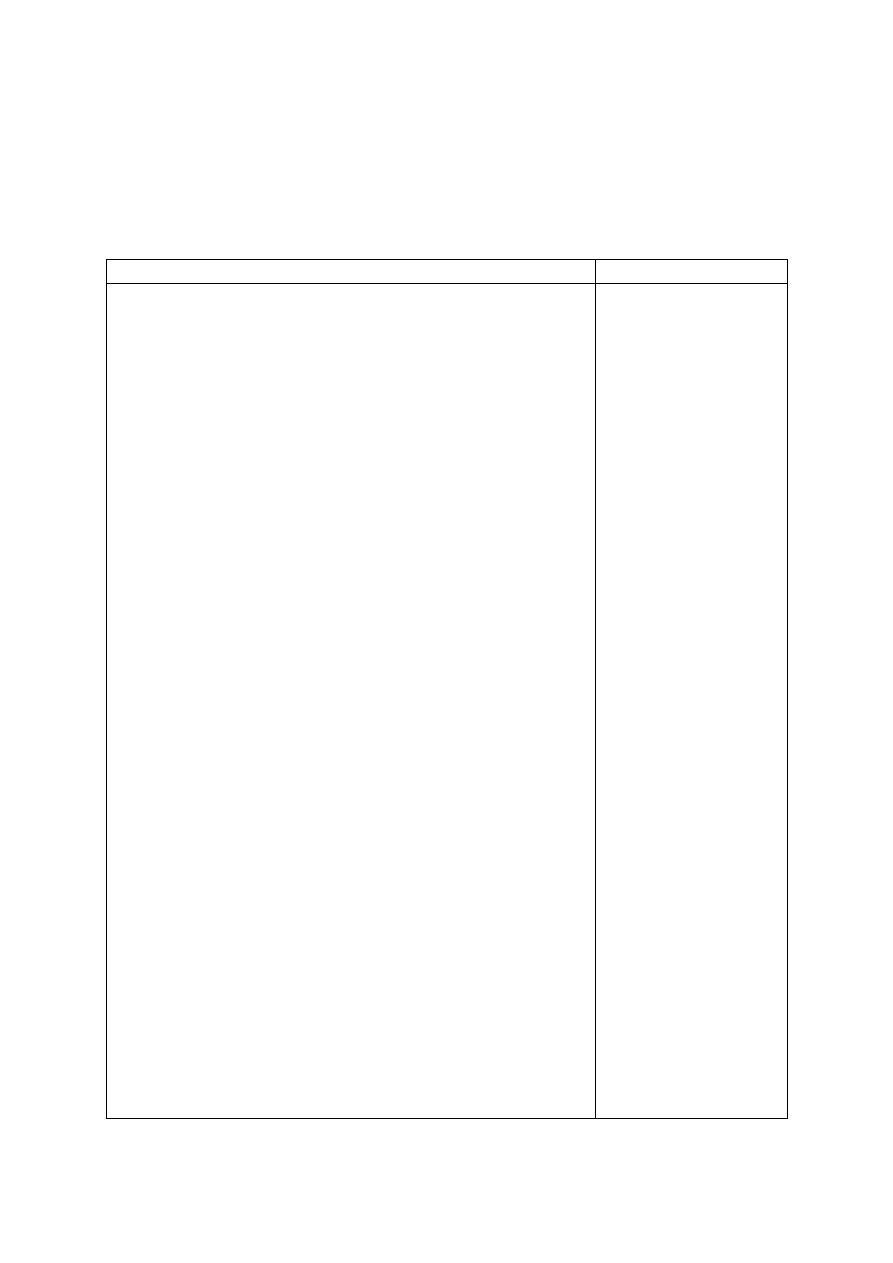
31
Sytuacje chorobowe
Mogą bezpośrednio (przez sam patomechanizm chorób) zmienić działanie antykoncepcji
(generalnie powinny być rozpatrywane już na etapie przepisywania jej przez lekarza):
Tabela 2. Wpływ sytuacji chorobowych na skuteczność antykoncepcji.
Osłabiające działanie
Nasilające działanie
1)
zaburzenia wchłaniania jelitowego:
stany po resekcji jelit (↓ powierzchni wchłaniania)
stany zapalne jelit:
o infekcyjne
o choroba Crohna-Leśniowskiego
o aktywna postać celiakii (enteropatii glutenowej) – są jednak
doniesienia, że paradoksalnie może nasilić działanie
estrogenów, gdyż w uszkodzonej ścianie jelita jest mniej
enzymów metabolizujących je
przewlekłe zapalenie trzustki, mukowiscydoza (↓ wydzielania lipazy
trzustkowej zaburzenie wchłaniania tłuszczy, a wraz z nimi
lipofilnych hormonów biegunka tłuszczowa)
stany po resekcji pęcherzyka żółciowego
dyspepsja (objawiająca się np. zgagą)
zesp. Zolligera-Ellisona (gastrinoma)
stęż. gastryny
↓
prod. kwasu żołądkowego
↓
kwaśności treści żołądkowej przedostającej się do dwunastnicy
(na tyle duży, że sok trzustkowy nie może jej zobojętnić)
↓
W niskim pH enzymy trzustkowe są nieaktywne
↓
Tłuszcze nie mogą być hydrolizowane i wchłaniane
(a wraz z nimi lipofilne hormony)
↓
Biegunka tłuszczowa
wymioty i biegunki o różnej etiologii
niewydolność serca
powoduje ona zastój krwi w krążeniu jelitowym
(patrz nadciśnienie wrotne)
↓
przekrwienie, ew. obrzęk błony śluzowej jelit
↓
↓ zdolności absorpcyjnych jelit
nadciśnienie wrotne (gdy wynika z marskości wątroby osłabiający
efekt może być częściowo zniesiony – kazuistyka, bo choroby wątroby
są raczej p/wskazaniem do doustnych środków antykoncepcyjnych)
2)
niewyrównana nadczynność tarczycy (przyspieszenie metabolizmu
leków)
1)
choroby wątroby
i hipoalbuminemia
2)
niedoczynność
tarczycy
3)
osłabiona
perystaltyka jelit
32
Dieta i sposób odżywiania się
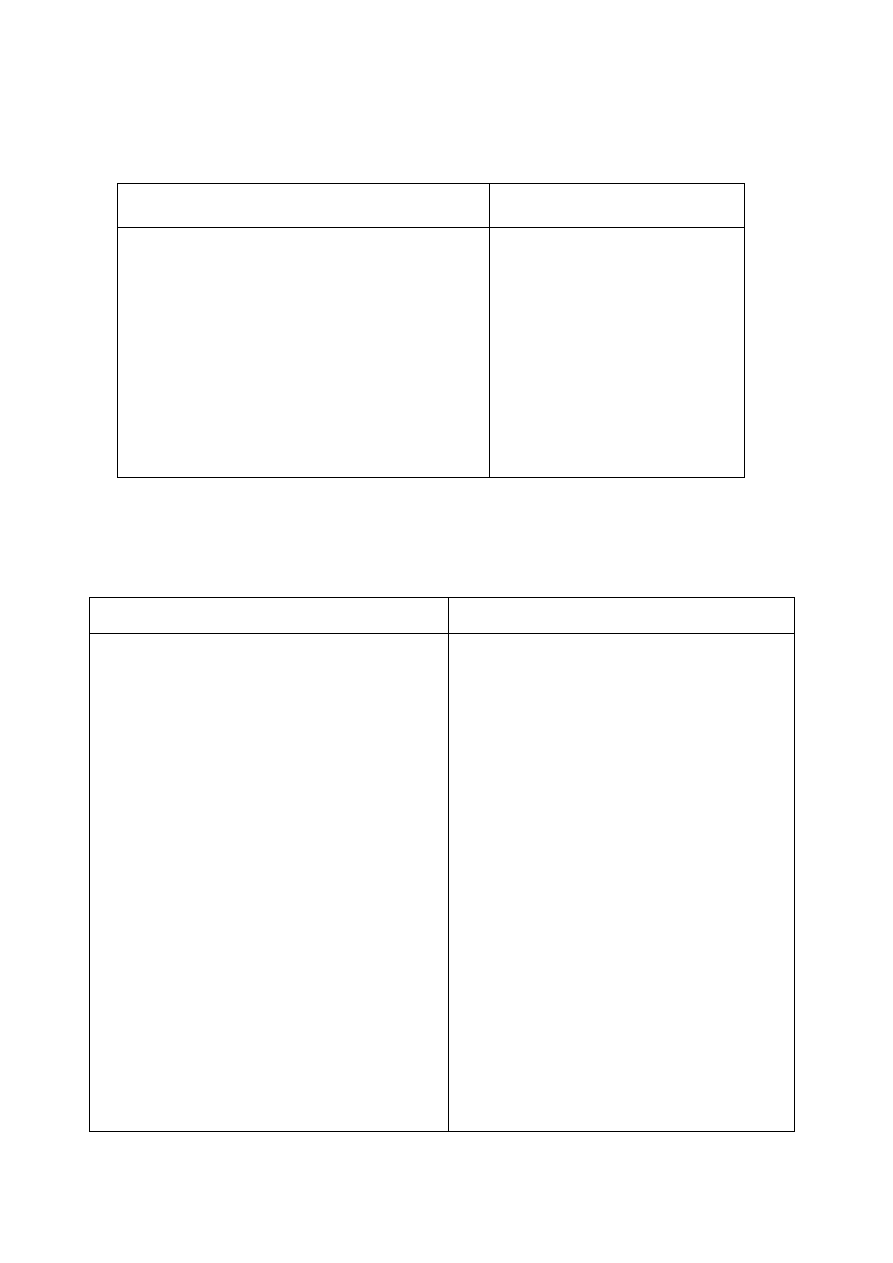
Tabela 3. Wpływ diety na skuteczność antykoncepcji.
Osłabiające działanie antykoncepcji:
Nasilające działanie:
1)
dieta bogato błonnikowa (jabłka, produkty
zbożowe)
2)
uboga w tłuszcze
3)
w przypadku plastrów antykoncepcyjnych –
każda dieta wysokokaloryczna powodująca
przytycie ponad 90 kg
4)
wysokie spożycie alkoholu (indukcja enzym.)
1)
sok z grejpfruta
2)
sok z żurawiny
Leki i zioła mające wpływ na działanie antykoncepcji
Tabela 4. Wpływ leków i ziół na skuteczność antykoncepcji.
Osłabiające działanie
Nasilające działanie
1)
leki zaburzające wchłanianie z jelita:
błonnik w kapsułkach
prokinetyki
(metoklopramid, domperidon, cisapryd)
cholestyramina
środki
przeczyszczające
i
niektóre
zapierające (pektyny, garbniki, węgiel
leczniczy, smecta)
antybiotyki o szerokim spektrum (zabijają
naturalną florę bakteryjną w jelitach,
która deglukuronizuje wydalone z żółcią
hormony)
cytostatyki (uszkadzają błonę śluzową
jelita)
2)
induktory enzymatyczne:
niektóre neuroleptyki
leki p/padaczkowe (karbamazepina,
fenytoina, topiramat)
barbiturany
antybiotyki (rifampicyna, gryzeofulwina)
wyciąg z dziurawca
1)
sok z grejpfruta
2)
sok z żurawiny
3)
niektóre środki zapierające (loperamid,
cholinolityki)
4)
„wypieracze” z białek osocza – NLPZ,
doustne leki p/zakrzepowe
5)
leki hamujące enzymy – ko-trymoksazol,
erytromycyna, ketokonazol

33
Kiedy nasilenie działania antykoncepcji jest niepożądane?
1)
gdy pojawiają się skutki uboczne:
obrzęki i wzrost masy ciała (działanie mineralokortykoidowe)
nasilenie efektów androgenowych niektórych preparatów (hirsutyzm, trądzik)
zaburzenia samopoczucia (zmęczenie, nerwowość, nudności, napięcie w gruczołach
sutkowych)
nadciśnienie
nadmierny spadek tolerancji glukozy
2)
u pacjentek ze zwiększoną skłonnością do zakrzepicy i zatorowości:
zaburzenia obejmujące białka biorące udział w procesie krzepnięcia
czynnik V Leiden
niedobór antytrombiny III
niedobór białka C i S, plazminogenu
homocystynuria (wrodzona, w przebiegu niedoboru wit. B12, kwasu foliowego)
W w/w przypadkach za czynnik ryzyka uważamy również sytuację, gdy krewni pacjentki
cierpią na wrodzone choroby powodujące zwiększoną predyspozycję do zakrzepicy.
palenie
otyłość
siedzący tryb życia (też: gdy zachodzi konieczność unieruchomienia
np. po złamaniach)
dyslipidemie
nadciśnienie tętnicze
choroby żył kończyn dolnych (żylaki, zakrzepica żył głębokich)
nadpłytkowość (np. po splenektomii)
niewydolność serca (z powodu zastoju krwi)
wady serca
arytmie (zwłaszcza zastój krwi w przebiegu migotania przedsionków)
gdy w wywiadzie jest przebyty epizod zatorowy (udary mózgu, zator płucny, zawał
serca)
chorobami reumatycznymi (toczeń, zespół antyfosfolipidowy, RZS, zapalenia naczyń)
leczenie p/nowotworowe (zespół lizy guza może prowadzić do nagłego utworzenia
skrzepów)
3)
u gdy pojawia się u pacjentki cholestaza

34
Inne ważne interakcje
1)
drospirenon (gestagen o działaniu p/mineralokortykoidowym) –– ACE I, sartany,
spironolakton, eplerenon, tiamteren, amiloryd niewydolność nerek
ryzyko hiperkaliemii
2)
estrogeny i gestageny –– osłabiają działanie leków p/nadciśnieniowych,
p/cukrzycowych, p/depresyjnych, fibratów
3)
estrogeny –– gestageny o działaniu anty-androgenowym (np. dienogest)
wzmożenie działania pro-zakrzepowego
4)
sterydy –– gestageny o działaniu androgenowym (np. lewonorgestrel)
nasilenie
trądziku
ANTYKONCEPCJA W CZASIE CIĄŻY
W czasie ciąży nie ma ryzyka zajścia w ciąże, więc nie są konieczne żadne metody
antykoncepcji.Według
WHO
ciąża
lub
podejrzenie
ciąży
jest
bezwzględnym
przeciwwskazaniem do stosowania dwuskładnikowych tabletek antykoncepcyjnych.Stosując
antykoncepcję hormonalną jest możliwe zajście w ciążę. Istnieje więc niebezpieczeństwo
stosowania metod antykoncepcyjnych już po zapłodnieniu.
W przypadku środków plemnikobójczych nie potwierdzono szkodliwego wpływu
na płód (badanie od 1 do 3 miesięcy po poczęciu), z wyjątkiem wzrostu występowania
okołobłoniastej przegrody międzykomorowej.
Stosowanie doustnych środków antykoncepcyjnych do 3 miesięcy po poczęciu
według badań z 2010 roku przeprowadzonych na The University of Texas, ma wpływ
na powstanie 2 z 32 wad wrodzonych: zespołu hipoplazji lewego serca i wytrzewienie
.

35
ANTYKONCEPCJA W CZASIE KARMIENIA PIERSIĄ
U kobiet w czasie laktacji znacznie wzrasta poziom prolaktyny, hormonu
odpowiedzialnego za produkcję mleka w gruczołach piersiowych. Hamuje on również
czynność jajników. Stąd mówi się o
niepłodności laktacyjnej
. Warunkiem hamowania
owulacji jest częste, nie rzadziej niż co 4 godziny, karmienie dziecka tylko i wyłącznie piersią.
Jednak takie działania jako forma antykoncepcji nie są na tyle skuteczne, by można było na
nich polegać. Matka karmiąca piersią może wybrać spośród wielu metod: metody naturalne,
metody mechaniczne i metody hormonalne.
Nie poleca się
metod naturalnych antykoncepcji
, gdyż w okresie poporodowym są
one zawodne, ponieważ organizm nie powrócił jeszcze do prawidłowego pod względem
hormonalnym rytmu.
Antykoncepcja hormonalna
Kobiety karmiące piersią mogą stosować antykoncepcje hormonalną, jednak
przeciwwskazane są najpopularniejsze tabletki dwuskładnikowe zawierające
estrogen
.
Wpływa on na laktację. Przyjmując estrogen objętość pokarmu po 3-6 tygodniach zmniejsza
się o około 40%. Dodatkowo przenika on do organizmu dziecka wraz z mlekiem matki.
Rozwiązaniem są tabletki antykoncepcyjne zawierające tylko pochodną
progesteronu-
progestagen
. Jest to tzw.
minipigułka
. Nie ma on wpływu na laktację oraz na
rozwój dziecka. Stosowanie tej metody można rozpocząć już w trzecim tygodniu po porodzie.
Innym rodzajem antykoncepcji hormonalnej są
iniekcje progestagenowe
. Zastrzyki
wykonuje się co 3 miesiące. Po porodzie pierwszą dawkę można przyjąć między
6 a 8 tygodniem połogu.
Wkładka wewnątrzmaciczna
jest również możliwą formą antykoncepcji
dla karmiących matek. Ich stosowanie można rozpocząć 6 tygodni po porodzie,
jednak najlepiej po 3 miesiącach.

36
ANTYKONCEPCJA AWARYJNA
Antykoncepcja awaryjna, antykoncepcja po stosunku, antykoncepcja postkoitalna,
tabletki po stosunku,to synonimy. Pacjentki najczęściej sięgają po nią w przypadkach gdy:
w czasie stosunku pękła lub zsunęła się prezerwatywa,
odbył się stosunek bez żadnego zabezpieczenia,
nastąpił błąd w obliczeniach dni płodnych,
padły się ofiarą gwałtu,
zastosowane zabezpieczenie w czasie stosunku wydaje się im niewystarczające,
nie zadbały się o receptę na pigułki antykoncepcyjne, a w danym dniu powinny
rozpocząć nowe opakowanie.
Metoda Yuzpe - antykoncepcja po
Metoda Yuzpego została opracowana w roku 1974.Łączy ona działanie estrogenów
i progesteronu zaaplikowanego w ciągu 72 godzin po stosunku. Autorzy przeprowadzonego
wówczas badania podawali pacjentkom preparat zawierający 50µg etynyloestradiolu
i 250 levonorgestrelu. W doświadczeniu oceniali zależność pomiędzy skutecznościąleku
a długością okresu czasu pomiędzy stosunkiem a aplikacją preparatu. W badaniu
stwierdzono, że podanie leku obniżyło prawdopodobieństwowystąpienia ciąży u pacjentek
średnio o 56-89%. Najniższą skuteczność metody wykazało badanie przeprowadzone
po upływie 72 godzin.
Opracowany wówczas schemat powodował jednak liczne niepożądane działania
dyspeptyczne, dlatego poszukiwano nowego, lepszego sposoby dawkowania hormonów.
Po wielu próbach stwierdzono, iż najlepsze efekty przy zminimalizowaniu działań
niepożądanych wywołuje podanie 1500µg levonorgestrelu w dwóch dawkach po 750µg
co 12h (czyt.
Poranek po, czyli Preven)
Mechanizm działaniametody Yuzpego opiera się na hamowaniu owulacji, zakłóceniu rozwoju
pęcherzyka i ciałka żółtego. Nie wykazano skuteczności działania w fazach poowulacyjnych,
dlatego po implantacji zarodka podanie leku nie zapobiega ciąży.
Działania niepożądane, przeciwwskazania:
Najczęstszymi DNL są wymioty i nudności, rzadziej obserwowane przy zastosowaniu
wariantu wyłącznie z levonorgesterelem. Należy pamiętać, że wymioty występujące
do 2 godzin po zażyciu tabletki są wskazaniem do powtórzenia terapii.
WHO nie zaleca stosowania tej metody u kobiet z jakimikolwiek chorobami naczyń
krwionośnych, wątroby, z migreną. Zaleca się stosowanie tej metody wyłącznie w sytuacjach
awaryjnych.

37
Poranek po, czyli Preven
Pierwszym środkiem zaakceptowanym przez FDA w lipcu 1999 r., a dopuszczonym
do sprzedaży w amerykańskich aptekach jest Preven (w Polsce Postinor Escapelle). Lek jest
dostępny na receptę. Producent reklamuje go jako środek skuteczny przez 72 godziny
po stosunku. Określenie "poranek po" może okazać się mylące, ponieważ powinien być
brany od 1 do 72 godzin po stosunku, co oznacza, że najlepiej nie czekać z połknięciem
pigułki do najbliższego poranka, gdyż jej skuteczność z czasem stopniowo maleje.
Jak działa?
Środek ten zawiera bardzo dużą dawkę progestagenu (syntetycznego progesteronu).
Działanie jest bardzo zbliżone do wyżej opisanego. Warto przy tym wspomnieć, że tabletki
te bywają zawodne, a poza tym nie można ich używać jako rutynowego środka
zapobiegającego ciąży. Zaburzają bowiem gospodarkę hormonalną organizmu kobiety
i rozregulowują jej cykl miesiączkowy ze względu na dużą jednorazową dawkę hormonu.
Przeciwwskazania są niewielkie i takie same jak w typowej doustnej antykoncepcji
(np. choroby pęcherzyka żółciowego i wątroby, a także przebyta żółtaczka).Przed użyciem
tabletek zaleca się wykonanie testu ciążowego, aby kobieta mogła stwierdzić, czy nie zaszła
w ciążę wcześniej. Jeżeli tak się już stało, tabletki nie będą skuteczne, ponieważ nie niszczą
one rozwijającej się już ciąży.
Działania niepożądane…
… obejmują przede wszystkim nudności bóle podbrzusza, wymioty, biegunka, nieregularne
krwawienia.
Wkładka wewnątrzmaciczna, czyli IUD
Zupełnie inna forma antykoncepcji awaryjnej to założenie wkładki wewnątrzmacicznej
(spirali), czyli przyrządu znanego pod nazwą IUD (intra - uterinedevice), którą zazwyczaj
wprowadza się jako jedną z mechanicznych metod rutynowej antykoncepcji przed
stosunkami (The Copper T, Omega, Multiload Cu 250, Multiload Cu 375, Gyne T 380). Jednak
w sytuacjach nagłych spełni ona swoje zadanie nawet do 5 dni po współżyciu.
W badaniach przeprowadzonych wśród 7034 kobiet z sześciu krajów udowodniono,
że metoda ta może przewyższać skutecznością stosowanie „tabletki po”. Działanie wkładki
polega na zwiększeniu wydzielania hormonów, wywołujących zmiany w błonie śluzowej
macicy, które uniemożliwiają zagnieżdżenie się zarodka. Skuteczność wkładki zakładanej
po stosunku jest duża i wyższa niż 90%. Dla pacjentek dodatkowe znaczenie ma to, że jest to
metoda długoterminowa, gdyż spirala pozostawiona w macicy chroni przed ciążą przez około
3-5 lat. Można ją także wyjąć po następnym okresie. Zabieg musi wykonać ginekolog,
gdyż wkładanie i wyjmowanie tej wkładki wymaga ostrożności.

38
Mifegyne i RU 486
Kontrowersje wciąż wzbudza francuska pigułka aborcyjna Mifegyne, wcześniej znana
jako pigułka RU 486 (mifepristone) Jej działanie polega wywoływaniu skurczów
w mięśniówce gładkiej, w tym również w mięśniu macicy, co prowadzi do poronienia.
RU to skrót od Roussel Uclaf, nazwy producenta tego środka, który jest syntetycznym lekiem
z grupy sterydów o właściwościach przeciwhormonalnych. Zawiera antyprogesteron mający
działanie przeciwne do progesteronu.
Naukowcy oceniają tą metodę jako jedną
z najbezpieczniejszych spośród aktualnie dostępnych sposobów przerywania ciąży. Ze względu jednak
na regulacje prawne obowiązujące w Polscepigułka Mifegyne (czyli RU 486) to środek w naszym kraju
nielegalny i zabroniony.
Do najczęstszych działań niepożądanych wywołanych przez mifepriston należą
bole głowy, pleców
skurcze i bole brzucha zbliżone do bólów menstruacyjnych,
drgawki
biegunka i wymioty
nudności
osłabienie
i zmęczenie
krwawienie z dróg rodnych
Przeciwwskazania do antykoncepcji po stosunku obejmują
potwierdzoną lub domniemaną ciążę
zaaplikowana wcześniej wkładka wewnątrzmaciczna
stany patologiczne jajników
przewlekła niewydolność nadnerczy
długotrwała terapia kortykosteroidami
nadwrażliwość na mifepriston, misoprostol lub inne prostaglandyny
zaburzenia w obrębie układu krwiotwórczego

39
Opracowano z wykorzystaniem:
1. Cleland K., Zhu H., Goldstuck N., Cheng L., Trussell J.: The efficacy of intrauterine devices for
emergency contraception: a systematic review of 35 years of experience. Hum Reprod. 2012.
27(7): 1994-2000.
2. Gallaway M.S., Waller D.K., Canfield M.A., Scheuerle A.: The association between use of
spermicides or male condoms and major structural birth defects, National Birth Defects
Prevention Study. School of Public Health, The University of Texas Health Science Center at
Houston, Houston, TX 77030, USA.
3.
Guillebaud J.: Antykoncepcja - pytania i odpowiedzi, Medycyna Praktyczna, Wyd. II 2005
4. Hayes E.: Karmienie piersią, REA, Warszawa 2007
5. Janiec W.: Farmakodynamika, Wydawnictwo Lekarskie PZWL, Warszawa 2009
6. Komisja do Spraw Rekomendacji Antykoncepcji Rekomendacje Polskiego Towarzystwa
Ginekologicznego w sprawie antykoncepcji.
7. Mayor S: Intrauterine devices should be offered to women wanting emergency contraception,
BMJ. 2012. 344: e3308.
8. Meisenbacher K.: Antykoncepcja - metody, zastosowanie, poradnictwo, MedPharm Polska, Wyd.
I 2008.
9. Rötzer J.: Sztuka planowania rodziny, Oficyna Wydawnicza VOCATIO, Warszawa 2005.
10. Śliwa
J.:
Planowanie
Rodziny,
Antykoncepcja
-
Wskazania,
Przeciwwskazania,
Klinika Ginekologii II Katedry Ginekologii i Położnictwa Akademii Medycznej we Wrocławiu.
11. Waller D.K., Gallaway M.S., Taylor L.G., Ramadhani T.A., Canfield M.A., Scheuerle A., Hernández-
Diaz S., Louik C., Correa A.: Use of oral contraceptives in pregnancy and major structural birth
defects in offspring, Epidemiology. 2010 Mar;21(2):232-9.
12. www.mamopedia.pl (stan z 25.05.2012)
13. www.iner.pl (stan z 15.04.2012)
14. www.bioself.pl (stan z 06.06.2012)
15. www.przychodnia.pl/el/leki (stan z 07.04.2012)
16. www.npr.pl (stan z 13.05.2012)
17. www.drugs.com (stan z 15.05.2012)
SPIS TABEL I RYSUNKÓW
Tabela 1. Wartości wskaźnika Pearla dla wybranych metod antykoncepcyjnych . ................................3
Tabela 2. Wpływ sytuacji chorobowych na skuteczność antykoncepcji. ............................................. 31
Tabela 3. Wpływ diety na skuteczność antykoncepcji. ....................................................................... 32
Tabela 4. Wpływ leków i ziół na skuteczność antykoncepcji............................................................... 32
Rycina 1.Karta obserwacji cyklu - wzór. ............................................................................................. 26
Rycina 2. Aparat Bioself®................................................................................................................... 29
Rycina 3. Działanie aparatu Bioself®. ................................................................................................. 30
Wyszukiwarka
Podobne podstrony:
Antykoncepcja
Doustne antykoagulanty stosowanie
Studenci antykoncepcja
Nowoczesne metody antykoncepcji dla kobiet i mezczyzn
ANTYKONCEPCJA I MENOPAUZA ZALECANE METODY TERAPII, HTZ, OTC, SUPLEMENTY DIETY
Czy protestanci akceptują środki antykoncepcyjne
problematyka antykorupcyjna
ANTYKONCEPCJA aktualna
ANTYKONCEPCJA W KONFESJONALE(1)
ANTYKONCEPCJA, Farmakologia
Antykosciol W Natarciu
ANTYKONCEPCJA HORMONALNA
Antykoncepcja
OBYWATELSKA KARTA ANTYKORUPCYJNA, Prawo
Ustawa o Centralnym Biurze Antykorupcyjnym, Dokumenty- prawo i administracja
Antykoncepcja, Podstawy opieki polożniczej xD
więcej podobnych podstron