

Cukrzyca:
•
Typ 1:
–
Brak insuliny
wydzielanej przez
komórki beta wysp
trzustkowych
•
Typ 2:
–
insulinooporność
–
nieautoimmunologiczna
dysfunkcja komórek beta
powodująca pogarszanie
się tolerancji
węglowodanów od
nieprawidłowej do
cukrzycy jawnej
–
nieadekwatnie
zwiększone wątrobowe
wytwarzanie glukozy.


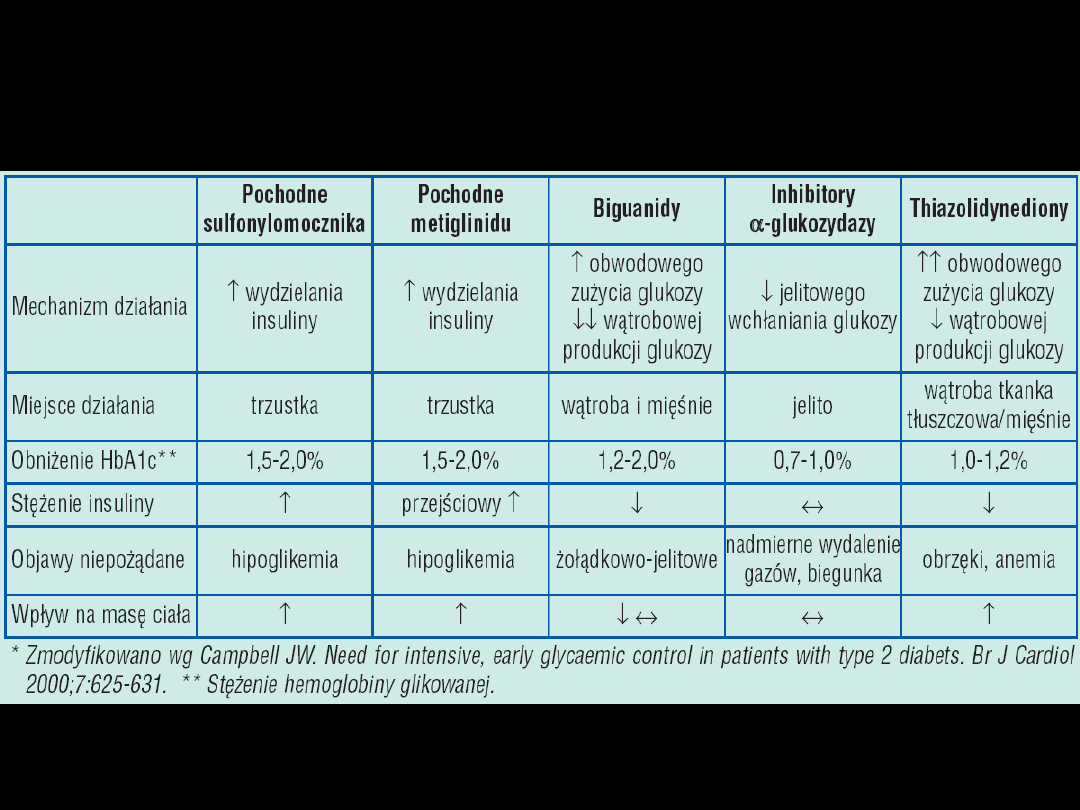
Podział leków
hipoglikemizujących
1.
Leki zmniejszające wytwarzanie glukozy
i/lub powodujące jej zużycie:
•
pochodne biguanidu (metformina, fenformina)
•
Tiazolidynediony = glitazony (troglitazon, pioglitazon,
rozyglitazon)
2.
Leki pobudzające wydzielanie insuliny:
•
Pochodne sulfonylomocznika (PSM)
•
Analogi PSM – pochodne metyglinidu (repaglinid,
nateglinid)
3.
Leki hamujące hydrolizę węglowodanów
złożonych – inhibitory -glukozydazy
(akarboza, miglitol)

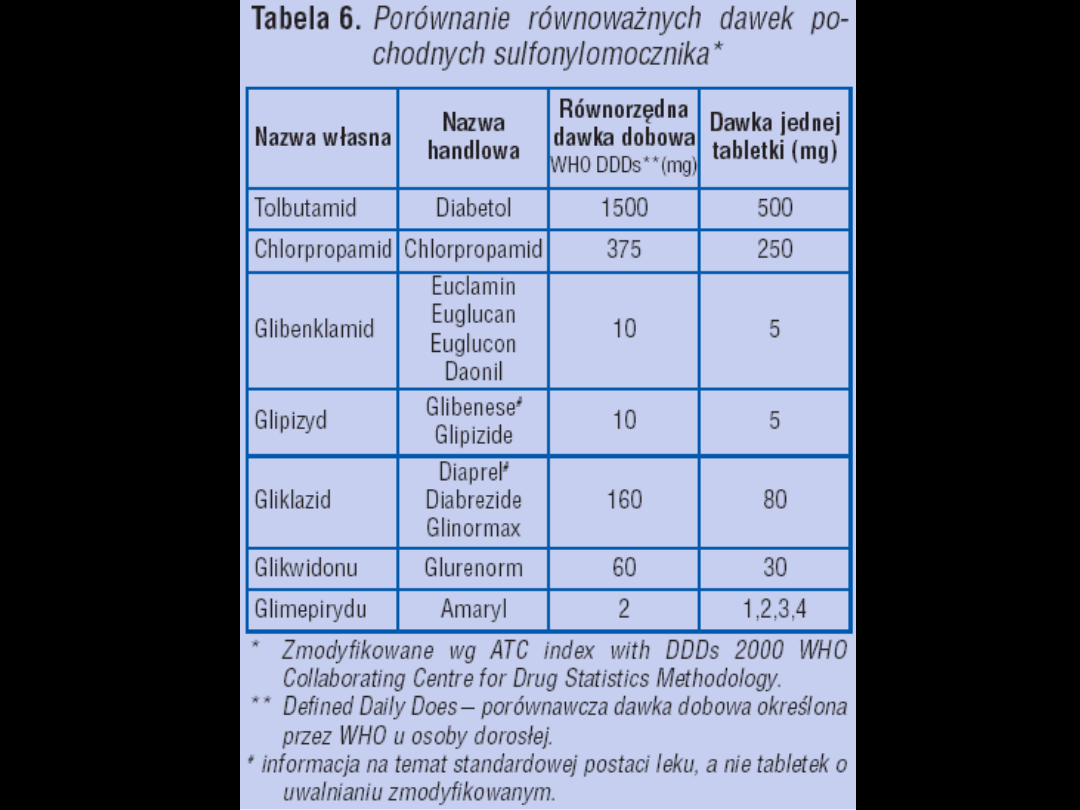
Pochodne sulfunylomocznika
(PSM)
•
Leki pierwszego rzutu wg ADA, ale nie koniecznie
wg Europejskiej Grupy WHO
•
Budowa:
R
1S0
2
-NH-CO-NH-
R
2
R
1
i R
2
– decydują o sile i czasie działania
hipoglikemizującego:
–
proste
– PSM I GENERACJI
–
długie i skomplikowane
– PSM II i III GENERACJI

Mechanizm działania PSM
•
zamykają kanały potasowe zależne
od ATP (K
ATP
):
–
Większość leków wiąże się z
podjednostką 140 kDa
–
Glimepiryd (III GEN) – z podjednostką
65 kDa
•
Zamknięcie K
ATP
depolaryzacja
napływ jonów Ca
2+
uwolnienie
insuliny

Kanały K
ATP
•
2 podjednostki:
–
Podjednostka KIR6.2 tworzy selektywne dla
jonów K
+
światło kanału
•
ATP po połączeniu z tą podjednostką powoduje
zamknięcie kanału
–
Podjednostka SUR jest jednostką regulacyjną i
receptorem dla PSM:
•
jest tkankowo specyficzna:
–
SUR2A – komórki beta wysp trzustkowych i podwzgórza
–
SUR2B – niektóre mięśnie gładkie
–
SUR1 i SUR2B - mózg
Poszczególne PSM różnią się
Poszczególne PSM różnią się
selektywnością i stopniem
selektywnością i stopniem
odwracalności wiązania z SUR
odwracalności wiązania z SUR
ważne u chorych ze współistniejącą
ważne u chorych ze współistniejącą
CHNS
CHNS

Preconditioning
•
Glimepiryd – krótko działa na K
ATP
•
Glibenklamid – długotrwałe
hamowanie kanału w
kardiomiocytach

Inne mechanizmy działania PSM
•
Hamowanie agregacji płytek krwi
•
Zwiększenie wytwarzania
prostacykliny i aktywatora
plazminogenu
•
Wpływ na komórki śródbłonka:
–
Zmiatacz wolnych rodników
–
Pobudzanie syntazy NO

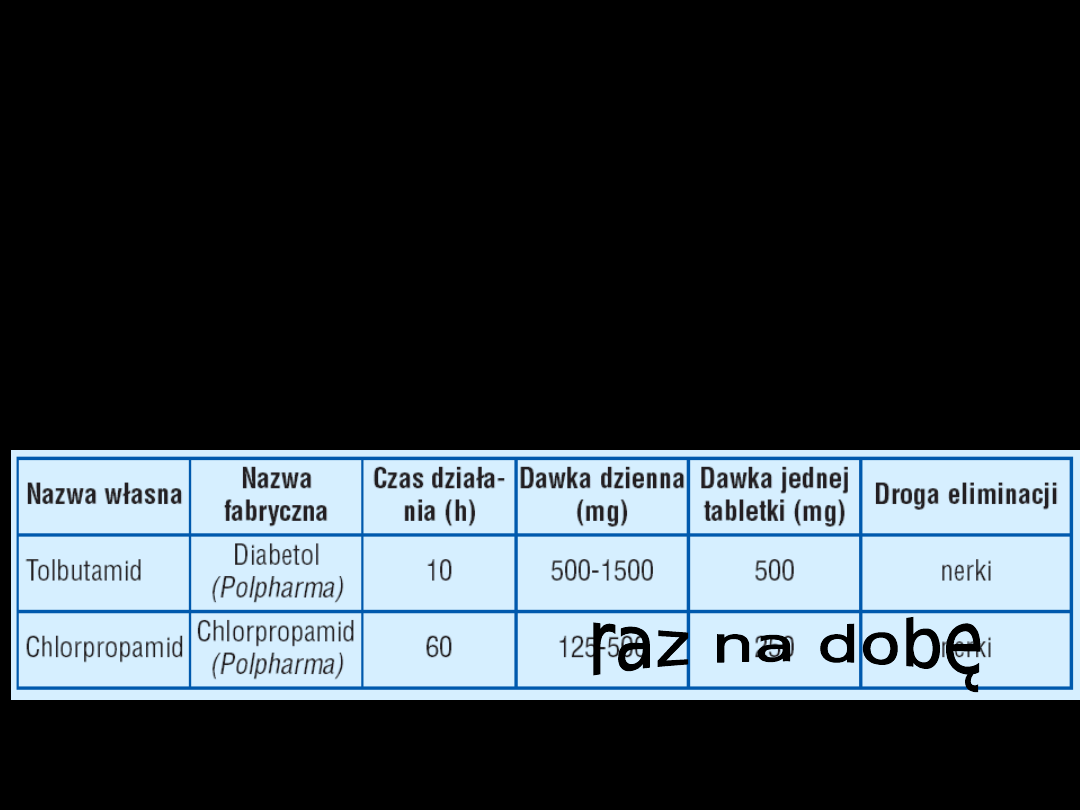
I GENERACJA PSM:
–
40-60% wiązanie z
białkami krwi
II i III GENERACJA PSM:
–
99% wiązanie z
białkami krwi
–
Silniej i dłużej
działają
hipoglikemizującą
–
Wyjątek glikwidon –
3 razy na dobę
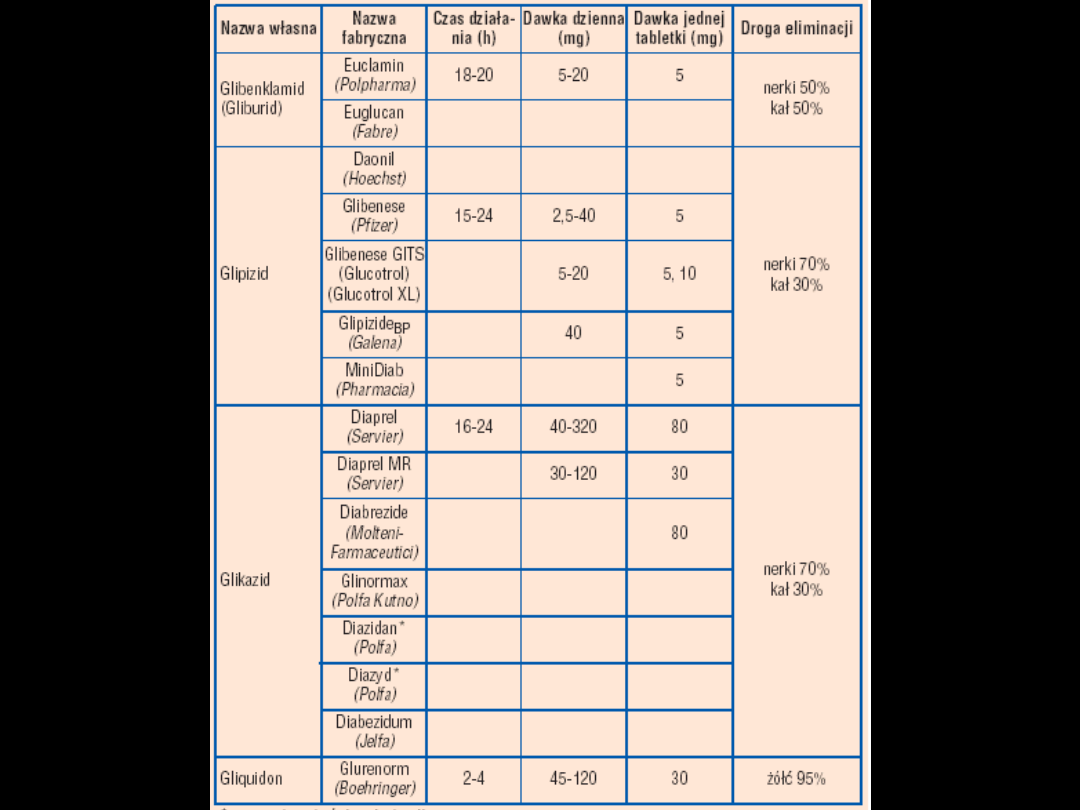
Dawkowanie:
Dawkowanie:
Z reguły 2 razy na dobę
Z reguły 2 razy na dobę
30 min przed śniadaniem i obiadem
30 min przed śniadaniem i obiadem

PSM – farmakokinetyka:
•
Wydalane przez nerki – wyjątki:
–
Glikwidon – z kałem i żółcią
–
Glibenklamid – z kałem

Działania niepożądane
•
Hipoglikemia:
–
szczególnie po długo i silnie działających PSM
(chlorpropamid, glibenklamid)
–
podać glukozę, a nie glukagon, który może
zwiększyć uwalnianie endogennej insuliny
•
Przyrost masy ciała – nasilenie
insulinooporności
•
Reakcje alergiczne: skórne, hematologiczne
•
Niewydolnośc nerek

Interakcje:
•
NLPZ – niesteroidowe leki
przeciwzapalne
•
Leki przeciwkrzepliwe
•
Beta-adrenolityki
•
Inhibitory MAO
•
Antybiotyki
•
Alkohol
PSM I GENERACJA
•
Coraz rzadziej stosowane
•
Tylko w niewielkiej hiperglikemii

PSM II GENERACJA
•
Silniej hipoglikemizująco

Szczególne postaci
farmacetuyczne
•
MR – modified release
•
GITS (gastrointestinal therapeutic
system) – powłoka z fosforanu
celulozy, równomierne uwalnianie
substancji czynnej
•
Dawkowanie raz na dobę - większy
compliance
•
Mniejsze ryzyko hipoglikemii
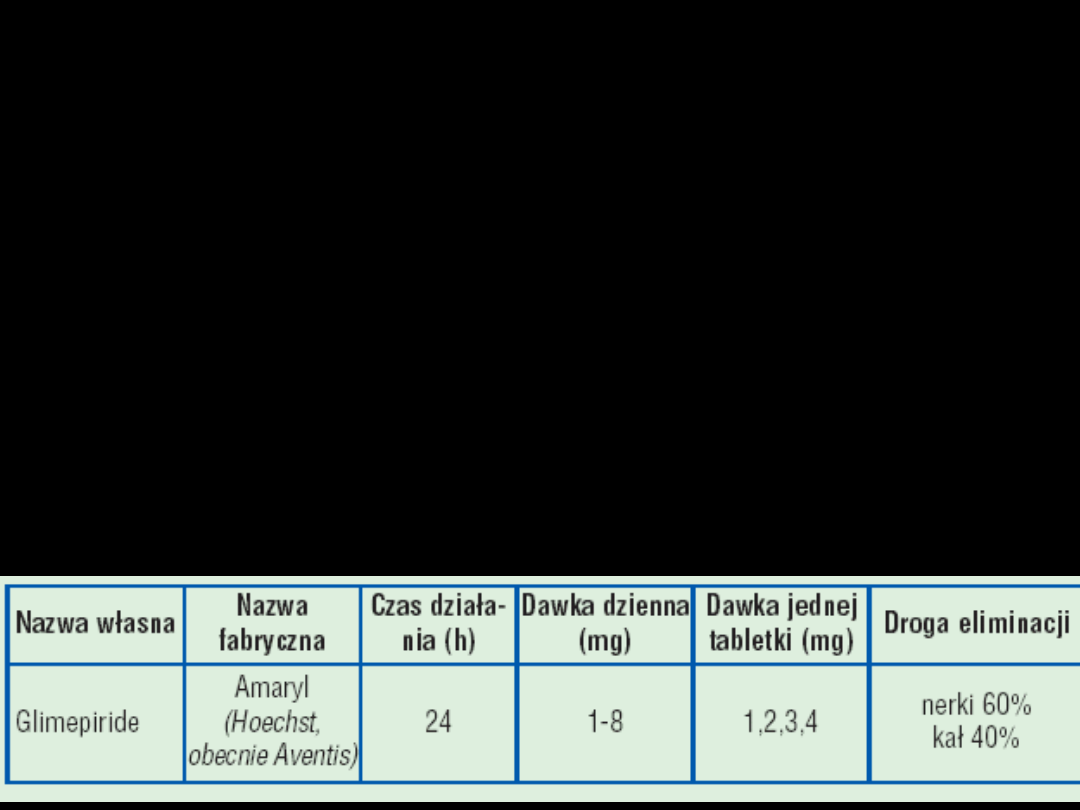
PSM III GENERACJI
•
Krótko oddziaływuje na K
ATP
•
Nie zaburza zjawiska hartowania
mięśnia sercowego
niedokrwieniem (preconditioning)
•
Dawkowanie – raz na dobę
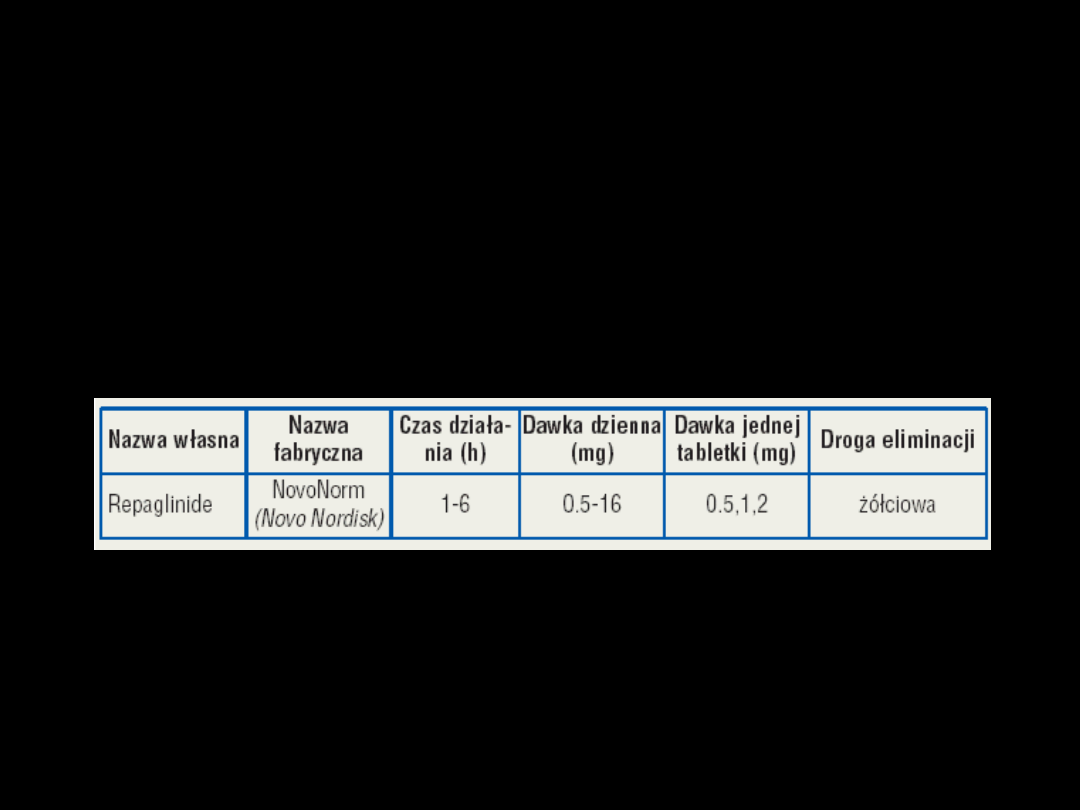
Pochodne metyglinidu
•
Nie mają grupy
sulfonylomocznikowej
•
Dwa leki:
•
Repaglinid
•
Natyglinid

Mechanizm działania
Repaglinidu
•
Hamuje K
ATP
tylko w innym miejscu niż PSM
•
Szybko i krótko działa (T
0,5
=4-6h) –
podawanie 3 razy dziennie przed każdym
posiłkiem:
=lek kontroluje poposiłkowe przyrosty glikemii
„One meal - one dose, no meal – no dose”
•
98% z białkami krwi
•
Metabolizowany w całości w wątrobie
•
Dobrze kojarzy się z metforminą

Działania niepożądane
glimepirydu
•
Zaburzenia widzenia
•
Z p.p.
•
Przejściowe wzrost aktywność
transaminaz wątrobowych
•
Hipoglikemia – rzadko i raczej
łagodna
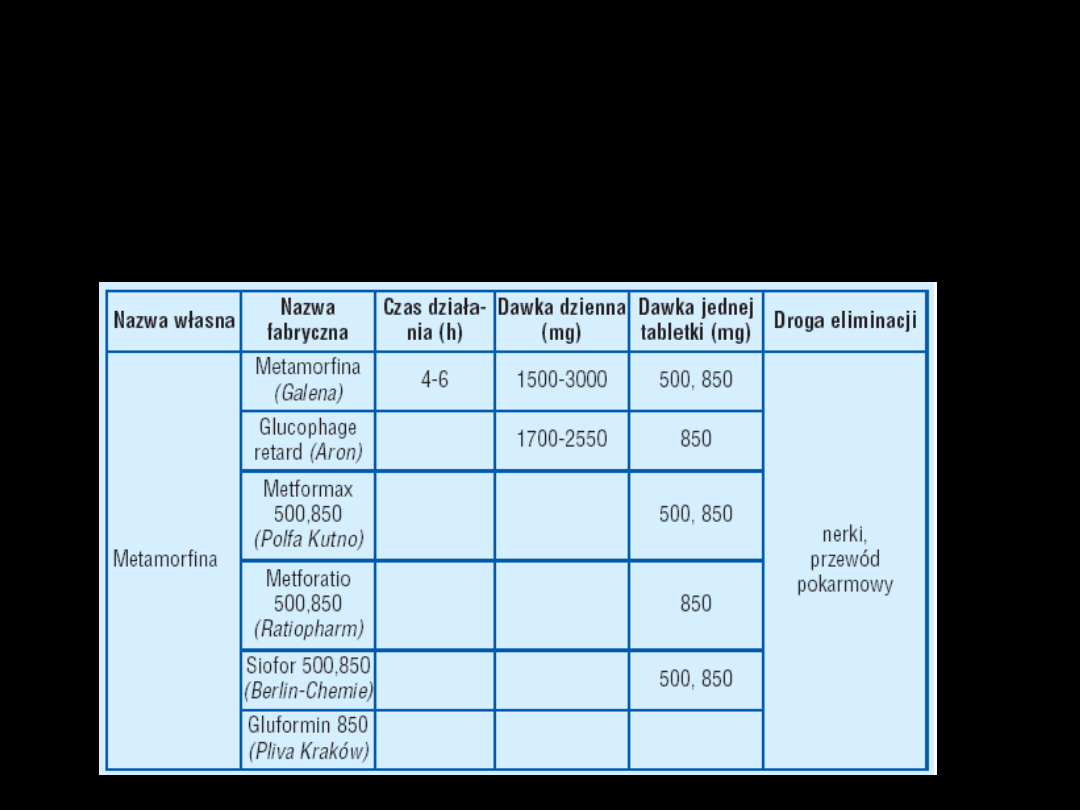
Pochodne biguanidu
•
Fenformina (kwasica mleczanowa),
buformina, metformina

Machanizm antyhiperglikemicznego
działania metforminy (nie działa
hipoglikemizująco)
•
hamowanie (opóźnianie) jelitowego wchłaniania glukozy,
innych heksoz (mniejsze znaczenie), aminokwasów,
wit.B12, kwasu foliowego i kwasów żółciowych
•
zmniejszenie wątrobowej produkcji glukozy (hamowanie
glukoneogenezy i glikogenolizy oraz oddawania glukozy
do krwi)
•
zwiększenie tkankowego zużycia glukozy – zmniejszenie
insulinooporności poprzez działanie receptorowe
(pobudzanie aktywności i zwiększanie powinowactwa
receptorów insulinowych) i pozareceptorowe (aktywacja
przenośników glukozy z przestrzeni wewnątrzkomórkowej
do błony komórkowej GLUT-4 i GLUT-1)
•
potencjalizację wewnątrzkomórkowego działania insuliny
(szczególnie hiperinsulinemii poposiłkowej)

Inne mechanizmy działania
metforminy
•
Hamowanie lipogenezy i pobudzanie lipolizy
w tkance tłuszczowej:
–
Zmniejszenie TCHO, TRIR, VLDL i LDL i
podwyższenie HDL
–
Redukcja masy ciała
•
Nasilenie fibrynolizy (hamowanie PAI-1 i
pobudzanie tPA)
•
Redukcja ciśnienia tętniczego
•
Dlatego dobry lek w zespole metabolicznym

Działania niepożądane
metforminy
•
Z p.p.
•
Kwasica mleczanowa - alkoholicy
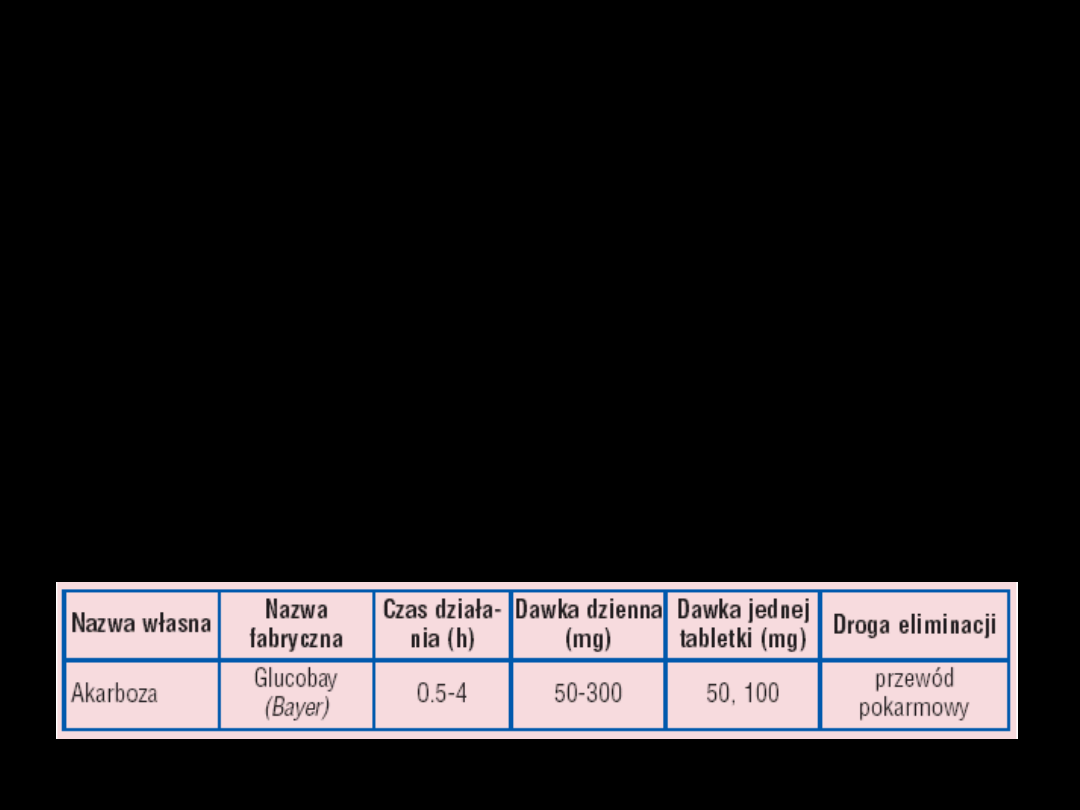
Akarboza
•
Hamuje alfa-glukozydazy,
zwłaszcza:
–
Maltazę
–
Sacharazę
•
Bez wpływu na laktazę
•
Nie zaburza wchłaniania glukozy i
fruktozy oraz tłuszczów i białek

Akarboza
•
Praktycznie nie wchłania się z p.p.
•
Nie powoduje hipoglikemii
•
Może być stosowana w cukrzycy
typu 1 i 2 w skojarzeniu (groźba
hipoglikemii) lub monoterapii
•
Dawkowanie 3 razy dziennie
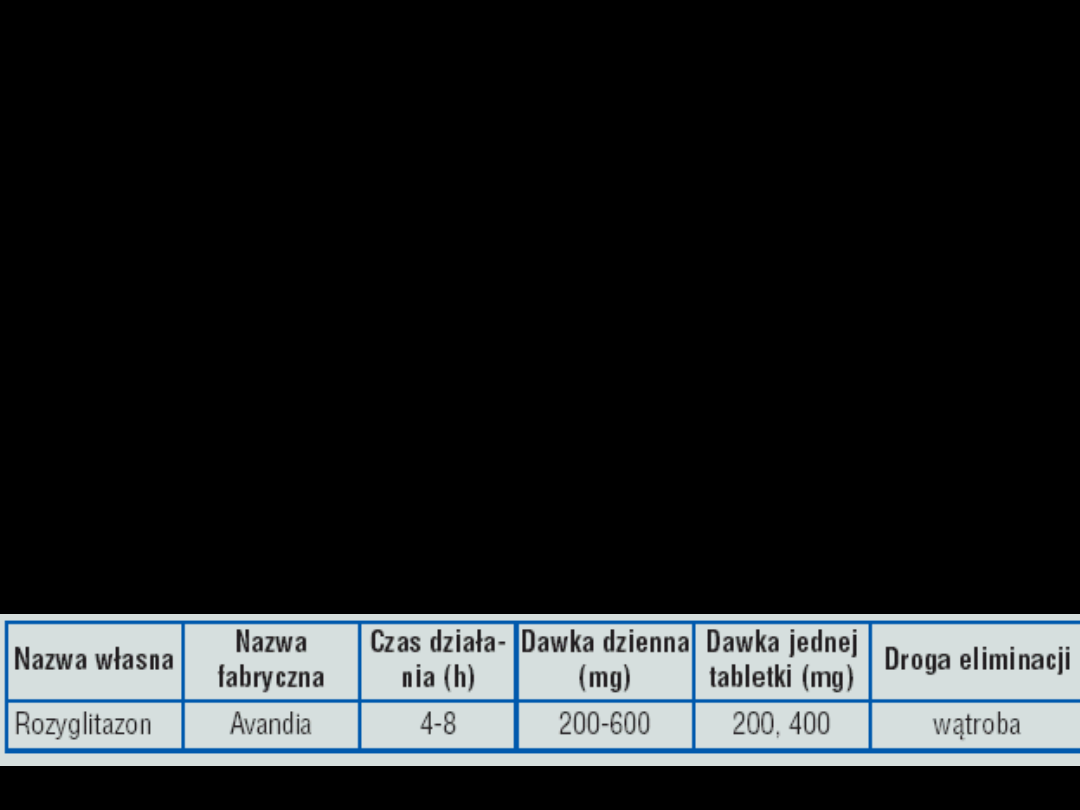
Tiazolidinediony
•
PPAR – receptory aktywowanego
proliferatora peroksyzomu - , i
•
Agoniści receptora PPAR
–
Troglitazon – wycofany –
hepatotoksyczność!!!
–
Pioglitazon
–
Rozyglitazon

Efekty działania
•
Zmniejszenie insulinooporności poprzez:
–
Poprawa utylizacji glukozy w mięśniach i
tkance tłuszczowej
–
Hamowanie glukoneogenezy w wątrobie
–
Zmniejszają zapotrzebowanie na insulinę –
często kojarzone
•
Poprawiają gospodarkę lipidową:
–
Zmniejszenie TRIR i wolnych kwasów
tłuszczowych
–
Zwiększenie HDL

Działania niepożądane
•
Obrzęki
•
Anemia
•
Uszkodzenie komórki wątrobowej –
rzadko piorunujące
•
Rzadko hipoglikemia – raczej w
czasie leczenia skojarzonego
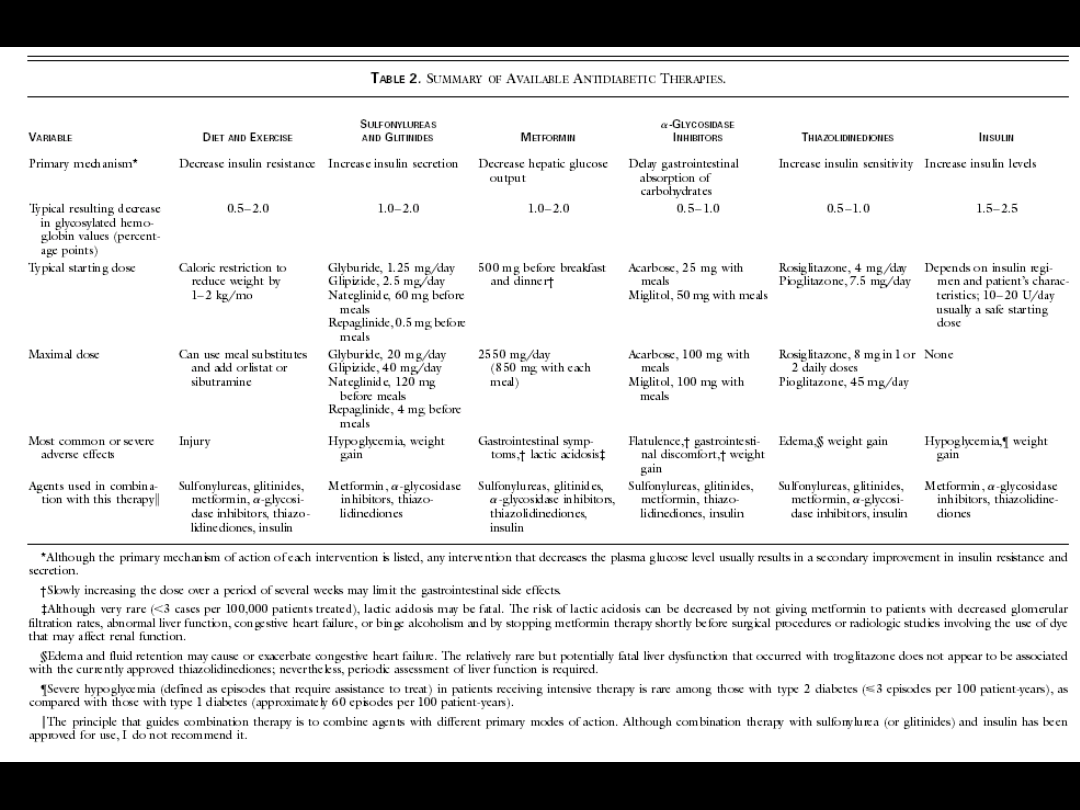

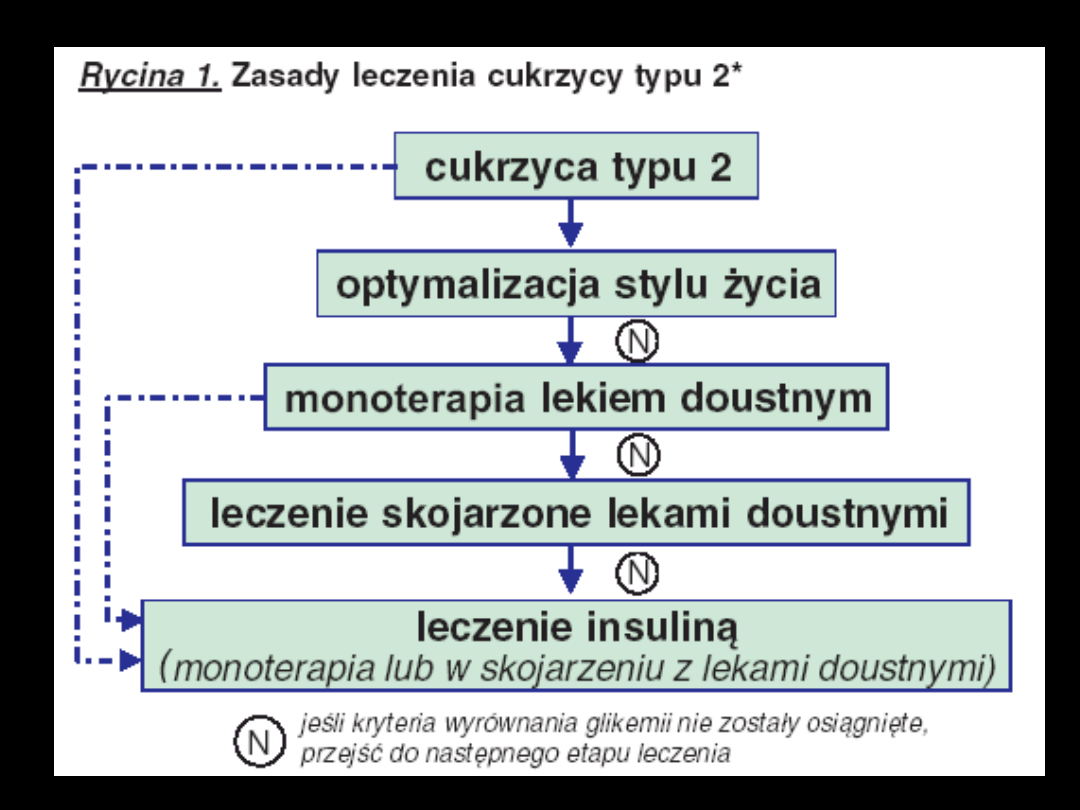
Zasady leczenia skojarzonego
•
Nie łączyć leków o podobnym
mechanizmie działania
•
2, góra 3 leki, ale wtedy insulina
jest bardziej cost-effective
•
Najczęściej kojarzy się PSM z
pochodnymi biguanidu lub
akarbozy

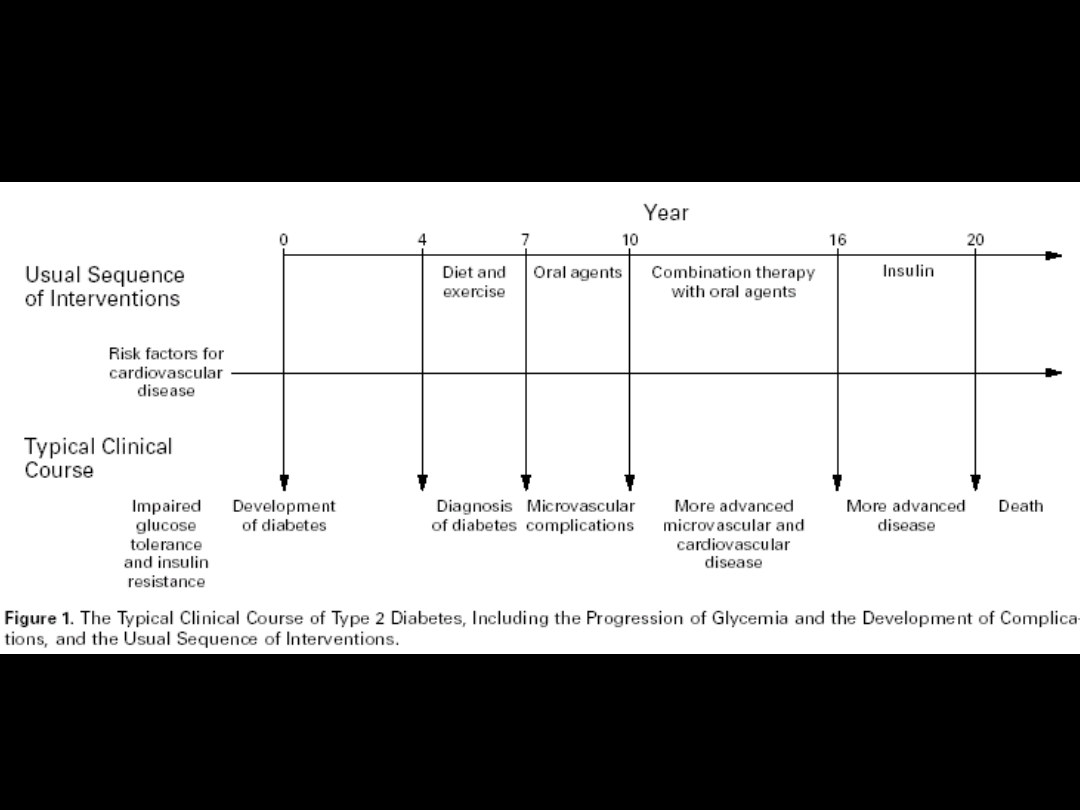
Wskazania do insulinoterapii:
•
Cukrzyca typu 1
•
Cukrzyca typu 2:
-
złe okresowe wyrównanie glikemii
-
Ciężkie infekcje wirusowe i bakteryjne
-
Zabiegi operacyjne
-
Ciąża
-
Niewydolność głównych narządów
-
Nietolerancja doustnych leków hipoglikemizujących
-
Świeży zawał serca
-
Postępujące chudnięcie
-
Bolesna neuropatia
-
Szybki postęp powikłań naczyniowych

Insuliny:
•
Pochodzenie:
–
Ludzka
–
Wołowa
–
Wieprzowa
•
Długość działania
•
Analogi insulinowe:
–
Szybko i krótko
•
Insulina
bezszczytowa
–
Długo i
równomiernie
•
Insulina wziewna
•
Insuliny
hepatoselektywne
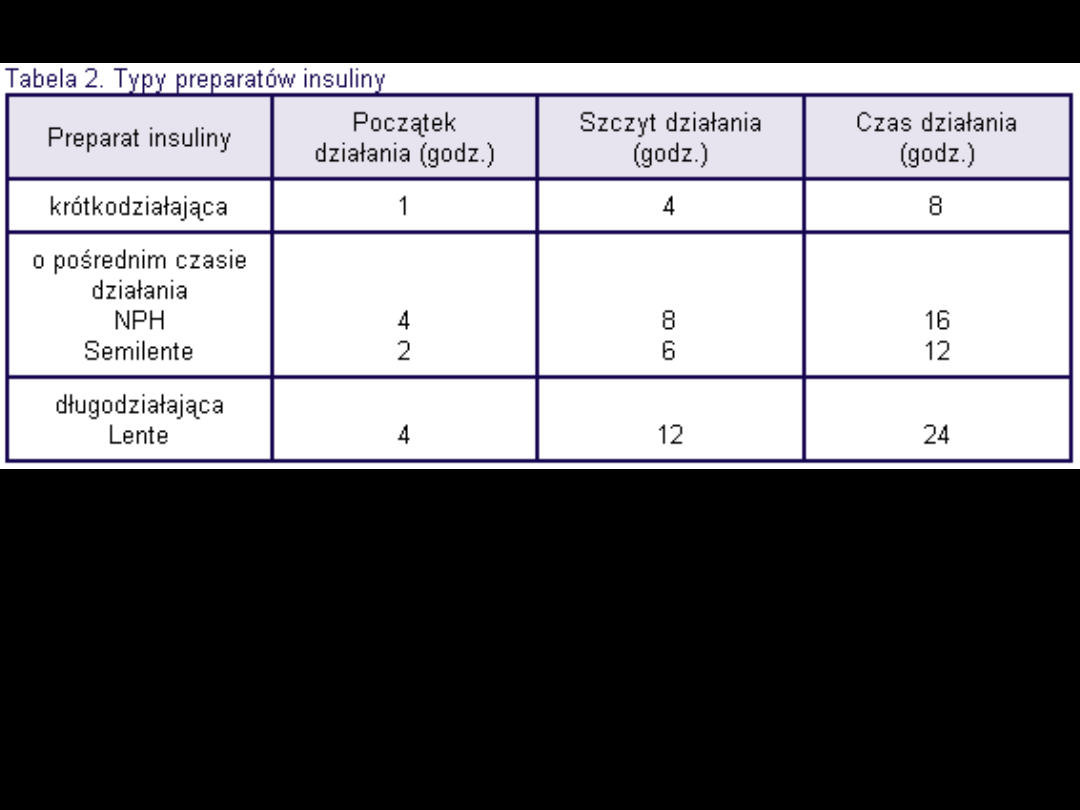
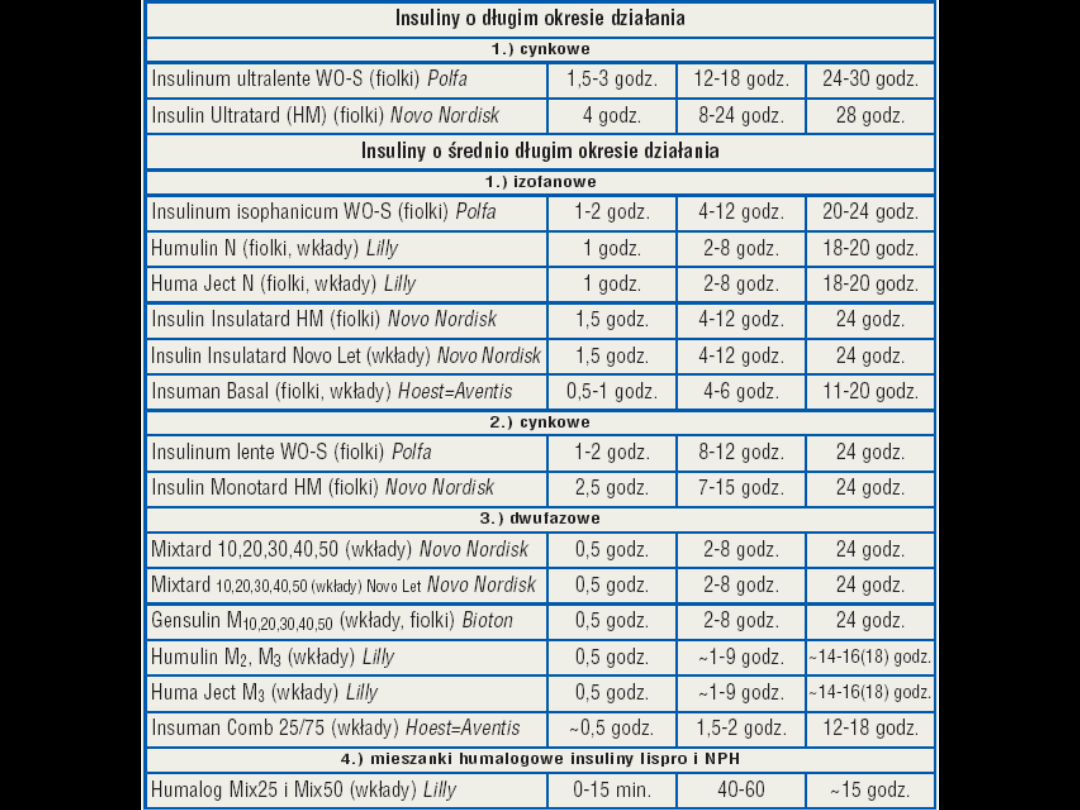
Insuliny o pośrednim czasie działania
Obecnie używane są dwa najważniejsze preparaty insuliny: (i) NPH (Neutral
Protamin Hagedorn) lub inaczej insuliny izofanowe, oraz (i) krystaliczne
insuliny związane z octanem cynku (insuliny lente).

Analogi insulinowe
krótkodziałające
•
Insulina LISPRO
•
Insulina ASPART
Analogi insulinowe
długodziałające
•
Glarginina

Drogi podania
•
SC
•
IM
•
IV – insulinę o krótkim okresie działania
podaje się jedynie IV. W śpiączce
hiperglikemicznej
•
PENY vs STRZYKAWKI
•
POMPY INSULINOWE
•
30 min przed posiłkiem – analogi 5 min

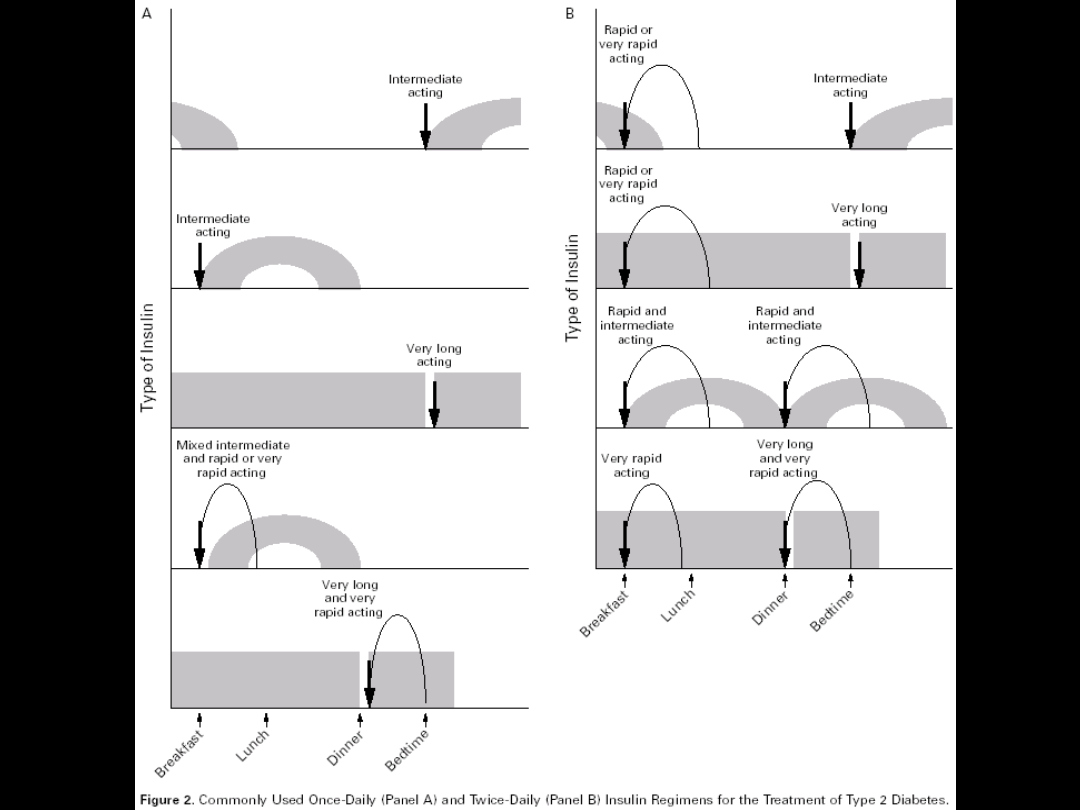
Modele insulinoterapii
•
Model konwencjonalny – przed
śniadaniem i kolacją mieszanka
insuliny o krótkim i pośrednim czasie
działania
•
Intensyfikowana insulinoterapia – jw.
+ wstrzyknięcie krótkodziałającej
insuliny przed obiadem
•
Intensywna inulinoterapia

Leczenie intensywne
•
Więcej wstrzyknięć – lepsza kontrola
glikemii:
–
2 wstzyknięcia insuliny o pośrednim
okresie działania + 3 wstrzyknięcia
insuliny krótkodziałającej
•
40% insulina o długim lub
średniodługim czasie działania,
natoamist 60% insulina
krótkodziałająca

Insulina – działania niepożądane
•
Hipoglikemia
•
W miejscach wstrzyknięć -
lipodystrofia
•
Oporność na insulinę
•
Działanie mitogenne
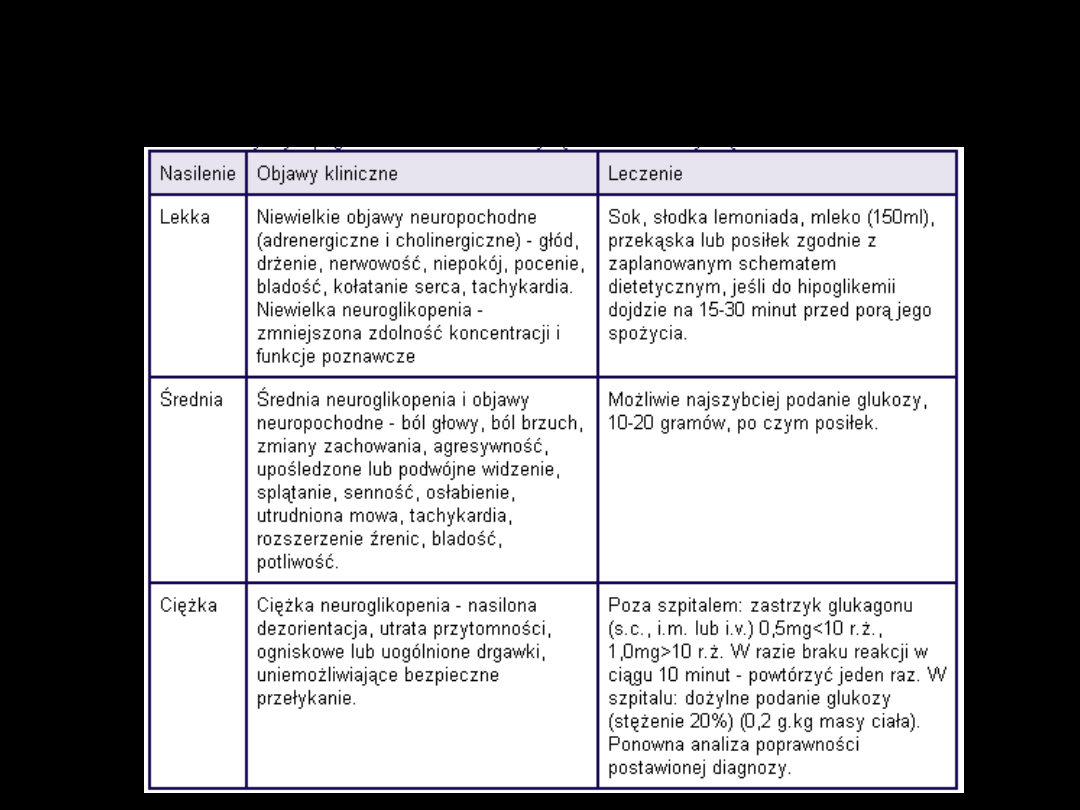
HIPOGLIKEMIA
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 50
- Slide 51
- Slide 52
Wyszukiwarka
Podobne podstrony:
leki hipoglikemizujace
Leki hipoglikemizujace
doustne leki hipoglikemizujące, farmacja, cukrzyca
DOUSTNE LEKI HIPOGLIKEMIZUJACE, farma
F6x Leki hipoglikemizujące
leki hipoglikemizujące
Leki w fizjot 2 akt
więcej podobnych podstron
