
Technika badania, obraz prawidłowy i artefakty.
Radiografia.
Od chwili odkrycia promieni X do lat osiemdziesiątych XX wieku, kiedy
upowszechniła się tomografia komputerowa (TK), radiografia czaszki była
podstawową metodą diagnostyczną w rozpoznawaniu chorób ośrodkowego układu
nerwowego (OUN) czaszki i twarzoczaszki. Zdjęcia rentgenowskie czaszki
wykonywane były zwykle jako pierwsze badanie radiologiczne u pacjentów
z podejrzeniem patologii czaszki. Zdjęcia te, choć mało czułe przy wykrywaniu
wczesnych zmian, dostarczały informacji pośrednich - o procesach wewnątrz-
czaszkowych lub bezpośrednich - o procesach dotyczących kości i umożliwiały
selekcję chorych do dalszej, inwazyjnej diagnostyki.
Obecnie radiografia czaszki jest stosowana znacznie rzadziej niż poprzednio,
zwykle w przypadku podejrzenia procesu zapalnego lub rozrostowego (pierwotnego
lub wtórnego), obejmującego struktury kostne sklepienia czaszki lub twarzoczaszki,
a także w wadach rozwojowych ( kraniostenozy), urazach twarzoczaszki oraz przy
planowaniu zabiegów rekonstrukcyjnych. W wielu ośrodkach wykonuje się jeszcze
zdjęcia zatok przynosowych i kości skroniowych, a także stawów skroniowo-
żuchwowych.
Zdjęcia czaszki wykonywane są zwykle w projekcji tylno-przedniej i bocznej,
a w przypadku urazów – także w półosiowej. W celu dokładniejszego przedstawienia
określonej okolicy wykonuje się zdjęcia celowane - twarzoczaszki, łuków
jarzmowych, żuchwy, zdjęcia styczne kości pokrywy czaszki itp. Zdjęcia czaszki
(ryc.1a,b) pozwalają ocenić grubość i ciągłość kości pokrywy czaszki, utworzonych
przez blaszkę wewnętrzną i zewnętrzną oraz śródkoście. Blaszka wewnętrzna
wykazuje nieregularny zarys wskutek wpuklania się ziarnistości Pacchiona,
wycisków palczastych , a także rowków naczyniowych ( t.oponowa środkowa,
zatoka poprzeczna , esowata i klinowo-ciemieniowa). Grubość kości pokrywy
czaszki nie powinna przekraczać 3-8mm, a w okolicy guzowatości potylicznej –
15mm. Na zdjęciach dobrze widoczne są także żyły śródkościa, żyły wypustowe,
szwy kostne oraz zwapnienia wewnątrzczaszkowe. Niektóre z nich występują
fizjologicznie, jak np.: zwapnienia w szyszynce, splotach naczyniówkowych komór
bocznych , sierpie mózgu i więzadłach skalisto-klinowych. Inne są objawem
procesów patologicznych : zwapnienia miażdżycowe w syfonach tętnic szyjnych
wewnętrznych , zwapnienia w obrębie opon na podstawie czaszki w przebiegu
meningitis tuberculosa, w chorobach pasożytniczych, malformacjach naczyniowych,
tętniakach, krwiakach pourazowych i nowotworach. Ogniska osteolizy lub
osteosklerozy pojawiają się w obrębie kości czaszki w nowotworach pierwotnych,
przerzutowch i w zapaleniach.
W odróżnieniu od zdjęć rentgenowskich czaszki, zdjęcia kręgosłupa szyjnego
są w dalszym ciągu wykonywane jako postępowanie diagnostyczne wstępne,
zwłaszcza u chorych z urazami tej okolicy , a także w zmianach zwyrodnieniowych
i wadach. Odcinek szyjny kręgosłupa przedstawiany jest zazwyczaj w projekcji
czołowej, bocznej i w skośnych ( ryc. 2a,b ). Na zdjęciach ocenia się ciągłość
stuktur kostnych w poszukiwaniu złamań oraz przemieszczenia kręgów względem
siebie świadczące o uszkodzeniu więzadeł. Dla oceny niestabilności kręgosłupa

wykonuje się zdjęcia czynnościowe w zgięciu i wyproście. U chorych z objawami
neurologicznymi badaniem z wyboru jest TK lub MRI.
Klasyczne zdjęcia warstwowe ( tomograficzne ) tkanek miękkich szyi
zostały wyeliminowane przez badanie USG ,TK i MRI. Są one stosowane jeszcze
w diagnostyce chorób krtani. Natomiast w przypadkach powikłanych wystąpieniem
przetoki wykonuje się niekiedy zdjęcia tkanek miękkich szyi w połączeniu
z podaniem środka cieniującego do przetoki, dla dokładnego uwidocznienia jej
światła, przed planowanym zabiegiem operacyjnym (fistulografia).
Artefakty pojawiające się na zdjęciach rentgenowskich głowy i szyi są
najczęściej wywołane mechanicznymi uszkodzeniami filmu. Jakość zdjęcia obniża
znacznie nieostrość wywołana poruszaniem się chorego w trakcie ekspozycji,
niesymetryczne ułożenie, a także przysłonięcie badanej okolicy przez inne części
ciała chorego ( np. barki pacjenta przycieniają pogranicze szyjno-piersiowe na
zdjęciu w projekcji bocznej uniemożliwiając jego ocenę).
Arteriografia
Badanie naczyń mózgowia po podaniu kontrastu do tętnicy szyjnej pierwszy
raz wykonano w l929r. W latach 50-tych Seldinger wprowadził technikę polegającą
na podawaniu kontrastu do tętnic szyjnych lub kręgowych przez cewnik
wprowadzony drogą nakłucia tętnicy udowej. Metoda ta ciągle udoskonalana przez
stosowanie coraz lepszych cewników i mikrocewników, niejonowych kontrastów,
a także nowoczesnej aparatury ( DSA-digital subtraction angiography ) znajduje
zastosowanie nie tylko jako badanie diagnostyczne, ale umożliwia także
przeprowadzanie interwencyjnych zabiegów leczniczych na naczyniach jak np.
zamknięcie światła tętniaków, przetok i malformacji tętniczo-żylnych. W takich
przypadkach zastępuje postępowanie operacyjne.
Dzięki upowszechnieniu nieinwazyjnych metod obrazowania angiografię
mózgową wykonuje się coraz rzadziej. Podstawowe wskazania do angiografii naczyń
mózgowia to:
-
ustalenie źródła krwawienia podpajęczynówkowego i śródmózgowego,
dokładna lokalizacja tętniaka lub malformacji,
-
ocena towarzyszącego skurczu naczyń
-
ocena zmian pourazowych, miażdżycowych i zapalnych w naczyniach
-
w wybranych przypadkach - przedoperacyjna ocena unaczynienia
nowotworów
-
ocena zmian w obrębie tętnic szyjnych i kręgowych
Ultrasonografia (USG)
USG wprowadzona na początku lat siedemdziesiątych, szybko upowszechniła
się jako tania, łatwo dostępna i pozbawiona ryzyka metoda diagnostyczna
obrazująca przede wszystkim tkanki miękkie. Kości pokrywy czaszki stanowią
przeszkodę dla fal ultradźwiękowych. Jednak u dzieci z niezarośniętym
ciemiączkiem, a więc u noworodków i niemowląt ultrasonografia OUN jest obecnie
badaniem z wyboru. Dziecko nie wymaga specjalnego przygotowania,a wgląd
w obręb mózgowia uzyskuje się najczęściej przez ciemiączko przednie, po pokryciu
skóry żelem. Badanie wykonuje się głowicą wachlarzową (inaczej convex),
o częstotliwości 5MHz, przedstawiając typowe przekroje mózgowia w płaszczyźnie
czołowej , strzałkowej i skośnej ( ryc.3 ).
Przezciemiączkowe badanie USG powinno być badaniem rutynowym
2

u każdego wcześniaka, którego masa ciała jest równa lub mniejsza niż 1500g,a wiek
płodowy wynosi do 32 tygodni. U dzieci tych znacznie częściej występują
krwawienia do OUN i zmiany niedokrwienne. U dzieci urodzonych o czasie
wskazaniem do badania przezciemiączkowego USG jest masa ciała mniejsza od
2500g, niska punktacja w skali Apgar, przedwczesne odklejenie łożyska, objawy
neurologiczne, wady czaszki i kręgosłupa oraz cukrzyca matki . Artefakty
utrudniające ocenę obrazu wynikają najczęściej z nieprawidłowego przyłożenia
głowicy.
U dzieci do 6 miesiąca życia istnieje możliwość badania USG zawartości
kanału kręgowego poprzez nieskostniałe elementy kręgosłupa od strony grzbietowej
celem wykluczenia wad rozwojowych, zmian pourazowych i nowotworów.
Informacje uzyskane za pomocą USG często stanowią wstęp do dalszej diagnostyki.
Należy podkreślić , że zarówno mózgowie jak i kanał kręgowy mogą być
obrazowane ultrasonograficznie u płodu już od 17-18 tygodnia ciąży. Podobnie,
ocena taka możliwa jest także u dorosłych przez ubytki kostne np. pooperacyjne.
USG jest obecnie podstawowym badaniem obrazowym tkanek miękkich
szyi, a zwłaszcza tarczycy (ryc.4), przytarczyc, ślinianek , okolicy splotu ramiennego
oraz węzłów chłonnych. Umożliwia obrazowanie struktur w dowolnie wybranej
płaszczyźnie, spełnia też rolę pomocniczą jako metoda pozwalająca na precyzyjne
sterowanie igłą w czasie biopsji. Jako badanie proste, tanie i łatwo dostępne, nie
wymagające specjalnego przygotowania, może być wykonywane wielokrotnie przy
monitorowaniu efektów leczenia zarówno zachowawczego, jak i operacyjnego.
Chory w czasie badania leży na plecach i odginając głowę ku tyłowi , odsłania szyję.
Do badania stosuje się głowice liniowe i typu convex o częstotliwości 7,5mHz. Na
obrazowanie narządów szyi składają się przekroje strzałkowe i poprzeczne
oraz w dodatkowo wybranych płaszczyznach (ryc. ).
USG Dopplerowskie
Cennym uzupełnieniem badania USG jest obrazowanie naczyń szyjnych oraz
wewnątrzczaszkowych metodą dopplerowską umożliwiającą oprócz oceny
morfologicznej pomiar prędkości przepływu krwi. Znajduje ono zastosowanie
szczególnie w diagnostyce zwężeń i skurczu naczyń, a także w przetokach tętniczo-
żylnych i zatorowości mózgu oraz w śródoperacyjnym monitorowaniu przepływu.
Naczynia szyjne są łatwo dostępne badaniu USG, natomiast tętnice
wewnątrzczaszkowe bada się przez tzw.okna akustyczne w kościach czaszki,
wykorzystując na ogół :
- okno skroniowe dla oceny przepływu przez dystalny odcinek
tętnicy szyjnej wewnętrznej oraz proksymalne odcinki
tętnicy przedniej, środkowej i tylnej
-
okno potyliczne, w którym badać można przepływ w tętnicach
kręgowych i podstawnej
-
okno oczodołowe dla oceny przepływu w tętnicy szyjnej wewnętrznej,
ocznej i tętnicach przednich mózgu
USG tętnic szyjnych w odcinku zewnątrzczaszkowym z powodzeniem może
zastąpić arteriografię przy kwalifikacji chorych do endarterektomii szyjnej.
Trudności w ocenie przepływu mogą sprawiać naczynia o krętym przebiegu, a także
odróżnienie pełnego zamknięcia nczynia od jego bardzo znacznego zwężenia.
Tomografia komputerowa (TK)
3

W 1971 roku wieloletnie wysiłki uczonych zmierzające do uzyskania
bezpośredniego obrazu mózgowia zostały uwieńczone sukcesem. Pierwszy tomograf
komputerowy do badań głowy został zainstalowany w Anglii, a wydarzenie to stało
się kamieniem milowym w diagnostyce medycznej, a zwłaszcza w neuroradiologii ,
eliminując całkowicie badnia inwazyjne, takie jak odma czaszkowa czy
wentrikulografia. Pacjent nie wymaga przygotowania do badania TK. Jedynie
w przypadkach, gdy planowane jest dożylne podanie środka cieniującego, powinien
pozostać na czczo przez 6 godzin. Badanie wykonuje się w ułożeniu na plecach
uzyskując obrazy warstw w płaszczyżnie poprzecznej, równolegle do płaszczyzny
oczodołowo-usznej lub przy znacznym odgięciu głowy ku tyłowi – w płaszczyźnie
czołowej. Grubość warstwy badanej zależy od obrazowanej okolicy. Przysadka
mózgowa, struktury oczodołu oraz ucha środkowego i wewnętrznego są
przedstawiane w warstwach grubości od 1 do 3 mm, podczas gdy rutynowe
badanie mózgowia obrazuje się w warstwach – 8 –10 mm. Pacjent w trakcie
badania powinien pozostawać w całkowitym bezruchu. Z tego powodu chorzy
pobudzeni , z utrudnionym kontaktem i dzieci do pięciu lat wymagają znieczulenia
ogólnego.
Obrazy TK wiernie przedstawiają szczegóły anatomiczne tkanki nerwowej,
struktur kostnych oraz tkanek miękkich (ryc.5a,b). Wykazują wysoką czułość przy
wykrywaniu zwapnień, krwi w przebiegu ostrych krwiaków i krwawienia pod-
pajęczynówkowego. Dzięki wysokiej rozdzielczości kontrastu TK pozwala
na różnicowanie tkanek miękkich nawet, jeśli tylko w niewielkim tylko stopniu
różnią się współczynnikiem pochłaniania promieni X, tak jak np. istota biała i szara
mózgowia.
Przy podejrzeniu o proces rozrostowy, zapalny lub niedokrwienny
badanie wykonuje się dwuetapowo tzn. bez i po dożylnym podaniu jodowego środka
cieniującego. Mózgowie różni się od innych narządów występowaniem bariery
krew-mózg (BKM) , w fizjologicznych warunkach chroniącej tkankę nerwową przed
działaniem niepożądanych czynników. Środek cieniujący natychmiast po szybkim
wstrzyknięciu (bolus) wypełnia tętnice szyjne i mózgowe, nieco póżniej ( 8-10 sec)
uwidaczniają się naczynia grubości 2-3 mm. Wtedy też udaje się przedstawić tętniaki
i malformacje tętniczo-żylne. Pochłanianie prawidłowej tkanki nerwowej po podaniu
środka cieniującego wzrasta nieznacznie (ok.4jH).
Natomiast w obrębie struktur nie posiadających BKM jak sierp, namiot,
sploty naczyniówkowe i przysadka mózgowa obserwuje się znaczniejsze
podwyższenie wartości współczynnika osłabienia promieniowania X. Urazy
mechaniczne, termiczne, procesy niedokrwienne, zapalne i rozrostowe powodują
uszkodzenie BKM. Wzmocnienie kontrastu występujące w ogniskach
patologicznych powodowane jest zatem przenikaniem środka cieniującego przez
uszkodzoną BKM lub/i nadmiernym unaczynieniem patologicznym.
Tomografy komputerowe nowszych generacji umożliwiają obrazowanie
z trójwymiarową rekonstrukcją obrazu (3D) pozwalającą precyzyjnie zaplanować
dostęp operacyjny lub zabiegi rekonstrukcyjne. Systemy wykorzystujące spiralny
ruch lampy wokół długiej osi ciała pozwalają także na nieinwazyjne obrazowanie
naczyń mózgowia po dożylnym podaniu środka cieniującego (angioTK). Dalsze
udoskonalenia techniczne aparatów TK i oprogramowania spowodowały skrócenie
czasu badania do kilku sekund oraz umożliwiły uzyskanie rekonstrukcji
wewnętrznej powierzchni niektórych narządów pozwalając na wirtualną endoskopię
zatok przynosowych, tchawicy itp.
Podkreślając zalety TK w badaniu głowy i szyi, należy pamiętać
4

o ograniczeniach tej metody. Artefakty występujące na granicy tkanki miękkiej
i kostnej znacznie utrudniają ocenę tylnego dołu czaszki, pnia mózgu. Obecność
elementów metalicznych ( ciała obce, klipsy chirurgiczne ) oraz poruszanie się
pacjenta w trakcie badania powodują powstanie obrazów niediagnostycznych.
Obrazy o ograniczonej wartości diagnostycznej otrzymuje się u pacjentów, którym
nie można podać dożylnie środka cieniującego, ze względu na uczulenie na jod.
Zmiany patologiczne o współczynniku pochłaniania promieni X podobnym do
tkanek otaczających mogą być nie uwidocznione i nie rozpoznane. Z kolei badanie
TK kanału kręgowego i rdzenia wymaga dokładnego określenia umiejscowienia
spodziewanych zmian na podstawie objawów neurologicznych, co bywa trudne i nie
zawsze możliwe. Należy również pamiętać, że TK jest oparta na działaniu promieni
X i wielokrotne wykonywanie badań przy monitorowaniu efektów leczenia ,
zwłaszcza u dzieci, zwiększa znacznie narażenie na promieniowanie jonizujące.
Obrazowanie za pomocą rezonansu magnetycznego (MRI)
Znacznie szersze możliwości diagnostyczne OUN stwarza wprowadzone
w pierwszej połowie lat 80-tych badanie za pomocą rezonansu magnetycznego
(MRI). Pozwala ono uzyskać obrazy o wysokiej rozdzielczości kontrastu
i przestrzennej, w kilku płaszczyznach, dzięki czemu możliwe jest bezpośrednie
przedstawienie rdzenia, mózgowia nawet z jego najdrobniejszymi strukturami
anatomicznymi (ryc. 6a,b,c), a także zmian w istocie białej niewykrywalnych
innymi metodami diagnostycznymi. Badanie wykonuje się w kilku sekwencjach,
w czasie relaksacji T1-, PD- i T2- zależnym umożliwiającym dokładniejszą
charakterystykę tkanek i zmian patologicznych.
MRI wykazuje znaczną czułość przy wykrywaniu obecności elementów
degradacji krwi, obecności płynu, a także płynącej krwi, która staje się żródłem
naturalnego kontrastu. Ta ostatnia zaleta pozwala na obrazowanie naczyń
(ryc. c) porównywalne do angiografii klasycznej , ale bez ryzyka powikłań i bez
podawania dożylnie środków kontrastujących (MRA). Pacjent nie wymaga
specjalnego przygotowania do badania, poza przestrzeganiem bezwzględnych
i względnych przeciwwskazań. Badanie odbywa się w ułożeniu na plecach i trwa
dłużej niż badanie TK. Z tego powodu chorzy z utrudnionym kontaktem i małe
dzieci wymagają znieczulenia ogólnego lub sedacji. W przypadkach zmian
zapalnych, niedokrwiennych i rozrostowych podawany jest dożylnie środek
kontrastujący, będący pochodną gadolinium.
Obraz MR może stać się niediagnostyczny w przypadku badania chorych nie
współpracujących lub z ruchami mimowolnymi lub też wskutek obecności metalu
w obrębie okolicy badanej ( metalowe uzupełnienia uzębienia, klipsy chirurgiczne).
Przyczyną artefaktów może być także przepływ w obrębie dużych naczyń
i wodociągu .
Rezonans magnetyczny to zajwisko o niezwykle dużym potencjale
diagnostycznym, zwłaszcza w neuroradiologii . Obecnie to już nie tylko obrazowanie
(MRI) i angiografia (MRA), ale także spektroskopia (MRS) pozwalająca na
identyfikację in vivo związków chemicznych w obrębie tkanki nerwowej,
odpowiedzialnych za metabolizm komórkowy, stan błon komórkowych, integrację
neuronów oraz związków pojawiających się w stanach patologicznych. Badanie MRI
umożliwia również ocenę procesu dyfuzji cząsteczek wody, a MRI z zasto-
sowaniem środka kontrastującego pozwala mierzyć regionalny przepływ krwi i jej
objętości, niezwykle istotne w terapii procesów niedokrwiennych. Badanie MRI
funkcjonalne (fMRI) obrazuje aktywację ośrodków mózgowia odpwiedzialnych za
5

wykonywanie określonych czynności, co znacznie poszerza możliwości
diagnostyczne w neurologii, psychiatrii i psychologii .
MRI staje się więc procedurą mulitimodalną (mMRI) pozwalającą na
wykonanie wielokierunkowej diagnostyki w trakcie jednego badania.
Diagnostyka izotopowa ośrodkowego układu nerwowego.
Diagnostyka izotopowa OUN posiada duże znaczenie zwłaszcza przy ocenie
czynnościowej mózgowia. Obejmuje ona statyczną scyntygrafię OUN, której
znaczenie w różnicowaniu nowotworów i zmian niedokrwiennych znów stało się
istotne po wprowadzeniu onkofilnego znacznika Tc99m-MIBI, a także scyntygrafię
statyczną z zastosowaniem Tc-99m, o mniejszym obecnie znaczeniu, stosowaną
niekiedy w rozpoznawaniu przerzutów do OUN, ropni, śmierci mózgu itp.
Scyntygrafia za pomocą Tc99-MIBI może być decydująca w różnicowaniu pomiędzy
wznową procesu rozrostowego, a martwicą popromienną. Chory nie wymaga
specjalnego przygotowania do badania izotopowego. Znacznik podaje się dożylnie,
po czym badanie wykonuje się po 4 godzinach.
Niezwykle natomiast istotne znaczenie w ocenie przepływu mózgowego ma
angioscyntygrafia mózgowa, będąca dynamicznym badaniem przepływu krwi
w dużych i małych naczyniach oraz we włośniczkach i żyłach. Po wstrzyknięciu
małej ilości wysoko aktywnego znacznika rejestruje się za pomocą systemu
komputerowego jego przechodzenie przez układ naczyniowy wykonując
w sekundowych odstępach czasu serię zdjęć. Celem badania jest określenie miejsca
niedokrwienia co ułatwia wybór dalszego leczenia. Wskazania do angioscyntygrafii
mózgowej to przede wszystkim zwężenia naczyń, zatory i zakrzepy, malformacje
naczyniowe, a także inne procesy upośledzające przepływ w obrębie OUN.
Angioscyntygrafia jest także jedną z metod stwierdzających śmierć mózgu.
Badanie o większej rozdzielczości, z lepszą oceną ośrodków podkorowych to
tomografia izotopowa (SPECT) stosowana w chorobach naczyniowych OUN,
przemijających atakach niedokrwiennych (TIA), demencjach, niektórych
chorobach psychicznych i padaczce. Umożliwia różnicowanie między depresją
a stanami otępiennymi. Zaletą badania przepływu mózgowego jest:
uwidocznienie ognisk niedokrwiennych niewidocznych
w badaniu TK i MRI, co zdarza się w niekompletnej
martwicy neuronalnej i w małych zmianach
różnicowanie charakteru demencji
W badaniach izotopowych stosuje się także testy farmakologiczne acetazolamidowy
lub ketaminowy dla uwydatnienia niektórych zaburzeń krążenia.
Wśród innych badań izotopowych należy wymienić także mieloscyntygrafię
i cysternografię , w których znacznik podaje się do przestrzeni podpajęczynówkowej
w trakcie nakłucia lędżwiowego. Wskazaniem do cysternografii jest wodogłowie
normotensyjne i płynotok w złamaniach podstawy czaszki.
W ciągu ostatniego dwudziestolecia postępowanie diagnostyczne
w neuroradiologii uległo znacznej zmianie. Nowoczesne techniki obrazowania
pozwalają obecnie nie tylko na bezpośrednią ocenę morfologiczną OUN ale także na
ocenę jego funkcji, przy zachowaniu komfortu i maksymalnego bezpieczeństwa
pacjenta w trakcie badania. Wciąż upowszechniają i rozwijają się nowe metody
diagnostyczne, wśród których należy wymienić pozytronową tomografię emisyjną
(PET). Ta kosztowna i jeszcze mało dostępna metoda, została wprowadzona w
drugiej połowie lat 70-tych, dzięki zastosowaniu znakowanych izotopami środków
jak glukoza czy aminokwasy, odzwierciedla aktywność metaboliczną tkanek. Jej
6

możliwości badawcze OUN, podobnie jak MRS nie są jeszcze całkowicie poznane.
Wśród licznych badań diagnostycznych niejednokrotnie dopiero biopsja
stereotaktyczna pozwale na ustalenie trafnego rozpoznania i wybór odpowiedniego,
dalszego postępowania terapeutycznego.
Stany zagrożenia życia
Spośród licznych procesów patologicznych występujących w OUN niektóre
ze względu na lokalizację w ważnych ośrodkach lub ( i ) na wzrost ciśnienia
śródczaszkowego stwarzają zagrożenie życia i wymagają szybkiego postępowania
diagnostycznego i terapeutycznego. Zagrożenie życia występuje najczęściej
w przebiegu a) urazów głowy, b) udarów mózgu oraz c) wzrostu ciśnienia
śródczaszkowego z innych przyczyn.
a) Zmiany pourazowe
Stosowana często w ocenie stanu pacjenta skala Glasgow punktująca
reakcję werbalną i motoryczną na określone bodźce może być zawodna, zwłaszcza
u osób starszych i dzieci . Niejednokrotnie stanu chorego nie łączy się z odległym
w czasie urazem.
Jedna z licznych klasyfikacji zmian pourazowych dzieli je na pierwotne
i wtórne. Wśród zmian pierwotnych należy wymienić:
1.- złamania kości czaszki i obrażenia tkanek miękkich zewnątrz-
czaszkowych
2.- krwiaki zewnątrzmózgowe: nadtwardówkowe, podtwardówkowe,
krwawienie odpajęczynówkowe
3.- uszkodzenia wewnątrzmózgowe : rozsiane uszkodzenia aksonów,
uszkodzenie kory, uszkodzenie jąder podstawy, krwawienie wew-
nątrzkomorowe
Do zmian wtórnych zaliczamy :
4.- wgłobienie
5.- zmiany niedokrwienne
6.- obrzęk
7.- niedotlenienie
ad.1. Uszkodzenia kości pokrywy czaszki w porównaniu z obrażeniami
tkanki nerwowej mają zwykle niewielkie znaczenie kliniczne. Uszkodzenie mózgu
może zdarzyć się bez złamania kości pokrywy czaszki i odwrotnie – złamaniu
kości pokrywy czaszki nie musi towarzyszyć uszkodzenie mózgu. U ok. 25-35 %
pacjentów z ciężkimi urazami OUN nie znajduje się obrażeń kości. Wśród złamań
kości sklepienia wyróżnia się złamania linijne ( częściej związane z współistnieniem
krwiaka przymózgowego) (ryc. ) i złamania z wgnieceniem (zwykle z towarzyszą-
cym uszkodzeniem tkanki nerwowej). Złamania mające znaczenie kliniczne to
złamania z towarzyszącym pneumatocoele lub z uszkodzeniem zatok opony twardej
oraz uszkodzenia podstawy czaszki, powikłane płynotokiem.
Na uwagę zasługują także coraz częściej obserwowane urazy głowy
w wyniku postrzałów z rozległymi obrażeniami tkanki nerwowej, licznymi
złamaniami z wgnieceniem odłamów kostnych i obecnością ciał obcych.
Badanie diagnostyczne, zwłaszcza u chorych w ciężkim stanie, mają ocenić
przede wszystkim obrażenia tkanki nerwowej i ustalić wskazania do postępowania
chirurgicznego. Toteż badaniem z wyboru w takich przypadkach jest TK
7
umożliwiająca oprócz obrazowania mózgowia także uwidocznienie w tzw. oknie
kostnym kości pokrywy i podstawy czaszki (ryc. ).
ad.2. Krwiaki nadtwardówkowe występują w 14% pacjentów z urazami
mózgoczaszki, a najczęstszą ich przyczyną jest uszkodzenie w przebiegu złamania
t. oponowej środkowej lub zatok żylnych opony twardej. Wynaczyniona krew
gromadzi się między blaszką wewnętrzną kości a oponą twardą i tworzy zbiornik
o charakterystycznym, dwuwypukłym kształcie. Umiejscowienie nadnamiotowe
zdarza się znacznie częściej niż podnamiotowe, zwykle o cięższym przebiegu
i większej śmiertelności.
Obraz TK krwiaka nadtwardówkowego to zewnątrzmózgowy obszar
o kształcie soczewki wypukłej przemieszczający korę i istote białą, o wysokiej
gęstości odpowiadającej świeżej krwi (ryc. ). Na obrazach MR krwiaki te wykazują
izointensywny sygnał w czasie T1- zależnym i hiperintensywny w czasie T2-
zależnym. Odwarstwiona opona twarda jest widoczna w postaci wąskiego pasma o
niskim sygnale pomiędzy mózgowiem i krwiakiem.
Ostre krwiaki podtwardówkowe występujące w 10-20% wszystkich zmian
urazowych mózgoczaszki łączą się z wysoką, bo sięgającą 50-80% śmiertelnością.
Powstają wskutek uszkodzenia żył mostkowych lub ziarnistości pajęczynówki.
W zależności od czasu trwania dzielimy je na ostre, podostre i przewlekłe.
Przybierają one charakterystyczny , półksiężycowaty kształt. W TK ostre krwiaki
wykazują wysoką lub rzadziej - mieszaną gęstość, a krwiaki podostre są prawie
izodensyjne - o gęstości zbliżonej do kory mózgowia. Z tego też względu zwłaszcza,
jeśli obustronne, mogą być trudno dostrzegalne. Krwiaki przewlekłe są zwykle
hipodensyjne lub, jeśli doszło do ponownego krwawienia, o mieszanej gęstości.
W 1-2 % starych krwiaków występują zwapnienia.
Obraz MR krwiaka zależy od wielu czynników. Zmienia się w zależności od
czasu trwania, stopnia utlenowania hemoglobiny, morfologii czerwonych krwinek,
wielkości i umiejscowienia krwawienia, a także od czynników zewnętrznych jak
natężenie pola magnetycznego i stosowane sekwencje. MRI w ostrym krwiaku
podtwardówkowym przedstawia obszar izointensywny w czasie T1 i hipo-
intensywny w czasie T2 zależnym, w podostrym – zmienia się w zależności od
obecności wewnątrz- lub zewnątrzkomórkowej methemoglobiny. Methemoglobina
wewnątrzkomórkowa jest hiperintensywna w czasie T1 i hipointensywna w czasie
T2 zależnym. Methemoglobina zewnątrzkomórkowa ma wysoki sygnał wczasie T1
i T2 zależnym. Końcowy produkt degradacji hemoglobiny – hemosyderyna
wykazuje niski sygnał w obu czasach i może być widoczna wiele lat po krwawieniu
( tab. ).
Ewolucja krwiaka śródczaszkowego
Rodzaj krwiaka
TK
MRI
obraz T1
MRI
obraz T2
ostry
hiperden
syjny
izointensy
wny
(dezoksyhb.)
hipointens
ywny
(dezoksyhb.)
podostr
y
izodensyj
ny
hiperinten
sywny
hipointens
ywny
8
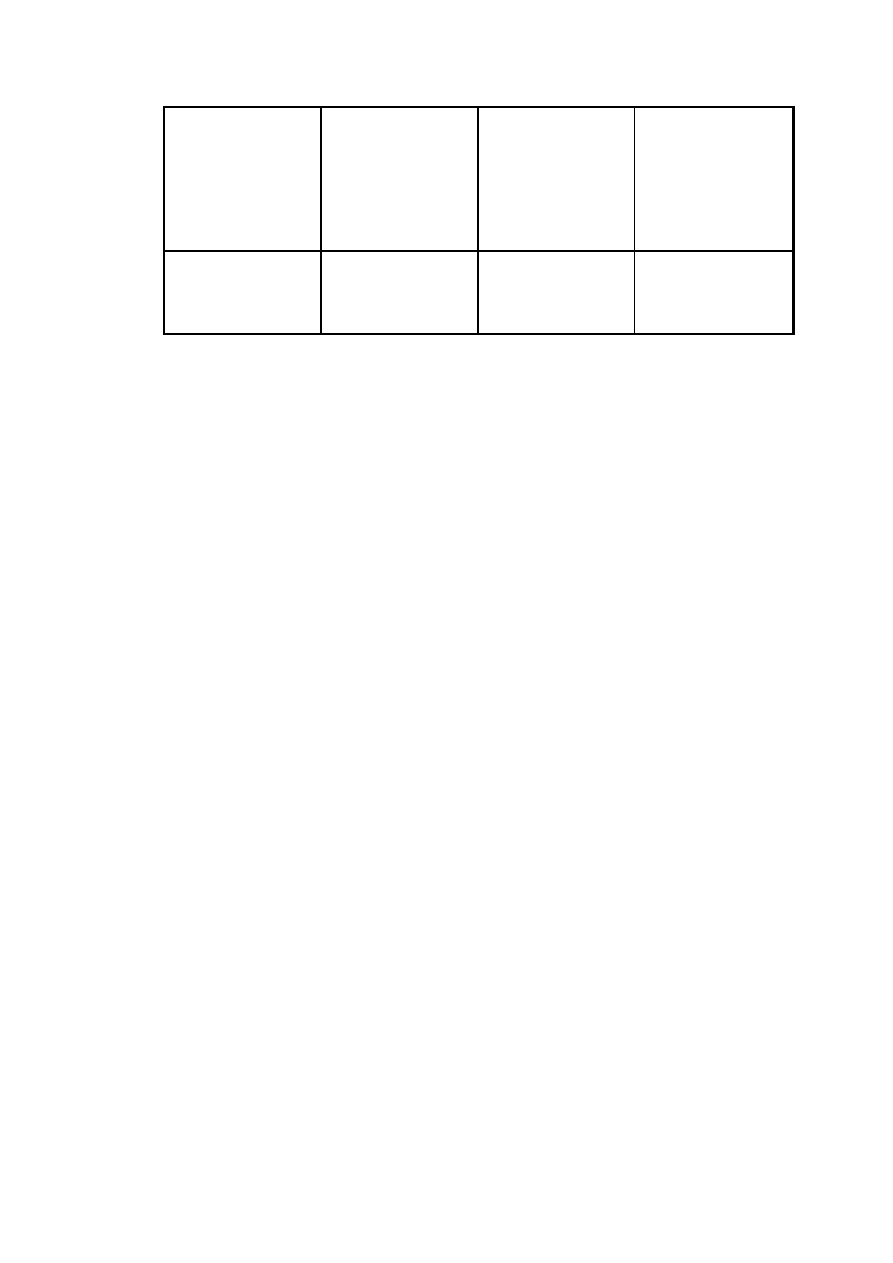
(methemoglobina
wewnątrzkom.)
hiperintensywny
(methemoglobina
zewnątrzkom.)
(methemoglobina
wewnątrzkom.)
hiperintensywny
(methemoglobina
zewnątrzkom.)
przewle
kły
hipodensy
jny
hipointens
ywny
(hemosyderyna)
hipointens
ywny
(hemosyderyna)
ad. 3. Krwawienie podpajęczynówkowe towarzyszy cięższym urazom OUN.
Obraz TK wykazuje w takich przypadkach obecność krwi o wysokiej gęstości
w obrębie rowków kory i zbiorników przestrzeni podpajęczynówkowej. Czułość
MRI jest niewielka w wykrywaniu krwawienia podpajęczynówkowego, gdyż sygnał
dezoksyhemoglobiny w świeżo wynaczynionej krwi jest podobny do sygnału płynu
mózgowo-rdzeniowego.
ad. 4. Uszkodzenia wewnątrzmózgowe dotyczące kory lub / i aksonów są
naczęstszą przyczyną wysokiej śmiertelności w urazach OUN. Powstają wskutek
działania sił skrętnych i znacznego przyspieszenia. Rozsiane uszkodzenia aksonów
występują prawie w połowie urazów tkanki nerwowej. W tych przypadkach utratę
przytomności obserwuje się bezpośrednio w związku z urazem. Uszkodzenia
aksonów umiejscowione są zwykle na pograniczu kory i istoty białej płatów,
w obrębie spoidła wielkiego i pnia mózgu. Obraz TK u takich chorych może być
prawidłowy pomimo ciężkiego stanu. Tylko u 20% chorych z rozsianym
uszkodzeniem aksonów stwierdza się zmiany w TK : przedstawiają one obraz
drobnych , hiperdensyjnych wybroczyn na pograniczy kory i istoty białej oraz
w spoidle wielkim. MRI w tych przypadkach dostarcza znacznie więcej informacji
diagnostycznych wykazując obecność hiperintensywnych w czasie T2 zależnym
ognisk o typowej lokalizacji. Zmiany te, dzięki obecności hipointensywnej
hemosyderyny, mogą być widoczne także wiele lat po urazie.
Traumatyczne uszkodzenie kory powstaje wskutek zderzenia tkanki
nerwowej z elementami struktur kostnych, opony twardej lub wgniecenia kości.
Liczne wybroczyny mają tendencję do łączenia się i tworzenia większych ognisk
krwotocznych, także w kilka lub kilkanaście godzin po urazie. Najczęstsze ich
umiejscowienie to okolica skroniowa i czołowa. W TK zmiany początkowo mogą
być niewidoczne lub bardzo dyskretne - w postaci ognisk hipodensyjnych albo
mieszanych: hipo- i hiperdensyjnych. Badanie wykonane 24-48 godzin póżniej
u 20% chorych wykazuje obecność nowych ognisk krwotocznych.
Uszkodzenie jąder podstawy i pnia mózgu w przebiegu urazu pojawia się
stosunkowo rzadko, bo w 5% przypadków. U chorych tych występują znaczne
neurologiczne objawy ubytkowe, a rokowanie jest złe. Obraz TK może być pra-
widłowy lub przedstawiać hiperdensyjne wybroczyny w obrębie jąder podstawy
i pnia mózgu. MR obrazuje te zmiany dokładniej i z większą czułością. Ciężkim
urazom OUN w 1-5% przypadków towarzyszy krwawienie do komór mózgowia.
Zmiany pourazowe wtórne.
9

Zmiany pourazowe wtórne pojawiające się w obrębie OUN w przebiegu
urazu mają niejednokrotnie większe znaczenie kliniczne niż efekt bezpośredniej
traumatyzacji tkanek. Powstają one wskutek wzrostu ciśnienia śródczaszkowego
i wgłobienia, co w konsekwencji powoduje dalsze uciśnięcie tkanki nerwowej ,
naczyń i nerwów w zamkniętej przestrzeni, o ograniczonej objętości, jaką są jamy
czaszki.
ad. 5. Jama czaszki podzielona jest przez struktury opony twardej i kostne na
kilka przestrzeni. Wzrost objętości w którejkolwiek z nich powoduje wystąpienie
przemieszczeń tkanki nerwowej.Naczęściej spotykane wgłobienia to:
- wgłobienie pod sierp mózgu - przemieszczenie zakrętu obręczy pod wolnym
brzegiem sierpa mózgu na stronę przeciwną
z towarzyszącym uciśnięciem otworu między-
komorowego i t. przedniej mózgu
- przez wcięcie namiotu a. zstępujące – przemieszczenie haka i zakrętu
hipokampa przyśrodkowo, do zbiorników
nadsiodłowych przestrzeni podpajęczynówkowej,
a następnie wypełnienie wcięcia namiotu przez
śródmózgowie i przyśrodkowe części płatów
skroniowych. Uciśnięcie wodociągu może spo-
wodować wystąpienie wodogłowia. Ten typ
wgłobienia powstaje przy nadnamiotowym
wzroście ciśnienia śródczaszkowego.
b. wstępujące – przemieszczenie robaka móżdżku
ku górze do wcięcia namiotu ze zniekształce-
niem i uciśnięciem zbiornika blaszki czworaczej
pojawia się we wzroście ciśnienia śródczaszko-
wego w tylnym dole czaszki.
- wgłobienie migdałków móżdżku do otworu wielkiego
Wszystkie rodzaje wgłobień są dobrze widoczne w TK i zwłaszcza na
wielopłaszczyznowych obrazach MR.
ad.6. Przemieszczenie i uciśnięcie tkanki nerwowej oraz naczyń może
wywołać wystąpienie zmian niedokrwiennych.Najczęściej spotykany zawał płata
potylicznego pojawia się w przebiegu zaciśnięcia t. mózgu tylnej między wgłabia-
jącym się płatem skroniowym , a wcięciem namiotu. Zawał w zakresie unaczynienia
tętnicy mózgu przedniej występuje w przebiegu wgłobienia zakrętu obręczy pod
sierp. W nasilonych wgłobieniach i obrzęku może pojawić się zawał w dorzeczu
tętnicy mózgu środkowej, a także ogniska krwotoczne wtórne w obrębie
śródmózgowia.
ad.7. Nasilony obrzęk mózgu połączony z nadciśnieniem śródczaszkowym
stwarza największe zagrożenie życia spośród wszystkich wtórnych zmian
urazowych. Rozlany obrzęk mózgu występuje w 10-20% przypadków ciężkich
urazów OUN dorosłych i prawie dwukrotnie częściej u dzieci. Obrzęk mózgu
towarzyszący uszkodzeniu tkanki nerwowej pojawia się zazwyczaj miejscowo
w postaci strefy o obniżonej gęstości, a granica pomiędzy korą i istotą białą jest
zatarta. W rozlanym obrzęku zwiększona objętość zawartości mózgoczaszki
prowadzi do zmniejszenia rezerwy wewnątrzczaszkowej : zaciśnięcia rowków kory,
zbiorników przestrzeni podpajęczynówkowej i światła komór mózgowia.
10

Zmiany pourazowe u dzieci ze względu na niezarośnięte szwy czaszki dają
stosunkowo późno objawy kliniczne . W tzw. zespole dziecka maltretowanego
obserwuje się współistnienie linijnych złamań kości pokrywy czaszki, krwiaków
podtwardówkowych o różnym czasie trwania , uszkodzeń aksonów oraz ognisk
niedokrwiennych.
W diagnostyce zmian urazowych OUN metodą z wyboru pozostaje TK.
Umożliwia ona rozpoznanie bezpośredniego uszkodzenia tkanki nerwowej,
krwiaków przymózgowych oraz współistniejących zmian wtórnych. Wykazuje dużą
czułość przy wykrywaniu świeżej krwi. Obrazy oceniane w tzw. okienku kostnym
przedstawiają złamania struktur kostnych, a zwłaszcza podstawy czaszki. Badanie
trwa krótko, w razie potrzeby może być powtarzane, łatwiej jest je wykonać
u chorych w ciężkim stanie, wymagających intensywnego nadzoru. MRI ma
ograniczone zastosowanie w ostrych zmianach pourazowych, nie tylko ze względu
na dłuższy czas akwizycji danych, ale także z powodu mniejszej czułości przy
wykrywaniu świeżej krwi. MRI wykazuje natomiast dużą czułość w diagnostyce
uszkodzeń aksonów, pnia mózgu, a także zmianach podostrych i przewlekłych, gdy
methemoglobina i hemosyderyna są dobrze widoczne. Zdjęcia przeglądowe
w urazach mózgoczaszki mają obecnie ograniczone znaczenie, nie dostarczają
bowiem informacji bezpośrednich o obrażeniach wewnątrzczaszkowych.
Przedstawiają one dokładniej złamania linijne, które jeśli biegną równolegle do
płaszczyzny obrazowania mogą być trudno dostrzegalne w TK.
W ocenie odległych zmian pourazowych jak encefalomalacja, zaniki korowe,
wodogłowie i płynotok spowodowany złamaniem i uszkodzeniem opon
zastosowanie znajduje przede wszystkim TK. W przypadkach uszkodzeń nerwów
czaszkowych, moczówce prostej , a także tętniakach i przetokach pourazowych
bardziej przydatny jest MRI i angioMRI. W zmianach pourazowych naczyń
badaniem z wyboru pozostaje angiografia, którą często łączy się z postępowaniem
terapeutycznym ( embolizacja).
b) Udar mózgu - zmiany naczyniopochodne
Ostre krwawienie do OUN i zawał mózgu manifestujące się klinicznie jako
udar stwarzają zagrożenie życia i stanowią trzecią przyczynę zgonów po zawale
mięśnia serca i nowotworach. Przebiegają one często, choć nie zawsze
z zaburzeniami świadomości.
Wyróżnia się dwa rodzaje udarów: niedokrwienne i krwotoczne. Etiologia
niedokrwienna występuje znacznie częściej, bo aż w 85% przypadków.
Zróżnicowanie przyczyn udaru czyli nagłego wystąpienia objawów ogniskowych jest
podstawą dalszego postępowania terapeutycznego. Nagłe pojawienie się objawów
ogniskowych i/lub zaburzeń świadomości to wskazania do badań obrazowych.
Zmiany niedokrwienne
Naczęstszą przyczyną udaru niedokrwiennego jest niedrożność naczyń
tętniczych spowodowana miażdżycą (90%), rzadziej niedrożność powstaje wskutek
zatoru w przebiegu zawału serca, kardiomiopatii lub chorób krwi i zmian zapalnych
naczyń . Zawały ze względu na lokalizację można podzielić na:
- duże ogniska zawałowe obejmujące obszar unaczyniony
przez poszczególne tętnice (ryc. )
- zawały lakunarne – niewielkie ogniska zawałowe
o średnicy do 15mm w obrębie jąder podstawy
11

wywołane niedrożnością pojedynczych naczyń perforujących
-
encefalopatię podkorową (choroba Binswangera) - ogniska niedokrwien-
ne w istocie białej
Zagrożenie życia stwarzają duże ogniska zawałowe przebiegające
z obrzękiem i wgłobieniem, a także zawały w obrębie pnia mózgu i móżdżku.
We wczesnej fazie niedokrwiennej zmiany mogą być niewidoczne . W badaniu TK
pierwsze objawy pojawiają się po 12 godzinach. Wcześniej, obraz może być
prawidłowy aż u 50%chorych, choć w wielu przypadkach już po 4-6 godzinach
widoczne jest zatarcie granicy między korą i istotą białą oraz zaciśnięcie rowków
kory.
Z upływem czasu zmiany nasilają się i po 24 godzinach strefa niedokrwienia
staje się hipodensyjna, narasta obrzęk i przemieszczenie struktur sąsiednich (ryc. ).
Niekiedy dochodzi do ukrwotocznienia obszaru niedokrwiennego.
Po 4 dniach obserwuje się wzmocnienie kontrastu obejmujące zakręty kory,
które może utrzymywać się do 8 tygodni ( ryc. ).
Przemieszczenia cofają się stopniowo, a po kilku miesiącach w obszarze
niedokrwienia pojawia się encefalomalacja o niskim współczynniku osłabienia
promieniowania X. Towarzyszy jej poszerzenie rowków kory w otoczeniu
i poszerzenie przylegających części komór mózgowia.
MRI w porównaniu z TK wykazuje znacznie większą czułość i dokładniej
przedstawia umiejscowienie ostrych zmian zawałowych. Zaburzenia perfuzji
i nieprawidłowy sygnał w obrębie dużego niedrożnego naczynia są widoczne niemal
natychmiast. Obrzęk, zaciśnięcie rowków kory i zatarcie granicy między korą a istotą
białą pojawiają się po kilku godzinach.Wcześniej niż w TK , bo już po 1 dniu
widoczne jest wzmocnienie kontrastu.
MRI wykrywa ze znacznie większą czułością ogniska niedokrwienne
w obrębie pnia mózgu i istoty białej. AngioMR , angioTK lub przezczaszkowe
badanie dopplerowskie uzupełniają diagnostykę zmian niedokrwiennych
przedstawiając niedrożność lub zwężenie naczyń. MRS umożliwia ocenę zaburzeń
metabolizmu w strefie niedokrwienia , a obrazowanie dyfuzji (DWI) jest czułym
wskaźnikiem wczesnego, cytotoksycznego obrzęku.
Ogniska zawałowe w obrębie mózgowia mogą być spowodowane także
zmianami w zewnątrzczaszkowych naczyniach, przede wszystkim w obrębie tętnic
szyjnych wspólnych i wewnętrznych oraz w tętnicach kręgowych. Podstawową
metodą diagnostyczną w tych przypadkach jest ultrasonografia dopplerowska
przedstawiająca zwężenie naczyń, oceniająca przepływ w ich obrębie i morfologię
blaszek miażdżycowych. Podobną rolę spełnia angioMR. Najbardziej precyzyjnym
badaniem pozostaje jednak w dalszym ciągu klasyczna angiografia.
Zastosowanie nowoczesnych metod obrazowania umożliwia szybkie
ustalenie rozpoznania zawału i wdrożenie odpowiedniego leczenia, zanim wystąpi
nieodwracalna destrukcja tkanki nerwowej.
Krwotok mózgowy
Najczęstsza przyczyną samoistnego, nieurazowego krwawienia śródmózgo-
wego jest nadciśnienie tętnicze, pęknięty tętniak lub malformacja naczyniowa,
rzadziej – zawał i proces nowotworowy, a u noworodków – wcześniactwo. Krwiaki
w przebiegu nadciśnienia tętniczego umiejscowione są zwykle w obrębie torebki
wewnętrznej, jąder podstawy ( najczęściej - skorupa lub wzgórze) lub pniu mózgu,
rzadziej w obrębie istoty białej płatowej lub w móżdżku.
12

Badaniem z wyboru w takich przypadkach jest TK, wykazująca dobrze
odgraniczone, hiperdensyjne ognisko w stukturach głębokich otoczone najpierw
niewielką hipodensyjną strefą obrzęku, która powiększa się w ciągu 24 – 48 godzin.
Po 2-4 tygodniach krwiak staje się izodensyjny, a po 2 miesiącach – hipodensyjny.
Stary krwiak w TK może przypominać stare ognisko zawałowe. Badanie MRI
natomiast wykaże w takim przypadku obecność hemosyderyny. Obraz MR krwiaka
zmienia się w zależności od czasu jego trwania wskutek zmian własności
hemoglobiny i przemiany dezoksyhemoglobiny w methemoglobinę wewnątrzko –
mórkową, zewnątrzkomórkową a następnie w hemosyderynę (tab. ).
Krwawienie śródmózgowe może pojawić się w przebiegu chemioterapii,
w białaczkach i nowotworach. Występuje ono w guzach o wysokim stopniu
złośliwości, bogato unaczynionych jak np. glejaki anaplastyczne( glioblastoma
multiforme), wyściółczaki, gruczolaki przysadki , a także przerzuty raka nerki,
płuc i czerniaka. U osób starszych, nie obciążonych nadciśnieniem tętniczym ,
krwiak śródmózgowy o nietypowym umiejscowieniu może budzić podejrzenie
nowotworu. Krwiak w obrębie nacieku nowotworowego jest zwykle niejedno-
rodny, a w badaniu MRI nie wykazuje charakterystycznego, ciągłego rąbka
hemosyderyny na obwodzie (typowego dla krwiaków w przebiegu nadciśnienia
tętniczego).
Krwawienie podpajęczynówkowe, jeśli nie jest spowodowane urazem,
powstaje niemal w 80-90% w przebiegu pękniętego tętniaka lub rzadziej -
w przebiegu malformacji naczyniowej. Tętniaki ze względu na kształt dzieli się na
workowate, wrzecionowate i rozwarstwiające. Najczęściej są one wywołane
hemodynamicznymi zaburzeniami przepływu, miażdżycą, dysplazją włóknisto-
mięśniową, rzadziej procesem zapalnym, działaniem narkotyków itp.
Charakterystyczne rozmieszczenie krwi w zbiornikach podpajęczynówko-
wych i umiejscowienie towarzyszącego krwiaka śródmózgowego ułatwiają
zlokalizowanie żródła krwawienia. Krew w szczelinie podłużnej mózgu pojawia się
zwykle w krwawieniu z często występujących tętniaków t. łączącej przedniej, a krew
w szczelinie Sylwiusza może przemawiać za tętniakiem t.szyjnej wewnętrznej,
łączącej tylnej lub środkowej mózgu.
TK pozostaje podstawowym badaniem obrazowym w diagnostyce
krwawienia podpajęczynówkowego. Przedstawia ona podwyższoną gęstość
odpowiadająca świeżej krwi w zbiornikach podpajęczynówkowych. Krwawieniu
towarzyszy często skurcz naczyń i narastający obrzęk, będące w tych przypadkach
przyczyną śmierci. Po tygodniu od wystąpienia krwawienia, gdy dochodzi do
resorpcji krwi, obraz TK mózgowia może przedstawiać się prawidłowo.
MRI wykazuje znacznie niższą czułość niż TK w wykrywaniu ostrego
krwawienia, natomiast jest czulsze przy krwawieniu podostrym lub przewlekłym
dzięki obecności hiperintensywnej w czasie T1- i T2-zależnym methemoglobinie.
Krwiaki śródmózgowe towarzyszące krwawieniu podpajęczynówkowemu wykazują
ewolucję podobną jak krwiaki w przebiegu nadciśnienia.
Niejednokrotnie bezpośrednia przyczyna krwawienia – tętniak lub
malformacja naczyniowa są widoczne w badaniu TK lub MRI. W TK mogą
uwidocznić się ubytki w przylegających strukturach kostnych wywołane
długotrwałym uciskiem lub zwapnienia w ścianie tętniaka. W poszukiwaniu żródła
krwawienia badania TK i MRI są uzupełniane przez angioTK lub angioMR i choć
ustalają one często przyczynę krwawienia, badaniem z wyboru pozostaje w tych
przypadkach angiografia, wykazująca znacznie większą czułość, zwłaszcza
13

w małych tętniakach. Angiografię można połączyć z działaniem terapeutycznym –
embolizacją tętniaka za pomocą mikrosprężynek lub balonów odczepialnych.
Rzadziej występującą przyczyną krwawienia podpajęczynówkowego są
malformacje naczyniowe, wśród których wyróżnia się:
- malformacje tętniczo-żylne
- włosowate teleangiektazje
- naczyniaki jamiste
- malformacje żylne
Malformacje naczyniowe tętniczo-żylne w TK przedstawiają zwykle obraz
krętych, obfitych naczyń ulegających silnemu wzmocnieniu, z szerokimi
doprowadzającymi naczyniami tętniczymi i odprowadzającymi, żylnymi. Często
w ich obrębie występują zwapnienia. W niewielkich malformacjach TK może
wykazać tylko obecność zwapnień lub obraz prawidłowy. Znacznie czulszym
badaniem jest MRI, wykazujący przepływ krwi i elementy degradacji hemoglobiny.
W przypadku naczyniaków jamistych, które z powodu niedrożności naczyń nie są
widoczne w angiografii, MRI pozostaje jedynym badaniem diagnostycznym. MRI
podobnie jak angiografia klasyczna pozwala przedstawić naczynia mózgowia w fazie
tętniczej i żylnej oraz uzyskać ich wielopłaszczyznową rekonstrukcję (ryc. ).
Angiografia klasyczna jednak, często w połączeniu z embolizacją jest w dalszym
ciągu ostatecznym badaniem diagnostycznym w malformacjach naczyniowych.
C) Inne przyczyny wzrostu ciśnienia śródczszkowego
Wśród innych chorób stwarzających zagrożenie życia należy wymienić
wszystkie te, w których przebiegu może dojść do zwiększenia ciśnienia śród-
czaszkowego. Częstą przyczyną takiego stanu jest proces nowotoworowy pierwot-
ny lub wtórny – przerzutowy, zapalenie mózgu i opon, ropnie i ropniaki
oraz wodogłowie. Obrzęk towarzyszący zmianom patologicznym dodatkowo
zwiększa ciśnienie śródczaszkowe i nasila wgłobienie. TK i MRI ze wzmocnieniem
kontrastu pozwalają ustalić rozpoznanie i wybrać odpowiednie leczenie.
W przypadkach niejednoznacznych wykonuje się biopsję ogniska patologicznego
i MRS.
Śmierć mózgu
Stwierdzenie śmierci mózgu oparte jest na wykazaniu braku przepływu
mózgowego i może być udokumentowane za pomocą zróżnicowanych technik, do
których zalicza się scyntygrafię perfuzyjną, dopplerowską ultrasonografię
transkranialną, TK z dynamicznym dożylnym podaniem kontrastu, angioMR
i angiografię naczyń mózgowia.
Wady rozwojowe OUN
Wady rozwojowe OUN występują u 1% noworodków. Stanowią one
przyczynę 75% przypadków śmierci wewnątrzłonowej. Układ nerwowy powstaje
z ektodermalnego listka zarodkowego przechodząc kolejno fazy płytki, rynienki
i cewy nerwowej w 3-4 tygodniu życia. Jako przyczyny wad rozwojowych, oprócz
czynników niezidentyfikowanych, wymienia się czynniki teratogenne, dziedziczne,
hormonalne, a także aberracje chromosomowe i infekcje wewnątrzmaciczne.
Spośród licznych klasyfikacji podział wg Grossa i Jellingera wyróżnia następujące
grupy wad:
14

1. dysgenezje – zaburzony rozwój przodomózgowia z zamknięciem cewy
nerwowej: m.in.: anencephalia (bezmózgowie), cyclopia,
holoprosencephalia
2. dysrafie – zaburzenie zamknięcia cewy nerowowej: meningocoele
encephalocoele, dysgenezja ciała modzelowatego,
malformacja Arnolda-Chiari, zwężenie wodociągu,
malformacja Dandy- Walkera i inne anomalie
3. zaburzenia rozwoju bruzd i migracji – bezzakrętowość , szeroko- i drob-
nozakrętowość, heterotopia, schizencephalia
4. zaburzenie objętości mózgu – małomózgowie, wielkomózgowie
5. fakomatozy czyli zespoły nerwowo-skórne - nerwiakowłókniakowatość,
stwardnienie guzowate, zespół Sturge-Webera, choroba
von Hippel-Lindau
Powyżej wymieniono tylko częściej występujące wady. Mogą one pojawiać
się pojedynczo lub wspólnie z innymi. W niektórych przypadkach właściwe
rozpoznanie umożliwia wczesną korekcję chirurgiczną i prawidłowy rozwój dziecka.
ad.1. Dysgenezje rzadko są przedmiotem diagnostyki obrazowej, gdyż
w większości są to wady letalne, powodujące ciężkie uszkodzenie OUN.
Holoprosencefalia jest zaburzeniem rozwojowym polegającym na braku wytworze-
nia dwóch odrębnych półkul mózowych .W TK i MRI stwierdza się brak sierpa,
szczeliny podłużnej, ciała modzelowatego i przegrody przezroczystej. Komory
boczne i III tworzą pojedynczą komorę, a wzgórza są zrośnięte.
ad.2. Meningocoele czyli przepuklina oponowa czaszki lub kręgosłupa
występuje w postaci uwypuklenia opony twardej i pajęczej przez kanał rozszczepu
kostnego. Worek przepukliny nie zawiera elementów nerwowych.
Meningoencephalocoele ( przepuklina oponowo-mózgowa) to uwypuklenie tkanki
nerwowej i opon na zewnątrz przez ubytek kostny naczęściej występujący w okolicy
potylicznej, rzadziej w czołowej i ciemieniowej. Myelomeningocoele (przepuklina
oponowo-rdzeniowa) jest najczęstszą wadą rozwojową OUN, występującą głównie
u dziewczynek. W 80% obserwuje się umiejscowienie w okolicy lędźwiowo-
krzyżowej. Worek przepukliny oprócz opon i tkanki nerwowej może zawierać także
tkankę tłuszczową (lipomeningomyelocoele).
Badania USG, TK i MRI umożliwiają ocenę wrót przepukliny, jej zawartości
oraz relacji do struktur sąsiednich. TK dokładniej przedstawia anomalie kostne,
a MRI – prócz precyzyjnej oceny zawartości worka przepukliny, obrazuje
współistniejące często zmiany jak jamistość rdzenia, tłuszczaki, torbiele
dermoidalne i pajęczynówki oraz zakotwiczenie rdzenia (ryc. ).
Jamistość rdzenia (syryngomyelia) odpowiada obecności śródrdzeniowej jamy
wypełnionej płynem, położonej niekiedy na całej długości rdzenia. Towarzyszy ona
często wraz z przepuklinami oponowo-rdzeniowymi malformacji Arnolda-
Chiariego typu II.
W dysgenezji ciała modzelowatego obserwuje się częściowy lub całkowity
jego brak, przy dominującym w obrazie klinicznym niedorozwoju umysłowym, na-
padach padaczkowych i niedowładach oraz zaburzeniach koordynacji ruchowej.
W TK i MRI komora III sięga wysoko ku górze, a rogi czołowe komór bocznych są
wąskie i rozsunięte ( w płaszczyźnie czołowej obraz podobny do rogów byka).
Z agenezją spoidła wielkiego często występuje tłuszczak, torbiele pajęczynówki,
malformacja Arnolda-Chiariego, nieprawidłowa tętnica przednia mózgu, brak
zakrętu obręczy i inne anomalie, które dokładnie przedstawia badanie MRI (ryc. ).
15

Malformacja Arnolda-Chiariego typu I odpowiada przemieszczeniu
migdałków móżdżku ku dołowi do kanału kręgowego , więcej niż 5mm poniżej
otworu potylicznego. Wadzie tej zwykle nie towarzyszą inne zmiany rozwojowe
OUN, natomiast często obserwuje się zaburzenia w obrębie struktur kostnych
pogranicza czaszkowo-kręgosłupowego.
W malformacji Arnolda-Chiariego typu II oprócz nieprawidłowych, wydłu-
żonych migdałków, do kanału kręgowego przemieszczają się także w różnym
stopniu rdzeń przedłużony, robak i części półkul móżdżku oraz komora IV.
Dodatkowo niemal u wszystkich chorych występuje niedrożność wodociągu
i wodogłowie oraz przepuklina oponowo-rdzeniowa i jamistość rdzenia. Badanie
MRI najdokładniej przedstawia zmiany morfologiczne w obrębie wymienionych
struktur (ryc. ).
W malformacji Arnolda-Chiariego typu III oprócz cech takich jak w typie II,
obserwuje się dodatkowo przepuklinę oponowo-mózgową w okolicy pogranicza
czaszkowo-szyjnego.
Malformacja Dandy-Walkera cechuje się obecnością agenezji lub hipoplazji
robaka móżdżku i torbielowatym poszerzeniem komory IV(ryc. ). Często
współistnieje także wodogłowie i inne wady.
ad.3. Bezzakrętowość (agyria) jest stadium rozwojowym mózgowia w 3
miesiącu życia płodowego. Badanie USG i TK uwidaczniają mózgowie
o niewielkich rozmiarach, pozbawione bruzd i zakrętów, a MRI wykazuje
dodatkowo szeroką warstwę korową i inne zaburzenia w ukształtowaniu istoty szarej.
W szerokozakrętowości ( pachygyria) zakręty i bruzdy są poszerzone,
o nieprawidłowym przebiegu i mniej liczne, a w drobnozakrętowości
(polymicrogyria) kora tworzy wąskie zakręty. Oba zaburzenia mogą dotyczyć tylko
części , całej lub obu półkul mózgu i módżku. W TK rozpoznanie może być
niemożliwe, MRI dokładniej przedstawia nieprawidłowo ukształtowaną korę
i towarzyszące anomalie, choć także nie pozwala na zróżnicowanie szeroko-
i drobnozakrętowości. Klinicznie zaburzenia te objawiają się opóźnieniem
psychoruchowym i padaczką, o zróżnicowanym nasileniu.
Heterotopia jest spowodowana zatrzymaniem skupisk migrujących
neuroblastów w obrębie istoty białej mózgowia. Tworzą one ogniska nieprawidłowo
położonej istoty szarej o umiejscowieniu: przykomorowym, podkorowym lub
w postaci pasmowatych blaszek. W TK mogą przypominać proces rozrostowy,
natomiast badanie MRI wykazuje obecność tworów o sygnale odpowiadającym
korze i nie ulegających wzmocnieniu kontrastu (ryc. ).
Schizencephalia jest nieprawidłową, dodatkową szczeliną mózgu wysłaną
heterotopową istota szarą, biegnąca od powierzchni mózgowia do struktur głębo-
kich w kierunku komór, z którymi może się łączyć. Występuje jedno- lub obu-
stronnie. Objawy kliniczne zależnie od umiejscowienia manifestują się w postaci
niedowładów połowiczych, napadów padaczkowych i niedorozwoju umysłowego.
ad.4.Małomózgowie (microcephalia) wraz z małogłowiem jast wadą
dziedziczną. Niedorozwój dotyczy półkul , nie dotyczy natomiast jąder podstawy,
pnia i móżdżku. W wielkomózgowiu (macrocephalia) dochodzi do powiększenia ca-
łego mózgowia lub jego części. USG i TK wykluczają wodogłowie, a badanie MRI
wyraźnie różnicuje charakter wady i przedstawia dodatkowe zmiany.
Ad.5. Fakomatozy czyli zespoły skórno-nerwowe są heterogenną grupą
zaburzeń rozojowych dotyczących przede wszystkim OUN i w różnym stopniu
nasilenia, także skóry. W wielu zespołach występują dodatkowo nieprawidłowości
w obrębie narządów wewnętrznych i tkanki łącznej.
16

Najczęściej występującą fakomatozą jest nerwiakowłókniakowatość, w obrębie
której wróżnia się 2 typy:
- nerwiakowłókniakowatość typu I (NF-1,choroba von Recklinghausena) –
obserwowana znacznie częściej niż NF-2 i dziedzicznie uwarunkowana
choroba spowodowana mutacją w obrębie chromosomu 17. Zmiany poja-
wiające się w jej przebiegu to:
a).zmiany skórne w postaci plam koloru kawy z mlekiem
b).zmiany w obrębie OUN – glejaki nerwów wzrokowych, zwykle
astrocytoma o łagodnym charakterze,
- glejaki umiejsowione poza drogami wzrokowymi,
często w pniu mózgu i rdzeniu
- hamartoma, nienowotworowe zmiany w jądrach
podstawy i w istocie białej
- nerwiakowłókniaki nerwów rdzeniowych i obwo-
dowych
c).charakterystyczne zmiany kostne w postaci ubytków skrzydła
większego kości klinowej, nasad żeber i trzonów
kręgowych, stawów rzekomych kości
przedramienia, skrzywień kręgosłupa
d).inne – częściej występują także guzy hormonalnie czynne,
embrionalne, a także wady serca i anomalie
jelitowe
- nerwiako-włókniakowatośc typ II – choroba dziedziczna wskutek defektu
w obrębie chromosomu 22. Zmiany skórne pojawiają się rzadko, anomalie
dotyczą głównie OUN:
- nerwiaki przede wszystkim nerwów VIII, a także
innych nerwów czaszkowych z wyjątkiem
nerwów wzrokowych i węchowych, często
obustronne (ryc. )
- oponiaki, często mnogie wewnątrzczaszkowe
i w kanale kręgowym
-zmiany kostne powstające wtórnie wskutek
długotrwałego ucisku wywołanego obecnością
nowotworu
Badanie TK dokładnie przedstawia zmiany kostne i nowotworowe, jednak
MRI znacznie je przewyższa obrazując precyzyjnie drogi wzrokowe, nerwy
czaszkowe, procesy patologiczne w istocie białej i szarej , a także w pniu mózgu
oraz w obrębie oczodołów i w kanale kręgowym.
Stwardnienie guzowate (sclerosis tuberosa, choroba Bourneville
a) jest
dziedziczną dysplazją charakteryzującą się triadą objawów: zmiany skórne, padaczka
i niedorozwój umysłowy. Procesy patologiczne występują w obrębie:
a). skóry – gruczolak łojowy, odbarwienia
b). OUN – nienowotworowe guzy korowe o charakterze hamartoma
- nienowotworowe ogniska dysplazji w istocie białej
- guzy podwyściółkowe w komorach bocznych , w okolicy
otworu Monroe mogące powodować wodogłowie, często
zawierające zwapnienia o charakterze hamartoma
i astrocytoma
c). nerek – torbiele, guzki o charakterze angiomyolipoma
d). serca i naczyń – wady rozwojowe, nowotwory, tętniaki
17

e). płuc – torbiele
f). wątroby, śledziony – gruczolaki
g). oka – jaskra, znamiona siatkówki
h). kości – torbiele, zgrubienia
Badanie TK wykrywa z dużą czułością zwapnienia i guzki przykomorowe.
MRI przedstawia dokładniej zmiany w istocie białej (ryc. ).
W zespole Sturge-Webera ( naczyniakowatość twarzowo-mózgowa) pojawia
się padaczka, niedorozwój umysłowy i zaburzenia widzenia narastające wraz z wie-
kiem. Zmiany dotyczą:
a). skóry – plamy koloru czerwonego wina na twarzy
b). OUN – naczyniakowatość opony miękkiej zazwyczaj w okolicy
potyliczno-ciemieniowej, jedno lub obustronna,
z towarzyszącym zanikiem kory i charakterystycznymi
zwapnieniami w jej obrębie (obraz „szyn kolejowych” na
zdjęciach przeglądowych)
c). oka – naczyniaki, jaskra
d). kości – wtórne powiększenie zatok, wyrostka sutkowego po
stronie zmian
W TK dobrze widoczne są zwapnienia w obrębie kory i zaniki, a po podaniu
kontrastu pojawia się wzmocnienie zmienionej opony miękkiej. MRI dokładniej
przedstawia rozległość naczyniaków i towarzyszących im anomalii w odpływie
żylnym.
Choroba von Hippel-Lindau ( naczyniakowatość siatkówkowo-móżdżkowa)
stanowi dziedziczny zespół zmian wielonarządowych umiejscowionych najczęściej
w obrębie:
a). OUN – nowotwory o charakterze naczyniaka płodowego
(hemangioblastoma), najczęściej w móżdżku, ale także
w pniu mózgu i rdzeniu
b). siatkówka oka – naczyniaki
c). nerki – rak, torbiele
d). trzustka, wątroba – torbiele
e). nadnercza – guz chromochłonny
Naczyniak płodowy jest guzem torbielowatym, hipodensyjnym w TK,
zawierającym część litą w postaci tzw. guzka ściennego, który wskutek bogatego
unaczynienia ulega intensywnemu wzmocnieniu kontrastowemu (ryc. ).W badaniu
MRI torbiel nowotworowa, wypełniona bogatobiałkowym płynem, wykazuje sygnał
różniący się od płynu mózgowo-rdzeniowego.
Zaniki i wodogłowie
Zaniki tkanki nerwowej odpowiadają zmniejszeniu objętości mózgowia
z towarzyszącym poszerzeniem przestrzeni płynowych. Są one efektem działania
wielu czynników i pojawiają się w różnorodnych stanach patologicznych.
Poszerzenie rowków kory i zbiorników podpajęczynówkowych nasila się
wraz z procesem starzenia, a także w cukrzycy, nadciśnieniu i przewlekłych
chorobach naczyniowych. Zaniki mogą dotyczyć kory i/lub istoty białej, mogą
występować w postaci uogólnionej lub ogniskowej (ryc. ).
Najczęściej są obserwowane w:
-
chorobach neurodegeneracyjnych (stwardnienie rozsiane, leukodystrofie,
demencje, choroba Parkinsona itp.)
- encefalopatiach toksycznych (alkoholowa, sterydowa, po chemioterapii,
18

po lekach przeciwpadaczkowych, nasennych , narkotykach itp.)
- zmianach pourazowych
- zapaleniach i zmianach pozapalnych (np.: HIV encephalitis)
- zmianach niedokrwiennych
Wodogłowie czyli poszerzenie komór mózgowia wywołane brakiem
równowagi między wytwarzeniem i wchłanieniem płynu mózgowo-rdzeniowego
może występować jako:
a). wrodzone lub nabyte
b). obstrukcyjne (niekomunikujące) i otwarte (komunikujące)
Wodogłowie typu obstrukcyjnego powstaje w wyniku przeszkody w obrębie
komór utrudniającej krążenie płynu mózgowo-rdzeniowego. Przeszkodę taką może
stanowić: 1. zwężenie lub niedrożność wodociągu w przebiegu wady
wrodzonej (izolowanej lub połączonej z innymi wadami)
2. nowotwór powodujący zwężenie lub zaciśnięcie komory,
rozwijający się w obrębie komory lub przykomorowo np.:
ependymoma, astrocytoma, choroid plexus papilloma,
a także zmiany nie nowotworowe (np.torbiele, także
pasożytnicze)
3. zwężenie w przebiegu zmian zapalnych wrodzonych (tokso-
plazmoza, różyczka, cytomegalia itp.)
4. stan po krwawieniu wewnątrzkomorowym w okresie
okołopo-
rodowym
Wodogłowie w zależności od umiejscowienia przeszkody może dotyczyć:
a). jednej lub obu komór bocznych – przeszkoda w otworze Monroe
b). komór bocznych i komory trzeciej – przeszkoda w obrębie wodo-
ciągu lub komory czwartej
c). komór bocznych, komory trzeciej i czwartej – przeszkoda w obrę-
bie otworów Luschki i Magendiego
W przebiegu wodogłowia otwartego dochodzi do upośledzenia wchłaniania
płynu mózgowo-rdzeniowego przy jego prawidłowej produkcji. Najczęściej
przyczyną takiego stanu są zmiany patologiczne w obrębie opon po przebytym
krwawieniu podpajęczynówkowym lub zapaleniu opon mózgowo-rdzeniowych.
U małych dzieci badaniem z wyboru w diagnostyce wodogłowia jest przez-
ciemiączkowe USG, u dzieci starszych i dorosłych – TK i MRI. Wykazują one
poszerzenie komór, przeszkodę w krążeniu płynu mózgowo-rdzeniowego, a także
pozwalają ocenić szybkość narastania wodogłowia. Przy wodogłowiu ostro
narastającym, wskutek uszkodzenia wyściółki, wokół komór bocznych gromadzi się
płyn dając w TK obraz hipodensyjnego obrzęku przykomorowego (ryc. ). W MRI
obrzęk przykomorowy uwidacznia się w postaci obszaru hipointensywnego
w obrazach T1 i hiperintensywnego – w obrazach T2 zależnych. Badanie MRI
dokładniej przedstawia nawet niewielkie zmiany utrudniające krążenie płynu
mózgowo-rdzeniowego (ryc. ). Obrazowanie w projekcji strzałkowej w cienkich
warstwach pozwala przedstawić światło wodociągu. Możliwe są także pomiary
prędkości przepływu w jego obrębie.
Nowotwory
Nowotwory OUN stanowi ok. 9 % wszystkich procesów rozrostowych. Aż
19

80% spośród nich jest umiejscowionych wewnątrzczaszkowo, a 20% pozostałych –
w obrębie kanału kręgowego. Istnieje wiele klasyfikacji guzów OUN w zależności
od:
- pochodzenia komórek nowotworu
- umiejscowienia – a) nadnamiotowo – częściej u dorosłych
b) podnamiotowo – częściej u dzieci
Niektóre nowotwory wykazują predylekcję do
pojawiania się w określonych miejscach np.:
w obrębie
kąta mostowo-móżdżkowego - nerwiaki, oponiaki
wewnątrz- i przykomorowo – wyściółczaki,
rdzeniaki, podwyściółczaki,
brodawczaki, chłoniaki
- stopnia złośliwości (mającego znaczenie prognostyczne odnośnie czasu
przeżycia)
- punktu wyjścia – nowotwory pierwotne i wtórne
- umiejscowienia i pochodzenia histopatologicznego – nowotwory wew-
nątrzmózgowe i zewnątrzmózgowe
Klasyfikacja wg Mumenthaler
a dzieli guzy na:
nowotwory pochodzenia neuroepitelialnego – astrocytoma, glioblastoma,
oligodendroglioma, ependymoma, medulloblastoma, schwannoma i inne
nowotwory pochodzenia mezodermalnego – meningeoma, hemangioblasto-
ma, sarcoma i in.
nowotwory pochodzenia ektodermalnego – craniopharyngeoma, adenoma
hypophysis
zmiany guzopodobne – dermoid, epidermoid, hamartoma,
U dorosłych najczęściej występują: astrocytoma, oligodendroglioma,
glioblastoma, meningeoma, schwannoma, adenoma hypophysis i przerzuty. U dzieci
natomiast spotyka się częściej : astrocytoma o niskim stopniu złośliwości,
craniopharyngeoma i medulloblastoma. U dorosłych guzy umiejscowione są zwykle
nadnamiotowo, u dzieci – podnamiotowo.
Obecność dodatkowej masy patologicznej, jaką jest proces rozrostowy,
powoduje wystąpienie w TK i MRI charakterystycznych objawów stanowiących
kryteria rozpoznania nowotworu:
1. przemieszczenie struktur otaczających – zaciśnięcie rowków kory,
uciśnięcie i przemieszczenie komór, wgłobienia, wodogłowie
2. obecność obszaru o nieprawidłowej gęstości / sygnale w związku ze
zwiększonym gromadzeniem wody, tkanki tłuszczowej,
krwawieniem, zwapnieniami, martwicą itp. Niektóre nowotwory nie
różnią się jednak od otoczenia i pozostają izodensyjne / izointensywne
w stosunku do przylegającej tkanki
3. wzmocnienie nacieku po podaniu kontrastu związane z jego unaczynie-
niem i uszkodzeniem bariery krew-mózg
4. obrzęk w otoczeniu nacieku – naczyniopochodny, występuje w obrębie
istoty białej
Należy podkreślić, że powyższe objawy towarzyszą nie tylko procesom
rozrostowym, ale także ropniom, krwiakom, martwicy popromiennej, a nawet ognis-
kom demielinizacji w przebiegu SM i różnicowanie ich charakteru jedynie na
podstawie TK lub MRI może być bardzo trudne. W takich przypadkach pomocne są
badania izotopowe, MRS i biopsja.
20

Nowotwory wewnątrzmózgowe
Astrocytoma -
stanowią niemal 1/3 wszystkich nowotworów pochodzenia glejowego. Ich
stopień złośliwości jest bardzo zróżnicowany. Astrocytoma o łagodnym charakterze
(I stopnia złośliwości) występuje zwykle u dzieci w obrębie nerwów wzrokowych
i ich skrzyżowania, w pniu mózgu i móżdżku, przedstawia zazwyczaj naciek hipo-
lub izodensyjny w TK i izo- lub hipointensywny w czasie T1 zależnym w MRI
(ryc. ). Nie ulega wzmocnieniu lub wzmacnia się w niewielkim stopniu, a obrzęk,
jeśli występuje, jest niewielki.
U dorosłych częściej obserwowane są astrocytoma o wyższym stopniu złośli-
wości, wśród których gwiaździaki anaplastyczne i glioblastoma multiforme mają
bardzo złe rokowanie. Najczęstsze umiejscowienie to płaty czołowe i skroniowe,
a w przypadku glioblastoma – charakterystyczne jest naciekanie obu półkul przez
spoidło wielkie. Guzy te, wskutek obecności martwicy, ognisk pseudotorbielowatych
i krwotocznych, wykazują w badaniach TK i MRI zróżnicowaną gęstość /sygnał ,
ulegają niejednorodnemu i często znacznemu wzmocnieniu. Zwykle towarzyszy im
znaczny obrzęk (ryc. ). Nagłe wystąpienie objawów ogniskowych lub padaczki
u osób powyżej IV-tej dekady życia budzi zawsze podejrzenie w kierunku procesu
rozrostowego.
Oligodendroglioma –
guzy te występują najczęściej u dorosłych. Są zwykle dość dobrze odgra-
niczone, zawierają w 70%-90% zwapnienia (ryc. ).
Ependymoma –
guz obserwowany u dzieci, najczęściej w obrębie IV komory, zawierający
w połowie przypadków zwapnienia, ulega miernemu wzmocnieniu kontrastu.
Medulloblastoma -
jest nowotworem wywodzącym się z prymitywnych komórek
neuroektodermalnych (podgrupa nowotworów typu PNET) . Występuje u dzieci,
w obrębie tylnej jamy czaszki, najczęściej w robaku móżdżku. Zwykle przedstawia
w TK hiperdensyjne ognisko ulegające jednorodnemu wzmocnieniu kontrastu, może
uciskać komorę IV i powodować wystąpienie wodogłowia. Badanie MRI dok-
ładniej przedstawia rozrost w kierunku otworu Magendiego, a także przerzuty
występujące niemal w połowie przypadków i szerzące się drogą płynu mózgowo-
rdzeniowego do przestrzeni podpajęczynówkowej mózgowia i rdzenia kręgowe-
go (ryc. ).
Nowotwory zewnątrzmózgowe
Schwannoma –
dotyczy najczęściej dorosłych. U dzieci pojawia się zazwyczaj w przebiegu
nerwiakowłókniakowatości typu 2. Najczęściej występuje w obrębie kąta mostowo-
móżdżkowego, gdzie wywodzi się w pierwszej kolejności z osłonek Schwanna
nerwu VIII, rzadziej z nerwu VII, V lub innych nerwów czaszkowych. Nerwiaki są
guzami łagodnymi, wolno rosnącymi, otoczone przez torebkę wykazują wzrost
rozprężający. Wskutek długotrwałego ucisku powodują wystąpienie zmian w obrębie
struktur kostnych jak np. poszerzenie przewodu słuchowego wewnętrznego
w przypadku nowotworów n.VIII i VII oraz destrukcja szczytu piramidy kości
skroniowej w przebiegu nowotworów n.V. Objawy te są widoczne zarówno na
21

zdjęciach przeglądowych , jak i w badaniach TK i MRI. Nerwiaki przedstawiają się
zwykle w TK w postaci izodensyjnego, dobrze ograniczonego nacieku uciskającego
struktury sąsiednie. Mogą wskutek ucisku komory IV, powodować wystąpienie
wodogłowia. Ulegają intensywnemu wzmocnieniu kontrastu (ryc. ). Badanie MRI
wykazuje większą czułość w rozpoznawaniu bardzo małych guzów, o średnicy kilku
milimetrów. W takich przypadkach mimo ewidentnych objawów klinicznych,
badanie TK okazuje się zwykle negatywne.
Meningeoma -
podobnie jak schwannoma należy do tzw. nowotworów zewnątrzmózgowych
i jest najczęściej występującym guzem, który nie pochodzi z komórek gleju.
Wywodzi się natomiast z opony twardej i występuje zwykle między czwartą
i siódmą dekadą życia, dwukrotnie częściej u kobiet, w 90% nadnamiotowo. Typowa
lokalizacja oponiaków to:
- sklepistość mózgowia, zwłaszcza przystarzałkowo przy sierpie mózgu
- podstawa czaszki – opuszka węchowa, skrzydła kości klinowej, okolica
siodła tureckiego
- namiot móżdżku, tylny dół czaszki – kąt mostowo-móżdżkowy
- inne – nerw wzrokowy, komory
W 10 % przypadków oponiaki występują w postaci mnogiej, zwłaszcza
w nerwiakowłókniakowatości. Oponiaki są zazwyczaj guzami łagodnymi,
dobrze odgraniczonymi od otoczenia. Przylegają szeroką podstawą do opony
twardej. Charakteryzują się powolnym wzrostem i bogatym unaczynieniem.
Często zawierają zwapnienia. Jeśli przylegają do kości mogą powodować wystą-
pienie hiperostozy lub destrukcji. Objawy kliniczne zależne są od lokalizacji guza.
Zdarza się, że oponiaki osiągają bardzo duże wymiary przy nikłych objawach.
Jednak w przypadkach radykalnej resekcji rokowanie jest bardzo dobre. Postaci
złośliwe występują rzadko ( 2%).
Odczyn sklerotyczny w przylegających kościach i zwapnienia w obrębie
nacieku mogą być widoczne już na zdjęciach przeglądowych. W TK oponiaki są
zwykle izodensyjne lub – jeśli zawierają zwapnienia – hiperdensyjne. Ulegają
intensywnemu, jednorodnemu wzmocnieniu kontrastu (ryc. ). TK dokładnie
przedstawia zmiany osteosklerotyczne i osteolityczne. W MRI oponiaki w czasie T1
zależnym wykazują sygnał podobny do istoty szarej, w czasie T2 zależnym są hi-
perintensywne lub hipointensywne - jeśli zawierają zwapnienia. MRI jest znacznie
czulszym badaniem od TK w diagnostyce małych oponiaków, a także przy ocenie
naciekania struktur sąsiednich jak np. zatoka jamista, zatoka strzałkowa czy
szczelina oczodołowa górna.
AngioMR pozwala ocenić przyleganie do naczyń, a także drożność zatok żylnych.
Klasyczna angiografia obrazuje dokładnie unaczynienie guza pochodzące najczęściej
z tętnic oponowych.
Craniopharyngeoma –
jest guzem rozwijającym się z kieszonki Rathkego i umiejscowionym
naczęściej śród- i nadsiodłowo. Występuje u dzieci i u dorosłych, zwykle między
czwartą i szóstą dekadą życia. Zawiera zazwyczaj zwapnienia oraz część tor-
bielowatą i litą, ulegającą wzmocnieniu. Zawartość torbieli w MRI może wykazywać
zróżnicowany sygnał, zależny od zwartości białka i produktów degradacji
hemoglobiny.
Adenoma hypophysis –
występuje u dorosłych, jest umiescowiony śród- oraz nad- i przysiodłowo.
22

Guzy przysadki w 75% wykazują czynność hormonalną. Najczęściej nadmiernie
wytwarzanym hormonem jest:
-
prolaktyna wywołująca u młodych kobiet brak miesiączki i wyciek
z brodawek sutkowych. Guzy wywołujące hiperpro-
laktynemię w ponad połowie przypadków mają średnicę
mniejszą niż 10mm i są określane jako mikrogruczolaki
-
hormon wzrostu wywołujący gigantyzm u dzieci i akromegalię u doros-
łych
-
hormony kory nadnercza powodujące wystąpienie choroby Cushinga
W przypadku dużych guzów powiększenie siodła tureckiego i destrukcja jego
grzbietu są widoczne na zdjęciach przeglądowych. Mniej zaawansowane zmiany
kostne dobrze przedstawia TK. Mikrogruczolaki ulegają zwykle mniej inten-
sywnemu wzmocnieniu niż przysadka i dzięki temu uwidoczniają się w postaci
hipodensyjnych/hipointensywnych ognisk. MRI dokładniej niż TK przedstawia
zmianę anatomicznego kształtu przysadki i przemieszczenie lejka, a także inne
zmiany patologiczne w okolicy podwzgórza. W przypadku makrogruczolaków
MRI umożliwia dokładną ocenę naciekania zatoki jamistej, nerwów wzrokowych
i skrzyżowania (ryc. ).
Dermoid, epidermoid , lipoma -
to łagodne, powoli powiększające się guzy o nienowotworowym charakterze.
Dermoid (torbiel skórzasta) i epidermoid (torbiel naskórzasta) są umiejscowione
w zbiornikach podpajęczynówkowych. Dermoid wykazuje gęstość/sygnał tkanki
tłuszczowej. Epidermoid w TK ma gęstość płynu mózgowo- -rdzeniowego i, jeśli nie
powoduje przemieszczeń struktur otaczających, może być trudno dostrzegalny. Jest
natomiast lepiej widoczny w MRI.
Tłuszczak wykazuje charakterystyczną gęstość/sygnał dla tkanki tłuszczowej.
Występuje najczęściej w linii środkowej w otoczeniu spoidła wielkiego. W obrę-
bie tłuszczaka i torbieli skórzastej spotykane są zwapnienia.
Metastases –
czyli nowotwory wtórne, przerzutowe powstają wskutek krwiopochodnego
rozsiewu z ogniska pierwotnego. Mogą one zajmować przede wszystkim tkankę
nerwową, kości czaszki i , co zdarza się rzadziej, - opony. Nowotwory pierwotne
dające najczęściej przerzuty do OUN to: rak oskrzela, rak sutka, czerniak, rak prze-
wodu pokarmowego i układu moczowego. Ogniska wtórne ulegają znacznemu
wzmocnieniu kontrastu. Ich charakterystyczny obraz w TK i MRI to liczne,
obrączkowate lub lite twory, otoczone strefą obrzęku (ryc. ). Niekiedy mogą one
zawierać zwapnienia (rak sutka i oskrzela) lub wykazywać cechy krwawienia (rak
nerki, rak sutka, czerniak, kosmówczak). Rozpoznanie przerzutów w obrębie
czaszki decyduje o wyborze dalszego leczenia. Metodą wykazującą większą
czułość jest MRI, który wykrywa drobne ogniska w obrębie tkanki nerwowej i opon.
Duże trudności diagnostyczne może sprawić pojedyncze ognisko przerzutowe.
Należy je różnicować z nowotworem pierwotnym, ropniem, ogniskiem
demielinizacji itd.
TK i MRI to podstawowe metody stosowane w diagnostyce nowotworów
OUN. W łączności z danymi o chorym takimi jak płeć, wiek i objawy kliniczne
umożliwiają one rozpoznanie nacieku rozrostowego i ocenę jego rozległości,
a następnie wdrożenie odpowiedniego postępowania terapeutycznego. Badania te
wykonywane pooperacyjnie pozwalają na ocenę doszczętności zabiegu,
23

ewentualnych powikłań oraz efektów ubocznych radio- i chemioterapii.
Umożliwiają także dalszą obserwację w celu wczesnego wykrycia wznowy.
W trudnych diagnostycznie przypadkach pomocna jest MRS i biopsja,
a w różnicowaniu między wznową a martwicą popromienną - badanie izotopowe.
Zmiany zapalne OUN
Zapalenie opon mózgowo-rdzeniowych
Najczęściej wystepująca infekcją OUN jest zapalenie opon mózgowo-
rdzeniowych. Może ono pojawić się jako:
- ostre, ropne zapalenie opon mózgowo-rdzeniowych, najczęściej
o etiologii bakteryjnej
- limfocytarne zapalenie opon mózgowo-rdzeniowych, zwykle
wirusowe – obraz TK i MRI zwykle prawidłowy
- przewlekłe zapalenie opon mózgowo-rdzeniowych (gruźlicze i grzybicze)
Czynnikiem patogenetycznym ostrego ropnego zapalenia opon mózgowo-
rdzeniowych jest najczęściej :
u noworodków - Escherichia coli
u dzieci – Hemophilus influenzae i Neisseria meningitidis
u dorosłych – Streptococcus pneumoniae.
Infekcja szerzy się zazwyczaj przez ciągłość z ognisk zapalnych
zewnątrzmózgowych np. ze zmienionego zapalnie ucha środkowego, wyrostka
sutkowego i zatok przynosowych lub rzadziej - drogą bezpośrednią - w przebiegu
złamań, uszkodzeń penetrujących do mózgowia i zabiegów operacyjnych.
Rozpoznanie ostrego, ropnego zapalenia opon ustala się zazwyczaj na
podstawie obrazu klinicznego i wyników badań laboratoryjnych. W połowie
przypadków obraz mózgowia w TK i MRI może być prawidłowy lub może
wykazywać zaciśnięcie przestrzeni podpajęczynówkowej i nieco szersze komory.
U 50% chorych obserwuje się wzmocnienie opon, przy czym MRI przewyższa TK
pod względem czułości.
TK i MRI wykonywane są zwykle w przypadku pojawienia się powikłań, do
których należą:
- wodogłowie
- zapalenie wyściółki komór
- ropniak podtwardówkowy
- zmiany w obrębie tkanki nerwowej
jak: naciek zapalny, ropień, obrzęk i zawał
Zapalenie wyściółki komór widoczne jest w postaci patologicznego
wzmocnienia ścian komór. W ropniaku podtwardówkowym stwierdza się obecność
przymózgowej przestrzeni płynowej różniącej się gęstością /sygnałem od płynu
mózgowo-rdzeniowego, o półksiężycowatym lub soczewkowatym kształcie,
otoczonej przez wzmacniającą się torebkę.
Naciek zapalny obejmujący tkankę nerwową wykazuje ewolucję:
- od fazy wczesnego nacieku zapalnego (cerebritis) trwającego 3 – 5 dni
- przez późny naciek zapalny trwający od 4 do 14 dni
- do fazy formowania się torebki i wytworzenia ropnia (od 2 tygodni do
kilku miesiecy)
W fazie wczesnego nacieku zapalnego obraz TK może być prawidłowy, MRI
natomiast może wykazać obszar o podwyższonym sygnale w czasie T2 zależnym.
24

W fazie późniejszej pokazuje się cienka, wzmacniająca się intensywnie
torebka ropnia, otaczająca centralną część - ropną i martwiczą. W jej otoczeniu
widoczny jest obrzęk (ryc. ). Torebka ropnia w MRI wykazuje hipointensywny
sygnał w czasie T2 zależnym, a część centralna różni się gęstością/sygnałem od
płynu mózgowo-rdzeniowego. Jest ona hipodensyjna w TK i silnie hiperitensywna
w czasie T2 zależnym w badaniu MRI. Ropnie w obrębie mózgowia występują
więc jako powikłanie w przebiegu zapalenia opon mózgowo-rdzeniowych, ale także
w: wadach serca
zapaleniu wsierdzia
posocznicy
u chorych z obniżoną odpornością
Charakterystyczny obraz ropnia w postaci obrączkowatego, wzmacniającego
się tworu, jak już wspomniano, wymaga różnicowania z nowotworami pierwotnymi
i wtórnymi oraz z zawałami i wchłaniającymi się krwiakami.
Przewlekłe zapalenie opon mózgowo-rdzeniowych o etiologii gruźliczej daje
w badaniach TK i MRI obrazy podobne do ropnych zapaleń. Zgrubienia i wzmoc-
nienie opon są wyraźniej zaznaczone w obrębie zbiorników podpajęczynówkowych
podstawy mózgu. Często towarzyszą im zwapnienia, dobrze widoczne w TK.
W bardziej zaawansowanych procesach w obrębie kory, podkorowo lub w jądrach
podstawy pojawiają się gruźliczaki. Mogą one również występować w wyniku
krwiopochodnego rozsiewu, bez zmian naciekowych w obrębie opon.
Pogrubienie opon mózgowo-rdzeniowych wskutek nacieku i ich wzmocnienie
nie jest patognomoniczne dla zapalenia i może wystąpić również w przebiegu:
sarkoidozy
histiocytozy
radioterapii
po zabiegach operacyjnych
w białaczkach i chłoniakach
w przerzutach do opon ( meningitis carcinomatosa)
po krwawieniu podpajęczynówkowym
Zapalenie mózgu
Najczęściej spotykane zapalenia mózgu są wywoływane przez wirusy,
rzadziej przez grzyby i pierwotniaki. U osób dorosłych, z prawidłową odpornością
czynnikiem patogenetycznym jest:
- wirus opryszczki typu 1 ( HSV 1 ),
a u chorych z obniżoną odpornością:
-
wirus HIV, Toxoplasma gondii, Cryptococcus neoformans, papovawi-
rusy
u noworodków:
- Toxoplasma gondii, wirusy - różyczki, opryszczki typu 2 (HSV 2 ),
cytomegalii
Opryszczkowe zapalenie mózgu u dorosłych wymaga jak najszybszego
ustalenia rozpoznania,gdyż wcześnie zastosowane leczenie znacznie poprawia
rokowanie. Obrazy TK mogą być początkowo zupełnie prawidłowe, a i w
późniejszej fazie, w 40% przypadków TK nie wykazuje zmian, u pozostałych 60%
chorych pojawiają się obszary hipodensyjne w płatach skroniowych. Badanie MRI
daje znacznie lepszą, niemal 100% wykrywalność i przedstawia hiperintensywne
25

w czasie T2 zależnym obszary w obrębie kory płatów skroniowych, zakrętu obręczy
i wyspy ( ryc. ).
Infekcja wirusem HIV powodująca powstanie zespołu obniżonej odporności
(AIDS) obejmuje OUN u ok. 60% pacjentów. W przypadkach takich dominuje
znaczny zanik tkanki nerwowej oraz ogniska hipodensyjne w TK i hiperintesywne
w czasie T2 zależnym w MRI, umiejcowione przede wszystkim w istocie białej
okolic czołowych.
U chorych z AIDS, oprócz pierwotnej infekcji wirusem HIV, rozwijają się
też w OUN wtórne zmiany zapalne, będące efektem zakażeń oportunistycznych.
Najczęściej pojawia się toksoplazmoza, w której widoczne są w TK obrączkowate,
wzmacniające się ogniska, zlokalizowane zwłaszcza w okolicy jąder podstawy,
w trakcie leczenia ulegające zwapnieniom. W MRI wykazują one charakterystyczny
sygnał w czasie T2 zależnym: hipointensywny obszar z hiperintensywną częścią
centralną, otoczony przez strefę obrzęku (ryc. ).
Należy pokreślić, że zakażenia OUN toksoplazmozą, grzybicze i papovawiru-
sami mogą pojawić się również u chorych z obniżoną odpornością w przebiegu
chorób nowotworowych, białaczki, immunosupresji i chemio- oraz radioterapii.
Zapalenia mózgu poinfekcyjne
Podostre stwardniające zapalenie mózgu rozwija się do kilku lat po
przebyciu odry. Występuje u dzieci i młodzieży i charakteryzuje się powolnym,
progresywnym przebiegiem doprowadzającym do śmierci w ciągu 2 – 6 lat. Obraz
TK może przedstawiać się prawidłowo lub wykazywać w obrębie istoty białej
ogniska hipodensyjne. W MRI w czasie T2 zależnym widoczne są hiperintensywne
ogniska w istocie białej i jądrach podstawy. Często towarzyszy im uogólniony zanik
tkanki nerwowej.
Ostre rozsiane zapalenie mózgu jest autoimmunologiczną reakcją na
wcześniej przebytą wirusową infekcję lub szczepienie. Najczęściej pojawia się
1 – 3 tygodnie po przebyciu odry, ospy wietrznej i innych, niespecyficznych infekcji
górnych dróg oddechowych lub po szczepieniu przeciw tężcowi, ospie, tyfusowi,
grypie itp. Dotyczy zwykle dzieci i młodzieży. MRI ze znacznie większą niż TK
czułością przedstawia podkorowe i liczne ogniska, hiperintensywne w czasie T2
zależnym.
Zapalenia mózgu noworodkowe/wrodzone
Cytomegalia (CMV) i toksoplazmoza zaliczane są do najczęściej obserwowa-
nych zakażeń OUN okresu noworodkowego, powstających wskutek infekcji
wewnątrzmacicznej. U dzieci z CMV występują:
zaniki tkanki nerwowej
zwapnienia przykomorowe
ogniska encefalomalacji
poszerzenie komór
zaburzenia migracji
W toksoplazmozie obserwuje się:
zwapnienia w obrębie jąder podstawy, kory i istoty białej
wodgłowie
Zmiany te są widoczne zarówno w badaniu USG jak i TK (ryc. ). MRI przedstawia
dokładniej zaburzenia migracji i ocenia przyczynę wodogłowia.
26
Zakażenia pasożytnicze OUN
Wągrzyca jest najczęściej spotykaną chorobą pasożytniczą OUN,
w przebiegu której w obrębie tkanki nerwowej, opon i komór występują larwy
tasiemca uzbrojonego. Są one widoczne w postaci torbieli pasożytniczych
o średnicy od kilku milimetrów do kilku centymetrów. Obraz torbieli pasożytniczej
zmienia się w zależności od fazy rozwoju pasożyta. We wczesnej fazie torbiel jest
cienkościenna , wypełniona przez płyn. Jeśli larwa obumiera torebka torbieli ulega
pogrubieniu, w jej obrębie pojawia się wzmocnienie kontrastu, a w otoczeniu –
obrzęk. Po obumarciu larwy ogniska pasożytnicze ulegają zwapnieniom. Torbiele
pasożytnicze wewnątrzkomorowe mogą być przyczyną wodogłowia .
TK w przypadkach wągrzycy wykazuje zwykle obecność zwapnień lub
obrączkowatych, wzmacniających się ognisk. MRI dokładniej przedstawia
zawartość torbieli i jej umiejscowienie.
Do infekcji pasożytniczych OUN zaliczana jest także toksoplazmoza
omówiona przy zakażeniach w wieku noworodkowym i w przebiegu AIDS.
Choroby pokrywy czaszki
Choroby kości pokrywy czaszki mogą powodować wystąpienie nadmiernie
grubych i nadmiernie cienkich kości lub pojawiać się w postaci ognisk osteoli-
tycznych lub osteosklerotycznych.
Najczęściej występujące przyczyny pogrubienia kości pokrywy czaszki
przedstawia tabela .
Rozlane
Ograniczone
wariant rozwojowy
hyperostosis frontalis interna
leczenie fenytoiną
choroba Pageta
akromegalia
dysplazja włóknista
choroby krwi
oponiaki, kostniaki
Hyperostosis frontalis interna występuje zazwyczaj u kobiet w wieku
średnim lub starszych i odpowiada łagodnemu procesowi przebiegającemu
z pogrubieniem blaszki wewnętrznej kości czołowej.
Choroba Pageta (osteitis deformans) może manifestować się różnorodnie.
U niektórych pacjentów przebiega asymptomatycznie i jest wykrywana przypad-
kowo, u innych – powoduje znaczne dolegliwości bólowe, zniekształcenia i złamania
patologiczne. W obrębie kości pokrywy czaszki choroba Pageta w fazie
osteolitycznej (tzw. osteoporosis circumscripta) przedstawia dobrze odgraniczony od
otoczenia obszar destrukcji kostnej umiejscowiony zwykle w okolicy czołowej lub
potylicznej, mogący ulegać powiększeniu. W fazie wytwórczej blaszki wewnętrzna
i zewnętrzna ulegają pogrubieniu, czaszka powiększa się. W zaawansowanych
przypadkach dochodzi do wgłobienia zęba obrotnika w kierunku podstawy. Zmiany
kostne są dobrze widoczne na zdjęciach przeglądowych, a także w TK. Ogniska
przebudowy dotyczą jednego obszaru lub występują mnogo, także w obrębie
miednicy, kręgosłupa, kości długich i żeber. Obraz może wymagać różnicowania
z przerzutami i innymi zmianami oraz dodatkowo zastosowania badań izotopowych,
testów laboratoryjnych i biopsji.
27

Nadmiernie cienkie kości pokrywy czaszki występują w:
długotrwałym wodogłowiu
malformacji Arnolda-Chiari typu II
łamliwości kości ( osteogenesis imperfecta)
krzywicy
chorobie Cushinga
Odcinkowe scieńczenie kości obserwuje się w przypadku długotrwałego
ucisku wywołanego obecnością torbieli podpajęczynówkowej, tętniaka lub wolno
powiększających się nowotworów.
Przyczyny występowania ognisk osteolitycznych w obrębie kości pokrywy
czaszki
Pojedyncze ognisko
Mnogie ogniska
struktury anatomiczne
struktury anatomiczne
zmiany pooperacyjne
zmiany pooperacyjne
przerzut
przerzuty (rak płuca, nerki)
tarczycy)
dermoid
nadczynność przytarczyc
ziarniniak kwasochłonny
szpiczak mnogi
choroba Pageta (osteopor.circum.)
( choroba Pageta)
zmiany zapalne
naczyniak
nowotwór pierwotny
Anatomiczne struktury takie jak otwory żył wypustowych, ziarnistości
pajęczynówki Pacchiona, żyły śródkościa mogą imitować ogniska osteolityczne.
Podobnie mogą przedstawiać się ubytki kostne po zabiegach operacyjnych i przeby-
tych urazach. Ważna jest ocena ostrości zarysów ubytku osteolitycznego. Ostre
zarysy, ze sklerotycznym odczynem pojawiają się w zmianach łagodnych (np.
dermoid). Nieostre zarysy częściej występują w zmianach zapalnych, szpiczaku
i nowotworach. Pojedyncze ognisko może odpowiadać zarówno zmianie łagodnej
jak i przerzutowi. Ogniska przerzutowe pojedyncze częściej obserwuje się w raku
nerki i tarczycy.
Przerzuty osteolityczne występują najczęściej w przebiegu raka płuca, nerki
i sutka, sklerotyczne – w raku prostaty, sutka i pęcherza moczowego, a mieszane
ogniska – w raku płuca, sutka i prostaty (ryc. ).
Rozpoznanie zmian w obrębie kości ustala się na podstawie zdjęć
rentgenowskich i badań izotopowych, przy czym badania izotopowe wykazują
bardzo dużą czułość i niewielką specyficzność. Zdjęcia przeglądowe charakteryzują
się dużo większą specyficznością, a mniejszą czułością. TK i MRI to metody
diagnostyczne o wysokiej czułości, niejednokrotnie dostarczające dodatkowych
informacji o tkankach przylegających, jednak jako badania kosztowne są
wykonywane w ostatniej kolejności.
28

Przysadka mózgowa i okolice
Przysadka mózgowa jest gruczołem dokrewnym umiejscowionym w obrębie
siodła tureckiego i składającym się z płata przedniego czyli części gruczołowej
i płata tylnego – części nerwowej. Płat pośredni u ludzi występuje w postaci
szczątkowej. W płacie przednim wytwarzane są: STH, ACTH, prolaktyna, TSH,
FSH i LH, a w płacie tylnym – oksytocyna i ADH.
Lejek umiejscowiony pośrodkowo łączy przysadkę, a dokładniej jej tylny
płat, z podwzgórzem. Do zarysów bocznych przysadki przylegają zatoki jamiste,
w których biegnie t. szyjna wewnętrzna i nerwy III, IV, VI oraz gałązki V1 i V2. Od
góry przysadka graniczy ze zbiornikami przestrzeni podpajęczynówkowej , ze
skrzyżowaniem nerwów wzrokowych i podwzgórzem (ryc ).
Badaniem z wyboru w diagnostyce chorób przysadki jest przede wszystkim
MRI. Badanie to przedstwia dokładnie szczegóły anatomiczne przysadki oraz
struktur sąsiednich. Płat tylny, wskutek obecności fosfolipidów, wyróżnia się
w czasie T1 zależnym wysokim sygnałem. TK, dzięki stosowaniu warstw grubości
1-2mm i obrazowaniu w płaszczyźnie czołowej (w ułożeniu z głową odgiętą ku
tyłowi), także dokładnie przedstawia przysadkę i struktury kostne.
U chorych z procesami patologicznymi w obrębie przysadki występują
zwykle objawy neurologiczne i/lub zaburzenia hormonalne. U takich pacjentów
badanie TK i/lub MRI wykonuje się z dożylnym podaniem środka kontrastującego.
Przysadka nie posiada bariery krew-mózg i dlatego ulega intensywnemu
wzmocnieniu kontrastu. Jej wielkość i kształt zmieniają się w zależności od płci
i wieku. Wariantem rozwojowym jest tzw. puste siodło, gdy zbiorniki przestrzeni
podpajęczynówkowej wpuklają się od góry do siodła uciskając i spłaszczając
przysadkę (ryc. ). Puste siodło może wystąpić wtórnie w przebiegu zmian
pooperacyjnych lub w martwicy okołoporodowej ( zaspół Sheehan
a).
Najczęściej występującymi nowotworami przysadki są gruczolaki. Jeśli ich
średnica nie przekracza 10mm określa się je mianem mikrogruczolaków
(microadenoma). Mikrogruczolaki stwierdzane są znacznie częściej ( 400 x) niż
makrogruczolaki. Gruczolaki przysadki rzadko pojawiają się u dzieci, występują
zwykle między 20 a 50 rokiem życia. Aż w 75% wykazują one czynność
hormonalną, najczęściej wytwarzając prolaktynę. Mikrogruczolaki powodują
zazwyczaj zniekształcenie zarysów przysadki i przemieszczenie lejka; po podaniu
kontrastu są hipodensyjne / hipointensywne w porównaniu do znacznie
wzmacniającej się przysadki (ryc. ).
Makrogruczolaki rozrastają się ku górze sięgając niekiedy skrzyżowania
nerwów wzrokowych i otworów międzkomorowych, wywołując zaburzenia
widzenia i wodogłowie. Mogą również rozrastać się w kierunku zatoki jamistej
i zatoki klinowej (ryc. ). W dużych gruczolakach dochodzi czasem do wystąpienia
martwicy, krwawień i torbieli, stąd ich gęstość/sygnał bywa niejednorodny. Zakres
destrukcji kostnej, zwykle obejmującej grzbiet siodła i jego dno, dokładnie
przedstawia TK.
Drugim co do częstości występowania nowotworem w okolicy siodła
tureckiego jest czaszkogardlak ( craniopharyngeoma). Jest to wolno powiększający
się guz występujące u dzieci między 8 a 12 rokiem życia i u dorosłych między
czwartą i szóstą dekadą życia. Wywodzi się z komórek kieszonki Rathke
go
i rozrasta się śród- oraz nadsiodłowo. Typowy obraz czaszkogardlaka to twór
częściowo lity, ze zwapnieniami i z torbielą (ryc. ). W MRI sygnał
bogatobiałkowego płynu w obrębie torbieli różni się od płynu mózgowo-
29

rdzeniowego. Nowotwór ulega zwykle intensywnemu i niejednorodnemu
wzmocnieniu.
W okolicy siodła tureckiego występują także torbiele dermoidalne lub
epidermoidalne, ogniska metastatyczne i glejaki podwzgórza lub skrzyżowania
nerwów wzrokowych. . Oponiaki nad- lub przysiodłowe mogą wywodzić się
z przepony siodła, guzka siodła, wyrostków pochyłych lub zatoki jamistej. Rzadko
spotyka się zmiany naciekowe w przebiegu sarkoidozy i histiocytozy X. W tej
ostatniej jednostce naciek może obejmować tylny płat przysadki wywołując
moczówkę prostą. W badaniu MR nie stwierdza się wówczas w rzucie tylnego płata
charakterystycznego, wysokiego sygnału w czasieT1 zależnym.
W diagnostyce różnicowej zmian okolicy siodła tureckiego należy również
pamiętać o tętniakach tętnicy szyjnej wewnętrznej osiągających niekiedy duże
wymiary i powodowujących destrukcję kostną. W celu ustalenia rozpoznania
wykonuje się angioMR i angiografię.
Gałka oczna i oczodół
Diagnostyka zmian w obrębie gałki ocznej i oczodołu oparta jest obecnie na
USG, TK i MRI, a w przypadku zmian pourazowych ścian oczodołów – na zdjęciach
przeglądowych.
Procesy w obrębie gałki ocznej najczęściej wymagające diagnostyki
obrazowej to u dzieci siatkówczak ( retinoblastoma) , a u dorosłych – czerniak
(melanoma). Siatkówczak, bardzo złośliwy, pierwotny guz siatkówki występuje
w 98% u dzieci do 3 roku życia, niejednokrotnie w obu gałkach ocznych. W badaniu
TK przedstawia naciek patologiczny zawierający zwapnienia. W badaniu MRI guz
wykazuje podwyższony sygnał w czasie T1 zależnym i obniżony w czasie T2 zależ-
nym . Ulega znacznemu wzmocnieniu kontrastu.
Czerniak złośliwy jest najczęściej występującym guzem wewnątrzgałkowym
u dorosłych. USG wykazuje obszar o wzmożonej echogeniczności, a TK naciek
najczęściej przy tylnej ścianie gałki ocznej, ulegający wzmocnieniu. Czerniak
zawierający melaninę, wskutek efektu paramagnetycznego, daje charakterystyczny,
wysoki sygnał w czasie T1 – zależnym i obniżony w czasie T2 zależnym (ryc. ).
W obrębie przestrzeni pozagałkowej wyróżnia się przestrzeń ograniczoną od
zewnątrz przez stożek mięśni prostych oraz mniejszą przestrzeń, między mięśniami
prostymi i ograniczeniem kostnym oczodołu. Spośród najczęściej spotykanych
procesów patologicznych w obrębie stożka należy wymienić glejaki i oponiaki
nerwu wzrokowego oraz naczyniaki jamiste. Glejaki nerwu II są najczęściej łagodne,
występują zwykle u dzieci, w 30% - w przebiegu nerwiakowłókniakowatości.
Glejaki u osób dorosłych wykazują zwykle wysoki stopień złośliwości.
Oponiaki nerwu II wywodzą się z opony otaczającej nerw. Ulegają intensywnemu
wzmocnieniu. Zarówno oponiaki jak i glejaki uwidoczniają się w postaci pogrubienia
nerwu, mogą osiągać dość znaczne wymiary i wypełniać szczyt oczodołu. Spotykane
w oczodole nerwiaki nie dotyczą nerwu II, który nie posiada osłonek
Schwanna, a pochodzą najczęściej z gałązek nerwów III, IV, VI i V1 oraz V2.
Najczęściej spotykany guz oczodołu to naczyniak jamisty ( hemangioma
cavernosum). Naczyniaki przybierają zazwyczaj okrągły lub owalny kształt, są
dobrze odgraniczone od otoczenia i ulegają bardzo znacznemu wzmocnieniu
kontrastu. Jeśli dochodzi w ich obrębie do krwawienia i zakrzepicy MRI wykazuje
obecność methemoglobiny i hemosyderyny. Prócz nowotworów łagodnych
30

w obrębie oczodołu występują inne, liczne zmiany patologiczne jak ogniska
przerzutowe, chłoniaki oraz zmiany zapalne. Wykazują one zwykle gorsze
odgraniczenie od otoczenia. Rozpoznanie charakteru nacieku może być trudne
i postawione dopiero na podstawie biopsji.
TK i zwłaszcza MRI precyzyjnie określają zakres zmian - przede wszystkim
naciekanie nerwu wzrokowego i penetrację nacieku w kierunku jamy czaszki.
Umożliwiają również rozpoznanie patologii w obrębie naczyń jak np. przetoka
między tętnicą szyjną wewnętrzną i zatoką jamistą. TK, dzięki identyfikacji
zwapnień, wykazuje większą specyficzność w diagnostyce siatkówczaka, a MRI –
w przypadkach melanoma. TK jest bardziej przydatna w ocenie zmian poura-
zowych oczodołu i w poszukiwaniu ciał obcych w jego obrębie. Obie metody
w przypadku oftalmopatii tarczycowej ( choroba Graves-Basedova ) przedstawiają
dokładnie pogrubienie mięśni gałki ocznej (ryc. ).
Niewątpliwie jednak w diagnostyce chorób oczodołu MRI jest bardziej przydatne,
nie tylko ze względu na możliwość obrazowania w wielu płaszczyznach, ale także
z powodu braku narażenia na promieniowanie jonizujące gałki ocznej będącej
narządem krytycznym. Ma to znaczenie zwłaszcza u dzieci i w przypadkach
wielokrotnego wykonywania badania.
Zatoki przynosowe
Zatoki przynosowe są przestrzeniami powietrznymi wysłanymi błoną
śluzową, powstającymi jako uwypuklenia jamy nosowej i zajmującymi kości twarzo-
czaszki. Najwcześniej powstają zatoki szczękowe – już w 7-mym dniu życia
płodowego. Zwykle największe, rozwijają się symetrycznie do 15-16 roku życia.
Zatoka szczękowa połączona jest z jamą nosową lejkiem uchodzącym rozworem
półksiężycowatym pod małżowiną nosową środkową. Zatoki czołowe jako jedyne
nie są jeszcze wykształcone pod koniec życia płodowego. Przybierają one ostateczny
kształt, bardzo zmienny osobniczo, dopiero po zakończeniu okresu dojrzewania.
Łączą się z jamą nosową rozworem pod małżowiną nosową środkową lub pośred-
nio przez sitowie. Zatoki klinowe, zwykle asymetryczne, w zróżnicowanym
stopniu upowietrznione, opróżniają się przez otwory w swej przedniej ścianie do
zachyłka klinowo-sitowego jamy nosowej. W komórkach sitowych, znajdujących się
między jamą nosową i oczodołami, wyróżnia się przednie, środkowe i tylne. Ich
połączenia z jamą nosową są zmienne osobniczo i mogą być umiejscowione ponad
lub ku tyłowi do małżowiony nosowej górnej. Zatoki sitowe obecne już we
wczesnym okresie noworodkowym, rozwijają się aż do zakończenia okresu
dojrzewania.
Pomiędzy tylną ścianą zatoki szczękowej a przednim zarysem wyrostka skrzydłowa-
tego znajduje się niewielka przestrzeń odpowiadająca dołowi skrzydłowo pod
-niebiennemu (ryc. ). Dół ten ma liczne połączenia z: dołem podskroniowym,
jamą ustną i nosową, oczodołami, dołem środkowym i tylnym czaszki. Połączenia te
ułatwiają szerzenie się procesów patologicznych. Przedstawienie dołu skrzydłowo-
podniebienngo jest niezwykle istotne w ocenie stopnia zaawansowania rozległych
procesów nowotworowych wychodzących z przylegających struktur.
We wstępnej diagnostyce zatok przynosowych, zwłaszcza w urazach
i zmianach zapalnych wciąż stosuje się zdjęcia przeglądowe ze względu na łatwą
dostępność i niewysoki koszt. Wykazują one jednak niewielką czułość w porówaniu
z TK i MRI.
TK w urazach twarzoczaszki pozwala na dokładną ocenę złamań, w tym także
31

kości sklepienia i podstawy czaszki oraz innych zmian towarzyszących jak: krwiaki,
ciała obce, uszkodzenie nerwów II, uszkodzenie gałki ocznej i jej mięśni,
wklinowanie mięśni gałki ocznej między odłamy kostne, odma czaszkowa
i oczodołowa, itp. Wśród zmian urazowych twarzoczaszki wyróżnia się :
złamania kości nosowych i ograniczenia kostnego oczodołu
izolowane złamania szczęki
złamania le Forta typu I, II i III ( ryc. )
złamania łuku jarzmowego
złamania oczodołu typu blow-out i blow-in
złamania zatok czołowych
złamania zatoki klinowej
złamania żuchwy
Jedną z najczęstszych przyczyn wykonywania badania rentgenowskiego
zatok przynosowych jest proces zapalny. Zmiany zapalne o ostrym przebiegu
dotyczą zwykle jednej zatoki, najczęściej sitowia i manifestują się na zdjęciach
przeglądowych zacienieniem zatoki lub pogrubieniem błony śluzowej w jej obrębie
lub też obecnością poziomu płynu ( ryc. ). Objawy te, zwłaszcza zacienienie
i pogrubienie błony śluzowej nie są specyficzne i mogą pojawić się także w innych
procesach patologicznych. W przewlekłych stanach zapalnych badanie TK wnosi
często istotne informacje odnośnie upośledzenia drożności dróg odpływu z zatok
oraz wykrywa współistniejące powikłania. Zarówno TK jak i MRI przedstawiają
torbiele retencyjne, mucocoele , polipy, naciek zapalny w oczodole, tworzący się
ropień, zmiany zapalne opon i tkanki nerwowej oraz zakrzep w zatoce jamistej.
Torbiele i polipy są widoczne na zdjęciach TK i MR jako twory o jednorodnej
gęstości/sygnale, o wypukłych zarysach (ryc. ). Mnogie i duże polipy mogą
powodować zniesienie komunikacji zatoki z jamą nosową i zniekształcenie jej ścian
kostnych. W takich przypadkach odróżnienie łagodnej polipowatości od procesu
złośliwego nie jest łatwe i wymaga zarówno badania TK jak i MRI.
Zalegająca w zatokach wydzielina o wysokiej zawartości białka i różnym
stopniu odwodnienia daje bardzo zróżnicowany sygnał w badaniu MRI ( łącznie
z brakiem sygnału ). Mucocoele powstaje wskutek zamknięcia odpływu z zatoki.
Zalegająca wydzielina powoduje powiększenie jej objętości, a ściany kostne stają się
cienkie.
Zmiany zapalne w obrębie zatok są wywołane najczęściej bakteriami Gram-
dodatnimi lub beztlenowcami. U osób o obniżonej odporności i w cukrzycy
spotyka się infekcje grzybicze, najczęściej aspergillozę i mukormykozę. Aspergilloza
ma tendencje do szerzenia się wzdłuż naczyń i nerwów. W krótkim czasie może
naciekać oczodół i opony mózgowia.
Procesy rozrostowe występujące w zatokach przynosowych stanowią
różnorodną grupę . Najczęściej spotykane nowotwory łagodne, kostniaki są zwykle
małe, przypadkowo wykrywane - przeważnie w zatokach czołowych i sitowych.
Mogą zamykać ujście zatoki, a także powodować wyciek płynu mózgowo-
rdzeniowego. Na zdjęciach przeglądowych przedstawiają one silnie wysycony cień,
w TK wykazują łączność ze ścianą zatoki i gęstość odpowiednią dla tkanki kostnej.
Naczyniakowłókniak młodzieńczy ( angiofibroma juvenile ) guz o miejscowej
złośliwości, występujący u dorastających chłopców w nosogardle, wtórnie zajmuje
zatoki przynosowe i dół skrzydłowo-podniebienny, a następnie dół podskroniowy,
oczodoły i jamy czaszki ( ryc. ).
Rak w obrębie jamy nosowej i zatok przynosowych stanowi 0,2 – 0,8 %
wszystkich nowotworów i najczęściej zajmuje zatokę szczękową. Współistnienie
32

zmian zapalnych z rozrostowymi może sprawiać trudności w odróżnie-
niu nacieku zapalnego od nowotworowego i przyczynić się do opóźnienia
właściwego rozpoznania. Naciek w przebiegu raka, jeśli odpowiednio duży,
powoduje zwykle destrukcję ścian kostnych zatoki (ryc. ). Z zatoki szczękowej
szerzy się do dołu skrzydłowo-podniebiennego i dalej, przez szczelinę oczodołową
dolną do oczodołu.
Podobne zmiany może wywoływać również przerzut, chłoniak i mięsak,
choć zdarza się, że procesy te modelują jedynie tkankę kostną. TK i MRI
dokładnie przedstawiają rozległość nacieku i towarzyszące przerzuty do węzłów
chłonnych, umożliwiając zaplanowanie postępowania chirurgicznego, które
pozostaje ciągle leczeniem z wyboru.
Żuchwa
W diagnostyce zmian patologicznych żuchwy zdjęcia przeglądowe pozostają
w dalszym ciągu badaniem podstawowym. Są one wykonywane w projekcji
przednio-tylnej (PA), skośnych i bocznej lub panoramicznej ( ryc. ) i w razie
potrzeby, dla oceny zębów, dna jamy ustnej lub podniebienia twardego, uzupełniane
przez zdjęcia wewnątrzustne .W przypadkach procesów rozrostowych, TK dokład-
niej przedstawia rozległość nacieku i zwapnienia w jego obrębie. MRI, rzadziej
stosowany w diagnostyce zmian samej żuchwy, jest bardzo przydatny przy ocenie
tkanek miękkich jamy ustnej i gardła.
Złamania żuchwy występują najczęściej w obrębie miejsc o zmniejszonej
wytrzymałości, a więc w okolicy bródki, zębodołów i szyjki wyrostka kłykciowego
(ryc. ).
W obrębie żuchwy często spotyka się torbiele. Na radiogramach przedstawiają one
przejaśnienie o ostrych zarysach, niekiedy otoczone rąbkiem sklerotycznym.
Torbiele zębopochodne rozwijają się wokół korzeni lub zawiązków zębów (ryc. ).
Torbiele o innym charakterze mogą występować w kanale przysiecznym
lub powstawać w wyniku urazu (torbiel tętniakowata, torbiel prosta), choć nie
zawsze udaje się ustalić taką przyczynę. Spośród licznych nowtoworów, które
umiejscowiają się w żuchwie, tylko niektóre dają charakerystyczny obraz
pozwalający ustalić rozpoznanie. Należy nich guz łagodny – szkliwiak
(ameloblastoma) przedstawiający ognisko osteolizy z licznymi przegródkami
kostnymi (ryc. ), kostniak (osteoma) i odontoma ( zębiak).
Procesy rozrostowe złośliwe mogą:
a) rozwijać się pierwotnie w obrębie żuchwy – mięsaki w postaci ognisk
osteosklerotycznych, osteolitycznych lub miesza-
nych
b) naciekać ją wtórnie z przylegających tkanek miękkich - rak nieostro
odgraniczone ogniska osteolityczne
c) powstawać jako ogniska przerzutowe ( najczęściej z raka sutka, płuca,
nerki i tarczycy) zwykle ogniska osteolityczne,
rzadziej - mieszane
W diagnostyce różnicowej nowotworów żuchwy duże znaczenie ma lokalizacja
ogniska patologicznego, jego stosunek do korzeni zębów i zawiązków, wielkość
i sposób odgraniczenia od otoczenia, obecność zwapnień, przegródek kostnych
oraz charakter zmiany ( osteoliza/osteoskleroza).
Wyrostek stawowy żuchwy, krążek stawowy wraz z dołkiem stawowym
i guzkiem kości skroniowej tworzą staw skroniowo-żuchwowy. Zdjęcia rentgenow-
33

skie w projekcji wg Schullera przedstawiają okolicę wyrostka sutkowego i staw,
a wykonane przy otwarciu i zamknięciu ust, oprócz zmian organicznych, pozwalają
także na ocenę jego ruchomości (ryc. ). Badanie MRI dokładniej obrazuje staw
i jego czynność – uwidacznia bezpośrednio krążek stawowy (ryc. ).
Piramida kości skroniowej
W diagnostyce zmian kości skroniowej zdjęcia przeglądowe zostały w znacznej
mierze zastąpione przez tomografię komputerową. Zdjęcia przeglądowe umożli-
wiają ocenę struktur kostnych ucha i powietrzności wyrostka sutkowatego. Jednakże
TK o wysokiej rozdzielczości (HR) jest znacznie bardziej precyzyjna. W dwóch
płaszczyznach - osiowej i czołowej, obrazuje warstwy grubości do 1mm,
przedstawiając kosteczki słuchowe i inne elementy anatomiczne ucha środkowego
i wewnętrznego. Kontrast podany dożylnie w trakcie badania ułatwia ocenę
rozległości i charakteru procesu.
Najczęstszym wskazaniem do badania TK kości skroniowej jest:
a) uraz głowy z wyciekiem z ucha, utratą słuchu lub porażeniem nerwu VII
b)ostre zapalenie ucha środkowego z powikłaniami ( ropień móżdżku, zakrze-
pica zatok żylnych, ryc. )
c)perlak ( cholesteatoma) ucha środkowego i wyrostka sutkowego (destrukcja
kostna)
d)otoskleroza (ogniska zwapnień w okienku owalnym , okrągłym i ślimaku)
e)nowotwory – oponiaki, nerwiaki, rak, paraganglioma ( osteoliza, poszerze-
nie przewodu słuchowego wewnętrznego)
f) inne – wady wrodzone, ziarniniaki cholesterolowe
TK jest badaniem z wyboru przy ocenie struktur kostnych, MRI dokładniej
przedstawia nerwy i naczynia oraz ucho wewnętrzne (ryc. ), a także rozległość
procesów patologicznych. Ułatwia ich różnicowanie. W obrębie piramidy kości
skroniowej wykrywa z dużą czułością bardzo małe zmiany rozrostowe, nawet
o średnicy kilku milimetrów .
Kręgosłup szyjny
W diagnostyce wstępnej zmian kręgosłupa szyjnego badaniem z wyboru
pozostają ciągle zdjęcia przeglądowe. Dalsze postępowanie diagnostyczne zależy
od wywiadu i obrazu klinicznego.
Urazy
Zmiany urazowe kręgosłupa są zależne od rodzaju i rozległości urazu oraz od
czynników predysponujących jak np. osteoporoza, choroba Bechterewa czy reumato-
idalne zapalenie stawów. Postępowanie diagnostyczne uwarunkowane jest
obrazem klinicznym, a przede wszystkim obecnością objawów neurologicznych.
Zwłaszcza niepokojące są nasilone objawy ubytkowe włącznie z zespołem
poprzecznej przerwy rdzenia.
W przypadku ciężkiego urazu kręgosłupa, aby uniknąć obrażeń rdzenia, zdjęcia
wykonuje się w pozycji leżącej, w projekcji bocznej i czołowej. Najczęściej
spotykane złamanie dotyczy wyrostka stawowego i jeśli jest izolowane nie wywołuje
poważnych klinicznych konsekwencji. Złamania kompresyjne, powodując
obniżenie wysokości i klinowate zniekształcenie trzonów, są dobrze widoczne
na zdjęciach przeglądowych i dotyczą najczęściej c5 i c6 ( ryc. ). Złamania
rozpryskowe (blow out) i podwichnięcia są niebezpieczne ze względu na zwężenie
kanału kręgowego przez wpuklające się elementy kostne.
34

Połączenie mechanizmu zgięciowego i wyprostnego występuje w urazie typu
biczowego( whiplash) ze złamaniem łuków. Znajomość mechanizmu urazu ułatwia
znacznie ocenę zmian pourazowych. Na specjalną uwagę zasługuje górny odcinek
kręgosłupa szyjnego, gdzie występuje złamanie łuków C1, złamanie zęba C2
oraz podwichnięcia C1-C2. Podwichnięcie C1-C2 może wystąpić również bez urazu
w reumatoidalnym zapaleniu stawów i gruźlicy ( ryc. ).
TK dokładniej ocenia zmiany urazowe kręgosłupa, a zwłaszcza przedstawia
zwężenie kanału kręgowego przez elementy kostne. Jednak, aby wykonać badanie,
należy na podstawie radiogramów i obrazu klinicznego sprecyzować, jaki odcinek
kręgosłupa został uszkodzony. Nie zawsze jest to łatwe, zwłaszcza w przypadkach,
gdy chory demonstruje objawy neurologiczne, a nie stwierdza się zmian w struk-
turach kostnych. Badanie MRI przedstawia cały kręgosłup szyjny wraz z sąsiednimi
kręgami piersiowymi, więzadłami , tylną jamą czaszki i rdzeniem. Umożliwia zatem
bezpośrednie uwidocznienie takich zmian jak obrzęk, krwiak i stłuczenie rdzenia
oraz krwiak pod- i nadtwardówkowy (ryc. ).
Nowotwory
Nowotwory kręgosłupa dzielą się na zewnątrzoponowe, wewnątrzoponowe
wewnątrzrdzeniowe i wewnątrzoponowe zewnątrzrdzeniowe (tab. ).
Nowotwory kręgosłupa szyjnego
zewnątrzoponowe wewnątrzoponowe
zewnątrzrdzeniowe
wewnątrzrdzeniowe
hemangioma
osteoid osteoma
osteoblastoma
osteoclastoma
sarcoma
plasmocytoma
lymphoma
metastases
schwannoma
neurofibroma
meningeoma
metastases
astrocytoma
ependymoma
hemangioblastoma
metastases
Guzy nowotworowe kanału kręgowego występują rzadziej niż nowotwory mózgu.
Pod względem histologicznym i biologicznym nie różnią się one od nowotworów
wewnątrzczaszkowych. Jednakże istotna różnica dotyczy częstości występowania
guzów osłonkowych i oponiaków, które dominują w kanale kręgowym. Natomiast
w obrębie czaszki częściej spotykane są glejaki.
Nowotwory zewnątrzoponowe
Najczęściej obserwowany guz łagodny, zewnątrzoponowy – naczyniak
(hemangioma) występuje zwykle w trzonach kręgowych, rzadko powoduje
dolegliwości i przeważnie jest wykrywany przypadkowo. Na zdjęciach przeglą-
dowych i w TK daje charakterystyczne, pionowe pogrubienie beleczek, a w MRI
- hiperintensywny sygnał w czasie T1 i T2 zależnym (ryc. ).
35

Kostniak kostnawy (osteoid osteoma) występujący u osób młodych, bywa
przyczyną skoliozy i objawów bólowych ustępujących po salicylanach. Jeśli jest
mały, może być trudno dostrzegalny na zdjęciach przeglądowych. Powoduje
sklerotyczną przebudowę kości wokół zwapniałego ogniska stanowiącego tzw.
nidus. Badanie TK i MRI przedstawiają dokładnie zmianę. W przypadkach , gdy
trudno zlokalizować dolegliwości bólowe, bardzo pomocna jest scyntygrafia kości.
Nowotwory zajmujące kręgi jak guz olbrzymiokomórkowy ( osteoclastoma),
mięsaki (sarcoma Ewingi, osteosarcoma) i chłoniak powodują najczęściej destrukcję
kostną. Mięsakom i chłoniakom towarzyszy zazwyczaj naciek w przylegających
tkankach miękkich (ryc. ).
Przerzuty do kręgosłupa pojawiają się w przebiegu raka sutka, płuca, prosta-
ty, nerki i innych procesów pierwotnych. Są one najczęściej występującym
nowotworem złośliwym w tej lokalizacji. Zwykle powodują osteolizę, jedynie prze-
rzuty z raka nerki i prostaty mogą być sklerotyczne lub mieszane. Zmianom tym
często towarzyszy złamanie patologiczne kręgu, naciekanie przylegających tkanek
miękkich, w tym również - kanału kręgowego (ryc. ). Naciek szerzący się
nadtwardówkowo uciska rdzeń i wywołuje objawy neurologiczne w postaci
zaburzeń czucia i porażeń.
Przerzuty są widoczne na zdjęciach przeglądowych w postaci ognisk
osteolitycznych, osteosklerotycznych, mieszanych, niekiedy z towarzyszącymi
złamaniami patologicznymi. MRI wykazuje wysoką czułość w wykrywaniu przerzu-
tów przewyższając inne metody diagnostyczne , w tym scyntygrafię kości.
Pojedyncze ognisko przerzutowe niejednokrotnie bywa pierwszą mani-
festacją choroby nowotworowej i może być trudne do zróżnicowania z innymi
guzami pierwotnymi kręgosłupa. W takich przypadkach, jeśli nie znajduje się
procesu nowotworowego pierwotnego, konieczna jest weryfikacja histopatologiczna
nacieku.
Nowotwory wewnątrzoponowe zewnątrzrdzeniowe
W tej grupie procesów rozrostowych najczęściej spotykane guzy łagodne to
powoli powiększające się oponiaki, nerwiaki oraz nerwiakowłókniaki. Wskutek
długotrwałego ucisku, nerwiaki i nerwiakowłókniaki powodują często ubytki kostne
w przylegających trzonach. Czasem przybierają kształt klepsydrowaty i poszerzają
otwory międzykręgowe. Zmiany te są widoczne na zdjęciach przeglądowych, ale
rozległość procesu w obrębie kanału kręgowego i przykręgosłupowo dokładnie
przedstawia TK i przede wszystkim MRI, wykonane ze wzmocnieniem kontrastu.
W przypadku oponiaków zdjęcia kręgosłupa szyjnego nie wykazują patologii. Toteż
u chorych z ubytkami motorycznymi i sensorycznymi, a często także z bólami,
dopiero TK i MRI wyjaśnia przyczynę dolegliwości. Zarówno oponiaki jak
i nerwiaki powiększając się uciskają rdzeń i korzenie nerwowe.
Najczęściej występujący nowotworowy proces złośliwy o umiejscowieniu
wewnątrzoponowym i zewnątrzrdzeniowym to przerzuty. Mogą one szerzyć się
drogą płynu mózgowo-rdzeniowego z guzów OUN jak np. rdzeniak płodowy
( medulloblastoma), wyściółczak (ependymoma) i nowotwory szyszynki lub
drogą krwiopochodną - z raka sutka, płuca i czerniaka. Zmiany te są najlepiej wido-
czne w badaniu MRI z podaniem kontrastu (ryc. ).
Nowotwory wewnątrzoponowe wewnątrzrdzeniowe
Najczęściej obserwowany guz wewnątrzrdzeniowy to u dzieci - gwiaździak
(astrocytoma) występujący zwykle w odcinku szyjnym, a u dorosłych – wyściółczak
(ependymoma), który pojawia się zazwyczaj w okolicy stożka rdzenia. Oba te
36

nowotwory cechują się przeważnie niskim stopniem złośliwości. Poszerzają one
rdzeń i wykazują obniżony sygnał w czasie T1 i podwyższony - w czasie T2 zależ-
nym (ryc. ). W obrębie nacieku może występować torbiel , a w wyściółczaku –
krwawienie. Zdjęcia przeglądowe są zwykle prawidłowe, choć w długo trwającym
procesie widoczne jest czasem poszerzenie kanału kręgowego.
Obraz guzów wewnątrzrdzeniowych nie zawsze bywa jednoznaczny. Wymaga
wtedy różnicowania z innymi procesami o podobnej lokalizacji jak np. malformacje
naczyniowe, choroby demielinizacyjne, jamistość rdzenia, torbiele, zawały i nacieki
zapalne.
Procesy zapalne, niedokrwienne kręgosłupa szyjnego
Spośród zmian o charakterze zapalnym w odcinku szyjnym najczęściej występują
nacieki zapalne nad- i podtwardówkowe. Szerzą się one drogą krwiopochodną
z ogniska w obrębie skóry, płuc lub dróg moczowych, zazwyczaj w przebiegu
infekcji gronkowcowej. Obniżenie odporności i cukrzyca są czynnikami
predysponującymi. Do wczesnych, niecharakterystycznych objawów – gorączki
i bólu dołączają wkrótce ciężkie objawy neurologiczne. Zdjęcia przeglądowe mogą
być prawidłowe. Badania TK i MRI przedstawiają naciek przestrzeni
nadtwardówkowej, często z formacją ropnia. Naciek ulega intensywnemu wzmoc-
nieniu (ryc. ).
Zapalenie trzonów kręgowych i krążka międzykręgowego (spondylodiscitis), swoiste
i nieswoiste rzadko występują w odcinku szyjnym kręgosłupa.
Zapalenie rdzenia (myelitis) może towarzyszyć procesom naciekowym nadtwar-
dówkowym. Może też powstawać niezależnie, w przebiegu infekcji wirusowej
lub też na tle immunologicznym – po przebytej infekcji lub szczepieniu. MRI
wykazuje wtedy w rdzeniu ognisko hiperintensywne w czasie T2 zależnym (ryc. ).
Obraz taki nie jest jednak specyficzny, występuje też w przebiegu stwardnienia roz-
sianego i w zmianach niedokrwiennych.
Jamistość rdzenia
Jama wypełniona płynem mózgowo-rdzeniowym, umiejscowiona pośrodkowo
w rdzeniu w obrębie kanału centralnego i odpowiadająca jego poszerzeniu określana
jest jako wodordzenie (hydromyelia). Natomiast jama o podobnym charakterze, ale
znajdująca się poza kanałem centralnym powstaje w jamistości rdzenia
(syryngomyelia). Ze względu na trudności w różnicowaniu obu zmian określa się je
często terminem syryngohydromyelia. Towarzyszy ona często malformacji Arnolda-
Chiari typu I i niemal zawsze malformacji - typu II. Obserwowana jest także po
ciężkich urazach rdzenia oraz w procesach nowotworowych. MRI jest badaniem
z wyboru w jamistości rdzenia i przedstawia dokładnie jamę wypełnioną płynem
o sygnale podobnym do płynu mózgowo-rdzeniowego, niekiedy z przegródkami
(ryc. ).
37
Document Outline
- Arteriografia
- Stany zagrożenia życia
- a) Zmiany pourazowe
- C) Inne przyczyny wzrostu ciśnienia śródczszkowego
- Śmierć mózgu
- Zapalenie opon mózgowo-rdzeniowych
- Zapalenie mózgu
- Zakażenia pasożytnicze OUN
- Zatoki przynosowe
Wyszukiwarka
Podobne podstrony:
Podstawy radiologii stomatologicznej
Podstawy Radiologii (3)
Podstawy Radiologii (2), radiologia
Podstawy Radiologii - Wykłady
Podstawy radiolokacji
Podstawy radiolokacji, Podstawy Radiolokacji
Podstawy radiologii stomatologicznej
Podstawy Radiologii (1) 1 net
Podstawy ochrony radiologicznej 11
Podstawy rtg klatki piersiowej, Radiologia
Podstawowe zagadnienia w diagnostyce radiologicznej - dr n. med. Anna Zimny, Medycyna - UM Wrocław,
Podstawy ochrony radiologicznej 11
KOMPEDIUM Z ZAKRESU OCHRONY RADIOLOGICZNEJ, Podstawy fizyczne maskowania dymami
Podstawowe zagadnienia w diagnostyce radiologicznej dr n med Anna Zimny
więcej podobnych podstron