V. PATOLOGIA SERCA I NACZYŃ
V 1. Przerost serca [kwach]
Przerost serca (hypertrophia cardis) - powiększenie się masy m. Sercowego pod wpływem przeciążenia pracy. Wskutek zwiększenia się wymiarów włókien mięśnia ściana serca grubieje. Mimo trwałego działania przyczyny zjawisko to nie postępuje bez końca. Po pewnym czasie mięsień nie jest już w stanie sprostać przeciążeniu i nie wyrzuca odpowiedniej ilości krwi. Krew zalega w większych ilościach w jamach serca i rozciąga je. W rozszerzonym sercu zmienia się układ włókien mięśniowych, które pod wpływem parcia krwi na ścianę tworzą mniej warstw niż w mięśniu prawidłowym, dlatego ściana serca jest cięższa niż w normie, a narząd staje się bardziej kulisty. Przerost serca bywa następstwem: zniszczenia jego części i zastąpienia jej przez np.; bliznę, zwiększenia dopływu krwi do jam w wadach nabytych lub wrodzonych, zwiększenia oporu na jaki natrafia krew wypływająca z danej jamy. W przeroście na tle przeciążenia ciśnieniowego początkowo dominuje pogrubienie i wydłużenie się włókien, jest to wynikiem syntezy nowych mikrofilamentów, sarkomerów. Jądra komórkowe powiększają się, zawierają więcej chromatyny. Do podziałów mitotycznych nie dochodzi.
Przerostowi czasami towarzyszy rozrost, zdarza się, że serce osiąga wtedy 600-700g. Ściana kom. Lewej grubieje nawet do 2,5cm. Beleczki mięśniowe grubieją i wystają do jamy, mięśnie brodawkowate grubieją, stają się kopuliste. Na tym etapie mięsień jest wydolny.
V 2. Wady wrodzone serca: a/z sinicą, b/ bez sinicy. [rudi]
Wady wrodzone serca - pojawiają się w 8 przypadkach na 1000. Mogą być podzielone na 3 grupy:
zaburzenia powodujące przeciek z lewej strony na prawą,
zaburzenia powodujące przeciek z prawej strony na lewą (choroby sinicze serca),
zaburzenia utrudniające przypływ krwi
We wszystkich wadach istnieje zwiększone ryzyko wystąpienia infekcyjnego zap. wsierdzia.
Przeciek z Lewej strony na Prawą:
Najczęstszy typ wrodzonych wad serca. Obejmują ubytek przegrody międzyprzedsionkowej (ASD-atrial septal defects), ubytek przegrody międzykomorowej (VSD - ventricular septal defects) i przetrwały przewód tętniczy Botalla (PDA - persistent ductus arteriosus). Wady te mogą być bezobjawowe w momencie narodzin lub spowodować gwałtowną zastoinową niewydolność krążenia. Sinica nie jest wczesnym objawem tych wad, aczkolwiek może się pojawić gdy przeciek z lewej na prawą stronę spowoduje nadciśnienie płucne wystarczające do odwrócenia przepływu krwi przez to połączenie. Określenie „późna sinica” jest często używane do opisu tego zjawiska.
Ubytek przegrody międzyprzedsionkowej
Ubytek typu ostium secundum to wada zlokalizowana w gładkiej ścianie przegrody międzyprzedsionkowej w sąsiedztwie otworu owalnego. Może być izolowaną zmianą lub być związana z innymi zaburzeniami serca. Ubytkom towarzyszą zmiany hemodynamiczne polegające na poszerzeniu prawego przedsionka i komory, przerost prawej komory i poszerzenie tętnic płucnych, co odzwierciedla przewlekły wzrost obciążenia objętościowego w prawym sercu i (czasami) nadciśnienie płucne.
Ubytek typu ostium primum dotyczy najniższej części przegrody międzyprzedsionkowej i rozciąga się do zastawki mitralnej i trójdzielnej. Zazwyczaj obecne są zaburzenia w obrębie zastawek przedsionkowo-komorowych, zwłaszcza szpara w przednim płatku zastawki mitralnej lub płatku przegrodowym zastawki trójdzielnej, odzwierciedlające bliski związek między rozwojem przegrody pierwszej a rozwojem fałdu wsierdziowego kanału przedsionkowo-komorowego. W ciężkich przypadkach tej wady ubytek w przegrodzie międzyprzedsionkowej występuje wspólnie z ubytkiem w przegrodzie międzykomorowej oraz ciężkimi deformacjami w obrębie zastawki mitralnej i trójdzielnej, co łączy się z powstaniem wspólnego kanału przedsionkowo-komorowego. Ubytek typu zatoki zylnej jest położony wysoko w przegrodzie międzyprzedsionkowej i często towarzyszy mu nieprawidłowy drenaż żył płucnych do prawego przedsionka lub nieprawidłowy drenaż żył dorzecza żyły głównej dolnej.
Ubytek przegrody międzykomoroewj
VSD jest najczęstszą wadą wrodzoną diagnozowaną po urodzeniu - wiele małych VSD zamyka się samoistnie więc całkowita częstość wyst. u dorosłych mniejsza jest od ubytków przedsionkowych. Podobnie jak w ASD wada może być izolowana (30%), ale zazwyczaj występuje wraz z innymi wadami budowy serca. Wielkość i miejsce lokalizacji VSD są zmienne, od niewielkich wad w mięśniowej lub błoniastej części przegrody do dużych wad obejmujących całą przegrodę. W wadach powiązanych ze znacznym przeciekiem z lewej strony na prawą prawa komora jest przerośnięta i często poszerzona. Średnica pnia tętnicy płucnej wzrasta z powodu wzrostu objętości wyrzutowej prawej komory. Częste są również zmiany naczyniowe typowe dla nadciśnienia płucnego. Postępujące nadciśnienie płucne, powodujące odwrócenie kierunku przecieku i sinicę, pojawia się wcześniej i częściej u pacjentów z VSD niż u tych z ASD, dlatego w przypadku większych ubytków wskazana jest wczesna interwencja chirurgiczna. Szczególnie u pacjentów z ubytkiem małego lub średniego stopnia, który prowadzi do zmian w prawej komorze, nakłada się ryzyko wystapienia infekcyjnego zapalenia wsierdzia.
Przetrwały przewód tętniczy
Przetrwały przewód tętniczy zazwyczaj łączy lewą tętnicę płucną z aortą dystalnie do miejsca odejścia lewej tętnicy podobojczykowej. Utlenowana krew wypływa z lewej komory i częściowo powraca do płuc przez przetrwały przewód tętniczy, w następstwie wracając do lewego przedsionka. Z powodu przeładowania objętościowego lewy przedsionek i komora są poszerzone i mogą przerastać tętnice płucne są również poszerzone. Wraz z rozwojem nadciśnienia płucnego pojawiają się także zmiany miażdżycowe w głównych tętnicach płucnych oraz zmiany proliferacyjne w ich dystalnych odcinkach. Zmianom tym towarzyszy przerost i poszerzenie prawej komory i przedsionka.
Przetrwały PDA powoduje powstanie wysokociśnieniowego przecieku z lewej strony na prawą, słyszalnego jako, zgrzytliwy, gruby zanikający szmer - nazywany szmerem maszynowym. PDA małego stopnia przebiega bezobjawowo. Podobnie jak w innych przeciekach z lewej strony na prawą, rozwój nadciśnienia płucnego objawia się wystąpieniem sinicy i zastoinowej niewydolności krążenia. Może również wystąpić infekcyjne zapalenie wsierdzia. Wczesna chirurgiczna korekta dużego stopnia PDA może uratować życie pacjenta.
Przesiek z Prawej strony na Lewą:
Charakteryzują się obecnością sinicy już podczas porodu jak i krótko po narodzeniu. Pojawia się, ponieważ słabo utlenowana krew z prawej części serca przechodzi bezpośrednio do krążenia tętniczego.
Tetralogia Fallota
Tetralogia Fallota jest najczęstszą wrodzoną siniczą wadą serca (6%). Obejmuje 4 składowe:
ubytek przegrody międzykomorowej - VSD
odejście aorty znad obu komór -aorta jeździec- jako skutek dekstrapozycji aorty
zwężenie ujścia pnia płucnego -zwężenie drogi odpływu z prawej komory
przerost prawej komory
Serce jest przerośnięte, często z powodu przerostu prawej komory o kształcie buta. Proksymalny odcinek aorty jest zazwyczaj większy niż normalnie, a średnica pnia płucnego zmniejszona. Ubytek w przegrodzie miedzykomorowej znajduje się w błoniastej części przegrody międzykomorowej i może obejmować całą błoniastą część przegrody lub mniejszy jej odcinek. Płatki zastawki aortalnej leżą tuż ponad ubytkiem w przegrodzie. Droga odpływu z prawej komory jest zwężona, w niektórych przypadkach może dołączyć się także zwężenie zastawki pnia płucnego.
Konsekwencjami TF są: przeciek z prawej strony na lewą, spadek przepływu krwi przez płuca i wzrost przepływu przez aortę. Rozległość przecieku zależy od stopnia zwężenia drogi odpływu z prawej komory. Jeżeli zwężenie zastawki pnia płucnego jest niewielkie, prezentuje się jako izolowany ubytek w przegrodzie międzykmorowej, ponieważ wyższe ciśnienie po lewej stronie powoduje przeciek z lewej strony na prawą bez objawu sinicy. Częściej jednak znaczne zwężenie ujścia płucnego powoduje wyraźną sinice pojawiającą się w momencie narodzin lub po. -jest jeszcze dużo więcej ale ma być krótko a to najważniejsze rzeczy.
Przełożenie tętnic głównych
Przełożenie wielkich pni tętniczych jest drugą wiodącą przyczyną wrodzonych siniczych wad serca. Z powodu zaburzonego podziału pnia tętniczego aorta wychodzi z prawej komory, a pień płucny z lewej. W pełnej formie krążenie płucne i duże są całkowicie oddzielonie i nie ma przecieku. Jednakże taka sytuacji była by nie możliwa dla utrzymania życia w życiu pozamacicznym, dlatego musi jeszcze istnieć inna wada serca związana z przeciekiem (ASD, VSD, PDA), co pozwala utlenowanej krwi płynąć prze aortę.
Zasadniczym zaburzeniem jest nieprawidłowe odejście pnia płucnego i aorty. Czasem obecny jest pewnego stopnia przerost prawej komory spowodowany wzrostem układowego ciśnienia wpływającego na tę jamę serca.
Dominującym objawem jest sinica. Rokowanie zależy od stopnia przecieków wewnątrz- i zewnątrzsercowych oraz stopnia saturacji krwi tętniczej.
V 3. Haemopericardium i ruptura cordis. [zyzio/siwy]
Ruptura cordis - pęknięcie serca, zdarza się gdy mięsień jest osłabiony (najczęściej zawał, rzadziej ropień). Worek osierdziowy jest wtedy nienaruszony. Uszkodzona tk mięśniowa wokół pęknięcia nie kurczy się w czasie skurczu i nie zamyka otworu. Dlatego krew wypływa swobodnie do worka osierdziowego. Podobne skutki (tamponadę) powoduje pęknięcie serca po tępym urazie KLP (np. Wypadek samochodowy). Innym przykładem jest uraz ostrym narzędziem (np. Nożem). Po pierwsze następuje rozcięcie worka osierdziowego. Po drugie zostaje skaleczony mięsień zdrowy, jędrny, kurczący się wokół rany. Dlatego może być ona zaciskana podczas skurczu, a pewna ilość krwi wydostaje się do worka osierdziowego podczas rozkurczu. W przypadku punkcikowych wybroczynek mamy do czynienia z plamami Tardieu.
Haemopericardium - krwiak worka osierdziowego. Występuje w przypadku nieprzerwania ciągłości worka osierdziowego. Intensywne krwawienie do przestrzeni worka osierdziowego, nawet do 500ml powoduje uciśnięcie naczyń wieńcowych, żyły główne i płucne lub ich ujścia do przedsionków. Utrudnia to dopływ krwi do serca, które otrzymuje jej coraz mniej. Serce pracuje jako pusta pompa tłocząca. Krew uciska serce. Na stole sekcyjnym obserwujemy puste komory.
V 4. Zapalenie wysiękowe osierdzia. [siwy]
Pericarditis exsudativa - może być; surowicze, surowiczo-włóknikowe, ropne, posokowate lub krwotoczne. Do zapalenia surowiczego dochodzi w przebiegu choroby gośćcowej (p. rheumatica). W przypadku zapalenia włóknikowego, szarożółtawe masy włókniaka zlepiają osierdzie z nasierdziem. Ilość włóknika w worku osierdziowym może wynosić od ledwie widocznych nalotów do złogów grubości kilku mm. Złogi te znajdują się zawsze na nasierdziu w największej ilości u podstawy serca. Zapalenie ropne worka osierdziowego polega na gromadzeniu się w nim ropy lub posoki. Niekiedy zdarza się ropne zapalenie z odmą (pneumopyopericarditum) w skutek połączenia się ropnia płuca z workiem osierdziowym, oczywiście jeśli ten ropień łączy się z oskrzelem.
Zejściem zapalenia są rozległe lub ograniczone zrosty. Śladem rozerwanych zrostów powrózkowatych bywają plamy mleczne. W pewnych przypadkach organizacja wysięku włóknikowego powoduje znaczny rozrost tkanki łącznej w worku osierdziowym. Worek taki nie tylko zarasta, ale stanowi twardą powłokę serca grubości do 1.5 cm. Zmianę taką nazywa się zapaleniem zaciskającym osierdzia (pericarditis constrictiva). W takich warunkach jest bardzo utrudniony rozkurcz komór, może nastąpić zaciśnięcie żył głównych do przedsionka prawego.
V 5. Rodzaje martwicy mięśnia sercowego. [clov]
Martwica mięśnia sercowego najczęściej przybiera postać martwicy skrzepowej i stopniowo nabiera cechy martwicy rozpływanej, rzadziej jest od początku rozpływna.
Martwica skrzepowa przeważnie zajmuje sporą część mięśnia (gdy średnica przekracza 1 cm → ZAWAŁ), rzadko występuje w postaci drobnych ognisk średnicy kilku milimetrów (mikrozawał); dotyczy mięśnia i zrębu, tkanka martwicza wywiera działanie chemotaktyczne na granulocyty. [morfologia: PATRZ ZAWAŁ pkt. 15, 16, 17]
Postać martwicy skrzepowej z węzłami skurczu zwykle ograniczona do pojedynczych komórek, ale bywa również rozsiana w całym mięśniu. Jest to następstwo uszkodzenia błony komórkowej i wniknięcia wapnia do wnętrza komórki. W efekcie następuje silny skurcz, rozerwanie miofibryli, rozpadnięcia innych organelli, pozostaje jedynie sarkolema. Nie ma neutrofili, pojawiają się natomiast makrofagi, po fagocytozie - ognisko włóknienia. Występuje w przypadku: niedotlenienia w skutek miażdżycy wieńcowej, w zapaleniu mięśnia sercowego, w nadciśnieniu tętniczym, w sąsiedztwie typowego zawału, po operacjach serca, w razie uszkodzenia mózgu, w przypadku guza chromochłonnego nadnerczy.
Martwica rozpływna (miocytoliza, myocytolysis) dotyczy zwykle pojedynczych komórek, czasem ich grup, tworzą ogniska średnicy do 1,5 - 2 mm. Zawartość sarkoplazmy rozpuszcza się, komórka sprawia wrażenie pustej. Przyciąganie makrofagów. Po ostatecznym rozpuszczeniu komórki tworzy się blizna. Powstaje w efekcie: niedotlenowania, mocznicy, u alkoholików, po wstrząsach insulinowych, w dystrofiach nerwowo-mięśniowych,
V 6. Kardiomiopatie wtórne i pierwotne. [kwach]
Kardiomiopatie oznaczają schorzenia m. Sercowego, bez sprecyzowania czy jest zmiana zapalna czy zwyrodnieniowa. Wynika to z faktu, że klinicznie nie można określić ściśle typu uszkodzenia m. Sercowego.
Kardiomiopatie pierwotne
Kardiomiopatia przerostowa. (cardiomyopathia hypertrophica) - ma dwie postacie morfologiczne. Postać pierwsza wiąże się ze zwężeniem drogi odpływu komory lewej czyli zwężeniem podstawkowym ujścia aorty. W 20% przypadków choroba występuje rodzinnie. W jej powstawaniu bierze się pod uwagę mechanizmy immunizacyjne (wykryto przeciwciała przeciw sercowe). Istotą sprawy jest przerost przegrody międzykomorowej, najwyraźniejszy w części górnej. Pojawiają się wałowate zgrubienia skierowane do światła komory lewej, a więc zwężają drogę odpływu i ujścia aorty. Utrudnienie przepływu powoduje przerost wolnej ściany komory na tle przeciążenia ciśnieniowego. W drugiej postaci nazywa się kardiomiopatią przerostową bez zwężenia. Zmiana histologiczna jest tego samego typu. Dotyczy całego mięśnia komory lewej. Również grozi nagłą śmiercią.
Wyróżnia się również kardiomiopatię rozstrzeniową ( ) polega na przeroście niewyrównanym mięśnia wszystkich jam serca. Przede wszystkim obu komór. Kardiomiopatie zaciskające stanowią grupę chorób różniących się między sobą. Jednoczesne włóknienie wsierdzia i m. Sercowego. Choroby spotykane w afryce i ameryce płd.
Kardiomiopatie wtórne. - kardiomiopatie na tle zakażenia lub zarażenia m. Sercowego i prowadzą do jego zapalenia. Cechuje je uszkodzenie kardiomiocytów, naciek zapalny ropny lub nieropny. Zakażenia bakteryjne, ricketsiami, wirusami, prowadzą do zapalenia śródmiąższowego serca. Obfitość nacieku bywa różna i od niej zależą skutki. Niewielkie zmiany morfologiczne i czynnościowe w EKG zdarzają się dość często w przebiegu chorób wirusowych, mięsień sercowy, bywa terenem zmian w przypadku układowych chorób tkanki łącznej, zaczynają się one od zwyrodnienia śluzowatego i włóknikowatego, po których kolejnej fazie tworzą się guzki Aschoffa. Mogą występować w całym sercu. Najwięcej jest ich w zastawkach, a także w przegrodzie i górnej części ściany tylnej komory lewej. Guzkom towarzyszą nieswoiste nacieki zapalne z limfocytów, komórek plazmatycznych, histocytów.
Możemy wyróżnić odosobnione zapalenie mięśnia sercowego (miocarditis izolata Fiedler). Jest zapaleniem o nieznacznym tle i dlatego ściśle biorąc należało by je zaliczyć do kardiomiopatii pierwotnych.
Kardiomiopatia połogowa (niewydolność mięśnia sercowego) pojawiająca się od 2 tygodnia ciąży u kobiet, częściej u murzynek.
V 7. Zwłóknienie sprężyste wsierdzia. [rudi]
Fibroelastoza wsierdzia (fibroelastosis endocardii) jest rzadką chorobą o nieznanej przyczynie (być może jest to zejście zapalenia wsierdzia w okresie życia płodowego) charakteryzująca się ogniskowym lub rozlanym zgrubieniem i włóknieniem wsierdzia z wyraźnym pomnożeniem elementów sprężystych. Występuje zwykle w lewej komorze, najczęściej w pierwszych dwóch latach życia, rzadko u dorosłych. Charakterystyczna jest dla niej obecność obfitej tkanki włóknisto-sprężystej, która nadaje powierzchni wsierdzia wygląd porcelany. Zmiany mogą być ograniczone lub obejmować całą powierzchnie komory. Włókna wnikają od wsierdzia w mięsień sercowy, zaburzona jest kurczliwość serca; usztywniają wsierdzie, pogrubiają, otaczają naczynia. Może dojść nawet do zawału serca.
Często związana jest z występowaniem wrodzonych wad serca (najczęściej niedrożność zastawki aortalnej). Fibroelastoza wsierdzia nie jest prawdopodobnie odrębną jednostką chorobową. Sugeruje się także, że jej przyczyną w niektórych przypadkach może być nieprawidłowa reakcja na poszerzenie komory podczas życia płodowego. Występowanie w formie ogniskowej może nie powodować zaburzeń funkcjonalnych. Natomiast w postaci rozlanej szczególnie u dzieci niewydolność serca postępuje szybko, prowadząc do zejścia śmiertelnego.
V 8. Zapalenie wsierdzia - podział , etiopatogeneza. [kimi]
Zapalenie wsierdzia (endocarditis) może dotyczyć zastawek (e. valvuris), strun ścięgnistych (e. chordalis) oraz wsierdzia ściennego (e. parietalis). Oznaką morfologiczną zapalenia wsierdzia jest tworzenie brodawkowatych lub polipowatych skrzeplin na jego powierzchni, uszkodzenie zastawki z wytworzeniem w niej ubytków, wreszcie włóknienie i twardnienie zastawki. Dlatego też jako podstawowe typy morfologiczne wyróżnia się:
- zapalenie brodawkowate (polipowate, e. verrucosa, polyposa)
- wrzodziejące (e. ulcerosa)
- i włókniste (e. fibrosa).
Zależnie od przyczyny zapalenia skrzepliny mogą być bardzo drobne albo duże, polipowate. Zapalenie wsierdzia bywa jednym z przejawów choroby gośćcowej, może się także rozwinąć wskutek zakażenia zastawek.
Zapalenie zastawek w chorobie gośćcowej (e. rheumatica, valvitis rheumatica). Płatki zastawki stopniowo grubieją, tracą przejrzystość. Na powierzchni zwróconej do prądu krwi tworzą się drobne, bladoróżowe skrzepliny w postaci brodawek o średnicy nie przekraczającej 2-3 mm. Pojawiają się one w pobliżu brzegu, wzdłuż linii styku zastawek, a także w strunach ścięgnistych. Brodawki te tworzą charakterystyczny grzybek.
Zmiana chorobowa zaczyna się w pierścieniu ścięgnistym zastawki i stopniowo obejmuje ją całą. Zastawka jest obrzmiała, wrastają do niej naczynia włosowate, pojawiają się nacieki z limfocytów i komórek plazmatycznych. Tuż pod śródbłonkiem zrąb zastawki ulega zwyrodnieniu włóknikowatemu. W tym miejscu do chodzi do uszkodzenia śródbłonka i powstania skrzeplin. Są one drobne, brodawkowate, szybko ulegają organizacji, silnie przylegają do zastawki i dlatego rzadko stają się materiałem zatorowym.
Zapalenie wsierdzia na tle zakażenia. Bakterie dostają się do serca wraz z krwią i osiedlają się na zastawkach. Zapalenie na tym tle może mieć dwie postacie morfologiczne:
* zapalenie polipowato-wrzodziejące (e. polyposo-ulcerosa), klinicznie bardzo ostre, wywoływane przez gronkowce, paciorkowce, bakterie Gram-ujemne, paciorkowce zapalenia płuc, Candida albicans. Zakażenie dotyczy zastawek uprzednio nie zmienionych. Skrzepliny na zastawkach (przede wszystkim dwudzielnej lub aorty) są polipowate, duże i kruche. Niszczenie zastawki prowadzi do jej niedomykalności.
* zapalenie polipowate i włókniste (e. polyposa et fibrosa) o przebiegu znacznie dłuższym niż w zapaleniu poprzednim. Wywołane jest przez paciorkowca zieleniejącego (Streptococcus viridans). Zakażenie dotyczy najczęściej zastawek uprzednio zmienionych przez chorobę gośćcową. Na zastawkach tworzą się duże polipowate skrzepliny.
W obu postaciach zapalenia na tle zakażenia kruche zakażone zakrzepy mogą się łatwo odrywać i stanowić materiał zatorowy w wielu narządach, najczęściej w mózgu. Drobne zatory bakteryjne są przyczyną punkcikowych wybroczyn w skórze, spojówkach i dnie oka. Dochodzi też do kłębuszkowego ogniskowego zapalenia nerek.
Zapalenie brodawkowate wsierdzia w przebiegu liszaja rumieniowatego trzewnego, tzw. zapalenie Libmana i Sacksa. Polega na tworzeniu się skrzeplin na obu powierzchniach zastawek. Zakrzepy te są większe niż w przypadkach choroby gośćcowej, ale mniejsze niż w bakteryjnym zapaleniu wsierdzia. Są płaskie, często dochodzą do podstawy zastawki, zajmują kieszonki zastawek półksiężycowatych (lokalizacja patognomoniczna) obejmują wsierdzie ścienne i struny ścięgniste. Choroba dotyczy zwykle kilku zastawek. Skrzepliny rzadko odrywają się i tworzą zatory.
Zapalenie wsierdzia zastawkowego w kile trzeciorzędowej. Może objąć zastawki aorty. Płatki jej grubieją i nieco sztywnieją, zwiększa się też odstęp między nimi. Na powierzchni nie ma skrzeplin. Zmiana prowadzi do niedomykalności zastawki aorty.
V 9. Zapalenie mięśnia sercowego w chorobie reumatycznej. [zyzio/siwy]
Ostra reumatyczna choroba serca charakteryzuje się występowaniem rozsianych ognisk zapalenia występujących we wszystkich warstwach serca. Ogniska te uformowane są w drobne ziarniaki Aschoffa. Centrum takiego guzka tworzy ognisko zwyrodnienia włóknikowatego otoczone jest przez naciek komórkowy, w którym dominują limfocyty T i makrofagi nazywane komórkami Anitschkowa. Komórki te, swoiste dla zapalenia serca w gorączce reumatycznej, mają obfitą amfochłonną cytoplazmę, centralnie położone okrągłe lub owalne jądro. Jego chromatyna tworzy cienką sfalowaną wstążkę przypominającą gąsienicę. W nacieku obecne są także plazmocyty i powstałe z makrofagów komórki wielojądrzaste.
Zmiany zapalne w mięśniu sercowym, w większości w postaci guzków Aschoffa, lokalizują się głównie w sąsiedztwie naczyń.
W osierdziu guzkom tym towarzyszy wysięk surowiczo-włóknikowy lub włóknikowy, zwykle resorbujący się.
We wsierdziu ściennym i zastawkowym tworzą się ogniska martwicy włóknikowatej. W obrębie zastawki mitralnej takie zmiany powstają na powierzchni nitek ścięgnistych i wzdłuż linii zamknięcia płatków. Powodują one formowanie się drobnych (1-3mm) brodaweczkowatych skrzeplin (zapalenie reumatyczne, brodaweczkowate wsierdzia, endocardis rheumatica). We wsierdziu ściennym lewego przedsionka tworzą się plamy macCalluma (zgrubienia), jako skutek zapalnych zmian podwsierdziowych i regularnych uderzeń fali zwrotnej strumienia krwi.
Zmiany te nie wywołują istotnych zaburzeń w pracy serca.
Przewlekła reumatyczna choroba serca powstaje wskutek procesów gojenia w obrębie stref ostrego zapalenia i związanych z nimi włóknieniem i waskuaryzacją płatków zastawek. Uszkodzeniu ulegają przede wszystkim płatki zastawek lewego serca, którego końcowym efektem jest ich zgrubienie i trwałe zniekształcenie. Zastawka mitralna zajęta jest niemal zawsze. W badaniu makroskopowym widoczne jest zgrubienie płatków i ich zrosty w części przyspodiłowej. Tworzy to obraz zwężenia, którego zaawansowany stan określany jest mianem rybiego pyska lub dziurki guzika. Nitki ścięgniste ulegają zgrubieniu, skróceniu i zrostom. Decyduje to o wystąpieniu niedomykalności. Zwężenie i niedomykalność zastawki mitralnej często występują razem. Takie same jakościowo zmiany dotyczą także zastawek prawego serca. Są one jednak rzadsze i zwykle słabiej wyrażone. Przewlekła reumatyczna choroba we wsierdziu sprzyja rozwojowi jego infekcyjnego zapalenia.
W znacznym zwężeniu mitralnym (ujście żylne lewe), lewy przedsionek ulega postępującemu poszerzeniu. Często zawiera zakrzepy, zwłaszcza w obrębie uszka. W związku z występowaniem arytmii, są one źródłem powikłań zatorowych. Utrzymujące się bierne przekrwienie płuc wywołuje zmiany w ich zrębie, w tym naczyniowe. Prowadzi to do rozwoju nadciśnienia płucnego. W “czystej” stenozie mitralnej lewa komora pozostaje niezmieniona. Przy niedomykalności rozwija się jej rozstrzeń i przerost wskutek przeciążenia objętościowego. Stenoza aortalna powoduje również podobne zmiany w lewej komorze, są one jednak skutkiem przeciążenia ciśnieniowego.
V 10. Nabyte wady serca (postaci morfologiczne). [clov]
Nabytą wadą serca (vitium cordis acquisitum) nazywa się trwałe zniekształcenie aparatu zastawkowego, prowadzące do niedomykalności zastawki (insuficientia valvae), zwężenia odpowiedniego ujścia (stenosis ostii) lub jednoczesnego wystąpienia obu tych zjawisk.
Niedomykalność zastawek powoduje przepływ zwrotny krwi, najczęściej jest następstwem skrócenia płatków zastawki. Może być efektem: pęknięcia struny ścięgnistej, płatka zastawki lub mięśnia brodawkowatego w urazie mechanicznym; pęknięcia mięśnia w przypadku zawału, pęknięcia płatka lub struny w przypadku zapalenia na tle zakażenia; jako powikłanie operacji serca (np. przepływ okołozastawkowy przy wszczepieniu sztucznej zastawki).
Niedomykalność bezwzględna - zależna od uszkodzenia organicznego zastawki
Niedomykalność względna - następstwo rozciągnięcia pierścienia włóknistego zastawki bez zmian w samych jej płatkach
Niedomykalność czynnościowa - gdy czynność aparatu zastawkowego w czasie skurczu jest upośledzona, pierścień i płatki są prawidłowe. Występuje w kardiomiopatii przerostowej.
Zwężenie ujścia stwarza opór dla przepływu krwi, zwężenie ujść przedsionkowo-komorowych → utrudniony przepływ do komór, zwężenie ujść głównych tętnic → utrudniony odpływ z komór. Najczęściej powstaje w efekcie choroby naturalnej, ale może być też niepożądanym skutkiem operacji (np. wszycie wysokoprofilowej zastawki w ujście mitralne).
Wady pozazastwkowe: występują sporadycznie, może to być ubytek przegrody międzykomorowej (w skutek jej pęknięcia w przebiegu zawału serca lub tępego urazu klatki piersiowej) lub przetoka tętniczo-żylna (następstwo urazu zdrowej lub samoistnego pęknięcia zmienionej ściany naczynia)
W przebiegu wad występuje przeciążenie ciśnieniowe lub objętościowe (przystosowawczy przerost mięśnia), następnie niewydolność. Zmiany morfologiczne występują również w naczyniach wieńcowych, tworzą się zakrzepy w jamach serca → mogą być źródłem zatorów, zmieniona zastawka łatwiej ulega zakażeniu.
Najczęstsze wady:
Zwężenie ujścia przesionkowo-komorowego prawego (zwężenie trójdzielne, stenosis ostii atrioventricularis dextri)
Zwężenie ujścia przesionkowo-komorowego lewego (zwężenie mitralne, stenosis ostii atrioventricularis sinistri, stenosis mirtalis)
Niedomykalność zastawki dwudzielnej (insuficientia valvae bicuspidalis)
Zwężenie ujścia aorty (stenosis ostii aortae)
Niedomykalność zastawki aorty (insuficientia valvae aortae)
[Groniowski, Kruś 347-354]
V 11. Nowotwory serca. [kwach]
Zdarzają się rzadko. Częściej są to nowotwory przerzutowe. Z workiem osierdziowym jest niekiedy związana od zewnątrz jednokomorowa torbiel pokryta międzybłonkiem. Znajduje się ona zwykle w pobliżu przepony. Torbiel taka może powodowac ból za mostkiem, ale często wykrywana jest jako przypadek. Wewnątrz worka osierdziowego rozwija się czasem międzybłoniak. Ma on wygląd albo płaskiego zgrubienia nasierdzia, albo rozległego nacieku, czasem z przerzutami. Guz składa się z łącznotkankowego zrębu ze szczelinami. Worek osierdziowy, bywa także siedliskiem naczyniaków i chłoniaków lub tłuszczaków. We wsierdziu ściennym, najczęściej przedsionka lewego rozwija się guz zwany śluzakiem myksoma. Rosnący do jamy serca. Guz o powierzchni płaskiej ze skrzeplinami miękki w dotyku.
V 12. Niewydolność lewej komory serca - ostra i przewlekła. [rudi]
Najczęstszym objawem klinicznym występującym w niewydolności lewokomorowej jest duszność lub uczucie braku oddechu. Jest to spowodowane przede wszystkim spadkiem wydolności oddechowej płuc w wyniku obrzęku i przekrwienia biernego, oraz zwiększenia aktywności autonomicznych receptorów wrażliwych na rozciąganie. Duszność jest najłatwiej zauważalna podczas wysiłku fizycznego. Może się też nasilać, gdy pacjent leży płasko, z powodu wzrostu ilości krwi żylnej powracającej do klatki piersiowej z kończyn dolnych i uniesienia przepony. Inne objawy niewydolności lewokomorowej obejmują: męczliwość mięśni, powiększenie serca, tachykardię, obecność trzeciego szmeru sercowego (S3), wyraźne rzężenia u podstawy płuc spowodowane przepływem powietrza przez obrzęknięte pęcherzyki płucne. Z postępującym poszerzeniem komory lewej związane jest boczne przesunięcie mięsni brodawkowatych, co powoduje powstanie fali zwrotnej dla krwi i przepływającej przez zastawkę mitralną i objawia się wysokotonowym szmerem skurczowym. Może także wystąpić przewlekłe poszerzenie lewego przedsionka, co z kolei może spowodować migotanie przedsionków objawiające się całkowicie nieregularnym rytmem serca.
V 13. Niewydolność prawej komory serca - ostra i przewlekła. [kimi]
Podobnie jak lewa komora serca, komora prawa może zostać uszkodzona przez czynniki infekcyjne, toksyczne i przeciążenie.
Przyczyny przeciążenia prawej komory, prowadzące do upośledzenia jej kurczliwości, to przede wszystkim choroby płuc (w Polsce najczęściej przewlekła nieswoista choroba oskrzelowo-płucna jest spowodowana paleniem papierosów i zaniedbanymi zapaleniami oskrzeli), deformacje klatki piersiowej, zatory w naczyniach płucnych (najczęściej skrzepliny z żylaków kończyn dolnych) i wady serca (np. zwężenie pnia płucnego, ubytek w przegrodzie przedsionkowej lub komorowej, wady zastawki dwudzielnej, czyli mitralnej).
Sama niewydolność prawej komory prowadzi do zastoju krwi w żyłach. Jest to skutek zalegania krwi w prawej komorze, która nie może jej przepompować w odpowiedniej ilości do płuc.
Efektem zastoju krwi w układzie żylnym są obrzęki kończyn dolnych o różnym nasileniu, zależnie od stopnia dysfunkcji prawej komory. W ciężkich postaciach prawokomorowej niewydolności serca mogą występować obrzęki całego ciała, przesięk do jam ciała (jam opłucnych, jamy otrzewnowej, worka osierdziowego).
Pojawia się też tzw. przekrwienie bierne narządów jamy brzusznej, czyli zaleganie krwi w tych narządach i ich obrzęk.
Pacjent może skarżyć się na rozpierający ból pod prawym łukiem żebrowym. Jest to objaw rozciągania torebki wątroby przez ten powiększony, przekrwiony narząd. Przekrwienie śluzówki przewodu pokarmowego jest przyczyną upośledzonego łaknienia i zaburzeń trawienia.
Chorzy, u których występują obrzęki, skarżą się na częstsze oddawanie moczu w nocy niż w dzień. Objaw ten, zwany nykturią, jest związany z wchłanianiem się obrzęków, gdy pacjent przebywa w pozycji leżącej, i - w efekcie - poprawą przepływu krwi przez nerki.
Nykturia może być wczesnym i czasem jedynym objawem rozpoczynającej się niewydolności prawej komory serca.
Ostrą niewydolność serca definiuje się jako szybkie pojawienie się podmiotowych i przedmiotowych objawów nieprawidłowej czynności serca, związanej z jego dysfunkcją skurczową lub rozkurczową, zaburzeniami rytmu serca lub z nieodpowiednim obciążeniem wstępnym bądź następczym. Ostra niewydolność serca może się rozwinąć de novo, tzn. bez stwierdzonej wcześniej dysfunkcji serca lub jako gwałtowne zaostrzenie przewlekłej niewydolności serca. Jedną z jej postaci jest niewydolność serca prawostronna, charakteryzująca się zespołem małego rzutu z podwyższonym ciśnieniem w żyłach szyjnych, powiększeniem wątroby i hipotonią. Niewydolność prawej komory (PK) występuje z podobną częstością zarówno w sposób ostry, jak i przewlekły. Przebieg ostrej niewydolności prawej komory (ONPK), chociaż często ciężki, jest w dużym stopniu odwracalny i zależny od wywołującej ją przyczyny, zwykle chorób miąższu płucnego, naczyń płucnych lub mięśnia PK. Z patofizjologicznego punktu widzenia można wyróżnić ONPK na tle przeciążenia następczego (np. wzrost oporu w łożysku płucnym), przeciążenia wstępnego (objętościowe, np. przewodnienie, wady przeciekowe, ostra niedomykalność zastawki trójdzielnej) i uszkodzenia mięśnia PK (np. zawał PK). Objawy niewydolności PK serca mogą wystąpić także w przebiegu tamponady worka osierdziowego. Ostra niewydolność prawej komory, którą klinicznie możemy także określić jako ostre serce płucne, wiąże się przede wszystkim z obrazem ostrej, masywnej zatorowości płucnej. Częstą przyczyną ONPK jest rozległe uszkodzenie jej mięśnia spowodowane niedokrwieniem. Zawał PK wiąże się w 50% przypadków z zawałem ściany dolnej lub dolnotylnej.
V 14. Niedomykalność zastawki aorty. [siwy]
Niedomykalność zastawki aorty (insufficienta valvae aortae) stanowi przyczynę przepływu krwi z aorty do komory lewej w czasie zamknięcia zastawki aorty. Niedomykalność może wystąpić nagle lub w przebiegu przewlekłych chorób zastawki, aorty zstępującej lub drogi przepływu komory lewej.
Skrócenie, perforacja albo pęknięcie płatków zastawki są zwykle następstwem ich zapalenia na tle zakażenia. Choroba gośćcowa powoduje zwykle wadę złożoną - płatki nie tylko skracają się, ale również zrastają wzdłuż spoideł. Poszerzenie aorty występuje w zespole Marfana, w jej kiłowatym zapaleniu, krwiaku śródściennym, albo u osób z ciężkim nadciśnieniem tętniczym. Łączy się to często z uogólnionym poszerzeniem zatok aorty oraz pierścienia zastawki aorty.
W niedomykalności przewlekłej drugiego stopnia następuje znaczny przerost odśrodkowy komory lewej oraz poszerzenie aorty zstępującej z powodu naprzemiennego, zwiększonego ich napełniania (rozkurcz - skurcz). Wsierdzie drogi odpływu komory lewej włóknieje. W okresie niewydolności m komory lewej następuje rozszerzenie komory, poszerzenie ujścia mitralnego i przerost przedsionka m. Lewego. M sercowy zawiera liczne ogniska włóknienia. Stwierdzono, że nieszczelność zastawki równa 0,5cm2 powoduje przepływ zwrotny 2-5l/min. Objawy małej niedomykalności występują gdy przepływ zwrotny nie przekracza 3l/min, a dużej jeśli przekracza 6l/min. Może on osiągać nawet 24l/min.
W przewlekłej niedomykalności zastawki aorty istnieje wieloletni okres bezobjawowy. Niewydolność mięśnia komory lewej występuje jako pierwszy objaw, a chorzy żyją średnio około 6 lat od momentu jej wystąpienia. Często pojawia się ona nagle np. Podczas wysiłku. Chory może zginąć podczas pierwszego ostrego obrzęku płuc. Bóle wieńcowe, występują rzadziej niż w zwężeniu ujścia aorty, a po ich ujawnieniu się chory żyje średnio 4 lata. Niewydolność wieńcowa jest następstwem zmniejszonego efektywnego przepływu wieńcowego na skutek przepływu zwrotnego i niskiego ciśnienia rozkurczowego w aorcie. Nagły zgon zdarza się rzadziej niż w zwężeniu ujścia aorty. Migotanie przedsionków, zatory obwodowe oraz nieżyt oskrzeli występują znacznie rzadziej niż w zwężeniu mitralnym. Dość częstym powikłaniem wady jest zapalenie wsierdzia na tle zakażenia.
Kiłowa niedomykalność zastawki aorty rozwija się po 10-30letnim przebiegu kiłowego zapalenia aorty. Aorta i jej pierścień poszerzają się, a płatki zastawki są oddzielone od siebie przez ziarninę swoistą. Ujścia tętnic wieńcowych są zwężone. Bóle wieńcowe pojawiają się często.
V 15 Zawał mięśnia sercowego - etiopatogeneza, lokalizacje. [siwy]
Zawał mięśnia sercowego (infarctus myocardii) - to ogniskowa martwica mięśnia wynikła z niedotlenienia. Śmiertelność 30%, blisko połowa chorych umiera przed przyjęciem do szpitala. Czynniki ryzyka zawału, ChNS (choroba niedokrwienna serca) i miażdżycy pokrywają się (nadciśnienie, palenie, cukrzyca, hiperlipoproteinemia, hipercholesterolemia). 10% zawałów występuje do 40, a 45% do 65roku życia.
Najbardziej charakterystycznym, wczesnym klinicznym objawem dokonującego się zawału jest silny, piekący ból zwykle zlokalizowany za mostkiem, nieustępujący w spoczynku i po zastosowaniu nitratów. Silne poty, szybki i słabo napięty puls, obniżenie ciśnienia tętniczego i duszność. W 10-15% przebieg jest bezobjawowy lub niecharakterystyczny. O przebytym zawale świadczą zmiany EKG, ultrasonograficzne (odcinkowa hipokineza lewej komory). We wczesnej fazie zawału we krwi pojawiają się enzymy swoiste dla głębokiego uszkodzenia. Kinaza kreatynowa (CK) z diamerami M i B (CK-MB) - jest białkiem swoistym dla martwicy miocytów. Aktywność CK obecna po ok 2h, szczyt po 24h, po 72h zanika. Aktywność dehydrogenazy mleczanowej (LDH) pojawia się nieco później. Troponiny I i M i T. Przewaga oznaczania troponin nad CK polega na dłuższym utrzymywaniu się ich aktywności do 10 dni. W diagnostyce klinicznej zawału serca stosowane są także badania angiograficzne, radioizotopowe i rezonans magnetyczny.
Miażdżyca naczyń wieńcowych -> skurcz naczyniowy -> nagła przemiana płytki miażdżycowych -> aktywacja płytek krwi -> (skurcz naczyniowy) -> powstawanie zakrzepu. Do tego zwiększone zapotrzebowanie na tlen m sercowego i upośledzenie krążenia w związku z obniżeniem tętniczego ciśnienia krwi. Z drugiej strony krążenie oboczne, jeżeli jest wystarczająco rozwinięte może zapewnić ukrwienie strefy zagrożenia.
Zamknięcie światła tętnicy wieńcowej i odcięcie dopływu krwi do odpowiedniej strefy mięśnia sercowego rozpoczyna natychmiast zaburzenia biochemiczne, czynnościowe i morfologiczne. W ciągu sekund następuje zastąpienie beztlenowym, tlenowego toru przemiany glukozy i szybki spadek produkcji ATP i Fosfokreatyny, następuje gromadzenie szkodliwych metabolitów dla komórki (kw mlekowy). Utrata kurczliwości może wystąpić już w ciągu 60sek od wystąpienia niedokrwienia.
Ciężkie i trwające co najmniej 20-40min niedokrwienie prowadzi do zmian nieodwracalnych: niedokrwiennej(skrzepowej) martwicy komórek m sercowego - zawału.
Progresja martwicy niedokrwiennej postępuje od najbardziej narażonej na niedokrwienie strefy przywsierdziowej w kierunku nasierdzia z wyraźną tendencją do rozszerzania się w pozostałych kierunkach. Lokalizacja, rozmiary i inne cechy morfologiczne zawału zależą od:
1) miejsca, stopnia i czasu trwania zamknięcia tętnicy wieńcowej
2) rozległości strefy zaopatrywanej przez tę tętnicę
3) aktualnego zapotrzebowania tlenowo-metabolicznego w strefie zagrożenia
4) rozwoju i stanu krążenia obocznego
5) nasilenia i czasu trwania skurczu tętnicy wieńcowej
6) obecności, głębokości i czasu trwania spadku ciśnienia tętniczego krwi
7) obecności, ciężkości i utrzymywania się w czasie zaburzeń rytmu.
Pełnościenny zawał obejmuje zwykle cały lub niemal cały obszar zaopatrywany przez zamkniętą tętnicę wieńcową. Martwica w strefie unaczynienia gałęzi zstępującej lewej tętnicy wieńcowej (LAD) obejmuje przednią ścianę LK, koniuszek i przednią część przegrody międzykomorowej. Zawał obszaru ukrwienia gałęzi okalającej lewej tętnicy wieńcowej (LCX) lokalizuje się w ścianie bocznej lewej komory, z wyjątkiem koniuszka. Martwica w obszarze prawej tętnicy wieńcowej (RCA) - zmiany dotyczą ściany dolno-tylnej LK, tylnej części przegrody, oraz przyległej części ściany wolnej prawej komory, rzadziej przedsionka. Zamknięcie pnia lewej tętnicy wieńcowej powoduje bardzo rozległy zawał przednioboczny, natomiast gałęzi skośnych i brzeżnych zmiany martwicze zmiany odpowiednie do obszaru ich ukrwienia.
Rozmiary obszaru martwicy ustalają się zwykle w czasie 3-6h. Jednakże proces ten może się rozciągać na okres ponad 12h, a nawet na dni i tyg. Te “dorzuty” zawałowe obserwuje się u około 40% chorych. W śród czynników za nie można wymienić:
wsteczne narastanie zakrzepu
wstąpienie skurczu proksymalnie od miejsca zamknięcia naczynia
upośledzenie pracy m sercowego (obniżenie kurczliwości, arytmie) powodujące pogorszenie perfuzji wieńcowej, zwłaszcza przy obecności zwężeń
drobne zatory płytkowo-skrzeplinowe.
Rozpoznanie lub potwierdzenie zawału makroskopowego może być trudne, jeśli od jego wystąpienia do zgonu nie upłynęło więcej niż 8h. W sercu pacjenta który przeżył co najmniej 3 godziny, uwidocznienie strefy martwicy można uzyskać przez zanurzenie wycinków m sercowego w roztworze chlorku trójfenylotetrazolu (próba Selie'ego). Nieuszkodzony m sercowy barwi się na kolor ceglasto-czerwony, strefa zawału pozostaje blada. W niektórych przypadkach na obrzeżach martwicy już w pierwszych godzinach widoczne są włókna o falistym przebiegu, powstałe przez rozciąganie i wyginanie głęboko uszkodzonych miocytów przez inne żywo kurczące się w sąsiedztwie. Wystąpienie wyraźnych histologicznych cech martwicy skrzepowej pozwala na bezpośrednie rozpoznanie zawału, zwłaszcza jeśli pacjent zmarł przed wykonaniem badań laboratoryjnych.
Martwicy skrzepowej towarzyszą na jej obszarach, zwłaszcza w oszczędzonej cienkiej warstwie przywsierdziowej, nasilone zmiany zwyrodnieniowe, w kardiomiocytach (zwyrodnienie wodniczkowe, premiocytoliza). Duże wakuole wypełniają prawie całą ich cytoplazmę. Zmiany te są odwracalne i mało swoiste. Podobne towarzyszą często przewlekłemu niedokrwieniu. W strefie bezpośrednio przyległej do zawału obserwuje się także martwicę z węzłami skurczu (CBN), a mniej regularnie stłuszczenia.
U około ¾ pacjentów zawał m sercowego związany jest z powikłaniami:
zaburzenia kurczliwości (są proporcjonalne do wielkości zawału. Objawia się to różnym stopniem niewydolności LK z obniżeniem tetniczego obniżenia krwi, przekrwieniem, a także obrzękiem płuc. Ciężki wstrząs)
zaburzenia rytmu serca (obejmują bradykardię, tachykardię zatokową, przedwczesne skurcze i tachykardię komorową, migotanie komór i asystolię. W przypadku zawałów dolno-tylno ściennych mogą wystąpić zaburzenia przewodnictwa o typie bloku pęczka Hisa, lub jego odnogi)
pęknięcie m sercowego w miejscu zawału (może dotyczyć ściany wolnej, przegrody międzykomorowej lub m brodawkowatego. Może wystąpić w różnym czasie po zawale, ale najczęściej obserwowane jest między 3-7dniem)
wysiękowe, włóknikowe lub krwotoczne zapalenie osierdzia.
Zawał prawej komory
dorzut zawałowy
ekspansja zawału
zakrzep przyścienny
tętniak komory
zaburzenia kurczliwości m brodawkowatego
późna postępująca niewydolność serca.
V 16. Ewolucja zawału m. Sercowego [siwy]
W pierwszych dniach wokół martwicy rozwija się obraz ostrego zapalenia (największe nasilenie 2-3dzień) i uprzątania obumarłych miocytów przez makrofagi (5-10dzień). Stopniowo martwa tkanka zostaje zastąpiona przez wrastającą od brzegów ziarninę (2-4tydzień), która przekształca się w łącznotkankową bliznę(4-8tyg) tracąc początkowo bardzo liczne drobne naczynia i wzbogacając się w kalogen. Proces naprawczy zakończony jest zwykle pod koniec 6tyg, choć w bardzo rozległych uszkodzeniach może trwać dłużej.

1 okres - wczesny do tygodnia (świeży), po 12h możemy rozpoznać zawał makroskopowo na sekcji - zblednięcie i zmatowienie. Kroi się w zdłuż serca i ogląda pod światło. Mikroskopowo - rozpoznajemy falistość włókien, często brak jąder, granulocyty pojawiają się około 2godziny i znikają 5-6 dnia, kwasochłonność włókien (są czerwieńsze), później zmiana zmienia kolor na żółty, bladowiśniowy.
2 okres zawału (5-6dzień trwa do końca 1 tygodnia) to jest rozmiękanie, uprzątanie, ujawniają się naczynia włosowate, i fibroblasty zrębu. Makroskopowo czerwone brzegi, wygląda jak “skrzep” wiśniowe brzegi. Tkanki ulegają rozmiękaniu, mięsień sercowy jest wtedy najsłabszy, jest to najbardziej niebezpieczny okres zawału (pomijając pierwsze h gdzie może nastapić wstrząs i zgon).
3 okres - organizacji zawału - ziarnina, wrasta tkanka łączna bogata w naczynia, która wypełnia ubytek. Makroskopowo zawał blednie. Mikroskopowo widzimy liczne makrofagi.
4 okres - bliznowacenia - makroskopowo biała tkanka - formowanie tk łącznej. Przybywa włókien łącznotkankowych, wzmacnia się ściana
ostatni okres - blizna - zejście zawału, kończy się 3-5tydzień / miesiąc /, ale nawet do 12 tygodni.
V 17. Powikłania zawału mięśnia sercowego. [rudi]
U pacjentów, którzy przebyli zawał mięśnia sercowego, zwłaszcza pełnościenny, należy uwzględnić możliwość występowania poważnych powikłań. Pojawiają się one w różnych okresach trwania zawału i można je podsumować następująco:
Dysfunkcja mięśnia brodawkowatego - w większości przypadków spowodowana jest wybrzuszeniem uszkodzonej ściany lewej komory w miejscu przyczepu mięśnia brodawkowatego, niedokrwieniem i upośledzeniem kurczliwości mięśnia brodawkowatego lub ogólnym poszerzeniem lewej komory w następstwie niewydolności serca. Rzadziej (mniej niż 1%) zmieniony zawałowo mięsień brodawkowaty może pęknąć w skutek rozerwania strun ścięgnistych, co jest przyczyna ostrej niewydolności zastawki mitralnej. Mięśnie brodawkowate najczęściej pękają w trzeciej dobie zawału. Powoduje to ostrą niewydolność lewej komory i związane jest z wysokim współczynnikiem śmiertelności.
Pęknięcie ściany serca - dotyczy 10% pacjentów, którzy umierają w szpitalu z powodu ostrego zawału. Może wystąpić w każdym czasie w ciągu pierwszych 2 tygodni zawału, ale najczęściej dochodzi do niego między 4 a 7 dniem, kiedy następuje znaczące zmniejszenie spoistości mięśnia sercowego, a tkanka ziarninowa oraz włóknienie nie są jeszcze dobrze rozwinięte. Pęknięcie ściany serca poprzedzone jest najczęściej rozwarstwieniem przez krew martwiczo zmienionego mięśnia sercowego. Pęknięcie wzdłuż powierzchni osierdziowej powoduje masywny krwotok do worka osierdziowego (hemopericardium), który prowadzi do tamponady serca. Rzadziej (w 1-3% przypadków) dochodzi do pęknięcia przegrody międzykomorowej. Wytwarza się wtedy ostry przeciek z lewej strony na prawą i zastoinowa niewydolność krążenia.
Zakrzep przyścienny - może powstawać na powierzchni wsierdzia. Jest potencjalnym źródłem zatorów w krążeniu dużym i związanych z nimi komplikacji, jak np. udar mózgu. Takie zakrzepy są szczególnie częste u pacjentów z tętniakami ściany serca. Organizacja zakrzepu przyściennego zazwyczaj prowadzi do powstania obszaru włóknienia wsierdzia.
Ostre zapalenia osierdzia - ujawnia się klinicznie 2-4 dnia po wytworzeniu zawału pełnościennego u 15% pacjentów. Może być także przyczyną znacznego wysięku w worku osierdziowym.
Tętniak ściany serca - jest późnym powikłaniem dużego zawału pełnościennego, spowodowanym przez wybrzuszenie niekurczliwego, włóknistego mięśnia sercowego podczas skurczu komory serca. Tętniaki te najczęściej występują w przedniokoniuszkowym obszarze serca, gdzie widoczne są jako cienkościenny, włóknisty, uwypuklający się zbiornik. Zakrzepy przyścienne najczęściej obserwuje się w obrębie tętniaków. Tętniak ściany serca poza tym, że stanowi źródło materiału zatorowego, może spowodować zastoinową niewydolność krążenia, dysfunkcję mięśni brodawkowatych, nawracające zaburzenia rytmu. Czasami niezbędna jest resekcja chirurgiczna tętniaka.
V 18. Rodzaje zapalenia tętnic. [kimi]
Znane są różne postacie zapalenia tętnic (arteriitis). Mogą być pierwotne lub wtórne. Uwzględniając przebieg kliniczny odróżnia się zapalenia ostre, przewlekłe i nawrotowe, ze względu na lokalizację początkowych zmian zapalnych - zapalenie błony wewnętrznej, środkowej i przydanki oraz zapalenie wszystkich warstw. Przyjmuje się, że zapalenie dużych tętnic powstaje od zewnątrz, a tętnic drobnych od strony światła i błony wewnętrznej. Tętnice objęte są zmianami zapalnymi rzadziej niż żyły.
Gruźlicze zapalenie tętnic następuje zwykle od zewnątrz, od zmian gruźliczych w bezpośrednim sąsiedztwie. Jako następstwo mogą wystąpić tętniaki lub może dojść do zniszczenia albo pęknięcia ściany tętnicy i do ostrego masywnego krwotoku.
Kiłowe zapalenie tętnic. Zarostowe kiłowe zapalenie tętnic występuje jako osobna postać mózgowo-rdzeniowa w kile III-rzędowej. W ścianach drobnych i średnich tętnic mózgu następuje proliferacji komórek błony wewnętrznej, a światło zostaje zwężone lub zamknięte. Niedokrwienie odpowiednich części mózgu.
Kiłowe zapalenie aorty rozwija się w III okresie kiły w części piersiowej aorty, zwłaszcza w odcinku wstępującym, po upływie mniej więcej 20 lat od zakażenia. Kile aorty zawsze towarzyszy wyraźnie rozwinięta miażdżyca. Początkiem kiłowego zapalenia aorty są zmiany zapalne w tętniczkach odżywczych z naciekiem komórek limfocytowych i plazmatycznych w przydance. W następstwie dochodzi do wieloogniskowego rozpadu włókien sprężystych błony środkowej i zastąpienia ich przez tkankę łączną sprężystą. Osłabienie ściany aorty kończy się tętniakiem.
Zapalenia tętnic na tle mechanizmów immunopatologicznych. Zasadniczym elementem jest martwica włóknikowata, obejmująca różne warstwy ściany tętniczej. Martwica ulega resorpcji, dochodzi do bliznowacenia oraz deformacji ściany albo zwężenia światła tętnicy. Do tego dołącza się zakrzep.
Guzkowe zapalenie tętnic. Jest podostrą lub przewlekłą chorobą tętnic typu mięśniowego. Zazwyczaj chorują młodzi mężczyźni. W ścianie tętnic średnich i małych stwierdza się dotykiem i wzrokiem szarawe guzki ułożone szeregowo, a w samych narządach objętych tymi zmianami- zawały blade (zwłaszcza w nerkach, mięśniu sercowym i mózgu).
Zmiany mikroskopowe dzieli się zwykle na 4 okresy, przy czym w tym samym narządzie można znaleźć ogniska z różnych okresów. Początkowymi zmianami są obrzęk, zwyrodnienie śluzowate i ogniska martwicy włóknikowatej na granicy błony środkowej i wewnętrznej. Martwica rozszerza się na całą grubość ściany tętnicy. Około niej pojawiają się granulocyty, a zakrzep zamyka światło. Następnie pojawia się ziarnina, która usuwa ognisko martwicy i wrasta w zakrzep przyścienny. W ten sposób tworzą się guzki w ścianie naczynia. Ziarnina przemienia się ostatecznie w tkankę włóknistą, bliznowatą, która zajmuje wszystkie warstwy ściany.
Zakrzepowo-zarostowe zapalenie naczyń (patrz V 23).
Ziarniniakowe zapalenia tętnic. Obejmują chorobę Wegenera, zapalenie olbrzymiokomórkowe i chorobę Takayasu.
Choroba Wegenera. Pierwsze zmiany stwierdza się w górnych drogach oddechowych. Rozwija się tu zapalenie ziarninujące i martwicze, które przechodzi na tchawicę, oskrzela i płuca. W fazie końcowej zajęte są nerki, wątroba, mięsień serca. Chory umiera zwykle na mocznicę.
Olbrzymiokomórkowe zapalenie tętnicy skroniowej. Najczęściej są zajęte, przeważnie jednostronnie, tętnice skroniowe, skąd zmiany przechodzą na tętnicę oczną, tętnice mózgu, szyjne, podobojczykowe, aortę, a także tętnice kończyn. Charakterystyczne są silne bóle głowy. Może dojść do utraty wzroku. Etiologia jest nieznana. Makroskopowo stwierdza się pogrubiałe, kręte, bolesne naczynia. Skóra nad nimi jest bolesna i obrzmiała. Pierwsze zmiany pod mikroskopem widać w błonie środkowej, blisko błony wewnętrznej w postaci ogniskowej martwicy włóknikowej oraz rozległego nacieku zapalnego z granulocytów, limfocytów i komórek plazmatycznych. Zapalenie zajmuje szybko całą ścianę naczynia, a jego światło jest zamknięte przez zakrzep.
Choroba Takayasu. Etiologia nieznana. Choroba zajmuje łuk aorty i odchodzące od niego odgałęzienia dużych tętnic. Pierwsze zmiany zapalne wytwórcze powstają w przydance, następnie przechodzą na błonę środkową i wewnętrzną. W błonie środkowej rozpadają się ogniskowo komórki mięśniowe gładkie i włókna sprężyste. Następuje pogrubienie błony wewnętrznej i zakrzepica przyścienna.
V 19. Tętniak - def, rodzaje, powikłania. [siwy]
Tętniak (aneurysma) to lokalne, patologiczne poszerzenie światła tętnicy. Tętniak prawdziwy (aneurysma verum) utworzony jest przez ścianę tętnicy. Tętniak rzekomy (aneurysma spurium) jest to właściwie krwiak, którego ściany tylko częściowo stanowi ściana, pękniętego naczynia tętniczego, reszta to tkanki otaczające. Najczęściej tętniaki dotyczą aorty i serca. Odrębna kategoria to tętniaki “prosowate” mózgu. Tętniak rozwarstwiający (aneurysma dissecans); polega na tym, że dochodzi do częściowego rozdarcia ściany tętnicy, które to rozdarcie staje się nowym -dodatkowym - łożyskiem dla strumienia krwi. Najczęstrzą przyczyną tętniaka aorty jest miażdżyca, zmiany degeneracyjne błony środkowej, mięśniowej aorty (tętniaki rozwarstwiające). Występujące czasem w związku z nadciśnieniem, a u kobiet też w związku z ciążą. Przyczyną tętniaka może też być uraz, kiła, grzybica, choroby o podłożu autoimmunologicznym (SLE, choroba kawasaki, guzkowe zapalenie tętnic). Tętniaki miażdżycowe aorty brzusznej np. Występować mogą rodzinnie - częściej u mężczyzn. Postuluje się współudział metaloproteinaz i aktywatorów plazminogenu w degradacji supbstancji podstawowej i osłabieniu ściany aorty. U podłoża tętniaków tętnic koła tętniczego Willisa leży wrodzony niedobór mięśniówki na złączach poszczególnych odcinków koła.
Tętniaki dzieli się wg kształtu na workowate i wrzecionowate. Częstym miejscem powstawania tętniaków aorty jest aorta wstępująca i łuk aorty. Miejsce powstania tętniaka ma tu duże znaczenie. Tętniak pęknięty tuż nad zastawką aorty może doprowadzić do tamponady worka osierdziowego. Najczęstsze przyczyny tętniaka w tym umiejscowieniu to miażdżyca kiła i tętniak rozwarstwiający wikłający zespół Marfana. Zmiany zaczynają się od nacieków zapalnych (limfocyty plazmocyty) mufkowato otaczających vasa vasorum przydanki aorty. Prowadzi to do zmian degeneracyjnych w medii, utraty znacznej części włókien elastycznych i zwłóknień. Dołączają się zmiany miażdżycowe intimy. W sumie osłabiona ściana ulega stopniowemu tętniakowatemu poszerzeniu. Duży tętniak prowadzi do zmian zanikowych, z ucisku (narządów przylegających).
W przypadku pękniętego tętniaka rozwarstwiającego aorty mamy do czynienia z dramatyczną, w znacznym odsetku przypadków kończącym się śmiercią. W przeciwieństwie do tętniaka miażdżycowego lub kiłowego aorta nie jest znacznie poszerzona. Natomiast w miejscu osłabienia medii dochodzi do rozwarstwienia ściany aorty i utworzenia dodatkowego łożyska dla strumienia krwi. Rozwarstwienie to może wystąpić na krótkim odcinku, ale może też penetrować aż do aorty brzusznej. Samo pęknięcie intimy zdarza się najczęściej na przebiegu pierwszych 10 cm od zastawki aorty. Czasem wytwarza się drugie naddarcie intimy w miejscu powrotu strumienia krwi do zasadniczego światła naczynia.
Tętniak aorty brzusznej to najczęściej tętniak miażdżycowy lub o podłożu infekcyjnym, występujący po 50rż. Z reguły tętniak powstaje poniżej ujścia tętnic nerkowych, a nad rozwidleniem aorty. Czasami tętnice biodrowe też bywają poszerzone. W workowatego lub wrzecionowatego kształtu tętniaku przemieszane są kaszowate masy miażdżycowe z zakrzepem wykazującym zazwyczaj warstwowość wynikłą z kolejnych epizodów wykrzepiania. Warstwowość częściej spotykana jest w tętniakach wrzecionowatego kształtu. Cała ta nieciekawa zawartość tętniaka może całkowicie go blokować, albo jej fragmenty mogą stanowić materiał zatorowy. Najgroźniejsze jest pęknięcie tętniaka.
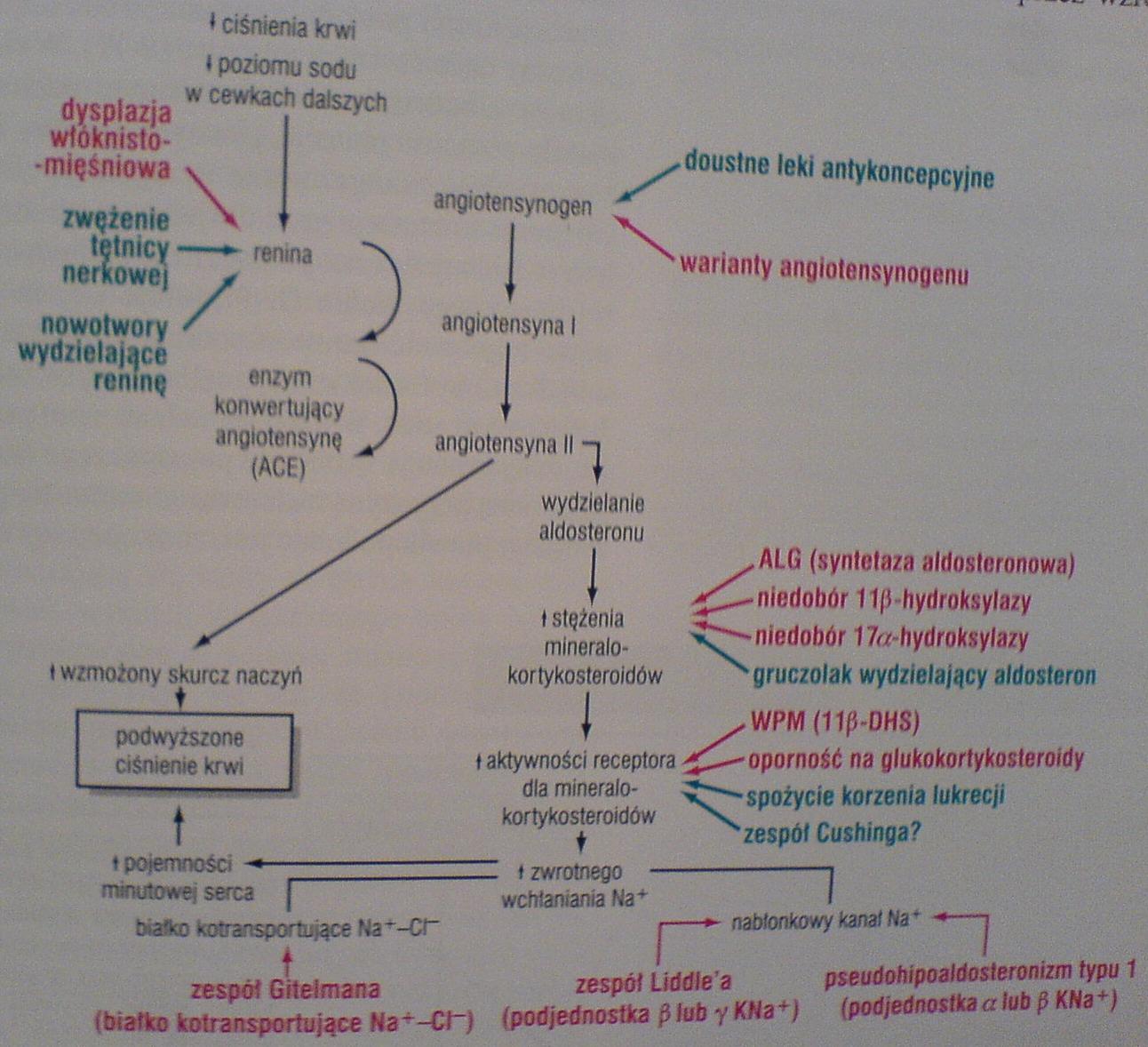
V 20. Choroba nadciśnieniowa, podział, obraz morfologiczny. [rudi]
Regulacja prawidłowego ciśnienia krwi.
Wartość ciśnienia krwi jest cechą złożoną, zdeterminowaną przez interakcje wielu czynników genetycznych, środowiskowych i demograficznych, które mają wpływ na dwie hemodynamiczne zmienne: pojemność minutową serca oraz całkowity opór obwodowy. Objętość krwi, zależna przede wszystkim od prawidłowego stężenia sodu w organiźmie, ma wpływ na pojemność minutową serca. Całkowity opór obwodowy jest z kolei określany głównie na poziomie tętniczek i uzależniony od wpływu czynników nerwowych i hormonalnych. Prawidłowy stan napięcia naczyń jest odbiciem równowagi między wpływem czynników humoralnych, obkurczających i poszerzających naczynia. Opór polega również na autoregulacji, gdyż zwiększony przepływ krwi powoduje obkurczenie naczyń, aby zapobiec nadmiernej perfuzji tkanek. Ważne są takie czynniki jak pH i hipoksja oraz interakcje o podłożu nerwowym. Nerki odgrywają ważną rolę w regulacji ciśnienia krwi.
system renina-angiotensyna nerki wpływają na opór obwodowy i regulację stężenia sodu
produkują także różne substancje o działaniu obniżającym napięcie naczyń lub przeciwnadciśnieniowym
kiedy objętość krwi jest zmniejszona, spada współczynnik filtracji kłębuszkowej, co powoduje zwiększony zwrotny wychwyt sodu przez cewki bliższe i w ten sposób zachowane zostaje prawidłowe stężenie sodu, a także wzrasta objętość krwi
kiedy zaburzona jest funkcja wydzielnicza nerek, wzrost ciśnienia krwi stanowi mechanizm kompensacyjny, który pomaga przywrócić równowagę płynów i elektrolitów.
Nadciśnienie samoistne:
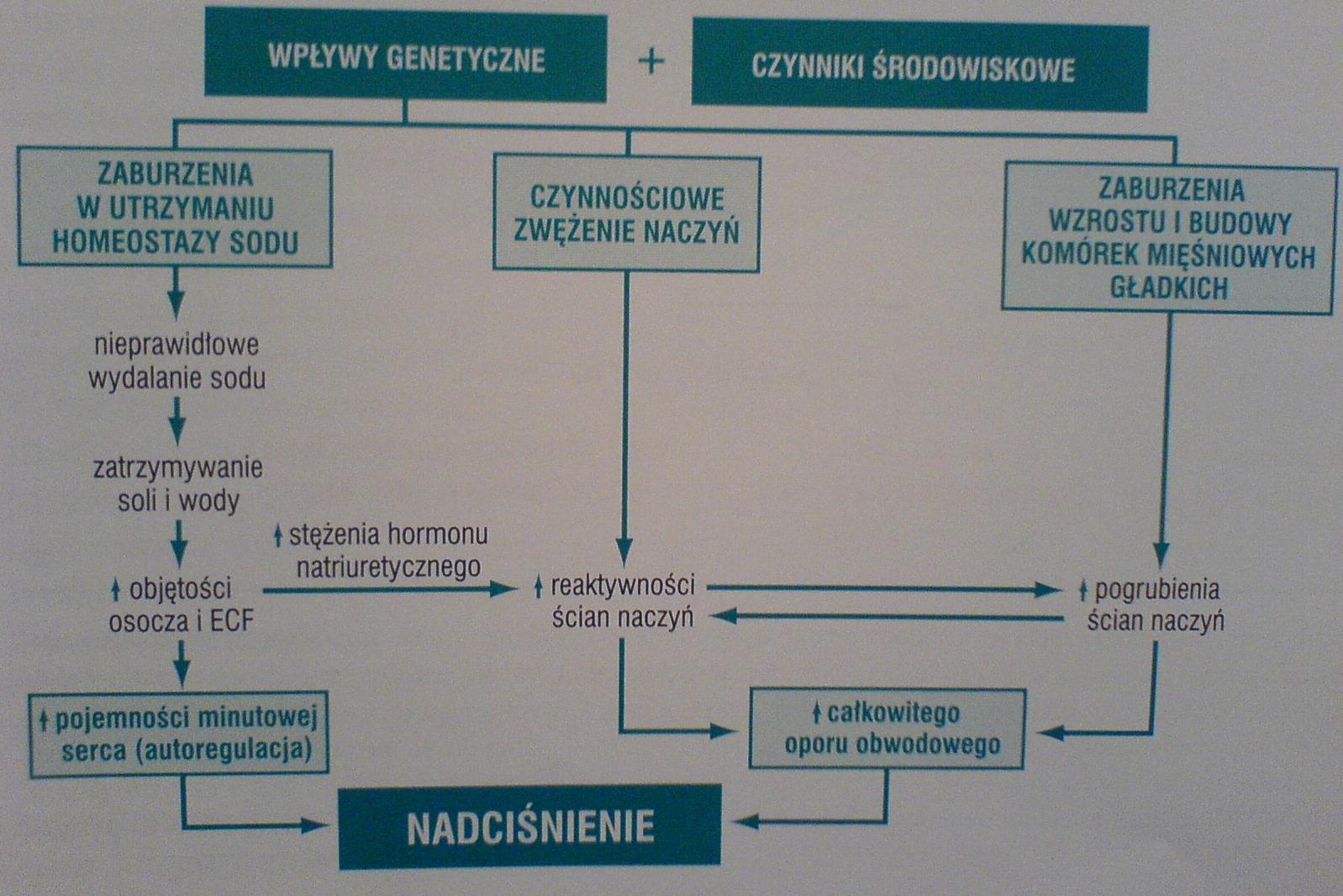
Nadciśnienie tętnicze rozwija się, gdy zostaje zaburzony związek między objętością krwi i całkowitym oporem obwodowym. A teraz wymienię czynniki wpływające na pierwotny defekt prowadzący do nadciśnienia samoistnego.
Obniżenie wydalania sodu przez nerki, przy prawidłowym ciśnieniu. Sodu mniej większa objętość płynów - zwiększona pojemność minutowa - skurcz naczyń obwodowych - wzrost ciśnienia krwi
W alternatywnej hipotezie uwzględnia się wpływ zwężenia naczyń jako pierwotną przyczynę nadciśnienia
Czynniki środowiskowe takie jak: stres, otyłość, palenie tytoniu, brak aktywności fizycznej, spożywanie dużej ilości soli
V 21. Miażdżyca - etiopatogeneza, patomorfologia [siwy]
Stwardnienie tętnic (atherosclerosis) jest chorobą tętnic i to wysokociśnieniowych. Najważniejsze i najczęstsze jest powstawanie płytek miażdżycowych poduszkowato i segmentarnie, posiadających włóknistą czapę i miękki rdzeń. Miażdżyca jest przewlekłym zapaleniem ściany tętnicy, zainicjowanym uszkodzeniem śródbłonkowej wyściółki naczynia.
Dysfunkcja śródbłonka jest skutkiem - nadmiaru LDL, aktywnych form tlenu, nadciśnienia, cukrzycy, zmian genetycznych, podniesionego poziomu homocysteiny, infekcjami jak wirus opryszczki czy Chlamydia pneumoniae.
Aktywacja śródbłonka z aktywacją szeregu genów, ekspresją molekuł adhezyjnych, produkcją cytokin, zwiększoną przepuszczalnością komórek śródbłonkowych, przyleganiem i transmigracją leukocytów - to najważniejsze elementy sprzyjające miażdżycy. Aktywowane komórki śródbłonka pokrywają już istniejące płytki miażdżycowej.
Hipercholesterolemia, może powodować dysfunkcję komórek śródbłonka. Chodzi tu o utlenianie tłuszczów, tworzenie anionu ponadtlenkowego i reaktywne formy tlenu, szczególnie że inaktywują one tlenek azotu. Większa ilość tłuszczów gromadzi się w ścianie tętnicy w miejscach zwiększonej przepuszczalności śródbłonka. W skutek utlenienia tłuszczów, są one łatwiej pochłaniane przez makrofagi, dochodzi do ich zmiany w komórki piankowate, zwiększonej produkcji cytokin, uruchamia się proces tworzenia przeciwciał przeciw utlenionym lipoproteinom.
Monocyty migrują do intimy, tam pod wyściółką śródbłonkową zmieniają się w makrofagi, fagocytują tłuszcze, unieruchamiane tworzą komórki piankowate, proliferują w ścianie tętnicy, aktywują poprzez cytokiny komórki śródbłonka do proliferacji, rekrutują dalsze leukocyty, produkują reaktywne formy tlenu biorące udział w utlenianiu LDL, produkują czynniki wzrostu.
Homocysteina uszkadza śródbłonek, działa procakrzepowo, stymuluje produkcję kolagenu i zmniejsza dostępność tlenku azotu. Poziom homocysteiny obniża kwas foliowy.
Kluczowym procesem w rozwoju ATH jest poduszkowate pogrubienie błony wewnętrznej oraz gromadzenie się lipidów dające początek rozwojowi blaszek miażdżycowych (artheromatous plaque). Prekursorem płytki są pasma tłuszczowe (fatty streaks), widoczne już w okresie dzieciństwa. są to płaskie, żółtawe plamki, potem pasemka intimy, które w badaniu mikroskopowym okazują się makrofagami obładowanymi tłuszczem tuż pod komórkami śródbłonka. Między makrofagami widoczne też są limfocyty T i niewielka ilość tłuszczu poza komórkami. Blaszka miażdżycowa stanowi miejscowo uniesioną zmianę, rozpoczynającą się w błonie wewnętrznej, mającą miękki, żółtawy, lepki rdzeń lipidowy (cholesterol i jego estry) pokryty twardą, białą, włóknistą czapeczką, piankowate makrofagi, miocyty obładowane tłuszczem i przepojoną tłuszczem ziarninę z komórkami nacieku zapalnego. Blaszki miażdżycowe stanowią białe lub białożółtawe uwypuklenia do światła tętnicy. Mają 0,3-1,5cm średnicy, ale czasami łączą się, tworząc rozległe ogniska. Tuż pod śródbłonkiem jest biaława, twarda, włóknista czapa zbudowana z kolagenowej tkanki łącznej, niekiedy z ogniskami zwapnień. W centrum zmiany znajdują się żółtawe, tłuste, o konsystencji pasty do zębów, masy kaszowate. Po pęknięciu czapy włóknistej wyciśnięty miękki rdzeń mas kaszowatych staje się wraz z odsłoniętym kolagenem inicjatorem krzepnięcia krwi nad pęknięciem. Na elementy komórkowe płytki miażdżycowej składają się makrofagi i inne leukocyty, komórki mięśniowe gładkie i fibroblasty. W płytce miażdżycowej mamy obfitość pozakomórkowych elementów tkanki łącznej, występują także tłuszcze wewnątrz komórek i pozakomórkowo (zwłaszcza estry cholesterolu). Obraz makroskopowy jest zmienny zależnie od wzajemnych proporcji elementów składowych. W centrum miękkiego rdzenia może dojść do martwicy, Uwalniane z martwej tkanki mediatory stymulują kolejną fazę zapalenia i neoangiogenezę naczyń mogących z przydanki wrastać do płytki miażdżycowej. innym powikłaniem jest pospolite wapnienie czy też owrzodzenie płytki, nad którym widoczny jest zakrzep krwi.
Mniejsze znaczenie kliniczne ma występowanie tzw miażdżycy Mockenberga. Ogniska
martwicy, zwłóknienia i zwapnienia powstają w medii tętnic średniego kalibru.
Arteriosclerosis to stwardnienie tętniczek z pogrubieniem ich ściany i redukcją światła w wyniku odkładania się mas białkowych(hyalinosis) lub cebulowatego nakładania się elementów sprężystych i włóknistych intimy(elastosis). Zmiany takie związane są pospolicie z nadciśnieniem i cukrzycą. Najczęściej zmiany miażdżycowe rozwijają się w dużych tętnicach elastycznych i średniego kalibru tętnicach mięśniowych. Najczęściej też zmiany miażdżycowe poza aortą dotyczą naczyń wieńcowych serca, naczyń mózgu, naczyń nerkowych, tętnicy krezkowej i tętnic kończyn dolnych. Atak serca, udar mózgu, tętniak aorty - najczęstsze skutki miażdżycy.
W małych tętniczkach rozwija się arteriolosclerosis, pod postacią zmian szklistych (hyalinosis). Polega na odkładaniu w ścianie tętniczki mas białkowych, szklistych, co prowadzi do zwężenia światła. jest to zwiększony wyciek białek surowicy, odkładanych jako macierz pozakomórkowa w ścianie naczynia. Drugą postacią arteriolosklerozy jest elastosis - zmiany wynikłe z pogrubienia i duplikacji błony podstawnej i pomnożenia fibroblastów (cebulowate nakładanie się elementów sprężystych i włóknistych intimy).
Skutki wysokiego nadciśnienia tętniczego w naczyniach tętniczych całego organizmu
nazywane są złośliwym stwardnieniem tętnic (arteriosclerosis maligna).
V 22. Powikłania ogniska miażdżycowego: [rudi]
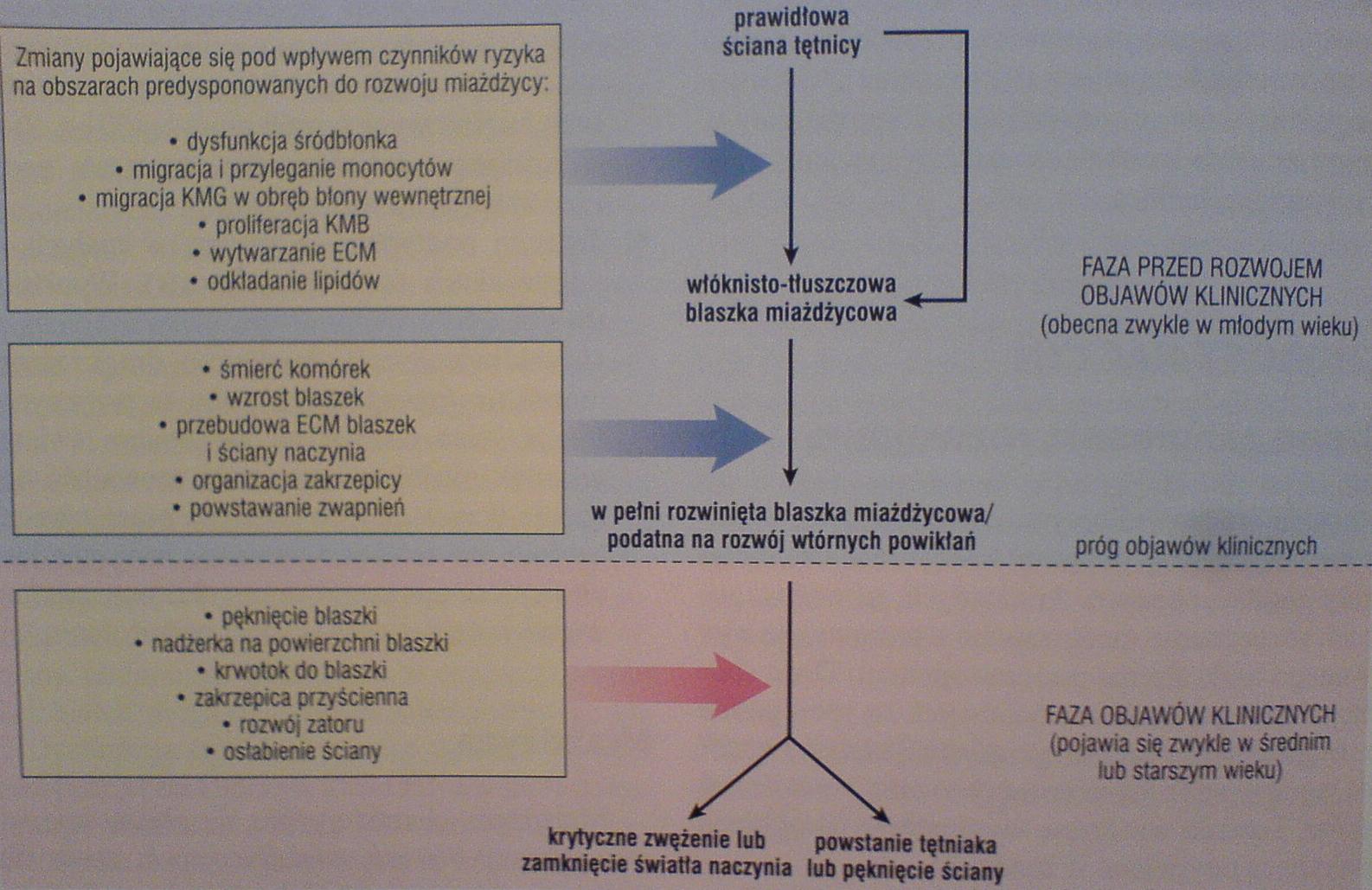
Ogniskowe pęknięcie, owrzodzenie czy też nadżerka na powierzchni blaszki zwróconej do światła sprawia, że odsłonięte zostają substancje sprzyjające zakrzepicy, co daje początek tworzeniu zakrzepu; możliwe jest też uwolnienie zawartości martwiczego rdzenia do strumienia krwi, co z kolei skutkuje tworzeniem z nich mikrozatorów (zatory cholesterolowe lub masami kaszowatymi).Krwotok do blaszki, zwłaszcza w tętnicy wieńcowej, zapoczątkowany jest pęknięciem włóknistej „czapeczki” pokrywającej zmianę albo cienkościennych włośniczek zaopatrujących blaszkę. Obecność krwiaka może spowodować rozdęcie blaszki lub nawet jej pęknięcie.
Zakrzepica na powierzchni blaszki jest powikłaniem, którego należy obawiać się najbardziej. Występuje zwykle na uprzednio rozerwanej blaszce (z pęknięciem, owrzodzeniem, nadżerką lub krwotokiem) i może częściowo lub całkowicie zamknąć światło naczynia. Zakrzepy mogą następnie ulec organizacji i zostać wbudowane w ścianę, co powiększa blaszkę w błonie wewnętrznej.
Poszerzenie światła prowadzące do rozwoju tętniaka może być skutkiem wywołanego przez ATH ucisku leżącej poniżej błony środkowej lub zaniku błony środkowej spowodowanego niedokrwieniem, z utratą tkanki sprężystej, prowadzącą do osłabienia ściany, a nawet możliwości jej pęknięcia.
V 23. Zakrzepowo-zarostowe zapalenie naczyń. [kimi]
Choroba Buergera (Thrombangitis obliterans) - jest to choroba, w której dochodzi do stopniowego zwężania się lub całkowitego zarastania małych i średnich tętnic. Zmiany są wynikiem toczącego się w ścianie tętnicy zapalenia powodującego powstanie zakrzepów w świetle naczyń i najczęściej zlokalizowane są w tętnicach kończyn dolnych, znacznie rzadziej w naczyniach kończyn górnych i innych narządów.
Przyczyna choroby jest nieznana, jednak wiadomo, że palenie jest najważniejszym z wywołujących ją czynników - prawie wszyscy chorzy palą tytoń, a jedynie około 5% z nich nigdy nie paliło papierosów. Najczęściej na chorobę Buergera cierpią młodzi mężczyźni - większość zachorowań zdarza się pomiędzy 20 a 40 rokiem życia.
Choroba Buergera zwykle przebiega pod postacią następujących po sobie okresów nasilenia i ustępowania objawów. Dolegliwości są wynikiem przewlekłych zmian niedokrwiennych w obszarach unaczynionych przez tętnice objęte procesem chorobowym. Do najczęstszych objawów należą:
- nawracający ból, zwykle w obrębie stopy lub podudzia, pojawiający się w czasie chodzenia i ustępujący po wypoczynku
- ból, bladość lub zasinienie oraz mrowienie stóp i podudzi wystawionych na działanie zimna
- w przypadkach zaawansowanych występują bardzo bolesne, trudno gojące się owrzodzenia (rany) na palcach stóp lub rąk, zlokalizowane najczęściej w miejscu powstałych wcześniej niewielkich nawet zranień, otarć naskórka lub odcisków.
Czynniki sprzyjające zachorowaniu
Oprócz palenia tytoniu zwiększone ryzyko wystąpienia choroby wiąże się także z:
- miażdżycą naczyń
- chorobami zapalnymi tkanki łącznej, tzw. kolagenozami (np. gościec przewlekły, toczeń rumieniowaty, twardzina układowa)
- stresującym trybem życia
- chłodnym klimatem
- występowaniem choroby Buergera w rodzinie.
V 24. Zapalenie żył [siwy]
wystepuje bardzo często. Odróżnia się sprawy zapalne ostre, przewlekłe i nowotworowe, a pod względem lokalizacji okołożylne (periphlebitis) i śródnaczyniowe (endoperiphlebitis). Cienka ściana żylna ułatwia powstawanie zakrzepicy przyściennej na tle zapalnym. Ostre zapalenie okołożylne rozwija się po przejściu zapalenia z otoczenia na ścianę żyły. Gdy przybliża się ono do błony wewnętrznej rozwija się zakrzep przyścienny, często zakażony.
Ostre zakrzepowe zapalenie żył powstaje wtedy gdy zarazki osiedlają się od strony światła naczynia na błonie wewnętrznej. Wstrzyknięcie niejałowego materiału, długotrwałe przebywanie cewników żylnych, środki uszkadzające błonę - może wpłynąć na zapalenie tego typu.
Przewlekłe zapalenie żył (phlebitis chronica) - rozwija się zwykle w następstwie ostrego zapalenia ściany żyły. Dochodzi do zniszczenia włókien sprężystych i komórek mięśniowych gładkich oraz do rozwoju bliznowatej włóknisto-szklistej tkanki w ścianie. W dalszym następstwie bywa pozapalne zwężenie światła żyły.
Zespół Mondora polega na zapaleniu zakrzepowym żył podskórnych klatki piersiowej.
Wędrujące zakrzepowe zapalenie żył (trombophlebitis migrans) przebiega w łagodnej postaci posocznicy, chodzi tu o zakażenie paciorkowcami o osłabionej zjadliwości. Patomorfologicznie stwierdza się zakrzepowe zapalenie żył kończyn zwłaszcza powierzchniowych. Proces ten przemeszcza się z jednego odcinka układu żylnego na dalsze. Pierwotną przyczyną tych zmian mogą być nowotwory złośliwe zwłaszcza trzustki i zakażenia ogniskowe.
Białe bolesne zapalenie żył (phlegmasia alba dolens) jest to zakrzepowe zapalenie dużych żtł muiednicy i ud. Towarzyszący skurcz tętnic powoduje bolesne blade obrzmienie kończyn. Zespół ten występuje nierzadko u kobiet po porodzie lub w przebiegu zakrzepowego zapalenia żył podudzia.
Gruźlicze zapalenie żył (phlebitis tuberculosa) - może się przyczynić do wysiewu prątków w ustroju i do rozwoju gruźlicy prosówkowej. Kiłowe zapalenie żył (phlebitis luetica) wykazuje zwykle słabo zaznaczone zmiany zapalne swoiste.
V 25. Żylaki [siwy]
żylaki - varices to nieregularne poszerzenia naczyń żylnych na przemian z
ogniskowymi zwężeniami, zaburzeniami funkcjonowania zastawek i zastojem krwi w
poszczególnych naczyniach. miejscowo powstają zakrzepy i mogą wystąpić lokalne
zmiany troficzne, ale rzadko powstają zatory.
Powstają w przypadku zastoju w obrębie żyły wrotnej, przy przewlekłych zaparciach,
po ciąży, przy siedzącym trybie życia. mogą być przyczyną krwawienia, bólu, czasem
owrzodzenia. Istotne jest nie tylko stwierdzenie hemoroidów i ich leczenie, ale
wykluczenie czy u podłoża krwawienia z dolnego odcinka przewodu pokarmowego nie
leży bardziej poważna choroba (angiodysplazja, rak).
Odcinki żył zajęte przez żylaki są poszerzone, kręte, wydłużone i zmienione bliznowato, ściany w miejscach największego poszerzenia są bardzo cienkie. Po otwarciu często w świetle widoczne są zakrzepica oraz deformacje zastawek (płatki pogrubiałe, zwinięte lub skrócone). Mikroskopowo widoczne są zmiany grubości ścian żył, spowodowane poszerzeniem pewnych odcinków oraz kompensacyjnym przerostem mięśni gładkich, a także włóknieniem warstwy pod błoną wewnętrzną w innych miejscach. Często dochodzi do degeneracji tkanki sprężystej i pojawiania się ogniskowych nawapnień w błonie środkowej (phlebosclerosis)
V 26.Nowotwory naczyń krwionośnych. [kwach]
Naczyniaki niezłośliwe. Naczyniak krwionośny włośniczkowy najczęstszy ze wszystkich naczyniaków składa się z bardzo licznych kanalików wyścielonych jedną warstwą śródbłonka, różnicujących się mniej lub bardziej.
Naczyniak krwionośny jamisty składa się z wypełnionych krwią, licznych, jamistych przestrzeni i zatok o cienkich lub grubszych ścianach łącznotkankowych. Często występuje w wątrobie, mięśniach szkieletowych, kościach.
Naczyniak groniasty składa się ze splotu bardzo zróżnicowanych naczyń tętniczych i żylnych.
Naczyniako-mięsak gładkokomórkowy, występuje rzadko w skórze okolic przegubów i kostek.
Kłębczak(gingloma) nowotwór łagodny, wywodzi się z komórek mioepitelialnych zespoleń tętniczo-żylnych. Te duże sześcienne duże komórki przypominają nabłonek.
Śródbłoniak (haemangioendothelioma) - histologicznie jego komórki są owalne i wielokątne z dużymi jąderkami. To grupa nowotworów na pograniczu nowotworów złośliwych i niezłośliwych.
Mięsak kaposiego nowotwór skórny, częściej spotykany w przebiegu AIDS, na skórze tworzą się czerwone lub brunatne plamki guzowatości przede wszystkim w obwodowych częściach kończyn.
Haemangiopericytoma - złośliwy nowotwór odtwarzający zewnętrzne warstwy ściany naczyniowej z pericytami. Komórki nowotworowe rozrastają się na zewnątrz wysrebrzonego pierścienia. Lokalizacja - udo i przestrzeń zaotrzewnowa. Guz ma 4-8cm śr, widać liczne przekroje naczyniowe i zatokowate. Między nimi rozrastają się wydłużone komórki fibroblastopodobne. Komórki tworzą układy wirowate i szprychowate. Połowa guzów daje nawroty i przerzuty do płuc, kości, wątroby.
Mięsak naczyniowy angiosarcoma - wyjątkowo złośliwy, daje mnóstwo przerzutów, za punkt wyjścia nowotworu uznajemy największego znalezionego guza. Czasami rozwija się po napromienianiu, może rozwinąć się w obrzękłej kończynie górnej w 10 lat po operacji radykalnej sutka. Przebieg nowotworu tragiczny.
V 27. Nowotwory naczyń limfatycznych: a/ łagodne; b/ złośliwe. [rudi]
Naczyniak limfatyczny - naczyniaki te są limfatycznym odpowiednikiem łagodnych naczyniaków krwionośnych.
Naczyniak limfatyczny prosty (włośniczkowy), (lymphangioma simplex, capillare). Zmiany te, zbudowane z niewielkich kanałów limfatycznych, mają tendencję do występowania w rejonie głowy i szyi oraz pachy. Rzadko znajdowane są w podskórnej tkance łącznej w innych miejscach lub w obrębie narządów wewnętrznych. Rozwijają się na powierzchni ciała, tworząc lekko uniesione lub czasami uszypułowane zmiany o średnicy 1-2cm. Histologicznie zbudowane są z sieci przestrzeni limfatycznych wysłanych śródbłonkiem, które różnią się od kanałów włośniczek jedynie brakiem krwinek.
Naczyniak limfatyczny jamisty (lymphangioma cavernosum, hygroma cysticum). Naczyniaki limfatyczne jamiste, podobnie jak naczyniaki krwionośne jamiste, występują przede wszystkim u dzieci w obrębie szyi i pachy, wyjątkowo zaś zaotrzewnowo. Czasem mogą osiągać znaczne rozmiary, nawet do 15cm średnicy, wypełniając pachę lub powodując makroskopowo widoczne deformacje w obrębie szyi i na jej powierzchni. Guzy te są zbudowane ze znacznie poszerzonych, torbielowatych przestrzeni limfatycznych wysłanych komórkami śródbłonka i oddzielonych skąpym zrębem łącznotkankowym, w którym często obecne są skupiska limfocytów. Ponieważ guz nie jest wyraźnie odgraniczony i nie ma torebki, jego usunięcie może być trudne. Z niewyjaśnionych dotąd przyczyn naczyniaki limfatyczne jamiste szyi często występują w zespole Turnera.
15
Wyszukiwarka
Podobne podstrony:
ĆWICZENIE 2 PATOLOGIA UKŁADU NACZYNIOWEGO, ćwiczenia 5 PATOMORFA
ĆWICZENIE 2 PATOLOGIA UKŁADU NACZYNIOWEGO, ćwiczenia 5 PATOMORFA
choroby naczyn i serca(1)
Patologia układu krwiotwórczego
Patologia układu krwiotwórczego i limfatycznego, Nauka
VIII Patologia układu trawiennego
Wybrane zagadnienia patologii układu rozrodczego, Patomorfologia, Układ rozrodczy
materiały kolo, PATOMORFOLOGIA 02. Patologia układu oddechowego 2, PATOMORFOLOGIA - PATOLOGIA UKŁADU
PATOMORFOLOGIA 01. Patologia układu oddechowego 1, PATOLOGIA UKŁADU ODDECHOWEGO - ćwiczenie 1
Elementy patologii układu nerwowego wykiład 1, Pedagogika, Wczesne wspomaganie rozwoju, wczesne wspo
Patologia układu nerwowego, patomorfologia, PATOMORFOLOGIA-egzamin, PATOMORFOLOGIA-egzamin, Patomorf
więcej podobnych podstron