
Postępowanie w nagłych wypadkach psychiatrycznych
Należy mieć w pamięci poniższe zasady:
Primum non nocere („Przede wszystkim nie szkodzić")
Zawsze pamiętaj o zapewnieniu bezpieczeństwa sobie i innym członkom zespołu.
Pamiętaj - tajemnica lekarska nie obejmuje kwestii gróźb zastosowania przemocy przez pacjenta wobec siebie lub innych
osób.
Zawsze podejrzewaj (a gdy to możliwe, wykluczaj) potencjalne organiczne przyczyny objawów psychiatrycznych.
Jeśli konieczne udogodnienia lub ekspertyzy nie są dostępne, dokonaj właściwych ustaleń, aby przeprowadzić je u pacjenta tak
szybko, jak to możliwe.
Ocena
Zawsze dokonuj możliwie najpełniejszej oceny - nie wahaj się pytać o ważne kwestie tylko dlatego, że czujesz, iż dana
osoba nie życzy sobie o nich rozmawiać
Upewnij się, że dysponujesz najistotniejszymi danymi. Jeżeli istnieją inne źródła informacji (np. wcześniejsze zapisy,
informacje od osób trzecich), użyj ich!
Nie trać czasu - jeśli sytuacja wymaga natychmiastowej reakcji, działaj.
Konsultacja
Nie domyślaj się czegokolwiek. Jeżeli masz wątpliwości, skonsultuj się ze starszym kolegą. Pamiętaj, że jesteś członkiem
zespołu i w razie konieczności podjęcia trudnej decyzji, nie rób tego sam.
Kompletuj na bieżąco dokumentację
Dokładnie zapisuj swoje oceny, podjęte decyzje (i powody dlaczego zostały one podjęte) oraz nazwiska współpracowników
zaangażowanych w daną sprawę lub biorących udział w konsultacjach. Wedle prawa, jeżeli coś nie zostało spisane, nie miało
to miejsca.
Poważne zaburzenia zachowania
Obejmują szeroki zakres stanów klinicznych, reprezentują jednak zazwyczaj jakościowo istotną zmianę zachowania osoby, która
początkowo przejawia się w zachowaniach antyspołecznych - np. krzyki, wrzaski, wzmożona (często przeszkadzająca/nachalna) aktywność,
wybuchy agresji, groźby przemocy (w stosunku do innych lub siebie).
W ekstremalnych okolicznościach [np. osoba grożąca, że popełni samobójstwo, skacząc z wysokości (z okna, z dachu),
posiadająca broń lub przetrzymująca zakładników] sprawą powinna zajmować się
policja
, a twoim zadaniem jest
niedopuszczenie do sytuacji zagrożenia siebie i innych osób próbujących się angażować w daną sytuację.

Częste przyczyny
Ostry stan dezorientacji
Zatrucie alkoholem/narkotykami.
Ostre objawy zaburzeń psychicznych (lęk/lęk paniczny , mania, schizofrenia/inne choroby psychotyczne
Zachowania „prowokacyjne" u pacjentów z urazami mózgu lub zaburzeniami uczenia się
Zachowania niezwiązane z pierwotnymi zaburzeniami psychicznymi mogą odzwierciedlać zaburzenia osobowości, nieprawidłowe
cechy osobowości lub sytuacyjne czynniki stresowe (np. frustracje).
Podejście ogólne
Źródła informacji są zróżnicowane w zależności od otoczenia (np. na oddziale, u pacjentów ambulatoryjnych, interwencyjne
badanie nowych pacjentów). Próbuj ocenić kontekst, w którym pojawiło się dane zachowanie.
Sprawdzaj historię choroby pod kątem obecności zaburzeń psychicznych.
Sprawdzaj historię choroby pod kątem obecności zaburzeń fizycznych.
Staraj się ustalić wszelkie możliwe czynniki sprawcze doprowadzające do danego zachowania - stresory środowiskowe,
interpersonalne, spożywanie leków, narkotyków itp.
Postępowanie
Zależy ono od dokonanej oceny:
Jeżeli podejrzewa się przyczyny fizyczne:
Postępuj tak jak w przypadku majaczenia.
Rozważ zastosowanie środków uspokajających, aby umożliwić właściwe badanie, ułatwić przeniesienie do szpitala
Jeżeli podejrzewa się przyczyny psychiatryczne:
Rozważ zastosowanie środków farmakologicznych przeciwko
ostrym zaburzeniom zachowania
Rozważ konieczność przymusowego zatrzymania w szpitalu.
Przejrzyj plan bieżącego postępowania, obejmując także konieczność kontroli.
Jeżeli nie podejrzewa się przyczyn fizycznych ani psychicznych, a zachowanie jest niebezpieczne lub społecznie
nieodpowiednie, należy poprosić ochronę albo policję o usunięcie danej osoby

Farmakologiczne podejście do poważnych zaburzeń zachowania
Leczenie pierwszego wyboru
Opcja 1: Haloperidol domięśniowo 10-20 mg i 1-2 mg lorazepamu. Alternatywnie może być także stosowana olanzapina
domięśniowo.' Jeśli zachodzi potrzeba, leczenie można powtórzyć.
Opcja 2: Diazepam 10 mg w formie powolnego dożylnego podania. Można powtórzyć, jeśli zachodzi konieczność. Uwaga: upewnij się
odnośnie do dostępności flumazenilu.
Leczenie drugiego wyboru
Opcja 3: Chlorpromazyna domięśniowo 25-100 mg. Uwaga: niebezpieczeństwo hipotonii ortostatycznej i zagrożenie wynikające z
niewłaściwego podania leku dożylnie.
Opcja 4: Octan zuklopentyksolu 50-150 mg. (Jest to gwałtownie działający, uspokajający lek antypsychotyczny o przedłużonym
działaniu, którego należy unikać u pacjentów dotąd nieleczonych antypsychotycznie lub w przypadku, gdy nie ma szerszych doświadczeń z
leczeniem tego rodzaju ze względu na długi okres półtrwania leku).
Leczenie trzeciego wyboru
Inne leki (np. paraldehyd) lub połączenia powyższych leków mogą być sugerowane przez niektóre ośrodki leczące. Przed wdrożeniem
tych sposobów terapii należy uzyskać opinię konsultującego specjalisty.
Istnieją względnie słabe dowody na przewagę jednego związku nad drugim, jakkolwiek benzodiazepiny wykazują szybsze działanie i są
ogólnie bezpieczne.
Późniejszy nadzór
Czynność oddechowa, tętno, ciśnienie tętnicze powinny być monitorowane godzinę po podaniu leku, a także później, w
regularnych odstępach. Należy zwracać uwagę na efekty pozapiramidowe, szczególnie ostrą dystonię. Uwaga: nieszczęśliwe
wypadki a nawet zgony mogą mieć miejsce w przypadku niedostatecznie intensywnej opieki medycznej.
Uwaga na temat zgody: Zapewnienie intensywnej opieki medycznej w przypadkach ostrych zaburzeń zachowania jest
podstawowym leczeniem wymaganym prawnie. Usankcjonowanie postępowania opiera się na przekonaniu, że żadne inne sposoby
leczenia nie będą efektywne i że uspokojenie spowoduje, iż pacjent nie dokona uszkodzeń siebie ani innych osób. Szkody mogą
dotyczyć zdrowia fizycznego pacjenta (tj. brak zgody na konieczne leczenie lub badanie, które prawdopodobnie ratują życie), gdy
zdolność do wyrażenia zgody może być oceniona jato ograniczona .

Co robić przy wezwaniu do sytuacji kryzysowej/konieczności negocjacji
Podstawowe zasady
Rozmawiaj z osobami, które dokonały zgłoszenia.
Zdobądź jak najwięcej informacji na temat zdarzenia, które miało miejsce przed kontaktem pacjentem.
Ustal swoją oczekiwaną rolę.
Utrzymuj własne bezpieczeństwo jako priorytet (postawy heroiczne są niewskazane).
Ogólne cele
Staraj się, aby pacjent cały czas byt spokojny; wytłumacz mu, kim jesteś i dlaczego wezwano cię, abyś z nim rozmawiał.
Jasno formułuj zadawane pytania.
Zdobywaj potrzebne informacje.
Zmierzaj do bezpiecznego, z zachowaniem godności rozwiązania sytuacji.
Ważne zasady komunikowania się
Bądź świadom zarówno języka werbalnego, jak i niewerbalnego.
Słuchaj aktywnie - zapamiętuj i staraj się rozumieć, co w danej chwili się mówi, a także analizuj różne znaczenia i
wiadomości.
Informacja zwrotna - przeanalizuj wraz z pacjentem jego słowa, aby upewnić się o właściwym ich zrozumieniu.
Empatia - pokaż, że doceniasz, iż dzieli się on swoimi myślami, odczuciami i motywami.
Zawartość a odczucia - zaobserwuj różnice między tym, co zostaje powiedziane werbalnie a wiadomością rzeczywiście
przekazywaną.
•
Używaj streszczeń kontrolnych - krótkich przeglądów poruszanych tematów, kwestii i wysuniętych żądań.
Ważne sugestie
Używaj pytań otwartych, aby dać pacjentowi możliwość roztrząsania spraw, które leżą mu na sercu (może to pomóc w
usuwaniu napięć, zachęceniu pacjenta do mówienia, a tobie w określeniu jego stanu psychicznego).
Słuchaj uważne tego, co mówi pacjent.
Może to dostarczyć dalszych wskazówek odnośnie do postępowania.
Ukazuje twoje zaangażowanie w problemy pacjenta.
Bądź uczciwy, bezpośredni i szczery - staraj się zyskać zaufanie pacjenta.
Bądź neutralny - unikaj pochwał lub nagan bez koniecznej potrzeby.
Ukierunkuj pacjenta na wspólne poszukiwanie alternatywnych rozwiązań, unikając mówienia mu, jak ma

postępować.
Staraj się zmieniać kierunek negatywnego biegu myśli.
Skonsultuj się z innymi członkami personelu przed zobowiązaniem się do czegokolwiek.
Jeśli została wezwana policja, wytłumacz powody jej obecności w sposób realistyczny, lecz neutralny.
Nie angażuj członków rodziny w negocjacje.
Sugestie dotyczące postępowania w konkretnych przypadkach
Pacjent przeżywający zjawiska paranoidalne i omamy
Unikaj przedłużającego się kontaktu wzrokowego i nie zbliżaj się za bardzo do pacjenta.
Potrzeba pacjenta wyjaśniania swoich przeżyć może pozwolić ci na stworzenie dobrych wzajemnych stosunków.
Pozwól mu mówić, jednak staraj się trzymać konkretnych tematów.
Nie próbuj wyperswadować pacjentowi jego urojeń - przyłącz się do jego punktu widzenia, bez fałszywego brzmienia
(np. „Mówi pan, że wierzy w...x...y...z").
Unikaj powoływania się na członków rodzin, którzy mogą być włączeni w system urojeń pacjenta.
Próbuj zdystansować się od zdarzeń, które mogły mieć miejsce w przeszłości (np. „Przykro mi z powodu
pańskich doświadczeń z przeszłości... może tym razem uda nam się uporządkować sprawy lepiej...").
Bądź świadom, że twoja oferta pomocy może zostać odrzucona.
Pacjent z cechami antyspołecznymi
Odrobina pochlebstwa może ułatwić rozważenie z pacjentem alternatywnych rozwiązań (np. ukazanie, że rozumiesz
jego potrzebę komunikacji, jak ważne są ich jego opinie dla ciebie, wyrażenie chęci do współpracy, aby rozwiązać
problemy).
Zachęcaj go do mówienia o tym, co doprowadziło do zaistnienia danej sytuacji.
Staraj się przekonać pacjenta, że inne sposoby osiągania celów będą dla niego korzystniejsze - prowadź negocjacje
ograniczone do realistycznych scenariuszy.
Skoncentruj jego uwagę na sobie, jako środku osiągania celów.
Pacjent z cechami pogranicznymi (borderline)
Zapewnij „zrozumienie" i „bezkrytyczną akceptację".
Pomóż mu rozwiązać problemy, tak aby uniknął „kolejnego niepowodzenia".
Próbuj budować poczucie własnej wartości u pacjenta (np. „Byłeś naprawdę dobry w radzeniu sobie ze wszystkim
do tej pory...").
Jeśli uda się wzbudzić zaufanie pacjenta, łatwiejsze może stać siępostępowanie bardziej bezpośrednie.
Wykorzystuj pragnienie pacjenta bycia akceptowanym (np. „Naprawdę sądzę, że byłoby najlepiej, gdybyśmy...").
Uświadom sobie, że zachowanie pacjenta będzie często nakierowane na zwrócenie na siebie uwagi; być może warto w takiej

sytuacji
zapytać: „Jak sądzisz, czego potrzebujesz w tej chwili?".
Nie bądź zaskoczony, jeśli pacjent zachowa się impulsywnie.
Pacjent depresyjny
Spowolnienie psychomotoryczne może wydłużać czas odpowiedzi na pytania - zachowaj cierpliwość.
Obecność przyjaciół lub krewnych może potęgować poczucie bezwartościowości i winy.
Skupiaj się na „tu i teraz" - unikaj treści abstrakcyjnych.
Zdaj sobie sprawę z tego, że pacjent prawdopodobnie nie może wyobrazić sobie przyszłości w jasnych barwach.
Bądź uczciwy i bezpośredni - po uformowaniu się więzi właściwe może się okazać bycie w pewnym stopniu dyrektywnym.
Staraj się opóźnić w czasie plany pacjenta, ale ich nie wykluczać (np. „Spróbujmy tego... i zobaczymy, jak będziesz czuł się
rano...").
Bądź gotów na powtórzenie swoich zapewnień.
Pacjent w ostrym stresie
Pozwól na uwolnienie się uczuć (wentylacja uczuć).
Staraj się skłonić pacjenta do opowiedzenia wydarzeń w sposób jak najbardziej obiektywny.
Skłoń go do rozważenia wyłonionych możliwości.
Przejrzyj opisy zdarzeń i ukaż bardziej racjonalną, obiektywną perspektywę ich postrzegania.
Pacjent manipulujący
Manipulacja jest terminem, którego zazwyczaj używa się w znaczeniu pejoratywnym, jednakże niektórzy etologowie uznają
zachowania manipulujące za „samolubne, lecz adaptacyjne" (tj. środki, dzięki którym wykorzystujemy innych dla osiągnięcia własnych
celów - które mogą być całkowicie godne pochwały). W kontekście psychiatrii (i innych nauk medycznych) nastawienie i
zachowania manipulujące są zazwyczaj związane z niedostosowaniem i obejmują:
Niewłaściwe lub nierozsądne żądania
Żądanie pacjenta, by lekarz poświęcał mu więcej czasu niż innym pacjentom.
Chęć współpracy jedynie z konkretnym lekarzem.
Akceptowanie wyłącznie jednego sposobu przebiegu akcji (np. przyjęcie do szpitala, konkretne leki lub inna forma
leczenia).
Zachowania wywołane niespełnieniem tych żądań
Zgłaszanie dodatkowych objawów, o których wcześniej nie było wspominane.
Ukryte lub bezpośrednio wygłaszane groźby zranienia siebie, wystosowania formalnej skargi, wytoczenia sprawy sądowej
lub zastosowania przemocy.
Bierny opór (odmowa opuszczenia pokoju w razie nieosiągnięcia satysfakcji z przebiegu konsultacji).

Werbalna lub fizyczna napaść na personel/niszczenie własności.
Faktyczne skargi odnoszące się do leczenia (otrzymanego lub tego, na które pacjent się nie zgodził) lub fałszywe
oskarżenia pod kątem personelu dotyczące niewłaściwego postępowania.
Ważne kwestie
Pacjenci MAJĄ prawo oczekiwać właściwego badania, opieki i ulżenia im w cierpieniu.
Lekarze MAJĄ prawo odmówić przeprowadzenia działań, które uznają za niewłaściwe.
Działania zawsze powinny odpowiadać potrzebom klinicznym (opartym na dokładnej ocenie, rozpoznaniu i leczeniu,
któremu przypisywana jest najlepsza skuteczność), a NIE groźbom czy innym zachowaniom manipulacyjnym.
Jest bardzo prawdopodobne, że pacjent wykazujący zachowania manipulujące MA prawdziwy problem (tylko sposób
poszukiwania przez niego pomocy jest niewłaściwy).
Niektórzy z najtrudniejszych pacjentów mają zwyczaj zgłaszać się w „niedogodnym" czasie (np. pod koniec dnia pracy, we
wczesnych godzinach porannych, w weekendy, dni ustawowo wolne od pracy, w okresie przyjmowania nowego personelu)
- nie jest to przypadek!
Przyjęcie pacjenta do szpitala w nocy (gdy nie ma innego wyjścia) nie jest niepowodzeniem - niektórzy pacjenci są dobrzy w
osiąganiu tego celu. W najgorszym razie doprowadzi to do wzmocnienia niewłaściwych mechanizmów radzenia sobie.
(Krytykujący takie postępowanie koledzy prawdopodobnie zrobiliby to samo w podobnych okolicznościach).
Jeśli istnieją jakiekolwiek wątpliwości odnośnie do tego, jakie podjąć działania, należy skonsultować się ze starszym kolegą lub
przedyskutować z nim tę kwestię.
Zasady postępowania
1. Nowy przypadek
Dokonaj pełnej oceny, aby ustalić:
Rozpoznanie psychiatryczne i poziom ryzyka (dla siebie i innych).
Czy wymagane jest zaangażowanie innych ośrodków (np. specyficzne poradnie: problem alkoholowy/z narkotykami; opieka
społeczna; wsparcie mieszkaniowe/społeczne/rentowe; doradztwo; w konkretnych sprawach -
długi/zatrudnienie/żałoba/domniemane przestępstwo.
Zapytaj pacjenta, co jego zdaniem jest jego największym problemem.
Zapytaj pacjenta, jakie miał oczekiwania dotyczące pomocy, której możesz mu udzielić, np.:
Porada na temat zaplanowanego przebiegu działań.
Chęć, aby problem pacjenta byt „potraktowany poważnie".
Chęć bycia przyjętym do szpitala .
Chęć otrzymania konkretnego leczenia.
Przedyskutuj z pacjentem własną opinię na temat najlepszych działań, które można podjąć, i ustal, czy jest on zdolny do

zaakceptowania jakichkolwiek zaproponowanych alternatywnych rozwiązań
(np. inny ośrodek, leczenie ambulatoryjne).
2. „Częsty bywalec"/przewlekły przypadek
Nie „idź na skróty" - zawsze dokonuj pełnej oceny bieżącego stanu umysłowego i oszacuj ryzyko.
Zawsze sprawdzaj wcześniejsze zapisy, jeśli są dostępne, wszelkie pisemne plany opieki zdrowotnej lub „karty kryzysowe".
Oceń przyczynę zgłoszenia się teraz (tj. co zmieniło się w aktualnej sytuacji pacjenta).
Zadaj sobie pytanie: „Czy ten stan kliniczny jest tak znacząco różny, że może być podstawą do zmiany wcześniej ustalonego planu
leczenia?"
Jeśli nie, postępuj według wcześniej ustalonego planu leczenia.
Pułapki (i jak ich unikać)
Staraj się, aby własne frustracje (np.
przepracowanie, poczucie przytłoczenia przez zły
humor kolegów, brak snu, brak informacji,
niejasna historia choroby) nie wpływały na
wywiad przeprowadzany z pacjentem -twoim
zadaniem jest dokonanie obiektywnej oceny stanu
psychicznego danej osoby i merytoryczne
traktowanie każdego przypadku, z którym się
stykasz.
Staraj się nie dopuszczać, aby twoje uprzedzenia lub opinie innych kolegów wpływały na ocenę bieżących problemów, z którymi
pacjent się zgłasza (ludzie i sytuacje mają tendencję do zmieniania się w czasie, zatem to, co byto prawdą w przeszłości, może nie
być już aktualne).
Uważaj na pacjentów, którzy apelują do twojej próżności, mówiąc;
„Jesteś znacznie lepszy od innych psychiatrów, których spotkałem... naprawdę mogę z tobą porozmawiać... czuję, że naprawdę
rozumiesz...". Prawdopodobnie na początku mówili oni to samo tym „innym psychiatrom"!
Nie daj się wciągnąć w otwartą krytykę innych kolegów; pamiętaj, że daną historię znasz tylko z jednej strony. Weź pod uwagę profe-
sjonalizm osób, z którymi pracujesz- szanuj ich opinie (nawet jeśli naprawdę się z nimi nie zgadzasz).
Jeżeli spotykasz wyjątkowo trudnego pacjenta, zwróć się o pomoc do kolegi i przeprowadzajcie ocenę wspólnie.
NIGDY nie zgadzaj się na „prywatne"
konsultacje z pacjentem płci przeciwnej; nie
umawiaj się w sposób „szczególny"; NIGDY

nie podawaj pacjentom prywatnych
informacji na własny temat i nie pozwalaj im
kontaktować się z tobą bezpośrednio.
Sytuacje specyficzne
Pacjent domagający się leków
Istnieją jedynie dwie sytuacje, w których istnieje nagła konieczność podania leków:
Pacjent rzeczywiście czuje się źle i wymaga przyjęcia do szpitala (np. z ostrym stanem dezorientacji, ostrymi objawami
psychotycznymi, głęboką depresją, wysokim ryzykiem samobójstwa).
Pacjent znany, któremu rzeczywiście skończyły się stale przyjmowane leki (któremu można wydać matą dawkę leku, aby
mu pomóc, zanim będzie mógł ponownie mieć przepisany dany lek).
Pacjent domagający się natychmiastowego przyjęcia do szpitala
Wyjaśnij, co pacjent chce osiągnąć przez przyjęcie i zdecyduj, czy rzeczywiście jest to możliwe lub czy wymagania te mogą
być w lepszy sposób spełnione przez inne ośrodki
Jeśli pacjent domaga się przyjęcia z powodu uzależnienia od alkoholu/narkotyków, podkreślaj konieczność posiadania
wyraźnej motywacji do wyjścia z nałogu i zaoferuj zorganizowanie kontynuacji leczenia w formie ambulatoryjnej
(następnego dnia)
Zawsze pytaj o ewentualne problemy z policją; nierzadko szpital jest uważany za „schronienie" przed zagrażającym
stawieniem się w sądzie (pamiętaj jednak, że może to być poważny stresor dla pacjentów z problemami psychiatrycznymi).
Dodatkowe komplikacje
Domaganie się obecności krewnych/innych osób
Zbadaj najpierw samego pacjenta, jednak pozwól wypowiedzieć się również osobom przybyłym wraz z nim (pomoże to
odpowiedzieć na pytanie: „dlaczego teraz?", szczególnie jeśli wiąże się z załamaniem zwyczajnego wsparcia społecznego).
Poproś pacjenta o zgodę na omówienie badania z osobami mu towarzyszącymi (aby uniknąć nieporozumienia i poprawić
współpracę pacjenta w zaproponowanym mu planie leczenia).
Pacjent „podnoszący stawkę"
Jeśli pacjent nie jest zadowolony i wyniku konsultacji może próbować wielu metod, aby zmienić twoje zdanie; może nawet
powiedzieć wprost: „Co mam zrobić, aby cię przekonać...", zanim ucieknie się do innych zachowań manipulujących.
Ten typ reakcji służy jedynie do potwierdzenia wszelkich podejrzeń dotyczących prób manipulacji i jako taki powinien zostać
zapisany (dosłownie, jeśli to możliwe).
Trzymaj się ustalonego planu leczenia, a jeśli zachowanie pacjenta stanie się bierne, agresywne werbalnie lub fizycznie,
poinformuj go wyraźnie, że jeśli nie przestanie się tak zachowywać, trzeba będzie go usunąć z ośrodka (w razie

konieczności z pomocą policji).
Podobnie, wszelkie groźby zastosowania przemocy wobec osób obecnych w czasie wywiadu lub w innych miejscach
powinny być traktowane poważnie, łącznie z poinformowaniem policji (oraz osób, których ta sytuacja dotyczy) -
zapewnienie bezpieczeństwa innych osób jest ważniejsze niż poufność.
Podejrzenie symulowania choroby
Staraj się uzyskać potwierdzenie historii podawanej przez pacjenta (potwierdzenie twoich podejrzeń) od osób trzecich (np.
lekarzy pierwszego kontaktu, rodziny, wcześniejszych zapisów obejmujących też pochodzące z innych szpitali, w których
pacjent miał przebywać).
Jeśli twoje podejrzenia się potwierdzą, poinformuj o tym pacjenta bezpośrednio i wyraźnie powiedz mu, jak masz zamiar
postąpić (np. zapisanie tego w jego aktach, poinformowanie innych organizacji itp.).
Nie czuj się „przegrany", jeśli zdecydujesz się na przyjęcie takiej osoby do szpitala. Zapisz swoje podejrzenia i poinformuj
personel psychiatryczny, że celem przyjęcia jest ocena klinicznej istotności zgłaszanych objawów (w środowisku oddziału
wkrótce stanie się to jasne, a uzyskanie informacji od osób trzecich może być czasochłonne).
Pacjent grożący przez telefon, że popełni samobójstwo
Zachęcaj pacjenta do mówienia
Staraj się uzyskać potrzebne informacje (imię, miejsce, skąd dzwoni, co planuje zrobić, zagrożenie dla innych osób).
Jeżeli uznasz, że jest wysokie ryzyko popełnienia samobójstwa przez pacjenta, zachęć go, aby przyjechał do szpitala - jeśli
odmówi lub nie może tego zrobić wyślij specjalny personel do miejsca jego pobytu i zorganizuj jego przewiezienie do
szpitala.
Jeżeli pacjent odmawia podania jakichkolwiek informacji, zgłoś to na policję, która może dysponować innymi środkami dla
określenia miejsca, gdzie znajduje się rozmówca i dzięki temu może odpowiednio zareagować.
Zawsze rejestruj „rozmowy telefoniczne" w taki sam sposób jak każdy inny kontakt z pacjentem (patrz poniżej).
Zakończenie
Udokumentuj wyraźnie swoją ocenę
, wszelkie dyskusje ze starszymi kolegami, wyniki i plan leczenia.
Zanotuj zgodę/brak zgody pacjenta i innych osób mu towarzyszących
.
Jeżeli jest to właściwe, dostarcz pacjentowi pisemną informację (np. szczegóły spotkań, numery kontaktowe), aby zapewnić
komunikację.
Upewnij się, że poinformowałeś pozostałe strony (np. okresowo zatrudnione osoby/personel psychiatryczny już zaangażowany w
opiekę
nad pacjentem, źródła, które skierowały pacjenta - może to być lekarz pierwszego kontaktu, inni opiekunowie, opieka społeczna itd.).
Jeśli ocena odbywa się po normalnych godzinach pracy, następnego ranka zorganizuj spotkanie informacyjne dla osób, które
będą
mieć styczność z pacjentem (najlepiej przeprowadź je sam).

Jeżeli zaleciłeś ambulatoryjną kontynuację leczenia dla nowego pacjenta, upewnij się o możliwości skontaktowania się z nim,
aby zapewnić odpowiednie sposoby umówienia wizyty w celu wykonania planu dotyczącego zaplanowanych konsultacji.
Jeśli sądzisz, że pacjent prawdopodobnie zgłosi się następnym razem do innych ośrodków, poinformuj je o swoim kontakcie z
pacjentem i o wyniku swojej oceny.
Pacjent katatoniczny
Katatonia jest obecnie rzadziej spotykana w praktyce klinicznej w związku z rozwojem efektywnego leczenia wielu chorób
psychicznych i wczesnych interwencji. Niemniej jednak, prezentacja kliniczna może być przedmiotem uwagi, szczególnie gdy poprzednio
ruchliwy i zorientowany pacjent staje się milczący i znieruchomiały. Dziwne zachowania ruchowe (np. przybieranie póz) mogą także
zwiększać obawę o wystąpienie poważnych problemów neurologicznych (stąd pacjenci ci mogą być traktowani jako przypadki
konsultacyjne) i wtedy istotne jest rozpoznanie cech katatonii. Również formy „pobudzeniowe" mogą być powiązane z naglą śmiercią
(tzn. „śmiertelna" albo „złośliwa" katatonia), której można zapobiec przez wcześniejszą interwencję.
Cechy kliniczne
Charakterystyczne objawy
Mutyzm (niemota).
Przybieranie póz.
Negatywizm.
Wpatrywanie się w jeden punkt.
Sztywność.
Echopraksja/echolalia.
Typowe formy
• Stuporowa /z zahamowaniem.
• Pobudzeniowa /z majaczeniem.
Powszechne przyczyny
Zaburzenia nastroju. Częściej wiązane z manią (odpowiadającą nawet za 50% przypadków) niż z depresją. U pacjentów
często rozpoznawane są maniakalny (lub depresyjny) stupor bądź pobudzenie.
Ogólne zaburzenia medyczne. Często kojarzone z delirium:
Zaburzenia metaboliczne.
Choroby endokrynne.
Infekcje wirusowe (włącznie z HIV).
Dur plamisty.

Udar cieplny.
Choroby autoimmunologiczne.
Pochodzenia lękowego (środki przeciwpsychotyczne, leki dopaminergiczne, leki „rekreacyjne", odstawienie
benzodiazepin, zatrucie opiatami).
Choroby neurologiczne:
Stany po zapaleniu mózgu.
Parkinsonizm.
Padaczka (np. stan padaczkowy bez drgawek).
Obustronna choroba gałki bladej.
Choroby wzgórza lub płatów skroniowych.
Choroba pląta czołowego.
Ogólny niedowład.
Schizofrenia (10-15% przypadków). Klasycznie w formie katalepsji,
manieryzmów, przybierania póz i mutyzmu („Schizofrenia katatoniczna").
Rozpoznanie różnicowe
• Mutyzm wybiórczy (str. 682). Zazwyczaj tączony z występującymi wcześniej zaburzeniami osobowości, wyraźnym stresorem,
brakiem innych cech katatonicznych, brakiem reakcji na leczenie lorazepamem.
• Udar. Mutyzm wiązany z ogniskowymi objawami neurologicznymi i innymi czynnikami ryzyka udaru. Zespół „zamknięcia"
(schorzenie brzusznej części mostu i móżdżku) charakteryzuje się mutyzmem i całkowitą nieruchomością (oprócz poziomych
ruchów gatek ocznych i mrugania). Pacjent często próbuje nawiązać kontakt.
• Zespót zesztywnienia. Bolesne skurcze wywoływane przez dotyk, hałas lub bodźce emocjonalne (mogą ustępować po
baklofenie, który może powodować katatonię).
• Hipertermia złośliwa. Występuje po zastosowaniu środków znieczulających i środków rozluźniających mięśnie u
predysponowanych osób.
• Parkinsonizm akinetyczny. Zazwyczaj u pacjentów, u których występowały objawy choroby Parkinsona i otępienie - mogą
ujawniać się mutyzm, nieruchomość i przyjmowanie póz. Może ustępować po zastosowaniu środków antycholinergicznych, ale nie
benzodiazepin.
Inne podtypy znanych katatonii (i schorzeń podobnych do katatonii)
Katatonia złośliwa. Ostry początek w formie pobudzenia, potem majaczenie, gorączka, niestabilność autonomiczna i
katalepsja - może być śmiertelna.
Zespół złośliwy poneuroleptyczny (NMS).
Zespól serotoninowy (SS) .

Postępowanie
Ocena
Pełna historia choroby (często informacje czerpane od osób trzecich), obejmująca ostatnio przyjmowane leki, bieżące
czynniki stresujące, znany stan fizyczny/psychiczny.
Badanie fizykalne (obejmujące pełne badanie neurologiczne).
Badania - temperatura, ciśnienie krwi, tętno, pełna morfologia krwi, poziom mocznika i elektrolitów, badania
czynnościowe wątroby, poziom glukozy, badania czynnościowe tarczycy, poziom kortyzolu, prolaktyny, rozważyć
tomografię komputerową/rezonans magnetyczny i EEG.
Leczenie
Leczenie objawowe katatonii pozwoli na pełniejszą ocenę wszelkich zaburzeń leżących u jej podstaw (tj. będzie można
porozmawiać z pacjentem).
Najlepsze dowody na skuteczność benzodiazepin (np. lorazepam 500 mcg-1 mg doustnie/domięśniowo-jeśli skutkuje,
podawać później regularnie), barbituratów [np. amobarbital (amytal) 50-100 mg] i elektrowstrząsy.
Środki te stosowane pojedynczo lub w kombinacjach powodują ulgę w objawach katatonicznych niezależnie od ich
ciężkości i etiologii w 70-80% przypadków.12
Należy wziąć pod uwagę wszelkie leżące u podstaw katatonii zaburzenia fizyczne lub psychiczne.
Ostre dystonie
Istota problemu. Ostra reakcja pojawiająca się w czasie terapii lekami przeciw/psychotycznymi. Polega na występowaniu
utrzymujących się, często bolesnych skurczy mięśni, które powodują, że pacjent ustawia się w dziwnych pozycjach.
Etiologia. Nieznana. Reakcje te zazwyczaj występują w okresie obniżania się osoczowego poziomu leków
przeciwpsychotycznych.
Występowanie. 3-10% pacjentów leczonych środkami antypsychotycznymi (powyżej 30% lekami silnie działającymi).
Czynniki ryzyka. Dystonia występująca rodzinnie lub epizod dystonii w przeszłości, przynależność do młodszej wiekowo
grupy,1 M > K (większe prawdopodobieństwo wystąpienia reakcji u mężczyzn przyjmujących wysokie dawki leków),
uszkodzenie wątroby, schizofrenia o ciężkim przebiegu (np. z zaznaczonymi objawami negatywnymi), stosowanie silnych
leków przeciwpsychotycznych (odpowiedzialne za około 10% przypadków, inne leki wymienione są poniżej).
Początek zaburzeń. W 50% przypadków objawy pojawiają się 48 godzin po podaniu pierwszej dawki leku, a ten odsetek
wzrasta do 90% w ciągu 5 dni od rozpoczęcia podawania leku.

Objawy. Najczęściej objawy dystoniczne dotyczą mięśni: głowy (30%), języka (17%), żuchwy (15%). Poza tym mogą
wystąpić: przełom oczny (szyja odchylona do tyłu, a oczy odwrócone do góry - 6%), opistotonus (wygięcie ciała w tuk -
3,5%). Objawy uogólnione są zazwyczaj obserwowane u młodszych pacjentów (można je pomylić z napadem drgawek,
szczególnie u dzieci), a u starszych pacjentów dotyczą określonej części ciała (np. głowy i szyi).
Przebieg. Objawy mogą się zmieniać w ciągu godzin, ale zazwyczaj ustępują w ciągu kilku godzin lub minut bez
leczenia.
Rozpoznanie różnicowe. Należy różnicować z dziwacznymi zachowaniami wynikającymi z występowania objawów
psychotycznych, a nawet objawami zaburzeń osobowości (osobowość histroniczna).
Postępowanie
Zaprzestanie podawania leku, który mógł wywołać opisane efekty uboczne.
Należy domięśniowo lub dożylnie podać leki antycholinergiczne (np. 5 mg procyklidyny lub 2 mg benztropiny).
Podawanie leków antycholinergicznych należy kontynuować przez 1-2 dni, chyba że konieczne będzie stosowanie
neuroleptyków ze względu na stan kliniczny pacjenta - w takim przypadku terapię z użyciem leków
antycholinergicznych trzeba prowadzić dalej, ale nie dłużej niż przez 2-3 tygodnie (dłuższa terapia może spowodować
wystąpienie późnych dyskinez).
Alternatywnym sposobem leczenia jest zastosowanie amantadyny (mniej efektów ubocznych niż w przypadku innych
leków). W przypadku pacjentów, u których występowały wcześniej polekowe reakcje dystoniczne, należy prowadzić
rutynową profilaktykę tych zaburzeń.
Leki mogiłce powodować dystonie
Leki przeciwpsychotyczne
Amoksapina, klozapina (rzadko/przy nagłym odstawianiu leku), flu-pentyksol w formie depót, haloperidol, loksapina,
olanzapina (rzadko), prochlorperazyna, risperidon (rzadko), trymeprazyna, zuklopentyksol.
Inne leki psychotropowe
Benztropina (rzadko), bupropion, buspiron, karbamazepina, kokaina (w czasie zmniejszania dawki), disulfiram (rzadko),
fluoksetyna, midazo-lam, paroksetyna, fenelzyna, sertralina, TLPD.
Inne (zazwyczaj rzadkie/pojedyncze przypadki)
Amiodaron, azapropazon, difenhydramina, domperydon, ergotamina, indometacyna, metoklopramid, nifedypina, penicylamina,
prochlorperazyna, prometazyna, propranolol, sumatrypan.
Uwaga. W przeciwieństwie do większości polekowych objawów niepożądanych, ostre dystonie dotyczą raczej ludzi młodych niż
osób starszych. Może to być związane z bezobjawową utratą neuronów dopaminergicznych w późniejszym okresie życia.

Zespół serotoninowy (SS)
Istota problemu. Rzadki, ale potencjalnie śmiertelny zespól pojawiający się na początku terapii lub przy zwiększaniu dawek leków
serotoninergicznych, charakteryzujący się zmianami stanu psychicznego, pobudzeniem, drżeniem, biegunką, nadmiernie żywymi
odruchami, miokloniami, ataksją oraz hipertermią. Za rozwój SS najczęściej odpowiedzialne są leki z grupy SSRI, niemniej jednak
wiele innych leków (np. amfetamina i jej pochodne, inhibitory MAO, TLPD, lit) może powodować wystąpienie objawów SS. Zespól ten
może wynikać z przedawkowania leku, przyjmowania kilku leków jednocześnie (w tym leków wydawanych bez recepty), a w
rzadkich przypadkach występuje przy stosowaniu dawek terapeutycznych leków.
Patofizjologia. Różne mechanizmy mogą potencjalnie wpływać na stężenie lub większą aktywność serotoniny: wzrost produkcji
serotoniny dzięki wzrostowi stężenia jej prekursorów (produkty zawierające L-tryptofan); wzrtost metabolizmu serotoniny
(inhibitory MAO, selegilina); wzrost uwalniania zmagazynowanej serotoniny (amfetamina, kokaina, fenfluramina, MDMA,
meperydyna); wychwyt zwrotny serotoniny (leki z grupy SSRI, TLPD, leki z grupy SNRI, leki z grupy NaSSA, MDMA,
dekstrometorfan, meperydyna, dziurawiec); bezpośrednia stymulacja receptorów serotoninowych (buspiron, LSD); mechanizmy
nieznane (lit).
Epidemiologia. Częstość występowania około 1 % w przypadku leków z grupy SSRI (objawy średnio/mocno nasilone; objawy
łagodne mogą być powszechne, często nie są zgłaszane); śmiertelność < 1 na 1000 przypadków.
Objawy:. Psychiatryczne/neurologiczne. Splątanie, pobudzenie, śpiączka. Neuromięśniowe. Mioklonie, sztywność, drżenie,
nadmiernie żywe odruchy (zazwyczaj w obrębie kończyn dolnych niż górnych), ataksją. Wegetatywne. Hipertermia (może pojawiać
się wtórnie w stosunku do przedłużających się drgawek, sztywności lub nadmiernej aktywności mięśniowej), objawy ze strony
przewodu pokarmowego (nudności, biegunka), rozszerzenie źrenic, tachykardia, nadciśnienie/niedociśnienie tętnicze.
Rozpoznanie różnicowe. NMS (patrz poniżej), hipertermią złośliwa, infekcje (zapalenie mózgu/opon mózgowych, sepsa), zaburzenia
metaboliczne, nadużywanie (kokaina)/odstawienie/przedawkowanie (LSD, fencykli-dyna) substancji psychoaktywnych.
Badania dodatkowe. Morfologia krwi, mocznik, elektrolity, enzymy wątrobowe, glukoza, pH krwi, badania biochemiczne (wapń,
magnez, fosforany, luka anionowa), CK, oznaczanie poziomu substancji uzależniających, radiogram klatki piersiowej (jeżeli
pojawiają się objawy niewydolności oddechowej lub zachłyśnięcia), monitorowanie EKG (zaburzenia rytmu serca, zaburzenia
przewodnictwa - wydłużenie zespołu QRS lub odstępu QT).
Leczenie
Jeżeli objawy są mocno nasilone, pacjent wymaga natychmiastowego przeniesienia na oddział intensywnej terapii oraz
szybkich działań.
Jeśli doszło do przedawkowania leków, należy wykonać płukanie żołądka i/lub podać węgiel leczniczy.
Należy założyć dojście dożylne - pozwoli to na uzupełnianie niedoborów w łożysku naczyniowym (odwodnienie: duża
utrata płynów w wyniku hipertermii) - oraz redukować ryzyko rabdomiolizy.

Rabdomiolizę (
Rabdomioliza - zespół objawów
, wywołanych uszkodzeniem
, co doprowadza do pojawienia się we
wolnej
pochodzenia mięśniowego,
która następnie jest filtrowana przez
, co może doprowadzić do ich uszkodzenia i rozwoju
. ) należy leczyć szybko, ze szczególnym naciskiem na utrzymanie wysokiej diurezy w połączeniu z
alkalizacją moczu przy użyciu dwuwęglanu sodu (docelowe pH moczu - 6). Jeżeli zachodzi taka potrzeba, należy obniżyć
temperaturę ciała (np. koce obniżające temperaturę ciała, leki przeciwgorączkowe, ochłodzone płyny podawane dożylnie,
worki z lodem, „chłodzenie przez odparowanie", lewatywa wykonana zimną wodą).
Farmakoterapia. Najlepszymi lekami w leczeniu pobudzenia, drgawek oraz sztywności mięśni są benzodiazepiny (np.
wolne dożylne podanie lorazepamu 1-2 mg co 30 minut; klonazepam). Leki z grupy
agonistów receptorów serotonlnowych mogą być podane w szczególnych przypadkach (np. cyproheptadyna doustnie 4-8
mg co 2-4 godziny; maksymalnie 0,5 mg/kg m.c./dobę, chlorpromazyna (ryzyko obniżenia progu drgawkowego),
mirtazepina, metylsergid, propranolol (łagodny agonista 5-HT). Stosowanie leków przeciwnadciśnieniowych zazwyczaj
nie jest konieczne, chyba że nadciśnieniebędzie klinicznie istotne (np. nitrogliceryna dożylnie 2 mg/kg m.c./min).
Przebieg i rokowanie. Początek objawów jest zazwyczaj ostry. Niemniej jednak, łagodne symptomy mogą pojawić się na wiele tygodni
przed wystąpieniem poważniejszych objawów. W większości przypadków po zastosowaniu odpowiedniego postępowania objawy
ustępują po 24-36 godzinach. Jeżeli w kilka godzin po przedawkowaniu leków z grupy SSRI u pacjenta nie występują żadne objawy, to
prawdopodobieństwo ich pojawienia się później jest małe.
Różnicowanie SS oraz NMS
Z uwagi na podobieństwo obrazu klinicznego obydwu zespołów (tj. zaburzenia wegetatywne, zmiana stanu psychicznego,
sztywność oraz hiper-termia), ich różnicowanie jest bardzo istotne z uwagi na to, że postępowanie w każdym z nich jest inne (np.
zastosowanie chlorpromazyny w SS, która może pogorszyć objawy NMS).
NMS
SS
Leki wywołujące
Leki przeciwpsychotyczne
(idiosynkratyczne/normalna dawka)
Leki serotoninergiczne (przedawkowanie/połączenie leków)
Początek
Powolny (dni, tygodnie)
Gwałtowny
Progresja objawów
Powolna (24-72 godziny)
Gwałtowna
Sztywność mięśni
Mocno nasilona („rura ołowiana")
Mniejsze nasilenie
Aktywność
Bradykinezja
Hiperktnezja

Złośliwy zespół neuroleptyczny (NMS)
Istota problemu.
Rzadka, zagrażająca życiu, idiosynkratyczna reakcja na przeciwpsychotyczne (i inne) leki (patrz poniżej),
charakteryzująca się:
gorączką, sztywnością mięśniową, zmiennością stanu psychicznego oraz zaburzeniami wegetatywnymi.
Uwaga. Jeżeli podejrzenie rozpoznania złośliwego zespołu neuroleptycznego zostało postawione na oddziale psychiatrycznym, to
pacjent powinien zostać przeniesiony na oddział intensywnej terapii, gdzie możliwe jest monitorowanie czynności życiowych oraz
prowadzenie odpowiedniego leczenia.
Patofizjologia. Teorie: zaburzenia aktywności przewodnictwa DA w obrębie OUN -tzn. prążkowia (sztywność), podwzgórza
(termoregulacja) - z powodu zablokowania receptorów D2 lub 4- wzrost dostępności DA;
upośledzenie mobilizacji Ca2+ w mięśniach może prowadzić do sztywności (podobnie jak w złośliwej hipertermii1); aktywacja lub
zaburzenia funkcjonowania współczulnego układu nerwowego.
Epidemiologia. Częstość występowania 0,07-0,2% (dane z różnych źródeł), K:M = 2:1.
Śmiertelność. 5-20% - zazwyczaj zgon w następstwie niewydolności oddechowej, zapaści sercowo-naczyniowej, niewydolności
nerek z mio-globinurią, zaburzeń rytmu serca lub DIC.
Choroby wspólwystepujące. Rabdomioliza, zachłystowe zapalenie płuc, niewydolność nerek, drgawki, zaburzenia rytmu serca,
DIC, niewydolność oddechowa, zaostrzenie pierwotnej choroby psychicznej (spowodowane odstawieniem leków
przeciwpsychotycznych).
Objawy. Hipertermia (> 38°C), sztywność mięśniowa, splątanie, pobudzenie, zmienny poziom świadomości, tachykardia,
tachypnoe, nadciśnienie/niedociśnienie, pocenie się, ślinotok, drżenie, nietrzymanie moczu, zatrzymanie moczu, zaparcia, wzrost
stężenia CK/mioglobiny w moczu, leukocytoza, kwasica metaboliczna.
Czynniki ryzyka. Wzrost temperatury otoczenia; odwodnienie; pobudzenie lub katatonia; szybkie podnoszenie dawek leków
przeciwpsychotycznych; odstawienie leków przeciwparkinsonowskich; stosowanie silnych leków/podawanie domięśniowe leków
w formie depot; organiczne choroby psychiczne (np. otępienie, alkoholizm), zaburzenia afek-tywne, wcześniejsze wystąpienie NMS;
podawanie leków zwiększających prawdopodobieństwo wystąpienia NMS (np. lit, leki antycholi-nergiczne).
Rozpoznanie różnicowe. (Śmiertelna) katatonia (patrz poniżej); złośliwa hipertermia; zapalenie mózgu/zapalenie opon mózgowych;
parkinsonizm/ostre dystonie; zespót serotoninowy; toksyczne działanie innych substancji [np. amfetamina, MDMA (Ecstasy),
kokaina, leki przeciwdepresyjne, leki antyhistaminowe, sympatykomimetyki, salicylany],
• delirium tremens, rabdomioliza, wstrząs septyczny, wstrząs krwotoczny, tężec, guz chromochtonny, zatrucie strychniną.

Badania. Morfologia krwi, posiew krwi, badanie funkcji wątroby, badanie moczu i elektrolitów, poziom fosforu i wapnia, poziom
fosfokinazy kreatyninowej w osoczu, poziom mioglobin w moczu, gazometria krwi tętniczej, badanie krzepliwości krwi,
toksykologiczne badanie krwi i moczu, prześwietlenie klatki piersiowej (jeśli jest podejrzenie zachłyśnięcia), EKG, rozważyć badanie
komputerowe mózgu (jeżeli są podejrzenia o jakiś proces wewnątrzczaszkowy, punkcja lędźwiowa (aby wykluczyć
zapalenie mózgu).
Postępowanie
W przypadku ostrych zaburzeń zachowania należy zastosować benzodiazepiny (zastosowanie unieruchomienia lub
domięśniowe podawanie leków może wpłynąć na wzrost stężenia CK).
Należy zakończyć podawanie leków mogących wywołać objawy (szczególnie leków przeciwpsychotycznych) lub
rozpocząć podawanie leków przeciwparkinsonowskich.
Działania dodatkowe: tlenoterapia, uzupełnianie niedoboru płynów/korekta niedociśnienia za pomocą wlewów
dożylnych, obniżanie temperatury ciała (np. koce obniżające temperaturę ciała, leki przeciwgorączkowe, ochłodzone
płyny podawane dożylnie, worki z lodem, „chłodzenie przez odparowanie", lewatywa wykonana zimną wodą).
Rabdomioliza - intensywne nawadnianie i alkalizacja moczu za pomocą dożylnych wlewów dwuwęglanu sodu, aby
zapobiec rozwojowi niewydolności nerek.
Farmakoterapia mająca na celu zmniejszenie sztywności – dantrolen (dożylnie 0,8-2,5 mg/kg, 4 razy dziennie; doustnie 50-100
mg 2 razy dziennie), lorazepam (do 5 mg); leki drugiego rzutu: bromokryptyna (doustnie 2,5-10 mg 3 razy dziennie,
maksymalnie do 60 mg/dobę), amantadyna (doustnie 100-200 mg 2 razy dziennie); leki trzeciego rzutu: nifedypina;
rozważyć zastosowanie EW (Uwaga: wzrost ryzyka śmiertelnych zaburzeń rytmu).
Przebieg. Objawy zespołu mogą utrzymywać się 7-10 dni po zaprzestaniu doustnego podawania leków przeciwpsychotycznych oraz
do 21dni w przypadku leków o przedłużonym działaniu (np. flufenazyna).
Rokowanie. Jeżeli nie występują objawy rozpadu mięśni poprzecznie prążkowanych, niewydolności nerek lub zachłystowego
zapalenia płuc, to przy zapewnieniu dobrej opieki rokowanie jest dobre.
Dalsza obserwacja pacjenta. Ważne jest dokładne monitorowanie rezydualnych objawów choroby podstawowej. Po
ustabilizowaniu się stanu pacjenta należy odczekać 2 tygodnie (jeżeli jest to możliwe) przed ponownym rozpoczęciem leczenia
(zastosowanie niskich dawek słabych leków lub leków atypowych). Trzeba rozważyć leczenie profilaktyczne (bromokryptyna). Po
ponownym rozpoczęciu terapii lekami przeciwpsychotycznymi chorego należy poinformować o możliwości ponownego
wystąpienia NMS. Trzeba upewnić się, że do dokumentacji medycznej pacjenta załączono wpis dotyczący wystąpienia NMS.
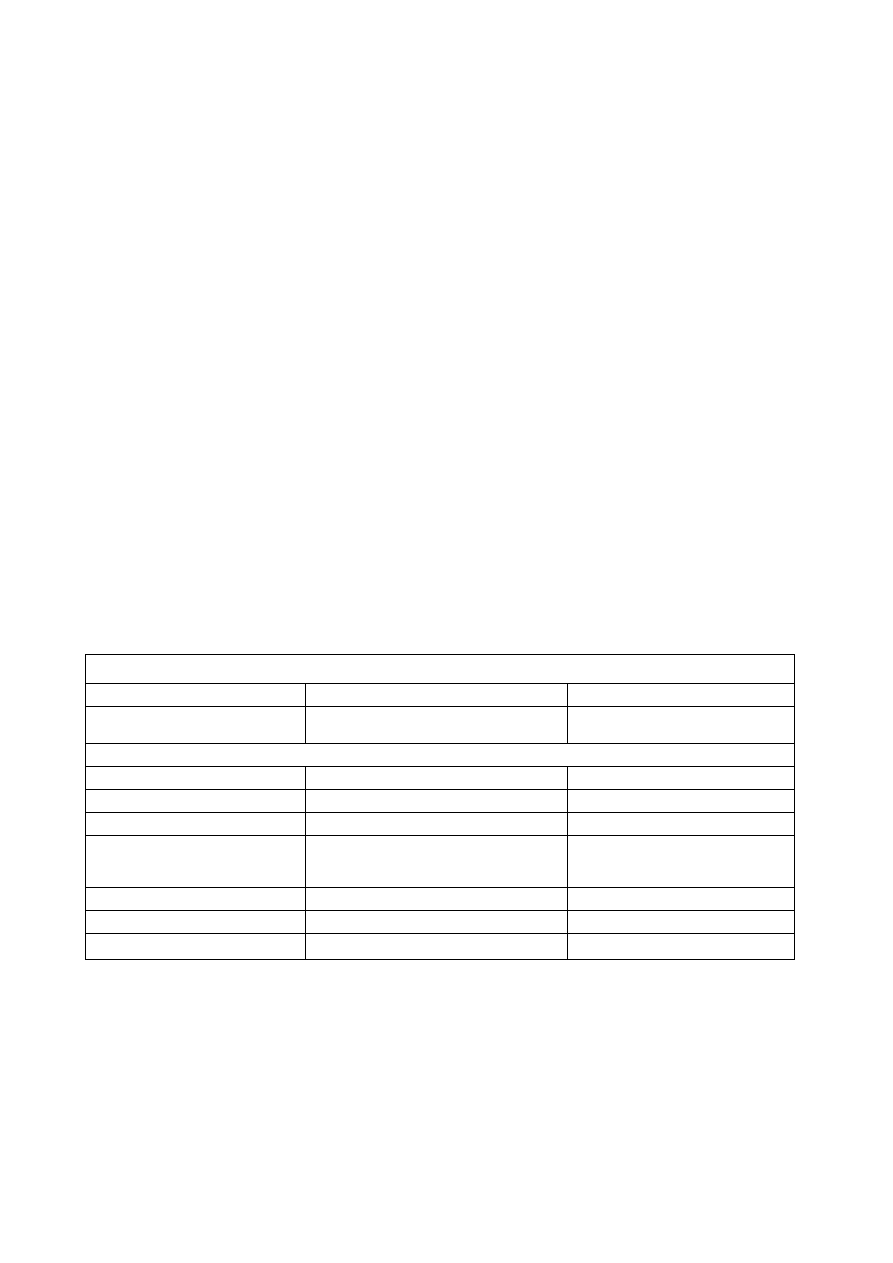
Leki, które mogą wywołać złośliwy zespól neuroleptyczny
Leki przeciwpsychotyczne.
Chlorpromazyna, klozapina (rzadko),
fluentyksol, flufenazyna, haloperidol,
loksapina, olanzapina, promazyna, kweflapina
(rzadko), risperidon, tiorydazyna.
Leki przeciwparkinsonowskie.
Amantadyna (przy odstawianiu leku), leki
antycholinergiczne (przy odstawianiu leków),
lewodopa (przy odstawianiu leku).
Leki przeciwdepresyjne. Amoksapina,
klomipramina, dezypramina, fenelzyna,
trymipramina, wenlafaksyna.
Inne. Karbamazepina (przy odstawianiu
leku), gancyklowir, siarczan żelaza, lit,
metylfenidat, metoklopramid, doustne leki
antykoncepcyjne.
s Różnicowanie NMS i katatonii
Objaw
NMS
Katatonia
Pacjent przyjmujący teki prze-
cfwpsychotyczne
Zazwyczaj
Nie zawsze
Objawy katatoniczne:
Objaw echo
Rzadko
Tak
Anibitendencje
Rzadko
Tak
Zastyganie
Rzadko
Tak
Hipertermia
.Zazwyczaj przed wystąpieniem odrętwienia
Zazwyczaj przed/w trakcie znacznego
pobudzenia
Sztywność mięśni
Tak
Tak
Wzrost poziomu leukocytów
Tak
Nie
Wzrost stężenia CK
Tak
Tak
Wyszukiwarka
Podobne podstrony:
postepowanie w naglych przypadkach psychiatrycznych
postepowanie w naglych przypadkach psychiatrycznych
Postępowanie w nagłych przypadkach książka
Golec, Kokoszka Postępowanie w nagłych zaburzeniach psychicznych(1)
16 Postepowanie lekarza w naglych zaburzeniach psychicznych, psychiatria konsultacyjna
1 Algorytm postepowania funkcjonariuszy w przypadku ujawnienia handlu ludźmi
von Plocki K A, Hulsey A W Rozpoznawanie i postępowanie doraźne w przypadku schorzeń morzyskowych
POSTEPOWANIE RATOWNICZE W PRZYPADKU NIEDROŻNOŚCI JELIT
Postępowanie w nagłych wypadkach ppt
Postpowanie w nagłych zaburzeniach psychicznych
Afazja 1 Standard postepowania logopedycznego w przypadkach afazji
Algorytmy postępowania w nagłych stanach kardiologicznych
więcej podobnych podstron