
OSTRE NIEDOKRWIENIE KOŃCZYN
Wytyczne TransAtlantic Inter-Society Consensus (TASC)
wg Management of peripheral arterial disease (PAD). TransAtlantic Inter-Society Consensus
(TASC). Section C: acute limb ischaemia
European Journal of Vascular and Endovascular Surgery, 2000; 19: S115-S143
Definicja ostrego niedokrwienia kończyn
Termin "ostre niedokrwienie kończyny" (ONK) oznacza szybko postępujące lub nagłe
upośledzenie ukrwienia kończyny, zwykle manifestujące się świeżymi objawami lub
nasileniem objawów już obecnych i często zagrażające utratą kończyny. Postęp miażdżycy
tętnic kończyn dolnych od chromania przestankowego do bólu spoczynkowego i owrzodzeń
niedokrwiennych może sprawiać wrażenie stopniowego, ale zazwyczaj jest wynikiem jednego
lub kilku ostrych epizodów nasilających wcześniejsze upośledzenie ukrwienia. Natomiast
ostre niedokrwienie kończyny może wystąpić u osoby, która wcześniej nie miała objawów
niedokrwienia. W chromaniu przestankowym dochodzi czasami do gwałtownego skrócenia
dystansu chromania (np. z 300 do 150 m), ale przyjęło się nie nazywać takiej sytuacji ostrym
niedokrwieniem.
Definicja ostrego niedokrwienia kończyn
Zalecenie: Ostrym niedokrwieniem nazywa się jakiekolwiek nagłe pogorszenie
ukrwienia kończyny grożące jej utratą.

Etiologia i obraz kliniczny ostrego niedokrwienia kończyn
Nasilenie niedokrwienia zależy przede wszystkim od lokalizacji i liczby zamkniętych naczyń
przez świeżą skrzeplinę lub materiał zatorowy oraz od wydolności istniejącego krążenia
obocznego. Wiąże się to częściowo z etiologią niedokrwienia. Znaczenie mają także
współistniejące zmiany miażdżycowe w tętnicy oraz wydolność dużego krążenia, zwłaszcza
w przypadku chorych w podeszłym wieku z niewydolnością serca.
Zamknięcie naczynia może być spowodowane przez zator, zakrzepicę lub obie te przyczyny
jednocześnie. Zator typowo umiejscawia się w łożysku naczyniowym "nieprzygotowanym"
na niedokrwienie, gdzie nie było bodźca do rozwoju krążenia obocznego, natomiast
zakrzepica powstaje na podłożu zmian miażdżycowych, które pobudzały tworzenie krążenia
obocznego, proporcjonalnie do gradientu ciśnienia przez zwężenie. Istnienie krążenia
obocznego często ogranicza nasilenie niedokrwienia w przypadku ostrej zakrzepicy. Z tego
powodu oraz wskutek nagłego występowania zator jest częstszą przyczyną ONK niż
zakrzepica. Podane tu cechy charakterystyczne są zwykle obecne, ale nie zawsze. Spotyka się
zakrzepicę o bardzo ostrym przebiegu i nieme zatory, zwłaszcza u chorych z upośledzoną
ś
wiadomością lub w czasie snu. W klasycznych przypadkach za zatorem przemawiają:
a) nagły początek;
b) znane źródło zatoru;np. migotanie przedsionków
c) wcześniejsze niewystępowanie chromania przestankowego;
d) prawidłowe tętno i skurczowe ciśnienie mierzone metodą doplerowską w drugiej
kończynie nieobjętej niedokrwieniem.
Ostra zakrzepica tętnicza powstająca na podłożu zmian miażdżycowych jest inną przyczyną
ostrego niedokrwienia kończyn. Typowo powstaje w tętnicy udowej powierzchownej, chociaż
może się umiejscawiać wszędzie - od aorty po tętnice palców. Czasami wywołuje ją
zwolnienie prądu krwi spowodowane zmniejszeniem rzutu serca - na przykład w zastoinowej
niewydolności serca lub w następstwie zawału serca. Rzadką przyczyną jest czynnik
miejscowy niezwiązany z miażdżycą - na przykład usidlenie tętnicy podkolanowej czy
zwyrodnienie torbielowate ściany tętnicy, które sprzyjają zakrzepicy. Zatory materiałem
pochodzącym z serca lub tętnic mogą się zatrzymywać w tętnicach zmienionych
miażdżycowo położonych dystalnie, co zaciemnia obraz kliniczny .
Umiejscowienie zamknięcia tętnicy warunkuje nasilenie niedokrwienia zależnie od liczby
innych osiowych tętnic kończyny na poziomie niedrożności i od możliwości wytworzenia
krążenia obocznego przez te tętnice. Na przykład tętnica podkolanowa jest jedyną osiową
tętnicą na poziomie kolana i dlatego jej zamknięcie na ogół powoduje ciężkie niedokrwienie.
Możliwości wytworzenia krążenia obocznego na poziomie tętnicy biodrowej wspólnej są
również ograniczone. Natomiast w udzie są 2 osiowe tętnice, a na goleni 3, i dlatego w
przypadku zamknięcia jednej z nich krew może płynąć na obwód przez pozostałe. Najlepiej

poznanym układem krążenia obocznego są zespolenia tętnicy głębokiej uda z siecią stawową
kolana; wydolne są również połączenia między tętnicą pośladkową górną (gałęzią tętnicy
biodrowej wewnętrznej) a tętnicą okalającą udo boczną od tętnicy głębokiej uda, które
funkcjonują w przypadku zmian obejmujących tętnicę biodrową zewnętrzną i tętnicę udową
wspólną (wg "Nomina Anatomica" jest to tętnica udowa; w odniesieniu do tego naczynia
przyjęto jednak nomenklaturę radiologiczną, która naczynie zwane anatomicznie tętnicą
udową dzieli na tętnicę udową wspólną [odcinek naczynia od więzadła pachwinowego do
odejścia tętnicy głębokiej uda] oraz tętnicę udową powierzchowną [odcinek naczynia od
odejścia tętnicy głębokiej uda do rozworu ścięgnistego przywodziciela]
Istotny jest również zasięg niedrożności, gdyż im dłuższy segment jest wyłączony z krążenia,
tym więcej odciętych naczyń krążenia obocznego. Zakrzepica zazwyczaj sięga do najbliższej
dużej gałęzi, ale zwolniony przepływ w segmencie poniżej niedrożności sprzyja szerzeniu się
zakrzepicy. W ten sposób dochodzi do szerzenia się zakrzepicy po incydencie zakrzepowo-
zatorowym, co uzasadnia wczesne zastosowanie leczenia heparyną
Ocena kliniczna ostrego niedokrwienia kończyny
Wywiad
Zbierając wywiad, należy się skupić na dwóch elementach: ocenie nasilenia niedokrwienia w
chwili badania (aktualnych dolegliwościach) i ustaleniu wcześniejszych dolegliwości i
przebytych zabiegów (np. chromanie przestankowe i wykonane w ostatnim czasie zabiegi na
tętnicach proksymalnych lub diagnostyczne cewnikowanie serca), danych potrzebnych do
ustalenia etiologii, przeprowadzenia diagnostyki różnicowej i rozpoznania istotnych chorób
współistniejących.
Aktualne dolegliwości
Objawy ONK to przede wszystkim ból i zaburzenia czynności kończyny. Należy ustalić, czy
ból pojawił się nagle, czas jego pojawienia się, umiejscowienie i natężenie, jak również
zmiany natężenia od chwili wystąpienia. Istotne znaczenie w podejmowaniu decyzji co do
postępowania mają natężenie i czas trwania bólu. Nagły początek może wskazywać etiologię
(tj. w zatorowości początek bólu jest bardziej nagły niż w zakrzepicy), a rodzaj bólu i jego
umiejscowienie są pomocne w diagnostyce różnicowej
Ból w ciężkim ONK różni się od niedokrwiennego bólu spoczynkowego w przewlekłym
ciężkim niedokrwieniu. Nie jest tak dobrze ograniczony do przodostopia i nie stwierdza się
wyraźnego zmniejszenia natężenia bólu po opuszczeniu kończyny. Natężenie bólu w obu tych
przypadkach bywa podobne, ale ból w ONK jest zazwyczaj bardziej rozlany, w cięższych

przypadkach sięga powyżej kostek. W lżejszych przypadkach może być nieobecny, a w
cięższych może z czasem dochodzić do zmniejszenia jego natężenia wraz z powstawaniem
krążenia obocznego lub upośledzeniem czucia bólu, gdy pogłębiają się zaburzenia czucia.
Dysfunkcja kończyny - jej osłabienie i zdrętwienie, zdradza zaburzenia nerwów ruchowych i
czuciowych zwykle towarzyszące ciężkiemu ONK. Ocena tych zaburzeń jest łatwiejsza w
trakcie badania przedmiotowego , ale wywiad umożliwia ustalenie, czy zaburzenie czynności
się pogłębia, czy też ustępuje.
Wcześniejsze dolegliwości
Należy ustalić, czy chory odczuwał ból kończyny (czy występowało u niego chromanie
przestankowe), czy wykonywano jakieś zabiegi w celu "poprawy krążenia", i czy wcześniej
rozpoznawano chorobę serca (np. migotanie przedsionków) lub tętniaki (potencjalne źródła
zatorów). Należy zapytać o poważne choroby współistniejące i czynniki ryzyka miażdżycy
(nadciśnienie tętnicze, cukrzycę, palenie tytoniu, zaburzenia lipidowe, zawały serca, udary
mózgu, zakrzepice i amputacje w wywiadzie rodzinnym). Znaczenie tych danych omówiono
w rozdziale Diagnostyka różnicowa.
Badanie przedmiotowe
Ostre niedokrwienie wywołuje 5 objawów: ból, brak tętna, zblednięcie, parestezje i porażenie
(w języku angielskim 5 x P: pain, pulselessness, pallor, paresthesias, paralysis Oczywiście
jest to uproszczenie, ale pomaga ono w badaniu przedmiotowym chorego. Niezmiernie ważne
przy ustalaniu poszczególnych objawów jest porównanie z drugą kończyną.
Tętno
Należy zbadać tętno . Ustalenie, czy tętna na danej tętnicy nie było już wcześniej, czy też jest
to świeży brak tętna u chorego na miażdżycę tętnic kończyn dolnych, może być trudne bez
wywiadu dotyczącego wcześniejszych dolegliwości, przeglądu wyników badań z poprzednich
wizyt i bez wyniku badania drugiej kończyny, na której stwierdza się podobne braki tętna. W
mikrozatorowości
materiałem
z
pękniętych
blaszek
miażdżycowych
i
zatorach
cholesterolowych tętno na stopie może być prawidłowe.
Zabarwienie i temperatura skóry

Należy ustalić nieprawidłowości zabarwienia i temperatury kończyny. Stwierdza się bladość,
zwłaszcza początkowo, ale z czasem równie często pojawia się sinica. Istotne jest
stwierdzenie oziębienia kończyny, zwłaszcza gdy temperatura skóry drugiej kończyny jest
prawidłowa. Należy ustalić, od jakiego poziomu zabarwienie i temperatura skóry stają się
nieprawidłowe. Miejsce to zwykle leży o segment poniżej zamknięcia tętnicy; trzeba je
powiązać z wynikiem badania tętna. Warto zaznaczyć na skórze ten poziom, gdyż z czasem
może się on zmieniać. Istotne znaczenie ma ocena czasu powrotu wypełnienia naczyń
włosowatych, chociaż zależy on od warunków otoczenia i wprawy osoby badającej. Należy
zaznaczyć, że jest to termin nieprecyzyjny, gdyż w istocie bada się czas potrzebny do
wypełnienia naczyń splotu warstwy podbrodawkowej skóry. W ONK wypełnianie jest
zwolnione lub naczynia się nie wypełniają - stwierdzenie tego zjawiska przemawia za
rozpoznaniem ONK. Warto też zwrócić uwagę na wypełnienie żył - a raczej brak wypełnienia
- zwłaszcza na grzbiecie stopy, gdzie wypełnione żyły oznaczają przynajmniej częściowo
zachowane krążenie w stopie.
Utrata czucia
Chorzy z ONK skarżą się na zdrętwienie lub parestezje, ale nie zawsze. Ponadto u chorych na
cukrzycę zaburzenia czucia mogą być związane z wcześniejszym uszkodzeniem nerwów, co
utrudnia ocenę. We wczesnym stadium niedokrwienia zaburzenia czucia bywają dyskretnie
wyrażone. Należy zaznaczyć, że do utraty czucia dotyku, rozróżnienia dwóch punktów,
wibracji i propriocepcji dochodzi dużo wcześniej niż do utraty czucia bólu głębokiego i
czucia ucisku.
Utrata funkcji motorycznej
Ubytki ruchowe są objawem ciężkiego niedokrwienia zagrażającego utratą kończyny. Wiąże
się to częściowo z faktem, że za ruchy stopy są odpowiedzialne głównie mięśnie położone
proksymalnie (zgięcie grzbietowe i podeszwowe wykonują mięśnie zaczynające się tuż
poniżej kolana), gdzie niedokrwienie jest znacznie mniejsze niż na obwodzie kończyny. Z
tego powodu, by stwierdzić wczesne osłabienie ruchowe, należy zbadać mięśnie stopy,
pamiętając o tym, że u części chorych są one słabo rozwinięte. Bardzo pomocne jest
porównanie z drugą kończyną.
Badanie podmiotowe i przedmiotowe mają przede wszystkim określić stopień ONK, co ma
zasadniczy wpływ na postępowanie doraźne (p. niżej). Sprowadza się to do stwierdzenia, czy
kończyna może przeżyć (jeśli nie będzie postępu niedokrwienia), czy istnieje bezpośrednie

niebezpieczeństwo jej utraty (jeśli szybko się nie poprawi jej perfuzji) i czy doszło już do
zmian nieodwracalnych, uniemożliwiających zachowanie sprawnej i niebolącej stopy.
Kończynę "zagrożoną" od kończyny "mogącej przeżyć" różnią 3 objawy: utrzymujący się ból,
utrata czucia i osłabienie mięśni. Stężenie mięśni, tkliwość lub ból przy ruchach biernych są
późnymi objawami zaawansowanego niedokrwienia i prawdopodobnej martwicy. Z tych
względów badanie przedmiotowe i podmiotowe są niezwykle ważne.
Diagnostyka różnicowa
Powinno się odpowiedzieć kolejno na 3 pytania:
1. Czy mamy do czynienia z chorobą przypominającą ONK?
2. Czy doszło do zamknięcia tętnicy z innego powodu niż miażdżyca? a jeśli nie, to
3. Czy przyczyną niedokrwienia jest zator, czy zakrzep w tętnicy?
Choroby, które mogą wywoływać lub przypominać ONK, zestawiono w tabeli 1.
Diagnostyka różnicowa ostrego niedokrwienia kończyn dolnych
1 choroby, których objawy mogą przypominać ostre niedokrwienie kończyn dolnych
- niewydolność serca (zwłaszcza gdy towarzyszą mu zmiany miażdżycowe w tętnicach)
- ostra zakrzepica żył głębokich
- ostra neuropatia uciskowa
2 niemiażdżycowe przyczyny ostrego niedokrwienia kończyn dolnych
- uraz tętnicy (zwłaszcza jatrogenny)
- rozwarstwienie aorty lub tętnicy dystalnej
- zapalenie tętnic przebiegające z zakrzepicą (np. zapalenie wielkokomórkowe, zakrzepowo-
zarostowe zapalenie tętnic)
- samoistna zakrzepica w stanach nadkrzepliwości
- torbiel podkolanowa z zakrzepicą

- zespół usidlenia tętnicy podkolanowej z zakrzepicą
- skurcz naczyniowy z zakrzepicą (np. w przewlekłym nadużywaniu preparatów sporyszu)
3 przyczyny ostrego niedokrwienia kończyn dolnych u chorych na miażdżycę
- zakrzepica tętnicy zwężonej przez zmiany miażdżycowe
- zakrzepica zespolenia omijającego
- zator materiałem pochodzącym z serca, tętniaka, blaszki miażdżycowej lub z krytycznie
zwężonej tętnicy, leżącej proksymalnie (w tym zatory cholesterolowe lub fragmentami
blaszek miażdżycowych i skrzeplinami w wyniku zabiegów śródnaczyniowych)
- zakrzep tętniaka (zwłaszcza tętnicy podkolanowej)
Choroby przypominające ONK
Skurcz tętnicy powodujący jej zamknięcie może wywołać objawy ONK. Należy też brać pod
uwagę 3 inne choroby, których obraz kliniczny może przypominać ONK: zmniejszenie rzutu
serca (zwłaszcza jeśli nakłada się na zmiany zarostowe tętnic), ostrą zakrzepicę żył głębokich
i ostrą neuropatię uciskową. Poza rzadkimi przypadkami, w których te dwa ostatnie stany
nakładają się na przewlekłe zmiany zarostowe tętnic, powinno się je odróżnić od ONK na
podstawie prawidłowego wyniku badania tętna. W ostrej neuropatii uciskowej, która
zazwyczaj dotyczy nerwu rdzeniowego, zabarwienie i temperatura skóry są na ogół
prawidłowe lub nadmierne, co zdarza się niezmiernie rzadko w niedokrwieniu powodującym
ból o podobnym natężeniu. W ostrej zakrzepicy żył głębokich może dochodzić do zsinienia i
oziębienia kończyny, a jej obrzęk może utrudniać badanie tętna. Obrzęk nie towarzyszy
natomiast ostremu zamknięciu tętnicy.
Jeśli badanie tętna na obwodzie kończyny sprawia trudności, odpowiedni napływ krwi do
stopy można wykazać, stwierdzając prawidłowy sygnał przepływu w tętnicach stopy w
badaniu doplerowskim. Badanie to jest też przydatne w przypadkach skurczu naczyniowego,
kiedy tętno jest zwykle słabo wyczuwalne. Sygnał przepływu bywa wówczas stłumiony, ale
jest jednoznacznie dwufazowy . Należy podkreślić, że rozpoznanie skurczu naczyniowego
ustala się poprzez wykluczenie innych przyczyn; przyczyny mechaniczne ONK są znacznie
częstsze. Poza tym nawet gdy mamy do czynienia z silnym skurczem naczyniowym,

zazwyczaj ma on jakąś przyczynę (np. przewlekłe przyjmowanie preparatów sporyszu lub
szybkie wstrzyknięcie dotętnicze), która wymaga ustalenia.
U chorych z niewydolnością serca, zwłaszcza gdy jest ona spowodowana arytmią, można
podejrzewać ONK szczególnie wówczas, gdy wcześniej stwierdzono objawy przewlekłego
niedokrwienia kończyn dolnych. Zmniejszony rzut serca powoduje nasilenie podmiotowych i
przedmiotowych objawów przewlekłego niedokrwienia. Ustalenie prawidłowego rozpoznania
jest łatwiejsze, jeśli się dysponuje danymi z wywiadu lub wynikami wcześniej
przeprowadzonego badania układu naczyniowego. Bez poprawy czynności serca
różnicowanie jest trudne, ponieważ można się opierać jedynie na niezwykle dużym nasileniu
niedokrwienia w stosunku do danej lokalizacji i zaawansowania zmian w tętnicach.
Zatorowość materiałem blaszki miażdżycowej (zatory kryształami cholesterolu)
Mikrozatorowość materiałem pochodzącym z blaszek miażdżycowych w tętnicach leżących
proksymalnie może się objawiać tak zwanym zespołem niebieskich palców (palce są
oziębione, bolesne i sine) lub plamistym przebarwieniem skóry przypominającym livedo
reticularis. Źródłem zatorów są zazwyczaj blaszki miażdżycowe o nieregularnym kształcie i
owrzodziałe (zwykle zlokalizowane w aorcie) lub blaszki zwężające światło tętnicy w stopniu
powodującym zawirowania przepływu krwi, słabo związane ze ścianą naczynia zanim dojdzie
do zakrzepicy (zwykle zlokalizowane w tętnicach biodrowych i udowych). Zatory
cholesterolowe, często mylone z "zapaleniem naczyń" lub kolagenozą, nie tyle stanowią
zagrożenie martwicą tkanek dystalnych (gdyż spowodowane przez nie zaburzenia przepływu
z czasem ustępują dzięki dobremu napływowi krwi na obwód), co zwiastują poważniejsze
problemy ze zmianami, z których pochodzą zatory. W takich przypadkach należy ustalić
ź
ródło zatorów, wykonując angiografię dwupłaszczyznową. Jeśli nie można opanować
zatorowości lekami przeciwkrzepliwymi, może być konieczne leczenie inwazyjne.
Zakrzepica tętniaka tętnicy podkolanowej
Uważa się, że zakrzepica tętniaka tętnicy podkolanowej jest przyczyną 10% przypadków
ONK u osób w wieku podeszłym. Często jest mylona z ostrym zatorem, a rozpoznanie jest
ustalane dopiero śródoperacyjnie. Przyczyną ciężkiego niedokrwienia w tym przypadku jest
zakrzepica naczynia, które wcześniej nie było zwężone i przez to nie doszło do rozwoju
krążenia obocznego, oraz fakt, że tętnica podkolanowa jest jedyną tętnicą osiową
przechodzącą przez kolano. Ponieważ tętniak w 50% przypadków występuje obustronnie,
stwierdzenie unoszącego tętna po drugiej stronie nasuwa właściwe rozpoznanie. Chorzy z
tętniakiem tętnicy podkolanowej mają często poszerzone tętnice udowe oraz tętniaka aorty
brzusznej. Metodą pozwalającą najszybciej potwierdzić rozpoznanie kliniczne jest badanie
duplex.

Uraz tętnicy i rozwarstwienie
Nietrudno rozpoznać jawny uraz tętnicy, ale urazy jatrogenne, zwłaszcza spowodowane
cewnikowaniem naczynia, często bywają przeoczone. Możliwość urazu tętnicy należy brać
pod uwagę u wszystkich hospitalizowanych chorych poddawanych zabiegom diagnostycznym
i leczniczym, u których doszło do zamknięcia tętnicy udowej. Urazy takie mogą powodować
rozwarstwienie ściany naczynia. Najczęstsze są nierozpoznane rozwarstwienia aorty
piersiowej, które mogą się rozszerzać w dół nie tylko do aorty brzusznej, ale nawet do jednej
z tętnic biodrowych. Rozdzierający ból między łopatkami lub ból pleców w połączeniu z
nadciśnieniem tętniczym jednoznacznie wskazują na rozwarstwienie aorty piersiowej, ale
objawy te mogą być maskowane przez objawy towarzyszące; poza tym chory nie zawsze
umie dobrze opisać swoje dolegliwości. Rozwarstwienie powinno się brać pod uwagę w
przypadkach ostrego jednostronnego zamknięcia tętnicy biodrowej.
Zapalenie tętnic
Zakrzepica segmentu naczyniowego może wikłać zapalenie wielkokomórkowe tętnic, ale - z
nieznanych powodów - dotyczy to częściej tętnic segmentu pachowo-ramiennego niż tętnic
udowych. Zazwyczaj stwierdza się wówczas znacznie przyspieszone opadanie krwinek
czerwonych. Zapalenie aorty i jej gałęzi (choroba Takayasu) rozwija się stopniowo i bardzo
rzadko obejmuje tętnice kończyn dolnych. W zakrzepowo-zarostowym zapaleniu tętnic
(chorobie Buergera) zakrzepica obejmuje zazwyczaj tętnice goleni i stóp, i rozwija się u
mężczyzn przed 45. rokiem życia palących tytoń, zgłaszających się z niedokrwiennymi
owrzodzeniami i ogniskami martwicy w dystalnych częściach kończyn. Rzadko bywa mylona
z ostrą zakrzepicą tętniczą na podłożu miażdżycy; natomiast czasami obraz kliniczny
przypomina ciężkie przewlekłe niedokrwienie spowodowane zmianami miażdżycowymi.
Zakrzepica tętnicza spowodowana nadkrzepliwością krwi
Zakrzepicę tętniczą spowodowaną nadkrzepliwością krwi charakteryzują: nietypowa
lokalizacja, nieobecność czynników ryzyka miażdżycy lub innych czynników sprzyjających
niedokrwieniu, młody wiek i dodatni wywiad osobniczy lub rodzinny w kierunku incydentów
zakrzepowych, w tym zakrzepicy żylnej. W takich przypadkach warto przeprowadzić badania
w kierunku nadkrzepliwości . Ostra zakrzepica tętnicza może być również następstwem
wrodzonej lub nabytej hiperhomocysteinemii.

Przewlekłe nadużywanie preparatów sporyszu
Kurcz tętnic w wyniku przewlekłego nadużywania preparatów sporyszu zdarza się rzadko.
Może objąć prawie wszystkie tętnice i bywa wikłany zakrzepicą. Tylko sporadycznie
prowadzi do bezpośredniego zagrożenia utratą kończyny.
Torbiele podkolanowe i usidlenie tętnicy podkolanowej
Torbiele podkolanowe i usidlenie tętnicy podkolanowej można rozpoznać, zanim dojdzie do
zakrzepicy, jeśli wywołują chromanie; często jednak zakrzepica jest pierwszym objawem.
Podobnie jak w przypadkach zakrzepicy tętniaka tętnicy podkolanowej niedokrwienie jest
zazwyczaj ciężkie. Za usidleniem tętnicy przemawia młody wiek pacjenta, natomiast torbiele
podkolanowe rozwijają się u osób starszych i mogą być trudne do odróżnienia od zmian
miażdżycowych. Nieobecność czynników ryzyka miażdżycy i lokalizacja niedrożności,
najlepiej dokumentowana za pomocą badania duplex, powinny w tych przypadkach wskazać
etiologię.
Badania pomocnicze u chorych z ostrym niedokrwieniem kończyny
Byłoby najlepiej, gdyby pacjenci z ONK przechodzili te same badania, co chorzy z objawami
przewlekłymi (Chromanie przestankowe - cz. I), ale ciężkość niedokrwienia i długi czas
upływający od wystąpienia niedokrwienia do dotarcia chorego do lekarza prawie nigdy nie
pozwalają na przeprowadzenie pełnej diagnostyki. Mimo wszystko powinno się spróbować
wykonać niektóre badania, takie jak obiektywna ocena krążenia tętniczego w kończynach
metodami nieinwazyjnymi i arteriografia. Trzeba też zbadać chorego pod kątem chorób serca
i możliwych źródeł zatorów. Powinno się ponadto rozpoznać istotne choroby współistniejące,
a także zmiany miażdżycowe w innych łożyskach naczyniowych, co ma służyć również do
oceny ryzyka operacji.
Arteriografia

Arteriografia jest najbardziej przydatną metodą lokalizacji niedrożności i oceny tętnic
położonych dystalnie (chociaż uwidocznienie tych naczyń w ostrej niedrożności może być
trudne). Często umożliwia odróżnienie zakrzepicy od zatoru, który daje obraz ostrego ucięcia
ś
wiatła naczynia lub wypukłego menisku, albo jest "obrysowany" przez środek cieniujący.
Pomaga również w kwalifikowaniu chorych do leczenia inwazyjnego - przezskórnego,
embolektomii przy użyciu cewnika Fogarty'ego lub otwartej operacji rewaskularyzacyjnej.
Ryzyko dodatkowego uszkodzenia ostro niedokrwionej kończyny i nerek przez środek
cieniujący trudno oddzielić od szkodliwych następstw samego niedokrwienia i reperfuzji. Na
szczęście obecnie szeroko dostępna technika subtrakcji cyfrowej (digital subtraction
angiography - DSA) pozwala znacznie zmniejszyć zagrożenia związane z użyciem środków
cieniujących. Większe znaczenie ma pytanie, czy opóźnienie leczenia związane z chęcią
wykonania angiografii nie zmniejszy szansy uratowania kończyny. Dlatego powinno się ją
wykonywać w przypadkach, gdy kończyna nie jest bezpośrednio zagrożona lub gdy
zagrożenie jest graniczne. Chorzy z bezpośrednim zagrożeniem utratą kończyny powinni być
natychmiast przetransportowani do sali operacyjnej w celu wykonania tromboembolektomii,
w trakcie której można śródoperacyjnie wykonać arteriografię.
Badanie doplerowskie
W przypadku ONK pomiary ciśnień segmentarnych metodą doplerowską zazwyczaj są
nieprzydatne. Kryteria oparte na gradiencie ciśnienia opracowane dla przewlekłego
niedokrwienia kończyn nie znajdują tu zastosowania. Nawet pomiar wskaźnika kostkowo-
ramiennego (ABI) nie pozwala jednoznacznie ocenić zagrożenia kończyny; jeśli udaje się
zmierzyć ABI, to kończyna nie jest zagrożona. Mimo tych ograniczeń warto zbadać tętnice
kończyny za pomocą ultradźwiękowego detektora doplerowskiego, gdyż zarejestrowanie
sygnałów przepływu tętniczego gdziekolwiek na stopie w istotny sposób wpływa na ocenę
stopnia niedokrwienia.
W czasie wojny w Wietnamie wykazano, że żołnierze z urazami tętnic kończyn, u których
stwierdzano ultradźwiękowym detektorem doplerowskim przepływ tętniczy na stopie lub na
poziomie kostek, mimo opóźnienia transportu do odległego szpitala wojskowego nie byli
bardziej zagrożeni utratą kończyny. Potwierdzono to następnie w warunkach pokojowych,
aczkolwiek opóźnienie transportu było nieporównywalnie mniejsze. Można jednak na tej
podstawie kwalifikować chorych do przeniesienia do pobliskiego szpitala, do wykonania
arteriografii i innych badań oraz do odstąpienia od natychmiastowej operacji w celu lepszego
przygotowania chorego do zabiegu. Obecność lub brak sygnału przepływu w tętnicach stopy
wspomaga kliniczną ocenę ciężkości niedokrwienia (p. rozdz. Klasyfikacja kliniczna ostrego
niedokrwienia kończyn). Obecność sygnału przepływu tętniczego świadczy o mniejszym
bezpośrednim zagrożeniu kończyny, natomiast brak sygnału niekoniecznie oznacza
bezpośrednie zagrożenie (tzn. wyniki fałszywie ujemne są znacznie częstsze niż fałszywie
dodatnie). Zdarza się też błędna interpretacja sygnału - uznanie sygnału przepływu żylnego za

przepływ tętniczy, przez co kończyna zdaje się mniej zagrożona niż w rzeczywistości - co
pociąga za sobą opóźnienie leczenia. Ryzyko nieprawidłowej interpretacji sygnału
doplerowskiego jest mniejsze, gdy badający ma odpowiednie doświadczenie, przy czym
należy podkreślić, że badanie doplerowskie nie zastępuje oceny klinicznej, lecz jest jedynie
jej uzupełnieniem. Jak wykazał Earnshaw, największe znaczenie ma obecność (lub
nieobecność) zaburzeń neurologicznych. Zagadnienie to omówiono bardziej szczegółowo w
rozdziale Algorytm postępowania.
Inne badania obrazowe
Badanie duplex
Badanie duplex znajduje zastosowanie w rozpoznawaniu i lokalizacji zamknięcia tętnicy, ale
jego przydatność w ONK nie została zbadana poza przypadkami urazów. Badanie to jest
niedostępne na większości oddziałów pomocy doraźnej, a poza tym preferuje się arteriografię,
która dostarcza więcej szczegółów pozwalających wybrać najlepszy sposób leczenia, i jest
niezbędna do zastosowania miejscowego leczenia fibrynolitycznego.
Angiografia rezonansu magnetycznego
Angiografia rezonansu magnetycznego (MRA) mogłaby znaleźć zastosowanie w diagnostyce
ONK, ale konieczne są dalsze badania w celu ustalenia, w jakim stopniu mogłaby zastąpić
angiografię konwencjonalną.
Obrazowanie w ostrym niedokrwieniu kończyn
Zalecenie: Jeśli to tylko możliwe, powinno się wykonać pełne badanie obrazowe (zazwyczaj
angiografię) przed podjęciem leczenia, w celu potwierdzenia rozpoznania, zlokalizowania i
określenia zasięgu niedrożności. Ogromne znaczenie ma to, aby wykonanie badania
obrazowego nie spowodowało szkodliwego opóźnienia leczenia.

Inne badania pomocnicze wykonywane rutynowo
Nawet w obliczu bezpośredniego zagrożenia kończyny należy wykonać podstawowe badania
krwi i ocenić ryzyko operacji. Trzeba natychmiast pobrać krew na badanie krzepliwości,
zanim poda się heparynę. U każdego chorego należy wykonać elektrokardiogram, a u chorych
z podejrzeniem zatoru - echokardiografię, gdy tylko będzie to możliwe. Ponieważ jednak
prawie wszyscy chorzy natychmiast otrzymują lek przeciwkrzepliwy, więc leczenie
niedokrwienia musi mieć pierwszeństwo. Należy sobie zdać sprawę z tego, że standardowe
badanie echokardiograficzne wystarcza tylko u części chorych i że może być konieczne
wykonanie badania przezprzełykowego. Diagnostykę można kontynuować, jeśli kończyna nie
jest zagrożona lub przestaje być zagrożona w wyniku leczenia. W przypadkach podejrzenia
mikrozatorów z prawidłowym tętnem na obwodzie wskazane bywa wykonanie badań
mikrokrążenia oraz poszukanie źródła zatorów.
Klasyfikacja kliniczna ostrego niedokrwienia kończyn
Zaleca się stosowanie przedstawionych poniżej kategorii do klasyfikacji nasilenia ostrego
niedokrwienia kończyny (tabela1). Kategorie te przyjęto za ostatnio zmodyfikowaną
klasyfikacją SVS/ ISCVS . Mają one ułatwić podejmowanie decyzji co do postępowania z
chorym.
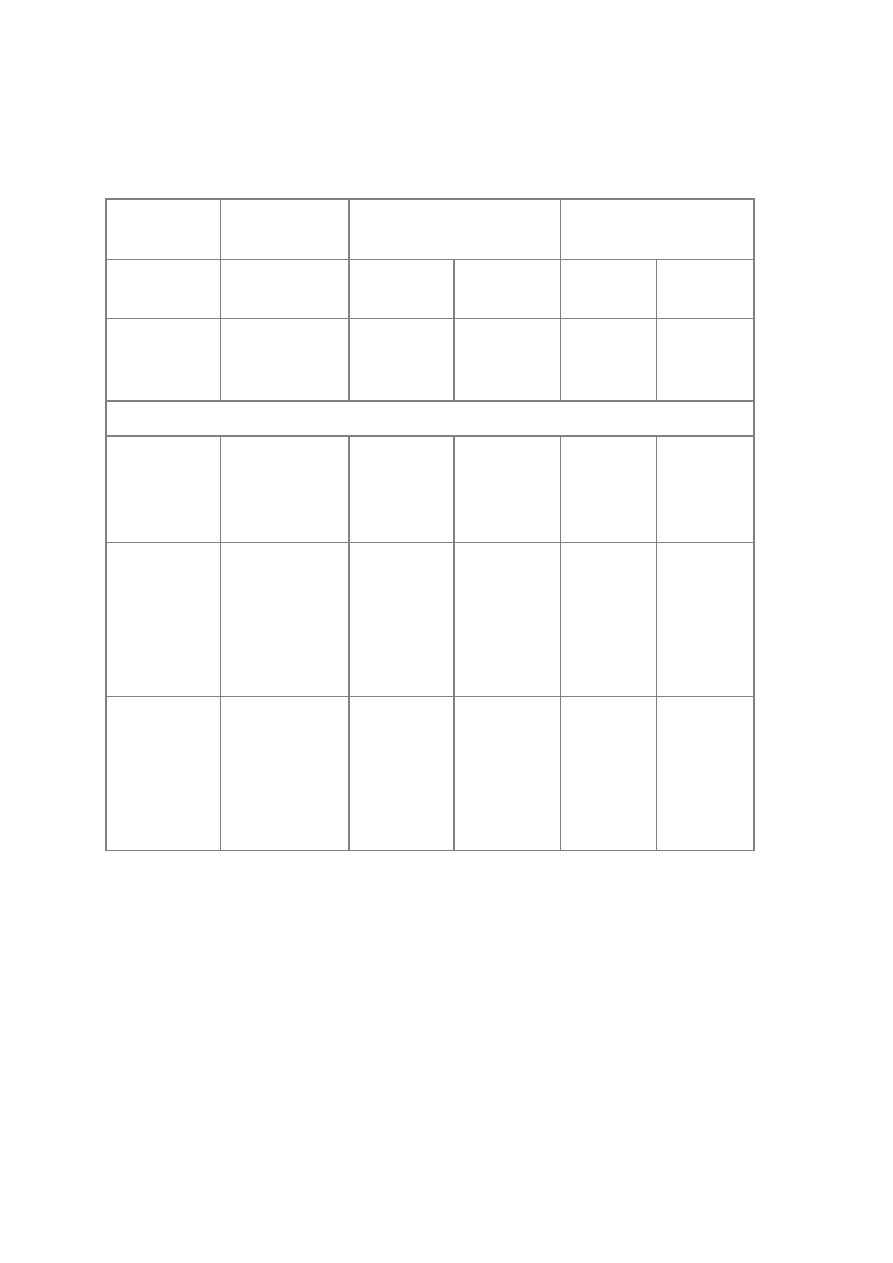
Tabela 1. Kategorie kliniczne ostrego niedokrwienia kończyn dolnych (zmodyfikowana
klasyfikacja SVS/ISCVS)
Kategoria
Opis/rokowani
e
Objawy kliniczne
Sygnał doplerowski
zaburzenia
czucia
osłabienie
mięśni
tętniczy
żylny
I.
przeżycie
kończyny
niezagrożone
nie
ma
bezpośredniego
zagrożenia
nie ma
nie ma
słyszalny
słyszalny
II. przeżycie kończyny zagrożone
a) granicznie
do uratowania,
jeśli
szybko
zastosuje
się
leczenie
minimalne
(palce)
lub
nie ma
nie ma
(często)
niesłyszaln
y
słyszalny
b)
bezpośrednio
do uratowania,
jeśli
natychmiast
przystąpi się do
rewaskularyzacj
i
nie
tylko
palce,
towarzyszy
ból
spoczynkow
y
niewielkie
lub
umiarkowan
e
(zazwyczaj
)
niesłyszaln
y
słyszalny
III.
niedokrwieni
e
nieodwracaln
e*
nieuchronna
wysoka
amputacja lub
trwałe
uszkodzenie
nerwów
duże,
całkowity
brak czucia
duże,
porażenie
(stężenie)
niesłyszaln
y
niesłyszaln
y
* We wczesnym etapie rozróżnienie między kategorią IIb i III może sprawiać trudności.
SVS/ISCVS - Society for Vascular Surgery/International Society for Cardiovascular Surgery
Kategorie nasilenia
I. Przeżycie kończyny niezagrożone
W tej kategorii aktualnie nie ma zagrożenia utratą kończyny, utrzymującego się bólu
niedokrwiennego ani ubytków neurologicznych, a krążenie w naczyniach włosowatych skóry

jest dostateczne, i w badaniu doplerowskim dobrze słychać sygnał przepływu w tętnicy na
stopie.
II. Przeżycie kończyny zagrożone
W tej kategorii niedokrwienie jest odwracalne i kończynę można uratować i uniknąć wysokiej
amputacji, jeśli szybko udrożni się tętnicę. Do celów terapeutycznych wyróżnia się dwie
podgrupy (różnice między nimi szczegółowo przedstawiono w tabeli 2): IIa - zagrożenie
graniczne i IIb - zagrożenie bezpośrednie. W żadnym z tych przypadków nie stwierdza się
dobrze słyszalnego sygnału przepływu w tętnicach stopy. Chorzy z zagrożeniem granicznym
(IIa) mogą zgłaszać zdrętwienie kończyny, a w badaniu stwierdza się przejściowe lub
niewielkie zaburzenia czucia ograniczone do palców. Nie występuje ciągły ból. Natomiast w
zagrożeniu bezpośrednim (IIb) występuje ciągły ból niedokrwienny, zaburzenia czucia
powyżej palców, utrzymująca się całkowita utrata czucia w obrębie palców lub niedowład
albo porażenie.
III. Rozległe, nieodwracalne zmiany niedokrwienne
W tej kategorii zazwyczaj konieczna jest wysoka amputacja lub dochodzi do znacznego,
trwałego uszkodzenia mięśni i nerwów, niezależnie od zastosowanego leczenia. Stwierdza się
duże zaburzenia czucia i porażenie mięśni sięgające powyżej stopy, brak wypełnienia naczyń
włosowatych na obwodzie lub objawy bardziej zaawansowanego niedokrwienia (np. stężenie
mięśni lub marmurkowate zabarwienie skóry). Nie rejestruje się sygnału przepływu ani w
ż
yłach, ani w tętnicach stopy. Jak przy wszystkich próbach klasyfikacji, ostre rozgraniczenie
nie jest możliwe, gdyż nasilenie zmian zmienia się w sposób ciągły, a nie skokowy. Z tego
powodu u nielicznych zaliczonych do kategorii III - z pozornie nieodwracalnymi zmianami -
można uratować kończynę, jeśli natychmiast wdroży się skuteczne leczenie.
Nadal poszukuje się lepszego sposobu oceny żywotności tkanek, ponieważ nie zawsze można
pewnie przewidzieć, czy niedokrwienie jest odwracalne i czy można uratować stopę lub
kończynę, nawet mając spore doświadczenie kliniczne. Niemniej jednak się uznaje, że
przydzielenie chorych do tych 3 kategorii jest celowe, nie tylko dla porównywania wyników
leczenia, lecz także dla wyboru najlepszego sposobu terapii w poszczególnych przypadkach.
Na jednym biegunie nasilenia niedokrwienia są chorzy z jednoznacznie niezagrożonymi
kończynami, u których jest czas na szczegółową diagnostykę. W tej grupie ostatecznie
interwencja może nawet okazać się niepotrzebna. Na drugim biegunie zaś są chorzy, u

których nieuchronnie dojdzie do wysokiej amputacji lub trwałych uszkodzeń mięśni i
nerwów. W tej grupie osiągnięcie celu leczenia - czyli niebolącej i w pełni sprawnej kończyny
- jest niemożliwe, niezależnie od szybkości podjęcia rewaskularyzacji i jej zakresu. Brak
sygnału przepływu w żyłach w tych przypadkach oznacza zupełne ustanie krążenia. Za
pomocą ultradźwiękowego detektora doplerowskiego zazwyczaj stwierdza się nad głównymi
ż
yłami kończyny sygnał spontanicznego przepływu, który jest synchroniczny z oddychaniem
i może nie być rejestrowany obwodowo, na przykład nad żyłą piszczelową tylną. Nawet
obwodowo stwierdza się jednak nagły wzrost prędkości przepływu przy ucisku tkanek
położonych dystalnie. Brak jakichkolwiek sygnałów przepływu (spontanicznego czy
wymuszonego) nad żyłami towarzyszącymi tętnicom stopy uznaje się więc za objaw
zupełnego ustania krążenia.
Między tymi skrajnościami znajduje się grupa chorych o pośrednim zagrożeniu, u których
uratowanie kończyny zależy od szybkiej rewaskularyzacji. Tych chorych zwykle trzeba
natychmiast przetransportować do sali operacyjnej bez wcześniejszego wykonywania
arteriografii, ograniczając się do minimum badań diagnostycznych. Gdyby nie nastąpił postęp
w leczeniu fibrynolitycznym, wystarczałby podział na te trzy grupy chorych, mimo że nie w
pełni koreluje on z rokowaniem. Okazało się bowiem, że wśród chorych z kończyną
zagrożoną można wyodrębnić podgrupę (typowo są to pacjenci bez sygnału przepływu w
tętnicach stopy w badaniu doplerowskim, ale z niewielkimi lub przemijającymi zaburzeniami
czucia), w której można uratować kończynę, stosując podejście bardziej czasochłonne niż
operacja, to znaczy miejscowe leczenie fibrynolityczne za pomocą cewnika wprowadzonego
do skrzepliny (catheter-directed thrombolysis - CDT). Zmodyfikowana technika CDT i
stosowanie dużych dawek leków umożliwiają obecnie poprawę perfuzji kończyny w znacznie
krótszym czasie. Innymi technikami wewnątrznaczyniowymi służącymi do usuwania
skrzeplin i zatorów są: przezskórna trombektomia aspiracyjna (percutaneous aspiration
thrombectomy - PAT) i przezskórna trombektomia mechaniczna (percutaneous mechanical
thrombectomy - PMT).
W kategorii II wyróżnia się obecnie dwie grupy. U chorych należących do grupy IIa jest czas
na wykonywanie angiografii lub innych koniecznych badań diagnostycznych, zanim się
wybierze najlepszą w danym przypadku metodę leczenia (jest to możliwe pod warunkiem, że
w trakcie całego procesu diagnostycznego chory jest ściśle monitorowany). W grupie IIb
konieczna jest natychmiastowa rewaskularyzacja. W pourazowym ONK jednoznacznie
wykazano zależność między częstością utraty kończyny a czasem upływającym od urazu do
wdrożenia leczenia rewaskularyzacyjnego. Z tego doświadczenia logicznie wynika, że czas
jest głównym czynnikiem warunkującym powodzenie leczenia ONK niezależnie od etiologii.
Stwierdzenie to oraz fakt, że rozpoznanie można zazwyczaj ustalić na podstawie wywiadu i
badania
przedmiotowego
uzupełnionego
badaniem
doplerowskim,
nakłada
dużą
odpowiedzialność na lekarza, który pierwszy bada chorego.
Klasyfikacja ostrego niedokrwienia kończyn

Zalecenie: Klasyfikacja ostrego niedokrwienia kończyn powinna być powiązana z
rozpoznaniem i sposobem leczenia, i dobrze rozróżniać chorych o różnym rokowaniu.
I. Przeżycie kończyny niezagrożone: nie ma bezpośredniego zagrożenia, zaburzeń czucia i
osłabienia mięśni, obecny sygnał przepływu w tętnicach.
IIa. Zagrożenie graniczne: do uratowania, jeśli szybko zastosuje się leczenie, obecne
minimalne zaburzenia czucia, bez osłabienia mięśni, często brak sygnału przepływu w
tętnicach.
IIb. Zagrożenie bezpośrednie: do uratowania, jeśli natychmiast przystąpi się do
rewaskularyzacji, obecne zaburzenia czucia, ból spoczynkowy (nie tylko palców), niewielkie
lub umiarkowane osłabienie mięśni, zwykle brak sygnału przepływu w tętnicach.
III. Niedokrwienie nieodwracalne: nieuchronna wysoka amputacja lub trwałe uszkodzenie
nerwów bądź mięśni, jeśli dojdzie do istotnego opóźnienia interwencji leczniczej; obecna
całkowita utrata czucia i porażenie kończyny, brak sygnału przepływu w tętnicach i w żyłach.
Pilność rozpoznania ostrego niedokrwienia kończyny
Zalecenie: Konieczne jest pilne ustalenie stopnia ostrego niedokrwienia kończyny i jego
prawdopodobnej przyczyny. Czas upływający do rozpoznania i powodzenie leczenia są
odwrotnie proporcjonalne.
Postępowanie doraźne w ostrym niedokrwieniu kończyny
ONK wymaga niezwłocznego wdrożenia leczenia. Podstawowe znaczenie ma jak najszybsze
udrożnienie tętnicy, gdyż ryzyko utraty kończyny wzrasta wraz z czasem niedokrwienia.
Dowiedziono, że częstość amputacji jest wprost proporcjonalna do czasu upływającego od
wystąpienia ONK do interwencji (6% amputacji <12 h, 12% - 13-24 h, 20% - >24 h). Dlatego
tak ważne jest niewykonywanie żadnych badań diagnostycznych, które nie są niezbędne do
wyboru postępowania leczniczego, i niezwłoczne rozpoczęcie przygotowań do określonej
interwencji.
Natychmiastowe wdrożenie leczenia przeciwkrzepliwego heparyną zmniejsza częstość
powikłań i śmiertelność (w porównaniu z postępowaniem, w którym nie stosuje się leków
przeciwkrzepliwych) i stanowi składową strategii leczniczej. Chroni nie tylko przed
powiększeniem się zakrzepów, ale również - w przypadku zatorowości - przed kolejnymi
zatorami. Z tych powodów w doraźnym postępowaniu w ONK stosuje się heparynę. Podanie
heparyny można na krótko opóźnić w przypadkach, w których do dalszego leczenia konieczne
jest wykonanie znieczulenia zewnątrzoponowego lub podpajęczynówkowego. Należy

opanować ból, stosując odpowiednie metody analgezji. Pomocna bywa tlenoterapia, za którą
przemawiają pewne obserwacje doświadczalne. W razie potrzeby należy wdrożyć leczenie
zastoinowej niewydolności serca lub nadkomorowych bądź komorowych zaburzeń rytmu. Są
to niezbędne składowe postępowania, o ogromnym znaczeniu dla powodzenia leczenia;
należy je wdrożyć równocześnie z leczeniem rewaskularyzacyjnym, nie czekając na jego
przeprowadzenie.
Nie ma dowodów, że leki działające na naczynia są pomocne w leczeniu ONK; to samo
odnosi się do sympatektomii. Jeśli to tylko możliwe, należy prostymi sposobami zwiększać
perfuzję - tak przed zabiegiem, jak i po zabiegu, a u chorych z niedokrwieniem granicznym i
obciążonych dużym ryzykiem operacyjnym próbować w ten sposób uniknąć operacji. Do
sposobów tych należą: utrzymywanie stopy poniżej poziomu ciała, unikanie zewnętrznego
nacisku na piętę i wyniosłości kostne, unikanie skrajnych temperatur (zimno wywołuje skurcz
naczyń, a ciepło przyspiesza metabolizm i zwiększa zapotrzebowanie na sprawne krążenie),
maksymalizacja utlenowania tkanek i wyrównanie niedociśnienia tętniczego. Łącznie z
zabiegami poprawiającymi czynność serca sposoby te mogą się okazać skuteczne w leczeniu
ONK.
Podsumowanie: Chociaż naturalnym celem leczenia jest ratowanie kończyny, to powinno się
mieć przede wszystkim na uwadze ratowanie życia, nawet kosztem kończyny. Wspomniane
powyżej sposoby powinny stanowić integralne składowe postępowania u wszystkich chorych
z ONK.
Leczenie przeciwkrzepliwe w ostrym niedokrwieniu kończyn
Zalecenie: Bezpośrednio po rozpoznaniu ostrego niedokrwienia kończyny powinno się podać
dożylnie heparynę w pełnej dawce leczniczej, pod warunkiem że nie ma przeciwwskazań do
leczenia heparyną i że nie planuje się znieczulenia zewnątrzoponowego lub
podpajęczynówkowego.
Heparyna stosowana podskórnie w ostrym niedokrwieniu kończyn
Istnieje potrzeba rozstrzygnięcia, czy u chorych z ostrym niedokrwieniem kończyn można
zastąpić dożylne podanie heparyny niefrakcjonowanej przed leczeniem rewaskularyzacyjnym
wstrzyknięciami podskórnymi heparyny niefrakcjonowanej lub drobnocząsteczkowej.
Leki działające na naczynia i sympatektomia w ostrym niedokrwieniu kończyn

Zalecenie: Nie ma dowodów, że leki "naczyniowe" lub sympatektomia mają korzystny wpływ
w ostrym niedokrwieniu kończyn.
Zabiegi wewnątrznaczyniowe w ostrym niedokrwieniu kończyn
Leczenie fibrynolityczne
Standardową angiografię wykonuje się tylko u chorych, u których jest na to czas
(niedokrwienie kategorii I lub IIa). W wielu takich przypadkach miejscowe (celowane)
leczenie fibrynolityczne przez cewnik wprowadzony do skrzepliny jest metodą pierwszego
wyboru, w zależności od obrazu angiograficznego i innych czynników. Wybór zależy od
lokalizacji i anatomii zmian, czasu trwania zamknięcia, typu zmian (zakrzep lub zator),
chorób współistniejących i zagrożeń związanych z operacją (np. embolektomię wykonuje się
w znieczuleniu miejscowym, a wszczepienie pomostu omijającego w znieczuleniu ogólnym).
Należy oczywiście sprawdzić, czy nie ma przeciwwskazań do leczenia fibrynolitycznego.
Jako metoda mniej inwazyjna, mogąca wyeliminować konieczność lub zmniejszyć zakres
leczenia operacyjnego, miejscowe leczenie fibrynolityczne jest często metodą pierwszego
wyboru u chorych z niedokrwieniem w stadium I i IIa. W tych przypadkach, bezpośrednio po
wykonaniu angiografii, przez niedrożny segment tętnicy przeprowadza się prowadnik. Jeśli to
się uda, przystępuje się do wlewu leku fibrynolitycznego do skrzepliny. Jeśli nie udaje się
przeprowadzić prowadnika przez zmianę, można spróbować wlewu leku przez cewnik
pozostawiony tuż powyżej, w nadziei że ułatwi to późniejsze wprowadzenie go do skrzepliny.
Okres od rozpoczęcia wlewu i wprowadzenia cewnika w pożądane miejsce nie powinien
przekroczyć 6 godzin. Każde pogorszenie stanu ukrwienia w trakcie trwania miejscowej
fibrynolizy sygnalizuje potrzebę przerwania wlewu i przeprowadzenia operacji.
Czynniki do uwzględnienia przy wyborze sposobu leczenia ostrego niedokrwienia kończyny
Zalecenie: Wybór interwencji w leczeniu ostrego niedokrwienia kończyn powinien być
uzależniony od:
- lokalizacji i anatomii zmiany zamykającej tętnicę
- czasu trwania niedokrwienia
- typu zmiany (zator lub zakrzep)
- ryzyka związanego z chorobami współistniejącymi
- ryzyka operacyjnego

- przeciwwskazań do leczenia fibrynolitycznego.
Leczenie fibrynolityczne po wykonaniu arteriografii u chorych z ostrym niedokrwieniem
kończyny
Zalecenie: Jeśli po wykonaniu arteriografii podejmie się decyzję o rozpoczęciu leczenia
fibrynolitycznego, powinno się zastosować fibrynolizę miejscową, polegającą na wlewie leku
do skrzepliny. Leczenie takie można z powodzeniem zastosować u większości chorych.
Celowane (miejscowe) leczenie fibrynolityczne ma przewagę teoretyczną i praktyczną nad
tromboembolektomią. Uraz śródbłonka tętnicy jest mniejszy, a dzięki możliwości uzyskania
obrazów angiograficznych można ustalić rodzaj zmiany (zator lub zakrzep) i uwidocznić
naczynia poniżej niedrożności. Jednoznacznie wykazano przewagę leczenia miejscowego nad
dożylnym, i tej drugiej metody nie powinno się stosować w ONK. Sugeruje się ponadto, że
stopniowa reperfuzja pod niskim ciśnieniem, typowa dla fibrynolizy celowanej, może być
korzystniejsza od nagłej, wysokociśnieniowej reperfuzji po rewaskularyzacji operacyjnej.
Leczenie fibrynolityczne lekami podawanymi dożylnie w dużych dawkach w niedrożności
tętnic
Zalecenie: W leczeniu niedrożności tętnic kończyn dolnych nie powinno się podawać obecnie
dostępnych leków fibrynolitycznych dożylnie w dużych dawkach.
Podając dotętniczo streptokinazę, tkankowy aktywator plazminogenu lub urokinazę, można
uzyskać rekanalizację u większości odpowiednio dobranych chorych. Po udrożnieniu
naczynia z zakrzepem powstałym na podłożu zmian miażdżycowych można je następnie
skorygować, wykonując zabieg przezskórny lub operację rekonstrukcyjną, w celu
zapewnienia długotrwałej drożności. Przeciwwskazania do leczenia fibrynolitycznego podano
w tabeli 3.
Przeciwwskazania do leczenia fibrynolitycznego
1 przeciwwskazania bezwzględne
- rozpoznany incydent naczyniowomózgowy (w tym przemijający napad niedokrwienny w
ciągu ostatnich 2 miesięcy)
- czynna skaza krwotoczna

- krwawienie z przewodu pokarmowego (w ciągu ostatnich 10 dni)
- operacja neurochirurgiczna (wewnątrzczaszkowa, rdzeniowa) w ciągu ostatnich 3 miesięcy
- uraz wewnątrzczaszkowy w ciągu ostatnich 3 miesięcy
2 przeciwwskazania względne
- resuscytacja krążeniowo-oddechowa w ciągu ostatnich 10 dni
- rozległa operacja nienaczyniowa lub uraz w ciągu ostatnich 10 dni
- niekontrolowane nadciśnienie tętnicze (skurczowe >180 mm Hg lub rozkurczowe >110 mm
Hg)
- nakłucie naczynia, którego nie można ucisnąć
- guz wewnątrzczaszkowy
- operacja oka w ostatnim czasie
3 przeciwwskazania o mniejszym znaczeniu
- niewydolność wątroby, zwłaszcza z zaburzeniami krzepnięcia
- bakteryjne zapalenie wsierdzia
- ciąża
- krwotoczna retinopatia cukrzycowa
Inne techniki wewnątrznaczyniowe
Gdy w wyniku skutecznej fibrynolizy dochodzi do odsłonięcia miejscowej zmiany
naczyniowej (np. krótkoodcinkowego zwężenia tętnicy), atrakcyjną opcją terapeutyczną staje
się przezskórna plastyka balonowa (PTA). Zwężenia i niedrożności są bardzo rzadko jedyną
przyczyną ONK czy nawet nasilonych objawów przewlekłego niedokrwienia, ale
predysponują do powstania zakrzepu, i dlatego wymagają leczenia, aby uniknąć nawrotu
zakrzepicy.
Do niedawna podstawowymi metodami leczenia zakrzepicy i zatorowości tętniczej były
miejscowe fibrynoliza i i trombektomia operacyjna. Alternatywnymi sposobami leczenia
wewnątrznaczyniowego ONK stały się przezskórna trombektomia aspiracyjna (PAT) oraz
przezskórna trombektomia mechaniczna (PMT).
U chorych obciążonych dużym ryzykiem, u których leczenie operacyjne w jakiejkolwiek
formie jest bardzo niebezpieczne, bezpieczniejsza od operacji w trybie doraźnym może się
okazać któraś z tych nowych technik - PAT lub PMT.
Leczenie operacyjne
Wskazania
Niezwłoczna operacja rewaskularyzacyjna jest wskazana w przypadku ciężkiego
niedokrwienia kończyny, czyli w stadium IIb i wczesnym stadium III. W razie zatoru tętnicy
niezmienionej miażdżycowo zazwyczaj preferuje się embolektomię. Zatory tętnic
niezmienionych miażdżycowo zwykle powodują ciężkie niedokrwienie (stadium IIb lub III) i
dlatego najlepiej leczyć je operacyjnie. Wybierając między rewaskularyzacją przezskórną i
operacyjną, należy mieć na uwadze fakt, że od podjęcia decyzji o operacji do uzyskania
reperfuzji kończyny może upłynąć znacznie więcej czasu, niż można by się było spodziewać,
a przyczyną opóźnienia bywają czynniki niezależne od chirurga (tj. dostępność sali
operacyjnej, przygotowania do znieczulenia czy szczegóły techniczne związane z
przeprowadzeniem operacji).
Wskazania do operacji w ostrym niedokrwieniu kończyny
Zalecenie: Niedokrwienie stwarzające bezpośrednie zagrożenie kończyny (stadium IIb i
wczesne stadium III) najlepiej leczyć operacyjnie.
Technika operacji
Jeśli zatory lokują się w bliższej części kończyny lub gdy są powody, by sądzić, że utkwiły w
tętnicach bez zmian miażdżycowych, najlepiej usuwać je operacyjnie. Jeśli nie wydobywa się
już więcej skrzeplin, należy wykonać angiografię lub angioskopię, aby ocenić naczynia leżące
dystalnie. W 1/3 przypadków część skrzeplin pozostaje i upośledzając odpływ krwi na
obwód, może stać się przyczyną niepowodzenia leczenia. Najczęściej wykonuje się
angiografię pod koniec operacji, przed zeszyciem tętnicy. W celu sprawdzenia efektu zabiegu
polecana jest też fiberoendoskopia, ale metoda ta prawdopodobnie jest niewystarczająca do
oceny tętnic na obwodzie.
Skrzepliny w tętnicach dystalnych można rozpuścić, stosując śródoperacyjnie leczenie
fibrynolityczne. Wstrzykuje się na krótko do tętnicy dużą dawkę leku fibrynolitycznego, a

potem przepłukuje naczynie lub powtarza embolektomię. Następnie powinno się ponownie
wykonać angiografię oraz przeprowadzić ocenę kliniczną i badanie doplerowskie kończyny
na stole operacyjnym. W ten sposób można ustalić, czy operacja doprowadziła do
wystarczającej poprawy, czy też konieczne są kolejne próby usunięcia skrzepliny lub nawet
wszczepienie pomostu omijającego. Zaleca się także przezskórną aspirację skrzepliny lub
leczenie fibrynolityczne w trybie odroczonym, gdy zmniejszy się ryzyko krwotoku. Należy
kontynuować wysiłki aż do momentu, gdy przeżycie kończyny wydaje się zapewnione.
Ostatnią deską ratunku jest technika izolowanej perfuzji kończyny, która ogranicza
ogólnoustrojowe skutki fibrynolizy.
Inaczej niż w przypadkach zatorów w zakrzepicy tętniczej należy znaleźć nie tylko pozostałą
skrzeplinę, ale i zmianę, która spowodowała zakrzep. Zmiany zwężeniowe można często
podejrzewać na podstawie zmian oporu przy wyciąganiu cewnika Fogarty'ego czy potrzeby
opróżniania balonika cewnika w niektórych miejscach przy jego wyciąganiu. Angiografia
wykonana na stole operacyjnym pomaga w tych przypadkach rozstrzygnąć, czy należy w
danym przypadku wykonać PTA, czy też wszczepić pomost omijający. Na szczęście
zakrzepica wikłająca zwężenie - dzięki wytworzonemu wcześniej krążeniu obocznemu -
powoduje zazwyczaj niedokrwienie o mniejszym nasileniu. W takiej sytuacji chorzy mogą
uniknąć operacji i zostać poddani miejscowemu leczeniu fibrynolitycznemu.
Angiografia okołooperacyjna
Zalecenie: Jeśli obraz kliniczny nie wskazuje jednoznacznie, że dostateczne krążenie w
kończynie zostało przywrócone, czyli nie stwierdza się dobrze wypełnionego tętna,
reaktywnego przekrwienia lub bardzo dobrego sygnału przepływu nad tętnicami dystalnymi
w badaniu doplerowskim - należy wykonać śródoperacyjnie angiografię po to, by
zlokalizować pozostałe zwężenia lub niedrożności wymagające dalszego leczenia. Badanie
należy powtarzać, aż stwierdzi się usunięcie wszystkich skrzeplin.
Problemy okresu pooperacyjnego
Uszkodzenia reperfuzyjne
Uszkodzenia reperfuzyjne należą do najczęstszych powikłań. Nagłe przywrócenie napływu
utlenowanej krwi do niedokrwionych mięśni prowadzi do wytwarzania i uwalniania wolnych
rodników tlenowych, a wtórnie - do uszkodzenia komórek. Jeśli się nie spodziewa lub nie
rozpozna tego powikłania, może się szybko rozwinąć zespół uciskowy przedziałów
mięśniowych i martwica mięśni. Leczenie polega na nacięciu powięzi (fascjotomia).
Zapobieganie uszkodzeniom reperfuzyjnym jest tematem wielu badań eksperymentalnych, ale

dotychczas nie znaleziono skutecznego leczenia farmakologicznego do stosowania w praktyce
klinicznej.
Do odległych powikłań należy też utrzymywanie się upośledzenia czucia i funkcji
motorycznej. Utrata czucia w palcach i stopie zagraża powstaniem owrzodzeń
neurotroficznych. Spotyka się je częściej u chorych z upośledzeniem funkcji motorycznej.
Najczęstszą postacią przetrwałych zaburzeń nerwowych jest polineuropatia, ale opisywano
również uszkodzenia pojedynczych nerwów. Do objawów uszkodzenia nerwów należą zaniki
krótkich mięśni stopy połączone z bolesnymi dysestezjami, czego efektem są zaburzenia
chodu. Leczenie polega na stosowaniu leków uśmierzających ból, butów ortopedycznych i
fizjoterapii do chwili poprawy funkcji neuromotorycznych. Może to wymagać wielu miesięcy
intensywnego leczenia.
Fascjotomia
Rutynowe wykonywanie fascjotomii w każdym przypadku byłoby nie do przyjęcia i
powodowałoby wiele skutków niepożądanych, niemniej jednak w praktyce fascjotomię często
wykonuje się zbyt późno. W celu ułatwienia decyzji o wykonaniu fascjotomii wprowadzono
do praktyki pomiary ciśnienia w przedziałach mięśniowych. Nie ma jednak powszechnie
przyjętej wartości ciśnienia, przy której powinno się wykonać fascjotomię. Należy ją również
wykonać, jeśli po rewaskularyzacji obserwuje się narastanie niedokrwienia bez cech
ponownego zamknięcia tętnicy. Konieczne jest wówczas długie nacięcie skóry i otwarcie
wszystkich przedziałów mięśniowych aż do warstwy głębokiej grupy tylnej mięśni goleni,
chyba że oglądając kończyny, stwierdzi się, iż nie ma martwicy mięśni ani obrzęku.
Fascjotomia w ostrym niedokrwieniu kończyn
Zalecenie: Należy wykonać fascjotomię jako pierwotny zabieg, jeśli ostre ciężkie
niedokrwienie trwa długo lub gdy pojawiają się objawy narastania ciśnienia w przedziałach
mięśniowych, niezależnie do tego, jaką metodą usunięto skrzeplinę.
Leczenie zmian leżących u podłoża zamknięcia tętnicy
Prawdopodobieństwo, że w pełni wystarczającą formą leczenia ONK będzie usunięcie
skrzepliny lub zatoru, jest niewielkie. Jeśli zamknięcie tętnicy spowodował zator, należy
znaleźć jego źródło i zastosować właściwe leczenie. Jeśli ostre zamknięcie spowodował
zakrzep na podłożu zmian miażdżycowych, należy zastosować odpowiednie leczenie, by nie
doszło do nawrotu ONK. Można to osiągnąć, wykonując zabieg wewnątrznaczyniowy lub
operację metodą otwartą - zależnie od bilansu ryzyka związanego z interwencją i
prawdopodobieństwa uzyskania trwałego dobrego efektu. Wyniki PTA w opublikowanych
doniesieniach zależą od morfologii zmiany, doboru chorych i kryteriów oceny powodzenia -
technicznego, klinicznego oraz drożności. Wyboru leczenia zmiany, która spowodowała
zakrzep, nie należy wiązać ze sposobem usunięcia zakrzepu. Zastosowanie leczenia
fibrynolitycznego nie powinno narzucać wykonania PTA, jeśli zmiany miażdżycowe są
rozległe, gdyż w takim przypadku lepsze wyniki uzyskuje się, operując chorego. Podobnie
trombektomia nie powinna narzucać wszczepienia pomostu omijającego, jeśli zmiana jest
krótkoodcinkowa i nadaje się do poszerzania przezskórnego.
Leczenie zmian leżących u podłoża ostrego niedokrwienia kończyn
Zalecenie: Należy w każdym przypadku ustalić przyczynę ostrego niedokrwienia kończyny,
na przykład źródło zatorów. Najlepiej zrobić to przed interwencją terapeutyczną.
Wybór metody leczenia zmian leżących u podłoża ostrego niedokrwienia kończyn
Zalecenie: Po przywróceniu napływu i ustaleniu przyczyny niedokrwienia metodę leczenia
zmiany leżącej u podłoża ostrego niedokrwienia powinno się wybierać podobnie jak w
przypadku niedokrwienia przewlekłego. Wyboru nie należy wiązać automatycznie z metodą
usunięcia zakrzepu.
Postępowanie w zakrzepicy pomostu omijającego
W przypadku starej zakrzepicy pomostu głównym celem leczenia jest usunięcie zakrzepu i
skorygowanie zmiany, która doprowadziła do jego powstania. Zaburzenia napływu lub
odpływu są zazwyczaj spowodowane postępem zmian miażdżycowych i powinny zostać
skorygowane za pomocą PTA lub poprzez wszczepienie pomostu omijającego. Zmiany w
samym pomoście zależą od jego rodzaju. Pomosty żylne mogą ulegać zwężeniu, zazwyczaj w
miejscach zastawek. Po zastosowaniu leczenia fibrynolitycznego i uwidocznieniu zwężenia
można je poszerzyć za pomocą PTA albo operacyjnie, przy czym zazwyczaj wybiera się tę
drugą metodę, z uwagi na lepsze wyniki odległe. W pomostach wykonanych ze sztucznego
materiału dochodzi do przerostu włóknisto-mięśniowego, zazwyczaj w dystalnym zespoleniu.

Poszerzanie takich sprężystych zmian za pomocą PTA daje gorsze wyniki odległe niż w
przypadku typowych ekscentrycznych zmian miażdżycowych. Dlatego wielu chirurgów
uważa, że powinno się w tych przypadkach odsłonić zespolenie, wykonać trombektomię
pomostu i poszerzenie zwężenia z wszyciem łatki albo przedłużyć pomost.
Opieka pooperacyjna
Leczenie heparyną należy rozpocząć zaraz po operacji. Blisko połowa zgonów
pooperacyjnych spowodowana jest powikłaniami zakrzepowo-zatorowymi i z tego względu
wszyscy chorzy powinni po operacji otrzymywać leki przeciwkrzepliwe. Początkowo należy
stosować heparynę (20 000-40 000 j.m. na dobę) przez pierwszy tydzień, a potem doustny
antykoagulant przez co najmniej 3 miesiące.
Długotrwałe leczenie przeciwkrzepliwe po tromboembolektomii
Potrzeba dalszych obserwacji, aby stwierdzić, czy długotrwałe leczenie przeciwkrzepliwe jest
potrzebne po skutecznej tromboembolektomii u chorych, u których nie stwierdzono źródła
zatorów.
Leczenie zakrzepicy tętniaka tętnicy podkolanowej
Zalecenie: W przypadkach zakrzepicy tętniaka tętnicy podkolanowej, która powoduje ostre
niedokrwienie kończyny z upośledzeniem odpływu krwi przez naczynia poniżej kolana,
wskazane jest najpierw zastosowanie dotętniczego leczenia fibrynolitycznego lub
trombektomii tętnic poniżej tętniaka, a następnie wyłączenie tętniaka poprzez wszczepienie
pomostu omijającego.
Pierwotna amputacja

Wykonanie pierwotnej amputacji preferuje się u chorych z długotrwałym nieodwracalnym
niedokrwieniem, a także gdy w ocenie klinicznej rewaskularyzacja kończyny mogłaby
spowodować zagrożenie dla życia chorego.
Algorytm postępowania w ostrym niedokrwieniu kończyn
Schemat postępowania uwzględnia:
1) ciężkość ostrego niedokrwienia kończyny (I, IIa, IIb i III) w chwili dotarcia chorego do
lekarza, tak w ocenie klinicznej, jak i doplerowskiej, przeprowadzonej w sposób opisany
powyżej;
2) fakt, że czas i miejsce wykonania angiografii oraz wybór metody usunięcia skrzepliny
najczęściej zależą od tego, jak pilna jest rewaskularyzacja, czyli od ciężkości niedokrwienia;
3) fakt, że praktycznie wszyscy chorzy wymagają podania heparyny w celu zmniejszenia
ryzyka rozszerzania się zakrzepicy;
4) fakt, że wybór metody leczenia zmiany leżącej u podłoża ostrego niedokrwienia powinien
być uzależniony od samej morfologii zmiany, a nie od sposobu udrożnienia tętnicy.
Należy zaznaczyć, że choć algorytm ten przedstawia najlepsze postępowanie w optymalnych
warunkach, decyzje podejmowane w praktyce mogą od niego odbiegać, zależnie od
warunków miejscowych, takich jak dostępność sali operacyjnej lub możliwość
przeprowadzenia miejscowego leczenia fibrynolitycznego. Wszyscy chorzy otrzymują
heparynę, gdy tylko rozpozna się ostrą zakrzepicę lub zator tętnicy. Chorych klasyfikuje się
wówczas na podstawie objawów klinicznych i wyniku badania doplerowskiego do jednej z 4
kategorii ciężkości niedokrwienia.
Kategoria I. U chorych z kończyną niezagrożoną powinno się wykonać standardową
angiografię, pod warunkiem że uzna się za konieczną rewaskularyzację. Zabieg
rewaskularyzacyjny można odroczyć do momentu uzupełnienia badań diagnostycznych.
Chociaż byłoby w tych przypadkach wygodniej i zapewne taniej przeprowadzić leczenie
podczas tej samej hospitalizacji, powinno się stosować identyczny schemat wnikliwej oceny,
jak u chorych z krytycznym przewlekłym niedokrwieniem kończyn. Jednym z powodów
takiego podejścia jest fakt, że wyniki leczenia fibrynolitycznego są znacznie lepsze, jeśli
zastosuje się je w ciągu 2 tygodni od zamknięcia tętnicy.
Kategoria IIa. U chorych z granicznym zagrożeniem kończyny również powinno się wykonać
standardową angiografię. Badanie wykonuje się niezwłocznie, a pacjent powinien być ciągle
monitorowany, by móc uchwycić ewentualne nasilenie niedokrwienia. Zarówno u chorych z
niedokrwieniem kategorii I, jak i IIa powinno się bezpośrednio po angiografii przystąpić do
miejscowego leczenia fibrynolitycznego, a dalsze postępowanie uzależnić od możliwości
dotarcia cewnikiem do zmiany, skuteczności fibrynolizy oraz charakteru zmian leżących u

podłoża zamknięcia tętnicy (np. samo leczenie przeciwkrzepliwe, PTA lub wszczepienie
pomostu omijającego).
Kategoria IIb. Chorzy z bezpośrednim zagrożeniem kończyny powinni niezwłocznie trafić na
salę operacyjną w celu wykonania tromboembolektomii. W angiografii wykonanej na stole
operacyjnym należy skontrolować, czy skrzeplina została całkowicie usunięta, a jeśli nie -
można zastosować uzupełniające leczenie fibrynolityczne. Również w tych przypadkach
dalsze leczenie jest uzależnione od charakteru zmian leżących u podłoża zamknięcia tętnicy
(np. samo leczenie przeciwkrzepliwe, PTA lub wszczepienie pomostu omijającego). W tej
grupie należy się spodziewać konieczności wykonania fascjotomii (p. wyżej).
Kategoria III. Chorzy mają nieodwracalne zmiany, które uniemożliwiają uratowanie
czynnościowo sprawnej i niebolącej stopy. Powinno się w tych przypadkach stosować
leczenie przeciwkrzepliwe i wykonać amputację, gdy ustali się jej poziom. U części z tych
chorych konieczne jest jednak przyspieszenie amputacji, jeżeli pojawiają się ogólnoustrojowe
powikłania metaboliczne niedokrwienia mięśni szkieletowych. Większość chorych w
kategorii III ma nie tylko ciężkie niedokrwienie, ale trafia do lekarza ze znacznym
opóźnieniem. Próba rewaskularyzacji jest w tych przypadkach nie tylko bezowocna, ale może
zagrażać życiu chorego. Przyczyną tego zagrożenia jest zespół reperfuzyjny z powikłaniami
metabolicznymi (kwasica, hiperkaliemia), niewydolność nerek spowodowana mioglobinurią,
zatorowość płucna, zaburzenia rytmu lub niewydolność serca. Natomiast u chorych z ciężkim
niedokrwieniem, którzy szybko trafiają do lekarza, powinno się podjąć próbę wykonania
tromboembolektomii, gdyż rozróżnienie między niedokrwieniem w stadium IIa i III jest w
pierwszych godzinach ostrego zamknięcia tętnicy trudne.
OPRACOWAŁ DR ADAM SKWARZYŃSKI

OSTRE NIEDOKRWIENIE INNYCH NARZĄDÓW
Ostre niedokrwienie nerki
Definicja
Ostre niedokrwienie nerki to schorzenie w którym dochodzi do zamknięcia przepływu w
tętnicy nerkowej lub jej gałęzi w wynikiem czego jest niedokrwienie części lub całości
miąższu tego narządu.
Etiologia i patogeneza
Do zamknięcia przepływu w tętnicy nerkowej dochodzi na skutek:
- zatoru materiałem z lewego przedsionka lub blaszką miażdżycową również w wyniku
działań wewnątrznaczyniowych ( przyczyna jatrogenna)
- zakrzepicy na tle zmian miażdżycowych , zapalenia tętnic ( guzkowe
zapalenie tętnic, ch. Takayaschu) czy dysplazji włóknisto-mięśniowej
- zakrzepicy na tle malformacji naczyniowej
- tętniaka rozwarstwiającego aorty, gdy rozwarstwienie obejmuje miejsce odejścia tętnic
nerkowych i zamyka jedną z nich lub obie
- urazu jamy brzusznej z uszkodzeniem tętnicy nerkowej ( oderwanie szypuły naczyniowej
nerki)
Zamknięcie tętnicy nerkowej lub jej gałęzi powoduje zawał miąższu nerki. Następstwem
zawału jest martwica miąższu. Dochodzi wówczas do obrzęku podtorebkowego,
podrażnienia receptorów bólowych zlokalizowanych w torebce nerki, zaburzeń perystaltyki a
u 10% chorych objawy podrażnienia otrzewnej. U wszystkich chorych z wyjątkiem
wspomnianych wyżej chorych pourazowych, dochodzi do wzrostu ciśnienia tętniczego.
Nagłe ( podobnie jak przewlekłe) zamknięcie tętniczego krążenia nerkowego powoduje
niedokrwienie miąższu nerki i aktywację komórek aparatu przykłebuszkowego. Układ
renina- angiotensyna-aldosteron ma istotny wpływ na zachowanie się ciśnienia tętniczego.
Bogato unerwiony aparat przykłębuszkowy reaguje na obniżenie ciśnienia filtracyjnego i jest
bodźcem do wydzielania reniny, która przekształca angiotensynogen w aktywną angiotensynę
I, a ta ulega przemianie w angiotensynę II. Podwyższenie ciśnienia krwi stymuluje nadnercza

do wydzielania aldosteronu. Stwierdza się zwiększoną objętość osocza oraz zwiększone
stężenie sodu, wskutek większego jego wchłaniania W tym mechanizmie dochodzi do
wzrostu ciśnienia tętniczego. Zwiększone Wydzielanie reniny ma miejsce w niedokrwionej
lecz żywej części miąższu. Martwica obszaru niedokrwienia hamuje wydzielanie reniny z tej
okolicy. Wydzielanie zachodzi jednak w strefie granicznej pomiędzy obszarem zdrowym i
dotkniętym martwicą niedokrwienną co powoduje utrzymywanie się podwyższonego
ciśnienia pomimo ewolucji martwicy w zmiany bliznowate lub marskość.
Wspomiane wyżej zmiany miażdżycowe stwierdza się przeważnie przyaortalnie w miejscu
odejścia tętnic nerkowych (zwężenia ostialne) lub w jej pniu. Natomiast dysplazja włóknisto-
mięśniowa dotyczy głównego pnia tętnicy nerkowej lub jego rozgałęzień, doprowadzając do
pogrubienia błony wewnętrznej, środkowej lub przydanki. Dysplazja zwykle występuje u
młodych osób, zwłaszcza kobiet.
Obraz kliniczny
Objawy zawału nerki to:
- ból brzucha lub/i okolicy lędźwiowej
- rzadziej objawy podrażnienia otrzewnej z obroną mięśniową
- nudności i wymioty
- wzrost ciśnienia tętniczego
- ból głowy
- gorączka
Objawy te są niecharakterystyczne i należy je różnicować z innymi zespołami bólowymi jamy
brzusznej przebiegającymi z podrażnieniem otrzewnej oraz z napadem kolki nerkowej.
Rozpoznanie
W badaniach podstawowych obserwujemy podniesienie liczby białych ciałek oraz
przejściowo podwyższenie poziomu mocznika i kreatyniny. W badaniu moczu może
występować krwinkomocz, rzadziej makroskopowy krwiomocz. Badanie poziomu reniny w
surowicy pokazuje podwyższony jej poziom.
Szczególne znaczenie w rozpoznawaniu ma tomografia komputerowa jamy brzusznej z
dożylnym podaniem kontrastu. Umożliwia ona ocenę drożności tętnic nerkowych i ich gałęzi
oraz drobnych tętniczek zaopatrujących segmenty miąższu nerki. Obraz zawału nerki

wykazuje brak unaczynienia określonej części narządu której wielkość zależy od kalibru
zamkniętego naczynia tętniczego.
Ultrasonografia z podwójnym obrazowaniem umożliwia dokonanie oceny stanu tętnic
nerkowych, miąższu nerek i układu kielichowo-miedniczkowego a ultrasonografia kodowana
kolorem umożliwia ocenę zmian w układzie naczyniowym nerki. W przypadku zespołu
bólowego jamy brzusznej któremu mogą towarzyszyć zaburzenia perystaltyki badanie to ma
wartość ograniczoną z uwagi na rozdęte pętle jelit przesłaniające naczynia nerkowe. Do
ostatecznego rozpoznania niezbędna jest tomografia komputerowa jamy brzusznej z
kontrastem lub aortorenografia subtrakcyjna.
Scyntygrafia nerek jest metodą pomocniczą w ocenie ukrwienia nerek.
W dobie rozpowszechnionych badań ultrasonograficznych i tomograficznych urografia jako
metoda diagnostyczna utraciła swoją rangę na rzecz badań dopplerowskich. Przydatna może
być w ocenie funkcji wydalniczej i wielkości nerki w zaawansowanym procesie
niedokrwiennym oraz w celu oceny stopnia naczyniopochodnego zaniku miąższu nerki [1].
Leczenie
Wskazania do operacji
Utrzymujący się wzrost ciśnienia tętniczego jest wskazaniem do wdrożenia leczenia
przeciwnadciśnieniowego.
Obecnie przyjmuje się, że wskazania do operacji wynikają nie tylko z potrzeby normalizacji
ciśnienia, ale również z potrzeby zapobiegania marskości niedokrwiennej i w konsekwencji
niewydolności nerek. Obecnie nie ma już znaczenia pogląd, że wskazania do operacji istnieją
tylko wówczas, gdy leczenie farmakologiczne jest niezadowalające albo leki nie są
tolerowane przez chorych [ 1].
Przezskórna tromboaspiracja w zakrzepicy tętnicy nerkowej
Zabieg ten wykonuje się w warunkach sali operacyjnej z zastosowanie specjalistycznego
instrumentarium wewnątrznaczyniowego. Ma on na celu usunięcie materiału zakrzepowego
ze światła tętnicy nerkowej. Powodzenie określa angiografia pozabiegowa z zakontrasowaną
tętnicą nerkową i jej gałęziami. W przypadku stwierdzenia zwężenia tętnicy zabieg jest
poszerzony przez angioplastykę z założeniem stentu. Powodzenie kliniczne określa spadek
ciśnienia tętniczego i zmniejszenie dawki leków przeciwnadciśnieniowych. Do normalizacji
ciśnienia dochodzi u ok.20% chorych [2].
W przypadku ograniczonej objętościowo i niecałkowitej martwicy miąższu, gdy stale
utrzymują się zwyżki ciśnienia tętniczego nie reagujące na stosowane leczenie

farmakologiczne, należy rozważyć zamknięcie ( embolizację metodą wewnątrznaczyniową )
jeszcze czynnych gałęzi tętniczych zaopatrujących niedokrwiony obszar [2].
Przyjmuje się, ze wskazania do operacji istnieją w przypadkach ostrych niedrożności tętnic
nerkowych,.
Leczenie operacyjne
Jest około dwudziestu różnych typów operacji naprawczych tętnic nerkowych. Do
najczęstszych należą
1.udrożnienie tętnicy nerkowej – trombektomia, embolektomia lub obie jednoczasowo. Jeżeli
sunięciu skrzepliny (trombectomia) towarzyszy usunięcie blaszki miażdżycowej ze światła
tętnicy to zabieg ten określa się jako trombendateriektomię.
2. pomosty aortalno-nerkowe,
3. poszerzenie zwężenia za pomocą łaty żylnej lub z tworzywa sztucznego,
4. replantacja udrożnionej tętnicy nerkowej do aorty,
5. udrożnienie (trombendarteriektomia) a następnie zespolenie tętnicy nerkowej ze
ś
ledzionową (lewa) lub wątrobową (prawa tętnica nerkowa)
6. pozaustrojowe udrożnienie pnia i gałęzi tętnicy nerkowej
W przypadku zwężeń i niedrożności w gałęziach tętnicy nerkowej wykonuje się
operację pozaustrojową. W tym celu należy nerkę wyjąć, odcinając tętnice, żyłę oraz
moczowód. Następnie oziębia się ją w specjalnym płynie i wypłukuje całkowicie krew. Do
udrożnienia zwężeń w tętnicy nerkowej i w jej gałęziach wykorzystuje się technikę
mikrochirurgiczną. Po udrożnieniu, nerkę wszczepia się ponownie do organizmu zgodnie z
zasadą stosowaną podczas przeszczepiania nerki, tzn. lewą nerkę na prawy talerz biodrowy, a
nerkę prawą na lewy. Zespala się tętnicę nerkową koniec do końca z tętnicą biodrową
wewnętrzną, żyłę zaś do boku żyły biodrowej zewnętrznej. Moczowód należy wszczepić
ś
ródściennie do pęcherza moczowego[1].
Rzadziej wykonywanymi operacjami są zespolenia tętnic nerkowych z tętnicami
znajdującymi się w otoczeniu, takie jak: zespolenie bok do boku tętnicy nerkowej z tętnicą
ś
ledzionową po stronie lewej lub prawej tętnicy nerkowej z tętnicą wątrobową po stronie
prawej [1].
Leczeniem operacyjnym w przypadkach niedokrwienia nerki jest też nefrektomia, przy czym
należy tu odróżnić wycięcie nerki pierwotne i wtórne. Pierwotne wycięcie pozostaje niestety
nadal jedyną operacją w przypadkach rozległej martwicy , martwicy zakażonej i
zaawansowanej marskości ze źle kontrolowanym farmakologicznie nadciśnieniem. Wtórne
wycięcie nerki dotyczy chorych, u których niepowodzeniem zakończyła się próba operacji
naprawczej zarówno metodą wewnątrznaczyniową, jak i chirurgiczną.

Powikłania
Spośród wczesnych powikłań należy wymienić zakrzepicę pomostu lub powtórną zakrzepicę
tętnicy nerkowej. Powikłania takiego należy spodziewać się szczególnie u tych chorych, u
których wskutek długotrwałego niedokrwienia rozwinęła się naczyniopochodna marskość
nerki, W nerce takiej wskutek wysokiego oporu obwodowego wyjątkowo łatwo dochodzi do
wtórnej zakrzepicy naczyń tętniczych [1].
Do innych powikłań należy zaliczyć zwężenia zespoleń lub uszkodzeń błony wewnętrznej w
miejscu czasowo założonych zacisków podczas operacji, poszerzenie pomostu lub wręcz jego
tętniakowate rozdęcie (zwłaszcza u dzieci).
Zwężeń nie spotyka się, jeśli pomost wykonano z własnej tętnicy biodrowej wewnętrznej [1].
Wyniki
Odległe wyniki operacji naprawczych tętnic nerkowych zależą w dużym stopniu od rodzaju
istniejących zmian, stopnia zaawansowania choroby oraz od doświadczenia zespołu
wykonującego operację [1]. Jak wynika z piśmiennictwa, poprawę u 5-20%, a wyniki
niezadowalające u 2-30% [1,2]. Zgodnie z międzynarodowymi ustaleniami przyjęto, że
wyleczenie oznacza normalizację ciśnienia bez leków. O wyniku dobrym mówi się natomiast
wówczas, gdy normalizację ciśnienia udaje się uzyskać za pomocą leków, ale w dawce
mniejszej niż przed zabiegiem. Warto przy tej okazji podkreślić, że obecnie większość
chorych jest poddawanych zabiegom przezskórnym [1,2].
Niestety, nie zawsze bezpośredni dobry wynik pooperacyjny oznacza trwałe wyleczenie
nadciśnienia.
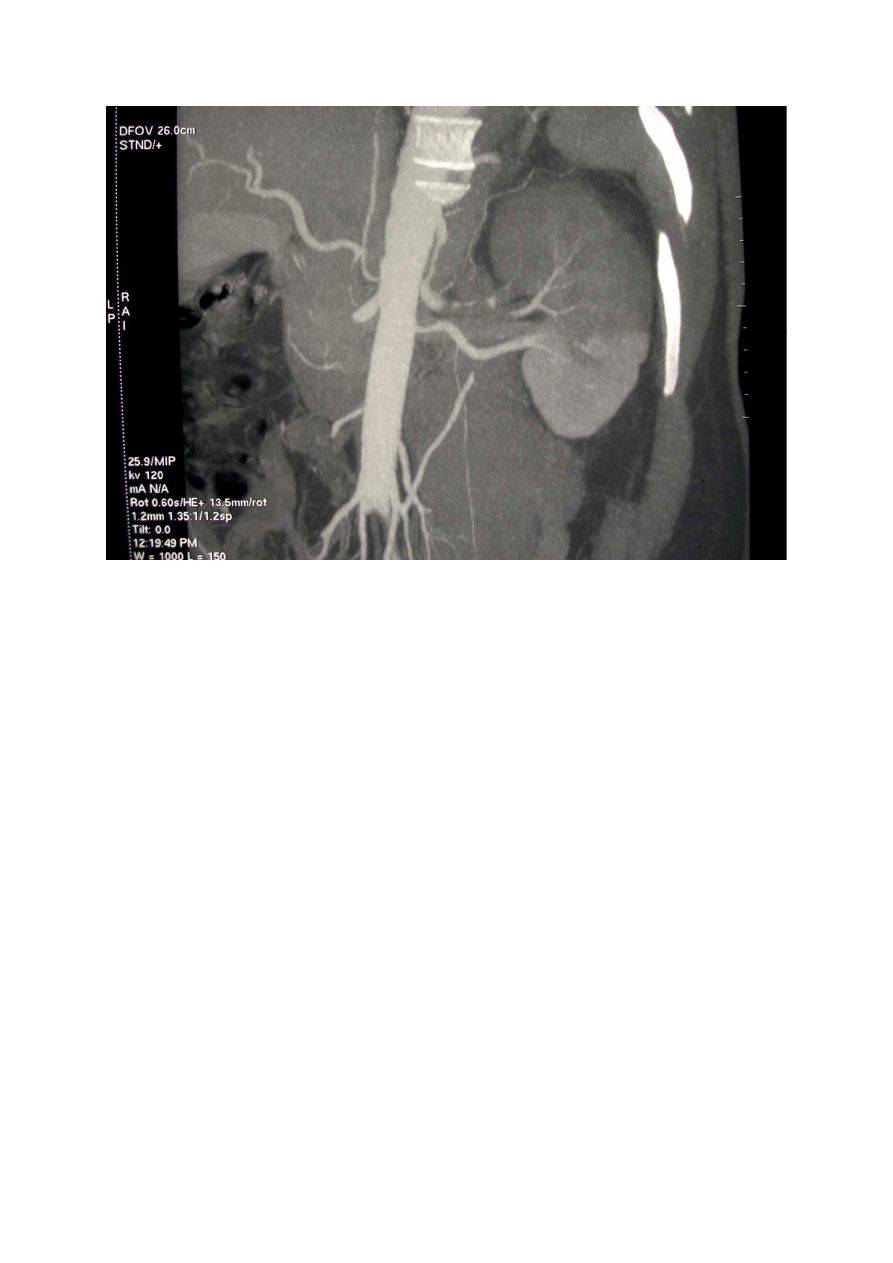
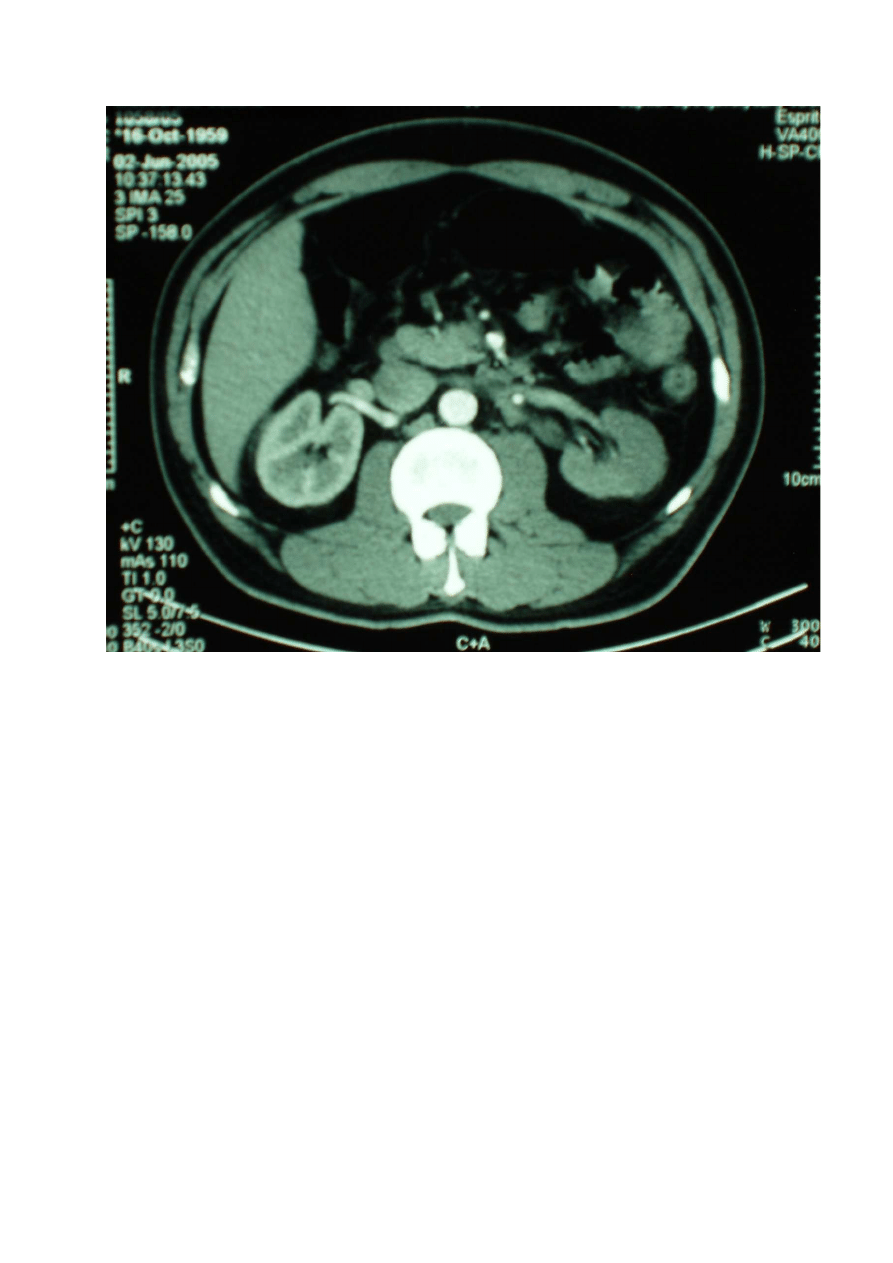
Ryc.1. Zawał nerki lewej. Widoczna zakrzepnięta tętnica nerkowa oraz brak wysycenia
kontrastem górnego bieguna i środkowej części nerki. Dolny biegun nerki zaopatrywany
tętnicą nerkową dodatkową. Rekonstrukcja z tomografii komputerowej wielorzędowej.
Ryc. 2 Zawał nerki lewej. Widoczny brak wysycenia kontrastem warstwy korowej miąższu
nerki w fazie tętniczej. Obraz w tomografii komputerowej jednorzędowej, bez rekonstrukcji.
Ostre niedokrwienie jelit
Definicja
Ostre niedokrwienie jelit to stan w którym dochodzi do zamknięcia tętnic zaopatrujących
jelita lub rozległej zakrzepicy żylnej w obszarze krezki. Nagłe przerwanie krążenia trzewnego
skutkuje zawałem a następnie martwicą ściany jelita.
Etiologia i patogeneza

Ostre niedokrwienie jelit przede wszystkim występuje u kobiet ( dwa razy częściej niż u
mężczyzn ) w wieku 50 -70 lat, cierpiących z powodu rozsianej miażdżycy i niedokrwienia
innych, ważnych dla życia narządów.
Dokładne określenie częstości występowania zawałów jelit z powodu niedrożności
ograniczonej jedynie do tętnic albo żył jest trudne. Według licznych obserwacji około 50%
zawałów jelita jest spowodowane pierwotną niedrożnością tętnic, około 20% — pierwotną
niedrożnością żył, a w pozostałych 35% zawał wytworzył się z innych przyczyn, nie
związanych z obecnością pierwotnych zmian w naczyniach krezki [1].
Za najważniejsze czynniki ryzyka w ostrej niedrożności tętnic trzewnych uważa się
współistnienie:
- zaburzeń rytmu serca z migotaniem przedsionków;
- niewydolności krążenia;
- świeżego zawału mięśnia sercowego;
- wady zastawek serca.
Głównymi przyczynami ostrego niedokrwienia jelit są:
- zator materiałem z przedsionka serca lub blaszką miażdżycową także w przebiegu zabiegów
wewnątrznaczyniowych ( przyczyna jatrogenna)
- zakrzep w tętnicach zmienionych w przebiegu miażdżycy;
- czynnościowy skurcz tętnic krezki - nagłe zmniejszenie objętości krwi krążącej albo spadek
ciśnienia krwi, zwłaszcza spowodowany ciężkim urazem, oparzeniem, ostrym zapaleniem
trzustki lub krwotokiem z przewodu pokarmowego, mogą wywołać ostre niedokrwienie jelit
nie tylko z powodu zakrzepicy, ale także z powodu odruchowego skurczu tętnic krezki [1].
Patogeneza
Nagłe zatrzymanie dopływu krwi powoduje całkowite ustanie metabolizmu tkankowego. Po
około 15 minutach niedokrwienia następuje uszkodzenie i obumieranie komórek kosmków.
Dalsze trwanie niedokrwienia powoduje martwicę sciany jelita przez co zmienia się obraz
makroskopowy koloru ściany jelita - z różowego przez blady, potem siny. Początkowo
wzmożone ruchy perystaltyczne ustają (co ma duże znaczenie w symptomatologii
schorzenia). Następuje obrzęk, śródścienne wylewy krwi i pojawia się martwica ściany jelita.
Zawarta w treści jelitowej żółć oraz bakterie przyspieszają rozwój zmian martwiczych.
Następuje ogromne przemieszczenie płynu pozakomórkowego do światła i ściany jelit, do
krezki i do jamy otrzewnej. Wstrząs hipowolemiczny występuje po przemieszczeniu płynu
pozakomórkowego do sciany jelit, do światła jelit i do jamy otrzewnej. Toksyczne substancje
wytworzone w niedokrwionym jelicie (endotoksyny, kininy), wchłonięte do krwiobiegu
powodują nierzadko zapaść naczyniową[1,2].

Zator tętnicy krezkowej górnej
Etiopatogeneza
Z trzech głównych tętnic trzewnych zator zamyka najczęściej światło tętnicy krezkowej
górnej i usadawia się zwykle obwodowo od odejścia tętnicy okrężniczej środkowej. Zator
powoduje ostre niedokrwienie obwodowego odcinka jelita czczego, całego jelita krętego i
prawej okrężnicy. Stopniowo wytwarza się wtórny zakrzep tętnic położonych obwodowo od
czopu zatorowego, natomiast bliższy odcinek tętnicy krezkowej górnej ulega zwykle
rozszerzeniu [1].
Umiejscowienie zatoru przy samym odejściu tętnicy krezkowej górnej powoduje
niedokrwienie całego jelita cienkiego i prawej okrężnicy. Ocenia się, że ma to miejsce w 15%
zatorów tętnicy krezkowej.
Zatory drobnych gałęzi obwodowych powodują niedokrwienia ograniczonych odcinków
jelita albo wcale nie wywołują niedokrwienia z uwagi na bogatą sieć krążenia tętniczego w
ś
cianie jelita.
Ostatnio coraz częściej obserwuje się zatory jatrogenne tętnic trzewnych spowodowane
cewnikowaniem serca lub arteriografią [1,2].
Objawy
Najczęstszym objawem zatoru tętnicy krezkowej górnej jest
- gwałtowny ból brzucha umiejscowiony najpierw w śródbrzuszu, a potem rozlany,
początkowo napadowy, a później ciągły i nie ustępuje nawet po podaniu narkotyków i jest
niewspółmiernie silny w porównaniu do stanu brzucha stwierdzanego podczas badania.
Nadmierna perystaltyka, obserwowana w początkowym okresie (patrz wyżej) , powoduje
zwykle gwałtowne biegunki z domieszką krwi. Dość często zjawiają się wymioty, również
krwiste. Na ogół brzuch nie jest wzdęty, nie występuje także napięcie i tkliwość powłok.
Objawy te pojawiają się zwykle w razie dokonanego zawału jelita i stwierdza się je
najczęściej na obszarze zmienionego jelita. Początkowo ruchy perystaltyczne są wzmożone,
później zanikają. Cisza w brzuchu ( brak odgłosów towarzyszących ruchom perystaltycznym)
przemawia za dokonanym zawałem. Uważa się, iż brak objawów podrażnienia otrzewnej
może świadczyć o tym, że zawał nie nastąpił.
W miarę narastania niedokrwienia następuje obniżenie ciśnienia krwi, przyspieszenie tętna i
wzrost temperatury co świadczy o rozwijającej się endotoksemii i wstrząsie.
W badaniach stwierdza się
- wysoką leukocytozę (ponad 20tys.)

- podniesiony poziom mocznika i kreatyniny
- wysoki poziom hematokrytu
- kwasicę metaboliczną
Martwica a następnie perforacja jelita powodują objawy rozlanego zapalenia otrzewnej.
Rozpoznanie
Prawidłowe rozpoznanie zatoru tętnicy krezkowej górnej jest bardzo trudne. W rozwiniętej
postaci zwykle stwierdza się objawy ostrego brzucha. Przeważnie otwiera się jamę brzuszną
bez sprecyzowanego rozpoznania [1].
Zator tętnicy krezkowej górnej należy podejrzewać
- jeśli stwierdza się nagły ból brzucha i intensywną biegunkę u pacjenta po 50
roku życia
- z chorobą niedokrwienną serca i(lub) migotaniem przedsionków,
- jeśli wcześniej występowały u tego chorego zatory tętnic obwodowych.
Jak w każdym przypadku ostrego zespołu bólowego jamy brzusznej należy wykonać
przeglądowe zdjęcie jamy brzusznej które wykaże poszerzone pętle jelitowe z poziomami
płynów.
Badaniem
Arteriografia tętnic trzewnych i Tomografia komputerowa jamy brzusznej z podaniem
kontrastu są badaniami dzięki którym można wykryć niedrożność tętnicy krezkowej
górnej. Badanie to jest konieczne, pomimo ciężkiego stanu chorego, i powinno być wykonane
w w razie podejrzenia zatoru. Badanie to jest przeciwwskazane u chorych z objawami
zapalenia otrzewnej. Ujemny wynik badania umożliwia wyłączenie najgroźniejszej dla
chorego niedrożności naczyniowej i wskazuje na potrzebę wykonania innych badań
diagnostycznych.
Arteriografia wybiórcza tętnicy krezkowej górnej zwykle nie jest konieczna, chociaż może
służyć do leczenia niektórych postaci niedokrwienia jelit, dzięki wprowadzaniu tą drogą
leków rozszerzających tętnice albo trombolitycznych. Ponadto oprócz dokładnego
umiejscowienia czopu zatorowego, może pośrednio wykazać zakrzep żył krezki oraz
ograniczony lub rozlany skurcz tętnic krezki [1].

Ultrasonografia w ostrym niedokrwieniu jelit jest mało przydatna z powodu trudności
technicznych związanych z bólem brzucha i rozdętymi pętlami jelit, które przesłaniają i
rozpraszają obraz ultrasonograficzny i sygnał dopplerowski.
Trzeba jednak podkreślić, że u wielu chorych rozpoznanie może być nadal niepewne, nawet
po otwarciu jamy brzusznej.
Różnicowanie
Odróżnienie niedokrwienia jelit od innych przyczyn ostrego brzucha, przede wszystkim od
niedrożności jelit, jest bardzo trudne na podstawie badania klinicznego. Przeglądowe zdjęcia
rentgenowskie brzucha i badania cieniujące mogą jedynie wyłączyć znacznie częstsze ostre
choroby brzucha, np. niedrożność mechaniczną albo przedziurawienie jelita z innych
przyczyn. Jedynie badanie tomograficzne lub arteriografia przeważnie ujawnia istnienie
zmian naczyniowych i może zdecydować o wyborze optymalnego leczenia [1].
Łatwiejsze natomiast może być odróżnienie zatoru od zakrzepu tętnicy krezkowej górnej. Za
zakrzepem przemawiają rozsiane zmiany miażdżycowe w innych tętnicach, występujące
przedtem u około 30% chorych [1,2], i przewlekłe objawy anginy brzusznej. Obraz kliniczny
jest mniej gwałtowny, ale podstępny.
Wskazania do operacji
Wskazaniem do leczenia operacyjnego jest podejrzenie martwicy jelit
Pilnie wykonana operacja jest leczeniem z wyboru. Usunięcie zatoru lub udrożnienie tętnicy
powinny być wykonane w ciągu niewielu godzin od zamknięcia światła tętnicy, zanim
dojdzie do martwicy jelita
Wykonanie embolektomii tętnicy krezkowej górnej
1.w znieczuleniu ogólnym, po otwarciu jamy brzusznej, stwierdzamy stopień i rozległość
niedokrwienia a następnie uwidocznia się tętnicę krezkową górną i odszukuje miejsce, w
którym wyczuwalne tętnienie zanika.
2. Ponad skrzepliną nacina się podłużnie tętnice i usuwa materiał zatorowy cewnikiem
Fogarty’ego.
3. Do zeszycia nacięcia należy użyć łaty najlepiej z żyły własnej chorego.
7. Jeżeli nie nastąpi odpowiedni wypływ wsteczny po usunięciu zatoru, to należy wykonać
pomost omijający, najlepiej z własnej żyły chorego , przyszyty koniec do boku aorty i koniec

do boku obwodowego odcinka tętnicy krezkowej Jeżeli niedokrwienie było odwracalne, w
ciągu kilku minut wyczuwa się powrót tętna w krezce jelita, a jego kolor i perystaltyka
wracają do normy.
Decyzja o zakresie wycięcia jelita zależy od oceny tego, czy zmiany makroskopowe są
odwracalne. Niekiedy wygląd jelita sugerujący martwicę może zmienić się nagle po
odtworzeniu krążenia w tętnicy krezkowej górnej. Odcinki z niewątpliwą martwicą należy
wyciąć [1].
Ostry zakrzep tętnicy krezkowej górnej
Etiopatogeneza
Ostry zakrzep tętnicy krezkowej górnej wytwarza się przeważnie w naczyniu przynajmniej
częściowo zwężonym przez zmiany spowodowane miażdżycą. Z tego powodu u prawie
wszystkich chorych stwierdza się objawy uogólnionej miażdżycy, a 20-50% z nich miało
wcześniej objawy anginy brzusznej. U większości chorych ostry zakrzep tętnicy krezkowej
górnej zostaje poprzedzony ciężkim odwodnieniem albo nagłym spadkiem rzutu serca z
powodu niewydolności krążenia lub zawału mięśnia sercowego. Rozmiary niedokrwienia
albo zawału jelit zależą od umiejscowienia zakrzepu oraz stanu krążenia obocznego. Zakrzep
głównego pnia tętnicy krezkowej górnej zwykle powoduje zawał całego jelita cienkiego i
prawej okrężnicy. Natomiast wolno powiększające się zwężenie umożliwia wykształcenie się
krążenia obocznego, dostatecznego dla zachowania żywotności jelita, nawet w razie ostrej
niedrożności.
Ostry zakrzep spowodowany zapaleniem tętnic przeważnie wytwarza się w niewielkich
bocznicach tętnicy krezkowej górnej i powoduje jedynie ogniskowe niedokrwienie krótkich
odcinków jelit.
Objawy i rozpoznanie
Ból brzucha może być równie silny jak w zatorze tętnicy krezkowej górnej, ale nasila się
znacznie wolniej. Zwykle występują:
- nudności i niewielkie wzdęcia brzucha,
- spadek ciśnienia,
- skąpomocz

- kwasicę metaboliczną. Stopniowa ucieczka płynów ustrojowych do ściany i światła jelita
powoduje endotoksemię i wstrząs.
Podstępny przebieg choroby przyczynia się zwykle do katastrofalnego w skutkach opóźnienia
prawidłowego rozpoznania.
Badaniem rozstrzygającym o rozpoznaniu jest badanie kontrastowe – tomografia
komputerowa jamy brzusznej lub arteriografia tętnic trzewnych. Wykazuje umiejscowienie
zakrzepu, zasięg niedrożności co umożliwia zaplanowanie operacji odtworzenia krążenia.
Ponadto uzyskuje się ocenę wielkości zmian miażdżycowych w aorcie i tętnicach
biodrowych i ich przydatności do zespoleń z przeszczepami naczyniowymi.
Leczenie operacyjne
Zakrzep tętnicy krezkowej górnej wymaga odtworzenia krążenia polegającego na :
1.
wykonaniu przezaortalnego udrożnienia.
2.
wykonaniu pomostu omijającego niedrożnego odcinka tętnicy – pomost aortalno
krezkowy lub biodrowo-krezkowy
Po stwierdzeniu prawidłowego tętnienia pomostu można również stwierdzić znaczną albo
częściową poprawę ukrwienia niedokrwionych jelit. Uważa się że jeżeli nie ma oznak
nieodwracalnej martwicy, należy powstrzymać się z podjęciem decyzji wycięcia odcinków o
niepewnej żywotności i ewentualnego pierwotnego zespalania kikutów do czasu ponownej
operacji w 24-48 godzin później [1,2].
Wyniki operacji ostrej niedrożności tętnicy krezkowej górnej
Ś
miertelność po ostrej niedrożności tętnicy krezkowej górnej wynosi 56-85% [1,2,3].
Opóźnienie rozpoznania ponad 24 godziny z powodu niepotrzebnych badań dodatkowych,
obawa przed pilną aortografią i spóźniona operacja —już po wytworzeniu martwicy jelita —
są główną przyczyną dotychczasowej bardzo wysokiej śmiertelności [1].
Ś
miertelność po ostrym zakrzepie tętnicy krezkowej górnej jest wyższa w porównaniu do
zatoru. Najczęstszą tego przyczyną jest, obok powikłań jelitowych (zapalenie rozlane
otrzewnej, ogólne zakażenie), zaawansowane niedokrwienie spowodowane zmianami
miażdżycowymi w ważnych dla życia narządach [1,2].

Ostre czynnościowe niedokrwienie jelit
Etiopatogeneza
Około 20-30% przypadków ostrego niedokrwienia jelit zostaje spowodowane bardzo silnym
skurczem tętnic krezki, przede wszystkim gałęzi tętnicy krezkowej górnej, pomimo drożności
głównych pni tętniczych [1]. Zdarza się to przeważnie u ludzi starszych, leczonych w
oddziałach intensywnego nadzoru z powodu utrzymującego się obniżenia rzutu skurczowego
serca wynikającego z niewydolności krążenia, ostrego zawału mięśnia sercowego ze
wstrząsem kardiogennym, normowolemicznym i hypowolemicznym , ogólnego zakażenia ,
niewydolności wątroby, nerek, a także ciężkich operacji brzusznych i sercowo-naczyniowych.
U większości chorych z tej grupy prowadzone jest przewlekłe leczenie glikozydami
naparstnicy, które mogą powodować skurcz tętnic krezkowych, podobnie jak leki podnoszące
ciśnienie podczas leczenia wstrząsu kardiogennego [1,2].
Objawy i rozpoznanie
Niedokrwienie jelita objawia się
- bólem brzucha (75% chorych)
- stolcami z domieszką krwi.
- leukocytozą
- gorączką
Objawy zależą od stopnia niedokrwienia jelit. Może się ono ograniczyć do błony śluzowej
albo przejść na wszystkie warstwy jelita.
Jedynie wybiórcza arteriografia lub tomografia komputerowa z kontrastem jest w stanie
wykazać odcinki zwężenia małych i średnich gałęzi tętnicy krezkowej górnej, bez
niedrożności głównego pnia tętnicy.
Leczenie
Jest to o tyle ważne, że optymalnym leczeniem, jeżeli nie ma objawów podrażnienia
otrzewnej, jest leczenie zachowawcze.
Przeważnie postępowanie sprowadza się do energicznego leczenia podstawowej choroby
powodującej obniżenie wyrzutu serca i hipowolemię. Jednocześnie należy starać się o

poprawienie krążenia trzewnego. Poleca się bezpośrednie wstrzykiwanie lekarstw
rozszerzających naczynia (papaweryna) do cewnika umieszczonego w tętnicy krezkowej
górnej w dawce 30-60mg/godz. oraz duże dawki antybiotyków. Wskazane też jest podawanie
dożylne glukagonu w dawce 2-4mg/godz., co poprawia przepływ trzewny.
Odcinkowe zawały mniejszych odcinków jelit trzeba wyciąć i wykonać pierwotne zespolenie.
Objawy podrażnienia otrzewnej wymagają pilnego wykonania operacji. Śmiertelność
pooperacyjna wynosi przeszło 80% [1,2], głównie z powodu nawrotów niedokrwienia,
spowodowanych podstawową chorobą.
Ostry zakrzep żył krezkowych
Etiopatogeneza
Ostry zakrzep żył krezkowych stwierdza się u około 5-15% wszystkich chorych z objawami
ostrego niedokrwienia jelit.
Należy odróżnić samoistny zakrzep (ok. 20%) i zakrzep wtórny (ok. 80%), będący
powikłaniem różnych chorób . Należą do nich:
- zakażenia ropne wewnątrz jamy brzusznej, np. po ostrym zapaleniu wyrostka
robaczkowego, ostrym zapaleniu trzustki
- zaburzenia hematologiczne, np. czerwienica prawdziwa,
- stan po splenektomii
- guzy nowotworowe zlokalizowane w jamie brzusznej,
- miejscowy zastój żylny, np. w marskości wątroby z nadciśnieniem wrotnym albo ucisk z
zewnątrz żyły wrotnej i jej gałęzi przez guzy wewnątrz jamy brzusznej;
- uraz żył krezkowych zewnętrzny lub jatrogenny podczas operacji brzusznych.
- doustna antykoncepcja (4-5% przypadków).
Zakrzepica wytwarza się zwykle najpierw w drobnych gałęziach żył krezkowych i
rozprzestrzenia się zamykając światło większych żył. Rozległej zakrzepicy żył krezkowych
często towarzyszy zakrzep tętnic.
Zakrzep dużych żył krezkowych, w przeciwieństwie do zakrzepicy drobnych gałęzi, rzadko
powoduje wytworzenie zawału jelita. Natomiast ostry zakrzep pnia żyły wrotnej prowadzi do
rozległego zawału jelit [1].

Objawy i rozpoznanie
Objawy brzuszne są podobne do objawów z powodu ostrego niedokrwienia jelit lecz mniej
nasilone. Uwagę zwracają:
- silne bóle brzucha nie ustępujące po narkotykach,
- wymioty i zapaść naczyniowa występują nierzadko przez wiele dni, a nawet
tygodni, poprzedzone różnymi dolegliwościami, złym samopoczuciem,
brakiem apetytu itp. Taki przebieg jest charakterystyczny w zakrzepicy
samoistnej żył krezkowych [1].
- krwista biegunka zdarza się częściej w porównaniu do niedokrwienia jelit.
W badaniach laboratoryjnych stwierdzamy:
- wysoką leukocytozę
- podniesiona wartość hematokrytu
- obecność krwi utajonej w stolcu, co poprzedza wystąpienie krwistej biegunki.
Na przeglądowym zdjęciu rentgenowskim brzucha widoczne są rozdęte pętle jelita cienkiego i
poziomy płynów.
Badania diagnostyczne są niezbędne, aby uzyskać prawidłowe rozpoznanie. Należą do nich:
- tomografia komputerowa jamy brzusznej z kontrastem z fazą żylną
- wybiórcza arteriografia tętnicy krezkowej górnej z fazą żylną
- arteriografia rezonansu magnetycznego.
- ultrasonografia jamy brzusznej – ma ograniczone znaczenie z uwagi na poszerzone pętle
jelitowe utrudniające wiarygodne obrazowanie. Może wykluczyć chorobę dróg żółciowych i
stwierdzić zwiększoną ilość wolnego płynu w jamie otrzewnej.
Leczenie
W przypadku rozpoznania zakrzepicy żył krezkowych bez objawów otrzewnowych i zawału
jelita leczenie wstępne polega na:
- założeniu sondy żołądkowej

- wyrównaniu hipowolemii, spowodowanej utratą płynów do światła, ściany i krezki jelit
oraz do wolnej jamy otrzewnej;
- leczeniu niedomogi sercowo-naczy-niowej
- podaniu heparyny drobnocząsteczkowej podskórnie lub heparyny niefrakcjonowanej
dożylnie celu zapobiegnięcia postępowi wtórnej zakrzepicy.
W razie objawów brzusznych podrażnienia otrzewnej konieczne jest pilne wykonanie
laparotomii . Potrzeba ta wynika z obserwacji, że zakrzepica żył krezkowych powoduje często
jedynie zawały niewielkich odcinków jelita. Wycięcie należy wykonać wraz z częścią jelita
normalnie wyglądającego z powodu częstszych nawrotów (ok. 60%), obserwowanych po
resekcji ograniczonej jedynie do zmienionego odcinka, w czasie której pozostawione zostały
przeoczone resztki skrzeplin. Jeżeli rozpoznanie ustalono dopiero podczas operacji, należy od
razu rozpocząć podawanie heparyny i kontynuować je po operacji. Zaleca się doustne
stosowanie leków przeciwzakrzepowych aż do końca życia.
Trombektomia żył krezkowych nie jest zalecana z powodu częstych nawrotów zakrzepicy.
Rokowanie w leczeniu zakrzepu żył krezkowych jest korzystniejsze w porównaniu do
zakrzepów tętniczych.
Leczenie trombolityczne
Polega na wybiórczym podawaniu czynnika trombolitycznrgo (Urokinaza, Acylise) do górnej
ż
yły krezkowej jest metodą alternatywną z dobrym efektem pod warunkiem wczesnego
rozpoznania i wdrożenia [2].
Piśmiennictwo
1. W. Noszczyk (red.) : Chirurgia tętnic i żył obwodowych. PZWL. W-wa, 1998, 2007.
2. Jonathan D. Beard (eds.): Vascular and Endovascular Surgery. Elsevier Saunders,
Philadelphia, 2006
Ostre niedokrwienie śledziony
Definicja
Ostre niedokrwienie śledziony jest wynikiem zamknięcia tętnicy śledzionowej lub jej gałęzi.

Etiologia i patogeneza
Zamknięcie tętnicy śledzionowej wywołuje niedokrwienie miąższu i jeżeli nie zostanie
usuniety czynnik zamykający światło tętnicy, dochodzi do zawału miąższu śledziony. O
rozległości zawału decyduje wielkość i ranga niedrożnego naczynia. W skrajnych
przypadkach, po zamknięciu pnia tętnicy śledzionowej dochodzi do niedokrwiennej
martwicy całego narządu. Częściej zmiany niedokrwienne obejmują część narządu – górny
lub dolny biegun. Śledziona jest narządem położonym w jamie otrzewnej. Zawał z
następującą martwicą miąższu powoduje podrażnienie receptorów bólowych w torebce
ś
ledziony i podrażnienie otrzewnej z obrazem zespołu bólowego jamy brzusznej. W
przypadku zakażenia zmian martwiczych może dojść do ropnego zapalenia śledziony.
Przyczyny ostrego niedokrwienia śledziony:
- zakrzepica tętnicy śledzionowej lub jej gałęzi - w przebiegu guzów
nowotworowych trzuski, zapalenia trzustki, chorób układu krwiotwórczego (
samoistne włóknienie szpiku)
- zator gałęzi tętnicy śledzionowej na tle tętniaka embolizującego. Tętnica
śledzionowa jest najczęstszą lokalizacją tętniaków w obszarze trzewnym [2].
Objawy i rozpoznanie
Najczęstszym objawem zawału śledziony jest ból zlokalizowany w lewym podżebrzu
promieniujący do śródbrzusza z nudnościami i wymiotami. Towarzyszyć mu może obrona
mięśniowa często bez zaburzeń perystaltyki. W przypadku zaawansowanej choroby
nowotworowej w jamie brzusznej objawy zamknięcia tętnicy śledzionowej mogą zostać
wpisane w symptomatologię choroby zasadniczej bez odrębnego rozpoznania.
W badaniach laboratoryjnych znajdujemy:
- wysoką leukocytozę
- wzrost hematokrytu
- zaburzenia charakterystyczne dla choroby zasadniczej ( choroba układu krwiotwórczego,
choroba nowotworowa)
Zdjęcie przeglądowe jamy brzusznej wykazuje rozdęte pętle jelitowe w lewym podżebrzu i
ś
ródbrzuszu.
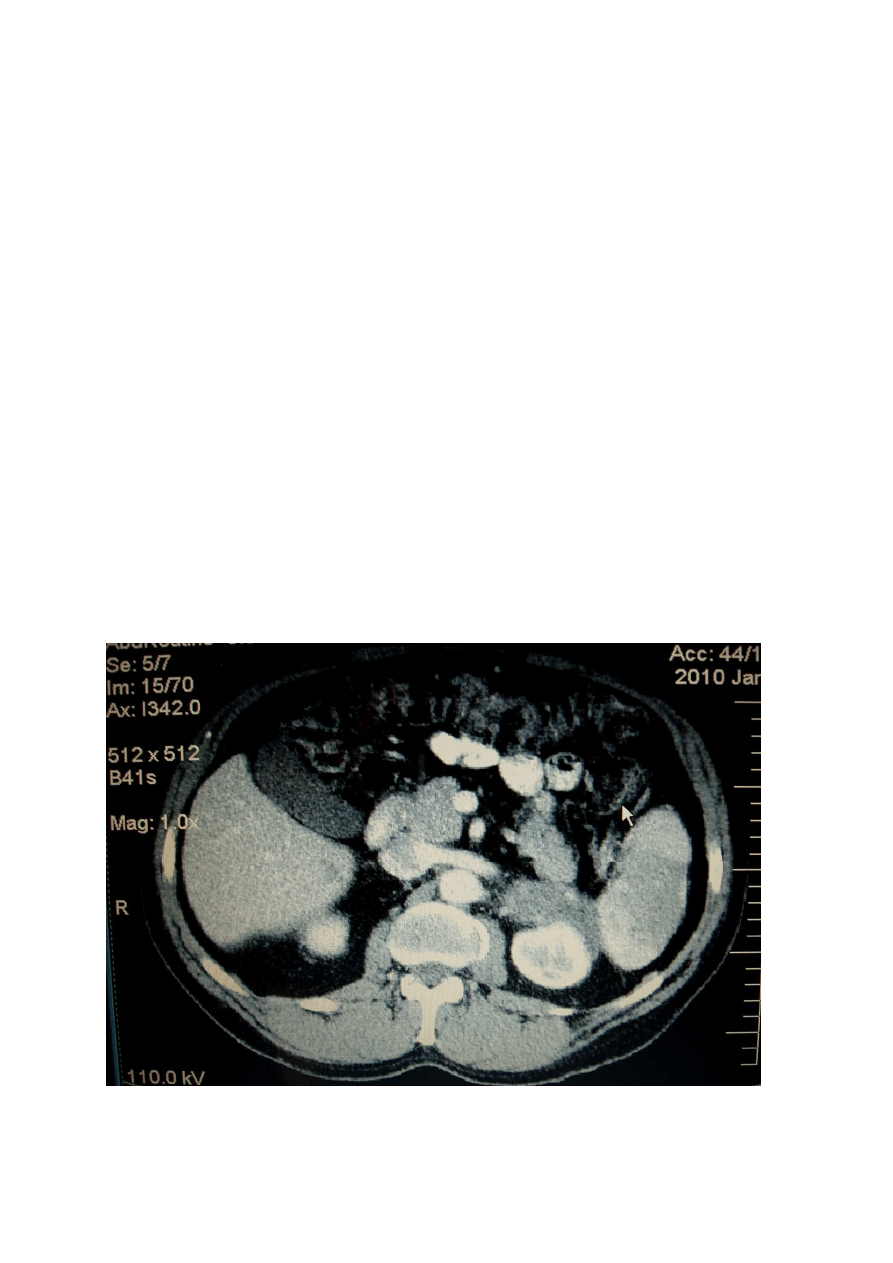
W badaniu ultrasonograficznym jamy brzusznej znajdujemy zwiększoną ilość wolnego płynu
w jamie otrzewnej, oraz zmiany hypoechogeniczne miąższu śledziony zlokalizowane w
określonej jej części. W badaniu tym znajdziemy też obraz charakterystyczny dla choroby
będącej przyczyną zamknięcia tętnicy śledzionowej.
Tomografia komputerowa jamy brzusznej z kontrastem jest badaniem decydującym o
rozpoznaniu. Na przekrojach tomograficznych i wykonanych rekonstrukcjach widoczne są :
niedrożna tętnica śledzionowa lub jej gałęzie, zakrzepnięty tętniak tętnicy śledzionowej, guz
trzonu trzustki, guz nadnercza lub lewego zagięcia okrężnicy naciekający wnękę śledziony.
Leczenie
Leczenie rozległych zmian martwiczych miąższu śledziony jest operacyjne. Leczeniem z
wyboru jest splenektomia. Ograniczone zmiany leczy się zachowawczo. Stosuje się leczenie
przeciwzakrzepowe, antybiotykoterapię oraz leki przeciwbólowe. Systematyczne badanie
ultrasonograficzne pozwala śledzić ewolucję zmian niedokrwiennych miąższu.
Równolegle do leczenia zmian niedokrwiennych śledziony, należy wdrożyć leczenie
specyficzne dla choroby zasadniczej, będącej przyczyną zawału śledziony.
Rokowanie
Rokowanie jest uzależnione od natury choroby zasadniczej. W czystej postaci zawału
ś
ledziony jest dobre.

Ryc.3 . Zawał śledziony odcinkowy. Widoczny brak wysycenia kontrastem środkowej części
ś
ledziony. Zawał w przebiegu raka trzustki
Wyszukiwarka
Podobne podstrony:
[12] Ostre niedokrwienie konczyny
ostre niedokrwienie konczyn dolnych
ostre niedokrwienie kończyn
OSTRE NIEDOKRWIENIE KOŃCZYN, V rok, chir.naczyniowa
25. OSTRE NIEDOKRWIENIE KOŃCZYNY, ratownictwo med, Chirurgia urazowa
Chirurgia naczyniowa W2 16 12 2014 Ostre niedokrwienie kończyn dolnych
ostre niedokrwienie konczyn
ostre niedokrwienie konczyn, 1.Lekarski, III rok, Chirurgia, Choroby wewnętrzne
OSTRE NIEDOKRWIENIE KOŃCZYN
[12] Ostre niedokrwienie konczyny
Ostre niedokrwienie kończyny
ostre niedokrwienie kończyn
więcej podobnych podstron