
Diagnostyka rehabilitacyjna narządu ruchu dziecka
Rehabilitation diagnostics of child's motor system
Dr n. techn. Małgorzata Syczewska Klinika Rehabilitacji Pediatrycznej IPCZD Warszawa
Słowa kluczowe: diagnostyka, rehabilitacja, dzieci, stan funkcjonalny
Key words: diagnostics, rehabilitation, children, functional status
DEFINICJE
akton - mięsień lub część mięśnia, którego włókna są tak usytuowane, że rozwijają siłę w jednym określonym
kierunku
cykl chodu - trwa od chwili kontaktu pięty jednej kończyny z podłożem do chwili ponownego kontaktu z
podłożem pięty tej samej kończyny, obejmuje dwa kroki
faza podporu - faza cyklu chodu w której kończyna ma kontakt z podłożem
faza pojedynczego podporu - faza cyklu chodu w której tylko jedna kończyna ma kontakt z podłożem
faza podwójnego podporu - faza cyklu chodu w której obie kończyny mają kontakt z podłożem
fotogrametria - metoda pozwalająca na uzyskanie informacji o obiekcie (np. kształcie, temperaturze) na
podstawie jego obrazu
punkt przyporu - punkt przyłożenia wypadkowej siły reakcji podłoża; w czasie badania równowagi najczęściej
mamy do czynienia z jednym punktem przyporu, natomiast w czasie badania chodu określa się położenie
punktu przyporu dla każdej kończyny osobno
stabilogram - zarejestrowane zmiany położenia punktu przyporu podczas badania funkcji utrzymania
równowagi
stopnie swobody - możliwości niezależnych od siebie ruchów w stawie w określonych kierunkach w przestrzeni
trajektoria - droga punktu w przestrzeni
WSTĘP
Nowoczesne metody badawcze, obiektywne i ilościowe, wspomagają diagnostykę narządu ruchu, dobór
najwłaściwszych metod leczenia indywidualnego pacjenta, a także ocenę postępów jego leczenia. Umożliwiają
one także weryfikację obecnie stosowanych, a także nowych, będących dopiero w stadium początkowym,
metod rehabilitacji.
Narząd ruchu człowieka składa się z ponad 280 stopni swobody obsługiwanych przez ponad dwa i pół tysiąca
aktonów mięśniowych, gdzie akton to mięsień lub część mięśnia którego włókna są tak usytuowane, że
rozwijają siłę w jednym, określonym kierunku. Ocena tak wielkiego systemu jako całości jest niemożliwa.
Dlatego w praktyce dzieli się go na dwa podsystemy: strukturalny i funkcjonalny.
Strukturę narządu ruchu definiuje się jako zbiór elementów anatomicznych, składających się na niego,
natomiast jego funkcja to czasowe i przestrzenne uporządkowanie tych elementów w celu wykonania
określonego zadania ruchowego [1].
Obiektywne metody pomiarowe ilościowo opisujące stan narządu ruchu pacjenta powinny być bezpieczne i
nieinwazyjne, nie obciążać pacjenta fizycznie i psychicznie (co jest bardzo istotne w przypadku badania dzieci),
oraz umożliwiać otrzymywanie powtarzalnych wyników.
Stosowane współcześnie obiektywne metody pomiarowe opisują bądź strukturę bądź określoną funkcję
narządu ruchu. Dlatego w celu pełnego opisu stanu narządu ruchu pacjenta konieczne jest często stosowanie
całego zestawu takich metod, z których każda zajmuje się nieco innym aspektem stanu narządu ruchu.
Niniejsza praca możliwie pełnie stara się przedstawić wachlarz obiektywnych, ilościowych metod stosowanych
w diagnostyce narządu ruchu dziecka.
Wybrane zagadnienia ontogenezy dziecka

U dziecka w procesie wzrastania i rozwoju osobniczego (ontogenezy) zmianie podlegają nie tylko wymiary,
proporcje i masa ciała, ale także wzorce ruchu i mięśnie.
W okresie od urodzenia do trzech lat dynamicznie zwiększają się wymiary i masa ciała. Szczególnie wysokie
tempo tego wzrastania występuje w pierwszym roku życia. Maksymalne przyrosty obserwuje się w pierwszym
półroczu życia, następnie przyrosty te maleją do ukończenia drugiego roku, by nieznacznie wzrosnąć około
trzeciego roku życia. Proporcje ciała małego dziecka zmieniają się wraz z wiekiem i w sposób zasadniczy różnią
się od proporcji ciała osób dorosłych [2].
W okresie od trzeciego roku życia do osiemnastego poszczególne cechy antropometryczne wykazują różną
dynamikę rozwojową i różny stopień zaawansowania w stosunku do wartości ostatecznych. W dzieciństwie
najbardziej zaawansowane są wymiary głowy, obwody, cechy szerokościowe, następnie długościowe, a
najmniej ciężar ciała. Różnice dysmorficzne, aczkolwiek istniejące od urodzenia, najsilniej zaznaczają się od
okresu dojrzewania płciowego [2].
Rozwój poczucia równowagi można podzielić na cztery okresy [3]. Pierwszy trwa od urodzenia do chwili gdy
dziecko potrafi stanąć w postawie wyprostowanej. Najpierw pojawia się umiejętność kontrolowania mięśni
karku i szyi, następnie mięśni tułowia, a na końcu kończyn. Kontrola mięśni szyi to początek rozwoju poczucia
równowagi. Stopniowe nabywanie umiejętności ich kontrolowania ulega przyspieszeniu po pojawieniu się
czynności sięgania [3].
Drugi okres trwa do ukończenia szóstego roku życia. Charakteryzuje się doskonaleniem efektorów i rozwojem
koordynacji górnych i dolnych części ciała. Pierwsze próby lokomocji u dziecka związane są z dojrzewaniem
móżdżku i układu przedsionkowego [3, 4].
Wiek sześciu lat jest punktem zwrotnym w rozwoju poczucia równowagi w staniu i lokomocji, gdyż od tej chwili
wzorce ruchu nie różnią się w sposób zasadniczy od wzorców ruchu osób dorosłych [3, 4, 5, 6]. Można
wyróżnić wprawdzie jeszcze dwie fazy w okresie od szóstego roku życia do dorosłości, ale charakteryzują się
one doskonaleniem nabytych już umiejętności, a nie pojawieniem jakichś nowych wzorców. Parametry drogi
punktu przyporu u dzieci i młodzieży od 6 do 18 lat nie zależą od stopnia rozwoju somatycznego (wiek,
wysokość czy masa ciała) i są zbieżne z wartościami uzyskiwanymi u dorosłych [3, 7].
We wczesnym dzieciństwie mięśnie charakteryzują się większym udziałem włókien wolnych (typ I) i
niezróżnicowanych (typ IIc), a mniejszym włókien szybkich (typ II) w porównaniu z wiekiem dorosłym. Nieliczne
prowadzone badania nad metabolizmem mięśni wskazują, że poniżej pierwszego roku życia gęstość ATP (kwas
adenozynotrójfosforowy) i CP (fosfokreatyna) wynosi ok. 60% gęstości występującej u osób dorosłych. Gęstość
glikogenu w mięśniach równą dorosłym dzieci osiągają w wieku około 12-14 lat [8]. Maksymalna siła jaką
mięsień może rozwinąć zależy m.in. od jego pola poprzecznego przekroju, który rośnie wraz z rozwojem
dziecka. U dzieci w okresie od 5 do 17 lat przyrost siły wynosi średnio 350% u dziewcząt i 500 % u chłopców, a
w tym samym czasie udział mięśni w masie ciała wzrasta z 40,2% do 42,5% u dziewcząt oraz z 42% do 53,6% u
chłopców [8]. Różnice w wartościach sił pojawiają się między płciami około 7. roku życia, a wyraźnie zaznaczają
się po 13. roku życia.
Chód dzieci powyżej szóstego roku życia nie różni się od stereotypu chodu osób dorosłych [5, 6, 9]. W
przypadku tzw. chodu normalnego, tzn. gdy nie ma jakichś szczególnych ograniczeń (np. bólu, zmęczenia lub
pośpiechu), długość kroku jest proporcjonalna do wysokości ciała, a zmiany kątów w stawach nie różnią się u
dzieci i dorosłych. Zwiększenie prędkości chodu odbywa się poprzez zwiększenie długości kroku, i dopiero gdy
osiągnie ona wartość maksymalną dla danego osobnika, podwyższeniu ulega częstość kroków.
Samodzielny chód pojawia się u dzieci około pierwszego roku życia. Między drugim a trzecim rokiem życia
dziecko przestaje stawiać na podłożu całą stopę, a zaczyna najpierw stawiać piętę. Stopniowo podczas
pierwszych pięciu lat życia zmniejsza się procentowy udział faz podwójnego podporu w długości cyklu chodu,
co odzwierciedla rosnące umiejętności utrzymania równowagi ciała. Małe dziecko zwiększa prędkość chodu
przede wszystkim poprzez zwiększenie częstości kroków, a dopiero potem nieznacznie zwiększa ich długość.
Średnia częstość kroków jest u dzieci wyższa niż u dorosłych. Małe dziecko cały czas chodzi na lekko ugiętych
kolanach i nie prostuje ich nawet w czasie fazy podporu. Największe zmiany wzorca chodu obserwuje się
między drugim a trzecim rokiem życia. Chód dzieci pięcio- sześcioletnich nie różni się już od chodu osób
dorosłych [5, 6, 9].
Specyfiką rehabilitacji dziecięcej jest równoległe i równoczesne występowanie dwóch zjawisk wpływających na
stan narządu ruchu: leczenia rehabilitacyjnego oraz rozwoju osobniczego. Przy ocenie postępów leczenia,
zwłaszcza wieloletniego, należy stwierdzić, czy obserwowana zmiana w obrębie narządu ruchu dziecka jest
skutkiem prowadzonej rehabilitacji, czy też jest wynikiem procesu rozwojowego. Przy tworzeniu baz danych
zawierających biologiczne układy odniesienia dla poszczególnych metod należy uwzględnić powyższy problem
[10]. Jedną z metod może być tworzenie matematycznych modeli rozwoju opisujących zależność danej cechy
od parametrów somatycznych w procesie ontogenezy w populacji dzieci zdrowych.
Przegląd metod oceny struktury narządu ruchu
Wymiary ciała
Pomiary antropometryczne wybranych cech somatycznych służą ocenie i monitorowaniu procesu wzrastania
dziecka. Rozwój dziecka może być zaburzony przez chorobę, uraz, bądź niedożywienie, a stopień wpływu
któregoś z tych negatywnych czynników na proces rozwojowy pomaga ocenić antropometria. Informacja taka
jest istotna, gdyż zaburzony rozwój dziecka może negatywnie wpływać na mechanikę ruchu i możliwości
fizjologiczne rosnącego organizmu dziecka.
Pomiary antropometryczne mogą ponadto być przydatne przy ustalaniu składu ciała pacjenta. Pomiar fałdów
tłuszczowych, a następnie podstawienie zmierzonych wartości do tzw. równań regresji umożliwia obliczenie
gęstości ciała, czy udziału tkanki tłuszczowej i masy mięśni. Pozwala to np. ocenić stan odżywienia dziecka.
Oprócz tego pomiary antropometryczne umożliwiają ocenę stopnia dojrzałości dziecka, ocenę proporcji ciała,
typu somatycznego, a także mogą pośrednio służyć do oceny stopnia wytrenowania dziecka [2, 8].
Techniki pomiarowe są dobrze znane i stosowane od lat. Sprzęt stosowany do tych pomiarów (antropometr,
liberometr, stół do pomiaru wysokości siedzeniowej, cyrkle kabłąkowe, taśma elastyczna, stadiometr)
umożliwia dużą dokładność wykonywania pomiaru. Przyjmuje się, że dopuszczalne błędy w przypadku
pomiarów u dzieci wynoszą: dla ciężaru ciała 0,5 kg, dla wysokości ciała 3 mm, dla pozostałych wymiarów
liniowych 1-2 mm, dla fałdów tłuszczowych 5%, a obwodów 1-3% [8].
Technika pomiarów jest znormalizowana, a jedyna trudność występująca w tych metodach, gdy są one
stosowane u osób dorosłych, to identyfikacja punktów pomiarowych u pacjenta. W przypadku pomiarów dzieci
należy zwrócić szczególną uwagę na to, że ich strach, ciekawość czy niecierpliwość mogą wpływać na częste
zmiany pozycji ciała, co wprowadza dodatkowe błędy: możliwość nieprawidłowego odczytu wskazań
przyrządów pomiarowych, czy też ich niedokładnego przyłożenia [8].
Ponieważ metody antropometryczne stosowane są od wielu lat, dlatego istnieją dobrze opracowane normy
parametrów somatycznych dzieci od urodzenia do osiemnastego roku życia. Są one aktualizowane co kilka lat i
publikowane ("Dziecko poznańskie", "Dziecko krakowskie", "Dziecko warszawskie" itp.).
Najczęstszy sposób oceny rozwoju fizycznego dziecka polega na odniesieniu wartości zmierzonych cech
antropometrycznych do normy przypadającej na dany wiek chronologiczny. Jednak międzyosobnicze różnice
wzrastania, szczególnie w niektórych okresach życia (np. skok pokwitaniowy) mogą być bardzo znaczne.
Dlatego często zamiast wieku kalendarzowego korzysta się z wieku biologicznego (rozwojowego) dziecka.
Stosowane są różne metody oceny wieku rozwojowego. Jedną z nich jest ocena wieku kostnego polegająca na
określeniu stopnia zaawansowania procesów kostnienia na podstawie zdjęć rentgenowskich [2].
Najstarszą metodą oceny stopnia rozwoju fizycznego dziecka polega na porównaniu wartości pomiarów
antropometrycznych ze średnimi arytmetycznymi tych cech, charakterystycznymi dla danej populacji dzieci. Są
one zestawione w tabelach (zwanych tabelami Pirqueta) w grupach wiekowych, osobno dla obu płci [2].
Wartości cech antropometrycznych w populacji w grupach wiekowych, mają rozkłady normalne. N-tym
centylem danej cechy nazywa się wartość, której nie przekracza n% osobników w populacji. Dla każdej grupy
płci i wieku określa się odpowiednie wartości centylowe danej cechy, a następnie na układzie współrzędnych
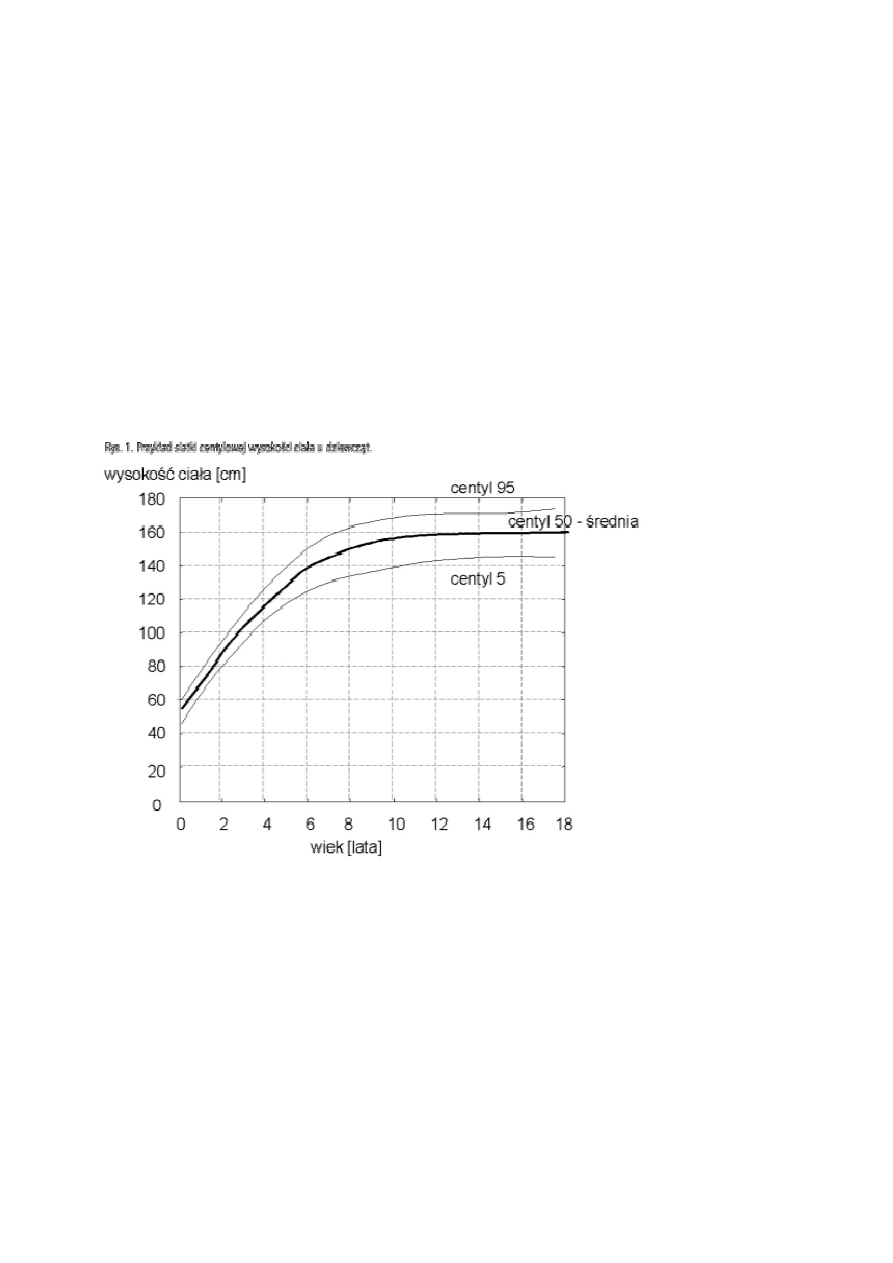
(oś pozioma to wiek, oś pionowa to wartość cechy) wykreśla się siatkę centylową [2]. Przykład takiej siatki
pokazuje rys. 1. Kolejne linie centylowe oznaczają procent dzieci znajdujący się w każdej grupie wieku poniżej
ich poziomu.
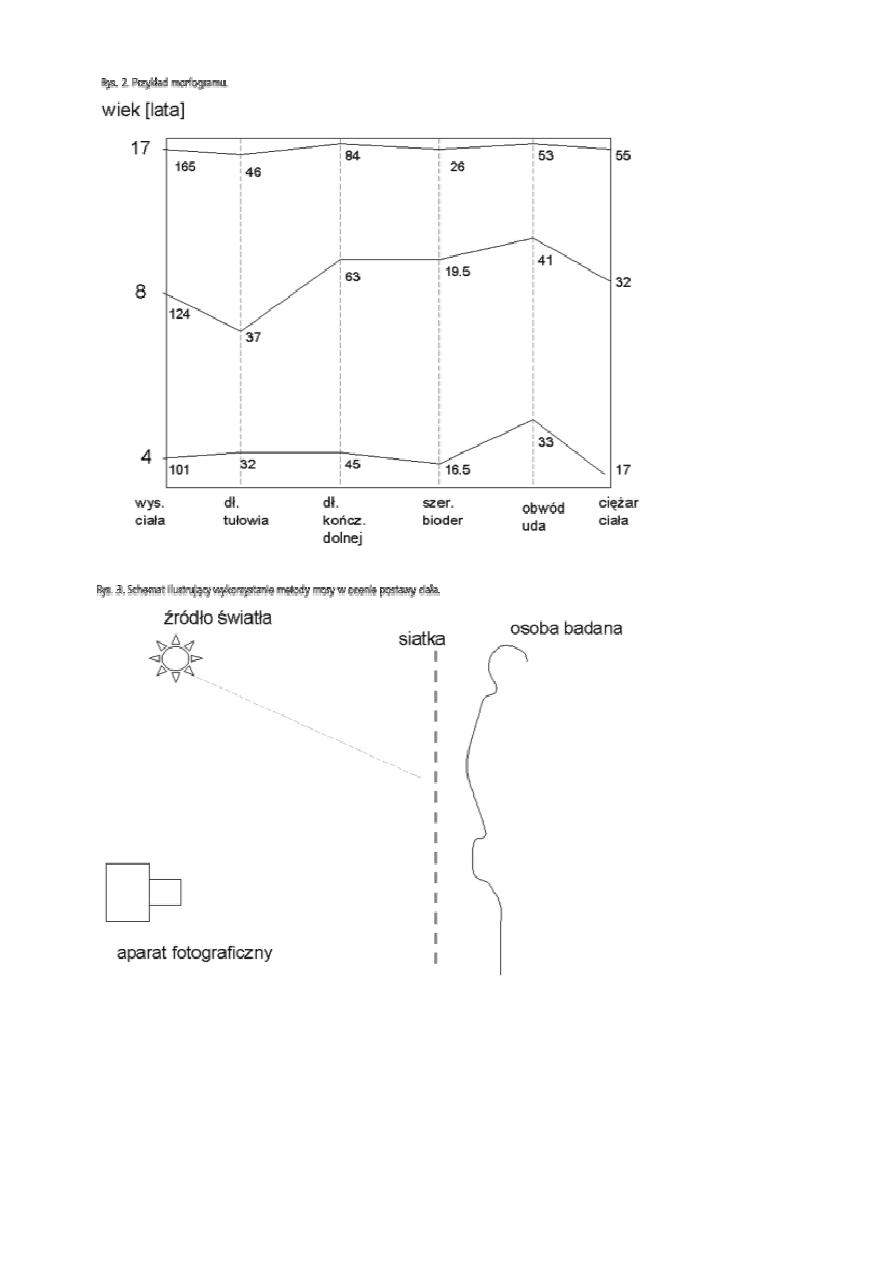
Lekarze, zwłaszcza endokrynolodzy, najchętniej korzystają z morfogramów (rys. 2), na których na osi pionowej
znajdują się średnie arytmetyczne zespołu cech w kolejnych grupach wieku kalendarzowego [2].
Wszystkie te opisane powyżej sposoby odniesienia zmierzonych cech antropometrycznych dziecka do norm
służą ocenie stopnia rozwoju fizycznego dziecka i jego proporcji ciała na tle zdrowej populacji, stwierdzeniu w
zakresie jakich cech i w jakim stopniu dziecko odbiega od swoich zdrowych rówieśników. Pozwalają również
monitorować stan pacjenta w procesie leczenia.
Zakresy ruchu stawów
Prawidłowy zakres ruchu stawu jest jednym z ważnych czynników sprawności, a jego pomiar jest jedną z
podstawowych metod oceny stanu narządu ruchu i miernikiem wyniku działania rehabilitacyjnego [8]. Do
pomiaru zakresów ruchu w stawach stosuje się specjalne przyrządy zwane goniometrami. Są one bardzo
zróżnicowane: od prostych, opartych na zasadzie standardowego kątomierza, kątomierza grawitacyjnego, po
skomplikowane, elektroniczne wykorzystujące zjawisko zmiany pojemności okładek kondensatora w zależności
od położenia, czy zmianę oporności tensometrów. Proste goniometry są wystarczające w przypadku pomiarów
statycznych, dotyczących biernych zakresów ruchów w stawach, natomiast wtedy gdy położenie kątowe
powinno być mierzone w sposób ciągły konieczne jest zastosowanie goniometrów elektronicznych. Ma to
miejsce w przypadku pomiaru zakresów w warunkach dynamicznych, podczas ruchu.
Pomiar zakresów ruchu uznawany jest za stosunkowo mało obiektywny. Związane jest to z dużą dowolnością
pozycji w których wykonywany jest pomiar (różnice mogą wynosić nawet około 20%), czy stosunkowo dużym
błędem między poszczególnymi osobami prowadzącymi pomiary. W ostatnich latach zdobywa popularność
metoda SFTR pomiaru i zapisu wyników, dążąca do zwiększenia obiektywizacji metody pomiaru zakresów
ruchu. Ruchy we wszystkich stawach mierzone są z pozycji wyjściowej neutralnego zera, a wszystkie pozycje i
ruchy opisane są w trzech podstawowych płaszczyznach: strzałkowej (S - od ang. sagittal), czołowej (F - od ang.
frontal) i poprzecznej (T - od ang. transversal), dodatkowo opisuje się ruchy rotacyjne (R - od ang. rotation).
Ocena postawy ciała
Pod oceną postawy ciała rozumie się przede wszystkim ocenę kształtu ciała, zaburzeń krzywizn kręgosłupa i
klatki piersiowej oraz ustawienia miednicy, ale powinna ona także uwzględniać prawidłowość ustawienia osi
kończyn. Dominują tutaj metody jakościowe, oparte na opisach słownych lub dokumentacji fotograficznej (np.
zdjęcia rentgenowskie). Jednak pojawiają się już metody pomiarowe, próbujące zobiektywizować ocenę
postawy ciała, co powinno ułatwiać ocenę zmian postawy ciała pacjenta w długich okresach czasowych. Część z
nich to tzw. metody fotogrametryczne, czyli metody pozwalające uzyskać informacje o różnych obiektach (np.
o ich kształcie i wymiarach) na podstawie ich obrazów. Ich zastosowanie w naukach biologicznych, których
częścią jest medycyna, nosi nazwę biostereometrii.
Klasyczna metoda stereometrii to pomiar obiektu w oparciu o dwa zdjęcia fotograficzne wykonane z dwóch
różnych punktów przestrzeni. Jeżeli zostaną one wykonane kamerami o znanej geometrii, to można odtworzyć
kształt wiązek, które naświetliły oba zdjęcia. Każdy punkt obiektu spowodował powstanie dwóch promieni
rzutujących (odbitych). Każda para promieni pochodząca od obrazu tego samego punktu na obu zdjęciach musi
dać w przecięciu przestrzenny obraz tego punktu [11]. Wykorzystanie par promieni od wyróżnionych
(charakterystycznych) punktów zdjęć prowadzi do stworzenia geometrycznego modelu zarejestrowanego na
zdjęciach obiektu.
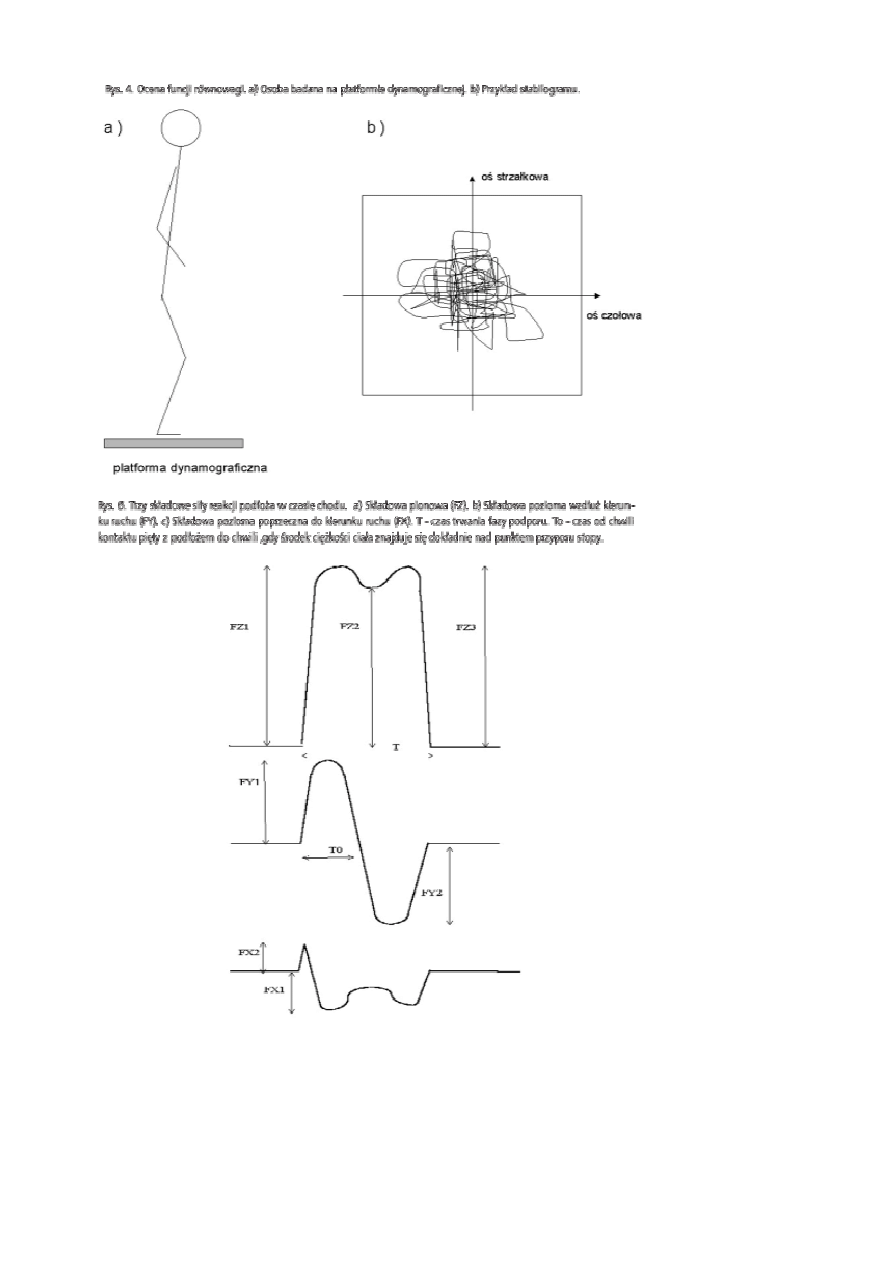
Kolejną metodą biostereometryczną jest wykorzystanie do oceny postawy ciała metody mory. Polega ona na
wykonaniu zdjęcia jasnych i ciemnych pasm powstających na obiekcie, które powstają przez nałożenie na
siebie dwóch rodzin linii (rys. 3). Siatka linii ustawiona między obiektem a dwoma różnymi źródłami światła
rzuca na obiekt dwa cienie nakładające się na siebie [11]. Jeśli zna się odległości źródeł światła od obiektu,
siatki od obiektu oraz wymiary linii można odtworzyć kształt obiektu.

Pojawiły się obecnie komercyjne, skomputeryzowane systemy pozwalające na ocenę postawy. Pozwalają one
na odtworzenie krzywizn kręgosłupa we wszystkich trzech płaszczyznach na podstawie zarejestrowanego
położenia znaczników umieszczonych na wyrostkach kolczystych kręgów. Systemy te pozwalają na prostą
archiwizację zbieranych danych i proste porównywanie kolejnych wyników tego samego pacjenta.
Rozwijające się metody biostereometrii do oceny postawy ciała znalazły zastosowanie głównie w badaniach u
dzieci. Ich ogromną zaletą jest nieinwazyjność, nie ma żadnych ograniczeń w ich stosowaniu, gdyż nie narażają
rosnącego organizmu dziecka na szkodliwe dawki promieniowania. Mogą zatem być stosowane w przypadku
szybko postępujących wad kręgosłupa do częstego monitorowania zmian oraz w populacyjnych badaniach
przesiewowych dzieci i młodzieży.
Przegląd metod oceny funkcji narządu ruchu
Funkcja utrzymania równowagi
Podstawową metodą badania funkcji utrzymania równowagi ciała jest rejestrowanie drogi tzw. punktu
przyporu, czyli punktu będącego miejscem przyłożenia wypadkowej siły reakcji podłoża w czasie stania
swobodnego. Ta siła reakcji jest wypadkową siły ciężkości oraz sił pojawiających się w wyniku niewielkich
ruchów korekcyjnych różnych segmentów ciała. Dlatego droga punktu przyporu odzwierciedla zmiany
położenia środka ciężkości ciała podczas stania. Położenie ciała znajduje się pod ciągłą kontrolą i wszelkie
wychylenia grożące potencjalnie utratą równowagi są natychmiast korygowane [4]. W przypadku wielu
chorób, zwłaszcza neurologicznych, mechanizmy kontrolne i sterujące odpowiadające za utrzymanie
równowagi przestają działać prawidłowo, prowadząc m.in. do ograniczenia funkcji lokomocji czy samoobsługi
pacjenta.
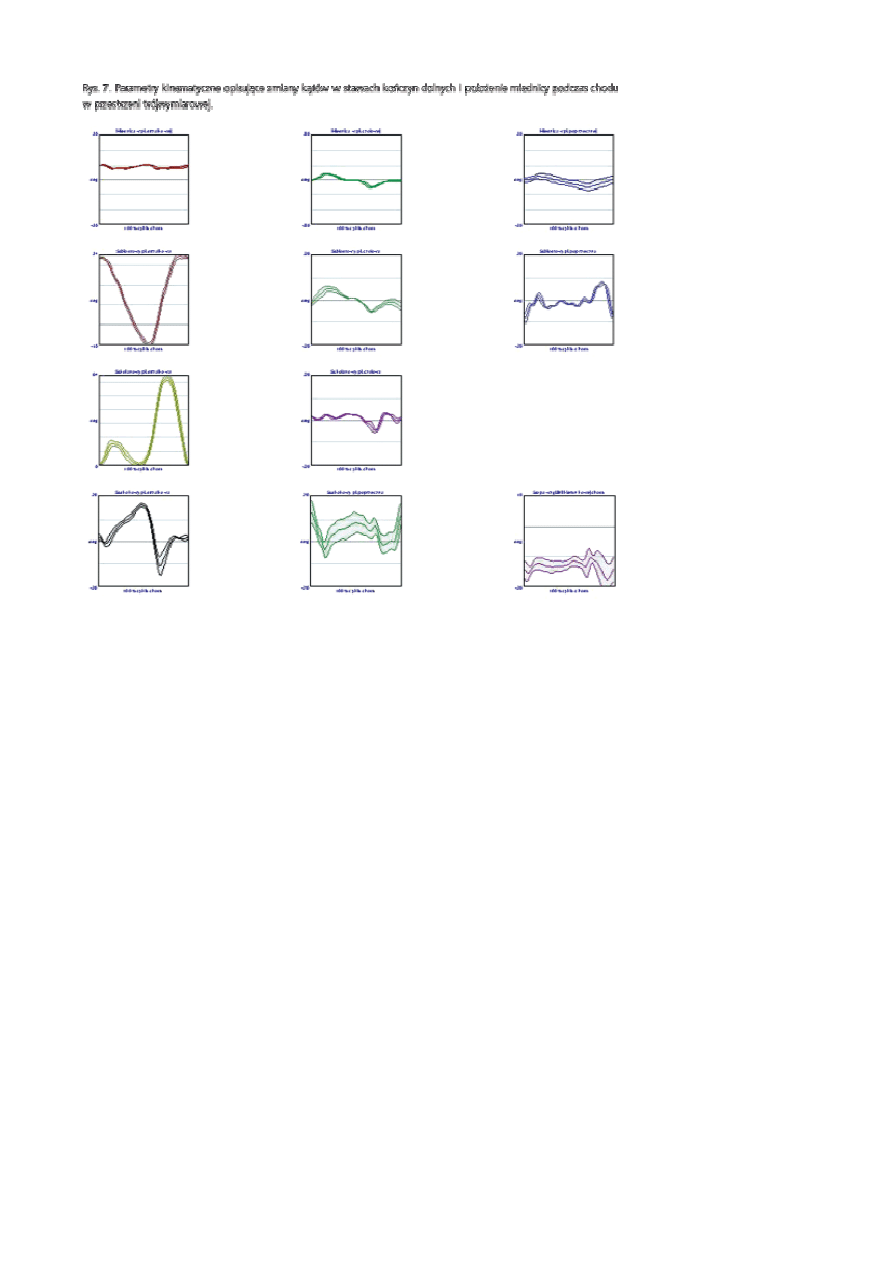
Komercyjne systemy badania funkcji utrzymania równowagi oparte są o platformy dynamograficzne,
rejestrujące reakcje siły podłoża i na tej podstawie odtwarzające (za pomocą specjalnych programów
komputerowych) drogę punktu przyporu. Stosuje się dwa warianty: platformy nieruchome, umożliwiające
badanie funkcji równowagi w czasie stania swobodnego przy oczach otwartych bądź zamkniętych (wyłączenie
wzrokowego sprzężenia zwrotnego) oraz ocenę wpływu poszerzonej, ograniczonej lub wymuszonej podstawy
podparcia na utrzymanie równowagi ciała. Platformy ruchome pozwalają na ocenę zdolności pacjenta do
utrzymania równowagi w przypadku wystąpienia różnego rodzaju wymuszeń zewnętrznych. Rys. 4a
przedstawia schematycznie sposób badania funkcji równowagi.
Zarejestrowaną drogę punktu przyporu nazywa się stabilogramem, jego przykład pokazuje rys. 4b. Najbardziej
charakterystyczną cechą występujących zaburzeń funkcji równowagi jest zwiększona amplituda wychyleń ciała
w płaszczyznach strzałkowej i czołowej. Ilościowe parametry tych wychyleń są dobrym i powszechnie
stosowanym wskaźnikiem funkcji utrzymania równowagi pacjenta i zaakceptowanym miernikiem skuteczności
prowadzonego leczenia i rehabilitacji.
Najczęściej do oceny funkcji utrzymania równowagi wykorzystuje się następujące parametry drogi punktu
przyporu: promień średni, całkowitą powierzchnię zakreślaną przez punkt przyporu, drogę całkowitą,
maksymalne wychylenia w płaszczyźnie strzałkowej i czołowej, maksymalne prędkości wychyleń itp. [7].
Pomiary sił
Pomiar sił i momentów sił mięśniowych w ściśle zdefiniowanym zadaniu jest dość powszechnie stosowaną
metodą oceny możliwości funkcjonalnych narządu ruchu pacjenta i uznaje się ją za dobrze monitorującą
przebieg leczenia usprawniającego. Pomiar bezpośredni sił generowanych przez pojedyncze mięśnie nie jest
technicznie możliwy, aczkolwiek prowadzone są w tym kierunku intensywne prace badawcze, m.in. z
wykorzystaniem zminiaturyzowanych czujników wszczepianych w ścięgna oraz technik analizy obrazu
otrzymywanego z ultrasonografu. Praktycznie jednak nadal pomiarowi podlega siła lub moment sił
generowany przez cały zespół mięśni. Najczęściej pomiary sił wykonuje się w warunkach statycznych
(izometrycznych), czyli w ściśle zdefiniowanym położeniu kątowym w stawie, kiedy to w czasie generacji siły
nie zmienia się długość mięśni. Czasami mierzy się tzw. charakterystykę statyczną, czyli dokonuje się pomiarów
izometrycznych zmieniając położenie kątowe w stawie np. co 5Ľ w całym zakresie ruchu. Czasami wykonuje się
również pomiary w warunkach dynamicznych, czyli podczas ruchu. Mamy wówczas do czynienia z pracą mięśni
koncentryczną (skracanie się długości mięśnia) lub ekscentryczną (wymuszone wydłużanie mięśnia) [8].
Na rynku znajduje się sporo systemów komercyjnych (np. Cybex, Iso-Station 2000), ich wadą jest jednak to, że
zostały zaprojektowane z myślą o zdrowych dorosłych, najczęściej zawodnikach i nie nadają się przeważnie do
pomiarów u dzieci (zwłaszcza chorych). W wielu laboratoriach pracują oryginalne stanowiska własnej
konstrukcji. Sytuacja ta powoduje trudności w porównywaniu wyników otrzymywanych w różnych miejscach,
gdy każda zmiana położenia ciała zmienia udziały mięśni w wykonaniu zadania i wpływa na wynik pomiaru.
Analiza chodu
Mimo że za ojców współczesnej analizy chodu uważani są działający pod koniec XIX wieku w Niemczech
Braune i Fisher, to tak naprawdę jej burzliwy rozwój nastąpił w latach osiemdziesiątych i dziewiędziesiątych
ubiegłego wieku. Z tej racji zagadnienie standaryzacji metod i konwencji pomiarowych, analizy i prezentowania
wyników, tworzenia referencyjnych baz danych jest w jej przypadku najlepiej rozwiązane.
Podstawową definicją stosowaną w analizie chodu jest tzw. cykl chodu. Trwa od on chwili kontaktu pięty z
podłożem jednej kończyny dolnej do chwili kolejnego kontaktu pięty tej samej kończyny z podłożem. Cykl
chodu obejmuje zatem dwa kroki: jeden lewej i jeden prawej kończyny dolnej. Wszystkie charakterystyki (np.
zmiany kąta w stawie) czy zdarzenia (np. oderwanie palców od podłoża) odnosi się do cyklu chodu [12, 13].
Schemat cyklu chodu zdrowego osobnika pokazano na rys. 5.
Metody stosowane w analizie chodu można podzielić na trzy grupy. Pierwsza to metody zajmujące się
pomiarem parametrów czasowych i przestrzennych, takich jak prędkość chodu, długość kroków, częstość
kroków, czas trwania poszczególnych faz chodu. Druga grupa to metody zajmujące się pomiarem parametrów
kinematycznych, takich jak zmiany kątów w stawach, zmiana położenia poszczególnych segmentów ciała w
czasie chodu, trajektorie ruchu. Trzecią grupę stanowią metody pozwalające na pomiar parametrów
kinetycznych, takich jak siły reakcje podłoża, siły i momenty sił w stawach [12].
W pomiarach wykorzystuje się zarówno bardzo proste urządzenia takie jak stopery, fotokomórki,
mikroprzełączniki umieszczone na butach, jak i bardzo skomplikowane, zintegrowane systemy komputerowe.
Do pomiaru reakcji sił podłoża w czasie chodu stosuje się platformy dynamograficzne wykorzystujące
przetworniki tensometryczne lub piezoelektryczne, a także specjalne wkładki do butów rejestrujące rozkład
nacisków na stopie podczas chodu, lub maty tensometryczne bądź płyty elastooptyczne, pozwalające na
wizualizację rozkładu nacisków stopy na podłożu podczas chodu. Przykład trzech składowych reakcji sił podłoża
w czasie chodu zarejestrowanych za pomocą platform dynamograficznych pokazuje rys. 6. Goniometry
umieszczone na egzoszkieletach lub bezpośrednio na segmentach ciała pozwalają na ciągłą rejestrację zmian
kątów w stawach podczas chodu.
Najnowocześniejszymi urządzeniami stosowanymi w analizie ruchu są zintegrowane, optoelektroniczne
systemy analizy ruchu. Składają się one z kilku (od trzech do siedmiu, najczęściej pięciu) kamer połączonych z
komputerem. Kamery te rejestrują położenie w przestrzeni pomiarowej markerów umieszczonych w ściśle
zdefiniowanych, charakterystycznych punktach ciała pacjenta. Stosuje się dwa rodzaje markerów: bierne,
odbijające światło podczerwone emitowane przez kamery, i czynne, emitujące błyski światła w ściśle
określonej kolejności. Dane przekazane do komputera są w nim analizowane i odtwarzane jest położenie
markerów w trójwymiarowej przestrzeni. Często systemy te są zintegrowane z platformami
dynamograficznymi i elektromiografami, co pozwala na jednoczesną rejestrację różnego rodzaju danych [14].
Następnie specjalne oprogramowania pozwalają na obliczenie charakterystycznych parametrów opisujących
chód pacjenta, sporządzenie raportu i porównanie z bazą odniesienia. Rys. 7 pokazuje prawidłowe przebiegi
kinematyczne opisujące ruch we wszystkich stawach oraz położenie miednicy podczas cyklu chodu.
Pomiary elektrofizjologiczne
Pomiary te różnią się nieco od tych stosowanych w diagnostyce neurologicznej, mimo że często korzystają z
tych samych urządzeń. Przede wszystkim w diagnostyce rehabilitacyjnej nie korzysta się prawie w ogóle z
elektrod wkłuwanych, tylko z elektrod powierzchniowych. Bardzo często sygnał jest od razu wstępnie
przetwarzany i dopiero taki podlega rejestracji. Najczęściej pomiary te służą ocenie wzorców czynności
wybranych mięśni przy realizacji standardowych zadań ruchowych (np. podczas chodu, rozwijania
maksymalnej siły w warunkach izometrycznych itp), czasu reakcji na bodziec, czasu przewodzenia [15].
Zapis EMG umożliwia również ocenę stopnia zmęczenia mięśni. Stopień zmęczenia zależy od poziomu
pobudzenia mięśnia i czasu skurczu. W zdrowym mięśniu maksymalna siła spada po dwóch minutach do 50%
pierwotnej wartości, a po 7 minutach do 25% [15]. W przypadku patologii może następować znacznie szybszy
spadek możliwości generowania siły. Od stopnia zmęczenia mięśnia zależy długość czasu odpoczynku,
umożliwiającego powrót do pełnej sprawności. W badaniach nad zmęczeniem mięśni wykorzystuje się analizę
częstotliwościową.
Podsumowanie
Powyższe metody nie wyczerpują pełnej listy metod stosowanych w diagnostyce rehabilitacyjnej. Są one
jednak najbardziej rozpowszechnione i dają najpełniejszy obraz stanu narządu ruchu dziecka. Często
dodatkowo wykorzystuje się informacje pochodzące z innych badań, np. z diagnostyki neurologicznej
(określenie poziomu uszkodzenia centralnego lub obwodowego układu nerwowego), pomiarów
wydolnościowych, określających zdolność przyswajania tlenu przez mięśnie czy dotyczących przemian
metabolicznych. Pozwala to na lepszą ocenę stanu dziecka i dokładniejsze określenie jego potencjalnych
możliwości.
Piśmiennictwo:
1. Lebiedowska MK. Syczewska M. Nowoczesne metody wspomagania diagnostyki narządu ruchu w
rehabilitacji. Klinika, 1994, 8: 13-16.
2. Malinowski A. (praca zbiorowa pod red.): Dziecko poznańskie. Normy i metody kontroli rozwoju fizycznego.
UAM Poznań, 1976.
3. Assaiante C. Development of locomotor balance control in healthy children. Neuroscience and Behavioral
Reviews; 1998, 22: 527-532.
4. Massion J. Postural control systems in developmental perspective. Neuroscience and Behavioral Reviews;
1998, 22: 465-472.
5. Sutherland DH i wsp. The development of mature gait. J Bone Jt Surg, 1980, 62-A: 336-353.
6. Wheelwright EF i wsp. Temporal and spatial parameters of gait in children. I: Normal control data. Develop
Med Child Neurol, 1993, 35: 102-113.
7. Lebiedowska MK, Syczewska M. Invariant sway properties in children. Gait & Posture, 2000, 12: 200-204.
8. Docherty D. Measurement in pediatric exercise science. Canadian Society for Exercise Physiology; Human
Kinetics, Champaigne, IL, USA, 1996.
9. Greer NL, Hamill J, Campbell KR. Dynamics of children's gait. Human Mov Sci, 1989, 8: 465-480.
10. Lebiedowska MK i wsp. Application of biomechanical growth models of the quantitative evaluation of the
motor system in children. Disability and Rehabilitation, 1996, 18: 137-142.
11. Andonian AT. Detection of stimulated back muscles contractions by moire topography. J Biomechanics,
1985, 17: 653-661.
12. Winter D. The biomechanics and motor control of human gait: normal, elderly and pathological. University
of Waterloo Press, Waterloo, Ontario, Kanada, 1991.
13. Winter D. Biomechanics and motor control of human movement, John Wiley & Sons, Kanada, 1990.
14. Allard P, Stokes IAF, Blanchi JP. Three-dimensional analysis of human movement. Human Kinetics,
Champaigne, IL, USA, 1995.
15. Clancy EA, Murray WR, Hogan N. Multi-channel EMG processing. W: Gath I. Inbar GF.: Advances in
Processing and pattern analysis of biological signals. Plenum Press, New York: 1996, 357-374.

Wyszukiwarka
Podobne podstrony:
Arkusz diagnostyczny dla dzieci 3, Różne Spr(1)(4)
diagnostyka fizjoterapi cwiczenia wersja 1, Fizjoterapia, Badanie kliniczne
DIAGNOZA KLASY-I-III, Diagnoza psychopedagogiczna dzieci
T09 DIAGNOSTYKA FIZJOTERAPEUTYCZNA, STUDIA, WSR - Fizjoterpia, Rok I, Semestr 1, Semestr I, Fizjoter
Arkusz diagnostyczny dla dzieci 3, przedszkole, arkusze obserwacyjne
DIAGNOSTYKA I FIZJOTERAPIA W PREWENCJI BOLOW KRZYZA, Wykłady-Ronikier, Ronikier2
diagnostyka rozwojowa- diagnostyka, fizjoterapia w pediatrii
arkusz.diagnozy dla dzieci z zaniżonymi umiejętnościami
diagnostyka fizjoterapeutyczna
diagnostyka fizjoterapeutyczna
pediatria - podst -MPDz, MMC Tarnow, Ocena fizjoterapeutyczna dzieci z przepukliną oponowo-rdzeniową
Diagnoza i terapia dzieci
Wybrane problemy diagnozy i pomocy dzieciom z rodziny z problemem alkoholowym, diagnoza pedagogiczna
Broszura - Diagnozowanie kompetencji dzieci, zajęcia z dr E. Kalinowską
diagnostyka fizjoterapii cwiczenia inna wersja, Fizjoterapia, Badanie kliniczne
więcej podobnych podstron