
Wprowadzenie do badania podmiotowego
WYWIAD MEDYCZNY
SCHEMAT ZBIERANIA WYWIADU MEDYCZNEGO
DANE OSOBOWE
- nazwisko i imię
- płeć
- wiek
- data przyjęcia chorego do szpitala
GŁÓWNE DOLEGLIWOŚCI
- Przyczyna zgłoszenia się do szpitala
- Ważniejsze zauważone przez chorego objawy
- Przybliżony czas wystąpienia pierwszych objawów
- Dynamika choroby
- Cechy zgłaszanych objawów
DOTYCHCZASOWY PRZEBIEG CHOROBY
- Określenie czasu początku choroby
- Częstość występowania dolegliwości
- Dotychczasowa opieka lekarska
DOLEGLIWOŚCI ZE STRONY POZOSTAŁYCH UKŁADÓW I NARZĄDÓW
DOTYCHCZASOWE LECZENIE
- Stosowane leki
- Systematyczność przyjmowania leków
PRZEBYTE CHOROBY LUB OPERACJE
HOSPITALIZACJE
WYWIAD GINEKOLOGICZNY (DOTYCZY KOBIET)
- Przybliżony czas pierwszej miesiączki
- Liczba ciąży
- Porody (czy siłami natury, czy cięcie cesarskie ?)
- Charakterystyka krwawień miesiączkowych
- Ostatnia miesiączka
WYWIAD SOCJALNY
- Warunki mieszkaniowe
- Miejsce zamieszkania
- Praca zawodowa
Badanie fizykalne
WYWIAD RODZINNY
- Wiek i stan zdrowia rodziców, rodzeństwa i dzieci.
UCZULENIA
- leki
- pokarm
- substancje chemiczne
- pyłki roślin
SZCZEPIENIA
UŻYWKI
- alkohol
- narkotyki
- papierosy
Badanie układu krążenia
BADANIE SERCA
• obmacywanie i oglądanie okolicy przedsercowej
• ocena uderzenia koniuszkowego
• opukiwanie serca
• osłuchiwanie w typowych miejscach
Osłuchiwanie serca

Badanie fizykalne
Obmacywanie okolicy przedsercowej
Należy zbadać cztery okolice:
• okolice uderzenia koniuszkowego
• lewy brzeg mostka
• pole tętnicy głównej
• pole tętnicy płucnej
Uderzenie koniuszkowe
Okolica koniuszka serca to miejsce położone najdalej na lewo i w dół rzutu serca, w którym wyczuwa się jeszcze skurcz lewej
komory. Prawidłowo znajduje się ono w piątej przestrzeni międzyżebrowej w linii środkowo-obojczykowej.
Uderzenie koniuszkowe może być wzmocnione lub przemieszczone.
Przemieszczenie uderzenia koniuszkowego, najczęściej na lewo, jest spowodowane przesunięciem śródpiersia lub
powiększeniem jam serca.
Przyczyną przemieszczenia uderzenia koniuszkowego może być samoistne poszerzenie komór (jak w kardiomiopatii) lub wywołane
przeciążeniem objętościowym (jak w niedomykalności zastawki dwudzielnej lub aortalnej).
Unoszące uderzenie koniuszkowe, nie przemieszczone, wskazuje na przeciążenie ciśnieniowe lewej komory. Spotykane jest w
nadciśnieniu tętniczym lub w zwężeniu zastawki aortalnej.
W zaawansowanym stadium tych schorzeń lewa komora się poszerza.
Podwójne uderzenie koniuszkowe to dodatkowe tętnienie, występujące po uderzeniu koniuszkowym, wywołane skurczem
przerosłego przedsionka, wtórnie do przerostu lewej komory, lub uwypukleniem ściany tętniaka lewej komory.
Stukające uderzenie koniuszkowe.
W zwężeniu ujścia mitralnego wzmocniony i głośny pierwszy ton serca może być czasami wyczuwalny pod palcami jako tzw.
stukające uderzenie koniuszkowe.
Lewy brzeg mostka
Tętnienia w okolicy lewego brzegu mostka, wyczuwalne przy obmacywaniu, wskazują na przerost prawej komory serca lub
powiększanie się lewego przedsionka w czasie skurczu w niedomykalności zastawki dwudzielnej.
Pole aortalne
U chorego ze zwężeniem aorty, w pozycji siedzącej i pochyleniu do przodu, na prawo od mostka można wyczuci drżenie.
Pole tętnicy płucnej
Wyczuwalna pod palcami, w drugiej przestrzeni międzyżebrowej lewej, składowa płucna drugiego tonu serca świadczy o obecności
nadciśnienia płucnego.
Osłuchiwanie serca
Tony serca
Pierwszy ton serca
Pierwszy ton serca powstaje w następstwie zamknięcia : stawek dwudzielnej i trójdzielnej i jest najgłośniejszy nad koniuszkiem
serca. Zwykle jest pojedynczy, ale bywa rozdwojony. Wówczas wymaga różnicowania z czwartym tonem serca lub klikiem
wyrzutowym. Prawidłowo zastawki zaczynają się zamykać przed rozpoczęciem skurczu.
Głośny pierwszy ton serca.
Powstaje, gdy skurcz komory rozpoczyna się przy pełnym rozwarciu zastawki przedsionkowo-komorowej.
Jest obecny w zwężeniu lewego ujścia żylnego i przy skróceniu odstępu PR (PQ).
Cichy pierwszy ton serca.
Powstaje, gdy płatki zastawek są nieruchome, jak w zaawansowanym zwężeniu lewego ujścia żylnego ze zwapnieniami, lub gdy
zastawki są już półprzymknięte przed rozpoczęciem skurczu, jak w wydłużeniu odstępu PQ. Pierwszy ton serca może być
wyciszony przy utrudnionym przenoszeniu dźwięku np. z powodu płynu w worku osierdziowym, beczkowatej klatki piersiowej lub
w otyłości.
Zmienna głośność.
Głośność pierwszego tonu może różna, jeśli zmienia się odstęp pomiędzy skurczem przedsionków i skurczem komór - zjawisko
obserwowane w całkowitym bloku przedsionkowo-komorowym.
Drugi ton serca
Drugi ton serca powstaje w wyniku zamknięcia zastawek aorty i tętnicy płucnej. Jest najlepiej słyszalny w drugiej przestrzeni
międzyżebrowej lewej (tj. w polu osłuchiwania tętnicy płucnej).
Fizjologiczne rozdwojenie drugiego tonu serca.
Odstęp między składową płucną i składową aortalną wydłuża się na szczycie głębokiego wdechu powodującego zwiększony
powrót żylny do prawego serca. Większa ilość krwi wyrzucana z prawej komory opóźnia zamknięcie zastawki tętnicy płucnej.

Badanie fizykalne
Paradoksalne rozdwojenie drugiego tonu serca.
Pojawia się, jeżeli z powodu opóźnionego opróżniania lewej komory zastawka aortalna zamyka się po zastawce tętnicy płucnej.
Występuje w dużym zwężeniu lewego ujścia tętniczego, bloku lewej odnogi pęczka Hisa oraz w niewydolności lewej komory.
Trzeci ton serca
Trzeci ton serca następuje po drugim i powstaje w czasie napełniania niepodatnej lewej komory.
Świadczy o niewydolności lewokomorowej. Jako ton fizjologiczny występuje u dzieci i osób młodych.
Czwarty ton serca
Czwarty ton serca występuje po trzecim i bezpośrednio przed pierwszym tonem.
Jest obecny przy przeroście przedsionka i świadczy o podwyższonym ciśnieniu w przedsionku.
Klik wyrzutowy
Klik wyrzutowy pojawia się krótko po pierwszym tonie serca u chorych z dwupłatkową zastawką aortalna.
Klik wyrzutowy obecny w polu osłuchiwania tętnicy płucnej świadczy o jej łagodnym zwężeniu.
Klik śródskurczowy
Klik śródskurczowy świadczy o wypadaniu płatka zastawki dwudzielnej.
Klik osierdziowy
Rzadko występujący podczas skurczu klik osierdziowy nie jest zjawiskiem patologicznym.
Szmery serca
Szmery skurczowe
Szmer pansystoliczny trwa przez cały okres skurczu aż do składowej aortalnej drugiego tonu serca.
Występuje w niedomykalności zastawki dwudzielnej, niedomykalności zastawki trójdzielnej i w ubytku w przegrodzie
miedzykomorowej.
Szmer późnoskurczowy jest szmerem typu crescendo, występuje pod koniec skurczu, często poprzedza go klik. Jest
charakterystyczny dla zespołu wypadania płatka zastawki dwudzielnej z jej niedomykalnością.
Skurczowy szmer wyrzutowy o charakterze crescendo-decrescendo występuje w zwężeniu zastawki aortalnej lub płucnej.
Szmery rozkurczowe
Szmer wczesnorozkurczowy typu decrescendo pojawia : w czasie rozkurczu, tuż po drugim tonie serca.
Występ w niedomykalności zastawek aorty lub tętnicy płucnej.
Szmer śródrozkurczowy to turkot o niskiej częstotliwości, który pojawia się po trzasku otwarcia i wskazuje na obecność
zwężenia zastawki mitralnej lub trójdzielnej.
Szmer przedskurczowy jest szmerem typu crescendo pojawiającym się tuż przed pierwszym tonem serca. Powstaje w wyniku
przyśpieszonego przepływu krwi przez zwężoną zastawkę dwudzielną w czasie skurczu przedsionka.
Szmer ciągły (szmer maszynowy Gibsona) obejmuje fazę skurczu i rozkurczu.
Powstaje w wyniku nieprzerwanego przepływu krwi przez przetrwały przewód tętniczy.
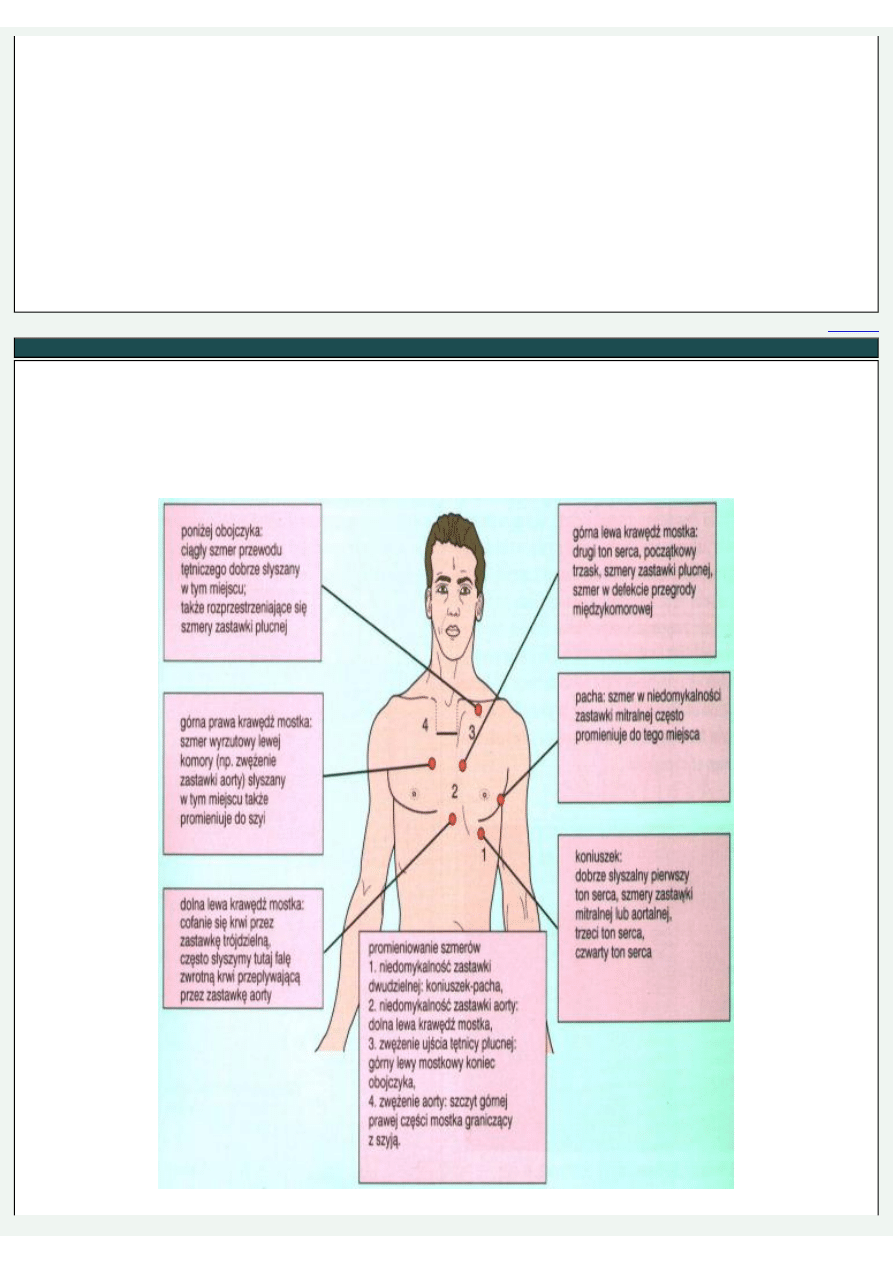
Serce osłuchuje się w następujących 5 typowych punktach:
1) II prawe międzyżebrze przy mostku - okolica osłuchiwania tętnicy głównej i lewego ujścia tętniczego
2) II lewe międzyżebrze przy mostku -okolica pnia płucnego i prawego ujścia tętniczego
3) III lewe międzyżebrze przy mostku — jest to miejsce anatomicznego rzutu zastawki dwudzielnej (punkt Erba)
4) V lewe międzyżebrze tuż przy mostku i lewa krawędź dolnej części mostka — jest to okolica osłuchiwania zastawki trójdzielnej
5) V lewe międzyżebrze, l cm do wewnątrz od linii obojczykowej środkowej — okolica uderzenia koniuszkowego i miejsce
osłuchiwania zastawki dwudzielnej.
Niewinny (łagodny) szmer skurczowy występuje dość często u dzieci. Pojawia się we wczesnej fazie skurczu, świadczy o
organicznym uszkodzeniu serca i nie wywołuje następstw hemodynamicznych.
Badanie układu oddechowego
Badanie fizykalne
BADANIE KLATKI PIERSIOWEJ
• OGLĄDANIE
• OBMACYWANIE
• OPUKIWANIE
• OSŁUCHIWANIE
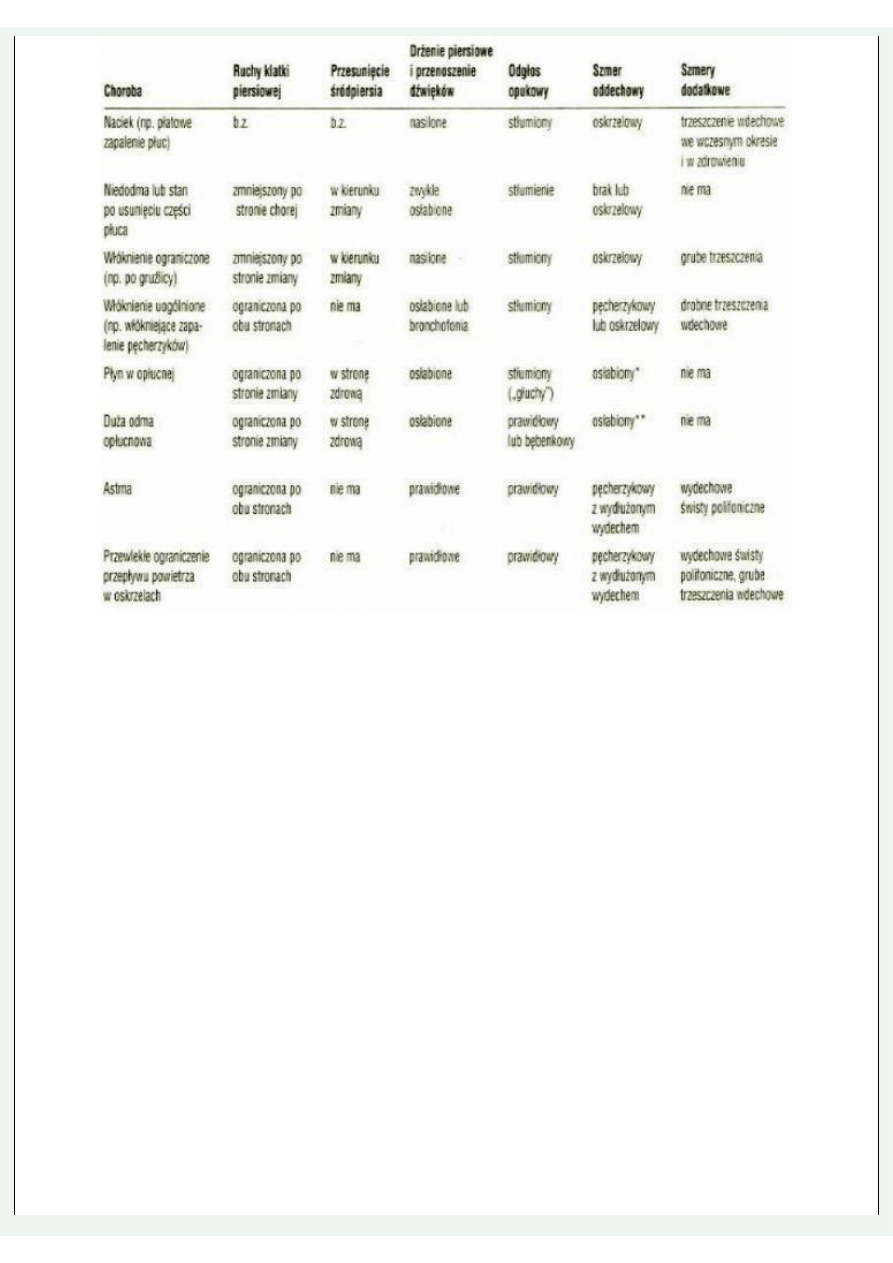
OCENA KLATKI PIERSIOWEJ
• KSZTAŁT
• TOR ODDECHOWY
• DRŻENIE GŁOSOWE
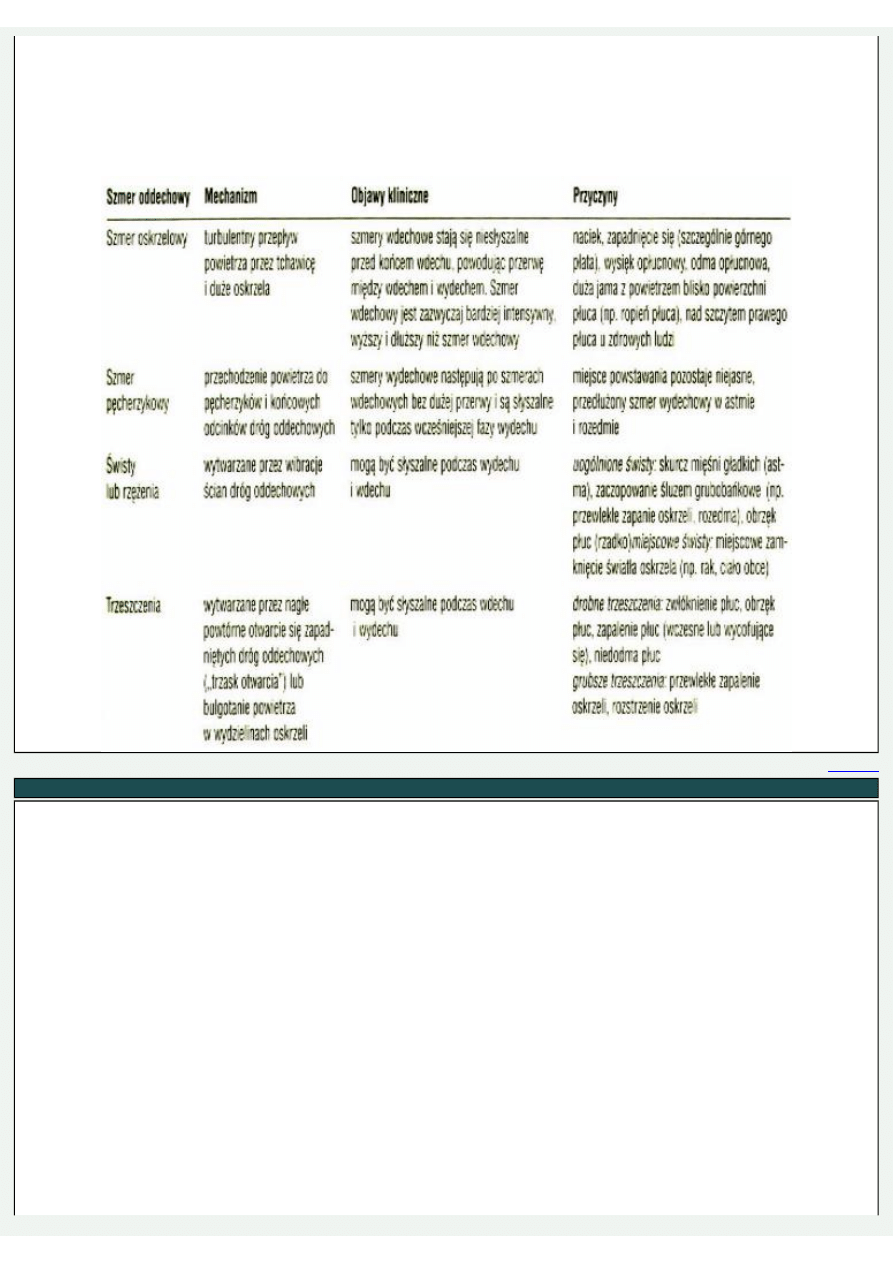
• SZMER PODSTAWOWY ODDECHOWY
• SZMERY DODATKOWE
Badanie fizykalne
BADANIE KLATKI PIERSIOWEJ c.d.
• płuca (opukiwanie, osłuchiwanie)
• gruczoły sutkowe (oglądanie i obmacywanie)
• okolice pachowe i zagięcia łokciowe (oglądanie i obmacywanie)
• serce
Gruczoły sutkowe asymetryczne
Badanie fizykalne
Guzek gruczołu sutkowego
Oglądanie
• kształt
• blizny po operacjach (np. torakotomii, torakoplastyce) lub radioterapii (tj. poszerzenie naczyń włosowatych)
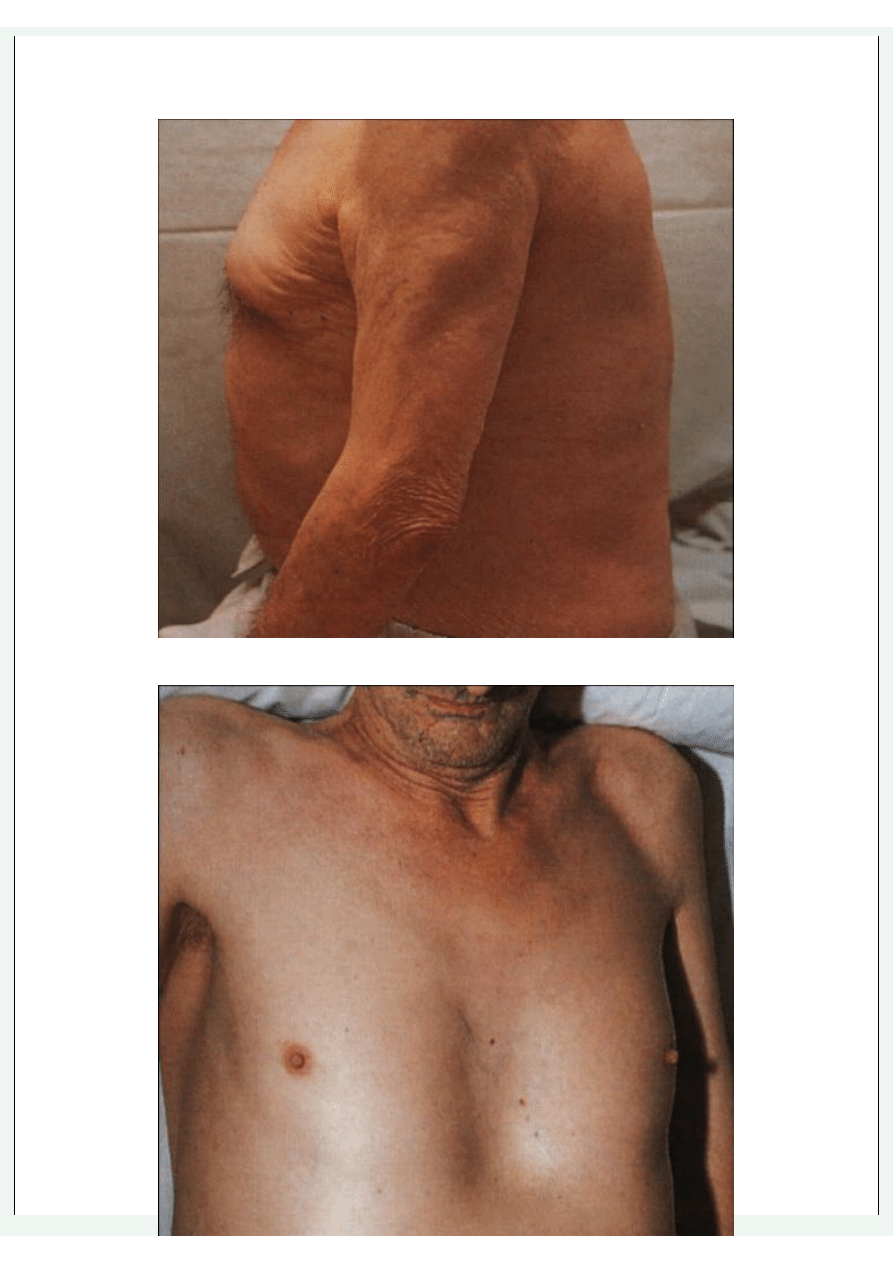
Badanie fizykalne
• przepełnione żyły
• guzki podskórne (np. przerzuty)
Klatka piersiowa beczkowata
Klatka piersiowa lejkowata

Badanie fizykalne
Kyfoza
• częstość oddechów (prawidłowa 14-18 oddechów/min)
• napięcie dodatkowych mięśni oddechowych
• symetria ruchów i rozszerzalność klatki piersiowej (normalna rozszerzalność wynosi co najmniej 3 cm).
Obmacywanie
Należy:
• określić położenie tchawicy (górne śródpiersie)
• określić uderzenie koniuszkowe (dolne śródpiersie)
• ocenić symetrię ruchu klatki piersiowej
• zbadać drżenie piersiowe ( głosowe)
• zbadać węzły chłonne szyjne i pachowe
Opukiwanie
• Należy porównać odgłos opukowy w symetrycznych miejscach po obu stronach klatki piersiowej (prawidłowy odgłos opukowy
nad polami płucnymi to odgłos jawny)
• Uwzględniając anatomię płuc i opłucnej należy określić miejsca zmian odgłosu opukowego
Badanie fizykalne
Osłuchiwanie
Należy zwrócić uwagę na:
• charakter szmerów oddechowych (oskrzelowy lub pęcherzykowy)
• nasilenie szmerów oddechowych (prawidłowe, osłabione, wzmożone)
• szmery oddechowe dodatkowe (świsty lub trzeszczenia) i ich umiejscowienie (odgłos drapania podczas cyklu oddechowego
wskazuje na tarcie opłucnej związane np. z suchym zapaleniem opłucnej)
• rodzaj i nasilenie przenoszenia dźwięków
Badanie jamy brzusznej
BADANIE BRZUCHA
• oglądanie okolic topograficznych
• osłuchiwanie kolejnych okolic
• obmacywanie (powierzchowne i szczegółowe)
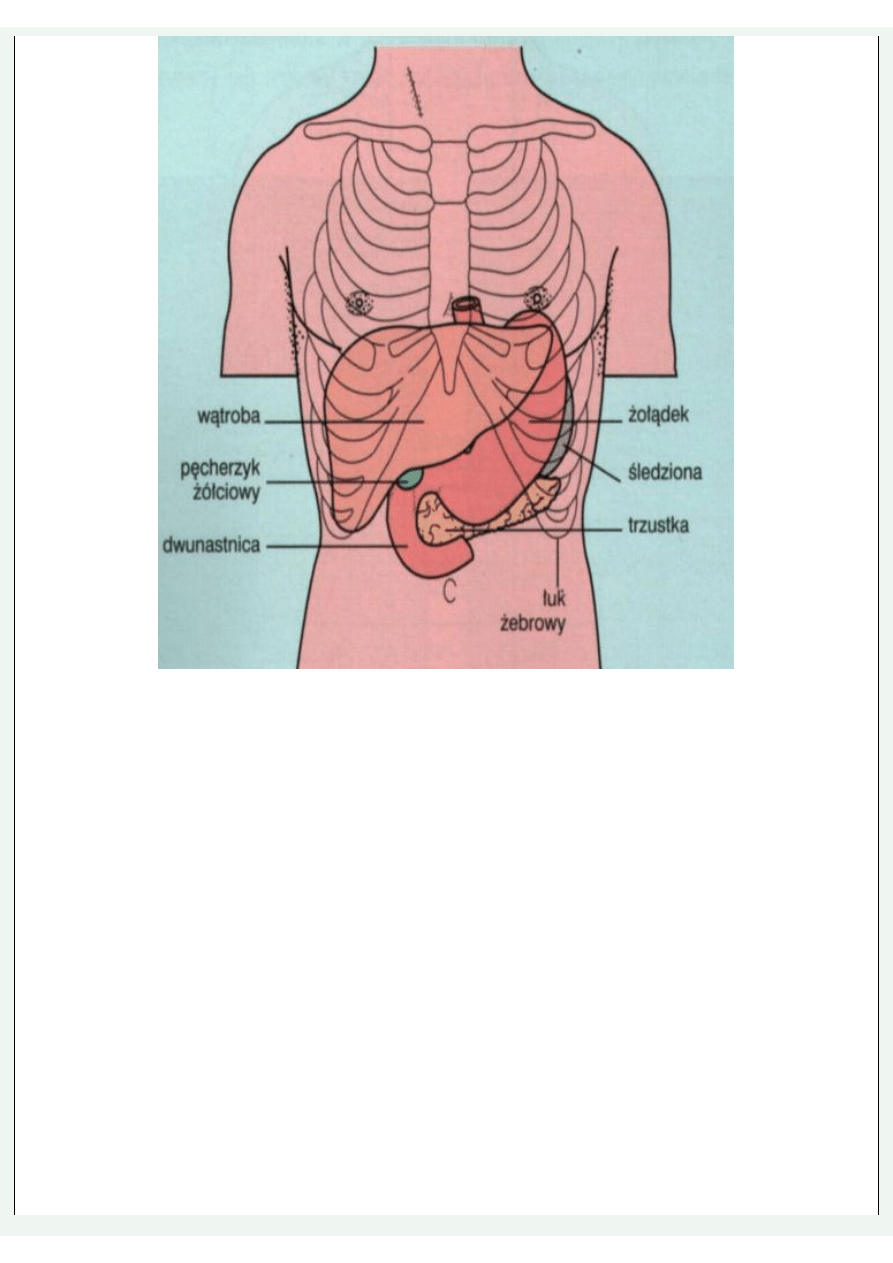
Segmenty przedniej ściany brzucha
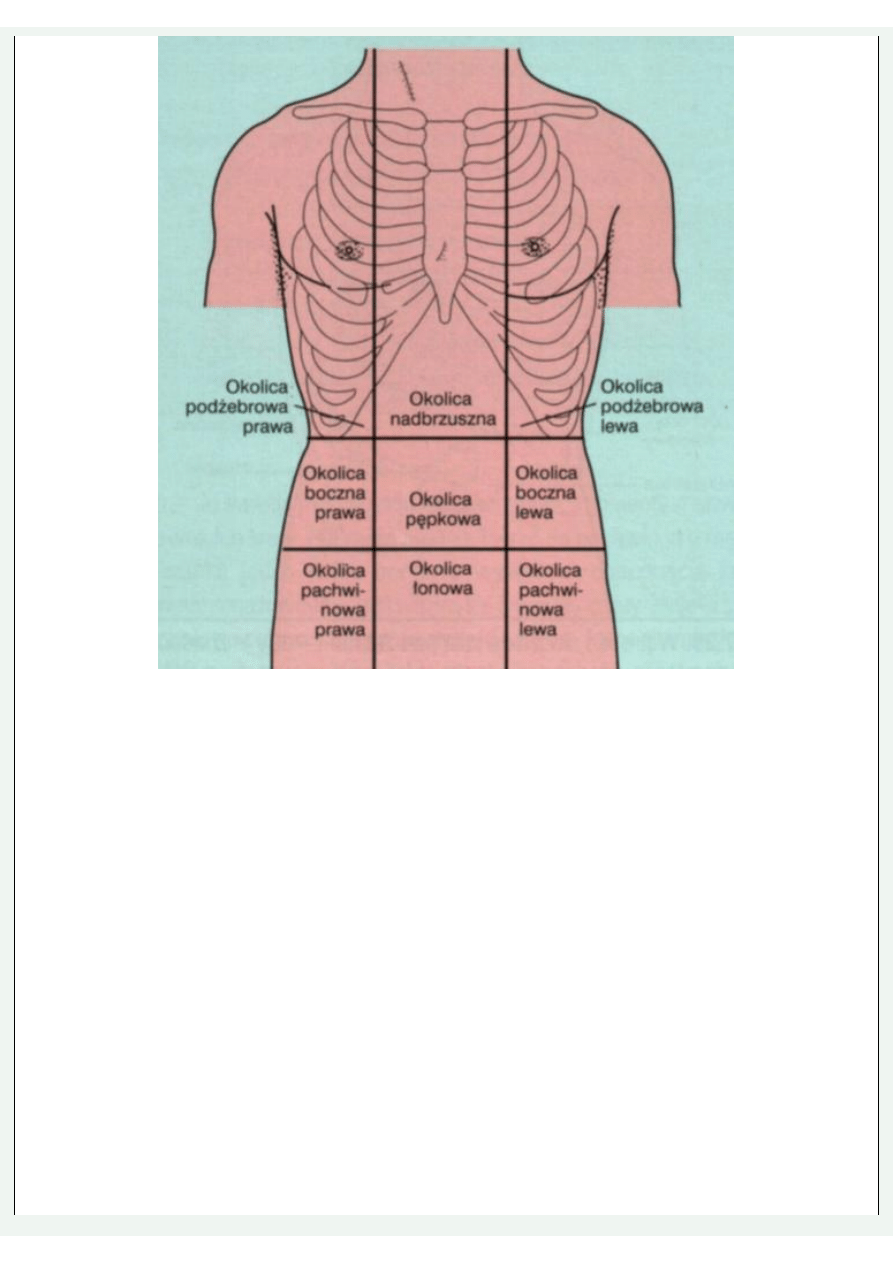
Badanie fizykalne
Oglądanie
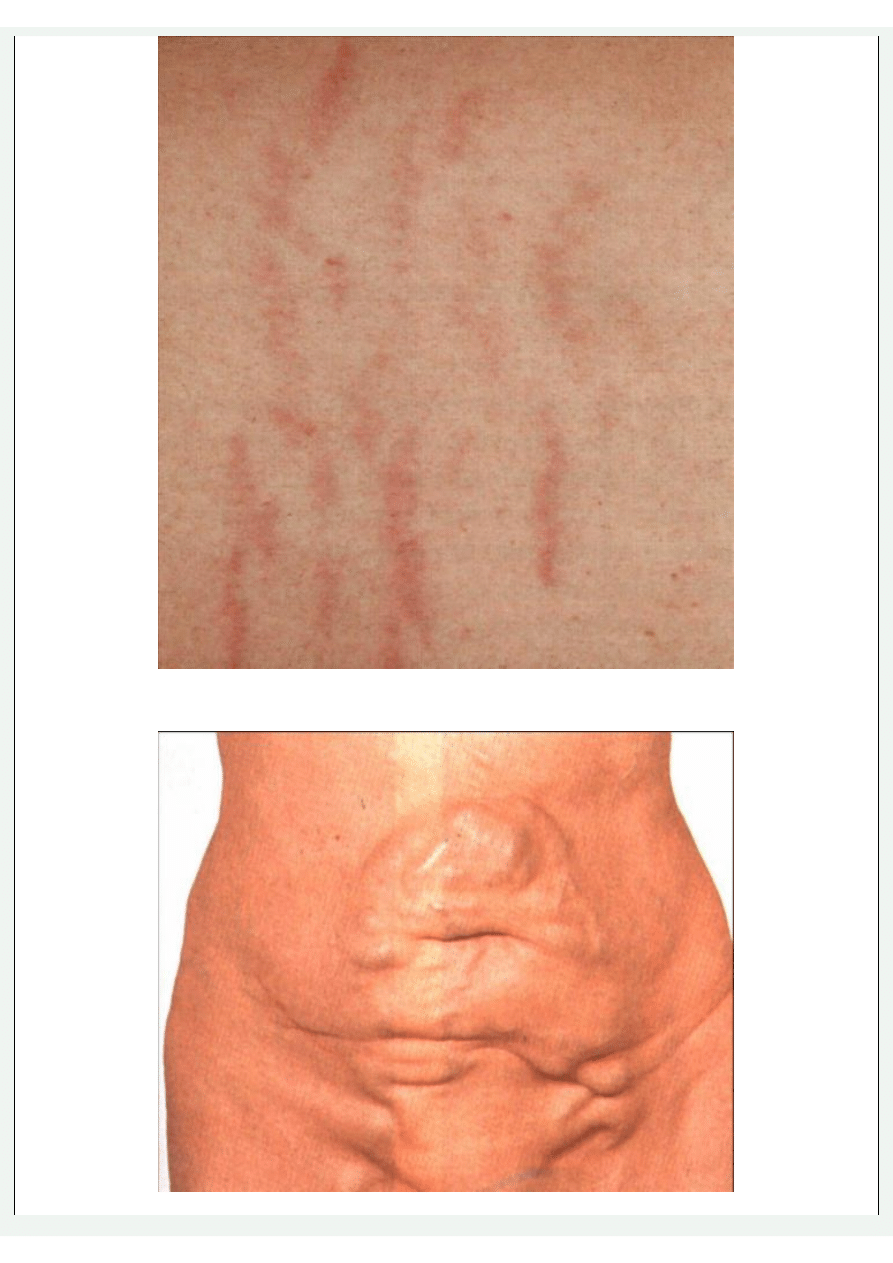
Poszukuje się rozciągnięcia powłok brzusznych, patologicznych oporów, widocznej perystaltyki, rozstępów i blizn.
Rozstępy na skórze brzucha
Badanie fizykalne
Brzuch chorego z marskością wątroby i poszerzoną siatką żylną tworzącą caput medusae.
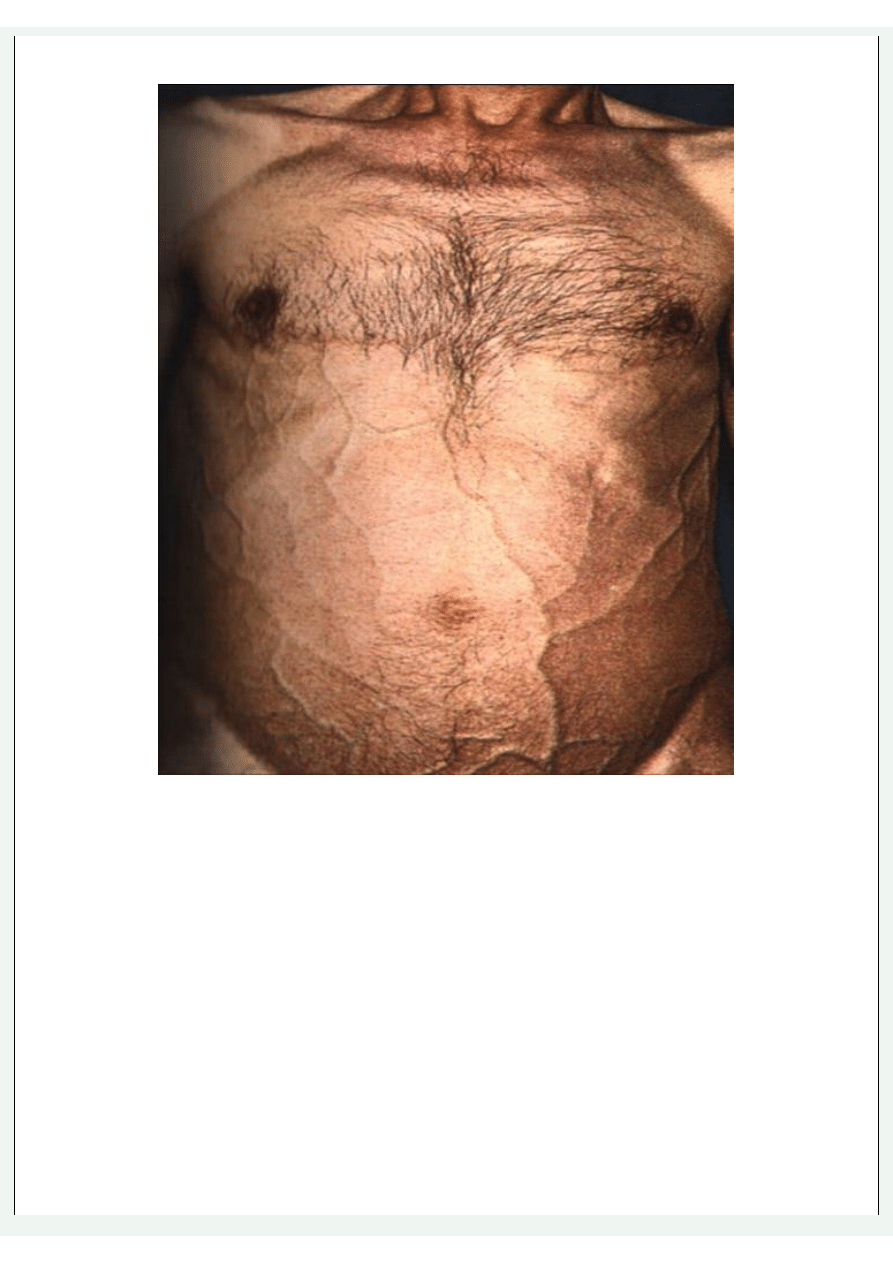
Badanie fizykalne
Nadciśnienie wrotne
Rozszerzone żyły u chorego z zamknięciem dolnej żyły czczej.
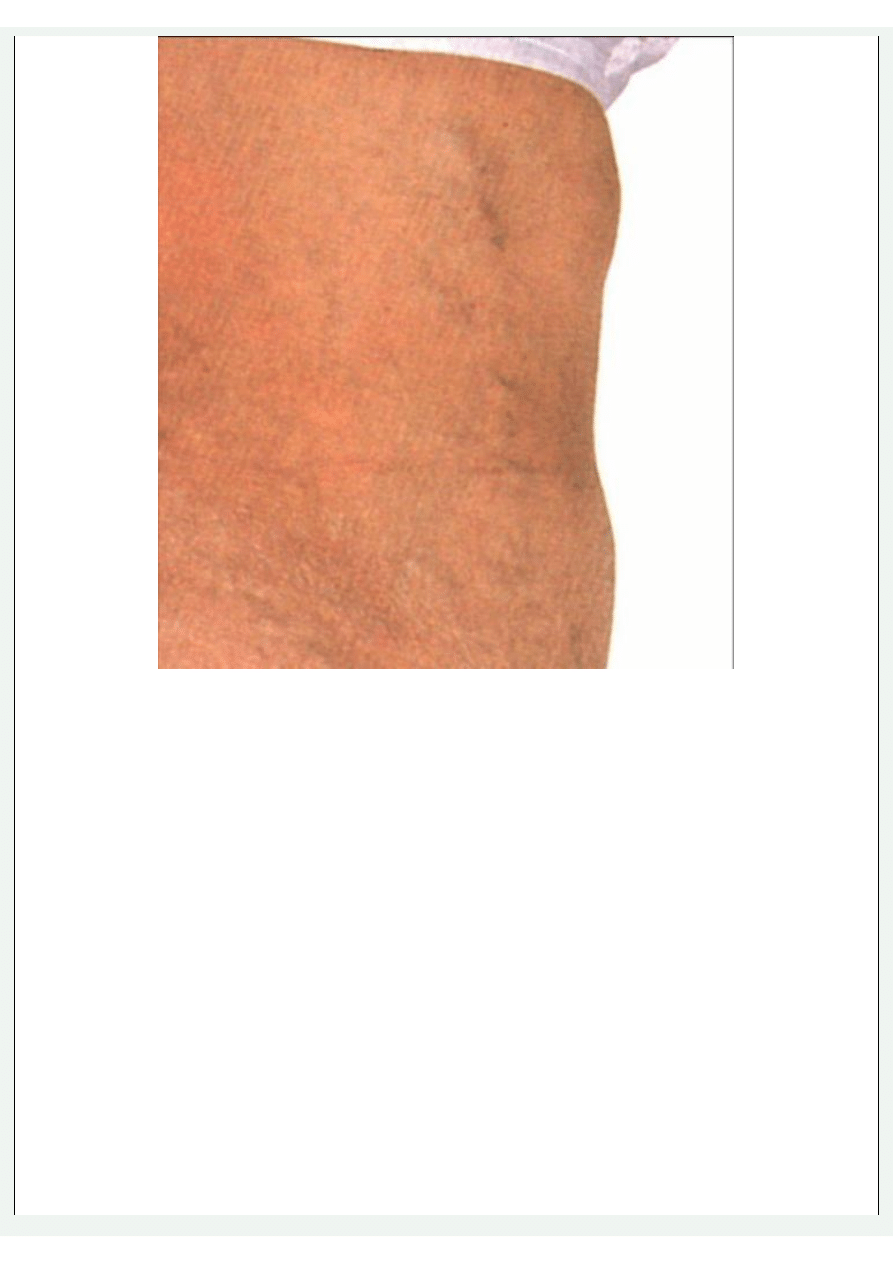
Badanie fizykalne
Wodobrzusze
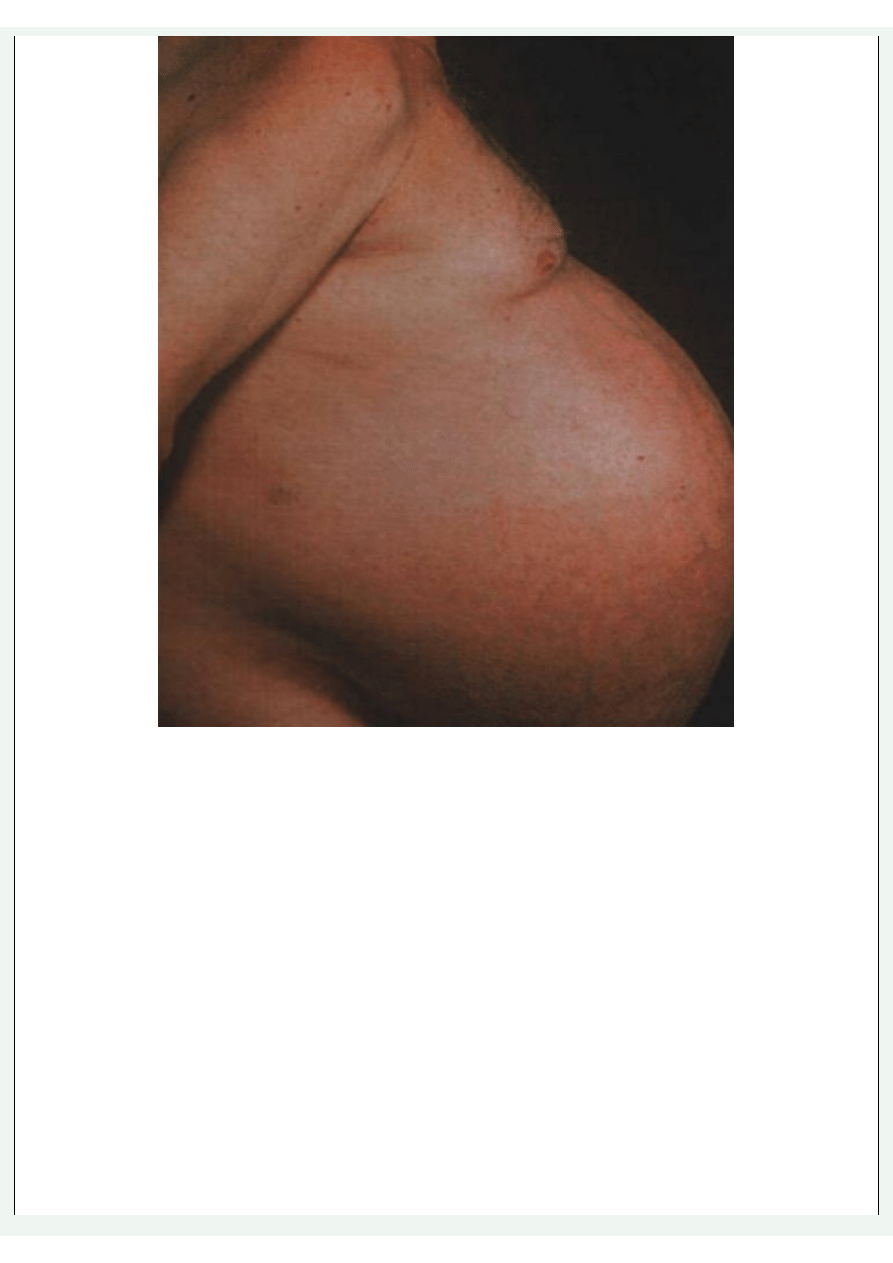
Badanie fizykalne
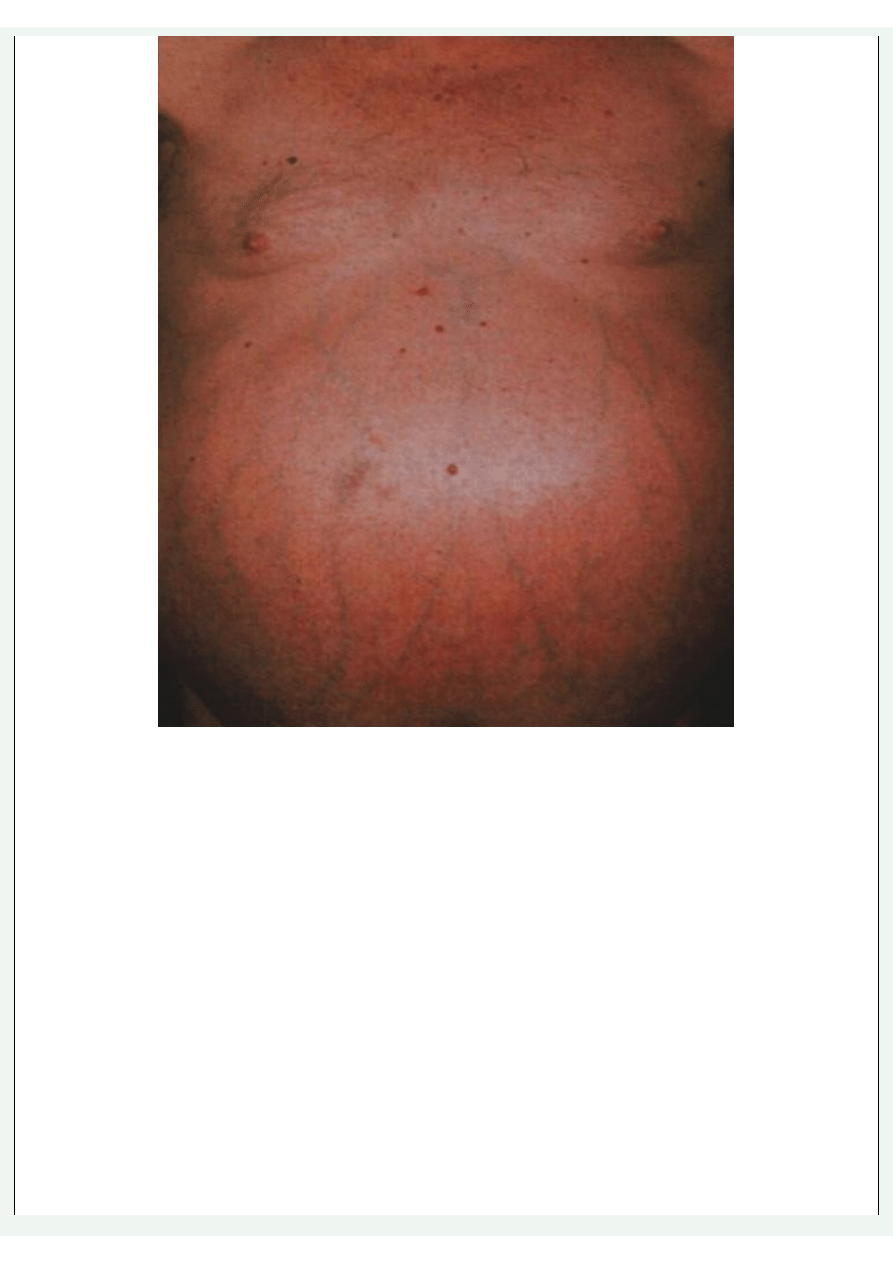
Badanie fizykalne
Ciastowate obrzęki powłok brzusznych
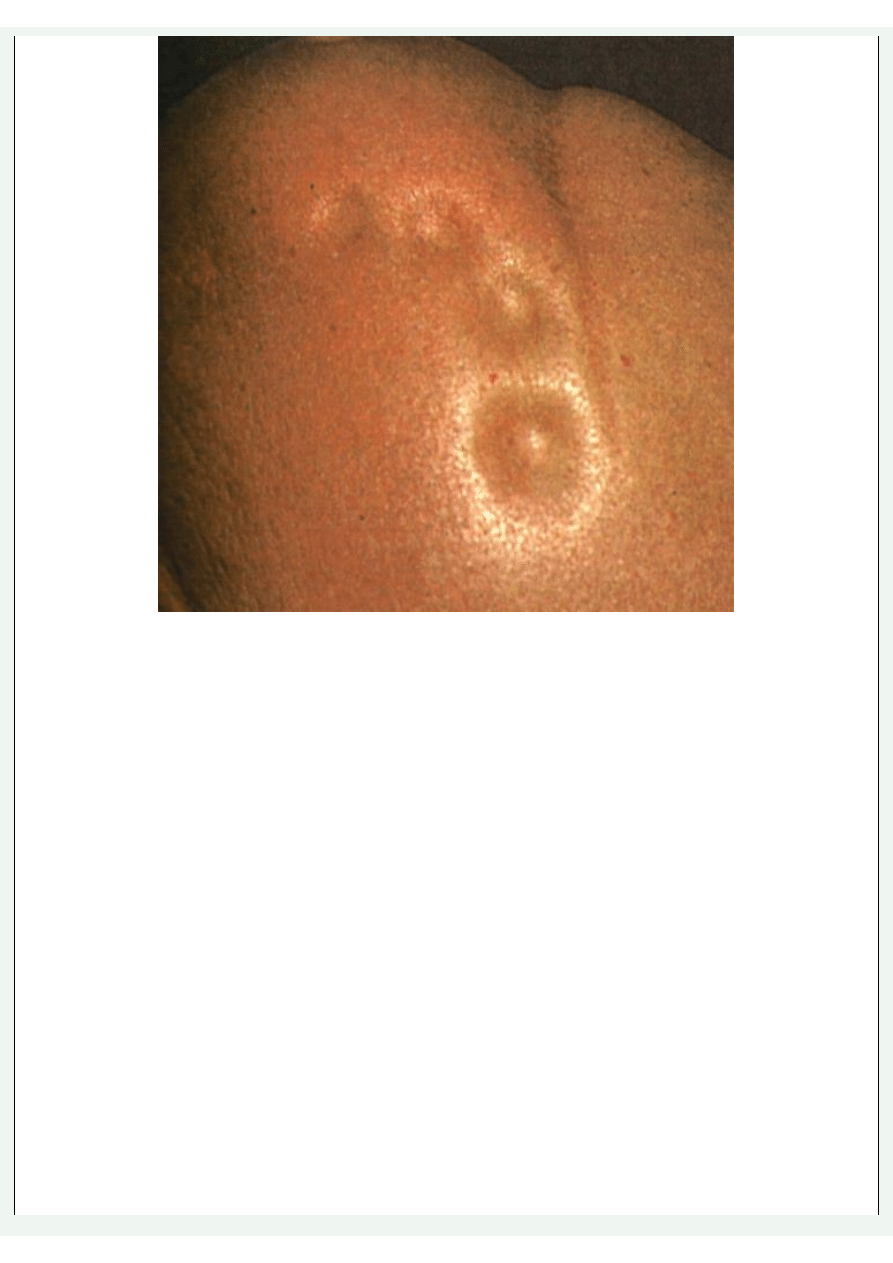
Badanie fizykalne
Rozciągnięcie powłok brzusznych wskazuje na obecność tkanki tłuszczowej, płynu (wodobrzusze, duża torbiel jajnika,
pęcherz moczowy), płodu, gazów w przewodzie pokarmowym (zaparcie lub niedrożność) bądź mas kałowych. Uwypuklenie pępka
obserwuje się w wodobrzuszu (pofałdowanie poprzeczne) i w ciąży (pofałdowanie podłużne). Pogłębienie lordozy lędźwiowej
można błędnie rozpoznać jako rozciągnięcie powłok brzusznych dość powszechne w zespole jelita drażliwego.
Opory patologiczne
Czasami spostrzegane są duże guzy patologiczne w obrębie jamy brzusznej.
Rozstępy skórne przemawiają za świeżymi zmianami w objętości brzucha, wywołanymi ciążą, wodobrzuszem lub
wyniszczeniem. Rozstępy purpurowe są typowe dla zespołu Cushinga.
Blizny świadczą z reguły o przebytej operacji.
Obmacywanie
Należy się upewnić, czy ręce badającego są ciepłe, celem uniknięcia napinania powłok brzusznych przez pacjenta, co powoduje
zamazanie objawów. Podczas badania powinno się usiąść lub przyklęknąć z boku chorego, tak aby przedramię badającego było
położone poziomo. Ułatwia to palpację, którą należy wykonywać dłonią położoną płasko na brzuchu i zginającą się w stawach
śródręcznopaliczkowych. Nie należy mocno naciskać bez upewnienia się, obserwując twarz chorego, czy badanie palpacyjne nie
jest bolesne.
Badanie fizykalne
Opory patologiczne
Należy uważnie zbadać każdy kwadrant brzucha w celu stwierdzenia jakichkolwiek oporów. Należy ustalić ich etiologię,
uwzględniając wielkość, kształt i spoistość, lokalizację, ruchomość związaną z oddychaniem oraz odgłos opukowy.
Tkliwość
Jeśli pacjent uskarża się na ból brzucha, należy wybadać tkliwe miejsce. Należy stwierdzić, czy dolegliwości się nasilają, czy też
osłabiają przy raptownym odrywaniu palców od powierzchni brzucha (objawy otrzewnowe), oraz czy podczas palpacji brzuch jest
miękki czy też twardy (obrona mięśniowa), oraz czy nie jest napięty z powodu mimowolnego skurczu mięśni ściany brzusznej.
Objawy patologiczne:
Objaw Blumberga
Jest to pojawienie się większej bolesności przy szybkim oderwaniu ręki od brzucha aniżeli przy ucisku – sugeruje zapalenie
otrzewnej.
Objaw Rowsinga
Uciska się brzuch głęboko w lewym dolnym kwadrancie, a następnie nagle unosi rękę. Ból w przeciwległym prawym dolnym
kwadrancie brzucha podczas ucisku na lewy dolny kwadrant, a także przy nagłym zaprzestaniu ucisku, jest dodatnim objawem
Rowsinga. Sugeruje ostre zapalenie wyrostka robaczkowego.
Objaw Chełmońskiego
Służy on do badania bolesności wątroby. Lewą dłoń umieszcza się płasko nad dolną częścią klatki piersiowej od przodu ponad
wątrobą, a następnie dłoń tę uderza się drugą ręką. To samo dla porównania wykonuje się po stronie lewej.
Chory wskazuje po której stronie odczuł większą bolesność.
Objaw Goldflama
Lewą dłoń przykłada się w najwyższym punkcie kąta kręgosłupowo – żebrowego po stronie lewej, a później po stronie prawej. W
grzbiet przyłożonej dłoni uderza się zwiniętą w pięść prawą ręką. Wyraźna bolesność w tym teście sugeruje ostre zapalenie nerek.
Objaw Murphy’ego
Przy ucisku kciukiem pod prawy łuk żebrowy, w czasie głębokiego oddychania, często powstaje silny ból i z tego powodu

Badanie fizykalne
przerwanie oddechów.
Jest to dodatni test dla rozpoznania ostrego zapalenia pęcherzyka żółciowego.
Objaw chełbotania
W płynie obecnym w jamie brzusznej wzbudza się falowanie, uderzając krótko i sprężyście w boczną stronę brzucha opuszkami 2-
3 palców. Falowanie badający wyczuwa, przykładając rozwartą dłoń po stronie przeciwnej. Następnie poleca się choremu, aby
silnie ucisnął zewnętrznym brzegiem swojej dłoni brzuch w linii pośrodkowej. Ucisk uniemożliwia przepływ fali, badający jej nie
czuje.
Opukiwanie
Opukując wątrobę i śledzionę, jeżeli jest badalna, stwierdza się stłumienie wypuku, nad nerkami natomiast występuje z reguły
wypuk jawny.
Przy wodobrzuszu stwierdza się przemieszczające się stłumienie. Odgłos opukowy nad jednym bokiem zmienia się ze stłumionego
na jawny po obróceniu się pacjenta na drugi bok, gdy wypełnione gazami jelita unoszą się nad pozostałą zawartością jamy
brzusznej. Objaw pluskania można wywołać, ale tylko jeśli wodobrzusze jest ewidentne, co sprawia, że próba ta staje się
zbyteczna.
W niedrożności bądź zaparciu wypuk znad jamy brzusznej może być bębenkowy (nadmiernie jawny).
Osłuchiwanie
W rozpoznawaniu chorób przewodu pokarmowego osłuchiwanie ma ograniczoną wartość.
U osób szczupłych może być słyszalny w nadbrzuszu szmer pochodzący z aorty, który jednak niekoniecznie świadczy o chorobie
aorty.
W przypadku zaparć odgłosy jelitowe są zwykle głośniejsze, o wyższym natężeniu i częstsze, w odróżnieniu do niedrożności jelit,
gdzie perystaltyka jest osłabiona, a nawet zniesiona.
Badanie per rectum
Pacjent powinien w tym celu leżeć na lewym boku, z nogami zgiętymi w stawach biodrowych. Należy pacjenta poinformować o
wykonaniu zamierzonej czynności.
Wstępnie ogląda się okolicę okołoodbytniczą, poszukując ewentualnych nieprawidłowości (znamion, przetok, guzków
krwawniczych zewnętrznych, szczelin, otarcia). Następnie wprowadza się delikatnie do kanału odbytu naoliwiony palec w
rękawicy. Palpacyjnie poszukuje się patologicznych oporów (np. rak, polip), obrzęku, stwardnień (nieswoiste zapalenia jelit) lub
nieprawidłowych stolców (zaparcia, biegunki). U mężczyzn bada się wcześniej gruczoł krokowy, a u kobiet szyjkę macicy.
Obecność świeżej krwi lub ropy na rękawicy (po badaniu) stwierdza się u pacjentów z rakiem lub zapaleniem śluzówki, smolisty
stolec natomiast u chorych z krwawieniem z górnego odcinka przewodu pokarmowego.
Badanie per rectum może być pomocne w postawieniu rozpoznania u pacjentów z bólem brzucha. Wykazanie miejscowej
wrażliwości pozwala podejrzewać zapalenie wyrostka robaczkowego bądź choroby zapalne w obrębie miednicy.
Badanie neurologiczne
BADANIE NEUROLOGICZNE
Objawy oponowe
Do najważniejszych objawów oponowych zalicza się:
- sztywność karku (opór przy biernym pochyleniu głowy ku przodowi)
- objaw karkowy Brudzińskiego (odruchowe zgięcie kolan przy biernym pochyleniu głowy ku przodowi u leżącego chorego)
- objaw Kerniga (odruchowy kurcz mięśni zginaczy w obrębie kończyn dolnych). Objaw Kerniga bada się u chorego leżącego na
wznak. Zgina się kończynę dolną w biodrze i kolanie pod kątem prostym, a następnie próbuje się prostować ją w kolanie.
Stwierdzenie objawów oponowych nasuwa przede wszystkim podejrzenie zapalenia opon i mózgu lub krwotoku
podpajęczynówkowego. Występują one również w przebiegu uszkodzeń pourazowych mózgu i niekiedy w guzach
śródczaszkowych.
Badanie nerwów czaszkowych
Nerw węchowy. Badanie polega na stwierdzeniu, czy chory rozpoznaje we właściwy sposób zapach różnych wonnych substancji
(np. olejek miętowy, kamforowy, nafta). Właściwa ocena węchu wymaga wyłączenia miejscowych przyczyn jego zaburzeń, np.
nieżytu nosa.
Nerw wzrokowy. Należy określić ostrość wzroku za pomocą tablic Snellena, zbadać pole widzenia i dno oczu. Dokładne badanie
pola widzenia przeprowadza się na perymetrze. Można je określić orientacyjnie metodą konfrontacji, za pomocą palca, porównując
własne pole widzenia z polem badanego. W tym celu należy siąść naprzeciw chorego w odległości ok. 1 m, zasłonić ręką jedno
oko (chory zasłania sobie oko przeciwległe), a następnie przesuwając palcem od obwodu ku środkowi i pytając, czy chory widzi
ruchy palca na obwodzie, ustalić, czy ma on zachowane pole widzenia. W ten sposób można wykryć dość łatwo niedowidzenie
połowicze dwuskroniowe lub jednoimienne.
Badanie dna oka wykonuje się za pomocą wziernika.
Z punktu widzenia neurologicznego interesujące jest, czy stwierdza się tarczę zastoinową, zapalenie nerwu wzrokowego, zanik
nerwu wzrokowego, wybroczyny.
Nerw okoruchowy, bloczkowy i odwodzący bada się łącznie. Należy stwierdzić, czy szerokość szpar powiekowych jest prawidłowa i
czy są one równe, tzn. czy nie ma opadania powiek. Obserwuje się także ustawienie oczu (zez) i ich osadzenie (wytrzeszcz lub
zapadnięcie gałki ocznej). Wreszcie ustala się, czy ruchy gałek ocznych są zachowane. W tym celu poleca się wodzić oczami za

Badanie fizykalne
powoli przesuwanym w kierunku poziomym i pionowym palcem badającego. W przypadku stwierdzenia zmian w tym zakresie
powinno się wyjaśnić, który z mięśni jest porażony lub czy ma też miejsce niedowład spojrzenia.
Badając ruchy oczu sprawdza się, czy jest oczopląs i określa się jego parametry (typ, postać, kierunek, szybkość, natężenie).
Wreszcie bada się źrenice. Należy stwierdzić, jaka jest szerokość źrenic (np. wąskie źrenice występują w wiądzie rdzenia, zatruciu
fenobarbitalem, szerokie - w zatruciu atropiną), czy są one równe i okrągłe. Jednostronne znaczne rozszerzenie źrenicy zdarza się
m. in. w przypadku klinowania pourazowego krwiaka podtwardówkowego lub guza mózgu, a także w zespole Adiego. Nierówność
źrenic cechuje też kiłę i występuje w objawie Homera. Odokrąglenie źrenic zdarza się w kile, alkoholizmie, cukrzycy, a także na
skutek zrostów po przebytym zapaleniu tęczówki i po operacjach zaćmy. Na koniec bada się reakcję na światło (oświetlając
osobno każdą źrenicę lampką), zbieżność (przy zbieżnym ruchu gałek ocznych, np. przy śledzeniu zbliżanego do nosa palca
następuje zwężenie źrenic) i nastawienie (źrenice zwężają się przy spojrzeniu na bliski przedmiot)
Nerw trójdzielny. Należy zbadać czucie na twarzy (sposoby badania czucia podane są poniżej), bolesność ujść poszczególnych
gałęzi (wcięcie nadoczodołowe, otwór podoczodołowy i otwór bródkowy), odruch rogówkowy i żuchwowy oraz czynność mięśni
żucia. Zwraca się uwagę, czy mięśnie te napinają się jednakowo przy zaciśnięciu zębów, czy żuchwa nie zbacza, czy jej ruchy na
boki są zachowane, czy nie ma zaniku mięśni, co najbardziej uwidacznia się na skroni, a także przy obmacywaniu w okolicy kąta
żuchwy. Odruch rogówkowy bada się dotykając ostrożnie kłaczkiem waty. Następuje wówczas zamknięcie oka. Odruch żuchwowy
bada się przy lekko otwartych ustach. Należy położyć palec wskazujący na podbródku chorego i uderzyć weń delikatnie młotkiem
perkusyjnym. Następuje wówczas skurcz mięśni żucia i zamknięcie ust. Odruch ten okazuje się bardzo wzmożony w zespole
rzekomoopuszkowym i stwardnieniu bocznym zanikowym.
Nerw twarzowy. Oglądanie twarzy może wykazać opadnięcie kącika ust, spłycenie bruzdy nosowo-wargowej, rozszerzenie szpary
powiekowej po stronie porażenia nerwu (niedowład mięśnia okrężnego oka). Dla dokładniejszego zbadania poleca się wykonać
choremu takie czynności, jak: marszczenie czoła, zaciskanie powiek i szczerzenie zębów (ewentualnie uśmiechnięcie się lub
gwizdanie). W związku z czynnością nerwu twarzowego, a ściślej biorąc nerwu pośredniego, bada się w odpowiednich
przypadkach smak na 2/ 3 przednich języka (tylna część języka unerwiona jest smakowo przez nerwy IX i X). Badanie smaku
wymaga cierpliwości. Polega na dotykaniu języka pałeczką zanurzoną w odpowiednich roztworach o smaku słodkim (cukier),
słonym (sól kuchenna), kwaśnym (kwas cytrynowy) i gorzkim (chinina). Badany nie chowa języka, lecz pokazuje na tabelce z
wypisanymi nazwami smaków, jaki smak rozpoznał. Zastosowanie kolejnych bodźców powinno być poprzedzone płukaniem ust.
Nerw przedsionkowo-ślimakowy. Orientacyjne badanie słuchu można przeprowadzić sprawdzając słyszalność szeptu z odległości 6-
7 m lub tykania zegarka umieszczonego w pobliżu małżowiny usznej. Dokładniejsze ustalenie obecności zaburzeń słuchu i ich
charakteru wymaga najczęściej wykonania audiogramu.
Badanie narządu równowagi składa się z prób błędnikowych, które omawiają podręczniki laryngologii. Należą tu przede wszystkim
próba obrotowa i kaloryczna.
Nerw językowo-gardlowy i nerw błędny. W czasie badania sprawdza się czynność mowy i połykania oraz stan napięcia łuków
podniebiennych i odruchów gardłowych. W celu wykrycia dyzartrii poleca się choremu wypowiedzieć zdanie zawierające liczne
spółgłoski (np. „czterdziesta czwarta brygada artylerii"). Łuki podniebienne powinny być symetryczne i napinać się jednakowo
sprawnie przy fonacji (wypowiadanie głoski „a"). Odruch podniebienny polega na uniesieniu się łuku po jego dotknięciu szpatułką.
Odruch gardłowy wyraża się wystąpieniem reakcji wymiotnej po dotknięciu tylnej ściany gardła. Bywa on często zniesiony w
histerii, jednak opieranie rozpoznania tej choroby wyłącznie na tym objawie jest zwodnicze.
Nerw dodatkowy. W celu zbadania tego nerwu należy polecić choremu skręcać głowę wbrew oporowi, obserwując napięcie mięśni
mostkowo-obojczykowo-sutkowych. Czynność mięśni czworobocznych bada się, polecając unieść barki. Jednocześnie należy się
przekonać, czy nie ma zaników wymienionych mięśni.
Nerw podjęzykowy. Poleca się wysunąć język, sprawdzając, czy nie występuje jego zbaczanie, czy nie ma zaników mięśni języka
lub drżeń pęczkowych. W zespole opuszkowym lub rzekomoopuszkowym chory może mieć trudności z wysunięciem języka do
przodu. Również chorzy z afazją ruchową nie mogą wysunąć języka na polecenie, mimo braku porażeń. Jest to tzw. apraksja
języka.
Badanie układu ruchowego
Ruchy bierne i napięcie mięśni. Badanie ruchów biernych umożliwia wykrycie ograniczenia czynności ruchowej wskutek zmian
miejscowych w stawach lub mięśniach, bolesności ruchowej stawów, jak również stanu napięcia mięśniowego. Między innymi
można wykryć obniżenie się tego napięcia (np. w polineuropatii, wiądzie rdzenia lub chorobach móżdżku), sztywność mięśniową
(w uszkodzeniu układu pozapiramidowego) lub spastyczność (w uszkodzeniach układu piramidowego). Dla zbadania napięcia
mięśni należy wykonać bierne ruchy zginania i prostowania stawów kończyn, oceniając istniejący opór.
Ruchy czynne i siła. Zmniejszenie zakresu ruchu lub osłabienie siły nosi i nazwę niedowładu (paresis). Całkowity brak ruchów
nazywa się porażeniem (paralysis, plegid). Badanie czynności ruchowej powinno być dokładne, obejmować wszystkie stawy, a
także ruchy wbrew oporowi. Dyskretne niedowłady można wykryć polecając unosić jednocześnie obie kończyny górne (lub dolne).
W tych warunkach kończyna niedowładna podąża, tj. opóźnia się w stosunku do zdrowej.
Stopień niedowładu odpowiednich mięśni wygodnie jest oznaczać za pomocą umownej skali liczbowej:
5 - normalna siła,
4 - dany ruch zachowany, ale utrudniony przy pokonywaniu oporu,
3 - brak ruchu przy oporze,
2 - ruch możliwy tylko przy podtrzymywaniu,

Badanie fizykalne
1 - ślad ruchu,
0 - brak ruchu.
Zborność ruchów. Upośledzenie zborności ruchów (bezład, ataksja ) związane jest najczęściej z uszkodzeniem móżdżku lub
sznurów tylnych rdzenia kręgowego. W celu wykrycia niezborności należy obserwować chorego podczas chodzenia, rozbierania
oraz polecić wykonać kilka prób, z których najważniejsze to:
1) próba „palec-nos" - trafienie palcem do nosa; można przy tym ujawnić m.in. nietrafianie, hipermetrię lub drżenie zamiarowe,
2) próba „palec-palec" - trafianie przez chorego palcem wskazującym do własnego palca wskazującego,
3) diadochokineza - badanie szybkości ruchów naprzemiennych, np. odwracanie i nawracanie przedramienia,
4) próba „pięta - kolano" - trafienie w pozycji leżącej piętą do kolana,
5) ataksja tułowia - wahadłowe ruchy tułowia pojawiające się w pozycji siedzącej,
6) próba Romberga - poleca się stanie ze złożonymi stopami i wyciągniętymi rękami przy otwartych i zamkniętych oczach, określa
się kierunek padania.
U chorych z nerwicami występuje tzw. czynnościowy objaw Romberga, tj. niemożność ustania w opisanej pozycji wskutek
wpływów psychogennych. Zjawisko to zanika, jeśli odwróci się uwagę chorego, np. przez polecenie szybkiego liczenia lub
przebierania palcami rąk.
Badanie odruchów. Odruchy fizjologiczne.
W orientacyjnym badaniu neurologicznym można ograniczyć się do zbadania kilku podstawowych odruchów. Należy stwierdzić,
czy są one obecne, symetryczne, czy też zniesione lub wzmożone. Zniesienie odruchów występuje w przerwaniu łuku
odruchowego, a więc np. w uszkodzeniu neuronu ruchowego obwodowego, korzeni tylnych, sznurów tylnych lub samych mięśni.
Wzmożenie odruchów głębokich należy do obrazu niedowładu piramidowego, czyli ośrodkowego, zdarza się jednak również w
nerwicach. Występuje wówczas symetryczne wzmożenie odruchów wobec braku jakichkolwiek innych cech uszkodzenia neuronu
ośrodkowego. W celu oceny stanu neurologicznego poleca się zbadanie głównie następujących odruchów:
1) odruchu z kości promieniowej,
2) odruchu z mięśnia dwugłowego,
3) odruchu z mięśnia trójgłowego,
4) odruchów brzusznych,
5) odruchu kolanowego,
6) odruchu skokowego, czyli ze ścięgna piętowego (Achillesa),
7) odruchu podeszwowego.
Odruchy głębokie wywołuje się młotkiem, powierzchniowe (brzuszne i podeszwowe) można wywołać szpilką lub tępo zakończoną
rękojeścią młotka.
Badanie czucia
Czucie powierzchniowe bada się na całym ciele, tj. na twarzy, kończynach i tułowiu. W praktyce ogranicza się często badanie
czucia do wybranych okolic, zależnie od kierunku rozpoznania. Należy badać oddzielnie czucie dotyku przez dotykanie różnych
symetrycznych okolic ciała, najlepiej patyczkiem z nawiniętą watą lub palcem. Dalej prowadzi się badanie czucia bólu, dotykając
tych samych miejsc szpileczką. Aby zobiektywizować czucie bólu, dotyka się na przemian palcem i ostrzem, polecając badanemu
przy zamkniętych oczach odróżnić ukłucie od dotknięcia. Wreszcie bada się czucie temperatury, dotykając skóry probówkami z
zimną i ciepłą wodą. W celu dokładniejszego zorientowania się w zaburzeniach czucia, zwłaszcza ośrodkowych, należy również
stwierdzić, czy chory umie określić miejsce dotknięcia, a także odróżnić dwa jednocześnie stosowane bodźce od jednego (tzw.
ekstynkcja). Bardzo pomocna jest również dermoleksja, tzn. „odczytywanie" przez badanego (przy zamkniętych oczach) cyfr lub
innych znaków napisanych palcem na jego skórze.
Czucie głębokie bada się przez sprawdzenie, czy chory odróżnia (przy zamkniętych oczach) bierne ułożenie swoich palców.
Ponadto należy badać czucie wibracji za pomocą stroików. W tym celu ustawia się drgający stroik na wypukłościach kostnych
(kostki goleni, piszczel, talerz kości biodrowych, mostek, wyrostek rylcowaty itp.). Poza tym w zakres badania układu czuciowego
wchodzi wykrywanie bolesności uciskowej pni nerwowych oraz tzw. objawów rozciągowych, z których najważniejszy jest objaw
Lasegue'a znamienny dla rwy kulszowej.
Badanie mowy
Zaburzenia mowy dają się zauważyć w czasie zbierania wywiadu.
W celu dokładniejszej orientacji konieczne jest przeprowadzenie specjalnego badania mowy. Obejmuje ono następujące elementy:
1) śledzenie mowy spontanicznej (brak słów, parafazje, agramatyzm, niemożność mówienia),
2) nazywanie pokazywanych przedmiotów,
3) powtarzanie (pojedynczych zgłosek, słów, zdań, ciągów słownych)
4) rozumienie mowy (pokazywanie nazywanych przedmiotów, wykonywanie poleceń, odpowiedzi na pytania)
5) liczenie
6) czytanie
7) pisanie
Literatura
Badanie fizykalne
1. Badanie kliniczne Jane Dacre, Peter Kopelman, [red.] Bogdan Kamiński, Wydawnictwo Lekarskie PZWL Warszawa, 2004,
2. Crash Course - wywiad i badanie przedmiotowe M. Allan J. Spencer [red. wyd. pol.] Franciszek Kokot, Urban & Partner
Wrocław, 2005,
3. Pielęgniarstwo. Podręcznik dla studiów medycznych. Kazimiera Zahradniczek, Wydawnictwo Lekarskie PZWL Warszawa, 2004,
4. MedŚciąga - wywiad i badanie fizykalne (history & physical examination) Studio3M Katowice, 2001,
5. Badanie neurologiczne – to proste. Fuller Geraint, Warszawa: PZWL, 1999.
6. Podstawy pielęgniarstwa B. Ślusarska, D. Zarzycka, K. Zahradniczek, Wydawnictwo Czelej Lublin, 2004
7. Pielęgniarstwo O. Kirschnik, Wydawnictwo Medyczne Urban&Partner Wrocław, 2001
8. Wywiad i badanie fizykalne B. Bates, S. Lynn Bickley, A. Robert Hoekelman, Wydawnictwo Springer PWN Warszawa, 1997
9. Badania podmiotowe i przedmiotowe w pediatrii A.Obuchowicz, ŚAM, Katowice 2001.
aktualizacja strony 29.12.2006
Informacje zawarte w obrębie niniejszej witryny sformułował:
dr n. med. Jacek Bucior
Implementacja strony:
mgr
Wyszukiwarka
Podobne podstrony:
23 fizyka jadrowa id 30068 Nieznany
Fizyka wzory id 177279 Nieznany
Badanie odbiornikow RLC id 7741 Nieznany (2)
Fizyka atm W 1 id 176518 Nieznany
Fizyka i astronomia 6 id 176768 Nieznany
badania instalacji i lini id 76 Nieznany (2)
egz fizyka cz 1 id 151175 Nieznany
Badanie hartownosci stali id 77 Nieznany (2)
Fizyka lista2 id 176927 Nieznany
Fizyka wspolczesna id 177239 Nieznany
Badanie ukladu nerwowego id 781 Nieznany
Badanie halasu pojazdow id 7715 Nieznany (2)
fizyka kolo id 176858 Nieznany
arkusz fizyka poziom p 2 id 686 Nieznany (2)
Fizyka hydrosfery id 176722 Nieznany
Fizyka rownia 2 0 id 177105 Nieznany
fizyka zagadnienia id 176991 Nieznany
fizyka ustnaaa id 177226 Nieznany
więcej podobnych podstron