
Pielęgnowanie w chorobach
nowotworowych jelita grubego.

Jeśli nie znasz ojca swej choroby, to
pamiętaj że jej matką jest zła dieta.

Jelito grube intestinum crassum
Jelito grube ( intestinum crassum ) rozciąga się
od ujścia jelita cienkiego, gdzie znajduje się
zastawka krętniczo – kątnicza Bauhina, aż do
odbytu
.

Jelito grube dzieli się na:
1.Jelito ślepe lub kątnicę ( caecum),
2. Okrężnicę ( colon)
• Okrężnicę wstępującą (colon ascendes)
• Okrężnicę poprzeczna ( colon transversum)
• Okrężnicę zstępującą (colon descendens)
• Okrężnicę esowata ( colon sigmoideum)
3. Odbytnicę ( rectum)

W jelicie grubym odbywa się końcowy
proces formowania kału.
Śluzówka jelita grubego nie tworzy
kosmków jelitowych, jest jednak silnie
pofałdowana,
co zwiększa jego powierzchnię.
W jelicie grubym zachodzi końcowy etap
wchłaniania wody i soli mineralnych z
resztek pokarmowych.

Rak jelita grubego (carcinoma
colonis
)
Rak jelita grubego najczęściej umiejscawia się
• 50% w odbytnicy
• 25% w esicy
• 25% reszta jelita
Nowotwór najczęściej występuje u osób
starszych.

Objawy kliniczne
Zależą od umiejscowienia procesu
nowotworowego, jego zaawansowania oraz
rodzaju rozrostu.
Jeżeli guz umiejscowiony jest w wyższym
odcinku jelita grubego, a więc wstępnicy i
poprzecznicy, objawy są niecharakterystyczne:
uczucie pełności, biegunki na przemian
z zaparciami.

Objawy kliniczne
Guz w niższym odcinku jelita grubego
powoduje zaparcia, stolce cienkie, uformowane
jak ołówki.
Rak odbytu powoduje stale uczucie parcia na
stolec; po defekacji chory ma uczucie
niepełnego wypróżnienia i po chwili odczuwa
potrzebę oddania stolca.

Do innych objawów należą:
• krwawienie utajone lub jawne
• stolce śluzowe
• wyczuwalny badaniem per rectum guz
• bóle w dole brzucha
• niezamierzone chudnięcie
• wzdęcia brzucha

Do innych objawów należą:
• brak łaknienia
• niedrożność
• zmiana rytmu wypróżnień
• naprzemienne biegunki i zaparcia
• powiększenie wątroby
• wyczuwalny przez powłoki guz

EPIDEMIOLOGIA
Polska należy do krajów o średniej
zachorowalności na nowotwory złośliwe jelita
grubego.
Stanowią one około 8% wszystkich
nowotworów
u mężczyzn i 9% u kobiet.
U mężczyzn jest nieco większa zachorowalności
na raka odbytnicy niż okrężnicy, u kobiet
odwrotnie.

EPIDEMIOLOGIA
W różnych rejonach świata obserwuje się
istotne różnice w zachorowalności.
Do krajów o największym ryzyku zachorowania
na raka jelita grubego należą Stany
Zjednoczone
i kraje Europy Zachodniej, natomiast
najmniejszym kraje azjatyckie i afrykańskie.

Nowotwory jelita grubego w krajach o
wysokich wskaźnikach zachorowalności, są
drugim co do
częstości
występowania
i
można
przypuszczać, że już wkrótce znajdą się na
pierwszym
miejscu,
wyprzedzając
nowotwory tytoniozależne.
W Polsce w ciągu roku u obu płci nowotwory
jelita grubego, a wiec okrężnicy i odbytnicy,
łącznie stanowią trzecią co do częstości
występowania przyczynę zachorowań i
zarazem trzecią przyczynę zgonów z powodu
wszystkich nowotworów złośliwych.

W Polsce w 1991 roku zgłoszono 7849
zachorowań na nowotwory jelita grubego.
Uważa się, że główną rolę we wzroście
zachorowalności na nowotwory jelita
grubego odgrywają składniki pokarmowe.

Dieta uboga w nie podlegające strawieniu
włókna roślin, a bogata w tłuszcze zwierzęce
sprzyja
procesom nowotworowym w obrębie jelita
grubego.
Niedobór świeżych warzyw powoduje
zwolnienie pasażu treści jelitowej.
Obfitość tłuszczów dostarcza potencjalnego
substratu do powstania karcynogenów w
obrębie jelita grubego pod wpływem bakterii
beztlenowych.

Wolny pasaż treści jelitowej wydaje się
wydłużać czas dziania karcynogenów,
zawartych w pożywieniu i powstałych w
jelicie grubym.

ETIOPATOGENEZA
Czynniki środowiskowe
Stany przed rakowe
Czynniki genetyczne

Czynniki środowiskowe
1. Sposób odżywiania - dieta bogata w krwiste
mięso
i tłuszcze zwierzęce, uboga w naturalne
witaminy wapń i błonnik.
2. Palenie papierosów.
3. Brak wysiłku fizycznego.
4. Powtarzające się zaparcia.
5. Wiek powyżej 50 lat
6. Usunięcie pęcherzyka żółciowego

Stany przed rakowe
1. Pojedyncze polipy jelita grubego.
2. Zespól Lyncha (dziedziczny rak jelita grubego
niezwiązany z polipowatością)
3. Inne zepoły polipowatości – zespół Pentza-
Jeghersa (zespół polipowatości młodzieńczej).
4. Choroby zapalne jelita grubego →
wrzodziejące zapalenie jelita grubego i
choroba Leśniowskiego -Crohna.

Czynniki genetyczne
Większość raków sporadycznych jelita
grubego rozwija się w wyniku nakładających
się mutacji genów supersorowych – APC ,
DCC, p 53.
Prowadzą one do rozrostu nabłonka
gruczołowego i powstania gruczolaka, a
następnie do przemiany złośliwej w wyniku
inaktywacji onkogenów – K-ras

PATOMORFOLOGIA

Makroskopowo wyróżnia się cztery typy
raka jelita grubego:
Typ polipowaty- rośnie egzofitycznie do
światła przewodu pokarmowego. Tendencja do
występowania ognisk martwicy jest niewielka.
Naciek w ścianie jelita rozwija się powoli.
Typ wrzodziejący- penetruje stosunkowo
szybko
w głąb ściany jelita w części centralnej i
otoczony jest wałkowatymi brzegami. Jego
rozrost odbywa się obwodowo. Rokuje gorzej
niż typ polipowaty

Makroskopowo wyróżnia się cztery typy
raka jelita grubego:
Typ pierścieniowaty- zwęża światło jelita
i doprowadza do jego niedrożności, Występuje
najczęściej w okrężnicy esowatej i lewej
połowie okrężnicy.
Typ rozlany- nacieka rozlegle ścianę jelita,
a sama błona śluzowa pozostaje przez długi
czas nie zmieniona

OCENA HISTOLOGICZNA
Gruczolakorak jelita grubego ze względu na
zakres zróżnicowania komórek dzieli się na
cztery
stopnie
(G1-G4)
- dobrze zróżnicowany
- średnio zróżnicowany
- źle zróżnicowany
- niezróżnicowany

Klasyfikacja histologiczna według WHO
wyróżnia siedem postaci raka
1. Rak gruczołowy (adenocarcinoma).
2. Rak gruczołowo-śluzowy (adenocarcinoma
mucinosum).
3. Rak śluzowo-komórkowy (adenocarcinoma
mucocellulare)
4. Rak plaskonablonkowy (carcinoma
planoepithaliale)

Klasyfikacja histologiczna według WHO
wyróżnia siedem postaci raka
5. Rak gruczołowo-plaskonablonkowy (carcinoma
adenosquamosum)
6. Rak niezróżnicowany (carcinoma
nondifferentiatum).
7. Niesklasyfikowany

Rozsiew procesu nowotworowego może
następować pięcioma drogami
• Przez ciągłość
• Przez sedymentacje w jamie otrzewnej
• Przez układ chłonny
• Drogą naczyniową
• Przez inplantację w czasie operacji

Klasyfikacja TMN
• T tumor
• M metastases
• N nodulus
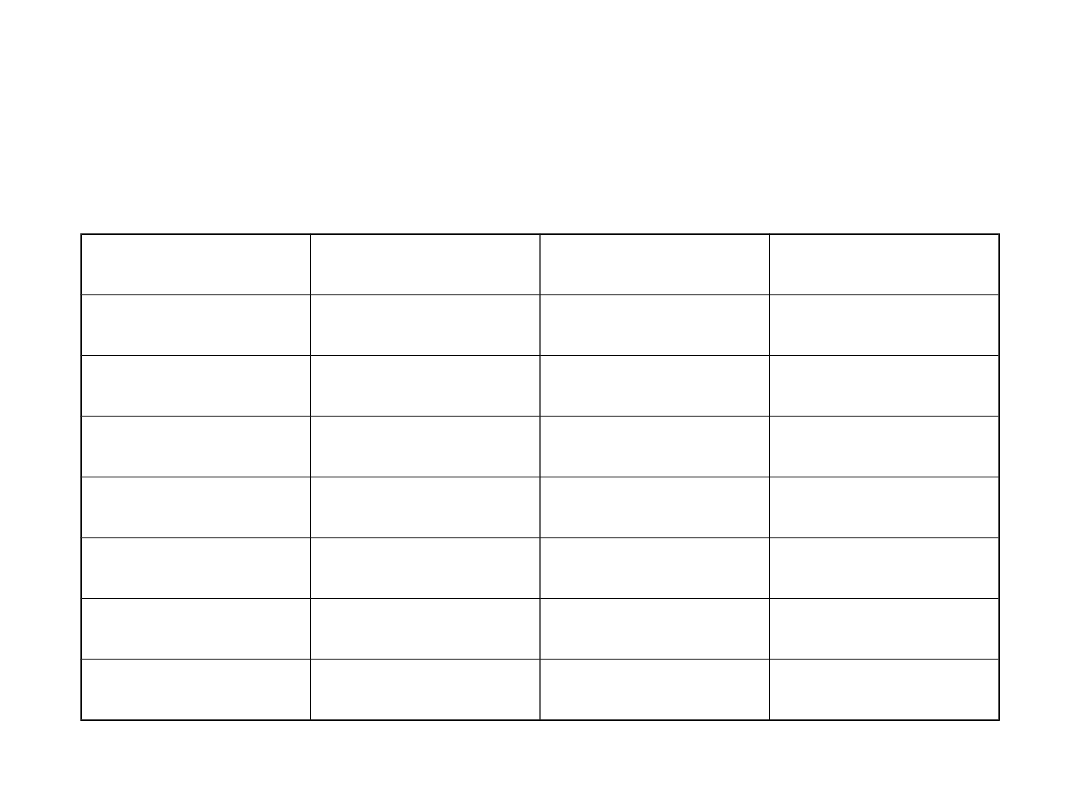
Klasyfikacja kliniczno-patomorfologiczna
TMN
Stopień 0
Tis
N 0
M 0
Stopień I a
T 1
N 0
M 0
Stopień I b
T 2
N 0
M 0
Stopień II a
T 3
N 0
M 0
Stopień II b T 4
N 0
M 0
Stopień III a każdy T
N 1
M 0
Stopień III b każdy T
N 2
M 0
Stopień IV
każdy T
każdy N
M 1

Klasyfikacja Dukesa
Stopień I A naciek obejmuje tylko błonę śluzową
i podśluzową.
Stopień II B naciek obejmuje całą ścianę, jednak
bez zajęcia węzłów chłonnych.
Stopień III C1 oprócz zajęcia całej ściany
w węzłach chłonnych spotyka się komórki
rakowe.
Stopień IV C2 zaawansowania to obecność
przerzutów do innych narządów.
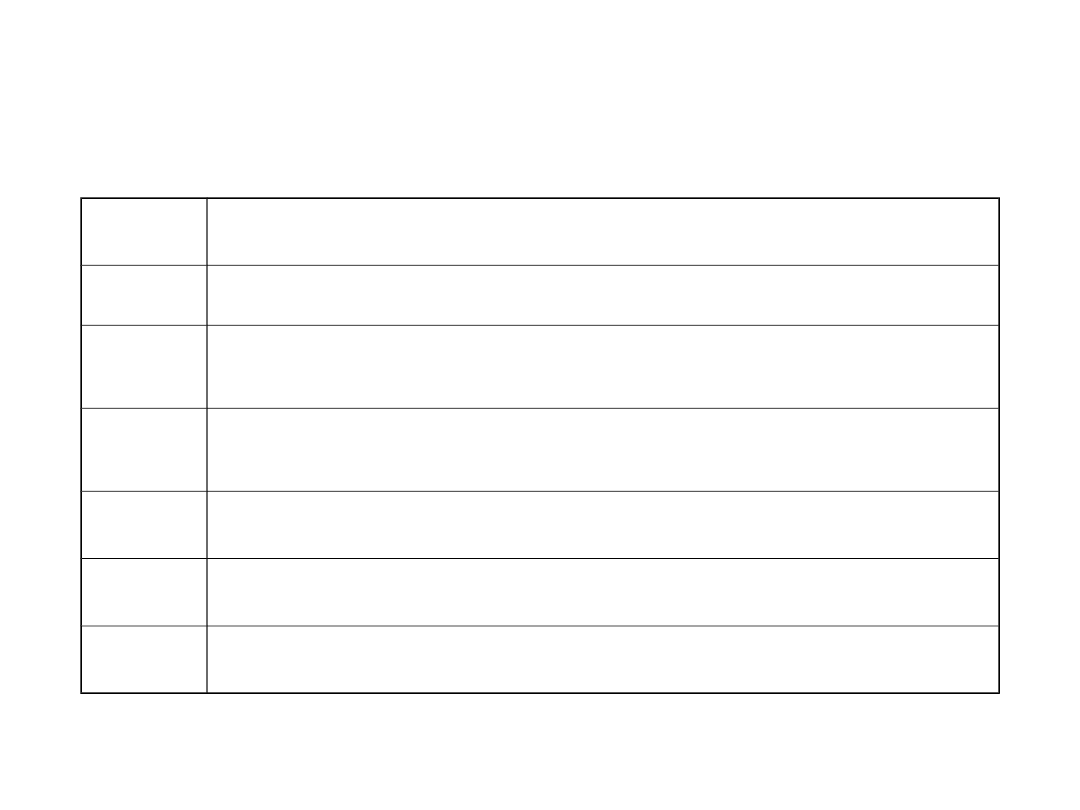
Klasyfikacja Astlera-Collera
Klasa
Opis
A
rak ograniczony do błony śluzowej i podśluzowej
B 1
rak dochodzi do błony mięśniowej ale jej nie
przekracza
B 2
rak nacieka całą ścianę jelita, bez zajęcia węzłów
chłonnych
C 1
jak w B1, ale z zajęciem węzłów chłonnych
C 2
jak w B2, ale z zajęciem węzłów chłonnych
D
przerzuty odległe

Rak okrężnicy
Rak okrężnicy, jak większość nowotworów
przewodu pokarmowego, nie daje przez długi
czas charakterystycznych objawów
klinicznych.
Jednym z pierwszych objawów jest zmiana
rytmu, ilości i jakości oddawanego stolca ( np.
zaparcia na zmianę z biegunkami) oraz
pojawienie się krwi
w stolcu.

Rak okrężnicy
Późniejsze objawy to niedokrwistość, utrata
masy ciała i stopniowo nasilające się objawy
niepełnej niedrożności.
Jako badanie skriningowe powszechną
akceptację zyskał test na krew utajoną w
stolcu Haemocult.

Objawy kliniczne raka prawej połowy
okrężnicy
- niecharakterystyczny, trudny do określenia
tępy ból
w okolicy podbrzusza po stronie prawej
w okolicy pępka i nadbrzusza; objawy
sugerujące zapalanie wyrostka robaczkowego
u osób starszych
- stolec ciemny, brunatny lub zmieszany z krwią
- niedokrwistość
- guz wyczuwalny w pod- lub śródbrzuszu po
prawej stronie

Objawy kliniczne raka lewej połowy
okrężnicy
-
wzdęcia i (lub) bóle o charakterze kolki
- świeża jasnoczerwona krew pokrywająca stolec
- zmiana tzw. rytmu wypróżnienia, zaparcia
wymagające użycia środków
przeczyszczających, stolce zwężone (tzw.
ołowkowate)
- niedrożność podostra lub ostra (narastające
wzdęcia, ból, nudności, wymioty)

Rak odbytnicy
Rak odbytnicy (carcinoma recti) stanowi ponad
50% nowotworów jelita grubego i ok. 4%
wszystkich rodzajów raka u człowieka.
Rozwija się najczęściej u osób po 50 roku
życia, nieco częściej u mężczyzn niż u kobiet
(M/K=6/5)
Histologicznie jest identyczny z rakiem
okrężnicy.

Rak odbytnicy
Umiejscowienie anatomiczne nowotworu
utrudnia usunięcia go od strony jamy brzusznej.
Kanał miednicy mniejszej ogranicza zakres
resekcji sąsiadujących tkanek, a w
szczególności układu chłonnego.
W celu uzyskania odpowiedniego marginesu
zdrowych tkanek ze strony dystalnej często
konieczne jest usuniecie zwieraczy odbytu
i wytworzenie stomii w powłokach jamy
brzusznej

Rak odbytnicy
Można go łatwo zdiagnozować przez odbyt
Dostęp przez odbyt umożliwia zastosowanie
w wybranych przypadkach różnych technik
chirurgicznych w celu zachowania zwieraczy
Zaawansowany rak odbytnicy może naciekać
narządy sąsiednie, takie jak: gruczoł krokowy,
pęcherz, macicę i pochwę.

Rak odbytnicy
Kierunek przerzutów droga chłonną zależy od
umiejscowienia guza.
Rak umiejscowiony w górnej części odbytnicy
daje przerzuty do węzłów chłonnych krezki
odbytnicy
i dalej wzdłuż tętnicy odbytniczej górnej i
krezkowej dolnej do węzłów chłonnych
okołoaortalnych.
Przerzuty z guzów nisko umiejscowionych
kierują się na boki ku węzłom chłonnym
pachwinowym
i biodrowym.

Objawy
Krwawienie podczas oddawania stolca jest
najwcześniejszym objawem.
Kolejny objaw do zaburzenie oddawania
stolca.
Rak umiejscowiony w odcinku esico-
odbytniczym rośnie okrężnie i doprowadza do
znacznego zwężenia światła jelita. Daje objawy
wynikające ze zwężenia, takie jak: wzdęcia,
gwałtowne odchodzenie gazów, zwężony
stolec, kolki jelitowe.

Objawy
Rak umiejscowiony w kanale odbytu rozwija
się
w sąsiedztwie zwieraczy, charakteryzuje się
bólami podczas oddawania stolca, uczuciem
niepełnego wypróżnienia i permanentnego
parcia na stolec (pseudobiegunki).
Często chory wydala czerwony śluz ( czerwona
galaretka). Ból brzucha lub krocza jest
objawem późnym.

Rak odbytu
Ze względu na umiejscowienie dzielmy na
nowotwory brzegu odbytu i kanału odbytu.
W porównaniu z rakiem okrężnicy i odbytnicy
rak odbytu występuje niezwykle rzadko.
Rak kanału odbytu szerzy się ku górze do
dolnej części odbytnicy i należy go odróżniać
od gruczolakoraków wywodzących się z tej
okolicy. Przerzuty występują w węzłach
chłonnych pachwinowych.

Rak odbytu
Rak brzegu odbytu rozwija się w miejscu
połączenia skóry z dolną częścią błony
śluzowej kanału odbytu, pokrytej nabłonkiem
wielowarstwowym płaskim.
Występuje 4 razy częściej u mężczyzn, zwykle
w
postaci
owrzodzenia
bądź
tworu
kalafiorowato- brodawkowego.
Jest to zwykle wolno rosnący, rogowaciejący
rak płaskonabłonkowy dobrze zróżnicowany.

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
PODMIOTOWE wywiad dotyczący:
• lokalizacji bólu
• obecności krwawienia
• wycieku z odbytu
• wypróżnień (charakter i tryb)
• nietrzymania stolców
• rodzinnego występowania raka
• przebytych chorób zapalnych jelit
• występowania polipów jelita grubego

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
PRZEDMIOTOWE dokładne zbadanie chorego
• oglądanie
• badanie palpacyjne per rectum
• USG brzucha ocenia wątrobę - ogniska
przerzutowe
• skierowanie do poradni kolonoproktologicznej

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
RADIOLOGICZNE
• wlew cieniujący z barytem lub gastrografiną
(pozwala na ocenę patologii w obrębie jelita
grubego)
• badanie pasażu jelitowego
• tomografia komputerowa (dgn układ
limfatyczny)
• rezonans magnetyczny

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
ENDOSKOPOWE
• anoskopia (wziernikowania odbytnicy)
• rektosigmoidoskopia (wziernikowanie
odbytnicy
i okrężnicy esowatej)
• kolonoskopia (wykonywane w diagnostyce
całego jelita grubego aż po zastawkę Bauhina)

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
LABORATORYJNE
• CEA antygen carcinoembrionalny i antygen
alfa-fetoproteiny (markery nowotworowe) –
oznacza się zarówno przed rozpoczęciem
leczenia jak i po nim.
Stężenie CEA powyżej 20 ng/ml oznacza
przerzuty do wątroby bądź brak skuteczności
chemioterapii

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
• badanie kału na krew utajoną
(test dostępny w aptece)
• oznaczenie enzymów wątrobowych,
poziomu cholesterolu, wapnia, żelaza
(dla oznaczenia stopnia niedokrwistości
z niedoboru żelaza w wyniku
przewlekłego krwawienia)

DIAGNOSTYKA CHORÓB JELIT, ODBYTU
I ODBYTNICY
CZYNNOŚCIOWE
• czas pasażu jelitowego – test służący do
określenia przyczyn zaparć
• manometria (polega na pomiarze ciśnienia
w kanale odbytniczym (prawidłowe ciśnienie
wynosi 30 – 80 mm Hg)

Leczenie
• Chirurgiczne
• Adjuwantowe -
wspomagające, jest to substancja
zwracająca uwagę organizmu na...
Chemioterapia
• Teleradioterapia
• Objawowe (p/bólowe)
• Psychoterapia
Leczniczo i
paliatywnie

ODBYT BRZUSZNY –STOMIA
Rodzaje stomii
• kolostomia,
• ileostomia

KOLOSTOMIA
Operacyjne wyprowadzenie światła jelita
grubego
na powierzchnię brzucha, umożliwiające
wydalanie treści jelitowej, gdy jest to
niemożliwe drogą naturalną.
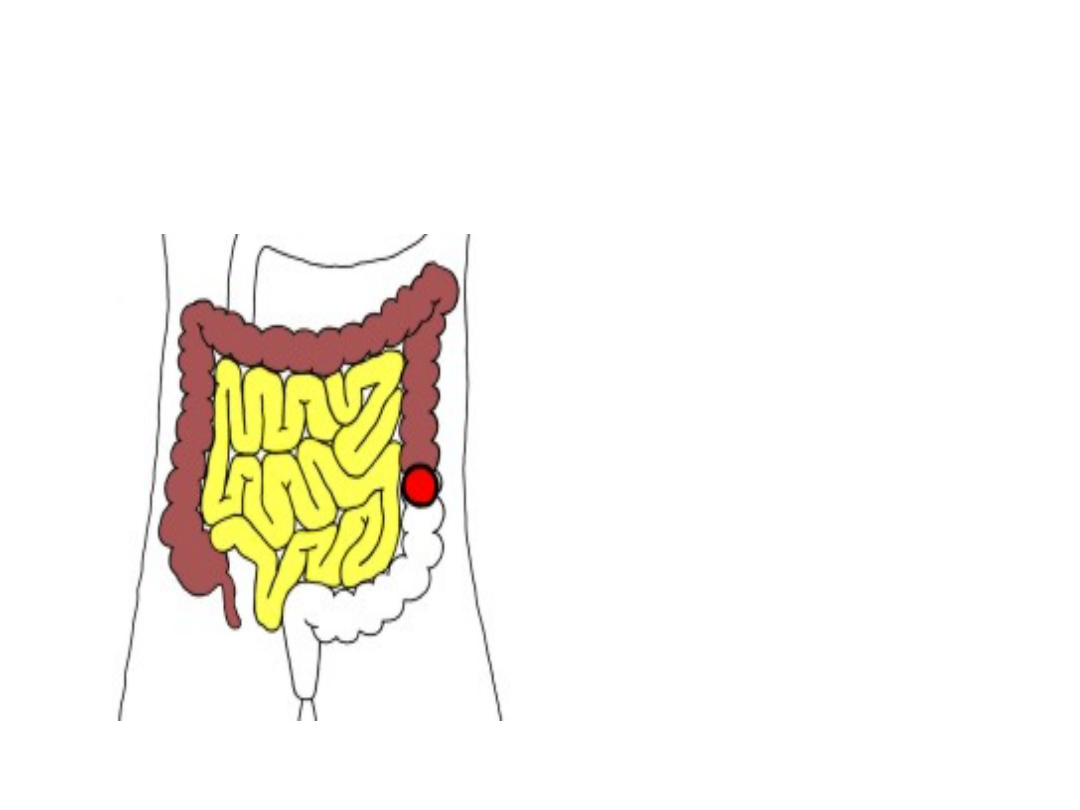
KOLOSTOMIA
Stomia jednolufowa
Im większa część
jelita grubego
została zachowana,
tym bardziej
uformowany jest
stolec.
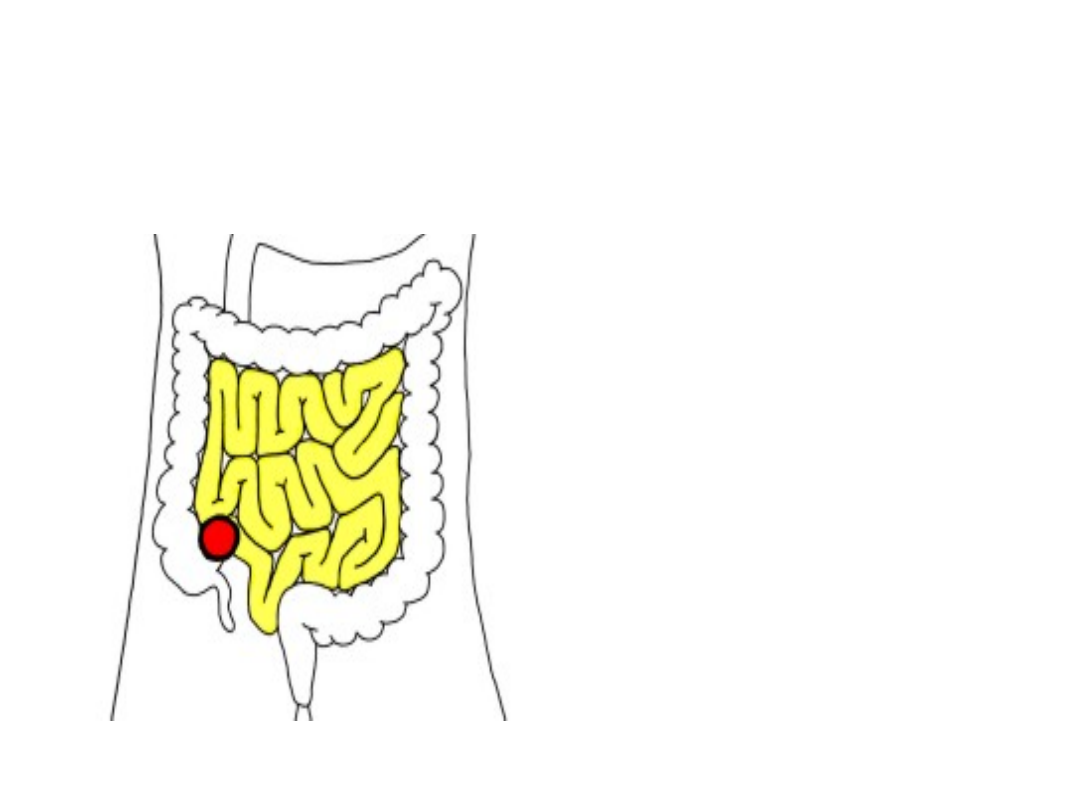
KOLOSTOMIA
Stomia
odbarczająca,
pętlowa, dwulufowa
Jest to rodzaj
rozwiązania
tymczasowego

KOLOSTOMIA
Ze względu na lokalizację anatomiczną wyróżnia
się kolostomię na
• kątnicy coecostomia
• poprzecznicy transversostomia
• esicy sigmostomia
Treść wydzielana przez sigmostomię
i transversostomię przypomina normalny
stolec, zaś wydzielina coecostomii jest płynna.

KOLOSTOMIA
Kolostomia wyłaniana jest najczęściej po
stronie lewej w dół od pępka (wyjątkiem jest
coecostomia).
Prawidłowa stomia powinna być nieco wypukła
(od 0,5 do 1,5 cm powyżej skóry).

KOLOSTOMIA
Coecostomia wykonywana jest jako zabieg
ratujący życie u chorych z niedrożnością jelita
grubego w ciężkim stanie ogólnym.
Coecostomia polega na wprowadzeniu do
kątnicy drenu Petzera i wyprowadzeniu go
przez powłoki.

KOLOSTOMIA
Powikłania kolostomii
Wczesne: niedokrwienie, krwawienie, obrzęk,
wpadnięcie i wyjątkowo ewentracja przez otwór
stomijny (wytrzewienie)
Późne: zwężenie, wypadanie, przepuklina
okołostomijna, zmiany skórne wokół stomii

KOLOSTOMIA
Kolektomia
to częściowe lub całkowite
(totalne) chirurgiczne usunięcie
jelita grubego.
Proktokolektomia
to usunięcie jelita
grubego razem z odbytnicą.

KOLOSTOMIA
Stomia ostateczna
to stomia wyłoniona po chirurgicznym
usunięciu aparatu zwieraczowego odbytu,
kiedy nie ma już możliwości przywrócenia
ciągłości przewodu pokarmowego.

KOLOSTOMIA
Stomia czasowa
Istnieje teoretyczna możliwość odtworzenia
ciągłości, gdyż aparat zwieraczowy pozostaje
nienaruszony. Ocenia się, że mniej niż 50%
czasowych stomii ulega likwidacji.

ILEOSTOMIA
Jest to operacyjne wyprowadzenie światła
jelita cienkiego na powierzchnię brzucha,
umożliwiające wydalanie płynnej treści
jelitowej. Zazwyczaj umieszczana jest po
prawej stronie brzucha, nieco poniżej pępka.
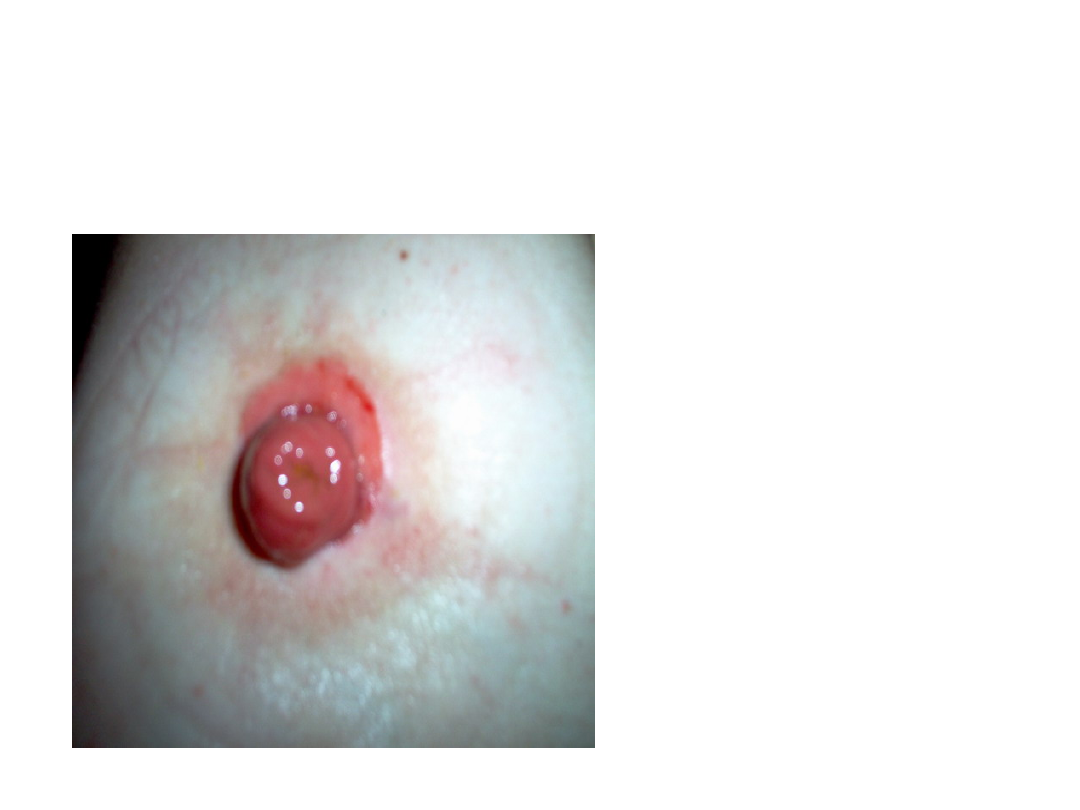
ILEOSTOMIA
Widoczne
podrażnienia
skóry
spowodowane są
zawartością
żrących
enzymów w
treści
wydostającej się
z przetoki.

ILEOSTOMIA
Najczęściej wykonuje się w następstwie
usunięcia całego jelita grubego razem z
odbytem.
Wyłonienie ileostomii może być też
następstwem usunięcia fragmentu jelita
cienkiego,
np. z powodu jego nowotworu.

ILEOSTOMIA
Ileostomia zazwyczaj wykonywana jest na
stałe, choć czasami, jeżeli pozostawione są
zwieracze odbytu, możliwe jest odtworzenie
naturalnej drogi wydalania poprzez
uformowanie z końcowej części jelita cienkiego
wewnętrznego zbiornika (poucha)
i połączenie go z odbytem.

Pouch
Wewnętrzny zbiornik jelitowy J, S lub W
(w zależności od kształtu zbiornika).
Wewnętrzny zbiornik konstruuje się
z fragmentu jelita cienkiego i przyłącza do
odbytu. Takie rozwiązanie nie wymaga stomii,
a stolec jest wydalany naturalną drogą przez
odbyt. Można je zastosować tylko u osób,
u których oszczędzono odbyt, ponieważ
zbiornik taki może funkcjonować tylko
z udziałem mięśni zwieracza odbytu.
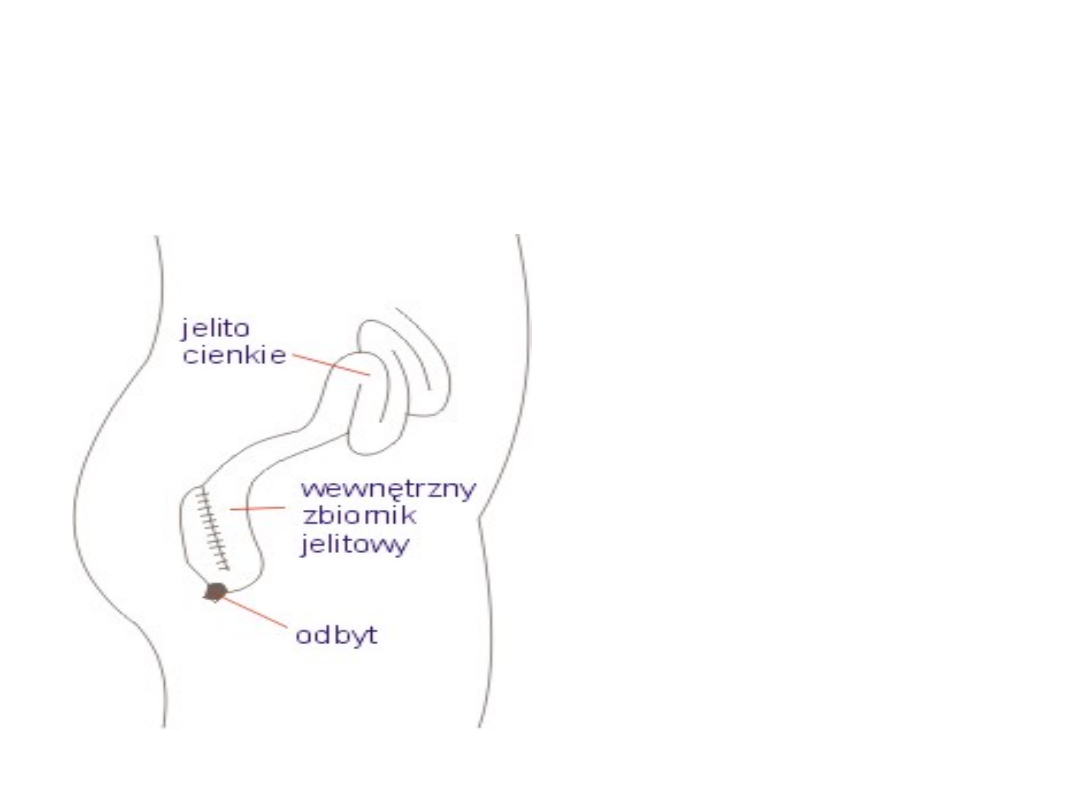
Pouch
Operację wykonuje
się w kilku etapach
(jednym z etapów są
ćwiczenia Kegla)
pouchitis

Pouch
Ćwiczenia Kegla mają na celu wzmocnienie
mięśni zwieracza odbytu, a więc mięśni, które
pozwalają kontrolować wypróżnianie się.
Ćwiczenia rozpoczyna się przed operacją,
a następnie wznawia się je 3 tygodnie po
operacji.
Wykonuje się je o dowolnej porze i w dowolnej
pozycji, na stojąco, na siedząco lub na leżąco,
w czasie na przykład pracy, jazdy
samochodem, oglądania telewizji.

Pouch
Ćwiczenia polegają na napinaniu i rozluźnianiu
mięśni zwieracza odbytu tak jakbyś próbował
powstrzymać wypróżnienie; trzymać napięte
przez 10 sek.
Powtarzać to dziesięć razy - co stanowi jeden
zestaw.
Takich zestawów należy wykonać sześć do
dziesięciu dziennie.
Przed operacją zamknięcia stomii wykonuje się
pomiar siły mięśni zwieracza odbytu.

Pielęgnacja w szpitalu

POSTĘPOWANIE PRZEDOPERACYJNE
•Stosowanie diety płynnej lub kleikowej na kilka
dni przed operacją.
•Podawanie pacjentowi parafiny 3x dziennie.
•Oczyszczenie jelita grubego, np. poprzez
podanie doustnie ok.10l odpowiednio
przygotowanych roztworów elektrolitów w
przeddzień operacji.
•Wykonanie płuczącego wlewu doodbytniczego.
•Wykonanie niezbędnych badań
diagnostycznych (m.in. badanie krwi na układ
krzepnięcia, badanie moczu)

POSTĘPOWANIE PRZEDOPERACYJNE
• Dokładne przygotowanie higieniczne (kąpiel,
umycie włosów, umycie pępka).
• Podanie pacjentowi doustnie antybiotyku,
wieczorem w dniu poprzedzającym operację
i dożylnie tuż przed operacją.
• Poinformowanie pacjenta, aby pozostał na
czczo (12 h przed operacją nie spożywać
posiłków,
a płynów nie spożywać 6 h przed operacją).

POSTĘPOWANIE PRZEDOPERACYJNE
• Przygotowanie pola operacyjnego, w
operacjach odbytu należy okolice odbytu
ogolić w promieniu 20cm.
• Poinformowanie pacjenta, aby wyjął protezy
zębowe, szkła kontaktowe, ściągnął biżuterię,
krótko obciął paznokcie i zmył lakier do
paznokci.
• Założyć zgłębnik żołądkowy, cewnik Foleya,
venflon.

POSTĘPOWANIE PRZEDOPERACYJNE
•
Zmniejszenie niepokoju, zapewnienie bezpieczeństwa
po przez stałą obecność przy pacjencie, wsparcie
psychiczne.
•
Sprawdzenie i skompletowanie całej dokumentacji
lekarskiej i pielęgniarskiej.
•
Założenie przez pacjenta czystej bielizny operacyjnej.
•
Wykonanie premedykacji - zasady.
•
Przewiezienie na blok operacyjny.

Pielęgnacja stomii
Pielęgnacja stomii rozpoczyna się w pierwszej
dobie po operacji wg zasad:
skórę brzucha należy myć ciepłą wodą
i delikatnym mydłem (pH 5,5), nie należy
używać do zmywania spirytusu, eteru ani
benzyny – powodują podrażnienia i wysuszają
skórę,

Pielęgnacja stomii
nie należy obawiać się dotykania stomii
i spłukiwania błony śluzowej jelita wodą,
osuszać skórę wokół stomii gazą lub delikatnym
ręcznikiem,
przy odklejaniu sprzętu stomijnego wykonywać
wszystkie czynności delikatnie, nie
uszkadzając skóry.

POSTĘPOWANIE POOPERACYJNE:
• Monitorowanie podstawowych funkcji
życiowych (ciśnienie, tętno, ciepłota ciała,
oddechy, ocena barwy skóry i błon śluzowych,
kontrola świadomości pacjenta). Prowadzenie
karty pooperacyjnej.
• Podawanie pacjentowi zleconych leków
przeciwbólowych i płynów infuzyjnych.
• Obserwacja rany, drenów i stomii - worek na
stomii przezroczysty.

POSTĘPOWANIE POOPERACYJNE:
• Jeśli są zaparcia, codziennie rano doustnie, 1
łyżkę Psyllium z wodą lub sokiem, działa
łagodząco na zaparcia pooperacyjne oraz w
naturalny sposób łagodnie rozluźnia kanał
stomii.
• Stosowanie nasiadówki co najmniej 4x
dziennie, pozwala to utrzymać czystość rany i
zmniejsza dolegliwości bólowe. Temperatura
wody powinna być zbliżona do temperatury
ciała. Nasiadówka nie powinna trwać dłużej niż
15min.

POSTĘPOWANIE POOPERACYJNE:
• Stosowanie działań zapobiegających zaburzeniom
układu oddechowego - fizjoterapeuci
• Przygotowanie do samoopieki od pierwszej doby.
• Dbanie o ogólny komfort chorego, poprzez
umożliwienie kontaktu z rodziną, lekarzem,
zapewnienie spokojnej atmosfery.
• Wspieranie psychiczne pacjenta, okazywanie
zrozumienia i pomocy w rozwiązywaniu problemów.
• Zachęcać pacjenta do oglądania swojej stomii

POSTĘPOWANIE POOPERACYJNE:
• Stosowanie żywienia pozajelitowego.
• Poinformowanie pacjenta o stosowaniu
odpowiedniej diety ubogo resztkowej.
• Pielęgnacja drenów.
• Obserwacja ilości i zabarwienia wydzieliny
spływającej przez dreny do zbiorniczków.
• Ocena żywotności stomii.

POSTĘPOWANIE POOPERACYJNE:
• Kontrola stanu nawodnienia skóry.
• Obserwacja powrotu perystaltyki jelit po
operacji (osłuchiwanie stetoskopem,
odchodzenie gazów, oddanie stolca).
• Współudział we wczesnym uruchamianiu
pacjenta po operacji zwracając uwagę na stan
pacjenta.

POSTĘPOWANIE POOPERACYJNE:
• Współudział w zastosowaniu diety płynnej po
powrocie perystaltyki jelit, odpowiednio od
niewielkich ilości do coraz większych.
• Obserwacja pacjenta w kierunku stopnia
tolerancji przewodu pokarmowego na
wprowadzenie odżywiania drogą fizjologiczną.
• Stosowanie profilaktyki przeciwzakrzepowej.
Podawanie heparyny drobnocząsteczkowej
zgodnie
z obowiązującymi zasadami i kartą zleceń
lekarskich.

Problemy pielęgnacyjne
w domu

Sprzęt stomijny
Na podst. Rozporządzenie Ministra Zdrowia
z dnia 10.05.2003 r., Dz. U. nr 85 z dnia
16.05.2003 r., od 1 stycznia 2004 r. obowiązują
jednolite limity miesięczne na sprzęt stomijny
w całej Polsce.
- kolostomia - 300 zł
- ileostomia - 400 zł
- urostomia - 480 zł

Sprzęt stomijny
Wniosek na sprzęt stomijny, wystawia lekarz
specjalista lub lekarz POZ
Wniosek wydawany jest na miesiąc lub trzy
miesiące.
Musi być on potwierdzony przez właściwą
komórkę organizacyjną NFZ.
Na podstawie potwierdzonego wniosku chory
może odebrać osobiście sprzęt stomijny w
wybranym przez siebie sklepie
specjalistycznym.

Sprzęt stomijny
Zamiennie w ramach refundacji, można
wybrać sobie środki do pielęgnacji
następujących firm:
CONVATEC
DANSAC
COLOPLAST
BRAUN

IRYGACJA STOMII
• W 1974 Hollister wyprodukował pierwszy zestaw
irygacyjny
• Irygacja to zabieg oczyszczający jelito grube ze
stolca za pomocą wlewu, wykonywany codziennie
co najmniej przez dwa tygodnie, następnie co
dwa dni.
• Wytwarza odruch oddawania stolca o tej samej
porze dnia, zapobiegając niekontrolowanym
wypróżnieniom.
• Irygacje można rozpocząć około 4 miesiące po
operacji.

IRYGACJA STOMII
• Irygacja trwa około 30 – 40 minut
• Zabieg ten, zwłaszcza początkowo musi być
wykonywany pod ścisłym nadzorem
pielęgniarki stomijnej.
• Bywa, że osoby, które wykonują irygacje nie
muszą nosić worków stomijnych, a stomię
zabezpieczają niewielkimi nakładkami -
minikapy.
• Na noc zaleca się nakładanie worków.

IRYGACJA STOMII
• Jest to dobry sposób na kontrolowanie
wypróżnień w odstępach 24 lub 48 godz. a
nawet 72 godz.
• Zestaw do irygacji składa się z plastikowego
zbiornika na wodę z długą rurką i drugą
krótszą rurką z regulatorem przepływu wody
oraz stożka.
Niektórzy producenci oferują zamknięte
pojemniki, które mają tylko otwór służący do
wlewania bieżącej wody.

IRYGACJA STOMII
• Inni oferują pojemniki otwarte od góry, można
je po każdym użyciu wysuszyć i łatwiej je
czyścić (mieszanką bieżącej wody i zwykłego
octu lub domowego wybielacza). Należy w ten
sposób czyścić pojemnik i rurkę ze stożkiem co
najmniej raz w miesiącu.
• Zbiornik firmy Coloplast jest otwarty od góry
i ma wbudowany termometr, który pokazuje
temperaturę zarówno w °C jak i °F.
Zbiorniki te zawsze mają podziałkę co 0,5 l.

IRYGACJA STOMII
• Rękaw do irygacji - jest to długi matowy
lub przeźroczysty worek plastikowy, otwarty
od góry i od dołu.
• Występują jednoczęściowe i dwuczęściowe.
• Klamerki, które znajdują się w zestawie oraz
środek nawilżający.

IRYGACJA STOMII
• Haczyk w ubikacji do zawieszenia zbiornika
z wodą. Zbiornik z wodą powinien być tak
powieszony na haczyku, aby jego dolna część
znajdowała się na wysokości ramienia, kiedy
pacjent stoi. Niektóre instrukcje mówią, żeby
był na wysokości ramienia w pozycji siedzącej.
Na rurce zawsze znajduje się regulator
przepływu wody, na wypadek, gdyby woda
płynęła zbyt szybko.

IRYGACJA STOMII
• Kiedy będzie po irygacji, potrzeba kilku
chusteczek lub ligniny, aby się wytrzeć i mały
woreczek plastikowy na zużyty rękaw.
• W pierwszym tygodniu irygacji potrzeba czasu
około 1 godziny i spokoju aby nauczyć się
zabiegu.
• Najlepiej rozpocząć w weekend.

IRYGACJA STOMII
• Przed irygacją poleca się zjeść śniadanie,
wypić kawę , herbatę - jelito zareaguje na
pokarm lepszą perystaltyką.
• Używamy bieżącej wody o temperaturze ciała
lub nawet nieco chłodniejszej. To pomoże
trochę podrażnić jelito.
• Nigdy nie należy stosować wody zbyt ciepłej.
• Środek nawilżający nakłada się na stożek.

IRYGACJA STOMII
• Rurkę zbiornika należy odpowietrzyć.
• Irygację rozpoczynamy od 0,5 litra wody
stopniowo zwiększając do 1 litra (1,5 litra).
• Jeżeli pojawi się parcie na stolec wysuwa się
stożek, stolec wypływa przez rękaw wprost do
sedesu.
• Można powtórzyć irygację (300 ml.) w celu
uzyskania płynnego stolca.
• Toaleta ciała i mycie sprzętu.

IRYGACJA STOMII
• Nie wykonywać irygacji, kiedy aktywna jest
choroba (wzjg, ch.Crohna lub zapalenie
uchyłka).
• Nie wykonuje się irygacji, gdy wystąpi biegunka
• Wypadanie stomii, przepuklina okołostomijna
mogą utrudnić irygacje.
• Osoby przechodzące chemio- lub radioterapię
nie irygują się przez około 6 tyg. Zazwyczaj
w tym czasie system pokarmowy jest
rozregulowany.

Worki stomijne
Płytki należące do sprzętu dwuczęściowego
mogą pozostawać na skórze do tygodnia,
a worki jednoczęściowe do trzech dni.
Przy kolostomii można uniknąć noszenia
worków, jeśli wykonuje się irygacje
Wówczas zamiast dużych worków wystarczają
niewielkie nakładki stoma caps - średnica 10
cm, okrągły, filtr węglowy, 1 lub 2 częściowy.

Worki stomijne
Coloplast ma w ofercie zatyczki Conseal -
nowością jest piankowa zatyczka, którą wkłada
się do stomii, okrągłą płytkę przykleja się do
brzucha.
Zaletą tej zatyczki jest to że całkowicie
redukuje odgłosy i utrzymuje stolec.
Braun Biotrol oferuje Iryfix: prostokątną
zatyczkę o wym. 8 x 6 cm. filtr węglowy -
umieszcza się w stomii.

Worki stomijne
Braun Biotrol oferuje także Petite, nieco
mniejsze niż Iryfix, twardsze, wykonane
z dwóch warstw, bardziej odstają od ciała, są w
stanie utrzymać stolec.
W ileostomii stałe noszenie worków jest
konieczne, ponieważ wydalanie stolca jest
zupełnie niekontrolowane.
Worek trzeba opróżniać kilka razy dziennie
(przeciętnie 4-6).

Dieta
Osoby ze stomią nie muszą utrzymywać
specjalnej diety.
Zaleca się aby po operacji wprowadzać nowe
pokarmy stopniowo, obserwować jak organizm
na nie reaguje i ewentualnie zrezygnować
czasowo z potraw gorzej tolerowanych.
Obowiązują znane reguły zdrowego żywienia:
należy jeść regularnie, urozmaicony pokarm,
jeść powoli i dobrze żuć.

Dieta
Przy ileostomii należy pić około 2 litry, ponieważ
słabsze jest wchłanianie w jelicie cienkim, jelito
dopiero musi się „nauczyć” wchłaniać wodę.
Picie zbyt małej ilości wody powoduje szybkie
odwodnienie, osłabienie, złe samopoczucie,
uczucie ciągłego zmęczenia i łatwej męczliwości.
Powoduje zarówno zaparcia, jak i biegunki.
Najlepiej pić niegazowaną wodę mineralną, soki,
ziołowe herbatki, kawę i zwykłą herbatę.
Alkohol nie jest zabroniony, ale niewskazany.

Dieta
Zamiast 2-3 dużych posiłków dziennie spożywać
4-6 mniejszych posiłków.
W przypadku usunięcia fragmentu jelita
cienkiego, pacjenci mogą mieć również problemy
z wchłanianiem pokarmów (skrócone jelito ma
mniejsze możliwości trawienne).
Im większa część jelita została usunięta, tym
większe powoduje to zaburzenia (zespół
krótkiego jelita).

Dieta
Gdy pozostawiony kawałek jelita cienkiego nie
jest
w stanie przyswajać pokarmów w ilości
wystarczającej do życia, konieczne jest
żywienie pozajelitowe -dożylne.

Dieta
Jeśli problemem są nadmierne wydzielanie
gazów i nieprzyjemnych zapachów, można
unikać produktów: brokuły, brukselka, fasola,
groch, grzyby, kalafior, kapusta, kukurydza,
napoje gazowane, ogórki, piwo, szpinak.
Produkty, które mogą powodować
nieprzyjemne zapachy: brokuły, brukselka,
cebula, czosnek, jajka, kalafior, kapusta, ryby,
szparagi, niektóre przyprawy.

Biegunka
Pod pojęciem "biegunka" rozumiemy stan, gdy
stolec wyraźnie zmienił konsystencję na
rzadszą niż dotychczas i jest go znacznie
więcej.
Treść wydobywająca się z ileostomii zawsze
jest półpłynna.
Pierwsze tygodnie po operacji jest nawet
bardzo rzadka, z czasem jelito cienkie "uczy
się" wchłaniać wodę i stolec jest gęstszy.

Biegunka
Przy ostrej biegunce, gdy stolec jest rzadki
prawie tak jak woda, należy skontaktować się
z lekarzem, gdyż grozi to odwodnieniem.
Biegunki mogą być spowodowane zatruciem
pokarmowym, błędem żywieniowym
(ciężkostrawne potrawy), piciem zbyt małej
ilości wody.

Biegunka
W przypadku biegunki należy zwiększyć ilość
wypijanych płynów.
Dieta powinna wówczas zawierać pokarmy,
które zagęszczają stolec, np. ryż, banany, ser,
kluski, grzanki.
Unikać potraw rozluźniających stolec: piwo
i inne alkohole, ostre przyprawy, świeże owoce
(z wyjątkiem bananów) i warzywa, zielony
groszek, szpinak, suszone śliwki.

Zaparcia
Zaparcie u ileostomika najczęściej jest
spowodowane błędem żywieniowym lub
niestrawnością.
Ileostomia przestaje wydalać stolec, następuje
wzdęcie brzucha i odczuwa się silny ból
kolkowy, napływający falami. Zaparcie może
trwać od kilkunastu godzin do kilku dni,
zazwyczaj mija samoistnie.

Zaparcia
Blokadę mogą powodować niektóre produkty
spożywcze, jednak w dużym stopniu zależy to
od indywidualnych możliwości jelita.
W czasie trwania zaparcia należy ograniczyć
jedzenie, pić dużo wody, soki ze wszystkich
owoców można pić bez ograniczeń.
Bardzo pomocne może być masowanie lub
delikatne uciskanie brzucha, a także ćwiczenia
- "brzuszki" lub przysiady.

Zaparcia
Wykonać irygację.
Wprowadzić do jadłospisu surowe jabłka,
popcorn, pomarańcze, mandarynki, grejpfruty,
grzyby, orzechy, wiórki kokosowe, mak,
szczypiorek.
Przy dłużej trwających zaparciach konieczne
jest udanie się do lekarza, gdyż może to
spowodować nawet skręt jelit.

Ubranie
Konieczność noszenia worków nie ma
większego wpływu na sposób ubierania się.
Trudno co prawda polecać obcisłe dżinsy,
ale poza tym nie ma przeszkód, żeby nosić co
kto lubi.
Worki są niewielkie i niewidoczne pod
ubraniem. W przypadku doboru stroju
kąpielowego warto pamiętać, że strój
wzorzysty lepiej niż jednokolorowy zamaskuje
nierówności.

Kąpiele
Można brać prysznic i kapać się wannie
zarówno z workiem jak i bez.
Woda nie powoduje odklejania się worków.
Nie może też dostać się do jelita przez stomię,
gdy kąpiemy się bez worka.

Podróżowanie
Dobrą zasadą jest zabierać w podróż więcej
sprzętu niż sądzimy, że będzie nam potrzebne.
W przypadku podróży samolotem, sprzęt
należy mieć zawsze przy sobie, w bagażu
podręcznym.
Nie zostawiać sprzętu w nagrzanym
samochodzie, bo klej może się rozpuścić.

Seks
Stomia nie musi i nie powinna wpływać na
życie seksualne.
Przede wszystkim, nie należy się obawiać,
że można stomię uszkodzić w czasie stosunku.
Jedynym problemem może być przełamanie
oporów przed przyznaniem się do stomii.

Seks
W rzeczywistości, tak jak i w innych sprawach
w kontaktach międzyludzkich, wszystko zależy
od umiejętności rozmawiania i zdolności
wzajemnego zrozumienia się.
Faktem jest, że można mieć udane życie
seksualne ze stomią, tak jak można mieć
nieudane życie seksualne bez stomii.

10 wskazówek, które pomogą zapanować
nad workami
1. Trzeba wypróbować różne rodzaje worków
i różnych producentów, zanim pacjent
zdecyduje się na jeden typ. Jeśli worki
jednoczęściowe zawodzą, należy spróbować
dwuczęściowych i na odwrót.
2. Jeśli płytka kwadratowa przyklejona jest tak,
że krawędź jest równoległa do ziemi,
spróbować zmienić orientację płytki na skórze
tak, żeby to przekątna płytki była równoległa
do ziemi.

10 wskazówek, które pomogą zapanować
nad workami
3.
Dokładnie należy przyciąć otwór w płytce,
żeby przylegał do stomii. Nie może być zbyt
mały, bo wtedy płytka nie przylega dokładnie
i treść jelitowa może pod nią podciekać. Jeśli
będzie za duży, to wydzielina będzie drażniła
skórę wokół stomii. Generalnie otwór w płytce
powinien mieć taką samą średnicę jak stomia.
4. Jeśli na skórze są nierówności lub fałdy, można
spróbować wyrównać je pastą uszczelniającą.

10 wskazówek, które pomogą zapanować
nad workami
5. W przypadku podrażnień skóry dobrze działa
pasta uszczelniająco-gojąca.
6. Przed naklejeniem worka skórę wokół stomii
dobrze jest przemyć czystą wodą, najlepiej bez
żadnych środków. Nie należy też używać
żadnych kremów. Jeśli na skórze zostały
pozostałości starej płytki, można je usunąć
przy pomocy płynów lub chusteczek specjalnie
przeznaczonych do przemywania skóry.

10 wskazówek, które pomogą zapanować
nad workami
7. Przed naklejeniem płytki skóra musi być
idealnie wysuszona. Można sobie pomóc
suszarką do włosów, byle nie przesadzić z
temperaturą i się nie poparzyć.
8. Po naklejeniu płytki i nałożeniu worka, należy
płytkę docisnąć ręką i przytrzymać tak przez
około minutę. Ma to na celu rozgrzanie płytki i
lepsze przyczepienie jej do skóry. Przed
naklejeniem na skórę płytkę można włożyć na
chwilę pod pachę, żeby się trochę rozgrzała.

10 wskazówek, które pomogą zapanować
nad workami
9. W przypadku stomii płaskich warto
wypróbować płytek wklęsłych, tzw. convex. Są
znacznie droższe, ale powinny się trzymać
dłużej na skórze i mogą być bardziej
niezawodne.
10. Jeśli problemy nie znikają, najlepiej spotkać
się
z pielęgniarką stomijną. Można spróbować
kontaktować się z infoliniami producentów
sprzętu, gdzie dyżurują pielęgniarki stomijne.

Sprzęt dodatkowy
• gaziki ułatwiające czyszczenie skóry z treści
jelitowej i resztek sprzętu stomijnego
• pasty, kremy, pudry, gaziki gojące
podrażnienia
• pasty uszczelniające,
• kleje tzw. "druga skóra"
• gaziki zwiększające przyczepność worków
stomijnych

Powikłania ileostomii
Dermatologiczne
Treść wydostająca się z ileostomii, zawiera
duże ilości kwasów żółciowych i soku
trzustkowego, które niszczą (trawią) skórę w
okolicy przetoki.
Dlatego ileostomicy, dużo częściej niż pacjenci
posiadający inne stomie, mogą mieć problemy
z nadżerkami skóry wokół stomii oraz
nieszczelnością sprzętu stomijnego.

Powikłania ileostomii
Podrażnienia skóry wokół stomii mogą być
spowodowane też miejscowymi reakcjami
alergicznymi na składniki płytki worka
stomijnego lub środków pomocniczych (past,
pudrów itp.).
Uczulenia na sprzęt stomijny zdarzają się
jednak coraz rzadziej, nowoczesny sprzęt
wykonywany jest z substancji
hypoalergicznych.

Powikłania ileostomii
Chirurgiczne
• Niedokrwienie stomii
• Martwica stomii (zwykle spowodowana jej
niedokrwieniem)
• Wypadanie stomii (związane najczęściej
z niewłaściwym jej przymocowaniem do
powłok brzusznych)

Powikłania ileostomii
• Wpadanie (wciągnięcie) stomii - może być
spowodowane niedostatecznym "uwolnieniem"
jelita w trakcie operacji, a w efekcie nadmiernym
jego napięciem (wciągnięcie następuje w tym
przypadku już w okresie pooperacyjnym).
• W późniejszym okresie wpadanie stomii może być
skutkiem znacznego wzrostu masy ciała, blokadą
stomii, przepukliną. Powikłanie to bardzo utrudnia
zaopatrzenie przetoki w sprzęt stomijny, a
czasami zmusza do interwencji chirurgicznej.

Powikłania ileostomii
• Zakażenie okołostomijne
• Przetoka okołostomijna
• Przepuklina okołostomijna (występuje
znacznie rzadziej niż przy kolostomii)

KONIEC
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 54
- Slide 55
- Slide 56
- Slide 57
- Slide 58
- Slide 59
- Slide 60
- Slide 61
- Slide 62
- Slide 63
- Slide 64
- Slide 65
- Slide 66
- Slide 67
- Slide 68
- Slide 69
- Slide 70
- Slide 71
- Slide 72
- Slide 73
- Slide 74
- Slide 75
- Slide 76
- Slide 77
- Slide 78
- Slide 79
- Slide 80
- Slide 81
- Slide 82
- Slide 83
- Slide 84
- Slide 85
- Slide 86
- Slide 87
- Slide 88
- Slide 89
- Slide 90
- Slide 91
- Slide 92
- Slide 93
- Slide 94
- Slide 95
- Slide 96
- Slide 97
- Slide 98
- Slide 99
- Slide 100
- Slide 101
- Slide 102
- Slide 103
- Slide 104
- Slide 105
- Slide 106
- Slide 107
- Slide 108
- Slide 109
- Slide 110
- Slide 111
- Slide 112
- Slide 113
- Slide 114
- Slide 115
- Slide 116
- Slide 117
- Slide 118
- Slide 119
- Slide 120
- Slide 121
- Slide 122
- Slide 123
- Slide 124
- Slide 125
- Slide 126
- Slide 127
- Slide 128
Wyszukiwarka
Podobne podstrony:
Pielgnowanie w chorobach nowotworowych jelita grubego 1
PIELĘGNOWANIE W CHOROBACH NOWOTWOROWYCH JELITA GRUBEGO, chirurgia, chirurgia
PIELĘGNOWANIE W CHOROBACH NOWOTWOROWYCH JELITA GRUBEGO, studia pielęgniarstwo, chirurgia
Pielęgnowanie w chorobach nowotworowych jelita grubego
Pielęgnacja chorego w chorobach nowotworowych jelita grubego
Choroby zapalne jelita grubego
Problemy pielęgnacyjne pacjentów po leczeniu chirurgicznym nowotworów jelita grubego, Pielęgniarstwo
GENETYKA KLINICZNA V rok seminarium Nowotwory dziedziczne wprowadzenie Nowotwory jelita grubeg
Rola stomii w leczeniu choroby Crohna jelita grubego
NOWOTWORY JELITA GRUBEGO 10
Chirurgiczne leczenie nowotworów jelita grubego i odbytnicy
LECZENIE CHORÓB ZAPALNYCH JELITA GRUBEGO, Farmakologia(1)
CHOROBY ZAPALNE JELITA GRUBEGO, INTERNA, Gastroentero
więcej podobnych podstron