Zarys postępowania w łagodnych schorzeniach sutka u kobiet
General management of benign breast disease in women
Jadwiga Szymczak
Słowa kluczowe : progestageny - estrogeny - mastodynia - mastopatia - choroby sutka - guz sutka - diagnostyka - łagodne schorzenia sutka - leczenie
Abstract
Benign breast disease occurs in 50% of women. The most common form is fibrocystic disease (55%), fibroadenoma (8%) and papilloma (2%). These are not precancerous per se, but the frequency of breast cancer is greater in the case of papilloma, the atypical proliferation of glandular epithelium.
Inappropriate balance of estrogens and progesterone is a significant risk factor of mastopathia, mastodynia, fibroadenoma, as well as breast cancer. Some patients with mastopathia and mastodynia present functional hyperprolactinaemia.
In the general management of benign breast disease it is necessary to identify the character of the focal lesions and exclude breast cancer using mammography, sonography and aspiration cytology. Regarding benign lesions, papilloma, fibroadenoma, tumor phylloides, and some cases of duct ectasia and mastopathia should be operated on.
Pharmacological treatment is used as a single or complementary method after surgery. Mostly progestagens bromocriptine, and various antiswelling antiinflammatory drugs are used. Antiestrogens and antigonadotropic drugs are used in severe cases. If the patient presents no clear hormonal disturbances or pain, pharmacological treatment is not obligatory.
Słowa kluczowe: łagodne schorzenia sutka, diagnostyka, mastopatia, mastodynia, estrogeny, progestageny, leczenie.
Keywords: benign breast disease-diagnosis, mastopathy, mastodynia, estrogens, progestagens, therapy.
Dr med. Jadwiga Szymczak
Katedra i Klinika Endokrynologii i Diabetologii AM we Wrocławiu
Kierownik : Prof. dr hab. med. Andrzej Milewicz
Łagodne schorzenia sutka występują u około 50% kobiet. Dolegliwości piersi takie, jak ból, uczucie obrzmienia lub wyczuwalne zgrubienie budzą znaczny niepokój kobiety i sugerują istnienie raka. U większości jednak powyższe objawy spowodowane są łagodnym schorzeniem sutka. Analiza materiału pobranego od 18037 osób za pomocą biopsji lub w czasie operacji sutka w Instytucie Patomorfologii w Fuldzie (1) wykazała, że nowotwór złośliwy wystąpił w 23,7% przypadków, a w pozostałych stwierdzono zmiany łagodne.
Według klasyfikacji histopatologicznej zaproponowanej przez WHO w 1981 wyróżnia się pięć grup łagodnych guzów i schorzeń nowotworowych sutka:
Łagodne guzy nabłonkowe (brodawczak wewnątrzprzewodowy, gruczolak brodawki, gruczolak sutka, adenomioepitelioma)
Mieszane guzy nabłonkowe i łącznotkankowe (włókniako-gruczolak, guz liściasty)
Inne guzy o utkaniu mieszanym (guzy skóry i tkanek miękkich, mioblastoma)
Dysplazja włóknisto-torbielowata sutka
Inne schorzenia nowotworowe (rozdęcie przewodów mlecznych, guz rzekomy pochodzenia zapalnego, hamartoma, ginekomastia)
Względna częstość występowania łagodnych schorzeń sutka, oceniona na podstawie analizy 4186 przypadków (1), wynosi 76,3 %, w tym najczęściej rozpoznaje się dysplazję włóknisto-torbielowatą (55%). Guzy łagodne występują u 10,7% kobiet (włókniako-gruczolaki - 8,2%, brodawczaki - 2,1%, włókniaki - 0,49%), zapalenia sutka u 1,9 %, pozostałe schorzenia stanowią 8,7 %.
Brodawczaki wewnątrzprzewodowe najczęściej są pojedyncze i umiejscowione w podotoczkowych częściach przewodów mlecznych. Ze względu na delikatne utkanie i bogate unaczynienie zrębu łącznotkankowego gruczolaka łatwo dochodzi do krwawień, co często objawia się krwistym wyciekiem z brodawki sutka. Duże brodawczaki mogą doprowadzić do obturacji przewodów mlecznych, ich rozdęcia poza miejscem zwężenia, powstania torbieli, zapalenia przewodów mlecznych i zapalenia sutka. Mnogie brodawczaki są zwykle bardzo małe i zlokalizowane w obwodowych przewodach mlecznych. Występują często w przebiegu dysplazji włóknisto-torbielowatej. Charakteryzują się skłonnością do nawrotów (10%) i rakowacenia (5,2%) (1). Rozpoznanie brodawczaka jest wskazaniem do leczenia operacyjnego.
Gruczolaki sutka to okrągłe, dobrze ograniczone guzki, których średnica nie przekracza zwykle 3-4 cm. Występują one najczęściej u kobiet w wieku 20-30 lat.
Adenomiopepitelioma to guz, w którym dochodzi do proliferacji komórek gruczołowych i mioepitelium, zwykle z przewagą tych ostatnich.
Włókniako-gruczolak zajmuje pod względem występowania trzecie miejsce po raku sutka i dysplazji włóknisto-torbielowatej. Rozpoznaje się go zwykle u kobiet młodych miedzy 20-24 rokiem życia, najczęściej jest guzem dość dużym (1-2 cm) i pojedynczym. Podstawowe znaczenie w jego patogenezie ma indukowany hormonalnie przerost tkanki otaczającej zraziki gruczołowe sutka. W miarę upływu czasu narastają zmiany o typie zwyrodnienia włóknisto-szklistego, dochodzi do zaniku nabłonka, może pojawić się metaplazja apokrynowa, metaplazja nabłonka płaskiego, proliferacja brodawkowata nabłonka. Rakowacenie włókniako-gruczolaków dotyczy tylko 0,5-1,5% guzów w czasie 10-20 lat od ich powstania, mogą one jednak być markerami złośliwych nowotworów sutka jeszcze klinicznie nie ujawniających się i dlatego powinny być usuwane chirurgicznie (1,2). Włókniako-gruczolak może być podłożem do powstania guza liściastego. Tylko u młodych kobiet bez czynników ryzyka raka sutka w wywiadzie, w przypadku małych gruczolako-włókniaków nie powiększających się, niektórzy autorzy polecają odstąpienie od leczenia chirurgicznego i obserwację (3). Wg Hutchinsona istnienie gruczolako-włókniaka zwiększa ryzyko wystąpienia raka sutka tylko wtedy, gdy współistnieje on z innymi zmianami, a zwłaszcza mastopatią włóknisto-torbielowatą (2).
Guz liściasty (cystosarcoma phylloides) to guz, w którym dominuje proliferacja komórek mezynchymalnych o typie fibroblasta wtopionych w śluzowate podłoże. Występuje w różnych grupach wiekowych, najczęściej dotyczy kobiet w średnim wieku. Jest bardzo duży, rośnie rzutami, prowadzi do owrzodzeń i pęknięć. Wykazuje dużą skłonność do nawrotów mimo leczenia operacyjnego, złośliwieje u ok. 35% chorych (4).
Dysplazja włóknisto-torbielowata sutka, (mastopatia, fibrocystic breast disease, mastopathia fibrosa-cystica) jest częstym schorzeniem gruczołu piersiowego u kobiet, wykrywanym zwykle pomiędzy 35 a 49 rokiem życia. Zasadniczymi elementami patogenezy są: nadmierna proliferacja komórek nabłonka pęcherzyków i przewodów mlecznych, rozrost tkanki łącznej podścieliska, tworzenie mikro-i makrotorbieli. Klinicznie zmiany te manifestują się obrzmieniem i bólami piersi (mastodynia), występującymi lub nasilającymi się zwykle w drugiej fazie cyklu miesiączkowego oraz wyczuwalnym wzmożeniem konsystencji sutka homogennym lub guzkowatym. Tylko w 5% wszystkich przypadków mastopatii obserwuje się proliferację nabłonka z atypią komórek, co uznawane jest za stan przedrakowy. Rak sutka występuje jednak w tej grupie 2-4-krotnie częściej niż u kobiet bez mastopatii (2,5,6,7,8). W badaniach prospektywnych stwierdzono, że współczynnik ryzyka wystąpienia raka sutka wynosi 1,6 u kobiet, u których wcześniej opisano w materiale bioptycznym proliferację nabłonka, a 3,7 u kobiet z proliferacją i atypią (9). Najprawdopodobniej wspólne są czynniki ryzyka wystąpienia obu tych chorób, z których za najważniejszy uważa się hiperestrogenizm bezwzględny lub względny (przy niedoborze progesteronu) (8,10,11).
W okresie dojrzewania i u młodych kobiet może pojawić się brodawczakowatość młodzieńcza (mastopatia młodzieńcza), którą stanowi rozsiana śródkanalikowa brodawkowata proliferacja nabłonka i torbiele mastopatyczne. Rokowanie w tej postaci mastopatii nie jest ustalone. W skojarzeniu z mastopatią występuje często adenosis sclerosans, której istotą jest łagodna ogniskowa lub rozlana proliferacja epitelium i mioepitelium z włóknieniem, formująca guzkowy naciek. W ok. 4% przypadków mastopatii powstają ogniska włóknisto-szkliste ze zwyrodnieniem elastoidalnym - tzw. blizny promieniste, które mogą stanowić punkt wyjścia dla raków z cewek kanalików mlecznych. Ogniska blizn promienistych uwidaczniają się w mammografii, co ma znaczenie diagnostyczne.
Rozdęcie przewodów mlecznych (duct ectasia) dotyczy przewodów wyprowadzających w okolicy podbrodawkowej, występuje najczęściej u kobiet po 50 roku życia i jest uważane za zmianę inwolucyjną, prowadzącą do atrofii nabłonków. Poszerzone do 3-5 mm przewody wypełnione są złogami komórkowymi i materiałem lipidowym. U niektórych pacjentek może dojść do zatkania przewodów, zmian zapalnych, wtórnego włóknienia, skrócenia przewodów, zniekształcenia, powstania wyczuwalnego guzka i wciągnięcia brodawki, co może sugerować proces złośliwy. Rozszerzenie przewodów mlecznych nie predysponuje do wystąpienia raka. Leczenia operacyjnego wymagają pacjentki z nasilonymi dolegliwościami i przypadki wątpliwości diagnostycznych (3,13).
Mastalgia (ból sutka), mastodynia (ból i obrzmienie sutka) może być izolowana, kiedy nie stwierdza się zmian anatomicznych w sutku, lub towarzysząca takim zmianom. Przyczyną mastodynii mogą być zmiany pozasutkowe takie, jak artroza, neuralgie, zespól Tietzego, choroby płuc, opłucnej, serca i osierdzia (3). Mastodynia izolowana jest najczęściej spowodowana zaburzeniami przepuszczalności naczyń włosowatych, którym towarzyszą zmiany zapalne o różnym nasileniu mogące przechodzić w zwłóknienie. Mastodynia cykliczna jest najczęściej związana z zaburzeniem równowagi estrogenowo-progestagenowej i hiperprolaktynemią czynnościową (14,15,16). Mastodynia stała, acykliczna, zwykle spowodowana jest zmianami organicznymi.
Wpływ hormonów na sutek
Sutek jest jednym z narządów docelowych dla hormonów płciowych. Podlega zmiennym wpływom hormonalnym w okresie dojrzewania i starzenia się, w czasie cyklu miesiączkowego, ciąży i karmienia, w trakcie różnych rodzajów terapii hormonalnej.
Zasadniczymi elementami budowy sutka są nabłonek gruczołowy z warstwą komórek walcowato-sześciennych i komórek mioepitelialnych, tkanka łączna podścieliska i tkanka tłuszczowa. Luźna tkanka łączna okalająca przewody mleczne podlega wpływom hormonalnym, podobnie jak nabłonek gruczołowy. Receptory dla hormonów płciowych są obecne w obrębie nabłonka gruczołowego, ale również w obrębie fibroblastów tkanki łącznej zrębu sutka i naczyniach krwionośnych (13).
Estrogeny stymulują wzrost kanalików i pęcherzyków wydzielniczych przez pobudzenie syntezy DNA i nasilenie mitoz komórkowych. Pobudzają rozwój podścieliska sutka i jego unaczynienie, zwiększają przepuszczalność naczyń, mają wpływ na rozmieszczenie tkanki tłuszczowej. Kontrolują syntezę receptora progesteronowego, stymulują przysadkę mózgową do wydzielania prolaktyny (3,10,11,13).
Progesteron ma chronić sutek przed pobudzającym wzrost komórek działaniem estrogenów, sprzyjać różnicowaniu i osłabiać tempo podziałów komórkowych. Być może hamuje syntezę receptorów estrogenowych, zmienia metabolizm estradiolu, przez aktywację dehydrogenazy 17-hydroksysterydowej (17-HSD), w kierunku mniej aktywnych pochodnych, tak jak dzieje się to w obrębie endometrium. Zmniejsza stymulowany estrogenami obrzęk podścieliska, być może hamuje wpływ prolaktyny na nabłonek gruczołowy (12, 17, 18, 19, 20, 21). Pozostaje dyskusyjne, czy progestageny stosowane np. w hormonalnej terapii zastępczej estrogenowo-progestagenowej lub w antykoncepcji mają ochronny wpływ na sutek, czy też działają niekorzystnie ze względu na pobudzenie mitoz (19). Musgrove i wsp. stwierdzili, że w komórkach raka sutka w warunkach in vitro wzrasta liczba mitoz pod wpływem krótkotrwałego podawania progestagenów (20).
Chang i współpracownicy, oceniając proliferację prawidłowych komórek nabłonkowych sutka po 10-13-dniowej ekspozycji na progesteron lub estradiol podawany w żelu przezskórnie stwierdzili, że estradiol nasila, progesteron natomiast redukuje liczbę podziałów komórkowych (22). Sugeruje się, że progesteron początkowo pobudza podziały komórkowe podobnie jak estrogeny, ale przyśpiesza dojrzewanie komórek i w efekcie końcowym osłabia tempo podziałów komórkowych.
W badaniach klinicznych przeprowadzonych we Francji na grupie 1150 kobiet z łagodnymi schorzeniami sutka stwierdzono, że progestageny nie tylko nie zwiększają ryzyka wystąpienia raka, ale nawet zmniejszają je (21). Oceniano efekt podawania progestagenów w ciągu 12462 osobolat skumulowanych.
Prolaktyna (PRL) jest niezbędna w procesach różnicowania i aktywności sekrecyjnej sutka. Aktywuje receptory estrogenowe i, podobnie jak estrogeny, stymuluje proliferację nabłonków. Indukuje powstawanie własnych receptorów. Nadmiar PRL zaburza owulację i sprzyja niewydolności lutealnej, a więc niedoborowi progesteronu i względnemu hiperestrogenizmowi (3,13). Nie stwierdzono, aby nadmiar prolaktyny był czynnikiem ryzyka powstania raka sutka (23).
Wpływ androgenów na sutek jest mniej poznany. Niewątpliwie androgeny, a zwłaszcza androstendion, zmagazynowane w tkance tłuszczowej sutka są aromatyzowane i stanowią lokalne źródło estrogenów (24,25,26).
Podwzgórzowe czynniki uwalniające (gonadoliberyna - GnRH) mogą oddziaływać na sutek nie tylko przez hormony płciowe, ale także bezpośrednio stymulując wzrost komórek nabłonkowych sutka (27).
Mniejszy wpływ na sutek wywierają inne hormony takie, jak hormon wzrostu, insulina, kortyzol, hormony tarczycy.
Aspekty hormonalne łagodnych schorzeń sutka
Uważa się, że hiperestrogenizm bezwzględny lub względny (przy niedoborze progesteronu) jest istotnym czynnikiem ryzyka wystąpienia włókniako-gruczolaka, mastopatii i raka sutka, o czym świadczą dane kliniczne i modele doświadczalne (8,10,11,12). Otyłość sprzyja wzmożonej obwodowej aromatyzacji androgenów do estrogenów w tkance tłuszczowej i prawdopodobnie dlatego rak sutka występuje częściej u osób z nadwagą niż u osób z prawidłową masą ciała (10).
Niedobór progesteronu jest istotnym elementem patofizjologii mastodynii, mastopatii, zespołu napięcia przedmiesiączkowego, zaburzeń okresu przedmenopauzalnego i dlatego w leczeniu tych patologii często podaje się doustnie progestageny.
Wygasanie hormonalnej czynności jajnika rozpoczyna się przed menopauzą i dotyczy początkowo produkcji progesteronu. W tym okresie względnego hiperestrogenizmu najczęściej ujawnia się istnienie dysplazji włóknisto-torbielowatej sutka. W dalszym etapie zmniejszonej produkcji estrogenów i inwolucji sutka zmniejsza się z reguły nasilenie mastopatii, często znikają torbiele (10,28).
U kobiet z mastodynią i mastopatią częściej niż u zdrowych stwierdza się hiperprolaktynemię czynnościową, której rozpoznanie potwierdza nadmierne wydzielanie prolaktyny po stymulacji (np. TRH lub metoklopramidem) (14,15,16).
Zaburzenia równowagi hormonalnej w surowicy krwi mają istotny wpływ na sutek i inne narządy docelowe np. mózg (17). Nie należy jednak zapominać, że efekt biologiczny zależy głównie od mechanizmów lokalnych w obrębie narządów docelowych regulujących ukrwienie narządu, ilość i aktywność receptorów, gromadzenie prekursorów i wzajemne przekształcanie hormonów (25,26,29). Najbardziej istotne wydają się tu: zdolność do gromadzenia androstendionu w tkance tłuszczowej sutka i aromatyzowania go do estrogenów, wzajemna interkonwersja estrogenów, wykorzystywanie pochodnych lipidowych i siarczanów dehydroepiandrosteronu i estrogenów jako źródła aktywnych hormonów. Komórki raka sutka są zdolne do gromadzenia estradiolu niezależnie od jego poziomu w surowicy i wygasania czynności jajników po menopauzie, co zostało potwierdzone również w badaniach zespołu naszej kliniki (25,29,30). Poziomy hormonów płciowych w surowicy krwi u kobiet z łagodnymi schorzeniami i rakiem sutka nie różnią się istotnie od ich poziomów u kobiet bez patologii sutka, jakkolwiek częściej spotyka się w tych przypadkach niedomogę lutealną i hiperprolaktynemię czynnościową (10,12,16). Korzystne efekty leczenia farmakologicznego u kobiet, u których nie ma zaburzeń wytwarzania hormonów płciowych i prawidłowy jest ich poziom w surowicy krwi, potwierdzają uzależnienie efektu biologicznego od indywidualnej i lokalnej wrażliwości na hormony.
Na fizjologię i patologię sutka wpływa, poza hormonami, wiele innych substancji, czynników wzrostowych, antygenów i onkoprotein (31).
Postępowanie w łagodnych schorzeniach sutka
Zadaniem lekarza, do którego zgłasza się pacjentka z powodu bólu sutka, wyczuwalnego zgrubienia czy wycieku z brodawki jest rozpoznanie charakteru zmiany, wykluczenie raka sutka i ustalenie, czy istnieją wskazania do leczenia operacyjnego lub zachowawczego.
W wywiadzie należy zwrócić uwagę na istnienie czynników ryzyka wystąpienia raka sutka (rak sutka wśród członków najbliższej rodziny, wczesna pierwsza miesiączka i późna menopauza, a więc długotrwała ekspozycja na estrogeny, późna pierwsza ciąża), cykliczność dolegliwości, dynamikę narastania zmian.
W badaniu fizykalnym oceniamy symetrię piersi, wygląd skóry i brodawki sutka, ucieplenie skóry, konsystencję i zgrubienia gruczołu, węzły chłonne pachowe i nadobojczykowe, istnienie i rodzaj wydzieliny z brodawki.
Podstawowe badania dodatkowe to ultrasonografia, mammografia, ocena cytologiczna wydzieliny z brodawki lub materiału pobranego drogą biopsji cienkoigłowej w przypadku stwierdzenia zmian morfologicznych.
Jeśli wywiad sugeruje istnienie zaburzeń hormonalnych (zespół napięcia przedmiesiączkowego, zaburzenia miesiączkowania, cykle nieowulacyjne, niepłodność, mlekotok), należy określić poziom estradiolu i progesteronu w fazie lutealnej, spoczynkowy poziom prolaktyny i poziom prolaktyny po stymulacji np. 60 minut po podaniu 1 tabletki metoklopramidu lub w teście z TRH (14,15). Testy stymulacji wydzielania prolaktyny pomagają odróżnić hiperprolaktynemię czynnościową od uwarunkowanej zmianami organicznymi.
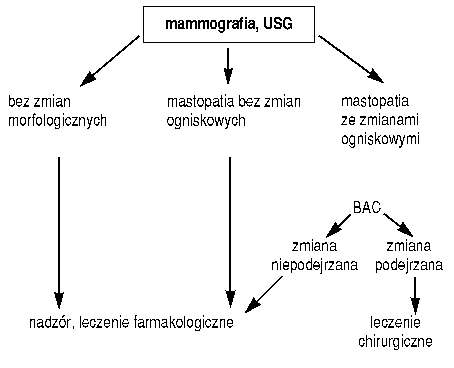
Ultrasonografia ma określić, czy zmiana w sutku ma charakter lity czy torbielowaty (32). Przynosi duże korzyści u młodych kobiet, u których ze względu na gęste utkanie sutka mammografia może być niemiarodajna (3, 33). USG pomaga ocenić, czy zmiany w sutku są rozlane (np. w dysplazji włóknisto-torbielowatej) czy ogniskowe, pojedyncze lub mnogie. Wśród zmian ogniskowych można rozróżnić lite, torbielowate i lito-torbielowate. Prosta torbiel sutka widoczna w USG nie wymaga dalszej diagnostyki. W przypadku torbieli o nierównej ścianie i dużej torbieli należy wykonać biopsję aspiracyjną cienkoigłową (BAC) pod kontrolą USG. Ultrasonografia jest pomocna w ocenie charakteru guzów litych. Guzy łagodne mają zwykle okrągły, owalny lub lobularny kształt, wyraźne granice i jednorodną echogeniczność. Guzy złośliwe mają nieregularny kształt, niewyraźne granice, zwykle obniżoną lub niejednorodną echogeniczność. Zmiana lita powinna być zweryfikowana cytologicznie (BAC), a w razie wątpliwości histopatologicznie. USG umożliwia wykonanie BAC zmiany palpacyjnie niewykrywalnej.
Mammografia powinna być wykonana u każdej kobiety, u której stwierdzono patologię sutka (asymetria, ból, guzek, zgrubienie, wciągnięcie skóry, otoczki, brodawki, wyciek z brodawki) chyba, że badanie fizykalne oraz USG i ewentualnie BAC wyjaśniły jednoznacznie jej łagodny charakter. U kobiet młodych, które nie rodziły, mammografia często nie jest badaniem miarodajnym. Głównym zadaniem mammografii jest odróżnienie zmian złośliwych od łagodnych i wykrycie zmian niewyczuwalnych w badaniu fizykalnym.
Torbiele i włókniako-gruczolaki mogą uwidaczniać się w mammografii jako regularny, okrągły, owalny cień o wyraźnych gładkich zarysach. Zmiany mastopatyczne są wieloogniskowe i wielopostaciowe. Wśród zmian włóknistych istnieją krągłe cienie włókniako-gruczolaków i torbieli, obszary zmian gruczołowatych (adenosis), makrozwapnienia.
Raki sutka mogą przypominać guzy łagodne, jakkolwiek ich wielkość radiologiczna jest mniejsza niż oceniana w badaniu fizykalnym. Ok. 25% raków wykazuje wypustki brzeżne na obwodzie guza (raki włókniste). Typowe dla raków przewodowych są liczne bardzo drobne zwapnienia występujące w skupieniach. Niektóre raki nie uwidaczniają się jako guz, ale przedstawiają radiologicznie zniekształcenia i zbieżny układ struktur sutka. Wtórne objawy raka mogą dać obraz pogrubienia skóry, obrzęk podskórnej tkanki tłuszczowej, rozszerzenia i kręty przebieg naczyń żylnych. Czułość mammografii w wykrywaniu raka sutka wynosi 85-98% (33).
Galaktografia polega na wypełnieniu przewodów wydzielniczych środkiem cieniującym, uzupełnia mammografię w przypadkach zmian rozrostowych wewnątrzprzewodowych.
Termografia jest metodą uzupełniającą w obrazowaniu sutka, mało przydatną w różnicowaniu zmian łagodnych, często zawodną przy zmianach mniejszych niż 2 cm (3).
Biopsja aspiracyjna cienkoigłowa umożliwia opróżnienie dużych torbieli, pobranie materiału do badania cytologicznego z torbieli i zmian litych. Szeroki przegląd piśmiennictwa pozwala ocenić czułość badania cytologicznego materiału pobranego za pomocą BAC na 65-98%, specyficzność na 34-100% (6,9,34). Badanie cytologiczne jest miarodajne tylko przy uzyskaniu wyniku dodatniego.
Poza badaniem cytologicznym, płyn aspirowany z torbieli sutka poddawano w ostatnich latach wielu badaniom biochemicznym, oceniano zawartość hormonów, czynników wzrostowych, markerów nowotworowych. Próbowano znaleźć korelacje między składem płynu a ewentualnym zagrożeniem rakiem sutka, nasileniem mastopatii włóknisto-torbielowatej, skłonnością do nasilenia lub regresji zmian (6,8,28,35,36). Na podstawie oceny stężeń Na+, K+ i innych substancji w płynie z torbieli sutków zaproponowano wyodrębnienie 2 zasadniczych typów torbieli:
Typ I - większym stężeniem potasu niż sodu, wysokimi stężeniami hormonów płciowych, enzymów komórkowych, niskim poziomem albumin i glukozy, co uważane jest za efekt apokrynowego wydzielania komórek ścian torbieli. Ten typ torbieli prawdopodobnie częściej występuje u kobiet z rakiem sutka (36)
Typ II - powstający najprawdopodobniej jako skutek przesiąkania surowicy krwi, z podobnym jak w surowicy krwi niskim stosunkiem K+/Na+
Ze względu na duży rozrzut wartości stężeń, oznaczanie elektrolitów w płynie z torbieli nie może być prostym markerem oceniającym dynamikę schorzenia i zagrożenie rakiem sutka u kobiet z mastopatią włóknisto-torbielowatą (28). Badania biochemiczne płynu z torbieli mastopatycznych na obecnym etapie zaawansowania służą dociekaniom naukowym, a nie są jeszcze przydatne lekarzowi w codziennej praktyce.
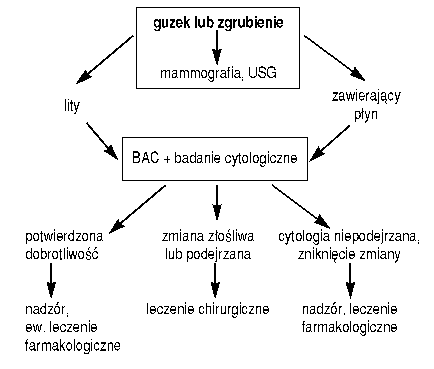
Schemat postępowania w przypadku mastodynii, mastopatii i wyczuwalnych zgrubień sutka zaproponowano na podstawie piśmiennictwa i doświadczeń własnych (3,28,37). Przedstawiono go na rysunkach 1 i 2.
|
|
Wśród zmian łagodnych sutka do leczenia operacyjnego kwalifikuje się brodawczak, włókniako-gruczolak, guz liściasty, niektóre postacie rozszerzenia przewodów mlecznych i ogniska z atypową proliferacją nabłonka.
Leczenie farmakologiczne łagodnych schorzeń sutka może być stosowane jako leczenie uzupełniające po leczeniu chirurgicznym lub może być zasadniczą metodą w zmianach nie wymagających interwencji chirurgicznej (cykliczna izolowana mastalgia, dysplazja włóknisto-torbielowata bez zmian ogniskowych, mały nie powiększający się włókniako-gruczolak). Celem leczenia jest wyrównanie zaburzeń hormonalnych (niedobór progesteronu, nadmierna stymulacja estrogenowa, hiperprolaktynemia), zmniejszenie obrzęku i stanu zapalnego, zniesienie bólu. Często stosuje się preparaty hormonalne, nawet u kobiet bez uchwytnych zaburzeń hormonalnych, ponieważ w tkankach gruczołu piersiowego istnieje wiele lokalnych mechanizmów regulujących zarówno stężenie hormonów, jak ilość ich receptorów oraz wpływających na mechanizmy poreceptorowe.
U większości pacjentek leczenie farmakologiczne zmniejsza lub niweluje ból, powoduje zahamowanie narastania zmian anatomicznych lub ich ustąpienie. W mastopatii włóknisto-torbielowatej dobre efekty można uzyskać łącząc leczenie progestagenami z opróżnianiem dużych torbieli sutka za pomocą BAC (28,38).
Chore bez zaburzeń hormonalnych i bez dokuczliwej mastodynii nie muszą być leczone farmakologicznie, powinny jednak podlegać systematycznej samokontroli, okresowej kontroli lekarskiej i badaniom obrazującym. Kobietom po 35 roku życia poleca się wykonanie mammografii co 1-2 lata i USG sutków raz w roku. U kobiet młodszych wykonuje się mammografię tylko w przypadku podejrzanych zmian ogniskowych (3,33,37).
Progestageny należą do leków stosowanych najczęściej ze względu na dużą skuteczność, niewielkie objawy uboczne, możliwość aplikowania przezskórnego (19).
Podawanie progestagenów w mastopatii uwarunkowane jest ich działaniem antyestrogenowym, antygonadotropowym, przeciwobrzękowym. Działają uspokajająco przez wpływ na ośrodkowy układ nerwow i dlatego mogą wywierać korzystny efekt u kobiet z zespołem napięcia przedmiesiączkowego i u pacjentek z mastopatią i karcinofobią (3,17,39,40). Najczęściej podaje się doustnie progestageny syntetyczne w fazie lutealnej od 16 do 25 dnia cyklu, przez ok. 6 miesięcy, zwykle wielokrotnie. W leczeniu mastopatii poleca się:
pochodne progesteronu: dydrogesteron (Duphaston tabl. po 10 mg)
pochodne 19-norprogesteronu: Lutenyl tabl. po 5 mg
pochodne 19-nortestosteronu: linestrenol (Orgametril tabl. po 5 mg), noretisteron w tabl. po 5 mg
Podanie progesteronu w żelu miejscowo na piersi u kobiet z mastopatią i mastodynią pozwala na uzyskanie dużego stężenia progesteronu w tkankach gruczołów sutkowych i może być stosowane u tych pacjentek, u których nie ma potrzeby podawania ogólnego lub tolerancja syntetycznych progestagenów doustnych jest zła (21,22). Progesteron 1% w żelu (np. Progestogel) stosuje się od 10 do 25 dnia cyklu w ilości 2,5g żelu (odmierzanej za pomocą specjalnego dozownika) na każdą pierś jeden raz dziennie, jako wyłączne leczenie lub w połączeniu z preparatami doustnymi.
Bromokryptyna hamuje uwalnianie prolaktyny z przysadki mózgowej. Stosowana jest u pacjentek z hiperprolaktynemią czynnościową, mastodynią i w przypadku braku skuteczności progestagenów. Zmniejsza mastodynię, może powodować zmniejszenie lub zniknięcie zmian mastopatycznych o niewielkim nasileniu (14,15,16). Przeciętne dawkowanie wynosi 1-2 tabl. po 2,5 mg podawanych w sposób ciągły lub cyklicznie w fazie lutealnej. Objawy uboczne (nudności, obniżenie ciśnienia tętniczego) są zwykle proporcjonalne do dawki. Leczenie zaczyna się od podawania 1/2 tabl. na noc.
W poporodowym zapaleniu sutka bromokryptyna jest lekiem pierwszego rzutu. W przypadku braku szybkiej poprawy łączy się ją z antybiotykami, podobnie jak w zapaleniu sutka nie związanym z porodem.
Leki antygonadotropowe:
danazol hamuje wydzielanie zwłaszcza FSH, wywiera efekt androgenowy i antyestrogenowy. Powoduje ustanie miesiączkowania, cechy wirylizacji. Ze względu na liczne efekty uboczne powinien być stosowany tylko w bardzo nasilonej, rozlanej mastopatii, przy małej skuteczności innych preparatów. Jest lekiem skutecznym w zmniejszaniu mastodynii, może spowodować zniknięcie początkowych zmian morfologicznych (37,41). Przeciętne dawkowanie to 200-400mg na dobę przez 6 miesięcy (41)
analogi GnRH o działaniu antygonadotropowym powodują odwracalną kastrację farmakologiczną i przez zahamowanie czynności jajników oraz bezpośredni wpływ na sutek hamują wzrost komórek nabłonkowych sutka. Podaje się je przez kilka miesięcy. Efekty leczenia są dość dobre, jednak cena leku jest wysoka, a samopoczucie pacjentek obniżone ze względu na objawy zespołu klimakterycznego (38).
Blokery receptorów estrogenowych to grupa leków intensywnie badana w celu znalezienia jak najbardziej selektywnych modulatorów receptora estrogenowego (SERM - selective estrogen receptor modulators).
W praktyce najbardziej dostępny jest tamoksyfen - lek blokujący receptory estrogenowe w sposób mało selektywny, miedzy innymi w sutku. Istnieją próby podawania tamoksyfenu w łagodnych schorzeniach sutka w dawce 10 mg 1-2 razy dziennie w drugiej fazie cyklu. Skuteczność w leczeniu mastopatii porównywalna jest z danazolem (37,42). Podstawowe objawy uboczne to zespół klimakteryczny i stymulacja endometrium oraz wzrost zapadalności na raka endometrium.
Wyciągi roślinne o działaniu tonizującym na układ podwzgórzowo-przysadkowy mające hamować hiperprolaktynemię czynnościową i regulować zaburzenia równowagi estrogenowo-progesteronowej. Najczęściej stosowanym preparatem jest Mastodynon N, w dawce 2x30 kropli (43).
Leki o działaniu przeciwzapalnym i przeciwobrzękowym zmniejszają ból i obrzmienie sutków, mogą być podawane miejscowo, np. Voltaren w żelu (3,37)
Leki łagodnie uspokajające bywają skuteczne u pacjentek ze wzmożoną pobudliwością nerwową. Uspokojenie pacjentki, wyjaśnienie istoty choroby jest bardzo ważnym elementem leczenia. O znaczeniu czynnika psychicznego w powstawaniu mastodynii i zespołu napięcia przedmiesiączkowego może świadczyć dobry efekt podawania placebo (28).
Hormonalna terapia zastępcza u kobiet z zespołem klimakterycznym i mastopatią wydaje się nie nasilać zmian organicznych w sutkach ani dolegliwości subiektywnych (28). Antykoncepcja hormonalna zmniejsza nawet ryzyko wystąpienia łagodnych schorzeń sutka (3,39,40).
Wyszukiwarka
Podobne podstrony:
Postępowanie w przypadkach niedoboru estrogenów u kobiet po leczeniu raka piersi
Rak sutka u kobiet w cišży, ustny
Intensywne postępowanie w ostrych schorzeniach przewodu pokarmowego
von Plocki K A, Hulsey A W Rozpoznawanie i postępowanie doraźne w przypadku schorzeń morzyskowych
74 Omów zasady postępowania fizjoterapeutycznego u kobiet po mastektomii
Postępowanie u chorego wymagającego leczenia żywieniowego, Kliniczny zarys chorób
Zarys metodyki pracy prokuratora w postępowaniu sądowoadministracyjnym, Prawo
Postępowanie w chorobach tarczycy u kobiet w ciąży
Postepowanie pielegnacyjne w wybranych schorzeniach wieku starczego
Postępowanie terapeutyczne w padaczce kobiet w ciąży
C Cowan, M Kinder Mądre kobiety, głupie postępowanie
O pochodzeniu i zmianie znaczenia wyrazu kobieta na przestrzeni dziejów, czyli jak zmieniała się
zachowania zdrowotne kobiet w profilaktycze raka szyjki macicy i sutka
16 Zarys historii kobiet jeńców wojennych żołnierzy AK internowanych po Powstaniu Warszawskim
więcej podobnych podstron