ANGIOKARDIOGRAFIA
Badanie nazywane jest również: KORONAROGRAFIA, WENTRYKULOGRAFIA I AORTOGRAFIA
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Angiokardiografia jest to obrazowa metoda badania jam serca (wentrykulografia), aorty (aortografia) i naczyń wieńcowych serca (koronarografia) z użyciem promieni rentgenowskich. Obraz jam serca i naczyń uzyskuje się poprzez podanie środka cieniującego (silnie pochłaniającego promieniowanie rentgenowskie) do jamy lewej komory serca, aorty i tętnicy wieńcowej.
CZEMU SŁUŻY BADANIE?
Badanie to umożliwia w sposób inwazyjny ocenę budowy, kształtu jam serca i naczyń oraz rejestrację zmian patologicznych, pozwalając niejednokrotnie uściślić rozpoznanie i odpowiednio zakwalifikować chorego do dalszego leczenia. Szczególnie cenna jest możliwość określenia zaawansowania choroby niedokrwiennej serca na podstawie koronarografii, która pozwala ustalić stopień i miejsce zwężeń w obrębie miażdżycowo zmienionych naczyń wieńcowych. Niekiedy, angiokardiografia może poprzedzać wykonanie jednocześnie przezskórnej plastyki tętnicy wieńcowej (PTCA). Zabieg ten (decyzję o jego wykonaniu podejmuje się w czasie badania) polega na poszerzeniu zwężonej tętnicy wieńcowej za pomocą cienkiego cewnika zakończonego balonem, co w efekcie daje zwiększony dopływ krwi do mięśnia sercowego.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza w warunkach szpitalnych
BADANIA POPRZEDZAJĄCE
Pacjent jest poddawany wstępnej ocenie kardiologicznej obejmującej badania: EKG, RTG klatki piersiowej i badanie echokardiograficzne.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Każdy pacjent musi osobiście podpisać zgodę na przeprowadzenie badania,, zapoznając się wcześniej z trybem badania i ewentualnymi następstwami. Badany powinien być w dniu wykonywania badania na czczo. Leki,, które do tej pory przyjmował powinien normalnie zażyć. Wskazane jest wygolenie obu pachwin.
Badanie wykonuje się w znieczuleniu miejscowym. Wskazane jest również podanie środka uspokajającego. U dzieci badanie wykonuje się w znieczuleniu ogólnym
OPIS BADANIA
Angiokardiografia jest wykonywana w pracowni hemodynamicznej. Chory do badania układa się na specjalnym stole w pozycji na wznak, jest całkowicie rozebrany, przykryty prześcieradłem chirurgicznym. Miejsce nakłucia naczynia jest najpierw dezynfekowane, a następnie znieczulane miejscowo, podskórnym podaniem lignokainy. Najczęściej nakłuwa się tętnicę udową, rzadziej korzysta się z dojścia przez kończynę górną (np. nakłucie tętnicy łokciowej lub promieniowej)
|
|
Do naczynia wprowadza się specjalną koszulkę tętniczą (jest to specjalny rodzaj wenflonu z zastawką), umożliwiającą szybką wymianę cewników, którymi wykonuje się badanie. Cewniki przesuwane są przez naczynie do jam serca i wychodzących z nich dużych naczyń. Ruchy cewnika w naczyniach i jamach serca są kontrolowane na ekranie monitora (okresowo przez ciało badanego przepuszcza się wiązkę promieni rentgenowskich). Po wejściu końcem cewnika do ujścia tętnicy wieńcowej podawany jest środek cieniujący (kontrast), a obraz filmowany jest przez aparaturę rejestrującą. Po wymianie cewnika mierzone jest ciśnienie w lewej komorze serca i podawany jest kontrast do jamy lewej komory. W chwili podawania kontrastu badany może odczuwać uderzenie ciepła do głowy, rozchodzące się następnie po całym ciele i szybko przemijające. W trakcie podawania kontrastu do tętnic wieńcowych u chorego może wystąpić ból (lub jego nasilenie, jeśli występował przed badaniem) za mostkiem. Po badaniu usuwana jest koszulka naczyniowa i zakładany jest na miejsce wkłucia opatrunek uciskowy, który powinien pozostać przez kilka do kilkunastu godzin.
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi kliszami rentgenowskimi (zdjęciami lub filmem) lub taśmą video.
Badanie trwa zwykle kilkadziesiąt minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE Przed badaniem
|
W czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Po badaniu pacjent na wózku odwożony jest na oddział szpitalny, gdzie przez co najmniej kilkanaście godzin powinien pozostawać w pozycji leżącej bez wykonywania większych ruchów ciałem. Zwykle dopiero następnego dnia po badaniu rano można wstać. W tym czasie zalecane jest przyjmowanie płynów z równoczesnym ograniczeniem przyjmowania posiłków.
MOŻLIWE POWIKŁANIA PO BADANIU
Najczęściej spotykanym powikłaniem jest drobny krwiak w miejscu wprowadzenia cewnika do naczynia. Możliwe jest wystąpienie odczynu alergicznego na środek cieniujący pod postacią zmian skórnych (wysypka, rumień, pokrzywka), czasami nudności i wymiotów, bólu głowy, dreszczy i spadku ciśnienia. Wszystkie te objawy są najczęściej przemijające i szybko ustępują po podaniu leków.
Jeśli jest taka potrzeba badanie może być okresowo powtarzane. Wykonywane jest u pacjentów w każdym wieku. Nie może być wykonywane u kobiet w ciąży. Należy unikać wykonywania badania u kobiet w II połowie cyklu miesiączkowego, u których zaistniała możliwość zapłodnienia.
ANGIOGRAFIA NACZYŃ OBWODOWYCH
Badanie nazywane jest również: BADANIE NACZYNIOWE
Nazwa zwyczajowa: Angio
CZEMU SŁUŻY BADANIE?
Badanie angiograficzne jest wykonywane w przypadku podejrzenia zmian patologicznych w naczyniach takich jak: nieprawidłowe zwężenia, zamknięcia lub nieprawidłowy kształt naczyń (np. tętniak). Najczęściej oceniane są naczynia kończyn dolnych i górnych, aorta oraz naczynia szyjne i mózgowe.
CEWNIKOWANIE SERCA
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Badanie to polega na przezskórnym nakłuciu żyły lub tętnicy i wprowadzeniu cewnika, który następnie jest przesuwany w świetle naczynia do jam serca i dużych naczyń, rejestrując w nich ciśnienie oraz wysycenie krwi tlenem.
CZEMU SŁUŻY BADANIE?
Cewnikowanie serca umożliwia w sposób inwazyjny, bezpośredni pomiar ciśnienia panującego w różnych jamach serca i wychodzących z serca dużych naczyniach, oraz określenie stopnia wysycenia krwi tlenem. Badanie to jeszcze do niedawna było bardzo cenną metodą diagnostyczną w rozpoznawaniu wad serca, a obecnie jest coraz częściej zastępowane przez nieinwazyjne badanie echokardiograficzne.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza, najczęściej w warunkach szpitalnych
BADANIA POPRZEDZAJĄCE
Pacjent jest poddawany wstępnej ocenie kardiologicznej obejmującej badania: EKG,, RTG klatki piersiowej i badanie echokardiograficzne.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Wskazane jest wygolenie obu pachwin. Patrz dodatkowo "Sposób przygotowania do znieczulenia". Badanie wykonuje się w znieczuleniu miejscowym. Wskazane jest również podanie środka uspokajającego. U dzieci badanie wykonuje się w znieczuleniu ogólnym
OPIS BADANIA
Cewnikowanie jest wykonywane w pracowni hemodynamicznej. Chory do badania układa się na specjalnym stole w pozycji na wznak, jest całkowicie rozebrany, przykryty prześcieradłem chirurgicznym. Miejsce nakłucia naczynia jest najpierw dezynfekowane, a następnie znieczulane miejscowo, podskórnym podaniem lignocainy. Najczęściej do cewnikowania serca nakłuwa się naczynia udowe, rzadziej korzysta się z dojścia przez kończynę górną (np. w dole łokciowym). W przypadku cewnikowania jam "lewego serca" nakłuwa się naczynia tętnicze, natomiast jam "prawego serca" naczynia żylne. Do naczynia wprowadza się specjalną koszulkę żylną lub tętniczą (jest to specjalny rodzaj wenflonu z zastawką), umożliwiającą szybką wymianę cewników, którymi wykonuje się badanie. Cewniki przesuwane są przez naczynie do jam serca i wychodzących z nich dużych naczyń, w których mierzy się ciśnienie i określa wysycenie krwi tlenem. Ruchy cewnika w naczyniach i jamach serca są kontrolowane na ekranie monitora (okresowo przez ciało badanego przepuszcza się wiązkę promieni rentgenowskich).
Czasami pod koniec badania podaje się środek cieniujący (kontrast) do jam serca. Moment ten odbierany jest najczęściej przez badanego jako uderzenie ciepła do głowy, rozchodzące się następnie po całym ciele. Po badaniu usuwana jest koszulka naczyniowa i zakładany jest na miejsce wkłucia opatrunek uciskowy, który powinien pozostać przez kilka do kilkunastu godzin.
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi kliszami rentgenowskimi (zdjęciami lub filmem) lub taśmą video.
Badanie trwa zwykle kilkadziesiąt minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE Przed badaniem
|
ECHOKARDIOGRAFIA
Nazwa zwyczajowa: Echo
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Echokardiografia jest to obrazowa metoda badania serca i naczyń krwionośnych za pomocą ultradźwięków. Na ekranie monitora uzyskuje się obraz ("echo") powstający w wyniku odbicia od badanych struktur wewnątrz ciała fali ultradźwiękowej wysyłanej z głowicy aparatu. Zwykle stosuje się ultradźwięki o częstotliwości od 1 do 10 MHz. Istnieje możliwość zarejestrowania obrazu w dowolnym momencie na papierze lub taśmie video.
CZEMU SŁUŻY BADANIE?
Badanie to umożliwia w sposób nieinwazyjny ocenę struktur anatomicznych serca. Pozwala ocenić ruch mięśnia sercowego i zastawek wewnątrzsercowych, a także przepływ krwi w obrębie przedsionków i komór serca, dużych naczyń krwionośnych (aorta, żyły główne, tętnica i żyły płucne) oraz naczyń wieńcowych. Informacje te uzyskuje się dzięki zastosowaniu różnych systemów echokardiograficznych (echokardiografia jedno-, dwuwymiarowa, dopplerowska).
Echokardiografia jednowymiarowa (z angielskiego M-mode)
Pozwala na uzyskanie przekroju serca tylko w jednej wybranej płaszczyźnie serca. Obecnie praktycznie nie używa się aparatów spełniających tylko tę funkcję .
Echokardiografia dwuwymiarowa (z angielskiego two dimensional 2D, bi-plane)
Umożliwia uzyskanie obrazu narządów w dwóch płaszczyznach. Stosowane powszechnie aparaty echokardiograficzne umożliwiają jednoczesną prezentację jedno- i dwuwymiarową. Oceny obrazu dokonuje się zarówno w ruchu, jak i też po jego zatrzymaniu na monitorze w dowolnie wybranej fazie cyklu pracy serca. Po zatrzymaniu obrazu można dokonać pomiaru na przykład grubości ścian serca czy wielkości poszczególnych jam serca. Systemy komputerowe zastosowane we współczesnych aparatach echokardiograficznych pozwalają również ocenić parametry takie jak kurczliwość mięśnia sercowego czy objętość krwi wyrzucanej z lewej komory podczas skurczu.
Echokardiografia dopplerowska
Metoda oparta jest na rejestracji przepływu krwi w jamach serca i naczyniach krwionośnych. Zmiany prędkości przepływu krwi zarejestrowane są w postaci tzw. spektrum dopplerowskiego. Powstały zapis poddaje się dalszej analizie matematycznej przy użyciu komputera, który stanowi integralną część echokardiografu. Uzyskane parametry umożliwiają między innymi ocenę przecieków wewnątrzsercowych we wrodzonych wadach serca, a także stopień zwężenia czy niedomykalności zastawek wewnątrzsercowych. Znacznym ułatwieniem wykonania badania jest obrazowanie w kolorach zmian prędkości przepływu krwi (tzw. echo " kolor-Doppler"), co umożliwiają aparaty najnowszej generacji. Echokardiografia dopplerowska w połączeniu z jedno- i dwuwymiarową pozwala na pełniejszą ocenę czynności serca. Większość używanych obecnie aparatów posiada możliwość jednoczesnego zastosowania powyższych systemów echokardiograficznych.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza
BADANIA POPRZEDZAJĄCE
Pacjent powinien być poddany wstępnej ocenie kardiologicznej obejmującej badania: EKG i RTG klatki piersiowej. Wyniki tych badań należy przedstawić wykonującemu echokardiografię.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Nie ma specjalnych zaleceń. Jednakże,, z uwagi na mogącą się pojawić konieczność wykonania badania przezprzełykowego (decyzję tę podejmuje lekarz w trakcie badania) zaleca się, aby pacjent był na czczo przez co najmniej 6 godzin.
Badanie przezprzełykowe wykonuje się w znieczuleniu miejscowym. Wskazane jest również podanie środka uspokajającego. Przy badaniu przezprzełykowym dzieci może zaistnieć konieczność znieczulenia ogólnego
OPIS BADANIA
|
Pacjent do badania układa się w pozycji na wznak lub na lewym boku z nieznacznie uniesioną górną połową ciała (Ryc.1-6). Lekarz wykonujący badanie przykłada głowicę echokardiograficzną do ciała pacjenta w kilku określonych miejscach: koniuszek serca, lewa lub prawa okolica przymostkowa dołek podsercowy i dołek jarzmowy oraz rzadziej okolica przykręgosłupowa, pod- i nadobojczykowa. Dla uzyskania obrazu o lepszej jakości miejsca przyłożenia głowicy pokrywa się specjalną substancją, zwykle w postaci żelu. W wybranych przypadkach, aby dokładniej zobrazować struktury serca wykonuje się badanie przezprzełykowe. Specjalną sondę wprowadza się do przełyku pacjenta na głębokość odpowiadającą położeniu serca. Przed tym badaniem, w celu zniesienia odruchu wymiotnego, znieczula się gardło stosując środki znieczulające w aerozolu. |
W przypadku badania przezprzełykowego, patrz dodatkowo "Opis metod znieczulenia" w "Metody anestezjologiczne w badaniach diagnostycznych" w rozdziale "Metody znieczulania".
Wynik badania przekazywany jest w formie opisu z wartościami liczbowymi badanych parametrów, niekiedy z dołączonymi zdjęciami lub taśmą video.
Badanie trwa zwykle od kilkunastu do kilkudziesięciu minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
Przed badaniem
|
W Czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU? Nie ma specjalnych zaleceń.
W przypadku badania przezprzełykowego, patrz dodatkowo "Jak należy zachowywać się po znieczuleniu?" w "Metody anestezjologiczne w badaniach diagnostycznych" w rozdziale "Metody znieczulania".
MOŻLIWE POWIKŁANIA PO BADANIU Brak powikłań.
W przypadku badania przezprzełykowego może bardzo rzadko dochodzić do uszkodzenia przełyku. "Możliwe powikłania po znieczuleniu".
Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
ELEKTROKARDIOGRAFIA PRZEZPRZEŁYKOWA I STYMULACJA PRZEZPRZEŁYKOWA
Badanie nazywane jest również: EKG PRZEZPRZEŁYKOWE I STYMULACJA PRZEZPRZEŁYKOWA
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Z racji bezpośredniej bliskości lewego przedsionka serca i przełyku, w niektórych przypadkach wykorzystuje się w diagnostyce zaburzeń rytmu i przewodnictwa możliwość rejestracji elektrokardiograficznej (EKG) w bezpośredniej bliskości serca, jak również tą samą drogą stymulacji elektrycznej serca celem zdiagnozowania zaburzeń rytmu i przewodnictwa elektrycznego serca.
CZEMU SŁUŻY BADANIE?
Badanie to umożliwia w sposób nieinwazyjny diagnostykę niektórych zaburzeń rytmu i przewodnictwa elektrycznego serca oraz zaburzeń ukrwienia mięśnia sercowego.
Badanie przezprzełykowe jest szczególnie pożyteczne w diagnostyce niemiarowości pracy serca ze względu na możliwość uzyskania w zapisie elektrokardiograficznym wyraźnych kształtów tzw. załamków przedsionkowych.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza
BADANIA POPRZEDZAJĄCE
Najczęściej wykonywany jest spoczynkowy, zwykły zapis EKG.
SPOSÓB PRZYGOTOWANIA DO BADANIA
"Sposób przygotowania do znieczulenia".
Badanie wykonuje się w znieczuleniu miejscowym. U dzieci badanie wykonuje się w znieczuleniu ogólnym
OPIS BADANIA
Pacjent najczęściej jest badany w pozycji siedzącej (czasami leżącej). Po znieczuleniu tylnej ściany gardła (zwykle roztworem xylocainy w aerozolu), badający do jamy ustnej badanego wkłada elektrodę (ok. 3 mm średnicy) i prosi o jej połknięcie, jednocześnie przesuwając ją do przodu na głębokość około 32-38 cm, licząc od zębów. Następnie elektrodę łączy z aparatem do elektrokardiografii (EKG) i zewnętrznym stymulatorem serca. Rejestracja zapisu EKG z przełyku jest zupełnie niebolesna, natomiast stymulacja serca elektrodą przełykową może być odbierana przez badanego jako nieprzyjemne uczucie pieczenia, bólu za mostkiem lub w przełyku. Objawy te są krótkotrwałe i związane bezpośrednio ze stymulacją serca i przełyku prądem o napięciu 8-25 V i natężeniu 15-25 mA. Patrz dodatkowo "Opis metod znieczulenia" w "Metody anestezjologiczne w badaniach diagnostycznych" w rozdziale "Metody znieczulania".
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi wykresami (zapisem czynności elektrycznej serca w wybranym Czasie).
Badanie trwa zwykle kilkanaście minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
W Czasie badania
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Zalecane jest niespożywanie napojów i posiłku do czasu utrzymywania się znieczulenia tylnej ściany gardła (zwykle do kilkunastu minut po badaniu).
"Jak należy zachowywać się po znieczuleniu?"
MOŻLIWE POWIKŁANIA PO BADANIU
Możliwość sprowokowania odruchu wymiotnego. "Możliwe powikłania po znieczuleniu".
Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
ELEKTROKARDIOGRAFIA ŚRÓDSERCOWA I PROGRAMOWANA STYMULACJA KOMÓR
Badanie nazywane jest również: EKG ŚRÓDSERCOWE I PROGRAMOWANA STYMULACJA KOMÓR
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Badanie to polega na bezpośrednim, inwazyjnym zapisie elektrokardiogramu z wnętrza serca. Czynność elektryczna wnętrza serca jest rejestrowana za pomocą specjalnego cewnika - będącego elektrodą - wprowadzonego przez żyłę
CZEMU SŁUŻY BADANIE?
Elektrokardiografia śródsercowa i programowana stymulacja komór pozwalają diagnozować zaburzenia rytmu i przewodnictwa w sytuacji, gdy niewystarczające są badania nieinwazyjne.
Możliwość rejestracji zapisu elektrokardiograficzngo bezpośrednio z wnętrza serca pozwala na dokładną lokalizację miejsca, w którym powstają zaburzenia rytmu i przewodnictwa, a także pozwala ocenić wpływ leków na układ przewodzący serca.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza, najczęściej w warunkach szpitalnych
BADANIA POPRZEDZAJĄCE Pacjent jest poddawany wstępnej ocenie kardiologicznej obejmującej badania: EKG,, RTG klatki piersiowej i badanie echokardiograficzne.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Wskazane jest wygolenie obu pachwin. "Sposób przygotowania do znieczulenia".
Badanie wykonuje się w znieczuleniu miejscowym. Wskazane jest również podanie środka uspokajającego. U dzieci badanie wykonuje się w znieczuleniu ogólnym
OPIS BADANIA
Badanie jest wykonywane najczęściej w pracowni hemodynamicznej. Chory do badania układa się na specjalnym stole w pozycji na wznak, jest całkowicie rozebrany i przykryty prześcieradłem chirurgicznym. Miejsce nakłucia naczynia jest najpierw dezynfekowane, a następnie znieczulane miejscowo, podskórnym podaniem lignocainy. Do badania nakłuwa się żyłę udową. Do naczynia wprowadza się specjalną koszulkę żylną (jest to specjalny rodzaj wenflonu z zastawką), umożliwiającą szybką wymianę cewników, którymi wykonuje się badanie. Cewnik przesuwany jest przez naczynie do jam serca, skąd dokonywany jest zapis elektrokardiograficzny (EKG). Ruchy cewnika w naczyniach i jamach serca są kontrolowane na ekranie monitora (okresowo przez ciało badanego przepuszcza się wiązkę promieni rentgenowskich). Po wprowadzeniu cewnika do prawej komory podłącza się stymulator zewnętrzny, za pomocą którego prowokuje się zaburzenia rytmu, które w warunkach ambulatoryjnych mogłyby być przyczyną np. utraty świadomości. W momencie sprowokowania niektórych zaburzeń rytmu badany może odczuwać chwilowe kołatanie serca, czasami może dojść do krótkotrwałego omdlenia. W Czasie badania istnieje również możliwość dobrania odpowiedniego leku, skutecznie przeciwdziałającego wystąpieniu tych zaburzeń rytmu. Po badaniu na miejsce nakłucia naczynia zakładany jest opatrunek uciskowy.
"Metody znieczulania".
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi wykresami (zapisem czynności elektrycznej serca w wybranym czasie).
Badanie trwa zwykle kilkadziesiąt minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
Przed badaniem
|
W Czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Po badaniu pacjent na wózku odwożony jest na oddział szpitalny, gdzie przez co najmniej kilkanaście godzin powinien pozostawać w pozycji leżącej bez wykonywania większych ruchów ciałem. Zwykle dopiero następnego dnia po badaniu można wstać.
"Jak należy zachowywać się po znieczuleniu?"
MOŻLIWE POWIKŁANIA PO BADANIU
Najczęściej spotykanym powikłaniem jest drobny krwiak w miejscu wprowadzenia cewnika do naczynia.
"Możliwe powikłania po znieczuleniu"
Jeśli jest taka potrzeba badanie może być okresowo powtarzane. Wykonywane jest u pacjentów w każdym wieku. Nie może być wykonywane u kobiet w ciąży. Należy unikać wykonywania badania u kobiet w II połowie cyklu miesiączkowego, u których zaistniała możliwość zapłodnienia.
ELEKTROKARDIOGRAFIA SPOCZYNKOWA
Badanie nazywane jest również: EKG
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Elektrokardiogram jest zapisem zmian napięć elektrycznych powstających w mięśniu sercowym. źródłem tej energii elektrycznej jest każda żyjąca komórka mięśnia sercowego. Napięcie elektryczne w pojedynczej komórce mięśnia sercowego związane jest ze zmianami szybkości przenikania przez jej błonę jonów sodu, potasu i wapnia. Te "mikroprądy" powstające w mięśniu sercowym są przewodzone przez tkanki na powierzchnię skóry, gdzie przy pomocy elektrod można je zarejestrować w postaci elektrokardiogramu.
CZEMU SŁUŻY BADANIE?
Badanie to umożliwia w sposób nieinwazyjny rejestrację czynności elektrycznej serca. Umożliwia rejestrację rytmu i przewodnictwa, ocenę pracy rozrusznika serca oraz nieprawidłowości w ukrwieniu mięśnia sercowego. Jest również pomocne w ocenie zmian w sercu towarzyszących innym chorobom niż choroby serca.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza
SPOSÓB PRZYGOTOWANIA DO BADANIA Nie ma specjalnych zaleceń. Nie ma bezwzględnej konieczności wykonywania wcześniej innych badań.
OPIS BADANIA
Badany układa się rozebrany do połowy (górna połowa ciała) w pozycji na wznak na kozetce (Ryc.1-7). Na jego kończynach górnych i dolnych oraz klatce piersiowej umieszczane są elektrody. Elektrody smarowane są zwykle specjalnym żelem zmniejszającym opór elektryczny skóry. Elektrody umocowane są do ciała za pomocą gumowych pasków, klamer lub specjalnych przyssawek, a następnie łączone z elektrokardiografem za pomocą odpowiednio oznakowanych kabli. Podczas wykonywania zapisu EKG badany powinien leżeć nieruchomo, nie napinając mięśni.
|
|
|
Wynik badania przekazywany jest w formie opisu z dołączonymi wykresami (zapisem czynności elektrycznej serca).
Badanie trwa zwykle kilka minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
Przed badaniem
|
W Czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Nie ma specjalnych zaleceń.
MOŻLIWE POWIKŁANIA PO BADANIU
Brak powikłań. Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
24-GODZINNA REJESTRACJA EKG METODĄ HOLTERA
Nazwa zwyczajowa: Holter, badanie holterowskie
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Rutynowo wykonywany zapis EKG pozwala na parominutową zaledwie rejestrację czynności elektrycznej serca (EKG), natomiast metoda Holtera pozwala na wielogodzinną rejestrację EKG w warunkach nieskrępowanej całodobowej aktywności badanego. Rejestracja zapisu odbywać się może w dwóch systemach. System tradycyjny polega na zapisie sygnału na taśmie magnetycznej w rejestratorze noszonym przez badanego i analizie tego sygnału w stacjonarnym urządzeniu z szybkością 60-240 -krotnie większą od szybkości rejestracji. Drugi system opiera się na rejestracji sygnału w tzw. czasie rzeczywistym, gdzie urządzenie rejestrujące jest jednocześnie analizatorem zapisywanego sygnału. W zestawach holterowskich analizujących zapis w czasie rzeczywistym, rejestracji sygnału EKG dokonuje się na taśmie magnetycznej albo stosuje się rejestratory beztaśmowe, wykorzystujące pamięć elektroniczną.
CZEMU SŁUŻY BADANIE?
Badanie to służy ocenie czynności elektrycznej serca. Umożliwia rejestrację zaburzeń rytmu i przewodnictwa, ocenę pracy rozrusznika serca oraz nieprawidłowości w ukrwieniu mięśnia sercowego dzięki zastosowaniu wielogodzinnej rejestracji zapisu EKG w warunkach normalnej aktywności badanego.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza
BADANIA POPRZEDZAJĄCE
Nie ma bezwzględnej konieczności wykonywania wcześniej innych badań. Zalecane jest czasami przedstawienie przed badaniem ostatniego wyniku EKG.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Nie ma specjalnych zaleceń.
OPIS BADANIA
|
Na klatce piersiowej badanego, po przygotowaniu skóry (wygoleniu włosów i odtłuszczeniu alkoholem lub benzyną) nakleja się elektrody, które łączy się następnie odpowiednio oznakowanymi kablami z urządzeniem rejestrującym zapis EKG. Urządzenie rejestrujące przypinane jest najczęściej do paska, co umożliwia badanemu swobodne poruszanie się (Ryc.1-8). Każdy rejestrator ma przycisk "EVENT", służący do sygnalizowania przez badanego odczuwanych dolegliwości. Badany zobowiązany jest do prowadzenia w czasie rejestracji dziennika pacjenta, w którym nanoszone są ważniejsze wykonywane czynności i dolegliwości z zaznaczeniem godziny, w której wystąpiły. Badany informowany jest również przy zakładaniu rejestratora o terminie zgłoszenia celem zdjęcia aparatu. W czasie trwania rejestracji obowiązuje zakaz kąpieli i pryszniców, nie wolno używać poduszek i koców elektrycznych oraz manipulować w rejestratorze. |
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi wykresami (zapisem czynności elektrycznej serca w wybranym czasie).
Badanie trwa od 24 do 48 godzin
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
W czasie badania
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Z wynikiem badania należy zgłosić się do lekarza prowadzącego.
MOŻLIWE POWIKŁANIA PO BADANIU
Brak powikłań. Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
POMIAR CIŚNIENIA TĘTNICZEGO KRWI
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Badanie polega na pomiarze w sposób pośredni lub bezpośredni ciśnienia w dużych tętnicach. Zwykle pomiar ciśnienia wykonywany jest w tętnicy ramiennej. Wartości ciśnienia tętniczego krwi zmieniają się pulsacyjnie w czasie cyklicznej pracy serca. Przy pomiarze ciśnienia tętniczego krwi wyróżnia się ciśnienie maksymalne, czyli skurczowe oraz minimalne, czyli rozkurczowe.
Do pomiaru ciśnienia tętniczego krwi używa się przyrządu zwanego sfigmomanometrem (ciśnieniomierz) z zastosowaniem metody osłuchowej (Korotkowa). Sfigmomanometr składa się z opaski gumowej (mankietu) z komorą powietrzną, z manometru (rtęciowego, sprężynowego lub elektronicznego) i ręcznej pompki lub kompresora, połączonych ze sobą gumowymi przewodami. Nowoczesne, elektroniczne przyrządy do pomiaru ciśnienia wykorzystują najczęściej do pomiaru metodę oscylometryczną. Pomiar ciśnienia powietrza w mankiecie uciskającym poprzez tkanki tętnicę pozwala odzwierciedlić ciśnienie panujące w naczyniu. Jeśli ciśnienie w mankiecie osiąga wartość, która znajduje się w przedziale między wartością ciśnienia skurczowego a wartością ciśnienia rozkurczowego, to powoduje ono zamknięcie całkowite tętnicy w fazach rozkurczu serca i pulsacyjne otwieranie w fazach skurczu serca. Krew przepływa wtedy przez uciśniętą tętnicę okresowo i z dużą szybkością, wywołując powstawanie wirów, wibracji. Powoduje to powstawanie tonów, które są słyszalne w słuchawkach lub mogą być odbierane przez elektroniczny rejestrator tych dźwięków. Tony te, zwykle zgodne z akcją serca, zaczynają powstawać, gdy wartość ciśnienia w mankiecie spadnie poniżej wartości ciśnienia skurczowego, i znikają, kiedy ciśnienie w mankiecie obniży się na tyle, że jest niższe od ciśnienia rozkurczowego w tętnicy. Podczas obniżania ciśnienia w mankiecie dla ustalenia wartości ciśnienia skurczowego i rozkurczowego ważny jest moment usłyszenia pierwszego tonu i moment całkowitego zaniku tonów.
Z uwagi na to, że pośredni pomiar ciśnienia tętniczego krwi jest nieinwazyjny, stosowany jest w medycynie powszechnie. Jednak żadna z nieinwazyjnych metod pomiaru ciśnienia nie jest uważana za idealną. Najmniej zawodne są pomiary ciśnienia przy użyciu manometru rtęciowego. W niektórych sytuacjach znajduje zastosowanie metoda inwazyjna (krwawa), polegająca na bezpośrednim pomiarze ciśnienia krwi w tętnicy po jej nakłuciu.
Według zalecenia Światowej Organizacji Zdrowia i Międzynarodowego Towarzystwa Nadciśnieniowego z 1999 roku (WHO/ISH 1999) przyjmuje się dla celów praktycznych i klinicznych wartości 140 mmHg dla ciśnienia skurczowego i 90 mmHg dla ciśnienia rozkurczowego jako wartości wskazujące na nadciśnienie tętnicze. Nieprawidłowość może dotyczyć tylko jednego rodzaju ciśnienia lub też obu. Za "optymalne" ciśnienie tętnicze uważa się wartość 120/80 mm Hg.
CZEMU SŁUŻY BADANIE?
Badanie ciśnienia tętniczego krwi umożliwia rozpoznanie nadciśnienia tętniczego krwi oraz kontrolę jego leczenia. Jest pomocne również w diagnozowaniu innych dolegliwości, których przyczyną mogą być np. spadki lub wahania ciśnienia tętniczego.
Z uwagi na to, że wiele czynników może wpływać na aktualny pomiar ciśnienia tętniczego (np. emocje, które towarzyszą wizycie lekarskiej), pojedynczy wynik pomiaru może nie przesądzać o rozpoznaniu braku lub istnienia zaburzeń ciśnienia tętniczego krwi. Pacjenci, u których podejrzewa się lub rozpoznano nadciśnienie tętnicze, mogą być proszeni o prowadzenie samokontroli w domu lub w najbliższej placówce służby zdrowia. Coraz częściej też w diagnostyce zaburzeń ciśnienia tętniczego (głównie nadciśnienia tętniczego) dokonuje się całodobowej oceny ciśnienia tętniczego przy pomocy specjalnych automatów.
WSKAZANIA DO WYKONANIA BADANIA
|
BADANIA POPRZEDZAJĄCE
Nie ma specjalnych zaleceń.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Z uwagi na to, że wartości ciśnienia tętniczego zmieniają się wielokrotnie w ciągu doby, zwykle zalecane jest mierzenie ciśnienia o stałej porze, w tych samych warunkach, po przynajmniej 5 minutach spoczynku. Zaleca się również, aby przez co najmniej 30 minut przed pomiarem ciśnienia nie pić kawy, mocnej herbaty oraz nie palić papierosów.
OPIS BADANIA
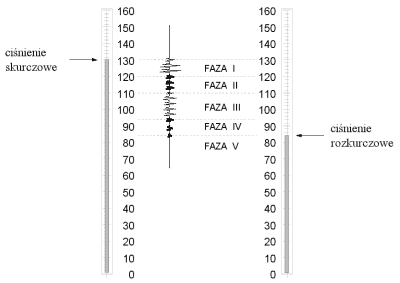
Przy pomiarze ciśnienia pacjent powinien znajdować się w pozycji siedzącej lub leżącej. Najczęściej pomiaru dokonuje się na lewym lub prawym ramieniu (ramię powinno być odsłonięte). Opaskę ciśnieniomierza zakłada się tak, aby równo przylegała do ramienia i znajdowała się na wysokości serca. Jeśli mamy do dyspozycji aparat, w którym mankiet wyposażony jest w specjalny czujnik, to czujnik ten należy umieszczać w miejscu wyczuwalnego palcami tętna na tętnicy ramiennej. Gumowy mankiet badający napełnia powietrzem przy pomocy pompki aż do momentu, kiedy wartość ciśnienia na manometrze przewyższa o 30 mmHg wartość ciśnienia, przy którym zanika tętno. Badający przykłada słuchawkę do tętnicy łokciowej w zgięciu łokciowym i powoli z mankietu wypuszcza powietrze. Z chwilą pojawienia się pierwszej fali tętna badający wysłuchuje nad tętnicą łokciową ton, a odczytany w tym momencie stan słupka rtęci lub wartość na zegarze czy też na skali cyfrowej manometru wskazuje wysokość ciśnienia skurczowego (jest to tzw. I faza Korotkowa). W miarę dalszego wypuszczania powietrza z mankietu słychać wyraźnie dźwięczne tony zwykle zgodne z akcją serca, słyszalne aż do momentu, gdy głośność zmniejsza się, cichnie i znika. Wartość ciśnienia odczytana z manometru w chwili, gdy ton całkowicie zanika, wskazuje wysokość ciśnienia rozkurczowego (jest to tzw. V faza Korotkowa). Gdy tony są słyszalne aż do 0 mm Hg za ciśnienie rozkurczowe, przyjmuje się wartość odpowiadającą ich ściszeniu (tzw. IV faza Korotkowa). Zobacz też opis zasad prawidłowego pomiaru ciśnienia przygotowany na podstawie zaleceń Polskiego Towarzystwa Nadciśnienia Tętniczego.
|
W wybranych sytuacjach znajduje zastosowanie metoda 24-godzinnego automatycznego pomiaru ciśnienia krwi (Ryc.1-9). Badanemu zakłada się wówczas na ramię mankiet, który łączy się ze specjalnym aparatem wielkości małego radia tranzystorowego, przyczepionym do pasa. Przy pomocy tego aparatu pomiar ciśnienia dokonuje się automatycznie . W trakcie badania w określonych odstępach czasu mankiet jest automatycznie wypełniany powietrzem na kilkadziesiąt sekund, a w tym czasie w aparacie są rejestrowane wartości ciśnienia tętniczego. Po 24 godzinach aparat i mankiet są zdejmowane, a zapis ciśnienia odczytywany jest komputerowo i zapisywany na papierze.
|
Badanie trwa kilkadziesiąt sekund
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
Przed badaniem
|
W czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Wyniki pomiaru ciśnienia tętniczego badany powinien zapisać w prowadzonym przez siebie dzienniku. W przypadku 24-godzinnego badania ciśnienia tętniczego należy po jego zakończeniu zgłosić się do lekarza prowadzącego.
MOŻLIWE POWIKŁANIA PO BADANIU
Brak powikłań. Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
PRÓBA WYSIŁKOWA
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Test wysiłkowy oparty jest na prostej zależności zmieniającego się zapisu elektrokardiograficznego od wzrastającego wysiłku fizycznego w warunkach prawidłowych i stanach chorobowych. Wysiłek fizyczny zwiększa zapotrzebowanie mięśnia sercowego na tlen. U osób zdrowych pokrywa je zwiększony przepływ krwi przez naczynia wieńcowe. U chorych z niewydolnością wieńcową istnieje pewien krytyczny poziom obciążenia wysiłkiem, powyżej którego dalsze zapotrzebowanie na tlen nie może być pokryte, a w zapisie EKG pojawiają się cechy niedokrwienia mięśnia sercowego.
CZEMU SŁUŻY BADANIE?
Badanie umożliwia ocenę wydolności fizycznej organizmu. Badanie to zmuszając organizm do zwiększonej pracy, przy jednoczesnym monitorowaniu zapisu EKG i kontroli ciśnienia tętniczego krwi, pozwala ocenić wydolność układu krążenia. Jest pomocne w rozpoznawaniu i ocenie skuteczności leczenia choroby wieńcowej. Badanie jest również wykorzystywane do rehabilitacji chorych.
WSKAZANIA DO WYKONANIA BADANIA
|
Badanie jest wykonywane na zlecenie lekarza
BADANIA POPRZEDZAJĄCE
Badany powinien być poddany wstępnej ocenie kardiologicznej przez wykonującego próbę wysiłkową lekarza. Należy przedstawić aktualny wynik EKG przed próbą wysiłkową.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Bezpośrednio przed próbą wysiłkową badany nie powinien palić papierosów,, spożywać posiłku,, pić mocnej kawy czy herbaty. Dotychczas przyjmowane leki należy przyjąć lub odstawić zgodnie z zaleceniami lekarza kierującego na badanie.
OPIS BADANIA
|
Badanie wykonuje się na ergometrze rowerowym lub bieżni ruchomej. Na klatce piersiowej badanego, po przygotowaniu skóry (wygoleniu włosów i odtłuszczeniu alkoholem lub benzyną), nakleja się elektrody, które łączy się następnie odpowiednio oznakowanymi kablami z urządzeniem rejestrującym zapis EKG. Na ramieniu badanego zakładany jest mankiet do pomiaru ciśnienia. Próba wysiłkowa na ergometrze rowerowym polega na stopniowym zwiększaniu obciążenia przy utrzymaniu stałej prędkości pedałowania, co daje badanemu wrażenie jazdy ze stałą prędkością pod coraz większą górkę (Ryc.1-10). Próba wysiłkowa na bieżni ruchomej polega na stopniowym zwiększaniu szybkości przesuwu taśmy i wzrostu kąta jej nachylenia, co odbierane jest przez badanego, jako marsz coraz szybszym krokiem pod coraz większą górkę. Próbę wysiłkową przerywa się po osiągnięciu przewidywanej dla wieku częstości akcji serca, wystąpieniu dolegliwości lub pojawieniu się zmian w zapisie EKG, będących wskazaniem do przerwania badania. |
Wynik badania przekazywany jest w formie opisu, niekiedy z dołączonymi wykresami (zapisem czynności elektrycznej serca w wybranym czasie).
Badanie trwa zwykle od kilku do kilkunastu minut
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE
Przed badaniem
|
W czasie badania |
|
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Wskazany jest kilkunastominutowy odpoczynek w poczekalni przed gabinetem. Z wynikiem badania należy zgłosić się do lekarza prowadzącego.
MOŻLIWE POWIKŁANIA PO BADANIU
W czasie wykonywania próby wysiłkowej badany może odczuwać ból zamostkowy, zawroty głowy, duszność. Objawy te zwykle szybko ustępują po zaprzestaniu wysiłku.
Badanie może być powtarzane wielokrotnie. Wykonywane jest u pacjentów w każdym wieku, a także u kobiet ciężarnych.
SCYNTYGRAFIA SERCA I NACZYŃ
Badanie nazywane jest również: BADANIE IZOTOPOWE SERCA I NACZYŃ, SCYNTYGRAFIA SERCA I NACZYŃ
Do badań izotopowych serca i naczyń zalicza się:
|
TEORETYCZNE I TECHNICZNE PODSTAWY BADANIA
Badania wykonuje się po wprowadzeniu do krwiobiegu niewielkich dawek izotopów promieniotwórczych (radioznaczników) - głównie technetu-99m połączonego z odpowiednimi nośnikami, rzadziej talu-201. Bada się przepływ znacznika przez serce i/lub naczynia (badanie pierwszego przejścia, arteriografia izotopowa, wenografia izotopowa, limfoscyntygrafia), gromadzenie się radioznacznika w mięśniu sercowym (scyntygrafia perfuzyjna serca), zachowanie się w jamie lewej komory serca krwi znakowanej radioznacznikiem (wentrikulografia izotopowa). Badanie wykonuje się przy pomocy urządzeń zwanych gammakamerami, sprzężonych z systemem komputerowym.
CZEMU SŁUŻY BADANIE?
Badania służą ocenie czynności układu krwionośnego. Stanowią cenny łącznik między oceną kliniczną, elektrokardiograficzną i ultrasonograficzną a badaniami inwazyjnymi, zwłaszcza w przygotowaniu do zabiegu operacyjnego na sercu lub naczyniach.
Scyntygrafia perfuzyjna mięśnia sercowego
Pozwala na nieinwazyjną ocenę ukrwienia mięśnia sercowego w czasie wysiłku i w stanie spoczynku. Badanie informuje o wielkości, lokalizacji i odwracalności ognisk niedokrwiennych mięśnia lewej komory serca, głównie w przygotowaniu do zabiegu operacyjnego lub zabiegu naprawczego naczyń wieńcowych (koronaroplastyki). W nietypowych zawałach mięśnia sercowego lokalizuje strefę niedokrwienia.
Badanie pierwszego przejścia
Ocenia czynność (frakcję wyrzutową) lewej i prawej komory serca oraz wielkość przecieku krwi między jamami serca w ubytkach przegrody międzyprzedsionkowej, międzykomorowej oraz w przetrwałym przewodzie tętniczym (przewodzie Botalla).
Badanie jest wykonywane głównie u dzieci, kwalifikowanych do zabiegu operacyjnego (terapeutycznego).
Wentrikulografia izotopowa (badanie bramkowe)
Badanie to ocenia frakcję wyrzutową lewej komory (objętość krwi wyrzucanej z lewej komory serca w wyniku jej skurczu) jako całości, a także regionalne wahania frakcji wyrzutowej zależne od stopnia upośledzenia ruchomości ściany lewej komory serca, głównie u chorych po przebytym zawale serca.
Scyntygrafia ognisk zawału mięśnia sercowego
Badanie to lokalizuje miejsce oraz wielkość ognisk zawałowych na podstawie wychwytu w strefie martwicy radioznaczników fosforanowych.
Arteriografia izotopowa
Arteriografia izotopowa stosowana jest głównie w ocenie drożności przeszczepów naczyniowych metodą pierwszego przejścia lub znakowanych krwinek.
Wenografia izotopowa Badanie to ocenia drożność żył głębokich u chorych przygotowanych do operacji żylaków kończyn dolnych.
Limfoscyntygrafia kończyn dolnych
Badanie to stosowane jest w ocenie spływu chłonki z kończyn dolnych. Wykrywa miejsce upośledzenia odpływu limfatycznego.
WSKAZANIA DO WYKONANIA BADANIA
Scyntygrafia perfuzyjna mięśnia sercowego
|
Badanie pierwszego przejścia
|
Wentrikulografia izotopowa (badanie bramkowe) Pozawałowe zaburzenie ruchomości ściany lewej komory (akineza, hipokineza, dyskineza).
Scyntygrafia ognisk zawału mięśnia sercowego
· Nietypowe postacie zawału mięśnia sercowego.
Arteriografia izotopowa
· Ocena drożności przeszczepów naczyniowych w dużych tętnicach.
Wenografia izotopowa
· Kwalifikacja do zabiegu operacyjnego żylaków kończyn dolnych.
Limfoscyntygrafia kończyn dolnych
· Obrzęk limfatyczny kończyn dolnych.
Badania są wykonywane na zlecenie lekarza
BADANIA POPRZEDZAJĄCE
Nie ma bezwzględnej konieczności wykonywania wcześniej innych badań. Jeżeli wykonano badanie echokardiograficzne, jego opis bywa przydatny dla lekarza opisującego badanie scyntygraficzne.
SPOSÓB PRZYGOTOWANIA DO BADANIA
Nie ma specjalnych zaleceń. Pacjenci przed badaniem perfuzji mięśnia sercowego powinni być na czczo. Powinni również zabrać ze sobą śniadanie oraz 1/2 litra mleka. U dzieci patrz dodatkowo "Sposób przygotowania do znieczulenia. Przy badaniu dzieci może zaistnieć konieczność znieczulenia ogólnego
OPIS BADANIA
Radioznacznik podaje się dożylnie (z wyjątkiem limfoscyntygrafii kończyn dolnych), najlepiej przez cewnik żylny (wenflon), w określonym czasie przed wykonaniem właściwych pomiarów scyntygraficznych. Pacjent nie musi być rozebrany do badania, powinien natomiast usunąć większe metalowe przedmioty (monety w kieszeniach, metalowe broszki, klamry pasków), mogące przysłaniać obraz.
Scyntygrafia perfuzyjna mięśnia sercowego
Pierwszego dnia wykonuje się próbę wysiłkową na cykloergometrze (rowerze) lub bieżni i w czasie największego wysiłku podaje się dożylnie izotop (technet-99m-MIBI). Drugiego dnia wykonuje się badanie w spoczynku, w pozycji leżącej. Wykonuje się rejestrację projekcji przedniej, lewoskośnej i bocznej. W ośrodkach medycznych dysponujących gammakamerą rotującą (SPECT) głowica aparatu wykonuje obrót wokół ciała pacjenta. W tym przypadku pacjent w czasie badania leży nieruchomo, a rejestrację różnych projekcji uzyskuje się poruszając głowicą aparatu. Czas pomiaru trwa 20-40 min., w zależności od typu aparatu.
Badanie pierwszego przejścia
W czasie badania pacjent leży. Rejestrację wykonuje się w projekcji lewoskośnej, radioznacznik podaje się pod aparatem bezpośrednio przed wykonaniem pomiarów scyntygraficznych. Czas pomiarów wynosi około 2 min.
Scyntygrafia ognisk zawału mięśnia sercowego
W czasie badania pacjent leży. Rejestrację wykonuje się w projekcji przedniej, lewoskośnej i bocznej. Pacjent leży nieruchomo również w czasie rejestracji wyników. Radioznacznik podaje się 1 godzinę przed wykonaniem pomiarów scyntygraficznych. Czas pomiarów wynosi około 10 min.
Wentrikulografia izotopowa (badanie bramkowe)
W czasie badania pacjent leży. Rejestrację wykonuje się w projekcji przedniej. Radioznacznik podaje się pod aparatem bezpośrednio przed wykonaniem pomiarów scyntygraficznych. Czas pomiarów wynosi około 2 min.
Arteriografia izotopowa
W czasie badania pacjent leży. Rejestrację wykonuje się w projekcji przedniej bezpośrednio po podaniu izotopu (wariant pierwszego przejścia) lub około 1 godziny po podaniu izotopu (wariant znakowanych krwinek). Rejestracja wyników trwa ok. 1 min.
Wenografia izotopowa
W czasie badania pacjent stoi. Bezpośrednio przed wykonaniem pomiarów scyntygraficznych do żyły stopy pacjenta podaje się izotop. Rejestrację wykonuje się w projekcji przedniej. Wenografię rejestruje się dwa razy po około 20 min.
Limfoscyntygrafia kończyn dolnych
Badanie wykonuje się po podskórnym podaniu radioznacznika (monokoloidu znakowanego technetem-99m). Iniekcji dokonuje się w grzbiet stopy. Po iniekcji pacjent udaje się na dwugodzinny spacer celem umożliwienia właściwego spływu znacznika, po czym rejestruje się (po 1 i 2 godzinach) zdjęcia w projekcji przedniej. Limfoscyntygrafię rejestruje się dwa razy po około 20 min. U dzieci patrz dodatkowo "Opis metod znieczulenia" w "Metody anestezjologiczne w badaniach diagnostycznych" w rozdziale "Metody znieczulania".
Wyniki badań są przekazywane w formie opisu, niekiedy z dołączonymi wydrukami, kliszami fotograficznymi (scyntygramami).
· Scyntygrafia perfuzyjna mięśnia sercowego trwa 2 dni.
· Badanie pierwszego przejścia trwa około 5 minut.
· Scyntygrafia ognisk zawału mięśnia sercowego trwa około 90 minut.
· Wentrikulografia izotopowa trwa około 30 minut.
· Arteriografia izotopowa trwa około 5 minut lub 60 minut.
· Wenografia izotopowa trwa około 60 minut.
· Limfoscyntygrafia kończyn dolnych trwa około 3 godzin
INFORMACJE, KTÓRE NALEŻY ZGŁOSIĆ WYKONUJĄCEMU BADANIE Przed badaniem - Aktualnie przyjmowane leki. - Skłonność do krwawień (skaza krwotoczna). - Ciąża. W czasie badania - Wszelkie nagłe dolegliwości (np. ból, duszność), zwłaszcza w czasie próby wysiłkowej poprzedzającej wysiłkowe badanie przepływu krwi (perfuzji) w mięśniu sercowym.
JAK NALEŻY ZACHOWYWAĆ SIĘ PO BADANIU?
Nie ma specjalnych zaleceń. Zaraz po badaniu należy wypłukać z organizmu resztki izotopu poprzez wypicie 0,5-1 litra płynów obojętnych.
U dzieci patrz dodatkowo "Jak należy zachowywać się po znieczuleniu?"
MOŻLIWE POWIKŁANIA PO BADANIU
Brak powikłań. U dzieci patrz dodatkowo "Możliwe powikłania po znieczuleniu" .
Badanie może być powtarzane wielokrotnie. Wykonywane jest u chorych w każdym wieku. Nie może być wykonywane u kobiet w ciąży i w okresie laktacji. Należy unikać wykonywania badania u kobiet w II połowie cyklu miesięcznego, u których zaistniała możliwość zapłodnienia.
Wyszukiwarka
Podobne podstrony:
kardio, Interna, Kardiologia
Raki szyjki macicy, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizykalne, Interna abstrak
badanie kardio i pulmo st id 77 Nieznany (2)
interna 2014, Kardio interna czerwiec 2014
Groźne i niegroźne pałeczki Klebsiella, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizyka
Kardiomiopatie2, Interna, Kardiologia
Badania krwi, interna
Mikroangiopatia cukrzycowa, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizykalne, Interna
Rak płuca, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizykalne, Interna abstrakty
KOMPENDIUM ONKOLOGII DZIECIĘCEJ, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizykalne, In
granulocytopeniaa, MEDYCYNA VI rok, Choroby wewnętrzne, Wywiad + badanie fizykalne, Interna abstrakt
BADANIA KARDIOLOGICZNE
Badania marketingowe w internecie (20 stron)
Opoka-Ważne publikacje, Badanie domowego internetu
więcej podobnych podstron