
E S P R E M I Ă R E S M I N U T E S
E S A F F E C T I O N S Ă R I S Q U E V I TA L
E PAT I E N T T R A U M AT I S Ă
A L A D I E S E T I N T O X I C AT I O N S
R O S S E S S E E T A C C O U C H E M E N T I N O P I N Ă
E N FA N T E N D Ă T R E S S E
R G E N C E S P R O V O Q U Ă E S PA R A G E N T S P H Y S I Q U E S
R G E N C E S P S YC H I AT R I Q U E S
E T R A N S P O R T D U PAT I E N T
CONTENU
Les premiĂšres minutes
aprĂšs lâaccident
Les lésions du crùne
et des vertĂšbres
Les lésions du squelette
des membres
4
LE PATIENT
TRAUMATISĂ

Les accidents représentent la cause de décÚs la plus importante chez les
personnes de moins de quarante ans.
Les accidents ont des conséquences importantes, non seulement liées aux
décÚs, mais également aux invalidités de longue durée. Il est possible
dâĂ©viter ces consĂ©quences, ou dâen limiter la portĂ©e, en reconnaissant les
lésions, en évaluant correctement les risques qui y sont associés et en
effectuant les gestes adéquats.
La premiĂšre heure aprĂšs un accident est appelĂ©e âlâheure en orâ. En
administrant les soins appropriĂ©s endĂ©ans lâheure de lâaccident, les consĂ©-
quences de celui-ci sont généralement moins dramatiques. Pour cela, il est
nĂ©cessaire dâagir rapidement et efficacement. Lâintervention de lâambu-
lancier est dĂ©terminante. En tant que tel, vous ĂȘtes souvent les premiers
sur les lieux et vous dĂ©terminez de maniĂšre importante la suite de lâinter-
vention et son résultat final.
Ce chapitre traite des diffĂ©rents accidents et des lĂ©sions quâils peuvent
provoquer.
4.2
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

4.1 Accidents et lésions
L E S D I F F Ă R E N T S A C C I D E N T S
En fonction de lâendroit et de la nature de lâaccident, on distingue les acci-
dents de roulage, les accidents aux travail, les accidents au domicile et les
accidents de loisir.
Lâaccident de roulage nous paraĂźt une partie intĂ©grante de la vie de tous
les jours. Malgré de nombreuses mesures destinées à augmenter la sécu-
rité, comme les limitations de vitesse et les ceintures de sécurité, la cir-
culation routiĂšre continue Ă prĂ©lever son lot de victimes suite Ă lâabus
dâalcool, aux excĂšs de vitesse et aux comportements Ă risques.
Chaque annĂ©e, des milliers dâaccidents de travail surviennent. La gra-
vité des lésions dépend étroitement de la nature du travail et du milieu de
travail. La sécurité sur les lieux de travail laisse encore souvent à désirer.
MĂȘme dans des conditions optimales, le travail comportera toujours des
erreurs humaines et les accidents seront inévitables.
De nombreux accidents arrivent Ă la maison ou pendant les loisirs.
De nombreux bricoleurs manipulent du matériel inadéquat et sans con-
naissance technique. On monte sur les toits sans mesure de sécurité et on
travaille avec des machines qui Ă©taient auparavant uniquement lâapana-
ge des hommes de métier. Les sports dangereux deviennent de plus en
plus populaires. Le cyclisme, lâescalade et la pratique du kayak causent
des accidents chez des sportifs imprudents ou inexpérimentés. A la mai-
son, le patient peut chuter dans les escaliers ou se couper les doigts. Chez
nos seniors grisonnants, des chutes ont des conséquences graves, com-
me une fracture du col du fémur.
D E U X S O R T E S D E L Ă S I O N S
Traumatisme est le terme médical pour blessure. La discipline médicale
qui sâoccupe des blessures est appelĂ©e traumatologie.
Une blessure survient lorsquâune force extĂ©rieure lĂšse un tissu. Une
plaie ouverte saigne gĂ©nĂ©ralement. Nous parlerons par exemple dâĂ©ra-
flures, de lacérations, de coupures ou de plaies par balle.
Une plaie fermée survient lorsque le patient heurte violemment un
objet contondant ou est soumis à une forte décélération. Au cours de
nombreux accidents de roulage, la victime apparaßt extérieurement
indemne, mais a subi des lĂ©sions internes. Ces blessures sâappellent Ă©ga-
lement des contusions internes.
4.3
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

L E S C O N S Ă Q U E N C E S D â U N C O U P
Au cours dâune chute ou dâun accident de roulage, on rencontre souvent
des plaies fermées. Pour comprendre à quel point les lésions internes invi-
sibles peuvent ĂȘtre importantes, il faut se reprĂ©senter la force du choc. Un
peu de physique permet de comprendre ce qui se passe dans le corps lors
dâun accident.
La force du choc lors dâun accident est dĂ©terminĂ©e en grande partie par
lâĂ©nergie cinĂ©tique de la victime au moment de lâaccident. LâĂ©nergie
cinĂ©tique dâun objet (voiture ou personne) en mouvement est fonction de
la masse de lâobjet multipliĂ© par le carrĂ© de la vitesse de dĂ©placement.
Plus grandes sont la masse et la vitesse, plus grande est lâĂ©nergie cinĂ©ti-
que.
Lorsque vous souhaitez enfoncer un clou dans une surface dure, vous pre-
nez un marteau (masse) et vous effectuez un grand mouvement (vitesse).
Au moment oĂč le marteau frappe le clou, lâĂ©nergie cinĂ©tique du marteau
est transformée en mouvement du clou. Plus le marteau est lourd et
plus vous frappez fort, plus la profondeur Ă laquelle vous chassez le clou
sera grande. Le clou est construit dans ce but. Si vous frappez sur votre
doigt, lâĂ©nergie cinĂ©tique du marteau aura des consĂ©quences destructri-
ces pour votre doigt: lâos se casse, les vaisseaux et les nerfs sont Ă©crasĂ©s,
la peau se dĂ©chire. Plus lâĂ©nergie cinĂ©tique qui agit sur les tissus est gran-
de, plus graves seront les lésions qui en résultent.
Lors dâun accident nous ne considĂ©rons pas seulement la vitesse, mais
également la décélération: le ralentissement. Si vous tombez sur un
matelas, une partie de lâĂ©nergie cinĂ©tique sera absorbĂ©e par le matelas qui
ralentit la chute. Lors dâune chute sur du bĂ©ton, tout lâimpact sera absorbĂ©
par le corps. Câest la raison pour laquelle les voitures modernes sont
Ă©quipĂ©es de zones de dĂ©formation: une partie de lâĂ©nergie du choc est uti-
lisée lors de la déformation de la carrosserie et limite ainsi les blessures
des passagers. Les piĂ©tons, les cyclistes et les motocyclistes nâont pas de
carrosserie et encaissent lâentiĂšretĂ© du choc. Lors dâune chute dans un
escalier ou à vélo, le corps peut atteindre des vitesses élevées.
C O M M E N T Ă V A L U E R L A G R A V I T Ă
D â U N A C C I D E N T ?
En tant quâambulancier, vous arriverez souvent le premier sur les lieux de
lâaccident. Vous apprendrez, avec lâexpĂ©rience, Ă avoir rapidement une
image de lâaccident grĂące au tĂ©moignage de la victime, des tĂ©moins, Ă
lâobservation des conditions gĂ©nĂ©rales sur place. Ces Ă©lĂ©ments permettent
dâĂ©valuer la gravitĂ© de la situation. Les lĂ©sions du patient sont notamment
fonction de la vitesse du véhicule ou de la hauteur de la chute. Gardez
votre calme. Cela tranquillise la victime et les témoins. Tout en agissant,
récoltez des informations. Ces précieux renseignements seront transmis
aux sauveteurs suivants.
Lorsquâun vĂ©hicule entre en collision avec un obstacle Ă la vitesse de
100 km/heure, le conducteur est projetĂ© vers lâavant avec la mĂȘme force
4.4
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

que sâil tombait dâune hauteur de 50 mĂštres. Plus le vĂ©hicule va vite, plus
le choc est violent et plus grande est la quantitĂ© dâĂ©nergie transformĂ©e en
lésions corporelles. Lorsque deux véhicules entrent en collision frontale
Ă une vitesse de 60 km/heure, les vitesses sâadditionnent et le choc cor-
respond Ă une vitesse de 120 km/heure.
Le corps est décéléré brutalement, et les organes continuent à se déplacer
sur leur trajectoire. Nous obtenons ainsi des lésions de décélération.
Lâaorte est blessĂ©e et la rate peut se dĂ©chirer. Lors dâun choc violent, des
lésions internes trÚs graves peuvent se produire; ces lésions qui ne se
voient pas de lâextĂ©rieur, constituent tout de mĂȘme une menace vitale.
Des fractures graves peuvent Ă©galement ĂȘtre invisibles: une fracture du
bassin, une fracture des vertĂšbres du cou ou du dos. Lors des accidents
pour lesquels on suspecte un choc violent, il faut ĂȘtre attentif Ă la possi-
bilité de telles lésions.
Q U E L L E S S O N T L E S L Ă S I O N S P R O B A B L E S
S E L O N L A N A T U R E D E L â A C C I D E N T ?
Au cours dâune collision frontale, la voiture sâarrĂȘte mais le corps con-
tinue sur sa trajectoire pendant encore un instant, jusquâau moment oĂč la
ceinture de sĂ©curitĂ© ou lâairbag, ou, dans la pire des hypothĂšses, le tableau
de bord ou le pare-brise lâarrĂȘte.
Lorsque la victime est arrĂȘtĂ©e par la ceinture de sĂ©curitĂ©, des lĂ©sions sur-
viennent parfois aux points de pression sur les Ă©paules et le thorax, par-
fois sous forme de fractures. On voit parfois les traces de la ceinture sur
le corps. Les ceintures retiennent le thorax, mais la tĂȘte est souvent bal-
lottĂ©e dâavant en arriĂšre comme un punching-ball. Ceci peut entraĂźner des
luxations et des fractures des vertĂšbres cervicales. Lâairbag protĂšge les
occupants dâune voiture contre ce type de lĂ©sions.
Lorsque les passagers dâune voiture ne portent pas la ceinture de sĂ©curitĂ©,
le risque de blessures graves est trĂšs grand. En effet, les victimes peuvent
alors ĂȘtre propulsĂ©es dans les deux directions.
Parfois le corps glisse vers lâavant et vers le bas, tandis que les jambes
supportent le premier choc en se fracturant contre le tableau de bord et
quâensuite le thorax frappe le volant ou le tableau de bord provoquant des
lĂ©sions graves du cĆur et des poumons. Lorsque le volant dâune voiture
est endommagé, le conducteur est toujours gravement atteint.
Parfois le corps est projetĂ© vers lâavant et vers le haut. Il heurtera peut-ĂȘtre
le volant ou le tableau de bord mais ce sera surtout la tĂȘte qui entrera en
collision avec le pare-brise et qui peut-ĂȘtre le traversera. Cela provoque
de graves lésions du crùne, des fractures de la colonne cervicale et des
plaies cérébrales.
Lors dâune collision frontale, ce sont surtout les enfants qui sont projetĂ©s
vers le haut. Un pare-brise brisĂ© indique toujours, jusquâĂ preuve du con-
traire, une lésion cervicale ou crùnienne grave.
Lors dâune collision latĂ©rale, les occupants sont soumis Ă une force latĂ©-
rale. Les blessures sont provoquées par la pénétration de piÚces de car-
4.5
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

rosserie ou par la violence des forces latérales. On rencontre souvent des
lésions des bras, du thorax et du bassin.
Une collision latérale entraßne généralement des blessures graves.
Les collisions qui surviennent dans les bouchons, aux feux de circulation
ou dans des collisions en chaĂźne, sont souvent des collisions par lâarriĂš-
re. Ici, les appuis-tĂȘte et les ceintures de sĂ©curitĂ© peuvent limiter les
blessures. La violence du choc agit surtout au niveau de la nuque, ce qui
peut entraßner des lésions de vertÚbres cervicales. Le whip-lash, littéra-
lement âcoup de fouetâ ou en français encore âcoup du lapinâ en est une
conséquence typique.
Lorsque la collision est réalisée de biais, la voiture peut se mettre à tour-
noyer et des forces centrifuges entrent en action. La nature des lésions est
difficilement prévisible car elles sont fonction des différents chocs que la
victime subit. Généralement les blessures sont moins graves que lors des
collisions frontales.
Si la voiture fait des tonneaux et que les occupants nâont pas attachĂ©
leurs ceintures, il existe un grand risque dâĂ©jection. Le port ou non de la
ceinture ainsi que la maniÚre dont la voiture a effectué les tonneaux
détermineront la gravité des blessures. Il faut toujours rechercher des
lésions crùniennes et cervicales.
Les collisions voitures-piétons sont des rapports de force inégaux en-
tre les victimes et les véhicules. Souvent, elles entraßnent des lésions
graves ou mĂȘme la mort de lâusager de la route le plus faible. La taille de
la victime par rapport Ă la hauteur des pare-chocs est trĂšs importante. Un
piéton est habituellement touché à hauteur des tibias, ce qui entraßne des
fractures graves des jambes (au niveau du tibia). Ensuite la victime est
projetée sur le capot de la voiture ou vers le haut, ce qui entraßne des
lésions du thorax, du bassin et des fémurs. Finalement, la victime tombe
sur la tĂȘte, ce qui peut entraĂźner des lĂ©sions cervicales et crĂąniennes.
La collision avec un cycliste entraßnera des lésions qui seront fonction de
la maniÚre dont celui-ci est touché; les lésions seront trÚs fortement ana-
logues Ă celles dâun piĂ©ton.
Les blessures provoquées par une chute sont fonction de la hauteur de
cette chute et de la partie du corps qui touche le sol. Il faut toujours
sâinformer de la hauteur dâune chute. Ce renseignement est Ă transmet-
tre aux autres intervenants lorsque vous leur confiez le patient (SMUR ou
Service des Urgences).
4.6
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
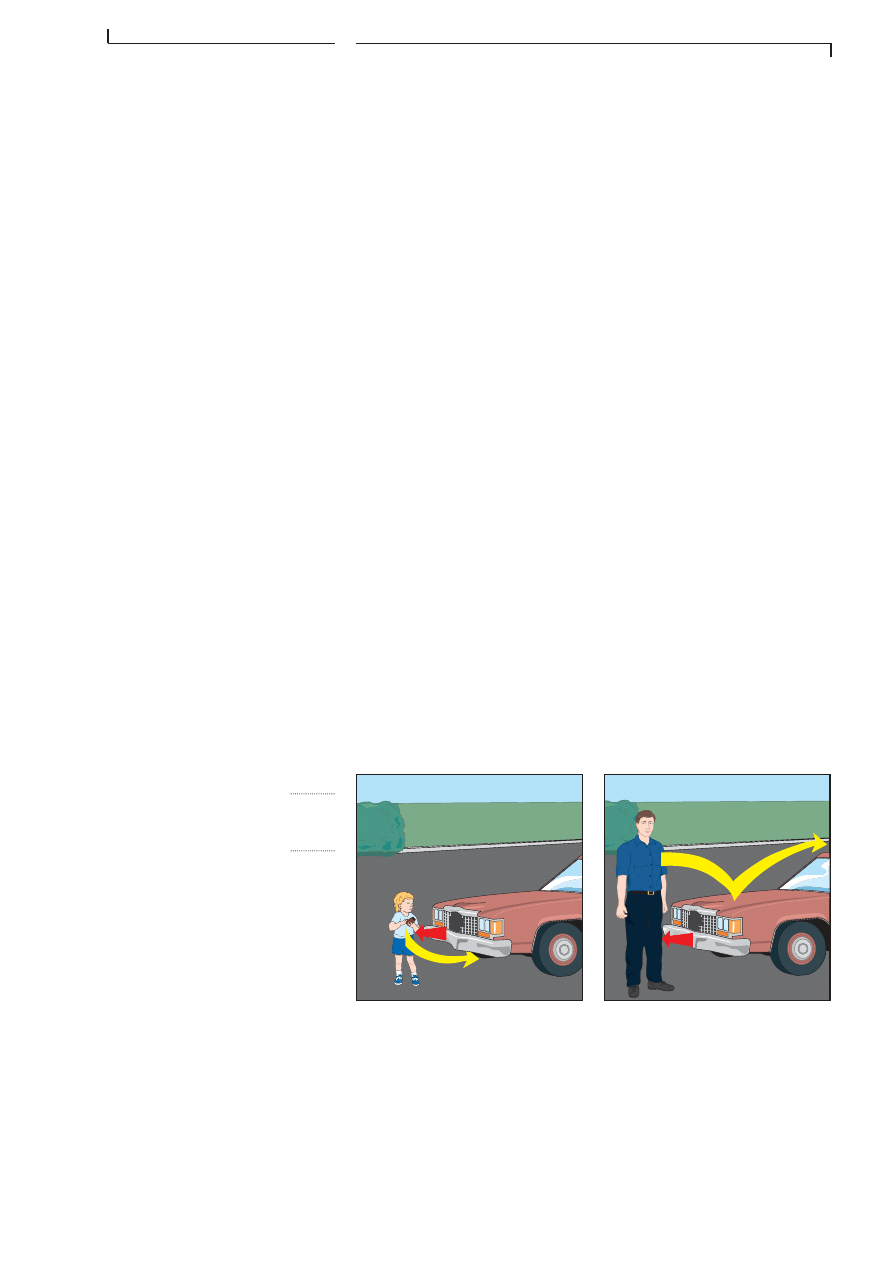
F I G . 4 . 1
L E S T R O I S P H A S E S
D â U N E C O L L I S I O N F R O N T A L E
LĂ©gende:
1. La voiture heurte un obstacle.
2. Lâoccupant heurte des parties du
véhicule.
3. Les organes de la victime sâĂ©cra-
sent contre les parois du corps.
Les enfants tombent souvent sur la tĂȘte, et ceci entraĂźne gĂ©nĂ©ralement des
lĂ©sions cĂ©rĂ©brales. Lorsquâils se reçoivent sur les mains, cela provoque des
fractures des poignets ou des bras. Les adultes essaient surtout de retom-
ber sur les deux pieds. Le choc se transmet alors dans lâaxe longitudinal
du corps. Les blessures sont alors étagées des talons aux jambes, au
bassin et à la colonne vertébrale.
Les blessures par balle et par coup de couteau sont des exemples de
blessures âexternesâ ou âouvertesâ. Les chances de survie sont plus
grandes dans ce cas que dans les cas de blessures âinternesâ ou
âfermĂ©esâ. Le temps est important; âlâintervalle mĂ©dical libreâ, câest-Ă -dire.
le temps qui sâĂ©coule entre le moment de lâaccident et lâintervention
médicale, est alors capital.
Les plaies par balle sont provoquĂ©es par lâĂ©nergie et la forme du projec-
tile. Tous les tissus et les organes situés sur la trajectoire du projectile se-
ront endommagés. Dans le cas des projectiles à grande vitesse une onde
de choc est crĂ©Ă©e dans lâorganisme (arme militaire); celle-ci va atteindre
des organes et des tissus distants de la trajectoire du projectile.
Les lĂ©sions qui surviennent Ă la suite dâune explosion sont de trois
natures. Un premier type de lĂ©sions est provoquĂ© par lâonde de pression
(âblastâ, onde de choc) de lâexplosion. Tous les organes qui contiennent
de lâair, comme les oreilles, les poumons et le systĂšme digestif seront
atteints Ă la suite du brusque changement de pression. Des douleurs
dâoreille, des bourdonnements dâoreille, un saignement en provenance de
lâoreille accompagnĂ© dâune perte dâaudition sont des signes de lĂ©sions
sévÚres. Dans ces cas, il faut craindre des lésions pulmonaires graves.
Les débris et les éclats projetés provoquent un deuxiÚme type de lésions.
Si la victime est projetée violemment contre un mur ou le sol, cela en-
traĂźne des lĂ©sions semblables Ă celles dâune chute.
4.7
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
1
2
F I G . 4 . 2
S C Ă N A R I O D E S
B L E S S U R E S D U P I Ă T O N .
Chez lâenfant:
1. La force du pare-chocs sâapplique
au niveau du bassin (flĂšche rouge).
2. Lâenfant est projetĂ© (flĂšche
jaune).
1
2
3
Chez lâadulte:
1. Les jambes sont touchées par le
pare-chocs.
2. La tĂȘte, le thorax et lâabdomen
sont projetés contre le véhicule.
3. La victime rebondit et touche le
sol de la tĂȘte.

Enfin, les explosions sont souvent accompagnĂ©es dâeffondrements
(lĂ©sions par compression), dâincendies (brĂ»lures) et de dĂ©gagement de
fumées toxiques (suffocation).
Lorsquâune explosion a touchĂ© de nombreuses victimes, les blessĂ©s les
plus graves sont prioritaires. Recherchez en premier lieu les victimes de
lâonde de choc. Ces lĂ©sions sont moins spectaculaires mais dĂ©terminent
une priorité de traitement.
4.8
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3
C H U T E D E L â A D U L T E
LĂ©gende:
La force est orientée dans la direc-
tion de la flĂšche rouge et agit du
talon vers le bassin et la colonne
vertébrale.
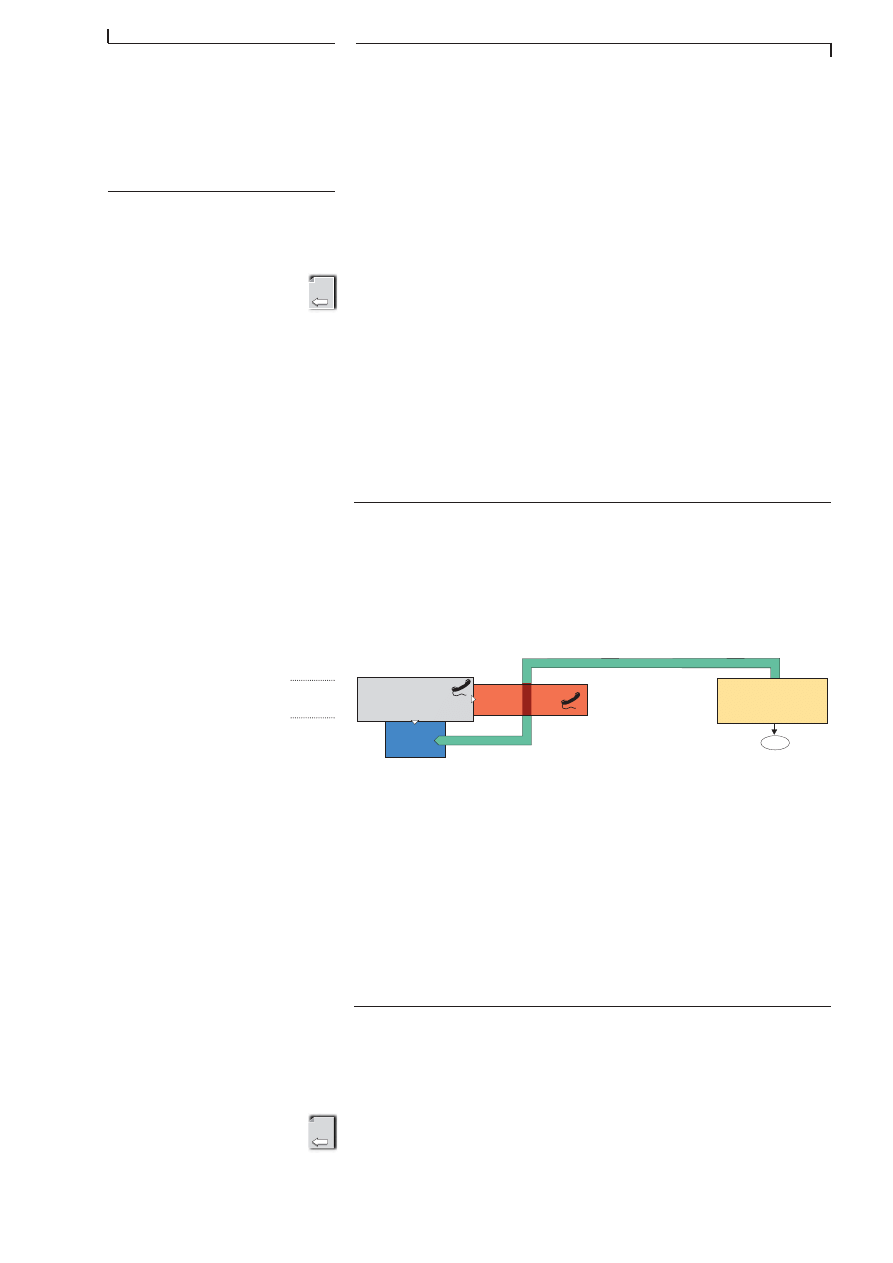
4.2 Les premiĂšres minutes
aprĂšs lâaccident
La prise en charge immĂ©diate dâun patient atteint de blessures graves, est
toujours la mĂȘme pendant les premiĂšres minutes. La technique de lâABC
a déjà été décrite.
Nous ne reprendrons la description de ces techniques que dans la mesure
oĂč les patients accidentĂ©s prĂ©sentent des particularitĂ©s; ensuite, nous
envisagerons les différentes lésions région par région.
Q U E F A I R E L O R S D E L â A R R I V Ă E
S U R L E S L I E U X ?
Lors de lâarrivĂ©e sur les lieux de lâaccident, vous devez dĂ©terminer immĂ©-
diatement quel est lâendroit le plus sĂ»r pour garer lâambulance. Dans le
cas dâun accident de roulage, il vous est recommandĂ© de vous placer en-
tre la circulation et lâaccident.
Y a-t-il un danger pour les intervenants et les victimes? Avez-vous besoin
dâune aide supplĂ©mentaire (technique ou mĂ©dicale)? Analysez les cir-
constances et la disposition des lieux. Essayez de comprendre la cause de
lâaccident.
Evaluation primaire
Evaluez la situation du patient, observez les paramĂštres vitaux; cela vous
a été décrit dans la procédure ABC: le patient est-il conscient et les voies
respiratoires sont-elles libres?, faut-il ventiler?, est-on en prĂ©sence dâun
problĂšme circulatoire?
Cet examen ne doit prendre que quelques minutes. Si une des fonctions
vitales est atteinte, faites immédiatement appel au SMUR. Placez une
2.2
2
4.9
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
EVALUATION DE
LA SITUATION SUR
PLACE A LâARRIVEE
DANGER
100
CENTRE
aide technique
SECURITE
ARRIVEE
SMUR
F I G . 4 . 4
Ă L â A R R I V Ă E S U R L E S L I E U X
minerve si une lésion cervicale est possible. Faites le nécessaire pour
maintenir lâapport dâoxygĂšne et maintenir une circulation satisfaisante.
Si le patient est conscient, respire correctement et présente une circula-
tion correcte, passez Ă lâĂ©valuation secondaire.
LâĂ©valuation secondaire
Lors de lâĂ©valuation secondaire, vous inspectez tout le corps du patient.
Recherchez, et si possible, soignez les lésions potentiellement à risque
vital. ProcĂ©dez rapidement et examinez particuliĂšrement la tĂȘte, la nuque
et les autres lésions graves que nous allons décrire par la suite.
Recherchez les contusions et les plaies de la tĂȘte. Elles peuvent expliquer
une Ă©ventuelle modification de lâĂ©tat de conscience. Observez Ă©gale-
ment le diamĂštre des pupilles.
Examinez la nuque. Posez une minerve chez tout patient qui se plaint de
douleurs de nuque ou qui prĂ©sente une altĂ©ration de lâĂ©tat de conscience.
4.10
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
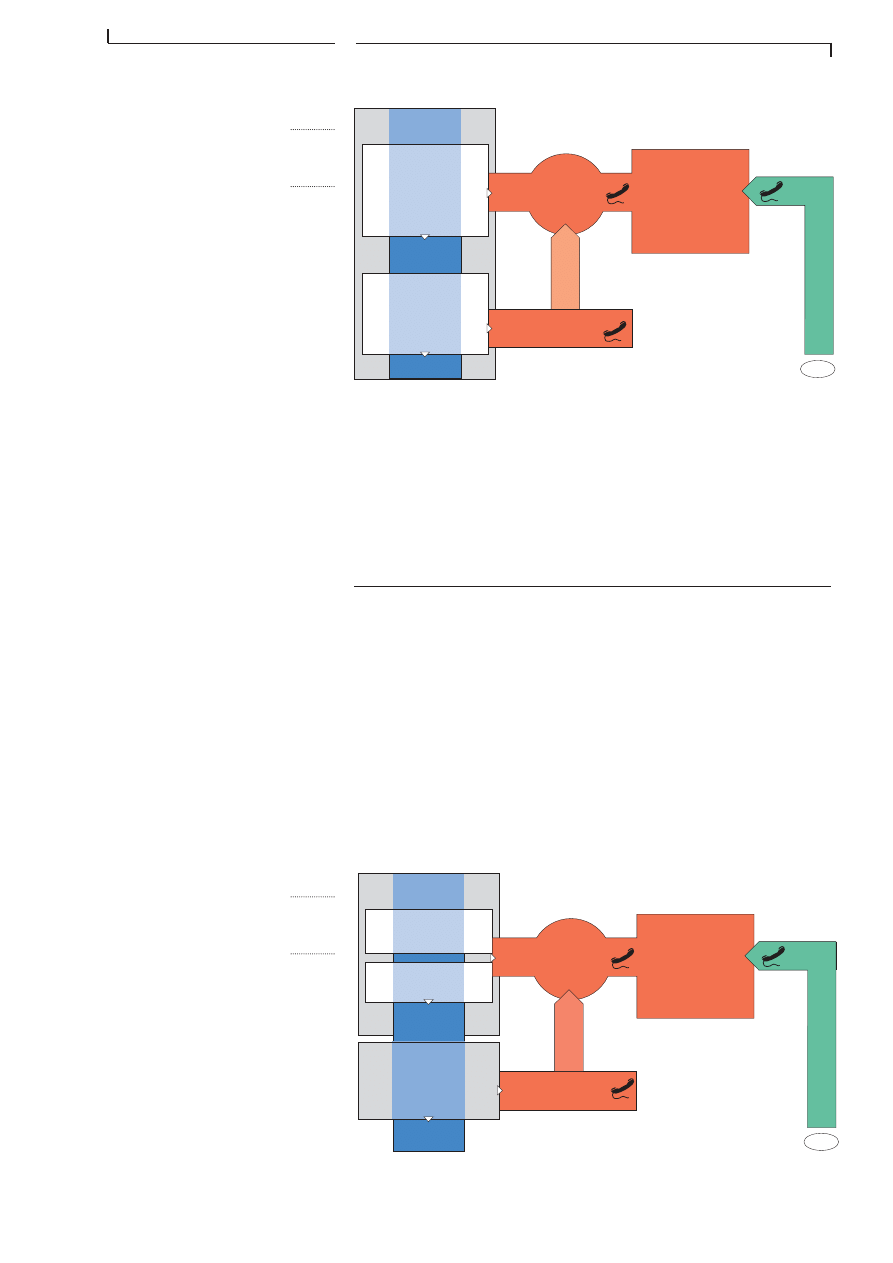
PATIENT
CRITIQUE
NON CRITIQUE
Ă©valuation primaire rapide
conscience
voies respiratoires
respiration
circulation
EVALUATION PRIMAIRE
DU PATIENT
QUAND MEME
CRITIQUE
RĂ©animation
Cardio
Pulmonaire
+ oxygĂšne
(hémostase)
(collier cervical)
SMUR
SECURITE
récapitulation détaillée
de la premiĂšre Ă©valuation
EPADONO et GCS
voies respiratoires
respiration
circulation
+ oxygĂšne
(hémostase)
(collier cervical)
F I G . 4 . 5
Ă V A L U A T I O N P R I M A I R E
L O R S D â U N A C C I D E N T
PATIENT
CRITIQUE
SECURE
EVALUATION PRIMAIRE
DU PATIENT
RĂ©animation
Cardio
Pulmonaire
+ oxigĂšne
±
hémostase
±
collier
SMUR
â
EVALUATION SECONDAIRE
DU PATIENT
examen selon les plaintes
lésions occultes
soins dâautres lĂ©sions
NON CRITIQUE
NON CRITIQUE
QUAND MEME
CRITIQUE
PATIENT
CRITIQUE
RĂ©animation
Cardio
Pulmonaire
+ oxygĂšne
(hémostase)
(collier cervical)
F I G . 4 . 6
Ă V A L U A T I O N S E C O N D A I R E
D U P A T I E N T A C C I D E N T Ă
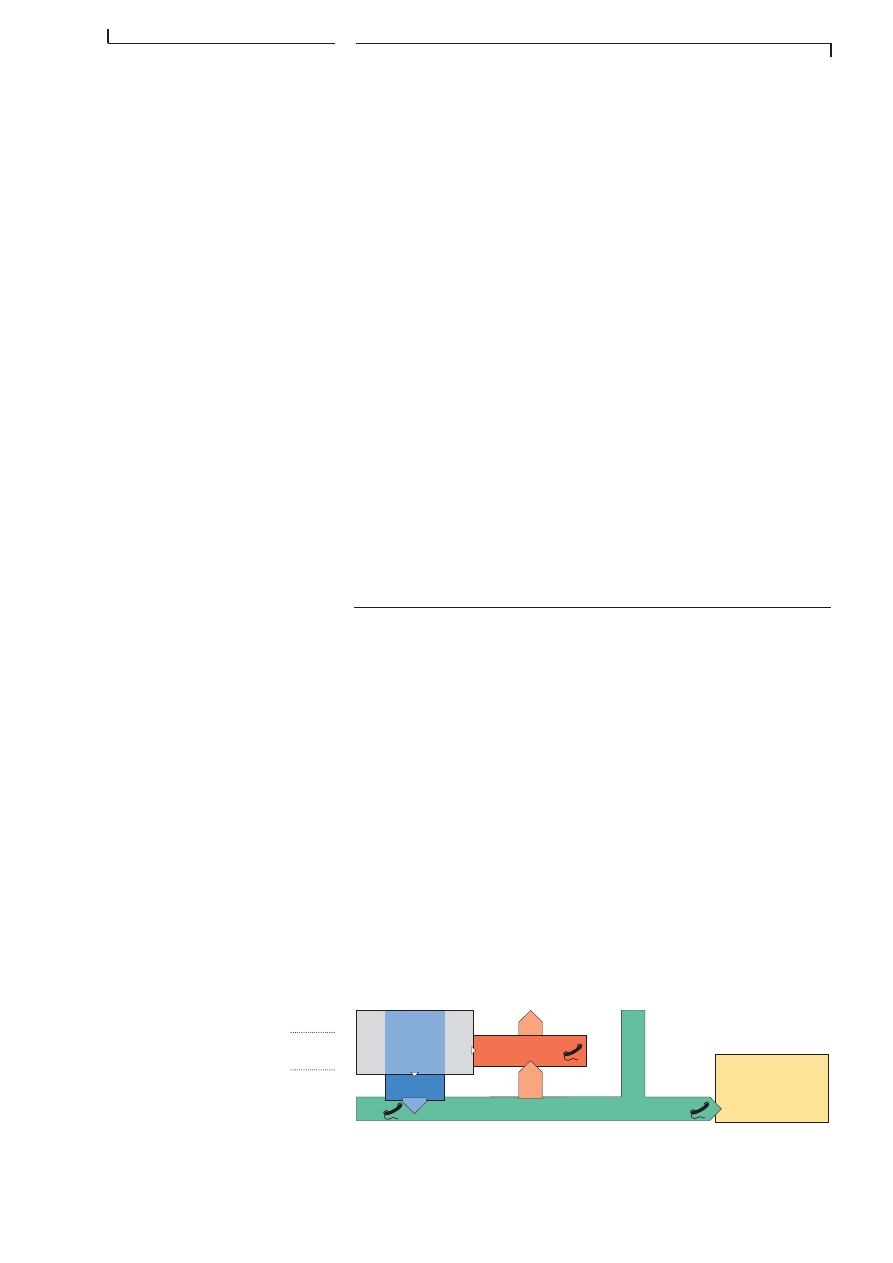
Observez la couleur de la peau. Une pĂąleur peut indiquer un Ă©tat de
choc par perte de sang importante. VĂ©rifiez Ă nouveau la respiration et la
liberté des voies respiratoires (fréquence, aspect, effort, odeur). Interro-
gez le patient sur la présence de douleurs thoraciques. Evaluez à nouveau
la circulation (pouls: frĂ©quence, force). Demandez au patient sâil ressent
des douleurs abdominales. Les hémorragies internes peuvent mettre la
vie en danger et sont parfois signalées par des ecchymoses externes.
Le bassin est-il douloureux, déformé? Une fracture du bassin entraßne
généralement une perte de sang interne importante.
Y a-t-il des douleurs dans le dos, des paresthésies (perte légÚre de sensi-
bilité), des picotements dans les membres, des paralysies, le patient est-
il couché dans une attitude anormale?
Observez la localisation des douleurs, des contusions, des plaies, des
fractures ouvertes ou fermées au niveau des membres.
Recherchez les antécédents médicaux importants: maladies graves (du
cĆur ou du poumon, diabĂšte), prise de mĂ©dicaments particuliers.
Demandez toujours lâintervention du SMUR lorsque la situation du
patient est critique ou lorsque celui-ci est incarcéré.
T R A N S P O R T
Un long dĂ©lai sâĂ©coule parfois avant le transport du patient. Il faut limiter
les pertes de temps, et lâon peut parfois organiser un rendez-vous avec le
SMUR, en accord avec les habitudes du service. Cela doit sâorganiser
aprÚs avoir réalisé les premiers soins.
Continuez le contrÎle des voies respiratoires. Ventilez si nécessaire.
Administrez aux blessĂ©s de lâoxygĂšne au masque Ă rĂ©servoir avec un
débit minimum de 10 à 15 l/min.
Si le masque nâest pas tolĂ©rĂ©, utilisez de prĂ©fĂ©rence les lunettes Ă oxygĂš-
ne.
En cas de choc, couchez le patient. Alignez la tĂȘte et le dos. En prĂ©sence
de difficultés respiratoires, donnez la préférence à une position semi-assi-
se.
Posez une minerve chez les patients dont la conscience est altérée ou qui
se plaignent de douleurs dans la nuque. Placez le patient sur une civiĂšre
à palettes (scoop) ou un matelas à dépression. Couvrez les plaies de
4.11
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
TRANSPORT
SERVICE DES
URGENCES 100
EVALUATION SECONDAIRE
DU PATIENT
NON CRITIQUE
NON CRITIQUE
QUAND MEME
CRITIQUE
F I G . 4 . 7
T R A N S P O R T V E R S L â H Ă P I T A L
(systĂšme de rendez-vous)
compresses stĂ©riles. En cas dâhĂ©morragie, placez un pansement com-
pressif.
Nâenlevez jamais un objet perforant dâune plaie. Stabilisez-le Ă lâaide de
compresses et mettez tout en Ćuvre pour rĂ©aliser un transport rapide.
Alignez les fractures si cela est possible et posez des attelles.
Si votre formation vous y a préparé, aidez le SMUR à installer une per-
fusion.
Transportez le patient vers lâhĂŽpital et prĂ©venez de votre arrivĂ©e. Trans-
mettez toutes les informations nĂ©cessaires, la nature et lâimportance des
lésions.
L â H E U R E E N O R
Une prise en charge adĂ©quate par lâambulancier peut rĂ©duire les consĂ©-
quences dramatiques des blessures, augmenter les chances de survie,
raccourcir le sĂ©jour Ă hĂŽpital et diminuer les risques dâinvaliditĂ© perma-
nente. En reprenant le fil des événements qui se déroulent durant la pre-
miĂšre heure aprĂšs lâaccident, vous comprendrez rapidement pourquoi.
Certains patients décÚdent endéans les quelques secondes ou minutes
aprĂšs lâaccident. Dans ces cas, il sâagit souvent de lĂ©sions cĂ©rĂ©brales
irrĂ©versibles ou dâhĂ©morragies massives qui entraĂźnent un arrĂȘt cardiaque.
Dans ces cas, mĂȘme lâintervention la plus compĂ©tente ne peut ĂȘtre cou-
ronnée de succÚs.
4.12
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
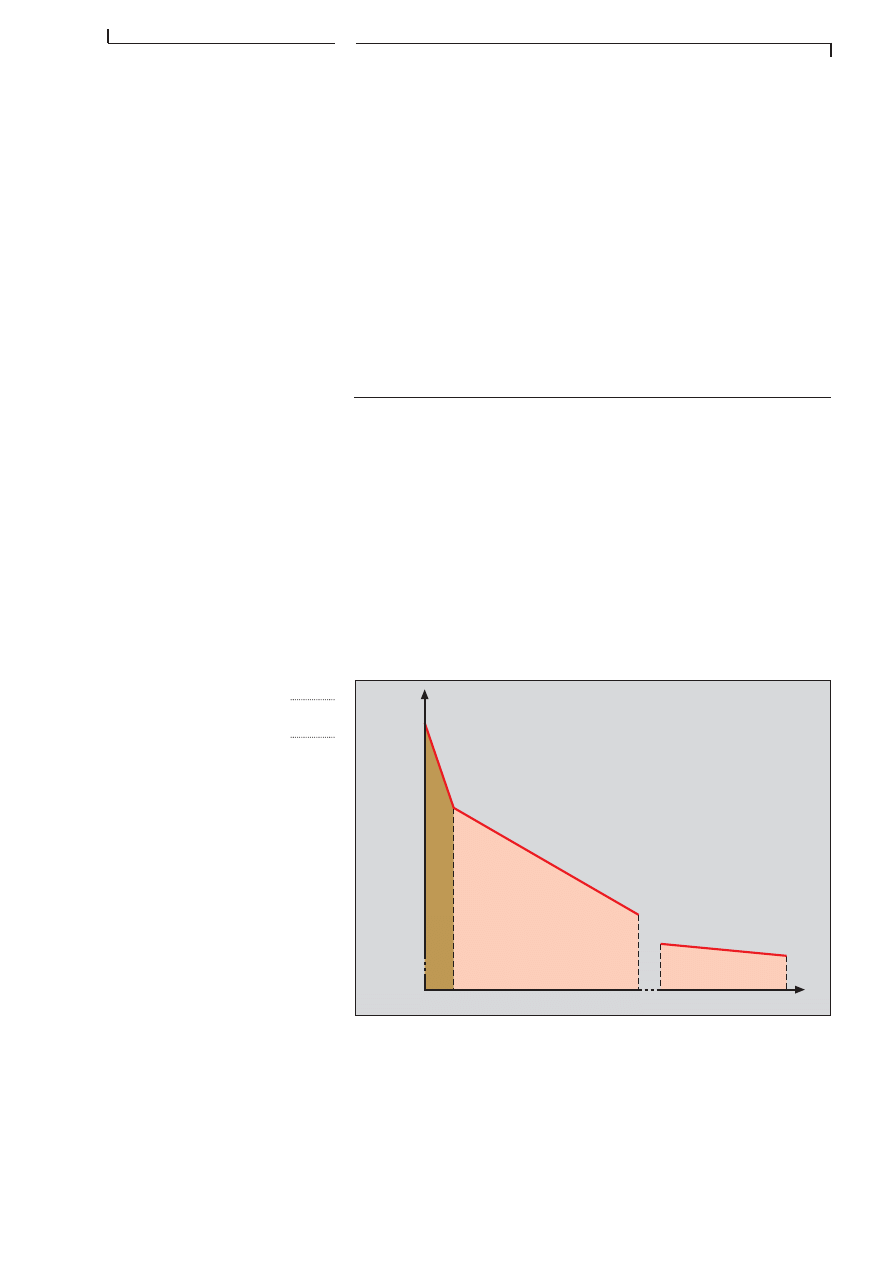
F I G . 4 . 8
L â H E U R E E N O R
Ce graphique indique la mortalité en fonction du temps aprÚs
un accident.
A. une majorité de patients décÚdent durant les premiÚres secondes ou
minutes qui suivent lâaccident: ce sont les dĂ©cĂšs immĂ©diats.
B. dâautres victimes meurent au cours des heures qui suivent lâaccident:
ce sont les dĂ©cĂšs âprĂ©cocesâ
C. un autre groupe de patients meurent aprĂšs des jours, voire des semaines
dâhospitalisation: ce sont les dĂ©cĂšs tardifs.
LĂ©gende:
A
B
C
nombre des
décÚs
temps
accident

Cependant, de trop nombreuses victimes meurent encore sur les lieux de
lâaccident parce que les tĂ©moins ignorent les principes de base de la
rĂ©animation ABC et nâont, par exemple, pas dĂ©gagĂ© les voies respiratoi-
res.
Beaucoup de dĂ©cĂšs surviennent dans les premiĂšres heures aprĂšs lâacci-
dent. Il sâagit alors gĂ©nĂ©ralement de blessures pour lesquelles une aide
rapide et efficace aurait pu ĂȘtre salvatrice. La simple suffocation par
obstruction des voies respiratoires, est un exemple dâincident banal en-
traĂźnant la mort si une aide efficace nâest pas apportĂ©e vite et bien. Les
patients peuvent survivre à des hémorragies abdominales ou cérébrales
ou à des fractures graves, si une thérapeutique correcte est réalisée suf-
fisamment rapidement. Il est admis quâune aide efficace apportĂ©e pendant
la premiĂšre heure aprĂšs lâaccident, (on lâappelle âlâheure en orâ) peut
faire la différence entre la vie et la mort.
Beaucoup de choses dĂ©pendent de lâapprovisionnement en oxygĂšne de
lâorganisme. Un manque dâoxygĂšne apparaĂźt frĂ©quemment dĂšs les pre-
miers instants. La douleur et le stress augmentent la consommation
dâoxygĂšne. Les lĂ©sions des poumons diminuent lâapport dâoxygĂšne san-
guin. La perte de sang diminue lâapport dâoxygĂšne aux organes. Lâadmi-
nistration dâoxygĂšne et lâadministration de perfusions permettent de
maintenir un apport dâoxygĂšne aux tissus et aux organes. En diminuant
la douleur et le stress (par exemple en posant une attelle dans le cas de
fracture), il est possible de rĂ©duire lâimportance du choc.
En moyenne, un patient arrive Ă lâhĂŽpital 45 minutes aprĂšs lâaccident. Les
premiers soins sur les lieux et pendant le transport sont importants. Le
comportement des ambulanciers et leur collaboration avec le SMUR
jouent un rĂŽle capital.
Un certain nombre de victimes meurent aprĂšs des semaines dâhospitali-
sation. Malgré des soins intensifs, un patient peut décéder longtemps
aprĂšs lâaccident. Tout ce que vous rĂ©alisez pendant lââheure en orâ aura
des effets à long terme et peut prévenir les complications tardives ou en
rĂ©duire les effets. En Ă©vitant lâinondation des poumons par du sang ou des
vomissements, vous Ă©vitez lâapparition de broncho-pneumonies tardi-
ves. Plus les voies respiratoires sont protĂ©gĂ©es par lâambulancier, moins
les complications tardives apparaissent.
4.13
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

4.3 Les lésions thoraciques
Les lésions de la cage thoracique sont souvent difficiles à évaluer, car il
sâagit de lĂ©sions fermĂ©es dont la gravitĂ© ne peut ĂȘtre reconnue directe-
ment. La cage thoracique contient les poumons et les voies respira-
toires, le cĆur et les gros vaisseaux. Ce sont des systĂšmes vitaux. Les
blessures de la cage thoracique mettent donc la vie en danger.
Vous devez ĂȘtre capable de reconnaĂźtre la gravitĂ© de ces lĂ©sions, sans les
voir extérieurement. Vous ne devez pas poser le diagnostic précis de ces
lĂ©sions. Cela sera rĂ©alisĂ© par les Ă©quipes mĂ©dicales et Ă lâhĂŽpital.
Nous allons décrire cependant les différents types de lésions thoraciques
afin de vous en donner un aperçu et de vous en expliquer les consé-
quences. Vous pourrez ainsi comprendre Ă quel point il est important de
reconnaßtre les signes de ces lésions vitales.
Relisez le chapitre 1 et revoyez quels organes sont situés dans la cage
thoracique et comment ils fonctionnent.
Le dĂ©ficit de lâapport sanguin, et par consĂ©quent de lâapport dâoxygĂšne
signale rapidement les lĂ©sions des poumons, du cĆur ou des grands
vaisseaux. Retenez que le diaphragme qui sĂ©pare lâabdomen du thorax est
situé assez haut. En dessous du diaphragme se trouvent des organes
vulnĂ©rables comme le foie, la rate, et lâestomac.
Pensez toujours, lors de blessures de la partie inférieure du thorax, aux
lésions des organes abdominaux.
Q U E L L E S S O N T L E S D I F F Ă R E N T E S S O R T E S
D E L Ă S I O N S T H O R A C I Q U E S ?
On distingue les lésions thoraciques ouvertes et fermées. Les lésions
fermĂ©es sont souvent la consĂ©quence dâune contusion importante. Les
lésions ouvertes sont provoquées par des objets perforants. Parfois un
choc peut ĂȘtre suffisamment violent pour que des cĂŽtes brisĂ©es provo-
quent une plaie ouverte, perforĂ©e de lâintĂ©rieur.
Blessures thoraciques fermées
1. F
RACTURE DU STERNUM
Une fracture du sternum est généralement provoquée par une force qui
agit perpendiculairement au sternum. Ceci se voit fréquemment chez les
personnes ĂągĂ©es lors dâune collision frontale. La fracture nâest pas visible,
le patient se plaint de douleurs au milieu de la cage thoracique et se plaint
dâune difficultĂ© respiratoire.
4.4
1.2
4.14
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

2. F
RACTURE DE CĂTES
La lĂ©sion thoracique la plus frĂ©quente est la fracture dâune ou de plu-
sieures cĂŽtes. Chez les individus jeunes, les cĂŽtes sont encore relative-
ment souples. Chez les personnes ùgées, elles sont plus rigides. Elles se
brisent donc plus facilement. Chez les personnes ùgées, les cÎtes se bri-
sent mĂȘme Ă lâoccasion dâune chute lĂ©gĂšre. Chez les individus jeunes et
les enfants, les cĂŽtes ne se brisent que sous lâinfluence de forces plus
importantes.
Les quatre premiÚres cÎtes sont protégées par les omoplates et donc ne
se brisent pas aussi rapidement. La plupart des fractures de cĂŽtes sont
localisées de la 5e à la 10e cÎte. La onziÚme et la douziÚme cÎte ne se bri-
sent pas aussi facilement car elles sont âflottantesâ dâun cĂŽtĂ© et peuvent
ainsi se plier plus aisément.
En cas de fracture de cĂŽte, le patient se plaint de douleurs Ă lâendroit de
la fracture. La douleur est augmentée par la toux, les mouvements et la
respiration.
La douleur empĂȘche mĂȘme le patient de respirer normalement. Le patient
est souvent penché du cÎté de la fracture et maintient celle-ci de ses
mains, tentant ainsi de lâimmobiliser.
Une fracture de cĂŽte peut entraĂźner des complications graves que nous
discuterons par la suite. En cas de fracture de plusieures cĂŽtes, une par-
tie de la paroi thoracique est libre et on parle de volet thoracique. Des
cÎtes enfoncées ou brisées peuvent blesser les poumons (contusion pul-
monaire) ou provoquer des hémorragies des poumons ou des gros vais-
seaux (hĂ©mothorax). De lâair peut sâaccumuler entre la paroi thoracique
et la plÚvre (pneumothorax). Une fracture des cÎtes inférieures peut léser
des organes abdominaux et provoquer des hémorragies internes.
3. V
OLET THORACIQUE
Un âvolet thoraciqueâ est une partie flottante de la paroi thoracique.
Ces âvolets thoraciquesâ existent lorsque 3 ou plusieurs cĂŽtes successi-
ves situĂ©es du mĂȘme cĂŽtĂ© sont fracturĂ©es Ă au moins deux endroits. Cela
peut exister lorsque le sternum est fracturĂ© en mĂȘme temps que des
cĂŽtes situĂ©es de part et dâautre de celui-ci.
4.15
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 9
F R A C T U R E S D E C Ă T E S
1. fractures de cĂŽtes
2. et 3. volets thoraciques
1
2
3
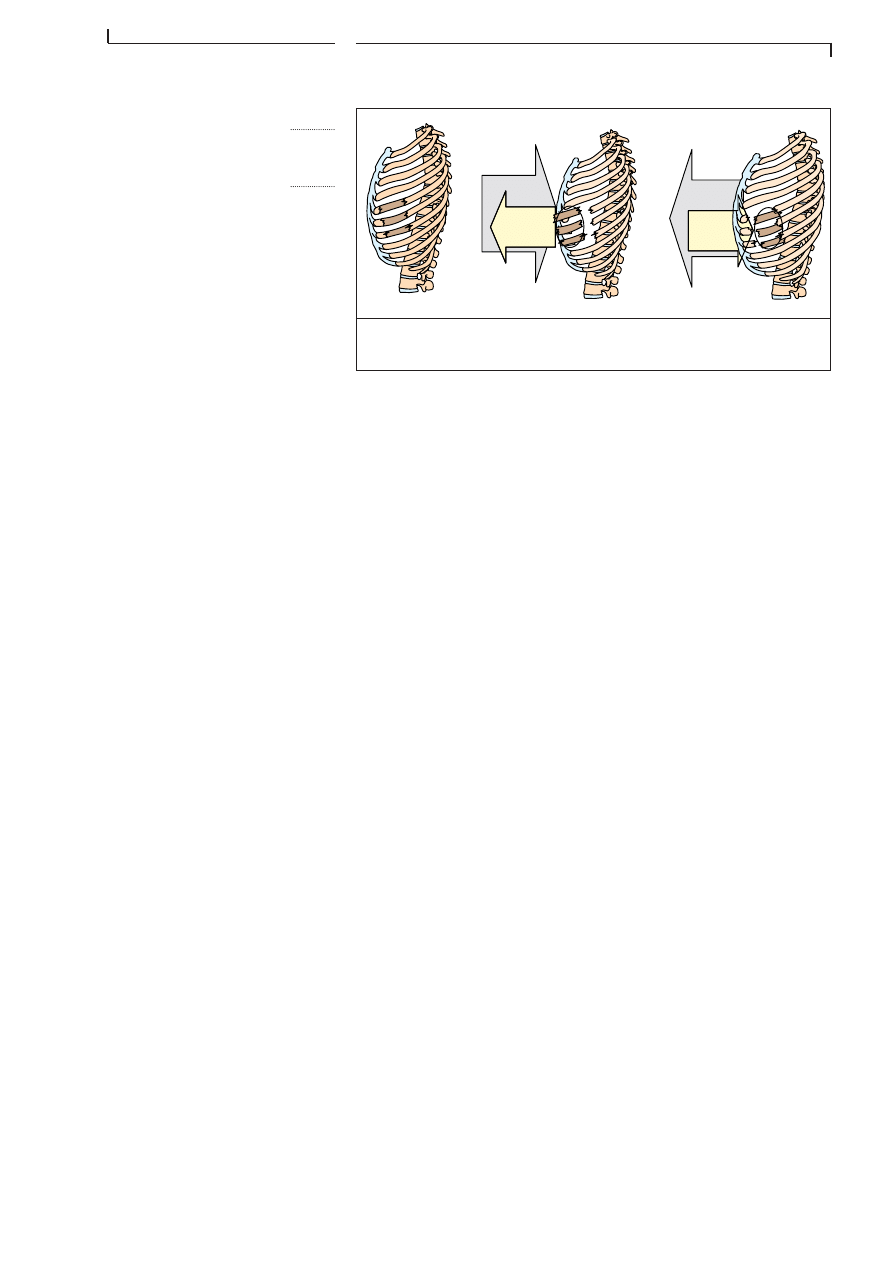
Une partie de la cage thoracique nâest plus fixĂ©e et est dĂ©solidarisĂ©e de
lâensemble. Cette partie de la cage thoracique va se mouvoir de maniĂšre
âparadoxaleâ: Ă lâinspiration, le volet va rentrer vers lâintĂ©rieur; Ă lâexpi-
ration, il va sortir vers lâextĂ©rieur, alors que normalement on constate
lâinverse. Cela est une lĂ©sion trĂšs grave.
Les autres signes sont ceux dâune fracture de cĂŽtes: une douleur Ă lâen-
droit de la fracture et aggravation lors du mouvement. TrĂšs souvent des
signes de choc accompagnent la respiration paradoxale.
4. C
ONTUSION PULMONAIRE
Des cÎtes enfoncées ou fracturées peuvent contusionner le poumon.
Cela nâest pas visible. Le patient se plaint de douleurs et sa respiration est
courte, comme dans le cas des fractures de cĂŽtes. Parfois la cage thora-
cique présente des mouvements anormaux lors de la respiration. Il arri-
ve que le patient crache du sang.
5. P
NEUMOTHORAX
Lors dâun pneumothorax, de lâair (pneumo) sâaccumule entre la mem-
brane qui entoure le poumon (la plĂšvre) et la paroi thoracique. Lâair accu-
mulĂ© empĂȘche lâexpansion du poumon Ă cet endroit. Lors de lâaccumu-
lation dâune trop grande quantitĂ© dâair, le poumon est complĂštement
comprimĂ©, le cĆur et les gros vaisseaux peuvent ĂȘtre dĂ©placĂ©s et le
retour du sang vers le cĆur est diminuĂ©. Cela sâappelle un pneumothorax
sous tension (suffocant). Dans le pneumothorax ouvert, le pneumothorax
est en relation avec lâair ambiant par une plaie ouverte. Dans le pneumo-
thorax fermĂ©, cela nâest pas le cas car la plĂšvre est indemne.
Parfois de lâair sâĂ©chappe entre les couches cutanĂ©es et sâaccumule au
niveau du cou et de la face. Dans ces cas, on parle Ă©galement de pneumo-
thorax sous tension. Le patient ressemble au bonhomme Bibendum de
Michelin. La palpation de la peau permet dâobserver un crĂ©pitement
neigeux (emphysÚme sous-cutané).
Le patient se plaint de douleurs comme dans le cas des fractures de
cĂŽtes. Parfois la dyspnĂ©e est trĂšs prononcĂ©e et sâaggrave lentement, par-
fois rapidement. La pomme dâAdam est refoulĂ©e vers le cĂŽtĂ© indemne.
4.16
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 0
L E V O L E T T H R A C I Q U E E T L E S
M O U V E M E N T S P A R A D O X A U X
Le volet se déplace dans la direction opposée au mouvement
de la respiration.
On palpe le crĂ©pitement de lâemphysĂšme sous-cutanĂ©. On observe des
signes de choc.
6. H
ĂMOTHORAX
Dans lâhĂ©mothorax, le sang sâaccumule dans le thorax. Ce saignement
est dangereux en soi et peut provoquer un choc. De plus, le sang va
refouler les poumons et gĂȘner la respiration.
En tant quâambulancier sur le terrain, vous ne diagnostiquerez pas un
hémothorax. Vous verrez uniquement une dyspnée et des signes de
choc. Lorsque le thorax se remplit dâun mĂ©lange dâair et de sang, on par-
le dâun hĂ©mopneumothorax.
7. C
ONTUSION CARDIAQUE
Un important choc direct porté sur la cage thoracique peut contusion-
ner le cĆur. Souvent cela sâaccompagne dâune fracture du sternum.
MĂȘme Ă lâhĂŽpital, avec des techniques dâexploration sophistiquĂ©es, cela
est difficile Ă mettre en Ă©vidence.
Vous devez seulement vous rappeler que cela est possible lors dâune
collision frontale grave. Le patient se plaint de douleurs, est court
dâhaleine et dĂ©veloppe parfois un Ă©tat de choc.
3.3
3.3
3.3
4.17
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
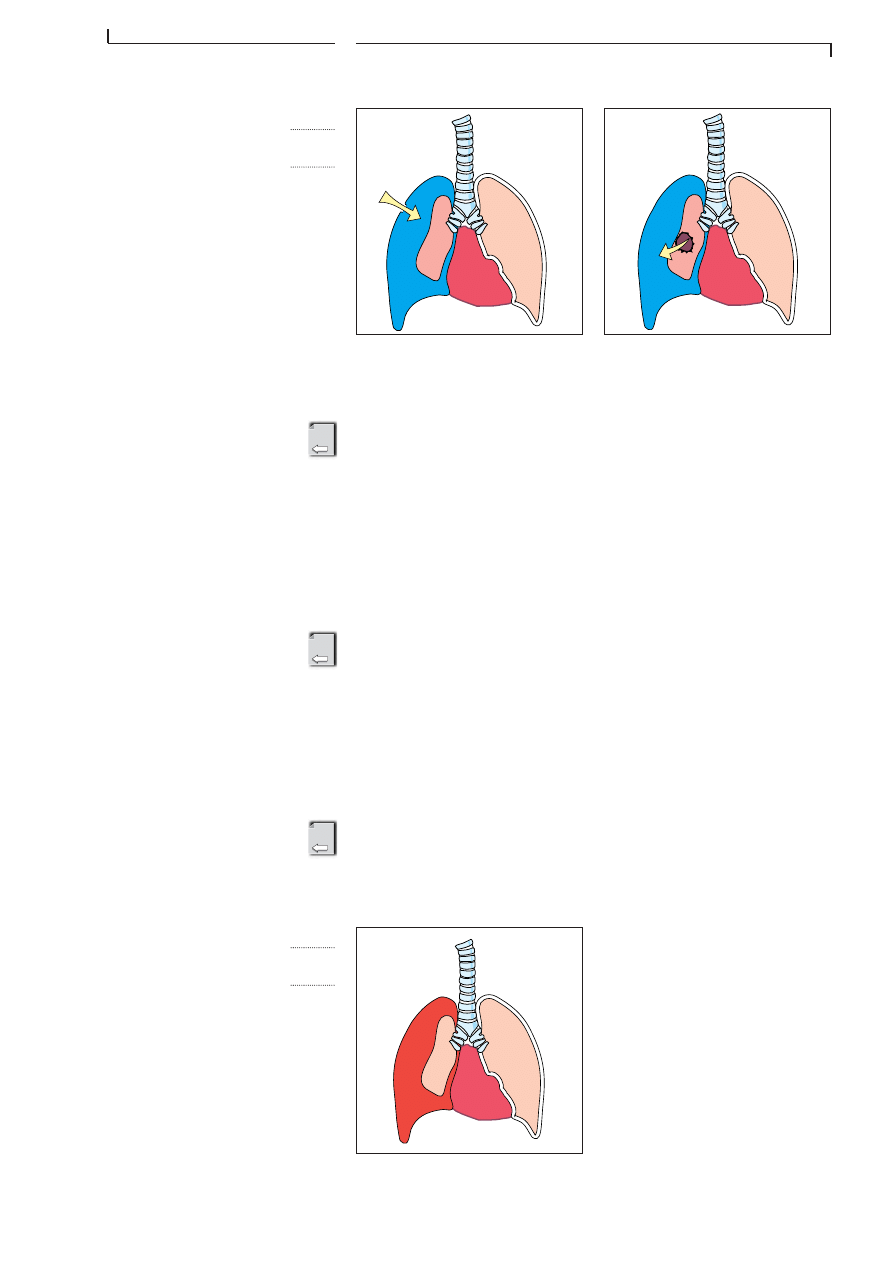
F I G . 4 . 1 2
H Ă M O T H O R A X
Le poumon est collabé. On trouve
du sang entre la paroi thoracique
et le poumon.
F I G . 4 . 1 1
P N E U M O T H O R A X
Pneumothorax ouvert
De lâair pĂ©nĂštre, de lâextĂ©rieur,
entre la paroi thoracique et le
poumon droit collabé.
Pneumothorax fermé
De lâair, venant des bronches,
pénÚtre entre la paroi thoracique et
le poumon droit collabé.

8. T
AMPONNADE CARDIAQUE
Le cĆur est entourĂ© dâun sac, le pĂ©ricarde. Si du sang inonde ce sac, le
cĆur sera incapable de se dilater suffisamment, et il pompera moins de
sang.
La tamponnade cardiaque nâest pas frĂ©quente, mais on peut la suspecter
aprĂšs un choc violent contre le thorax. Lorsque le pouls est difficile Ă
prendre et les vaisseaux sanguins du cou sont distendus, cela peut signi-
fier une tamponnade cardiaque.
9. D
ĂCHIRURE DE L
â
AORTE
Lorsque le corps est brutalement freinĂ©, le cĆur continue sur sa lancĂ©e,
comme un voyageur qui tombe dans un bus si celui-ci sâarrĂȘte brutale-
ment. Cela peut provoquer une fissure de lâaorte, la grande artĂšre qui
prend naissance dans le cĆur. Du sang sâinfiltre dans la paroi de lâaorte,
et cela peut entraĂźner aprĂšs un certain temps (quelques minutes ou quel-
ques heures) une hémorragie brutale et mortelle.
Il ne faut suspecter cette lésion que lorsque le patient a reçu un choc vio-
lent et se plaint de douleurs localisées derriÚre le sternum (rétrosternales)
ou entre les omoplates.
10. D
ĂCHIRURE DU DIAPHRAGME
Le diaphragme est le muscle qui sépare la cavité thoracique de la cavité
abdominale. Il participe aux mouvements respiratoires. Le diaphragme
peut se dĂ©chirer. Dans ce cas, lâestomac ou des anses intestinales peuvent
glisser dans le thorax. Cela réduit le volume disponible pour la respiration.
De plus, le diaphragme est alors incapable de se contracter correctement,
et cela va entraßner des difficultés respiratoires.
La fissuration ou la dĂ©chirure est invisible de lâextĂ©rieur. On remarque, par
contre, les signes manifestes dâune dyspnĂ©e. Il faut toujours penser Ă ce
type de lésion aprÚs un choc violent contre le thorax.
PLAIES OUVERTES DU THORAX
Les objets qui perforent la paroi thoracique peuvent léser la plÚvre, les
poumons, les vaisseaux, le cĆur et le diaphragme. Les lĂ©sions qui en
résultent sont identiques à celles décrites pour les blessures thoraciques
fermées: pneumothorax, hémothorax, plaie pulmonaire, tamponnade
cardiaque, lĂ©sions du cĆur et des vaisseaux.
Lorsquâun corps Ă©tranger est restĂ© fichĂ© dans le thorax, par exemple un
couteau, le diagnostic ne pose aucun problĂšme. Le patient se plaint de
douleurs, est court dâhaleine, montre des signes de dyspnĂ©e et de choc.
Dans le cas dâune âplaie soufflanteâ, de lâair est aspirĂ© Ă lâinspiration
entre la paroi thoracique et le poumon. Vous pouvez entendre entrer et
sortir lâair de la cavitĂ© thoracique. Il existe alors un pneumothorax qui
peut Ă©voluer vers le pneumothorax suffocant.
4.18
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
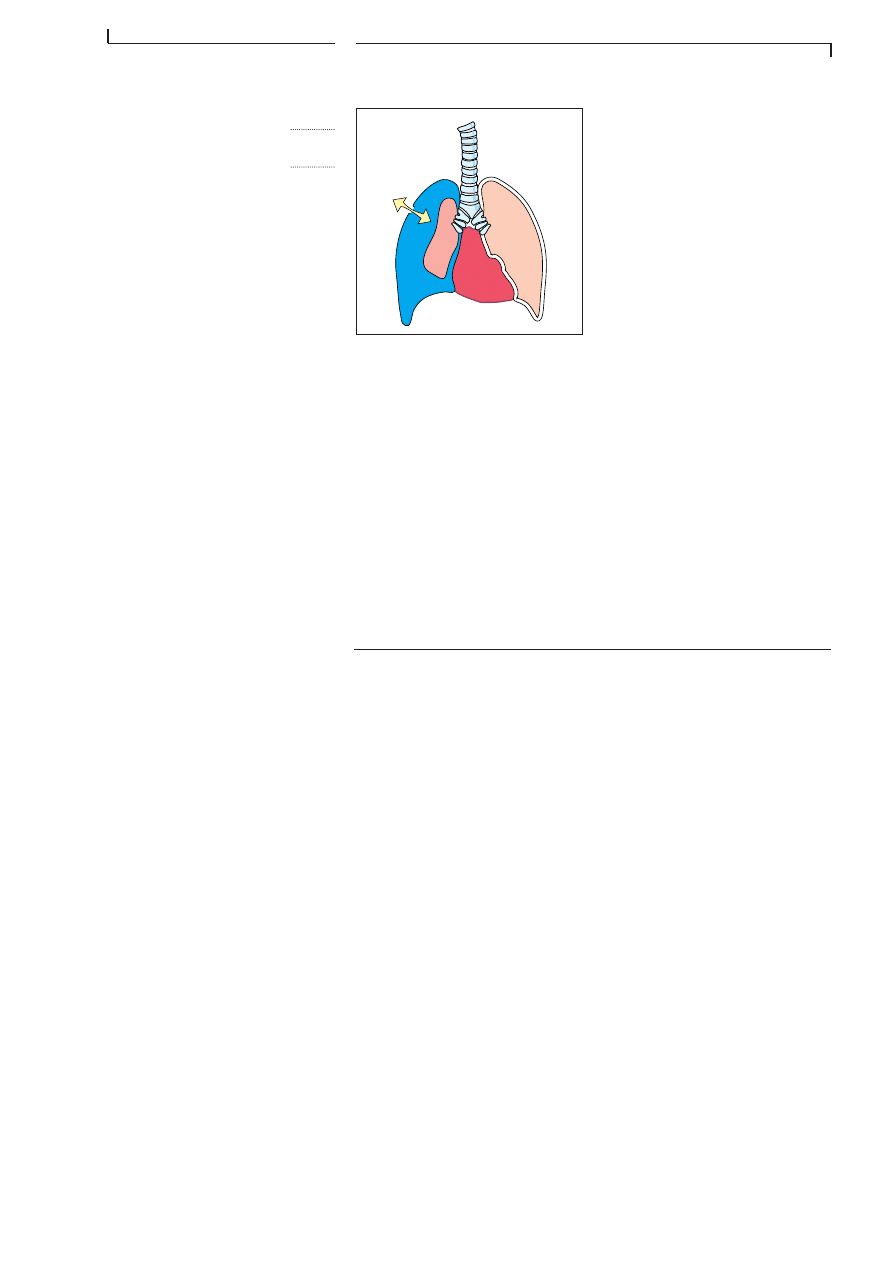
Le patient se plaint de douleurs et est court dâhaleine. Vous voyez une
plaie thoracique. Vous pouvez entendre lâair qui est aspirĂ© par la plaie
pendant lâinspiration. Vous voyez des signes de choc si le cĆur est lĂ©sĂ©,
si une perte de sang importante existe ou si un pneumothorax suffocant
est constitué.
Chaque plaie perforante du thorax menace la vie.
Comment évaluer la gravité des lésions thoraciques?
Un traumatisme thoracique entraßne souvent des lésions fermées et
lâambulancier nâa pas la possibilitĂ© de dĂ©terminer lâĂ©tendue exacte des
lésions du patient.
En fait cela nâest pas nĂ©cessaire. Si vous ĂȘtes capable de reconnaĂźtre un
certain nombre de signes, vous aurez suffisamment dâindications pour
poser une série de gestes salvateurs.
La douleur est la plainte la plus fréquente lors de lésions thoraciques. Un
patient conscient est capable dâindiquer lâendroit qui fait mal. Parfois le
patient tente de maintenir, avec les mains, la fracture de cĂŽtes. Deman-
dez au patient de tousser. Sâil en est incapable Ă cause de la douleur, vous
saurez que la cage thoracique a été fortement touchée. Vous devez con-
sidĂ©rer la douleur comme un signal dâalarme. Pendant le transport,
observez le patient attentivement. ContrĂŽlez en permanence le pouls et
la respiration.
Si la douleur est située au niveau des 4 cÎtes supérieures, la possibilité de
lĂ©sions des nerfs des bras doit ĂȘtre Ă©voquĂ©e et vous devrez vĂ©rifier si le
patient est capable de bouger les bras. Si la douleur est basse (8e ou 10e
cĂŽte), vous devrez ĂȘtre attentif Ă la possibilitĂ© de lĂ©sions du foie ou de la
rate; ces lĂ©sions peuvent ĂȘtre Ă lâorigine de saignements internes graves.
Douleur
4.19
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 3
â P L A I E S O U F F L A N T E â
âPlaie soufflanteâ:
de lâair est aspirĂ© et expulsĂ© Ă
chaque mouvement respiratoire.

Un patient souffrant de lésions thoraciques graves est agité et anxieux.
Des symptĂŽmes typiques de choc, en relation avec le manque dâoxygĂšne
et une perte de sang peuvent apparaĂźtre. Faites appel au SMUR.
Le patient se plaint de dyspnĂ©e, de âmanque dâairâ, dâune âsensation
dâĂ©touffementâ. Mesurez la frĂ©quence et le type de respiration; observez
les efforts que le patient doit effectuer lors de la respiration. Recherchez
les mouvements asymétriques de la cage thoracique.
Ces signes indiquent une urgence vitale: faites appel au SMUR.
A cÎté des signes de fracture de cÎtes vous observez un mouvement
paradoxal de la cage thoracique: vers lâintĂ©rieur Ă lâinspiration, vers
lâextĂ©rieur lors de lâexpiration. Il existe souvent simultanĂ©ment des signes
de choc. Il sâagit toujours dâune urgence majeure: faites appel au SMUR.
Lâexpectoration de sang (cracher du sang) signe une contusion pulmo-
naire et par conséquent une lésion importante.
La peau du cou, et parfois de la tĂȘte, est gonflĂ©e (comme chez Bibendum)
par de lâair qui sâest Ă©chappĂ© de la cage thoracique sous la peau. A cer-
tains endroits on sent lâair sous les doigts comme de la neige qui craque
(crépitation neigeuse). Vous avez alors la certitude que le patient souffre
dâun pneumothorax. Cela est une urgence majeure: faites appel au SMUR.
Les plaies de la cage thoracique provoquent souvent des difficultés respi-
ratoires et/ou une perte de sang. Cela entraĂźne tĂŽt ou tard un Ă©tat de
choc. Le patient est pùle, la peau devient bleue et grise, le patient présente
de la transpiration et est anxieux. Prenez le pouls, car lâĂ©volution de sa
force et de sa frĂ©quence sont des indicateurs dans le choc. Il sâagit dâune
urgence médicale majeure: faites appel au SMUR.
Chez certains patients en Ă©tat de choc, le sang retourne difficilement au
cĆur (câest le cas en prĂ©sence dâun pneumothorax suffocant). Le sang
sâaccumule alors dans les vaisseaux du cou, qui se distendent.
Lorsquâun poumon ne fonctionne plus correctement (par exemple en cas
de pneumothorax), la pomme dâAdam se dĂ©place du cĂŽtĂ© du poumon
sain. Cela indique de sérieux problÚmes de respiration et de circulation.
Il sâagit dâune urgence mĂ©dicale majeure: faites appel au SMUR.
Position anormale
de la pomme dâAdam
Congestion des
vaisseaux du cou
Choc
EmphysÚme sous-cutané
Expectoration de sang
Volet thoracique
ProblĂšmes respiratoires
Agitation
4.20
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Les plaies par arme blanche ou par balle sont faciles Ă reconnaĂźtre lors-
que le corps Ă©tranger est encore dans la plaie. Lorsque lâobjet a Ă©tĂ©
enlevĂ© ou en lâabsence dâinformation, vous constatez une plaie ouverte.
Celle-ci peut aspirer de lâair Ă lâinspiration.
Un patient inconscient ou en Ă©tat de choc ne parlera plus et ne
vous donnera pas dâindication. Vous devrez alors toujours pen-
ser aux plaies thoraciques ou abdominales.
Q U E F A I R E E N F A C E D E B L E S S U R E S
D E L A C A G E T H O R A C I Q U E ?
Il faut toujours évaluer la gravité des lésions. En cas de doute, faites
immédiatement appel au SMUR.
Suivez, ensuite, la mĂȘme procĂ©dure que pour tout autre urgence majeu-
re: suivez la procĂ©dure de lâABC et de la rĂ©animation. Dans de nombreux
cas, ce sera pratiquement la seule chose que vous pourrez faire.
Soutenez les fonctions vitales, dégagez les voies respiratoires, assistez la
respiration, et combattez le choc.
Posez une minerve chez tout patient qui est inconscient ou qui se plaint
de douleurs au niveau de la nuque.
Chez les patients victimes dâune lĂ©sion de la cage thoracique, et qui res-
pirent encore suffisamment, administrez de lâoxygĂšne Ă lâaide dâun mas-
que avec réservoir, au débit de 10-15 l/min.
Continuez Ă surveiller la respiration et la circulation.
Vous devez prendre des mesures particuliÚres en présence de plaies
bĂ©antes du thorax, en prĂ©sence dâun volet thoracique et en prĂ©sence de
plaies ouvertes avec corps Ă©trangers transfixiants.
En présence de plaies béantes du thorax. Il est certain que la cage
thoracique ne fonctionnera plus correctement en présence de grandes
plaies béantes. Vous devez occlure aussi rapidement que possible cette
plaie ouverte avec un pansement adĂ©quat. Si cela nâest pas directement
possible, vous devez boucher la plaie avec votre main (un gant stérile).
Vous ne devez jamais fermer la plaie hermétiquement, car un
pneumothorax ouvert pourrait se transformer en pneumotho-
rax fermé suffocant.
Le pansement doit ĂȘtre dâau moins 5 cm plus grand que la plaie. En prĂ©-
sence de plusieurs plaies ouvertes (entrĂ©e et sortie dâun projectile), tou-
tes les ouvertures doivent ĂȘtre protĂ©gĂ©es. Veillez Ă ne pas coller un coin
du pansement qui pourra alors fonctionner comme une soupape unidi-
rectionnelle: la plaie est occluse lorsque le patient inspire, et lâair pourra
sâĂ©chapper de la cage thoracique lors de lâexpiration. Cette mĂ©thode
prĂ©vient la formation dâun pneumothorax suffocant. Vous utiliserez de
préférence un set de pansement qui est destiné spécialement à cela et que
Plaies par arme blanche
ou par balle
4.21
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
vous stockez dans votre ambulance. Si la peau du pourtour de la plaie est
souillée par du sang ou du liquide, il est parfois difficile de bien coller le
pansement. Dans ces cas, vous devez maintenir le pansement avec votre
main, sans toutefois comprimer le coin laissé libre.
Continuez Ă surveiller la respiration et le pouls. Si la situation du patient
sâaggrave aprĂšs la pose du pansement, cela peut ĂȘtre provoquĂ© par le pan-
sement qui ferme hermétiquement la plaie (p.ex. le coin libre est collé par
du sang). DĂ©tachez alors le pansement.
En cas de volet thoracique, tentez de stabiliser la partie de la cage
thoracique qui présente un mouvement paradoxal. Placez, pour cela, un
pansement Ă©pais sur le volet, renforcez-le Ă©ventuellement par un petit
coussin. Fixez le pansement avec des bandes adhésives. Ne réalisez
jamais un pansement circulaire autour du thorax, ce qui pourrait diminuer
les mouvements respiratoires. Si les bandes adhésives ne collent pas, ou
si vous nâen possĂ©dez pas, pressez le pansement et le coussin de vos
mains sur la lésion.
Transportez le patient en position assise. Si le patient ne le supporte
pas, placez-le en position couchée sur le cÎté du volet thoracique.
Soyez attentif aux signes de choc. Des difficultés respiratoires sévÚres sur-
viennent frĂ©quemment et doivent ĂȘtre prises en charge correctement.
Dans le cas des plaies perforantes avec corps étranger présent dans
la plaie, vous ne devrez jamais enlever lâobjet. Ne tirez donc jamais un
couteau dâune plaie. Stabilisez lâobjet aussi bien que possible avec des
pansements épais et des bandes adhésives et transportez le patient en
administrant de lâoxygĂšne et en surveillant les fonctions vitales. Faites
appel au SMUR.
4.22
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
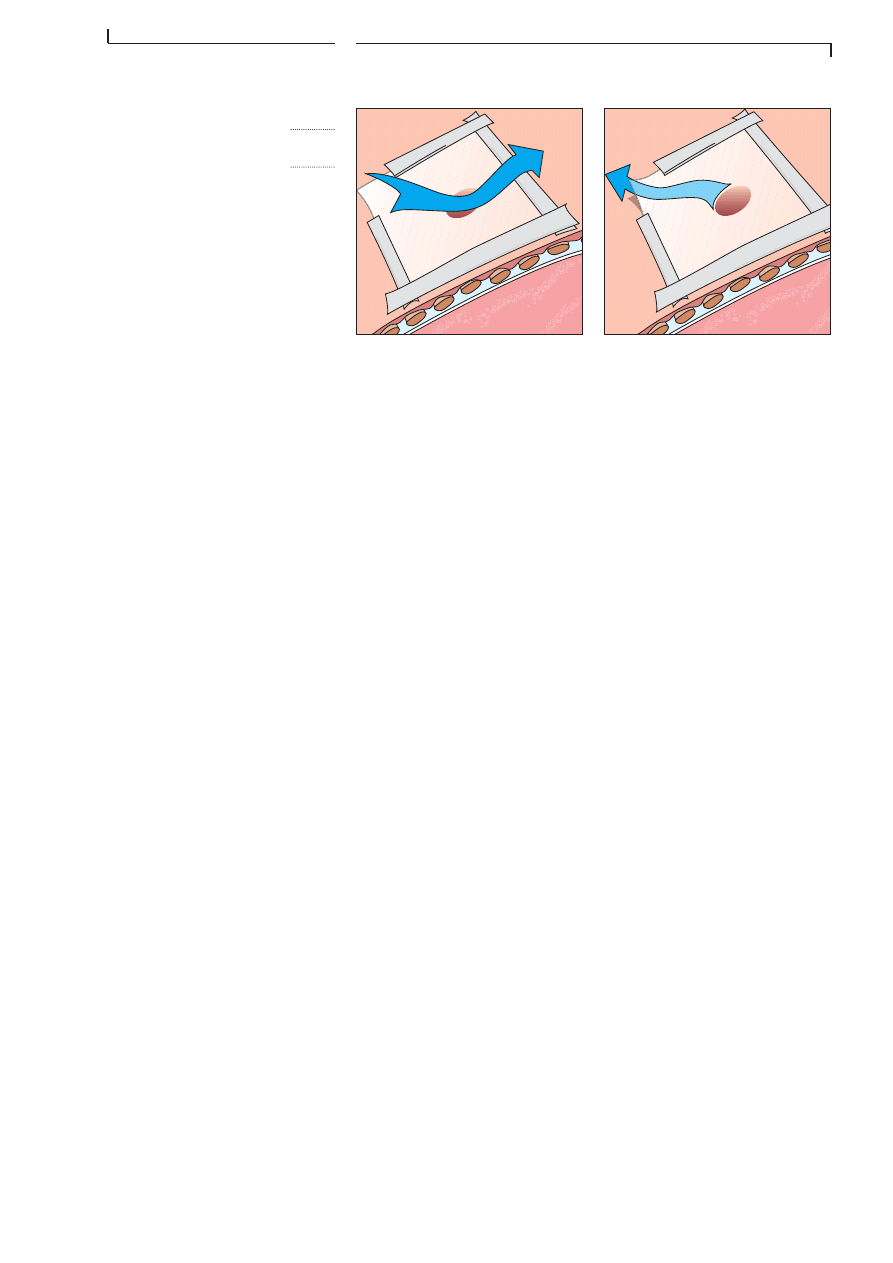
F I G . 4 . 1 4
P L A I E T H O R A C I Q U E S O U F F L A N T E
LĂ©gende: En appliquant le pansement occlusif on laisse un des quatre
coins libre. A lâinspiration le pansement sera entiĂšrement occlusif et prĂ©vient
lâaspiration de lâair. A lâexpiration, lâair sâĂ©chappe de la cavitĂ© thoracique
par le coin laissé libre.

Pour les plaies par arme blanche, la vitesse de prise en charge est vitale.
Le patient doit ĂȘtre transportĂ© aussi rapidement et aussi prĂ©caution-
neusement que possible Ă lâhĂŽpital. Veillez Ă ce que lâobjet ne bouge pas
et ne touche rien pendant le transport. Si lâobjet est trop long pour ĂȘtre
transporté, sectionnez-le.
4.23
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 5
O B J E T P E R F O R A N T
D A N S L A C A G E T H O R A C I Q U E
Ne retirez jamais le corps Ă©tranger de la cage thoracique.
Fixez-le Ă lâaide de pansements stables.

4.4 Les lésions abdominales
La cavité abdominale contient les organes de la digestion, le systÚme uro-
génital et des vaisseaux importants. Certains organes sont trÚs vulnéra-
bles aux grandes décélérations ou aux chocs multiples lors des acci-
dents. En outre, ces organes ne sont pas protégés par le squelette.
Une plainte banale de douleur abdominale aprĂšs un accident peut ĂȘtre
liée à une lésion du foie ou de la rate; ces lésions peuvent entraßner des
hémorragies internes mortelles.
Q U E L L E S S O N T L E S B L E S S U R E S
D E L â A B D O M E N Q U E V O U S P O U V E Z
R E N C O N T R E R ?
On distingue, ici aussi, des lésions internes et des plaies ouvertes. Les
lĂ©sions internes sont la consĂ©quence dâun accident de la circulation (coup
contre le volant dâune voiture) ou dâune chute (avec une dĂ©cĂ©lĂ©ration bru-
tale au moment de la rĂ©ception). Nâoubliez jamais que les blessures de la
partie inférieure de la cage thoracique peuvent avoir des répercussions
dans la cavité abdominale.
Il peut exister des contusions simples du foie et de la rate. Les saigne-
ments de la rate, du foie et des vaisseaux sanguins qui alimentent lâesto-
mac sont plus graves.
Certains organes peuvent ĂȘtre entiĂšrement ou partiellement dĂ©truits.
Les plaies ouvertes abdominales sont généralement provoquées par des
objets perforants. Ces plaies sont spectaculaires, mais sont moins dan-
gereuses sur le plan vital que les plaies perforantes thoraciques. Une
anse intestinale perforĂ©e met moins vite la vie en danger quâun cĆur per-
foré. Néanmoins les hémorragies internes abdominales restent trÚs
sérieuses et dangereuses.
C O M M E N T Ă V A L U E R L A S I T U A T I O N
D U P A T I E N T ?
Les signes ou les symptĂŽmes dâune plaie de la cavitĂ© abdominale sont
parfois peu Ă©vidents.
Dans les cas de lésions internes vous observerez parfois des hématomes
cutanĂ©s Ă lâendroit oĂč un objet contondant a touchĂ© le corps. Il est frĂ©-
quent de ne rien voir.
Dans le cas de plaies ouvertes, vous verrez par contre la plaie et parfois
lâobjet perforant encore en place.
Une hĂ©morragie interne peut distendre lâabdomen.
4.24
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
Le patient se plaint de douleurs dans le ventre. Cela doit toujours ĂȘtre
considĂ©rĂ© comme un signal dâalarme. GĂ©nĂ©ralement, le patient sera
couché, immobile, les jambes repliées dans une tentative de diminuer la
douleur abdominale.
Les signes du choc, suite Ă une perte de sang dans lâabdomen, peuvent
ĂȘtre prĂ©sents: agitation, angoisse, pĂąleur, transpiration, pouls rapide et
filant, respiration superficielle. Dans certains cas, le patient vomit du
sang.
Attention: un patient inconscient ou en état de choc avancé ne parle plus.
NĂ©anmoins, la possibilitĂ© de lĂ©sions abdominales doit ĂȘtre prĂ©sente Ă
votre esprit.
Q U E F A I R E D E V A N T D E S P L A I E S
A B D O M I N A L E S ?
Couchez le patient sur le dos.
Traitez le choc, administrez de lâoxygĂšne au masque Ă rĂ©servoir (dĂ©bit
10-15 l/min.)
4.25
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 6
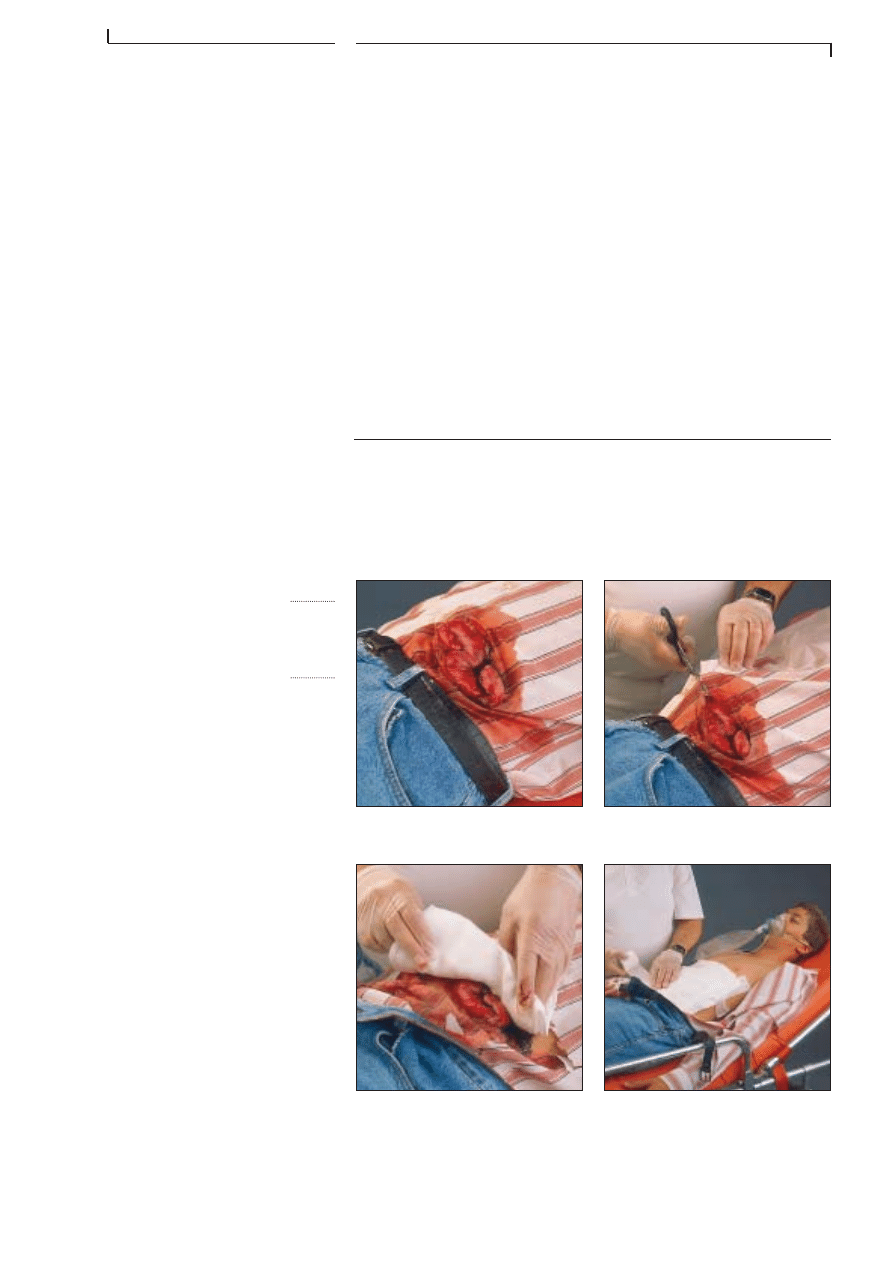
P L A I E A B D O M I N A L E
O U V E R T E A V E C D E S I N T E S T I N S
H O R S D E L â A B D O M E N
1. Les intestins sortent de la cavité
abdominale.
2. DĂ©coupez les vĂȘtements, ne
touchez pas les intestins.
3. Couvrez les anses intestinales
extériorisées avec un pansement
stérile.
4. Fixez le pansement.

Surveillez et assistez les fonctions vitales (prenez le pouls et observez la
respiration). Assurez un transport médicalisé rapide. Faites, par consé-
quent, appel au SMUR.
Ne permettez jamais au patient de boire ou de manger.
Couvrez les plaies ouvertes avec des pansements stériles.
Si les intestins sortent de la plaie, couvrez-les avec un pansement plasti-
que stĂ©rile. Ne touchez jamais les intestins et nâessayez pas de les replacer
dans lâabdomen. Couvrez le tout stĂ©rilement avec un pansement hermĂ©-
tique.
Nâutilisez jamais de feuille aluminium, car les bords en sont tranchants et
peuvent provoquer des blessures graves aux organes abdominaux.
Si lâobjet perforant se trouve encore dans la plaie, il ne faut jamais lâenle-
ver. Fixez lâobjet avec des pansements Ă©pais. Ne bougez pas les jambes de
la victime. Transportez le blessé dans la position dans laquelle vous
lâavez trouvĂ© Ă lâaide dâune civiĂšre Ă palettes. Vous diminuerez ainsi le ris-
que de dĂ©placer lâobjet fixĂ© dans la plaie.
P L A I E S D U S Y S T E M E U R O G Ă N I T A L
Le systĂšme uro-gĂ©nital est constituĂ© dâune part des reins, de la vessie et
de leurs liaisons, et des organes sexuels masculins ou féminins.
Le choc dâun objet contondant dans la rĂ©gion des reins peut provoquer
une lĂ©sion interne. LâartĂšre rĂ©nale peut ĂȘtre dĂ©chirĂ©e lors dâune dĂ©cĂ©lĂ©-
ration brutale; cela peut se produire au cours dâaccidents. Des hĂ©morra-
gies importantes Ă risque vital peuvent survenir. A lâoccasion dâune frac-
ture du bassin, la vessie peut ĂȘtre blessĂ©e.
Des plaies ouvertes ou des lésions internes peuvent atteindre les organes
génitaux. Les organes sexuels externes sont moins protégés et par consé-
quent plus vulnĂ©rables. Chez la femme enceinte, lâutĂ©rus et le fĆtus
peuvent ĂȘtre gravement atteints. Cela sera expliquĂ© dans le chapitre sur
la grossesse.
Tous ces organes sont fortement vascularisés. Lors de blessures, de gran-
des quantitĂ©s de sang peuvent ĂȘtre perdues.
Il nâest pas possible de dĂ©finir la nature exacte des lĂ©sions sur les lieux de
lâaccident. Le patient peut se plaindre de douleurs dans le cĂŽtĂ©, les lom-
bes ou le bas-ventre. Des signes dâhĂ©morragie interne (et par consĂ©-
quent de choc) peuvent apparaĂźtre.
Traitez ces lésions comme des lésions abdominales. Traitez le choc
Ă©ventuel en administrant de lâoxygĂšne au masque Ă rĂ©servoir (15 l/min.).
Couvrez les plaies externes et comprimez les hémorragies avec des pan-
sements stériles.
En cas de douleurs dans le dos ou dans la région lombaire, il faut tenir
compte de la possibilitĂ© dâune lĂ©sion du rachis. Transportez le patient vers
lâhĂŽpital sur un matelas Ă dĂ©pression ou sur une civiĂšre Ă palettes.
6
4.26
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

4.5 LĂ©sions de la tĂȘte et des ver tĂšbres
Les lĂ©sions de la tĂȘte et de la colonne vertĂ©brale sont souvent accom-
pagnĂ©es de lĂ©sions sĂ©vĂšres du systĂšme nerveux. Les lĂ©sions de la tĂȘte
avec traumatisme cérébral sont une des causes les plus fréquentes de
dĂ©cĂšs dans les suites dâun accident. Si le patient survit Ă lâaccident, les
lésions cérébrales entraßnent souvent des séquelles permanentes gra-
ves. Dans de nombreux cas, ces dommages peuvent ĂȘtre Ă©vitĂ©s ou limitĂ©s
en administrant correctement les premiers soins.
Une évaluation correcte de la situation et une intervention adéquate
sont de la plus grande importance. Il est donc indispensable de recon-
naĂźtre les signes de ces lĂ©sions. Ce chapitre dĂ©bute par lâĂ©tude de ces
signes. Relisez le chapitre 1 sur lâanatomie et le fonctionnement du cer-
veau, du systĂšme nerveux et du squelette.
L E S I O N S D U C R Ă N E E T D U C E R V E A U
Dans les lĂ©sions de la tĂȘte, on distingue les lĂ©sions du crĂąne et du cerveau
dâune part, et les lĂ©sions de la face dâautre part. Le traumatisme crĂąnien
sâaccompagne souvent de lĂ©sions cĂ©rĂ©brales. La boĂźte crĂąnienne protĂšge
le cerveau. Il est évident que si la boßte osseuse a été endommagée, il est
trĂšs probable que le cerveau lâait Ă©tĂ© aussi. Cela peut survenir Ă la suite
dâun coup violent par objet perforant comme une balle. Le cerveau peut
ĂȘtre Ă©galement endommagĂ© par la dĂ©cĂ©lĂ©ration lors dâun accident, alors
quâextĂ©rieurement rien nâest visible.
Lors dâune fracture du crĂąne, ce sont surtout les dommages cĂ©rĂ©braux qui
sont prĂ©occupants. Le cerveau peut Ă©galement ĂȘtre endommagĂ© sans
fracture du crùne. Le signe de la lésion cérébrale est une altération de
lâĂ©tat de conscience. Ce signe est donc le seul auquel un ambulancier doit
toujours ĂȘtre trĂšs attentif.
Lâambulancier nâa pas la possibilitĂ© dâĂ©tablir un diagnostic prĂ©cis. Cela
nâest dâailleurs possible quâen milieu hospitalier Ă lâaide dâappareillages
sophistiquĂ©s. Par contre, vous devrez ĂȘtre capable dâidentifier les symptĂŽ-
mes de ces lĂ©sions et dây adapter votre intervention.
Q U E L S S O N T L E S D I F F Ă R E N T S T Y P E S
D E L Ă S I O N S C R Ă N I E N N E S ?
Dans le cas des fractures du crĂąne fermĂ©es, rien nâest visible de lâextĂ©-
rieur. La violence du coup (le mĂ©canisme de lâaccident) et les autres
lésions visibles (comme un hématome ou des lésions cutanées) peuvent
faire suspecter la prĂ©sence dâune fracture du crĂąne. Les fractures du
1.2
4.27
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

crùne graves provoquent parfois des déformations visibles extérieure-
ment; parfois elles sont palpĂ©es par hasard au moment de la pose dâune
minerve. Le patient aura au minimum perdu connaissance pendant un
bref laps de temps, mais habituellement sera inconscient.
Lors dâune fracture ouverte du crĂąne, le choc aura Ă©tĂ© trĂšs violent et
parfois le cerveau est visible. Ce sont des lésions trÚs graves qui sont pra-
tiquement toujours accompagnées de perte de connaissance. Dans le cas
des plaies par balle, on peut reconnaĂźtre un orifice dâentrĂ©e et un orifice
de sortie du projectile. Dans les fractures de la base du crĂąne la par-
tie la plus basse du crùne est fracturée. Ces fractures ne sont pas direc-
tement reconnaissables. Des signes de fracture de la base du crĂąne sont
lâhĂ©matome âen lunettesâ autour des yeux ou des pertes de sang en
arriĂšre des oreilles. Parfois on observe une perte de sang et de liquide par
les oreilles et le nez. LâĂ©tat de conscience est gĂ©nĂ©ralement atteint.
Quelles lésions cérébrales peut-on rencontrer?
Une commotion cĂ©rĂ©brale est provoquĂ©e par un coup sur la tĂȘte. Le
cerveau est en fait âsecouĂ©â, et entre violemment en contact avec la
face interne de la voûte crùnienne. Une perte de connaissance brÚve est
caractéristique de la commotion. Habituellement le patient ne se souvient
pas de ce qui sâest passĂ©. Lors dâune commotion cĂ©rĂ©brale sĂ©vĂšre cette
amnĂ©sie peut sâĂ©tendre sur une pĂ©riode plus longue. Le patient ne se sou-
vient gĂ©nĂ©ralement pas de lâendroit et du moment de lâaccident. Deman-
dez toujours aux témoins si le patient a perdu connaissance.
Une contusion cérébrale est une forme sévÚre de commotion cérébrale
dans laquelle le cerveau présente des contusions. Le diagnostic de ces
contusions nâest possible quâen milieu hospitalier. LâĂ©tat de conscience est
généralement atteint.
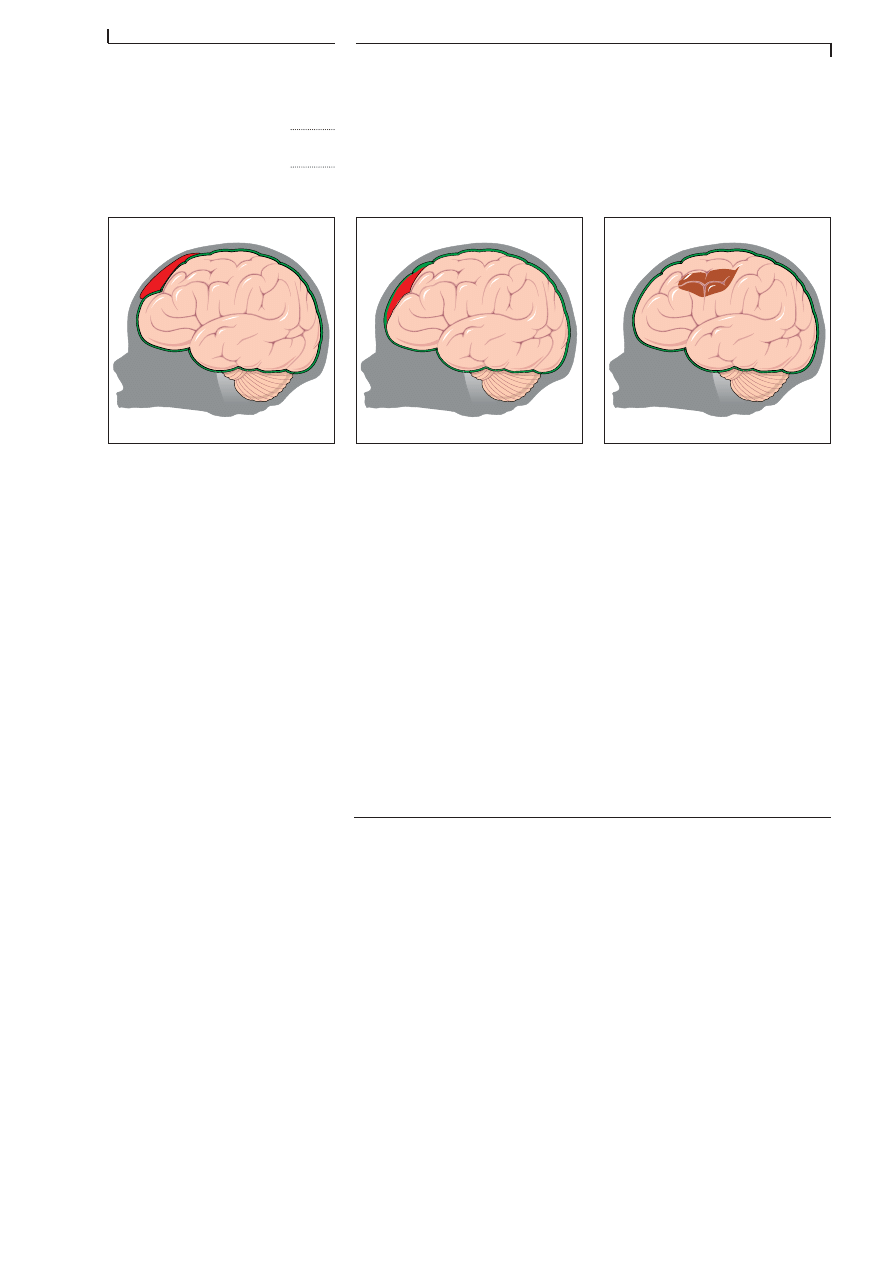
Lorsquâun vaisseau de la face externe du cerveau saigne, nous nous
trouverons devant une hémorragie entre le cerveau et la boßte crùnien-
ne, et le sang sâaccumulera Ă cet endroit. Ce volume va comprimer le cer-
veau, perturber son fonctionnement et peut lâendommager dĂ©finitive-
ment. Au dĂ©but, les symptĂŽmes et les plaintes sont les mĂȘmes que dans
le cas de la commotion cérébrale banale. Par exemple, le patient aura eu
une brĂšve perte de conscience. Mais contrairement Ă ce qui se passe dans
une commotion cĂ©rĂ©brale banale, lâĂ©tat de conscience va sâaltĂ©rer Ă nou-
veau aprĂšs un intervalle libre de quelques minutes (parfois de quelques
heures).
Les hĂ©morragies peuvent entraĂźner une accumulation de sang Ă lâintĂ©rieur
du cerveau, et cela peut provoquer dâautres lĂ©sions. Les consĂ©quences en
sont alors plus graves que celles dâune hĂ©morragie superficielle, et lâaltĂ©-
ration de lâĂ©tat de conscience sera plus profonde et plus prolongĂ©e; cette
inconscience peut mĂȘme sâinstaller dâemblĂ©e.
La boßte crùnienne est une boßte fermée, et chaque lésion du cerveau en-
traĂźne un ĆdĂšme des tissus et une accumulation de sang. La pression Ă
lâintĂ©rieur de la boĂźte crĂąnienne va augmenter, ce qui entraĂźnera une
4.28
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
compression des vaisseaux sanguins et diminuera lâapport de sang vers
les différentes parties du cerveau.
Toutes ces lésions présentent un risque vital. Le signe cardinal qui per-
met de reconnaĂźtre ces lĂ©sions est lâaltĂ©ration de lâĂ©tat de cons-
cience. Vous devez ĂȘtre capable dâĂ©valuer lâĂ©volution de lâĂ©tat de cons-
cience et lâimportance de cette modification de lâĂ©tat de conscience.
Câest une des compĂ©tences de base de lâambulancier.
Evaluation de lâĂ©tat de conscience
La premiĂšre mission de lâambulancier consiste en lâĂ©valuation de lâĂ©tat de
conscience. MĂȘme si le patient respire et prĂ©sente un pouls, le systĂšme
nerveux (câest Ă dire le cerveau et/ou la moelle Ă©piniĂšre) peut ĂȘtre atteint
de maniĂšre telle que la vie est en danger. Les lĂ©sions peuvent ĂȘtre sur-
veillĂ©es par une estimation de lâĂ©tat de conscience sur la base de quatre
observations élémentaires. Cette méthode est résumée sous le terme de
âEPADONOâ.
E
Eveil = le patient sait ce qui se passe autour de lui, connaĂźt son nom,
le jour de la semaine et peut dire oĂč il se trouve.
Pa
Parole = le patient parle et rĂ©pond lorsquâon lui adresse la parole.
Do
Douleur = le patient ne réagit pas à la parole, mais réagit à un stimulus
douloureux (pincer).
No
Non-réactif = le patient ne réagit pas à la douleur.
Il est important dâĂ©valuer lâĂ©tat de conscience de cette maniĂšre et de
dĂ©crire lâĂ©volution de lâĂ©tat de conscience de la mĂȘme façon. Cette infor-
4.29
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 7
L E S H E M O R R A G I E S C E R E B R A L E S
2. HĂ©morragie intradurale
1. HĂ©morragie extradurale
3. Hémorragie intracérébrale

mation est capitale pour le mĂ©decin. Vous ĂȘtes le seul Ă pouvoir collecter
cette information.
Les lĂ©sions cĂ©rĂ©brales isolĂ©es ne sont pratiquement jamais la cause dâun
Ă©tat de choc. Un choc peut apparaĂźtre lorsque dâautres blessures existent
en plus des lĂ©sions crĂąniennes ou cĂ©rĂ©brales. La diminution de lâĂ©tat de
conscience est le symptÎme le plus important lors de lésions crùniennes
et cérébrales.
Les signes de lésions des vertÚbres cervicales ou dorsales sont les
suivants: une douleur dans la nuque ou dans le dos, des paralysies des
membres, des paresthésies ou des dysesthésies (des picotements et des
endormissements) dans les doigts ou les orteils. Lorsque de telles plain-
tes sont prĂ©sentes, il est trĂšs probable que des nerfs sont affectĂ©s suite Ă
une lésion de la moelle épiniÚre.
Lâexamen des pupilles: les pupilles peuvent ĂȘtre rĂ©trĂ©cies ou dilatĂ©es
symétriquement dans les deux yeux, ou présenter une dimension diffé-
rente Ă chaque Ćil. Ce signe est un signal dâalarme. Il peut indiquer une
hémorragie située entre le cerveau et la boßte crùnienne, hémorragie qui
doit ĂȘtre soignĂ©e chirurgicalement, aussi rapidement que possible.
Le patient conscient, ou qui reprend conscience, peut se plaindre de
maux de tĂȘte violents. Cela signe un traumatisme grave.
Le patient peut â mĂȘme en Ă©tat de coma â se mettre Ă vomir. Câest une
complication grave. Gardez les voies respiratoires libres. Utilisez la tech-
nique de la subluxation de la mandibule. Soyez prudent lors de la mise en
place dâune canule oropharyngĂ©e. Celle-ci peut entraĂźner un rĂ©flexe de
vomissement brutal.
Observez attentivement les plaies de la tĂȘte: coupures, bosses, dĂ©for-
mations du crùne, hématome en lunettes autour des yeux, saignements
par le nez ou les oreilles, écoulement de liquide céphalo-rachidien par le
nez ou les oreilles.
Certains signes de traumatisme crĂąnien Ă©voquent une intoxication par
lâalcool ou des drogues. Ne prĂ©sumez jamais que la drogue ou lâalcool soit
la seule cause de ce que vous observez. Pensez au traumatisme crĂąnien
grave et agissez en conséquence.
Un patient qui, lors dâun accident, perd connaissance puis reprend cons-
cience et perd ensuite Ă nouveau connaissance, est une urgence majeure.
4.30
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 8
A N I S O C O R I E D E S P U P I L L E S
Le diamĂštre de la pupille gauche est
plus grand que celui de la droite:
lâanisocorie est un signal dâalarme.

Il peut sâagir dâune hĂ©morragie qui doit ĂȘtre opĂ©rĂ©e rapidement. Il est
dâune importance capitale dâobtenir des renseignements concernant
lâĂ©volution de lâĂ©tat de conscience, y compris par les tĂ©moins, pour la
période qui précÚde votre arrivée sur les lieux.
LâĂ©chelle de coma de Glasgow
Pour mesurer de maniĂšre prĂ©cise lâĂ©tat de conscience, on dispose de
lâĂ©chelle de coma de Glasgow. Cette Ă©chelle est utilisĂ©e par tous les ser-
vices médicaux dans le monde: elle permet une évaluation objective par
différents observateurs. Le degré de conscience est exprimé par un chif-
fre.
LâEPADONO est une forme simplifiĂ©e de lâĂ©chelle de coma de Glasgow.
LâĂ©chelle de coma de Glasgow Ă©value successivement les rĂ©ponses
oculaire, verbale et motrice. On juge la qualitĂ© de la rĂ©ponse et lâintensitĂ©
du stimulus nĂ©cessaire pour obtenir une rĂ©ponse. LâĂ©valuation de lâĂ©tat
dâun patient au moyen de lâĂ©chelle de coma de Glasgow nâest pas intui-
tive et nĂ©cessite beaucoup de formation et dâentraĂźnement.
4.31
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

T A B L E A U 4 . 1 L â Ă C H E L L E D E C O M A D E G L A S G O W .
O U V E R T U R E D E S Y E U X
⹠spontanée
4
âą Ă la demande
3
⹠provoquée par un stimulus douloureux
2
âą jamais
1
R Ă P O N S E V E R B A L E
⹠correcte et adaptée
5
⹠confuse, erreur de réponse, désorientée
4
âą conversation impossible, mots seuls
3
⹠mots incompréhensibles, sons
2
âą aucune
1
R Ă P O N S E M O T R I C E
⹠exécution des ordres
6
âą action contre le stimulus douloureux
5
âą retrait seul au stimulus douloureux
4
âą mouvement de flexion des membres
3
âą mouvement dâextension des membres
2
⹠pas de réaction
1
G L A S G O W C O M A S C A L E
S C O R E T O T A L
L
â
OUVERTURE DES YEUX
âą Le patient ouvre les yeux, regarde spontanĂ©ment sans ĂȘtre stimulĂ©.
Si les yeux du patient sont fermés, demandez au patient de les ouvrir.
Si rien ne se passe, répétez votre demande plus fort et regardez si le
patient réagit.
âą Si les yeux restent fermĂ©s, observez si le patient ouvre les yeux suite Ă
un stimulus douloureux léger. Pour cela, pincez le muscle trapÚze au
niveau de la nuque, le tendon dâAchille au niveau de la cheville ou le
biceps.
âą Sans rĂ©action Ă ces stimuli, notez: âpas dâouverture des yeuxâ.
LA PAROLE
âą Une conversation correcte signifie que le patient est capable de dire qui
il est, oĂč il se trouve, quel est le jour de la semaine, le mois de lâannĂ©e.
⹠La conversation est confuse quand le patient est désorienté. Le patient
est encore capable de former des phrases mais est incapable de répon-
dre aux questions précédentes.
⹠A un stade plus avancé, la conversation est impossible. Le patient pro-
nonce ou crie des paroles incohérentes. Parfois la parole est seulement
provoquée par les stimuli douloureux (parfois le patient ne prononce que
des termes violents).
⹠Le patient est incompréhensible et on ne perçoit que des marmonne-
ments et des gémissements.
4.32
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

âą Nous nâavons aucune rĂ©action verbale si le patient ne produit aucun son,
mĂȘme aprĂšs un stimulus douloureux.
REPONSE MOTRICE
âą Le patient qui peut effectuer ce quâon lui demande (par exemple Ă©ten-
dre le bras ou plier le coude) obtient le score le plus élevé. Il est évident
quâune fracture ou une paralysie du bras ne doit pas influencer lâĂ©valu-
ation de lâĂ©tat de conscience.
⹠Si le patient ne réagit pas aux ordres, on utilisera un stimulus doulou-
reux. Appuyez fortement sur lâongle dâun doigt. Si le patient essaie
dâĂ©carter la main qui provoque la pression, cela signifie que le patient est
capable de localiser lâendroit de la douleur. Ne stimulez jamais de maniĂš-
re douloureuse un organe blessé.
âą Au retrait du bras, observez si le patient plie le coude et retire la main
et lâavant-bras le long du corps.
âą AprĂšs un stimulus douloureux, les bras et les jambes se tendent, dans
une attitude de marionnette en bois. Les Ă©paules et les bras peuvent ĂȘtre
en rotation vers lâextĂ©rieur.
Que faire devant un patient présentant
un traumatisme crĂąnien?
Agissez toujours comme si le patient Ă©tait atteint dâune fracture
des vertĂšbres du cou ou du dos. Immobilisez la nuque avec une
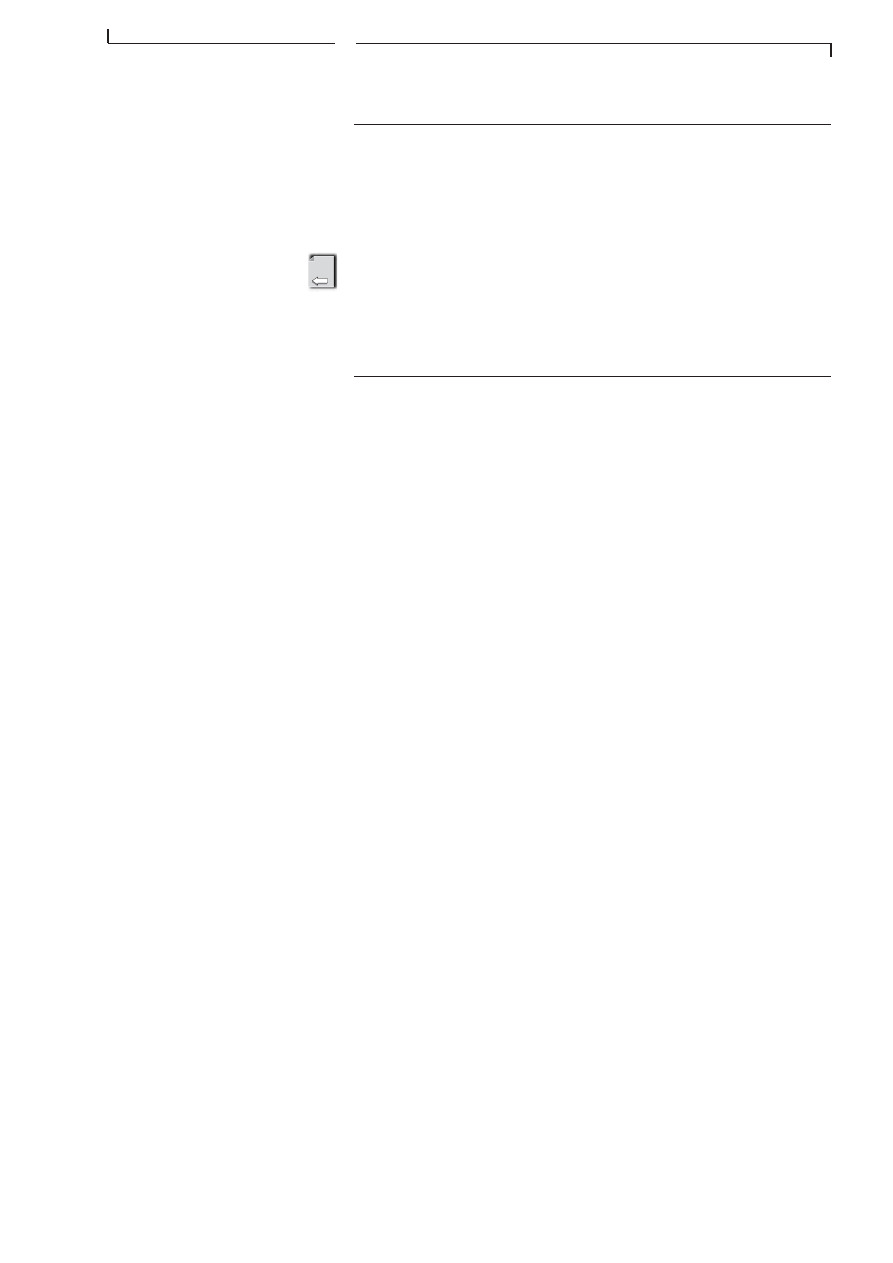
minerve. Pour tout patient dont lâĂ©tat de conscience est altĂ©rĂ©,
dans tous les cas oĂč une lĂ©sion de la nuque ou du dos paraĂźt pro-
bable, immobilisez la colonne avec une civiĂšre Ă palettes (scoop).
Cette rĂšgle est Ă©galement dâapplication dans les pertes de con-
naissance brĂšves.
Suivez la procedure ABC et soutenez les fonctions vitales.
La perte de conscience est une des causes principales dâasphyxie.
Le dégagement des voies respiratoires est une des missions primordiales
de lâambulancier.
Sâil existe une suspicion de lĂ©sion des vertĂšbres cervicales ou dorsales,
dégagez les voies respiratoires par la technique de la subluxation de la
mandibule. Nâutilisez pas de canule oropharyngĂ©e chez des patients
inconscients qui présentent un réflexe de nausée.
Administrez de lâoxygĂšne. ArrĂȘtez les saignements importants.
Les patients avec lésion crùnienne sans atteinte de la nuque ou de la
moelle Ă©piniĂšre seront positionnĂ©s la tĂȘte lĂ©gĂšrement surĂ©levĂ©e par rapport
au corps. Cela peut ĂȘtre rĂ©alisĂ© mĂȘme en basculant lĂ©gĂšrement le scoop.
Il est toujours possible que le patient se mette Ă vomir brutalement.
PrĂ©parez le bassin rĂ©niforme, lâaspirateur et les sondes dâaspiration.
Si le patient est conscient, parlez-lui car cela aura un effet apaisant.
4.33
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
B L E S S U R E S D E L A F A C E E T D E L A N U Q U E
Un choc sur la face (contre le pare-brise dâune voiture, suite Ă un coup par
un objet contondant) peut fracturer les os de la face. La peau, les yeux, le
nez et les oreilles peuvent ĂȘtre blessĂ©s. Ces diffĂ©rentes lĂ©sions ne consti-
tuent pas une menace vitale immédiate. Cependant, les voies respiratoi-
res peuvent parfois sâencombrer et les pertes de sang peuvent ĂȘtre impor-
tantes. Pensez toujours Ă la possibilitĂ© dâune lĂ©sion de la nuque. Relisez le
chapitre sur lâanatomie des yeux et des oreilles.
Quels sont les différents types de lésions de la face?
Les os de la face peuvent se fracturer à différents endroits. On reconnaßt
une fracture au gonflement de la face, aux hématomes sous-cutanés.
Les fractures ne peuvent ĂȘtre prĂ©cisĂ©es quâĂ lâhĂŽpital. Nous allons dĂ©cri-
re quelques caractéristiques de certaines fractures de la face.
Les fractures du maxillaire supérieur et des orbites entraßnent un gon-
flement et une coloration bleue autour des yeux. Généralement, le patient
est incapable de fermer la bouche.
Le dĂ©chaussement des dents nâest gĂ©nĂ©ralement pas vital, mais peut
entraĂźner des saignements; des morceaux de dents peuvent se fixer dans
la bouche ou la gorge. Chez les porteurs dâune prothĂšse dentaire, le den-
tier peut se détacher complÚtement et bloquer les voies respiratoires.
Dans les fractures du nez, on observe des plaies de lâarĂȘte du nez, un sai-
gnement du nez et une déformation de celui-ci.
Les fractures et les luxations de la mĂąchoire infĂ©rieure empĂȘchent la fer-
meture de la bouche et peuvent entraßner des difficultés lorsque vous ten-
tez de dégager les voies respiratoires, chez un patient inconscient, en
employant la technique de subluxation de la mandibule.
Les tissus mous de la face peuvent ĂȘtre Ă©galement lĂ©sĂ©s. Les Ă©raflures
et les coupures de la face sont frĂ©quentes. La perte de sang peut ĂȘtre
importante. Des objets coupants ou pointus (verre Ă biĂšre, crayon, cou-
teau...) peuvent perforer la peau.
Les lésions ouvertes ou fermées du cou peuvent constituer une menace
vitale. Une plaie perforante par couteau, ou une lésion fermée suite à un
coup violent, peuvent toucher le larynx et obstruer les voies respiratoires.
Les plaies ouvertes peuvent atteindre des artĂšres et provoquer une per-
te de sang externe trĂšs importante. Un saignement interne important peut
comprimer Ă©galement les voies respiratoires. Les coupures peuvent
endommager les artĂšres superficielles et de lâair peut ĂȘtre aspirĂ© dans les
vaisseaux. Cet air pourra perturber le fonctionnement de la pompe car-
diaque.
Les lĂ©sions oculaires sont souvent le rĂ©sultat dâun choc sur lâĆil ou
dâune perforation par un objet coupant comme des Ă©clats de verre. Des
brûlures thermiques ou chimiques peuvent également toucher les yeux.
Le pavillon de lâoreille peut ĂȘtre contusionnĂ©, dĂ©chirĂ© ou mĂȘme
arraché. Cela provoque des hémorragies internes ou des saignements
externes importants.
1.2
4.34
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Les lésions du nez surviennent à la suite de coups violents sur la face.
Le nez peut ĂȘtre dĂ©chirĂ©, coupĂ© ou (partiellement) arrachĂ©. Ces lĂ©sions
sâaccompagnent dâune perte de sang importante. Chez un patient incons-
cient, le sang peut sâĂ©couler dans la bouche et le pharynx et obstruer les
voies respiratoires.
Comment Ă©valuer la gravitĂ© dâun traumatisme de la face?
Les lésions du cou et de la face peuvent menacer la vie. Observez en pre-
mier lieu sâil existe une lĂ©sion du cerveau ou du crĂąne. Evaluez lâĂ©tat de
conscience (EPADONO ou CGS) et demandez sâil existe des maux de
tĂȘte. MĂ©fiez-vous des vomissements, recherchez dâautres lĂ©sions du cou
ou du crĂąne. Observez le diamĂštre des pupilles.
Que faire en prĂ©sence dâune lĂ©sion de la face ou du cou?
Exécutez la procédure ABC. Dégagez les voies respiratoires et admi-
nistrez de lâoxygĂšne si nĂ©cessaire. Sâil existe des difficultĂ©s respiratoires,
faites appel au SMUR. Couchez le patient en position latérale de sécurité.
Ne quittez pas le patient afin de pouvoir intervenir immĂ©diatement sâil se
met Ă vomir.
Couvrez les plaies avec des compresses stériles.
Dans les cas de fracture du maxillaire supĂ©rieur, prĂ©parez lâaspirateur,
car une hĂ©morragie peut survenir. Celle-ci risque dâobstruer les voies
respiratoires. Les dents avulsées, les couronnes, les dentiers seront enve-
loppĂ©s dans une compresse et emportĂ©s avec le patient Ă lâhĂŽpital.
Pour traiter un saignement externe du nez, appliquez des compresses
stériles et un pansement. Si du sang sort des narines, ne posez jamais de
compresses. Ne bloquez pas les narines pour arrĂȘter un saignement.
Si un corps étranger est encore fixé dans la plaie, laissez-le en place
et fixez-le avec des pansements pour le transport. Si vous observez une
perte de liquide céphalo-rachidien, appliquez des compresses et avertis-
sez le médecin; ce signe indique avec certitude une lésion cérébrale.
Transportez toujours les lambeaux de tissus arrachĂ©s vers lâhĂŽpital
(amputation du nez ou de lâoreille). Emballez-les dans une compresse stĂ©-
rile.
Protégez les lésions oculaires. Posez une compresse stérile de maniÚ-
re lĂąche sur lâĆil. Nâexercez pas de pression, car cela peut incruster plus
profondĂ©ment des corps Ă©trangers dans lâĆil. Chaque lĂ©sion oculaire,
aussi lĂ©gĂšre soit-elle, doit ĂȘtre traitĂ©e par un mĂ©decin.
Dans les cas de lĂ©sions de lâoreille, posez des compresses stĂ©riles puis
placez ensuite un pansement compressif. Soyez attentif aux Ă©coulements
de sang ou de liquide céphalo-rachidien. Dans ces cas précis, ne placez
pas de pansement compressif !
Lors de coupures ou dâhĂ©morragies au niveau du cou, vous appuyez
directement une compresse sur la plaie. Lors dâune hĂ©morragie artĂ©riel-
4.35
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

le, le maintien manuel dâune pression permanente est la seule mesure effi-
cace. En prĂ©sence dâun saignement important, mĂȘme veineux, vous
devez poser un pansement compressif. Placez un grand pansement pour
maintenir la compresse en place. Continuez Ă appuyer ou placez le pan-
sement comme cela vous est démontré dans la figure 4.19.
Laissez le patient en position couchĂ©e, afin que les veines nâaspirent pas
lâair.
L Ă S I O N S D E L A C O L O N N E V E R T Ă B R A L E
Les lésions de la colonne vertébrale sont trÚs graves. Ce ne sont pas tel-
lement les luxations ou les fractures des vertĂšbres qui sont graves, mais
surtout les lésions de la moelle épiniÚre qui court dans le canal rachi-
dien. Celle-ci peut ĂȘtre endommagĂ©e par ces fractures et ces luxations de
vertÚbres. Cela provoque fréquemment des paralysies permanentes.
Quelles sont les causes de lésion vertébrale?
Tout traumatisme important peut endommager la colonne vertébrale: une
plaie par balle au cou ou au tronc, une lĂ©sion de dĂ©cĂ©lĂ©ration lors dâun
accident de roulage. Les vertĂšbres cervicales et lombaires sont particu-
liĂšrement vulnĂ©rables car elles ne sont pas soutenues par dâautres struc-
tures comme câest le cas pour la cage thoracique ou le bassin. De plus, ces
vertĂšbres sont trĂšs mobiles.
Un traumatisme de la colonne cervicale ou dorsale peut survenir dans des
circonstances trÚs différentes. Un ambulancier doit y penser dans toutes
les circonstances.
4.36
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 1 9
L E S P L A I E S D U C O U

T A B L E A U 4 . 2 L E S C A U S E S D E L Ă S I O N S V E R T Ă B R A L E S
âą accident de roulage, lorsque la tĂȘte est ballottĂ©e de part et dâautre par de
puissantes forces de décélération.
âą chute (surtout sur le siĂšge) qui peut entraĂźner une fracture par Ă©crasement
(par exemple lors dâun saut par la fenĂȘtre).
âą coup par objet contondant, au-dessus des clavicules. Observez les plaies
Ă©vocatrices du cou, de la face ou du crĂąne.
⹠accident avec des cyclistes, des alpinistes ou des véliplanchistes.
âą accident lors dâun plongeon en eau peu profonde. Pensez toujours Ă cette
possibilité chez un noyé.
âą plaies par balle du tronc et du cou.
Comment Ă©valuer la gravitĂ© dâun traumatisme
de colonne?
Supposez toujours quâun patient inconscient est Ă©galement atteint dâune
lésion de la colonne vertébrale. Essayez de comprendre les circonstances
de lâaccident. Demandez au patient et aux tĂ©moins comment lâaccident
sâest passĂ©.
Soyez surtout attentif aux signes qui indiquent des lésions de la colonne
vertébrale:
âą douleurs Ă la tĂȘte, au cou ou au dos
⹠respiration anormale: lors de certaines lésions de la moelle épiniÚre,
les muscles de la cage thoracique ne peuvent plus fonctionner norma-
lement, la respiration est alors effectuée uniquement par le diaphragme.
On observe une respiration âparadoxaleâ; elle se manifeste par une
Ă©lĂ©vation de lâabdomen et une descente du thorax lors de lâinspiration,
et par le mouvement inverse lors de lâexpiration. Parfois, on nâobserve
que de faibles mouvements au niveau des muscles abdominaux.
âą perte des urines, perte de selles
⹠incapacité du patient de bouger les membres ou faiblesse de ceux-ci,
douleurs ou picotements dans les membres, les doigts ou les orteils.
Ces signes évoquent une lésion de la colonne vertébrale.
âą signes de choc grave.
Lâabsence de ces signes ne permet cependant pas dâexclure une lĂ©sion de
la colonne vertébrale.
4.37
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Que faire devant un traumatisme de la colonne vertébrale?
DĂ©butez toujours par lâABC de lâaide mĂ©dicale urgente. ContrĂŽlez et
soutenez les fonctions vitales. Une Ă©valuation de lâĂ©tat de conscience doit
toujours ĂȘtre rĂ©alisĂ©e en premier lieu.
Pensez toujours quâune lĂ©sion de la colonne vertĂ©brale est possible. Posez
une minerve et utilisez les techniques adéquates de dégagement des
voies respiratoires (subluxation de la mĂąchoire).
Si le mĂ©canisme de lâaccident permet dâexclure de maniĂšre formelle une
lésion vertébrale, vous pouvez ne pas prendre de telles mesures (p. ex. si
un objet lourd est tombĂ© sur un pied et quâil est clair que câest la seule
chose qui soit arrivée).
Quelle que soit la localisation de la lésion de la colonne vertébrale, le trai-
tement du patient restera le mĂȘme. Trois rĂšgles de base sont dâapplica-
tion:
⹠déplacez le patient aussi peu que possible
âą tournez le patient en le roulant âen blocâ
âą ne dĂ©placez le patient quâen maintenant lâaxe longitudinal.
Les techniques de retournement, de levage et de transport des patients
seront exposées plus loin de maniÚre détaillée. Posez toujours une miner-
ve rigide chez les patients porteurs dâune lĂ©sion de la colonne cervicale
ou dorsale. Un ambulancier doit connaĂźtre les divers types de minerves
et savoir les utiliser.
10
4.38
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 0
M I N E R V E S
Minerves souples
Minerves rigides
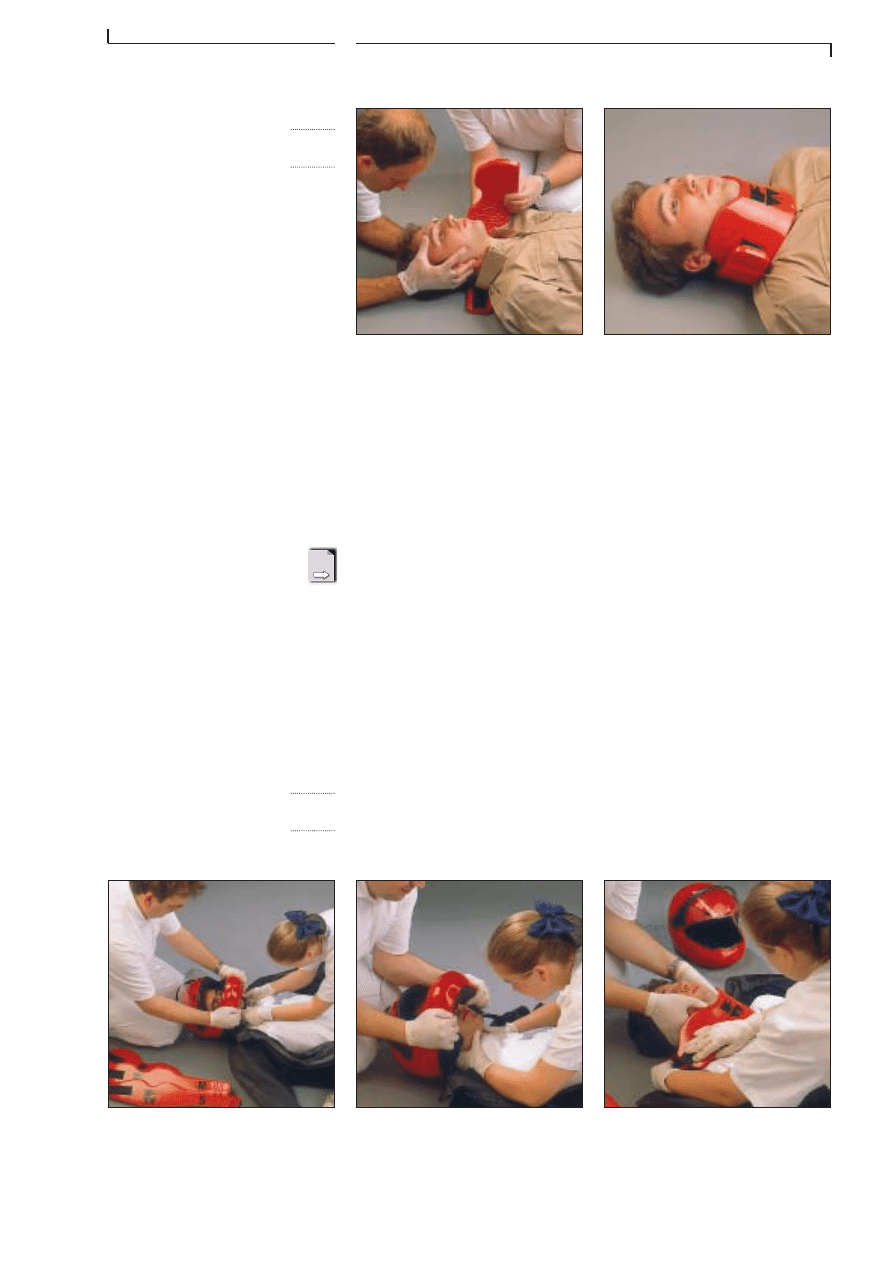
C
OMMENT POSER UNE MINERVE
?
Un ambulancier stabilise la tĂȘte et la colonne vertĂ©brale en empoignant
fermement la mĂąchoire et lâocciput du patient.
AprĂšs avoir choisi la taille correcte de la minerve, lâautre ambulancier
place la minerve sous la nuque. Fixez la minerve tandis que le cou est
gardĂ© immobile. Le patient porteur dâune minerve doit ĂȘtre surveillĂ©
attentivement et de maniĂšre continue, afin de contrĂŽler les modifica-
tions de lâĂ©tat de conscience et la libertĂ© des voies respiratoires.
C
OMMENT ENLEVER UN CASQUE DE MOTOCYCLISTE
?
LâenlĂšvement dâun casque de motocycliste est un cas particulier qui
nĂ©cessite une technique prĂ©cise. Stabilisez la tĂȘte, toujours des deux
mains. Maintenez la tĂȘte dans lâaxe du corps sans exercer de forte trac-
tion sur le cou. Vous devez pratiquement réaliser une minerve avec vos
mains.
10
4.39
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 1
P O S E D â U N E M I N E R V E
F I G . 4 . 2 2
E N L Ă V E M E N T D U C A S Q U E
Lors de lâenlĂšvement du casque, il faut toujours, des deux mains,
stabiliser la tĂȘte.

4.6 Contusions et plaies
Un ambulancier sera fréquemment confronté à des contusions et des
plaies. Les contusions sont des lésions fermées, dans lesquelles la peau
nâa pas Ă©tĂ© traversĂ©e, comme dans les plaies. Les plaies sâaccompagnent
généralement de perte de sang. Les brûlures constituent un cas de plaies
particulier et sont traitées dans le chapitre 8.
Les contusions et les plaies sont les manifestations externes et visibles de
lésions qui ont été provoquées par un accident. Ces lésions sont généra-
lement bĂ©nignes. Mais vous ne devrez pas oublier quâelles reprĂ©sentent
seulement la partie visible de lâiceberg. Ces lĂ©sions peuvent ĂȘtre les
tĂ©moins dâune lĂ©sion invisible. Câest pour cette raison quâil faut toujours
prendre en compte le mĂ©canisme de lâaccident, la violence des forces et
la localisation de la contusion ou de la plaie. Plus loin, nous détaillerons
les lésions des organes internes. Dans ce chapitre nous traiterons des con-
tusions et des plaies de maniÚre générale, indépendamment de la locali-
sation de celles-ci.
Nous envisagerons successivement les contusions, les plaies et les lésions
osseuses des membres.
L E S C O N T U S I O N S
Les contusions surviennent suite Ă lâaction dâune force contondante. La
gravitĂ© de lâatteinte des tissus ou des organes dĂ©pend de lâĂ©nergie cinĂ©-
tique du coup.
La durĂ©e dâaction de la force contondante est Ă©galement importante.
Les victimes dâĂ©boulements ne peuvent parfois ĂȘtre dĂ©gagĂ©es quâaprĂšs de
longues heures. Les contusions sont des blessures des muscles, des vais-
seaux ou de la graisse sous-cutanĂ©e elles sâaccompagnent de suffusions
sanguines. Le sang peut sâaccumuler entre la peau et les muscles. Parfois,
un tissu ou un organe interne est détruit, sans signes extérieurs visibles
de la lésion interne.
Un exemple typique de contusion grave est le décollement sous-cutané
de la peau par des rouleaux ou une roue en mouvement. AprĂšs un impact
sérieux, il est possible que la peau ou les muscles se nécrosent aprÚs quel-
ques heures ou quelques jours sans que lâon ait remarquĂ© initialement la
lésion. AprÚs un certain temps, parfois plusieurs jours, les hémorragies
internes des tissus seront résorbées et leur couleur passera du bleu vers
le jaune.
4.1
8
4.40
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Comment Ă©valuer la gravitĂ© dâune contusion?
En abordant le patient, Ă©valuez dâabord les fonctions vitales selon la
procédure ABC, et si nécessaire, intervenez pour les soutenir. Si le patient
nâest pas en danger, dĂ©butez lâĂ©valuation secondaire. Vous recherchez,
entre autres, les contusions et estimez la probabilitĂ© de lĂ©sions dâorganes
internes. De nombreuses victimes dâaccident prĂ©sentent des contusions.
GĂ©nĂ©ralement, la douleur attirera lâattention sur les contusions. ImmĂ©-
diatement aprĂšs lâaccident, vous ne remarquerez pas grand-chose, sauf
une trace de coups ou une légÚre rougeur. Quelques minutes plus tard,
vous observerez un âbleuâ (ecchymose ou hĂ©matome) qui sâĂ©tendra
progressivement. AprĂšs des jours ou des semaines, le gonflement dispa-
raĂźt et la contusion se colore de jaune-vert.
Que faire devant une contusion?
Ce nâest quâaprĂšs avoir Ă©valuĂ© les fonctions vitales, quâil vous est permis
de traiter les contusions, au cours de lâĂ©valuation secondaire.
Vous pouvez poser un pansement compressif, immobiliser les mem-
bres douloureux au mouvement, surĂ©lever les membres blessĂ©s et mĂȘme
les refroidir si cela est réalisable.
Surélever veut dire: placer la main plus haut que le coude, le pied plus
haut que le genou, le coude plus haut que lâĂ©paule et le genou plus Ă©levĂ©
que la hanche.
Si lâon dispose de glace emballĂ©e dans un plastique, on peut la disposer
sur le pansement de la contusion. Enveloppez Ă©ventuellement la glace
dans un essuie ou un gant de toilette. Il ne faut jamais appliquer la glace
directement sur la peau, car cela pourrait entraĂźner des gelures.
Informez le médecin qui prend en charge le patient de la présence de
contusions qui ont été cachées par un pansement.
4.41
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 3
C O N T U S I O N
L E S P L A I E S
Une plaie ouverte est provoquĂ©e par lâaction dâun objet tranchant ou
par un mécanisme accidentel de perforation. La connaissance du méca-
nisme lĂ©sionnel aide Ă Ă©valuer la gravitĂ© dâune plaie. Les mĂ©canismes
lésionnels perforants typiques sont les suivants: marche ou chute sur un
objet, projection Ă travers le pare-brise ou contre la carrosserie, accidents
de travail provoqués par des machines coupantes, lésions par armes à feu,
armes blanches...
Trois facteurs de gravité sont à prendre en considération:
(1) la perte de sang par le saignement externe
(2) la lĂ©sion interne dâun organe qui sâaccompagne parfois de perte de
sang interne
(3) lâinfection par souillure de la plaie.
Il existe différentes sortes de plaies:
Les Ă©raflures ou excoriations ( plaies par abrasion), sont trĂšs souvent for-
tement souillées.
Une plaie par coupure rĂ©sulte de lâaction dâun objet coupant comme un
couteau, un éclat de verre ou un rebord métallique. Les lÚvres de la
Les plaies par coupure.
Les Ă©raflures
4.42
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 4
P L A I E P A R A B R A S I O N
F I G . 4 . 2 5
P L A I E P A R C O U P U R E
plaie sont gĂ©nĂ©ralement nettement dĂ©limitĂ©es. La plaie peut ĂȘtre pro-
fonde, et des muscles, vaisseaux et tendons sectionnés. Au niveau du cou
ou du tronc, des organes essentiels peuvent ĂȘtre lĂ©sĂ©s. GĂ©nĂ©ralement, les
plaies par coupure sont moins souillées.
Une lacĂ©ration survient lorsque la peau Ă©clate sous lâeffet dâun Ă©crase-
ment ou de lâimpact dâun objet anguleux non coupant. Une lacĂ©ration a
souvent un aspect irrégulier. Des lésions profondes peuvent exister et il
est fréquent que la plaie soit fortement souillée en profondeur.
Des objets longs pointus ou coupants (comme des barres métalliques, des
clous ou des couteaux) provoquent généralement des plaies avec un ori-
fice relativement réduit par rapport à leur profondeur. Il peut arriver que
tout le corps soit traversé. Des lésions profondes, souillées en profondeur
sont trĂšs frĂ©quentes. Parfois lâobjet reste plantĂ© dans la plaie.
Les plaies par balle ressemblent Ă des plaies par perforation. La plaie est
gĂ©nĂ©ralement plus profonde. LâĂ©nergie de la force dâimpact est habituel-
lement plus importante que pour les plaies par perforation. Le projectile
parcourt un itinéraire parfois long à travers le corps et peut toucher de
nombreux organes. Les plaies par balle sont toujours souillĂ©es. LâidĂ©e que
la chaleur de la balle désinfecte la plaie est erronée.
Plaie par balle
Plaie par perforation (piqûre)
Lacérations
4.43
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 6
L A C Ă R A T I O N
F I G . 4 . 2 6
P L A I E P A R B A L L E
Orifice dâentrĂ©e
Orifice de sortie
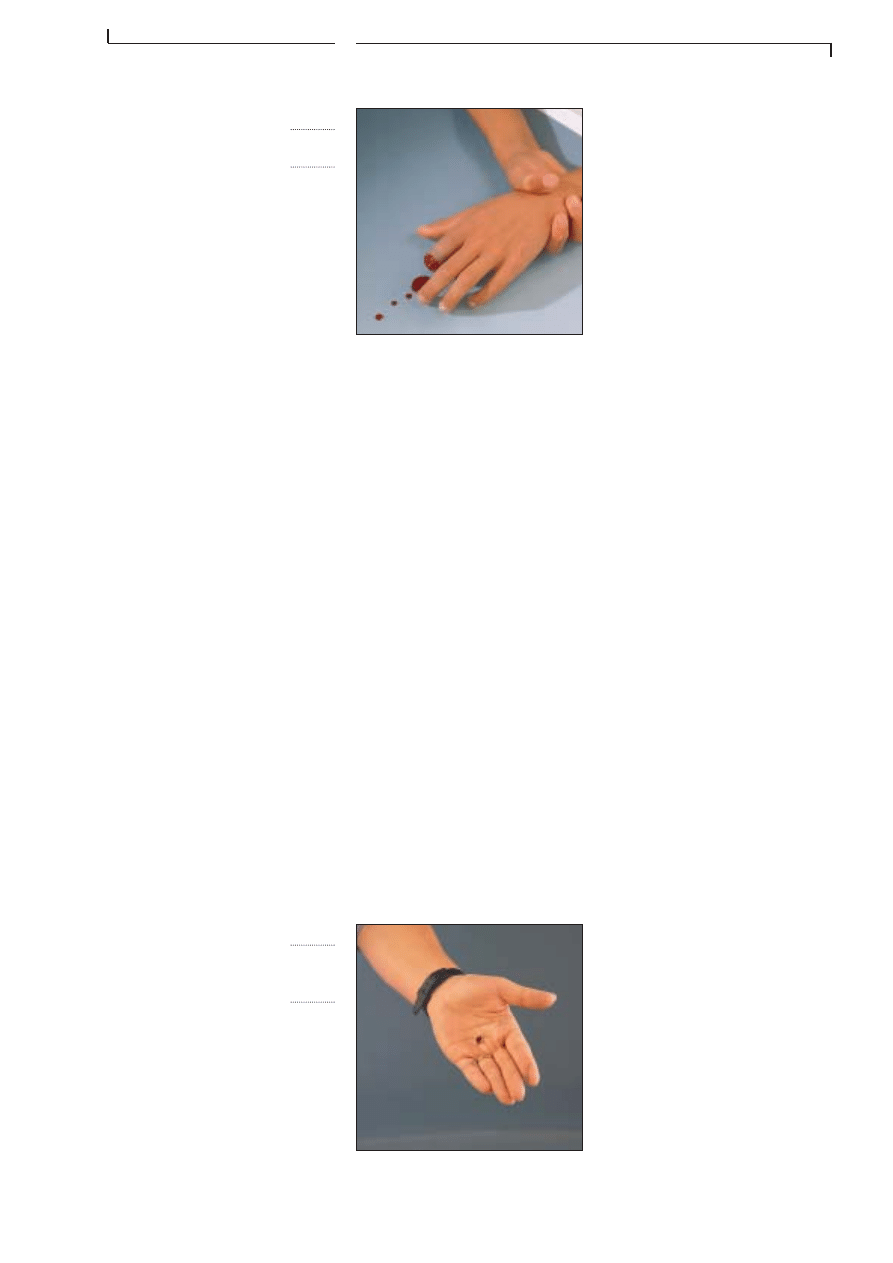
Une partie de la peau, et éventuellement des muscles, sont arrachés du
corps. On observe cela lors de morsures de chien ou dâautres animaux,
lorsquâune machine agrippe les cheveux et arrache une partie de la peau
du crĂąne. Ce sont des blessures graves.
Lors dâune amputation, une partie du corps est complĂštement sĂ©parĂ©e de
celui-ci. Il sâagit gĂ©nĂ©ralement dâune partie de membre comme les doigts
ou les orteils. Lâamputation peut ĂȘtre provoquĂ©e par lâaction dâun objet
coupant (effet de guillotine) ou dâun objet contondant (Ă©crasement ou
arrachement). Plus lâobjet est mou, plus grand sera lâeffet dâĂ©crasement
ou de déchirure. Le moignon saignera par conséquent moins dans ces
cas.
Accidentellement de lâhuile, de la peinture ou un autre liquide peut ĂȘtre
injectĂ© Ă lâaide dâun pistolet Ă haute pression. Lâorifice dâentrĂ©e est habi-
tuellement Ă peine visible. Il est parfois tellement petit quâil ne saigne pas.
La lésion ne ressemble donc pas à une plaie ouverte mais cela en est
néanmoins une. Cela explique pourquoi la victime, les témoins ou les
sauveteurs nâaccordent parfois pas suffisamment dâattention Ă ces lĂ©sions.
Les plaies par injection
Les amputations
Les arrachements
4.44
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 7
A M P U T A T I O N
F I G . 4 . 2 8
T R A U M A T I S M E
P A R I N J E C T I O N

La substance injectĂ©e doit ĂȘtre enlevĂ©e chirurgicalement aussi rapidement
que possible. Sans cela, une amputation du membre devient parfois iné-
vitable.
Comment Ă©valuer la gravitĂ© dâune plaie?
Comme dâhabitude, nous portons dâabord notre attention aux fonctions
vitales en rĂ©alisant lâABC et en appelant le SMUR si cela est nĂ©cessaire.
Evaluez les risques de lĂ©sion profonde dâun organe et essayez dâestimer
la perte de sang. Transmettez ces informations au médecin qui prend le
patient en charge.
Si le patient ne se trouve pas dans une situation critique, vous pouvez
rechercher les plaies au cours de lâĂ©valuation secondaire. Enlevez les
habits tachĂ©s de sang ou dâoĂč sâĂ©coule du sang. Mettez toujours des
gants. Les taches de sang peuvent ĂȘtre peu visibles sur des vĂȘtements
sales ou sombres.
Si vous ĂȘtes seul, donnez la prioritĂ© aux plaies du tronc. Ensuite, examinez
les plaies des membres. Donnez la priorité aux plaies qui saignent le plus.
Que faire en présence de plaies?
Débutez toujours par la procédure ABC. Certaines blessures sont graves
et nécessitent un traitement spécifique immédiat (tableau 4.3).
Lorsque vous traitez des plaies, les rĂšgles gĂ©nĂ©rales suivantes sont dâappli-
cation:
Utilisez toujours des gants: non seulement pour des raisons dâhygiĂš-
ne, pour ne pas souiller la plaie du patient, mais Ă©galement pour vous
protéger personnellement de toute contamination.
Ne nettoyez pas en profondeur: nâenlevez que de petits cailloux ou des
débris végétaux situés superficiellement sur la plaie.
T A B L E A U 4 . 3 P L A I E S M E N A C A N T L A S U R V I E
⹠plaies du cou: couvrir immédiatement
⹠plaies avec hémorragie importante: comprimer, pansement compressif
âą plaie thoracique soufflante: pansement avec valve unidirectionnelle
⹠extériorisation des intestins: ne pas les repousser, couvrir avec un
pansement plastique stérile
⹠fracture ouverte: aligner si possible, pansement stérile pour couvrir, attelle
âą corps Ă©tranger: laisser en place, stabiliser et fixer
âą plaie perforante ou par balle de la tĂȘte, du cou ou du thorax: transporter
aussi rapidement que possible Ă lâhĂŽpital, en concertation avec le SMUR.
4.45
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Comment panser une plaie?
Les principes généraux des pansements de plaies sont les suivants:
(1) couvrez la plaie de compresses stériles
(2) fixez les compresses avec une bande et, si nécessaire, installez un pan-
sement compressif pour arrĂȘter les hĂ©morragies.
1. C
OUVRIR LA PLAIE DE COMPRESSES
Utilisez les compresses stĂ©riles dont lâambulance doit ĂȘtre fournie. Il
existe plusieurs sortes de compresses. Sortez-les de leur emballage en les
prenant par un coin, afin de ne pas souiller la partie qui rentrera en con-
tact avec la plaie.
Choisissez une compresse suffisamment grande. Sinon, utilisez un nom-
bre suffisant de compresses pour couvrir toute lâĂ©tendue de la plaie.
ArrĂȘtez le saignement par une pression sur la plaie.
Vous pouvez arrĂȘter un saignement important en appuyant la main
gantée sur la plaie.
Nâenlevez pas la compresse qui vient dâĂȘtre posĂ©e. Cela pourrait relancer
ou aggraver le saignement. Si la plaie continue de saigner, posez une nou-
velle compresse sur la premiĂšre et appliquez un pansement compressif.
Ne mettez jamais de la ouate sur une plaie ouverte.
2. P
OSER DES PANSEMENTS
Il existe plusieurs sortes de bandes pour pansements. Les moins chers ne
sont pas Ă©lastiques. Les pansements Ă©lastiques sont plus pratiques. Il
existe mĂȘme des pansements adhĂ©sifs qui ne doivent donc plus ĂȘtre
fixés secondairement.
Les pansements ne doivent pas ĂȘtre stĂ©riles, car ils nâentrent pas en con-
tact direct avec la plaie mais avec les compresses stériles. La technique
de pose dâun pansement diffĂšre selon les parties du corps.
4.46
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 2 9
C O M P R E S S E S E T P A N S E M E N T S
1. pansement Ă©lastique
2. bande
3. bande adhésive
4. ciseaux
5. liquide de désinfection
6. compresse stérile
1
2
3
4
5
6

Les principes gĂ©nĂ©raux de la rĂ©alisation dâun pansement doivent ĂȘtre
respectés.
Placez le membre dans la position souhaitée.
Placez le pansement avec une tension suffisante pour maintenir la com-
presse, mais cette tension ne doit pas ĂȘtre trop forte pour ne pas
empĂȘcher la circulation.
Veillez Ă couvrir tous les bords des compresses par le pansement.
Une exception existe: dans le cas du pansement dâune plaie thoracique
soufflante, un coin doit rester libre et faire soupape.
Dans les pansements de bras et de jambes, ne couvrez ni les doigts ni les
orteils. De cette façon, il reste possible de contrÎler la couleur de la peau
et la sensibilité et ainsi de vérifier la qualité de la circulation.
Pour contrÎler un saignement, il sera parfois nécessaire de mettre un
deuxiĂšme pansement (pansement compressif) sur le premier.
Utilisez un pansement compressif lorsquâil est possible de le poser sur une
partie dure du corps (crĂąne ou membre) ou lorsquâil est possible de le
mettre sous tension (autour dâun membre). Un pansement compressif sert
Ă arrĂȘter le saignement des plaies et des contusions. Les fractures ouver-
tes posent un problĂšme, car il est difficile de mettre alors le pansement
sous tension. Dans ces cas, une attelle gonflable peut constituer une
solution.
On réalise un pansement compressif en posant un rouleau de panse-
ment ou un paquet de compresses supplĂ©mentaires au-dessus de lâend-
roit sur lequel on veut exercer une compression.
Prenez ensuite une ou plusieurs bandes larges et placez-les en réalisant
plusieurs tours sur le rouleau de pansement ou le paquet de compresses.
Plus la bande est large, plus elle permet de répartir la pression. Serrez le
pansement solidement et de maniĂšre continue. Evitez de faire des plis et
évitez de réaliser un garrot autour du membre.
Veillez Ă ne pas emprisonner la peau.
AprÚs la pose du pansement compressif, surélevez le membre.
Dans le cas dâune plaie de la tĂȘte, asseyez le patient tĂȘte en arriĂšre. Cette
mĂ©thode ne peut ĂȘtre utilisĂ©e dans les situations de choc, en prĂ©sence de
lésions des hanches, des épaules ou en présence de signes de lésions de
la nuque ou du dos.
Si le sang transperce le pansement, placez une bande plus large au-des-
sus. Couvrez complÚtement le pansement précédent. Ne détachez jamais
le premier pansement, car cela ne peut quâaggraver lâhĂ©morragie.
Pour terminer, contrĂŽlez la circulation du membre. Si le sang ne passe pas
bien mais que lâhĂ©morragie est grave, laissez le pansement en place et
transmettez ces informations Ă lâinfirmier ou au mĂ©decin.
Si un corps étranger est toujours planté dans la plaie, vous devez
toujours le laisser en place. Lâenlever pourrait provoquer une grave
hémorragie et des dommages supplémentaires aux tissus et aux organes
lĂ©sĂ©s. Si lâobjet perforant est un accessoire dâune machine (Ă©chafaudage,
Deux cas particuliers
Comment poser
un pansement compressif ?
4.47
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
machine-outil), il faudra dâabord lâen sĂ©parer (laissez agir les pompiers)
pour libérer la victime.
Transportez le blessĂ© sans heurter ou dĂ©tacher lâobjet. Stabilisez lâobjet Ă
lâaide de grosses compresses et de bandes adhĂ©sives. Lâobjet doit rester
visible. Une personne doit rester en permanence auprÚs du blessé pour
Ă©viter que lâobjet ne soit heurtĂ© ou ne sâaccroche durant le trajet.
Lors dâune amputation, posez un pansement compressif sur le moi-
gnon, et si cela est possible, surélevez-le. Il faut toujours transporter les
membres amputĂ©s ou arrachĂ©s jusquâĂ lâhĂŽpital. Il est parfois possible de
les rĂ©implanter. Emballez lâamputat dans des compresses stĂ©riles sĂšches.
Refroidissez-le, placez-le Ă lâabri du soleil. Si vous disposez de glace,
emballez lâamputat dans des compresses, placez-le dans un sachet en
plastique et placez le tout dans un autre sachet en plastique contenant
autant dâeau que de glace. La glace seule gĂšlerait les morceaux amputĂ©s.
Lâorifice du sachet intĂ©rieur doit rester dans lâorifice du sachet extĂ©rieur.
De cette façon, lâeau (qui pourrait ĂȘtre contaminĂ©e) ne peut pĂ©nĂ©trer
dans le sachet intérieur. Nouez-les ensemble.
Ne perdez jamais de temps Ă chercher ou Ă attendre de la glace.
Les grands morceaux de membres sont enveloppés dans un linge propre.
Si de la glace est disponible, posez des sachets de glace enveloppés dans
des linges sur les muscles du moignon amputé. Vous pouvez transporter
sans inquiétude des parties de membres amputés enveloppées dans des
compresses ou un linge. La vitesse est ici plus importante que la
température de refroidissement.
RĂ©chauffez suffisamment lâambulance pour que le blessĂ© ne se refroidis-
se pas.
4.48
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 0
T R A N S P O R T D â U N
M E M B R E A M P U T E
Le sachet intérieur contient le
membre amputé. Le sac extérieur
contient de lâeau avec quelques
glaçons.
Les deux sachets sont fermĂ©s Ă
lâaide dâun lien.

4.7 Les lésions du squelette des membres
Les fractures, les luxations et les entorses sont fréquentes lors des chutes
ou des accidents de roulage. Lors des accidents de roulage, les muscles,
les articulations et le squelette sont soumis à des forces considérables.
Il est important de connaßtre les lésions qui en résultent. Relisez le cha-
pitre sur lâappareil locomoteur.
Les bras et les jambes fracturés impressionnent; ils peuvent provoquer
des douleurs importantes et de lâangoisse. Cependant, les fractures ne
sont généralement pas, en soi, une menace vitale. Elles indiquent toujours
que le patient a été soumis à des forces importantes.
Des lésions internes dangereuses peuvent exister. Vous devez donc tou-
jours contrĂŽler dâabord les fonctions vitales.
Les mécanismes des fractures et des luxations
Toute force externe violente qui agit sur le corps peut provoquer des frac-
tures ou des luxations. Il sâagit habituellement de chocs contondants.
Cependant, un projectile ou un objet perforant peut Ă©galement entraĂźner
une fracture au niveau dâun membre.
Si lâos est affaibli, une force peu importante est parfois suffisante pour
provoquer une fracture. Chez les personnes ĂągĂ©es qui souffrent dâostĂ©o-
porose, les fractures arriveront plus facilement. Chez les personnes qui
pratiquent intensivement un sport, des fractures dâeffort ou de stress
peuvent survenir (les coureurs de marathon par exemple). Lâos peut
souffrir alors dâun affaiblissement qui ressemble Ă la situation rencontrĂ©e
lors des fractures de fatigue des métaux.
Quels sont les différents types de lésions du squelette?
On distingue trois types diffĂ©rents de lĂ©sions de lâappareil locomoteur: les
fractures, les luxations et les entorses. Ces lésions peuvent survenir
isolément ou en association. Dans un certain nombre de cas, elles
sâaccompagnent de blessures sĂ©vĂšres des vaisseaux voisins. La perte de
sang subie ou lâarrĂȘt de la circulation provoquĂ© par la lĂ©sion nĂ©cessitent
un traitement immédiat.
2.2
1.2
4.49
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
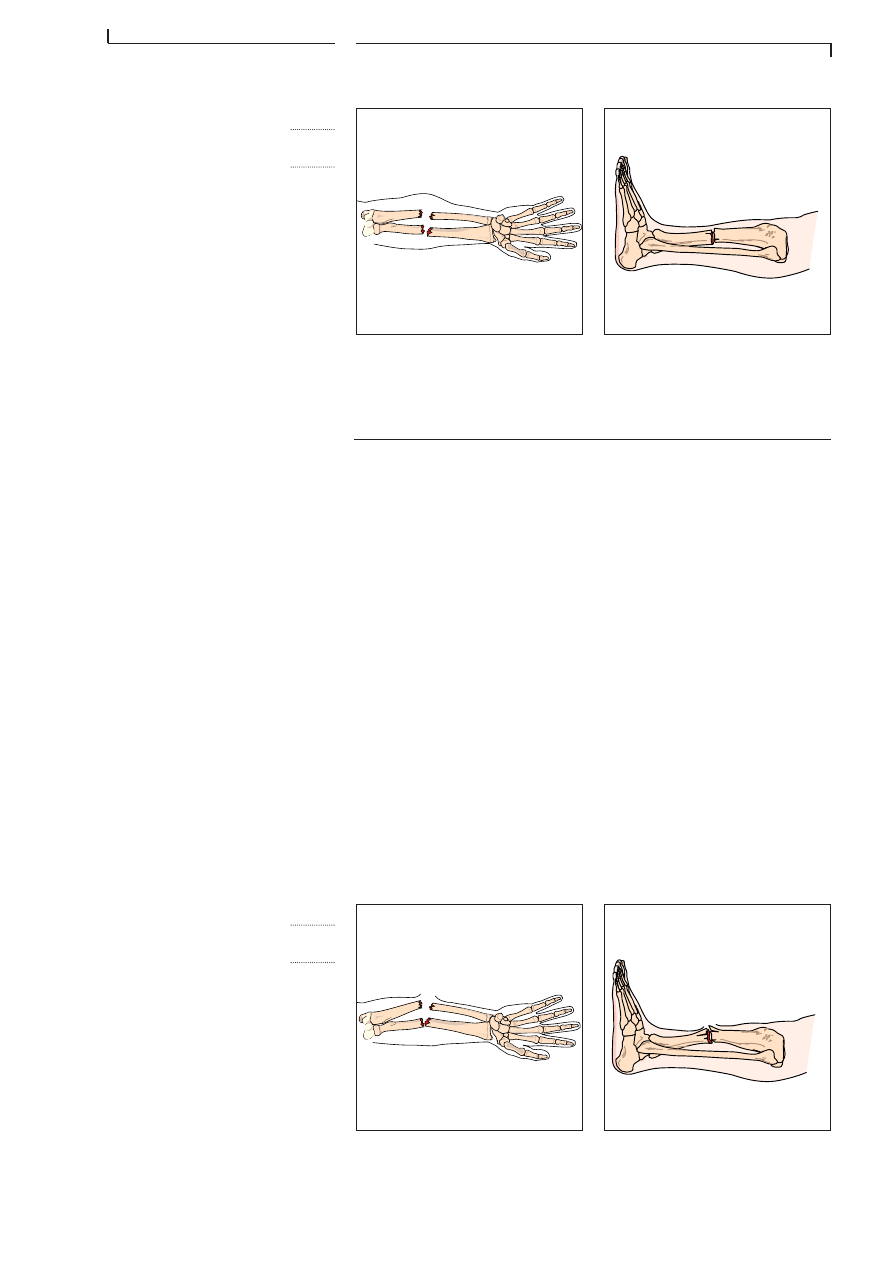
F R A C T U R E S
Aucune brĂšche de la peau nâest observĂ©e dans une fracture fermĂ©e.
Dans une fracture ouverte, une plaie ouverte se trouve au-dessus du
foyer de fracture. La plaie est généralement provoquée par la violence du
choc direct ou par un morceau de lâos fracturĂ© qui a traversĂ© la peau. La
brĂšche cutanĂ©e peut ĂȘtre minime et prendre lâaspect dâune petite plaie
apparemment banale. Cette plaie peut entraĂźner des complications, un
choc par perte de sang et/ou de lâinfection.
Dans les fractures avec déplacement, le membre fracturé présente une
angulation au niveau de la fracture; parfois le membre est en rotation par
rapport Ă la position normale. On peut parfois constater un net raccour-
cissement du membre. Ces fractures peuvent ĂȘtre ouvertes ou fermĂ©es.
Une âpointeâ osseuse peut faire, de maniĂšre diffĂ©rĂ©e, une brĂšche dans la
peau et provoquer ainsi une plaie ouverte.
4.50
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 1
F R A C T U R E S F E R M Ă E S
Double fracture fermée de
lâavant-bras
Fracture fermée de la jambe
F I G . 4 . 3 2
F R A C T U R E S O U V E R T E S
Double fracture ouverte
de lâavant-bras.
Fracture ouverte de la jambe.
L Ă S I O N S A R T I C U L A I R E S
On parle de luxation lorsque la âtĂȘteâ (terminaison cylindrique ou con-
vexe de lâarticulation) sort de la âcupuleâ (extrĂ©mitĂ© creuse ou concave de
lâarticulation). Ceci est toujours accompagnĂ© dâune rupture de la capsu-
le articulaire qui entoure lâarticulation. Dans de nombreux cas, cela est
accompagnĂ© dâune fracture dâune extrĂ©mitĂ© osseuse. Lors dâune luxation,
les structures avoisinantes, comme les tendons, les muscles, les nerfs et
les vaisseaux sanguins, peuvent ĂȘtre blessĂ©s.
Lâentorse est une distension ou une dĂ©chirure des ligaments articulaires
alors que lâarticulation est restĂ©e assemblĂ©e normalement.
V A I S S E A U X S A N G U I N S
Des vaisseaux sanguins importants sont souvent lésés au niveau des
fractures ouvertes ou des fractures avec déplacement. Ces lésions se
rencontrent également lors de luxations. La déchirure, la distension ou la
compression de vaisseaux sanguins interrompent la circulation sanguine
vers la partie distale du membre. Ce membre est alors menacé de man-
que dâoxygĂšne.
4.51
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 2
L U X A T I O N S
Luxation de lâĂ©paule
Notez la position basse de lâĂ©paule
gauche. Le patient soutient le bras
en le tenant contre le corps.
Luxation de la hanche
La jambe tournĂ©e vers lâintĂ©rieur
indique une luxation postérieure de
la hanche. La jambe tournée vers
lâextĂ©rieur indique une luxation
antérieure de la hanche.
F I G . 4 . 3 3
V A I S S E A U X E T N E R F S
D A N S U N E F R A C T U R E
Les vaisseaux et les nerfs peuvent
ĂȘtre blessĂ©s directement par les
extrĂ©mitĂ©s pointues dâos fracturĂ©s
ou comprimés par des
Ă©panchements sanguins.

C O M M E N T Ă V A L U E R L A G R A V I T Ă D E S
L Ă S I O N S D U S Q U E L E T T E ?
LâĂ©valuation primaire est orientĂ©e, comme toujours, vers les paramĂš-
tres vitaux. Il faut toujours essayer de comprendre la cause dâun accident.
Une fracture du poignet peut ĂȘtre la consĂ©quence dâune brusque perte de
connaissance (syncope). Une fracture sĂ©vĂšre au cours dâun accident de
roulage indique que des forces importantes ont agi, et la probabilité de
lésions internes est donc plus grande. Les lésions internes sont généra-
lement plus graves que les fractures.
Au cours de lâĂ©valuation secondaire il nâest pas possible Ă lâambulan-
cier de poser un diagnostic précis. Il est souvent impossible de savoir avec
certitude sâil sâagit dâune fracture. Faire la diffĂ©rence entre une luxation et
une entorse est souvent impossible sur le terrain. En fait, cela nâest pas
nécessaire.
Vous devez surtout savoir comment préparer le patient pour le transport.
Mettez des gants et enlevez avec des ciseaux les vĂȘtements qui recou-
vrent lâendroit dâune lĂ©sion probable. Nâoubliez pas que des vĂȘtements
sombres ou sales peuvent masquer une perte de sang. Une lésion évi-
dente peut cacher une lésion moins visible.
La victime ou les tĂ©moins vous diront souvent quâils ont entendu le cra-
quement de lâos pendant lâaccident. ImmĂ©diatement, la victime a Ă©tĂ©
incapable de bouger ou dâutiliser le membre atteint, surtout en raison de
la douleur.
Le saignement est apparent dans le cas des fractures ouvertes et parfois
une extrĂ©mitĂ© dâos est visible. Dans les fractures fermĂ©es avec dĂ©place-
ment, on remarque surtout la position anormale du membre. Il est fré-
quent de voir poindre lâos sous la peau. Les fractures fermĂ©es peu dĂ©-
placées ne sont pas trÚs apparentes. Dans ces cas, vous devez surtout
rechercher les signes de contusion, dâabrasions superficielles ou de gon-
flements. Dans certains cas, le patient est encore capable de bouger
légÚrement la jambe ou le bras.
Une luxation est moins Ă©vidente quâune fracture dĂ©placĂ©e. A premiĂšre
vue, le membre ne paraĂźt pas trĂšs atteint. Le blocage de lâarticulation dans
une position donnée caractérise la luxation. On parle de position forcée.
Parfois lâarticulation est fortement dĂ©formĂ©e. Le patient conscient se
plaindra dâune douleur importante et ne tolĂ©rera pas le moindre mouve-
ment de lâarticulation. Si lâĂ©tat de conscience est altĂ©rĂ©, le patient sera soit
agitĂ©, soit arĂ©actif. Il ne restera plus que la âposition forcĂ©eâ comme
signe de luxation. Il est souvent alors impossible de faire la différence en-
tre une luxation et une fracture Ă proximitĂ© immĂ©diate de lâarticulation.
Lors dâune entorse le patient se plaint de douleurs. Vous verrez habi-
tuellement un gonflement de lâarticulation.
Entorse
Luxation
Fractures
4.52
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Le saignement peut ĂȘtre apparent, un gonflement apparaĂźt si le saigne-
ment est interne. Si le saignement est important, on peut observer des
signes de choc.
Si la circulation est arrĂȘtĂ©e au niveau artĂ©riel, on pourra observer la
pùleur du membre, des veines sous-cutanées aplaties, une peau froide et
une absence de pouls.
Appuyez sur la face inférieure des orteils ou du talon pour vérifier si
votre empreinte reste blanche ou déprimée. Dans ces cas, le pouls capil-
laire est arrĂȘtĂ©.
Si la circulation veineuse est arrĂȘtĂ©e, les mains et les pieds deviendront
plutÎt bleu-rouge tandis que les veines sous-cutanées seront distendues.
Le pouls reste perceptible.
Dans ces deux cas, lâambulancier pourra observer des troubles de la
sensibilitĂ©, des picotements, une sensation dâendormissement, de la dou-
leur ou une perte de force. Ces signes sont provoqués par le manque
dâoxygĂšne au niveau des nerfs.
Q U E F A I R E E N F A C E D E L Ă S I O N S
D U S Q U E L E T T E ?
Terminez lâexamen primaire avant de rechercher et soigner les lĂ©sions du
squelette.
1. arrĂȘtez les saignements internes ou externes (en donnant la prioritĂ©
aux membres inférieurs, car la perte de sang y est la plus importante).
2. amĂ©liorez lâapport de sang vers le membre atteint (levez les compres-
sions).
3. diminuez la douleur en immobilisant et préparez le transport.
1. Devant une fracture nettement dĂ©placĂ©e dâun os long du bras ou de la
jambe, alignez et stabilisez le membre manuellement.
Placez un pansement sur les plaies ouvertes Ă©ventuelles (cas de fracture
ouverte).
Immobilisez les lésions osseuses en posant une attelle.
SurĂ©levez le membre, pour autant quâil nây ait pas de signes de lĂ©sions des
épaules, de la hanche ou de la colonne vertébrale. Positionnez la main
plus haut que le coude et le coude plus haut que lâĂ©paule. Elevez le pied
plus haut que le genou et le genou plus haut que la hanche.
2. Si vous suspectez une fracture dâun membre qui est en position nor-
male, posez un pansement sur les plaies Ă©ventuelles et placez une attel-
le pendant que quelquâun stabilise le membre. En cas de doute, traitez
comme une fracture.
3. Si vous observez des signes de luxation, ne tentez pas de réduire, mais
soutenez le membre ou placez une attelle dans la position que le membre a
prise et installez le blessé dans une position aussi confortable que possible.
Si vous hésitez entre une fracture et une luxation, traitez toujours
comme une luxation: maintenez la position spontanĂ©e. Nâessayez
jamais dâaligner la position forcĂ©e, car vous pourriez provoquer des frac-
tures et des lésions nerveuses ou vasculaires.
LĂ©sion dâun vaisseau sanguin
4.53
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

4. Lors dâune entorse, placez lâarticulation dans la position la plus
confortable et immobilisez dans cette position.
Si vous remarquez des signes de lésions nerveuses ou vasculaires,
signalez-le au médecin qui prend le patient en charge.
T E C H N I Q U E S Ă C O N N A Ă T R E
P O U R L E S L Ă S I O N S D U S Q U E L E T T E
Aligner et immobiliser
Aligner signifie que lâon ramĂšne le membre fortement dĂ©viĂ© dans une
position normale. On aligne une fracture pour diminuer la pression sur les
tissus mous (par exemple lorsquâune extrĂ©mitĂ© de lâos fracturĂ© menace de
perforer la peau), pour améliorer la circulation (en diminuant la pression
sur les vaisseaux), pour permettre le transport du patient et pour
soulager la douleur. Il faut bien prĂ©parer la manĆuvre. Vous devez prĂ©-
parer tout le matériel de pansement et les attelles. Décidez, avant de com-
mencer, lequel des sauveteurs aligne et stabilise et lequel réalise le pan-
sement et pose lâattelle.
Saisissez le segment de membre déplacé de maniÚre à ce que vous puis-
siez le tenir pendant tout le temps nécessaire sans devoir le lùcher. Le
patient ne doit pas souffrir Ă lâendroit oĂč vous lâempoignez. Corrigez
lentement la position anormale. Parlez continuellement au patient.
Demandez-lui de prĂ©venir immĂ©diatement sâil souffre. Cela est nĂ©cessai-
re au dĂ©pistage dâune Ă©ventuelle luxation ajoutĂ©e.
Exercez une traction douce dans le sens de la longueur, augmentez la
traction au fur et Ă mesure que vous vous rapprochez de la position nor-
male et de la possibilitĂ© de rĂ©aliser cette traction dans lâaxe du membre.
Lorsque vous avez rétabli la position du membre, maintenez la fracture
stabilisĂ©e jusquâau moment oĂč lâattelle est placĂ©e. Maintenez donc la
traction en permanence.
4.54
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 4
A L I G N E R
Tirez sur le membre avec
suffisamment de force pour aligner,
mais jamais avec brusquerie.

Si vous devez soulever le membre pour placer les pansements et lâattel-
le, soutenez toute la région de la fracture. Encouragez le patient à se
relaxer. Expliquez-lui que la contraction des muscles entraĂźne de la dou-
leur.
La correction doit se réaliser sans difficulté et ne peut pas exiger une for-
ce anormale. Lâemploi de la force est inutile et dangereux.
Observez continuellement lâĂ©tat de la zone de fracture. Veillez Ă bien sou-
tenir la zone de fracture car cela réduira la force nécessaire.
Une stabilisation correcte par une traction constante réduit les contrac-
tures musculaires et la douleur. Si vous obtenez ce rĂ©sultat, câest que vous
agissez correctement.
Alors quâun ambulancier soutient le membre fracturĂ© et le maintient par
une traction lĂ©gĂšre, lâautre peut poser lâattelle.
Immobiliser et poser une attelle
Une attelle ou un systĂšme dâimmobilisation permet de maintenir un
membre fracturé dans une position déterminée pendant le transport. Le
choix dâune attelle ou dâun systĂšme dâimmobilisation particulier dĂ©pend
en premier lieu de la localisation de la fracture. Quelques rĂšgles fonda-
mentales sont dâapplication lors de la pose dâune attelle.
Une attelle est un pansement. Lors de la pose dâune attelle, les doigts et
les orteils doivent rester visibles. Vérifiez si les extrémités des membres
reçoivent suffisamment de sang aprĂšs la pose de lâattelle. Un pansement
ou une attelle doivent toujours ĂȘtre confortables pour le patient. Lâimmo-
bilisation dâune fracture comprend toujours celle des articulations voisi-
nes.
Lors de lésions articulaires ou proches des articulations, vous devez
immobiliser complĂštement les segments qui constituent lâarticulation.
Il existe plusieurs types dâattelles.
Les attelles rigides sont en plastique, en aluminium ou construites
dans un matériel rigide. Ces systÚmes sont préformés en gouttiÚre pour
pouvoir y poser un membre.
4.55
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 5
A T T E L L E S

Recouvrez toujours lâattelle de ouate ou de linges de protection pour Ă©vi-
ter ses points de compression sur certaines parties de la peau (ce qui peut
blesser la peau).
Solidarisez ensuite lâattelle et le membre par un pansement, ou utilisez les
attaches dont certaines dâentre elles sont munies.
Couchez le patient sur une civiĂšre et donnez de lâoxygĂšne si cela est
nécessaire.
Les inconvĂ©nients des attelles rigides sont leur encombrement et lâimpos-
sibilité de les adapter à la taille du patient ou aux positions anormales des
luxations.
Parmi les attelles souples, il existe des attelles en aluminium, des attel-
les gonflables et des attelles à dépression.
Les attelles en aluminium sont recouvertes de mousse. Elles peuvent ĂȘtre
pliées pour les adapter à la forme du corps. Ces attelles existent en dif-
férentes grandeurs qui permettent de les utiliser pour diverses parties du
corps (doigt, jambe, main, ...)
Les attelles gonflables ont des formes adaptées soit aux bras soit aux jam-
bes. Placez lâattelle non gonflĂ©e autour du membre. Gonflez-la ensuite suf-
fisamment pour quâelle soutienne le membre et soit confortable pour le
patient. Ne gonflez pas trop fort lâattelle pour ne pas empĂȘcher la circu-
lation sanguine. Ce type dâattelle prĂ©sente lâavantage de rĂ©partir la pres-
sion de maniĂšre Ă©gale sur tout le membre. De plus, cette attelle fonctionne
comme un pansement compressif dans le cas des fractures ouvertes.
Les attelles à dépression et le matelas à dépression sont aussi des
systĂšmes souples que lâon rigidifie. Ces attelles existent Ă la dimension des
membres et le matelas Ă dĂ©pression peut ĂȘtre considĂ©rĂ© comme une
attelle pour tout le corps. Ces attelles peuvent ĂȘtre adaptĂ©es Ă chaque for-
me et Ă chaque position.
4.56
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 6
P O S E D â U N E A T T E L L E
Ă D Ă P R E S S I O N
2. Ne relĂąchez pas la traction
pendant la mise sous vide.
1. Alignez la fracture.
3. ContrĂŽlez le pouls aprĂšs
lâinstallation de la dĂ©pression.

Le matelas à dépression est surtout employé pour la prise en charge des
patients suspects de lésions de la colonne dorsale, du bassin, ou porteurs
de fractures multiples des jambes. Il est trĂšs important de contrĂŽler le
confort du patient lors de lâemploi de ce type de systĂšme.
Un durcissement trop prononcé du matelas peut entraßner des lésions
cutanées et des troubles circulatoires. Ce matelas est décrit au Chapitre 10.
L E S L Ă S I O N S D U S Q U E L E T T E D U B R A S .
Les lésions du squelette du bras sont provoquées fréquemment par des
chutes. Ces lésions entraßnent rarement des pertes de sang importantes.
Lâattitude typique que vous rencontrerez est celle dâun patient qui soutient
le bras fracturé du bras sain.
Conseillez au patient dâenlever immĂ©diatement les bagues de la main du
membre fracturĂ©. En effet, les doigts peuvent gonfler et empĂȘcher dâenle-
ver ces bagues par la suite. Si les fonctions vitales ne sont pas atteintes et
quâil nâexiste pas de signes de lĂ©sion de la nuque ou du dos, le transport
pourra sâeffectuer en position assise, avec lâaccord du patient. MĂ©fiez-vous
cependant dâune brutale perte de connaissance.
Fracture ou luxation de la ceinture scapulaire
Il nâest pas possible de distinguer, Ă premiĂšre vue, la fracture de la
clavicule, la luxation ou la fracture de lâĂ©paule.
Pensez quâun choc violent au niveau des Ă©paules (par chute ou par pro-
jectile) peut avoir pour conséquence un traumatisme thoracique ou une
10
4.57
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 7
I M M O B I L I S A T I O N D E L â Ă P A U L E :
B R A S E N Ă C H A R P E

lésion de la colonne cervicale. Souvenez-vous également que les organes
abdominaux ou les poumons peuvent provoquer une douleur localisée au
niveau de lâĂ©paule. Demandez si le patient ressent des troubles de sensi-
bilitĂ© (picotements et fourmillements) ou sâil perçoit une perte de force.
Cela peut indiquer une lésion neurologique cervicale.
La luxation de lâĂ©paule est reconnaissable Ă des signes caractĂ©ristiques.
Le patient est incapable de laisser pendre complĂštement contre le corps
le coude, lâavant-bras et le poignet. En position assise, il a tendance Ă se
pencher en avant pour laisser reposer le bras sur les cuisses. Si lâĂ©paule
est dĂ©shabillĂ©e, vous observerez le âsigne de lâĂ©pauletteâ.
On immobilise une Ă©paule grĂące Ă une Ă©charpe. Sâil existe encore une
possibilité de mouvement non douloureux (comme la fracture de clavi-
cule), cela est suffisant. Si tout mouvement est douloureux ou rendu
impossible (comme câest le cas dans la luxation de lâĂ©paule ou la fractu-
re haute de lâhumĂ©rus), immobilisez le bras grĂące Ă une Ă©charpe rĂ©alisant
une adduction. Cette technique rend tout mouvement latéral et de rota-
tion du bras impossible.
Sâil est impossible de coller le bras complĂštement au corps, placez un
essuie roulé, une couverture ou un coussin sous le bras pour le soutenir.
Fracture de lâhumĂ©rus
AprÚs déshabillage du blessé, on observe habituellement une position et
une mobilité anormales du bras. Dans certains cas, suite à des lésions ner-
veuses, le patient est incapable de tendre le poignet (âdrop handâ, main
tombanteâ).
En prĂ©sence dâune mobilitĂ© nettement anormale, alignez le bras et immo-
bilisez-le par une traction longitudinale sur le coude plié. Immobilisez
avec une Ă©charpe et une bande dâadduction. Vous pouvez Ă©galement
utiliser une attelle, mais elle doit toujours ĂȘtre accompagnĂ©e dâune Ă©char-
pe et dâune bande dâadduction pour immobiliser suffisamment lâĂ©paule.
Lors du transport en position couchée, une couverture ou un coussin sont
souvent utiles pour soutenir le bras.
Fracture ou luxation du coude.
Sur le terrain, il est difficile de faire la distinction entre fracture et luxation
du coude. Dans les cas de luxations et de fractures avec déplacement, les
lésions vasculaires et nerveuses sont habituelles.
Si le patient est encore capable de plier le coude aisément, aidez-le grù-
ce à une écharpe qui maintient le coude à 90°. En présence de déforma-
tions, de douleur importante ou de difficultés de mobilisation, immobili-
sez le coude dans la position dans laquelle il se trouve, immobilisez
lâĂ©paule jusquâĂ la main. Soutenez le bras dans une Ă©charpe ou au moyen
dâune couverture roulĂ©e si le patient est couchĂ©.
4.58
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

Fracture de lâavant-bras ou du poignet
Lors de fractures simultanées du radius et du cubitus chez un adulte, nous
nous trouvons devant une fracture instable de lâavant-bras. Chez les
enfants, il sâagit de fractures en âbois vertâ: les deux os de lâavant-bras ne
sont pas fracturĂ©s, mais âpliĂ©sâ de maniĂšre anormale.
Chez les enfants, on ne corrige jamais la déformation. Chez les adultes,
il faut tenter dâaligner une fracture nettement dĂ©formante. Prenez avec
précaution la main du bras cassé et tirez doucement et de maniÚre con-
tinue; de votre autre main soutenez lâavant-bras et exercez une contre-
traction au niveau du coude. Si le patient est capable de plier le coude,
suivez le mouvement du patient et positionnez à 90°.
Immobilisez avec une attelle montant au-dessus du coude et soutenez Ă
lâaide dâune Ă©charpe.
Dans toutes les autres lĂ©sions de lâavant-bras, immobilisez dans la posi-
tion trouvée. Vous devez toujours simultanément immobiliser le coude.
Une attelle de lâavant-bras suffit pour les lĂ©sions du poignet. Soutenez Ă
lâaide dâune Ă©charpe.
L Ă S I O N S D U S Q U E L E T T E D E S H A N C H E S
E T D E S J A M B E S
Les lésions des os des jambes sont plus dangereuses que celles des bras.
La perte de sang interne ou externe est plus importante. Il existe Ă©gale-
ment des problĂšmes circulatoires qui peuvent entraĂźner, Ă terme, une
amputation. Ce nâest quâen cas de perte de sang importante dâune plaie
du bras quâil vous faut inverser les prioritĂ©s de traitement.
Toutes les lĂ©sions osseuses des jambes peuvent ĂȘtre immobilisĂ©es de
maniÚre parfaite grùce à un matelas à dépression. En présence de frac-
tures multiples, cette technique est toujours le maĂźtre choix.
Fracture ou luxation du bassin et de la hanche
La fracture du bassin est trÚs particuliÚre. Chez une personne ùgée qui
vient de faire une chute, le problĂšme sera essentiellement celui du trans-
port. Chez un individu jeune, victime dâune fracture de bassin ou dâune
luxation de la hanche dans un accident de la circulation, le risque de choc
sera Ă lâavant-plan.
Si la tĂȘte du fĂ©mur est dĂ©placĂ©e, vous observez un raccourcissement et
une rotation de la jambe vers lâextĂ©rieur. Cela se voit surtout chez les
personnes ùgées.
VĂ©rifiez toujours â et demandez Ă©ventuellement aux tĂ©moins â si une syn-
cope nâa pas prĂ©cĂ©dĂ© la chute. Les mĂ©dicaments habituels du patient peu-
vent donner une information.
Une fracture du bassin avec dĂ©placement est redoutable du fait de lâĂ©nor-
me perte de sang quâelle peut entraĂźner. ExtĂ©rieurement, vous ne verrez
4.59
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
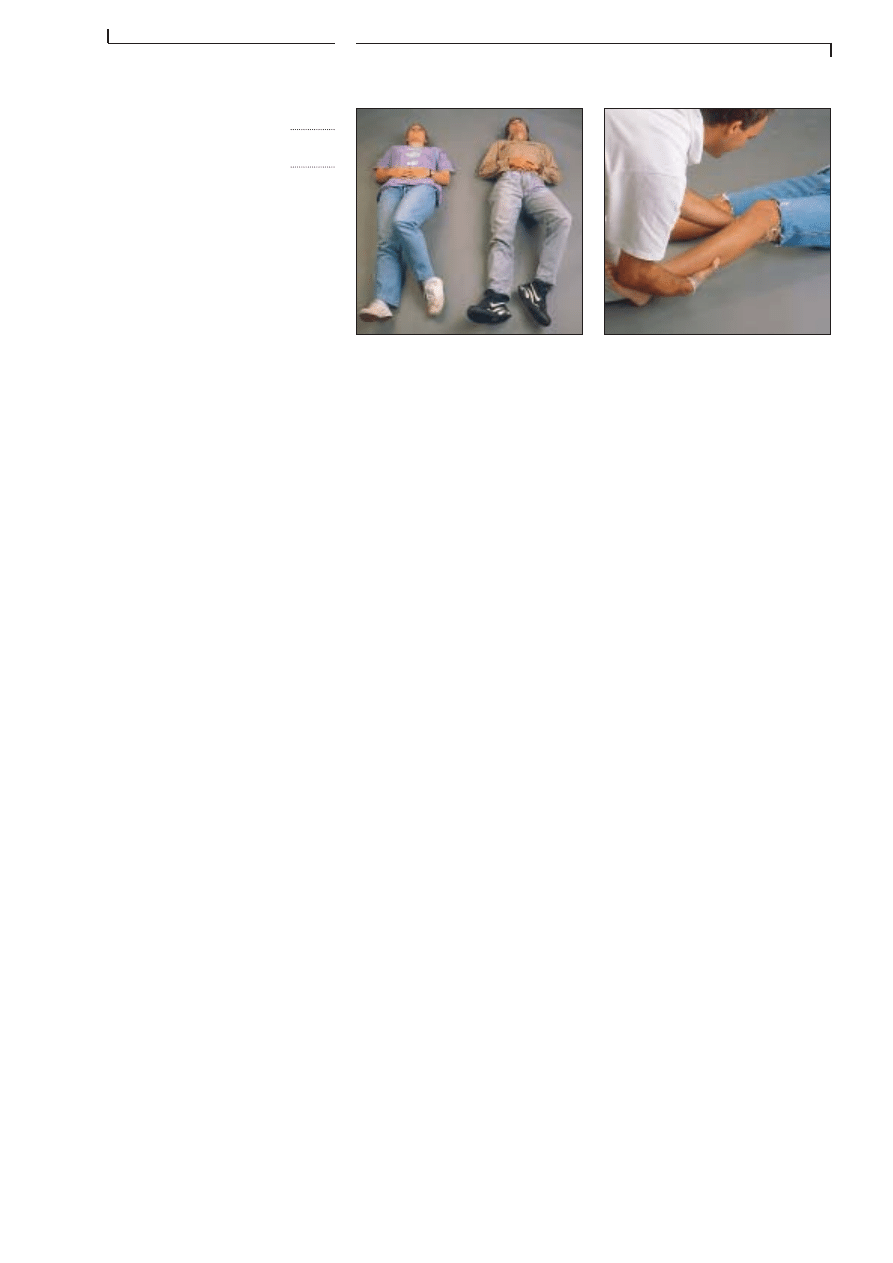
pas grand-chose et cela est trĂšs trompeur, surtout chez des patients
inconscients, incapables de signaler la localisation dâune douleur.
Il faut savoir reconnaĂźtre les signes dâune luxation de la hanche: si la
tĂȘte du fĂ©mur est sortie de la cavitĂ© cotyloĂŻde vers lâarriĂšre (comme lors
dâun choc contre le tableau de bord) la jambe sera tournĂ©e vers lâintĂ©rieur,
avec le genou pliĂ©. Si la tĂȘte est sortie de la cupule avec une rotation vers
lâavant (comme dans un traumatisme en hyperextension), la jambe sera
tournĂ©e vers lâextĂ©rieur, avec le genou pliĂ©.
VĂ©rifiez si la circulation sanguine nâest pas bloquĂ©e. Des lĂ©sions graves
des artÚres sont fréquentes dans les cas de luxations de hanche et des
fractures de bassin.
Lors de fractures du bassin, il faut prioritairement soutenir les fonctions
vitales. Mobilisez le patient aussi peu que possible, dans le but de limiter
lâhĂ©morragie interne. Soulevez le patient Ă lâaide de la civiĂšre Ă palettes
et déposez-le sur le matelas à dépression.
Chez une personne ĂągĂ©e qui vient dâĂȘtre victime dâune fracture de han-
che, la prise en charge se limite à la préparation du transport et au trans-
port lui-mĂȘme. Alignez la jambe par une traction longitudinale et tentez
lentement de corriger la rotation. Immobilisez la jambe dans cette posi-
tion lorsque le patient est couché sur le brancard. Placez un appui qui
empĂȘche, pendant le transport, la jambe de basculer vers lâextĂ©rieur.
Si vous suspectez une luxation de la hanche, maintenez le genou dans la
position de départ; employez une couverture roulée placée en dessous du
genou.
4.60
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 8
L U X A T I O N D E L A H A N C H E
Luxation de la hanche:
lorsque la jambe est tournée vers
lâintĂ©rieur, cela indique une luxa-
tion postérieure. Lorsque la jambe
est tournĂ©e vers lâextĂ©rieur, cela in-
dique une luxation antérieure de la
hanche.
Exercez une traction longitudinale
sur la hanche luxée puis immobilisez
Ă lâaide du matelas Ă dĂ©pression.

Fracture du fémur
Une fracture du fémur peut provoquer des hémorragies importantes.
Une fracture des deux fémurs entraßne fréquemment un état de choc. La
cuisse est raccourcie et est dĂ©formĂ©e vers le haut et vers lâextĂ©rieur. Le
genou, la jambe et le pied sont gĂ©nĂ©ralement tournĂ©s vers lâextĂ©rieur.
Une déformation prononcée sera alignée. Réalisez cela trÚs progressive-
ment, car les muscles de la cuisse sont trĂšs puissants. Utilisez les deux
mains, en empoignant le genou et le mollet du patient.
On peut immobiliser le patient avec une attelle longue (du milieu du
tronc jusquâau pied) ou avec le matelas Ă dĂ©pression. Il est Ă©galement pos-
sible de solidariser les deux jambes, de maniĂšre Ă utiliser la jambe indem-
ne comme attelle pour la jambe blessée (cfr. fig. 4.39).
LĂ©sions du genou
Les fractures et les luxations du genou sont trĂšs dangereuses parce
quâelles interrompent frĂ©quemment la circulation sanguine vers la jambe
et le pied. On observe un gonflement, une déformation et une impoten-
ce empĂȘchant de bouger ou de soulever la jambe; vous pouvez rencon-
trer un blocage en flexion. Parfois, vous observerez une mobilité latéra-
le anormale de la jambe par rapport Ă lâarticulation du genou.
Si le patient est capable dâĂ©tendre sans difficultĂ© la jambe ou si le genou
est dĂ©jĂ Ă©tendu, utilisez une attelle qui va du milieu de la cuisse jusquâau
pied. Si le genou est pliĂ©, et ne peut ĂȘtre Ă©tendu par le patient, soutenez
le genou avec une couverture roulée ou un coussin.
Prenez le pouls au pied et contrĂŽlez la couleur du pied.
Placez lâattelle rigide de la hanche jusquâen dessous de la cheville.
Fixez lâattelle.
Placez une couverture entre les jambes.
Couchez le patient sur le brancard.
Administrez de lâoxygĂšne et contrĂŽlez les fonctions vitales.
4.61
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
F I G . 4 . 3 9
I M M O B I L I S A T I O N
D â U N E F R A C T U R E D E L A J A M B E
Lâimmobilisation doit
comprendre la cuisse.

Fracture de la jambe
Généralement, le patient se plaint de douleurs et est incapable de soule-
ver la jambe. On observe fréquemment une déformation, accompagnée
dâune chute caractĂ©ristique du pied vers lâextĂ©rieur. Une fracture de jam-
be est souvent une fracture ouverte.
Alignez les déformations. Placez une attelle qui va de la mi-cuisse jus-
quâau pied. Installez un appui pour le bord externe du pied pour
lâempĂȘcher de retomber vers lâextĂ©rieur.
Fracture de la cheville ou du pied
Dans les fractures de la cheville avec déplacement, le pied est habituel-
lement tournĂ© vers lâextĂ©rieur et pliĂ© par rapport Ă la cheville. La circu-
lation sanguine est fréquemment perturbée. La malléole interne peut
transpercer la peau ou se projeter hors dâune plaie ouverte. On observe
fréquemment un gonflement et des déformations dans les fractures et les
luxations du pied.
Alignez prudemment une fracture de la cheville. Installez ensuite une
attelle qui part dâau-dessus du genou jusquâau pied. Installez un appui
pour empĂȘcher le pied de basculer vers lâextĂ©rieur. Veillez Ă protĂ©ger la
rĂ©gion des mallĂ©oles dâun contact direct avec lâattelle rigide, car il pour-
rait sâensuivre une escarre.
Les lésions limitées au pied seront immobilisées à partir du genou
jusquâau pied. ContrĂŽlez la circulation capillaire et la couleur des orteils.
4.62
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4

R Ă S U M Ă D U C H A P I T R E 4
L'ambulancier a un rĂŽle trĂšs important Ă jouer durant
"l'heure en or" qui suit un accident.
Comme toujours, vous devez suivre la procédure ABC et
rechercher les lésions à risque vital.
Il s'agit surtout des lésions thoraciques, abdominales, crù-
niennes et vertébrales.
Ces lĂ©sions doivent ĂȘtre dĂ©celĂ©es et prises en charge durant
la premiĂšre Ă©valuation du patient.
Au cours de la deuxiĂšme Ă©valuation du patient, vous devez
prendre en charge les contusions et les lésions osseuses des
membres.
Devant des lésions à risque vital, vous devez demander
immédiatement l'assistance du SMUR.
4.63
L e p a t i e n t t r a u m a t i s Ă©
C h a p i t r e 4
Document Outline
- 4. Le Patient traumatisé
- 4.1 Accidents et lésions
- 4.2 Les premiĂšres minutes aprĂšs lâaccident
- 4.3 Les lésions thoraciques
- 4.4 Les lésions abdominales
- 4.5 LĂ©sions de la tĂȘte et des vertĂšbres
- LESIONS DU CRĂNE ET DU CERVEAU
- QUELS SONT LES DIFFĂ©RENTS TYPES DE LĂ©SIONS CRĂNIENNES?
- Quelles lésions cérébrales peut-on rencontrer?
- Evaluation de lâĂ©tat de conscience
- LâĂ©chelle de coma de Glasgow
- Que faire devant un patient présentant un traumatisme crùnien?
- BLESSURES DE LA FACE ET DE LA NUQUE
- Quels sont les différents types de lésions de la face?
- Comment Ă©valuer la gravitĂ© dâun traumatisme de la face?
- Que faire en prĂ©sence dâune lĂ©sion de la face ou du cou?
- LĂ©SIONS DE LA COLONNE VERTĂ©BRALE
- Comment Ă©valuer la gravitĂ© dâun traumatisme de colonne?
- Que faire devant un traumatisme de la colonne vertébrale?
- 4.6 Contusions et plaies
- 4.7 Les lésions du squelette des membres
- Les mécanismes des fractures et des luxations
- Quels sont les différents types de lésions du squelette?
- FRACTURES
- LĂ©SIONS ARTICULAIRES
- Vaisseaux sanguins
- COMMENT Ă©VALUER LA GRAVITĂ© DES LĂ©SIONS DU SQUELETTE?
- QUE FAIRE EN FACE DE LĂ©SIONS DU SQUELETTE?
- TECHNIQUES Ă CONNAĂTRE POUR LES LĂ©SIONS DU SQUELETTE
- Aligner et immobiliser
- Immobiliser et poser une attelle
- LES LĂ©SIONS DU SQUELETTE DU BRAS.
- Fracture ou luxation de la ceinture scapulaire
- Fracture de lâhumĂ©rus
- Fracture ou luxation du coude.
- Fracture de lâavant-bras ou du poignet
- LĂ©SIONS DU SQUELETTE DES HANCHES ET DES JAMBES
- Fracture ou luxation du bassin et de la hanche
- Fracture du fémur
- LĂ©sions du genou
- Fracture de la jambe
- Fracture de la cheville ou du pied
- RĂ©SUMĂ© DU CHAPITRE 4
Wyszukiwarka
Podobne podstrony:
04 TRAUMA
WykĆad 04
04 22 PAROTITE EPIDEMICA
04 Zabezpieczenia silnikĂłwid 5252 ppt
Wyklad 04
wykĆad 6a Trauma zmiany spoĆecznej 1989
traumatologia 9
Wyklad 04 2014 2015
TRAUMATOLOGIA DZIECIÄCA
04 WdK
Profilaktyka przeciwzakrzepowa w chirurgii ogĂłlnej, ortopedii i traumatologii
04) Kod genetyczny i biaĆka (wykĆad 4)
2009 04 08 POZ 06id 26791 ppt
2Ca 29 04 2015 WYCENA GARAƻU W KOSZTOWEJ
04 LOG M Informatyzacja log
wiÄcej podobnych podstron