
,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
MINISTERSTWO EDUKACJI
NARODOWEJ
Maria Żukowska
Stosowanie przepisów prawa i zasad ekonomiki
w ochronie zdrowia 322 [05].O1.05
Poradnik dla ucznia
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy
Radom 2007

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
1
Recenzenci:
dr n.med. Irena Białokoz-Kalinowska
mgr Alicja Pasemko
Opracowanie redakcyjne:
mgr Maria Żukowska
Konsultacja:
dr Halina Bryg
Poradnik stanowi obudowę dydaktyczną programu jednostki modułowej 322[05].O1.05
Stosowanie przepisów prawa i zasad ekonomiki w ochronie zdrowia, zawartego w modułowym
programie nauczania dla zawodu ortoptystka
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy, Radom 2007

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
2
SPIS TREŚCI
1. Wprowadzenie
3
2. Wymagania wstępne
5
3. Cele kształcenia
6
4. Materiał nauczania i zestawy ćwiczeń
7
4.1. Ochrona zdrowia a ustawodawstwo w Polsce
7
4.1.1. Materiał nauczania
7
4.1.2. Pytania sprawdzające
11
4.1.3. Ćwiczenia
11
4.1.4. Sprawdzian postępów
12
4.2. Charakterystyka i rodzaje usług medycznych
13
4.2.1. Materiał nauczania
13
4.2.2. Pytania sprawdzające
25
4.2.3. Ćwiczenia
25
4.2.4. Sprawdzian postępów
27
4.3. System ubezpieczeń zdrowotnych w Polsce i Europie
29
4.3.1. Materiał nauczania
29
4.3.2. Pytania sprawdzające
39
4.3.3. Ćwiczenia
39
4.3.4. Sprawdzian postępów
41
4.4. Prawo w medycynie
42
4.4.1. Materiał nauczania
42
4.4.2. Pytania sprawdzające
48
4.4.3. Ćwiczenia
48
4.4.4. Sprawdzian postępów
50
5. Sprawdzian osiągnięć
51
6. Literatura
56

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
3
1. WPROWADZENIE
Poradnik ten pomoże Ci w przyswojeniu wiedzy o rynku usług medycznych, rodzajach
usług medycznych i sposobem ich finansowania, organizacją systemu opieki zdrowotnej oraz
podstawami prawnymi funkcjonowania jednostek ochrony zdrowia.
Poradnik zawiera:
1.
Wymagania wstępne, czyli wykaz niezbędnych umiejętności i wiedzy, które powinieneś mieć
opanowane, aby przystąpić do realizacji tej jednostki modułowej.
2.
Cele kształcenia tej jednostki modułowej.
3.
Materiał nauczania umożliwiający samodzielne przygotowanie się do wykonania ćwiczeń
i zaliczenia sprawdzianów.
4.
Ćwiczenia, które zawierają:
−
opis działań, jakie masz wykonać,
−
wykaz materiałów i narzędzi potrzebnych do ich wykonania.
5. Sprawdzian postępów.
6. Zestaw
zadań testowych sprawdzający poziom przyswojonych wiadomości
i ukształtowanych umiejętności.
7. Wykaz literatury, z jakiej możesz korzystać podczas nauki.
Jeżeli masz trudności ze zrozumieniem tematu lub ćwiczenia, to poproś nauczyciela lub
instruktora o wyjaśnienie.
Bezpieczeństwo i higiena pracy
W czasie pobytu w pracowni musisz przestrzegać regulaminów, przepisów bhp
i higieny pracy oraz instrukcji przeciwpożarowych, wynikających z rodzaju wykonywanych
prac. Przepisy te poznasz podczas trwania nauki.
Poradnik nie może być traktowany jako wyłączne źródło wiedzy. Wskazane zatem jest
korzystanie z innych dostępnych źródeł informacji.
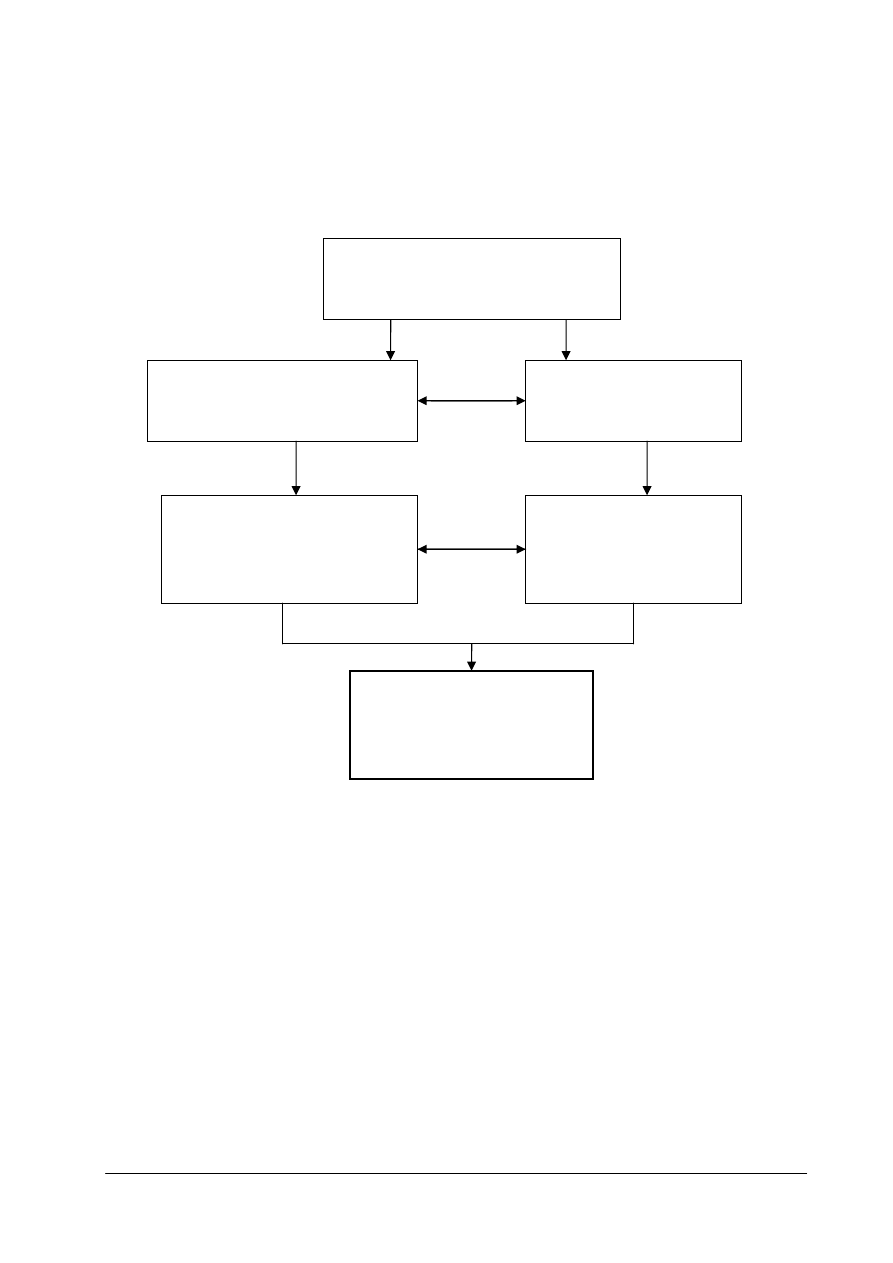
,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
4
Schemat układu jednostek modułowych
322 [05].O1
Podstawy działalności usługowej
w ochronie zdrowia
322 [05].O1.01
Charakteryzowanie psychicznego
rozwoju człowieka
322 [05].O1.02
Prowadzenie profilaktyki
i edukacji zdrowotnej
322 [05].O1.03
Stosowanie przepisów bhp,
ochrony przeciwpożarowej
i ochrony środowiska
322 [05].O1.04
Udzielanie pierwszej
pomocy
322 [05].O1.05
Stosowanie przepisów
prawa i zasad ekonomiki
w ochronie zdrowia

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
5
2. WYMAGANIA WSTĘPNE
Przystępując do realizacji programu jednostki modułowej uczeń powinien umieć:
−
logicznie myśleć,
−
dokładnie i ściśle formułować własne myśli,
−
uczestniczyć w dyskusji, prezentacji,
−
korzystać z doświadczeń innych,
−
korzystać z możliwie różnych źródeł informacji,
−
rozwiązywać określone zadania i problemy teoretycznie i praktycznie,
−
rozumieć procesy emocjonalne, motywacyjne kierujące zachowaniem człowieka,
−
rozumieć innych ludzi,
−
charakteryzować strukturę osobowości człowieka,
−
znać hierarchię potrzeb człowieka,
−
wyjaśniać zasady profilaktyki zdrowotnej,
−
stosować i propagować programy edukacji zdrowotnej,
−
współpracować w grupie i zespołowo rozwiązywać problemy.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
6
3. CELE KSZTAŁCENIA
W wyniku realizacji programu jednostki modułowej uczeń powinien umieć:
−
scharakteryzować cechy usług,
−
wyjaśnić istotę specjalizacji w usługach,
−
wyjaśnić specyfikę rynku usług medycznych,
−
określić rodzaje usług medycznych,
−
dobrać strukturę organizacyjną stosowaną do wybranej działalności usługowej w zawodach
medycznych,
−
określić rodzaje kontraktów na usługi medyczne i zasady ich zawierania,
−
wyjaśnić zasady funkcjonowania systemu ubezpieczeń zdrowotnych w Polsce i Europie,
−
określić zasady funkcjonowania świadczeń zdrowotnych,
−
scharakteryzować rodzaje świadczeń przysługujących każdemu z tytułu ubezpieczenia,
−
określić podmioty uprawnione do realizacji świadczeń zdrowotnych,
−
wyjaśnić zagadnienie jakości opieki zdrowotnej i akredytacji jednostek ochrony zdrowia,
−
określić instytucje wpływające na politykę zdrowotną państwa,
−
określić podstawy prawne funkcjonowania jednostek ochrony zdrowia,
−
zinterpretować podstawowe przepisy prawa dotyczące działalności zawodowej,
−
zinterpretować przepisy prawa dotyczące odpowiedzialności zawodowej,
−
interpretować przepisy prawa dotyczące odpowiedzialności karnej, cywilnej i zawodowej
pracowników jednostek ochrony zdrowia,
−
zastosować zasady etyki w działalności zawodowej.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
7
4. MATERIAŁ NAUCZANIA
4.1. Ochrona zdrowia a ustawodawstwo w Polsce
4.1.1. Materiał nauczania
Olbrzymi postęp nauk medycznych, nowych metod i środków leczniczych, tworzenie coraz
większej liczby zakładów medycznych i paramedycznych, zarówno samorządowych jak
i prywatnych, sprawia, że państwa staranniej i wnikliwiej realizują działalność prawodawczą
w zakresie medycyny. Przepisy prawa normują stosunki prawne pomiędzy lekarzem i pacjentem,
ustalają zasady odpowiedzialności zakładu opieki zdrowotnej i lekarza za wyniki leczenia,
podają zakres i możliwości stosowania nowych technik medycznych dotyczących
eksperymentów, genetyki. Biorąc pod uwagę prawa człowieka, a w szczególności pacjenta,
określono prawa pacjenta, obowiązki lekarzy i personelu medycznego. Rzeczpospolita Polska
ratyfikowała i stosuje dokumenty wydane przez Światową Organizację Zdrowia, Parlament
Europejski oraz deklaracje dotyczące ochrony zdrowia i praw pacjenta ustalone przez
międzynarodowe konferencje.
Zanim przystąpimy do charakterystyki poszczególnych aktów prawnych z zakresu
medycyny przypomnijmy pewne zasady tworzenia prawa i charakterystykę dokumentów
prawnych, o których będzie mowa w dalszej części Poradnika.
Czym jest prawo?
Na przestrzeni wieków różne kierunki filozoficzno – prawne roztrząsały ten problem.
Podawały szersze i węższe definicje tego pojęcia lub zjawiska. Powszechnie akceptowana
koncepcja pozytywistyczna podaje ,,Prawo, jest to zbiór norm ogólnych, pochodzących od
organów państwa, na których straży stoi przymus państwowy”. Za tą definicją opowiada się
nasza Konstytucja z 1997 r. i Trybunał Konstytucyjny.
Funkcje prawa
W społeczeństwie prawo pełni następujące funkcje:
– ochronną (chroni powszechnie akceptowane wartości),
– organizacyjną (tworzy system instytucji kształtujących warunki życia społecznego),
– represyjną (obawa przez sankcją za łamanie przepisów prawa),
– wychowawczą (kształtuje trwałe skłonności i nawyki do postępowania w zgodzie
z prawem).
Hierarchia aktów prawnych
Artykuł 87 Konstytucji podaje, iż ,,źródłami powszechnie obowiązującego prawa
Rzeczypospolitej są: Konstytucja, ustawy, ratyfikowane umowy międzynarodowe oraz
rozporządzenia”. Akt prawny wchodzi w życie z dniem opublikowania lub w terminie
wskazanym przez ustawodawcę (ostatni artykuł aktu).
Konstytucja Rzeczypospolitej Polskiej
Jest najwyższym aktem prawnym Rzeczypospolitej Polskiej. Jest nadrzędna w stosunku do
innych ustaw. Jest fundamentem państwa i systemu prawnego.
Konstytucja określa:
−
podstawy ustroju społeczno – gospodarczego i politycznego państwa,
−
język urzędowy, barwy narodowe, hymn, wybór stolicy,
−
podstawowe prawa i wolności człowieka i obywatela oraz prawa osobiste.
−
źródła prawa, zasady ratyfikowania umów międzynarodowych,
−
wzajemne stosunki między władzą ustawodawczą, wykonawczą i sądowniczą,
−
strukturę i kompetencje naczelnych organów w państwie takich jak: Sejm, Senat, Prezydent,
Rada Ministrów, Trybunał Konstytucyjny, NIK i relacje między nimi,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
8
−
organizację sądownictwa, administracji rządowej, finansów publicznych,
−
zasady działania w sytuacjach nadzwyczajnych.
Konstytucja Rzeczypospolitej Polskiej uchwalona została przez Zgromadzenie Narodowe
w dniu 2 kwietnia 1997 r, przyjęta przez naród w referendum konstytucyjnym 25 maja 1997 r.
podpisana przez Prezydenta RP 16 lipca 1997 r., weszła w życie 17 października 1997 r.
Zasady dokonywania zmian w Konstytucji określa art. 235.
Drugie miejsce w naszym porządku prawnym zajmują ratyfikowane ustawy, konwencje,
sojusze i umowy międzynarodowe.
Umowy międzynarodowe to porozumienia między dwoma lub wieloma państwami. Niektóre
z nich stanowią normy regulujące stosunki międzypaństwowe. Zgodnie z Konstytucją RP, po ich
ratyfikacji przez Prezydenta RP stają się częścią polskiego prawa wewnętrznego i mogą być
bezpośrednio stosowane. Umowy międzynarodowe ratyfikowane przez Prezydenta RP za zgodą
Sejmu (art. 89), w razie niezgodności z naszą ustawą mają przed nią pierwszeństwo. Spośród
wielu obowiązujących umów międzypaństwowych wymienić należy te, które dotyczą praw
człowieka i zostały ratyfikowane w Rzeczypospolita Polskiej:
–
Powszechna Deklaracja Praw Człowieka z 1948 r.
–
Europejska Konwencja Praw Człowieka i Podstawowych Wolności z 1950 r.
–
Europejska Karta Socjalna z 1961 r.
–
Międzynarodowy Pakt Praw Obywatelskich i Politycznych – ONZ 1966 r.
–
Międzynarodowy Pakt Praw Gospodarczych, Socjalnych i Kulturalnych – ONZ 1996 r.
–
Akt Końcowy Konferencji Bezpieczeństwa i Współpracy w Europie z 1975 r.
–
Konwencja o Prawach Dziecka – obowiązuje od 1991 r.
–
Deklaracja Praw Pacjenta – konferencja WHO w Amsterdamie w 1994 r.
–
Europejska Konwencja o Ochronie Praw i Godności Ludzkiej wobec Zastosowań Biologii
i Medycyny z 1997 r.
–
decyzje Parlamentu Europejskiego, uchwały Rady Unii Europejskiej, deklaracje Światowej
Organizacji Zdrowia i inne.
Ustawy są podstawową formą legislacyjną we wszystkich państwach demokratycznych. Ustawy
dotyczą kwestii podstawowych dla społeczeństwa, np. prawo podatkowe, prawo karne, prawo
finansowe, ustanowienie budżetu, wprowadzenie stanów nadzwyczajnych, ubezpieczenia
społeczne, organizacja opieka zdrowotna, oświata.
Kodeks – ustawa, która całościowo lub w większości reguluje określoną dziedzinę
stosunków społecznych. Powstaje z kodyfikacji kilku ustaw dotyczących tych samych dziedzin
życia społecznego. W Polsce jest ich kilkanaście, np. Kodeks cywilny, Kodeks pracy, Kodeks
rodzinny i opiekuńczy, Kodeks karny.
Z inicjatywą ustawodawczą może wystąpić Prezydent Rzeczypospolitej Polskiej, Senat,
posłowie, Rada Ministrów i obywatele.
Procedurę uchwalenia ustawy przez Parlament podaje Konstytucja RP (art. 118–124).
Następną kategorią aktów są akty wykonawcze.
Rozporządzenia – źródła prawa powszechnie obowiązującego. Rozporządzenia wydawane są
tylko na podstawie upoważnienia ustawowego (delegacji ustawowej) i w jego granicach (art.92
Konstytucji RP). Najwyższe rangą są rozporządzenia wydane przez Radę Ministrów.
Rozporządzenia wydawane są też przez poszczególnych ministrów. W stanach nadzwyczajnych,
zgodnie z Konstytucją RP, rozporządzenia z mocą ustawy (dekrety) wydaje Prezydent.
Akty prawa lokalnego obejmują akty tworzone przez organy samorządu terytorialnego (np.
uchwała rady gminy) oraz terenowych organów administracji rządowej. Można je wydawać
tylko na podstawie upoważnienia ustawowego (art. 94 Konstytucji RP).

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
9
Prezes Rady Ministrów i Rada Ministrów mogą podejmować uchwały. Zgodnie z art. 93
Konstytucji RP, mają one charakter wewnętrzny i obejmują tylko jednostki podległe
wydającemu organowi.
Konstytucja RP przewiduje możliwość wydawania innych aktów normatywnych prawa
wewnętrznego np. regulamin Sejmu (art. 112).
Publikacja aktów prawnych
W Polsce akty prawne publikowane są w Dziennikach Ustaw Rzeczypospolitej Polskiej,
Dzienniku Urzędowym Monitor Polski, dziennikach urzędowych poszczególnych ministrów,
wojewódzkich dziennikach urzędowych.
W Dzienniku Ustaw Rzeczypospolitej Polskiej ogłasza się Konstytucję, ratyfikowane umowy
międzynarodowe, ustawy, rozporządzenia, uchwały Rady Ministrów uchylające rozporządzenie
ministra, orzeczenia Trybunału Konstytucyjnego.
W Dzienniku Urzędowym Monitor Polski zamieszcza się uchwały Sejmu oraz zarządzenia,
decyzje, okólniki, obwieszczenia państwowe wydawane przez radę Ministrów i urzędy centralne.
Dziennik Urzędowy Ministerstwa zawiera komunikaty, obwieszczenia. Wojewódzkie dzienniki
urzędowe zawierają akty prawa lokalnego.
Zakres obowiązywania prawa
Akt prawny staje się częścią powszechnie obowiązującego prawa po jego ogłoszeniu
w Dzienniku Ustaw RP. Jeżeli ustawodawca nie postanowił inaczej, wchodzi w życie 14 dni po
ogłoszeniu. Przerwa między ogłoszeniem a obowiązywaniem aktu prawnego wynika z zasady
,,spoczynku prawa’’ (vacatio legis). Niektóre artykuły ustaw czy rozporządzeń mogą wchodzić
w życie w terminie późniejszym. Zapis dotyczący terminu wejścia w życie całego aktu,
poszczególnych artykułów znajduje się w ostatnim artykule danego aktu prawnego.
Akt prawny obowiązuje od momentu wejścia w życie do momentu uchylenia.
Prawa obywateli Unii Europejskiej
Prawa obywateli Unii Europejskiej gwarantowane są Europejską Konwencją Ochrony Praw
Człowieka i Podstawowych Wolności.
Art.6 Traktatu o Unii Europejskiej w rozdziale ,,Postanowienia wspólne” podaje:
1. Unia opiera się na zasadach wolności, demokracji, poszanowania praw człowiek
i podstawowych wolności oraz państwa prawnego, które są wspólne dla państw
członkowskich.
2. Unia szanuje prawa podstawowe zagwarantowane w europejskiej Konwencji o ochronie
praw człowieka i podstawowych wolności podpisanych w Rzymie 4 listopada 1950 roku
oraz wynikające z tradycji konstytucyjnych wspólnych dla Państw Członkowskich, jako
zasady ogólne prawa wspólnotowego.
3. Unia szanuje tożsamość narodową Państw Członkowskich”.
Potwierdzenie tej zasady znalazło również odzwierciedlenie w preambule Traktatu o Unii
Europejskiej.
Europejska Konwencja o Ochronie Praw Człowieka i Podstawowych Wolności z 1950r, na
którą powołuje się Traktat o Unii Europejskiej, została podpisana przez Polskę dopiero w 1991r.
Prawa człowieka zawarte w Konwencji uwzględnia nasza Konstytucja RP z 1997r. Unia uznaje
także normy zawarte w Powszechnej Deklaracji Praw Człowieka, Europejskiej Karcie Praw
Socjalnych Pracowników, Międzynarodowych Paktach Praw Człowieka.
Karta Podstawowych Praw Socjalnych Pracowników z 1989r. podpisana przez państwa
Członkowskie Unii, wymienia następujące prawa:
– Prawo swobodnego poruszania się i przebywania na obszarze wszystkich państw
członkowskich UE.
−
Prawo do korzystania z opieki dyplomatycznej i konsularnej każdego państwa UE.
−
Prawo wyborcze w wyborach samorządowych tego kraju członkowskiego, w którym
zamieszkasz, choćbyś nie posiadał jego obywatelstwa (tzw. cenzus zamieszkania).

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
10
−
Prawo zrzeszania się w europejskie partie polityczne.
−
Prawo wyborcze do Parlamentu Europejskiego.
−
Prawo do składania petycji do Parlamentu Europejskiego.
−
Prawo do składania skarg do Rzecznika Praw Obywatelskich UE.
Na straży wolności i praw człowieka i obywatela w Polsce stoi Rzecznik Praw
Obywatelskich i Trybunał Konstytucyjny.
Zasady działalności Rzecznika Praw Obywatelskich określa Konstytucja RP w art. 208–212
oraz ustawa o zakresie i sposobie działania Rzecznika Praw Obywatelskich.
Trybunał Konstytucyjny rozpatruje, zgodnie z art. 79 ust.1, skargi wniesione przez
obywateli a dotyczące zastrzeżeń do aktu normatywnego (jego zgodności z Konstytucją RP), na
podstawie którego naruszone zostały prawa lub wolności obywatela.
Obywatele państw Unii mają prawo składania skarg do Rzecznika Praw Obywatelskich Unii
Europejskiej oraz Europejskiego Trybunału Praw Człowieka w Strasburgu, gdy ich zdaniem
występuje łamanie praw i podstawowych wolności człowieka. Skargi mogą składać państwa,
osoby prawne, fizyczne, a także dzieci. Skargę można wnieść, po wyczerpaniu drogi prawnej
w swoim kraju. Skargi składane do Trybunału przez Polaków dotyczyły organów państwowych,
nieprzestrzegania procedur, zwłoki w załatwianiu spraw przez sądy, niesprawiedliwego wyroku
politycznego, niedbalstwa urzędników itp.
Obywatele państw Unii oraz osoby prawne zamieszkujące lub działające na terenie Unii
mogą składać petycje do Parlamentu Europejskiego. Przedmiotem petycji mogą być sprawy
szczególnie ważne dla interesu publicznego np. ochrona środowiska, zwalczanie dyskryminacji.
Zainteresowanych szczegółami omawianej tematyki zachęcam do lektury wymienionych
aktów prawnych, książek o tematyce prawnej lub stron internetowych:
www.euro–ombudsman.eu.int – Rzecznik Praw Obywatelskich Unii Europejskiej.
www.echr.coe.int. – Europejski Trybunał Praw Człowieka.
www.europarl.eu.int/help_en.htm – Parlament Europejski– procedura składania petycji.
Na straży praworządności w Rzeczypospolitej Polskiej stoi wymiar sprawiedliwości: Sąd
Najwyższy, sądy okręgowe, sądy rejonowe, sądy apelacyjne, sądy wojskowe, Naczelny Sąd
Administracyjny, prokuratura, Najwyższa Izba Kontroli, Trybunał Konstytucyjny, Trybunał
Stanu. Konstytucja RP w rozdziale VIII i IX określa podstawy ich działania, uprawnień oraz
miejsce w hierarchii.
Naruszenie praw pacjenta
Osoby, których naruszone zostały prawa pacjenta, przysługuje wniesienie skargi na
świadczeniodawcę usług medycznych do:
−
Kierownika zakładu opieki zdrowotnej, złożona zgodnie z przepisami ustawy z dnia
14 czerwca 1960r. Kodeks postępowania administracyjnego.
−
Okręgowej Izby Lekarskiej – jeśli naruszenie jest spowodowane działalnością lekarza.
Postępowanie w przedmiocie złożenia skargi odbywa się zgodnie z przepisami ustawy
z dnia 17 maja 1989r. o izbach lekarskich i wydanym na jej podstawie rozporządzeniem
Ministra Zdrowia z dnia 26 września 1990r. w sprawie postępowania w przedmiocie
odpowiedzialności zawodowej lekarzy.
−
Okręgowej Izby Pielęgniarek i Położnych – jeśli naruszenie jest spowodowane działalnością
pielęgniarki lub położnej. Postępowanie w przedmiocie złożenia skargi odbywa się zgodnie
z przepisami ustawy z dnia 19 kwietnia 1991r. o samorządzie pielęgniarek i położnych oraz
wydanym na jej podstawie rozporządzeniem Ministra Zdrowia z dnia 19 stycznia 1993r.
w sprawie postępowania w przedmiocie odpowiedzialności zawodowej pielęgniarek
i położnych.
−
Biura Praw Pacjenta, działającego przy Ministrze Zdrowia.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
11
Ubezpieczonemu, którego prawa zostały naruszone przez świadczeniodawcę, z którym NFZ
podpisał umowę przysługuje ponadto skarga do Rzecznika Praw Pacjenta NFZ lub rzecznika
praw pacjenta działającego przy danym oddziale NFZ.
4.1.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jakie organy państwowe sprawują w Polsce władzę ustawodawczą?
2.
Jakie źródła prawa wymienia Konstytucja?
3.
Kto może być inicjatorem ustawy?
4.
Które artykuły Konstytucji dotyczą ochrony zdrowia?
5.
Jakie, Twoim zdaniem, kodeksy regulują pracę zakładów opieki zdrowotnej i personelu
medycznego?
6.
Kto może być adresatem skargi na łamanie praw człowieka?
7.
Jakie znasz dokumenty dotyczące praw człowieka obowiązujące w Unii Europejskiej?
8.
Jakie możliwości złożenia skargi ma pacjent, którego prawa zostały pogwałcone
w placówce służby zdrowia?
4.1.3. Ćwiczenia
Ćwiczenie 1
Dokonaj analizy poszczególnych elementów aktów prawnych:
a) preambuła lub wstęp,
b) część normatywna aktu (treść, przepisy uchylone, delegacja na opracowanie przepisu
niższego rangą),
c) przepisy
końcowe i uchylające,
d) treść ostatniego artykułu,
e) ilość wprowadzonych poprawek.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) przeanalizować znajdujące się w wyposażeniu stanowiska pracy akty prawne,
2) wpisać w krótkiej formie uwagi do poszczególnych poleceń,
3) wpisać w krótkiej formie odpowiedzi na pytanie: Czego dotyczą wymienione części aktu
prawnego?
4) uogólnić treść zapisów i wysnuć wnioski,
5) zaprezentować wykonane ćwiczenie,
6) zaznaczyć i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst Konstytucji Rzeczypospolitej Polskiej z 1997r.,
−
tekst dowolnej ustawy np. o zawodzie lekarza i lekarza dentysty, Kodeks cywilny,
−
tekst dowolnego rozporządzenia Ministra Zdrowia lub Ministra Zdrowia i Opieki
Społecznej,
−
kartki papieru, zeszyt,
−
ołówek, długopis.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
12
Ćwiczenie 2
Na podstawie ustawy z dnia 30 sierpnia 1991r. o zakładach opieki zdrowotnej:
1)
scharakteryzuj zakład opieki zdrowotnej,
2)
znajdź rozporządzenie Ministra Zdrowia i Opieki Społecznej, o którym mowa w art. 10 ust.2.
cytowanej ustawy.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) przeczytać artykuły ustawy dnia 30 sierpnia 1991r. o zakładach opieki zdrowotnej,
2) zdefiniować zakład opieki zdrowotnej,
3) scharakteryzować zakłady opieki zdrowotnej biorąc pod uwagę czas trwania opieki
medycznej i zakres świadczeń udzielanych przez ten zakład,
4) wypisać nazwę oraz podaj datę i miejsce zamieszczenia rozporządzenia MZiOS, o którym
mowa w treści ćwiczenia,
5) dokonać poprawności zapisu i estetyki ćwiczenia,
6) zaprezentować wykonane ćwiczenie,
7) wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst ustawy dnia 30 sierpnia 1991r. o zakładach opieki zdrowotnej lub komputer
z dostępem do Internetu,
−
folia, flamastry, grafoskop, ekran lub wyposażenie do prezentacji komputerowej,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
4.1.4. Sprawdzian postępów
Czy potrafisz:
1) wymienić ustawy regulujące problematykę ochrony zdrowia?
2) określić, na podstawie aktu prawnego, termin jego wejścia w życie?
3) scharakteryzować budowę aktu prawnego?
4) odnaleźć przepisy prawne delegowane ustawą?
5) wymienić obowiązujące w Polsce dokumenty dotyczące praw człowieka?
6) wymienić prawa osobiste obywatela określone w Konstytucji RP?
7) scharakteryzować zakłady opieki zdrowotnej?
Tak
!
!
!
!
!
!
!
Nie
!
!
!
!
!
!
!
,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
13
4.2. Charakterystyka i rodzaje usług medycznych
4.2.1. Materiał nauczania
Charakterystyka rynku usług
Polska od 1990r. wprowadza w życie system gospodarki rynkowej. Polega on na tym, że
osoby prywatne i firmy mogą kupować, sprzedawać na wzajemnie ustalonych warunkach, przy
minimalnej, ograniczonej prawem interwencji władz publicznych. Prawidłowość wszelkich
zachowań gospodarczych sprawdza i reguluje rynek.
Gospodarkę rynkową charakteryzują następujące cechy: przedsiębiorczość, własność prywatna,
uwolniony system cen, konkurencja. Mówiąc o rynku nie można pominąć charakterystyki
konsumenta i producenta oraz relacji między nimi.
Konsument – osoba lub firma, która stara się zdobyć to, co chciałaby mieć w granicach
wyznaczonych przez ilość pieniędzy, którymi dysponuje.
Producent – osoba lub firma, która stara się wytworzyć towary i usługi, które konsumenci będą
nabywać. Głównym celem producenta jest osiągnięcie zysku.
Zysk, to nadwyżka finansowa, która powstaje po odliczeniu kosztów związanych z ich
wytworzeniem.
Dobra prywatne, to takie, które wytwarzane i dostarczane na rynek przez przedsiębiorstwa
i osoby prywatne. Ich główną cechą jest to, że są nastawione na zyski. Dobra publiczne –
wytwarzane są przez państwo. Cechą charakterystyczną tych dóbr i usług jest to, że mogą być
konsumowane przez wielu ludzi i rzadko przynoszą zyski. Dotyczą np. oświaty, ochrony
zdrowia, obrony narodowej, utrzymania dróg, utrzymania teatrów.
Czym jest rynek?
Słowo rynek wywodzi się ze słowa niemieckiego, ,ring” W dawnych czasach oznaczało
miejsca wymiany handlowej, zawierania transakcji. Obecnie słowo rynek należy uzupełnić
o inne treści gdyż do poruszania się po nim potrzebna jest wiedza specjalistyczna (giełda,
papiery wartościowe, itp.).
Rynek, to proces przepływu informacji pomiędzy kupującymi i sprzedającymi oraz
wymiany dóbr i usług dokonywanej poprzez akty kupna – sprzedaży. Rynek, to także zbiór
transakcji zawieranych przez konkurujące ze sobą podmioty gospodarcze o podobnym profilu
działalności.
Dzięki rynkowi producenci i konsumenci osiągają swoje cele.
W gospodarce rynkowej możemy wyróżnić dwie grupy działalności:
−
rynek czynników produkcji,
−
rynek usług konsumpcyjnych.
Tabela 1. Klasyfikacja rynków
Kryterium
podziału
Rodzaj rynku
Cechy charakterystyczne
dóbr
konsumpcyjnych
i usług
Przedmiotem obrotu są produkty bezpośredniego
zaspakajania potrzeb nabywców np. żywność, ubrania,
meble, lodówki, usługi krawieckie, ubezpieczeniowe.
kapitałowy
W skład rynku kapitałowego wchodzą: rynek dóbr
produkcyjnych (surowce, materiały, maszyny), dóbr
inwestycyjnych, nieruchomości, kredytowy, walutowy,
papierów wartościowych.
Przedmiot
obrotu
rynkowego
pracy
Przedmiotem obrotu jest kapitał ludzki, na który składa
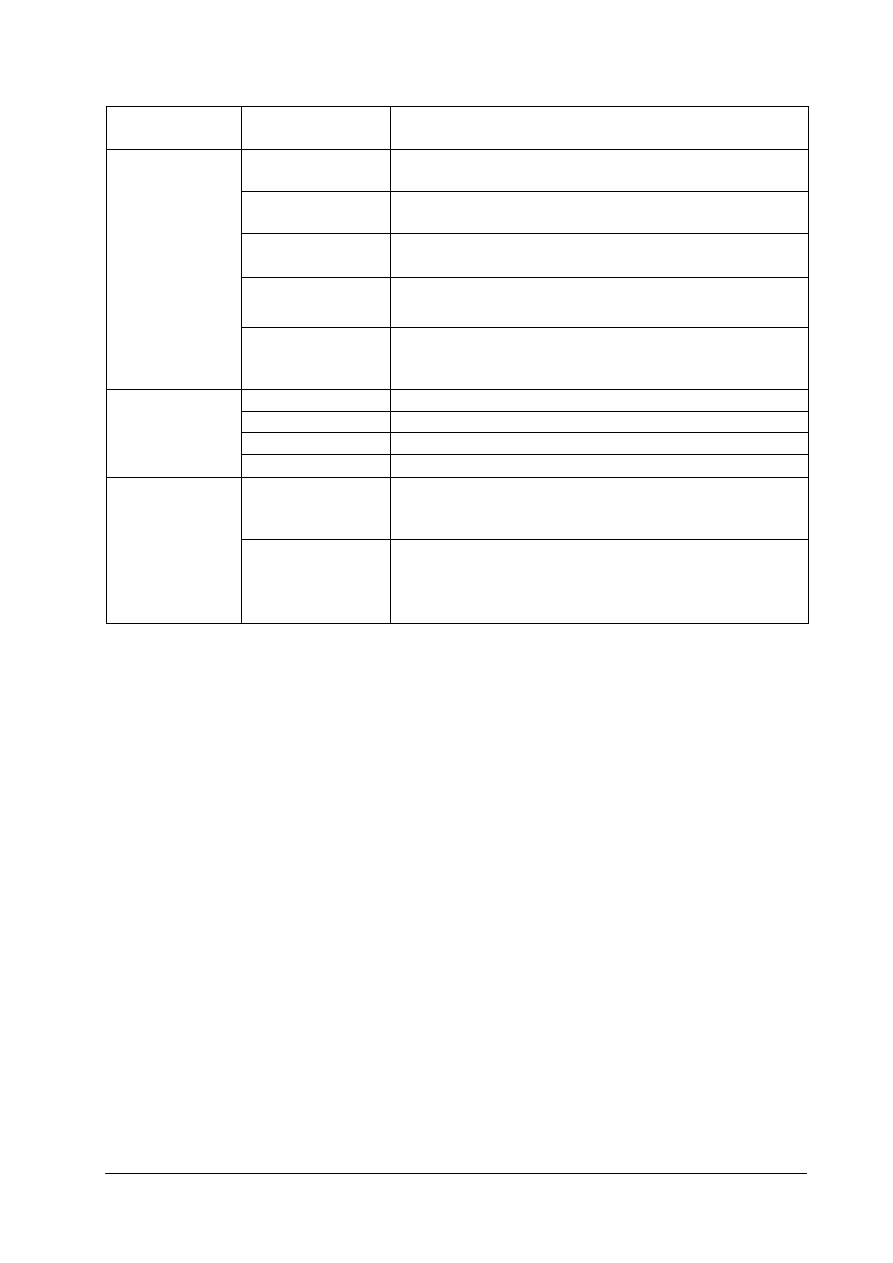
,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
14
są wiedza i umiejętności do wykonywania określonej
pracy.
lokalny Najczęściej zasięgiem obejmuje gminę, miasto
powiatowe
regionalny
Rynek ten najczęściej obejmuje swym obszarem
województwo, region.
krajowy
Transakcje zawierane pomiędzy kupującymi
i sprzedającymi z obszaru całego kraju.
zagraniczny
Transakcje zawierane na rynku konkretnego państwa,
np. na rynku niemieckim, angielskim, chińskim.
Zasięg
międzynarodowy
Transakcje zawierane z kontrahentami z całego świata.
Przykładem mogą być Targi Poznańskie, Giełda
Papierów Wartościowych w Londynie.
skupu
zbytu
hurtowy
Szczebel obrotu
detaliczny
producenta
Sytuacja rynkowa, w której wielkość zapotrzebowania
na produkty przewyższa wielkość ich ofert sprzedaży.
Sytuacja ta prowadzi do spekulacji i wzrostu cen
Stopień
zrównoważenia
konsumenta
Sytuacja rynkowa, w której wielkość zapotrzebowania
na produkty jest mniejsza od przedstawionej oferty
sprzedaży. Prowadzi do konkurencja między
sprzedającymi i walko o nabywcę.
Usługi i wyroby
Na rynku medycznym mamy do czynienia z wyrobem (np. przedmioty ortopedyczne,
narzędzia medyczne) i w przeważającej większości z usługami.
Wyrobem jest każda rzecz materialna, która zaspakaja określoną potrzebę użytkownika.
Usługą jest świadczenie, które jedna strona zwana usługodawcą może zaoferować drugiej
stronie – usługobiorcy.
Cechy charakterystyczne usług:
−
jest procesem dynamicznym, rozgrywającym się w określonym czasie,
−
trudno mierzalna,
−
wysoko zróżnicowana (usunięcie woreczka żółciowego a transplantacja nerki),
−
trudno porównywalna.
Usługi są świadczone bezpośrednio usługobiorcy. Usługobiorca i usługodawca wchodzą
w bezpośredni kontakt. Świadczenie usługi i jej konsumpcja odbywa się w jednym miejscu.
Trudno jest np. usunąć ząb, wykonać masaż czy wydać orzeczenie lekarskie o stanie zdrowia na
odległość, bez udziału pacjenta. Proces świadczenia usług jest nierozdzielny. Nie można go też
przechować czy gromadzić.
Usługi medyczne mają charakter doraźny i odbywają się w konkretnym czasie (usunięcie
wyrostka robaczkowego, usunięcie zęba, itp) lub są procesem długotrwałym (psychoterapia).
Usługi medyczne cechuje znaczny poziom pracochłonności i wymagają wysokich kwalifikacji
usługodawcy.
Podmiotem rynku usług może być przedsiębiorstwo rynkowe, instytucje rynkowe takie jak
banki, giełdy, towarzystwa ubezpieczeniowe, spółdzielnie, państwo (usługi w zakresie oświaty,
ochrony zdrowia, ochrony środowiska naturalnego, obrony narodowej, techniki).
Usługobiorcami są przedsiębiorstwa i zakłady przemysłowe, gospodarstwa rolne,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
15
przedsiębiorstwa usługowe, gospodarstwa domowe, indywidualni konsumenci. Usługi można
sklasyfikować według rozmaitych kryteriów. A oto niektóre przykłady klasyfikacji usług
prezentowane przez różnych ekonomistów. Nie zawsze klasyfikacje zawierają elementy
wykluczające się:
a) Ze
względu na rodzaj rynku świadczeń:
−
usługi na rynku zaopatrzeniowym,
−
rynku zbytu,
−
rynku kapitałowym,
−
rynku pracy.
b) Usługi
można podzielić na:
−
masowe (szkolnictwo, gastronomia, szczepienia ochronne, itp.),
−
profesjonalne (doradca podatkowy, tłumacz przysięgły, notariusz, itp.),
−
personalne (stomatolog, fryzjer, itp.).
c) Usługi
można też podzielić na takie, które wymagają wielkich nakładów finansowych oraz
takie, na których wykonanie przedsiębiorstwo wydaje minimalne koszta. Jeszcze inną
klasyfikację usług prezentują K. Kielan i K. Pokora w książce „Przygotowanie do
działalności usługowej”:
a) usługi
związane z kształtowaniem materialnych warunków bytu:
−
usługi osobiste,
−
usługi na rzecz gospodarstw domowych,
−
gospodarka komunalna,
−
gospodarka mieszkaniowa,
b) usługi
związane z produkcją dóbr materialnych:
−
finanse i ubezpieczenia,
−
handel,
−
transport i łączność,
−
nauka i rozwój techniki,
c) usługi
związane z kształtowaniem osobowości ludzi:
−
ochrona zdrowia i opieka społeczna,
−
kultura fizyczna, turystyka i wypoczynek,
−
kultura i sztuka,
−
oświata i wychowanie.
Rynek charakteryzują następujące elementy:
−
popyt,
−
podaż,
−
cena.
Popyt – ilość dóbr lub usług, jaką usługobiorcy chcą nabyć w danym czasie i miejscu i po danej
cenie. Prawo popytu to odwrotna relacja między ilością dóbr czy usług a ceną. W miarę wzrostu
ceny danego dobra, przy niezmienionych innych warunkach, wielkość popytu na nie spada.
Zwiększenie usług zależy w znacznym stopniu od przemian demograficznych, zasobności
obywateli, kultury obywateli, zaangażowania władz samorządowych (gminnych, regionalnych)
w zakresie realizacji zadań własnych określonych ustawą o samorządzie terytorialnym.
Podaż – ilość dóbr lub usług, jaką usługodawca oferują w danym czasie i po danej cenie. Prawo
podaży to relacja między ilością dóbr i usług, jaką producenci są skłonni zaoferować, a ich ceną.
W miarę wzrostu ceny danych dóbr czy usług, przy niezmienionych innych warunkach, wzrasta
jego podaż.
Podaż rynkowa zależy od wielu czynników np. ceny czynników produkcji (np. surowce,
materiały, maszyny, płace), zdolności przewidywania ceny produktu oraz popytu, ułatwienia
kredytowego, ulg podatkowych, możliwość zakupu i wprowadzenie nowych technologii.
,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
16
Cena – ilość pieniędzy, jaką usługobiorca płaci usługodawcy za usługę.
Te trzy elementy kształtują rynek usług.
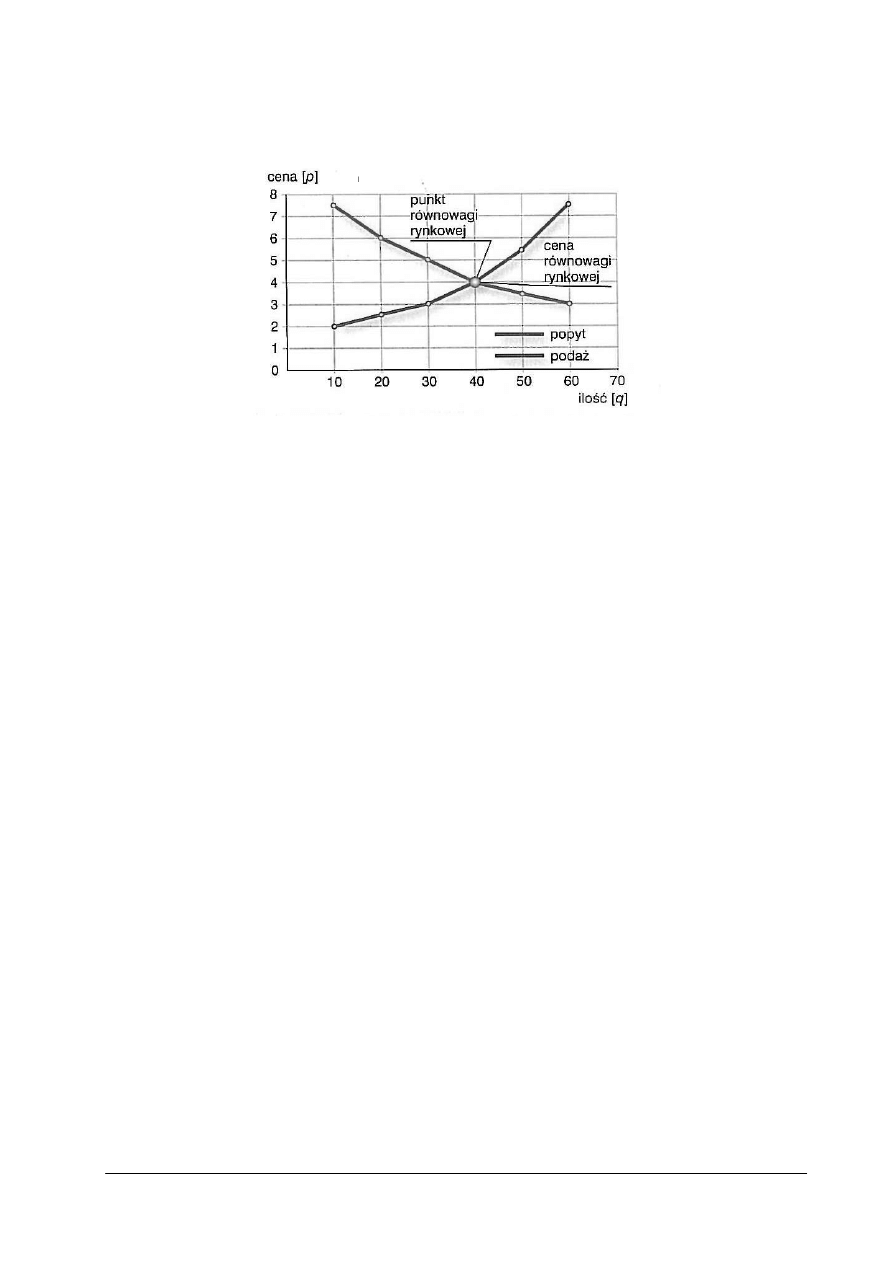
Rys. 1. Graficzny obraz równowagi rynkowej [1,s.32]
Równowaga rynkowa to stan, w którym wielkość popytu na produkt lub usługę zrównuje się
z wielkością podaży. Występuje wówczas, gdy udaje się znaleźć cenę, przy której kupujący są
skłonni nabyć dobra lub usługi, a sprzedający są skłonni taką ilość sprzedać.
Mówiąc o rynku nie można też pominą ważnego elementu, którym jest konkurencja.
Konkurencją nazywamy proces oddziaływania uczestników rynku, którzy realizując swój cel,
przedstawiają korzystniejsze od innych oferty pod względem jakości i różnorodności produktów
oraz ceny. Konkurencja występuje między sprzedającymi lub między kupującymi.
Popyt i podaż na rynku usług medycznych
Wyniki badań demograficznych poprowadzonych w Polsce dotyczące stanu zdrowia ludzi
w wieku poprodukcyjnym, ukierunkowują system opieki zdrowotnej na usługi, z których będzie
korzystała ta populacja ludzi. Migracja młodych ludzi do państw Unii Europejskiej powoduje
zmniejszenie w kraju liczby dzieci i osób w wieku produkcyjnym. Wcześniejsze emerytury,
starzejące się społeczeństwo, wzrost osób przewlekle chorych, osób niepełnosprawnych
pozostających z niską rentą i bez opieki dorosłych dzieci, powodują, że zwiększa się
zapotrzebowanie na świadczenia opieki długoterminowej, głównie w zakładach. Strategia
zabezpieczenia opieki nad tą grupa ludzi ustala pewne priorytety. Zwiększono składkę na
ubezpieczenie zdrowotne i utworzono obowiązkowe ubezpieczenie pielęgnacyjne, natomiast
Ustawa z dnia 27 sierpnia 2004r. o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych wprowadza zmiany umożliwiające udzielanie świadczeń medycznych poza
zakładem opieki zdrowotnej, w domu pacjenta np. pielęgniarska opieka długoterminowa,
hospicjum domowe. Ustawodawca stwarza też możliwość zakładania hospicjów przez
stowarzyszenia i organizacje humanitarne.
Obserwując rynek usług medycznych, mimo tych pozytywnych zmian, zauważyć można
brak równowagi rynkowej. Popyt na usługi, szczególnie wysokospecjalistyczne, przewyższa
podaż. Wynika to z faktu, że ceny za usługi w prywatnych gabinetach, laboratoriach, klinikach,
hospicjach są wysokie. Wiele osób czeka w długich kolejkach do specjalisty, bo nie stać na
natychmiastową usługę płatną.
Charakterystyka usług medycznych
W myśl ustawy z dnia 30 sierpnia 1991r. o zakładach opieki zdrowotnej, świadczenie
zdrowotne to działanie służące profilaktyce, zachowaniu, ratowaniu, przywracaniu lub poprawie
zdrowia oraz inne działanie medyczne wynikające z procesu leczenia lub przepisów odrębnych
regulujących zasady ich udzielania. W dalszej części tej ustawy wymienia się następujące
rodzaje świadczeń medycznych:

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
17
1) świadczenie opieki zdrowotnej – świadczenie zdrowotne, świadczenie zdrowotne rzeczowe
i świadczenie towarzyszące,
2) świadczenie gwarantowane – świadczenie opieki zdrowotnej finansowane w całości ze
środków publicznych, na zasadach i w trybie określonych w ustawie,
3) świadczenie specjalistyczne – świadczenie opieki zdrowotnej we wszystkich dziedzinach
medycyny z wyłączeniem świadczeń udzielanych w zakresie podstawowej opieki
zdrowotnej,
4) świadczenie zdrowotne rzeczowe – związane z procesem leczenia leki, wyroby medyczne,
w tym wyroby medyczne będące przedmiotami ortopedycznymi i środki pomocnicze,
5) świadczenie towarzyszące – zakwaterowanie i wyżywienie w zakładzie opieki zdrowotnej
całodobowej lub całodziennej oraz usługi transportu sanitarnego,
6) świadczenie wysokospecjalistyczne – świadczenie opieki zdrowotnej lub procedurę
medyczną spełniające łącznie następujące kryteria:
a)
udzielenie świadczenia wymaga wysokiego poziomu zaawansowania technicznego
świadczeniodawcy i zaawansowanych umiejętności osób udzielających świadczenia,
b) koszt
jednostkowy
świadczenia jest wysoki,
7) zabiegi przyrodolecznicze i rehabilitacyjne w szpitalach uzdrowiskowych, sanatoriach
uzdrowiskowych i ambulatoryjnym lecznictwie uzdrowiskowym nie związane z chorobą
podstawową będącą bezpośrednią przyczyną skierowania na leczenie uzdrowiskowe;
8) poradnictwo seksuologiczne w zakresie ambulatoryjnej opieki specjalistycznej,
z wyłączeniem osób ze znacznym stopniem niepełnosprawności.
Rodzaje usług medycznych finansowanych ze środków publicznych oraz częściowo
odpłatnych
Zgodnie z art. 15 Ustawy świadczeniobiorcy mają, na zasadach określonych w ustawie,
prawo do świadczeń opieki zdrowotnej, których celem jest zachowanie zdrowia, zapobieganie
chorobom i urazom, wczesne wykrywanie chorób, leczenie, pielęgnacja oraz zapobieganie
niepełnosprawności i jej ograniczanie.
Usługi medyczne dotyczą podstawowej opieki zdrowotnej, opieki długotrwałej i paliatywnej,
specjalistycznej opieki ambulatoryjnej, leczenia szpitalnego, rehabilitacji, stomatologii,
psychiatrii, profilaktycznych programów zdrowotnych oraz zaopatrzenia ortopedycznego.
Podstawowa opieka zdrowotna (bezpłatna) jest realizowana przez lekarza rodzinnego, lekarza
ogólnego, internistę lub pediatrę, pielęgniarkę i położną. Leczenie jest prowadzone w zakładzie
lub domu chorego.
Podstawowa opieka zdrowotna obejmuje opiekę nad kobietą w okresie ciąży, porodu
i połogu opiekę nad kobietą w okresie karmienia piersią, opiekę nad noworodkiem, dziećmi
i dorosłymi. Lekarz może skierować na badania diagnostyczne, leczenie specjalistyczne, leczenie
szpitalne. Pacjent może wybrać lekarza, pielęgniarkę i położną spośród tych, którzy zawarli
kontrakt z NFZ.
Nie można pominąć profilaktycznej opieki zdrowotnej prowadzonej w środowisku
nauczania i wychowania. Minister Zdrowia w rozporządzeniu z dnia 25 czerwca 2003r.
w sprawie zakresu i organizacji profilaktycznej opieki zdrowotnej nad dziećmi i młodzieżą
określił szczegółowo zakres opieki sprawowanej przez lekarza, dentystę i pielęgniarkę lub
higienistkę. Opieka medyczna obejmuje głównie profilaktyczne badania i szczepienia ochronne
(zakres usług medycznych i terminarz w załącznikach do rozporządzenia), udzielanie pomocy
przedlekarskiej, doradztwo medyczne.
Opieka długotrwała i paliatywna (bezpłatna) jest sprawowana:
−
na oddziałach dla przewlekle chorych. Przebywają tu pacjenci po leczeniu szpitalny, którzy
wymagają dalszej hospitalizacji. Pacjenci, którzy nie są w stanie sami funkcjonować
i wymagają profesjonalnej pielęgnacji, rehabilitacji i stałego nadzoru lekarskiego.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
18
−
w zakładach pielęgnacyjno – opiekuńczych i opiekuńczo – leczniczych. Pacjenci mają
zakończone leczenie szpitalne, ale mają trudności w samodzielnym funkcjonowaniu.
Wymagają pielęgnacji, rehabilitacji i kontroli lekarskiej. Pacjent ponosi jedynie koszt
wyżywienia i zakwaterowania.
−
pielęgniarska opieka długoterminowa. Dotyczy to chorych przebywających w domu
i wymagających systematycznych świadczeń pielęgniarskich.
−
hospicjum stacjonarne (oddział medycyny paliatywnej). Zajmuje się poprawianiem jakości
życia osób nieuleczalnie chorych i ich rodzin, głównie z chorobami nowotworowymi.
−
hospicjum domowe. Chorzy posiadają przynajmniej jednego opiekuna. Lekarz podczas
wizyty udziela dokładnych zaleceń dotyczących dalszej opieki nad chorym.
−
poradnia medycyny paliatywnej. Udziela lekarskich, pielęgniarskich i psychologicznych
porad dla osób, które są w stanie przybyć do poradni oraz wizyt domowych chorym
z zaawansowaną chorobą oraz udziela wsparcia rodzinie chorego.
Specjalistyczna opieka ambulatoryjna
Świadczenie specjalistyczne, to świadczenia opieki zdrowotnej we wszystkich dziedzinach
medycyny z wyłączeniem świadczeń udzielanych w zakresie podstawowej opieki zdrowotnej.
Specjalistyczną opieką zdrowotną jest np. leczenie kardiologiczne, badanie i terapia
psychologiczna, badanie i terapia logopedyczna, terapia ortoptyczna. Specjalista wyznacza
dodatkowe badania, kieruje na zabiegi i poleca leki.
Na badania specjalistyczne należy mieć skierowanie od lekarza ubezpieczenia zdrowotnego.
Nie jest wymagane skierowanie do ginekologa, położnika, dentysty, stomatologa, onkologa,
okulisty, dermatologa, wenerologa, psychiatry. Nie wymagają skierowań chorzy z wirusem HIV,
chorzy na gruźlicę i na leczenie odwykowe. Ten przywilej dotyczy również inwalidów
wojennych i osób represjonowanych.
W ustawie opisano całą procedurę rejestracji i oczekiwania na wizytę u lekarza specjalisty.
Leczenie szpitalne
Na leczenie szpitalne kieruje lekarz POZ lub lekarz specjalista wtedy, gdy cel leczenia nie
może być osiągnięty w warunkach ambulatoryjnych. O wyborze szpitala decyduje pacjent.
Szpital, bez uzasadnionej przyczyny nie może odmówić przyjęcia pacjenta. Szpital posiadający
kontrakt z NFZ leczy bezpłatnie.
Rehabilitacja lecznicza (bezpłatna)
Rehabilitacja osób po zabiegach operacyjnych, niepełnosprawnych. Składa się na nią:
−
fizjoterapeutyczne zabiegi ambulatoryjne,
−
lekarska ambulatoryjna opieka rehabilitacyjna,
−
rehabilitacja w ośrodku opieki dziennej,
−
rehabilitacja ogólnoustrojowa (prowadzona w szpitalach),
−
rehabilitacja neurologiczna,
−
rehabilitacja specjalistyczna (np. dla osób z wadą słuchu, z porażeniem mózgowym).
Stomatologia
Pacjent ma prawo do wyboru lekarza. Leczenie bezpłatne tylko przez stomatologa, który
podpisał kontrakt z NFZ oraz prowadzi leczenie wymienione w wykazie określonym
w Rozporządzeniu Ministra Zdrowia. Materiały i leczenie stomatologiczne nie uwzględnione
w wykazie opłaca pacjent.
Psychiatria
Leczenie prowadzone przez szpitale. Wyróżnić należy leczenie psychiatryczne dla dzieci
i młodzieży, leczenie psychiatryczne osób dorosłych, terapię uzależnień od substancji
psychoaktywnych, terapię uzależnień od alkoholu, leczenie zaburzeń nerwicowych, psychiatrię
sądową, psychiatrię dla chorych somatycznie. Leczenie psychiatryczne jest bezpłatne. Nie jest
wymagane skierowanie.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
19
Profilaktyczne programy zdrowotne
Profilaktyka – działania zapobiegające powstawaniu i szerzeniu się niekorzystnych skutków
zdrowotnych, które w sposób bezpośredni lub pośredni mają związek z groźnymi chorobami.
Profilaktyka w 2007 roku prowadzona jest w ramach następujących programów:
−
program badań prenatalnych,
−
program profilaktyki chorób odtytoniowych,
−
program profilaktyki chorób krążenia,
−
program profilaktyki gruźlicy,
−
program przewlekłej choroby płuc,
−
program profilaktyki raka piersi,
−
program profilaktyki raka szyjki macicy,
−
program wczesnego wykrywania zakażeń u kobiet w ciąży,
−
program wczesnej diagnostyki i leczenia jaskry,
−
program wczesnej, wielospecjalistycznej pomocy dziecku zagrożonemu, w tym opieka
prenatalna nad płodem,
−
oraz inne programy występujące w danym regionie.
Większość z tych programów realizowano w latach wcześniejszych.
Zaopatrzenie ortopedyczne
Zaopatrzenie ortopedyczne, to świadczenia zdrowotne rzeczowe, związane z procesem
leczenia, wyroby medyczne, w tym wyroby medyczne będące przedmiotami ortopedycznymi
i środki pomocnicze;
Dotyczy następujących grup chorobowych:
−
optyka okularowa,
−
protetyka słuchu,
−
przedmioty ortopedyczne,
−
środki pomocnicze.
Zaopatrzenie ortopedyczne prowadzone jest przez zakłady specjalistyczne, poradnie oraz
sieć sklepów i aptek. Na jednorazowy zakup środków ortopedycznych należy mieć zlecenie od
lekarza POZ, lekarza specjalisty lub szpitala. Po uzyskaniu wniosku na zakup konkretnego
przedmiotu, przed jego zakupem, należy uzyskać akceptację i wniosek zarejestrować w Oddziale
NFZ. Największy jest wybór świadczeń dla osób dotkniętych kalectwem kończyn. Chorzy mogą
otrzymać następujące świadczenia: protezy kończyn, pończochy kikutowe, aparaty
ortopedyczne, kortezy kończyn, laski, kule, balkoniki, podpórki, wózki inwalidzkie, fotele do
siedzenia dla dzieci, rurki tracheotomijne, materace i poduszki przeciwodleżynowe, obuwie
ortopedyczne, indywidualne przedmioty pionizujące, naprawy przedmiotów ortopedycznych. Za
większość wymienionych przedmiotów i usług pacjent płaci 30% wartości przedmiotu (70%
NFZ). Wózki inwalidzkie (do określonej kwoty) są bezpłatne.
Zakup środków pomocniczych prowadzony jest na podstawie Karty zaopatrzenia
comiesięcznego. Zlecenie na określone środki pomocnicze wypisuje lekarz, Oddział NFZ
akceptuje i wydaje Kartę zaopatrzenia na cały rok.. Lekarz wpisuje co miesiąc w Karcie
następne zlecenia. W karcie potwierdzany jest zakup środka przez realizatora zlecenia (np.
aptekę). Na podstawie zlecenia obłożnie chorym można zakupić co miesiąc 60 pieluchomajtek
za 30% ich wartości.
Zaopatrzenie w leki (bezpłatne, za częściową odpłatnością)
Zaopatrzenie w leki i wyroby medyczne przysługuje świadczeniobiorcy na podstawie
recepty wystawionej przez lekarza ubezpieczenia zdrowotnego lub przez lekarza nie będącego
lekarzem ubezpieczenia zdrowotnego (felczera), jeżeli posiada on prawo wykonywania zawodu
oraz zawarł z oddziałem wojewódzkim Funduszu umowę upoważniającą go do wystawiania
takich recept. Leki, jak podaje ustawa, dzielimy na:

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
20
−
leki podstawowe – produkt leczniczy ratujący życie lub niezbędny w terapii dla
przywracania lub poprawy zdrowia, spełniający warunki bezpieczeństwa, skuteczności
i efektywności kosztowej,
−
lek uzupełniający – produkt leczniczy wspomagający lub uzupełniający działanie leków
podstawowych, a także produkt leczniczy o zbliżonych właściwościach terapeutycznych do
leku podstawowego,
−
lek recepturowy – produkt leczniczy sporządzony w aptece na podstawie recepty lekarskiej.
Leki podstawowe, leki uzupełniające oraz leki recepturowe są wydawane świadczeniobiorcy za
odpłatnością:
1)
ryczałtową – za leki podstawowe i recepturowe przygotowywane z surowców
farmaceutycznych lub z leków gotowych zamieszczonych w wykazach leków
podstawowych i uzupełniających, pod warunkiem że przepisana dawka leku recepturowego
jest mniejsza od najmniejszej dawki leku gotowego w formie stałej stosowanej doustnie,
2)
w wysokości 30% albo 50% ceny leku – za leki uzupełniające. Minister właściwy do spraw
zdrowia, po zasięgnięciu opinii Prezesa Funduszu, Naczelnej Rady Lekarskiej i Naczelnej
Rady Aptekarskiej, określa, w drodze rozporządzenia:
3)
wykaz leków podstawowych i uzupełniających,
4)
wysokość opłaty ryczałtowej za leki podstawowe i recepturowe,
5)
wysokość odpłatności za leki uzupełniające,
6)
wykaz leków, które mogą być traktowane jako surowce farmaceutyczne przy sporządzaniu
leków recepturowych,
7)
ilość leku recepturowego, którego dotyczy opłata ryczałtowa, oraz sposób obliczania kosztu
sporządzania leku recepturowego.
Ustalając wykazy leków Minister uwzględnia w szczególności konieczność zapewnienia
ochrony zdrowia społeczeństwa, dostępność do leków oraz bezpieczeństwo ich stosowania,
znaczenie leku w zwalczaniu chorób o znacznym zagrożeniu epidemiologicznym
i cywilizacyjnym, wpływ leku na bezpośrednie koszty leczenia, a także możliwości płatnicze
podmiotu zobowiązanego do finansowania świadczeń ze środków publicznych. Wykazy są
aktualizowane co najmniej raz na 6 miesięcy. Ostatnie Rozporządzenia Ministra Zdrowia
podpisane dnia 9 lutego 2007r. w sprawie:
– wykazu leków podstawowych i uzupełniających oraz wysokości odpłatności za leki
uzupełniające,
−
w sprawie ustalenia limitów cen leków i wyrobów medycznych wydawanych
świadczeniobiorcom bezpłatnie, za opłatą ryczałtową lub częściową odpłatnością,
−
w sprawie wykazu chorób oraz wykazu leków i wyrobów medycznych, które ze względu na
choroby są przepisywane bezpłatnie, za opłatą ryczałtową lub za częściową odpłatnością.
Świadczeniobiorca, który posiada tytuł "Zasłużonego Honorowego Dawcy Krwi" i przedstawi
legitymację "Zasłużonego Honorowego Dawcy Krwi", przysługuje bezpłatne zaopatrzenie w leki
objęte wykazami leków podstawowych i uzupełniających do wysokości określonego limitu.
Transport sanitarny i ratownictwo medyczne
„Transport sanitarny jest to przewóz osób albo materiałów biologicznych i materiałów
wykorzystywanych do udzielania świadczeń zdrowotnych wymagających specjalnych
warunków” (art. 70 a. ustawy o zakładach opieki zdrowotnej). Wykonywany jest środkami
transportu samochodowego i lotniczego.
Pogotowie ratunkowe udziela świadczeń zdrowotnych w razie wypadku, urazu, porodu,
nagłego zachorowania lub nagłego pogorszenia stanu zdrowia, powodujących zagrożenie życia.
Usługi określone tymi sytuacjami są bezpłatne. Pogotowie ratunkowe może udzielać świadczeń
zdrowotnych w ramach systemu Państwowego Ratownictwa Medycznego jako zespół
ratownictwa medycznego lub lotniczy zespół ratownictwa medycznego na zasadach określonych

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
21
w ustawie z dnia 8 września 2006r. o Państwowym Ratownictwie Medycznym (Dz. U. Nr 191,
poz. 1410).
Ustawa wymienia długą listę usług medycznych, które są finansowane ze środków
publicznych na zasadach i w zakresie określonym w ustawie.
Ustawa określa świadczenia, które należy opłacić w części oraz świadczenia, które nie są
opłacane ze środków publicznych.
Usługi świadczone za częściową lub całkowitą odpłatnością
Publiczne zakłady opieki zdrowotnej udzielają świadczeń zdrowotnych finansowanych ze
środków publicznych osobom ubezpieczonym lub nie ubezpieczonym nieodpłatnie, za
częściową odpłatnością lub całkowitą odpłatnością (zgodnie z zasadami ustalonymi w ustawie
z dnia 27 sierpnia 2004r. o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych). Przy ustalaniu wysokości opłaty za świadczenia zdrowotne płatne w całości lub
częściowo osobom ubezpieczonym stosuje się ceny urzędowe, natomiast osobom nie
ubezpieczonym ceny ustala kierownik zakładu opieki zdrowotnej, w którym świadczenie jest
udzielane. Dla osób przebywających z zakładach opiekuńczo – leczniczych i pielęgnacyjno –
opiekuńczych ustala się miesięczną wysokość odpowiadającą 250% najniższej emerytury (dzieci
200%), przy czym kwota ta nie może być wyższa niż kwota 70% miesięcznego dochodu
pacjenta (dzieci – 70% dochodu na jedną osobę w rodzinie). Opłaty za pobyt dziecka w żłobku
ustala, według cen umownych, podmiot, który go utworzył.
Niezależnie od placówek NFZ funkcjonują niepubliczne zakłady opieki zdrowotnej,
prywatne gabinety, poradnie, spółdzielnie lekarskie, które świadczą usługi medyczne odpłatnie.
Większość usług medycznych przez nie świadczonych to usługi wysokospecjalistyczne, na które
jest bardzo długi czas oczekiwania w placówkach NFZ lub usługi paramedyczne nie podlegające
pod NFZ.
Rodzaje usług medycznych, które nie są opłacane ze środków publicznych
1) szczepienia ochronne nie wchodzące w zakres obowiązkowych szczepień ochronnych,
autoszczepionki,
2) zabiegi chirurgii plastycznej i zabiegi kosmetyczne (w niektórych przypadkach bezpłatne),
3) operacje zmiany płci,
4) świadczenia w zakresie akupunktury, z wyjątkiem świadczeń udzielanych w leczeniu bólu
przewlekłego,
5) zabiegi przyrodolecznicze i rehabilitacyjne w szpitalach uzdrowiskowych, sanatoriach
uzdrowiskowych i ambulatoryjnym lecznictwie uzdrowiskowym nie związane z chorobą
podstawową będącą bezpośrednią przyczyną skierowania na leczenie uzdrowiskowe,
6) poradnictwo seksuologiczne w zakresie ambulatoryjnej opieki specjalistycznej,
z wyłączeniem osób ze znacznym stopniem niepełnosprawności;
7) poradnictwo psychoanalityczne,
8) magnetoterapia z zastosowaniem stałego pola magnetycznego, ozonoterapia, laseropunktura,
9) diagnostyka i terapia z zakresu medycyny niekonwencjonalnej, ludowej, orientalnej,
10) świadczenia opieki zdrowotnej w zakresie układu nerwowego i układu wydzielania
wewnętrznego, układu krwiotwórczego i limfatycznego – bankowanie własnej krwi
pępowinowej noworodka,
11) świadczenia opieki zdrowotnej w zakresie gałki ocznej: chirurgia refrakcyjna w korekcie
wad wzroku, stymulacja laserowa plamki żółtej, alloplastyka tętnic skroniowych;
12) świadczenia opieki zdrowotnej w zakresie układu sercowo – naczyniowego – wszczepienie
defibrylatora dwujamowego z funkcją defibrylacji przedsionkowej i komorowej,
i wiele innych świadczeń wymienionych w załączonym do ustawy wykazie.
Wymienione świadczenia medyczne dotyczą wszystkich ubezpieczonych, w tym rolników.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
22
Medycyna pracy
„Profilaktyka – działania zapobiegające powstawaniu i szerzeniu się niekorzystnych
skutków zdrowotnych, które w sposób bezpośredni lub pośredni mają związek z warunkami albo
charakterem pracy” – art 4. ustawy z dnia 27 czerwca 1997r. o służbie medycyny pracy.
Mówiąc o profilaktyce nie sposób pominąć profilaktyki prowadzonej w środowisku pracy
osób dorosłych przez służby powołane cytowaną wyżej ustawą.
Ustawa dotyczy ochrony zdrowia pracujących przed wpływem niekorzystnych warunków
związanych ze środowiskiem pracy i sposobem jej wykonywania, a także w celu profilaktycznej
opieki zdrowotnej nad pracującymi.
Służbę medycyny pracy stanowią lekarze, pielęgniarki, psycholodzy i inne osoby
posiadające kwalifikacje zawodowe przydatne do wykonywania wielodyscyplinarnych zadań tej
służby. Podczas wykonywaniu czynności zawodowych są niezależne od pracodawców,
pracowników, oraz podmiotów na których zlecenie realizują zadania tej służby.
Jednostkami organizacyjnymi służby medycyny pracy są:
1)
jednostki podstawowe:
a)
publiczne zakłady opieki zdrowotnej tworzone i utrzymywane w celu sprawowania
profilaktycznej opieki zdrowotnej nad pracującymi,
b)
zakłady opieki zdrowotnej tworzone i utrzymywane przez pracodawców i inne
podmioty, jeżeli profilaktyczne opieka zdrowotna nad pracującymi jest ich zadaniem
statutowym,
c)
lekarze praktykujący indywidualnie,
2)
wojewódzkie lub międzywojewódzkie ośrodki medycyny pracy.
Do
ważniejszych zadań realizowanych przez służbę medycyny pracy należy:
rozpoznanie i ocena czynników występujących w środowisku pracy mogących mieć ujemny
wpływ na zdrowie,
−
rozpoznawanie i ocena ryzyka zawodowego w środowisku pracy oraz informowania
−
pracodawców o możliwości wystąpienia niekorzystnych skutków zdrowotnych będących
jego następstwem,
−
udzielanie pracodawcom i pracującym porad w zakresie organizacji pracy, ergonomii,
fizjologii i psychologii pracy,
−
wykonywanie badań wstępnych, okresowych, kontrolnych oraz orzecznictwo lekarskie
przewidziane w Kodeksie pracy,
−
prowadzenie działalności konsultacyjnej, diagnostycznej i leczniczej w zakresie patologii
zawodowej,
−
prowadzenie czynnego poradnictwa w stosunku do chorych na choroby zawodowe lub
choroby związane z wykonywaną pracą,
−
wykonywanie szczepień ochronnych,
−
wykonywanie badań umożliwiających wczesną diagnostykę chorób zawodowych,
−
prowadzenia ambulatoryjnej rehabilitacji leczniczej,
−
udzielanie I pomocy medycznej w nagłych wypadkach,
−
prowadzenie analiz stanu zdrowia pracowników.
Służbę medycyny pracy stanowią również lekarze okuliści, którzy między innymi orzekają
o zdolności czy sprawności do pracy np. przy komputerze.
Służba medycyny pracy współdziała z Zakładem Ubezpieczeń Społecznych, Państwową
Inspekcją Pracy, Państwową Inspekcją Sanitarną, organami nadzoru i kontroli warunków pracy.
Badania wstępne, okresowe i kontrolne są świadczone na podstawie umowy zawartej przez
podmiot obowiązany do ich zapewnienia a podstawową jednostka służby medycyny pracy.
Leczenie za granicą na koszt Ministerstwa Zdrowia
Zasady i tryb ubiegania się o leczenie i badania diagnostyczne określa art.26 ustawy
o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych oraz rozporządzenie

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
23
Ministra Zdrowia z dnia 20 grudnia 2004r. w sprawie kierowania świadczeniobiorców na
leczenie lub badania diagnostyczne poza granicami kraju.
Minister Zdrowia może skierować ubezpieczonego za granicę na leczenie lub badania
diagnostyczne, których nie przeprowadza się w kraju. Koszty leczenie i transportu
świadczeniobiorcy finansowane są z budżetu państwa, natomiast koszt wystawienia paszportu
i wizy, pobytu poza szpitalem pacjenta i jego opiekuna pokrywa we własnym zakresie
ubezpieczony. Wniosek o badanie lub leczenie za granicą wypełniają kolejno: świadczeniobiorca
lub jego przedstawiciel ustawowy, lekarz ubezpieczenia zdrowotnego z tytułem profesora lub
doktora habilitowanego. Lekarz wskazuje zagraniczne placówki opieki medycznej, do których
proponuje skierować pacjenta na leczenie lub badania diagnostyczne oraz wskazać formy
transportu.. Część III wniosku powinna być przetłumaczona na język angielski przez tłumacza
przysięgłego. Następnie wniosek przekazuje się do opinii konsultantowi krajowemu. Po
uzyskaniu opinii wniosek jest przesłany do Biura Rozliczeń Międzynarodowych, za
pośrednictwem którego wniosek jest kierowany do ministra. W przypadku pozytywnego
załatwienia wniosku Biuro prowadzi dalsze postępowanie.
Leczenie za granicą obywateli Rzeczpospolitej Polskiej
Osoby oraz ich rodziny, wykonujące pracę lub działalność na własny rachunek w państwie
członkowskim Europejskiego Obszaru Gospodarczego, podlegają przepisom z zakresu
ubezpieczenia społecznego obcego państwa, w którym wykonują pracę. Przepisy te regulują ich
obowiązek ubezpieczenia i uprawnienia do opieki zdrowotnej.
Osoba powinna zaopatrzyć się w dokument: Europejska Karta Ubezpieczenia Zdrowotnego.
Dokument uprawnia do niezbędnych świadczeń zdrowotnych. O rodzaju tych świadczeń
decyduje lekarz w państwie pobytu.
EKUZ wydana w Belgii zapewnia tylko świadczenia szpitalne. W przypadku korzystania przez
posiadacza Karty EKUZ z oznaczeniem E–111B ze świadczeń innych niż szpitalne, zostanie on
potraktowany jako pacjent prywatny i obciążony kosztami leczenia.
W Polsce prawo do otrzymania EKUZ mają osoby ubezpieczone w Narodowym Funduszu
Zdrowia. Karta wydawana jest czasowo osobom wyjeżdżającym do innego państwa
członkowskiego EOG:
−
w celach turystycznych,
−
w celu odwiedzenia rodziny lub znajomych,
−
w związku z podróżą służbową,
−
w celu podjęcia studiów,
pracownikom oddelegowanym do pracy za granicę przez polskiego pracodawcę.
Karta wydawana jest na 2 miesiące dla ubezpieczonych w NFZ, do 30 dni dla bezrobotnych, do
końca semestru dla studentów, do 5 lat dla emerytów, do końca przyznania świadczenia
rentowego (maksymalnie 5 lat). Karta uprawnia do korzystania w innych państwach z opieki
tylko tych placówek, które działają w ramach powszechnego systemu ochrony zdrowia. Za
leczenie prywatne pacjent płaci we własnym zakresie. Informacje o opłatach obowiązujących
w kraju pobytu znajdziesz w opracowaniu ,,Opieka zdrowotna w UE –Informator” (w posiadaniu
Oddziału Wojewódzkiego NFZ)
Osoby, które podjęły pracę w innym państwie, przestają podlegać polskiemu
ustawodawstwu, ich ubezpieczenie wygasa, a EKUZ wydana w Polsce traci ważność. Utrata
ważności pociąga za sobą konsekwencje związane z pokryciem przez nich kosztów leczenia.
Aby otrzymać EKUZ należy złożyć wniosek w Oddziale Wojewódzkim lub Delegaturze NFZ
właściwym ze względu zamieszkania. Tam też otrzymasz formularze oraz pełne informacje
potrzebne do uzyskania EKUZ (rodzaj dokumentów potwierdzających opłatę składek na
ubezpieczenie zdrowotne np, ostatni odcinek renty, legitymacja rencisty).

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
24
Rys. 2. Europejska Karta Ubezpieczenia Zdrowotnego
[http://europa.eu.int/comm/employment_social/healthcard/cards_en.htm]
Wszystkie państwa członkowskie wydają Kartę według dwóch wzorów, z tym że napis
"Europejska Karta Ubezpieczenia Zdrowotnego" oraz nazwy pól na Karcie zapisane są w języku
urzędowym państwa wydającego Kartę. Rozmieszczenie pól jest identyczne na Kartach
wydawanych przez wszystkie państwa, a zatem można porównać Kartę wydaną np. przez Grecję
z polską EKUZ, by ustalić zawartość danego pola. Rewers EKUZ może zostać dowolnie
wykorzystany przez państwa członkowskie, np. może być nim narodowa karta ubezpieczenia
zdrowotnego. Część państw zdecydowała się na połączenie EKUZ i kart narodowych (np.
Niemcy, Luksemburg).
Wzory EKUZ wydawanych przez poszczególne państwa członkowskie – awersu i rewersu –
można znaleźć na stronie internetowej:
Uprawnienia osób z innych państw Europejskiego Obszaru Gospodarczego do leczenia
w Polsce.
Od 1 czerwca 2004r. osoba podlegająca ustawodawstwu innego państwa członkowskiego
i ubezpieczona w tym państwie, która przebywała lub planuje pobyt w Polsce ma prawo do
wszelkich świadczeń koniecznych z medycznego punktu widzenia podczas pobytu na terytorium
naszego Państwa, z uwzględnieniem charakteru świadczenia i spodziewanego czasu pobytu. Od

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
25
1 stycznia 2006r. ubezpieczeni z państw członkowskich EOG, przebywający czasowo
w Polsce, mogą posługiwać się wyłącznie EKUZ lub certyfikatem tymczasowo zastępującym
Europejską Kartę Ubezpieczenia Zdrowotnego.
Europejska Karta Ubezpieczenia Zdrowotnego będzie wydawana osobom ubezpieczonym
w Austrii, Belgii, Czechach, Cyprze, Danii, Estonii, Finlandii, Francji, Grecji, Hiszpanii,
Holandii, Irlandii, Lichtensteinie, Litwie, Luksemburgu, Łotwie, Malcie, Niemczech, Norwegii,
Portugalii, Słowacji, Szwecji i Słowenii, Włoszech, Wielkiej Brytanii.
Certyfikat, będzie wydawany w przypadkach, gdy wydanie EKUZ nie będzie możliwe np. pilny
wyjazd lub utrata karty. Osoba zgłasza się do polskiego świadczeniodawcy, posiadającego
kontrakt z Narodowym Funduszem Zdrowia, z Europejską Kartą Ubezpieczenia Zdrowotnego
lub z certyfikatem i dokumentem potwierdzającym tożsamość (dowód osobisty, paszport).
Przysługują jej takie same świadczenia jak ubezpieczonemu w NFZ. Ubezpieczony obywatel
Unii również jest zobowiązany do wniesienia opłaty np.za świadczenia z zakresu stomatologii.
4.2.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jak scharakteryzujesz usługi medyczne?
2.
Jakie elementy charakteryzują gospodarkę rynkową?
3.
Jakie podmioty występują na rynku usług?
4.
Jakie kryteria służą do klasyfikacji usług?
5.
Jakie czynniki kształtują popyt, a jakie podaż?
6.
Kiedy występuje równowaga rynkowa?
7.
Jak scharakteryzujesz usługi medyczne świadczone przez zakłady opieki zdrowotnej?
8.
Jakiego typu usługi medyczne są finansowane ze środków publicznych?
9.
Na czym polega częściowa odpłatność za sługi medyczne?
10.
Jakie są warunki otrzymania EKUZ na miesięczny wyjazd turystyczny?
11.
Jaki charakter świadczeń ma leczenie sanatoryjne?
12.
Na czym polega profilaktyka w środowisku pracy?
4.2.3. Ćwiczenia
Ćwiczenie 1
W oparciu o ustawę o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych ustal procedurę załatwienia prośby o skierowanie na leczenie poza granicami kraju.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) wybrać i przeczytać odpowiedni rozdział ustawy o świadczeniach opieki zdrowotnej
finansowanych ze środków publicznych,
2) wypisać te artykuły ustawy, które dotyczą skierowania na leczenie za granicą,
3) ustalić sposób postępowania, by skierowanie otrzymać,
4) dokonać poprawnych i estetycznych zapisów,
5) zaprezentować wykonane ćwiczenie,
6) wykonać korektę błędów.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
26
Wyposażenie stanowiska pracy:
−
tekst ustawy o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych, informacje o procedurze załatwiania wniosku na leczenie za granicą.
−
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 2.
Na podstawie:
−
obowiązujących przepisów prawnych,
−
przeprowadzonego wywiadu z lekarzem okulistą i pracownikiem NFZ
ustal wyroby medyczne (przedmioty ortopedyczne i środki pomocnicze) oraz koszta ich zakupu
przysługujące chorym z wadami wzroku.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) przeczytać ustawę o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych,
2) na podstawie rozmowy z pracownikiem NFZ i lekarzem okulistą wypisać wyroby
medyczne, które przysługują chorym z wadami wzroku,
3) wypisać zasady odpłatności za wyroby medyczne dla pacjentów z wymienionej grupy,
4) dokonać poprawnych i estetycznych zapisów,
5) zaprezentować wykonane ćwiczenie,
6) wykonać korektę błędów.
Wyposażenie stanowiska pracy:
−
tekst ustawy o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych,
−
arkusze papieru, flamastry, miękka tablica do przypinania lub folia i grafoskop,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 3.
Na podstawie ustawy z dnia 27 września 2004 r. o świadczeniach opieki zdrowotnej
finansowanych ze środków publicznych oraz rozporządzenia Ministra Zdrowia z dnia 9 lutego
2007r. w sprawie wykazu chorób oraz wykazu leków i wyrobów medycznych, które ze względu
na te choroby są przepisywane bezpłatnie, za opłatą ryczałtową lub za częściową odpłatnością
1)
wypisz choroby, do których leczenia wypisywane są bezpłatne leki,
2)
wyjaśnij sposób klasyfikacji leków na podstawowe, uzupełniające i recepturowe ze oraz
zasady odpłatności obowiązujące w każdej grupie leków,
3)
wskaż zasady wydawania leków bezpłatnych oraz osób posiadających przywilej
otrzymywania leków bezpłatnych.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) przeczytać fragmenty podanej ustawy z dnia 27 września 2004r. o świadczeniach opieki
zdrowotnej finansowanych ze środków publicznych oraz wyżej wymienione rozporządzenie
Ministra Zdrowia,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
27
2) scharakteryzować leki z wymienionych grup oraz zasady odpłatności,
3) sięgnąć do wskazanego przez ustawę rozporządzenie Ministra Zdrowia i uzupełnić
informacje o cenach leków,
4) zaprezentować wykonane ćwiczenie,
5) wykonać korektę błędów.
Wyposażenie stanowiska pracy:
−
tekst ustawy o z dnia 27 września 2004 r. o świadczeniach opieki zdrowotnej finansowanych
ze środków publicznych,
−
tekst rozporządzenie Ministra Zdrowia z dnia 9 lutego 2007 r. w sprawie wykazu chorób
oraz wykazu leków i wyrobów medycznych, które ze względu na choroby są przepisywane
bezpłatnie, za opłatą ryczałtową lub za częściową odpłatnością,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 4.
Ustal usługi medyczne oraz zasady ich finansowania w Poradni Leczenia Zeza (zatrudniony
lekarz okulista i ortoptystka) na podstawie obowiązujących przepisów prawnych oraz
przeprowadzonego wywiadu z pracownikami tej Poradni.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) z ustawy o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych
wypisać świadczenia medyczne bezpłatne, wykonywane za częściową odpłatnością oraz
całkowitą odpłatnością.
2) na podstawie rozmowy z lekarzem okulistą i ortoptystką wypisać rodzaje usług
medycznych, z których korzystają chorzy z wadami wzroku (uzupełnić listę usług wpisując
zasady odpłatności),
3) ustalić wspólną listę usług dzieląc ją na 3 grupy ze względu na rodzaj odpłatności,
4) przeprowadzić dyskusję podjętych przez ustawodawcę decyzji o odpłatności usług,
5) zaprezentować wykonane ćwiczenie,
6) wykonać korektę błędów.
Wyposażenie stanowiska pracy:
−
ustawa o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych,
−
arkusze papieru, flamastry, miękka tablica do przypinania lub folia i grafoskop,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
4.2.4 Sprawdzian postępów
Czy potrafisz:
Tak Nie
1)
wymienić źródła prawa dotyczącego ubezpieczeń zdrowotnych?
!
!
2)
określić zasady otrzymywania, przez osoby z wadami wzroku, bezpłatnych
i częściowo płatnych przedmiotów ortopedycznych?
!
!
3)
scharakteryzować rodzaje usług świadczonych bezpłatnie w ramach
wpłacanych składek?
!
!

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
28
4)
wymienić zasady skierowania pacjenta na leczenie za granicą?
!
!
5)
wymienić usługi medyczne częściowo lub w całości finansowane
z kieszeni ubezpieczonego?
!
!
6)
scharakteryzować leki recepturowe, podstawowe?
!
!
7)
wskazać zasady odpłatności za leki?
!
!
8)
odszukać właściwe rozporządzenie Ministra Zdrowia zawierające klasyfikację
leków na podstawowe i uzupełniające w zależności od schorzenia?
!
!
9)
wymienić osoby, które ustawodawca wskazał jako uprzywilejowane przy
zakupie leków?
!
!
10)
wyjaśnić zasady finansowania usług okulistycznych?
!
!

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
29
4.3. System ubezpieczeń zdrowotnych w Polsce i Europie
4.3.1. Materiał nauczania
System ubezpieczeń zdrowotnych w Polsce
Artykuł 67 i 68 Konstytucji Rzeczypospolitej Polskiej gwarantuje każdemu obywatelowi
prawo do opieki socjalnej i do ochrony zdrowia. Istniejący w Polsce system opieki zdrowotnej
ma na celu zapobieganie, wykrywanie i zwalczanie chorób oraz prowadzenie profilaktyki
z zakresu oświaty zdrowotnej.
Od 1999r. system ubezpieczeń zdrowotnych uległ radykalnej zmianie. Dotychczasowe
utrzymywanie opieki zdrowotnej z budżetu państwa zastąpiono finansowaniem ze składek
ubezpieczonych, natomiast z budżetu finansowane są nieliczne świadczenia (świadczenia
zdrowotne wykonywane przez lekarzy w ramach szkolenia studentów medycyny,..).
Najważniejszymi dokumentami regulującymi kwestie ubezpieczenia zdrowotnego
i ubezpieczenia społecznego są:
−
Ustawa z dnia 30 sierpnia 1991r. o zakładach opieki zdrowotnej,
−
Ustawa z dnia 27 sierpnia 2004r. o świadczeniach opieki zdrowotnej finansowanych ze
środków publicznych,
−
Ustawa z dnia 20 grudnia 1990r. o ubezpieczeniu społecznym rolników,
−
Ustawa z dnia 5 grudnia 1996r. o zawodzie lekarza i lekarza dentysty,
−
Ustawa z dnia 5 lipca 1996r. o zawodach pielęgniarki i położnej,
−
Ustawa z dnia 19 sierpnia 1994r. o ochronie zdrowia psychicznego,
−
Konwencja z 1997r. o prawach człowieka i biomedycynie,
−
Uczestników systemu można podzielić na następujące kategorie:
1)
świadczeniobiorców – czyli pacjentów,
2)
instytucję ubezpieczenia zdrowotnego pełniącą funkcję płatnika – czyli Narodowy Fundusz
Zdrowia.
3)
świadczeniodawców:
−
zakłady opieki zdrowotnej,
−
praktyki lekarskie, lekarsko – dentystyczne, pielęgniarskie oraz położnych,
−
apteki,
−
innych świadczeniodawców,
4) organy kontroli i nadzoru:
−
Główny Inspektorat Sanitarny – SANEPID
−
Główny Inspektorat Farmaceutyczny,
−
Państwowa Inspekcja Pracy,
−
inspektorzy z wojewódzkiego centrum zdrowia publicznego, Ministerstwa Zdrowia,
5) Ministerstwo
Zdrowia
,
które wytycza kierunki polityki zdrowotnej kraju, kontroluje oraz
zatrudnia konsultantów krajowych w poszczególnych specjalnościach medycznych.
Niektóre ministerstwa i organizacje rządowe posiadają swoje branżowe placówki opieki
zdrowotnej. Są to:
−
Ministerstwo Obrony Narodowej,
−
Ministerstwo Spraw Wewnętrznych i Administracji,
−
Ministerstwo Sprawiedliwości,
−
Agencja Bezpieczeństwa Wewnętrznego oraz przedsiębiorstwo państwowe Polskie Koleje
Państwowe.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
30
6) jednostki
samorządu terytorialnego, które tworzą, jako organ założycielski, przekształcają,
nadają statut i likwidują zakłady opieki zdrowotnej.
Instytucje wpływające na politykę zdrowotną państwa i stan zdrowia społeczeństwa
W strukturze decyzyjnej systemu zdrowotnego należałoby wymienić szereg instytucji
mających wpływ na jego funkcjonowanie a także na funkcjonowanie instytucji zdrowotnych. Są
to:
−
władza ustawodawcza,
−
administracja rządowa (nie tylko ministerstwo zdrowia),
−
administracja samorządowa,
−
Narodowy Fundusz Zdrowia,
−
samorządy zawodowe lekarzy dentystów oraz pielęgniarek i położnych,
−
uczelnie medyczne, instytuty naukowe.
Spośród wielu instytucji, które mają wpływ na stan zdrowia Polaków należy wymienić te,
które w bezpośredni lub pośredni sposób podlegają pod Ministerstwo Zdrowia. Są to instytucje,
które przygotowują przyszłe kadry medyczne, instytuty naukowe, centra leczenia wyposażone
w sprzęt medyczny pozwalający prawidłowo prowadzić diagnostykę i leczenie, placówki
zajmujące się ochroną zdrowia i wspierające. Są nimi:
−
Agencja Oceny Technologii Medycznych w Warszawie,
−
Akademie Medyczne w Warszawie, Białymstoku, Lublinie, Gdańsku, Poznaniu, Wrocławiu,
Katowicach, Szczecinie oraz wydziały lekarskie na uniwersytetach: Jagiellońskim
w Krakowie, Medycznym w Łodzi, Mikołaja Kopernika w Toruniu,
−
Bank Tkanek Oka, Krajowe Centrum Bankowania Tkanek i Komórek w Warszawie,
−
Główna Biblioteka Lekarska im. Stanisława Konopki w Warszawie,
−
Biuro Praw Pacjenta w Warszawie,
−
Biuro ds. Zagranicznych Programów Pomocy w Ochronie Zdrowia w Warszawie,
−
Centralny Ośrodek Badań Jakości w Diagnostyce Mikrobiologicznej w Warszawie,
−
Centrum Monitorowania Jakości w Ochronie Zdrowia w Krakowie,
−
Centrum Onkologii w Warszawie,
−
Centrum Kształcenia Podyplomowego Pielęgniarek i Położnych w Warszawie,
−
Centrum Organizacyjno – Koordynacyjne ds. Transplantacji "Poltransplant" w Warszawie,
−
Instytut "Centrum Zdrowia Matki Polki" w Łodzi,
−
Instytuty Medycyny Pracy w Łodzi i Sosnowcu,
−
Instytuty: Fizjologii i Patologii Słuchu, Gruźlicy i Chorób Płuc, Hematologii
i Transfuzjologii, Kardiologii, Matki i Dziecka, Instytut "Pomnik – Centrum Zdrowia
Dziecka" Psychiatrii i Neurologii, Reumatologii, Żywności i Żywienia w Warszawie,
−
Instytut Medycyny Wsi im. Witolda Chodźki w Lublinie;
−
Narodowy Fundusz Zdrowia w Warszawie,
−
Krajowe Centrum Bankowania Tkanek i Komórek w Warszawie,
−
Krajowe Centrum do Spraw AIDS w Warszawie,
−
Ośrodek Readaptacyjny dla Osób Wymagających Okresowej Pomocy ze Względów
Społecznych i Medycznych w Konstancinie – Jeziornie,
−
Państwowa Agencja Rozwiązywania Problemów Alkoholowych w Warszawie,
−
Państwowy Zakład Higieny w Warszawie Instytut Naukowo – Badawczy
−
Profilaktyczny Dom Zdrowia „Jasny Pałac” w Zakopanem, Juracie,
−
Regionalne Centra Krwiodawstwa i Krwiolecznictwa, Stacje Sanitarno – Epidemiologiczne,
−
Regionalny Ośrodek Psychiatrii Sądowej w Gostyninie – Zalesiu, w Branicach, Stargardzie
Gdańskim oraz dla Nieletnich w Garwolinie,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
31
−
Samodzielny Publiczny Zakład Zaopatrzenia Ortopedycznego w Lublinie, Poznaniu,
−
Śląskie Centrum Chorób Serca w Zabrzu,
−
Urząd Rejestracji Produktów Leczniczych, Wyrobów Medycznych i Produktów
Biobójczych w Warszawie, oraz inne centralne ośrodki lecznictwa, zarządzania placówkami
medycznymi wspomagające służbę zdrowia.
Podstawy prawne funkcjonowania zakładów opieki zdrowotnej
Ustawa z dnia 30 sierpnia 1991 r. o zakładach opieki zdrowotnej w artykule 1 podaje
definicję zakładu opieki zdrowotnej:,,Zakład opieki zdrowotnej jest wyodrębnionym
organizacyjnie zespołem osób i środków majątkowych utworzonych i utrzymywanych w celu
udzielania świadczeń zdrowotnych i promocji zdrowia”.
Do zakładów opieki zdrowotnej zaliczyć należy:
−
szpital, zakład opiekuńczo – leczniczy, zakład pielęgnacyjno-opiekuńczy, sanatorium,
prewentorium, inny zakład o całodobowym lub całodziennym świadczeniu usług
zdrowotnych,
−
przychodnia, ośrodek zdrowia, poradnia,
−
pogotowie ratunkowe,
−
medyczne laboratorium diagnostyczne,
−
pracownia protetyki stomatologicznej,
−
zakład rehabilitacji leczniczej,
−
żłobek,
−
inny zakład spełniający warunki podane w ustawie.
Zakłady opieki zdrowotnej mogą być:
a) publiczne, utworzone przez:
−
ministra lub centralny organ administracji rządowej,
−
wojewodę,
−
jednostkę samorządu terytorialnego,
−
publiczną uczelnię medyczną lub badawczą w dziedzinie nauk medycznych.
b) niepubliczne, utworzone przez:
−
fundację, związek zawodowy, stowarzyszenie,
−
spółkę nie mającą osobowości prawnej,
−
kościół lub związek wyznaniowy,
−
pracodawcę,
−
zagraniczną osobę prawną lub fizyczną.
Ustawa z 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków
publicznych szczegółowo objaśnia zasady korzystania ze świadczeń:
osób ubezpieczonych,
−
,,świadczeniobiorców” (osoby posiadające obywatelstwo polskie i posiadające miejsce
zamieszkania na terytorium Rzeczypospolitej Polskiej, które są wymienione w ustawie
o pomocy społecznej),
−
osób nie posiadającym obywatelstwa polskiego, którym świadczenia zdrowotne udzielane są
na zasadach określonych w przepisach odrębnych i umowach międzynarodowych.
Świadczeniobiorca ma prawo wyboru lekarza, pielęgniarki i położnej podstawowej opieki
zdrowotnej spośród lekarzy, pielęgniarek i położnych ubezpieczenia zdrowotnego nie częściej
niż dwa razy w roku kalendarzowym, a w przypadku każdej kolejnej zmiany wnosi opłatę
w wysokości 80 złotych, wyboru świadczeniodawcy udzielającego ambulatoryjnych świadczeń
specjalistycznych spośród tych świadczeniodawców, którzy zawarli umowy o udzielanie
świadczeń opieki zdrowotnej, wyboru szpitala spośród szpitali, które zawarły umowę
o udzielanie świadczeń opieki zdrowotnej, wyboru lekarza dentysty spośród lekarzy dentystów,
którzy zawarli umowy o udzielanie świadczeń opieki zdrowotne

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
32
System jakości w opiece zdrowotnej
Chorzy i ich rodziny dość często dokonują wyboru miejsca leczenia na podstawie
drugorzędnych przesłanek i powierzchownych kryteriów. Często są nimi sugestie osób, które
przekazują zasłyszane opinie, informacje w mediach o zakupie nowego sprzętu medycznego czy
,,szum medialny” powodujący oskarżenie personelu zanim uczyni to wymiar sprawiedliwości.
Czytelnym i uzasadnionym argumentem jakości usług szpitala jest decyzja akredytacyjna.
Akredytacja – to system dobrowolnej, zewnętrznej i bezpośredniej oceny, mający na celu
zapewnienie dobrego poziomu świadczeń i wskazanie, które placówki taki poziom gwarantują
(R. Niżanowski).
Akredytacja to jedna z wielu metod zapewnienia wysokiej jakości placówki medycznej,
rozpatrywanej w szerokim aspekcie, zarówno pod względem zapewnienia świadczeń
medycznych na wysokim poziomie, troski o bezpieczeństwo pacjentów, przestrzeganie przez
personel norm etycznych. Tworzone są mierzalne kryteria oceny placówek opieki zdrowotnej
określonego typu np. szpitali, lecznictwa otwartego, czy zakładów opieki długoterminowej,
zwane standardami akredytacyjnymi.
Pierwsze akredytacje dotyczyły tylko szpitali.
Proces akredytacji reguluje art. 18 c ustawy o zakładach opieki zdrowotnej.
Standardy akredytacyjne mają charakter dynamiczny, podlegają okresowej modyfikacji, zależnie
od szybkości wywoływania pożądanych efektów. Narzucają placówkom wysoki poziom, ale
możliwy do osiągnięcia. Przed przystąpieniem do procesu akredytacji placówka medyczna ma
możliwość dokonania samooceny poprzez porównanie się z wzorcami dobrego postępowania, ze
standardami akredytacyjnymi. Określenie w ten sposób własnych słabych stron pozwala
osobom zajmującym się jakością na poszukiwania sposobów poprawy funkcjonujących
wewnątrz jednostki procesów i zmiany na lepsze.
Akredytacja składa się z kilku faz:
−
faza przygotowawcza,
−
wizyty,
−
decyzja akredytacyjna.
Dla placówki medycznej faza przygotowawcza jest najważniejsza. W czasie jej trwania
placówka zapoznaje się ze standardami, dokonuje samooceny, identyfikuje słabe strony
i tworzy realny plan działań dostosowawczych. W trakcie przygotowania systematycznie
kontroluje stopień realizacji działań dostosowawczych oraz szkoli osoby przyszłego
wewnętrznego nadzoru. Na nadzór jakości składają się czynności i programy dokonujące
w sposób systematyczny lub wyrywkowo porównań pomiędzy ustalonymi normami a codzienną
praktyką. Ważna jest również czynność rejestrowania i analizowania zmian.
Placówka medyczna samodzielnie podejmuje decyzję o tym, czy jest gotowa poddać się
procedurze akredytacji. Procedura akredytacji rozpoczyna się od przesłania do Ośrodka
Akredytacyjnego zgłoszenia w formie listu podpisanego przez kompetentnego członka dyrekcji.
Następnym etapem jest wypełnienie przez placówkę kwestionariusza zgłoszenia i przesłanie go
do Ośrodka. Wykorzystując informacje otrzymane z kwestionariusza Ośrodek przygotowuje
plan wizyty dostosowany do struktury i charakteru placówki.
Przeglądu akredytacyjnego dokonują wyznaczeni przez Ośrodek Akredytacyjny
wizytatorzy. Jeżeli o akredytację ubiega się szpital, to wizytatorami są osoby posiadające
doświadczenie w zakresie pracy w szpitalu, procesów świadczenia opieki oraz zarządzania
szpitalem. Najczęściej jest to zespół czteroosobowy, reprezentatywny dla środowiska szpitala –
lekarzy, pielęgniarek, administratorów. Członków Rady Akredytacyjnej powołuje minister
właściwy do spraw zdrowia. Wizytatorzy dokonują oceny organizacji placówki. W trakcie
wizytacji sprawdzonych jest ponad 50% miejsc pobytu pacjenta. Wizytacja odbywa się zarówno
w oddziałach szpitalnych jak i innych obszarach, w których pacjent otrzymuje świadczenia np.:
ambulatorium, blok operacyjny, a także w oddziałach zaplecza technicznego (apteka, kuchnia,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
33
itp.). W trakcie wizytacji przeprowadzane są wywiady z przedstawicielami personelu
medycznego oraz dokonywany jest przegląd dokumentacji szpitala i dokumentacji medycznej.
Pierwsze akredytacje szpitali prowadzone były w oparciu o standardy w następujących grupach
tematycznych:
– zarządzanie ogólne
– zarządzanie zasobami ludzkimi
– zarządzanie informacją
– kontrola zakażeń w szpitalu
– prawa pacjenta
– ocena stanu pacjenta
– opieka nad pacjentem
– anestezjologia
– leki
– odżywianie
– ciągłość opieki
– poprawa jakości
– zarządzanie środowiskiem opieki
– izba przyjęć
– laboratorium
39 standardów
23 ,,
50 ,,
14 ,,
25 ,,
16 ,,
16 ,,
20 ,,
28 ,,
13 ,,
10 ,,
14 ,,
32 ,,
18 ,,
14 ,,
Do sprawdzenia standardów stosuje się wskaźniki, wskaźnikami wyników leczenia jest:
średni czas pobytu pacjenta w szpitalu, śmiertelność, zasadność wskazania do zabiegu przed
konsultacją z drugim lekarzem lub konsylium, opinia pacjentów.
Decyzja o przyznaniu lub odmowie przyznania akredytacji podejmowana jest zawsze przez
Radę Akredytacyjną. Udziela ona akredytacji na okres trzech lat, czyli pełnego cyklu
przewidzianego w Programie. Podstawą przyznawania akredytacji jest raport wstępny,
przygotowany przez wizytatorów po dokonaniu wizytacji szpitala. Przekazywany przez lidera
zespołu do Ośrodka Akredytującego raport, jest następnie analizowany i jeśli to konieczne
uzupełniany o dodatkowe informacje pochodzące z placówki.. Wyniki analizy są przekazywane
do Rady, która podejmuje na ich podstawie odpowiednią decyzję, Decyzja Rady wraz z raportem
końcowym przekazywana jest do szpitala najpóźniej do dwóch miesięcy od wizyty. Placówka
jest też monitorowana między wizytacjami. Na dzień 28 lutego 2007 r. w rejestrze szpitali
akredytowanych wpisanych było 61 placówek.
Informacje o akredytacji można uzyskać na stronach internetowych Centrum Monitorowania
Jakości w Ochronie Zdrowia. Centrum ma siedzibę w Krakowie.
Certyfikacja – to nadanie znaku jakości systemom zarządzania placówki, wyrobom,
personelowi. Proces kończy się wydaniem dokumentu potwierdzającego uzyskanie znaku
jakości i wpisu do specjalnego rejestru. Certyfikacji mogą poddać się również placówki
medyczne.
W Polsce procesem certyfikacji zajmuje się Polskie Centrum Badań i Certyfikacji S.A.
z siedzibą w Warszawie. PCBiC S.A. poza szkoleniami i doskonaleniem kadr w dziedzinie
jakości prowadzi:
−
organizowanie systemu certyfikacji na znaki: B, Q, Eko, Ecolabel,
−
certyfikowania systemów zarządzania (certyfikaty PCBC S.A. i IQNet),
−
certyfikowanie wyrobów,
−
certyfikowania personelu.
Światowa Organizacja Zdrowia (WHO) sugeruje, że można osiągnąć jakość stosując
procedurę systematycznego kontrolowania jakości świadczonych usług, wprowadzając ocenę
wyników pracy do codziennej praktyki lekarzy jak i innych grup zawodowych ochrony zdrowia
i w końcu szkoląc cały personel w zakresie metod zapewnienia jakości.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
34
Ocena jakości usług zapewnia ich skuteczność, bezpieczeństwo, wydajność i trafność
zastosowanych sposobów leczenia. Jest w dużym stopniu akceptowana przez lekarza i spotyka
się z zadowoleniem pacjenta. Jak stwierdził J. Rushkin ,,Jakość świadczeń nie jest przypadkiem,
ale jest wynikiem świadomego zbiorowego wysiłku wszystkich osób zaangażowanych w proces
leczenia”.
Mówiąc o jakości usług medycznych należy również wspomnieć o dużym znaczeniu dla
rozwoju medycyny konferencji krajowych i zagranicznych czy staży specjalistycznych.
Do organizacji świadczeń zdrowotnych finansowanych ze środków publicznych został
powołany: Narodowy Fundusz Zdrowia.
Narodowy Fundusz Zdrowia
Organizacja Narodowego Funduszu Zdrowia
Narodowy Fundusz Zdrowia jest państwową jednostką organizacyjną posiadającą
osobowość prawną.
W skład Funduszu wchodzą:
1) centrala
Funduszu;
2) oddziały wojewódzkie Funduszu.
W centrali Funduszu oraz w oddziałach wojewódzkich Funduszu tworzy się komórki
organizacyjne do spraw służb mundurowych. Oddziały wojewódzkie Funduszu tworzone są
zgodnie z podziałem terytorialnym państwa. W oddziałach wojewódzkich mogą być tworzone
placówki terenowe na zasadach określonych w statucie Funduszu.
Fundusz działa na podstawie ustawy i statutu nadanego przez Prezesa Rady Ministrów.
Fundusz
zarządza środkami finansowymi, głównie pochodzącymi ze składek. W zakresie
środków pochodzących ze składek na ubezpieczenie zdrowotne Fundusz działa w imieniu
własnym na rzecz ubezpieczonych oraz osób uprawnionych do tych świadczeń.
Środki finansowe NFZ
Środki finansowe Funduszu pochodzą z następujących źródeł (art.116):
1) należnych składek na ubezpieczenie zdrowotne,
2) odsetek od nieopłaconych w terminie składek na ubezpieczenie zdrowotne,
3) darowizn i zapisów,
4) zadań zleconych w zakresie określonym w ustawie,
5) kredytów i pożyczek,
6) dotacji, w tym z dotacji celowej przeznaczonej na finansowanie zadań z tytułu roszczeń
regresowych,
7) dochodów z lokat;
8) innych
źródeł.
Środki finansowe Prezes Funduszu przeznacza na (art.117):
1) finansowanie
świadczeń opieki zdrowotnej dla ubezpieczonych,
2) finansowanie
świadczeń opieki zdrowotnej dla osób uprawnionych do tych świadczeń na
podstawie przepisów o koordynacji,
3) finansowanie wydatków na refundację leków, wyrobów medycznych, przedmiotów
ortopedycznych i środków pomocniczych,
4) finansowanie działalności Funduszu, w szczególności finansowanie wydatków
inwestycyjnych, wydatków związanych z utrzymaniem nieruchomości, wynagrodzeń wraz
z pochodnymi, diet i kosztów podróży,
5) finansowanie poboru i ewidencji składek na ubezpieczenie zdrowotne,
6) spłatę kredytów i pożyczek wraz z odsetkami,
7) wypłatę odszkodowań,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
35
8) inne
wydatki.
Ustawa o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych
przewiduje również sankcje karne (do 5000 zł) za brak zgłoszenia osoby do powszechnego
ubezpieczenia, zwłokę w płaceniu składek lub udaremnianie kontroli.
Zakres działania Funduszu
Do podstawowego zakresu działania Funduszu należy:
1) określanie jakości i dostępności oraz analiza kosztów świadczeń opieki zdrowotnej
w zakresie niezbędnym dla prawidłowego zawierania umów o udzielanie świadczeń opieki
zdrowotnej,
2) przeprowadzanie konkursów ofert, rokowań i zawieranie umów o udzielanie świadczeń
opieki zdrowotnej, a także monitorowanie ich realizacji i rozliczanie,
3) finansowanie świadczeń opieki zdrowotnej udzielanych świadczeniobiorcom innym niż
ubezpieczeni,
4) opracowywanie,
wdrażanie, realizowanie i finansowanie programów zdrowotnych,
5) wykonywanie
zadań zleconych, w tym finansowanych przez ministra właściwego do spraw
zdrowia, w szczególności realizacja programów zdrowotnych,
6) monitorowanie
ordynacji lekarskich,
7) prowadzenie Centralnego Wykazu Ubezpieczonych,
9) prowadzenie wydawniczej działalności promocyjnej i informacyjnej w zakresie promocji
i ochrony zdrowia.
Zawierania kontraktów na usługi medyczne
Prezes Funduszu przygotowuje projekt ogólnych warunków umów o udzielanie świadczeń
opieki zdrowotnej zawierający w szczególności rodzaje świadczeń opieki zdrowotnej, sposób
wyceny tych świadczeń oraz warunki ich udzielania. Projekt przesyła, nie później niż do dnia 15
maja, do Naczelnej Rady Lekarskiej, Naczelnej Rady Pielęgniarek i Położnych
i reprezentatywnym organizacjom świadczeniodawców. Projekt podlega uzgodnieniu
z podmiotami, o w trybie negocjacji nie później niż do dnia 30 czerwca. Minister właściwy do
spraw zdrowia udostępnia wykaz, wraz z oświadczeniami, na stronie internetowej urzędu
obsługującego ministra właściwego do spraw zdrowia.
W projekcie Prezes Funduszu określa:
1) przedmiot postępowania w sprawie zawarcia umowy o udzielanie świadczeń opieki
zdrowotnej,
2) kryteria oceny ofert,
3) warunki wymagane od świadczeniodawców.
Kryteria oceny ofert i warunki wymagane od świadczeniodawców są jawne i nie podlegają
zmianie w toku postępowania.
Do podstawowych zadań dyrektora oddziału wojewódzkiego Funduszu między innymi należy:
−
efektywne i bezpieczne gospodarowanie środkami finansowymi oddziału wojewódzkiego
Funduszu;
−
przeprowadzanie postępowań o zawarcie umów o udzielanie świadczeń opieki zdrowotnej,
w tym świadczeń wysokospecjalistycznych;
−
dokonywanie wyboru realizatorów programów zdrowotnych, w tym w imieniu danego
ministra;
−
zawieranie i rozliczanie umów o udzielanie świadczeń opieki zdrowotnej, w tym świadczeń
wysokospecjalistycznych, oraz zawieranie i rozliczanie umów o realizację programów
zdrowotnych.
W celu przeprowadzenia postępowania w sprawie zawarcia umowy o udzielanie świadczeń
opieki zdrowotnej dyrektor oddziału wojewódzkiego Funduszu powołuje komisję. Tryb pracy
komisji określa regulamin uchwalony przez Radę Funduszu.
Zawieranie przez Fundusz umów o udzielanie świadczeń opieki zdrowotnej odbywa się po

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
36
przeprowadzeniu postępowania w trybie konkursu ofert albo rokowań. Umowy o udzielanie
świadczeń opieki zdrowotnej są jawne.
Umowa o udzielanie świadczeń opieki zdrowotnej określa w szczególności:
1)
rodzaj i zakres udzielanych świadczeń opieki zdrowotnej,
2)
warunki udzielania świadczeń opieki zdrowotnej,
3)
wymagania dla podwykonawców inne niż techniczne i sanitarne, określone w odrębnych
przepisach,
4)
zasady rozliczeń pomiędzy Funduszem a świadczeniodawcami,
5)
kwotę zobowiązania Funduszu wobec świadczeniodawcy,
6)
zasady rozpatrywania kwestii spornych,
7)
postanowienie o odstąpieniu od umowy, które może nastąpić za uprzednim nie krótszym niż
3 miesiące okresem wypowiedzenia, chyba że strony postanowią inaczej;
8)
postanowienie o karze umownej w przypadku niezastosowania terminu i warunków umowy.
Do zawierania umów o udzielanie świadczeń opieki zdrowotnej nie stosuje się przepisów
o zamówieniach publicznych, stosuje się przepisy kodeksu cywilnego.
Zasady prowadzenia rokowań, wyboru ofert szczegółowo określa Ustawa.
Świadczeniodawcy muszą spełniać określone warunki, np. Lekarz podstawowej opieki
zdrowotnej, z którym Fundusz zawarł umowę o udzielanie świadczeń opieki zdrowotnej, który
jest zatrudniony lub wykonuje zawód u świadczeniodawcy, z którym Fundusz zawarł umowę
o udzielanie świadczeń podstawowej opieki zdrowotnej powinien:
a)
posiadać specjalizację, co najmniej pierwszego stopnia w dziedzinie medycyny ogólnej,
chorób wewnętrznych lub pediatrii lub
b)
posiadać tytuł specjalisty w dziedzinie medycyny rodzinnej, chorób wewnętrznych lub
pediatrii.
Świadczeniodawcą może być:
a)
zakład opieki zdrowotnej wykonujący zadania określone w jego statucie, grupową praktykę
lekarską, grupową praktykę pielęgniarek lub położnych, osobę wykonującą zawód
medyczny w ramach indywidualnej praktyki lub indywidualnej specjalistycznej praktyki,
b)
osoba fizyczna inna niż wymieniona w lit. a, która uzyskała fachowe uprawnienia do
udzielania świadczeń zdrowotnych i udziela ich w ramach wykonywanej działalności
gospodarczej,
c)
jednostka budżetowa tworzona i nadzorowaną przez Ministra Obrony Narodowej, ministra
właściwego do spraw wewnętrznych lub Ministra Sprawiedliwości, posiadająca w strukturze
organizacyjnej ambulatorium, ambulatorium z izbą chorych lub lekarza podstawowej opieki
zdrowotnej,
d)
podmiot realizujący czynności z zakresu zaopatrzenia w środki pomocnicze i wyroby
medyczne będące przedmiotami ortopedycznymi.
Świadczeniodawcami mogą być zakłady publiczne i niepubliczne, lekarze i personel medyczny
prowadzący prywatną praktykę medyczną. Ponadto samodzielny publiczny zakład opieki
zdrowotnej może udzielać zamówienia na świadczenia zdrowotne tzw. ,,podwykonawcy”:
−
niepublicznemu zakładowi opieki zdrowotnej, w zakresie zadań określonych w statucie tego
zakładu,
−
osobie wykonującej zawód medyczny w ramach indywidualnej praktyki lub indywidualnej
specjalistycznej praktyki na zasadach określonych w odrębnych przepisach,
−
grupowej praktyce lekarskiej i grupowej praktyce pielęgniarek, położnych prowadzącym
działalność na zasadach określonych w przepisach odrębnych,
−
osobie legitymującej się nabyciem fachowych kwalifikacji do udzielania świadczeń
zdrowotnych w określonym zakresie lub w określonej dziedzinie medycyny, która
dysponuje lokalem oraz aparaturą i sprzętem medycznym, odpowiadającymi wymaganiom

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
37
przewidzianym dla zakładów opieki zdrowotnej, oraz spełnia warunki określone
w przepisach o działalności gospodarczej.
Szczegółowe zasady zawierania umów o świadczenia zdrowotne określa rozporządzenie MZiOS
z dnia 13 lipca 1998 r. w sprawie umowy o udzielenie zamówienia na świadczenia zdrowotne
Powyżej przedstawiono najistotniejsze postanowienia ustawy, natomiast zainteresowanych
szczegółami odsyłam do źródła.
System Ubezpieczeń zdrowotnych w Europie
Według opinii Światowej Organizacji Zdrowia, fundamentem całego systemu zdrowotnego
jest podstawowa opieka zdrowotna. Na bazie dobrze zorganizowanej podstawowej opieki
zdrowotnej powinno być rozwijane wysokospecjalistyczne leczenie ambulatoryjne i kliniczne.
W zachodnich systemach w podstawowej opiece zdrowotnej zatrudnionych jest 30 – 40%
lekarzy, w Polsce tylko 15–20%. We wszystkich krajach zauważa się trend w kierunku poprawy
w zakresie podstawowej opieki zdrowotnej (POZ), a w szczególności zwiększenia świadczeń
i doskonalenia lekarzy świadczących usługi w POZ. A oto istotniejsze informacje o podstawowej
opiece zdrowotnej w ramach państwowej służby zdrowia w wybranych państwach Europy.
Wielka Brytania
W Wielkiej Brytanii praktyki lekarzy rodzinnych datują się od 1952 r. kiedy powołane
zostało Angielskie Kolegium Lekarzy Ogólnie Praktykujących, a od 1965 r. przyjęto realizację
Karty Świadczeń Lekarzy Rodzinnych. Lekarze rodzinni realizują 75% wszystkich porad
lekarskich, wykonują badania lub kierują na badania diagnostyczne do szpitali. Na jednego
lekarza rodzinnego (ogólnego) przypada średnio 1500 – 2000 podopiecznych. Konsultacje
specjalistyczne i świadczenie szpitalne są możliwe tylko na podstawie skierowania lekarza
rodzinnego, ale też mogą się odbywać w miejscu przyjęć lekarza rodzinnego. Na świadczenia
szpitalne czeka się od kilku tygodni do kilku miesięcy. Lekarze często pracują w 2–3
osobowych zespołach. Taki układ zapewnia lepszą organizację pracy, możliwość konsultacji
drugiego lekarza oraz stale dostępną opiekę. W ośrodkach praktyki grupowej, dobrze
zaopatrzonych w aparaturę i sprzęt medyczny, są zatrudniane pielęgniarki ogólne
i środowiskowe, pielęgniarki psychiatryczne, położne, fizjoterapeuci. Ośrodkiem zarządza
zawodowy menedże r. Średnio 2 osoby personelu na jednego lekarza. Lekarz rodzinny musi
mieć ukończone studia podyplomowe z zakresu ogólnej praktyki lekarskiej i roczny staż
u lekarza ogólnie praktykującego. Medycyna rodzinna wchodzi w zakres studiów na wszystkich
brytyjskich uczelniach. Pensja lekarza rodzinnego składa się z kilku elementów: kwota
podstawowa zależna od liczby pacjentów, dodatek związany z usytuowaniem miejsca praktyki
lekarskiej, wiekiem pacjentów, dodatek za staż pracy, za prowadzenie gabinetu oraz dodatek za
wykonywane inne usługi (szczepienia ochronne, wizyty domowe nocne,..) .
Brytyjski system zdrowotny jest najstarszym w Europie i często powielany w innych krajach.
Dania
Społeczeństwo Danii podzielone jest na dwie grupy. Około 96% ludności rejestruje się
u wybranego lekarza ogólnego (zmiana lekarza jest możliwa po roku). Leczenie może się
odbywać u wybranego lekarza w promieniu 10 km od miejsca zamieszkania. Wizyta
u specjalisty tylko na podstawie skierowania lekarza ogólnego. W drugiej grupie pacjenci mają
prawo do swobodnego wyboru lekarza specjalisty bez skierowania lekarza ogólnego, ale
ponoszą częściowe koszta, jeśli honorarium lekarza przekracza stawkę lekarza ogólnego. Ta
sama zasada dotyczy stomatologii. Na jednego lekarza ogólnego przypada średnio 1500 osób.
Płaca lekarza uzależniona jest od liczby świadczeń. Wielkość płacy negocjowana jest
z władzami lokalnymi narodowej służby zdrowia. Lekarzem ogólnym może zostać lekarz
posiadający 3–letnie przeszkolenie po studiach i co najmniej półroczny staż w tym zakresie.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
38
Szwecja
Świadczenia podstawowej opieki zdrowotnej realizowane są w gminnych ośrodkach
zdrowia. Każdy z nich obejmuje opieką od 25000 do 50000 mieszkańców. Na jednego lekarza
przypada ogólnego przypada średnio 2870 pacjentów. W ośrodku zatrudnionych jest od 2 do 10
lekarzy ogólnych, pielęgniarki, położne, fizjoterapeuci, a czasem lekarze specjaliści. Ośrodek
zapewnia szeroki wachlarz świadczeń zdrowotnych. Ponadto są oddzielne ośrodki opieki nad
matką i dzieckiem oraz kliniki pielęgniarskie. Skierowanie do specjalisty tylko w przypadku gdy
pracuje w innej gminie. Dowolny wybór lekarza ogólnego i w przychodni przyszpitalnej.
Szwecja może się szczycić najniższym wskaźnikiem umieralności niemowląt oraz najwyższym
wskaźnikiem życia. Najniższa w Europie liczba osób na jednego lekarza – 350.
Lekarz zawiera umowę z władzami gminnymi. Pensja lekarza stanowi 2,7 przeciętnego
wynagrodzenia w Szwecji. Lekarz po studiach musi odbyć 21 miesięczny staż w ogólnej opiece
zdrowotnej, a później w ramach 5–letniego przygotowania do specjalizacji koniecznej do pracy
w charakterze lekarza ogólnego, musi odbyć dwuletni staż i zdać państwowy egzamin.
Finlandia
Od 1972 r. fiński system ochrony zdrowia bazuje na lekarzach podstawowej opieki
zdrowotnej. Przeznacza się na nią 40% budżetu ochrony zdrowia. Ośrodek zdrowia funkcjonuje
prawie w każdej gminie i otacza opieką około 10000 mieszkańców. W ośrodkach zdrowia jest
też od 20 do 50 łóżek. POZ świadczy duży zakres usług medycznych.: leczenie, diagnostyka,
rehabilitacja, medycyna sądowa, medycyna pracy, opieka nad matką i dzieckiem. Pielęgniarki
realizują zadania w zakresie promocji zdrowia oraz wizyty w domu chorego. Podstawową
opieką zdrowotną objęci są wszyscy Finowie. Pobyt w szpitalu, poza przypadkami nagłymi,
dopiero po leczeniu ambulatoryjnym. Prywatna służba zdrowia jest traktowana marginalnie.
Finlandia, jako pierwszy kraj w Europie, ma uregulowane prawnie prawa pacjenta oraz
wprowadzoną Fińską Kartę Praw Poszkodowanego Pacjenta.
Lekarz zatrudniony w POZ powinien posiadać specjalizację w zakresie ogólnym. Otrzyma
ją po 5– letnim szkoleniu obejmującym liczne kursy, dwuletni staż w szpitalu, dwuletni
w ośrodku zdrowia i roczny w innym zakładzie lub instytucji medycznej. Lekarz otrzymuje stałe
wynagrodzenie z dodatkiem za wizyty nocne na wezwanie pacjenta.
Belgia
Usługi medyczne nie rozdzielają podstawowej opieki medycznej i specjalistycznej opieki
ambulatoryjnej. Pacjent ma prawo wyboru dowolnego lekarza z poradni, gabinetu prywatnego
czy przychodni przyszpitalnej. Nie ma obowiązku rejestracji. Lekarze ogólni są dostępni przez
cały dzień i mogą świadczyć usługi w domu chorego. Lekarz decyduje o leczeniu szpitalnym.
Lekarz zatrudniony w szpitalu może pracować w prywatnym gabinecie czy poradni.
Lekarze ogólnie praktykujący są opłacani bezpośrednio przez pacjentów, następnie pacjenci
otrzymują zwrot poniesionych kosztów w kasie ubezpieczenia. Usługi świadczone przez
pielęgniarki w ramach zespołowych praktyk pielęgniarskich.
Holandia
Holenderski system opieki jest bardzo zróżnicowany. Podstawową opieką zdrowotną jest
prowadzona przez: ośrodki zdrowia (tylko 10%), grupową praktykę lekarzy, prywatne gabinety
jedno lub dwu–osobowe. Lekarz zatrudnia niezbędny personel pomocniczy. Lekarze POZ są
dostępni przez cały dzień. Odpłatność za usługi jest realizowana podobnie jak w Belgii.
Lekarz POZ musi odbyć dwuletnie przeszkolenie, ważne przez 5 lat.
Włochy
Podstawowa opieka zdrowotna jest organizowana przez Lokalne Organizacje Zdrowia.
Zatrudniają one lekarzy ogólnych i pediatrów, bardzo często w niepełnym wymiarze godzin.
Pracują w poradni LOZ lub prywatnym gabinecie. Lekarz pracujący w pełnym wymiarze godzin
ma pod opieką maksymalnie 1800 podopiecznych, pediatra – 1000. Lekarz zatrudnia
pielęgniarki. Wybór lekarza tylko z danego zespołu lokalnego. Lekarz ogólny kieruje pacjenta na

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
39
badania diagnostyczne i specjalistyczne. Lekarz LOZ musi mieć ukończone kursy doskonalące.
System płac lekarzy włoskich jest podobny do brytyjskiego
4.3.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1. Jakie podstawowe akty prawne regulują sprawy opieki medycznej?
2. Jakie rodzaje usług medycznych finansuje NFZ?
3. Jakie
są zasady zawierania umów na usługi medyczne?
4. Jakie podmioty mogą być świadczeniodawcami usług medycznych?
5. Kto
może być założycielem publicznego zakładu opieki zdrowotnej?
6. Jakie są formy prowadzenia usług medycznych przez lekarzy nie zatrudnionych
w publicznym zakładzie opieki zdrowotnej?
7. Jak ustawodawca określa zakłady opieki zdrowotnej świadczących różnego typu usługi
zdrowotne?
8. Kto ma uprawnienia do zawierania umów na usługi medyczne?
9. Jaka jest procedura akredytacji placówki medycznej?
10. W jakich grupach tematycznych sprawdzane są standardy w czasie akredytacji szpitala?
4.3.3. Ćwiczenia
Ćwiczenie 1.
Pani A. Malinowska ma tytuł dyplomowanej ortoptystki i prowadzi samodzielny gabinet
świadczący usługi medyczne. Zaprojektuj dla niej czynności, które może wykonywać
samodzielnie, uwzględniając:
a) zakres
świadczonych usług z zakresu terapii ortoptycznej,
b) rodzaje materiałów pobieranych do celów diagnostycznych,
c) rodzaje
badań diagnostycznych,
d) leki, które może podać chorym bez zlecenia lekarza.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1) zapoznać się z załącznikami i rozporządzeniem MZ i OS z dnia 2 września 1997 r.
w sprawie zakresu i rodzaju świadczeń zapobiegawczych, diagnostycznych, leczniczych
i rehabilitacyjnych, wykonywanych przez pielęgniarkę samodzielnie, bez zlecenia
lekarskiego oraz zakresu i rodzaju takich świadczeń wykonywanych przez położną
samodzielnie.
2) wypisać materiały pobierane do celów diagnostycznych,
3) wypisać rodzaje badań diagnostycznych,
4) sporządzić wykaz leków, które może podać choremu bez zlecenia lekarza,
5) dokonać poprawności zapisu i estetyki ćwiczenia,
6) zaprezentować wykonane ćwiczenie,
7) wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst rozporządzeniem MZ i OS z dnia 2 września 1997 r. w sprawie zakresu i rodzaju
świadczeń zapobiegawczych, diagnostycznych, leczniczych i rehabilitacyjnych,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
40
wykonywanych przez pielęgniarkę samodzielnie, bez zlecenia lekarskiego, oraz zakresu
i rodzaju takich świadczeń wykonywanych przez położną samodzielnie,
–
folia, flamastry, grafoskop, ekran lub wyposażenie do prezentacji komputerowej,
–
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 2
Panie A, B, C i D założyły spółkę partnerską w celu zarejestrowania grupowej praktyki
pielęgniarskiej. Pani A jest pielęgniarką dyplomowaną, ma ukończone kursy specjalistyczne
z zakresu szczepień ochronnych oraz wykonywania i interpretacji EKG. Pani B jest pielęgniarką
dyplomowaną ze specjalizacją z pielęgniarstwa onkologicznego. Pani C jest pielęgniarką
dyplomowaną i ma ukończone kursy specjalistyczne z zakresu pielęgniarstwa rodzinnego. Pani
D jest dyplomowaną położną i ma ukończony kurs z zakresu resuscytacji krążeniowo –
oddechowej oraz kurs szczepień noworodków.
a) przygotuj wniosek do okręgowej rady pielęgniarek i położnych celem wpisu do rejestru
grupowych praktyk pielęgniarskich.
b) zaprojektuj usługi medyczne, które może wykonywać wymieniona spółka,
c) zgłoś ofertę swojej spółki do NFZ na wykonywanie usług medycznych.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1)
zapoznać się z Rozporządzeniem Ministra Zdrowia z dnia 30 marca 2004 r. w sprawie
szczegółowych warunków i trybu postępowania w sprawach wydawania zezwoleń i wpisu
do rejestru indywidualnych praktyk, indywidualnych specjalistycznych praktyk i grupowych
praktyk pielęgniarek i położnych oraz danych objętych wpisem do rejestru,
2) zapoznać się z Rozporządzeniem MZiOS z dnia 13 lipca 1998 r. w sprawie umowy
o udzielenie zamówienia na świadczenia zdrowotne,
3) zapoznać się z załącznikami i rozporządzeniem MZ i OS z dnia 2 września 1997 r.
w sprawie zakresu i rodzaju świadczeń zapobiegawczych, diagnostycznych, leczniczych
i rehabilitacyjnych, wykonywanych przez pielęgniarkę samodzielnie, bez zlecenia
lekarskiego, oraz zakresu i rodzaju takich świadczeń wykonywanych przez położną
samodzielnie,
4) przygotować wniosek do rejestracji spółki,
5) sporządzić wykaz usług i usług specjalistycznych, które mogą wykonywać wymienione
osoby (w wykazie uwzględnić te usługi, które mogą być zakontraktowane w NFZ),
6) przygotować ofertę usług do NFZ,
7) dokonać poprawności zapisu i estetyki ćwiczenia,
8) zaprezentować wykonane ćwiczenie,
9) wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst ustawy o z dnia 27 września 2004 r. o świadczeniach opieki zdrowotnej finansowanych
ze środków publicznych,
−
tekst Rozporządzeniem MZiOS z dnia 13 lipca 1998 r. w sprawie umowy o udzielenie
zamówienia na świadczenia zdrowotne,
−
tekst Rozporządzenia MZ i OS z dnia 2 września 1997 r. w sprawie zakresu i rodzaju
świadczeń zapobiegawczych, diagnostycznych, leczniczych i rehabilitacyjnych,
−
wykonywanych przez pielęgniarkę samodzielnie, bez zlecenia lekarskiego oraz zakresu
i rodzaju takich świadczeń wykonywanych przez położną samodzielnie,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
41
−
tekst
Rozporządzeniem MZ z dnia 30 marca 2004 r. w sprawie szczegółowych warunków
i trybu postępowania w sprawach wydawania zezwoleń i wpisu do rejestru indywidualnych
praktyk, indywidualnych specjalistycznych praktyk i grupowych praktyk pielęgniarek
i położnych oraz danych objętych wpisem do rejestru,
−
kartki papieru, zeszyt, długopis.
4.3.4 Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
wymienić źródła prawa dotyczącego ubezpieczeń zdrowotnych?
!
!
2)
wymienić czynności konieczne do rejestracji grupowej praktyki
pielęgniarskiej?
!
!
3)
ustalić wykaz świadczeń wykonywanych przez ortoptystkę samodzielnie?
!
!
4)
wymienić świadczenie medyczne, które może wykonywać pielęgniarka po
ukończeniu specjalistycznego szkolenia?
!
!
5)
wymienić rodzaje materiałów diagnostycznych, które może pobierać
położna?
!
!
6)
złożyć wniosek o zawarcie kontraktu na usługi medyczne przez spółkę
prowadzącą grupową praktykę pielęgniarek i położnych?
!
!
7)
przygotować ofertę usług świadczonych przez dyplomowaną pielęgniarkę lub
położną?
!
!
8)
znaleźć w Internecie materiały (standardy akredytacyjne, zasady prowadzenia
akredytacji) dotyczące akredytacji przychodni lekarskiej?
!
!

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
42
4.4. Prawo w medycynie
4.4.1. Materiał nauczania
,,Każdy ma prawo do ochrony zdrowia” – tak stanowi art.68 Konstytucji Rzeczypospolitej
Polskiej. Prawo to obejmuje uzyskanie pomocy medycznej w razie choroby lub nieszczęśliwego
wypadku, świadczeń medycznych zapobiegających chorobie, rehabilitacji przywracającej
sprawność fizyczną i psychiczną. Pacjent powinien otrzymać świadczenia medyczne bez zbędnej
zwłoki, zgodnie ze wskazaniami wiedzy medycznej, przy wykorzystaniu wszelkich dostępnych
metod i środków rozpoznania chorób i ich leczenia. Państwo zapewnia realizację tego prawa
poprzez stworzenie systemu prawnego określającego zakres świadczeń, wymagane kwalifikacje
osób udzielających świadczeń, warunków, w jakich mogą odbywać się te świadczenia oraz
zakres uprawnień dla instytucji organizujących i kontrolujących realizację świadczeń
medycznych.
Treści tego rozdziału podkreślają bardzo ważne regulacje prawne pomiędzy pacjentem
a świadczeniodawcą (instytucja lub osoba) usług medycznych oraz sygnalizują konsekwencje
łamania lub lekceważenia praw pacjenta.
Karta Praw Pacjenta
Karta Praw Pacjenta jest zbiorem przepisów dotyczących pacjentów, unormowanych
prawnie i zawartych w różnymi ustawach dotyczących ochrony zdrowia.
Kartę przygotowało Ministerstwo Zdrowia i Opieki Społecznej.
I. Prawa pacjenta wynikające bezpośrednio z Konstytucji Rzeczypospolitej Polskiej
(Ustawa z dnia 2 kwietnia 1997 r.)
−
Rzeczpospolita Polska zapewnia każdemu człowiekowi prawną ochronę życia (art. 38).
Nikt nie może być poddany eksperymentom naukowym, w tym medycznym, bez
dobrowolnie wyrażonej zgody (art. 39).
−
Każdemu zapewnia się nietykalność osobistą i wolność osobistą (art. 41.1).
−
Każdy ma prawo do ochrony prawnej życia prywatnego, rodzinnego, czci i dobrego imienia
oraz decydowania o swoim życiu osobistym (art. 47).
−
Nikt nie może być obowiązany inaczej niż na podstawie ustawy do ujawniania informacji
dotyczących jego osoby (art. 51.1).
−
Każdy ma prawo dostępu do dotyczących go urzędowych dokumentów i zbiorów danych
art.51.3).
−
Każdemu zapewnia się wolność sumienia i religii (art. 53.1).
−
Każdy ma prawo do ochrony zdrowia (art.68.1).
II. Prawa pacjenta określone ustawą o zakładach opieki zdrowotnej z dnia 30 sierpnia 1991 r.
(tekst jednolity z 31 stycznia 2007 r. – Dz. U. Nr 14, poz. 89)
1.
Zakład opieki zdrowotnej nie może odmówić udzielenia świadczenia zdrowotnego osobie,
która potrzebuje natychmiastowego udzielenia takiego świadczenia ze względu na
zagrożenie zdrowia lub życia.
2.
Pacjent w zakładzie opieki zdrowotnej ma prawo do:
1)
świadczeń zdrowotnych odpowiadających wymaganiom wiedzy medycznej, a sytuacji
ograniczonych możliwości udzielenia odpowiednich świadczeń – do korzystania
z rzetelnej, opartej na kryteriach medycznych procedury ustalającej kolejność dostępu

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
43
do tych świadczeń,
2)
informacji o swoim stanie zdrowia,
3)
wyrażenia zgody na udzielenie określonych świadczeń zdrowotnych lub ich odmowy,
po uzyskaniu odpowiedniej informacji,
4)
intymności i poszanowania godności w czasie udzielania świadczeń zdrowotnych,
5)
umierania w spokoju i godności.
6)
udostępnienia dokumentacji jemu, przedstawicielowi ustawowemu bądź osobie
upoważnionej przez pacjenta
7)
zapewnienia ochrony danych zawartych w dokumentacji medycznej dotyczącej jego
osoby.
3. Pacjent
przebywający na całodziennym lub całodobowym leczeniu ma prawo do:
1)
zapewnienia mu:
a) świadczeń zdrowotnych,
b) środków farmaceutycznych i materiałów medycznych,
c) pomieszczenia i wyżywienia odpowiedniego do stanu zdrowia.
2)
dodatkowej opieki pielęgnacyjnej sprawowanej przez osobę bliską lub przez siebie
wybraną,
3)
kontaktu osobistego, telefonicznego lub korespondencyjnego z osobami z zewnątrz,
4)
opieki duszpasterskiej.
5)
wskazania osoby, przedstawiciela ustawowego lub instytucji, którą zakład opieki
zdrowotnej ma zawiadomić w
razie pogorszenia się stanu zdrowia chorego
powodującego zagrożenie życia lub w razie jego śmierci.
III. Prawa pacjenta określone ustawą o zawodzie lekarza i dentysty z dnia 5 grudnia 1996 r.
(tekst jednolity – Dz. U. z 2002 r., Nr 21, poz. 204 z późn. zm.)
Pacjent ma prawo do:
1)
udzielania mu świadczeń zdrowotnych przez lekarza, zgodnie ze wskazaniami aktualnej
wiedzy medycznej, dostępnymi lekarzowi metodami i środkami zapobiegania,
rozpoznawania leczenia chorób, zgodnie z zasadami etyki zawodowej oraz z należytą
starannością ,
2)
uzyskania od lekarza pomocy lekarskiej w każdym przypadku, gdy zwłoka w jej udzieleniu
mogłaby spowodować niebezpieczeństwo utraty życia, ciężkiego uszkodzenia ciała lub
ciężkiego rozstroju zdrowia, oraz w innych przypadkach nie cierpiących zwłoki,
3)
uzyskania od lekarza przystępnej informacji o swoim stanie zdrowia, rozpoznaniu,
proponowanych oraz możliwych metodach diagnostycznych, leczniczych, dających się
przewidzieć następstwach ich zastosowania albo zaniechania, wynikach leczenia oraz
rokowaniu,
4)
zażądania od lekarza informacji o swoim stanie zdrowia i o rokowaniu wówczas, gdy sądzi,
że lekarz ogranicza mu informację z uwagi na jego dobro,
5)
decydowania o osobach, którym lekarz może udzielać informacji lub nie wyrazić zgody na
udzielanie informacji o jego stanie zdrowia,
6)
nie wyrażenia zgody na przeprowadzenie przez lekarza badania lub udzielenia mu innego
świadczenia zdrowotnego,
7)
wyrażenia zgody albo odmowy na wykonanie mu zabiegu operacyjnego albo zastosowania
wobec niego metody leczenia lub diagnostyki stwarzającej podwyższone ryzyko; w celu
podjęcia przez pacjenta decyzji lekarz musi udzielić mu pełnych informacji,
8)
uzyskania od lekarza informacji, jeżeli w trakcie wykonywania zabiegu, bądź stosowania
określonej metody leczenia lub diagnostyki, w związku z wystąpieniem okoliczności

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
44
stanowiących zagrożenie dla życia lub zdrowia pacjenta, lekarz dokonał zmian w ich
zakresie,
9)
poszanowania przez lekarza jego intymności i godności osobistej, zachowania w tajemnicy
informacji związanych z leczeniem,
10)
wyrażania zgody albo odmowy na uczestniczenie przy udzielaniu mu świadczeń
zdrowotnych osób innych niż personel medyczny,
11)
wnioskowania do lekarza o zasięgnięcie przez niego opinii właściwego lekarza specjalisty
lub zorganizowania konsylium lekarskiego,
12)
wcześniejszego uprzedzenia go przez lekarza o zamiarze odstąpienia od jego leczenia
i wskazania mu możliwości uzyskania określonego świadczenia zdrowotnego u innego
lekarza lub w zakładzie opieki zdrowotnej,
13)
wyrażania zgody lub odmowy na podawanie przez lekarza do publicznej wiadomości
danych umożliwiających identyfikację pacjenta,
14)
wyrażenia zgody lub odmowy na udział w eksperymencie medycznym po uprzednim
poinformowaniu go przez lekarza o celach, sposobach i warunkach przeprowadzenia
eksperymentu, spodziewanych korzyściach leczniczych lub poznawczych, ryzyku
i niebezpieczeństwie dla zdrowia w przypadku jego przerwania oraz o możliwościach
cofnięcia zgody i odstąpienia od udziału w eksperymencie w każdym jego stadium,
IV. Prawa pacjenta określone w ustawie o zawodzie pielęgniarki i położnej z 1996 r.
Pacjent ma prawo do:
1)
udzielania mu świadczeń zdrowotnych przez pielęgniarkę, położną, posiadającą prawo
wykonywania zawodu, zgodnie z aktualną wiedzą medyczną, dostępnymi jej metodami
i środkami, zgodnie z zasadami etyki zawodowej oraz ze szczególną starannością,
2)
udzielenia mu pomocy przez pielęgniarkę, położną, zgodnie z posiadanymi przez nią
kwalifikacjami, w każdym przypadku niebezpieczeństwa utraty przez niego życia lub
poważnego uszczerbku na jego zdrowiu,
3)
uzyskania od pielęgniarki, położnej informacji o swoim stanie zdrowia, w zakresie
związanym ze sprawowaną przez pielęgniarkę, położną, opieką pielęgnacyjną,
4)
zachowania w tajemnicy informacji związanych z nim, a uzyskanych przez pielęgniarkę,
położną w związku z wykonywaniem zawodu,
5)
wyrażania zgody lub odmowy na podawanie przez pielęgniarkę, położną do publicznej
wiadomości danych umożliwiających identyfikację pacjenta.
V. Prawa pacjenta określone w ustawie o ochronie zdrowia psychicznego z 1994 r.
Pacjent z zaburzeniami psychicznymi, chory psychicznie lub upośledzony umysłowo ma prawo
do:
1)
bezpłatnych świadczeń zdrowotnych udzielanych mu przez publiczne zakłady
psychiatrycznej opieki zdrowotnej,
2)
bezpłatnych leków i artykułów sanitarnych oraz pomieszczenia i wyżywienia, jeżeli
przebywa w szpitalu psychiatrycznym będącym publicznym zakładem opieki zdrowotnej,
3)
zapewnienia mu rodzaju metod postępowania leczniczego właściwych nie tylko z uwagi na
cele zdrowotne, ale także ze względu na interesy oraz inne jego dobro osobiste i dążenie do
jego poprawy zdrowia w sposób najmniej dla pacjenta uciążliwy,
4)
porozumiewania się bez ograniczeń z rodziną i innymi osobami, w przypadku gdy przebywa
w szpitalu psychiatrycznym albo w domu pomocy społecznej,
5)
wystąpienia o okresowe przebywanie poza szpitalem bez wypisywania go z zakładu,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
45
6)
uprzedzenia go o zamiarze zastosowania wobec niego przymusu bezpośredniego;
dopuszczenie zastosowania tego środka wobec pacjenta musi wynikać z ustawy,
7)
uprzedzenia o zamiarze przeprowadzenia badania psychiatrycznego bez jego zgody oraz
podania przyczyn takiej decyzji; badanie takie może być przeprowadzone, jeżeli
zachowanie
pacjenta wskazuje na to, że z powodu zaburzeń psychicznych może zagrażać bezpośrednio
własnemu życiu albo życiu lub zdrowiu innych osób, bądź nie jest zdolny do zaspokojenia
podstawowych potrzeb życiowych,
8)
wyrażenia lub cofnięcia zgody albo odmowy na przyjęcie do szpitala psychiatrycznego,
z wyłączeniem sytuacji, gdy przepisy ustawy dopuszczają przyjęcie do szpitala
psychiatrycznego bez zgody pacjenta,
9)
poinformowania i wyjaśnienia mu przez lekarza przyczyny przyjęcia do szpitala
psychiatrycznego w sytuacji, gdy nie wyraził na to zgody, z planowanym postępowaniem
leczniczym oraz uzyskania informacji o przysługujących mu w tej sytuacji prawach,
10)
wypisania ze szpitala psychiatrycznego, jeżeli przebywa w nim bez wyrażenia przez siebie
zgody, jeżeli ustały przyczyny jego przyjęcia i pobytu w szpitalu psychiatrycznym bez takiej
zgody,
11)
pozostania w szpitalu w sytuacji, za swoją później wyrażoną zgodą, jeżeli w ocenie lekarza,
jego dalszy pobyt w tym szpitalu jest celowy,
12)
złożenia, w dowolnej formie, wniosku o nakazanie wypisania go ze szpitala
psychiatrycznego; w przypadku odmowy wypisu, wystąpienia do sądu opiekuńczego
o nakazanie wypisania ze szpitala psychiatrycznego,
13)
informacji o terminie i sposobie złożenia wniosku do sądu opiekuńczego, o którym mowa
wyżej, złożenia wniosku o ustanowienie kuratora, jeżeli przebywając w szpitalu
psychiatrycznym potrzebuje pomocy do prowadzenia wszystkich swoich spraw, albo spraw
określonego rodzaju,
14)
zachowania w tajemnicy informacji związanych z nim, a uzyskanych przez lekarza,
pielęgniarkę, położną w związku z wykonywaniem zawodu.
VI. Prawa pacjenta określone w ustawie o pobieraniu i przeszczepianiu komórek, tkanek
i narządów z 1995 r.
Pacjent ma prawo do:
1)
wyrażenia i cofnięcia w każdym czasie sprzeciwu na pobranie po jego śmierci komórek,
tkanek i narządów,
2)
dobrowolnego wyrażenia przed lekarzem zgody na pobranie od niego za życia komórek,
tkanek lub narządów w celu ich przeszczepienia określonemu biorcy, jeżeli ma pełną
zdolność do czynności prawnych,
3)
ochrony danych osobowych dotyczących dawcy/biorcy przeszczepu i objęcia ich tajemnicą .
4)
umieszczenia go na liście osób oczekujących na przeszczepienie komórek, tkanek i narządów
i być wybrany jako biorca w oparciu o kryteria medyczne.
Wszystkie wymienione ustawy uwzględniają te same problemy pacjenta:
–
prawo do pomocy medycznej,
−
prawo do opieki medycznej odpowiedniej jakości,
−
prawo do informacji o stanie zdrowia, metodach leczenia i rokowaniach,
−
prawo wglądu do dokumentacji medycznej dotyczącej jego osoby,
−
prawo do wyrażania zgody na interwencję medyczną,
−
prawo do godności,
−
prawo do tajemnicy leczenia.
Lekarz jest zwolniony z zachowania tajemnicy, gdy:

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
46
−
zachowanie tajemnicy może stanowić niebezpieczeństwo dla życia lub zdrowia pacjenta lub
innych osób,
−
badanie lekarskie zostało przeprowadzone na żądanie uprawnionych, na podstawie innych
ustaw, organów i instytucji; wówczas lekarz jest zobowiązany poinformować o stanie
zdrowia pacjenta wyłącznie te organy i instytucje,
−
pacjent lub jego przedstawiciel ustawowy wyraża zgodę na ujawnienie tajemnicy, po
uprzednim poinformowaniu o niekorzystnych skutkach dla pacjenta,
−
zachodzi potrzeba przekazania informacji o pacjencie związanych z udzielaniem świadczeń
zdrowotnych innym osobom udzielających tych świadczeń pacjentowi,
−
gdy jest to niezbędne do celów naukowych lub praktycznej nauki zawodów medycznych.
Ujawnienie tajemnicy może nastąpić wyłącznie w niezbędnym zakresie.
Prawa pacjenta zostały przyjęte przez środowisko medyczne:
Kodeks Etyki Lekarskiej – tekst jednolity z dnia 2 stycznia 2004 r. zawierający zmiany
uchwalone w dniu 20 września 2003 r. przez VII Krajowy Zjazd Lekarzy, natomiast
Nadzwyczajny Zjazd Pielęgniarek i Położnych przyjął Kodeks Etyki Pielęgniarek
i Położnych.
Oba Kodeksy zawierają rozdziały dotyczące postępowania wobec pacjenta, wzajemnych
stosunków między lekarzami lub między pielęgniarkami w środowisku pracy, zasady etyki
zawodowej, zasady uczestnictwa w eksperymentach medycznych oraz postępowanie
w sprawach pracowniczych.
Pacjent, którego prawa zostały naruszone, może dochodzić swoich praw na drodze
administracyjnej lub sądowej. Trzy główne rodzaje odpowiedzialności:
−
zawodowa,
−
cywilna,
−
karna.
Odpowiedzialność zawodowa lekarzy, pielęgniarek i położnych
Odpowiedzialność zawodową za popełnienie przewinienia zawodowego regulują
następujące dokumenty:
a
) Ustawa z dnia 17 maja 1989 r. o izbach lekarskich oraz Rozporządzenie Ministra Zdrowia
i Opieki Społecznej z dnia 26 września 1990 r. w sprawie postępowania w przedmiocie
odpowiedzialności zawodowej lekarzy. Pokrzywdzony – osoba fizyczna, prawna lub
jednostka organizacyjna, której dobro zostało bezpośrednio naruszone lub zagrożone
działaniem lub zaniechaniem lekarza i która wniosła skargę do rzecznika odpowiedzialności
zawodowej. Rzecznik odpowiedzialności zawodowej obowiązany jest zbadać fakty i ustalić
okoliczności przemawiające za, jak i przeciw lekarzowi, którego postępowanie dotyczy.
Dalsze postępowanie jest przed okręgowym i naczelnym sądem lekarskim. Orzeczenie sądu
kończy się umorzeniem postępowania lub karą (upomnienie, nagana, zawieszenie
wykonywania zawodu na okres od sześciu miesięcy do 3 lat, pozbawienie prawa
wykonywania zawodu).
b) Ustawa z dnia 19 kwietnia 1991 r. o samorządzie pielęgniarek i położnych oraz
Rozporządzenie Ministra Zdrowia i Opieki Społecznej z dnia 19 stycznia 1993 r. w sprawie
postępowania w przedmiocie odpowiedzialności zawodowej pielęgniarek i położnych.
Okręgowy i naczelny sąd wymierza karę za naruszenie etyki zawodowej, naruszenie
przepisów o wykonywanie zawodu pielęgniarki lub położnej, skutki czynu oraz zachowanie
się obwinionej pielęgniarki czy położnej przed popełnieniem przewinienia zawodowego i po
jego popełnieniu. Sąd pielęgniarek i położnych może orzec jedną z następujących kar:
upomnienie, nagana, zakaz pełnienia funkcji kierowniczych w zakładach służby zdrowia na
okres od 1 do 5 lat., zawieszenia prawa wykonywania zawodu pielęgniarki lub położnej na
okres od 6 miesięcy do 3 lat, pozbawienia prawa wykonywania zawodu pielęgniarki lub
położnej.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
47
Zarówno
Rozporządzenia Ministra Zdrowia jak i ustawa, cytowane wyżej, szczegółowo
określają uprawnienia i obowiązki rzecznika odpowiedzialności zawodowej lekarzy,
pielęgniarek i położnych oraz przewodniczącego sądu, sposób prowadzenia rozprawy,
właściwości i skład sądu, rolę obrońcy, postępowanie wyjaśniające, postępowanie przed sądem
I instancji, postępowanie przed sądem II instancji, tymczasowe zawieszenie w czynnościach
zawodowych, wykonywanie prawomocnych orzeczeń., wznowienie postępowania, koszty
postępowania.
9)
Lekarzowi, pielęgniarce lub położnej, ukaranej przez Naczelny Sąd w II instancji karą wyżej
wymienioną przysługuje prawo wniesienia odwołania do Sądu Najwyższego w terminie 14
dni od daty doręczenia orzeczenia wraz z uzasadnieniem.
Postępowanie w sprawie odpowiedzialności zawodowej o ten sam czyn toczy się niezależnie od
postępowania karnego lub postępowania dyscyplinarnego wszczętego w jednostce
organizacyjnej, w której przepisy szczególne przewidują takie postępowanie. Może ono jednak
być zawieszone do czasu ukończenia postępowania karnego.
Odpowiedzialność cywilna
Odpowiedzialność cywilna to najczęściej popełnienie czynu sprzecznego z prawem,
zasadami etyki lekarskiej. Jest to odpowiedzialność majątkowo, a sprawca odpowiada całym
swoim majątkiem obecnym i przyszłym. Odpowiedzialność cywilna, jest to odpowiedzialność
za wyrządzenie szkody majątkowej albo naruszenia dobra osobistego.
Szkoda majątkowa, to uszczerbek materialny na osobie lub mieniu. Uszkodzenie ciała,
utrata zdrowia, częściowe lub trwałe kalectwo zmniejsza lub pozbawia osobę dochodów
i wykonywania wcześniej podjętej pracy. Poszkodowany jest zmuszony do zdobycia nowego
zawodu, stworzenia sobie stanowiska pracy itp. Wyrządzenie szkody majątkowej jest
kompensowane jednorazowym odszkodowaniem lub rentą (całkowita lub częściowa niezdolność
do pracy) uwzględniającą:
– koszty leczenia, rehabilitacja, sprzęt rehabilitacyjny,
– przygotowanie do innego zawodu (opłata za kursy, podręczniki),
– utracone zarobki, które poszkodowany mógłby osiągnąć, gdyby nie wyrządzono mu szkody.
Szkoda niemajątkowa – to krzywda moralna i cierpienie fizyczne. Kodeks cywilny w art.23
wymienia następujące dobra osobiste: zdrowie, wolność, cześć, swoboda sumienia, nazwisko lub
pseudonim, wizerunek, tajemnica korespondencji, nietykalność mieszkania, twórczość naukowa,
artystyczna, wynalazcza i racjonalizatorska. Naruszenie dóbr osobistych to, zgodnie z ustawą
o zakładach opieki zdrowotnej, naruszenia praw pacjenta, takich jak:
−
prawo dostępu do dokumentacji medycznej,
−
prawo do ochrony danych,
−
prawo do świadczeń zdrowotnych,
−
prawo do informacji,
−
prawo do wyrażenia zgody na interwencję medyczną,
−
prawo do godności.
W razie naruszenia dobra osobistego sąd może przyznać temu, czyje dobro zostało
naruszone, odpowiednią sumę pieniężną, tytułem zadośćuczynienia za doznaną krzywdę. Może
również zasądzić kwotę pieniężną na wskazany przez poszkodowanego cel społeczny,
niezależnie od innych środków potrzebnych do usunięcia skutków naruszenia.
Zarówno odszkodowanie jak i zadośćuczynienie nie może być symboliczne. Musi mieć
charakter kompensacyjny, musi przedstawiać odczuwalną dla poszkodowanego wartość.
W razie śmierci poszkodowanego lub w przypadku nieletnich, roszczenie zgłaszają osoby
bliskie
Odpowiedzialność cywilną zależna jest od formy zatrudnienie lekarza i charakteru
prawnego zakładu opieki zdrowotnej. Może ją ponosić Skarb Państwa, jednostka samorządu

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
48
terytorialnego, prywatny zakład opieki zdrowotnej, lekarz. Szerzej na ten temat – poz. Nr 13
Literatury.
W sprawach z powództwa cywilnego orzekają sądy powszechne.
Odpowiedzialność karna
Odpowiedzialność karna – jest to odpowiedzialność za popełnienie przestępstwa.
Przestępstwem obwarowanym sankcją karną jest: nie udzielenie pomocy medycznej, wykonanie
zabiegu leczniczego bez zgody pacjenta, handel komórkami, tkankami i narządami od żywego
dawcy lub ze zwłok ludzkich itp. Skutkiem jest orzeczenie kary grzywny, pozbawienie wolności,
ograniczenie wolności (na podstawie kodeksu karnego).
Zainteresowanych szczegółami postępowania sądowego w sprawach cywilnych i karnych
odsyłam do pozycji Nr 6 i Nr13 i Nr 17 wymienionych w Literaturze.
4.4.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jakie dokumenty międzynarodowe dotyczą praw człowieka?
2.
Które z polskich ustaw z zakresu ochrony zdrowia zawierają prawa pacjenta?
3.
Czego dotyczą prawa pacjenta gwarantowane ustawą o zakładach opieki zdrowotnej?
4.
W jakich sytuacjach lekarz może odstąpić od przestrzegania praw pacjenta?
5.
Jaką rolę odgrywa rzecznik odpowiedzialności zawodowej?
6.
Jakie kary może orzec sąd lekarski rozpatrujący sprawy odpowiedzialności zawodowej
lekarza?
7.
Jak należy rozumieć ,,dobra osobiste”, o których mowa w Kodeksie cywilnym?
8.
Jakie kary, za wyrządzone krzywdy lub szkody, wymierza sąd w sprawach z powództwa
cywilnego?
4.4.3. Ćwiczenia
Ćwiczenie 1
Wymień czynności rzecznika odpowiedzialności zawodowej w toku postępowania
wyjaśniającego w sądzie I instancji oraz określić terminy tych czynności.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1)
przeczytać z rozporządzeń Ministra rozdział dotyczący ,,postępowania wyjaśniającego”,
2)
wypisać czynności wykonywane przez rzecznika odpowiedzialności zawodowej (oddzielnie
dla lekarza i pielęgniarki lub położnej),
3)
określić czas minimalny i maksymalny wykonania tych czynności,
4)
porównać wypisane czynności w sprawie lekarza i pielęgniarki, zapisać wnioski,
5)
dokonać poprawności zapisu i estetyki ćwiczenia,
6)
zaprezentować wykonane ćwiczenie,
7)
wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst ustawy dnia 30 sierpnia 1991 r. o zakładach opieki zdrowotnej,
−
Rozporządzenie Ministra Zdrowia i Opieki Społecznej z dnia 26 września 1990 r. w sprawie
postępowania w przedmiocie odpowiedzialności zawodowej lekarzy.
−
Ustawa z dnia 19 kwietnia 1991r o samorządzie pielęgniarek i położnych

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
49
−
Rozporządzenie Ministra Zdrowia i Opieki Społecznej z dnia 19 stycznia 1993 r. w sprawie
postępowania w przedmiocie odpowiedzialności zawodowej pielęgniarek i położnych,
−
folia, flamastry, grafoskop, ekran lub wyposażenie do prezentacji komputerowej,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 2
W oparciu o kodeks cywilny wypisz te artykuły ustawy, które dotyczą szkód i krzywd, które
mogą być wyrządzone pacjentowi w trakcie pobytu w szpitalu.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1)
przeczytać z Kodeksu cywilnego księgę trzecią ,,Zobowiązania”,
2)
wypisać artykuły ustawy, które mogą dotyczyć pacjenta przebywającego w szpitalu,
3)
porównać szkody wynikłe z winy pielęgniarek oraz lekarzy,
4)
dokonać poprawności zapisu i estetyki ćwiczenia,
5)
zaprezentować wykonane ćwiczenie,
6)
wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst ustawy z dnia 23 kwietnia 1964 r. Kodeks cywilny,
−
folia, flamastry, grafoskop, ekran lub wyposażenie do prezentacji komputerowej,
−
kartki papieru, zeszyt,
−
ołówek, długopis.
Ćwiczenie 3
Zbuduj ankietę dla pacjentów szpitala. W pytaniach ankiety uwzględnij:
−
jakość usług świadczonych przez szpital,
−
przestrzeganie praw pacjenta.
Do oceny świadczeń medycznych zastosuj skalę (przynajmniej 3–stopniową).
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie powinieneś:
1)
przeczytać Kartę Praw Pacjenta,
2)
przeczytać standardy akredytacyjne szpitala w części dotyczącej świadczonych usług i praw
pacjenta, artykuł A.G. Lawthers [8],
3)
napisać pytania dla respondentów z uwzględnieniem treści ćwiczenia,
4)
dokonać poprawności zapisu i estetyki ćwiczenia,
5)
zaprezentować wykonane ćwiczenie,
6)
wykonać korektę i poprawić błędy.
Wyposażenie stanowiska pracy:
−
tekst Karty Praw Pacjenta, standardy akredytacyjne szpitala,
−
artykuł A.G. Lawthers [8],
−
ankiety różnych firm,
−
folia, flamastry, grafoskop, ekran lub wyposażenie do prezentacji komputerowej,
−
kartki papieru, zeszyt,

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
50
−
ołówek, długopis.
4.4.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
wymienić ustawy i rozporządzenia w sprawie postępowania w przedmiocie
odpowiedzialności zawodowej lekarzy oraz pielęgniarek i położnych?
!
!
2)
opisać czynności postępowania rzecznika odpowiedzialności zawodowej?
!
!
3)
określić etapy sprawy w sądzie lekarskim (I i II instancja)?
!
!
4)
wymienić sankcje karne w sprawach karnych?
!
!
5)
wymienić ,,dobra osobiste”?
!
!
6)
posłużyć się kodeksem cywilnym do wyszukania konkretnych problemów?
!
!
7)
zauważać zagrożenia dotyczące łamania lub lekceważenia praw pacjenta?
!
!

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
51
5. SPRAWDZIAN OSIĄGNIĘĆ
INSTRUKCJA DLA UCZNIA
1.
Przeczytaj uważnie instrukcję.
2.
Podpisz imieniem i nazwiskiem kartę odpowiedzi.
3.
Zapoznaj się z zestawem zadań testowych.
4.
Test zawiera 20 zadań dotyczących podstawowej wiedzy z zakresu stosowania przepisów
prawa i zasad ekonomiki w ochronie zdrowia.
5.
Wszystkie zadania są zadaniami wielokrotnego wyboru i tylko jedna odpowiedź jest
prawidłowa.
6.
Udzielaj odpowiedzi tylko na załączonej karcie odpowiedzi. Zaznacz prawidłową
odpowiedź znakiem X (w przypadku pomyłki należy błędną odpowiedź zaznaczyć kółkiem,
a następnie ponownie zakreślić odpowiedź prawidłową),
7.
Pracuj samodzielnie, bo tylko wtedy będziesz miał satysfakcję z wykonanego zadania.
8.
Kiedy udzielenie odpowiedzi będzie Ci sprawiało trudność, wtedy odłóż jego rozwiązanie
na później i wróć do niego, gdy zostanie Ci wolny czas. Trudności mogą przysporzyć Ci
zadania: 16 – 20, gdyż są one na poziomie trudniejszym niż pozostałe.
9.
Na rozwiązanie testu masz 90 min.
Powodzenia !
ZESTAW ZADAŃ TESTOWYCH
1. Do aktów rangi ustawowej nie należy
a) umowa
międzynarodowa ratyfikowana przez Sejm RP.
b) rozporządzenie z mocą ustawy.
c) ustawa.
d) rozporządzenie.
2. Podaż rynkowa to
a) wielkość produkcji produktu T oferowana przez pojedynczego producenta.
b) wielkość produkcji produktu T oferowana przez wszystkich producentów w danym
czasie i przy określonej cenie.
c) wielkość zapotrzebowania na produkt T zgłaszana przez wszystkich konsumentów
występujących na rynku.
d)
wielkość zapotrzebowania na produkt T, którą nabywcy mogą zakupić za określoną
cenę.
3. Podmiotem rynku usług medycznych jest
a)
towarzystwo ubezpieczeniowe.
b)
przedsiębiorstwo rynkowe.
c)
państwo.
d)
banki.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
52
4. Szczepienia ochronne nie wchodzące w zakres obowiązkowych szczepień ochronnych są
a)
częściowo odpłatne.
b)
całkowicie odpłatne.
c)
odpłatne całkowicie dla osób nie ubezpieczonych.
d)
odpłatne częściowo dla osób nie ubezpieczonych.
5. Europejska Karta Ubezpieczenia Zdrowotnego jest wydawana osobom wyjeżdżającym za
granicę w celach
a)
podjęcia stałej pracy zarobkowej.
b)
podjęcia pracy sezonowej.
c)
leczenia na koszt Ministerstwa Zdrowia.
d)
turystycznych.
6. Karta Praw Pacjenta jest
a)
ustawą sejmową.
b)
konwencją o prawach pacjenta.
c)
regulaminem zakładu opieki zdrowotnej.
d)
zbiorem praw pacjenta zawartym w kilku ustawach.
7. Karta Praw Pacjenta odwołuje się do następujących przepisów prawnych
a)
ustawa z dnia 19 sierpnia 1984 r. o ochronie zdrowia psychicznego.
b)
ustawa z dnia 13 października 1998 r. o systemie ubezpieczeń społecznych.
c)
ustawa z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze
środków publicznych.
d)
Kodeks cywilny.
8. Hospicjum domowe, to
a)
publiczny zakład opieki zdrowotnej.
b)
prywatny zakład opieki zdrowotnej.
c)
opieka pielęgnacyjna i usługi medyczne w domu pacjenta.
d)
opieka pielęgnacyjna nad obłożnie chorym w domu pacjenta.
9. W całodziennym lub całodobowym zakładzie opieki zdrowotnej pacjent ma prawo do
a)
dodatkowej opieki pielęgnacyjnej na koszt zakładu.
b)
dodatkowej opieki pielęgnacyjnej na własny koszt.
c)
dodatkowej opieki pielęgnacyjnej częściowo odpłatnej.
d)
nie ma prawa do dodatkowej opieki.
10. Do świadczeń medycznych, które nie jest finansowane przez NFZ należy
a) opieka nad kobietą w ciąży.
b) leczenie w domu chorego.
c) operacja zmiany płci.
d) leczenie
psychiatryczne.
11. Certyfikat akredytacyjny ważny jest
a)
przez okres 5 lat.
b)
nie dłużej niż 3 lata.
c)
przez 4 lata.
d)
od momentu uzyskania.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
53
12. Szpital zapewnia pacjentowi
a)
środki farmaceutyczne i materiały medyczne bezpłatnie.
b)
środki medyczne i materiały medyczne za częściową odpłatnością.
c)
środki medyczne i materiały medyczne za odpłatnością.
d)
środki medyczne bezpłatnie, materiały medyczne za odpłatnością.
13. Pogotowie ratunkowe udziela świadczeń zdrowotnych bezpłatnie
a)
pacjentowi posiadającemu skierowanie do szpitala.
b)
pacjentowi odbywającemu dłuższe leczenie ambulatoryjne bez wyraźnej poprawy stanu
zdrowia.
c)
w razie nagłego zachorowania, ale nie stwarzającego zagrożenia życia.
d)
w razie nagłego zachorowania stwarzającego zagrożenia życia.
14. Badania diagnostyczne wykonywane są
a)
na prośbę pacjenta – odpłatnie.
b)
na prośbę pacjenta – bezpłatnie.
c)
na podstawie skierowania lekarza, dentysty lub osoby uprawnionej – bezpłatnie.
d)
na podstawie skierowania lekarza, dentysty lub osoby uprawnionej – odpłatnie.
15. Zawieranie umów na usługi medyczne odbywa się
a)
poprzez konkurs ofert.
b)
w wyniku rokowań.
c)
w oparciu o przepisy o zamówieniach publicznych.
d) w oparciu o kryteria ofert lub rokowania
16. Publiczny zakład opieki zdrowotnej może być założony przez
a)
pracodawcę.
b)
stowarzyszenie.
c)
spółkę nie mającą osobowości prawnej.
d)
wojewodę.
17. W rejestrze zakładów opieki zdrowotnej prowadzonym przez Ministra są zakłady utworzone
przez
a)
wojewodę.
b)
zagraniczną osobę prawną.
c)
państwową uczelnię medyczną.
d)
fundację.
18. Pacjent za pobyt w zakładzie opiekuńczo-leczniczym płaci za
a)
świadczenie pielęgnacyjno-rehabilitacyjne.
b)
zaopatrzenie w środki farmaceutyczne.
c)
wyżywienie.
d)
wyżywienie i zakwaterowanie.
19. Medycyna pracy zajmuje się
a)
leczeniem osób pracujących zawodowo.
b)
realizacją profilaktycznych programów zdrowotnych.
c)
leczeniem specjalistycznym chorych na choroby zakaźne.
d)
profilaktyką prowadzoną w środowisku pracy.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
54
20. Szkody majątkowe wyrządzone przez lekarza mogą być zrekompensowane w formie
a)
odszkodowania w kwocie ustalonej przez kodeks cywilny.
b)
odszkodowania kompensacyjnego.
c)
jednorazowego odszkodowania w kwocie ustalonej przez Ministra Zdrowia .
d)
odszkodowania zależnego od zarobków lekarza.

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
55
KARTA ODPOWIEDZI
Imię i nazwisko..........................................................................................
Stosowanie przepisów prawa i zasad ekonomiki w ochronie zdrowia
Zakreśl prawidłową odpowiedź, wpisz brakujące części zdania lub wykonaj rysunek.
Numer
zadania
Odpowiedź
Punkty
1. a
b
c
d
2. a
b
c
d
3. a
b
c
d
4. a
b
c
d
5. a
b
c
d
6. a
b
c
d
7. a
b
c
d
8. a
b
c
d
9. a
b
c
d
10. a
b
c
d
11. a
b
c
d
12. a
b
c
d
13. a
b
c
d
14. a
b
c
d
15. a
b
c
d
16. a
b
c
d
17. a
b
c
d
18. a
b
c
d
19. a
b
c
d
20. a
b
c
d
Razem:

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
56
6. LITERATURA
1.
Biernacka M., Korba J., Smutek Z.: Podstawy przedsiębiorczości. OPERON, Gdynia 2006
2.
Boratyńska M., Konieczniak P.: Prawa pacjenta. Difin, Warszawa 2001
3.
Chrzanowski R.: Podnoszenie jakości usług medycznych w zakładach opieki zdrowotnej.
Antidotum, Nr 1/1993
4.
Daszkowska M.: Usługi – produkcja, rynek, marketing. PWN, Warszawa 1998
5.
Dębski S.: Ekonomika i organizacja przedsiębiorstw. WSiP, Warszawa 1999
6.
Dobrakowski A., Kaczmarczyk R.: Prawo dla Pielęgniarek i Położnych. LEGE ARTIS Dom
Wydawniczy, Kraków 1997
7.
Kielan K., Pokora K.: Przygotowanie do działalności usługowej. WSiP, Warszawa 2003
8.
Lawthers A.G.: Pomiar jakości a menadżer ochrony zdrowia. Zdrowie i Zarządzanie,
Nr 3/1999
9.
Mudie P., Cottam A.: Usługi. Zarządzanie i marketing. PWN, Warszawa 1998
10.
Muhlemann A. P., Oakland J. S., Lockyer K. G.: Zarządzanie. Produkcja i usługi. PWN,
Warszawa 1995
11.
Nasiłowski M.: System rynkowy. Podstawy makro i mikroekonomii. Wydawnictwo Key
Text, Warszawa 1996
12.
Niżankowski R.: Początek akredytacji polskich szpitali. Zdrowie i Zarządzanie, Nr 3/1999
13.
Nesterowicz M.: Prawo medyczne. TNOiK, Toruń 2005
14.
Poździoch S.: Podstawowa opieka zdrowotna w krajach Unii Europejskiej. Zdrowie
i Zarządzanie Nr 5/1999
15.
Skuza L.: Co warto wiedzieć o ryzyku zawodowym. ODDK, Gdańsk 2003
16.
Sobiecki R.: Zarys gospodarki rynkowej. EUROMARK. Warszawa 2000
17.
Tilar M.: Lekarskie prawo karne. Zakamycze, Kraków 2000
18.
Wilczek P.: Rynek wewnętrzny usług. Instytut Europejski, Łódź 1998
19.
Wysokińska Z., Witkowska I.: Integracja europejska. Rozwój rynków. PWN, Łódź 1999
20.
Żaro Z., Sasin P.: Jak założyć i poprowadzić własną firmę. Skierniewice, Sigma 2005
Akty prawne
1.
Kodeks cywilny – ustawa z dnia 23 IV 1964 r. (Dz. U. Nr 16, poz. 93, z późn. zm.)
2.
Kodeks karny – ustawa z dnia 6VI 1997 r.
3.
Kodeks postępowania administracyjnego – ustawa z 14 VI 1960 r. (Dz. U. z 2000 r. Nr 98,
poz. 1071 z późn. zm.).
4.
Kodeks pracy – ustawa z dnia 26 VI 1974 r.
5.
Konstytucja Rzeczypospolitej Polskiej z dnia 2 IV 1997 r. (Dz. U. Nr 78, poz. 483)
6.
Konwencja z 1997 r. o prawach człowieka i biomedycynie
7.
Rozporządzenie Ministra Zdrowia z dnia 20 XII 2004 r. w sprawie kierowania
świadczeniobiorców na leczenie lub badania diagnostyczne poza granicami kraju. (Dz. U.
Nr 274, poz. 2729)
8.
Rozporządzenie MZiOS z dnia 26 IX 1990 r. w sprawie postępowania w przedmiocie
odpowiedzialności zawodowej lekarzy (Dz. U. Nr 69, poz. 406)
9.
Rozporządzenie Ministra Zdrowia z dnia 19 I 1993 r. w sprawie postępowania
w przedmiocie odpowiedzialności zawodowej pielęgniarek i położnych (Dz.U. Nr 9, poz.
45)
10.
Rozporządzeniem Ministra Zdrowia z dnia 30 III 2004 r. w sprawie szczegółowych
warunków i trybu postępowania w sprawach wydawania zezwoleń i wpisu do rejestru
indywidualnych praktyk, indywidualnych specjalistycznych praktyk i grupowych praktyk
pielęgniarek i położnych oraz danych objętych wpisem do rejestru (Dz. U. Nr 65, poz. 602)

,,Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego’’
57
11.
Rozporządzeniem MZiOS z dnia 13 VII 1998 r. w sprawie umowy o udzielenie zamówienia
na świadczenia zdrowotne (Dz. U. Nr 93, poz. 592).
12.
Rozporządzenie Ministra Zdrowia z dnia 9 II 2007 r. w sprawie wykazu chorób oraz wykazu
leków i wyrobów medycznych, które ze względu na choroby są przepisywane bezpłatnie, za
opłatą ryczałtową lub za częściową odpłatnością
13.
Rozporządzenie MZ i OS z dnia 2 IX 1997 r. w sprawie zakresu i rodzaju świadczeń
zapobiegawczych, diagnostycznych, leczniczych i rehabilitacyjnych, wykonywanych przez
pielęgniarkę samodzielnie, bez zlecenia lekarskiego, oraz zakresu i rodzaju takich świadczeń
wykonywanych przez położną samodzielnie (Dz. U. Nr 116, poz. 750)
14.
Traktat ustanawiający Wspólnotę Europejską. Traktat o Unii Europejskiej – Urząd Komitetu
Integracji Europejskiej, Warszawa, 2005
15.
Ustawa z dnia 17 V 1989 r. o izbach lekarskich (Dz. U. Nr 30. poz.158, z z późn. zm.)
16.
Ustawa z dnia 19 VIII 1994 r. o ochronie zdrowia psychicznego
17.
U
stawa z dnia 8 IX 2006 r. o Państwowym Ratownictwie Medycznym (Dz. U. Nr 191, poz.
1410).
18.
U
stawa z dnia 7 I 1993 r. o Planowaniu Rodziny, ochronie p
ł
odu ludzkiego i warunkach
dopuszczalności przerywania ciąży (Dz. U. Nr 17, poz. 78).
Ustawa z dnia 19 IV 1991 r.
o samorządzie pielęgniarek i położnych (Dz. U. Nr 41, poz. 178 ze zmianami : D.U. z 1996
r. Nr 24, poz. 110 i Nr 91, poz.410)
19.
Ustawa z dnia 2 VII 2004 r. o swobodzie działalności gospodarczej
20.
Ustawa z dnia 13 X 1998 r. o systemie ubezpieczeń społecznych (Dz. U. Nr 137, poz. 887
z późn. zm.)
21.
Ustawa z dnia 27 VIII 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze
środków publicznych (Dz. U. z 2004 r., Nr 210, poz. 2135)
22.
Ustawa z dnia 20 XII 1990 r. o ubezpieczeniu społecznym rolników,
23.
Ustawa z dnia 30 VIII 1991 r. o zakładach opieki zdrowotnej (Dz. U. z 2007 r. Nr 14, poz.
89)
24.
Ustawa z dnia 5 XII 1996 r. o zawodzie lekarza i lekarza dentysty (Dz. U. z 2002 r., Nr 21,
poz. 204 z późn. zm.)
25.
Ustawa z dnia 5 VII 1996 r. o zawodach pielęgniarki i położnej
Wyszukiwarka
Podobne podstrony:
ortoptystka 322[05] o1 03 u
ortoptystka 322[05] o1 01 n
ortoptystka 322[05] o1 02 n
ortoptystka 322[05] o1 04 u
ortoptystka 322[05] o1 02 u
ortoptystka 322[05] o1 03 n
ortoptystka 322[05] o1 01 u
ortoptystka 322[05] o1 04 n
ortoptystka 322[05] o1 04 u
ortoptystka 322[05] o1 04 n
ortoptystka 322[05] o1 02 u
ortoptystka 322[05] o1 01 u
ortoptystka 322[05] o1 03 u
więcej podobnych podstron