
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
MINISTERSTWO EDUKACJI
NARODOWEJ
Alicja Jadwiga Pasemko
Udzielanie pierwszej pomocy
322[05].O1.04
Poradnik dla ucznia
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy
Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
1
Recenzenci:
dr n. med. Ewa Jakubiec-Bajer
dr n. med. Nella Żywalewska-Górna
Opracowanie redakcyjne:
mgr Alicja J. Pasemko
Konsultacja:
mgr Maria Żukowska
Poradnik stanowi obudowę dydaktyczną programu jednostki modułowej 322[05].O1.04
Udzielanie pierwszej pomocy zawartego w modułowym programie dla zawodu ortoptystka.
Wydawca
Instytut Technologii Eksploatacji – Państwowy Instytut Badawczy, Radom 2007

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
2
SPIS TREŚCI
1.
Wprowadzenie
4
2.
Wymagania wstępne
6
3.
Cele kształcenia
7
4.
Materiał nauczania
8
4.1. Przyczyny i skutki nagłego zagrożenia zdrowia i życia
Ocenianie stanu poszkodowanego na skutek wypadku
Zasady udzielania pierwszej pomocy
8
4.1.1. Materiał nauczania
8
4.1.2. Pytania sprawdzające 10
4.1.3. Ćwiczenia 11
4.1.4. Sprawdzian postępów 11
4.2. Pierwsza pomoc w przypadkach zatrzymania krążenia
i oddechu
12
4.2.1. Materiał nauczania
12
4.2.2. Pytania sprawdzające 13
4.2.3. Ćwiczenia 13
4.2.4. Sprawdzian postępów 14
4.3. Pierwsza pomoc w przypadku skaleczeń, krwotoków, złamań,
oparzeń i odmrożeń
15
4.3.1. Materiał nauczania
15
4.3.2. Pytania sprawdzające 18
4.3.3. Ćwiczenia 18
4.3.4. Sprawdzian postępów 20
4.4. Postępowanie w przypadku porażenia prądem elektrycznym, udarów,
omdleń
21
4.4.1. Materiał nauczania
21
4.4.2. Pytania sprawdzające 23
4.4.3. Ćwiczenia 23
4.4.4. Sprawdzian postępów 24
4.5. Pierwsza pomoc w przypadku urazów kręgosłupa i głowy
25
4.5.1. Materiał nauczania
25
4.5.2. Pytania sprawdzające 28
4.5.3. Ćwiczenia 28
4.5.4. Sprawdzian postępów 29
4.6. Pierwsza pomoc w przypadku zatruć pokarmowych
środkami chemicznymi i ostrych bólów brzucha
30
4.6.1. Materiał nauczania
30
4.6.2. Pytania sprawdzające 32
4.6.3. Ćwiczenia 32
4.6.4. Sprawdzian postępów 33
4.7. Postępowanie w przypadku uszkodzeń i obrażeń gałki ocznej
w sytuacji obecności ciała obcego stałego, urazu mechanicznego,
oparzenia, stłuczenia, złamania
34
4.7.1. Materiał nauczania
34
4.7.2. Pytania sprawdzające 35
4.7.3. Ćwiczenia 35
4.7.4. Sprawdzian postępów 36

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
3
4.8. Pojęcie zasady aseptyki i metody sterylizacji.
Wyposażenie apteczki pierwszej pomocy
37
4.8.1. Materiał nauczania
37
4.8.2. Pytania sprawdzające 38
4.8.3. Ćwiczenia 39
4.8.4. Sprawdzian postępów 39
5. Sprawdzian osiągnięć
40
6. Literatura
44

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
4
1.
WPROWADZENIE
Poradnik będzie Ci pomocny w przyswajaniu wiedzy o podstawowych zasadach
udzielania pierwszej pomocy w stanach zagrożenia życia, oraz udzielania pierwszej pomocy
w tych stanach. Zawarto również informacje dotyczące pierwszej pomocy w przypadku
skaleczeń, krwotoków, złamań, oparzeń i odmrożeń. Poradnik zawiera też wiadomości
o postępowaniu w przypadku porażenia prądem elektrycznym, udarów i omdleń.
Umieszczono również takie treści jak: pomoc w przypadku złamań kręgosłupa, urazów
głowy, zatruć. Poradnik zawiera też wiadomości z zakresu pierwszej pomocy w przypadku
urazów gałki ocznej i oczodołu. Zawiera też wiadomości na temat zasad sterylizacji
i dezynfekcji oraz informacje dotyczące wyposażenia apteczki pierwszej pomocy.
W poradniku zamieszczono też:
−
wymagania wstępne, wykaz umiejętności, jakie powinieneś mieć już ukształtowane, aby
bez problemu korzystać z poradnika,
−
cele kształcenia, wykaz umiejętności, jakie powinieneś ukształtować podczas pracy
z poradnikiem,
−
materiał nauczania, który umożliwi samodzielne przygotowanie się do wykonywania
ćwiczeń i zaliczenia sprawdzianów. Zawiera również ćwiczenia oraz sprawdzian
postępów,
−
sprawdzian osiągnięć umożliwi Ci sprawdzenie wiadomości i umiejętności opanowanych
przez Ciebie podczas realizacji programu jednostki modułowej.
−
sprawdzian osiągnięć zawiera instrukcję i zestaw zadań testowych,
−
literaturę, która pomoże Ci pogłębić już uzyskaną wiedzę.
Instrukcja bezpieczeństwa i higieny pracy
W czasie pobytu w pracowni (oddziale) musisz przestrzegać regulaminów, przepisów BHP,
instrukcji przeciwpożarowej oraz poleceń instruktora, wynikających z rodzaju
wykonywanych prac.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
5
Schemat układu jednostek modułowych
322[05].O1
Podstawy działalności usługowej
w ochronie zdrowia
322[05].O1.01
Charakteryzowanie
psychicznego
rozwoju człowieka
322[05].O1.02
Prowadzenie profilaktyki
i edukacji zdrowotnej
322[05.O1.03
Stosowanie przepisów bhp,
ochrony przeciwpożarowej
i ochrony środowiska
322[05].O1.04
Udzielanie pierwszej
pomocy
322[05].O1.05
Stosowanie przepisów prawa
i zasad ekonomiki
w ochronie zdrowia

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
6
2.
WYMAGANIA WSTĘPNE
Przystępując do realizacji programu jednostki modułowej powinieneś umieć:
−
korzystać z różnych źródeł informacji,
−
używać komputera,
−
współpracować w zespole,
−
znać podstawowe zasady aseptyki i antyseptyki,
−
znać podstawowe wiadomości z zakresu budowy anatomicznej człowieka,
−
znać podstawowe wiadomości na temat funkcjonowania wszystkich narządów człowieka,
−
znać i przestrzegać prawa dziecka (Europejska Karta Praw Dziecka w Szpitalu,
Konwencja o Prawach Dziecka),
−
umieć różnicować funkcjonowanie organizmu dziecka i osoby dorosłej,
−
znać podstawowe instrumentarium,
−
zaspokajać potrzeby psychospołeczne dziecka,
−
wykonywać czynności pielęgnacyjne w stosunku do dziecka zdrowego i chorego,
−
wspierać rodziców,
−
udzielać profesjonalnie informacji rodzicom i dzieciom na temat choroby.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
7
3.
CELE KSZTAŁCENIA
W wyniku realizacji programu jednostki modułowej powinieneś umieć:
−
rozpoznać stany zagrożenia zdrowia i życia,
−
ocenić stopień zagrożenia życia w nagłych przypadkach,
−
ocenić stan chorego – poszkodowanego na podstawie wyglądu, zachowania i stanu
świadomości,
−
zinterpretować procedury udzielania pierwszej pomocy,
−
zastosować właściwe metody i środki ratujące życie,
−
udzielić pierwszej pomocy w sytuacji nagłego zachorowania lub wypadku w miejscu
pracy,
−
udzielić pierwszej pomocy w przypadku zatrzymania krążenia i oddechu,
−
udzielić pierwszej pomocy w przypadku krwotoków, złamań, oparzeń, odmrożeń,
−
udzielić pierwszej pomocy w przypadku porażenia prądem elektrycznym, udarów
i omdleń, urazów głowy i kręgosłupa,
−
udzielić pierwszej pomocy w przypadku zaburzeń ze strony przewodu pokarmowego,
−
udzielić pierwszej pomocy w przypadku uszkodzeń i obrażeń gałki ocznej i oczodołu,
−
zastosować zasady aseptyki i metody sterylizacji,
−
wyposażyć apteczkę w podstawowe środki medyczne.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
8
4.
MATERIAŁ NAUCZANIA
4.1.
Przyczyny i skutki nagłego zagrożenia zdrowia i życia
Ocenianie stanu poszkodowanego na skutek wypadku
Zasady udzielania pierwszej pomocy
4.1.1.
Materiał nauczania
Ostra choroba oznacza stan, w którym wpływ niekorzystnych czynników pochodzenia
biologicznego, psychicznego lub społecznego spowodował dynamiczną reakcję organizmu co
skutkuje zaburzeniem naturalnego współdziałania narządów i tkanek. Uniemożliwia to
człowiekowi realizowanie potrzeb, aspiracji i radzenia sobie w środowisku [7].
W ocenie obiektywnej stanu pacjenta określamy, że ciężko chory to człowiek w ostrym
stanie zagrożenia życia lub stanie gwałtownego zaostrzenia choroby przewlekłej i może
nastąpić w wyniku:
−
ostrego niedoboru tlenu,
−
wstrząsu spowodowanego np. zapaścią, krwotokiem,
−
zaburzenia świadomości,
−
zaburzenia gospodarki wodno-elektrolitowej spowodowanej np. głodem, uporczywymi
wymiotami, biegunkami,
−
rozległych pourazowych obrażeń ciała, oparzeń,
−
ciągłego bólu uniemożliwiającego normalną aktywność,
−
znacznego utrudnienia (lub braku możliwości) w zaspakajaniu w naturalny sposób potrzeb
biologicznych, np. odżywiania, wydalania moczu i stolca, oddychania,
−
zaburzenia termoregulacji (długotrwałe wyziębienie, lub narażenia na oddziaływanie
bardzo wysokiej temperatury),
−
nagłej utraty możliwości porozumiewania się z otoczeniem (utrata wzroku, słuchu,
mowy),
−
zabiegu operacyjnego, do chwili przywrócenia homeostazy organizmu,
−
długotrwałego unieruchomienia w łóżku z koniecznością przebywania w jednej pozycji,
co uniemożliwia samoopiekę i uzależnia od pomocy innych ludzi w czynnościach życia
codziennego,
−
stałego, postępującego ubytku sił w przebiegu przewlekłej choroby ograniczającej
aktywność.
Ciężki stan chorego wymaga prowadzenia ciągłej i systematycznej oceny w zakresie:
−
świadomości (odbieranie bodźców i reagowanie na nie),
−
krążenia (tętno: częstość, napięcie, rytm, wartości ciśnienia tętniczego krwi,
występowanie obrzęków ich wielkość, umiejscowienie),
−
oddychanie (częstość, jakość i rytm oddechu, duszność, sinica),
−
termoregulacja (temperatura ciała, drżenia mięśni, naprzemienne uczucie zimna i gorąca),
−
wydalanie moczu (ilość i częstość wydalania),
−
nawodnienie organizmu (bilans płynów, wygląd skóry, obrzęki),
−
odżywianie organizmu,
−
wydalanie stolca (ilość i częstość),
−
jamy ustnej (wysuszenie śluzówek, obłożenie języka, zmiany na śluzówkach, stan
uzębienia),

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
9
−
higiena ciała (czystość skóry, włosów, bielizny osobistej).
O pogorszeniu się stanu chorego mogą świadczyć następujące objawy:
−
zwolnienie szybkości tętna poniżej 60 uderzeń na minutę lub przyśpieszenie do ponad 120
uderzeń na minutę przy normalnej temperaturze ciała,
−
znaczna zmiana miarowości i napięcia tętna,
−
gwałtowny wzrost lub spadek wartości ciśnienia tętniczego krwi,
−
znaczne zwolnienie oddechu (poniżej 10 na minutę, bez zmiany aktywności),
−
gwałtowne wystąpienie lub nasilenie istniejącej duszności,
−
znaczne zmniejszenie ilości wydalanego moczu,
−
gwałtowna zmiana wyglądu twarzy, zaostrzenie rysów, zmiana zabarwienia skóry:
szarość, bladość, sinica,
−
gwałtowna zmiana zachowania: niepokój, pobudzenie, przymglenie świadomości,
senność.
Zadania zespołu urazowego:
−
ujawnienie uszkodzeń zagrażających życiu poszkodowanego i przejęcie nad nim kontroli,
−
resuscytacja poszkodowanego i stabilizacja funkcji życiowych,
−
określenie charakteru i rozległości innych obrażeń,
−
przygotowanie i przetransportowanie poszkodowanego do miejsca, w którym podejmie
się pełne leczenie.
Podstawowe informacje z okresu przed dotarciem poszkodowanego do szpitala.
Gdy powiadomimy o zaistniałej sytuacji służby ratownicze, należy podać następujące
informacje:
−
charakter wydarzenia,
−
liczbę, wiek i płeć ofiar wypadku,
−
skargi zgłaszane przez poszkodowanych,
−
stan dróg oddechowych, wentylację płuc i krążenie krwi,
−
stan przytomności poszkodowanych.
Członkowie zespołu urazowego oceniają następujące funkcje życiowe:
−
A (A-Airway) drogi oddechowe i kontrola szyjnego odcinka kręgosłupa,
−
B (B-Breathing) oddychanie,
−
C (C-Circulation) układ krążenia i opanowanie krwotoku,
−
D (D-Dysfunction) zaburzenia czynności ośrodkowego układu nerwowego,
−
E (E-Exposure) oglądanie rozbieranego poszkodowanego [4].
Optymalnym systemem postępowania jest zasada ABC (Airway, Breathing, Circulation),
według której najpierw trzeba się zajmować zaburzeniami stanowiącymi największe
zagrożenie życia.
Objawy
wstrząsu pourazowego:
−
przyśpieszona częstość oddychania,
−
przyśpieszona częstość pracy serca,
−
obniżone ciśnienie tętnicze,
−
obniżone ciśnienie tętna,
−
blada i wilgotna skóra,
−
podwyższony czas wypełniania naczyń włosowatych,
−
zmniejszone wydalanie moczu,
−
obniżony stan przytomności.
Ocena stanu przytomności wg AVPU
A (Alert) = przytomny,
V (Voice) = reaguje na głos,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
10
P (Pain) = reaguje na ból,
U (Unconscious) = nieprzytomny [3].
W udzielaniu pierwszej pomocy ważne jest jak najszybsze rozpoznanie stanów
bezpośredniego zagrożenia życia i podjęcie leczenia.
Obawy nagłego zatrzymania krążenia wg kolejności występowania:
0 sekund – brak tonów serca i tętna,
po 5–15 sekundach – utrata świadomości, zaburzenia oddychania,
po 15–30 sekundach – rozszerzenie źrenic, sinica obwodowa, drgawki, oddech szczątkowy
„rybi”,
po 30–60 sekundach – rozluźnienie mięśni, ustanie drgawek, bezwiedne oddanie moczu,
źrenice szerokie, uogólniona sinica,
po 1–5 minutach
– ciężka sinica, źrenice szerokie, nie reagują na światło, często
bezwiedne oddanie stolca,
po 5–20 minutach
– bladość powłok, oziębienie skóry, plamy opadowe.
Ustanie oddychania i (lub) krążenia prowadzi do śmierci klinicznej. Śmierć kliniczna jest
stanem odwracalnym, zatrzymaniu ulegają podstawowe funkcje życiowe. Okres śmierci
klinicznej trwa zwykle tylko trzy minuty, co jest spowodowane małą wytrzymałością kory
mózgowej na niedotlenienie. Podjęte w tym czasie działania resuscytacyjne dają szansę
zatrzymania procesu umierania i przywrócenia funkcji oddychania, krążenia i funkcji
ośrodkowego układu nerwowego.
Resuscytacja to zabiegi mające na celu zastąpienie i przywrócenie oddychania (sztuczne
oddychanie) oraz zastąpienie i przywrócenie skutecznej pracy serca (sztuczne krążenie).
Reanimacja to zespół czynności mających na celu zastąpienie i przywrócenie wszystkich
funkcji życiowych (oddychania, krążenia krwi oraz czynności ośrodkowego układu
nerwowego).
Jeśli zabiegi resuscytacyjne zostaną podjęte po upływie pięciu minut, to szanse
przywrócenia do życia (pełnej reanimacji – przywrócenia wszystkich funkcji życiowych) są
znacznie mniejsze z powodu powstania nieodwracalnych zmian w OUN (śmierć mózgowa),
pomimo powrotu funkcji układu oddechowego i krążenia.
Stąd tak ważną rolę w powodzeniu akcji resuscytacyjnej odgrywa czas podjęcia
czynności podtrzymujących życie (sztuczne oddychanie i masaż serca).
4.1.2. Pytania sprawdzające
Odpowiadając na pytania sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Co nazywamy ostrą chorobą?
2.
Czy umiesz wymienić co najmniej pięć przyczyn gwałtownego zaostrzenia choroby?
3.
Co wymaga ciągłej i systematycznej oceny chorego w ciężkim stanie?
4.
Jakie objawy mogą świadczyć o pogorszeniu się stanu chorego?
5.
Co oznacza litera A w nomenklaturze medycznej przy ocenie stanu poszkodowanego?
6.
Jakie są zadania zespołu urazowego?
7.
Jakie są objawy wstrząsu pourazowego?
8.
Jakie są objawy zatrzymania krążenia (w zależności od czasu występowania)?
9.
Co to jest śmierć kliniczna?
10.
Po jakim okresie niedotlenienia obumiera kora mózgowa?
11.
Co to jest resuscytacja?
12.
Jak zdefiniujesz reanimację?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
11
4.1.3.
Ćwiczenia
Ćwiczenie 1
Rozpoznaj, czy poszkodowany ma drożne górne drogi oddechowe. Obejrzyj film
przedstawiający metody rozpoznawania u poszkodowanego drożność górnych dróg oddechowych.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
obejrzeć film dydaktyczny,
2)
ułożyć fantom na twardym podłożu,
3)
uklęknąć przy fantomie w okolicy klatki piersiowej,
4)
ocenić wzrokiem, słuchem i dotykiem, czy poszkodowany ma drożne drogi oddechowe:
oceń wzrokiem ruchy klatki piersiowej i nadbrzusza,
staraj się wysłuchać i wyczuć przepływ powietrza przy ustach i nosie poszkodowanego,
5)
rozróżnić częściową niedrożność górnych dróg oddechowych:
−
głośny oddech
−
świsty
−
bulgotanie
−
chrapanie
−
pianie
Wyposażenie stanowiska pracy:
−
mata,
−
fantom.
Ćwiczenie 2
Uporządkuj, zgodnie ze swoją wiedzą, kolejność objawów nagłego zatrzymania krążenia
wg kolejności występowania.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
otrzymać formularz,
2)
połączyć kolorowymi liniami (5 kolorów) treści w zależności od liczby sekund lub minut,
3)
oddać nauczycielowi do sprawdzenia.
Wyposażenie stanowiska pracy:
−
formularz objawów nagłego zatrzymania krążenia,
−
długopisy, mazaki (5 kolorów),
−
linijka.
4.1.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
zdefiniować objawy nagłego zatrzymania krążenia (według
kolejności występowania?
!
!
2) zdefiniować pojęcie śmierci klinicznej?
!
!
3 zdefiniować resuscytację?
!
!
4) zdefiniować reanimację?
!
!
5) zdefiniować objawy gwałtownego zaostrzenia choroby przewlekłej?
!
!
6) podać objawy pogarszającego się stanu chorego?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
12
4.2.
Pierwsza pomoc w przypadkach zatrzymania krążenia
i oddechu
4.2.1. Materiał nauczania
W wielu przypadkach nagłe zatrzymanie krążenia ma charakter odwracalny, pod
warunkiem podjęcia w odpowiednim czasie resuscytacji krążeniowo-oddechowej.
1.
Znajomość objawów nagłego zagrożenia życia pozwala na szybkie rozpoznanie
i natychmiastowe rozpoczęcie zabiegów resuscytacyjnych.
2.
Sprawdzamy tętno na tętnicach szyjnych i udowych. Jeżeli tętno jest wyczuwalne,
sprawdzamy oddech.
3.
W celu stwierdzenia, czy poszkodowany ma własny oddech należy zbliżyć dłoń do ust
i
nosa poszkodowanego, wyczuć prąd powietrza wydychanego, nie wyczuwanie
wydychanego powietrza świadczy o braku oddechu.
4.
Jeżeli poszkodowany ma własny oddech, należy ułożyć go w pozycji bocznej
ustabilizowanej zapewniającej drożność górnych dróg oddechowych i zapobiegającej
zachłyśnięciu.
5.
W przypadku braku oddechu i tętna należy utrzymać podstawowe czynności życiowe
przez postępowanie resuscytacyjne [3].
Zasada
postępowania resuscytacyjnego wg Safara.
Etap I – utrzymanie podstawowych czynności życiowych obejmuje: A (Airway)
udrożnienie górnych dróg oddechowych, B (Breath) – prowadzenie skutecznej
wentylacji, C (Circulate) – prowadzenie pośredniego masażu serca.
Etap II – utrzymanie czynności życiowych z użyciem metod specjalistycznych (aparatury,
leków).
Etap III – postępowanie poresuscytacyjne obejmuje: ocenę skuteczności postępowania
ratowniczego i stosowanie metod intensywnej terapii w celu powrotu lub
utrzymania prawidłowej czynności mózgu.
6.
Udrożnienie dróg oddechowych polega na usunięciu z jamy ustnej i gardła ciał obcych lub
wydzieliny oraz odgięciu głowy chorego do tyłu i wysuniecie żuchwy do przodu,
ewentualnie wprowadzenie rurki ustno-gardłowej, a w warunkach szpitalnych wykonanie
intubacji dotchawiczej.
7.
Jeżeli mimo drożności dróg oddechowych poszkodowany nie oddycha, należy rozpocząć
sztuczną wentylację bezprzewodową usta-usta, usta-nos lub przyrządową przy użyciu
maski twarzowej i worka samorozprężającego AMBU. O skuteczności sztucznego
oddychania świadczy unoszenie się klatki piersiowej w czasie wdmuchiwania powietrza,
a opadanie podczas wydechu.
8.
Resuscytacja krążeniowa polega na wykonywaniu masażu zewnętrznego serca. Masaż
serca pośredni (zewnętrzny) polega na rytmicznym uciskaniu 1/3 dolnej części mostka na
głębokość ok. 5 cm w kierunku kręgosłupa. Poszkodowany musi być ułożony na wznak
na twardym podłożu [4].
O skuteczności prowadzonych działań świadczy obecność tętna na tętnicach szyjnych
i udowych podczas masażu serca.
Resuscytacja krążeniowo-oddechowa powinna być prowadzona niezależnie od liczby
ratowników w rytmie:
−
2 oddechy ratownicze, 30 uciśnięć klatki piersiowej (u dorosłych),
−
5 oddechów ratowniczych, 30 uciśnięć klatki piersiowej (u dzieci).
Poszkodowany po skutecznej akcji resuscytacyjnej wymaga dalszej opieki i monitoringu
w oddziale intensywnej opieki medycznej.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
13
4.2.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Jakie są podstawowe dla życia układy?
2.
Gdzie sprawdzamy tętno u poszkodowanego w wypadku?
3.
W jaki sposób sprawdzamy, czy poszkodowany ma własny oddech?
4.
Jak należy ułożyć poszkodowanego w przypadku, gdy ma własny oddech?
5.
Jakie znasz zasady postępowania resuscytacyjnego wg Safara?
6.
Jak sprawdzić skuteczność sztucznego oddychania w czasie akcji resuscytacyjnej?
7.
Na czym polega resuscytacja krążeniowa?
8.
Jaka jest proporcja oddechów ratowniczych i uciśnięć klatki piersiowej u dorosłych
i u dzieci?
4.2.3. Ćwiczenia
Ćwiczenie 1
Udrożnij górne drogi oddechowe.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
założyć rękawice lateksowe,
2)
ułożyć poszkodowanego na plecy,
3)
usunąć z jamy ustnej lub gardła ewentualne ciała obce lub wydzielinę za pomocą palca
owiniętego gazą,
4)
odgiąć głowę poszkodowanego do tyłu i wysunąć żuchwę do przodu (ewentualnie
wprowadzić rurkę ustno-gardłową), przytrzymać żuchwę palcami prawej ręki.
Wyposażenie stanowiska pracy:
−
fantom,
−
rękawice lateksowe,
−
gaza,
−
gaziki,
−
rurka ustno-gardłowa.
Ćwiczenie 2
Wykonaj resuscytację krążeniowo-oddechową u dorosłego i u dziecka (1 ratownik).
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
upewnić się, czy poszkodowany i Ty jesteście bezpieczni,
2)
sprawdzić reakcję poszkodowanego, delikatnie potrząśnij za ramię i głośno zapytaj „czy
wszystko w porządku”,
3)
głośno zawołaj o pomoc,
4)
odwróć poszkodowanego na plecy, a następnie udrożnij jego górne drogi oddechowe
wykonując odgięcie głowy i uniesienie żuchwy,
5)
utrzymując drożność górnych dróg oddechowych wzrokiem, słuchem i dotykiem poszukaj
prawidłowego oddechu,
6)
wyślij kogoś po pomoc,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
14
7)
rozpocząć uciskanie klatki piersiowej wg zasad:
−
klęknąć obok poszkodowanego,
−
ułożyć nadgarstek jednej na środku klatki piersiowej poszkodowanego,
−
ułożyć nadgarstek drugiej ręki na już położonym,
−
spleść palce obu dłoni i upewnij się, że nie będziesz wywierać nacisku na żebra
poszkodowanego, nie uciskaj nadbrzusza ani dolnego odcinka mostka,
−
pochylić się nad poszkodowanym, wyprostowane ramiona ustaw prostopadle do mostka
i uciskaj na głębokość ok. 4 – 5 cm,
−
po każdym uciśnięciu, zwolnić ucisk na klatkę piersiową, nie odrywając dłoni od mostka.
Powtarzać uciśnięcia z częstotliwością 100 na minutę (nieco mniej niż dwa uciśnięcia na
sekundę),
2)
połączyć uciskanie klatki piersiowej z oddechami ratowniczymi:
−
po wykonaniu 30 uciśnięć klatki piersiowej udrożnić drogi oddechowe (odginając głowę
i unosząc żuchwę),
−
zacisnąć skrzydełka nosa, używając palca wskazującego i kciuka ręki umieszczonej na
czole poszkodowanego,
−
pozostawić usta delikatnie otwarte, jednocześnie utrzymując uniesienie żuchwy,
−
wziąć normalny wdech i objąć szczelnie usta poszkodowanego swoimi ustami,
upewniając się, że nie ma przecieku powietrza,
−
wdmuchiwać powoli powietrze do ust poszkodowanego przez ok. 1 sekundę obserwując
klatkę piersiową, czy się unosi,
−
utrzymywać odgięcie głowy i uniesienie żuchwy, odsunąć swoje usta od ust
poszkodowanego i obserwować, czy podczas wydechu opada jego klatka piersiowa,
−
jeszcze raz nabrać powietrza i wdmuchnąć do ust poszkodowanego,
−
następnie ułożyć ręce w prawidłowej pozycji na mostku i wykonać kolejnych 30 uciśnięć
klatki piersiowej,
−
kontynuować uciskanie klatki piersiowej i oddechy ratownicze w stosunku 30:2.
Wyposażenie stanowiska pracy:
−
maseczka twarzowa,
−
fantom,
−
gaziki, gaza,
−
rękawice lateksowe,
−
rysunki,
−
plakat.
4.2.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
zdefiniować stany nagłego zagrożenia życia?
!
!
2) wymienić zasady postępowania resuscytacyjnego wg Safara?
!
!
3 określić, na czym polega udrożnienie górnych dróg oddechowych?
!
!
4) zdefiniować, na czym polega sztuczna wentylacja?
!
!
5) zdefiniować pojęcie resuscytacji krążeniowej?
!
!
6) określić, gdzie badamy tętno w czasie trwania resuscytacji
krążeniowej?
!
!
7)
określić proporcje liczby oddechów ratowniczych do ucisków
klatki piersiowej u dorosłych?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
15
4.3.
Pierwsza pomoc w przypadku skaleczeń, krwotoków, złamań,
oparzeń i odmrożeń
4.3.1.
Materiał nauczania
Najczęstszymi urazami są otarcia i zadrapania, gdzie dochodzi do mechanicznego
zdarcia naskórka, niewielkiego krwawienia i pieczenia oraz drobne skaleczenia, przy których
uszkodzeniu ulega ciągłość skóry i struktur podskórnych. Gdy uszkodzone są naczynia
krwionośne, możemy mieć do czynienia z bardziej obfitym krwawieniem, jednakże
niewielkie rany goją się zazwyczaj stosunkowo szybko.
Gdy dojdzie do skaleczenia powinniśmy pamiętać o trzech podstawowych czynnościach
koniecznych przy udzielaniu pierwszej pomocy: starannym oczyszczeniu rany, odkażeniu
oraz odpowiednim opatrunku.
Wszelkie otarcia lub drobne skaleczenia należy przemyć czystą wodą, usuwając przy
tym zanieczyszczenia i brud powstały w wyniku uszkodzenia skóry. Kolejną, bardzo ważną
czynnością jest odkażanie rany za pomocą płynnych środków dezynfekujących lub
odkażających. Dzięki temu usuniemy nagromadzone w ranie bakterie i zmniejszymy
niebezpieczeństwo zakażenia. Dezynfekcja powinna następować zawsze po oczyszczeniu
i umyciu rany.
Na koniec, w zależności od wielkości urazu i stopnia krwawienia zakładamy jałowy
opatrunek włókninowy z możliwością fiksacji wokół rany.
Krwotokiem nazywamy wypływ krwi z naczynia krwionośnego na skutek jego
uszkodzenia.
Krwotoki dzielimy na:
−
tętnicze: pulsujące, przerywany strumień, krew jest dotleniona i dlatego ma jasną barwę,
−
żylne: ciemnobrązowa krew, ciągły, powolny strumień,
−
miąższowe: z naczyń włosowatych.
Pierwsza pomoc przy krwotokach wewnętrznych:
−
ochłodzić miejsce krwotoku (położyć lód na okolicę krwawienia),
−
okryć poszkodowanego,
−
wezwać pomoc lekarską,
−
obserwować poszkodowanego (parametry tętna, oddechu),
Pierwsza pomoc przy krwotokach zewnętrznych:
−
miąższowe, na ranę zakładamy jałowy, uciskowy opatrunek,
−
żylne, założyć na ranę kilkuwarstwowy opatrunek i mocno umocować bandażem,
−
tętnicze, ręcznie ucisnąć tętnicę powyżej rany (między sercem a raną), ułożyć
poszkodowanego z częścią krwawiącą uniesioną do góry. Założyć opatrunek uciskowy,
okryć poszkodowanego i natychmiast wezwać pogotowie ratunkowe.
Podejrzenie złamania należy postawić
wówczas, jeśli w wypadku urazu, bądź samoistnie
(zdarza się to w różnych chorobach metabolicznych lub genetycznych) u chorego pojawi się
ból i patologiczna (nieprawidłowa) ruchomość.
Objawom tym może towarzyszyć obrzęk i zasinienie.
Urazy kości i stawów dzielimy na:
−
skręcenia (ból, obrzęk, trudności w poruszaniu stawem), unieruchomienie stawu, zimny
okład, wizyta u lekarza,
−
zwichnięcie (ból, obrzęk, uniemożliwienie poruszania stawem, zniekształcenie stawu),
unieruchomienie, zapewnienie pomocy lekarskiej,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
16
−
złamania (silny ból, obrzęk, ruchomość w miejscu złamania, zniekształcenie),
unieruchomienie, natychmiastowa pomoc lekarska, gdy doszło do złamania otwartego
założyć jałowy opatrunek na ranę.
Złamania dzielimy na:
−
zamknięte (gdzie odłamy kości nie przebiły skóry i nie pojawiła się rana),
−
otwarte (przy którym kości przebiły skórę i takiemu złamaniu na ogół towarzyszy
krwawienie.
Zasady unieruchomienia:
−
uszkodzenie stawu – zakładamy na staw i kości do niego przylegające, unieruchomienie,
−
uszkodzenie kości – unieruchomienie kości przylegające do niej stawy,
−
złamanie żeber – ograniczony ruch klatki piersiowej obwiązując uprzednio bandażem
(każdy kolejny zwój nakładamy w czasie wdechu).
Oparzenia są uszkodzeniami skóry i leżących pod nią tkanek, mogą mieć jednak wpływ
na cały organizm. Rozmiar uszkodzeń zależy od temperatury działającego czynnika, jego
rodzaju i czasu działania. Ciężkość oparzenia i jego wpływ na cały organizm zależy od
stopnia i rozległości oparzenia.
Podział oparzeń:
−
cieplne – oparzenie gorącą substancją, wodą, parą wodną, tłuszczem,
−
chemiczne – oparzenie środkiem chemicznym np.. stężonymi kwasami lub zasadami,
−
elektryczne – (z łuku elektrycznego) lub kontaktowe przez zetknięcie się z prądem
wysokiego napięcia – powoduje głębokie oparzenia,
−
popromienne – występuje na skutek działania promieniowania jonizującego.
Skala do oceny głębokości oparzeń:
Stopień I
– uszkodzenie obejmuje wierzchnią warstwę naskórka i objawia się jako
rumień.
Stopień II a – zniszczenie naskórka do warstwy podstawowej i tworzące się pęcherze.
Stopień II b – głębokie oparzenie obejmujące naskórek i prawie całą grubość skóry
właściwej.
Stopień III – martwica z pełnym nieodwracalnym zniszczeniem naskórka, skóry właściwej
i często częściowo tkanki podskórnej.
Stopień IV – zwęglenie obejmuje mięśnie, ścięgna i ewentualnie kości.
Leczenie ran pooparzeniowych:
Stopień I
– gojenie samoistne w ciągu kilku dni.
Stopień II a – gojenie samoistne w ciągu 14 dni.
Stopień II b – zależnie od obrazu klinicznego, częściowo zachowawczo, częściowo
chirurgicznie.
Stopień III – chirurgicznie nekrektomią i autoprzeszczepami.
Stopień IV – chirurgicznie, często konieczne są amputacje [2].
Leczenie ran pooparzeniowych:
Leczenie oparzeń uwarunkowane jest kilkoma czynnikami:
−
rozległością oparzenia,
−
głębokością oparzenia,
−
wiekiem oparzonego,
−
lokalizacją oparzenia,
−
współistniejącymi wraz z oparzeniem innymi urazami,
−
szybkością i prawidłowością udzielania pierwszej pomocy.
Fazy choroby oparzeniowej:
−
faza wstrząsu (1–2 doby),
−
faza przełomu diuretycznego (3–4 doba),

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
17
−
faza wydzielania martwicy i gojenia się rany,
−
faza rekonwalescencji.
Czynniki od których zależy ocena ciężkości oparzenia:
−
rozległość rany oparzeniowej,
−
głębokość rany,
−
umiejscowienie uszkodzeń,
−
wiek pacjenta,
−
ewentualne obrażenia towarzyszące,
−
choroby współistniejące.
Oparzenie termiczne następuje na skutek działania wysokiej temperatury na skórę.
Najczęściej oparzeniem termicznym dochodzi poprzez:
−
gorące płyny,
−
gorące przedmioty – żelazko, grzejnik.
Objawy oparzenia (bez względu na stopień):
−
rumień, zaczerwienienie,
−
ból,
−
obrzęk,
−
pęcherze,
−
wstrząs (przy rozległych oparzeniach).
Postępowanie:
−
jak najszybciej schłodzić oparzone miejsce,
−
w trakcie schładzania usunąć odzież (nie zrywać, tylko przeciąć nożycami),
−
zdjąć bieliznę,
−
po schłodzeniu założyć jałowy opatrunek na ranę oparzeniową,
−
jeśli jest możliwość unieść wyżej oparzoną kończynę,
−
zapewnić komfort cieplny,
−
zawiadomić lekarza, pogotowie ratunkowe.
Oparzenie chemiczne skóry następuje w przypadku kontaktu skóry ze żrącymi środkami
chemicznymi (ługi, kwasy, zasady).
Objawy oparzenia:
−
ostry kłujący ból,
−
rumień lub plamiste przebarwienia,
−
pęcherze.
Postępowanie:
−
jak najszybciej obficie zmyć wodą oparzoną powierzchnię,
−
usunąć odzież i biżuterię z miejsca oparzonego,
−
założyć jałowy opatrunek,
−
zachować opakowanie po substancji żrącej,
−
pilnie skontaktować się z lekarzem.
Oparzenia chemiczne przewodu pokarmowego.
Objawy oparzenia:
−
piekący ból jamy ustnej, gardła lub przełyku,
−
odbarwienie czerwieni wargowej i błon śluzowych jamy ustnej,
−
nudności i wymioty.
Postępowanie:
−
obficie przemyć twarz i jamę ustną dużą ilością bieżącej wody,
−
podać do picia (małymi porcjami) chłodną wodę,
−
identyfikacja opakowania środka żrącego (zachować opakowanie),

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
18
−
natychmiast skontaktować się z lekarzem.
Odmrożeniem nazywamy miejscowe uszkodzenie tkanek na skutek działania zimna.
Objawy odmrożenia:
−
skóra początkowo jest zaczerwieniona, później staje się szaroniebieska „marmurkowata”,
a w końcu biało blada,
−
występuje uczucie marznięcia, swędzenia i wrażenie „puszystości”,
−
w kontakcie z ciepłem (w ciepłym pomieszczeniu) lekkie odmrożenie i silne
przechłodzenie powodują od razu silny ból, a ciężkie odmrożenie pozostaje zupełnie
niebolesne.
Głównym zagrożeniem jest nieodwracalne obumarcie odmrożonych części ciała a także
zakażenie.
Postępowanie:
−
przy miejscowych wyziębieniach i powierzchniowych odmrożeniach pierwszą czynnością
jest rozluźnienie obcisłej odzieży i rozsznurowanie butów. Ucisk wywierany na
odmrożone okolice ogranicza ukrwienie,
−
zaleca się ogrzanie rąk, wsuwając je np. pod pachy,
−
w przypadku zamarznięcia bez równoczesnego wychładzania całego ciała, zezwala się na
wykonywanie czynnych ruchów dotkniętych kończyn,
−
nie wolno przy odmrożeniach wykonywać ruchów biernych,
−
zabezpiecza się poszkodowanego przed dodatkowym wychłodzeniem (okryć kocem),
−
w przypadkach głębokich odmrożeń nie zaleca się żadnych czynności mających na celu
ogrzewanie odmrożonych okolic. Jeśli powstały pęcherze należy je zabezpieczyć
jałowymi opatrunkami, nie wolno ich przekłuwać.
Nie wolno nacierać odmrożonych części ciała śniegiem, nie wolno podawać alkoholu.
4.3.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczenia.
1.
Jakie jest postępowanie w przypadku drobnych skaleczeń?
2.
Jaka jest różnica w działaniu w przypadku krwotoku tętniczego i przypadku krwotoku
żylnego?
3.
Jakie są objawy złamania?
4.
Jak dzielimy złamania?
5.
Jak unieruchomisz poszkodowanego ze złamaniem żeber?
6.
Co nazywamy oparzeniem?
7.
Jakie rozróżniamy rodzaje oparzeń?
8.
Jakie są objawy odmrożenia?
9.
Jak zróżnicować postępowanie przy wyziębieniach a przy głębokich odmrożeniach
(różnice w postępowaniu)?
4.3.3. Ćwiczenia
Ćwiczenie 1
Zabezpiecz drobne skaleczenie.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
omówić z poszkodowanym rodzaj zabiegu,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
19
2)
przygotować zestaw do zabezpieczenia skaleczenia,
3)
umyć i zdezynfekować ręce,
4)
założyć rękawice lateksowe,
5)
umyć wodą utlenioną skaleczoną powierzchnię,
6)
osuszyć ranę jałowym gazikiem,
7)
zdezynfekować ranę środkiem zalecanym w procedurach,
8)
ponownie osuszyć brzegi rany,
9)
założyć opatrunek włókniowy z możliwością fiksacji na skórze,
10)
rozmontować zestaw,
11)
zdjąć rękawice,
12)
zużyte środki opatrunkowe wyrzucić do odpadów skażonych,
13)
umyć i zdezynfekować ręce,
14)
zdezynfekować powierzchnię,
15)
zapisać zabieg.
Wyposażenie stanowiska pracy:
−
środki do dezynfekcji i mycia rany (wodne i spirytusowe),
−
taca zabiegowa (wózek zabiegowy),
−
mydło i środek do dezynfekcji rąk,
−
rękawice lateksowe,
−
materiały opatrunkowe (gaziki o różnych rozmiarach),
−
jałowe narzędzia chirurgiczne (pean, pęseta),
−
miska nerkowata,
−
opatrunek włókninowy z przylepcem,
−
wiadro na odpady komunalne i medyczne,
−
środki do dezynfekcji powierzchni,
−
książka opatrunkowa, zabiegowa,
−
długopis.
Ćwiczenie 2
Załóż unieruchomienie na złamaną kość podudzia.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
omówić z poszkodowanym wykonywany zabieg,
2)
przygotować zestaw do unieruchomienia złamania,
3)
umyć i zdezynfekować ręce,
4)
założyć rękawice lateksowe,
5)
założyć unieruchomienie na kość strzałkową (może to być longeta wykonana z opaski
gipsowej),
6)
umocować longetę opaską podtrzymującą (elastyczną) pamiętając o unieruchomieniu
przylegających dwóch stawów,
7)
rozmontować zestaw,
8)
zdjąć rękawice,
9)
umyć i zdezynfekować ręce,
10)
zdezynfekować powierzchnie,
11)
zapisać zabieg.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
20
Wyposażenie stanowiska pracy:
−
środki do dezynfekcji i mycia rany (wodne i spirytusowe),
−
taca zabiegowa (wózek zabiegowy),
−
opatrunki gipsowe w zależności od wieku poszkodowanego,
−
delta – rol,
−
mydło i środek do dezynfekcji rąk,
−
rękawice lateksowe,
−
materiały opatrunkowe (gaziki o różnych rozmiarach),
−
jałowe narzędzia chirurgiczne (pean, pęseta),
−
miska nerkowata,
−
opatrunek włókninowy z przylepcem,
−
wiadro na odpady komunalne i medyczne,
−
środki do dezynfekcji powierzchni,
−
książka opatrunkowa, zabiegowa,
−
długopis,
−
poradnik dla ucznia.
4.3.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
zdefiniować pojęcie skaleczenie?
!
!
2) rozróżnić rodzaje krwotoków fara?
!
!
3 zdefiniować pojęcie oparzenie?
!
!
4) dokonać podziału oparzeń?
!
!
5) zróżnicować postępowanie przy odmrożeniach a wyziębieniach?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
21
4.4. Postępowanie w przypadku porażenia prądem elektrycznym,
udarów, omdleń
4.4.1.
Materiał nauczania
Prąd elektryczny w kontakcie z ludzkim ciałem powoduje nie tylko silny nieprzyjemny
wstrząs, ale także oparzenie. Do oparzeń i porażeń dochodzi, gdy jesteśmy narażeni na
kontakt ze źródłem prądu elektrycznego, oraz gdy dochodzi do długotrwałego oddziaływania
prądu na nasz organizm. Do porażenia prądem elektrycznym może dojść, gdy nieostrożnie lub
nieodpowiednio korzystamy ze sprzętu zasilanego prądem (naprawa sprzętu będącego pod
napięciem, wkładaniem różnych przedmiotów metalowych do gniazd elektrycznych – dzieci,
przypadkowego przerwania kabla elektrycznego, dotykania urządzeń elektrycznych mokrymi
dłońmi) [3].
Pierwszą i naczelną zasadą udzielania pomocy osobie porażonej prądem jest odcięcie
źródła prądu. W żadnym przypadku nie wolno dotykać osoby porażonej prądem przed
odłączeniem od napięcia.
Gdy poszkodowany jest nieprzytomny postępujemy zgodnie z zasadami resuscytacji.
Powiadamiamy bezwzględnie pogotowie ratunkowe.
Udary słoneczne.
Nawet kilkudziesięciominutowe przebywanie
na silnym słońcu, osoby nieprzygotowanej
na to, może doprowadzić do udaru słonecznego i (lub) oparzeń.
Objawy:
−
bóle głowy,
−
ogólne, złe samopoczucie,
−
podwyższona temperatura ciała,
−
omdlenia,
−
mdłości, osłabienie,
−
dreszcze.
Postępowanie:
−
zaprowadzić lub przenieść osobę poszkodowaną w miejsce zaciemnione podając chłodny
napój do picia (pić małymi porcjami),
−
zastosować okłady chłodzące lub okłady z lodu na potylicę, okolice pach, pachwin,
okolice czołową),
−
unikać ponownej ekspozycji na promienie słoneczne,
−
gdy objawy nie ustępują powiadomić lekarza.
By ustrzec się udaru słonecznego podczas pierwszych wiosennych lub letnich
nasłonecznień należy:
−
smarować skórę kremami z filtrem UV,
−
osłonić głowę chustą lub kapeluszem,
−
w godzinach 11 -16 nie wystawiać się na bezpośrednią ekspozycje słoneczną,
−
pić dużo napojów niegazowanych (najlepiej woda mineralna).
Uwaga:
−
dzieci do pierwszego roku życia nie wolno wystawiać na bezpośrednią ekspozycję
promieni słonecznych,
−
u dzieci starszych używać kremów z wysokim filtrem UV,
−
zakrywać głowę chustką lub kapeluszem,
−
ubierać dzieci w naturalne, bawełniane ubrania,
−
osłaniać przed słońcem (parasole słoneczne),

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
22
−
chronić oczy przed promieniami słonecznymi (okulary przeciwsłoneczne).
Omdlenie nagła, krótkotrwała utrata przytomności spowodowana przejściowym
niedotlenieniem mózgu. Zwykle są to zaburzenia krążenia mózgowego. Może się zdarzać to
u ludzi zdrowych.
Omdlenie należy odróżnić od nagłego zatrzymania krążenia i oddychania, udaru mózgu,
czy krwawienia wewnętrznego. W tych przypadkach należy bezzwłocznie wdrożyć właściwe
leczenie.
Przyczyny:
−
pochodzenia sercowego,
−
spowodowane zaburzeniami naczynioruchowymi,
−
pochodzenia mózgowego,
−
z niedotlenienia.
Omdlenie pochodzenia sercowego.
Może być spowodowane zahamowaniem zatokowym. Występuje w zespole
Morgagniego-Adamsa-Stokesa. Zdarza się w przejściowych migotaniach komór. Jest jednym
z objawów masywnego zatoru tętnicy płucnej. Może wystąpić również w: tamponadzie serca,
w zwężeniu ujścia aorty, również przy znacznym zmniejszeniu objętości wyrzutowej serca.
Omdlenie spowodowane zaburzeniami naczynioruchowymi
Może występować po działaniu niektórych leków: acetylocholina, histamina, leki
antyadrenergiczne, azotany, leki antyarytmiczne. W mechanizmie odruchowym może być
skutkiem pobudzenia nerwu błędnego. Taką reakcję może wywołać ból, ucisk zatoki tętnicy
szyjnej lub gałek ocznych, zawal serca, silne emocje, stres związany z zabiegami
diagnostycznymi i leczniczymi. Efekt taki może także dać morfina. Omdlenie może wystąpić
po spadku ośrodkowego ciśnienia żylnego (OCZ). Spadek OCZ może wystąpić w wyniku
wstrząsu oligowolemicznego lub w zapaści ortostatycznej.
Zapaść ortostatyczna.
Choroba zaliczana do nerwic naczynioruchowych. U osób nią dotkniętych występuje
słaba, lub całkowity brak, aktywności mechanizmów neurohumoralnych, mających za cel
utrzymanie stałego ciśnienia i krążenia przy zmianie pozycji z leżącej na stojącą. Nagłe
przemieszczenie krwi do dolnych partii ciała tych chorych skutkuje nagłym obniżeniem
ciśnienia tętniczego i wtórne niedokrwienie mózgu. Do potwierdzenia tego, rozpoznania warto
wykonać TiltTest. Leczenie polega, na położeniu chorego, na wznak i uniesieniu kończyn
dolnych [5].
Zespół nerwu błędnego.
Jest to rodzaj niewydolności krążenia będącej efektem nadmiernego pobudzenia nerwu
błędnego. Najczęściej spotykamy się z nim po zawale lub po podaniu morfiny, ewentualnie po
urazach z okolicy zatoki tętnicy szyjnej. Czasem również po szczególnych zabiegach
leczniczych i diagnostycznych.
Objawami będą: bradykardia, hipotonia, (z dużą amplitudą ciśnienia tętniczego). Chory
w takiej sytuacji ma zaburzenia świadomości z możliwą utratą przytomności, jest zimny,
blady, spocony.
Leczenie jak w zapaści ortostatycznej, polega na ułożeniu chorego w pozycji
horyzontalnej z nogami powyżej głowy. Dodatkowo można podać atropinę dożylnie w dawce
0.5 do 1.0 mg.
Omdlenie pochodzenia mózgowego.
Może być następstwem miejscowego niedokrwienia mózgu, wtórna zasadowica, oraz
hiperwentylacja.
Omdlenie spowodowane niedotlenieniem.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
23
Niedotlenienie mózgu może być wynikiem różnych wad i schorzeń. Przyczyną mogą być wady
wrodzone serca, próba Valsalvy (np. w wyniku gwałtownego ataku kaszlu), przewlekłe serce
płucne.
Objawy:
−
osłabienie,
−
bladość powłok skórnych,
−
bladość czerwieni wargowej,
−
mroczki przed oczami,
−
bezwład,
−
czasami utrata przytomności na kilka sekund,
−
mdłości,
−
wymioty.
Postępowanie:
−
ułożyć na plecach z nogami lekko uniesionymi wyżej niż głowa,
−
ewentualnie posadzić na krześle z oparciem (głowa między kolanami, nogi rozstawione
szeroko, ramiona opuszczone),
−
rozpięcie bielizny, ubrania lub zdjęcie jej,
−
umożliwienie dopływu powietrza (otworzyć okno), gdy na powietrzu – zaprowadzić
w miejsce zaciemnione,
−
jeżeli stan utraty przytomności przedłuża się (więcej niż 3 minuty) wezwać karetkę
pogotowia.
4.4.2 Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Kiedy może dojść do porażenia prądem elektrycznym?
2.
Jaka jest naczelna zasada postępowania u poszkodowanych prądem elektrycznym?
3.
Jakie są objawy udaru słonecznego?
4.
Jakie jest postępowanie w przypadku omdlenia?
5.
Jakie jest postępowanie w przypadku udaru słonecznego ?
6.
Jakie są objawy omdlenia?
7.
Co nazywamy zapaścią ortostatyczną?
8.
Podaj objawy niedotlenienia mózgu?
4.4.3. Ćwiczenia
Ćwiczenie 1
Udziel pierwszej pomocy osobie (bez utraty przytomności) po udarze słonecznym.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
przygotować odpowiedni sprzęt i materiały,
2)
przyprowadź osobę poszkodowaną miejsce zadaniowe,
3)
ułóż osobę poszkodowana z nogami uniesionymi wyżej niż głowa,
4)
połóż okłady chłodzące na czoło, potylicę (nawilżony ręcznik, gaza wielowarstwowa),
5)
zapewnić dostęp świeżego powietrza,
6)
podać ewentualnie zimny napój do picia (pić często w małych ilościach).

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
24
Wyposażenie stanowiska pracy:
−
leżak z możliwością regulacji (góra – dół),
−
zimne napoje (woda mineralna, niegazowana),
−
kubek jednorazowy,
−
ręcznik,
−
film poglądowy,
−
poradnik dla ucznia.
Ćwiczenie 2
Udziel pierwszej pomocy poszkodowanemu po omdleniu.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
poprosić o pomoc osobę trzecią,
2)
przenieść poszkodowanego w miejsce bezpieczne,
3)
ułożyć poszkodowanego w pozycji na plecach, z nogami uniesionymi wyżej niż głowa
i górna część tułowia,
4)
próbować ocucić poszkodowanego, wywołując go swoim głosem: „proszę się ocknąć”,
5)
rozpiąć bieliznę, paski, krawat, itp.,
6)
podać ewentualnie wodę do picia.
Wyposażenie stanowiska pracy:
−
leżak z możliwością regulacji (lub krzesło z oparciem),
−
zimne napoje (woda mineralna, niegazowana),
−
kubek jednorazowy,
−
ręcznik jednorazowy,
−
miska nerkowata,
−
film dydaktyczny,
−
poradnik dla ucznia.
4.4.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
podać przyczyny porażenia prądem elektrycznym?
!
!
2) określić podstawową zasadę udzielania pomocy porażonym
prądem elektrycznym?
!
!
3 podać przyczyny udarów słonecznych?
!
!
4) określić zadania ratownika w przypadku udarów słonecznych?
!
!
5) podać objawy omdleń?
!
!
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
25
4.5. Pierwsza pomoc w przypadku urazów kręgosłupa i głowy
4.5.1.
Materiał nauczania
Każdego poszkodowanego, który doznał urazu i nie jest przytomny, traktuje się tak, jak
gdyby wystąpiło u niego uszkodzenie kręgosłupa, dopóki takiej możliwości się nie wykluczy.
Tab. 1. Częstość (procent) występowania uszkodzeń neurologicznych u pacjentów ze złamaniami
i zwichnięciami różnych odcinków kręgosłupa
Odcinek kręgosłupa Częstość występowania
Łącznie 14
Odcinek szyjny
40
Odcinek piersiowy
10
Odcinek piersiowo-lędźwiowy 35
Odcinek lędźwiowy 3
Szyję pacjenta należy ustawić osiowo w pozycji neutralnej, bez wywierania ucisku
wzdłużnego ani rozciągania.
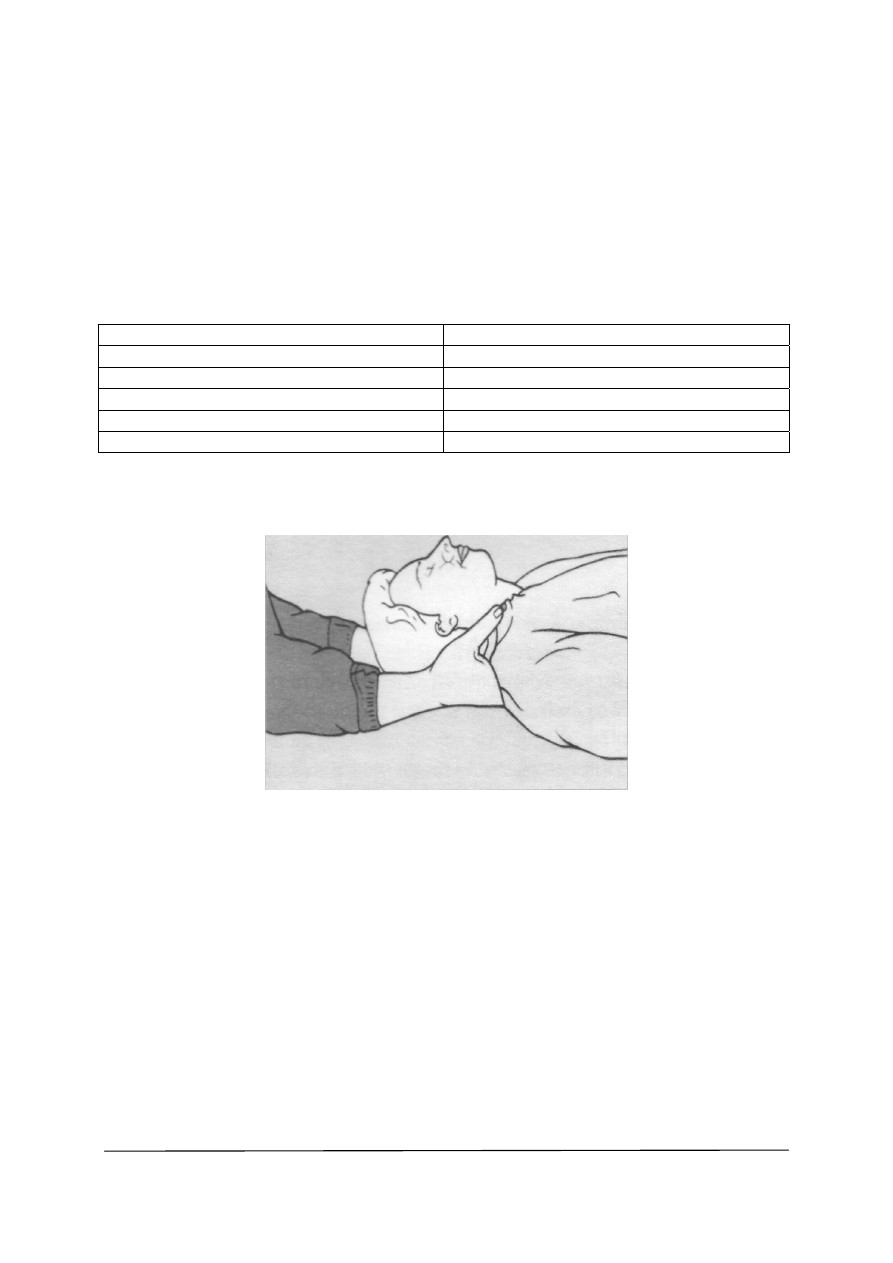
Rys. 1. Ręczne unieruchomienie szyi [4, s.52]
Poprawia to drożność dróg oddechowych i zmniejsza odkształcenia kręgosłupa, dzięki
czemu słabnie ucisk na rdzeń kręgowy czy tętnice. Następnie szyję unieruchamia się za
pomocą kołnierza odpowiedniej wielkości, który mocno przylega do podbródka.
Warto pamiętać, że pod kołnierzem może dochodzić do obrzęku z powodu powstawania
krwiaka lub odmy podskórnej [4].
U pacjenta nieprzytomnego trzeba udrożnić drogi oddechowe przez podparcie podbródka
i wysunięcie żuchwy oraz wprowadzenie rurki ustno-gardłowej. Ułożenie na plecach ułatwia
badanie kliniczne, resuscytację, oddychanie i kontrolę ustawienia szyi, lecz by zapobiec
aspiracji treści żołądkowej, konieczna jest intubacja tchawicy.
Zakłada się również, że mogło dojść do uszkodzenia kręgosłupa w odcinku piersiowo-
lędźwiowym, co wymaga wyprostowania tułowia i skorygowania rotacji ciała.
Poszkodowanego można obrócić metodą „obracania belki”, co idealnie wykonują cztery
osoby, jest jednak niezmiernie ważne, by cały czas kręgosłup był ustawiony w pozycji
neutralnej.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
26
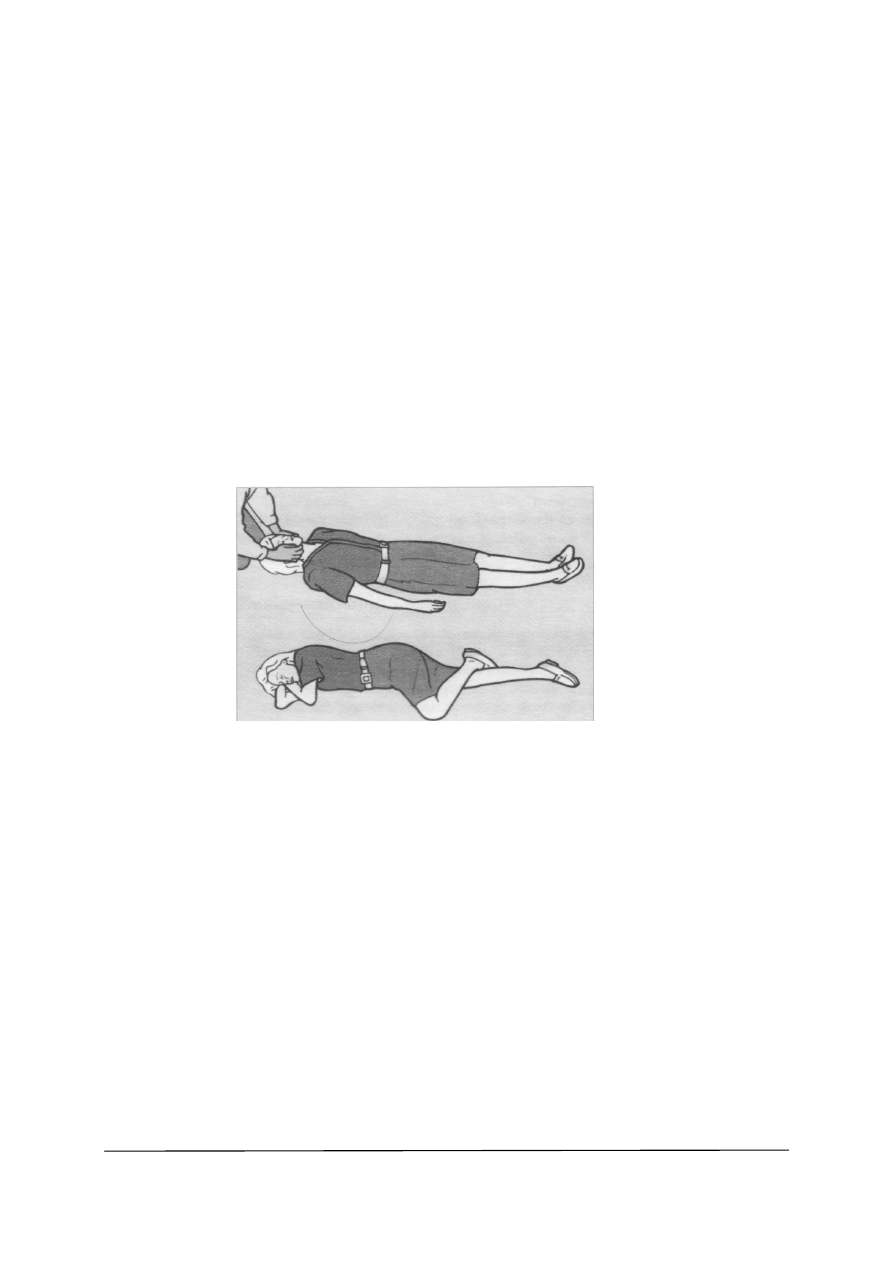
Rys. 2. Obracanie pacjenta metodą „obracania belki” [4, s.53]
Skala Glasgow (ang.
Glasgow Coma Scale –
GCS) jest używana w medycynie w celu
oceny poziomu przytomności. Początkowo wprowadzono ją w celu umożliwienia szybkiej
oceny stanu pacjentów po urazie głowy i wstępnego ustalenia rokowania. Obecnie jest
powszechnie stosowana zarówno w medycynie ratunkowej, jak i do śledzenia zmian poziomu
przytomności pacjentów w czasie leczenia.
Ocenie podlega:
Otwieranie oczu
−
4 punkty – spontaniczne
−
3 punkty – na polecenie
−
2 punkty – na bodźce bólowe
−
1 punkt – nie otwiera oczu
Kontakt słowny:
−
5 punktów – odpowiedź logiczna, pacjent zorientowany co do miejsca, czasu i własnej
osoby
−
4 punkty – odpowiedź splątana, pacjent zdezorientowany
−
3 punkty – odpowiedź nieadekwatna, nie na temat lub krzyk
−
2 punkty – niezrozumiałe dźwięki, pojękiwanie
−
1 punkt – bez reakcji
Reakcja ruchowa:
−
6 punktów – spełnianie ruchowych poleceń słownych, migowych
−
5 punktów – ruchy celowe, pacjent lokalizuje bodziec bólowy
−
4 punkty – reakcja obronna na bó1, wycofanie, próba usunięcia bodźca bólowego
−
3 punkty – patologiczna reakcja zgięciowa, odkorowanie (przywiedzenie ramion, zgięcie
w stawach łokciowych i ręki, przeprost w stawach kończyn dolnych)
−
2 punkty – patologiczna reakcja wyprostna, odmóżdżenie (przywiedzenie i obrót ramion do
wewnątrz, wyprost w stawach łokciowych, nawrócenie przedramion i zgięcie stawów ręki,
przeprost w stawach kończyn dolnych, odwrócenie stopy)
−
1 punkt – bez reakcji
Uwzględnia się najlepszą uzyskaną odpowiedź w każdej kategorii. Łącznie można uzyskać
od 3 do 15 punktów, ale należy zaznaczyć z jakich składowych powstał wynik (np. GCS 12:
3/4 + 4/5 + 5/6).
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
27
Na podstawie skali Glasgow zaburzenia przytomności najczęściej dzieli się na:
−
GCS 13-15 – łagodne
−
GCS 9-12 – umiarkowane
−
GCS 3-8 – głębokie, czyli śpiączka.
Należy uwzględnić sytuacje, w których ocena w skali Glasgow jest utrudniona. Do
najczęstszych należą: intubacja dotchawicza – pacjent przytomny nie toleruje rurki
intubacyjnej, a wynik GCS
≤
8 stanowi wskazanie do intubacja; niedowład lub porażenie –
pacjent nie porusza się z innego powodu. Skala Glasgow może być stosowana u dzieci, które
już dobrze mówią, tj. od 4 roku życia. U mniejszych dzieci stosuje się Pediatryczną Skalę
Glasgow [4].
Postępowanie w urazach głowy
U pacjentów z pogorszonym stanem przytomności priorytetem jest przywrócenie
drożności dróg oddechowych, zapewnienie kontroli nad ruchami szyi oraz stabilizacja
oddychania i krążenia, co powinno zapobiec dalszemu uszkodzeniu mózgu.
U wszystkich pacjentów należy w sposób ciągły oceniać poziom przytomności (wg skali
śpiączki Glasgow), do czego wykorzystuje się optymalną odpowiedź ruchową.
Rys. 3. Ułożenie na plecach z ochroną dróg oddechowych [4, s. 52]
(u góry); ułożenie bezpieczne na boku (u dołu)
Przyczyny podwyższenia ciśnienia śródczaszkowego po urazie głowy:
−
krwiak,
−
ogniskowy obrzęk mózgu związany ze stłuczeniem lub powstaniem krwiaka,
−
rozlany obrzęk w rezultacie niedokrwienia (cytotoksyczny),
−
rozlane obrzmienie mózgu („przekrwienie mózgu”),
−
zatkanie dróg przepływu płynu mózgowo-rdzeniowego (rzadko).
Mózg jest niezbyt silnie umocowany wewnątrz czaszki, a jego miękka konsystencja
sprawia, iż może on się przemieszczać w rezultacie przemieszczeń lub deceleracji.
Kontakt pomiędzy powierzchnią mózgu a wewnętrzną ścianą czaszki staje się przyczyną
stłuczeń, zwłaszcza w biegunach czołowych i skroniowych.
Złamanie kości czaszki.
W miejscu uderzenia kości czaszki ulegają odkształceniu do wewnątrz i może dojść do
ich złamania.
Rzadziej zdarzają się u dzieci niż u dorosłych z uwagi na większą elastyczność czaszki.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
28
Złożone złamania z wgłobieniem powstają, gdy gwałtownie silne uderzenie rozrywa
owłosioną część skóry i wciska fragment kości do jamy czaszki, czasem powoduje
rozerwanie opony twardej obnażając powierzchnię mózgu.
Złamania liniowe są ważne ze względu na to, iż przemawiają za potencjalnym wtórnym
krwawieniem do wnętrza czaszki.
Każdy, nawet błahy uraz czaszki wymaga bezwzględnej hospitalizacji.
Jeżeli u poszkodowanego z urazem głowy wskazane jest wykonanie tomografii
komputerowej, trzeba do tego przystąpić niezwłocznie, w przeciągu 24 godzin po przyjęciu
do szpitala [4].
4.5.2.
Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Czy znasz najczęstsze urazy kręgosłupa?
2.
W jaki sposób udrożnisz drogi oddechowe u poszkodowanego z urazem kręgosłupa?
3.
Jakie są przyczyny podwyższonego ciśnienia śródczaszkowego po urazie głowy?
4.
Kiedy mówimy o złamaniu z wgłobieniem?
5.
Które bieguny mózgu najczęściej ulegają urazom?
6.
Dlaczego złamania liniowe kości czaszki są niebezpieczne?
7.
Dlaczego poszkodowanego układa się w pozycji bezpiecznej na boku?
8.
Podaj do jakiej oceny służy Skala Glasgow?
4.5.3.
Ćwiczenia
Ćwiczenie 1
Przenoszenie poszkodowanego w przypadku podejrzenia uszkodzenia kręgosłupa.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
upewnić się, że miejsce przebywania przez Ciebie i osobę poszkodowaną jest bezpieczne,
2)
poproś innych o pomoc (4 osoby),
3)
poszkodowanego ułożyć na plecach,
4)
zabezpieczyć (unieruchomić) odcinek szyjny kręgosłupa kołnierzem stabilizacyjnym (gdy
taki masz). Użyć stabilizatorów dodatkowych: wałeczki, przylepiec. Kołnierz założony
prawidłowo musi ściśle przylegać do podbródka,
5)
przysunąć deskę unieruchamiającą z boku poszkodowanego,
6)
poinstruować pomocników o sposobie położenia poszkodowanego na deskę
unieruchamiającą,
7)
obrócić poszkodowanego metodą „obracania belki”,
8)
przymocować pasami do deski,
9)
zabezpieczyć poszkodowanego przed utratą ciepła (okryć kocami).
Wyposażenie stanowiska pracy:
−
kołnierz stabilizujący,
−
wałeczki z waty (opaski dziane),
−
przylepiec,
−
deska unieruchamiająca wyposażona w pasy,
−
koc.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
29
Ćwiczenie 2
Załóż opatrunek zabezpieczający na złamanie z wgłobieniem w okolicy skroniowej
(pacjent przytomny, rana otwarta).
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
umyć i zdezynfekować ręce,
2)
przygotować zestaw,
3)
założyć rękawice lateksowe,
4)
położyć poszkodowanego płasko, głowa na boku, na zdrowej stronie, poinformować
o rodzaju zabiegu,
5)
położyć na wgłobienie jałowy opatrunek zgodnie z zasadami aseptyki i antyseptyki,
6)
umocować opatrunek czepcem Hipokratesa lub innym rodzajem opatrunku mocującego,
7)
rozmontować zestaw,
8)
umyć i zdezynfekować ręce,
9)
zdezynfekować powierzchnię,
10)
zapisać zabieg.
Wyposażenie stanowiska pracy:
−
taca opatrunkowa,
−
mydło i środek do dezynfekcji rąk,
−
materiały opatrunkowe,
−
rękawice lateksowe,
−
narzędzia chirurgiczne (peany, pęseta) jałowe,
−
środek do dezynfekcji powierzchni,
−
wiadra na odpady komunalne i medyczne,
−
książka opatrunków (zabiegowa).
4.5.4.
Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1)
czy wszystkich poszkodowanych traktujemy tak, jakby mieli
złamany kręgosłup?
!
!
2) ustawić szyję pacjenta przed założenia kołnierza stabilizującego?
!
!
3) określić priorytety postępowania u poszkodowanego z urazami głowy?
!
!
4)
podać przyczyny podwyższonego ciśnienia śródczaszkowego
po urazie głowy?
!
!
5) wskazać, dlaczego często dochodzi do urazu mózgu
!
!
6) nazwać złamanie liniowe?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
30
4.6.
Pierwsza pomoc w przypadku zatruć pokarmowych
środkami chemicznymi i ostrych bólów brzucha
4.6.1.
Materiał nauczania
Substancjami trującymi (truciznami) są związki, które w razie przedostania się do
organizmu zagrażają zdrowiu lub życiu ludzi. Zatruciem nazywa się zaburzenia czynności
fizjologicznych ustroju, powstałe pod wpływem działania trucizny. Zatrucia dzielimy ze
względu na ich przebieg, oraz ze względu na mechanizm ich działania [7].
Podział ze względu na przebieg:
−
ostre, charakteryzujące się szybkim rozwojem objawów chorobowych, przebiegających
zwykle gwałtownie po jednorazowej, dużej dawce trucizny,
−
podostre, charakteryzują się dość gwałtownym przebiegiem choroby, występują po
kilkakrotnym przyjęciu trucizny w dawkach poniżej śmiertelnych,
−
przewlekłe (chroniczne), występują w wyniku przyjmowania małych ilości trucizny przez
dłuższy czas. Zmiany chorobowe rozwijają się po pewnym czasie utajenia w wyniku
kumulacji trucizny w ustroju.
Podział ze względu na mechanizm:
−
trucizny substancji protoplazmatycznych – działają hydrolitycznie, wiążąco na
podstawowe dla życia składniki komórki, tj. białka, lipidy, enzymy, w wyniku czego
następuje śmierć komórki i ustroju. Są to: kwasy, ługi, fenol, cyjanowodór, itd.,
−
trucizny krwi – blokują jej aktywność fizjologiczną. Są to: tlenek węgla, związki nitrowe
i aminowe, azotany, itd.,
−
trucizny ośrodkowego układu nerwowego – należą do nich: alkohole, eter, morfina,
chloroform, strychnina i środki nasenne,
−
trucizny wegetatywnego układu nerwowego – są to: adrenalina, atropina,
−
trucizny narządów miąższowych- dla wątroby: chlorowodopochodne, fosfor, związki
arsenu, dla nerek: sole rtęci i złota, sulfonamidy.
Dawka trucizny:
−
dawka progowa – to ilość trucizny niezbędna do przekroczenia progu odporności
komórkowej, po której występują pierwsze odczyny biologiczne ustroju,
−
dawka toksyczna – to ilość trucizny wywołująca pierwsze objawy chorobowe,
−
dawka śmiertelna – to ilość trucizny wywołująca trwałe uszkodzenie ważnych ośrodków
życiowych.
Zatrucie żrącą zasadą (ługiem) – powodują rozległe uszkodzenie śluzówek jamy ustnej
i przewodu pokarmowego. Ich przypadkowe spożycie przez dziecko powoduje dramatyczne
objawy zagrażające życiu. Najczęstszymi zasadami powodującymi zatrucia na skutek
przypadkowego spożycia doustnego są wodorotlenek sodowy i wodorotlenek potasowy. Są to
składniki wielu płynów czyszczących i wybielających. Doustne spożycie ługu jest bardziej
niebezpieczne od spożycia kwasu, ponieważ zasada powoduje martwicę rozpływną i bardzo
łatwo doprowadza do przedziurawienia ścian przełyku i żołądka. Każde podejrzenie, że
doszło do połknięcia substancji żrącej wymaga pilnej pomocy lekarskiej i hospitalizacji.
Zatrucie
żrącym kwasem – może spowodować ciężkie uszkodzenie jamy ustnej, gardła,
przełyku i żołądka. Najczęściej przyczyną zatrucia jest przypadkowe spożycie kwasów
nieorganicznych (octowy, siarkowy, azotowy), lub organicznych (octowy, mrówkowy,
szczawiowy, mlekowy). Objawy spożycia kwasu to silny ból w jamie ustnej, przełyku
i nadbrzusza, są trudności w połykaniu, krztusi się śliną, wymiotuje treścią fusowatą. W jamie

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
31
ustnej widać zaczerwienienia lub owrzodzenia. Każde, nawet podejrzenie, że doszło do
zatrucia kwasem wymaga bezwzględnej hospitalizacji.
Zatrucia grzybami.
Do zatruć dochodzi z powodu małej znajomości grzybów lub złego różnicowania
grzybów jadalnych od trujących. Objawy zatrucia mogą ponadto wystąpić po spożyciu
zepsutych grzybów jadalnych(toksyczne produkty rozkładu białka), po zjedzeniu surowych
grzybów jadalnych, rzadko po wystąpieniu odczynów uczuleniowych.
Kliniczne zatrucia dzieli się na cztery zespoły różniące się okresem bezobjawowym,
objawami, metodami rozpoznania i leczenia:
−
zespół muchomora plamistego (okres utajenia 1-2h, spowodowany spożyciem
muchomora plamistego lub muchomora czerwonego),
−
zespół muskarynowy (okres utajenia z reguły 1-2h, wskutek zjedzenia lejkówek, gołąbka
wymiotnego, borowika szatańskiego, wieruszka ciemnego),
−
zespół żołąkowo-jelitowy (okres utajony 0,5-2h, po zjedzeniu gąski tygrysowatej,
mleczaja wełnianki, tęgoskórak pospolitego, również borowika szatańskiego),
−
zespół faloidynowy (zespół wątrobowo-nerkowy, okres utajenia 5-48 h, po zjedzeniu
muchomora sromotnikowego i gatunków pokrewnych, piestrzenicy kasztanowatej).
Objawy:
−
zespół muchomora plamistego: objawy zbliżone do zatrucia atropiną, z rozszerzeniem
źrenic, zawrotami głowy, oszołomieniem, omamami, stanami odurzenia, drżeniem
mięśniowym, czasem śpiączką.
−
zespół muskarynowy: zwężenie żrenic, zaburzenia widzenia, ślinienie, łzawienie, zlewne
poty przy równoczesnym uczuciu chłodu, nudności, bolesne parcie na stolec, biegunka,
w końcu duszność zwężenie oskrzeli, bradykardia, wstrząs, czasami obrzęk płuc.
−
zespół żołądkowo-jelitowy: nudności, wymioty, biegunka, kolka, bolesne parcie na stolec,
w ciężkich przypadkach wstrząs bez objawów ze strony ośrodkowego układu nerwowego.
−
zaspół faloidynowy: początkowo objawy żołądkowo-jelitowe jak w cholerze z nie
dającymi się powstrzymać wymiotami, wodnistymi stolcami, bólami kolkowymi,
bolesnym parciem na stolec, kurczami łydek, cofanie się objawów i poprawa następuje po
18-24h, od 3-4 dnia ostra dystrofia wątroby z żółtaczką skazą krwotoczną, śpiączką,
drgawkami pochodzenia ośrodkowego, porażeniem oddechu, w przypadku nie leczonych
po 5-7 dniach następuje zgon podczas śpiączki wątrobowej.
Rozpoznanie: zasadniczym zadaniem jest ustalenie, jak długi był okres
bezobjawowy(powyżej 5h oznacza duże zagrożenie) oraz ustalenie rodzaju spożytych
grzybów.
Postępowanie:
−
zespół muchomora plamistego – wywołać wymioty, konieczne leczenie w warunkach
szpitalnych,
−
zespół muskarynowy – wywołać wymioty, konieczne leczenie w warunkach szpitalnych,
−
zespół żołądkowo-jelitowy – w razie potrzeby podać leki przeciwwymiotne, w razie
potrzeby podać węgiel leczniczy, w ciężkich przypadkach leczyć w warunkach
szpitalnych,
−
zespół faloidynowy – wywołać wymioty możliwe jeszcze w okresie bezobjawowym,
podać węgiel leczniczy, natychmiast wdrożyć leczenie szpitalne, możliwie na oddziale
intensywnej terapii.
We wszystkich przypadkach jednocześnie leczyć osoby, które zjadły tę samą potrawę
z grzybów, mimo że nie zgłaszają dolegliwości.
Ostry ból brzucha stanowi dość liczną grupę nagle występujących stanów i jednostek
chorobowych [5].

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
32
Istnieje wiele przyczyn ostrego bólu brzucha, najważniejsze, to:
−
ostre zapalenie wyrostka robaczkowego,
−
niedrożność mechaniczna przewodu pokarmowego,
−
uwięźgnięcie
przepukliny,
−
rozległe zapalenie otrzewnej,
−
pęknięcie wrzodu,
−
ostra martwica trzustki,
−
kolka nerkowa lub wątrobowa,
−
zator tętnicy krezkowej.
Objawy:
−
ostry ból,
−
wymioty,
−
mdłości,
−
biegunka lub zaparcia,
−
podwyższona temperatura ciała,
−
bladość powłok skóry,
−
zaostrzenie rysów twarzy,
−
czoło pokryte zimnym potem,
−
język suchy lub obłożony.
Wszystkie ostre stany w obrębie jamy brzusznej wymagają bezwzględnej hospitalizacji
i szerokiej diagnostyki.
Bezwzględnie powiadomić pogotowie ratunkowe.
4.6.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń:
1.
Jakie są objawy zatrucia kwasami?
2.
Wymień, jakimi grzybami najczęściej dochodzi do zatruć?
3.
Jakie są objawy zatruciem borowika szatańskiego?
4.
Jakie jest postępowanie w przypadku zatrucia muchomorem sromotnikowym?
5.
Jakie są najczęstsze przyczyny bólów brzucha?
6.
Czy znasz najczęściej występujące objawy ostrych bólów brzucha?
4.6.3. Ćwiczenia
Ćwiczenie 1
Wykonaj płukanie żołądka u osoby przytomnej zatrutej grzybami (wykonują 2 osoby). Do
wykonania ćwiczenia wykorzystaj fantom, dlatego niektóre czynności będą improwizowane,
ale konieczne do przećwiczenia.
Sposób
wykonania
ćwiczenia
Aby
wykonać ćwiczenie, powinieneś:
1)
umyć i zdezynfekować ręce,
2)
przygotować zestaw do płukania żołądka,
3)
poinformować osobę poszkodowaną o wykonywanym zabiegu,
4)
osoba asystująca sadza poszkodowanego na krześle z oparciem, staje z tyłu za oparciem
krzesła, przytrzymuje głowę pacjenta,
5)
osoba wykonująca płukanie zakłada rękawice,

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
33
6)
założyć sondę żołądkową (rozmiar dostosowany do wieku poszkodowanego),
7)
za pomocą strzykawki (żanety) podać środek do płukania żołądka (węgiel aktywowany),
8)
czynność powtarzać tyle razy, aż w wymiocinach nie będzie żadnych domieszek,
9)
wyjąć zgłębnik
10)
wytrzeć usta poszkodowanego, uspokoić, wygodnie ułożyć, przykryć kocem,
11)
rozmontować zestaw,
12)
zdjąć rękawice,
13)
umyć i dezynfekować ręce,
14)
zapisać zabieg.
Wyposażenie stanowiska pracy:
−
zestaw do płukania żołądka (sonda, żaneta 100ml, ręczniki),
−
miska nerkowata,
−
rękawice lateksowe,
−
środki do mycia i dezynfekcji rąk,
−
ręczniki papierowe,
−
węgiel aktywowany,
−
środek do dezynfekcji powierzchni,
−
wiadra na odpady medyczne i komunalne,
−
książka zabiegowa.
Ćwiczenie 2
Na filmie dydaktycznym rozpoznaj charakterystyczne objawy zapalenia wyrostka
robaczkowego.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
z uwagą obejrzeć film dydaktyczny,
2)
zapisać charakterystyczne objawy dla zapalenia wyrostka robaczkowego,
3)
po obejrzeniu filmu, jeszcze raz przejrzeć notatki.
Wyposażenie stanowiska pracy:
−
film dydaktyczny,
−
zeszyt,
−
długopis,
−
poradnik dla ucznia.
4.6.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) zdefiniować pojęcie zatrucie kwasami?
!
!
2) podać charakterystyczne objaw zatrucia muchomorem sromotnikowym?
!
!
3)
wymienić typowe objawy ostrego bólu brzucha spowodowanego
kolką nerkową?
!
!
4) podać najważniejsze objawy charakterystyczne dla niedrożności
mechanicznej
pokarmowej?
!
!
5) przygotować zestaw do płukania żołądka?
!
!
6) podać mechanizmy zatrucia grzybami?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
34
4.7.
Postępowanie w przypadku uszkodzeń i obrażeń gałki ocznej
i oczodołu w sytuacji obecności ciała obcego stałego, urazu
mechanicznego, oparzenia, stłuczenia, złamania
4.7.1.
Materiał nauczania
Aby określić rodzaj urazu należy zebrać wywiad od osoby poszkodowanej. W przypadku
poszkodowanego nieprzytomnego ogromne znaczenie ma wywiad zebrany od innej osoby
dorosłej [4].
Uraz oka (zebranie wywiadu) w kierunku:
−
oparzenie chemiczne,
−
kontakt z metalowym lub szklanym ciałem obcym,
−
uszkodzenie wskutek dużego przyspieszenia lub w trakcie wiercenia,
−
uraz tępy czy ostry,
−
uraz powierzchniowy, głęboki,
−
ból,
−
pogorszenie wzroku i inne dolegliwości związane ze wzrokiem,
−
przebyte choroby oczu.
Oparzenie chemiczne stanowi wskazanie do natychmiastowego przetransportowania
poszkodowanego do szpitala, po wcześniejszym przepłukaniu oka jałowym płynem np.
Płynem Ringera.
Uszkodzenia spowodowane przez zasady miewają tragiczne następstwa i są zdarzeniem
poważniejszym niż oparzenie przez kwas.
Natychmiast należy nawiązać kontakt z okulistą, nie przerywając jednak przemywania gałki
ocznej i usuwania wszystkich cząstek stałych.
Metalowe lub szklane ciała obce, uszkodzenia związane z dużym przyspieszeniem
Wszystkie zawarte w wywiadzie informacje o uszkodzeniach związanych z dużym
przyspieszeniem, wiertłem lub wniknięciem do oka szklanych lub metalowych ciał obcych
nakazują zwrócenie się do okulisty.
Gdy istnieją poważne wątpliwości, najlepiej zbadać pacjenta pod mikroskopem.
Często konieczne jest wykonanie tomografii komputerowej dla zlokalizowania ciała obcego.
Uzasadnione obawy o obecności szkła lub innego ciała obcego w gałce ocznej wymagają
zasięgnięcia porady okulisty.
Uszkodzenia przez narzędzia ostre mogą mieć fatalne następstwa np. przecięcie nerwu
wzrokowego lub struktury wewnątrzgałkowej. Jeżeli oko krwawi, należy je przemyć,
a poszkodowanego skierować do okulisty.
Urazy powierzchowne to ciało obce w worku spojówkowym i ciało obce w rogówce,
twardówce.
Rozerwanie brzegów powieki wymaga skierowania do okulisty, zwłaszcza gdy jest ono
połączone z uszkodzeniem kanalika łzawego, jako, że doraźne wkroczenie chirurgiczne ma
ogromne znaczenie dla zapobiegania ciągłemu łzawieniu. Zranienie wokół oka i twarzy nie
obejmujące brzegów powieki nie wymagają skierowania do okulisty.
Wylew podspojówkowy i zranienie gałki ocznej wymaga skierowania do specjalisty, gdyż
czasem bywa potrzebne leczenie operacyjne oraz zbadanie, czy nie doszło do przenikającego
uszkodzenia oka.
Otarcia rogówki i ciała obce w rogówce łatwo stwierdzić przy użyciu szkła
powiększającego i latarki. Ciała obce z rogówki usuwa się igłą (okulista), natomiast ciało

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
35
obce zlokalizowane pod tarczą wymagają wywinięcia powieki i usunięcia pałeczką
z wacikiem.
Perforacja rogówki może być połączona z wypadnięciem tęczówki, spłyceniem komory
przedniej lub krwotokiem. Wszystkie tego typu zmiany wymagają natychmiastowego
skierowania poszkodowanego do szpitala i do okulisty [4].
Perforacja twardówki jest trudna do zauważenia i rozpoznania. Podejrzenie takiego stanu
winien budzić wywiad wskazujący na uszkodzenie ostro zakończonym ciałem obcym lub
spowodowanym przez duże przyspieszenie (np. wiertła). Perforacje twardówki są groźne,
ponieważ może dojść tu również do uszkodzenia siatkówki.
Stłuczenie lub przecięcie nerwu wzrokowego prowadzi do poważnego pogorszenia ostrości
wzroku i rozszerzenia źrenic.
Krwotok do ciała szklistego w następstwie urazu tępego lub wniknięcia do gałki ocznej
ciała obcego zasłania widok siatkówki. Przypadki te wymagają natychmiastowego
skierowania do szpitala.
4.7.2. Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń:
1.
Jakie informacje powinny się znaleźć w zbieraniu wywiadu u pacjenta z urazem oka?
2.
Czy przy urazie chemicznym możemy wykonać płukanie oka?
3.
Jakie następstwa może mieć uszkodzenie oka przez ostre narzędzie?
4.
Czy wylew podspojówkowy jest bezwzględnym wskazaniem do wizyty u okulisty?
5.
Czy przy perforacji twardówki może dojść do uszkodzenia siatkówki?
4.7.3.
Ćwiczenia
Ćwiczenie 1
Ułóż poszkodowanego z uszkodzeniem oczodołu i czaszki w pozycji bocznej ustalonej.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
poszkodowanego najpierw ułożyć na plecach, ugiąć jedną nogę, a stopę poszkodowanego
założyć pod leżącą prosto,
2)
dłoń z wyprostowanymi palcami ułożyć pod pośladek (po prawej stronie),
3)
położyć przeciwną rękę pod policzek, przewrócić poszkodowanego na bok tak, by oparł
się na łokciu,
4)
odciągnąć rękę spod pośladka do tyłu,
5)
odchylić głowę do tyłu,
6)
okryć poszkodowanego.
Wyposażenie stanowiska pracy:
−
mata,
−
rękawice lateksowe,
−
fantom,
−
film dydaktyczny.
Ćwiczenie 2
Wykonaj płukanie oka w przypadku ciała obcego w worku spojówkowym.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
36
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
obejrzeć film dydaktyczny,
2)
przygotować zestaw,
3)
posadzić poszkodowanego na krześle z oparciem,
4)
umyć i zdezynfekować ręce,
5)
założyć rękawice lateksowe,
6)
posadzić poszkodowanego z głową lekko odchyloną do tyłu,
7)
zabezpieczyć poszkodowanego płatami ligniny,
8)
zakropić kroplomierzem (pojemnikiem z zakraplaczem) do oka płyn aplikując dokładnie
w środkową część worka spojówkowego,
9)
czynność wykonać kilka razy,
10)
lekko osuszyć okolicę oka, nie dotykając oka,
11)
wygodnie posadzić lub położyć poszkodowanego.
Wyposażenie stanowiska pracy:
−
krzesło z oparciem (kozetka),
−
zestaw do płukania oka,
−
lignina,
−
gaziki (jałowe),
−
miska nerkowata.
4.7.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) zdefiniować pojęcie oparzenie ługiem i kwasem oka?
!
!
2) rozróżnić uszkodzenie (perforacja) rogówki i perforacja twardówki?
!
!
3) określić, jakie następstwa może mieć stłuczenie nerwu wzrokowego?
!
!
4) zdefiniować, jakiego urządzenia potrzeba do stwierdzenia otarcia
rogówki?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
37
4.8.
Pojęcie zasady aseptyki i metody sterylizacji.
Wyposażenie apteczki pierwszej pomocy
4.8.1. Materiał nauczania
Aseptyka – postępowanie mające na celu dążenie do jałowości bakteriologicznej
pomieszczeń, narzędzi, materiałów opatrunkowych i innych przedmiotów w celu
niedopuszczenia drobnoustrojów do określonego środowiska, np. rany operacyjnej [7].
Aseptyczność jest to stan, w którym pomieszczenia, środki opatrunkowe, leki, narzędzia
chirurgiczne i ręce operatora są wolne od żywych drobnoustrojów chorobotwórczych.
Zapewnia to dokładne mycie i dezynfekowanie dłoni oraz stosowanie przez zespół operacyjny
wyjałowionych masek, fartucha, rękawiczek, narzędzi oraz odpowiednie przygotowanie sali
operacyjnej (mycie, sterylizowanie sali poprzez naświetlanie promieniami ultrafioletowymi,
powietrze jest przepuszczane przez filtr zanim trafi do sali operacyjnej) i pola operacyjnego.
Aseptyka ma też zastosowanie poza salą operacyjną, min. w badaniach laboratoryjnych
i bakteriologicznych, w produkcji leków, żywności itp.
Za ojca aseptyki uważa się Gustawa Adolfa Neubera, kilońskiego chirurga (1886).
Reguły aseptyki wprowadzone przez niego, niewiele zmienione, są obowiązujące do dziś.
W 1887 r. Ernest von Bergman wprowadził sterylizację przy użyciu pary wodnej, a w 1899 r.
William S. Halsted zastosował rękawiczki z gumy, a jeszcze wcześniej, w 1885 r. Polak Jan
Mikulicz – Radecki użył podczas operacji rękawiczek bawełnianych.
Sterylizacja, jednostkowy proces technologiczny polegający na zniszczeniu wszystkich,
zarówno wegetatywnych, jak i przetrwalnikowych form mikroorganizmów. Sterylizacje
przeprowadza się głównie metodami fizycznymi. Prawidłowo wysterylizowany materiał jest
jałowy – nie zawiera żadnych żywych drobnoustrojów (także wirusów) oraz ich form
przetrwalnikowych, czy też toksyn. Sterylizacji można dokonać mechanicznie, fizycznie,
bądź chemicznie. Proces ten bywa też nazywany wyjałowieniem.
Metody sterylizacji:
−
wyżarzanie lub spalanie,
−
sterylizacja suchym gorącym powietrzem,
−
sterylizacja nasyconą parą wodną pod ciśnieniem,
−
sterylizacja przez sączenie,
−
sterylizacja promieniowaniem (jonizującym, UV),
−
sterylizacja gazami (tlenkiem etylenu, formaldehydem, ozonem),
−
sterylizacja roztworami środków chemicznych (aldehydu glutarowego, kwasu
nadoctowego).
Poniżej opisano kilka najczęściej stosowanych.
Sterylizacja suchym, gorącym powietrzem powoduje utlenienie, a co za tym idzie inaktywację
i degradację składników komórkowych drobnoustrojów.
Aby materiał został wyjałowiony, suche i gorące powietrze musi przeniknąć do jego wnętrza
– czas potrzebny na zajście tego procesu nazywamy czasem przenikania. Gdy materiał
osiągnie odpowiednią temperaturę, rozpoczyna się czas utrzymywania się będący właściwym
procesem sterylizacji.
Sterylizacja parą wodną pod ciśnieniem powoduje gwałtowną hydrolizę, denaturację
i koagulację enzymów i struktur komórkowych. Wyjaławianie jest rezultatem zarówno
wysokiej temperatury, jak i aktywności cząsteczek wody.
Wyjaławianie parą wodną przeprowadza się w autoklawach (aparatach ciśnieniowych,
wyposażonych w przyrządy do pomiaru temperatury i ciśnienia oraz odpowiednie elementy
zabezpieczające (zawory).

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
38
Sterylizacja promieniowaniem UV polega na naświetlaniu materiału promieniowaniem
ultrafioletowym. Promieniowanie to zmienia strukturę kwasów nukleinowych, dlatego najsilniej
działa na formy wegetatywne drobnoustrojów. Używa się fali o długości 210–328 nm
(najbardziej aktywne to 254 nm).
Sterylizacja promieniowaniem jonizującym przebiega zarówno w sposób bezpośredni, jak
i pośredni, przez produkty radiolizy wody. Źródłem tego promieniowania może być izotop
kobaltu
60
Co [7].
Tlenek etylu to czynnik o działaniu alkilującym – bakterio – i wirusobójczym.
W wyższych stężeniach niszczy
też przetrwalniki. Do sterylizacji używany jest czysty tlenek
etylenu lub jego mieszanina z dwutlenkiem węgla (w proporcji 1:9). Sterylizację prowadzi się
w komorze gazoszczelnej w temperaturze 30 – 65
0
C przy wilgotności względnej 40 – 60%.
Gaz ten przedostaje się przez tworzywa sztuczne np. cewniki.
Wyposażenie apteczki pierwszej pomocy
Prawidłowo wyposażona apteczka pierwszej pomocy (apteczka biurowa) powinna
zawierać:
−
opaskę dzianą 4x10 cm (4 szt.),
−
opaskę dzianą 4x5 cm (4 szt.),
−
zestaw plastrów z opatrunkiem (1 opakowanie),
−
watę 50 g (1 opakowanie),
−
kompres gazowy 5x5x3 (1 opakowanie),
−
kompres gazowy 7x7 (1 opakowanie),
−
kompres gazowy 9x9x3 (1 opakowanie),
−
gazę opatrunkową 0,25 m (1 opakowanie),
−
nożyczki (1 szt.),
−
wodę utlenioną (1 szt.),
−
tabletki przeciwbólowe (1 opakowanie),
−
poloplast (1 szt.),
−
maseczka do sztucznego oddychania (1 szt.),
−
rękawice lateksowe (4 szt.).
4.8.2 Pytania sprawdzające
Odpowiadając na pytania, sprawdzisz, czy jesteś przygotowany do wykonania ćwiczeń.
1.
Co nazywamy aseptyką?
2.
Jak rozumiesz pojęcie aseptyczność?
3.
Kogo uważa się za ojca aseptyki?
4.
Co rozumiesz pod pojęciem sterylizacji?
5.
Jakie są metody sterylizacji?
6.
Podaj wyposażenie apteczki pierwszej pomocy z uwzględnieniem miejsca znajdowania
się tej apteczki?
7.
Dlaczego należy używać rękawic jednorazowych przy procedurach przy pacjencie?

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
39
4.8.3. Ćwiczenia
Ćwiczenie 1
Przygotuj narzędzia do sterylizacji metodą suchym, gorącym powietrzem
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
wcześniej zdezynfekować wstępnie narzędzia,
2)
wyjąć z płynu dezynfekcyjnego,
3)
wrzucić pod bieżącą wodę, dokładnie wyszoruj szczotką,
4)
dokładnie wysuszyć narzędzia,
5)
przygotować narzędzia do transportu do sterylizacji (zawinięte w ligninę lub
w specjalnych kontenerach).
Wyposażenie stanowiska pracy:
−
pojemnik z płynem dezynfekcyjnym,
−
zlew do mycia narzędzi,
−
szczotka do szorowania narzędzi,
−
suszarka do narzędzi,
−
detergent do mycia narzędzi,
−
kontenery do narzędzi chirurgicznych.
W większości szpitali znajduje się Centralna Sterylizacja, gdzie wykonuje się wszystkie
czynności związane z przygotowaniem narzędzi do sterylizacji. Narzędzia po wstępnej
dezynfekcji chemicznej trafiają do Centralnej Sterylizacji.
Ćwiczenie 2
Wyposaż apteczkę pierwszej pomocy, która znajdować się będzie w sekretariacie szkoły.
Sposób wykonania ćwiczenia
Aby wykonać ćwiczenie, powinieneś:
1)
przygotować pudełko, w którym umieścisz sprzęt, leki i materiały opatrunkowe,
2)
skompletować wyposażenie apteczki,
3)
wyposażoną apteczkę umieść we właściwym widocznym miejscu.
Wyposażenie stanowiska pracy:
−
pudełko, które będzie stanowić apteczkę,
−
sprzęt, leki i materiały opatrunkowe,
−
poradnik dla ucznia.
4.8.4. Sprawdzian postępów
Czy potrafisz:
Tak
Nie
1) zdefiniować aseptykę?
!
!
2) postępować ze sprzętem aseptycznie?
!
!
3) zdefiniować pojęcie sterylizacji?
!
!
4) przygotować narzędzia do procesu sterylizacji?
!
!
5) omówić jedną z metod sterylizacji?
!
!
6) omówić wyposażenie apteczki pierwszej pomocy?
!
!

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
40
5. SPRAWDZIAN OSIĄGNIĘĆ
INSTRUKCJA DLA UCZNIA
1.
Przeczytaj uważnie instrukcję.
2.
Podpisz imieniem i nazwiskiem kartę odpowiedzi.
3.
Zapoznaj się z zestawem zadań testowych.
4.
Test zawiera 20 zadań. Do każdego zadania dołączone są, 4 możliwości odpowiedzi.
Tylko jedna jest prawidłowa.
5.
Udzielaj odpowiedzi na załączonej karcie odpowiedzi, stawiając w odpowiedniej rubryce
znak X. W przypadku pomyłki należy błędną odpowiedź zaznaczyć kółkiem, a następnie
ponownie zakreślić odpowiedź prawidłową.
6.
Pracuj samodzielnie, bo tylko wtedy będziesz miał satysfakcję z wykonanego zadania.
7.
Jeśli udzielenie odpowiedzi będzie Ci sprawiało trudność, wtedy odłóż jego
rozwiązanie na później i wróć do niego, gdy zostanie Ci wolny czas.
8. Na
rozwiązanie testu masz 45 min.
ZESTAW ZADAŃ TESTOWYCH
1.
Litera E w ocenie wstępnej funkcji życiowych poszkodowanego oznacza
a)
drogi oddechowe.
b)
stan świadomości.
c)
oglądanie rozbieranego poszkodowanego.
d)
oddychanie.
2.
Skóra poszkodowanego we wstrząsie pourazowym jest
a)
blada, wilgotna.
b)
sucha, zaczerwieniona.
c)
sucha, ciepła.
d)
blada, sucha.
3.
Akcja serca u poszkodowanego we wstrząsie pourazowym jest
a)
normalna.
b)
przyspieszona.
c)
nie do oceny.
d)
nie ocenia się akcji serca.
4.
Zasada postępowania resuscytacyjnego wg Safara ma
a)
trzy etapy.
b)
dwa etapy.
c)
cztery etapy.
d)
pięć etapów.
5.
Zasadą resuscytacji krążeniowo – oddechowej u dorosłych są
a)
dwa oddechy – 30 uciśnięć klatki piersiowej.
b)
trzy oddechy – 25 uciśnięć klatki piersiowej.
c)
dwa oddechy – 40 uciśnięć klatki piersiowej.
d)
cztery oddechy – 30 uciśnięć klatki piersiowej.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
41
6.
Objawy charakterystyczne po nagłym zatrzymaniu krążenia po ok. 15 sekundach to
a)
rozszerzenie źrenic, sinica obwodowa, drgawki.
b)
szerokie źrenice, bezdech, oddawanie bezwiedne moczu.
c)
utrata świadomości, zaburzenia oddychania.
d)
bladość powłok, oziębienie skóry, mimowolne oddanie moczu.
7.
Zespół czynności mających na celu zastąpienie i przywrócenie wszystkich funkcji
życiowych, nazywamy
a)
reanimację.
b)
resuscytację.
c)
oddechem kontrolowanym za pomocą aparatu Ambu.
d)
wyprowadzaniem ze wstrząsu.
8.
Świadomością nazywamy
a)
zorientowanie w czasie i przestrzeni.
b)
odpowiadanie na pytania.
c)
odbieranie bodźców i reagowanie na nie.
d)
utrzymanie przytomności.
9.
Pierwsza pomoc przy drobnych skaleczeniach polega na
a)
zahamowaniu krwawienia.
b)
założeniu opatrunku stabilizacyjnego, skontaktowaniu się z lekarzem.
c)
założeniu opatrunku uciskowego.
d)
starannym oczyszczeniu rany, odkażeniu rany, założeniu opatrunku.
10.
Charakterystyczny objaw przy krwotoku żylnym to
a)
jasnoczerwona krew, ciągły powolny strumień.
b)
ciemnobrązowa krew, ciągły powolny strumień.
c)
pulsujący, przerywany strumień, krew jasnoczerwona.
d)
ciemnoczerwona krew, pulsujący, przerywany strumień.
11.
Zasada unieruchomienia złamanych kości polega na
a)
unieruchomieniu kości zakładając opaskę stabilizacyjną.
b)
unieruchomieniu kości i najbliższego stawu.
c)
unieruchomieniu kości.
d)
unieruchomieniu kości i przylegających do niej stawy.
12.
Podaj stopnie oparzeń
a)
I
0
, IIa
0
, IIb
0
, III
0
, IV
0
.
b)
I
0
, II
0
, III
0
, IV
0
, V
0
.
c)
I
0
, II
0
, IIa
0
, IIb
0
, IIIa
0
, IIIb
0
, IV
0
.
d)
I
0
, II
0
, III
0
.
13.
Bieguny mózgu najczęściej ulegające stłuczeniu to
a)
potyliczne, czołowe.
b)
czołowe, skroniowe.
c)
oczodołu, potylicy.
d)
móżdżku, skroni.

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
42
14.
Odcinki kręgosłupa najczęściej ulegające uszkodzeniu po urazach to
a)
odcinek szyjny.
b)
odcinek lędźwiowy.
c)
odcinek piersiowy.
d)
odcinek piersiowo-lędźwiowy.
15.
Zatrucie ługami jest bardzo niebezpieczne ponieważ
a)
powoduje rozległe oparzenia o różnym stopniu głębokości tkanek.
b)
powoduje rozległe oparzenia.
c)
powoduje rozległą martwicę rozpływną tkanek.
d)
powoduje rozległą martwicę tkanek.
16.
Powikłaniem w wyniku uszkodzenia oka przez narzędzia ostre może być
a)
przecięcie nerwu wzrokowego lub struktury wewnątrzgałkowe.
b)
przecięcie nerwu twarzowego lub struktury wewnątrzgałkowe.
c)
przecięcie nerwu wzrokowego.
d)
przecięcie struktur wewnątrzgałkowych.
17.
Postępowanie mające na celu dążenie do jałowości bakteriologicznej powierzchni,
narzędzi, materiałów opatrunkowych nazywamy
a)
aseptyką.
b)
antyseptyką.
c)
sterylizacją.
d)
wyjałowieniem.
18.
Promienie, którymi naświetlamy pomieszczenia w celu sterylizacji są
a)
promieniami UV.
b)
promieniami gamma.
c)
promieniami beta.
d)
promieniami alfa.
19.
Apteczka pierwszej pomocy w zakładzie pracy powinna znajdować się
a)
w oznaczonym, dobrze widocznym miejscu.
b)
w zamkniętej szafce.
c)
u kierownika zmiany.
d)
w gabinecie inspektora BHP.
20.
Na wyposażeniu apteczki pierwszej pomocy musi być
a)
woda utleniona.
b)
spirytus skażony.
c)
leki krążeniowe.
d)
leki przeciwwymiotne.
„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
43
KARTA ODPOWIEDZI
Imię i nazwisko……………………………………………………………..
Udzielanie pierwszej pomocy
Zakreśl prawidłową odpowiedź, wpisz brakujące części zdania lub wykonaj rysunek.
Nr
zadania
Odpowiedź Punkty
1 a b c d
2 a b c d
3 a b c d
4 a b c d
5 a b c d
6 a b c d
7 a b c d
8 a b c d
9 a b c d
10 a b c d
11 a b c d
12 a b c d
13 a b c d
14 a b c d
15 a b c d
16 a b c d
17 a b c d
18 a b c d
19 a b c d
20 a b c d
Razem:

„Projekt współfinansowany ze środków Europejskiego Funduszu Społecznego”
44
6. LITERATURA
1.
Chrząszczewska A.: Bandażowanie. PZWL, Warszawa 1991
2.
Cline D.: Medycyna ratunkowa. Urban &Partner, Wrocław 2004
3.
Europejska Rada Resuscytacji: Wytyczne 2005 Resuscytacji krążeniowo-oddechowej.
Kraków 2005
4.
Jakubaszek J. (red.): ABC postępowania w urazach. Górnicki Wydawnictwo Medyczne,
Wrocław 2003
5.
Kokot F. (red.): Choroby wewnętrzne. PZWL, Warszawa 2002
6.
Litwin M. B., Bryg H.: Wybrane zagadnienia okulistyczne. Zamkor, Kraków 2005
7.
Zahradniczek K. (red.): Pielęgniarstwo. PZWL, Warszawa 2004
Strony internetowe
1.
http://zdch.amu.edu.pl/pracownia/truciz.html
2.
http://www.forumpediatryczne.pl/specjalista/ep,181
3.
http://www.forumpediatryczne.pl/specjasista/ep.182
Wyszukiwarka
Podobne podstrony:
ortoptystka 322[05] o1 04 u
ortoptystka 322[05] o1 04 n
ortoptystka 322[05] o1 04 n
ortoptystka 322[05] o1 03 u
ortoptystka 322[05] o1 01 n
ortoptystka 322[05] o1 02 n
ortoptystka 322[05] o1 05 u
ortoptystka 322[05] o1 02 u
ortoptystka 322[05] o1 03 n
ortoptystka 322[05] o1 01 u
ortoptystka 322[05] o1 02 u
ortoptystka 322[05] o1 01 u
ortoptystka 322[05] o1 03 u
więcej podobnych podstron