
1
DIAGNOSTYKA SEROLOGICZNA W
WYBRANYCH ZAKAŻENIACH
BAKTERYJNYCH
Dr hab. Waldemar Rastawicki, prof. NIZP-PZH
Zakład Bakteriologii Narodowego Instytutu Zdrowia Publicznego –
Państwowego Zakładu Higieny w Warszawie
wrastawicki@pzh.gov.pl
Warszawa 30 stycznia 2014
WSTĘP
Diagnostyka serologiczna jest oparta na reakcjach antygenu i przeciwciała.
Diagnostyka serologiczna zakażeń bakteryjnych odnosi się więc zarówno do
poszukiwania w płynach ustrojowych swoistych przeciwciał jak również
poszukiwania obecności antygenów bakteryjnych przy wykorzystaniu, znanych,
swoistych przeciwciał poli- lub monoklonalnych.
Ponieważ diagnostyka zakażeń bakteryjnych opiera się głównie na badaniach
bakteriologicznych, w większości przypadków w celu wykazania istniejącego,
czynnego
zakażenia
nie
zachodzi
konieczność
wykonywania
badań
serologicznych.
Nie mniej jednak, w przypadkach chorobowych, w których nie ma możliwości
wyizolowania z próbek materiału klinicznego żywych drobnoustrojów lub też ich
DNA,
diagnostyka
serologiczna
stanowi
cenne
uzupełnienie
badań
bakteriologicznych.
Charakterystyka immunoglobulin klasy G:
4 podklasy: IgG1 - 66%, IgG2 - 23%,
IgG3 - 7%, IgG4 - 4%
bakteryjne antygeny białkowe
stymulują wytwarzanie głównie IgG1
a w mniejszym stopniu IgG3, IgG2 i
IgG4
antygeny polisacharydowe
stymulują przede wszystkim
przeciwciała IgG2 oraz znacznie
słabiej IgG1 i IgG3
Immunoglobuliny: klasa IgG, IgA, IgM, IgD, IgE
Ś
rednie wartości miana przeciwciał dla somatycznego antygenu pałeczek
Y. enterocolitica O3 i wydzielniczych białek Yop w próbkach surowicy
osób z jersiniozą
0
200
400
600
800
1000
1200
1400
M
ia
n
o
p
rz
e
c
iw
c
ia
ł
LPS
Yop
IgG IgG1 IgG2 IgG3 IgG4
Metody wykrywania kompleksów antygen-przeciwciało
•
Techniki precypitacyjne i immunodyfuzyjne: technika ta
oparta jest na wielowarstwowej naturze cząsteczki przeciwciała.
Kompleksy antygen-przeciwciało są rozpuszczalne przy
stężeniach antygenu i przeciwciała będących powyżej i poniżej
strefy równowagi. Metody: np. immunodyfuzja radialna,
immunoelektroprecypitacja
•
Immunohistologia – odczyny dla antygenów związanych z
komórką: antygeny na powierzchni komórki lub w komórce
mogą być wykrywane przy użyciu metod
immunofluorescencyjnych i immunoenzymatycznych (EIA)
Metody wykrywania kompleksów antygen-przeciwciało
Odczyny immunologiczne dla przeciwciał i rozpuszczalnych
antygenów:
•
Test immunoezymatyczny ELISA: antygen osadzony jest
na powierzchni z tworzywa, kulkach lub filtrze w celu
wychwycenia i oznaczenia swoistych przeciwciał spośród
innych przeciwciał obecnych w surowicy pacjenta.
Przeciwciała drugorzędowe, z kowalencyjnie związanym
enzymem (np. peroksydazą chrzanową) wykrywają
przyłączone do antygenu przeciwciała pacjenta. Oznaczenie
spektrofotometryczne, opierające się na intensywności
koloru powstającego w wyniku przekształcenia
odpowiedniego substratu przez enzym (np. nadtlenku
wodoru) pozwala na ocenę poziomu swoistych przeciwciał.
2
Odczyt reakcji barwnej
Znany antygen przyczepiony do ścianek
dołka płytki polistyrenowej
Surowica pacjenta
Antyglobulina ludzka sprzężona z peroksydazą
Barwnik
Substrat - H
2
O
2
O
2
Odczyn immunoenzymatyczny ELISA (pośredni):
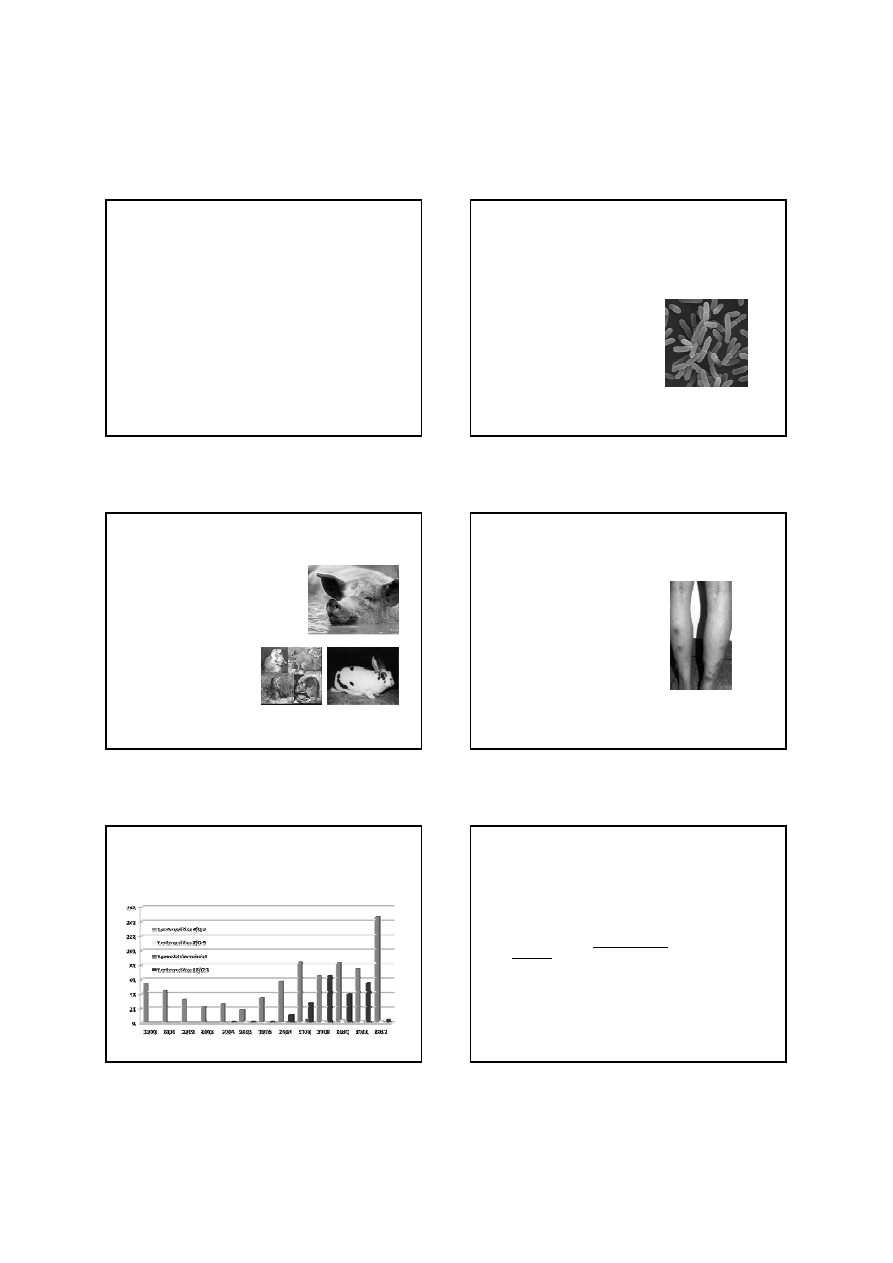
Odczyn dot - ELISA:
Wynik reakcji w odczynie dot-ELISA próbki surowicy uzyskanej od
osoby z jersiniozą ( surowica dodatnia ) i próbki surowicy uzyskanej
od osoby zdrowej ( surowica ujemna ) z białkami wydzielniczymi
pałeczek Yersinia.
Metody wykrywania kompleksów antygen-przeciwciało
Odczyny immunologiczne dla przeciwciał i rozpuszczalnych
antygenów:
2.
Test western-blot: jest odmianą metody ELISA.
W metodzie tej białka drobnoustroju rozdzielone
elektroforetycznie przenoszone są na odpowiednią
membranę (nitroceluloza, nylon). Po inkubacji z surowicą
pacjenta, unieruchomione białka wiążą swoiste przeciwciała
i są uwidaczniane z użyciem związanego z enzymem
przeciwciała drugorzędowego. Tak więc, odczyn ten pozwala
na połączenie analizy profilu białek wydzielniczych z
serologicznym potwierdzeniem występowania w badanej
próbce surowicy swoistych przeciwciał dla poszczególnych
frakcji białkowych.
Zestaw western-
blotting firmy
Mikrogen
Reakcje w odczynie western-blot
Zestaw western-
blotting firmy
Euroimmun
Zestaw western-
blotting firmy
Virotech
Metody wykrywania kompleksów antygen-przeciwciało
Odczyny immunologiczne dla przeciwciał i rozpuszczalnych
antygenów:
3.
Test immunofluorescencji: w metodzie pośredniej, znany
antygen jest najpierw utrwalany na szkiełku mikroskopowym
poprzez aceton, alkohol lub ogrzewanie. Następnie następują
dwie inkubacje - pierwsza z surowicą pacjenta
(przeciwciała nieznakowane) i druga z przeciwciałami
znakowanymi fluorochromem, będącymi antyglobuliną dla
pierwszych przeciwciał (np. kozie przeciwciało
wyznakowane izotiocyjanianem fluoresceiny)
.
Metody wykrywania kompleksów antygen-przeciwciało
Odczyny immunologiczne dla przeciwciał i rozpuszczalnych
antygenów:
4.
Test radioimmunoenzymatyczny (RIA): wyznakowane
radioaktywnie (np. jodem 125) przeciwciało lub antygen
używane są do ilościowego określenia kompleksów antygen-
przeciwciało. Może być wykonany jako test wychwycenia
(jak w przypadku ELISA) lub jako test kompetencyjny, w
którym przeciwciało w surowicy pacjenta jest oznaczane na
podstawie jego zdolności do współzawodnictwa i wypierania
wyznakowanego radioaktywnie przeciwciała z kompleksów
antygen-przeciwciało.
3
Metody wykrywania kompleksów antygen-przeciwciało
Odczyny immunologiczne dla przeciwciał i rozpuszczalnych
antygenów:
5.
Odczyn wiązania dopełniacza: w teście tym próbka
surowicy pacjenta reaguje z przygotowanym laboratoryjnie
antygenem. Kompleksy antygen-przeciwciało następnie
wiążą, aktywują i zużywają dopełniacz dodawany do
odczynu. W przypadku braku szukanych przeciwciał, wolny
dopełniacz jest wiązany przez kolejny kompleks antygen-
przeciwciało (czerwone krwinki barana opłaszczone
przeciwciałami). W przypadku obecności wolnego
dopełniacza następuje liza erytrocytów (ujemny wynik
odczynu – brak swoistych przeciwciał w surowicy pacjenta)
Jersinioza
Jersinioza jest to ostra lub przewlekła choroba zakaźna, wywoływana
przez Gram-ujemne pałeczki należące do gatunku Y. enterocolitica i
Y. pseudotuberculosis rodziny Enterobacteriaceae.
Y. enterocolitica O3
Y. enterocolitica O5,27
Y. enterocolitica O8
Y. enterocolitica O9
(biotyp 1B, 2, 3, 4)
Y. pseudotuberculosis I (rzadziej II-IV)
(brak zróżnicowania na biotypy)
Rezerwuarem Y. enterocolitica są są
przede wszystkim świnie, oraz w
mniejszym stopniu, inne zwierzęta
gospodarskie.
Rezerwuarem pałeczek
Y. pseudotuberculosis są
głównie gryzonie, zające i
dzikie króliki, u których
wywołują rodencjozę (tzw.
gruźlicę rzekomą).
Jersinioza
Kliniczne postacie jersiniozy:
1.
Postać jelitowa
2.
Postać pseudowyrostkowa
3.
Rumień guzowaty
4.
Reaktywne zapalenie stawów
5.
Postać posocznicowa
6.
Inne postacie np. zapalenie
gardła, ropnie narządów
wewnętrznych
Jersinioza
Występowanie przeciwciał dla różnych serotypów pałeczek Yersinia w
próbkach surowicy osób chorych w latach 2000-2012
Jersinioza
stosunkowo niska czułość i swoistość
subiektywność w odczycie wyniku reakcji (brak
możliwości standaryzacji)
odczyny te wykrywają głównie przeciwciała
klasy IgM !
1. Odczyn aglutynacji probówkowej i hemaglutynacji biernej:
2.Odczyn immunofluorescencji
3. Odczyn ELISA i western-blot (test referencyjny)
Jersinioza

4
Antygeny pałeczek Yersinia wykorzystywane w komercyjnych
testach serologicznych:
wydzielnicze białka Yop, kodowane przez plazmid zjadliwości pYV
Minus:
brak możliwości określenia gatunku oraz grupy serologicznej pałeczek
Yersinia odpowiedzialnych za stymulację antygenową
Antygeny pałeczek Yersinia wykorzystywane w rutynowych
badaniach serologicznych w NIZP-PZH:
wydzielnicze białka Yop, kodowane przez plazmid zjadliwości pYV
antygeny somatyczne (LPS) uzyskane z pałeczek Y. enterocolitica O3,
O8, O9, i Y. pseudotuberculosis I
Jersinioza
Dynamika przeciwciał dla antygenów pałeczek Yersinia w
poszczególnych klasach immunoglobulin
1
2
3
4
5
6
7
8
9
10
11
12
13
14
15
Tygodnie
M
ia
n
o
p
rz
e
c
iw
c
ia
ł
IgA jersinioza niepowikłana
IgA jersinioza powikłana zap. stawów
IgG
IgM
IgG
IgM
IgA
IgA
Jersinioza
Dynamika przeciwciał dla somatycznego antygenu Y. pseudotuberculosis
I i białek wydzielniczych Yop w przebiegu jersiniozy u 28-letniej
pacjentki z objawami rumienia guzowatego i reaktywnego
zapalenia stawów
0
2000
4000
6000
8000
10000
12000
IgA
IgG
IgM
Miano przeciwciał
Y.pst. I
20 29 35 83 137 195 368 453 735
0
1000
2000
3000
4000
5000
6000
7000
8000
9000
10000
IgA
IgG
IgM
Miano przeciwciał
Yop
20 29 35 83 137 195 368 453 735
Jersinioza
Salmoneloza, dur brzuszny i dur rzekomy
Salmonelozy są to choroby wywoływane pałeczkami
Salmonella innymi niż Salmonella Typhi i Paratyphi.
Dur brzuszny jest to zachorowanie wywołane
pałeczką duru brzusznego S.Typhi.
Dury rzekome są to zachorowania spowodowane
pałeczkami duru rzekomego S. Paratyphi A, B lub C.
Badania serologiczne:
odczyn aglutynacji probówkowej (odczyn Widala)
odczyn hemaglutynacji biernej (OHB)
odczyn immunoenzymatyczny ELISA
inne, szybkie testy serologiczne
Odczyn aglutynacji probówkowej Widala:
Antygeny- zawiesiny bakteryjne do aglutynacji:
Salmonella Typhi
O i H
Salmonella Paratyphi A
O i H
Salmonella Paratyphi B
O i H
Salmonella Paratyphi C
O i H
Salmonella Enteritidis
( zawiesina H )
Salmonella Typhimurium i i 1,2
Proteus vulgaris
OX
19
Surowica badana - szereg dwukrotnych rozcieńczeń od 1:50 do 1:3200
Salmoneloza, dur brzuszny i dur rzekomy
Odczyn Widala:
Aglutynacja O - na dnie probówki osad w postaci błonki lub grudek,
mocno przylegający do dna. Po wstrząśnięciu
rozpada się w drobnoziarnistą zawiesinę.
Aglutynacja H - na dnie probówki osad przypominający kłaczek
waty. Po wstrząśnięciu rozpada się całkowicie.
Tylko równoczesne wystąpienie aglutynacji w odpowiednio wysokim
rozcieńczeniu surowicy z zawiesiną O (
≥
200) i H (
≥
400) danego gatunku
pałeczek Salmonella, przy braku aglutynacji z innymi zawiesinami
( nieuzasadnionej schematem antygenowym), uprawnia do rozpoznania
zakażenia.
Salmoneloza, dur brzuszny i dur rzekomy
5
Odczyn hemaglutynacji biernej (OHB):
Surowica badana - inaktywacja w temp. 56
o
C i wstępna absorpcja z
zawiesiną krwinek baranich.
Antygen - krwinki baranie opłaszczone antygenem O i Vi S. Typhi
Za diagnostycznie znamienny można uznać wynik OHB uzyskany:
- z antygenem O S.Typhi przy rozcieńczeniu badanej surowicy
≥
320
- z antygenem Vi S. Typhi przy rozcieńczeniu badanej surowicy
≥
40
Salmoneloza, dur brzuszny i dur rzekomy
Odczyn hemaglutynacji biernej (OHB):
w przebiegu duru brzusznego przeciwciała dla antygenu Vi w mianie
≥
80 stwierdza się tylko u 60% chorych. Występują one natomiast u
95% nosicieli, osiągając miano wielokrotnie wyższe niż u osób chorych
możliwość wystąpienia fałszywie dodatnich wyników. Identyczny
antygen 9,12 występujący w antygenie O S. Typhi występuje u wszystkich
pałeczek Salmonella z grupy D. Konieczne jest więc potwierdzenie w
odczynie Widala podwyższonego poziomu przeciwciał dla rzęskowego
antygenu d
Salmoneloza, dur brzuszny i dur rzekomy
Odczyn immunoenzymatyczny ELISA:
Z powodu wysokiego poziomu tła oraz licznych reakcji krzyżowych
konieczne jest śledzenie dynamiki przeciwciał w dwóch próbkach surowicy
uzyskanych w odstępie 10-14 dni. W celu wykazania, pałeczki której grupy
serologicznej były odpowiedzialne za zakażenie, możliwe jest
wykonywanie absorpcji surowicy zawiesiną pałeczek Salmonella.
W NIZP- PZH w serodiagnostyce salmonelozy wykorzystujemy obecnie
odczyn immunoenzymatyczny (ELISA). Jako antygen wykorzystujemy
lipopolisacharydy uzyskane z pałeczek Salmonella należących do grupy
serologicznej B i D
.
Salmoneloza, dur brzuszny i dur rzekomy
Typhidot
- szybki test do wykrywania
przeciwciał klasy IgG i IgM dla białka 50 kDa.
Ten szybki test immunoenzymatyczny
charakteryzuje się 75% swoistością i 95%
czułością w wykrywaniu zakażeń S. Typhi
Salmoneloza, dur brzuszny i dur rzekomy
Multi-test Dip-S-Tics (Panbio INDX) – szybki test
immunoenzymatyczny oparty na wiązaniu się swoistych
przeciwciał obecnych w badanych próbkach surowicy do LPS
pałeczek S. Typhi
Komercyjny test TUBEX ( IDL Biotech )
Szybki test, oparty na konkurencji pomiędzy przeciwciałami klasy IgM
obecnymi w surowicy pacjenta a monoklonalnymi przeciwciałami dla
LPS S. Typhi przyczepionymi do cząsteczek kolorowego lateksu w
wiązaniu się do antygenu (LPS) znajdującego się na powierzchni
cząsteczek magnesu.
Cząsteczka
magnesu
LPS
LPS
LPS
LATEKS
Przeciwciała monoklonalne dla LPS S. Typhi
Cząsteczka
magnesu
LPS
LPS
LPS
Przeciwciała
w surowicy
pacjenta dla
LPS S. Typhi
Salmoneloza, dur brzuszny i dur rzekomy
Kampylobakterioza
Ostra, odzwierzęca choroba zakaźna wywołana przez bakterie z rodzaju
Campylobacter, do której dochodzi najczęściej w następstwie spożycia
skażonej wody i żywności. Przebiega pod postacią ostrego zapalenia
ż
ołądkowo-jelitowego lub zapalenia jelit. Sporadycznie może wystąpić
w postaci uogólnionej, jako bakteriemia, ropnie narządowe, septyczne
zapalenia stawów czy też zapalenie opon mózgowo-rdzeniowych.
Ze względu na krótki okres trwania choroby w klasycznej postaci
kampylobakteriozy, badania serologiczne wykonywane są głównie
w przypadku:
przewlekłych biegunek
zespół Guillaina-Barrego
zapalenia stawów
zespół Reitera
6
Serologiczne badanie przy podejrzeniu kampylobakteriozy może być
prowadzone w kierunku poszukiwania swoistych przeciwciał w próbce
surowicy lub poszukiwania swoistego antygenu w próbce kału
Kampylobakterioza
odczyn wiązania dopełniacza
odczyn immunoenzymatyczny ELISA
odczyn western-immunoblotting
szybkie testy immunochromatograficzne
W serodiagnostyce kampylobakteriozy znalazły zastosowanie:
W przebiegu kampylobakteriozy wytwarzane są surowicze przeciwciała
klasy IgA, IgM, i IgG. Przeciwciała klasy IgA dla antygenów pałeczek C.
jejuni pojawiają się w surowicy około piątego dnia od zakażenia osiągając
maksymalny poziom w drugim tygodniu choroby. Przeciwciała tej klasy
można wykryć na diagnostycznie znamiennym poziomie w surowicy osób
z przebytą kampylobakteriozą do trzech miesięcy od początku objawów
klinicznych.
Poziom przeciwciał klasy IgG narasta powoli, lecz utrzymuje się na
wysokim poziomie nawet do kilku-kilkunastu miesięcy. Uważa się, że w
celu potwierdzenia ostrej infekcji jelitowej, najwyższą wartość
diagnostyczną ma wykazanie znamiennego przyrostu poziomu przeciwciał
klasy IgA i IgM, rzadziej klasy IgG, w dwóch próbkach surowicy
uzyskanych w odstępie 2 tygodni. W przypadku powikłań
kampylobakteriozy przyjęto, iż największe znaczenie ma wykazanie
serokonwersji przeciwciał klasy IgA i IgG.
Kampylobakterioza
Kampylobakterioza
Aktualnie dostępnych jest na rynku szereg testów komercyjnych, np:
- Serion ELISA Classic Campylobacter IgA/IgG/IgM firmy Virion/ Serion
(antygen to uzyskane w warunkach natywnych, termostabilne białko o masie
45 kDa, będące głównym białkiem błony zewnętrznej)
-
Anty – Campylobacter jejuni IgA/IgG firmy Euroimmun (mieszanina
antygenów C. jejuni szczepu ATCC 33291, w tym głównie białka o masie
45 kDa)
- recomWell Campylobacter IgA/IgG firmy Mikrogen (rekombinowane
białka C. jejuni i C. coli, takie jak: PEB4, OMP18, P39).
-recomLine Campylobacter IgG/ IgA firmy Mikrogen (odczyn western-
immunobloting. Oznaczanie poziomu przeciwciał dla rekombinowanych
białek C. jejuni i C. coli tj. MOMP, PEB4, PEB2, PEB1, OMP18 i P39.
Kampylobakterioza
Wyniki wykrywania komercyjnym
testem recomLine Campylobacter
IgA/IgG firmy Mikrogen przeciwciał
dla rekombinowanych białek pałeczek
C. jejuni i C.coli w próbkach surowicy
uzyskanych od dwóch osób z
zespołem Guillaina–Barrégo.
Rokosz-Chudziak N. Ocena przydatności rekombinowanych białek oraz komórkowych antygenów
Campylobacter jejuni w serodiagnostyce kampylobakteriozy u ludzi. Rozprawa doktorska, NIZP-PZH,
2013.
Zakażenia Helicobacter pylori
H. pylori to Gram-ujemne, spiralnie skręcone,
urzęsione pałeczki odpowiedzialne za
wywoływanie nieswoistego, przewlekłego
zapalenia żołądka, prowadzącego często do
powstania wrzodów .
Do zakażenia dochodzi na drodze kontaktu
bezpośredniego już we wczesnym etapie życia.
Zakażenie H. pylori występuje powszechnie na
całym świecie, chociaż stwierdza się różnice w
częstości infekcji w poszczególnych krajach.
Częściej zakażenia tą bakterią stwierdza się w
krajach rozwijających się, gdzie dotyka co
najmniej 70% osób, a tylko ok. 30% populacji w
krajach wysokorozwiniętych.
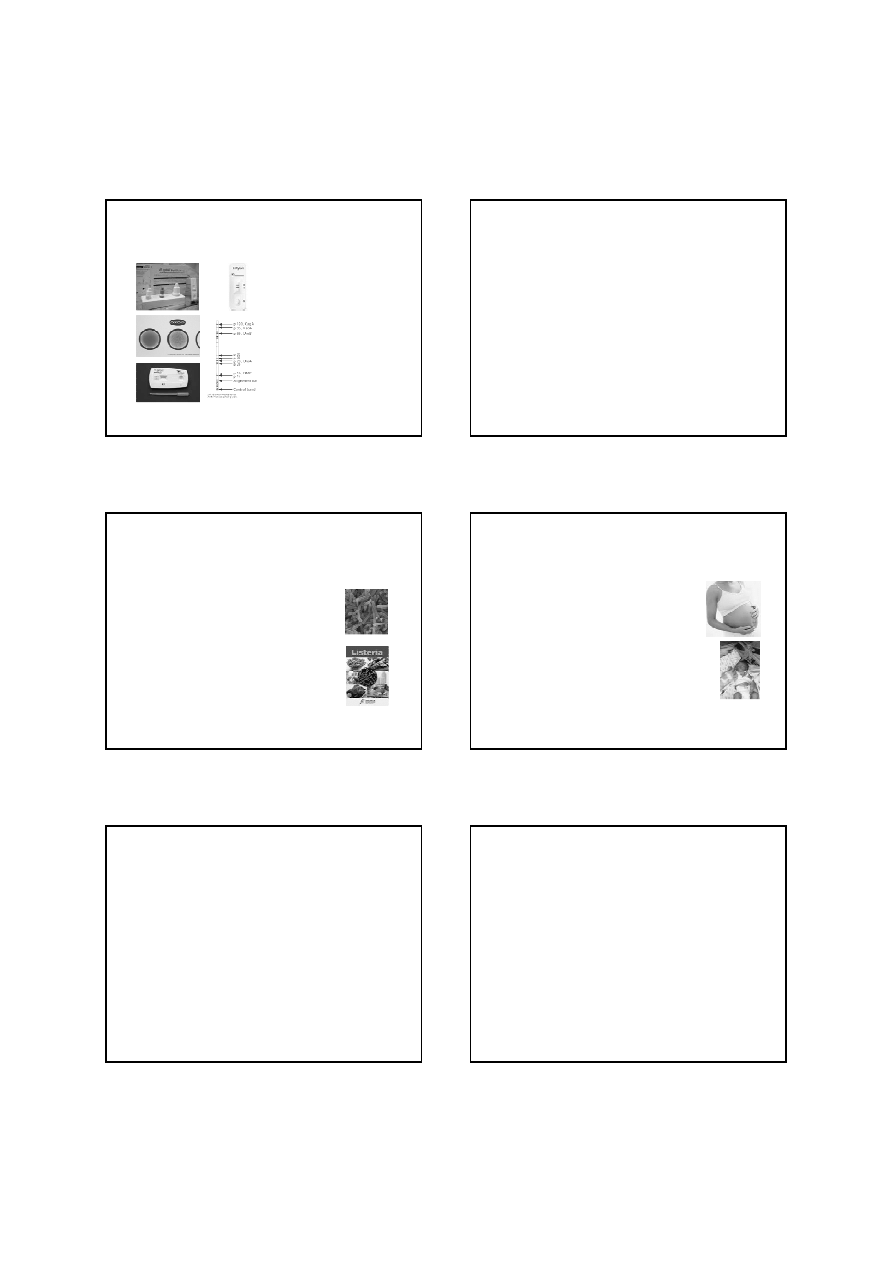
Zakażenia Helicobacter pylori
Testy inwazyjne:
- histologiczne badanie bioptatu, posiew, test ureazowy
Testy nieinwazyjne:
- wykrywanie przeciwciał klasy IgA, IgG i IgM w surowicy
- wykrywanie poziomu przeciwciał klasy IgG w ślinie i w moczu
- wykrywanie antygenu w kale (tzw. test kałowy)
- test oddechowy z podaniem mocznika znakowanego aktywnym
węglem
- wykrywanie obecności DNA H. pylori w płytce nazębnej metodą
PCR
7
Zakażenia Helicobacter pylori
Testy serologiczne:
- odczyn hemaglutynacji biernej
- immunofluorescencji
- odczyn wiązania dopełniacza
- odczyn aglutynacji lateksowej
- szybkie testy
immunochromatograficzne
- odczyn immunoenzymatyczny
(ELISA)
- odczyn western-blot
Zakażenia Helicobacter pylori
U osób zakażonych H. pylori, pojawiają się swoiste przeciwciała zarówno w
surowicy jak i w ślinie i moczu, skierowane między innymi na: ureazę,
toksynę wakuolizującą (VacA) oraz na białkowe produkty kompleksu genu
CagA.
Najwyższą wartość diagnostyczną ma wykazanie podwyższonego poziomu
przeciwciał klasy IgG w surowicy. Po skutecznej eradykacji, nieznaczny
(25%) spadek stężenia IgG występuje dopiero po 6 miesiącach, a 50%
spadek po 12 miesiącach. Tak więc, badanie poziomu przeciwciał odczynem
ELISA nie nadaje się do szybkiej kontroli skuteczności antybiotykoterapii.
Bardziej przydatną metodą do tego celu jest poszukiwanie w kale antygenów
H. pylori (tzw. test kałowy).
Testy serologiczne, ze względu na niskie koszty i stosunkowo wysoką
czułość, są przydatne do skriningowych badań pacjentów zgłaszających się
po raz pierwszy do leczenia.
Zakażenia Listeria monocytogenes
L. monocytogenes jest drobnoustrojem patogennym
dla ludzi i zwierząt oraz etiologicznym czynnikiem
listeriozy występującej w postaci zachorowań
sporadycznych i epidemicznych. Do zakażenia
dochodzi przeważnie w wyniku spożycia skażonej
ż
ywności, głównie miękkich serów, surowych
warzyw, ryb, mleka.
Listerioza najczęściej objawia się jako zapalenie
opon mózgowo-rdzeniowych, bakteriemia,
zakażenie okołoporodowe. W przebiegu zakażenia
może dojść do zapalenia wsierdzia, wątroby,
otrzewnej, żołądka i jelit.
Zakażenia Listeria monocytogenes
Listerioza stanowi dość często przyczynę poronień,
martwych urodzeń, wad wrodzonych oraz urodzeń
dzieci uszkodzonych z niską masą urodzeniową.
Choroba ta w około 2% przypadków jest przyczyną
poronień i porodów przedwczesnych lub obumarcia
płodu. Wczesna postać u dziecka objawia się jako
posocznica, późna, powyżej 5 dnia życia, jako
zapalenie opon mózgowo-rdzeniowych.
U matki choroba przebiega jako grypopodobna
infekcja lub zapalenie dróg moczowych.
Zakażenia Listeria monocytogenes
Podstawą rozpoznania listeriozy jest izolacja pałeczek L. monocytogenes
z próbek materiału klinicznego.
Rozróżnia się 13 różnych serotypów pałeczek L. monocytogenes, spośród
których najczęściej za zakażenia odpowiedzialne są serotypy 1/2a, 1/2b i
4b. Dominującymi antygenami somatycznymi tych serotypów są antygeny
cząstkowe I, II, III oraz V. Antygen V występuje również u zjadliwych
szczepów pałeczek L. ivanovii.
W praktyce, badania serologiczne ograniczają się głównie do
poszukiwania odczynem mikroaglutynacji przeciwciał dla somatycznych
antygenów cząstkowych: I-II i V
.
Zakażenia Listeria monocytogenes
Za wynik dodatni przyjmuje się wystąpienie aglutynacji przy
rozcieńczeniu surowicy równym lub wyższym 256. Jednakże, za
wiarygodne rozpoznanie aktualnego zakażenia należy przyjąć co
najmniej czterokrotny przyrost miana swoistych przeciwciał w
dwóch próbkach surowicy uzyskanych w różnych okresach choroby.
Ze względu na możliwość występowania licznych reakcji
krzyżowych interpretacja wyników badań serologicznych w kierunku
listeriozy powinna być prowadzona z dużą ostrożnością, zawsze w
powiązaniu z objawami klinicznymi i danymi epidemiologicznymi.

8
Tularemia występuje u ssaków, ptaków, płazów, ryb a nawet u
bezkręgowców. Naturalnym rezerwuarem F. tularensis są króliki,
wiewiórki, nornice, myszy, szczury i inne gryzonie.
Ludzie zarażają się poprzez ukąszenia owadów (np. kleszczy), kontaktu z
zakażonymi tkankami zwierząt, skażoną ziemią, spożyciem zakażonej
wody lub żywności jak też drogą aerogenną.
Tularemia
Kliniczne postacie zakażenia wywołanego przez Francisella tularensis:
1. Postać wrzodziejąco-węzłowa
2. Postać węzłowa
3. Postać anginowa
4. Postać żołądkowo-jelitowa
5. Postać płucna
6. Postać oczno-węzłowa
7. Postać durowa
.
Tularemia
1. Preparaty mikroskopowe
2. Preparaty histologiczne
3. Hodowla
4. Metody genetyczne
5. Próba biologiczna
6. Badania serologiczne
a. poszukiwanie antygenu
b. poszukiwanie przeciwciał
Laboratoryjna diagnostyka tularemii:
Tularemia
Aglutynacja szkiełkowa:
Reakcja zlepna zachodząca po zmieszaniu surowicy immunizowanych
królików o wysokim mianie przeciwciał z zawiesiną bakteryjną. Służy do
szybkiego potwierdzania wzrostu F. tularensis na podłożach stałych.
Tularemia
Immunofluorescencja bezpośrednia:
Reakcja pomiędzy króliczymi przeciwciałami znakowanymi
fluoresceiną i antygenami pałeczek F. tularensis. Przy użyciu tej
metody można poszukiwać swoistego antygenu w hodowli
bakteryjnej, wymazach z wrzodów, tkankach, krwi i plwocinie.
Tularemia
Jest to najczęściej używany test serologiczny wykorzystywany do
poszukiwania swoistych przeciwciał w surowicy osób podejrzanych o
tularemię. Odczyn jest przeprowadzany w probówkach z kolejnymi,
dwukrotnymi rozcieńczeniami badanej surowicy (1/25, 1/50 itd.)
Aglutynacja probówkowa:
Tularemia
9
Aglutynacja probówkowa:
Do probówek zawierających rozcieńczenia próbki surowicy
diagnostycznej, surowicy kontrolnej ujemnej, surowicy kontrolnej
dodatniej oraz kontroli antygenu dodaje się po jednej kropli (50
µ
l)
zawiesiny pałeczek Francisella tularensis zabitych formaliną.
Po dokładnym wymieszaniu zawartości probówki wstawia się do
cieplarki o temp. 37
°
C +/- 2
°
C na 18 - 20 godzin.
W przypadku wystąpienia aglutynacji na dnie
probówki stwierdza się osad w postaci grudek,
który mocno przylega do dna probówki, a po
wstrząśnięciu rozpada się w drobnoziarnistą
zawiesinę. Podczas odczytu uwzględnia się
również stopień przezroczystości płynu nad
osadem.
Tularemia
Dla oceny aglutynacji należy stosować 5 - stopniową skalę:
+++
silna aglutynacja o charakterze grudkowym, płyn nad osadem
całkowicie przejrzysty
++
liczne grudki na dnie probówki, płyn lekko opalizujący
+
nieliczne grudki na dnie probówki, płyn lekko mętny
+/-
ś
lad aglutynacji, płyn całkowicie mętny podobnie jak w
kontroli antygenu bez surowicy
-
brak aglutynacji, płyn całkowicie mętny podobnie jak w
kontroli antygenu bez surowicy
Za miano przeciwciał przyjmuje się odwrotność najwyższego
rozcieńczenia próbki surowicy, przy którym wystąpiła aglutynacja
oceniana co najmniej na +
Aglutynacja probówkowa:
Tularemia
Mikroaglutynacja:
Odczyn ten wykonywany jest na metapleksowych płytkach w
studzienkach o dnie w kształcie litery U. Jako antygenu używa się
zawiesiny całych komórek F. tularensis zabitych formaliną i barwionych
safraniną.
Za wynik dodatni przyjmuje się
czterokrotny przyrost lub spadek
miana przeciwciał w dwóch
próbkach surowicy uzyskanych
w odstępie co najmniej 14 dni
lub miano przeciwciał
≥
128.
Tularemia
Test lateksowy:
W badaniach serologicznych, do
poszukiwania swoistych przeciwciał
można wykorzystać test lateksowy,
np. produkowany przez firmę Becton
Dickinson. Reakcje zlepne uzyskane
w surowicy rozcieńczonej 1:20 lub
wyżej uważane są za wyniki dodatnie.
Odczyn western-immunoblotting:
Poszukuje się przeciwciał dla
poszczególnych białek F.tularensis,
w tym głównie dla białek błony
zewnętrznej, o masie 17 i 43 KDa.
Tularemia
Zestaw ELISA opracowany we własnym zakresie (ELISA NIZP-
PZH). Odczyn wykonuje się na polistyrenowych płytkach Maxi–Sorp
firmy Nunc, poszukując przeciwciał w klasie IgA, IgG i IgM.
Antygenem jest zawiesina pałeczek F. tularensis rozbitych
ultradźwiękami.
Odczyn ELISA umożliwia wykazanie podwyższonego poziomu
przeciwciał w klasie immunoglobulin G, utrzymujących się zazwyczaj we
krwi osób zakażonych znacznie dłużej od pozostałych immunoglobulin.
Pozwala to na określenie częstości występowania zakażeń, nie dających
ostrych objawów klinicznych, u osób zamieszkujących tereny endemiczne
dla F. tularensis.
Zestaw ELISA Francisella tularensis IgG/IgM firmy Virion/Serion (nr
kat. ESR142G/M). Umożliwia zbadanie poziomu przeciwciał klasy IgG i
IgM dla lipopolisacharydu uzyskanego z pałeczek F. tularensis.
Tularemia
Porównanie częstości wykrywania przeciwciał dla antygenów
F. tularensis w 90 badanych próbkach surowicy odczynem ELISA NIZP-
PZH i komercyjnym zestawem ELISA firmy Virion/Serion.
Klasa badanych
przeciwciał
Liczba (odsetek) próbek z wynikiem w odczynie ELISA:
Liczba (odsetek)
próbek z
wynikiem
zgodnym
NIZP-PZH +
Virion/Ser. +
NIZP-PZH +
Virion/Ser. –
NIZP-PZH –
Virion/Ser.+
NIZP-PZH –
Virion/Ser. –
IgG
39 (43,3%)
3 (3,3%)
1 (1,1%)
47 (52,2%)
86 (95,5%)
IgM
38 (42,2%)
1 (1,1%)
1 (1,1%)
50 (55,5%)
88 (97,7%)
Rastawicki W, Wolaniuk N. Porównanie przydatności komercyjnego zestawu ELISA firmy
Virion/Serion, zestawu ELISA opracowanego we własnym zakresie oraz odczynu aglutynacji
probówkowej w serodiagnostyce tularemii. Med Dośw Mikrobiol 2013; 65:255-261.

10
Twardziel (scleroma lub rhinoscleroma) jest endemicznie występującą,
przewlekłą chorobą zakaźną wywoływaną przez pałeczki Klebsiella
rhinoscleromatis.
Jest to rodzaj przewlekłego, swoistego zapalenia wytwórczego górnych
dróg oddechowych. Najczęściej dotyczy ona jamy nosowej także jamy
ustnej, gardła, krtani, rzadko tchawicy i oskrzeli. Jest chorobą zaraźliwą.
Twardziel
Zmiany chorobowe, początkowo najczęściej w postaci atroficznych
ognisk błony śluzowej górnych dróg oddechowych, z upływem czasu
prowadzą do rozwoju nacieków, guzów twardzielowych i zmian
zniekształcających nos i górną wargę.
Choroba występuje obecnie na świecie bardzo
rzadko. Dawniej występowała endemicznie głównie
na terenach Europy środkowo-wschodniej
(szczególnie: Węgry, Rumunia, Rosja, Słowacja,
Czechy) w tym także we wschodnich
województwach Polski.
Obecnie nie rejestruje się w Polsce nowych
przypadków zachorowań, chociaż w latach
1973-1998 u 36 (7,4%) osób, wśród 484 badanych,
stwierdzono diagnostycznie znamienny poziom
przeciwciał dla antygenu K rhinoscleromatis.
Twardziel
Diagnostyka twardzieli opiera się głównie na badaniach serologicznych,
wykonywanych od szeregu lat odczynem wiązania dopełniacza (OWD).
W odczynie tym wykrywa się przeciwciała klasy IgM i w mniejszym
stopniu klasy IgG.
W Zakładzie Bakteriologii NIZP-PZH opracowano odczyn ELISA z
somatycznym antygenem uzyskanym ze szczepu K. rhinoscleromatis
Rh32. W surowicy chorych na twardziel wykrywa się przeciwciała dla
somatycznego, zlokalizowanego w LPS bakteryjnym, cząstkowego
antygenu 2a pałeczek Klebsiella. Poziom przeciwciał jest skorelowany z
długotrwałością procesu chorobowego, jego aktywnością i rozległością
zmian miejscowych
.
Odczyn ELISA w porównaniu do OWD charakteryzuje się znacznie
wyższą czułością co umożliwia wcześniejsze wykrycie swoistych
przeciwciał i pozwala na określenie poziomu przeciwciał osobno w
poszczególnych klasach immunoglobulin.
Twardziel
Krztusiec jest ostrą, zakaźną
chorobą dróg oddechowych,
głównie wieku dziecięcego,
wywoływaną przez drobne,
Gram-ujemne pałeczki
Bordetella pertussis
.
Według definicji WHO krztusiec to choroba charakteryzująca się kaszlem
utrzymującym się powyżej 2 tygodni, której towarzyszy jeden z
następujących objawów:
- napadowy kaszel
- ,,pianie” na wdechu lub wymioty po kaszlu, bez innej znanej
przyczyny
.
Krztusiec
W pierwszej fazie krztuśca, czyli w 1-3 tygodniu od zakażenia, występuje
łagodny kaszel, nasilający się w nocy, nieżyt gardła, katar, czasem
gorączka, która trwa średnio 1-4 tygodni. Zwykle nie odróżnia się
początkowych objawów krztuśca od innych infekcji górnych dróg
oddechowych. W tej fazie krztusiec jest najbardziej zakaźny, a jego
leczenie najskuteczniejsze.
W kolejnej fazie, trwającej 7-14 dni, pojawiają się typowe dla krztuśca,
powtarzające się, ciężkie napady kaszlu.
W ciągu kolejnych 2-8 tygodni napady kaszlu ustępują stopniowo. Sam
kaszel o różnym nasileniu może utrzymywać się wiele tygodni.
U starszych dzieci oraz dorosłych zakażenia przebiegają często łagodnie
i rzadko są rozpoznawane przez lekarzy
.
Objawy kliniczne krztuśca
Hodowla - Wśród metod stosowanych w diagnostyce krztuśca a
rekomendowanych przez WHO, nadal złotym standardem w
laboratoryjnym potwierdzeniu przypadku pozostaje hodowla.
PCR - Obecnie, w wielu laboratoriach zajmujących się diagnostyką
krztuśca na świecie, hodowla zastępowana jest przez metody oparte o
technikę PCR. Jest to metoda bardziej czuła w porównaniu do hodowli
oraz bardziej swoista w porównaniu do metod serologicznych.
Powinna być ona metodą z wyboru w diagnostyce krztuśca u małych
dzieci.
Serodiagnostyka - odczyn mikroaglutynacji, odczyn wiązania
dopełniacza, odczyn pośredniej immunofluorescencji, odczyn
hemaglutynacji biernej, odczyn neutralizacji na linii komórkowej
odczyn western-immunoblotting, odczyn immunoenzymatyczny
ELISA
Diagnostyka krztuśca

11
Diagnostyka krztuśca
wg. Dalby T. Sampling and transport for pertussis PCR; Turku 25-27.04.2012
Przeciwciała klasy IgM pojawiają się najwcześniej w przebiegu krztuśca i
ś
wiadczą zazwyczaj o ostrej fazie choroby. Ponieważ nie przechodzą przez
łożysko, wykrycie ich u nieszczepionych dzieci świadczy o zakażeniu. Testy
ELISA wykrywające IgM charakteryzują się niską czułością i swoistością
(możliwe reakcje krzyżowe).
Przeciwciała IgG pojawiają się zwykle w 2-3 tygodniu od zakażenia, a ich
najwyższy poziom występuje między 8 a 10 tygodniem choroby. Nieznacznie
podwyższony poziom przeciwciał może utrzymywać się przez wiele lat po
przebytej infekcji. Matczyne przeciwciała klasy IgG mogą przechodzić przez
łożysko i być obecne u dzieci do 6 miesiąca życia.
Przeciwciała klasy IgA stymulowane są głównie podczas naturalnego
zakażenia. Ponieważ przeciwciała klasy IgA są słabo produkowane u małych
dzieci, uzyskanie ujemnego wyniku badania nie wyklucza zakażenia
pałeczkami krztuśca (niska czułość).
Odpowiedź immunologiczna w przebiegu krztuśca
Antygeny w odczynach serologicznych:
-toksyna krztuścowa (PT)
-włókienkowa hemaglutynina (FHA)
-pertaktyna (PRN)
-fimbrie (FIM)
-toksyna cyklazy adenylowej (ACT)
-endotoksyna lub fragmenty błony komórkowej (lizat komórek)
Najbardziej swoistym antygenem jest toksyna krztuścowa. Pozostałe
antygeny mogą dawać reakcje krzyżowe z przeciwciałami dla
B. parapertussis, Haemophilus sp., M. pneumoniae, E. coli.
Serodiagnostyka krztuśca
Serodiagnostyka krztuśca
Swoiste przeciwciała dla antygenów krztuścowych produkowane są
zarówno w przebiegu zakażenia jak i po szczepieniu ochronnym. Z tego
powodu nie jest możliwe rozróżnienie odpowiedzi poszczepiennej od
trwającej infekcji podczas badania jednorazowo uzyskanej próbki
surowicy od pacjenta szczepionego w ciągu ostatniego roku.
Z tego względu najlepszym potwierdzeniem aktualnego zakażenia w
badaniach serologicznych jest wykazanie diagnostycznie znamiennego
przyrostu lub spadku poziomu przeciwciał w co najmniej dwóch próbkach
surowicy uzyskanych w różnych okresach choroby.
EU Pertstrain group działająca przy ECDC zaleca wyłącznie
poszukiwanie przeciwciał klasy IgG dla toksyny krztuścowej odczynem
ELISA. Za diagnostycznie znamienny w odczynie ELISA przyjęli oni
100% wzrost lub 50% spadek poziomu przeciwciał w dwóch, kolejnych
próbkach surowicy uzyskanych w odstępie 2-4 tygodni.
W przypadku, kiedy nie ma możliwości uzyskania powtórnych próbek,
zachodzi konieczność interpretacji wyniku na podstawie poziomu
przeciwciał oznaczonego w jednorazowo uzyskanej próbce. W takim
przypadku za dodatni wynik badania przyjmuje się wartość
przekraczającą poziom diagnostycznie znamienny.
Serodiagnostyka krztuśca
Poziom diagnostycznie znamienny (cut-off) określa się najczęściej na
podstawie badania surowicy kontrolnej cut-off dołączonej przez
producenta do danego zestawu ELISA. W tym przypadku wynik badania
podaje się zazwyczaj w umownych jednostkach np. NTU (Novatec Units)
czy VE (Virotech Units).
Bardziej poprawną metodą, umożliwiającą standaryzację testu, jest
podawanie wyniku badania w jednostkach międzynarodowych (EU/ml),
wyliczonych poprzez interpolację wartości OD surowicy badanej na
krzywej wykreślonej przy użyciu standardów o znanym poziomie
przeciwciał określonych w jednostkach międzynarodowych
.
Serodiagnostyka krztuśca
12
Wiarygodność poziomu cut-off ma zasadnicze znaczenie dla czułości i
swoistości testu ELISA. Cut-off ustala się zazwyczaj na wysokości
ś
redniej arytmetycznej lub geometrycznej (x) wartości wyników
uzyskanych podczas badania osób klinicznie zdrowych, powiększoną o
dwa lub trzy odchylenia standardowe (SD).
W celu poprawnego ustalenia tego poziomu, niezwykle istotne jest aby
osoby te stanowiły reprezentatywną w danym kraju grupę dla danego
kierunku badania. Czasami zachodzi konieczność ustalenia kilku
poziomów cut-off, w zależności od wieku badanych osób.
Serodiagnostyka krztuśca
W piśmiennictwie spotkać się można z różnymi wartościami cut-off w
zależności od kraju w którym przeprowadzano badania. Generalnie, w
przypadku badania przeciwciał klasy IgG dla toksyny krztuścowej
wartość ta waha się od 40 IU/ml do 125 IU/ml, natomiast w
przypadku klasy IgA od 10 IU/ml do 20 IU/ml.
W celu standaryzacji wyników badań serologicznych w kierunku
krztuśca dostępna jest surowica standardowa (WHO International
Standard 06/140) zawierająca określone stężenie przeciwciał klasy IgA
i IgG dla toksyny krztuścowej, włókienkowej hemaglutyniny i białka
pertaktyny.
Serodiagnostyka krztuśca
ELISA
Czułość
(%)
Swoistość
(%)
Dr. Merk IgA
53
74
Virion/Serion IgA
68
67
Virotech IgA
69
70
Virotech PT IgA
71
84
Euroimmun IgA
73
94
Novagnost IgA
72
75
IBL IgA
64
68
Novatec IgA
68
75
Dane według:
M. Riffelmann i wsp.
Performance of commercial
enzyme-linked
immunosorbent assays for
detection of antibodies to
Bordetella pertussis. Journal
of Clinical Microbiology.
2010; 48: 4459-4463
Czułość i swoistość
różnych testów
ELISA (klasa IgA)
Dane według:
M. Riffelmann i wsp. Performance of commercial enzyme-linked immunosorbent
assays for detection of antibodies to Bordetella pertussis. Journal of Clinical
Microbiology. 2010; 48: 4459-4463
Algorytm postępowania w diagnostyce zakażeń Bordetella
pertussis metodą ELISA
ELISA anty-PT IgG
<40 IU/ml
40-100 IU/ml
40-100 IU/ml
>=100 IU/ml
brak aktualnego
zakażenia
IgA-PT<12 IU/ml
brak aktualnego
zakażenia
IgA-PT>=12 IU/ml
aktualne
zakażenie
aktualne
zakażenie
Częstość występowania przeciwciał dla lipopolisacharydów
pałeczek Bordetella parapertussis u osób
z przewlekłym kaszlem w Polsce
Zakażenia pałeczkami B. parapertussis jak i B. pertussis wywołują
podobne objawy chorobowe i nie jest możliwe ich rozróżnienie w
badaniach klinicznych. Przyjmuje się, że 20-30% osób z przewlekłym
kaszlem, klinicznie podejrzanych o krztusiec, może być zakażonych
pałeczkami B. parapertussis.
Ponieważ jak dotychczas nie wykonuje się w Polsce badań laboratoryjnych
w kierunku parakrztuśca nie jest znana częstość jego występowania w
naszym kraju. Jest to o tyle istotne, że zarówno acelularne oraz
pełnokomórkowe szczepionki przeciwkrztuścowe nie zabezpieczają przed
zakażeniem pałeczkami B. parapertussis.
Częstość występowania przeciwciał dla lipopolisacharydów
pałeczek Bordetella parapertussis u osób
z przewlekłym kaszlem w Polsce
Do badań użyto 1192 próbek surowicy, uzyskanych od osób z objawami
infekcji układu oddechowego, objawiającej się między innymi przewlekłym
kaszlem, podejrzanych w badaniu klinicznym o krztusiec oraz 258 próbek
krwiodawców.
Badania przeprowadzono na płytkach metapleksowych firmy Nunc
oznaczając poziom przeciwciał klasy IgA, IgG i IgM. Do opłaszczenia
płytek użyto oczyszczonego preparatu antygenu somatycznego
(endotoksyny) pałeczek B. parapertussis w stężeniu użytkowym 25
µ
g/ml.
Przeprowadzone badania wykazały występowanie przeciwciał u ponad 12%
badanych osób dowodząc, że pałeczki parakrztuśca są istotnym czynnikiem
bakteryjnym powodującym zapalenie układu oddechowego u osób w Polsce.
13
Legioneloza
Jest to zakaźna choroba wywoływana przez
Gram-ujemne pałeczki należące do rodzaju
Legionella. Opisano ponad 18 gatunków i 37
serotypów chorobotwórczych dla człowieka, z
których
najczęściej
zakażenia
wywołuje
L. pneumophila sg.1.
Wyróżnia się trzy postacie kliniczne:
- postać płucną (typowa choroba legionistów)
- postać pozapłucna łagodna (gorączka Pontiac)
- postać pozapłucna ciężka
Legioneloza
Badania laboratoryjne:
1. Izolacja i hodowla drobnoustrojów z próbek materiału klinicznego
2. Badania genetyczne przy użyciu metody PCR
3. Badania serologiczne:
- oznaczanie obecności antygenu w moczu metodą ELISA lub
immunochromatograficzną
- wykrywanie obecności bakterii w tkankach metodą bezpośredniej
lub pośredniej immunofluorescencji
- oznaczanie stężenia swoistych przeciwciał w próbkach surowicy
Legioneloza
Oznaczanie antygenu:
Około 80% chorych z zapaleniem płuc wywołanym przez
L. pneumophila już od pierwszego dnia choroby przez okres
około 2-3 tygodni wydala z moczem swoisty antygen.
Czułość i swoistość metody ELISA w poszukiwaniu
antygenu wynosi ponad 95%.
Swoistość szybkich testów
immunochromatograficznych
jest bardzo wysoka natomiast
czułość niższa niż testu ELISA.
Testy te mogą być wykonane
w ciągu kilkunastu minut.
Legioneloza
Poziom przeciwciał dla antygenów L. pneumophila oznacza się
najczęściej odczynem ELISA (np. firmy Euroimmun). Przeciwciała te
pojawiają się po upływie tygodnia od zachorowania i osiągają
najwyższe stężenie w 3-4 tygodniu. Przeciwciała zanikają zazwyczaj
po 2-3 miesiącach, jednak niekiedy można je wykryć w próbce
surowicy nawet po upływie 12-18 miesięcy.
W serodiagnostyce legionelozy można stosować również test
immunofluorescencji pośredniej (IFA, indirect fluorescent antibody).
Odczytu dokonuje się przy użyciu mikroskopu fluorescencyjnego.
Ograniczenia w serodiagnostyce legionelozy dotyczą głównie
możliwości występowania reakcji krzyżowych w przypadku zakażeń
bakteryjnych wywołanych przez Pseudomonas, Haemophilus, czy
pałeczki Campylobacter.
Mykoplazmoza jest ostrą, zakaźną chorobą dróg oddechowych,
wywoływaną przez Mycoplasma pneumoniae. Patogen ten należy do grupy
wolno żyjących drobnoustrojów całkowicie pozbawionych ściany
komórkowej.
M. pneumoniae rośnie wyłącznie na specjalnie wzbogaconym podłożu
zawierającym w swym składzie wyciąg mięsny, pepton, surowicę końską
oraz wyciąg ze świeżych drożdży piekarniczych. Na podłożu stałym
kolonie przybierają charakterystyczny wygląd „sadzonych jaj”.
Mykoplazmoza
Kliniczny obraz mykoplazmozy
M. pneumoniae wywołuje łagodne bezgorączkowe lub gorączkowe schorzenia
górnych dróg oddechowych, śródmiąższowe lub odoskrzelowe zapalenie płuc
jak również objawy ze strony innych układów i narządów. Do najczęściej
opisywanych chorób ze strony górnych dróg oddechowych w przebiegu
mykoplazmozy zaliczyć należy zapalenie gardła, krtani i tchawicy oraz ostre
zapalenie oskrzeli i oskrzelików.
W przebiegu zakażenia układu oddechowego wywołanego przez M. pneumoniae
może dojść do powikłań w różnych narządach organizmu człowieka (zapalenia
opon mózgowo-rdzeniowych, zapalenia mózgu, zapaleń wielonerwowych,
zapalenia trzustki i wątroby, zapalenie mięśnia serca i osierdzia, zapalenie
stawów, zmiany skórne w postaci rumienia wielopostaciowego, wysiękowego,
guzowatego oraz zespołu Stevens – Johnsona).
14
Zakażenia wywoływane przez M. pneumoniae odznaczają się dwiema
znamiennymi cechami:
• częstym występowaniem ognisk epidemicznych w zamkniętych
ś
rodowiskach, w których dzieci i młodzież pozostają w długotrwałym i
bliskim kontakcie (np. internaty szkolne i akademickie)
• wyraźną tendencją do występowania fal epidemicznych co 4-7 lat,
których szczyty przypadają na okres jesieni i zimy
Epidemiologia mykoplazmozy
Epidemiologia mykoplazmozy
0
5
10
15
20
25
30
35
40
O
s
e
te
k
w
y
n
ik
ó
w
d
o
d
a
tn
ic
h
1970 1975 1980 1985 1990 1995 2000 2005 2010
Odsetek osób z serologicznie potwierdzonym zakażeniem wywołanym przez
M. pneumoniae w latach 1970-2010 w Polsce
S.Kałużewski, W. Rastawicki. Med Dośw Mikrobiol 2011; 63: 241-254
W przebiegu zakażenia wywołanego M. pneumoniae u chorych
pojawiają się swoiste przeciwciała klasy IgM, IgG i IgA oraz w
wydzielinie oskrzeli – przeciwciała klasy IgA.
Równolegle ze swoistymi przeciwciałami we krwi u 35-80% osób,
głównie dzieci i młodzieży, narasta miano tzw. nieswoistych
makroglobulin (IgM) wykrywanych jako: zimne aglutyniny, aglutyniny
dla paciorkowca MG, przeciwciała przeciw lipidom tkankowym,
komórkom mięśni gładkich itd.
W przebiegu zakażenia wywołanego przez M. pneumoniae odpowiedź
humoralna człowieka na antygeny mykoplazmowe zależy od wieku
badanych osób. U ludzi młodych w wieku do 20 lat obserwuje się przede
wszystkim znaczny wzrost przeciwciał klasy IgM natomiast u ludzi
starszych z reguły obserwuje się przyrost miana przeciwciał w klasie IgA
i IgG, przy stosunkowo niższym wzroście w klasie IgM.
Immunologiczna odpowiedź na zakażenia M. pneumoniae
Specyficzne przeciwciała klasy IgA i IgM pojawiają się w surowicy osób
chorych na mykoplazmowe zapalenie płuc jako pierwsze, już około 7 dnia
choroby i osiągają najwyższy poziom pomiędzy 10 i 30 dniem choroby.
Przeciwciała klasy IgG pojawiają się dopiero w drugim tygodniu choroby,
osiągając wysoki poziom w czwartym tygodniu od początku objawów
klinicznych. Stwierdzono, że wysoki poziom przeciwciał klasy IgG może
utrzymywać się w surowicy ozdrowieńców przez wiele miesięcy i z tego
powodu nie może być on wyznacznikiem ostrej fazy choroby.
Immunologiczna odpowiedź na zakażenia M. pneumoniae
Laboratoryjna diagnostyka mykoplazmozy
1.
Metody hodowlane – wymaga użycia specjalistycznych pożywek. Niska
czułość oraz bardzo długi okres inkubacji.
2.
Metody genetyczne
3.
Metody serologiczne:
- odczyn immunofluorescencji
- badanie poziomu zimnych aglutynin
- test hamowania metabolizmu
- odczyn hemaglutynacji biernej
- odczyn radioimmunoprecypitacji
- odczyn immunoelektroprecypitacji
- odczyn wiązania dopełniacza
- odczyn immunoenzymatyczny ELISA
- odczyn western-immunoblotting
- szybkie testy aglutynacyjne i chromatograficzne
W serodiagnostyce mykoplazmozy przez wiele lat stosowany był odczyn
wiązania dopełniacza (OWD) z antygenem komórkowym oraz odczyn
immunoelektroprecypitacji w żelu agarozowym (OIEP).
Diagnostycznie znamienny jest co najmniej 4-krotny przyrost poziomu
przeciwciał lub wykrycie ich przy jednorazowym badaniu w OWD w
mianie 60 lub wyższym oraz w OIEP powyżej 2.
Aktualnie w rutynowej serodiagnostyce mykoplazmozy najczęściej
wykorzystuje się odczyn immunoenzymatyczny ELISA, w którym jako
antygen wykorzystuje się swoiste białka M. pneumoniae pełniące funkcje
adhezyn: białko o masie 160-180 kDa, oznaczone symbolem P1, białko o
masie 119 kDa, białko 89-90 kDa oraz białko o masie 30-32 kDa.
.
Laboratoryjna diagnostyka mykoplazmozy
15
W serodiagnostyce mykoplazmozy testem potwierdzenia jest odczyn
western-immunoblotting. Szczególnie istotne jest wykazanie w badanej
próbce surowicy obecności przeciwciał dla głównej adhezyny M.
pneumoniae, białka P1.Białko to możemy uzyskać metodami inżynierii
genetycznej
.
białko P1
Laboratoryjna diagnostyka mykoplazmozy
W handlu dostępnych jest wiele
komercyjnych zestawów
western-blot, między innymi
firmy Virotech, w którym
producent zastosował aż 12
różnych antygenów, uzyskanych
zarówno metodami natywnymi
jak i rekombinacją genetyczną.
Test ten charakteryzuje się w porównaniu do PCR 92% czułością i 92,6-100%
swoistością
.
(Dumke i wsp. Diagn Microbiol Infect Dis 2012,73:200-3)
Laboratoryjna diagnostyka mykoplazmozy
W ostatnim czasie coraz większą
popularność zdobywają szybkie
testy aglutynacyjne czy też
chromatograficzne.
Testy te mogą być używane jedynie
we wstępnej diagnostyce a wyniki
dodatnie uzyskane przy ich użyciu
powinny być potwierdzane testem
ELISA lub western-immunoblotting
Laboratoryjna diagnostyka mykoplazmozy
Wpływ wielokrotnego, cyklicznego zamrażania i
rozmrażania próbki surowicy na poziom przeciwciał klasy
IgA, IgG i IgM
Uzyskane wyniki wykazały, że nawet 30-krotne zamrożenie i rozmrożenie
próbki surowicy nie ma istotnego wpływu na poziom przeciwciał klasy IgA, IgG
i IgM dla antygenów bakteryjnych
.
(Rastawicki i wsp. Med Dośw Mikrobiol 2012, 64: 79-85)
80
90
100
110
120
1
2
3
4
5
6
7
8
In
d
e
k
s
p
rz
e
c
iw
c
ia
ł
Klasa IgA
Klasa IgG
Klasa IgM
Numer serii próbek surowicy uzyskanych od osób z mykoplazmoz
ą
Czynnik reumatoidalny
Czynnik reumatoidalny (rheumatoid factor, RF) jest to autoprzeciwciało
skierowane przeciwko domenom CH2 i CH3 regionu Fc immunoglobuliny
klasy G.
Najczęściej (85%) występuje w klasie IgM, ale może też występować jako
przeciwciało w klasie IgG, IgA lub IgE, jednak RF w innych klasach niż
IgM nie ma znaczenia diagnostycznego.
RF występuje u około 80% pacjentów z reumatoidalnym zapaleniem
stawów, a także w przypadku innych chorób reumatycznych.
Czynnik reumatoidalny
Obecny w surowicy osoby badanej czynnik RF może reagować z
mykoplazmowymi przeciwciałami klasy IgG związanymi na płytce z antygenem
M. pneumoniae.
W takim przypadku w może dojść do fałszywie dodatnich wyników w klasie IgM
(koniugat będzie łączył się z czynnikiem RF i dawał reakcje barwne nawet przy
całkowitym braku swoistych mykoplazmowych przeciwciał klasy IgM)
Ponadto istnieje możliwość zastąpienia przeciwciał IgM, słabo wiążących się z
antygenem, przez silniej wiążące przeciwciała IgG skutkujące wynikami
fałszywie ujemnymi w klasie IgM.
W celu uniknięcia tych nieswoistych reakcji w przypadku oznaczania przeciwciał
klasy IgM, powinno się wstępnie absorbować czynnik reumatoidalny oraz
przeciwciała klasy IgG z surowicy osoby badanej.
Wyszukiwarka
Podobne podstrony:
Wybrane zakażenia bakteryjne
Wybrane zakażenia bakteryjne
chemioterapia zakazeń bakteryjnychskrócona
Zakażenia bakteryjne skóry STOMATOLOGIA
4 zakazenia bakteryjne skory
DIAGNOSTYKA WYBRANYCH SCHORZEĐ, Diagnostyka...Ronikier wyk, agi i iwonki materiały
CHEMIOTERAPIA ZAKAŻEŃ BAKTERYJNYCH, GUMed, Medycyna, Mikrobiologia, Mikrobiologia, Mikrobiologia
DIAGNOSTYKA WYBRANYCH SCHORZEN, Wykłady-Ronikier, Ronikier2
Skrypt Studium Terapii Uzależnień, 07. PodwĂłjna diagnoza, Podwójna diagnoza cz
ZAKAŻENIA BAKTERYJNE
WCZESNA DIAGNOSTYKA W WYBRANYCH STANACH NAGŁYCH(1)
Leki stosowane w zakażeniach bakteryjnych ppt
Derma wyklady calosc, ZAKAŻENIA BAKTERYJNE SKÓRY, ZAKAŻENIA BAKTERYJNE SKÓRY
Diagnostyka i różnicowanie zakażeń pochwy, Medycyna, Mikrobiologia
Zakazenia bakteryjne skory, kosmetyka projekty- egzamin zawodowy
13-DIAGNOSTYKA WYBRANYCH SCHORZEŃ, Wykłady-Ronikier, Ronikier1
Diagnostyka wirusowych zakażeń układu oddechowego, Mikrobiologia
ZAKAŻENIA BAKTERYJNE SKÓRY, Dermatologia(1)
więcej podobnych podstron