
copyright © Polski Uniwersytet Wirtualny
kierownik kursu
metodycy
graficy
informatycy
OPRACOWANIE KURSU
Agnieszka Wierzbicka
Monika Poradecka
Marta Dziubińska
Maciej Czerczak
Maciej Czerczak
Organizacja systemu ochrony zdrowia.
Organizacja pracy pielęgniarki.
mgr Krystyna Walewska
autor:

Wstęp do kursu
Podczas kursu zostanie omówiona problematyka z zakresu organizacji systemu
ochrony zdrowia z uwzględnieniem czynników mających wpływ na jej
funkcjonowanie. Studenci zapoznają się z zadaniami administracji publicznej
w ochronie zdrowia na poszczególnych szczeblach zarządzania. Ponadto zostaną
przedstawione zagadnienia dotyczące źródeł finansowania służby zdrowia,
funkcjonowania rynku usług medycznych, kontraktowania świadczeń zdrowotnych.
W dalszej części uwagę skupimy na zagadnieniach związanych z organizacją pracy
pielęgniarki. Studenci będą mieli możliwość zapoznania się z zakresem zadań
i obowiązków charakterystycznych dla poszczególnych stanowiskach pracy
pielęgniarskiej oraz z zakresem odpowiedzialności zawodowej. W końcowej fazie
zostaną omówione organizacyjno-prawne aspekty samodzielności i samorządności
w pielęgniarstwie.

Organizacja systemu ochrony zdrowia
Organizacja systemu ochrony zdrowia
Wstęp
1. Przyczyny i uwarunkowania systemowych rozwiązań opieki zdrowotnej
2. Typologia systemów opieki zdrowotnej
2.1. Model bismarckowski
2.2. Model Beveridge’a
2.3. Model rezydualny
2.4. Model Siemaszki
2.5. Znaczenie modeli w systemie funkcjonowania ochrony zdrowia
3. Struktura ochrony zdrowia w Polsce u progu XXI wieku
4. Zadania i kompetencje administracji publicznej w zakresie ochrony zdrowia na poszczególnych
szczeblach zarządzania
4.1. Zadania i kompetencje wojewodów w zakresie ochrony zdrowia
4.2. Zadania i kompetencje samorządów terytorialnych w zakresie ochrony zdrowia
5. Samorządy zawodowe, ich rola i zadania w systemie
5.1. Samorząd pielęgniarek i położnych
5.2. Samorząd lekarzy
5.3. Samorząd aptekarski
Wstęp
W module pierwszym zostaną omówione zagadnienia związane z czynnikami
i uwarunkowaniami, które miały wpływ na rozwój systemów opieki zdrowotnej,
przedstawione zostaną także tradycyjne modele rozwiązań systemowych. Poza tym,
studenci będą mieli możliwość zapoznania się podstawowymi zagadnieniami
organizacji ochrony zdrowia w Polsce oraz z zadaniami i kompetencjami
administracji publicznej i samorządów zawodowych w zakresie ochrony zdrowia.
1

Organizacja systemu ochrony zdrowia
1. Przyczyny i uwarunkowania systemowych rozwiązań
opieki zdrowotnej
Celem każdego z funkcjonujących w świecie systemów ochrony zdrowia jest
zapewnienie obywatelom bezpieczeństwa zdrowotnego, przez zaspokojenie zarówno
indywidualnych, jak i zbiorowych potrzeb zdrowotnych. Każda realizowana polityka
społeczno-gospodarcza ma fundamentalny wpływ na stan zdrowia społeczeństwa,
ale podstawowymi czynnikami, zapewniającymi dobry stan zdrowia, są: stabilny
system ekonomiczny, gwarantujący bezpieczeństwo ekonomiczne, obejmujące
godne warunki mieszkaniowe, edukację, odpowiednie żywienie, pracę
i wynagrodzenie, które gwarantuje dostęp do dóbr społecznych. Prowadzenie
odpowiedniej polityki ochrony zdrowia wymaga współdziałania wszystkich elementów
władzy z podmiotami życia publicznego.
Treść, formy i zakres ochrony zdrowia ludności zawsze były konsekwencją stanu sił
wytwórczych, ustroju społeczno-politycznego oraz poziomu kultury, nauki i techniki,
które były i są różne w odpowiednich formacjach społeczno-ekonomicznych. Aby
zrozumieć przyczyny i uwarunkowania zmian systemowych w ochronie zdrowia,
dobrze jest ukazać je na tle historycznych przemian cywilizacyjnych.
W najwcześniejszej formacji społecznej, jaką była wspólnota pierwotna, nie
występował ani społeczny podział pracy, ani pojęcie odrębnej kategorii ludzi
zawodowo zajmujących się ochroną zdrowia. W razie potrzeby udzielano sobie
wzajemnej pomocy, opartej na wielowiekowym — przekazywanym z pokolenia na
pokolenie — doświadczeniu. Dlatego też okres ten nazwano okresem medycyny
doświadczalnej.
W miarę rozpadu wspólnoty pierwotnej, zaczęła pojawiać się własność prywatna,
a wraz z nią zawodowe wykorzystywanie wiadomości leczniczych. Ludzie
posiadający większe doświadczenie i szerszą wiedzę w zakresie leczenia, zaczęli
strzec swych umiejętności i wykorzystywać je w celu zdobycia majątku bądź
2

Organizacja systemu ochrony zdrowia
wpływów. Tworzyli oni wyodrębnione grupy, nadając swej wiedzy charakter
tajemniczy oraz łącząc ją z magią i zaklęciami. Czas ten nazwano okresem
szamanizmu lub demonizmu, a pierwszych „lekarzy” — czarownikami lub
szamanami. Przeżytki tej formacji do dziś występują wśród nielicznych, najbardziej
zacofanych plemion Afryki, Ameryki Południowej czy Polinezji.
Można założyć, że pierwszą przyczyną, która spowodowała powstanie opieki
zdrowotnej był podział pracy, czyli wyodrębnienie grupy zajmującej się leczeniem.
W początkach kształtowania się społeczeństw cywilizowanych świata starożytnego,
obok działalności leczniczej jednostek zaczęły pojawiać się pierwsze zarządzenia
o charakterze sanitarno-profilaktycznym, wydawane w postaci nakazów i przykazań
religijnym. Typowym tego przykładem były przepisy sanitarne na terenie Egiptu
w III tysiącleciu p.n.e., hinduskie prawo Manu czy odpowiednie rozdziały
babilońskiego kodeksu Hammurabiego. Zawierały one między innymi przepisy
przestrzegania zasad higieny osobistej, odżywienia oraz zapobiegania chorobom
zakaźnym przez izolowanie chorych, zakopywanie ludzkich odchodów, grzebanie
zwłok, padliny zwierzęcej itp. W ten sposób nastąpiła kolejna zmiana w opiece
zdrowotnej, mająca na celu ograniczenie zachorowalności w skupiskach ludzkich.
W ustroju niewolniczym nastąpił podział społeczeństwa na ludzi wolnych
i niewolników. Ze stałej pomocy lekarskiej korzystali głównie władcy świata
starożytnego, ich urzędnicy, elitarne oddziały wojskowe i zamożni właściciele
niewolników. Działania właścicieli w zakresie opieki zdrowotnej niewolników polegały
na ograniczeniu rozwoju chorób wśród siły roboczej i to tylko wtedy, gdy koszt
leczenia nie przekraczał kosztu nabycia niewolnika. Można wiec założyć, że
podstawowym motywem działania tej grupy była chęć zysku i ograniczenia
niekorzystnych efektów działań wojennych, które leżały u podstaw naboru
niewolników. Ochrona zdrowia była podporządkowana interesom klas i rodów
panujących.
W miarę rozwoju wiedzy medycznej, obok lekarzy-kapłanów zaczął wykształcać się
stopniowo zawód lekarza praktykującego samodzielnie (Grecja, Egipt, Babilonia).
Zaczęto zakładać szkoły kształcące lekarzy, organizowano pierwowzory otwartych
3

Organizacja systemu ochrony zdrowia
i zamkniętych placówek opieki medycznej (początkowo przy świątyniach) oraz opieki
medycznej dla żołnierzy. Okres ten spowodował kolejne zmiany w systemie opieki
zdrowotnej, które były możliwe dzięki:
1) rozwojowi nowoczesnych koncepcji zdrowia (Platon, Hipokrates, Galen),
2) rozwojowi nauk medycznych,
3) wprowadzeniu zasad odpowiedzialności lekarzy za dokonywane zabiegi (kodeks
Hammurabiego),
4) wprowadzeniu nakazów moralno-etycznych (przysięga Hipokratesa w V wieku
p.n.e.).
Efektem tych wszystkich działań była znaczna poprawa jakości usług zdrowotnych,
ale tylko dla tej części społeczeństwa, która była w stanie je nabyć.
Dopiero w Rzymie za czasów Oktawiana Augusta (schyłek I wieku p.n.e.) ochrona
zdrowia uzyskała formę prawno-polityczną, zaczęto tworzyć odrębną strukturę
organizacyjną, której podstawą było funkcjonowanie lekarzy gminnych i szpitali
ogólnych, finansowanych przez władze miejskie. Tworzono zalążki państwowej
organizacji sanitarnej, co wyrażało się między innymi w budowie wielkich
akweduktów, kanałów, łaźni czy zakazie chowania lub palenia zwłok w mieście.
W formę prawną ujęto także higienę miast (utrzymanie czystości ulic, zabudowań,
kanałów studni itp. jako środków zapobiegania przed epidemią). Działania tego
okresu były pierwszą próbą prowadzenia polityki zdrowotnej przez państwo i objęcia
bezpłatną opieką zdrowotną ludności. Po upadku potęgi Rzymu nastąpił spadek
zainteresowania zdrowiem, a zapoczątkowane ustawodawstwo w zakresie ochrony
zdrowia odeszło w zapomnienie.
U schyłku starożytności rozwinęły się poglądy filozoficzne, w których wyniszczenie
fizyczne, cierpienie i ból zostały podniesione do rangi ideału (np. asceza),
a medycyna i higiena zostały wyparte przez astrologię i alchemię, które
rozpowszechniły mit o tym, że los, życie i zdrowie człowieka zależą od układu gwiazd
i planet. Doprowadziło to do upadku prawdziwej opieki zdrowotnej — ustąpiła ona
miejsca poglądom filozoficznym niesprzyjającym zdrowiu.
4

Organizacja systemu ochrony zdrowia
Podstawą kolejnych przemian w opiece zdrowotnej był rozwój chrześcijaństwa,
którego światopoglądowe i kanonicznie uzasadnione miłosierdzie było powodem
objęcia opieką warstw najuboższych. Zaczęły powstawać pierwsze szpitale, które
miały charakter bardziej przytułkowy niż leczniczy. Zazwyczaj ciasne, brudne,
przepełnione, stanowiły potężne siedlisko chorób zakaźnych i epidemii. Ludzie
zamożni korzystali z pomocy medyków, a rycerstwo do opatrywania ran i składania
kości — z pomocy balwierzy lub chirurgów. Z tego okresu pochodzą pierwsze
historyczne informacje o opiece zdrowotnej w Polsce, tworzonej wyłącznie dla
najuboższej warstwy społeczeństwa przez klasztory, miasta, parafie i gminy.
Pierwszy taki ślad to szpital założony przez biskupa gnieźnieńskiego Janisława przy
klasztorze Cystersów w Jędrzejowie (1152 r.).
W odrodzeniu, dzięki reformom wprowadzonym przez Zygmunta I, Stefana Batorego
i Władysława IV, powstały zawody medyka, cyrulika, aptekarza armii i floty. Ważnym
etapem dla początków publicznej służby zdrowia było stopniowe wprowadzanie
urzędowych, miejskich medyków, którzy mieli sprawować dozór sanitarny
w większych miastach i ważniejszych portach, czego celem miało być zapobieganie
epidemiom.
W Polsce na potrzebę powołania państwowej służby zdrowia, podległej królowi,
wskazał w roku 1554 Andrzej Frycz-Modrzewski (ok. 1503–1572).
Począwszy od XV w. opieka medyczna kształtowana była przez różnorodne czynniki,
takie jak poglądy filozoficzne, sytuację ekonomiczną państwa, zaangażowanie
władców w rozwiązywanie problemów zdrowotnych, wiedzę i świadomość podmiotów
mających wpływ na funkcjonowanie państwa. Był to okres wielkich społecznych
chorób (czarna ospa, dżuma, trąd itp.), które dziesiątkowały populację i poprawiały
— na pewien okres — stopień zaangażowania państwa w walkę o zdrowie.
Zorganizowaną formą opieki zdrowotnej tego okresu były niewątpliwie ubezpieczenia
brackie gwarków, wydobywających różne kruszce, dziś zwanych górnikami. Brać
górnicza łączyła się w związki o charakterze towarzyskim i humanitarnym,
samorzutnie powstawały instytucje dla wspierania chorych, okaleczonych,
5

Organizacja systemu ochrony zdrowia
zubożałych górników i pozostałych po nich rodzin. Początki najstarszych związków
górniczych w Polsce (w szczególności na Górnym Śląsku) sięgają zamierzchłej
przeszłości. W zależności od zwierzchnictwa politycznego, prawodawstwo górnictwa
na Śląsku układało się różnorodnie, ale znamiennym aktem prawnym, uznanym
w świecie za swoiste arcydzieło, stał się tak zwany „Ordunek Górny”. Ustawa
zawierała 72 artykuły, a artykuł 58 gwarantował opiekę ubogim i chorym, co mogło
stanowić namiastkę opieki socjalnej. Akt ten został wydany w roku 1528 przez
księcia Jana Opolskiego wspólnie z margrabią Jerzym Brandenburskim.
Ze składek uiszczanych przez robotników powstała „Kasa Bracka” w Tarnowskich
Górach (realizowany przez nią system ubezpieczeniowy z różnymi modyfikacjami
przetrwał do 1946 roku). Powstanie form opieki ubezpieczeniowej spowodowane
było specyficznymi warunkami pracy górniczej, cechującej się dużą wypadkowością
i śmiertelnością oraz wzmacniało solidarność zawodową i umożliwiało rozwój tych
form pomocy. Nie można pominąć faktu osiągania olbrzymich zysków
z wydobywania kruszców — zmuszał on uzyskujących te profity do dbałości
o sprawność górników. Niewątpliwym osiągnięciem tego systemu było wprowadzenie
obowiązkowej opieki medycznej dla wszystkich pracujących, a także objęcie opieką
socjalną niepełnosprawnych i członków rodzin zmarłych górników.
Po odrodzeniu nastąpił rozwój różnorodnych poglądów filozoficznych, które miały
wpływ na funkcjonowanie opieki zdrowotnej. Na przykład uznanie zdrowia jako
zdolności do wykonywania pracy — a wiec wartości społecznej — uzasadniało
potrzebę ochrony zdrowia przez wszystkie klasy społeczne, przyczyniające się do
rozwoju gospodarczego. Dostrzeżono potrzebę tworzenia systemu publicznej opieki
zdrowotnej, a także związek właściwego stylu życia z jakością zdrowia jednostki.
Mimo formułowania wielu idei zdrowotnych charakterystycznych dla tego okresu,
opieka medyczna nadal oparta była na instytucjach dobroczynnych, przepisach
sanitarnych wprowadzonych przez władze państwowe i nielicznych formach
ubezpieczeń pracowniczych.
Za czasów panowania Augusta III starano się ograniczyć szarlatanerię przez
weryfikację i kontrolę praktyk lekarskich, egzaminowanie lekarzy, cyrulików
6

Organizacja systemu ochrony zdrowia
i akuszerek oraz rewizję aptek (Uchwała Komisji Sejmowej z roku 1775).
Występujący w omawianej epoce brak lekarzy w ogóle, a na terenie Polski
w szczególności, był następstwem braku ośrodków kształcenia zawodowego. Polscy
medycy studiowali za granicą do czasu powstania Wydziału Lekarskiego Akademii
Krakowskiej, a następnie Wileńskiej. Nie mogły one jednak wykształcić odpowiedniej
liczby lekarzy, dlatego w Polsce często praktykowali cudzoziemcy, a także przeróżni
zagraniczni fuszerzy, co nie wpływało pozytywnie na stan opieki zdrowotnej.
Mimo różnorodnych trudności opieka zdrowotna w Polsce w tym okresie kształtowała
się na poziomie innych krajów europejskich. Dalsze zamierzenia i plany
ustawodawcze zostały przerwane wskutek rozbiorów Polski i upadku państwowości,
a ochrona zdrowia uzależniona została od realizowanej przez zaborców polityki
zdrowotnej.
Wraz z rozwojem kapitalizmu, obserwuje się wiele zasadniczych zmian w dziedzinie
ochrony zdrowia. Zostały one uwarunkowane koniecznością tworzenia bardziej
dogodnych warunków sprawnego i rentownego rozwoju przemysłu, handlu, miast,
komunikacji oraz zabezpieczenia zdrowia i interesów warstw posiadających. Do
podstawowych zmian w zakresie ochrony zdrowia tego okresu można zaliczyć:
1) rozwój prywatnych praktyk lekarskich i komercyjnego stosunku lekarza do
pacjenta,
2) słabość społecznych form ochrony zdrowia (niedostatek liczby lekarzy w służbie
miejskiej, państwowej, przemyśle; brak funduszów na rozwój ambulatoriów
i szpitali fabrycznych, budowę urządzeń sanitarnych w miastach itp.),
3) brak jakichkolwiek powiązań miedzy profilaktyką a leczeniem,
4) niespójność miedzy zasadą maksymalnego zysku klas posiadających a sferą
socjalną pracowników.
Oprócz lekarzy wolnopraktykujących i lekarzy społeczników, w wielu krajach zaczęto
wprowadzać instytucje lekarzy urzędowych, do czynności których należało:
1) przestrzeganie ustawodawstwa sanitarnego,
2) zapobieganie epidemiom,
3) bezpłatne leczenie biedoty,
7

Organizacja systemu ochrony zdrowia
4) wypisywanie recept na bezpłatne leki dla biedoty.
Niezależnie od przejawów wąskiej, klasowej działalności warstw posiadających
wobec palących potrzeb społeczno-zdrowotnych, nastąpił ogromny rozwój nauk
przyrodniczo-medycznych, które u schyłku XIX wieku doprowadziły do rewolucyjnych
zmian we wszystkich dziedzinach wiedzy medycznej. Pojawiły się konkretne
opracowania, oparte na badaniach naukowych takich twórców nowoczesnej
medycyny, jak Rudolf Virchow (1821–1902 — naukowe podstawy medycyny pracy),
Ludwik Pasteur (1822–1895 — naukowe podstawy mikrobiologii i immunologii),
Robert Koch (1843–1910 — naukowe podstawy bakteriologii).
Niebagatelną rolę w dokonujących się zmianach w ochronie zdrowia, oprócz
inteligencji twórczej, odegrała klasa robotnicza, która pracując w niesłychanie
ciężkich i szkodliwych dla zdrowia warunkach, początkowo w sposób żywiołowy,
a następnie w oparciu o zorganizowany, polityczny ruch robotniczy, wywalczyła sobie
wiele praw w zakresie:
1) długości dnia roboczego,
2) ochrony pracy i zdrowia,
3) bezpieczeństwa i higieny pracy,
4) ochrony pracy kobiet i dzieci,
5) świadczeń lekarskich w przypadku choroby.
Zaczęły powstawać instytucje inspektorów pracy, lekarzy fabrycznych, otwierano
ambulatoria i szpitale fabryczne oraz rozpoczęto systematyczne badania nad
przyczynami chorób zawodowych. Jednak dopiero wprowadzona w 1883 roku
w Niemczech ustawa o obowiązkowym ubezpieczeniu na wypadek choroby
i nieszczęśliwych wypadków stała się podstawowym instrumentem rozwiązywania
kwestii zdrowotnych społeczeństwa. Wprowadzenie powyższych form
zabezpieczenia społecznego było możliwe dzięki znakomitej koniunkturze
gospodarczej Niemiec, silnej władzy wykonawczej i ustawodawczej oraz rozwojowi
medycyny i higieny społecznej.
8

Organizacja systemu ochrony zdrowia
2. Typologia systemów opieki zdrowotnej
Wprowadzenie obowiązkowego, powszechnego, finansowanego ze składek
ubezpieczenia zdrowotnego w Prusach było początkiem rozwoju form
organizacyjnych ochrony zdrowia. W literaturze istnieją różne typologie systemów,
do najczęściej spotykanych modelowych rozwiązań zaliczyć możemy:
1) model bismarckowski,
2) model Beveridge’a,
3) model rezydualny,
4) model Siemaszki.
Należy pamiętać, że modele systemów opieki zdrowotnej służą z jednej strony jako
narzędzie opisu systemów zdrowotnych funkcjonujących w różnych krajach,
z których każdy ma swoje niepowtarzalne, indywidualne cechy. Z drugiej zaś strony
stanowią jak gdyby wzorce opisujące oczekiwany, idealny kształt systemu, który
służyłby do praktycznego wykorzystania. Każdy z systemów przechodził odmienną
drogę, w której istotną rolę odgrywały takie czynniki, jak:
1) historyczna faza rozwoju ochrony zdrowia (ochrona zdrowia formacji niewolniczej,
feudalnej, wczesnego kapitalizmu, kapitalizmu rozwiniętego, systemu
socjalistycznego),
2) własność zasobów służących produkcji świadczeń zdrowotnych (model prywatny,
mieszany, ubezpieczeniowy, narodowej służby zdrowia, socjalistyczny),
3) główne źródła finansowania (system ubezpieczeniowy, zaopatrzeniowy,
pomocowy).
2.1. Model bismarckowski
Model bismarckowski jest najstarszym modelem ubezpieczeń chorobowych na
świecie. Jego punktem wyjścia do tworzenia systemu jest idea ochrony przed
skutkami nieprzewidzialnych zdarzeń losowych, powodujących utratę dochodów
i zagrażających bezpośrednio bytowi materialnemu rodziny. Ubezpieczenia
9

Organizacja systemu ochrony zdrowia
społeczne mają charakter przymusowy w przypadku pracowników, których dochód
nie pozwala na spokojne myślenie o przyszłości, w razie utraty zdolności do pracy.
Osoby osiągające dochód na dostatecznie wysokim poziomie są zwolnione
z obowiązku ubezpieczenia, ale mogą przystępować do niego dobrowolnie.
Podstawowym elementem procesu realizacji polityki zdrowotnej jest tworzenie
wspólnot ubezpieczeniowych, obejmujących swym działaniem ludzi, których łączy
naturalny bądź wymuszony czynnik zespalający (np. wykonywanie określonego
zawodu). Powoduje to powstawanie wielu instytucji ubezpieczeniowych według
kryterium branżowego, zawodowego albo terytorialnego.
Instytucje te działają w oparciu o szeroko pojętą autonomię, mają możliwość
swobodnego zawierania umów z podmiotami świadczącymi usługi medyczne dla
ubezpieczonych należących do danej kasy. Natomiast pacjenci mają prawo wyboru
świadczeniodawcy spośród tych, którzy mają podpisaną stosowną umowę.
Świadczenia z tytułu ubezpieczenia obejmują wydatki na leczenie oraz
rekompensatę utraconych zarobków. Koszty leczenia mogą być pokrywane przez
firmę ubezpieczeniową w całości bądź tylko częściowo, a wtedy pozostałą część
kosztów pokrywa ubezpieczony. Natomiast zwrot utraconych zarobków następuje
w wysokości ustalonej umową ubezpieczeniową i niekoniecznie jest on zgodny
z rzeczywistym kosztem poniesionej straty.
Państwo w tym systemie opieki zdrowotnej pełni ogólny nadzór oraz tworzy prawne
ramy funkcjonowania systemu. Proces podejmowania decyzji dotyczących
zobowiązań i uprawnień ubezpieczonych oraz zasad realizacji świadczeń, odbywa
się w drodze negocjacji, przy udziale reprezentantów instytucji ubezpieczeniowych,
organizacji lekarzy, aptekarzy, szpitali, pracodawców, pracowników i władz
lokalnych. Prawo do świadczeń ma charakter podmiotowy i wynika z umowy
ubezpieczeniowej, na mocy której ubezpieczony zobowiązany jest do odprowadzania
składki. Jeżeli warunek ten jest spełniony, udzielenie świadczenia konieczne jest pod
groźbą drogi sądowej. System ten występuje m.in. w Niemczech, Francji, Austrii,
Holandii i Polsce.
10

Organizacja systemu ochrony zdrowia
2.2. Model Beveridge’a
System ten został wprowadzony w 1948 roku w Wielkiej Brytanii. Naczelną ideą tego
modelu jest zagwarantowanie bezpieczeństwa socjalnego wszystkim obywatelom,
przez odwołanie się do pojęcia zaspokojenia elementarnych potrzeb. Ponieważ
potrzeby zdrowotne zostały potraktowane jako potrzeby podstawowe, prawo do nich
zostało uznane za uniwersalne uprawnienie wszystkich obywateli, niezależnie od ich
statusu społeczno-ekonomicznego. Jedynym kryterium stosowanym przy udzielaniu
świadczeń jest potrzeba zdrowotna, definiowana przez fachowego pracownika służby
zdrowia. Sposób jej realizacji został przyjęty przez określone zapisy w stosownych
aktach prawnych.
Odpowiedzialność za realizację świadczeń zdrowotnych ponosi państwo
i wyspecjalizowane organy państwowej służby zdrowia. Realizacja polityki
zdrowotnej odbywa się za pośrednictwem organów administracyjnych. Decyzje o ich
strukturze i formach działania są decyzjami politycznymi i z samego założenia mają
charakter zcentralizowany. Finansowanie systemu odbywa się z podatków
nakładanych przez budżet państwa. W odniesieniu do świadczeń rzeczowych
i finansowych obowiązuje zasada równości, przy czym te ostatnie są z reguły
obliczane na bardzo niskim poziomie, co pozwala na zaspokojenie rzeczywiście
elementarnych potrzeb. Dlatego też integralną częścią systemu są dobrowolne
ubezpieczenia uzupełniające.
Państwo jest podmiotem i w znacznym stopniu monopolistom, zatrudniającym
pracowników służby zdrowia, co w efekcie może oznaczać silne podporządkowanie
służbowe pracowników ochrony zdrowia. Tylko w stosunku do niektórych grup
pracowników, głównie lekarzy rodzinnych, stosowano inne rozwiązania, na przykład
możliwość kontraktowania świadczeń, co dawało im możliwość znacznego zakresu
swobody.
Podporządkowanie organizacji świadczeń pewnym ogólnie obowiązującym regułom,
ogranicza również swobodę pacjenta do wyboru lekarza pierwszego kontaktu. Prawo
11

Organizacja systemu ochrony zdrowia
do świadczeń jest prawem podmiotowym, a jego dochodzenie poddane jest tym
samym rygorom, jakie stosowane są w procedurach administracyjnych.
2.3. Model rezydualny
W obydwu przedstawionych wyżej modelach stosowana była zasada solidarności
społecznej, w wersji bismarckowskiej — przez wspólnoty ubezpieczeniowe,
a w wersji Beveridge’a — przez demokratyczny system polityczny, który dawał stałe
przyzwolenie takiej redystrybucji dochodów dla osób uboższych. W modelu
rezydualnym rezygnuje się z zasady odpowiedzialności państwa za umożliwienie
obywatelom dostępu do opieki zdrowotnej.
Ograniczenie odpowiedzialności publicznej powoduje, że na plan pierwszy wysuwa
się odpowiedzialność jednostki za stan własnego zdrowia. Każdy obywatel ma prawo
decydować o przeznaczeniu swoich dochodów dotyczących bieżących wydatków,
a także o przyszłych uprawnieniach. Sam też ponosi ryzyko związane
z ewentualnymi zagrożeniami zdrowotnymi. Ogólne zasady funkcjonowania
gospodarki wynikają z reguł rynkowych, a system opieki zdrowotnej działa w oparciu
o prywatną formę ubezpieczenia o charakterze komercyjnym.
W systemie tym w sposób zdecydowany rozgranicza się obszar zdrowia
indywidualnego od obszaru zdrowia publicznego, za które odpowiedzialność —
w zakresie powszechnej dostępności obywateli do świadczeń profilaktycznych —
ponosi państwo. Charakterystyczną cechą omawianego modelu jest funkcjonowanie
w nim różnorodnych form uspołecznionej służby zdrowia, finansowanej ze środków
publicznych, organizowanej dla osób ubogich, niezdolnych do pracy, osób starszych,
matek, dzieci, znajdujących się w szczególnie trudnych sytuacjach losowych. Jednak
dominującą rolę przypisuje się prywatnemu sektorowi służby zdrowia. Mimo że
funkcjonowanie służby zdrowia w tym systemie oparte jest na zasadach rynkowych,
nie można pominąć znaczenia korporacji zawodowych, mających silną pozycję na
rynku świadczeń zdrowotnych. Bez decyzji tych korporacji wejście na rynek jest
właściwie niemożliwe.
12

Organizacja systemu ochrony zdrowia
Należy jeszcze zaznaczyć, że ze szczególnie trudną sytuacją w tym systemie mogą
zetknąć się ludzie o tzw. dużym ryzyku zdrowotnym. Indywidualnie kalkulowana
składka może bowiem okazać się obciążeniem przekraczającym możliwości osób
zainteresowanych przystąpieniem do ubezpieczenia. W niektórych sytuacjach mogą
oni spotkać się z odmową przyjęcia do ubezpieczenia, jeśli z kalkulacji ryzyka
wynika, że są klientami nieopłacalnymi.
Ogólnie rzecz ujmując, to właśnie poziom zamożności obywateli decyduje
o dostępności do opieki zdrowotnej, a poziom świadczonych usług ma ścisły związek
ze statusem ekonomicznym jednostki. Model ten realizowany jest w USA oraz —
z pewnymi modyfikacjami — w Kanadzie.
Tabela 1. Porównanie modeli: bismarckowskiego, Beveridge’a i rezydualnego
Wyznacznik
Model bismarckowski
Model Beveridge’a
Model rezydualny
Idea stworzenia
systemu
ochrona przed skutkami
nieprzewidzianych
zdarzeń losowych,
w wyniku których
pogorszeniu może ulec
sytuacja materialna
obywatela
gwarancja socjalnego
bezpieczeństwa
obywateli przez
zaspokojenie
elementarnych potrzeb
odciążenie państwa
z obowiązku
zapewnienia dostępu
obywatelom do
świadczeń zdrowotnych
Finansowanie usług przez
fundusze
ubezpieczeniowe
gromadzone
z obowiązkowych
składek pracowników
i pracodawców
z budżetu państwa,
który jest tworzony
i zasilany przez podatki
sfera zdrowia
publicznego
finansowana z budżetu
państwa; sfera zdrowia
indywidualnego,
finansowanego
z ubezpieczeń
dobrowolnych,
prywatnych
Udział państwa sprawuje
ogólny
nadzór, tworzy ramy
prawne funkcjonowania
kontroluje cały systemu
opieki zdrowotnej,
odpowiada za
Ograniczona rządowa
kontrola nad wydatkami
i rozmieszczeniem
13
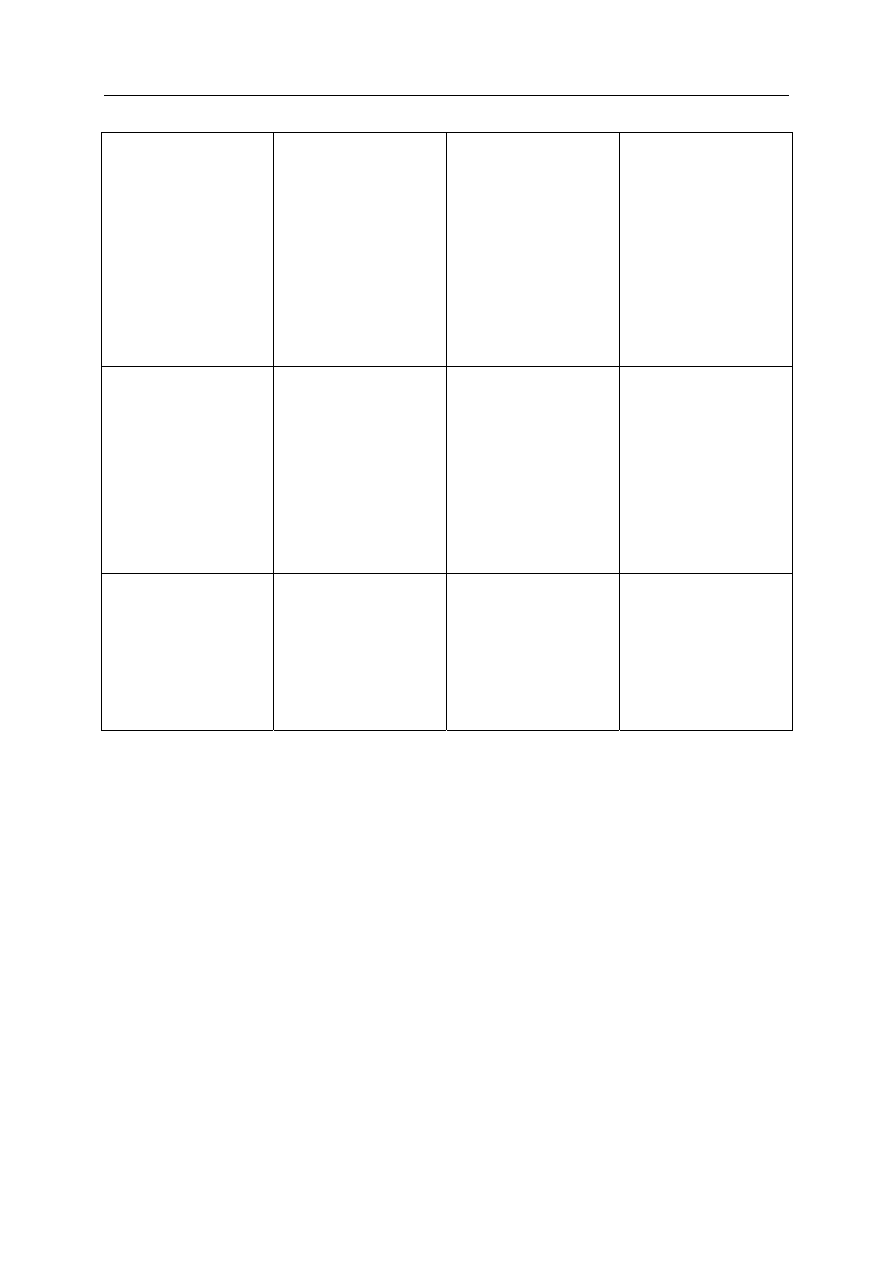
Organizacja systemu ochrony zdrowia
systemu, instytucje
ubezpieczeniowe są
zorganizowane i
funkcjonują poza
administracją publiczną
uniwersalny dostęp do
usług zdrowotnych,
monopolista
zatrudniający
pracowników, określa
w aktach prawnych
potrzeby zdrowotne,
definiując je jako bardzo
podstawowe
zasobów, rezygnacja
z odpowiedzialności
państwa za dostęp do
opieki zdrowotnej
Przywileje
konsumentów
Osoby osiągające
odpowiednio wysoki
dochód są zwolnione
z obowiązku
ubezpieczenia, mogą
korzystać
z ubezpieczeń
prywatnych
Swoboda wyboru jest
ograniczona do wyboru
lekarza pierwszego
kontaktu
Pacjenci będący
w szczególnej potrzebie
są objęci opieką
zapewnioną przez
państwo
Prawo do świadczeń
wynika z umowy
ubezpieczeniowej —
ubezpieczony płaci
składkę, co jest
warunkiem udzielenia
mu świadczenia
wszyscy obywatele
mają dostęp do opieki
zdrowotnej na takich
samych zasadach
W sektorze prywatnym
dostęp uwarunkowany
jest poziomem
zamożności obywatela
Żródło: Kautsch Malcolm, Whitfield Marcin, 2001: Zdrowie i opieka zdrowotna — zagadnienia uniwersalne i przypadki
szczególne, [w:] Zarządzanie w opiece zdrowotnej, (red.) Malcolm Kautsch, Marcin Whitfield, Jacek Klich, Wydawnictwo
Uniwersytetu Jagiellońskiego, Kraków, s. 36–37.
2.4. Model Siemaszki
Podstawowe założenia tego modelu zostały sformułowane w latach trzydziestych
przez Mikołaja Siemaszkę, ówczesnego komisarza ds. zdrowia w Związku
Radzieckim. Jedyną koncepcją ideologiczną tego systemu było funkcjonowanie
socjalistycznej służby zdrowia, opartej na całkowitej odpowiedzialność państwa
i rządu za zdrowie i opiekę zdrowotną w państwie. Ochrona zdrowia i wszystkie
świadczenia medyczne finansowane były przez budżet państwa. Model ten nie
14

Organizacja systemu ochrony zdrowia
zakładał funkcjonowania jakichkolwiek innych form organizacyjnych służby zdrowia,
a sektor prywatnego nie występował w nim.
Niedostatki analizy omawianego modelu utrudniają merytoryczną ocenę jego
funkcjonowania. Jedna z tez głosiła, że socjalistyczna służba zdrowia jest
narzędziem totalitarnej presji, a jej zasadniczym zadaniem nie jest zaspokajanie
potrzeb zdrowotnych, ale realizowanie politycznej kontroli nad społeczeństwem. Inna
zakładała na przykład, że socjalistyczna służba zdrowia jest pierwszą narodową
służbą zdrowia, w sensie systemu gwarantującego uniwersalny dostęp. System ten
obowiązywał w ZSRR, a po II wojnie światowej niemalże we wszystkich krajach
Europy Środkowo-Wschodniej, w tym także w Polsce.
Pod koniec lat osiemdziesiątych, głównie z powodów załamania systemu
finansowego służby zdrowia, ale także powstawania odmiennych postaw
ideologicznych i społecznych, system ten został skazany na historyczną banicję.
Dotąd uważany za wzorową konstrukcję, przynajmniej w sferze ideologicznej,
pozostawił w wielu krajach, w których stanowił podstawę organizacji służby zdrowia,
spuściznę, od której chcą one jak najszybciej odejść.
2.5. Znaczenie modeli w systemie funkcjonowania ochrony zdrowia
Powstanie modelowych rozwiązań opieki zdrowotnej spowodowało uporządkowanie
opieki zdrowotnej na świecie. Obecnie żaden z tradycyjnych modeli systemów
zdrowotnych nie jest już traktowany jako wzorcowe rozwiązanie problemu organizacji
ochrony zdrowia. Powodem takiego stanu rzeczy jest niewątpliwie stały wzrost
kosztów procedur medycznych oraz stałe zmniejszanie wydatków państw na
świadczenia zdrowotne.
Warunkiem przydatności modeli, zarówno w sensie teoretycznym, jak i praktycznym,
jest ich zdolność precyzyjnego opisywania rzeczywistości. Z inspiracji WHO
powołany został zespół ekspertów, którego zadaniem była wymiana doświadczeń
i gromadzenie informacji o reformach systemów opieki zdrowotnej. Podjęte badania
15

Organizacja systemu ochrony zdrowia
miały charakter wielowymiarowy, a analizie poddano m.in. odpłatność za usługi,
metody opłacania wytwórców usług medycznych, metody pozyskiwania środków
finansowych.
W wyniku przeprowadzonych badań ustalono typologię modeli, ale tylko tych, które
mają rzeczywiste odniesienie w praktyce. Należą do nich:
1) model bezpośrednich opłat wnoszonych przez konsumenta — opisuje on
najprostszą relację miedzy wytwórcą świadczeń a pacjentem, która zostaje
nawiązana dobrowolnie z inicjatywy konsumenta,
2) model dobrowolnego ubezpieczenia, umożliwiającego zwrot całości lub części
kosztów poniesionych z tytułu leczenia,
3) model przymusowego (publicznego/społecznego) ubezpieczenia,
umożliwiającego zwrot całości lub części poniesionych wydatków,
4) model dobrowolnego ubezpieczenia, opartego na kontraktach między
ubezpieczycielami i wytwórcami świadczeń zdrowotnych,
5) model przymusowego (publicznego/społecznego) ubezpieczenia, opartego na
kontraktach między płatnikiem trzeciej strony a wytwórcami świadczeń
zdrowotnych,
6) model dobrowolnego ubezpieczenia w systemie zintegrowanym,
7) model przymusowego (publicznego/społecznego) ubezpieczenia w systemie
zintegrowanym.
Każde z przedstawionych rozwiązań zawiera jedynie cząstkową charakterystykę
rzeczywistości, a w efekcie funkcjonują one obok siebie. Zasady, na których oparta
jest opieka zdrowotna danego kraju określa się na podstawie modelu dominującego.
Wstępem do przeobrażeń systemowych w Polsce była ustawa o zakładach opieki
zdrowotnej z 30 sierpnia 1991 roku (Dz.U. nr 91, poz. 408 z 1991 r.). Opieka
zdrowotna nadal jednak oparta była na finansowaniu z budżetu państwa, który
uzyskiwał środki z podatków płaconych przez obywateli. Zmiany w zakresie
finansowania opieki zdrowotnej i pozyskanie środków ze źródeł innych niż budżet
państwa natrafiało na brak woli politycznej kolejnych ekip rządzących. Dopiero
w roku 1997 udało się osiągnąć kompromis w sprawie wprowadzenia ubezpieczeń
16

Organizacja systemu ochrony zdrowia
zdrowotnych. Ustawa została uchwalona 6 lutego 1997 roku (Dz.U. nr 28, poz. 153
z 1997 r.), a wprowadzono ją w życie 1 stycznia 1999 roku.
Rozwiązanie systemowe zostały oparte na modelu ubezpieczeniowym Bismarcka.
W pierwotnej wersji ustawy działalność kas chorych ograniczona była tylko
i wyłącznie do gromadzenia i redystrybucji środków pochodzących ze składek
płaconych przez ubezpieczonych, które przeznaczono na leczenie. Niestety kolejne
nowelizacje ustawy wyposażyły kasy chorych w nadmierne kompetencje i władzę
praktycznie przez nikogo niekontrolowaną. Jeszcze przed wprowadzeniem w życie
ustawy o powszechnym ubezpieczeniu zdrowotnym doszło do jej nowelizacji, która
dotyczyła zmniejszenia składki z 10 do 7,5%, co znacznie osłabiło możliwości
finansowe nowego systemu oraz powiązano tę ustawę z nową ustawą
samorządową, nie precyzując do końca roli samorządów w zakresie opieki
zdrowotnej i nie gwarantując dostatecznych środków finansowych na ten cel.
Nowelizacja ta spowodowała utrudnienia działania samej ustawy już z chwilą wejścia
jej w życie, głównie w zakresie odpowiedzialności i finansowania.
Funkcjonowanie systemu ubezpieczeń zależy w głównej mierze od ilości wpłaconych
składek, a przy wzrastającym bezrobociu w Polsce sytuacja finansowa kas chorych
stawała się coraz gorsza. Z drugiej zaś strony pogłębiający się kryzys gospodarczy
spowodował zmniejszenie udziału wydatków publicznych na ochronę zdrowia.
Czynniki te w sposób ewidentny zachwiały poczucie bezpieczeństwa zdrowotnego
społeczeństwa, które wyrażało negatywne opinie na temat wprowadzonej reformy.
Całe niezadowolenie z powodu niesprawności systemu skupiło się na płatniku, czyli
kasach chorych, zlikwidowanych wskutek decyzji politycznych i zastąpionych
Narodowym Funduszem Zdrowia.
17

Organizacja systemu ochrony zdrowia
3. Struktura ochrony zdrowia w Polsce u progu XXI wieku
Zapewnienie obywatelom konstytucyjnego prawa do ochrony zdrowia realizowane
jest przez wiele organów administracji publicznej. Na szczeblu centralnym organami
właściwymi do spraw zdrowia są:
1) Minister Zdrowia,
2) główny inspektor sanitarny (podległy Ministrowi Zdrowia),
3) inspektor farmaceutyczny (również podległy Ministrowi Zdrowia).
Organami właściwymi do spraw ochrony zdrowia w zakresie swoich resortów są:
1) Minister Obrony Narodowej,
2) Minister Spraw Wewnętrznych,
3) Minister Sprawiedliwości.
Na szczeblu terenowym ustawowe kompetencje do wykonywania zadań w zakresie
ochrony zdrowia posiadają:
1) wojewodowie, którzy stoją na czele wojewódzkiej administracji publicznej,
2) organy jednostek samorządu terytorialnego, wojewódzkiego, powiatowego
i gminnego.
Specyficzny typ zadań w sferze ochrony zdrowia posiadają także:
1) samorząd lekarzy i lekarzy stomatologów,
2) samorząd pielęgniarek i położnych,
3) samorząd aptekarski.
Organem posiadającym najszersze kompetencje w zakresie ochrony zdrowia jest
Minister Zdrowia, który kieruje urzędem, obecnie występującym pod nazwą
Ministerstwo Zdrowia. Na podstawie rozporządzenia Prezesa Rady Ministrów z 10
listopada 1999 roku Minister Zdrowia kieruje działem „zdrowie”, który obejmuje
sprawy:
1) ochrony zdrowia i organizacji opieki zdrowotnej,
2) nadzoru nad środkami farmaceutycznymi i materiałami medycznymi, aparaturą
i sprzętem medycznym,
18

Organizacja systemu ochrony zdrowia
3) organizacji i nadzoru nad systemem państwowego ratownictwa medycznego,
4) zawodów medycznych,
5) warunków sanitarnych oraz nadzoru sanitarnego,
6) lecznictwa uzdrowiskowego,
7) koordynacji systemów zabezpieczenia społecznego.
Minister Zdrowia jest również dysponentem części budżetu państwa, oznaczonej
numerem 46. Ministerstwo Zdrowia zapewnia obsługę Ministra Zdrowia na podstawie
statutu.
Merytoryczną obsługę ministra w zakresie działu „zdrowie” zapewniają
w szczególności:
1) Departament Zdrowia Publicznego,
2) Departament Nauki i Szkolnictwa Wyższego.
3) Departament Organizacji Ochrony Zdrowia,
4) Departament Polityki Lekowej,
5) Departament Ubezpieczeń Zdrowotnych.
Szczegółowy zakres funkcjonowania poszczególnych komórek organizacyjnych
ministerstwa określa regulamin organizacyjny Ministerstwa Zdrowia.
Do zadań Departamentu Zdrowia Publicznego należy między innymi:
1) określanie głównych problemów i potrzeb zdrowotnych społeczeństwa,
2) planowanie, kontraktowanie i nadzór nad realizacją programów polityki
zdrowotnej, w tym Narodowego Programu Zdrowia, z zastrzeżeniem zadań
leżących w kompetencji Głównego Inspektora Sanitarnego,
3) planowanie, kontraktowanie i monitorowanie realizacji świadczeń zdrowotnych,
finansowanych z budżetu państwa, w tym realizacja procedur
wysokospecjalistycznych,
4) określanie uprawnień do świadczeń zdrowotnych w ramach realizacji polityki
zdrowotnej państwa,
5) orzecznictwo lekarskie oraz sprawowanie nadzoru nad służbą medycyny pracy,
19

Organizacja systemu ochrony zdrowia
6) planowanie, organizacja i nadzór nad systemem krwiodawstwa, krwiolecznictwa
i transplantacji w Polsce,
7) nadzór nad działalnością kliniczną i realizacją programów polityki zdrowotnej
szpitali klinicznych i innych jednostek,
8) planowanie, kontraktowanie i monitorowanie realizacji świadczeń w zakresie
opieki długoterminowej,
9) określanie standardów udzielania świadczeń zdrowotnych oraz standardów
dokumentacji medycznej,
10) określanie standardów świadczeń zdrowotnych w zakresie lecznictwa
uzdrowiskowego,
11) przygotowanie projektów decyzji administracyjnych, wydawanych przez ministra
w zakresie odstępstw od wymagań fachowych i sanitarnych, jakim powinny
odpowiadać zakłady opieki zdrowotnej,
12) wydawanie zezwoleń i prowadzenie rejestru na silnie działające środki
kosmetyczne.
Do zadań Departamentu Nauki i Szkolnictwa Wyższego należy między innymi:
1) kształtowanie kierunków badań naukowych w medycynie przez inicjowanie
i koordynowanie prac przy przygotowaniu projektów oraz koordynacja działań
zmierzających do wdrożenia ich wyników,
2) współpraca z Komitetem Badań Naukowych w zakresie finansowania prac
badawczych oraz nadzór nad ich wykonaniem i wykorzystaniem zgodnie
z założeniami,
3) prowadzenie spraw dotyczących wyższego szkolnictwa medycznego,
4) prowadzenie spraw dotyczących nadzoru specjalistycznego, powoływanie
krajowych i wojewódzkich konsultantów medycznych,
5) określanie trybu i form kształcenia podyplomowego oraz nadzór nad nim,
6) prowadzenie spraw dotyczących staży lekarskich i staży kadr medycznych,
7) określanie kierunków i programów kształcenia pielęgniarek i położnych oraz
innych zawodów medycznych,
8) inicjowanie i nadzór nad realizacją programów i planów rozwoju techniki
medycznej oraz certyfikacji,
9) wdrażanie nowych rozwiązań technicznych.
20

Organizacja systemu ochrony zdrowia
Ponadto departament ten zajmuje się sprawami samorządów zawodów medycznych,
w tym obsługą ministra w zakresie wykonywania przez niego uprawnień nadzorczych
w stosunku do tych samorządów.
Do zadań Departamentu Organizacji Ochrony Zdrowia należy między innymi:
1) przygotowanie nowych rozwiązań systemowych w ochronie zdrowia, ich
inicjowanie i wdrażanie,
2) opracowanie programów decentralizacji zadań z zakresu ochrony zdrowia i ich
realizacja,
3) gromadzenie informacji i prowadzenie analiz funkcjonowania jednostek ochrony
zdrowia,
4) opracowanie i realizacja programów prywatyzacyjnych,
5) opracowanie i realizacja programów restrukturyzacyjnych,
6) realizacja zadań w zakresie nadzoru ministerstwa nad leczeniem
uzdrowiskowym,
7) prowadzenie spraw dotyczących ratownictwa medycznego i transportu
sanitarnego,
8) prowadzenie rejestru zakładów opieki zdrowotnej,
9) restrukturyzacja zadłużeń zakładów opieki zdrowotnej.
Do zadań Departamentu Polityki Lekowej należy między innymi;
1) opracowywanie założeń polityki lekowej państwa oraz współudział i nadzór nad
jej realizacją,
2) opracowywanie wykazu leków refundowanych,
3) sprawowanie nadzoru nad obrotem środkami odurzającymi i substancjami
psychotropowymi,
4) prowadzenie spraw związanych z farmacją szpitalną,
5) nadzorowanie procesu rejestracji środków farmaceutycznych i materiałów
medycznych,
6) przekazywanie środków finansowych samorządowi aptekarskiemu,
7) finansowanie badań jakościowych środków farmaceutycznych i materiałów
medycznych.
21

Organizacja systemu ochrony zdrowia
Do zadań Departamentu Ubezpieczeń Zdrowotnych należy:
1) realizacja zadań wynikających z przepisów o powszechnym ubezpieczeniu
zdrowotnym, w zakresie kompetencji ministra,
2) prowadzenie spraw dotyczących problematyki finansowania świadczeń
zdrowotnych w ramach systemu powszechnego ubezpieczenia zdrowotnego,
3) wykonywanie zadań związanych ze współpracą z Zakładem Ubezpieczeń
Społecznych, Kasą Rolniczego Ubezpieczenia Społecznego, Ministerstwem
Gospodarki, Pracy i Polityki Społecznej w zakresie powszechnego ubezpieczenia
zdrowotnego,
4) prowadzenie spraw związanych ze zmianami w systemie powszechnego
ubezpieczenia zdrowotnego.
Minister właściwy do spraw zdrowia sprawuje nadzór nad:
1. Głównym Inspektorem Sanitarnym, który działa jako centralny organ administracji
rządowej. Powołuje i odwołuje go Prezes Rady Ministrów, na wniosek Ministra
Zdrowia. Wykonuje swoje zadania przy pomocy Głównego Inspektoratu
Sanitarnego. Zadania Inspekcji Sanitarnej wykonują następujące organy:
a) Główny Inspektor Sanitarny,
b) wojewoda przy pomocy Wojewódzkiego Inspektora Sanitarnego jako
kierownika Wojewódzkiej Inspekcji Sanitarnej, wchodzącej w skład zespolonej
administracji wojewódzkiej,
c) Powiatowy Inspektor Sanitarny jako kierownik Powiatowej Inspekcji
Sanitarnej, wchodzącej w skład zespolonej administracji powiatowej,
d) Portowy Inspektor Sanitarny dla portów morskich i przystani, wód
wewnętrznych i terytorialnych oraz jednostek pływających na tych obszarach,
e) Kolejowy Inspektor Sanitarny dla obszarów kolejowych.
Wojewódzki, powiatowy, portowy i kolejowy inspektor sanitarny kierują
działalnością odpowiednio: wojewódzkiej, powiatowej, portowej i kolejowej stacji
sanitarno-epidemiologicznej, będących zakładami opieki zdrowotnej.
Głównym zadaniem Inspekcji Sanitarnej jest ochrona zdrowia i życia ludzkiego
przed oddziaływaniem czynników szkodliwych, które mogą powodować
22

Organizacja systemu ochrony zdrowia
powstawanie chorób zakaźnych i zawodowych. Wykonywanie zadań Inspekcji
Sanitarnej polega na sprawowaniu zapobiegawczego i bieżącego nadzoru
sanitarnego oraz prowadzenie działalności zapobiegawczej i przeciwepidemicznej
w zakresie chorób zakaźnych i innych chorób, powodowanych warunkami
środowiska, jeśli ich występowanie ma charakter epidemiczny, a także na
prowadzeniu działalności oświatowo-zdrowotnej.
Główny Inspektor Sanitarny ustala ogólne kierunki działania organów inspekcji lub
— w przypadku zagrożenia bezpieczeństwa sanitarnego w zakresie należącym
do właściwości Inspekcji Sanitarnej — szczegółowe zasady postępowań
sanitarnych, a także zasady współdziałania z innymi organami kontroli
państwowej.
2. Głównym Inspektorem Farmaceutycznym, który działa jako centralny organ
administracji rządowej, powoływany i odwoływany przez Prezesa Rady Ministrów
na wniosek Ministra Zdrowia. Zadania swoje realizuje przy pomocy Inspekcji
Farmaceutycznej.
Do zadań Inspekcji Farmaceutycznej należy:
a) kontrolowanie warunków wytwarzania, transportu, przeładunku
i przechowywania środków farmaceutycznych i materiałów medycznych,
b) kontrolowanie aptek i innych jednostek prowadzących obrót detaliczny
i hurtowy środkami farmaceutycznymi i materiałami medycznymi,
c) współpraca z samorządem aptekarskim w sprawowaniu nadzoru nad
wykonywaniem zawodu aptekarza i technika farmaceutycznego,
d) współpraca z samorządem lekarskim i lekarsko-weterynaryjnym,
e) kontrolowanie leków sporządzanych i wytwarzanych w aptekach,
f) kontrolowanie
właściwego oznakowania, informacji i reklamy środków
farmaceutycznych i materiałów medycznych,
g) kontrolowanie obrotu środkami odurzającymi i psychotropowymi,
h) współpraca ze specjalistycznym zespołem konsultantów do spraw farmacji:
krajowym, regionalnym, wojewódzkim,
i) ocena obecnego i perspektywicznego zaopatrzenia w środki farmaceutyczne
i materiały medyczne,
23

Organizacja systemu ochrony zdrowia
j) analiza wyników badań jakości środków farmaceutycznych i materiałów
medycznych,
k) opiniowanie przydatności lokalu przeznaczonego na aptekę lub hurtownię
oraz placówkę obrotu pozaaptecznego,
l) wyrażanie zgody na uruchomienie apteki i hurtowni.
Zadania Inspekcji Farmaceutycznej wykonują następujące organy:
a) Główny Inspektor Farmaceutyczny,
b) wojewoda przy pomocy Wojewódzkiego Inspektora Farmaceutycznego jako
kierownika Wojewódzkiej Inspekcji Farmaceutycznej, wchodzącej w skład
zespolonej administracji publicznej.
3. Krajowym Centrum Krwiodawstwa i Krwiolecznictwa — Minister Zdrowia
koordynuje działalność w zakresie organizacji pobierania krwi, przetwarzania jej
oraz zaopatrzenia w krew i w preparaty krwiopochodne, a także zatwierdza plany
działania w dziedzinie krwiodawstwa i krwiolecznictwa przygotowane przez
Centrum.
4. Państwową Agencją Rozwiązywania Problemów Alkoholowych.
5. Jednostkami badawczo-rozwojowymi.
6. Akademiami medycznymi.
24

Organizacja systemu ochrony zdrowia
4. Zadania i kompetencje administracji publicznej w zakresie
ochrony zdrowia na poszczególnych szczeblach zarządzania
4.1. Zadania i kompetencje wojewodów w zakresie ochrony zdrowia
Do chwili wejścia w życie z 1 stycznia 1999 roku, ustaw dotyczących reformy
administracji publicznej i reformy ochrony zdrowia, wojewodowie pełnili funkcję
organów założycielskich dla większości zakładów opieki zdrowotnej, które zostały
przekazane na rzecz jednostek samorządu terytorialnego. Obecnie, zgodnie
z przepisami ustawy z 30 sierpnia 1991 r. o zakładach opieki zdrowotnej (Dz.U. nr 91,
poz. 408 z późn. zm.), wojewodowie mogą pełnić rolę organów założycielskich tylko
w przypadkach określonych w ustawie o inspekcji sanitarnej. W stosunku do takich
zakładów wojewodowie posiadają pełne kompetencje w zakresie:
1) nadania statutu,
2) nadzoru i kontroli,
3) powołania rady społecznej,
4) powołanie dyrektora,
5) odpowiedzialności finansowej,
6) tworzenia, przekształcenia i likwidacji zakładu.
Niebagatelną rolę w zakresie ochrony zdrowia pełni wojewoda jako organ rejestrowy
zakładów opieki zdrowotnej (organem rejestrowym może być także Minister
Zdrowia). Dotyczy to zakładów utworzonych przez ministra lub centralny organ
administracji rządowej oraz szpitali klinicznych, utworzonych przez państwową
uczelnię medyczną, prowadzącą działalność dydaktyczną i badawczą w dziedzinie
nauk medycznych.
W toku procedury rejestrowej wojewoda zobowiązany jest rozpatrzyć wniosek
rejestrowy, zbadać zgodność z prawem treści wniosku oraz treści dokumentów
stanowiących podstawę wniosku.
25

Organizacja systemu ochrony zdrowia
Wojewodowie mają ustawowy wpływ na decyzję organów jednostek samorządu
terytorialnego. W przypadku decyzji jednostki samorządu terytorialnego jako organu
założycielskiego, dotyczącej likwidacji publicznego zakładu opieki zdrowotnej lub
jego przekształcenia, samorząd terytorialny zobowiązany jest zasięgnąć opinii
wojewody. Wojewodzie przysługują także, na podstawie samorządowych ustaw
ustrojowych, uprawnienia nadzorcze w stosunku do wszelkich uchwał
podejmowanych przez jednostki samorządu terytorialnego. Przewodniczący zarządu
jednostki samorządu terytorialnego zobowiązany jest przedłożyć wojewodzie
uchwałę organów uchwałodawczych w ciągu 7 dni od daty jej uchwalenia.
Przepisy ustawy o zakładach opieki zdrowotnej uprawniają wojewodę do
przeprowadzania czynności kontrolnych, a w szczególności:
1) wizytacji pomieszczeń zakładu,
2) obserwacji czynności związanych z udzielaniem świadczeń zdrowotnych,
3) sprawdzania przestrzegania wymagań dotyczących dopuszczania do stosowania
i sposobu użytkowania — przy udzielaniu świadczeń zdrowotnych — aparatury
i sprzętu medycznego oraz ambulansów sanitarnych,
4) żądania dokumentacji, w tym także medycznej, niezbędnej w toku prowadzonej
kontroli.
Wojewoda ma również wpływ na funkcjonowanie oddziału Wojewódzkiego Funduszu
Zdrowia przez powołanie jednego członka do rady społecznej funduszu.
4.2. Zadania i kompetencje samorządów terytorialnych
w zakresie ochrony zdrowia
1 stycznia 1999 roku, jednostki samorządu terytorialnego przejęły funkcję
organizatorską i stały się organami założycielskimi dla ogromnej większości
publicznych zakładów opieki zdrowotnej, na podstawie przepisów ustawy
z 13 października 1998 roku — Przepisy wprowadzające ustawy reformujące
administrację publiczną (Dz. U. nr 133, poz. 827 z późn. zm.). Uprawnienia, jakie
przysługują organom jednostek samorządu terytorialnego wobec samodzielnych
26

Organizacja systemu ochrony zdrowia
publicznych zakładów opieki zdrowotnej, dla których pełnią one rolę organu
założycielskiego, dotyczą kwestii: organizacyjno-personalnych, majątkowo-
finansowych, kontrolno-nadzorczych.
Wszystkie jednostki samorządu terytorialnego posiadają uprawnienia do tworzenia,
przekształcania i likwidowania publicznych zakładów opieki zdrowotnej, a także
prawo do nawiązywania stosunku pracy na podstawie powołania, umowy o pracę lub
umowy cywilnoprawnej z kierownikami samodzielnych publicznych zakładów opieki
zdrowotnej.
Podmiot, który tworzy zakład, nadaje mu statut uchwalonego przez radę społeczną
zakładu.
Kolejnym uprawnieniem jednostek samorządu terytorialnego jako organów
założycielskich samodzielnych publicznych zakładów opieki zdrowotnej jest wybór
rady społecznej zakładu, która ma spełniać rolę organu doradczego wobec
kierowników zakładu, a wobec organu założycielskiego — rolę organu inicjującego
i opiniodawczego.
W zakresie majątkowo-finansowym samodzielne publiczne zakłady opieki zdrowotnej
same gospodarują przekazanymi w nieodpłatne użytkowanie nieruchomościami oraz
majątkiem Skarbu Państwa lub komunalnym, jak też majątkiem własnym. Ustawowe
przyznanie osobowości prawnej samodzielnym zakładom opieki zdrowotnej podlega
jednak znacznym ograniczeniom. Organy założycielskie mają prawo do ustalania
zasad dotyczących zbycia, wydzierżawienia lub wynajęcia majątku trwałego
samodzielnego zakładu opieki zdrowotnej oraz zasad zakupu lub przyjęcia darowizny
aparatury i sprzętu medycznego o ustalonym przez ten organ przeznaczeniu
i standardzie.
Wniesienie majątku trwałego do spółek lub fundacji wymaga każdorazowo zgody
organu założycielskiego. Organ ten może także pozbawić zakład składników
przekazanego lub nabytego mienia, lecz tylko w przypadku połączenia, podziału lub
27

Organizacja systemu ochrony zdrowia
przekształcenia zakładu. Powyższe działania winny być poprzedzone wnioskiem lub
opinią rady społecznej.
Samodzielne publiczne zakłady opieki zdrowotnej mogą ubiegać się o przyznanie
dotacji przez organ założycielski, w szczególności na:
1) realizację zadań z zakresu zapobiegania chorobom i urazom lub innych
programów zdrowotnych oraz promocję zdrowia,
2) pokrycie kosztów kształcenia i podnoszenia kwalifikacji osób wykonujących
zawody medyczne,
3) inwestycje, w tym zakup wysokospecjalistycznej aparatury i sprzętu medycznego.
Podstawowym zagrożeniem dla jednostek samorządu terytorialnego z tytułu
funkcjonowania samodzielnych zakładów może być ujemny wynik finansowy, który
w skrajnym przypadku może obciążyć samorząd. Uprawnieniem o najbardziej
istotnym znaczeniu jest nadzór nad zakładem, który dokonywany jest za pomocą
kontroli i oceny jego działalności oraz pracy kierownika przez organ wykonawczy
samorządu, czyli zarząd. Poza funkcjami organizatora ochrony zdrowia, jednostki
samorządu terytorialnego mają także liczne zadania i kompetencje w ramach
szeroko rozumianego systemu ochrony zdrowia.
Do zadań gminy w zakresie ochrony zdrowia można zaliczyć:
1. Zgłaszanie organom Inspekcji Sanitarnej, a także określonym zakładom służby
zdrowia, przypadków zachorowania i zgonów na choroby zakaźne natychmiast po
powzięciu o nich wiadomości, jak również pokrywanie kosztów przewozu osób
podlegających przymusowej hospitalizacji lub izolacji i kosztów przejazdu do
publicznego zakładu opieki zdrowotnej osób podlegających przymusowemu
leczeniu lub przymusowym badaniom stanu zdrowia.
2. Uchwalenie statutu gminnego uzdrowiska, wyrażenie stanowiska w sprawie
powołania i odwołania naczelnego lekarza uzdrowiska, zapewnienie uzdrowiskom
warunków umożliwiających jak najszersze wykorzystanie właściwości leczniczych
danej miejscowości.
3. Uchwalenie gminnego programu profilaktyki i rozwiązywanie problemów
alkoholowych, powołanie komisji do spraw przeciwdziałania alkoholizmowi,
28

Organizacja systemu ochrony zdrowia
orzekanie o zastosowaniu wobec osoby uzależnionej od alkoholu obowiązku
poddania się leczeniu w zakładzie lecznictwa odwykowego, ustalenie w drodze
uchwały dla terenu gminy liczby punktów sprzedaży napojów zawierających
powyżej 4,5% alkoholu oraz zasad ich rozmieszczenia.
4. Na żądanie rady gminy inspektor sanitarny ma obowiązek przedstawić informację
(przynajmniej raz w roku) o stanie bezpieczeństwa sanitarnego gminy. W razie
bezpośredniego zagrożenia bezpieczeństwa sanitarnego na terenie gminy wójt,
burmistrz, prezydent mogą wydać właściwemu inspektorowi sanitarnemu
polecenie podjęcia działań zmierzających do usunięcia tego zagrożenia.
5. Rada gminy może ustalić szczególne warunki zagospodarowania terenów
w miejscowym planie zagospodarowania przestrzennego, w tym zakaz
zabudowy, wynikający z potrzeb ochrony zdrowia.
6. Rada gminy może uchwalić dla gminy miejsca przeznaczone do użytku
publicznego jako strefy wolne od dymu nikotynowego.
7. Wydawanie zezwoleń na uprawę maku i konopi, wydanie nakazu zniszczenia
upraw bez zezwolenia, na koszt prowadzących uprawę.
Do zadań powiatu w zakresie ochrony zdrowia można zaliczyć:
1. Podejmowanie przez starostę, na wniosek poradni przeciwgruźliczej, decyzji
o umieszczeniu chorego na gruźlicę w szpitalu, w sanatorium przeciwgruźliczym
lub w innym zakładzie, jeżeli chory stwarza niebezpieczeństwo zarażenia gruźlicą
swego otoczenia oraz decyzji przymusowego leczenia dzieci i młodocianych,
chorych na gruźlicę, w zamkniętych zakładach przeciwgruźliczych, jeżeli sytuacja
tego wymaga.
2. W zakresie zwalczania chorób zakaźnych zarząd powiatu, właściwy ze względu
na miejsce zamieszkania, w stosunku do obywateli polskich oraz Minister Spraw
Wewnętrznych w stosunku do cudzoziemców są zobowiązani:
a) do pokrycia kosztów przewozu osób podlegających przymusowej hospitalizacji
lub izolacji,
b) do pokrycia kosztów przejazdu do zakładu opieki zdrowotnej osób
podlegających przymusowemu leczeniu lub przymusowym badaniom stanu
zdrowia,
29

Organizacja systemu ochrony zdrowia
c) na wniosek inspektora sanitarnego starosta może zalecić dokonanie na koszt
właścicieli lub użytkowników naprawy urządzeń wodnych i urządzeń
przeznaczonych do usuwania nieczystości, z wyjątkiem urządzeń
komunalnych,
d) na wniosek inspektora sanitarnego starosta powiatu wydaje decyzję
o powołaniu osób wykonujących zawody medyczne, a także osób o innych
kwalifikacjach, zatrudnionych w zakładach opieki zdrowotnej, do pracy przy
zwalczaniu epidemii.
3. Tworzenie przez radę powiatu, w drodze uchwały, obszarów ograniczonego
użytkowania dla obiektów zaliczanych do inwestycji, mogących pogorszyć stan
środowiska zagrażający zdrowiu i życiu ludzi.
4. W zakresie wychowania w trzeźwości i przeciwdziałania alkoholizmowi, powiat
zobowiązany jest do prowadzenia działań, mających na celu zmniejszenie
spożycia alkoholu oraz do zmiany struktury jego spożycia.
5. Rada powiatu ma obowiązek, przynajmniej raz w roku, rozpatrywać informację
właściwego inspektora sanitarnego o stanie bezpieczeństwa sanitarnego,
nakreślić w razie konieczności kierunki działań Inspekcji Sanitarnej.
W przypadkach bezpośredniego zagrożenia życia lub zdrowia, prezydent lub
burmistrz miasta może wydać właściwemu powiatowemu inspektorowi
sanitarnemu polecenie podjęcia działań zmierzających do usunięcia zagrożenia.
6. Rada powiatu wypowiada się w sprawie godzin pracy aptek ogólnodostępnych.
7. Na zlecenie wojewody powiat realizuje, dla kombatantów i osób
represjonowanych, zadania z zakresu opieki zdrowotnej i usług opiekuńczych.
8. Powiat prowadzi działalność w zakresie promocji zdrowia psychicznego
i zapobiegania zaburzeniom psychicznym oraz organizuje i zapewnia usługi
w domach pomocy społecznej, dostosowanych do szczególnych potrzeb osób
z zaburzeniami psychicznymi.
9. Organy samorządu powiatowego zobowiązane są do podejmowania działań
zmierzających do ochrony zdrowia przed następstwami palenia tytoniu.
10. Starosta powołuje i odwołuje Powiatowy Zespół ds. Orzekania o Stopniu
Niepełnosprawności.
11. W zakresie przeciwdziałaniu narkomanii powiat zobowiązany jest prowadzić
działalność zapobiegawczą i wychowawczą.
30

Organizacja systemu ochrony zdrowia
Do zadań samorządu województwa z zakresu ochrony zdrowia zaliczyć można:
1. Przygotowanie wojewódzkiego programu profilaktyki i rozwiązywania problemów
alkoholowych.
2. Tworzenie i prowadzenie zakładów psychiatrycznej opieki zdrowotnej, zgodnie
z potrzebami występującymi w województwie.
3. Tworzenie systemu funkcjonowania służby medycyny pracy, utworzonej w celu
ochrony zdrowia pracujących przed wpływem niekorzystnych warunków
związanych ze środowiskiem pracy i sposobem jej wykonywania, a także w celu
sprawowania opieki zdrowotnej nad pracującymi.
4. Pełnienie roli organów założycielskich dla:
a) ośrodków medycyny pracy,
b) publicznych wysokospecjalistycznych szpitali wojewódzkich,
c) regionalnych szkół medycznych.
5. Zarządy województwa opracowują coroczne plany zdrowotne, zatwierdzane
w drodze uchwały przez sejmik województwa.
6. Sejmiki województwa powołują dwóch członków do rady społecznej, działającej
przy wojewódzkich oddziałach Funduszu Ochrony Zdrowia.
31

Organizacja systemu ochrony zdrowia
5. Samorządy zawodowe, ich rola i zadania w systemie
Możliwość tworzenia samorządów zawodowych gwarantuje Konstytucja
Rzeczpospolitej Polskiej. Art. 17 ust. 1 stwierdza, że w drodze ustawy można tworzyć
samorządy zawodowe, reprezentujące osoby wykonujące zawody zaufania
publicznego i sprawujące pieczę nad należytym wykonywaniem tych zawodów
w granicach interesu publicznego i dla jego ochrony. Za takie zawody zaufania
publicznego ustawodawca uznał miedzy innymi zawody:
1) pielęgniarki i położnej — ustawa z 19 kwietnia 1991 r. o samorządzie pielęgniarek
i położnych (Dz.U. nr 41, poz. 178 z późn. zm.),
2) lekarza i lekarza stomatologa — ustawa z 17 maja 1989 r. o izbach lekarskich
(Dz. U. nr 30, poz. 158 z późn. zm.),
3) aptekarza — ustawa z 19 kwietnia 1991 r. o izbach aptekarskich (Dz. U. nr 41,
poz. 179 z późn. zm.).
Samorządy zawodowe stanowią część składową systemu władz publicznych,
wykonujących swe zadania pod nadzorem państwa, lecz we własnym imieniu i na
własną odpowiedzialność, przez organy powołane w ramach tego zrzeszenia. Mogą
wykonywać jedynie te zadania, które wyraźnie przypisał im ustawodawca. Wyżej
wymienione samorządy posiadają pewne cechy wspólne w zakresie:
1) wykonywania zadań władczych — sprawując pieczę nad należytym
wykonywaniem zawodu, wydają prawo wykonywania zawodu, rejestrują formy
wykonywania zawodu, zawieszają bądź odbierają prawo wykonywania zawodu,
rozstrzygane w obu instancjach w obrębie samorządu, z prawem zaskarżenia
decyzji II instancji do Naczelnego Sądu Administracyjnego;
2) szerokich uprawnień doradczych w zakresie wykonywania danego zawodu —
podstawowe akty wykonawcze dotyczące przygotowania do wykonywania
zawodu oraz warunków jego wykonywania wydawane są po zasięgnięciu opinii
naczelnego organu danego samorządu;
3) podobnej organizacji — zorganizowane są one na szczeblu okręgowym
i krajowym, w formie izb okręgowych i izby naczelnej. Izby posiadają osobowość
prawną, co w sferze cywilnoprawnej oznacza niezależność i samodzielność;
32

Organizacja systemu ochrony zdrowia
4) posiadania tego samego rodzaju organów izb okręgowych i izby naczelnej, do
których zaliczamy okręgowe i naczelne:
a) zjazdy (delegaci na zjazd krajowy wybierani są przez zjazdy okręgowe) oraz
wybierane przez te zjazdy:
— rady (w skład rady naczelnej wchodzą także przewodniczący rad
okręgowych),
— sądy,
— komisje rewizyjne,
— rzeczników odpowiedzialności zawodowej;
5) czteroletniej kadencji organów izb, jak również zakazu wyboru danej osoby na tę
samą funkcję na trzecią, kolejno po sobie następującą, kadencję;
6) stosunek pracy osób pełniących funkcję w pochodzących z wyboru organach izb,
znajduje się pod szczególną ochroną — rozwiązanie lub zmiana umowy przez
pracodawcę wymaga zgody właściwej rady okręgowej;
7) organem nadzoru nad samorządami zawodów medycznych jest Minister Zdrowia.
5.1. Samorząd pielęgniarek i położnych
Do podstawowych zadań tego samorządu, zgodnie z art. 4 ust. 1 ustawy z 19
kwietnia 1991 roku, należą:
1) sprawowanie pieczy i nadzoru nad należytym wykonywaniem zawodu pielęgniarki
i położnej,
2) ustalanie i upowszechnianie zasad etyki zawodowej oraz sprawowanie nadzoru
nad ich przestrzeganiem,
3) ustalanie standardów zawodowych i standardów kwalifikacji zawodowych
pielęgniarek i położnych, obowiązujących na poszczególnych stanowiskach
pracy, zatwierdzanych przez Ministra Zdrowia,
4) opiniowanie programu kształcenia zawodowego,
5) współdziałanie w ustalaniu kierunków rozwoju pielęgniarstwa,
6) integrowanie środowiska pielęgniarek i położnych,
7) obrona godności zawodowej pielęgniarek i położnych,
8) reprezentowanie i ochrona zawodu pielęgniarki i położnej,
33

Organizacja systemu ochrony zdrowia
9) zajmowanie stanowiska w sprawach stanu zdrowia społeczeństwa, polityki
zdrowotnej państwa oraz organizacji ochrony zdrowia,
10) szerzenie oświaty zdrowotnej,
11) współpraca z towarzystwami naukowymi, szkołami wyższymi i jednostkami
badawczo-rozwojowymi w kraju i za granicą,
12) współpraca z samorządem lekarskim oraz samorządami innych zawodów
medycznych w kraju i za granicą,
13) organizowanie i prowadzenie instytucji samopomocowych i innych form pomocy
materialnej dla pielęgniarek, położnych i ich rodzin,
14) zarządzanie majątkiem własnym,
15) prowadzenie działalności wydawniczej.
Samorząd wykonuje swoje zadania w szczególności przez:
1) stwierdzanie prawa wykonywania zawodu pielęgniarki i prawa wykonywania
zawodu położnej oraz prowadzenie rejestru pielęgniarek i rejestru położnych,
2) negocjowanie warunków pracy i płac,
3) opiniowanie i wnioskowanie w sprawach kształcenia przed- i podyplomowego,
a w szczególności specjalizacji zawodowej pielęgniarek i położnych,
4) przewodniczenie komisjom konkursowym na stanowiska pielęgniarek naczelnych,
przełożonych, oddziałowych oraz uczestnictwo w konkursach na inne kierownicze
stanowiska w służbie zdrowia,
5) opiniowanie projektów aktów normatywnych, dotyczących ochrony zdrowia
i wykonywania zawodu pielęgniarki i położnej,
6) orzekanie w zakresie odpowiedzialności zawodowej pielęgniarek i położnych oraz
sprawowanie sądownictwa polubownego.
5.2. Samorząd lekarzy
Ustawa o izbach lekarskich jako podstawowe zadania samorządu lekarzy wymienia:
1) sprawowanie pieczy i nadzoru nad należytym i sumiennym wykonywaniem
zawodu lekarza,
2) ustanawianie zasad etyki i deontologii zawodowej,
34

Organizacja systemu ochrony zdrowia
3) reprezentowanie i ochrona zawodu lekarza,
4) integrowanie środowiska lekarskiego,
5) zajmowanie stanowiska w sprawach stanu zdrowotnego społeczeństwa, polityki
zdrowotnej państwa oraz organizacji ochrony zdrowia,
6) prowadzenie instytucji samopomocowych i innych form pomocy materialnej dla
lekarzy i ich rodzin.
Samorząd wykonuje swoje zadania w szczególności przez:
1) stwierdzanie prawa wykonywania zawodu lekarza i prowadzenie rejestru lekarzy,
2) negocjowanie warunków pracy i płac,
3) sprawowanie orzecznictwa w przedmiocie orzekania o niezdolności do
wykonywania zawodu lekarza,
4) przewodniczenie komisjom konkursowym w konkursach na stanowisko
ordynatora i uczestnictwo w konkursach na inne kierownicze stanowiska
w służbie zdrowia,
5) opiniowanie projektów ustaw dotyczących ochrony zdrowia i przepisów
dotyczących wykonywania zawodu lekarza bądź występowanie o ich wydanie,
6) opiniowanie i wnioskowanie w sprawach kształcenia przed- i podyplomowego
lekarzy i innych zawodów medycznych,
7) sprawowanie sądownictwa lekarskiego w zakresie odpowiedzialności zawodowej
lekarzy,
8) występowanie w obronie interesów indywidualnych i zbiorowych członków
samorządu lekarzy.
5.3. Samorząd aptekarski
Podstawowymi zadaniami samorządu aptekarskiego, zgodnie z art. 7 ust. 1 ustawy
o izbach aptekarskich, są:
1) reprezentowanie zawodu aptekarza i obrona jego interesów,
2) troska o zachowanie godności i niezależności zawodu,
3) kodyfikowanie, krzewienie, strzeżenie zasad etyki i deontologii zawodowej,
4) integracja środowiska zawodowego,
35

Organizacja systemu ochrony zdrowia
5) sprawowanie pieczy i nadzoru nad wykonywaniem zawodu,
6) prowadzenie działalności samopomocowej oraz innych form pomocy materialnej
dla członków samorządu i ich rodzin,
7) zajmowanie stanowiska w sprawach ochrony zdrowia i gospodarki środkami
farmaceutycznymi,
8) stwierdzanie prawa wykonywania zawodu aptekarza,
9) prowadzenie rejestrów aptekarzy, aptek, i hurtowni,
10) negocjowanie ogólnych warunków pracy i płac,
11) współdziałanie w sprawach specjalizacji zawodowej,
12) udział w komisjach konkursowych na stanowiska określone w odrębnych
przepisach,
13) opiniowanie projektów aktów normatywnych, dotyczących środków
farmaceutycznych, aptek i wykonywania zawodu aptekarza oraz występowanie
z wnioskiem o podjęcie inicjatywy ustawodawczej,
14) wydawanie opinii w sprawach udzielania lub cofnięcia koncesji na prowadzenie
aptek i hurtowni,
15) negocjowanie marż i cen środków farmaceutycznych,
16) opiniowanie i wnioskowanie w sprawach kształcenia przed- i podyplomowego
farmaceutów i techników farmaceutycznych,
17) występowanie w obronie interesów indywidualnych i zbiorowych członków izb
aptekarskich,
18) sprawowanie sądownictwa dyscyplinarnego w zakresie odpowiedzialności
zawodowej aptekarzy.
36

Organizacja systemu ochrony zdrowia
Słownik
Ochrona zdrowia — działalność na rzecz zdrowia obywateli ujęta w system
odpowiadający ustrojowym założeniom państwa.
Opieka zdrowotna — WHO określa opiekę medyczną jako program świadczeń
zgodnych z wiedzą medyczną, niezbędnych dla promocji i utrzymywania zdrowia,
które powinny być dostępne poszczególnym jednostkom i całej populacji.
Promocja zdrowia — proces umożliwiającym ludziom zwiększenie kontroli nad
swoim zdrowiem oraz stwarzający im możliwość jego umacniania.
Prywatne ubezpieczenie zdrowotne — prywatna forma ubezpieczenia, często
o charakterze komercyjnym, opartą na kalkulacji indywidualnego ryzyka
zachorowania, oszacowanego na podstawie wskaźników lub ustalonych dla
społeczeństwa jako całości.
SPZOZ — Samodzielny publiczny zakład opieki zdrowotnej.
Standard — ogólnie wskaźnik ustanowiony przez kompetentne władze, jako
wzorzec dla pomiaru ilości lub jakości.
System opieki zdrowotnej — instytucjonalny, ogólnokrajowy system, którego
wielofunkcyjnym zadaniem jest zaspokojenie potrzeb zdrowotnych ludności, a więc
zapewnienie opieki zdrowotnej poszczególnym jednostkom i całej społeczności,
w tym stosowanie odpowiedniego zakresu działań zapobiegawczych,
diagnostycznych, leczniczych i rehabilitacyjnych.
Świadczenie zdrowotne — działania medyczne, służące zachowaniu, ratowaniu,
przywracaniu i poprawie zdrowia.
37

Organizacja systemu ochrony zdrowia
Ubezpieczenie zdrowotne — forma umowy między konsumentem świadczeń
a ubezpieczycielem, stanowiącą, że ubezpieczyciel będzie pokrywał koszty działań
prozdrowotnych, a w wypadku zachorowań zapewni odpowiednie świadczenia
zdrowotne i inne usługi medyczne.
WHO — Światowa Organizacja Zdrowia.
38

Organizacja systemu ochrony zdrowia
Bibliografia
1. Dercz Maciej, Izdebski Hubert, 2001: Organizacja ochrony zdrowia
w Rzeczypospolitej Polskiej w świetle obowiązującego ustawodawstwa, Iuris Polskie
Wydawnictwo Prawnicze, Warszawa–Poznań.
2. Indulski Janusz, Kleczkowski Bogdan, Leowski Jerzy, 1987: Organizacja ochrony
zdrowia, PZWL, Warszawawa.
3. Kautsch Malcolm, Whitfield Marcin, 2001: Zdrowie i opieka zdrowotna —
zagadnienia uniwersalne i przypadki szczególne, [w:] Zarządzanie w opiece
zdrowotnej, (red.) Malcolm Kautsch, Marcin Whitfield, Jacek Klich, Wydawnictwo
Uniwersytetu Jagiellońskiego, Kraków.
4. Mała encyklopedia zdrowia, 1987: (red.) Tadeusz Różniatowski, tom I, II, III,
PWN, Warszawa.
5. Poznańska Stefania, 1988: Pielęgniarstwo wczoraj i dziś, PZWL, Warszawawa.
6. Przybyłka Arkadiusz, 2002: Przyczyny i uwarunkowania systemowych rozwiązań
opieki zdrowotnej, Antidotum, nr 2, Warszawa.
7. Regulamin Ministerstwa Zdrowia, Zarządzenie Ministra Zdrowia z 24 stycznia
2003 r. w sprawie ustalenia regulaminu organizacyjnego Ministerstwa Zdrowia.
8. Statut Ministerstwa Zdrowia (Dz. U. nr 140, poz. 1575 z 2001 r.).
9. Sztembis Barbara, 1997: Kierunki zmian systemowych w ochronie zdrowia
i reforma pielęgniarstwa w podstawowej opiece zdrowotnej, Centrum Edukacji
Medycznej, Warszawa.
10. Tymowska Katarzyna, Dudarewicz Dariusz, 1997: Jak poprawić opiekę
zdrowotną, Konsorcjum na rzecz zdrowia, Warszawa.
11. Ustawa z 8 marca 1990 r. o samorządzie gminnym (Dz.U. z 1996 r., nr 13, poz.
74 z późn. zm.).
12. Ustawa z 19 kwietnia 1991 r. o samorządzie pielęgniarek i położnych (Dz.U. nr
41, poz. 178 z późn. zm.).
13. Ustawa z 4 września 1997 r. o działach administracji rządowej (Dz.U. z 1999 r., nr
82, poz. 928 z późn. zm.).
14. Ustawa z 5 czerwca 1998 r. o administracji rządowej (Dz.U. nr 91, poz. 577
z późn. zm.).
39

Organizacja systemu ochrony zdrowia
15. Ustawa z 5 czerwca 1998 r. o samorządzie powiatowym (Dz.U. nr 91, poz. 578
z późn. zm.).
16. Ustawa z 5 czerwca 1998 r. o samorządzie województwa (Dz.U. nr 91, poz. 576
z późn. zm.).
17. Wąsiewicz Eugeniusz Piotr, 2000: Zdrowie publiczne i medycyna społeczna,
Akademia Medyczna, Poznań.
18. Włodarczyk Cezary W., 1996: Polityka zdrowotna w społeczeństwie
demokratycznym, Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków.
19. Włodarczyk Cezary W., 1998: Reforma opieki zdrowotnej w Polsce,
Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków.
20. Włodarczyk Cezary W., 1999: Zarządzanie ochroną zdrowia w powiecie,
Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków.
40

Organizacja systemu ochrony zdrowia
Literatura podstawowa
1. Dercz Maciej, Izdebski Hubert, 2001: Organizacja ochrony zdrowia
w Rzeczypospolitej Polskiej w świetle obowiązującego ustawodawstwa, Iuris
Polskie Wydawnictwo Prawnicze, Warszawa–Poznań, s. 29–65, 87–153.
2. Indulski Janusz, Kleczkowski Bogdan, Leowski Jerzy, 1987: Organizacja ochrony
zdrowia, PZWL, Warszawawa, s. 7–27.
3. Poznańska Stefania, 1988: Pielęgniarstwo wczoraj i dziś, PZWL, Warszawawa,
s. 96–105.
4. Przybyłka Arkadiusz, 2002: Przyczyny i uwarunkowania systemowych rozwiązań
opieki zdrowotnej, Antidotum, nr 2, Warszawa, s. 48–65.
5. Włodarczyk Cezary W., 1996: Polityka zdrowotna w społeczeństwie
demokratycznym, Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków,
s. 312–339.
Literatura dodatkowa
1. Kautsch Malcolm, Whitfield Marcin, 2001: Zdrowie i opieka zdrowotna —
zagadnienia uniwersalne i przypadki szczególne, [w:] Zarządzanie w opiece
zdrowotnej, (red.) Malcolm Kautsch, Marcin Whitfield, Jacek Klich, Wydawnictwo
Uniwersytetu Jagiellońskiego, Kraków, s. 36–37.
2. Sztembis Barbara, 1997: Kierunki zmian systemowych w ochronie zdrowia
i reforma pielęgniarstwa w podstawowej opiece zdrowotnej, Centrum Edukacji
Medycznej, Warszawa.
3. Tymowska Katarzyna, Dudarewicz Dariusz, 1997: Jak poprawić opiekę
zdrowotną, Konsorcjum na rzecz zdrowia, Warszawa.
4. Wąsiewicz Eugeniusz Piotr, 2000: Zdrowie publiczne i medycyna społeczna,
Akademia Medyczna, Poznań.
5. Włodarczyk Cezary W., 1999: Zarządzanie ochroną zdrowia w powiecie,
Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków.
41

Organizacja systemu ochrony zdrowia
6. Włodarczyk Cezary W., 1998: Reforma opieki zdrowotnej w Polsce,
Uniwersyteckie Wydawnictwo Medyczne „Vesalius”, Kraków.
7. Mała encyklopedia zdrowia, 1987: (red.) Tadeusz Różniatowski, tom I, II, III,
PWN, Warszawa.
8. Statut Ministerstwa Zdrowia, Dz. U. nr 140, poz. 1575 z 2001 r.
9. Regulamin Ministerstwa Zdrowia, Zarządzenie Ministra Zdrowia z 24 stycznia
2003 r. w sprawie ustalenia regulaminu organizacyjnego Ministerstwa Zdrowia.
10. Ustawa z 5 czerwca 1998 r. o administracji rządowej (Dz.U. nr 91, poz. 577
z późn. zm.).
11. Ustawa z 5 czerwca 1998 r. o samorządzie województwa (Dz.U. nr 91, poz. 576
z późn. zm.).
12. Ustawa z 8 marca 1990 r. o samorządzie gminnym (Dz.U. z 1996 r., nr 13, poz.
74 z późn. zm.).
13. Ustawa z 4 września 1997 r. o działach administracji rządowej (Dz.U. z 1999 r.,
nr 82, poz. 928 z późn. zm.).
14. Ustawa z 5 czerwca 1998 r. o samorządzie powiatowym (Dz.U. nr 91, poz. 578
z późn. zm.).
15. Ustawa o samorządzie pielęgniarek i położnych z 19 kwietnia 1991 r. (Dz.U.
nr 41, poz. 178 z późn. zm.).
42
Document Outline
- Organizacja systemu ochrony zdrowia.Organizacja pracy pielęgniarki.
- Organizacja systemu ochrony zdrowia
- Wstęp
- 1. Przyczyny i uwarunkowania systemowych rozwiązań opieki zdrowotnej
- 2. Typologia systemów opieki zdrowotnej
- 3. Struktura ochrony zdrowia w Polsce u progu XXI wieku
- 4. Zadania i kompetencje administracji publicznej w zakresie ochrony zdrowia na poszczególnych szczeblach zarządzania
- 5. Samorządy zawodowe, ich rola i zadania w systemie
- Słownik
- Bibliografia
Wyszukiwarka
Podobne podstrony:
Org ochr zdr 3
Org ochr zdr 5
kmz org opieki zdr
strategie ochr zdr i progr zdrowotne
rat med cd oraz rola administr w ochr zdr, Anastezjologia, Propedeutyka prawa
art krystian rys ZNPK konstytucyjne prawo do ochr zdr
publ marcin mikos prawo do bezpiecznej ochr zdr
10 Str org i podst zadania służb ochr środid 10636 ppt
motumbo www prezentacje org
czerwony kapturek2 www prezentacje org 3
bez makijazu www prezentacje org
dobrze byc mezczyzna www prezentacje org
puchar swiata 2006 www prezentacje org
moja kariera www prezentacje org
PROMO ZDR
PRK 23 10 2011 org
typy kobiet www prezentacje org 3
więcej podobnych podstron