FIZJOTERAPIA W GINEKOLOGII I POŁOŻNICTWIE
Podstawowe pojęcia z ginekologii i położnictwa
GINEKOLOGIA - (z greckiego Gyne=Kobieta) Jest to nauka zajmująca się rozpoznawaniem i leczeniem chorób układu rodnego kobiety. W szerszym rozumieniu tej dyscypliny medycznej to nauka zajmująca się ogólnie pojętym zdrowiem kobiety, z uwzględnieniem działań profilaktycznych. Ginekologię jako dziedzinę wiedzy określa się często mianem „choroby kobiece”. Oddaje to specyfikę wynikającą z odrębności anatomicznej i fizjologii płci.
POŁOŻNICTWO - jest nauką związaną z odmiennym stanem kobiety - ciążą oraz połogiem i porodem.
PERINATOLOGIA - obecnie często używa się terminu: perinatologia do określenia nauki zajmującej się szeroko pojętą opieką perinatalną. W tym pojęciu kryje się nie tylko okres „okołourodzeniowy”. Opieka perinatalna jest definiowana jako opieka ciągła, obejmująca planowanie rodziny, opiekę prekoncepcyjną (sprzyjającą zajściu w ciążę), przedporodową, śródporodową, poporodową, interkoncepecyjną oraz opiekę nad noworodkami i niemowlętami do pierwszego roku życia.
BUDOWA NARZĄDU PŁCIOWEGO ŻEŃSKIEGO
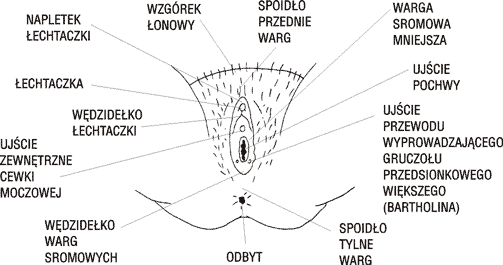
Narządy płciowe żeńskie dzieli się na zewnętrzne i wewnętrzne. Zewnętrzne narządy płciowe nazywa się sromem.
W skład zewnętrznych narządów płciowych wchodzi: wzgórek łonowy, wargi sromowe większe, przedsionek pochwy, wargi sromowe mniejsze, łechtaczka, gruczoły przedsionkowe większe (gruczoły Bartholina), błona dziewicza.
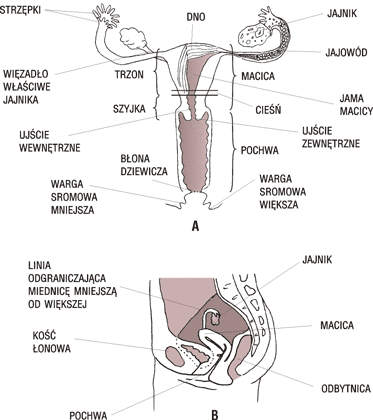
Wewnętrzne narządy płciowe znajdują się w tzw. miednicy mniejszej. Stanowią je: pochwa, macica, jajowody, jajniki.
Przymacicza (aparat więzadłowo - wieszadłowy)
Przymacicza stanowią zespół tkanek łącznych pełniących rolę więzadeł zlokalizowanych w przestrzeni wokół macicy i poza jamą otrzewnej. Dzielą się ona na przymacicza boczne, przednie i tylne. Przymacicza są jednym z czynników warunkujących prawidłowe zawieszenie macicy i pochwy w miednicy. Ich uszkodzenie, zwiotczenie lub ograniczenie sprężystości na skutek stanów chorobowych mogą prowadzić do zaburzeń statyki narządu rodnego.
POCHWA (vagina) kanał łączący przedsionek pochwy z macicą. Biegnie skośnie ku górze i tyłowi, obejmując swymi ścianami część pochwową macicy. W związku ze skośnym przebiegiem przednia ściana (7-9 cm) jest nieco krótsza od tylnej (9-11 cm). Budują ją następujące warstwy:
Śluzówka - zbudowana z tkanki łącznej zbitej, zawierającej dużo włókien sprężystych, a w swojej głębszej warstwie liczne naczynia krwionośne żylne, śluzówka pokryta jest nabłonkiem wielowarstwowym płaskim, powierzchnia jej jest mocno pofałdowana (duża elastyczność podczas porodu)
Mięśniówka - zbudowana z włókien mięśni gładkich, które biegną zgodnie z osią długą pochwy, nieliczne pasma posiadają przebieg okrężny, w dolnej części pochwy włókien okrężnych jest więcej i tworzą one zwieracz
Tkanka łączna - tzw. przydanka - wypełnia przestrzeń dzielącą pochwę od innych narządów (pęcherza moczowego i odbytnicy)
MACICA (uterus) narząd pojedynczy o kształcie spłaszczonej gruszki. Wyróżnia się w niej część pochwową, szyjkę oraz trzon, którego górno - boczne odcinki tworzą rogi macicy, które łączą się z jajowodami. Ułożenie względem siebie trzonu i szyjki tworzy kąt zwany przodozgięciem macicy. Cła natomiast przesunięta jest ku przodowi względem osi pochwy, co określa się jako przodopochylenie macicy. Szyjka składa się z 3 odcinków: części pochwowej, pośredniej i nadpochwowej. Przez jej środek biegnie kanał rozpoczynający się ujściem zewnętrznym i kończący się ujściem wewnętrznym. Ściana szyjki zbudowana jest z kilku warstw błony śluzowej.
Błona śluzowa tworzy liczne fałdy. Pokryta jest ona nabłonkiem jednowarstwowym walcowatym, znajdują się w niej liczne gruczoły śluzowe. Głębiej znajduje się warstwa mięśniowa. Główną częścią narządu jest trzon. W jego wnętrzu znajduje się szczelinowata jama w kształcie trójkąta. Najbardziej wewnętrzną warstwę stanowi błona śluzowa pokryta migawkami. Migawki stale wykonują ruchy w kierunku do szyjki. Sama śluzówka składa się z 2 warstw:
powierzchownej - czynnościowej, zbudowanej z tkanki łącznej siateczkowatej
głębokiej - podstawowej, zbudowanej z tkanki łącznej wiotkiej
Kolejną warstwą ściany macicy jest błona mięśniowa, zbudowana z komórek mięsnych gładkich, silnie wydłużonych (podczas ciąży wydłużają się jeszcze bardziej). Przebieg włókien macicy jest wielokierunkowy; podłużny, zgodny z osią macicy, poprzeczny, spiralny i okrężny. Taka budowa pozwala na ogromną możliwość elastyczności - rozciągania podczas ciąży i obkurczania po porodzie.
Najbardziej zewnętrzną warstwę stanowi błona surowicza - otrzewna, która pokrywa przednią i tylną powierzchnię trzonu, po bokach tworzy dwa fałdy zwane więzadłami szerokimi.
Narząd służy jako miejsce do rozwoju ciąży.
Przydatki maciczne
Jajniki (ovarium) - to miejsce wytwarzania dojrzałych, zdolnych do zapłodnienia żeńskich komórek rozrodczych - jajeczek. Jajnik jest narządem w kształcie elipsy o wymiarach 2- 5 cm długości, 1,5 - 3 cm szerokości. Położony jest na tylnej powierzchni więzadła szerokiego, bezpośrednio przy ujściu brzusznym jajowodu. Jego powierzchnia jest pokryta nabłonkiem tzw. płciowym, pod nim znajduje się tkanka łączna zawierająca liczne włókna kolagenowe, nadające błonie białawy kolor (stąd nazwa błona biaława). Wnętrze jajnika składa się z dwóch części - rdzennej (położonej centralnie) i korowej (okrywającej cz. rdzenną - tu znajdują się pierwotne komórki płciowe).
Jajowody (oviductus) - biegną symetrycznie po obu stronach, do rogów macicy i kończą się otworem otoczonym palczastymi wypustkami, tzw. strzępkami. Jajowód anatomicznie można podzielić na 3 odcinki: część śródścienna, cieśń i bańkę. Światło jajowodu z jednej strony łączy się z jamą macicy, z drugiej z jamą otrzewnową. Wnętrze jajowodu tworzy mocno pofałdowana śluzówka pokryta nabłonkiem jednowarstwowym walcowatym. Drugą warstwą jest warstwa mięśniowa, którą tworzą od strony śluzówki mięśnie gładkie o przebiegu poprzecznym, na tej warstwie znajduje się kolejna o przebiegu podłużnym. Trzecią warstwę stanowi otrzewna, która tworzy krezkę jajowodu i przechodzi w więzadło szerokie. Narząd służy do tego, aby przez jego tunel dojrzałe (zapłodnione) jajeczko mogło przemieścić się do jam macicy.
Więzadła macicy - utrzymują macicę w miednicy we właściwym położeniu łącząc je za ścianami miednicy i z sąsiednimi narządami.
Więzadło szerokie macicy - największe więzadło macicy, utworzone z dwóch listków otrzewnej pokrywającej macicę. Biegnie od boków w kierunku do ścian miednicy małej.
Więzadło główne - biegnie od więzadła szerokiego do kości biodrowych, to więzadło i szerokie macicy zabezpieczają narząd rodny przez opuszczaniem.
Więzadło właściwe jajnika - biegnie od przedniej powierzchni wieszadła szerokiego w kierunku szyjki macicy.
Więzadło lejkowo - miedniczne - biegnie od boku pomiędzy ujściem brzusznym jajowodu a ścianką miednicy. Utrzymuje we właściwym położeniu jajowód oraz dostarcza naczynia krwionośne do jajnika.
Więzadło obłe - biegnące od przedniej powierzchni rogów lekkim łukiem ku przodowi i kończące się na wargach sromowych większych. Utrzymuje macicę w przodopochyleniu i przodozgięciu.
Więzadło krzyżowo - maciczne - biegnące od szyjki macicy do przedniej powierzchni kości krzyżowej, obejmujące odbytnicę. Wraz z więzadłami obłymi utrzymują macicę w przodopochyleniu i przodozgięciu.
Więzadła główne - biegnące od macicy do bocznych ścian miednicy. Łączą macicę z narządami sąsiednimi, utrzymują statykę macicy
Więzadła maciczno - krzyżowe - biegnące od macicy ku tyłowi. Łączą macicę z narządami sąsiednimi, utrzymują statykę macicy.
Więzadła maciczno - pęcherzowe - biegnące od macicy ku przodowi. Łączą macicę z narządami sąsiednimi, utrzymują statykę macicy.
STATYKA NARZĄDU RODNEGO
Miednica utworzona jest przez dwie parzyste kości miedniczne (te utworzone są przez kości biodrową, kulszową i łonową - zrośniętych i połączonych w panewkę stawu biodrowego), kość krzyżową i guziczną. Z przodu połączone są spojeniem łonowym (jest to chrząstkozrost), a z tyłu kością krzyżową przy pomocy stawu krzyżowo - biodrowego. Biodrowego prawidłowej budowie miednicy świadczy jej obustronna symetria, wymiary zewnętrzne i wchód. W tym celu ocenie poddaje się następujące odległości wymiarów zewnętrznych:
Pomiędzy kolcami przednimi górnymi (odl. międzykolcowa) - wynosi 25-26 cm
Pomiędzy zewnętrznymi brzegami grzebienia biodrowego (odl. międzygrzebieniowa) - wynosi 28-29 cm
Pomiędzy krętarzami większymi kości udowych (odl. międzykrętarzowa) - wynosi 31-32 cm
Pomiędzy dołkiem leżącym tuż poniżej wyrostka kolczastego L5, a górnym zewnętrznym brzegiem spojenia łonowego (sprzężona zewnętrzna) - wynosi 20-21 cm
Dla stwierdzenia symetrii miednicy, ocenia się tzw. czworobok Michaelisa - wyznaczają go 4 punkty:
punkt górny - dołek poniżej wyrostka kolczastego L5
punkt dolny - początek bruzdy pośladkowej
dołek na wysokości lewego górnego tylnego kolca biodrowego
dołek na wysokości prawego górnego tylnego kolca biodrowego
UNACZYNIENIE NARZĄDU RODNEGO
Jajnik i boczna część jajowodu unaczynione są przez odchodzącą od aorty tętnicę jajnikową (nasienną wewnętrzną), która do jajnika dociera za pośrednictwem więzadła lejkowo- miednicznego. Macica unaczyniona jest przez tętnicę maciczną, która odchodzi od biodrowej wewnętrznej i biegnie w więzadle głównym docierając do miejsca połączenia trzonu i szyjki. W tym miejscu tętnica ta dzieli się na dwa ramiona- ramię wstępujące i zstępujące. Ramię wstępujące biegnie ku górze wzdłuż bocznego brzegu trzonu, a końcowy jego odcinek biegnie wzdłuż przyśrodkowego odcinka jajowodu.
Na swoim przebiegu ramie wstępujące oddaje szereg odgałęzień, które przez błonę mięśniową przechodzą do śluzówki, tam mają krety przebieg, stąd nazwa tętnice spiralne. Ramię zstępujące biegnie ku dołow, unaczynia szyjkę macicy, górną część pochwy i częściowo pęcherz moczowy.
Ściany boczne pochwy unaczynione są przez tętnice pochwowe, ściana tylna przez tętnicę odbytniczą środkową, zaś ściana przednia przez tętnice pęcherzową dolną.
Z narządu rodnego odprowadzana jest krew przy pomocy naczyń żylnych o nazwach analogicznych do tętnic. Początkowy odcinek układu żylnego utworzony jest z obfitej sieci naczyń włosowatych tworzących sploty i noszą nazwę w zależności od ich położenia. Wyróżnia się sploty: pęcherzowo- pochwowy, maciczno- pochwowy, odbytniczy, krzyżowy przedni oraz jajnikowy.
Układ limfatyczny narządu rodnego
Chłonka z jajnika odpływa do węzłów chłonnych leżących wzdłuż tętnicy brzusznej. Do nich odpływa też chłonka z macicy- bezpośrednio lub przez węzły leżące na przedniej powierzchni kości krzyżowej. Z trzonu macicy i szyjki część chłonki za pośrednictwem naczyń chłonnych w więzadle obłym dociera do węzłów pachwinowych, a stąd przez węzły biodrowe dolne i górne do węzłów przy tętnicy brzusznej
Unerwienie narządu rodnego
Narząd rodny unerwiony jest częściowo przez układ rdzeniowy, a częściowo przez układ autonomiczny. Włókna ruchowe są pochodzenia współczulnego i odchodzą od splotu aortalnego, który jest zasilany przez sploty: słoneczny, nerkowy i płciowy. Ta część unerwienia tworzy duży splot powyżej promontorium, około rozgałęzienia aorty. Nosi on nazwę splotu pod brzusznego.
Od tego splotu odchodzą włókna po obu stronach odbytnicy jako nerwy podbrzuszne i tworzą na bokach macicy sploty: maciczno- pachwinowy oraz wewnątrzmaciczne. Włókna nerwowe pochodzące z układu rdzeniowego, wywodzące się z nerwów trzewnych, mają podobny przebieg jak włókna współczulne. Z drugiej strony narząd rodny unerwiony jest przez układ autonomiczny wywodzący się z odcinków krzyżowych komunikujacych się ze splotem maciczno- pochwowym. Unerwienie czuciowe opiera się na nerwach krzyżowych, które łączą się ze splotem szyjkowym, noszącym nazwę
splotu Frankenhausera.
Splot ten położony jest w tkance łącznej za szyjką macicy, po obu jej stronach i za górną częścią pochwy. Zakończenia nerwowe zarówno czuciowe jak i ruchowe znajdują się w całym narządzie rodnym. Zakończenia ruchowe znajdują się w przeważającej większości w mięśniówce macicy, zakończenia czuciowe są głównie umieszczone w łechtaczce, przedsionku i pochwie.
Cykl miesiączkowy
Większość procesów fizjologicznych występujących w organizmie człowieka ma charakter cykliczny, podobnie jak wiele zjawisk w przyrodzie, które cyklicznie powtarzają się w określonym czasie. Podlegają temu także zmiany w organizmie kobiety, a zwłaszcza jej procesy związane z rozrodczością
W okresie rozrodczym, który zaczyna się menarche, czyli pierwszą miesiączką, a kończy menopauzą, czyli ostatnią miesiączką, w organizmie kobiety zachodzą procesy związane z dojrzewaniem komórki jajowej, jajeczkowaniem (owulacją), czynnością ciałka żółtego oraz zmiany w błonie śluzowej macicy regulowane przez układ hormonalny. Powtarzają się one stale i obejmują pewien okres czasu, który określa się cyklem miesiączkowym. Przygotowują one w każdym cyklu organizm kobiety do macierzyństwa.
Początek nowego cyklu miesiączkowego liczy się od pierwszego dnia wystąpienia krwawienia. Pierwsza w życiu miesiączka występuje najczęściej między 11 a 16 rokiem życia (średnio 12,7 lat), ostatnia może wystąpić po 45 roku życia (średnio 51,4 lat).
Najbardziej widocznym objawem w cyklu miesiączkowym jest miesiączka, ale najważniejszym, który decyduje o płodności jest jajeczkowanie tj. uwolnienie dojrzałej komórki jajowej z jajnika. Tylko w tym czasie może dojść u kobiety do poczęcia, a okres ten jest ograniczony do około 48 godzin najczęściej w środku cyklu, czyli w przypadku cyklu 28-dniowego, około 14 dnia licząc od pierwszego dnia ostatniej miesiączki.
Cykl miesiączkowy trwa najczęściej 28 dni (nie powinien trwać dłużej 35 dni i krócej niż 25 dni). W każdym cyklu miesiączkowym występują w całym organizmie kobiety, a szczególnie w błonie śluzowej macicy, charakterystyczne zmiany, które można podzielić na cztery fazy:
faza folikularna czyli wzrostu (proliferacji)lub dojrzewania komórki jajowej,
faza owulacji (jajeczkowania),
faza lutealna czyli wydzielnicza,
faza krwawienia miesiączkowego.
1.Faza wzrostu
obejmuje odbudowę błony śluzowej jamy macicy (endometrium) po miesiączce oraz jej rozrost aż do następnej miesiączki pod wpływem wydzielanych przez jajniki estrogenów, których stężenie we krwi stale wzrasta. Równolegle przysadka mózgowa wytwarza rosnące ilości hormonu powodującego dojrzewanie komórki jajowej, która wzrasta i dojrzewa w jednym z setek tysięcy pęcherzyków które znajdują się w jajnikach kobiety. W trakcie trwania tej fazy cyklu, dojrzewa ostatecznie w jajniku , w maleńkim znajdującym się w nim pęcherzyku ( Graffa ) komórka jajowa.
Jajnik (żeński gruczoł płciowy) przejawia w tym okresie czynność wewnątrzwydzielniczą (hormonalną) i rozrodczą, które są ze sobą ściśle powiązane. Czynność wewnątrzwydzielnicza jajnika jest jednym z ogniw obejmujących "wyższe piętra" układu wydzielania wewnętrznego - przysadkę mózgową i podwzgórze. Dlatego często używa się określenia: oś podwzgórze-przysadka-jajnik. Cykl płciowy kobiety jest szczególnego rodzaju biorytmem sterowanym osią podwzgórze-przysadka-jajnik
Hormony gonadotropowe produkowane przez przysadkę mózgową (hormon folikulotropowy - FSH i luteinizujący - LH), działając na jajnik, sterują szeregiem przemian zachodzących cyklicznie i określanych cyklem płciowym. Pod wpływem FSH w jajniku dochodzi do wzrostu i dojrzewania w ciągu około 14 dni pęcherzyka Graffa oraz do wydzielania estrogenów. Błona śluzowa macicy reaguje na estrogeny stopniowo powiększając swoją grubość (jest to tzw. faza wzrostowa). Trwa ona około 10-14 dni
2.Faza owulacji
to pęknięcie pęcherzyka Graafa i w miejscu pęknięcia otoczki pęcherzyka uwolnienie się dojrzałej komórki jajowej. Czynnikiem, który pobudza jajeczkowanie jest hormon luteinizujący - LH; stężenie tego hormonu we krwi kobiety znacznie wzrasta na kilkanaście godzin przed owulacją. Przy regularnych, 28-dniowych cyklach owulacja odbywa się w połowie cyklu, czyli około 14. dnia cyklu. Jest to najlepszy okres do poczęcia dziecka. Owulacja jest niezbędna do zajścia w ciąże.
Uwolniona z pęcherzyka, dojrzała komórka jajowa przemieszcza się w pobliże ujścia jajowodu, który wciąga ją do swojego wnętrza, by tą drogą dotarła do jamy macicy. Jeżeli po drodze napotka podążający na jej spotkanie plemnik i zostanie przez niego zapłodniona, wtedy rozpoczynając swój podział zamieni się ona w gametę. Dalszy rozwój gamety doprowadzający do uformowania jaja płodowego odbędzie się , kiedy będzie już ona, zanurzona w gąbczastą śluzówkę macicy. Na tym etapie odbywa się przerywanie cyklu miesięcznego.Jeżeli do zapłodnienia nie dojdzie wówczas po tej fazie następują następne.
3. faza lutealna czyli wydzielnicza. W tym samym czasie podstawowa temperatura ciała jest niższa. Hormon LH przeistacza pękający i wydalający komórkę jajową pęcherzyk Graafa w tzw. ciałko żółte (a po zajściu w ciążę przez łożysko), dochodzi do dalszych zmian w błonie śluzowej macicy. Zmiany te polegają na rozwoju gruczołów błony śluzowej, ich charakterystycznym skręceniu i wzbogaceniu ich wydzieliny w różne substancje odżywcze. Ma to na celu przygotowanie błony śluzowej macicy na przyjęcie zapłodnionego jaja, czyli zagnieżdżenia.
Ciałko żółte wydziela hormon - progesteron (hormon odpowiedzialny za podtrzymanie ciąży), którego stężenie narasta mniej więcej na 12-16 dni przed następną miesiączką. Pod wpływem tego hormonu w błonie śluzowej macicy zachodzą istotne zmiany: wzrost, pomnożenie się i rozrost gruczołów. Reakcją na progesteron jest podwyższenie temperatury ciała o około 0,5°C, aż do końca cyklu. Jeśli podczas cyklu dojdzie do zapłodnienia komórki jajowej, to podwyższenie temperatury utrzymuje się nadal, ponieważ dalej utrzymuje się wysoki poziom wydzielania progesteronu przez ciałko żółte ( które przekształca się w ciałko żółte ciążowe), a następnie przez elementy jaja płodowego, a to właśnie ten hormon wpływa na podwyższenie temperatury ciała.
Jeżeli nie dojdzie do zapłodnienia, komórka jajowa po 24 godzinach obumiera. Jej obumarcie jest sygnałem dla ciałka żółtego do zaprzestania czynności wydzielniczej. Gwałtowny spadek poziomu wydzielanego przez ciałko żółte progesteronu jest dla organizmu sygnałem do rozpoczęcia menstruacji .Przyjęto, że pierwszym dniem cyklu jest pierwszy dzień krwawienia miesięcznego. Krwawienie jest spowodowane złuszczaniem się rozrośniętej śluzówki macicy, która jest bardzo mocno ukrwiona. Wraz z krwią wydalana jest błona śluzowa macicy. Zjawisko to jest najintensywniejsze w pierwszych dwóch dniach krwawienia. Następnie intensywność krwawienia zmniejsza się. Faza ta trwa około 5 dni.
4.Faza krwawienia miesiączkowego (trwającego prawidłowo 3-5 dni) pojawia się jeżeli nie dochodzi do zapłodnienia, występuje wówczas menstruacja czyli miesiączka przygotowuje macicę do następnego cyklu. W czasie jej trwania - skurcze macicy powodują odklejenie z jej ścian gąbczastej błony śluzowej, złuszczenie jej i wydalenie błony śluzowej jamy macicy. Złuszczaniu nie ulega błona śluzowa szyjki macicy, reagująca w czasie całego cyklu miesiączkowego na bodźce hormonalne znacznie słabiej niż błona śluzowa jamy macicy.
Określanie dni płodnych ( metoda naturalna )
Kobieta jest płodna i może zajść w ciążę tylko w tzw. okresie około owulacyjnym. Owulacja czyli jajeczkowanie w 28-dniowym cyklu występuje w połowie cyklu mniej więcej około 14 dnia , określając pierwszy dzień ostatniej miesiączki jako pierwszy dzień cyklu Przed jajeczkowaniem występuje tzw. niepłodność przed owulacyjna. Po jajeczkowaniu mamy do czynienia z tzw. niepłodnością po owulacyjną.
Ustalenie dni płodnych i niepłodnych w czasie trwania cyklu jest ważne w przypadku zapobieganiu niechcianej ciąży jak również planowaniu pożądanej ciąży.
Biorąc za przykład 28 dniowy cykl oraz pod uwagę dwa fakty : ze średnią długość życia komórki jajowej określa się na 24 godziny (jajo jest zdolne do zapłodnienia 10-24 godzin), a plemników na 76 godzin (plemniki są zdolne do zapłodnienia 2-5 dni) przyjęto że okres płodny przypada na czas miedzy 10 a 18 dniem cyklu.
długość własnego cyklu należy podzielić na pół i tak
na przykładzie 28 - dniowym cyklu będzie to 14
dzień. Określając margines bezpieczeństwa "wokół"
najbardziej płodnego dnia cyklu wynoszący 4 dni (
średnie przeżycie plemnika ) obliczyć można, ze dni
płodne przypadają pomiędzy 10 a 18 dniem cyklu.
biorąc za przykład cykl 26 dniowy , obliczyć można
ze dni płodne przypadają pomiędzy 9 a 17 dniem
cyklu.
Ta metoda określania dnia owulacji i tak zwanych dni płodnych i niepłodnych , może być stosowana tylko przez kobiety absolutnie zdrowe i mające bardzo regularne cykle, a i u tych bywają odchylenia od jej reguł, spowodowane np. stresem czy zmianą klimatu Nie można jej absolutnie polecać jako metody antykoncepcji. Jest to tzw. metoda "kalendarzyka małżeńskiego" w dostatecznym stopniu sprawdza się i zabezpiecza przed niechcianą ciążą, tylko bardzo niewielki procent kobiet.
Cytodiagnostyka Jest to metoda wykorzystywana w ginekologii do badania komórek pobranych z narządu rodnego. Dzięki niej lekarz może ocenić jego stan, a także wykryć niektóre choroby w ich początkowej fazie.
Badanie to nie wymaga specjalistycznego sprzętu. Wykonuje się je w każdym gabinecie ginekologicznym oraz przeprowadza przed badaniem ginekologicznym po założeniu wziernika do pochwy. Za pomocą szpatułki lub długiego wacika lekarz pobiera komórki wchodzące w skład nabłonka pokrywającego narząd rodny, które podlegają cyklicznym zmianom i złuszczają się.
Komórki rozprowadza się na szkiełku mikroskopowym, utrwala, niekiedy odpowiednio barwi i ocenia pod mikroskopem.
Cytodiagnostyka może być wykorzystywana w różnych celach: w profilaktyce przeciwnowotworowej, aby ocenić mikrobiologiczną florę bakteryjną pochwy oraz jak funkcjonują hormony w organizmie. Powszechnie używany termin "cytologia" jest zarezerwowany dla badania onkologicznego (zapobiegawczego) i hormonalnego. Należy je odróżnić od badania stanu mikrobiologicznego pochwy (inaczej biocenozy lub stopnia czystości pochwy).
Cytologia onkologiczna
Ma szczególne znaczenie w zapobieganiu nowotworów, gdyż umożliwia wykrycie wczesnych postaci raka szyjki macicy i tzw. stanów przedrakowych, z których może rozwinąć się nowotwór. Raz w roku podczas kontrolnej wizyty u ginekologa powinny ją wykonywać kobiety, które rozpoczęły życie płciowe bez względu na wiek lub wszystkie od 18.-20. roku życia.
Przed badaniem pacjentka przez trzy dni nie może stosować żadnych leków dopochwowych, płukania pochwy ani odbywać stosunków płciowych.
Badanie to wykonuje się w pierwszej połowie cyklu miesiączkowego. Rozmaz pobiera się z tarczy części pochwowej i z kanału szyjki macicy. W zależności od cech komórek ocenianych w rozmazie zalicza się je do pięciu grup cytologicznych.
Grupa I - w rozmazie występują prawidłowe (nie podejrzane) komórki nabłonka i zależnie od fazy cyklu płciowego niewielka liczba krwinek białych. Gdy otrzymamy taki wynik cytologii, następne badanie przeprowadzamy za rok.
Grupa II - obraz komórek nabłonkowych typowy dla stanów zapalnych i zmian wstecznych (tzn. zanikowych - występujących u starszych kobiet). Występuje duża liczba krwinek białych, limfocytów, histiocytów (komórek układu odpornościowego). Taki rozmaz uznaje się również za "nie podejrzany", ale wymaga kontroli po ewentualnym leczeniu przeciwzapalnym lub - w przypadku zmian wstecznych - po leczeniu estrogenami.
Grupa III - to wynik dodatni (podejrzany). W rozmazie stwierdza się tzw. komórki dysplastyczne (nieprawidłowe). W zależności od nasilenia zmian i liczby tych komórek wyróżnia się dysplazję małego, średniego i dużego stopnia. Taki wynik wymaga kontrolnego ponownego badania w krótkim czasie, ewentualnie po leczeniu. Jeżeli zmiany utrzymują się nadal, należy pobrać wybrane odpowiednio (celowane) wycinki z tarczy części pochwowej. Do tej grupy cytologicznej zalicza się również ciężkie zmiany zapalne. Również niektóre zakażenia wirusowe (np. wirusem brodawczaka - infekcja najczęściej spotykana u młodych, współżyjących kobiet) mogą przyczynić się do powstania obrazu charakterystycznego dla tej grupy.
Grupa IV - w rozmazie znajdujemy pojedyncze komórki tzw. atypowe, znacznie różniące się od prawidłowych komórek, sugerujące zmianę złośliwą ograniczoną do nabłonka (tzw. rak in situ).
Grupa V - stwierdzamy tu liczne komórki atypowe. Taki obraz przemawia za zmianą złośliwą inwazyjną. Należy podkreślić, że na podstawie tego badania nie można ostatecznie rozpoznać nowotworu. Jest to badanie jedynie sugerujące możliwość takiej zmiany. Cytologia grupy IV i V wymaga natychmiastowej dalszej diagnostyki. Ostateczne rozpoznanie można ustalić na podstawie badania histopatologicznego materiału pobranego z szyjki macicy.
Cytologia hormonalna
Ta pośrednia metoda pozwala wnioskować o stanie hormonalnym organizmu. Do badania pobiera się komórki nabłonka pochwy (z bocznych ścian), który jest czułym wskaźnikiem czynności hormonów płciowych. Nie jest to metoda zbyt dokładna (np. stan zapalny w pochwie wyklucza taką ocenę), ale tania i łatwa do wykonania w każdym gabinecie ginekologicznym.
Na podstawie tego badania można określić:
czy cykl płciowy jest dwufazowy
(prawidłowy),
czy wystąpiła owulacja,
czy w ciąży hormony działają prawidłowo,
czy jest skutecznie stosowane leczenie
hormonalne.
Wymazy pobiera się kilkakrotnie w ciągu cyklu płciowego i ocenia za pomocą wielu wskaźników.
Tzw. czystość pochwy
W pochwie w prawidłowych warunkach występują bakterie - pałeczki kwasotwórcze wytwarzające środowisko kwaśne, które stanowi ochronę przed zakażeniami drobnoustrojami patologicznymi. Prawidłowa biocenoza pochwy może ulec zachwianiu np. podczas stosowania antybiotyków, w przypadku zmian hormonalnych (starość, połóg). Nawet zbyt intensywna higiena niszczy pożyteczne bakterie.
Skutkiem mogą być zapalenia i inne powikłania. Badanie biocenozy pochwy pomaga rozpoznać te stany. Celem badania jest wykrycie lub nie drobnoustrojów chorobotwórczych i komórek odczynu zapalnego w wydzielinie z pochwy.
- nie ma pałeczek kwasotwórczych, a oprócz licznych bakterii i krwinek białych wykrywamy grzyby (np. drożdżaki) lub rzęsistek pochwowy.
Stopień
IV
- pożyteczne bakterie są pojedyncze lub ich nie znajdujemy, występują liczne inne bakterie i dużo krwinek białych.
Stopień
III
- oprócz licznych pałeczek kwasotwórczych znajdują się pojedyncze inne bakterie i krwinki białe.
Stopień
II
- w rozmazie stwierdza się liczne pałeczki kwasotwórcze. Jest to obraz prawidłowy.
Stopień
I
Wyróżnia się cztery stopnie tzw. czystości pochwy
Wyszukiwarka
Podobne podstrony:
TEST ZALICZENIOWY Fizjoterapia kliniczna w ginekologii i położnictwie
Wykład 2 - Fizjoterapia kliniczna w neurologii dziecięcej (dr R. Gałuszka), UJK.Fizjoterapia, - Nota
Konspekt - Gin i Poł, Fizjoterapia, Ginekologia i położnictwo
Ginekologia - wyklad, FIZJOTERAPIA, Ginekologia i położnictwo
poloznictwo, fizjoterapia dokumenty, ginekologia
Konspekt Połóg, Fizjoterapia AWF Kraków & Wszechnica Świętokrzyska, Ginekologia i położnictwo
Ginekologia wykłady, Fizjoterapia AWF Kraków & Wszechnica Świętokrzyska, Ginekologia i położnictwo
Wykład 1 - Fizjoterapia kliniczna w ginekologii i położnictwie (dr R. Gałuszka), Fizjoterapia i masa
Pytania z klinicznych podstaw w ginekologii i poloznictwie, Fizjoterapia
Fizjoterapia w ginekologii operacyjnej i polożnictwie - referat, FIZJOTERAPIA, Ginekologia i położn
wykłady - położnictwo i ginekologia dr Pablo, Fizjoterapia, FIZFOTERAPIA ROK II, ginekologia
Fizjoterapia kliniczna w ginekologii i położnictwie, neurologia i neurologia dziecięca Sylabus 10
fizjoterapia w ginekologii i położnictwie
2 TEST Z GINEKOLOGII, FIZJOTERAPIA
FIZJOTERAPIA W GINEKOLOGII I PO üO ¬NICTWIE2
fizjologia ci¦ů+-y, Fizjoterapia, Ginekologia
więcej podobnych podstron