
BIBLIOTEKA GŁOANA UR
nr inw.: W - 34446
wyp. W/34446
oinosci ao wyKonywania pracy
zawodowej i do aktywnego
uczestniczenia w życiu społecznym.
Autorzy, którzy są uznanymi specjalistami
w dziedzinie rehabilitacji, pracownikami
Centrum Rehabilitacji w Konstancinie,
podjęli się opracowania zagadnień
związanych zarówno z powszechnie
spotykanymi wadami wrodzonymi,
jak i schorzeniami kręgosłupa
występującymi w wieku dziecięcym,
młodzieńczym oraz u dorosłych.
Przedstawione zostały: patomechanika,
obraz kliniczny, metody diagnozowania
oraz kompleksowe leczenie zachowawcze
i operacyjne, z uwzględnieniem
specyfiki postępowania usprawniającego.
W obecnym wydaniu - zmienionym
i rozszerzonym - wiele uwagi
poświęcono wadom postawy,
podkreślając ogromne znaczenie
postępowania profilaktycznego.
SCHORZENIA I URAZ
l
Pod redakcją
Jerzego Kiwerskiego
NOWE WYDANIE
'//'
////'
<'/'/,
fik A mlXfJi m 11 mm aTiY/iail
M - W d l ?
SPIS TREŚCI
1. Wprowadzenie - Jerzy Kiwerski 11
1. Schorzenia kręgosłupa 13
2. Wady wrodzone kręgosłupa - Mieczysław Kowalski 13
2.1. Wprowadzenie 13
2.2. Klasyfikacja 14
2.3. Wady towarzyszące wadom wrodzonym kręgosłupa 18
2.4. Diagnostyka 19
2.5. Możliwości leczenia wad wrodzonych kręgosłupa 20
2.6. Piśmiennictwo 22
3. Spina bifida - Mieczysław Kowalski 24
3.1. Wprowadzenie 24 , \i
< 3 # .„.Epidemiologia <&£~ '
3.3. Terminologia Ja7
< 2 p L Etiologia i patogeneza Ó S *
3.5. Diagnostyka przedurodzeniowa 30
3.6. Leczenie operacyjne bezpośrednio po urodzeniu 30
3.7. Wodogłowie 32
3.8. Diagnostyka 33
3.9. Problemy ortopedyczne 39
3.10. Złamania patologiczne 47
3.11. Rehabilitacja 48
3.12. Piśmiennictwo 50
4. Wady postawy - Mieczysław Kowalski 51
4.1. Uwagi wstępne 51
4.2. Postawa „homo sapiens" w rozwoju filogenetycznym i ontogenetycznym . 52
4.3. Postawa prawidłowa 54
4.4. Metody oznaczania i oceny postawy 55
4..V Tabela błędów postawy 56
1 (i Testy funkcjonalne 57
I Cl / n u r wad postawy . 58
Piśmiennictwo 59
Choroba Scheuermanna - Jerzy Kiwerski 61
Etiopatogeneza CI5fc>
Diagnostyka 63
Metody postępowania 70
Prognozowanie 74
Piśmiennictwo 75
Boczne skrzywienie kręgosłupa - Marek Krasuski, Waldemar Szymanik . 11
Etiologia / 78
Teorie powstawania skrzywień bocznych kręgosłupa C^_§3__
Matlanie kliniczne 86
Badania dodatkowe 89
Leczenie 93
Piśmiennictwo 114
l Is/.kodzenia krążka międzykręgowego - Jerzy Kiwerski 116
Wprowadzenie 116
Etiopatogeneza 117
Diagnostyka 122
Postępowanie nieoperacyjne 128
Wskazania do leczenia operacyjnego 129
Metody leczenia operacyjnego 130
Piśmiennictwo 135
/iniany zwyrodnieniowo-przeciążeniowe kręgosłupa - Jerzy Kiwerski . 137
Etiopatogeneza 137
Diagnostyka 140
Metody postępowania zachowawczego 144
I aczenie operacyjne 146
Prognozowanie 148
Piśmiennictwo 149
Kręgozmyk - Marek Krasuski (450 )
Etiopatogeneza kręgozmyków 150
Diagnostyku 153
Metody leczenia / 157
Wyniki leczenia i prognozowanie 163
Podsumowanie 165
Pili nnictwo 166
Zmiany w kręgosłupie w przebiegu reumatoidalnego zapalenia stawów
Marek Krasuski
168
i tlopatoganaza u>8
I Hagnontyko 174
Wskazania do leczeniu operacyjnego 179
Wyniki UH/ema i piogno/.owanic 182
10.5.
10.6.
11.
11.1.
11.2.
11.3.
11.4.
11.5.
11.6.
11.7.
Podsumowanie
Piśmiennictwo
Zmiany nowotworowe w kręgosłupie
184
185
Marek Krasuski
'86
186
Etiopatogeneza
Diagnostyka 188
Wskazania do leczenia operacyjnego
Guzy kanału kręgowego <.«
Wyniki leczenia 203
Podsumowanie 203
Piśmiennictwo
196
201
204
II. Urazy kręgosłupa
12.
12.1.
12.2.
12.3.
12.4.
12.5.
13.1.
13.2.
13.3.
13.4.
13.5.
13.6.
13.7.
14.
14.1.
14.2.
14.3.
14.4.
14.5.
14.6.
14.7.
14.8.
15.
15.1.
15.2.
15 V
15.4
Patofizjologia uszkodzeń kręgosłupa i rdzenia kręgowego - Jerzy
Kiwerski
Epidemiologia
Diagnostyka
Zmiany anatomopatologiczne po urazie rdzenia kręgowego
Podział kliniczny uszkodzeń rdzenia kręgowego
Piśmiennictwo
13. Urazy kręgosłupa w odcinku szyjnym - Jerzy Kiwerski
Wprowadzenie
Zasady kwalifikowania chorego do odpowiedniego sposobu leczenia
Postępowanie zachowawcze
Leczenie operacyjne
Zasady kompleksowego postępowania z chorym po urazie rdzenia
kręgowego
Prognozowanie w uszkodzeniach części szyjnej rdzenia kręgowego .
Piśmiennictwo
Urazy kręgosłupa w odcinku piersiowym i lędźwiowym - Marek
Krasuski
Wprowadzenie
Epidemiologia i etiopatogeneza
Diagnostyka
Metody lecznicze
Powikłania w urazach kręgosłupa w odcinku piersiowym i lędźwiowym
Wyniki leczenia i prognozowanie
Podsumowanie
Piśmiennictwo
Urazy kręgosłupa u dzieci -•Mieczysław Kowalski
Wprowadzenie
Epidemiologia
Patomechanika uszkodzeń kostno-wic/.udłowych i elementów nerwowych
Podstawy diagnostyki klinicznej
206
206
206
211
222
224
231
233
233
M|
237
M l
262
274
,'/8
.'80
280
?H\
287
"K,
320
321
323
324
327
327
328
129
132
15.5. Diagnostyka obrazowa 333
15.6. Leczenie 336
15.7. Następstwa urazów kręgosłupa u dzieci 348
15.8. Piśmiennictwo 351
16. Najczęstsze powikłania występujące w przebiegu leczenia urazów
rdzenia kręgowego - Jerzy Kiwerski 352
16.1. Powikłania okresu wczesnego 352
16.2. Późne następstwa urazu kręgosłupa 360
16.3. Piśmiennictwo 373
\
Jerzy Kiwerski
WPROWADZENIE
Schorzenia kręgosłupa należą do najczęstszych zespołów chorobowych, / |uklinl
pacjenci zgłaszają się do lekarzy różnych specjalności: reumatologów, orlnpnlriWi
neurologów, internistów, specjalistów rehabilitacji, balneologii. Ból kręgosłupa im
rzadko nie jest nawet dominującym objawem chorobowym. Schorzeniom ".l. ml |
szyjnego kręgosłupa towarzyszą często bóle barków, ramion, rąk, zaburzeniu i /u
cia, parestezje o różnym charakterze i lokalizacji, niekiedy bóle, zawroty
szumy w uszach, zaburzenia równowagi, okresowe zaburzenia słyszenia, Wi
i szereg innych dolegliwości. Nierzadko dolegliwości te nie są kojarzone /.
nami chorobowymi kręgosłupa i skłaniają chorych do szukania ponuu y u In
logów, okulistów, neurologów.
Schorzenia kręgosłupa są jedną z najczęstszych przyczyn absencji < li"'
utraty zdolności współczesnego człowieka do wykonywania pracy /.awodi
tywnego uczestnictwa w życiu społecznym.
Urazy kręgosłupa występują znacznie rzadziej, stanowią jednak du/e /
nie tylko dla zdrowia, sprawności, ale i dla życia poszkodowanych, a iell nM
stwa często czynią człowieka niezdolnym do samodzielnego cgzystowaiu i
dują eliminację z życia zawodowego, społecznego, rzutują negatywnu n i imil
nowanie jego rodziny.
Problemy te znane są ludzkości od dawna. Danych na ten temat d
HIS odnaleziony przez Edwina Smitha pochodzący z około 2500 lal pr/i
w którym opisano objawy pourazowej kwadriplegii, podobnie jak d/n-lo llipu
lesa „Corpus Hippocraticum" czy późniejszy traktat Caliusa Aureliusa „Si
Psoaricd",
w którym autor zalecał stosowanie ćwiczeń biernych u clioiyi li
leniami. Z żalem należy stwierdzić, że w leczeniu schorzeń i urazów ku,
nastąpił później regres trwający przez wiele wieków. Czas średniowiec/a li
Mm straconym nie tylko dla rozwoju medycyny, ale również okresem /a< o| mi.
propagowaniu kultury fizycznej, ćwiczeń, dbałości o ciało. Dopiero odl ryciu tul
IMZonych, jak Louis Pasteur, Ignas Semmelweis, Józef Kister, Robert Koch I II
Roentgen, Aleksander Flemming umożliwiły rozwój diagnostyki ora/ metod
i leniu, w tym również leczenia schorzeń i urazów kręgosłupa. Wspaniały fOl
anestezjologii, techniki medycznej, technik operacyjnych sprawiły. /«• In |
operacyjne przestało stanowić zagrożenie życia, a stało się rozwiązaniem ułatwi
cym częstokroć odzyskanie sprawności ruchowej, a nierzadko ratującym I
i/lowieka.

Kręgosłup jest istotną częścią układu szkieletowego, spełniającą trzy bardzo
ważne zadania. Jest narządem osiowym (podporowym), stanowi osłonę delikatnych
struktur nerwowych (rdzenia, korzeni rdzeniowych), a dzięki segmentarnej budo
wie i zaopatrzeniu w silny układ dynamiczny - mięśnie - stanowi także narząd ru
chu. Górna część - odcinek szyjny kręgosłupa - połączona jest z czaszką mieszczą
cą w sobie szereg ważnych, wrażliwych narządów: mózgowie, ucho wewnętrzne,
oko, które muszą być chronione przed uszkodzeniem, nadmiernymi wstrząsami.
Rolę amortyzatora dla czaszki spełnia właśnie kręgosłup, a zwłaszcza jego część
szyjna. Z jednej strony zadanie to jest realizowane przez naprzemienne wygięcia
kręgosłupa (lordoza szyjna, kifoza piersiowa, lordoza lędźwiowa), z drugiej strony
- segmentową jego budowę z elastycznymi krążkami międzykręgowymi oddziela
jącymi poszczególne segmenty - trzony kręgów. Poszczególne kręgi połączone są
stawami, więzadłami i krążkami międzykręgowymi. Stawy międzykręgowe utwo
rzone są przez wyrostki stawowe dolne wyższego kręgu z wyrostkami stawowymi
górnymi kręgu leżącego poniżej. Staw ten otacza torebka stawowa. Ruchy pomię
dzy sąsiednimi kręgami mają ograniczony zakres, jednakże przy wielosegmento-
wym sumowaniu się tych ruchów istnieje możliwość dość znacznych zmian poło
żenia kręgosłupa, niezbędnych w wielu czynnościach życia codziennego. Rucho
mość ta jest szczególnie duża w części szyjnej i lędźwiowej kręgosłupa.
Wyróżnia się dwa podstawowe systemy więzadeł łączących kręgi: krótkie - spi
nające elementy sąsiednich kręgów, oraz długie - łączące kilka lub więcej kolej
nych kręgów. Do więzadeł krótkich zalicza się więzadła żółte oraz międzykolcowe
(łączące wyrostki kolczyste kręgów). Więzadła długie to więzadło podłużne przed
nie, tylne oraz więzadło karkowe.
Krążki międzykręgowe łączą zwrócone ku sobie powierzchnie trzonów kręgo
wych. W odcinku szyjnym - zbudowanym z mniejszych, bardziej delikatnych krę
gów - krążki są stosunkowo niskie, zwłaszcza w odniesieniu do dwukrotnie wyż
szych w odcinku lędźwiowym. Niskie są również krążki w odcinku piersiowym
kręgosłupa, co ma pewien wpływ na jego stosunkowo niewielką ruchomość. Krą
żek składa się z trzech części: płytek chrzestnych łączących krążek z powierzchnia
mi trzonów, pierścienia włóknistego otaczającego jądro miażdżyste utworzone
z tkanki galaretowatej (stąd też nazwa „jądro galaretowate")- Dzięki nieznacznej
ściśliwości umożliwia ono ruchy wielopłaszczyznowe pomiędzy sąsiadującymi krę
gami, a jednocześnie spełnia rolę amortyzatora, łagodzącego wstrząsy występujące
przy chodzeniu, bieganiu, skakaniu.
Taka budowa kręgosłupa pozwala na spełnianie przez niego dwu, zdawałoby się
przeciwstawnych, zadań: stabilnego narządu podporowego, stanowiącego oś całego
organizmu, i jednocześnie narządu ruchu o wielu stopniach swobody, pozwalające
go na realizowanie złożonych ruchów występujących w codziennym funkcjonowa
niu aktywnego człowieka.
Pomimo tak wspaniałej konstrukcji przeciążenia i urazy doprowadzają często do
ZUtycia, /.niszczenia pewnych elementów kręgosłupa, co powoduje wystąpienie
|ego dysfunkcji.
I. SCHORZENIA KRĘGOSŁUPA
J
Mieczysław Kowalski
WADY WRODZONE KRĘGOSŁUPA
2.1
I
WPROWADZENIE
Terminem „wada wrodzona kręgosłupa" określany jest bardzo szeroki wachl&TI
wrodzonych nieprawidłowości w strukturze i budowie tego bardzo ważnego i cen
tralnego narządu kostnego. Wady wrodzone kręgosłupa powstają w okresie jego
'tworzenia się i rozwoju, zwykle we wczesnej fazie rozwoju zarodkowego i życiu
płodowego człowieka.
Kręgosłup (columna vertebralis) jest narządem układu kostnego kręgowców
0 różnorodnej i skomplikowanej budowie anatomicznej w całości i poszczególna li
jego odcinkach (odcinki: szyjny, piersiowy, lędźwiowy kręgosłupa, kość krzyżowa,
kość guziczna). Cały kręgosłup oraz jego poszczególne odcinki swoją budową
przystosowane są do spełniania bardzo zróżnicowanych funkcji: podporowych
i statycznych, ochrony ośrodkowego układu nerwowego, miejsca przyczepu wielu
mięśni szkieletowych, podpory i utrzymania w pozycji fizjologicznej narządów
klatki piersiowej i jamy brzusznej. Wreszcie kręgosłup umożliwia człowiekowi
przyjęcie i utrzymanie pozycji pionowej, która rozwija się i kształtuje w czasie ro/>
woju osobniczego.
Budowa kręgosłupa - tak bardzo zróżnicowana w poszczególnych odcinkach
- daje możliwości wykonania przez człowieka ogromnego zakresu czynności, ktńn
mieszczą się w granicach fizjologii, a u osób szczególnie sprawnych i przygotowa
nych odpowiednimi ćwiczeniami, treningiem - do zakresu ruchomości kręgosłupa
„ullralizjologicznych". Zjawiska takie obserwowane są u cyrkowców, gimnastyków
i innych wyczynowców wielu dyscyplin sportu.
Wady wrodzone kręgosłupa mogą ujawniać się u noworodka, bezpośrednio po
Urodzeniu, kiedy są widoczne gołym okiem, jako zniekształcenia w postaci boczne
go skrzywienia kręgosłupa - garbu żebrowego, kifozy lub nadmiernej lordozy, kroi
klej szyi (zwłaszcza z owłosieniem głowy sięgającym karku, owłosieniem
w różnych odcinkach kręgosłupa). Takie objawy kliniczne mogą sugerować od
pierwszych chwil po urodzeniu dziecka występowanie wady lub mnogich wad wro
dzonych kręgosłupa. Potwierdzeniem obecności wad wrodzonych kręgosłupa ino/
2

być badanie radiologiczne kręgosłupa w dwóch projekcjach, które w tym wcze
snym obsie życia noworodka jest na pewno bardzo trudne do interpretacji.
Wobec braku wyraźnych, innych objawów klinicznych większość wad wrodzo
nych kręgosłupa jest wykrywana w różnych okresach życia człowieka przy okazji
pierwszego badania radiologicznego kręgosłupa lub klatki piersiowej lub np. z po
wodu dolegliwości bólowych odpowiednio zlokalizowanych. Dotyczy to w szcze
gólności »ad wrodzonych dolnego odcinka kręgosłupa lędźwiowego Avib kości
krzyimijlspina bifida occulta).
Wada jako niespojenie łuku kręgu dotyczy najczę
ściej LilibSI, jest przeważnie bezobjawowa i nie powoduje żadnych następstw
klinicznyd Nie wymaga też najczęściej leczenia, jeżeli nie sprawia pacjentowi
określonych dolegliwości.
Zupełnie odmienne stanowisko powinno być zajmowane wobec klinicznie obja
wowych potwierdzonych badaniami dodatkowymi (zdjęcia radiologiczne, tomo
grafia komputerowa - TK, rezonans magnetyczny - MRJ) wad wrodzonych kręgo
słupa, Hczególności u dzieci w okresie rozwoju i wzrostu. Każda wada wrodzo
na kręgosłupa stwierdzona u małego dziecka wymaga bardzo dokładnej obserwacji
i nadzoru okresie wzrostowym.
Każda bowiem wada wrodzona kręgosłupa u dziecka może w okresie wzrosto
wym młodego organizmu rozwijać się albo zupełnie łagodnie i nie prowadzić do
zniekształceń wtórnych, albo też fizjologiczny proces wzrostowy może spowodo
wać pogorszenie i pogłębianie się pierwotnego zniekształcenia kręgosłupa, do jego
zapadania się, „kolapsu" włącznie i określonych objawów klinicznych z taką pro-
gresjąwiązanych (niewydolność krążeniowo-oddechowa, objawy neurologiczne).
Wady siorJzone kręgosłupa stanowią bardzo złożony i skomplikowany problem
diagnostyczny i z całą pewnością terapeutyczny, którego szczegółowe omówienie
przekraczaramy tej publikacji.
Jaksijobecnie sądzi, większość wad wrodzonych kręgosłupa to wady „nierepe-
rowalne
1
',których rekonstrukcja do kształtu i wymiarów anatomicznych nie jest,
przynajmniej obecnie, możliwa.
Oprócz Jad wrodzonych kręgosłupa ograniczonych do jednego lub kilku seg
mentów* materiale klinicznym spotykane są bardzo rzadko anomalie obejmujące
cały kręgosłup, od kręgu szczytowego do kości krzyżowej i guzicznej.
Wadom wodzonym kręgosłupa towarzyszą bardzo często wrodzone zniekształ
cenia biiiedorozwoje innych części układu kostnego (łopatki, żeber, mostka),
^ także anomalie rozwojowe układu nerwowego, mięśni, narządów wewnętrznych
klatki piersiowej i jamy brzusznej.
2.2
KLASYFIKACJA
Próby uporządkowania bardzo licznych, wielopostaciowych anatomicznie i klinicz
nie wad uniżonych kostnych części kręgosłupa były podejmowane od dawna. Za
sadniczyztrot w tych dążeniach ułatwiły badania radiologiczne kręgosłupa, obce
nie zaś wprowadzenie bardziej precyzyjnych metod diagnostycznych, nowoczesnej
techniki diagnostyki obrazowej.
Wady wrodzone kręgosłupa powstają we wczesnym okresie życia zarodkowego
i są następstwem zaburzeń podziału i prawidłowej segmentacji. Nieprawidłowości
procesu kształtowania i rozwoju poszczególnych segmentów kręgowych mogą stać
się przyczyną anatomicznych anomalii rozwojowych kręgosłupa.
Rozwój kręgosłupa człowieka, jego powstanie, rozpoczyna się od tworu nazy
wanego struną grzbietową. Jest to twór pochodzenia entodermalnego, początkowo
jednolity. Wzdłuż struny grzbietowej położone są tzw. somity, które składają się
z trzech odrębnych elementów: dennatomu - z którego powstaje skóra, miotomu -
zalążka mięśni szkieletowych oraz sklerotomu - tworzywa dla późniejszego układu
kostnego kręgosłupa oraz tkanki łącznej. Poszczególne elementy sklerotomu stano
wią zawiązki odpowiednich części kręgów człowieka.
Mezenchymatyczne w początkowych fazach rozwoju kręgi, po dokonaniu się
segmentacji (podziału), przekształcają się stopniowo w twory chrzestne. Proces
chrzęstnienia rozpoczyna się już w 2 mż. płodowego.
Kostnienie chrzestnych części kręgosłupa jest natomiast procesem bardzo długo
trwałym, który rozpoczyna się już w 3 mż. płodowego i przebiega przez cały okres
wzrostu osobniczego. Ostateczne zakończenie procesu kostnienia kręgosłupa czło
wieka następuje w wieku ok. 20 lat.
Proces przekształcania chrzestnych części kręgosłupa w anatomiczne twory
kostne wg Kóllikera, Bóhmiga i Mowszowicza [6] jest ściśle związany z prawidło
wym rozwojem oraz przenikaniem do chrzestnych elementów rozwijającego się
kręgosłupa naczyń krwionośnych, co umożliwia prawidłowy przebieg procesu kost
nienia.
Zaburzenia prawidłowego przebiegu procesu zaopatrzenia naczyniowego po
szczególnych punktów kostnienia kręgów są bez wątpienia pierwotną przyczyną
powstawania nieprawidłowości określanych jako wady wrodzone kręgosłupa. Przy
czyny tych zaburzeń nie są do dziś dostatecznie poznane.
Można zatem powiedzieć, że współczesna wiedza medyczna nie jest w stanie
odpowiedzieć na podstawowe pytanie zadawane najczęściej przez rodziców dziec
ka z taką wadą: co było przyczyną powstania u naszego dziecka takiej wady?
Zaburzenia procesu segmentacji (podziału) mogą stać się przyczyną powstania
/.i ostu między poszczególnymi kręgami na dwóch lub więcej poziomach. Zrost taki
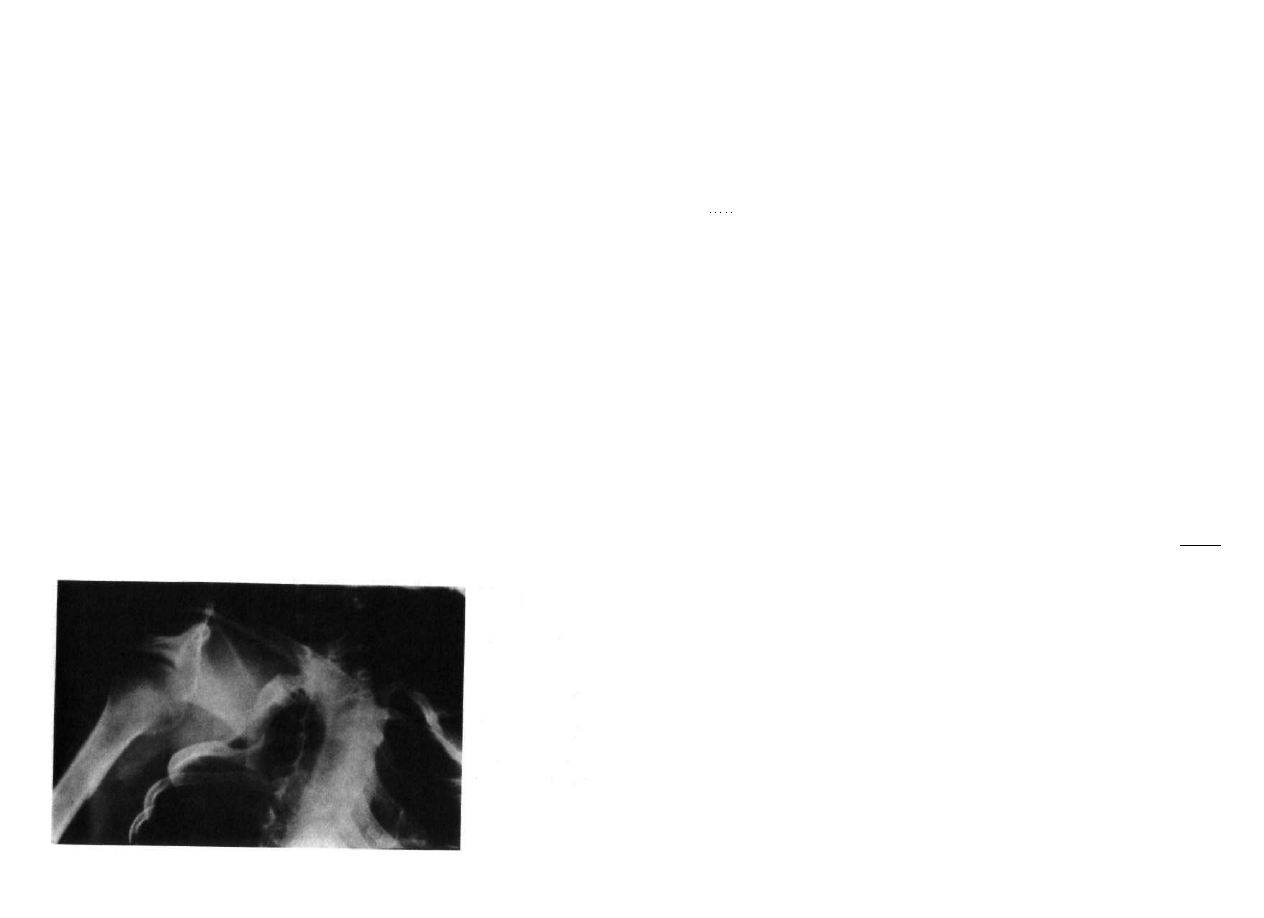
określany jest jako „most" (ryc. 2.1).
Zrost tego typu występuje częściej w obrębie trzonów kręgowych, rzadziej
w tylnych częściach kręgów. Jeżeli taki „most" obejmuje sąsiadujące kręgi z jednej
Miony, powstaje kostne, boczne skrzywienie kręgosłupa, które może pogłębiać się
w okicsie wzrostu dziecka. Całkowity zrost trzonów kręgowych, przy zachowaniu
potencjału wzrostowego tylnych elementów kręgów, prowadzić może do stopnio
wego narastania kifozy kręgosłupa na tym odcinku.
Szczególną postacią i jednostką kliniczną zaburzeń podziału segmentowego jest
teftpól wielopoziomowych wad rozwojowych kręgosłupa szyjnego - zespół Klip-
plfl lvii;,
Zaburzenia prawidłowego kształtowania się poszczególnych kręgów mogą pro-
Wltd/.ić do całkowitego lub częściowego braku kręgu, do powstania kręgów klino-
Wyi li lub o innych nieregularnych kształtach (ryc. 2.2). Powszechnym określeniem
tul li li unonuilii rozwojowych są półkregi, które albo mogą być zrośnięte całkowi-
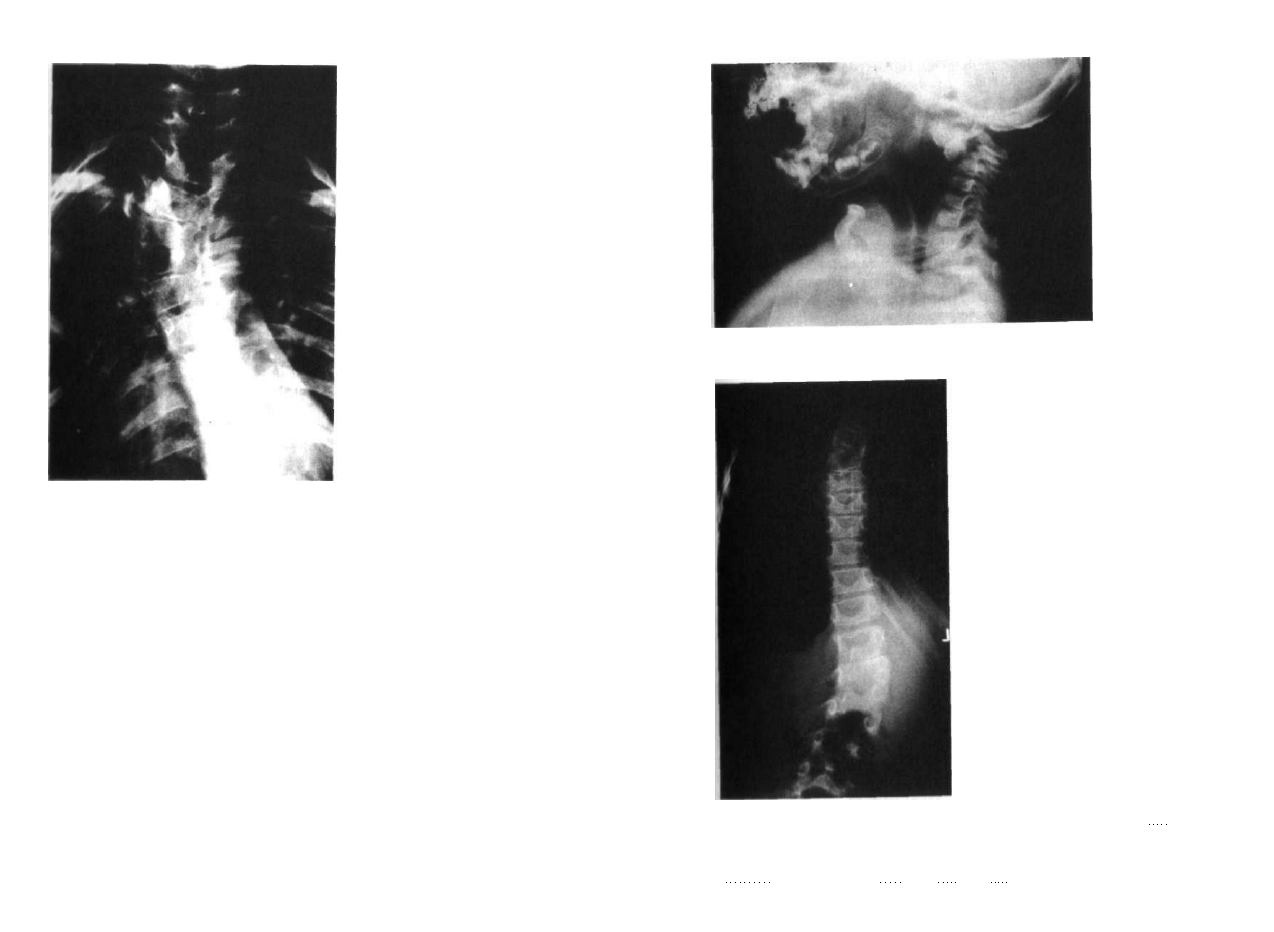
Ryc. 2.1. Zrost trzonów Th3-Th5 po stronie
lewej tworzy niewielkie prawostronne skrzy
wienie. Brak dwóch żeber po stronie prawej.
J
i i<\ albo częściowo z kręgami sąsiednimi, lub też mogą tworzyć z nimi połączenie
Oddzielone częściowo wykształconym krążkiem międzykręgowym. Kręg klinowy
/.nws/.e powoduje skrzywienie boczne. Często jednak w praktyce klinicznej zdarza
||f, że kręg klinowy na jednym poziomie jest skompensowany kręgiem klinowym
położonym po stronie przeciwnej na innym poziomie (ryc. 2.3).
Kształt, położenie po jednej lub drugiej stronie nieprawidłowo wykształconego
|tffgu, zrost całkowity lub częściowy kręgów sąsiadujących, zachowanie krążka
iiuętl/.ykręgowego w całości lub częściowo, występowanie wady na jednym, kilku
lub wielu poziomach decydują o formie i postaci klinicznej deformacji kręgosłupa,
Określają jego wartość podporową i - co najważniejsze - decydują o jego możliwo-
••< lich funkcjonalnych.
Birdzo wielka różnorodność obserwowanych w materiale klinicznym wad wro-
(l/onych kręgosłupa nie pozwala w wielu przypadkach na precyzyjną klasyfikację.
w półczesna medycyna z coraz większymi możliwościami diagnostyki obrazowej
til<->'.i ogromnemu i stałemu postępowi w zakresie precyzyjnego diagnozowania
u.nl wrodzonych kręgosłupa. Największym i najbardziej istotnym problemem są
pOIKUkiwania czynników etiologicznych, które prowadzą do powstania tych wad
kręgosłupa. Jest to jednak, jak się wydaje, sprawa przyszłości.
Ryc. 2.:
Ryc. 2.3
Ry
t
. 2.2. Wrodzony brak otwartego i piątego wonu kręgów s/.yjnych. Kifoza i »|0 odcinki ki
V
ipu n/.yjncgo, be/, objawów deficytu neurologicznego u małego dziecka
Hn.
2.3. Dwa pótknil potożone ni dwóch odległych poziomach TM Th6, L3 M Usyiuownin.
, , enrawidlowo wyks/i., wch i,/ .w ki
v)
•* u powoduje, ze pomimo dwóch krzyw,,,, ikn
||oly< /„v, h kręuimlup |cm skompensowany Klinlc/.nlc wada koNinelyc/nn leni niewielka
2.3
WADY TOWARZYSZĄCE WADOM WRODZONYM
KRĘGOSŁUPA
Do najczęściej spotykanych wad współistniejących należy zaliczyć anomalie roz
wojowe żeber, spotykane w wadach i zaburzeniach rozwojowych odcinka piersio
wego kręgosłupa.
Wady wrodzone żeber mają zasadniczy wpływ na kształt i symetrię klatki pier
siowej i mogą działać niekorzystnie na rozwój kręgosłupa i jego prawidłowy
kształt. Szczególnie niekorzystny wpływ na kręgosłup mają masywne zrosty żeber
umiejscowione w pobliżu kręgosłupa. Jeżeli taki blok żebrowy powoduje narasta
nie skrzywienia bocznego kręgosłupa, może stanowić wskazanie do operacyjnego
usunięcia zrośniętych żeber. Zrosty żeber w przedniej części klatki piersiowej nie
mają przeważnie większego wpływu na rozwój skrzywień kręgosłupa w okresie
wzrostowym.
Każde dziecko, u którego wykryta została wada wrodzona kręgosłupa, powinno
zostać poddane bardzo dokładnemu badaniu neurologicznemu i ortopedycznemu.
Zaburzenia rozwoju kręgów, nieprawidłowy ich kształt, zniekształcenia, takie jak
skolioza, kifoza, lordoza, muszą nasuwać podejrzenie wad wrodzonych układu
nerwowego, dla którego kręgosłup stanowi fizjologiczną osłonę (stany dysraficzne
rdzenia). Oprócz zmian skórnych (znamiona barwnikowe, tłuszczaki) należy poszu
kiwać zaników mięśniowych, zaburzeń wzrostowych kończyn, zwłaszcza dolnych,
obecności takich zniekształceń, jak: stopa wydrążona, stopa końsko-szpotawa, sto
pa płasko-koślawa i in.
Ryc. 2.4. Zespół Sprengla (wysokie wrodzone ustawienie łopatki). Wada łączy sie bardzo czysto z nie
prawidłowym wykształceniem dolnych kręgów szyjnych i górnych piersiowych oraz z niedorozwojem
żeber.
Jeżeli zachodzi potrzeba uściślenia diagnostyki klinicznej, konieczne staje •»,
I>i zaprowadzenie badań dodatkowych, takich jak: tomografia komputerowa, reiCJ
u.MI . magnetyczny i mielografia.
Współczesne techniki diagnostyki obrazowej pozwalają z całą pewnością n.i bil
dziej dokładne i precyzyjne określenie zmian strukturalnych w samym kręgosłupie,
tkankach otaczających lub położonych wewnątrz niego, w tym oczywiście rdzenll
I Ifgowego i korzeni nerwowych.
Wskazania do bardziej szczegółowej diagnostyki obrazowej, która z ekonomii /
o punktu widzenia jest na ogół droga i może nie być akceptowana przez I I
' horych, powinny wynikać z dokładnej diagnostyki klinicznej, rutynowych badali
fldiologicznych kręgosłupa, a wykonanie tej szczegółowej diagnostyki obrazowa
fcpwinno służyć ustaleniu wskazań do konkretnych działań terapeutycznych, < /\li
tli • y/jom o leczeniu.
Wadom wrodzonym kręgosłupa mogą towarzyszyć wady wrodzone innych mi
i/.|ilow i układów: serca, rozszczepy podniebienia i zajęcza warga, wady wrod/,on|
ądu ruchu, wady nerek i narządów moczowo-płciowych i in.
Wadom wrodzonym odcinka szyjnego i piersiowego kręgosłupa towarzysz \
MII> i horoba Sprengla (wysokie wrodzone ustawienie łopatki), niedorozwoji I <»n
B/yn górnych, zespół Klippla-Feila.
2.4
DIAGNOSTYKA •
Huiostyka wad wrodzonych kręgosłupa powinna opierać się przecie wszy.il mi
| dokładnym badaniu klinicznym pacjenta - dziecka. Poza nieliczną grupą l/w,
lad wrodzonych kręgosłupa bezobjawowych i klinicznie ukrytych, więks/osi uiul
•goslupa może być ujawniona na podstawie wnikliwego i dokładnego I>;i<l.inlM
fllc/nego. Ponad 90% wad wrodzonych kręgosłupa objawia się widoc/n
•kształceniami, odchyleniami w prawidłowej budowie samego kręgosłupa,
lannmi widocznymi na powłokach skórnych, zaburzeniami neurologicznymi
V',in kiul/o dyskretnymi, wreszcie zniekształceniami w obrębie kończyn Dl.i
rwszc rozpoznanie kliniczne wady wrodzonej kręgosłupa zależy w du
lupnm ud dokładnego i starannego zbadania pacjenta przez lekarza. Jest to mo/ll-
u małego dziecka, po badaniu przez pediatrę, którego wiedza w lym zakreśli
fWiunii wchodzić w zakres szkolenia i specjalizacji. Nawet w razie podc|i/enla
Wmls lub nieprawidłowości pediatra powinien skierować dziecko na dalsze badanll
I" i i -11 i\i zur; diagnostykę obrazową, konsultację neurologiczną, wizylę u ortopc
d\ |» < |.ilr.iv \\ rehabilitacji, a w razie potrzeby u ortotyka.
Współczesna diagnostyka obrazowa (zwłaszcza tomografia komputerowa i rcZO
mur ni.i"iiri\c ziiy) w znaczącym stopniu poszerza możliwości sprecyzowaniu
i >l n- pojawiają się w wadach wrodzonych kostnych części kręgosłupa oi.u
I okolokięgoslupowych.
W dalszym ciągu w naszych warunkach pierwszym i podstawowym badaniem
mm i /<I|t,< I.I ii;
1
wykonane w dwóch projekcjach, Badanie takie po
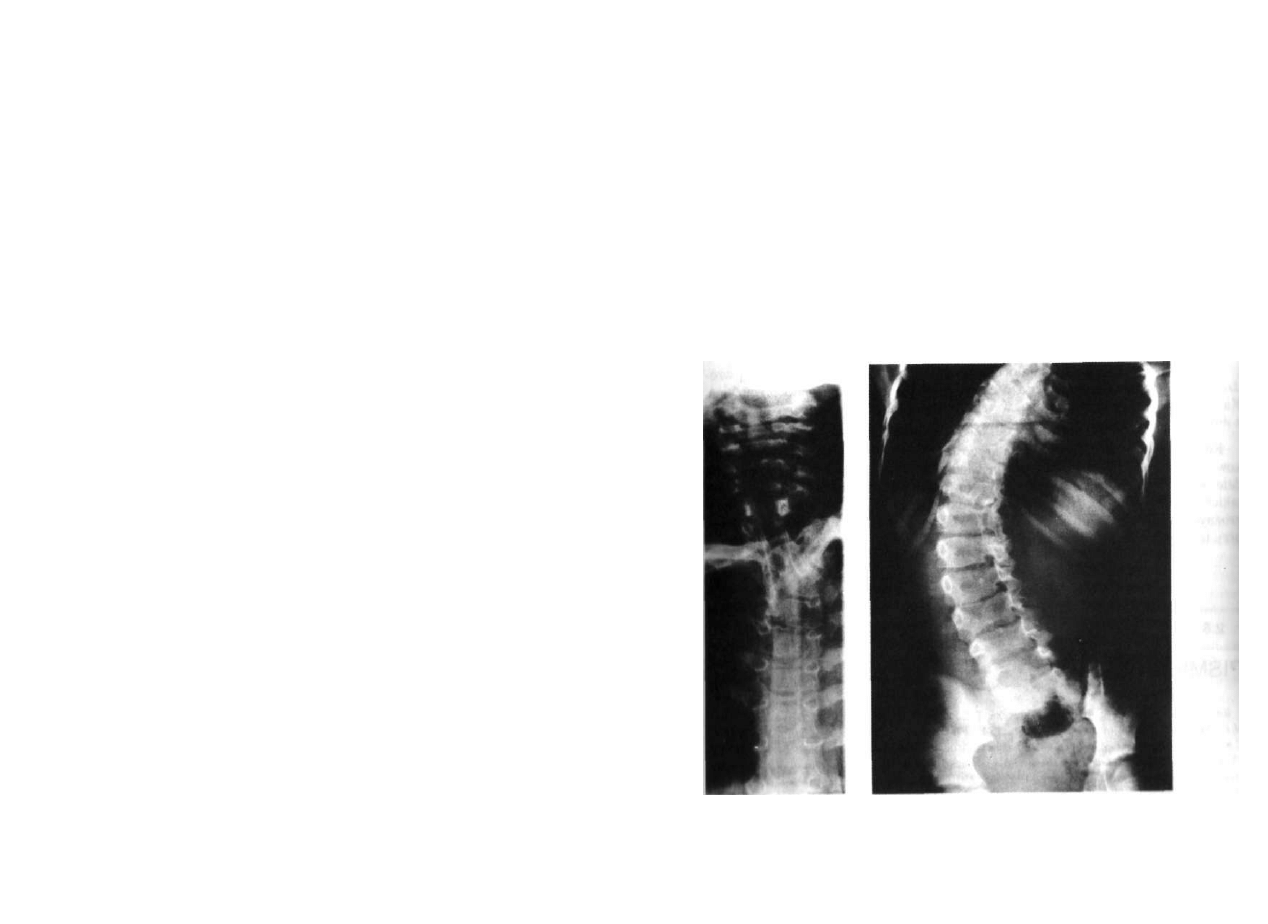
winno obejmować cały kręgosłup, a nie tylko jego odcinek, ponieważ wady kręgów
występują znacznie częściej w mnogiej postaci. W razie potrzeby należy wykonać
zdjęcia rtg celowane lub skośne. Zdjęcia rtg są również podstawowym dokumen
tem dla prowadzenia dalszej obserwacji rozwoju zniekształceń i powtarzane w cza
sie mogą wyznaczać wskazania do podejmowania odpowiednich działań terapeu
tycznych.
2.5
MOŻLIWOŚCI LECZENIA WAD WRODZONYCH
KRĘGOSŁUPA
Leczenie wad wrodzonych kręgosłupa jest w dalszym ciągu zadaniem bardzo trud
nym dla lekarza i nie przynoszącym pełnego zadowolenia pacjentowi lub jego ro
dzicom. Na ogół nie można naprawić wady wrodzonej kręgosłupa, odtworzyć pra
widłowego kształtu kręgu lub jego ubytku. Najbardziej istotnym problemem jest
nie tyle samo zniekształcenie kręgosłupa, aspekty kosmetyczne, ale przede wszyst
kim pogarszanie się tych zmian w okresie wzrostu osobniczego. Do niedawna są
dzono, że większość wad wrodzonych kręgosłupa nie wykazuje tendencji do pro
gresji w okresie wzrostowym. Wśród 165 chorych z wadami wrodzonymi kręgosłu
pa Kuhns i Mormell [4] obserwowali 85 przypadków, kiedy chorzy osiągnęli wiek
dojrzałości bez żadnego leczenia. U 40 chorych postęp skrzywienia był niewielki
(5°—30°), natomiast u 32 pacjentów obserwowano pogorszenie skrzywienia powy
żej 30°. Podobne obserwacje zostały poczynione przez innych autorów [5, 8, 9, 12].
Wielu autorów zwraca uwagę na to, że niekorzystna prognoza dotyczy tych pacjen
tów, u których stwierdzone zostały wady wrodzone kręgów na wielu poziomach,
zwłaszcza w odcinku piersiowym. Wśród tych przypadków należy spodziewać się
progresji deformacji w okresie wzrostu, a zwłaszcza w okresie dojrzewania.
Możliwości leczenia większości wad wrodzonych kręgosłupa, jak już wspomnia
no, są bardzo ograniczone. Zarówno zabiegi fizykoterapeutyczne, jak i kinezyterapia
są po prostu nieskuteczne. Jeżeli jednak takie działania są zalecane i podejmowane,
to ich podstawowym zadaniem powinno być utrzymanie ruchomości poszczegól
nych odcinków kręgosłupa, jeżeli taka ruchomość istnieje. Sztywnego kostnie krę
gosłupa nie można uruchomić żadnymi ćwiczeniami ani innymi zabiegami. Gimna
styka i zalecane ćwiczenia mogą poprawić postawę, nie są jednak w stanie dokonać
korekcji zniekształcenia lub zapobiec jego pogarszaniu się (ryc. 2.5).
W wybranych przypadkach wrodzonych skrzywień kręgosłupa, zwłaszcza dlu-
gołukowych, możliwe jest zastosowanie gorsetów ortopedycznych, m.in. gorsetu
Milwaukee. Skoliozy wrodzone o krótkich krzywiznach nie stanowią na ogół wska
zań do leczenia gorsetem ortopedycznym. Leczenie takim gorsetem może być
wskazane u osób młodych, jako profilaktyka postępu zniekształcenia w oczekiwa
niu na okres, kiedy możliwe będzie wykonane zabiegu chirurgicznego, korekcji
i usztywnienia kręgosłupa.
Jak wynika /, dotychczasowych rozważań, w leczeniu wad wrodzonych krego
słupti podstawową rolę oprócz diagnostyki odgrywa okrcNOWtt, piowad/ona sys
tematycznie obserwacja, ocena rozwoju i ewentualnego postępu zniekształceni!
które jest następstwem wady wrodzonej kręgosłupa.
Postęp w chirurgii ortopedycznej uszkodzeń urazowych kręgosłupa, skollOI
idiopatycznych, stworzył wprawdzie ograniczone, ale nowe możliwości leczeni!
chirurgicznego niektórych wad i zniekształceń wrodzonych kręgosłupa. Wska/anm
do leczenia operacyjnego są na pewno zależne od bardzo dokładnej analizy wiflU
czynników: rodzaju, ciężkości i charakteru zniekształcenia, jego umiejscowieni*,
wieku pacjenta, wydolności krążeniowo-oddechowej i wielu innych. Usztywnieni!
tylne kręgosłupa na krótkim odcinku (3-5 segmentów) może być brane pod uwagi,
nawet przy niewielkich zniekształceniach w przypadkach jednostronnego bloku
kostnego powodującego niesymetryczny wzrost kręgów. Podobne rozwiązani!
może być brane pod uwagę w razie występowania bloku kostnego obejmującego
przednie części trzonów kręgowych. Powoduje to narastanie kifozy kręgosłup!
Usztywnienie tylne, najkorzystniejsze autogennymi wiórkami kostnymi, umożliw li
symetryczne zablokowanie wzrostu i może skutecznie zapobiec progresji /nu-
kształcenia.
2.3 Ryc 2.r>
Hyc 2.5. Wady wrodzone dolnego szyjnego odcinka kręgosłupa i górnego piersiowego trudne do ipre
i yzowanla kilo/.i s/.yjno piersiowa.
Ryc. 2.ft. Wady wrodzone kregdw nu wielu poziomach / wytworzeniem dlugolukowej skoliozy Proure
M

lipifizjodeza, zablokowanie chrząstki wzrostowej po jednej stronie, zwłaszcza
po wypukłej stronie krzywizny, pozwala na zahamowanie niesymetrycznego wzro-
sln wadliwie uformowanych kręgów.
Wprowadzenie do chirurgii kręgosłupa wielu nowych systemów implantów krę-
gosłupowych (Harrington, Luque, Cotrell-Dubousset, Zielke i in.) stworzyło
ogromną nadzieję powstania możliwości leczenia i korekcji wielu postaci wad wro
dzonych kręgosłupa. Jak wynika jednak z doświadczeń wielu autorów, wskazania
do leczenia operacyjnego wad wrodzonych kręgosłupa - przy użyciu nowej genera
cji implantów kręgosłupowych - są nadal bardzo ograniczone. Ostrożność taka wy
nika z dwóch podstawowych przyczyn:
1. Warunki anatomiczne nieprawidłowo wykształconego kręgosłupa nie pozwalają
w każdym przypadku na osadzenie implantów na dostatecznie wytrzymałych
mechanicznie częściach kostnych kręgosłupa.
2. Korekcja zniekształcenia (wyprostowanie skrzywienia bocznego lub kifozy) nie
sie, zwłaszcza po korekcji jednoczasowej, bardzo duże ryzyko uszkodzenia rdze
nia i porażeń obwodowych.
Z klinicznego punktu widzenia ocena korektywności kręgosłupa z wadami wro
dzonymi jest przed operacją bardzo trudna i z całą pewnością mało precyzyjna.
Każda operacja, przeprowadzana w takich warunkach, powinna być dokonana
/ monitorowaniem stanu rdzenia kręgowego.
Resekcja półkręgu lub osteotomia kręgosłupa mogą być podejmowane w wyjąt
kowych przypadkach, przez bardzo doświadczonego chirurga ortopedę i w zakła
dzie odpowiednio wyposażonym i przygotowanym technicznie i organizacyjnie do
takich właśnie operacji. Należy jednak podkreślić, że ryzyko i niebezpieczeństwo
groźnych i nieodwracalnych powikłań, zwłaszcza ze strony układu nerwowego,
przy tego typu operacjach jest bardzo duże.
2.6
PIŚMIENNICTWO
I. Bochenek A., Reicher M.: Anatomia człowieka. T. I, PZWL, Warszawa 1952. - 2. Dwyer A.E., Shafer
M.F.:
Anterior approach to scoliosis. J.B.J.S. 56-B, 1974, 2 1 8 . - 3 . Hall J.E., Hemdom W.A., Kevine
CR.:
Surgical treatment of congenital scoliosis with or without Harrington instrumentation. J.B.J.S.
63-A, 1981, 608. - 4 . Kuhns J.G., Hormell RS.: Management of congenital scoliosis. Reviev on one
hUfldred und seventy cases. Arch. Surg., 1952, 65, 250. - 5. Mc Master M.J., Ohtsuka K.: The natural
bisiory ot congenital scoliosis. A study of two hundred and fifty-one patients. J.B.J.S. 64-A, 1982, 1128.
6. Mowszowtcz I.A.: Niekatoryje woprosy embriogeneza pozwonocznika czelowieka. Ortop. Trawmat.
PrOttZir., 1960, 21, I, 44. - 7. Onimus M.. Michel C.R.: Problemes poses par la rcscslioii des
r»mlvert<bres lombosacrees. Chir. Pediatr., 1978, 19, 119. - 8. Rathke W. I'. Sun li. Y.\ l Internuchurifen
liber Mlmbildungskoliosen. Z. Orthop., 1963. 97. 197. - 9. Shctnds A. R.. Biindcns W.l) ( ongtnlUl dc
formltlcN ul the Kpinę. Au anulysis ol the rentgenograms of 700 children Muli HOK|I lolnl I U* 1956,
I/, I III 10 l',i<liilijaii M.D., Peiliatrics orthopaedics, T 1, Smimlers Coinp I'IIIIIMK'I|IIIIU l'»'io
II. Tylman D.: Patomechanika bocznych skrzywień kręgosłupa. PZWL, Warszawa I')/ ' I
ter R.B. i wsp.:
Diastematomyelia and congenital spine deformities. J.B.J.S. 65-A, 1974, 2/ II /i/
widzka W.:
Rozwój i wzrost kręgosłupa. Chir. Narz. Ruchu Ortop. Pol., 1961, 26, 3, 33. 14 '/.lelki A
Pellin
fi.: Neue Instrumente und Implant zur Erganzug des Harrington Systems. Z. Orthop Chll
114,534.

Mieczysław Kowalski
SPINA BIFIDA
3.1
WPROWADZENIE
Używany powszechnie i codziennie termin spina bifida obejmuje bardzo szeroki
zakres wrodzonych patologii kręgosłupa i rdzenia kręgowego, od całkiem bezobja-
wowych, wykrywanych zupełnie przypadkowo anomalii rozwojowych tylnych ele
mentów kręgów (niespojenie łuków, wyrostków kolczystych) do bardzo poważnych
wad wrodzonych wielu kręgów, niedorozwoju rdzenia kręgowego, opon mózgo
wo-rdzeniowych, mięśni i powłok skórnych.
Spina bifida
(tam dwudzielna, rozszczep kręgosłupa) jest bardzo ciężką wadą
rozwojową, która powstaje w bardzo wczesnym okresie życia płodowego pod
wpływem wielu różnorodnych czynników etiologicznych.
Najcięższą postacią kliniczną tej wady jest rozszczep kręgosłupa z towarzyszącą
przepukliną oponowo-rdzeniową, z niedorozwojem i wynicowaniem elementów
nerwowych rdzenia i opon mózgowo-rdzeniowych, z rozległym zwykle ubytkiem
skórnym i mięśniowym. Ta najcięższa postać przepukliny oponowo-rdzeniowej sta
nowi bezpośrednie zagrożenie życia noworodka.
Dziecko urodzone z otwartą postacią przepukliny oponowo-rdzeniowej przed 40
laty miało niewielką szansę przeżycia. Śmiertelność wczesna w tej grupie noworod
ków sięgała wówczas prawie 100%. Dlatego też w niezbyt odległym od porodu
okresie w klinikach, szpitalach lub ośrodkach rehabilitacyjnych bardzo rzadko moż
na było spotkać nieco starszych pacjentów z tą właśnie patologią. Obecnie w naszej
codziennej pracy w wielu zakładach opieki zdrowotnej mamy w swojej opiece
dzieci, młodzież, a nierzadko i dorosłych. Cała ta grupa wymaga specjalistycznej
opieki, leczenia, rehabilitacji oraz rozwiązywania wielu problemów socjalnych
i społecznych.
Ta ogromnie znacząca zmiana dokonała się dzięki wielkiemu postępowi, jaki na-
sląpił w ostatnim trzydziestoleciu w wielu dziedzinach medycyny. Postępy i dosko
nalenie technik chirurgicznych u noworodków, postępy w farmakologii - zwłaszcza
wprowadzanie antybiotyków nowych generacji, rozwój anestezjologii, który umoż
liwił przeprowadzanie dużych i skomplikowanych operacji u noworodków, rozwój
możliwości technicznych leczenia aktywnego wodogłowia dzięki wprowadzeniu
nowych rodzajów zastawek i systemów odprowadzających nadmiar płynu mozgo
wo-rdzeniowego, prace badawcze neurologów, fizjologów, fizjopatologów, molo
gów dziecięcych, ortopedów i specjalistów rehabilitacji, wspólna praca i WJ Iłl I
ogromnej rzeszy pracowników wielu specjalności medycznych i paramedycznyi li
ludzi dobrej woli sprawiły, że szanse przeżycia dziecka z przepukliną oponoWf
-rdzeniową wzrosły w końcu tego stulecia bardzo znacząco. Wobec bezpośredniego
zagrożenia życia po urodzeniu zapewnienie właściwego postępowania lecznii
stalą opieka lekarska, aktywne leczenie wady podstawowej oraz związanych z nii|
nierozłącznie powikłań, aktywna rehabilitacja od pierwszych dni życia dziecku, po
moc socjalna i społeczna stanowią o realnych podstawach stworzenia osobom ino
dzonym z tą bardzo obciążającą wadą wrodzoną nowych warunków do życil
Wśród pionierów medycyny światowej, którzy wnieśli ogromny wkład do I
nictwa i aktywnego rozwiązywania wielu problemów dziecka z przepukliną opoilfl
wo-rdzeniową, należy wymienić: Sharrarda, Lorbera, Zahary'ego, Parscha, Meill
lausa i wielu innych.
W naszym kraju wielkie zasługi w tym względzie trzeba przypisać W. PonuloW*!
skiej i K. Łodzińskiemu z Kliniki Chirurgicznej Instytutu Matki i Dziecka w Wił|
s/awie, którzy jako pierwsi wprowadzili zasadę operowania noworodków uind/(M
nych z tą wadą, upowszechnili - zwłaszcza wśród chirurgów dziecięcych - ł d f l
wczesnego leczenia przepukliny oponowo-rdzeniowej i jej wszystkich naslep m
oiaz leczenia wodogłowia przez wczesne wszczepianie zastawek i układów odpril
wadzających nadmiar wytwarzanego płynu mózgowo-rdzeniowego. Ta grupa plO«|
llerów wprowadziła także wielospecjalistyczną opiekę nad tą grupą dzieci. Hyli >>nł
Inicjatorami nawiązania bardzo skutecznej współpracy z wieloma specjahsl mil
również zajmującymi się rehabilitacją. Prowadzone działania zespołowe miały IHHI
w uin na celu stworzenie optymalnych warunków nie tylko leczenia, ale lak Al
zapewnienia rozwoju i dalszego życia grupie ciężko poszkodowanych pi /< I"
dzieci.
Do tej pionierskiej pracy włączyło się bardzo aktywnie Centrum Rehabilitacji
im Prof. M. Weissa, gdzie z inicjatywy Profesora powołany został zespól li i
magistrów rehabilitacji, terapeutów i techników. Ta duża grupa wspólnie z (Innu
gaiiu dziecięcymi opracowała programy rehabilitacji dzieci z przepukliną opona
•0 idzeniową, kierowanych do Centrum po leczeniu chirurgicznym w celu uśpi .m
nienia i dalszej rehabilitacji kompleksowej.
Problematyka leczenia i rehabilitacji dzieci z tą wadą wrodzoną była juz pi ii
miotem wielu konferencji i spotkań naukowych organizowanych w Polsce pi/0|
loZnc towarzystwa naukowe, instytucje i organizacje. Wszystkie spotkania zaws/e
Iwzględniały multidyscyplinarny charakter tej ciężkiej wady wrodzonej, zapi
m
do prezentacji własnych doświadczeń i dyskusji specjalistów wielu d/.ied lii
Medycyny, zawodów paramedycznych, organizacji i instytucji społecznych.
Dzieckiem z przepukliną oponowo-rdzeniową, jego leczeniem i rehabilitacji) z.i|
mii|,| się w bardzo szerokim zakresie następujący specjaliści, przedstawicieli m
nyi li zawodów i organizacje: lekarze położnicy i pediatrzy neonalolodzy. chuiudzy
i neurochirurdzy dziecięcy, anestezjolodzy, pediatrzy, neurolodzy, urolodzy, ipei |l
llfki w zakresie rehabilitacji, ortopedzi, technicy ortopedyczni, psycholodzy, pedu
jodzy, pracownicy socjalni, instytucje charytatywne, organizacje społeczne, Insty
Uli |e państwowe, kościół, rodzice dziecka, a w szczególności jego imilkii

Zaangażowanie i zainteresowanie tak wielkiej liczby osób i organizacji rozwią
zywaniem wielu problemów zdrowotnych i życiowych dziecka z przepukliną opo-
nowo-rdzeniową wymaga skoordynowania i bardzo ścisłej współpracy ogromnego
/cspolii ludzi. Mimo podejmowanych w tym kierunku wielu prób nie udało się do-
tyohczas stworzyć zespołu koordynującego te wielokierunkowe działania. Czy
w nowym systemie organizacji opieki zdrowotnej w Polsce lekarze pierwszego
kontaktu będą w stanie sprostać takim obowiązkom i zadaniom? Będzie to zależało
<><l bardzo dokładnego poznania przez tę grupę lekarzy całej, bardzo złożonej pro-
Mcmatyki prawidłowego prowadzenia przez wiele lat opieki nad dzieckiem z prze
pukliną oponowo-rdzeniową.
3.2
EPIDEMIOLOGIA
('zęstotliwość występowania przepukliny oponowo-rdzeniowej jest bardzo zróżni-
e<iwana w poszczególnych krajach, regionach i w różnych częściach świata. Wyniki
publikowanych badań statystycznych wskazują na znaczące różnice. Przyjmuje się,
},c
mają na to wpływ różnorodne czynniki, a wśród nich uwarunkowania środowi
skowe danego kraju czy regionu.
Zilustrowaniu problemu epidemiologii służy zestawienie częstotliwości wystę
powania tej wady w różnych krajach i regionach przedstawione w tabeli 3.1.
W ostatniej dekadzie obserwowany jest w wielu krajach trend spadkowy wystę
powania wad wrodzonych cewy nerwowej. W Szkocji, Turcji, USA zmniejszenie
liczby dzieci urodzonych z tą wadą waha się w granicach 82-53%. Podobne sygna
ły pochodzą z Niemiec, gdzie wg Parscha liczba dzieci urodzonych z przepukliną
oponowo-rdzeniową zmniejszyła się bardzo wyraźnie. Jedynym krajem, w którym
w ostatnich latach nastąpił wzrost liczby dzieci z tą wadą, jest Izrael. Tłumaczy się
lo zjawisko szybkim napływem ludności, zwłaszcza z terenów byłego Związku Ra
dzieckiego. Niski poziom życia, złe warunki życiowe, niedożywienie, bieda spo
łeczna należą do podstawowych czynników warunkujących częstotliwość występo-
Talnla 3.1. Częstotliwość występowania przepukliny oponowo-rdzeniowej
Kraj (region)
Anglia (Birmingham i płn. Hamptonshire,
Liverpool,
płd. Walia)
Stany Zjednoczone
S/wecja
Francja
Japonia (Hiroshlmu, Nagasaki, Kino
Niemcy
Częstotliwość występowania
wady w %o
2
3
4
1,22
0,72
0.53
0.2
1.3 I.K
wania tej ciężkiej wady wrodzonej. W podobny sposób tłumaczono przed wielu
lały regionalną częstotliwość występowania tej wady wśród ludności Sheffield (śro
dowisko robotnicze).
Na wyraźne zmniejszenie częstotliwości występowania tej wady, jak podkreśla
się w publikacjach, ma niewątpliwie wpływ dostępna diagnostyka prenatalna oraz
świadomie stosowana aborcja, co skutkuje spadkiem liczby dzieci urodzonych
I wadą: w Szkocji o 34%, w Turcji o 52%, w USA o 46%.
W danych ogólnych częstotliwość występowania tzw. jawnych rozszczepów
l
n, j-.oslupa. wśród których 80-96% stanowią przypadki przepuklin oponowo-rdze-
nłowych, jest oceniana przez różnych autorów na l-4%o urodzeń.
Według dostępnych danych statystycznych w Polsce częstotliwość występowa
li!, i omawianej wady określana jest jak 1 na 1000 urodzeń. Można zatem przyjąć,
/i' w Polsce rodzi się rocznie od 400 do 600 dzieci obarczonych tą ciężką wadą roz-
\\ii|<>wą. Wobec aktywnego leczenia podejmowanego głównie przez ośrodki chirur
gu dziecięcej w kraju wczesna śmiertelność wśród tych dzieci w pierwszych dniach
lub lygodniach życia nie przekracza obecnie 20%.
I )zięki zorganizowaniu wczesnego leczenia dzieci z przepukliną oponowo-rdze
niową i wodogłowiem do dalszego leczenia następstw tej wady i rozwiązywania
bardzo różnorodnych problemów leczniczych i rehabilitacyjnych trafia w Polsce
rocznie 400-600 nowych pacjentów.
(>d wczesnych lat sześćdziesiątych, tj. od początków organizacji lecznictwa
i urodzonych z tą wadą i bardzo aktywnego rozwiązywania wszystkich probie
rni iw zdrowotnych, rehabilitacyjnych, socjalnych i społecznych, liczba dzieci wy
jących stałej opieki powiększa się. Niestety nie znamy danych o długości
•rzeżycia w tej grupie dzieci. Obowiązki, jakie wynikają z codziennej opieki lecz-
iih zej, wymagają sprostania wielu nowym nieraz zadaniom, które wiążą się nie tyl
ku / koniecznością bardzo aktywnych działań, ale również z pozyskiwaniem odpo
wiednich środków finansowych.
Obowiązujące dotychczas akty prawne, które w swoim czasie miały na celu po-
Hlói materialnie i socjalnie rodzinom dziecka z przepukliną oponowo-rdzeniową.
i miarę upływu czasu tracą swoją pierwotną wartość i znaczenie wobec ogrom
Mych i stale wzrastających kosztów, obciążeń psychicznych i socjalnych.
3,3
£
[TERMINOLOGIA
III określenia bardzo wielu postaci klinicznych wrodzonej wady kręgosłupa
I rdzenia kręgowego proponowane były różne podziały i terminologie. Terminolo
iproponowana przez Lodzińskiego jest obecnie obowiązująca w Polsce i ak
Dl plowana przez lekarzy i ośrodki zajmujące się dzieckiem z. przepukliną opono
\\<<
rdzeniową.
Spina hi/itla
rozszczep kręgosłupa: zaburzenie rozwojowe w postaci nie doku
i o spojenia luku kręgu lub wielu kręgów bez dodatkowych wad wrodzonych
I i meulów nerwowych, opon mózgowo rdzeniowych i powłok.

Spina bifida occulta
- ukryty rozszczep kręgosłupa: niespojenie łuków kręgów
bez wciągnięcia opon, ze zdrową skórą pokrywającą wadę kostną, z prawidłowym
wykształceniem elementów nerwowych, bez objawów klinicznych deficytu neuro
logicznego.
Spina bifida manifesta -
jawny rozszczep kręgosłupa: oprócz zmian w elemen
tach kostnych kręgosłupa występują tu uwypuklenia opon rdzenia oraz zazwyczaj
niedorozwój elementów rdzenia kręgowego. Ta postać jawnego rozszczepu kręgo
słupa występuje w dwóch odmianach klinicznych.
Meningocele
- przepuklina oponowa: przez niewykształcone i niezamknięte
kostne części kręgów uwypukla się opona rdzenia w postaci worka, tworząc tzw.
przepuklinę.
Meningomyelocele
- przepuklina oponowo-rdzeniowa: podobnie jak w poprzed
niej postaci oprócz wady kostnej i uwypuklenia opon występuje niedorozwój ele
mentów nerwowych.
Ta najcięższa postać wady rozwojowej może występować jako przepuklina opo
nowo-rdzeniowa zamknięta, której worek i zawartość pokryte są zdrową, pełnej
grubości skórą (ryc. 3.1).
Postać otwarta przepukliny oponowo-rdzeniowej charakteryzuje się różnej wiel
kości ubytkiem skóry, pokrytym często bardzo cienką warstwą naskórka, albo też
jako pozbawiona jakiejkolwiek osłony zewnętrznej rana, w której widoczne są ele
menty rdzenia i korzeni nerwowych. Ta postać stanowi bezpośrednie zagrożenie
życia noworodka ze względu na możliwość zainfekowania już w życiu płodowym,
podczas porodu lub po urodzeniu.
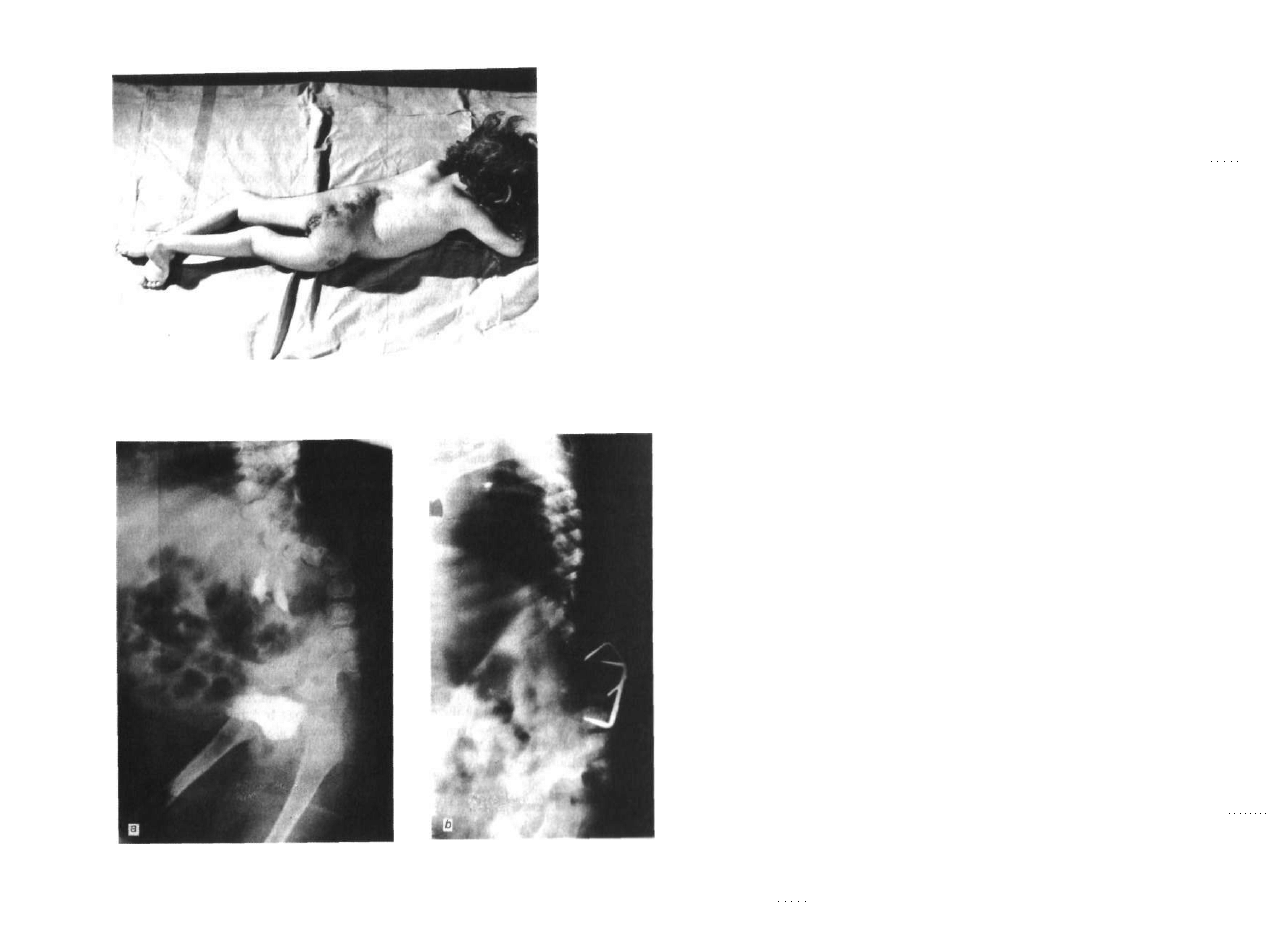
Ryc. 3.1. Przykurcze zgięciowe bioder, ko
lan, zniekształcenia stóp. Przepuklina nie
była operowana. Dziecko potrafi / pomocą
przyjąć postawę stojącą, ale nic oznacza i<>
mozliwotici chodzeniu,
Rozszczepy kostnych części kręgosłupa i przepuklina opon i rdzenia pow.i.i|.|
w bardzo wczesnym okresie życia płodowego i mogą występować na każdym po
ziomie kręgosłupa dziecka (odcinki: szyjny, piersiowy, lędźwiowy, kość krzyżowi)
Do bardzo rzadko występujących postaci spina bifida należy zaliczyć rozszt M
py przednie związane z zaburzeniem rozwoju trzonów kręgowych, przepnkliiii|
opon i elementów nerwowych, które pojawiają się przed kręgosłupem. Są OM
zazwyczaj klinicznie niewidoczne, a ich rozpoznanie może być zupełnie przypfld
kowe.
3.4
ETIOLOGIA I PATOGENEZA
Pomimo wielu prac badawczych podejmowanych dotychczas w celu wyjaśnieniu
etiologii wady, wykrycia czynników mogących mieć wpływ na jej powstanie mc
zdołano ustalić jednolitych poglądów.
Wiadomo, że różne czynniki zewnętrzne oraz czynniki dziedziczne mog;| odgry
wać istotną rolę w procesie fizjologicznego rozwoju kręgosłupa i rdzenia w okre»W
zarodkowym.
Płytka nerwowa, jako zawiązek układu nerwowego, powstaje z ektoderiny
w końcu 2 tygodnia życia zarodkowego. Początkowa „płytka" tworzy następnłl
rynnę, aby następnie zamknąć się w cewę nerwową. Proces kształtowania się erwy
nerwowej rozpoczyna się w okolicy szyjnej i postępuje w kierunku doogonowym,
W końcu 4 tygodnia dokonuje się całkowite zamknięcie cewy nerwowej. Z;11CIII
w tym krótkim okresie 2 tygodni mogą powstać zaburzenia procesu rozwoju, kltV
rych klinicznym skutkiem będzie rozwój wady wrodzonej kręgosłupa i rdzenia.
Równocześnie z procesem kształtowania się układu nerwowego dokonuje ic
podział mezodermy, z której powstają kręgi, mięśnie i powłoki skórne.
Wśród czynników mogących wpływać na zaburzenia prawidłowego pro
kształtowania się oraz rozwoju kręgosłupa i rdzenia w tym bardzo wczesnym "I n
sie zarodkowym wymienia się:
- zaburzenia gospodarki tlenowej,
- uszkodzenia mechaniczne,
- wpływ wielu rodzajów promieniowania,
- niezgodność grup krwi rodziców,
- wpływ czynników hormonalnych,
- zatrucie chemiczne matki, ale również i ojca,
- zakażenia wirusowe,
- zatrucie alkoholem lub nikotyną,
- wpływ czynników środowiska zewnętrznego.
Według znanych już powszechnie doniesień niedobory kwasu foliowego mają
duży wpływ na nieprawidłowy rozwój kręgosłupa i rdzenia w okresie zarodkowym,
W wielu krajach /.ostał wprowadzony obowią/ek uzupełnianiu niedoboru kwasu lo
•

liowego u kobiet ciężarnych, a zwłaszcza u matek, które już urodziły dziecko
z przepukliną oponowo-rdzeniową i zachodzą ponownie w ciążę.
Okres, w którym dochodzi do powstania wady kręgosłupa i rdzenia, jest tak
wczesny, że kobiety w tym czasie przeważnie nie wiedzą, że są już w ciąży. Należy
podkreślić, że wszelkie działania profilaktyczne zapobiegające powstaniu wady po
winny być podejmowane przed poczęciem dziecka.
3.5
DIAGNOSTYKA PRZEDURODZENIOWA
Obecnie znane są powszechnie dwie możliwości rozpoznawania wady w okresie
płodowym: badanie ultrasonograficzne oraz oznaczanie poziomu alfa-fetoprotein w
surowicy matki i wodach płodowych. Podejrzenie istnienia wady w badanej ciąży
nie ma wobec obowiązujących przepisów większego znaczenia dla utrzymania czy
usunięcia ciąży patologicznej. Decyzję w tej sprawie mogą podejmować tylko ro
dzice. Okazuje się jednak na podstawie badań epidemiologicznych, że w wielu kra
jach wczesne rozpoznanie wady skłoniło rodziców do podjęcia decyzji o usunięciu
ciąży. Spowodowało to w tych krajach znaczące obniżenie liczby dzieci rodzonych
z taką wadą rozwojową.
Jest oczywiste, że wczesne rozpoznanie wady w okresie płodowym stwarza wa
runki do odpowiedniego rozwiązania ciąży i podjęcia wczesnego, bezpośrednio po
urodzeniu, leczenia chirurgicznego przepukliny oponowo-rdzeniowej i objęcia
dziecka specjalistyczną, wielodyscyplinarną opieką.
LECZENIE OPERACYJNE BEZPOŚREDNIO
PO URODZENIU
Stwierdzenie, zwłaszcza otwartej, przepukliny oponowo-rdzeniowej po urodzeniu
dziecka na oddziale położniczym wymaga przekazania noworodka w trybie natych
miastowym na oddział lub do kliniki chirurgii dziecięcej w celu leczenia operacyj
nogo.
Sharrard, Zachary i Lorber już na początku lat sześćdziesiątych zwrócili uwagę
na bardzo korzystny wpływ wczesnego leczenia operacyjnego, tj. zamknięcia
ZWłaiZCZI Otwartej -przepukliny oponowo-rdzeniowej, na śmiertelność tych no
worodków, na poprawę warunków ich przyszłego życia oraz na możliwość prowo
dzenia od bardzo wczesnego okresu rehabilitacji i przystosowania dziecka do życiu
/ i.| wuda,
W ostatnim trzydziestoleciu poczyniono ogromny postęp w chirurgicznych tech
nikach zamykania przepukliny oponowo-rdzeniowej. Dziś wielu chirurgów poslu
gujc się m.in. techniką mikrochirurgiczną, operując noworodki już w pierwszej do
bie życia. Zabieg operacyjny w ogólnych zarysach polega na próbie odtworzenia
rewy nerwowej, pokryciu jej oponami oraz pokryciu ubytku powłok płatem skoi
no mięśniowym (ryc. 3.2).
Przyjmuje się, że rekonstrukcja cewy nerwowej zapobiega procesom degenera
• \|nyin tkanki nerwowej i powiększaniu się strefy porażeń ruchowych i CZUCło
wych. Zamknięcie worka oponowego stanowi naturalną osłonę elementów nerwo
\\\ih i - co najważniejsze - tworzy barierę przed zakażeniem płynu mózgowo
nl/eniowego z zewnątrz. Pokrycie ubytku powłok płatami skórno-mięśniowymi,
przesuwanymi według proponowanych różnych technik chirurgicznych, wraz z za
mknięciem worka oponowego stwarza skuteczne zabezpieczenie przed infekcji)
i i< i naturalną osłoną dla tkanek położonych głębiej, w tym również kostnych czc
ił i kręgosłupa.
Wczesne, chirurgiczne zamykanie - zwłaszcza otwartych - przepuklin opoiM
•rei nlzeniowych w pierwszej dobie życia dziecka zmniejszyło śmiertelność wcze-
• ponad 20%.
W opiece przed- i pooperacyjnej podstawowe znaczenie mają antybiotyki, kin
i yt h nowe i coraz bardziej skuteczne generacje pozwalają na ochronę dziecka przed
fu/wojem zapalenia opon mózgowo-rdzeniowych i samego mózgu.
Wprowadzenie do lecznictwa zasady wczesnego zamykania otwartej przepukh
ny oponowo-rdzeniowej z rekonstrukcją worka oponowego oraz próbami rekon
Li
.'Ji
Ryc.
Xl. Hli/im po openuji pi/cpiiklin\
oponowi) iil/cniowcj. Ilaril/o ilu/r ski/v
wlenie kregoułupa, ukoilne uitawlenle mled
niiy.

strukcji cewy nerwowej stwarzało według autorów takiego postępowania nadzieję
na poprawę uszkodzenia neurologicznego pacjenta obarczonego tą ciężką wadą
rozwojową. Doświadczenia kliniczne wielu lat, oparte na materiale ośrodków zaj
mujących się tym problemem, nie potwierdziły jednak tych oczekiwań. Wczesna
operacja może jedynie zabezpieczyć przed infekcją, groźną dla życia dziecka, i co
najwyżej uchronić tkankę nerwową przed zmianami degeneracyjnymi.
3.7
WODOGŁOWIE
Kolejnym problemem, który towarzyszy dziecku z przepukliną oponowo-rdzenio-
wą, jest wodogłowie. Występuje ono u noworodków z wrodzoną wadą kręgosłupa
i rdzenia w prawie 90% przypadków, jednak w różnym stopniu nasilenia. Przepu
kliny oponowe tworzą wodogłowie tylko w '/
5
przypadków.
Wodogłowie to z jednej strony nadmierne wytwarzanie płynu mózgowo-rdzenio-
wego, a z drugiej strony zaburzenia jego prawidłowego krążenia między komorami
bocznymi, zbiornikami podstawy mózgu a rdzeniem, spowodowane dodatkowymi
wadami rozwojowymi ośrodkowego układu nerwowego. Procesy zapalne opon mó
zgowych i samego rdzenia mogą również stać się przyczyną narastania wodogło
wia.
Obecnie oprócz systematycznych, rutynowych badań klinicznych, pomiarów ob
wodu głowy dziecka istnieje możliwość bardziej precyzyjnej oceny aktywności wo
dogłowia za pomocą ultrasonografii (USG) w tzw. badaniu przezciemiączkowym.
Stwierdzenie aktywnego wodogłowia i wzmożonego ciśnienia płynu mózgowo-
-rdzeniowego jest wskazaniem do podjęcia decyzji o wytworzeniu sztucznych wa
runków ustabilizowania wodogłowia przez odprowadzenie nadmiaru wytwarzanego
płynu do układów i jam ciała, gdzie może on zostać wchłonięty.
Ominięcie anatomicznej przeszkody w krążeniu płynu mózgowo-rdzeniowego
i odprowadzenie jego nadmiaru jest następnym etapem czynnego leczenia dziecka
z przepukliną oponowo-rdzeniową.
Aktywne wodogłowie ujawnia się klinicznie zwykle w ciągu pierwszych 4 ty
godni życia dziecka i w tym okresie dochodzi najczęściej do ustalenia wskazań do
założenia zastawki. Jest to już druga w tak krótkim czasie operacja, którą przecho
dzi dziecko, i najprawdopodobniej nie ostatnia w jego życiu.
Obecnie chirurdzy i neurochirurdzy dziecięcy dysponują wieloma systemami
implantów służących do stabilizacji aktywnego wodogłowia. Zastawka Spitz-Holte-
ra, Pudenza i Rickhama oraz wiele innych modyfikacji technicznych są dziś możli
we do wprowadzenia w zależności od wskazań ustalonych przez lekarza chirurga.
Ustabilizowanie aktywnego wodogłowia jest ogromnym dobrodziejstwem i ma
bardzo duże znaczenie dla ochrony mózgu dziecka przed niekorzystnym uciskiem
płynu mózgowo-rdzeniowego, zwłaszcza na korę mózgową.
Nieskuteczność (głównie powikłania), konieczność wymiany implantowanego
układu odprowadzającego nadmiar płynu mózgowo-rdzeniowego, początkowo do
układu naczyniowego (żylnego), doprowadziły do podejmowania prób odproWI
dzania tego płynu do różnych jam ciała i do narządów małego pacjenta. Obe< nu-
oprócz odprowadzania płynu do przedsionka serca, znane są metody odprowadzi
nia do jam opłucnowych, jelita, otrzewnej, moczowodu, pęcherzyka żółciov
Skuteczność tych sposobów odprowadzeń jest oceniana bardzo różnorodnie ii i la
krytycznie przez różnych autorów.
3.8
DIAGNOSTYKA
Wada rozwojowa, jaką jest przepuklina oponowo-rdzeniowa, oprócz zmian w obfj
bie kręgosłupa, opon mózgowo-rdzeniowych i układu nerwowego powstałych m
wczesnym okresie życia płodowego, może również wnieść do organizmu il/ii
funkcjonowania jego narządów i układów wiele innych zmian i zaburzeń oku I aj i
cych stopień kalectwa.
W okresie bezpośrednim po urodzeniu dziecka, po przeprowadzeniu lot . • nil
chirurgicznego, zamknięciu przepukliny i ustabilizowaniu wodogłowia konioc/ni
jest dalsza diagnostyka, której celem jest wykrycie zmian anatomicznych i /nhtl<
rżeń czynnościowych w narządach i układach wymagających leczenia lub icliiihllŁ
tacji. Dalsza diagnostyka ma na celu kompleksową ocenę stanu zdrowiu tl/iookl
oraz możliwości aktywnego podejścia do rozwiązywania wielu problemów A I M
wolnych dziecka, do zmniejszania stopnia kalectwa i poprawy warunków jer
szego życia.
Postępowanie diagnostyczne powinno obejmować:
- diagnostykę radiologiczną podstawowych części układu kostno-stawowego (kff
gosłup, stawy biodrowe, kończyny dolne),
- diagnostykę zaburzeń nerwowo-mięśniowych (rozległość porażeń mc Im I
i czuciowych),
diagnostykę urologiczną,
tliagnostykę zaburzeń rozwojowych dziecka.
3.8.1
DIAGNOSTYKA RADIOLOGICZNA
Badania radiologiczne wykonane w pierwszych tygodniach lub miesiącach fcycłi
dziecka mnjq na celu wykrycie i sprecyzowanie wad wrodzonych układu koNtno
stuwoweuo niewidocznych i niemożliwych do rozpoznania zwykłymi mclodiiiii
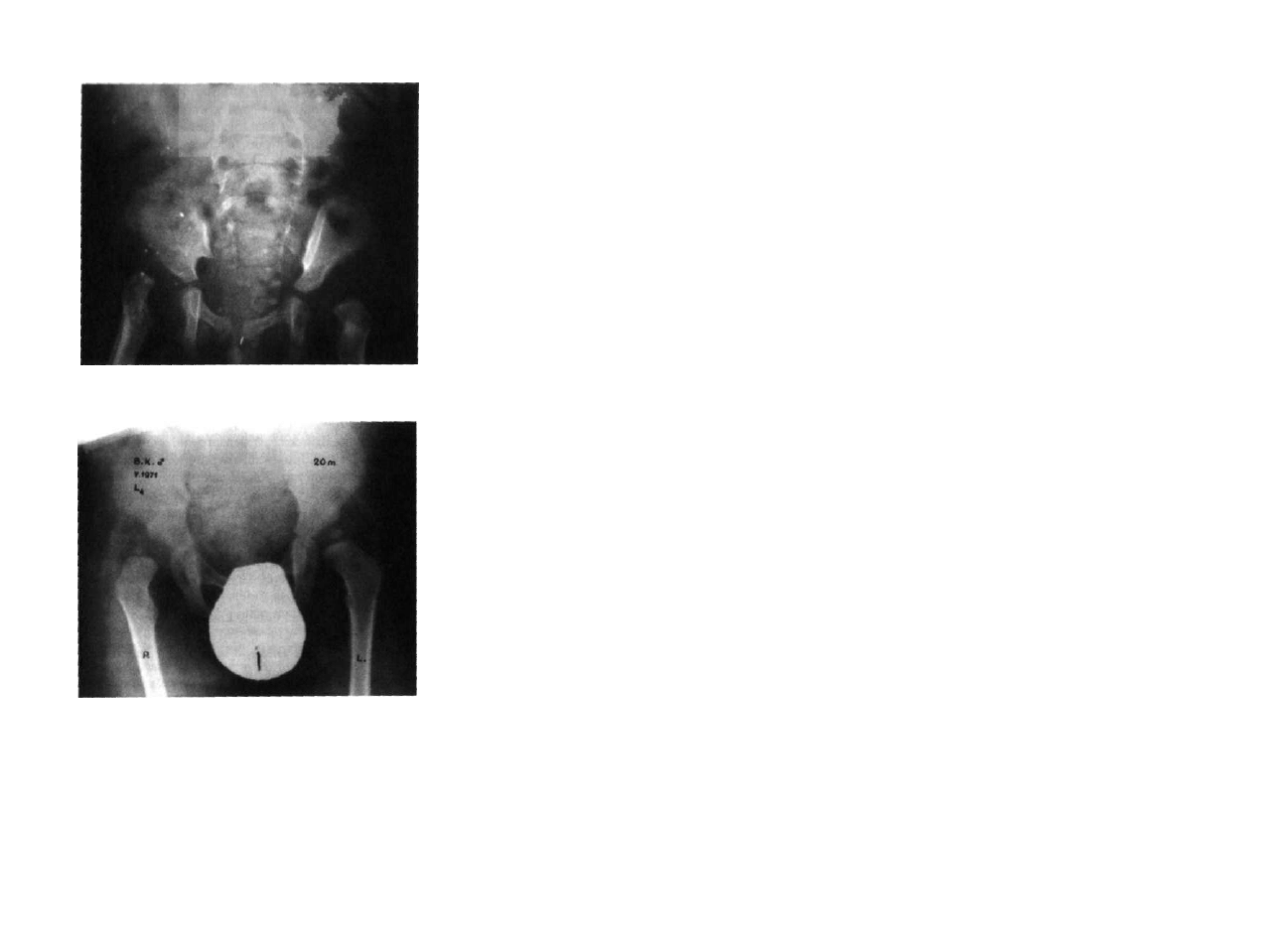
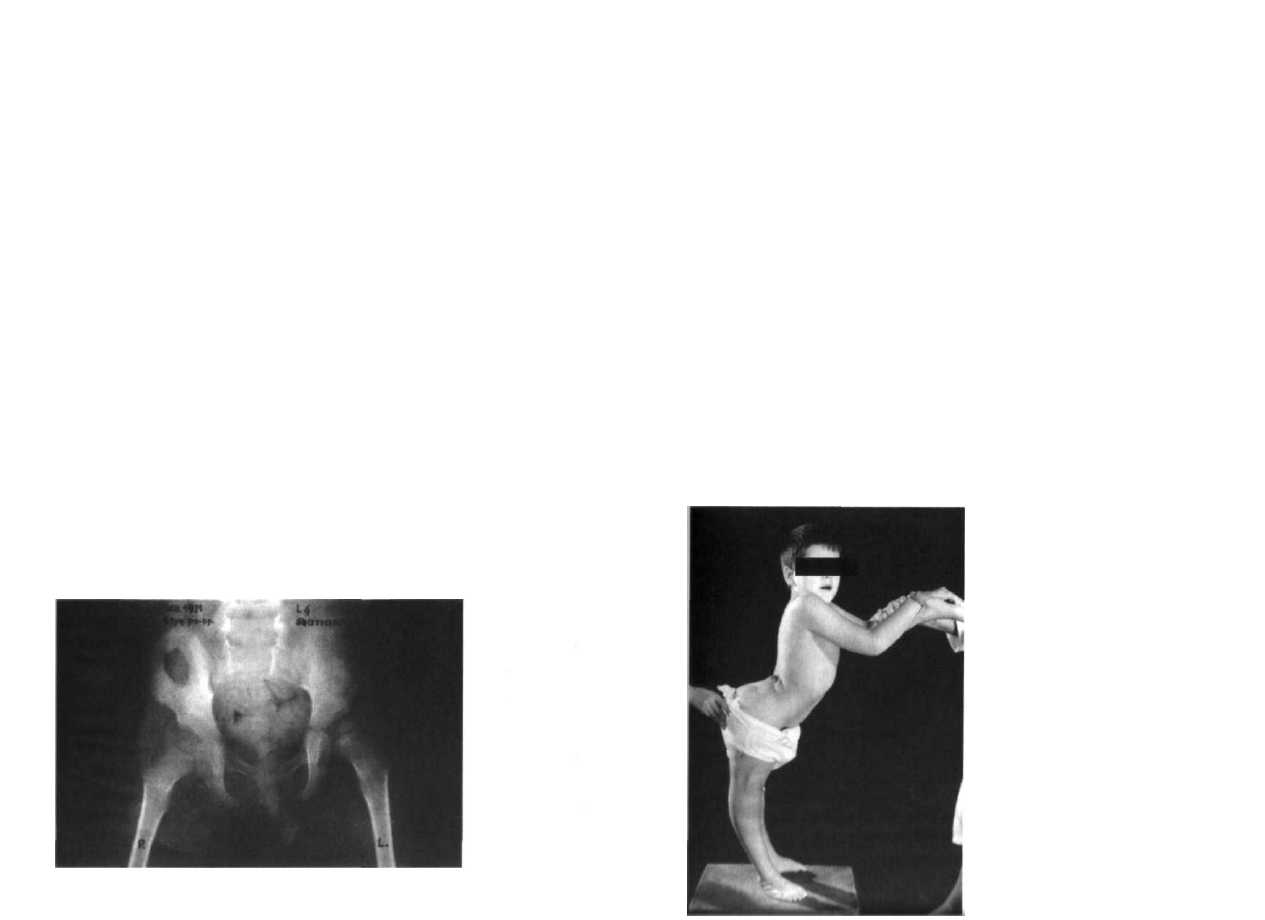
Ryc. 3.3. Rozszczep całego lędźwiowego odcinka kręgosłupa z objawami porażenia wiotkiego z pozio
mu Th9. Porażenne zwichnięcie obu stawów biodrowych.
Ryc. 3.4. Porażenne zwichnięcie i podwichnięcie bioder z poziomu neurologicznego L4.
badania klinicznego. Na podstawie zdjęć przeglądowych kręgosłupa (zawsze
w dwóch projekcjach) możliwa jest ocena rodzaju i charakteru wad wrodzonych
kostnych części kręgosłupa, rozszczepu, wad współistniejących w obrębie kręgów
(półkręgi, skolioza i bardzo często kątowa kifoza, wady żeber i wiele innych)
(ryc. 3.3).
Badanie radiologiczne miednicy (ryc. 3.4) pozwala w tym wczesnym okresie na
ocenę stopnia rozwoju stawów biodrowych, ujawnienie zwichnięcia, podwichnięcia
lub niestabilności. Taka ocena powinna być przeprowadzona przez doświadczonego
radiologa pediatrę i skonfrontowana z wynikami badania neuroortopedycznego.
Stwierdzenie na podstawie obrazu rentgenowskiego zwichnięcia stawów biodro
wych u dziecka z pełnym, całkowitym porażeniem wszystkich zespołów dynamie/
nych bioder nie może stanowić wskazań do podejmowania i leczenia zwichnięcia
według klasycznych wskazań ortopedii zachowawczej. Jak bowiem wynika z do
świadczeń wielu autorów oraz naszych własnych, takie leczenie (repozycje, różno
go rodzaju aparaty, szyny) nie ma szans na jakiekolwiek powodzenie, a powstałe
w wyniku działań leczniczych przykurcze i zniekształcenia wtórne lub nawet powi
kłania (złamania) mogą stanowić większe zło niż samo zwichnięcie bioder. Sama
ocena radiologiczna stawów biodrowych u dzieci z przepukliną oponowo-rdzenio
wą nie może być jedynym kryterium leczenia zachowawczego lub operacyjnego tej
patologii.
Obecnie do wczesnej diagnostyki stawów biodrowych u noworodków, równic-'
I przepukliną oponowo-rdzeniową, służy badanie ultrasonograficzne jako mniej
agresywne i mniej obciążające małe dziecko. Takie badanie jest zazwyczaj wystat
czające dla ujawnienia wady rozwojowej bioder i obserwacji w okresie dalszego
rozwoju dziecka, przynajmniej w 1 roku życia.
Nowoczesne techniki diagnostyki obrazowej, tomografia komputerowa, rezo
nans magnetyczny z całą pewnością znajdą szersze zastosowanie w diagnostyce
• zwłaszcza wrodzonych patologii kręgosłupowo-rdzeniowych - u dzieci w miarę
zwiększania się dostępności tych badań w Polsce.
3.8.2
DIAGNOSTYKA ZABURZEŃ NERWOWO-MIĘŚNIOWYCH
Wada rozwojowa związana z niedorozwojem elementów nerwowych rdzenia krę
gowego określana jest poziomem zaburzeń neurologicznych w sferze ruchowej
i czuciowej. Dokładna diagnostyka tych zaburzeń jest bezwzględnie konieczna
w celu ustalenia sposobów i rodzaju postępowania terapeutycznego, rehabilitacji
ora/, stopniowego precyzowania przyszłości dziecka w sferze ruchowej i możliwo
ści lokomocyjnych.
W ocenie poziomu zaburzeń neurologicznych w sferze ruchowej posługujemy
się, tak jak wiele ośrodków leczniczych na całym świecie, schematem segmentowe
go unerwienia mięśni kończyn dolnych opracowanym przez Sharrarda (ryc. 3.5).
Zadaniem tego badania jest ocena dowolnej, spontanicznej czynności grup mięśnio
wych oraz poszczególnych mięśni, co pozwala na precyzyjne określenie poziomu
Uszkodzenia neurologicznego. Taki test mięśniowy jest bardzo trudny do przepro
wadzenia u noworodka i małego dziecka, wymaga bowiem spełnienia określonych
u.u mików dla uzyskania obiektywnej oceny jakościowej i ilościowej. Wielokrotnie
powtarzane badanie małego dziecka może dopiero po pewnym czasie dać właściwą
Ocenę.
Dodatkową, istotną trudnością jest różnicowanie między czynnością dowolną
| odruchową. Bardzo często czynność odruchowa może zostać oceniona jako czyn-
dowolna, co staje się podstawą do pomyślnego prognozowania możliwości
funkcjonalnych i lokomocyjnych dziecka.
Kownie nudną do oceny u małego dziecku jesl strofa zaburzeń czucia. W pruk
l\i o o braku c/ucia decyduje sl
WICI
d/en ic opai/cnia lnl> powstania od ii /y\) Wic
L1
L2
L3
Biodrowo - lędźwiowy
Krawiecki
Grzebieniowy
Smukły
U
Przywodzicie! dt.
Przywodzicie! kr.
Przywodzicie! wlk.
Czworogłowy uda
Zasł. zew.
L5
Piszcz, przed
Piszcz, tyl.
11
Nap. pow. szer.
Pośladkowy śr. i mł.
Pół błoniasty
S2 S3
Połścięgnisty
i
Prost dł. palucha
Prosi dt. palców
Strzałkowy trz
Strzałkowy kr.
S t r z a ł k o w y d ł
Skręć, biodra zewn.
Brzuch, ł y d k i
Płaszcz., podesz.
Dwugłowy uda
Pośladkowy wlk.
Zgiń. dł., kr. palucha
Zgiń. dł., kr. pale
3W
Wewnętrzne stopy
Ryc. 3.5. Schemat unerwienia segmentowego.
lokrotnie powtarzane badania czucia dopiero po długim okresie pozwalają na wła
ściwą ocenę tych zaburzeń.
3.8.3
DIAGNOSTYKA ZNIEKSZTAŁCEŃ KOSTNO-STAWOWYCH
Oprócz badania klinicznego i obrazowego stawów biodrowych konieczne jest u no
worodka dokonanie bilansu zniekształceń i przykurczów kończyn, zwiaszczu
dolnych.
_ _
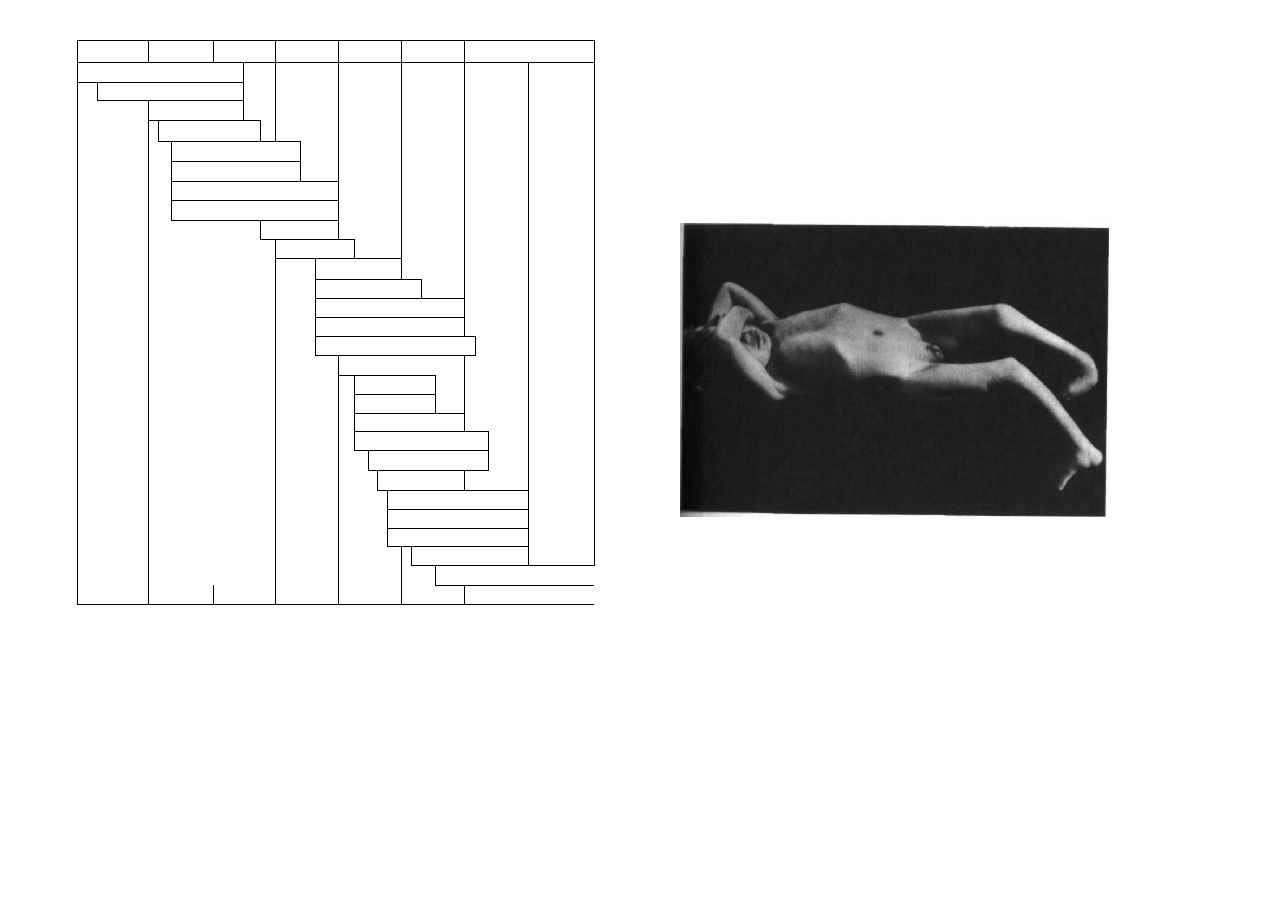
U dziecka z przepuklina oponowo-rdzeniową można bowiem już po urodzeniu
•twierdzić różnego rodzaju i stopnia deformacje porażonych kończyn dolnych na
poziomie bioder, kolan i stóp oraz utrwalone już przykurcze (ryc. 3.6).
Mechanizm powstawania zniekształceń i przykurczów w strefie porażeń lub nie
dowładów jest w zasadzie dwojaki. Pierwszy to tzw. przykurcze lub zniekształcenia
pozycyjne, które powstają już w życiu płodowym w jamie macicy w wyniku przy
musowego ułożenia płodu i jego kończyn. Drugi mechanizm związany jest
:. 3.6. Przykurcze zgięciowe stawów biodrowych i kolanowych, golenie i stopy odwrócone do tyłu.
Wad ekstremalnych zniekształceń porażennych kończyn dolnych u dziecka z przepukliną opono-
•Bemowa.
Hf 1.7. Typow\ obraz sióp piętowych poni/cnnych, Całkowite porażenie nn. trójgłowych, czynne
•TU i •uniki s l ó p

z nierównowagą mięśniową. Na przykład porażenie mięśnia trójgłowego łydki przy
czynnych prostownikach stopy prowadzi do powstania stopy piętowej (ryc. 3.7).
Określenie, sprecyzowanie i opisanie zniekształceń i przykurczów pozwala na
ustalenie programu wczesnego postępowania rehabilitacyjnego, które powinno zo
stać rozpoczęte możliwie jak najwcześniej. Wczesna diagnostyka zniekształceń
kostno-stawowych opiera się głównie na badaniu klinicznym i na ogół nie wymaga
diagnostyki radiologicznej.
3.8.4
DIAGNOSTYKA UROLOGICZNA
Podstawowym problemem u dziecka z przepukliną oponowo-rdzeniową są zaburze
nia oddawania moczu, związane z tzw. pęcherzem neurogennym. Obecnie jednak
znacznie większe, jeśli nie podstawowe, znaczenie przypisuje się ocenie stanu
uszkodzenia górnego odcinka dróg moczowych: refluksu, tj. odpływu pęcherzowo-
-moczowodowego, wodonercza i zaburzeniom wydalniczym nerek. Dlatego też
obecnie należy mówić raczej o diagnostyce i opiece urologicznej i nefrologicznej.
Podstawą współczesnej diagnostyki zaburzeń pęcherza neurogennego jest bada
nie urodynamiczne, które bardziej precyzyjnie niż dotychczas wykonywane badania
(urografia, cystografia) pozwala na ocenę czynnościową układu moczowego oraz
na podjęcie odpowiedniego leczenia i profilaktyki. Ocena stopnia zagrożenia pę
cherza moczowego w stosunku do całego układu moczowego wg skali Gallowaya
daje możliwość określenia poważnych i ciężkich powikłań. Wczesna profilaktyka
uszkodzeń górnego odcinka dróg moczowych opiera się obecnie na cewnikowaniu
przerywanym, wykonywanym w odpowiednich przedziałach czasowych, oraz na le
czeniu farmakologicznym (leki antycholinergiczne, antybiotyki, leki odkażające
drogi moczowe).
Sam problem nietrzymania moczu u małego dziecka w 1 roku życia nie ma istot
nego znaczenia dla rodziców i otoczenia. Natomiast u dzieci starszych oraz u osób
dorosłych nietrzymanie moczu stanowi ogromny problem, którego skutecznego
rozwiązania medycyna nie wypracowała do dziś.
3.8.5
DIAGNOSTYKA ZABURZEŃ ROZWOJOWYCH DZIECKA
Dziecko z przepukliną oponowo-rdzeniową, z wodogłowiem lub bez niego może
wykazywać w okresie wzrostowym zaburzenia rozwojowe, zależne nie tylko od
stopnia i rozległości porażeń i niedowładów, ale także od sfery psychicznej
i umysłowej.
Diagnostyka zaburzeń rozwojowych dotyczących narządu ruchu, rozwoju fi
zycznego dziecka oraz nieprawidłowości rozwoju umysłowego należy do obowiąz
ków lekarza pediatry oraz psychologa.
3.9
PROBLEMY ORTOPEDYCZNE
Obiektem opieki ortopedycznej u dziecka z przepukliną oponowo-rdzcniov\.| || i
narząd ruchu, układ kostno-stawowy i mięśniowy, który znajduje się w określonym
wadą wrodzoną stanie wydolności czynnościowej. Stan wydolności funkcjon.ihu'i
nie jest oczywiście jednoznaczny z możliwościami osiągnięcia przez dziecko samo
dzielnego chodzenia i samodzielności życiowej.
Czynne leczenie ortopedyczne, niezależnie od wcześnie rozpoczętej rehabilltl
cji, zwłaszcza działania chirurgiczne na narządach ruchu, mogą być podejmowani*
na podstawie bardzo dokładnej oceny ich stopnia rozwoju i zachodzących zmian, u
także na podstawie prognozy życiowej dziecka. Jakie czynności będzie w slunlfl
osiągnąć i wykonywać dziecko? Do czego pacjent będzie zdolny?
Zgodnie z danymi badań statystycznych przyjmuje się, że 30% wszystkich osoh
ników z przepukliną oponowo-rdzeniową jest czynnościowo niezależnych, 30' i |M
cjentów dorosłych podejmuje pracę zawodową, 100% pacjentów z uszkodzenii Ifl
powyżej L1-L2 posługuje się stale wózkiem inwalidzkim, 80% pacjentów dorfl
słych z porażeniami na poziomie L3-L5 również jeździ na wózku inwalidzkimi
Dziecko, które do 6 roku życia nie opanuje samodzielnego stania, nie ma możliwo
iści samodzielnego chodzenia, a sposób poruszania się osiągnięty do 10 roku zyi Ifl
pozostanie na całe życie.
Problemy ortopedyczne dotyczą głównie: kręgosłupa, stawów biodrowych, ko
lan i stóp.
3.9.1
KRĘGOSŁUP
Kręgosłup, który jest zasadniczym miejscem powstania wady wrodzonej, może W v
lizywać różnego rodzaju deformacje spowodowane nieprawidłowym wyksztułefl
mciii kręgów, występujące na poziomie przepukliny, ale także w innych segmi u
m
li Zniekształcenia typu skoliozy, kifozy, lordozy mogą być zależne nie lylko od
kształtu i formy poszczególnych segmentów kręgowych, ale mogą być spowodowa
ni- wieloma innymi anomaliami rozwojowymi, porażeniami lub niedoks/.talccniaiiil
nu. ni stabilizujących kręgosłup. Mogą to więc być deformacje kostno-, mu,
i neuropochodne.
Zniekształcenie kręgosłupa stwierdzone bezpośrednio po urodzeniu dziecka nil
ml jednoznaczne z podjęciem decyzji o aktywnym podejściu do leczenia. Znifl
k./i.ilcenie to powinno zostać odnotowane oraz stać się przedmiotem nad/om i ob
• u ji w okresie rozwoju i wzrostu dziecka (ryc. 3.8).
l\lko w niektórych przypadkach deformacji o typie ostrej kifozy kątowej, wy
stępującej na poziomie przepukliny oponowo-rdzeniowej, mogą być stawiam'
Wfcka/ania do /innicjszenia dcloiniai |i |n,.. inliioczasową operację zamknięcia
Ryc. 3.8. Kifoskolioza u dziecka z rozległą przepukliną piersiowo-lędźwiowo-krzyżową, skośne usta
wienie miednicy, paraplegia wiotka kończyn dolnych.
Ryc. 3.9 a. Kątowa kifoza górnego odcinka lędźwiowego u 4-miesiccznegO dziecka Z przepuklina optl
nowo-rdzeniową pokrytą skórą.
Ryc. 3.9 b. Po 5 miesiącach od leczenia operacyjnego / resekcją tr/.onu kręgu, Zmniejszenie
Neurologicznie: całkowite porażenie wiotkie / poziomu Th I I ml urodzenia,
I ii.
przepukliny i resekcję jednego lub dwóch kręgów tworzących garb kifotyi /n\ I
• ) zja wykonania takiego rozwiązania zniekształcenia typu kifozy jesl łatwiej
tell stan neurologiczny wskazuje na pełne porażenie (ryc. 3.9).
Jeżeli porażenia ruchowe są niepełne, przeprowadzenie tak rozlegli)'"
ir/.u niebezpieczeństwo pogłębienia deficytu ruchowego i czuciowemu Mii
i ilolne znaczenie dla przyszłych losów dziecka, dla którego zniekszlalt c
Kipa może być mniej uciążliwe niż powiększony obszar porażeń.
Stała obserwacja rozwoju skoliozy lub kifozy kręgosłupa w okresach •
Uli predysponowanych, tj. przyjęcia pozycji siedzącej, pionizacji, rozpoezęi lii n
niia się i chodzenia oraz cały okres wzrostowy, należy do obowiązków f kaij
Irlnpedy -jednego z wielu specjalistów opiekujących się dzieckiem / przcpiikllj
•onowo-rdzeniową.
Możliwości leczenia zniekształceń kręgosłupa u dzieci z tą wadą wrodzi
i)'i,ini< /one. Leczenie za pomocą sznurówek, gorsetów ortopedycznych, npurtfl
Htopedyc/.nych z gorsetami może tylko w niewielkim stopniu odgrywai mli, pin
•tyczną, zapobiegać nieraz szybkiemu postępowi zniekształcenia, a lak
z.iiym środkiem leczniczym. Może zatem spełniać tylko rolę środka pi
•u w profilaktyce i leczeniu. Profilaktyka rozwoju zniekształcenia ku >.>.lu
tesic wzrostu dziecka może mieć zasadnicze znaczenie dla podjęcia w mlp
•Kliiim czasie decyzji o leczeniu operacyjnym.
I eczenie operacyjne kręgosłupa u dzieci z przepukliną oponowo-rdzemo
n.r być oparte na klasycznych zasadach leczenia podobnych zniekszlali i u u nit
• -liczonych tą wadą wrodzoną. Usztywnienie kręgosłupa od tylu n
i li."l/i w rachubę wobec ubytków kostnych części kręgosłupa. Wprowail/i
ł<
I 'wycia i Zielkego instrumentarium do przedniego usztywnienia kięx()^H
niu 7. korekcją zniekształcenia, stworzyło realną szansę na poprawę |
ci /. wrodzonymi, ciężkimi zniekształceniami kręgosłupa. Jednał |.ik
u li wielu autorów wykonujących te prawie heroiczne zabiegi chirurgii
[islupa, istnieje bardzo duże niebezpieczeństwo powikłań, głównie li
braku zrostu lub pseudoartrozy. Bardzo często muszą to być operacje w i
u.i klnie rodzice dziecka nie wyrażają zgody. Wszystkie decyzje o
V|iivm zniekształconego kręgosłupa u dziecka z przepukliną oponiw
ą muszą być podejmowane rozważnie, po dokładnej analizie nic tylku ul t
znego kręgosłupa, ale po uwzględnieniu wielu czynników di>l\<
unii i patofizjologii wady.
i
SWY BIODROWE
v YIIII problemami występującymi na poziomie stawów biotlrow M I
im ze. podwichnięcia i zwichnięcia. Poglądy na możliwości IceZCnill
. li pmlw n linięe i /wichnięć stawów biodrowych u dzieci / przepili lilii
nl/tiiiiiwą /mieniły się zasadniczo w ostatnich 25 lalach Dokładni pd
liii bilaiisn mięśniowego zespołów dynamicznych stawów biodrowych pozwoli
I i i, doświadczeń klinicznych, na iislaleme wskazań Iciapciilycznycli w py
szczególnych przypadkach. Sharrard wyróżnił sześć poziomów uszkodzenia neuro
logicznego, które warunkują różne patologie stawów biodrowych i wyznaczają
możliwości i wskazania do leczenia.
Poziom I - uszkodzenia neurologicznego poniżej Th 12. Całkowite porażenie ze
społów dynamicznych mięśniowych stawów biodrowych. Nie można osiągnąć wy
leczenia zwichnięcia stawów biodrowych ani w wyniku leczenia zachowawczego,
ani operacyjnego. Podwichnięcie może przekształcić się w zwichnięcie.
Poziom II - uszkodzenie neurologiczne na poziomie L1-L2 charakteryzuje się
dość dobrą siłą mięśni zginaczy biodra i osłabieniem mięśni przywodzicieli oraz
całkowitym porażeniem pozostałych grup mięśniowych. U dzieci z tej grupy rozwi
jać się może podwichnięcie, a nawet zwichnięcie, którego możliwości leczenia są
ograniczone.
Poziom III - porażenia na poziomie L3-L4. Siła mięśni zginaczy biodra jest
zwykle dobra, mięśnie przywodziciele i czworogłowe uda są czynne, porażone są
natomiast mięśnie odwodziciele i prostowniki biodra.
W tej grupie patologii pojawiają się możliwości leczenia. Zniesienie powiększa
jącego się przykurczu zgięciowego biodra, leczenie podwichnięcia lub zwichnięcia
stawu biodrowego w wyniku operacyjnego wytworzenia względnej równowagi
mięśniowej w płaszczyźnie czołowej (przeniesienie przyczepu dolnego mięśnia
biodrowo-lędźwiowego na krętarz wielki sposobem Sharrarda lub Mustarda) (ryc.
3.10). Dodatkowa korekcja koślawości szyjki i przodoskręcania może poprawić
skutecznie anatomiczną zwartość stawu biodrowego.
Poziom IV - porażenie tylko neurosegmentów krzyżowych nie ma istotnego
wpływu na powstanie patologii stawów biodrowych. Biodro koślawe, podwichnię
cia lub zwichnięcia zdarzają się bardzo rzadko.
Poziomy V i VI - wobec zachowania prawidłowej funkcji mięśni stawów bio
drowych nie mają istotnego znaczenia w powstawaniu patologii bioder.
Leczenie wielu różnorodnych patologii stawów biodrowych, powstających na tle
wrodzonych anomalii rozwojowych bioder, nie może opierać się tylko na ocenie
Ryc. .MO. Wi/1'Mio (K niż 1 przeszczepienie ni. biodrowo lędźwiowego sposobem Sharrarda, Biodro
prawo HwntruwuiM bardzo dobrze,
obrazu radiologicznego lub badania ultrasonograficznego, ale powinno być uwu-
runkowane oceną poziomu uszkodzenia neurologicznego. Jest to niestety bardzo
często popełniany błąd terapeutyczny, który polega na leczeniu wad na podstawie
zdjęcia rentgenowskiego lub USG bez oceny neurologicznej. Najbardziej prawidło
we leczenie zachowawcze lub operacyjne podwichnięcia lub zwichnięcia biodru
porażonego nie może przynieść zadowalającego wyniku, jeżeli nastawienie nic
może zostać zabezpieczone odpowiednią siłą czynnych grup mięśniowych. Jest
również sprawą bezdyskusyjną, że nawet pozytywny wynik podjętego leczenia po
rażennego zwichnięcia biodra nie może spowodować samodzielnego chodzeniu
dziecka z przepukliną oponowo-rdzeniową.
W bardzo wielu przypadkach należy ograniczyć się do usunięcia przykurczów
na poziomie bioder, co umożliwia przyjęcie pozycji pionowej, zwykle jednak /u
pomocą ortez.
3.9.3
STAWY KOLANOWE
W porażeniach dolnego odcinka piersiowego i górnego lędźwiowego mogą wyśle
pować przykurcze w obrębie stawów kolanowych, zwykle zgięciowe, chociaż
mogą one mieć także charakter wyprostny. Leczenie przykurczów kolan rozpór/y
Ryc. 3.11. Cułkowile poru/cnie wlolkir
kończyn dolnych, hiperlordoza lęd/wlown.
przeprosty kolan, ulopy znlekuzuiłeone </v
|csi mo/liwe doprowadzenie dziecka do po
MM

na się we wczesnym okresie od zabiegów rehabilitacyjnych wspomaganych fizyko
terapią i stopniowych redresji przykurczów. Jeżeli postępowanie zachowawcze nie
przynosi dostatecznej poprawy, można zaakceptować przykurcze zgięciowe kolan
do 20° w aparatach ortopedycznych. Przykurcze zgięciowe do 40° i większe powin
ny być wskazaniem do operacyjnego wydłużenia mięśni zginaczy kolan
i ewentualnej kapsułotomii tylnej. Przykurcze większego stopnia mogą stanowić
wskazania do równoczesnego wydłużenia przykurczonych tkanek miękkich oraz
osteotomii korekcyjnych, zwykle kości udowych.
W porażeniach z dolnych segmentów lędźwiowych dochodzi raczej do powsta
wania przykurczów wyprostnych kolan. Kolano wyprostowane jest z czynnościo
wego punktu widzenia bardziej stabilne, ułatwia pozycję stojącą i poruszanie się,
stanowi jednak utrudnienie podczas siedzenia. Powiększenie zakresu ruchu zgięcia
w stawie kolanowym jest możliwe do osiągnięcia przez wydłużenie aparatu wy-
prostnego kolana. Trzeba jednak, podejmując decyzję o takim zabiegu, liczyć się
z powstaniem wtórnej niestabilności stawu kolanowego, która może wymagać
wspomożenia kolana aparatem ortopedycznym.
W patologii stawów kolanowych u dzieci z przepukliną oponowo-rdzeniową nie
można zapominać o przykurczach wyprostnych, które powstają w następstwie wie
lokrotnych iniekcji leków do mięśni czworogłowych uda, zwłaszcza we wczesnym
okresie noworodkowym (ryc. 3.11).
Zniekształcenia rotacyjne goleni, przy stabilnych kolanach, w postaci rotacji we
wnętrznej lub znacznie rzadziej rotacji zewnętrznej mogą stanowić wskazanie do
korekcji chirurgicznej tego zniekształcenia. Zabiegi takie należy planować nie
wcześniej niż po 4 roku życia.
3.9.4
ZNIEKSZTAŁCENIA STÓP
Zniekształcenia stóp u dzieci z przepukliną oponowo-rdzeniową powstają podobnie
jak deformacje w innych stawach. Zależne są one albo od ułożeń pozycyjnych, albo
od nierównowagi mięśniowej zespołów dynamicznych, lub też od działania obu
tych czynników łącznie.
Zniekształcenia porażenne stóp przyjmują różne formy i kształty oraz mieszczą
się w nazewnictwie klasycznych wad wrodzonych lub nabytych dotyczących stóp.
Leczenie wszystkich zniekształceń stóp powinno u dzieci z przepukliną opono
wo-rdzeniową rozpoczynać się bardzo wcześnie od ćwiczeń, łagodnych redresji
ręcznych, które zawsze wymagają ogromnego wyczucia i doświadczenia w ustala
niu uzyskanych pozycji korekcyjnych w szynach, łuskach gipsowych w dążeniu do
uzyskiwania stopniowej poprawy. Pomocne w tych działaniach mogą być zabiegi
fizykoterapeutyczne, np. okłady parafinowe (zawsze ostrożnie ze względu na zabu
rzenia czucia!).
Większość porażennych zniekształceń stóp charakteryzuje się nie tylko twardo
ścią. ale i opornością na podejmowane próby leczenia zachowawczego i nosi często
cechs zbliżone ilu znickszlalceii spotykanych np. w ailiogiypozic
Dlatego też w ogromnej większości przypadków nie jest możliwe uzyskanie pfj
nej korekcji zniekształcenia stóp i wtedy, kiedy dziecko ma realną szansę na ipio
nizowanie, a zwłaszcza na rozpoczęcie chodzenia, zniekształcenia stóp trzeba usii
nąć operacyjnie.
Porażenne zniekształcenia stóp wymagają bardziej rozległego i radykałin-pi po
stępowania chirurgicznego. Wszystkie komponenty deformacji muszą w czaili
operacji zostać usunięte w sposób radykalny. Nie można bowiem liczyć na lo. h<
nawet bardzo aktywna rehabilitacja pooperacyjna poprawi resztkowe zniekształi i
nia.
W leczeniu operacyjnym porażennych zniekształceń stóp należy kierowa*
zasadą: więcej, bardziej radykalnie i rozlegle, tak aby pozostały najmniejsze /li
wości nawrotu zniekształcenia.
Astragalektomia - operacja wprowadzona bardzo dawno do leczenia wrod/u
nych stóp końsko-szpotawych - zyskała sobie prawo do jej zastosowania w lei /I
niu szczególnie opornych, twardych stóp końsko-szpotawych porażennych u d/let I
z przepukliną oponowo-rdzeniową i w artrogrypozie.
Jeżeli bilans mięśniowy pozwala na wykorzystanie czynnych mięśni do piwnie*
sienią ich w miejsce porażonych i przez to doprowadzenie do wytworzenia nawi i
względnej równowagi dynamicznej, to przeszczepienia czynnych mięśni
Ryc. 3.12 Ryc. 3.13
Hyc. 3.12.
1'oni/onno /iiicks/liilccniii obu siup INoni/iicjn d/.iccku mo/liwii |i<> kon-kcji opciiu yjiirj nim
Kóp i zaopatrzeniu ortopedycznym
Ryc.
3.13. fi/.ykun MJ bioder, koluii, /nut . i.n. * niu Mc>|> unicnio/llwiiiiu plimi/,m \t
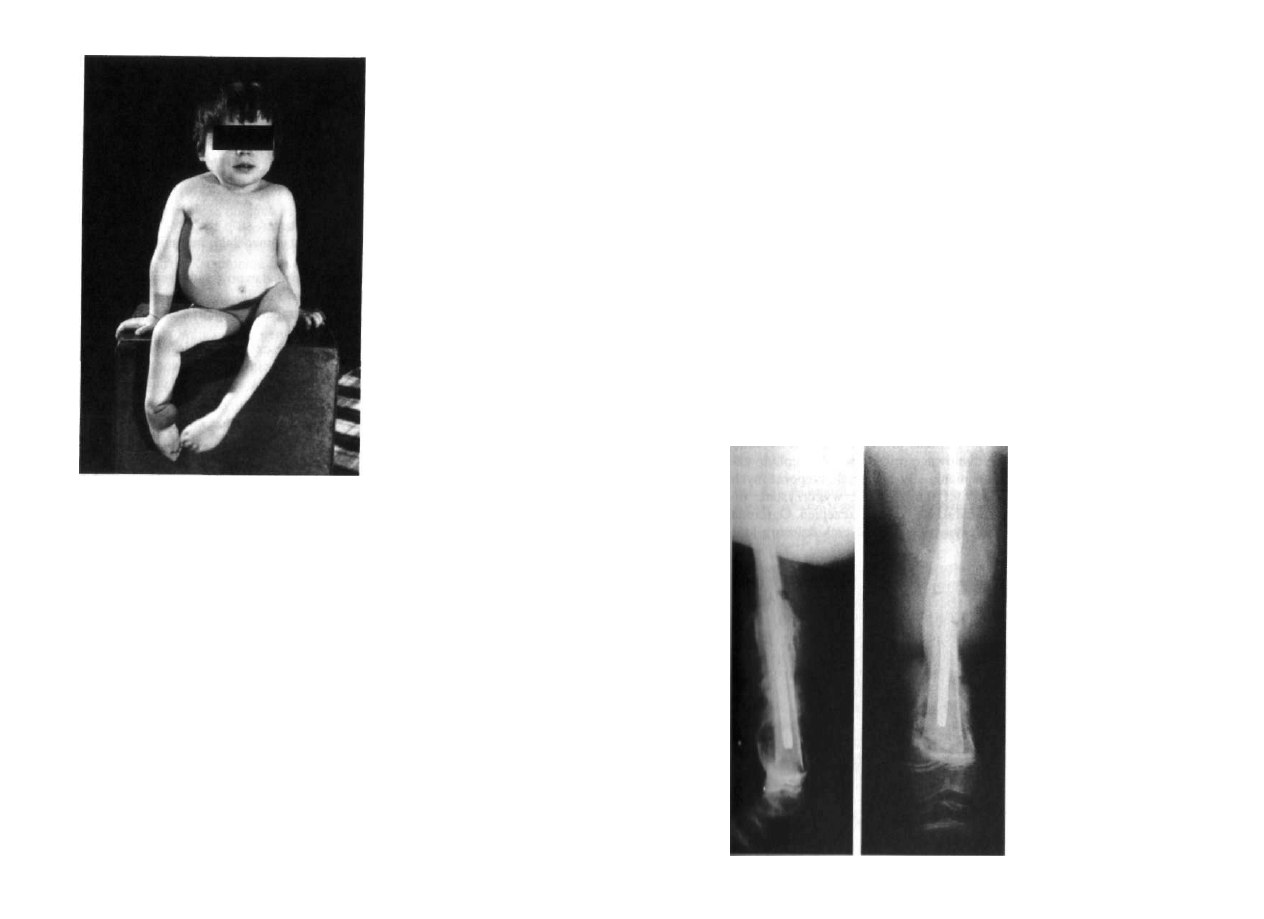
Ryc. 3.14. Porażenne zniekształcenia stóp.
Radykalne leczenie operacyjne umożliwia
zaopatrzenie ortopedyczne i poruszanie się
dziecka.
Ryc. 3.15. Siopy płasko koślawe porażenne: u przed leczeniem; li po operui |i
wszech miar wskazane. Dokładna ocena siły i wartości czynnych mięśni wynmj
jednak czasu, cierpliwości i na pewno podejmowania działań rehabilitacyjnych d
ich wzmocnienia przed planowanym przeszczepieniem.
Operacje typu resekcji kostnych lub usztywnień stawów stopy powinny byt l
kładane na drugą dekadę życia dziecka.
3.10
ZŁAMANIA PATOLOGICZNE
U dzieci z porażeniami kończyn dolnych związanymi z przepukliną oponowo ul
niową, które nie mogą i nie przyjmują pozycji stojącej albo nie są pioni/,oWI
może dochodzić do tzw. złamań patologicznych kości długich porażonych koritil
Powikłania takie były spotykane w przeszłości, kiedy dziecko z porażeniami k
czyn dolnych nie było pionizowane, bo np. miało zwichnięte stawy biodrowi U
fizjologicznych obciążeń kończyn prowadził do odwapnień, oslcopofl
/. nieczynności i w rezultacie do złamań, zwykle bez zadziałania czynnika urn/Ol
MM ł,l<>. /liiiiuini.i |i,nnli>)'H /ni- w obrębie poniżonych korii-zyn dolnych Zespolcnii* k IUIIWCJ
ii ni I nut . hriii /I,nu.UH,i ir|'o lypu wyslcpuji| u il/icci, ktrtro nic hylv pioni/owunr

go. Złamania patologiczne były w tym czasie problemem trudnym do opanowania.
Zdarzały się bowiem one u dzieci zwłaszcza unieruchomionych w opatrunkach gip
sowych po przebytych operacjach.
Zasada możliwie wczesnego obciążania kończyn dolnych, pionizacja i skracanie
czasu unieruchomienia w opatrunkach gipsowych zmniejszyły znacząco liczbę ta
kich powikłań.
3.11
REHABILITACJA
Rehabilitacja dziecka z przepukliną oponowo-rdzeniową musi rozpoczynać się od
bardzo wczesnego okresu życia. Działania rehabilitacyjne powinny być podjęte na
tychmiast po zagojeniu rozległej często rany operacyjnej i wyrównaniu stanu ogól
nego dziecka. Należy je rozpocząć wówczas, gdy ćwiczenia, redresje lub inne za
biegi rehabilitacyjne nie mogą wpłynąć niekorzystnie na proces zabliźnienia się
grzbietu dziecka w strefie przepukliny. W pierwszym wczesnym okresie powinna to
być oczywiście rehabilitacja medyczna, której podstawowymi zadaniami są syste
matyczne i stopniowe usuwanie przykurczów i zniekształceń porażonych kończyn,
profilaktyka nowych zniekształceń, jakie mogą powstać przez nieprawidłowe ukła
danie i pielęgnację dziecka, pozycje lub nierównowagę mięśniową. Następnym za
daniem rehabilitacji jest systematyczne wzmacnianie siły czynnych, nieporażonych
grup mięśniowych i mięśni, które w przyszłości mogą zostać wykorzystane do
przyjęcia czynności zastępczych, tj. mogą zostać użyte do przeszczepień. Ogromna
rola rehabilitacji przypada w profilaktyce odleżyn, zwłaszcza u tych dzieci, u któ
rych istnieją zaburzenia czucia.
Stymulacja opóźnionego rozwoju fizycznego (ruchowego) dziecka, doprowadze
nie w odpowiednim czasie do pozycji siedzącej i następnie do spionizowania jest
jednym z podstawowych celów działalności służb rehabilitacyjnych.
Bardzo często w trakcie rehabilitacji korzysta się z pomocy technicznych, takich
jak: wózki do pełzania, aparaty ortopedyczne, szyny korekcyjne, sznurówki, stabi
lizatory kończyn i kręgosłupa, łuski, urządzenia do pionizacji, obuwie ortopedycz
ne, pomoce techniczne do nauki chodzenia i poruszania się w postaci balkoników,
wózków dla dzieci i wózków inwalidzkich (ryc. 3.17, 3.18, 3.19, 3.20).
Wreszcie rehabilitacja, jako działalność pojmowana bardzo szeroko, obejmuje
wiele innych problemów tej grupy chorych: edukacyjne, społeczne, socjalne.
Ryc. 3.17
Ryc. 3.18
Ryc. 3.17. Po korekcji operacyjnej kolan i stóp możliwe stało się zaopatrzenie w aparaty ortopedy) *ltt|
szynowo-opaskowe, umożliwiające samodzielne poruszanie się dziecka.
Ryc. 3.18. Próby pionizacji dziecka porażonego w łuskach z tworzywa stabilizujących kończyny iliillll,
Ryc. 3.19. hotelik / podpórlui / IWOI/\U,I
umożliwia dziecku pozycję sied/i|ii|
\'i

3.12
PIŚMIENNICTWO
I. Gąssowska W., Gąssowski R: Uwagi o rehabilitacji dzieci z wrodzoną przepukliną oponowo-rdzenio-
wą. Pamiętnik VII Konferencji Chir. Dziecięcych. PZWL, Warszawa 1965, 215. - ?. Goessens H., Parsh
K.:
Le traitement chirurgical des deformatiotis du genou et du pied chez les spina bifida. Acta Orthop.
Belg., 1971, 37, 216-229. — 3. Kowalski M.: La place de chirurgie orthopedique dans la reeducation
prćcoce les enfants avec spina bifida. Acta Orthop. Belg., 1977, 43, 297. - 4. Lecznicze, pedagogiczne
i socjalne problemy rehabili tacji dziecka z przepukliną oponowo-rdzeniową. Mat. Sesji Naukowej PAN,
X 1974. PZWL, Warszawa 1975. - 5. Lorber ].: Results of treatment of myelomeningocele. Develp.
Med. Child Neurol., 1971, 13, 3, 279-303. - 6. Łodziński K., Rochowiecka H., Traczyńska H.: Ocena
późnych wyników leczenia wrodzonych przepuklin oponowo-rdzeniowych u dzieci. Neurolog. Neuro-
chir. Psych. Pol., 1964, 14, 5, 821-827. - 7. Łodziński K.: Operacja wrodzonej przepukliny oponowo-
-rdzeniowej u noworodków. Pol. Przegl. Chir., 1971, 43, 9, 1421. - 8. Menelaus M.B.: The orthopeadic
inanagement of spina bifida cystica. Livingstone, Edinburgh-London, 1971. - 9 . NaumikA. (red.): Wrp-
dzone przepukliny ośrodkowego układu nerwowego u dzieci. PZWL, Warszawa 1972. - 10. Poradowska
W., Jaworska M.:
Stany dysraficzne rdzenia i kręgosłupa. Problemy współczesnej chirurgii i anestezjo
logii. PZWL, Warszawa 1972, 173.
11. Parsch K., Rossak K., Goessens H.: La luxation de hanche chez meningomyeloceles merite-t-elle
lin traitement particulier? Rev. Chir. Orthop., 1970, 56, 683-696. - 12. Parsch K., Schulitz K.P.: Das Spi-
n.i liilida Kind. G. Thieme Verl., Stuttgart 1972. - 13. Sharrard W. J.: Meningomyelocele: prognosis of
immediate operative closure of sac. Proc. Soc. Med., 1963, 56, 501. - 14. Sharrard W. /.: The mecha-
nisin of paralytic deformity in spina bifida. Develop. Med. Child Neurol., 1962, 4, 310-313. - 15. Shar
rard W. J.\
Spina bifida. Physiotherapy, 1964, 50, 2, 44-50. - 16. Sharrard W. /.: Paediatric orthopaedics
and fractures. Blackwell Sc. Publ. Oxford, 2, 1979, 1076-1192. - 17. Skórzak B.: Czynniki oceniające
rokowanie rehabilitacyjne u dzieci z przepukliną oponowo-rdzeniową. Praca doktorska. Akademia Me
dyczna, Warszawa 1976. - 18. Stark G.D.: Neonatal assessment of the child with myelomeningocele.
Arch. Dis. Child., 1971, 46, 539-549. - 19. Tachdijan M.D.: Pediatrie orthopaedics, t. 3. Saunders
( Somp. Philadelphia 1990. - 20. Weiss M.: Paraplegie infantile. Centrę International de 1'enfance. Cour-
rier, 1965, 15,7.
21. Wodogłowie, mielomeningocelia. Materiały Naukowe XVI Sympozjum PTChDz Gorzów, 1991.
• 22. Wocjan J.: Obraz kliniczny oraz wartość leczenia operacyjnego wrodzonych rozszczepów kręgo
słupa u dzieci. Akademia Medyczna, Warszawa 1973. - 23. Wośko I. (red.): Problemy dziecka z przepu
kliną oponowo-rdzeniową. Wyd. Fólium, Lublin 1995. - 24. Zachary R.B., Sharrard W.J.: Spinał dysra-
phisin. Postgrad. Med. J., 1967, 43, 737-754. - 25. Zachary R.B.: The improving prognosis in spina bi
fida. Clin. Ped., 1972, 11, 1, 11.
Mieczysław Kowalski
WADY POSTAWY
4.1
UWAGI WSTĘPNE
Określenie „postawa" nie jest terminem jednoznacznym. Postawą określamy Ipf
sób trzymania się człowieka w pozycji pionowej, tj. podczas stania. Jest to wi>
min charakteryzujący człowieka. Kryteria oceny postawy człowieka są bardzo \<</
ne i na pewno niektóre z nich nieprecyzyjne. Ocena wizualna sylwetki człow li l j
pozwala na użycie określeń: trzyma się dobrze, trzyma się niedbale, źle lub wreci
nieładnie.
Cechą bardzo charakterystyczną postawy jest jej zmienność nie tylko w ro/wn|u
ontogenetycznym, ale także pod wpływem wielu różnorodnych czynników zwii|/,|
nych z codziennym życiem człowieka. Zmęczenie fizyczne, kłopoty życia cod/li n
nego, troska i obawa o najbliższych, złe samopoczucie, choroba, wpływają zdecjW
dowanie na pogorszenie się postawy. Przeciwnie: osiągnięcia i sukcesy w cod/ien-
nej pracy, zadowolenie i radość, dobry stan fizyczny, odpoczynek, dhułoA
0 prezencję przyczyniają się do utrzymywania przez człowieka prawidłowej, ludna
i /wracającej uwagę otoczenia postawy.
Według Degi [5] są trzy okresy w życiu człowieka, w których postawa motM
ulec pogorszeniu. Pierwszym takim okresem jest początek nauki szkolnej. Naslępu
je wówczas zmiana trybu życia dziecka, które zaczyna prowadzić bardziej siedzący
Iryb, zmniejsza swobodę i naturalną ruchliwość. Drugim również niebezpicc/n\ m
Okresem jest wiek pokwitania, kiedy u wielu młodych ludzi dochodzić może do 2|
I,im,mia się prawidłowej postawy. Wreszcie już w wieku dojrzałym praca ZAWodo
u.i. jednestajność wykonywania czynności w niekorzystnych pozycjach są pi
u.I pogarszania się postawy.
Wyróżnia się dwa podstawowe rodzaje postawy: I) poslawę spoczynkową, do
wolną, jaką przyjmuje każdy człowiek, oraz 2) postawę baczną, przyjmowali.| na
polecenie lub komendę. Mama mówi do Jasia „trzymaj się prosto" i dziecko popru
wia na to polecenie swoją poslawę, ale po chwili /apoinina i powraca do lej ZWy
4

W wielu publikacjach, w środkach masowego przekazu mówi się coraz częściej
o przygnębiających nieraz liczbach dotyczących młodzieży z wadami postawy.
Wpływ na to ma tzw. kanapowy styl życia (przed telewizorem, w wygodnym fote
lu, na kanapie, lub p r z y komputerze), niechęć lub brak motywacji do uprawiania
sportu, wysiłku fizycznego, niedostateczny poziom edukacji wychowania fizyczne
go w szkole podstawowej i średniej.
Do utrzymywania postawy prawidłowej należy przyzwyczajać dziecko już od
początku kształtowania się jego postawy, kultywować takie nawyki, dbać o utrzy
manie rozsądnej równowagi między edukacją i wychowaniem fizycznym, nauką
i uprawianiem sportów. Taka właśnie równowaga pozwoli na wychowanie nie tylko
mądrej i wykształconej młodzieży, ale i tych, którzy zachowują na wiele lat prawi
dłową postawę.
4.2
POSTAWA „HOMO SAPIENS" W ROZWOJU
FILOGENETYCZNYM I ONTOG EN ETYCZNYM
Zanim człowiek przyjął postawę pionową, jego praprzodkowie poruszali się na
czterech kończynach. W tym bardzo długim okresie przechodzenia do pozycji pio
nowej dokonało się wiele zmian nie tylko w elementach anatomicznych, ale rów
nież w przystosowaniach funkcjonalnych organizmu człowieka. Kończyny górne
utraciły funkcje podporowe, stały się precyzyjnym narządem chwytnym, zdolnym
do wykonywania nieraz bardzo skomplikowanych czynności, niezbędnych do wy
tworzenia tego wszystkiego, co jest potrzebne człowiekowi.
Kręgosłup z belki położonej poziomo, opartej na podstawie czterech kończyn,
stał się słupem pionowym, który do pełnienia swych funkcji w takiej pozycji musiał
przystosować się, przybierając odpowiedni kształt, formując krzywizny dla utrzy
mania głowy w pionie, dla uformowania klatki piersiowej z jej ważnymi dla życia
narządami (serce, płuca), jamy brzusznej i zawieszonych w jej wolnej przestrzeni
narządów, przeniesienia całego ciężaru górnej części ciała człowieka na miednicę,
a za jej pośrednictwem na kończyny dolne, które od tego czasu stały się narządami
służącymi do poruszania się człowieka - lokomocji.
Antropolodzy w swoich badaniach porównawczych wykazują jednoznacznie, że
budowa człowieka nie jest idealna zarówno z punktu widzenia statyki i kinetyki,
jak i przystosowana do postawy pionowej. Dowodzą tego m.in. bardzo żmudne
i systematyczne badania Marneffe'a [5].
Rozwój człowieka w ontogenezie jest wg Haeckla [5] powtórzeniem rozwoju fi
logenetycznego.
Płód ludzki w łonie matki rozwija się w pozycji wymuszonej. Kręgosłup płodu
to pełna litera „C", jest wygięty w całości ku tyłowi. Noworodek po urodzeniu nie
jest w stanie przyjąć nawet postawy czworonożnej, która jest przecież możliwa
u wielu ssaków już bardzo szybko po przyjściu na świat. Postawę czworonożną
osiuuii dziecku dopiero w drugim półroczu życia Po iiiod/cnui biodra i kolana
dziecka wykazują ułożenie zgięciowe zależne od kilkumiesięcznej pozycji płodo
wej, ale szybko zaczynają się rozprostowywać. Szybko po urodzeniu zaczynają się
rozwijać mięśnie szyi i karku, których zadaniem będzie uniesienie głowy i zapo
czątkowanie redukcji w tym odcinku kifozy. Podnoszenie głowy zaczyna wpływać
również na piersiowy odcinek kręgosłupa, zmniejszając jego tyłowygięcie. Pr/yję
cie przez dziecko pozycji siedzącej jest związane nie tylko ze wzrostem siły mię
śniowej, ale oznacza również początek kształtowania się fizjologicznych krzywizn
kręgosłupa. Rozwój mięśni brzucha jest i będzie przez pewien czas bardzo skiby
Nie są one w stanie podtrzymać narządów jamy brzusznej. Ten wystający brzuszek
dziecięcy będzie widocznym objawem niewydolności mięśni brzucha przez cały
okres wieku przedszkolnego, a niekiedy utrzymuje się również u dzieci w wieku
szkolnym.
Postawę dziecka rozpoczynającego chodzenie charakteryzuje: uwypuklony i wy
stający brzuch, zaznaczająca się coraz wyraźniej lordoza lędźwiowa, prawie prosta
górna część tułowia. Dziecko dla utrzymania równowagi chodzi „na szerokiej pod
stawie". W miarę upływu czasu i opanowania równowagi dąży do zwężenia ttj
podstawy. Ale nie może tego osiągnąć ze względu na powszechne stosowanie, b.n
dzo praktycznych dla matek „pampersów". Prawa rozwoju fizjologicznego są trud
ne do pokonania. Zwężenie podstawy oparcia dziecka dokonuje się przez rotacji
stóp do wewnątrz. Coraz częściej dzieci już chodzące kierowane są do ortopedy
/. rozpoznaniem: wady stóp (szpotawość, przywiedzenie). Te pozorne objawy pało
logii stóp zanikają wkrótce po uwolnieniu dziecka od pampersów, przyzwyczajaniu
do świadomego oddawania moczu i stolca w sposób naturalny.
Należy pamiętać również o tym, że małe dziecko chodzi na lekko ugiętych ko
łanach. Jest to przez bardzo długi okres fizjologia i nie oznacza, że kolana dziecku
dotknięte są przykurczem.
Wystawanie brzucha towarzyszy całemu wiekowi przedszkolnemu, ale zaczynił
się zaznaczać coraz wyraźniej lordoza lędźwiowa. Coraz mocniejsze mięśnie br/u
i ha pociągają ku dołowi i spłaszczają klatkę piersiową; barki jednak nie przesuwaji|
się ku przodowi.
Wiek szkolny jest okresem, w którym uzyskane pozytywne cechy postawy mogl^
/ostać zachowane i rozwijać się w dobrym kierunku, natomiast te mniej korzystne
mogą się pogarszać. Wynika stąd konieczność możliwie częstego badania i konlio
lowania oraz wykrywania wadliwych postaw w okresach fizjologicznego, szybkie
go wzrostu, a zwłaszcza w okresie pokwitania.
Szczególna odpowiedzialność za rozwój prawidłowej postawy w tym przedział!
wiekowym spada na lekarzy szkolnych (tych znających fizjologię, fizjopatologii
i patologię jest niestety coraz mniej), na nauczycieli wychowania fizycznego
w szkołach podstawowych i średnich oraz na rodziców dorastającego dziecka.
Postawa człowieka stabilizuje się po osiągnięciu wieku dojrzewania, z zakon
i /ciiiein wzrostu (również szkieletowego). Taką postawę, jaką osiągnie człowiek
w wieku 18-20 lat, może utrzymać do okresu inwolucji. W wieku, kiedy zaczynają
tfominowad zjawiska starzenia się, degeneracji, pogarszania się sił fizycznych i wy
dolności umysłowej, pojawiają się dolegliwości i problemy związane z ogólnym
Kinem zdrowia, postawa człowieka zaczyna się pogarszać.
Powyższe rozważania mają na celu zwrócenie uwagi osób zainteresowanych po
Itnwa człowieku na szczególnie ważne okresy rozwoju ontogenetycznego w ks/ial
towaniu się jego prawidłowej postawy:

1) pierwszy rok życia (pozycja leżąca, siedzenie, wstawanie i chodzenie),
2) wiek przedszkolny,
I) izkota podstawowa i średnia,
I) wiek dojrzały,
5) okres starzenia się człowieka.
4.3
POSTAWA PRAWIDŁOWA
I ii zne wysiłki, próby podejmowane przez wielu autorów w celu określenia posta
wy prawidłowej nie doprowadziły do ustalenia ostatecznych i jednolitych wnio
sków dotyczących poszczególnych regionów, krajów, kontynentów, ras. Jest to bo-
wii'in wynikiem działania bardzo szerokiej i jakże różnorodnej gamy czynników
(Upływających na określenie pojęcia „postawy prawidłowej". Według Degi [3,4] to,
PO ( harakteryzuje postawę prawidłową, to „zachowanie się poszczególnych odcin-
Itów ciała (od głowy do stóp), harmonii we wzajemnym ułożeniu, które zapewnia
l>l\ niiośc ruchów, stabilność podporu i najmniejszy wydatek energetyczny".
Stabilność ciała człowieka w pozycji pionowej jest uwarunkowana zrównoważe-
nlem sił w płaszczyźnie czołowej i strzałkowej. W płaszczyźnie czołowej pion
opuszczony z tyłu dzieli głowę na dwie połowy, biegnie wzdłuż łinii wyrostków
kolczystych wszystkich kręgów, przechodzi przez szparę międzypośladkową i opa-
il.i na podłoże między kostkami przyśrodkowymi. W podobny sposób od przodu
innu dzieli czoło, przechodzi przez czubek nosa, żuchwę, mostek, spojenie łonowe
i padu między kostkami przyśrodkowymi.
W płaszczyźnie strzałkowej pion powinien przechodzić po obu stronach ciała
przez te same punkty. Początkiem pionu jest wyrostek sutkowaty k. skroniowej,
Irodek haiku, krętarz wielki k. udowej oraz środkowa część stepu.
Trzecią płaszczyzną ważną dla oceny postawy prawidłowej jest płaszczyzna po
pi/ci zna, w której osie łączące stawy barkowe, biodrowe i kolanowe powinny
przebiegać poziomo, równolegle do siebie.
Zatem ocena prawidłowej postawy powinna opierać się na badaniu od tyłu, od
przodu, z boków i być przeprowadzana nie tylko na podstawie subiektywnych ocen
ikowych, ale również za pomocą pionu, poziomu na tle np. ramki Haglunda.
Nie/będnym uzupełnieniem badania i oceny postawy jest pomiar kąta przodopo-
i hylenia miednicy, który zmienia się w okresach wzrostu i wynosi u dziecka 4-let-
niego ok. 22", w wieku 7 l a t - ok. 25°, u dorosłych kobiet - 28°, u mężczyzn - 31°.
( teena kąta przodopochylenia miednicy pozwoliła Wilesowi [6,8] na wprowadzenie
u li mego podziału postaw: prawidłowa, plecy wklęsło-wypukłe, plecy płaskie, ple-
I ) I ołyskowe, plecy okrągłe. Podział ten może dotyczyć tylko osobników dorasta
li lub dorosłych.
W Ocenie postawy konieczne jest zbadanie fizjologicznych krzywizn kręgosłupa
(lordozy szyjnej, kifozy piersiowej i lordozy lędźwiowej) ora/ wzajemnego zacho
wania się tych krzywizn, których proporcjonalny układ ma istotne znaczenie dlii
pru widłowej postawy
Ocena pionowej kolumny kręgosłupa w pozycji stojącej, w pochyleniu do przo
du oraz ruchomości kręgosłupa w obu płaszczyznach jest konieczna dla wykrycia
bocznych skrzywień kręgosłupa. Probłem skolioz zostanie omówiony w oddziel
nym rozdziale.
Następną czynnością w badaniu postawy jest pomiar długości kończyn dolnych
w wymiarze względnym i bezwzględnym, ocena osi długiej kończyn (koślawość,
szpotawość kolan) oraz ocena kształtu i wydolności funkcjonalnej stóp (w odciąże
niu, obciążeniu, w chodzeniu na palcach i na piętach).
Bardzo ważnym elementem oceny postawy prawidłowej oraz różnych wad i od
chyleń jest, oprócz oceny ortopedycznej, badanie stanu ogólnego zdrowia oraz wy
krywanie chorób i nieprawidłowości rozwojowych, które mogą wpływać w sposób
Zasadniczy na kształtowanie się postawy. Należy tu zaliczyć: wady serca, wady
wzroku, zaburzenia słuchu, przewlekłe choroby dróg oddechowych, nerek, przebyte
stany zapalne, zwłaszcza narządu ruchu, blizny pooperacyjne (np. po torakoto
miach), niedowłady lub porażenia pochodzenia centralnego lub obwodowego, prze
byte złamania w obrębie kończyn dolnych, przykurcze, zwłaszcza dużych stawów,
pochodzenia stawowego lub okołostawowego (stawy: barkowy, biodrowy, kolano
wy, skokowy), które mogą ujawniać się lub nasilać zwłaszcza w okresach inten
sywnego wzrostu.
Dega [5] wyróżnia postawę patologiczną związaną z chorobami, które wpływają
w sposób bezpośredni na postawę człowieka, na cały układ narządu ruchu.
4.4
METODY OZNACZANIA I OCENY POSTAWY
Zarówno do celów praktycznych, jak i badań naukowych oraz porównawczych
opracowano i wprowadzono wiele metod oznaczania postawy. Najstarszą, która
dziś już ma znaczenie historyczne, są tzw. sylwetki harwardzkie, opracowane
w 1923 r. przez Lee i Browna [5]. Zespół tych autorów wyróżniał dwie podstawo
we grupy postaw: dobrą i złą, dzieląc każdą z tych grup na lepszą i gorszą. W ten
sposób powstał podział na 4 wzorce postawy: A, B, C, D.
W następnych latach opracowano i wprowadzono wiele oryginalnych metod
określania postawy za pomocą fotometrii. Ułatwiają one badającemu obiektywiza
cję oceny. Zainteresowanych odsyłamy do załączonego piśmiennictwa.
Wolański, który od wielu lat zajmował się naukowo badaniami metod kontroli
rozwoju dzieci i młodzieży, wychodząc z antropologicznego punktu widzenia,
ipracował metodę badania sferosomatometrycznego, uzyskując możliwości okre-
•Irin.i przestrzennego położenia dowolnych punktów na powierzchni ciała badane
•0, A,Utor ten wyróżnia 3 typy nasilenia wad postawy: równoważny (kifoza równa
brdozie), kifotyczny (kifoza większa niż lordoza), lordotyczny (lordoza większa
niż kifoza). W każdej z tych trzech grup Wolański dodaje określenie mały, średni
i du/.y. W len sposób powstał podział na
(
) typów postaw.
W praktyce należy jednak posługiwać się oprócz badania klinicznego fotografią
stojącego człowieka, wykonaną / piolilu i od tylu, oczywiście bez ubrania.

4.5
TABELA BŁĘDÓW POSTAWY
tabelaryczne opracowanie błędów postawy jest bardzo użyteczne zwłaszcza pod
e/as badań przeglądowych dużych grup pacjentów w różnym wieku. Takie badanie
nic daje pełnego poglądu na np. stopień utrwalenia wady ani o jej następstwach
Czynnościowych. W celu uzupełnienia tych braków konieczne jest pełne badanie
morfologiczne oraz ocena funkcjonalna.
Tabela błędów postawy:
1. Wiek badanego.
2. Masa ciała.
I Wzrost w pozycj i spoczynkowej i na baczność.
4. Wzrok - okulary.
J Drożność nosa, trudności w oddychaniu.
i> Wysunięcie głowy do przodu.
7. Uwypuklenie krtani -jabłko Adama.
8. Wysunięcie barków do przodu.
9. Zapadnięcie dołów podobojczykowych.
10. Odstawanie łopatek.
I I. Zapadnięcie klatki piersiowej.
12. Wzmożona kifoza piersiowa.
I I, Wygładzenie kifozy piersiowej.
I I Kifoza piersiowa przechodząca na kręgi lędźwiowe.
15. Nierówna wysokość łopatek.
I(> Skrzywienie boczne kręgosłupa:
a) w pozycji stojącej,
li) w skłonie do przodu,
c) w pozycji siedzącej.
17. Wzmożona lordoza lędźwiowa.
18. Lordoza lędźwiowa obejmująca dolne kręgi piersiowe.
19 Wygładzenie lordozy lędźwiowej.
20 Kifoza kręgosłupa lędźwiowego.
' I I Ulży brzuch, wystający do przodu.
.'.' I hiży brzuch, wiotki, podbrzusze uwypuklone.
' I Różnica długości kończyn dolnych, pomiar miarką lub za pomocą deseczek.
24. Koślawość kolan, pomiar odstępu międzykostkowego w leżeniu i staniu.
25, Wiol kość stawów kolanowych w obu płaszczyznach.
'f> Koślawość stepu (prawego-lewego).
1 / Spłaszczenie sklepienia podłużnego (stopa prawa-lewa) w obciążeniu i odciąże
niu.
28 Spłaszczenie sklepienia poprzecznego (stopa prawa-lewa).
."). Deformacje palców slóp.
10, Rozmieszczenie masy ciała:
/ profilu n) odchylenie tułowia do tylu względem miednicy,
b) wysunięcie miednicy do przodu względem stóp.
z tyłu a) pion z guzowatości potylicznej pada na szparę międzypośladkową:
na lewo w cm,
na prawo w cm.
Prawidłowa ocena błędów postawy wymaga nie tylko odpowiedniej techniki bl
dania, doświadczenia, ale również dobrej i szerokiej wiedzy o wielu patologia* li
które mają wpływ na tworzenie postaw wadliwych.
4.6
TESTY FUNKCJONALNE
Podane poniżej testy funkcjonalne stanowią cenne i nieodzowne uzupełnienie pni
widłowej oceny postawy człowieka.
1. Pojemność życiowa płuc.
2. Tor oddechowy: piersiowy, brzuszny, mieszany.
3. Ocena stopnia przykurczu barków: siad ze zgiętymi kolanami tyłem do ściany
- przyłożenie uniesionych ramion do ściany.
4. Ustawienie tyłem do ściany z przyłożeniem pięt, pośladków i lędźwi do Ścititt
- zmierzenie odstępu C7 od ściany.
5. Ruchy skrętne w obrębie kifozy piersiowej - badany siedzi na stołku i założyw
szy ręce na głowę wykonuje tułowiem ruchy skrętne w prawo i w lewo.
6. Test Langego: uniesienie wyprostowanej w kolanie nogi podnosi miednicę
i zmniejsza lordozę związaną z nadmiernym pochyleniem miednicy.
7. Test Thomasa: maksymalne zgięcie uda w biodrze może ujawnić przyknn /
w stawie biodrowym po stronie przeciwnej.
8. Objaw Trendelenburga: stanie na jednej nodze powoduje opadanie miedim \ |»i
stronie przeciwnej - niewydolność mięśnia pośladkowego wielkiego.
9. Przykurcze mięśni kulszowo-goleniowych:
a) skłon tułowia do przodu z wyprostowanymi kolanami, pomiar odlcglnsi i
palców od podłoża,
b) w siadzie płaskim na stole dosięgnięcie palcami rąk do stóp,
c) uniesienie wyprostowanej w kolanie nogi i ocena maksymalnego kala
cia w biodrze,
d) w siadzie na krześle przyłożenie dolnej części tułowia do oparcia krzesła
10. Przysiad ze zwartymi kolanami bez unoszenia pięt: pomiar głębokości przyśni
du.
11. Obserwacja chodu:
chód na palcach, chód na piętach, na zewnętrznej krawędzi, sposób koleino., i
obciążania stóp w kolejnych fazach chodu.
Dla ułatwienia badań przeglądowych można posługiwać się podaną niżej
uproszczoną labclą błędów postawy (lab. 4.1).
- ---
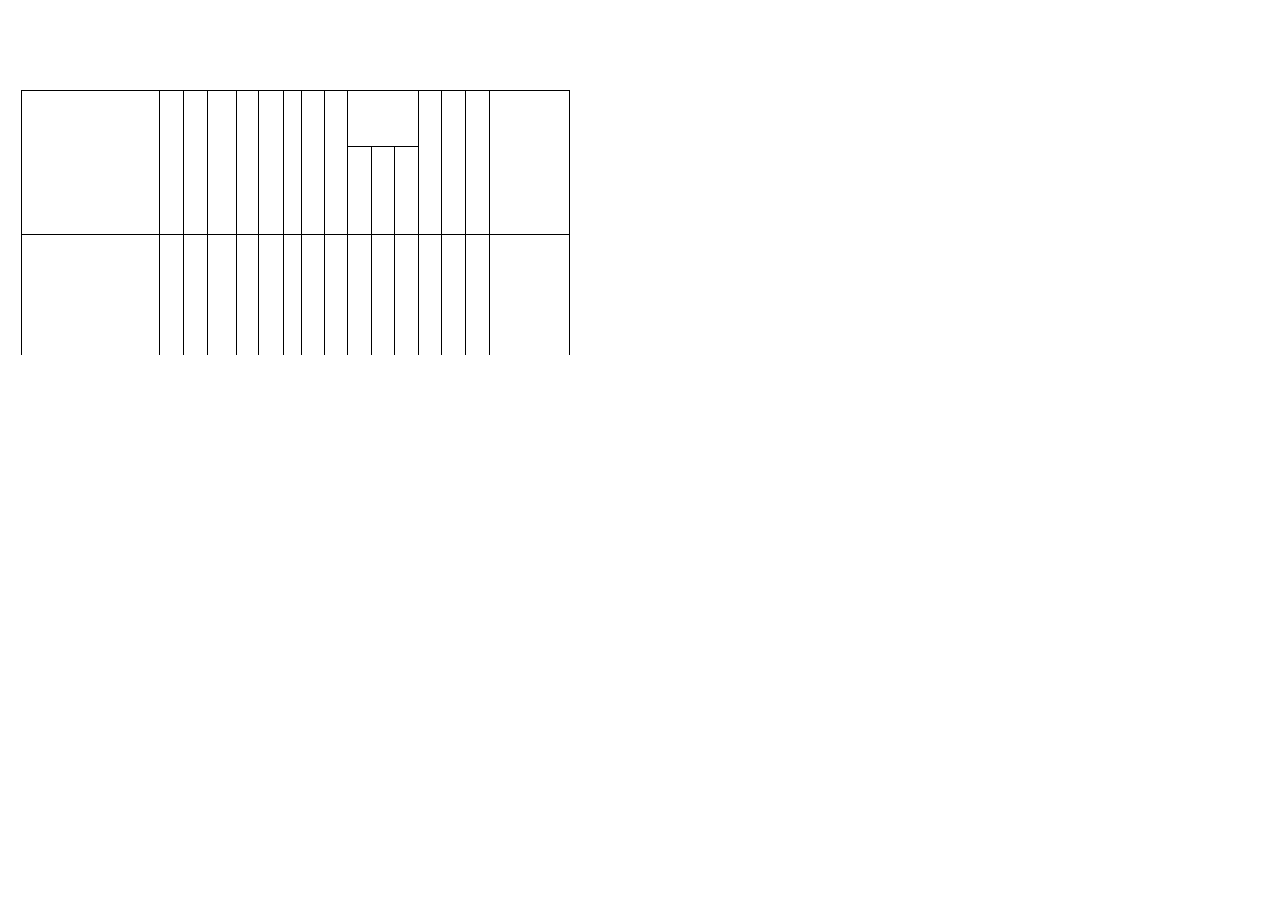
Iiiltclii 4.1. Tabela błędów postawy (wg Degi)
Nazwisko i imię
głow
a
bark
i
klatk
a piersiow
a
hiperkifoz
a
skolioz
a
3
N
0
•o
c 5
XI
Ł
e
miednic
a
brzuc
h
przykurcz
bark
i
plec
y
lędźwi
e
biodr
a
kolan
a koślawe-szpotaw
e
stop
y płaskie-koślaw
e
Uwagi
4.7
LECZENIE WAD POSTAWY
Postępowanie lecznicze w wadach postawy po dokonaniu oceny nieprawidłowości,
ml. hyleń od normy i błędów .należy rozpoczynać od usunięcia przyczyn prowadza
li h do postawy wadliwej. Jeżeli stwierdzamy, że przykurcze mięśniowe lub osła-
liicnic poszczególnych grup mięśniowych są już utrwalone, niezbędna staje się
•Ininnstyka wyrównawcza.
(limnastyka ogólnokondycyjna, która ma podstawowe znaczenie dla rozwoju fi-
|Vi znego i sprawności człowieka, staje się niezbędnym elementem w leczeniu wad
(Mi.i.iwy. Wyrabianie „poczucia dobrej postawy" jest w bardzo wielu przypadkach,
/w Ir. A / a u dzieci i młodzieży, zadaniem bardzo trudnym do przeprowadzenia,
u luk/e wytłumaczenia młodemu człowiekowi. W praktyce uwagi typu: „trzymaj
MC prosto, nie garb się" nie odnoszą większego skutku. Konieczne są zatem inne
d/i.il.uiia: dbałość rodziców o dobry stan zdrowia, zapewnienie odpowiedniego wy-
lywicniu, warunków do zabawy, a później rekreacji i uprawiania sportów, odpo-
w ledniego do pory roku ubrania oraz obuwia, dobrych warunków do pracy domo
wa (krzesło, biurko, oświetlenie) i wypoczynku nocnego. Ze strony szkoły ko
nin /nc jest zapewnienie dziecku odpowiedniej dla wieku i wzrostu wysokości
i. 'i 'Jak i pulpitów, zwracanie większej uwagi na postawę uczniów w czasie wielo
godzinnych zajęć lekcyjnych. Zwrócenie uwagi na nieprawidłową postawę ucznia
pi/c/ nauczyciela odnieść może znacznie większy skutek niż podobne uwagi czy
nione przez rodziców. Lekcje wychowania fizycznego w szkole nie mogą -jak to
I i poWRZei hnie praktykowane ograniczać się do gry w piłkę lub do wymagania
ml iii /niów maksymalnie dobrych wyników w wybranych dziedzinach zajęć (sko-
II biegi iip). Ogromne znaczenie dla kształtowania prawidłowej postawy mają za-
IL'I II ogolnoio/.wojowe oiaz nauka pływania.
W leczeniu wad postawy należy zwrócić szczególną uwagę na:
1) ćwiczenia mięśni grzbietu i pośladków,
2) ćwiczenia mięśni brzucha,
3) ćwiczenia korygujące ustawienie miednicy,
4) ćwiczenia antygrawitacyjne.
Ćwiczenia wzmacniające mięśnie stóp/powinny obejmować grupę dzieci w wie
ku przedszkolnym. U dzieci szkolnych nie mają one już większego znaczenia.
Wszystkie te rodzaje ćwiczeń można przeprowadzać jako zajęcia grupowe, które
wyzwalają elementy współzawodnictwa, samokontroli i kontroli koleżeńskiej.
Leczenie istniejących już wad postawy powinna poprzedzać bardzo wczesna
i szeroko rozumiana profilaktyka. Postępowanie profilaktyczne trzeba i można roz
począć niemal od urodzenia. Sposób leżenia dziecka, zmiana pozycji leżącej, spo
sób noszenia małego dziecka (np. stale na jednym ręku), wczesne dążenie do trzy
mania dziecka w pozycji pionowej, zwłaszcza kiedy jeszcze nie utrzymuje głowy
w pionie, układanie w leżaczkach, hamaczkach i unikanie pozycji leżenia na brzu
chu zaburza prawidłowy, fizjologiczny rozwój mięśni grzbietu, co jest nieodzowne
do zmiany pozycji na siedzącą i dalej do powstania na własnych nogach] „Moje
dziecko zaczęło chodzić w 7-8 miesiącu życia. Ale pomagaliśmy mu, wkładając je
do chodzika, stojaczka, a teraz ma takie krzywe nóżki". Producenci różnego rodzą
ju sprzętu pomocniczego dla małych dzieci często nie uwzględniają praw fizjolo
gicznego rozwoju dziecka. Stąd bierze się taka znacząca liczba wad postawy, a wła
ściwie początki ich powstawania. W dalszym rozwoju małego dziecka należy zwró
cić również uwagę na sposób siedzenia podczas zabaw. Coraz częściej dziecko
siada w pozycji maksymalnej rotacji wewnętrznej w stawach biodrowych z pod
udziami i stopami zwróconymi na zewnątrz i do tyłu. Utrwala przez to rotację ca
łych kończyn do wewnątrz i chodzenie takiego dziecka charakteryzuje rotacja we
wnętrzna stóp, powodująca niejednokrotnie zaczepianie jedną stopą o drugą i czesie
upadki. Zachęcanie dziecka do siadania „po turecku" lub „po polsku": stopy złą
czone powierzchniami podeszwowymi - jest w stanie zapobiec powstaniu niepra
widłowego stereotypu chodu.
W profilaktyce wczesnej wad postawy należy kierować się nie tylko zdrowym
rozsądkiem, ale respektować prawa fizjologicznego rozwoju małego człowieka i za
wszelką cenę nie przyspieszać tego procesu.
4.8
PIŚMIENNICTWO
I. l)</k S.: Postawa ciała, jej wady i leczenie. PZWL, Warszawa 1965. - 2. BurzyiUka-Grzeszczitk II.,
Skolimowski T.
Ćwiczenia korekcyjne w wadach postawy. AWF. Wrocław 1975. - 3. Dtjfa W.: Zagad
lllenłc postawy dziecka w pierwszym roku szkolnym. Wychowanie Fizyczne. XV, 9-10. Warszawa 1911
- 4. Deffa W.
:
Znaczenie postawy w wychowaniu fizycznym z punktu widzenia zdrowia. Nowiny U-kai
»kic i. 14, Poznali 1935. 5. Dega W.-. Wady postawy w Ortopedia i Rehabilitacja I»«I red, w. Dagi, A
Sengera, Wyd. IV. PZWL, Warszawa 1996, 456-476. - 6. Junkimkik K Ocena ro/woju li/.yc/nruo
dziecka nn potrzeby ortopedii W Ocena rozwoju dziecka w zdrowiu i chorobie Wyd. Ossolineum
I9H7, 247 ."'' l Km ni i Kozińska M Korekcja wad postawy. Wyd. Szkolne i Pedagogiczne. Win

piawa 1981. - 8. Milanowska K., Piechocki K., Skrockil- Wady postawy i ich leczenie. Poznań 1960.
9. Milanowska K.:
Wady postawy. W: Rehabilitacja medyczna pod red. W. Degi, K. Milanowskiej.
PZWL, Warszawa 1983, 27 1-285. - 10. Milanowska V- Leczenie usprawniające w wadach postawy
i bocznych skrzywieniach kręgosłupa. W: Ortopedia i Rehabilitacja pod red. W. Degi, A. Sengera. Wyd
IV. PZWL, Warszawa 1996.
I l.Phelps W.M., Kiphut JU.H., GoffCh.W: The diagnosis and treatment of postural defects. C. Tho
mas. Publisher, Springfield, Illinois 1956. -12. Stobiecka M.: Badania postawy dzieci chorych. Ped.
Pol., 15, 75, 1935. - 13. Wolcmski N.: Metody kontroli i normy rozwoju dzieci i młodzieży. PZWL, War
szawa 1975.
Jerzy Kiwerski
CHOROBA SCHEUERMANNA
5.1
ETIOPATOGENEZA
Choroba Scheuermanna, zwana też kifozą młodzieńczą, stanowi łukowate, kilu
tyczne zniekształcenie piersiowego odcinka kręgosłupa powstające w okresie du|
rzewania organizmu.
Choroba wywodzi swą nazwę od duńskiego chirurga Holgera Worfela Sclieuei
manna [41], który w 1920 r. pierwszy opisał objawy radiologiczne stwieril/.tmi
u 105 pacjentów z „kifozą grzbietową", spośród których u 60 stwierdził sztywno!
kręgosłupa. U pozostałych 45 stwierdzał pewną ruchomość, głównie boczną ol
jętego chorobą odcinka kręgosłupa. U niektórych pacjentów występowała lak/e
niewielka skolioza (skrzywienie boczne kręgosłupa). Szczyt kifozy występował
najczęściej między Th7 a ThlO. Nie stwierdzał wówczas zmian w szyjnym i lęd/
wiowym odcinku kręgosłupa, ale już w 1936 r. [45] pisał również o lędźwiowej po»
slaci choroby. Sądził, że przyczyną zmian chorobowych jest awaskularna martwiofl
chrząstki pierścienia włóknistego, prowadząca do zmian o charakterze osi co, hoH
drilis,
których skutkiem jest kifotyczne zniekształcenie kręgosłupa. Nazwał •
schorzenie osteochondritis defonnans juvenilis dorsi, odnosząc te zmiany do aiti
ochondritis coxae
w przebiegu choroby Calve-Perthesa.
Opisywane schorzenie nie powstało oczywiście w czasach Scheuermanna t >l>
raz t/.w. okrągłych pleców u młodzieży znany był w piśmiennictwie medycznym <Ą
dawna. A prace wykopaliskowe prowadzone na Kaukazie i w Ałtaju ujawniły
w szkieletach ludzkich sprzed 7000 lat p.n.e. klinowate zniekształcenia kiępiw
oraz wpuklanie się do nich krążków międzykręgowych. Również llipokiai.--.
w swoim dziele wspominał o występowaniu pogłębionej kifozy piersiowej u min
dych, zdrowych osób.
Przyczyny powstania choroby Scheuermanna nie są do końca poznane | . 1 | | .
loheuermann przyjmował, że martwica przednich części trzonów kręgów prowad/i
do ich klinowatego zniekształcenia pod wpływem obciążenia z następowym Klbu
rżeniem wzrostu przedniej części trzonu kręgowego. Teoria ta wydawała się II/M
Hudniuć /lniany klinic/nc i radiologiczne, ale po/nicj sam Schcucrmann uwa/al iv
5
I,I
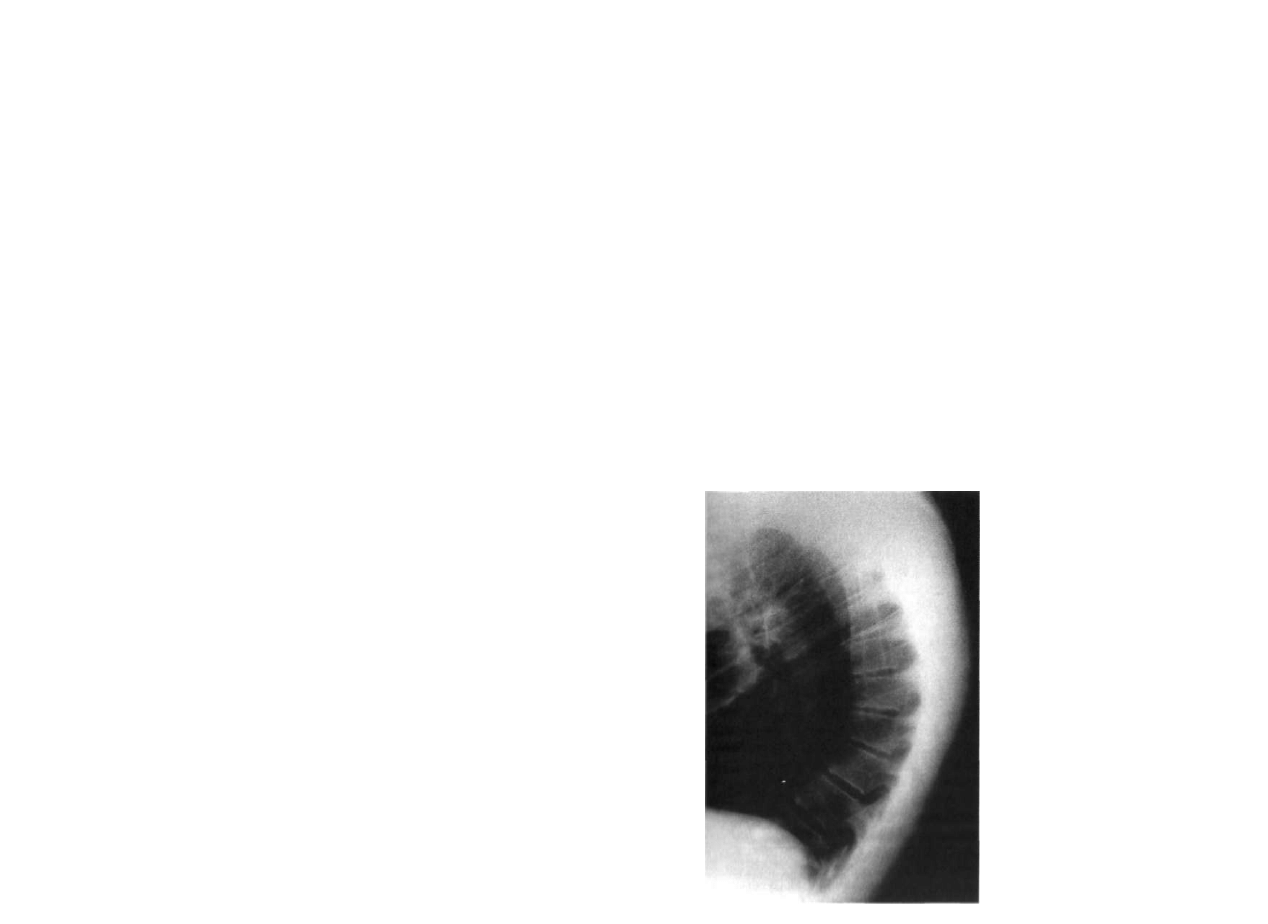
należy poszukiwać innych czynników wpływających na powstanie zmian chorobo
wych. Niektórzy badacze przyjmowali, że podstawą zaburzeń są czynniki zapalne,
infekcyjne. Nie znaleziono jednak dowodów na potwierdzenie tej teorii. Badania
histologiczne krążków międzykręgowych, płytek granicznych kręgów wykazywały
jedynie ograniczoną nieregularność płytek z częstym przenikaniem do trzonu krę
gowego materiału jądra miażdżyslego [54]. Badania prowadzone przez Ippolito
125] wykazały zaburzenia w budowie matrycy chrząstki kręgowej ze zmniejsze
niem zawartości glikoprotein oraz różnego typu włókien kolagenowych w obrębie
dotkniętej schorzeniem płytki krańcowej. Schmorl [42] przeprowadził autopsję
6 pacjentów z chorobą Scheuermanna w wieku 16-24 lat. Wysunął tezę, że kifoza
jest następstwem zaniku krążków międzykręgowych w środkowej i dolnej części
piersiowego odcinka kręgosłupa. Rozpulchnione jądro miażdżyste prowadzi do
spongiozy trzonu, następuje wpuklanie się jądra do trzonu, zniekształcenie trzonu
kręgowego. W miejscu przerwania płytki chrzestnej trzonu dochodzi do zahamowa
nia wzrostu odchrzęstnego. Zaburzenia wzrostu może potęgować zwiększone ob
ciążenie przedniej części trzonu w następstwie uszkodzenia krążka i rozwijającej
się nadmiernej kifozy. Okazało się jednak, że podobne zmiany występują również
poza odcinkiem kręgosłupa dotkniętym kifozą, a nawet u osób, u których nie roz
poznano choroby Scheuermanna.
Wielu autorów uważa, że istotną rolę w przebiegu choroby Scheuermanna od
grywają urazy i mikrourazy doznawane przez młodocianych, a także uprawianie
sportu wyczynowego [15, 20, 24, 32]. Podkreśla się, że szczególnie podczas skłonu
do przodu oraz siadu bez podparcia, gdy zmienia się naturalne ukształtowanie krę
gosłupa, dochodzi do przeciążeń przedniej części kręgosłupa na poziomie kifozy,
co może przyczyniać się do fragmentacji płytki krańcowej, protruzji krążka do trzo
nu kręgowego z wtórnym sklinowaceniem trzonu, narastającym wobec zahamowa
nia wzrostu przedniej części, zgodnie z prawem Henter-Wolkmana [14]. Jednakże
Urazowa teoria także budzi wątpliwości, jedynie bowiem u 5-12% pacjentów z tym
schorzeniem udaje się znaleźć urazowy czynnik w wywiadzie, a badania doświad
czalne wykluczyły wpływ mechaniczny jako podstawowy czynnik etiologiczny
w chorobie Scheuermanna [50]. Uważa się, że niedobór witaminy A, pierwotne
schorzenia mięśni oraz zaburzenia endokrynologiczne mogą być czynnikami pre
dysponującymi do wystąpienia choroby Scheuermanna. Ascani i LaRosa [2] poda
ją, że pacjenci z piersiową postacią choroby są wyżsi i mają podwyższone stężenie
hormonów w okresie dojrzewania. Młodzieńcza idiopatyczna osteoporoza uznawa
na jest również przez niektórych badaczy [7, 27] za ważny czynnik etiologiczny.
Jednakże Gilsanz i wsp. [19] nie zgadzają się z tą opinią, wykazując za pomocą to
mografii komputerowej brak znaczących różnic w gęstości kości beleczkowych
Rliedzy pacjentami z chorobą Scheuermanna a zdrowymi osobnikami w wieku doj
rzewania. Z kolei badania przeprowadzone przez Popko i wsp. [38] potwierdzają
tendencję do osteopenii u dzieci z chorobą Scheuermanna, co wiążą z następstwami
Ograniczonej aktywności fizycznej tej grupy dzieci.
Rozpatrywane są również czynniki dziedziczne w etiopatogenezie choroby
Scheuermanna [3 11. Badania rodzin chorych wykazują większą częstotliwość wy
stępowania schorzenia (30%) w porównaniu z nieobciążonymi dziedzicznie
(0,4 H%) w zależności od przyjętych kryteriów diagnostycznych | I 4 | . Van Lin-
ilminli i Revel 1521 opisuj;) posiać lędźwiową choroby Scheuermanna u sióslr bliź
nim /«k / pogorszeniem zniekształcenia obserwowanym po podjęciu przez nie in
tensywnych zajęć sportowych. Sądzą na tej podstawie, że na przebieg choroby dn/v
wpływ mają zarówno czynniki genetyczne, jak również wpływ obciążeń met ha
nicznych.
5.2
DIAGNOSTYKA
Schorzenie występuje w przybliżeniu jednakowo często u dziewcząt i chłopom
[1], dotycząc, wg różnych danych, od 0,4 do 8% populacji. Ujawnia się ono zwykle
w wieku dojrzewania (12—16 lat), ale niekiedy początek choroby obserwowano nu
wet w wieku 9 lat [50]. Powstaje zwykle nieco wcześniej u dziewcząt niż u chłop
ców. Diagnostyka schorzenia opiera się na objawach klinicznych i radiologicznych
Charakterystyczna jest zwykle nieprawidłowa postawa ciała z pogłębioną klfott
piersiową, pochyleniem do przodu barków, niekiedy pacjent odczuwa ból lub UCZU
cie znużenia w rejonie kifozy, zwłaszcza po długotrwałym staniu czy pracy w po
chyleniu.
Dolegliwości te zmniejszają się lub ustępują po zmianie pozycji ciała, zwłas
po przyjęciu pozycji leżącej. Objawy fizykalne zależą w pewnej mierze od lokali
zacji szczytu kifozy. W większości przypadków występuje ona w odcinku pici m
Ryr. 5.1. /nic-ks/liilicnic kil'nlyiviif I <;<•••
slupu w obrazie Mg,
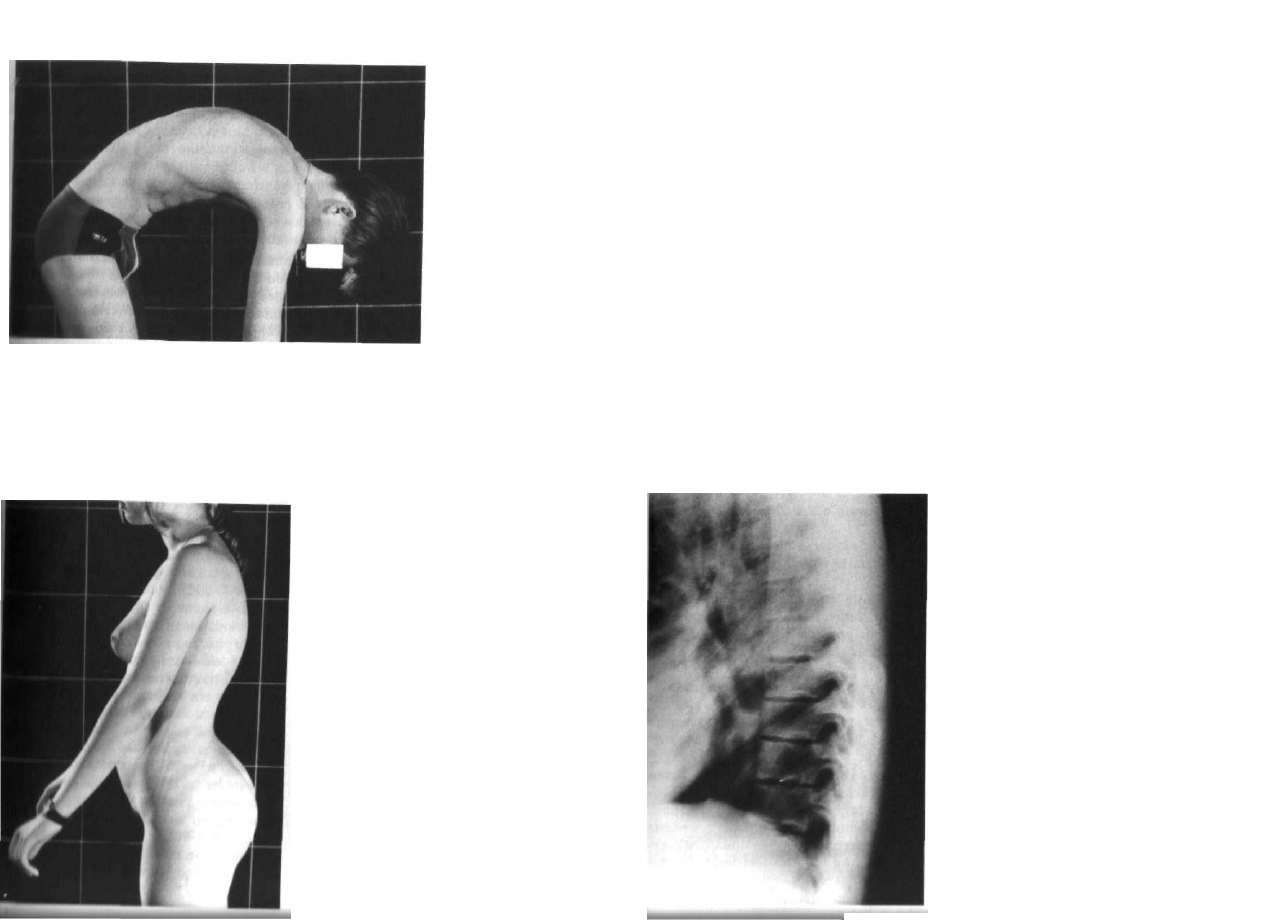
. 5.2. Nieprawidłowa postawa ciała (pogłębiona kifoza piersiowa) w przebiegu choroby Scheuer-
Ryc. 5.3. Pogłębienie kifo/.y piersiowej
i lordo/y lędźwiowej.
wym, w ok. 20% przypadków - w odcinku piersiowo-lędźwiowym, a w nielicznych
przypadkach - w odcinku lędźwiowym. Przy lokalizacji piersiowej pogłębiona jest
kifoza piersiowa oraz lordoza lędźwiowa, z uwypukleniem brzucha.
Często stwierdza się także pogłębienie lordozy szyjnej, jako wynik mechanizmu
kompensacyjnego. Następstwem lokalizacji szczytu zniekształcenia w odcinku
piersiowo-lędźwiowym jest przedłużona ku dołowi kifoza piersiowa ze skróceniem
i pogłębieniem lordozy lędźwiowej. Jeśli kifoza dotyczy segmentu lędźwiowego,
plecy są proste ze wzmożoną wiotkością odcinka piersiowego i często - kątowym
zagięciem między kifoza a kością krzyżową.
W początkowym okresie defekt postawy może być korygowany zarówno bier
nie, jak i czynnie, ale stopniowo - w ciągu 6-8 miesięcy - zniekształcenie ulega
usztywnieniu. W ok. 30% przypadków stwierdza się niewielką skoliozę struktural
ną w okolicy kifozy [13].
Badanie neurologiczne z reguły nie wykazuje nieprawidłowości. Występuje na
tomiast przykurcz zginaczy dwustawowych kolana [14, 18, 44], czego skutkiem
jest ograniczenie zgięcia tułowia do przodu oraz ograniczenie uniesienia wyprosto
wanej kończyny dolnej w pozycji leżenia na plecach.
W różnicowaniu klinicznym należy brać pod uwagę zaburzenia posturalne, tzw.
plecy okrągłe, kifozę w przebiegu dziecięcej idiopatycznej osteoporozy, wrodzoną
kifozę, choroby infekcyjne kręgosłupa.
Do pewnego rozpoznania choroby Scheuermanna niezbędne jest wykonanie
zdjęć rtg kręgosłupa w typowych dwu projekcjach: a-p (przednio-tylnej) i bocznej
(profilowe). Zdjęcia te pozwalają na dokonanie oceny krzywizn kręgosłupa oraz
Ryc. 5.4. Radiologiczny obraz pleców pro
stych przy niskiej lokalizacji zmian choro
bowych.
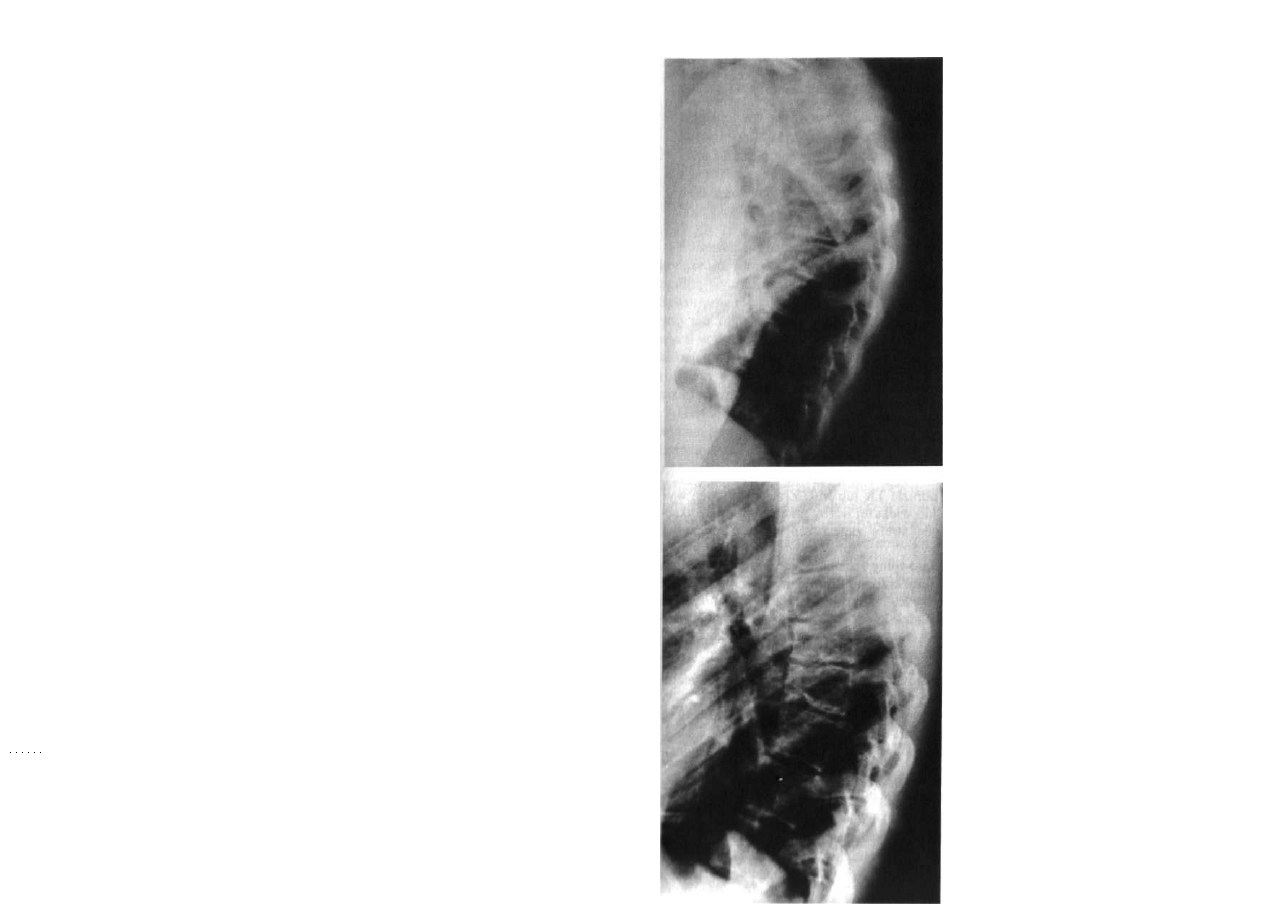
Ryc. 5.5. Niewielkie skrzywienie boczne
kręgosłupa w przebiegu choroby Scheuer-
manna.
•hurnklcru /mian w objętych procesem chorobowym elementach kręgosłupa [26,
kilo/a odcinka piersiowego kręgosłupa, podobnie jak lordoza lędźwiowa, jest
kiom fizjologicznym. Kifoza piersiowa wzrasta wraz z wiekiem i w wieku
• 19 lal u chłopców wynosi przeciętnie 25° (8°-39°), a u dziewcząt 26°
(11" 41"). Kifoza piersiowa rzędu 20°-50° i lordoza lędźwiowa 40°-60° - ocenia-
c w pozycji stojącej - uznawane są za wartości normy dla osób dojrzałych. Istnie-
|ą pewne indywidualne różnice dotyczące poziomu przejścia kifozy w lordozę. Sta-
rn.ii.i 1471 podaje, że najczęściej następuje to na poziomie LI (39%), a nieco rza-
lliej Th I 2 (22%) i L2 (21%). Pomiaru kifozy dokonuje się, oceniając kąt zawarty
v górną krawędzią najbardziej dogłowowo położonego kifotycznie ustawio-
• kręgu a dolną krawędzią krańcowego kręgu zlokalizowanego doogonowo.
W zaawansowanej chorobie Scheuermanna w obrazie zdjęcia rtg wykonanego
I projekcji bocznej dominuje pogłębienie kifozy piersiowej, zwykle ze zniekształ-
'"i klinowatym kilku kręgów, największym na szczycie kifozy.
SOrenscn |45|, podobnie jak inni autorzy [50, 51], uważa, że warunkiem rozpo-
n.mi.i choroby Scheuermanna jest stwierdzenie sklinowacenia powyżej 5° sąsied
ni* li trzonów kręgów. Winter [53] sądzi jednak, że nie jest to niezbędny warunek
iwicnia diagnozy, jeśli istnieją inne objawy choroby, a zwłaszcza usztywnienie
• łupu /, jego kilótycznym ukształtowaniem, charakterystyczne zmiany w prze-
Hrzcnluch międ/ykręgowych. Krążki międzykręgowe we wczesnej fazie choroby
wyłlli|iliiji| normalnie, później ulegają zwężeniu, zwłaszcza na szczycie kifozy, czę-
Ito dochodzi do nieregularnego zniekształcenia płytek krurlcowych krążków / ich
Ryc. 5.6. Klinowate zniekształcenie kręgów
w przebiegu choroby Scheuermanna.
Ryc. 5.7. Dntr/.nnowi? przepukliny krążków
mlęd/.ykręgowych (guzki Schmorlu)
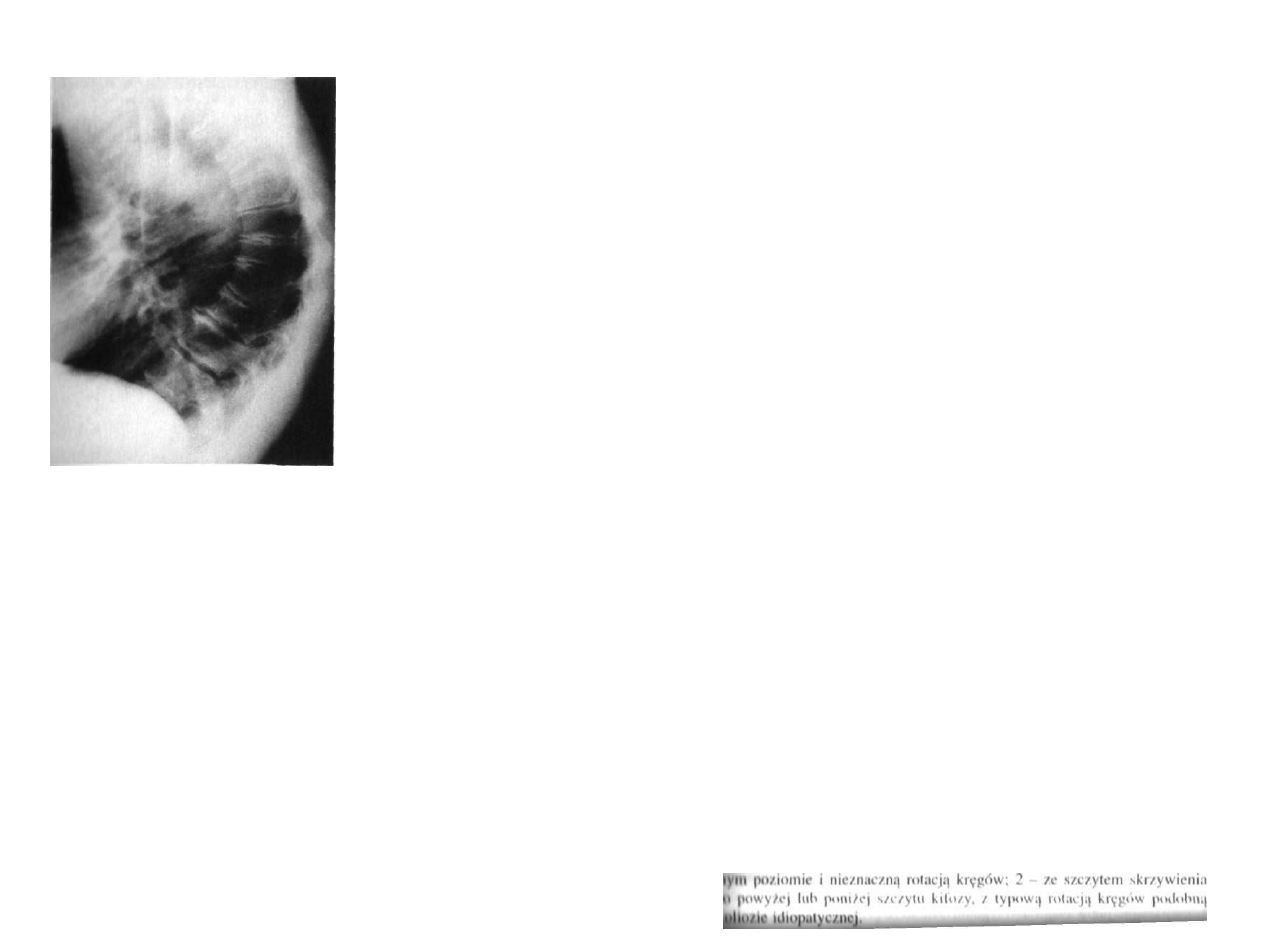
Ryc. 5.8. Wielopoziomowe zmiany zwyrod
nieniowe kręgosłupa u chorego z przebyli
chorobą Scheuermanna.
Brtgmentacją, protruzją dotrzonową krążków, określaną jako guzki Schmorla
Si| one szczególnie dobrze widoczne w obrazie TK lub MR. Zmiany te mogą
stepować pojedynczo lub dotyczyć dwu lub większej liczby przestrzeni międ/yl
P>wych, tworząc wgłębienia ograniczone strefą zagęszczenia kości gąhc/,1
w trzonach kręgów.
W późniejszym okresie wymiar przednio-tylny zmienionego chorobowo ii/,t
Bioże być zwiększony. W końcowym okresie wzrostu krawędzie przednie iwm
dotkniętych schorzeniem mogą być nierówne, jakby poszarpane. W pó>.iiirjn|
okresie życia na podłożu tych zmian dochodzi do rozwoju zmian zwyrodnienie!
/niekształcających kręgosłupa.
Hlumanthal i wsp. [5] wyróżniają dwa zasadnicze typy schorzenia:
I) klasyczny - z trzema lub więcej zmienionymi klinowato (powyżej 5°) <i /<u
kręgowymi;
M) choroba Scheuermanna z nieregularnym zniekształceniem płytki ki.mm
zwężeniem przestrzeni między kręgowych;
|b) / ostrym, nierzadko pourazowym dotrzonowym przemieszczeniem kri) I f
d/.ykręgowego (guzki Schmorla).
Brocber |9J wprowadził podział przebiegu schorzenia, uwzględni.i|.|. |
nu -/no-radiologiczny:
I l
;
aza wczesna, funkcjonalna, charakteryzująca się wadliwą postawą / mc
nym pogłębieniem kifozy, możliwością niewielkich zniekształceń
1
kllflO*
kręgów w obrazie rlg. Schorzenie- w lej fazie (wiek 9 10 liii) rzadko |ei
znawane.
H
/ynna choroby reprezentuje już typowy obraz kliniczny (w wieku 11-18
ni) Ki łoza jest utrwalona, zdarzają się bóle zmęczeniowe grzbietu. W obrazie
|| występuje wyraźne sklinowacenie trzonów kręgów, nieregularne ukształto
wanie płytek granicznych trzonów, nierzadko guzki Schmorla, niewielkie krót-
Bnilcinkowe skrzywienie boczne kręgosłupa.
'n/ii późna obserwowana u osób dorosłych. Utrwalone sklinowacenie kręgów
bardziej regularnym układem płytek granicznych, obniżeniem krążków mię
towych, powstającymi osteofitami brzeżnymi trzonów kręgów. Częste są
u'li I ileców, osłabienie mięśni grzbietu z częściowym ich zwłóknieniem.
BU u .en |45J uważa, że bóle zmęczeniowe grzbietu częstsze są u osób po za
laniu wzrostu niż w trakcie rozwoju zniekształcenia i nie mają wpływu na
liiil wydolność pacjenta. Jego zdaniem połowa pacjentów dotkniętych chorobą
Mli i manna cierpi w późniejszym okresie na bóle pleców, krzyża, a w ok. 25%
IBiidkow występują ewidentne zmiany zwyrodnieniowe krążków międzykręgo-
| w odcinku lędźwiowym, przy czym nie stwierdza korelacji między stopniem
w
a nasileniem zmian zwyrodnieniowych czy zespołów bólowych. Gorzej jego
Win lokuje nisko zlokalizowana kifoza, ze zniesieniem lordozy lędźwiowej,
•tyczna kifoza piersiowa.
•Illiiill i wsp. [22] potwierdzają te spostrzeżenia, analizując grupę 120 osób
Uli|i|> ych objawy choroby Scheuermanna w odcinku piersiowo-lędźwiowym.
r defekt krążków międzykręgowych zależy od zaburzenia zawartości
likciiii i włókien kolagenowych w płytkach krańcowych, co wpływa na ich
nilu- osłabienie i wczesną degenerację. Zdaniem de Valdebrama [14] zwy-
lc krążków i spondyloliza w dolnym odcinku kręgosłupa są dość częstym
11 ni choroby Scheuermanna, co wiąże z kompensacyjną hiperlordozą lędź-
lnu.ii/yszącą temu schorzeniu. Ogilvie i Shermann [37] stwierdzili u 50%
'li bezobjawową spondylolizę L4 lub L5 wśród 18 pacjentów w wieku śred-
1
Ml / kifoza Scheuermanna i pogłębioną lordozą lędźwiową. Średnia kifoza
n wynosiła 64°± 13°, a lordoza lędźwiowa 72°±13°. Spondyloliza i spon-
'/n i ni igą towarzyszyć formie piersiowo-lędźwiowej choroby z niedużą ki-
IICHI.| lordozą lędźwiową, jako wynik powtarzających się przeciążeń me-
lych rosnącego kręgosłupa w zaburzonych warunkach biomechanicznych
/nim.i synosioza kręgowa nie występuje spontanicznie w młodzieńczej ki-
• może być wlórną manifestacją spondylozy zwyrodnieniowej z uszkodzę-
międzykręgowych. Murray i wsp. [35] w odległych obserwacjach
K i
przebytą chorobą Scheuermanna w 50% stwierdzili objawy spondylo-
II 11% stwierdzono spondylolizę, ale u żadnego z pacjentów nie
'iii upondylolistezy.
hciieriiianna dość często towarzyszy umiarkowana skolioza z krzywi
li 10" 20". Ma ona charakter strukturalny, ale ze stosunkowo dobrym roko-
jObNcrwowana jest w 20-30%' przypadków choroby. Deacon i wsp. [13|
i|<i dwu i\|>\ bocznego skrzywienia: I ze szczytem skolioz) i kifozy na
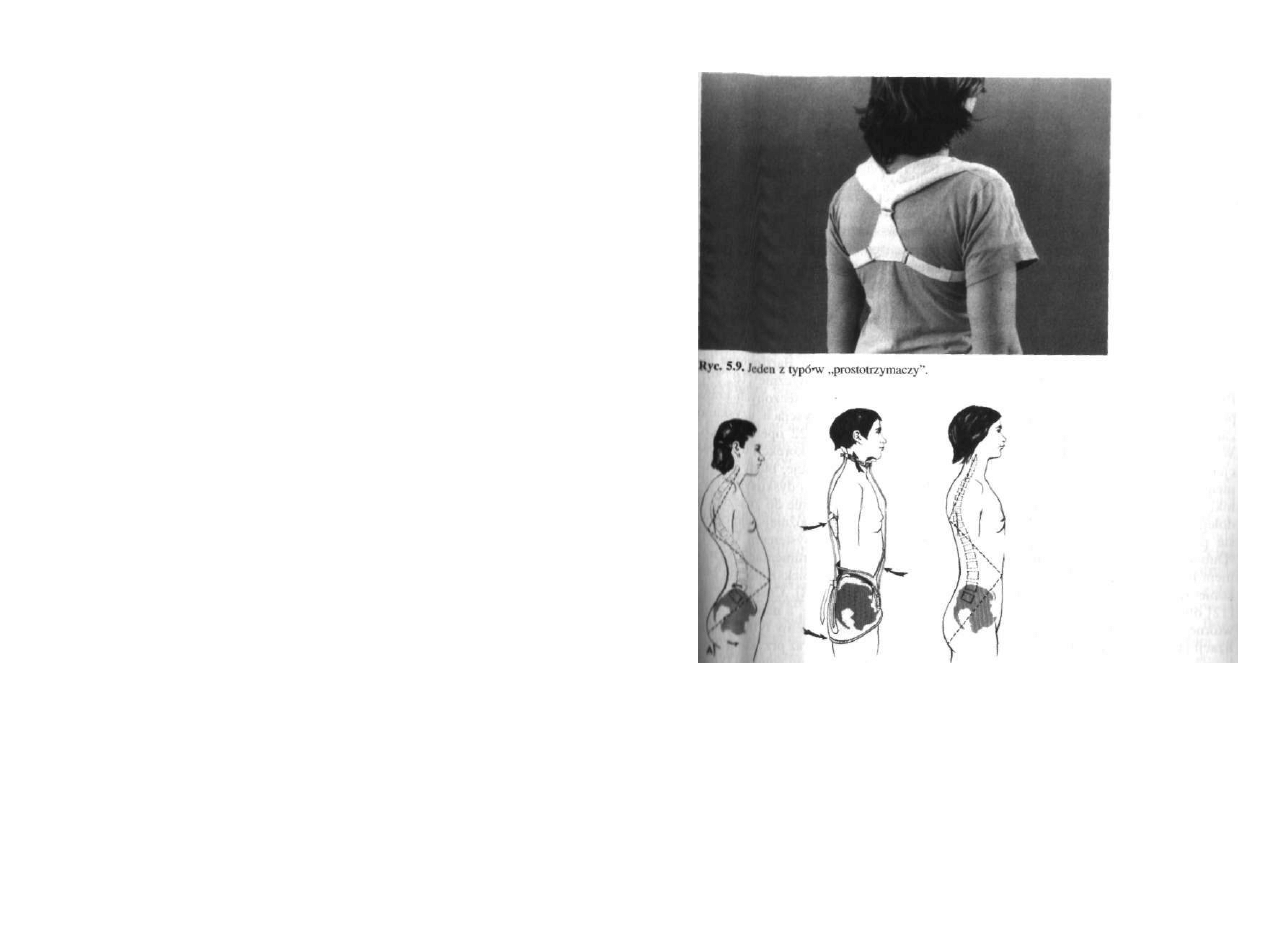
Autorzy ci stwierdzaj ą, że zarówno wielkość, jak i ewolucja obu typów skrzy
wienia są umiarkowane, a rotacja kręgów występuje w późniejszym okresie niż
w skoliozie idiopatycznej.
5.3
METODY POSTĘPOWANIA
Moc i wsp. [33] uważają, że u dorastającego dziecka z chorobą Scheuermanna le
czenie ma na celu:
- korekcję kosmetyczną zniekształcenia,
- zapobieganie narastaniu deformacji,
- zmniejszenie objawó-w bólowych, jeśli występują,
zapobieganie wtórnym następstwom narastającej kifozy.
W leczeniu choroby Scheuermanna wykorzystuje się głównie procedury nieope-
nicyjne, ćwiczenia wzmacniające „gorset mięśniowy", posturalne, ćwiczenia elon-
gacyjne oraz gorsety o działaniu elongacyjno-ekstenzyjnym [1]. Zdaniem wielu au
torów 114, 50, 54] ćwiczenia, podobnie jak elektrostymulacje, chociaż są po
wszechnie stosowane od dawna, nie są w stanie skutecznie zahamować
postępującej deformacji kifotycznej kręgosłupa i powinny być raczej stosowane
w połączeniu z gorsetowaniem, które jest bardziej skuteczne niż w leczeniu skolioz,
lesli jest odpowiednio wcześnie wdrożone. W Europie często stosowane są eksteiv
zyjne gorsety gipsowe. Warunkiem powodzenia jest utrzymanie korekcyjnego unie
luehomienia co najmniej przez rok i uzupełnienie programu leczenia ćwiczeniami.
Pewna grupa leczonych (15-20%) wymaga przedłużonego okresu gorsetowania.
Podstawowym celem tego leczenia jest bierna redukcja nadmiernej kifozy. W typu
wej - piersiowej postaci choroby Scheuermanna gorset powinien obejmować odci
nek szyjno-piersiowo-lędźwiowy kręgosłupa, natomiast w postaci niskiej, piersio-
wo-lędźwiowej, krótszy odcinek - piersiowo-lędźwiowy [5]. We wczesnym okresie
tchórzenia oraz jako doleczanie stosuje się niekiedy różnego typu „prostotrzyma
e/e".
Większość autorów za najskuteczniejszy sposób zaopatrzenia ortotycznego uwa
/ii gorset Milwaukee [4, 7, 54]. Winter [54] uważa, że gorset Milwaukee jest mnlfl
uciążliwy dla pacjenta niż gorset gipsowy, gdyż może być okresowo zdejmowany
do kąpieli, przeprowadzenia ćwiczeń i innego typu czynności codziennych. Wyra/n
opinię, że inne ortezy nie są tak skuteczne w leczeniu deformacji piersiowego od
einkii kręgosłupa. Jedynie ten gorset pozwala na korekcyjne utrzymanie głowy
I odchyleniem do tyłu w stosunku do bioder, co powoduje eliminację lordozy ledl
wiowej. Korekcję wspomagają dwie poduszki korekcyjne.
Natomiast Taclulijan uważa, że pcloty korekcyjne nie są konieczne, a zasadnii M
/.naiwnie ma dystrakcja kręgosłupa wpływająca na korekcję kifozy i zmniejszenia
wyrównawczej lordozy lędźwiowej, /daniem Wintera |54| we wczesnym oku- i.
i hoiohy przy elastycznym kręgosłupie, nieutrwulonym zniekształceniu korekt i
Im Jednakże pi/y typowym przebiegu, w st
•" Si licniai działania gorsetu Milwaukee w leczeniu choroby Scheuermanna.
uisowanego schorzenia konieczne jest stałe noszenie gorsetu prze/ okres
dnoiwsnym kontynuowaniem programu fizjoterapii zmierzającej do
• HM ni.i prostowników grzbietu i zmniejszenia lordozy lędźwiowej. Pod ko
ma. jeśli zniekształcenie jest skorygowane, unieruchomienie może l<\<
iWo redukowane w czasie, nawet jeśli wzrost nie jest w pełni ukończony,
" jednak utraty korekcji należy powrócić do stałego noszenia gorsetu.
wsp. |33), oceniając wyniki leczenia gorsetem Milwaukee, stwierdzili
ni klinowacenia kręgów i kifozy piersiowej o ok. 40%, a lordozy lęd/
ej o V>%. Korzystne efekty potwierdzają także inni autorzy, warunkując |e
n podjęciem leczenia, przed wystąpieniem cech dojrzałości kręgosłupa
H .ipoli/y talerzy biodrowych, przyrośnięcie apotizy kręgów), (iors/e są
•Mjjr/y ziutiYniejs/ej kifo/ie (rzędu 65° 70") i sklinowaceniu kręgów ponad

10°, ale i w tych przypadkach przed uzyskaniem dojrzałości kręgosłupa można
osiągnąć znaczącą korekcję. Sachs i wsp. [40] na podstawie obserwacji 120 pacjen
tów stwierdzili, że kifoza powyżej 74° nie daje zadowalających wyników lecze
niem zachowawczym. Również Montgomery i Erwin [34] uważają, że nie należy
podejmować leczenia gorsetami pacjentów z kifozą powyżej 75°, jeśli nie spodzie
wamy się zmniejszę nia stopnia kifozy poniżej 65°. Leczenie operacyjne jest stosun
kowo rzadko konieczne w chorobie Scheuermanna. Zasadniczymi wskazaniami do
leczenia operacyjnego są:
- znaczna (powyżej 75°) kifoza u pacjenta, który zakończył wzrost,
- zaawansowana kifoza (powyżej 60°) postępująca, pomimo leczenia zachowaw
czego, gorsetowania - przed okresem dojrzałości,
- silny, przewlekły i nie ustępujący, pomimo leczenia zachowawczego ból pleców
w okolicy kifozy,
- wystąpienie, narastanie niepokojących objawów neurologicznych związanych
z zaburzeniem kształtu kanału kręgowego.
Przed wprowadzeniem do praktyki klinicznej instrumentarium Harringtona le
czenie chirurgiczne choroby Scheuermanna podejmowano sporadycznie [16, 39].
Bradford [6] w 1975 r. zaprezentował pierwszą grupę pacjentów leczonych kom-
presyjnym instrumentarium Harringtona. We wstępnych obserwacjach uzyskano
zadowalającą korekcję i ustąpienie dolegliwości u wszystkich 22 operowanych.
W późniejszych obserwacjach stwierdzono jednak znaczną utratę korekcji u 16 pa
cjentów z tej grupy, a metodę obciążyły liczne powikłania (infekcje, błędy instru-
mentacji, powikłania zakrzepowe i in.). Tak duża liczba powikłań i dyskusyjne wy
niki leczenia wpłynęły na ograniczenie wskazań do operacji jedynie do znacznych
dolegliwości bólowych i objawów ucisku rdzenia kręgowego. W późniejszym okre
sie podejmowano próby zastąpienia prętów Harringtona [48] systemem Cotrel-
-Dubousset [29, 43], TSRH, Isola i in. [14]. Stosowano też instrumentację syste
mem Luque'a, uzyskując w obserwacjach wczesnych korekcję zniekształcenia bez
konieczności zewnętrznego unieruchomienia pooperacyjnego [28]. Coscia i wsp.
[ 12] obserwowali jednak przy dłuższej obserwacji utratę korekcji, a nawet rozwój
wtórnej kifozy w górnym biegunie instrumentacji. Wszystkie systemy tylnej stabi
lizacji [17] przy zachowaniu sklinowacenia trzonów kręgowych oraz przykurczone
go więzadła przedniego kręgosłupa stwarzają trudności w uzyskaniu solidnej tylnej
artrodezy, gdyż nie ma tu kompresji usztywnionych elementów, przeciwnie - są
one pod stałym napięciem.
W celu uniknięcia problemu znacznej utraty korekcji z wysokim odsetkiem
pseudoartroz i przemieszczeń implantów zalecane jest połączenie operacji z dostę
pu przedniego i tylnego [8, 23, 36]. Speck i Chopin [46] przedstawiają wyniki le
czenia 59 pacjentów poddanych chirurgicznej korekcji kifozy Scheuermanna. U pa
cjentów młodych przed dojrzewaniem z testem Rissera 3° lub 4° radzą wykonanie
- po przygotowawczej mobilizacji - operacji z dostępu tylnego, obserwując popra
wę ukształtowania kręgów w okresie wzrostu. Dla bardziej dojrzałych pacjentów
/ ukończonym wzrostem rekomendują kombinację dostępu przedniego i tylnego
jako metodę najbardziej skuteczną.
W leczeniu operacyjnym ważną rolę odgrywa właściwy dobór poziomu inslru
mentacji, W obserwacjach odległych utrata korekcji najczęściej zależy od nieodpo
wiedniej rozległości usztywnienia [211. Poziom instrumentacji /ale/y od lokalizacji
szczytu kifozy. Przy najczęstszej lokalizacji szczytu na poziomie Th7-Th8 IIINIIII
mentacja od góry sięga od Thl. Tak wysoka lokalizacja pozwala zwykle na redlili
cję kompensacyjnie pogłębionej lordozy szyjnej i poprawę ustawienia głowy i -./w
Deformacja kifotyczna ze szczytem w dolnym odcinku piersiowym bądź piersii iw 11
-lędźwiowym nie wymaga tak wysokiego założenia instrumentarium, powinno ono
jednak obejmować jeden neutralny poziom powyżej zniekształcenia kręgosłup!
Dolny poziom instrumentacji określany jest na podstawie oceny zniekształceniu M
zdjęciach rtg w projekcji bocznej, wykonanych w pozycji stojącej. Przy najc/.0Nl
szej lokalizacji zniekształcenia segmenty Thll, Thl2 i LI są odcinkiem iieiin.il
nym, a lordoza zaczyna się na poziomie L1-L2. Instrumentacja powinna obejmo
wać cały odcinek kifozy do segmentu neutralnego, zwykle dwa poziomy poili i'j
ostatniego kręgu kifotycznego. Niekiedy w ocenie pomocne są zdjęcia czynnościo
we. Poniżej instrumentacji powinna znaleźć się pierwsza przestrzeń ruch i
„otwierająca się" od przodu i od tyłu w zgięciu i przeproście kręgosłupa. Zwyl li
instrumentacja sięga poziomu L1-L2, a przy dłuższej, niżej zlokalizowanej kilo/li,
nawet do L3. Zabieg operacyjny ma na celu wydłużenie przedniej kolumny ku
słupa, a skrócenie kolumny tylnej. Uzyskuje się to przez uwolnienie, zniesieni*
przykurczu więzadła podłużnego przedniego i usztywnienie międzytrzonowc wle«
losegmentowe z dostępu przedniego, z następową instrumentacja, dyslinkcj^
i usztywnieniem tylnym kręgosłupa. Poziom przedniej operacji obejmuje kręgi ob«
jęte zniekształceniem kifotycznym, zwykle 5-7 przestrzeni międzykręgowych. Pre
ferowaną pozycją jest ułożenie pacjenta na prawym boku, zwłaszcza przy wspóll i
niejącym bocznym skrzywieniu kręgosłupa. Wykonuje się typową torakotomię / II<
sekcją żeber, które będą wykorzystane jako przeszczepy kostne do przedniej
spondylodezy. Opłucna ścienna nacinana jest podłużnie ponad kręgosłupem. W ni
zie potrzeby naczynia segmentalne podwiązuje się na kilku poziomach, jeśli nie mlii
się ich zmobilizować i zsunąć. Na wszystkich poziomach objętych kifozą pr/n lim
się pogrubiałe więzadło podłużne przednie, będące zasadniczym czynnikiem uli ud
niającym uzyskanie korekcyjnego ustawienia kręgosłupa. Usuwa się doszczelnił
krążki międzykręgowe z wyłyżeczkowaniem chrzestnych powierzchni trzonów ni
do więzadła podłużnego tylnego. W miejsce usuniętych krążków wbija się Inifj
menty autogennej kości z usuniętych uprzednio żeber. W razie potrzeby pobiciu sle
dodatkowo przeszczepy kostne z talerza biodrowego. Ranę zamyka się w sposóh
typowy.
Drugi etap operacji - z dostępu tylnego - wykonuje się zwykle 7-15 dni po
pierwszej operacji. W okresie między operacjami pacjent powinien leżeć w pozyi M
na plecach z podkładką pod plecy, aby utrzymać operacyjną korekcję znieksztali •
nia. Niektórzy autorzy polecają stosowanie w tym okresie wyciągu Gardncr Woli .i
na ramie Strykera [21] lub założenie aparatu „Halo", co ułatwia utrzymanie kmek
cji, a nawet - zdaniem de Valdebrama - pozwala na uruchomienie pacjenta.
Tylna spondylodeza wykonywana jest w sposób typowy z użyciem różnego lypu
instrumentarium; prętów Harringtona z zastosowaniem kompresji; jednego koiilink
lora, a drugiego dystraktora - w przypadku współistniejącego bocznego ski/v
wienia kręgosłupa |54|, prętów Luque'a z segmentarnym drutowaniem (pętle IUD
laminarne); systemu Cotrcl-Diiboussela, TSRH, Isola, /. użyciem zarówno haków
laminarnyeh. pedikularnych, jak i śrub transpedikularnych. Technika tylnej spomly
lodezy omawiana jest w innych rozdziałach podręcznika.

Postępowanie pooperacyjne zależy od sposobu zabezpieczenia spondylode/y,
techniki operacyjnej, dsświadczeń zespołu operacyjnego. Zwykle stosowane jesl
kilkudniowe unieruchomienie pooperacyjne w łóżku, z wczesną pionizacją czynną.
Niektórzy operatorzy zdccają uruchomienie pacjenta bez zabezpieczenia zewnętrz
nego, inni zalecają gorst gipsowy (lub z materiałów termoplastycznych) lub orto
pedyczny (zwykle gorsel Milwaukee) na okres 3-9 miesięcy [54].
5.4
PROGNOZOW/NIE
Choroba Scheuermanna przebiega w różnej formie i z różnym stopniem zaawanso
wania zmian. Zdarza sięczęsto, że - wobec braku ewidentnych objawów klinie/
nych - wykrywana jest przypadkowo, nierzadko dopiero w starszym wieku, gdy
występują objawy bólowe kręgosłupa związane ze zmianami zwyrodnieniowi)
-przeciążeniowymi. Dzieje się tak szczególnie często przy niskim umiejscowieniu
zmian w segmencie piersiowo-lędźwiowym, czemu nie towarzyszy wyraźne pogu
bienie kifozy piersiowej, a tym samym objawy kliniczne schorzenia są mało nasi
lone. Ale nierzadko schorzenie o typowym przebiegu z wyraźnymi zmianami syl
wetki jest bagatelizowane, traktowane jako niegroźna wada postawy lub cecha
dziedziczna.
Wcześnie podjęte leczenie usprawniające, zmiana trybu życia, stosowanie gorsi'
tów korygujących wpływają z reguły na zahamowanie zniekształcenia lub nawet
jego skorygowanie i pozwalają uniknąć późnych skutków schorzenia [30]. Wielu
autorów wiąże jednak chorobę Scheuermanna z predyspozycją do schorzeń kią/
ków międzykręgowych w odcinku lędźwiowym, manifestujących się przepukliiu|
jądra miażdżystego występującą w młodym wieku [11, 51], wczesnymi zmian.mii
zwyrodnieniowymi krążków [22, 54]. Niewątpliwie zmiana ukształtowania kręgi
słupa, pogłębienie kifozy piersiowej i lordozy lędźwiowej sprzyjają przeciążeni]
zespołów mięśni grzbietu, zmianom w zakresie biomechaniki kręgosłupa, zwłul
cza gdy zmianom tym towarzyszy boczne skrzywienie kręgosłupa. Skutkiem IM h
zaburzeń są często stwierdzane w późniejszym okresie dolegliwości bólowe ple
ców, krzyża. Rzadko w przebiegu choroby Scheuermanna dochodzi do znacznyi li
zniekształceń, prowadzących do zaburzeń neurologicznych [3, 10] czy ograniczeni!
wydolności oddechowej. Tego typu zmiany zdarzają się jedynie przy znacznym tm
gięciu kifotycznym kręgosłupa, sięgającym 90°-100 [35].
Rzadko też istnieją oczywiste wskazania do leczenia operacyjnego chorohj
Scheuermanna. Selekcja pacjentów kwalifikowanych do operacji powinni M
ostrożna, a pacjent - zawsze uprzedzony o ryzyku związanym z operacją. N.ile/y
mieć na uwadze, że nawet pacjent ze znaczną kifozą jest zaadaptowany do Istni) \i
cej wady i zniekształcenie jest stosunkowo dobrze tolerowane. W szczególnych
wyżej omówionych, przypadkach operacja jesl jednak niezbędna i wówczas nalepy
brać pod uwagę raczej operację dwuetapową: /. przedniego i lylncgo dostępu, )'<l\/
laki /.ubieg duje nujwicks/.Lj gwarancję uzyskania l rwa lej korekcji /nieks/laK enm
5.5
PIŚMIENNICTWO
1. Ali R. M., Green D. W., Patel T.C.: Scheuermann's kyphosis. Curr. Opin. Pediatr., 1999, 11, 70.
2. Ascani E., La Rosa G.\
Scheuermann's kyphosis. In: The Pediatrie Spine. Principles and practice. We
instein S.L. (ed.). Raven Press Ltd., New York 1994. - 3. Bhojraj S. Y, Dandawate A.V: ProgreSłlVł
Cord Compression secondary to thoracic disc lesions in Scheuermann's kyphosis. Eur. Spine J., 1994, \,
69. - 4 . Blount W.P., Moe J.H.: The Milwaukee Brace. Williams and Wilkins, Baltimore 1973
- 5 . Blummenthal S.L., Roach J., Herring J.A.: Lumbar Scheuermann's clinical series and classilicnlinii
Spine, 1987, 12, 929. - 6. Bradford D.S. et al.: Scheuermann's kyphosis - results of surgical liealinrnl
by posterior spine arthrodesis. J. Bonę Jt Surg., 1975, 57A, 439. - 7. Bradford D.S.: Juvenile kyphoill,
Clin. Orthop., 1977, 128, 45. - 8. Bradford D.S., Ahmed K.B., Moe J.H.: The surgical manageme
patients with Scheuermann's disease: a review of 24 cases managed by combined anterior and posterloi
spine fusion. J. Bonę Jt Surg., 1980, 62A, 705. - 9. Brocher J.E.W.: Die Prognose der Wirbelsaiilrnlr
iden. Stuttgart, G. Thieme 1957. - 10. Chiu K.Y., Luk K.D.: Cord compression caused by multiple dis,
herniations and intraspinal cyst in Scheuermann's disease.
11. Cleveland R.H., Delong G.R.: The relationship of juvenile lumbar disc disease and SchatMI
mann's disease. Pediatr. Radiol., 1981, 10, 161. - 12. Coscia M.E, Bradford D.S., Ogihie J.W.: SchtUW
mann's kyphosis results in 19 cases treated by spinał arthrodesis and L-rod instrumentation. Orthop
Trans, 1988, 12, 255. - 13. Deacon P, Barkin CR., Dickson R.A.: Combined idiopathic kyphosis mul
scoliosis: an analysis of the lateral spinał curvature associated with Scheuermann's disease. J. BoiM li
Surg., 1985, 67B, 189. - 14. deValdebrama J.A.F.: Juvenile Scheuermann's Disease. In: EuropMD In
structional Course Lectures. Kenwright J., Dupare J., Fulford P. (eds). vol. 3. British Editorial Sonety ni
Bonę and Joint Surgery. London 1997. - 15. Dzioba RB., Gervin A.: Irreversible spinał deformlt) MI
Olympic gymnasts. Orthop. Trans. (JBJS), 1984, 8, 66. - 16. Ferguson A.B. Jr. The etiology of prcml
lescent kyphosis. J. Bonę Jt Surg., 1956, 38A, 149. - 17. Ferreira - Alves A., Resina ]., Palma-RodrigUjt
R.:
Scheuermann's kyphosis. The Portuguese technique of surgical treatment. J. Bonę Jt Surg., 1995, 77,
943. - 18. Fisk J.W., Baigent M.L.: Hamstring tightness and Scheuermann's disease: a pilot sliuly. Ani
J. Phys. Med., 1981, 60, 122. - 19. Gilsanz W., Gibbens D.T., Carlson M., King J.: Vertebral body d, u
sity in Scheuermann's disease. J. Bonę Jt Surg., 1989, 71A, 894. - 20. Green T.L., Hesinger R. N., Hun
ter L.Y.:
Back pain and vertebral changes simulating Scheuermann's disease. J. Ped. Orthop., 1985, 5,1,
21. Hammerberg K.W.: Kyphosis. Chapt. 18. Spinał Surgery. vol. 1. Bridwall K.H., DeWalil K I
(eds). J.B. Lippincott Co., 1991. - 22. Heithoff K.B., Guntry CR., Burton CV, Winter R.B.: Juvenilc di
scogenic disease. Spine, 1994, 19, 335. - 23. Herudon W.A-, Emans J.B., Micheli L.J., Hall J.E < Offl
bined anterior and posterior fusion for Scheuermann's kyphosis. Spine, 1981, 6, 125. - 24. Ilonir I,
Cocckshott W.R, Shannon H.S.:
Spinał column damage from water ski jumping. Skeletal Radiol., I'18/,
16, 612. - 25. Ippolito E., Pouseti N.: Juvenile kyphosis: histological and histochemical studies. .1 BoiM
Jt Surg., 1981, 63A, 175. - 26. Lemire J.J. et al.: Scheuermann's juvenile kyphosis. J. Manipul. Physinl,
Ther, 1996, 19, 195. - 27. Lopez R.A., Burkę S.W., Levine D.B.: Osteoporosis in Scheuermann's discasp
Spine, 1988, 13, 1099. - 28. Lowe T.G.: Double L-rod instrumentation in the treatment of severe kyphn
sis secondary to Scheuermann's disease. Spine, 1987, 12, 336. - 29. Lowe T.G., Kasten M.D.: An an.ils
sis of saggital curves and balance after Cotrel-Dubousset instrumentation for kyphosis secondaiy In
Scheuermann's disease. Spine, 1994, 19, 1680. - 30. Lowe T.G.: Scheuermann's disease. Orthop < Im
North Am., 1999, 30, 475.
31. Mc Kenzie L., Sillence D.: Familial Scheuermann's disease: a genetic and linklage study. .1 Mad
Genet., 1992, 29, 41. - 32. Micheli L.J.: Low back pain in the adolescent: differential diagnosis. Am I
Sports Med., 1979, 7, 362. - 33. Moe J.H., Winter R.B., Bradford D.S.: Scoliosis and other spinał delm
milies. Chapt. 14. W.B. Saunders Co. 1978, 331. - 34. Montgomery S.P., Erwin W.E.: Scheuermanifs kv
pliosis long-term result of Milwaukee brace treatment. Spine, 1981, 6,5. - 35. Murray P. M., Weinstrm
5. L, Sprat K F:
The natural history and long-term follow-up of Scheuermann Kyphosis. J, BoM li
Surg., 1993, 75, 236. - 36. Nerubay ]., Katznelson A.: Dual approach in the surgical treatmenl ni |UV«
nile kyphosis. Spine, 1986, 22, 101. - 37. Ogihie J. W., Sherman J.: Spondylosis in Scheuermann's di
licuse. Spine, 1987, 12, 251. - 38. Popko /, Konstantynowuz J., Kossakowski D. et al.: Assessnunl ,.|
•MM ilensity in children with Scheuermann's disease. Rocz. Akad. Med., Białystok 1997. 42, 245 \'>
RonJ
A'.: Vertebral growth and its mechanical control. J. Bonę Jt Surg., 1960, 42A, 40. - 40. SacHl U II
til
Siheuermann's kyphosis. Follow-up of Milwaukee-brace treatment. J. Bonę Jl Surg., 1987, W A. 50
41. Scheuermann //.: Kyphosis dorsalis juvenilis. Ugeskr. I.aeg., 1920, 82, 384. - 42. Sclimoil 0
|)u- Płthogencsc der Jnvunilen Kyphose. Fortsch. Geb. Roenlgenstr. Nuklearmed., 1930, 41. 159 I I
Shufflrberger III
Cotrel-Duboussel instrumentation foi Scheuermann's kyphosis. Orthop, Tranu.,
1989, 13, 90 44. Somhegyi A., Rutko ./.: Hnmstrinj! lightnudN und Scheuermann'* disease. Am .1 1'liys
Mnl Rchahil., I*>*> ł. 72, 44, 45 Słirrnsrn H II ScIieticriiMnn'* Juvenile Kyphosis Coiicnhaucn,

Munksgaard, 1964. - 4 6 . Speck CR., Ch
op
i„ D.C.:
Thesurgical treatment of Scheuermann's kyphosis.
Spine, 1986,68, 189. - 4 7 . StagmraR: Les deformations du rachis. Masson S.A., Paris 1982,30.-48.
Sturm RE, Dobsan J.C., Armstrong
G.W. -rh
e
surgicalmanagement of Scheuermann's disease. Spine,
1991. 18. 685. - 49. Swis-chuk LE, John
SD
_ Allbery
S.:Disk degenerative disease in childhood: Scheu-
.•iin.inn s disease, SchmcrKs nodes and t\
e
l i m b u s veTteiim
.
Pediatr. Radiol., 1998, 28, 234. - 50. Tach-
,li,w, M.D.:
Pediatrie OrChopedics Vol 2.
WB
Saunders Comp., Philadelphia, London, Toronto 1972.
51. Tnbus C.B.: Scheuermann s kyplj
os
j
s
;
n
adolescents and adults: diagnosis and management. J.
Ani Acad. Orthop. Surg., 1998, i 36. -
5 2
.
mn
Linthoudt D„ Revel M.:
Similar radiologie lesions of
tocahzed Scheuermann's disease of the lt,
m b a r s p j n e i n l w i n s i s t e r s S p i n e
1994, 19, 937. - 53. Winter
H.R.:
Spinał problems in pediatrie ortho
t e e d i c s l n : Lo
vell w.W., Winter R.B. (eds.). Pediatrie Ortho-
pncdics. Sec. Ed. Lippmcott Comp. Phil^
d e
i
p h i a
1986,619. - 54. Winter R.B., Schellhas K.P.: Painful
•duli llioracis Scheuermann's diseise. An, j Orthop 1996 25 783.
Marek Krasuski, Waldemar Szymanik
BOCZNE SKRZYWIENIA KRĘGOSŁUPA
Zniekształcenia kręgosłupa są częstymi, a czasami groźnymi nieurazowymi scho
rzeniami układu mięśniowo-szkieletowego u dzieci i młodzieży- Zniekształcenia
kręgosłupa mogą być wrodzone lub rozwojowe, a dotyczyć mogą krzywizn kręgo
słupa widocznych w płaszczyźnie czołowej jako boczne skrzywienie oraz w płasz
czyźnie strzałkowej jako pogłębienie bądź spłycenie kifozy lub lordozy.
Rozpoznanie i leczenie bocznego skrzywienia kręgosłupa u dorastających dzieci
jest zadaniem trudnym. Po pierwsze należy zróżnicować, czy mamy do czynienia
u dziecka ze skoliozą, czy z wadą postawy, a następnie należy znaleźć przyczynę
choroby. Trudności w rozpoznaniu skoliozy wynikają między innymi ze zmienności
postawy człowieka.
Postawą nazywamy indywidualny, zmienny, swobodny układ ciała ludzkiego
w pozycji stojącej, a jej wyrazem jest charakterystyczna sylwetka. Postawa może
być swobodna, inaczej nawykowa, lub jeszcze inaczej rzeczywista, czyli taka,
w której osoba stojąca nie koryguje swojego ustawienia za pomocą napięć odpo
wiednich grup mięśniowych, lub nazwana przez Degę [11] baczną, czyli taką,
w której człowiek koryguje swoją postawę. Postawa zależy głównie od ukształto
wania kręgosłupa, a także ukształtowania kończyn dolnych, miednicy, klatki pier
siowej i głowy. Wraz z rozwojem osobniczym człowieka zmienia się jego postawa.
Zmienność postawy człowieka zależy od: płci, rasy, typu konstytucjonalnego, śro
dowiska, w jakim żyje, sposobu odżywiania, wykonywanej pracy, sposobu wypo
czynku, stylu życia, stanu psychicznego, obecności chorób narządów wewnętrz
nych, aktywności ruchowej i wielu innych czynników wewnętrznych i zewnętrz
nych.
Wadą postawy będzie więc zmiana wyprostnej, swobodnej pozycji ciała, która
różni się zdecydowanie od ukształtowań typowych dla danej populacji. Wada posta
wy jest niepostępująca, znika w pozycji leżącej, nie towarzyszy jej garb żebrowy
i radiologicznie nie stwierdza się rotacji kręgów.
Skolioza jest trójpłaszczyznową deformacją kręgosłupa. Zniekształcenie to prze
jawia się bocznym odchyleniem w płaszczyźnie czołowej, zmianą konfiguracji fi
zjologicznych krzywizn w płaszczyźnie strzałkowej oraz rotacją kręgów w płasz
czy/nie horyzontalnej. Według Tylmana [37] za rzeczywiste boczne skrzywienie
kręgosłupa należy uznać jego wielopłaszczyznowe zniekształcenie, w którym obok
wytłoczenia w płaszczyźnie czołowej występują zmiany wielkości krzywizn
w płaszczyźnie strzałkowej oraz rotacja i torsja kręgów. Kolacja i torsja kręgów s;\

podstuwowymi czynnikami w patogenezie skrzywień idiopatycznych kręgosłupa.
Rotacja kręgów to ich otsrót wokół własnej osi. Kręg skręca się w stronę wypukło-
• i ikrzywienia. Im więlcsza skolioza, tym zwykle większa rotacja kręgów. Naj
większą rotację spostrzega siew kręgach szczytowych skrzywienia bocznego krę-
•Olłupa. Torsją kręgu nazywamy zmiany dotyczące samych kręgów, które następu-
l>l pod wpływem sił osiowych nacisku i pociągania przez mięśnie i więzadła. I tutaj
n.i|\\ iękx/,e zmiany zachodzą w kręgach szczytowych skrzywień [1-3, 14, 37].
I'i /v(muje się, że rotacja kręgów jest odpowiedzialna za stopień deformacji kręgo-
tlipa i klatki piersiowej fi-3]. Definicje !e nie tłumaczą etiologii, przebiegu i za-
IWtnsowania bocznych skrzywień kręgosłupa. Przy obecnym stanie wiedzy nadal
nic można jednoznacznie odróżnić czynników pierwotnych od wtórnych bocznego
nk i żywienia kręgosłupa. U progu XXI wieku choroba ta nie doczekała się sposobu
i /.enia. Za sukces terapeutyczny należy uznać zahamowanie procesu chorobo-
na jak najwcześniejszym etapie choroby bez możliwości powrotu do stanu
I" Inej fizjologii. Przyjmując 10° za minimalny kąt skrzywienia wg Cobba, ocenia
/ęstość występowania skolioz u dzieci i młodzieży na 2-3%.
(i
I
ETIOLOGIA
mamy skoliozy o znanej etiologii (ok. 20-30%) i skojiozy idiopatyczne.
\ . i In określenia rzeczywistego skrzywienia kręgosłupa przyjęto za minimalny kąt
wienia 10° mierzony techniką Cobba, Taki pomiar wynika z prowadzonych
Wiciu badań populacji i został zatwierdzony przez Scoliosis Research Society.
Większość przypadków bocznych skrzywień kręgosłupa dotyczy dziewcząt. Za-
vowano, że stosunek dziewcząt do chłopców w występowaniu skolioz zwięk-
N/ii się wraz ze wzrostem kąta skrzywienia.
Istnieje szereg klinicznych podziałów bocznych skrzywień kręgosłupa. Wyróż-
skr/.ywienia kręgosłupa wrodzone, kostno-, mięśniowo- lub neuropochodne
nabyte, w następstwie niedowładu lub porażenia i idiopatyczne.
Najliczniejszą grupę stanowią skoliozy idiopatyczne (scoliosis idiopathica).
Ikolio/.a idiopatyczna rozwija się spontanicznie w okresie wzrostu dziecka, nie
llwleid/.a się jednoznacznie czynników wywołujących skrzywienie kręgosłupa,
wykazuje cechy postępujące.
punktu widzenia prognozy i realizowanego leczenia ważne jest rozróżnienie
l 'im/ wizi-snodziecięcych, dziecięcych i młodocianych.
i. i wicie podziałów skolioz. Ze względu na symptomatologię dość popularny
|l i podział McAlislera i Shackelforda.
Podział ten wyróżnia:
I Skoliozy funkcjonalne w ramach wady postawy - odwracalne przy prawidło
wym leczeniu.
II Skoliozy utrwalone, charakteryzujące się progresją deformacji i przykurczami
om/ /mianami strukturalnymi.
III. Skoliozy reaktywne:
1) reflektoryczne związane z bodźcami bólowymi:
- dyskopochodne,
- pourazowe,
- zapalne;
2) w uszkodzeniach układu pozapiramidowego:
- skoliozy niemowlęce,
- w chorobie Parkinsona;
3) psychogenne:
- labilna osobowość;
4) statyczne, związane z zaburzeniami statyki:
- w obrębie kończyny górnej i obręczy barkowej,
- w obrębie kończyny dolnej i obręczy biodrowej
5) metaboliczne:
- w osteoporozie,
- w osteomalacji.
IV. Skoliozy nerwowo-mięśniowopochodne:
1) w poliomyelitis,
2) w mózgowym porażeniu dziecięcym,
3) w urazowym uszkodzeniu rdzenia,
4) w syryngomielii,
5) w mielodysplazji,
6) w ataksji Friedreicha,
7) w dystrofiach mięśniowych.
V. Skoliozy kostnopochodne:
1) skoliozy wrodzone,
2) w chorobie Scheuermanna,
3) w neurofibromatozie,
4) po złamaniach kręgosłupa,
5) w osteochondrozie i spondyloartrozie,
6) w anomaliach dolnego odcinka kręgosłupa lędźwiowego,
7) w artropatiach.
VI. Skoliozy towarzyszące chorobom układowym:
1) w chorobie Marfana,
2) w chorobie Ehlersa-Danlosa,
3) w arthrogryposis,
4) w osteogenesis imperfecta,
5) w chorobie Morgulo,
6) w myositis ossificans progresha.
VII. Skoliozy jatrogenne:
1) po naświetlaniach i po oparzeniach klatki piersiowej,
2) po zabiegach operacyjnych:
- torakotomiach,
- torakoplastykach,
- lamincklomiach.
spondylode/.ach.

Znanym podziałem bocaych skrzywień kręgosłupa, jednym z lepszych, jest kla
syfikacja Cobb»a [8]:
I. Skoliozy czynnościowe
II. Skoliozy s trukturalne
1) kostnopochodne:
a) wrodzone,
b) torałcopochodne,
c) układowe;
2) nerwopochodne:
a) wrodzone,
b) porażenne wiotkie,
c) porażenne spastycme,
d) inne <nerwiakowł<jkniakowatość, ataksja Friedreicha itp.);
3) mięśniowopochodne
a) wrodzone,
b) dystrofie mięśniowe,
c) inne;
4) idiopatyczne o nie uslalonej etiologii.
Według Cobba skoliozy dzieli się na cztery stopnie w zależności od wielkości
skrzywienia: I - do 30°, II -od 30° do 60°, III - od 60° do 90° i IV - powyżej 90°.
Jak widać z powyższych podziałów skoliozy o znanej etiologii mogą być wro
dzone lub nabyte.
Wrodzone boczne skrzywienia kręgosłupa ujawniają się zwykle krótko po
urodzeniu lub w okresie wzrostu dziecka. Skoliozy wrodzone kostnopochodne to
takie, w których stwierdza się wyraźny niedorozwój kręgów lub żeber. Zmiany roz
wojowe kręgów to najczęściej półkręgi, kręgi klinowe, zrosty międzykręgowe
boczne (częściowe), zrosty całkowite, zrosty wyrostków poprzecznych, wyrostków
stawowych i in. Zaburzenia rozwojowe żeber polegają na zrostach międzyżebro
wych lub żebrowo-kręgowych. Zmiany w obrębie trzonów kręgowych powstają
w życiu płodowym. Skrzywienia powstające na bazie wad wrodzonych mają różny
charakter i stopień nasilenia zmian. Zmiany kręgu klinowe zwykle wywołują poja
wienie się skrzywienia na krótkim odcinku z zachowaniem osi kręgosłupa i są nie-
progresujące. Zrosty żebrowe mogą pociągnąć za sobą już znaczne skrzywienie
kręgosłupa, zwłaszcza gdy zrost obejmuje kilka żeber środkowych. Rozległe zrosty
boczne trzonów kręgowych także rokowniczo nie przedstawiają się korzystnie,
gdyż mogą prowadzić do dużych, progresujących skrzywień kręgosłupa. Właściwe
rozpoznanie przyczyny skrzywienia możliwe jest w badaniu dodatkowym - za po
mocą przestrzennej tomografii komputerowej (KT-3D).
Dziedzicznie uwarunkowaną chorobą jest nerwiakowłókniakowatość (choroba
Recklinghausena). Zaburzenie dotyczy niewłaściwego rozwoju trzech listków za
rodkowych, co zalicza ją do fakomatoz. Jest dziedziczona w sposób autosomalny
dominujący. Nerwiakowłókniakowatość jest wynikiem nieprawidłowego różnico
wania i migracji komórek grzebienia nerwowego podczas wczesnych stadiów em-
briogenezy. W celu potwierdzenia choroby Recklinghausena należy rozpoznać co
najmniej dwa objawy spośród poniższych: 1) plamy skórne „cafć-au-lait"; 2) pa
chowe lub pachwinowe- piegi (zwiększona pigmentacja tej okolicy); 3) guzki Lischa
(zmiuny w tęczówce oka); 4) dwa lub więcej nerwiakowłókniaków umiejseowio
u
nych na skórze lub wzdłuż nerwów obwodowych, naczyń krwionośnych czy n,ii/i|
dów wewnętrznych; 5) charakterystyczne zmiany kostne; 6) glejaki nerwów w/io
kowych; 7) nerwiaki nerwów słuchowych; 8) wywiad rodzinny; 9) potwierdzenie
w badaniu genetycznym (gen NF-1 w chromosomie 17 lub gen NF-2 w chromoM
mie 22).
Najczęściej występującą deformacją kostną w chorobie Recklinghausena są skn
liozy (wrodzone boczne skrzywienia kręgosłupa nerwowopochodne). Deformai )fl
kręgów mogą być różne. Zaburzenia dotyczą dystrofii kręgów w postaci deformlt M
trzonów, wrzecionowatych wyrostków poprzecznych, zaburzeń rozwojowych /i U i
Często też są to krótkołukowe skoliozy z dużą komponentą tyłowygięcia kięgoulu
pa. Skoliozy te mogą być progresujące i dawać znaczne deformacje.
Ciężkie zmiany zniekształcające kręgosłupa występują we wrodzonych koNtltO
-nerwowo-mięśniowopochodnych bocznych skrzywieniach kręgosłupa. PrzyczyM
powstania tych zmian są zaburzenia budowy kręgów z rozszczepieniem luków kio
gowych oraz wrodzone uszkodzenia elementów nerwowych kanału kręgowt||
Zmianom tym towarzyszą przepukliny oponowe, oponowo-rdzeniowe, które prfl
wadzą do ciężkich zniekształceń kręgosłupa oraz zaburzeń w postaci niedowl.nlnw
lub porażeń mięśni tułowia i kończyn. Skrzywienia kręgosłupa na tym tle są ban I/o
ciężkie i wykazują szybki postęp zaburzeń osi kręgosłupa.
Wrodzone boczne mięśniowopochodne skrzywienia kręgosłupa występują ivml«
ko, a ich przyczyną jest płodowe zbliznowacenie mięśni (płodowa dystrofia mię
śni). Choroba dotyczy wielu części narządu ruchu, głównie zniekształceniom uliyu
ją kończyny górne i dolne, a także kręgosłup. Skrzywienia kręgosłupa skierowuj
są wypukłością w stronę przeciwną do uszkodzonych mięśni.
Nabyte lub rozwojowe boczne skrzywienia kręgosłupa powstają na skulsk
rozmaitych czynników wywołujących. Czynnikami takimi mogą być: a) chorób)
układu nerwowego (porażenia wiotkie lub spastyczne na skutek chorób wiruM)
wych, bakteryjnych, zmian rozrostowych - w obrębie neuronu centralnego lub nit
wodowego, jamistość rdzenia kręgowego, mózgowe porażenie dziecięce i in >. •
urazy układu nerwowego; c) uszkodzenia i zniekształcenia na skutek przebytych)
chorób klatki piersiowej i jej narządów; d) choroby układowe - dystrofie, zubur/l
nia przemiany materii, zaburzenia hormonalne i in.
Boczne skrzywienia kręgosłupa - idiopatyczne
Schulthess wyodrębnił pięć podstawowych typów skrzywień idiopatycznych:
1) szyjno-piersiowe:
- szczyt skrzywienia na Th3;
2) piersiowe:
- najczęstsze (wg Jamesa 44%),prawostronne (90%), ze szczytem skrzywieniu
Th7-9;
a) wczesnodziecięce lub niemowlęce, między 6 miesiącem a 3 rokiem życiu
- najgorzej rokujące,
- szybka progresja,
- częściej u chłopców;
b) dziecięce, między 6 a 8 rokiem życia:
prawostronne.

- znaczna progresja* okresie dojrzewania,
- częściej u d ziewcąt;
c) wieku dorastania:
- prawostronne,
- występują w okreie dojrzewania,
- częściej u d ziewcąt;
i) pierwotne skrzywienia pksiowo-lędźwiowe:
- szczyt skrzywienia Th ll-L 1,
- powodują znaczną lateializację tułowia;
•I) pierwotne skrzywienia lędźwiowe:
- szczyt skrzywienia L2-L3,
- ze względu na lokalizację mogą być przyczyną występowania wczesnych
zmian zwyrodnieniowych oraz dolegliwości bólowych w dorosłym życiu;
i pierwotne podwójne skrzjwienia piersiowe i lędźwiowe:
- przy zbliżonych parametrach wartości kątowych nie powodują lateralizacji
tułowia,
• powstanie skrzywienia w okresie dojrzewania daje dobre rokowanie.
Ponseti i Friedmann [30,31] wyróżnili cztery typy podstawowych skrzywień
Idiopatycznych kręgosłupa. Typ I stanowią skrzywienia piersiowe, które są najeżę-
••>
lej prawostronne, typ II stanowią skrzywienia lędźwiowe, najczęściej lewostron
ni', typ III to skrzywienia piersiowo-lędźwiowe i typ IV to podwójne skrzywienia:
piersiowe i lędźwiowe.
W związku z rozwojem w ostatnim okresie metod operacyjnych w leczeniu
bocznych skrzywień kręgosłupa, a zwłaszcza metod transpedikularnych, popularny
Kai się podział skolioz idiopatycznych wg Kinga. Podział ten ułatwia przyjęcie od
powiedniej taktyki w postępowaniu operacyjnym.
Typy skolioz idiopatycznych wg Kinga [20, 21]:
skrzywienia strukturalne pierwotne w odcinku lędźwiowym; występuje tu
wyrównawcze skrzywienie odcinka piersiowego, kąt skrzywienia lędźwio
wego jest większy od piersiowego.
podwójne skrzywienie w odcinku piersiowym i lędźwiowym.
III skrzywienie odcinka piersiowego, bez zmian strukturalnych w odcinku lędź
wiowym.
Ryc. 6.1. Podział skolioz W(l Kingu
IV - tzw. długie, nieskompensowane skoliozy piersiowo-lędźwiowe.
V - podwójne skrzywienia w odcinku piersiowym (ryc. 6.1).
6.2
I 1
TEORIE POWSTAWANIA SKRZYWIEŃ BOCZNYCH
KRĘGOSŁUPA
Według Cobba obserwowane często niewielkie odchylenia kątowe kręgosłupa
w płaszczyźnie czołowej, nie przekraczające 10°, mogą stać się przyczyną struktu
ralnego bocznego skrzywienia kręgosłupa.
Hass za przyczynę niewielkich prawostronnych wyboczeń kręgosłupa uważał
nieznaczną różnicę w długości kończyn dolnych (prawa krótsza).
Abbot, Hoff, Lowett uważają, że przyczyną pogorszenia, ale nie powodem
skrzywienia mogą być niefizjologiczne postawy związane z pisaniem oraz innymi
asymetrycznymi obciążeniami statycznymi. Według wielu badaczy (Adams, Sonie-
rville, Dickson, Deacon, Cruckshank) pierwotnie boczne skrzywienie kręgosłupa
wywołane jest zmniejszeniem kifozy piersiowej [3, 7, 29, 41, 42]. Zmniejszenie ki-
fozy piersiowej kręgosłupa prowadzi do progresji zmian wielopłaszczyznowych.
6.2.1
i i
BADANIA BIOCHEMICZNE
Podstawą do dyskusji nad rolą zmian histochemicznych w mięśniach u osób
z bocznym skrzywieniem kręgosłupa były badania Johansona i wsp., Sato i innyi h
którzy zróżnicowali włókna mięśniowe typu I i II, występujące u osobników zdro
wych. Włókna typu I (toniczne) są bogate w mitochondria, mają wysoki potencjał
oksydacyjny i są mało męczliwe. Natomiast włókna typu II (fazowe) mają wysoką
pojemność glikolityczną, są przystosowane do szybkiego skurczu oraz cechuje je
znaczna męczliwość.
Wielu badaczy wykazało przewagę włókien typu I po stronie wypukłej skoliozy
na jej szczycie skrzywienia. Jednak późniejsze badania nie potwierdziły tak jedno
znacznie tej teorii. Obecnie nie ma nadal jasności co do roli włókien fazowych i to
nicznych w etiopatogenezie bocznych skrzywień kręgosłupa.
W Polsce badaniami biochemicznymi w skoliozach zajmowała się m.in. S/wai
nowiecka [37]. Wykazała ona w badaniach, w 1970 r., że u osobników ze skoliozą
występują odchylenia w zawartości kwasu pirogronowego oraz nieregularne odchy
lenia w stężeniu kwasu cytrynowego, co wskazuje na zaburzenia w spalaniu węglo
wodanów. Stężenie kwasu pirogronowego może również wzrastać przy zanikach
mięśniowych pochodzenia rdzeniowego. Szwarnowiecka przeprowadziła leż bada
nia surowicy krwi u dzieci /. idiopatycznymi skrzywieniami kręgosłupa, wykazały

one wzrost aktywności fosfolreatynokinazy, co może świadczyć o pierwotnych za
burzeniach metabolizmu mitini.
Przewaga dziewcząt w jiupie przypadków skoliozy może sugerować wpływ
czynnika hormonalnego.
6.2.2
TEORIA „ZESPOŁU PRZYKURCZÓW"
Według tej teorii skoliozy s\ wtórną deformacją związaną z patologią obciążania
w czasie chodzenia w okresie wzrostu dziecka. Zwolenników tej teorii w przeszło
ści było wielu, m.in. Dega, Mau, Green, Griffin, Haikkila, Vizkelety, a obecnie Kar
ski.
Deformacji łatwych do wykrycia, które mogą wywołać skrzywienie, jest wiele:
- plagiocephalici,
- przykurcz mięśnia mostkcwo-sutkowo-obojczykowego,
« przykurcz abdukcyjny - zaburzający biomechanikę i prowadzący do wtórnych
zmian ustawienia i wzrostu w aspekcie miednica, kość krzyżowa, odcinek lędź
wiowy i piersiowy kręgosłupa.
Według Karskiego pierwotną przyczyną idiopatycznych bocznych skrzywień
kręgosłupa jest tzw. przykurcz odwiedzeniowy biodra prawego. Wadę można wy
kryć wyłącznie w pozycji wyprostnej stawu biodrowego - po ułożeniu pacjenta na
boku.
6.2.3
TEORIE ZMIAN WRODZONYCH
Według Mery'ego boczne skrzywienia kręgosłupa są zniekształceniem wrodzo
nym. Obserwacje te zostały niepotrzebnie uogólnione, ponieważ badania doty
czyły skolioz wrodzonych.
Teoria zaburzeń segmentacji kręgosłupa (w życiu płodowym) - Bohm, Engel-
mann, Kozłowski.
Teoria asymetrycznego ułożenia płodu i zwiększenia ucisku na płód przez ściany
macicy - Wilhelm.
6.2.4
TEORIA ZMIAN GENETYCZNYCH
Teoria zakłada występowanie bocznych skrzywień kręgosłupa rodzinnie. Duży
wkład w badaniach nad rodzinnym występowaniem skolioz wniosła Wynne-Davics.
Badania Wynne-Davies dowodzą, że prawie 7% krewnych pierwszego stopnia min
ło idiopatyczne młodzieńcze skrzywienie kręgosłupa, w drugim pokoleniu ok. 4%,
a w trzecim - 1,5%. [41, 42].
W Polsce badania ankietowe 1200 rodzin przeprowadziła Mitroszewska |28|.
Według niej skoliozy nie dziedziczy się w linii prostej, a recesywnie. Występowa
nie rodzinne skolioz idiopatycznych oceniono na 16,8% przypadków. WicksZl
prawdopodobieństwo wystąpienia skoliozy idiopatycznej jest u bliźniąt, jeżeli jed
no z rodziców ma boczne skrzywienie kręgosłupa.
6.2.5
TEORIA ZABURZEŃ RÓWNOWAGI
NERWOWO-MIĘŚNIOWEJ
Wielu autorów zwraca uwagę, że w przypadkach bocznych skrzywień kręgosłupa
występują zaburzenia czynności bioelektrycznej mięśni. Większość zgadza się, ze
po stronie wypukłości skrzywienia występuje wzrost czynności bioelektrycznej
mięśni grzbietu. Badania doświadczalne wykonane przez Bobechko [6] na zwierzę
tach udowodniły, ze stymulacja elektryczna mięśni przykręgosłupowych była przy
czyną skoliozy. Obserwacje innych wykazywały, że zniekształcenia funkcji poje
dynczych ośrodków ośrodkowego układu nerwowego (zaburzenia ośrodka równo
wagi, wady móżdżku i adaptacji odruchów, zmiany kontroli postawy i in.)
prowadziły do pojawiania się skoliozy [5-7, 16]. Koncepcje te potwierdzały u/.y
skiwane zmiany w badaniach elektromiograficznych u dzieci ze skoliozą idiopn-
tyczną [6, 16].
Wieloczynnikowość to słowo, które w pełni określa przyczynę wystąpienia sko
liozy idiopatycznej. Wielu autorów uważa, że najważniejszym czynnikiem składu
wym jest czynnik genetyczny.
Według Wejsfloga [39] najważniejszą rolę odgrywa czynnik mechaniczny okre
ślany wg zasad patomechaniki bocznych skrzywień kręgosłupa.
Według Burwella [7] istnieje ścisły związek o charakterze liniowym między
składowymi zniekształcenia kręgosłupa i deformacją klatki piersiowej - przema
wiać by to mogło za tym, że istotną rolę w powstaniu idiopatycznych skrzywień
4t
kręgosłupa odgrywa klatka piersiowa.
Mau [25] podaje, że szczególnie narażone na występowanie skoliozy są następu
jące grupy dzieci:
1) z rodzin, w których występowała już skolioza,
2) z porodów pośladkowych,
3) wcześniaki l u b dzieci pierworodne,
4) z zespołem siedmiu objawów (są to zniekształcenia pozycyjne głowy, klatki
piersiowej i miednicy, przykurcze w obrębie szyi, biodra, stóp oraz stała kifoza
odcinka lędźwiowo-gnbietowego),
5) nie poruszające się samodzielnie,
6) w pewien s p o s ó b unieruchomione.
Niektórzy b a d a c z e (min. Mau) dopatrują się powstania bocznego skrzywienia
kręgosłupa po uiodzeniu, w pierwszych 6 miesiącach życia, jako ukośnej skoliozy
pozycyjnej, która jest wynikiem nawykowego, ukośnego leżenia niemowlęcia na
plecach. Elementem zapobiegającym skoliozie ma być w tym wypadku wczesne
układanie niemowlęcia nabrzuszku.
Współcześni ladacze chcą wyjaśnić nie tylko czynnik etiologiczny skrzywienia,
ale też chcą poznać czynniki biomechaniczne skrzywienia. Uważa się, że zmniej
szenie kifozy piersiowej i zmiany rotacyjne w osi kręgosłupa są pierwotne w two
rzeniu się skrzywienia [7,24].
6.3
BADANIE KLINICZNE
Rozpoznanie skoliozy w okresie najwcześniejszego jej rozwoju jest niezwykle trud
ne. Dotyczy to głównie najczęstszych skolioz idiopatycznych. Samoistna skolioza
nie- wywołuje dolegliwości bólowych, początkowo nie zaburza czynności ustroju
dziecka. Boczne skrzywienie kręgosłupa może być wykryte jedynie w czasie bada
nu lizykalnego. W przypadkach mało zaawansowanych podczas badania przesie
wowego trudno jest zróżnicować, czy mamy do czynienia ze skoliozą czy z wadą
postawy.
Badanie dziecka może być wykonane tylko w pomieszczeniu właściwie oświe
tlonym. Dziecko do badania powinno być całkowicie rozebrane lub mieć na sobie
małą i obcisłą dolną bieliznę.
Pacjent jest badany w pozycji stojącej, ze stopami ustawionymi równo wzglę-
dem siebie, lekko rozstawionymi. Pozycja ciała swobodna.
Badanie zaczyna się od oceny budowy, odżywienia, umięśnienia; oceny dokonu
je się opisowo (przykładowo budowa mocna, asteniczna, prawidłowa, nieprawidło
wa, otyłość, nadwaga, złe odżywienie itp.). Dziecko ogląda się od przodu, od tyłu
i z boku.
Według Wejsfloga odróżnia się objawy skoliozy I rzędu, które dotyczą kręgosłu
pa i kości krzyżowej, objawy II rzędu - dotyczące zmian kostnych w obrębie klatki
piersiowej i miednicy i objawy III rzędu - dotyczące dalszych odcinków narządu
MU hu. Oceniając kolejno objawy wady kręgosłupa, zwracać należy uwagę na za
chowanie się krzywizn naturalnych kręgosłupa, obecność wygięć kręgosłupa do
buku i ich charakter, zachowanie się osi kręgosłupa w stosunku do pionu spUSZCZO
nego 7 guzowatości potylicy. W celu dobrej oceny osi kręgosłupa warto zaznaczyć
dermogiulein na skoi/e każ.dy wyrostek kolczysty, Następnie nuleży ocenić wygląd
i budowę klatki piersiowej, ustawienie miednicy. Ważne jest ustawienie klatki piet
siowej w stosunku do pozostałej części tułowia i szpary międzypośladkowej. Mie
rzy się obwody klatki piersiowej na wdechu i wydechu. Pomiaru dokonuje się na
dwóch poziomach - na wysokości dołów pachowych i na wysokości wyrostka mie
czykowatego. Pomiary te mają ocenić ruchomość klatki piersiowej i tor oddycha
nia. Obwód brzucha mierzy się na wysokości pępka w celu oceny proporcjonalno
ści budowy. Warto zwrócić uwagę, że dzieci nie potrafią oddychać torem przepono
wym; wypinają i wciągają brzuch.
Należy ocenić ustawienie łopatek. Zwraca się uwagę, która łopatka jest ustawio
na wyżej, i o ile centymetrów. Która łopatka bardziej (lub czy obie jednakowo) jest
odstająca. Mierzy się odległość dolnych kątów łopatek od kręgosłupa.
Oceny ustawienia barków względem siebie najwygodniej jest dokonać, mierząc
różnicę poziomów końców barkowych obojczyków.
Budowę klatki piersiowej ocenia się, dokumentując opisowo: płaska, beczkowa
ta, lejkowata, kurza itp. Zaznacza się asymetrię klatki piersiowej - po której stronie
jest uwypuklona, po której jest zapadnięta.
Oceny ustawienia miednicy dokonuje się, kładąc kciuki na kolce biodrowe
przednie górne; należy zwrócić uwagę, który kolec jest wysunięty do przodu i e/y
są one ustawione na jednym poziomie.
Należy ocenić symetryczność trójkątów talii. W skoliozie prawostronnej trójki/
talii prawy jest otwarty, trójkąt talii lewy jest pogłębiony (ryc. 6.2, 6.3).
Trójkąt
talii
pogłębi
Skolioza niewyrównana
w strony wypukli)
Kyc. 6.2. Objawy klinic/nc skoliozy

Ryc. 6.3. Pomiar wysokości ^ a r b u żebrowego
i kąta torsji klatki piersiowej. EJ - wysokość nm
bu żebrowego; a - kąt torsji ki jatki piersiowej
I .aleralizację tułowia bada się w pozycji stojącej. Pomiaru dokorrwje się, SplUl
czując pion ze szczytu skrzywienia. Dokonuje się pomiaru odległości mię. I/Y
spuszczonym pionem a szparą pośladkową. W przypadku rozpoznania dwóch U
kow skrzywienia (skrzywieniapierwotnego i kompensacyjnego) doŁconuje się po
miaru spuszczając pion ze szczytu skrzywienia pierwotnego i szczytu skrzywienll
kompensacyjnego, następnie bada się odległość pionu od szpary mi«?dzypośladko
W ej Pomiary przeprowadza sicna tej samej wysokości pośladków. R o z m c a międ/y
i vmi odległościami określa wielkość lateralizacji tułowia (ryc. 6.4).
Niezbędnym uzupełnieniem badania jest ocena długości k o ń c z y n dolnych. I
Iwnujemy pomiaru długości względnej i bezwzględnej kończyn, a t a k ż e oceniamy
l rócenie funkcjonalne kończyn.
W celu potwierdzenia rozpoznania skoliozy musimy stwierdzić objawy asy 1110.
n v< znego ustawienia stawów barkowych, transpozycję tułowia i garfc żebrowy.
I uwym testem pozwalającym na rozpoznanie tych cech chorobowych. M
Oglądaniem dziecka, jest test Adamsa. Test opisany przez Adamsa p o l e g a na zgl
l ,„ dziecka, będącego w pozycji stojącej, do przodu i ku dołowi w stawach bioUrł
wych. Badający swoimi dłońmi stabilizuje od przodu uda dziecka. -Przy istniejąc*
iliozie stwierdza się uwypuklenie jednej strony pleców jako w y n i k rotacji kiego
lupa. Badanie należy potwierdzić pomiarem za pomocą plurimetru-
(keniając dziecko z boku, zwraca się uwagę na ustawienie stóp, kolan, mit*
Cy. odcinka lędźwiowego, piersiowego i szyjnego kręgosłupa. O c e n i a się ustawił
sin
r*
Ct
sin A
dex.
I
dex.
I
Ryc. 6.4. Schemat pomiar* 1 latemll/iuil nilu
x C I I I Lalm.ili.M' |.i x y cm win
nie stawów barkowych i głowy. Pion spuszcza się z wysokości ot woni IłChl Vt
wnętrznego. Wyznaczyć należy punkt przecięcia się linii pionu z wyrostkiem ości
stym kręgu Thl, Thl2. Należy ocenić wysokości lordozy szyjnej i lędźwiowej 0112
kifozy piersiowej.
Przy rozpoznaniu garbu żebrowego ocenić należy jego wysokość i długość. Od
ległość pionu spuszczonego z kręgu Cl do szpary pośladkowej, mierzona w centy
metrach, wskazuje na stopień statycznej kompensacji wady kręgosłupa.
Należy dokonywać pomiarów antropometrycznych, które uściślają ruchomosi
kręgosłupa, dają informacje prognostyczne dotyczące skrzywienia. Pomiaru rucho
mości kręgosłupa najlepiej dokonać plurimetrem, zerowanym na poziomie Th 12.
W celu pośredniej oceny rotacji kręgów mierzy się kąt torsji klatki piersiowej
Pomiaru torsji klatki piersiowej dokonuje się u pochylonego do przodu dziecka,
przykładając jedno ramię kątomierza do szczytu garbu żebrowego tylnego i do u.u
niższego punktu wgłębienia tylnego, a drugie ramię kątomierza ustawia się w linii
horyzontalnej.
Wyciągając wnioski z badania klinicznego, należy oznaczyć skrzywień u- pici
wotne i skrzywienia wyrównawcze (kompensacyjne). Za skrzywienie pierwotni
uważa się to, które pojawiło się najwcześniej. Skrzywienie to cechuje się bardllfj
nasilonymi zmianami w postaci większego kąta skrzywienia, nasilonymi zmianami
dotyczącymi rotacji i torsji kręgów. Skrzywienie pierwotne zwykle jest sztywni*]
sze niż wtórne. W skoliozach wrodzonych skrzywienie pierwotne może być mniej
sze niż wtórne, ale ma bardziej nasilone zmiany strukturalne kręgów.
6.4
l 1
BADANIA DODATKOWE
Podstawowym badaniem dodatkowym w bocznych skrzywieniach kręgosłupa jeat
ocena radiologiczna w projekcji przednio-tylnej. Badanie wykonywane jest
u dziecka stojącego, przy swobodnej postawie. Radiogram musi obejmowai >i
kręgosłup, klatkę piersiową i miednicę. Na wykonanym radiogramie identylil ujf
się skrzywienie pierwotne oraz skrzywienia wyrównawcze. Pomiaru skrzywim do
konuje się najczęściej techniką Cobba [8]. Należy odnaleźć dolny kręg skrzywieniu,
tj. najniższy kręg pochylający się, tworząc wklęsłość. Prowadzi się prostą proNtopti
dłą do dolnej powierzchni tego kręgu ku górze. Następnie wyznacza się góruj krf|
skrzywienia, tj. najwyższy kręg pochylający się, tworząc wklęsłość. Prowud
prostą prostopadłą do górnej jego powierzchni. Proste krzyżują się, tworząc k.|i dd
pełnienia. Mierzy się ten kąt. Dla wygody przenosi się kąt dopełnienia w boi /m|
część radiogramu (ryc. 6. 5).
Ponadto na radiogramie wyznacza się kąt rotacji wg Pcrdriollego. Metod.1 poll
ga na odczytaniu wartości kąta rotacji z przygotowanej doświadczalnie odpowlod
niej siatki [29] (ryc. 6.(1).
Na poziomie kręgu szczytowego skoliozy piersiowej i piersiowo-lędzwiowi 1
ocenia się obustronnie kąly żebrowo kręgowe (KVAD- rib verlebia angle diffortn
ce) |22, 26| i porównuje się oba wykreślone kąly z sobą. W skoliozie są one różne
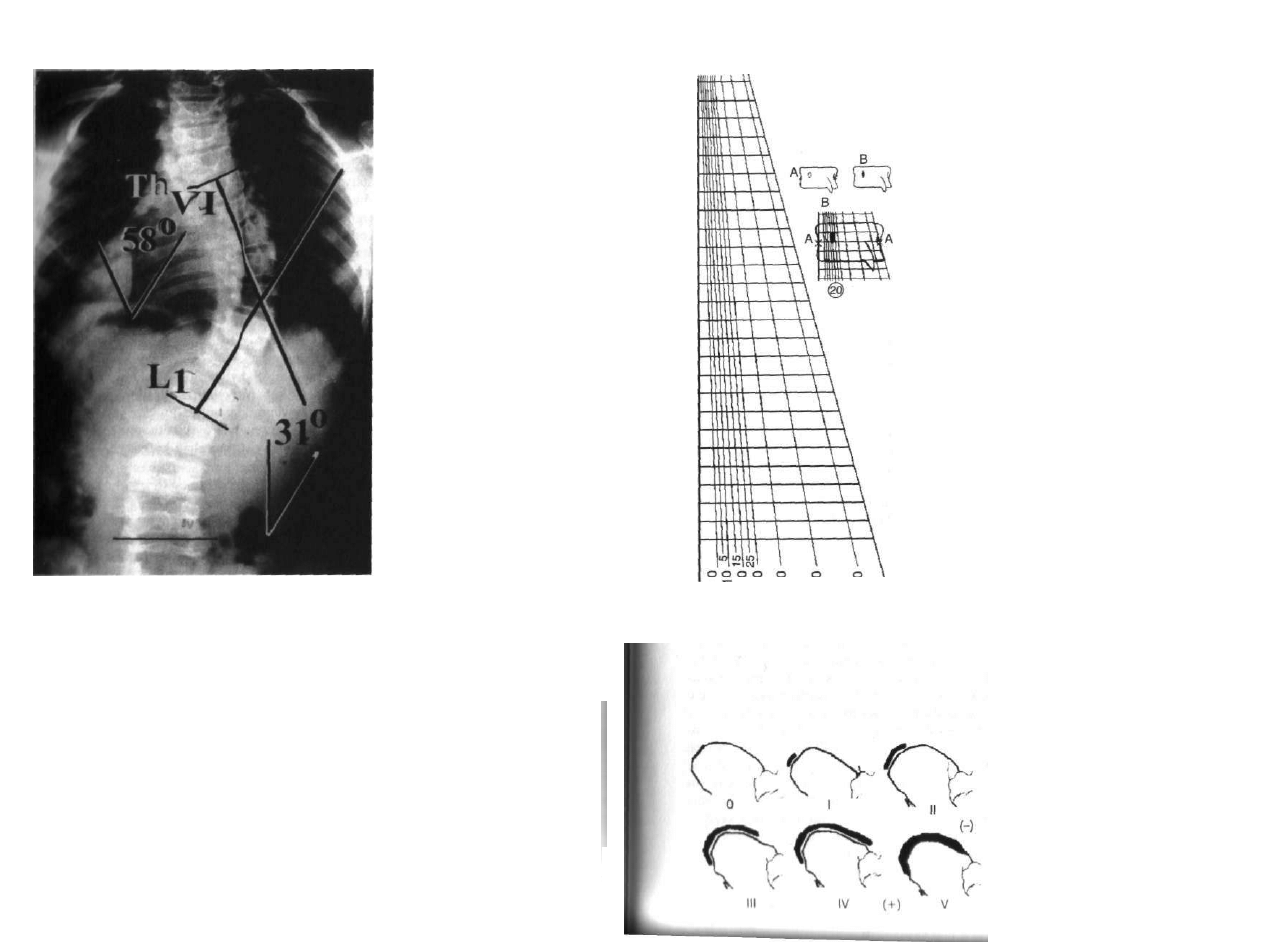
Ryc. 6.5. Pomiar kąta skrzy
wienia kręgosłupa wg Cobba.
Radiogram obrazuje skolio
zę piersiową prawostronną,
idiopatyczną 11°, o początku
skrzywienia na wysokości
Th6, szczyt na wysokości
TdlO, koniec na kręgu LI.
Skolioza wyrównawcza 31°.
/ebrowo-kręgowy ocenia się, wykreślając prostą prostopadłą do dolnej płytki
granicznej kręgu szczytowego z prostą przeprowadzoną przez środek szyjki i głowy
l>i/ylegającego do kręgu żebra. W skoliozach dwułukowych pomiaru kątażebrowo-
k rogowego dokonuje się na poziomie XII kręgu. Określenie kąta żebrowo-kręgo-
Wego ma znaczenie prognostyczne w skoliozie oraz przydatne jest do oceny lecze
ni, i operacyjnego skolioz [26, 40]. \
Kolejną oceną radiologiczną skoliozy jest wykonanie radiogramu bocznego krę-
gOlhipa. Ocenia się na nim wielkość kifozy piersiowej i lordozy lędźwiowej oraz
górny kąt nachylenia (na wysokości Thl-Th2), kąt przegięcia (Thll-Thl2) i dolny
kąi nachylenia (S1-S2).
Uzupełnieniem badania radiologicznego jest ocena stopnia dojrzałości kostnej
(wieku szkieletowego). Duże znaczenie ma tutaj test Rissera [32], polegający na
ocenie zrostu jądra kostnienia (apofizy) z kością biodrową. Zrośnięcie całkowite ją-
ih.i kostnienia świadczy o zakończeniu wzrostu kręgosłupa, ponieważ rozwój mied
nicy i kręgosłupa jest jednoczesny. Test ma zasadnicze znaczenie prognostyczne,
)'dv/ osiągnięcie dojrzałości kostnej kręgosłupa świadczy o zatrzymaniu się możli
wn.i i gwałtownej progresji skrzywienia (ryc. 6.7).
Ryc. 6.6. Siatka Perdriollego.
c\l w •* m
<D
Ryc. 6.7. Tosi Rissera.

Wraz z rozwojem technildiagnostycznych wzbogaca się ocenę skrzywienia za
pomocą innych m e t o d badawzych. Dokładna ocena skrzywienia z możliwością in
lerpretacji zniekształceń kręjśw możliwa jest w tomografii komputerowej. Badanu*
lo umożliwia trójptaszczyznwą ocenę poszczególnych kręgów, a także pomocni"
jest w ocenie prog-resji skrawienia. Tomografia komputerowa umożliwia be/po
średni odczyt kąta rotacji uyskany z obrazu poprzecznego kręgu. Wyróżnia sic
dwa kąty rotacji - pierwszy i odniesieniu do linii strzałkowej ciała (RAsag - rotl
lion angle to the saggital lineli drugi w odniesieniu do linii środkowej ciała (RAini
- rotation angle to t h e midlic). Kąt RAsag najbardziej obiektywnie ocenia kąt ro
lacji kręgu [1,2].
Jeszcze inną techniką badiwczą jest tomografia komputerowa wzbogacona ob
róbką obrazu za pomocą techniki 3D. Badanie pozwala ocenić cały kręgosłup
w wymiarze przestrzennym. Możliwa jest też przestrzenna ocena kanału kręgowe
go, jego zniekształceń. Badanie TK z techniką 3D powinno być wykonyw.m.
u dzieci z wrodzonymi skrzypieniami bocznymi kręgosłupa. Za pomocą tej techftl
ki diagnostycznej możliwa jest dokładna ocena niedorozwoju kręgosłupa, połączm
międzykręgowych czy międzyżebrowych. Badanie t o m a szczególne znaczenie dli
obrania właściwej taktyki operacyjnej.
W skoliozach wrodzonych skoliozach z zaburzeniami neurologicznymi znacZI
nie diagnostyczne może miećbadanie za pomocą rezonansu magnetycznego.
Badania radiologiczne niosą ze sobą konieczność naświetlania dziecka sz.kodh
wymi promieniami X. Większe dawki promieniowania otrzymują chorzy, u któryi li
wykonuje się tomografię. Badanie NMR nie ma działań ubocznych. Wadą tego l>n
dania jest trudniejsza dostępność i jego koszty.
Od lat siedemdziesiątych popularność zdobywają techniki fotooptyc/.ne oceny
sylwetki człowieka. Na uwagę zasługuje topografia Moire. Metoda Moire polega na
wykorzystaniu załamania światła między ekranem z siatką a jego cieniem, kioiy
pada na badanego stojącego za ekranem. Wygląd linii topograficznych /.ale/y <»d
kształtu oświetlanej powierzchni i jej odległości od ekranu. Badanie umożliwi.i NI
poznanie bocznego skrzywienia kręgosłupa. Podczas wykonywania badaniu
u dziecka ze skoliozą występuje charakterystyczna różnica między liniami kontUM
wymi dwóch połówek ciała. Z asymetrii między dwoma połówkami można zhuilM
i obliczyć za pomocą odpowiedniego wzoru wysokość garbu żebrowego. Hadiinlfl
ma pewne wady. Trudno jest powtórzyć pomiar u tego samego dziecka, gdy/ minii
malny ruch, niewielkie różnice w postawie zmieniają obraz badania. Niemniej sku«
teczność rozpoznania skoliozy jest dość wysoka. Jak podaje Zarzycki, rozpoziutnli
skoliozy badaniem Moire w stosunku do badania rtg wynosi ponad 89% [4 M
Lepszą metodą optyczną badania bocznych skrzywień kręgosłupa, klina elutłl
nuje niedociągnięcia techniki Moire, jest Oxfordzki system ISIS (Integrated Sluipl
Imaging System). Tutaj pomiaru powierzchni grzbietu dokonuje się na pi u I
/alamywania się zaprojektowanej powierzchni światła za pomocą obrotowi
stra, którego ruch jest kontrolowany przez komputer. Przed wykonaniem l>iulmi|(
należy za pomocą odpowiedniego markera oznaczyć wyrostki kolczyste ki
i zaznaczyć kolce górne tylne kości biodrowej. Za pomocą badania okrerilfl I
skrzywienie kręgosłupa, wielkość garbu żebrowego. Można wykonać badanie pni
lilowe kręgosłupa, oznaczając jego krzywizny. Jak wykazują, obserwacje, bndunl*
jest bardzo dokładne, a lak/c powtarzalne. Obie techniki optyczne s;| proNte w 11 / v
ciii, bezpieczne i nieszkodliwe dla dziecku, po/walają na prowadzenie dobrej dnkiii
mentacji chorego. Badanie kliniczne i badanie ISIS doskonale i dokładnie analizują
skrzywienie kręgosłupa, mogą i powinny też służyć badaniom przesiewowym
wśród dzieci w wieku szkolnym [12, 19].
Istotnym badaniem dodatkowym dzieci z bocznym skrzywieniem kręgosłupa
jest spirometria. Spirometria jest to technika pomiaru pojemności życiowej płuc,
polegająca na wydmuchaniu przez badanego pełnej zawartości powietrza z płuc.
którą mierzy się w cm
3
. Badanie to wykonuje się u dzieci leczonych zachowawczo,
w celu pośredniej oceny wydolności oddechowej w trakcie leczenia, oraz jest nie
zbędne u dzieci, u których zaplanowano zabieg operacyjny.
U dzieci z bocznym skrzywieniem odcinka piersiowego kręgosłupa, u których
w wyniku choroby kręgosłupa doszło do zniekształcenia klatki piersiowej, a w kon
sekwencji dochodzi do zaburzeń czynności układu oddechowego, wskazane jest
wykonanie badania gazometrycznego. Badanie gazometryczne zwykle wykonuje
się w spoczynku i po wysiłku.
6.5
LECZENIE
Jednym z ważniejszych czynników leczenia w założeniach polskiej szkoły rehabili
tacji, stworzonej przez Degę i Weissa, są: wczesność, kompleksowość i ciągłość.
Kompleksowość leczenia skolioz wiąże się ze złożoną patologią choroby, która
obejmuje zmiany ortopedyczne, zmiany wtórne w innych układach i narządach oraz
/nńany osobowości nasilające się zwłaszcza w okresie dojrzewania. Opieka nad
dzieckiem z rozpoznaną skoliozą powinna mieć charakter specjalistyczny i być sta
ła. Brak wiedzy na temat czynnika wywołującego skoliozę idiopatyczną, brak me
lod dających możliwość wyleczenia choroby powoduje, że leczenie dzieci z bocz
nym skrzywieniem kręgosłupa jest niepewne i bardzo trudne. Dlatego leczenie to
powinno być prowadzone zespołowo. W skład zespołu leczącego wchodzą lekarze
Ze specjalnością ortopedyczną, rehabilitacji medycznej, pediatra, fizjoterapeuci,
technik ortopedyczny, psycholog, pedagog i nauczyciel zawodu.
Dopiero taki zespół jest w stanie wybrać optymalny całokształt postępowania
lec/niczego dziecka ze skoliozą. Realizacja leczenia może odbywać się praktycznie
w dwóch wariantach: kompleksowe leczenie prowadzone jest w jednym ośrodku
oitopedyczno-rehabilitacyjnym lub leczenie realizowane jest w wielu ośrodkach,
U ściśle z sobą współpracujących. W każdym z wariantów leczenie zaplanowane
jest od chwili rozpoznania skrzywienia do czasu uzyskania dojrzałości kostnej oso
l>\ dotkniętej chorobą.
Postępowanie lecznicze opiera się na następujących zasadach:
Wczesnym wykrywaniu bocznych skrzywień kręgosłupa,
natychmiastowym rozpoczęciu usystematyzowanego postępowania usprawniają
cego zapobiegającego progresji skrzywienia, polegającego na kinezyterapii, fi
zykoterapii, ktnektji gorsetami,
właściwej kwalifikacji do leczeniu operacyjnego (wraz z, jego realizacją).
opiece pooperacyjnej,
< ijgłości leczenia z systematycznymi badaniami kontrolnymi przynajmniej do
Ukończenia wieku kostnego.
W zależności od stopnia skrzywienia, zdyscyplinowanej opieki rodziców lec/c
nu- dziecka ze skoliozą realizowane może być w poradni rehabilitacyjnej czy na od
ii/IMIC dziennej terapii. W każdym przypadku leczenie powinno być długofalowo,
Nu oddziale szpitalnym wadpostawy powinny być leczone dzieci będące po rai
pierwszy pod opieka specjalistyczną (jedna z form edukacji w leczeniu skoliozy),
i /, obserwowaną progresją choroby, dzieci z trudnych warunków socjalnych
(dzieci zaniedbane p r z e z rodziców) oraz pacjenci przygotowywani do leczenia ope
Ml \ |nego. W kompleksowe postępowanie lecznicze powinni być włączeni: psychu
oraz nauczyciele do realizacji programu zajęć szkolnych.
6.5.1
I I CZENIE ZACHOWAWCZE
Nu- ma jednolitych poglądów dotyczących sposobu leczenia zachowawczego,
JWłuszeza skolioz idiopatycznych. Dyskusje dotyczą zarówno głównych załoźdj
lif« > leczenia, jak i formy jego realizacji. Niepewne wyniki różnych metod kinezjj
ii i.ipruiycznych, zastosowań gorsetów, prowadzonej elektrostymulacji powoihi|i|
morzenie nowych form i założeń leczniczych. Dlatego przedstawiane aktualni
ntfloily leczenia należy traktować jako pewne propozycje, ulegające stałym pru
Diunom i weryfikacjom. W ośrodku konstancińskim w zachowawczej formie lei •
n,i 'Itiminowała kinezyterapia wyrażona własnymi formami ćwiczeń korekcyjna li
Itubilizujących, realizowanych systemem treningu obwodowego. Pozycja w ml
cli|/ciiiu siała się wyjściową pozycją wszystkich ćwiczeń. „Gorset mięśniowy']
Morzony jest w pozycjach skorygowanych. Nawykiem jest utrzymanie u dzii i I I
liniej poprawnej, skorygowanej pozycji ciała. Dzienne obciążenie dziecka wi |
kinti formami ćwiczeń wynosiło na oddziale ok. 4 godzin i trwało 4-6 tygodni
.idą ćwiczeń jest stosowanie każdorazowo takiego obciążenia, przy któiyrfl
•jcy potrafi utrzymać korekcyjne ustawienie kręgosłupa.
«ly pacjent stanowi indywidualność, a to nakazuje nam traktować go w sptM
\oli nieszablonowy. Nasze postępowanie z pacjentem, rodzaj wykonywanych ćw|l
•.losowanie gorsetów ortopedycznych mają ogromny wpływ na ostalecziW
» j ml leczenia. Z drugiej jednak strony obraz kliniczny bocznego skrzywienia In,
•Olłupa |esi dość jednorodny i dlatego w leczeniu zachowawczym dominują /espOłj
lowc formy leczenia, zwłaszcza kinezyterapeutycznego.
»Ipieka kinezyterapeutyczna nad dzieckiem z bocznym skrzywieniem kicH«>*IU«
pu |i .i długofalowa. W pierwszym okresie dziecko powinno ćwiczyć w wtiiunl li li
oddziału szpitalnego. Celom pcibylu szpitalnego jest:
właściwe rozpoznanie ehon )by,
kwalifikacje do leczenia zachowawczego,
_
edukacja kinezyterapeutyczna dziecka i jego opiekunów (rodziców),
ustalenie indywidualnego programu kinezyterapeutycznego.
Założenia ogólne kinezyterapii:
1. Ćwiczenia oporowe muszą być rozdzielane przerwami dostosowanymi indywi
dualnie dla każdego dziecka, w czasie przerw dodatkowe ćwiczenia oddechowe.
2. Przyrost tętna nie powinien przekroczyć 40-50 uderzeń na minutę w stosunku
do stanu wyjściowego.
3. Kontrola wyników z każdego dnia powinna być notowana w odpowiednim
dzienniczku, np. wynik testu wytrzymałościowego.
4. Stymulowanie dziecka do utrzymywania prawidłowej postawy jak najdłużej
w ciągu dnia.
5. Możliwie jak najdłuższe przebywanie w pozycji leżącej na brzuchu, np. w czasie
czytania; przed nadmierną lordotyzacją kręgosłupa chroni wysunięcie głowy
poza krawędź łóżka i oparcie brody na dłoniach; książka położona niżej w odpo
wiedniej odległości od oczu (ryc. 6.8-6.10).
Myt'. fi.H. 1'i/ykhul ewir/ert ilyrmmlc/.nych / oporem micsni jti/ImMu
Ryc. 6.9. Przykład ćwiczeń izometrycznych mięśni grzbietu.
Ryc. 6.10. h/.ykliiil i»n/ni syiirtKKV.ny.il miyśni prostych hi/mliii.
Ryc. 6.11. Próba siłowo-wytrzymałościowa.
Kontynuacja kinezyterapii w warunkach domowych:
1) ćwiczenia wykonywane systematycznie w warunkach domowych minimum •
minut,
2) dobrane indywidualnie dla każdego pacjenta,
3) każde powtórzenie ćwiczenia musi być wykonywane przy submaksymalnym uh
ciążeniu,
4) opiekunowie pacjenta muszą zostać przeszkoleni pod okiem wyszkolonego Ifl
struktora rehabilitacji,
5) zalecany odpoczynek w pozycji leżącej na równym podłożu,
6) odpowiednio dobrane dodatkowe zajęcia sportowe, głównie pływanie; /:\h
jest pływanie stylami utrzymującymi symetryczną pracę kończyn z cwoimiłiliit)
możliwością korekcji komponent skrzywienia (np. przy pogłębieniu kilu/y ply
wanie na grzbiecie).
Ocenę stopnia wytrenowania można przeprowadzić, wykonując t/w. tesl w \ i
małościowy. Polega on na wysunięciu tułowia i równoległym utrzymaniu do podło
ża (od kolców biodrowych przednich górnych) poza krawędzią stołu. W czasu- w v
suwania ramion do przodu pacjent wykonuje wdech, a w czasie cofania ramion ku
tyłowi wydech. Dodawane sukcesywnie obciążenia na głowę powodują, u < w
nic to nie trwa dłużej niż 3 minuty (ryc. 6.11). Każde ćwiczenie musi hyc pODCM
dlOM przyjęciem prawidłowej postawy, tzn. korekcją barków, łopatek itd. 1'r/ylo
żonie jakiegokolwiek obciążenia musi być poprzedzone przyjęciem prawidłowej
poslawy. Można to osiągnąć przez autokorekcję pacjenta, jak również korekcja, w
strony fizjoterapeuty. Wszystkie ćwiczenia (każde powtórzenie) muszą się odhywuf
przy submaksymalnych obciążeniach.
u; i

6.5.1.1
ZAOPATRZENIE ORTOPEDYCZNE
Stosowanie różnego t ^ p u gorsetów ortopedycznych jest jednym z elementów lecze
nia zachowawczego tocznych skrzywień kręgosłupa [10, 27]. Podjęcie decyzji
0 wdrożeniu gorsetu do procesu terapeutycznego jest trudne. Składa się na nią wla
MC doświadczenie po>zwalające na kwalifikację dziecka ze skoliozą do leczenia za
pomocą gorsetu, a t a k ż e akceptacja przez dziecko i jego rodziców długoterminowe
l>n leczenia gorsetem. Tylko dobrze dopasowany i wykonany gorset daje szansę na
Utrzymanie progresji skrzywienia. Gorsety stanowią tylko ogniwo w kompleksu
W \ ni procesie rehabilitacji. Dla wielu autorów o zastosowaniu zaopatrzenia ortope
dy< /nogo decyduje:
1 i I ąl skrzywienia pierwotnego od 20° do 40° u dzieci rosnących,
' i progresja skrzywienia powyżej 5° w ciągu roku,
\)
różnica kątów żebrowo-kręgowych (RVAD) powyżej 20°.
Doświadczenia naszego ośrodka wskazują, że gorset spełnia swoje zadanie po
Ul howaniu wielu podstawowych warunków:
I) odpowiednia kwalifikacja i dobór gorsetu,
'i dopasowanie powinno odbyć się w warunkach szpitalnych,
11 musi istnieć ścisła współpraca między lekarzem prowadzącym a technikiem oi
lopcdycznym.
Gorset typu Milwaukee jest formą zaopatrzenia ortopedycznego nie dającemu
biernego odciążenia. Korekcja kręgosłupa nie jest następstwem podparcia i nai isl IL
m /
wynikiem stymulacji mięśni tułowia do czynnego działania korckcyjncjio
i kompensacyjnego. Dziecko unosi głowę ponad podparciem żuchwowo-polylieflj
ii\m przez czynne napinanie mięśni tułowia. Skrzywienie ulega skorygowaniu
pr/e/ co dochodzi do wydłużenia kręgosłupa. Jeżeli mięśnie słabną, to gorsel ItieN
ni. podtrzymuje kręgosłup. Pierwotne wygięcie kręgosłupa korygowane )«•
w płaszczyźnie czołowej z niewielką derotacją kręgów.
Wskazania do stosowania gorsetu typu Milwaukee:
I) lokalizacja skrzywienia - odcinek piersiowy i szyjno-piersiowy,
?) sk i żywienie 20° w skoliozach zdekompensowanych,
') skrzywienie powyżej 30° w skoliozach skompensowanych,
•I) optimum działania przy skrzywieniach nie przekraczających 50°.
< lorsel powinien być stosowany przez 23 godziny na dobę. Czas zdję< ia p>i i
w yprlmają ćwiczenia oraz higiena ciała. Kontrole ambulatoryjne realizowani '.i|
' miesiu.ee w celu regulacji sity naciągu. Gorsel stosowany jest do zakon
wzrostu. Leczenie końcowe polega na umiejętnym stopniowym wycofaniu
n noszenia. Niektórzy autorzy zalecają w okresie końcowym napi/eu
liii rselu Milwaukee mi noc z gorsetem Cotrela w ciągu dnia Pi/nn* i |
/.mieni <lo stosowania gorsetu Milwaukee jest lordoza odcinka piersiowego I i<
(
JHI
słupa
Wskazania do stosowania gorsetu typu Boston:
1) lokalizacja skrzywienia w odcinku lędźwiowym i piersiowo-Iędźwiowym,
2) krańcowy górny kręg skrzywienia nie przekracza Th 10,
T) wykonanie i dopasowanie gorsetu tylko w warunkach klinicznych.
Gorset typu Boston jest gorsetem pełnokontaktowym, w którym lordoza lędź
wiowa jest zniesiona i zwiększony jest ucisk na tłocznię jamy brzusznej. System
modułowy gorsetu zapewnia szybkie jego dopasowanie. Odpowiednio wymodelo
wana pelota na wał lędźwiowy wklejana jest do wnętrza kosza gorsetu. Gorset bo-
storiski powinien być stosowany przez 23 godziny na dobę, aż do zakończenia
wzrostu kostnego. Kontrole ambulatoryjne dziecka leczonego gorsetem odbywają
się co 3 miesiące.
Gorset typu Cheneau jest ortezą z tworzywa zapinaną z przodu, obejmującą
CjłłyJ^jJówpacjenta. Peloty derotujące umocowane są wewnątrz gorsetu. Gorset ten
powoduje derotację kręgów przez ukierunkowany nacisk na odpowiednie żebra od
przodu i tyłu klatki piersiowej. Peloty korygujące skrzywienie w płaszczyźnie czo
łowej powinny znajdować się poniżej szczytu skrzywienia. Obręcz barkowa w sto
sunku do miednicy musi być ustawiona w sposób prawidłowy. Warunki opieki nad
dzieckiem w gorsecie typu Cheneau są podobne jak w poprzednio opisywanych.
Modyfikacją gorsetu Cheneau jest gorset Munster-Cheneau oraz polski gorset świe-
bodziński.
6.5.1.2
ELEKTROSTYMULACJA W LECZENIU IDIOPATYCZNYCH
SKOLIOZ
Badania nad zastosowaniem elektrostymulacji w skoliozach trwały już w latach
pięćdziesiątych. Metody te zaczęły rozwijać się w drugiej połowie lat siedemdzie
siątych i wówczas szybko znalazły zastosowanie kliniczne. Axelgard [4] wprowa
dził boczną, powierzchowną stymulację LESS (Lateral Electrical Surface Stimula-
lion) do leczenia skolioz.
Na przełomie lat siedemdziesiątych i osiemdziesiątych w ośrodku konstanciń-
skim elektrostymulacja w leczeniu idiopatycznych bocznych skrzywień kręgosłupa
inalazła szybko zastosowanie kliniczne. W okresie tym szybko rozwijała się funk
cjonalna elektrostymulacja, która miała zastosowanie w leczeniu hemiplegii, popra
wie funkcji rąk u osób po urazie rdzenia kręgowego w odcinku szyjnym, w różnych
stanach porażenia kończyn dolnych.
Według wczesnych obserwacji Weissa [38J, które ogłosił w 1980 r. na Sesji Na
ukowej PAN w Poznaniu, elektrostymulacja mięśni kręgosłupa może być stosowa
na tylko w skoliozach I° i Il° wg klasyfikacji Cobba, kiedy to nie ma głębokich
/mian morfologicznych, a także brak jest zmian degeneracyjnych w mięśniach stro
ny wklęsłej skrzywienia. .Stymulacji poddawane były zarówno mięśnie głębokie,
miedzysegmentalne, jak i mięśnie długie, prostowniki grzbietu. Stymulacja realizo
wnna była w nocy, Doświadczeniu wykazały, że podobne wyniki uzyskuje się pod

Mtrano doświadczalnie. Bylto prąd wywołujący skurcz i redukcję skrzywienia,
.1 nic dający bólu lub ni emiłegi efektu ubocznego. Stymulacja realizowana była cy
klicznie (4 sekundy stymulacji; 8 sekund przerwy przez 8-10 godzin w nocy,
\\ okresie 3 miesięcy). Współcześnie elektrostymulację stosuje się w kilku ośrod
kach krajowych. Ma oixa zastosowanie w skoliozach zwykle 1° i 11° o zwolnionym
ttmpie progresji. Przed leczeniem wykonuje się próbę korekcji skrzywienia. Brak
irszenia skrzywienia na okerwowanym radiogramie oraz uzyskiwanie korekcji
Upoważnia do stosowania tej metody. Obserwowane pozytywne wyniki sięgają od
60 do ponad 80% leczonych cbrych [15, 16].
Należy jednak zaznaczyć, że niektórzy badacze obserwowali po zastosowaniu
• I' ktrostymulacji progresję skrzywienia kręgosłupa. Zjawisko zostało wyjaśnione
i MU że podczas ruchu bocznego kręgosłupa zwiększa się jego rotacja. W przypad
ku skolioz idiopatycznych wyrostki kolczyste kręgosłupa podczas zgięcia przesu
|H i|.| się w kierunku wklęsłości, zwiększając rotację kręgów. Rotacja w osi kręgo
słup.! jesl jednym z istotnych elementów wywołujących progresję skoliozy, stąd
< U
l iiosiymulacja nie może być korzystna dla uzyskania końcowego wyniku leczę
llln
6.5.1.3
M( )I3ILIZACJA KRĘGOSŁUPA POPRZEZ ASYMETRYCZNE
ODDYCHANIE
W liliach dwudziestych Schroth[12] zapropronowal leczenie bocznych skrzywień
kivt'"'liipa, opierając się na asymetrycznych derotujących ćwiczeniach oddechu
łych. Kilkudziesięcioletnie doświadczenia uzyskane w Klinice Rehabilitacji Slą.
iklci Akademii Medycznej rozwinęły metodę kinezyterapeutyczną, opierającą się
n.i pnlomechanizmie bocznych idiopatycznych skrzywień kręgosłupa. Należy pa-
że zmniejszenie kifozy w odcinku piersiowym jest czynnikiem dominuje
Bym w progresywnych bocznych skrzywieniach kręgosłupa. Siły biorące udział
W
progresji skrzywienia kręgosłupa wpływają na rotację kręgosłupa i klatki pier«
• l
Metoda kinezyterapeutyczną opracowana przez Dobosiewicz [12] polega na
uruchomieniu żeber po stronie wklęsłości skrzywienia oraz mobilizacji poszczą
gólnych segmentów ruchowych kręgosłupa,
zahamowaniu rotacji kręgów przez zmniejszanie lordozy w odcinku piersiowym
i piersiowo-lędźwiowym oraz zwiększanie krzywizn kręgosłupa w plas/e/yżnli
itrzałkowej,
uzyskanie w pozycji skorygowanej wyrównania się czynności bioelekliyczri^j
miesili strony wklęsłej i wypukłej skrzywienia,
uli walenie uzyskanej korekcji w pozycji pionowej.
Wymienione cele realizowane są przez:
Mymetryczni| mobilizację klulki piersiowej i kręgosłupa z wykoi/ysi.u
bod/.cow proprio i ckstcroceptywnych i derotacją klaiki piersiowej,
- utrwalenie uzyskanej korekcji przez skurcz izometryczny mięśni w pozycji anty-
grawitacyjnej.
Ćwiczenia mobilizujące klatkę piersiową i kręgosłup wykonywane są w odpo
wiednich pozycjach przez asymetryczne oddychanie prowadzone w pozycji syme
trycznej w klęku podpartym z symetrycznym ustawieniem obręczy barkowej i koń
czyn górnych oraz obręczy biodrowej i kończyn dolnych. Ruch odbywa się przez
asymetryczne oddychanie, trójpłaszczyznowo z wykorzystaniem wdechu do rozcią
gnięcia struktur po stronie wklęsłej, a wydechu do derotacji strony wypukłej skrzy
wienia z równoczesnym izometrycznym napięciem mięśni w pozycji skorygowa
nej. Drugi rodzaj ćwiczeń to korekcja skrzywienia przez asymetryczne oddychanie
w pozycji anty grawitacyjnej. Według Dobosiewicz metoda jest dość trudna w reali
zacji, ale przy dobrej współpracy z dzieckiem i jego rodzicami, aktywnej edukacji,
możliwa do opanowania w ciągu 10-14 dni. Według autorki metody wyniki są do
bre, ponieważ metoda uwzględnia biomechaniczne zasady korekcji [12].
6.5.2
LECZENIE OPERACYJNE
W leczeniu operacyjnym okresu powojennego przeważają zabiegi alloplastyki oraz
usztywnienie kręgosłupa sposobem Albee-Gruca i sposobem Hibsa. W tym okresie
nie było ustalonej koncepcji leczenia. Wczesne wyniki korekcji trudne dziś do oce
ny zawierały się w granicach 0-21%. U znacznej części operacyjnych pacjentów
stwierdzono w obrębie usztywnienia występowanie stawu rzekomego.
Stopniowo wcześnie wprowadzono do leczenia operacyjnego zaklinowany, ho-
mogenny przeszczep kostny - liofilizowany, jako element unieruchomienia we
wnętrznego w celu uzyskania korekcji śródoperacyjnej; średnia wartość wczesnej
korekcji pooperacyjnej uzyskana tą metodą leczenia wynosiła 26,3% [34]. Jednak
odległa obserwacja ujawniła znaczącą utratę korekcji. Część przeszczepów uległa
/łamaniu, co też powodowało utratę korekcji, a niekiedy również powstanie stawu
i/ekomego na poziomie złamania. Stwierdzano też bardzo dużą różnicę czasu po
trzebną do przebudowy przeszczepu. Najwięcej niepowodzeń powstawało w przy
padku odrzucenia przeszczepu przez biorcę i tworzenia odczynów immunologicz
nych o wysokim mianie.
Trudności te skłoniły lekarzy do wprowadzenia w STOCER w 1968 r., za Har-
ringlonem, dystraktora metalowego w jego różnych modyfikacjach. Pozwoliło to na
zwiększenie korekcji śródoperacyjnej kręgosłupa do średnio 40,3% [34, 35J. Dys-
liaktor był lepszym, mechanicznie mocniejszym elementem uzyskiwanej korekcji
i nie powodował występowania odczynów immunologicznych. Pozwalał na znacz
u.i w stosunku do poprzedniej metody poprawę kosmetyczną. W odległej ocenie
wyniki uzyskiwane w STOCKR nie odbiegały od wyników przedstawianych przez
inne ośrodki. Doskonaląc taktykę leczenia operacyjnego w celu umożliwienia be/
plecznego operowuniu dużych, trzeciego i czwartego stopnia, skolioz i poprawienia
kniekt 11 " | " l.ii \ |ii< | k i c p r . l u p . l , upinu.i.l/niiu ilw.i w l.e.llc clcilieii[V ki-zenia.

Był nim wyciąg grawitacyjny, będący elementem kinezyterapeutycznego przy
gotowania dziecka do .zabiegi operacyjnego, oraz korektor poprzeczny jako dodat
kowy element śródoperacyjrej korekcji [33, 36]. Na nich oparto taktykę leczenia
opi-iacyjnego składającego sicz:
1, Wstępnego przygotowaniadziecka do zabiegu - tu włączono wyciąg grawitacyj
ny. Wyżej wymienione przegotowanie polegało na stosowaniu wyciągu u dziec
ka w pozycji głową do dołu z zastosowaniem obciążenia za głowę poprzez pętlę
(llissona z obciążeniem osiągającym 25% masy ciała dziecka (ryc. 6.12). Spc-
CJalny pas biodrowy miaka zadanie przesunięcie obciążenia na odcinek lędź
Ryc. 6.12. Wyriiifi f.'łnwi| w dul I li
nienl pr/ygotowuniii pr/tnlopruK yji
wiowy, następnie piersiowy i szyjny kręgosłupa. Brak przyrostu długości kręgo
słupa przy maksymalnym obciążeniu jest sygnałem o zakończeniu stosowania
wyciągu. Takie dziecko uważaliśmy za przygotowane do zabiegu.
2. Właściwego zabiegu operacyjnego z zastosowaniem dystraktora oraz korektora
poprzecznego.
3. Unieruchomienia pooperacyjnego.
Wyciąg grawitacyjny wpływa na:
1. Rozluźnienie przykurczów mięśniowych i więzadłowych w kierunku maksymal
nej korekcji zniekształconego kręgosłupa.
2. Poprawę kondycji przez lepszą czynność układu oddechowego i krążenia.
Wyciąg grawitacyjny polega na:
1. Zawieszeniu dziecka na pasie biodrowym za miednicę na drabinkach gimna
stycznych w pozycji głową w dół. Dodatkowe zawieszenie kamaszkowe za koń
czyny dolne spełnia rolę pomocniczą w podwieszeniu dziecka - tzn. ma również
formę asekuracji i zapewnia pełne bezpieczeństwo pacjentowi w czasie zabiegu.
2. Dodatkowo jako forma wspomagająca działanie wyciągu stosowane jest obcią
żenie przez pętlę Glissona dochodzące do 1/4 masy ciała.
3. Trzecim elementem korekcji jest czynny wyciąg za kończyny górne w formie
chwytania dłońmi za dosiężny szczebel drabinki na przemian z pełnym rozluź
nieniem mięśni.
Czas trwania wyciągu wynosił ok. 45-60 minut.
Niewątpliwie bardzo ważnym elementem przygotowującym do wyciągu była
nauka zwisów w ułożeniu przodem na stole, w opadzie tułowia poza jego krawędź.
Drugim etapem z kolei był zwis na podudziach na wysokości dołów podkolano-
wych na poręczach gimnastycznych ze stopniowo wydłużanym czasem zwisu
i zwiększanym obciążeniem na pętli Glissona.
Niemożliwe jest dokładne wyliczenie sił korekcyjnych wyciągu grawitacyjnego
działających na poszczególne piętra kręgosłupa, ale odnosząc proces korekcji do
najprostszych form mechaniki, należy sądzić, że wyciąg grawitacyjny w pozycji
głową w dół stwarza najlepsze i najbezpieczniejsze warunki elongacji potrzebnej do
przekroczenia progu elastyczności w celu oddziaływania na przykurczony aparat
mięśniowo-więzadłowo-torebkowy. W wyniku siły ciążenia w pozycji odwrotnej
największy wyciąg przypada na odcinek lędźwiowy kręgosłupa, mniejszy na ocki
nek piersiowy, a najmniejszy, bo tylko równy ciężarowi głowy, na odcinek szyjny.
Natomiast przy wyciągu w pozycji pionowej (np. halo-traction) największa silą
rozciągania działa na odcinek szyjny kręgosłupa, mniejsza na odcinek piersiowy,
u najmniejsza na odcinek lędźwiowy. Próba intensyfikacji wyciągu powoduje do
datkowe rozciąganie odcinka szyjnego, co jest często źle znoszone przez dziecko.
Opisywano nierzadko występujące powikłania po stosowaniu halo-traclion
w postaci zmian zwyrodnieniowych powierzchni stawowych kręgów szyjnych,
nwaskulamej martwicy bliższego odcinka zęba kręgu obrotowego, nadmiernego
poszerzenia szpary stawu szczytowo-potylicznego i obrotowo-szczytowego, prowa
dzące do nadwichnięcia nawykowego na tych poziomach.
Zastosowanie wyciągu w podwieszeniu za głowę, na skośnie ustawionej ławce,
/.mniejsza silę wyciągu wszystkich trzech odcinków kręgosłupa, pomniejszujm ji|
dodatkowo w odcinaku piersiowym i lędźwiowym o siłę tarcia w punkcie podparcia
pod barkami.
Wyciąg w pozycji honzontalnej działa jak krzywa łańcuchowa. Bez względu na
10, jaką zastosujemy siłę itakcji, największe rozciąganie przypada w punkcie przy
łożenia tych sił, tj. szyjnym i dolnym lędźwiowym odcinku kręgosłupa.
Wyciąg osiowy za głowę i miednicę w pozycji leżącej jest z punktu widzenia
mechaniki krzywą tańcuciową podpartą. W tym przypadku siła wyciągu działająca
na odcinek szyjny t e ż jest zwiększona o tarcie w punkcie podparcia, co ogranicza
możliwość rozciągania odcinków piersiowego i lędźwiowego. Jest to przykłail
przygotowania wyciągiem stałym czy nocnym wspomaganym.
Równocześnie z korekcją kręgosłupa pozycja ćwiczeniowa głową w dół bardzo
poprawia czynność układuoddechowego i krążeniowego, a co za tym idzie wydol
ność ogólną. W układzie oddechowym osiąga się wzrost pojemności oddechowej
Większy od osiąganej innymi metodami. Ćwiczenia oddechowe w pozycji głową
w dół wymuszają oddychanie torem piersiowym, zmuszają do wdechowego usta
Wlenia klatki piersiowej, co daje najlepsze warunki dla ćwiczeń oporowych przepo
ny obciążonej narządami jamy brzusznej.
Ryc. 6.13. Radiogram pr» dur*
racyjny:
scolloils ihonictill* ./.
xtroconvtnxa Idlopathltu lll
Th5 L I ;
scnlloih luiiihnll\ \lnl
Mili I (l»l/K'IM(l/IA 2M", I I I I
Do obiektywnej oceny skuteczności wyciągu grawitacyjnego wprowadzono ni
diologiczny test elongacyjny, oceniany na czterech zdjęciach rtg:
1. Zdjęcie kręgosłupa w pozycji stojącej (ryc. 6.13).
2. Zdjęcie kręgosłupa w pozycji zwisu głową w dół przed rozpoczęciem wyciągów,
tzw. test elongacyjny wstępny (TEW).
3. Zdjęcie kręgosłupa w pozycji zwisu jak poprzednio po zakończeniu korekcji wy
ciągowej, tzw. test elongacyjny końcowy (TEK) (ryc. 6.14).
4. Zdjęcie w pozycji leżącej po operacyjnej korekcji kręgosłupa.
Kąty skrzywień na zdjęciach określano metodą Cobba. Różnica wartości kątO
wej między pierwszym a drugim zdjęciem jest miarą indywidualnej dla dam
dziecka ruchomości kręgosłupa w kierunku korekcji. Przy zesztywniałym kregoiłu
pie różnica jest mała i sugeruje uzyskanie mniejszej od średniej korekcji poopein
cyjnej. Różnica kątowa między TEW i TEK świadczy o korekcji uzyskanej pi/yy.ii
towaniem przedoperacyjnym. Ta ocena pozwala na przewidywanie wyniku korci < |l
operacyjnej. Równocześnie TEK najdokładniej określa rozległość wymaj
usztywnienia. TEW w pełni zastępuje bending-test.
Ryc. 6.14. Radiogram prndopi
racyjny w tafcie atongai) |nj
<•<
korkowym (TEK) choraj
i ryi
6.13 (redukcja plerwoti
skrzywienia plerilowago / M*
do 27°, a wyrrtwnawc/cyn / '«"
.In III )
•i
Czas trwania wyciągu Ł. 1 godziny dziennie pozwala dziecku na uczestniczenie
we wszystkich pozo- stałyd zajęciach. Okres wyciągania średnio trwa od 2 do 3 ty
godni. Wszystkim taktykoi korekcji przedoperacyjnej towarzyszą intensywne ćwi-
CZenia stabilizujące, korekyjne, oddechowe oraz gry i zabawy.
Na uwagę zasługuje fit, że część ośrodków zajmujących się leczeniem opera
cyjnym skolioz nie jprowafei żadnego leczenia redresyjnego - dzieci po wstępnych
badaniach są opera -wane kez przygotowania ruchowego. Autorzy ci stwierdzają
dużą możliwość korekcji 2iiekształcenia kręgosłupa w trakcie operacji, wystarcza
jącą do usztywnienia. Nachemson ocenił, że wyniki korekcji pooperacyjnej po
przygotowaniach tra_ction ontinue i bez przygotowania są podobne.
Porównując korelccję pooperacyjną skolioz w grupach, tzn. bez przygotowania
wyciągiem, z zastosowaniem wyciągu Cotrela, przygotowywanych wbrew opinii
Nachemsona - największąkorekcję uzyskano w grupach z zastosowaniem wyciągu
grawitacyjnego, mniejszą - wyciągu Cotrela i najmniejszą u dzieci operowanych
bez wstępnego przygotowania.
Wykorzystanie potencjałw wywołanych w ocenie optymalnej śródoperacyjnej
dystrakcji kręgosłupa
Najtrudniejszym etapem korekcji śródoperacyjnej bocznych skrzywień kręgosłupa
H'sl ocena optymalnej dystrakcji kręgosłupa, która z jednej strony spowoduje jego
maksymalną korekcję, a z drugiej nie dopuści do zaburzeń neurologicznych
w obrębie rdzenia kręgowego. Aby spełnić powyższe wymagania, przeprowadzając
Ubieg w warunkach pełnego bezpieczeństwa, stosuje się nieinwazyjną metodę mo
nitorowania rdzenia kręgowego w czasie dystrakcji.
Do badań prowadzonych w Centrum Rehabilitacji w Konstancinie, od 1985 r.,
korzystano z aparatu firmy Medelec MS 25 „Mystro" z oprogramowaniem kompu
terowym do odbierania potencjałów somatosensorycznych (SEP). Stymulując nerw
piszczelowy prawy i lewy, odbierano potencjały z kory mózgowej oraz z poziomu
przestrzeni C2 i C7, oceniając ich amplitudę i latencję, co określiło możliwość
MiHloperacyjnej korekcji skrzywienia kręgosłupa. Elektrody umieszczone na obwo
dzie nic przeszkadzają w umyciu i obłożeniu pola operacyjnego. Stosowanie moni
torowania rdzenia kręgowego nie powoduje znaczącego przedłużenia zabiegu opc
lacyjnego - czas potrzebny do uzyskania jednego zapisu wynosi ok. 2 minut. Wia
tygodność wykonanych pomiarów podkreśla fakt, że wyniki tychże badań w ok.
250 przypadkach skolioz operowanych przy użyciu aparatu nigdy nie różniły się od
04 cny neurologicznej po wybudzeniu pacjentów.
Wykorzystanie tego rodzaju badania w czasie operacji ciężkich skolioz o dużych
wartościach odchylenia kątowego daje możliwość bezpiecznej dystrakcji bez oba
wy uszkodzenia rdzenia kręgowego przy maksymalnej korekcji kręgosłupa. Metoda
la pozwala na obiektywną ocenę stanu funkcji rdzenia kręgowego.
Metodą operacyjną stosowaną w Centrum Rehabilitacji była korekcja bocznyi li
skrzywień kręgosłupa za pomocą instrumentarium Bącala-Wierusza (BW), czyli
Zmodyfikowanym instrumentarium Harringtona. Założeniem korekcji w metodzll
dystrakcji Harringtona i jej modyfikacjach jest uzyskanie spondylodezy między hi
kiem piersiowym i lędźwiowym.
Korekcja zestawem UW opiera się na dystrakcji wzdłuż długiej osi kregosłupit
Modyfikm ju wu lubianu korekcji operucyjnej skoliozy polega na zastosowaniu po
przecznego korektora, który zbliżał do dystraktora łuk skrzywienia kręgosłupa
Korektor założony za wyrostek poprzeczny na szczycie wygięcia i przymocowany
do pręta BW zmniejsza nacisk przypadający na haki górny (piersiowy) i dolny (lę
dźwiowy), założone za blaszki łuków kręgowych. Autor metody uzyskiwał dzięki
korektorowi większą możliwość korekcji skrzywienia, a ponadto zwiększano stiibi
lizację kręgosłupa objętego usztywnieniem [33-36]. Po wykonanej korekcji operi
cyjnej i wygojeniu rany, tak jak w metodzie Harringtona zakłada się gorsety gipso
we na okres ok. 6 miesięcy (ryc. 6.15).
Według Harringtona poziom usztywnienia kręgosłupa powinien sięgać jeden
segment powyżej kręgu końcowego skrzywienia i dwa poniżej dolnego kręgu koił
cowego. Późniejsi badacze uważali, że spondylodezą powinny być objęte dwa kiań
cowe kręgi stabilne w skoliozie. Należy zwrócić uwagę, że usztywnienie krego lll
pa, bez względu na stosowana metodę, może sięgać do czwartego kręgu lęd/wio
wego. Usztywnienia poniżej niosą dwa główne niebezpieczeństwa. Po
szybkie wystąpienie dolegliwości bólowych wynikających z przeciążenia pol
nia lędźwiowo-krzyżowego, a po drugie możliwość wyłamania przez instrumi ni I
rium wyrostków stawowych.
r-i&.fi.
Ryc. 6.15. Rudiogriim |»>"i" i i
cyjny skoliozy i ryi 6,1.11 ft, 14
Usztywnienie dysltiiklniem MW
od
Th5 cłu I W u/vi lem kun i
ton poprzecznego uponobi m 11
bjani Koreki ji •.ki/yi' i
pierwotnego <> 11" (wynik wi />•
»ny .' nncMin•(• I«I operni III
W dotychczasowym leczeiru operacyjnym na przestrzeni piętnastu lat zastoso-
WMlO trzy typy korektorów piprzecznych. Zasada ich działania miała wspólny cel,
tlfl, osiągnięcie maksyMmalnejtorekcji śródoperacyjnej z zastosowaniem siły zbli-
icej kręgosłup do dystraktira.
Wszystkie korektory różnił) się od siebie sposobem ich zakładania, co powodo-
M iło konieczność przeprowadzania modyfikacji w ich kształcie i ilości składowych
i lt uientów.
Każdy z wymienionych typów korektora poprzecznego zastosowany był w kil-
I u••< i zabiegach operacyjnych
W następnych latacłi nastąpił rozwój technik operacyjnych stosowanych w sko-
llozuch. W końcu lat siedemdziesiątych własne instrumentarium do segmentarnej
ilwuplas/czyznowej stabilizacji kręgosłupa wprowadził Luque [23]. W metodzie
I ni|iic'a korekcji skrzywienia dokonuje się na dwóch odpowiednich prętach po
pi/r/. skręcanie na nich drutów uprzednio założonych za łuki kręgów. Skręcania
drutów dokonuje się na poszczególnych segmentach kręgosłupa.
Nowa technika leczenia operacyjnego skolioz umożliwiła rezygnację z poopera
cyjnego unieruchomienia zewnętrznego kręgosłupa. Metoda Luque'a stanowiła
dalszy etap rozwoju tylny stabilizacji kręgosłupa zarówno w jego deforma-
• )•< h, jak i stanach pourazowjch. Jednym z przełomowych momentów w leczeniu
Operacyjnym skolioz stało się uprowadzenie techniki CD, nazwanej tak od nazwisk
i u ni, ów (Cotrel i J. Dubousset) [9]. Metoda zaprezentowana na forum Sofcot
w I ')84 r. znalazła uznanie specjalistów zajmujących się leczeniem skolioz na ca
łym świecie. Stała się ona też punktem wyjścia do rozwoju innych rozwiązań sys-
iriimw stabilizujących opartych na pierwotnych założeniach systemu CD. Głów-
IIMII atutem systemu C D jest trójpłaszczyznowa korekcja kręgosłupa. Warunkiem
nięcia trójpłaszczyznowej korekcji jest uzyskanie derotacji kręgosłupa za po
mocą tej metody.
Zabieg operacyjny musi być poprzedzony odpowiednim przygotowaniem za
równo ze strony pacjenta, jak i operatora. Podstawowym elementem jest ustalenie
|trategii postępowania chirurgicznego i obejmuje ono:
\ i italenie kręgów strategicznych mających podstawowe znaczenie dla uzyskania
optymalnej korekcji kręgosłupa:
.ii kręgu szczytowego,
li) kręgów neutralnych (górny i dolny) - najbardziej pochylone w kierunku
wklęsłości skrzywienia,
C) kręgów pośrednich (górny i dolny),
(I) kręgów krańcowych (górny i dolny).
W celu ustalenia wyżej wymienionych parametrów musimy wykonać odpowied
ni, i dokumentację rtg:
I Ulj' kręgosjuga a-p pozycja stojąca - kręg szczytowy i kręgi neutralne.
.', Rtg boczny kręgosłupa w pozycji stojącej - kręgi krańcowe.
l Rtg .i p w skłonach bocznych w pozycji leżącej - kręgi pośrednie.
I I IW wstępna ocena możliwości korekcji śródoperacyjnej.
*> Uiyiktnłe dodatkowych informacji ustalenie możliwości korekcji w pl.i
OZyfnie Itnałkowej wykonuje się rtg boczny kręgosłupa w pozycji leżącej
przy znacznym skłonie do przodu i odchyleniu ku tyłowi.
System CD składa się z dwóch prętów, systemu trakcji poprzecznej i kilku ty
pów haków. Haki tzw. pedikularne zakładane są na podstawy łuków, a tzw. laminat
ne za same łuki. Haki są otwarte i zamknięte. Po odpowiednim domodelowaniti
pręta po stronie wklęsłej umocowuje się go w przygotowanych hakach i dokonują
się derotacji pręta, uzyskując korekcję skrzywienia. W różnych etapach operacji ilo
konuje się równoczesnej dystrakcji kręgosłupa. Po wykonaniu derotacji dokonuj!
się stabilizacji z kompresją po stronie wypukłej skrzywienia za pomocą drugiego
pręta z systemem odpowiednich haków. Konstrukcję prętów i haków wzmacnia ••u,
odpowiednimi ściągającymi poprzeczkami. Następnie wykonuje się artrodc/ę /,r
spondylodezą. I tak jak w poprzedniej metodzie, ten typ stabilizacji nie wymaga
dodatkowego unieruchomienia zewnętrznego (ryc. 6.16-6.17).
Przeprowadzone badania kręgosłupa ustabilizowanego systemem CD wyka/.iły
też jego największą wytrzymałość na działania różnych sił w stosunku do zasloNO
wanych innych technik stabilizacji. Obserwacje wykazały, że uzyskanie trójpłiłl
czyznowej korekcji i stabilizacji odcinka lędźwiowego w skoliozie jest problemu
tyczne. Dlatego w celu zwiększenia tych efektów leczniczych zaczęto wykorzysty
wać do stabilizacji odcinka lędźwiowego w bocznych skrzywieniach kręgosłupa
śruby transpedikularne, wprowadzając je po stronie wypukłej skoliozy w niekló
rych typach skoliozy wg klasyfikacji Kinga.
Inną modyfikacją instrumentarium CDE jest system TSRH - Texas Scott isli U itr
Hospital. Dzięki wprowadzeniu udoskonaleń technicznych szczególne uznanie ty
skał wprowadzony trójpunktowo ścinająco-zaciskający mechanizm blokujący.
Odmienność wyżej wymienionej metody w stosunku do systemu CD to:
1) możliwość fiksacji prętów do uprzednio założonych haków od góry,
Ryc. 6.16. Riuliogrnni skoliozy prawostronnej ldtop»tyczn«J III", Th6-Thl2: u - zdjęcie p m d a p
ne; h ilwu mle*li|i'C o opcrai-ji; iis/lywnienii- Tlift 1.4 riystruktorcm UW l Utyciem koirklninw pa
pr/ec/.nych «>• lubjunii; c ') inlculecy p<> operu< II (huk utraty korekt p>
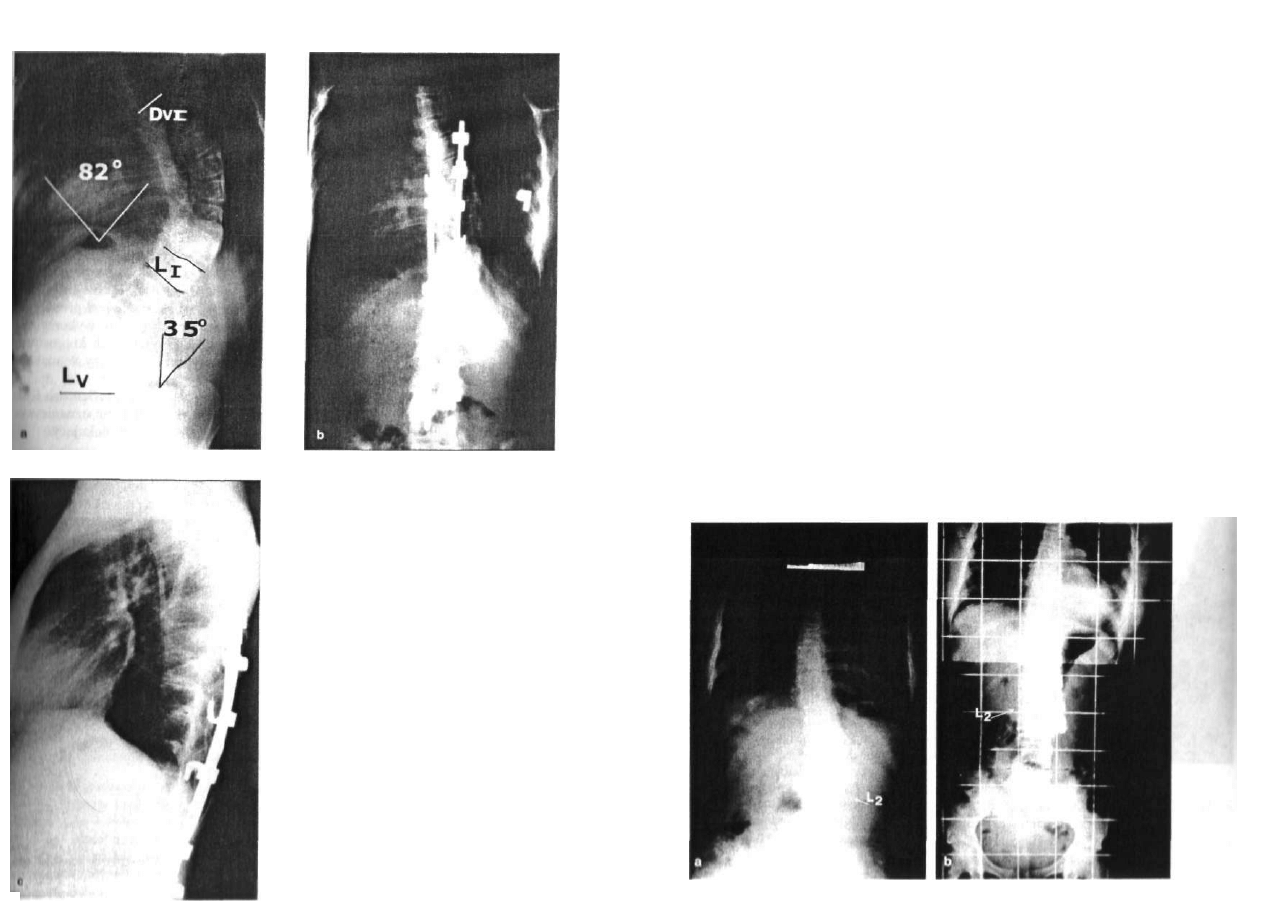
•
Ryc. 6.17a. Skolioza idiopatyczna iyp III wg
Kinga.
Ryc. 6.171). Skolioza typ III wg Kinga po Mahi
lizacji hukami (instrumentarium CD); radiu
gram przednio-tylny.
Ryc 6,17c. Skolioza typ Ml wg Kinga po sialu
lizacji hakami (instrumentarium CD); radlił
gmin hoc/.ny,
2) wzrost wytrzymałości zmęczeniowych prętów,
3) ułatwienie przesuwania prętów w rolkach górnej części haków,
4) heksagonalne zakończenia prętów,
5) zmodyfikowane łączniki poprzeczne (wersja odchylona), co pozwala na łączeni!
prętów wzdłuż i w poprzek.
W Polsce w 1989 r. firma LfC wprowadziła krajowy system implantów DER( •
do operacyjnego trójpłaszczyznowego korygowania i stabilizacji deformacji kręgo
słupa. System DERO, tak jak i inne systemy służące stabilizacji kręgosłupa. prz4
chodzi ewolucje konstrukcyjne i materiałowe, stając się coraz doskonalszym. Kil
kuletnie obserwacje wielu autorów z różnych ośrodków krajowych wykazały, te in
strumentarium DERO spełnia wymagania trójpłaszczyznowej korekcji i stabili/.i« ||
bocznych skrzywień kręgosłupa. Śruby transpedikulame tego systemu zwiększają
stopień korekcji i pewniej stabilizują część lędźwiową kręgosłupa. System len na
daje się do usztywnień tylnych i przednich kręgosłupa.
Na końcowy wynik leczenia operacyjnego skolioz wpływ ma nie tylko rozwój
technik i metod operacyjnych trójpłaszczyznowych korekcji i stabilizacji kręgOlłu
pa, ale też zdobyte doświadczenie chirurgów dotyczące rozległości i sposobu doku
nywania korekcji zniekształcenia. Pewnym ułatwieniem decyzji co do ro/.lcglosi i
i sposobu usztywnienia wprowadza podział Kinga. Na ogół w skoliozie typu I wg
Kinga wystarczy usztywnienie odcinka lędźwiowego, w typie II usztywnieńie po
winno obejmować oba odcinki (w części lędźwiowej wprowadza się śruby tranipi
dikularne), w typie III usztywnieniem obejmuje się zwykle tylko odcinek pici sio
wy, w typie IV usztywnia się odcinek piersiowy i lędźwiowy (zwykle do poziomu
L3/L4), w typie V wg Kinga usztywnia się oba odcinki kręgosłupa.
Ryc. d.lH. Skolioza Iyp I wg Kinga; u przed npcrucju,, h po UNZtywnieniu przednim

Ryc. 6.19 a. Radiogram skoliozy przed opera
cją.
Ryc. 6.19 b. Radiogram przednio-tylny skolio
zy po operacji. Wykonano usztywnienie przed
nie lędźwiowe i tylne piersiowe i lędźwiowe.
Ryc. 6.19 c. Radiogram skoliozy po operacji
w projekcji bocznej.
W 1969 r. Dwyer 113| wprowadził spondylodezę kręgosłupa z dojścia przednie-
>n> Poi zątkown metoda nie znalazła wielu zwolenników. Niemniej prawic dziesięć
lltl pó/niej Ziclkc |44|, modyfikując metodę Dwyera i wprowadzając własne instru
i n umożliwiające dokonanie derotacji kręgosłupa, popularyzuje dojście
pr/ednie w operacjach kręgosłupa. Metody stabilizacji przedniej kręgosłupa w od-
i inku plerniowym i lędźwiowym znajdują wiciu naśladowców. Wśród nich bardzo
popularna stała się metoda KASS (Kaneda Anterior Scoliosis System) (ryc <> ||
a, b). Łączy się też techniki leczenia operacyjnego stosując korekcje przednie i tyl
ne kręgosłupa (ryc. 19 a, b, c).
Leczenie operacyjne bez względu na zastosowany system stabilizujący zawsze
niesie z sobą wiele zagrożeń i niebezpieczeństw.
Zadaniem każdego chirurga nie może być dążenie do uzyskania 100% koick< |i
skrzywienia kosztem zwiększenia ryzyka śródoperacyjnego.
Nowe metody stabilizacji stworzyły możliwość innego rozkładu sil. Wielu
punktowe przyłożenie sił w kręgosłupie daje możliwość uzyskania bardzo duid
korekcji skrzywienia we wszystkich płaszczyznach. Nadmierna korekcja moŹC bjrt
przyczyną przeniesienia sił dystrakcyjno-rotacyjnych na segmenty kręgosłupi po
niżej instrumentacji, co może być punktem wyjścia dla niekorzystnej dekompt I)
sacji tułowia. Zbyt rozległa spondylodeza doprowadza do szybko występująi \> h
zespołów przeciążeniowych kręgosłupa, charakteryzujących się narastającymi do
legliwościami bólowymi, narastającą niestabilnością segmentu poniżej usztywnił
nia, a także czasami pojawieniem się zespołu ubytków neurologicznych. 7l>vl
krótka stabilizacja może nie dać zadowalającego wyniku korekcyjnego, a lnk/e
stabilizującego. Nowe metody - j a k na razie - nie dają możliwości pełnej de
cji-
6.5.3
AMBULATORYJNE POSTĘPOWANIE Z DZIECKIEM
Z BOCZNYM SKRZYWIENIEM KRĘGOSŁUPA
Niewielkie idiopatyczne skrzywienia kręgosłupa (1° i II
0
) oraz wady postawy po
winny być objęte stałym programem leczniczym. W proces leczenia powinni hyc*
zaangażowani lekarze podstawowej opieki zdrowotnej, lekarze rodzinni, pediali/y.
lekarze ze specjalnością rehabilitacji, ortopedii, jak również rodzice. W główni]
mierze o sukcesie leczenia decyduje stopień zaangażowania rodziców dziecka I (
mego dziecka.
Kompleksowa opieka nad dzieckiem musi obejmować:
1. Ustalenie rozpoznania.
2. Założenie pełnej dokumentacji.
3. Wykonanie koniecznych badań dodatkowych, np. zdjęć rtg.
4. Ustalenie prawidłowego procesu leczenia usprawniającego dostosowanego indy
widualnie dla każdego pacjenta:
a. Instruktaż ćwiczeń dla dziecka i jego opiekunów.
b. Wprowadzenie zakazu biegów, skoków i przewrotów na lekcji wychowaniu
fizycznego w szkole na stałe.
c. Wyrabianie w dziecku nawyków prawidłowej postawy, np. przez przy)'"
1
"
wanie odpowiedniego miejsca do odrabiania lekcji.
d. Maksymalne zmniejszenie ciężaru tornistra (ewentualnie drugi komplel pod
ręczników w szkole, zmiana zwykłych zeszytów na kolonolalniki).

c. Konieczność pr-zepro\itdzania minimum co 6 miesięcy systematycznych kon
troli ambulatoryjnych: nie zawsze połączonych z koniecznością wykonania
zdjęcia rtg).
f. Wyjaśnienie pacjentoi i jego opiekunom istoty problemów związanych
z chorobą.
g. Poinformowanie zainteresowanych o następstwach niestosowania się do na
szych zaleceń.
h. Jednym z najwaLżniejsirch problemów jest odpowiednie podejście do pacjen
ta i rodziców, poniewć przy braku akceptacji z ich strony nasze zalecenia,
częstokroć trafne i prawidłowe, z góry mogą być skazane na niepowodzenie.
i. W sytuacji gdy pomimo stosowania się do wszystkich wyżej wymienionych
zaleceń dochodzi do progresji skrzywienia, należy rozważyć możliwość le
czenia w warunkach szpitalnych.
j. W odpowiednim czask należy przygotowywać rodziców do możliwości (ko
nieczności) leczenia opracyjnego dziecka w przypadku progresji skrzywie
nia i braku efektów leczenia zachowawczego.
Brak jednoznacznie dobrych wyników leczenia, niewyjaśnienie czynnika etiolo
gii /nego idiopatycznych skolioz, brak pełnej wiedzy dotyczącej patomechanizmu
powstawania skrzywienia - to wszystko powinno wyzwalać w lekarzach i fizjotera
peutach chęć poszukiwania nowych dróg leczenia tej niebezpiecznej choroby. Na-
lc/y sumiennie oceniać swoje wyniki leczenia i mieć możność weryfikacji prowa
dzi mej terapii z innymi ośrodtami.
I )zieci po leczeniu operacyjnym skoliozy powinny znajdować się pod ścisłą kon
in tlą specjalistyczną.
6.6
PIŚMIENNICTWO
(.//.> .V, Dahlborn M.: Estimation of vertebral rotation and the spinał and rib cage deformity in sco-
li" i by compuler tomography. Spine, 1981, 6, 460-467. - 2. Aaro S., Dahlborn M.: The longitudinal
ilulion of the apical vertebra, the vertebral, spinał and rib cage deformity in idiopathic scoliosis
ItUdled by coniputer tomography. Spine, 198!, 6, 567-572. - 3. Arkin AM.: The mechanism of structural
in scoliosis. J.Bone J. Surg., 1949, 3IA, 519-527. -[A AxelgardJ., Brown C: CmTecjionofspi-
ihil . uivutures by Latcral Electrical Surface Stimulation for theTfeatment of Progresive idiopathic sco
IIONIS Spine, 1983. 8, 3, 232-260J- 5. Axelgard J.. Nordwall A., Brown C: Correction of spinał curva
lun hy Iranscutaneous electrical muscle stimulation. Spine, 1983, 8, 5, 463-481. - 6. Bobechko B.R:
I 1.1 Irostiniulution in scoliosis. Report of Workshop on Functional Neuromuscular Stimulation, Beuthcs-
M, National Academy of Sciences, 1972, 145-146.-7. Burwell R.G., Dangerfdd RH.: Pathogcncsis and
cni of scoliosis. W: Surgery of the Spine, Liverpool 1992. - Cobb J.R.: Outline for the sludy ol
•.i nlni',1', W lidwards J.W.: Instruclional course lectures, American Academy of Orthopaedic Surgeons,
Ann Arboi. 1948, I. 5, 261-275. - 9. Cotrel V. Duboussel ./., Cuilkmmal M.: New univcrsal inslruiiicn
i KpiiujJ siu^ciy. CORR, 1988. 10, 22.2lCTo"!iCzekalska M. i in.: Wyniki leczenia bocznych idio
paty< /.n'vcłi skrzywień kręgosłupa gorsetem Milwaukee. W: Materiały Naukowe IX Sympozjum Sekcji
Inondyloortopedii Polskiego Towarzystwa Ortopedycznego i Traumatologicznego. ł.agów Lubuski
IW.1 !
11 Dna W.. Onopedia i rehabilitacja, PZWL, Warszawa 1984. - 12. Dobosiewki K Boczne idlo
paty i /nr ukrzywlenle kregonłupii ŚL|sko Akademia Medyczna, Katowice 1997. II f)w\ri I /. New
hm N
(', Sherwood A.A Au Anii-iicn Appronch to SCOMONIN, A Preliminary Report Clln Orthop.,
1969, 62, 192. - 14. Enneking W.E, Harrington R: Pathological changes in scoliosis. J. Boni I hi
1969, 51A, 165-184. - 15. Golik D., Golik M.: Elektrostymulacja w leczeniu idiopatycznyi li li
skrzywień kręgosłupa, Materiały naukowe IX Sympozjum Sekcji Spondyloortopedii PTOi 11 I i
buski, 1993, 118-121. - 16. Graćanin E, Bizjak E: Korelacija klinickih i elektrofizioloskln nil
u bolesnika s idiopatskom skoliozom. Proceedings of Symposium on Scoliosis and Kyphosin, lii
1975. - 17. Harrington P. R.: Correction and Internal Fixation by Spine Instrumenlalion I lii
Surg., 1962, 44A, 591 - 18. Harrington P. R.: Technical Details in Relation to the Successlul MM
strumentation in Scoliosis. Orthop., Clin. North Amer., 1972, 3, 49-67. - 19. [waham I'.. Imał M,
ta Y.:
Quantification of cosmesis for patients affected by adolescent idiopathic scoliosis. Euru|
Journal, 1998, 7, 1, 12-15. - 20. King H. A.: Selection of fusion levels for posterior instiIIIIH-MIIIIIM
fusion in idiopathic scoliosis. Orthop. Clin. North Am., 1988, 19, 247-255.
21. King H. A. et al.: The selection of fusion levels in thoracic Idiopathic Scoliosis. I Horn I
1983, 65A, 9, 1302-1313. - 22. Kristmundsdottir E, Burwell R.G., James LR: The ril> wilehni U
on the convexity and concavity of the spinał curve in infantile idiopathic scoliosis. Clin. Orthop
201, 205-209. - 23. Luąue E.R., Cordaso A.: Segmental corection of scoliosis with rigid • • • t• mul
tion. Ortop. Trans., 1977, 1, 136-137. - 24. Mannherz RE. et al: Juvenile idiopathic scolio i M
to skeletal maturity. Spine, 1988, 13, 1087-1090. - 25. Mau H.: Wczesne wykrywanie skolioz n III
dzieci. W: Wczesne wykrywanie i zapobieganie progresji bocznych skrzywień kręgosłupa Mai
z Sesji Naukowej, Poznań, 10-11.11.1980. PZWL, Warszawa 1983, 86-90. - 26. Metlui M 11»- ii
rtebra angle in the early progressive scoliosis. J. Bonę J. Surg., 1972, 54B, 230. -(27. ^Mdmtuw \l
Bartkowiak K., Staszewska H.:
Zachowawczo-usprawniające leczenie bocznych skrzywun 1 nf|l
w Klinice Rehabilitacji Akademii Medycznej w Poznaniu. W: Materiały Naukowe z Sympozjum J
Rehabilitacji Polskiego Towarzystwa Ortopedycznego i Traumatologicznego. Kazimierz Doili)
4-14. - 28. Mitroszewska H.: Charakterystyka skoliozy idiopatycznej. W: Wczesne wykrywi
bieganie progresji bocznych skrzywień kręgosłupa. Materiały z Sesji Naukowej, Poznań, 10 II II
PZWL, Warszawa 1983, 67-68. - 29. Perdriolle R., Vidal J.: Morphology of scoliosis Diilmpai
1987, 10, 909-915. - 30. Ponseti I.: Prognosis in Idiopathic Scoliosis. J. Bonę J. Surgery, 19 i(l I
381-395.
31. Ponseti l., Friedman, B.: Changes in the Scoliotic Spine After Fusion. J. of Bonę I
32A, 751-766. - 3 2 . Risser J.C.: Important practical facts in the treatment of scoliosis. W lulwiiidu
Instructiona] course lectures. American Academy of Orthopaedic Surgeons. Ann Arboi. i
248-260. - 33. Tabjan W.: Zastosowanie korektora poprzecznego w operacyjnym leczc i nilu
teriały z Sesji Naukowej, Poznań. 10-11.1 1.1980. PZWL. Warszawa 1983, 292-295. - 34, fljjl
Leczenie skolioz w Stołecznym Zespole Rehabilitacyjnym. W: Wczesne wykrywanie i /,\\
progresji bocznych skrzywień kręgosłupa. Materiały z Sesji Naukowej, Poznań 10-1 1.1 I I'
1
Warszawa 1983, 112-114. - 35. Tabjan W.: Najczęściej stosowane metody operacyjnego lei /emu i
z usztywnieniem tylnym kręgosłupa. Chir. Narz. Ruchu i Ortop. Pol., 1992, 7, 1, 29-34. 16 liibfH
Dodatkowe elementy do korekcji operacyjnej skolioz zestawem BW. Kontakty osobiste ' '
D.:
Patomechanika bocznych skrzywień kręgosłupa PZWL, Warszawa 1972. - 38. Wcis\ M hiin
R.:
Elektrostymulacja w leczeniu zachowawczym bocznych skrzywień kręgosłupa. W: We/,
wanie i zapobieganie progresji bocznych skrzywień kręgosłupa. Materiały z Sesji Naukowi i IHi
I0-Il.ll.l980. PZWL. Warszawa 1983, 129-132. - 39. Wejsflog G.: Uwagi na'temal |>.iloniivłl
bocznych skrzywień kręgosłupa. Chir. Narz. Ruchu i Ortop. Pol., 1956, 21, I, 31-39. 40 M
Webb J.K., Burwell R.G.:
An analysis of the effect of the Zielke operation on the rib-cugc ul • I
curves in idiopathic scoliosis. Spine. 1990, 15, 81-86.
41. Wynne-Davies R.: Familial (idiopathic) scoliosis: a family survey. J. Bonę J. Surg (Hi i l'"i
(1). 24-30. - 4 2 . Wynne-Davies R.: The aetiology of infantile idiopathic scoliosis. J. Bonę J, Surj
56B, 565-569. - 43. Zarzycki D. i in.: Wartość topografii Moire w diagnostyce skolioz idinp
W: Wczesne wykrywanie i zapobieganie progresji bocznych skrzywień kręgosłupa. Mulenid}
Naukowej, Poznań 10-11.11.1980. PZWL, Warszawa 1983, 93-97.-44. Zielke K.. Stunkal R llrm
E:
Ventrale Derotationsspondylodese. Vorlanfiger Ergebnissbericht uber 26 operierle I lilii \\n li
thop. Unfallchir., 1976. 85, 257-277.
• -

Jerzy F<iwe<ski
USZKODZENI/ KRĄŻKA
MIĘDZYKRĘGOWEGO
7.1
WPROWADZENIE
l i międzykręgowe odgrywają istotną rolę w biomechanice kręgosłupa. Łączą
zególne jego segmenty - trzony kręgów, umożliwiają wielokierunkową
W
różnych odcinkach) ruchomość masywnej kolumny kręgosłupa, stanowiąc jed
n i e elementy amortyzujące, przenoszące olbrzymie obciążenia, chroniące
i uszkodzeniem elementów kostnych kręgosłupa. Krążek międzykręgowy skła-
/, trzech zasadniczych części: 1) płytek chrzestnych łączących krążek z po-
• liniami trzonów kręgów, 2) pierścienia włóknistego i 3) spełniającego naj-
niejszą rolę -jądra miażdżjstego.
Pierścień włóknisty stanowi włóknisto-elastyczny obrąbek otaczający jądro
l/ysle, tworząc największa obwodowo zlokalizowaną część krążka między-
•gowego. Włókna kolejnych warstw pierścienia włóknistego przebiegają skośnie
M przyczepów do płytek chrzestnych, sąsiednich kręgów, w kierunkach krzyżują-
Bych się z sobą, tworząc koncentrycznie układające się wiązki. Takie ich utkanie
Klinie wiąże z sobą kręgi, w pewnym zakresie umożliwia ruchy obrotowe, chociaż
i' ilnocześnie zabezpiecza przed przekroczeniem fizjologicznej amplitudy ruchu.
lądro miażdżyste zbudowane jest z tkanki włóknisto-galaretowatej. Ma ono
ii kulisty, a otoczone mocnym pierścieniem włóknistym odkształca się pod
wpływem obciążenia w nieznacznym stopniu. Jądro miażdżyste u osobników mło-
lyi h ma konsystencję zbliżoną do galaretowatej. Yashon [16] przyrównuje ją do
Wyglądu i konsystencji mięsa kraba. Jądro miażdżyste dzięki nieznacznej ściśliwo-
| i Umożliwia ruchy między sąsiednimi kręgami we wszystkich kierunkach, a jed-
nie spełnia rolę amortyzatora, łagodzącego wstrząsy, obciążenia elementów
11' mych kręgosłupa w czasie codziennych czynności, chodzenia, biegania czy ska-
I , n i M
lądro miażdżyste u osoby młodej zawiera ponad 80% wody i znacznie różni się
|»»l lym względem od pierścienia włóknistego. Wraz z wiekiem zmniejsza się
W zawartość mukoprotein, wzrasta zawartość kolagenu, następuje jego odwód
6 (poniżej 70% wody), w wieku starszym konsystencją zbliża się do budowy
pierścienia włóknistego [4]. Ostre lub przewlekłe przeciążenia kręgosłupa mogl
przyspieszyć ten proces, wpływając na utratę fizjologicznych wartości krążka mię
dzykręgowego i stając się początkiem dokuczliwych schorzeń bólowych ku,
pa.
7.2
ETIOPATOGENEZA
Większość zmian chorobowych kręgosłupa rozpoczyna się od wspomnianego "tlm
rżenia fizjologicznych funkcji krążka międzykręgowego. Może to być następslweil
ostrego lub przewlekłego przeciążenia kręgosłupa, przebytego urazu lub mim
wrodzonych kręgosłupa, takich jak wrodzony zrost, nieprawidłowe wyksztnli i nil
niedorozwój kręgów. Krążki międzykręgowe spełniają istotną rolę w biomei luilllu
kręgosłupa. W miarę starzenia, zużycia czy w następstwie urazu krążka międ
gowego dochodzi do zaburzenia jego składu biochemicznego, odwodnieniu |i|iln
miażdżystego, obniżenia wysokości krążka, utraty jego sprężystości, zwiod
pierścienia włóknistego^Zmniejsza się stabilność przestrzeni międzykręgowi
chodzi dcuzmian w napięcTu^wTęzadTa pól3I'u^ne"go,~uTrary-właściwości amoily/ująi
cych krążka międzykręgowego, przemieszczeń w obrębie stawów między I
wych. W miarę postępu procesu chorobowego tylna część pierścienia wlokiu li gi
podlega dalszym zmianom, ulega osłabieniu, aby wreszcie w trakcie wysiłku i
nieskoordynowanego ruchu tułowia pęknąć, co usposabia do przemies/i zenia .
fragmentów zwyrodniałego krążka międzykręgowego, uwypuklenia ich w i
osłabienia więzadła podłużnego, powstania wypukliny jądra miażdżystep > I 'i /epu
klina jądra miażdżystego następuje z reguły z boku od linii środkowe], pl\
tralna część pierścienia włóknistego wzmocniona jest najgrubszą, najinot ni' |n
częścią więzadła podłużnego tylnego. W zależności od rozległości i luki
zmian może to być przyczyną wystąpienia dolegliwości miejscowych lub >< i li u li
terze korzeniowym.
Proces chorobowy najczęściej ma przebieg długotrwały, z okresowymi /.i"
niami dolegliwości. Osłabienie pierścienia włóknistego przez jego io/ciągn|#olt
czy naderwanie usposabia do przemieszczenia się uszkodzonego jądra miażd
go podwięzadłowo z uwypukleniem więzadła, prowadzącym nierzadko do
ściowego ucisku korzenia nerwowego. Wyzwala to odruch bólowy, wzmoże |
pięcia mięśni przykręgosłupowych, wystąpienie dolegliwości o charakterze korze
1
niowym. Często wypuklony fragment uszkodzonego krążka cofa się do popi/i dllll i
pozycji (samoistnie lub w następstwie postępowania leczniczego), a objiiwj |»>
drażnienia korzenia stopniowo ustępują. Rzadko jednak przestrzeganie /uleci i1 li
karskich, ograniczenia w czynnościach codziennych doprowadzają do wygoji nil
/bliznowacenia miejsca uszkodzenia pierścienia włóknistego, co zapobiegli nnwrn
tOBI dolegliwości. Znacznie częściej dochodzi do następnych przemieszczeń
1
bur
mentu krążka ze stopniowym naraitającym uszkodzeniem wiczndłn podin
Niekiedy fragment krążka więźnie pod odepchniętym więzadłem, bez mo/llwode
cofnięciu się do przestrzeni między kręgowej, co okrcrtlune jest mianem podwiozą
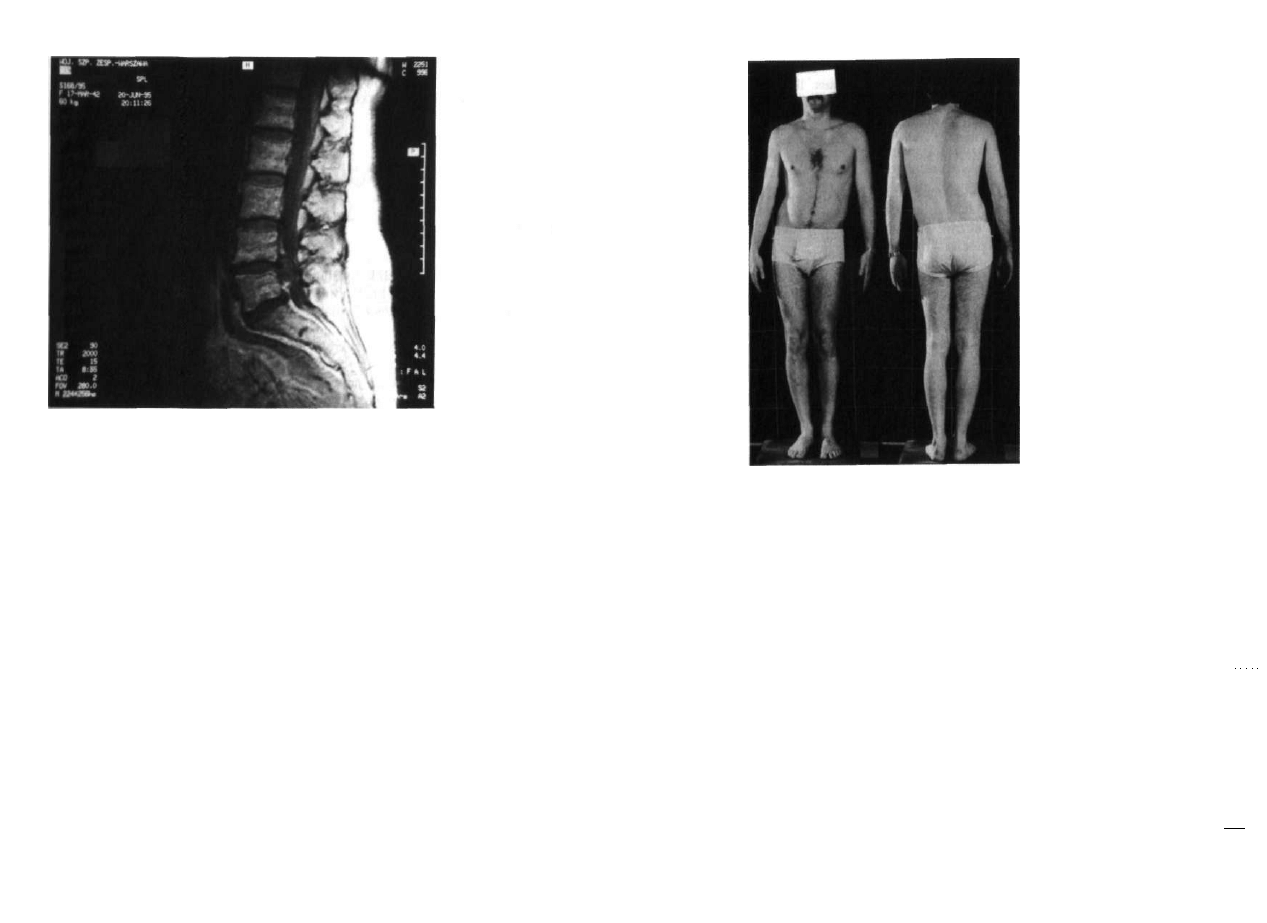
Hyc. 7.1. Przemieszczenie krążka międzykręgowego do kanału kręgowego w obrazie rezonansu ma-
pWtycznego.
dlowego przemieszczenia jaira miażdżystego, a manifestuje się utrzymującymi się,
pomimo leczenia, objawami ucisku korzeniowego. W innych przypadkach wysiłek,
dźwignięcie dużego ciężaru doprowadzają do rozerwania więzadła i przemieszcze
niu mniejszego lub większego fragmentu krążka do kanału kręgowego (ryc. 7.1-)r—'
Prowadzi to do znacznego nasilenia dolegliwości bólowych, którym zwykle to
warzyszą objawy neurologiczne związane z uciskiem korzenia nerwowego. Niekie
dy, zwłaszcza u osób młodjch, prowadzi to do zniekształcenia sylwetki w następ
stwie powstawania skoliozy (bocznego skrzywienia kręgosłupa) o charakterze re-
Mcktorycznym, odruchowym (ryc. 7.2). Kierunek skrzywienia nie jest zależny od
poziomu przepukliny krążka międzykręgowego, a jedynie od jej lokalizacji w od
niesieniu do korzenia nerwowego [1, 4, 9, 10]. Jest on wyrazem odruchowego na
pięcia mięśni grzbietu, prowadzącego do zmniejszenia ucisku korzenia przez prze
mieszczony fragment zwyrodniałego krążka międzykręgowego. Opisane zmiany
dotyczą najczęściej dolnego odcinka lędźwiowego kręgosłupa L5-S1 i L4-L5, ale
zdarzają się również na wyższych poziomach, a coraz częściej obserwujemy je
w odcinku szyjnym kręgosłupa. Etiopatogeneza tych zmian jest podobna bez
względu na poziom, jakiego dotyczą. Niepokojącym zjawiskiem jest narastanie
liczby osób z zespołami bólowymi kręgosłupa w ostatnich kilku dziesiątkach lat, co
|esl następstwem przedwczesnego uszkodzenia, zużycia krążka międzykręgowego,
u lakże rozwijających się w następstwie tego zmian zwyrodnieniowych kręgosłupa.
Obserwowanych nierzadko już w 4, 5 dekadzie życia. Nasuwa się pytanie, dlaczego
jesl lo obecnie lak częsta przypadłość. Odpowiedź nie jest łatwa, składa się na to
bowiem wiele, nie do końca jeszcze poznanych czynników. Jako zasadnicza przy
czynę tak częstego występowania omawianych zespołów chorobowych upatruje się
Ryc. 7.2. Boczne skrzywienie- CHIIIK IIUWI
gosłupa.
jednak szybko postępującą zmianę trybu życia współczesnego człowid U I
pamiętać, że wykształcenie obecnej sylwetki człowieka przystosowanej do pj
stojącej, chodzenia dwunożnego, biegania -jednym słowem ukształtowania
trectus
- trwało miliony lat. Natomiast obecnie - w ciągu ostatnich kill u <IJ
cioleci - człowiek „wyprostowany" próbuje przekształcić się w człowieka ,,«
cego" - homo sedentarius. Od najmłodszych lat życia rozpoczyna się ugnll
adaptacja organizmu do pozycji siedzącej. Przepełnione żłobki, przedszkola, i
bór personelu, przedszkolanek, wszystko to powoduje, że dzieci mają /byt
spacerów, zabaw w terenie, gdzie trudno zapanować nad dużą grupą „nic t I
dzieci. „Niesfornych", bo dziecko dla swego prawidłowego rozwoju polrl
dużo ruchu i w ten sposób podświadomie próbuje wyładować nadmiai nu
gromadzonej w czasie wielogodzinnego siedzenia w pomieszczeni.u h U |
w szkole dzieci od pierwszych klas obciążone są dużą liczbą zajęć zarówno w
sic godzin lekcyjnych, jak i pozaszkolnych. Nawet przerwy między Ickcjninl
spełniają swego zadania, bo zatłoczone szkoły, szkolne korytarze nie slwai/it|ą
runków do „wyhasania się", a boisk szkolnych nie ma, a nawet jj.t)y są i
do tOgO celu wykorzystywane ze względów porządkowych. Im starsza klasa,
Oczywiście większe obciążenie młodzieży przeładowanym programem II.HI. n
dłuższe siedzenie w szkole, coraz dłuższe ślęczenie nad lekcjami w domu
Chodzą leszcze dodatkowe zajęcia. Rzadko niestety o charakterze relal
ruchowym czy sportowym. Najczęściej kolejne godziny siedzenia na lek' \w h
ków obcych, korepetycjuch, różnych kulkach zainteresowań itp

Wszystko to ksz*ałtujeamysł młodego człowieka, ale niestety nie wpływa ko
rzystnie na kształto\^vanietgo sylwetki, tężyzny fizycznej, postawy ciała. Ilość za
dawanych lekcji i zajęć udobowiązkowych nie pozostawia uczniom zbyt wiele
czasu na odpoczynek. Aleiawsze trochę wolnego czasu się znajdzie, żeby obejrzeć
interesujący program telewizyjny, mecz, film, wideo czy wreszcie - co staje się co
raz bardziej modne ± pasjaujące, a zarazem czasochłonne - zająć się programami
czy grami komputerowymi
W ten sposób dzieci i młodzież spędzają prawie cały dzień w pozycji siedzącej,
niemal w bezruchu. Do lep trzeba dodać brak jakiejkolwiek możliwości (zakłada
jąc dobre chęci) zaa_dapto»ania miejsca pracy ucznia do jego fizycznych potrzeb.
Najczęściej - bez względiina wiek i wzrost dziecka - szkoła dysponuje jednowy
miarowymi stolikami i krzesełkami. Taki sam jest więc „warsztat pracy" ucznia
0 wzroście 130 i 1 7 0 cm, i zdarzają się przecież i większe rozbieżności wzrostu.
Czy pozostawienie młodejo, rozwijającego się organizmu przez wiele godzin
dziennie, przez wiele lat w nieprawidłowej pozycji może pozostać bez wpływu na
ukształtowanie tego organizmu?
Jednocześnie, chociaż r kraju trwa nadal kryzys gospodarczy, rodzice robią
wszystko, aby dzieci tego rie odczuły. Żywione są więc z reguły dobrze, często na
wet w nadmiarze otrzymuj}, nie tylko podstawowe składniki odżywcze, ale także
i c/.iie formy odżywek z witaminami, solami, mikroelementami itp. W zależności od
typu przemiany materii dziecka nierzadko obserwujemy dzieci z nadwagą lub wy-
n'śnięte znacznie ponad noimy wiekowe. Nie należą do wyjątków 15-letni chłopcy
0 wzroście przekraczającym 180 cm, a dziewczęta powyżej 170 cm. Jednakże za
lyin dynamicznym wzrostem układu kostnego nie nadąża rozwój fizyczny układu
mięśniowego. Dlatego też obserwuje się nierzadko już u młodzieży objawy związa
ne z przeciążeniem, uszkodzeniem krążka międzykręgowego, zaburzenia funkcji
kręgosłupa, prowadzące niekiedy nawet do konieczności leczenia operacyjnego.
Mnożą się także wadliwe ukształtowania postawy. Ale to jeszcze nie tragedia. Wia
domo, że w tym wieku poprawa warunków fizycznych, wzmocnienie gorsetu mię
śniowego, zwalczanie wadliwych nawyków może wyrównać istniejące dyspropor-
1 |e. Jrst to zadanie gimnastyki korekcyjnej, która w założeniu powinna być prowa
dzona przez szkoły. Jednali wiadomo, że 40% warszawskich szkół (a podobna
sytuacja jest w innych miastach) nie ma sal gimnastycznych, a prowadzona na ko
rytarzu gimnastyka jest bardziej teoretycznym niż praktycznym zajęciem, mającym
u.i celu wychowanie fizyczne młodzieży. Również często nie ma odpowiednich wa-
i nnków do przeprowadzenia gimnastyki korekcyjnej, a tam, gdzie jest prowadzona,
nierzadko przyjmuje fermy zespołowych ćwiczeń ogólnokondycyjnych, a nie indy
widualnie - zgodnie z potrzebami dobranych ćwiczeń korekcyjnych. Wydaje się
irdnnk, że gdyby w szkołach była rzetelnie prowadzona gimnastyka, gdyby wszyst
kie szkoły dysponowały salami gimnastycznymi, boiskami szkolnymi, wykorzysty
wanymi do szkolnych i pozaszkolnych zajęć sportowych, to rzadko konieczne było
by uciekanie się do gimnastyki korekcyjnej.
W okresie studiów, chociaż zajęcia wychowania fizycznego są na ogół prowa
dzone poprawnie, to nie są w stanie przy ograniczonym limicie godzin nadrobić za
równo wieloletnich zaniedbań, jak i skutków wielogodzinnego w ciągu dnia siedze
nia na wykładach oraz przełamać utrwalonej niechęci do zajęć ruchowych. Często
/asadnic/ą formą usprawniania ruchowego studentów pozostaje dyskoteka
Człowiek dorosły szeroko korzysta z postępu technicznego. Zatarciu ulegli |
częściej różnica między pracą umysłową a fizyczną. Pracownik umysłów) pt
wiele godzin przy biurku, maszynie czy komputerze; pracownik fizyczii)
częściej przy stanowisku pracy wymagającym przebywania w jednej, często ulu
rzystnej dla zdrowia pozycji. Mimo że wysiłek fizyczny jest obecnie znać /uli
dukowany, pozycja przy pracy usposabia do przeciążenia tkanek kręgosłupa
przystosowanych do przewlekle siedzącego trybu życia współczesnego IYII>\M<
Dochodzi do długotrwałych forsownych przeciążeń statycznych. Po pracy slafl
przed telewizorem, oglądamy mecze, filmy, sztuki, kasety video itp., koniynill
- t y m razem pod hasłem „odpoczynek" - przeciążenie kręgosłupa. Sied/ąi \ I
życia wpływa ujemnie na nasze zdrowie nie tylko przez przeciążenie slniktiii |
gosłupa. Trzeba sobie zdać sprawę, że za prawidłowe ukształtowali ii- i hiuki |t|
wanie kręgosłupa odpowiedzialne są całe zespoły mięśni. Z pewnym uprOM
niem można przyjąć, że za funkcjonowanie odcinka lędźwiowego kregoslui
tak często daje nam o sobie znać, odpowiedzialne są trzy zasadnicze grupy mli
grzbietu, brzucha i biodrowo-lędźwiowy. Najsilniejszą i praktycznie' pi.n ni
zależnie od pozycji ciała grupą są mięśnie grzbietu. Ale współdziałać / mmi |»>s|
ny mięśnie brzucha i mięśnie biodrowo-lędźwiowe. Tymczasem w lal pi
preferowanej pozycji siedzącej przyczepy tych mięśni pozostają stale /MI/MIM
one rozluźnione, nie pracują. Oczywiste jest, że w tej sytuacji musi do|śd dl
osłabienia. Nie są one pełnowartościowym partnerem mięśni grzbietu, co mu ni
wiście ujemne następstwa dla ukształtowania i funkcji odcinka lędźwin
słupa. I nie tylko tego odcinka, który przecież jest tylko częścią całej seiślo ł
pracującej kolumny kręgosłupa.
Siedzący tryb życia ma jeszcze inne niekorzystne znaczenie dla ki. > łupu
to pozycja, w której organizm zużywa mało energii. Brak ruchu, wysiłku, | f l
gromadzeniu się nadmiaru energii w formie tkanki tłuszczowej. Jest to ji dni
Itawowych przyczyn tak często stwierdzanej nadwagi ciała, która stan
niemal regułą u kobiet w okresie przekwitania, gdy do omawianych /umili ilol
się przestrojenie gry hormonalnej sprzyjającej zaburzeniom przemiany mai
A każdy kilogram nadwagi pogarsza w sposób istotny sytuację odcinka l
go kręgosłupa, nasilając zmiany przeciążeniowe. Należy starać się zapobiegm* I
wcześniej, gdyż w okresie zaawansowanych zmian chorobowych w kręgu luplt
(nacja staje się trudna do opanowania. Ból kręgosłupa bardzo ogranii /.i al
ruchową, a przy braku ruchu - możliwość „spalania" zapasów kałom migu
nych w ustroju w formie tkanki tłuszczowej - nawet rygorystyczne pr/i
diety może okazać się nieskuteczne. Dowóz kalorii do ustroju jest wdv
prawda mały, ale znikome jest też ich wydatkowanie.
Schorzenia bólowe odcinka lędźwiowego kręgosłupa u kobiet pojawi ij
naiastają nierzadko w okresie zaawansowanej ciąży czy połogu. Wbrew i"
nemu przekonaniu zwiększenie masy ciała w czasie ciąży o 10-12 kg nu ji i ||
ną przyczyną występowania tych dolegliwości. Duże znaczenie ma|;| pi
hormonalne zachodzące w organizmie. Gra hormonalna zmierza w tym oku li
rozluźnienia, rozpulchnienia tkanek miednicy, narządu rodnego, połąt /cii xlii
wycli: spojenia łonowego, stawów kr/yżowo-hiodrowych. Proces len uliilwlK
porodu Jednakże działanie hormonów nic jest ściśle wybiórcze. Ro/.lu/llli ni U
puli Innemu ulegają iowilie/ połączenia lędźwiowo kr/yżowe ora/ odl inku I
włowego kręgosłupa ZmnieJN/.u się zwartość kręgosłupa, rozlu/nicniu ulegNjM
więzadła, pierścień włóknisir krążka międzykręgowego. Łatwo wówczas dochodzi
- przy jednoczesnym przeciżeniu kręgosłupa w tym okresie - do nawrotu lub po
wstania przepukliny I-crążkaiiiędzykręgowego, narastania niestabilności kręgosłu
pa. Wiąże się to oczy wiścien pojawieniem się lub zaostrzeniem dolegliwości. Nie
bez znaczenia jest ta rówież rozciągnięcie, osłabienie mięśni brzucha, zmiana
ukształtowania kręgosłupa oaz ogólne roztrenowanie ustroju związane ze spoczyn
kowym, oszczędzającym tri»em życia w ostatnich miesiącach ciąży oraz pierw
szych miesiącach po porodzie. Tym niekorzystnym zjawiskom w pewnym stopniu
zapobiegały zajęcia prowadione na różnych oddziałach położniczych w formie
określanej jako „szkoła mattt". Poza zasadniczym celem, jakim było przygotowa
nie kobiety do aktu porodu, .ajęcia te wdrażają kobiety do wykonywania ćwiczeń,
zapobiegają w pewnym stopnu niekorzystnym dla kręgosłupa następstwom ciąży
i połogu. Niestety program taki prowadzony jest obecnie rzadko i obejmuje nie
wielki odsetek kobiet przygoiowujących się do porodu. A zaburzenia funkcji kręgo
słupa występujące w t y m okresie często są początkiem dolegliwości ciągnących się
mci/.udko lutumi.
7.3
DIAGNOSTYKA
Poitępowanie diagnostyczne iv zespołach bólowych kręgosłupa opiera się na kilku
idniczych elementach:
wywiadzie chorobowym,
badaniu klinicznym,
badaniu radiologicznym,
dodatkowych metodach obrazowania (radikulografia, TK, MRJ).
Są to oczywiście jedynie podstawowe elementy diagnostyki. W przypadkach
nudnych diagnostycznie konieczne są nierzadko dokładne badania: internistyczne,
i hlrurgiczne, ginekologiczne, urologiczne, pozwalające na stwierdzenie lub wyklu
czenie pozakręgosłupowego źródła dolegliwości.
7.3.1
WYWIAD CHOROBOWY
li I istotną częścią postępowania diagnostycznego, pozwalającą na wstępne rozpo
znanie źródła i charakteru dolegliwości, a niekiedy ułatwiającą ustalenie prognozy
co do dalszego przebiegu schorzenia.
Istotne jest uzyskanie informacji o trybie życiu chorego, wykonywanym zuwo
lizie, charakterze pracy. Powinno się ustalić czas trwania, charakter i lokalizacje ho
lów, częstość nawrotów, czynniki wywołujące lub nasilające dolegliwości. WWII
jest ustalenie przebytych schorzeń zwłaszcza narządów rodnych, układu mor/nut
go, narządów jamy brzusznej, schorzeń onkologicznych. Cenne są też informu
dotyczące dotychczasowego leczenia zarówno farmakologicznego, jak i fizykoM
peutycznego, uzdrowiskowego, dane o reakcji organizmu na stosowane formy I
czenia. Poza wskazówkami o charakterze diagnostycznym, terapeutycznym «
wiad pozwala często na rozpoznanie intencji chorego do wyolbrzymienia lub 11
dziej - pomniejszania dolegliwości, na co może mieć wpływ chęć uzyskania leni
od s/kodowania, bądź przeciwnie - obawa przed utratą zdolności do wykon
interesującej lub dobrze płatnej pracy.
7.3.2
BADANIA KLINICZNE
Badanie kliniczne rozpoczyna się praktycznie od momentu wejścia pacjenta ilu M
binetu. Sylwetka pacjenta, sposób poruszania się, chód dają wiele wskazówek
do źródła i charakteru dolegliwości oraz istniejących ubytków neurologic/nyeli,
rozebraniu się pacjenta ocenia się szczegółowo jego chód oraz w pozyep .\\o|»i
nic stojącej zachowanie się krzywizn kręgosłupa. Szczególnie często stwieid/M
u chorych z wypukliną boczną jądra miażdżystego boczne, odruchowe ski/yw|#|
Ky«\ 7..V Schemat zalefrnoitcl kierunku H
wleniu kregoslupn ixl niniejsi nwlcnlu m l»l
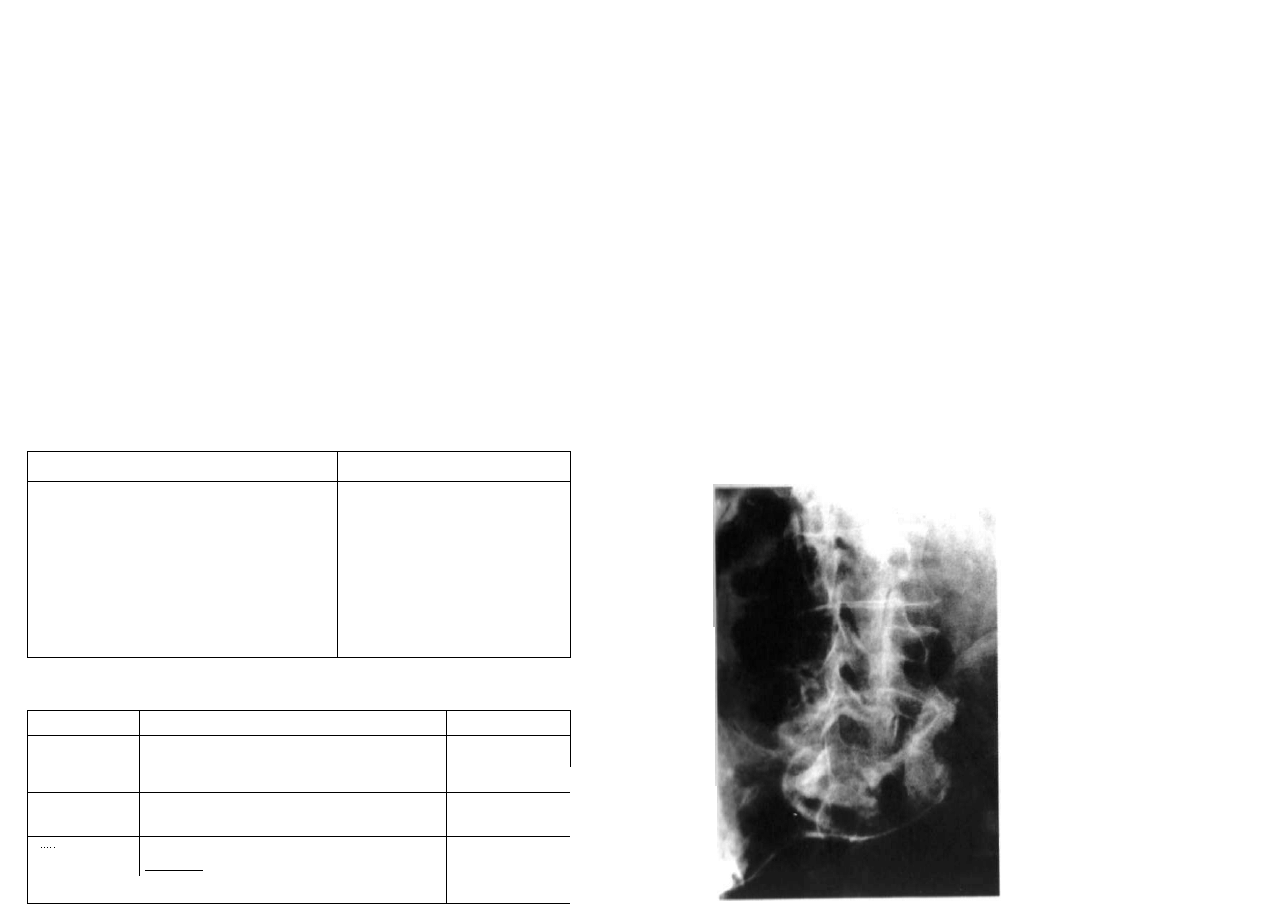
kręgosłupa, niekiedy nawti z kifotycznym ukształtowaniem lędźwiowego odcinka
kręgosłupa. Jest to następsiwem odruchu obronnego organizmu, który przez odsu
nięcie w ten sposób lcorzeiia od miejsca drażnienia wypukliny jądra miażdżystego
chroni się przed nasileniemdolegliwości. Z reguły przy bocznej wobec korzenia lo
kalizacji ucisku skrzywienie skierowane jest wypukłością w stronę chorą,
11 przyśrodkowemu ucisków towarzyszy wygięcie kręgosłupa w stronę zdrową [13,
4, y|. Zależność tę ilustrujerycina 7.3.
Zasadnicze badanie kliniczne odbywa się w pozycji leżącej - zarówno na ple-
I U li, jak i na brzuchu. W pozycji leżącej na plecach ocenia się nasilenie bólu przy
wywoływaniu objawu Lasque'a, przy napinaniu tłoczni brzucha, bada się odruchy
brzuszne, kolanowe, siłę zespołów mięśniowych prostowników i zginaczy stóp,
prostowników kolan, bada się czucie dotyku, bólu, ewentualnie temperatury. W ta
beli 7.1 przedstawiono segrentarną lokalizację odruchów, a w tabeli 7.2 - unerwie
nie segmentarne głównych jrup mięśniowych. W pozycji leżącej na brzuchu, z rę
kami ułożonymi wzdłuż ciała bada się ruchomość i bolesność kręgosłupa, bole-
MIONĆ
na przebiegu nerwu kliszowego, siłę mięśni pośladkowych (przez polecenie
Wpięcia pośladków). W tej pozycji najwygodniej jest badać również zachowanie
.u,- odruchów ze ścięgna piętowego (Achillesa) i z mięśni strzałkowych. Nie oma-
w i.iin w tym miejscu badania klinicznego szyjnego odcinka kręgosłupa, który rza-
1'NIH'IH 7.1. Segmentarna lokalizacji odruchów kończyn dolnych i tułowia
Odruch
III/MS/IIC:
fómy
(redkowy
dolny
NnMillowy
.owy
icgna piętowego (Achillesa)
1'ndeszwowy
/ ni zwieracza odbytu zewnętrznego
Segment rdzenia
Th8-Th9
Th9-Thl0
Thll-Thl2
L1-L2
L2-L4
L5-S1-S2
S1-S2
S5
liilirlu 7.2. Unerwienie segmentarne głównych grup mięśniowych kończyny dolnej
('/(,"•' kończyny
Biodro
Kolano
SI i
Grupy mięśniowe
zginacze, przywodziciele, rotatory wewnętrzne,
niki
odwodziciele, rotatory zewnętrzne, prostowniki
prostowniki
zginacze
zgimii ze grzbietowe, odwracające
niwracaja.ee
zglnucze podeizwowe
prostow-
Segment rdzeniowy
L2, L3
L4, L5
L3, L4
LI, SI
U , L5
L5, SI
SI. S2
dziej stanowi miejsce ostrego nieurazowego uszkodzenia krążka międzykręgowe
go. Badanie tej części kręgosłupa zostanie przedstawione w rozdziale poświęci itl) ID
problemom zwyrodnieniowo-przeciążeniowym kręgosłupa.
7.3.3
BADANIE RADIOLOGICZNE
Badanie radiologiczne kręgosłupa ma na celu ocenę elementów kostnych kręgu ln
pa. Najczęściej wykonuje się zdjęcia w dwu projekcjach: przednio-tylncj In p)
i bocznej. Pozwalają one na wykrycie wad kręgosłupa wrodzonych lub nubytyi li
(wrodzony zrost kręgów, zaburzenia rozwoju kręgów, rozszczep kręgosłupa,
pi/cjściowe, boczne skrzywienie kręgosłupa itp.), zmian zwyrodnieniowo -przeolM
zituowych, pourazowych, zmian w strukturze kręgów wywołanych chorobą nowo.
Iworową, procesem zapalnym swoistym lub nieswoistym. W przypadku podrjr/fli
ma kręgoszczeliny kręgu pomocne w rozpoznaniu jest wykonanie skośnych zdjęć
kięgosłupa (ryc. 7.4), a przy podejrzeniu niestabilności - zdjęć czynnościowy! h
Podstawowe badanie radiologiczne nie może w zasadzie rozstrzygać o istnieniu
konfliktu dyskowo-korzeniowego, aczkolwiek może sugerować taki stan w koiHił-
111 ze stanem klinicznym. Odruchowe reflektoryczne skrzywienie kręgosłupu
WNIUM
Kuje na drażnienie korzenia nerwowego.
Kye. 7.4. Rlg kręgoulupa w proji kcjl I n
<ncj
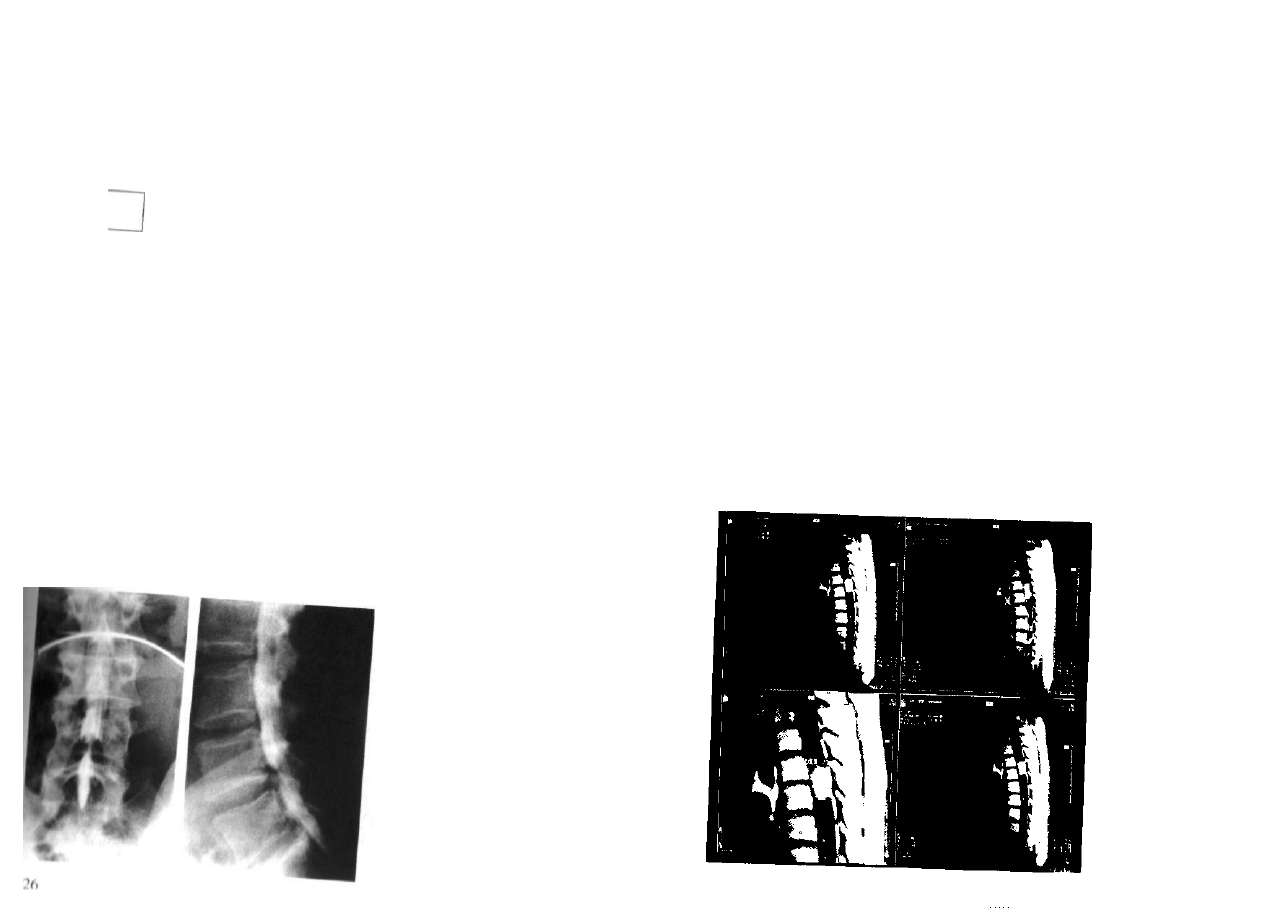
m
f f f ^ " ^ wzmożonym „
a p i ę c i u
; ;•' 'f <•»% ^ nie „ ;
o
; ^ d S L
m o ż e s
'
wiadcz
^ °
:
* E
, , " " '
C J
'
U ( , s k u n a
^emfnty n e r w o w e T l
e C y Z y J n e g
°
r o z
P ™ a cha-
• ^ioJogJczn ego pwvj
nno
być jednak oh/7 /
W y k o n a n i e
Podstawowego bada-
""Myc/nego, ^arunbjąca bezpieczne n ^ ^ W częścią postępowania dia
' V - ^ o oraz i n . e n s y ^ ^ S S S ^ S ^ ^
*
"
^
J ^nycn czy manipulacji kręgosłupa.
7.3.4
DODATKOWE METODY OBRAZOWAN.A
8 £ S " ^ ^ ' ^ ^ a l S t ™ ^ "W*"-. —* .oh *
rodeł c z u j ą c y przykra nieregularny k s z t a ^
P n
?
p a d k u u s
^odzenia laąż
„/.' • "
e g
°'
a p r z
y skonanym Drzemie b a n i e m w obręb pierście
Ł
k 0
"
t r a S t U
P °
d
- i e
Z
a d ł o w n
u
r n
a
w
e
T
r i C
T
, U
/
r a g m e n t ó w
***» - w y £
" " '
K / n
y
m
towarzyszy wówczas L?
k a
"
a ł u kre
g°wego. Objawom
?ie wypukliny krążka ^ ^ P
ron
»eniują
C
y
d o ko
ńczvnv ŁT
re
iż-
•padlow lub „awet d o tanalo 1 ™
ga U M d
"czn,a on obrysy worka opo-
Ryc. 7.3. Obraz rodllfuli.flni
M l
• <M.?,1.4)
». I» 4.ftw I
• M . KONSTANC
SC93.7,I.4>
•.W 4. I w ,
SSS/kONSTHNC
S<93.7,1.4)
l.SR 4.0nn
6S8/K0NST«NC
Iłu 7.6. Obraz ucisku w badan iu rezonansem magnetycznym.
Ryc, 7.7. Ohm/ /
mi.III Minlul/rumu W II U I >. II I. I I I I I I I
' ' '"''''Ul 111.1^.111 l \ . , I I M M

nowego, nasad korceni erwowych, ukazując uciśnięte przez przemieszczony krą
żek elementy nerw-owe Obraz ten rejestruje się w projekcji a-p, bocznej oraz
w dwu projekcjach skośly/ch (ryc. 7.5).
Mielografia opaata jtst na podobnych zasadach [7]. Uprzednio stosowano do
tego celu ciężkie, oLeisteśrodki cieniujące, które utrzymywały się w kanale kręgo
wym niekiedy przez; wiele lat. Obecnie stosuje się również roztwory wodne kontra
stu, wolniej się jedn-ak wchłaniające niż s'rodki stosowane do radikulografii. Stosuje
się je wówczas, g d ^ pogniemy prześledzić stosunki anatomiczne całego kanału
kręgowego, bądź t e ż zbaJać odcinek szyjny lub górny piersiowy kręgosłupa, wpro
wadzając kontrast z nakłucia lędźwiowego. Jednakże obrazowanie szyjnego kanału
kręgowego łatwiejsz:e jeslpo wprowadzeniu kontrastu w wyniku nakłucia podpoty-
licznego.
Tomografia komputerowa (TK) oraz magnetyczny rezonans jądrowy (MRJ)
- ryc. 7.6 stanowią nowoczesne metody obrazowania tkanek zawartych w kanale
kręgowym. Tomografia komputerowa pozwala na szczegółową diagnostykę zarów
no elementów kostnych tręgosłupa [6], jak i tkanek okołokręgosłupowych i we-
wnątrzkanałowych. Rezonans magnetyczny pozwala na dokładną analizę stosun
ków anatomicznych -w obębie kanału kręgowego [5], a także diagnostykę pewnych
/mian śródrdzeniowych ^amy [2], blizna glejowa, strefa martwicy, guzy śródrdze-
niowe) - ryc. 7.7. Rezonans magnetyczny daje bardziej precyzyjny obraz elemen-
lów zawartych w kanale kręgowym niż tomografia, radikulografia, a zwłaszcza
mielografia [8]. Badanie to jest również pozbawione niekorzystnych następstw
p3], niebezpiecznych powikłań mogących zdarzyć się przy stosowaniu tradycyj
nych badań kontrastowycli. Należy uznać je obecnie za podstawowe badanie dia
gnostyczne w schorzeniach oraz urazach kręgosłupa i rdzenia kręgowego.
7.4
POSTĘPOWANIE NIEOPERACYJNE
Pomimo rozwoju technik operacyjnych, znacznego postępu w zakresie anestezjolo
gii, redukującego znacznie liczbę powikłań pooperacyjnych, olbrzymia większość
pacjentów z zespołem bólów krzyża leczonych jest metodami zachowawczymi. Od-
Mtek operowanych, podawany przez różnych autorów, mieści się zwykle w grani-
I ich od kilku do kilkunastu procent leczonych przypadków i zależy od doboru ma-
liTialu klinicznego. Znacznie niższy odnotowywany jest przez lekarzy ambulatoryj
nych, do których trafia duża liczba pacjentów z ostrym zespołem bólowym, często
ustępującym całkowicie po kilku lub kilkunastu dniach. Wyższy odsetek notuje się
/ reguły w ośrodkach szpitalnych, do których trafiają chorzy wyselekcjonowani,
których dolegliwości utrzymują się najczęściej przez kilka tygodni czy miesięcy,
pomimo stosowanego leczenia zachowawczego. Bardziej konserwatywne jest po-
dejś< ie <l<> leczenia neurologów, reumatologów, internistów niż przedstawicieli chi-
ruigicznych dyscyplin lekarskich. Nie ulega jednak wątpliwości, że u większości
pacjentów z zespoleni bólów kręgosłupa można uzyskać ustąpienie dolegliwości,
Mosując leczenie nieoperneyjne.
W okresie ostrego zespołu bólowego pacjent jest praktycznie niezdolny do loku
mocji, każdy ruch wywołuje nasilenie bólu miejscowego i korzeniowego. W takiej
sytuacji możliwości postępowania leczniczego są bardzo ograniczone, a stosowanie
jakichkolwiek ćwiczeń czy manipulacji przeciwwskazane. Chory wymaga bez
względnego leżenia w łóżku na płaskim dość spoistym podłożu w indywidualnie
dobranej pozycji, najczęściej z kończynami dolnymi zgiętymi w stawach biodro
wych i kolanowych. W okresie tym stosuje się jedynie farmakoterapię, podając
środki przeciwzapalne, przeciwobrzękowe (Voltaren, Piroxicam, Dexamelhazon
itp.), przeciwbólowe (Panadol, Tramal, Antineuralgin itp.), obniżające napie* li
mięśniowe (Mydocalm, Relanium, Myolastan). W miarę ustępowania ostrych dole
gliwości można włączyć ćwiczenia izometryczne mięśni brzucha, a następnie za
biegi fizykoterapeutyczne o działaniu przeciwzapalnym i przeciwbólowym (prądy
diadynamiczne, magnetoterapia, prądy interferencyjne). W wielu przypadkach do
bre efekty daje stosowanie masażu relaksacyjnego m. grzbietu, masażu wirowego
oraz wyciągów krzesełkowych w pozycji Perlscha, wyciągów pulsacyjnych,
a w odpowiednio dobranych przypadkach (u osób młodych z wydolnym układMl
krążenia) - wyciągów grawitacyjnych na stole pionizacyjnym w ułożeniu pucjculit
głową do dołu. Tego typu postępowanie powinno prowadzić w ciągu trzech tygodni
do ustąpienia dolegliwości lub zdecydowanego ich zmniejszenia. Uzasadnione jcal
to ustąpieniem obrzęku korzenia nerwowego, ustąpieniem wzmożonego ochronni!
nupięcia mięśni grzbietu, cofnięciem się (po rozluźnieniu mięśni i napięciu wiczii-
dla podłużnego) wypukliny krążka międzykręgowego.
Oczywiście ustąpienie dolegliwości nie świadczy o wyleczeniu pacjenta. NaleJty
mu uzmysłowić, że uszkodzony krążek międzykręgowy jest stałym, słabym punk
lem jego kręgosłupa, wymagającym dbałości o utrzymanie warunków zapobiegają
cych nawrotowi dolegliwości. Konieczna jest dbałość o utrzymanie dobrego „goi
MM mięśniowego", a zwłaszcza mięśni brzucha przez systematyczne ćwiczenia
i/ometryczne, unikanie czynników „ryzyka", jakie stanowi dźwiganie cię/aiow
zwłaszcza przy wyprostowanych kończynach dolnych, długotrwała praca w poi lis
leniu, przeciążenia osiowe kręgosłupa, nadmierna długotrwała, bez przerw, jazda
Mimochodem, nieprawidłowa pozycja ciała w czasie pracy.
7.5
WSKAZANIA DO LECZENIA OPERACYJNEGO
zasadniczym wskazaniem do leczenia operacyjnego jest utrzymywanie się - ponu
nin leczenia zachowawczego - przez okres trzech tygodni poważnych zabuizen
neurologicznych (niedowładów stopy, zniesienia odruchów zaburzenia czucia) Na
|e/y wówczas pilnie wykonać jedno z badań obrazujących stosunki w kanale krę
jnwym (radikulografia, TK, MRJ). Podkreślam pilny tryb przeprowadzenia dokl.nl
I i diagnostyki, gdyż nierzadko zdarza się, że termin badania rezonansem in.irn.
IM znym wyznaczony jest z kilkutygodniowym opóźnieniem. Należy wówczas
zirzygnować z komfortu (dla pacjenta i lekarza leczącego), jakiego dostarcza takie
padanie, a w trybie pilnym wykonać inne badanie pozwalające na ocenę rozległoś i

i lokalizacji uciskui kore-nia nerwowego. W razie stwierdzenia znacznego stopnia
ucisku na elementy nenowe, a zwłaszcza zaburzenia funkcji zwieraczy, należy na
kłaniać pacjenta do podlania się operacji w trybie pilnym.
Długotrwały u c i s k koizenia doprowadza w następstwie jego drażnienia lub nie
dokrwienia do roz-woju imian śródpniowych, których najsprawniejszy chirurg nie
jest w stanie usuną<5. Zabrzenia neurologiczne mogą mieć wówczas charakter nie
odwracalny. Złagocizenit dolegliwości bólowych przy utrzymujących się zaburze
niach neurologicznych nie zawsze jest objawem ustąpienia ucisku. Może być obja
wem adaptacji korzenia do niekorzystnych warunków, adaptacji organizmu do
doznań bólowych bądź ifektem zaburzenia funkcji włókien nerwowych, przewo
dzących bodźce bólowe.
Wskazaniem do leczenia operacyjnego są również znaczne dolegliwości bólowe,
nawet bez wyraźnych zaburzeń neurologicznych, zwłaszcza przy występowaniu
skoliozy reflektorycznej u młodych osób. Ta forma samoobrony organizmu jest
często na tyle skuteczna,że nawet przy masywnej nieodwracalnej wypuklinie krąż
ka międzykręgowego nie dochodzi do wystąpienia wyraźnych ubytków neurolo
gicznych.
Wskazania do operacji stanowią również nękające dolegliwości bólowe stwier
dzone przy pogłębiającym się kręgozmyku, co występuje najczęściej na poziomie
7.6
METODY LECZENIA OPERACYJNEGO
I ci zenie operacyjne stosowane jest w celu zniesienia ucisku rdzenia kręgowego,
korzeni nerwowych, naczjń oraz w celu przywrócenia lub stworzenia warunków do
przywrócenia stabilności kręgosłupa, jeśli została ona zaburzona przez proces cho
robowy lub uraz. W rozdziale tym ograniczę się do podania najczęstszych dostę
pów operacyjnych do odcinka lędźwiowego kręgosłupa. Dostępy do odcinka szyj-
MgO i piersiowego kręgosłupa podane zostaną przy omawianiu problemów urazo
wych tych części kręgosłupa.
Najczęściej w leczeniu operacyjnym lędźwiowego odcinka kręgosłupa wykorzy-
s) ii jo się tylny dostęp operacyjny, znacznie rzadsze są wskazania do operacji tego
odcinka z dostępu przedniego.
7.6.1
DOSTĘP TYLNY
Dostęp tylny jest wykorzystywany głównie do usunięcia przepukliny krążka mię
dzykręgowego oraz do stabilizacji dolnego odcinka kręgosłupa lędźwiowego
w pr/.ypadku niestabilności tego segmentu w przebiegu kręgozmyku, zmian zwy-
i'"lni('iiiowo-przeciążeniowych kręgosłupa, rzadziej - zmian pourazowych.
I Iłozenie pacjenta do operacji powinno umożliwić zniesienie lordozy odcinku lę
iwcgo, co ułatwia dostęp do kanału kręgowego. Najczęściej stosuje się ułoZC
im pucjenta na boku lub różne modyfikacje ułożenia w pozycji na brzuchu, / ngię
lynii biodrami.
• ie skórne wykonuje się najczęściej wzdłuż wyrostków kolczystych na prze
ii t -1 kręgów. U osób szczupłych korzystne jest cięcie łukowate, pozwalają I
inll ni)*! zrostu blizny skórnej z podłożem kostnym. Po odsłonięciu wyrostków kol
• li przecina się przyczep powięzi i ścięgien mięśni przykręgoslupowyi h
' lokim raspatorem odłuszcza się od wyrostków kolczystych i łuków kręgów
im- W ich preparowaniu pomocne jest stosowanie wałeczków z gazy nasąi Ku
[orącym roztworem soli fizjologicznej, co ułatwia opanowanie krwawitntl
lilii ni Mięśnie odsuwa się do linii wyrostków stawowych. Aby dotrzeć do I unii
i" i " -owego, należy usunąć więzadło żółte łączące krawędzie sąsiednich luków
\ Nacina się je nożem, a następnie poszerza dostęp kleszczykami Ken isomi
!
usunięciem głębszej, bocznie zlokalizowanej warstwy więzadła żółtego nil.
/\ u lonić korzeń i worek oponowy płatami wilgotnej waty na nitce. W celu UMI
i przepukliny krążka międzykręgowego wykorzystuje się najczęściej oszi
n, dostęp operacyjny tzw. fenestrację, polegający na usunięciu więzadła /uli. |Q
ęil/i luków po stronie operowanej. W przypadku centralnie zlokalizowanego
i•.I- ii przy istniejących zmianach zwyrodnieniowo-przeciążeniowych dokonuji
ni. i n tly bardziej rozległego zabiegu, jakim jest hemilaminektornia, polegają .i n.i
n ' ni połowy łuku - od jego nasady do podstawy wyrostka kolczystego. Nie-
| w przypadku kręgozmyku lub rozległych zmian śródkanałowych, czy la/
n n. iskowych wewnątrz worka oponowego - konieczne jest wykonanie lami
mm Usuwając łuk kręgu, przecina się więzadło międzykolcowe i laminckto
i lub kleszczami Listona odcina wyrostek kolczysty u jego podstawy. Następni!
/a Nic kleszczami Luera lub Kerrisona łuk kręgu. W trakcie tej czynności v
•słanianie opony twardej płatami wilgotnej waty, co zapobiega uszkodzi
•piniY, zwłaszcza przy jej wybrzuszeniu się spowodowanym ciasnotą śródopo
lul> kanału kręgowego. W razie konieczności otwarcia opony należy dokład
inowuć krwawienie z istoty gąbczastej kości, wcierając w nią tupfcrkii ftl
operacyjny. Obrzeża otwartego kanału kręgowego okłada się płatami \\.ii\
Itępujc do otwarcia opony. Należy podciągnąć ją nieco ku górze jednozębn) m
kłem i naciąć ostro zakończonym nożem, starając się nie uszkodzić paji
i rdzenia, aby zapobiec szybkiemu wypływowi płynu mózgowo-rdzeniov
fdzie naciętej opony podkłuwa się, zakładając pojedyncze lejce, którymi pod
n górze krawędzie opony. Końce lejcy stabilizujemy kleszczykami (ino
u mul do serwety operacyjnej. Dalsze nacięcie opony odbywa się za pomocą no
• • I/ dolnym ostrzem zakończonym tępą stopką. Na krawędzi opony nakładł
i. i uli jnc lejce, podciągając je ku górze. Zapobiega to napływowi krwi do worku
p , w czym pomocne jest usuwanie jej przez odsysanie z płatów waty oku
li nacięcie opony. Po dokonaniu niezbędnych zabiegów na rdzeniu kiego
w MU korzeniach czy w przestrzeni podoponowej zaszywa się oponę szwem i I i
Pyni. usuwając kolejne lejce.
Orientacyjnym punktem odniesienia w kanale kręgowym jest umiejscowienie
lv luku Korzeń nerwowy schodzi do otworu międzykręgowego poniżej nusu

dy, natomiast p rzestnrń międzykręgowa znajduje się ok. 1 cm powyżej nasady.
Okolica nasady jest bgato unaczyniona, stąd konieczność ostrożnego odsłonięcia
i zabezpieczenia, tej oblicy wacikami na nitkach przed wystąpieniem krwawienia
żylnego. Waciki ułatwiają również delikatne zsunięcie korzenia z przepukliny krą
żka. Po przecięć iu pieiicienia włóknistego (jeśli nie był rozerwany) usuwa się wol
ne fragmenty z^vyrodiiałego krążka międzykręgowego za pomocą kleszczyków
Puncha i łyżek tcostnyck. Jeśli zachodzi konieczność usztywnienia przestrzeni mię-
dzykręgowej, staramy się w miarę doszczętnie usunąć chrząstkę stawową z po
wierzchni trzonów. Loig dla przeszczepu kostnego wykonujemy za pomocą wierteł
(zwłaszcza gdy zamienamy dokonać usztywnienia metodą Clowarda - przeszcze
pem korkowym), łyżekkostnych, dłutek. Krwawienie z powierzchni trzonów tamu
je się woskiem c hirurgieznym wtartym za pomocą tupferków z gazy. W wytworzo
ną lożę w przestrzeni międzykręgowej wbija się następnie (osłaniając szpatułką
worek oponowy> przesiczep kostny autogenny lub liofilizowany, pobrany z talerza
biodrowego lub strzałki. Niekiedy korzystamy z wszczepów ceramicznych porowa
tych lub litoporowatycl [11, 12]. Wióra kostne wbijamy do przestrzeni międzykrę
gowej przed założeniem przeszczepu litego, nie stosujemy do usztywniania samych
wiórów kostnych. Przj dostępie drogą fenestracji miejsce to staramy się pokryć
wolnym lub uszypułowanym płatem tłuszczu autogennego, co w pewnej mierze
chroni przed rozwojem cbitej blizny pooperacyjnej kotwiczącej elementy nerwowe.
Zabieg kończą szwy warstwowe powłok: wchłanialne na mięśnie, tkankę podskór
ną oraz szwy pojedyncze lub szew ciągły na skórę.
Unieruchomienie pooperacyjne po usunięciu dysku trwa 3-5 dni, natomiast po
usztywnieniu międzytnonowym, w zależności od stopnia stabilności zespolenia
i kręgosłupa, przez okres 2-4 tygodni. Następnie pacjent jest pionizowany czynnie,
w gorsecie lub sznurówce ortopedycznej, które nosi przez 2-3 miesiące. W przy
padku zastosowania stabilizacji transpedikularnej unieruchomienie nie przekracza
2-3 dni.
Wykonanie laminektomii na jednym poziomie bez facetektomii (wycięcie sta
wów międzykręgowych) nie wymaga stabilizacji operacyjnej kręgosłupa. Stabiliza
cja taka jest niezbędna po laminektomii wielosegmentowej, zwłaszcza gdy doszło
do urazowego czy operacyjnego zaburzenia zwartości stawów międzykręgowych.
Sposoby stabilizacji kręgosłupa z wykorzystaniem różnych systemów stabilizacyj
nych (dystraktory, kontraktory, stabilizacja transpedikularna) zostaną przedstawione
w innych rozdziałach podręcznika.
7.6.2
DOSTĘPY PRZEDNIE
Dostęp przedni używany jest w celu dotarcia do przedniej powierzchni kręgosłupa,
najczęściej, aby usunąć ognisko chorobowe zlokalizowane w trzonie kręgu lub
usztywnić kręgosłup czy kręgozmyku z dostępu przedniego. W celu dotarcia do
przedniej części dolnego odcinka kręgosłupa lędźwiowego stosowany jest dostęp
br/.UN/.ny: poznotrzewnowy lub przezotrzewnowy.
t
7,8.2.1
iTĘP POZAOTRZEWNOWY
• i* |> len jest częściej wykorzystywany niż droga przezotrzewnowa, gdyż |i I
pli i /niejszy i umożliwia dostęp do kręgosłupa, począwszy od segmentu I..' do
i.u is' wykonuje się w ułożeniu na prawym boku lub w ułożeniu skośnym mi
/ uniesieniem na poduszce lub wałku - miednicy po stronie lewej. (!ii
prowadzi się równolegle do talerza kości biodrowej, a przy operacjach wy/
i-pncniów lędźwiowego odcinka kręgosłupa - poprzecznie. Poziom cięciu
Od planowanej lokalizacji zabiegu. Prowadzi sieje od poziomu grzebieni!
i biodrowej do krawędzi bocznej mięśnia prostego brzucha. Chcąc d()«
i poziomu L5-S1, cięcie prowadzimy w dolnej części brzucha poniżej poło-
Igłotfci od pępka do spojenia łonowego (ryc. 7.8).
i.II |e przeprowadza się w znieczuleniu ogólnym i po podaniu środl
•i|.|> ych, zmniejszających napięcie mięśni. Przecina się kolejno mięśnie sku
iu h.i: zewnętrzny i wewnętrzny, rzadko zachodzi potrzeba przecinania i nu
i .iwy mięśnia poprzecznego brzucha. Przy jego rozwarstwieniu lub pr/crl
ulc/y zachować ostrożność, aby nie uszkodzić otrzewnej, leżącej bezpośred'
pnil powię/.ią poprzeczną brzucha ściśle przylegającą do mięśnia poprzecznego
li III Powięź tą należy przeciąć w bocznej części rany, w pobliżu talerza biodro
i. oilsłuniując przestrzeń pozaotrzewnową i tłuszcz pozaotrzewnowy. Osi roi
najlepiej z pomocą wilgotnego tupferka, odwarstwia się otrzewną od ś< inny
lnicy i |amy brzusznej, stopniowo zsuwając ją w kierunku kręgosłupa | M|. Nu-
\lt
nule/y odsłonić mięsień lędźwiowy, leżący na jego przyśrodkowej krawędzi
ufemoralis
i - leżący na przednio-bocznych krawędziach trzonów piert
iilny Należy również zachować ostrożność przy odsłanianiu otrzewnej, aby
od/ie przebiegającego w tej okolicy moczowodu.
nią powierzchnię trzonów pokrywa częściowo aorta. Nic ma trudności
fil " |.| wypukłych, sprężystych, jasnych krążków międzykręgowych ml
i h twardych powierzchni trzonów kręgowych, na których leżą naczyniu le-
^- —
Ryt. 7.H. Sdinniii l | |
nych do dontfpu prin iłnli gti
W I/CM l lęd/wlowej ki\'(ju'i|ii|iii
d/wiowe, a zwłaszcza żyła biodrowo-lędźwiowa przechodząca przez przednią po
wierzchnię trzonu L5, łatwo ulegająca uszkodzeniu. Wymaga ona starannego pod
wiązania i przecięcia, gdy operacja dotyczy poziomu L4-L5, przy czym należy uni
knę" zakładania podwiązki zbyt blisko vena cava [15]. Po zsunięciu naczyń
/ przedniej powierzchni kręgosłupa ku stronie prawej i osłonięciu ich szerokimi ha-
I u ni brzusznymi należy zabezpieczyć dostęp do przestrzeni międzykręgowej
i trzonu, wbijając w trzon groty Steinmanna osłonięte naciągniętym na nie drenem
gumowym. Ułatwia to dostęp do kręgosłupa oraz chroni duże naczynia przed
uszkodzeniem.
Wykonując zabieg w przestrzeni L5-S1, operację przeprowadza się w rozwidle
niu naczyń biodrowych wspólnych. Należy tu raczej unikać wbijania grotów Stein-
iiianna w kość krzyżową, wprowadzając je jedynie w trzon L5. Pewne trudności
i w.u za niekiedy lokalizacja lewej żyły biodrowej, biegnącej w rozwidleniu tętnic
l>i>i<liowych. Biegną tu także naczynia krzyżowe pośrodkowe wymagające mobili-
M 11 i odsunięcia, a niekiedy podwiązania i przecięcia. Zabezpieczenie pola opera
cyjnego grotami Steinmanna umożliwia dobry wgląd w przestrzeń operowaną i do
konanie planowanego zabiegu na kręgosłupie, czyli usunięcie krążka międzykręgo-
'. ogniska chorobowego z trzonu kręgu i stabilizacji kręgosłupa. Usztywnienie
wykonuje się po wycięciu krążka międzykręgowego, obnażeniu gąbczastych części
li zonów. Najczęściej w wytworzoną lożę pomiędzy trzonami wbija się przeszczepy
I Oltne autogenne pobrane z talerza biodrowego. Ale mogą to być również prze-
py autogenne ze strzałki, przeszczepy liofilizowane czy wszczepy z ceramiki
korundowej. Po usztywnieniu kręgosłupa usuwa się ostrożnie (aby nie uszkodzić
.( i.uiy naczyń, zwłaszcza vena cava) groty Steinmanna i zaszywa ranę warstwowo.
7.6.2.2
DOSTĘP PRZEZOTRZEWNOWY
p len umożliwia operację w odcinku L4-S1. Operacja odbywa się w ułożeniu
pni i' ula na plecach z uniesieniem miednicy (na wałku). Stosowane są dwa cięcia
I óme: podłużne - w obrębie kresy białej z ominięciem pępka oraz poprzeczne -
nu poziomie kolców biodrowych przednich górnych (ryc. 7.9). Cięcie poprzeczne
|ą)c lepszy efekt kosmetyczny i lepszy wgląd w pole operacyjne, wymaga jednak
przecięcia mięśnia prostego brzucha, który jest oszczędzany przy stosowaniu cięcia
podłużnego. Przy dostępie poprzecznym przecina się pochewkę przednią mięśnia
prostego, a następnie sarn mięsień. Należy zachować ostrożność przy przecinaniu
pochewki tylnej, gdyż jest ona ściśle zespolona z powięzią poprzeczną brzucha oraz
otrzewną.
l'o przecięciu otrzewnej odsuwa się jelita do góry, osłaniając je mokrymi serwet
kami i docieramy do promontorium. Należy odnaleźć aortę, naczynia biodrowe
oiaz krążek iniedzyktygowy L5-SI. W celu lepszego odpreparowania otrzewnej
s< lennej można oslr/yknsjć przestrzeń pozaotrzewnową roztworem fizjologicznym
soli. Przecina się otrzewną ścienną i odprepaiowuje ją, starając się nie uszkodził
•plotU podbrzunznego górnego oraz lewej żyły biodrowej. Po zsunięciu naczyń lizy
Kitujemy dostęp do przesitr/.eni 1.5 SI który podobnie jak w uprzednio opisuncj
p I I . dostępu pozaotrzewnowego - można zabezpieczyć grotami Steinmanna
MMIII drenem gumowym. Przy dostępie do przestrzeni L4-L5 postępowanie
podobne do opisanego. Jednakże z dostępu pozaotrzewnowego korzysta się
i w celu stabilizacji przestrzeni L5-S1 (np. przy kręgozmyku).
rai ji zamyka się ranę warstwowo, szyjąc otrzewną, mięśnie, tkankę pod-
I
O K ;
IMIENNICTWO
n/i; / />' I uniku ilisc Lesions. Livingstone Ltd., London 1967. - 2. Bronarski /., Wożniak /•.'.,
/ .Kuli vcki ./.: Pourazowa jamistość rdzenia kręgowego w obrazie MRJ. Neurol. Neuiw Im
i i Hrugger A.: Die Erkrankungen Des Bewegungsapparates und Seines Nerv«niyi
i, i , , hci Verlug, Stutgart, New York 1977. - 4. Dziak A. Bóle krzyża. PZWL. WariMWI
athson M fi
<//.: ('oniparison of Magnetic Resonance imaging and discography In thi asses
,m , , nebrul dise degeneration. J. Bonę Jt. Surg., 1986, 68-B, 369. - 6. Gillesp\ I'.. Crwunl
Młgnctic resonunce of the lumbar spine. In: Jayson M.I.V. (ed): The lumhar spin.- md
l 1 luli I ivingstone. Edinburgh, London, New York 1987. - 7. Kiwcrski J„ Hu, tyitakl \
u.i przydatności mielografii w Klinice Urazów Kręgosłupa. Chir. Narz. Ruchu I
1
'/1
K Kiwtr.w i Odruchowe skrzywienie kręgosłupa w przebiegu zespołu betów krzyia Chll
Ł |9HK, 53, 351
(
>. Kiurrski ) . : Zaburzenia postawy ciała u osób z przepuklin" kia/ku unc
lr,l/wumc'i Di.i) ;lyka i Terapii, AWF, Katowice 1993. sir. 331. - 10. Klwtl
I.,
i Korę I «i |u wyniku badaniu kontrastowego i obrazu śródoperacyjnego u chorych / /.r
Id kizyzii Pol Tvg" l e k . I979, 34,993
•,„,nki
/ i ni The usc ul poious coiunduni cerninics in spinał singery Inlern Orthopncdii
in i i Klwtnkl I. Kni.iHtkl M. Ogonowski A Zastosowanie kliniczne porowatych

<« « / , ? T o ™
ch,mr
Z"
kręgosłupa. Ofic. Wyd. Politechnika Wrocławska, 1994, seria 21
,A ~D
M
.
ulh
'
)lland
^--
Magnetic resonanse imaging. Intern. Back Pain News February 1987 2 4
- Ił. flrmr /: Surgical approaches to the spine. In: Pierce D., Nichol V (eds): The total care of 'soinai
K l ^ K S ^ f ' ?
r
°
W n
;
h 1 9 7 7
^-
5
\
o \
5
:
WatkinS R
-
a :
S u
^
i c a
' approaches to the ? £
In. C haprnan NW(ed). Operatu orthopaeics J. B. Lippincott Comp., Philadelphia 1988, vol. 3p 1859
- 16. Yashon D.: Spinał Injury. Appleton-Centrury - Crofts. New York 1978.
8
Jerzy
Kiwerski
MIANY ZWYRODNIENIOWO-
RZECIĄŻENIOWE KRĘGOSŁUPA
DPATOGENEZA
/u yrodnieniowe kręgosłupa są jednym z najczęściej występujących zespo
irobowych ostatnich dziesiątków lat. Zasadniczą przyczyną tak częstego
Wania tego zespołu jest zapewne postępująca zmiana trybu życia, zmniej-
kiywnośei ruchowej, fizycznej, ułatwienie warunków życia w następstwie
li I hnicznego. Powstaje wiele stanowisk pracy wymagających jednostajne
MI/anią w ciągu dnia pracy tysięcy takich samych ruchów, czynności, wie
rnego przebywania w jednej, często niefizjologicznej pozycji ciała. Wpływu
lżenie stawów i tkanek kręgosłupa nieprzystosowanego do niemal wy
,|i ego trybu życia współczesnego człowieka, długotrwałych, forsow-
i en statycznych.
|i. I procesów zwyrodnieniowych kręgosłupa stanowią niekorzystne zmil
Hu niięd/ykręgowym, opisane w poprzednim rozdziale. Mogą one by< na
ni pr/eciązenia ostrego lub przewlekłego kręgosłupa, następstwem uia/u
nawel przebiegającego bez zaburzenia ciągłości struktur kostnych, ale
ti|i|'
i
T'' krążek międzykręgowy. Do rozwoju zmian w obrębie krążka prt
• wnie/ wady wrodzone kręgosłupa, nieprawidłowe wykształcenie lub
rosi kręgów [8|, a także zrost kręgów w następstwie przebytego złami
>i" ' " yjncgo usztywnienia kręgosłupa. Następstwem tego jest przeciążenie
i'in międzykręgowych, sąsiadujących z segmentem kręgosłupa o znieiioittj
IM i usposabiające do rozwoju zmian zwyrodnieniowo-przeciążeniowyi h
n/emu h. Dlatego też usztywnienie kręgosłupa powinno być ogram
•zbędnego minimum, gdyż im rozleglejszc usztywnienie, tym większe
me m/woju w sąsiednich przestrzeniach, kompensacyjnie przeciążo
mini rwyrodnieniowych.
IMIC Kturzcnia, przeciążenia czy w następstwie urazu krążka międ/ykięgo
IIIHMI/I du ulialy sprężystości, odwodnienia jądra miażdżystego, obmżemii
k'l kiążka, /imany /wartości stawów międ/ykręgowycli, zwiotczenia ob
\nislego kią/ka /.iiimejs/.i się slahilnosi przesli/ciu inięd/ykięgowcj,
Ryc. 8.1. Zmiany zwyrodnieniowe szyjnego odcinka kręgosłupa - w obrazie rtg.
dochodzi do naciągania więzadła podłużnego, krążek międzykręgowy traci swoje
właściwości amortyzujące. Przy wstrząsach, przeciążeniu kręgosłupa, obszerniej
szych ruchach krawędzie trzonów ocierają się, co wraz z pociąganiem przyczepów
więzadeł doprowadza do formowania się wyrośli brzeżnych na krawędziach trzo
nów kręgowych (syndesmofitów).
(
f
tWraz
z postępem zmian zwyrodnieniowych dochodzi do zwężenia przestrzeni
między kręgowej, a tym samym obniżenia i zniekształcenia w następstwie prze
mieszczenia powierzchni stawów - otworów międzykręgowych. Wpływa to na po
gorszenie warunków anatomicznych dla korzeni nerwowych. Jednocześnie narasta
jące wyrosła brzeżne doprowadzają do zniekształcenia krawędzi trzonów, co przy
rozwoju tych zmian w obrębie stawów unkowertebralnych prowadzi do dalszego
zwężenia, zniekształcenia otworów międzykręgowych. Osteofity skierowane ku
przodowi od krawędzi trzonów kręgów szyjnych są najwyraźniej widoczne w obra
zie radiologicznym (ryc. 8.1). Nie wyzwalają jednak na ogół znaczniejszych dole
gliwości, nie powodując ucisku na ważne, wrażliwe tkanki ze względu na rezerwę
wolnego miejsca w przestrzeni pozagardłowej.
Niekiedy, przy znacznym przeroście osteofitów, wyrosła kostne mogą powodo
wać zaburzenia przełykania, bóle przy przełykaniu dużych, twardych kęsów pokar
mu. Szczególne znaczenie mają jednak wyrosła powstające na tylnych i tylno-bocz-
nych krawędziach trzonów. Przerost tylnych krawędzi trzonów powodować może
zwężenie światła kanału kręgowego, ucisk nie tylko na nasadę korzeni, ale niekiedy
IM przednią powierzchnię rdzenia kręgowego, biegnącą tu tętnicę rdzeniową przed
nią zaopatrującą centralną część rdzenia, jego rogi przednie.
Nierzadko zmiamy zwyrodnieniowe przebiegają bez poważniejszych objawów,
ubytków neurologicznych, a dopiero uraz, często niewielki, wyzwala zespól bolo
wy lub pojawienie Nie zaburzeń neurologicznych. W trakcie urazu, przy istniejącym
zwężeniu kanału kręgowego, może dojść' do napięcia nuczyil czy korzeni rdzeniu
h U.I wyroślach kostnych z niedokrwieniem rdzenia manifestującym się mc
ku niedowładem kończyn górnych (zespół centralny), czy nawet niedowładem
•I "iiizynowym, zwykle głębszym w obrębie kończyn górnych. Częściej jed-
/uu.uiy zwyrodnieniowo-wytwórcze wyzwalają dolegliwości, gdy rozwijają się
rfble stawów unkowertebralnych (Luschki). Są one stosunkowo mało wido< 1
odjęciach wykonanych w typowych projekcjach, ale doprowadzają dość szyb
• drażnienia korzeni nerwowych, a także przebiegającej w sąsiedztwie tętnu y
im.my te nie zawsze przebiegają równolegle z rozwojem osteofitów na pized
liiuędziach trzonów. Stąd też bierze się przekonanie, że objawy kliniczne
Idą w parze" ze zmianami radiologicznymi [12]. Istotnie, często dużego slup
/imany zwyrodnieniowe z przerostem przednich krawędzi trzonów, dużymi
"In.mii przednimi przebiegają bez większych dolegliwości. Natomiast znn< n.
[(burzenia korzeniowe z parestezjami, niedowładem kończyny górnej, a nil
fdwnież z zaburzeniami naczyniowymi, tj. bólami, zawrotami głowy, z.ilm
u.mu równowagi, szumem w uszach itp., występują u osób z niewielkimi zmll
idoeznymi na typowych zdjęciach rentgenowskich, natomiast mało widm /
u /mianami w tej projekcji w obrębie stawów unkowertebralnych.
\ |"H zątkowej fazie schorzenia dolegliwości są zwykle słabo nasilone i szybko
l"iil samoistnie. Wywoływane są najczęściej przeciążeniem w następstwie
•pnia ciężkich przedmiotów, długotrwałego pozostawania w jednej, nieko
Ilu i pozycji (np. pochylonej). W miarę narastania zmian chorobowych w I -i.
lipie bole pojawiają się częściej, niekiedy bez uchwytnej przyczyny. Otwory
'/ykięfowe zwężają się, krawędzie ich stają się nierówne, chropowate w ntt-
u powstałych osteofitów.
nc czynniki powodujące dalsze zmniejszenie (choćby chwilowe) wymiarów
imędzykręgowego bądź nieznaczne zwiększenie rozmiarów korzenia uei
wpływają na jego dyskomfort, drażnienie, a tym samym narastanie <l< -I.
Imlowych, zaburzeń neurologicznych. Zmniejszenie otworu jest niekiedy
wein znużenia mięśni długotrwałym utrzymywaniem głowy w przymilnej!
ycji, częściej jest wynikiem nałożenia się kilku niekorzystnych czynnil
imych nie bez znaczenia jest wzmożone odruchowo napięcie mięśni przy
powych. Zmierza ono do unieruchomienia chorego odcinka kręgosłupa
|n/ed drażnieniem elementów nerwowych w czasie ruchów kręgosłupa
me jednak napięcie to powoduje zwarcie kręgów, pogłębiając lub uli wn>
| istniejące zwężenie otworów międzykręgowych, zaciskanie w nich po-
\i li, obrzękniętych korzeni rdzeniowych. Wytwarza się więc typowe
kolo" sprzyjające utrzymywaniu się dolegliwości.
nie rozmiarów korzenia jest następstwem jego przekrwienia, obrzęku
owane może to być jego mechanicznym drażnieniem, np. przy dźwiganiu
u/byt dużego ciężaru, ale przez dłuższy czas bądź też gwałtownym d
większego ciężaru. Dochodzi wówczas do naciągania korzeni rdzeniowy) li
u się ich o nierówne krawędzie zmienionego chorobowo otworu międ/ykię
U wszystkimi tego następstwami. Nasilenie dolegliwości mogą wyzwolił
• /.ynniki ogólne, np. stan zapalny toczący się w organizmie (choroby /n
l |czkowe) bądź zapalenia ogniskowe, zwłaszcza toczące się w sąsled/
(/upalenia ukoło/ębowc, anginy), a także wstrząsy nerwowe, stresy, przeżycia
l i m / n r Siany takie wywołują ogólną reakcję układu nerwowego, jego pi/r
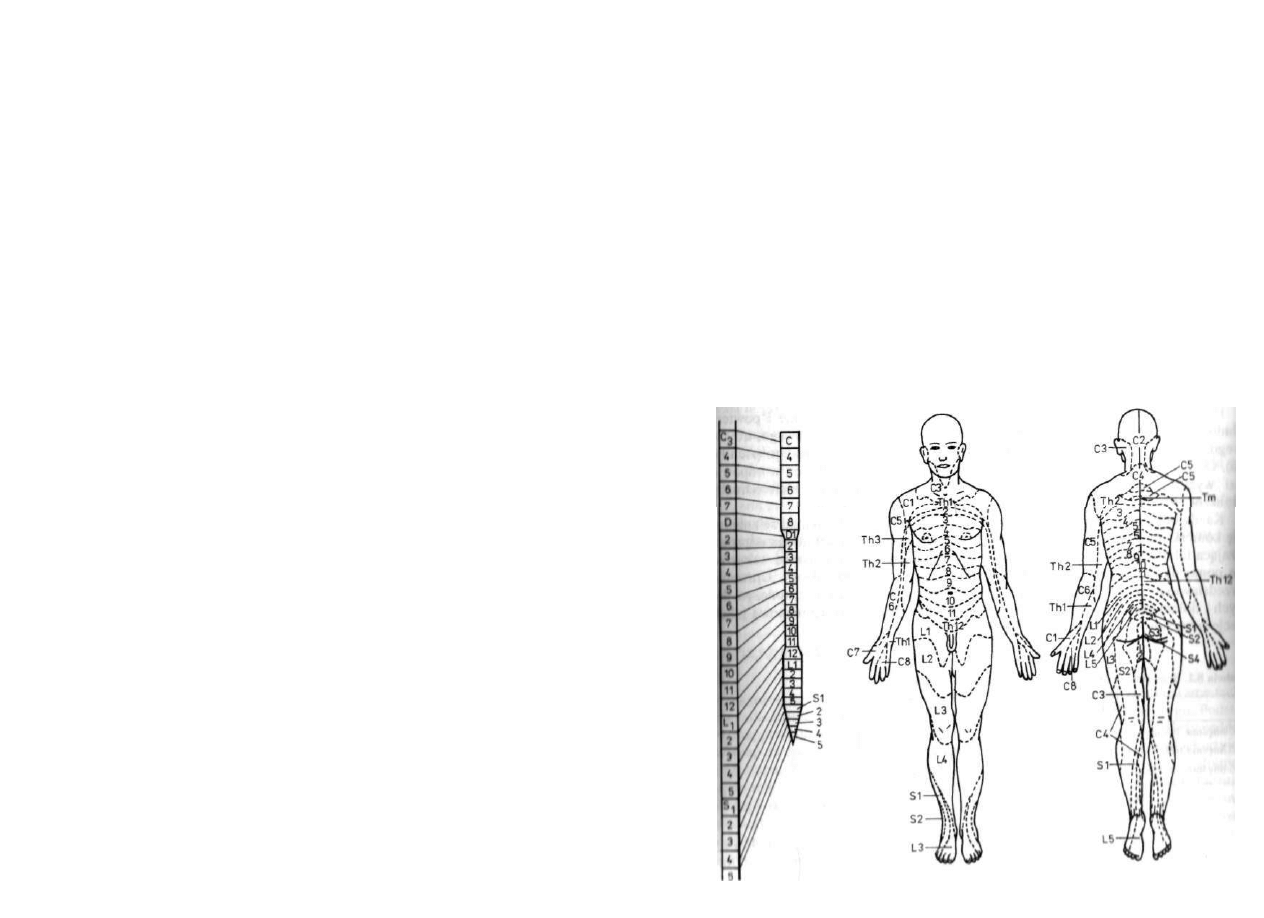
krwienie, a tym samym powiększenie rozmiarów korzeni nerwowych. W prawidło
wych warunkach anatomicznych nie ma to wpływu na funkcję korzeni rdzenio
wych. Przy istniejącej dużej rezerwie przestrzeni w otworach międzykręgowych
[1,3] nieznaczne zwiększenie objętości korzenia nie ma istotnego znaczenia. Jed
nakże w warunkach chorobowych, w wyniku redukcji wolnej przestrzeni, czynniki
te mogą powodować narastanie dyskomfortu korzeni [11], z czym wiąże się nasile
nie dolegliwości, wystąpienie bądź narastanie zaburzeń korzeniowych.
Podobny jest mechanizm rozwoju zmian zwyrodnieniowo-przeciążeniowych we
wszystkich odcinkach kręgosłupa. Z uwagi na znaczne obciążenia zmiany te rozwi
jają się często w dolnym odcinku kręgosłupa lędźwiowego zwykle z ich przewagą
w przestrzeni L4-L5. Zmiany zwyrodnieniowe krążka międzykręgowego prowadzą
do znacznego zwężenia przestrzeni między kręgowej, co odbija się na ustawieniu
powierzchni stawów międzykręgowych. Szczyt górnego wyrostka kręgu niżej poło
żonego przesuwa się ku górze na wysokości nasady łuku kręgu leżącego wyżej.
Prowadzi to do zmiany kształtu otworu międzykręgowego, wpuklenia się więzadła
żółtego do kanału korzenia nerwowego, a jednocześnie do przemieszczenia kręgów
względem siebie, co określa się mianem kręgozmyku rzekomego lub zwyrodnie
niowego. Stopniowo dochodzi do rozwoju zmian zwyrodnieniowo-wytwórczych
w stawach międzywyrostkowych. Dolne wyrostki stawowe ulegają przerostowi,
wpuklając się do światła kanału kręgowego, powodując jego zwężenie, zwłaszcza
bocznych części kanału. Mówi się wówczas o zwężeniu, ciasnocie zachyłka bocz
nego, prowadzącej nierzadko do ucisku korzeni nerwowych.
W miarę zaawansowania procesu zwyrodnieniowego dochodzi do przerostu,
tworzenia wyrośli kostnych na krawędziach trzonów kręgowych w miejscu przy
czepu pierścienia włóknistego, wynikiem czego jest centralna stenoza kanału krę
gowego.
8.2
DIAGNOSTYKA
Diagnostyka zespołu zmian zwyrodnieniowo-przeciążeniowych kręgosłupa opiera
się na tych samych elementach składowych, które przedstawione zostały przy oma
wianiu uszkodzeń krążka międzykręgowego. Należą do nich: wywiad chorobowy,
badanie kliniczne, radiologiczne oraz badania dodatkowe, w tym specjalne metody
Obrazowania (badanie kontrastowe, TK, MRJ). W rozdziale tym pominę badania
już omówione, współ ne dla obu tak ściśle z sobą powiązanych grup schorzeń, kon
centrując się na diagnostyce klinicznej i radiologicznej szyjnego odcinka kręgosłu
pa.
8.2.1
BADANIE KLINICZNE
W badaniu klinicznym należy uwzględnić badanie palpacyjne kręgosłupa, karku,
szyi, ocenę zaburzeń czucia, odruchów i siły mięśniowej kończyn.
Badaniem palpacyjnym określamy napięcie mięśni karku, oceniamy lokali/.« \<;
punktów bólowych na kręgosłupie oraz w miejscach wyjścia korzeni rdzeniowych
tworzących splot szyjny i ramienny. Jest to badanie wstępne, pozwalające jcrinuk
uzyskać informację o głównej lokalizacji bólu, poziomie zmian chorobowych bfdl
cych źródłem bólu.
Badanie czucia powinno obejmować wszystkie jego rodzaje, a więc czucie doty
ku, bólu, temperatury oraz czucie głębokie (ułożenia i ruchu). Czucie dotyku bldf
my, dotykając kolejnych okolic ciała, począwszy od twarzy, szyi, kończyn górnyi •
poprzez tułów do kończyn dolnych. Do badania czucia najlepiej posłużyć się ku
wałkiem waty, ligniny bądź też opuszką palca badającego. Czucie bólu badamy
w analogicznych okolicach, dotykając delikatnie powierzchni ciała ostrzeni s/.pilkl
Un K.2, Schemul negmeniurnego umlcjNcowlenlu c/.ui In
lub igły i prosząc chorego o określenie, czy czuje kłucie czy dotyk. W celu kontroli
prawidłowości odpowiedzi co kilka ukłuć stosujemy bodziec dotykowy (np. do
tknięcie tępym końcem igły lub łebkiem szpilki). Czucie temperatury badamy, do
tykając skórę badanego naprzemiennie probówkami z zimną i ciepłą wodą.
Zarówno schorzenia, jak i uszkodzenia rdzenia czy korzeni w odcinku szyjnym
powodują zaburzenia czucia na szyi, w obrębie kończyn górnych, dlatego też bada
nie czucia tych okolic daje istotne wskazówki o poziomie zaburzeń i nie może być
pomijane. Na rycinie 8.2 przedstawiono lokalizację zaburzeń czucia przy różnych
poziomach zmian neurologicznych. Orientacyjnie określa się, że zaburzenie czucia
na szyi przemawia za uszkodzeniem neurologicznym na poziomie C3, w okolicy
stawu obojczykowo-barkowego - C4, naramiennej - C5, części promieniowej
grzbietu przedramienia świadczy za uszkodzeniem na poziomie C6. Zaburzenia
czucia na grzbiecie ręki powyżej nasady palca wskazującego - C7, a grzbietu ręki
powyżej palca 4 - C8. Zniesienie czucia jedynie na części łokciowej grzbietowej
strony przedramienia mówi o zaburzeniach z segmentu Thl.
Badanie czucia głębokiego ma większe znaczenie w diagnostyce urazowych
uszkodzeń rdzenia kręgowego, mniejsze, różnicowe - w schorzeniach kręgosłupa.
Mada się je przy zasłoniętych oczach pacjenta, wykonując ruchy bierne kończyną,
a raczej jej obwodową częścią. Poleca się pacjentowi określić, jaka część kończyny
jest poruszana, w jakim kierunku następuje ruch.
Dla potrzeb diagnostyki klinicznej wywołuje się odruchy głębokie i powierz
chniowe. Odruchy głębokie to odruchy ścięgnowe z mięśnia dwugłowego, trójgło-
wcgo, ramienno-promieniowego, odruch kolanowy, ze ścięgna piętowego (Achille
sa). Odruchy powierzchniowe wywołane są przez drażnienie skóry, co w odpowie
dzi wyzwala skurcz mięśni badanych okolic ciała. Należą do nich odruchy:
brzuszne, nosidłowy, opuszkowo-jamisty, odbytniczy, podeszwowy.
Każdy odruch ma swój ośrodek w odpowiednim odcinku rdzenia, gdzie znajdują
się komórki ruchowe rogów przednich, w których bierze początek droga odprowa
dzająca łuku odruchowego. Brak lub osłabienie odruchu może stanowić wskazów
kę pomocną w określeniu segmentu rdzenia, który został uszkodzony. Uprzednio
|n/i'dstawiono segmentową reprezentację odruchów wywołanych z kończyn dol
nych i dolnej części ciała. Obecnie w tabeli 8.1 przedstawiono segmentową lokali
zację odruchów wywołanych z kończyn górnych.
TIIIH-IH 8.1. Segmentarna lokalizacja odruchów kończyny górnej
Odruch
Z mięśnia dwugłowego
Z mięśnia trójgłowego
/ mlaśnia ramienno-promieniowego
L _ 1
Segment rdzenia
C5-C6
C6-C7-Thl
C5-C6-C7
Istotnym elementem badania klinicznego jest wykonanie testu siły zespołów dy
namicznych kończyny górnej. Nic jest tu istotne określenie siły pojedynczych mię
sni, ;i |edynie ocena czynności głównych grup mięśniowych. W tabeli 8.2 przedsta
wlono unerwienie soguicntarnc zasadniczych grup mięśniowych kończyny górnej,
Tabela 8.2. Segmentarne unerwienie zasadniczych grup mięśniowych kończyny górnej
Część kończyny
Bark
Łokieć
Przedramię
Nadgarstek
Ręka
Grupy mięśniowe
odwodziciele, rotatory zewnętrzne
przywodziciele, rotatory wewnętrzne
zginacze
prostowniki
odwracanie
nawracanie
prostowniki
zginacze
prostowniki palców
zginacze palców
mięśnie krótkie ręki
Segment rdzeniowy
C5
C6, C7, C8
C5, C6
C7, C8
C6
C7, C8
C6, C7
C7, C8
C7, C8
C7, C8, Thl
C8, Thl
Do oceny siły zespołów mięśniowych posługujemy się sześciostopniową skali|
znaną jako test mięśniowy Lovetta [4] lub test Medical Research Council (MU(')
Skala ta przedstawia się następująco:
0 - brak napięcia mięśni przy próbie ruchu dowolnego,
1 - ślad napięcia mięśni przy próbie ruchu,
silą mięśni pozwalająca na wykonanie ruchu w stawie w pełnym zakresie pQ
wyeliminowaniu ciężaru kończyny (zwykle odciążenie ręką badającego),
3 - siła pozwalająca na wykonanie pełnego ruchu w stawie z pokonaniem cięż.nu
kończyny,
4 siła pozwalająca na wykonanie ruchu z pokonaniem dodatkowego oporu,
prawidłowa siła mięśniowa odpowiednia do wieku badanego.
8.2.2
BADANIA RADIOLOGICZNE
W diagnostyce zmian zwyrodnieniowych kręgosłupa stosowane są takie same lei h
inki radiologiczne jak w diagnostyce uszkodzeń krążka międzykręgowego. Podltl
wi| rozpoznania są zdjęcia kręgosłupa w pozycji a-p i bocznej [2], Należy jednak
.•w rai Bi uwagę, aby radiogram w projekcji bocznej obejmował cały odcinek IZyjny
lupa. Zmiany zwyrodnieniowe często zlokalizowane są tu w jego dolnym
ni ie w przestrzeniach C5-C6, C6-C7. U osób otyłych, krępych uwidocznić
mc tego odcinka natrafia na trudności i możliwe jest dopiero przy zastosowaniu
miernego wyciągu za kończyny górne ułożone wzdłuż, tułowia (obciągnięcie bui
kdw) z lekkim kontrwyciągiem za głowę. Uwidocznienie otworów międzykięgn
*rych /nu;ni toczących się w obrębie stawów unkowertebralnych i stawów między
krfgOWycli możliwe jest po wykonaniu zdjęć w projekcjach skośnych (pod kątem
ok. 45", obustronnie takim samym). Zmiany przerostowe w tym regionie, zwężenie.

zniekształcenie otworów międzykręgowych mogą sugerować ucisk korzeni nerwo
wych bądź utrudnienie przepływu w tętnicach kręgowych.
W ocenie dolnego odcinka lędźwiowego, okolicy lędźwiowo-krzyżowej często
korzystamy również ze zdjęć skośnych, które ułatwiają rozpoznanie kręgoszczeliny
łuków, odróżnienie kręgozmyku zwyrodnieniowego od kręgozmyku prawdziwego.
8.2.3
BADANIA DODATKOWE
W tej grupie znajdują się omówione uprzednio badania kontrastowe kanału kręgo
wego, tomografia komputerowa, rezonans magnetyczny - pozwalające na ocenę
stosunków anatomicznych w kanale kręgowym, w pewnej mierze również ocenę
ukształtowania kanału tętnicy kręgowej.
Dodatkowe informacje o zaburzeniach przepływu w tętnicach kręgowych może
my uzyskać dzięki ultrasonograficznemu badaniu przepływu naczyniowego. Wyko
rzystywane jest tu zjawisko Dopplera polegające na zmianie częstotliwości fali na
skutek ruchu źródła fali bądź ruchu obiektu odbijającego tę falę [4]. Fala ultradź
więkowa wprowadzona z powierzchni ciała do wnętrza naczynia krwionośnego
ulega odbiciu rozproszonemu na płynących krwinkach i na skutek ich ruchu zmie
nia swą częstotliwość. Zmiany częstotliwości fali ultradźwiękowej są przetwarzane
na sygnał akustyczny, który jest rejestrowany. Badanie to powinno być wykonane
w warunkach zarówno statystycznych, jak i dynamicznych, gdyż zaburzenia prze
pływu naczyniowego, wyrażone objawami klinicznymi (bóle, zawroty głowy, zabu
rzenia równowagi itp.) najczęściej potęgują się przy ruchach szyjnego odcinka krę
gosłupa, skrętach głowy.
8.3
METODY POSTĘPOWANIA ZACHOWAWCZEGO
Leczenie wstępnej fazy choroby, przy małym nasileniu zmian, na ogół nie stwarza
trudności. Ograniczenie aktywności ruchowej, zastosowanie preparatów przeciw
bólowych powoduje zwykle w ciągu kilku - kilkunastu dni ustąpienie dolegliwości.
Jednakże już pierwsze, nawet krótkotrwałe epizody bólowe kręgosłupa są sygnałem
zaburzeń jego funkcji, wymagają rozważenia, co jest przyczyną tych dysfunkcji.
Może to być zwiększenie masy ciała, osłabienie aktywności ruchowej, przeciążenie
jednorazowe lub przewlekłe, nieprawidłowa pozycja przy pracy itp. Jesl to istotna
sprawa, gdyż w tym okresie podjęcie odpowiednich działań (wzmocnienie gorsem
mięśniowego, obniżenie masy ciała, unikanie przeciążeń, pracy w pochyleniu, nic
prawidłowej pozycji, nabycie umiejętności właściwego wykonywania czynności
codziennych, podnoszeniu cie/urów itp.) ino/** »••«»*»•-*—--
i nawrotom dolegliwości bólowych, a nierzadko konieczności leczenia opi I I
e w okresach zaostrzenia dolegliwości ma głównie charakter objawowy
i | do /mniejszenia doznań bólowych, zwalczania miejscowego stanu pndui/
tanu zapalnego, zmniejszenia obrzęku korzeni nerwowych, rozlu/nn mu
o napiętych zespołów mięśniowych. Dobre efekty przynosi tu zurównf
|l l.umakologiczne, jak i fizjoterapia. Najlepiej jednak połączyć le i ii)
ni i ,i wówczas można szybciej uzyskać pożądany efekt leczniczy i ski
nia farmakologicznego, które nie jest przecież pozbawione niekoi
i i il.ni ubocznych. W postępowaniu farmakologicznym wykorzystuje- sn, li I i
Iłłtnlu przeciwzapalnym, przeciwobrzękowym (Diclofenac, Feloran. 1'imnl
M. i indol, Butapirazol, Dexaven, z grupy witamin: B i inne), przeciwbólowa
• i luniol, Tramal itp.), działające relaksująco (Mydocalm, Baclofen. Irni|iil|
Korzystne wyniki uzyskuje się, stosując zabiegi cieplne, a także zabiegi łl/yl
0 działaniu przeciwzapalnym i przeciwbólowym: prądy diadynamiczne. inlcf
\|in'. ultradźwięki, laseroterapię. Dobre wyniki daje również terapia puli ni
iignetycznym (Alphatron, Terapuls). Zastosowanie znajdują równic/ joim
V, uwłaszcza hydrokortyzonowa (Naklofen, Dicloratio-gel) i lidokainowa, 1'oJ
•l one na uzyskanie lokalnego działania na korzenie rdzeniowe, przydunkf
kręgowych, powodującego zmniejszenie nadwrażliwości tych elementów, do
•Jlowych.
niektórych przypadkach, zwłaszcza przy mało zaawansowanych ziniiiii u li
in. /.y< h. bez zaburzenia przepływu w tętnicach kręgowych dobre rezull ii)
(losowanie stopniowych wyciągów na pętli Glissona, masaży relak ||
|| km ku, grzbietu, delikatne ćwiczenia zwiększające zakres ruchów po i
'innu cieplnym. W okresach nasilenia dolegliwości wskazane jest stosowniM
Jwr kołnierza ortopedycznego, ograniczającego ruchomość kręgosłupa, .i ivm
M drażnienie obrzękniętych korzeni nerwowych. Kołnierz powinien l>s> |cd
losowany okresowo, nie więcej niż kilka godzin dziennie, aby nic dopiowi
i' osłabienia, zaniku mięśni karku, szyi.
u/ / postępem zmian chorobowych dolegliwości nawracają (najc/.i
uch kręgosłupa) ze wzrastającym natężeniem, a do dolegliwości bolo
tloląt za ją się niekiedy objawy neurologiczne: parestezje, zaburzenia c/iicla,
ni osłabienie odpowiednich zespołów mięśniowych. W niektórych pi/ypml*
dominują objawy związane z upośledzeniem przepływu w tętnicach ki
bóle, zawroty głowy, szumy w uszach itp. Czasem objawy te są lak upoic/y
III. poddające się leczeniu wspomaganemu farmakoterapią (Cavinton, Sadami
inii.iti/in), że doprowadzają chorego do apatii, depresji, niekiedy n
lanti samobójczymi. W przypadku tak znacznego nasilenia dolegliwo., i im
ni,i |i li luli liwania, pomimo leczenia zachowawczego, oraz potęgowania ".
f/.rn neurologicznych rozważa się zastosowanie leczenia operacyjnego.
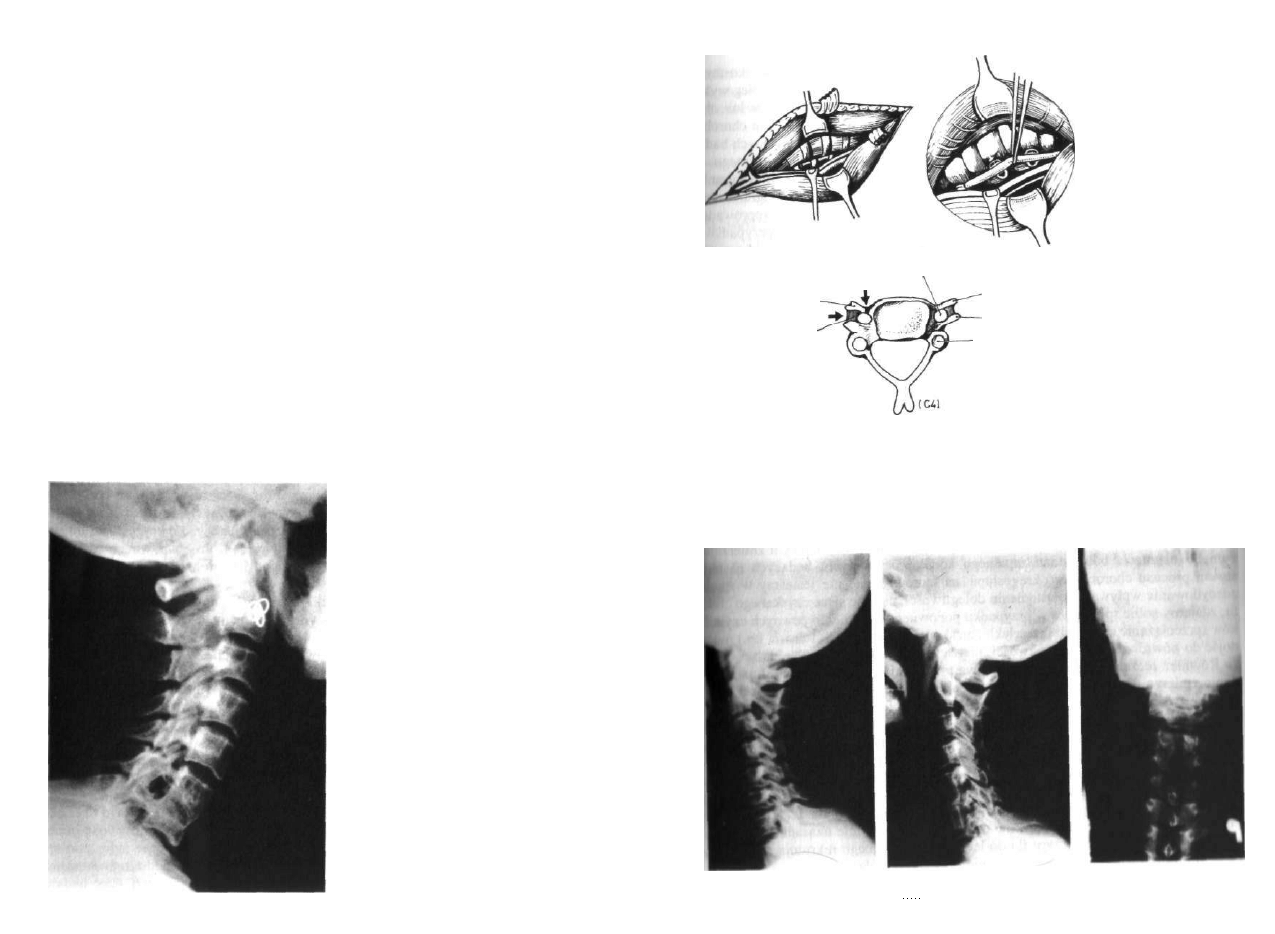
8.4
LECZENIE OPERACYJNE
Zabieg operacyjny ma na celu usuniecie wyrośli brzeżnych wpuklających się do
światła kanału kręgowego, uciskających nasady korzeni [5,6]. Z reguły łączony jest
z usztywnieniem odbarczonej przestrzeni (ryc. 8.3) według zasad podanych przy
omawianiu leczenia urazowych uszkodzeń szyjnego odcinka kręgosłupa. Do
usztywnienia kręgosłupa w tych przypadkach powinno stosować się przeszczepy
nieco większego rozmiaru niż otwór wytworzony w przestrzeni między trzonowej,
w celu uzyskania poszerzenia przestrzeni między kręgowej, zwężonej w wyniku
zniszczenia krążka międzykręgowego [9]. Operacje tego typu wykonano dotych
czas na naszym oddziale u ok. 400 chorych, uzyskując dobry wynik leczenia u po
nad 75% operowanych, brak poprawy rejestrując w kilkunastu przypadkach, a po
gorszenie stanu neurologicznego u 3 chorych.
U chorych z towarzyszącym zespołem korzeniowym bądź dominującymi obja
wami drażnienia (ucisku) tętnic kręgowych istnieją wskazania do operacyjnego od-
barczenia tętnic (ryc. 8.4), których światło nierzadko jest znacznie przewężone
przez osteofity, uciskające je na poziomie stawów unkowertebralnych [12]. Zabieg
wykonywany jest techniką zbliżoną do proponowanej przez Junga [7, 10, 13], której
założeniem jest usunięcie przednio-bocznej części wyrostków poprzecznych, aby
Ryc. 8.3. Stan po odbarczeniu i usztywnie
niu kręgosłupa w obru/.ic rtg,
Otwór wyrostka poprzecznego
Pritdnia częsc
wyroitka poprzecznego
i- (i tylna wyrostka
||#hrowo -poprzeczna)
Guzek przedni
Guzek tylni
— Powierzchnia
stawowa górna
L< 8.4. Schemat operacji odbarczenia tętnic kręgowych.
lv.'. 8.5. Stan mi cKlhitfv«iHU H r m r w nerwowy, li i tętnic kręgowych w obn./.ic rtg

zmniejszyć przywarcie tfnicy do trzonów kręgów oraz usunięcie wyrośli kostnych
im poziomie stawu unkovertebralnego, uciskających tętnicę kręgową. Zabieg wyko
nuje się co najmniej na poziomie dwu sąsiednich kręgów, jednostronnie lub obu-
Mionnie (ryc. 8.5). Uzakćnione jest to od charakteru i rozległości zmian chorobo
wych oraz ich umiejscowienia, określonych na podstawie przeprowadzonych badań
i;uliologicznych, prjzepłyru naczyniowego, rzadziej - badania angiograficznego.
Ten stosunkowo niewielki zabieg uwalnia najczęściej chorego od wielomie
sięcznych uciążliwych ddegliwości, często zmuszających chorego do ograniczenia
działalności nie tylkco zawodowej, ale i życiowej. Operacje tego typu przeprowadzi
liśmy u ok. 90 chorych, dobry wynik zabiegu uzyskując w ponad 80% przypadków,
u Jedynie u 4 chorych z wieloletnimi dolegliwościami i towarzyszącymi schorzenia
mi układu sercowo-naczjniowego nie uzyskano istotnego zmniejszenia dolegliwo
ści.
8.5
PROGNOZOWANIE
Należy sobie zdać sprawęz faktu, że - pomimo bogatego asortymentu metod lecze
ni, i. znacznego postępu zarówno w leczeniu zachowawczym, jak i operacyjnym
••> In II zeń, uszkodzeń krążka międzykręgowego oraz będących tego następstwem
UTlian zwyrodnieniowych kręgosłupa - nadal nie ma niezawodnego sposobu lecze
ni, i dającego gwarancję usunięcia nieprawidłowości powstałych w obrębie kręgo
słupa
I eczenie zachowawcze jest w zasadzie postępowaniem objawowym zmierzają-
isin do usunięcia bólu, stanu zapalnego korzeni nerwowych, będących następ
stwem procesu chorobowego kręgosłupa, na którego istotę nie jesteśmy w stanie
Idei ydowanie wpływać. Po ustąpieniu dolegliwości, ciesząc się z uzyskanego efek-
iii .łajemy sobie sprawę,że w przypadku ponownego zaistnienia pewnych czynni
ków (przeciążenie ostre, lub przewlekłe, nieskoordynowany ruch tułowia itp.) może
dojśi do powtórzenia się dolegliwości, nierzadko w większym nasileniu.
Również leczenie operacyjne nie usuwa przyczyny dysfunkcji kręgosłupa, a je-
IIMIIC zmierza do usunięcia zmian wyzwalających dolegliwości przez ucisk, draż
ni' nic wrażliwych tkanek. Pozwala to na zniesienie lub znaczne ograniczenie do
znali bólowych, zaburzeń neurologicznych, ale nie wpływa na naruszoną spraw-
wydolność kręgosłupa. Wiemy z doświadczenia, że nawet ten korzystny
Objawowy efekt nie jest możliwy do uzyskania we wszystkich przypadkach podda
wanych leczeniu. Uzyskuje się go w 70-80% przypadków - zarówno po leczeniu
EM howawczym, jak i operacyjnym. Nie należy przy tym popełniać powszechnego
hlędu - nie można z tego wnioskować, że skoro wyniki leczenia zachowawczego
i operacyjnego są podobne to leczenie operacyjne nie znajduje uzasadnienia. Musi
my bowiem pamiętać, te przypadki do leczenia operacyjnego rekrutują się z grupy
II '•"li. u których leczenie zachowawcze nie przyniosło efektu.
Mając le względy na uwadze, należy z jednej strony prowadzić szeroko zakrojo
ne postępowanie profilaktyczne, zapobiegające powstawaniu omawianych scho
rzeń, z drugiej zaś uświadamiać pacjentom, że takie postępowanie powinni oni kon
tynuować pomimo doraźnie dobrego efektu leczenia, jeśli chcą uniknąć częstych
nawrotów dolegliwości, postępującej dysfunkcji kręgosłupa.
8.6
PIŚMIENNICTWO
I llland JM.: Disorders of the Cervical Spine. W.B. Sanders Philadelphia 1987. - 2. Borejko M., Dziak
A
Badanie radiologiczne w ortopedii. PZWL, Warszawa 1973, str. 262. - 3. Ellenberg MR et al: Cer-
Mctl radiculopathy. Arch. Phys. Med. Rehabil., 1994, 75, 342. - 4. Filipczyński L.: Fizyczne i techniczne
•Odstawy ultradźwiękowych metod diagnostycznych. W: Stopczyk M (red.). Elektrodiagnostyka mc
dvi /na. PZWL, Warszawa 1984, str. 228. - 5. Irvine G. B., Stracham W.E.: The long term results ot' lo
I lllsed anterior cervical decompression and fusion in spondylitic myelopathy. Paraplegia, 1987, 25, 15.
6. Jarmundowicz W.: Spondyloza szyjna. Neurol. Neurochir. Pol., 1983, 17, 487. - 7. Kehr R, Trenu:
T.:
Freeing of the vertebral artery by uncusectomy by Jung. W: Kehr P, Weidner A. (red.). Cervical spl
ne. Springer-Verlag, Vien, New York 1987. - 8. Kiwerski J.: Wrodzony zrost kręgów w odcinku szyj
nym w patogenezie urazów kręgosłupa. Chir. Narz. Ruchu Ortop. Pol., 1985, 50, 311. - 9. Kiwerski J.,
Krasuski M.:
Leczenie zespołu szyjno-ramienno-głowowego odbarczeniem elementów nerwowych i tęt
nu kręgowych. Reumatologia, 1988, 26, 325. - 10. Kiwerski J.: Anterior operations in cervicarthrosis
iind vertebral artery compression. Clin. Orthop. Related Research, 1991, 278, 95.
I I. Malanga G. A.: The diagnosis and treatment of cervical radiculopathy. Medicine, Science in
Iports, Exercise, 1997, 29, 236. - 12. Stachowski B.: Zespoły ischemiczne mózgowe i rdzeniowe w ur;i-
Uch kręgosłupa szyjnego. Praca habilitacyjna AM, Poznań, 1982. - 13. Williams B.: Surgery for verte
brobasiliaris ischemia in cervical spondylosis. W.: Advances in Neurosurg. Springer-Verlag, Berlin, New
Ymk 1980. - 14. Zembaty A.: Badanie chorego dla potrzeb kinezyterapii. W: M. Weiss, A. Zembaty
dal.). Fizjoterapia. PZWL, Warszawa 1983, str. 14.
Marek Krasuski
KRĘGOZMYK
9.1
ETIOPATOGENEZA KRĘGOZMYKÓW
((kreślenie spondylolisthesis pochodzi od greckich słów spondylos (kręgosłup)
i olisthanein (ześlizg). Oznacza przemieszczenie względem siebie dwóch sąsied
nich trzonów kręgowych.
Kręgozmykiem określa się ześlizg piątego, czwartego lub rzadziej trzeciego krę-
JMI lędźwiowego ku przodowi względem kręgu niżej położonego. Przemieszczeniu
Ulega któryś z wymienionych kręgów wraz z całą kolumną kręgów wyżej leżących
fryc. 9.1).
I )o ześlizgu dochodzi najczęściej na skutek przerwania ciągłości łuku u podsta
wy górnego wyrostka stawowego (spondylolysis). Kręgozmyki stanowią wadę krę
gosłupa, stwierdzaną niekiedy przypadkowo, nie będącą przyczyną poważniejszych
dolegliwości.
Nic ma jednolitego poglądu co do etiologii kręgozmyku. Czy kręgozmyk jest
\\.i<lą wrodzoną, czy zaburzenia kostnienia predysponują do tego schorzenia, czy
Górny wyrostek^
Wyroątek
popr;
Cześć międzywyrostkowa
Podstawa wyrostka
stawowego górnego
Wyrostek kolczasty
Ryc. 9.1. Schemat ktęgo/myku 1.5 SI w pro
jekcji skośnej. Obraz teriera szkockiego
wreszcie do kręgozmyku dochodzi na skutek zmian przeciążeniowych, urazowych
w trakcie życia osobniczego? [4, 7, 8, 9, 12, 14].
Wielu autorów sądzi, że do kręgozmyku dochodzi na skutek złego zrastaniu się
punktów kostnienia kręgu, inni przyczyn upatrują w okołoporodowych urazach
okolic nasad łuków, a jeszcze inni powstanie kręgozmyku tłumaczą przeciążeniem
wcziny kręgu na skutek wad rozwojowych kręgosłupa [4, 6, 9, 15]. Można przy
puszczać na podstawie literatury, że kręgozmyk dotyczy od 2 do 6% populacji.
Wiltse wyróżnia pięć typów kręgozmyków:
1. Dysplastyczny - wrodzony, nieprawidłowy rozwój górnej części kości krzyżo
wej z niedomogą rozwojową cieśni łuku kręgu L5 (ryc. 9.2.).
2. Węzinowy (isthemic type) - występuje na skutek lezji w części międzystawowcj
łuku kręgowego. Rozpoznaje się trzy podgrupy kręgozmyku węzinowcgo,
a mianowicie powstałego przez:
- złamanie zmęczeniowe łuku,
Hv< ''..V Obraz radiologiczny kręgozmyku zwyrodnieniowego L5-S1. Od lewej a - projekcja przed
urn tylna widoczne zmiany zwyrodnieniowe; b - projekcja boczna: kręgozmyk L4-L5 i L5-SI;
I projekcja skośna: zachowana ciągłość utkania kostnego w przestrzeni międ/.ywyrostkowej.
h i
- wydłużenia weziny bez przerwania jej ciągłości,
urazowe ostre /.łamanie węziny.
I. I)i'f{cncracyjny - związany z nasilonym procesem degeneracyjnym, zwłaszcza
krążków międzykręgowych i trwającą, związaną z tym procesem, niestabilno
ści;) danego segmentu kręgowego (ryc. 9.3).
4. Urazowy - związany ze złamaniem kręgów w okolicy łuków i ich nasad.
5. Patologiczny - związany z toczącym się procesem chorobowym okolicy nasad
łuków |9J.
Podział Wiltse'a jest ciekawym ujęciem problemu z punktu widzenia etiologii
klfgozmyku. Nie zawsze jednak daje się jednoznacznie zakwalifikować dany krę-
/inyk do odpowiedniej grupy podziałowej. Rozpoznanie kręgozmyku u dziecka
I /y bardzo młodej osoby, u której wykluczono tło urazowe choroby, sugeruje przy-
« /yne dysplastyczną kręgozmyku, zwłaszcza przy współistnieniu innych wad wro
dzonych czy rozwojowych układu kostnego.
Najliczniejszą grupę jednak stanowią chorzy z kręgozmykiem węzinowym, któ
ry powstaje na skutek złamania zmęczeniowego u podstawy wyrostka stawowego
górnego. Nie można tu jednak wykluczyć wcześniej istniejących innych przyczyn
lu/wojowych predysponujących do powstania kręgozmyku (wadliwe unaczynienie
Inków, wadliwy proces dojrzewania kostnego tej okolicy, dysplastyczne podłoże
i horoby, nieprawidłowo zbudowane sąsiednie kręgi, asymetrie stawowe) [4, 6, 8, 9,
l ' I4|.
Powstała na tle zwyrodnieniowym, przede wszystkim krążków międzykręgo-
« \•' li, niestabilność segmentu kręgowego może być też powodem rozpoznania krę-
|0/,myku. Wydaje się jednak, że z punktu widzenia badań klinicznych powinno się
nie zróżnicować te przypadki i niestabilność kręgosłupa traktować jako od-
Iną nozologicznie jednostkę chorobową.
L4
Ryc. 9.4. Schemat kręgozmyku L4-I.IS. Projekcja bocz
na. Procent ześlizgu oceniany jest jako iloczyn KH) x
a/b. Rycina ilustruje stopień przemieszczeni! ku pr/o
iłowi trzonu kręgu L4.
Ze względu na stopień przemieszczenia kręgów najczęściej wyróżnia się cztery
'.tupnie kręgozmyku. Podstawą tej oceny jest pomiar stopnia przesunięcia trzonu
lodem trzonu kręgu poniżej położonego:
1" przemieszczenie o V
4
szerokości trzonu,
II przesunięcie o połowę trzonu,
III przemieszczenie do
3
/
4
trzonu,
IV" - całkowite przemieszczenie trzonów względem siebie.
(Izesto ocenia się procent ześlizgu kręgu, obliczając go przez pomnożenie przez
MMI ilorazu a/b, gdzie „a" równe jest odcinkowi trzonu, o jaki ześliznął się trzon
powyżej i „b" równa się szerokości całego trzonu (ryc. 9. 4).
9.2
DIAGNOSTYKA
l HM.i/, kliniczny kręgozmyku zależy od jego patologii i cechuje się różnymi obja-
Wiuni podmiotowymi i przedmiotowymi. Ważnym elementem diagnostycznym jest
Inni.inie podmiotowe cechujące się symptomatycznymi dolegliwościami bólowymi.
W badaniu przedmiotowym widoczne są: charakterystyczna sylwetka chorego, jego
i hód, różnie nasilone zaburzenia neurologiczne.
Rozpoznanie uzupełniają dodatkowe badania zwykle w postaci radiogramów ce-
bwanych na dolny odcinek lędźwiowy w projekcji bocznej, przednio-tylnej i sko
bli i oraz badanie czynnościowe. Rzadziej wykonywana jest tomografia komputero-
M i l'K) lub rezonans magnetyczny (MRJ). Wykonywanie MRJ zarezerwowane
r\t dla przypadków niejasnych diagnostycznie, przebiegających z zaburzeniami
•Urologicznymi, ewentualnie powinno mieć miejsce wówczas, gdy jest to koniecz-
|C do kwalifikacji operacyjnej. Obecnie bardzo rzadko wykonuje się badania kon-
IriiNtowc - radikulografię odcinka lędźwiowego. Należy jednak podkreślić nie mija-
•i i| wartość tego badania, choć jego dość istotną ujemną stroną jest inwazyjność.
Rozpoznanie choroby zwykle nie nastręcza większych kłopotów.
9.2.1
BADANIE KLINICZNE
N.i plan pierwszy wysuwają się zgłaszane przez chorego dolegliwości bólowe
u Iróżnicowanym nasileniu. Zwykle bóle dotyczą dolnej części odcinka lędźwiowe
go kręgosłupa. Niekiedy jednak dolegliwości te są znaczne i mogą do nich dołączyć
Plburzenia korzeniowe. Przemieszczanie trzonów powoduje napinanie więzadeł,
n iwłaszcza dobrze zaopatrzonego czuciowo przez nerwy Luschki więzadła podłuż-
ni>'o tylnego, ćó~w głównej mierze decyduje o nasileniu miejscowych dolegliwości
bólowych |23|. Ból korzeniowy spowodowany jest bezpośrednim napięciem i uci
Nkn-in korzeni nerwowych. Według Adkinsa i Gilla | 8 | częstą przyczyną narastania
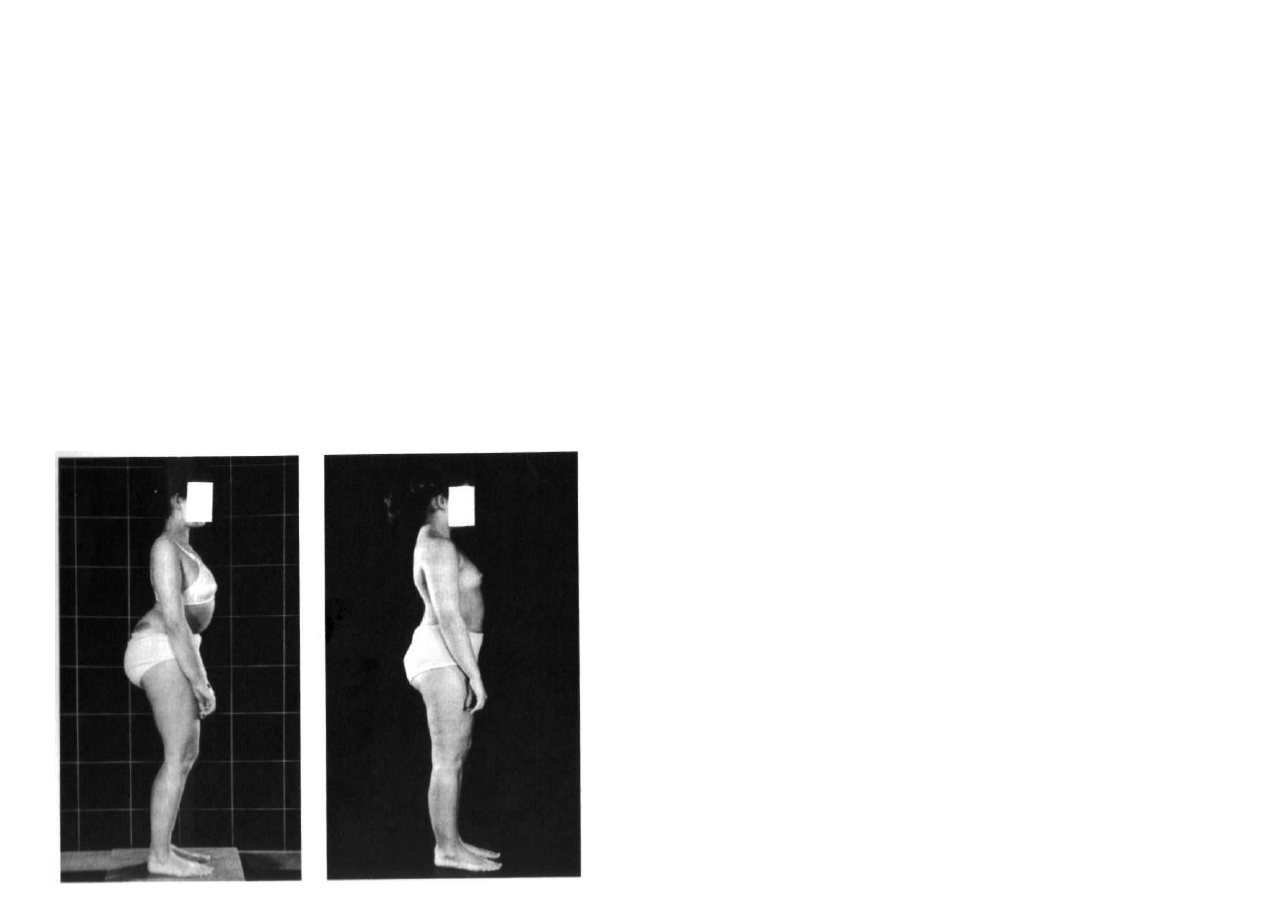
zaburzeń korzeniowych jest bliznowaty rozrost tkanki łącznej wypełniającej krę-
goszczelinę.
Bóle nasilają się po wysiłku fizycznym, dłuższym siedzeniu. Zwykle krótkie re
laksujące spacery nie prowadzą do narastania dolegliwości, a nawet są momentem
odpoczynku dla chorego. Odpowiednia pozycja leżąca także sprzyja cofaniu się do
legliwości bólowych. Przy istnieniu zaburzeń neurologicznych praktycznie każdy
wysiłek zwiększa dolegliwości o charakterze korzeniowym. Niekiedy chorzy wy
raźnie wiążą dolegliwości z urazem spowodowanym upadkiem, wypadkiem komu
nikacyjnym lub dźwignięciem ciężaru (stwierdzane u 40% operowanych u naszych
pacjentów). U osób młodych i dzieci wczesnym objawem kręgozmyku może być
podawana łatwa mcczliwość kręgosłupa.
Sylwetka chorego z kręgozmykiem jest dość charakterystyczna. Obręcz biodro
wa jest cofnięta ku tyłowi w stosunku do tułowia z wyraźnie wystającymi poślad
kami. Tułów ulega skróceniu tym wyraźniej, im większy jest stopień kręgozmyku.
Przodopochylenie miednicy jest zmniejszone. Towarzyszy temu pogłębiona lordoza
i ograniczona bolesna ruchomość odcinka lędźwiowego kręgosłupa (ryc. 9.5a). Po
miar Schobera, polegający na obserwacji odległości między wyrostkami kolczysty
mi odcinka lędźwiowego kręgosłupa przy pochylaniu się, wyraźnie jest zmniejszo
ny. W razie dodatkowego podrażnienia korzeniowego może wystąpić lateralizacja
tułowia zwykle w kierunku podrażnionego korzenia (przy jednostronnych objawach
neurologicznych). W naszym materiale klinicznym przeważali chorzy z zaburzenia-
Ryc< v.5 u, I). Sylwetka chorej z kręgozmykiem L5 SI przed leczeniem operacyjnym.
mi neurologicznymi jednostronnymi, ale byli te/ 1 1 hor/y /.ubytkami neurologii I
nyini dotyczącymi obu kończyn dolnych.
Obok dolegliwości bólowych, zaburzenia neurologiczne - w postaci paraatozjl
1 zaburzeń odruchów z kończyn dolnych - towarzyszyły większości chorych (pontd
80%) operowanych w naszym ośrodku z powodu kręgozmyku. Około 34% choryi li
Operowanych z powodu kręgozmyku miało dalsze, poważniejsze zaburzenia tu-m u
logiczne objawiające się różnie nasilonymi niedowładami mięśniowymi / poru/r
mcm mięśni prostowników stóp, a u niektórych z zaburzeniami mikcji włącznll
(>l)|awy neurologiczne z obrazem uszkodzenia ogona końskiego nie są wcale tli "
t/;ulkie w przebiegu kręgozmyku [9, 11, 19, 24].
Wśród objawów miejscowych stwierdza się bolesność uciskową kregoiłupi
w okolicy kręgozmyku. Pod palcami można wyczuć schodkowy uskok wyrostków
kolczystych, pogłębiający się przy pochylaniu. Napięcie mięśni przykregosłupo
wych bywa znacznie wzmożone. Chory z kręgozmykiem pochylając się, /wykli*
siara się oprzeć kończynami górnymi o swoje lekko zgięte kolana.
Przy długo trwających dolegliwościach bólowych w znacznych przemies/i /<•
IM.ich kręgów (III
0
i IV
0
kręgozmyku) można stwierdzić przykurcz mięśni biodro
\M> lędźwiowych z niewielkim przykurczem zgięciowym stawów biodrowych.
9.2.2
BADANIA DODATKOWE
'/. badań dodatkowych w kręgozmyku na plan pierwszy wysuwa się diagnostyl 1 > I
litologiczna. Podstawowym badaniem jest wykonanie radiogramów przeglądowych
Mowanych na dolny odcinek lędźwiowy w projekcjach: bocznej, przednio lylnoj
.nej.
Na radiogramach w projekcji bocznej kręgozmyk charakteryzuje się pr/.csunlfi
ciem do przodu trzonu kręgu wraz z wyrostkiem stawowym górnym i wyrosił li ffl
poprzecznym. Wyrostek stawowy dolny, tylna część łuku i wyrostek kolczysty pfl
iwione są na miejscu.
Ułatwieniem interpretacji radiogramów mogą być różne metody pomiarów
Nowane w kręgozmyku. Do najpopularniejszych zaliczyć można metody: Ulmanij
Meschan, Marique, Junghansa i in. Metody te, ogólnie rzecz biorąc, polegają, M
wykreślaniu odpowiednich prostych i obserwacji jak względem nich zachowują M
Na przykład w metodzie Ulmana kreśli się prostą prostopadłą do linii będąt aj
przedłużeniem górnej krawędzi trzonu podejrzanego o kręgozmyk. Ta prostopadli
dolnym końcem sięga przedniej krawędzi trzonu kręgu poniżej kręgozmyku. ;t \Ą
(•omy koniec trafia w masę trzonu kręgu przemieszczonego do przodu. W si.ntit-
pniwidlowym powinna ta linia biec po przedniej krawędzi obu trzonów. '/. innych
pomocniczych ocen radiologicznych dość popularne jest wyznaczanie: kąta /• li
/gu trzonu (metoda Maiicjuc), kąta pochylenia kości krzyżowej, kala Irt^ussonu,
kąta lordozy kręgosłupa lędźwiowego, kąta lędźwiowo-krzyżowego i in.
Badanie radiologiczne w projekcji pr/ednio-tylnej nie zawsze jest ehaiaklriy
Ityczne dla kręgozmyku, ale większe przemieszczenie trzonu w tej projekt p dają

obraz dość charakterystyczny, zwany obrazem odwróconej czapki Napoleona (po
dwójny cień pokrywających się trzonów kręgowych) [4, 7, 10, 17]
Najbardziej wartościowymi radiogramami w diagnostyce kręgozmyku, zwłasz
cza z niewielkim przemieszczeniem trzonów, są projekcje skośne. Zdjęcia skośne
kręgosłupa są bardzo charakterystyczne i przypominają rysunek szkockiego teriera:
uchem jest górny wyrostek stawowy, nosem - wyrostek poprzeczny, przednią łapą
- dolny wyrostek stawowy. W kręgozmyku na szyi psa obserwuje się przerwę z od
daleniem głowy od tułowia teriera [4, 7, 9, 10]. Na zdjęciach skośnych kręgosłupa
rozpoznaje się spondylolizę, gdzie nie istnieje jeszcze faktyczny kręgozmyk. W ob
razie tym widoczna jest jedynie szczelina złamania części międzywyrostkowej łuku
lub sklerotyzacja tej okolicy świadcząca o znacznych przeciążeniach występują
cych w kręgu.
Kolejnymi badaniami wykonywanymi w diagnostyce kręgozmyku są: tomogra
fia komputerowa (TK), rezonans magnetyczny (MRJ) i w wybranych przypadkach
radikulografia.
Tomografię komputerową wykonuje się wtedy, gdy zwykłe badanie radiologicz
ne nasuwa wątpliwości. Przyczyną wykonania TK może być znaczna otyłość cho
rego lub inne stany utrudniające wykonanie i interpretację radiogramów przeglądo
wych. Tomografię komputerową możemy wzbogacić o interpretację techniką 3D.
Takie badanie doskonale obrazuje trój płaszczyznowe zmiany spowodowane prze
mieszczeniem się kręgów. Tomografia przestrzenna pokazuje światło kanału kręgo
wego, jego zmianę spowodowaną ześlizgiem trzonu.
Rezonans magnetyczny kręgosłupa wykonuje się wówczas, gdy objawom kręgo
zmyku towarzyszą zaburzenia neurologiczne, alternatywą dla rezonansu może być
radikulografia. Badanie kontrastowe kanału kręgowego jest badaniem inwazyjnym,
obecnie nie jest powszechnie stosowane. Czasami jednak badanie to jest niezbędne
[9, 17].
Ocena kanału kręgowego, struktur nerwowych przy pewnym rozpoznaniu kręgo
zmyku nie zawsze musi być konieczna. Należy jednak pamiętać, że zaburzenia neu
rologiczne mogą też być spowodowane zmianami uciskowymi powyżej miejsca
kręgozmyku. W naszym materiale klinicznym spotykaliśmy się z objawami ucisku
korzeni na skutek wypadnięcia dysku powyżej kręgozmyku.
W obrazie rezonansu magnetycznego w kręgozmyku najczęściej obserwuje się
/iniany uciskowe struktur nerwowych na poziomie kręgozmyku, obecność tkanki
zapalnej, tkanki tłuszczowej, czasami widoczne jest pogrubiałe, zwyrodniałe więza-
dło podłużne tylne. Zmiany uciskowe spowodowane są przemieszczeniem dokana-
łowym fragmentu jądra galaretowatego, a czasami i fragmentu tarczy międzytrzo-
nowej.
W obrazie radikulograficznym można zaobserwować zatrzymanie kontrastu na
poziomie przemieszczenia trzonów kręgowych lub zmiany uciskowe. Omawiane
powyżej metody diagnostyczne zawierają ocenę statyczną kręgosłupa. Dla chirurga
kwalifikującego chorego do ewentualnego leczenia operacyjnego tego typu diagno
styka może być niewystarczająca. Dlatego wskazane jest wykonywanie czasami ra
diogramów „czynnościowych" w projekcji bocznej kręgosłupa. Badanie polega na
wykonaniu zdjęć bocznych celowanych w miejsce kręgozmyku przy zgięciu i prze
proście kręgosłupa w odcinku lędźwiowym. Czasami wykonuje się radiogramy
n chorego w pozycji leżącej i stojącej (obciążenie kręgosłupa). Na takich zdjęciach
oceniu się stabilność kręgozmyku. Ocena stabilności jest ilość (rudnu i czasami wy
maga obserwacji radiologicznej przesuniętej w czasie (np.: wykonywania diagno
styki radiologicznej raz na kwartał, raz na pół roku itd. lub wykonania np. radiogra
mów z użyciem spondylometru antygrawitacyjnego Bilińskiego) [3].
9.3
METODY LECZNICZE
Leczenie kręgozmyku opiera się na postępowaniu zachowawczym i operacyjnym
O sposobie leczenia decyduje lekarz na podstawie obserwacji chorego, oceny badań
radiograficznych i rezonansu, postępu choroby, a także własnego doświadczeniu
i umiejętności. Celem leczenia jest uzyskanie stabilności kręgosłupa, niedopus/i:||
nie do zaburzeń neurologicznych, a w leczeniu operacyjnym dodatkowo odtworM
nie właściwych warunków anatomicznych okolicy lędźwiowo-krzyżowej. Utrzyma
nie właściwej postawy, dobrej kondycji mięśni tułowia zapobiega dalszym desliuk
Hom narządu osiowego, jakim jest kręgosłup i ewentualnym zmianom
zwyrodnieniowym innych części narządu ruchu.
Obserwując chorego w trakcie leczenia, zwraca się uwagę na charakter dolegli
wości bólowych. Bóle stale nasilające się, bóle spoczynkowe, brak poprawy w wy
niku stosowania leczenia farmakologicznego i fizykalnego mogą sugerować ko*
meczność zmiany sposobu leczenia.
Innym istotnym czynnikiem wymagającym uwagi jest obserwacja stanu neurolo
pcznego. Pojawianie się zaburzeń neurologicznych jest czynnikiem niekorzystnym
i zmuszającym zwykle do podjęcia decyzji o leczeniu operacyjnym. O operacyjnym
leczeniu może decydować też niekorzystny obraz radiologiczny kręgosłupa.
LECZENIE ZACHOWAWCZE
Celem leczenia zachowawczego jest utrzymanie stabilności kręgosłupa, a tym sn
mym dbałość o niepogłębianie się ześlizgu trzonu kręgowego. Do leczenia /-.w II>>
wawczego kwalifikują się chorzy przede wszystkim ci, u których nie stwierdzono
zaburzeń neurologicznych. Możliwość leczenia zachowawczego powinno się ro/,
ważyć w kręgozmyku 1° i 11°, podobnie jak przy rozpoznaniu spondylolizy. Zwykle
w kręgozmyku dysplastycznym u dzieci i młodzieży leczenie zaczyna się od prób
leczenia konserwatywnego.
leczenie zachowawcze obejmuje kinezyterapię ze zwróceniem HWtgi Ul
wzmocnienie mięśni brzucha, a tym samym wpłynięcie poprzez tłocznię brzuszni|
na stabilność kręgosłupa. Wykonywane zabiegi fizykalne mają działanie przeciw
I nilowe i przeciwzapalne.
Najczęściej stosowane są prądy diadynamiczne, prądy interferencyjne, jonoloir
/u lidokuinnwu lub hydrokortyzonowu, Leczenie ciepłem prowadzi do ro/lu/nlenlii

mięśni, a także działa przeciwbólowo. Uzupełnieniem leczenia fizykalnego bywają
lasero- i magnetoterapia.
Leczenie farmakologiczne obejmuje stosowanie leków przeciwbólowych, nieste-
roidowych przeciwzapalnych, leków rozluźniających.
Formy leczenia zachowawczego zależą nie tylko od charakteru zmian radiolo
gicznych czy zmian w obrazie MRJ, ale zależą także od fazy dolegliwości bólo
wych. W okresie ostrym, gdy dolegliwości bólowe są szczególnie wyrażone, głów
nym działaniem jest odpowiednie unieruchomienie chorego. Najczęściej stosowana
jest pozycja Fowlera, która polega na ułożeniu na plecach z kończynami dolnymi
zgiętymi w stawach biodrowych i kolanowych pod katem 90°, czasami z jednocze
snym stosowaniem wyciągu za miednicę z obciążeniem 7
7
ciężaru ciała.
W tym czasie podstawę leczenia stanowi farmakoterapia. W jej zakres wchodzi
stosowanie selektywnych leków przeciwzapalnych (inhibitory cyklooksygenazy-2
- cox 2), leków rozluźniających (miorelaksanty), leków sedatywnych i ewentualnie
dodatkowo przeciwbólowych. Dość wcześnie stosuje się jonoforezę (najlepiej
z 0,25-0,5% roztworu lidokainy, na zmianę z hydrokortyzonem; z innych leków
warto stosować 2,5% ketoprofen w żelu).
Kolejnym zabiegiem jest stosowanie lampy Solux z niebieskim filtrem, który
zmniejsza natężenie ciepła, ale wzmacnia przeciwbólowe działanie podczerwieni.
W dalszej kolejności stosowane jest środowisko wodne, w którym początkowo wy
korzystuje się element odciążenia i relaksacji, w późniejszej fazie element oporowy,
dla wzmocnienia odpowiednich grup mięśni. Z fizykoterapii na plan pierwszy wy
suwa się diatermia przeciwbólowa, która zapewnia głębokie przegrzanie tkanek,
utrzymujące się długi czas po zabiegu, następnie stosuje się prądy diadynamiczne
lub prądy średniej częstotliwości (sinusoidalne). W ostatnim czasie często stosowa
nym zabiegiem jest krioterapia, której działanie przeciwbólowe i przeciwzapalne
utrzymuje się dłużej niż po zabiegach cieplnych.
W okresie wczesnym kinezyterapia polega głównie na ćwiczeniach izometrycz-
nych. Zwraca się uwagę na poprawę siły mięśniowej, głównie mięśni skośnych
brzucha, następnie mięśnia prostego brzucha. Dąży się do stworzenia właściwej
równowagi wszystkich grup mięśniowych. W trakcie terapii ruchowej należy zwró
cić szczególną uwagę na przykurcze torebkowo-więzadłowo-mięśniowe. Przykur
czom głównie ulegają: mięśnie prostujące odcinek lędźwiowy kręgosłupa, zginacze
bioder, grupa przednia mięśni uda prostujących kolano i zginających staw biodro
wy, czasami też mięśnie łydki.
Stosowanie sznurówek i gorsetów w kręgozmyku powinno mieć ograniczone za
stosowanie.
Sznurówki stosuje się okresowo w trakcie silnych dolegliwości bólowych,
znacznej niestabilności kręgosłupa lub gdy istnieją przeciwwskazania do intensyw
nej gimnastyki. W okresie oczekiwania na planowane leczenie operacyjne w kręgo-
zmykach dużego stopnia stosuje się zewnętrzne unieruchomienia kręgosłupa.
Stosowanie sznurówek na stałe właściwie zarezerwowane powinno być dla cho
rych, u których nie wykonuje się leczenia operacyjnego z różnych powodów przy
stale pogarszającym się stanie klinicznym choroby lub braku poprawy w stosowa
nym leczeniu.
Wskaźnikami słuszności prowadzonej terapii są:
stabilność ki\'goy,myku i kręgosłupa w obrazie rtg,
IMak zaburzeń neurologicznych,
brak dolegliwości bólowych,
Utrzymująca się dobra kondycja chorego, dobra siła mięśni brzucha, właściwa
postawa ciała i prawidłowy chód.
Ważnym elementem leczenia jest wyjaśnienie choremu istoty choroby i i Howo
I i kontynuowania zwłaszcza kinezyterapii w warunkach domowych. Kom.
wrócenie uwagi na właściwy sposób wykonywania przez chorego czynności
pod/.iennych, w których występują elementy dźwigania, pochylania się, wykonywa
ni., mchów skrętnych tułowia. Nauka właściwej postawy ciała, właściwej pozyi |l
lleil/.ucej, umiejętności podróżowania, uprawiania sportów i rekreacji doskonal
Uzupełniają opiekę nad chorym. Szczególnie ważne jest w kręgozmyku doradzeiHJ
ludziom młodym (dzieciom i młodzieży) wyboru właściwego zawodu i sp
ania wolnego czasu, uprawiania sportów. Stała opieka nad chorym, wy/m.
t
tunic terminów kontroli klinicznych powinno uspokoić chorego i dać wiarę w po
M.-|. leczenia, a lekarzowi dać szansę na szybkie wychwycenie niepowodzenia
W prowadzeniu terapii zachowawczej i niezwłoczną zmianę formy leczenia.
9.3.2
UCZENIE OPERACYJNE
|>n leczenia operacyjnego kręgozmyku kwalifikują się chorzy z:
zaburzeniami neurologicznymi,
Mwierdzoną niestabilnością kręgosłupa,
uporczywymi dolegliwościami bólowymi, nie mijającymi po zastosow
kompleksowym leczeniu zachowawczym,
;'.ozmykami 111° i IV
0
przy współistniejących objawach bólowych lub iii-iiro
logicznych,
iwierdzoną szybką progresją choroby.
Do stabilizacji kręgosłupa w miejscu przemieszczenia używa się kilku zasadni-
lyt li sposobów operacyjnych:
usztywnienie tylne lub tylno-boczne, polegające na zdekortykowaniu i us/lyw
nieniu tylnych elementów kręgów w obrębie łuków, wyrostków stawowych, wy«
i osików poprzecznych;
usztywnienie tylne międzytrzonowe, polegające na wprowadzeniu przeszczepu
kostnego lub wiórów kostnych do oczyszczonej przestrzeni międzykręgowc|. po
wykonaniu laminektomii, hemilaminektomii lub obustronnej szerokiej fene
. |i. uzupełnione stabilizacją transpedikularną;
Usztywnienie tylne międzytrzonowe z użyciem tzw. koszyczków (ang. cageit),
wypełnionych zwykle wiórami kostnymi, uzupełnione stabilizacją transpedikii
lamą;
usztywnienie kr/.yżowo-nasadowo-wyrostkowę lub nasadowo-wyi osikowe, po
legające na wykonaniu łożyska w wyrostku poprzecznym, nasadzie luku i musie
bocznej kości krzyżowej i wkleszczeniu weń przeszczepu kostnego;
1 v j
usztywnienie przednie międzytrzonowe z dostępu przezotrzewnowego lub poza-
otrzewnowego, polegające na wprowadzeniu przeszczepu kostnego w łożysko
wytworzone w przestrzeni międzykręgowej i sąsiadujących częściach trzonów
kręgów;
usztywnienie przednie międzytrzonowe uzupełnione w drugim etapie usztywnie
niem tylnym transpedikularnym (przy nieznacznych przemieszczeniach trzo
nów); usztywnienie transpedikularne, a następnie w drugim etapie usztywnienie
przednie międzytrzonowe (przy znacznych przemieszczeniach trzonów) [9, 12,
14, 15, 19, 20, 22, 24, 25] (ryc. 9.5 b;9.6 a, b, 9.7, 9.8).
Ryc. 9.6a. Radiogram kręgozmyku L5-S1 stan przed
operacją.
Ryc. M.fth. Radiogram kic,;nozniykii 1.5 SI stan po operacji. Widoczne usztywnienie międzytrzonowe
/e stahMi/uija tiansptdikiularnu.
Wśród metod leczenia operacyjnego kręgozmyków wykonuje się też zabiegi od
birczające struktury nerwowe bez wtórnego usztywnienia kręgosłupa [5, 8, 211.
Usztywnienia tylno-boczne oraz tylne międzytrzonowe stosowane są zwykle
w kręgozmykach ze współistniejącymi zaburzeniami neurologicznymi. IY/ed
iis/.lywnieniem usuwa się sfałdowaną część pierścienia włóknistego, odbarc/a wo
lek oponowy i korzenie. Usztywnienie międzytrzonowe, zwłaszcza przy wspoltsi
llejącej niestabilności segmentu operowanego, kończy stabilizacja kręgosłupa II
pomocą jednej z metod transpedikularnej spondyloosteosyntezy [1, 5, 9-12, 26j,
obecnie bardzo popularnych. Czasami do usztywnień międzytrzonowych zamiast
nuilcriału kostnego używa się wszczepów z ceramiki korundowej [2, 13]. Przy y,u-
ehowaniu pewnej stabilności przemieszczonego segmentu kręgowego zadowalające
te/tiltaty leczenia uzyskuje się, wykonując usztywnienie międzytrzonowe be/ II/Y
• I.I dodatkowej stabilizacji kręgosłupa za pomocą dystraktorów czy innych stabill
Mtorów [5, 9, 12, 14, 19-21].
Redukcja przemieszczenia kręgów w kręgozmykach 111° i IV° przy usztywnić-
niuch za pomocą stabilizatorów jest nieco trudniejsza. Należy pamiętać, że wielu
Idnia choroba powoduje adaptację układu nerwowego do zaistniałych warunków
lniejscowych. Stąd nad redukcję przemieszczenia należy chyba przedkładać odtMU
Kenie struktur nerwowych i stabilizację z repozycją kręgów bezpieczną dla układu
nerwowego. Dodatkowe znaczne siły naciągające worek oponowy i korzenie
Ryc. 9.7. Radiogram obrazujący stan po
usztywnieniu przednim przestrzeni
L5 SI w kręgozmyku.
Ryc. 9.8. Radiogram kręgozmyku L4-L5; a - stan przed operacją; b - stan po usztywnieniu między-
trzonowym tylnym.
w trakcie dokonywanej za pomocą dystraktorów redukcji przemieszczenia mogą
być przyczyną pogorszenia się stanu neurologicznego z wystąpieniem niedowła
dów (bądź porażeń) kończyn dolnych włącznie.
Stabilizacja kręgosłupa w kręgozmyku za pomocą metod transpedikularnych wy
daje się być bezpieczna z uwagi na występowanie tu dwóch sił: niniejszej siły roz
ciągającej i dodatkowej ściągającej trzon kręgu w kierunku dokanałowym [18, 26].
Zdecydowanie bezpieczniejsza i łatwiejsza repozycja przemieszczenia kręgów
występuje w kręgozmykach 1° i 11°.
Dbałość o odtworzenie prawidłowych stosunków anatomicznych powinna mieć
miejsce zwłaszcza w kręgozmykach dysplastycznych, co jest nieodzowne do uzy
skania poprawy sylwetki ciała lub kształtowania się właściwej sylwetki u ludzi
młodych i u młodzieży [10].
Przy niewielkich przemieszczeniach 1° i spondylolizie stosowane jest usztywnie
nie polegające na wprowadzeniu śrub transpedikularnie zespalających nasady łuku
z trzonem [14].
Usztywnienia nasadowo-wyrostkowe zapewniają stabilizację kręgosłupa dzięki
zrostowi nasad łuków z wyrostkami poprzecznymi kręgu, dając zrost segmentu krę
gowego [14].
Usztywnienie przednie z dostępu pozaotrzewnowego stosowane jest w kręgo
zmykach bez zaburzeń korzeniowych. Usztywnienie przednie przestrzeni L4-L5
i L3-L4 wymaga dojścia przezotrzewnowego (9, 12, 22]. Ten rodzaj spondylodezy
kojarzony jesl wlórnic z wykonanym jednoczasowo, lub w drugim etapie, usztyw
nieniem tylnym transpcdikularnym w przypadkach z niekorzystnym przodopo
chyleniem kości krzyżowej, sprzyjającym ześlizgowi oraz wówczas, gdy w okreiil
przedoperacyjnym obserwuje się szybkie narastanie ześlizgu kręgów [12].
Czasami sądzi się, że główną przyczynę dolegliwości bólowych w kręgozmyku
powodują: ciasnota kanału kręgowego, zwyrodnienie więzadeł podłużnych i wystę
powanie tkanki bliznowatej wytworzonej w kręgoszczelinie łuku. W takich sylu-
ucjach niektórzy lekarze wykonują jedynie odbarczenie struktur nerwowych w ka
nale w wyniku usunięcia łuku, oczyszczenia z blizny kręgoszczeliny i usunie Li
Zwyrodniałego więzadła podłużnego tylnego. Zabieg taki wykonuje się rzadzifj
i dotyczy on kręgozmyków 1° i 11° [8, 20, 21, 25].
Po operacji w zależności od sposobu usztywnienia zachowanej stabilności kię
goslupa stosuje się 2-3-tygodniowe leczenie spoczynkowe, a następnie na okrM
3-4 miesięcy zalecane jest noszenie gorsetu lub sznurówki. Wykonanie stabiliZK H
iniędzytrzonowej z użyciem „koszyczków" i zespolenia transpedikularnego iimoZ
liwia dalsze leczenie bez konieczności stosowania unieruchomienia zewnęlrzncjjo,
skracane jest też leczenie spoczynkowe do kilku dni. Po leczeniu operacyjnym wy
inagane jest prowadzenie odpowiedniej gimnastyki leczniczej. Początkowo slosii|e
się ćwiczenia izometryczne mięśni brzucha sterowane głową, a później kończynami
dolnymi. Obowiązują wówczas też pewne ograniczenia w wysiłku fizycznym, pi .i
Uch codziennych z ograniczeniem siadania włącznie. W późniejszym okieae
wzbogaca się kinezyterapię o nowe i intensywniejsze ćwiczenia. Choremu pozwnln
się na większą swobodę w czynnościach dnia codziennego. Opiekę nad CIKUYIII
lończy się w okresie uzyskania stabilności kręgosłupa w miejscu operowanym. |»>
ustąpieniu dolegliwości bólowych i cofnięciu się ewentualnych zaburzeń ncurolo
licznych.
9.4
WYNIKI LECZENIA I PROGNOZOWANIE
Wyniki leczenia kręgozmyków należy rozpatrywać w kilku kategoriach. Leczenie
zachowawcze zwykle daje dość dobry wynik końcowy, ale dotyczy on przed*
wszystkim chorych, u których nie spotyka się zaburzeń neurologicznych, a chai.ik
lei kręgozmyku jest stabilny. W przypadku ok. 10% chorych z kręgozmykicin wg
damesa i wsp. konieczne jest przeprowadzenie leczenia operacyjnego |y|. W na
szym materiale klinicznym odsetek operowanych jest większy, należy jednak bfN
III pod uwagę fakt, że do szpitala trafiają przede wszystkim chorzy po nieskulei /
nym leczeniu ambulatoryjnym. Leczenie operacyjne stanowi pewną końcową altai
nalywę postępowania zachowawczego.
Według wielu autorów leczenie operacyjne daje w większości dobre i bardzo do
l>ic wyniki końcowe leczenia. Procentowo sięgają one od 70 do ponad 84% do
brych rezultatów 111-12, 17, 23, 24|. Niemniej jednak zwrócić należy uwacę na
laki, że u chorych leczonych zachowawczo, u kwalifikowanych do leczenia opera
lyjnego przez lekarzy także stwierdza się znaczną poprawę stanu zdrowia w poatii I
Unniejszeniu dolegliwości bólowych, prawidłowego Funkcjonowania i powrotu do
pracy | . M |
U
Rozważymy dokładniej wyniki leczenia uzyskane u 69 chorych z kręgozmy-
kiem, operowanych przez nasz zespół. W tabeli 9.1 przedstawiono główne objawy
chorobowe towarzyszące kręgozmykom w zależności od stopnia przemieszczenia
kręgów. Dominowali chorzy z 11° kręgozmyku (51%), a ok. 80% chorych miało za
burzenia neurologiczne.
Tabela 9.1. Objawy chorobowe towarzyszące kręgozmykom
Objawy chorobowe
Dolegliwości bólowe
Bóle + zaburzenia czucia, odruchów
Bóle + osłabienie siły mięśniowej
Razem
Stopień kręgozmyku
I
2
13
5
20
U
7
12
16
35
111
5
4
2
11
IV
2
1
3
Razem
14
31
24
69
Rozpatrując wyniki leczenia przyjęliśmy trójstopniową skalę ocen:
ii. Wynik dobry - ustąpienie dolegliwości bólowych, wycofanie się lub znaczne
zmniejszenie zaburzeń neurologicznych, pełna sprawność funkcjonalna, zrost
w miejscu usztywnienia.
b. Wynik mierny - zdecydowana poprawa, ale z okresowymi dolegliwościami
o niewielkim nasileniu lub ustąpienie dolegliwości, ale utrzymywanie się zabu
rzeń neurologicznych.
c. Wynik zły - utrzymywanie się dolegliwości, brak zrostu w miejscu usztywnienia
lub pogorszenie się stanu neurologicznego.
Tak zrozumiane wyniki leczenia przedstawione zostały w kolejnych tabelach,
uwzględniając stopień kręgozmyku, charakter objawów chorobowych oraz rodzaj
wykonanego usztywnienia kręgosłupa. Dobre wyniki uzyskaliśmy u 47 chorych
((>X%). Zdawać by się mogło, że wyniki leczenia powinny być najlepsze u chorych
z najmniejszym przemieszczeniem kręgów. Tymczasem na podstawie tabeli 9.2
można stwierdzić, że w tej grupie wyniki są najgorsze.
Tabela 9.2. Wyniki leczenia kręgozmyku
Wyniki leczenia
Dolny
Mierny
Zły
Ruem
Stopień przemieszczenia kręgów
I
12
6
2
20
II
25
8
2
35
III
8
2
1
11
IV
2
1
3
Razem
47
17
5
69
Wpływa na lo zapewne fakt, że do zabiegu przy przemieszczeniach 1° kwalifiko
waliśmy / reguły chorych z zaburzeniami neurologicznymi, które wykazują mniej-
S/;| tendencję do wycofywania się niż zespoły bólowe.
—
Dane z tabeli 9.3 potwierdzają te spostrzeżenia: w grupie chorych z zaburzenia
mi czucia, zniesienie odruchów, osłabieniem siły mięśniowej stwierdza się najwick-
szą liczbę wyników miernych, co wiąże się z przetrwaniem, chociaż w mniejszym
nasileniu, zaburzeń neurologicznych.
Tabela 9.3. Wyniki leczenia kręgozmyku
Objawy chorobowe
Dolegliwości bólowe
Bóle + zaburzenia czucia, odruchów
Bóle + osłabienie siły mięśniowej
Razem
Wynik leczenia
dobry
11
22
14
47
mierny
2
8
7
17
zły
1
1
3
5
Razem
14
31
24
69
Tabela 9.4. Wyniki leczenia kręgozmyku w odniesieniu do sposobu usztywnienia
Sposób usztywnienia
Tylno-boczne
Tylne międzytrzonowe
hzednie pozaotrzewnowe
Przednie + tylno-boczne
Razem
Wyniki leczenia
dobry
8
25
9
5
47
mierny
4
10
2
1
17
zły
2
2
1
5
Razem
14
37
II
7
69
Z zestawienia dokonanego w tabeli 9.4 należałoby wnosić, że najlepsze wyniki
uzyskuje się po usztywnieniu przednim kręgosłupa. Jednakże należy tu uwzględnię
pewne różnice w kwalifikacji chorych do różnego typu usztywnień. Z naszych ob
nerwacji wynika, że najlepsze rezultaty osiągane są w usztywnieniach tylnych mię
il/ylrzonowych, najlepiej wykonanych z zastosowaniem przeszczepów kostnych
i technik transpedikularnych. Wydaje się, że sposób usztywnienia powinien być do-
hierany indywidualnie w każdym przypadku, po uwzględnieniu charakteru dolegli
wości, zaburzeń neurologicznych, stopnia i dynamiki postępu kręgozmyku.
9.5
PODSUMOWANIE
Kregozmyki stanowią wadę kręgosłupa leczoną w znacznej części zachowawczo
K dobrym ciekiem. U niewielkiego procenta chorych, u których występują zaburzę
ma neurologiczne, nie stwierdza się zmniejszenia dolegliwości bólowych W prOWI
ilzonej kompleksowej terapii zachowawczej lub obserwuje się progresywny ehaiak
lei niestabilności kręgosłupa realizowane jest leczenie operacyjne Zabieg operat \|

ny polega na odbarczeniu korzeni i stabilizacji kręgosłupa jedną z wyhnm
metod.
W naszym materiale do zabiegu kwalifikowano chorych z długotrwałymi ImlnM
i znacznego stopnia kręgozmykiem bądź niewielkim, ale postępującym kropi/HM
kiem i narastającymi ubytkami neurologicznymi. Analiza wyników wska/uji >>
wśród stosowanych metod najlepsze wyniki operacyjne uzyskano w us/.lywflB
niach międzytrzonowych kręgów. Sposób usztywnienia powinien być dobieram Hffl
dywidualnie w zależności od charakteru dolegliwości i zaburzeń neurologie , uyil
oraz stopnia i dynamiki postępu kręgozmyku. Na uwagę zasługują stabilizacjo niM
dzytrzonowe z wykorzystaniem stabilizatorów międzytrzonowych tzw. kos/.yi Mi
z jednoczasowo użytym instrumentarium transpedikularnym. Kwalifikacja ilu jfl
czenia operacyjnego i jego zrealizowanie powinno być przeprowadzono pi/o/ tli
świadczonego chirurga ortopedę w ośrodku z możliwością kompleksowo; • o h , /
nia tego schorzenia. Takie postępowanie daje gwarancję uzyskania bardzo do
1
wyniku końcowego leczenia.
9.6
PIŚMIENNICTWO
I. Aebi M.et al: Stabilisation of the Iower thoracic and lumbar spine with the interna] spinu I !•< |n(
xation system: indicatioms, techniques and first results. Spine, 1987, 12, 544-551. - 2. Bieniek ./., C
kiewicz L.\
Porowata ceramika korundowa w zastosowaniu klinicznym. Chir. Narz. Ruchu i < Irtll
1985, 50, 5, 378-384. - 3. Biliński P.J.: Spondylometr antygrawitacyjny - przyrząd do pomiimi /rt
1
"
stabilności kręgosłupa lędźwiowo-krzyżowego. Chir. Narz. Ruchu i Ortop. Pol., 1992, 57, 4
317-321. - 4. Borejko M., Dziak A.: Badanie radiologiczne w ortopedii. PZWL, Wars/uw
Crack H.W., Crock M.C.:
A technique for decompression of the lumbar spinał canal. NCIIKMI
paedics., 1988, 5, 96-99. - 6. Czerwiński F. et al.: Unaczynienie odcinka lędźwiowego kręgoslupl I
dów ludzkich. Chir Narz. Ruchu i Ortop. Pol., 1993, 58, 6, 441-444. - 7. Font L.T., Gt
X-ray Studies of the Lumbosacral Spine. South. Med. J., 1966, 59, 1123-1129. - 8. Gili Gd
./. G., White fi. L.\ Surgical treatment of spondylolisthesis without spine fusion J. Bonę. li Silił
37-A, 493-520. -9. Gaines R.W.jr., Humphreys W.G.: Spondylolisthesis. W: Opcraliw OilhO
(red. Chapman M.W.), J.B. Lippincott Company Philadelphia, London, Mexico City. New ^ 4 ,
uis, Sao Paulo, Sydney 1988, t. 3, 2005-2016. - 10. Hlavaty A.. Smoczyński A.. Ihv .1 I 1'i/yi
nastawienia i usztywnienia w leczeniu kręgozmyku. Chir. N. Ruchu i Ortop. Pol.. IWO, VI,
299-307.
I I. Jarmundowicz W. et al: Późne wyniki leczenia operacyjnego kręgozmyku powikłanego l
Uli uszkodzenia ogona końskiego. Neurol. Neurochir. Pol., 1988, 22(3), 216-220 I ? Kiwcnkl
suski M.:
Metody i wyniki leczenia operacyjnego kręgozmyku lędźwiowego. Maten.il\ IV '.NIM
Sekcji Spondyloortopedii PTOiTr Lądek-Zdrój 1986, 265-271. - 13. Kiwerski./. Kmsitski M i
wanic porowatych wszczepów ceramicznych w chirurgii kręgosłupa. Chir. Nai/ Ruchu i ()|1I|
I989. 54, I8I-187. - 14. Malawski S., Kiepurska A.: Zasady operacyjnego leczeniu Ki<,• K'• "» ' "
rialy XXIII Zjazdu Naukowego PTOiTr. PZWL, Warszawa 1983, 125-128. - 15. Mui.cn h \
sculenchirurgie-SpoiKlylolisthesis. Thieme, Stuttgart 1989. - 16. McCoy C.F. cl al I', U I
surgery. Palhology and one-year life status follow-up. Spine, 1991, 16(6 Suppl), I''8 2(HI 11
scher li.: Slralegisclic iibcrlegungen in der Diagnostik und Therapie iiickcnopeiicilci Piolili m|MJ
Z. Orthop., 1987, 125(6), 615-621. - 18.
Rommens P. M. et al.: Mechanical perfoinn I HIM t
leniał llxalor: a clinical stmily of 75 patients. liur. Spine J., 1995, 4, 104 109. 19
Smimlrn I Ą,,
K.H.: The mulliply openited back: fusion of the poslerolaleral spine willi and wilhoul t)•
picssion. Souili. Meil. .1.. 11976. 69(7), 868-871. -20.
Scoville W.H., Corkill G Liinibiii pi
willi niptiued disc. J Ncunuirg., 1974, 40(4), 529-534.
21.
Shiraislii r, finek II. V: lixcision of laininiil pieudoarthroui in spofidylolytli Npnnilyliill
A revlew of I I
ctmet Rui Spine l , IW5, 4, I, 'i.
1
*>"> 22
Horrrutrn A'// Anlcrlui inicilinily
spine IIIMOU UH ini.ip.ii ii.it III^' IIIM dcgeiieniiioii und NpondyloIlHlhciiiii Aclii < >i ilni|i
49(3), 269-277. - 23. Tkaczuk H.: Badania doświadczalne więzadel podłużnych mające na celu wyu
śnienie ich udziału w powstawaniu bólów krzyża. Rozprawa doktorska. AM, Warszawa 1970 .'•! li/
lat J.P. et al.:
Arthrodeses postero-laterales dans les spondylolisthesis et les discarthroses lumb
Etude de 111 cas avec recul superieur a 5 ans. Rev. Rhum. Mai. Osteoartic, 1987, 54(7-9) (i
25. Wiltse L.L.: Surgery for intervertebral disk disease of the lumbar spine. Clin. Orthop., 197
22-45. - 26. Yamagata M. et al: Mechanical stability of the pedicle screw fixation systems for Ihr Inni
bar spine. Spine, 1992, 17, S51-S54.
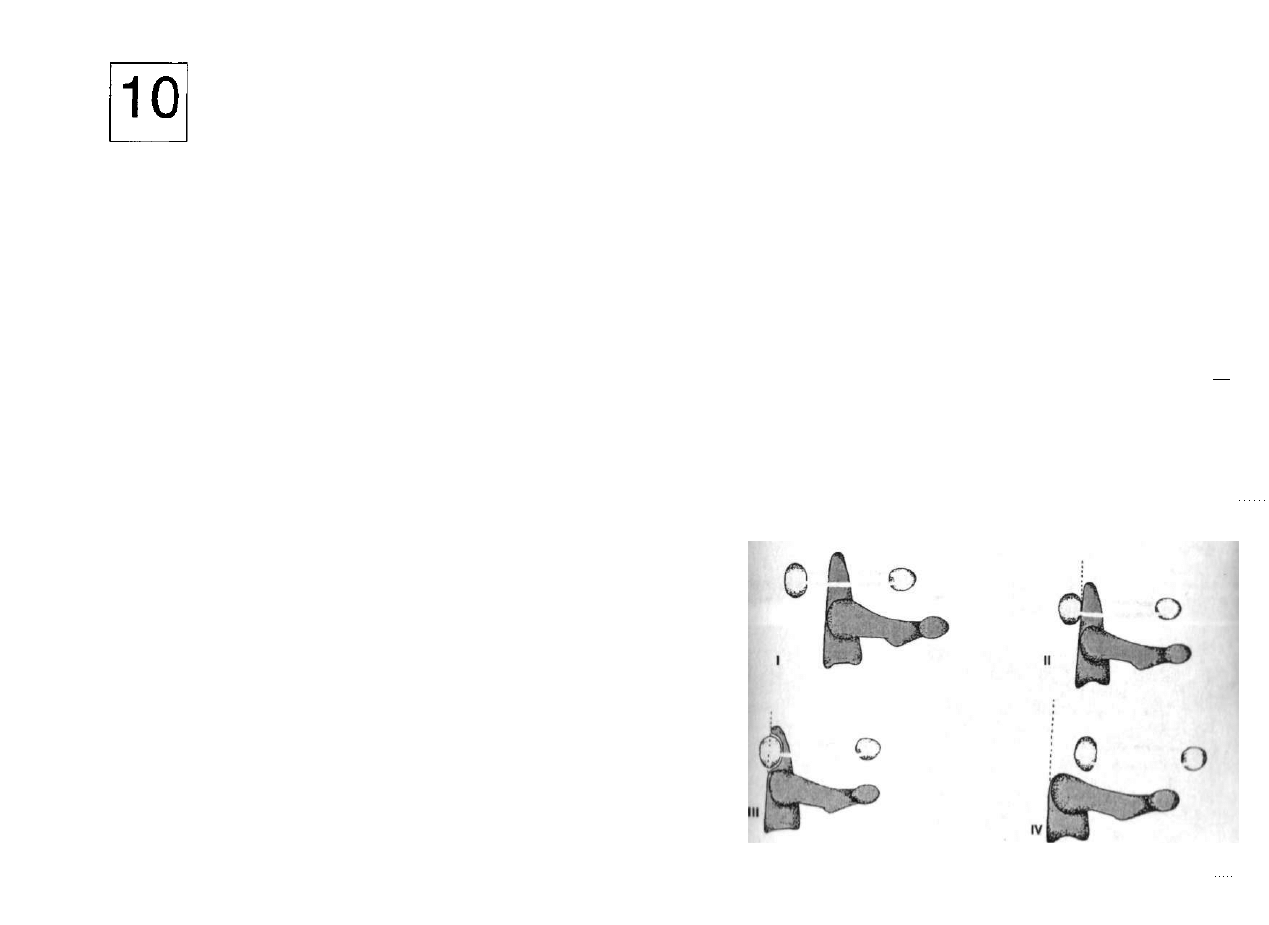
Marek Krasuski
ZMIANY W KRĘGOSŁUPIE
W PRZEBIEGU REUMATOIDALNEGO
ZAPALENIA STAWÓW
10.1
ETIOPATOGENEZA
Reumatoidalne zapalenie stawów (rzs.) jest chorobą układową tkanki łącznej, która
ma charakter przewlekle postępujący mimo stosowanego leczenia. Podstawowym
objawem rzs. jest zapalenie stawów o charakterze postępującym. W konsekwencji
chory na rzs. staje się osobą niepełnosprawną. Etiopatogeneza tej choroby nie jest
dokładnie poznana. Uważa się, że przyczyną zachorowania mogą być czynniki ge
netyczne, immunologiczne, hormonalne lub egzogenne. W patomechanizmie cho
roby odgrywa rolę wiele czynników immunogenetycznych (m.in. rozregulowanie
układu immunologicznego). [25, 29, 33]. Zapewne nie bez znaczenia są tu długo
trwałe infekcje. Znaczną rolę przypisuje się retrowirusom, które określa się czynni
kiem wyzwalającym chorobę. W patogenezie choroby istotną rolę odgrywa powsta
wanie kompleksów immunologicznych z autogenem - immunoglobuliną G, spoty
kaną w błonie maziowej, płynie stawowym oraz surowicy krwi. Licznie wydzielane
cytokininy i enzymy proteolityczne w obrębie błon maziowych prowadzą do de
strukcji stawów, a następnie nacieku chrząstki, kości i ścięgien. Rozpoznanie rzs.
opiera się na kryteriach zaproponowanych w 1987 r. przez American Rheumatism
Association [3].
Reumatoidalne zapalenie stawów pojawia się często między 30 a 40 rokiem ży
cia, ale zapadalność jest największa między 40 a 60 rokiem życia. Częstość wystę
powania rzs. waha się od 1 do 2%. Choroba dotyczy zdecydowanie częściej kobiet
niż mężczyzn (K : M - 3:1) [13]. Należy też pamiętać, że reumatoidalne zapalenie
stawów może występować u dzieci. Wyróżnia się postać młodzieńczą rzs. (juvenile
rheumatoid arthritis, a ostatnio określa się tę jednostkę chorobową nazwą młodzień
czego przewlekłego zapalenia stawów (mpzs. - juvenile chronić arthritis). Choroba
ta dotyczy ludzi młodych, u których objawy rozwijają się przed ukończeniem 16
roku życia. Historycznie przewlekłe młodzieńcze zapalenie stawów określa się też
nazwą choroby Stilla. Podobnie jak i u dorosłych czynnik chorobotwórczy mpzs.
nie zosta) jeszcze wyjaśniony. Uważa się. że przyczyny odgrywające główną role
w zachorowaniu na mpzs. s.| podobne juk u dorosłych (llo genetyczne, uutoimmuno-
logiczne oraz egzogenne). Klinicznie choroba u dzieci przebiega podobnie |.ik u i
rosłych, choć rzadziej spotyka się tu guzki podskórne typowe w rzs. u dom
Początek rzs. zwykle bywa podstępny, a objawy choroby rozwijają su; «>>li
Główne objawy to: zapalenia wielostawowe, symetryczne stawów rąk, nu
ków, kolan i stóp. Często występującymi objawami są zapalenia ścięgien /
i prostowników (tenosynovitis). Pierwotnym miejscem zapalenia jest błona mu/
wa stawów. Objawami podstawowymi choroby są: guzki reumatoidalne, zapali i
osierdzia (często towarzyszy temu zapalenie mięśnia sercowego), zmiany w p
cach, nerkach, przewodzie pokarmowym, limfadenopatia, uogólnione zapalenie |
czyń.
W przebiegu reumatoidalnego zapalenia stawów patologię spotyka się W l /ej
szyjnej kręgosłupa. Najczęściej widoczne są podwichnięcia kręgów C1-C2 11,1
6, 12, 14, 16, 19, 22]. Zmiany patologiczne w obrębie kręgosłupa stwierdzałem i
ko u ludzi dorosłych. Niestabilności C1-C2 nie spotkałem u dzieci choruja< v li
mpzs. (warto podkreślić, że niestabilność C1-C2 stwierdza się u dzieci np / /eul
łem Downa).
x
Proces chorobowy dotyczy przede wszystkim więzadła poprzeczne!
szczytowego (lig. transversum atlantis) odpowiedzialnego głównie za -i.il
łuku przedniego Cl z zębem kręgu obrotowego. Zmiany chorobowe spotykali*
i w innych więzadłach stabilizujących kręgosłup. Zmiany chorobowe tkanki
mogą prowadzić do erozji zęba kręgu obrotowego [1, 5, 6, 16, 19, 21, 2')| I ml
[16] zwraca uwagę na destrukcję zęba kręgu obrotowego i określa la/\
z pogłębiającym się przemieszczeniem ku tyłowi kręgu szczytowego w stosiinl u
kręgu obrotowego (ryc. 10.1).
Częstość zmian reumatycznych w kręgosłupie różnie jest oceniana w pi
nictwie. Mathews podaje, że 25% obserwowanych przez niego choryt li / \>
Ryc. 10.1. I
;
a/.y erozji zęba kręgu obrotowego wg Kauppicgo; I przemioszizenit' < I ku pi
II przemieszezenie Cl ku lylowi. początki erozji zęba kręgu obrotowego: III dalsze prze
t'l ku ivlowi, rozwój erozji zebu kręgu obrotowego; IV całkowite zniszczenie zebu kręgu ni.mini
go, przemieizczenie Cl ku tyłowi do kanału kręgowego.
I . l l l l l | l I .>! I1ITS l . l | II ( | | h l l U / l | V > / 1 ( 1 l'l ' T l l l h l l i K j . i l / l.),WOI.>|llclllllls; l l | l ! l . l l l l l l l l | / l ! | ( | l l l| l M \
>.I.)|IIIIIIII>1 ii|i:i,(iiiii(i| /iuqu u : s/i II,I.IU|.)/MI «
t
) | j .iiilA.iii|ii.i ou/.ioq .i|.łA|ui|.i!/v\|)(i,| V 0 l "->^M
oSgu
I3j|Xjod 0§3i>(i3iM tuoMjo n^uarapj M
.•IIS i!/.izs9iui3Zjd o§9MO)Ojqo nS&ją qfez
•s/j ngsiąazjd M 3 3 - 1 3 (sMouoid)
JU|l!V|/(jJ3M apŚlmpiMpOJ •^•QX *3^H
'(Z,'0I
-3
^-i) Bdn{so§5x5[ apBuuojap apjsozod -
'(901 '°fa) sui^J moannpiMpod -
'(£'01 '°^
1
) 3ufXoBjoj-ouzooq BpaiuqaiMpod -
'(yOI ^^O 9Avouoid BpaiuqaiA\pod -
'(£'01 '
D
^
J
) ZD~13 aiupazjd BpaiuqaiA\pod -
'('Z'0l "
3
^0 o§3Mojojqo n§5x>[ Bqaz afzoja -
:BU nsaaojd oSai 3IUBA\OSUBA\BBZ BU npśjHz/W az gis ipizp 'SZJ n§aiqazjd M
ndn|so33j>[ faufAzs-ouzaipCjod psazo 3A\oqoaoqo AUBIUIZ fauzaiuipf aoApfBjd ]&
[63] uiAufAzs tupippo A\ Bdn{so§ŚJ5[ qaAAvoqoaoqa UBIUIZ npoMod z qo^u
-u/wojado %£ n ais BzpjaiMjs 3 3 - 1 3 psoujiqBłsaiu az 'fefepod dsAV 1 BWJABJUBS
'<f>IW iMimpirci
ai/waiupod »u iniusips) 'SZJ
n3;iiqozjd ttj,)-|.) oiupo/jd
9|36nnpiMpcy TOI '
3
&H
S Z J M
oSaMojojąo nSsjjj Eąśz
•[61] uipipBZJ uiapisiMBfz jsaf auu
-oizod UIAJ BU psounąmsaiu az jizpjawus 'oSaMopnaui tuBuajBiu 1 o§aujso5[ ndazazs
-azjd uiapAzn z uikvzoi\k\od-outAzs uiaiuaiuM^zsn auipfoBjado {Azoai aiopj '-SZJ
n§aiqazjd M. 3 3 - 1 3 iosouiiqBjsaiu pjpBdkzad Ajajzo 1 C86I
M
^fnsido 'nosdrj
•[£Z]
Bdnłsofl
-aj5[ Bspippo o8au(Xzs aiq&qo M. ipA/Yvoqojoqo UBIUIZ Xqoao auzoi§oioipBJ BUI -SZJ
KI 7. Inne dc formacje w odcinku szyjnym kręgosłupa, w przebiegu rzs. Obraz MRJ wykazuje:
nie /eba kręgu obrotowego z przemieszczeniem jego fragmentu ku tyłowi (dokanałowo), nisz-
| i /onn ("2, zmiany zapalne dysku C2-C3, ze zniszczeniem struktury trzonu C3.
I.iki podział wynika z obserwacji wielu autorów, a także ze spostrzeżeń wła-
iny< li I ma praktyczną znaczącą wagę kliniczną. W moich obserwacjach przemiesz-
i przednie łuku Cl są najczęściej spotykane, najrzadziej natomiast stwierdza-
przemieszczenia tylne C1-C2.
W naszym materiale klinicznym, obejmującym 26 operowanych chorych z rzs.,
ro/.poznuno niestabilność C1-C2 u 21 pacjentów, natomiast niestabilność w innych
• ytuentach odcinka szyjnego kręgosłupa (jako zmiany izolowane lub towarzyszące
nlCNtubilności C1-C2) stwierdzono w 7 przypadkach. Najczęściej były to zmiany
i bombowe w segmencie C4-C5 lub C5-C6 (ryc. 10.8 a i b). Zmiany na tych po-
/ lontach były jedynymi patologiami kręgosłupa u 5 chorych z r/s., a towarzyszyły
ni/ istniejącej niestabilności szczytowo obrotowej u pozostałych 2 chorych.
Ryc. 10.8a. Złamanie patologiczne C5-C6 w obrazie rtg, w przebiegu rzs.
Ryc. 10.8b. Złamanie patologiczne
C5-C6 w obrazie MRJ; ten sam chory
z obrazem rtg z ryc. 10.8a.
Średnia wieku chorych leczonych operacyjnie z powodu niestabilności kręgosłu
pa w odcinku szyjnym wynosiła 52,8 lat. Najmłodszy chory operowany był w wie
ku 29 lat, najstarszy w wieku 73 lat. Wśród 26 pacjentów było 23 kobiet i 3 męż
czyzn. Z wywiadu wynikało, że najkrótszy czas trwania rzs. wynosił 5 lat, a naj
dłuższy 36 lal. Średni c/as trwania reumatoidalnego zapalenia stawów u leczonych

przez nas chorych wynosił 17 lat. Moment wystąpienia niestabilności kręgosłupa
ustaliliśmy na podstawie informacji uzyskanej z oddziału kierującego chorego do
leczenia operacyjnego. Orientacyjny najkrótszy czas trwania niestabilności do
chwili operacji wynosił 2 miesiące, a najdłuższy - 25 miesięcy (średnio: 12 miesię
cy).
10.2
DIAGNOSTYKA
Pacjenci trafiający do ortopedy z podejrzeniem zmian chorobowych kręgosłupa
w przebiegu rzs. mają już postawione podstawowe rozpoznanie choroby. Reumato
idalne zapalenie stawów można łatwo zidentyfikować na podstawie charaktery
stycznych symetrycznie rozmieszczonych zmian zapalnych stawów. Zajęte choro
bowo są stawy: międzypaliczkowe bliższe, śródręczno-pałiczkowe lub śródstopno-
paliczkowe. Występują guzki podskórne ponad wyniosłościami kości, na
powierzchni prostowników lub w okolicach okołostawowych. W wywiadzie usły
szeć można o porannej sztywności stawowej, okresowych obrzękach tkanek mięk
kich okołostawowych i wykrywanym płynie w niektórych stawach. Kierowany pa
cjent ma już zwykle wykonane badania dodatkowe krwi z oznaczonym czynnikiem
leumatoidalnym w surowicy, a także wykonywane wielokrotnie radiogramy sta
wów, z widocznymi zniszczeniami chrząstek stawowych, nadżerkami, odwapnie-
niami kości znajdującymi się w zajętych stawach. W tkance kostnej stwierdza się
objawy osteopenii lub osteoporozy. Nierzadko zmiany patologiczne dotyczą też sta
wów biodrowych i kolanowych. Można spotkać chorych operowanych już z powo
du łych zmian.
10.2.1
BADANIE KLINICZNE
Badanie kliniczne chorych z rzs. jest trudne. Ocena i różnicowanie dolegliwości
wynikających z podrażnienia rdzenia kręgowego wywołanego zmianami chorobo
wymi zaistniałymi w przebiegu rzs. bywa czasami niemożliwe. W badaniu podmio
towym dominują dolegliwości bólowe wielostawowe, bóle kręgosłupa, skargi na
narastającą dysfunkcję narządu ruchu, ograniczoną ogólną sprawność i kondycję.
('/asami stwierdza się objawy mielopatii szyjnej. Zgłaszane są parestezje w obrębie
kończyn górnych, zaburzenia czucia głębokiego. Spotyka się też skargi na bóle, za-
wroly głowy, szumy w uszach. Wiązać to można z niedokrwieniem podstawy mó
zgu i móżdżku ze Miony II. kręgowych. Chory zwykle zna już swoją chorobę, jej
skutki i powikłania. Dysfunkcję rąk chorzy często wiążą z chorobą slawów i ścię-
> • i. • 11 Dość często zgłaszają objawy neuralgii nerwów podpoty licznych. Te objawy
występują zwykle n osrib, u których stwierdza się przemieszczenia kręgów w kie
runku otworu potylicznego wielkiego (podwichnięcia pionowe). Objawy neuralgii
pojawiają się na skutek ucisku przemieszczonych ku górze łuków tylnych Cl mi
nerwy podpotyliczne.
Podobnie badanie przedmiotowe nastręcza spore trudności. Ocena siły mięśnio
wej, napięcia mięśniowego czy odruchów jest trudna dla lekarza, a dla chorego hui
dzo nieprzyjemna i bolesna. Dlatego w trakcie badania należy zachować szczególną
rozwagę, ostrożność, delikatność i być wyrozumiałym dla pacjenta. Ograniczenll
ruchomości głowy związane są z podstawową chorobą, ale bywa, że przygięcie glo
wy do przodu wywołuje drętwienie rąk, „uderzenia prądu" do rąk lub tułowia.
W grupie 26 chorych operowanych z powodu niestabilności kręgosłupa w ode m
ku szyjnym w przebiegu rzs. u 9 stwierdzono objawy neurologiczne w postaci pi
restezji (drętwienia, mrowienia, osłabienia czucia bólu), u 5 dodatkowo osłabieni)
siły mięśni, przede wszystkim w kończynach górnych, osłabienie odruchów / kun
czyn górnych i wygórowane odruchy w kończynach dolnych ze wzmożonym napif
ciem mięśniowym. U 2 chorych stwierdzono poważny niedowład czterokorkvvin>
wy. Pozostali nie mieli zaburzeń neurologicznych.
10.2.2
BADANIA DODATKOWE
Podstawowym badaniem dodatkowym w ocenie zmian zapalno-zwyrodnienmw yi li
kręgosłupa w rzs. jest badanie standardowe radiologiczne kręgosłupa w odcinku
szyjnym. Głównym zadaniem diagnostyki radiologicznej kręgosłupa jest jednak
ocena jego stabilności. Dlatego niesłychanie ważną częścią diagnostyki radiolo*
gicznej jest wykonanie radiogramów czynnościowych kręgosłupa. Polega ono nu
wykonaniu zdjęć radiologicznych w projekcji bocznej kręgosłupa przy maksyma!"
nym przygięciu i odgięciu głowy oraz w ustawieniu neutralnym [1, 6, 16, 17
Badanie przeglądowe kręgosłupa w projekcji bocznej obejmować powinno i >l\
kręgosłup z ujęciem okolicy podpotyliczno-kręgowej i dolnego odcinka szy|n> <•><
z C7 włącznie (ryc. 10.9). Należy zwrócić uwagę na ustawienie kręgów, wystąpię
nie ewentualnych przemieszczeń trzonów lub ich podwichnięć. Ocenia się wielkość
i kształt otworów międzykręgowych, obecność zmian zwyrodnieniowych w obrębie
stawów Luschka. W okolicach stawów międzykręgowych zaobserwować można
nadżerki, destrukcję kostną z następowymi przemieszczeniami ich powierzchni In
terpretację obrazu rtg utrudnia często osteoporoza [4].
W analizie projekcji bocznej radiogramów okolicy podpotyliczno-kręgowe| po
służyć się można wykresami linii pomocniczych, oceniając ułożenie zęba kręgu ob
lotowego i łuku Cl w stosunku do tych linii (ryc. 10.10).
Linia McGregora przebiega między tylną krawędzią powierzchni twardego pod
(kłębienia a dolnym punktem na łusce potylicy. Szczyt zęba kręgu obrotowego nil
może być wyżej niż 5 mm od tej linii.
Linia Chamberlaina łączy tylną krawędź twardego podniebienia z grzbietowi)
wargą otworu potylicznego wielkiego. Atlas i ząb kręgu obrotowego nie mogą sty
I u lę / tą linią. Linię zębowo-potylic/.ną (wg Deckera) wykreśla się w następują
cy sposób: początkowo należy wykreślić linię łączącą dwie przednią i tylną km
Ryc. 10.9. Radiogram przeglądowy, czynnościowy odcinka szyjnego obrazujący niestabilność i prze
mieszczenie ku przodowi łuku Cl w stosunku do C2, w przebiegu rzs.
Ryc. lO.lOa. Schemat radiogramu prawidłowej okolicy podpotylicznej (rzut boczny). Pt - podniebienie
twarde, Stok - stok kości potylicznej, Łp - łuk przedni kręgu szczytowego, Łt - łuk tylny kręgu szczy
towego, P- potylica, Z - żuchwa, C2 - kręg obrotowy, Z - ząb kręgu obrotowego, I - linia McGregora
2 - lima Chamberlaina, 3 - lima zębowo-potyliczna (wg Deckera), a - kąt między stokiem kości poty
licznej a tylną krawędzią zęba kręgu obrotowego (wg Deckera). <-* - odległość między zębem kręgu
obrotowego a przednim łukiem kręgu szczytowego.
Ryc. lO.lOb. Schemat radiogramu prawidłowej okolicy podpotylicznej (rzut przednio-tylny) WS - wy
rostki sutkowe, P - potylica, Ż - żuchwa, Z - ząb kręgu obrotowego, Cl - masa boczna kręgu szczy
towego. C2 kręg obrotowy. Zaznaczona linia łącząca wyrostki sutkowe przecina ząb kręgu obrotowe
go I 2 min od jego szczytu (linia Fischgolda Metzgera)
wędzie otworu wielkiego kości potylicznej (tzw. linię McRaescha). Do tej linii wy
kreślą się linię po tylnej krawędzi zęba kręgu obrotowego. Wykreślona linia / zęba
powinna zmieścić się w brzusznej ćwiartce linii McRaescha. Przesunięcie tej Inni
w kierunku grzbietowym świadczy o przesunięciu się dokanałowym zęba kręgu uh
rotowego (zwykle pojawiają się też wówczas symptomy neurologiczne) [7, 16, 17,
23, 29, 33].
Innym pomocniczym badaniem radiogramu bocznego kręgosłupa będzie wykre
ślenie kąta, którego ramiona obejmują stok (clivus) kości potylicznej oraz tylną km
wędź zęba kręgu obrotowego. Pomiar tego kąta, zaproponowany przez Deckei I
i wsp., powinien wynieść od 152° do 177° i zależy od zgięcia czy przeprosin głowy
PI
Analizując radiogramy w projekcji bocznej, należy zwracać oczywiście uwagę
na ciągłość linii wyznaczających krawędzie trzonu kręgu obrotowego i zęba. Witz
na jest ocena ułożenia łuków przedniego i tylnego kręgu szczytowego w stosunku
do kręgu obrotowego. Istotny jest pomiar odległości zęba kręgu obrotowego •
przedniego łuku kręgu szczytowego. Przestrzeń ta powinna mieć długost o|
2,5 mm u kobiet i ok. 3 mm u dorosłych mężczyzn [4, 7, 16, 17]. U dzieci mile
głość zęba od łuku atlasu jest większa i wynosi ok. 6 mm.
W rzs. główne zmiany radiologiczne dotyczą podwichnięcia ku przodowi kręgu
szczytowego w stosunku do kręgu obrotowego. Podwichnięcie łuku Cl do pi/min
w projekcji bocznej może być niewielkie, ale zwykle ocena przemieszczeń iii nil
nastręcza większych trudności. Innymi zmianami, które mogą wystąpić, są nad/rikl
lub znaczna erozja zęba kręgu obrotowego, przemieszczenia kompleksu Cl 9
w stosunku do linii McGregora, linii Chamberlaina, linii zębowo-potyliczmi luli
zwiększenie kąta stokowo-zębowego (Deckera) powyżej 177°. Znaczna erozja /ehtj
kręgu obrotowego może powodować przemieszczenie tylne kręgu szczytowego
w stosunku do kręgu obrotowego [6, 16, 17, 29]. W naszym materiale klinic/.itytH
nawet przy znacznej erozji zęba kręgu obrotowego przemieszczenia łuku Cl ku ly
łowi stwierdzano bardzo rzadko. Najczęściej były to przemieszczenia przednie luku
Cl lub wertykalne (pionowe). Oceniając zdjęcie rentgenowskie wykonane w pro*
jekcji przednio-tylnej (zdjęcie wykonane przez otwartą jamę ustną), zwrai
uwagę na połączenie zęba z trzonem kręgu obrotowego. Ząb ustawiony jest pośród*
kowo między masywami bocznymi kręgu szczytowego. Stawy potyliczno-szczytfl
we i szczytowo-obrotowe ustawione są symetrycznie. W projekcji tej linia ląc/.t)0|
wyrostki sutkowate (linia Fischgolda-Metzgera) przecina ząb kręgu obrotowej
1-2 mm od jego szczytu - tolerancja sięga 7 mm [7]. W rzs. badanie to ma mniej
sze znaczenie diagnostyczne. Czasami zauważyć jednak można przemieszczeni!
boczne zęba kręgu obrotowego lub przesunięcie zęba ku górze do linii Fischgoldl
-Metzgera. W razie zniszczenia zęba kręgu obrotowego przez ziarninę reumatoidll
ną w projekcji tej nie jest on widoczny.
Jak wspomniano, najczęstszą patologią spotykaną w kręgosłupie w przebiegu
i/s. jest niestabilność C1-C2. Dlatego głównym badaniem radiologicznym jest w I
na stabilności kręgosłupa w zdjęciach czynnościowych celowanych na okolicę pod
potyliczno-kręgową. W niestabilności kręgowej spostrzega się znaczne poszerzenie
odległości między łukiem przednim Cl a zębem przy pochyleniu głowy do pr/odti
Na radiogramie wykonanym w maksymalnej ekstensji do przesunięcia łuków kręgu
szczytowego ku tyłowi dochodzi w in/ic /mian erozyjnych zęba kręgu obrotowego
[16, I7j.
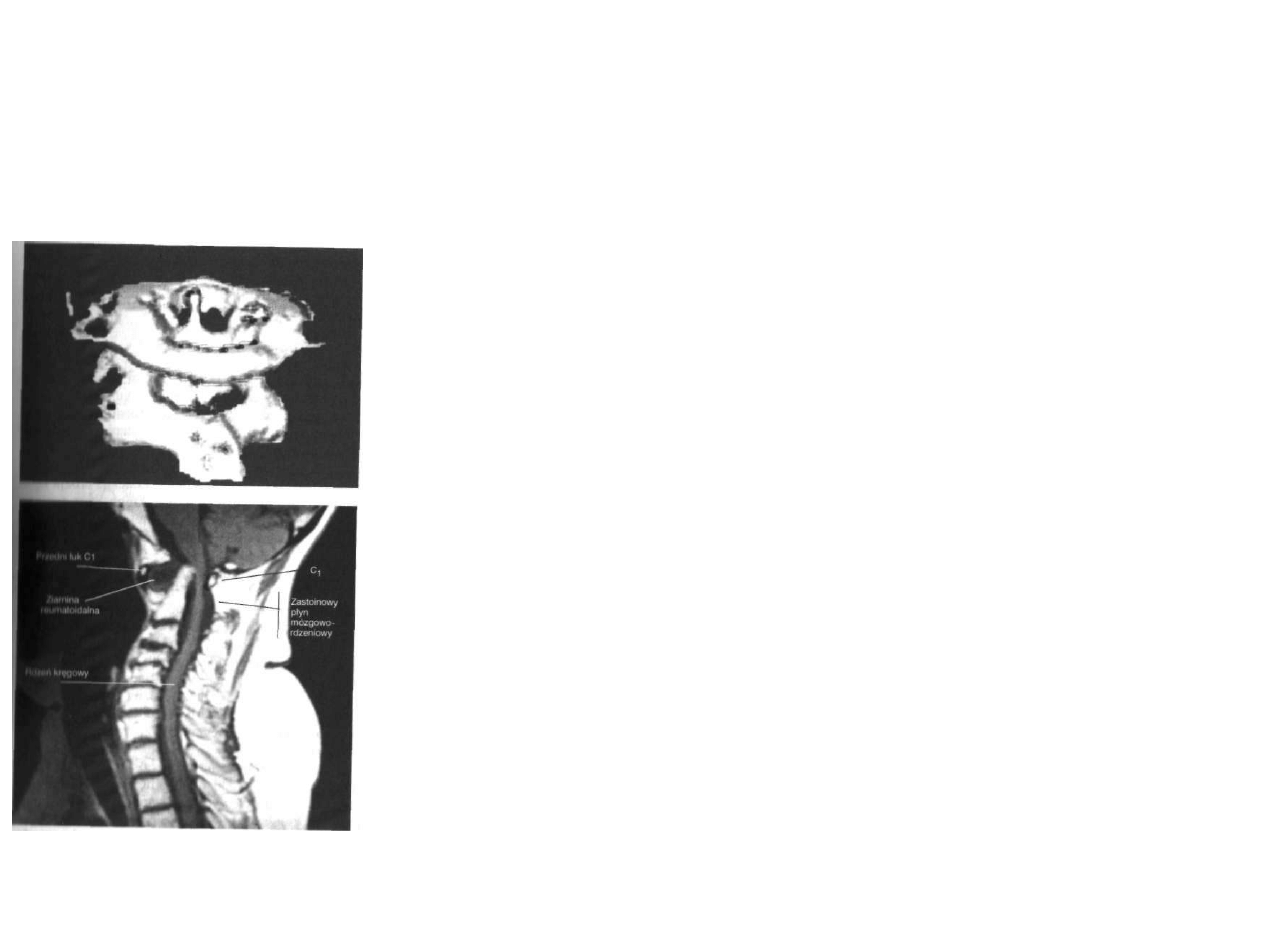
Tomografię konrjputercvą wykonuje się zwykle, gdy istnieją wątpliwości dia-
|nostyczne w oceni« zdjęć przeglądowych. Ma ona znaczenie zwłaszcza przy oce
nie stopnia zniszczeaiia żęta kręgu obrotowego. Projekcje aksjalne tomografii obra
zili,! szerokość kanału kręgowego na wysokości przemieszczeń kręgów, a także
oceniają przemieszczenie rotacyjne kręgów C1-C2. Badanie to może dopomóc
u ocenie wytrzymałości mechanicznej łuku Cl przed wykonywaną operacją stabi-
ligującu Cl z C2 [ 1 5 ] . Tomografię komputerową można wzbogacić w tych przypad-
I i' li techniką 3D (ryc. 10.11). Rekonstrukcja przestrzenna obrazu tomograficznego
DOIWaia na dokładna oceą destrukcji kręgów i przewężeń kanału kręgowego. Ba-
Ryc. 10.11. Obraz tomografii
komputerowej z rekonstrukcją
3D odcinka C1-C2 ukazujący
niestabilność w przebiegu rzs.
Hyv. 10.12.
Obra/ w re/oiiiinsic magnetycznym niestabilności i /.mian /npalno-wytwóic/ycli w prM
i f,n. Widoc/.ny ucisk im rd/ert kręgowy spowodowany przez ząb kręgu obrotowego i luk tylny (' l
Poniżej misku ponzerzona przeotrzeil / płynem zutoinowym mózgowo rdzeniowym, Przestrzeli mię
il/v lukiem a zębem wypełniona /.Iurninu reumuloidalni|
danie ułatwia ocenę zaawansowania procesu chorobowego w obrębie kręgosłupa,
a także pozwala na lepszą kwalifikację do leczenia operacyjnego.
Wykonywanie rezonansu magnetycznego w ocenie niestabilności kręgosłupa
w przebiegu rzs. nie musi mieć cech badania rutynowego, tym niemniej jest nie
zwykle ważne do oceny warunków, jakie panują w kanale kręgowym i połączeniu
czaszkowo-kręgowym.
Badanie to przy współistniejących zaburzeniach neurologicznych jest niezwykle
ważne i pilne. MRJ w doskonały sposób obrazuje stan rdzenia kręgowego, jego
zmiany uciskowe spowodowane ziarniną reumatoidalną lub przemieszczonymi krę
gami, a ponadto stopień zmian destrukcyjnych zęba kręgu obrotowego [2, 11]. Bar
dzo dobrze widoczna jest ziarnina wypełniająca staw zębowo-szczytowy (ryc.
10.12).
W ostatnich latach w ocenie funkcji rdzenia kręgowego pewnej wartości nabrało
badanie somatosensorycznych potencjałów wywołanych z rdzenia kręgowego. Oce
na SEP (Somatosensory Evoked Potentials) ma zarówno pewne wartości diagno
styczne, jak i rokownicze w uszkodzeniach rdzenia kręgowego na skutek jego uci
sku. Badanie potencjałów wywołanych może mieć szczególne znaczenie w razie
trudności dotyczących klinicznej oceny stopnia uszkodzenia rdzenia kręgowego
111,18,31].
10.3
WSKAZANIA DO LECZENIA OPERACYJNEGO
Decyzja co do leczenia operacyjnego niestabilności C1-C2 jest dość trudna i po
winna być podejmowana przez specjalistów mających szczególną praktykę w le
czeniu tych zmian chorobowych kręgosłupa, a w szczególności zmian w przebiegu
i/s.
Jakubowski, wymieniając wskazania do leczenia operacyjnego w rzs., wśród
wskazań bezwzględnych wymienia między innymi niestabilność C1-C2 [14]. Ca-
naty i wsp. (1981) polecają wczesną diagnostykę niestabilności i leczenie operacyj
ne. Ich zdaniem opóźnienie diagnostyki i leczenia łączy się ze zmniejszeniem szans
na uzyskanie poprawy neurologicznej i funkcjonalnej [8]. Marks i Sharp przestrze
gają przed niebezpieczeństwem pozostawienia niestabilności kręgosłupa bez lecze
nia operacyjnego. W nieleczonych przypadkach obserwowali zgony z powodu
uszkodzenia rdzenia. Podkreślają też, że zbyt późna interwencja chirurgiczna
/niniejsza szansę na cofnięcie się zmian neurologicznych [21]. Meijers (1984) od
rzuca zupełnie możliwość leczenia bezoperacyjnego niestabilności C1-C2 w rzs.
I )/icwięciu obserwowanych przez niego chorych, którzy nie wyrazili zgody na ope
rację (usztywnienie kręgosłupa), zmarło w ciągu jednego roku, głównie z powodu
uszkodzenia rdzenia kręgowego [24]. Trudno jest w sposób jednoznaczny powie
dzieć, że każde choćby najmniejsze podejrzenie niestabilności kręgosłupa w odcin
ku szyjnym wymaga leczenia operacyjnego.
Wskazania do leczenia operacyjnego można podzielić na względne i bezwzględ
ne
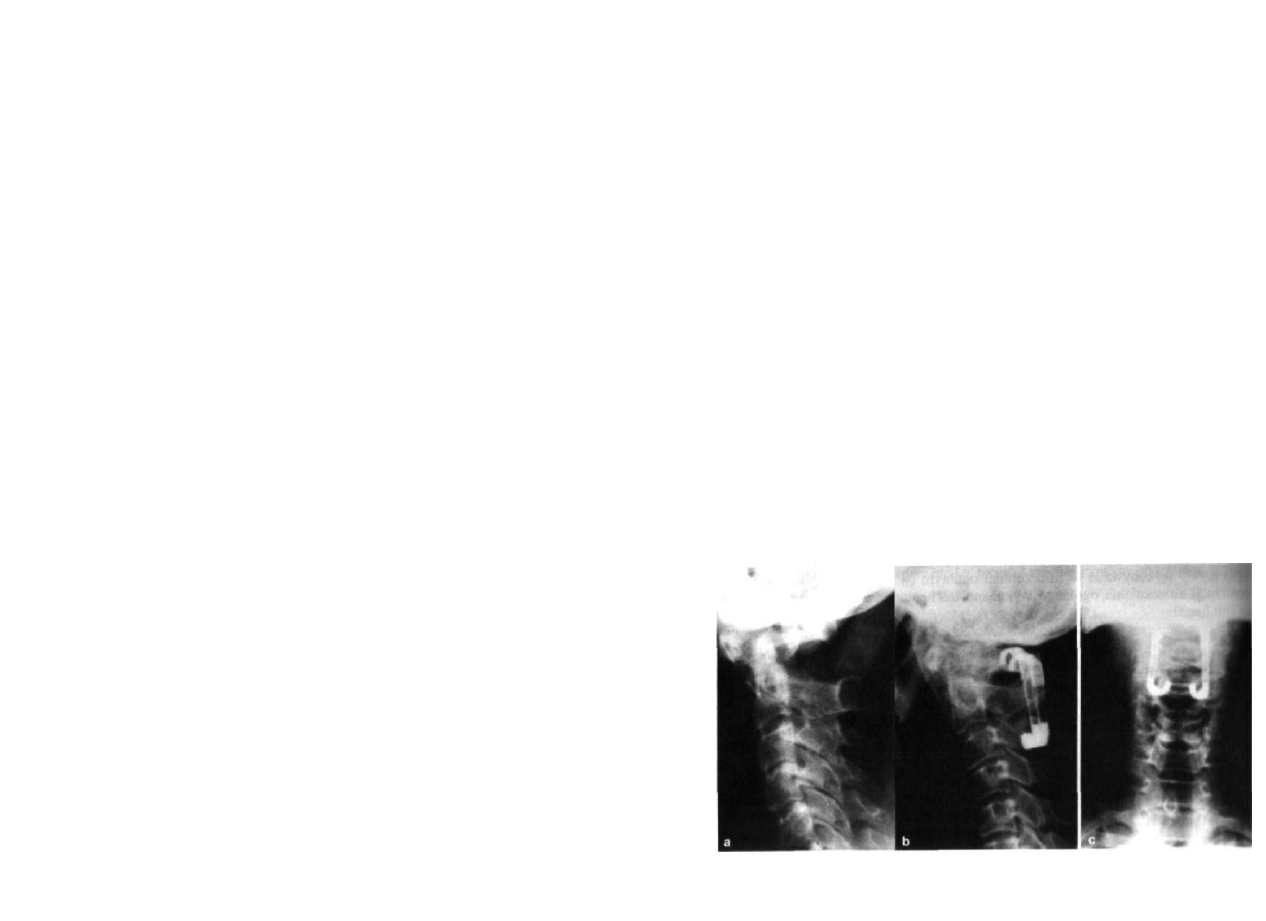
Do bezwzględnych wskazań leczenia operacyjnego zaliczyć można:
- gwałtownie pojawiające się zaburzenia neurologiczne w postaci parestezji, nie
dowładów, wzmożonego napięcia mięśniowego kończyn dolnych, wystąpienia
zaburzeń czucia głębokiego, odruchów patologicznych w obrębie kończyn dol
nych,
- narastającą szybko w czasie, ewidentną niestabilność pomiędzy kręgami,
- obserwowane w MRJ znaczne zmiany uciskowe rdzenia kręgowego, powstające
na skutek przemieszczonego zęba kręgu obrotowego bądź przemieszczonych
trzonów kręgowych, zwłaszcza z obecnością ognisk niedokrwiennych w obrębie
rdzenia kręgowego,
- narastającą gwałtownie destrukcję kostną okolicy potyliczno-kręgowej z wza
jemnymi przemieszczeniami potyliczno-szczytowo-obrotowymi.
Do względnych wskazań leczenia operacyjnego zmian chorobowych kręgosłupa
w przebiegu rzs. zaliczyć można:
- zwiększanie się odstępu między łukiem przednim atlasu a zębem kręgu obroto
wego,
- narastające zmiany erozyjne w obrębie zęba kręgu obrotowego,
- narastające zmiany erozyjne trzonów kręgowych, z zaburzeniami statyki kręgo
słupa,
- przewlekle postępujące cechy niestabilności kręgosłupa,
- narastające znaczne dolegliwości bólowe kręgosłupa, z cechami chorobowymi
w obrazie rtg, TK lub MRJ.
Należy też pamiętać, że olbrzymie, rozległe zmiany zanikowe osteoporotyczne
w obrębie kręgosłupa mogą uniemożliwić zrealizowanie planu operacyjnego.
Wśród metod leczenia operacyjnego niestabilności C1-C2 najczęściej stosowane
jest usztywnienie tylne C1-C2 lub C1-C3 oraz usztywnienie tylne potyliczno-krę-
gowe. Ranawat (1979) uważa usztywnienie tylne za metodę z wyboru, przestrzega
wręcz przed usztywnieniem przednim C1-C2 w rzs. [27]. Zwolennikami usztyw
nień tylnych C1-C2 w rzs. są też Hamblen (proponuje usztywnienia potyliczno-
kręgowe), Crockard, Ransford, Zoma [9, 12, 28, 35]. Ten ostatni operował 32 cho
rych, wykonując usztywnienie tylne, u 13 chorych zastosował usztywnienie poty
liczno-kręgowe [35].
Innym sposobem leczenia operacyjnego, zwłaszcza przy współistniejących zabu-
IZetliach neurologicznych, jest usunięcie zęba kręgu obrotowego z dojścia przez
|tmc ustną [9, 10]. Najczęściej łączy się ten zabieg z wtórnym usztywnieniem tyl
nym potyliczno-kręgowym. Usunięcia zęba kręgu obrotowego z dojścia przedniego
dokonuje się zwłaszcza wówczas, gdy w MRJ można zaobserwować znaczne zmia
ny uciskowe rdzenia spowodowane przemieszczonym zębem. Rodzaj dojścia ope
racyjnego i sposobu usztywnienia dokonuje chirurg mający w tym zakresie duże
Własne doświadczenie i umiejętności. Nie bez znaczenia jest też wyposażenie
OM odka w odpowiednie narzędzia, doświadczenie anestezjologiczne i opieka po
operacyjna. Jeszcze innym rozwiązaniem operacyjnym może być usunięcie ziarniny
Upalnej dróg;) aspiracji igłowej przez jamę ustną z wtórnie wykonanym usztywnie
niem tylnym CI-C2 lub potyliczno-kręgowym.
Niestabilności kręgosłupa poniżej Cl C2 kwalifikują zwykle chorego do odbar
czeniu i usztywnieniu przedniego kręgosłupa wu Clowarda.
Naszych chorych leczyliśmy przede wszystkim operacyjnie usztywnieniem tyl
nym. U sześciu chorych wykonano usztywnienie tylne potyliczno-kręgowe, U
ściu usztywnienie C1-C3, a u pozostałych usztywnienie tylne C1-C2.
Decyzję co do rodzaju usztywnienia - czy potyliczno-kręgowe, czy międ/s < l
iC2, C3 - podejmowano najczęściej śródoperacyjnie. Wynikało to z warunków
anatomopatologicznych, jakie zastano w miejscu operacji. W przypadku zniazt U
nego, zbyt kruchego łuku tylnego Cl decydowano się na usztywnienie poły I u /no
-kręgowe, podobnie postępowano, gdy należało zdjąć łuk tylny Cl przy konieczno
ści odbarczenia rdzenia kręgowego. Jeśli zmieniony chorobowo wyrostek koli
C2 i łuki były zbyt kruche i łamały się, usztywnienie sięgało kręgu C3. Wydaja UJ
też po wieloletnich obserwacjach, że usztywnienie C1-C3 spełnia oczekiwani! dO
brej stabilizacji kręgosłupa i ma zdecydowanie lepszą wartość mechaniczna R|
usztywnienie C1/C2 (ryc. 10.13). Z moich obserwacji i doświadczeń wynika, /c
w przemieszczeniach przednich C1-C2 zwykle wskazana jest stabilizacja lylim
kręgosłupa, najlepiej C1-C3. Przemieszczenia pionowe C1-C2 wymagają najcif
ściej szerokiego tylnego odbarczenia ze stabilizacją potyliczno-kręgową. Przy roi
poznawaniu erozji zęba kręgu obrotowego i zachowaniu stabilności kręgosłupa ino
żemy odroczyć decyzję leczenia operacyjnego.
Usztywnienie tylne kręgów C1-C2 polegało na zakleszczeniu przeszczepu ko I
nego, najczęściej w kształcie litery „H" (pobranego z talerza biodrowego) między
kością potyliczną a wyrostkiem kolczystym C2 (lub C3). Przeszczep mocowano pj
tlą drucianą. W usztywnieniach potyliczno-kręgowych pętla druciana obejmowaM
łuskę kości potylicznej i nasadę wyrostka kolczystego, a w usztywnieniach Cl < '
górna część pętli przebiegała pod tylnymi łukami Cl. W 9 przypadkach malei inlotn
usztywniającym był wszczep ceramiczny, korundowy. W 7 przypadkach przeszi fttf
kostny liofilizowany.
Ryc. 10.13. Radiogramy nieitabilnofcl C1-C2 w przebiegu rzs; a - widoczne przemieszczenia ku przo
dowi luku Cl; l> sinlłili/iw|ii lylnu Cl Ci implantem Apoflx; c projekcja przednio tylna p<> uaztyw
nieniu.
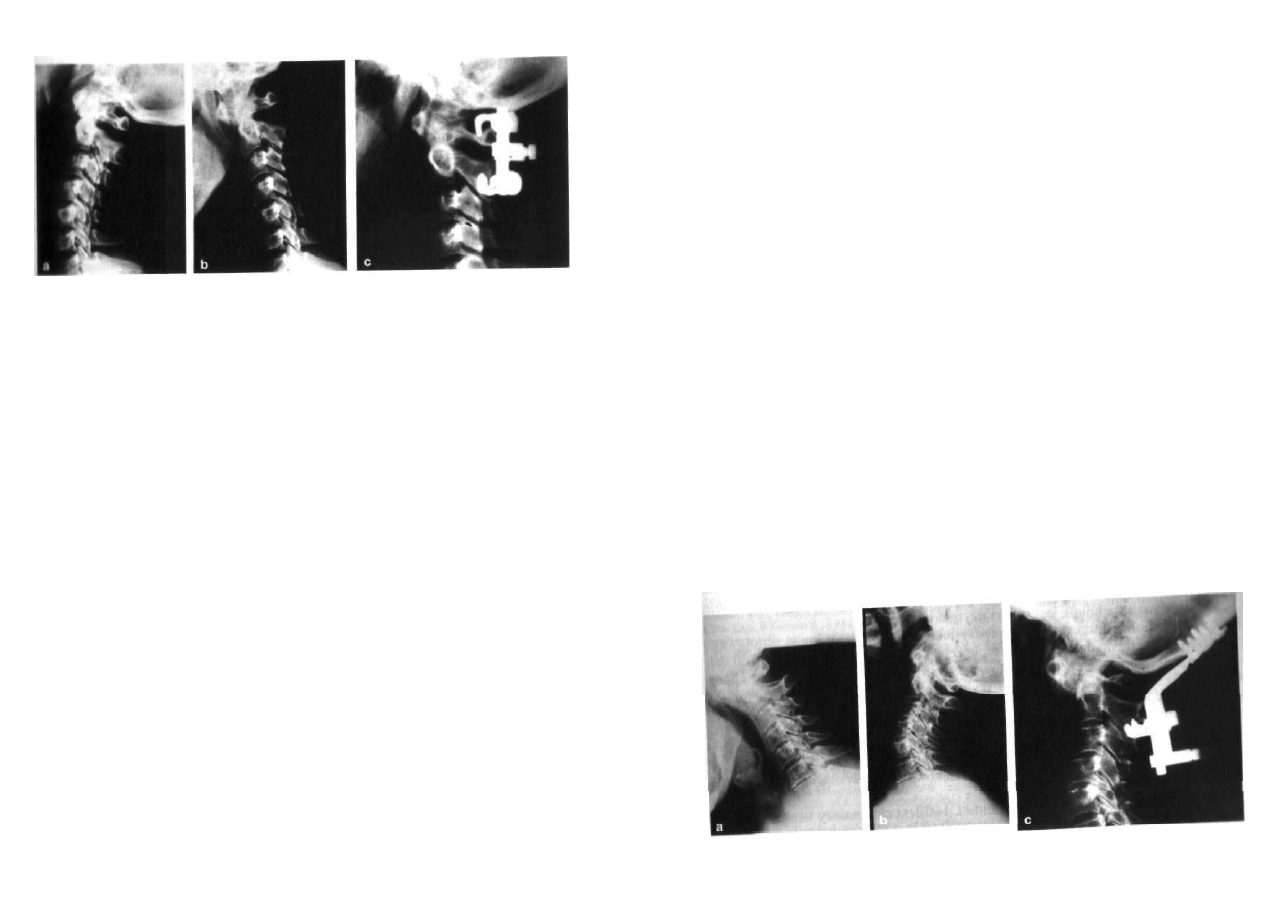
Myc. 10.14. Radiogram czynnościowy wykazujący niestabilność C1-C2 (a, b); c - tylna stabilizacja ra-
inciwn CI-C2 implantem firmy SofamorDanek.
W ostatnich latach podstawowym materiałem zespalającym były odpowiednie
Implanty przystosowane do stabilizacji potyliczno-kręgowej lub stabilizacji tylnej
kięgosłupa. Obecnie należy podkreślić, że usztywnienia tylnego należy dokonać
implantem tytanowym z. uwzględnieniem ramowego systemu stabilizacyjnego (ryc.
10.14). Możliwości uzyskania zrostu kostnego po stabilizacji C1-C2 są w rzs. bar
dzo (rudne. Wydaje się, że podstawową rolę stabilizacji spełnia tu implant kręgosłu
powy i jego trwałość zespolenia.
11 chorych operowanych tymi metodami nie stosowano przed zabiegiem wycią
gów czaszkowych i nie podejmowano prób repozycji istniejącego przemieszczenia
Cl C2, ponieważ obecność ziarniny między łukiem Cl a zębem kręgu obrotowego
Uniemożliwia dokonanie redukcji przemieszczenia. Choć czasami śródoperacyjnie
udawało się dokonać takiej redukcji w momencie dociągania pętlą drucianą prze-
lECZepu (lub wszczepu ceramicznego) czy podczas zakładania implantu. Zabieg
Operacyjny wykonywano w znieczuleniu ogólnym (w dwóch przypadkach w celu
ir.ili/.acji znieczulenia ogólnego wykonano tracheotomię z powodu niepowodzeń
w intubacji).
Po operacji stosowano dodatkowe unieruchomienie kręgosłupa za pomocą koł
nierza ortopedycznego przez okres 3-4 miesięcy. W razie użycia implantów stabi
lizujących stosowanie kołnierza ortopedycznego jest zbędne lub dotyczy pierw-
IZych 2-3 tygodni. Unieruchomienie chorego w łóżku bezpośrednio po operacji
trwało około tygodnia. W tym okresie chorzy pionizowani byli biernie i prowadzo
ne były u nich ćwiczenia przyłóżkowe.
10.4
WYNIKI LECZENIA I PROGNOZOWANIE
Ocena wyników operacyjnego leczenia niestabilności kręgosłupa w przebiegu rzs.
ne. Głównie powodem takiego sianu jest wicloukładowy charakter choroby, ma
sywne zmiany osteoporotyczne kręgosłupa, zespoły bólowe o różnym charakterze
i nasileniu, spotykane zespoły mielopatii szyjnej pogarszające stan kliniczny chott
go i wpływające niekorzystnie na rokowanie. Na 26 leczonych po operacji u jedne
go chorego zaobserwowaliśmy pogorszenie stanu neurologicznego w postaci pogu
bienia się niedowładu czterokończynowego z niewydolnością oddechową włącznie.
(Był to 66-letni mężczyzna przyjęty z objawami tetraparezy w przebiegu nicslabil
ności C1-C2 w rzs.; przemieszczenie kręgu Cl w stosunku do zęba kręgu obrolo
wego wynosiło 4 mm). U 4 operowanych kobiet stwierdziliśmy pojawienie się dys
kretnego niedowładu jednej z kończyn górnych. Niedowłady kończyn górnych col
nęły się zupełnie w ciągu pierwszych 2-3 tygodni po operacji, natomiast niedowład
czterokończynowy u 66-letniego chorego po kilku miesiącach pobytu w szpitalu
cofnął się do stanu wyjściowego. W obserwowanym materiale klinicznym nie było
zgonów w okresie okołooperacyjnym i co najmniej rocznej pooperacyjnej obserwu-
cji-
Ocena zrostu kostnego w tych przypadkach jest niezwykle trudna. Reoperowa
nie tych chorych na skutek powikłań w postaci dalszych przemieszczeń, urwani.i
się zespolenia (drutu) doprowadziło do wniosku, że najczęściej w tych przypadkach
trudno jest uzyskać zrost kostny, a stabilizacja kręgosłupa opierać się musi na wai
tości użytych implantów.
W ocenie radiologicznej zwraca uwagę fakt, że odległość między guzkiem
przednim Cl a zębem kręgu obrotowego po zabiegu operacyjnym czasami wraca
do pozycji wyjściowej. Przy znacznych przemieszczeniach C1/C2 wykonywano la
minektomię Cl i usztywnienie potyliczno-kręgowe, pozostawiając przemieszczony
ku przodowi łuk przedni Cl (ryc. 10.15). U zdecydowanej większości operowany li
uzyskano poprawę funkcjonalną (brak dolegliwości bólowych kręgosłupa lub uh
znaczne zmniejszenie, cofnięcie się parestezji i zwiększenie siły mięśniowej koli
czyn górnych).
Niedowład czterokończynowy pozostał u 1 chorego, u 2 parestezje, a u 3 zespół
bólowy odcinka szyjnego kręgosłupa z torem korzeniowym do obu kończyn gól
Ryc. 10.15. Radiogram czynnościowy wykazujący niestabilność C1-C2, znaczne przemieszczeme
przednie z uciskiem tuku tylnego Cl na worek oponowy, w przebiegu rzs. Wykonano odbarczcnie lvi
ne, luminektomie Cl z następową stabilizacją potyliczno-kręgową.

nych. U jednej chorej nie uzyskano stabilności kręgosłupa w odcinku C1-C2
i chora ta nie w^razikzgody na ponowne usztywnienie kręgów. Głównym celem
zabiegu była stabilizacji potyliczno-kręgowa bądź C1-C2 i cel ten został osiągnięty.
Należy zwrócić uwgę, że wyjściowo ponad 60% chorych miało jakiekolwiek
zaburzenia neurologicme, a po operacji dotyczyły one tylko 13% przypadków. We
wszystkich przyipadkad niestabilności kręgosłupa w dolnym odcinku szyjnym (po
niżej C1-C2) uzcyskant zrost przestrzeni i dobry blok kostny. W tych przypadkach
nie stwierdzono pogonienia stanu neurologicznego.
Należy jednalc pamiftać, że przebieg zabiegu chirurgicznego kręgosłupa w rzs.
może być odmienny nii u innych chorych, połączony z ryzykiem pogorszenia stanu
neurologicznego, z wystąpieniem dużych krwawień z trzonów kręgowych czy z ła
twym niszczeniem śródoperacyjnym tkanki kostnej. Warto pamiętać, że u operowa
nych chorych z powodu zmian wytwórczych i niestabilności kręgosłupa w przebie
gu rzs. nie zahamowano dalszego procesu chorobowego ani ogólnego, typowego
dla choroby reumatycznej, ani miejscowego, dotyczącego dalszych zmian destruk
cyjnych kręgosłupa. Mim w obserwacji chorych po spełniającej swoją rolę stabili
zacji tylnej C1/C2, u ktirych dochodzi teraz do destrukcji trzonów C5/C6.
10.5
PODSUMOWANIE
Reumatoidalne zapalenie stawów daje charakterystyczne zmiany chorobowe w od
cinku szyjnym kręgosłupa. Praktycznie leczenie tych zmian opiera się na postępo
waniu operacyjnym. Sposób leczenia zebrać można w następujące wnioski:
1. Planując leczenie operacyjne w rzs., należy pamiętać, że proces chorobowy jest
postępujący, zwłaszcza destrukcyjny w obrębie stawów także międzykręgowych
i struktury kostnej trzonów.
2. Uzyskanie stabilności kręgosłupa w znacznym stopniu opiera się na sposobie
usztywnienia i spełnione jest dzięki użytym implantom.
1.
Rozwój ziarniny reumatoidalnej między łukiem Cl a zębem kręgu obrotowego
może prowadzić do dalszego niszczenia zęba kręgu C2 lub też prowadzić do dal
szego wpychania zęba kręgu obrotowego w stronę kanału i rdzenia.
4. Rozległa spondylodeza w odcinku szyjnym może w sposób istotny ograniczyć
ruchomość kręgosłupa w odcinku szyjnym u osoby już i tak ze znacznymi ogra
niczeniami ruchomości w całym kręgosłupie.
5. Badanie NMR jest niezwykle istotne przy doborze właściwej techniki operacyj
nej.
<).
Usztywnienie kręgosłupa lub potyliczno-kręgowe powinno mieć cechy stabiliza
cji ramowej.
/ Dbając o pewność stabilizacji segmentu C1-C2 w rzs., należy usztywniać krę-
gosłup w odcinku C1-C3.
X. Realizując leczenie operacyjne polegające na tylnej stabilizacji można rozważyć
usunięcie mas ziarniny między lukiem Cl a zębem kręgu obrotowego za pomo
c<) igły reNpirucyjnej • podaniem miejscowym sterydu z dostępu przedniego.
PIŚMIENNICTWO
1. Agarwal A.K. et al: Anatomical and neurological characteristics of cervical spine involvem«nl III
rheumatoid arthritis. J. Orthop. Rheumatol., 1989, 2,77-89. - 2. Aisen A.M. et al: Cervical spine lnV0
Wement in rheumatoid arthritis: MR imaging. Radiology. 1987, 165, 159-163. - 3. Arnett /•'('. el ul
The American Rheumatism Association 1987 revised criteria for the classification of rheumatoid .u ilu i
tis. Arthritis Rheum., 1988, 31, 315-324. - 4. Bali J., Sharp J.: Rheumatoid arthritis of the cervl< .1 i|
ne. W: Modern trends in rheumatology (red. Ed. Hill A.G.S). Butterworth, London 1988, t.2, 11/ Mli
- 5. Bland J.H.: Rheumatoid arthritis of the cervical spine. J. Reumatol., 1974, 1, 319-342. 6, lllutul
J.H.:
Rheumatoid subluxation of the cervical spine. J. Reumatol., 1990, 17, 134-137. - 7. BrUggll A
Die Erkankungen des Bewegungsapparates und seines Nervensystems. Gustav Fischer Verlag, Stuttgart
1977. - 8. Conaty J. P, Mongan E.S.: Cervical fusion in rheumatoid arthritis. J.Bone. Jt Surg., I''HI,
63-A, 1218-1227 - 9. Crockard H.A.: Atlantoaxial subluxation: anterior and posterior approachjl W
Torrens M.J., Dickson R. A.: OperatWe Spinał Surgery, Edinburgh, Pipeter Richardson, 1991. Hi |J
- 10. Doniec J., Paściak M., Folta K.: Dostęp przedni przez jamę ustną do trzonów CI-C3 kregnułUM
szyjnego. Chir. Narz. Ruchu Ortop. Pol., 1993, 58, 6, 433-436.
11. Dvorak J. et al: Functional evaluation of the spinał cord by magnetic resonance Imaging In M
tients with rheumatoid arthritis and instability of upper cervical spine. Spine, 1989, 14, 1057-106-1 | '
Hamblen D.L.:
Surgical management in rheumatoid arthritis : the cervical spine. W: Harris N.W (< •! i
Postgraduate textbook of clinical orthopaedics, Bristol. Wright FSG, 1983, 487^*97. - 13. Ishiktm
et al:
Atrophy of Thumb Web Space in Rheumatoid Arthritis: Clinical and Electrodiagnostk Slutlli
Arch. Orthop. Trauma Surg., 1987, 106, 309-313. - 14. Jakubowski S.: Chirurgiczne leczenie choryi li
na reumatoidalne zapalenie stawów. W: Zarys reumatologii, (red. W. Briihl.) PZWL, Warszawa l''H/.
111-116. - 15. Kaufman R.L., Glen W.VJr.: Rheumatoid cervical myelopathy: evaluation by compuli 11
zed tomography with multiplanar reconstruction. J. Rheumatol., 1983, 10, 42-54. - 16. Kaupp\ W
A Method for Classification of the Posterior Atlanto-Axial Subluxation. Clinical rheumatolojjy, I'
1
'
1
1
13, 3, 492-495. - 17. Komusi T., Munro T, Harth M.: Radiological Review: The rheumatoid cervi( .ii |)|
ne. Semin. Arthritis Rheum., 1985, 14, 187-195. - 18. Krasuski M., Kiwerski J.: Plastyczność ośrodl u
wego układu nerwowego w świetle badań Potencjałów Wywołanych u chorych z uszkodzeniem id/rnla
w odcinku szyjnym. W: Zdolności kompensacyjne i możliwości ich wykorzystania w rehabililai |i UMIII
z ogniskowymi uszkodzeniami ośrodkowego układu nerwowego. Materiały z Sesji Naukowej PAN Po
znań, 7-8.11.1983 (red. W. Dega). PWZL, Warszawa 1985, 20-24. - 19. Lipson S.J.: Cervica'l ii
thy and posterior atlanto-axiał subluxation in patients with rheumatoid arthritis. J.Bone.Jt Siny I 9 | l
t.67-A, 593-597. - 20. Lipson S.J.: Reumatoid arthritis in the cervical spine. Clin. Orthop., I9K'). .' W,
121-127.
21. Marks J.S., Sharp ].: Rheumatoid cervical myelopathy. Q.J.Med., 1981, t.50, 307-319. 221 <
Martel W.:
Pathogenesis of cervical discovertebral destruction in rheumatoid arthritis. Arthrilis Kin mil
1977, t.20, 1217-1225. - 23. Mathews J.A.: Atlanto-axial subluxation in rheumatoid arthrilis An,
Rheum. Dis., 1969, t.28, 260-266. - 2 4 . Meijers K.A. et al..- Cervical myelopathy in rheumatoid arllnlll
Clin. Exp. Rheumatol., 1984, t. 2, 239-245. - 25. Ornilla £., Ausell B.M. Swannell A.J.: Cervienl i
involvement in patiens with chronić arthritis undergotng orthopaedic surgery. Ann. Rheum. Dis.. 1972,
t.31, 364-368. - 26. Paliard X. et al: Evidence for the effects of a superantigen in rheumatoid ailhiillu,
Science, 1991, 253 (5017), 325-329. - 27. Ranawat CS. et al: Cervical spine fusion in rheumatoid af«
thritis. J. Bonę. Joint Surg., 1979, t.61-A, 1003-1010. - 28. Ransford A.O. et al: Craniocervieal malarii
lity treated by contoured loop fixation. J. Bonę. Jt Surg., 1986, t. 68-B, 173-177. - 29. Santavirhl S„
Sandelin J., Sl'tis P:
Posterior atlanto-axial subluxation in rheumatoid arthritis. Acta Orthop. Scand
19X5, 56, 298-301. - 30. Simmons E. H.: Surgery of Spine in Ankylosing Spondylitis and Rheuinalold
Arthritis. W: OperatWe Orthopaedics (red. Chapman M.W.), J.B. Lippincott Company Philadelphlł,
London, Mexico City, New York, St. Louis, Sao Paulo, Sydney 1988, t. 3, 2077-2114.
31. Toolanen G. et al: Somatosensory evoked potentials (SSEPs) in rheumatoid cervical subluxatlofl
Scand. J. Rheumatol., 1987, 16, 17-25. - 32. Weissinan B.N.W. et al: Prognostic features of atlanto -ivi.il
|Ubluxation in reumatoid arthritis patients. Radiology, 1982, 144, 745-751. - 33. Winfteld./.: A pro
tive sludy of the radiological changes in the cervical spine in early rheumatoid disease. Ann. Rhauffl
Dis., 1981, t. 40, 109-114. - 34. Zavaifler N.J.: Etiology and pathogenesis of rheumatoid arthrilis W
Arthrilis and Allied Conditions (red. McCarty D.J.). Lea&Febiger, Philadelphia 1985. 557-570. U
/.oma A. et al.:
Surgical stabilisation of the rheumatoid cervical spine. J. Bonę. Jt Surg., 1987. I. 69 B,
8 12
Wyszukiwarka
Podobne podstrony:
Urazy kręgosłupa i rdzenia
Urazy kręgosłupa, studia pielęgniarstwo
urazy kręgosłupa
Zamania, zwichnicia, skrcenia Urazy kregosupa
1 Urazy Kręgosłupa
URAZY KRĘGOSŁUPA
urazy kręgosłupa
L2 - Urazy kręgosłupa, Ratownictwo Medyczne, Materiały ze studiów, Medycyna Ratunkowa
Urazy kręgosłupa, studia, 5 rok, Neuro (ex), Neurochirurgia, Materiały
Urazy kręgosłupa i rdzenia kręgowego
Urazy kregoslupa i rdzenia kregowego
Urazy kręgosłupa, fizjoterapia
Szkol Urazy kręgosłupa
urazy kręgosłupa i rdzenia
Urazy kręgosłupa i rdzenia kręgowego
URAZY KRĘGOSŁUPA I RDZENIA KRĘGOWEGO MR
URAZY KRĘGOSŁUPA
więcej podobnych podstron