
© Copyright by $taś
V1
- 1 -
Patologia chorób przewodu pokarmowego
POKARMOWEGO
Anatomia czynnościowa
Choroby przełyku
Zwężenie przełyku
Achalazja
Przepuklina rozworowa
Uchyłek
Zespół Mallory-Weissa
Zapalenia przełyku
Żylaki przełyku
Przełyk Barreta
Nowotwory przełyku
Nowotwory łagodne
Nowotwory złośliwe
Rak płaskonabłonkowy
Rak gruczołowy
Zapalenia ostre błony śluzowej żołądka
Ostre uszkodzenia alkoholowe
Uszkodzenie polekowe
Wpływ sterydów
Środki żrące
Zmiany niedokrwienne
Zmiany po napromienianiu
Bakteryjne zapalenia błony śluzowej
Zapalenia przewlekłe żołądka
Morfologia nadżerek i wrzodu żołądka
Wrzód żołądka (ulcus ventriculi)
Ostre wrzody żołądka (wrzody stresowe)
Przewlekły wrzód żołądka (ulcus pepticum
chronicum)
Polipy z gruczołów trawieńcowych
Polipy hamartomatyczne w zespole Peutz-Jeghersa
Polipy żołądka w chorobie Cowdena
Polipy młodzieńcze
Polipy związane z heterotopią trzustki
Heterotopia gruczołów żołądkowych
Rozrost dołeczkowy ogniskowy
Polipy hiperplastyczne
Polipowatość w zespole Cronkite-Canada
Polipy niesklasyfikowane
Torbiele
Polipy gruczolakowate (gruczolaki)
Wczesny rak żołądka
Zaawansowany rak żołądka
Mniej częste typy
Rak galaretowaty
Carcinoma adenosquamosum:
Carcinoma hepatoides:
Rak o różnicowaniu w kierunku komórek
okładzinowych
Rak podobny do lymphoepithelioma:
Rak gruczołowy (Rhabdoid):
Hiperplazja komórek dokrewnych
Rakowiak żołądka
Nowotwory stromalne przewodu pokarmowego
Inne nowotwory mezenchymalne
Nowotwory tkanki limfatycznej żołądka i jelit
Nadżerki i owrzodzenia dwunastnicy
Niedokrwienne zapalenie jelita cienkiego
Enterocolitis pseudomembranosa
Encterocolitis necroticans neonatorum
Zapalenia naczyń
Purpura Schonleina-Henocha
Thrombangitis obliterans
Owrzodzenia jelita cienkiego
Wpływ leków na jelito
Niesteroidowe leki przeciwzapalne
Rewanż Montezumy i słodka zemsta Sułtana
Gruźlica jelit
Zespoły złego wchłaniania
Celiakia – enteropatia glutenowa
Sprue tropikalna
Choroba Whipple’a
Niedobór laktazy
Abetalipoproteinemia
Choroba Leśniewskiego-Crohna
Nowotwory jelita cienkiego
Choroby wyrostka robaczkowego
Choroba Hirschprunga
Inne zaburzenia perystaltyki
Choroba niedokrwienna jelita grubego
Zapalenia
Zapalenie infekcyjne
Zapalenie wywołane Clostridium difficile
Colitis lymphocytica
Zapalenie kolagenowe
Wrzodziejące zapalenie jelit
Zmiany związane z AIDS
Angiodysplazja
Hemoroidy
Uchyłkowatość
Nowotwory jelita grubego (polipy)
Polipy nienowotworowe
Polipy hiperplastyczne
Polipy młodzieńcze
Polipy Peutz-Jeghersa
Polipy gruczolakowe (gruczolaki)
© Copyright by $taś
V1
- 2 -
A
A
n
n
a
a
t
t
o
o
m
m
i
i
a
a
c
c
z
z
y
y
n
n
n
n
o
o
ś
ś
c
c
i
i
o
o
w
w
a
a
·
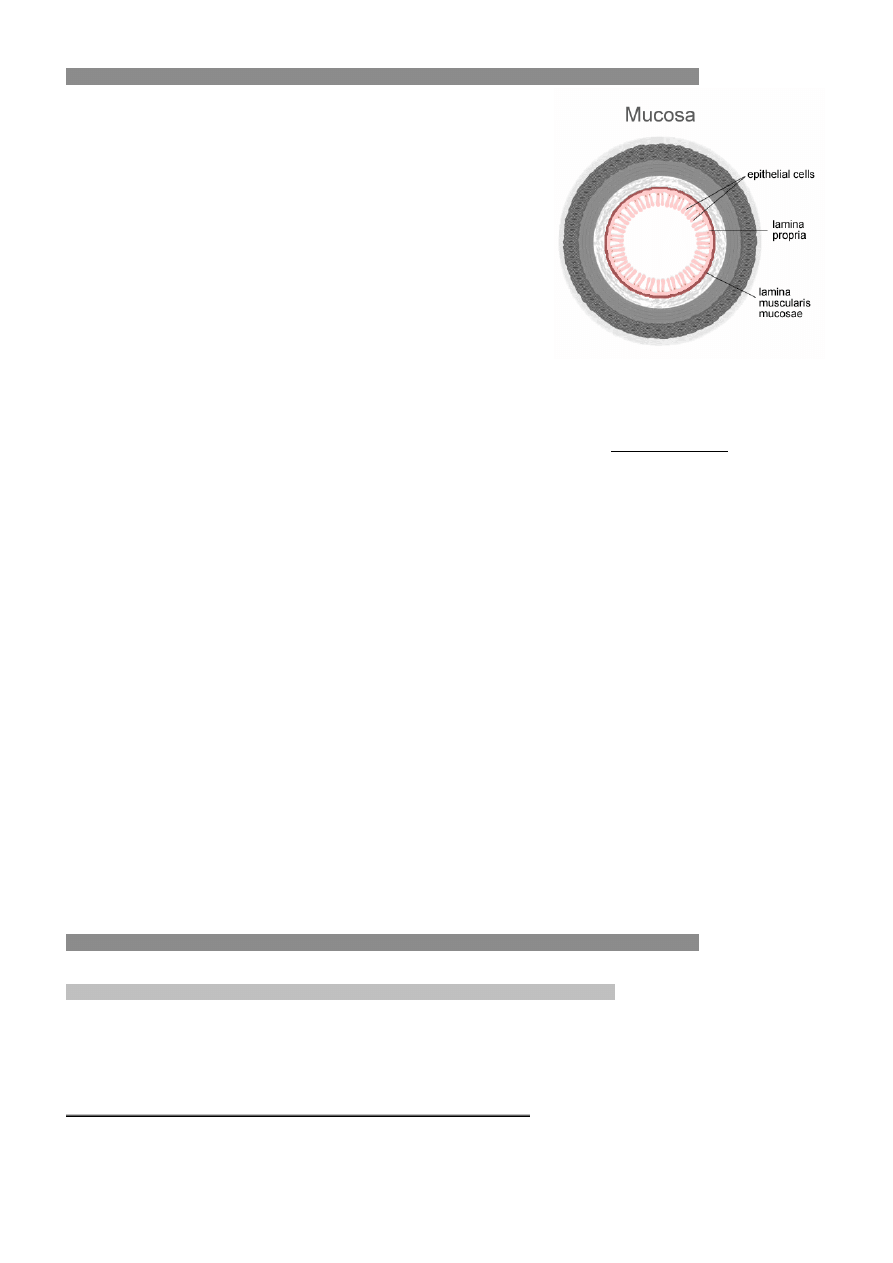
Ogólna budowa histologiczna przewodu pokarmowego
o
Błona śluzowa
§
Nabłonek ograniczony błoną podstawną od dołu
§
Blaszka właściwa
§
Blaszka mięśniowa błony śluzowej
o
Błona podśluzowa
o
Błona mięśniowa
o
Błona włóknista (błona surowicza)
·
Żołądek
o
Ściana żołądka zbudowana jest z warstwy śluzowej, mięśniowej i zewnętrznie leżącej surowiczej (otrzewna
trzewna).
§
Mięśniówka posiada liczne włókna podłużne, szczególnie obecne na krzywiznach, okrężne oraz
warstwę włókien skośnych w obrębie dna i trzonu.
§
Błona śluzowa bogata jest w fałdy żołądkowe wijących się podłużnie z góry na dół oraz drobniejsze
pólka żołądkowe, fałdy kosmkowe, a między nimi mieszczące się dołeczki żołądkowe.
·
Na dnie dołeczków żołądkowych znajdują się ujścia gruczołów żołądkowych
o
W dnie i trzonie żołądka produkcją soku żołądkowego „zajmują się” gruczoły trawieńcowe.
o
W antrum produkowana jest treść śluzowa.
o
Antrum jest jednak równocześnie strefą gastrynotwórczą, a gastryna jest potrzebna zarówno w wydzielaniu
żołądkowym jak i wywiera efekt troficzny.
o
żołądek w prawidłowych warunkach jest dobrze zabezpieczony przed samostrawieniem.
§
Kwas solny i pepsyna nie trawią prawidłowej błony śluzowej, gdyż błona śluzowa zabezpieczona jest
tzw. barierą śluzówkową, a utracone komórki nabłonka powierzchni są bardzo sprawnie zastępowane
nowymi (tzw. rapid restitution).
·
Na barierę śluzówkową składa się
o
pH śluzu żołądkowego i jego pojemność buforowa,
o
istnienie w śluzie powierzchni warstwy hydrofobowej (fragmenty fosfolipidów błon
złuszczonych do śluzu),
o
obecność wodorowęglanów (niesionych ku powierzchni przez krew kapilarną),
o
wyściółka nabłonkowa,
o
sprawna błona podstawna,
o
wreszcie buforowe własności lamina propria.
§
Dla utrzymania integralności błony śluzowej nie ma nic ważniejszego niż utrzymanie prawidłowego
przepływu krwi.
·
Służy temu m.in. histamina uwalniana z umiarem z mastocytów i komórek ECl.
·
Dopiero masywny wyrzut histaminy w wyniku uszkodzenia sprawia, że histamina działa jak
wybuch granatu.
·
To utrzymaniu mikrokrążenia przypisuje się ochronny wpływ prostaglandyn przed
uszkodzeniami błony śluzowej (tzw. gastroprotekcja).
C
C
h
h
o
o
r
r
o
o
b
b
y
y
p
p
r
r
z
z
e
e
ł
ł
y
y
k
k
u
u
Anomalie wrodzone i nabyte
o
Może chodzić u noworodków o częściowy brak przełyku lub jego niedrożność (atresia).
§
Zależnie od tego czy jest to izolowana wada czy też w połączeniu z przetoką do tchawicy objawy
kliniczne (zawsze poważne) mogą być dramatyczne, połączone z zachłystowym zapaleniem płuc.
§
Niedrożność przełyku wymaga szybkiej korekty chirurgicznej.
Zwężenie przełyku
·
najczęściej jest nabyte,
·
polegają na zgrubieniu i zwłóknieniu ściany
§
szczególnie dotyczy błony podśluzowej,

© Copyright by $taś
V1
- 3 -
§
błona mięśniowa może być nawet zcieńczała, a nabłonek wyścielający cienki, czasem owrzodziały.
o
Oprócz tego mogą wystąpić protruzje (wypadanie) błony śluzowej do światła przełyku, w dolnym odcinku
nazywane pierścieniami Schatzkiego (częstsze u kobiet, etiologia nieznana).
§
Protruzje w górnej części przełyku w połączeniu z niedokrwistością, glossitis i cheilosis to tzw. zespół
Plummer-Vinsona (zwiększone zagrożenie rakiem przełyku poniżej zwężenia).
·
Zwężenia przełyku najczęściej są skutkiem znacznego uszkodzenia przełyku:
o
oparzenia,
o
uszkodzenie chemiczne,
o
znaczny refluks treści żołądkowej,
o
scleroderma à CREST
·
Objawami jest dysfagia, a czasem wręcz niedrożność przełyku.
·
Pasaż przełyku jest sprawny w wyniku perystaltycznego ruchu mięśniówki przełyku i współpracy górnego i dolnego
zwieracza przełyku.
Achalazja
·
Cechuje się 3 podstawowymi zaburzeniami:
o
Brakiem perystaltyki
o
Częściowe lub niecałkowite rozluźnienie LES (dolny zwieracz przełyku) podczas połykania
o
Zwiększone spoczynkowe napięcie LES
·
Podział
o
Pierwotna
§
Patogeneza jest słabo poznana
§
Przyjmuje się, że przyczyną achalazji są zaburzenia unerwienia przełyku, zwłaszcza w peptydergiczne
gałązki nerwu błędnego
§
W większości przypadków achalazja występuje pierwotnie bez znanej przyczyny
o
Wtórna
§
może występować w chorobie Chakasa - Trypanosoma cruzi powoduje zniszczenie splotu krezkowego
przełyku, dwunastnicy, jelita i moczowodu z następowym poszerzeniem tych narządów
·
Przełyk w achalazji jest poszerzony nad dolnym zwieraczem.
·
Klinika
o
Objawy pojawiają się zwykle u młodych dorosłych (także dzieci).
o
Klasycznym objawem jest postępująca dysfagia, może występować nocne zarzucanie treści pokarmowej i
aspiracja do płuc.
o
Najpoważniejszym powikłaniem jest ryzyko rozwoju raka płaskonabłonkowego przełyku (5%)
o
Inne powikłania:
§
Candida oesophagitis,
§
uchyłki dolnego odcinka przełyku,
§
zachłystowe zapalenie płuc
§
zatkanie dróg oddechowych
Przepuklina rozworowa
§
Hiatus hernia
·
Wynika z poszerzenia przestrzeni między ścianą przełyku a przeponą.
·
Wyróżnia się tu przepukliny:
o
Przepuklina wślizgowa
§
(95% przypadków)
§
Wynika z częściowego wnikania wpustu i dna żołądka powyżej powierzchni przepony.
§
Żołądek tworzy dzwonowate poszerzenie.
o
Przepuklina okołoprzełykowa
§
Połączenie przełykowo-żołądkowe pozostaje w prawidłowej pozycji, poniżej rozworu przełykowego,
natomiast dno żołądka i krzywizn większa przemieszczają się ku górze przez rozwór
§
workowato uwypuklona część żołądka sterczy obok przełyku ponad przeponę.
§
W krańcowych przypadkach cały żołądek może znaleźć się w klatce piersiowej.
§
Przyjmuje się, że przepuklina ta występuje u 1-20% dorosłych.
·
Może wystąpić również w dzieciństwie.
§
Wiele przypadków przebiega bezobjawowo.

© Copyright by $taś
V1
- 4 -
·
Najczęstsze zaburzenia wynikają ze zmniejszonego napięcia dolnego zwieracza przełyku (refluks, zarzucanie).
·
Najczęstsze powikłania to owrzodzenia, krwawienia, perforacja, zadzieżgnięcie.
Uchyłek
§
diverticulum
·
polega na niewielkim workowatym uwypukleniu ściany przełyku.
·
Prawdopodobną przyczyną są zaburzenia perystaltyki.
·
Uchyłki mogą być miejscem wtórnych zmian zapalnych, krwawień i przebicia.
Zespół Mallory-Weissa
·
polega na podłużnych pęknięciach dolnego odcinka przełyku i wpustu żołądka à są one przyczyną krwawień z
górnego odcinka przewodu pokarmowego.
o
Krwawienia rzadko tylko są masywne.
·
Najczęściej naddarcia występują u alkoholików (gwałtowne ruchy antyperystaltyczne przy wymiotach).
·
Naddarcia mogą dotyczyć tylko śluzówki połączenia przełykowo-żołądkowego (kilka milimetrów do kilku centymetrów),
ale mogą też być głębsze, aż do przedziurawienia ściany i zapalenia śródpiersia włącznie.
Zapalenia przełyku
·
Zapalenie przełyku występuje u około 5% populacji.
·
Najczęściej zapalenie jest wynikiem zarzucania do przełyku kwaśnej treści żołądkowej przez „poluzowany” dolny
zwieracz przełyku (reflux oesophagitis).
o
Czasem nawet żółć z dwunastnicy jest obecna w treści zarzucanej do przełyku.
·
Morfologicznie w wycinkach endoskopowych wyróżnia się cztery stopnie zmian zapalnych:
o
I stopień
§
widoczny jest pogrubiały nabłonek wielowarstwowy płaski o nieco pogrubiałej strefie rozrodczej (do
1/3 grubości nabłonka) i wydłużonych soplach łącznotkankowych wnikających w nabłonek.
§
Nacieku zapalnego właściwie nie widać, widać natomiast niewielkie poszerzenie naczyń w soplach
łącznotkankowych.
o
II stopień
§
widoczne jest jeszcze większe poszerzenie strefy regeneracyjnej nabłonka (połowa grubości
nabłonka), a w soplach łącznotkankowych wnikających w nabłonek widać nie tylko wyraźne
przekrwienie, ale też pojedyncze komórki nacieku zapalnego.
o
III stopień
§
poszerzenie strefy regeneracyjnej obejmuje ¾ grubości nabłonka, a w soplach łącznotkankowych
widoczny jest wyraźny naciek zapalny.
o
IV stopień
§
widoczne jest owrzodzenie z ziarniną albo bardzo wyraźny naciek zapalny
·
Nasilenie zmian morfologicznych nie zawsze jest równoległe z nasileniem objawów klinicznych.
o
Najczęstszym objawem jest zgaga.
o
Groźne może być zarzucanie treści żołądkowej w nocy z przełyku do płuc, wywołując tam gastromalacia
acida.
o
Czasami zapalenie refluksowe przełyku i zaburzenia napięcia dolnego zwieracza przełyku mogą prowadzić do
silnych bólów w klatce piersiowej, penetrujących do prawej łopatki, imitujących bóle w zawale serca.
Żylaki przełyku
·
Varices oesophagi
·
Rozwijają się u 90% chorych z nadciśnieniem wrotnym,
o
jeśli tylko nadciśnienie to trwa wystarczająco długo.
·
Dochodzi do żylakowatego poszerzenia naczyń żylnych śluzówki i podśluzówki dolnego odcinka przełyku (droga
oboczna do vena azygos) i okolicy wpustu i dna żołądka.
·
Żylaki są przyczyną groźnych dla życia krwawień (ponad połowa przyczyn śmierci chorych z zaawansowaną marskością
wątroby).
·
Nad pękniętym żylakiem dochodzi do nadżerek i zmian zapalnych.

© Copyright by $taś
V1
- 5 -
Przełyk Barreta
·
Jest to właściwie powikłanie choroby refluksowej przełyku
o
rozwija się u 11% chorych z objawami choroby refluksowej.
·
Występuje tu zastąpienie w dolnym odcinku przełyku nabłonka wielowarstwowego płaskiego przez nabłonek
gruczołowy (metaplazja).
·
Histologicznie nabłonek metaplastyczny może być żołądkowego typu lub może ulegać metaplazji jelitowej.
o
Ten ostatni typ metaplazji jest groźniejszy gdyż zagraża rozwojem raka gruczołowego przełyku.
·
Trzeba również badać czy nie ma dysplazji
o
Dysplazja małego stopnia stanowi wskazanie do powtórzenia badania endoskopowego i histologicznego.
o
Dysplazja dużego stopnia, w której dodatkowo wystąpi duża ekspresja receptora EGF i mutacja z zakresie genu
p53 stanowi bezpośrednie zagrożenie rakiem.
Nowotwory przełyku
Nowotwory łagodne
·
To głównie nowotwory mezenchymalne
o
Najczęstsze są mięśniaki (choć one właściwie mieszczą się w spektrum tzw. guzów stromalnych ściany
przewodu pokarmowego)
o
Rzadziej włókniaki, tłuszczaki, naczyniaki, nerwiaki, guz ziarnistokomórkowy
·
Polipy mezenchymalne zawierają mieszaninę tkanki włóknistej, tłuszczowej i naczyniowej pokrytej nabłonkiem
paraepidermoidalnym przełyku.
o
W zależności od ilości poszczególnych składników używa się nazwy polypus fibromuscularis albo fibrolipoma.
·
Rzadko występują tzw. polipy zapalne.
·
Polipy nabłonkowe to typowe brodawczaki płaskonabłonkowe.
Nowotwory złośliwe
·
Nowotwory złośliwe przełyku występują rzadko
.
·
Najczęstszym jest rak.
o
obarczony jest wysoką umieralnością.
o
rak przełyku rozwija się skrycie i daje objawy dopiero w stadium zaawansowanym.
o
o
Typy histologiczne
§
rak płaskonabłonkowy (90% raków przełyku)
§
rak gruczołowy
·
obserwuje się szybkie narastanie zapadalności na raka gruczołowego na podłożu przełyku
Barretta
§
inne (rak niezróżnicowany analogiczny do raka owsianokomórkowego płuc, rakowiak, czerniak, czy
rak gruczołowy z gruczołów podśluzówkowych) są rzadkie.
o
Największe znaczenie w karcynogenezie przełyku ma w naszych warunkach:
§
Czynniki środowiskowe
·
picie alkoholu i palenie papierosów (1000x wzrost ryzyka)
·
niedobory witaminowe (witamina A, C, tiamina, ryboflawina, pirydoksal)
·
niedobory pierwiastków śladowych (cynk, molibden) u alkoholików
·
działanie aflatoksyn i nitrozoamin
§
Pewne znaczenie mają też czynniki genetyczne
·
zwiększone zagrożenie rakiem o chorych na
o
celiakię,
o
tylosis,

© Copyright by $taś
V1
- 6 -
o
dysplazję ektodermalną
o
epidermolysis bullosa
Rak płaskonabłonkowy
·
Klasyczny rak płaskonabłonkowy
o
Rak płaskonabłonkowy występuje:
§
w górnej 1/3 przełyku w 20% przypadków,
§
50% raków rozwija się w środkowej 1/3,
§
30% w dolnej 1/3 przełyku.
o
Postacie:
§
Około 60% raków ma postać polipowatą,
§
15% płaską,
§
a 25% postać wrzodziejącą.
o
rozwija się na podłożu zmian dysplastycznych.
o
Lepiej rokuje rak o powierzchownym typie naciekania (naciekanie ograniczone do błony śluzowej i
podśluzowej). Gdy zajęcie regionalnych węzłów chłonnych to przeżycie rzędu 15%
o
większość chorych zgłasza się w fazie raka zaawansowanego à dlatego rokowanie w raku
płaskonabłonkowym przełyku jest złe.
·
Rak płaskonabłonkowy rzekomosarkomatyczny
o
To guz polipowaty o dwufazowym typie wzrostu:
§
obok klasycznego utkania raka płaskonabłonkowego mamy wrzecionowatokomórkowe utkanie
przypominające mięsaka
o
Prawdopodobnie polipowaty typ wzrostu raka decyduje o jego lepszym rokowaniu.
·
rak płaskonabłonkowy tzw. bazaloidny
o
rzadki
o
mylony z cylindroma typu śliniankowego
o
Jest to rak bardzo złośliwy i źle rokujący.
Rak gruczołowy
o
Większość raka gruczołowego dolnej 1/3 przełyku pierwotnie powstaje w przełyku na podłożu przełyku Barretta.
§
Przełyk Barretta polega na występowaniu w śluzówce przełyku ognisk pokrytych nabłonkiem
gruczołowym wykazującym obraz błony śluzowej typu jelitowego.
·
To metaplazja nabłonka
·
Prawdopodobnie początek przełyku Barretta ma miejsce w czasie gojenia nadżerki błony
śluzowej przełyku powstałej skutkiem choroby refluksowej.
·
W trakcie gojenia owrzodzenia przełyku komórki zapasowe (komórki pnia) wykazują
zaburzenia różnicowania i metaplazję żołądkową, jelitową lub pośrednią.
§
W powstawaniu przełyku Barretta prócz czynników genetycznych najważniejszy jest refluks żołądkowo-
przełykowy.
§
Istnieje 5-10% szansa na rozwój raka gruczołowego u 50-letniego pacjenta z przełykiem Barretta, a 7-
15% pacjentów ma już raka w momencie rozpoznania przełyku Barretta.
§
Przełykowi Barretta może też towarzyszyć rak płaskonabłonkowy.

© Copyright by $taś
V1
- 7 -
C
C
h
h
o
o
r
r
o
o
b
b
y
y
ż
ż
o
o
ł
ł
ą
ą
d
d
k
k
a
a
Zapalenia
Zapalenia ostre błony śluzowej żołądka
·
Inne nazwy:
o
gastritis acuta hemorrhagica,
o
gastritis acuta erosiva,
o
gastritis ulcerativa,
o
„stress gastritis”
·
jest częste
·
Częste przyczyny:
o
NSAID, szczególnie aspiryna
o
nadużycie alkoholu
o
palenie papierosów
o
chemioterapeutyki
o
uremia
o
infekcje (Salmonellosis)
o
stres (oparzenia, uraz, chirurgia)
o
wstrząs, niedokrwienie
o
silne kwasy i ługi (próby samobójcze)
o
napromienianie, zamrożenie
o
mechaniczne uszkodzenie (np. endoskopem)
·
Stresowe wrzody związane są np. z nadmiernym wydzielaniem kwasu solnego i obniżeniem efektywności bariery
ochronnej błony śluzowej.
o
Występuje ból i krwawe wymioty w 3-7 dni po sytuacji stresowej (np. duży zabieg chirurgiczny).
o
Krwawienie może być nieznaczne, ale mogą to być też bardzo obfite krwawienia z niezliczonych drobnych
nadżerek krwotocznych.
o
Wrzód ostry krwawiący związany z uszkodzeniem centralnego systemu nerwowego (głównie pnia mózgu)
nazywany jest wrzodem Cushinga.
o
Owrzodzenia żołądka u oparzonych nazywa się wrzodami Curlinga.
·
Morfologia
o
Ostra faza
§
Poszerzenie naczyń krwionośnych i ogniskowe ich uszkodzenie
§
Krwotok (żołądek, jelita, krwawe wymioty)
§
Powierzchowna martwica błony śluzowej
§
Naciek leukocytarny w okolicy dołeczków i szyjki gruczołów
§
Nadżerki lub wrzody
§
Złogi włóknika
o
Faza gojenia
·
We wszystkich ostrych nadżerkach i wrzodach istotne jest zniszczenie bariery śluzówkowej
o
Szybkość gojenia uszkodzeń w znacznej mierze zależy od głębokości uszkodzenia.
§
Najbardziej istotne jest zachowanie strefy regeneracyjnej (w żołądku jest to szyjka gruczołów, a nie
dno gruczołów jak w jelicie).
o
Powierzchowne uszkodzenia goją się w kilka godzin (np. ranka po gastrobiopsji).
o
Uszkodzenie strefy regeneracyjnej (wrzody) wymaga już dłuższego gojenia (5 – 7 dni w warunkach
optymalnych).
Ostre uszkodzenia alkoholowe
o
Etanol w stężeniu poniżej 2% właściwie nie tylko nie uszkadza komórek błony śluzowej in vitro, ale nawet w
pewnych granicach polepsza ich przeżywalność.
o
In vivo, dopiero 10% alkohol wywołuje niewielkie zmiany.
o
Przy 20% etanolu może wystąpić już powierzchowna wybroczynka krwawa

© Copyright by $taś
V1
- 8 -
o
Przy stężonym alkoholu widoczne są większe wylewy krwawe, martwice krwotoczne na szczytach fałdów
śluzówki, a sąsiednie gruczoły mają poszerzone światło. W świetle powierzchownych odcinków żyłek zbiorczych
mogą wystąpić zakrzepy.
o
Przewlekłe nadużywanie alkoholu wymusza zwiększenie regeneracji błony śluzowej, natomiast samo
prawdopodobnie nie prowadzi do zapalenia przewlekłego w tradycyjnym sensie tego słowa.
Uszkodzenie polekowe
·
Najlepiej poznane są efekty działania niesteroidowych leków przeciwzapalnych np. aspiryny.
o
Są to inhibitory produkcji prostaglandyn.
o
Jednorazowe zażycie aspiryny powoduje już po godzinie drobne podnabłonkowe wybroczyny krwawe.
o
Regularne zażywanie w ciągu 24 godzin prowadzi do licznych drobnych, krwotocznych nadżerek, których
liczba narasta do 3 dnia zażywania leku.
o
Po tym okresie ich nasilenie może maleć.
o
Zmiany są zarówno wynikiem toksycznego działania leku jak i zaburzeń mechanizmów obronnych, z których
bardzo ważnym jest utrzymanie śluzówkowego przepływu krwi.
o
Przewlekłe zażywanie aspiryny (i innych NSAID) prowadzi do tzw. NSAID – gastropatii, a u części pacjentów
prowadzi do rozwoju wrzodu trawiennego.
·
Gastropatia poaspirynowa
o
polega na obrazie tzw. gastritis reactiva.
o
Błona śluzowa jest obrzękła, szczególnie obrzękłe są powierzchowne warstwy lamina propria,
o
poszerzone są naczynia lamina propria, zwłaszcza żyłki,
o
widoczne są pasemka mięśniówki penetrujące śluzówkę od muscularis mucosae.
o
Natomiast naciek zapalny jest bardzo skąpy.
o
Wrzód aspirynowy praktycznie podejrzewamy wtedy, gdy stwierdzimy, że sluzówka w otoczeniu wrzodu nie
wykazuje większych zmian zapalnych.
Wpływ sterydów
·
Steroidy nie wywołują same charakterystycznych zmian w błonie śluzowej, natomiast nasilają one efekt zarówno NSAID
jak i refluksu żółci.
o
Równoczesne podawania NSAID i sterydów 10-krotnie zwiększa zagrożenie krwawieniem.
o
Steroidy obniżają produkcję śluzu i wymianę komórek nabłonkowych (spowalniają gojenie), natomiast
prowadzą do rozrostu komórek G i hipergastrynemii.
·
Inhibitory receptorów H2 i inhibitory pompy wodorowej (np. omeprazol) przyspieszają gojenie nadżerek i owrzodzeń.
o
Przewlekłe stosowanie prowadzi do hiperplazji komórek G, choć praktycznie nie grozi to rozwojem rakowiaka.
Środki żrące
·
Kwasy, zasady, pestycydy połknięte omyłkowo (lub w celach samobójczych) mogą rozlegle uszkadzać błonę śluzową.
·
Podobnie, żołądek i jelito może uszkadzać chlorek rtęci.
·
W fazie gojenia wszystkich tych uszkodzeń może dojść do znacznych zwłóknień aż do spowodowania zwężenia lub
niedrożności odźwiernika włącznie.
Zmiany niedokrwienne
·
Ogniskowe zmiany niedokrwienne są pospolitą przyczyną zmian zapalnych czy też owrzodzeń.
·
Zawały rozwijają się rzadko ze względu na bogate połączenia naczyniowe.
o
W tym względzie nieco upośledzona jest krzywizna mała, w której występują tzw. tętnice przebijające (od
surowicówki, zachowujące się jak tętnice końcowe).
·
Niedokrwienie powoduje też zaburzenia perystaltyki doprowadzające do zaburzeń opróżniania żołądka.
Zmiany po napromienianiu
·
Dawka promieniowania powyżej 4000 radów wywołuje zmiany zapalne ostre i przewlekłe z obecnością martwic i
nadżerek.
·
Z czasem rozwija się zapalenie zanikowe. Następnie naciek zapalny się zmniejsza a dochodzi do zwłóknień w
podśluzówce z poszerzeniami naczyń krwionośnych.

© Copyright by $taś
V1
- 9 -
·
Ostre zapalenie popromienne rozwija się w kilka dni do kilku miesięcy po napromienianiu.
·
Jeden do dwóch miesięcy po napromienianiu może rozwinąć się głęboki ostry wrzód.
·
Po kolejnym miesiącu do wielu lat po napromienianiu może rozwinąć się wrzód przewlekły.
Bakteryjne zapalenia błony śluzowej
·
W pH poniżej 4.0 bakterie (większość) giną.
·
pH bliższe neutralnego pozwala na niepohamowany rozrost bakterii
o
Przyczyny neutralizowania pH
§
kikut poresekcyjny,
§
żołądek po vagotomii,
§
H
2
blokery,
§
zapalenie zanikowe,
§
antacidy
·
Przy zaburzeniach opróżniania żołądka dochodzi m.in. do akumulacji bakterii beztlenowych.
·
Rola Helicobacter pylori
o
Bakteria ta prawdopodobnie zawsze wywołuje zapalenie błony śluzowej, przy czym histologicznie jest to
najpierw zapalenie ostre, które już po 2 tygodniach przechodzi w zapalenie przewlekłe aktywne.
o
Bakterie mogą przeżyć leczenie w samym żołądku albo w płytce nazębnej.
o
Zapalenie wywołane przez Helicobacter pylori tli się latami, gdyż sami nie potrafimy się pozbyć bakterii.
o
Nadmierne zniszczenie błony śluzowej powoduje podwyższenie pH i rozrost innych bakterii ograniczających
populację Helicobacter pylori.
§
Po okresie regeneracji błony śluzowej znów zwiększa się populacja Helicobacter i może nasilić się
zapalenie.
o
Proces zapalny nabiera pewnych cech autoimmunizacji à morfologicznie odzwierciedlone jest napływem do
ściany żołądka limfocytów z tworzeniem grudek chłonnych.
Zapalenia przewlekłe żołądka
·
Zapalenia przewlekłe dzieli się na nieswoiste i swoiste.
o
Przewlekłe nieswoiste zapalenia dzieli się z kolei na:
§
I. AKTYWNE
·
Zapalenie aktywne części antralnej (dawniej tzw. typ B)
·
Zapalenie aktywne antrum i trzonu
§
II.ZANIKOWE
·
1.rozlane trzonu (dawniej tzw. typ A)
·
2.wieloogniskowe (dawniej tzw. typ C)
·
Zapalenie aktywne części antralnej (typ B) bez zajęcia trzonu żołądka (nazywane też zapaleniem hipersekrecyjnym)
wywoływane jest przez Helicobacter pylori.
o
Bakteria inicjuje proces zapalny połączony z hipergastrynemią i hiposomatostatynemią, co prowadzi do
nadmiernego wydzielania żołądkowego (à zwiększone ryzyko wrzodu dwunastnicy)
o
Morfologicznie naciek zapalny o różnej intensywności i aktywności.
o
Aktywność mierzy się liczbą granulocytów w lamina propria i stopniem ich wnikania na teren gruczołów. Na
powierzchni stwierdzamy obecność bakterii spiralnych.
o
Duży odsetek chorych utrzymuje taki obraz błony śluzowej całymi latami. U części pacjentów w okolicy kąta
żołądka i w strefie pośredniej (między trzonem a antrum) dochodzi do zmian zanikowych i metaplastycznych.
·
Zmiany te z czasem mogą rozprzestrzenić się na antrum i trzon, a więc zapalenie przewlekłe aktywne przechodzi w
zapalenie wieloognioskowe zanikowe (typ C).
·
Po latach (20-30) pacjenci ci stają się kandydatami do raka żołądka.
o
Tak więc, rak żołądka grozi bardziej zainfekowanym przez Helicobacter pylori „za młodu”. Nabycie bakterii po
czterdziestce nie zdąży już wywołać raka.
·
Zapalenie przewlekłe zanikowe błony śluzowej trzonu żołądka (tzw. zapalenie typu A)
o
związane z autoagresyjnym zniszczeniem komórek okładzinowych przy oszczędzeniu śluzówki antrum (zapalenie
prowadzące do anemii złośliwej)
o
jest u nas rzadkie.

© Copyright by $taś
V1
- 10 -
o
Obraz histologiczny jest typowy.
§
Widoczny jest znaczny zanik błony śluzowej trzonu i ubytek gruczołów z częstą metaplazją jelitową.
§
Sam naciek zapalny jest niewielki i składa się głównie z limfocytów.
§
W części antralnej widoczny jest rozrost komórek G, który w krańcowych przypadkach może też objąć
zanikową śluzówkę trzonu i może być przyczyną rzekomego zespołu Zollingera-Ellisona.
§
W zapaleniach zanikowych zazwyczaj współistnieje zanik gruczołów i metaplazja jelitowa, są to
jednak dwa odrębne procesy.
·
Inne przewlekłe zapalenia błony śluzowej żołądka.
o
Tu zaliczamy zapalenia swoiste:
§
sarkoidozę
§
gruźlicę
§
kiłę
§
inne zapalenia ziarniniakowe (choroba Crohna, food granuloma, kiła, trąd, histoplasmosis, zapalenia
związanie z pasożytami, tzw. idiopatyczne zapalenie ziarniniakowe itd.)
§
zapalenie eozynofilowe
§
zapalenie limfocytowe
§
reflux gastritis
§
gastritis varioliformis (gastritis chronica erosiva)
§
choroba Menetriera (giant hypertrophic gastritis)
§
zapalenie w kikucie poresekcyjnym
Morfologia nadżerek i wrzodu żołądka
Wrzód żołądka (ulcus ventriculi)
·
W żołądku możemy stwierdzić:
o
nadżerki (ubytek ściany nie przekracza muscularis mucosae)
o
wrzody (głębsze ubytki przekraczające muscularis mucosae).
§
Wrzody mogą mieć charakter:
·
ostry
o
Występuje martwica i ostry naciek zapalny
·
przewlekły
o
martwicy włóknikowatej w dnie wrzodu towarzyszy ziarnina, włóknienie, zrost z
muscularis propria, obliteracyjne zmiany naczyniowe, przerost pęczków nerwowych
O
O
S
S
T
T
R
R
E
E
W
W
R
R
Z
Z
O
O
D
D
Y
Y
Ż
Ż
O
O
Ł
Ł
Ą
Ą
D
D
K
K
A
A
(
(
W
W
R
R
Z
Z
O
O
D
D
Y
Y
S
S
T
T
R
R
E
E
S
S
O
O
W
W
E
E
)
)
o
Przyczyny
§
Niesterydowe leki przeciwzapalne
§
Wrzody wstrząsowe
·
najczęściej związane są z:
o
posocznicą,
o
wstrząsem pourazowym,
o
oparzeniami,
§
Owrzodzenia w okolicy odźwiernika i dwunastnicy u oparzonych lub po
urazie to tzw. wrzody Curlinga.
o
urazów wewnątrzczaszkowych.
§
Im uraz bliżej pnia mózgu tym większe prawdopodobieństwo tzw.
wrzodów Cushinga grożących perforacją
§
Przypuszcza się, że wrzód powstaje w mechanizmie zwiększonego
wydzielania kwasu solnego przez komórki okładzinowe żołądka po
nadmiernej stymulacji jąder czaszkowych nerwu błędnego przez
zwiększone ciśnienie śródczaszkowe
o
Mechanizm powstawania ostrych wrzodów żołądka obejmuje:
§
zmiany ukrwienia ściany żołądka (tzw. splanchnic vasoconstriction),
§
zmiany w produkcji śluzu (wpływ steroidów we wstrząsie na ilość „śluzu widzialnego”),
§
zwiększenie wydzielania kwasu (nerw błędny – uszkodzenia wewnątrzczaszkowe).

© Copyright by $taś
V1
- 11 -
o
Morfologia
§
W większości owrzodzenia stresowe są mniejsze niż 1 cm, za to mogą być mnogie i krwawiące. Naciek
zapalny jest to naciek najczęściej ropny i charakterystycznie brak jest bliznowacenia tak typowego w
przewlekłym wrzodzie trawiennym.
§
Czas gojenia trwa od kilku dni do kilku tygodni. Najistotniejsze jest usunięcie przyczyny sprawczej.
P
P
R
R
Z
Z
E
E
W
W
L
L
E
E
K
K
Ł
Ł
Y
Y
W
W
R
R
Z
Z
Ó
Ó
D
D
Ż
Ż
O
O
Ł
Ł
Ą
Ą
D
D
K
K
A
A
(
(
U
U
L
L
C
C
U
U
S
S
P
P
E
E
P
P
T
T
I
I
C
C
U
U
M
M
C
C
H
H
R
R
O
O
N
N
I
I
C
C
U
U
M
M
)
)
o
to inaczej wrzód trawienny
o
jego rozpoznanie nie jest trudne
o
najważniejsze jest jednak wykluczenie raka i odróżnienie niegroźnej tzw. dysplazji regeneracyjnej, od
prawdziwej, będącej stanem przedrakowym.
§
Wrzód i rak mogą czasem w żołądku współistnieć niezależnie od siebie.
o
przy diagnostyce
§
Większa ilość martwej tkanki zawsze budzi niepokój o nowotwór, zwłaszcza jeśli występuje obfity
detritus komórkowy.
§
W wycinkach z brzegu wrzodu często obfity naciek zapalny z dużą liczbą granulocytów.
·
Wrzód żołądka jest wyrazem nierównowagi między siłami ochronnymi błony śluzowej, a siłami uszkadzającymi.
o
obecnie dożo częstszy jest wrzód dwunastnicy niż żołądka
o
w patogenezie wrzodu żołądka znacznie większą rolę odgrywają rolę miejscowe zmiany w śluzówce
(zapalenie, niedokrwienie) żołądka niż nadmierne wydzielanie
o
W żołądku najczęstsza lokalizacja to krzywizna mniejsza,
.
§
natomiast we wrzodzie dwunastnicy największą grupę stanowią nadmierni „wydzielacze”.
·
Np. infekcji Helicobacter pylori towarzyszy hipergastrinemia stymulująca nadmierne
wydzielanie kwasu solnego à pokonuje to zdolności obronne (wodorowęglany) dwunastnicy
wywołując wrzód (najczęściej opuszki dwunastnicy).
·
Ok. 10-20% zainfekowanych Helicobacter pylori ma chorobę wrzodową.
·
Leczenie
o
Leki blokujące receptory H2,
o
inhibitory pompy protonowej,
o
skuteczne eliminowanie infekcji Helicobacter pylori.
o
Choroba wrzodowa dwunastnicy jest chorobą sezonową (nasila się na wiosnę i w jesieni)
·
Najczęstszy objaw to ból.
·
Powikłania choroby wrzodowej
o
Krwawienie
§
Występuje u 15-20% chorych
§
Jest to najczęstsze powikłanie i może grozić życiu chorego
§
Jest powodem 25% śmierci z powodu wrzodu
§
Może być pierwszym objawem choroby
o
Przebicie
§
Występuje u 5% pacjentów
§
Jest powodem 33% śmierci z powodu wrzodu
§
Tylko rzadko bywa pierwszym objawem choroby
o
Niedrożność
§
Występuje tylko u 2% chorych
§
Najczęściej dotyczy odźwiernika (bliznowacenie, obrzęk)
§
Może dotyczyć też wrzodów w opuszce dwunastnicy
§
Jest powodem silny bólów spastycznych
§
Tylko rzadko jest to pełna niedrożność, częściej zwężenie
§
Mogą wystąpić masywne wymioty

© Copyright by $taś
V1
- 12 -
·
Morfologia
o
Morfologicznie wrzody trawienne żołądka i dwunastnicy ulegają charakterystycznemu bliznowaceniu czasem z
pozostającą latami gwiazdkowatą blizną, do której zbiegają się fałdy błony śluzowej.
o
Nawet po zaleczeniu wrzodu pozostaje zwykle blizna śluzówki.
§
Nie ma już wrzodu, ale pozostała śluzówka w bliźnie zawiera gruczoły poszerzone, zanikowe, nie w
pełni zróżnicowane, często z przewlekłym naciekiem zapalnym, bliznowaceniem i metaplazją jelitową.
§
Jest podłoże do rozwoju raka po 15-25 latach.
·
niemal zawsze wrzodowi trawiennemu żołądka towarzyszy przewlekłe zapalenie.
o
Jeśli go nie ma to w pierwszym rzędzie podejrzewamy wrzód wywołany działaniem aspiryny.
Metaplazja jelitowa
·
polega na zastąpieniu normalnej błony śluzowej trzonu lub części przedodźwiernikowej żołądka przez komórki jelitowe,
zarówno kubkowe, jak i cylindryczne z rąbkiem szczoteczkowym.
·
Metaplazja jelitowa jest zaburzeniem różnicowania komórkowego.
o
Komórki strefy rozrodczej zamiast różnicować się w kierunku komórek żołądkowych - różnicują się w kierunku
komórek jelitowych. à Prowadzi to do całkowitej przebudowy gruczołów, łącznie z przemieszczeniem strefy
regeneracyjnej do dna gruczołów.
·
W gruczole metaplastycznym komórki dokrewne są również typu jelitowego.
·
Metaplazja jelitowa pojawia się zazwyczaj ogniskowo w błonie śluzowej z zanikowym zapaleniem.
·
Prócz metaplazji jelitowej wyróżnia się też:
§
metaplazję rzęskową (u nas rzadką),
§
zdarza się metaplazja płaskonabłonkowa
§
opisano także metaplazję trzustkową.
·
Poszczególne typy metaplazji mogą współistnieć ze sobą.
·
Obecnie podaje się uproszczony podział metaplazji jelitowej na:
o
Typ I - dokonany
§
metaplastyczna błona śluzowa przypomina normalną błonę śluzową jelita cienkiego z dużą liczbą
komórek Panetha.
o
Typ II - niedokonany
§
komórki kubkowe usytuowane są między komórkami powierzchni żołądka zawierającymi
niesulfonowane sialomucyny
o
Typ III - niedokonany
§
komórki kubkowe i komórki między nimi zawierają sulfomucyny.
§
Tylko typ III metaplazji jelitowej może być uważany za stan przedrakowy.
P
P
o
o
l
l
i
i
p
p
y
y
·
Poza polipami mezenchymalnymi, hamartomatycznymi, hiperplastycznymi szereg zmian - od ektopowych ognisk trzustki,
poprzez nienaturalnie zgrubiałe fałdy błony śluzowej aż po mięśniaki, rakowiaki i chłoniaki - może rosnąć w formie
polipowatej i nasuwać podejrzenie raka.
o
Tylko jednak polipy gruczolakowate (gruczolaki) stanowią częstsze podłoże dla rozwoju raka.
o
Natomiast w polipach hiperplastycznych (i innych) prawie zawsze rak, jeśli jest obecny to poza polipem.
·
Generalnie, polipy powstają częściej w części antralnej w błonie śluzowej z zanikową formą przewlekłego zapalenia
żołądka, która sama w sobie jest obarczona większym ryzykiem rozwoju raka.
·
Polipy żołądka mogą się wiązać z pozażołądkowymi chorobami.
o
Mogą być np. częścią zespołów polipowatości (polipowatość rodzinna jelita grubego, zespół Gardnera).
o
Niektórzy chorzy z gruczolakiem przytarczyc i hiperchlorhydrią mają również mnogie polipy hiperplastyczne
żołądka.
o
Polipy hiperplastyczne żołądka są częstsze w przypadkach polipowatości jelita, rakach jelita grubego, a
właściwie całego układu pokarmowego.

© Copyright by $taś
V1
- 13 -
·
Klasyfikacja polipów żołądka
o
Polipy hamartomatyczne (i inne rozwojowe)
§
Polipy z gruczołów trawieńcowych (fundic gland polyps)
§
Polipy Peutz-Jeghersa
§
Polipy w chorobie Cowdena (zespół mnogich hamartomatów)
§
Polipy młodzieńcze
§
Heterotopowe ogniska trzustki
§
Heterotopowe polipy z gruczołów żołądkowych
§
Ogniskowy rozrost dołeczkowy (klasyfikacja WHO zalicza je do polipów hiperplastycznych).
o
Polipy hiperplastyczne
§
Typ pospolity (sporadyczny)
§
Polipy podobne do hiperplastycznych, w zespoleniu żołądkowo-jelitowym
§
Polipy z choroby refluksowej
§
Polipowatość w zespole Cronkhite-Canada
§
Nienowotworowe (niesklasyfikowane) polipy
o
Polipy adenomatyczne (gruczolaki)
·
Klasyfikacja ta nie obejmuje rozrostów limfatycznych, guzowatych zmian ściany żołądka wpuklających polipowato
błonę śluzową do światła żołądka i gastropatii hiperplastycznych.
Polipy z gruczołów trawieńcowych
·
fundic gland polyps
·
inne nazwy
o
polipy Elstera,
o
cysta gruczołowa trzonu,
o
polypus hamartomatosus cysticus
·
To jeden z częstszych typów polipów żołądka
·
Występuje głównie w dnie i trzonie żołądka
·
Może występować jako pojedynczy polip lub jako mnogie polipy
o
Pojedynczy
§
To mały płasko-wyniosły polip
§
Polipy te są mniejsze od 8mm, a prawie nigdy nie są większe niż 2cm średnicy.
§
Charakterystyczną cechą jest obecność płytkich tylko dołeczków na powierzchni, tuż zaś poniżej
stwierdza się gruczoły z gruczołów trawieńcowych nieregularnie pogrupowane, a w części
przypadków cystowato poszerzone.
o
Mnogie polipy z gruczołów trawieńcowych występują w:
§
rodzinnej polipowatości jelita grubego,
§
nie-rodzinnej polipowatości jelita grubego
§
w zespole Gardnera (wyjątkowo polipy z gruczołów trawieńcowych mogą wystąpić w części antralnej
żołądka lub w dwunastnicy).
§
Prawdopodobnie długotrwałe leczenie omeprazolem sprzyja rozwojowi tych polipów.
·
Pacjenci z polipami, zwłaszcza mnogimi lub umiejscowionymi poza obszarem trzonu i dna żołądka winni rutynowo mieć
skontrolowane jelito grube w związku z zagrożeniem rakiem jelita grubego.
Polipy hamartomatyczne w zespole Peutz-Jeghersa
o
są podobne jak w jelicie.
o
W żołądku silniej jest zaznaczona hiperplazja nabłonka dołeczków, przy pewnej regresji (oraz poszerzeniu części
gruczołowej, w antrum z zaleganiem śluzu i nawet ze zwapnieniami).
o
Towarzyszy temu poprzedzielanie polipa pasemkami tkanki łącznej, a rzadziej szerokimi odgałęzieniami
muscularis mucosae.
o
Polipy są małe, płaskie, pojedyncze lub mnogie.

© Copyright by $taś
V1
- 14 -
Polipy żołądka w chorobie Cowdena
o
są słabo poznane
o
Choroba Cowdena to rzadki zespół występowania:
§
tricholemmomatów (nowotwory niezłośliwe skóry o zróżnicowaniu "włosowym"),
§
brodawczaków błony śluzowej jamy ustnej
§
polipów przewodu pokarmowego.
o
Pacjentki mają też większe zagrożenie rakiem sutka i rakiem tarczycy.
Polipy młodzieńcze
o
są często związane z zespołem polipowatości młodzieńczej jelita grubego.
o
Chorzy muszą być dokładnie przebadani czy nie ma współistnienia z polipem gruczolakowatym lub z rakiem.
o
Histologicznie w obrzękłym i zapalnie zmienionym podścielisku występują cewkowate poszerzone gruczoły
wysłane normalnym lub gruczolakowatym nabłonkiem.
Polipy związane z heterotopią trzustki
o
mogą wynikać ze zgrubienia ściany żołądka zawierającej heteropowe ogniska trzustki albo tylko przewodów
wyprowadzających trzustki i dróg żółciowych (myoglandular hamartoma).
o
Obraz zależy w pewnej mierze od wielkości zmiany i czy występuje wypadanie (prolapsus) błony śluzowej
(mogącej wtórnie owrzodzieć lub zablokować odźwiernik).
Heterotopia gruczołów żołądkowych
o
jest bardzo rzadka i polega na występowaniu gniazd poszerzonych gruczołów antralnych, Brunnera, czy nawet
gruczołów trawieńcowych w podśluzówce, co endoskopowo może mieć polipowaty kształt.
Rozrost dołeczkowy ogniskowy
·
hyperplasia foveolaris focalis
·
Rozrost dołeczkowy jest bardzo pospolity w żołądku i towarzyszy wielu chorobom i stanom w żołądku.
o
Nazwa bo w żołądku są drobne dołeczki, w których jest dużo gruczołów à Komórki tych gruczołów często
nadmiernie się rozrastają w czasie stanu zapalnego.
·
Dość często ognisko rozrostu dołeczkowego w badaniu endoskopowym ma kształt wyraźnego polipa.
o
Nie jest wykluczone, że są one początkową fazą polipów hiperplastycznych.
Polipy hiperplastyczne
·
dotyczą głównie nabłonka powierzchni i dołeczków i towarzyszą im zmiany zapalne.
·
Nabłonek polipa hiperplastycznego ma cechy regeneracji (lub tzw. „dysplazji regeneracyjnej).
·
Zmiany te, częstsze tak jak większość polipów w części antralnej, częściej występują w śluzówce atroficznej z
równoczesną hipergastrinemią.
·
Podobne polipy mogą się rozwijać w okolicy gastroenteroanastomozy od strony żołądka, a we wpuście w związku z
chorobą refluksową.
·
Prawdopodobnie polipy te tak jak i rozrost dołeczkowy związane mogą być z aktywnym zapaleniem błony śluzowej
żołądka wywołanym przez infekcję Helicobacter pylori.
·
W niektórych polipach występuje utkanie mieszane polipa hiperplastycznego i adenomatycznego.
·
Polipy hiperplastyczne mogą być od mikroskopowej wielkości do wielu centymetrów średnicy. Większość polipów w
momencie rozpoznania ma około 1 cm średnicy
Polipowatość w zespole Cronkite-Canada
·
W zespole tym występują zaburzenia tkanek ektodermalnych i entodermalnych.
·
Występuje:
o
wyłysienie plackowate,
o
dystrofia paznokci,

© Copyright by $taś
V1
- 15 -
o
przebarwienia skóry twarzy.
o
Z drugiej strony występują polipy przewodu pokarmowego.
o
Towarzyszy temu biegunka, utrata białka do przewodu pokarmowego, zaburzenia wchłaniania, steatorrhea,
o
W części przypadków występują olbrzymie fałdy błony śluzowej podobne do choroby Menetriera.
·
Polipy w żołądku przypominają albo polipy młodzieńcze, albo hiperplastyczne.
·
W zespole tym może wystąpić również rak przewodu pokarmowego, zwłaszcza okrężnicy.
Polipy niesklasyfikowane
·
Olbrzymie fałdy błony śluzowej - widoczne nawet w rozciągniętym żołądku, mogą zawierać nowotwór albo zmiany
nienowotworowe (gastritis hypertrophica). Zmiany tego typu wystąpić mogą w:
o
przewlekłym zapaleniu,
o
chorobie Menetriera,
o
zespole Zollingera-Ellisona,
o
gastritis lymphocytica,
o
nacieku nowotworu,
o
z innych przyczyn.
Torbiele
o
występują w formie duplikatury (torbiele rozwojowe), małe torbiele śródśluzówkowe (często współistniejące z
rakiem) i torbielowate zmiany w gastritis cystica profunda (sięgające do podśluzówki).
Polipy gruczolakowate (gruczolaki)
·
są w przeciwieństwie do jelita grubego - rzadkie,
·
najczęściej bezobjawowe,
·
występują z reguły w części antralnej żołądka, w błonie śluzowej ze zmianami zanikowymi.
·
gruczolak jest ograniczonym niezłośliwym nowotworem utworzonym przez dysplastyczny nabłonek tworzący struktury
cewkowe lub brodawkowate.
o
w pewnej mierze wymiennie używa się określenia polip gruczolakowaty/gruczolak/dysplazja.
o
na terenie polipa pospolita jest metaplazja jelitowa, a dysplazja dotyczy zarówno nabłonka żołądkowego jak i
metaplastycznego.
o
im większy polip i im więcej struktur kosmkowych i brodawkowatych tym większa szansa na znalezienie ognisk
raka na terenie polipa.
o
40% chorych z gruczolakiem ma już na jego terenie raka, a 30% chorych ma raka żołądka w sąsiedztwie
gruczolaka.
·
Mogą wystąpić też przypadki tzw. flat lub depressed adenoma.
o
Zmiany takie ani nie mają kształtu polipa, ani nie są specjalnie ograniczone, a grożą progresją do raka tak jak
polip gruczolakowaty.
N
N
o
o
w
w
o
o
t
t
w
w
o
o
r
r
y
y
ż
ż
o
o
ł
ł
ą
ą
d
d
k
k
a
a
Rak żołądka
·
większość raków żołądka to gruczolakoraki
·
rak żołądka jest to najczęstszy nowotwór złośliwy żołądka
·
Czynniki etiologiczne
o
Czynniki genetyczne:
§
np. częściej u pacjentów z gr. krwi A, różnice w zachorowaniach u różnych narodowości
o
Błędy żywieniowe:
§
za duże spożycie produktów wędzonych i marynowanych oraz soli kuchennej, za małe spożycie
warzyw i owoców zawierających wit. C (czynnik ochronny!!!)

© Copyright by $taś
V1
- 16 -
o
Palenie tytoniu
§
zmniejsza ilość i osłabia działanie wit. C
o
Choroby zwiększające ryzyko wystąpienia raka żołądka:
§
zapalenie żołądka typu B (Helicobacter pylori),
o
Helicobacter pylori zwiększa ryzyko zapadalności na raka żołądka poprzez wywołanie stanu
zapalnego błony śluzowej żołądka. Daje to ciąg patogenetyczny zmian:
o
Gastritis chronica activa à Gastritis chronica atrophica à Atrophia mucosae à
Metaplasiaà Dysplasiaà Carcinoma
§
stan po resekcji żołądka,
§
polipy żołądka,
§
choroba Menetriera
·
Rakowi żołądka towarzyszy prawie w 90% przypadków niedokwasota.
o
Hipochlorhydria może poprzedzać raka żołądka o wiele lat.
·
U większości pacjentów rak żołądka rozwija się po 50 roku życia, ale znane są przypadki raka żołądka nawet w
dzieciństwie.
·
6 - 7% raka żołądka wykazuje powiązanie z infekcją wirusem Epsteina-Barra.
o
Przy rozpoznaniu
o
Połączenie gastrobiopsji z „brush cytology” daje 96% dokładności rozpoznania.
o
Podział Bormanna
o
W morfologii to podział makroskopowy raka żołądka
§
Typ 1. Ograniczony, pojedynczy polipowaty guz bez owrzodzenia. Ten typ nazywany jest też rakiem
grzybiastym.
§
Typ 2. Owrzodziały rak o uniesionych brzegach i ostrym odgraniczeniu.
§
Typ 3. Owrzodziały rak z mieszaniną uniesionych brzegów i o rozlanym wzroście.
§
Typ 4. Rak rozlany (nazywany też linitis plastica)
·
Rak jednolicie, nieraz na dużej przestrzeni, płasko nacieka ścianę żołądka.
·
W początkowych stadiach rozwoju ta postać raka jest łatwa do przeoczenia.
·
W zaawansowanym stadium rak jednolicie obmurowuje ścianę żołądka, znacznie zwężając
jego światło.
·
Histologicznie jest to carcinoma mucocellulare z klasycznymi komórkami sygnetowatymi.
·
Jest to typ raka szczególnie częsty o osób młodszych. Jego częstość wzrasta.
o
Najczęstsze są typy 2 i 3.
o
Podział Laurena
o
To najprostszy histologiczny podział
o
Udowodniono przydatność klasyfikacji Laurena w ocenie naturalnego przebiegu raka żołądka, zwłaszcza w
odniesieniu do jego związku z czynnikami środowiskowymi, występowaniem i zmianami prekursorowymi.
§
rak jelitowy (53%)
·
występuje dwukrotnie częściej u mężczyzn
·
Tworzy rozpoznawalne gruczoły od dobrze zróżnicowanych po umiarkowanie zróżnicowane,
czasem z nisko zróżnicowaną składową na brzegu naciekającym.
·
Typowo powstaje na tle metaplazji jelitowej
·
Występuje zwykle około 55rż
·
Spadek częstości występowania raka żołądka w tej postaci
§
rak rozlany (33%),
·
występuje średnio 10 lat wcześniej niż typ jelitowy,
·
jest równomiernie rozsiany na całym świecie i jednakowo częsty u obu płci,
o
ogólnie stała częstość występowania
·
prawdopodobnie znacznie większy udział w etiopatogenezie czynników genetycznych.
·
Są nisko zróżnicowane.
o
Składają się z słabo kohezywnych komórek w sposób rozlany naciekających ścianę
żołądka z niewielkim lub bez tworzenia gruczołów.
o
Te guzy przypominają klasyfikowane wg WHO signet-ring cell carcinoma.
§
postacie mieszane (14%)
o
Podział WHO
o
Adenocarcinoma tubulare (bene, mediocriter, male differentiatum)
o
Adenocarcinoma papillare
o
Carcinoma mucinosum
o
Carcinoma mucocellulare

© Copyright by $taś
V1
- 17 -
o
Carcinoma planoepitheliale
o
Carcinoma adenoplanoepitheliale
o
Carcinoma male differentiatum
o
Carcinoma microcellulare
o
Carcinoma non-differentiatum
o
Podział Goseki
o
To pierwszy podział o wyraźnym znaczeniu prognostycznym obok TNM
o
To podział raka żołądka (zaawansowanego) na podstawie dwóch kryteriów:
§
Zdolności histoformatywnych raka do tworzenia struktur gruczołowych
§
Ilości śluzu wewnątrz komórek raka (ale nie w podścielisku)
o
Wyróżnia się tu typy:
§
Typ 1 – liczne, dobrze uformowane gruczoły, mała ilość śluzu w komórce
§
Typ 2 – liczne gruczoły, obfita ilość śluzu w komórce
§
Typ 3 – słabo ukształtowane gruczoły, skąpa ilość śluzu w komórce
§
Typ 4 – słabo ukształtowane gruczoły, obfita ilość śluzu w komórce
o
Raki grupy I częściej przerzutują drogą krwionośną. Raki grupy IV (np. carcinoma mucocellulare) przerzutują
głównie drogą chłonną i szerzą się na otrzewną.
o
Dixon i inni dokonali dalszego uproszczenia podziału Goseki i stwierdzili, że raki grupy I i III (z niewielką ilością
śluzu w komórce) rokują lepiej niż raki grupy II i IV (z dużą ilością śluzu w komórce)
Wczesny rak żołądka
≻
Podział na wczesnego i zaawansowanego raka żołądka ma obecnie największe znaczenie kliniczne ze względu na
olbrzymie różnice w rokowaniu.
o
Rokowanie tak jak w pozostałych odcinkach przewodu pokarmowego najbardziej zależy od głębokości
nacieku raka.
o
Związane to jest z jednej strony anatomicznym rozmieszczeniem naczyń limfatycznych, a z drugiej strony z
możliwością rozsiewu w jamie brzusznej po nacieczeniu otrzewnej.
≻
To rak naciekający ale ograniczony do błony śluzowej i ewentualnie podśluzowej, niezależnie od tego czy są czy nie ma
przerzutów do węzłów chłonnych;
o
Nie stwierdza się naciekania mięśniówki właściwej żołądka ® w przybliżeniu odpowiada to obecnie rakowi
mniejszemu niż 2 cm i odpowiadającemu stopniowi T1 w systemie TNM
o
(tak dla przypomnienia budowa cewy pokarmowej)
§
Błona śluzowa
·
Nabłonek ograniczony błoną podstawną od dołu
·
Blaszka właściwa
·
Blaszka mięśniowa błony śluzowej
§
Błona podśluzowa
§
Błona mięśniowa
§
Błona włóknista (błona surowicza)
≻
2x częściej u mężczyzn
o
najczęstszy po 50 rż.
≻
najczęściej bezobjawowy; rzadko objawy choroby wrzodowej
≻
większość ulega progresji do raka zaawansowanego
≻
Rak rozwija się z:
o
Albo dysplastyczna strefa regeneracyjna (szyjka gruczołu) gruczołów w atroficznej błonie śluzowej;
o
Albo nabłonek metaplastyczny
≻
Lokalizacja
o
Trzon żołądka à najczęściej
§
najczęściej zlokalizowany na krzywiźnie małej, w okolicy kąta żołądka, gdzie błona śluzowa trzonu
przechodzi w tzw. strefę pośrednią
o
Część antralna
o
Dno i okolica wpustu żołądka à najrzadziej
≻
podział makroskopowy i endoskopowy:
o
I – typ polipowaty (< niż 10%)
o
II – typ powierzchowny (> 80%)
§
uniesiony (wyniosły)
§
płaski ® czasem z nadżerką; < 5 mm; w miarę wzrostu ® typ IIa lub IIc

© Copyright by $taś
V1
- 18 -
§
zapadnięty (zagłębiony) ® płytka nadżerka
o
III – typ drążący (wydrążony) ® zmiana podobna do ulcus callosum
≻
podział histologiczny:
o
nowotwory dobrze zróżnicowane (60%)
§
głównie adenocarcinoma tubulare
§
adenocarcinoma papillare
§
carcinoma mucinosum
§
carcinoma planoephiteliale
o
nowotwory niżej zróżnicowane
§
adenocarcinoma male differentation, non differentation
§
carcinoma mucocellulare
Zaawansowany rak żołądka
≻
naciekanie błony mięśniowej i często błony surowiczej
≻
wysoko zróżnicowane gruczolakoraki rokują znacznie lepiej niż raki niezróżnicowane, lite, czy z włóknistym podścieliskiem
≻
Przyjmuje się że:
o
5% raków żołądka nacieka wyłącznie błonę śluzową i podśluzową;
o
95% to raki zaawansowane;
o
20% nacieka błonę surowiczą;
o
60% wykazuje w materiale operacyjnym obecność przerzutów w okolicznych węzłach chłonnych
≻
najczęstsze przerzuty
o
wątroba, kości, jajniki (rak Krukenberga), płuca;
o
przerzuty mogą wystąpić niemal wszędzie (mięśniówka macicy, szpik kostny – choroba Di Guglielmo);
ewentualnie hypercalcemia lub acanthosis nigricans
≻
raki śluzowo – komórkowe i niezróżnicowane mogą na dużej przestrzeni podminować błonę śluzową, nie będąc
widoczne w badaniu endoskopowym, ani macalne podczas zabiegu chirurgicznego
Mniej częste typy
R
A K G A L A R E T O W A T Y
≻
obfita produkcja śluzu, śluz w całości wydzielany do podścieliska
≻
niewielkie galaretowate ogniska zawsze występują w rakach przewodu pokarmowego – musi być obraz zdecydowanie
dominujący
≻
rokowanie jak raki gruczołowe, lepiej od raka sygnetowatokomórkowego
C
A R C I N O M A A D E N O S Q U A M O S U M
:
≻
różnicowanie ® rak okolicy wpustu / rak przełyku naciekający żołądek; rak płaskonabłonkowy naciekający głębsze
warstwy ściany żołądka bez zmian w błonie śluzowej ponad rakiem / rak oskrzela (przerzuty)
≻
rokowanie jak w raku gruczołowym
C
A R C I N O M A H E P A T O I D E S
:
≻
zróżnicowanie gruczołowe i „hepatoidne”; ewentualnie różnicowanie „enteroblastyczne” cewkowe lub papilarne z kom.
jasnymi
≻
obecność α – fetoproteiny (AFP) i antygenu karcinoembrionalnego
≻
kom. „hepatoidne” – glikogen, kule szkliste, żółć
≻
masywny, guzowaty typ wzrostu; wczesne naciekanie naczynia; rokowanie niekorzystne
R
A K O R Ó Ż N I C O W A N I U W K I E R U N K U K O M Ó R E K O K Ł A D Z I N O W Y C H
≻
gruczolakorak rosnący w formie litej, czasem imitującej chłoniaka
≻
kom. – obfita, kwasochłonna, ziarnista cytoplazma (barwienie PTAH, Luxol Fast Blue); w cytoplazmie mitochondria,
struktury kanalikowo – pęcherzykowe, wewnątrzkomórkowe światło z mikrokosmkami

© Copyright by $taś
V1
- 19 -
R
A K P O D O B N Y D O L Y M P H O E P I T H E L I O M A
:
≻
niezróżnicowany nowotwór z obfitym naciekiem limfocytarnym (rak rdzeniasty, limfocyty w podścielisku)
≻
antygeny wskazujące na infekcję wirusem Epsteina – Barra
R
A K G R U C Z O Ł O W Y
(R
H A B D OI D
) :
≻
wzrost w formie litej, wzrost agresywny
≻
kom. – obfita cytoplazma z eozynochłonnym materiałem (akumulacja filamentów pośrednich – koekspresja keratyny i
wimentyny)
Nowotwory neuroendokrynne
≻
Są to nowotwory z komórek dokrewnych
≻
Komórki dokrewne żołądka to głównie
o
Komórki G (antrum) produkujące gastrynę
o
Komórki D (korpus i antrum) produkujące somatostatynę
o
Komórki EC1 (korpus) produkujące/gromadzące histaminę
o
Komórki D1 (żołądek, jelita) o nieznanej funkcji
o
Komórki EC (żołądek, jelita) produkujące serotoninę, motylicę i substancję P
o
Komórki P i X o nie do końca poznanej funkcji
≻
Komórki dokrewne rozsiane wśród pozostałych komórek gruczołowych mogą ulegać hiperplazji i rozrostowi
nowotworowemu. Przyjmuje się istnienie continuum zmian:
o
Hiperplasia simplex à hiperplasia linearis à hyperplasia nodularis à microcarcinoid à carcinoid
≻
Zazwyczaj dzieli się proliferacje komórek dokrewnych żołądka na:
o
Hiperplazje
§
Pierwotna
§
Wtórna
o
Rakowiak
§
Typowy
§
Nisko zróżnicowany
§
Rak owsianokomórkowy
o
Mieszane guzy egzo- i endokrynne
§
Raki z domieszką komórek dokrewnych
§
Rakowiaki z domieszką komórek nabłonkowych bez zróżnicowania neuroendokrynnego
o
Raki złożone
o
Tzw. guzy kolizyjne
o
Guzy amfokrynne
Hiperplazja komórek dokrewnych
·
Częściej występują wtórnie do hiperchlorhydrii niż pierwotnie (np. w zespołach MEN)
o
Hiperplazja komórek G jest zazwyczaj klinicznie podobna do zespołu Zollingera-Ellisona.
§
Występuje wrzód dwunastnicy (lub mnogie wrzody) + hipergastrinemia + wysokie wartości wydzielania
(BAO trochę mniejsze niż w gastrinoma, MAO bardzo wysokie).
§
W trzonie nie ma zazwyczaj zmian zanikowych, a w części przypadków może być nawet gastritis
hypertrophica z dużymi fałdami błony śluzowej.
§
Obserwuje się równocześnie wtórny rozrost komórek ECl w trzonie żołądka.
§
Hiperplazja komórek G może „przejść” także na trzon żołądka.
o
Wtórna hiperplazja komórek dokrewnych
§
najczęściej towarzyszy:
·
zanikowemu zapaleniu trzonu żołądka (komórki G usiłują „pobudzić” komórki okładzinowe
do zwiększonej produkcji kwasu solnego),
·
zespołowi Zollingera-Ellisona,

© Copyright by $taś
V1
- 20 -
·
po resekcji trzonu i dna z pozostawieniem antrum żołądka.
§
Typy komórek dokrewnych spotykanych w takiej hiperplazji są bardzo różnorodne.
§
Z praktycznego punktu widzenia większe zagrożenie rakowiakiem jest w zespołach MEN i młodzieńczej
anemii złośliwej.
§
Hiperplazja komórek dokrewnych wewnątrz gruczołów, czy tzw. linearna hiperplazja, a nawet
microcarcinoid nie są groźne klinicznie. Dopiero typowy rakowiak ma naciekowy charakter wzrostu.
Rakowiak żołądka
o
Rakowiaki żołądka są rzadkie.
o
Można wyróżnić:
§
Mnogie rakowiaki
·
związane ze zmianami zanikowymi błony śluzowej, hiperplazją komórek dokrewnych,
·
są to rakowiaki w błonie śluzowej i podśluzowej
·
mają dość łagodny przebieg
§
Pojedyncze rakowiaki
·
Nie są związane z hiperplazją komórek dokrewnych.
·
są bardziej agresywne w przebiegu,
·
pacjenci mogą wykazywać czerwone a nie sinawe „flushing” skóry.
·
Hyperplasia adenomatosa
o
to 5 lub więcej mikroguzeczków komórek dokrewnych, przy czym guzeczki separuje
błona podstawna.
·
Rakowiak inwazyjny
o
To rakowiak naciekający podścielisko i rosnący poniżej muscularis mucosae
o
Naciekanie stymuluje zazwyczaj włóknistą reakcję naciekanego podścieliska.
o
Rakowiaki mogą występować razem z zespołem Zollingera-Ellisona, MEN 1, nadczynnością przytarczyc.
o
Morfologia
§
Makroskopowo rakowiaki są charakterystycznie żółte na przekroju.
·
Nad większymi guzami może wystąpić owrzodzenie.
§
Histologicznie rakowiaki żołądka mają najczęściej budowę beleczkowatą, charakterystyczny jest
monotonny obraz komórek jednakowych o okrągłym „spokojnym” jądrze.
o
Przerzuty
§
Rakowiaki naciekając coraz głębiej ścianę żołądka, przerzutują z czasem do węzłów chłonnych, do
wątroby, kości, do skóry.
o
Postęp choroby jest powolny z wyjątkiem silnie anaplastycznych nowotworów, w których rokowanie jest takie
jak w nisko zróżnicowanych rakach.
Nowotwory mezenchymalne
·
Guzy tego rodzaju, co tłuszczaki, naczyniaki czy ich złośliwe odpowiedniki, w żołądku występują rzadko.
·
Częściej natomiast występują specyficzne dla przewodu pokarmowego nowotwory stromalne.
Nowotwory stromalne przewodu pokarmowego
·
GIST – Gastrointestinal stromal tumour
·
GIST-y są rozrostami nowotworowymi z komórek macierzystych dla komórek mięśniowych gładkich i intersticjalnych
komórek Cajala (komórki „rozrusznikowe”)
·
Prawie zawsze występuje nadekspresja antygenu CD117 (bialka KIT) – zwykle w wyniku mutacji genu KITC.
·
Dzieli się na:
o
wrzecionowatokomórkowe,
o
epitelioidne,
o
sarkomatyczne.

© Copyright by $taś
V1
- 21 -
·
Lokalizacja
o
Większość guzów zlokalizowana jest w podśluzówce i muscularis propria.
o
Czasem klepsydrowego kształtu guz rozprzestrzenia się w okolicy podsurowicówkowej.
·
Klinika
o
Małe guzy są bezobjawowe. W większych występują krwawienia (50% przypadków)
o
Objawy bólowe, takie jak we wrzodzie żołądka, rak apetytu, nudności, wymioty, utrata wagi ciała (25%
pacjentów).
o
Przebieg tych nowotworów jest z reguły znacznie powolniejszy niż raków, ale właściwie nieprzewidywalny, a
histogeneza nie jest w pełni wyjaśniona.
o
U dziewcząt (średnio około 16 roku życia) może wystąpić tzw. triada Carney’a.
§
Jest to współistnienie:
·
epitelioidnego guza ściany żołądka,
·
chondroma płuc
·
pozanadnerczowe (zazwyczaj) paragangliomaty (z nadciśnieniem).
Inne nowotwory mezenchymalne
·
Inn nowotwory mezenchymalne są w żołądku rzadkie
·
Leiomyoma
o
Typowe, z pełnym różnicowaniem do komórek mięśniowych gładkich występują w okolicy wpustu.
o
Są to małe, czasem mnogie guzki śródmięśniowe lub w muscularis mucosea, analogiczne do podobnych
guzków w przełyku.
·
Tłuszczaki
o
rzadko rozwijają się w żołądku, głównie w błonie podśluzowej.
·
Liposarcoma à wyjątkowo może wystąpić w żołądku
Nowotwory tkanki limfatycznej żołądka i jelit
·
Prawidłowa błona śluzowa żołądka w zasadzie pozbawiona jest tkanki limfatycznej.
o
Nacieki limfocytarne pojawiają się w błonie śluzowej żołądka zwykle jako wynik przewlekłego procesu
zapalnego (Helicobacter pylori zwykle).
·
O pierwotnym chłoniaku przewodu pokarmowego możemy mówić jedynie, gdy:
o
nie towarzyszy mu powiększenie węzłów chłonnych obwodowych i/lub śródpiersiowych,
o
we krwi obwodowej nie ma podwyższonej znacząco leukocytozy, a obraz odsetkowy jest prawidłowy,
o
zmiana dominująca występuje w przewodzie pokarmowym i ewentualnie towarzyszy jej zajęcie jedynie
regionalnych węzłów chłonnych,
o
nie jest zajęta wątroba i/lub śledziona.
·
Niemal wszystkie pierwotne chłoniaki żołądka należą do nieziarniczych.
o
Większość chłoniaków żołądka to chłoniaki z limfocytów B
o
Chłoniaki nieziarnicze najczęściej zajmują pierwotnie obwodowe węzły chłonne, a drugą co do częstość
lokalizacją jest właśnie przewód pokarmowy
§
Pierwotne chłoniaki przewodu pokarmowego najczęściej rozwijają się w żołądku (około 70%),
następnie w jelicie cienkim i grubym, najrzadziej w przełyku.
§
Cechą wyróżniającą pierwotne chłoniaki przewodu pokarmowego, w porównaniu z chłoniakami o
pierwotnym pochodzeniu węzłowym, jest:
·
powolny, często wieloletni przebieg,
·
długotrwałe, miejscowe tylko zajęcie ściany przewodu pokarmowego
·
późno występujące przerzuty do regionalnych węzłów chłonnych.
·
Przy zaawansowaniu zwraca uwagę preferencyjne zajmowanie tych narządów, które posiadają tkankę limfatyczną
związaną z błoną śluzową (MALT - mucosa-associated lymphoid tissue)
·
W ostatnim okresie podkreśla się rolę zakażenia Helicobacter pylori w rozwoju pierwotnych chłoniaków żołądka.
o
Bakterie te stwierdzono w ponad 90% badanych chłoniaków i zakażenie to poprzedza powstawanie chłoniaka.
o
Helicobacter pylori powoduje przewlekłe aktywne zapalnie błony śluzowej żołądka z tworzeniem grudek
chłonnych i naciekami limfocytarnymi.
o
Ten przewlekły proces może doprowadzić do autoimmunizacji w stosunku do pewnych antygenów.

© Copyright by $taś
V1
- 22 -
C
C
h
h
o
o
r
r
o
o
b
b
y
y
j
j
e
e
l
l
i
i
t
t
a
a
c
c
i
i
e
e
n
n
k
k
i
i
e
e
g
g
o
o
Anomalie rozwojowe
Duplikatory
·
mogą być to niewielkie twory lub duże twory guzowate, torbielowate, czasem odtwarzające pełny fragment przewodu
pokarmowego, kiedy indziej tylko część ściany.
Uchyłek Meckela
·
diverticulum Meckeli
·
pozostałość przewodu pępkowo-jelitowego (żółtkowego)
·
zwykle ma długość 5–6 cm
·
znajduje się w końcowym odcinku jelita krętego.
o
Zwykle jest to ok. 85 cm proksymalnie od zastawki Bauhina (czyli zastawki krętniczo-kątniczej – fałd błony
śluzowej łączący koniec jelita krętego z kątnicą)
·
Uchyłek wysłany jest ektopiczną błoną śluzową o morfologii błony śluzowej żołądka lub jelita
o
Żołądkowy typ śluzówki predysponuje uchyłek do zmian zapalnych z wrzodem trawiennym włącznie.
·
Najczęściej dowiadujemy się o uchyłku w związku z jego zapaleniem ropnym i koniecznością interwencji chirurgicznej,
lub przypadkowo.
·
Jest to też miejsce częstszych zmian typu wgłobienie, uwięźnięcie itp.
Zapalenia
Nadżerki i owrzodzenia dwunastnicy
·
Szczególnie opuszka dwunastnicy jest częstym miejscem nadżerek oraz głębszych owrzodzeń łącznie z klasycznym
wrzodem trawiennym
·
Opuszka dwunastnicy jest stale narażona na działanie kwaśnego soku żołądkowego
o
U 80% chorych wrzód trawienny dwunastnicy spowodowany jest nadmiernym wydzielaniem żołądkowym
·
Najczęściej choroba wrzodowa dwunastnicy wiąże się z infekcją Helicobacter pylori.
·
W typowej postaci mamy do czynienia z przewlekłym aktywnym zapaleniem błony śluzowej antrum żołądka, czemu
towarzyszy hipergastrynemia i hiposomatostatynemia.
o
Hipergastryneia poprzez stymulację nadmiernego wydzielania kwasu solnego naraża opuszkę dwunastnicy na
zalew kwasem solnym i pepsyną pokonujących barierę śluzówkową.
o
Podobny mechanizm nadmiernego wydzielania mamy w zespole Zollingera-Ellisona lub u chorych z
niewydolnością nerek.
·
Podobnie jak w żołądku krwawienie i perforacja to najgroźniejsze powikłania wrzodu trawiennego dwunastnicy
Niedokrwienne zapalenie jelita cienkiego
·
Niedokrwienie prowadzi do śmierci jelita , które w swym świetle zawiera bogatą florę bakteryjną, łącznie z bakteriami
beztlenowymi
·
Niedokrwienie może prowadzić do bardzo różnorodnych zmian, od drobnych lokalnych i powierzchownych do rozległej
martwicy krwotocznej z następową zgorzelą (a nawet perforacją) i zapaleniem otrzewnej.
o
Do pierwszych zmian w wyniku niedokrwienia zalicza się zwiększenie przepuszczalności ściany kapilar i żyłek
pokapilrnych.
o
W niedokrwieniu jelit występuje sekwencja zmian ischemii i reperfuzji
·
Morfologia
o
Zmiany powstające w wyniku niedokrwienia są segmentarne i pozwalają przez to na szybką orientację które
naczynie jest zamknięte.
·
Początkowo widać zblednięcie i obrzęk ściany, szczególnie błony podśluzowej, wybroczyny w błonie
podśluzowej i oddzielanie się błony śluzowej.
·
Szybko kolor ściany jelita zmienia się na czerwony, siny, potem czarny.
·
Otrzewna jest zmatowiała (potem będzie pokryta wysiękiem).

© Copyright by $taś
V1
- 23 -
·
W ścianie widoczne są wylewy krwawe, błona śluzowa wykazuje owrzodzenia, treść jelitowa jest
czarna od krwi w świetle.
o
Tego typu zmiany powtarzają się w skręcie pętli jelita, wgłobieniu, uwięźniętej przepuklinie, wreszcie w
zmianach zakrzepowych/zatorowych dużych naczyń.
Enterocolitis pseudomembranosa
·
Inaczej enterocolitis necroticans, znane tez jako zapalenie poantybiotykowe
·
jest rozległym zapaleniem jelita cienkiego i grubego, ze zmianami ischemicznymi i owrzodzeniami, natomiast na
powierzchni błony śluzowej widoczne są błony rzekome złożone z wysięku włóknikowego lub włóknikowo-ropnego z
martwiczym debris (czyli szczątków, pozostałości)
o
błony rzekome pokrywają powierzchowne nadżerki i większe owrzodzenia, przy czym parasol wysięku w
określonych odstępach łączy się ze zmianami martwiczymi śluzówki, stąd potoczna nazwa summit lesions
(spotkanie na szczycie).
o
Wyrzut wysięku włóknikowego z powierzchni błony śluzowej porównywany jest też do erupcji wulkanu.
o
W samej błonie śluzowej widoczne są zmiany ischemiczne, owrzodzenia, wylewy krwawe, a z czasem, jeśli chory
przeżyje, ziarninowanie i regenerację, mogące pozostawiać ślady w postaci zwężeń
·
zapalenie rzekomobłoniaste związane jest z:
o
poantybiotykowe zpalaenie jelita grubego
o
niedokrwienie (wstrząs)
o
uremiczny zespół hemolityczny
o
uszkodzenie metalami ciężkimi
o
chemioterapia
o
enterocolitis neutropenica
o
zakażenie lita grubego przez Shigella
o
Amebiasis
·
Klinicznie przebieg choroby może być bardzo ciężki
Encterocolitis necroticans neonatorum
·
To choroba dotykająca 6% wcześniaków
·
Czynnikami sprzyjającymi jest dysfunkcja jelit i endotoksemia.
·
Śmiertelność 10-40%
·
Niemowlęta które przeżyły, narażone są później na zwężenia, zespół krótkiego jelita i zaburzenia wchłaniania.
·
W patogenezie za ważne uważa się
o
Wcześniactwo
o
Karmienie dojelitowe
o
Niedokrwienie ściany jelita
§
Najczęściej wynika ze zmniejszonego rzutu sercowego w asfiksji płodu.
o
Obecność bakterii w zajętym odcinku jelita
·
Zmiany niedokrwienne jelita aż do martwicy włącznie powiązane są z nadmiernym rozrostem flory bakteryjnej żywiącej
się niedotrawionym pokarmem (białkiem), toksycznym uszkodzeniem wątroby i następowym wstrząsem endotoksycznym
Zapalenia naczyń
·
Głównie polyarteritis nodosa
o
Wśród pacjentów z polarteritis nodosa 25-79% chorych ma objawy brzuszne (ból, biegunka, krew w stolcu,
nudności, wymioty, krwawe wymioty).
o
Znaczny odsetek bo 36% ma wyłącznie objawy brzuszne
o
Najczęściej choroba występuje u mężczyzn w wieku 20-40 lat
o
Pacjenci często mają współistniejącą inną chorobę autoimmunizacyjną , najczęściej SLE lub RZS
o
Morfologia
§
W tętnicach widoczna jest martwica włóknikowata i naciek zapalny oraz zakrzepy w naczyniach
§
W odpowiadającym odcinku błony śluzowej występuje ostro odgraniczone owrzodzenia
§
Owrzodzenia mogą prowadzić od perforacji
§
Czasami widać ischemiczną martwicę ściany jelita z krwią w świetle jelita
§
W 20-30% przypadków zajęte są też tętnice krezkowe

© Copyright by $taś
V1
- 24 -
Purpura Schonleina-Henocha
·
Henoch-Schonlein purpura – HSP
·
To choroba autoimmunologiczna polegająca na zapaleniu drobnych naczyń krwionośnych, na skutek odkładania się w
nich kompleksów immunologicznych zawierających IgA à wywołuje to miejscowy stan zapalny prowadzący do
zaburzeń przepływu krwi i miejscowych ognisk martwicy
·
Zmiany zwykle dotyczą
o
skóry,
o
stawów
o
nerek,
o
przewodu pokarmowego, zwłaszcza jelita cienkiego
·
Morfologia
o
Widoczne są drobne, a rzadko większe krwotoczne zawały ściany jelita z obrzękiem i wylewami krwawymi
o
Zaczerwieniona błona śluzowa lub drobne nadżerki mogą być pokryte wysiękiem ropnym.
o
Zawały krwotoczne obejmujące cała grubość ściany jelita są rzadkie
o
Histologicznie vasculitis necroticans leucocytoclastica najlepiej widoczne jest w drobnych żyłkach błony
śluzowej i podśluzowej
Thrombangitis obliterans
·
Inaczej choroba Burgera à czyli zakrzepowo-zarostowe zapalenie tętnic
·
polega na segmentarnym zapaleniu i zakrzepach średnich i małych tętnic (najczęściej piszczelowych i promieniowych)
·
Może zajmować naczynia brzuszne, z reguły małe naczynia błony podśluzowej i podsurowicówkowej, a tylko rzadziej
większe naczynia krezkowe.
·
Nagły ból i zespół ostrego brzucha są przyczyną interwencji chirurgicznej
·
Morfologia
o
Zmiany histologiczne odzwierciedlają etap choroby.
o
W ostrej fazie w naczyniach widoczne są zakrzepy z towarzyszącym naciekiem zapalnym ściany, a czasem
ropieniem zakrzepu.
o
Widoczna jest proliferacja komórek śródbłonkowych (koncentryczna, z niewielkim włóknieniem), prowadząca
do zgrubienia błony wewnętrznej naczynia.
o
Z czasem zmiany zapalne rozprzestrzeniają się na cała grubość ściany naczynia, a zakrzep ulega organizacji.
o
Nie stwierdza się ani martwic medii, ani zwapnień, ani zmian miażdżycowych.
o
W ścianie jelita zmiany zależą od stopnia ischemii i mogą być czasem rozległe, aż do martwicy krwotocznej
ściany i zapalenia otrzewnej
Owrzodzenia jelita cienkiego
·
Mogą być powodowane przez:
o
Infekcje
o
Zmiany zapalne (np. choroba Leśniewskiego-Crohna)
o
Enteropatie glutenową
o
Nowotwory
o
Niedokrwienie
o
Toksyny
o
Zespoły związane z nadkwasotą
·
Zespół Zollingera-Ellisona
·
Uchyłek Meckela
o
Leki
o
Szkoda popromienna
o
Zespół Behceta
o
Wrzód trawienny
Wpływ leków na jelito
·
Leki mogące powodować zespół złego wchłaniania
o
Arsen, metylodopa, metotreksat, neomycyna
o
Charakterystyczne jest skrócenie kosmków jelitowych
·
Leki powodujące vasculitis lub zmniejszające przepływ krwi przez ścianę jelita
o
Cyklosporyna
o
Sole potasu
·
Jeszcze inne leki, zwłaszcza chemioterapeutyki mogą doprowadzić do masywnej apoptozy komórek krypt jelitowych

© Copyright by $taś
V1
- 25 -
Niesteroidowe leki przeciwzapalne
·
Wywołują zmiany analogicznie jak w żołądku
·
Są to drobne nadżerki krwotoczne lub większe owrzodzenia
·
Dodatkowo aspiryna może powodować tworzenie przeponowopodobnych sfałdowań błony śluzowej prowadzących
do zwężeń jelita
Biegunki
·
Większość biegunek pochodzących z jelita cienkiego wynika z nagłego działania enterotoksyn uwalnianych z
rozpadających się bakterii) albo innych czynników uszkadzających szczyt kosmków jelitowych z ich funkcją absorpcyjną
·
Bakteryjne zakażenia charakteryzujące się uwalnianiem toksyn prowadzą do objawów dyzenterii (gorączka i częste,
bolesne i krwiste stolce o małej objętości, z domieszką śluzu i granulocytów)
·
W przeciwieństwie do tego inwazyjne bakterie prowadz do zapalenia jelita grubego i obfitej, wodnistej biegunki
·
Trzecim tpem zakażeń jest nikanie mikroorganizmóo do kępek Peyera, węzłów chłonnych, skuteków systemowych (np.
gorączki) i porotu do jelit
Rewanż Montezumy i słodka zemsta Sułtana
·
Czyli biegunki podróżnych
·
Przyczyną mogą być bakterie, wirusy, grzyby i pasożyty
·
W zimie częściej jest to Campylobacter, w jesieni Escherichia coli, a także Salmonella
·
W USA mówi się o rewanżu Montezumy po odwiedzeniu Meksyku
·
W Europie w związku z częstością biegunek w czasie i po wizycie w Turcji, mówi się o słodkiej zemście Sułtana
Gruźlica jelit
·
To obecnie rzadka choroba
·
Najczęściej zajmuje jejunum i caecum
·
Występuje owrzodzenie błony śluzowej o podminowanych postrzępionych brzegach, w którego dnie stwierdza się masy
serowate.
·
Owrzodzenia zazwyczaj przebiegają poprzecznie do długiej osi jelita
·
Zajęte mogą być węzły chłonne krezkowe, często zserowaciała, a na powierzchni zwapniałe (tabes mesaraica)
Zespoły złego wchłaniania
·
To duża grupa chorób, w których następuje upośledzone trawienie i/lub wchłanianie, najczęściej także biegunka z
obfitymi, silnie cuchnącymi stolcami, a z czasem u pacjenta rozwija się niedożywienie i niedobory witaminowe
·
Morfologia
o
Pierwotne uszkodzenie może dotyczyć kosmków jelitowych albo też komórek krypt
o
Dlatego zmiany morfologiczne nie zawsze są identyczne, wyróżnia się następujące odmiany zmian:
§
Zanik kosmków/hiperplazja krypt
·
To najczęstszy typ zmian spotykany np. w celiakii
·
Uszkodzenie i szybsze złuszczanie enterocytów prowadzi do hiperplazji krypt (większa liczba
mitoz), a z czasem do redukcji długości kosmków i różnorodnych zmian ich kształtu
§
Zanik kosmków/hipoplazja krypt
·
To drugi co do częstości typ zmian
·
Wynika on z pierwotnego uszkodzenia krypt
·
Cała błona śluzowa jest cienka, bo i kosmki są zanikłe i krypty spłycone
·
Tego typu zmiany stwierdza się w szkodzie popromiennej, po chemioterapeutykach,
wieloletniej celiakii, czasem w niedoborze witaminy B12 lub kwasu foliowego
§
Przerost kosmków
·
Czasem stwierdza się zarówno większą wysokość kosmków, jak i większą głębokość krypt
·
Cała błona śluzowa jest grubsza
·
Taki typ zmian widoczny jest po rozległej resekcji jelita cienkiego, w brzegach obrzydzeń i u
pacjentów z glucagonoma

© Copyright by $taś
V1
- 26 -
§
Metaplazje
·
Najpospolitsze jest zastąpienie błony śluzowej typu jelitowego przez typ żołądkowy, astralny
(tzw. pyloric gland metaplasia à ang. ulcer - associated cell lineage cells)
Celiakia – enteropatia glutenowa
·
Inaczej nie-tropikalna sprue
·
To przewlekła choroba wywołana u niektórych, genetycznie podatnych ludzi spożywaniem glutenu z pokarmem
·
Wywołuje charakterystyczne, choć niespecyficzne zmiany w proksymalnym jelicie cienkim i zaburzenia wchłaniania
(biegunki, utrata ciężaru ciała, zespół złego wchłaniania)
·
Choroba może wystąpić zarówno u dzieci jak i u dorosłych
·
W wywołaniu zmian w kosmkach jelitowych pośredniczą lokalne aktywowane śródnabłonkowe limfocyty T produkujące
cytokiny charakterystyczne dla limfocytów T-pomocniczych (zwłaszcza interferon)
o
Błona śluzowa jelita cienkiego eksponowana na gluten akumuluje w nabłonku kosmków cytotoksyczne
limfocyty T, a w lamina propria limfocyty Th uczulone na gliadynę.
·
Prawdopodobnie szereg czynników odgrywa rolę w rozwoju choroby:
o
Występuje wrażliwość i reakcja immunologiczna na gliadynę (składnik białka zbóż à glutenu)
o
Immunoreaktywne komórki przez uwalniane cytokiny uszkadzają enterocyty i wywołują reakcję zapalną.
o
Choroba rozwija się u osobników o odpowiednim podłożu genetycznym, być może w związku z przebytą
infekcją adenowirusem
·
Ważne dla testów diagnostyki serologicznej są testy na IgA i zawartych we frakcji IgA przeciwciał przeciw gliadynie,
retukulinie i endomysium
·
Morfologia
o
w pełni rozwiniętej chorobie błona śluzowa jelita cienkiego jest płaska, z przewlekłym naciekiem zapalnym.
o
występuje niemal zawsze skrócenie kosmków (nawet zanik) oraz pogłębienie krypt,
o
degeneracja enterocytów,
·
są stłoczone na powierzchni skróconych kosmków,
·
zwakuolizowane,
·
ze zdegenerowanym rąbkiem szczoteczkowym
o
śródnabłonkowo jest więcej limfocytów Tγδ,
o
w lamina propria występuje naciek zapalny
o
Zmiany najsilniej występują w dwunastnicy i jelicie czczym
·
Może to być choroba:
o
ograniczona do przewodu pokarmowego
§
dominują objawy ze strony przewodu pokarmowego i skutki złego wchłaniania
o
powiązana z dematitis herpetiformis (opryszczkowe zapalenie skóry)
§
dominują objawy skórne, a objawy z strony przewodu pokarmowego są łagodne
·
Objawy
o
Biegunka (bardzo obfite, silnie cuchnące stolce)
o
Niedożywienie
o
Anemia
o
Utrata wagi ciała u dzieci w ich pierwszym roku życia, kiedy rozpoczynają przyjmowanie produktów zbożowych
o
Opóźnienie wzrostu
o
Osłabienie mięśniowe
o
Odwodnienie i zaburzenia elektrolitowe
·
Chorzy przestrzegający diety pozostają bezobjawowi.
o
Istnieje natomiast większe zagrożenie w wieku dorosłym chłoniakiem T komórkowym jelit.
o
Nieco większe jest też zagrożenie rakiem przewodu pokarmowego i sutka.
Sprue tropikalna
·
To rezultat albo:
o
Niedobór pokarmowych
o
Infekcji
o
Toksyn będących produktem mikroorganizmów lub zawartych w diecie

© Copyright by $taś
V1
- 27 -
·
Objawy:
o
biegunka,
o
niedobory pokarmowe,
o
brak łaknienia,
o
wzdęcie brzucha.
o
Inne
§
niedobory witamin (np. ślepota zmierzchowa),
§
nietolerancję mleka (niedobór laktazy),
§
nietolerancję alkoholu
·
Późne objawy
o
przewlekła biegunka,
o
steatorrhoea,
o
anemia makrocytarna,
o
glossitis.
·
Są obszary tropiku, gdzie choroba występuje endemicznie.
o
Choroba (w przeciwieństwie do chorób pasożytniczych i większości chorób wirusowych i bakteryjnych) jest
przewlekła i nie znika po opuszczeniu tropików
Choroba Whipple’a
·
jest wywoływana przez bakterię Tropheryma whippelii.
·
Najczęściej chorują mężczyźni w średnim wieku (10x częściej niż kobiety)
·
Bakteria zawarta jest w makrofagach, które w mikroskopie świetlnym są bardzo duże o jasnej cytoplazmie, silnie
barwiącej się w reakcji PAS.
o
Jest to charakterystyczny obraz pozwalający na rozpoznanie histologiczne choroby z wycinka z dwunastnicy.
o
Liczne kosmki są poszerzone i wypełnione makrofagami (czasem zanik kosmków)
o
Ultrastrukturalnie wykazano w makrofagach obecność bakterii, a właściwie ich resztek.
·
Przyjmuje się że zaburzenia monocytów i makrofagów mogą sprzyjać rozwojowi choroby
·
Objawy
o
bóle stawów,
o
bóle brzucha,
o
biegunka,
o
wzdęcie brzucha,
o
utrata ciężaru ciała,
o
zaburzenia wchłaniania,
o
zapalenie błon surowiczych
o
Inne
§
Gorączka
§
Przebarwienie skóry
§
Zapalenie osierdzia
§
Zmiany zastawkowe serca
§
Anemia
§
Powiększenie węzłów chłonnych (50% pacjentów)
§
Powikłania ze strony CSN (u 10%)
·
Morfologia
o
Zmiany w jelicie cienkim widoczne są jako żółtawo-białawe plamy, rzadk występują owrzodzenia i wybroczyny
o
Jelito jest grubsze, także zgrubiała jest krezka, powiększone są węzły chłonne
Niedobór laktazy
·
Występuje nietolerancja mleka krowiego, zaburzenia wchłaniania i biegunka po mleku, podczas gdy jogurty trawione są
dobrze
·
Wyróżnia się:
o
Pierwotny niedobór laktazy w nabłonku jelitowym
o
Wtórny niedobór laktazy w chorobach jelitowych
o
Samoistny zanik aktywności laktazy
·
Niepełne strawienia laktozy do monocukrów wywołuje biegunkę osmotyczną.
·
Fermentacja nie wchłoniętego cukru powoduje zwiększoną produkcję (i wydalanie z oddechem) wodoru.
·
Ostatnio wprowadzono inhibitory disacharydaz (czyli m.in. laktazy) jako dodatkowe leki przeciwcukrzycowe à
Doprowadzają one do niewchłonięcia części spożytych cukrów à Biegunka jako efekt uboczny

© Copyright by $taś
V1
- 28 -
Abetalipoproteinemia
·
Występuje niemożność syntezy apolipoproteiny B.
·
Brak apolipoproteiny B à enterocyty nie mogą „wyeksportować” tłuszczów, które wchłonęły z jelita à Tłuszcze zalegają
w enterocytach doprowadzając do ich wakuolizacji (wakuole tłuszczowe)
·
Objawy
o
biegunka i steatorrhea.
o
Upośledzenie odżywiania i niedobory witamin A, D, E, K
o
Brak tłuszczów do budowy błon komórkowych owocuje m. in. kolczastym kształtem erytrocytów (akantocyty).
Choroba Leśniewskiego-Crohna
·
Należy m.in. wraz z wrzodziejącym zapaleniem jelita grubego (Colitis ulcerosa – CU) do chorób zapalnych jelit
(Inflammatory bowel disease – IBD)
·
To przewlekła choroba à trwa kilkadziesiąt lat z okresami zaostrzeń i remisji
·
Zapadalność na nią rośnie
·
Nieznana etiologia
o
Nie wiadomo czy jest to:
§
Normalna odpowiedź zapalna na nienormalny długo utrzymujący się bodziec zapalny ??
§
Nienormalna odpowiedź na zwykły czynnik czynnik zapaleniotwórczy i tylko ustrój nie umie wygasi raz
powstałego zapalenia
o
Czynnikiem wywołującym może być infekcja
o
Hipotezy
§
Genetyczna
§
Zwiększonej przepuszczalności błony śluzowej dla antygenów światła jelita
§
Dające prymat vasculitis
§
Infekcja przez mycobacterium paratuberculosis (zapalenie ma charakter ziarniniakowy ogniskowo)
·
Patogeneza (?)
o
Duża ilość limfocytów i makrofagów w nacieku zapalnym
o
Rola MHC klasy II i genu TNF na chromosomie 6
o
We krwi większości chorych stwierdza się przeciwciała ANCA
§
Lewostronne zajęcie jelita grubego à przeciwciała P-ANCA
·
Chorzy (podobnie jak w CU) często wykazują zaburzenia spoza układu pokarmowego:
o
Infekcje skórne, pyoderma gangrenosum, erythrema nodosum, erythema multiforme
o
Coniunctivitis, uveitis, iritis, cheilitis, afty
o
Arhtritis, spondylitis anhhylopoetica, sacroilitis
o
Choroby dróg oddechowych
o
Pericarditis, vasculitis, aneurysmata, anemia, zakrzepica żylna
o
Cholangitis sclerosans, ericholangitis, hepatitis, cirrhosis hepatis, cholangiocardinoma, cholelithiasis
o
Pancreatitis
o
Nephrolithiasis, amyloidosis
·
Morfologia
o
Zmiany mogą dotyczyć każdego odcinka przewodu pokarmowego, ale najczęściej stwierdzane są w jelicie
biodrowym, w dystalnych 15-25 cm tego odcinka
§
U 15-30% chorych choroba ograniczona jest do jelita grubego
§
W jelicie grubym choroba może zajmować niemal całe jelito, tworzyć zwężenia lub zajmować tylko
prostnicę.
o
Charakterystyczna jest odcinkowość zmian, z segmentami zajętymi i wolnymi od zmian
§
Przy biopsji konieczność pobierania wycinków z różnych wysokości jelita
o
Postać rozlana jest trudna do odróżnienia od CU
o
Początkowe zmiany
§
Obrzęk błony podśluzowej, w której widoczne są mufkowate nacieki zapalne wokół naczyń
§
Nad kępkami Peyera mogą powstawać drobne aftowate nadżerki czasem zmiany zpalne stają się
bardziej rozlane, z obfitym naciekiem limfoidalnym, najsilniejszym w błonie śluzowej i podśluzowej,
zajmującym wraz z postępem włóknienia wszystkie warstwy ściany jelita
o
Zmiany zaawansowane
§
Na zewnątrz jelito w zajętym odcinku jest zaczerwienione, nierówne, na otrzewnej może być wysięk
zapalny
§
Całe zajęte jelito jest zgrubiałe, nierówne, zajęta jest (przez włóknienie i zapalenie) cała grubość
ściany, dając tkankę bardzo twardą, porównywaną do sztywnej rynny. Mogą występować zwężenia i
przetoki.

© Copyright by $taś
V1
- 29 -
·
W przypadku przetok może być utworzony konglomerat pętli jelitowych z ropniami między
pętlami, sprawiający wrażenie guza à pomyłki z nowotworem
§
Błona śluzowa wykazuje owrzodzenia o nieregularnym serpentynowym przebiegu
§
Towarzyszące owrzodzeniem i zapaleniu zmiany nabonka jelitowego są różne:
·
Od nikłych w niezajętych segmentach do tworzenia mikroropni, owrzodzeń i regeneracji w
zajętych odcinkach, z wygładzeniem błony śluzowej i tworzenia polipów rzekomych
·
Klinika
o
Choroba najczęściej rozwija się skrycie, przez co rozpoznanie stawiane jest dopiero przy pełnej symptomatologii
o
Obraz kliniczny jest różnorodny, zależnie od zajętego odcinka przewodu pokarmowego i nasilenia zmian:
§
Izolowane zajęcie jelita cienkiego
·
Anorrhexia
·
Utrata ciężaru ciała
·
Bóle brzucha
·
Kurcze po jedzeniu
·
Biegunka
·
Niedobór laktazy
·
Niedobór cynku
·
Objawy niedrożności (czasem)
§
Zajęcie oleum
·
Niedobór witaminy B12 i witamin rozpuszczalnych w tłuszczach
§
Zajęcie jelita grubego
·
Biegunka
·
Skurcze
·
Parcie na stolec
·
Krwawienia
§
Zajęcie jelita czczego i kątnicy
·
Objawy przypominające zapalenie wyrostka robaczkowego
·
Zaparcie
·
Czasem niedrożność
·
Leczenie
o
Chirurgicznie leczy się tylko przypadki grożące niedrożnością lub zapaleniem otrzewnej
o
Leczenie zachowawcze à trudne, wieloletnie, mało skuteczne
§
Przeciwzapalne
§
Immunosupresja
§
Przeciwciało przeciw TNF
§
talidomid
Nowotwory jelita cienkiego
·
stanowią tylko 3-6% wszystkich nowotworów przewodu pokarmowego (tylko 1% złośliwych)
·
z guzów niezłośliwych 25% to gruczolaki, drugie co do częstości to guzy stromalne

© Copyright by $taś
V1
- 30 -
C
C
h
h
o
o
r
r
o
o
b
b
y
y
j
j
e
e
l
l
i
i
t
t
a
a
g
g
r
r
u
u
b
b
e
e
g
g
o
o
Choroby wyrostka robaczkowego
·
Ostre zapalenie wyrostka robaczkowego (appendicitis acuta)
o
Ostre zapalenie wyrostka robaczkowego w ponad połowie przypadków związane są z jego zablokowaniem
przez fekalit, kamień żółciowy, skupienie owsików, lub guz.
o
Stale produkowany śluz powoduje wzrost ciśnienia, może to doprowadzić do ucisku żył i zaburzeń krążeniowych
à
proliferacja bakterii nasila zmiany, pogłębia uszkodzenie, powoduje zakrzepy w naczyniach i pogłębienie
martwicy
§
obecność bakterii beztlenowych jest odpowiedzialne za rozwój zapalenia zgorzelinowego, które w
kilka godzin może doprowadzić do perforacji wyrostka robaczkowego i rozlanego zapalenia
otrzewnej
o
Morfologia
§
Podział zapalenia
·
Proste (nieżytowe, ropne)
·
Zgorzelinowe
·
Z perforacją wyrostka robaczkowego
§
Najwcześniej widocznymi zmianami zapalnymi jest poszerzenie i przekrwienie naczyń
podsurowicówkowych
§
W pełni rozwiniętym zapaleniu wyrostek jest silnie zaczerwieniony, obrzmiały, a otrzewna pokryta
wysiękiem włóknikowym lub ropnym
§
W dalszym rozwoju zapalenia widać zapalenie ropne z owrzodzeniami lub zapalenie ropowicze
(naciek ropny obejmuje wszystkie warstwy ściany wyrostka robaczkowego), a wreszcie zapalenie
zgorzelinowe à to już tylko krok od pęknięcia wyrostka i wylania się treści ropnej
·
Perforacja grozi rozlanym zapaleniem otrzewnej, szerzeniem się zmian ropnych poprzez
zropiałe zakrzepy/zatory prowadzące np. do ropni wątroby albo lokalnie do ropnia
okołowyrostkowego i niebezpieczeństwa przetok ropnych do sąsiednich struktur
o
Klinicznie obserwuje się w typowym przypadku:
§
ból nad prawym talerzem biodrowym
§
nudności, wymioty
§
tkliwość napiętego brzucha, szczególnie nad prawym talerzem biodrowym
§
stan podgorączkowy
§
leukocytoza zazwyczaj ponad 15 000
§
Kłopot z tym, że ten klasyczny obraz często jest niepełny lub nawet go brak.
·
Przewlekłe zapalenie wyrostka robaczkowego
o
jest trudne do diagnozy klinicznej i histologicznej à arbitralna granica z ostrym
·
Nowotwory wyrostka robaczkowego
o
to najczęściej rakowiak, gruczolaki, a wyjątkowo rak
o
Produkcja śluzu w guzie wyrostka może dać obraz mucocoele,
§
To poszerzenie światła wyrostka robaczkowego na skutek akumulacji śluzu
§
Może być wywołane
·
Może ono powstać z przyczyn nienowotworowych (z towarzyszącymi zmianami zapalnymi) z
następowymi zmianami zanikowymi wskutek ucisku przez gromadzcy się śluz
·
Nowotworem (produkującym śluz)
o
Najczęstsze przyczyny to:
§
Cystadenoma mucinosum
§
cystadenocarcinoma mucinosum
o
Rak śluzotwórczy może też dać obraz rzekomego śluzaka otrzewnej (pseudomyxoma peritonei)
§
To gromadzenie się śluzu i powstanie zrostów wokół jeziorek śluzu zarówno z przyczyn
nienowotworowych jak i nowotworowych
§
Zmiana może się rozwijać także z jajnika, pęcherza moczowego, okrężnicy , pęcherzyka żółciowego
§
Zazwyczaj chodzi o nowotwór o niewielkiej złośliwości, wolno rosnący i produkujący śluz do otrzewnej
§
Wyrostek to najczęstszy punkt wyjścia
Choroba Hirschprunga
·
Megacolon congenitum
·
Zdarza się raz na 5000-8000 urodzeń i w 80% u chłopców
·
Etiologia
o
W większości wrodzone
§
Choroba może wystąpić rodzinnie.

© Copyright by $taś
V1
- 31 -
§
Około 10% przypadków dotyczy dzieci z zespołem Downa.
o
Nabyty megacolon może wystąpić w:
§
chorobie Chagas,
§
w nacieczeniu jelita przez nowotwór,
§
jako megacolon toxicum we wrzodziejącym zapaleniu jelita grubego,
§
w zaburzeniach psychosomatycznych.
·
Choroba polega na odcinkowym (a rzadziej bardziej rozlanym) braku komórek zwojowych w ścianie jelita grubego è z
braku perystaltyki dochodzi do zalegania pokarmu i poszerzenia okrężnicy (megacolon) proksymalnie do zajętego
odcinka jelita podczas gdy segment z agangliozą i rectum są wąskie
·
Zawsze zajęta jest prostnica. Zasięg zmian w pozostałych odcinkach okrężnicy bywa różny.
·
W krańcowych przypadkach może dojść do pęknięcia rozdętego jelita (najczęściej w okolicy kątnicy).
·
Wyróżnia się 4 formy choroby:
o
Choroba krótkiego segmentu (70-90%)
§
Segment z agangliozą nie sięga powyżej esicy i najczęściej ma ok. 3 cm
o
Choroba długiego segmentu (<10%)
§
Segment aganglionowy zajmuje więcej niże esicę, ale nie występuje dalej niż kątnica
o
Całkowita aganglioza okrężnicy
§
Czasem nawet dotyczy jelita cienkiego i żołądka
o
Choroba ultrakrótkiego segmentu
§
Nie można wykryć segmentu z agangliozą mimo że pacjent tma typowe objawy
§
Defekt leży w zwieraczu odbytu i rozpoznanie daje nie wynik biopsji, a pomiary manometryczne
zwieracza odbytu
·
Rozpoznanie stawia się zazwyczaj na podstawie biopsji endoskopowej zawierającej błonę śluzową i podśluzową
o
Biopsję pobiera się z rectum ok. 2 cm powyżej linii zębatej oraz drugi wycinek ok. 5 cm wyżej
o
Jeśli to nie wystarczy to pobiera się wycinek obejmujący cała grubość ściany jelita, wraz ze splotem Aurebacha
Inne zaburzenia perystaltyki
·
Zaburzenia perystaltyki mogą towarzyszyć:
o
Systemowym chorobom z autoagresji a szczególnie sklerodermii
·
Zajęcie przełyku (CREST)
·
Zaburzenia mogą dotyczyć też jelita cienkiego, okrężnicy, odbytu i żołądka
·
Zmiany w naczyniach osłonek nerwowych i depozyty kolagenu uciskające nerwy à
zaburzenia w unerwieniu jelita à uszkodzenie splotu mięśniowego à zmiany zanikowe
mięśnia jelita
o
Zanikające włókna mięśniowe otoczone są tkanką łączną włóknistą à to pozwala
na różnicowanie z pierwotnymi miopatiamii
·
Zmiany naczyniowe
o
Zmiany w vasa vasorum à zgrubienie ściany i zwężenie światła arterioli wkutek
włóknienia błony wewnętrznej i środkowej
o
Cukrzyca
·
Wynik neuropatii cukrzycowej + rzadziej mikroangiopatia cukrzycowa i zabuzenia elektrolitowe
·
Zaburzenia perystaltyki u 60% cukrzyków (większość bezobjawowa)
o
Uogólniona skrobiawica
o
Rzekoma niedrożność przewodu pokarmowego będąca skutkiem jednego z zespołów
paraneoplazmatycznych
·
Głównie rak owsianokomórkowy płuc
o
Wpływ leków
o
Choroba popromienna
Choroba niedokrwienna jelita grubego
·
Nazywana także niedokrwiennym zapaleniem jelita
·
Ostra choroba niedokrwienna dotyka przede wszystkim ludzi starszych z chorobami układu krążenia, miażdżycą,
nadciśnieniem, cukrzycą, niewydolnością nerek
·
Możliwe przyczyny u ludzi młodych
o
Choroby serca, naczyń

© Copyright by $taś
V1
- 32 -
o
Zespoły nadkrzepliwości
o
Wpływ leków/narkotyków
o
Infekcje (cytomegalia à bo łatwo umiejscawia się w komórkach śródbłonkowych)
·
Zmiany są różne, od rozległej martwicy krwotocznej do zmian ogniskowych, odwracalnych:
o
W rozległych zmianach:
§
Ból
§
Nudności, wymioty
§
Krwawe stolce
§
Biegunka
o
Zmiany odwracalne (u połowy pacjentów)
§
Kurczowe bóle (zwykle po lewej stronie)
§
Gorączka
§
Leukocytoza
Zapalenia
Zapalenie infekcyjne
·
Najpospolitsze infekcje związane są z:
o
Escherichia coli enterohemorrhagica
o
Shigella
o
Ccampylobacter
o
Pseudomonas
o
Klebsiella
o
Chlamydia
·
Poszczególne odcinki jelita grubego mogą mieć charakterystyczne dla siebie zmiany np.
o
ulcus recti solitere
§
na przedniej ścianie prostnicy
§
owrzodziała zmiana na powierzchni jest na tyle twarde i zgrubiała, że może imitować guz
nowotworowy
§
to zapalenie z ziarninowaniem i charakterystycznymi pasemkami mięśniówki
·
Ostre nieswoiste zapalenie jelita grubego
o
Trwa zwykle 3-10 dni
o
Wywołuje szereg zmian (niezależne od czynnika infekcyjnego)
§
Obrzęk błony śluzowej, zwłaszcza 2/3 górnych
§
Powierzchowne owrzodzenie z niewielką ilością wysięku ropnego na powierzchni
§
Zmiany w kryptach (od cryptitis aż do mikroropni)
§
Zmniejszenie ilości śluzu
§
Naciek zapalny w blaszce właściwej błony śluzowej
§
Nie stwierdza się cech przewlekłego zapalenia, zwłaszcza nie stwierdza się nagromadzenia
plazmocytów u podstawy błony śluzowej
Zapalenie wywołane Clostridium difficile
·
To beztlenowa bakteria
·
Odpowiedzialna jest za:
o
ok. 10-25% przypadków biegunki po stosowaniu antybiotyków,
o
100% przypadków poantybiotykowego zapalenia rzekomobłoniastego
§
Najczęściej doustne antybiotyki (ampicylina, cefalosporyny, klindamycyna)
·
Ta bakteria w szpitalach obecna jest wszędzie à ciężko chorzy pacjenci to łatwy cel
·
W większości zajęta jest esica i prostnica
·
Objawy
o
Biegunka
o
Obrzękła, zaczerwieniona błona śluzowa pokryta plackowatymi, żółtawymi polami pokrytymi błonami
rzekomymi è
o
W miarę nasilania choroby żółtawe pola zlewają się

© Copyright by $taś
V1
- 33 -
·
Histologicznie wczesne zmiany polegają na obrzęku błony śluzowej z powierzchownym owrzodzeniem, z którego
dochodzi do erupcji włóknika z domieszką leukocytów, co stanowi początek błony rzekomej à później widoczne są
krypty jelitowe wystające nad powierzchnię owrzodzenia a ukryte pod „wulkanicznym parasolem” błony rzekomej
·
Najcięższe przypadki przebiegają z rozlaną martwicą prawie całej błony śluzowej z nielicznymi pozostałymi kryptami,
martwic błony podśluzowej, a nawet mięśniowej
Colitis lymphocytica
·
to jedna z form (obok zapalenia kolagenowego) tzw. mikroskopowego zapalenia jelita grubego
·
zmiany mogą dotyczyć m.in. chorych na celiakię i spue tropikalne
·
charakterystyczna jest wodnista biegunka utrzymująca się tygodniami i dłużej przy prawie normalnym obrazie
endoskopowym jelita
·
u połowy pacjentów występuje we krwi czynnik reumatoidalny oraz skłonność do chorób o podłożu immunologicznym
·
Histologicznie w powierzchownym nabłonku jelitowym występuje więcej limfocytów (zwłaszcza T-cytotokycznyc)
Zapalenie kolagenowe
·
Podobna do zapalenia limfocytowego ale ma odmienny obraz mikroskopowy
·
Histologicznie stwierdza się w jelicie grubym tuż pod nabłonkiem pasmo włókniste utworzone z kolagenu
·
10x częściej u kobiet
·
U części chorych związek z zażywaniem aspiryny i antybiotyków oraz z przebyciem celiaki
·
Występuje wodnista biegunka do 20 stolców na dobę
Wrzodziejące zapalenie jelit
·
Colitis ulcerosa
·
Zapadalność na CU rośnie
·
Związek z paleniem papierosów
·
Niewyjaśniona etiologia (podobne hipotezy do choroby Leśniewskiego-Crohna)
·
CU zajmuje zmianami zapalnymi tylko jelito grube i tylko błonę śluzową oraz w niewielkim stopniu podśluzową.
o
Zajęcie to jest ciągłe (w odróżnieniu od segmentarnego w chorobie Cohna)
·
Często dotyczy ludzi młodych
·
Trwa dziesiątki lat z okresami remisji i nawrotów
·
Morfologia
o
Zmiany zapalne są rozlane i zazwyczaj najsilniej nasilone w prostnicy i esicy (ok. 45% ma proctosigmoiditis)
o
Proksymalne zmiany zajmują różną długość, czasem całe jelito grube (20-60% ma pancolitis)
o
Powierzchnia błony śluzowej jest zaczerwieniona, ziarnista, krucha, łatwo krwawi
o
Występują owrzodzenia różnej wielkości i w różnej liczbie
o
Regenerująca błona śluzowa jest zanikowa, a pozostawione stosunkowo niezmienione fragmentu błony
śluzowej wystają przez to nad ścieńczałą powierzchnię tworząc tzw. polipy rzekome
o
Choroba zasadniczo dotyczy błony śluzowej i na zewnątrz obraz jelita jest mało zmieniony, chyba że dojdzie do
znacznego skrócenia jelita po latach trwania choroby lub powikłanai w postaci megacolon toxicum
o
Obraz histologiczny jest inny w fazie remisji, a inny w chorobie pełnoobjawowej.
§
Choroba pełnoobjawowa
·
Zmiany zapalne zajmują błonę śluzową i czasem najbliższe naczynia poniżej muscularis
mucosae.
·
Błona śluzowa jest silnie przekrwiona.
·
Współistnieje przewlekły i ostry naciek zapalny.
o
Przewlekły naciek zapalny to znaczna liczba limfocytów, plazmocytów i
makrofagów,
o
Ostry naciek zapalny, „aktywny”, mierzony jest ilością granulocytów
obojętnochłonnych.
§
Granulocyty nie tylko znajdują się w blaszce właściwej, ale wnikają na
teren nabłonka krypt tworząc cryptitis i mikroropnie.
§
Mikroropnie niszczą krypty i prowadzą do owrzodzeń pokrytych treścią
ropną.
§
Faza remisji
·
zmiany te ustępują i obraz może być:

© Copyright by $taś
V1
- 34 -
o
bliski normy
o
albo błona śluzowa jest zanikowa i przebudowana w wyniku poprzednich zmian
§
towarzyszy temu tylko przewlekły, umiarkowany naciek zapalny.
§
Zazwyczaj utrzymuje się hiperplazja układu chłonnego jelita i większa
liczba plazmocytów w podstawy błony śluzowej.
·
Klinika
o
Klinicznie objawy obejmują zmiany od miernego podrażnienia odbytnicy i odbytu do obfitych i częstych
biegunek z domieszką krwi, kurczowe bóle brzucha
§
U ok. 3% chorych występują większe krwawienia z przewodu pokarmowego
o
Jeśli choroba dotyczy tylko lewej strony okrężnicy to może dominować zaparcie, a nie biegunka
o
Megacolon toxicum
§
Rozwija się u 1,6-6% chorych
§
Stan kliniczny gwałtownie się pogarsza, jelito jest poszerzone, wiotkie, atoniczne
§
Częściej dotyczy to chorych z pancolitis
§
Może dojść do perforacji i zapalenia otrzewnej
§
Jest to stan zagrażający życiu
o
Innymi powikłaniami CU jest:
§
masywne krwawienie,
§
skrócenie jelita grubego
§
większe zagrożenie rakiem jelita grubego
Zmiany związane z AIDS
·
Pacjenci zakażeni wirusem HIV mogą wykazywać zmiany zapalne w odbytnicy, prostnicy i całej okrężnicy
o
krwawienia i powierzchowne owrzodzenia
o
zmiany w prostnicy u homoseksualistów wynikają z urazów, guzów i zakażeń oportunistycznych.
§
Występują krwawienia, pęknięcia, przetoki, ropnie okołoodbytnicze, kłykciny kończyste.
o
infekcje wirusem herpes, cytomegalii, chlamydią.
o
nowotwory: chłoniaki, mięsaka Kaposiego i raki
o
większa skłonność do infekcji wirusowych, bakteryjnych w tym także do infekcji przez mycobacterium avium
intracellulare, grzybiczych, pasożytniczych (głównie krytprosporidioza).
Angiodysplazja
·
To najczęstszy typ dysplazji naczyniowych jelita grubego
o
Jest to nabyta anomalia naczyniowa rozwijająca się u pacjentów po 50 roku życia.
o
mimo iż zmiana występuje u <1% populacji, to jest to najczęstsza przyczyna masywnego krwawienia z dolnego
odcinka przewodu pokarmowego u ludzi starych (20% przypadków masywnego krwawienia z dolnego
przewodu pokarmowego)
·
Polega na ogniskowym zwyrodnieniu naczyń żylnych błony podśluzowej (czasem też śluzowej) które tworzą kłąb
nieregularnie poszerzonych i stłoczonych żył. Jeśli część żył wniknie na teren bony śluzowej, może dojść do masywnego
krwawienia
·
Zmiany troficzne błony śluzowej nad zmianą mogą doprowadzić do owrzodzenia i krwawienia.
o
Krwawienie może być masywne, doprowadzające do szybkiego wstrząsu, lub bardziej skryte rozłożone w
czasie.
·
Najczęściej występuje w kątnicy i wstępnicy
o
jednak może zdarzyć się wszędzie od żołądka do prostnicy.
·
Patogeneza angiodysplazji nie jest w pełni wyjaśniona.
o
Przyjmuje się, że zmiana powstaje wskutek zmian związanych z naciskiem na naczynia ściany jelita (ciśnienie
treści jelitowej na ścianę jelita jest większe w szerszych miejscach okrężnicy).
§
Szczególnie chodzi tu o żyły przechodzące przez mięśniówkę właściwą.
o
Zwiększony tonus mięśnia ma doprowadzać do ucisku naczynia z zastojem krwi.
o
Doprowadza to dalej do poszerzenia naczyń kolateralnych i z czasem do powstania całego labiryntu naczyń
żylnych podśluzówki (w przewodzie pokarmowym „rozrząd” naczyń znajduje się w błonie podśluzowej), z
zajęciem ogniskowym śluzówki.
o
Zmiana może być jednoogniskowa lub wieloogniskowa.
·
Rozpoznanie
o
W badaniu endoskopowym zmiany są nikłe.
o
Najlepiej uwidocznić angiodysplazję poprzez podanie kontrastu do naczyń.

© Copyright by $taś
V1
- 35 -
o
Trudności rozpoznawcze najbardziej dotyczą faktu zapominania o angiodysplazji. Jeśli się o tym pamięta to
rozpoznanie samo się narzuca.
Hemoroidy
·
To żylakowate poszerzenia żył splotu odbytniczego i okołoodbytniczego pod wpływem zwiększonego ciśnienia żylnego
(zaparcia, ciąża, marskość wątroby).
o
Najczęściej zajęty jest zarówno dolny splot hemoroidalny ( hemoroidy zewnętrzne), jak i górny splot
hemoroidalny (hemoroidy wewnętrzne).
·
Obecnie przyjmuje się że hemoroidy są spowodowane przemieszczeniami naczyń i zawieszenia odbytu. Powoduje to
większą wrażliwość na zmiany ciśnienia podczas defekacji i zastój krwi w poszerzonych naczyniach
o
Ich główną przyczyną nie jest, jak dawniej sądzono, nadciśnienie wrotne
·
Zmiany są bardzo częste i dotyczą 5% populacji.
·
Klinika
o
Poszerzone naczynia żylne mają zcieńczałą ścianę, a w ich środku mogą wystąpić zakrzepy ulegające z
czasem rekanalizacji.
o
Towarzyszyć temu mogą zmiany zapalne, drobne owrzodzenia czy przetoki.
o
Hemoroidy często są bolesne i mogą być przyczyną krwawienia.
·
Żylaki dzieli się na wewnętrzne (w kanale odbytu, częste zwłaszcza przy wypadaniu odbytu) i zewnętrzne (w samym
odbycie)
Uchyłkowatość
·
Uchyłek jest niewielkim uwypukleniem ściany jelita, a jego światło łączy się z resztą światła jelita
o
rozmieszczone są wzdłuż taenii jelita.
·
Uchyłkiem pierwotnym jest wrodzony uchyłek Meckela.
·
Pozostałe uchyłki są nabyte.
·
W patogenezie uchyłkowatości ogrywają rolę
o
osłabienie ściany
o
wzmożone ciśnienie w świetle jelita.
·
Mogą one wystąpić praktycznie na całej długości przewodu pokarmowego od przełyku poczynając.
o
Najczęstsze są uchyłki błony śluzowej i podśluzowej jelita grubego, w tym najbardziej typowym miejscem jest
esica.
·
Występują u ok. 1% dorosłych.
o
Rzadko uchyłkowatość jelita grubego zdarza się przed 30 rokiem życia.
·
Morfologicznie
o
uchyłki mają zazwyczaj 0.5-1 cm średnicy i szerokie ujście przez które łatwo kał daje się odprowadzić do
głównego światłe jelita.
o
Błona śluzowa, może być zcieńczała, natomiast muscularis mucosae jest w okolicy ujścia uchyłka zgrubiała.
o
Niebezpieczeństwa uchyłkowatości polegają na możliwości pęknięcia zcieńczałej ściany uchyłka i zapalenia-
peridiverticulitis.
o
Gojenie pęknięcia może prowadzić do zgrubień i czasem zwężeń jelita.
·
Klinicznie,
o
większość pacjentów pozostaje bezobjawowymi.
o
Tylko 20% pacjentów wykazuje jakiekolwiek objawy.
§
Najczęściej to napady bólów lub ciągły ból z uczuciem niepełnego opróżnienia prostnicy.
§
Zaparcia i biegunki mogą następować po sobie.
§
Czasem występuje niewielka utrata krwi.
·
Uchyłki mogą ulegać regresji, ale z czasem liczba ich może też narastać.
·
Najlepszym zabezpieczeniem przed uchyłkowatością jest dieta bogata w błonnik.
Nowotwory jelita grubego (polipy)
·
Polip jest określeniem makroskopowym tworu wystającego do światła jelita.
·
Nie wszystkie polipy jelita grubego to nowotwory.

© Copyright by $taś
V1
- 36 -
o
Część z nich jest wynikiem zaburzenia różnicowania i dojrzewania błony śluzowej, lub jej zapalenia
prowadzących do zaburzenia architektoniki i uformowania polipa.
§
Te polipy zaliczamy nienowotworowych..
§
Takie polipy nie ulegają same zezłośliwieniu.
§
Najczęstszym polipem nienowotworowym jest polip hiperplastyczny.
o
Część z polipów może być uwypukleniem guzów leżących w głębszych warstwach ściany jelita, jednakże w
potocznym rozumieniu polipami nazywane są zmiany wywodzące się z błony śluzowej.
o
Polipy gruczolakowe (gruczolaki) to polipy mające swój początek w patologicznym rozroście i dysplazji
nabłonka błony śluzowej jelita grubego.
§
Są one rozrostami nowotworowymi i (u starszych osób, średnio w ciągu około 5 lat) mogą ulec
zezłośliwieniu.
·
Usuwanie polipów jest podstawą zapobiegania (prewencji wtórnej) rakowi jelita grubego.
o
Usuwanie kolejno pojawiających się polipów co trzy lata winno zabezpieczyć pacjenta przed rozwojem raka.
·
Klasyfikacja nowotworów jelita grubego:
o
Polipy nienowotworowe
§
polipy hiperplastyczne
§
polipy hamartomatyczne
·
młodzieńcze
·
Peutz-Jeghersa
§
polipy zapalne
§
polipy limfoidalne
o
Nowotwory nabłonkowe
§
Polipy gruczolakowe (gruczolaki)
§
Rak gruczołowy
§
Rak odbytu
§
Rakowiak
o
Nowotwory mezenchymalne
§
Nowotwory niezłośliwe
·
lipoma
·
angioma
·
inne
§
Nowotwory stromalne ściany jelita
§
Mięsak Kaposiego
§
Chłoniaki
Polipy nienowotworowe
o
Najczęstsze są polipy nienowotworowe jelita grubego (ponad 90%), a częstość ich występowania wzrasta z
wiekiem.
o
Stwierdza się je u ponad połowy ludności powyżej 60 roku życia.
o
Polipy limfoidalne
§
to właściwie niewielkie uwypuklenie błony śluzowej spowodowane grudką chłonną, jest to więc
prawidłowy obraz jelita.
o
Polipy rzekome (zapalne)
§
to z kolei zachowane fragmenty błony śluzowej w zmienionym, owrzodziałym lub zanikłym otoczeniu
np. w toku colitis ulcerosa.
Polipy hiperplastyczne
o
są najczęstszymi polipami jelita grubego i ponad połowa z nich znajdywana jest w esicy
i prostnicy.
o
Są to najczęściej małe polipy (poniżej 5 mm), często mnogie, występujące przede
wszystkim po 5 i 6 dekadzie życia.
o
Uważa się, że są efektem zmniejszonego obrotu komórkowego i akumulacji dojrzałych
komórek na powierzchni
o
W polipie hiperplastycznym występują komórki kubkowe i absorpcyjne wykazujące opóźnione złuszczanie z
powierzchni, przez co zatłoczone powierzchowne części gruczołów dają typowe wejrzenie „zębów piły”.
o
Większość polipów hiperplastycznych nie niesie zagrożenia rakiem.

© Copyright by $taś
V1
- 37 -
Polipy młodzieńcze
o
Należą do grupy hamartomatycznych
o
najczęstsze w prostnicy,
o
są to uszypułowane polipy 1-3 cm średnicy zbudowane głównie z blaszki właściwej błony śluzowej w której
„zatopione” są poszerzone gruczoły.
o
Powierzchnia jest przekrwiona, często owrzodziała.
o
Część z nich to tzw. polipy retencyjne
o
Większość nie niesie z sobą zagrożenia rakiem, natomiast w zespole polipowatości młodzieńczej (dziedziczonej
jako cecha dominująca) występuje większe zagrożenie gruczolakami ( a więc i rakiem jelita grubego).
Polipy Peutz-Jeghersa
o
Są to polipy hamartomatyczne
o
występują pojedynczo lub w zespole Peutz Jeghersa.
§
W zespole tym (dziedziczonym jako cecha autosomalna dominująca) występują:
·
polipy hamartomatyczne na całej długości przewodu pokarmowego
·
plamiste przebarwienia skóry i błon śluzowych ( jama ustna, wargi, twarz, dłonie, genitalia).
o
Polipy są dość duże, uszypułowane, a najbardziej charakterystyczna jest ich architektura
histologiczna zorganizowana wokół licznych odgałęzień muscularis mucosae, na których
nabłonek gruczołowy „siedzi jak na konarach drzewa”.
o
Chociaż same polipy nie złośliwieją, to ta grupa chorych jest nieco częściej zagrożona
rakiem trzustki, sutka, płuc, jajnika i macicy.
o
Jeśli wystąpi rak jelita grubego to wywodzi się on ze współistniejącego gruczolaka.
Polipy gruczolakowe (gruczolaki)
o
są to nowotwory od mikroskopowej wielkości (zajmujące np. jeden gruczoł) do wielu cm średnicy (wtedy są to
najczęściej zmiany płaskie).
o
Występowanie jest częste (ok. 40% populacji po 60 roku życia).
o
Wszystkie gruczolaki powstają w wyniku nowotworowego rozrostu i dysplazji nabłonka gruczołowego. Stopień
dysplazji jest różny poczynając od dysplazji niewielkiego stopnia, do dysplazji dużego stopnia równoznacznej z
rakiem przedinwazyjnym.
o
Ze względu na budowę histologiczną gruczolaki dzieli się na:
§
Cewkowe (70-80%)
·
Za gruczolaki cewkowe uważa się te, które mają ponad 70% utkania cewkowego,
·
Są one zazwyczaj uszypułowanie (w przeciwieństwie do płaskich kosmkowych)
·
Tutaj rzadko stwierdza się raka, a jeżeli się rozwija to w powierzchniowych warstwach
gruczolaka, co zwiększa szanse jego wykrycia w małym wycinku endoskopowym
·
Gruczolaki cewkowe w 90% przypadków występują jako sporadyczne gruczolaki jelita
grubego.
·
Rak w polipie początkowo jest rakiem śródśluzówkowym, a więc nadal jest to rak o małej
zdolności do dawania przerzutów. Dopiero naciekanie podśluzówki wyraźnie zwiększa
prawdopodobieństwo naciekania naczyń limfatycznych i krwionośnych, a tym samym
powstawania przerzutów.
§
Kosmkowe (1%)
·
kosmkowe mają ok. 50% utkania kosmkowego,
·
Tutaj częściej występuje dysplazja dużego stopnia
·
są zazwyczaj większe od cewkowych, płaskie, a powstający w nich rak nacieka wprost
ścianę jelita.
o
Mamy więc do czynienia nie tylko z większym prawdopodobieństwem
zezłośliwienia zmiany ale także wcześniej zaistniałymi warunkami do powstawania
przerzutów.
o
Równocześnie płaskie zmiany są trudniejsze niż uszypułowane do radykalnego
usunięcia drogą endoskopową.
§
Mieszane (5-10%)
·
mieszane 25-50% utkania kosmkowego.
© Copyright by $taś
V1
- 38 -
Zespoły polipowatości
·
Są to dość rzadkie zespoły dziedziczone jako cecha autosomalna dominująca.
·
Zwiększają zagrożenie rakiem
Zespół gruczolakowej polipowatości rodzinnej (FAP)
·
FAP- familial adenomatous polyposis.
·
Występują tutaj już od dzieciństwa w jelicie grubym kożuchowate wręcz dywanowe skupienia mnogich polipów.
o
Przyjmuje się, że jest to nie mniej niż 150, a może być parę tysięcy polipów.
o
Polipy w olbrzymiej większości to gruczolaki cewkowe.
·
Polipy mogą występować również w innych odcinkach przewodu pokarmowego.
·
W zespole tym w 100% w ciągu najbliższych 20 lat rozwinie się rak (a często już jest rak) jelita grubego à dlatego po
rozpoznaniu FAP dąży się do chirurgicznego usunięcia jelita grubego.
·
W gruczolakowej polipowatości rodzinnej jelita grubego podstawową jest mutacja w zakresie genu APC (to gen
supresorowy)
§
Mutacja ta przekazywana jest jako cecha dominująca à dlatego po rozpoznaniu musi się też
przebadać bezpośrednią rodzinę
§
Przy mutacji genu APC, białko APC nie wiąże ß-kateniny, która występując w nadmiarze działa jak
onkogen (wiąże się w jądrze komórkowym z tzw. T cell factor- lymphoid enhancer factor, który to
kompleks stymuluje proliferację komórek, hamuje apoptozę, a także zmniejsza adhezyjność
zmutowanych komórek (przyleganie do sąsiednich komórek zależne od E-kadheryny)
§
Przyjmuje się, że 85% raków jelita grubego wykazuje mutację genu APC, a pozostałe 15% ma mutacje
dotyczące samej ß-kateniny.
Zespół Gardnera
·
prócz polipowatości jelita grubego stwierdza się tutaj również:
o
mnogie kostniaki,
o
fibromatozy,
o
torbiele naskórkowe,
o
zaburzenia w wyrzynaniu zębów,
o
a także czasami współistnienie szkliwiaka, czy raka tarczycy
Zespół Turcota
·
z polipowatością jelita grubego współistnieją nowotwory centralnego systemu nerwowego (glejaki).
Zespół Lyncha (HNPCC)
·
Inaczej nazywany wrodzonym niepolipowatym rakiem jelita grubego
·
jest zespołem dziedziczonym jako cecha dominująca.
·
Ma tu miejsce większe zagrożenie wystąpieniem raka jelita grubego i raka zlokalizowanego poza przewodem
pokarmowym (np. endometrium)
·
Występuje niewielka liczba polipów jelita grubego ale występują one w młodszych grupach wiekowych aniżeli średnio w
populacji.
·
Możemy spotkać się tu z występowaniem mnogich raków jelita grubego i to bez wyraźnego związku z polipami.
·
Przyjmuje się, że HNPCC spowodowany jest mutacją genów kodujących białka odpowiedzialne za naprawę DNA (DNA
mismatch repair genes).
·
-hMSH2
·
-hMLH1
·
-hPMS2
·
-hPMS1
·
Zespół Lyncha I – rak dotyczy tylko jelita grubego.
·
Zespół Lyncha II – z rakiem jelita grubego współistnieją nowotwory złośliwe trzonu macicy, jajnika, żołądka, skóry lub
nerek.
Inne
·
Zespół Peutz-Jeghersa
§
W zespole tym (dziedziczonym jako cecha autosomalna dominująca) występują:
·
polipy hamartomatyczne na całej długości przewodu pokarmowego
·
plamiste przebarwienia skóry i błon śluzowych ( jama ustna, wargi, twarz, dłonie, genitalia).

© Copyright by $taś
V1
- 39 -
·
Zespół Cronkhite-Canada
o
bardzo rzadki, niedziedziczny zespół chorobowy cechujący się zaburzeniami rozwojowymi błony śluzowej,
manifestujący się współwystępowaniem polipowatości żołądka i jelit oraz objawów skórnych (atrofia paznokci,
pigmentacja skóry, łysienie).
o
Etiologia nieznana.
o
Zwiększone ryzyko raka przewodu pokarmowego zwłaszcza okrężnicy.
·
Choroba Cowdena
o
zespół objawów charakteryzujący się licznymi ogniskami hamartoma, łagodnych nowotworów (polipy
hamartomatyczne jelita, skórne trichillemmoma, acral keratoses i oral papilloma) oraz predyspozycją do
zachorowań na raka sutka, jajnika i tarczycy
o
W 85% przypadków za zespół Cowden odpowiada autosomalnie dominująco dziedziczona mutacja
antyonkogenu PTEN
·
Zespół Oldfielda
·
Zespół Zanca
Rak jelita grubego
·
Czynniki sprzyjające rozwojowi raka:
o
Czynniki środowiskowe
§
na pierwszym miejscu dietę ubogą w błonnik, a bogatą w cukry proste,
§
brak w wysoko przetworzonej diecie wit. C, A i E,
§
nadmiar pożywienia,
§
nadmiar cholesterolu i mięsa czerwonego (zwiększona produkcja kwasów żółciowych wiedzie do
zwiększenia tworzenia karcinogenów w jelicie).
o
Czynniki genetyczne
§
przede wszystkim kumulacja mutacji prowadząca do powstania i progresji nowotworu.
·
Większość raków sporadycznych jelita grubego
o
Rozwijają się w wyniku nakładających się mutacji genów supresorowych – APC,
DCC, p53 à Prowadzą one do rozrostu nabłonka gruczołowego i powstania
gruczolaka, a następnie do przemiany złośliwej w wyniku inaktywacji onkogenów –
K-ras.
o
Mutacja APC (przy gruczolakowatej polipowatości rodzinnej)
·
Dziedziczny rak niezwiązany z polipowatością
o
Mutacja genów kodujących białka odpowiedzialne za naprawę DNA à
unieczynnienie genów naprawczych prowadzące do niekontrolowanego rozrostu
komórek nabłonka.
o
stwierdzane w prawie wszystkich przypadkach HNPCC i w 15% przypadków raka
sporadycznego.
·
Niezależnie od tego w raku jelita grubego występuje niedostateczna metylacja DNA.
o
Jednostki chorobowe zwiększające ryzyko raka jelita grubego:
§
zespół rodzinnej polipowatości gruczolakowej (mutacja APC),
§
zespół Lyncha (mutacje w genach naprawy DNA),
§
colitis ulcerosa
≻
rozmieszczenie:
o
caecum, colon ascendens ® 38%
o
colon transversum ® 18%
o
colon descendens ® 8%
o
colon sigmoideum, rectum ® 35%
o
wieloogniskowe ® 1%
·
Raki rosnące po stronie prawej (proksymalne) są zazwyczaj:
o
egzofityczne,
o
polipowate
o
rzadziej doprowadzają do niedrożności.
·
Raki strony lewej (dystalne),

© Copyright by $taś
V1
- 40 -
o
zazwyczaj pierścieniowo zaciskają światło jelita,
o
są na powierzchni owrzodziałe,
o
wcześniej i głębiej naciekają ścianę jelita co przesądza o ich gorszym rokowaniu.
·
99% to raki pojedyncze
·
Raki rozwijają się poprzez fazę dysplazji w gruczolaku.
o
Dysplazja dużego stopnia jest równoznaczna z rakiem przedinwazyjnym.
o
Rak przedinwazyjny, carcinoma in situ, to rak który ograniczony jest do nabłonka i nie przekracza błony
podstawnej.
o
Rak śródśluzówkowy to już rak naciekający ale o niewielkiej zdolności do dawania przerzutów.
§
Dopiero naciekanie podśluzówki zwiększa ryzyko przerzutów.
o
Dalsze naciekanie ściany może doprowadzić do rozprzestrzenienia na otrzewną lub do przerzutów drogą
limfatyczną i krwionośną.
·
Typy raka
o
Znakomita większość to raki typowe gruczołowe
o
Carcinoma mucinosum
§
raki z większą produkcją śluzu do podścieliska
§
to rak w którym ponad 50% utkania to obfite jeziorka śluzu
o
Domieszka komórek dokrewnych w raku nie zmienia rokowania.
o
Carcinoma adenosquamosum
§
W dystalnym odcinku jelita grubego
o
Rak płaskonabłonkowy
§
W okolicy samego odbytu rak płaskonabłonkowy.
·
Przerzuty
o
najczęściej do regionalnych węzłów chłonnych, wątroby, płuc, kości, rzadziej rozległy rozsiew na otrzewną,
przerzuty do mózgu.
·
Klasyfikacja Dukesa
o
A
nowotwór nie przekracza ściany jelita
o
B
nowotwór przekracza ścianę jelita do surowicówki lub tkanki tłuszczowej okołoodbytniczej
o
C
przerzuty w węzłach chłonnych
o
D
przerzuty odległe
·
Najważniejszym wskaźnikiem prognostycznym jest głębokość naciekania ściany jelita.
o
Obowiązuje tu ocena stopnia zaawansowania wg Astlera Collera
§
A
rak ograniczony do błony podśluzowej
§
B1
rak dochodzi do błony mięśniowej ale jej nie przekracza
§
B2
rak nacieka całą ścianę jelita, bez zajęcia węzłów chłonnych
§
C1
jak w B1, ale z zajęciem węzłów chłonnych
§
C2
jak w B2, ale z zajęciem węzłów chłonnych
§
D
przerzuty odległe
Rakowiaki
·
rakowiaki jelita grubego, tak jak i pozostałych odcinków przewodu pokarmowego, to nowotwory złośliwe
(choć o niewielkim potencjale złośliwości) wywodzące się z komórek dokrewnych produkujących hormony
peptydowe
·
stanowią one około 2% złośliwych nowotworów jelita grubego, ale prawie połowę nowotworów złośliwych jelita
cienkiego
·
rokowanie w rakowiakach jest stosunkowo dobre (ponad 90% 5-letnich przeżyć)
·
najczęstszym miejscem występowania rakowiaków jest wyrostek robaczkowy
·
Klasyczny kliniczny zespół objawów rakowiaka zależy przede wszystkim od nadmiaru serotoniny
§
Do objawów rakowiaka należy:
·
Zaczerwienienia i zsinienia skóry
·
Nadmierna ruchliwość perystaltyczna jelit (biegunki, wymioty, nudności, kircze)
·
Astmatyczne napady duszności

© Copyright by $taś
V1
- 41 -
·
Zwłóknienia
o
Serca
o
Tkanki zaotrzewnej i miednicy
o
Zgrubienia ściany aorty i opłucnej
C
C
h
h
o
o
r
r
o
o
b
b
y
y
o
o
t
t
r
r
z
z
e
e
w
w
n
n
e
e
j
j
Zapalenia otrzewnej
·
wynikają z różnych przyczyn ale najczęściej spowodowane są czynnikami infekcyjnymi lub chemicznymi.
o
”Sterylne” zapalenie otrzewnej może być spowodowane wyciekającą żółcią, lub sokiem trzustkowym.
o
Perforacja lub pęknięcie pęcherzyka żółciowego prowadzi do ciężkiego zapalenia otrzewnej tym bardziej, że
najczęściej towarzyszy temu infekcja.
o
Ostre, krwotoczne zapalenie trzustki grozi bardzo ciężkim zapaleniem otrzewnej (patrz rozdział 20).
o
Zabiegi chirurgiczne mogą być przyczyną ostrego zapalenia otrzewnej jak i zmian przewlekłych.
o
Choroby ginekologiczne (od rzeżączki rozprzestrzenionej z jajowodów i ropnego zapalenia jajowodów) po
endometriozę mogą być przyczyną zapalenia otrzewnej.
o
najczęstsze są zapalenia wynikłe z infekcji i pęknięcia/perforacji odcinka przewodu pokarmowego:
§
appendicitis,
§
ulcus pepticum
§
cholecystitis
§
diverticulitis
§
strangulatio, hernia, invaginatgio, infarctus haemorrhagicus intestini
§
salpingitis
§
trauma
§
haemodyalisis, laparoscopia.
·
Cała gama bakterii może być odpowiedzialna za zapalenie otrzewnej.
o
Czasami u dzieci może rozwinąć się bakteryjne zapalenie otrzewnej bez wyraźnej przyczyny w postaci
pęknięcia jelit.
o
U dorosłych może takie zapalenie rozwinąć się u tych którzy mają marską wątrobę i płyn w jamie brzusznej.
·
Morfologicznie w 2-4 godziny po zapoczątkowaniu zapalenia widoczne jest utracenie połysku otrzewnej.
o
W tym czasie otrzewna pokryta jest wysiękiem surowiczym lub niewielką ilością wysięku włóknikowego.
o
Z czasem wysięk staje się wysiękiem włóknikowo – ropnym lub tylko ropnym.
o
Może wytworzyć się ropień nadwątrobowy lub podprzeponowy.
o
Ilość wysięku bywa bardzo różna.
§
Często są to chorzy we wstrząsie, odwodnieni, wtedy wysięk jest w niewielkiej ilości i gęsty.
§
Z czasem (w optymistycznym przebiegu) wysięk albo ulega resorpcji, albo powstają zlepy, a następnie
zrosty otrzewnej.
·
Tkanka zaotrzewna, może być terenem odmiany fibromatozy w chorobie Ormonda.
o
Fibromatoza jest rozległa i może prowadzić do zajęcia moczowodów i mocznicy.
Nowotwory otrzewnej
·
jako nowotwory pierwotne są rzadkie.
o
Głównie tutaj międzybłoniak (mesothelioma) à Jest to nowotwór złośliwy.
·
Dużo częste są wtórne nowotwory otrzewnej.
o
Do carcinosis peritonei najczęściej doprowadzają nowotwory:
§
jajników,
§
trzonu macicy,
§
trzustki,
§
żołądka,
§
pęcherzyka żółciowego.
·
W krezce rzadko mogą się rozwijać tłuszczaki osiągające nieraz znaczne rozmiary.
·
W przestrzeni zaotrzewnowej (poza nowotworami nerek czy trzustki) rozwijają się:

© Copyright by $taś
V1
- 42 -
o
tłuszczakomięsaki,
o
mięśniakomięsaki prążkowanokomórkowe,
o
złośliwe nowotwory osłonek nerwowych,
o
haemangiopericytoma.
Document Outline
- Patologia chorób przewodu pokarmowego
- Anatomia czynnościowa
- Choroby przełyku
- Choroby żołądka
- Polipy
- Polipy
- Polipy z gruczołów trawieńcowych
- Polipy hamartomatyczne w zespole Peutz-Jeghersa
- Polipy żołądka w chorobie Cowdena
- Polipy młodzieńcze
- Polipy związane z heterotopią trzustki
- Heterotopia gruczołów żołądkowych
- Rozrost dołeczkowy ogniskowy
- Polipy hiperplastyczne
- Polipowatość w zespole Cronkite-Canada
- Polipy niesklasyfikowane
- Torbiele
- Polipy gruczolakowate (gruczolaki)
- Polipy
- Nowotwory żołądka
- Choroby jelita cienkiego
- Choroby jelita grubego
- Choroby otrzewnej
Wyszukiwarka
Podobne podstrony:
Wpływ AUN na przewód pokarmowy
Patologia przewodu pokarmowego CM UMK 2009
Wpływ stresu na motorykę przewodu pokarmowego ready
Krwawienie z przewodu pokarmowego lub zagrażające powikłania oraz dyskomfort pacjenta w zakresie hig
Choroby przewodu pokarmowego
Budowa przewodu pokarmowego
10 Patofizjologia przewodu pokarmowego
Choroby przewodu pokarmowego 4
patomorfologia przewodu pokarmowego
CHOROBY PRZEWODU POKARMOWEGO
Zakaenia przewodu pokarmowego, mikrobiologia
Krwawienia z przewodu pokarmowego u psów i kotów
20. KRWAWIENIA Z PRZEWODU POKARMOWEGO, ratownictwo med, Chirurgia urazowa
więcej podobnych podstron