
1
Państwowy Zakład Higieny
Wojskowy Instytut Higieny i Epidemiologii
Kurs dla lekarzy podstawowej opieki zdrowotnej.
POSTĘPOWANIE W PRZYPADKU ATAKU TERRORYSTYCZNEGO Z
WYKORZYSTANIEM BRONI BIOLOGICZNEJ.
na podstawie materiałów Centrum Kontroli Chorób (CDC)
i podręcznika: „Postępowanie z Ofiarami Broni Biologicznej”
Instytutu Badawczego Chorób Zakaźnych Armii Amerykańskiej (USAMRIID)
Dokument przygotowany przez:
Dr n. med. Janusz Kocik, WIHE
Dr hab. n. biol. Włodzimierz Gut, Zakład Wirusologii PZH
Dr n. med. Janina Stefańska GIS
Dr n. med. Marek Tomasz Szkoda, Zakład Wirusologii PZH

2
SPIS TREŚCI
1. Terroryzm biologiczny – historia, wprowadzenie do zagadnień broni
biologicznej.
2. Wąglik i dżuma, tularemia, bruceloza i gorączka Q.
3. Toksyny biologiczne (toksyny: botulinowa, gronkowcowa, rycyna,
mykotoksyny).
4. Wirusowa broń biologiczna: ospa prawdziwa, Venezuelan equine
encephalitis, gorączki krwotoczne.
5. Postępowanie z ofiarami ataku terrorystycznego, omówienie przypadków:
- ochrona personelu medycznego – zasady
- izolacja i ewakuacja chorych – zasady
6. Zasady pobierania i przesyłania materiałów do badań diagnostycznych.
7. Organizacja systemu obrony przed atakiem bioterrorystycznym.
Adresy:
Główny Inspektorat Sanitarny
ul. Wiejska 38/40, 00 238 Warszawa
tel. (22) 63 54 581
Państwowy Zakład Higieny
Instytut Naukowo Badawczy
ul. Chocimska 24, 00 791 Warszawa
tel. (22) 54 21 400
http://www.pzh.gov.pl/
Wojskowy Instytut Higieny i Epidemiologii
ul. Kozielska 4, 01-163 Warszawa
tel./fax (22) 83 81 069
http://www.wihe.waw.pl/

3
1. Terroryzm biologiczny – historia, wprowadzenie do zagadnień broni
biologicznej
WPROWADZENIE:
Pełnomocnik Rządu Rzeczypospolitej ds. bioterroryzmu uznał za konieczne
zwiększenie świadomości publicznej służby zdrowia o istnieniu zagrożenia użycia
mikroorganizmów i toksyn pochodzenia biologicznego jako broni masowego rażenia.
Państwowy Zakład Higieny i Wojskowy Instytut Higieny i Epidemiologii proponują
niniejszy „Plan Obrony przed Bioterroryzmem” jako materiał referencyjny i podstawę
lokalnego planu obrony przed bronią biologiczną, do wdrożenia w zakładach opieki
zdrowotnej.
Dokument nie jest wyczerpującym omówieniem zjawiska bioterroryzmu.
Stanowi raczej narzędzie jakim powinni się posłużyć specjaliści chorób zakaźnych i
epidemiolodzy w tworzeniu praktycznego i realistycznego planu obrony na szczeblu
lokalnym. Plan taki należy tworzyć wspólnie z lokalnym i wojewódzkim
inspektoratem sanitarnym. Tworzone wytyczne powinny być zgodne oraz uzupełniać
istniejące instrukcje postępowania w przypadku katastrof chemicznych i nuklearnych,
stanów wyjątkowych i innych masowych zdarzeń dotyczących ludności cywilnej.
Struktury te mogą mieć również zastosowanie w rozpoznawaniu i opracowaniu
ognisk masowych zachorowań naturalnych. Poszczególne ośrodki służby zdrowia
muszą zidentyfikować swoje potrzeby i możliwości w obrębie systemu. Obowiązki
mogą się wahać od powiadomienia lokalnych służb szybkiego reagowania (np. tel.
911) i przekazania ofiar do wyznaczonych ośrodków specjalistycznych - do
rozwinięcia pełnej, lokalnej sieci komunikacji i opracowania ognisk masowych
zachorowań.
Szpitale mogą być pierwszymi ogniwami systemu, w których dojdzie do rozpoznania
zachorowań w wyniku ataku bioterrorystycznego i zainicjowania odpowiedzi na to
zjawisko kryzysowe. Muszą one posiadać własne procedury kontroli zakażeń, które
upoważniają szpitalnego epidemiologa, lub inne osoby wyznaczone do kontroli
zakażeń, do natychmiastowego uruchomienia środków profilaktyki i kontroli zakażeń
w podległym sobie ośrodku. Należy uruchomić sieć powiadamiania, która musi
obejmować: miejscowy personel kontroli zakażeń, administrację szpitala, powiatowy
inspektorat sanitarny a w wybranych przypadkach - Wojewódzkie Stacje Sanitarno-
Epidemiologiczne, Państwowy Zakład Higieny i Wojskowy Instytut Higieny i
Epidemiologii. Należy poddać rewizji lokalne plany postępowania w sytuacjach

4
kryzysowych, gwarantując współpracę pracowników służby zdrowia z odpowiednimi
służbami szybkiego reagowania, policją, strażą pożarną i mediami, zapewniającymi
kontakt z opinią publiczną. Obowiązuje jednoosobowe dowodzenie i skuteczna
łączność między elementami systemu. Należy organizować wieloośrodkowo
okresowe ćwiczenia podtrzymujące gotowość do odpowiedzi na bioterroryzm, które
będą oparte na różnych scenariuszach sytuacyjnych. Ich zadaniem będzie
sprawdzanie i doskonalenie procedur postępowania.
Ogólne zasady postępowania w przypadku podejrzenia ataku
bioterrorystycznego
Podstawowe dane epidemiologiczne, pozwalające na różnicowanie
zachorowań o nietypowym przebiegu z atakiem bioterrorystycznym
Atak bioterrorystyczny może być zapowiedziany z nieznacznym
wyprzedzeniem przez sprawcę lecz, jak obserwowano w latach 1998-1999 w
Stanach Zjednoczonych, ataki zapowiedziane są najczęściej oszustwem. Większość
ataków będzie przeprowadzona skrycie, bez ostrzeżenia, dla spotęgowania efektu
działania broni. Porażeni nie zdają sobie sprawy z ekspozycji na śmiercionośny
czynnik i podejrzenie epidemii pojawia się w momencie rozpoznania nietypowych
skupisk zachorowań lub niezwykłych objawów. Plan postępowania dla ośrodka
służby zdrowia musi obejmować schemat decyzyjny oparty na obu scenariuszach:
postępowanie w przypadku podejrzenia epidemii w otwarcie i skrycie
przeprowadzonym ataku bioterrorystycznym. W obu przypadkach możliwość ataku
musi być wykluczona przy udziale policji i przedstawicieli nadzoru
epidemiologicznego.
W celu różnicowania, czy konkretny przypadek zachorowania jest typowy dla
choroby endemicznej czy ma nietypowy, wzbudzający zaniepokojenie przebieg,
należy posługiwać się zasad dochodzenia epidemiologicznego.
Podejrzane cechy epidemiologiczne zachorowań, które powinny wzbudzać
zaniepokojenie pracowników podstawowej opieki zdrowotnej to:
•
Duża liczba zachorowań z podobnym zespołem objawów, o nieustalonej
przyczynie w dotychczas zdrowej populacji
•
Ciężki przebieg, zwłaszcza z towarzyszącą gorączką lub objawami ze strony
układu oddechowego lub pokarmowego, duża liczba przypadków śmiertelnych
•
słaba lub brak odpowiedzi na rutynowe leczenie

5
•
Jednostka chorobowa niezwykła na danym terenie lub o danej porze roku (nie
endemiczna)
•
Pojedyncze przypadki chorób niezwykle rzadkich (ospa prawdziwa, gorączki
krwotoczne, postać płucna wąglika, dżuma, tularemia) lub uzasadnione
podejrzenie takiej choroby
•
Choroba nie endemiczna w danej populacji
•
Choroba endemiczna poza normalnym sezonem największego nasilenia
zachorowań lub o nietypowych cechach (np. w nietypowej grupie wiekowej, w
populacji szczepionej przeciw danej chorobie) - np. choroba podobna do ospy
wietrznej u dziecka szczepionego
•
Potwierdzony laboratoryjnie ten sam typ czynnika etiologicznego w odległych w
terenie ogniskach zachorowań
•
Potwierdzony laboratoryjnie atypowy szczep mikroorganizmu (np. atypowe cechy
biochemiczne, genetyczne, wzór oporności na antybiotyki)
•
Atypowe drogi przenoszenia (woda, żywność, aerozol) wskazujące na celowe
skażenie źródeł wody pitnej lub żywności
•
Mniejsza liczba zachorowań wśród przebywających stale w pomieszczeniach
szczelnie zamkniętych, nie klimatyzowanych lub o zamkniętym systemie
klimatyzacji z filtracją powietrza
•
Rozkład przypadków zachorowań w czasie i przestrzeni wskazujący na punktowe
źródło ekspozycji:
- duża liczba jednoczesnych przypadków na ograniczonym terenie - krzywa
epidemiczna nagle wznosi się i opada w krótkim czasie
- kierunek wiatru - skupiska przypadków po zawietrznej
Powiadamianie o ataku
Ośrodek służby zdrowia, z dużym prawdopodobieństwem będzie pierwszym
miejscem, w którym dojdzie do rozpoznania ataku bioterrorystycznego i rozpoczęcia
akcji opanowywania zagrożenia. W przypadku podejrzenia ataku należy uruchomić
lokalny system powiadamiania, w wyniku czego powinni zostać poinformowani:
lokalny personel kontroli zakażeń w ośrodku, jego administracja, policja, straż
pożarna, pogotowie ratunkowe, powiatowa stacja sanitarno-epidemiologiczna i
administracja służby zdrowia. W przypadkach, gdy przewidywana skala zagrożenia
przewyższy możliwości służb lokalnych należy powiadomić wojewódzką

6
administrację służby zdrowia i wojewódzkiego inspektora sanitarnego. Każdy
ośrodek powinien mieć do dyspozycji następującą listę telefonów alarmowych:
Wewnętrzne:
personel kontroli zakażeń (epidemiolog, specjalista chorób zakaźnych):
administracja ośrodka:
rzecznik prasowy ośrodka:
Zewnętrzne:
administracja służby zdrowia:
powiatowy inspektorat sanitarny:
wojewódzki inspektorat sanitarny:

7
2. Wąglik, dżuma, tularemia, bruceloza i gorączka Q.
Wąglik
Wąglik jest rzadko występującą u ludzi, ciężką, bakteryjną chorobą zakaźną
powodowaną przez tworzącą formę przetrwalnikową (spory), Gram-dodatnią
laseczkę Bacillus anthracis. Choroba ma charakter odzwierzęcy (zoonozy) i
występuje najczęściej u owiec, kóz i bydła rogatego, które zakażają się przez kontakt
z zanieczyszczoną sporami glebą. Człowiek zakaża się przez bezpośredni kontakt
przez uszkodzoną skórę, drogą pokarmową i wziewną od zakażonych zwierząt lub
produktów zwierzęcych (np. dawniej „choroba sorterów skór zwierzęcych”). Nie
zachodzi przenoszenie bezpośrednie postaci płucnej choroby między ludźmi.
Bezpośrednia ekspozycja na wysięk ze zmiany skórnej może doprowadzić do wtórnej
infekcji skórnej.
Obraz kliniczny
U ludzi choroba przebiega w 3 zespołach objawów: skórnej, płucnej lub
jelitowej, w zależności od drogi zakażenia. Najczęściej (95%) występuje postać
skórna. Postać płucna jest tak rzadko spotykana, że w obecnej sytuacji politycznej na
świecie, każdy jej przypadek powinien być rozpatrywany jako efekt ataku
biologicznego aerozolem zawierającym wąglik. Cechy kliniczne obejmują:
W postaci płucnej:
•
po 1-6 dniach od zakażenia pojawiają się nieswoiste objawy wstępne
(prodromalne) o charakterze rzekomo grypowym (ogólne rozbicie, bóle
mięśniowe, gorączka, osłabienie, suchy kaszel, dyskomfort w klatce
piersiowej), z krótką, przejściową poprawą (kilka godzin do kilku dni);
•
dwa trzy dni po wystąpieniu pierwszych objawów, nagły początek
niewydolności oddechowej (duszność, stridor, sinica) i zapaści krążeniowej
(24-36 h później), z towarzyszącym czasami obrzękiem płuc, płynem w
opłucnej i w osierdziu; poszerzeniem śródpiersia w rentegenogramie klatki
piersiowej, sugerującym limfadenopatię i krwotoczne zapalenie śródpiersia,
cechą charakterystyczną jest niewystępowanie nacieków zapalnych w
miąższu płucnym;
•
wykrywa
się laseczki Gram-dodatnie w posiewie krwi, zwykle 2-3 dni od
zachorowania;
•
możliwość wyleczenia pod warunkiem rozpoczęcia leczenia w fazie
prodromalnej, śmiertelność jest bardzo duża (do 75%) jeśli rozpoczyna się

8
leczenie w fazie objawów płucnych, przed wprowadzeniem antybiotyków
śmiertelność sięgała 97%.
W postaci skórnej:
•
zmiana skórna powstaje najczęściej na przedramionach, dłoniach i głowie;
•
rozpoczyna się zlokalizowanym świądem, następnie pojawia zmiana
grudkowata lub guzkowa podobna do ukąszenia owada, która szybko (1-2 dni)
przekształca się w wypełniony płynem pęcherzyk a następnie we wklęsłe,
niebolesne owrzodzenie (1-3 cm), pokryte martwiczym strupem;
•
zmianie towarzyszą objawy nasilonego miejscowego zapalenia i obrzęku
spowodowane działaniem „czynnika obrzękowego” (edema factor)
produkowanego przez bakterię, dochodzi do powiększenia okolicznych
węzłów chłonnych;
•
około 20% nie leczonych przypadków kończy się zejściem śmiertelnym w
wyniku uogólnienia infekcji (posocznicy) lub niewydolności oddechowej
związanej z obrzękiem szyi i górnej części klatki piersiowej;
•
przy zastosowaniu właściwej antybiotykoterapii przypadki śmiertelne są
rzadkie, zmiana skórna staje się nie zakaźna po upływie 24h i ustępuje po
kilku tygodniach.
W postaci jelitowej:
•
do zakażenia dochodzi najczęściej w wyniku konsumpcji zakażonych
produktów pochodzenia zwierzęcego;
•
do początkowych objawów (nudności, brak apetytu, wymioty, gorączka)
szybko dołączają się ból brzucha, krwawa biegunka i krwawe wymioty;
•
czasami można stwierdzić typowe owrzodzenia jamy ustnej i gardła, z
obrzękiem szyi i powiększeniem regionalnych węzłów chłonnych połączone z
wysoką gorączką (postać ustno-gardłowa);
•
wykrywa się Gram-dodatnie laseczki w posiewie krwi, zwykle 2-3 dni od
zachorowania;
•
śmiertelność w wyniku dołączającej się posocznicy jest trudna do określenia,
zwykle waha się od 25 do 60%.
Okres inkubacji:
Okres inkubacji waha się od 1 dnia do 8 tygodni (zwykle ok. 5dni), w zależności od
drogi zakażenia i dawki:

9
•
2-60 dni po ekspozycji drogą płucną (wiąże się to z zalecanym czasem
profilaktyki antybiotykowej po ekspozycji na czynnik zakaźny)
•
1-7 dni po ekspozycji skórnej i pokarmowej;
Diagnostyka i leczenie:
Gram-dodatnia laseczka B. anthracis może być wykryta w barwionym met. Grama
rozmazie krwi obwodowej lub w posiewie krwi na rutynowych podłożach ale często
nie udaje się tego dokonać aż do późnej fazy choroby. W zakażonym organizmie
wykrywana jest prawie zawsze tylko wegetatywna, otoczkowa postać, spory można
wykryć w otwartych ranach, mających kontakt z otaczającym powietrzem. Badania
nad postacią płucną zachorowania u naczelnych (małpy Rhesus) wykazały, że
bakteria i toksyna są obecne w krążeniu w 2 lub 3 dniu po ekspozycji. Produkcja
toksyny odzwierciedla wzrost ilości krążących bakterii. Istnieją szybkie testy
wykrywające toksynę.
W przypadkach objawowych decyduje ocena kliniczna. Nie należy oczekiwać
na wyniki posiewów pobranego materiału. Posiewów wymazów z nosa nie należy
używać w diagnostyce klinicznej. Nie mają one wartości diagnostycznej. Mają one
wartość jedynie dla celów dochodzenia epidemiologicznego. Ich czułość spada z
czasem, dlatego wymazy powinny być pobrane do 7 dni od ekspozycji. Obecności B.
anthracis w hodowli posiewu z nosa nie może być oceniana met. Grama lub przy
pomocy charakterystyki kolonii bakteryjnych, testy potwierdzające powinny być
przeprowadzone przez wykwalifikowane laboratorium.
Ogromna większość przypadków płucnej postaci wąglika, w których leczenie
rozpoczęto po wystąpieniu objawów klinicznych okazała się śmiertelna, niezależnie
od zastosowanego leczenia. Penicylina G, w dawce 2mln. j.m. i.v. co 2h uważana
była za lek z wyboru, jednakże według niektórych źródeł szczepy wąglika
charakteryzują się dość wysoką (15%) opornością na ten antybiotyk. Ponadto
penicylina G nie jest wygodna w użyciu ze względu na konieczność częstego
podawania i nadzoru z powodu znanych objawów ubocznych. Wszystkie dotąd
badane szczepy wąglika były wrażliwe na erytromycynę, doksycyklinę,
chloramfenikol, aminoglikozydy, chinolony, imipenem. Są one oporne na
cefalosporyny i kotrimoksazol.
U pacjenta asymptomatycznego, u którego po indywidualnej ocenie ryzyka
istnieje silne podejrzenie rzeczywistej ekspozycji na aerozol zawierający spory

10
wąglika, należy pobrać próbki kliniczne (wymazy z nosa) i wprowadzić profilaktykę
antybiotykową. Należy także pobrać próbki środowiskowe z miejsca ekspozycji.
Duże ryzyko ekspozycji i konieczność profilaktyki występuje w przypadkach:
•
osób przebywających w przestrzeni powietrznej, o której wiadomo, że została
skażona B. anthracis lub była źródłem płucnej postaci wąglika;
•
osób znajdujących się w pobliżu drogi przenoszenia poczty lub innej przesyłki
zawierającej B. anthracis, który mógł ulec aerolizacji (np. w sortowni listów);
•
nie szczepieni pracownicy laboratoriów, którzy pracowali nad hodowlami B.
Anthracis
Profilaktyka nie jest wskazana:
•
w prewencji postaci skórnej wąglika
•
u patologów po sekcji zmarłych na wąglik, pod warunkiem zachowania
standardowych środków ostrożności
•
u personelu leczącego chorego na wąglik
•
u osób rutynowo przyjmujących pocztę, pod warunkiem, że nie jest to
poczta podejrzana lub osoba jest zagrożona atakiem
W profilaktyce zalecane są dwa antybiotyki o równoważnym znaczeniu: doksycyklina
i ciprofloksacyna. Ze względu na cenę i większe znaczenie kliniczne ciprofloksacyny
w leczeniu innych infekcji (obawa powstania szczepów opornych) wydaje się, że w
pierwszym rzucie można stosować doksycyklinę. W oczekiwaniu na wyniki posiewów
należy rozpocząć leczenie w dawkach: (Tabela)

11
Dawka
Czas
trwania
profilaktyki
Dorośli (włączając
kobiety ciężarne i
pacjentów z
upośledzoną
odpornością)
Ciprofloksacyna 500mg p.o. 2x dz.
lub
Doksycyklina 100mg p.o. 2xdz.
60 dni
Dzieci
Ciprofloksacyna
10
−
15 mg/kg/dawka p.o. co 12 h, max. 1 g dz.
lub
Doksycyklina
>= 8 lat i > 45 kg: 100 mg p.o. 2xdz.
>= 8 i <45 kg: 2.2 mg/kg/dawka p.o. 2xdz.
< 8 years 2.2 mg/kg/dawka p.o. 2xdz.
60dni
60 dni
Stosowanie fluorochinolonów i pochodnych tetracykliny pociąga za sobą określone
objawy uboczne. Szczególnie u dzieci i kobiet ciężarnych należy uważnie
skalkulować ryzyko rzeczywistego narażenia na chorobę zagrażającą życiu, jaką jest
wąglik i rozwinięcia znanych objawów ubocznych tych leków. Ryzyko zaburzeń
rozwoju zębów i kości u płodu zależy od dawki doksycykliny i jest mniejsze przed 6
tygodniem ciąży. Może być ona używana w tym okresie i krótko (7-14 dni). Nie
należy przekraczać dawki 1g ciprofloksacyny u dzieci.
Po uzyskaniu antybiogramu, gdy wyhodowany szczep jest wrażliwy na amoksycylinę
należy zamienić dotychczasowe leczenie na ten antybiotyk w dawce:
Amoksycylina:
•
dorośli (w tym kobiety ciężarne): 500mg co 8h p.o. do 60 dni
•
dzieci: >=20kg: 500mg co 8h p.o. do 60 dni
<20kg: 30mg/kg/dobę w 3 dawkach podzielonych, co 8h, do 60 dni.
W przypadku uzyskania wyników ujemnych posiewów wymazów z nosa, należy
jeszcze raz ocenić ryzyko rzeczywistej ekspozycji i rozważyć ewentualne
zakończenie profilaktyki. Ujemny wynik wymazu z nosa nie może być kryterium
decyzyjnym.
U pacjentów z podejrzeniem ekspozycji, manifestujących objawy infekcji mogące być
objawami prodromalnymi, należy pobrać materiał do badania mikrobiologicznego, w
zależności od postaci klinicznej:

12
•
płucna: wymaz z nosa, krew, płyn mózgowo-rdzeniowy (w przypadku objawów
ze strony układu nerwowego)
•
jelitowa:
krew
•
skórna: krew, płyn pęcherzyków i wymaz z innych zmian skórnych.
Należy jak najwcześniej rozpocząć leczenie empiryczne antybiotykami dożylnie.
Amerykańska doktryna wojskowa i CDC zalecają obecnie:
•
ciprofloksacyna 400mg i.v. co 12h
•
doksycyklina 200mg iv. w pierwszej dawce, a następnie 100mg i.v. co 12h.
Lekiem z wyboru jest ciprofloksacyna. W zależności od obrazu klinicznego można
używać kombinacji tych dwóch antybiotyków lub jednego z nich z nastepującymi:
rifampicyna, wankomycyna, penicylina, amoksycylina, imipenem, chloramfenikol,
klindamycyna i klarytromycyna. W przypadku potwierdzenia wrażliwości, Penicylinę
G należy stosować w dawce 4 mln i.v. co 4h. Po uzyskaniu poprawy klinicznej można
przejść na leczenie doustne. Leczenie należy kontynuować przez 60 dni.
Szczepionka:
Najbardziej skuteczna i bezpieczna szczepionka używana obecnie u ludzi jest
oczyszczonym supernatantem hodowli bakterii, z dodatkiem aluminium jako
adjuwantu. W supernatancie obecne są frakcje antygenowe ściany komórkowej i
spor. AVA (anthrax vaccine absorbed) produkowana w USA i AVP (anthrax vaccine
precipated) produkowana w Wielkiej Brytanii są wiodącymi szczepionkami na rynku.
Używane są także żywe szczepionki komórkowe: oparta na szczepie
szczepionkowym Sterne, rosyjska zawierająca toksyny PA i EF, chińska oraz
francuska typu „pasteurowskiego” (mieszanka szczepów o obniżonej zjadliwości).
Schemat szczepienia szczepionką amerykańską składa się z 3 wstrzyknięć
podskórnych co 2 tygodnie, po których następują 3 dawki dodatkowe w 6, 12 i 18
miesiącu. Należy podawać 1 dawkę przypominającą corocznie. Objawy uboczne są z
reguły niewielkie, miejscowe. Reakcje uogólnione pod postacią objawów
rzekomogrypowych występują <0,2% szczepionych.
Szczepionka nie jest obecnie dostępna w kraju i nie zaleca się rutynowego
szczepienia. W środowisku cywilnym, w przypadku zagwarantowania dostępności
szczepionki powinne być zaszczepione osoby narażone zawodowo, w pierwszej
kolejności pracownicy laboratoriów mikrobiologicznych.

13
Dekontaminacja:
Ryzyko wtórnej areozolizacji B. anthracis jest bardzo niskie. W przypadku
masywnego skażenia anleży rozważyć odkażanie ciała pacjenta, jego ubrań i
skażonych powierzchni, w celu zmniejszenia ryzyka wystąpienia skórnej i jelitowej
postaci wąglika. Należy polecić:
•
pacjentowi - ostrożne zdjęcie ubrania z unikaniem gwałtownych ruchów i
długotrwały, obfity prysznic z użyciem mydła z przemyciem śluzówek czystą
wodą lub izotonicznym roztworem chlorku sodu ;
•
personelowi zabezpieczonemu wg standardowych środków ochrony
zabezpieczenie ubrania w wielowarstwowych workach plastikowych z
odkażeniem zewnętrznych powierzchni i pozostawienie do dalszego
postępowania dowodowego;
•
odkażenie powierzchni zatwierdzonym lokalnie środkiem sporobójczym lub
5% podchlorynem sodu.
Należy zalecić ograniczenie dostępu i dokładnego pobrania prób do badania
mikrobiologicznego z podejrzanego miejsca w przypadku wystąpienia zachorowania
na wąglik (postaci płucnej i jelitowej), gdy do ekspozycji mogło dojść w danym
miejscu lub gdy wiadomo, że doszło do aerolizacji B. anthracis w danym miejscu.
Dodatni test z próbki środowiskowej pobranej rutynowo, z przypadkowego miejsca
nie nakazuje wdrożenia profilaktyki lub ograniczenia dostępu do miejsca skąd
pobrano próbkę. Postać skórna wąglika nie jest wskazaniem do ograniczenia
dostępu.
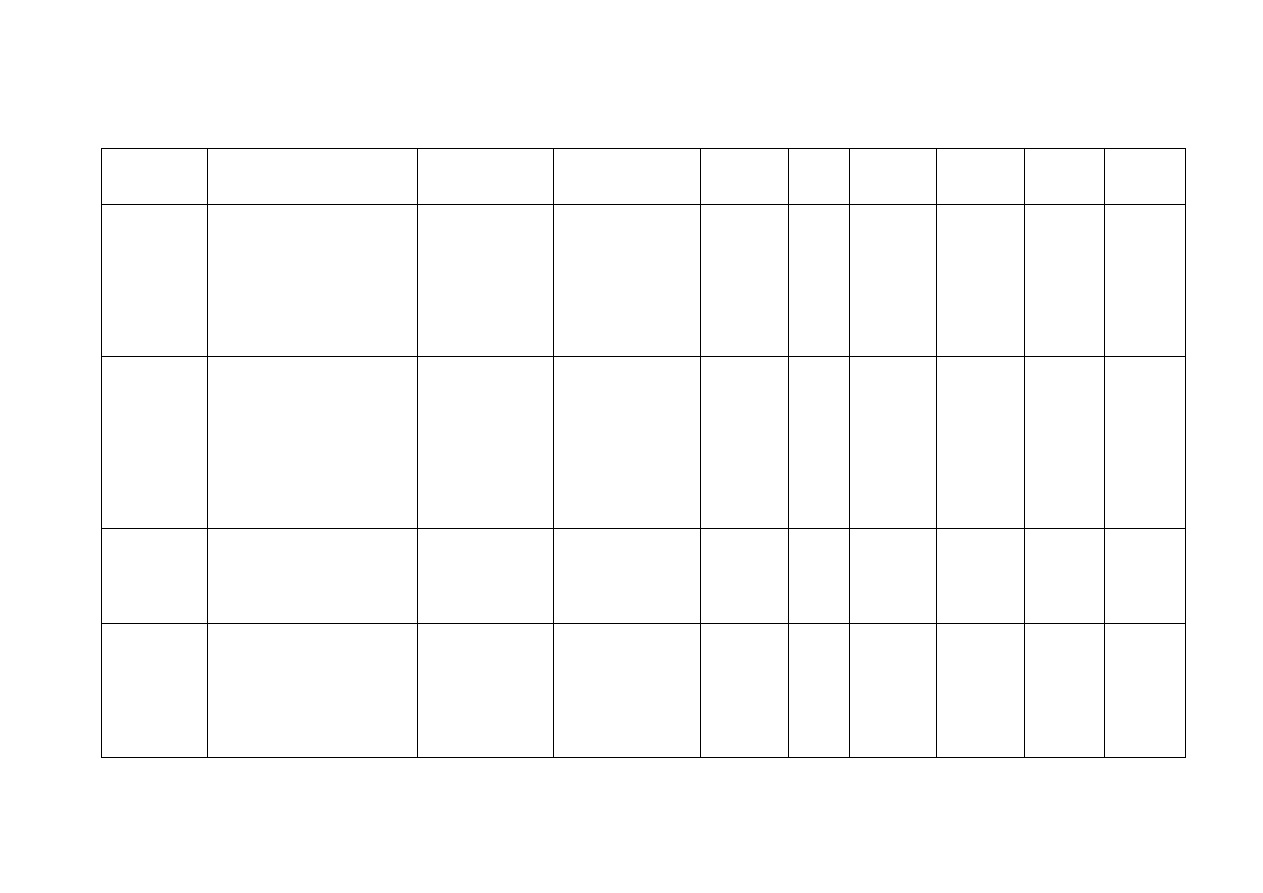
14
Tab. I Charakterystyka bakteryjnych czynników broni biologicznej
Choroba
Objawy
Badanie fizykalne
Różnicowanie
Zakaźność dla
ludzi
Okres
inkubacji
Czas trwania
choroby
Śmiertelność
Stabilność
zarazków w
warunkach
środowiska
Szczepionka
Dżuma
postać
płucna
(Yersinia
pestis)
Gorączka, dreszcze, ból
głowy, krwioplucie. W
krótkim czasie postepujaca
toksemia, nasilająca się
duszność, zespół DIC.
Śmierć z powodu
niewydolności
wielonarzadowej
Duszność,
krwioplucie,
wybroczyny
Zespół płucny
wywoływany przez
wirusy hanta
(HPS), zapalenie
płuc, riketsiozy
Tak -
wysoka
2 – 3
dni
1 – 6 dni
Wysoka
jeżeli
leczenie
rozpoczęt
o po
upływie
24h
Do 1
roku
Tak – 3
dawki
Bruceloza
(Brucella
sp.: B.
abortus, B.
melitensis,
inne)
Gorączka – przerywana,
złe samopoczucie,
zmęczenie, utrata masy
ciała
Adenopatia,
hepatosplenome
galia, od 2
tygodnia objawy
charakterystyczn
e w zależności id
zajetych
narzadów
wewnetrznych
Choroby
układowe,
posocznice,Boreli
oza
Nie
5 – 60
dni
Tygodnie
- miesiące
<5% u nie
leczonych
Bardzo
stabilny
Nie
Tularemia
(Francisella
tularensis)
Gorączką, ból głowy,
zmęczenie,
bezproduktywny kaszel,
duszność.
Objawy
zapalenia płuc
bez adenopatii
Zapalenie płuc o
nietypowym
przebiegu,
gorączka Q,
bruceloza
Nie
2 – 10
dni
Ponad 2
tygodnie
Średnia u
nie
leczonych
Kilka
miesięcy
Tak
Gorączka Q
(Coxiella
burnetii)
Gorączka, ból głowy,
zmęczenie,
śródmiąższowe zapalenie
płuc
Wysoka
temperatura,
dreszcze bez
wysypki, w 2
tygodniu trwania
choroby
pneumonitis
Histioplazmoza,
gruźlica,
bruceloza,
tularemia, kiła
Tak
rzadko
10 -
40 dni
7 - 28dni
Bardzo
niska
Kilka
miesięcy
Tak

15
3. Toksyny biologiczne (toksyny: botulinowa, gronkowcowa, rycyna,
mykotoksyny).
Botulizm
1.
Opis czynnika etiologicznego i objawów
a. Etiologia
Choroba wywoływana jest przez silną neurotoksynę produkowaną przez beztlenowe,
Gram-dodatnie bakterie z gatunku Clostridium botulinum.
U ludzi toksyna botulinowa hamuje wyrzut acetylocholiny z zakończeń nerwowych w
synapsach pomiędzy nerwami ruchowymi a włóknami mięśni poprzecznie
prążkowanych. W efekcie dochodzi do wiotkiego porażenia wszystkich mięśni
szkieletowych. Bakterie C. botulinum wytwarzają zarodniki, które powszechnie
występują w glebie i osadach z dna morskiego, na całym świecie..
b. Cechy kliniczne
Postaci pokarmowej botulizmu towarzyszą typowe objawy z przewodu
pokarmowego. Zatrucie zarówno drogą pokarmową jak i oddechową, może dać
pewne wspólne objawy, takie jak:
- symetryczne uszkodzenie nerwów czaszkowych (opadające powieki,
osłabiona siła zwarcia żuchwy, trudności w mówieniu i połykaniu)
- nieostre widzenie i dwojenie widzenia (wskutek porażenia mięśni
poruszających gałką oczną)
- symetryczne,
zstępujące porażenia mięśni szkieletowych, postępujące od góry
do dołu (najpierw ramiona, potem mięśnie oddechowe, na końcu nogi)
- duszność i niewydolność oddechowa (wskutek porażenia mięśni
oddechowych lub obstrukcji górnych dróg oddechowych w skutek porażenia
mięśni głośni)
- brak jakichkolwiek zaburzeń czucia
- pacjent jest w pełni świadomy, z dobrym kontaktem i bez gorączki
c. Drogi ekspozycji
Najczęstszą formą ekspozycji jest spożycie skażonych toksyną botulinową
pokarmów. Inną drogą możliwą do wykorzystania przez terrorystów jest rozpylenie
toksyny w powietrzu w formie aerozolu (wpuszczenie jej np. do szybów
wentylacyjnych). W uderzeniu bioterrorystycznym mogą być wykorzystywane obie
formy ekspozycji na toksynę botulinową

16
d. Okres inkubacji
- w botulizmie pokarmowym objawy neurologiczne rozpoczynają się w 12 do 36
godzin po spożyciu toksyny
- w przypadku ekspozycji oddechowej czas do wystąpienia objawów wynosi 24-
72 godzin
e. Okres zakaźności
Botulizm nie jest przenoszony z osoby na osobę.
2. Profilaktyka
a. Szczepionka
Pięciowalentna toksoidowa szczepionka przeciwtoksynowa została opracowana
przez amerykański Departament Obrony. Jest ona dostępna w ramach badań
klinicznych i jedynie w Stanach Zjednoczonych. Przeprowadzone dotychczas
badania wykazały skuteczność preparatu – podawanie w schemacie 0, 2, 12 tygodni
powodowało wytworzenie ochronnego poziomu przeciwciał neutralizujących toksynę,
który utrzymywał się po roku od szczepienia.
b. Wskazania do szczepienia
Rutynowe szczepienia ludności, łącznie z pracownikami służby zdrowia nie są
zalecane.
3. Zapobieganie infekcjom personelu w czasie opieki nad chorym
Pacjenci z podejrzeniem lub z objawami botulizmu powinni być leczeni wg
odpowiednich standardów, omawianie których nie leży w zakresie tego opracowania.
a. Izolacja i środki ostrożności
Obowiązują standardowe procedury dla chorób zakaźnych. Ponieważ choroba nie
przenosi się z człowieka na człowieka, pacjenci z botulizmem nie wymagają izolacji.
b. Czyszczenie, dezynfekcja i sterylizacja sprzętu medycznego oraz pomieszczeń
Obowiązują standardowe procedury.
c. Transport pacjentów
Obowiązują standardowe procedury. Wybór środka transportu powinien być
uzależniony od stanu klinicznego pacjenta
d. Zalecenia przy wypisie
Nie obowiązują żadne szczególne zalecenia
e. Postępowanie ze zwłokami
Zwłoki pacjentów zmarłych na botulizm nie wymagają żadnych szczególnych
procedur – obowiązują standardowe zalecenia.

17
4. Postępowanie w wypadku ekspozycji
Podejrzenie nawet pojedynczych przypadków botulizmu powinno być potraktowane
poważnie, jako zapowiedź ewentualnych masowych zatruć pokarmowych. Wszelkie
działania powinny być podejmowane we współpracy z Inspektorem Sanitarnym i
lokalnymi placówkami służby zdrowia. W pierwszym rzędzie należy zlokalizować
źródło skażonej żywności i zidentyfikować wszystkie osoby, które mogły się z nią
zetknąć. Wszyscy podejrzani o ekspozycję na toksynę botulinową powinni podlegać
szczegółowej obserwacji, w celu wychwycenia wczesnych objawów choroby.
a. Odkażanie pacjentów/środowiska
Nie jest konieczne, gdyż nawet bezpośredni kontakt z toksyną botulinową nie niesie
ze sobą żadnego zagrożenia (z wyjątkiem sytuacji gdy toksyna występuje w postaci
aerozolu). Nie ma możliwości przeniknięcia toksyny przez nieuszkodzoną skórę.
b. Profilaktyka i immunizacja po ekspozycji
Po spożyciu lub ekspozycji oddechowej na toksynę botulinową można podać
specyficzną surowicę (trzywalentną antytoksynę botulinową izolowaną z surowicy
końskiej). Produkt ten powoduje reakcje z nadwrażliwości przy 9% podań. Dlatego
przed zastosowaniem surowicy konieczne jest wykonanie testów skórnych, zgodnie z
ulotką informacyjną dołączoną do preparatu.
c. Postępowanie w przypadku masowej ekspozycji lub podejrzenia masowej
ekspozycji
Pacjenci zatruci toksyną botulinową mogą rozwinąć niewydolność oddechową i z
tego powodu mogą wymagać mechanicznej wentylacji. Okres przez jaki pacjenci
mogą wymagać respiratora wynosi nawet 2-3 miesiące, gdyż tyle wynosi czas
działania toksyny. W wypadku masowych zatruć zapewnienie odpowiedniej liczby
łóżek na oddziałach OIOM i respiratorów może przekroczyć możliwości pojedynczej
instytucji lub nawet regionu. Dlatego konieczne jest wcześniejsze zabezpieczenie
odpowiedniej liczby miejsc w innych ośrodkach i zaplanowanie bezpiecznego
transportu chorych. Wymaga to koordynacji pomiędzy wieloma placówkami
medycznymi.
5. Badania laboratoryjne i potwierdzanie zakażeń.
a. Pobieranie próbek diagnostycznych
Rutynowe testy laboratoryjne mają ograniczoną wartość w diagnostyce botulizmu.
Toksynę można wykryć metodami immunoenzymatyznymi lub
radioimmunologicznymi w surowicy pacjentów, próbkach kału, wymiocinach i

18
próbkach treści żołądkowej pobranych w czasie gastroskopii. Bardziej szczegółowe
informacje odnośnie diagnostyki botulizmu można uzyskać w regionalnych stacjach
sanitarno – epidemiologicznych.
c. Wymagania dotyczące transportu próbek
W przypadku podejrzenia aktu bioterroryzmu pakowanie i transport próbek
biologicznych powinien być przeprowadzony we współpracy z policją i prokuraturą,
gdyż stanowią one materiał dowodowy. Rodzaj probówek oraz środka
transportowego należy uzgodnić z laboratorium, które będzie wykonywało testy.
6. Informowanie pacjentów, odwiedzających i opinii publicznej
Zalecane jest przygotowanie ulotek zawierających podstawowe informacje o
chorobie. Należy w nich uwypuklić fakt, że osoby które miały kontakt z toksyną
botulinową nie są zakaźne i nie stanowią żadnego zagrożenia dla otoczenia.
Ponadto należy rozpowszechnić dokładny opis objawów choroby ze szczególnym
uwzględnieniem takich wczesnych symptomów jak podwójne widzenie, opadanie
powiek, zaburzenia ostrości widzenia czy duszność, wraz z jasnymi instrukcjami
postępowania w takich przypadkach.

19
4. Wirusowa broń biologiczna: ospa prawdziwa, Venezuelan equine
encephalitis, gorączki krwotoczne.
Informacje ogólne
Wirus jest to czynnik zakaźny, zbudowany z jednego rodzaju kwasu nukleinowego:
deoksyrybonukleinowego (DNA) albo rybonukleinowego (RNA). Wielkość wirusów
jest mniejsza niż rozdzielczość mikroskopów świetlnych. Wirusowy kwas nukleinowy
zawarty w białkowym wirionie w przypadku niektórych wirusów otoczony jest
glikolipidową osłonką.
Wirus jest pasożytem wewnątrzkomórkowym, który wykorzystuje metabolizm
zakażonej komórki w celu powielenia własnej informacji genetycznej. Wirusy w
przeciwieństwie do bakterii nie mogą być namnażane na podłożach nie
zawierających żywych komórek. Większość wirusów może zakażać tylko jeden lub
kilka rodzajów komórek pochodzących od ludzi lub zwierząt. Replikacja wirusów w
warunkach laboratoryjnych możliwa jest przy użyciu linii komórkowych. Badania takie
są kosztowne, pracochłonne i czasochłonne. Potwierdzeniem obecności wirusa
mogą być ubytki w warstwie komórek powstałe na skutek uszkodzenia lub rozpadu
komórek (łysinki), wykazanie obecności antygenów wirusa (immunofluorescencja,
metody enzymatyczne) lub wykazanie obecności wirusowego kwasu nukleinowego
(PCR, RT-PCR).
Ospa prawdziwa
1.
Opis czynnika etiologicznego i objawów
a. Etiologia
•
Ospa
prawdziwa
Czynnikiem etiologicznym tej choroby jest Variola virus należący do rodziny
Orthopoxviridea. Jest to wirus zawierający DNA otoczony glikolipidową osłonką. W
związku z eradykacją ospy prawdziwej od 1982 roku w Polsce nie prowadzi się
szczepień przeciwko tej chorobie. Z uwagi na powszechną wrażliwość populacji jest
to potencjalny czynnik broni biologicznej. Z uwagi na bardzo dużą zakaźność drogą
kropelkową, nawet pojedynczy przypadek zachorowania na ospę prawdziwą
stanowiłby zagrożenie dla całej populacji (zakażenie przenoszone drogą kropelkową
i kontaktową).
b. Cechy kliniczne
Ostre objawy ospy prawdziwej mogą przypominać inne ostre infekcje wirusowe, takie
jak np. grypa. Potem pojawiają się zmiany skórne, początkowo w formie plamek,

20
szybko ewoluujące w kierunku charakterystycznych pęcherzyków i krost. Inne
charakterystyczne cechy kliniczne pomocne w identyfikacji ospy obejmują:
Czas inkubacji wynosi 2 -17 dni (w okresie tym zakażeni nie są zakaźni dla innych
osób)
- Objawy początkowe przypominają inne ostre zachorowania, 2-4 dni
niecharakterystyczne objawy: osłabienie, gorączka, ból głowy, wymioty,
bolesność w okolicy krzyża, zapalenie gardła.
- Następnie pojawia się wysypka początkowo plamista, następnie grudkowa do
pęcherzykowej, po kilku dniach (8-14 dni) pokrywającej się strupami. Wysypka
pojawia się w jednym rzucie i obejmuje głównie kończyny (w tym dłonie i
stopy) oraz twarz. W ospie wietrznej – wysypka występuje głównie na tułowiu i
głowie, pojawia się w kilku rzutach - zmiany od plamki do strupa występują
równocześnie!.
- zmiany skórne pokrywają się strupami w ciągu 1-2 tygodni
c. Drogi szerzenia się zakażenia
Najczęstszą formą ekspozycji jest droga oddechowa – zarówno poprzez małe jak i
większe kropelki wydzieliny. Przeniesienia zakażenia z pacjenta na pacjenta jest
bardzo łatwe – zarówno poprzez drogę kropelkową, jak i kontakt ze zmianami
skórnymi czy wydzielinami i wydalinami ciała. Najbardziej zakaźni są pacjenci
kaszlący i z krwotoczną postacią ospy.
d. Okres wylęgania
Okres inkubacji choroby wynosi od 7 do 17 dni, średnio 12 dni. W tym czasie nie
zaobserwowano zakaźności dla otoczenia. Monitorowanie temperatury osób
poddanych izolacji - wzrost temp. .
≥
38
o
C świadczy o początku choroby
e. Okres zakaźności
Zakaźność ospy prawdziwej - variola vera (w przeciwieństwie do ospy wietrznej -
varicella) występuje od momentu narastania gorączki >38oC i pojawienia się
wysypki. Zakaźność utrzymuje się około 3-4 tygodni, do momentu oddzielenia się
strupów.
2. Profilaktyka
a. Dostępność szczepionki

21
Dostępna jest szczepionka śródskórna zawierająca żywego atenuowanego wirusa
krowianki, nie jest to wirus ospy prawdziwej. Jednak dostępność tej szczepionki jest
tylko teoretyczna, gdyż preparat nie jest produkowany już od ok. 20 lat. W wypadku
ponownego wystąpienia zakażeń ospą możliwe jest wznowienie produkcji, jednak
nawet w takim przypadku należy się spodziewać ograniczenia w dostępności do
szczepionki.
b. Wskazania do szczepienia
Ponieważ ostatni zarejestrowany przypadek ospy miał miejsce przed ponad 20 laty,
rutynowe szczepienia populacji nie są obecnie prowadzone. W Polsce nie prowadzi
się szczepień przeciwko ospie prawdziwej od 1982 roku. Szczepienie nie zapewnia
też odporności do końca życia, okres ochronny po szczepieniu wynosi od 5 do 10 lat.
Wynika z tego, że zarówno osoby szczepione w przeszłości jak i nie szczepione są
podatne na zakażenie tym zarazkiem.
3. Zapobieganie zakażeniom personelu w czasie opieki nad chorym
Pacjenci z podejrzeniem lub z jawnymi objawami ospy powinni być prowadzeni
zgodnie z wytycznymi obowiązującymi w danym ośrodku. Opisywanie sposobów
leczenia choroby wykracza poza ramy tego opracowania. Dokładne i aktualne
rekomendacje dotyczące leczenia ospy można uzyskać ze strony internetowej CDC
lub od lokalnych władz zdrowotnych.
a. Izolacja i środki ostrożności
W opiece nad pacjentami z podejrzeniem, lub z potwierdzonymi przypadkami ospy.
Poza standardowymi środkami ostrożności dla chorób zakaźnych, obowiązują
dodatkowe procedury mające zapobiec przeniesieniu choroby drogą kropelkową i
przez bezpośredni kontakt.
Droga kropelkowa – dotyczy mikroorganizmów, które mogą być przenoszone
poprzez aerozol wydychany z dróg oddechowych (kropelki lub cząsteczki o średnicy
mniejszej niż 5 mikrometrów, które mogą pozostawać na długi czas zawieszone w
powietrzu i przemieszczać się na znaczne odległości razem z prądami powietrznymi).
Zabezpieczenie przed infekcją wymaga noszenia odpowiednich masek chroniących
drogi oddechowe personelu (powinny one spełniać kryteria określone w standardach
NIOSH, N95).
Droga kontaktowa – dotyczy mikroorganizmów które mogą przenosić się drogą
bezpośredniego kontaktu z osobą zarażoną, lub z powierzchniami i przedmiotami
których ta osoba dotykała.

22
Zasady ochrony:
- maseczki na twarz lub maski ochraniające drogi oddechowe i oczy,
jednorazowe rękawiczki gumowe przy każdym wejściu do pomieszczenia z
chorą osobą
- fartuchy ochronne do każdego kontaktu z pacjentem i środowiskiem w którym
przebywa. Strój ochronny nie powinien być wynoszony poza śluzę lub
przedsionek oddzielający pokój pacjenta od innych pomieszczeń.
- po
każdej wizycie u pacjenta obowiązuje dokładne mycie rąk mydłem ze
skutecznym środkiem odkażającym
b. Warunki hospitalizacji pacjentów z ospą
Pomieszczenia (izolatki) powinny mieć odpowiedni rozkład i wentylację spełniającą
kryteria zasad ochrony przed infekcjami przenoszonymi drogą powietrzną. Obejmują
one:
- monitorowane,
ujemne
ciśnienie powietrza w pokoju chorego (co zapewnia
jednokierunkowy przepływ powietrza)
- wentylacja powinna zapewniać 6-12 krotną w ciągu godziny wymianę
powietrza w pomieszczeniu
- powietrze
wychodzące z izolatki powinno być poddawane skutecznej filtracji i
wydmuchiwane na zewnątrz budynku (filtr HEPA)
- obowiązuje nakaz zamykania drzwi (najlepiej podwójnych) i okien do
pomieszczeń w których przebywają osoby chore
Szpitale które nie posiadają pomieszczeń spełniających powyższe kryteria powinny
mieć opracowany plan bezpiecznego transportu chorych (lub podejrzanych o
zakażenie) do najbliższych ośrodków które mają odpowiednie izolatki.
Wskazane jest umieszczanie po jednym pacjencie w pokoju. W przypadku
masowych zachorowań dopuszcza się odstępstwo od tej zasady, przy spełnieniu
warunku, że w jednej izolatce gromadzeni są wyłącznie chorzy z potwierdzonym
zakażeniem, albo tylko pacjenci podejrzani o zakażenie. Umieszczanie w jednym
pomieszczeniu pacjentów poddanych izolacji wraz z chorymi jest niedopuszczalne do
chwili zdiagnozowania i potwierdzenia zakażenia!
W placówkach zajmujących się chorymi należy wprowadzić ścisłą ewidencję
kontaktów z chorymi i ewentualnej ekspozycji na wirusa osób z personelu
medycznego. Ułatwi to późniejszą identyfikację, powiadamianie, ocenę ryzyka i
ewentualną profilaktykę u tych osób, w przypadku zaistnienia ekspozycji.

23
c. Transport pacjentów
Obowiązują następujące zasady:
- transport chorych na ospę, lub podejrzanych o to zakażenie należy ograniczać
do niezbędnego minimum, podyktowanego wskazaniami medycznymi
- jeśli przewiezienie pacjenta jest niezbędne, należy starać możliwie ograniczyć
rozsiew wirusa drogą kropelkową, np. poprzez ubranie chorego w maskę lub
transport w specjalnym namiocie zapewniającym ujemne ciśnienie w stosunku
do otoczenia (powietrze wypompowywane przez filtr HEPA)
d. Czyszczenie, dezynfekcja i sterylizacja pomieszczeń oraz wyposażenia
medycznego:
- należy o ile to możliwe używać sprzętu jednorazowego, który po
wykorzystaniu podlega spaleniu
- w przypadku sprzętu wielorazowego użytku, dane urządzenie powinno być
używane tylko do jednego pacjenta lub grupy pacjentów z potwierdzoną
chorobą lub podejrzeniem infekcji
- jeśli nie można uniknąć współużytkowania pewnych urządzeń lub narzędzi,
należy dopilnować, aby przed wykorzystaniem ich u pacjenta z innym
rozpoznaniem podlegały należytej dezynfekcji/sterylizacji. Należy opracować
odpowiednie procedury postępowania z takim sprzętem medycznym i
dopilnować, aby były przestrzegane.
d. Zalecenia przy wypisie
Pacjenci chorzy na ospę nie mogą być wypisani ze szpitala do momentu aż można
będzie stwierdzić z całkowitą pewnością, że nie są już zakaźni. Z tego względu nie
są konieczne żadne szczególne zalecenia przy wypisie.
e. Postępowanie ze zwłokami
Obowiązują takie same zasady ochrony przed zakażeniem, jak przy postępowaniu z
pacjentami żywymi (ochrona oczu, dróg oddechowych przed zakażeniem drogą
kropelkową, stosowanie gumowych rękawic, ubioru ochronnego oraz unikanie
bezpośredniego kontaktu)
4. Postępowanie w wypadku ekspozycji
a. Odkażanie pacjentów/środowiska
- odkażanie osób które były eksponowane na kontakt z wirusem ospy nie jest
zalecana

24
- w przypadku przedmiotów, które mogły mieć kontakt z chorym na ospę
obowiązują środki najwyższej ostrożności (rękawiczki gumowe)
b. Profilaktyka i immunizacja po ekspozycji
Rekomendacje co do profilaktyki poekspozycyjnej mogą podlegać zmianom,
najbardziej aktualne zalecenia można uzyskać od lokalnych władz zdrowotnych lub
ze stron internetowych CDC w Atlancie, USA . W przypadku ekspozycji na wirusa
zalecane jest szczepienie (vaccinia virus) i takie postępowanie jest efektywne do
trzech dni po ekspozycji. Dostępna jest również bierna immunizacja za pomocą
specyficznej immunoglobuliny (Vaccinia Immune-Globulin – VIG), którą podaje się w
dawce 0,6 ml/ kg wagi ciała.
W przypadku gdy od ekspozycji upłynęło więcej niż trzy doby, zalecane jest podanie
zarówno szczepionki jak i immunoglobuliny. Przeciwwskazaniami do szczepienia
(szczepionka zawiera żywego wirusa) są: ciąża, leczenie immunosupresyjne lub
cytoredukcyjne, zakażenie wirusem HIV, wyprysk alergiczny. Takie osoby są
zagrożone uogólnioną infekcją spowodowaną przez wirusa szczepionkowego.
Jednakże zawsze należy wyważyć, co jest większym ryzykiem dla pacjenta – rozwój
ospy czy powikłania związane z wirusem szczepionkowym. W przypadku decyzji o
szczepieniu pacjenci tacy powinni otrzymać VIG jednocześnie ze szczepionką.
Po szczepieniu i ewentualnym podaniu immunoglobuliny, osoby które miały kontakt z
wirusem ospy powinny zostać poinformowane o objawach prodromalnych choroby
(objawy rzekomogrypowe, wysypka) tak, aby same mogły monitorować swój stan
zdrowia, a w razie wystąpienia jakichkolwiek objawów bezzwłocznie zgłosić się do
wyznaczonych placówek służby zdrowia, tak aby nie narażać innych, zdrowych osób.
Okres inkubacji choroby wynosi od 7 do 17 dni.
c. Postępowanie w przypadku masowej ekspozycji lub podejrzenia masowej
ekspozycji
W planowaniu takiego postępowania konieczne jest wcześniejsze wyznaczenie i
przygotowanie pomieszczeń, które będą mogły posłużyć za izolatki, spełniające
wszystkie niezbędne parametry dla hospitalizowania osób z ospą.
5. Badania laboratoryjne i potwierdzanie zakażeń.
a. Pobieranie próbek diagnostycznych
Wytyczne dotyczące pobierania i opracowywania materiału można uzyskać od
pracowników regionalnych stacji sanitarno - epidemiologicznych, lub ze stron
internetowych CDC.

25
b. Wybór laboratorium
Badania próbek mogących zawierać wirusa ospy mogą być przeprowadzane jedynie
w laboratoriach wyznaczonych przez Głównego Inspektora Sanitarnego.
c. Wymagania dotyczące transportu próbek
Rodzaj probówek, podłoża transportowe, oraz środki ostrożności w czasie transportu
należy uzgodnić z laboratorium, które będzie wykonywało testy.
6. Informowanie pacjentów, odwiedzających i opinii publicznej
Zalecane jest przygotowanie ulotek zawierających podstawowe informacje o
chorobie, w szczególności zaś dokładny opis wszystkich jej objawów. Powinny w nich
być także podane adresy placówek do których należy się zgłaszać w przypadku
podejrzenia choroby lub ekspozycji na wirusa. Inne informacje powinny dotyczyć
czasu ewentualnej kwarantanny i warunków w jakich przeprowadzana jest izolacja,
oraz dostępnej profilaktyki (zwłaszcza szczepień, wskazań do szczepień oraz
możliwości wystąpienia niepożądanych odczynów poszczepiennych), a także
sposobów dezynfekcji.
Diagnostyka - identyfikacja czynnika zakaźnego
<24h – z wymazu z nosogardzieli lub wydzieliny z dróg oddechowych - izolacja
wirusa, badania molekularne
>24h – z krewi - izolacja wirusa, badania molekularne
>6dni – z surowicy, materiału ze zmian skórnych - izolacja wirusa, badania
molekularne, badania serologiczne
•
Wenezuelskie zapalenie mózgu koni (Venezuelan equine encephalitis - VEE)
Czynnikiem etiologicznym jest wirus RNA należący do rodziny Togaviridae. W
warunkach naturalnych zakażenia przenoszone są przez komary z gryzoni na
zwierzęta domowe i człowieka. Dawka zakaźna dla człowieka stanowi 10-100
cząstek wirusa. Do grupy alfawirusów przenoszonych na człowieka należą także:
wirus zachodniego zapalenia mózgu i rdzenia (WEE), wirus wschodniego zapalenia
mózgu i rdzenia (EEE), wirus Sindbis, wirus chikungunya, wirus O'nyong-nyong.
Wirusy te nie są trwałe w środowisku, inaktywowane są przez temperaturę oraz
dezynfektanty. Zakażene przenosi się przez ukąszenia zakażonych komarów oraz
drogą kropelkową w przypadku aerozoli stosowanych jako broń biologiczna.
Objawy kliniczne
Okres inkubacji wynosi od 1do 15 dni.

26
Objawy początkowe przypominają inne ostre zachorowania. Niecharakterystyczne
objawy trwające do 6 dni: osłabienie, gorączka, ból głowy, zapalenie gardła, wymioty,
bóle mięśni oraz światłowstręt z objawami zapalenia mózgu i rdzenia. Czas trwania
choroby wynosi przeciętnie do 2 tygodni.
Profilaktyka
Szczepionki: żywa, atenuowana oraz inaktywowana formaliną (zabita); szczepionki
są w trakcie badań przedklinicznych.
Leczenie wyłącznie objawowe. Nie stosuje się leczenia po ekspozycji na wymienione
wcześniej wirusy.
Diagnostyka
Izolacja wirusa z wymazów z nosogardzieli oraz z krwii i płynu mózgowo-
rdzeniowego. Badania serologiczne par surowic w kierunku przyrostu miana
przeciwciał. Metody molekularne Rt-PCR.
•
Gorączki krwotoczne (Viral hemorrhagic fevers - VHF)
Gorączki krwotoczne stanowią grupę zachorowań charakteryzujących się stanem
gorączkowym oraz zaburzeniami krzepnięcia: wybroczyny, krwawienia do narządów
wewnętrznych i jam ciała prowadzą do ich uszkodzenia, a w ostateczności do
wstrząsu. Niecharakterystyczne objawy trwające do 6 dni: osłabienie, gorączka, ból
głowy, bóle mięśni, zapalenie gardła, wymioty oraz biegunki.
Czynnikami etiologicznymi tych zachorowań są wirusy RNA należące do rodziny
Arenaviridae, Bunyaviridae, Flaviviridae oraz Filoviridae.
Arenaviridae: wirus gorączki Lassa oraz boliwijskiej i argentyńskiej goraczki
krwotocznej. Do rodziny Bunyaviridae należą: wirusy Hanta, wirusy kongijsko-
krymskich gorączek rodzaju Nairovirus i Phlebovirus (Rift valley virus). Rodzina
Flaviviridae rodzaj Flavivirus obejmuje wirusy: dengue, żółtej gorączki, kleszczowego
zapalenia mózgu i rdzenia. Rodzina Filoviridae obejmująca wirusy Ebola i Marburg.
Wszystkie wymienione wirusy z wyjątkiem wirusa dengue mogą zakażać człowieka
przez drogi oddechowe. Mogą być użyte jako broń biologiczna. Potencjalna
zakaźność człowieka od człowieka (inni pacjenci, personel medyczny, personel
laboratoryjny) występuje w trakcie objawów chorobowych w przypadku wszystkich
wymienionych wirusów poza zakażeniami wywołanymi przez wirusy Hanta.
Wirusy Marburg i Ebola stanowią potencjalne zagrożenie dla człowieka. Drogi
zakażenia ze zwierząt na ludzi nie są poznane. Stwierdzono, że zakażenie może być
następstwem bezpośredniego kontaktu z wydzielinami, wydalinami i płynami

27
ustrojowymi zakażonych zwierząt i ludzi. Rezerwuar zarazków w środowisku
naturalnym nie został zidentyfikowany.
Argentyńska gorączka krwotoczna (AHF) w warunkach naturalnych występuje u
rolników jako następstwo inhalacji wydzielin i wydalin zakażonych gryzoni. Rocznie w
Argentynie występuje od 300 do 600 przypadków zachorowań na AHF.
Odpowiednikiem tego typu zachorowań występujących w Afryce są zakażenia
wywoływane przez wirus Lassa.
Kongijsko-krymska gorączka krwotoczna (CCHF) zakażenia u ludzi występują na
skutek ukąszeń kleszczy. Zachorowania te występują na terenach Afryki, Azji i
Europy. Zachorowania mogą wystąpić również na skutek kontaktu z wydzielinami i
wydalinami zakażonych zwierząt.
Do zakażeń wywołanych przez wirusy Hanta dochodzi na skutek inhalacji
zakażonych wydalin i wydzielin gryzoni; klinicznie wyróżniamy dwa zespoły: płucny,
występujący częściej w Ameryce oraz jelitowy o łagodniejszym przebiegu,
występujący częściej w Europie.
Wirusy dengue i żółtej gorączki zakażają ludzi w wyniku ugryzień zakażonych
komarów.
Objawy kliniczne wywoływane przez wirusy gorączek krwotocznych zależą od
wzajemnych interakcji pomiędzy zarazkiem i gospodarzem. Nie we wszystkich
przypadkach zakażeń rozwinie się pełnoobjawowa gorączka krwotoczna (VHF).
Najlepiej poznano zmiany immunopatologiczne w przypadku zakażeń wywołanych
przez wirus dengue, obserwowany wyłącznie w przypadku przebycia wcześniej
zakażenia innym serotypem tego wirusa.
Zmiany immunopatologiczne we wszystkich VHF dotyczą śródbłonka naczyń
krwionośnych, objawy kliniczne są zwykle efektem uszkodzenia naczyń. Występują:
gorączka, bóle mięśniowe oraz objawy zakażenia spojówek, zaczerwienienie skóry z
mikrowybroczynami do wstrząsu z masywnymi krwawieniami z błon śluzowych z
objawami uszkodzenia narządów wewnętrznych.
Diagnostyka
W przypadku zakażeń naturalnych istotne znaczenie może mieć ustalenie historii
podróży. W przypadku zagrożenia atakiem z użyciem broni biologicznej każdy
pacjent z gorączką z towarzyszącymi objawami uszkodzenia naczyń takimi jak:
obniżone ciśnienie krwi, hypotensja ortostatyczna, wybroczyny, zaczerwienienie lub
przekrwienie twarzy i tułowia, obrzęki niewiadomego pochodzenia oraz krwawienie

28
wywoływane przez drobne urazy powinni być poddani diagnostyce różnicującej w
kierunku VHF. Najczęstszą przyczyną mogą być zakażenia wywołane przez wirusy
Hanata z uwagi na ich występowanie we wszystkich szerokościach geograficznych
(zespoły płucne i jelitowe). W różnicowaniu należy wykluczyć posocznice bakteryjne,
parazytemie (malaria), hepatitis fluminans. Pod uwagę należy wziąć również inne
przyczyny: białaczka, choroby układowe, małopłytkowości toksyczne i idiopatyczne.
Potwierdzenie zakażenia określonym wirusem możliwe jest przy pomocy badań
wirusologicznych metodami molekularnymi lub po okresie około 2 tygodni (u
ozdrowieńców) badaniami serologicznymi.
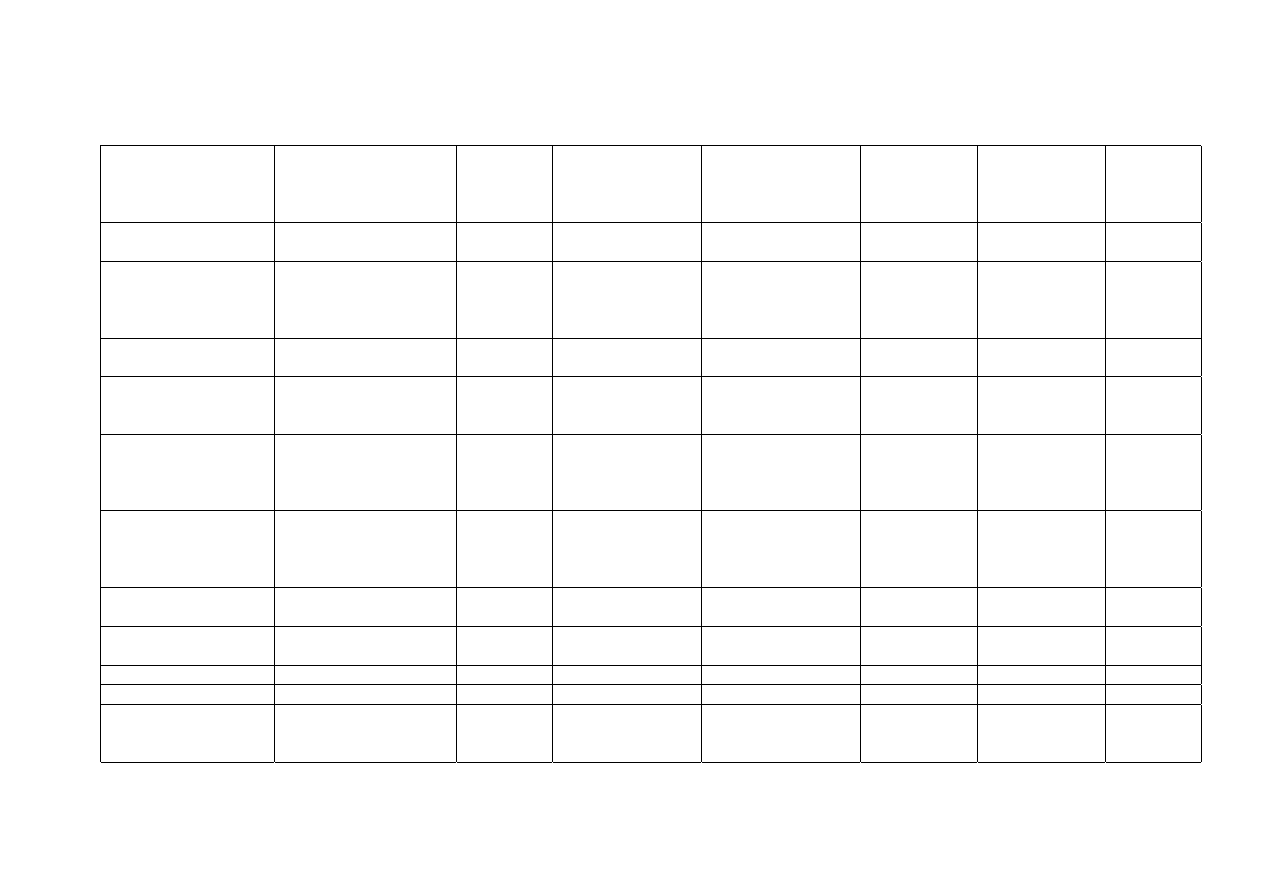
29
Tab. II Charakterystyka czynników broni biologicznej
Choroba
Dawka zakaźna (aerozol) Zakaźność
dla ludzi
Okres inkubacji
Czas trwania choroby
Śmiertelność
Stabilność
zarazków w
warunkach
środowiska
Szczepionka
Wąglik postać płucna
8000 – 50000 spor
Nie
1- 6 dni
3 - 5 dni
Wysoka
Spory – bardzo
trwałe > 40 lat
Tak – 6
dawek
Dżuma postać płucna
100 – 500 zarazków
Tak -
wysoka
2 – 3 dni
1 – 6 dni
Wysoka jeżeli
leczenie
rozpoczęto po
upływie 24h
Do 1 roku
Tak – 3
dawki
Ospa prawdziwa
10 – 100 zarazków
Tak -
wysoka
7 – 17 dni
4 tygodnie
Wysoka lub
średnia
Bardzo stabilny
Tak - 1
dawka
Wirusowe gorączki
krwotoczne
1 – 10 zarazków
Tak
4 – 21 dni
7 – 16 dni
Wysoka lub
średnia 40 –
80%
Niestabilny
Nie
VEE
10 –100 zarazków
Tak - niska
2 – 6 dni
Kilka dni do kilku
tygodni
Niska, wyższa
u osób
starszych i
dzieci
Niestabilny
Tak
Cholera
100 - 500 cząstek
Tak -
rzadko
4h – 5 dni
7 – 10 dni
Wysoka u nie
leczonych ,
niska u
leczonych
Mała,
stabilność
Tak
Bruceloza
10 – 100 zarazków
Nie
5 – 60 dni
Tygodnie - miesiące
<5% u nie
leczonych
Bardzo stabilny
Nie
Tularemia
10 – 50 zarazków
Nie
2 – 10 dni
Ponad 2 tygodnie
Średnia u nie
leczonych
Kilka miesięcy
Tak
Nosacizna
Nie ustalono (kilkaset)
Tak niska
10 –14 dni
7 – 10 dni
>50%
Bardzo stabilny
Nie
Gorączka Q
1- 10 zarazków
Tak rzadko
10 - 40 dni
7 – 28 dni
Bardzo niska
Kilka miesięcy
Tak
Toksyna botulinowa A 0,001ug/kg wagi ciała
Nie
1 – 5 dni
Śmierć w przeciągu
24 – 72 h; lub kilka
miesięcy
Wysoka bez
wspomagania
oddechu
Tak w stojącej
wodzie i
pożywieniu
Tak - 3
dawki

30
5. Postępowanie z ofiarami ataku terrorystycznego, omówienie przypadków:
- zasady ochrony personelu medycznego oraz izolacja i ewakuacja
chorych
- Zasady zwalczania zakażeń w postępowaniu z ofiarami ataku
bioterrorystycznego
Postępowanie z ofiarami domniemanego lub potwierdzonego ataku
bioterrorystycznego powinno być prowadzone ściśle według wytyczonych zasad i
wielokrotnie ćwiczone. Obowiązuje jednoosobowe dowodzenie i skuteczna łączność
między elementami systemu.
Mikroorganizmy i inne czynniki uznane za broń biologiczną w większości nie są
przenoszone z człowieka na człowieka. W przypadku skażenia areozolem
zawierającym taki czynnik, po opadnięciu chmury mało prawdopodobne jest
powtórne przekształcenie materiału biologicznego w aerozol, poza przypadkami
masywnych skażeń. W większości przypadków chorób spowodowanych przez
czynniki uznawane za broń biologiczną obowiązują takie same procedury jak w
przypadku zachorowań naturalnych.
Należy wdrożyć standardowe środki ochrony personelu przed zakażeniami.
Wszyscy pacjenci przebywający w ośrodkach pomocy medycznej, włącznie z
pacjentami z objawami chorób, będących przypuszczalnym lub potwierdzonym
skutkiem bioterroryzmu, powinni być zaopatrywani przez personel medyczny z
zachowaniem standardowych środków ochrony przed zakażeniami. Środki te mają
na celu zmniejszenie zakażeń ze znanych i nieznanych źródeł w ośrodku i są
zalecane przy zaopatrywaniu wszystkich pacjentów otrzymujących pomoc,
niezależnie od rozpoznania, nawet gdy nie zdradzają oni objawów zakażenia. W
przypadku niektórych chorób szczególnie niebezpiecznych lub zespołów objawów dla
nich reprezentatywnych (np. ospa prawdziwa lub postać płucna dżumy) należy
podjąć dodatkowe środki ochrony w celu zmniejszenia ryzyka przeniesienia
choroby.
Standardowe środki ochrony przed zakażeniami obejmują:
1. Zakaz bezpośredniego kontaktu z płynami ustrojowymi (w tym przede wszystkim z
krwią), wydzielinami, wydalinami, uszkodzoną skórą (włącznie z wysypkami) i z
błonami śluzowymi.
a) Mycie rąk

31
Obowiązuje po opisanym wyżej kontakcie, niezależnie od tego czy użyto rękawiczek,
czy nie. Ręce należy myć bezpośrednio po zdjęciu rękawiczek i przed opuszczeniem
rejonu (sali, boksu), w którym znajduje się pacjent. Do mycia rąk można używać
mydła zwykłego lub z domieszką substancji przeciwbakteryjnych, zgodnie z lokalnymi
zaleceniami.
b) Używanie rękawiczek
Rękawiczek należy używać w każdym przypadku planowanego kontaktu z opisanymi
wyżej substancjami niebezpiecznymi. Należy zmieniać rękawiczki przede wszystkim
przed kontaktem z następnym pacjentem a także między odrębnymi procedurami u
tego samego pacjenta oraz zawsze gdy wydaje się to być konieczne dla
minimalizacji ryzyka przeniesienia mikroorganizmu na innego pacjenta lub do
środowiska.
c) Inne środki ochrony osobistej
Do ochrony błon śluzowych oczu, nosa i jamy ustnej w czasie wykonywania procedur
zagrażających rozprzestrzenieniem się płynów ustrojowych należy używać masek
chirurgicznych i ochrony oczu (gogle lub osłona twarzy z przezroczystego tworzywa
sztucznego). Do ochrony okrycia wierzchniego należy używać fartuchów. Rodzaj
materiału, z którego są wykonane zależy od przewidywanej wielkości skażenia.
d) Postępowanie ze skażonym sprzętem
Skażone materiały należy jak najszybciej usuwać z otoczenia i przekazywać do
utylizacji. Substancje odkażające zatwierdzone lokalnie należy umieścić w
bezpośrednim sąsiedztwie pacjenta do natychmiastowej dekontaminacji
zanieczyszczeń. Ze zużytym sprzętem, zabrudzonym lub potencjalnie
zanieczyszczonym w/w substancjami niebezpiecznymi należy obchodzić się w
sposób, który zapobiega kontaktowi ze skórą, błonami śluzowymi pracownika i jego
ubraniem i zmniejsza ryzyko przeniesienia mikroorganizmów na innych pacjentów i
do środowiska. Należy dokładnie przestrzegać przyjętych procedur dezynfekcji i
sterylizacji sprzętu wielorazowego użytku i niszczenia zużytego sprzętu
jednorazowego użytku. Sale chorych i sprzęt przez nich używany (łóżka, szafki,
toalety, pościel, powierzchnie często dotykane) powinny być oczyszczane przy
użyciu standardowych procedur czyszczenia, dezynfekcji i sterylizacji chyba, że
mikroorganizm chorobotwórczy, ze względu na swą stabilność w środowisku,
wymaga specjalnego postępowania.

32
Należy ściśle kontrolować przestrzeganie tych procedur przez personel.
Dodatkowe środki ostrożności i ochrony stosuje się w przypadku:
a) chorób przenoszących się drogą powietrzną (airborne)
Środki standardowe +
•
gdzie to możliwe, umieszczenie pacjenta w osobnej sali z ujemnym
ciśnieniem w stosunku do środowiska, z przynajmniej sześciokrotną
wymianą powietrza i odpowiednią filtracją powietrza przed jego
wprowadzeniem do środowiska; gdy to nie możliwe – zabezpieczenie w
inny sposób innych pomieszczeń budynku i systemu wentylacyjnego
przed wymianą powietrza z pomieszczeniem, w którym przebywa
chory;
•
używanie środków ochrony dróg oddechowych (maska z filtrem,
optymalnie - z filtrem wysokowydajnym (HEPA)) przy wchodzeniu do
pomieszczenia;
•
ograniczenie przemieszczania pacjenta i jego transportu, używanie
maski przez pacjenta w czasie transportu.
b) chorób przenoszących się drogą kropelkową (droplet)
Środki standardowe +
•
umieszczenie pacjenta w osobnej sali lub z chorymi z tą samą infekcją;
jeśli to niemożliwe – utrzymanie co najmniej 1,5m odległości między
łóżkami chorych;
•
używanie maski przy pracy w odległości mniejszej niż
1,5m
od
pacjenta;
•
ograniczenie przemieszczania pacjenta i jego transportu, używanie
maski przez pacjenta w czasie transportu.
c) chorób przenoszących się przez kontakt bezpośredni (contact)
•
umieszczenie pacjenta w osobnej sali lub z chorymi z tą samą infekcją;
•
nałożenie rękawiczek przed wejściem do pokoju, zmiana rękawiczek po
kontakcie z materiałem zakaźnym;

33
•
użycie fartucha gdy przewidywany jest kontakt bezpośredni lub gdy
pacjent ma biegunkę, sztuczny odbyt lub drenaż rany nie
zabezpieczone opatrunkiem;
•
zapewnienie, że sprzęt do pielęgnacji pacjenta, sprzęt przyłóżkowy i
powierzchnie często dotykane są czyszczone 1 raz dziennie;
•
zapewnienie sprzętu wielokrotnego użytku do dyspozycji tylko dla
jednego pacjenta, gdy to niemożliwe - staranna dezynfekcja sprzętu
przed użyciem przez innego pacjenta.
Dekontaminacja (odkażanie) pacjentów i środowiska
Celem dekontaminacji po potencjalnej ekspozycji na czynnik zakaźny jest
zmniejszenie zewnętrznego skażenia pacjenta i ograniczenie dalszego szerzenia się
skażenia na personel medyczny, pacjentów ośrodka zdrowia i inne osoby z nim się
kontaktujące. Potrzeba dekontaminacji pacjenta występuje rzadko, jedynie w
przypadku masywnych i oczywistych skażeń, w ciągu kilkunastu - kilkudziesięciu
godzin po ataku. Jest oczywiste, że nie należy odkażać osób, które zachorowały w
wyniku kontaktu z osobą uprzednio skażoną czynnikiem biologicznym. W
podejmowaniu decyzji o podjęciu odkażenia powinien uczestniczyć przedstawiciel
służby zdrowia. W trakcie opracowywania własnego planu obrony przed
bioterroryzmem w danym ośrodku należy wytyczyć miejsca dla ewentualnej
dekontaminacji i opracować instrukcję jej wykonania.
W zależności od użytego czynnika zakaźnego i prawdopodobieństwa ponownej
areozolizacji oraz ryzyka zakażenia drogą skórną należy liczyć się z koniecznością
usunięcia odzieży pacjenta. Następnie pacjent powinien wziąć prysznic z użyciem
mydła. Należy unikać potencjalnie szkodliwych zabiegów sanitarnych z użyciem
roztworów odkażających. Do przemycia spojówki oka należy używać wody,
izotonicznego roztworu soli lub zarejestrowanych do tego celu roztworów
okulistycznych. Ubrania pacjentów, po usunięciu z rejonu dekontaminacji powinny
być zabezpieczone w szczelnie zamykanych, nieprzepuszczalnych workach, przez
personel używający odpowiednich środków ochrony osobistej dla dalszej
dekontaminacji, zniszczenia lub przekazania odpowiednim służbom do postępowania
diagnostycznego i dowodowego.
Selekcja i postępowanie w przypadku udowodnionej masowej ekspozycji na
czynnik zakaźny lub jej podejrzenia

34
Administracja ośrodka, służba zwalczania zakażeń, służba kwatermistrzowska,
kierownictwo izby przyjęć, kierownictwo laboratoriów powinno z wyprzedzeniem
opracować procedury postępowania w przypadku masowego zgłaszania się osób
porażonych bronią biologiczną. Potrzeby ośrodków będą różne; zależnie od wielkości
obsługiwanej populacji, odległości od innych ośrodków zdrowia i możliwości
udzielenia pomocy z zewnątrz. Procedury selekcji i postępowania powinny
obejmować:
•
ustanowienie sieci łączności i struktury dowodzenia wymaganych dla
właściwej koordynacji działań;
•
procedurę przekazania innym instytucjom kompetencji w zakresie innych
usług medycznych, poza doraźnymi, niezbędnymi do opanowania sytuacji
kryzysowej;
•
przy pomocy administracji służby zdrowia wyższego szczebla -
zidentyfikowanie źródeł pozyskiwania dostępnych szczepionek, surowic i
antybiotyków;
•
zidentyfikowanie
dostępności i źródeł dodatkowego sprzętu medycznego np.
sprzętu do sztucznej wentylacji;
•
plan efektywnej alokacji i re-alokacji mało dostępnego sprzętu – właściwe
przydzielanie chorym sprzętu w zależności od wskaźników rokowniczych;
•
przy udziale zakładu patomorfologii – ustalenie procedur postępowania w
przypadku wystąpienia dużej ilości zejść śmiertelnych w ośrodku;
•
opracowanie planu skutecznej oceny prawdopodobieństwa rzeczywistej
ekspozycji i wypisywania chorych uznanych za niezakaźnych lub
wymagających dodatkowych badań w terminie późniejszym, z zaznaczeniem
czasu w jakim mają się na nie stawić i czy wymagają pomocy medycznej w
międzyczasie.
Zasady izolacji
W atakach o niewielkiej skali należy stosować rutynowe procedury zwalczania
zakażenia i izolacji pacjenta. W przypadkach, gdy liczba pacjentów zgłaszających się
do ośrodka jest zbyt duża należy stosować procedury alternatywne, m.in.:
grupowanie pacjentów z podobnymi zespołami objawów w określonym rejonie
(części) izby przyjęć, oddziału lub wyznaczenie osobnego budynku na ten cel.
Miejsca o optymalnych warunkach należy wyznaczyć wcześniej, w porozumieniu z

35
odpowiednimi służbami kwatermistrzowskimi ośrodka, w oparciu o: charakterystykę
przepływu powietrza i rodzaju wentylacji; odpowiednie rozwiązania hydrauliczne i
kanalizacyjne, możliwość dekontaminacji ścieków i odpowiednią powierzchnię do
właściwej opieki nad dużą ilością chorych. Punkt segregacji i grupowania chorych
powinien posiadać osobne wejście i wyjście dla minimalizacji przenoszenia infekcji
na pacjentów nie zakażonych i personel nie zaangażowany w opracowanie epidemii.
Należy utrzymać dostęp do podstawowych technik diagnostycznych (np. zakład
radiologii).
Aspekt psychologiczny bioterroryzmu
Należy się spodziewać skutków psychologicznych i psychiatrycznych ataku
bioterrorystycznego od strachu, gniewu i nierealnych obaw związanych z
domniemaną ekspozycją na czynnik zakaźny, do paniki, paranoi, izolacji społecznej i
demoralizacji. Objawy te mogą wystąpić zarówno u potencjalnie porażonych, jak i u
personelu medycznego. Należy z wyprzedzeniem nawiązać kontakt roboczy z
specjalistami (psychologami, psychiatrami, pracownikami socjalnymi,
duchowieństwem i organizacjami ochotniczymi) i zorganizować ich współpracę ze
służbami pomocy doraźnej i mediami. Media powinny pomóc zorganizować sieć
komunikacyjną między istotnymi podmiotami systemu.
Przy opracowywaniu planu, w celu minimalizacji obaw opinii publicznej i pacjentów
należy, mi.in:
•
wyczerpująco i jasno przedstawić opinii publicznej zagrożenie, z określeniem
aktualnych możliwości przeciwdziałania i metod jego wdrażania;
•
w opracowaniu epidemii, gdy to możliwe, unikać zbytecznego odkażania i
kwarantanny;
•
niefarmakologicznie i, w razie potrzeby, farmakologicznie leczyć lęk u osób,
które nie uległy ekspozycji ale mają dolegliwości somatyczne
W przeciwdziałaniu lękowi u pracowników służby zdrowia należy:
•
prowadzić szkolenia i ćwiczenia z zakresu likwidacji skutków aktu
bioterrorystycznego z właściwym przedstawieniem ryzyka i planów ochrony
personelu służby zdrowia
•
zapraszać do aktywnego, ochotniczego udziału w tworzeniu lokalnego planu
obrony przed bioterroryzmem
Profilaktyka i immunizacja po ekspozycji

36
W ramach dostępnych lokalnie i centralnie środków, kierownictwo ośrodka powinno
zapewnić odpowiednie szczepienia i podanie surowic odpornościowych personelowi
narażonemu na ekspozycję na czynnik zakaźny w czasie opracowywania epidemii.
Należy prowadzić dokumentację medyczną pracowników w celu ułatwienia
identyfikacji narażonych pracowników, właściwej oceny niebezpiecznych kontaktów i
zapewnienia opieki po ekspozycji. Standardy postępowania przedstawiono w
rozdziale II.
Transport pacjentów
Tak, jak w przypadkach innych epidemiologicznie istotnych chorób transport chorego
(porażonego w ataku bioterrorystycznym) powinien być przeprowadzony w
przypadkach jednoznacznie tego wymagających.
Wypis ze szpitala
W warunkach optymalnych pacjent nie powinien być wypisywany ze szpitala do
momentu uznania go za nie zakaźnego. W przypadkach masowych zachorowań,
kiedy nie wszyscy chorzy mogą zostać przyjęci, należy opracować instrukcje
postępowania w opiece ambulatoryjnej.
Postępowanie w przypadku zejść śmiertelnych
Należy uprzedzić zakład patomorfologii i laboratorium analityczne przed
dostarczeniem materiału do badania lub utylizacji o możliwości epidemii choroby
zakaźnej. Sekcje zwłok muszą być wykonywane ze szczególną ostrożnością, z
wykorzystaniem Standardowych Środków Ochrony z użyciem maski i ochrony oczu
przy działaniach generujących aerozol. Należy opracować instrukcję postępowania
dla zakładów pogrzebowych.

37
6. Zasady pobierania i przesyłania materiału do badań diagnostycznych.
W momencie użycia broni biologicznej o ile nie ma dodatkowych informacji
(np. informacji wywiadu, listu terrorysty itp.) sytuacja przypomina klasyczny wybuch
epidemii / endemii i z punktu widzenia badań laboratoryjnych wymaga tylko
rozszerzenia panelu patogenów uwzględnionych w badaniach o nietypowe dla
danego obszaru ale możliwe do wykorzystania przez terrorystów. Dla skutecznego
przeciwdziałania niezbędne jest:
1.
wczesne wykrycie i zgłoszenie podejrzanych przypadków;
2.
szybkie rozpoznanie epidemiologiczne;
3.
szybkie laboratoryjne potwierdzenie podejrzeń/rozpoznania
4. wprowadzenie
skutecznych
środków powstrzymania szerzenia się
zakażeń.
Podobnie jak w przypadku każdej epidemii węzłowym punktem jest szybkie ustalenie
czynnika etiologicznego zachorowań, prawdopodobnego źródła i sposobu szerzenia
się zakażeń. Z tego punktu widzenia w najwcześniejszej fazie rozpoznania (tzn.
przed ustaleniem czy miał miejsce atak bioterrorystyczny, zawleczenie choroby,
ustalenie czy epidemia / zachorowanie ma podłoże “naturalne”) muszą być
uwzględnione dwa istotne dla laboratoryjnego rozpoznania elementy:
1. zgromadzenie
właściwych informacji o podejrzanych przypadkach;
2.
pobrania klinicznych materiałów do badań laboratoryjnych.
Sukces laboratoryjnego badania zależy od następujących elementów:
- wcześniejszego planowania i zabezpieczenia materiałowego,
ustalenia kompetencji laboratoriów (zakresu badań poszczególnych
laboratoriów) i upowszechnienia tych informacji wśród zainteresowanych;
-
zebrania w odpowiedniej ilości i o odpowiedniej jakości właściwych
dla podejrzenia materiałów klinicznych do badań;
- zabezpieczenie
właściwego opakowania i środków transportu do
właściwego laboratorium;
- utrzymania
zdolności laboratorium do wiarygodnego wykonywania
badań diagnostycznych;
- stosowania
właściwych procedur bezpieczeństwa biologicznego i
odkażania w celu eliminacji ryzyka dalszego rozpowszechniania się
choroby.

38
Koncentrując się na problemach pobierania i transportu materiałów nie
sposób pominąć innych dodatkowych problemów. Najważniejszym jest utrzymanie
stałego kontaktu pomiędzy pobierającymi materiał, a laboratorium wykonującym
badania oraz precyzyjnym ustaleniu kto materiały pobiera, czy posiada odpowiednie
przeszkolenie w zakresie procedur bezpieczeństwa biologicznego (pobieranie
materiałów, procedury dekontaminacji) i odpowiednie środki materiałowe do tego
celu.
Odkażanie i postępowanie zgodne z procedurami bezpieczeństwa
biologicznego chroni zarówno pobierającego próbki, chorego jak i personel
laboratoryjny wykonujący badania przed ryzykiem zakażeń związanych z
pobieraniem materiału. Ponadto postępowanie to zapobiega nadkażeniom próbki
zwiększając wiarygodność badania laboratoryjnego. Zalecenie, że każdy materiał
kliniczny musi być traktowany jako zakaźny musi być zawsze przestrzegane
(niezależnie czy osoba od której pobieramy materiał jest chora czy “zdrowa”).
Zawsze przy pobieraniu materiału klinicznego należy stasować środki ochrony
osobistej (rękawiczki, okulary, maska itp.). Stosowanie ich tylko sporadycznie przy
materiałach uważanych za niebezpieczne jest podstawowym błędem.
Ubranie ochronne, miejsce pobierania próbek jak i wykorzystywany do tego
celu wyposażenie i materiały mogą być skażone i jako takie muszą być poddane
odkażeniu (sterylizacji) lub zniszczeniu przez spalenie. Ponieważ źle odkażony
sprzęt naraża zarówno pracowników jak i populacje (w tym chorego) nie należy
dopuszczać do powtórnego użycia np. rękawiczek (poza możliwością nadkażenia
próbki przygotowywanej do badań, można w ten sposób przenieść zakażenie na inną
osobę poprzez bezpośredni kontakt lub skażenie środowiska). Przestrzeganie tych
zasad zabezpiecza skutecznie pobierających materiał przed zakażeniem i zapobiega
szerzeniu się zakażeń. Wszelkie “oszczędności” w tym zakresie dyskwalifikują
stosujące je osoby.
Drugim problemem jest rodzaj materiałów do badań. W przypadku wielu
patogenów początkowe objawy są podobne dla wielu różnych czynników
etiologicznych. Najlepiej więc wzorując się na zaleceniach ŚOZ do zwalczania
epidemii w terenie przyjąć kilka kategorii objawów i przypisać im konkretne materiały
(Tabela)
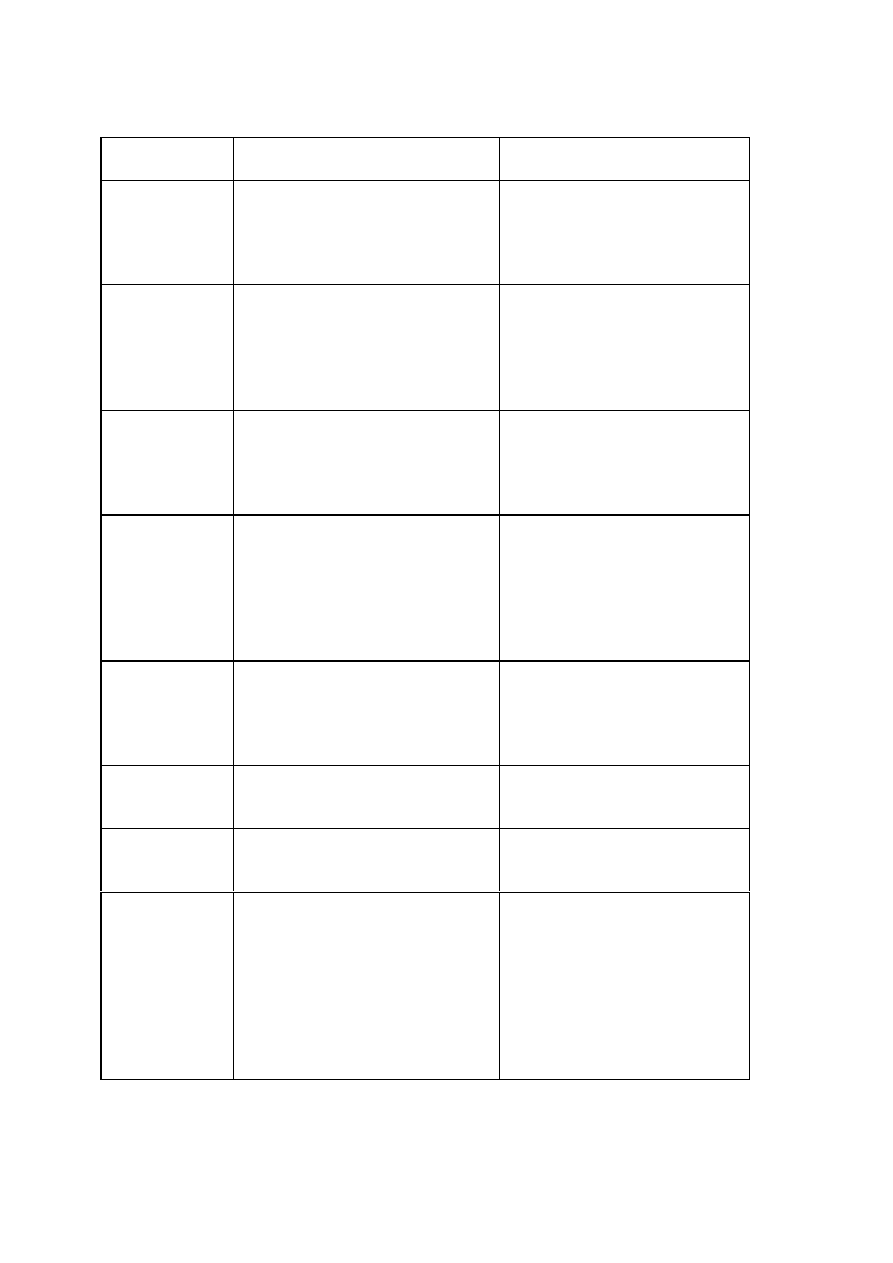
39
Zespóły
Patogeny
MATERIAŁ
do badań
Ostre biegunki Ameba , toksyny bakteryjne,
Ebola i inne wirusy gorączek
krwotocznych(GK), Vibrio
cholerae, Salmonellozy,
Rotawirusy i inne
Kał
Ostre gorączki
krwotoczne
Wirusy: Kongijsko-krymskiej
GK, Dengue GK, Hanta, Lassa,
Marburg, gorączki Rift Valley,
Sabia i pokrewne amerykańskie
Arenawirusy, Żółta
gorączka(YF), Malaria
Krew,
Wymaz krwi
Surowica (do serologii)
Próbki skóry nerek, wątroby –
pośmiertne
Ostre żółtaczki Wirusy zapalenia wątroby
różnych typów
Wirus żółtej febry, Leptospirozy
Surowica
Krew(mocz) przy
leptospirozie,
Pośmiertnie- próbki wątroby
(YF)
Ostre zespoły
neurologiczne
Enterowirusy, Leptospiry,
Malaria, Meningokoki, i inne
ale również
JBE, kleszczowe zapalenie
mózgu, VEE,EEE, i inne
Surowica i płyn mózgowo-
rdzeniowy
Kał, Rozmazy krwi/krew na
izolację, wymazy z gardła
Ostre
oddechowe
Grypa, Mykoplazma, Krztusiec,
Legionelloza, i inne
Wąglik, Hantawirusy, Dżuma,
Wymazy z gardła,
Surowica (Hanta), krew na
izolację, plwocina ( płucny
wąglik, dżuma)
mocz(legionella)
Ostre skórne
Ospa wietrzna, odra, różyczka,
parwowirus B19, i inne
Ospa prawdziwa, wąlik,
Płyn z pęcherzyków (ospa),
Wymazy ze zmian (wąglik)
Surowica-serologia
Ostre choroby
oczu
Adenowirusy, Entero i inne
Pominięto z braku patogenów
na liście potencjalnie
użytecznych dla bioterroru
Uogólnione
zakażenie
Wąglik,
Arbowirusy (różne)
Brucella
Hantawirusy,
Lassa wirus,
Dżuma
Borelioza
Leptospiroza
i inne
Surowica do serologii
Krew do izolacji (Wąglik),
Odessany płyn
(dżuma )
Materiały sekcyjne, i inne (np.
pmr przy obajawach
neurologicznych)

40
W przedstawionej tabeli wyróżniono patogeny występujące na liście 43 patogenów
ludzkich uznawanych w Polsce (jest to jedna z większych list, znane są różne np.
NATO o mniejszej liczbie patogenów i innej klasyfikacji) zamieszczonej w
opublikowanym Raporcie (w Internecie pod adresem
www.bbn.gov.pl/pl/dokument/zagrozenia.html). Ponadto różni się ona od
umieszczonej w SIBCA - POBIERANIE, PAKOWANIE, OCHRONA ORAZ
PRZESYŁANIE PRÓBEK DO BADAŃ LABORATORYJNYCH materiały szkoleniowe
dla ZESPOŁÓW ROZPOZNANIA BIOLOGICZNEGO ORAZ BIOMEDYCZNEGO
ppłk dr Henryk Arciucha (dostępne w Internecie pod adresem www.gis.mz.gov.pl
zawierającej również szereg schematów postępowania w przypadku podejrzenia
ataku bioterrorystycznego ).
Obie te prace zawierają szereg szczegółowych informacji nieuwzględnionych w
przedstawianym omówieniu (właśnie ze względu na ich omówienie przez innych
autorów).
Pobrane materiały niezależnie od podejrzenia bioterroryzmu, zawleczenia
egzotycznej choroby czy w warunkach rutynowej pracy szpitala powinny być
zabezpieczone w ten sam sposób (tzn. zabezpieczone przed zakażeniem z zewnątrz
jak i możliwością skażenia środowiska przez próbkę - każda jest potencjalnie
zakaźna). Oznacza to konieczność przestrzegania przy transporcie materiału
biologicznego do badań zasady 4 warstw ochronnych:
1.
Próbki przez szczelnie zamknięty oznakowany pojemnik-
Opakowanie bezpośrednie.
2. Warstwy
pochłaniającej płyny (musi być w ilości zdolnej do
wchłonięcia całej zawartości pojemnika 1.
3.
Opakowania (hermetycznego) zawierającego próbkę (próbki) i
środek pochłaniający (jeśli kilka próbek każda musi być owinięta
niezależnie 2. Musi być wysterylizowane (powierzchniowo) po
zapakowaniu i oznakowane zgodnie z przepisami;
4.
Kolejnego oznakowanego pojemnika, który jako zewnętrzna paczka
przesyłkowa – chroni naczynie wtórne i jego zawartość przed działaniem
czynników zewnętrznych.
Wymagania odnośnie pakowania określone zostały przez Organizację Narodów
Zjednoczonych (UN) i znajdują się w dokumentach ICAO oraz IATA w formie

41
Instrukcji Pakowania 602 i 650. Zatwierdzone przez UN opakowania transportowe są
dostępne w handlu.
Każde opakowanie musi być odpowiednio oznakowane a do całośći powinien
być dołączony “ list przesyłkowy” z pełną informacją o przesyłce (tzn o zawartości,
dacie pobrania, sposobie zabezpieczenia )
W przypadku wymazów i próbek wymagających podłoża transportowego jego
charakter uzgodnić z laboratorium badającym próbki (podłoża mogą być różne
zależnie od charakteru patogenu i metod badania).
Dostarczyć do laboratorium należy w jak najkrótszym czasie (nie dłużej niż 24 godz.
– ale to też należy uzgodnić) w warunkach uzgodnionych z laboratorium badającym
( są różne w zależności od metod badania). W przypadku konieczności użycia
“suchego lodu” nie wolno go wkładać do hermetycznych opakowań. Użycie
substancji obniżających temperaturą- “suchy lód” czy ciekły azot wymaga
oznakowania przesyłki.

42
7. Organizacja systemu obrony przed atakiem bioterrorystycznym.
Schemat postępowania i współpracy w przypadku zagrożenia niebezpieczną
chorobą zakaźną oraz bioterroryzmem
1. Zgłoszenia przypadku zachorowania lub podejrzenia o zachorowanie dokonują:
•
Lekarz pierwszego kontaktu
•
Lekarz pogotowia ratunkowego
•
Lekarz w szpitalu
2. Lekarz podejrzewający zakażenie niebezpieczną chorobą zakaźną powiadamia
telefonicznie Powiatowego Inspektora Sanitarnego (PIS)
3.
W przypadku np. otrzymania nieoznakowanej przesyłki zawierającej
niezidentyfikowane materiały, jak: podejrzany proszek itp. co mogłoby wskazywać
na atak bioterrorystyczny informacja o postępowaniu zostanie zawarta w
specjalnie przygotowanej ulotce – telefon alarmowy policji lub straży pożarnej.
4.
PIS powiadamia telefonicznie Wojewódzkiego Inspektora Sanitarnego,
Powiatowe Centrum Zarządzania Kryzysowego, Policję, Państwową Straż
Pożarną (PSP) oraz dyrektora właściwego terenowo szpitala. Służby te
powiadamiają przedstawicieli kolejnych ogniw wg schematu.
5. Wojewódzki Inspektor Sanitarny powiadamia Głównego Inspektora Sanitarnego,
Centrum Zarządzania Kryzysowego Wojewody, Komendę Wojewódzką Policji i
PSP.
6. Centrum Zarządzania Kryzysowego Wojewody powiadamia Krajowe Centrum
Koordynacji Ratownictwa i Ochrony Ludności.
7. Główny Inspektor Sanitarny powiadamia Ministra Zdrowia oraz Państwowy Zakład
Higieny lub inny instytut naukowo-badawczy i Krajowe Centrum Koordynacji
Ratownictwa i Ochrony Ludności.
8. Minister Zdrowia i Szef Obrony Cywilnej Kraju (OCK) powiadamiają Ministra
Spraw Wewnętrznych i Administracji.
9. Minister Spraw Wewnętrznych i Administracji powiadamia Przewodniczącego
Komitetu Rady Ministrów ds. Zarządzania w Sytuacjach Kryzysowych.
10. Postępowanie w szpitalu z chorym, podejrzanym o szczególnie niebezpieczną
chorobę, osobami z kontaktu regulują wytyczne konsultanta krajowego w zakresie
chorób zakaźnych.
11. Postępowanie ze zwłokami regulują odpowiednie przepisy sanitarne.

43
II. Rola I zadania służb
III. POLICJA
1. Przyjęcie zgłoszenia o wystąpieniu przypadku bioterroryzmu np. podłożony
proszek
2. Działania Policji reguluje zarządzenie nr 36 Ministra Spraw Wewnętrznych z dnia
23.04.1970 r., Dz.Urz. MSW nr 6 z dnia 25.06.1970r. w sprawie współdziałania
organów Milicji Obywatelskiej z organami społecznej służby zdrowia w zakresie
zwalczania niektórych chorób zakaźnych, które stanowią szczególne zagrożenie
dla zdrowia ludności.
Dotyczy to m.in.:
•
Izolacji i ochrony miejsca (obiektów) i terenu
•
Pilotowania
pojazdów
•
Asysty
wykonujących zadanie
•
Kontroli przestrzegania przez ludność wprowadzonych zarządzeń
•
Ustalenie miejsca pobytu osób podejrzanych o zakażenie lub z kontaktu (Uwaga:
konieczność rozwiązania problemu zgodności z Ustawą o Ochronie Danych
Osobowych)
IV. PAŃSTWOWA STRAŻ POŻARNA
1. Przyjęcie zgłoszenia o wystąpieniu przypadku bioterroryzmu np. podłożony
proszek
2. Zabezpieczenie materiałów potencjalnie niebezpiecznych wg instrukcji
(załącznik). Sposoby zabezpieczenia ratowników:
•
W przypadku przedmiotów nieuszkodzonych (listów, paczek, innych) –
stosowanie ochrony osobistej w postaci gogli, rękawiczek lateksowych, maski
chroniącej drogi oddechowe
•
W przypadku przedmiotów uszkodzonych (otwartych paczek, listów, innych) –
stosowanie pełnej ochrony specjalistycznej (ubrania gazoszczelne)
3. Pakowanie przedmiotów (sposób pakowania – załącznik)
4. Sposób zdejmowania i dezynfekcji kombinezonów wg instrukcji (załącznik)
5. Zabezpieczenie terenu przed rozprzestrzenianiem się zagrożenia – ograniczenie i
dezynfekcja miejsca skażenia (w załączeniu wykaz substancji dezynfekujących)

44
Obszar potencjalnego skażenia określi właściwy terytorialnie Inspektor Sanitarny.
V. POSTĘPOWANIE Z NIEUSZKODZONYMI PRZESYŁKAMI
decyzje o możliwości utylizacji nieotwartej i nieuszkodzonej przesyłki podejmuje
wojewoda po zasięgnięciu opinii wojewódzkiego inspektora sanitarnego oraz
komendanta wojewódzkiego policji.
POSTĘPOWANIE Z ODPADAMI NIEBEZPIECZNYMI
Postępowanie z odpadami niebezpiecznymi i ich unieszkodliwianie regulują:
1) Ustawa z dnia 27 kwietnia 2001r o odpadach Dz. U. Nr 62 poz. 628
2) Ustawa z dnia 27 lipca 2001r o wprowadzeniu ustawy – Prawo Ochrony
Środowiska, ustawy o odpadach oraz o zmianie niektórych ustaw, Dz. U. 2001
Nr 100, poz. 1085
3) Rozporządzenie Ministra Gospodarki z dnia 21 października 1998r Dz. U.
1998 Nr 145, poz. 942 zm. Dz. U. 2001r Nr 22, poz. 251
W ŚWIETLE POWYŻSZYCH AKTÓW PRAWNYCH OPTYMALNYM
SPOSOBEM ICH UNIESZKODLIWIANIA JEST ICH PRZEKSZTAŁCENIE
TERMICZNE – ZGODNIE Z WYKAZEM ZAWARTYM W ZAŁĄCZNIKU DO WW
ROZPORZĄDZENIA A ZWŁASZCZA PYROLITYCZNEGO ROZKŁADU
ODPADÓW NIEBEZPIECZNYCH.
SPOSÓB PAKOWANIA TAKICH ODPADÓW JEST PRZEDSTAWIONY
RÓWNIEŻ W TYM ROZPORZĄDZENIU W § 2.1 - § 6.1.
ODPADY (PRZESYŁKI) NIEWIADOMEGO POCHODZENIA POWINNY BYĆ
PODDANE KONTROLI PIROTECHNICZNEJ, A NASTĘPNIE JEŚLI NIE
ZAWIERAJĄ MATERIAŁÓW WYBUCHOWYCH PRZETRANSPORTOWANE W
ODPOWIEDNICH OPAKOWANIACH I ŚRODKACH TRANSPORTU DO SPALARNI
WYZNACZONYCH PRZEZ ODPOWIEDNIE WŁADZE WŁAŚCIWE DO
ZARZĄDZANIA POWYŻSZYMI SPRAWAMI.

45
VI. Transport materiałów szczególnie niebezpiecznych
Decyzję o sposobie i miejscu skierowania transportu materiałów podejmuje
wojewoda po zasięgnięciu opinii Wojewódzkiego Inspektora Sanitarnego.
VII. Laboratorium
Właściwie zabezpieczone materiały dostarczane są do badań do Wojewódzkiego
Zakładu Higieny Weterynaryjnej, Państwowego Zakładu Higieny w Warszawie, ul.
Chocimska 24 lub innego wyznaczonego laboratorium.
46
Schemat powiadamiania i współpracy w przypadku zagrożenia niebezpieczną
chorobą zakaźną oraz bioterroryzmem
Wojewoda
KW Policji, PSP
CENTRUM ZARZĄDZANIA
KRYZYSOWEGO
KRAJOWE CENTRUM
KOORDYNACJI
GIS MSWiA
KG Policji
Szef OCK
Przypadek choroby
zakaźnej
Szpital
POWIATOWE CENTRUM
ZARZĄDZANIA
Główny Inspektor Sanitarny
Wojewódzki Inspektor
Sanitarny
Powiatowy Inspektor
Sanitarny
•
Lekarz I kontaktu
•
Szpital
•
Pogotowie ratunkowe
Bioterroryzm
(np. podłożony proszek)
MINISTER SPRAW
WEWNĘTRZNYCH
I ADMINISTRACJI
PRZEWODNICZĄCY
KOMITETU RADY
MINISTRÓW DS.
ZARZĄDZANIA W
SYTUACJACH
MINISTER ZDROWIA
Starosta
Policja, PSP
PZH lub
inny instytut
nauk.-bad.
47
dochodzenie
epidemiologiczne
zabezpieczenie
obszaru
podjęcie
przesyłki
Transport wskazany przez CZKW
(Centrum Zarządzania Kryzysowego
Wojewody)
Schemat postępowania z podejrzaną przesyłką
Inspekcja
Sanitarna
I. Policja
podejrzana
przesyłka
Państwowa Straż
Pożarna
Laboratoria PZH, Woj.
Zakłady Weterynaryjne i inne
PRZESYŁKA NIEUSZKODZONA
może być unieszkodliwiona zgodnie z zasadami określonymi w odpowiednich przepisach
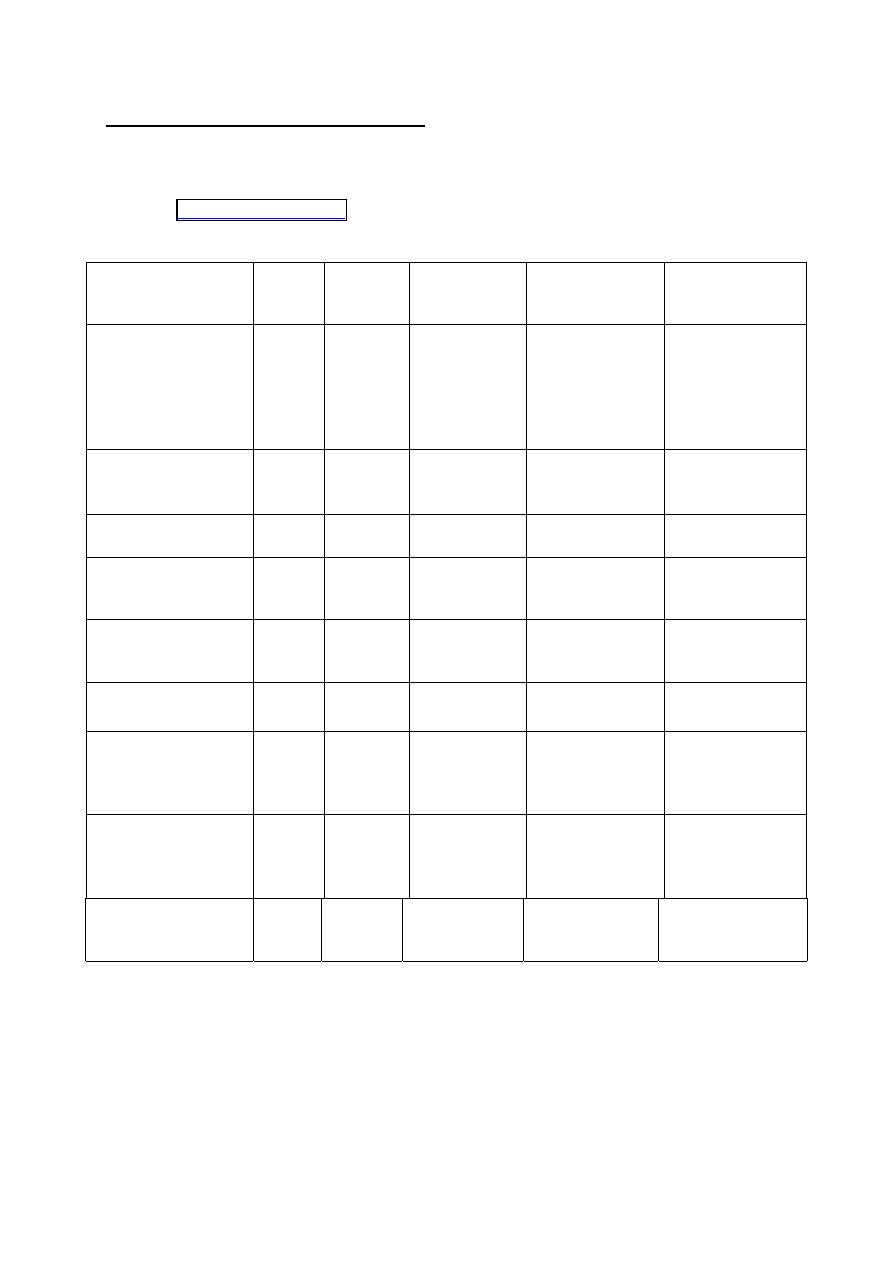
48
Preparaty o działaniu sporobójcznym
wybrane z „Wykazu preparatów dezynfekcyjnych przeznaczonych do stosowania w
zakładach opieki zdrowotnej, pozytywnie zaopiniowanych przez Państwowy Zakład
Higieny”
. Stan z dnia 16.10.2001 r.
Preparat
Stężen
ie
[%]
Czas
Zakres
działania
Związki
aktywne
Producent
NU-Cidex
1
stęż.
10 min
B, Tbc, F, V,
S
pojemnik A –
nadtlenek
wodoru
pojemnik B –
kwas
nadoctowy
Johnson&Johns
on Medical
W. Brytania
PeraSafe
2
1,62
20 min
B, Tbc, F, V,
S
nadboran sodu,
TAED
Antec
International
Wielka Brytania
Aldesan E +
aktywator
3
stęż.
10 h
B, Tbc, F,
V,S
AG
Septoma
Polska
Cidex Long Life +
aktywator
3
stęż.
10 h
B, Tbc, F,
V,S
AG
Johnson&Johns
on Medical
W. Brytania
Cidex Solution +
aktywator
3
stęż.
10 h
B, Tbc, F,
V,S
AG
Johnson&Johns
on Medical
W. Brytania
VIII. GIGASEPT
FF
12,0
18 h
B, Tbc, F,
V,S
aldehyd
bursztynowy
Schűlke&Mayr
Niemcy
Perform
2,0
1 h
B, Tbc, F, V,
S
mononadsiarcz
an potasu,
beznoesan
sodu
Schűlke&Mayr
Niemcy
Sekusept Pulver
+ 0,5 % aktywatora
3
2,0
6 h
B, Tbc, F, V,
S
nadboran sodu,
TAED
Henkel-Ecolab
Niemcy
Henkel-Ecolab
Słowenia
Renalina
3,5
11 h
B, Tbc, F, V,
S
Kwas
nadoctowy
Renal Systems
USA
1
Roztwór roboczy przygotować dodając zawartość pojemnika B do pojemnika A.
Preparat zachowuje pełne spektrum działania przy stężeniu kwasu octowego nie
mniejszym niż 2650 ppm.
2
Preparat rozpuścić w temp. 35 °C – 38 °C i zużyć bezpośrednio po przygotowaniu
3
Do roztworu roboczego dodać podaną ilość odpowiedniego aktywatora

49
UWAGA:
Jeżeli zalecany czas działania przekracza 15 min dezynfekowane powierzchnie
zmywać wielokrotnie roztworem preparatu, utrzymując w stanie wilgotnym przez czas
określony w tabeli.
Jeżeli zalecany czas działania przekracza 1 h stosować dezynfekcję metodą
zanurzenia..
Podane stężenia i czasy działania należy traktować jako minimalne.
Objaśnienia zastosowanych skrótów:
Zakres działania:
Związki aktywne:
B
-
bakteriobójczy (bez Tbc)
Tbc
-
prątkobójczy (prątki gruźlicy)
F
-
grzybobójczy
V
-
wirusobójczy
S
-
sporobójczy
AG
-
aldehyd glutarowy
TAED -
tetraacetyloetylenodiamina

50
Wykaz sytuacji stanowiących epidemiologiczne
oznaki ukrytego ataku bioterrorystycznego
(według CDC po przystosowaniu do aktualnej sytuacji w Polsce)
1. Duża liczba niewyjaśnionych zachorowań, zespołów chorobowych lub zgonów
w zbliżonym czasie o podobnym obrazie klinicznym, dotyczących w
szczególności występowania zmian na skórze i/lub błonach śluzowych,
objawów uszkodzenia układu nerwowego, układu oddechowego; przewodu
pokarmowego lub uszkodzeń wieloukładowych;
2. Pojawienie się niezwykłych chorób wśród ludności;
3. Nagły, nieoczekiwany wzrost zachorowalności i umieralności z powodu
znanych chorób lub zespołów;
4. Zaobserwowanie nieskuteczności leczenia w rutynowej terapii występujących
powszechnie chorób;
5. Nawet pojedynczy przypadek choroby spowodowany egzotycznym
czynnikiem,
u osoby, która nie opuszczała Polski w ostatnim okresie;
6. Wystąpienie zachorowań w nietypowym dla nich sezonie i terenie
geograficznym;
7. Wystąpienie licznych nietypowych dla danego czynnika zakaźnego objawów
chorobowych;
8. Podobne genetycznie typy czynników etiologicznych wyizolowanych z różnych
odległych w czasie i terenie źródeł;
9. Niezwykły, atypowy czynnik zakaźny genetycznie zmodyfikowany lub
uzyskany
z nieczynnych źródeł;
10. Niewyjaśniony wzrost zachorowań na chorobę endemiczną;
11. Wystąpienie jednoczasowe zachorowań na podobne choroby w ogniskach nie
połączonych terytorialnie w kraju lub zagranicą;
12. Nietypowy sposób transmisji chorób (aerosol, woda, żywność);

51
JAK POSTĘPOWAĆ W PRZYPADKU OTRZYMANIA PRZESYŁKI
NIEWIADOMEGO POCHODZENIA
W przypadku otrzymania jakiejkolwiek przesyłki niewiadomego pochodzenia
lub budzącej podejrzenia z jakiegokolwiek innego powodu:
•
brak
nadawcy
•
brak adresu nadawcy
•
przesyłka pochodzi od nadawcy lub z miejsca z którego nie spodziewamy się
należy:
1. Nie otwierać tej przesyłki!
2. Umieścić tę przesyłkę w grubym worku plastikowym, szczelnie zamknąć.
3. Worek ten należy umieścić w drugim grubym plastikowym worku, szczelnie
należy zamknąć: zawiązać supeł i zakleić taśmą klejącą.
4. Paczki nie należy przemieszczać. Należy pozostawić ją na miejscu.
5. Powiadomić lokalny posterunek policji (tel. policji: 997; telefon komórkowy 112)
lub straż pożarną (tel. nr 998).
Służby te podejmą wszystkie niezbędne kroki w celu bezpiecznego przejęcia
przesyłki.
W przypadku, gdy podejrzana przesyłka została otwarta i zawiera jakąkolwiek
podejrzaną zawartość w formie stałej (pył, kawałki, blok, galaretę, pianę lub inną) lub
płynnej należy:
1. Możliwie nie naruszać tej zawartości: nie rozsypywać, nie przenosić, nie dotykać,
nie wąchać, nie powodować ruchu powietrza w pomieszczeniu (wyłączyć systemy
wentylacji i klimatyzacji, zamknąć okna).
2. Należy całą zawartość umieścić w worku plastikowym, zamknąć go i zakleić
taśmą lub plastrem.
3. Należy dokładnie umyć ręce.
4. Zaklejony worek umieścić w drugim worku, zamknąć go i zakleić.

52
5. Ponownie dokładnie umyć ręce.
6. Bezzwłocznie powiadomić lokalny posterunek policji (nr policji: 997; komórka 112)
lub straż pożarną (tel nr 998) i stosować się do ich wskazówek.
Po przybyciu właściwych służb należy bezwzględnie stosować się do ich zaleceń.
Ścisłe przestrzeganie tych zaleceń pozwoli zwiększyć Twoje
bezpieczeństwo i Twoich bliskich.
Wyszukiwarka
Podobne podstrony:
KURS ETYKI
Choroba hemolityczna p odu na kurs
zapotrzebowanie ustroju na skladniki odzywcze 12 01 2009 kurs dla pielegniarek (2)
Bioterroryzm wyklad
kurs
wady postawy kurs
ostre białaczki 24 11 2008 (kurs)
AT kurs analityka giełdowego 3
Pielęgniarki kurs wersja 6 V 01
Kurs 03 Dynamika
Kurs anemia2012
Stany zagrożenia życia pielęgniarki kurs[1]
DOKUMENTOWANIE GEOTECHNICZNE kurs
kurs html rozdział II
Kurs usability
więcej podobnych podstron