
ZABURZENIA PSYCHICZNE
PRZEBIEGAJĄCE Z OBNIŻENIEM
FUNKCJI POZNAWCZYCH U
OSÓB W WIEKU PODESZŁYM
UM
WWL|S/6

PROBLEMY PSYCHOGERIATRII W POLSCE I NA ŚWIECIE
Obserwuje się progresywny wzrost populacji osób w wieku
podeszłym oraz zmianę proporcji grup wiekowych z uwagi na
zwiększającą się liczbę osób w wieku poprodukcyjnym.
ŚWIAT
8,5% populacji ogólnej na świecie W ocenie szacunkowej nastąpi
zwiększanie
ukończyło 60 r. ż. się tego odsetka, aż do 57%.
POLSKA
4,5 mln 5,8 mln 6,4 mln
9,6 mln
Kobiety > 60 r. ż.
Mężczyźni > 65 r. ż.
Za wzrostem populacji osób w wieku podeszłym nie nadąża wzrost
liczby dzieci i młodzieży (spadek przyrostu naturalnego).
1996
1996
2010
2010
200
4
200
4
203
0
203
0
200
0
200
0
201
0
201
0

Zjawisko starzenia –
polega na obecności zmian fizjologicznych
w organizmie przejawiające się zmianami postaw i reakcji na
otaczający świat.
Starość –
nie została zaprogramowana biologicznie i może
przebiegać odmiennie u różnych osób.
Starzenie pierwotne –
jest charakterystyczna dla każdego
człowieka i zależy od czynnika genetycznego.
Starzenie wtórne –
odnosi się do obecności uszkodzeń i
dysfunkcji powodowanych przez niekorzystne czynniki
środowiskowe (np. urazy, choroby, zatrucia i.t.p.).
Proces starzenia –
zwykle przebiega łagodnie i pozwala ludziom
na utrzymanie aktywności życiowej w sposób akceptowany przez
nich samych i przez otoczenie.
Istotny wpływ na przebieg procesu starzenia ma sam człowiek,
którego wola i determinacja może spowalniać negatywne procesy
biologiczne.

KLINICZNE OBJAWY STARZENIA
Zaburzenia termoregulacji –
są stałym zjawiskiem u
osób w wieku podeszłym,
Odczucia zmysłowe –
pogorszenie słuchu, powonienia i
smaku,
Osłabienie wzroku –
spowodowane utratą przejrzystości
soczewki, zwyrodnienia plamki żółtej,
Filtracja kłębkowa nerek –
zmniejsza się średnio o 35%,
co powoduje zmniejszenie wydalania metabolitów
przyjmowanych lekarstw,
Wrażliwość receptorowa i interakcje leków –
podeszły
wiek i współwystępujące choroby somatyczne powodują
zmiany absorbcji leków,
Zmiana wzorca snu –
sen ulega większej fragmentacji
(dłużej trwające wybudzenia nocne), problemy z
zaśnięciem.

C.D. KLINICZNE OBJAWY STARZENIA
W miarę starzenia się dochodzi do:
Zmian anatomicznych (zanik mózgu),
Zmian biochemicznych,
Zaburzeń procesów fizjologicznych.
Związane to jest m.in. z długotrwałym leczeniem
farmakologicznym, które może prowadzić do postępującego
uszkodzenia O.U.N. i powstawania niedoboru funkcji poznawczych.
różni się od
Mózg osoby zdrowej w wieku
podeszłym
Mózg osoby zdrowej w wieku
podeszłym
Mózgu osoby zdrowego,
młodego dorosłego
człowieka
Mózgu osoby zdrowego,
młodego dorosłego
człowieka
-Występuje
postępujący zanik
mózgu prowadzący do
10% zmniejszenia
jego objętości,
- Spada stężenia
neuroprzekaźników,
szczególnie
acetylocholiny.
-Występuje
postępujący zanik
mózgu prowadzący do
10% zmniejszenia
jego objętości,
- Spada stężenia
neuroprzekaźników,
szczególnie
acetylocholiny.
-Maksimum liczby
neuronów,
-W miarę upływu
czasu liczba
neuronów zmniejsza
się o 50-100 tys. /
dziennie,
[możliwa
neurogeneza].
-Maksimum liczby
neuronów,
-W miarę upływu
czasu liczba
neuronów zmniejsza
się o 50-100 tys. /
dziennie,
[możliwa
neurogeneza].

C.D. KLINICZNE OBJAWY STARZENIA
Nieuchronnie z wiekiem następuje osłabienie funkcjonowania
poznawczego,
Zmniejszenie aktywności życiowej i spadek energii,
Postępujący proces rozgałęziania dendrytów,
Tworzenie synaps,
Narastanie złożoności sieci neuronalnej.
Te zmiany zachodzące w mózgu wraz z jego starzeniem się prowadzą
do wystąpienia określonych zaburzeń funkcji poznawczych
polegających na:
Łagodnym osłabieniu funkcji poznawczych,
Osłabienie funkcji wykonawczych np. trudności w rozwiązywaniu
problemów i zadań złożonych wymagających selektywnej uwagi i
elastyczności myślenia,
Spowolnienie psychomotoryczne,
Osłabienie intelektualne,
Spowolnienie procesów myślenia.

PROBLEMY PSYCHIATRYCZNE U OSÓB W
WIEKU PODESZŁYM
Otępienie pierwotnie zwyrodnieniowe,
Otępienie naczyniopochodne,
Psychozy parafreniczne,
Zaburzenia afektywne,
Psychozy z jakościowymi zaburzeniami
świadomości.

ŁAGODNE ZABURZENIA FUNKCJI POZNAWCZYCH
Od ponad 3000 lat wiadomo, że znaczący odsetek osób w
wieku podeszłym zaczyna miewać problemy z pamięcią, a
czasem nawet osoby te wykazują dziwne zachowanie.
Można przyjąć, że Ł.Z.F.P. nie są zjawiskiem rzadkim i
stają się coraz częstsze wraz z wiekiem.
Wraz z zastosowaniem coraz czulszych metod
diagnostycznych rozpoznaje się coraz więcej tego typu
przypadków.
Niektórzy pacjenci z Ł.Z.F.P. w miarę poprawnie mogą
funkcjonować społecznie pozostając w stabilnym stanie,
zaś w innych przypadkach ich stan pogarsza się t.j.
pojawia się otępienie.
Nie ma jednej metody leczenia dla wszystkich gdyż
przyczyny Ł.Z.F.P. są zróżnicowane i jest ich wiele.

C.D. ŁAGODNE ZABURZENIA FUNKCJI POZNAWCZYCH
Zaobserwowano, że osoby, u których w późniejszym
okresie rozwija się zaburzenie funkcji poznawczych,
zgłaszają występowanie odczuwanych subiektywnie
problemów z pamięcią już na 3-6 lat wcześniej,
U pacjentów z Ł.Z.F.P. często też mogą występować inne
objawy [pobudzenie psychoruchowe, agresja, ciężki
epizod depresji, halucynacje],
Uważa się, że przyczyną w/w zachowań jest
prawdopodobnie rozpoczynający się proces
neurodegeneracyjny,
Ł.Z.F.P. wpływa na aktywność dnia codziennego,
polegający m.in. na występowaniu na co dzień „przykrych
incydentów” w funkcjonowaniu neuropsychologicznym
[zaburzenia orientacji, wybuchy emocji, zmęczenie].

C.D. ŁAGODNE ZABURZENIA FUNKCJI
POZNAWCZYCH
Wczesne rozpoznanie, postępowanie i leczenie:
Termin Ł.Z.F.P. został użyty do określenia zwiększonego ryzyka lub stanu przejściowego
między zmianami funkcji poznawczych normalnie występującymi w podeszłym wieku, a
tymi które występują w otępieniu.
Chory z Ł.Z.F.P.:
Często zgłaszają skargi na odczuwaną utratą pamięci lub inne swoiste zaburzenia funkcji
poznawczych,
Zachowują ogólną sprawność poznawczą i codzienną aktywność, ale często zgłaszają
pogorszenie pamięci wpływające niekorzystnie na ich funkcjonowanie,
Skarżą się na coraz większe trudności ze znalezieniem odłożonych nie na miejsce
przedmiotów, przypominaniem nazwisk i miejsc lub pamiętaniem o codziennych
wydarzeniach,
Mogą zdradzać objawy depresji (utrata zainteresowań, aktywności, społeczne wycofanie)
– leczenie środkami p/depresyjnymi co najwyżej daje nieznaczną poprawę,
Coraz więcej dowodów wskazuje, że zarówno apatia, jak i zaburzenia funkcji
wykonawczych są objawami Ł.Z.F.P.,
Zaburzenia funkcji wykonawczych przejawiające się w dezorganizacji, pogorszeniu
wglądu, trudnościach w rozwiązywaniu problemów, planowaniu, pogorszeniu pamięci
operacyjnej.

C.D. ŁAGODNE ZABURZENIA FUNKCJI POZNAWCZYCH
Postępowanie:
Dokładny wywiad i badanie fizykalne są podstawowymi czynnościami
oceny Ł.Z.F.P.,
Ocena neurologiczna pacjenta – poszukiwanie ewentualnych objawów
ogniskowych i innych objawów neurologicznych,
Wykonanie podstawowych badań laboratoryjnych poszerzonych o ocenę
funkcji tarczycy, stężenie witaminy B12 i kwasu foliowego, badań w
kierunku kiły,
Wykonanie badania MMSE – wynik ≥ 24 pkt. nakazuje poszerzenia
diagnostyki,
Przeprowadzenie badania neuropsychologicznego baterią testów
oceniających funkcje poznawcze,
Badanie neuroobrazowe [CT, MRi] są stosowane rutynowo,
Badanie SPECT – czynnościowe badanie przepływów, najszybciej
pozwala na rozpoznanie ch. A.,
Potencjały wywołane poznawcze [P300] – pozwala na wczesną ocenę
początku ch. A. [badanie możliwe do wykonania tylko we wczesnej fazie
choroby].

C.D. ŁAGODNE ZABURZENIA FUNKCJI POZNAWCZYCH
Leczenie:
Obecnie nie ma formalnie zalecanej czy dopuszczonej przez FDA metody
leczenia pacjentów z rozpoznaniem Ł.Z.F.P.
Jednak oparte na wielu badaniach metod zalecanych w A.D. często jest
też stosowanych w przypadku Ł.Z.F.P. w przekonaniu, że mogą pomóc w
zwolnieniu lub opóźnieniu postępów dysfunkcji poznawczych.
Farmakoterapia:
Inhibitory cholinestazy [doneperil, riwastigmina],
Antagoniści N-metylo-D-asperginianu [memantyna]
Dodatkowe i alternatywne metody leczenia
:
Witamina E,
Gingko Biloba,
Niesteroidowe leki p/zapalne,
Estrogeny,
Statyny.

SKALA DETERIORACJI OGÓLNEJ
6 STOP. PODZIAŁ GŁĘBOKOŚCI OTĘPIENIA WG
HUGHES I REISBERG
A)
Starość fizjologiczna –
dość dobra pamięć, okolicznościowe
zapominanie pełna orientacja. Dobra codzienna sprawność.
Prawidłowa ocena własnej sprawności.
B)
Pogranicze otępienia –
„łagodne zapominanie”, polega na
niezdolności do przypominania sobie części zdarzeń i drobiazgów
(np. nazwisk). Pełna orientacja (najwyżej mylnie podawana data, z
błędem do trzech dni), zachowana zdolność do samodzielnego
życia. W czasie badania klinicznego bez uchwytnych zaburzeń
pamięci. Subiektywnie poczucie niewydolności.
C)
Nieznaczne otępienie –
okolicznościowo występuje niemożność
przypominania zdarzeń, najczęściej sprzed kilku dni (np. program
TV). Niepełna orientacja w czasie (mylnie data co do kilku
tygodni). Nieznaczne trudności w samodzielnym funkcjonowaniu
(niezdolność zaplanowania np. zakupów). Ubytek inicjatywy.
Wymaga pomocy w niektórych sprawach.

D) Średni stopień nasilenia –
stale występują zaburzenia
przypominania. Dezorientacja w miejscu i czasie. Niezdolność do
podejmowania samodzielnych decyzji. Wymaga pomocy w
prostych czynnościach (myciu, ubieraniu się, utrzymaniu higieny).
W badaniu istotne braki pamięciowe, nie wie np. kto jest
prezydentem, nie zna adresu, nie poznaje znajomych.
E) Ciężkie otępienie –
utrata pamięci, nowe zdarzenia
natychmiast ulegają zapomnieniu. Zachowana orientacja tylko co
do własnej osoby, ale nie zna danych innych osób. Niezdolność do
życia poza domem . Wymaga ciągłej opieki innych osób. Zmiana
osobowości, zwłaszcza reakcji emocjonalnych.
F) Skrajne otępienie –
obecne są tylko fragmenty wspomnień.
Pełna dezorientacja. Niezdolność do żadnych działań prawnych.
Wymaga ciągłej opieki. Pojawiają się objawy neurologiczne,
nietrzymanie moczu.

ZESPOŁY OTĘPIENNE
Otępienie [F00-F03] jest zespołem spowodowanym chorobą mózgu,
zwykle przewlekłą i postępującą, w którym dochodzi do licznych
zaburzeń funkcji korowych takich jak:
a)
pamięć,
b)
myślenie,
c)
orientacja,
d)
rozumienie,
e)
liczenie,
f)
zdolność uczenia się,
g)
zdolność wysławiania się,
h)
zdolność oceniania i porównywania,
i)
zdolność dokonywania racjonalnych wyborów.
Upośledzeniu funkcjonowania poznawczego zwykle towarzyszy, a
czasami poprzedza, osłabienie kontroli nad reakcjami emocjonalnymi,
zachowaniem w grupie społecznej czy motywacją. Świadomość
pozostaje jasna.

C.D. ZESPOŁY OTĘPIENNE
Otępienie pierwotnie zwyrodnieniowe (choroba
Alzheimera)
Pewne rozpoznanie ch. A. jest możliwe tylko wtedy, kiedy w
badaniu klinicznym stwierdzono otępienie, a badanie
patomorfologicznie wykazało obecność amyloidowych blaszek
starczych i neurony z cechami zwyrodnienia neurofibrylarnego.
Kliniczna rozpoznanie ch. A. –
jest niemożliwe ze 100%
pewnością, ale ostatnio opublikowane badania korelacyjne
rozpoznania klinicznego i neuropatologicznego wykazały
zgodność obydwu aż w ok. 90%.
Kliniczne rozpoznanie różnicowe stwierdzonego otępienia na
pierwszym etapie polega przede wszystkim na wykluczaniu
innych, niż ch. A. przyczyn demencji.

C.D. ZESPOŁY OTĘPIENNE
Etiopatogeneza ch. A.:
Ch. A. jest spowodowana przez odkładanie się w mózgu patologicznej substancji
zwanej amyloidem. Tworzy ona skupiska – blaszki starcze albo występuje w
postaci rozlanej lub też występuje w ściance naczyń mózgowych. W skład blaszki
starczej poza amyloidem wchodzą także inne białka i komórki gleju
[apolipoproteina E]. Poza skupiskami amyloidu w mózgu bardzo ważną rolę
odgrywa współwystępująca z nim degeneracja neuronów [zwyrodnienie
neurofibrylarne]. W komórce nerwowej pojawiają się patologiczne białka o
szczególnej budowie strukturalnej, a ich obecność początkowo utrudnia pracę
neuronu, a w końcu powoduje jego rozpad. Ubytek liczby neuronów
makroskopowo przejawia się zanikiem mózgu, widocznym a badaniach
neuroobrazowych. Zanik neuronów powoduje obniżone stężenie
neurotransmiterów. W procesach pamięci najważniejszą rolę odgrywa
acetylocholina.
Poza zwyrodnieniem neurofibrylarnym poznano także inne przyczyny apoptozy
neuronu w ch. A. [toksyczne oddziaływanie amyloidu oraz jego wpływ na
aktywację komórek glejowych (artrogleju i mikrogleju)].
W 85% przypadki ch. A., to przypadki sporadyczne.
W 15% ch. A. jest uwarunkowana genetycznie. Gen odpowiedzialny za
wytwarzanie amyloidu znajduje się na 21 chromosomie i znane są częściowo
mutacje w obrębie tego genu.
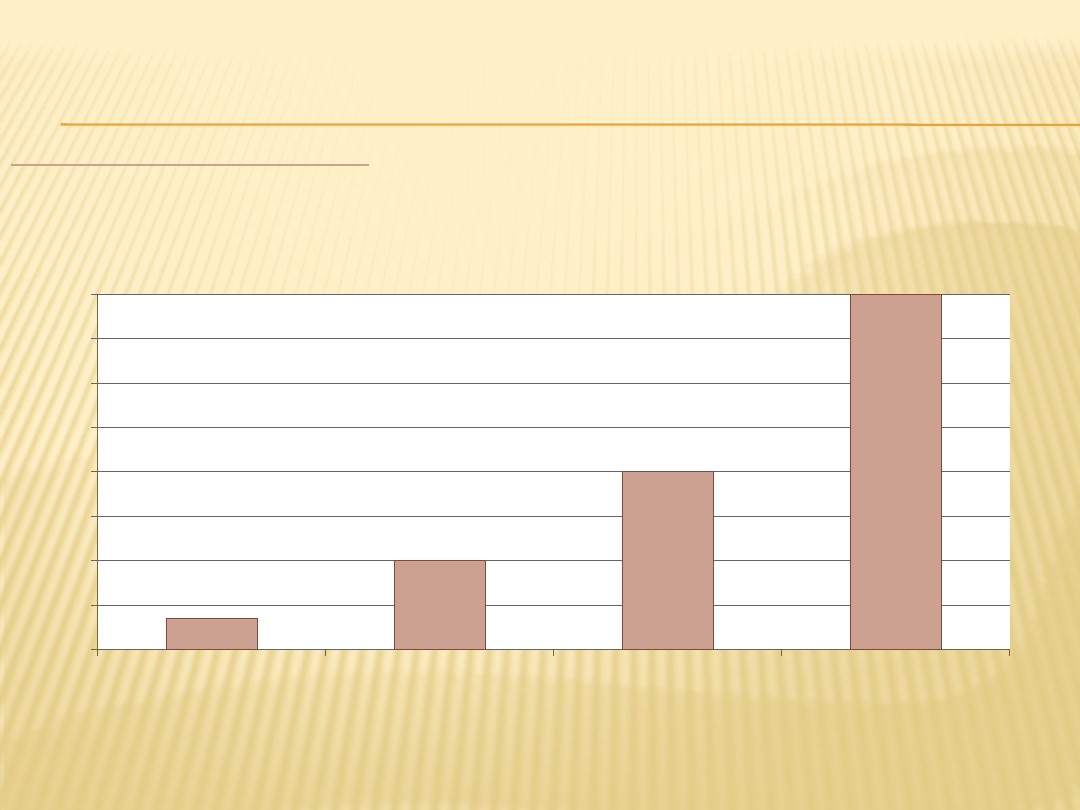
C.D. ZESPOŁY OTĘPIENNE
Epidemiologia ch. A.:
Ch. A. dotyka około 47% osób w wieku pow. 85 r.ż. w USA.
W Polsce na ch. A. cierpi 200 tys. osób.
Rozpowszechnienie ch. A. w przedziale wiekowym 65-84 lat
(w %).
65-69
70-74
75-79
80-84
0
1
2
3
4
5
6
7
8

C.D. ZESPOŁY OTĘPIENNE
Obraz kliniczny ch. A.:
Zaburzenia procesów poznawczych w fizjologicznym starzeniu i postępującej ch.
A. narastają stopniowo. Reisberg i wsp. na podstawie Skali Deterioracji Ogólnej
wyodrębnili 7 głównych etapów klinicznych ch. A.
Etap I –
stan prawidłowy – nie stwierdza się subiektywnych i obiektywnych
objawów osłabienia funkcji poznawczych.
Etap II –
występują subiektywne skargi na osłabienie funkcji poznawczych.
Pojawiają się skargi na zapominanie nazwisk i problemy ze znalezieniem różnych
przedmiotów. Większość osób po 65% zaczyna mieć tego typu problemy.
Etap III –
Ł.Z.F.P. – przejawiające się w różnoraki sposób [osoba może zagubić się
w nieznanej okolicy, obniżenie sprawności umysłowej w sytuacji wymagającej
koncentracji uwagi obserwowane przez otoczenie, trudności w doborze słów i
nazwisk, tendencje do zapominania, powtarzanie się]. W badaniu testami
psychologicznymi stwierdza się zaburzenia uwagi. Rozpoznanie ch. A. na tym
etapie można postawić jedynie na podstawie analizy retrospektywnej. Ł.Z.F.P.
często też towarzyszy lęk. Można stosować inhibitory cholinestazy.

C.D. ZESPOŁY OTĘPIENNE
Etap IV –
ch. A. o lekkim nasileniu – dokładnie zebrany wywiad
pozwala stwierdzić występujące upośledzenie funkcjonowania
poznawczego [pogorszenie uwagi, pamięci, orientacji]. Zaburzenia
uwagi mogą być tak duże, że pacjent nie jest w stanie wykonać
prostych działań odejmowania i dodawania. Pamięć epizodyczna może
pogorszyć się do tego stopnia, że zapomina istotne wydarzenia z
ubiegłego tygodnia. Ważna tu jest opinia otoczenia o funkcjonowaniu
pacjenta. Osoba taka nie jest w stanie posługiwać się kartą kredytową,
ma trudności w przygotowaniu posiłków, nie radzi sobie ze złożonymi
zadaniami społecznymi i zawodowymi. Rozpoznanie na tym etapie ch.
A. nie sprawia już większych trudności. Dominuje w obrazie
psychopatologicznym mniejsze zaangażowanie w życiu osobistym i
społecznym, spłycenie reakcji afektywnych, mogą wystąpić objawy
depresyjne o nieznacznym nasileniu, chociaż niekiedy może mieć
miejsce znaczne nasilenie depresji wymagające leczenia. Pacjenci
nadal są zdolni do samodzielnej egzystencji jeżeli otrzymują wsparcie
lub pomoc. Etap ten trwa do 2 lat. Na tym etapie inhibitory
cholinesterazy [doneperil, rywastygmina] mogą być skuteczne w
zmniejszaniu zaburzeń funkcji poznawczych.

C.D. ZESPOŁY OTĘPIENNE
Etap V –
ch. A. o umiarkowanym nasileniu – upośledzenie funkcji
poznawczych jest tak znaczne, że uniemożliwia pacjentowi
samodzielną egzystencją bez pomocy otoczenia. Pacjenci nie
pamiętają ważnych i istotnych spraw np. adresu, nazwy szkoły do
której uczęszczali w młodości, aktualnej daty i.t.p. Nie potrafią
odejmować i dodawać liczb, dobrać odpowiedniej do pory roku
odzieży. Obraz kliniczny przypomina ten z IV etapu, lecz nasilenie
objawów jest większe. Nasilone jest stępienie afektu. Mogą
występować objawy depresji. Etap ten trwa około 1,5 roku. Pojawiają
się zaburzenia zachowania [złość, agresja, zniecierpliwienie i.t.p.].
Nasilenie objawów psychopatologicznych może stanowić wskazanie
do zastosowania neuroleptyków i/lub leków p/depresyjnych,
zaczynając od niskich dawek. Osoby samotne aby funkcjonować w
środowisku wymagają przynajmniej częściowej pomocy ze strony
osób drugich. Niekiedy konieczne jest umieszczenie pacjenta w
D.P.S. Na tym etapie receptory cholinesterazy są skuteczne w
niewielkim stopniu w poprawie funkcjonowania poznawczego.

C.D. ZESPOŁY OTĘPIENNE
Etap VI –
ch. A. o znacznym nasileniu – upośledzenie funkcjonowania
poznawczego jest tak duże, że osoba chora musi mieć pomoc w podstawowych
codziennych czynnościach. Na tym etapie pacjenci mogą zapominać imienia
małżonka, często nie znają swojego adresu, mogą sobie jednak przypominać
ważne dane dotyczące miejsca przebywania. Nie pamiętają nazwy szkoły, ale
przypominają sobie miejsce urodzenia. Mogą mieć problemy z liczeniem od 10
do 1. Etap ten może trwać około 2,5 roku. Pogarsza się dbałość o przestrzeganie
higieny i kontrolowanie zwieraczy. Nasilają się zaburzenia emocjonalne i
zachowania [pobudzenie, złość, zaburzenia snu, agresja fizyczna i negatywizm].
Konieczne może być stosowanie neuroleptyków [risperidon]. Osoby wymagają
stałej opieki osób drugich w codziennym funkcjonowaniu. Inhibitory
cholinesterazy na tym etapie są nieskuteczne.
Etap VII –
ch. A. o ciężkim nasileniu – upośledzenie funkcjonowania
poznawczego jest tak duże, że osoba chora wymaga ciągłej pomocy w
codziennych czynnościach. Zubożeniu ulega mowa, która później zanika. Zanika
też umiejętność chodzenia i inne sprawności ruchowe. Większość chorych
umiera wkrótce po zaprzestaniu chodzenia, chociaż niektórzy pacjenci
przeżywają jeszcze przez 7 lat lub dłużej, ale większość umiera po około 2-3
latach. Najczęstszą przyczyną bezpośrednią śmierci jest zapalenie płuc. U
niektórych chorych występuje pobudzenie, wymagające na stałe stosowanie
neurolrptyków.

C.D. ZESPOŁY OTĘPIENNE
Otępienie naczyniopochodne
Jest to druga najczęstsza przyczyna otępienia występująca u osób w wieku podeszłym.
Występuje zazwyczaj z ch. A. Badania patomorfologiczne wykazały, że ok. 50%
przypadków otępienia jest związanych z ch. A., 25% to ch. A. ze zmianami w
naczyniach mózgu, a u 15% obecne były same zmiany naczyniowe bez zmian
pierwotnie zwyrodnieniowych charakterystycznych dla ch. A. Przypuszczalnie otępienie
naczyniopochodne [O.N.] jest następstwem przebycia licznych i różnej wielkości
zawałów o różnym nasileniu w rozmaitych obszarach mózgu. Do wystąpienia O.N.
predysponują choroby prowadzące do zawału mózgu [nadciśnienie tętnicze i
zaburzenia rytmu serca]. Początkowo uważano, że O.N. ma przebieg „skokowy”, w
odróżnieniu od przebiegu ch. A., która ma przebieg postępujący. Jednak kiedy nie
wystąpi udar, przebieg „skokowy” jest raczej rzadko obserwowany. Postępujące
pogorszenie w O.N. nie jest wolniejsze niż w ch. A. W przypadkach mieszanych
doznanie zawału mózgu pogłębia otępienie. Zgon w O.N. nastepuje szybciej, niż w ch.
A.
Obraz kliniczny O.N. – jest bardziej zróżnicowany niż w ch. A. Np. zaburzenia mowy
lub chodu mogą pojawić się w różnym okresie O.N., a w ch. A. zaburzenia te występują
na określonym etapie. O.N. towarzyszą zaburzenia psychiczne spotykane w innych
postaciach otępienia [zaburzenia afektywne, zespoły psychotyczne, czy pobudzenie
ruchowe]. W O.N. po udarze pojawiają się charakterystyczne zaburzenia emocjonalne
[nietrzymanie afektu, nagłe zmiany nastroju, labilność afektywna].
Postępowanie: leczenie przyczynowe - nadciśnienia i zaburzeń rytmu serca. Leczenie
zaburzeń psychicznych – objawowe.

C.D. ZESPOŁY OTĘPIENNE
Otępienie z ciałami Lewy’ego
Występuje u około 15-25% zaburzeń z otępieniem. W większości
przypadków stwierdzono współwystępowanie ch. A. lub O.N.
Obecność ciał Lewy’ego nie wpływa na zmianę obrazu klinicznego.
Termin otępienie z ciałami Lewy’ego powinien być stosowany tylko
do tych „czystych” przypadków choroby o swoistym obrazie
klinicznym, który obejmuje: objawy parkinsonowskie, względnie
zmienny przebieg kliniczny, żywe i wyraźnie widoczne omamy
wzrokowe i stosunkowo szybkie narastanie otępienia. Należy
pamiętać, że chorzy z O.C.L. są bardzo wrażliwi na działanie
neuroleptyków.
Okazało się, że w leczeniu chorych z O.C.L. skuteczne są inhibitory
cholinesterazy.

PSYCHOZY U OSÓB W WIEKU PODESZŁYM
Psychoza u chorych w podeszłym wieku objawia się najczęściej
urojeniami typu paranoidalnego i uwarunkowanymi przez nie
zachowaniami, takimi jak absurdalne donosy do urzędów i.t.p.
Zaburzenia psychotyczne występujące po raz pierwszy w wieku
podeszłym zawsze wymagają poszerzonej diagnostyki w celu wykluczenia
ewentualnych patologii ogólnoustrojowych lub neurologicznych.
Schizofrenia o późnym początku
Występuje od 2 do 5 razy częściej u kobiet. Rozwijającym się objawom
prodromalnym oraz stopniowemu pogarszaniu się funkcjonowania
towarzyszyć mogą urojenia i omamy ruchowe. Urojenia są zwykle złożone
i często dziwaczne. Omamy słuchowe podobne są do tych, jakie
występują u chorych na schizofrenię o wczesnym początku. Poza tym
występuje upośledzenie w koncentracji uwagi oraz wykonywaniu
praktycznych czynności oraz może dochodzić do upośledzenia
sprawności intelektualnej.
Typowym dla schizofrenii o późnym początku jest dobra odpowiedź
terapeutyczna na małe dawki neuroleptyków.

ZABURZENIA AFEKTYWNE Z OBJAWAMI
PSYCHOTYCZNYMI
Depresja –
występuje po raz pierwszy u 10-20% osób powyżej 60
r.ż. Częstość występowania psychotycznych zaburzeń nastroju
wzrasta z wiekiem. Treść współwystępujących urojeń ma zwykle
ścisły związek z obniżonym lub podwyższonym nastrojem (np.
poczucie winy, zaniżona samoocena, rojenia depresyjne).
W leczeniu: neuroleptyki w skojarzeniu z lekami p/depresyjnymi.
Mania –
o późnym początku pojawia się zwykle po 50-tym r.ż. Lub
w 6-tej dekadzie życia. Częstość występowania manii u osób w
podeszłym wieku nie jest znaczna. Ponadto mania u osób w
podeszłym wieku jest często związana z występowaniem różnych
schorzeń oraz przyjmowaniem leków. Mania spowodowana udarem
mózgu zdarza się sporadycznie i może też współwystępować z
otępieniem naczyniopochodnym, nadczynnością tarczycy, guzami
mózgu, chorobami zakaźnymi. Mania może również występować
jako następstwo stosowania leków p/depresyjnych, preparatów
lewodopa lub kortykosteroidów.

Document Outline
- Slide 1
- Problemy psychogeriatrii w polsce i na świecie
- Slide 3
- Kliniczne objawy starzenia
- c.d. kliniczne objawy starzenia
- c.d. kliniczne objawy starzenia
- Problemy psychiatryczne u osób w wieku podeszłym
- Łagodne zaburzenia funkcji poznawczych
- c.d. łagodne zaburzenia funkcji poznawczych
- c.d. łagodne zaburzenia funkcji poznawczych
- c.d. łagodne zaburzenia funkcji poznawczych
- c.d. łagodne zaburzenia funkcji poznawczych
- Slide 13
- Slide 14
- Zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- c.d. zespoły otępienne
- Psychozy u osób w wieku podeszłym
- Zaburzenia afektywne z objawami psychotycznymi
- Slide 27
Wyszukiwarka
Podobne podstrony:
Do rozpoznania otępienia wymagane są co najmniej dwa zaburzenia funkcji poznawczych
Znaczenie zaburzeń funkcji poznawczych
ZABURZENIA FUNKCJI POZNAWCZYCH
Mechanizmy epigenetyczne w chorobach psychicznych i zaburzeniach funkcji poznawczych
Zaburzenia funkcji poznawczych w chorobach psychicznych
Objawy zaburzeń funkcji poznawczych
3 Zaburzenia funkcji poznawczych w chorobach somatycznych i psychicznych1
Zaburzenia funkcji poznawczych w zapaleniach wątroby
Zaburzenia psychiczne przebiegające z upośledzeniem funkcji poznawczych
Zaburzenia psychiczne przebiegające z upośledzeniem funkcji poznawczych 2
Zaburzenia funkcji zwieraczy
Funkcje poznawcze literatury(2) konspekt
FPKM 3, WSFiZ, funkcjonowanie poznawcze kobiet
Metafora w funkcji poznawczej doświadczenie Holocaustu
FUNKCJONOWANIE POZNAWCZE, Studia Pedagogiczne, Psychologia ogólna
FPKM 2, WSFiZ, funkcjonowanie poznawcze kobiet
więcej podobnych podstron