
Zakażenia szpitalne
=
Zakażenie szpitalne to takie, które nie
występowało ani nie znajdowało się w
okresie wylęgania gdy chory był
przyjmowany do szpitala.
Może ujawnić się zarówno podczas
hospitalizacji, jak i po wypisaniu chorego
do domu.

Zakażenia nie szpitalne
=
Infekcje przedszpitalne
• Zakażenie przed przyjęciem do szpitala
• symptomy manifestujące się podczas lub
po hospitalizacji
Infekcje poszpitalne
Okres inkubacji określa moment
zakażenia!!!

Najczęstsze lokalizacje zakażeń
szpitalnych:
-drogi moczowe
-zapalenia płuc
-rany
-krew (posocznica)
-skóra

Podział zakażeń szpitalnych
• Zakażenia endogenne – zakażenia
własnymi mikroorganizmami
saprofitycznymi
• Zakażenia egzogenne – zakażenia od
zewnętrznych źródeł

Czynniki ryzyka
• Niedostateczna higiena personelu
• Niewłaściwa dezynfekcja/sterylizacja
sprzętu czy/lub pościeli , etc.
• Zła organizacja pracy
• Mikrobiologicznie zanieczyszczona
żywność lub woda
• Niewłaściwe gospodarka antybiotykami
i/lub środkami dezynfekcyjnymi
• Zły stan techniczny szpitala
• Obniżenie odporności pacjentów
• Nadmierne zagęszczenie łóżek

Skóra rąk jest w normalnych warunkach
zanieczyszczona drobnoustrojami, które
znajdują się na jej powierzchni lub w
głębszych warstwach, w szczelinach,
mieszkach włosowych i zachyłkach
gruczołów potowych.
Drobnoustroje znajdujące się na
powierzchni skóry nazywamy florą
przejściową, natomiast bytujące w głębi
skóry – florą osiadłą.
W skład flory przejściowej mogą wchodzić
wszystkie drobnoustroje, z którymi styka
się ręka, oraz drobnoustroje wydzielane z
głębi skóry.
Są one łatwo usuwalne już przez zwykłe
mycie wodą z mydłem lub z dodatkiem
detergentu

Mycie rąk
• socjalne
• hygieniczne
• chirurgiczne
Powierzchnie najczęściej omijane podczas
mycia:
• Powierzchnie między palcami
• zagięcia
• paznokcie

Przed dotykaniem żywności,
jedzeniem i karmieniem pacjenta
Po opuszczeniu toalety
Przed i po zabiegach pielęgnacyjnych
na pacjencie
Zawsze po każdym kontakcie z ziemią
przed praca i po dłuższych przerwach
(np. na papierosa!!)
Po wykonaniu prac porządkowych
Socjalne mycie rąk

Sposoby mycia rąk:
zwykłe mycie rąk - mydłem przez ok. 1min.
higieniczne mycie rąk ( dezynfekcja rąk) -
wcieranie w skórę przez 30 sek. środka 3
ml dezynfekującego
chirurgiczne mycie rąk - mycie przez ok. 1
min skóry aż po łokieć, następnie
wysuszenie i wcieranie 5 ml alkoholu przez
3- 5 min.
Przestrzeganie zasad sterylizacji i
dezynfekcji jest podstawą profilaktyki
zakażeń
Sanityzacja usuwanie zanieczyszczeń a wraz z nimi
drobnoustrojów
Dezynfekcja - odkażanie , nie wyjaławia jest
procesem prowadzącym do zniszczenia lub usunięcia
wegetatywnych form drobnoustrojów przeważnie nie
niszczący zarodników
Sterylizacja - wyjaławianie - oznacza proces
prowadzący do zniszczenia wszystkich
drobnoustrojów ( bakterii, grzybów i ich zarodników,
wirusów )
Aseptyka - technika , której celem jest utrzymywanie
wszystkich mikroorganizmów poza polem pracy lub
obserwacji
Metody sanityzacji
czyszczenie ręczne,
mechaniczne z zastosowaniem
ultradźwięków np. do czyszczenia
narzędzi chirurgicznych w tzw.
zmywarkach ultradźwiękowych

• Metody dezynfekcji:
chemiczna - ma działanie
bakteriobójcze lub bakteriostatyczne -
środki w postaci roztworów lub par
termiczna - wykorzystuje ciepło
wilgotne - możliwa jest kontrola
skuteczności ( rurki Brown’a typu DCT)
komorowo - parowa - wykorzystuje
parę wodna o temp. 110
0
C - zalecana do
odzieży bawełnianej lub bawełnopodobnej
komorowa parowo-formalinowa - w
parach formaliny i amoniaku - stosowana
do odzieży, pościeli, ceraty itp.
• pasteryzacja - ogrzewanie parą wodną lub
wodą w temp. 75-100
0
C przez ok. 20 min.,
a następnie schładzanie do temp 10
0
C

• Metody sterylizacji:
parowa - pod ciśnieniem w temp. >
100
0
C
metoda parowa stosowana jest również
do utylizacji odpadów zakaźnych
w suchym gorącym powietrzu w temp.
od 160 do 180
0
C - stosowana głównie w
gabinetach stomatologicznych
gazowa tlenkiem etylenu TE
parami formaldehydu
plazmowa
radiacyjna zastosowanie
promieniowania gamma - stosowana jedynie
na skalę przemysłową
• UV - stosowana w placówkach służby
zdrowia i w przemyśle farmaceutycznym do
wyjaławiania powietrza

Skutki zakażeń szpitalnych
• Dodatkowa chorobowość
• Przedłużona hospitalizacja
• Długotrwałe fizyczne, neurologiczne
rozwojowe następstwa
• Wzrost kosztów hospitalizacji
• zgony

Inne metody niszczenia
drobnoustrojów:
•
spalanie
• wyżarzanie
• tyndalizacja
• filtracja z zastosowaniem specjalnych
filtrów najczęściej filtry membranowe,
rzadziej - np z ziemi okrzemkowej,
porcelany nieglazurowanej, szkła
spiekanego, azbestowe –
• uwaga: filtry nie zatrzymują wirusów!

Organizacja pracy
• strefa brudna - służy do składowania,
czyszczenia i dezynfekcji przedmiotów i
wielokrotnego użytku
•
• strefa czysta - rozpakowywanie
wyczyszczonych i wydezynfekowanych
materiałów oraz przygotowanie do
sterylizacji
•
• strefa sterylna

Podział środowiska szpitalnego
• Strefa I
• Strefa
II
• Strefa
III
• Strefa
IV
• Ciągłej czystości ( magazyn
materiałów sterylnych, boksy
jałowe)
• Ogólnej czystości medycznej
(sale chorych , gabinety,
korytarze)
• Strefa czystości zmiennej (sale
operacyjne, porodowe,
gabinety zabiegowe)
• Strefa ciągłego skażenia
(brudowniki, magazyny
odpadów medycznych
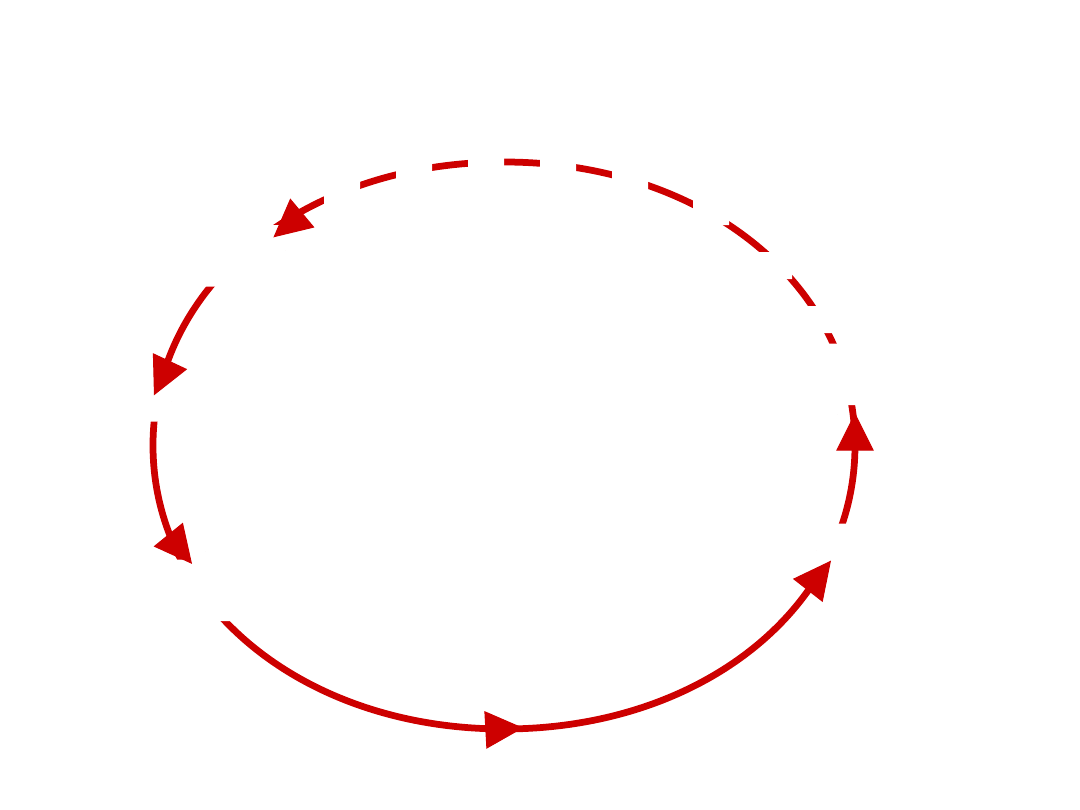
Łańcuch epidemiologiczny
Wrota wyjścia
Wrota wejścia
czynnik
Wrażliwy gospodarz
Sposób transmisji
rezerwuar
Osoba do
osoby

Źródła zakażenia w
szpitalu:
-chorzy z infekcjami,
-nosiciele,
-asymptomatyczni
w okresie inkubacji
chronicy
ozdrowieńcy
-personel
-odwiedzający
-środowiska wodne
-zwierzęta

Drogi transmisji
Bezpośrednia
Bezpośrednie kontakty
wydzieliny, krew, wydaliny
Droga kropelkowa
Pośrednia
Żyność/woda
Aerozol
zwierzęta
wymiociny
Sprzęt medyczny i zabiegi

Drogi transmisji –
drogi wyjścia
Człowiek/zwierzę
układ oddechowy
układ moczowo-płciowy
odchody
ślina
skóra
wydzielina spojówek
łożysko
środowisko
nawilżacze, klimatyzatory

Drogi transmisji –
drogi wejścia
Układ oddechowy
Usta (transmisja fekalno-oralna)
skóra
śluzówka
Krew
Główne czynniki etiologiczne
Bakterie
Gram-dodatnie cocci
• Staphylococcus aureus
• Coagulase-negative staphylococci
• Enterococci
Gram-dodatnie bacilli
• Clostridium sp.
BAKTERIE
Gram-ujemne
• Escherichia coli
• Salmonella sp.
• Klebsiella sp.
• Enterobacter sp.
• Pseudomonas aeruginosa
• Legionella pneumophila
Główne czynniki etiologiczne

Główne czynniki etiologiczne
VIRUSY – (5-6% wszystkich zakażeń)
• HBV and HCV
• HIV
• Influenza and parainfluenza
• rotawirusy
• GRZYBY
• Candida albicans
• Aspergillus

Drogi szerzenia się
drobnoustrojów: personel
medyczny (nosiciele, skóra rąk),
niejałowe narzędzia, sprzęt
medyczny, aparatura, leki,
materiały zanieczyszczone,
powietrze, bielizna, cewniki

Drobnoustroje najczęściej
wywołujące zakażenia szpitalne:
- Escherichia coli,
- Klebsiella-Enterobacter
- Pseudomonas sp.
- Proteus sp.
- Acinetobacter
- Serratia marcescens
- Staphylococcus aureus et
epidermalis
- Streptococcus foecalis

Drobnoustroje najczęściej
powodujące zgony w związku z
posocznicą:
Staphylococc
us aureus
28%
Pseudomonas
aeruginosa
23,4%
Acinetobacter
sp.
13,1%
Escherichia
coli
9,35%

Drobnoustroje najczęściej
powodujące
zakażenia szpitalne w Europie/USA
• Enterobacteriacae
• Staphylococcus
aureus
• Pseudomonas
aeruginosa
• Gronkowce
koagulazoujemne
• grzyby
• ca 35% ca 18%
• ca 30% ca 12%
• ca 29% ca 13,5%
• ca 19% ca 10,5%
• ca 17% ca 7%

Na zakażenia szpitalne szczególnie
narażeni są pacjenci:
-z cukrzycą
-leczeni glikokortykoidami
-odwodnieni
-alkoholicy
-leczeni preparatami
immunosupresyjnymi,
cytotoksycznymi, energią
promienistą
-z chorobami upośledzającymi
odporność
-z oparzeniami, urazami
wielonarządowymi, marskością
wątroby, nowotworami
-niemowlęta i starcy

Zakażenie związane z zabiegiem
chirurgicznym może polegać na zakażeniu
rany operacyjnej, a także dotyczyć zapalenia
płuc, dróg moczowych lub innych ognisk
zapalnych, które rozwijają się u osłabionego
operacją chorego.

Podział ran w zależności od zagrożenia
zakażeniem:
1. Rany czyste
- 2%
2. Rany czyste skażone
- 3-4%
3. Rany skażone
- 10-15%
4. Rany brudne
- 25-40%

ASEPTYKA
Jest to postępowanie mające na celu
zapobieganie zakażeniu, tj. niedopuszczenie
do zainfekowania rany, czyli otrzymanie
tzw. bakteriologicznej jałowości.
Aseptyka jest niezbędnym elementem
prawidłowego postępowania chirurgicznego.
Wszystko, co będzie stykać się z raną musi
być jałowe, tzn. pozbawione bakterii,
wirusów
i grzybów.

Postępowanie aseptyczne
powinno uwzględniać
wszystkie możliwe drogi
szerzenia, źródła zakażenia,
rezerwuary
i umiejętnie je ograniczać.

Związki i preparaty dezynfekcyjne:
- związki fenolowe,
- związki chloru,
- aldehydy,
- czwartorzędowe związki amoniowe.

ANTYSEPTYKA
Jest to stosowanie środków
bakteriobójczych w miejscu ich
wysiewu, we wrotach możliwego
wtargnięcia zakażenia na
powierzchni ciała – skóra, błony
śluzowe, zranienia, lub też w polach
chirurgicznie odsłoniętych lub
otwartych.
Celem antyseptyki jest
zapobieganie kolonizacji lub
zakażenia przez przywrócenie
jałowości zakażonym przedmiotom
lub ranom, w wyniku stosowania
preparatów bakteriobójczych.

W skład flory przejściowej mogą
wchodzić wszystkie
drobnoustroje, z którymi styka
się ręka, oraz drobnoustroje
wydzielane z głębi skóry.
Są one łatwo usuwalne już przez
zwykłe mycie wodą z mydłem
lub z dodatkiem detergentu.

Niezwykle ważnym elementem dla
całości postępowania
antyseptycznego jest mycie i
antyseptyka rąk stosowana przez
personel szpitalny pomiędzy
pielęgnacją kolejnych chorych.
Pielęgnacja chorych zakażonych
lub nosicieli szczepów
wieloopornych na antybiotyki
wymaga zmiany fartuchów.

-Zabezpieczanie i usuwanie
zużytych opatrunków i
zmienianej bielizny
-Materace i poduszki z materiału
niewrażliwego na wyjaławianie
termiczne
-Dokładna dezynfekcja, mycie i
wyjaławianie narzędzi
wielokrotnego użycia, sprzętu
diagnostycznego, elementów
układu oddechowego
respiratora, itp.

Drobnoustroje stanowiące florę
osiadłą są trudne lub wręcz
niemożliwe do usunięcia nawet przez
intensywne mycie i szorowanie także
z użyciem środka antyseptycznego.
Podczas długotrwałych operacji,
wskutek pocenia się rąk,
drobnoustroje pozostałe w skórze
wydostają się na zewnątrz i
nagromadzają się w pocie w
rękawiczkach.
W razie uszkodzenia rękawiczki mogą
przedostać się do rany i spowodować
rozwój zakażenia.

Antyseptyki stosowane do
odkażania rąk:
- alkohol etylowy,
- alkohol izopropylowy,
- mydła antyseptyczne usuwają
jedynie florę przejściową.
Antyseptyki tzw. dwufazowe
zawierające chloroheksydynę,
alkohol i bromek benzalkoniowy
(Manusan, Dishand) powodują
zniszczenie flory przejściowej i
częściowo flory osiadłej.

STERYLIZACJA
Są to zabiegi umożliwiające
uzyskanie bakteriologicznej
jałowości. Pozwalają one uwolnić
przedmioty od drobnoustrojów
chorobotwórczych i/lub ich
przetrwalników, powodują
nieodwracalną inaktywację
wirusów.

Sterylizacja nie ogranicza się tylko
do samego zniszczenia
drobnoustrojów, ale uwzględnia
poprzedzające i następowe
postępowanie:
1. Sposób przygotowania materiałów
(odpowiednia dezynfekcja i
opakowanie)
2. Prawidłowo prowadzony proces
sterylizacji (właściwe ułożenie w
komorze sterylizatora, kontrola
procesu sterylizacji)
3. Przechowywanie (warunki, które
wykluczają możliwość wtórnego
zanieczyszczenia)

METODY STERYLIZACJI
1. Fizyczno-termiczne:
- parą wodną,
- suchym gorącym powietrzem.
2. Fizyczne, nietermiczne:
- za pomocą promieni jonizujących,
- filtracyjna (w stopniu
ograniczonym)
3. Chemiczno-fizyczne:
- gazowa tlenkiem etylenu
- formaldehydowa.

Metody sterylizacji
• autoklawowanie – z para nasyconą
121°C, 1.5 at
134°C, 2.5 at
• Tlenek etyleny
Material sterylizowany wymaga
odgazowania przynajmniej przez 12
godzin
• w parach formaldehydu
• Plazma gazowa

Kontrola sterylizacji
• Wskaźniki fizyczne (manometry,
termometry, kontrolki świetlne, karty
kontrolne, etc.)
• Wskaźniki chemiczne :
- wewnętrzne
- zewnętrzne
• Testy mikrobiologiczne

Wymagania dla środków
dezynfekcyjnych
• Maksymalna skuteczność przeciw
mikroorganizmom
• Maksymalne spektrum działania
• Wiele aktywnych komponentów
• Minimalna szkodliwość dla człowieka
• Minimalna szkodliwość dla materiałów
odkażanych i powierzchni
• Minimalna szkodliwość dla środowiska

ODPADY MEDYCZNE
SKŁAD: odpady ogólnokomunalne, szczątki ludzkie,
opatrunki, materiały z oddziałów zakaźnych, ciała
zwierzą doświadczalnych, hodowle z kultur
bakteriologicznych, środki farmaceutyczne,
strzykawki, igły, odpady radioizotopowe
• I GRUPA – odpady nie przedstawiające żadnego
zagrożenia infekcyjnego i nie wymagające
specjalnego traktowania
• II GRUPA – odpady nieinfekcyjne, traktowane jako
niebezpieczne wewnątrz szpitala
• III GRUPA – odpady niebezpieczne zarówno wewnątrz
jaki na zewnątrz szpitala (typowe tylko dla szpitali
jak materiały zainfekowane, części amputowane,
zwierzęta doświadczalne itp.
• IV GRUPA – inne odpady niebezpieczne jak baterie,
termometry i manometry rtęciowe, odpady
radioaktywne, przestarzałe leki i odczynniki

Krwiopochodne zakażenia –
HBV
Czynniki etiologiczny HBV (Hepatitis B Virus)
• DNA-wirus
• przeżywa 100ºC
• Wrażliwy na autoklawowanie
Epidemiologia w Polsce
• 4 000-6 000 przypadków rocznie
• ca 60% w jednostkach medycznych
• ca 500 000 HBV nosicieli
zakażenia
• parenteralne – kontakt z krwią lub innymi
płynami
• Minimalna dawka zakaźna=0.00004 ml of HBV-
zwieratości krwi!!!

HBV
Diagnostyka
• Specyficzne przeciwciała w osoczu
• Genetyczny test DNA in osoczu
• Próby wątrobowe (AspAT, AlAT,
bilirubin)
• urobilinogen w moczu

HBV
Symptomy
• Okres inkubacji 14-180 dni (przeciętnie 3-6 miesięcy)
• Różne formy: od umiarkowanej do fluminant one (2-3%)
• Zakażenia asymptotyczne (50-60%)
• Utrata apetytu nudności wymioty
• Symptomy grypopodobne
• zżółknięcie
• Powiększenie wątroby
• możliwość przejścia w postać chroniczna – marskość
wątroby
• trwała odporność po zakażeniu
Zaraźliwość przed pojawnieniem się symptomów!!!
• 10% długoczasowych nosicieli po zakażeniu

Krwiopochodne zakażenia –
HCV
Czynnik etiologiczny
• HCV (Hepatitis C Virus) odkryty w 1989
Epidemiologia (wg WHO)
• 170 millionów osób zakazonych
• wykrywalność – ca 15%

HCV
Diagnostyka
• Specyficzne przeciwciała w osoczu
• Genetyczny test RNA in osoczu
• 6 genotypów o różnej wrażliwości na
leczenie
• Próby wątrobowe (AspAT, AlAT, bilirubin)
• urobilinogen w moczu

HCV
Zarażenie – kontakt z krwią
• Przez skórę, śluzówkę
• Niewysterylizowany lub zanieczyszczony sprzęt
medyczny)
Symptomy
• asymptomatyczny (ca 60%)
• myalgia i arthralgia, osłabienie, nnudności,
zaburzenia koncentracji, depresja, niepokój
• Utrata apetytu, spadek wagi, brązowy kolor moczy
• Marskość wątroby
leczenie
• Eliminacja wirusa – interferon, ribavirin
• Ochrona funkcji wątroby

HIV
• Wirus z rodzaju lentiwirusów, z rodziny
retrowirusów. Atakuje głównie limfocyty T-
pomocnicze (limfocyty Th). Wiriony mają
budowę kulistą i otoczone są otoczką
lipidową, zawierającą liczne białka.
• Dotychczas poznano 2 typy wirusa:
• HIV-1
• HIV-2
• Epidemiologia
• W Polsce zdiagnozowano ponad 10 tys.
zakażeń, a szacuje się, że liczba osób
żyjących z HIV przekracza 30 tys. czyli
0,07% populacji
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 54
- Slide 55
Wyszukiwarka
Podobne podstrony:
Profilaktyka zakażeń szpitalnych u noworodków
ZakaĹĽenia Szpitalne
Zakażenia szpitalne pomostowe Materiały
ZADANIA ZESPOĹ U KONTROLI ZAKAĹ»EĹ SZPITALNYCH I PIELÄ GNIARKI
szpital M M & A N
Szkol Wymagania sanit higieniczne w szpitalu
rzecznik praw pacjenta szpitala[1]
Postępowanie ze ściekami szpitalnymi
Definicja zakażenia szpitalnego
Zasady zasilania energią obiektu szpitalnego
Lokalizacja obiektu szpitalnego(6)
Postępowanie ze ściekami szpitalnymi (3)
Zakażenia szpitalne, Mikrobiologia
WYKŁAD 8- c.d.7 i Zakażenia szpitalne, GUMed, Medycyna, Mikrobiologia, Mikrobiologia, III KOLOKWIUM
pytania - szpital, ciąża i dziecko
9. Szpital jako Ârodowisko pacjenta, Opiekun medyczny
zapobieganie zakażeniom szpitalnym, opieka nad os starsza
więcej podobnych podstron