Technika nakłucia worka osierdziowego w przypadku tamponady
|
prof. dr hab. med. Jacek Jan Moll, Klinika Kardiochirurgii Instytutu "Centrum Zdrowia Matki Polki" w Łodzi, lek. Piotr Kaźmierczak, Klinika Kardiochirurgii Instytutu "Centrum Zdrowia Matki Polki" w Łodzi
Data utworzenia: 21.06.2012
Opublikowano w Medycyna Praktyczna Chirurgia 2011/06 http://www.mp.pl/artykuly/?aid=65595&l=1250&u=48903417
Tamponada serca to stan, w którym na skutek gromadzenia się w worku osierdziowym płynu i związanego z tym wzrostu ciśnienia dochodzi do zaburzeń hemodynamicznych upośledzających czynność rozkurczową, a następnie skurczową mięśnia sercowego. Jest to stan zagrożenia życia, który prowadzi do wstrząsu kardiogennego, wymagającego natychmiastowej interwencji lekarskiej, polegającej na nakłuciu worka osierdziowego i ewakuacji nadmiaru płynu (perikardiocenteza).
Ze względu na przebieg kliniczny tamponadę serca dzieli się na ostrą i podostrą. Do najczęstszych przyczyntamponady ostrej u dzieci należą:
1) uraz serca i otaczających je tkanek
2) uszkodzenie jatrogenne podczas inwazyjnych procedur diagnostycznych lub leczniczych w obrębie naczyń klatki piersiowej i serca (np. cewnikowanie).
|
Tamponada podostra występuje rzadziej, a do jej przyczyn zalicza się:
1) wysiękowe zapalenie osierdzia
2) nowotwory w obrębie klatki piersiowej.
Wskazania
Tamponada serca, bez względu na etiologię, stanowi wskazanie do nakłucia i odbarczenia worka osierdziowego.
Kryteria kliniczne
Tamponadę należy zawsze podejrzewać u chorego z zatrzymaniem czynności serca w razie nieskuteczności reanimacji lub braku tętna mimo zachowanej czynności elektrycznej mięśnia sercowego.
W badaniu przedmiotowym stwierdza się triadę objawów (triada Becka):
1) obniżenie ciśnienia tętniczego
2) ciche tony serca
3) przepełnienie żył szyjnych.
Inne objawy kliniczne:
1) ból w klatce piersiowej
2) narastająca duszność
3) utrata przytomności.
W praktyce wymienione objawy występują u dzieci starszych, natomiast u noworodków i niemowląt na pierwszy plan wysuwają się tachykardia i obniżenie ciśnienia tętniczego.
W badaniu przedmiotowym stwierdza się ponadto:
1) zimną, bladą skórę
2) tachykardię
3) tętno paradoksalne (obniżenie skurczowego ciśnienia tętniczego podczas wdechu o ponad 10 mm Hg)
4) powiększenie wątroby.
Badania pomocnicze
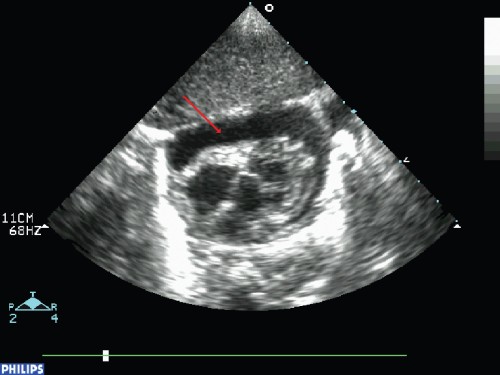
Najważniejsze i najbardziej wiarygodne badanie w wykrywaniu obecności płynu w worku osierdziowym toechokardiografia dwuwymiarowa (2D) z dopplerowską oceną przepływu. Rozpoznanie potwierdza uwidocznienie płynu pomiędzy osierdziem i ścianami serca (widocznego jako wyraźnie hipoechogeniczny obszar; ryc. 1). U chorego w stanie nagłym takie badanie może wykonać nawet niewykwalifikowana osoba. Należy przyłożyć głowicę ultrasonografu poniżej wyrostka mieczykowatego i skierować ją dogłowowo. Zwykle widoczny jest miąższ wątroby, do którego prawie bezpośrednio przylega ściana serca (ryc. 1).
Do objawów echokardiograficznych sugerujących rozpoznanie tamponady należą:
1) obraz kołyszącego się serca
2) zapadnięcie jam serca, w których panują niższe ciśnienia (skurczowe zapadnięcie prawego przedsionka, rozkurczowe zapadnięcie prawej komory).
Ryc. 1. Płyn w worku osierdziowym (strzałka) w obrazie echokardiograficznym w projekcji podmostkowej
W zapisie elektrokardiograficznym obserwuje się:
1) tachykardię zatokową
2) niski woltaż zespołów QRS we wszystkich odprowadzeniach
3) nieswoiste zmiany odcinka ST-T.
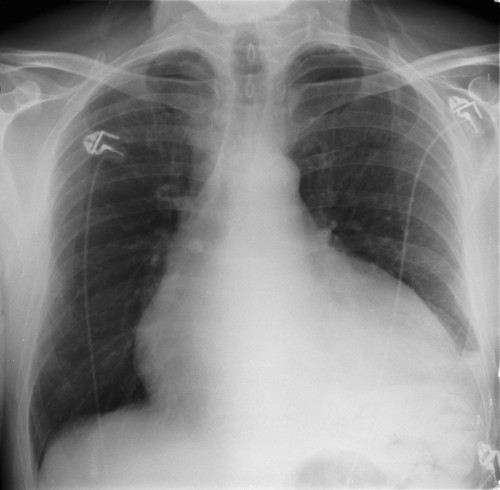
Na przeglądowym radiogramie klatki piersiowej jest widoczne powiększenie sylwetki serca bez objawów zastoju płucnego (ryc. 2).
Przeciwwskazania
Tamponada serca w przebiegu rozwarstwienia aorty oraz pourazowa (np. rana kłuta, postrzałowa serca) wymaga interwencji kardiochirurgicznej. Perikardiocentezę wykonuje się jedynie wówczas, gdy natychmiastowa operacja jest niemożliwa, a stan pacjenta się pogarsza.
Niezbędny sprzęt
Sprzęt jałowy
1) środek antyseptyczny stosowany do dezynfekcji skóry
2) kaniula (np. typu Venflon o rozmiarach 16-20 G) dobrana do wieku i masy ciała dziecka
3) dren z łącznikiem do połączenia z kaniulą i z kranikiem
4) jałowe gaziki (2 cm × 2 cm)
5) jałowa strzykawka o objętości 2 ml lub 5 ml z 1% roztworem lidokainy do miejscowego znieczulenia okolicy wkłucia
6) jałowa igła do iniekcji o rozmiarze 0,5-0,8 mm (21-23 G)
7) jałowa strzykawka o objętości 10 ml lub 20 ml
8) jałowe rękawiczki
9) jałowe serwety do obłożenia okolicy wkłucia
Sprzęt niejałowy
1) pojemnik na zużyty sprzęt i materiał biologiczny
2) źródło światła
Sprzęt pomocniczy
1) echokardiograf
2) sprzęt do monitorowania elektrokardiograficznego
3) ciśnieniomierz
4) zestaw do resuscytacji: defibrylator, leki resuscytacyjne
Ryc. 2. Powiększenie sylwetki serca wskutek tamponady na zdjęciu przeglądowym klatki piersiowej Opis zabiegu
Uwagi ogólne
Perikardiocentezę powinien wykonywać lub ściśle nadzorować doświadczony lekarz (najlepiej kardiochirurg, kardiolog lub anestezjolog). Należy ją wykonać w sali przystosowanej do przeprowadzania zabiegów w warunkach sterylnych, w której istnieje możliwość monitorowania czynności układu sercowo-naczyniowego. Wyjątkiem jest zabieg wykonywany natychmiast, ze wskazań życiowych (np. w trakcie reanimacji). Jeśli nie ma bezpośredniego zagrożenia życia, należy przygotować chorego jak do operacji (oznaczyć grupę krwi, ocenić morfologię krwi, parametry układu krzepnięcia, jonogram, równowagę kwasowo-zasadową i podstawowe parametry biochemiczne).
Najbezpieczniejsze dla chorego jest uzyskanie dostępu do dużej żyły przed wykonaniem nakłucia, co w razie potrzeby umożliwia szybkie przetaczanie płynów. Zabieg nakłucia worka osierdziowego u dziecka w miarę możliwości powinien być wykonany w obecności anestezjologa i poprzedzony odpowiednią analgezją i sedacją (np. za pomocą ketaminy, midazolamu, fentanylu lub morfiny).
W trakcie zabiegu należy stale monitorować zapis elektrokardiograficzny (kardiomonitor), ciśnienie tętnicze, ewentualnie ośrodkowe ciśnienie żylne, a nakłucie wykonywać pod kontrolą echokardiografii przezklatkowej. Szczegółowe badanie echokardiograficzne 2D oraz metodą dopplerowską należy wykonać przed perikardiocentezą i po niej. Jest to szczególnie ważne u noworodków i niemowląt, u których kontrola echokardiograficzna podczas nakłucia jest często trudna do wykonania ze względu na niewielki wymiar klatki piersiowej.
Przygotowanie lekarza do zabiegu
1. Zabezpiecz włosy przed bezpośrednim kontaktem z pacjentem (zwiąż i osłoń czepkiem).
2. Załóż chirurgiczną maskę na twarz.
3. Zdejmij biżuterię z rąk.
4. Myj dłonie i przedramiona mydłem w płynie lub detergentem z antyseptykiem (z dozownika łokciowego) pod strumieniem bieżącej ciepłej wody przez 60 sekund.
5. Opłucz ręce i przedramiona, tak aby woda spływała w kierunku łokci.
6. Osusz ręce, a następnie przedramiona ręcznikiem jednorazowego użycia, a po dokładnym osuszeniu wetrzyj w skórę obydwu rąk około 5 ml alkoholowego środka antyseptycznego (z dozownika łokciowego lub podanego przez asystenta).
7. Włóż jałowe rękawiczki.
Przygotowanie pacjenta do zabiegu
1. Ułóż dziecko na plecach, unosząc jego tułów pod kątem 20-30° w stosunku do poziomu (klatka piersiowa wyżej niż brzuch - w tej pozycji płyn przemieszcza się w dół oraz przed przednią ścianę serca, co ułatwia jego odprowadzenie).
2. Przygotuj skórę dziecka w miejscu planowanego nakłucia. W tym celu przemyj trzykrotnie skórę w miejscu planowego zabiegu (ruchem spiralnym od miejsca planowanego nakłucia na zewnątrz) w promieniu kilku/kilkunastu centymetrów środkiem antyseptycznym, pozwalając za każdym razem na samoistne wyschnięcie roztworu.
3. Obłóż skórę wokół miejsca planowanego wkłucia jałowymi serwetami.
Technika nakłucia worka osierdziowego
1. Po połączeniu igły do iniekcji ze strzykawką z roztworem lidokainy (pamiętaj, aby w strzykawce nie pozostały pęcherzyki powietrza), wprowadź igłę w miejsce nakłucia skóry (tj. pod wyrostkiem mieczykowatym mostka), podając powoli roztwór lidokainy.
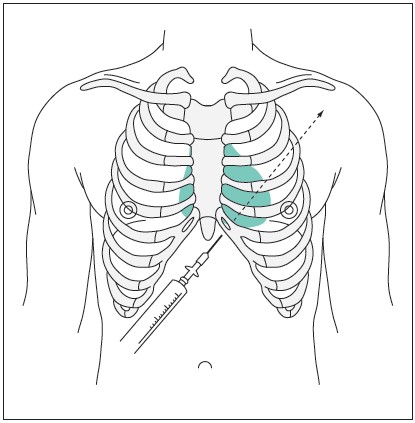
2. Wprowadź kaniulę do nakłucia worka osierdziowego w okolicę uprzednio znieczulonej skóry (tj. w miejscu połączenia wyrostka mieczykowatego mostka i łuku żebrowego lewego) pod kątem 30-45° w stosunku do poziomu skóry (ryc. 3A), kierując kaniulę w kierunku lewego stawu barkowego (ryc. 4). Jest to dojście pozaopłucnowe, omijające tętnice wieńcowe i osierdziowe oraz tętnicę piersiową wewnętrzną.
3. Po przejściu kaniuli przez worek osierdziowy i wypłynięciu płynu u jej nasady, usuń prowadnicę (mandryn), pozostawiając plastikową część kaniuli wewnątrz worka osierdziowego (ryc. 3B).
Uwagi: O obecności kaniuli w worku osierdziowym świadczą: 1) delikatny opór podczas przechodzenia kaniuli przez ścianę worka osierdziowego, 2) "błysk" (wzmożona echogeniczność) w obrazie echokardiograficznym, 3) swobodny wypływ płynu przez kaniulę. Kontakt prowadnika kaniuli z nasierdziem może powodować zaburzenia rytmu serca (dlatego kaniulę należy wprowadzać powoli, równomiernym ruchem) - wycofaj wówczas kaniulę aż do stwierdzenia swobodnego wypływania płynu.
4. Wprowadź kaniulę głębiej do worka osierdziowego.
5. Koniec zewnętrzny kaniuli połącz z drenem z kranikiem.
6. Połącz dren ze strzykawką i aspiruj płyn z worka osierdziowego (ryc. 3C); każdorazowo przed odłączeniem strzykawki zakręć kranik drenu.
7. Powtarzaj aspirację aż do całkowitego opróżnienia worka osierdziowego. Pamiętaj o podsumowaniu całkowitej objętości odprowadzonego płynu.
8. Lekko aspirując, usuń kaniulę z worka osierdziowego.
9. Przemyj miejsce po nakłuciu środkiem antyseptycznym.
10. Załóż jałowy opatrunek.
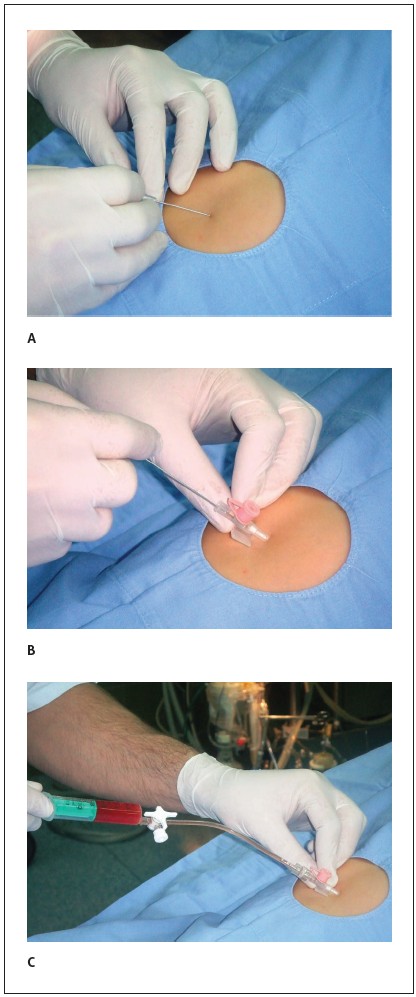
Ryc. 3. Nakłucie worka osierdziowego 3-tygodniowego noworodka z tamponadą serca spowodowaną jatrogennym uszkodzeniem ściany mięśnia sercowego podczas diagnostycznego cewnikowania jam serca. A - wprowadzenie kaniuli do nakłucia worka osierdziowego (rozmiar 20 G). B - usunięcie prowadnicy. C - aspiracja płynu
Uwagi:
1) Jeśli istnieje ryzyko ponownego wypełnienia worka osierdziowego płynem, pozostaw kaniulę wewnątrz worka osierdziowego, mocując ją pojedynczymi szwami niewchłanianymi do skóry (jeżeli to niemożliwe, zabezpiecz kaniulę jak przy dostępie dożylnym). Połącz dren kaniuli z workiem do drenażu. Pozostaw drenaż do chwili zatrzymania wypływania płynu (nawet do kilku dni).
2) Jeśli wymagany jest drenaż worka osierdziowego, zastosuj zestawy do drenażu, na przykład PeriVacTM Pericardiocentesis Kit lub jednokanałowe zestawy do kaniulacji żył centralnych; ich wprowadzenie wymaga interwencji kardiochirurga.
3) Rutynowo przy odbarczeniu worka osierdziowego zleca się badanie ogólne i histologiczne uzyskanego płynu oraz wykonuje się jego posiew. Pamiętaj o przygotowaniu odpowiednich probówek.
Powikłania
1) uszkodzenie lub przedziurawienie ściany mięśnia sercowego (najczęściej prawej komory serca)
2) uszkodzenie lub przedziurawienie ściany naczynia nasierdziowego (tętnicy bądź żyły wieńcowej)
3) ponowna tamponada spowodowana krwią z uszkodzonej jamy serca lub naczynia wieńcowego
4) zaburzenia rytmu serca (bradykardia, asystolia, migotanie komór)
5) hipotensja
6) odma opłucnej
7) nakłucie jamy otrzewnej
8) uszkodzenie narządów jamy brzusznej (wątroby, żołądka)
9) zator powietrzny
10) uszkodzenie tętnicy piersiowej wewnętrznej
11) zapalenie osierdzia
12) zapalenie wsierdzia
Najczęstsze błędy
1) nieprzestrzeganie zasad aseptyki i antyseptyki
2) wysunięcie kaniuli z worka osierdziowego podczas wycofywania prowadnika
3) zastosowanie kaniuli o zbyt małej średnicy
4) zagięcie kaniuli wewnątrz worka osierdziowego i brak możliwości aspiracji
5) niepełne opróżnienie worka osierdziowego
6) nakłucie jednej z jam serca, najczęściej prawego przedsionka lub prawej komory
Ryc. 4. Wprowadzenie kaniuli do nakłucia worka osierdziowego w miejscu połączenia wyrostka mieczykowatego mostka i łuku żebrowego lewego pod kątem 30-45° w stosunku do poziomu skóry w kierunku lewego stawu barkowego
Piśmiennictwo
1. Kabukcu M., Demircioglu F., Yanik E. i wsp.: Pericardial tamponade and large pericardial effusions: causal factors and efficacy of percutaneous catheter drainage in 50 patients. Tex. Heart Inst. J., 2004; 31: 398-403
2. King B.R., King C., Coates W.C.: Critical procedures. W: Gausche-Hill M., Fuchs S., Yamamoto L. (red.): The pediatric emergency medicine resources. Wyd. 4, Jones and Bartlett Publishers, Sudbury, 2007: 674-764
3. Lewczuk A., Sobkowicz B., Tomaszuk-Kazberuk A.: Tamponada serca. Przegl. Kardiodiabetol., 2007; 2: 105-109
4. Moores D.W., Allen K.B., Faber L.P. i wsp.: Subxiphoid pericardial drainage for pericardial tamponade. J. T horac. Cardiovasc. Surg., 1995; 109: 546-551
5. Spodick D.H.: Acute cardiac tamponade. N. Engl. J. Med., 2003; 349: 684-690
6. Spodick D.H.: Pericardial diseases. (W:) Braunwald E., Zipes D.P., Libby P. (red.): Heart disease: a text book of cardiovascular medicine. W.B. Saunders Company, Philadelphia, 2001: 1823-1876
7. Tsang T.S., Freeman W.K., Sinak L.J., Seward J.B.: Echocardiographically guided pericardiocentesis: evolution and state-of-the-art technique. Mayo Clin. Proc., 1998; 73: 647-652
Wyszukiwarka
Podobne podstrony:
NAKŁUCIE WORKA OSIERDZIOWEGO, Studia - ratownictwo medyczne, 3 rok, Zawansowane procedury ratunkowe
TAMPONADA WORKA OSIERDZIOWEGO, Studia - ratownictwo medyczne, 3 rok, Zawansowane procedury ratunkowe
Technika funkcjonalnego obrazowania MR w przypadku mózgu poz
Nakłucie tętnicy, Studia - materiały, Analityka ogólna i techniki pobierania materiału
techniki projektowania przypadkow 4
METODA INDYWIDUALNEGO PRZYPADKU - na przykładzie, Pomoc Społeczna, Metody i techniki badań
techniki projektowania przypadkow 2
TAMPON osierdzia ok 24sl
MD2 Technika słowa przypadkowego
umiejętności techniczne diagnoisty konceptualizacja przypadku
NOTAKI Z TECHNIKI CYFROWEJ
techniki inchalacyjne
Mechanika techniczna(12)
Tamponada serca, Karpacz, 2008
W6 Technika harmonogramów i CPM
01 Podstawy i technika
więcej podobnych podstron