
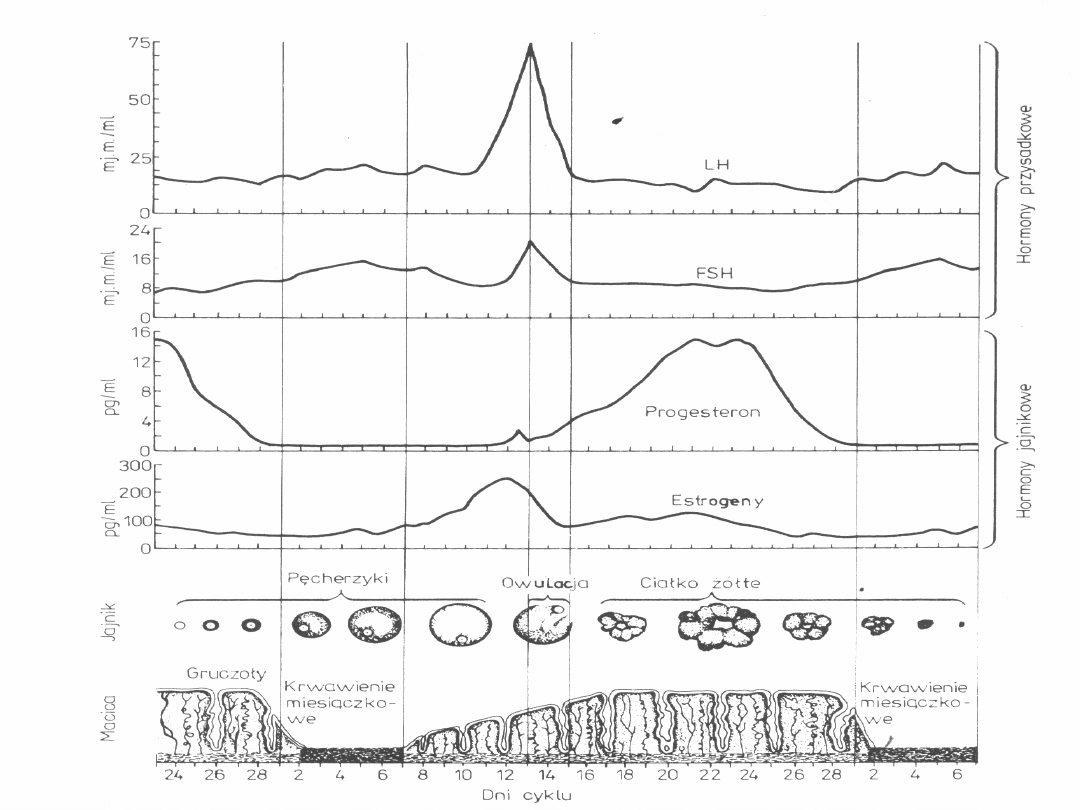
FIZJOLOGIA CYKLU PŁCIOWEGO KOBIETY

Cykl płciowy:
• Jajnikowy
• Endometrialny
• Szyjkowy
REGULACJA CYKLU:
1. UKŁAD PODWZGÓRZE PRZYSADKA
Podwzgórze wydziela przez zakończenia nerwowe jądra łukowatego
neurohormony do układu wrotnego krążenia żylnego łączącego podwgórze
z przysadką
Wydziela gonadoliberynę (GnRH) w sposób pulsacyjny:
wczesna faza folikularne – co 90 minut
późna faza folikularne – co 60-70 minut
wczesna faza lutealna – co 100 minut
późna faza lutealna – co 200 minut

REGULACJA CYKLU:
Regulacja uwalniania GnRH nie jest do końca wyjaśniona. W mechanizmie
regulacji bierze udział: neuropeptydy, β-endorfina, estrogeny,
progesterony, dopamina, melatonina.
Ciągła lub przedłuzona stymulacja GnRH powoduje wysycenie receptorów i
zahamowanie wydzielania FSH / LH (agoniści / antagoniści GnRH)
2. Przysadka wydziela:
• hormon folikulotropowy (FSH)
• hormon luteotropowy (LH)
Hormon folikulotropowy (FSH)
Pobudza komórki ziarniste do produkcji estradiolu (przez aktywację
aromatazy)
Stymuluje wzrost komórek ziarnistych, wzrost receptorow FSH / LH.

REGULACJA CYKLU:
• Hormon luteotropowy (LH)
Inicjacja owulacji i podtrzymanie fazy lutealnej.
3. Hormony jajnika
a. Androgeny (testosteron, adnrostendion)
b. Estrogeny (estron, estradiol, estriol)
c. Progesteron

Działanie biologiczne estrogenów:
• Rozwój cech płciowych II- i III-rzędowych
• Działanie proliferacyjne na endometrium
• Zwiększenie perystaltyki jajowodów, wzrost masy myometrium
• Działanie rozluźniające na mięśniówkę szyjki macicy oraz zwiększenie
przeźroczystego, ciągnącego się śluzu szyjkowego
• Pobudzanie wzrostu nabłonka pochwy i tkanki gruczołu piersiowego
• Zwiększenie libido
• Działanie prozakrzepowe (wzrost ilości czynników krzepnięcia i spadek
fibrynogenu i antytrombiny)
• Przeciwdziałanie osteolizie
• Zatrzymywanie wody w ustroju, poprawa elastyczności tkanek.

Działanie biologiczne progesteronu:
• Zmiany sekrecyjne endometrium – przygotowanie do nidacji
• Rozpulchnienie i przekrwienie myometrium
• Zagęszczenie śluzu szyjkowego – nieprzepuszczalny dla plemników
• Działanie synergistyczne z estrogenami w gruczole sutkowym
• Podwyższanie podstawowej temp ciała (około 0,5°C)
Działanie biologiczne androgenów:
• Rozwój cech płciowych II- i III-rzędowych
• Działanie anaboliczne
• Wpływ na kościotworzenie
• Wzrost libido

TEORIA DWÓCH KOMÓREK / DWÓCH GONADOTROPIN
Komórki ziarniste pęcherzyka produkują estrogeny przez aromatyzację
androgenów produkowanych w komórkach osłonki (tekalne).
Komórki tekalne od początku wzrostu pęcherzyka posiadają
receptory LH, który stymuluje produkcję androgenów (testosteron,
androstendion) z cholesterolu. Z tego powodu LH musi być obecne
już na początku fazy pęcherzykowej.
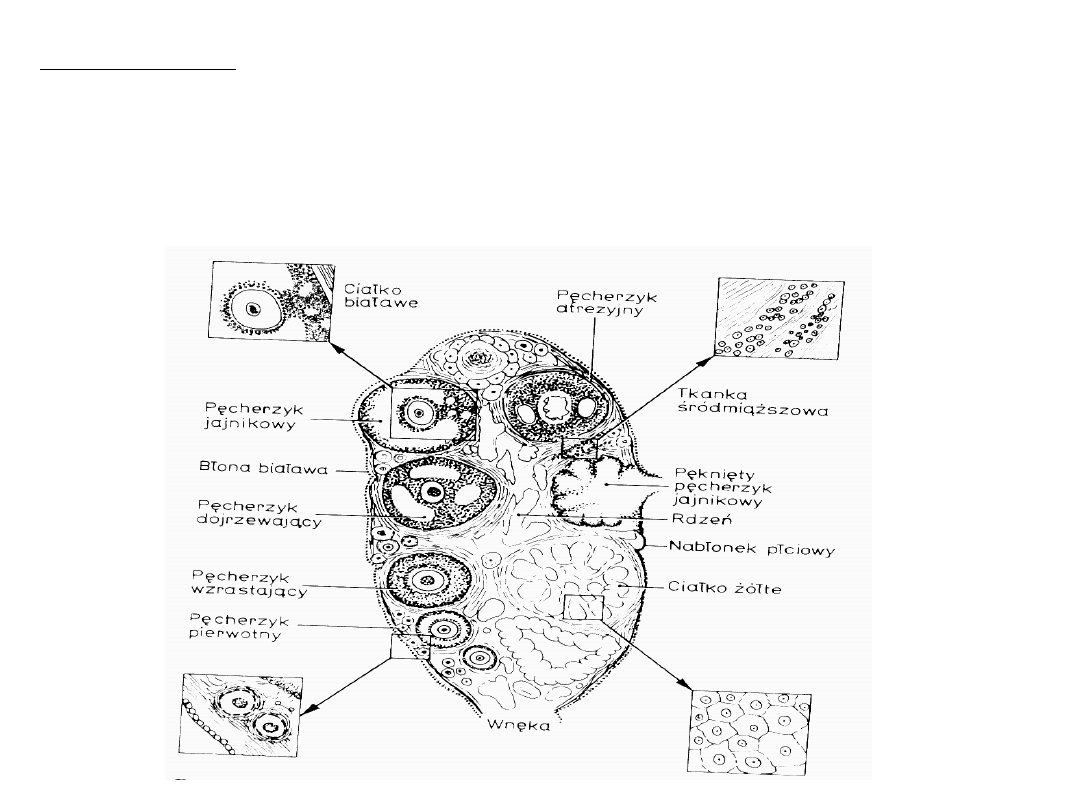
Budowa jajnika:
• liczne pęcherzyki jajnikowe w różnych stadiach rozwojowych
• zrąb jajnika
• naczynia krwionośne, włókna nerwowe
• nabłonek pokrywający

I. Budowa jajnika
1. Pęcherzyk pierwotny.
Do 16 tygodnia ciąży wytwarzają się wszystkie pęcherzyki w jajnikach.
Pęcherzyk pierwotny nie rośnie i zawiera oocyt zatrzymany w diplotenie
profazy podziału mejotycznego. Oocyt jest otoczony przez
pojedynczą warstwą komórek ziarnistych.
Pęcherzyki pierwotne ulegają wzrostowi i atrezji – nieprzerwanie od
pierwszych dni po urodzeniu do okresu okołomenopauzalnego (nie
ulega zatrzymaniu nawet w trakcie ciąży).
Życie płodowe - 6-7 mln
Noworodek – 1-2 mln
Pokwitanie – 0,3-0,5 mln
Z powyższej puli owulacji ulegnie 400-500 pęcherzyków.

REKRUTACJA PĘCHERZYKÓW
Dokładny mechanizm decydujący jakie pęcherzyki rozpoczną wzrost jest
nieznany.
Wybór pęcherzyków następuje około 85 dni przed owulacją. Selekcji
ulega 3-11 pęcherzyków.
Większość okresu rekrutacji przebiega w sposób niezależny od regulacji
hormonalnej. Dopiero w ostatnim etapie proces ten jest regulowany
przez FSH – do powstania pęcherzyka dominującego dojdzie
wyłącznie poprzez stymulację FSH.
W przypadku braku wzrastającego i utrzymującego się stężenia FSH na
początku fazy folikularnej dojdzie do apoptozy wszystkich
pęcherzyków z tej grupy.
2. Pęcherzyk preantralny
Jego wzrost zależy od stymulacji gonadtropinami. FSH pobudza do
proliferacji komórki ziarniste pęcherzyka oraz aktywuje aromatazę
Jednocześnie dochodzi do wzrostu ilości receptorów dla FSH (up-
regulation). LH stymuluje produkcje androgenów.
W prawidłowych, niskich stężeniach androgeny nasilają aktywność
aromatazy w komórkach ziarnistych co powoduje utrzymujący się
wzrost stężenia estradiolu w fazie pęcherzykowej.
3. Pęcherzyk antralny (jamkowy)
Na skutek stymulacji FSH i estradiolu w obrębie pęcherzyka dochodzi do
rozpoczęcia produkcji płynu do przestrzeni międzykomórkowej i
powstania jamy pęcherzyka. Tworzy się również wzgórek jajonośny.

•
Selekcja pęcherzyka mającego zostać dominującym rozpoczyna się
około 5.-7. dnia cyklu.
•
W obrębie pęcherzyka dominującego dochodzi do wzrostu ilości
receptorów FSH w komórkach ziarnistych i w konsekwencji do
wzrostu produkcji estrogenów. Wzrost ilości receptorów FSH jest
niezbędny w drugiej części fazy folikularnej ponieważ wtedy
dochodzi do spadku stężenia FSH.
•
Pozostałe pęcherzyki ulegają atrezji – mechanizm atrezji
spowodowany jest właśnie spadkiem ilości receptorów FSH co
powoduje brak stymulacji do dalszego wzrostu oraz spadek produkcji
estrogenów.
•
Mechanizmy selekcji są złożone – w 9. dniu cyklu unaczynienie
pęcherzyka dominującego jest dwukrotnie większe niż w pozostałych
pęcherzykach astralnych – powoduje to preferencyjne dostarczanie
gonadotropin. Angiogeneza pobudzana jest przez VEGF produkowany
przez pęcherzyk dominujący.

PRZYGOTOWANIE PĘCHERZYKA DOMINUJACEGO DO OWULACJI:
W pierwszej kolejności konieczne jest pojawienie się receptorów dla LH
na komórkach ziarnistych. Powstanie receptorów LH jest indukowane
przez FSH wraz z auto- i parakrynnym działaniem estradiolu.
W późniejszym okresie LH generuje powstawanie własnych receptorów.
Istotnym elementem regulującym proces owulacji jest wpływ estradiolu
na wydzielanie LH:
•
we wczesnej fazie pęcherzykowej niskie stężenia powodują
hamowanie LH (ujemne sprzężenie zwrotne)
•
w okresie poprzedzającym owulację wysokie stężenia estradiolu
powodują na drodze dodatniego sprzężenia zwrotnego rosnący
wzrost LH – ‘pik” LH

DODATKOWE CZYNNIKI REGULUJĄCE WPŁYW GONADOTROPIN NA
PĘCHERZYK DOMINUJĄCY:
•
Inhibina, aktywna i folistatyna
•
IGF-II – wzmaga działanie gonadotropin pobudzając proliferację
komórek ziarnistych, aktywność aromatazy i syntezę prostaglandyn.
•
czynniki wzrostu – EGF, TGF, FGF, PDF, AGF,
Inhibiny
(wydzielane przez komórki ziarniste, stymulowane przez FSH)
Inhibina-A: poprzez LH hamuje FSH w fazie lutealnej
Inhibina-B: hamuje wydzielanie FSH działając bezpośrednio na przysadkę
Aktywina
– nasila wydzielanie FSH i wzmacnia odpowiedź przysadki na
GnRH.

5. Pęcherzyk przedowulacyjny.
W dalszym ciągu ulega wzrostowi stężenie estrogenów – szczytowe
wartości 24-36 h przed owulacją. Początek szczytu LH rozpoczyna się
po uzyskaniu najwyższego stężenia estradiolu (dodatnie sprzężenie
zwrotne).
LH poprzez własny receptor powoduje luteinizację komórek ziarnistych,
które rozpoczynają produkcję progesteronu – proces rozpoczyna się
przed owulacją.
Najwyższe stężenie progesteronu – 7-8 dni po owulacji

Po atrezji pozostałych pęcherzyków antralnych pochodzące z nich
komórki tekalne stają się częścią zrębu jajnika – w dalszej części
cyklu ulegają stymulacji LH i powodują wzrost stężenia androgenów
(około 15%) pod koniec fazy folikularnej.
Powoduje to wzrost libido – szczyt aktywności seksualnej u kobiet
przypada na okres okołoowulacyjny.
7. Owulacja
Czas wystąpienia:
•
10-12 godzin po szczycie LH
•
24-36 godzin po szczycie estradiolu
Wiosną owulacja występuje głównie rano, natomiast jesienią i zimą
wieczorem. Częściej owulacja dotyczy prawego jajnika (55%). U
kobiet młodych owulacja występuje naprzemiennie, po 30 rż częściej
zdarza się jajeczkowanie po jednej stronie przez kilka cykli.

REGULACJA OWULACJI
1. Wyrzut LH powoduje:
•
Proces mejozy oocytu
•
Luteinizację komórek ziarnistych
•
Syntezę prostaglandyn
2. Dochodzi do zahamowania wydzielania miejscowych czynników
ograniczających owulację:
•
OMI – oocyte maturation inhibitor
•
LI – luteinization inhibitor
3. Progesteron powoduje rozciągnięcie ściany pęcherzyka – tuż przed
owulacją staje się cienka (dodatkowo ciśnienie wewnątrz
pęcherzyka wzrasta)
5. FSH, LH i progesteron powoduje wydzielenie przez komórki ziarniste i
tekalne tkankowego aktywatora plazminogenu (powstanie plazminy a
następnie aktywnej kolagenazy)
6. Uwolnienie komórki jajowej wiąże się ze zmianami zwyrodnieniowymi
kolagenu ściany pęcherzyka przez enzymy proteolityczne.
7. Ważnym etapem jest przemieszczenie pęcherzyka ku powierzchni
jajnika (częściowo poprzez jego powiększenie).
8. Owulacja jest następstwem proteolizy wierzchołka pęcherzyka
(stigma) – w tym miejscy jest najmniejsze stężenie inhibitorów
plazminogenu produkowanych przez zrąb jajnika.

9. Przed owulacją dochodzi do zwiększenia stężenia prostaglandyn w
obrębie płynu pęcherzykowego – niezbędne do wystąpienia owulacji.
Prostaglandyny warunkują:
•
uwalnianie enzymów proteolitycznych
•
angiogenezę w obrębie ciałka żółtego
•
skurcz mięśni gładkich w obrębie jajnika (wyparcie oocytu)
Zahamowanie syntezy PG prowadzi do zablokowania owulacji pomimo
dokończonego procesu dojrzewania pęcherzyka oraz luteinizacji. Nie
zaleca się podawania NSAID u kobiet z niepłodnością.
10. W momencie owulacji komórki wzgórka jajonośnego w dalszym ciągu
przywierają do komórki jajowej i razem nim zostają wydalone z
pęcherzyka.

Gdy stężenie LH osiąga szczytowe wartości dochodzi do okresowego
spadku stężenia estradiolu – u części kobiet dochodzi w
przejściowych plamień okołoowulacyjnych.
Mechanizm kończący wyrzut LH nie jest znany. Prawdopodobnie spadek
stężenia estradiolu powoduje wstrzymanie stymulacji na drodze
sprzężenia zwrotnego dodatniego a rosnące stężenie progesteronu
hamuje poprzez ujemne sprzężenie zwrotne.
FAZA LUTEALNA
1. Powstanie ciałka żółtego
Komórki lutealne ulegają powiększeniu, gromadzi się w nich żółty
barwnik – luteina. Ze zrębu i osłonki pęcherzyka zaczynają się
różnicować komórki tekaluteinowe, które stają się częścią ciałka
żółtego

Skład ciałka żółtego:
•
Komórki luteinowe i tekaluteinowe – steroidogeneza (15-30%
komórek)
•
Fibroblasty
•
Leukocyty
•
Komórki śródbłonka (50% komórek)
ostatnie trzy wymienione typy to komórki niezdolne go produkcji
hormonów, produkcja cytokin, prostaglandyn, czynników
angiogenetycznych.

Ze względu na miejscową indukcję angiogenezy (VEGF) do warstwy
ziarnistej zaczynają wnikać włośniczki – po zaniku szczytu LH
dochodzi do krwawienia do jamy pęcherzyka (ciałko krwotoczne).
Maksymalne unaczynienie ciałka żółtego ma miejsce około 8.-9. dnia po
owulacji (pokrywa się z maksymalnym stężeniem estradiolu i
progesteronu). Ciałko żółte charakteryzuje się największym
przepływem krwi na jednostkę masy wśród wszystkich struktur
organizmu.
Czasem w fazie lutealnej dochodzi do nasilonego i przedłużonego
krwawienia po owulacji, które wymaga interwencji chirurgicznej.
Dotyczy to głównie pacjentek przyjmujących leki p/zakrzepowe
oraz z wrodzonymi koagulopatiami).

Zaburzenia wydzielania FSH w fazie folikularnej powoduje obniżone
stężenie estradiolu przed owulacją, zbyt małą ilość receptorów LH,
mniejszą masę komórek luteinowych i niższą produkcję
progesteronu w połowie fazy lutealnej. W efekcie dochodzi do tzw.
„niewydolności ciałka żółtego”, będącej jedną z przyczyn
niepłodności.
Czas przeżycia ciałka żółtego i czas trwania steroidogenezy zależy od
tonicznego wydzielania LH – egzogenne podanie agonistów lub
antagonistów GnRH powodują luteolizę.
Rozpoczęcie wzrostu nowych pęcherzyków pierwszorzędowych jest w
czasie fazy lutealnej hamowane poprzez niskie poziomy
gonadotropin – kontynuowane jest również w momencie rozpoczęcia
ciąży.
Wydzielanie estradiolu i progesteronu w fazie lutealnej jest pulsacyjne
(tak jak sekrecja LH) incydentalne oznaczenia mogą być poniżej
normy (błędnie interpretowane jako niewydolność ciałka żółtego).

W prawidłowym cyklu czas trwania fazy lutealnej jest dość stały
(średnio 14 dni, zakres 11-17 dni). Zmienność długości cyklu jest
związana z czasem trwania fazy folikularnej – czas potrzebny do
wzrostu i dojrzewania pęcherzyka jajnikowego.
Cykle 25-dniowe – owulacja 10-12 dzień cyklu
Cykle 35-dniowe – owulacja 20-22 dzień cyklu

CZAS TRWANIA CYKLU
Ciałko żółte ulega gwałtownej regresji 9.-11. dniu po owulacji –
dokładny mechanizm jest nieznany.
Czas przeżycia ciałka żółtego ulega wydłużeniu przy stymulacji β-hCG –
w ciąży pojawia się około 9.-13. dnia po owulacji. Powoduje
przedłużenie funkcji ciałka żółtego (ciałko ciążowe) co 9-10 t.c. –
czyli do momentu rozpoczęcia produkcji hormonalnej przez łożysko.
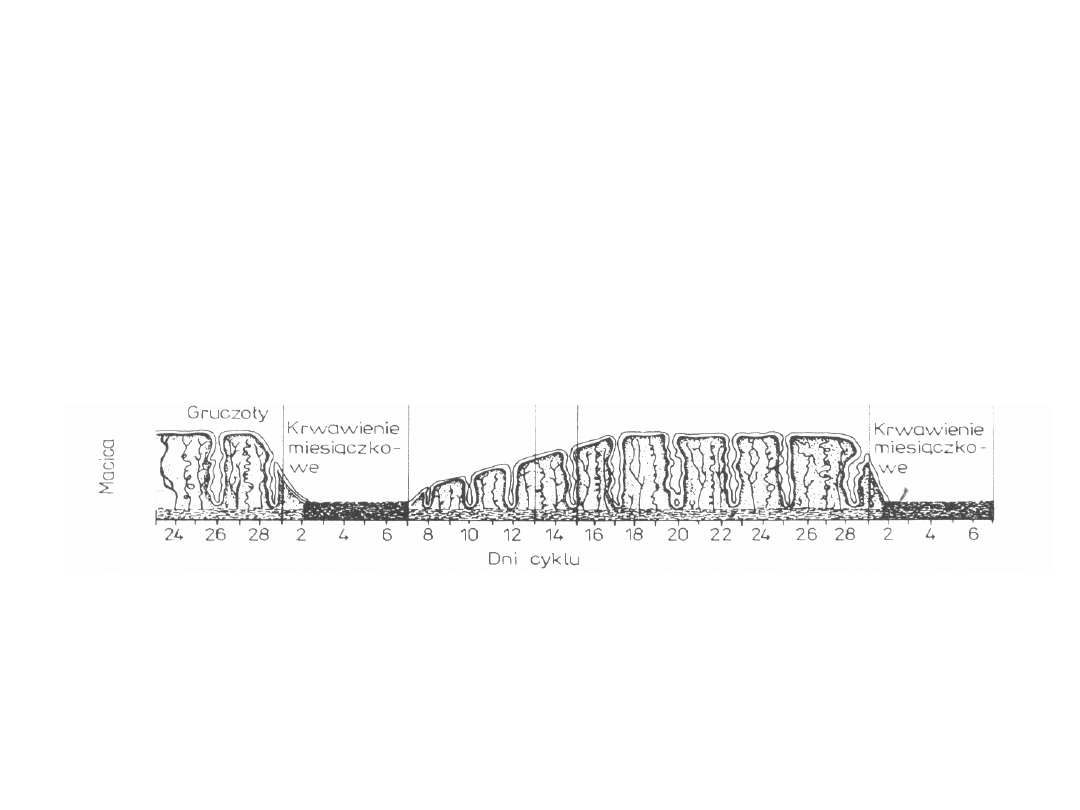
PRZEJŚCIE OD FAZY LUTEALNEJ DO FOLIKULARNEJ.
Rozpoczęcie wzrastania nowych pęcherzyków warunkuje wzrost FSH
rozpoczynający się około 2 dni przed krwawieniem miesięcznym –
spowodowany spadkiem estradiolu, progesteronu oraz inhibiny.
Wzrost FSH powoduje zatrzymanie atrezji grupy 70-dniowych
pęcherzyków jajnikowych i rozpoczęcie ich wzrostu.
CYKL ENDOMETRIALNY:
•
Faza miesiączkowa
•
Faza proliferacyjna
•
Faza owulacyjna
•
Faza sekrecyjna
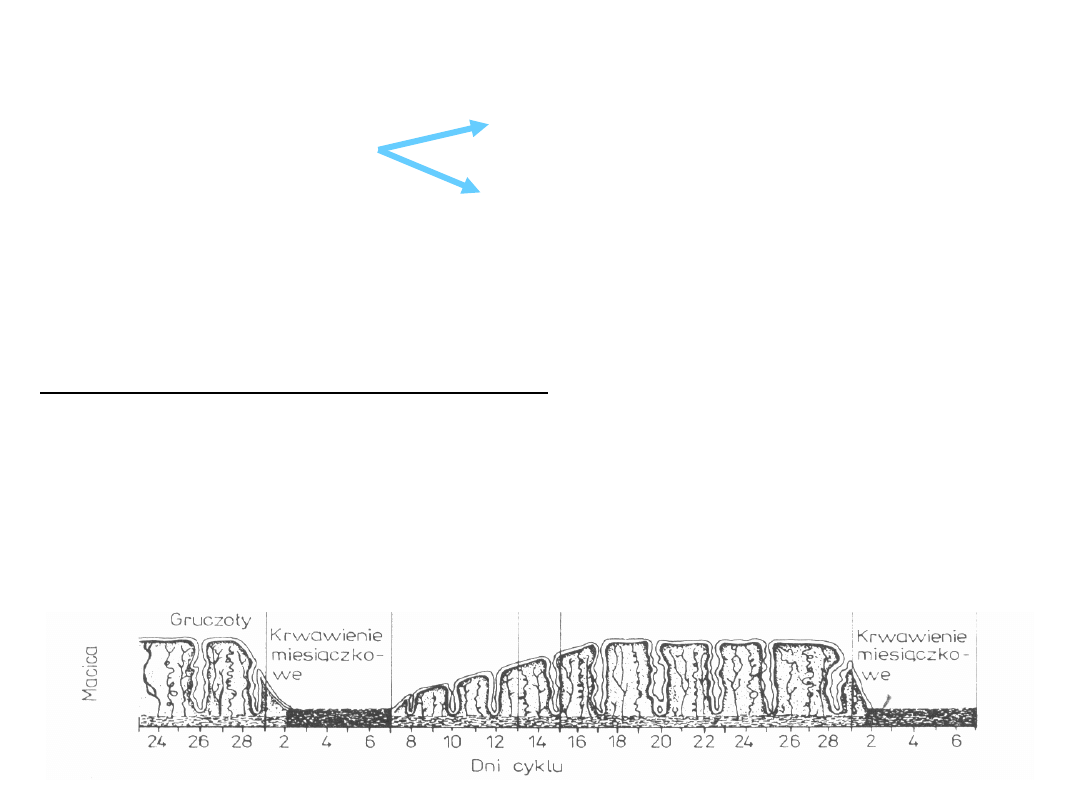
Endometrium składa się z:
warstwy podstawowej
warstwy czynnościowej
Endometrium unaczynione jest min. przez tętniczki spiralne
Faza miesiączkowa – 1.-5. dzień cyklu
Złuszczenie warstwy czynnościowej endometrium. Pozostaje jedynie
cienka warstwa podstawowa o grubości 0,5mm.
W procesie złuszczania biorą udział prostaglandyny powodujące
obkurczenie tętniczek spiralnych i obkurczanie mięśnia macicy
Warstwa zbita
Warstwa gąbczasta
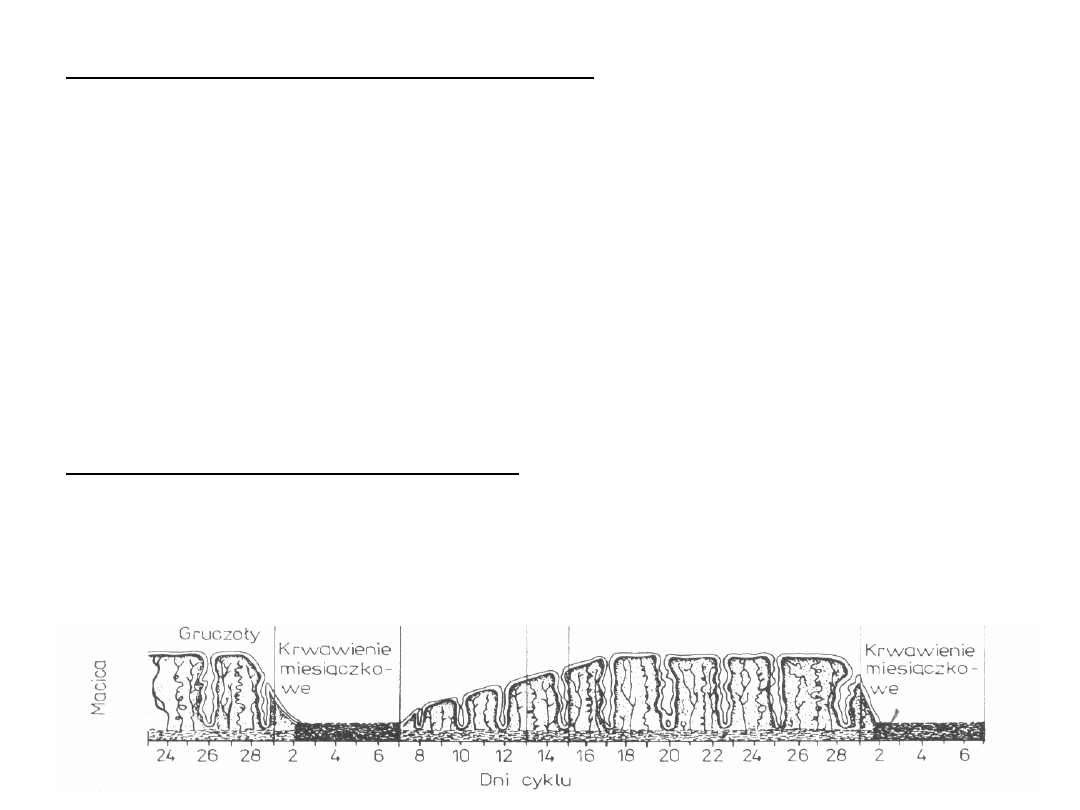
Faza proliferacyjna – 6.-13. dzień cyklu
Zależna od rosnącego stężenia estrogenów
Z pozostałej po złuszczeniu elementów gruczołów warstwy podstawnej
dochodzi do proliferacji nabłonka.
W miarę trwania cyklu endometrium grubieje, dochodzi do zwiększenia
liczby i objętości gruczołów oraz rozbudowania unaczynienia błony
śluzowej.
Faza owulacyjna – 14. dzień cyklu
Błona utrzymuje swoją strukturę morfologiczną, ulega dalszemu
pogrubieniu
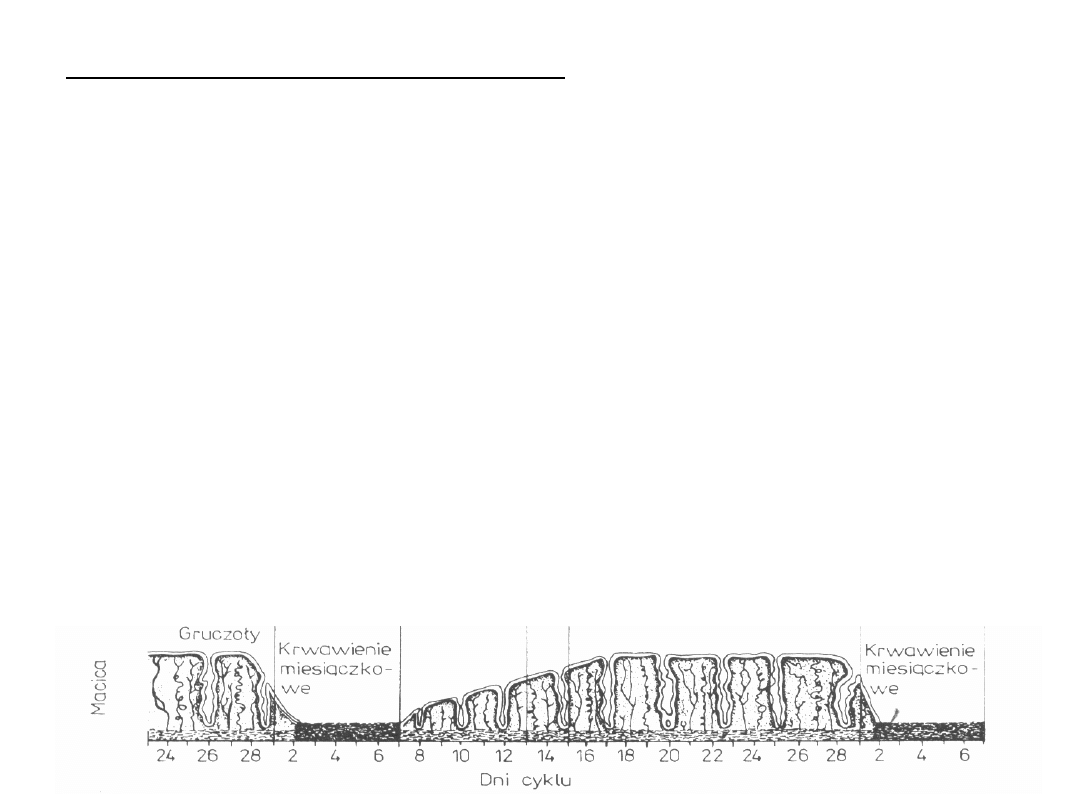
Faza sekrecyjna – 15.-28. dzień cyklu
Zmiany wywoływane przez progesteron (wraz z estrogenem)
Dalsze zwiększenie grubości endometrium, poszerzenie i pofałdowanie
gruczołów.
Tkanka łączna podścieliska jest obrzęknięta, dobrze unaczyniona
(tętnice spiralne są maksymalnie rozbudowane)
W przypadku braku ciąży (dalsza stymulacja hormonalna) dochodzi do
spadku stężenia ESTR i PROG co powoduje wystąpienie zmian
degeneracyjnych.
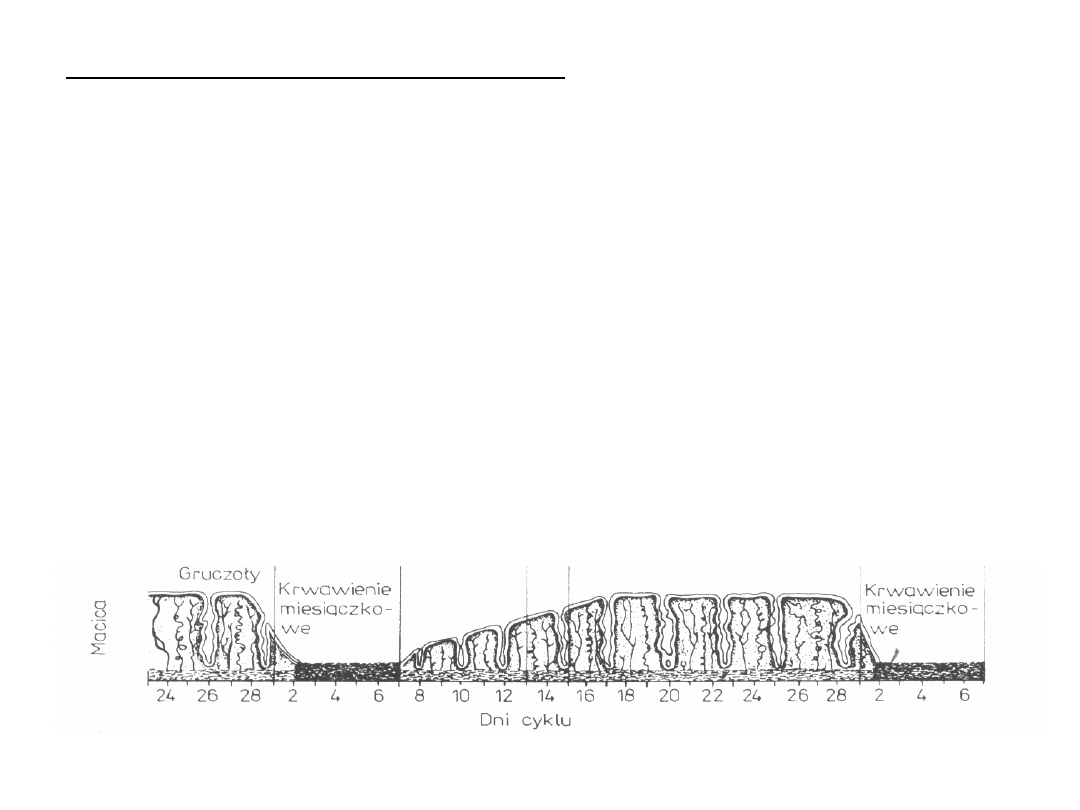
Faza sekrecyjna – 15.-28. dzień cyklu
Cewy gruczołów zapadają się, pojawiają się nacieki leukocytarne,
wylewy krwawe – tzw. „okres niedokrwienia”
Jednym z głównych czynników regulujących cykl endometrialny są
prostaglandyny, cytokiny (IL, interferon, TNF), relaksyna, endotelina.

CYKL SZYJKOWY
Faza folikularne:
• Stopniowe zwiększanie produkcji śluzu – zależne od estrogenu
• Przed owulacją śluz staje się wodnisty, przezroczysty, bardzo
rozciągliwy, z małą ilością elementów komórkowych
• Optymalne środowisko dla penetracji plemników
Faza lutealna:
• Zależne od progesteronu
• Ilość śluzu się zmniejsza, staje się mętny i bogatokomórkowy
• Nieprzepuszczalny dla plemników
Wyszukiwarka
Podobne podstrony:
Fizjologia cyklu płciowego kobiety1
GINEKOLOGIA, wykłady, FIZJOLOGIA CYKLU PŁCIOWEGO
referat Charakterystyka cyklu płciowego kobiety, STUDIA - Kierunek Transport, STOPIEŃ I, MATERIAŁY D
Fizjologia cyklu płciowego
Fizjologia cyklu płciowego
Rozwój, budowa, fizjologia, i wady wrodzone narządów płciowych kobiety
Fizjologia i patologia cyklu płciowego
Fizjologia cyklu miesiaczkowego wersja dla studentow
Anatomia narządu płciowego kobiety
Różnice w reakcjach fizjologicznych na wysiłek u kobiet ppt
hormony płciowe kobiety,cykl miesiączkowy,
Fizjologia cyklu miesięcznego
Nowotwory narządów płciowych kobiety
Zapalenia i zakazenia narzadow plciowych kobiety
FIZJOLOGIA CYKLU MIESIĄCZKOWEGO I
Dojrzałość płciowa u kobiet, Pedagogika
więcej podobnych podstron