SKRYPT - NEUROLOGIA 2014 - Lublin
EGZAMIN KOOCOWY
Autorzy: Adaś, Many, Jan S., Dudka, Kama, Gosia B., Agata S., Paulina Ch.
Przed przystąpieniem do czytania skryptu zapamiętajcie jednak słowa Abrahama Lincolna
"nie wierz we wszystko, co przeczytasz w Internecie"
1. Objawy i znaczenie obrzęku tarczy nerwu wzrokowego.

Wywołane jest wzmożeniem ciśnienia płynu mózgowo-rdzeniowego w przestrzeniach podpajęczynówkowych
pęczków wzrokowych co utrudnia odpływ kwi żylnej z siatkówki, co powoduje obrzęk tarczy n. wzrokowego lub
zapaleniem nerwy wzrokowego.
Objawy:
1. Przekrwienie żylne tarczy nerwu wzrokowego,
2. Zatarcie granic tarczy nerwu wzrokowego oraz uwypuklenie się jej (zanika fizjologiczne zagłębienie),
3. Wybroczyny pojawiające się wokół tarczy,
Obrzęk spowodowany wzrostem ciśnienia śródczaszkowego w początkowym okresie przebiega bezobjawowo,
jednakże gdy obrzęk trwa długo rozwija się wtórnie od niego zanik nerwu wzorkowego, objawiający się
zwężeniem pola widzenia, upośledzeniem ostrości wzroku, a nawet prowadzi do utraty wzroku. W zapaleniu
nerwu wzrokowego wcześnie występuje znaczne upośledzenie ostrości wzroku.
2. Przyczyny i objawy zespołu Brown-Sequarda
Jest inaczej zwany zespołem połowicznego uszkodzenia rdzenia, jest on spowodowany jednostronnym,
poprzecznym uszkodzeniem połowy rdzenia kręgowego, charakteryzującym się poniżej miejsca uszkodzenia
następującymi objawami:
a) Po stronie uszkodzenia:
- niedowład piramidowy (spastyczny)- spowodowany przerwaniem ciągłości dróg korowo-
rdzeniowych,
- zniesienie czucia głębokiego (ułożenia, ruchu, wibracji)- spowodowany uszkodzeniem
sznurów tylnych, zaburzeniom tym towarzyszy ataksja tylno sznurowa,
- przeczulica na bodźce dotykowe (objaw niestały i przejściowy)- w warunkach fizjologicznych
pobudzenia dotykowe są przewodzone przez dwie drogi rdzeniowo-wzgórzową (skrzyżowaną)
oraz sznury tylne (nieskrzyżowana), w wyniku przerwania sznurów tylnych dochodzi do
przewodzenia wszystkich bodźców dotykowych wyłącznie przez drogę rdzeniowo-wzgórzową,
co powoduje „przeciążenie” tej drogi, objawiające się przejściową przeczulicą,
- znieczulenie na poziomie uszkodzenia- gdy łącznie z rdzeniem kręgowym dochodzi do
uszkodzenia rogów tylnych, występuje wtedy wąski pas znieczulenia na poziomie uszkodzenia
rdzenia kręgowego,
- uszkodzenie o charakterze uszkodzenia obwodowego neuronu ruchowego (zaniki mięśni,
niedowład wiotki) spowodowany rozleglejszym uszkodzeniem rdzenia kręgowego
obejmującym rogi przednie (motoneurony alfa),
b) po stronie przeciwnej
- zniesienie czucia bólu i temperatury- w wyniku uszkodzenia skrzyżowanej drogi rdzeniowo-
wzgórzowej,
Przyczyny:
Nowotwory zewnątrzrdzeniowe (nerwiakowłókniaki, oponiaki)- w początkowym okresie guz
zewnątrzrdzeniowy umiejscowiony bocznie może uciskad tylko jedną połowę rdzenia-
wywołuje to zwykle niepełny zespół Brown-Sequarda,
Urazy (pchnięcie nożem)
Przerzuty nowotworowe (rzadko)
Powikłania radioterapii,
W przebiegu choroby kesonowej,
3. Przyczyny i objawy całkowitego poprzecznego uszkodzenia rdzenia kręgowego

Nagłe i całkowite przerwanie ciągłości rdzenia jest spowodowane:
Urazem,
Przyczynami naczyniowymi- rozmiękanie rdzenia (myelomalacia)
Poprzecznym zapaleniem rdzenia (myelitis)
Postępuje ono w dwóch etapach, na początku mamy do czynienia z tzw. „szokiem rdzeniowym”. Dochodzi do:
Porażenia wiotkiego wszystkich mięśni unerwionych przez odcinki rdzenia poniżej miejsca uszkodzenia-
obniżone napięcie mięśni, zniesienie odruchów głębokich i powierzchniowych,
Zniesienie wszystkich rodzajów czucia na tym samym obszarze,
Zatrzymanie moczu i stolca (zespół Bastiana),
Skóra sucha, zaczerwieniona poniżej miejsca uszkodzenia (brak czynności wydzielniczej gruczołów
potowych, rozszerzenie naczyo skóry- spadek RR),
Brak erekcji,
Po upływie około 3 tygodni dochodzi do powrotu odruchowych czynności rdzenia:
Automatyzm pęcherza i odbytnicy,
Porażenie spastyczne, wygórowanie odruchów głębokich,
Odruch patologiczne charakterystyczne dla uszkodzenia górnego motoneuronu (odruch Babioskiego),
Odruchy masowe (odpowiedź na bodziec bólowy działający poniżej miejsca uszkodzenia
charakteryzujący się oduchowym zgięciem kooczyny w trzech stawach, odruchem Babioskiego, przy
jednoczasowym odruchowym oddawaniu moczu i stolca,
Charakter i rozległośd objawów wynikających z przerwania ciągłości rdzenia kręgowego wynika z wysokości na
której doszło do uszkodzenia:
Całkowite przerwanie rdzenia na poziomie C1-C3 prowadzi do zatrzymania oddechu porażenie
czterokooczynowe,
Poprzeczne przerwanie rdzenia na poziomie C4 umożliwia tzw. Oddychanie przeponowe, porażenie
czterokooczynowe
Poniżej C5-Th1- niepełny niedowład kooczyn górnych (zwykle mięsnie rąk)
Poniżej Th1- porażenie kooczyn dolnych,
4. Zaburzenia oddawania moczu w chorobach neurologicznych.
Neurologiczne dysfunkcje pęcherza występują w różnych chorobach neurologicznych. Do najczęstszych chorób
neurologicznych w przebiegu których dochodzi do zaburzeo oddawania moczu należą:
Stwardnienie rozsiane
Polineuropatia cukrzycowa
Choroba Parkinsona
Choroby otępienne- Alzheimer i inne
Udary
Urazy rdzenia kręgowego
Stwardnienie zanikowe boczne
Inne (dyskopatie, uszkodzenia operacyjne)
Rozróżniamy 2 zasadnicze formy zaburzeo:
a) Pęcherz spastyczny (automatyczny, reflektoryczny)- spowodowany uszkodzeniem ośrodkowym – z
nadmierną czynnością odruchową wypieracza.Uszkodzenie OUN jest zlokalizowane powyżej neuromerów
krzyżowych. Przerwanie dróg rdzeniowych do ośrodka pęcherzowego w moście, który koordynuje skurcz
wypieracza i rozkurcz zwieracza zewnętrznego powoduje dysynergię wypieraczowo-zwieraczową. Obecna
jest także nadreaktywnośd mięśnia wypieracza, co sprawia że pęcherz jest obkurczony i mało pojemny-
pacjent odczuwa dolegliwości w postaci silnego i częstego parcia na mocz z koniecznością jego szybkiego
oddania co może wiązad się z nietrzymaniem moczu,

b) Pęcherz wiotki- spowodowany uszkodzeniem obwodowym- z obniżoną aktywnością odruchową wypieracza,-
występuje w przypadku procesów chorobowych uszkadzających stożek rdzeniowy lub ogon kooski. Pęcherz
wypełnia się znacznie, gdyż obniżone jest napięcie mięśnia wypieracza, jednak utrzymujący się skurcz
zwieracza, sprawia że mocz jest oddawany kroplami. Pacjent nie odczuwa parcia na pęcherz, jednak może
pojawid się ból związany z nadmiernym wypełnieniem pęcherza.
Kliniczne postacie neurogennych zaburzeo pęcherzowych:
a) Zatrzymanie moczu (retentio uranie)- oznacza niemożnośd opróżnienia pęcherza. Może byd wynikiem zmian
miejscowych (mechanicznych)- przerost, zapalenie gruczołu krokowego u mężczyzn, lub zaburzeniami
neurologicznymi:
Ostre poprzeczne uszkodzenie rdzenia,
Rzut stwardnienia rozsianego,
Udar, uraz, guz, zapalenie opon m-r i mózgu,
Polineuropatie,
Psychogenne zatrzymanie moczu- przy wykluczeniu przyczyn organicznych
Zatrzymanie moczu jest poważnym powikłaniem i wymaga odpowiedniej interwencji (leki, cewnikowanie)
b) Nietrzymanie moczu
- imperatywne parcie na mocz- polega na przymusowym oddaniu moczu natychmiast po odczuciu parcia, gdyż
pacjent ma wrażenie że nie utrzyma moczu, występuje często w stwardnieniu rozsianym.
-automatyzm pęcherzowy (niekontrolowane całkowite opróżnianie pęcherza)- występuje przy uszkodzeniu
ośrodków mózgowych lub ich dróg, po nagłym parciu dochodzi do natychmiastowego oddania moczu. Mimo
pełnej świadomości pacjent nie jest w stanie zahamowad mikcji. Mechanizm patofizjologiczny polega na
nadmiernej pobudliwości wypieracza przy prawidłowej funkcji zwieraczy.
-niekontrolowane oddawanie małych ilości moczu z uczuciem silnego parcia- towarzyszy mu zaleganie moczu w
pęcherzu.
5. Przyczyny i objawy wodogłowia.
Wodogłowie- jest to zwiększenie objętości płynu m-rdz. w przestrzeniach płynowych mózgu. Wodogłowie dzielimy na
dwa podstawowe typy:
a) Bez podwyższenia ciśnienia płynu m-rdz. (wtórne, wyrównawcze, hydrocephalus ex vacuo)- spowodowane
zaburzeniem pierwotnym którym jest zanik istoty białej mózgu i zmniejszenie jego objętości z wtórnym do tego
zaniku zwiększeniem objętości płynu m-rdz. (dzieje się tak w zaniku starczym, porażeniu postępującym, ciężkich
urazach mózgu, wrodzonym niedorozwoju mózgu,
b) Z podwyższeniem ciśnienia płynu m-rdz. wyróżniamy dwa podtypy wodogłowia z podwyższonym ciśnieniem płynu
m-rdz.:
- wodogłowie zamknięte- powstaje w wyniku utrudnienia lub zahamowania krążenia płynu mózgowo-
rdzeniowego w obrębie układu komorowego,
- wodogłowie komunikujące- łącznośd między układem komorowym, a przestrzenią podpajęczynówkową jest
zachowana , ale wchłanianie płynu przez ziarnistości pajęczynówki jest zaburzone (pozapalne-zrosty, po krwotoku
podpajęczynówkowym)- wodogłowie aresorpcyjne, bądź płyn mózgowo-rdzeniowy jest wytwarzany w
nadmiernych ilościach (np. nowotworowy rozrost splotu naczyniówkowego)-wodogłowie hipersekrecyjne,

Przyczyny:
a) wrodzone
Niedrożnośd wrodzona wodociągu Sylwiusza,
Zespół Arnolda-Chiariego- polega na przemieszczeniu struktur tyłomózgowia do kanału kręgowego,
powoduje to zamknięcie zbiorników podstawy mózgu co zaburza odpływ płynu m-rdz. z komory IV,
Zespół Dandy’ego-Walker’a – zespół wad wrodzonych tyłomózgowia w skład którego wchodzą
hipoplazja robaka móżdżku, poszerzenie komory czwartej w wyniku niedorozwoju otworów bocznych
(Luschki) i pośrodkowych (Megandiego)
toksoplazmoza
b) Nabyte
Guzy mózgu-uciskające na układ komorowy, powodujące jego niedrożnośd
Pozapalne i pokrwotoczne (krwotok podpajęczynówkowy) zmiany w oponach- zrosty,
utrudnienie wchłaniania płynu, zarośnięcie zbiorników mózgu,
Objawy:
Przy zarośnięciu szwów czaszkowych (osoby dorosłe) mamy do czynienia wyłącznie z objawami
wzmożonego ciśnienia śródczaszkowego, u małych dzieci z niezarośniętymi szwami czaszkowymi
dochodzi dodatkowo do powiększenia obwodu głowy, uwypuklenia ciemiączek, gałki oczne są zwrócone
ku dołowi i na zewnątrz wskutek czego widoczna jest jedynie górna częśd twardówki („objaw
zachodzącego słooca”), rozwój intelektualny dzieci jest zazwyczaj upośledzony, mogą dołączyd się także
niedowłady spastyczne kooczyn i zaburzenia móżdżkowe.
Wodogłowie leczy się operacyjnie umieszczając zastawkę dokomorową połączoną z drenem
odprowadzającym płyn m-rdz. do jamy otrzewnej.
6. Przyczyny i objawy wzmożonego ciśnienia śródczaszkowego.
Ciśnienie śródczaszkowe u zdrowych ludzi jest utrzymywane na stałym poziomie dzięki mechanizmom regulacyjnym
wytwarzania i wchłaniania płynu mózgowo-rdzeniowego i w normalnych warunkach u osób dorosłych wynosi 7-15 mm
Hg. CS zależy od równowagi pomiędzy następującymi składowymi: objętością PMR, kwi, tkanki mózgowej (hipoteza
Monro-Kelliego). Objętośd jamy czaszki jest stała musi zatem przy wzroście objętości jednego ze składników dojśd do
kompensacji poprzez zmniejszenie pozostałych dwóch, by utrzymad ciśnienie na stałym poziomie. Zamknięta
przestrzeo czaszki ma ograniczoną możliwośd kompensacji wzrostu objętości jednego ze składników- przemieszczenie
płynu m-rdz. z przestrzeni podpajęczynówkowej i komór mózgu, do przestrzeni podpajęczynówkowej rdzenia
kręgowego, niewielkiej kompresji sierpa mózgu i namiotu móżdżku, zmniejszenie objętości krwi żylnej. Po osiągnięciu
wartości 20-25 mm Hg mechanizmy kompensacyjne stają się niewydolne.
Nadciśnienie śródczaszkowe oznacza wzrost CS powyżej 20-25 mm Hg.
Przyczyny:
1. Efekt masy- guz mózgu, ropieo, krwiak i zlokalizowany obrzęk mózgu w okolicy tych zmian,
2. Zaburzenie krążenia płynu m-rdz. – wodogłowie, naczyniowy obrzęk mózgu- zakrzepica żylna, zaburzenie regulacji
krążenia tętniczego (rozkurcz naczyo)
3. Obrzęk mózgu- zapalenie mózgu, opon, zatrucie wodne, hiponatremia, krwawienie podpajęczynówkowe,
4. Pozaczaszkowe- niedrożnośd dróg oddechowych, hipowentylacja, marskośd wątroby,
Najczęstszymi przyczynami wzmożonego CS są przerzuty do mózgu (rak płuca, piersi, czerniak złośliwy)
Objawy:
Bóle głowy, bez towarzyszących nudności- narasta pod wpływem czynników wywołujących przejściowy wzrost CS
(kaszel, ruch), bardziej nasilony ranem

Wymioty bez towarzyszących nudności
Zaburzenia wzroku z obrzękiem tarczy nerwu wzrokowego,
Przy wartościach wyższych od 25-40 mm Hg spadek przepływu mózgowego powoduje zaburzenia świadomości,
Efekt masy powoduje przemieszczenie się struktur mózgu spowodowany różnicą cisnieo między półkulami mózgu-
> prowadzi to do wklinowania (podnamiotowego, posierpowego, do otworu wielkiego) z towarzyszącymi
objawami: rozszerzenie źrenicy, obustronne opadanie powiek, skierowanie gałek ocznych ku górze, zwiększona
wrażliwośd na ból, zaburzenia oddychania (oddech Cheyna’a-Stokesa), bradykardia,
Zmiany RR, tętna, toru oddychania świadczą o znacznym zaburzeniu ukrwienia mózgu lub ucisku pnia mózgu-
późne objawy wzrostu CS.
7. Przyczyny, objawy i znaczenie zespołu Hornera,
Na zespół Hornera, składa się triada objawów:
Zwężenie źrenicy (miosis)
Opadnięcie powieki (ptosis)
Zapadnięcie gałki ocznej (enopthalmus)
Objawom tym może dodatkowo towarzyszyd upośledzenie wydzielania potu po tej samej stronie i rozszerzenie
naczyo- są to jednak objawy nieczęste i przejściowe.
Zespół Hornera jest spowodowany uszkodzeniem włókien współczulnych przebiegających od podwzgórza do
nerwów rzęskowych długich unerwiających mięśnie: rozszerzający źrenicę, mięsieo tarczkowy (wchodzący w skład
mięśnia dźwigacza powieki górnej ale otrzymujący unerwienie współczulne w przeciwieostwie do większej częśd
mięśnia dźwigacza powieki górnej który jest unerwiany przez n. III).
Przyczyny zespołu Hornera są różne w zależności od poziomu na którym doszło do uszkodzenia:
Udar w obrębie pnia mózgu (zespół Wallenberga)- uszkodzenie włókien podwzgórzowych
przebiegających w pniu mózgu i rdzeniu kręgowym do poziomu pierwszego neuromeru piersiowego
(Th1)
Guzy szyi lub guz szczytu płuca (guz Pancoasta)- uszkodzenie przedzwojowych włókien współczulnych
przebiegających w korzeniu Th1 i w pniu współczulnym do górnego zwoju szyjnego
Tętniak rozwarstwiający tętnicy szyjnej wewnętrznej, tętniak penetrujący do zataki jamistej-
uszkodzenie pozazawojowych włókien współczulnych przebiegających od górnego zwoju szyjnego w
splocie tętnicy szyjnej do nerwu ocznego
8. Wady rozwojowe oponowo mózgowe
Do najczęstszych wad należą zespoły dysrafii. Wady te powstają między 18, a 26 dniem życia płodowego wskutek
zaburzeo w prawidłowym zamknięciu i wytworzeniu szwu środkowego cewy nerwowej na różnych poziomach.
Suplementacja kwasu foliowego u kobiet w wieku rozrodczym oraz jej kontynuacja w I trymestrze ciąży znacznie
redukuje ryzyko wystąpienia wad cewy nerwowej.
Czynniki sprzyjające powstawaniu wad rozwojowych:
Fizyczne (promieniowanie jonizujące)
Chemiczne (leki, toksyny)
Zakaźne (różyczka, wirus grypy)
Genetyczne,
Środowiskowe (dietetyczne- niedobór kwasu foliowego w diecie)
a) Rozszczepy kręgosłupa- nieprawidłowe zamknięcie cewy nerwowej w obrębie rdzenia
Taro dwudzielna utajona- najczęściej przebiega bezobjawowo, niekiedy jednak rozwija się korzeniowy
zespół bólowo-uciskowy. Mogą wystąpid zaburzenia w oddawaniu moczu (najczęściej moczenie nocne)
Przepuklina oponowa- worek oponowy niezawierający elementów rdzenia jest przemieszczony poza
obręb rdzenia kręgowego- zazwyczaj brak jakichkolwiek ubytków neurologicznych,

Przepuklina oponowo-rdzeniowa- worek oponowy zawiera także elementy korzeniowe lub rdzeniowe-
objawy uciskowe rdzenia (porażenie/niedowład kooczyn dolnych), zaburzenia funkcji zwieraczy
Całkowity rozszczep kręgosłupa i rdzenia-ponad miejscem rozszczepu skóra, łuki kręgów, opona twarda i
miękka oraz rdzeo wykazują brak połączenia. Rdzeo kręgowy przybiera postad cienkiej rynienki leżącym
w otwartym kanale kręgowym, rarażonej na działanie czynników zewnętrznych.
b) Rozszczepy czaszkowo- mózgowe
Rozszczep czaszki utajony- brak przemieszczenia opon i mózgu mimo ubytków czaszki,
Przepuklina czaszkowo-oponowa,
Przepuklina czaszkowo-oponowo-mózgowa- w zależności od wielkości i lokalizacji różnorodne objawy pod
postacią niedowładów kooczyn czy napadów padaczkowych
Bezmózgowie – najcięższa wada rozwojowa czaszki i mózgu, całkowity brak czaszki i mózgu. Liczne objawy
neurologiczne, łacznie z zaburzeniami krążeniowo-oddechowymi
c) Zespół Arnolda-Chiariego- polega on na przemieszczeniu się struktur tyłomózgowia do kanału kręgowego, może
współistnied z przepukliną oponowo-rdzeniową.
Wyróżnia się 4 typy kliniczne (w zależności od stopnia zaawansowania wady)
Typ pierwszy- przemieszczenie do otworu potylicznego jedynie migdałków móżdżku. Często
współistnieje z nim wodogłowie niewielkiego stopnia- początkowo wada może byd całkowicie
bezobjawowa z czasem może ulec dekompensacji (obajwy guza jamy tylnej)
Typ drugi- przemieszczenie robaka móżdżku, puszki, mostu łączenie z komorą czwartą,
Typ trzeci- cały móżdżek w otworze potylicznym
Typ czwarty- przemieszczony móżdżek jest nieprawidłowo zbudowany,
Obserwujemy objawy móżdżkowe, objawy ucisku na rdzeo szyjny i opuszkę, niedowłady kooczyn,
opóźnienie rozwoju umysłowego
d) Zespół Dandy’ego-Walkera- zaburzenia rozwojowe robaka móżdżku: całkowity brak robaka, poszerzenie komory
IV z utworzeniem torbieli w tylnej jamie czaszki, wodogłowie, wysokie ustawianie namiotu móżdżku.
Objawy móżdżkowe, oczopląs, objawy uszkodzenia nerwów czaszkowych,
e) Torbiel przegrody przezroczystej- fizjologiczna w czasie rozwoju mózgu w życiu płodowym, występuje u 80%
wcześniaków i 20% dzieci donoszonych- objawy w wypadku nadmiernie dużej torbieli (napady padaczkowe,
objawy wzmożonego ciśnienia śródczaszkowego,
f)
Zaburzenia migracji neuroblastów
Bezzakrętowośd,- jedna ze składowych zespołów genetycznych Millera-Diekera i Walkera-Warburga,
Szerokozakrętowośd
Drobnozakrętowośd
Heterotopie istoty szarej
Objawami są opóźnienie rozwoju umysłowego, padaczki,
9. Badania instrumentalne w diagnostyce neurologicznej
a) Badania elektrofizjologiczne- są to badania czynnościowe oceniające funkcjonowanie układu nerwowego, nie
dając wglądu w morfologię poszczególnych struktur,
Elektromiografia- ocena czynności mięśni
Elektroneurografia- ocena czynności i szybkości przewodzenia włókien ruchowych i czuciowych
nerwów
Elektroencefalografia- ocena czynności bioelektrycznej mózgu (diagnostyka napadów
padaczkowych, u chorego nieprzytomnego ocena reaktywności na bodźce dotykowe, bólowe i

słuchowe, a także może byd pomocna w ustalaniu czynnika etiologicznego braku przytomności,
zaburzenia snu)
Potencjały wywołane- analiza potencjału elektycznego wybranej struktury nerwowej po
zadziałaniu bodźca, który przebiega drogą wstępującą i zstępującą, możliwośd analizy całej drogi
wstępującej i zstępującej począwszy od kory mózgu do efektorów obwodowych, co różni ją od
elektromiografii oceniającą tylko obwodowy ukł. nerwowy
b) USG- ocena stan naczyo zapewniających prawidłowe ukrwienie mózgu (tętnice szyjne kręgowe,
śródczaszkowe
c)
Badania neuroobrazowe
TK- udary niedokrwienne mózgu, krwotoczne, krwawienia podpajęczynówkowe, śródmózgowe,
zmiany rozrostowe (guzy mózgu)
MR- choroby rdzenia kręgowego (guzy, jamistości rdzenia), w diagnostyce stwardnienia rozsianego
Tomografia emisyjna pojedynczego fotonu (SPECT)
Pozytronowa tomografia emisyjna (PET)- służy do oceny metabolizmu mózgowia
Angiografia- ocena nieprawidłowości anatomicznych w naczyniach mózgowych- tętniaków,
malformacji tętniczo-żylnych ,
10. Wskazania i przydatnośd arterigrafii mózgowej.
Angiografia jest niezbędna w przedoperacyjnej ocenie przed zabiegami chirurgicznego kliprowania lub leczenia
wewnątrznaczyniowego u pacjentów z pękniętymi lub niepękniętymi tętniakami wewnątrzczaszkowymi,
Angiografia TK pozwala na dokładne uwidocznienie tętniaka, jego szyi , kształtu, położenia i stosunku do naczynia
doprowadzającego.
Badanie z wyboru w nieinwazyjnej ocenie pacjentów z podejrzeniem choroby tętniakowa tej mózgu,
Ocena stanu naczyo zaopatrujących mózg, oraz lokalizacji zatoru wewnątrzczaszkowego u pacjentów z
podejrzeniem udaru niedokrwiennego, badanie angio-TK pozwala również odróżnid obszary nieodwracalnie
uszkodzone od odwracalnie uszkodzonej tkanki mózgowej.
11. Jednostki chorobowe neurologiczne w których występują zaburzenia połykania,
Zaburzenia nerwowe należą do najczęstszych przyczyn zaburzeo połykania (dysfagii).
Przyczyny zaburzeo połkania:
a) Choroby ośrodkowego ukł. nerwowego
-ostre niedokrwienie mózgu pochodzenia naczyniowego,
- zespół opuszkowy i rzekomoopuszkowy,
- guzy mózgu,
- wiąd rdzenia,
- choroby zwyrodnieniowe ukł. nerwowego,
b) Zespoły pozapiramidowe
- choroba Parkinsona,
- pląsawica Huntingtona,
- dyskinezy późne,
c)
Neuropatie obwodowe
-zespół Guilliana-Barrego,
- cukrzyca,
-sarkoidoza,
- zespół Sjorgrena,
- skrobiawica,
- zapalenie rogów przednich rdzenia kręgowego (nagminne porażenie dziecięce),
- zatrucie jadem kiełbasianym,
d)
Miastenia i zespoły miasteniczne,
12. Przyczyny utraty przytomności

Świadomośd (przytomnośd) jest aktywnym procesem umożliwiającym postrzeganie, oddziaływanie i komunikowanie
się z otoczeniem. W proces świadomości zaangażowane jest czuwanie, zdolnośd postrzegania własnej osoby i otoczeni,
uwaga, pamięd, mowa, myślenie, napęd, stan emocjonalny i celowe działanie. Stopieo przytomności w praktyce
neurologicznej ocenia się w skali Gleasgow. Za utrzymanie człowieka w stanie świadomości odpowiedzialny jest twór
siatkowaty. Stanowi on skupisko licznych drobnych jąder połączonych między sobą złożoną siatką włókien i rozciąga się
wzdłuż środkowej osi pnia mózgu od górnych odcinków rdzenia kręgowego aż do wzgórza. Układ siatkowaty aktywuje
cały ośrodkowy układ nerwowy, a zwłaszcza korę, utrzymując ją w stanie czuwania. Zaburzenie funkcji tworu
siatkowatego leży u podstaw zaburzeo przytomności.
Wyróżniamy trzy typy zaburzeo przytomności:
Piorunujące- w krótkim czasie następuje zejście śmiertelne, dla ratowania życia konieczne są zabiegi
reanimacyjne,
Przemijające zaburzenia przytomności- trwają krótko, tj. utrzymują się najwyżej kilka minut i przemijające na
ogół samoistnie,
Długotrwałe- różnego stopnia stany śpiączkowe,
Postad
Przyczyna
Piorunujące zaburzenia przytomności
Bardzo ciężki uraz głowy lub uraz ogólny
Porażenie prądem elektrycznym
Gwałtowne zatrucie dużymi stężeniami różnych
związków toksycznych
Zatrzymanie akcji serca,
Krwotok śródczaszkowy
Przemijające (krótkotrwałe) zaburzenia przytomności
Zaburzenia w układzie nerwowym
Padaczka, narkolepsja
Zaburzenia w układzie krążenia
Zaburzenia krążenia obwodowego
Zespół zatoki tętnicy szyjnej
Zaburzenia rytmu serca, napady MAS
TIA
Zaburzenia metabolizmu i czynniki toksyczne
Hipoglikemia, tężyczka, encefalopatia wrotna i
oddechowa
Objawy uboczne niektórych leków (obniżające RR,
niektóre leki przeciwarytmiczne, środki
narkoleptyczne i uspokajające)
Napady psychogenne
Napad histeryczny
Zespół hiperwentylacyjny
napady zatrzymania oddechu u dzieci
Długotrwałe zaburzenia przytomności
Zatrucia zewnątrzpochodne,
Zatrucia wewnątrzpochodne (np. mocznica,
śpiączka wątrobowa i In.)
Wstrząs,
Choroby układu nerwowego (m. in. udary mózgu,
urazy mózgu, guzy mózgu, zapalenia opon i
mózgu)
13. Wskazania i przeciwwskazania do nakłucia lędźwiowego oraz technika tego zabiegu diagnostycznego.
Wskazania:
1. Zapalenie opon mózgowo-rdzeniowych,
2. Krwotok podpajęczynówkowy (przy negatywnym wyniku badania TK głowy)

3. Stwardnienie rozsiane,
4. Zespół Guillaina-Barrego
5. Choroba Creutzfelda-Jakoba (ocena stężenia białka 14-3-3)
6. Koniecznośd dokanałowego podania środka cieniującego,
Przeciwwskazania
1. Objawy wzmożonego ciśnienia śródczaszkowego (z efektem masy, lub niedrożnością
układu komorowego),
2. Miejscowy stan zapalny lub infekcja w miejscu wkłucia
3. Wady rozwojowe kręgosłupa i rdzenia kręgowego (dysrafia)
4. Trombocytopenia
5. Leczenie lekami przeciwzakrzepowymi (INR>1,5)
Technika zabiegu:
Pacjent układa się na boku, blisko krawędzi stołu zabiegowego, plecami do wykonującego zabieg.
Kooczyny dolne powinny byd zgięte w stawach kolanowych i biodrowych a kolana przygięte do brzucha,
głowa zgięta maksymalnie w kierunku kolan. Nakłucie wykonujemy w warunkach jałowych igłą
jednorazową z mandrynem. Igłę należy wprowadzid w przestrzeo międzykręgową między wyrostkami
kolczystymi L4 i L5 lub L3 i L4, nie wyżej jednak niż L2-L3!, skórę w okolicy 10 cm od planowanego
miejsca ukłucia należy dokładnie zdezynfekowad. Igłę z mandrynem wkłuwa się powoli w wyznaczoną
przestrzeo międzykręgową w lini pośrodkowej, należy ją skierowad skośnie ku górze, w kierunku pępka
(pod kątem 15 stopni), skośne ścięcie igły powinno byd skierowane w bok kręgosłupa (w stronę sufitu).
Przebicie więzadła żółtego i opony twardej odczuwa się jako pokonanie oporu, któremu towarzyszy
trzask, po pokonaniu oporu opony twardej wyjmuje się mandryn i z igły powinny zacząd wyciekad krople
PMR. U dorosłych przestrzeo podoponowa znajduje się na głębokości 4-7cm. Po zabiegu chory
powinien zostad w pozycji leżącej przez 24 h a przez pierwsze 2-3 w pozycji na brzuchu, aby zmniejszyd
prawdopodobieostwo wystąpienia zespołu popunkcyjnego.
14. Prawidłowy skład płynu mózgowo-rdzeniowego, jego powstawanie i resorpcja.
Parametr
Wartości prawidłowe
Wygląd
Bezbarwny, przejrzysty
Cytoza
0-5/mm3
Białko
15-45 mg/dl
Glukoza
50-80mg/dl (tak naprawdę to 60-70% glikemii krwi)
Jony chlorkowe
115-130 mmol/l
Mleczany
10-22 mg/dl
IgG
Do 3,15 mg/dl
Indeks IgG
Do 0,75
Osad
Limfocyty (40-80%)
Monocyty (15-45%)
Neutrofile (0-6%)
Płyn mózgowo-rdzeniowy (CSF) wypełnia komory mózgu i przestrzeo podpajęczynówkową. U ludzi objętośd płynu
mózgowo-rdzeniowego wynosi około 150 ml, a wytwarzanie 550 ml/d (CSF ulega wymianie 3,7 raza w ciągu doby). 50-70%
CSF powstaje w splotach naczyniówkowych mózgu (zwłaszcza w splotach naczyniówkowych komór bocznych) będących
uwypukleniem opony miękkiej, pozostała ilośd wokół naczyo krwionośnych i wzdłuż ścian komór mózgu. CSF ulega ciągłemu
przemieszczaniu z komór bocznych mózgu, poprzez komorę III, wodociąg mózgu i komorę IV wpływa przez otwory Luschki i
Magandiego do przestrzeni podpajęczynówkowej, skąd jest następnie wchłaniany przez ziarnistości pajęczynówki (są to
wypustki powstałe z pajęczynówki i śródbłonka zatok żylnych) do żył (otaczających nerwy rdzeniowe),a głównie do zatok

żylnych (zwłaszcza zatoki strzałkowej). Transport CSF przez ziarnistości pajęczynówki odbywa się w dużych pęcherzykach
cytoplazmatycznych . Całkowity przepływ przez ziarnistości pajęczynówki wynosi około 500 ml/d, dodatkowo małe ilości CSF
są absorbowane w procesie dyfuzji do naczyo krwionośnych mózgowia.
15. Zmiany w płynie mózgowo-rdzeniowym w chorobach układu nerwowego
a) Zmiana zabarwienia płynu (płyn ksantochromiczny)- krwotok podpajęczynówkowy, krwotok śródmózgowy (kilka
dni po krwiawieniu), hiperbilirubinemia, przerzuty czerniaka do opon m-rdz.
b) cytoza:
zapalenie wirusowe kilkaset/mm3
zapalenie bakteryjne- od kliku do kilkunastu tysięcy/mm3
kilkuset do kilku tysięcy/mm3
c) krwinki czerwone- krwotok podpajęczynówkowy kilkadziesiąt do kilkaset tysięcy/mm3
d) wzrost stężenia białka w płynie mózgowo-rdzeniowym
uszkodzenie bariery krew-mózg (zapalenie opon m-rdz., udar mózgu)
zmniejszenie reabsorpcji płynu mózgowo-rdzeniowego do krwi żylnej (guzy mózgu, przepuklina jądra
miażdżystego),
nasilona produkcja w ośr. ukł. nerwowym (stwardnienie rozsiane, kiła)
zapalenie wieloorzeniowe i wielonerwowe (zespół Guilliana-Barrego)
zapalenie mózgu,
nowotworowe i nienowotworowe guzy mózgu
e) stężenie glukozy w płynie mózgowo-rdzeniowym-
↑ stęż. glukozy w PMR nie ma zmaczenia diagnostycznego w chorobach układu nerwowego (pojawia się
u chorych z hiperglikemią i w wyniku przypadkowego skrwawienia)
↓ towarzyszy zapaleniu opon m-rdz. (zwł. bakteryjnemu!) , nowotworowe guzy pierwotne i
przerzutowe,
f)
Chlorki- spadek ich stężenia w płynie mózgowo-rdzeniowym występuje w patologii której towarzyszy uszkodzenie
bariery krew-mózg (zapalenie opon m-rdz.)
g) Mleczan- ↑ stęż. obserwuje się w stanach nasilonego metabolizmu beztlenowego OUN
Hipoksja,
Udar niedokrwienny
Wodogłowie,
Obrzęk,
i w zapaleniu OMR. Stężenie mleczanu podobnie jak stężenie glukozy może byd pomocne w
różnicowaniu wirusowego i bakteryjnego ZOMR.
Wartości > 35 mg/dl u chorych z bakteryjnym zapaleniem
25-30 mg/dl –zapalenie wirusowe
h) Stężenie IgG, indeks IgG, obecnośd prążków oligoklonalnych
↑stęż. IgG towarzyszy stwardnieniu rozsianemu, może jednak towarzyszyd innym chorobom
przebiegającym ze zwiększeniem jej produkcji (zespół Guillaina-Barrego i kiła)
Wzrost indeksu IgG wskazuje na syntezę IgG na terenie OUN- stwardnienie rozsiane, z. Guillaina-Barrego
Obecnośd prążków oligoklonalnych (po przeprowadzeniu elektroforezy białek płynu m-rdz.)-
stwardnienie rozsiane, ale ich obecnośd jest stwierdzana także w kile OUN, podostrym stwardniającym
zapaleniu mózgu, zapaleniach wirusowych i bakteryjnych,
i)
Osad płynu mózgowo-rdzeniowego
↑neutrofilów- infekcja bakteryjna, a także krwotok podpajęczynówkowy/ śródmózgowy,
↑limfocyty- infekcje wirusowe, grzybicze, gruźlica, kiła
Monocyty- rzadzko komórki dominujące w obrazie osadu PMR, towarzyszą innym komórkom w
gruźliczym, grzybiczym lub przewlekłym ZOMR
> eozynofilów (>10%) infekcje pasożytnicze lub grzybicze
Makrofagi- nie ma ich fizjologicznie w PMR, pojawiają się w następstwie krwotoku
podpajęczynówkowego , zawierające hemoglobinę makrofagi (syderofagi) mogą byd obecne nawet
przez 2-8 tyg po krwawieniu podpajęczynówkowym,
16. Przyczyny i objawy kliniczne wgłobienia podnamiotowego

Wgłobienie mózgu (wklinowanie mózgu, łac.herniatio cerebri) – określenie stanu, w którym wzrost ciśnienia
śródczaszkowego prowadzi do przemieszczenia części mózgowia z fizjologicznego przedziału anatomicznego do innego.
O wgłobieniu podnamiotowym mówimy kiedy wzrost ciśnienia śródczaszkowego po jednej stronie czaszki (najczęściej w
okolicy skroniowej) powoduje przemieszczenie się przyśrodkowej części płata skroniowego (zwanej hakiem zakrętu
przyhipokampowego ) między wcięcie brzegu namiotu móżdżku, a pieo mózgu powodując ucisk na niego.
Przyczyny:
Krwiak podpajęczynówkowy,
Udar mózgu z obrzękiem w otoczeniu miejsca udaru,
Guz mózgu zlokalizowany nadnamiotowo,
Urazy głowy (ucisk odłamów czaszki na struktury mózgowia)
Objawy:
Niedowład nerwu okoruchowego (III)- rozszerzenie i brak reakcji źrenicy na światło po stronie uszkodzenia,
Objawy uszkodzenia dróg piramidowych (niedowład i dodatni objaw babioskiego po przeciwnej stronie),
Zaburzenia świadomości-> narastająca sennośd prowadząca do śpiączki,
Zaburzenia oddechu (oddech Cheyna-Stokesa) ,aż do bezdechu,
Zwolnienie akcji serca,
Sztywnośd odmóżdzeniowa z prężeniami,
17. Patologiczne zespoły płynowe,
Co Wam będę ściemniał nie wiem co to są patologiczne zespoły płynowe. Wiem, że stolicą Libii jest Trypolis.
Jeśli to nie pomoże to kilka ciekawostek o tym co można znaleźd w płynie mózgowo-rdzeniowym.
Badanie płynu mózgowo-rdzeniowego pozostaje niezbędnym elementem diagnostyki neurologicznej. Zabieg
nakłucia lędźwiowego pozwala na uzyskanie materiału biologicznego od pacjenta celem wykonania specyficznych
badao i wielokrotnie postawienia ostatecznej diagnozy. NL może byd pomocne w rozpoznawaniu następujących
chorób:
Infekcyjne zapalenie opon mózgowo-rdzeniowych i mózgu,
Aseptyczne zapalenie opon mózgowo-rdzeniowych,
Ropieo
Krwawienie podpajęczynówkowe (tylko gdy TK nie potwierdza krwawienia)
Choroby demielinizacyjne,
Zapalne neuropatie i polineuropatie,
Przerzuty do opon miękkich,
Zespoły paraneoplastyczne,
Guzy mózgu,
Rzekome guzy mózgu,
Septyczne zatory mózgowe,
Toczeo układowy,
Encefalopatia wątrobowa,
Choroby metaboliczne (zwłaszcza leukodystrofia)
Co można znaleźd w płynie mózgowo-rdzeniowym co pozwala nam stwierdzid chorobę:
Wykrycie białka 14-3-3 w płynie mózgowo-rdzeniowym (po wykluczeniu kontaminacji erytrocytami),
znalazło zastosowanie w przyżyciowym rozpoznawaniu choroby Creutzfeldta-Jackoba,
Rozszczepienie białkowo-komórkowe- cecha charakterystyczna ostrej lub przewlekłej zapalnej
polineuropatii (w zespole Guilliana-Barre obok badao elektrofizjologicznych badanie PMR ma
podstawowe znaczenie w diagnostyce)
Neuroborelioza- obecnośd prążków oligoklonalnych, wewnątrzpłynowa synteza swoistych przeciwciał
przeciwko Borrelia Burgdorferi z dominacją IgM
Kiła OUN- badanie ogólne PMR, ocena odczynów serologicznych (VDRL, FTA-ABS) równocześnie w
pobranej próbce PMR i osocza przy współistnieniu objawów klinicznych,
Stwardnienie rozisane- prążki oligoklonalne IgG,
Choroba Alzhaimera- stwierdzenie wysokiego poziomu białka tau w konstelacji z niskim poziomem beta-
amyloidu
Otępienie czołowo-skroniowe- niski poziom białka tau,
Biomarkery choroby Parkinsona – ciągle poszukiwane (alfa-synukleina, białko tau, beta-amyloid, białko
DJ-1)
Reszta w innych pytaniach o płyn mózgowo-rdzeniowy. Ściemniad trzeba jak nic.
18. Znaczenie ksantochromii płynu mózgowo-rdzeniowego.
Ksantochromia jest to żółte zabarwienie płynu mózgowo rdzeniowego spowodowane najczęściej powstaniem
produktów metabolizmu hemoglobiny w wyniku krwawienia podpajęczynówkowego.
U chorych z krwotokiem podpajęczynówkowym po odwirowaniu płyn ma podbarwienie żółte (płyn
ksantochromiczny), co pozawala różnicowad go z krwią wynikającą z przypadkowego wynaczynienia krwi
podczas nakłucia lędźwi ego,
Płyn m-rdz. jest także ksantochromiczny gdy nakłucie lędźwiowe jest wykonane kilka dni po krwawieniu,
Występuje także w krwawieniu śródmózgowym, hiperbilirubinemii (gdy stężenie bilirubiny w surowicy >256
mmol/l) oraz gdy czerniak da przerzuty do opon m-rdz.
Płyn jest także ksantochromiczny przy zwiększeniu stężenia w PMR białka ogólnego lub fibrynogenu, płyn taki
często krzepnie (zespół Froina- zastoinowy płyn m-rdz.)- np. w guzach rdzenia przebiegających z
niedrożnością przestrzeni podpajęczynówkowej,
19. Różnice między porażeniem wiotkim, a spastycznym
Niedowład wiotki
Niedowład spastyczny
Niedowład (porażenie)
Ograniczony w zależności od
umiejscowienia uszkodzenia
Rozlany (obejmuje większy obszar)
Zanik mięśni
Występuje, z drżeniem włókienkowym
lub pęczkowym
Nie występuje albo jest niewielki
(zanik z bezczynności)
Odruchy głębokie
Osłabione albo zniesione
Wygórowane i konusy
Odruchy patologiczne
Nie występują
Występują (objaw Rossolimo,
Babioskiego)
Zmiany elektryczne
Istnieje całkowity albo częściowy
odczyn zwyrodnienia
Nie występują
Współruchy
Nie występują
Występują
Obniżenie napięcia mięsni (mięsnie są
wiotkie)
Wzmożone napięcie mięśni o
charakterze scyzorykowym
Osłabienie lub zniesienie odruchów
brzusznych skórnych
20. Objawy korzeniowe.
Objawy korzeniowe to tzw. objawy rozciągowe. Ich istota opiera się na obserwacji, że rozciąganie uciśniętych korzeni
wywołuje silny ból. Uciśnięcie to najczęściej jest spowodowane wypadnięciem jądra miażdżystego krążka międzykręgowego
bądź zmianami zwyrodnieniowymi kręgosłupa. Zespoły korzeniowe może powodowad także ucisk przez nowotwór
zewnątrzrdzeniowy).
Objaw Lasegue’a- objaw ten bada się w pozycji leżącej na wznak. Bierne unoszenie kooczyny dolnej wyprostowanej w
stawie kolanowym wywołuje silny ból promieniujący od okolicy lędźwiowo-krzyżowej przez pośladek do tylnej powierzchni
unoszonej kooczyny i zgięcie kooczyny w stawie kolanowym. Inną metodą wywołania tego objawu jest rozpoczęcie badania
z kooczyną zgiętą w stawie kolanowym i w stawie biodrowym- prostowanie kooczyny dolnej w stawie kolanowym powoduje
ból opisany jak powyżej. Ból jest spowodowany naciąganiem korzeni nerwu kulszowego L5 lub S1 które są uciśnięte przez
wypadnięte jądro miażdżyste.
Obustronny objaw Lasegue’a występuje w zapaleniach wielonerwowych i wielokorzonkowych
Objaw Fajersztajna-Krzemieckiego- podczas badania obajwu Lasegue’a w kooczynie zdrowej występuje ból w chorej
kooczynie dolnej (skrzyżowany objaw Lasegue’a)

Objaw Mackiewicza- typowy dla uszkodzenia nerwu udowego (rwy udowej), wywołuje się go u pacjenta leżącego na
brzuchu, zginając kooczynę dolną w stawie kolanowym. Podczas zginania kooczyny występuje ból promieniujący wzdłuż
przedniobocznej powierzchni uda.
Objaw karkowy Neriego- silne, zarówno czynne jak i bierne przygięcie głowy chorego leżącego na wznak wywołuje ból w
okolicy krzyżowo-lędźwiowej i chorej kooczynie dolnej,
Objaw Naffzigera- objaw ten wywołuje się uciskając żyły szyjne chorego leżącego na wznak. Ucisk taki wywołuje ból o wyżej
opisanym charakterze. Nie zaleca się tego badania z powodu ryzyka uciśnięcia tetnicy szyjnej, co u pacjentów z miażdzycą
może spowodowad mobilizacje blaszki miażdżycowej,
21. Napięcie mięśniowe, regulacja i zmiany
Napięcie mięsnia jest to opór jaki mięsieo stawia rozciągającej go sile. Właściwe napięcie mięsni decyduje o
prawidłowej postawie ciała, utrzymując róże części ciała we właściwym wzajemnym stosunku.
Mechanizmy regulujące napięcie mięśni
Podstawowe znaczenie w regulacji napięcia mięsni mają pobudzenia powstające w odbiorczych zakooczeniach
nerwowych w mięśniach i ścięgnach (proprioreceptorach):
Wrzeciona nerwowo-mięśniowe- odpowiadają na ich rozciągnięcie skurczem mięśnia. Gdy mięsieo się kurczy się
silnie następuje zmniejszenie pobudzeo płynących z zakooczeo pierścieniowo-spiralnych, następuje wówczas
zmniejszenie napięcia. Włknami zapewniającymi stałe napiecie wrzecionom nerwowo-mięśniowym są tzw.
włókna gamma , których zadaniem jest podtrzymywanie impulsacji dochodzącej z zakooczeo pierścieniowo-
spiralnych poprzez skurcz wrzecion nerwowo-miesniowych. Włókna gamma otrzymują z kolei impulsacje z tworu
siatkowatego mózgu.
Narządy Golgiego- znajdują się w ścięgnach. Narządy Golgiego reagują na skurcz lub rozciąganie mięśnia,
wysyłając sygnały hamujące do motoneuronów rdzenia,
Należy jednak pamiętad że funkcje nadrzędną nad tymi mechanizmami pełnią pobudzenia biegnące do alfa motoneuronów i
włókien gamma z kory i jąder podkorowych przez drogi zstępujące rdzenia.
Zaburzenia napięcia mięśni.
1. Uszkodzenie drogi korowo-rdzeniowej powoduje wypadnięcie hamującego wpływu włókien drogi piramidowej.
Powoduje to że mięśnie otrzymują więcej pobudzeo torujących niż hamujących, powoduje to spastycznośd typu
scyzorykowego spowodowaną nadpobudliwością zakooczeo pierścieniowo-spiralnych których czynnośd nie jest
równoważona przez impulsację hamującą docierającą z kory.
2. Uszkodzenie jąder podkorowych powoduje opór stały przy wykonywaniu ruchów biernych- stan taki określamy
mianem sztywności. Spowodowany on jest większym dopływem impulsacji do mięsni z tzw. włókien tonicznych
niż w włókien fazowych.
3. Sztywnośd odmóżdzeniowa- spowodowana jest przerwaniem impulsacji dochodzącej z jądra czerwiennego i
włókien korowych przy zachowaniu impulsacji płynącej z jąder przedsionka, powoduje to przewagę napięcia tzw.
mięśni antygrawitacyjnych (kooczyny górne przyjmują pozycję zgięciową, kooczyny dolne wyprostowaną). W
warunkach prawidłowych wzmozona impulsacja z jądra przedsionkowego dochodząca do motoneuronów drogami
przedsionkowo-rdzeniowymi jest równoważona przez impulsacje hamującą z jądra czerwiennego i kory mózgu.
4. Obniżenie napięcia mięśni- napięcie mięsni jest pochodzenia odruchowego, obniżenie napięcia wystąpi więc
wówczas gdy zostanie uszkodzony łuk odruchowy.
Obniżenie napięcia może pojawid się także w wypadku zwiększenia pobudzeo hamujących, lub zmniejszenia
pobudzeo torujących dopływających z ośrodków nardzeniowych do motoneuronów alfa lub gamma.
Choroby przebiegające z obniżeniem napięcia mięśni:
Uszkodzenie istoty rogów przednich (poliomyelitis anterior)
Nerwów obwodowych (polioneuritis)

Korzonków tylnych (wiąd rdzenia- tabes dorsalis)
Uszkodzenie móżdżku,
Szok rdzeniowy
22. Przyczyny porażenia połowiczego
Jest to porażenie całej połowy ciała, spowodowane uszkodzeniem dróg korowo rdzeniowych w mózgu po stronie
przeciwnej do niedowładu. Wyróżniamy dwa rodzaje uszkodzeo mogące doprowadzid do porażenia połowicznego:
Rozległe uszkodzenie kory mózgu,
Uszkodzenie drogi korowo-rdzeniowej na poziomie torebki wewnętrznej- najczęstsze miejsce uszkodzenia w
porażeniu połowicznym ponieważ włókna drogi korowo-rdzeniowe są skupione na stosunkowo małej przestrzeni,
Najczęstszymi przyczynami są zmiany naczyniowe pod postacią udarów niedokrwiennych lub krwotocznych.
23. Typy ruchów mimowolnych
KRÓTKI WSTĘP PRZED PODZIAŁEM ! ( nie ma obowiązku czytad:P)
Ruchy mimowolne są to , niezależne od naszej woli ruchy, które występują w spoczynku oraz często
nakładają się na ruchy świadome , dowolne lub nasilają się w momencie wykonywania ruchów dowolnych.
Ruchy mimowolne często zanikają w momencie snu. Ruchy mimowolne często są wynikiem uszkodzenia
układu pozapiramidowego, którego rolą jest odpowiednia koordynacja planowanego ruchu. Układ
pozapiramidowy jest w ścisłej koordynacji z korą mózgu. Te połączenia są niezbędne do określenia czy dany
plan ruchowy powstający w korze, po przeanalizowaniu odpowiednich bodźców zewnętrznych (
przeanalizowanie sytuacji w jakiej się obecnie znajdujemy – położenie ciała , rozkład napięcia, zagrożenie
itp..) jest odpowiedni do danej sytuacji oraz ewentualna poprawa planu ruchowego. Jest to oczywiście duże
uproszczenie, lecz pozwala zrozumied jak ważną role w kontroli planu ruchowego odgrywają jądra
podkorowe. Uszkodzenie tego układu wpływa na jego stryktury z , których jedne wydzielają przekaźniki
pobudzające a inne hamujące, dochodzi więc do rozregulowania planu ruchowego, kontroli napięcia oraz
wpływu na niższe ośrodki ruchowe. Warto wspomnied, że szereg innych czynników również może wpływad
na powstawanie ruchów mimowolnych, lecz to pytanie dotyczy ich typów.
DRŻENIE – ruch rytmiczny, oscylacyjny ( zazwyczaj dalsze odcinki kooczyn)
A) Drżenie spoczynkowe – występujące w momencie kiedy kooczyna jest w spoczynku, zmniejszające się lub
zupełnie zanikające w momencie wykonywania ruchu celowego. Jest to rodzaj drżenia typowy dla chroby
Parkinsona oraz innych zespołów Parkinsonowskich, a także dla zatrucia metalami ciężkimi np. rtęcią.
Częstotliwośd drżenia to 4-6Hz. Nasila się w momencie stresu.
B) Drżenie związane z ruchem – dzieli się na drżenie posturalne i kinetyczne.
1) drżenie posturalne ( pozycyjne) – występuje w momencie kiedy kooczyna przyjmie określoną pozycję-
Utrzymuje się w momencie wykonywania ruchów , a ruch może je nawet nasilid. Do przyczyn możemy
zaliczyd zatrucie lekami ( TLPD , walporat, sole litu, SSRI) , chorobę Wilsona, drżenie psychogenne, drżenie w
chorobach móżdzku.
2) drżenie kinetyczne- utrzymuje się przez cały czas trwania ruchu. Jego odmiana to drżenie zamiarowe –
które występuje pod koniec zamierzonego, celowego ruchu. Drżenie zamiarowe jest wynikiem uszkodzenia
górnego konaru móżdżku i zwykle ma dużą ampliudę. Może też wystąpid w momencie zatrucia lekami
przeciwpadaczkowymi , zatrucia alkoholem oraz w chorobie Wilsona.
B) Ruchy Pląsawicze – nagłe, skoordynowane , bezcelowe , mimowolne ruchy obejmujące różne części ciała.
WAŻOE ! - ruch wykonywany jest z pełną siłą, dotyczy zarówno części bliższych jak i dalszych oraz mięśni
osiowych. Ruch nasila się w momencie czynności dowolnej , zniekształca ją. Chód charakteryzuje się nagłym
przenieśieniem ciężaru ciała to na jedną to na drugą stronę co wygląda jak pląsanie. Dlatego pląsawica:P .

Objawy ustępują podczas snu a nasilają się podczas emocji . Objawy powiązano z uszkodzeniem jądra
ogoniastego oraz skorupy.
C) HEMIBALIZM- gwałtowne i obszerne ruchy ograniczone do jednej połowy ciała. Dotyczą części bliższych
kooczyn. Powoduje to powstanie ruchu o dużej amplitudzie w postaci wymachu ( tzw. ruchy baliczne),
Najczęstszą przyczyną są choroby naczyniowe takie jak udar niedokrwienny lub krwotoczny.
D) DYSTONIA – zespół długotrwajacych skurczów mięśni – prowadzi to do objawów skręcania kooczyn oraz
nieprawidłowej postawy ciała ( tzw. dystoniczne postawy ciała związane z bolesnym skurczem mięśni wokół
długiej osi ciała). Koniec takiego ruchu przejawia się wyraźnym utrzymaniem kooczyny lub innej części ciała w
określonej pozycji. Typowa jest różna częstotliwośd ruchu oraz jednoczesne napięcie agonistów i
antagonistów. Ruchy dystoniczne mogą pojawid się w momencie wykonywania charakterystycznego ruchu
typu chwytanie pióra do pisania lub wystąpid przy ruchach dowolnych każdej części ciałą. SKURCZE
TORSYJNE- mogą wystąpid w przebiegu dystonii- są to ruchy równie gwałtowne jak w pląsawicy, lecz typowo
skręcające. Ruchy zanikają w momencie snu.
E) ATETOZA – powolne, nieregularne, skręcające ruchy części głównie odsiebnych, lecz też dosiebnych-
kooczyn, tułowia, głowy lub twarzy. Dochodzi do przeprostów w stawach oraz nadmiernego wygięcia palców.
UWAGA! W przeciwieostwie do ruchów w pląsawicy ( odbywających się prostopadle do osi kooczyny) – ruchy
atetotyczne odbywają się równolegle do osi kooczyny. Napięcie antagonistów jest wysokie, a jeżeli taki ruch
trwa długo to traktowany jest jak dystonia.
F) MIOKLONIA – nieregularne , bardzo szybkie skurcze całego lub części mięśnia w postaci szarpnięcia.
Mioklonie o małej sile nie powodują ruchu w stawie w przeciwieostwie do mioklonii silnych. Możemy je
podzielid na ogniskowe, segmentalne oraz uogólnione. Mogą wystąpid samoistnie lub po pobudzeniu
bodźcem np. dotykowym. Różne mioklonie mogą mied różny związek ze snem.
G) TIKI – nagle pojawiające się i skoordynowane , stereotypowe ruchy mimowolne dotyczące pojedynczego
mięśnia np. twarzy co objawia się mruganiem lub wielu grup mięśniowych : wymachy rękami. Skurcze mięśni
krtani mogą prowadzid do tików głosowych. Odwrócenie uwagi osoby u , której występują tiki może
prowadzid do ich zmniejszenia. Mogą występowad one pierwotnie lub wtórnie do różnych zaburzeo
neurologicznych , lecz ich patogeneza nie została do kooca poznana.
24. Ataksja móżdżkowa i tylnosznurowa – RÓŻNICE
ATAKSJA=BEZŁAD=NIEZBORNOŚD
- upośledzenie dokładnego i precyzyjnego wykonywania ruchów w momencie wykluczenia niedowładu,
apraksji lub ruchów mimowolnych.
Ataksja móżdżkowa- związana z uszkodzeniem samego móżdżku lub dróg aferentych , eferentnych
móżdzku, Jeżeli uszkodzenie jest jednostronne to objawy obserwujemy po stronie przeciwnej.
Cechy
a) asynergia – nieprawidłowa koordynacja pracy różnych grup mięśni biorących udział w wykonaniu
określonego ruchu. Z tego powodu chory rozkłada ruch na izolowane fragmenty. Poszczególne składowe
ruchu wykonywane kolejno a nie jednocześnie.
b) dysmetria- pozbawienie ruchu celowego odpowiedniej miary. Zakres ruchu jest zbyt duży- hipermetria lub
zbyt mały hipometria.
c) adiachokineza- nieprawidłowe wykonywanie szybkich ruchów naprzemiennych
d) spadek napięcia - hipotonia, ze spadkiem siły odruchów ścięgnistych. Występownie charakterystycznych
odruchów wahadłowych- zamiast jednego wychylenia w badaniu odruchu kolanowego widzimy kilka
wychyleo.
e)zaburzenia mowy- nieprawidłowa artykulacja oraz tonacja. Niewyraźna, spowolniona i monotonna mowa.
Wydłużenie pauz między sylabami prowadzi do mowy skandowanej.
f) drżenie – występujące w momencie wykonywania ruchu i nasilone najbardziej pod koniec ruchu – drżenie
zamiarowe
g) zaburzenia ruchu gałek ocznych – najczęściej występuje oczopląs w kierunku spojrzenia.

h) zaburzenia chodu i stania- pacjent stoi na szerokiej podstawie , chwieje się i często upada na bok w stronę
uszkodzenia, Chód jest na szerokiej podstawie, kroki są nierównej długości. Chory pozostawia tułów w tyle „
asynergia tulowia” .
Ataksja czuciowa- tylnosznurowa. - związana z uszkodzenie dróg przewodzących czucie głębokie.
a) dysmetria , asynergia , adiachokineza – występują tak samo jak w móżdzkowej
b) oczopląs – nie występuje
c) zaburzenia mowy – występują bardzo rzadko
d) kontrola wzroku a wyrównanie objawów ataksji- w uszkodzeniu móżdzku objawy ataksji są takie same w
momencie kiedy pacjent zamyka oczy jak i w momencie kiedy pacjent ma oczy otwarte. Objawy ataksji
czuciowej zdecydowanie nasilają się w momencie zamknięcia oczu przez chorego natomiast maleją gdy chory
oczy otwiera. Próba Romberga polegająca na poleceniu choremu stanięcie z przywiedzionymi stopami
ujawnia znacznie nasilenie zaburzeo równowagi po zamknięciu oczu. W ataksji móżdżkowej zamknięcie oczu
nie nasila , lub nasila nieznacznie wyniki próby Romberga.
e) odruchy głębokie – w ataksji czuciowej są osłabione lub zniesione ( możdzk- lekko osłabione)
f) CZUCIE GŁĘBOKIE – w ataksji czuciowej chory w momencie zamknięcia oczu nie potrafi określid położenia
kooczyn oraz rozpoznad charakteru ruchu wykonywanego jego palcem przez badającego.
g) postawa ciała – w ataksji czuciowej jest prwidłowa w przeciwieostwie do ataksji móżdżkowej .
25. Przyczyny i objawy obrzęku mózgu.
Obrzęk mózgu powstaje na skutek zwiększenia objętości całego lub części mózgowia, spowodowanego
nadmiernym gromadzeniem się płynu wewnątrzkomórkowego, najczęściej wskutek zamkniętego urazu
czaszkowo-mózgowego. Patogeneza:
zaburzenia przepuszczalności naczyo (krwiopochodny)
zaburzenia funkcji błony komorkowej (zaburzenia ATPazy)
W ewolucji obrzęku po pewnym czasie pojawiają się oba mechanizmy. Obrzęk stanowi poważne zagrożenie
życia, kiedy odpływ krwi z zatok i odpływ płynu mózgowo-rdzeniowego nie kompensuje przyrostu masy
mózgu. Mniejszy obrzęk tylko upośledza krążenie w mózgu i metabolizm komórek. Może obejmowad cały
mózg, półkulę lub częśd mózgu. Patomorfologia:
poszerzenie przestrzeni międzykomórkowej
wzrost objętości i masy mózgu
spłaszczenie zakrętów
spłycenie rowków
zmniejszenie komór (zespół małych komór)
dezintegracja komórek istoty białej
spadek przepływu krwi – fenomen Cushinga
Przyczyny:
pierwotne choroby mózgu
zapalenie mózgu
krwotok podpajęczynówkowy
guzy
urazy (wstrząśnięcie, stłuczenie, krwiaki)
stan padaczkowy
choroby ogólne uszkadzające mózg
toksyny egzo- i endogenne
zaburzenia metaboliczne – hipoglikemia
niewydolnośd wątroby, nerek
posocznica
przełom tarczycowy
ostre krwotoki
ostra niewydolnośd krążenia
gestoza (zatrucie ciążowe)

kolagenozy (gł. guzkowe zapalenie tętnic)
urazy wielonarządowe
białaczki, ziarnica
Objawy:
ogólnomózgowe
bóle głowy
nudności, wymioty
drgawki uogólnione
zespół psychoorganiczny
proste zaburzenia świadomości
drażnienie opon
ogniskowe
niedowład połowiczy
niedowład naprzemienny
zespół móżdżkowy
wzrost ciśnienia śródczaszkowego
Przyczyny śmierci w obrzęku:
ucisk płynu na naczynia – spadek przepływu krwi – martwica komórek mózgowych
ciasnota wewnątrzczaszkowa – wklinowanie – ucisk na ośrodki – niewydolnośd krążeniowo-oddechowa
Na etapie ciasnoty nie wolno wykonywad wkłucia w celu zmniejszenia ciśnienia, można tylko w początkowym
okresie obrzęku
zwalczanie obrzęku mózgu:
a.
Osmotycznie czynne: mannitol i.v. 1g/kg
b.
Moczopędne: furosemid i.v. 0,5mg/kg
c.
Gks; dexometazom i.v. 15mg,/kg
26. Apraksja i agnozja
APRAKSJA – Zaburzenie poznawczego aspektu złożonej czynności ruchowej. Innymi słowy jest to zaburzenie
wykonywania wyuczonych uprzednio schematów ruchowych. Chory nie potrafi zdmuchnąd zapałki, odpalid
papierosa lub założyd koszuli. WAŻNE : rozpoznanie apraksji można postawid jeżeli ze 100% pewnością
wykluczymy : uszkodzenie dróg piramidowych, pozapiramidowych, móżdżku, zaburzenia otępienne, oraz
zaburzenia świadomości. Wybiórcza apraksja występuje rzadko. Do przyczyn wywołujących apraksję możemy
zaliczyd udar mózgu, uraz lub guz.
APRAKSJA WYOBRAŻENIOWA – ideacyjna- Chory nie potrafi spontanicznie lub na polecenie skonstruowad
planu ruchowego. Chory nie ma problemu z wykonaniem poszczególnych składowych ruchu jednak nie umie
połączyd ich w całośd. Np. na polecenie odpalenia papierosa chory odpala zapałkę poprawnie ,lecz jakby
zapomina co ma z nią zrobid. Ostatecznie parzy się w palec. USZKODZONA JEST OKOLICA SKRONIOWO
CIEMENiOWA PÓŁKULI DOMINUJĄCEJ.
APRAKSJA IDEOMOTORYCZNA- wyobrażeniowo- ruchowa. Chory zna plan ruchowy. Mimo to, że wie jak
wykonad ruch nie potrafi odpowiednio wykonad sekwencji składowych. Chory nie potrafi np. pokazad jak
otwierad zamek lub jak przesład całusa. USZKODZONA JEST OKOLICA CIEMIENOWA PÓŁKULI DOMINUJĄCEJ.
APRAKSJA KONSTRUKCYJNA – niezdolnośd złożenia pojedynczych elementów w konstrukcję przestrzenną.
USZKODZONA OKOLICA CZOŁOWO- CIEMIENIOWO- POTYLICZNA

Jakimowicz APRAKSJA RUCHOWA- w uszkodzeniach okolicy przedruchowej, czyli tylnej części płata
czołowego. Ten rodzaj apraksji zależy od utraty powiązao ruchowych, koniecznych do prawidłowego
wykonania skomplikowanych czynności ruchowych. Plan aktu ruchowego jest zachowany, lecz ruchy są
niezgrabne niepewne i wyglądają tak, jak gdyby chory wykonywał daną czynnośd pierwszy raz w życiu.
APRAKSJA JĘZYKA- chory spontanicznie potrafi wysuwad język i nim ruszad natomiast nie robi tego na
polecenie lekarza.
AGNOZJA – niezdolnośd do rozpoznawania bodzców czuciowych przy prawidłowo zachowanych funkcjach
narządów zmysłów.
Agnozja wzrokowa- niezdolnośd rozpoznawania złożonych bodzców wzrokowych przy prawidłowo
funkcjonującym narządzie wzroku oraz braku afazji i otępienia. Chory ma problem z rozpoznaniem
przedmiotów, sytuacji oraz rysunków. Chory może rozpoznawad przedmiot używając zmysłu dotyku lub
słuchu, lecz nie przy pomocy zmysłu wzroku. Przyczyną agnozji wzrokowej jest uszkodzenia ( zwłaszcza
obustronne) asocjacyjnej kory wzrokowej,
Prozopagnozja – niezdolnośd do rozpoznania wcześniej znanych twarzy. Uszkodzenie zlokalizowane jest
najczęściej w okolicy potyliczno-skroniowej prawej półkuli mózgu.
Astereognozja – niezdolnośd do rozpoznawania przedmiotów przy pomocy dotyku- uszkodzona okolica
asocjacyjna kory ciemieniowej lewej półkuli. Rozpoznanie przedmiotów zaburzone jest przy zamkniętych
oczach.
Anozognozja- niezdolnośd rozpoznawania objawów chorobowych. , np. zespół Antona- chory dotknięty
ślepotą
korową zaprzecza jej istnieniu stwarzając, konfabulacje
Autotopagnozja- Chory nie potrafi szczegółowo identyfikowad poszczególnych części ciała.
27. Afazja i anartia
Afazja- jest to rodzaj zaburzenia mowy w, którego przebiegu aparat artykulacyjny mowy jest prawidłowy.
Zarówno mięśnie odpowiedzialne za prawidłową mowę jaki nerwy czaszkowe unerwiające dane mięśnie są
nienaruszone chorobowo. Problem leży w uszkodzeniu ośrodków mowy odpowiedzialnych za rozumienie
mowy oraz konstruowanie wypowiedzi. Z tego powodu w zależności od dominujących objawów afazję
możemy podzielid na
1) afazja czuciowa płynna ( Wernickiego ) a) rozumienie mowy jest upośledzone lub zupełnie zniesione b)
mowa chorych obfituje w parafazje głoskowe( przestawianie głosek lub zamiana głosek) oraz parafazje
słowne ( wtrącanie błędnych słów) a także agramatyzmy ( niewłaściwa forma gramatyczna słów) c) występują
neologizmy oraz wielomównośd a także mowa żargonowa- niezrozumiała mowa chorego robi wrażenie
obcego języka d) zaburzenia mowy stwierdza się w momencie powtarzania przez chorego słów po badającym
lub w momencie nazywania pokazywanych przedmiotów, lecz utarte zwroty lub krótkie wypowiedzi chory
może wypowiadad zupełnie poprawnie e) chorzy nie są świadomi swojej choroby z tego powodu nie
zdradzają zakłopotania f) czytanie i pisanie jest również zaburzone. Miejsce uszkodzenia to tylna okolica
zakrętu skroniowego górnego, wieczko, zakręt kątowy półkuli dominującej. Łącznie z afazją może wystąpid
niedowidzenie połowiczne prawostronne , zwykle bez niedowładu i zaburzeo czucia. CHORY MA PŁYNNĄ
MOWĘ SPONTANICZNĄ !! oraz NIEPRAWIDŁOWO ROZUMIE POLECENIA – różnica od ruchowej. TAK SAMO
JAK W RUCHOWEJ MA upośledzone powtarzania i nazywanie.
2) afazja ruchowa płynna Broki
a) Zasadniczym problemem jest upośledzenie wyrażania myśli słowami. Chory może bez problemu gwizdad,
krzyczed, cmokad, lecz nie potrafi poprawnie wypowiedzied zdania. Możliwośd gwizdania i cmokania odróżnia
ten rodzaj afazji od dyzartii/ anartii gdzie upośledzenie aparatu wykonawczego mowy uniemożliwia
wydawanie jakichkolwiek dzwięków. CHORY ROZUMIE CO DO NIEGO MÓWIMY – z tego powodu dobrze
wykonuje konkretne czynności, lecz ma problem z powtórzeniem dzwięku. MOWA SPONTANICZNA JEST
NIEPŁYNNA a
w czuciowej płynna , a chory nie rozumie polecenia.
b) monofazja- powtarzanie przez chorego jednego słowa w kółko „tak , tak , tak ,tak'' – ciężka postad
c) mowa jest niepłynna , przerywana a słownictwo ubogie

d) występują parafazje, agramatyzmy i tzw. styl depeszowy – chorzy nie zmieniają koocówek rzeczowników
oraz opuszczają przyimki.
e) chorzy mają problemy z czytaniem, pisaniem oraz powtarzaniem
f) chorzy mają świadomośd popełnianych błędów przez co wpadają w zakłopotanie
Uszkodzenie zlokalizowane jest w tylnej części zakrętu czołowego dolnego i zakrętu przedśrodkowego
półkuli dominującej. Częstym objawem współistniejacym jest niedowład połowiczny prawostonny i
niedoczulica prawostronna.
3) Afazja całkowita – zaburzenie wszystkich składników mowy- zaburzenie wypowiadania mowy,
rozumienia mowy, powtarzania mowy, czytania, pisania. ROZLEGŁE USZKODZENIE PÓŁKULI DOMINUJĄCEJ.
4) Afazja amnestyczna- nominalna – chory ma problem z nazwaniem przedmiotu. Potrafi pokazad do czego
dany przedmiot służy. Zachowuje się tak jakby brakowało mu konkretnego słowa. Po uzyskaniu podpowiedzi
chory bardzo często przypomina sobie słowo. WAŻNE – prawidłowe powtarzanie ,oraz rozumienie poleceo –
odróżnia to ja od afazji czuciowej – w niej rozumienie i powtarzanie zaburzone , oraz od afazji ruchowej – w
niej rozumienie prawidłowe a powtarzanie zaburzone. Co więcej mowa spontaniczna jest prawidłowa , tak
jak w afazji czuciowej , a nazywanie zaburzone jak w każdym rodzaju afazji. NAJCZĘŚCiEJ USZKODZENIE
LEWEGO PŁATA SKRONIOWEGO LUB DOLNA CZĘŚD LEWEGO PŁATA CIEMIENIOWEGO.
5) Afazja przewodzeniowa- uszkodzenie pęczka łukowatego łączącego ośrodek Wernickiego i Broki.
Mowa spontaniczna jest względnie zachowana, rozumienie prawidłowe, CHARAKTERYSTYCZNE WYBITNE
UPOŚLEDZENIE POWTARZANIA !!! ORAZ CZYTANIA NA GŁOS.
NAJCZĘSCIEJ – w udarze mózgu – 30% chorych ma afazję, zespoły otępięnne, nowotwory mózgu, urazy.
ANARTIA – całkowita lub częściowa( dyzartria) utrata zdolności mówienia, wskutek zaburzenia czynności
aparatu mowy.
a) móżdżkowa ( ataktyczna) – mowa skandowana, monotonna, wybuchowa, ujednolicony akcent, zazwyczaj
w przebiegu chorób zwyrodnieniowych OUN, SM, guzów i udarów móżdżku, zaniku móżdżku.
b) rzekomoopuszkowa ( spastyczna) – w obustronnym uszkodzeniu dróg korowo-jądrowych najczęściej w
przebiegu udaru, urazu , guza, miażdżycy tętnic mózgowych. Wzmożone napięcie mięśni narządów
artykulacyjnych – w postaci niedowładu spastycznego ( jest to uszkodzenie górnego neuronu). Zwiększone
napięcie upośledza mowę – mowa zamazana, cicha, nosowa. Jednostronne uszkodzenie dróg nie daje
objawów, ponieważ włókna X XII i VII biegną zarówno jako włókna skrzyżowane jak i włókna nieskrzyżowane-
Mięsieo artykulacyjny ma obustronne unerwienie.
c) opuszkowa ( wiotka) – w tej postaci uszkodzone są jadra nerwów IX, X, XII lub mięśnie uczestniczące w
artykulacji. Do najczęstszych przyczyn zaliczamy stwardnienie zanikowe boczne, jamistośd opuszki, miastenia,
zatrucie jadem kiełbasiany, Jest to postad uszkodzenia dolnego neuronu ( ruchowego). Mięśnie ulegają
zanikowi, mowa jest powolna i nosowa.
d) hipertoniczo – hipokinetyczna – uszkodzony jest układ pozapiramidowy w przebiegu choroby Parkinsona i
zespołów parkinsonowskich, skąpe ruchy artykulacyjne i częste zaburzenia głosu. Mowa powolna i
niewyrażna.
e) hipotoniczno – hiperkinetyczna – miejscem uszkodzenia jest układ pozapiramidowy, a powodem
najczęściej pląsawica, dystonia czy mioklonie mięśni artykulacyjnych. Do objawów zaliczymy ruchy
mimowolne, obniżone napięcie mięśniowe, co powoduje nieprecyzyjną artykulację.
28. Objawy uciśnięcia rdzenia
Najczęstszy powód ucisku rdzenia kręgowego = NOWOTWÓR
Zanim opisze poszczególne odcinku rdzenia kręgowego i objawy jakie towarzyszą ich uciskowi ( uszkodzeniu)
należy wymienid 5 charakterystycznych cech ucisku rdzenia na OGRANICZONEJ PRZESTRZENI
1) na poziomie uciśnięcia / uszkodzenia rdzenia niedowład wiotki mięśni unerwionych przez korzonki
przednie odchodzące od danego segmentu
2) niedowład spastyczny albo porażenie spastyczne mięśni unerwionych przez odcinki rdzenia, znajdujące się
poniżej miejsca ucisku.

3) objawy podrażnienia korzonków tylnych ( ból , przeczulica) w odpowiednim polu korzonkowym – w
zależności od umiejscowienia guza
4) niedoczulica albo zniesienie czucia poniżej miejsca uszkodzenia rdzenia
5) objawy wegetatywne poniżej miejsca uszkodzenia.
ODCINEK c5
a) wiotki, odcinkowy niedowład ( cechy w pytaniu 30,31) mięśni : nadłopatkowego, podłopatkowego,
naramiennego, równoległobocznego i ramienno- promieniowego.
b) odruchy z mięśnia dwugłowego oraz mięśnia ramienno- promieniowego zniesione lub osłabione( nie
muszą byd całkowicie zniesione ze względu na unerwienie wymienionych mięśni przez 2-3 odcinki rdzenia –
więc nie wszystkie elementy łuku odruchowego są zniszczone)
c) odruch z mięśnia trójgłowego – zachowany lub wzmożony (c7) – wzmożony w momencie przerwania
ciągłości rdzenia z uszkodzeniem dróg dośrodkowych w obrębie rdzenia – cecha niedowładu spastycznego.
d) niedowład spastyczny wszystkich innych niż wymienione mięśni kooczyn górnych oraz tułowia i kooczyn
dolnych.
ODCINKI c8-Th1
a) zanik mięśni krótkich rąk, oraz niedowład wiotki zginaczy nadgarstka i palców
b) uszkodzenie ośrodka współczulnego tej okolicy wywoła zespół HORNERA- opisany w pytaniach od
ADASIA
c) spastyczne porażenie mięśni kooczyn dolnych oraz tułowia.
d) odruchy głębokie z mięśni unerwiających kooczyny górne są prawidłowe.
th10-th11
a) dolna częśd mięśni brzucha porażona wiotka – brak odruchów brzusznych – cecha wiotkiego niedowładu
b) górna częśd mięśni brzucha prawidłowa z prawidłowymi odruchami brzusznymi
c) niedowład spastyczny poniżej uszkodzenia- tzn w kooczynach dolnych
L3-L4
a) niedowład wiotki z zanikiem mięśnia czworogłowego oraz przywodzicieli uda z zachowanym zginaniem w
stawie biodrowym ( zginacze mają inny zakres unerwienia)
b) pozostałe mięśnie kooczyny dolnej z cechami niedowładu spastycznego- wzmożony odruch skokowy,
odruch kolanowy – zniesiony !
S1-S2
a) zanik krótkich mięśni stopy i mięśni łydki
b) niedowład wiotki zginaczy stawu kolanowego oraz mięśni poruszających kooczynę w stawie biodrowym z
wyjątkiem zginaczy i przywodzicieli ( patrz wyżej)
c) odruchy skokowe oraz odruch podeszwowy – zniesione , odruch kolanowy obecny
S3- S4
a) porażenie zwieraczy zewnętrznych pęcherza i odbytnicy- zatrzymanie moczu i stolca na skutek przewagi
działania zwieraczy wewnętrznych.
b) siła i ruchy kooczyn dolnych są prawidłowe
Ogon kooski – obejmuje korzonki nerwowe od L2-L5 oraz S1-S5 ( różne objawy)
objawy zależą od rozległości uszkodzenia. Zazwyczaj objawy uciskowe powodowane są przez guzy.
Wypadnięcie jądra miażdżystego lub mały guz mogą uciskad jednostronnie tylko niektóre korzonki , inne
procesy chorobowe mogą prowadzid do niszczenia całego ogona kooskiego.
a) ból korzonkowy jednej lub obydwu kooczyn – bardzo częsty objaw. Ból w jednej kooczynie, często mylnie
wskazuje na rwę kulszową. Obustronne korzonkowe bóle w kooczynach zawsze powinny byd brane pod
uwagę jako możliwe guzy ogona kooskiego
b) różny rozkład niedowładów – wiotki najczęściej silnie wyrażony w odsiebnych częściach kooczyn,
szczególnie w mięśniach stopy.

c) odruchy skokowe często zniesione , kolanowe bywają zachowane- zależy od uszkodzenia danych
korzonków
d) zaburzenia oddawania moczu i stolca i impotencja związane z uszkodzeniem korzonków S3-S4
e) ucisk ostatnich korzonków krzyżowych daje zniesienie czucia w okolicy odbytu, krocza i narządów
płciowych
29. Zaburzenia reakcji źrenic i ich znaczenie diagnostyczne
Badanie źrenic polega na określeniu ich wielkości oraz kształtu
Porównaniu wielkości źrenic w obydwu gałkach ocznych
Zbadaniu odruchu źrenic na nastawnośd i na światło
ANISOCORIA- nierównomierna szerokośd źrenic. Wywołana jest ona zaburzeniem odruchu źrenic na światło
lub nastawnośd po jednej ze stron. Najczęstszą przyczyną jest nierównomierne pobudzenie nerwów
współczulnych unerwiających mięśnie rozwierające źrenice.
PRZYCZYNY
• Nierównomiernośd może byd objawem procesu chorobowego, który toczy się w innych niż głowa lokalizacjach, np.
w płucach- zespół Hornera
• Osobną grupę przyczyn stanowią zmiany dotyczące ośrodkowego układu nerwowego; w tym przypadku anizokoria
może byd objawem obrażeo będących następstwem urazu, toczącego się procesu nowotworowego, migreny lub
innych chorób, takich jak kiła.
• Przyczyny farmakologicznie, np. mydriatyki.
• Ostry atak jaskry.
• Pozorna anizokoria może też wystąpid u osób z protezą oczną.
• Anizokoria jest często wynikiem obrzęku mózgu; występuje jako jeden z częstych objawów w zatruciu glikolu
etylowego.
MYDRIASIS – objaw nadmiernego nieadekwatnego do działania światłą poszerzenia źrenic.
Regulacja wielkości źrenicy zależy od a) zahamowania czynności mięśnia zwieracza unerwionego przez nerw
okoruchowy ( guzy, urazy, krwotoki, neuropatie- niszczące nerw)
b) pobudzenia mięśnia rozwieracza źrenicy ( dominujące unerwienie współczulne) – poszerzenie nadmierne
zazwyczaj występuje po lekach np. atropina, skopolamina, kokaina.
MIOSIS – objaw medyczny określający zwężenie źrenicy oka. Jest jednym z objawów wchodzących w skład
zespołu
Hornera, występuje też pod wpływem leków (opiatów, pilokarpiny) i w uszkodzeniu mostu. W
starszym wieku zdolnośd źrenic do rozszerzania się w reakcji na ciemnośd jest osłabiona lub zniesiona.
Mechanizm odwrotny – pobudzenie okoruchowego i zahamowanie czynności rozwieracza co wiąże się z
zahamowaniem aktywności współczulnej.
Objaw Argylla Robertsona to wąska i nieregularna źrenica, ze zniesioną reakcją na światło i zachowaniem
reakcji na nastawnośd. Uważany za objaw lokalizujący zmiany w śródmózgowiu, klasycznie opisywany był w
kile trzeciorzędowej.
REAKCJA ŹRENIC NA ŚWIATŁO
Podczas badania pacjent patrzy w dal żeby a) wyeliminowad reakcje na nastawnośd b) w momencie patrzenia
w dal źrenica się rozszerza co ułatwia przeprowadzenia badania – łatwiej zauważyd zwężenie źrenicy .
Co więcej zasłania się po kolei jedno i drugie oko w celu wyeliminowania reakcji konsensualnej. Nie
dopuszcza się dzięki temu do zwężenia badanej źrenicy przez przypadkowe zwężenie drugiej.
DLACZEGO TAK SIĘ DZIEJE!!?? - z powodu tego, że włókna odbierające wrażenie świetlne pochodzące z
każdego oka , biegną do obydwu jąder dodatkowych nerwu okoruchowego, z tego powodu pobudzenie
nerwu wzrokowego lewego oka przesyła informacje do jądra okoruchowego lewego i prawego. Po wyjściu z
jąder włókna przywspółczulne nerwu okoruchowego biegną do mięśnia zwierającego źrenicę.
BADANIE REAKCJI KONSENSUALNEJ polega na reakcji źrenicy jednego oka po pobudzeniu bodźcem drugiego
oka.
ŁUK ODRUCHOWY
DROGA DOŚRODKOWA
a) receptor- siatkówka b) nerw wzrokowy c) pasmem wzrokowym przez ciało kolankowate boczne( to się nie
kooczy jak zwykła droga wzrokowa) do wzgórków górnych i pola przedpokrywowego d) z jądra

przedpokrywowego dalej neuronami pośrednimi do obu jąder dodatkowych nerwu okoruchowego ( parzyste
jądro Westphala- Edingera)
DROGA ODŚRODKOWA- nerwem okoruchowym do oczodołu b) w tym miejscu oddzielają się włókna
przywspółczulne przedzwojowe do zwoju rzęskowego gdzie przełączają się na neuron zazwojowy
unerwiający mięsieo zwieracz źrenicy
RAMIE DOPROWADZAjĄCE TO – NERW WZROKOWYCH
RAMIĘ ODPROWADZAJĄCE TO – NERW OKORUCHOWY
USZKODZENIE NERWU WZROKOWEGO- naświetlenie oka chorego nie wywoła ani zwężenia źrenicy w chorym
oku ani w zdrowym oku – przerwane ramie doprowadzające . Naświetlenie oka zdrowego wywoła zwężenie
źrenicy zarówno w oku zdrowym jak i chorym z powodu rozgałęzienia nerwu wzrokowego w kierunku
obydwu jąder okoruchowych
USZKODZENIE NERWu OKORuCHOWEGO – naświetlenie oka chorego- zwężenie w oku zdrowym a brak w
chorym. Naświetlenie oka zdrowego – reakcja w oku zdrowym a brak w oku chorym.
REAKCJA NA NASTAWNOŚD
30.
31. Patomechanizmy i objawy uszkodzenia nerwu obwodowego, Objawy przerwania nerwu obwodowego.
OBWODOWY NEURON RUCHOWY – stanowią go komórki ruchowe rogów przednich rdzenia, oraz
ugrupowania komórek ruchowych w pniu mózgu, będące jadrami nerwów czaszkowych III, IV, V, VI, VII, IX- X,
XI, XII. Komórka ruchowa wraz ze swą wypustką osiową stanowi wspólną drogę koocową dla wszystkich
składowych układu nerwowego i bezpośrednio zaopatruje mięsieo wykonawczy. Z tego względu objawy
uszkodzenia neuronu obwodowego będą się wiązały z odnerwieniem konkretnych mięśni zaopatrywanych
przez dany nerw. WAŻNE – uszkodzeniu może ulec zarówno komórka rogów przednich jak i jej wypustka.
Trzeba umied odróżniad uszkodzenie korzonków nerwowych przednich jak i rogów przednich od uszkodzeo
nerwu obwodowego.
NIEDOWŁAD KORZONKOWY- każdy fragment rdzenia kręgowego np. C5 – ma swoje komórki rogów
przednich, które dają wypustki nerwowe do korzonków nerwowych. Tak więc nie ma różnicy czy uszkodzeniu
ulegnie komórka nerwowa fragmentu C5 czy korzonek nerwowy fragmentu C5 – gdyż obydwie struktury
odpowiedzialne są za ten sam zakres unerwienia. WAŻNE – większośd mięśni unerwianych jest przez
dwa fragmenty rdzeni np. biceps – c5,c6. Nieliczne mięśnie otrzymują unerwienie z 1 fragmentu rdzenia, a są
też takie które otrzymują unerwienie z 3 lub 4 fragmentów ( pośladkowy wielki) . Z tego względu ogniskowe
uszkodzenie na określonym , jednym segmencie rdzenia nie da objawów niedowładu ze względu na
prawidłowe unerwienie przez inne segmenty. Dopiero uszkodzenie większe, obejmujące 2-3-4 segmenty lub
korzonki będzie objawiało się niedowładem.
NIEDOWŁAD OBWODOWY- Każdy korzonek nerwowy zawiera włókna pochodzące z danego segmentu
rdzenia. Następnie korzonek przedni ( ruchowy) , łączy się z korzonkiem tylnym ( czuciowym) tworząc nerw
rdzeniowy zawierający włókna ruchowe i czuciowe. Nerw ten dzieli się na gałąz przednią i tylną. Gałęzie
przednie tworzą sploty, z których biorą początek nerwy obwodowe!! KAŻDY NERW OBWODOWY ZAWIERA
WŁÓKNA NERWOWE WYCHODZĄCE Z RDZENIA NA RÓŻNYCH POZIOMACH. Oznacza to , że jeden nerw
obwodowy ma włókna z kilku segmentów. Z tego powodu uszkodzenie nerwu obwdowego może
bezpośrednio prowadzid do niedowładu konkretnego mięśnia. Należy jednak pamiętad, że włókna nerwowe
pochodzące z jednego korzonka mogą wchodzid w skład dwóch różnych nerwów. Przyklad- uszkodzenie
nerwu pachowego daje porażenie odosobnione mięśnia naramiennego, ponieważ mięśnie łopatki unerwione
są również przez nerw nadłopatkowy, natomiast uszkodzenie rdzenia na poziomie c5,c6 daje porażenie
zarówno mięśia naramiennego jak i mięśni łopatki- wynika z tego że włokna c5-c6 mogą wchodzid w skłąd 2
różnych nerwów.
PAMIĘTAD ŻE NERW OBWODOWY ZAWIERA TEŻ WŁÓKNA CZUCIWE, WIĘC JEGO USZKODZENIE OPRÓCZ
NIEDOWŁADU SPOWODUJE TEŻ ZNIESIENIE CZUCIA LUB NIEDOCZULICĘ w segmencie ciała
unerwianym przez dany nerw. Niby oczywiste, ale w tych wszystkich opracowaniach ludzie piszą tylko o
neuronie ruchowym a pytanie jest o nerw obwodowy. Czucie każdego rodzaju zostaje zniesione w
momencie uszkodzenia nerwu obwodowego. Dodatkowo do obajwów przerwania drogi czuciowej na tej

wysokości należą- kauzalgia – uporczywy piekąco- palący ból w niecałkowitym przerwaniu nerwu
obwodowego zawierającego włókna współczulne, skóra okolicy zaopatrywanej przez nerw jest sucha,
czerwona i niezmiernie wrażliwa na bodźce. Innym objawem są parastezje- nieprawidłowe odczuwanie.
Chory np. zamiast dotyku czuje ukłucie. Zaburzenia czucia_ NALEŻY PAMIĘTAD, ŻE NIECAŁKOWITE
PRZERWANIE NERWU POWODUJE ZNIESIENIE CZUCIA NA MNIEJSZYM OBSZARZE NIŻ CAŁKOWITE
PRZERWANIE. Niecałkowite przerwanie = obszar zniesienia czucia otoczony pasmem niedoczulicy.
OBJAWY USZKODZENIA OBWODOWEGO NEURONU RUCHOWEGO.
a) porażenie – w momencie uszkodzenia wszystkich komórek rogów przednich unerwiających dany mięsieo
b) niedowład- w momencie uszkodzenia części komórek rogów przednich zaopatrujących dany mięsieo
Stopieo niedowładu- proporcjonalny do liczby uszkodzonych komórek. Jest to zazwyczaj niedowład
ograniczony ponieważ rzadko dochodzi do rozlanego uszkodzenia rdzenia obejmującego wszystkie segmenty
unerwiające daną kooczynę.
c) obniżenie napięcia mięśni – odruch głęboki warunkujący napięcie mięśni jest zniesiony w momencie
przerwania dowolnego składnika łuku odruchowego, dlatego napięcie mięśni spada bo komórki rog
przednich stanowią częśd ośrodkową odruchu. Wiotkośd mięśni. Kooczyny nadmiernie się wyginają w
momencie wykonywania ruchów biernych. Co więcej odruchy głębokie ulegają zniesieniu lub osłabieniu.
d) zanik mięśni – Obwodowa komórka nerwowa jest ośrodkiem odżywczym dla mięśni więc jej uszkodzenie
wywołuje zanik mięśni, Widoczny zwłaszcza w obrębie krótkich mięśni ręki – mięśni międzykostnych. Zależy
od długości trwania niedowładu.
e) Odczyn elektryczny zwyrodnienia – dla tego typu niedowładu charakterystyczna jest zmiana
oddziaływania na prąd elektryczny co nazywamy odczynem zwyrodnienia. W zależności od nasilenia i
rozległości uszkodzenia odczyn jest całkowity lub częściowy.
Całkowity- drażnienie nerwu prądem galwanicznym i faradycznym nie daje skurczu mięśnia , mięśnie nie
reagują na prąd faradyczny. Skurcz mięśni otrzymujemy jedynie przez drażnienie ich prądem galwanicznym-
skurcz robaczkowy: powolny i leniwy w odróżnieniu od błyskawicznego skurczy w mięśniu prawidłowo
unerwionym.
Częściowy odczyn zwyrodnienia- zmniejszenie pobudliwosci faradycznej nerwu i mięśnia oraz zmniejszenie
pobudliwości galwanicznej nerwu, Drażnienie galwanicznym mięśnia- zmiany identyczne jak w całkowitym.
Stwierdzenie odczynu zwyrodnienia w postaci powolnych robaczkowych skurczów daje jasną odpowiedz, że
uszkodzony jest neuron obwodowy.
32.
33. Przyczyny i objawy zaniku prostego oraz zaniku wtórnego nerwu wzrokowego
Zanik prosty – jest to zanik niepoprzedzony zmianami w dnia oka tzn, że nie wywodzi się z przewlekłego
zastoju i ucisku na tarcze nerwu wzrokowego. Może byd on spowodowany
a) urazem nerwu wzrokowego i jego uciskiem ( niezwiązanym z uciskiem od wewnątrz na tarczę nerwu
wzrokowego ) zwykle w obrębie oczodołu
b) kiła trzeciorzędowa
c) lipidozy i lipidodystrofie np. gangliozydoza GM2
d) heredoataksje móżdżkowo – rdzeniowe ??
e) wrodzony niedorozwój nerwu
f) choroba LEBERA
objawy : postępujące osłabienie ostrości wzroku z koncentrycznym zawężeniem pola widzenia oraz
upośledzeniem postrzegania barw. Tarcza nerwu wzrokowego w badaniach oftalmoskopowych jest biała o
wyraznych granicach, pogłębionym zagłębieniu fizjologicznym i wąskich naczyniach.
Zanik wtórny – występuje często jako zejście zmian patologicznych tarczy nerwu wzrokowego z
towarzyszącym zastojem żylnym i obrzękiem w przebiegu tarczy zastoinowej lub zapalenia nerwu. Powstaje
również w wyniku zakrzepu lub zatoru tętnicy środkowej siatkówki. Często towarzyszy kolagenozom,
zatruciom, niedoborowi witaminy b12 oraz swoistym zmianom zapalnym toczącym się na podstawie
przedniego dołu czaszki- kiła, ziarniniakowe zapalenie opon. W badaniu dna oka widoczna jest nasilona

proliferacje włókien glejowych i łącznotkankowych wokół tarczy nerwu; tarcza o brudnoszarym kolorze ma
nioestre granice.
Zanik jednostronny ( procesy umiejscowione w oczodole lub kanale nerwu wzrokowego)
a) zamknięcie światła tętnicy środkowej siatkówki
b) urazy czaszki
c) jaskra
d) zapalenie nerwu
e) ucisk nerwu przez guz, tętniak
f) choroby kości oczodołu
Zanik obustronny ( procesy umiejscowione w śródczaszkowym przebiegu nerwu wzrokowego)
a) miażdżyca
b) cukrzyca
c) zatrucia – metanol, CO, rtęd, cyjanek
d) kiła
e) nadciśnienie śródmózgowe- tarcza zastoinowa
f) niedobór witaminy b12
g) guz przysadki i okolicy ponadsiodłowej
h) zapalenia okolicy skrzyżowania nerwu wzrokowego.
34. Przyczyny i objawy uszkodzenia nerwu łokciowego
Nerw łokciowy (n. ulnaris) powstaje w jamie pachowej z przyśrodkowego pęczka (C8-Th1) splotu ramiennego. Obszar
unerwienia:
Ruchowo:
- na przedramieniu: m. zginacz łokciowy nadgarstka i częśd łokciową m. zginacza głębokiego palców
- na ręce: mięśnie kłębika, dwa m. glistowate po stronie łokciowej (III i IV), m. międzykostne grzbietowe i dłoniowe, częśd
mięśni kłębu kciuka (m. przywodziciel kciuka, głowa głęboka m. zginacza krótkiego kciuka
Czuciowo:
- strona dłoniowa: palec V i łokciowa strona palca IV
- strona grzbietowa: palec V, IV i łokciowa strona palca III
Objawy całkowitego uszkodzenia nerwu łokciowego na poziomie stawu łokciowego:
- osłabione zginanie ręki (podczas silnego zgięcia ręka zbacza w stronę promieniową, porażenie łokciowego zginacza
nadgarstka)
- brak zgięcia V i IV palca w stawie międzypaliczkowym dalszym (porażenie łokciowej części m. zginacza głębokiego palców)
- „ręka szponowata”, nadmierny wyprost w stawach śródręczno-paliczkowych oraz zgięcie w stawach międzypaliczkowych,
dotyczy szczególnie palca V i IV. Występuje szczególnie w późniejszym okresie porażenia na skutek wytwarzania się
przykurczów. (porażenie m. międzykostnych i m. glistowatych III i IV)
- brak odwodzenia i przywodzenia palców (porażenie m. międzykostnych)
- palec V w stałym odwiedzeniu (porażenie m. międzykostnego IV i działanie m. prostownika palców i m. prostownika palca
małego)

- brak możliwości zaciśnięcia ręki w pięśd
- upośledzone przywodzenie kciuka do palca II (porażenie m. przywodziciela kciuka, można to uwidocznid, polecając
choremu ciągnąd w bok w jedną i drugą stronę kartkę papieru obiema rękami, po stronie chorej zamiast przywiedzenia
następuje zgięcie kciuka)
- na skutek zaniku mięśni pogłębienie grzbietowych przestrzeni międzykostnych, zanik kłębika i wewnętrznej części kłębu.
- zaburzenia czucia w obszarze unerwienia
- zaburzenia neurowegetatywne (rogowacenie skóry po stronie łokciowej ręki, skóra sucha, sina, odbarwiona, zmiany
troficzne na paznokciu palca małego)
Objawy uszkodzenia nerwu łokciowego na poziomie nadgarstka
- brak porażenia m. zginacza łokciowego nadgarstka i m. zginacza głębokiego palców (gałęzie nerwowe do tych mięśni
odchodzą w górnej części przedramienia)
- silniej wyrażona „szponowatośd” palców V i IV (na skutek zachowanej czynności m. zginacza głębokiego palców, który
dodatkowo powoduje zgięcie w stawie międzypaliczkowym dalszym)
Przyczyny uszkodzeo nerwu łokciowego:
- złamania kości w okolicy stawu łokciowego (najczęściej nadkłykied przyśrodkowy kości ramiennej) i zwichnięcia tego stawu
(objawy mogą wystąpid od razu, bądź po paru latach na skutek ucisku przez kostninę)
- zwichnięcie nerwu łokciowego w jego rowku (przemieszczanie nerwu ze zbyt płytkiego rowka nerwu łokciowego w czasie
zginania przedramienia, powoduje częste urazy nerwu i w konsekwencji jego uszkodzenie)
35. Przyczyny i objawy uszkodzenia nerwu promieniowego
Nerw promieniowy (n. radialis) odchodzi od pęczka tylnego (C5-Th1), który po oddaniu n. pachowego wytwarza n.
promieniowy. Obszar unerwienia:
Ruchowo:
- tylna grupa mięśni ramienia (m. trójgłowy ramienia, m. łokciowy)
- boczna grupa mięśni przedramienia (m. ramienno-promieniowy, m. prostownik promieniowy długi nadgarstka, m.
prostownik promieniowy krótki nadgarstka, m. odwracacz)
- tylna grupa mięśni przedramienia (m. prostownik palców, m. prostownik palca małego, m. prostownik łokciowy
nadgarstka, m. odwodziciel długi kciuka, m. prostownik krótki kciuka, m. prostownik długi kciuka, m. prostownik
wskaziciela)
Czuciowo:
- dolna częśd ramienia po stronie promieniowej
- środek grzbietowej części przedramienia
- grzbietowa częśd ręki po stronie promieniowej i zazwyczaj palec I, II i promieniowa strona palca III
Wyróżnia się 3 typy porażeo nerwu promieniowego: 1) w dole pachowym, 2) na ramieniu, 3) na przedramieniu.
1) Przyczyną może byd ucisk na nerw np. podczas używania szczudeł, lub zwichnięcia w stawie barkowym. Objawy:

- chory nie może prostowad przedramienia, ręki i palców, równoczesne osłabienie zginania przedramienia (m. ramienno-
promieniowy) i odwodzenia kciuka
- charakterystyczne ułożenie kooczyny górnej „ręka opadająca” (najbardziej widoczne przy ustawieniu kooczyny górnej w
zgięciu w stawie łokciowym i nawróceniu przedramienia). Palce są lekko zgięte, a kciuk przywiedziony.
- odwracanie przedramienia możliwe wyłącznie dzięki działaniu mięśnia dwugłowego ramienia
- osłabienie uścisku dłoni (brak fizjologicznego współruchu polegającego na zgięciu grzbietowym ręki, na skutek porażenia
prostowników ręki)
- brak ruchu prostowania w stawach śródręczno-paliczkowych, przy zachowanym ruchu prostowania w stawach
międzypaliczkowych (zależnym od m. międzykostnych)
- zniesienie odruchów ścięgnistych z m. trójgłowego i m. ramienno-promieniowego
- obszar zaburzeo czucia zazwyczaj ogranicza się do zaopatrywanych palców, z charakterystycznym całkowitym zniesieniem
czucia między I a II kością śródręcza
2) Przyczyną może byd złamanie kości ramieniowej (objawy mogą wystąpid od razu, bądź po paru latach na skutek ucisku
przez kostninę), lub ucisk w środkowej części ramienia, gdzie nerw zawija się wokół kości ramieniowej, często po śnie w
upojeniu alkoholowym (tzw. „porażenie sobotniej nocy”). Objawy (odróżniające od pozostałych typów):
- brak niedowładu m. trójgłowego (nerw uciśnięty poniżej odejścia gałęzi nerwu do tego mięśnia)
- odruch ścięgnisty z m. trójgłowego jest zachowany
3) Przyczyną są złamania i zwichnięcia kości promieniowej. Objawy (odróżniające od pozostałych typów):
- brak wyłącznie ruchu odwodzenia kciuka i prostowania palców
- odruchy ścięgniste z m. trójgłowego i m. ramienno-promieniowego są zachowane
36. Przyczyny i objawy uszkodzenia nerwu udowego
Nerw udowy tworzą trzy korzenie nerwowe splotu lędźwiowego gałęzi brzusznych nerwu lędźwiowego L2-L4. Obszar
unerwienia:
Ruchowo
- m. lędźwiowo-biodrowy, m. krawiecki, cały m. czworogłowy uda, m. łonowy
Czuciowo
- przednia powierzchnia uda (zaczyna się kilka centymetrów poniżej bruzdy pachwinowej i obejmuje przednią i
przyśrodkową powierzchnię uda)
- na goleni powierzchnię przednio-przyśrodkową
- przyśrodkowy brzeg stopy, niekiedy aż do palucha
Objawy porażenia nerwu udowego:
- osłabienie zginania uda (czynnośd nie jest całkowicie zniesiona, ponieważ funkcję tę posiadają również mm.
przywodziciele)
- całkowite zniesienie prostowania kooczyny w stawie kolanowym

- trudnośd w chodzeniu, szczególnie przy wchodzeniu na schody i wstawaniu z krzesła
- w pozycji leżącej chory nie unosi wyprostowanej kooczyny, ze względu na upośledzenie funkcji m. lędźwiowo-biodrowego
- zanik mięśnia czworogłowego uda
- brak odruchu kolanowego, bądź jego osłabienie
- osłabienie czucia odpowiadające obszarowi unerwienia (całkowite zniesienie czucia na obszarze znacznie mniejszym,
zwłaszcza węższym)
Przyczyny
- zranienia, guzy miednicy, ucisk korzonka L3 albo L4 wywołany wypadnięciem tarczy międzykręgowej
- cukrzyca
Poprawę chodu przynosi zastosowanie szyny usztywniającej staw kolanowy.
37. Pozagałkowe zapalenie nerwu wzrokowego (neuritis retrobulbaris)
Jest to zapalenie nerwu wzrokowego, w którym proces zapalny obejmuje odcinek pozagałkowy nerwu wzrokowego. Do
przyczyn należą:
- stwardnienie rozsiane i choroba Devica (łącznie przyczyna 40-80% przypadków zapalenia pozagałkowego),
oraz choroby powodujące również śródgałkowe zapalenie nerwu czyli:
- zakażenia swoiste (kiła, gruźlica, półpasiec oczny),
- zatrucia arsenem, ołowiem i rtęcią (obecnie rzadziej spotkane),
- układowe choroby tkanki łącznej (głównie toczeo rumieniowaty układowy),
- zakażenia okołozębowe,
- zmiany zapalne zatok przynosowych (klinowej i komórek sitowych)
Objawy (częściej jedno- niż obu oczne)
- upośledzenie ostrości wzroku (występuje we wczesnym okresie choroby, przy braku lub minimalnych zmianach w tarczy
nerwu wzrokowego, odróżnia to pozagałkowe zapalenie nerwu od tarczy zastoinowej, w której we wczesnym okresie
występuje znaczny obrzęk, przy dobrej ostrości wzroku)
- ograniczenie pola widzenia (częsty ubytek środkowy w polu widzenia, natomiast w tarczy zastoinowej koncentryczne
zwężenie pola widzenia)
- upośledzenie widzenia barwnego, szczególnie barwy czerwonej i zielonej (wynika z uszkodzenia włókien nerwowych
zaopatrujących plamkę)
- ból gałki ocznej
- brak zmian lub słabe zatarcie granic tarczy nerwu wzrokowego w badaniu dna oka na początku choroby
- zanik części skroniowej tarczy nerwu wzrokowego (wynika z uszkodzenia włókien plamkowo-tarczowych, biegnących w tej
części tarczy)
38. Postacie, objawy i leczenie neuralgii nerwu V

Nerw trójdzielny unerwia ruchowo: mięśnie żwacze (mm. żwacz, skroniowy, skrzydłowy boczny i przyśrodkowy), mięśnie
dna jamy ustnej (m. żuchwowo-gnykowy oraz brzusiec przedni mięśnia dwubrzuściowego), mięsieo napinacz błony
bębenkowej. Czuciowo: skóra, błony śluzowe twarzy (jama ustna, jama nosowa, zatoki przynosowe, spojówka oka), opony
mózgowia. Nerwoból (neuralgia) cechuje się bardzo krótko trwającymi napadami bólu przypominającego przejście prądu
elektrycznego, gwałtownie się zaczynającymi i równie szybko ustępującymi. Ból jest ograniczony do obszaru unerwianego
przez jedną lub więcej gałęzi nerwu trójdzielnego. Najczęściej chorują osoby po 40 rż, szczyt zapadalności 5-7 dekada życia,
nieco częściej kobiety. Wg Szczeklika 2013 wyróżniamy:
1) klasyczną neuralgię nerwu V (samoistna, o nieznanej przyczynie)
2) objawową neuralgię nerwu V (klasyfikowana odrębnie)
Etiologia
ad. 1) Prawdopodobnie wynika z okresowych wyładowao czuciowych neuronów ośrodkowych, znajdujących się w zwoju
półksiężycowatym, w jądrze czuciowym, w korzeniu zstępującym n. V oraz we wzgórzu. Przypuszcza się, że źródłem
patologicznych wyładowao przede wszystkim jest jądro pasma rdzeniowego n. V. Ból może pojawiad się w następstwie
podrażnienia na obwodzie, podrażnienie tylko wyzwala ból, natomiast nie jest jego istotną przyczyną.
ad. 2) Objawowa neuralgia może byd wywołana guzami n. V, nowotworami, tętniakami (tzw. konflikt naczyniowo-nerwowy
np. tętnica górna móżdżku), zapaleniami opon na podstawie czaszki, SM
Objawy:
ad. 1)
- napadowe występowanie bólu
- w przerwie między atakami bólu chory nie odczuwa żadnych dolegliwości
- bóle bardzo silne, gwałtowne, palące i piekące
- pojawiają się na obszarze jednej lub dwu gałęzi nerwu trójdzielnego (najczęściej II lub III gałąź)
- ból nie przekracza linii pośrodkowej ciała
- ból najczęściej jednostronny, rzadziej obustronny (ból nigdy nie występuje jednocześnie po obu stronach)
- czas trwania napadu bólu: 1-2 minuty, czasem kilkanaście minut
- częstośd występowania napadów: od kilku w ciągu miesiąca do kilkunastu w ciągu dnia
- charakterystyczne występowanie stref spustowych (np. na policzku lub wokół nosa), których stymulacja (golenie, mycie
twarzy, mycie zębów, jedzenie, rozmowa, emocje, podmuch wiatru) wywołuje napad bólu
- poza występowaniem stref spustowych brak nieprawidłowości w badaniu neurologicznym
W celu wykluczenia postaci objawowej: MR, angio-MR, badanie somatosensorycznych potencjałów wywołanych.
ad. 2)
- obecne dodatkowe nieprawidłowości w badaniu neurologicznym pod postacią zaburzeo czucia na twarzy
- ból obustronny w przebiegu SM
Leczenie:
1. per os

- karbamazepina (lek pierwszego wyboru, ewentualnie okskarbazepina)
- fenytoina, klonazepam, kwas walproinowy, leki p/padaczkowe nowej generacji (topiramat, lamotrygina, gabapentyna,
pregabalina), baklofen
2. Akupunktura
3. Pozaczaszkowe odnerwienie zajętej gałęzi nerwu trójdzielnego
4. Termokoagulacja zwoju Gassera promieniowaniem o wysokiej częstotliwości
5. Uszkodzenie korzeni nerwu trójdzielnego glicerolem lub przezskórne uszkodzenie zwoju Gassera
6. W razie konfliktu naczyniowo-nerwowego należy uciśnięty nerw odbarczyd operacyjnie
39. Przyczyny i objawy uszkodzenia nerwu VII
Nerw twarzowy unerwia ruchowo: mięśnie mimiczne, m. szeroki szyi, m. strzemiączkowy, brzusiec tylny m.
dwubrzuścowego, m. rylcowo-gnykowy. Nerw pośredni zaopatruje czuciowo: przewód słuchowy zewnętrzny, powierzchnię
przyśrodkową małżowiny usznej i mały odcinek skóry położony za nią; smakowo: przednie 2/3 części języka;
przywspółczulnie: gruczoł łzowy, śliniankę podżuchwową i podjęzykową.
Przyczyny:
- uraz czaszki (zazwyczaj łącznie ze złamaniem kości skroniowej)
- guzy, tętniaki, zakażenia opon (uszkodzenie nerwu wewnątrz czaszki)
- choroby nowotworowe, naczyniowe, zapalne, demielinizacyjne ulokowane w moście powodują uszkodzenie jądra n. VII
- w przebiegu polineuropatii i zakażeo wirusowych (w półpaścu, chorobie Heinego-Medina, wirusowych zapaleniach opon)
Porażenie obwodowe nerwu twarzowego
- może pojawid się nagle, bez uchwytnej przyczyny, bądź może byd poprzedzone ochłodzeniem (obrzęk nerwu w
następstwie zmian naczynioruchowych z powodu oziębienia prawdopodobnie jest przyczyną jego zaciśnięcia w wąskim
kanale kostnym, następuje niedokrwienie nerwu i porażenie mięśni twarzy)
- porażone lub niedowładne są mięśnie połowy twarzy, zarówno górnej jak i dolnej części twarzy
- zniesione ruchy (dowolne, mimiczne, odruchowe) zajętej połowy twarzy
- po stronie niedowładu chory nie zamyka oka, nie marszczy czoła, kąt ust ma opadnięty, fałd nosowo-wargowy jest
wygładzony
- przy głębszym oddychaniu, dmuchaniu policzek wydyma się z powodu niedowładu mięśni
- szpara powiekowa jest szersza
- odruch rogówkowy zniesiony lub osłabiony (niedowład m. okrężnego oka)
- usta przeciągnięte w stronę zdrową
- objaw Bella (w czasie zamykania oczy widoczny fizjologiczny współruch polegający na uniesieniu gałki ocznej do góry i
nieco na zewnątrz)
- w okresie początkowym lekkie bóle w okolicy ucha

- jeśli uszkodzenie między zwojem kolanka a odejściem struny bębenkowej, występuje upośledzenie smaku na 2/3
przednich połowy języka
- jeśli uszkodzenie powyżej odejścia nerwu strzemiączkowego, występuje nadwrażliwośd na bodźce słuchowe
- jeśli uszkodzenie w pobliżu zwoju kolanka, występuje upośledzenie wydzielania łez
Rokowanie
- w 75-80% porażeo obwodowych występuje całkowita poprawa
- u 10% występują nawroty
Leczenie
- lekkie postacie ustępują bez leczenia
- środki przeciwobrzękowe i poprawiające krążenie (kortykosterydy 7-10 dni max, preparaty kwasu nikotynowego)
- ochrona rogówki przed uszkodzeniem
- ciepłe okłady twarzy, diatermia krótkofalowa, masaż twarzy
- odbarczenie nerwu w kanale kostnym
40. Rozpoznanie różnicowe rwy kulszowej
Rwa kulszowa – ból kooczyny w obszarze unerwionym przez nerw kulszowy (L4-S3), najczęściej poprzedza go okres bólów
krzyża. Ból jednostronny na początku rzadko zajmuje cały obszar unerwiony przez L5 lub S1, częściej jest umiejscowiony w
pośladku i udzie, następnie w podudziu. Czasem kolejnośd może byd odwrócona (na początku w podudziu, następnie w
pośladku i udzie). Podrażnienie L5 i S1 powoduje ból w pośladku i promieniujący do dołu wzdłuż tylnej powierzchni uda do
łydki. Poniżej kolana lokalizacja bólu zależy od tego, który korzonek jest unerwiony:
- L5 – ból zajmuje przednio-boczną powierzchnię podudzia i grzbiet stopy, promieniowanie bólu do palucha
- S1 – ból na tylnej powierzchni podudzia i na podeszwowej powierzchni stopy, promieniowanie bólu do pięty i małego
palca
Ból nasila się przy wzmożonym ciśnieniu w jamie brzusznej (kaszel, śmiech, kichanie, defekacja). Początkowo brak
upośledzenia ruchów i czucia. Rzadko pierwszym objawem jest niedowład mięśni stopy (w przypadku nagłego wypadnięcia
tarczy i silnego ucisku na korzonek przedni).
Objawy przedmiotowe:
- chorzy unikają rozciągania nerwu i zmiany pozycji połączonej z ruchem kręgosłupa lędźwiowego
- utrzymywanie kooczyny w ułożeniu zgięciowym w stawach: biodrowym, kolanowym, skokowym (stopa w zgięciu
podeszwowym)
- unikanie opierania się na pięcie
- powolne wstawanie z krzesła, siadanie
Zmiany w kręgosłupie:
- brak fizjologicznej lordozy w części lędźwiowej (spłaszczenie kręgosłupa)
- silne napięcie prostowników tułowia w części lędźwiowej

- często obecna skolioza w części lędźwiowej, kierunek skrzywienia zależy od tego czy wypadnięte jądro znajduje się na
powierzchni przyśrodkowej (skolioza skierowana wypukłością w stronę zdrową) czy na zewnętrznej uciśniętego korzonka
(skolioza skierowana wypukłością w stronę chorą).
- ograniczone ruchy kręgosłupa (zwłaszcza zginania i prostowania tułowia)
- objaw Lasegue’a
- objaw Fajersztajna-Krzemickiego
- niedowłady i zaniki mięśni (występują w późniejszym okresie choroby)
- zwiotczenie mięśni pośladka po stronie chorej
- upośledzenie czucia
- w przypadku uszkodzenia L5 lub S1 odruch kolanowy zachowany, osłabienie albo zniesienie odruchu skokowego w
przypadku uszkodzenia S1
Rozpoznanie różnicowe:
- guzy w obrębie kanału rdzeniowego
- zmiany zapalne, zwyrodnieniowe i nowotworowe w kręgosłupie
- zmiany zapalne i nowotworowe w narządach miednicy małej
- zmiany zapalne i zwyrodnieniowe w stawie krzyżowo-biodrowym (ograniczenie ruchomości kręgosłupa, zwłaszcza ruchów
obrotowych)
- kręgozmyk (lordoza lędźwiowa zachowana lub pogłębiona)
- zmiany w naczyniach kooczyn dolnych (badanie tętna na tętnicy udowej, grzbietowej stopy, piszczelowej tylnej)
41. Uszkodzenie splotu barkowego
Splot ramienny zawiera nerwy zaopatrujące kooczynę górną oraz niektóre mięśnie tułowia i szyi. Utworzony jest przez
gałęzie przednie C5-Th1. Nieraz dochodzą jeszcze włókna z C4 i Th2. Gałęzie przednie C5-Th1 tworzą korzenie splotu
ramiennego. Korzenie łączą się w 3 pnie splotu: górny (głównie C5 i C6), środkowy (jest przedłużeniem C7) i dolny (C8-Th1).
Każdy z 3 pni dzieli się na częśd przednią i tylną. Części tylne zespalają się tworząc pęczek tylny. Części przednie odchodzące
od pnia górnego i środkowego tworzą pęczek boczny, a częśd przednia pnia dolnego przechodzi w pęczek przyśrodkowy. Z
pęczka bocznego (C5-C7) odchodzi: nerw mięśniowo-skórny, boczna częśd nerwu pośrodkowego. Z pęczka tylnego (C5-Th1)
odchodzi: nerw pachowy, nerw promieniowy. Z pęczka przyśrodkowego (C8-Th1) odchodzi: nerw łokciowy, przyśrodkowa
częśd nerwu pośrodkowego, nerw skórny przedramienia przyśrodkowy, nerw skórny ramienia przyśrodkowy. Z pni i
pęczków wychodzą również inne nerwy zaopatrujące mięśnie ramienia i łopatki. Ze względów praktycznych warto
zapamiętad, że splot ramienny powstaje z włókien 5 nerwów rdzeniowych i tworzy 5 ważnych nerwów obwodowych:
mięśniowo-skórny, pośrodkowy, pachowy, promieniowy, łokciowy. Przyczyny uszkodzeo splotu ramiennego:
- urazy (rozciągniecie, zerwanie, rany cięte, postrzałowe, zwichnięcie stawu ramiennego, u noworodków w czasie porodu),
niekorzystne rokowanie w przypadku zerwania korzonków (objawy: silny ból, krwawy płyn m-r bezpośrednio po urazie)
- nowotwory
- tętniaki

Objawy zależą od umiejscowienia uszkodzenia. Uraz w dole pachowym powoduje uszkodzenie większej ilości nerwów,
natomiast uraz w okolicy nadobojczykowej jest przyczyną odosobnionych porażeo nerwów rdzeniowych.
A. Porażenie całego splotu ramiennego
- występuje rzadko
- porażenie wszystkich mięśni kooczyny górnej oraz znieczulenie w jej obrębie
- zaniki mięśni i zmiany troficzne w obrębie kooczyny (po pewnym czasie)
B. Porażenie części nadobojczykowej splotu:
Wyróżniamy górny, dolny i środkowy zespół korzonkowy,
Górny zespół korzonkowy (Erba-Duchenne’a)
- występuje najczęściej
- uszkodzenie albo korzonków C5-C6, albo nerwów rdzeniowych C5-C6, albo górnego pnia (C5-C6) splotu ramiennego
- niedowłady i zaburzenia czucia są typu korzonkowego (odcinkowego)
- zaburzenia czucia są małe (wyrównywane przez sąsiednie korzonki)
- porażeniu ulegają mięśnie: naramienny, dwugłowy, ramienny wewnętrzny, ramienno-promieniowy, piersiowy większy,
nadgrzebieniowy, podgrzebieniowy, podłopatkowy, obły większy, czasem mięsieo zębaty przedni
- na skutek porażeo, brak: odwodzenia ramienia, obrotu ramienia na zewnątrz, zginania przedramienia, ramię obrócone do
wewnątrz zwisa bezwładnie, ręka jest nawrócona, mięśnie ulegają zanikowi
- zaburzenia czucia na zewnętrznej powierzchni ramienia, i promieniowej części przedramienia
- brak odruchu z mięśnia dwugłowego, przy wywoływaniu odruchu z m. ramienno-promieniowego brak zgięcia
przedramienia, może wystąpid tylko zgięcie palców
Dolny zespół korzonkowy (Klumpkego)
- uszkodzenie albo korzonków C8-Th1, albo nerwów rdzeniowych C8-Th1, albo dolnego pnia (C8-Th1) splotu ramiennego
- porażeniu i zanikowi ulegają mięśnie: zginacz łokciowy nadgarstka, zginacz palców, międzykostne, kłębu, kłębika
- zaburzenie ruchowe podobne do zespołu, jaki obserwuje się po uszkodzeniu mieszanym nerwu łokciowego i
pośrodkowego
- w przypadku uszkodzenia włókien współczulnych biegnących w korzonkach C8-Th1 do dolnego zwoju szyjnego, występuje
zespół Hornera
- zaburzenia czucia na wewnętrznej powierzchni ramienia i przedramienia oraz łokciowej stronie ręki
Środkowy zespół korzonkowy
- rzadko w postaci izolowanej, częściej łącznie z uszkodzeniem pnia górnego lub dolnego
- przyczyną jest uszkodzenie pnia środkowego C7
- objawy wynikają z uszkodzenia włókien biegnących do n. promieniowego (osłabienie prostowania w stawie łokciowym,
zmniejszenie siły mm. prostowników ręki i palców
- wąski pas niedoczulicy na grzbietowej stronie przedramienia i ręki

C. Porażenie części podobojczykowej splotu
- dotyczą pęczków: przyśrodkowego, bocznego lub tylnego
- objawy jak przy uszkodzeniach nerwów od nich odchodzących
D. Zespół mięśnia pochyłego przedniego
- dolegliwości spowodowane przez ucisk na splot ramienny
- częściej u kobiet niż u mężczyzn, 4-5 dekada życia
- ucisk spowodowany wadami w obrębie układu kostnego (żebro dodatkowe szyjne, powiększenie wyrostka poprzecznego
siódmego kręgu szyjnego, zmiany I żebra), układu mięśniowego (ukształtowanie mięśni pochyłych), obniżeniem pasa
barkowego (wiotkośd więzadeł zwłaszcza u kobiet)
- najczęstszą przyczyną jest ucisk splotu między obojczykiem a pierwszym żebrem („zespół żebrowo-obojczykowy”), albo
ucisk przez mięsieo pochyły przedni
- splot ramienny znajduje się w imadle utworzonym przez m. pochyłe, m. pochyły przedni tworzy przednią częśd imadła,
tylna częśd utworzona jest bądź przez m. pochyły środkowy (w razie uciśnięcia górnej części splotu), bądź przez żebro szyjne
(w razie uciśnięcia dolnej części splotu).
- objawy: 1) bóle, parestezje i zaburzenia czucia (częściej w zakresie C8-Th1), 2) osłabienie i zanik krótkich mięśni rąk
(międzykostnych i kłębu unerwionych przez n. łokciowy lub pośrodkowy) 3) spadek ciśnienia krwi i osłabienie tętna na t.
promieniowej podczas zwrotu głowy w stronę koodzyny chorej i jednoczesnego głębokiego wdechu (zwiększenie ucisku na
t. podobojczykową), 4) zaburzenia naczynioruchowe w obrębie ręki i palców
42. Następstwa centralnego wypadnięcia jądra miażdżystego tarczy międzykręgowej
Tarcza międzykręgowa składa się z 2 części: pierścienia włóknistego i jądra miażdżystego. Więzadła podłużne tylne i
przednie łącząc sąsiadujące kręgi ze sobą, ograniczają tarczę międzykręgową. Zmiany początkowe prowadzące do
uwypuklenia i wypadnięcia tarczy, polegają na zmianie właściwości chemicznych jądra miażdżystego. Żel jądra miażdżystego
stanowiący połączenia polisacharydów i białka, zmienia się w kolagen i jądro traci właściwości hydrofilne, rozpadając się na
luźne twarde fragmenty. Pierścieo włóknisty jednocześnie słabnie i pęka. Jądro miażdżyste uwypuklając się ku tyłowi
naciąga więzadło podłużne tylne, które może ulec przerwaniu. Jądro miażdżyste może wówczas uwięznąd między brzegami
trzonów kręgów i znaleźd się w obrębie kanału rdzeniowego. Następnie jądro może albo cofnąd się z powrotem, albo
wypaśd całkowicie. Uwypuklenie i wypadnięcie odbywa się w kierunku tylno-bocznym, rzadko w kierunku tylno-środkowym.
Wypadnięte jądro miażdżyste wywołuje ucisk korzonka przebiegającego w pobliżu. Zmiany w tarczy międzykręgowej mogą
wystąpid w każdym odcinku, najczęściej występują w odcinkach najbardziej obciążonych i najbardziej ruchomych, czyli w
odcinkach dolnym lędźwiowym (między L4 a L5, wówczas ucisk na korzonek L5, albo L5 a S1, wówczas ucisk na korzonek S1)
i dolnym szyjnym (między C5 a C6, albo C6 a C7). Urazy i nadmierne obciążenie kręgosłupa sprzyjają powstawaniu zmian w
tarczy międzykręgowej ale nie są jej przyczyną.
A. Uwypuklenie i wypadnięcie tarczy międzykręgowej z przestrzeni L4-L5 i L5-S1
- początkowe dolegliwości (przemieszczenie się jądra miażdżystego, naciąganie, rozerwanie więzadła podłużnego tylnego)
określane są jako „postrzał” albo „lumbago”
- u ok. 50% chorych wystąpienie dolegliwości poprzedza uraz (podnoszenie ciężkiego przedmiotu w pochylonej pozycji)
- u 60% chorych początkowym objawem są bóle krzyża
- większe uwypuklenie i wypadnięcie tarczy, powoduje ból korzonkowy zwany „rwą kulszową”

B. Uwypuklenie i wypadnięcie tarczy międzykręgowej z przestrzeni L3-L4
- występuje rzadko
- ból umiejscawia się głównie na przedniej powierzchni uda
- okolica wyrostka kolczystego L3 jest bolesna na opukiwanie
- odruch skokowy jest prawidłowy, odruch kolanowy osłabiony lub zniesiony
- prostowanie stawu kolanowego osłabione (niedowład m. czworogłowego uda)
- objaw Mackiewicza dodatni
- zaburzenia czucia na przyśrodkowej powierzchni podudzia
Wskazania do leczenia operacyjnego: częste nawroty, narastanie niedowładów, uporczywe utrzymywanie się bólów przez
dłuższy czas (6-8 tyg)
C. Tylno-środkowe wypadnięcie tarczy międzykręgowej w części lędźwiowej
- jest wskazaniem do leczenia operacyjnego
- obustronne bóle, zaburzenia w oddawaniu moczu
- może występowad ostro z nagłym niedowładem kooczyn dolnych z upośledzeniem czucia i zaburzeniami zwieraczy, objawy
takie jak w guzach ogona kooskiego (obustronny ból kooczyn dolnych, niedowład najsilniej wyrażony w odsiebnych
mięśniach kooczyn, szczególnie w mięśniach stopy, odruchy skokowe zniesione, odruchy kolanowe bywają zachowane, w
późniejszym okresie zaburzenia w oddawaniu moczu i stolca, impotencja u mężczyzn, zniesienie czucia w okolicy odbytu,
krocza, narządów płciowych – w obszarze przypominającym siodło)
D. Wypadnięcie tarczy międzykręgowej w odcinku piersiowym
- występuje bardzo rzadko.
- pojawiają się bóle w odpowiednim polu korzonkowym i niedowład kooczyn dolnych z zaburzeniami czucia.
- objawy kształtują się tak jak w guzach zewnątrzrdzeniowych – w zależności od poziomu uszkodzenia
E. Uwypuklenie i wypadnięcie tarczy międzykręgowej w odcinku szyjnym kręgosłupa
- znacznie rzadsze niż w odcinku lędźwiowym
- ograniczenie ruchów szyi, ból w barku i ramieniu, promieniujący do ręki, brak lordozy szyjnej
- wypadnięcie tarczy między C5 a C6 powoduje ucisk na korzonek C6: upośledzenie czucia i parestezje w polu korzonkowym
C6, lekki niedowład m. dwugłowego, osłabienie odruchu z tego mięśnia, promieniowanie bólu do kciuka i czasem do
wskaziciela
- wypadnięcie tarczy między C6 a C7 powoduje ucisk na korzonek C7: upośledzenie czucia i parestezje w polu korzonkowym
C7, promieniowanie bólu do 3 czasem do 4 palca, m. trójgłowy niedowładny, odruch z tego mięśnia osłabiony lub zniesiony
- środkowe lub duże boczne wypadnięcie tarczy w odcinku szyjnym może wywoład ucisk rdzenia
- leczenie: kołnierze, wyciągi, leczenie operacyjne
F. Spondyloza szyjna – zespół zmian na który nakładają się:
- wypadnięcie 1 lub kilku tarcz międzykręgowych

- wyrośla kostne na brzegach kręgów
- nadwichnięcie 1 albo kilku kręgów szyjnych
- zwężenie otworów międzykręgowych
- zmiany ischemiczne rdzenia na skutek ucisku tętnic korzonkowych przebiegających przez otwory międzykręgowe
Objawy:
- w lżejszych postaciach tak jak przy wypadnięciu tarczy w odcinku szyjnym, z niedoczulicą i parestezjami w obszarze kilku
korzonków
- niedowład mieszany kooczyny górnej (wynikający z uszkodzenia obwodowego i ośrodkowego neuronu ruchowego)
- częsty zanik w krótkich mięśniach ręki
- odruchy głębokie kooczyn górnych mogą byd osłabione lub wygórowane
- w uszkodzeniu C5 brak odruchu z m. ramienno-promieniowego, występuje zgięcie palców
- często jednoczesny niedowład spastyczny kooczyn dolnych z upośledzeniem czucia wibracyjnego
- zaburzenia zwieraczy rzadko (występują w późniejszym okresie choroby)
43. Znaczenie badao dodatkowych w rwie kulszowej (http://www.mp.pl/artykuly/11569)
- nakłucie lędźwiowe – w płynie m-rdz. Czasem stwierdza się lekkie podwyższenie poziomu białka, wykonuje się w celu
wykluczenia procesu przebiegającego z uciskiem ogona kooskiego
- badanie RTG – wykonuje się w celu wykluczenia procesów mogących naśladowad wypadnięcie tarczy międzykręgowej np.
nowotworów. Zwężenie przestrzeni międzykręgowej, świadczy o zmianach w tarczy międzykręgowej, w późniejszych
okresach stwierdza się dziobowate wyrośla kostne na krawędziach kręgów, częste obecne zagęszczenia struktury kości na
powierzchni kręgów
- scyntygrafia kości – badanie rzadko potrzebne, może byd pomocne gdy podejrzewa się nowotwór, zakażenie lub złamanie
kręgu (utajone lub pourazowe). Słaba rozdzielczośd badania
- SPECT (tomografia emisyjna pojedynczego fotonu) – jest szczególnie przydatna w wykrywaniu izolowanego złamania w
części międzywyrostkowej kręgu w przypadku kręgoszczeliny. Dodatni wynik scyntygrafii kręgów na ogół wymaga
potwierdzenia za pomocą tomografii rezonansu magnetycznego (MRI) lub tomografii komputerowej (CT), które dają lepszy
obraz anatomii kręgosłupa.
- MRI – odznacza się doskonałą czułością w rozpoznawaniu przepukliny jądra miażdżystego w odcinku lędźwiowym i jest
uważana za badanie obrazowe z wyboru w przypadku uciśnięcia korzenia nerwu rdzeniowego. Problem stanowi jednak
znaczący odsetek nieprawidłowych wyników u osób bez dolegliwości. Dlatego MRI powinno się wykonywad u wybranych

chorych. Wskazania do niezwłocznego wykonania MRI kręgosłupa mogą obejmowad chorych z postępującymi ubytkami
neurologicznymi lub zespołem ogona kooskiego oraz chorych z objawami lub z rozpoznaniem choroby nowotworowej lub
zakażenia, bądź też obciążonych zwiększonym ryzykiem tych chorób. Nie ma potrzeby wykonywania MRI u wszystkich
pacjentów z objawami radikulopatii. MRI powinno się zarezerwowad dla tych, u których wynik badania może mied wpływ na
postępowanie lecznicze. Jeśli nie ma objawów ostrzegawczych, wielu chorych (nawet tych z klasyczną radikulopatią) można
i należy leczyd bez wykonywania MRI, zwłaszcza jeśli nie są kwalifikowani do leczenia operacyjnego lub nie chcą się takiemu
leczeniu poddad. Niektórzy lekarze rezerwują MRI dla pacjentów, którzy nie odpowiadają w sposób oczekiwany na
zastosowane leczenie. W zdecydowanej większości przypadków nie ma potrzeby użycia gadolinu, natomiast badanie z
kontrastem bywa przydatne u chorych po operacji lub w celu wzmocnienia obrazu wcześniej wykrytej zmiany.
- Tomografia komputerowa lędźwiowego odcinka kręgosłupa – zapewnia bardzo dobry obraz struktur kostnych i dobrą
rozdzielczośd obrazu przepukliny jądra miażdżystego. Czułośd tego badania w wykrywaniu przepukliny jądra miażdżystego,
jeśli wykonuje się je bez mielografii, jest jednak mniejsza niż MRI. CT najlepiej wykonywad w razie podejrzenia złamania
kręgu, ale można to badanie wykorzystad również do wykrywania uszkodzeo krążków międzykręgowych u osób, u których
nie można wykonad MRI. Ponadto zaleca się wykonanie CT, gdy konieczna jest dokładniejsza ocena struktur kostnych.
- badania elektrodiagnostyczne - takie jak badania przewodnictwa nerwowego, elektromiografię igłową (EMG) oraz badania
czuciowych potencjałów wywołanych, należy traktowad jako uzupełnienie wywiadu i badania przedmiotowego, a nie
wykonywad ich zamiast szczegółowego badania neurologicznego i badania układu mięśniowo–szkieletowego. Są one
pomocne w ocenie chorych z bólem kooczyny dolnej, gdy rozpoznanie budzi wątpliwości, na przykład w celu rozróżnienia
neuropatii nerwu strzałkowego i radikulopatii jak również w wykluczeniu innych przyczyn zaburzeo czuciowych i ruchowych,
takich jak neuropatie obwodowe i choroba neuronu ruchowego. Badania elektrodiagnostyczne mogą również dostarczyd
przydatnych informacji dzięki ilościowemu określeniu rozległości uszkodzeo aksonów w radikulopatiach. Badanie
odpowiedzi późnej, takiej jak refleks H, może dostarczyd cenną informację o zajęciu proksymalnego odcinka nerwu i
korzenia nerwu rdzeniowego. Refleks H jest czułym i swoistym wskaźnikiem zajęcia korzenia nerwu S1. Fale F, również
wykorzystywane do wykrywania zaburzeo proksymalnych odcinków nerwów, są zbyt mało swoiste, by mied znaczenie
kliniczne w rozpoznawaniu radikulopatii. W przypadku radikulopatii niebudzącej wątpliwości oraz u pacjentów z
izolowanym bólem krzyża spowodowanym przeciążeniem zwykle nie ma potrzeby wykonywania badao
elektrodiagnostycznych. Ponadto badania te nie dostarczają informacji na temat drobnych zmielinizowanych i
niezmielinizowanych włókien nerwowych, odpowiedzialnych za przewodzenie bólu.
Badania czuciowych potencjałów wywołanych mają ograniczoną wartośd w ocenie ostrego bólu krzyża i radikulopatii. Nie są
wskazane, chyba że podmiotowe i przedmiotowe objawy neurologiczne wskazują na patologię mogącą obejmowad drogi
czuciowe.
- mielografia – wiąże się z nakłuciem przestrzeni podpajęczynówkowej i zwykle nie jest wskazana w diagnostyce ostrego
bólu krzyża. Na ogół rezerwuje się ją do oceny przedoperacyjnej, często w połączeniu z CT. Za pomocą CT z mielografią
uzyskuje się dokładny obraz anatomiczny, zwłaszcza struktur kostnych kręgosłupa. Można to badanie wykorzystad do
znalezienia źródła objawów stwierdzanych w badaniu podmiotowym i przedmiotowym oraz w planowaniu zabiegu
operacyjnego. Rzadko wykonuje się to badanie u chorych z ostrym bólem krzyża, niekwalifikowanych do leczenia
operacyjnego, z wyjątkiem tych, u których klinicznie stwierdza się postępujące ubytki neurologiczne, a wyniki MRI i EMG nie
są rozstrzygające, bądź w przypadku skoliozy.
- dyskografia – Rzadko zachodzi potrzeba wykonania dyskografii w diagnostyce ostrego bólu krzyża i z pewnością nie jest
zalecana w ciągu pierwszych 3 miesięcy leczenia. Badanie to bywa natomiast przydatne u chorych, u których nie następuje
poprawa pomimo dobrze prowadzonego programu rehabilitacyjnego lub u których wynik MRI jest prawidłowy albo
niejednoznaczny.U takich pacjentów dyskografia może pomóc zlokalizowad tzw. "dysk objawowy" jako przyczynę
niekorzeniowego bólu pleców. Dodatni wynik dyskografii musi obejmowad towarzyszącą reakcję bólową, polegającą na
wystąpieniu bólu po wstrzyknięciu do "dysku objawowego" środka cieniującego, braku takiej reakcji po wstrzyknięciu do

dysku kontrolnego oraz stwierdzeniu patologii pierścienia włóknistego w CT wykonywanej po dyskografii. Dyskografię
wykonuje się najczęściej przed planowaną operacją zespolenia kręgów w przypadku nieustępującego bólu spowodowanego
wewnętrznymi pęknięciami krążka międzykręgowego. Według niektórych badaczy dyskografia z następową CT jest
dokładniejszą metodą i może uwidocznid patologię kręgu i krążka międzykręgowego z czułością podobną jak MRI i CT z
mielografią, a nawet większą. Dyskografię należy wykorzystywad z rozwagą, ponieważ u znacznego odsetka pacjentów z
nieprawidłowymi wynikami tego badania następuje poprawa bez leczenia operacyjnego. Ponadto chorzy mający problemy
psychiczne wykazują tendencję do wyolbrzymiania bólu odczuwanego przy wstrzyknięciu do krążka międzykręgowego.
- wybiórcza blokada korzeni nerwów rdzeniowych – jest rzadko konieczna w diagnostyce ostrego bólu krzyża. Blokada jest
wskazana u chorych z objawami korzeniowymi, u których nie nastąpiła poprawa pomimo odpowiedniej rehabilitacji, także z
zastosowaniem kortykosteroidów przyjmowanych doustnie lub wstrzykiwanych nadoponowo. Bywa też pomocna w
rozpoznawaniu "objawowego" korzenia nerwu rdzeniowego, gdy wyniki innych badao (np. EMG) są niejednoznaczne, oraz
w ustaleniu, czy terapeutyczne blokady przyniosą poprawę. Blokady należy wykonywad odpowiednią techniką i pod
kontrolą fluoroskopową. Środek znieczulający może się bowiem szerzej rozprzestrzenid i objąd swym działaniem korzenie
nerwów rdzeniowych na więcej niż jednym poziomie, a w takim przypadku bardzo maleje wybiórczośd badania i jego
wartośd diagnostyczna. Trafnośd i swoistośd diagnostycznych blokad korzeni nerwów rdzeniowych budzi kontrowersje,
dlatego nie powinno się ich używad jako jedynego badania przy kwalifikacji do leczenia operacyjnego.
44. Zespół Guillain – Barrego (polyradiculoneuritis, neuronitis, GBS), Ostra zapalna poliradikulopatia demielinizacyjna
Jest to nabyta choroba nerwów obwodowych o nieustalonej jednoznacznie przyczynie, powstającą z udziałem
mechanizmów autoimmunologicznych. Czynnikiem wyzwalającym proces autoimmunologiczny skierowany głównie przeciw
osłonce mielinowej nerwów obwodowych może byd zakażenie wirusowe (EBV, CMV, VZV, wirus grypy) lub bakteryjne
(Campylobacter jejuni, Mycoplasma pneumoniae). Występują nacieki z limfocytów T oraz odcinkowa demielinizacja. Zmiany
o charakterze zwyrodnieniowym występują w nerwach obwodowych, korzonkach przednich i tylnych. W komórkach
ruchowych rdzenia kręgowego i pnia mózgu występują zmiany wstępujące. W surowicy wykrywa się często przeciwciała
przeciwko gangliozydowi GM1 w osłonce mielinowej nerwów obwodowych. Występowanie tych przeciwciał wiąże się z
poprzedzającym zakażeniem C. jejuni. U podłoża GBS leży w tym przypadku podobieostwo antygenowe gangliozydu GM1 i
lipopolisacharydów osłonki C. jejuni. Opisano także przypadki GBS po szczepieniach, po zabiegach chirurgicznych, w
przebiegu chłoniaka Hodgkina (ziarnicy złośliwej), chłoniaków nieziarniczych, innych chorób nowotworowych, tocznia
rumieniowatego układowego. Jest to najczęstsza przyczyna polineuropatii, występuje w każdej grupie wiekowej najczęściej
w 3 i 4 dekadzie życia.
Obraz kliniczny
- 2/3 chorych podaje przebycie 1-6 tyg przed wystąpieniem objawów neurologicznych choroby zakaźnej (najczęściej
zakażenia układu oddechowego, rzadziej przewodu pokarmowego)
- pierwszymi objawami są: parestezje stóp, bóle korzeniowe, niedowłady wiotkie o charakterze wstępującym (od stóp,
poprzez mięśnie tułowia do kooczyn górnych i twarzy)
- najczęściej porażony jest nerw VII, mogą byd również porażone V,IX, X, XI, XII
- zaburzenia połykania, dyzartria
- odruchy głębokie są osłabione lub zniesione od początku choroby
- często pojawiają się silne bóle korzeniowe w kooczynach dolnych i parestezje oraz czuciowe objawy ubytkowe, zaburzenia
czucia głębokiego i wibracji, przeważają jednak objawy ruchowe
- u 50% chorych występuje obustronny, obwodowy niedowład mięśni twarzy, rzadziej niedowłady nerwów gałkoruchowych

- w ciężkich przypadkach zaburzenia gryzienia i połykania oraz mowy, w najcięższych zaburzenia oddechowe wymagające
sztucznej wentylacji
- stosunkowo często zaburzenia wegetatywne objawiające się zaburzeniami czynności układu krążenia
- objawy narastają szybko w ciągu kilku dni lub tygodni, następnie utrzymują się na stałym poziomie aż do okresu
zdrowienia trwającego wiele miesięcy (u 10% chorych przebieg 2 fazowy z początkową częściową poprawą, a następnie
pogorszeniem)
- objaw Lasegue’a dodatni
Warianty choroby:
- zespół Millera Fishera – oftalmoplegia, ataksja kooczyn i chodu, brak odruchów ścięgnistych, niekiedy osłabienie mięśni
kooczyn i tułowia oraz parestezje
- postad czysto ruchowo
- postad gardłowo-ramieniowa – dominują objawy z kooczyn górnych
- postad pierwotnie aksonalna – uszkodzenie aksonów jest silniej wyrażone niż demielinizacja
Rozpoznanie
- badania laboratoryjne: płyn m-rdz. (zwiększenie stężenia białka do 2g/l przy prawidłowej liczbie komórek w 1ul tzw.
rozszczepienie białkowo-komórkowe; występuje dopiero po kilku lub kilkunastu dniach od pierwszych objawów
neurologicznych, płyn czasem jest żółty), przyczyną zmian w płynie m-rdz. jest obrzęk korzonków
- EMG – znaczne zwolnienie szybkości przewodzenia w nerwach obwodowych (głównie we włóknach ruchowych, ale często
również czuciowych), wydłużenie latencji koocowej, wieloogniskowy blok przewodzenia
Kryteria rozpoznania
- postępujący niedowład >1 kooczyny
- osłabienie lub zniesienie odruchów głębokich
- narastanie objawów od kilku dni do 4 (postad ostra) lub 6 tygodni (postad podostra)
- nieprawidłowości w EMG (typowo stwierdza się zmiany świadczące o demielinizacji, uszkodzenie aksonów – w wariancie
aksonalnym)
- rozszczepienie białkowo-komórkowe w płynie mózgowo-rdzeniowym
Objawy kliniczne wyprzedzają wystąpienie zmian w EMG niekiedy o kilka, a nawet kilkanaście dni
Leczenie:
- wymiana osocza (plazmafereza) jest wskazana u chorych, którzy 1) nie są w stanie chodzid samodzielnie, a od wystąpienia
objawów upłynęło mniej niż 4 tyg 2) chodzą samodzielnie, a od wystąpienia objawów upłynęło mniej niż 2 tygodnie.
- dożylne preparaty immunoglobulin (IVIG) są zalecane u chorych, którzy nie są w stanie chodzid samodzielnie i zgłaszają się
w ciągu 2 (maksymalnie 4) tygodni od zachorowania. Skutecznośd plazmaferezy i IVIG jest podobna. Nie zaleca się leczenia
skojarzonego (tzn. plazmaferezy a następnie IVIG) ani stosowania GKS.
Powikłania – niewydolnośd oddechowa, porażenie mięśni opuszkowych grożące zachłyśnięciem (wskazana intubacja),
zaburzenia rytmu serca, zakrzepica żylna u chorych unieruchomionych
Rokowanie – niekiedy choroba przechodzi w fazę przewlekłą, u 20% trwałe ubytki neurologiczne, 5-15% umiera z powodu
powikłao

46.Półpasiec
Jest to choroba o podłożu wirusowym wywoływana przez wirusa z rodziny Herpes - VZV - varicella-zoster.
Występuje w późniejszym okresie życia - będąc najczęściej wznową (reaktywacja latentna). Wirus pozostaje "uśpiony" w
komórkach zwojowych korzeni grzbietowych, zwojach nerwów czaszkowych.
Po aktywacji (np w skutek zaburzeo odporności, starszy wiek) dochodzi do jego transportu wzdłuż nerwów do skóry (tutaj
replikacja). ---> powstają swędzące plamki/grudki/pęcherzyki
Zakaźnośd: Mała
Objawy:
Ból w obrębie jednego dermatomu - 3-4dni przed wykwitami
Świąd
Gorączka
Wykwity - w obrębie jednego dermatomu, po jednej stronie ciała - najczęściej na tułowiu (Th3-L3)
Objawy neurologiczne:
Zajęcie gałęzi 1 nerwu V - półpasiec oczny - bliznowacenie rogówki, porażenie nerwu okoruchowego,
zespół Ramsaya - Hunta - półpasiec uszny - (zajęcie zwoju kolanka i nerwu VII) zmiany w błonie bębenkowej,
przewodzie słuchowym zew.(ból w uchu, osłabienie słuchu, zawroty głowy - zajęty n.VIII) , małżowinie(wysypka),
obwodowy niedowład n.VII,
zapalenie mózgu,
Niedowład - zajęcie nerwów ruchowych - np typu Bella (zajęcie n.VII) - obwodowy niedowład.
Inne postaci:
półpasiec rozsiany - głównie u chorych z ch.Hodgkina lub NHL. Więcej niż 1 dermatom.
półpasiec nawracający
Powikłania neurologiczne:
Aseptyczne ZOM-R - łagodne, bez leczenia
Ostre/Przewlekłe zapalenie mózgu
Udar mózgu
Zapalenie RK
Zapalenie siatkówki
Porażenie n.VII
Diagnostyka: Charakterystyczny obraz kliniczny
Wykrycie 4x podwyższonego miana Ig p/VZV w surowicy w badaniach co 2tyg.
Leczenie: P/bólowo + acyklovir/famcyklovir (p.o 1g 3x/d).
47. Przyczyny i objawy zapalania mózgu - P.Ch.
-
najczęściej występują zakażenia wirusowe
-
objawy kliniczne zależą nie od rodzaju patogenu, ale głownie od lokalizacji procesu zapalnego

d. Przyczyny:
bakterie:
-
Streptococcus pneumoniae
-
Haemophilus influenzae
-
Neiseria meningitidis
-
pałeczki G(-) tj. E. coli
-
paciorkowce
noworodki 20 – 40%
-
gronkowce
najcz. dorośli
-
Listeria monocytogenes
gł. noworodki i dorośli
-
krętek blady
ostre zapalenie opon
kiła naczyniowo – mózgowa
-
Borelia burgdorferii
zapalenie istoty białej mózgu i rdzenia
wirusowy:
-
arbowirusy :
np. kleszczowe zapalenie mózgu
np. kalifornijskie zapalenie mózgu
-
Herpes simplex virus
opryszczkowe zapalenie mózgu
-
wirus wścieklizny
-
wirus odry :
podostre stwardniające zapalenie mózgu
- wirus varicella - zoster
-
poliowirus
-
ECHO
-
Coxsackie
-
wirus świnki
grzyby :
- kryptokoki
pierwotniaki :
e.
- T. gondii
f.
Objawy:
zaburzenia świadomości :
-
od splątania do śpiączki
-
często obserwuje się spowolnienie psychoruchowe, brak inicjatywy, apatię, zobojętnienie
-
zaburzenia psychiczne :
dezorientacja
niepokój
zaburzenia psychiczne
napady padaczkowe :
- zarówno uogólnione, jak i ogniskowe
objawy ogniskowe :
- w zależności od lokalizacji i nasilenia miejscowego procesu zapalnego
typowy przebieg :
-
zazwyczaj rozpoczyna się ostro
-
rzadziej obserwuje się rozwój dwufazowy :
najpierw okres złego samopoczucia, wzrost temperatury, bólu głowy (objawy rzekomogrypowe)
następnie krótka przerwa bezobjawowa

po niej podostro występują objawy uszkodzenia układu nerwowego
-
objawy ogólne :
bóle głowy i wzrost temperatury
nudności i wymioty
bóle mięśni i stawów
48.Kleszczowe zapalenie mózgu
Jest to zapalenie mózgu przenoszone przez kleszcze. Wywołują je wirusy z rodziny Flaviviridae. Okres wylęgania objawów 7-
14 dni.
Przebieg dwufazowy:
Faza zwiastunowa - Do 7dni - Objawy grypopodobne - 38 st. , ból głowy, zapalenie górnych dróg odd., nudności,
wymioty
Faza neuroinfekcyjna - kilka dni dobrego samopoczucia a później --> Zajęcie OUN - występuje w różnych
postaciach
o
Zapalenie OM-R
o
Zapalenie mózgu
o
Zapalenie mózgu i móżdżku
o
Zapalenie mózgu i RK - zaburzenia czucia, niedowłady, upośledzenia pamięci - przez wiele miesięcy.
Diagnostyka:
Badanie płynu M-R - standardowe badanie + obecnośd IgM p/wirusowi.
Serologia - IgM p/wirusowi metodą ELISA - SUROWICA
EEG i MR - nieswoiste.
Brak leczenia przyczynowego.
Rokowanie dobre - objawy ustępują całkowicie.
49.Objawy zapalenia opon mózgowo-rdzeniowych
Gorączka, dreszcze, nudności, wymioty
Przeczulica skóry
Od 2-3 dobry OBJAWY OPONOWE:
o
Kerniga
o
Brudzioskiego
karkowy
łonowy
o
Flataua
karkowo-mydriatyczny
erekcyjny - najczęściej w gruźliczym ZOM-R
o
Sztywnośd karku
o
Hermana - częściej w gruźliczym ZOM-R
Bóle głowy
Światłowstręt
o
Ciężkie przypadki:
Zaburzenia psychopatologiczne (apatia, sennośd, majaczenie, zaburzenia świadomości).

Drgawki toniczno-kloniczne
Cechy uszkodzenia dróg piramidowych
Afazja
Porażenie nerwów - III,VI,VII,VIII
Niewydolnośd oddechowa
Bradykardia
50.Choroba Heine-Medina (szczepienia)
=Polio, =Nagminne porażenie dziecięce, =Wirusowe porażenie dziecięce.
Choroba wirusowa wywoływana przez wirus polio. Zakażenia wirusami polio występują najczęściej u niemowląt i małych
dzieci.
Choroba powoduje: POSTAD PORAŻENNA
niedowład lub porażenie (paraliż) kooczyn, - postad rdzeniowa – charakteryzuje się porażeniami wiotkimi. Wirus
atakuje motoneurony α. Porażenie asymetryczne. Zaatakowane są zwykle motoneurony
grup mięśni proksymalnych i kooczyn dolnych. Mięśnie unerwiane przez zaatakowane neurony z czasem zanikają.
W przypadku polimyelitis utrata czucia zdarza się wyjątkowo rzadko, z tego powodu ten objaw z reguły wyklucza
zakażenie poliowirusem !!!
porażenie mięśni odpowiadających za oddychanie i połykanie - postad opuszkowa – częstsza u dorosłych niż u
dzieci. W tej postaci wirus atakuje struktury podstawy mózgu w tym jądra nerwów czaszkowych oraz ośrodek
oddechowy i ośrodek krążenia w rdzeniu przedłużonym. Stanowi ona bezpośrednie zagrożenie życia.
postad opuszkowo-rdzeniowa
Inne postacie:
Bezobjawowa
Zakażenie poronne - wytworzone są Ig co hamują rozwój zakażenia
Aseptyczne ZOM-R
Zapalenie mózgu
Zespół poporażenny (post-polio)- wolno przebiega i zajmuje mięśnie wcześniej niezajęte.
Najskuteczniejszą metodą zapobiegania są szczepienia.
Stosowane są dwa rodzaje szczepionek:
OPV - Sabina (oral poliomyelitis vaccine) atenuowana, doustna szczepionka zawierająca żywe szczepy wirusów.
Bardzo rzadko może przejśd w formę o pełnej wirulencji - pojedyncze przypadki na 10 milionów.
o
mOPV - monowalentna
o
tOPV - triwalentna
IPV - Salka (inactivated poliomyelitis vaccine) inaktywowana, zawierająca zabite wirusy, stosowana domięśniowo.
W Polsce szczepienie przeciwko polio jest obowiązkowe dla dzieci od ukooczenia 6 tygodnia życia.
Kompletne szczepienie
szczepionką monowalentną składa się z 3 dawek szczepionki IPV podawanych domięśniowo w 3-4, 5-6 i 16-18 miesiącu
życia oraz 1 dawki szczepionki OPV podawanej doustnie w 6 roku życia.

Ciekawostka:
Nie należy szczepid, gdy występują uniwersalne przeciwwskazania do szczepieo.
W skład szczepionki IPV wchodzą antybiotyki: neomycyna, streptomycyna i polimyksyna B. Nie należy więc szczepid dzieci,
u których po podaniu wymienionych leków (np. w postaci aerozolu lub maści na skórę albo kropli do oczu lub uszu)
występowały poważne natychmiastowe reakcje alergiczne (tzw. anafilaksja).
51.Przyczyny, diagnostyka i leczenie ropnego zapalenia opon mózgowo-rdzeniowych
Najczęstsze czynniki etiologiczne:
N. meningitidis
S. pneumoniae
H. influenzae typu B - częściej u małych dzieci = Hib
L. monocytogenes - drogą pokarmową - mleko
U noworodków
E.coli
S.agalactiae
L.monocytogenes
U niemowląt i dzieci do 5 r.ż.
N. meningitidis
H. influenzae
S. pneumoniae
> 5.r.ż
N. meningitidis
S. pneumoniae
Najczęściej dochodzi do zakażenia drogą krwiopochodną. Miejsca pierwotne zakażenia to np. górne/dolne drogi
oddechowe, ucho środkowe, zatoki, skolonizowana błona śluzowa nosa/gardła.
Diagnostyka:
Badanie PM-R:
Żółtawy
Mętny
Liczba komórek - od kilku do całego pola widzenia
95-100% Neutrofile
Białko > 2 g/l
Glukoza - znaczne zmniejszenie
Chlorki - zmniejszone
Kwas mlekowy - znacznie zwiększony
Krew:
Leukocytoza
CRP wzrost
PCT wzrost
OB przyśpieszone
Preparat bezpośredni (Gramm),

Test aglutynacji latexu ( wykrywa antygeny Hib, S. pneumoniae, N. meningitidis),
Posiew - ustali lekowrażliwośd
PCR
Posiew Krwi
TK lub MR głowy - TK niezbędne do wykluczenia guza lub obrzęku przed nakłuciem lędźwiowym !
Od kontaktu z lekarzem do leczenie - max 3h ! Szybko działad. ---> Wykluczyd obrzęk, pobrad krew na posiew, morfologię,
CRP, PCT, INR. Gdy nie ma p/wskazao --> Nakłucie lędźwiowe.
Leczenie:
1. Leki p/obrzękowe i p/zapalne. - Deksametazon. 2-4dni podawad. PODAD PRZED ANTYBIOTYKIEM.
2.Leczenie p/bakteryjne - PO POBRANIU PMR i krwi. (lub gdy są p/wskazania to tylko krwi - do badania mikrobiol.).
Empirycznie :
o
<50 lat - cefotaksym co 6h + wankomycyna co 12h - 10-14dni
o
>50 lat - j/w + ampicylina co 4h
o
po złamaniu pdst. czaszki jak <50 lat
o
Po zabiegu neurochirurg./wszczepieniu układu drenującego - wankomycyna + ceftazydym
Celowana:
o
S.pneumoniae - Penicylina G - wraźliwe, cefotaksym - obniżona wrażliwośd, wankomycyna +
ryfampicyna - brak wrażliwości na penicyliny/cefalosporyny
o
N. meningitidis - Penicylina G / Ampicylina - wrażliwe, cefotaksym - obniżona wrażliwośd,
o
L. monocytogenes - Ampicylina + Amikacyna >21 dni
o
S. aureus - kloksacylina 14 dni - wrażliwe na metycyline, wankomycyna - oporne.
o
S. epidermidis - wankomycyna + ryfampicyna
o
Enterococcus - ampicylina + gentamycyna, gdy opornośd na ampicyline -> wankomycyna +
gentamycyna, oporne na ampi i wanko --> linezolid
o
pałeczki G- (szpitalne) - meropenem i amikacyna 21dni
3. Leczenie objawowe: P/drgawkowe, leczenie niewydolności oddechowej, bilansowanie gospodarki wodno-elektrolitowej,
żywienie do/pozajelitowe, leczenie wstrząsu septycznego, p/zakrzepowo.
52.Limfocytowe zapalenie opon - od Przemka ????????
Zespół chorób wywoływane przez różne czynniki etiologiczne.
Charakterystyczne w płynie M-R --> wzrost pleocytozy (wzrost liczby limfocytów, bez zmniejszenia stężenia glukozy).
Głównie czynniki wirusowe. Bakterie: kiła, gruźlica, borelioza. Grzyby. Pierwotniaki.
53.Leczenie gruźliczego zapalenia

Są to zapalenia podostre. Wtórna do ogniska spoza OUN, droga krwionośna. Proces chorobowy najbardziej nasilony u
podstawy mózgu, często też zmiany naczyniowe (zapalenie ściany, zakrzepy). Występują 4 formy które nie muszą byd
osobno:
Rozsiane gruzełki prosówkowate
odosobnione ognisko serowate
rozlane/ograniczone serowate zapalenie opon (najczęściej)
rozlane/ograniczone proliferacyjne zapalenie opon.
Występują 3 fazy przebiegu choroby:
Faza I
o
brak zaburzeo świadomości, objawów neurologicznych, senności, zaburzeo zachowania
Faza II
o
niewielkie obj. neurologiczne (porażenie nerwów czaszkowych)
Faza III
o
drgawki
o
półśpiączka (sopor), śpiączka
o
osłupienie
o
ciężkie objawy neurologiczne.
Płyn mózgowo-rdzeniowy
Klarowny
wodojasny lub opalizujący
Limfocyty 25-500/mikrolitr - 75% wszystkich kom.
~ 1g/l - zwiększone
Glukoza <40-45mg%
Chlorki - spadek
Kwas mlekowy - wzrost >3.5

Możliwośd stwierdzenia prątków
W przebiegu Gruźliczego ZOM-R występują oczywiście objawy oponowe (takie jak opisane wyżej) ze szczególnym częstym
występowaniem objawów Flatau erekcyjnego i Hermana.
Leczenie wg Prusioskiego:
Na początek - 3 msc
Izoniazyd
Ryfampicyna
Pirazynamid
Kolejne 3 msc.
Izoniazyd
Ryfampicyna.
Później zmniejszyd dawkę i podawad jeszcze przez rok.
55.Komplikacje śródczaszkowe zapalenia ucha środkowego
(Opis przy powikłaniach dodany ot tak)
Powikłania wewnątrzczaszkowe:
zapalenie opon mózgowo-rdzeniowych, - bóle głowy, sztywnośd karku, gorączka, narastające zaburzenia
świadomości
ropieo nadtwardówkowy (na zewnątrz opony twardej),
ropniak podtwardówkowy, - bóle głowy, gorączka, napady padaczkowe, objawy podrażnienia opon, ogniskowe
objawy neurologiczne
zakrzepowe zapalenie zatoki esowatej. - objawy posocznicy, skoki gorączki z dreszczami, bóle głowy, mogą
wystąpid wymioty, sztywnośd karku, ból przy obmacywaniu wyrostka sutkowatego
ropnie mózgu – płata skroniowego. - wymioty, bóle głowy, bradykardia i objawy ogniskowe (lokalizacja w półkuli
dominującej: afazja amnestyczna, niedowład i porażenie połowicze przeciwstronne, jednoimienne niedowidzenie
kwadrantowe, w półkuli niedominującej nie występują zaburzenia mowy)
ropieo móżdżku - jw., ale objawy ogniskowe to ataksja móżdżkowa, osłabienie napięcia mięśniowego po stronie
ropnia, dysmetria i dysartria
Powikłania wewnątrzskroniowe:
ostre zapalenie wyrostka sutkowatego,
niedowład lub porażenie nerwu twarzowego,
zapalenie błędnika.

Do najcięższych powikłao zaniedbanego zapalenia ucha należy ropieo mózgu. Wrażliwe struktury mózgu są atakowane przez
bakterie pochodzące z ucha środkowego.
Jednym z poważniejszych powikłao jest porażenie nerwu twarzowego. Prowadzi ono do niedowładu części lub całości
twarzy.
Najczęstszym powikłaniem zapalenia ucha środkowego jest zapalenie wyrostka sutkowatego. Typowe objawy choroby to
ból okolic ucha, pogorszenie słuchu, obrzęk za uchem i wyciek z ucha ropnej wydzieliny.
54. .Zapalenie opon o etiologii wirusowej - od Przemka w pdfach.
56.Ropieo mózgu
Ogniskowe ropne zapalenie mózgu. Ogniskowy proces infekcyjny - początkowo jako naciek zapalny później (2 tygodnie)
ulega rozpadowi z wytworzeniem zbiornika ropnej treści (otorbionego).
Jest to proces wtórny do ogniska umiejscowionego w innym miejscu. Najczęściej (oraz powiązanie z czynnikiem
etiologicznym):
Zapal. Ucho środkowe/Wyrostka sutkowatego - paciorkowce, pałeczki G-,
Zapal. Zatoki przynosowe - paciorkowce tlen i beztlen., Haemophilus,
Infekcyjne zapalenie wsierdzia - S. viridans
Uraz - S. aureus
Ropnie płuc, rozstrzenie oskrzeli
Objawy:
Bóle głowy
Gorączka
Objawy wzrostu ciśnienia wewnątrzczaszkowego i obrzęku mózgu
Niedowłady
Porażenia
Afazja
Napady padaczkowe
Obrzęk tarczy n. wzrokowego
Przebicie do komór mózgu - najgroźniejsze
Wklinowanie
Diagnostyka: TK i MRI - okrągłe ogniska - wzmacniający się pierścieo na obwodzie po podaniu kontrastu.
Umiejscowienie głownie w półkulach. Z ucha środkowego i zatok przynosowych --> płat skroniowy i czołowy.
Płyn M-R -> nieliczne komórki, ↑st. białka, prawidłowa glukoza. Wypływa pod zwiększonym ciśnieniem.
Uważad z nakłuciem lędźwiowym !!! Niebezpieczeostwo wgłobienia.
Aspiracja igłowa z ropnia byłaby najlepsza - na posiew.
Leczenie: Chirurgiczne wycięcie/aspiracja treści - z wyboru. Antybiotyki - Penicylina G, Cefalosporyna III gen., metronidazol -
8 tygodni.

57.Poszczepienne zapalenie mózgu i rdzenia
58.Przyzakaźne zapalenie mózgu i rdzenia
Są to choroby autoimmunologiczne. Po infekcji lub po szczepieniu.
Ostre rozsiane zapalenie mózgu i rdzenia - ADEM
Charakteryzuje się wieloogniskową demielinizacją, jest najczęściej chorobą jednofazową dzieci. Choroba podobna jest do
SM.
Występują nacieki okołonaczyniowe w rdzeniu i istocie białej: limfocyty, monocyty, granulocyty.
Później powstają blizny glejowe.
Reakcja alergiczna lub autoimmunologiczna. WYKLUCZONA jest infekcja.
Choroby/szczepienia po których może wystąpid ADEM:
Odra
Różyczka
Ospa
Świnka
Grypa
Mononukleoza
Zakażenia dróg oddechowych
Szczepienia przeciw:
o
Odrze
o
Różyczce
o
Śwince
o
Grypie
o
Wściekliźnie

Objawy występują w 4-6 dni po chorobach wysypkowych lub 10-14 dni po szczepianiach.
Bóle głowy, sztywnośd karku, gorączka, małe zaburzenia świadomości. Czasami napady drgawkowe, objawy neurologiczne.
Objawy trwają od kilku do kilkunastu tygodni.
Rozpoznanie: Na podstawie objawów i wywiadu. W TK zmiany hipotensyjne. MRI - zmiany demielinizacyjne w istocie białej
mózgu i rdzeniu, wzmocnienie po zastosowaniu kontrastu.
Z WIKIPEDII:
Rezonans magnetyczny ujawnia zmiany o silnym sygnale u 80–90% chorych. U 90% chorych dzieci zmiany są
charakterystycznie odśrodkowe przy połączeniu istoty szarej, położonej głębiej w korze, z podkorową istotą białą. Takie
zmiany obserwuje się u mniej niż 40% dorosłych z ADEM, u których wielu jest później diagnozowanych z SM. Zmiany w
ADEM mają rozmyte brzegi i są znacznie bardziej zróżnicowane w porównaniu do zmian w SM o wyraźnych brzegach. Co
najmniej 90% zmian ulega wzmocnieniu po zastosowaniu kontrastu (gadolinu). Wzmocnienie to jest zazwyczaj jednolite i
umiarkowane w przeciwieostwie do płytek demielinizacyjnych w SM, które często różnią się stopniem wzmocnienia
kontrastu. Początkowo u niektórych chorych obraz rezonansu jest prawidłowy, a staje się charakterystyczny dla ADEM po
kilku tygodniach, mimo że chorzy wykazują poprawę.
W PM-R - pleocytoza jednojądrzasta (15-250 kom/mm^3), może byd podwyższone białko zasadowe mieliny.
Można stosowad GKS jak i plazmaferezę.
59. Neurologiczne następstwa posocznicy. (pytanie trudne więc opisałam obszernie, początek i pogrubiony tekst to
NAJWAŻNIEJSZE inf., reszta dla ogólnego zrozumienia) - P.Ch.
Sepsa jest to ogólnoustrojowa odpowiedź zapalna na zakażenie. Leczenie sepsy i występującej w jej przebiegu
niewydolności wielonarządowej staje się przedmiotem działalności interdyscyplinarnej. Poważnym powikłaniem
utrudniającym szybki powrót chorego do aktywnego życia po przebytej sepsie jest uszkodzenie układu nerwowego w jej
przebiegu. Występuje ono u 50-100% chorych i jest wprost proporcjonalne do ciężkości przebiegu procesu chorobowego.
Zasadnicze powikłania wynikające z zajęcia układu nerwowego w przebiegu sepsy dotyczą trzech struktur:
1) mózgu – encefalopatia septyczna (SE – Septic Encephalopathy)
2) nerwów – polineuropatia stanu krytycznego (CIP – Critical Illness Polyneuropathy)
3) mięśni – miopatia stanu krytycznego (CIM – Critical Illness Myopathy).
Szczegółowo:
ad. 1). ENCEFALOPATIA SEPTYCZNA (SE) - jest wczesnym powikłaniem SIRS. W obrazie klinicznym dominują deficyty
neurologiczne o charakterze poznawczym, zaburzenia świadomości do śpiączki i napadów padaczkowych włącznie.
Rozpoznanie SE można postawid dopiero po wykluczeniu innych przyczyn niewydolności OUN.
Badania dodatkowe: TK i MRI głowy, Bad. pmr, EEG mogą nie wykazywad istotnych zmian. U części chorych badania te mogą
ujawniad cechy obrzęku mózgu. Brak zmian w badaniach dodatkowych przemawia za odwracalnym uszkodzeniem mózgu i
możliwym pełnym powrotem jego funkcji po wyleczeniu choroby podstawowej.

Przyczyny SE: następstwo procesu chorobowego i związane z nim zaburzeniami równowagi kwasowo-zasadowej, zaburzenia
metabolizmu, niewydolnośd nerek lub wątroby. Lub mogą byd stosowane (w czasie terapii) leki: kortykosteroidy, agoniści
receptorów b i a-adrenergicznych oraz procesy związane z synergizmem lub antagonizmem ich działania. Efekty
niepożądane wynikające z polipragmazji często zależą też od stosowanych dawek leków. ***Polipragmazja – termin
medyczny określający sytuację, w której chory przyjmuje więcej niż kilka leków jednocześnie.
Istnieje związek pomiędzy obecnością SE a CIP. Łączne występowanie encefalopatii i CIP ma miejsce u około 70% chorych z
sepsą. Kliniczne objawy encefalopatii (niepokój, dezorientacja, pobudzenie, majaczenie, śpiączka) ujawniają się wcześniej.
ad. 2). POLINEUROPATIA STANU KRYTYCZNEGO (CIP)
CIP i miopatia stanu krytycznego nieodłącznie towarzyszą sepsie. Badania dowodzą o uszkodzeniu układu nerwowego i
mięśni u intensywnie leczonych chorych w przebiegu sepsy, np. zespół uzależnienia od wentylacji mechanicznej płuc,
któremu towarzyszyło osłabienie siły mięśniowej kooczyn dolnych.
Przyczyna- w Bad. elektrofizjologicznym: pierwotna, dystalna, aksonalna degeneracja włókien czuciowych i ruchowych.
Sugerowali, że etiopatogeneza zmian wynika z bezpośredniego uszkodzenia przez drobnoustroje i ich toksyny. CIP wcześniej
opisywane było jako współistnienia polineuropatii oraz zespołu niewydolności wielonarządowej (MODS – Multiple Organ
Dysfunction Syndrome) w przebiegu sepsy.
Szczególne zainteresowanie CIP wiązało się również z poszukiwaniem przyczyn odpowiedzialnych za problemy związane z
odzwyczajaniem chorych od wentylacji mechanicznej płuc.
Patogeneza CIP i CIM nie jest zjawiskiem jednorodnym. Wcześniej przyjmowano, że za występowanie CIM odpowiedzialne
są niedepolaryzujące środki zwiotczające i steroidy. Istniała też hipoteza, że nadmierne uwalnianie mediatorów
prozapalnych, w szczególności TNFa oraz metabolitów kwasu arachidonowego prowadzi do aksonalnej degeneracji
ośrodkowego i obwodowego układu nerwowego w przebiegu sepsy *13+.
Nowa koncepcja etiopatogenezy CIP- zaburzenia w mikrokrążeniu prowadzą do zmniejszenia dostaw glukozy oraz tlenu do
komórek i są odpowiedzialne za wystąpienie zmian w nerwach obwodowych i w komórkach OUN, co prowadzi do
powstania CIP i SE. Podłożem tych zmian jest uszkodzenie śródbłonka naczyo prowadzące do aktywacji procesów
krzepnięcia, zahamowania fibrynolizy, zaburzenia procesów apoptozy, nadmiernej produkcji NO i zwiększenia
przepuszczalności naczyo . Ponadto: chromatoliza komórek rogów przednich rdzenia kręgowego i ubytek komórek w
zwojach czuciowych. W pmr - nieznaczne podwyższenie poziomu białka. Obwodowy układ nerwowy charakteryzują zmiany
aksonalne.
Zmiany w naczyniach włosowatych nerwów obwodowych spowodowane są podwyższoną ekspresją E-selektyn
endotelialnych, co świadczy o znaczącej roli zaburzeo w stosunkach frakcji lipidowych osocza, jako czynnika zwiększającego
uszkodzenie różnych narządów (w tym OUN).
Dla CIM patognomoniczna jest utrata miofilamentów, spowodowana przez zmiany zachodzące w łaocuchu oddechowym
komórek, z utratą mitochondriów i zaburzeniami bioenergetycznymi oraz aktywacją międzykomórkowych systemów
proteolitycznych.
OBJAWY CIP - czterokooczynowy niedowład wiotkim, dotyczącym głównie mięśni proksymalnych; zaburzenia czucia
powierzchniowego i niewydolnośd oddechowa, osłabienie lub zniesienie odruchów głębokich (które mogą byd zachowane w
początkowym okresie sepsy, jak również u około 20% chorych, u których nie doszło do zajęcia obwodowego układu
nerwowego). Zmiany dotyczą przede wszystkim zakooczeo włókien ruchowych. Niedowłady i zaniki mięśni uzależniają
chorego od wentylacji mechanicznej płuc i wydłużają okres unieruchomienia.
Niewydolnośd oddechową związaną z osłabieniem siły mięśniowej w przebiegu sepsy różnicowad z: choroby z uszkodzeniem
neuronu ruchowego, zaburzenia przekaźnictwa nerwowo-mięśniowego i miopatie.
CIP wydłuża pobyt chorego w OIT, wikła proces zdrowienia i zwiększa nawet 5-krotnie śmiertelnośd. CIP różnicowad z
zespołem Guillain-Barre( też zajęcie głównie odcinków proksymalnych nerwów kooczyn dolnych). Jednak w CIP badanie

przewodnictwa nerwowego wykazuje obniżenie amplitudy, w z. Guillain-Barre w związku z uszkodzeniem mieliny –
zwolnienie szybkości przewodzenia.
Diagnoza - bad. neurofizjologiczne: elektromiograficzne (potwierdzenie/ wykluczenie, czy proces chorobowy dotyczy
mięśni, obwodowego układu nerwowego, czy rdzenia oraz ocena rozległości) i/lub elektroneurograficzne (ocena szybkości
przewodnictwa w nerwach obwodowych i określenie charakteru uszkodzenia włókna nerwowego, monitorowania dynamiki
procesu chorobowego). Badanie przewodnictwa nerwowego w CIP wykazuje, że amplituda wywołanej odpowiedzi
ruchowej i czuciowej jest obniżona przy zachowanych prawidłowych szybkościach przewodzenia, co wskazuje na
uszkodzenie aksonu.
Zapobieganie powstaniu CIP polega na:
– utrzymywaniu stężenia glukozy we krwi pomiędzy 4,4 a 6,1 mmol l
-1
, co zmniejsza częstości występowania CIP o 44%,
– stosowaniu immunoglobulin, chociaż brak jest jednoznacznych doniesieo na temat skuteczności ich stosowania,
– postępowaniu przeciwodleżynowym i przeciwzakrzepowym,
– właściwej rehabilitacji kontynuowanej także po opuszczeniu OIT.
Terapia- leczenie choroby podstawowej. Rokowanie -zależne od nasilenia sepsy i przebiegu leczenia. Łagodna neuropatia
ustępuje w ciągu tygodni, ciężka w ciągu kilku miesięcy. U chorych z ciężkim uszkodzeniem włókien nerwowych, szczególnie
ze zwolnieniem szybkości przewodzenia w nerwach, pozostaje trwały deficyt ruchowy.
ad. 3). MIOPATIA STANU KRYTYCZNEGO (CIM)
Wyróżnia się 4 zasadnicze typy miopatii w przebiegu SIRS/sepsy:
1) ostra martwicza miopatia,
2) ostra rabdomioliza,
3) miopatia kachektyczna,
4) utrata włókien cienkich (myosin).
CIM jedną z przyczyn trudności w odzwyczajaniu chorych od respiratora.
Objawy - niedowłady wiotkie, z tendencją do rozprzestrzeniania się na mięśnie kooczyn i przeponę, osłabienie odruchów
głębokich, ale ich obecnośd nie wyklucza CIM. Badanie EMG wykazuje czynnośd odnerwienną mięśni (fibrylacje, dodatnie
fale ostre).
U części chorych stwierdza się podwyższone wartości kinazy kreatynowej (CK), które mogą także dowodzid wystąpienia
miopatii martwiczej. Prawidłowe wartości CK nie wykluczają CIM. W innych postaciach CIM, na przykład miopatii
kachektycznej i mialgii, podwyższenie tego enzymu można obserwowad po kilku dniach, jako wynik leczenia steroidami.
CIPNM ( Critical Illness Polineuropathy and Myopathy)- nowy termin stosowany z uwagi na obecnośd miejscowej aktywacji
układu immunologicznego w komórce mięśniowej. Przypuszcza się istnienie związku niskiego poziomu cytokin
przeciwzapalnych, z wystąpieniem objawów CIP i miopatii. Ekspresja ICAM-1, VCAM i MAC na śródbłonek naczyo może
odgrywad kluczową rolę w patomechanizmie tego zjawiska.
Rokowanie co do wyzdrowienia zależy od rodzaju miopatii. Najgorsze jest w odniesieniu do miopatii martwiczej, w
pozostałych przypadkach częściej dochodzi do powrotu siły mięśniowej.
Leczenie CIM - przyczynowe. Ograniczyd stosowanie kortykosteroidów oraz wykluczyd depolaryzujące i niedepolaryzujące
środki zwiotczające.
60.Czynniki ryzyka i kliniczne objawy udarów mózgowych

Udar mózgu - zespół objawów wynikających z czasowego lub stałego upośledzenia funkcji OUN przez proces niedokrwienny
lub krwotoczny, w którym doszło do pierwotnej uszkodzenia jednego lub wielu naczyo mózgu przez proces patologiczny.
Objawy myślę, że wymieniad te opisane przy poszczególnych rodzajach udarów (niedokrwiennym/krwotocznym).
Czynniki ryzyka niemodyfikowalne:
wiek - > 55r.ż.
płed - M>K
rasa - czarni najwięszka
Czynniki ryzyka modyfikowalne:
nadciśnienie tętnicze
mała aktywnośd fizyczna
zwiększony hematokryt
migotanie przedsionków
zawał m. sercowego
zapalenie wsierdzia
przetrwały otwór owalny
sztuczna zastawka mitralna
nieprawidłowości w stosunku LDL/HDL
cukrzyca
otyłośd
zwężenie t. szyjnej wew.
zakażenia bakteryjne,wirusowe,grzybicze
choroby naczyo
choroby krwi - np. trombocytoza
hiperhomocysteinemia
palenie papierosów
alkohol
zespół bezdechu sennego
niedoczynnośd tarczycy
dna moczanowa
61.Niedokrwienny udar mózgu (zawał mózgu)
Niedokrwienny udar mózgu wywołuje nagły lub szybko narastający w czasie spadek perfuzji w obrębie struktur OUN.
Najczęstsze przyczyny to zwężenie naczyo w obrębie głowy i/lub szyi. Spowodowane np przez zakrzep, zator, zaburzenia
hemodynamiczne, procesy zapalne (kiła).
PEŁNY OPIS PRZEBIEGU - KOZUBSKI STR 431 - 434 - raczej nie ma sensu przepisywanie.
Najczęstsze przyczyny to: --> Miażdżyca, Nadciśnienie, Zatory pochodzenia sercowego.
Pod względem patogenetycznym udary niedokrwienne dzieli się na:
zakrzepowe
zakrzepowo-miażdżycowe
zatorowe
zatokowe
hemodynamiczny
Pod względem dynamiki udary niedokrwienne dzielimy na:
TIA - przejściowy atak niedokrwienny

RIND - odwracalny/mały uda - objawy kliniczne cofają się w ciągu 3tyg
PND - udar postępujący
CIS - udar dokonany
W zależności od rodzaju dorzecza naczyniowego objętego zaburzeniami i rozległości zawału mózgu:
TACI - zawał mózgu w obszarze całego przedniego unaczynienia
PACI - częściowy zawał mózgu z zakresu przedniego unaczynienia
LACI - zawał zatokowy
POCI - zawał mózgu w obszarze unaczynienia tylnego.
Udar mózgu zakrzepowo-miażdżycowy
-Obj.pojawiają się nagle (np po wstaniu z łóżka), czasami człowiek może już obudzid się z niedowładem.
Mogą również narastad przez kilka godzin/dni.
Najczęściej występuje porażenie połowicze lub niedowład połowiczy. - najczęściej ustępuje powoli i niecałkowicie. Bywają
też porażenia trwałe.
Rozpoznanie - TK - w pierwszej dobie badanie może nie wykazad zawału, ale pozwala wykluczyd krawienie i proces
uciskowy.
Badania obrazowe również opisane w Kozubskim - strona 442-450 (z obrazkami itd.)
W przypadku zakrzepów np tetnicy szyjnej można stwierdzid brak tętna, osłuchowo - szmer. USG dopplerowskie wykaże
upośledzenie drożności lub zamkniecie światła.

Angiografia - ostatecznie rozpoznaje zakrzep. Jednak nie należy stosowad tego badania rutynowo.
Nakłucie lędźwiowe - nie rutynowo.
Należy przeprowadzid badanie biochemiczne i hematologiczne (OB, morfologia, PLT, kreatynina, glukoza, cholesterol,
odczyny serologiczne kiłowe itd.).
BADANIE KARDIOLOGICZNE !
Postępowanie - > Patrz pytanie nr 68
Udar mózgu zatorowy. Zator mózgu
Występuje na tle zmian zwyrodnieniowych mięśnia sercowego z migotaniem przedsionków, w przebiegu zapalenia
wsierdzia, w zawałach mięśnia sercowego. W sercu powstają skrzepliny, które są materiałem zatorowym.
Choroba występuje nagle, 50% z utratą przytomności. Objawy zależą od umiejscowienia zatoru.
Postępowanie: Jak w przypadku zakrzepów (opisane dalej), dodatkowo stosowad leki p/zakrzepowe aby uchronid przed
ponownymi zatorami. Na początek heparyna, po 7-10 dniach warfaryna/acenokumarol. Należy najpierw wykluczyd
krwotok/ukrwotocznienie zawału (TK). Dodatkowo można podawad ASA.
Udar zatokowy (lakunarny)
W wyniku niedrożności drobnych rozgałęzieo tętnic mózgu dochodzi do niewielkich ognisk zawałowych. Ich zejście stanowią
drobne jamki, zwane zatokami/lakunami.
Czynniki ryzyka jak w innych udarach.
Objawy utrzymują się krótko godziny/dni. Ustępują całkowicie. W zależności od wystąpienia pojawiają się różne zespoły.
Najczęściej:
czyste porażenie połowicze - zespół twarzowo-ramieniowy z niedowładem k. dolnej
czyste połowicze zaburzenia czucia - zaburzenia czucia na twarzy i kooczynach
mieszany połowiczy zespół czuciowo-ruchowy - kombinacja powyższych
zespół objawów: dysarthria - clumsy hand syndrome - objawy: dyzartria, dysfagia, połowicze porażenie twarzy i
ramienia, zbaczanie języka w stronę niedowładu, niezgrabnośd precyzyjnych ruchów dłoni,
zespół hemiataxia paretica - niedowład k.dolnej, połowiczy ośrodkowy nidowład m. twarzy, ataksja k. dolnej i/lub
górnej.
TK - ujawnia lakuny. MRI czulsza metoda.
Postępowanie w okresie ostrym jak w innych udarach niedokrwiennych. W prewencji nawrotów należy przede wszystkim
kontrolowad nadciśnienie tętnicze.
62.Kliniczne objawy zatoru tętnicy środkowej mózgu
wg Prusioskiego.
Występuje porażenie połowicze, mogą dołączyd się zaburzenia czucia i połowicze niedowidzenie.
Gdy zajęta zostaje półkula dominująca dochodzi do afazji ruchowej.
Tętnica środkowa mózgu dalej różne odgałęzienia w przypadku zajęcia poszczególnych odgałęzieo dochodzi do różnych
zespołów:

T. skroniowa przednia -> afazja czuciowa - gdy zajęta półkula dominująca
T. ciemieniowa przednia -> zaburzenia czucia typu korowego, zaburzenia afatyczne i agnostyczne - w półkuli
dominującej.
T. skroniowa tylna - afazja czuciowa, apraksja, aleksja - gdy zajęta półkula dominująca
T. kątowa - afazja czuciowa, aleksja, agrafia.
63. Krwotok mózgowy
To krwotoczna postad udaru mózgu. Najczęstsza przyczyna to nadciśnienie tętnicze. Dochodzi do nagłego wylewu krwi z
pękniętego naczynia.
Objawy ogólne:
Mogą wystąpid objawy poprzedzające (ale nie muszą) jak ból głowy. Do krwotoku dochodzi najczęściej w dzieo, podczas
emocji/wysiłku. Dochodzi do utraty przytomności, występują drgawki i wymioty. Stan śpiączkowy, przekrwienie twarzy,
wzrost ciśnienia.
-------
Krwawienie najczęściej do --> jąder podstawy i wzgórza z uszkodzeniem torebki wewnętrznej --> porażenie połowicze.
Po stronie porażenia stwierdzamy:
"Objaw fajki"
Opadanie kooczyn
obj. Babioskiego
obj. Baniewicza (brak reakcji obronnej jednej kooczyny górnej przy kłuciu okolicy mostka).

Gałki oczne zwrócone w stronę ogniska chorobowego
Krwotoki(udary) płatowe - wykrywa się stosując TK. Silne bóle głowy, wymioty, zaburzenia świadomości.
Potyliczny - najczęstszy - ból oka po stronie krwotoku i niedowidzenie połowicze
Skroniowy - ból okolicy ucha + niedowidzenie kwadrantowe
Czołowy - ból czoła + niedowład k. górnej
Ciemieniowy - przeciwstronne zaburzenia czucia.
Inne przyczyny krwotoków:
Tętniaki
Malformacje naczyniowe
Skazy krwotoczne -hemofilia A, Przedawkowanie leków p/zakrzepowych
Narkomania - amfetamina, kokaina
Angiopatia amyloidowa - często jest to składowa ch. Alzheimera
Urazy
Rozpoznanie:
TK ! - Ognisko hiperdensyjne. Powiększa się *często+ w pierwszych godzinach choroby. Po podaniu kontrastu gdy wystąpi
objaw plamki może świadczyd o utrzymującym się krwawieniu. Po tygodniu --> co raz mniej hiperdensyjne.
MR- możemy błędnie rozpoznad jako zmianę nowotworową. Dopiero po około tygodniu MR bywa pomocne. Na podstawie
obecności hemosyderyny w makrofagach rozróżnienie czy udar był krwotoczny czy niekrwotoczny.
USG,Arteriografia,Echokardio - w innych rodzajach udarow, opisane w innych pytaniach.
Leczenie: W przypadku ustąpienia krwotoku - leczenie zachowawcze. Obniżenie ciśnienia czaszkowego i zapobieganie
narastaniu. ----> hiperwentylacja, mannitol, mocznik parenteralnie. Dodatkowo prowadzid leczenie p/nadciśnieniowe i
p/drgawkowe.

Leczenie chirurgiczne - gdy krwawienie jest do móżdżku i umiejscowienie krwotoku jest powierzchownie. Szybko należy
podejmowad decyzje o ewakuacji krwiaka gdy:
średnia >3cm
wodogłowie - obliteracja komory IV
objawy ucisku nakrywki śródmózgowia
zaburzenia świadomości
obustronny Babioski.
64. Tętniaki śródczaszkowe
66. Krwotok podpajęczynówkowy
Najczęstsza przyczyna krwotoku podpajęczynówkowego (obejmuje przestrzeo między oponą pajęczą a naczyniową) to
pęknięcie tętniaka połączone z wynaczynieniem z tętnic mózgowych, najczęściej jednej z tętnic koła Wilmsa.
Miejsca szczególnie narażone to:
okolica syfonu (?) tętnicy szyjnej wew.
tętnica łącząca przednia
tętnica przednia mózgu
miejsca odgałęzieo tętnicy środkowej mózgu
względnie - tętniaki tętnicy podstawnej
Rodzaj tętniaka to: WORKOWATY (najczęstszy), WRZECIONOWATE (drugie(powodują ucisk pnia mózgu --> zespoły pniowe))
Serotonina uwalniana z płytek krwi --> skurcz naczyo <-- oksyhemoglobina supresuje tlenek azotu.
Przebieg:
Piorunujący - umiera natychmiast
śmiertelny - umiera po kilku dniach/tygodniach
ciężki - objawy nasilone mocno, ale cofające się
łagodny - objawy mało nasilone od samego początku.
Objawy:
Niepęknięty tętniak:
ubytki pola widzenia
zaburzenia endokrynologiczne - tętniak tętniczy łączącej przedniej - ucisk na podwzgórze
porażenie nerwu odwodzącego i/lub okoruchowego - tętniak tętnicy łączącej tylnej
ból twarzy - tętniak tętnicy szyjnej wew.
zespół jamisty - tętniak tętnicy szyjnej wew.
bóle miejscowe głowy - tętniak tętniczy łączącej przedniej
dysfatyczne zaburzenia mowy - tętniak tętnicy środkowej mózgu
monopareza kooczyny górnej - j/w
Pęknięty tętniak

Eksplodujący ból głowy
Mdłości, wymioty
Fotobia, nadwrażliwośd na hałas i dotyk
Objawy ogólne:
Oponowe: głownie sztywnośd karku i Kernig
Zaburzenia przytomności i świadomości - rzadko
Objawy ogniskowe:
niedowład nerwów zaopatrujących gałki oczne
niedowkłady róznych kooczyn
Diagnostyka:
TK ! - Do 72h od objawów !!! Jeżeli wynik wyjdzie ujemny, a nadal podejrzewamy krwotok podpajęczynówkowy należy
wykonad badanie PM-R ( do 3 dnia - jednolicie krwity, po 3-6 dniach przejaśnienie, 6-7 dzieo - żółtawy).
Gdy wynik TK i/lub PM-R są dodatnie --> jak najszybciej zrobid obustronną angiografię t. szyjnych i kręgowych -
seriograficzne klasyczne lub DSA. Badanie z użyciem kontrastu do 4 dobry (ponieważ z każdą chwilą rośnie ryzyko skurczu
naczyo mózgowych - monitorowanie przez przezczaszkowe USG dopplerowskie).
Główne powikłania krwotoku podpajęczynówkowego:
Wodogłowie - do 72h -wczesne, późne - po 10 dniach.
Obrzęk mózgu cytotoksyczny i naczyniowy --> wzrost ciśnienia śródczaszkowego
Padaczki - 3-5 %
Zawał m. sercowego

niewydolnośd lewokomorowa
zaburzenia rytmu
Neurogenny obrzęk płuc
zespół Hakima - Adamsa = wodogłowie normotensyjne - pojawia się też w urazie czaszki i zapaleniu opon.
o
otępienie
o
zaburzenia chodu (ala Parkinson)
o
ataksja
o
zaburzenia czynności zwieraczy
Leczenie: W krwotoku podpajęczynówkowym podstawą leczenie jest zabieg chirurgiczny (chodzi o zapobieganie kolejnym
krwawieniom). Jak najszybciej (pierwsze 3 doby - chorzy w stadium I-III, gdy stao ciężki to 2 lub 3 tydzieo). Zaopatrzenie
tętniaka.
65. Krwotok śródrdzeniowy - P.Ch.
Krwawienie do struktur kanału kręgowego:
-samoistne
-jatrogenne, w tym związane z działaniami anestezjologicznymi.
Krwiaki samoistne. Czynnikami predysponującymi do ich powstania są: urazy, wady naczyniowe i zaburzenia krzepnięcia.
Centralna blokada nerwowa przypadku znieczulenia zewnątrzoponowego i podpajęczynówkowego jest obarczona ryzykiem
krwawienia do przestrzeni kanału kręgowego. *** Blokady centralne- odmiana znieczulenia regionalnego (przewodowego),
w której leki wywołujące przerwanie przewodnictwa nerwowego oddziałują na rdzeo kręgowy. W zależności od przestrzeni,
do której podaje się leki wyróżnia się dwa typy: znieczulenie podpajęczynówkowe i znieczulenie zewnątrzoponowe.
Okołooperacyjna profilaktyka przeciwzakrzepowa zwiększa ryzyko wystąpienia krwiaka. Wprowadzenie cewnika do
przestrzeni zewnątrzoponowej zwiększa kilkunastokrotnie ryzyko krwawienia, a momentem szczególnie niebezpiecznym
jest jego usunięcie.
Paraplegia spowodowana uciskiem krwiaka na struktury nerwowe jest potencjalnie odwracalna, pod warunkiem szybkiego
wykonania laminektomii. W przeciwieostwie do tego, samoistne krwawienie do rdzenia kręgowego doprowadza do jego
rozmiękania (haematomyelia), co ogranicza możliwości terapii. ***Laminektomia – rodzaj operacji neurochirurgicznej,
polegająca na usunięciu wyrostków kolczystych i łuków kręgów wraz zwięzadłem żółtym, które przebiega między łukami
kręgów.

Inne objawy: silne bóle głowy, sztywnośd karku, ból kręgosłupa powstaje nagle i ma charakter opasujący, porażenie wiotkie
kooczyn dolnych i niedowład kooczyn górnych, rozszczepienne zaburzenia czucia, obwodowa hipodynamiczna
niewydolnośd oddechowa. Postępowanie: odstawid wlew heparyny i podad 50 mg siarczanu protaminy. Uzyskad obniżenie
APTT. Wdrożyd leczenie metyloprednizolonem (Solu-Medrol), w dawce początkowej 30 mg kg
-1,
a następnie we wlewie
ciągłym 5,4 mg kg
-1
h
-1
przez okres jednej doby. Wykonad MRI (ogniska krwotoczne/krwiaki zewnątrzoponowe).
Stan może w ciągu doby ulec poprawie, ustępowanie niedowładów kooczyn i zaburzenia oddychania. Potem wycofywanie
się zaburzenia czucia i powrót napięcia mięśniowego. Po rehabilitacji chory poruszad się może samodzielnie za pomocą kul.
Obraz kliniczny w postaci porażenia wiotkiego, arefleksji, upośledzenia czynności zwieraczy i rozszczepiennych zaburzeo
czucia, charakterystyczny dla zmian śródrdzeniowych. Leczenie rozmiękania rdzenia polega na podawaniu
kortykosteroidów, a przebieg kliniczny jest raczej łagodny, w przeciwieostwie do uszkodzenia rdzenia spowodowanego
długotrwałym uciskiem.
67.Przejściowe niedokrwienie mózgu (TAE)=TIA
Epizod ogniskowego ubytku czynności ograniczonego obszaru mózgowia, w tym i siatkówki, spowodowany niedokrwieniem,
zwykle w ramach jednego obszaru unaczynienia OUN, trwający nie dłużej niż 24h.
Zazwyczaj jednak trwają od kilku do kilkunastu minut.
Przyczyny: mikrozatory tętniczo-tętnicze. Małe zatory pochodzące z jam serca - w przypadku migotania przedsionków,
sztucznych zastawek, zawał itd.
Objawy - z unaczynienia t. szyjnej wewnętrznej
Przemijająca ślepota jednego oka
zespół wzrokowo-piramidowy
parestezje
zespół twarzowo-ramieniowy
objawy dysfatyczne
niedowład, niedowidzenie połowicze jednoimienne, aleksja, agrafia, akalkulia - rzadko
Objawy - z unaczynienia kręgowo-podstawnego
zawroty głowy
ataksja kooczyn i/lub tułowia
podwójne widzenie
niedowłady kooczynowe (mono,para,tri,tetraparezy)
zespół uszkodzenia pnia mózgu.
TIA z obszaru skrzyżowania piramid i/lub zastępującej cz. układu siatkowatego:
nagłe upadki (drop attacks)

Różnicowad z: napadem padaczkowym, migreną z aurą, guzem mózgu, chorobami błędnika i inne.
Rozpoznanie na podstawie obrazu klinicznego (przy kręgowo-podstawnym - 2 objawy wymagane).
Należy wykonad badania internistyczne, okulistyczne, laryngologiczne. Wykonanie badao neuroobrazowych:
-TK
-MR - opcja FLAIR
Morfologia, VDRL, T3,T4, cholesterol.
EEG,EKG,USG serca, USG doppler t.szyjnych i kręgowych, lipidogram,
Postępowanie:
Likwidacja czynników ryzyka: leczenie nadciśnienia, cukrzycy, zaburzeo lipidowych, ASA/klopidogrel, statyny (długotrwale).
68.Postępowanie w udarze mózgu
Prewencja pierwotna
-Usuwanie/ograniczenie czynników ryzyka:
ASA - u osób z migotaniem przedsionków
Wykrycie bezobjawowego zwężenia tętnicy szyjnej - stentowanie - rozważyd.
Wg Prusioskiego w wielu ośrodkach ograniczono postępowanie w udarach do intensywnej ogólnej opieki, aktywnego
zwalczania powikłao, prewencji wtórnej, eliminowania czynników ryzyka i wczesnej rehabilitacji.
Do 3h od udaru i po wykonaniu TK (wykluczenie udaru krwotocznego) zastosowad można leczenie trombolityczne.
Oczywiście należy jeszcze wykluczyd liczne p/wskazania.
Schemat postępowania leczniczego w udarze niedokrwiennym:

Prewencja wtórna
Długotrwałe i racjonalne leczenie nadciśnienia tętniczego, cukrzycy i hiperlipidemii. Stosowanie leków p/zakrzepowych
(przy zawale mózgu kardiogennym). INR 2,0-3,0. Leczenie p/płytkowe - ASA/klopidogrel. Przy zwężeniu t. szyjnej - rozważyd
zabieg.
69. Leczenie stanów odległych po udarze (nigdzie tego nie ma, więc odpowiedź to moja inwencja twórcza).
1) zaburzenia w układzie ruchu
- rehabilitacja
- zaopatrzenie ortopedyczne
2) zmiany zakrzepowo-zatorowe:
a) zakrzepica żył głębokich – warfaryna, acenokumarol w okresie leżenia
b) zatorowośd płucna – j.w.
3) neurologiczne:
a) ponowny udar – przewlekle ASA, klopidogrel
b) napady padaczkowe – leki przeciwpadaczkowe
4) depresja
- psychoterapia
- leki przeciwdepresyjne (np. SSRI, TLPD)
5) otępienie, zaburzenia świadomości – nie ma dowodów na działanie leków neuroprotekcyjnych w tym
przypadku
70. Miażdżyca naczyo mózgu.
Miażdżyca naczyo mózgu wiąże się w głównej mierze z rozwojem otępienia, czy to wielozawałowego czy też
podkorowego w przebiegu choroby małych naczyo (z tym że to drugie chyba bardziej )
1) Otępienie wielozawałowe
- zaburzenia funkcji poznawczych wyraźnie związane z epizodem udarowym ( lub TIA), objawy zależą głównie od
umiejscowienia udaru
- najczęściej jest zespół czołowy z zaburzeniami zachowania, zmianami charakteru, utratą krytycyzmu,
zaburzeniami afektu, rzadziej z depresją, czy apatią
- towarzyszą też korowe objawy ogniskowe – afazja ruchowa, apraksja; spowolnienie myślenia, zaburzenia
uwagi; objawy neurologiczne odpowiednie do miejsca uszkodzenia

- uszkodzenie płata ciemieniowego może dawad objawy typowe dla choroby Alzheimera
2) Otępienie podkorowe w przebiegu choroby małych naczyo
- prawdopodobnie najczęstsza postad otępienia naczyniopochodnego
- powoli postępujące, trudne do różnicowania z chorobą Alzheimera
- zaburzenia złożonych funkcji wykonawczych, zaburzenia uwagi, zmiany w zachowaniu
- zaburzenia pamięci i funkcji korowych – afazja, apraksja, agnozja – dośd rzadko i późno
- często objawy piramidowe, zespół rzekomoopuszkowy, objawy pozapiramidowe, nietrzymanie moczu
(z tego co pamiętam nasz Pani doktor mówiła o typowej triadzie w zmianach naczyniopochodnych: otępienie,
niedowłady i nietrzymanie moczu; ale moja pamięd może byd zawodna ;))
Diagnostyka – klinicznie: rozpoznanie otępienia (testy neuropsychologiczne jak MMSE – mini mental state
exsamination, czy CDT – clock drawing test), stwierdzenie choroby naczyo mózgu (ogniskowe objawy
neurologiczne i zmiany w badaniu neuroobrazowym), stwierdzenie zależności między dwoma wcześniejszymi –
otępieniem i zmianami naczyo, bierze się też pod uwagę występujące objawy neurologiczne i psychologiczne
TK: zmiany naczyniowe (liczne drobne ogniska niedokrwienne w jądrach
podstawy - status lacunaris, wreszcie rozlane strefy przewlekłego niedokrwienia w istocie białej - leukoaraiosis/
leukoarajoza), wykluczenie innych, typu guzy czy wodogłowie normotensyjne,
MRI: lepsze do oceny zmian naczyniowych
Badania naczyniowe (USG dopplerowska, angiografia TK, angiografia MR, angiografia
dotętnicza): w badaniu tętnic dogłowowych w odcinku szyjnym wyjściowym badaniem naczyniowym jest USG
dopplerowska, uzupełniana w razie wątpliwości angiografią TK lub angiografią MR ze środkiem kontrastowym; w ocenie
tętnic wewnątrzczaszkowych badaniem wyjściowym jest całkowicie nieinwazyjna angiografia MR bez środka
kontrastowego, w sekwencji time-of-flight, rzadziej stosuje się angiografię TK lub przezczaszkowe badanie dopplerowskie
USG; angiografię dotętniczą jako wstęp do zabiegu interwencyjnego, np. angioplastyki zwężenia tętnicy szyjnej wewnętrznej
Pozytonowa tomografia emisyjna (PET) – na podstawie rozmieszczenia radioznacznika
pozytonowego, określa bowiem metabolizm tkanek, w tym przypadku mózgu, tym samym może obrazowad obniżenie
metabolizmu w procesach otępiennych; połączenie z TK (PET/TK) umożliwia dokładniejszą lokalizację morfologiczną stref
hipometabolicznych
badania biochemiczne: głównie do celów wykluczenia innych przyczyn otępienia – morfologia, markery
wątrobowe i nerkowe, TSH, B
12
, kwas foliowy, serologia w kierunku HIV i kiły,
postępowanie: profilaktyka – modyfikowania czynników ryzyka: nadciśnienie tętnicze (najlepiej ACEI np. enalapryl, CCB np.
nitrendypina, NIE ARB!), prawidłowe leczenie cukrzycy i hipercholesterolemii, zmiana diety, wzrost aktywności fizycznej,
rzucenie palenia tytoniu
leczenie objawowe – cechy ośrodkowego deficytu cholinergicznego – donepezyl (inhibitor cholinesterazy),
galantamina
naczyniowe otępienie podkorowe – galantamina, rywastygmina
71. Zespoły neurologiczne w cukrzycy
Najczęstszą formą zajęcia układu nerwowego w przebiegu cukrzycy jest symetryczna obwodowa neuropatia kooczyn
dolnych, obejmująca funkcje zarówno motoryczne jaki i czuciowe.
Inne formy to – autonomiczna neuropatia, powodująca zaburzenia w funkcji jelit i pęcherza, czasem także impotencję
seksualną
– mononeuropatia cukrzycowa, objawiająca się jako opadanie stopy, nadgarstków, czy izolowane porażenie
nerwów czaszkowych
Zmiany neurologiczne w przebiegu cukrzycy zachodzą w dwóch mechanizmach: : metabolicznym i naczyniowy
a) w przebiegu mikroangiopatii i wzrostu przepuszczalności naczyo włosowatych zaopatrujących nerwy; zmiany te jeśli są
szeroko rozprzestrzenione to mogą obejmowad także mózg i prowadzid do uogólnionego zwyrodnienia neuronów
b) w skutek bezpośredniego uszkodzenia aksonów przez zmiany w metabolizmie sorbitolu
Zmiany zwyrodnieniowe mogą obejmowad także rdzeo kręgowy.
Objawy możemy podzielid na wynikające z nadpobudliwości uszkodzonych włókien nerwowych, czyli drętwienie, pieczenie,
ból i przeczulica, oraz objawy świadczące o utracie funkcji tj. obniżenie czucia, osłabienie odruchów głębokich, niedowład i
zanik mięśni. Rozpoznanie neuropatii cukrzycowej w dużym stopniu opiera się na szczegółowym wywiadzie oraz badaniu
przedmiotowym. Cukrzycę można uznad jako przyczynę neuropatii po wykluczeniu wszystkich innych przyczyn.
Prawidłowe zaklasyfikowanie neuropatii cukrzycowej wymaga uzupełnienia badania klinicznego o
badanie elektrofizjologiczne (neurografia, EMG) . Badanie elektrofizjologiczne pozwala potwierdzid rozpoznanie kliniczne,
określid rozkład i charakter zmian. Możliwe jest określenie czynności nerwów ruchowych i czuciowych, trudno dostępnych
w badaniu klinicznym. Pomiar przewodzenia w nerwach obwodowych pozwala określid charakter uszkodzenia nerwów.
W zależności od stopnia zaawansowania zmian neuropatycznych, typu i lokalizacji zajętych włókien nerwowych neuropatie
dzieli się na:
1. Neuropatię podkliniczną, utajoną, możliwą do rozpoznania jedynie na podstawie wyników badao
elektrofizjologicznych , testów autonomicznych lub ilościowej oceny czucia; (Klasa 1 wg San Antonio)
2. Neuropatię jawną klinicznie (Klasa II), polineuropatię z cechami symetrycznego zajęcia nerwów obwodowych i/lub
układu autonomicznego
3. Zespoły ogniskowe.
Ponadto u pacjentów z cukrzycą istnieje predyspozycja do udarów krwotocznych i niedokrwiennych związana z
nadciśnieniem i miażdżycą, które są często stwierdzane u tych pacjentów.
72. Guzy śródczaszkowe.
Nowotwory wewnątrzczaszkowe mogą byd przyczyną objawów nieswoistych (głównie przez wzrost ciśnienia
wewnątrzczaszkowego) i objawów ogniskowych (zależnych od umiejscowienia zmiany).
Wzmożone ciśnienie przez masę guza, wzrost objętości samego mózgu (obrzęk), utrudnienia krążenia płynu
mózgowo-rdzeniowego.
Przewlekłe nadciśnienie wewnątrzczaszkowe – ból głowy(najsilniejszy rano, narasta ze wzrostem guza), sennośd,
zaburzenia świadomości, pogorszenie widzenia, nudności i wymioty (podrażnienie nerwu błędnego, guz w tylnej
jamie czaszki – poranne wymioty bez mdłości), zaburzenia równowagi sztywnośd karku, tarcza zastoinowa
(utrudnienie odpływu żylnego z siatkówki), niedowład nerwu odwodzącego (1/4 przypadków obustronny; objaw
fałszywie lokalizacyjny).
Objawy zwykle narastają powoli, jeśli dochodzi do gwałtownego pogorszenia stanu chorego może to oznaczad
wystąpienie krwawienia do guza lub też ostrego wodogłowia.
W koocowych stadiach choroby może dochodzid do wgłobieo (wklinowanie podsierpowe jest często nieme
klinicznie).
Objawy ogniskowe – mogą byd
a) ubytkowe – częściej przy guzach szybko rosnących; na podstawie objawów ubytkowych nie można w sposób
pewny wnioskowad o położeniu nowotworu, bo objawy e mogą byd powodowane przez np. zamknięcie naczynia;
b) podrażnienia – najczęściej jako napady padaczkowe; głównie przy przerzutach, zwłaszcza mnogich w płatach
czołowym, ciemieniowym, skroniowym; bardzo rzadko przy guzach potylicy lub jąder podstawy; podejrzewad
nowotwór jeśli wystąpi pierwszy napad padaczkowy u chorych w wieku podeszłym lub dojrzałym;
Diagnostyka opiera się na badaniach obrazowych, głównie TK i MRI
73. Najczęściej występujące nowotwory mózgu.
1) Nowotwory szeregu astrocytarnego (najczęstszy typ pierwotnych nowotworów mózgu):
a) gwiaździak włókienkowy (WHO II°) – zwykle w półkulach mózgu, w istocie białej (u dzieci podwzgórze,
pieo mózgu, móżdżek), szczyt zachorowania o 2. – 3. dekada życia, powolny wzrost;
diagnostyka: TK – niewzmacniający się obszar hipodensyjny bez obrzęku,
MRI – jednolicie hipointensywny w sekwencjach T₁-zależnych
leczenie: w miarę możliwości chirurgiczne usunięcie guza (radio czy chemioterpia bez udowodnionej
skuteczności)
b) glejak wielopostaciowy (WHO IV°) – najczęściej spotykany pierwotny nowotwór OUN (25% nowotworów
mózgu u dorosłych), częściej u mężczyzn, szczyt zachorowao 45. – 65. rok życia; może byd w dowolnej części
mózgu, ale typowo w półkulach, w istocie białej (u dzieci w pniu); cechuje go bardzo szybki wzrost
diagnostyka: TK – nieregularna masa hipo lub izodensyjna, źle odgraniczona, z dużym obrzękiem,
nieregularnie wzmacnia się po podaniu kontrastu,
MRI - T₁-zależnych hipointensywny, T₂-zależnych hiperintensywny
leczenie: w miarę możliwości dążyd do chirurgicznego usunięcia,

kortykosterydy (deksametazon 16mg/dobę w 4 dawkach)
postępowanie objawowe – leki przeciwdrgawkowe, wyrównanie zaburzeo metabolicznych, zmniejszenie obrzęku
(mannitol, furosemid)
c) gwiaździak włosowatokomórkowy (WHO I°) – łagodny, ograniczony, nie ma tendencji do naciekania i
transformacji złośliwej, zwykle u dzieci i młodych dorosłych w nerwie wzrokowym, pniu mózgu i w móżdżku
diagnostyka: TK i MRI – torbiel wypełniona płynem z izodensyjnym czy izointensywnym guzkiem
przyściennym, który czasem ulega wzmocnieniu (ściana torbieli nie wzmacnia się)
leczenie: operacyjne usunięcie guzka i opróżnienie torbieli, rokowanie zależne od umiejscowienia zmiany i
możliwości jej całkowitego usunięcia
2) Nowotwory gleju skąpowypustkowego
a) skąpodrzewiak (WHO II°) – naciekający, zwykle u dorosłych w półkulach mózgu, komórki z okołojądrowym
„halo” (obrzmienie cytoplazmy) dają obraz plastra miodu,
diagnostyka: TK – hipo rzadziej izodensyjna z hiperdensyjnymi zwapnieniami, wzmocnienie kontrastowe nie
jest regułą
leczenie: operacyjnie w miarę możliwości i chemioterapia (zwłaszcza w anaplastycznych), schemat PCV
(prokarbazyna, CCNU – lomustyna, winkrystyna)
3) Nowotwory gleju wyściółkowego
a) wyściółczak (WHO II°) – zwykle u dzieci i młodzieży, ma rozety prawdziwe (komórki nowotworowe wokół jam
i szczelin) i pseudorozety (wkoło naczyo obszary o zmniejszonej komórkowości)
diagnostyka: TK – dobrze odgraniczona, wewnątrzkomorowa hiperdensyjna masa, niekiedy zawiera torbiele,
zwapnienia w 50-80%, zawsze jednolite wzmocnienie po kontraście gadolinowym
MRI - T₁-zależnych hipointensywny, T₂-zależnych hiperintensywny
leczenie: chirurgicznie z radioterapią
4) Nowotwory przerzutowe
- najliczniejsza grupa nowotworów OUN
- źródła w kolejności: nowotwory płuc, piersi, jelita grubego, układu moczowego, czerniak, nowotwory
gruczołu krokowego, trzustki, macicy, białaczki i chłoniaki
- u chorych w młodszym wieku też mięsaki kości i nowotwory germinalne
- umiejscowienie najczęściej na granicy istoty białej i kory oraz w rejonach koocowego unaczynienia (bo
przenoszone z prądem krwi)
- 80% w półkulach, 15% w móżdżku, 5% w pniu
- klinicznie dominuje nadciśnienie wewnątrzczaszkowe bez tarczy zastoinowej i objawy ogniskowe w zależności
od umiejscowienia
- diagnostyka: TK i MRI – wzmacniające się guzy o nieregularnym zarysie, otoczone bardzo dużym obrzękiem
poszukiwanie ogniska pierwotnego – RTG klp, USG jamy brzusznej, mammografia
- leczenie: z wyboru radioterapia, leczenie chirurgiczne przy pojedynczym ognisku i bez ognisk wtórnych w innych
narządach
deksametazon 4×4mg/dobę, leki przeciwdrgawkowe,
5) Oponiak
- najczęstszy nowotwór łagodny mózgu,
- z komórek opony pajęczej,
- do 20% nowotworów wewnątrzczaszkowych
- częściej u kobiet,
- szczyt 40 – 60 rż
- najczęściej w obrębie sierpu mózgu, klinicznie – ból głowy, napady padaczkowe, niedowłady, zaburzenia czucia,
- mogą przy ucisku na tętnice powodowad przejściowe ataki niedokrwienne mózgu
- zmiany psychopatologiczne – oponiaki podczołowe
- postępująca utrata wzroku i niewydolnośd przysadki – guzy siodła tureckiego
- diagnostyka: TK – hiperdensyjna, rzadziej izodensyjna masa, dobrze odgraniczona, regularna, silnie i jednolicie
wzmacniająca się po kontraście
MRI – często izointensywne we wszystkich sekwencjach
- leczenie: chirurgiczne
74. Komplikacje śródczaszkowe nadciśnienia tętniczego.
Encefalopatia nadciśnieniowa występuje głównie w wyniku gwałtownego wzrostu ciśnienia tętniczego, rzadziej
przy przewlekłym nadciśnieniu.
Gwałtowny wzrost ciśnienia może pojawid się w takich stanach jak:
- nadczynnośd układu współczulnego w przebiegu guza chromochłonnego nadnerczy
- spożycie tyraminy przy jednoczesnym stosowaniu MAOI
- nagłe przerwanie leczenia hipotensyjnego
- koarktacja aorty
- zwężenie tętnicy nerkowej
Encefalopatii towarzyszy naczyniopochodny obrzęk mózgu najintensywniejszy w tylnym dole czaszki i mogący
doprowadzid do wgłobienia podnamiotowego.
Klinicznie – tępy ból głowy, nudności i wymioty, zaburzenia świadomości (od pobudzenia do senności i śpiączki),
zaburzenia widzenia (widzenie za mgłą, niedowidzenie połowicze, ślepota korowa), też objawy ogniskowe (afazja,
zespół zaniedbywania, niedowład), czy uogólnione lub częściowe napady padaczkowe.
Diagnostyka – wykluczenie innych stanów z podobnymi objawami (udar niedokrwienny, śródczaszkowe
krwawienie, proces rozrostowy, zapalenie, zwłaszcza opryszczkowe zapalenie mózgu)
badanie oftalmoskopowe: obrzęk tarczy nerwu wzrokowego, krwawe dosiatkówkowe wybroczyny
TK: głównie do wykluczeo, ale może wykazad mnogie, podkorowe ogniska hipodensyjne, zwykle
ograniczone do płatów potylicznych
MRI: badanie z wyboru, w sekwencjach T
2
-zależnych i FLAIR symetryczne, hiperintensywne zmiany
głównie w istocie białej okolic tylnych mózgowia (płaty potyliczne i tylne części płatów ciemieniowych),
zaoszczędzona jest bruzda ostrogowa i struktury przystrzałkowe płatów potylicznych (przydatne do różnicowania
z obustronnym niedokrwienie z zakresu tętnicy tylnej mózgu)
Leczenie – obniżenie ciśnienia do wartości prawidłowych jeśli nie było wcześniej nadciśnienia lub nieco wyższych
przy nadciśnieniu przewlekłym
I faza: leki hipotensyjne dożylnie – obniżyd ciśnienie o 20% wartości początkowej (nie robid tego zbyt
gwałtownie bo może zmniejszyd rzut serca, ograniczyd perfuzję mózgową, a w efekcie prowadzid do tzw. udaru
ostatniej łąki)
Najlepiej labetalol, coraz szerzej stosowane – fenoldopam i antagoniści endoteliny 1
Poza tym przy wysokim ciśnieniu tętniczym mogą występowad:
- bóle głowy
- udary krwotoczne
- krwotoki podpajęczynówkowe
- zaburzenia świadomości (do śpiączki włącznie przy bardzo wysokim RR)
75. Objawy guza móżdżku.
- nadciśnienie wewnątrzczaszkowe
- objawy wodogłowia
przy uszkodzeniu robaka i płata grudkowo-kłaczkowego – oczopląs i ataksja z chodem na szerokiej podstawie
przy uszkodzeniu półkul móżdżku:
- osłabienie napięcia mięśniowego po stronie guza
- ataksja
- dysmetria kooczyn
- adiadochokineza
- dyzartria z mową skandowaną
- oczopląs
76. Objawy guza lewej okolicy ciemieniowej.
W tej okolicy znajduje się główne pole czuciowe, w związku z czym na pierwszy plan wysuwają się objawy z

zaburzenia czucia na przeciwstronnej połowie ciała. Występują takie zaburzenia jak:
- upośledzenie lokalizowania bodźca
- niezdolnośd odróżniania bodźca pojedynczego od podwójnego (zaburzenie czucia epikrytycznego)
- niemożnośd rozpoznawania znaków pisanych na skórze
- astereognozja
- brak czucia ułożenia kooczyn (czucia głębokiego)
- chory niekiedy lekceważy bodźce dotykowe (hemiinatencja czuciowa)
- anozognozja (brak poczucia choroby)
Innymi objawami mogą byd:
- lekceważenie obiektów w polu widzenia po stronie przeciwnej (hemiinatencja wzrokowa)
- apraksja konstrukcyjna (trudnośd w wykonaniu złożonych czynności )
- niemożnośd rozpoznawania twarzy (prozopagnozja)
- trudnośd w orientacji lewo-prawo (agnozja przestrzenna)
W przypadku półkuli dominującej widujemy również zaburzenia mowy.
Może także dojśd do uszkodzenia promienistości wzrokowej co objawia się niedowidzeniem kwadrantowym
dolnym.
77. Guzy płata skroniowego.
W uszkodzeniu półkuli dominującej charakterystyczne jest występowanie afazji.
Środkowa częśd zakrętu skroniowego ma odpowiadad za percepcję muzyki – amuzja.
Tylna częśd tego zakrętu odpowiada za składnik emocjonalny wypowiedzi – rytm, intonację.
Promienistośd wzrokowa w płacie skroniowym – niedowidzenie kwadrantowe górne („pie in the sky”:D:D)
Głęboko położone guzy mogą zaburzad funkcję hipokampa – upośledzenie zapamiętywania i odtwarzania z
pamięci trwałej.
50% chorych ma padaczkę, zwykle napady częściowe o symptomatologii złożonej – psychomotoryczne, z
zaburzeniami świadomości i różnego rodzaju omamami, też zaburzenia autonomiczne oraz automatyzmów.
Napady przykrego zapachu (kakosmia) czy smaku są typowe dla uszkodzenia haku hipokampa (napady hakowe).
Uszkodzeniu tylnej części płata skroniowego mogą towarzyszyd zaburzenia widzenia w postaci makropsji
(widzenie przez lornetkę) lub mikropsji (odwrócona lornetka).
U dzieci przy uszkodzeniu układu limbicznego mogą występowad pierwotnie uogólnione napady nieświadomości.
78. Guzy przysadki mózgowej.
Gruczolak przysadki mózgowej – łagodny, z komórek wydzielniczych przedniego płata przysadki:
a) niewydzielające – 50-60rż, częściej mężczyźni
b) hormonalnie czynne – 35 rż, kobiety
Bardzo rzadko w obrębie przysadki może rozwinąd się rak.
Klinicznie guzy przysadki dzielimy na:
a) rozmiar:
- mikrogruczolaki – do 10 mm
- makrogruczolaki – powyżej 10 mm
b) aktywnośd hormonalną:
- niewydzielające – 25% (może wystąpid hiperprolaktynemia przez nadmiar produkcji PRL przez zdrowy miąższ
przysadki, bo zaciśnięcie żył wrotnych przysadki zmniejsza dopływ czynnika hamującego)
- hormonalnie czynne – 75%
• prolaktyna (PRL) – ponad 50%
• hormon wzrostu (GH) – 15-25%
• adrenkorotykotropina (ACTH) – 5%
Klinicznie:
a) masa guza:
- postępujące upośledzenie ostrości wzroku i ograniczenie pola widzenia w postaci niedowidzenia
dwuskroniowego (ucisk na skrzyżowanie)
- niewydolnośd hormonalna
- w 10% krwawienie do guza (apopleksja przysadki) – nagły, silny ból głowy, zaburzenia przytomności,
zaniewidzenie i niedowłady okoruchowe, czasem zespół oponowy
b) nadmiar hormonów:

- PRL – kobiety: mlekotok, brak miesiączki, bezpłodnośd; mężczyźni: impotencja, oligospermia, spadek libido
- GH – dzieci: gigantyzm, dorośli: akromegalia
- ACTH – choroba Cushinga
Diagnostyka – TK: czułośd nie przekracza 50%,
MRI: czułośd 70-90%; T₁-zależne obrazy – hipointensywne, wzmocnienie po kontraście zdrowej
części przysadki i nowotwór lepiej widoczny; duże guzy są izointensywne
T₂-zależne obrazy – duże guzy są hiperintensywne, znaczne wzmocnienie po
kontraście
Leczenie – chirurgiczne, krwawienie do guza wymaga interwencji w trybie pilnym; w guzach wydzielających PRL
używana jest bromokryptyna (hamuje wydzielanie i wytwarzanie prolaktyny).
79. Guzy zewnątrzrdzeniowe.
Guzy wewnątrzoponowe kanału kręgowego stanowią 10-15% nowotworów OUN, z czego 2/3 to zmiany
zewnątrzrdzeniowe. Zwykle wywodzą się one z:
- opon – oponiaki
- korzeni nerwowych – nerwiaki osłonkowe i nerwiakowłókniaki
- nici koocowej – wyściółczaki śluzowatobrodawkowate
ale również:
- torbiele dysontogentyczne
- zmiany przerzutowe wewnątrzoponowe
Przeważnie są to nowotwory łagodne z możliwością całkowitej resekcji i dobrym rokowaniem.
Nerwiak osłonkowy zajmuje z reguły odcinek piersiowy kanału kręgowego. Zmiana jest dobrze ograniczona,
otorebkowana, w jej wnętrzu można stwierdzid cechy zwyrodnienia torbielowatego, krwawienia, hemosyderynę,
ogniska martwicy.
Nerwiakowłókniak w przeciwieostwie do nerwiaka jest guzem nieotorebkowanym, słabo odgraniczonym, rzadko
widuje się w jego obrębie zwyrodnienie torbielowate i cechy martwicy. W odróżnieniu od nerwiaka,
nerwiakowłókniak może rosnąd poza otoczkę nerwu naciekając sąsiednie struktury.
W 15-40% przypadków guzy otoczek nerwowych występują jako guzy klepsydrowate, powodując poszerzenie
otworu międzykręgowego i zajmując przestrzeo wewątrz- i zewnątrzoponową.
Diagnostyka – na podstawie badania obrazowego różnicowanie pojedynczych guzów otoczek nerwowych jest
niemożliwe, zmiany często wykazują charakterystyczne wzmocnienie zależne od szybszego kontrastowania części
brzeżnych z późniejszym wysyceniem części centralnych – objaw tarczy strzelniczej; nerwiaki mogą mied bardziej
niejednorodną intensywnośd sygnału w obrazach T2-zależnych, co związane jest z obecnością zwyrodnienia
torbielowatego, ognisk martwicy.
Oponiak jest drugim co do częstości występowania guzem wśród dorosłych (V i VI dekada życia); najczęściej
zlokalizowany jest bocznie w odcinku piersiowym kanału kręgowego lub w części przedniej w odcinku szyjnym.
Diagnostyka – MR: oponiak wykazuje izointensywny sygnał w stosunku do rdzenia kręgowego, za wyjątkiem
przypadków występowania zwapnieo w jego obrębie; ze względu na swe bogate unaczynienie ulega
homogennemu wzmocnieniu; wzmocnieniu ulega też opona w miejscu przylegania guza (ang. tail sign); kulisty guz
powoduje zwykle przemieszczenie i ucisk rdzenia kręgowego oraz charakterystyczne poszerzenie przestrzeni
płynowej wewnątrzoponowej poniżej i powyżej guza;
Wyściółczak śluzowo-brodawkowaty nici koocowej i ogona kooskiego - podtyp wyściółczaka, zlokalizowany jest
zwykle wewnątrzoponowo pozardzeniowo, obejmuje swym zasięgiem nid koocową i korzenie nerwowe. Jednak
może też naciekad stożek rdzenia przyjmując położenie wewnątrzrdzeniowe. W momencie rozpoznania często jest
guzem o wyjątkowo dużych rozmiarach, powoduje poszerzenie kanału kręgowego, nadżerki kostne i ubytki na
tylnych zarysach trzonów kręgów. Obraz MR wykazuje wymienione wcześniej cechy typowe dla wyściółczaka.
Diagnostyka – MR: obraz guza zależy od obecności jam wewnątrzguzowych i towarzyszących jam
syryngomielicznych a także krwawienia, charakterystycznego dla wyściółczaków; wyżej wymienione cechy
wpływają na niejednorodnośd obrazów T1 i T2-zależnych z typowym objawem cap sign, zależnym od
hemosyderynę; wyściółczaki ulegają wzmocnieniu kontrastowemu
Torbiele dysontogentyczne: torbiel skórzasta i naskórkowa to zmiany występujące niezmiernie rzadko w grupie
dorosłych, natomiast u dzieci torbiele współistnieją z wadami kostnymi i zatoką skórną. Najczęściej zmiany
zlokalizowane są w odcinku lędźwiowo-krzyżowym.
Diagnostyka – torbiele naskórkowa i skórzasta nie ulegają wzmocnieniu kontrastowemu, wzmocnienie może byd
jednak obecne w przypadku dołączenia się zmian zapalnych związanych z obecnością zatoki skórnej
Zmiany przerzutowe wewnątrzoponowe

Wśród dorosłych źródłem przerzutów mogą byd guzy wewnątrzczaszkowe lub nowotwory systemowe (najczęściej
guz sutka, płuca, czerniak, białaczka, chłoniak). Rozsiew drogą płynu mózgowo-rdzeniowego pierwotnego guza
mózgu stwierdza się częściej w populacji dziecięcej i charakterystyczny jest dla rdzeniaka płodowego,
wyściółczaka, glejaka niedojrzałego. Inne nowotwory wieku dziecięcego będące źródłem przerzutów
wewnątrzoponowych to: mięsak Ewinga, nerwiak zarodkowy, chłoniak, białaczka.
Diagnostyka – jednofazowe badanie MR w wyjątkowych sytuacjach pozwala na uwidocznienie przerzutów
wewnątrzoponowych; badaniem z wyboru jest rezonans magnetyczny z użyciem środka kontrastowego: zmiany
przerzutowe po wzmocnieniu kontrastowym mają różnorodny obraz i tak stwierdza się: drobne guzki w
przestrzeni podpajęczynówkowej, linijne lub guzkowe pogrubienie korzeni nerwowych, płaszczyznowe lub
guzkowe wzmocnienie na powierzchni rdzenia lub obecnośd guzowych mas o różnej wielkości powodujących
czasem ucisk rdzenia kręgowego.
80. Co to jest mielografia – zastosowanie diagnostyczne.
Mielografia to badanie radiologiczne polegające na wprowadzeniu drogą nakłucia lędźwiowego środka
cieniującego pochłaniającego promienie X, celem uwidocznienia rdzenia kręgowego wraz z korzeniami
rdzeniowymi i workiem oponowym. Pacjent w czasie badania leży na ruchomym stole, którym w trakcie badania
pochyla się, aby doszło do wstecznego zakontrastowania kanału kręgowego.
Wskazania:
- przepukliny i zmiany zwyrodnieniowe kręgosłupa mogące uciskad na korzenie nerwowe i rdzeo w obrębie
wszystkich odcinków kanału kręgowego
- nowotworowe i nienowotworowe (krwiaki, syringomyelia, zrosty pajęczynówki) procesy uciskowe nad- i
podtwardówkowe zewnątrz- i wewnątrzrdzeniowe
- poszerzenie kieszeni korzeniowych z obecnością cyst (cysty Tarlova)
- pacjenci ze stymulatorem serca
- przepukliny jądra miażdżystego z wątpliwym uciskiem na korzenie nerwowe
Za pomocą mielografii nie można stwierdzid: zapalenia rdzenia bez obrzęku, zaburzeo krążenia rdzeniowego oraz
większości chorób zwyrodnieniowych rdzenia).
Aktualnie w dobie badao tomografii komputerowej i rezonansu magnetycznego badanie straciło na znaczeniu,
chociażby u uwagi na jego inwazyjnośd.
81. Guzy kąta mostowo-móżdżkowego.
W tej okolicy mogą lokalizowad się takie guzy jak:
- nerwiak osłonowy nerwu przedsionkowego
- nerwiak nerwu V
- oponiak
- ropieo
- torbiel naskórkowa
- przerzut
- wyściółczak
Nerwiak osłonowy nerwu VIII (WHO I°) – łagodny, z komórek Schwanna, częściej u kobiet, zwykle po 50 rż.
Obustronne guzy występują w przebiegu nerwiakowłókniakowatości typu 2.
Klinicznie – powolna, jednostronna utrata słuchu, z towarzyszącym szumem, początkowo mogą byd zawroty
głowy, wzrost guza i obwodowy niedowład nerwu VII, trudności w chodzeniu, niezbornośd kooczyn, podwójne
widzenie, dyzartria i zaburzenia połykania oraz bóle głowy, wodogłowie, czasem neuralgia nerwu V.
Diagnostyka – TK: izodensyjny, niewidoczny przed podaniem kontrastu
MRI: T₁-zależne obrazy - regularny guz, hipo-, izo- lub hiperintensywny
T₂-zależne obrazy - hiperintensywny,
Wzmacnia się po podaniu kontrastu
W oknach kostnych widad poszerzenie przewodu słuchowego wewnętrznego po stronie
nowotworu.
Leczenie – chirurgiczne, ale można trochę poczekad jeśli chory jest wiele lat stabilny, ma łagodne objawy,
zwłaszcza u ludzi starszych, też przy przypadkowym wykryciu nowotworu. Gdy nie ma wskazao do pilnego zabiegu
można rozważyd radioterapię metodą stereotaktyczną.
82. Postacie kiły układu nerwowego.
Kiła to choroba wywoływana przez krętek blady. Dzieli się na kiłę pierwotną, wtórną, utajoną i późną. Zajęcie
układu nerwowego może występowad we wszystkich okresach. Wyróżniamy:
- postad bezobjawową
- zapalenie opon mózgowo-rdzeniowych
- kiłę oponowo-naczyniową
- wiąd rdzenia
- porażenie postępujące
Klinicznie (wszystko!:/):
- bóle strzelające – 90%
- osłabienie odruchów – 50%
- zaburzenia czucia – 48%
- nierównośd źrenic – 43%
- neuropatia nerwów czaszkowych – 36%
- otępienie, mania, paranoja – 35%
- zmiany osobowości – 33%
- ataksja – 28%
- objaw Romberga – 24%
- udar mózgu – 23%
- objawy oczne – 17%
- nietrzymanie moczu -17%
Diagnostyka – Płyn m-r: pleocytoza z limfocytami, stężenie białka zwiększone, glukoza w normie,
diagnostyka serologiczna:
- VDRL – reakcja aglutynacji, nieswoisty
- RPR – szybki odczyn reaginowy, nieswoisty
- TPHA – hemaglutynacja krętków bladych
- FTA-ABS – odczyn immunofluorescencji
- TPI – odczyn unieruchamiania krętków
- EIA – testy immunoenzymatyczne wykrywające IgG i IgM, ale mało czuły
Leczenie - penicylina G! wodny roztwór 12-24mln jm./ dziennie w 6 dawkach co 4 godziny i.v. przez 10-14 dni
lub penicylina prokainowa
probenecyd
uwaga na reakcję Jarisha-Herxheimera – ok. 2 h po penicylinie – leżenie w łóżku i ASA
83. Naczyniowe postad kiły układu nerwowego.
1. Zapalenie opon mózgowo-rdzeniowych (inaczej kiła oponowa/ oponowo-naczyniowa) obejmuje podstawę
mózgu i wyższe odcinki rdzenia kręgowego. Dochodzi do niego w nieleczonej kile wczesnej. Rozwija się w ciągu
pierwszych 5 lat po zakażeniu.
W oponach i mózgu mogą tworzyd się kilaki. Kilakowate zapalenie opon umiejscawia się najczęściej na podstawie
mózgu.
Klinicznie – częste są porażenia nerwów czaszkowych (nawet z utratą słuchu), osłabienie i zanik mięśni rąk, ataksja
(poprzeczne zapalenie rdzenia kręgowego), mogą występowad napady padaczkowe, a nawet udar mózgu
Diagnostyka – płyn mózgowo-rdzeniowy: wzrost liczby limfocytów i białka, przy prawidłowym (lub nieznacznie
obniżonym) stężeniu glukozy
2. W kile późnej może dochodzid do zmian w układzie nerwowym spowodowanych endarteritis (zapalenie błony
wewnętrznej tętnic) z zapaleniem okołonaczyniowym.
84. Objawy kliniczne porażenia postępującego.
Rozwija się 20-30 lat po zakażeniu krętkiem bladym. Przejawia się postępującym otępieniem. Spowodowane
przewlekłym zapaleniem opon mózgowych i mózgu o lokalizacji czołowo-ciemieniowej. Początek:
- brak zainteresowania pracą i sprawami osobistymi
- luki pamięci

- drażliwośd
- apatia
W ciągu około 5 lat – zmiany przypominające schizofrenię, zespół paranoidalny lub innych psychozach. Wtedy
występuje euforia, urojenia wielkościowe.
Następnie rozwija się postępujące otępienie.
Może dołączad się zapalenie siatkówki i naczyniówki z zapaleniem tęczówki.
Diagnostyka – płyn m-r: pleocytoza limfocytowa, wzrost białka, dodatni VDRL
Leczenie – jak pkt. 82 z tym że odpowiedź na leczenie w tej postaci nie jest najlepsza
85. Wiąd rdzenia.
Powoli postępuje, pojawia się około 20-30 lat po zakażeniu krętkiem bladym. Spowodowane jest wybiórczą
demielinizacją i degeneracją w obrębie sznurów tylnych rdzenia kręgowego i grzbietowych korzeni nerwowych.
Charakterystyczna triada objawów:
- zaburzenia czucia
- ból strzelający – silny, napadowy, często pierwszy objaw
- ataksja
W badaniu:
• zniesienie odruchów
• utrata czucia proprioceptywnego
• objaw Agrylla-Robertsona (bark odruchu źrenic na światło z zachowanym odruchem na nastawnośd i
zbieżnośd) – występuje też w SM, encefalopatii Wernickego, boreliozie
Leczenie – nie ma zadowalającego!!!
86. Późne następstwa urazu mózgu.
Encefalopatia pourazowa – przewlekłe, trwałe, ciężkie, rozlane pourazowe uszkodzenie mózgu. Klinicznie
przejawia się objawami neurologicznymi (w uszkodzenia ośrodkowego układu nerwowego) oraz objawami
psychopatologicznymi – otępienie i charakteropatie. Pierwszymi objawami przewlekłej encefalopatii pourazowej
mogą byd problemy z mową (bełkotliwa), drżenia, zaburzenia koordynacji kooczyn górnych.
Zespół otępienny – zmniejszenie sprawności intelektualnej, zaburzenia pamięci, osłabienie lub brak krytycyzmu,
chwiejnośd emocjonalna (początkowo drażliwośd, euforycznośd, a później przygnębienie, depresja, apatia)
Charakteropatia – zaburzenia procesów emocjonalno-popędowych
Inną odmianą encefalopatii pourazowej jest zespół przedsionkowy – dominują zawroty głowy
Późne następstwa urazów mózgu to także
- padaczka pourazowa
- pourazowy zespół parkinsonowski – sztywnośd, bradykineza
- dystonia pourazowa
- amnestyczny zespół Korsakowa – upośledzenie pamięci krótko- i długotrwałej, chorzy mają luki pamięciowe,
które wypełniają konfabulacjami, nie ma za to typowych dla otępienia zaburzeo myślenia abstrakcyjnego, zmian
osobowości, czy zaburzeo innych korowych czynności wyższych
- zespół czołowy – odhamowanie popędów: chorzy są żarłoczni, dowcipkują na tematy seksualne, są
bezkrytyczni i mają obniżoną uczuciowośd wyższą
Diagnostyka – TK, MRI – zaniki korowe i podkorowe
EEG, testy psychologiczne
87. Wstrząśnienie mózgu.
W wyniku urazu dochodzi do przejściowej (nie dłużej niż 10 min) utraty przytomności, z towarzyszącą niepamięcią
wsteczną oraz niepamięcią zdarzeo po wypadku (niepamięd następcza). Charakterystyczny jest brak zmian
morfologicznych!
Klinicznie:
- objawy wegetatywne – spadek RR, gwałtowne wahania częstości tętna
- chwilowy bezdech
- przejściowe zniesienie odruchów
- obniżenie napięcia mięśni

- wymioty, nudności
- ból, zawroty głowy
88. Stłuczenie mózgu.
Stłuczenie mózgu składa się z małych okołonaczyniowych wybroczyn leżących pośrodku ognisk martwicy mózgu.
Ma zwykle kształt klina (wierzchołek w kierunku istoty białej). Objawy zależne od miejsca stłuczenia.
Rozerwanie mózgu – stłuczenie z przerwaniem opony miękkiej i pajęczej
Uraz miejscowy – stłuczenie z uderzenie
Uraz bezwładnościowy – stłuczenie pośrednie, głębokie obszary mózgu
Uraz miejscowy z bezwładnościowym – stłuczenie z przeciwuderzenia
Diagnostyka – TK: obszar hiperdensyjno-izodensyjny otoczony obrzękiem.
Leczenie – przy dużych ogniskach konieczna interwencja chirurgiczna;
wchłanianie ognisk stłuczeo i krwiaków trwa wiele tygodni, pozostają po nich hipodensyjne ogniska rozmiękania
89. Krwiak nadtwardówkowy.
Występuje najrzadziej ze wszystkich krwawieo wewnątrzczaszkowych, zwykle między 10 a 40 rż. Powstaje w
wyniku krwawienia z uszkodzonych naczyo oponowych (najczęściej tętnicy oponowej środkowej), rzadziej z zatok
opony twardej. 80% krwawieo umiejscowionych jest w okolicy skroniowej. Zwykle towarzysz złamaniu. Zazwyczaj
nie towarzyszy mu rozlane uszkodzenie mózgu, jeśli już to może występowad wstrząśnienie mózgu.
Szczególnie gwałtowny przebieg mają krwiaki położone u podstawy płata skroniowego (tzw. krwiak zabójca).
Krwiak może powiększad się powoli – podostry krwiak nadtwardówkowy. Powstaje wtedy z uszkodzonych zatok
żylnych lub jeśli krwiak może się odbarczad np. przez szczelinę złamania. Wtedy zwykle same się wchłaniają w
ciągu 6 tygodni od urazu, albo wapnieją.
Klinicznie – interwał jasny – w momencie urazu utrata przytomności w wyniku wstrząśnienia, potem odzyskanie
przytomności i ponowna utrata przez powiększający się krwiak (ale tak tylko w 15-30%); NAJWAŻNIEJSZY objaw
to postępujące zaburzenia świadomości (podobnie z resztą jak we wszystkich krwiakach wewnątrzczaszkowych) ,
nieleczony może prowadzid do wklinowao,
Diagnostyka – TK: hiperdensyjna, dwuwypukła, przymózgowa masa
Leczenie – chirurgicznie
90. Encefalopatia pourazowa.
Encefalopatia pourazowa – przewlekłe, trwałe, ciężkie, rozlane pourazowe uszkodzenie mózgu. Klinicznie
przejawia się objawami neurologicznymi (w uszkodzenia ośrodkowego układu nerwowego) oraz objawami
psychopatologicznymi – otępienie i charakteropatie. Pierwszymi objawami przewlekłej encefalopatii pourazowej
mogą byd problemy z mową (bełkotliwa), drżenia, zaburzenia koordynacji kooczyn górnych.
Zespół otępienny – zmniejszenie sprawności intelektualnej, zaburzenia pamięci, osłabienie lub brak krytycyzmu,
chwiejnośd emocjonalna (początkowo drażliwośd, euforycznośd, a później przygnębienie, depresja, apatia)
Charakteropatia – zaburzenia procesów emocjonalno-popędowych
Inną odmianą encefalopatii pourazowej jest zespół przedsionkowy – dominują zawroty głowy
Późne następstwa urazów mózgu to także
- padaczka pourazowa
- pourazowy zespół parkinsonowski – sztywnośd, bradykineza
- dystonia pourazowa
- amnestyczny zespół Korsakowa – upośledzenie pamięci krótko- i długotrwałej, chorzy mają luki pamięciowe,
które wypełniają konfabulacjami, nie ma za to typowych dla otępienia zaburzeo myślenia abstrakcyjnego, zmian
osobowości, czy zaburzeo innych korowych czynności wyższych
- zespół czołowy – odhamowanie popędów: chorzy są żarłoczni, dowcipkują na tematy seksualne, są
bezkrytyczni i mają obniżoną uczuciowośd wyższą
Diagnostyka – TK, MRI – zaniki korowe i podkorowe
EEG, testy psychologiczne
91. Uszkodzenie pnia mózgu.
Występują wtedy zaburzenia czucia i objawy niedowładu, uszkodzenia nerwów czaszkowych lub objawy
uszkodzenia móżdżku.
Objawy zależne są od miejsca uszkodzenia pnia:

- grzbietowo-boczna częśd rdzenia przedłużonego – zaburzenie czucia bólu i temperatury na kooczynach i
połowie tułowia przeciwnych do uszkodzenia (droga rdzeniowo-wzgórzowa), uszkodzenie jąder nerwu IX i X –
dysfagia, dyzartria, przyspieszenie akcji serca,
- przyśrodkowa częśd rdzenia przedłużonego – porażenie mięśni języka po tej samej stronie (nerw XII),
przeciwstronny niedowład połowiczy (droga piramidowa), przeciwstronne zaburzenie czucia głębokiego i wibracji
(wstęga przyśrodkowa)
- brzuszna częśd mostu w odcinku dolnym – porażenie odwodzenia gałki ocznej (nerw VI), porażenie mięśni
mimicznych twarzy (nerw VII), przeciwstronne porażenie połowicze (droga piramidowa), upośledzenie wszystkich
rodzajów czucia (wstęga przyśrodkowa i droga rdzeniowo-wzgórzowa)
- brzuszna częśd mostu w odcinku środkowym – porażenie mięśni żwaczy i niedoczulica na twarzy po stronie
uszkodzenia (nerw V), objawy móżdżkowe po stronie uszkodzenia, przeciwstronny niedowład połowiczy
- most w odcinku górnym – przeciwstronny niedowład połowiczy, porażenie mięśni żwaczy i niedoczulica na
twarzy po stronie przeciwnej do uszkodzenia
92. PRZYCZYNY NAPADÓW PADACZKOWYCH( wg Szczeklika)
1. Naczyniowe
-krwawienie wewnątrzczaszkowe
-udar niedokrwienny mózgu
-ostra encefalopatia nadciśnieniowa
-rzucawka
2. urazy mózgu
-penetrujący
-stłuczenie
3. Zakażenia
-ropieo
-zapalenie opon MR
4.Guz mózgu
-pierwotny
-przerzutowy
5. choroby diemielinizacyjne
-ostre rozsiane zapalenie mózgu i rdzenia kręgowego
-aktywna faza stwardnienia rozsianego
6. Wady rozwojowe kory mózgowej
7. Ostre encefalopatie metaboliczne
-hipo/hipermagnezemia
-niewydolnośd wątroby, nerek

-zaburzenia elektrolitowe
8. Toksyczne
-środki psychoaktywne
-zatrucie lekami
-zespół odstawienia
-neurotoksyny np. pestycydy
-niedobór witamin – pirydoksyna, tiamina
9. Leki obniżające próg drgawkowy
-antybiotyki np. penicylina, metronidazol
-przeciwarytmiczne np. digoksyna
-przeciwhistaminowe
-rozkurczajace oskrzela np. teofilina
-przeciwpsychotyczne i przeciwdepresyjne
-rozluźniające mięśnie np. baklofen
-przeciwbólowe np.tramadol, fentanyl
-chemioterapeutyki np. chlorambucyl
-radiologiczne srodki cieniujące
93. TYPY NAPADÓW PADACZKOWYCH
1.Napady częściowe( ogniskowe)
A. Proste ( zachowana świadomośd)
- z objawami ruchowymi
- z o. czuciowymi( w tym wzrokowe, somatosensoryczne, słuchowe, węchowe, smakowe)
- z o. psychicznymi
- z o. wegetatywnymi
B.Złożone( zaburzenia świadomości)
- z zaburzeniami świadomości od początku napadu
- -------„---------- w trakcie napadu
-z automatyzmami
C. wtórnie uogólnione
2. Napady uogólnione ( drgawkowe i niedrgawkowe)
A. napady nieświadomości – tzw. petit mal

Nagła , krótka utrata świadomości bez utraty postawy, trwa zwykle kilka sekund. Niekiedy mogą dyskretnie wystąpid objawy
jak mruganie powiek, żucie, spadek napięcia mięśniowego
B. napady miokloniczne
Gwałtowne, krótkie skurcze mięśni ( szarpnięcia) mogą byd obustronnie synchronicznie lub asynchronicznie albo
jednostronne. O różnym nasileniu- od dyskretnych ruchow miesni az po ruchy rozlegle obejmujące konczyny i tułów
C. kloniczne – synchroniczne skurcze mięśni
D. toniczne- nagły upadek i toniczne wyprężanie tułowia oraz kooczyn. Występuje głośny krzyk i sinica ( skurcz mm.krtani,
miedzyzebrowych i przepony) , przygryzienie języka , bezwładne oddanie moczu, przyspieszenie akcji serca , wzrost RR ,
poszerzenie źrenic.
E. toniczno- kloniczne- faza toniczna pierwsze 10-20 s a po niej kloniczna trwająca klika minut. Po napadzie chory nie
wybudza się przez krotki czas a następnie po odzyskaniu przytomności splątanie i sennośd , bole mięśniowe i bole glowy
F. atoniczne- astatyczne
Nagły spadek napięcia miesni ograniczony / uogólniony powodujący upadek
3. Niesklasyfikowane
Plus do klasyfikacji- dla chętnych :P :P :P
4. Padaczki związane z wiekiem: ( wikipedia)
zespół Ohtahary,- zespół padaczkowy objawiający się klinicznie w pierwszych trzech miesiącach życia, zazwyczaj
jeszcze w okresie noworodkowym. Napady padaczkowe w EIEE najczęściej mają charakter napadów
nieświadomości, mioklonii, napadów tonicznych i toniczno-klonicznych, częściowych złożonych, niekiedy wtórnie
uogólnionych. Jest to padaczka lekooporna .
zespół Westa, -napady zgięciowe – występuje u niemowląt i małych dzieci - najczęściej między 3. a 9. miesiącem
życia. Pojawienie się zespołu Westa u dzieci młodszych na ogół wiąże się z gorszym rokowaniem. Zespół Westa
częściej stwierdza się u chłopców.. Charakteryzuje się napadami, których objawem osiowym jest skłon ku
przodowi. Skłon może byd szybki lub powolny, mogą dołączyd się inne napady. Rozwój psychoruchowy dzieci
zostaje zahamowany. Rokowanie jest na ogół niepomyślne.
zespół Lennoxa-Gastauta,- rozwija się między 1-8 miesiącem życia, częściej u chłopców. W sumie stanowi ok. 5-
10% przypadków zespołów padaczkowych u dzieci. Podobnie jak zespół Westa należy do grupy padaczek
lekoopornych. Objawy zespołu są zróżnicowane. Mogą to byd napady atoniczne, z nagłą utratą napięcia mięśni i
upadkiem, lub też napady miokloniczne ze skurczem grup mięśniowych. W zespole tym mogą się również zdarzyd
miokloniczno-astatyczne objawy będące połączeniem dwóch wspomnianych wcześniej typów. Są one przez to
dośd niebezpieczne dla zdrowia a nawet życia dziecka, gdyż towarzyszą im liczne obrażenia ciała w trakcie upadku.
Ostatnim rodzajem są nietypowe napady nieświadomości, z dłuższym okresem trwania (>20 sek.),
automatyzmami, częściowymi utratami przytomności. Są one charakterystyczne dla tego zespołu. Następstwem
tych dochodzących do 100/dzieo napadów jest opóźnienie rozwoju i zaburzenia mowy.

zespół Friedmana– piknolepsja,
padaczka Rolanda,-padaczka z iglicami w okolicy centralno-skroniowej
choroba rozpoczyna się między 2 a 14 rokiem życia, (najczęściej między 5 - 8 r.ż.)
występowaniem charakterystycznych zmian w EEG zlokalizowanych w dolnej części bruzdy środkowej
brakiem objawów neurologicznych w okresie międzynapadowym
5. Napady ogniskowe objawowe
padaczka skroniowa,
padaczka czołowa,- drgawki/napady mające swe źródło w tym akurat rejonie mózgu dają nietypowe w
porównaniu z bardziej "klasycznymi" odmianami epilepsji objawy, które mogą byd często mylnie wzięte za
podobne symptomatologicznie chod zupełnie niepowiązane zaburzenie/schorzenie psychiatryczne (np.
atak schizofrenii lub przynajmniej paranoi, ataksję epizodyczną typu 1, dyskinezje paroksyzmalne, a w przypadku
złożonych automatyzmów i wokalizacji także za drgawki niepadaczkowe (atak pseudodrgawkowy
(ang. pseudoseizures)), a nawet za zaburzenie snu.
Na początku ataku, chory może okazywad nienormalną postawę ciała, tiki sensomotoryczne (automatyzmy), wokalizacje
(niekontrolowane krzyki, przekleostwa, płacze, śmiechy) oraz inne patologie w umiejętnościach motorycznych i wokalnych.
Osoba dotknięta padaczką czołową może zarówno zdawad sobie sprawę przez cały czas ataku, że zachowuje się w sposób
nienormalny (napad padaczki z zachowaniem świadomości), jak i może w ogóle o tym nie wiedzied i/lub nie pamiętad całego
napadu. W obu jednak przypadkach zachowanie osoby chorej pozostaje całkowicie poza jej kontrolą podczas całego ataku.
Niekiedy po ataku czołowym następuje krótki okres niepamięci, zwany stanem postiktalnym (status postictalis), podobnie
jak w innych odmianach epilepsji. Jednakowoż może on byd niewykrywalny i prawie nigdy nie trwa dłużej niż okres
oszołomienia/konfuzji, który z reguły następuje po każdym ataku czołowym. Bywa, że poprzedza go słynna aura (stan
nienormalnego samopoczucia często powiązany z odczuciem lęku, pojawiający się u części chorych tuż przed atakiem
epilepsji lub migreny, będący często niezawodnym ostrzeżeniem dla pacjenta, że zbliża się atak).
padaczka ciemieniowa,
padaczka potyliczna,
mieszane np. skroniowo-czołowa
94. LECZENIE NAPADÓW PADACZKOWYCH- w załączniku plik
95. STAN PADACZKOWY – STAN ZAGROŻENIA ŻYCIA, POSTĘPOWANIE- w załączniku plik
96. KLINICZNE OBJAWY MIASTENII- ZAGROŻENIE ŻYCIA, POSTĘPOWANIE
Jest to przewlekła choroba charakteryzująca się osłabieniem i zmęczeniem mięśni szkieletowych występującym po wysiłku
fizycznym, z tendencją do ustępowania po odpoczynku i przeważnie po podaniu leków antycholinesterazowych.
Podłożem choroby jest reakcja autoimmunologiczna z wytwarzaniem i obecnością we krwi przeciwciał przeciw receptorom
ACh mięśni szkieletowych.

U 75% chorych grasica jest nieprawidłowa ( przetrwała), u 10% stwierdza się grasiczaka.
U 3-15% występują choroby tarczycy (nadczynnośd lub niedoczynnośd,
u 4% reumatoidalne zapalenie stawów, u 2% uogólniony toczeo rumieniowaty.
Objawy kliniczne zaczynają się zwykle powoli i niepostrzeżenie. Pierwszymi objawy są zaburzenia ruchów gałek ocznych
(opadnięcie powieki, dwojenie, zez), niedowłady mięśni połykania, gardła i krtani (krztuszenie się, głos cichy), osłabienie
mięśni twarzy szyi, karku, tułowia, kooczyn, mięśni oddechowych (twarz z wyrazem, smutku i przygniębienia, opadanie
głowy, niedowłady).
Charakterystyczną cechą jest to, że pierwsze skurcze są prawidłowe, następnie w trakcie wysiłku coraz słabsze (zjawisko
apokamnozy), zmniejszają się lub ustępują po wypoczynku)
Ze względu na umiejscowienie osłabienia i nasilenie choroby rożróżnia się IV stadia
I. miastenia oczna
II.A łagodna postad uogólniona, dobrze poddająca się leczeniu
II.B umiarkowana postad uogólniona, niezadawalająca reakcja na leki
III. ostro przebiegająca postad miastenii z zaburzeniami oddechowymi i słabą
reakcją na leki
IV. późna, ciężka postad miastenii, objawy jak w stadium III, ale przejście od
stadium I lub II do stadium IV trwa 2 lata
97. PRZEŁOM MIASTENICZNY I CHOLINERGICZNY
Przełom miasteniczny- szybkie i ciężkie zaostrzenie objawów miastenii z obajwami niewydolności oddechowej. Najczesciej
w pierwszych 2 latach choroby. Może prowadzic do zgonu
Czynniki ryzyka wystąpienia- starszy wiek; zajęcie mm oddechowych .
Leczenie:
1, eliminacja czynnikow wywołujących przełom- u 1/3 chorych jest to zakazenie ukl oddechowego, stosowanie lekow
przeciwzakaźnych, zbyt szybkie wprowadzenie lub odstawienie GKSow, ciąza zaburzenia elektrolitowe.
2 . wymiana osocza ( 3-6 zabiegów wykonywanych co drugi dzieo) lub IVIG 0,4 g/kg przez 5 kolejnych dni,
metyloprednizolon 500-1000mg/d przez 3 dni a następnie prednizon 1 mg.kg
odstawienie inhibitorow Che
Przełom cholinergiczny- wystepuje u corych z nasilonymi objawami miastenii którzy zwiekszaja dawke inhibitora Che.
Objawy- zaburzenia oddychania, drżenie mm, ból brzucha i biegunka, zwolnienie akcji serca i wąskie źrenice.
Leczenie- jak w przełomie miastenicznym
98. NAPIĘCIOWY BÓL GŁOWY- samoistny bol glowy któremu sprzyjają czynniki psychogenne
Wyróżniamy postac epizodyczna i postac przewleklą.

Czas trwania bolu od kilkudziesięciu minut( rzadko)- kilkudziesięciu dni
Cechy charakterystyczne bolu:
Obustronny- najczęściej okolica czolowa, może byd tez ciemnieniowa, potyliczna
Charakter uciskowy ale nie pulsujący
Niewielkie/ umiarkowane natężenie
Nie nasila się pod wpływem aktywności fizycznej
Brak wymiotow itp
99. OBJAWY MIGRENY
Podział:
1. Migrena bez aury
Rozpoznajemy gdy u chorego przynajmniej 5 napadow spełniające kryteria
a. Napad trwa 4-72 h ( z wyjątkiem dzieci <15 r.ż u których napad może trwac ok 1 h)
b. Napad jest związany z co najmniej dwoma objawami z poniższych:
- połowiczy ból głowy
-pulsujacy charakter
-pogarszanie chorego przez zwykla aktywnośd fizyczna
- bol upośledza codzienna aktywnośd zyciowa
c. w czasie napadu występują;
- nudności, wymioty
-fotofobia, fonofobia
2. Migrena z aurą
a. Faza zwiastunow- pojawiają się 1-24 h przed bolem glowy. Maja postac:
Zmiany nastroju
Uczucia zmeczenia
Ziewanie
Trudnośd w koncentracji
Nadmierne laknienie
Wrazenie sztywności karku
b. Faza aury- ogniskowe objawy neurologiczne w okresie bezpośrednio poprzedzającym bol
glowy max do 60 min od bolu( zwykle 5-20 min) jest zjawiskiem całkowicie odwracalnym
Może mied charakter:

- aura wzrokowa- mroczki, błyski, ubytki pola widzenia, zniekształcenia obrazu, zmiana proporcji przedmiotow
-aura czuciowa- mrowienia i parestezje zwykle w obrebie polowy twarzy lub jednej/obu kooczyn
-aura ruchowa- niedowłady
-afazja/dysfazja
- objawy z zakresu unaczynienia struktur tylnejj jamy czaszki- dyzartria, zawroty glowy, osłabienie słuchu, szum w uszach,
zaburzenia swiadomosci, rzadko ataksja, niedowidzenie obustronne.
c. Faza bolu glowy
60%- jednostronny, może przechodzi w obustronny
85%- stopniowo narastający , tętniący
Średni czas trwania 4-72h u dosroslych
Średnia czestosc napadow 1-2 w miesiącu
Nasila się przy nawet niewielkiej aktywności fizycznej
Objawy towarzyszące- jak nudnośd, fotofobia, zaburzenia wegetatywne- biegunka, bol brzucha, wielomocz, uczucie
gorąca/zimna, nadmierna potliwośd
d. Faza ponapadowa- zmęczenie, znużenie, apatia, często rozlany, tępy bol glowy uważany jakos
faza zejściowa migreny.
Przebieg- z okresami remisji i zaostrzeo. Nie pozostawia trwałych ubytkow neurologicznych- wyjątek to tzw udar
migrenowy. Może występowad pod postacią udaru miesiączkowego.
Migrena epizodyczna( najczęściej postac bez aury) może przechodzid niekiedy w przewlekła. O przewleklej migrenie
mówimy jeśli ilośd napadow wynosi co najmniej 15 dni w miesiącu w okresie min 3 ostatnich miesięcy. Czynnikami
sprzyjającymi sa : urazy glowy i szyi, infekcje, zabieg chirurgiczny punkcja ledzwiowa
100. OBJAWOWE BÓLE GŁOWY
1. Bole glowy pochodzenia naczyniowego:
- w przebiegu TIA
- w dokonanym udarze niedokrwiennym
- w udarze krwotocznym
-w krwotoku podpajeczynowkowym
- w malformacjach naczyniowych
- pochodzenia zapalnego
- w zaburzeniach p tętniczego
2. Bole głowy w guzach śródczaszkowych i zmianach p. środczaszkowego
3. Popunkcyjny bol glowy- do 7 dni od nakłucia. Bol glowy po przyjęciu pozycji siedzącej/ stojącej, szum w uszach . znika po
ok 30 min od polozenia się, obustronny, tepy, niekiedy pulsujący.
4. Bóle w przebiegu chorob kosci czaszki,

Oczu- Jaskra,( początkowo w obrebie galki ocznej a następnie w gore , często wymioty , nudności, fotofobia, lzawienie plus
poserzenie zrenicy z brakiem reakcji na swiatlo ) wady refrakcji
uszu, zatok przynosowych ( nasila się orzy pochylaniu glowy, kaszlu, kichaniu, wystepuje w godzinach porannych a
zmniejsza w nocy ,towarzyszy mu wyciek z nosa)
stawu skroniowo-rzuchwowego,
w chorobie Pageta( osteitis deformans)- ogniska osteolizy i przebudowy w obrebie czaszki, kregoslupa, miednicy, kosci
długich, początek choroby 40-45 r.ż. wystepuja epizody padaczkowe, porazenia nerwow czaszkowych, bole korzeniowe
5. Pourazowe bole glowy
6. W przebiegu infekcji OUN
Szczególnie nasilony w ostrym ropnym zapaleniu. Zlokalizowany w okolicy czołowej i/lub potylicy nasila się przy kichaniu,
kaszlu itp.
Pojawia się przy ustępowaniu infekcji OUN
Przetrwale bole poinfekcyjne mogą nasuwad podejrzenie nawrotu procesu zapalnego, wytworzenia zrostow lub
wodogłowia
W brucelozie, gruźlicy, toksoplazmozie- bol rozlany , umiarkowany lub lagodny przez wiele tygodni/ miesięcy plus zawroty
101. CHOROBY DEMIELINIZACYJNE
wszelkie choroby układu nerwowego, w których dochodzi do uszkodzenia osłonek mielinowych nerwów. Utrudnia to
przewodzeniu sygnałów w zajętych nerwach, co prowadzi do pogorszenia w zakresie czucia, ruchu, postrzegania i innych
funkcji w zależności od nerwów, które są zajęte.
Termin opisuje skutek choroby, a nie jego przyczynę; niektóre choroby demielinizacyjne są spowodowane przez
czynniki genetyczne, inne przez czynniki zakaźne, reakcje autoimmunologiczne, toksyny, zaburzenia metaboliczne a w
przypadku niektórych etiologia nie jest znana
Choroby demielinizacyjne można podzielid na dwie grupy:
choroby demielinizacyjne centralnego układu nerwowego;
stwardnienie rozsiane
poprzeczne zapalenie rdzenia- często na tle wirusowym. Najczęściej jest powikłaniem infekcji drog
oddechowych. Najczęściej wiek 10-20 r.z i 40 r.ż
objawy:
nagły początek
gorączka, bóle tułowia i kooczyn , parestezje w kooczynach, początkowe zatrzymanie moczu i kału a potem nietrzymanie,
porażenie konczyn i zniesienie czucia, rzadko tarcza zastoinowa
choroba Devica,- podłoże autoimmunologiczne, mylony z początkami SM
Do postawienia diagnozy wymagane jest spełnienia dwóch kryteriów bezwzględnych i dwóch z trzech kryteriów
pomocniczych
Kryteria bezwzględne:
1) zapalenie nerwu wzrokowego

2) zapalenie rdzenia kręgowego
Kryteria pomocnicze:
1) Rezonans magnetyczny mózgu na początku choroby nie spełnia kryteriów dla SM – czułośd 97%, swoistośd 30%
2) W rezonansie rdzenia widoczne sąsiadujące zmiany na długości co najmniej 3 kręgów – czułośd 98%, swoistośd 83%.
Wystąpienie obu kryteriów ma czułośd 94% i specyficznośd 96%.
3) Przeciwciała przeciw akwaporynie 4 – czułośd 76% swoistośd 94%. W teście diagnostycznym z użyciem komórek ludzkich
produkujących akwaporynę 4 czułośd osiąga 90% a swoistośd 100%
Inną cechą różniącą zespół Devica od SM jest występowanie u ponad 80% chorych na stwardnienie wielospecyficznych
przeciwciał przeciw co najmniej dwóm wirusom spośród wirusów
,różyczki i ospy wietrznej. Tylko kilka % chorych na
zespół Devica posiada takie przeciwciała
postępująca wieloogniskowa leukoencefalopatia,- wskaźnikowa choroba w AIDS
mielinoliza środkowa mostu,- częściej u alkoholików
choroba Schildera,- rozlane stwardnienie mózgu. Wariant SM , najczęściej u dzieci i mlodziezy
podostre stwardniające zapalenie mózgu.- powikłanie odry
ostre rozsiane zapalenie mózgu i rdzenia( ADEM)- poinfekcyjne/ poszczepienne
podobna do SM: (ale!)
dotyczy głownie dzieci- ponad 80% to dzieci < 10 lat
jest chorobą jednofazową
Nieprawidłowe wyniki badao immunoglobulin w płynie mózgowo-rdzeniowym są znacznie rzadsze w ADEM niż w SM.
W ADEM występuje uszkodzenie mózgu, które jest rzadkie w stwardnieniu rozsianym.
ADEM zwykle występuje po zakażeniu z gorączką albo szczepieniu.
U części chorych z początkowym rozpoznaniem ADEM, diagnozuje się później jednak stwardnienie rozsiane. Śmiertelnośd
wynosi 5%
i większośd przeżywających posiada co najmniej małą niepełnosprawnośd
Choroby demielinizacyjne obwodowego układu nerwowego;
zespół Guillaina-Barrégo oraz przewlekła zapalna poliradiokuloneuropatia demielinizacyjna,
neuropatia obwodowa anty-MAG.
W innym podziale wyróżnia się również genetyczne choroby metaboliczne z objawami postępującej demielinizacji
choroba Krabbego,
Choroba Niemanna-Picka-należy do zaburzeo zwanych leukodystrofiami lub spichrzeniowymi i powszechnie jest
określana jako "dziecięcy Alzheimer". – polega na odkładaniu się zlogow tłuszczowych w narządach m.in. plucach,
szpiku, mózgu, śledzionie, wątrobie
adrenoleukodystrofia sprzężona z chromosomem X,
Jest związana z zaburzoną peroksysomalną beta-oksydacją kwasów tłuszczowych o bardzo długich łaocuchach (ang. very
long fatty acids, VLFA), co prowadzi do nagromadzenia ich w różnych narządach. Z klinicznego punktu widzenia
najistotniejsze jest ich gromadzenie w ośrodkowym układzie nerwowym oraz korze nadnerczy. W obrazie klinicznym

dominują objawy takie jak:
, ataksja, objawy niewydolności nadnerczy, które w najcięższych postaciach choroby
pojawiają się między 5 - 10 rokiem życia. Stopniowe i postępujące uszkodzenie tych narządów najczęściej doprowadza do
śmierci w okresie pokwitania.
Choroba Hurleya
103. JAMISTOŚC RDZENIA- PRZYCZYNY, OBJAWY , LECZENIE
Patogeneza- wytworzenie w obrębie rdzenia wypełnionej płynem jamy neuroglejowej
Przyczyna powstawania zmian nie została do kooca wyjaśniona, prawdopodobnie spowodowane są zaburzeniami
rozwojowymi. Nieprawidłowości przypominają powolny i łagodny rozrost nowotworowy, nie naciekają jednak tkanki
nerwowej rdzenia kręgowego. W następstwie tworzą się jamy wypełnione płynem, dochodzi do ucisku tkanki rdzenia i
pojawienia się objawów chorobowych.
Istnieje również pogląd, że za powstanie jamistości rdzenia odpowiadają wady wrodzone układu nerwowego przebiegające
z zaburzeniami krążenia płynu mózgowo-rdzeniowego, co prowadzi do wzrostu ciśnienia płynu i wtórnego przemieszczania
się substancji do powstałych patologicznych przestrzeni w obrębie rdzenia kręgowego. Za podłożem genetycznym choroby
przemawia fakt, że schorzenie i inne defekty wrodzone układu nerwowego występują u najbliższych członków rodziny
chorego.
Objawy
Zasadniczym objawem jamistości rdzenia jest rozszczepienne zaburzenie czucia, polegające na zniesieniu odczuwania bólu i
temperatury, przy zachowaniu czucia głębokiego i dotyku (wiąże się to ze specyficznymi uszkodzeniami tylko pewnych dróg
przewodzących niektóre rodzaje czucia, a pełnym zachowaniem zdolności przewodzenia bodźców przez inne drogi
nerwowe). Zniesienie czucia bólu i temperatury jest zazwyczaj pierwszym objawem choroby.
Przypadkowe i bezbolesne stłuczenia, zranienia oraz oparzenia często poprzedzają pojawienie się innych objawów.
Początkowym symptomem może byd trudnośd w określeniu przez pacjenta temperatury wody. Umiejscowienie zmian
chorobowych dotyczy najczęściej dolnego odcinka szyjnego i górnego piersiowego rdzenia kręgowego, zatem dysfunkcje w
zakresie czucia występują w obrębie kooczyn górnych i tułowia.
Wraz z zaawansowaniem procesów chorobowych zachodzących w rdzeniu kręgowym, dochodzi do rozwoju niedowładów z
obniżonym napięciem mięśni i zaników mięśniowych. Zmiany te są zazwyczaj najbardziej zaznaczone w obrębie kooczyn
górnych, zwłaszcza w mięśniach ręki i obręczy barkowej. Stopniowo dochodzi również do osłabienia odruchów głębokich
Prawie stałym objawem jamistości rdzenia związanym ze zmianami w odcinkach szyjnym i piersiowym rdzenia kręgowego
jest niedowład, ze wzmożonym napięciem mięśniowym, występujący w obrębie kooczyn dolnych. Skrzywienie boczne
kręgosłupa obserwowane u chorych na jamistośd rdzenia ma charakter wrodzony lub pojawia się w następstwie zaniku
mięśni, odpowiedzialnych za utrzymanie prawidłowego ułożenia kręgosłupa.
Niejednokrotnie w przebiegu jamistości rdzenia obserwuje się zespół Hornera, objawiający się jednostronnym zwężeniem
źrenicy i opadnięciem powieki górnej. Z zaburzeo odżywczych i naczynioruchowych stwierdza się obecnośd sinej, chłodnej i
obrzękniętej skóry, czasem suchej, popękanej i łuszczącej się. Paznokcie są łamliwe i wypadają.
Na skórze obserwuje się ślady po bezbolesnych zranieniach i oparzeniach. Łatwo rozwijają się zakażenia, drążące w głąb i
powodujące wystąpienie zniekształceo w obrębie kości i stawów. Wskutek innych zaburzeo odżywczych i
naczynioruchowych dochodzi do bezbolesnych zwichnięd i złamao. Bóle w jamistości rdzenia pojawiają się rzadko - wówczas
pacjenci skarżą się na uczucie pieczenia lub palenia w obrębie kooczyn górnych.
Leczenie
Leczenie jamistości rdzenia jest jedynie objawowe. Chory powinien unikad urazów mechanicznych, oparzeo i odmrożeo.
Jeśli wykonywana praca wiąże się z możliwością częstego występowania urazów termicznych i mechanicznych, należy
podjąd inną. Naświetlania rentgenowskie czasem zmniejszają ból, ale nie hamują samego procesu chorobowego.

Wskazaniem do interwencji chirurgicznej w obrębie zmian jest pojawienie się zespołu ucisku na rdzeo kręgowy. ( drenaż jam
i usuniecie zaburzen powodujących ich powstanie)
W przypadku występowania bólu w leczeniu stosuje się środki przeciwbólowe, ważna jest regularna rehabilitacja
pomagająca zachowad funkcje mięśni. W leczeniu trzeba dążyd do poprawienia komfortu życia pacjenta
104. STWARDNIENIE ZANIKOWE BOCZNE- OBJAWY KLINICZNE, LECZENIE
W skrócie ALS- postępujące, wybiórcze uszkodzenie obwodowego i ośrodkowego neuronu ruchowego.
Klinicznie wyróżnia się niekiedy dwie początkowe postacie choroby:
postad z objawami zlokalizowanymi w kooczynach ("postad kooczynową", ang. limb onset, około 75%);
postad z cechami zespołu opuszkowego: zaburzeniami mowy, połykania ("postad opuszkową", ang. bulbar onset,
około 25%).
bardzo rzadką postacią choroby jest SLA rozpoczynające się od problemów z oddychaniem, na skutek
zajęcia mięśni międzyżebrowych, ang. "respiratory onset"
Objawy kliniczne i przebieg – rzadko choroba ograniczona do neuronu obwodowego( postępujący zanik mięśni) lub
ośrodkowego ( pierwotne stwardnienie boczne) . Większośd stanowią postaci klasyczne w których obraz jest
współistnieniem uszkodzenia obu neuronow ruchowych.
Objawy uszkodzenia motoneuronu obwodowego- fascykulacje, zaniki mięśniowe, osłabienie odruchów ścięgnistych, kurcze
mięśniowe, drżenie pęczkowe
Ośrodkowego- wzmożone odruchy sciegniste, wzmożone napiecie mięśniowe spastyczne, obajwy patologiczne jak
o.Babioskiego, Rossolimo itp. ,
Przebieg- Początkowo objawy maja zwykle char. Asymetryczny. W części przypadkow choroba pod postacią postępującego
porażenia opuszkowego( dysfagia, dyzartria, fascykulacja i zaniki mm. języka) W pozostałych przypadkach:
Pierwszymi objawami są zaniki mięśniowe dotyczące mięśni krótkich rąk, spastyczny niedowład kooczyn dolnych oraz
niekiedy cechy zespołu opuszkowego.
W dalszym przebiegu pojawiają się zaniki kolejnych grup mięśniowych z charakterystycznymi drżeniami pęczkowymi oraz
progresją objawów spastycznych.
U pacjentów w toku rozwoju choroby dochodzi do powolnego, ale systematycznego, pogarszania się sprawności ruchowej,
a w późniejszych etapach do całkowitego paraliżu i ostatecznie śmierci poprzez zatrzymanie pracy mięśni oddechowych.
Ogólnie przyjmuje się, że ALS prowadzi do śmierci w przeciągu 3-5 lat; najczęściej śmierd z powodu ALS następuje
wskutek niewydolności oddechowej (paraliż mięśni oddechowych).
Poza nielicznymi przypadkami ALS nie dotyka sfery intelektualnej człowieka, przykładem może byd astrofizyk, prof. Stephen
Hawking, który walczy z chorobą od ponad 40 lat oraz amerykaoski gitarzysta Jason Becker, który podczas choroby wydał
dwie płyty, walcząc z chorobą od dwudziestego roku życia.( ciekawostka z Wikipedii :P)
LECZENIE
Brak skutecznego leczenia. Opiera się na leczeniu paliatywnym
Riluzol (100 mg/d) wydłuża życie o ok 2-3 miesiące
Poprawa jakości życia przez:

3. wytworzenie przetoki odżywczej
4. wentylacja nieinwazyjna
5. mechaniczna insuflacja i eksulfacja w celu oczyszczania drog oddechowych z wydzieliny
6. wstrzykniecie toksyny botulinowej lub male dawki promieniowania jonizującego
105. PLĄSAWICA MALA- ETIOLOGIA
Pląsawica Sydenhama- tzw taniec św. Wita
Mimowolne ruchy głownie mm. twarzy i kooczyn oraz osłabienie z chwiejnością emocjonalną. Jest wyrazem zajęcia jądra
niskowzgórzowego i jądra ogoniastego. Zazwyczaj pojawia się po długim okresie latencji ok 1-7 miesięcy od zakażenia
paciorkowcowego i ustępuje bez leczenia po upływie 1-2 tygodni. Jest charakterystycznym objawem gorączki reumatycznej
i stanowi kryterium większe (według Jonesa) tej choroby. Nie pozostawia trwałych ubytków neurologicznych ale może
utrzymywad chwiejnośd emocjonalną, bóle glowy i zachowania obsesyjno-kompulsywne.
106. Polineuropatie- uszkodzenie wielonerwowe. (sprawdzone, przeskanowane bo nie ma ma sensu przepisywad,
jest wszystko najważniejsze też to co na wykładzie mówił)

107. Objawy zwyrodnienia wątrobowo-soczewkowego (wątrobowo-mózgowego)- przyczyny, objawy, leczenie.
Inaczej choroba Wilsona, dziedziczona autosomalnie recesywnie, średni wiek zachorowania - 21 lat.
Stwierdza się zab. przemiany białkowej i miedzi. Podstawą patofizjologiczną jest zaburzone wydzielanie miedzi do żółci.
Związana z albuminami miedź odkłada się w tkankach – wątroba (marskośd) i mózg (w jądrze soczewkowatym, istocie
czarnej). U chorych występuje również obniżenie stężenia ceruloplazminy oraz stępżenia miedzi w surowicy.
Objawy:
1. Objawy wątrobowe - przeważają w młodym wieku.
epizody ostrego zapalania wątroby z anemią hemolityczną, które ewoluują w kierunku zwłóknienia i
marskości wątroby.
objawom tym towarzyszy:
brak łaknienia
nudności i wymioty
utrata masy ciała
skłonnośd do krwawieo
2. Objawy neurologiczne, które manifestują się przez zespoły:
parkinsonowski (akinetyczny ze sztywnością)
drżenie spoczynkowe
drżenie posturalne - dystalne i proksymalne części kooczyn - przypomina uderzenia
skrzydeł
maskowata twarz
bradykinezja
brak mrugania
dystoniczny i rzekomomóżdżkowy (ataktyczny) z zaburzeniami koordynacji i dyzartią.
dyzartii często towarzyszy ślinienie i zaburzenia połykania
dysmetria z drżeniem zamiarowym
wahadłowe ruchy głowy
U niektórych chorych może pojawid się wzmożenie odruchów scięgnistych i objaw Babioskiego
3. Objawy psychopatologiczne:

depresja, objawy choroby afektywnej dwubiegunowej, urojenia, próby samobójcze, agresja, kradzieże,
ekshibicjonizm.
Rozpoznanie:
badanie obecności pierścienia Keysera-Fleischera
określenie stężenia ceruloplazminy w surowicy
biopsja wątroby
CT, MRI
Leczenie:
D-penicylamina - leczenie uzupełniad witaminą B6
ograniczenie spożycia produktów bogatych w miedź, np. czekolada, grzyby, wątroba, orzechy
w przypadku wystąpienia objawów ubocznych penicylaminę zastąpid chlorowodorkiem trientyny
glukonian cynku - w przypadku braku skuteczności w/w
przeszczep wątroby.
108. Choroba Parkinsona- kliniczne objawy, leczenie.
Postacie: akinetyczno-hipertoniczna, drżennna, mieszana.
Objawy: 1). Upośledzenie pierwotnych automatyczmów ruchowych- hipokinezja, a nawet akineza, brak współruchów,
pro- i retropulsja (tendencja do upadania do przodu lub do tyłu)
2). Wzmożone napięcie mięśni
3). Drżenie spoczynkowe
4). Inne objawy somatyczne: mikrografia (pisania małymi literami), niewyraźna mowa, zaburzenia węchu, zaburzenia
połykania, ból kooczyn, zaburzenia wegetatywne (zaparcie, ślinotok, łojotok w obrębie twarzy, napady nadmiernego
pocenia się, hipotensja ortostatyczna, impotencja, zaburzenia rytmu serca).
5). Zaburzenia psychiczne-depresja, otępienie.
Leczenie: nie ma leczenie przyczynowego, leczymy objawowo: operacyjnie, farmakologicznie i niefarmakologicznie.
Leczenie niefarmakologiczne: edukacja chorego, kinezyterapia, właściwe odżywianie, grupy samopomocy chorych.
L. farmakologiczne: chorzy młodsi <70 r.ż. leczenie rozpocząd od ARD, gdyż zmniejsza to ryzyko rozwoju niekorzystnych
zaburzeo ruchowych w trakcie stosowania lewodopy. Jeśli ARD u nich nie działają zwiększamy dawki, a dopiero na koocu
decydujemy się na dołączenie lewodopy.
U starszych większe jest ryzyko wystąpienia działao niepożądanych ARD niż czasowe ryzyko rozwoju zaburzeo ruchowych
przy lewodopie. Dlatego zacząd od lewodopy.
Zaawansowane stadium choroby przy leczeniu lewdopą dodad COMT (inhibitor O-metylotransferazy katecholowej).
Leki dopaminergiczne daj w najmniejszej skutecznej dawce, obecnie stosuje się leki o długim czasie działania (koncepcja
ciągłej stymulacji dopaminergicznej).
LEWODOPA- zmniejsza sztywnośd mm i spowolnienie ruchowe, zawsze z KARBIDOPĄ lub BENSERAZYDEM (zwiększają
dostępnośd dla mózgu lewodopy i ograniczają dz. niepożądane); 50 mg/d zwiększad o 50 mg co kilka dni, do 500-700 mg/d
w 3-6 dawkach podzielonych. Gł. Dz. Niepożądane to po kilku latach rozwój zaburzeo ruchowych- dyskinezy i fluktuacje
ruchowe-okresy sprawności i pogorszenia się (drżenia i sztywnośd, a nawet zastygnięcie), w miarę przyjmowania odpowiedź
na lewodopę jest coraz mniejsza. Fluktuacje pozaruchowe: wegetatywne, umysłowe, czuciowe.
DUODOPA- żel podawany bezpośrednio do dwunastnicy, za pomocą zgłębnika lub gastrostomii w zaawansowanej
postaci.
ARD- AGONIŚCI RECEPTORA DOPAMINERGICZNEGO: ROPIRINOL, PIRYBEDYL, PRAMIPEKSOL, APOMORFINA we
wstrzyknięciach s.c., ROTYGOTYNA też s.c. w systemie przez skórnym. Dz. niepożądane ARD: zaburzenia zachowania (brak
opanowania zachowao popędowych, dysregulacja dopaminergiczna, hipotensja ortostatyczna, nadmierna sennośd
nudności, obrzęki kooczyn dolnych.
INHIBITORY COMT- hamują rozkład enz. lewodopy, stosowane tylko z nią: TOLKAPON 300 mg/d w 3 dawkach
podzielonych ma dz. ośrodkowe i obwodowe, ENTAKAPON 200 mg do każdej dawki lewodopy, max. 2000 mg/d, dz. tylko
obwodowo.
LEKI CHOLINOTYCZNE- , triheksyfenidyl, BIPERYDEN, głównie u młodszych chorych w początkowych okresie choroby,
gdzie w obrazie dominuje drżenie.
AMANTADYNA- pobudza uwalniania endogennej dopaminy, blokuje glutaminergiczny receptor NMDA, słabe działanie w
stosunku do wszystkich objawów, 100-300 mg/d, dz. niepożądane to zmiany skórne i zaburzenia psychotyczne.
MAO-B- INHIBITORY MONOAMINOOKSYDAZY TYPU B: SELEGILINA 5-10m/d nie dawad wieczorem bo powoduje
zaburzenia snu, RASAGILINA 1mg/d, hamują rozkład dopaminy i zwiększają jej zawartośd w mózgu, monoterapia na
początku choroby- opóźnia rozpoczęcie leczenia dopaminergicznego, w zaawansowanej chorobie- dodane do lewodopy
zmniejszają zaburzenia ruchowe związane z leczeniem lewodopą.

Leczenie wspomagające Lewodopę (ARD, MAO-B czy inh. COMT) pozwala na zmniejszenie dawek lewodopy, co
ogranicza wystąpienie dyskinezy.
Leczenie inwazyjne: wzgórze, gałka blada, jądro niskowzgórzowe, zostają uszkodzone w trakcie zabiegu
stereotaktycznego lub wszczepia się do nich elektrody do stymulacji elektrycznej.
LECZENIE ZABURZEO POZARUCHOWYCH:
Zaburzenia wzwodu!!!- modafinil 50 mg
Hipotensja ortostatyczna- dosalanie jedzenie, zwiększenie podaży płynów, spanie z wyżej uniesioną głową, ograniczenie
ARD, dawad można mineralokortykoidy lub alfa adrenergiczne leki.
Zaparcie- dużo błonnika w diecie, dużo płynów, aktywnośd ruchowa, MAKROGOL lub LAKTULOZA, rozważyd odstawienie
leków przeciwcholinergicznych.
Nietrzymanie moczu- leki przeciwcholinergiczne, ale mogą dawad zaparcie i splątanie.
Zaburzenia snu- ropinirol w postaci o przedłużonym działaniu.
Ślinotok- wstrzyknięcie toksyny botulinowej.
Nadmierna sennośd- modafinil, jednak jest drogi
Przewlekłe zmęczenie- metylofenidat.
109. Typy zaniku mięśni (choroby mięśni).
Miopatie – choroby mięśni, które nie są wywołane uszkodzeniem obwodowego neuronu ruchowego.
1. Pierwotne choroby mięśni
a) Dystrofie mięśniowe postępujące – najczęstsza miopatia
b) Zap.wielomięśniowe i skórno-mięśniowe
c) Miastenia
d) Porażenie okresowe
e) Zespoły miotoniczne
2. Wtórne choroby mięśni (np. przy chorobach układowych, chorobach n.wewn.)
a) Objawowe zap.mięśni (np. włośnica, bruceloza)
b) Uszkodzenie mięśni w kolagenozach
c) Miopatie endokrynne
d) Miopatie toksyczne
e) Miopatie nowotworowe
110. Dystrofia mięśniowa – postacie kliniczne, leczenie.
Dystrofie mięśniowe postępujące (dystrophiae musculorum progressivae):
Choroby dziedziczne, w których dochodzi do przewlekłego zwyrodnienia mm poprzecznie prążkowanych. Cechy
charakterystyczne
Zanik mm jest obustronny, zanikowi ulegają z reguły mm ksobne.
W zanikłych mm nie ma drżenia pęczkowego.
Odruchy głębokie ulegają osłabieniu.

Brak zab.czucia
EMG – zapis interferencyjny – średni czas trwania potencjałów jednostek ruchowych jest skrócony i obniżona jest
amplituda zapisu.
Na miejsce zanikających włókien mięśniowych pojawia się tkanka łączna i tłuszczowa.
Bad krwii: ↑ aldolazy i kinazy kreatynowej, ↓ kreatyniny i kwasu cytrynowego
Mocz: ↑ kreatyny
1. Dystrofie sprzężone z chromosomem X
a) Postępująca dystrofia mięśniowa typu Duchenne’a (rzekomoprzerostowa)
Najczęstsza miopatia, dziedziczona recesywnie, związana z płcią
Mutacja genu DMD- brak dystrofiny.
Chorują tylko mężczyźni.
Pierwsze objawy gdy dziecko zaczyna chodzid - chód kaczkowaty, pogłębiona lordoza, trudności z wchodzeniem po
schodach.
objaw Gowersa - pacjent podczas podnoszenia się z pozycji leżącej wspomaga ten proces rękami, wpierw
podpiera się o podłoże, a następnie "wspina się" po sobie, podpierając się o części własnego ciała.
osłabienie mięśni obręczy barkowej i miednicy
przykurcze w stawach skokowych, kolanowych
Poziom inteligencji – OK., czynnośd zwieraczy - OK
Rzekomy przerost mm (trójgłowy łydki, naramienny i trójgłowy)
Trudności wstawania z pozycji leżącej (bo jest niedowład mm kręgosłupa, brzucha, prostowników i zginaczy uda)
odstawanie łopatek na kształt skrzydeł (porażenie m. zębatego przedniego).
W ciągu 5-15 lat rozwija się rozległy zanik i niedowład mm uniemożliwiający chodzenie, śmierd przed 20rż
Leczenie: brak swoistego i skutecznego leczenia;
o sterydy – krótkotrwała poprawa siły mm,
o objawowo: dieta bogatobiałkowa, witaminy i rehabilitacja (zapobieganie przykurczom), zapobieganie
otyłości.
o Operacyjne usunięcia przykurczów.
b) Dystrofia Bekera – łagodniejsza postad dystrofii Duchenne’a,
3-4x rzadsza,
dystrofina obecna, ale w małej ilości
pierwszy objaw – przerost łydek.
Sprawnośd ruchowa długo zachowana.
pierwsze objawy po 11rż
c) Dystrofia Emery'ego Dreifussa
brak białka - emeryny
objawy od 3-6rż
typowe jest wczesne występowanie przykurczów (stawów łokciowych, karku, ścięgien Achillesa)
osłabienie i zanik mięśni (bez ich przerostu)
występowanie objawów kardiologicznych - zaburzenia rytmu, blok P-K
Diagnostyka:
badania genetyczne
badania biochemiczne (badanie aktywności kinazy kreatynowej w surowicy)
biopsja mięśnia (cechy miopatii, brak lub nieprawidłowa dystrofina w badaniu immunocytochemicznym)
EMG, EKG
2. Dystrofie o dziedziczenie autosomalnym recesywnym
a) Postad obręczowa (kooczynowo-obręczowa):
Dziedziczona recesywnie autosomalnie, chorują kobiety i mężczyźni.
Mutacja na długim ramieniu chromosomu 15
Pierwsze objawy w 2. i 3. dekadzie życia
Zanik mięśni obręczy miednicy częściej niż obręczy barkowej
Rzadko przerost rzekomy i przykurcze
Osłabione są odruchy kolanowe, inne są zachowane
Przebieg różny - od łagodnego (przez wiele lat) do szybkiego (inwalidztwo po kilku latach)

Obraz choroby jw.
3. Dystrofie o dziedziczenie autosomalnym dominującym
a. Postad twarzowo-łopatkowo-ramieniowa:
Dziedziczona dominująco autosomalnie, początek 15-20rż,
mutacja w genie na długim ramieniu chromosomu 4
pierwsze objawy to zanik mm twarzy, upośledzonie: marszczenia czoła, mrużenia powiek, gwizdania,
odstające łopatki
niemożnośd uniesienia kooczyn górnych
charakterystyczny układ mięśni barku i okolicy nadobojczykowej w postaci trójkąta przy próbie unoszenia ramion
chód kaczkowaty
problemy ze wstaniem z pozycji siedzącej
odruchy bywają osłabione
Zaniki mogą byd niesymetryczne
Przebieg – powolny i łagodny.
b. Dystrofia łopatkowo-strzałkowa
rzadki wariant dystrofii twarzowo-łopatkowo-ramieniowej, bez zajęcia mięśni twarzy
zanik i osłabienie niektórych mm obręczy barkowej oraz mm grupy strzałkowej k. dolnej
łagodny przebieg
c. Dystrofia oczna i oczno gardzielowa
wybiórcze zajęcie mięśni dźwigaczy powiek,
zajęcie mm gałkoruchowych (nie zawsze)
nieznaczne zajęcie mm gardzielowych
objawy po - 40-50rż (czasem wyst. też w wieku młodzieoczym)
przebieg łagodny
objawy:
o podwójne widzenie
o opadanie powiek
o niewyraźna mowa i dysfagia
aktywnośd kinazy kreatynowej miernie podwyższona lub prawidłowa
charakterystyczne wodniczki w obrazie morfologicznym mięśnia
d. Dystrofia miotoniczna (miotonia zanikowa, choroba Curshmanna-Steinerta) – choroba dziedziczona w sposób
autosomalny dominujący, częstsza u mężczyzn
Cecha charakterystyczna - po naprężeniu mięśni rozluźnienie następuje z opóźnieniem.
Choroba ma charakter postępujący.
Na początku i najczęściej atakowane są mięśnie twarzy, szyi, przedramion, rąk, podudzia i stóp.
Mimika twarzy uboga, zaniki MOS, opadanie powiek (niedowład dźwigacza powieki górnej), nie ma przerostu
rzekomego i zab. czucia.
Chorobie towarzyszą też inne zaburzenia (zadma, łysienie, zanik jąder, zaburzenia miesiączkowania, choroby serca,
zaburzenia mowy i połykania, zaburzenia w trawieniu, zaburzenia słuchu, zmiany EKG).
Objawy mogą wystąpid we wczesnym dzieciostwie, ale zwykle pojawiają się u chorych w wieku około 20-30 lat,
chod czasem występują dopiero w wieku dojrzałym.
Leczenie dystrofii miotonicznej nie jest jak dotąd możliwe. Stosuje się gimnastykę leczniczą i zabiegi ortopedyczne
w celu spowolnienia postępów choroby.
111- Zwyrodnienie powrozkowe (Myelosis funicularis)- przyczyny objawy, leczenie.
Awitaminoza B12 występuje też w raku żołądka, po całkowitym
lub częściowych usunięciu żołądka, objawy rozwiną się w kilka lat
po operacji.

W zespole mieszanym przeważą albo ataksja, albo
niedowład spastyczny, do tego dołączają się objawy
uszkodzenie nerwów obwodowych.
KK. dolne- niedowład jest częsty. często brak odr.
skokowych, rzadziej- kolanowych. Odruchy głębokie z kk.
górnych prawidłowe. Osłabienie lub zniesienie odruchów
kk. dolnych wynika z uszk. nn . obwodowych (zniszczenie
wł. doprowadzających dośrodkowych-cz. doprowadzająca
łuku odruchowego). Jeśli przeważa uszkodzenie drogi
piramidowej to nied. spastyczny.
Czucie dotyku, temperatury, bólu prawidłowe, czasami
stwierdza się zaburzenia czucia powierzchownego typu
rękawiczki czy skarpetki.
Objaw Romberga dodatni.
Coraz wyższe zajęcie nn obwodowych jest symetryczne.
Uszkodzenie włókien czuciowych nn obwodowych daje bóle
kooczyn oraz wrażenie „opasywania” i „ściskania” w okolicy
brzucha i klt. piersiowej.
Niedowłady kk. górnych są rzadkie, ruchy palców ręki mogą
byd niezgrabne z powodu ataksji.
Zab. psychiczne jeśli występują to: drażliwośd, zab. pamięci,
dezorientacja, halucynacje, stany paranoidalne.
U nieleczonych w późnym okresie choroby- zaburzenia
zwieraczy.
P.o. 1 tabl./d, po posiłku. Pozajelitowo i.m. lub
głęboko s.c. (zwyrodnienie sznurowe rdzenia): 1 mg co 2.
dzieo do uzyskania poprawy stanu klinicznego i ustąpienia
objawów; comiesięczna dawka podtrzymująca 1 mg do
kooca życia. Niedokrwistośd z objawami neurologicznymi:
do 3. rż. 100–200 μg/tydz.; 3.–7. rż. 200–500 μg/tydz.; 7.–
18. rż. 500–1000 μg/tydz.
Test Schillinga. Oprócz podania p.o. znakowanej wit. B
12
,
podaje się jednorazowo i.m. 1000 μg wit. B
12
.
Uwagi
Wit. B
12
nie podaje się i.v. W ciągu kilku pierwszych dni
stosowania cyjanokobalaminy należy kontrolowad stężenie
potasu w osoczu i w razie konieczności uzupełniad jego
niedobory.
Test Schillinga – test pozwalający ocenid
wchłanianie
z przewodu pokarmowego na
podstawie jej wydalania z
Diagnostyka: płyn mrdz- bez zmian, obraz krwi obwodowej i szpiku-anemia złośliwa, sok żołądkowy- achlorhydria, poziom
wchłaniania znakowanej B12 z przewodu pokarmowego -obniżony.
112. Stany nagłe w neurologii
Stany naglące – definicja :
sytuacje kliniczne wymagające niezwłocznego, właściwego postępowania diagnistycznego, terapeutycznego, ze względu na
bezpośrednie zagrożenia życia
Mechanizm powstawania :
wzmożenie ciśnienia śródczaszkowego prowadzące do wgłobienia
uszkodzenie ośrodka oddechowego
niewydolnośd oddechowa obwodowa
pierwotne lub wtórne uszkodzenie OUN prowadzące do śpiączki
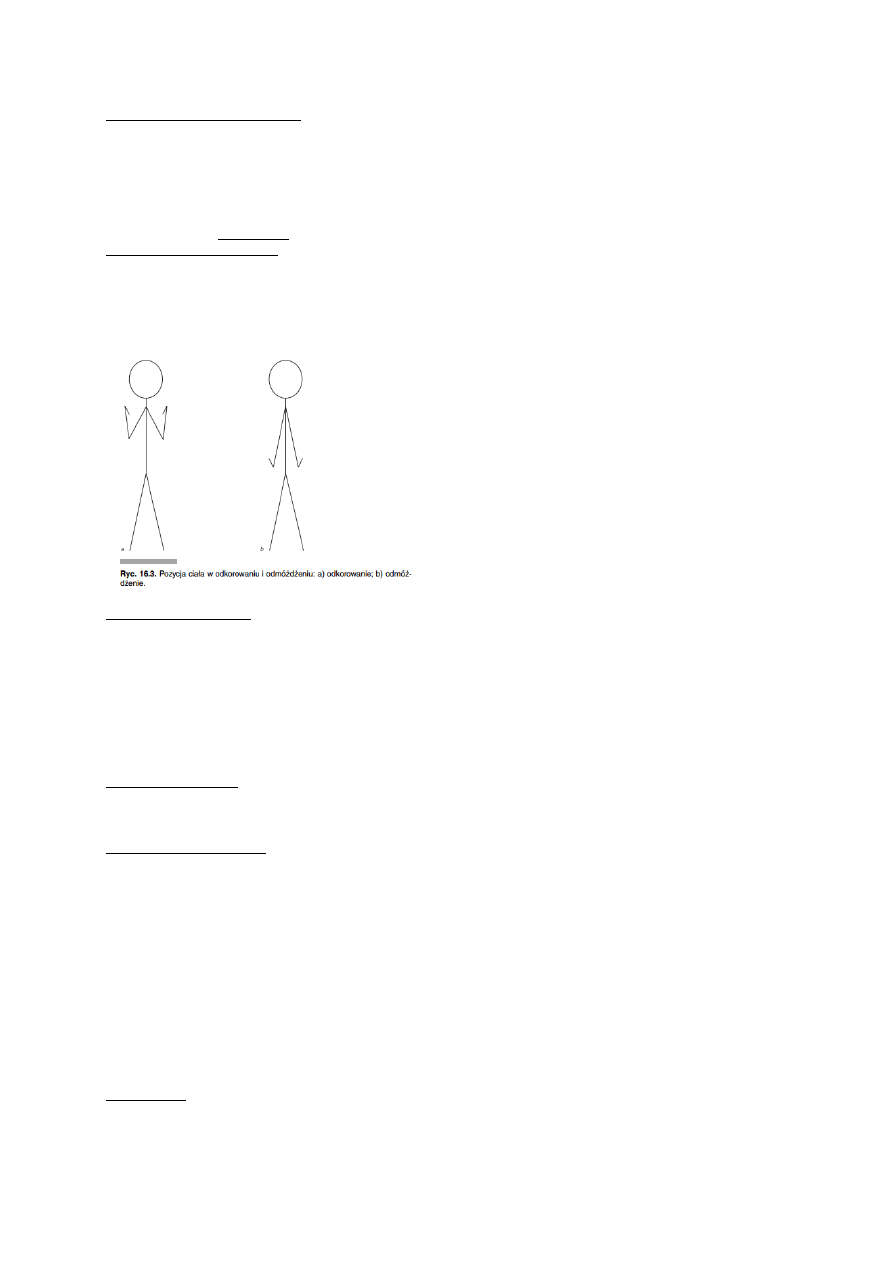
Wzrost ciśnienia śródczaszkowego :
w warunkach fizjologicznych objętości tkanek wypełniające jamę czaszki – mózgowie, krew , płyn mózgowo-
rdzeniowy pozostaja w dynamicznej równowadze
zwiększenie objetości któregoś z elementów powoduje wzrost ciśnienia śródczaszkowego
początkowo kompensowany jest przemieszczeniem płynu mózgowo-rdzeniowego do rdzeniowych przestrzeni
płynowych
po wyczerpaniu możliwości kompensacyjnych dochodzi do przemieszczania struktur mózgowia w obrębie czaszki,
nazywane wgłobieniem
Wgłobienie – objawy kliniczne :
1. Podmiotowe : ból głowy, wymioty , narastająca sennośd, zaburzenia świadomości do śpiaczki włącznie
2. Przedmiotowe : zaburzenia rytmu, zaburzenia oddychania, ułożenie "odmóżdżeniowe " , anizokoria z areaktywną
źrenicą
***Ułożenie odmóżdżeniowe (sztywne wyprostowanie kooczyn dolnych, górnych, tułowia i głowy z nadmiernym
nawróceniem przedramion)
Obrzęk mózgu – definicja :
sytuacja kliniczna , w której dochodzi do zwiększenia zawartości płynu w obrębie mózgowia
może występowad w przebiegu wielu chorób OUN , np. w udarze mózgu, guza, urazu czaszkowo-mózgowego ,
napadów padaczki
rodzaje : cytotoksyczny (płyn gromadzi sie wewnątrzkomórkowo) , naczyniopochodny ( płyn gromadzi sie
zewnątrzkomórkowo)
Postępowanie :
farmakologiczne : Mannitol/ Glicerol , leki odwadniające (Furosemid) , kortykosterydy (nie zalecane w udarach
mózgu)
neurochirurgiczne : kraniotomia odbarczająca
Stany naglące – klinika :
1. Uszkodzenie ośrodkowego układu nerwowego: urazy czaszkowo-mózgowe, udary mózgu, guzy mózgu, neuroinfekcje,
padaczka,
2. Uszkodzenie obwodowego układu nerwowego: nużliwośd mięśni , zespół Guillain-Barre' , zatrucie jadem kiełbasianym
Urazy czaszkowo -mózgowe :
1. Krwiak nadtwardówkowy : wynaczynienie krwi tętniczej, zazwyczaj tętnica oponowa środkowa, gromadzenie krwi
pomiędzy kośdmi czaszki a oponą twardą, przebieg kliniczny: po początkowo dobrym okresie stanu chorego
narastają cechy wzmożonego ciś śródczaszkowego oraz objawy ogniskowe np. niedowłady
Postępowanie: konieczna pilna konsultacja neurologiczna i wykonanie TK głowy, leczenie z wyboru to operacja -odbarczenie
krwiaka.
2. Krwiak podtwardówkowy: wynaczynienie krwi żylnej, zwykle z żył mostkowych , krew gromadzi się między opona
twarda a pajeczynówkową. Przebieg kliniczny: ostry (jak w kwiaku nadtwardówkowym), podostry, przewlekły.
Postepowanie: jak w kwiaku nadtwardówkowym
3. Stłuczenie mózgu: wynaczynienie krwi do tkanki mózgowej, leczenie zachowawcze
4. Pourazowy krwotok podpajęczynówkowy: pourazowe wynaczynienie krwi do przestrzeni podpajęczynówkowej,
leczenie zachowawcze
5. Złamanie podstawy czaszki: płynotok, uszkodzenie obwodowe n.VII
6. Odma śródczaszkowa
7. Wstrząśnienie mózgu ( w wywiadzie musi byd epizod omdlenia)
Udary mózgu :
Nagłe wystąpienie ogniskowych lub uogólnionych zaburzeo czynności mózgu na skutek zaburzenia krążenia mózgowego
udary niedokrwienne: zakrzepowe lub zatorowe
udary krwotoczne: krwotok śrómózgowy lub podpajęczynówkowy

Typowe objwy to: niedowład połowiczy lub porażenie , zaburzenia mowy , asymetria twarzy.
Każdy udar jest stanem naglącym, wymaga konsultacji neurologicznej i hospitalizacji.
Większa śmiertelnośd jest przy udarze krwotocznym
Guzy mózgu :
-zwykle powolnie narastanie objawów
Stan nagły może byd spowodowany :
-krwotokiem do struktury guza
-wystąpienia wodogłowia
-napadem padaczki lub stanem padaczkowym
-nagłą dekompensacją w przebiegu narastania ciś śródczaszkowego i rozwojem wgłobienia
Neuroinfekcje :
I. Zapalenie opon mózgowo-rdzeniowych :
objawy: gorączka, bóle głowy, wymioty, nudności, rzadziej zab świadomości i drgawki.
Przyczyna najczęściej bakteryjna .
Konieczne jest pobranie płynu m-rdz i wdrożenie antybiotykoterapii
II. Zapalenie mózgu :
objawy poprzedzone ogólnymi objawami infekcji wirusowej , wśród obj zwykle są zab świadomości i napady padaczkowe .
Przyczyna zwykle wirusowa: wirus opryszczki, różyczki cytomegalii
Postępowanie: z wyboru acyklowir
III. Ropieo mózgu
współistnieja objawy ogniskowe i napady padaczkowe częściowe i wtórne , obj wzmożonego ciś śródczaszkowego.
Leczenie : neurochirurgiczne z antybiotykoterapią lub tylko farmakologiczne
Padaczka :
stan chorobowy charakteryzujący się nawracającymi zaburzeniami czynności mózgu :
-występującymi napadowo
-z zazwyczaj towarzyszącymi zaburzeniami świadomości lub innymi zaburzeniami napadowymi
-spowodowanymi patologicznym procesem pobudzenia mózgu z nieprawidłową czynnością bioelektryczną
-uwarunkowanymi zmianami strukturalnymi lub metabolicznym mózgu
-pojedynczy napad u chorego z padaczką nie wymaga podania leku i hospitalizacji
-stanem nagłym będzie :
pierwszy napad padaczkowy w zyciu
inne niepokojące objawy jak ślady urazu głowy, bradykardia, anizokoria
brak obiektywnego wywiadu
stan padaczkowy lub napady gromadne
Stan padaczkowy drgawkowy :
Postępowanie w napadzie pojedynczym :
-ułożenie w pozycji bezpiecznej
-zapewnienie drozności dróg odd i wejścia do żyły
-zapobieżenie wtórnym urazom
Podstępowanie w stanie padaczkowym :
-podanie diazepamu 10 mg i.v – max do 30-40 mg , ew kontynuacja we wlewie
-w razie nieksuteczności clonazepam 1mg i.v
-w dalszej kolejności fenytoina 250mg w bolusie
-równolegle glukoza 40% (40-60mg) , a u chorych z podejrzeniem alkoholizmu konieczne jest podanie tiaminy i.v
-leczenie p.obrzękowe -Mannitol, Furosemid,
-w razie utrzymania drgawek intubacja i wentylacja mechaniczna z wlewem midozolamu, propofolu lub tiopentalu
Nużliwośd mięśni- myasthenia :
schorzenue autoimmunologiczne powodujące zaburzenia transmisji nerwowo-mięśniowej .
Objawem jest apokamnoza: okresowe osłabienie mieśni poprzecznie prązkowanych, nasilające się podczas wysiłku
W części przypadków osłabienie obejmuje mięśnie oddechowe –przełom.
Przełom może byd spowodowany : samoistnym nasileniem choroby, niepobieraniem lub przedawkowanie leków, ogólną
infekcją
Postępowanie: identyfikacja rodzaju przyczyny przełomu, modyfikacja dawek leków, kortykosterydy, w razie niewydolności
intubacja.
Zespół Guillain-Barre czyli ostra poliradikuloneuropatia zapalna :
-autoimmunologiczne uszkodzenie nerwów obwodowych, postępujące od początkowych odcinków korzeni nerwowych
-u ok 7% chorych stwierdza się infekcje
-powoduje narastajace niedowłady wiotkie w kooczynach górnych i dolnych
w części przypadków zajmuje mięśnie oddechowe
diagnostyka : ocena płynu m-rdz , badanie przewodnictwa nerwowego
postępowanie: hospitalizacja, obserwacja, fizjoterapia.
113. Zespół psychoorganiczny – Przyczynami mogą byd uszkodzenia kory mózgu, np. w miażdżycy, po przebyciu ciężkich
zatrud, urazów czaszkowo-mózgowych lub zapaleo mózgu. Zespół ten charakteryzuje się obniżeniem sprawności

intelektualnej, zaburzeniami pamięci i afektu (labilnośd, stępienie uczuciowe, drażliwośd), upośledzeniem krytycyzmu,
niesprawnością myślenia abstrakcyjnego, ograniczeniem zakresu pojęd, niemożnością uczenia się i przystosowania do
otoczenia i zmiany warunków.
114. Zespoły neurologiczne występujące w nabytym upośledzeniu odporności (ADIDS) – Zespoły neurologiczne mogą
wystąpid w każdym okresie AIDS, podzielid je możemy na zespoły ostre i przewlekłe. Wśród ostrych należy wymienid
zapalenie opon mózgowo-rdzeniowych (ZOMR), zapalenie mózgu, rdzenia kręgowego, polineuropatie i zajęcie nerwów
czaszkowych. W zespołach przewlekłych dominuje postępujące otępienie (60% przypadków), połączone z rozsianymi
objawami neurologicznymi w postaci niedowładów, ataksji, miopatii czy drżenia kooczyn. Ponadto wystąpid może
przewlekłe ZOMR i wodniczkowa mielopatia o typie zwyrodnienia powrózkowego lub poprzecznego uszkodzenia rdzenia z
niedowładem spastycznym kooczyn dolnych i zaburzeniami czucia oraz zwieraczy, a także przewlekła polineuropatia. W
AIDS znane są powikłania naczyniowe – krwawienia śródczaszkowe (następstwo małopłytkowości) czy udary niedokrwienne
w przebiegu waskulopatii różnego pochodzenia.
115. Zespoły neurologiczne powodowane toksycznym uszkodzeniem układu nerwowego przez alkohol etylowy –
Patomechanizm powstawania tych zespołów jest złożony. Częśd z nich jest wynikiem wtórnych niedoborów pokarmowych
(zespół Wernickiego, polineuropatia alkoholowa, alkoholowy zanik móżdzku), inne ocenia się jako następstwo marskości
wątroby (przewlekłe zwyrodnienie mózgowo-wątrobowe „typu nie Wilsonowskiego”). Mechanizm pozostałych nie jest
jasny, byd może jest następstwem bezpośredniego działania alkoholu (mielinoliza środkowa mostu, zespół Marchiafava-
Bignamiego, otępienie alkoholowe czy miopatia alkoholowa)
Zespół Marchiafava-Bignamiego – objawy występują u osób od dawna i trwale uzależnionych, początek przypada
na 40-60rż. Dominują objawy uszkodzenia ciała modzelowatego i płatów czołowych. Początkowo pojawiają się:
spowolnienie ruchowe, ataksja tułowia, zaburzenia postawy i chodu, dyzartria, z czasem niedowłady czy napady
padaczkowe. Uwagę zwracają zmiany charakterologiczne: spłycenie reakcji, stępienie afektu, zanik krytycyzmu. Z
czasem pojawia się zespół otępienny podobny do zespołu Korsakowa, z ubytkami pamięci.
Zmiany neuropatologiczne – demielinizacja środkowej części ciała modzelowatego.
Rokowanie – dobre, częśd objawów ustępuje samorzutnie. Ubytki pamięci, niestety, pozostają
Alkoholowy zanik móżdżku – Zespół objawów uszkodzenia móżdżku o postępującym przebiegu. Objawy
występują w średnim wieku a ich rozwój słabo koreluje z okresem spożywania alkoholu. Wśród objawów wyróżnid
możemy: zaburzenia chodu i trudności z utrzymaniem pozycji stojącej (zespół astazja-abazja) i dyssynergia
tułowia. Rzadko pojawia się ataksja kooczyn, oczopląs czy drżenie.
W badaniach – zanik przedniej i górnej części robaka móżdżku
Podkreśla się wpływ niedoboru tiaminy (witamina B1). Jej suplementacja pozwala częściowo odwrócid objawy
uszkodzenia.
Mielinoliza środkowa mostu – Traktowany obecnie jako zespół jatrogenny związany z wyrównaniem deficytu
jonów sodu aniżeli z nawykowym spożywaniem alkoholu chod osoby spożywające alkohol są szczególnie
predysponowane do jego wystąpienia. Objawy pojawiają się po 6 dniach po wyrównaniu hiponatremii; występują
symetryczna parapareza lub tetrapareza z objawami piramidowymi w kooczynach dolnych. U wielu chorych
występują, objawy obustronnego porażenia mięśni mimicznych twarzy, zespołu opuszkowego czy zaburzenia
skojarzonego spojrzenia do boków. Stan ostateczny przybiera postad mutyzmu, tetra parezy, z zachowaną
przytomnością pacjenta. Rokowane jest złe; śmiertelnośd przekracza 50%.
Polineuropatia alkoholowa – najczęstszy zespół związany z nawykowym spożywaniem alkoholu. Jego
występowanie koreluje z czasem trwania nałogu. Początek jest powolny; pojawiają się parestezje kooczyn dolnych
przybierając postad tzw. burning feet, następnie dołączają się parestezje dłoni. Obserwuje się zniesienie czucia z
dystalnych częściach kooczyn, zniesienie odruchów ścięgnistych a nawet zanik mięśni. Badania elektrofizjologiczne
ujawniają obraz aksonalnej neuropatii ze zmniejszoną amplitudą potencjałów w nerwach czuciowych i nieznacznie
zmniejszoną prędkością przewodzenia. Leczenie (suplementacja tiaminy i magnezu) zwykle mało skuteczne.
116. Porażenie opuszkowe i rzekomoopuszkowe
Porażenie opuszkowe – charakteryzuje się obwodowym porażeniem n.IX, X, XII, rozwijającym się w następstwie
uszkodzenia jąder lub pni nerwów czaszkowych, i jako takie powoduje zaniki mięśni przez nie unerwianych oraz
zniesienie odruchów podniebiennych i gardłowych. Rozwija się w przebiegu jamistości opuszki, choroby neuronu
ruchowego, udaru, SM lub błonicy.

Porażenie rzekomoopuszkowe – występuje w następstwie uszkodzenia (udar) dróg korowo-jądrowych, objawia się
porażeniem nerwów: V, VII, IX, X i XII. Ze względu na uszkodzenie górnego neuronu stwierdza się wygórowanie
odruchu żuchwowego; nie występują zaniki mięśni, pojawia się natomiast nietrzymanie afektu (napadowy śmiech
lub płacz)
117. Zespół Little’a (mózgowe porażenie dziecięce) – wrodzone lub wcześnie nabyte upośledzenie czynności motorycznej,
spowodowane niepostępującym uszkodzeniem mózgu wskutek rozmaitych czynników działających na płód lub w okresie
porodu albo pierwszym okresie życia. Jest to zespół polietiologczny. Obraz kliniczny jest urozmaicony, zależnie od
przeważającego zajęcia układu piramidowego, pozapiramidowego czy móżdżku. W większości obserwuje się niedowłady
spastyczne połowicze lub obustronne, do czego mogą dołączad się rozmaite ruchy mimowolne np. atetotyczne a czasami
występuje ataksja móżdżkowa. Przeważnie stwierdza się objawy niedorozwoju umysłowego. Przypadki, w których
obserwuje się niedowład spastyczny kooczyn dolnych z niewielkim zajęciem kooczyn górnych określano dawniej właśnie
jako zespół Little’a. Niektórzy klinicyści rozciągają tę nazwę na cały zespół porażenia dziecięcego. W powstawaniu
odgrywają rolę różne czynniki, w okresie płodowym (niedotlenienie, zakażenia), w okresie okołoporodowym (przedwczesne
odklejanie się łożyska, wahania tętna płodu) a nawet ma znaczenie stan zdrowia matki (choroby serca, nerek, watroby,
cukrzyca) przed poczęciem dziecka. Rozpoznanie na ogół jest łatwe a poszukując czynnika etiologicznego należy zwrócid
uwagę na badania serologiczne np. w kierunku toksoplazmozy. Postępowanie lecznicze polega w dużej mierze na
rehabilitacji ruchowej (dwiczenia, zabiegi ortopedyczne). Zmniejszenie napięcia mięśni można także osiągnąd stosując
odpowiednie leczenia farmakologiczne. Stosuje się także leki neutralizujące drgawki. Dzięki fizjoterapii z użyciem baloników
i innych urządzeo ortopedycznych wiele dzieci, które nigdy nie chodziły, może nabyd tę umiejętnośd. Inną formą terapii są
zajęcia
z
udziałem
psów,
wspomagające
inne
formy
terapii
pacjenta.
118. Co to jest rehabilitacja i jej znaczenie w chorobach układu nerwowego - Rehabilitacja to ciągły, trwający proces
społeczny, wynikający z działania różnych instytucji celem, którego jest stworzenie warunków, w których osoba
niepełnosprawna może wrócid do pełni zdrowia a gdy nie jest to możliwe – wytworzyd odpowiednie mechanizmy
kompensacyjne.
Rehabilitacja powinna umożliwiad szybki powrót do życia w rodzinie i społeczeostwie. Osiągnięcie
tego jest możliwe przez realizowanie zadao rehabilitacji leczniczej, zawodowej i społecznej a motorem procesu –
wczesna rehabilitacja lecznicza. Procesem ważnym dla rozwoju społeczeostwa powinna byd pełna integracja osób
sprawnych i niepełnosprawnych. Przedmiotem rehabilitacji jest leczenie dysfunkcji organizmu, które wystąpiły w

następstwie zmian pourazowych, chorobowych, spowodowanych wadami wrodzonymi. Podstawą rehabilitacji
zwłaszcza w przypadku trwałych uszkodzeo morfologicznych lub utraty funkcji organizmu są elementy kompensacyjne i
adaptacyjne. Ważne jest wczesne wdrożenie rehabilitacji. Zapobiega wówczas rozwojowi wtórnych, niekorzystnych
zmian takich jak: zaniki mięśniowe, przykurcze mięśniowe, stawowe, zwyrodnienia stawów, zaburzenia troficzne,
odleżyny. Zmniejsza niebezpieczeostwo trwałego inwalidztwa, uzależnienia od otoczenia, wpływa na poprawę ogólnej i
fizycznej wydolności, a niekiedy zwiększa szansę na przeżycie np. po zawale mięśnia sercowego, w schorzeniach
naczyniowych, pulmonologicznych, uszkodzeniach mózgu, rdzenia szyjnego. Pozwala także na skrócenie czasu
leczenia, czasu niezdolności do pracy, zmniejszenie liczby osób przechodzących na rentę inwalidzką, trwale
uzależnionych od otoczenia. Problem obejmuje też wczesne wdrożenie rehabilitacji socjalnej, pedagogicznej,
preorientacji zawodowej, podjęcie działao przez służby socjalne. Rehabilitacja jest procesem złożonym, tym bardziej im
głębszy jest stopieo niepełnosprawności. W realizacji tego procesu powinni uczestniczyd nie tylko lekarze specjaliści,
fizjoterapeuci, pielęgniarki, ale również socjolodzy, psycholodzy, pracownicy socjalni, pedagodzy, a w razie potrzeby –
protetycy, ortotycy, logopedzi, lekarze innych specjalności.
Rehabilitacja to przede wszystkim:
•
kinezyterapia
•
fizjoterapia (narzędzie pomocnicze w kinezyterapii)
•
elementy leczenia uzdrowiskowego
•
metody specjalne dla leczenie niektórych chorób z wykorzystaniem indywidualnych technik opracowanych
autorsko
•
Uzupełnieniem powyższych działao jest psychoterapia, terapia logopedyczna i terapia zajęciowa.
119. Choroba Alzheimera (Alzheimer disease, AD) – jest przyczyną ponad 50% przypadków otępienia. Jest związana z
wiekiem i częściej występuje u kobiet. Większośd przypadków to postaci sporadyczne, gdzie czynnikiem ryzyka jest
obecnośd alleu epsilon4 w genie dla apoE. Zidentyfikowano również mutacje w trzech genach kodujących białka istotne w
patogenezie choroby: prekursor amyloidu beta, presenilina1 i presenilina2. Za przyczynę AD podaje się zjawisko
odkładania nierozpuszczalnych i opornych na proteolizę złogów beta-amyloidu oraz ich działanie toksyczne inicjuje to
sekwencję zdarzeo prowadzącą w konsekwencji do śmierci neuronów i rozwoju objawów klinicznych. W AD
charakterystyczny jest zanik neuronów, dotyczy głównie układu limbicznego (hipokamp) oraz kory skroniowej i czołowej.
Wraz z postępem choroby zanik mózgu staje się uogólniony. AD charakteryzuje występowanie w mózgu blaszek
amyloidowych, zwyrodnienia włókienkowego i dystroficznych neurytów. Otępienie w AD przebiega etapami. Początek
choroby jest trudno dostrzegalny dla chorego i jego otoczenia. AD charakteryzuje stopniowe, powolne pogarszanie pamięci
i innych funkcji poznawczych. Z czasem dołączają się takie objawy jak: afazja (zw. mieszana), apraksja, agnozja,
upośledzenie funkcji wykonawczych.
Afazja – trudności w nazywaniu przedmiotów, nieprawidłowe rozpoznawanie słów czy mowy
Apraksja - trudności w wykonywaniu codziennych czynności (ubieranie, mycie)
Agnozja – niezdolnośd do rozpoznawania obiektów czy twarzy.
Poza zaburzeniami funkcji poznawczych w przebiegu AD obserwujemy zaburzenia zachowania (bezcelowe przemieszczanie
się, wędrówki, apatia, wycofanie społeczne, agresja słowna etc). Są one często pierwszą przyczyną zgłoszenia się do lekarza.
Zaawansowany stadium charakteryzuje się licznymi objawami uszkodzenia neuronu ruchowego, występowanie objawów
patologicznych, zaburzenia chodu (upadki!), trzymania moczu i stolca. Przyczynami śmierci u pacjentów a AD są: infekcje,
ogólne wyniszczenie, powikłania ww. upadków, wychłodzenie organizmu (wędrówki chorych) i odwodnienie. U chorych z
wadliwym genotypem apoE przyczynami śmierci są często udary mózgu czy zawał m. sercowego. dodatkowe patologie
naczyniowe.
W AD charakterystyczny jest deficyt przekaźnictwa cholinergicznego neurochemiczne podłoże zaburzeo pamięci.
Jedynymi obecnie lekami opartymi koncepcyjnie na hipotezie cholinergicznej są inhibitory acetylocholin esterazy
(donepezil, riwastygmina, galantamina). Inny mechanizm działania charakteryzuje me mantynę (częściowy antagonista
NMDA), pozbawioną działania na inne receptory. Wykazuje ona działanie neuroprotekcyjne. Badania kliniczne wskazują na
większą skutecznośd stosowania memantyny jako terapii dodanej do inhibitora cholinoesterazy.
Aby rozpoznad AD musimy wykluczyd przyczyny odwracalne otępienia (tabela ↓) oraz inne przyczyny takie jak: otępienie
naczyniopochodne, otępienie z ciałami Levy’ego czy otępienie czołowo-skroniowe co zwykle nastręcza trudności.

120. Psychogenne bóle głowy - Ogólne pojęcie bólów psychogennych jest takie, że bóle psychogenne to
forma zaburzenia somatoformicznego, charakteryzująca się skargami na ból o dostatecznie długim trwaniu i ostrości,
by spowodowad zagrożenie dla życia, przy braku obiektywnych cech patologii medycznej. Ból występuje w związku z
konfliktem emocjonalnym czy problemami psychospołecznymi, którego nasilenie uzasadnia przypuszczenie, że ma on
główne znaczenie przyczynowe. W następstwie uporczywego bólu zwykle wzrasta zainteresowanie i opieka nad osoba
chorą - zarówno osób bliskich, jak personelu medycznego.

Kategoria
diagnostyczna
nie
obejmuje
bólu
ocenianego,
jako
psychogenny,
w
przebiegu
zaburzeo depresyjnych czy schizofrenii.
Klasyfikacja wg DSM IV:
Zaburzenie bólowe powiązane z czynnikami psychologicznymi – odnosi się do sytuacji, w której współwystępujący
ogólny stan somatyczny tylko w minimalnym stopniu może byd przyczyną bólu.
Zaburzenie bólowe powiązane zarówno z czynnikami psychologicznymi, jak i ogólnym stanem fizycznym – odczucia
bólu mają uzasadnienie w stanie medycznym mogącym ten ból wywoład, ale stopieo jego nasilenia wykracza poza
zwykłe proporcje.
Ból niewyjaśniony somatycznie jest diagnozowany, jako zaburzenie. Zjawisko bólu jest doświadczeniem subiektywnym.
Często obserwowany lub doświadczany ból nie ma związku z widocznym uszkodzeniem czy podrażnieniem tkanki.
Często są występują u dzieci i przyczyną tych problemów mogą byd:
trudności w radzeniu sobie z emocjami i przeżyciami;
trudna sytuacja w domu lub w przedszkolu;
problemy emocjonalne z rówieśnikami, rodzeostwem lub rodzicami.
Zdiagnozowanie bóli psychogennych wymaga podjęcia leczenia, ale innego niż leczenie somatyczne.
121. Kliniczne objawy neuroboreliozy (choroba Lyme), diagnostyka – Objawy neuroboreliozy mogą wystąpid w
każdym okresie zakażenia. Dotyczą zarówno OUN jak i obwodowego układu nerwowego. W I okresie (czyli tym, w
którym występuje rumieo wędrujący, powiększenie węzłów chłonnych) występują bóle głowy, czasami sztywnośd
karku czy porażenie nerwu twarzowego. II okres charakteryzują 3 grupy objawów:
Bóle korzeniowe, parestezje, przeczulica głównie na tułowiu lub kooczynach czy między łopatkami i wzdłuż
kręgosłupa, umiejscowione lub wędrujące, trwające tygodnie lub miesiące. Następnie wystąpid może niedowład wiotki
i porażenie. Objawy ruchowe obejmujące pojedyncze nerwy, korzenie i sploty łączą się ze zniesieniem odruchów
ścięgnistych i ubytkami czucia.
Zapalenie opon mózgowo-rdzeniowych (aseptyczne); trwa kilka tygodni (4-8), ustępuje samoistnie. Objawami są:
sztywnośd karku, bóle głowy, nudności, wymioty, niewysoka gorączka czy światłowstręt. Płyn mózgowo-rdzeniowy
(PMR) u chorych z zapaleniem opon mózgowo-rdzeniowych w przebiegu neuroboreliozy charakteryzuje się pleocytozą
limfocytową, oraz umiarkowanym wzrostem stężenia białka i prawidłowym stężeniem glukozy.
Zapalenie mózgu objawiające się sennością, śpiączką, zaburzeniami psychicznymi, ogniskowymi i drgawkami, rzadziej
ruchami mimowolnymi (drżenie, pląsawica, dystonia, atetoza, zespół móżdżkowy).
III okres choroby charakteryzuje się występowaniem:
Zapalenia mózgu i rdzenia o powolnym, postępującym przebiegu z zajęciem istoty białej. Rezonans magnetyczny
często wykazuje obszary zapalne wzmacniające się po podaniu kontrastu. Choroba może na tym etapie przypominad
SM, z czym należy ją różnicowad wykonując badanie PMR oraz diagnostykę serologiczną w kierunku Borrelia
burgdorferi . Występowad mogą objawy ogniskowe: niedowłady połowicze, zaburzenia mowy, ataksja, dyzartria,
apraksja, porażenie nadjądrowe czy zaburzenia świadomości o cechach majaczeo czy otępienia.
Diagnostyka neuroboreliozy opiera się na badaniach laboratoryjnych. Przebiega ona dwuetapowo. W pierwszym etapie
należy wykazad swoistych przeciwciał klasy IgM lub IgG (w zależności od postaci klinicznej) testem ELISA lub florescencji
pośredniej. W drugim etapie u chorych z wynikami wątpliwymi lub dodatnimi wykonujemy test western blotting. Przyczyną
dodatnich wyników badao serologicznych mogą byd zakażenia herpesviridae (EBV), innymi krętkami czy choroby

autoimmunologiczne. Dodatni wynik badao serologicznych przy braku klinicznych objawów typowych dla boreliozy z Lyme
nie upoważnia do rozpoznania choroby i jej leczenia.
122. Stwardnienie rozsiane (objawy) – SM (sclerosis multiplex) jest najczęstszą chorobą OUN o podłożu zapalno-
demielinizacyjnym o nadal nieznanej etiologii. Zmiany patologiczne dotyczą osłonek mielinowych, towarzyszy im również
uszkodzenie aksonów. Charakterystyczną cechą jest postępujący przebieg z okresami zaostrzeo i remisji, z wieloogniskowym
uszkodzeniem układu nerwowego. Początek choroby ma miejsce między 20 a 40rż, kobiety chorują 2x częściej i wcześniej
niż mężczyźni.
Objawy
kliniczne
SM
są
różnorodne,
charakterystyczna
jest
dla
nich
zmiennośd.
Zapalenie nerwu wzrokowego – ostre zapalenie charakteryzuje się jednooczną utratą widzenia centralnego, często
połączoną z bólem gałki ocznej nasilającym się przy ruchach na boki. W ostrym okresie ostrośd wzroku i widzenie barw są
zaburzone, wyjątkowo rzadko jednak dochodzi do trwałej ślepoty. Reakcja źrenicy na bodziec świetlny działający na oko
chore jest słaba (uszkodzenie drogi doprowadzającej), w przeciwieostwie, gdy oświetlamy oko zdrowe. Badanie dna oka
ujawniad może obrzęk tarczy nerwu wzrokowego. Jej zblednięcie jest następstwem zapalenia nerwu.
Podwójne widzenie – może byd wynikiem porażenia międzyjądrowego. Pacjent nie może przywieśd jednego oka, podczas
gdy w drugim obserwuje się oczopląs odwodzeniowy.
Zaburzenia czucia – podzielimy na dwie kategorie: nieprawidłowe odczuwanie bodźców i brak czucia. Są najczęstszym
objawem początkowym choroby i występują niemal u wszystkich chorych. Pierwsze mają charakter parestezji (uczucie
kłucia szpilkami, mrowienia). Brak czucia wiąże się z uszkodzeniem sznurów tylnych a brak bólu – drogi rdzeniowo-
wzgórzowej. Charakterystycznym dla SM jest objaw Lhermitte’a (przygięcie głowy do klatki piersiowej uczucie
„przechodzenia prądu” do ramion i w dół do pleców).
Zaburzenia ruchowe – osłabienie siły, spastyczne wzmożenie napięcia, odruchy wygórowane, objawy patologiczne
(Babioski, Rossolimo). Osłabienie ma charakter wstępujący, rozpoczyna się od nóg.
Zaburzenia móżdżkowe – dysmetria (ruchy „zbyt” obszerne – w próbie palec-nos), nasilone drżenie zamiarowe. Dołączad
się może ataksja kooczyn dolnych i tułowia uniemożliwiająca chodzenie.
Zespół zmęczenia – nasilające się po dużym wysiłku lub narażeniu na ciepło; przez wielu chorych odbierane jako objaw
najdokuczliwszy.
Zaburzenia oddawania stolca i moczu – Objawy, zarówno z utrzymaniem, jak i oddawaniem moczu, występują okresowo
ale w późniejszych fazach choroby występują u większości chorych.

Zaburzenia seksualne – rzadko są pierwszym objawem ale w miarę upływu czasu skarży się na nie większośd chorych.
Obejmują one obniżenie libido, zaburzenia erekcji, czucia w obrębie narządów płciowych, u kobiet suchośd pochwy.
Ze względu na przebieg kliniczny i narastanie objawów choroby wyróżnia się 4 podstawowe postaci choroby:
a) Postad rzutowo-remisyjna (RRMS – relapsing-remitting multiple sclerosis) – najczęstsza u osób przez 40rż;
stanowi 85% przypadków na początku choroby i charakteryzuje się obecnością rzutów choroby. Rzutem
określamy pojawienie się nowych objawów neurologicznych lub nasilenie już istniejących, trwające dłużej niż 24
godziny. Nowy rzut jest wtedy, gdy przerwa od
poprzedniego pogorszenia jest większa niż miesiąc.
Objawy narastają w ciągu kilku dni (chod mogą pojawid
się nagle), po czym następuje stabilizacja trwająca kilka
dni lub tygodni. Samoistna poprawa trwa od 4-12
tygodni. Następny rzut może wystąpid po tygodniach,
miesiącach lub latach. Po pierwszych rzutach objawy
ustępują (najczęściej) całkowicie; niestety, kolejne
rzuty pozostawiają po sobie coraz większe zaburzenia
neurologiczne. Stan pomiędzy rzutami jest stabilny.
Chwilowego osłabienia, związanego z infekcją,
zmęczeniem, stresem czy gorącą kąpielą nie możemy
nazwad rzutem.
b) Postad wtórnie postępująca (SPMS secondary
progressive multiple sclerosis) – początkowo rozwija
się jako RRMS; w pewnym momencie jednak przebieg
zmienia się w taki sposób, że pacjent zaczyna
doświadczad
ciągłego
pogorszenia
stanu
funkcjonalnego, które nie jest związane z obecnością
rzutów choroby. Ta postad rozwija się u 50% chorych z
RRMS, zwykle po 10-15 latach choroby i najczęściej u
osób przez 40rż.
c) Posta d pierwotnie postępująca (PPMS – primary
progressive multiple sclerosis) – dotyczy około 15% chorych. Nie występują u nich rzuty, a stopniowe pogarszanie
się stanu funkcjonalnego od początku choroby. Ta postad występuje częściej u mężczyzn i po 40rż. Najczęstszymi
objawami są: zaburzenia chodu, osłabienie nóg, zaburzenia koordynacji. Wydaje się, że w tej postaci choroby
dominuje od początku proces uszkadzający oligodendrocyty a odczyn zapalny jest stosunkowo niewielki.
d) Postad pierwotnie postępująca z rzutami (PRMS- progressive-relapsing multiple sclerosis) – rzadka postad
choroby; objawy neurologiczne i niesprawnośd narastają od początku bez okresów poprawy, na tym tle jednak
mogą wystąpid jeden lub dwa rzuty.

123.
Stwardnienie
rozsiane
(różnicowanie) – Brak jest jednego
testu,
który
wskazywałby
jednoznacznie na SM. Rozpoznanie
łatwo postawid u pacjenta młodego
z objawami rzutowo-remisyjnymi.
Zawsze trzeba brad pod uwagę
możliwośd innego rozpoznania ()
szczególnie gdy pacjent ma mniej
niż 15, a więcej niż 60 lat, przebieg
kliniczny
jest
postępujący
od
samego początku, u pacjenta nie
występowały
nigdy
objawy
wzrokowe,
czuciowe
czy
zaburzenia zwieraczy a wyniki
badao dodatkowych (MRI, PMR) są
niecharakterystyczne. Rozpoznanie
u pacjentów z nagłym początkiem
lub
niewielkimi
objawami
i
prawidłowym
badaniem
neurologicznym. Również rzadkie
objawy SM takie jak afazja,
parkinsonizm,
obwodowa
neuropatia
czy
zanik
mięśni
powinny
zwrócid
uwagę
na
możliwośd innego rozpoznania.
124.
Stwardnienie
rozsiane
(leczenie objawowe)
a) Spastycznośd
–
może
zmniejszyd się pod wpływem
dwiczeo. Niezwykle istotne jest
unikanie
czynników
wyzwalających
(infekcje,
odleżyny). Leczenie obejmuje stosowanie baklofenu, diazepamu, tizanidyny czy dantrolenu. Jest jednak trudne,
ponieważ powoduje osłabienie siły mięśniowej co w przypadkach z już istniejącym osłabieniem może w konsekwencji
uniemożliwid chodzenie.
b) Przy nasilonych objawach bólowych zastosujemy karbamazepinę, gabapentynę lub leki przeciwdepresyjne (np.
amitryptylina)
c)
Ataksja czy zaburzenia koordynacji trudno poddają się leczeniu farmakologicznemu. Czasami pomocna jest
fizjoterapia.
d) Zaburzenia czynności pęcherza – konieczne jest dokładne zebranie wywiadu i określenie, czy mamy do czynienia z
oddawaniem lub utrzymaniem moczu. Pomocne w tym wypadku będzie również badanie USG pęcherza przed i po
mikcji. Gdy problemem jest utrzymanie moczu stosuje się cholinolityki (skopolaminę, bromek eperonium), natomiast w
trudnościach z opróżnieniem pęcherza – cholinomimetyki (pilokarpinę, neostygminę czy betanechol)
e) Zaparcia lub nietrzymanie stolca – leczenie zapard obejmuje stosowanie diety bogatej w błonnik i płyny. Pomocne
mogą byd środki przeczyszczające naturalne lub innego pochodzenia natomiast nietrzymanie stolca może reagowad na
zmniejszenie podaży błonnika w diecie.
125. Stwardnienie rozsiane (leczenie immunomodulacyjne) – w leczeniu SM największe znaczenie mają: IFN-β, octan
glatirameru i mitoksantron, tylko one posiadają potwierdzoną skutecznośd. Leczenie to ma na celu zmniejszenie częstości
rzutów i opóźnienie przejścia choroby w fazę postępującą.

a) Skutecznośd IFN-β wynika z jego właściwości immunomodulujących: ↓ekspresji cząsteczek MHC na komórkach
prezentujących antygen, ↑ syntezy cytokin o działaniu regulatorowym, hamowaniu proliferacji komórek T czy
ograniczenia przemieszczania się komórek zapalnych w obrębie OUN. Zmniejsza częstośd rzutów choroby u pacjentów
z SM. Korzystnie wpływa na wskaźniki aktywności choroby, spowalnia narastanie niesprawności. Skutecznośd w postaci
wtórnie postępującej jest mniejsza. IFN-β pozytywnie wpływa na pojawianie się nowych ognisk w MRI. Powoduje
jednak szereg działao niepożądanych, takich jak: dreszcze, gorączka, bóle głowy i mięśni, osłabienie, spastycznośd
mięśni, depresja, podwyższenia transaminaz wątrobowych.
b) Octan glatirameru – Jego mechanizm działania polega na zwiększeniu aktywności komórek T supresorowych i m.in.
wpływie na równowagę pomiędzy cytokinami pro- i przeciwzapalnymi. Wykazuje działanie neuroprotekcyjne.
Zmniejsza częstośd rzutów u chorych z postacią RR (rzutowo-remisyjną) i ma korzystny wpływ na wskaźniki aktywności
choroby. Jest, podobnie jak IFN-β, bardzo drogi (roczna kuracja około 40 tys. zł).
c)
Mitoksantron – Działanie wywiera poprzez łączenie się z DNA, tworzenie przerw w nici DNA jak i połączeo między nimi;
zaburza syntezę RNA i hamuje topoizomerazę II. Lek stosowany u pacjentów z częstymi rzutami, szybkim postępem
niesprawności, którzy nie zareagowali na inne metody leczenia. Mitoksantron ma działanie kardiotoksyczne wobec
czego nie zaleca się podawania go w dawce łącznej większej niż 140mg/m².
d) *Natalizumab – humanizowane przeciwciało , wiążące się z alfa4-integrynąna limfocytach, hamując ich przyleganie do
komórek śródbłonka. Wprowadzony w 2004 roku, z badania kliniczne sugerowały, że jest on dwukrotnie skuteczniejszy
w porównaniu z innymi lekami modyfikującymi przebieg choroby i zapobiegającymi rzutom. Podawany w infuzji co 4
tygodnie. Niestety, w rok później wycofany z rynku po tym, jak u dwojga pacjentów z SM (oraz trzeciego pacjenta
leczonego natalizumabem i innym chemioterapeutykiem) otrzymujących ten lek w skojarzeniu z IFN-1a doszło do
rozwoju postępującej wieloogniskowej leukoencefalopatii. Obecnie lek nie został zatwierdzony w terapii choroby
Crohna, natomiast w przypadku stwardnienia rozsianego uznano, że korzyści stosowania natalizumabu przewyższają
ryzyko i lek został dopuszczony do stosowania na terenie Unii Europejskiej w 2006 roku. Stosowany w monoterapii z
uwagi na ww przyczyny.
e) *Fingolimod - Lek immunosupresyjny stosowany u osób dorosłych w przypadku braku skuteczności IFN-β. Lek
moduluje czynnośd receptorów 1-fosforanu sfingozyny typu 1 (S1PR1), przez co hamuje migrację limfocytów T z
węzłów chłonnych do ośrodkowego układu nerwowego.

126. Stwardnienie rozsiane (leczenie ostrego rzutu)
– Kiedy chorzy doznają nagłego pogorszenia stanu
neurologicznego ważne jest, by rozważyd, czy jest to
rzut SM, czy też przyczyną pogorszenia jest gorączka
czy infekcja. W drugim przypadku podawanie
glikokortykosteroidów jest niewłaściwe. Najczęściej
stosowanymi lekami w leczeniu ostrego rzutu są
właśnie kortykosteroidy. Zmniejszają one reakcję
immunologiczną,
poprawiają
przewodnictwo
nerwowe, uszczelniając BBB, ↓ reakcję zapalną i
obrzęk. Podane w czasie rzutu, prowadzą do
szybszego ustąpienia objawów neurologicznych. Nie
jest jasne natomiast, czy GKS mają jakikolwiek wpływ
długoterminowy na przebieg choroby. Leczenie rzutu
polega na dożylnym podaniu metyloprednizolonu
1,0g/dobę przez 3-5 dni, następnie można podawad
prednizon doustnie w dawce 60-80mg/dobę przez 10
dni, a następnie ze stopniowym zmniejszaniem
dawki. Ewentualnym sposobem, chod stosowanym
niezmiernie rzadko, jest podawanie kortykotrofiny
(ACTH) domięśniowo – malejących dawek (np. po 80,
60, 40j. przez 5 dni). Niektórzy polecają podawanie
kortykotrofiny tylko wtedy, gdy nie ma reakcji po
leczeniu metyloprednizolonem. W trakcie leczenia
steroidami mogą pojawid się działania niepożądane.
Mogą nastąpid zatrzymanie płynów (obrzęki), utrata
jonów potasu, nadciśnienie, zaburzenia przemiany
węglowodanów, trądzik czy zaburzenia psychiczne.
127. Stwardnienie rozsiane (klinicznie pewne) – Nie
istnieje jeden diagnostyczny test pozwalający na
ostateczne rozpoznanie SM. Kryteria diagnostyczne
dla
klinicznie
pewnego
SM
wymagają
udokumentowania dwóch lub więcej rzutów oraz
obecności objawów pochodzących z dwóch lub
więcej anatomicznie niepowiązanych szlaków istoty
białej w obrębie OUN. Objawy muszą trwad ponad
24 godziny, z okresem pomiędzy kolejnymi epizodami
nie krótszym niż miesiąc. Przynajmniej jeden z dwóch
wymaganych objawów musi byd obecny w badaniu
neurologicznym.
Drugi
z
nich
może
byd
udokumentowany
przez
potwierdzenie
nieprawidłowości w MRI lub badaniem potencjałów
wywołanych.
U
pacjentów
doświadczających
stopniowego postępu niesprawności w okresie
dłuższym niż 6 miesięcy bez obecności nakładających
się dodatkowo rzutów. (TABELA ↑plus kryteria

McDonalda↓)
)
128. Stwardnienie rozsiane ( znaczenie badao dodatkowych – MRI) – Technika magnetycznego rezonansu jądrowego
zrewolucjonizowała diagnostykę i postępowanie w SM; zmiany charakterystyczne można wykryd u 95%(!) pacjentów.
Wzrost przepuszczalności naczyo wskutek uszkodzenia BBB można wykryd uwidaczniając przechodzenie do miąższu mózgu
podanego dożylnie gadolinu. W praktyce klinicznej projekcjami, w których ocenia się liczbę i wielkośd ognisk w OUN są
projekcje T₁-zależne (po wzmocnieniu gadolinowym środkiem cieniującym) oraz projekcje T₂-zależne. Obrazy w projekcji
pierwszej odpowiadają zmianom świeżym w aktywnej postaci choroby, natomiast w drugiej – starym ogniskom
uszkodzenia. Badanie MRI wykazuje typowo obszary demielinizacji w obrębie istoty białej mózgowia w sekwencji T
2
-zależnej
oraz sekwencji FLAIR (FLAIR to badanie metodą stłumienia sygnału płynu w sekwencji zaniku inwersji; obrazy T₂-zależne
uzyskiwane w tej metodzie charakteryzują się większym niż w standardowych obrazach T₂-zależnych kontrastem między
prawidłowym miąższem mózgu a ogniskami uszkodzenia mieliny). Zmiany w MRI jednak nie są patognomoniczne dla SM –
wiele procesów zapalnych, naczyniowych czy rozrostowych (chłoniak) może byd mylnie rozpoznawanych jako zmiany
demielinizacyjne prowadząc do fałszywego rozpoznania. Dlatego też zmiany obecne w badaniu musimy konfrontowad z
całością obrazu klinicznego.
Do badao dodatkowych należy również badanie PMR.
Ciśnienie płynu mózgowo-rdzeniowego jest niepodwyższone. =
Stężenie białka w większości przypadków prawidłowe lub nieznacznie podwyższone, nie przekracza jednak 1g/l. ↑

Liczba krwinek białych nieznacznie podwyższona ↑
Odczyn komórkowy obserwowany w pierwszych latach choroby, w przypadkach przebiegających ostro, może byd
uznawany za miernik aktywności choroby. Komórki w większości limfocytarne, z obecnością plazmocytów.
Diagnostycznie większe znaczenie mają badania wskazujące na produkcję globulin w obrębie worka oponowego
(intratekalną). Stwierdzid można podwyższenie frakcji gamma-globulin. Bardziej czułym badaniem jest stężenie IgG w
płynie, które w warunkach prawidłowych nie powinno przekraczad 4mg%. Jednak to badanie prążków oligoklonalnych
jest najlepszym wskaźnikiem wewnątrzoponowej syntezy globulin. Ich obecnośd stwierdza się w 95% przypadków SM.
Prążki oligoklonalne są wykrywane za pomocą elektroforezy na żelu agarozowym. Badanie białek PMR nie jest jednak
swoiste dla SM. Wzmożona synteza globulin jest stwierdzana również w procesach zapalnych OUN. Prążki
oligoklonalne mogą utrzymywad się wiele lat po przebyciu infekcji.
Badanie potencjałów wywołanych – ich badanie pozwala na ocenę funkcji dróg aferentnych (wzrokowych, słuchowych,
somatosensorycznych) oraz dróg eferentnych. W potencjałach wywołanych stosuje się uśrednianie komputerowe w celu
pomiaru potencjału elektrycznego w OUN wywoływanego przez powtarzaną stymulację wybranych nerwów obwodowych
lub mózgu. Badania te dostarczają informacji kiedy nie występują kliniczne objawy zajęcia badanych dróg nerwowych. Na
przykład u pacjenta z objawami rzutowo-remisyjnymi, obecnością deficytów czuciowych w kooczynach dolnych
nieprawidłowe potencjały wywołane w wyniku stymulacji nerwu piszczelowego nie dostarczą wielu informacji. Natomiast
nieprawidłowe potencjały wzrokowe wywołane w tych samych warunkach pozwolą na rozpoznanie klinicznie pewnego SM.
Nieprawidłowe wyniki badania potencjałów wywołanych (wzrokowych, słuchowych, somatosensorycznych) występują u 50-
70% pacjentów z czego największe znaczenie diagnostyczne ma badanie wzrokowych potencjałów.
129. Choroba Creuzfelda-Jacoba i inne choroby wywoływane przez priony
Choroby prionowe (pasażowalne encefalopatie gąbczaste) to grupa chorób neurozwyrodnieniowych (czyli niewykazujących
zmian zapalnych), charakteryzująca się odkładaniem w OUN i niektórych innych tkankach patologicznej formy białka prionu
PrPsc (prion protein). Nazwa prion jest skrótem tworzonym z angielskich wyrazów: PROteinaceous INfection Particle
(białkowa cząstka zakaźna) z przestawionymi samogłoskami. Sam prion jest agregatem patologicznej izoformy białka prionu
(PrP) i nie zawiera kwasów nukleinowych, co odróżnia go od innych patogenów.
PrP jest kodowane przez jeden z genów (PRNP) na chromosomie 20. Prawidłowym jego produktem jest izoforma PrPc
(cellular) która w wyniku zakażenia przekształca się w izoformę patologiczną PrPsc (Scrapie). Odkłada się ona w mózgach
zakażonych pod postacią blaszek amyloidowych (do 15% przypadków CJD) lub w okolicach synapsy (synaptyczna
akumulacja).
Zmmiany neuropatologiczne – Technikami histopatologicznymi możemy uwidocznid: zmiany gąbczaste w głębokich
warstwach kory mózgu, glejozę astrocytarną i obecnośd blaszek amyloidowych.
Choroba Creuzfelda-Jacoba – Występuje w 4 postaciach – sporadycznej, rodzinnej, jatrogennej oraz jako wariant CJD
będący skutkiem infekcji BSE. Jest to więc unikalna choroba, która w postaci rodzinnej może byd zarówno dziedziczna, jak i
infekcyjna.

a) Sporadyczna postad choroby występuje raz na milion przypadków. Klinicznie objawia się szybko narastającym
otępieniem z objawami towarzyszącymi – ataksją, zespołem móżdżkowym, innymi ruchami mimowolnymi, ślepotą
korową (zespół Heidenhaina) i innymi objawami ogniskowymi. W większości przypadków pojawia się
charakterystyczny zapis EEG składający się z periodycznie, sporadycznie występujących iglic i fal wolnych. W MRI –
hiperintensywny sygnał w jądrach kresomózgowia. W PMR – zwiększenie stężenia białka 14-3-3 (50% przypadków).
Choroba ta charakteryzuje się heterogennym obrazem klinicznym i rzadkie postacie sCJD mogą byd trudne do
rozpoznania. (Tabela ↑)
b) Postad jatrogenna CJD wystąpid może po podaniu zakażonego hormonu wzrostu (otrzymywanego z przysadek
człowieka), gonadotropin, przeszczepieniu opony twardej, rogówki czy przy użyciu stereotaktycznych elektrod. Objawy
kliniczne jCJD są nieznacznie ale charakterystycznie odmienne od postaci sCJD; charakteryzują się występowaniem
dominującego zespołu móżdżkowego, zajęciem jąder kresomózgowia, minimalnym zespołem otępiennym (lub nawet
jego brakiem) i nieobecnością typowego periodycznego zapisu EEG. Okres inkubacji wynosi lata lub nawet dziesiątki
lat. Charakterystyczne jest zajęcie hipokampa i akumulacja PrP w istocie galaretowatej rdzenia kręgowego.
c)
Rodzinna postad CJD (fCJD) – powodowana mutacjami genu PRNP. Obraz kliniczny przypomina sCJD. Znaczny procent
przypadków fCJD jest pasażowalny czyli tak jak GSS i FFI fCJD jest chorobą dziedziczną, jak i infekcyjną.
d) Wariant CJD (vCJD) – skutek infekcji od krów zakażonych BSE (bovine spongiform encephalopathy); dotychczas
odnotowano około 200 przypadków tej choroby, przy czym w Polsce nie zarejestrowano żadnego przypadku pomimo
występowania BSE. Objawy kliniczne vCJD są odmienne od sCJD. Wariant CJD występuje u ludzi młodych (średnia
wieku 29lat) i trwa długo. Niemal wszyscy chorzy prezentują objawy psychotyczne (depresja, lęk, wycofanie). U
większości rozpoznano czystą psychozę. Objawy neurologiczne pojawiają się po około 6 miesiącach. Najbardziej
charakterystyczne objawy to przetrwałe parestezje i dyzestezje w postaci słabo określonych obszarów skóry. Wielu
chorych doświadcza już na początku choroby zaburzeo pamięci. Dodatkowe objawy to zaburzenia smaku i wzroku.
Wszyscy chorzy mają ataksję i zauważalne ruchy mimowolne. Śmierd następuje po około 14 miesiącach. W tabeli
kryteria
rozpoznania
vCJD.
(↓)
Rozpoznanie
definitywne
postawimy,
gdy:
pacjent
prezentuje
chorobę
neuropsychiatryczną
(IA)
i
neuropatologicznie
potwierdzimy obecnośd
zmian
gąbczastych,

nasiloną akumulację PrP z obecnością blaszek. Rozpoznanie prawdopodobne będzie wtedy, gdy spełnione zostaną kryteria:
I i 4/5 z II i IIIA, i IIIB. Możliwe rozpoznanie: I i 4/5 z II, i IIIA.
130. Inne choroby prionowe
Kuru –choroba ta szerzy się jedynie wśród członków plemienia Fore w Papui- Nowej Gwinei na skutek kanibalizmu. Czynnik
patogenny miałby przenikad przez skórę i spojówki, w wyniku rytualnego nacierania twarzy ludzkimi mózgami (głównie
przez kobiety i dzieci). W przebiegu kuru pojawia się zawsze ataksja móżdżkowa, która stopniowo postępuje,
doprowadzając do śmierci. W przeciwieostwie do innych encefalopatii wywoływanych przez priony, w jej przebiegu prawie
nigdy nie występuje otępienie, a o ile się pojawia, to dopiero w fazie terminalnej. Podobnie jest z objawem Babioskiego,
który również nie występuje nigdy.
Przebieg choroby można podzielid na cztery fazy:
fazę I, prodromalną, w której pojawiają się bóle głowy, brzucha i kooczyn, zwłaszcza stawów, może pojawid się utrata
masy ciała;
fazę II, w której chory może jeszcze chodzid: chód staje się niepewny, przechodzi w nasiloną ataksję i abazję, występuje
delikatne drżenie w obrębie tułowia i inne ruchy mimowolne (o typie ruchów pląsawiczych lub atetotycznych),
następnie chwianie, przy próbie utrzymania równowagi chory kurczowo trzyma się gruntu za pomocą szponowato
zgiętych palców stóp, może pojawid się poziomy oczopląs, odruch podeszwowy jest zawsze zgięciowy, klonus rzepki
jest zawsze obecny, zmiennie występuje klonus stopy;
fazę III, w której chory jest w stanie tylko siedzied: zaczyna się gdy pacjent nie jest w stanie chodzid bez trwałego
podparcia, kooczy się gdy nie jest w stanie siedzied bez podparcia, postępują objawy takie jak niestabilnośd postawy,
nasilona ataksja, grubofaliste drżenie, dyzartria;
fazę IV, terminalną, w której chory leży bezsilnie: pacjent jest całkowicie unieruchomiony, nie trzyma moczu i kału,
pojawia się ciężka dysfazja.
W przebiegu choroby pojawiają się także prymitywne odruchy, np. ssania, gryzienia, chwytania. Charakterystyczne są
zmiany nastrojów: od depresji do euforii, a także przymusowy płacz bądź śmiech (stąd dziennikarskie określenie choroby,
śmiejąca się śmierd). Leczenie przyczynowe? Obecnie, jak i w innych chorobach prionowych, nieznane.
Choroba Gerstmanna-Sträusslera- Scheinkera – choroba niezwykle rzadka (1 na 100mln populacji); objawia się jako
postępująca ataksja móżdżkowo-rdzeniowa z otępieniem. GSS jest powodowana przez mutację genu PRNP; w Polsce
opisano 2 przypadki. Objawy zespołu Gerstmanna-Sträusslera-Scheinkera pojawiają się pomiędzy 35. a 55. rokiem życia.
Choroba ma charakter postępujący i trwa przeciętnie od 2 do 10 lat, cechuje się stopniowo narastającą ataksją, do której
dołączają się objawy otępienne. Możliwe są także m.in. dyzartria, zaburzenia widzenia, oczopląs, parkinsonizm. Przyczyną
śmierci jest zwykle zapalenie płuc, do którego wystąpienia predysponuje osłabienie mięśni oddechowych.
Śmiertelna rodzinna bezsennośd (Fatal familiar insomnia) – choroba bardzo rzadka; powodowana przez mutację w genie
PRNP dziedziczoną autosomalnie dominująco, jest chorobą pasażowalną. FFI charakteryzuje się zmianami ograniczonymi do
jąder wzgórza odpowiedzialnych między innymi za regulację snu, stąd występowanie objawów. Choroba ujawnia się średnio
w 5 dekadzie życia (30-60rż). U pacjenta pojawiają się: szybko postępująca bezsennośd, zaburzenia autonomiczne, ataksja,
zaburzenia endokrynologiczne, mioklonie, objawy piramidowe oraz demencja. Choroba ta ma cztery stadia rozwoju: Pacjent
cierpi na nasilającą się bezsennośd skutkującą atakami paniki oraz fobiami. Halucynacje oraz ataki paniki stają się bardziej
zauważalne. Następnie całkowita niezdolnośd do snu pociągająca za sobą szybką utratę masy ciała pacjenta. Demencja i
zupełny brak kontaktu są ostatnią fazą choroby, po której pacjent umiera. Leczenia przyczynowego brak, chod naukowcy
pokładają nadzieje w terapii genowej. Typowe leki nasenne nie przynoszą efektu.
131. Padaczka objawowa – Napady padaczkowe stanowią objaw ze strony układu nerwowego mogą byd jednak reakcją
wtórną do już istniejącego schorzenia internistycznego. Istnieje szereg przyczyn w których możemy się spodziewad napadu
padaczkowego. Należą do nich:
Zaburzenia metaboliczne – encefalopatia mocznicowa, występuje w ostrej mocznicy, między 7 a 10 dniem
niewydolności nerek, w okresie skąpomoczu lub bezmoczu. Napady padaczkowe mogą również wystąpid w przewlekłej
niewydolności nerek jak również zespołu podializacyjnego lub podializacyjnej encefalopatii glinowej. Bezpiecznymi
lekami w tych napadach są: fenytoina, walproat i karbamazepina. Natomiast z dużą ostrożnością należy podchodzid do
leków nowej generacji: topiramatu, wigabatryny czy gabapentyny – ich dawki modyfikujemy w zalezności od klirensu
kreatyniny. Stosunkowo częste napady padaczkowe towarzyszą encefalopatii wątrobowej. Mają one raczej związek z
zespołem abstynencyjnym w przebiegu choroby alkoholowej prowadzącej do niewydolności wątroby aniżeli z
zaburzeo biochemicznych wynikających z niewydolności tego narządu. Co ciekawe, napady padaczkowe o tej etiologii

nie wymagają leczenia przeciwpadaczkowego a jedynie leczenia schorzenia podstawowego. Lekami hepatotoksycznymi
spośród leków przeciwdrgawkowych są kwas walproinowy (najsilniejsze działanie) oraz barbiturany i benzodiazepiny.
Przy konieczności wdrożenia leczenia stosujemy karbamazepinę lub gabapentynę. Porfiria jest kolejną z chorób
wątroby w której mogą wystąpid napady padaczkowe. Problem stanowi leczenie padaczki w przebiegu porfirii
ponieważ wiele leków aktywuje syntetazę kwasu lewulinowego i nasila objawy choroby. Leczenie napadów polega w
tym wypadku na podawaniu roztworów węglowodanów (10% glukoza) i korekcji zaburzeo elektrolitowych
(hiponatremia), w przypadkach opornych – siarczan magnezu, a leczenie przewlekłe – gabapentyna (ma ograniczony
metabolizm wątrobowy). Zaburzenia takie jak hipoglikemia i hiperglikemia nieketonowa mogą byd również przyczyną
napadów padaczkowych. Jedną z częstszych przyczyn jest również gwałtownie narastająca hiponatremia (stężenie w
surowicy <115mmol/l) oraz hipernatremia, hipokalcemia i hipomagnezemia . Zaburzenia gospodarki sodowej mogą
nie tylko byd przyczyną napadów ale także odpowiadad za brak efektów leczenia padaczki. Należy pamiętad jednak o
tym, że zbyt szybka suplementacja jonów sodu odpowiada za wystąpienie mielinolizy środkowej mostu.
Choroby autoimmunologiczne – toczeo układowy (uszkodzenie na tle zapalnym naczyo mózgowych prowadzi do
powstania ognisk niedokrwiennych będących potencjalnymi ogniskami padaczkorodnymi), okresy zaostrzenia choroby
Behceta i choroby Sjögrena.
Endokrynopatie – niedoczynnośd tarczycy a także autoimmunologiczne zapalenie tarczycy typu Hashimoto.
Nadczynnośd tarczycy może sprzyjad zwiększeniu częstości napadów w przypadkach wcześniej rozpoznanej padaczki i
prowokowad incydentalne napady drgawkowe.
Choroby serca – ogniskowe napady niedokrwienne o etiologii zatorowej lub uogólnione zmiany niedokrwienne w
przebiegu NZK. Ryzyko wystąpienia napadu rośnie oczywiście wraz z wiekiem. Przyjmowanie przewlekłe leków
przeciwpadaczkowych u osób starszych może nasilad dolegliwości kardiologiczne (karbamazepina zwiększa ryzyko
zaburzeo serca). Do przykładowych interakcji należą: aktywacja enzymów mikrosomalnych wątroby przez fenytoinę i
fenobarbital (↑metabolizm digoksyny czy lidokainy)
Intoksykacje – drgawki towarzyszące chorobie alkoholowej (pierwsze 48 godzin od odstawienia alkoholu); u
alkoholików ze względu na zwiększone ryzyko urazów głowy, zaburzeo metabolicznych czy chorób naczyniowych
należy wykluczyd inne niż abstynencja przyczyny napadów padaczkowych.
132. Stan padaczkowy – Stan, w którym napad trwa dłużej niż 30 minut lub też jest to kilka napadów, po których pacjent
nie odzyskuje świadomości. Może rozwinąd się, wskutek nieprzyjmowania leków prze z osobę chorą. Postępowanie w stanie
padaczkowym możemy podzielid na 3 etapy:
a) postępowanie natychmiastowe
b) powtórne podanie benzodiazepiny i /lub innego leku
c)
śpiączka
Etap I (postępowanie natychmiastowe):
1. założenie dwóch wkłud – pierwsze do pobrania krwi do badao diagnostycznych, określenie ewentualnej przyczyny
napadu (biochemia, stężenie leku przeciwpadaczkowego), drugie w celu podawania leków przeciwpadaczkowych.
Wkłucia utrzymujemy przez podawanie roztworu soli fizjologicznej, nie glukozy ze względu na możliwośd wytrącania
się lpp, szczególie fenytoiny.
2. Monitorowanie funkcji życiowych; kontrola RR, stabilizacja czynności oddechowych i krążeniowych. Podawanie glukozy
- TYLKO w przypadkach udokumentowanej hipoglikemii, wtedy bolus 50ml 50% Glu u dorosłych i 2ml/kg masy ciała
25% Glu u dzieci. Hiperglikemia nasila uszkodzenie neuronów! U alkoholików, osób uzależnionych można podad 100mg
tiaminy przed lub jednocześnie z podawaną glukozą. Chłodzenie ciała gdy temperatura jest za wysoka.
3. Podawanie leków. Lekiem pierwszego rzutu jest krótko działająca pochodna benzodiazepiny (diazepam czyli Relanium®
oraz klonazepam). Prócz działania przeciwdrgawkowego mają działanie miorelaksujące, wywołują depresję ośrodka
oddechowego i sennośd dlatego stosujemy je ze szczególną ostrożnością. Dawka diazepamu o,25-0,5mg/kg iv (p.r. –
0,5-0,75mg/kg) natomiast klonzepamu 0,1mg/kg iv. Leki te mają wysoką skutecznośd (około 80% przypadków). Jednak
gdy ich podawanie nie przynosi skutku, należy zastosowad fenytoinę lub fenobarbital.
Etap II (nadal monitorujemy pacjenta + podajemy leki)
4. Gdy drgawki nie ustępują podajemy fenytoinę w dawce do 20mg/kg z szybkością 25mg/min. Nie łączymy fenytoiny z
diazepamem w jednej kroplówce! Fenobarbital – iv 15-20mg/kg. W stanach padaczkowych napadów nieświadomości
zarówno fenytoina, jak i fenobarbital nasilają objawy. Możemy podad wtedy kwas walproinowy w dawce 15mg/kg w
bolusie iv, następnie we wlewie dożylnym 1mg/kg/godzinę przez 5-6 godzin.
Etap III (śpiączka barbituranowa, zwiotczenie)

5. Leczenie powinno odbywad się w warunkach OIOM, pod pełną kontrolą krążeniowo-oddechową. Podajemy
fenobarbital lub tiopental. Tiopental podaje się w dawce 4mg/kg/min, wlew należy zwiększad aż do uzyskania płaskiego
zapisu EEG „wyładowanie-cisza” lub zapisu płaskiego. Po opanowaniu napadu lek po 4 godzinach możemy próbowad
odstawid, gdy napady powracają, podad ponownie. Z uwagi na uśpienie pacjenta i podłączenie go do respiratora
musimy monitorowad pacjenta przy użyciu EEG, gdyż zwiotczenie mięśni (pavulon) znosi skutki stanu padaczkowego
lecz nie leczy ich przyczynowo.
133. Dystrofia mięśniowa postępująca - Terminem tym określamy choroby uwarunkowane genetycznie, polegające na
postępującym osłabieniu i zaniku mięśni. W większości to choroby bardzo rzadkie (dystrofia Duchenne’a i Beckera
występuje nieco częściej).
a) Dystrofia mięśniowa Duchenne’a (DMD) – Choroba uwarunkowana genetycznie, dziedziczy się w sposób
recesywny sprzężony z płcią. Związana z brakiem dystrofiny, białka kodowanego na chromosomie X. Dotyczy
prawie wyłącznie chłopców. Jest najcięższą i w wielu krajach najczęstszą postacią dystrofii. Zmiany nie są
widocznie od razu po urodzeniu, ale w wieku kilku lat, gdy dziecko już chodzi. Pierwszymi objawami są właśnie
niesprawny chód i problemy z wchodzeniem na schody, stawania na palcach. Dziecko ma problemy z
wstawaniem, często „wspina się po sobie” (objaw Gowersa). Szybko postępuje osłabienie mięśni dosiebnych
obręczy barkowej i miednicznej, na tle tych zaników zwraca uwagę przerost, prawdziwy lub rzekomy, mięśni
podudzi, czasem pośladków, mięśni naramiennych czy żwaczy. Słabną odruchy kolanowe. Kilka lat później, około
8-9rż, pojawiają się przykurcze, najwcześniej w stawach skokowych, po unieruchomieniu także w kolanowych czy
biodrowych. Unieruchomienie przypada na wiek nastoletni (13-14rż) chod próby nowoczesnego leczenia starają
się tę granicę nieco przesunąd. W badaniu EMG: bogaty zapis wysiłkowy mimo słabego skurczu; niskie i krótkie
potencjały jednostek ruchowych. Szybkośd przewodzenia w nerwach prawidłowa. Morfologicznie: W mięśniach
postępujące zwyrodnienie, ubytek włókien mięśniowych, rozplem tkanki łącznej. Badania biochemiczne: ↑CK
(nawet 200x)
Rozpoznanie stawiane na podstawie: sposobu dziedziczenia, miogennego EMG, ↑CK w surowicy, charakterystycznego
wyniku biopsji mięśnia, braku lub niedoboru dystrofiny mięśniowej. U kobiet nosicielek w 15% przypadków wystąpią
objawy kliniczne. Leczenie DMD polega obecnie na podawaniu steroidów (prednizon, enkorton), podajemy je dzieciom
od 3rź; jednocześnie nie należy zapominad o rehabilitacji, zwalczaniu otyłości i poświęceniu uwagi układowi
oddechowemu i krążenia. W fazie prób są obecnie terapia genowa czy wykorzystanie komórek macierzystych.
b) Dystrofia mięśniowa Beckera – jej przebieg jest znacznie łagodniejszy niż DMD, objawy występują później, chorzy
względnie długo mają zachowaną zdolnośd chodzenia. Charakterystyczny jest przerost łydek. Okres przeżycia nie
różni się od zdrowej populacji. Jedynymi objawami w niektórych przypadkach mogą byd kardiomiopatia , mialgia
lub ↑CK w surowicy. Tutaj, w odróżnieniu od DMD, ubytek dystrofiny jest znacznie mniejszy.
c) Dystrofia twarzowo-łopatkowo-ramienna (dystrophia facio-scapulo-humeralis FSHD) – jedna z najczęściej
występujących dystrofii (1 na 20tys), dziedziczona AD. Początek objawów przypada najczęściej na pierwszą lub
drugą dekadę życia; pojawiają się wtedy zaburzenia dotyczące mięśni twarzy: upośledzenia marszczenie czoła,
gwizdania, mrużenia powiek, nadymania policzków etc. Najwcześniej zajęte są mięśnie twarzy. Charakterystyczna
jest też nadmierna lordoza lędźwiowa i skrzywienie kręgosłupa. Postaci wczesnodziecięce przebiegają ciężko;
objawom mięśniowym towarzyszą upośledznie umysłowe, zaburzenia słuchu czy padaczkę. Leczenie – obecnie
nieznane, dokonuje się prób zabiegów neurochirurgicznych i ortopedycznych na kręgosłupie z różnymi wynikami.
d) Dystrofie obręczowo-kooczynowe (limb-girdle muscular dystrophy - LGMD) – Dziedziczy się zarówno AR, jak i
AD. U podstaw tego zespołu leżą brak lub deficyt białek komórkowych (titina, kalpaina, sarkoglikany, dysferlina).
W dystrofiach o dziedziczeniu AD możemy wyróżnid pewne objawy wspólne: początek przed 20rż, najczęściej
dotyczą obręczy biodrowej. W miarę postępu choroby obserwuje się przykurcze stawowe. Niekiedy obserwuje się
przerost łydek. Diagnostyka LGMD obejmuje określenie mutacji (najczęściej punktowych) i braku lub deficytu
danego białka. W badaniu EMG - miogenny charakter uszkodzenia, aktywnośd CK zróżnicowana – od niskiej do
bardzo wysokiej.
134. Znaczenie badao ultrasonografii dopplerowskiej w diagnostyce chorób naczyniowych mózgu – Za prawidłowe
ukrwienie i funkcjonowanie mózgu odpowiadają tętnice szyjne, kręgowe i śródczaszkowe. Dlatego ich obrazowanie jest
szczególnie ważne w diagnostyce chorób mózgu. Badanie tętnic szyjnych pozwala na obrazowanie struktur ścian
naczyniowych w prezentacji B-mode (dwuwymiarowe) a także określenie parametrów przepływu krwi w naczyniu za
pomocą uwidocznienia przepływu w kolorze (technika Color Doppler). Połączenie ultrasonografii dwuwymiarowej (B-mode)
oraz techniki Color Doppler nosi nazwę Duplex Doppler – pozwala ona na jednoczesną ocenę dwuwymiarowego obrazu
naczynia i spektrum przepływu krwi w dowolnym miejscu naczynia uwidocznionego na monitorze. Nieinwazyjna ocena,
możliwośd obrazowania ścian naczyniowych odgrywa ważną rolę w diagnostyce udarów niedokrwiennych mózgu gdyż
szacuje się, że najczęstszym mechanizmem udaru niedokrwiennego jest zatorowośd tętniczo-tętnicza lub wytworzenie
zakrzepu. Powoduje to zamknięcie światła naczynia lub istotne hemodynamicznie zwężenie. Za pomocą usg możemy
oceniad morfologię naczyo szyjnych – najbardziej istotne wydaje się określenie średniej grubości kompleksu intima-media

(błona wewnętrzna-błona środkowa naczynia), która prawidłowo wynosi około 0.9mm niezależnie od wieku. Struktury
większe niż 1.5mm definiuje się jako blaszki miażdżycowe. Najbardziej niebezpiecznymi powikłaniami blaszki miażdżycowej
są jej: pękniecie, owrzodzenie i powstanie zakrzepu na powierzchni blaszki oraz krwotok do blaszki. Powikłania te mogą
skutkowad tętniczo-tętniczą zatorowością mózgową czy wytworzeniem hemodynamicznie istotnej skrzepliny a nawet
niedrożnością naczynia. Badanie morfologii ściany naczyniowej jest istotne w ocenie zaawansowania miażdżycy, jednak do
precyzyjnego określenia stopnia rozległych zmian miażdżycowych – powodujących zwężenia światła rzędu 30-40% -
niezbędne jest określenie przepływu krwi za pomocą ultrasonografii dopplerowskiej. Badanie to pozwala dodatkowo na
zakwalifikowanie pacjentów do leczenia operacyjnego. Badanie tętnic wewnątrzczaszkowych przeprowadza się
wykorzystując zarówno technikę Doppler, jak i Duplex. W konwencjonalnej metodzie dopplerowskiej badania wykonujemy
przez tzw. Okna kostne, czyli miejsca, w których kości są cieosze lub gdzie występują naturalne otwory w jamie czaszki.
Wyróżniamy okno skroniowe (ocena koncowego odcinka i rozwidlenia tętnicy szyjnej wewnętrznej, tętnicy środkowej,
przednią i tylną oraz tętnice łączące), okno potyliczne (otwór wielki kości potylicznej – ocena odcinka V4 tętnic kręgowych i
tętnicy podstawnej) oraz oczodół (ocena przepływu przez tętnicę oczną i fragment tętnicy szyjnej wewnętrznej).
Przezczaszkowa ultrasonografia dopplerowska z obrazowaniem przepływu w kolorze (Duplex) umożliwia wizualizację
przepływu krwi w obrębie koła tętniczego w kolorze i pozwala na dwuwymiarowe (B-mode) czarno-białe obrazowanie
niektórych struktur wewnątrzczaszkowych (górna krawędź piramidy kości skroniowej, zatoki prosta i strzałkowa, komory
boczne i IV). Opcja ta pozwala na:
Określenie zwężenia tętnic wewnątrzczaszkowych (istotne przyspieszenie prędkości przepływu w miejscu zwężenia,
turbulentny charakter przepływu w tym miejscu i za nim, natomiast dystalnie zwolnienie tej prędkości)
Określenie wydolności krążenia obocznego
Rozpoznawanie i monitorowanie skurczu naczyniowego w przypadku krwotoku podpajęczynówkowego
Badanie reaktywności naczyo śródczaszkowych – wykorzystanie zmiany parametrów przepływu krwi w zależności od
zmiany prężności gazów oddechowych (O₂, CO₂)
Monitorowanie mikrozatorowości mózgowej w przypadku zmian miażdżycowych w tętnicach szyjnych
Monitorowanie przepływu mózgowego podczas zabiegów chirurgicznych na tętnicach szyjnych
Wstępne rozpoznawanie wewnątrzczaszkowych malformacji naczyniowych
Zwiększenie efektywności leczenia trombolitycznego (rtPA) przez oddziaływanie wiązki ultradźwięków na zmiany
zakrzepowe w zwężonych naczyniach.
135. EEG - Badanie czynności bioelektrycznej mózgu przeprowadza się z uzyciem elektrod mocowanych na głowie
badanego za pomocą elastycznego czepka, rozmieszczonych według schematu 10-20. Badanie to trwa co najmniej 20 minut
i obejmuje stan czuwania (pacjent nie śpi); badający prosi pacjenta o kilkukrotne otwarcie i zamknięcie oczu oraz pod koniec
badania o 3-4minuty głębokiego oddychania (próba hiperwentylacji). Wywołuje ona przejściową hipokapnię zwężenie
naczyo mózgowych. Zwężenie może ujawnid zaburzenia niewidoczne przy „zwykłym” zapisie lub nasilid te, które już istnieją
(zaburzenia natury padaczkowej). Ocena zapisu EEG obejmuje określenie częstotliwości, amplitudy, dystrybucji
przestrzennej, symetrii rytmu podstawowego i jego reaktywnośd na otwarcie oczu (reakcja zatrzymania). Najważniejszym
wskazaniem do EEG jest diagnostyka w kierunku padaczki, a także diagnozowanie chorych nieprzytomnych (encefalopatia
wątrobowa, opryszczkowe zapalenie mózgu) czy zaburzeniach snu. EEG może mied znaczenie w przypadkach migrenowych
bólów głowy. W zapisie EEG wyróżniamy następujące czynności bioelektryczne:
Czynnośd podstawowa – mniej lub bardziej uogólniona, „tło” zapisu
Wyładowanie – grupa fal o nagłym początku i koocu, wyraźnie – poprzez swoją amplitudę, częstotliwośd i morfologię –
odróżniająca się od tła
Zespół – sekwencja dwóch lub więcej fal, mająca charakterystyczną morfologię, powtarzająca się w identyczny sposób,
wyróżniająca się z tła czynności podstawowej
Depresja – zmniejszenie amplitudy czynności podstawowej z jednej strony w porównaniu z drugą lub jednego
odprowadzenia w porównaniu z innym
Ognisko – ograniczony obszar głowy znad którego zbiera się czynnośd odgraniczona od otoczenia
Napad – zjawisko o gwałtownym początku, tak samo szybko pojawiające się jak znikające, wyraźnie różne od czynności
podstawowej, zwykle o charakterze padaczkowym
Okresowośd – charakteryzuje fale pojawiające się w mniej lub bardziej regularnych odstępach; przy braku regularności
– sporadycznośd
Iglica – fala odcinająca się wyraźnie od tła czynności podstawowej, zwykle o wysokiej amplitudzie, czas trwania <80ms
Fala wolna - podobna do iglicy trwa od 80-200ms
Iglica/fala – zespół złożony z obydwu figur: iglicy (<80ms) i fali wolnej (120-150ms)
Podstawowe rytmy w zapisie EEG ↓
Rytm alfa – częstotliwośd 9-12Hz, wyraźny w okolicach potylicznych, szczególnie przy zamkniętych oczach, ulega
stłumieniu przy otwarciu oczu , spoczynkowy, charakterystyczny dla stanu relaksu, odprężenia, gdy leżymy z
zamkniętymi oczami, przed zaśnięciem i rano po przebudzeniu. Wykorzystywany w technikach szybkiego uczenia
się.
Rytm beta – częstotliwośd powyżej 13Hz, lepiej widoczny po otwarciu oczu, rytm gotowości, charakteryzuje szczególnie
zwykłą codzienną aktywnośd, percepcję zmysłową i pracę umysłową, specyficzna aktywnośd beta towarzyszy również
stanom
po
zażyciu
niektórych
leków,
szczególnie
benzodiazepin.
Rytm theta – częstotliwośd 4-7Hz, Fale theta są najczęściej występującymi falami mózgowymi podczas medytacji,
transu, hipnozy, intensywnego marzenia, intensywnych emocji. Świadomośd przy tej częstotliwości pozwala na
kontrolowanie bólu fizycznego, a w skrajnych przypadkach nawet krwawienia. Dla tej częstości tok myśli staje się
niespójny i zanikają związki logiczne, co wyraźnie widad na przykładzie myślenia w czasie marzeo
sennych.
Rytm delta – częstotliwośd poniżej 3Hz, występują w stanie najgłębszego snu, podczas głębokiej
medytacji.
136. EMG – diagnostyka czynności elektrycznej mięśni i nerwów obwodowych (elektroneurografia) za pomocą urządzenia
wzmacniającego potencjały bioelektryczne mięśni i nerwów – elektromiografu.
EMG z użyciem igły - Badanie określające czynnośd mięśni polega na wprowadzeniu igły do badanego mięśnia, igła ta jest
równocześnie elektrodą połączoną z ekranem oscyloskopu (ocena wizualna zjawisk elektrycznych), jak i z głośnikiem (ocena
słuchowa). Oceniamy stan mięśnia w spoczynku – rejestrowana jest linia izoelektryczna (lub cisza elektryczna w głośniku)
oraz w stanie skurczu dowolnego - zapis wówczas waha się od ubogiego (przy śladowym, słabym skurczu) do
interferencyjnego (maksymalna siła dla danego mięśnia). Badanie EMG umożliwia zaobserwowanie dwóch zjawisk:
Zaburzeo mięśniowych pochodzenie nerwowego z powodu odnerwienia mięśnia (zapis neurogenny) – charakteryzuje
się zmniejszeniem liczby czynnych jednostek ruchowych i, przy zmianach zaawansowanych, zwiększeniem ich
amplitudy i długości trwania potencjału. W spoczynku, zamiast ciszy elektrycznej obecna będzie czynnośd spontaniczna
w postaci fascykulacji, fibrylacji.
Zaburzeo pochodzenia mięśniowego (zapis miogenny) – prawidłowy zapis spoczynkowy (cisza elektryczna) ale
nieprawidłowa morfologia potencjałów w zapisie wysiłkowym (↓ amplitudy, „zazębianie” potencjałów), nadmiernie
interferencyjny zapis przy rozwijaniu stosukowo niewielkiej siły.
Odmianą badania EMG jest SFEMG (single fibre) – EMG pojedynczego włókna. Wykorzystując specjalny rodzaj igły mającej
„okienko” zbierające potencjały elektryczne na powierzchni bocznej (a nie, jak tradycyjnie, na szczycie) możemy oceniad
potencjały ruchowe z pojedynczych włókieo mięśniowych bezpośrednio do niego przylegających. Zakładając, że włókna
należą do tej samej jednostki ruchowej (unerwiane przez ten sam motoneuron), w warunkach fizjologicznych powinny mied
potencjały zsynchronizowane, czyli jeden zachodzi w mniej więcej stałej odległości od drugiego. Stiwerdzenie większej niż
35-40μsekundowej desynchronizacji jest zjawiskiem patologicznym.
EMG w szerszym pojęciu powinno obejmowad właśnie badanie za pomocą igły a także badanie przewodzenia czuciowego,
ruchowego oraz badanie złącza nerwowo-mięśniowego. To ostatnie nie jest czynnością wykonywaną rutynowo. Polega na
powtarzalnej stymulacji nerwu ruchowego serią dziesięciu pobudzeo o częstotliwości 3-40Hz i więcej. W metodzie tej
zakładamy, że pobudzany w milisekundowych odstępach mięsieo wykazuje m.in. elektrofizjologiczne cechy zmęczenia
(spadek amplitudy) w przypadku zaburzeo postsynaptycznych (charakterystyczne dla miastenii) oraz wzrost amplitudy

przy kolejnych pobudzeniach danego ciągu w chorobach części presynaptycznej (charakterystyczne dla zespołu Lamberta-
Eatona). Należy dodad, że badanie EMG nie jest ściśle zestandaryzowane i decyzją lekarza jest, które z nerwów i mięśni
zostaną poddane badaniu; badanie wszystkich zajęłoby po prostu zbyt dużo czasu. ;-) Wyjątkami są przypadki mnogich
mononeuropatii zajmujące nerwy obwodowe w sposób nieuporządkowany.
Wyszukiwarka
Podobne podstrony:
giełda neurologia 2014 gr 3 I termin MR
Neurologia skrypt
Neurologia . Skrypt, 5 - Układ autonomiczny, Układ Nerwowy Autonomiczny
EGZAMIN 2014 neuro rozwiązany, 1.Lekarski, V rok, Neurologia
Neurologia . Skrypt, 2 - Pień mózgu, Ćwiczenia - rdzeń kręgowy - mózgowie (pień mózgu)
cw 4-pomiary uziemien roboczych, aaa, studia 22.10.2014, Materiały od Piotra cukrownika, materialy K
Neurologia . Skrypt, 8 - Unerwienie i unaczynnienie obwodowe
Neurologia . Skrypt, 3 - Półkule mózgu
Polineuro - skrypt, MEDYCYNA telietta, Neurologia
Test poprawkowy z neurologii - grupa V, interna 2014-15
spraw. lab. eksploat. cw.10, aaa, studia 22.10.2014, Materiały od Piotra cukrownika, materialy Kamil
Skrypt Socjologia, Politologia UMCS 2011-2014 Samorzad i polityka lokalna, Socjologia
skrypt z prawa rodzinnego egzamin 2014, 5 rok prawo, 5 rok, rodzinne, rodzinne, egzamin rodzinne
Cwiczenie 1 Skrypt 2014 id 99017
Neurologia . Skrypt, 1 - ABC układu nerwowego , rdzeń kręgowy
więcej podobnych podstron