
„LECZENIE STANÓW NAGLĄCYCH
W DIABETOLOGII
WYNIKAJĄCYCH Z NIEDOBORU INSULINY”
„LECZENIE STANÓW NAGLĄCYCH
W DIABETOLOGII
WYNIKAJĄCYCH Z NIEDOBORU INSULINY”

Zespoły kliniczne powstające w wyniku
ostrego niedoboru insuliny
Zespoły kliniczne powstające w wyniku
ostrego niedoboru insuliny
•Kwasica i śpiączka ketonowa
•Nieketonowa, hipermolalna
śpiączka
•Kwasica i śpiączka mleczanowa
•
Kwasica i śpiączka ketonowa
•
Nieketonowa, hipermolalna
śpiączka
•
Kwasica i śpiączka mleczanowa
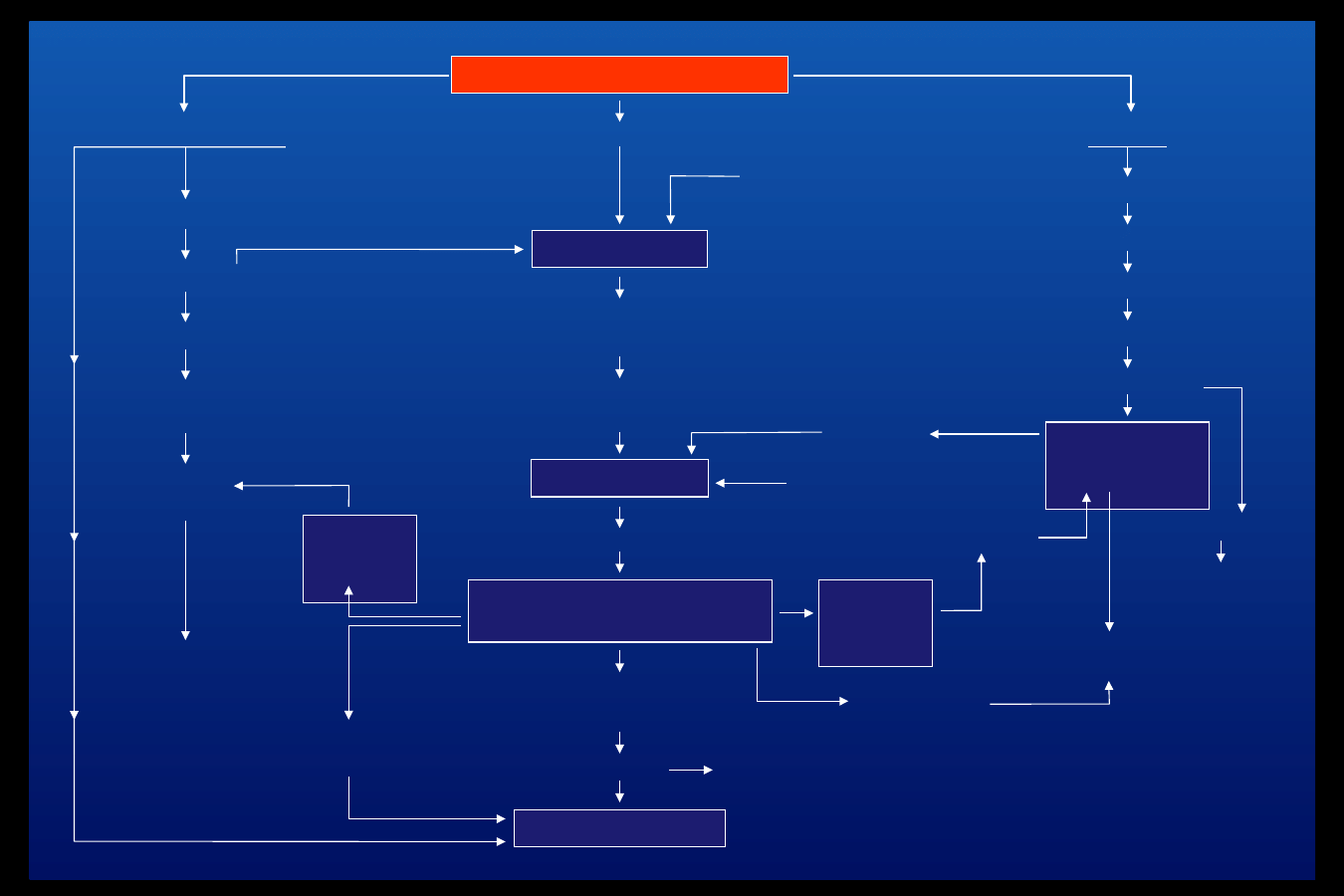
NIEDOBÓR INSULINY
ZMNIEJSZENIE TKANKOWEGO ZUŻYCIA GLUKOZY
Hiperglikemia
Glikogenoliza
w wątrobie,
w mięśniach
Cukromocz, diureza
osmotyczna
Utrata wody
i elektrolitów
Odwodnienie
Zagęszczenie krwi
Wstrząs oligowolemiczny,
spadek RR
Zmniejszenie przepływu
nerkowego osocza
Bezmocz
Śpiączka (zgon)
Dychawica
Nudności, wymioty
Mocznik
Hipoksj
a
tkanek
Zmniejszenie przepływu
krwi przez mózg
Hipoksj
a
tkanek
Pobudzenie
kory nadnerczy
LIPOLIZA
Uwalnianie WKT
Hiperketonemia
Ketogeneza
wątrobowa
Hiperketonemia
Kwasica
metaboliczn
a
Laktacydemia
Ketonuria
Utrata Na
+
i
K
+
z moczem
Oporność
tkanek na insulinę
KATABOLIZM BIAŁEK
Hiperaminoacydem
ia
Glukoneogeneza
Azot w moczu
Odwodnienie
komórek
Utrata K
+
z komórek
Utrata ustrojowych
zapasów K
+
Hiperlipidemia
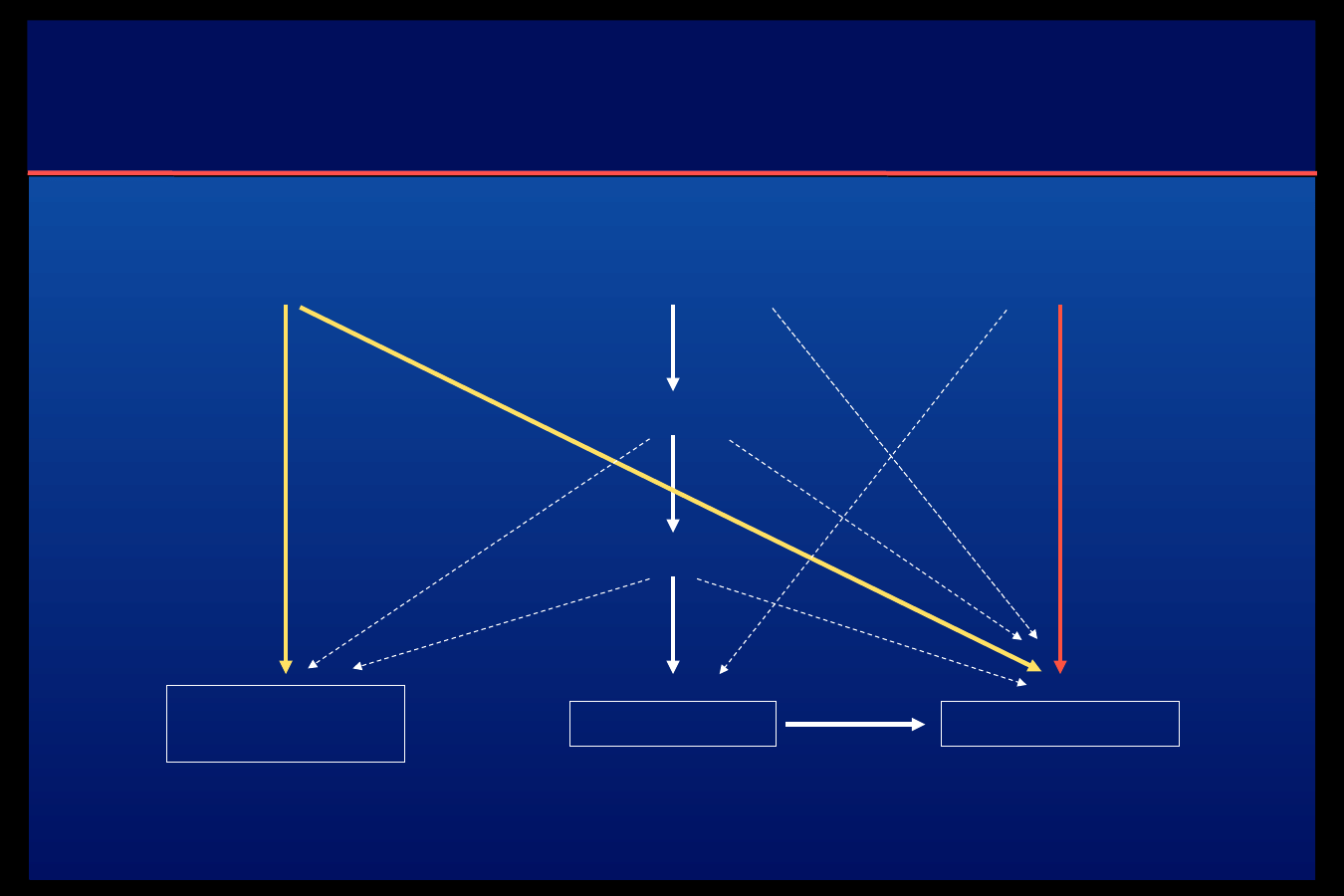
Rola hormonów antagonistycznych do insuliny w
regulacji
produkcji glukozy, lipolizy i ketogenezy u osób z kwasicą
ketonową
Rola hormonów antagonistycznych do insuliny w
regulacji
produkcji glukozy, lipolizy i ketogenezy u osób z kwasicą
ketonową
LIPOLIZA
Hormon
wzrostu
Epinefryna
Kortizol
KETOGENEZA
Norepinefryn
a
PRODUKCJA
GLUKOZY
Glukagon

Kwasica i śpiączka ketonowa
• Definicja
Kompleks ostrych zaburzeń przemiany glukozy,
tłuszczów i białek, wody i elektrolitów oraz
równowagi kwasowo-zasadowej, powstający w
wyniku dużego niedoboru insuliny.
• Kryteria rozpoznania wg Alberti`ego:
Glukoza > 300 mg/dl; wodorowęglany < 15
mmol/I; pH < 7,3; ciała ketonowe w
moczu +++

Patogeneza śpiączki ketonowej
1. Niedobór insuliny
2. Zwiększone stężenie hormonów działających
przeciwstawnie do insuliny:
glukagonu
katecholamin
kortyzolu
hormonu wzrostu

Czynniki wywołujące
kwasicę i śpiączkę ketonową
Czynniki wywołujące
kwasicę i śpiączkę ketonową
• Ostre zakażenia bakteryjne lub wirusowe
~
50%
• Przerwanie lub błędy w insulinoterapii
~
15%
• Opóźnienie rozpoznania cukrzycy
~
8%
• Niektóre ostre choroby niezakaźne
~
7%
(zawał serca, udar)
• Czynniki nieustalone
~
20%
• Zapalenia trzustki
•
Ostre zakażenia bakteryjne lub wirusowe
~
50%
•
Przerwanie lub błędy w insulinoterapii
~
15%
•
Opóźnienie rozpoznania cukrzycy
~
8%
•
Niektóre ostre choroby niezakaźne
~
7%
(zawał serca, udar)
•
Czynniki nieustalone
~
20%
•
Zapalenia trzustki

Objawy kliniczne
W badaniu podmiotowym
:
- wzmożone pragnienie, wielomocz, suchość w ustach
- Zmęczenie, osłabienie, senność
- zawroty, bóle głowy, nudności, wymioty,
W badaniu przedmiotowym:
- objawy odwodnienia
- Oddech kwasiczy Kussmaula,zapach acetonu z ust;
- Obniżenie ciśnienia tętniczego
- Zmniejszenie napięcia gałek ocznych
- Bóle brzucha (pseudoperitonitis diabetica);
- Bóle w klatce piersiowej (psudopleuritis sicca);
- Osłabienie odruchów ścięgnistych, objawy ogniskowe;
- Płytkie oddychanie, zaburzenia świadomości i śpiączka;
- Skąpomocz, bezmocz, wstrząs

Rozpoznanie i ocena stopnia ciężkości
kwasicy i śpiączki ketonowej
Rozpoznanie i ocena stopnia ciężkości
kwasicy i śpiączki ketonowej
Glikemia
mg%
HCO
3
mmol/l
pH luka anionowa Acetonuria
Zaburzenia
świadomości
Zaburzenia
metaboliczne
> 250
15-18
< 7,36
>10
+
przytomny
Łagodna
kwasica
ketonowa
>250
10-15
< 7,2
>12
+
Przytomny
zdezorientowany
Umiarkowana
kwasica
ketonowa
> 400
< 10
< 7,0 >12
+
śpiączka
Ciężka
kwasica
ketonowa
-

Rozpoznanie różnicowe
- inne śpiączki cukrzycowe
- Udar mózgu, zawał serca
- Zatrucie salicylanami
- Wstrząs pokrwotoczny
- Mocznica, śpiączka wątrobowa
- Przełom tarczycowy lub nadnerczowy

Zasady postępowania w śpiączce i kwasicy
ketonowej
- postępowanie w kwasicy ketonowej zależy od
oceny stanu klinicznego pacjenta,
stwierdzonych zaburzeń metabolicznych oraz
przyczyny
- równolegle z postępowaniem
wyprowadzającym z kwasicy konieczne jest
leczenie przyczyny wywołującej, gdy tylko ona
zostanie rozpoznana.

Postępowanie lecznicze
w kwasicy i śpiączce ketonowej
Postępowanie lecznicze
w kwasicy i śpiączce ketonowej
• Leczenie insuliną - zahamowanie ketabolizmu
białek, glukoneogenezy i lipolizy, oraz
przywrócenie komórkowej
asymilacji glukozy i innych substratów
• Wyrównywanie niedoborów wody i
elektrolitów
• Wyrównywanie zaburzeń kwasowo-
zasadowych
(wodorowęglan sodu)
• Czynności dodatkowe:
- terapia antybiotykami
- tlenoterapia
- podanie heparyny
- odsysanie zalegającej treści
żołądkowej
•
Leczenie insuliną - zahamowanie ketabolizmu
białek, glukoneogenezy i lipolizy, oraz
przywrócenie komórkowej
asymilacji glukozy i innych substratów
•
Wyrównywanie niedoborów wody i
elektrolitów
•
Wyrównywanie zaburzeń kwasowo-
zasadowych
(wodorowęglan sodu)
•
Czynności dodatkowe:
- terapia antybiotykami
- tlenoterapia
- podanie heparyny
- odsysanie zalegającej treści
żołądkowej
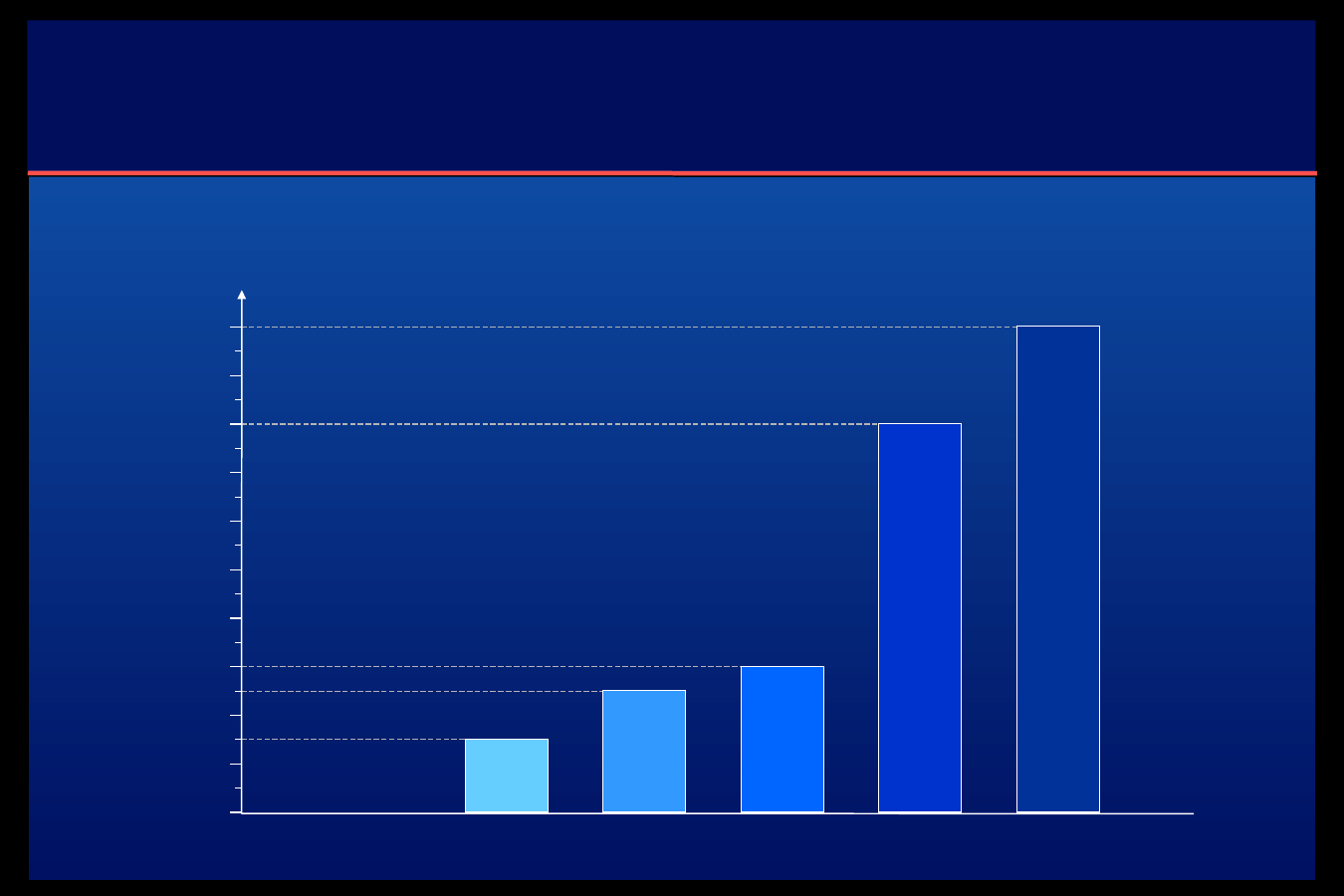
Leczenie kwasicy ketonowej
Leczenie kwasicy ketonowej
Hamowanie glikogenolizy
Optymalne stężenie insuliny w
surowicy
Hamowanie
glukoneogenezy
Hamowanie lipolizy
Pobudzenie asymilacji glukozy
Stymulacja transportu potasu
100
0
5
10
15
20
25
30
35
40
45
50
55
60
65
70
75
80
85
90
95
U/ml
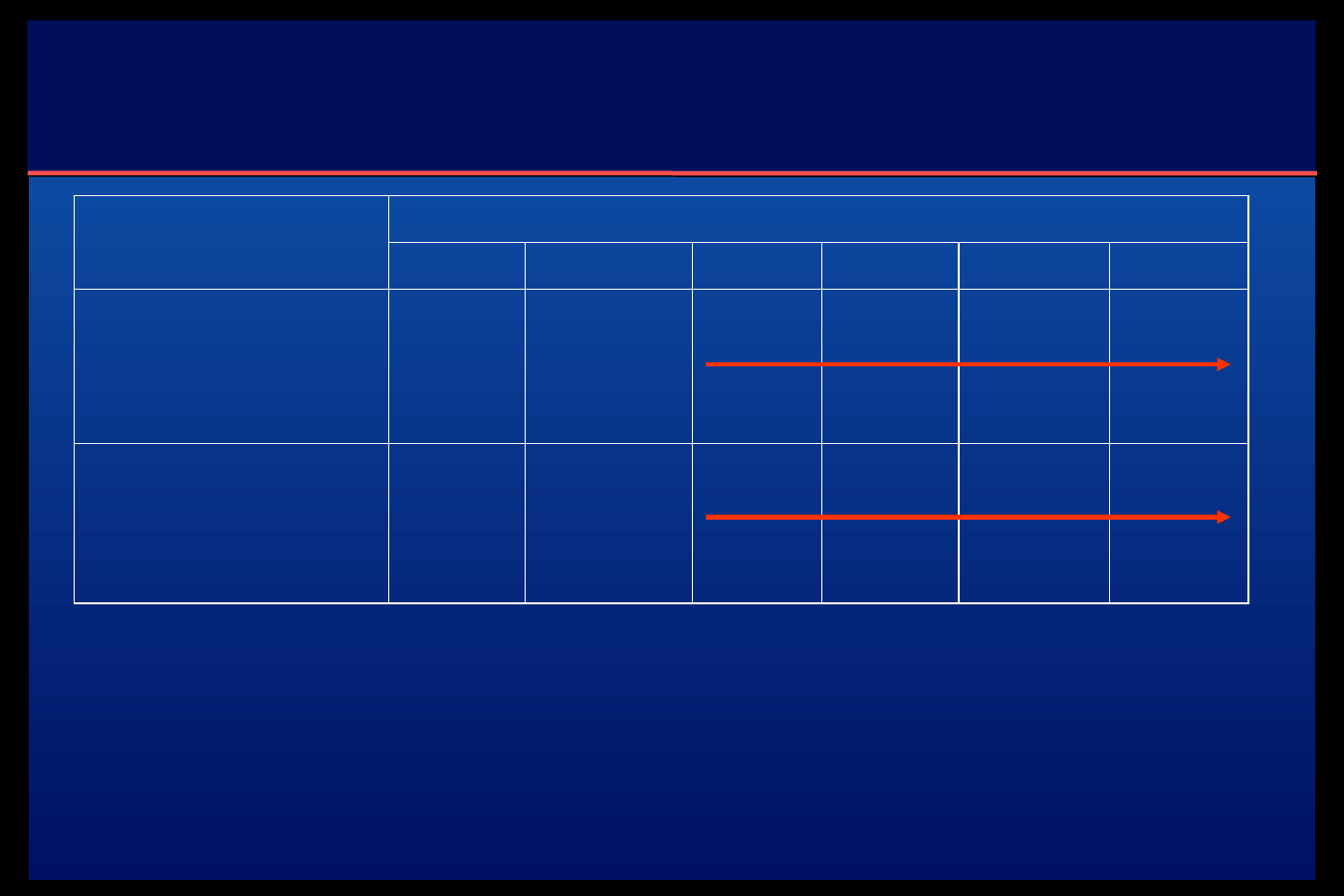
A. Leczenie insuliną
A. Leczenie insuliną
Insulina w roztworze
0
1
2
3
5
4
Czas (h)
4 j.
0,1 j/kg/h
12 - 16 j.
8 j.
8 j.
8 j.
8 j.
Dorośli:
dożylnie:
- wlew ciągły
* domięśniowo
0,1 j/kg/h
0,25 j/kg
0,1 j/kg
0,1 j/kg
0,1 j/kg
0,1 j/kg
Dzieci:
dożylnie:
- wlew ciągły
* domięśniowo
* Domięśniowe podawanie insuliny - tylko w sytuacjach koniecznych.
Wynik leczenia insuliną kontroluje się co 1-2 godz. W przypadku jego nieskuteczności należy zwiększyć
szybkość wlewu, aż do uzyskania wystarczającego zmniejszenia glikemii. Gdy glikemia osiągnie wartość
11,1 mmol/l (200 mg%), można zmienić sposób podawania insuliny na wstrzyknięcia podskórne.
* Roztwór insuliny do infuzji dożylnej zawierający 5 j.m. w 1 ml przyrządza się mieszając w strzykawce:
0,5 ml (50 j.m.) insuliny, 1 ml 20% albuminy oraz 8,5 ml 0,9% NaCI. Jeśli nie dysponuje się albuminą,
można użyć roztworu o składzie 0,5 ml (50 j.m.) insuliny i 9,5 ml 0,9% NaCI, ale układ pompy infuzyjnej,
przed podłączeniem do żyły chorego, należy dwukrotnie wypełnić roztworem insuliny.

B. Wyrównywanie niedoborów wody i
elektrolitów
B. Wyrównywanie niedoborów wody i
elektrolitów
Płyny wyrównawcze
i elektrolity
1
2
3
4
następne
Czas (h)
0,9 % roztwór NaCI
Potas (K)
Oznaczanie stężenia elektrolitów we krwi co 2 godziny
i modyfikacje szybkości ich podawania
1,5 l
1,0 l
1,0 l
1,0 l
2 l
w ciągu 8 h
20 mmol/h
Podawanie potasu:
•
przy kaliemii < 3 mmol/l zwiększyć prędkość wlewu K
+
do 39 mmol/h
(3,0 g KCI)
•
przy kaliemii 3-4 mmol/l zwiększyć prędkość wlewu K
+
do 26 mmol/h
(2,0 g KCI)
•
przy kaliemii 5-6 mmol/l zmniejszyć prędkość wlewu K
+
do 13
mmol/h (1,0 g KCI)
•
przy kaliemii > 6 mmol/l
wstrzymać wlew K
+
W przeciętnych przypadkach śpiączki ketonowej niedobór wody określa się
na 4-6 l,
sodu na 7-10 mmol/kg m.c., chloru na 5-7 mmol/kg m.c., potasu na 3-5
mmol/kg m.c.

C. Wyrównywanie zaburzeń równowagi
kwasowo-zasadowej
C. Wyrównywanie zaburzeń równowagi
kwasowo-zasadowej
• W przeciętnych przypadkach (pH > 7,0) podawanie
NaHCO
3
jest przeciwwskazane
• NaHCO
3
należy podać tylko w ciężkiej kwasicy
ketonowej
(pH < 7,0 lub zasób zasad < 5 mmol/l)
• Jeśli są wskazania podaje się 60-100 mmol NaHCO
3
(w ciągu 15-20 minut)
• Dawkę tę należy powtórzyć w odstępach 30
minutowych, aż pH krwi osiągnie wartość 7,0-7,1
•
W przeciętnych przypadkach (pH > 7,0) podawanie
NaHCO
3
jest przeciwwskazane
•
NaHCO
3
należy podać tylko w ciężkiej kwasicy
ketonowej
(pH < 7,0 lub zasób zasad < 5 mmol/l)
•
Jeśli są wskazania podaje się 60-100 mmol NaHCO
3
(w ciągu 15-20 minut)
•
Dawkę tę należy powtórzyć w odstępach 30
minutowych, aż pH krwi osiągnie wartość 7,0-7,1

Przyczyny powstania alkalozy
podczas leczenia NaHCO
3
Przyczyny powstania alkalozy
podczas leczenia NaHCO
3
• Regeneracja NaHCO
3
pod wpływem insulinoterapii z
kwasów ogranicznych:
•
Regeneracja NaHCO
3
pod wpływem insulinoterapii z
kwasów ogranicznych:
• Przedłużona hiperwentylacja
•
Przedłużona hiperwentylacja
Na - acetooctan
3,0 mmol/l
Na - beta-hydroksymaślan
11,0 mmol/l
Na - mleczan
2,5 mmol/l
Na - wolne kwasy tłuszczowe
2,5 mmol/l
Na - acetooctan
3,0 mmol/l
Na - beta-hydroksymaślan
11,0 mmol/l
Na - mleczan
2,5 mmol/l
Na - wolne kwasy tłuszczowe
2,5 mmol/l
19
mmol/l
19
mmol/l

Alkaloza po NaHCO
3
- powikłania
Alkaloza po NaHCO
3
- powikłania
•Ostre nasilenie hipokalemii i
hipofosfatemii
•Zmniejszenie przepływu mózgowego
•Zniesienie pozytywnego wpływu
kwasicy
na krzywą dysocjacji Hb-O
2
•
Ostre nasilenie hipokalemii i
hipofosfatemii
•
Zmniejszenie przepływu mózgowego
•
Zniesienie pozytywnego wpływu
kwasicy
na krzywą dysocjacji Hb-O
2

Stosowanie fosforanów
Stosowanie fosforanów
• Nie zaleca się rutynowego stosowania
fosforanów
• Jeśli stężenie PO
4
jest < 1,0 mg% należy w ciągu
24 h uzupełnić 25-50% niedoboru podając
fosforan potasu
z szybkością 1,5 - 2,5 mmol/h
•
Nie zaleca się rutynowego stosowania
fosforanów
•
Jeśli stężenie PO
4
jest < 1,0 mg% należy w ciągu
24 h uzupełnić 25-50% niedoboru podając
fosforan potasu
z szybkością 1,5 - 2,5 mmol/h

D. Czynności dodatkowe
D. Czynności dodatkowe
•Odsysanie zawartości żołądka
•Monitorowanie diurezy godzinowej
•Leczenie ewentualnej infekcji
•Tlenoterapia
•Profilaktyka zakrzepów
•
Odsysanie zawartości żołądka
•
Monitorowanie diurezy godzinowej
•
Leczenie ewentualnej infekcji
•
Tlenoterapia
•
Profilaktyka zakrzepów

Postępowanie lecznicze w 6-24 h i
później
Postępowanie lecznicze w 6-24 h i
później
• Zmiana sposobu insulinoterapii
- domięśniowe lub podskórne podawanie
insuliny
• Dożylne podawanie roztworu glukozy (~10
g/h)
• Dalsze uzupełnianie wody i elektrolitów
• Żywienie doustne
•
Zmiana sposobu insulinoterapii
- domięśniowe lub podskórne podawanie
insuliny
•
Dożylne podawanie roztworu glukozy (~10
g/h)
•
Dalsze uzupełnianie wody i elektrolitów
•
Żywienie doustne

Leczenie śpiączki ketonowej- cd
II okres
Gdy Glikemia < 250 mg/dl to podajemy: 5 %
glukozę 150-250 ml/h + insulin 0,05 j /kg/h tak, aby
glikemia była 150-200 mg/dl
Też uzupełniamy niedobory płynów i elekrolitów przez
72 h

Leczenie śpiączki ketonowej- cd
III okres
Po wyprowadzeniu chorego z kwasicy (36-72 godz)
1. Monitorowanie glikemii co 4 godziny
2. Insulina krótkodziałająca s.c
- pierwsze wstrzyknięcie na około 1 godziny przed
końcem wlewu insuliny, najlepiej przed posiłkiem
- w dawkach rosnących- 5j na każde 50 mg/dl
powyżej 150 mg/dl w surowicy do dawki 20 j

Podsumowanie leczenia
1. Nawodnienie
2. Zmniejszenie hiperglikemii
3. Wyrównanie zaburzeń elektrolitowych
4. Leczenie przyczyny wywołującej
5. Monitorowanie :
-
pomiary RR, tętna, i oddechów, stanu świadomości co 1h
-
Ocena masy ciała co 6-12 h
-
Bilans płynów co h
-
Pomiar temperatury ciała co 8 h
-
Glikemia we krwi co 30-60 minut
-
Stężenie potasu w surowicy co 2-4 h
-
Stężenie sodu, chlorków i ketonów co 4 h
-
RKZ co 30-60 minut
-
Stężenie fosforanów i wapnia co 4 h
-
Oznaczanie glukozy i ketonów w moczu po każdym oddaniu moczu

Podsumowanie leczenia
Podczas leczenia kwasicy i śpiączki ketonowej mogą
wystąpić:
- nagła hipokaliemia
- hipernatremia, mogaca przyczynić się do:
a)obrzęku płuc
b)obrzęku mózgu
- hiperglikemia – wskutek zbyt wczesnego zaprzestania
wlewu z glukozy
- hipoglikemia
- hiperchloremia-wskutek nadmiernej podaży NaCL
- niewydolność nerek
- powikłania zakrzepowo-zatorowe

Śpiączka nieketonowa hipermolarna
• Definicja
Kompleks zaburzeń przemiany glukozy, wody i
elektrolitów powstający w wyniku dużego
niedoboru insuliny i charakteryzujący się dużą
hiperglikemią, wzrostem osmolalności osocza,
ciężkim odwodnieniem i zaburzeniami
świadomości bez znaczącej kwasicy lub ketozy.

Etiologia
• ciężkie zakażenia (zwłaszcza z odwodnieniem)
• upojenie alkoholem
• zawał serca
• udar mózgu
• leki moczopędne i psychotropowe

Nieketonowa hipermolalna śpiączka
cukrzycowa (NHŚ)
Nieketonowa hipermolalna śpiączka
cukrzycowa (NHŚ)
• Stężenie glukozy
600 mg/dl ( 34 mmol/l)
• Osmolalność osocza
320 mOsm/l
• pH krwi tętniczej
7,30
• Wodorowęglany
15 mmol/l
• Luka anionowa > 16
• Ciała ketonowe - brak lub minimalna
ilość
• Zaburzenia świadomości - umiarkowane do
całkowitej
• Utrata przytomności (gdy osmolalność > 380
mOsm/kg/I)
•
Stężenie glukozy
600 mg/dl ( 34 mmol/l)
•
Osmolalność osocza
320 mOsm/l
•
pH krwi tętniczej
7,30
•
Wodorowęglany
15 mmol/l
•
Luka anionowa > 16
•
Ciała ketonowe - brak lub minimalna
ilość
•
Zaburzenia świadomości - umiarkowane do
całkowitej
•
Utrata przytomności (gdy osmolalność > 380
mOsm/kg/I)
Osm = 2 (Na
+
+ K
+
) + glukoza (mmol/l) + mocznik
(mmol/l)
Osm = 2 (Na
+
+ K
+
) + glukoza (mmol/l) + mocznik
(mmol/l)

Niedobór
insuliny
Zużycie glukozy
Glukoneogeneza
Wymioty
Biegunka
Moczówka prosta
Odczuwania pragnienia
Ograniczona podaż
płynów
Stężenia glukozy
we krwi
Diureza osmotyczna
Utrata
H
2
O, Na
+
, K
+
,
Mg
2+
, Ca
2+
, PO
2+
4
Odwodnienie
Wstrząs
Śpiączka
Osmolalność
osocza
•
Żywienie
perenteralne
•
Infuzje glukozy
•
Cukrzyca świeżo
rozpoznana
•
Zaniedbania w leczeniu
cukrzycy
•
Diazoksyd
•
Fenotyina
•
-blokery
•
Diuretyki (tiazydy)
Zakażenia
Zawał serca
Udar mózgu
Zabieg operacyjny
Inne stresy
Podaź glikokortikoidów
Glukagon
Glikokortikoidy
Katecholaminy
Czynność nerek
Azot mocznika
Katabolizm białek

Cechy kliniczne NHŚ
Cechy kliniczne NHŚ
• Powolny rozwój, najczęściej u osób w starszym wieku
z cukrzycą typu 2
• Często stwierdza się:
- objawy ogniskowego uszkodzenia CUN
- odwodnienie (utrata napięcia skóry, suche błony
• śluzowe, zapadnięte gałki oczne) lub wstrząs
- tachykardia, przyspieszony płytki oddech,
zaczerwienienie twarzy
- podwyższone wartości sodu, kreatyniny
i mocznika
• Wysoki wskaźnik śmiertelności
•
Powolny rozwój, najczęściej u osób w starszym wieku
z cukrzycą typu 2
•
Często stwierdza się:
- objawy ogniskowego uszkodzenia CUN
- odwodnienie (utrata napięcia skóry, suche błony
•
śluzowe, zapadnięte gałki oczne) lub wstrząs
- tachykardia, przyspieszony płytki oddech,
zaczerwienienie twarzy
- podwyższone wartości sodu, kreatyniny
i mocznika
•
Wysoki wskaźnik śmiertelności

Przeciętne niedobory wody i elektrolitów u
chorych
z nieketonową, hiperosmotyczną śpiączką
cukrzycową
Przeciętne niedobory wody i elektrolitów u
chorych
z nieketonową, hiperosmotyczną śpiączką
cukrzycową
Woda
-
150 ml/kg m.c
Na
+
-
7 mmol/kg m.c
K
+
-
10 mmol/kg
m.c
CI
-
-
5 mmol/kg m.c
P
-
70-140 mmol
Ca
++
-
50-100 mmol
Mg
++
-
50-100 mmol
Woda
-
150 ml/kg m.c
Na
+
-
7 mmol/kg m.c
K
+
-
10 mmol/kg
m.c
CI
-
-
5 mmol/kg m.c
P
-
70-140 mmol
Ca
++
-
50-100 mmol
Mg
++
-
50-100 mmol

Różnicowanie
• kwasicą ketonową
• śpiączką pochodzenia mózgowego
(hiperosmolalność nie jest stałym objawem)
• śpiączką wątrobową i mocznicową
(nie ma dużej hiperglikemii)
• z zatruciami

Postępowanie w NHŚ
Postępowanie w NHŚ
1. Postępowanie w 1- 2 godz.
1. Postępowanie w 1- 2 godz.
Podawanie insuliny szybkodziałającej w ciągłej
infuzji dożylnej wg zasad jak w śpiączce
ketonowej.
Oznaczanie glikemii co 1-2 godz.
Podawanie insuliny szybkodziałającej w ciągłej
infuzji dożylnej wg zasad jak w śpiączce
ketonowej.
Oznaczanie glikemii co 1-2 godz.
Insulina
Insulina
Podanie 2 l hipotonicznego (0,45%) roztworu NaCI
w ciągu 2 h. Monitorowanie ośrodkowego
ciśnienia żylnego (OCŻ).
W przypadku obniżonego OCŻ wlew 0,9% NaCI, aż
OCŻ podwyższy się do wartości 0,68 - 0,88 kPa
(70-90 mmH
2
O)
Podanie 2 l hipotonicznego (0,45%) roztworu NaCI
w ciągu 2 h. Monitorowanie ośrodkowego
ciśnienia żylnego (OCŻ).
W przypadku obniżonego OCŻ wlew 0,9% NaCI, aż
OCŻ podwyższy się do wartości 0,68 - 0,88 kPa
(70-90 mmH
2
O)
Płyny
Płyny
Podawanie KCI we wlewie z szybkością 10-20
mmol/h
od początku leczenia.
Podawanie KCI we wlewie z szybkością 10-20
mmol/h
od początku leczenia.
Jony potasowe
Jony potasowe
Rozpoznanie przyczyny wywołującej śpiączkę.
Leczenie swoiste i przyczynowe.
Wskazane oznaczenie mleczanu we krwi.
Rozpoznanie przyczyny wywołującej śpiączkę.
Leczenie swoiste i przyczynowe.
Wskazane oznaczenie mleczanu we krwi.
Inne czynności
Inne czynności

2. Postępowanie dalsze - 3 - 24 godz.
2. Postępowanie dalsze - 3 - 24 godz.
Dalsze podawanie insuliny dożylnie, aż glikemia
zmniejszy się do 11,1 mmol/l (200 mg/dl). Zmiana
sposobu podawania insuliny: 8-12 j. domięśniowo
co 4-6 h.
Dalsze podawanie insuliny dożylnie, aż glikemia
zmniejszy się do 11,1 mmol/l (200 mg/dl). Zmiana
sposobu podawania insuliny: 8-12 j. domięśniowo
co 4-6 h.
Insulina
Insulina
Kontynuacja wlewu hipotonicznego roztworu
NaCI, szybkość podawania zgodnie z OCŻ. Zmiana
na 5% roztwór glukozy
w momencie, gdy glikemia zmniejszy się do 11,1
mmol/m
(200 mg/dl).
Kontynuacja wlewu hipotonicznego roztworu
NaCI, szybkość podawania zgodnie z OCŻ. Zmiana
na 5% roztwór glukozy
w momencie, gdy glikemia zmniejszy się do 11,1
mmol/m
(200 mg/dl).
Płyny
Płyny
Podawanie KCI we wlewie kroplowym z
szybkością 20 mmol/h, jeżeli wytwarzanie moczu
jest wystarczające. Może być konieczne
podawanie większej ilości jonów potasowych.
Podawanie KCI we wlewie kroplowym z
szybkością 20 mmol/h, jeżeli wytwarzanie moczu
jest wystarczające. Może być konieczne
podawanie większej ilości jonów potasowych.
Jony potasowe
Jony potasowe
Należy rozważyć leczenie małymi dawkami
heparyny.
Należy rozważyć leczenie małymi dawkami
heparyny.
Inne czynności
Inne czynności
Postępowanie w NHŚ
Postępowanie w NHŚ

3. Postępowanie po ustąpieniu ostrych
objawów
3. Postępowanie po ustąpieniu ostrych
objawów
Preparaty insuliny o przedłużonym działaniu.
Preparaty insuliny o przedłużonym działaniu.
Insulina
Insulina
Dalsze uzupełnianie wody i elektrolitów.
Dalsze uzupełnianie wody i elektrolitów.
Płyny
Płyny
Podawanie jonów potasowych doustnie przez 5-7
dni.
Podawanie jonów potasowych doustnie przez 5-7
dni.
Jony potasowe
Jony potasowe
Ocena możliwości leczenia dietą i pochodnymi
sulfonylomocznika.
Ocena możliwości leczenia dietą i pochodnymi
sulfonylomocznika.
Inne czynności
Inne czynności
Postępowanie w NHŚ
Postępowanie w NHŚ

Powikłania śpiączek cukrzycowych
• obrzęk mózgu (powikłania leczenia)
• obrzęk płuc (powikłania leczenia)
• zakażenia (posocznica, zapalenia płuc)
• zespół zaburzeń oddychania (ARDS)
• ostra niewydolność nerek
• choroba niedokrwienna serca
• powikłania zakrzepowo-zatorowe
• powikłania ze strony przewodu pokarmowego
(krwawienia, bóle brzucha)

Śpiączka hipoglikemiczna
Definicja
Zespół objawów mózgowych (do śpiączki
włącznie)
spowodowanych obniżeniem stężenia glukozy
we krwi

Przyczyny śpiączki hipoglikemicznej
- błędy insulinoterapii
- błędy w`żywieniu
- zaburzenia ze strony przewodu pokarmowego
- zmiana we wchłanianiu insuliny
- zmniejszenie zapotrzebowania na insulinę

Hipoglikemia - objawy
• Adrenergiczne
Neuroglikopenii
pobudzenie
- psychiczne
osłabienie 1) niepokój
bladość powłok 2) zaburzenia myślenia
pocenie się
3) zaburzenia poznawcze
rozszerzenie źrenic 4) zmiana osobowości
częstoskurcz 5) niemożność skupienia się
Umiarkowany wzrost RR
-
neurologiczne:
1) zaburzenia mowy, widzenia
2) kurcze mięśni
3) utrata przytomności,
drgawki

Czynniki przepowiadające ciężką
hipoglikemię
• Wcześniejsza ciężka hipoglikemia
• Nawracająca bezobjawowa hipoglikemia
(zwłaszcza nocna)
• Zaburzenia czucia
• Długi czas trwania cukrzycy
• Intensywne leczenie insuliną

Nieświadomość hipoglikemii
- najsilniejszym pojedynczym czynnikiem ryzyka
wystąpienia ciężkiej hipoglikemii jest uprzednia ciężka
hipoglikemia
- Odpowiedź adrenergiczna jest stopniowo osłabiana
przez uprzednie niedocukrzenia, aż dochodzi do
nieświadomości hipoglikemii
- Przebyte hipoglikemie przesuwają próg glikemii dla
objawów i prowadza do błędnego koła nawracających
niedocukrzeń
- Nieświadomość hipoglikemii jest odwracalna po
trwającym około 3 tygodnie skrupulatnym unikaniu
hipoglikemii, przywraca to świadomość hipoglikemii i
poprawia zmniejszona odpowiedź adrenergiczną (ale nie
glukagonu)

Leczenie śpiączki hipoglikemicznej
Cukrzyca typu I
1. Glukagon i.m, ewentualnie glukoza dożylnie,
następnie posiłek węglowodanowy
2. Jeżeli ciężki stan, ból głowy lub inne niepokojące
objawy - hospitalizacja
3. Analiza przyczyn – zapobieganie
Glukagonu nie należy stosować w przypadkach
hipoglikemii wywołanej przez leki doustne

Leczenie śpiączki hipoglikemicznej
Cukrzyca typu 2
1. Dożylny długotrwały wlew glukozy (roztwór
20%)
2. Obserwacja szpitalna

Kwasica mleczanowa
Definicja
Kwasica metaboliczna spowodowana nadmiernym
wytwarzaniem kwasu mlekowego lub
niedostatecznym
jego zużytkowaniem i charakteryzująca się
nagromadzeniem mleczanu we krwi powyżej 5
mmol/l
oraz obniżeniem pH krwi poniżej 7,3

Kwasica mleczanowa
• Występuje ona rzadziej o chorych na
cukrzycę niż inne stany śpiączkowe,
ale
śmiertelność wynosi 60%

Patogeneza i etiologia
Czynniki wywołujące:
- uszkodzenia narządów bogatokomórkowych lub
hipoksja tkankowa
- Zatrucie etanolem lub glikolem etylenowym
- Duże dawki salicylanów, biguanidów ( fenformina)
Kwasica mleczanowa nie jest swoistym powikłaniem
cukrzycy i najczęściej występuje u chorych we wstrząsie

Objawy
:
Objawy podmiotowe
-znaczne osłabienie
-nudności i wymioty
-bóle brzucha
Objawy przedmiotowe:
-oddech kwasiczy (szybki i głęboki)
-zamroczenie z majaczeniem i śpiączką
-mierne odwodnienie
-skąpomocz
-hipotermia
-hipotonia
-wstrząs

Kwasica mleczanowa
Kwasica mleczanowa
Osoby zdrowe:
•
prawidłowe wytwarzanie mleczanu na
czczo
0,4-1,2 mmol/l
• dobowe wytwarzanie kwasu mlekowego
~1500/mmol (mięśnie, erytrocyty, mózg,
skóra)
Osoby zdrowe:
•
prawidłowe wytwarzanie mleczanu na
czczo
0,4-1,2 mmol/l
•
dobowe wytwarzanie kwasu mlekowego
~1500/mmol (mięśnie, erytrocyty, mózg,
skóra)

Nadmierne gromadzenie mleczanu
może być następstwem
Nadmierne gromadzenie mleczanu
może być następstwem
• Zwiększonej produkcji kwasu mlekowego w
wyniku:
- nasilenia glikolizy beztlenowej
- zmiany aktywności dehydrogenazy
kwasu mlekowego (hipoksja, wstrząs)
• Upośledzonego zużywania mleczanu
- w procesie glukoneogenezy (biguanidy)
- w cyklu kwasów trójkarboksylowych
• Zwiększonej produkcji i upośledzonego
zużywania
•
Zwiększonej produkcji kwasu mlekowego w
wyniku:
- nasilenia glikolizy beztlenowej
- zmiany aktywności dehydrogenazy
kwasu mlekowego (hipoksja, wstrząs)
•
Upośledzonego zużywania mleczanu
- w procesie glukoneogenezy (biguanidy)
- w cyklu kwasów trójkarboksylowych
•
Zwiększonej produkcji i upośledzonego
zużywania

Typ „A” kwasicy mleczanowej
Typ „A” kwasicy mleczanowej
• Wstrząs
- kardiogenny
- endotoksyczny
- hypowolemiczny
• Niewydolność serca
• Uszkodzenie funkcji Hb:
- Co-Hb, Met-Hb, Cn-Hb
• Niedokrwistość ostra
(krwotok)
•
Wstrząs
- kardiogenny
- endotoksyczny
- hypowolemiczny
•
Niewydolność serca
•
Uszkodzenie funkcji Hb:
- Co-Hb, Met-Hb, Cn-Hb
•
Niedokrwistość ostra
(krwotok)
Nadmierne wytwarzanie kwasu mlekowego
jest następstwem hipoksji tkanek i komórek:
Nadmierne wytwarzanie kwasu mlekowego
jest następstwem hipoksji tkanek i komórek:

Typ „B” kwasicy
mleczanowej
Typ „B” kwasicy
mleczanowej
• Choroby układowe
- cukrzyca
- choroby wątroby, nerek
- białaczki, siatkowice
- ostre zakażenia, posocznica
• Leki:
- biguanidy
- etanol, metanol, glikol etylowy, salicylany
- odżywianie pozajelitowe: fruktoza, sorbitol,
ksylitol
• Wrodzone choroby metaboliczne:
- niedobór glukozo-6-fosfatazy (glikogenoza I)
- niedobór fruktozo-1-6-dwufosfatazy
- niedobór karboksylazy pirogronianowej
•
Choroby układowe
- cukrzyca
- choroby wątroby, nerek
- białaczki, siatkowice
- ostre zakażenia, posocznica
•
Leki:
- biguanidy
- etanol, metanol, glikol etylowy, salicylany
- odżywianie pozajelitowe: fruktoza, sorbitol,
ksylitol
•
Wrodzone choroby metaboliczne:
- niedobór glukozo-6-fosfatazy (glikogenoza I)
- niedobór fruktozo-1-6-dwufosfatazy
- niedobór karboksylazy pirogronianowej
Kojarzy się z cukrzycą i wieloma chorobami,
niepożądanymi działaniami leków lub substancji
toksycznych,
oraz wrodzonymi zaburzeniami metabolicznymi.
Kojarzy się z cukrzycą i wieloma chorobami,
niepożądanymi działaniami leków lub substancji
toksycznych,
oraz wrodzonymi zaburzeniami metabolicznymi.

• Ciężka kwasica metaboliczna
(niskie pH, NaHCO
3
)
• Zwiększona luka anionowa > 16 mmo/l
• Prawidłowe lub obniżone stężenie Na
+
, CI
-
a wysokie
stężenie K
+
w surowicy
• Niewielka lub umiarkowana hiperglikemia
• Zwiększony iloraz: mleczan/pirogronian (>10)
•
Ciężka kwasica metaboliczna
(niskie pH, NaHCO
3
)
•
Zwiększona luka anionowa > 16 mmo/l
•
Prawidłowe lub obniżone stężenie Na
+
, CI
-
a wysokie
stężenie K
+
w surowicy
•
Niewielka lub umiarkowana hiperglikemia
•
Zwiększony iloraz: mleczan/pirogronian (>10)
CECHY BIOCHEMICZNE
CECHY BIOCHEMICZNE
Cechy kwasicy
mleczanowej
u chorych na cukrzycę -
c.d.
Cechy kwasicy
mleczanowej
u chorych na cukrzycę -
c.d.

Leczenie
Leczenie
• Zaprzestanie podawania biguanidów
• Zmniejszenie hipoksji
• Wyrównanie odwodnienia i hipowolemii
• Normalizacja ciśnienia tętniczego
(postępowanie przeciwwstrząsowe)
• Wyrównywanie kwasicy metabolicznej
(NaHCO
3
, THAM? - w niewydolności nerek)
• Dożylny wlew glukozy i insuliny
(hamowanie wytwarzania kwasu
mlekowego)
• Diureza wymuszona lub hemodializa
(usuwanie nadmiary Na
+
, biguanidów)
•
Zaprzestanie podawania biguanidów
•
Zmniejszenie hipoksji
•
Wyrównanie odwodnienia i hipowolemii
•
Normalizacja ciśnienia tętniczego
(postępowanie przeciwwstrząsowe)
•
Wyrównywanie kwasicy metabolicznej
(NaHCO
3
, THAM? - w niewydolności nerek)
•
Dożylny wlew glukozy i insuliny
(hamowanie wytwarzania kwasu
mlekowego)
•
Diureza wymuszona lub hemodializa
(usuwanie nadmiary Na
+
, biguanidów)
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
Wyszukiwarka
Podobne podstrony:
Stany naglace w diabetologii
Stany naglace w diabetologii 2
Stany naglace w diabetologii
LECZENIE STANÓW NAGLĄCYCH W DIABETOLOGII WYNIKAJĄCYCH Z NIEDOBORU INSULINY
Stany naglące2
stany naglace w poloznictwie i ginekologii 2
stany naglace w kardiologii dzieciecej-misio, pediatria
Główne-stany-naglące, studia pielęgniarstwo, pediatria
Stany naglące w otolaryngologii, Medycyna, stany naglące
Stany naglace w perinatologii
STANY NAGLĄCE W GINEKOLOGII
WYBRANE STANY NAGLĄCE W CHOROBACH ZAKAŹNYCH MR
Chirurgia W3 - Stany naglące w chorobach przewodu pokarmoweg, Chirurgia(1)
więcej podobnych podstron