
Dr n.med. Barbara Kowalska
Klinika Chirurgii Ogólnej i
Torakochirurgii
Szpitala Klinicznego nr.2 im.WAM
Uniwersytetu Medycznego w Łodzi
Kierownik: prof..dr hab.med. Marian
Brocki

Zakażenie miejsca
operowanego ZMO
Jest trzecim pod względem częstości
występowania zakażeniem szpitalnym
(15-20%
wszystkich zakażeń szpitalnych)
Powoduje wydłużenie czasu hospitalizacji o >
7 dni
Średni koszt leczenia pacjenta z ZMO wynosi
> 3 000 USD
W 1999 roku w USD na leczenie zakażeń w
miejscu operowanym wydano łącznie ok. 2
miliony USD
czas hospitalizacji
antybiotyki, materiały medyczne
ponowna hospitalizacja
reoperacja
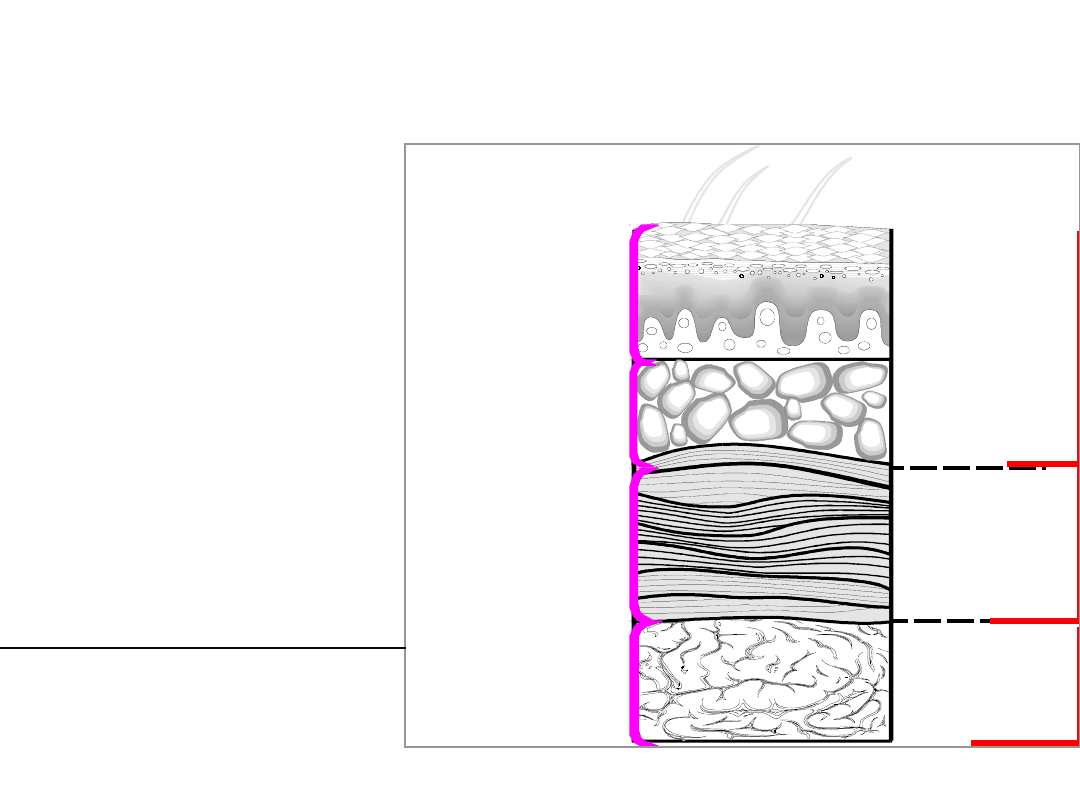
Czynniki etiologiczne zakażenia miejsca
Czynniki etiologiczne zakażenia miejsca
operowanego
operowanego
Skóra
Tkanka
podskórna
Wewnętrzna
tkanka miękka
(powięź i mięśnie)
Narządy
wewnętrzne
Cięcie
powierzchowne
Cięcie
głębokie
Narządy,
jamy ciała
Staphylococcus
aureus
Escherichia coli
Enterococcus sp.
Pseudomonas
aeruginosa
Staphylococcus
koagulazo-ujemny
Enterobacter sp.
Klebsiella pneumoniae
Candida sp.

Zakażenie w miejscu operowanym
Zakażenie w miejscu operowanym
Zakażenie w miejscu cięcia
– infekcja
pojawia się do 30 dni po zabiegu i dotyczy
skóry, tkanki podskórnej
Warunki rozpoznania zakażenia:
1. Obecność ropnego wycieku w miejscu
cięcia
2. Wyhodowanie drobnoustrojów z materiału
pobranego z rany
3. Obecność przynajmniej jednego z objawów
w miejscu cięcia: ból lub tkliwość, obrzęk,
zaczerwienienie lub bladość

Zakażenie głębokie / zakażenie
Zakażenie głębokie / zakażenie
narządowe
narządowe
Zakażenie pojawia się do 30 dni po zabiegu –
jeżeli nie ma w tym miejscu implantu, lub do 1
roku, jeżeli został umieszczony implant.
Zakażenie obejmuje powięź i mięśnie / narządy
wew.
Warunki rozpoznania zakażenia:
1. Ropny wyciek z miejsca cięcia lub z
drenu umiejscowionego pod warstwą
powięzi lub głębiej
2. Rana otwarta samoistnie lub przez
chirurga (do momentu uzyskania
ujemnej hodowli)
• oraz - obecność u pacjenta gorączki
(>38C), zlokalizowanego bólu lub
tkliwości w miejscu cięcia
3. Ropień lub inny objaw zakażenia
widoczny w badaniu bezpośrednim,
uwidoczniony w czasie zabiegu lub w
badaniu histopatologicznym
75% - zakażenie w miejscu cięcia
(powierzchowne)
25% - głębokie zakażenie, obejmujące
narządy i
obszary „dostępne” w
czasie operacji
Zakażenie w miejscu
Zakażenie w miejscu
operowanym
operowanym
przedłuża czas hospitalizacji
o 7 – 8 dni

11%
13%
11%
19%
9%
5%
9%
9%
4%
10%
Escherichia
coli
Klebsiella
Pseudononas
aeruginosa
Enterobacter
S.epidermidis
met.-wrażliwy
S.epidermidis
met.-oporny
S.aureus
Enterococcus
Str.viridans
inne
Drobnoustroje wyizolowane z ran
Drobnoustroje wyizolowane z ran
pacjentów IPCZD
pacjentów IPCZD
Czynniki ryzyka związane z pacjentem
Podeszły wiek
Kolonizacja
drobnoustrojami
wieloopornymi
(hospitalizacja)
Choroba podstawowa
cukrzyca, niewydolność
nerek, choroby sercowo-
naczyniowe, marskość
wątroby, choroba
nowotworowa
W przypadku
pacjentów urazowych –
czas, jak upłynął od
wystąpienia urazu do
chwili rozpoczęcia
operacji
Palenie tytoniu
Niedożywienie
Leczenie
immunosupresyjne
Obecność skażenia /
zakażenia w polu
operacyjnym
Wcześniejsze
antybiotykoterapie
Obecność ognisk
zakażeń
Czynniki ryzyka rozwoju pooperacyjnych powikłań
infekcyjnych
Ocena pacjenta przed zabiegiem !

chirurgiczne mycie rąk – czas trwania
czynności
liczba osób na sali operacyjnej
przedoperacyjne usuwanie owłosienia w
okolicy cięcia
okołooperacyjna preparatyka skóry
czas trwania operacji
okołooperacyjna profilaktyka
antybiotykowa
system wentylacyjny
sterylizacja sprzętu / dezynfekcja
pomieszczeń
ciało obce w miejscu operowanym
zastosowana technika chirurgiczna
Czynniki, które mogą mieć wpływ na
Czynniki, które mogą mieć wpływ na
wystąpienie powikłań infekcyjnych w
wystąpienie powikłań infekcyjnych w
miejscu operowanym
miejscu operowanym

Związek pomiędzy czystością pola
operacyjnego, a częstością
występowania powikłań infekcyjnych
Związek pomiędzy czystością pola
operacyjnego, a częstością
występowania powikłań infekcyjnych
Czystość pola Częstość
zakażeń
Czyste
3,5 %
Czyste-skażone
9 %
Skażone
19 %
Brudne
20 %
Dane z nadzoru epidemiologicznego (1993-
99), Klinika Chirurgii szpitala
uniwersyteckiego, Varese, Włochy

Klasy czystości pola
operacyjnego
Klasa I – czysta: rana operacyjna, w której
nie dochodzi do styczności ze zmianami
zapalnymi oraz do otwarcia układu
oddechowego, pokarmowego, płciowego i
moczowego. Rany czyste są zamykane
szwami pierwotnymi i, jeżeli istnieje taka
konieczność, drenowane w układzie
zamkniętym
Klasa II – czysta-skażona: rana
operacyjna, w której dochodzi do otwarcia
układu oddechowego, pokarmowego,
płciowego lub moczowego w stopniu
kontrolowanym bez nadmiernego
skontaminowania pola operacyjnego.

Klasy czystości pola
operacyjnego
Klasa III – skażona: otwarte, świeże rany
powypadkowe. Operacje bez zachowania
zasad sterylności (np. otwarty masaż
serca) lub ze znacznym wyciekiem treści z
przewodu pokarmowego oraz w przypadku,
gdy dochodzi do styczności z ostrymi,
nieropnymi zmianami zapalnymi
Klasa IV – brudna: stare rany pourazowe z
martwymi fragmentami tkanek oraz gdy
dochodzi do styczności z aktywnym
stanem zapalnym lub perforacją trzew.
- mikroorganizm w miejscu operowanym
był obecny jeszcze przez operacją -

Fizjologiczna bakteryjna
flora skóry
Skóra ludzka jest bogato
skolonizowana przez
drobnoustroje, które występują w
różnym zagęszczeniu na różnych
obszarach ciała
na skórze głowy - 10
6
CFUs/cm
2
drobnoustrojów
na skórze pach - 5 x 10
5
CFUs/cm
2
drobnoustrojów
na skórze przedramion - 1 x 10
4
CFUs/cm
2
drobnoustrojów
na skórze brzucha - 4 x 10
5
CFUs/cm
2
drobnoustrojów

Fizjologiczna bakteryjna flora
skóry
Od 1938 roku przyjęto podział
drobnoustrojów obecnych na skórze na:
florę stałą (rezydującą), oraz na florę
przejściową
Bakterie wchodzące w skład flory stałej
zasiedlają ( w zasadzie w niezmienionym
składzie) skórę (głębsze warstwy), pory skórne,
gruczoły potowe i łojowe
Flora przejściowa – są to drobnoustroje
niechorobotwórcze lub potencjalnie
chorobotwórcze bytujące na skórze przez
godziny, dni lub tygodnie
flora przejściowa – może być usunięta przez
zwykłe mycie
flora stała – trudna lub niemożliwa do
usunięcia
Drobnoustroje flory przejściowej w
zasadzie nie mają znaczenia, jeżeli nie
zmienia się skład flory stałej. Jednak w
przypadku zakłócenia równowagi flory
stałej drobnoustroje przejściowe mogą
osiedlać się, namnażać i wywoływać
choroby.
Drobnoustroje fizjologicznej flory skóry
mogą w pewnych warunkach być
przyczyną zachorowań. Są one
zaadoptowane do nieinwazyjnego
współżycia pod działaniem ograniczeń
środowiskowych. Jeżeli zostaną usunięte
spod ich wpływu i wprowadzone do krwi
lub innych naturalnie jałowych tkanek,
mogą stać się przyczyną choroby.
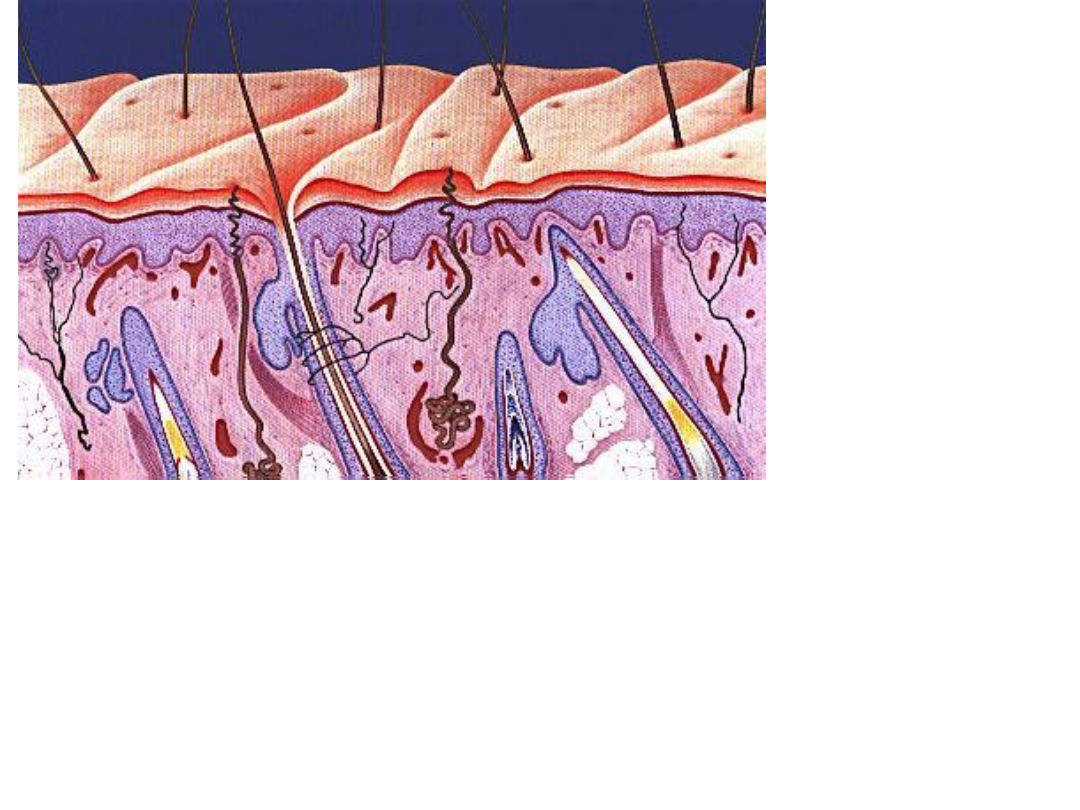
Liczba drobnoustrojów flory stałej ulega
zmniejszeniu pod wpływem stosowanych
środków odkażających, ale wraca do
wartości wyjściowych dzięki temu, że jest
uzupełniana przez drobnoustroje
migrujące na powierzchnię z głębokich
por, gruczołów łojowych i potowych

Fizjologiczna bakteryjna flora
skóry
Drobnoustroje najczęściej obecne
na skórze
Staphylococcus epidermidis
Corynebacterium sp
Propionibacterium sp.
Micrococcus sp.
Staphylococcus aureus (niewielka ilość)
Streptococcus viridans
Peptococcus
Enterococcus faecalis
w niewielkiej liczbie Candida sp., Gram-ujemne
pałeczki jelitowe, Bacillus sp.,
niechorobotwórcze Neisseria sp.

Przygotowanie skóry do zabiegu
operacyjnego
Mycie / kąpiel – wieczorem przed
zabiegiem i / lub w dniu zabiegu
Usunięcie owłosienia ze skóry w polu
operacyjnym – -
jeżeli jest to konieczne
- strzyżenie lub depilacja (krem), unikać
golenia
Dezynfekcja pola operacyjnego
• alkohole
• jodofory
• glukonat chlorheksydyny
alkohole / jodofory

Przygotowanie skóry pacjenta do zabiegu -
strzyżenie
-
wykonywane przez personel
przeszkolony
- w możliwie krótkim czasie przed
zabiegiem operacyjnym
Sprawdzenie stanu skóry pacjenta
(zadrapania,
wypryski, brodawki)
Upewnienie się, ze skóra pacjenta jest czysta
Trzymanie strzygarki pod właściwym kątem
(15-30
stopni lub wg. instrukcji producenta w celu efektywnego
strzyżenia )
Naciągnięcie skóry podczas strzyżenia, zwłaszcza w
delikatnych miejscach (np. pachwinach)
Używanie krótkich ruchów, strzyżenie włosów w
kierunku przeciwnym do ich wzrostu
Zbieranie obciętych włosów przy użyciu gąbki oraz
przylepca chirurgicznego
Sprawdzenie stanu skóry pacjenta
(zadrapania,
wypryski, brodawki)
Upewnienie się, ze skóra pacjenta jest czysta
Trzymanie strzygarki pod właściwym kątem
(15-30
stopni lub wg. instrukcji producenta w celu efektywnego
strzyżenia )
Naciągnięcie skóry podczas strzyżenia, zwłaszcza w
delikatnych miejscach (np. pachwinach)
Używanie krótkich ruchów, strzyżenie włosów w
kierunku przeciwnym do ich wzrostu
Zbieranie obciętych włosów przy użyciu gąbki oraz
przylepca chirurgicznego

Przedoperacyjne chirurgiczne mycie rąk i
przedramion
zgodnie z zaleceniami producenta środka
dezynfekującego
np. 0,5% roztwór chlorheksydyny w 70%
alkoholu izopropylowym przez 3 - 5 minut
Ubiór personelu na bloku operacyjnym
Ubiór personelu na bloku operacyjnym
ochrona błon śluzowych pracownika –
maski
zakrywające nos i usta, okulary
ochronne
ochrona skóry – sterylne rękawice, odzież
ochronna,
obuwie, czepek na głowę
Personel zabiegowy
Personel zabiegowy

Parametry powietrza na sali operacyjnej
Parametry powietrza na sali operacyjnej
temperatura 18-21C
wilgotność 30-60%
minimum 15 wymian powietrza na
godzinę, z których przynajmniej 3
powinny stanowić świeże powietrze
Pielęgnacja rany / miejsca operowanego
Pielęgnacja rany / miejsca operowanego
zabezpieczenie sterylnym opatrunkiem
higieniczne mycie rąk przed i po zmianie
opatrunku
zmiana opatrunku z zachowaniem zasad
aseptyki
Źródła drobnoustrojów
kontaminujących ranę
personel
medyczny
flora endogenna
pacjenta
powierzchnie
sprzętów
urządzenia medyczne
Ocenia się, że 90 % bakterii
izolowanych z ran w czasie zabiegu w
czystym polu pochodzi z powietrza

Czynniki, które mają wpływ na liczbę
drobnoustrojów w powietrzu sali
operacyjnej
w czasie trwania zabiegu
rodzaj systemu
wentylacyjnego
liczba osób obecnych na
sali
czas trwania zabiegu
wyposażenie sali
operacyjnej

Normy czystości powietrza na sali
operacyjnej
konwencjonalny system wentylacyjny
35 cfu / m
3
- przy pustej sali
operacyjnej
150 - 350 cfu / m
3
- w czasie
trwania zabiegu
35 cfu / m
3
- przy pustej sali
operacyjnej
150 - 350 cfu / m
3
- w czasie
trwania zabiegu

Normy czystości powietrza na sali
operacyjnej
laminarny system wentylacyjny
10 cfu / m
3
-
przy pustej sali
operacyjnej
100 cfu / m
3
–
w czasie trwania
zabiegu
Nieprawidłowe / wysokie wartości
pomiarów czystości powietrza na
sali operacyjnej
wadliwe funkcjonowanie systemu
wentylacyjnego
-problemy techniczne,
problemy związane z filtrami powietrza-
błędy w procesach mycia i dezynfekcji
nieszczelność barier oddzielających
środowisko
sali operacyjnej od środowiska
zewnętrznego
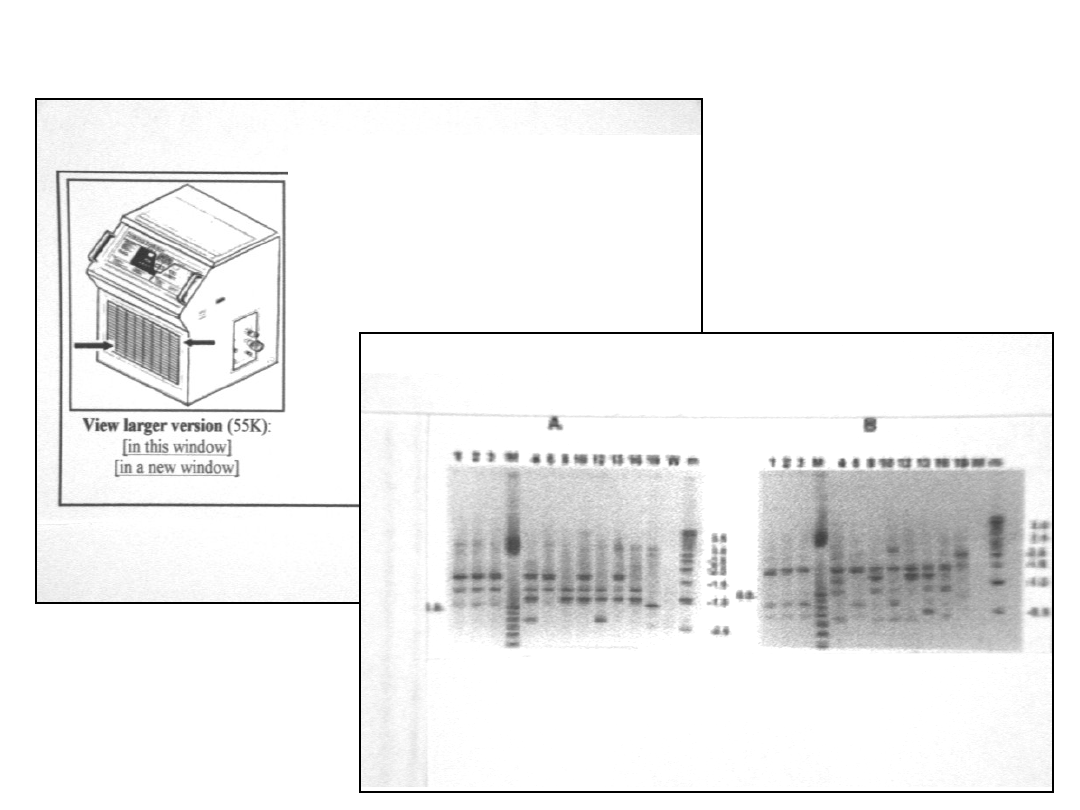
Urządzenie grzejąco-
chłodzące fragment
systemu płuco-serce.
Miejsca, z których
wyhodowano Aspergillus
flavus – górna i dola część
grzałki
Typowanie genetyczne szczepów Aspergillus flavus
metodą
RAPD
Linie 1, 2 – szczepy izolowane z systemu
płuco-serce linia 3 – szczep izolowany
od pacjenta
Zakażenie protezy aortalnej szczepem
Aspergillus
flavus
na bloku operacyjnym

Zakażenie miejsca operowanego po
artroskopii
Czynniki
ryzyka
Zaburzenia w układzie odpornościowym
pacjenta
Stosowanie sterydów w okresie
okołooperacyjnym
Kolejny zabieg w tym samym miejscu
Duża liczba osób na sali operacyjnej
Obecność aktywnego zakażenia w innym
miejscu
Niewłaściwa dezynfekcja skóry (pola) po
zmianie formy procedury z artroskopii na
technikę klasyczną
Złożoność zabiegu
Wiek > 60 lat
Obecność ciał obcych (także klamer),
wszczepów

Zakażenie miejsca operowanego
po artroskopii
pierwsze objawy
Pojawiają się zwykle 5-10 dni (czasem kilka
miesięcy) po zabiegu (ból, obrzęk)
Rzadko obserwowana jest gorączka,
leukocytoza
leczenie
Antybiotyki – dożylnie - od 2 do 4 tygodni (po 2
tygodniach zmiana na doustny)
Płukanie stawu artroskopowo lub nacięcie stawu
Wymiana wszczepu
Zakażenie miejsca operowanego po
artroskopii
Wzrost częstości zakażeń po
zabiegach
kontrol
a
Procedura przygotowania skóry przed
zabiegiem
Skuteczność metod sterylizacji
(sterylność narzędzi)
Sprzątanie / dezynfekcja na bloku
operacyjnym
Wymiana uszkodzonych rękawic w
czasie zabiegu / dezynfekcja rąk

Stosowanie antybiotyków
antybiotykoterapia empiryczna
antybiotykoterapia celowana
profilaktyk
a
u chorych w grupach
ryzyka
okołooperacyjna

Profilaktyka okołooperacyjna
Zapobieganie zakażeniom miejsca
operowanego poprzez ograniczenie
liczebności i inwazyjności
drobnoustrojów kontaminujących pole
operacyjne w czasie trwania zabiegu
Zapobieganie przejściu
zanieczyszczenia miejsca
operowanego drobnoustrojami
pochodzenia endogennego (z tkanek
pacjenta) lub egzogennego (ze
środowiska szpitalnego) w
zakażenie
Skażenie
obecność drobnoustrojów patogennych w
normalnie
sterylnej tkance bez odpowiedzi zapalnej
-
przedoperacyjne -
śródoperacyjne
Zakażenie
obecność drobnoustrojów patogennych w
normalnie
sterylnej tkance z rozwiniętą odpowiedzią
zapalną
pole skażone pole
czyste-skażone
Stosowanie antybiotyków w
zależności od czystości pola
operacyjnego
pole czyste
pole czyste – skażone
pole skażone
pole brudne
profilaktycz
nie
lecznicz
o

Wybór antybiotyku w profilaktyce
okołooperacyjnej
Powinien obejmować w swoim
spektrum działania drobnoustroje
najczęściej odpowiedzialne za
zakażenia związane ze specyfiką /
miejscem zabiegu
Powinien być zarezerwowany do
profilaktyki okołooperacyjnej – nie
powinien być stosowany w leczeniu
Zalecane jest stosowanie antybiotyków o
najmniejszym potencjale selekcji
szczepów opornych

CHIRURGIA
STAWU
BIODROWEGO
Ceftriaxon
1 – 2g.
1 x
Dalacin C
600 mg i.v.
gdy zabieg
trwa
dłużej niż 3
godz.
CHIRURGIA
NACZYNIOWA
Cefamandol
lub
Cefuroksym
1,0 – 2,0g
i.v.
gdy zabieg
trwa
dłużej niż 3
godz.
podać 1,0g
CHIRURGIA
JAMY
BRZUSZNEJ
(bez czynników zagrożeń)
Piperacylina
+
Metronidazol
2g i.v.
500 mg
i.v.
gdy zabieg
trwa dłużej - 4
godz. po
pierwszej
dawce
CHOLECYSTEKTOM
IA
LAPAROSKOPOW
A
z czynnikami
ryzyka
Augmentin
lub
Ceftriaxon
1,2g i.v.
1 – 2g
1 x
CHIRURGIA
JAMY
BRZUSZNEJ –
skażone pole
Augmentin
1,2g i.v.
do 48 – 72
godzin po
operacji
ZASTOSOWANIE ANTYBIOTYK I DAWKA II
DAWKA
Przykład:
antybiotyki stosowane
w IPCZD
Stan pola operacyjnego
Antybiotyk
Zapalenie wyrostka
robaczkowego lub
pęcherzyka żółciowego,
ograniczone do struktur
narządu, bez perforacji i
zapalenia otrzewnej
Ceftriakson, 1g
lub Amoksycyl./klawulanian
2,2g co 4 godziny
okołooperacyjnie
Zapalenie wyrostka
robaczkowego z perforacją,
zajęciem sąsiednich
struktur; ropień, zapalenie
otrzewnej
III gen. Cefalosporyn (np.
Cefotaksym 2g) i 500 mg
Metronidazolu co 8 godzin
przez 5 – 7 dni
Perforowany wrzód żołądka
operowany w czasie > 6
godzin od perforacji
III gen. Cefalosporyn (np.
Cefotaksym 2g) i 500 mg
Metronidazolu co 8 godzin
przez 5 – 7 dni
Perforowany wrzód XII – cy
operowany w czasie > 24
godzin od perforacji,
zapalenie otrzewnej
Imipenem/cilastat. (500 mg
do 1 g) co 8 godzin +
aminoglikozyd (zwykle 7,5
mg/kg) co 12 godzin przez
10 - 14 dni
Eur. J. Surg. 1996, Suppl. 576
Jeżeli pacjent jest uczulony na penicyliny proponowane jest
stosowanie zastępczo chinolonów, np. ofloksacyny 400 mg co 12
godzin lub ciprofloksacyny 200 mg co 12 godzin w połączeniu z
metronidazolem (500 mg co 8 godzin)

Rodzaj zabiegu /pole
operacyjne
Antybiotyk
Torakochirurgia
pole czyste - skażone
Ceftriakson, 1g lub
penicylina/inhibitor lub
cefuroksym
okołooperacyjnie
Urologia
pole skażone
Cefaleksyna celem
wyjałowienia
Cefazolina moczu
przed
TMP/SMX zabiegiem
Ginekologia
pole czyste - skażone
penicylina/inhibitor
aminoglikozyd +
metronidazol
cefalosporyna II gen. +
metronidazol
Cięcie cesarskie
Cefazolina – 1 dawka lub
cefuroksym / cefamandol
Biopsja transrektalna
prostaty
Ciprofloksacyna
Gentamycyna – 80 mg, a
następnie TMP – 5 dni
D.Dzierżanowska Standardy Medyczne
Okołooperacyjne stosowanie antybiotyków w
kardiochirurgii i chirurgii naczyniowej
Eur. J.
Cardiothorac. Surg. 2000, 18 (4):440
Okołooperacyjne stosowanie antybiotyków w
kardiochirurgii i chirurgii naczyniowej
Eur. J.
Cardiothorac. Surg. 2000, 18 (4):440
Porównywane grupy antybiotyków:
Cefazolina (4dni) – cefuroxim (2 dni)
Cefotaksym (2 dni) – Ceftriakson (1 dzień)
Cefazolina (1 dzień) - Ceftriakson (1 dzień)
Amoksycylina z Netylmycyną (4 dni) -
Cefazolina (1 dzień)
Częstość wszystkich powikłań wynosiła 4,5 –
5,7%, niezależnie od antybiotyku i czasu jego
stosowania
Zakażenie rany – 1.1% (0,4-
2,5%)
Posocznica – 0,8% (0,4 –
1,6%)
ZUM – 0,4% (0 – 1,4%)
Zakażenia związane ze
stosowaniem cewników
naczyniowych – 0,4%
(0-1%)
Nie stwierdzono istotnych różnic pomiędzy częstością
powikłań po stosowaniu różnych antybiotyków (przez różny
okres czasu)
Stosowanie antybiotyków w okresie
pooperacyjnym
dożylny
doustny
ten sam antybiotyk cefuroksym
cefuroksym aksetyl
ta sama grupa cefotaksym cefiksym
różne grupy ceftazydym
ciprofloksacyna

Korzyści przy stosowaniu terapii
sekwencyjnej
• Oszczędność czasu
- przygotowanie,
podanie leku
•
• Obniżenie kosztów
leczenia
- opieka pielęgniarska
- dodatkowy sprzęt
medyczny
- utylizacja odpadów
• Zmniejszenie częstości powikłań,
związanych z obecnością cewnika w żyle
•
• Skrócenie pobytu pacjenta w szpitalu,
podniesienie jakości życia

Niepożądane efekty działania
antybiotyków
Uczulenia
Zaburzone mechanizmy obronne
gospodarza
Opóźniony proces gojenia rany
Zmiany w fizjologicznej florze przewodu
pokarmowego
translokacja bakterii przez ścianę jelita
zapalenie jelita grubego
biegunki
kolonizacja przewodu pokarmowego
florą szpitalną
Nadkażenia, grzybice
Efekt toksyczny

Immunomodulujące działanie
antybiotyków
Ceftriakson, Cefoperazon – hamują fagocytozę
i chemotaksję granulocytów
Tetracykiny, Rifampicyna – hamują
proliferację limfocytów i produkcję
przeciwciał
Cefotaksym, Amikacyna, Mezlocylina,
Piperacylina - działają hamująco na
odpowiedź immunologiczną związaną z
przeciwciałami klasy IgG i IgM. Parametry
odpowiedzi immunologicznej wracają do
normy po 2 tygodniach od zakończenia
podawania cefotaksymu i amikacyny, podczas,
gdy po leczeniu mezlocyliną i piperacyliną –
nawet po 20 dniach od zakończenia
podawania antybiotyków odpowiedź
immunologiczna nadal jest zahamowana.
Przykłady :
Nieuzasadnione stosowanie antybiotyków w okresie
pooperacyjnym może być szkodliwe
interferuje z
subtelnymi mechanizmami zapalnymi, które inicjują proces
gojenia rany
opóźniają gojenie rany
Immunomodulujące działanie
antybiotyków
Tetracykliny – hamują proliferację limfocytów
i wydzielanie cytokin:
IL2, IFN-
IL2, IFN-
, TNF-alfa,
, TNF-alfa,
Tetracykliny, Cefotaksym, Gentamycyna,
Ampicylina - działają
hamująco na makrofagi
upośledzając fagocytozę
Rifampicyna, Teikoplanina - działają
hamująco na makrofagi upośledzając
hemotaksję
Rifampicyna, Tetracykliny – hamują syntezę
przeciwciał
Tetracykliny, Rifampicyna, Gentamycyna,
Tetracykliny, Rifampicyna, Gentamycyna,
Teikoplanina, Ampicylina, Cefotaksym
Teikoplanina, Ampicylina, Cefotaksym
DZIAŁANIE DEPRESYJNE
Imipenem, Cefoksytyna, Klindamycyna,
Amfoterycyna B, Erytromycyna - pobudzają
fagocytozę makrofagów
Erytromycyna, Amfoterycyna B – pobudzają wydzielanie
cytokin
Imipenem, Cefoksytyna, Klindamycyna,
Amfoterycyna B, Erytromycyna - pobudzają
fagocytozę makrofagów
Erytromycyna, Amfoterycyna B – pobudzają wydzielanie
cytokin
DZIAŁANIE
STYMULUJĄCE
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
Wyszukiwarka
Podobne podstrony:
9 Zakażenia chirurgiczne
Profilaktyka przeciwzakrzepowa w chirurgii ogólnej, ortopedii i traumatologii
METODY POSTĘPOWANIA W PROFILAKTYCE ZAKAŻEŃ W OPIECE ZDROWOTNEJ, Studium medyczne
Zakażenia chirurgiczne
[ZIELONA] zakażenia chirurgiczne
12 ZAKAŻENIA W CHIRURGII
zakażenia chirurgiczne
zakażenia chirurgiczne 2
zakazenia chirurgiczne
GNILNE I SWOISTE ZAKAŻENIA CHIRURGICZNE 3
Profilaktyka zakażeń grzybiczych u użytkowników protez
Zakażenia w chirurgii, Chirurgia(1)
W10 Zakażenia w chirurgii, Medycyna Ratunkowa - Ratownictwo Medyczne
R01 R02 Zakazenia w chirurgii(2)
więcej podobnych podstron