
Choroby układu
Choroby układu
oddechowego
oddechowego

Niewydolność oddechowa
Insufficientia respiratoria
Niewydolność oddechowa charakteryzuje się
niedostatecznym
utlenowaniem krwi w płucach oraz hiperkapnią.
Upośledzona wymiana gazowa w płucach może być wynikiem
zaburzeń wentylacyjnych, dyfuzyjnych lub nieprawidłowego
stosunku perfuzji do wentylacji.
Przyczyną niewydolności oddechowej mogą być
- zmiany w samych płucach (stany zapalne, zwłóknienie tkanki
płucnej, skurcz oskrzeli),
- w aparacie mięśniowo kostnym klatki piersiowej (usztywnienie
klatki piersiowej, uszkodzenie mięśni oddechowych)
- lub obwodowym i ośrodkowym układzie nerwowym (zapalenie
nerwów, porażenie ośrodka oddechowego).
Istotne znaczenie dla określenia stopnia niewydolności oddechowej
ma określenie pO2, pCO2, [HCO3-] oraz [H+] krwi.

Podział na podstawie wymiany gazowej
a)
Niewydolność oddechowa typu I
(częściowa): pO2 krwi
tętniczej jest mniejsze od 8 kPa (60 mm Hg) – hipoksemia
b)
Niewydolność oddechowa typu II
(całkowita): typ I + wzrost
pCO2 krwi tętniczej powyżej 6,6 kPa (49 mm Hg) – hipoksemia +
hipokapnia

Podział na podstawie danych klinicznych
a)
Niewydolność wentylacyjna
(osobnik różowy, chudy, walczący
– „
pink puffer
”). W tym typie dominuje moment hiperwentylacji
(„ chory walczy o powietrze”), która pozwala mu na utrzymanie pO2
krwi w normie a pCO2 krwi nawet poniżej normy. Jest to osobnik bez
sinicy, bez obrzęków i reagujący dusznością na niewielki wysiłek.
b)
Niewydolność oddychania
(osobnik siny, otyły, ospały – „
blue
bloater
”). W tym typie niewydolności chory „poddaje się”, „nie
walczy o powietrze”. Badania gazometryczne krwi tętniczej wykazują
hipoksemię i hiperkapnię. Dominuje duża sinica, obrzęki,
wykonywanie wysiłku bez objawowej duszności, łatwe zasypianie w
ciągu dnia.

Podział na podstawie mechaniki oddychania.
a)
Niewydolność oddechowa zaporowa (obturacyjna).
Ten typ
niewydolności oddechowej jest skutkiem zmniejszenia się
sprężystości tkanki płucnej lub zwężenia światła oskrzeli, a
najczęściej obu tych zmian łącznie. W prostych badaniach
czynnościowych narządu oddechowego charakteryzuje ją
prawidłowa lub zmniejszona pojemność życiowa płuc (VC),
znacznie zmniejszona wentylacja maksymalna (MVV), natężona
objętość wydechowa jednosekundowa (FEV1), wskaźnik
procentowy natężonej objętości wydechowej (FEV%) i niski
szczytowy przepływ wydechowy (PEF). Przykład VC – 90% normy,
MVV – 25% normy, FEV% - 30%.
b)
Niewydolność oddechowa ograniczająca (restrykcyjna).
Ten
typ niewydolności charakteryzuje się ograniczeniem rozprężenia
płuc, czego przyczyną mogą być zmiany zarówno w płucu
(znaczne zwłóknienie), opłucnej (masywne zrosty) jak i w klatce
piersiowej (twardzina skóry, złamanie żeber). W prostych
badaniach czynnościowych charakteryzuje ją niska pojemność
życiowa płuc (VC), wentylacja maksymalna (MMV), natężonej
pojemności minutowej jednosekundowej (FEV1) i niski szczytowy
przepływ wydechowy (PEF). Przykład: VC – 50% normy, MVV –
50% normy, FEV% - 80%. Niewydolność oddechowa wiedzie do
zmniejszenia zdolności wykonywania wysiłku.

Podział duszności na stopnie:
1 stopień – duszność po wejściu na 2 piętro lub duszność
podczas szybkiego chodzenia po równym terenie lub normalnie po
niewielkim wzniesieniu.
2 stopień – duszność po wejściu na pierwsze piętro lub
niemożność dotrzymania kroku osobie zdrowej w tym samym
wieku.
3 stopień – duszność po wejściu na półpiętro lub duszność
podczas chodzenia własnym tempem po terenie równym.
4 stopień – duszność podczas ubierania się i toalety
porannej.

Rozpoznanie
W klinice niewydolność oddechową można podejrzewać na
podstawie następujących objawów:
- sinica (u chorych aktualnie nie leczonych tlenem),
- zmiany psychiki – od niepokoju, agresywności do stanu
przedśpiączkowego i śpiączki.
- chorzy leczeni tlenem są różowi a jedynym objawem kwasicy
może być senność lub śpiączka.

Leczenie niewydolności oddechowej jest problemem złożonym :
- uniknąć w miarę możliwości przyczyny
- podać tlen do wziewania
- skorygować [H+] krwi przez podanie wodorowęglanów lub
stosowanie oddychania mechanicznego
- zwalczyć skurcz oskrzeli
- usunąć i rozrzedzić wydzielinę oskrzeli
- zwalczyć istniejącą infekcję
- zwalczyć istniejącą niewydolność krążenia

Ostry nieżyt oskrzeli
Bronchitis acuta
Ostry nieżyt oskrzeli może być wywołany przez zakażenie
bakteryjne, wirusowe lub mikoplazmatyczne.
Zmiany zapalne mogą dotyczyć dróg oddechowych na całej ich
długości; zwykle zajęta jest również tchawica, czasem oskrzeliki.
Występowanie ostrego nieżytu oskrzeli jest związane z
oziębieniem, osłabieniem organizmu, często drażnieniem dróg
oddechowych przez dymy i pary.

Objawy
Ostry nieżyt oskrzeli może przebiegać z gorączką lub bez.
W obrazie chorobowym dominuje kaszel, skąpe wyksztuszanie,
zaostrzenie szmeru pęcherzykowego, świsty i furczenia.
Zajęcie tchawicy powoduje słuchy, nieproduktywny kaszel,
zajęcie oskrzelików wywołuje objawy podobne do napadu
astmatycznego, czemu z reguły towarzyszy sinica. Ten obraz
dotyczy zapalenia oskrzelików, które wymaga bardzo
intensywnego szpitalnego leczenia.
Badania dodatkowe nie są charakterystyczne (przyspieszenie
odczynu opadania, leukocytoza, eozynofilia, hipoksemia).

Leczenie
Mimo niemożności ustalenia etiologii ostrego nieżytu oskrzeli,
należy zawsze traktować go jako bakteryjny i podawać antybiotyk,
który dodatkowo będzie działał na mikoplazmy.
Oprócz tego należy podawać leki rozrzedzające wydzielinę
oskrzeli.
Chory powinien być nawadniany.
Gdy występuje kaszel suchy należy stosować leki hamujące
odruch kaszlowy.
Ostry nieży oskrzeli który przebiega z objawami astmatycznymi,
(często z eozynofilią) jest wskazaniem do dodatkowego podawania
hormonów kory nadnerczy. Ostre zapalenie oskrzelików jest
wskazaniem do hospitalizacji, gdzie oprócz leczenia
kortykosteroidami, antybiotykami i lekami rozrzedzającymi
wydzielinę oskrzeli zawsze w sytuacji koniecznej można stosować
tlenoterapię

Przewlekły nieżyt oskrzeli
Bronchitis chronica
Przewlekły nieżyt oskrzeli charakteryzuje się przewlekłym lub
utrzymującym się przez okres kilki miesięcy w roku kaszlem,
połączonym zwykle z wykrztuszaniem plwociny.

W zależności od współistnienia skurczu oskrzeli przewlekły nieżyt
oskrzeli dzielimy na:
1) prosty przewlekły nieżyt oskrzeli(bronchitis chronica
simplex), w którym nie stwierdza się klinicznie cech skurczu
oskrzeli np. kaszel palacza.
2) Skurczowy przewlekły nieżyt oskrzeli(bronchitis chronica
spastica) gdzie okresowo lub stale stwierdza się objawy skurczu
oskrzeli.
3) Astmatyczny przewlekły nieżyt oskrzeli(bronchitis chronica
asthmatica), gdzie stwierdza się okresowe objawy zbliżone do
napadu astmatycznego.

Objawy
Podstawowym objawem przewlekłego nieżytu oskrzeli jest kaszel
i wykrztuszanie, potem dołącza się do tego duszność wysiłkowa i
wreszcie spoczynkowa oraz objawy prawokomorowej
niewydolności krążenia.
Charakterystyczne jest tutaj poranne wykrztuszanie połączone z
kaszlem oraz niekiedy niekiedy dusznością. Efektywna toaleta
poranna drzewa oskrzelowego poprawia stan chorego tak, że od
godzin południowych do wieczornych samopoczucie jego ulega
wyraźnej poprawie.
Przewlekły nieżyt oskrzeli często charakteryzuje ropna plwocina
oraz objawy skurczu oskrzeli; w takich przypadkach chory podaje
w wywiadzie wykrztuszanie żółtej lub zielonej plwociny oraz
okresy świszczącego oddechu. Zmieniona zapalnie śluzówka
drzewa oskrzelowego jest nadwrażliwa na szereg bodźców, jak:
zapachy, suche powietrze, zimne powietrze.

Badaniem przedmiotowym początkowo stwierdza się zaburzenia
czynnościowe oskrzeli (świsty i furczenia), później nieodwracalne
zmiany anatomiczne (objawy rozedmy płuc, stałe świsty i
furczenia, niewydolność krążeniowa i cechy niewydolności
oddechowej).
W badaniach dodatkowych początkowo nie stwierdza się
odchyleń od normy. W miarę postępowania choroby w badaniach
czynnościowych układu oddechowego pojawiają się cechy
odwracalnej a potem już nieodwracalnej zapory oskrzelowej, w
badaniach radiologicznych zmiany około oskrzelowe i cechy
rozedmy płuc.
Badania gazometryczne wykazują różnego stopnia hipoksemię a
potem hiperkapnię. Skład morfologiczny krwi zachowuje się
różnie jednak w wielu przypadkach występuje poliglobulia.
W badaniach EKG z zaawansowanych okresach zaznaczają się
cechy przerostu prawego przedsionka lub rzadziej prawej
komory.

Leczenie
W miarę możliwości należy usunąć przyczynę nieżytu oskrzeli.
Leczenie nieżytu oskrzeli powinno być kompleksowe. Musi ono
uwzględniać zabiegi mające na celu usuwanie wydzieliny z drzewa
oskrzelowego (nawadnianie, leki rozrzedzające plwocinę,
fizjoterapia), zwalczanie zakażenia (antybiotyki), zwalczania
skurczu oskrzeli (leki rozszerzające oskrzela), zwalczanie wtórnej
alergizacji (kortykosteroidy) i niewydolności krążenia (leki
nasercowe, moczopędne, krwioupusty).
W leczeniu przewlekłego nieżytu oskrzeli ważne są 3 czynniki:
nawodnienie, rozrzedzenie, uruchomienie plwociny. Ważna jest
właściwie przeprowadzona poranna toaleta drzewa oskrzelowego.
Jeżeli nieżyt oskrzeli przebiega ze świszczącym oddechem chory
powinien zaraz po obudzeniu zainhalować lek rozkurczowy, co
ułatwia wykrztuszanie.
Zabiegi fizjoterapeutyczne (masaż, oklepywanie) są istotne u
chorych zaawansowaną rozedmą, u których przepływ powietrza w
drogach oddechowych jest upośledzony.

Pneumonia
Zapalenie płuc
jest stanem zapalnym miąższu płucnego.

Podział zapaleń płuc w zależności od czynnika etiologicznego:
1.Bakteryjne zapalenie płuc:
A. Wywołane przez bakterie tlenowe:
a) bakterie Gram +
b) bakterie Gram -
B. Wywołane przez bakterie beztlenowe
2.Wirusowe zapalenie płuc.
3.Chlamydiowe zapalenie płuc:
a) Chlamydia pneumoniae (przenoszone przez ludzi)
b) Chlamydia psittaci (przenoszone przez ptaki)
4.Mikoplazmatyczne zapalenie płuc.
5.Zapalenie płuc wywołane przez Coxiella burnetti (gorączka Q)
6.Grzybicze zapalenie płuc.
7.Pierwotniakowe zapalenie płuc.
8.Alergiczne zapalenie płuc.
9.Chemiczne zapalenie płuc.

Kliniczny podział zapaleń płuc:
1. Zapalenie płuc domowe (pozaszpitalne, środowiskowe)
2. Zapalenie płuc szpitalne.

BAKTERYJNE ZAPALENIE PŁUC
Może to być zapalenie nabyte w domu ("zapalenie pozaszpitalne")
albo podczas pobytu w szpitalu ("zapalenie szpitalne").
Jest to o tyle istotne, że w warunkach szpitalnych czynnikiem
etiologicznym jest w ponad 50% przypaków flora Gram-ujemna,
natomiast w warunkach pozaszpitalnych- nadal pneumokoki.
Szczególną postacią jest zachłystowe zapalenie płuc, które w 80%
wywołane jest beztlenową florą bakteryjną saprofitującą w jamie
ustnej.
Przed erą sulfonamidów i antybiotyków bakteryjne zapalenie płuc
bylo w ok. 90% przypadków wywołane przez dwoinkę zapalenia
płuc. Dziś odsetek ten spadł do ok. 50.

Domowe:
Streptococcus pneumoniae (30-50%)
Mycoplasma pneumoniae (5-10%)
Haemophilus influenzae (5-10%)
Chlamydia pneumoniae (5-15%)
Legionella pneumophila (2-4%)
Wirusy grypy A (2-3%)
Szpitalne:
Klebsiella pneumoniae (10-20%)
Pseudomonas aeruginosa (10-15%)
Staphylococcus aureus (5-10%)
Escherichia coli (5-10%)
Legionella pneumophila (5-10%)
Serratia marcescens (2-3%)

Objawy.
Typowymi objawami zapalenia płuc są: kaszel, duszność,
wykrztuszanie ropnej plwociny, gorączka, dreszcze, bóle w klatce
piersiowej.
Badaniem przedmiotowym stwierdza sie poszczególne objawy,
które zależą od rozległości zajęcia tkanki płucnej.
Dokładnym osłuchiwaniem w prawie każdym przypadku
zapalenia płuc stwierdza się trzeszczenia, szmer oskrzelowy.
Wzmożenie drżenia piersiowego i przytłumienie odgłosu
opukowego nie występują jako objawy stałe.

Najważniejszym badaniem dodatkowym jest badanie
radiologiczne klatki piersiowej, które albo potwierdza sugestie
kliniczne, albo- w przypadku drobnych ognisk zapalnych- może
być podstawą rozpoznania.
Badania laboratoryjne wykazują wzrost liczby krwinek białych
obojętnochłonnych, przesunięcie wzoru odsetkowego w lewo
oraz przyspieszenie opadania krwinek czerwonych.
Ważny jest wygląd plwociny, a następnie wynik jej posiewu.

Zależnie od wywołującego szczepu bakteryjnego, zapalenia płuc
wykazują pewne odrębności w swoim przebiegu.
Dwoinka zapalenia płuc nadal wywołuje zapalenie płyc ze
stosunkowo często występującymi objawami klasycznego,
płatowego zapalenia płuc, z odczynem opłucnowym, nagłym
początkiem, wysoką gorączką, dreszczami oraz bólem
opłucnowym.
Gronkowcowe zapalenie płuc występuje często u dzieci i osób z
upośledzeniem sił odpornościowych organizmu w wyniku innej
choroby. Ma ono przebieg ostry, a radiologicznie stwierdza się
okrągłe nacieki, które z reguły ulegają rozpadowi z wytworzeniem
dużych cienkościennych ropni płuc. Często dochodzi również do
wystąpienia ropniaka opłucnej

Paciorkowcowe zapalenie płuc jest wywoływane przez
paciorkowca beta-hemolizującego z grupy A. Przebieg kliniczny
jest dosyć ostry. Często w tym typie zapalenia występują
powikłania w rodzaju ropniaka opłucnej, rzadziej ropnia płuc.
Klebsiella pneumoniae wywołuje zapalenie płuc, które klinicznie i
radiologicznie przypomina pneumokokowe zapalenie płuc,
wykazując jednak dużą tendencję do wytwarzania ropni górnych i
płatów płuc.
Pałeczka ropy błękitnej wywołuje zapalenie płuc, które zalicza się
do zakażeń wewnątrzszpitalnych. Często sprzęt reanimacyjny,
nawilżacze powietrza, inhalatory są źródłem infekcji, dlatego
szczególnie na ten typ zakażenia są narażeni chorzy po
tracheostomii, leczeni za pomocą mechanicznej wentylacji. Ten
typ zapalenia charakteryzuje się łatwym tworzeniem się ropni
płuc i ropniaków opłucnej.

Leczenie zapalenia płuc musimy zawsze rozpocząć, zanim
będziemy dysponować wynikiem posiewu plwociny. Musimy więc
na podstawie posiadanych informacji założyć, z jakim rodzajem
zapalenia płuc mamy tu prawdopodobnie do czynienia
(bakteryjne, wirusowe czy atypowe, wewnątrzszpitalne,
pozaszpitalne, beztlenowe).
Prawidłowość leczenia oceniamy na podstawie jego skuteczności i
korygujemy później na podstawie wyniku posiewu. Jeśli po 48 h
leczenia chory nadal gorączkuje, sugeruje to konieczność zmiany
antybiotyku lub rozszerzenie spektrum.

Niezależnie od antybiotyków należy stosować energiczne leczenie
wykrztuśne (jodek potasy w dawkach 1,5-3,0g/d),
tlenoterapię,
jeśli jest to uzasadnione, leczenie nasercowe,
nawodnienie dożylne lub wziewne itp.

ASTMA OSKRZELOWA

Oskrzela astmatyka są bardzo wrażliwe. Lekarze określają ten stan
jako „nadreaktywność oskrzeli". Polega ona na tym, że już
niewielkie nieszkodliwe czynniki drażniące, jak np. zimne
powietrze, mogą spowodować nagłe zwężenie oskrzeli i uczucie
duszności. Błona śluzowa pokrywająca oskrzela od wewnątrz jest u
astmatyków w stanie ciągłego zapalenia i obrzęku.
Śluz powstający w oskrzelach jest wyjątkowo gęsty i lepki, a ruchy
rzęsek są zbyt słabe, aby skutecznie transportować go na
zewnątrz. Tak więc, podstawowymi różnicami między zdrowymi
oskrzelami a oskrzelami astmatyka są:
- nadreaktywność oskrzeli,
- przewlekły, choć nieodczuwalny stan zapalny błony śluzowej
oskrzeli

Jest to duszność napadowa, spowodowana zatkaniem
dróg oddechowych, rozwijającym się na podłożu
nadwrażliwego układu oskrzelowego, wywołana bodźcami
zewnętrznymi lub wewnętrznymi.

Etiologia:
1. Astma alergiczna
Uczulenie dróg oddechowych przez alergeny środowiska u
osobników atopowych, predysponowanych genetycznie.
2. Astma niealergiczna
1. Astma spowodowana zakażeniem,
2. Astma wywołana przez czynniki chemiczne lub fizyczne (np..
Kurz, zimne powietrze),
3. Astma związana z wysiłkiem (dzieci, młodzież)
4. Odczyny rzekomoalergiczne po lekach przeciwbólowych.
3. Postacie mieszane.

W rozwoju astmy istotne znaczenie mają następujące czynniki
genetyczne i środowiskowe:
1. Nadwrażliwość układu oddechowego na wdychane alergeny,
2. Zakażenia dróg oddechowych wirusami,
3. Drażniące substancje chemiczne,
4. Odpływ wsteczny żołądkowo-przełykowy.

Objawy:
1. Wiodącym objawem jest napadowo występująca duszność ze
świstem wydechowym,
2. Męczące pobudzenie kaszlowe,
3. Duszność z aktywnym udziałem pomocniczych mięśni
oddechowych: przedłużony wydech.
4. Częstoskurcz, ewentualnie tętno dziwaczne,
5. Osłuchiwaniem – rzężenia suche, świsty, mruki, furczenia, przy
znacznej spastyczności i przy rozdęciu płuc – może nie być nic
słychać.
6. Opukiwaniem – odgłos pudłowy, niskie ustawienie przepony,
7. Badania laboratoryjne:
- w astmie alergicznej – eozynofilia,
- w astmie infekcyjnej – leukocytozę i przyspieszone OB.,
8. Plwocina – skąpa, ciągnąca się, szklista,
9. EKG – częstoskurcz zatokowy, cechy przeciążenia prawej
komory serca.
10. RTG – nadmiernie powietrzne płuca, niskie ustawienie
przepony, wąska sylwetka serca.

Czynność płuc:
1. FEV1 jest zmniejszona,
2. Wydechowy przepływ szczytowy (peak flow) jest zmniejszony,
3. Zmniejsza się pojemność życiowa przy zwiększonej objętości zalegającej,
4. Zwiększenie oporu oddechowego,
5. Próba broncholityczna.

3 okresy (stopnie ciężkości) astmy oskrzelowej
I.
Hiperwentylacja
pO2 > 75
pCO2 < 35
zasad. odd.
II. Częściowa niewydolność
oddechowa
pO2 <75
pCO2 norma
norma
III. Całkowita niewydolność
oddechowa
pO2 < 50
pCO2 > 45
kw. odd.

Stopnie ciężkości kliniczne:
1. Postać lekka objawy częściej niż 3xtyg
60-80%
przepływ szczytowy
2. Średnio ciężka kilka razy w dzień i w nocy 50-60%
3. Ciężka
stale
< 50%

Powikłania
1. Stan astmatyczny,
2. Rozedma płuc z zatkania,
3. Nadciśnienie płucne z sercem płucnym,
4. Niewydolność oddechowa.

Jak do tej pory nie ma przyczynowego leczenia astmy. Dlatego tak
ważna jest profilaktyka, zapobieganie napadom.
Dzieciom chorym na astmę nie należy dawać pluszowych
zabawek.
Należy pozbyć się, o ile to możliwe, zwierząt domowych - a jeśli
już ma się np. psa, powinien być jak najczęściej kąpany.
Należy wystrzegać się wilgoci, chronić przed zarodnikami pleśni.
Trudno uchronić się przed zanieczyszczeniami atmosferycznymi.
Warto jednak unikać obszarów stale zadymionych, w których
ryzyko smogu jest duże.
Astmatycy powinni znać okresy pylenia roślin, wiedzieć, kiedy
określone pyłki osiągają maksimum stężenia w atmosferze w roku
i w ciągu dnia.
Bardzo ważne jest unikanie zakażeń dróg oddechowych.
Jeśli przyczyną astmy są pyły, opary czy dymy w miejscu pracy,
trzeba... zmienić pracę, ponieważ tylko unikanie znanego czynnika
drażniącego może całkowicie uwolnić od napadów choroby.

W obecnym stanie wiedzy najbardziej skutecznym sposobem
leczenia astmy jest leczenie stanu zapalnego oskrzeli i
zapobieganie jej objawom dzięki terapii skojarzonej – składającej
się z
- beta 2 mimemetyku długodziałającego
- w połączeniu z glikokortykosteroidem wziewnym.
Jest to tzw. złoty standard leczenia przewlekłej astmy.

J
a
k
b
e
t
a
m
i
m
e
t
y
k
i
w
p
ł
y
w
a
j
ą
n
a
p
r
z
e
b
i
e
g
a
s
t
m
y
?
B
e
t
a
-
2
m
i
m
e
t
y
k
i
o
d
w
r
a
c
a
j
ą
s
k
u
r
c
z
m
i
ę
ś
n
i
g
ł
a
d
k
i
c
h
o
s
k
r
z
e
l
i
o
r
a
z
d
z
i
a
ł
a
j
ą
o
c
h
r
o
n
n
i
e
p
r
z
e
z
d
ł
u
ż
s
z
y
c
z
a
s
z
a
p
o
b
i
e
g
a
j
ą
c
n
a
s
t
ę
p
n
y
m
s
k
u
r
c
z
o
m
.
Z
m
n
i
e
j
s
z
a
j
ą
t
e
ż
n
a
p
ł
y
w
m
e
d
i
a
t
o
r
ó
w
z
a
p
a
l
e
n
i
a
.
J
a
k
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
y
w
p
ł
y
w
a
j
ą
n
a
a
s
t
m
ę
?
T
e
l
e
k
i
h
a
m
u
j
ą
c
a
ł
y
p
r
o
c
e
s
z
a
p
a
l
n
y
w
y
w
o
ł
u
j
ą
c
y
a
s
t
m
ę
i
p
o
w
s
t
r
z
y
m
u
j
ą
j
e
j
r
o
z
w
ó
j
.
Z
m
n
i
e
j
s
z
a
j
ą
n
a
p
ł
y
w
i
a
k
t
y
w
n
o
ś
ć
k
o
m
ó
r
e
k
z
a
p
a
l
n
y
c
h
,
d
z
i
a
ł
a
j
ą
o
c
h
r
o
n
n
i
e
n
a
k
o
m
ó
r
k
i
n
a
b
ł
o
n
k
a
,
z
a
p
o
b
i
e
g
a
j
ą
o
b
r
z
ę
k
o
w
i
o
r
a
z
p
o
g
r
u
b
i
e
n
i
u
b
ł
o
n
y
p
o
d
s
t
a
w
n
e
j
o
s
k
r
z
e
l
i
.
J
a
k
i
w
p
ł
y
w
m
a
t
e
r
a
p
i
a
s
k
o
j
a
r
z
o
n
a
(
ł
ą
c
z
n
a
)
n
a
h
a
m
o
w
a
n
i
e
s
k
u
r
c
z
u
o
s
k
r
z
e
l
i
?
Ł
ą
c
z
n
e
p
o
d
a
w
a
n
i
e
b
e
t
a
-
2
m
i
m
e
t
y
k
ó
w
i
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
ó
w
p
r
o
w
a
d
z
i
d
o
w
i
ę
k
s
z
e
g
o
e
f
e
k
t
u
l
e
c
z
n
i
c
z
e
g
o
n
i
ż
p
o
d
a
w
a
n
i
e
t
y
c
h
l
e
k
ó
w
o
d
d
z
i
e
l
n
i
e
.
Z
a
s
t
o
s
o
w
a
n
i
e
o
b
u
p
r
e
p
a
r
a
t
ó
w
ł
ą
c
z
n
i
e
p
r
z
y
ś
p
i
e
s
z
a
u
z
y
s
k
a
n
i
e
m
a
k
s
y
m
a
l
n
e
g
o
e
f
e
k
t
u
t
e
r
a
p
i
i
i
p
o
z
w
a
l
a
o
g
r
a
n
i
c
z
y
ć
d
a
w
k
ę
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
u
.
N
a
l
e
ż
y
z
a
z
n
a
c
z
y
ć
,
ż
e
b
e
t
a
-
2
m
i
m
e
t
y
k
i
b
e
z
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
ó
w
m
o
g
ą
t
r
a
c
i
ć
z
c
z
a
s
e
m
s
w
o
j
e
w
ł
a
ś
c
i
w
o
ś
c
i
l
e
c
z
n
i
c
z
e
.
B
e
t
a
-
2
m
i
m
e
t
y
k
i
d
z
i
e
l
i
m
y
n
a
k
r
ó
t
k
o
i
d
ł
u
g
o
-
d
z
i
a
ł
a
j
ą
c
e
.
W
z
a
l
e
ż
n
o
ś
c
i
o
d
w
ł
a
ś
c
i
w
o
ś
c
i
f
i
z
y
k
o
c
h
e
m
i
c
z
n
y
c
h
t
e
d
ł
u
g
o
d
z
i
a
ł
a
j
ą
c
e
m
a
j
ą
s
z
y
b
k
i
(
f
o
r
m
o
t
e
r
o
l
)
l
u
b
w
o
l
n
i
e
j
s
z
y
p
o
c
z
ą
t
e
k
d
z
i
a
ł
a
n
i
a
(
s
a
l
m
e
t
e
r
o
l
)
.
D
l
a
t
e
g
o
t
e
ż
f
o
r
m
o
t
e
r
o
l
m
o
ż
n
a
s
t
o
s
o
w
a
ć
w
o
p
a
n
o
w
y
w
a
n
i
u
o
s
t
r
e
g
o
s
k
u
r
c
z
u
o
s
k
r
z
e
l
i
.
J
a
k
b
e
t
a
m
i
m
e
t
y
k
i
w
p
ł
y
w
a
j
ą
n
a
p
r
z
e
b
i
e
g
a
s
t
m
y
?
B
e
t
a
-
2
m
i
m
e
t
y
k
i
o
d
w
r
a
c
a
j
ą
s
k
u
r
c
z
m
i
ę
ś
n
i
g
ł
a
d
k
i
c
h
o
s
k
r
z
e
l
i
o
r
a
z
d
z
i
a
ł
a
j
ą
o
c
h
r
o
n
n
i
e
p
r
z
e
z
d
ł
u
ż
s
z
y
c
z
a
s
z
a
p
o
b
i
e
g
a
j
ą
c
n
a
s
t
ę
p
n
y
m
s
k
u
r
c
z
o
m
.
Z
m
n
i
e
j
s
z
a
j
ą
t
e
ż
n
a
p
ł
y
w
m
e
d
i
a
t
o
r
ó
w
z
a
p
a
l
e
n
i
a
.
J
a
k
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
y
w
p
ł
y
w
a
j
ą
n
a
a
s
t
m
ę
?
T
e
l
e
k
i
h
a
m
u
j
ą
c
a
ł
y
p
r
o
c
e
s
z
a
p
a
l
n
y
w
y
w
o
ł
u
j
ą
c
y
a
s
t
m
ę
i
p
o
w
s
t
r
z
y
m
u
j
ą
j
e
j
r
o
z
w
ó
j
.
Z
m
n
i
e
j
s
z
a
j
ą
n
a
p
ł
y
w
i
a
k
t
y
w
n
o
ś
ć
k
o
m
ó
r
e
k
z
a
p
a
l
n
y
c
h
,
d
z
i
a
ł
a
j
ą
o
c
h
r
o
n
n
i
e
n
a
k
o
m
ó
r
k
i
n
a
b
ł
o
n
k
a
,
z
a
p
o
b
i
e
g
a
j
ą
o
b
r
z
ę
k
o
w
i
o
r
a
z
p
o
g
r
u
b
i
e
n
i
u
b
ł
o
n
y
p
o
d
s
t
a
w
n
e
j
o
s
k
r
z
e
l
i
.
J
a
k
i
w
p
ł
y
w
m
a
t
e
r
a
p
i
a
s
k
o
j
a
r
z
o
n
a
(
ł
ą
c
z
n
a
)
n
a
h
a
m
o
w
a
n
i
e
s
k
u
r
c
z
u
o
s
k
r
z
e
l
i
?
Ł
ą
c
z
n
e
p
o
d
a
w
a
n
i
e
b
e
t
a
-
2
m
i
m
e
t
y
k
ó
w
i
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
ó
w
p
r
o
w
a
d
z
i
d
o
w
i
ę
k
s
z
e
g
o
e
f
e
k
t
u
l
e
c
z
n
i
c
z
e
g
o
n
i
ż
p
o
d
a
w
a
n
i
e
t
y
c
h
l
e
k
ó
w
o
d
d
z
i
e
l
n
i
e
.
Z
a
s
t
o
s
o
w
a
n
i
e
o
b
u
p
r
e
p
a
r
a
t
ó
w
ł
ą
c
z
n
i
e
p
r
z
y
ś
p
i
e
s
z
a
u
z
y
s
k
a
n
i
e
m
a
k
s
y
m
a
l
n
e
g
o
e
f
e
k
t
u
t
e
r
a
p
i
i
i
p
o
z
w
a
l
a
o
g
r
a
n
i
c
z
y
ć
d
a
w
k
ę
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
u
.
N
a
l
e
ż
y
z
a
z
n
a
c
z
y
ć
,
ż
e
b
e
t
a
-
2
m
i
m
e
t
y
k
i
b
e
z
g
l
i
k
o
k
o
r
t
y
k
o
s
t
e
r
o
i
d
ó
w
m
o
g
ą
t
r
a
c
i
ć
z
c
z
a
s
e
m
s
w
o
j
e
w
ł
a
ś
c
i
w
o
ś
c
i
l
e
c
z
n
i
c
z
e
.
B
e
t
a
-
2
m
i
m
e
t
y
k
i
d
z
i
e
l
i
m
y
n
a
k
r
ó
t
k
o
i
d
ł
u
g
o
-
d
z
i
a
ł
a
j
ą
c
e
.
W
z
a
l
e
ż
n
o
ś
c
i
o
d
w
ł
a
ś
c
i
w
o
ś
c
i
f
i
z
y
k
o
c
h
e
m
i
c
z
n
y
c
h
t
e
d
ł
u
g
o
d
z
i
a
ł
a
j
ą
c
e
m
a
j
ą
s
z
y
b
k
i
(
f
o
r
m
o
t
e
r
o
l
)
l
u
b
w
o
l
n
i
e
j
s
z
y
p
o
c
z
ą
t
e
k
d
z
i
a
ł
a
n
i
a
(
s
a
l
m
e
t
e
r
o
l
)
.
D
l
a
t
e
g
o
t
e
ż
f
o
r
m
o
t
e
r
o
l
m
o
ż
n
a
s
t
o
s
o
w
a
ć
w
o
p
a
n
o
w
y
w
a
n
i
u
o
s
t
r
e
g
o
s
k
u
r
c
z
u
o
s
k
r
z
e
l
i
.
Beta-2 mimetyki odwracają skurcz mięśni gładkich oskrzeli oraz
działają ochronnie przez dłuższy czas zapobiegając następnym
skurczom. Zmniejszają też napływ mediatorów zapalenia.
Glikokortykosterydy hamują cały proces zapalny wywołujący astmę
i powstrzymują jej rozwój. Zmniejszają napływ i aktywność
komórek zapalnych, działają ochronnie na komórki nabłonka,
zapobiegają obrzękowi oraz pogrubieniu błony podstawnej oskrzeli.
Łączne podawanie beta-2 mimetyków i glikokortykosteroidów
prowadzi do większego efektu leczniczego niż podawanie tych
leków oddzielnie. Zastosowanie obu preparatów łącznie przyśpiesza
uzyskanie maksymalnego efektu terapii i pozwala ograniczyć
dawkę glikokortykosteroidu. Należy zaznaczyć, że beta-2 mimetyki
bez glikokortykosteroidów mogą tracić z czasem swoje właściwości
lecznicze.
Beta-2 mimetyki dzielimy na krótko i długo-działające. W zależności
od właściwości fizykochemicznych te długodziałające mają szybki
(formoterol) lub wolniejszy początek działania (salmeterol). Dlatego
też formoterol można stosować w opanowywaniu ostrego skurczu
oskrzeli.

Wcześnie zastosowana terapia skojarzona zapobiega przebudowie
(bliznowaceniu) drzewa oskrzelowego. Znajdujące się w jej składzie
glikokortykosteroidy hamują proces zapalny – głównego winowajcę
nieodwracalnej przebudowy ścianek oskrzeli i nie dopuszczają do
ich pogrubienia. Wystąpienie zmian anatomicznych jest w zasadzie
nieodwracalne, ale należy chorego leczyć dalej, aby nie doszło do
nasilenia procesu destrukcji.

Leczenie w zależności od stopnia ciężkości astmy oskrzelowej:
I stopień
- inhalacje miejscowo działających glikokortykosterydów
w
średnich dawkach (alternatywnie: kromoglikan sodowy)
- w razie potrzeby: inhalacje preparatami krótko
działających
β-mimetyków
II stopień
- inhalacje miejscowo działających glikokortykosterydów
w
dużych dawkach
- w razie potrzeby: inhalacje preparatami krótko
działających
β-mimetyków
- dodatkowo: doustne preparaty teofiliny o
przedłużonym działaniu, długodziałajace β-mimetyki.
III stopień
- dodatkowo podanie doustnych preparatów
glikokortykosteroidów

ROZEDMA PŁUC
DUSZNOŚĆ PRZEWLEKŁA
Rozedma polega na zniszczeniu pęcherzyków płucnych w
następstwie powtarzających się zakażeń błony śluzowej oskrzeli.
U chorego obserwuje się przewlekłą niedrożność oskrzeli;
oddychanie jest utrudnione.

Objawy:
Należą do nich duszność wysiłkowa, której często towarzyszą
"świsty" nad zwężeniem oskrzela w wyniku skurczu dróg
oddechowych i ich zatkania.
Chorzy na ogół stale niedomagają.
Objawy występują stopniowo, na ogół po upływie kilku lat.
Najczęściej na początku w postaci duszności wysiłkowej oraz
lekkiego kaszlu z niewielką zawartością śluzu. Kiedy powstanie już
rozedma, trudności oddychania są stałe, a rytm oddechu jest
szybki. Chory jest zmęczony i wychudzony.
Przy osłuchiwaniu szmery są słabo słyszalne.
Diagnozę potwierdza z jednej strony prześwietlenie płuc, z drugiej
zaś próby czynnościowe układu oddechowego - choremu poleca się
dmuchać w urządzenie rejestrujące przepływ powietrza, a wartość
pomiaru wskazuje na stopień niedrożności.

Leczenie:
Należy unikać działania czynników szkodliwych na płuca -
zaprzestać palenia tytoniu, żyć w czystej atmosferze, unikać
dezodorantów w aerozolu, lakieru, itd.
Profilaktyka polega również na szczepieniu przeciw grypie i
starannym leczeniu zakażeń oskrzeli antybiotykami.
Regularne ćwiczenia fizyczne zwiększają tolerancje wysiłku;
ważne jest odpowiednie odżywianie, nie jest bowiem dobrze, jeśli
chorzy na rozedmę są niedożywieni.
Leki rozszerzające oskrzela są przydatne i pozwalają na
złagodzenie objawów.

Głównym czynnikiem ryzyka zachorowania na raka płuca
stanowiącym 80% - 90% wszystkich przyczyn, jest palenie
papierosów, zarówno czynne (20x większe ryzyko niż osób
niepalących) jak i bierne - dzieci i współmałżonkowie palaczy (3x
większe zagrożenie),
czynniki zawodowe (związki powstające przy produkcji koksu,
gazyfikacji węgla, związki ołowiu, berylu, chromu, niklu, azbest,
benzydyna, eter, smoła pogazowa, węglowodory aromatyczne),
środowiskowe (zanieczyszczenie powietrza spalinami)
i uwarunkowania dziedziczne.
Rak płuc

Objawy:
Rak płuca jest rozpoznawany zazwyczaj w zawansowanym stadium.
Miarą trudności we wczesnym rozpoznawaniu jest odsetek chorych
leczonych chirurgicznie, stanowiący 16%, w Polsce około 10%.
Objawy związane z chorobą są zazwyczaj związane z obecnością masy
guza w oskrzelach. Należą do nich takie objawy niecharakterystyczne
jak kaszel (u 80% chorych), nawracające stany zapalne (40%), duszność
(15%), bolesność w obrębie klatki piersiowej (15%). Ten ostatni objaw
związany jest z naciekaniem opłucnej, śródpiersia, ściany klatki
piersiowej, pni nerwowych.
Duszność związana jest z zamknięciem światła dużych oskrzeli,
obszarów niedodmy, wysięku, najczęściej krwistego w jamie opłucnowej.
Występuje wcześniej w przypadku już istniejących chorób
ograniczających powierzchnię oddechową - rozedma, zwężenie oskrzeli
u palaczy.
U około 20% - 50% chorych objawem raka płuca jest krwioplucie. Objaw
ten należy różnicować z gruźlicą, ale w każdym przypadku należy
podejrzewać obecność nowotworu.
Chrypka występująca w przebiegu raka płuca jest najczęściej oznaką
jego nieoperacyjności. Spowodowana jest naciekaniem nerwu
krtaniowego wstecznego.

Zespół żyły głównej górnej (z.ż.g.g) występuje w przypadku
naciekania lub ucisku przez guz pierwotny lub powiększone węzły
chłonne: obrzęk twarzy i szyi, sinica, rozdęcie żył szyjnych; objawy
niedomogi oddechowej. Zespół ten może prowadzić do obrzęku
mózgu z objawami wzrostu ciśnienia śródczaszkowego lub/i obrzęku
głośni. Oba te stany mogą prowadzić do zgonu.
Zespół Pancosta, powstający zazwyczaj w przebiegu raka
płaskonabłonkowego, stanową objawy spowodowane naciekaniem
guza umiejscowionym w szczycie płuca. Charakteryzuje się
występowaniem bardzo silnych bólów barku i okolicy
przykręgosłupowego brzegu łopatki (naciekanie Th2). Mogą pojawić
się bóle łokciowej strony ramienia (naciekanie Th1), przedramienia i
palców IV i V (naciekanie C8). Najczęstszą przyczyną guza szczytu
płuca jest rak płaskonabłonkowy (60%), i wielkokomórkowy. W 5%
przyczyną jest rak drobnokomórkowy. Należy rozpocząć leczenie od
wykonania diagnostyki histologicznej (biopsja), gdyż rozpoznanie
decyduje o sposobie leczenia.
Zespół Hornera (miosis, ptosis, endophtalmus) jest także związany z
guzem umiejscowionym w szczycie płuca i naciekaniem splotu
gwiaździstego.
Powiększenie węzłów chłonnych nadobojczykowych i wzdłuż mięśnia
skośnego przedniego szyi.

Zespoły paranowotworowe związane są zazwyczaj z rakiem
drobnokomórkowym i wydzielanymi przez guz substancjami
hormonalnie czynnymi:
ACTH - zespół Cushinga
Hormon antydiuretyczny (ADH) - zespół zatrucia wodnego
(zespół Schwartza-Barttera).
Hiperkalcemia - spowodowana jest wytwarzaniem hormonu podobnego
do PTH. Do objawów związanych w podwyższonym poziomem wapnia
należą: utrata apetytu, świąd skóry, zaparcia, zaburzenia rytmu serca,
zaburzenia czynności wydalniczej nerek, zaburzenia świadomości.
Palce pałeczkowate w przebiegu osteoartropatii przerostowej,
występujące u 4% - 12% chorych.
Rogowacenie brunatne - przerostowe zapalenie skóry w okolicy
pachowej, pachwinowej i szyjnej, zazwyczaj w przebiegu raka
gruczołowego (5%).
Zespoły neurologiczne:
encefalopatia
neuropatie obwodowe
zespół miasteniczny Lamberta-Eatona
zapalenie wielomięśniowe
zapalenie skórno-mięśniowe

Diagnostyka:
Do badań stosowanych w diagnostyce raka płuca należą:
badanie radiologiczne płuc i klatki piersiowej
badania tomograficzne płuc
tomografia komputerowa
ultrasonografia węzłów szyjnych nadobojczykowych
badanie cytologiczne plwociny
bronchofiberoskopia z pobraniem wydzieliny z oskrzeli i
wycinków z guza do badania histologicznego
badanie popłuczyn z oskrzeli
biopsja aspiracyjna cienkoigłowa wykonywana przez ścianę
klatki piersiowej pod kontrolą TK lub przez ścianę oskrzeli
pobranie węzłów chłonnych śródpiersia (mediastinoskopia)
pobranie węzłów chłonnych nadobojczykowych
(skalenobiopsja)
video-torakoskopia
diagnostyczne otwarcie klatki piersiowej
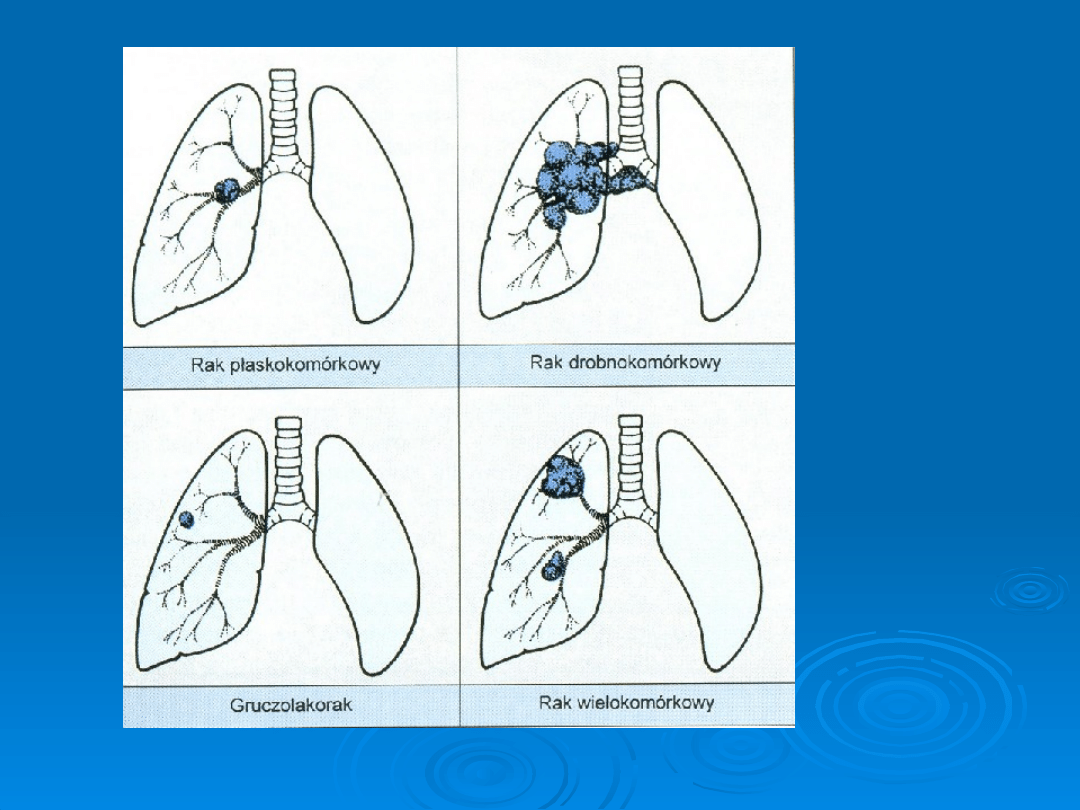
Najczęstsze umiejscowienia różnych rodzajów raka płuc.

Klasyfikacja histologiczna wg WHO
I. Guzy nabłonkowe
-łagodne (brodawczaki, gruczolaki)
- dysplazja i rak przedinwazyjny (in situ - Tis)
-złośliwe:
-rak płaskonabłonkowy
-rak drobnokomórkowy
-rak gruczołowy
-rak wielkokomórkowy
-rak gruczołowo-płaskonabłonkowy
-rakowiak
-raki gruczołów oskrzelowych
-inne
II. Guzy tkanek miękkich
III. Nowotwory międzybłonka (międzybłoniak łagodny, międzybłoniak złośliwy)
IV. Nowotwory przerzutowe
V. Inne (mięsakorak, czerniak, chłoniaki)
VI. Nowotwory niesklasyfikowane

Zgodnie z klasyfikacją TNM wyróżniamy następujące stopnie
zaawansowanie raka płuca:
Stopie
ń
T
N
M
O
Tis
N0
M
0
IA
T1
N0
M
0
IB
T2
N0
M
0
IIA
T1
N1
M
0
IIB
T2
T3
N1
N0
M
0
IIIA
T1
T2
T3
T3
N2
N1
M
0
IIIB
T4
Każde
T
Każde
N
N3
M
0
IV
Każde
T
Każde
N
M
1

Leczenie chirurgiczne
Do leczenia chirurgicznego kwalifikują się chorzy bez
przeciwwskazań do resekcji miąższu płucnego wraz z guzem, w
zakresie tolerowanym przez chorego, ale koniecznym do
całkowitego wycięcia nowotworu oraz okolicznych węzłów
chłonnych, tzn wnęki i śródpiersia.
Rodzaje zabiegów stosowanych w przypadku raka płuca:
wycięcie płuca (pneumonectomia) - 40% zabiegów
-śmiertelność okołooperacyjna - 7,6%
wycięcie płata (lobectomia) - 50% zabiegów
-śmiertelność okołooperacyjna - 4%
wycięcie mankietowe (sleeve resection)
wycięcie guza płuca wraz z:
-częścią ściany klatki piersiowej
-częścią przepony
-częścią worka osierdziowego
-częścią aorty (z jednoczesnym protezowaniem)
-częścią żyły głównej górnej (z jednoczesnym
protezowaniem).

Do przeciwwskazań do zabiegu operacyjnego należą:
- obecność przerzutów odległych (M1)
- zespół żyły głównej górnej
- porażenie nerwu krtaniowego wstecznego
- obustronne poszerzenie śródpiersia
- płyn krwisty w jamie opłucnej lub/i z komórkami nowotworowymi
- tamponada serca
- naciekanie tętnicy płucnej blisko odejścia pnia płucnego
- naciekanie tchawicy
- poszerzenie i zniesienie ruchomości oddechowej ostrogi
rozdwojenia tchawicy
- guz naciekający oskrzele główne w odległości bliższej niż 2 cm od
ostrogi rozdwojenia tchawicy
- przerzuty do węzłów chłonnych śródpiersia po stronie przeciwnej
(mediastinoskopia)
- przerzuty w węzłach z obfitym naciekaniem torebki węzła
(mediastinoskopia).

Chemioterapia
Rak niedrobnokomórkowy
Chemioterapię można stosować jako leczenie indukcyjne przed
radykalnym leczeniem chirurgicznym, aczkolwiek w Polsce nie jest
ona stosowana rutynowo. W stopniu I i II w przypadku raka
niedrobnokomórkowego chemioterapię stosuje się jako
uzupełnienie resekcji chirurgicznej i radioterapii w ramach badań
klinicznych. W IIIA i IIIB stopniu zawansowania stosuje się
chemioterapię jako leczenie indukcyjne przed leczeniem
operacyjnym lub uzupełniające radioterapię. W IV stopniu
zaawansowania chemioterapia znajduje zastosowanie jako
leczenie paliatywne
Rak drobnokomórkowy
Chemioterapia jest zasadniczym leczeniem drobnokomórkowego
raka płuc. Dotyczy to zarówno postaci ograniczonej jak i
rozsianej.

Radioterapia
Ma zastosowanie w postaci ograniczonej raka drobnokomórkowego
płuc, przy braku obecności przeciwwskazań do napromieniania,
które stanowią:
- stopień sprawności poniżej 2 wg skali WHO ( 60 pkt. wg
skali
Karnofsky'ego)
- płyn w jamie opłucnowej
- obecność czynnego zakażenia
- ubytek masy ciała powyżej 10% w ciągu 3 miesięcy przed
leczeniem
Radioterapia w skojarzeniu z chemioterapią w przypadku raka
drobnokomórkowego przynosi lepsze wyniki terapeutyczne,
związane są one jednak z większą toksycznością leczenia
skojarzonego.

W przypadku raka niedrobnokomórkowego napromienianie
stosuje się jako leczenie uzupełniające po zabiegu operacyjnym
tylko w wyjątkowych sytuacjach np. obecność komórek
nowotworowych w linii cięcia w kikucie oskrzela, masywne zajęcie
węzłów z przejściem nowotworu poza torebkę.
Radioterapię stosuje się też jako leczenie uzupełniające w
skojarzeniu z chemioterapią indukcyjną i, po uzyskaniu remisji,
zabiegu operacyjnym w przypadku remisji w IIIA stopniu
zaawansowania lub w skojarzeniu jedynie z chemioterapią przy
braku remisji po chemioterapii.
W stopniu IIIB stosuje się samą radioterapię lub w połączeniu z
chemioterapią jako leczenie radykalne.
W IV stopniu radioterapia ma zastosowanie jako leczenie
paliatywne.

Rokowanie
Rak niedrobnokomórkowy - przeżycie 5-letnie:
I0 - 60% - 70%
II0 - 40% - 50%
IIIA - poniżej 15%
IIIB i IV - 1%
Rak drobnokomórkowy
Chorzy nie leczeni - mediana przeżycia wynosi 6 - 8 miesięcy.
Chorzy leczeni za pomocą radio- i chemioterapii - 2-letnie
przeżycie wynosi 2-% - 40%. W przypadku postaci ograniczonej
(LD), u chorych w dobrym stanie ogólnym rokowanie jest lepsze: u
około 10% można uzyskać długotrwałe przeżycie (remisje
całkowite trwające dłużej niż 3 lata).

Gruźlica
Gruźlica to choroba zakaźna ludzi i zwierząt (przede wszystkim
bydła), wywoływana przez kilka gatunków mikobakterii.
Polska nazwa gruźlica pochodzi od zmian widocznych w badaniu
histopatologicznym w tkance zmienionej gruźliczo - tzw.
gruzełków. Łaciński odpowiednik tuberculosis wywodzi się od
tuberculum, czyli tłumacząc dosłownie guzka. Używany jest
także skrót TB. Dawna nazwa suchoty (łac. phthisis z gr. ἡ
φθίσις) nie jest już używana; została wprowadzona przez
Hipokratesa ze względu na wyniszczający ("wysuszający")
przebieg choroby.

Postacie
Mikroorganizmy wywołujące gruźlicę, prątki, atakują różne
narządy, przede wszystkim płuca,
znacznie rzadziej skórę,
układ kostny,
układ płciowy,
ośrodkowy układ nerwowy,
węzły chłonne i inne.
Znane są także przypadki gruźlicy wielonarządowej.

Czynnik etiologiczny
Gruźlicę człowieka wywołują prątki ludzkie (Mycobacterium
tuberculosis nazywane też Mycobacterium tuberculosis hominis),
zwane prątkami Kocha na cześć niemieckiego bakteriologa, który
wyizolował bakterię w 1882 roku. Znacznie rzadziej zdarzają się
zakażenia M. bovis, M. africanum lub M. microtti. Zakażenie
poszczepienne może u osób z osłabioną odpornością wywołać
szczep BCG (atenuowany M. bovis). Patogenny dla bydła jest
przede wszystkim prątek bydlęcy (M. bovis). Wszystkie te
gatunki określa się wspólną nazwą Mycobacterium complex -
prątki właściwe. Prątki wrażliwe są na popularne środki
czyszczące, promienie nadfioletowych (giną w świetle
słonecznym), temperaturę.

Droga szerzenia
Do zakażenia zazwyczaj dochodzi przez układ oddechowy,
rzadziej innymi drogami. Źródłem zakażenia jest prątkujący
chory na płucną postać gruźlicy. Do zakażenia dochodzi
najczęściej w źle wentylowanych budynkach. Stosunkowo duża
ilość prątków potrzebna jest do wywołania choroby. W
większości przypadków organizm człowieka potrafi sam obronić
się przed rozwojem zachorowania. Jak się ocenia, tylko u 2-3%
zakażonych rozwinie się gruźlica, a u ok. 5% może się rozwinąć
po kilku (a nawet kilkunastu) latach

Zakażenie człowieka drogą jelitową występuje bardzo rzadko.
Spowodowane jest spożyciem mleka, które zawiera prątki
bydlęce Mycobacterium bovis. Znane są przypadki infekcji przez
skórę. Dotyczą one pracowników zajmujących się zwierzętami
(weterynarze, rolnicy).
Odporność organizmu na zachorowanie zależy od zastosowanych
szczepień przeciwgruźliczych, ogólnego stanu zdrowia,
odżywiania, stosowanych leków i np. alkoholu, czy chorób
współistniejących.

Objawy i rozpoznawanie
Objawy kliniczne występujące w przebiegu choroby to
chudnięcie,
gorączka,
a w przypadku gruźlicy płucnej także długotrwały kaszel
oraz (występujące coraz rzadziej) w zaawansowanej
postaci odpluwanie plwociny z krwią.
Na podstawie symptomów klinicznych nie można rozpoznać
choroby, w przypadku gruźlicy płucnej nasuwają one tylko
podejrzenie schorzenia. Podobnie diagnostyka radiologiczna (RTG
klatki piersiowej) gruźlicy płuc nie może stanowić definitywnego
rozpoznania (nie zawsze da się odróżnić obraz gruźlicy od
podobnych zmian chorobowych w płucach). Przy stosowaniu prób
tuberkulinowych należy wziąć pod uwagę występowanie wyników
zarówno fałszywie dodatnich, jak i ujemnych.
Ostatecznym potwierdzeniem rozpoznania gruźlicy jest
diagnostyka mikrobiologiczna, np. preparat bezpośredni plwociny
(BK) i hodowla na pożywkach.

Leczenie
leczenie lekami przeciwgruźliczymi - podstawowy typ leczenia.
Stosuje się w nim długotrwałą (zazwyczaj trwającą 6 miesięcy)
kurację kilkoma (trzema lub czterema) antybiotykami
przeciwprątkowymi. Ma to na celu zabicie prątków o specyficznych
cechach (np. gwałtownie rozmnażających się, utajonych w
gruzełkach itp.), a także zapobiega wytworzeniu lekooporności.
leczenie operacyjne w niektórych przypadkach
leczenie klimatyczne - stosowane od starożytności
Polskie prawo nakazuje hospitalizację we wstępnym okresie
leczenia choroby.

Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 54
- Slide 55
- Slide 56
- Slide 57
- Slide 58
- Slide 59
- Slide 60
- Slide 61
- Slide 62
- Slide 63
- Slide 64
- Slide 65
- Slide 66
- Slide 67
Wyszukiwarka
Podobne podstrony:
Fizjoterapia w chorobach ukadu oddechowego
CHOROBY UKADU ODDECHOWEGO W PRAKTYCE KLINICZNEJ
Choroby ukadu oddechowego
Choroby ukadu pok
Sem 3 Wywiad w chorobach układu oddechowego
Diag chorób układu oddechowego
FARMAKOTERAPIA UKADU ODDECHOWEGO
choroby układu oddechowego
Postępowanie w chorobach układu oddechowego, Pulmunologia
pluca, Fizjoterapia w chorobach układu oddechowego
Choroby układu oddechowego
ROZPOZNAWANIE CHORÓB UKŁADU ODDECHOWEGO, studia pielęgniarstwo
Choroby układu oddechowego osób starszych, Fizjoterapia
CHOROBY UKŁADU ODDECHOWEGO, Fizjoterapia w chorobach wewnętrznych
Rehabilitacja w chorobach narządu oddechowego, Choroby
Choroby układu oddechowego, Patologia i choroby
Choroby ukladu oddechowego osob Nieznany
Leki stosowane w chorobach układu oddechowego, Farmakologia01.10
Objawy w chorobach układu oddechowego, STUDIA, III rok, INTERNA, Koło 1, Układ oddechowy
więcej podobnych podstron